Симптомы тропической малярии — anopheles.ru
Тропическая малярия (Falciparum-malaria) — это наиболее тяжелая форма малярии. Для нее характерно острое течение, часто неправильный тип лихорадки, выраженная анемия, высокая степень паразитемии, многообразие клинических проявлений и склонность к тяжелому, злокачественному течению с возможным летальным исходом. Злокачественность течения связана с этиологическими особенностями Р .falciparum.
Размножение плазмодия происходит с удивительной быстротой, и уже через 1-2 цикла эритроцитарной шизогонии паразитемия достигает высокого уровня и может поражать до 20-30 % от всего числа эритроцитов. Количество паразитов за 48 часов прогрессивно нарастает от 5000 в 1 мкл до 100 000 и более. Нередко в одном эритроците обнаруживается по 2-3 кольца P.falciparum, а иногда и более. Поражаются как ретикулоциты, так и зрелые эритроциты, что отличает паразитемию, наблюдаемую при тропической малярии, от малярии трехдневной.
Данной малярии свойственна асинхронность эритроцитарной шизогонии, наличие в крови одновременно нескольких крупных генераций паразитов с разным временем окончания цикла развития. Это проявляется наслоением лихорадочных приступов, сглаживает периоды апирексии и искажает характер температурной кривой.
Для тропической малярии характерна скрытая споруляция, завершение эритроцитарной шизогонии происходит не в циркулирующей крови, а в капиллярах внутренних органов, что сопровождается развитием васкулита, нарушением микроциркуляции с аноксией тканей и полиорганностью поражения.
Инкубационный период продолжается 10-14 дней. В конце инкубационного периода количество паразитов достигает «пирогенного порога» — до 600 плазмодиев в 1мкл.
Продромальные симптомы наблюдаются чаще у неиммунных лиц. За 2-3 дня до повышения температуры у больного появляется головная боль, артралгия, миалгия, боли в поясничной области, тошнота, рвота, боли в животе, иногда сопровождающиеся диарейным синдромом, легким ознобом, депрессией.
Первичная атака начинается с отчетливого познабливания, чувства холода, обычно без выраженного озноба, повышением температуры, головной болью, миалгией и артралгией. Лицо гиперемировано или землисто-белого цвета, глаза блестят, появляется сухой кашель, язык обложен, анорексия, боли в эпигастрии и левом подреберье. Кожа влажная, с каплями пота. Возможны беспокойство и нарушение сознания. При снижении температуры остается слабость, плохое самочувствие, облегчения не наступает.
В течение нескольких дней лихорадка носит постоянный характер либо нерезко выраженный перемежающий характер. Это так называемая начальная или инициальная лихорадка при первичном заражении. Через несколько дней лихорадка принимает устойчивый интермиттирующий характер с цикличностью в один день. В некоторых случаях классических малярийных параксизмов может и не быть.
Малярийный пароксизм при всех видах малярии сходен и состоит из классической триады; озноба, жара, пота. Но в их развитии при тропической малярии имеются некоторые особенности.
Малярийные пароксизмы начинаются в любое время суток, но чаще в утренние часы — до полудня. Озноб не такой выраженный, температура за короткий период повышается до 39-41° С, лихорадочный период продолжается 12-24 ч, а иногда 36 ч. Температура снижается без выраженного потоотделения. Периоды апирексии короткие, нерезко отграниченные. Часто в периоде снижения температуры наблюдается познабливание и повторный подъем температуры. Во время приступа выражены общетоксические синдромы как миалгия, головная боль, бессонница. Больные беспокойны, возбуждены, наблюдается спутанность сознания. В период жара кожа сухая, красная или резко бледная с желтушным оттенком, на губах герпетические высыпания. Артериальное давление (АД) падает до 90/50 — 80/40 мм рт. ст., пульс частый, соответствует температуре на первой неделе заболевания, но затем наблюдается дикротия пульса. Тоны сердца приглушенные, по мере течения заболевания появляется систолический шум на верхушке и в точке Боткина.
Селезенка увеличивается с первых дней, появляется болезненность в левом подреберье, усиливающаяся при глубоком вдохе. Однако пальпация селезенки становится доступна только к 10 дню. При пальпации определяется плотная консистенция, гладкая поверхность, орган значительно выступает из-под края реберной дуги, больной ощущает боль при его пальпации.
Вслед за селезенкой увеличивается и печень, но степень ее увеличения отстает от селезенки. Функция печени нарушается мало, но тем не менее наблюдается желтуха слизистых и кожи, в сыворотке крови отмечается повышение непрямого и прямого билирубина, умеренное увеличение аминотрансфераз, изменение осадочных проб. Характерно умеренное снижение общего белка сыворотки крови за счет уменьшения содержания альбуминов, повышение уровня гаммаглобулинов.
Нарушение функции почек при тропической малярии наблюдается у 22 % больных. Отмечается альбуминурия, иногда с наличием гиалиновых и, реже, зернистых цилиндров. Характерно быстрое исчезновение этих симптомов при излечении малярии. Серьезные почечные изменения по типу диффузного нефрита развиваются лишь у 0,1 % больных, и проявляются характерной клинической триадой: гипертонией, альбуминурией, появлением отеков. Клинические симптомы поражения почек выявляются через 1-2 недели от начала болезни и постепенно исчезают после специфического лечения.
У больных с тропической малярией могут появиться признаки поражения нижних отделов респираторного тракта: дыхание обычно учащенное, аускультативно выслушиваются — разнокалиберные влажные хрипы, сухой кашель. Появление крепитирующих хрипов указывает на развивающуюся бронхопневмонию либо на интерстициальный отек легких. Весьма часто больные отмечают боли в животе, учащение стула, тошноту, наблюдается повторная рвота, анорексия, жажда.
Анемия более выраженна, чем при других видах малярии. В гемограмме уже в первые дни болезни отмечается нормохромная анемия, с последующим прогрессированием, количество Ег снижается до 2,5 х 1012/л, а уровень гемоглобина до 70 г/л и ниже. Кроме гемолиза зараженных эритроцитов, происходит гемолиз и незараженных эритроцитов вследствие образования комплементсодержащих иммунных комплексов, и повышения кроверазрушительной функции мононуклеарно-фагальной системы с временной депрессией эритропоэза.
Определяется лейкопения до Зх109/л, с нейтропенией и палочкоядерным сдвигом (до 20-30 %), эозинопенией, относительным лимфоцитозом, иногда моноцитозом.
При развитии малярийной комы лейкопения сменяется высоким лейкоцитозом до 20-30 тысяч. СОЭ значительно повышена до 30-50 мм/ч, иногда до 80 мм/ч. Имеется четкая корреляция между анемией и СОЭ, то есть чем выраженнее анемия, тем выше СОЭ.
В периферической крови можно наблюдать кольца P.falciparum, количество которых увеличивается с каждым приступом.
Продолжительность первичной атаки у больного с тропической малярией с благоприятным исходом обычно короче, чем при других формах малярии, и продолжается не более 2-х недель. Первичная атака может сопровождаться серией ранних рецидивов, наступающих через 7-10 дней, в общей сложности период клинической активности не превышает 2-х месяцев.
По мере выработки иммунитета приступы носят легкий и непродолжительный характер, затем прекращаются полностью, больные медленно выздоравливают. Иммунитет развивается медленнее к P.falciparum, чем к другим плазмодиям.
Резюме:
1. P.falciparum способен размножаться с исключительной быстротой и в течение короткого времени может достигать высокого паразитемического уровня в крови (за 48 часов число паразитов может повыситься с 5000 до 100000 в 1 мкл).
2. Развитие малярийного плазмодия происходит в капиллярах внутренних органов и ведет к скоплению в них пораженных эритроцитов и паразитов. Это в тяжелых случаях течения заболевания приводит к микротромбозу с глубокими расстройствами микроциркуляции, развитию аноксии, дегенеративными и некротическими изменениями в тканях внутренних органов.
Возможны только ближайшие эритроцитарные рецидивы заболевания в течение 2-3 месяцев. Паразитоносительство от 2 до 20 месяцев, при крайне низкой степени паразитемии.
4. Лихорадочная реакция ремиттирующего типа, при которой нет резких колебаний температуры, а следовательно, возможно отсутствие ознобов и потов.
5. Течение заболевания тяжелое с развитием выраженной гипохромной анемии и гемолитической желтухой, с полиморфизмом клинических синдромов и злокачественностью.
Читайте также:
эпидемиология, симптомы, лечение, диагностика, профилактика

Малярия — инфекционно-паразитарная патология, проявляющаяся повышением температуры тела, малокровием, гепатомегалией и спленомегалией. Этот острый протозооз вызывают плазмодии, которые попадают в организм человека при укусах комаров рода Anopheles. Заболевание характеризуется приступообразным и рецидивирующим течением. Если не лечить патологию, возникнут тяжелые осложнения.
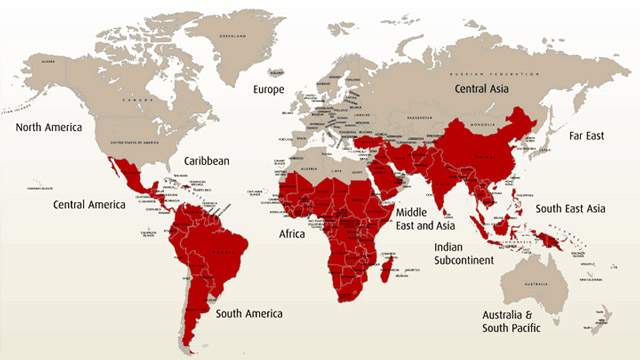
Малярия — болезнь африканского континента, Южной Америки и Юго-Восточной Азии. Большая часть случаев заражения регистрируется у маленьких детей, проживающих в Западной и Центральной Африке. В этих странах малярия лидирует среди всей инфекционной патологии и является основной причиной нетрудоспособности и смертности населения.
Этиология
Плазмодии – паразитические одноклеточные организмы, вызывающие малярию.
 Малярийные комары распространены повсеместно. Они размножаются в непроточных, хорошо прогреваемых водоемах, где сохраняются благоприятные условия – повышенная влажность и высокая температура воздуха. Именно поэтому малярию называли раньше «болотной лихорадкой». Малярийные москиты внешне отличаются от других комаров: они немного крупнее, имеют более темную расцветку и поперечные белые полоски на ножках. Их укусы также отличаются от обычных комариных: кусаются малярийные москиты больнее, укушенное место отекает и зудит.
Малярийные комары распространены повсеместно. Они размножаются в непроточных, хорошо прогреваемых водоемах, где сохраняются благоприятные условия – повышенная влажность и высокая температура воздуха. Именно поэтому малярию называли раньше «болотной лихорадкой». Малярийные москиты внешне отличаются от других комаров: они немного крупнее, имеют более темную расцветку и поперечные белые полоски на ножках. Их укусы также отличаются от обычных комариных: кусаются малярийные москиты больнее, укушенное место отекает и зудит.
Патогенез
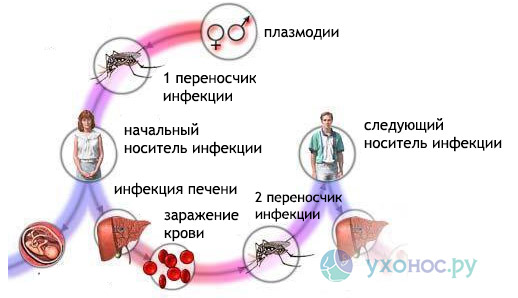
В развитии плазмодия выделяют 2 фазы: спорогонии в организме комара и шизогонии в организме человека.
- Тканевая шизогония длится 1-2 недели. Она происходит в гепатоцитах и заканчивается выходом микробов в кровеносное русло. Тканевая шизогония соответствует периоду инкубации и протекает без явных клинических признаков.
- Эритроцитарная шизогония развивается после распада красных кровяных телец и проникновения в плазму крови токсинов паразитов. С этой фазой связано появление основных симптомов малярии. Массивный распад эритроцитов может закончиться развитием гемолитической анемии, расстройства микроциркуляции, шока.
Эпидемиология
Источник инфекции – больные или носители. Особое значение в распространении инфекции имеют лица с рецидивирующим течением болезни, поскольку в их крови содержится максимальное количество паразитов. Носительство малярийных плазмодиев формируется в результате неадекватного лечения или устойчивости микробов к лекарственным средствам.
Распространяется инфекция чаще всего трансмиссивным путем с помощью переносчика – самки комара рода Anopheles. Заражение комаров происходит во время сосания крови у носителей малярийного паразита или у больных малярией людей.
В более редких случаях имеет место:
- Трансплацентарный путь – от больной матери к ребенку,
- Гемотрансфузионный путь – при переливании крови,
- Заражение через контаминированный медицинский инструментарий.
Инфекция характеризуется высокой восприимчивостью. В наибольшей степени заражению малярией подвержены жители экваториальной и субэкваториальной зон. Малярия является основной причиной смерти маленьких детей, проживающих в эндемичных регионах.
регионы распространения малярии
Заболеваемость регистрируется обычно в осенне-летний период, а в жарких странах – в течение года. Это антропоноз: малярией болеют только люди.
Иммунитет после перенесенной инфекции нестойкий, типоспецифический.
Клиника
Малярия имеет острое начало и проявляется лихорадкой, ознобом, недомоганием, слабостью и головной болью. Температура тела повышается внезапно, больного трясет. В дальнейшем присоединяются диспепсический и болевой синдромы, которые проявляются болью в мышцах и суставах, тошнотой, рвотой, диареей, гепатоспленомегалией, судорогами.
Виды малярии
Для трехдневной малярии характерно приступообразное течение. Приступ длится 10-12 часов и условно подразделяется на 3 стадии: озноба, жара и апирексии.
-

проявления малярии
В первую стадию больного знобит, его кожа бледнеет, конечности холодеют и синеют, развивается акроцианоз. Пульс становится частым, дыхание – поверхностным. Стадия озноба длится 2 часа, в течении которых температура тела постепенно повышается и в итоге достигает 40-41 градуса.
- Вторая стадия длится от 5-8 часов до суток. В это время самочувствие больных ухудшается: лицо становится красным, склеры инъецированными, слизистые оболочки сухими, язык обложенным. Развивается тахикардия, гипотония, одышка, возбуждение, рвота, возможны поносы.
- Приступ лихорадки заканчивается резким падением температуры тела, профузным потоотделением и улучшением состояния больного. Третья стадия длится от 2 до 5 часов и заканчивается глубоким сном.
В межприступный период температура тела нормализуется, больные испытывают усталость, разбитость, слабость. Селезенка и печень уплотняются, кожа и склеры становятся субиктеричными. В общем анализе крови обнаруживают эритропению, анемию, лейкопению, тромбоцитопению. На фоне приступов малярии страдают все системы организма: половая, выделительная, кроветворная.
Заболевание характеризуется длительным доброкачественным течением, приступы повторяются через день.
У детей малярия протекает очень тяжело. Клиника патологии у малышей в возрасте до 5 лет отличается своеобразием. Возникают атипичные приступы лихорадки без озноба и потливости. Ребенок бледнеет, его конечности холодеют, появляется общий цианоз, судороги, рвота. В начале болезни температура тела достигает высоких цифр, а затем держится стойкий субфебрилитет. Интоксикация часто сопровождается выраженной диспепсией: поносом, болью в животе. У больных детей развивается анемия и гепатоспленомегалия, на коже появляется геморрагическая или пятнистая сыпь.
При четырехдневной малярии возбудитель длительное время сохраняется в организме человека. Приступы лихорадки повторяются через каждые 48 часов. Симптоматика патологии во многом схожа с таковой при трехдневной малярии. Клинические симптомы малярии обусловлены низким уровнем паразитемии. У больных печень и селезенка увеличиваются медленно, анемия развивается постепенно.
Тропическая малярия протекает намного тяжелее. Заболевание характеризуется менее выраженными ознобом и потливостью, но более длительными приступами лихорадки с неправильной лихорадочной кривой. Во время падения температуры тела вновь возникает познабливание, второй подъем и критический спад. На фоне выраженной интоксикации у больных появляются церебральные признаки – головная боль, спутанность сознания, судороги, бессонница, бред, малярийная кома, коллапс. Возможно развитие токсического гепатита, респираторной и почечной патологии с соответствующими симптомами. У детей малярия имеет все характерные черты: лихорадочные пароксизмы, особый характер лихорадки, гепатоспленомегалия.
Диагностика
Диагностика малярии основывается на характерной клинической картине и данных эпиданамнеза.
Лабораторные методы исследования занимают ведущее место в диагностике малярии. Микроскопическое исследование крови больного позволяет определить количество микробов, а также их род и вид. Для этого готовят два типа мазка – тонкий и толстый. Исследование толстой капли крови проводят при подозрении на малярию, для идентификации плазмодия и определения его чувствительности к противомалярийным препаратам. Определить вид возбудителя и стадию его развития позволяет исследование тонкой капли крови.
В общем анализе крови у больных малярией обнаруживают гипохромную анемию, лейкоцитоз, тромбоцитопению; в общем анализе мочи – гемоглобинурию, гематурию.
Быстрым, достоверным и надежным методом лабораторной диагностики малярии является ПЦР. Этот дорогостоящий метод не используют для скрининга, а только в качестве дополнения к основной диагностике.
Серодиагностика имеет вспомогательное значение. Поводят иммуноферментный анализ, в ходе которого определяют наличие специфических антител в крови больного.
Лечение
Всех больных с малярией госпитализируют в инфекционный стационар.
Этиотропное лечение малярии: «Хингамин», «Хинин», «Хлоридин», «Хлорохин», «Акрихин», сульфаниламиды, антибиотики – «Тетрациклин», «Доксициклин».
 «Хингамин» – широко применяемое противомалярийное лекарственное средство, вызывающее гибель плазмодиев. Таблетки назначают больным малярией и используют для профилактики инфекции. Принимать их следует после еды в течение 5 дней. В тяжелых случаях препарат вводят внутривенно капельно. Детям «Хингамин» назначают в виде внутримышечных инъекций двукратно с интервалом в 6 часов. Чтобы ускорить и усилить терапевтический эффект препарата, его назначают вместе с противовоспалительными и гормональными средствами.
«Хингамин» – широко применяемое противомалярийное лекарственное средство, вызывающее гибель плазмодиев. Таблетки назначают больным малярией и используют для профилактики инфекции. Принимать их следует после еды в течение 5 дней. В тяжелых случаях препарат вводят внутривенно капельно. Детям «Хингамин» назначают в виде внутримышечных инъекций двукратно с интервалом в 6 часов. Чтобы ускорить и усилить терапевтический эффект препарата, его назначают вместе с противовоспалительными и гормональными средствами.- «Хлоридин» представляет собой лекарственное средство, оказывающее повреждающее воздействие на различные формы плазмодиев. Этот препарат является довольно эффективным, но действует медленнее «Хингамина». В тяжелых случаях их рекомендуют принимать одновременно.
- «Хинин» – быстродействующий противомалярийный препарат,оказывающий влияние на все штаммы плазмодиев. Препарат вводят внутривенно капельно. Это необходимо для создания высокой концентрации лекарства в сыворотки крови. Длительность лечения «Хинином» составляет 7-10 дней. Если внутривенное введение лекарства становится невозможным, его вводят внутримышечно или перорально. Лечение одним «Хинином» часто бывает недостаточным. В таких случаях его прием совмещают с приемом антибиотиков из группы тетрациклинов или других противомалярийных средств.
Кроме этиотропной терапии проводят симптоматическое и патогенетическое лечение, включающее дезинтоксикационные мероприятия, восстановление микроциркуляции, противоотечную терапию, борьбу с гипоксией.
Внутривенно вводят коллоидные, кристаллоидные, сложносолевые растворы, «Реополиглюкин», изотонический физиологический раствор, «Гемодез». Больным назначают «Фуросемид», «Маннитол», «Эуфиллин», проводят оксигенотерапию, гемосорбцию, гемодиализ.
Для лечения осложнений малярии используют глюкокортикостероиды – внутривенно «Преднизолон», «Дексаметазон». По показаниям переливают плазму или эритроцитарную массу.
Больным малярией следует укреплять иммунитет. В ежедневный рацион рекомендуют добавлять орехи, сухофрукты, апельсины, лимоны. Необходимо во время болезни исключить употребление «тяжелой» пищи, а отдавать предпочтение лучше супам, овощным салатам, кашам. Следует пить как можно больше воды. Она понижает температуру тела и выводит токсины из организма больного.
Лица, перенесшие малярию, находятся на диспансерном учете у врача-инфекциониста и в течение 2 лет проходят периодическое обследование на носительство плазмодиев.
Народные средства помогут ускорить процесс выздоровления:
 Чтобы понизить температуру, тело больного растирают водой с добавлением уксуса.
Чтобы понизить температуру, тело больного растирают водой с добавлением уксуса.- В стакане с водой растворяют чайную ложку меда и щепотку корицы, тщательно перемешивают, кипятят, остужают и пьют. Это хорошее средство от малярии.
- Сухие листья базилика заливают кипяченой водой и настаивают три часа. Полученный настой процеживают и принимают дважды в день.
- Высушивают кору ивы, измельчают ее и заливают кипятком. Процеживают средство через марлю и принимают трижды в день до еды.
- Заваривают высушенную траву полыни и принимают настой несколько раз в день.
- Для укрепления иммунитета готовят средство из воды, сока лимона, цедры апельсина. Полезно пить натуральный сок граната, апельсина, абрикоса, грейпфрута.
Своевременная диагностика и специфическая терапия сокращают продолжительность болезни и предупреждают развитие тяжелых осложнений.
Профилактика
Профилактические мероприятия заключаются в своевременном выявлении и лечении больных малярией и носителей малярийного плазмодия, проведении эпидемиологического надзора за эндемическими регионами, уничтожении комаров и использовании средств от их укусов.
 Прививка от малярии в настоящее время не разработана. Специфическая профилактика малярии заключается в использовании противомалярийных препаратов. Лица, выезжающие в эндемичные районы, должны пройти курс химиопрофилактики «Хингамином», «Амодиахином», «Хлоридином». Для наибольшей эффективности эти препараты рекомендуют чередовать каждый месяц.
Прививка от малярии в настоящее время не разработана. Специфическая профилактика малярии заключается в использовании противомалярийных препаратов. Лица, выезжающие в эндемичные районы, должны пройти курс химиопрофилактики «Хингамином», «Амодиахином», «Хлоридином». Для наибольшей эффективности эти препараты рекомендуют чередовать каждый месяц.
С помощью натуральных или синтетических репеллентов можно защитить себя от укусов комаров. Они бывают коллективными и индивидуальными и выпускаются в виде спрея, крема, геля, карандашей, свечей и спиралей.
Комары боятся запаха томатов, валерианы, табака, масла базилика, аниса, кедра и эвкалипта. Пару капель эфирного масла добавляют в растительное масло и наносят его на открытые участки тела.
Видео: жизненный цикл малярийного плазмодия
Мнения, советы и обсуждение:
симптомы, фото, инкубационный период, причины болезни
Малярия – одна из тех болезней, которые атакуют человечество с древних времен и по сей день. Трудно определить возраст этого заболевания — ориентировочно от 15 до 50 тысяч лет. Огромное количество людей ежедневно обнаруживают у себя симптомы малярии, около ста стран находится в группе риска. Согласно статистике, от рассматриваемого заболевания пациенты умирают чаще, чем от любого другого. Вспышки болезни могут возникнуть везде, в том числе и в нашей стране. Инфекцию в таких случаях привозят из-за рубежа. Ситуация осложняется тем, что до сих пор ученые не выработали вакцину, а болезнь с каждым годом становится устойчивее к традиционным лекарственным препаратам. О симптомах и лечении малярии поговорим в нашем материале.
Терминология
Для начала нужно определиться с понятием. Малярия представляет собой группу инфекционных заболеваний, которые переносятся насекомыми. Непосредственно в организм человека вирус попадает после укуса самкой комара рода Anopheles (малярийный комар). После этого ярко выражаются симптомы малярии, в некоторых случаях приводящие к летальному исходу.
Комары, которые переносят инфекцию, обитают в регионах с обилием болот и влажным теплым климатом. Заражение возможно не только через укус — есть и другой способ. В медицине его называют гемотрансфузионный. Его суть заключается в переливании крови от больного человека к здоровому. Ученые допускают, что существует еще внутриутробный механизм передачи заболевания, то есть от матери к ребенку.
Цикл заболевания
Симптомы малярии у взрослого и ребенка появляются в результате воздействия плазмодий. Они являются простейшими организмами, четыре вида которых способны заражать людей. Недавно ученые смогли выявить еще один вид плазмодия, паразитирующего в странах Азии.
Жизненный цикл возбудителя болезни довольно сложный. Для лучшего понимания разобьем его на несколько ступеней:
- Спорогония. Это самая ранняя стадия, когда плазмодии проникают в тело комара в результате укуса другого насекомого с зараженной кровью. Затем происходит оплодотворение, образуются жгутиковые формы, далее превращающиеся в ооцисты. В последних формируются спорозоиты, заполняющие все тело комара. Этот момент решающий, ведь начиная с этого времени, в течение месяца насекомые могут заражать людей.
- Шизогония тканевая. Стадия развивается в печеночных клетках, где наблюдаются быстрые и медленные особи плазмодий. Именно поэтому возможны рецидивы заболевания на разных сроках. Тканевый цикл длится примерно десять суток, после чего возбудители проникают внутрь эритроцитов.
- Шизогония эритроцитарная. На этом этапе пациент ощущает на себе силу малярии. Симптомы болезни выражаются в появлении лихорадочного состояния, ведь плазмодии разрывают эритроциты, что позволяет токсинам свободно выходить в кровяное русло. Спустя некоторое время особи снова врываются в эритроциты, и такой цикл продолжается на протяжении нескольких суток. Если не предпринять попытку лечения, существует высокая вероятность летального исхода.
Так выглядит инкубационный период малярии. Симптомы заболевания проявляются ярко, пациенту трудно их игнорировать. Плохое самочувствие вынудит больного в короткие сроки обратиться за помощью к врачу.
Пути заражения
Выше мы слегка затронули эту тему, теперь остановимся на ней поподробнее. Особенно полезна информация будет для туристов, собирающихся отправиться в места обитания малярийных комаров. В медицине выделяют три основные группы путей передачи инфекции:
- Заражение при укусе насекомого. Наиболее распространенная причина. Инфицирование происходит в результате впрыскивания в кровь теплокровного существа паразита из рода плазмодиев. Первым носителем вируса является комар, который переносит его второму носителю, например, человеку. Симптомы малярии после укуса комара проявляются спустя несколько дней.
- Трансплацентарный путь (или внутриутробный). Передается клиническая форма заболевания через плаценту, то есть от инфицированной беременной женщины к ребенку. Данная причина не является распространенной в местах, где малярийные комары не обитают. Это связано с тем, что будущие мамочки берегут себя и не путешествуют в опасной местности. Но если речь идет о странах, где насекомых такого рода предостаточно, трансплацентарный путь заражения – не редкое явление. Малярия передается, если женщина заболела при ношении плода, либо забеременела уже после попадания инфекции в организм.
- Парентеральный путь передачи болезни. Суть состоит в передаче инфекции от больного к здоровому человеку. Довольно часто это происходит в результате переливания крови.
Стоит отметить, что других причин заражения не существует. Данный вирус не передается воздушно-капельным путем, ведь возбудители располагаются в клетках крови.
Классификация
Нужно сказать, что существует несколько видов малярии. Это зависит от типа плазмодия, вызвавшего инфекцию. Соответственно, протекает заболевание в каждом случае по-разному. То есть симптомы малярии, длительность болезни и прогноз полностью зависят от вида. Причину и тип заболевания необходимо выявить в начале, чтобы подобрать наиболее эффективную терапию.
На сегодняшний день ученые выделяют четыре основных вида болезни:
- Тропическая малярия. Паразитом в этом случае выступает Плазмодиум Фальципарум. Такое заболевание является наиболее распространенным. Согласно статистике, в более чем 90 % случаев у пациентов обнаруживается именно тропическая малярия. Симптомы при ней очень опасные, по сравнению с другими формами. Для заболевания характерны неприятные последствия и развитие осложнений. Стоит отметить, что у пациентов, страдающих тропической формой болезни, отмечается высокая смертность.
- Четырехдневная малярия. Возбудителем здесь является Плазмодиум Маляриа. По сравнению с предыдущим данный вид заболевания не так пагубно влияет на организм. Название данная форма получила из-за того, что симптоматика проявляется спустя трое суток. Причем признаки носят приступообразный характер.
- Трехдневная малярия. Симптомы при таком заболевании обнаруживаются через двое суток после заражения. Вызывает болезнь паразит Плазмодиум Вивакс. Как и в предыдущем случае, наблюдаются приступы.
- Овале-малярия. Практически ничем не отличается от трехдневной. У них идентичный инкубационный период, одинаковая симптоматика и методы лечения. Отличие лишь в том, что передает инфекцию возбудитель Плазмодиум Овале.
Симптомы, характерные для малярии
К сожалению, немногие люди знают о признаках заболевания. Наиболее нужна данная информация любителям путешествовать. Обычный укус комара может обернуться летальным исходом, поэтому туристы и не только должны знать о характерных чертах и отличительных особенностях заболевания.
Итак, какие симптомы малярии обнаруживаются в большинстве случаев? Обычно после инфицирования наблюдаются:
- лихорадка, то есть повышение температуры тела до тридцати девяти градусов и выше;
- озноб, являющийся одним из первых признаков болезни;
- тошнота, рвота, боль в суставах;
- анемия, то есть снижение гемоглобина в крови, в результате чего белок выделяется в мочу;
- конвульсии, покалывания кожи;
- во время исследований доктор может обнаружить увеличенные в размерах внутренние органы, селезенку и печень;
- непрекращающаяся головная боль, от которой не помогают лекарственные препараты, иногда обнаруживается ишемия мозга.
Симптомы малярии у детей проявляются более тяжело ввиду еще не сформировавшегося до конца организма. К лечению нужно приступить как можно скорее, ведь протекает болезнь у ребенка несколько быстрее, нежели у взрослого.
Признаки немного отличаются в зависимости от формы заболевания. Например, при трехдневной малярии возникают приступы, продолжительность которых составляет примерно восемь часов. Начинаются они по утрам и чередуются день через день с периодами спокойствия.
Тропическая форма характеризуется присутствием симптома жара, который может длиться до сорока часов. В это время пациента покидают силы, без своевременной медицинской помощи наступит смерть. К симптомам, характерным для малярии тропического типа, относится нарушение сознания и повышенное потоотделение.
Осложнения
Малярия считается одной из наиболее опасных болезней. Когда организм пациента слабеет, он становится подвержен различным бактериям и вирусам. Во время лихорадки и проявления других симптомов малярии на их фоне могут появиться серьезные осложнения.
Рассмотрим самые опасные последствия:
- Геморрагический синдром. Возникает зачастую при тропической форме заболевания. У больного обнаруживаются внутренние кровотечения таких органов, как легкие, кишечник, почки. Плюс ко всему появляется сыпь на теле. Нарушается сосудистый тонус, нарушаются функции костного мозга и печени, отсюда и кровоизлияния внутренних органов.
- Судорожный синдром. У больного наблюдаются единичные или многократные подергивания и разного вида судороги. Этот симптом развивается вследствие инсульта или ишемии сосудов.
- Анурия или отсутствие мочи. Довольно неприятное явление, развивается по причине почечной недостаточности. Последняя, в свою очередь, возникает из-за кровоизлияний. Одна проблема связана с другой, поэтому необходимо разобраться в первопричине и устранить ее.
- Лихорадка гемоглобинурийная. Среди симптомов малярии у взрослого выделяется озноб и повышенная температура тела. При такой лихорадке к признакам добавляется нарастание желтухи и бурая моча. Если недостаточность почек достигнет критического уровня, наступит смерть пациента.
- Нарушение функций внутренних органов. У больного постепенно отказывают почки, легкие, печень, сердце и т. д. Зачастую развивается постепенно и приводит к летальному исходу. Ситуация возникает из-за образования тромбов, наличия внутреннего кровотечения и расстройства нервной регуляции.
- Состояние комы. Связано с поражением структур головного мозга. Наверное, наиболее серьезное последствие, так как даже после проведения эффективного лечения существует высокая вероятность летального исхода. Причиной является инфекционно-токсический шок, который трудно переносится пациентом.
Иммунитет
Прежде чем перейти к диагностике заболевания и его лечению, немного поговорим об иммунитете организма. Как известно, после перенесения тяжелой болезни у человека формируется определенная защита. Поэтому повторное инфицирование в короткие сроки маловероятно. Что касается малярии, это заболевание является одним из исключений.
Все мы знаем, насколько важно иметь крепкий иммунитет. Каждый человек может этого добиться, если правильно питаться, заниматься спортом и т. д. Собственный иммунитет к малярии у человека очень медленно формируется, причем в большинстве случаев он неэффективен. Другими словами, организм не может защититься от очередного заражения. Есть вероятность рецидива в короткое время.
Иммунитет от рассматриваемого заболевания оформляется только после перенесения инфицирования несколько раз. Интервалы между заражениями должны быть небольшими, и чтобы болезнь продолжалась не менее двух лет. Выработанный таким образом иммунитет становится специфичен не только к этапам заболевания, но и к типу плазмодия. Клиническая картина и симптомы малярии после укуса комара у взрослого сильно облегчаются, прогноз становится более утешительным. Ученые считают, что слабый ответ защитной системы организма связан с тем, что возбудитель заболевания живет в клетках организма, оказывая пагубное влияние на иммунитет. Поэтому выработать его так сложно, придется перенести очень многое.
Диагностика
В эндемичных районах врачи легко определяют малярию. Признаки и симптомы ярко выражаются, заболевание довольно распространено. Чтобы верно поставить диагноз, доктору нужно тщательно изучить клиническую картину и подтвердить присутствие инфекции в крови. Особое внимание нужно обращать на возникновение приступов во время озноба, потоотделения и жара, а также увеличение внутренних органов.
Стоит отметить, что после двух приступов, в крови наблюдается мало плазмодиев, что затрудняет задачу их выявления. После трех таких ситуаций, количество возбудителей значительно увеличивается. Для обнаружения паразитов терапевт использует метод микроскопии капли крови. Это делается в интервале между приступами.
Анализ крови эффективен в следующих случаях:
- если человек побывал в стране, где обитают инфицированные насекомые, за последние два года;
- периодическое повышение температуры до тридцати девяти градусов;
- у пациента обнаруживается лихорадка, вместе с анемией;
- повышается температура у людей, прошедших через трансфузию.
Если этот метод в конкретной ситуации неэффективен, специалист прибегает к другим способам, например, диагностике по иммунологическим показаниям крови. Методика хорошо себя проявила в качестве дополнительной. Иногда приходится использовать анализ периферической крови. Недостатком способа является тот факт, что он способен определить только малярию тропической формы по наличию специфических белков.
Лечение заболевания
О том, как справиться с малярией, знает только врач. При появлении первых признаков лучше обратиться к терапевту. Если диагноз подтвердится, то терапию будет назначать, скорее всего, инфекционист. Перед лечением специалист обязательно проведет систематический анализ крови, чтобы выбрать наиболее эффективный путь решения проблемы. Стоит отметить, что процесс выздоровления совершается строго в условиях стационара.
Борьба с инфекцией предполагает достижение одновременно нескольких целей:
- устранить возбудителя, остановить его развитие;
- не допустить осложнений;
- не допустить летального исхода;
- провести профилактику для того, чтобы паразит не «привыкал» к лекарственным препаратам.
При выполнении этих условий вирус отступит, и пациент продолжит нормальную жизнь. Лечение производится в основном медикаментами. Есть также рекомендации по уходу за больными и система правильного питания. Только в комплексе различные методы терапии способны дать положительный результат.
Медикаментозное лечение
Конкретные лекарственные препараты подбираются лечащим врачом в каждом случае индивидуально. Это зависит от течения заболевания, развития осложнений, вида малярии и т. д.
Зачастую доктора выписывают препараты следующих групп:
- Хинолилметанолы. Практически универсальное решение, действует при малярии любого вида, так как обладает эффективностью в отношении к возбудителю. То есть препараты этой группы лишают паразитов возможности разрушать красные клетки крови.
- Бигуаниды. Такие медикаменты назначаются обычно в том случае, если у возбудителя выработалась «привычка» к хинину. Довольно эффективно действуют на плазмодии тканевой стадии. Иногда лекарство используют для профилактики.
- Сульфоны. При обнаружении симптомов малярии выписывают и эти лекарственные препараты. Они больше подходят для резерва. Когда применение остальных медикаментов невозможно, целесообразно попробовать сульфоны.
Дозировка, сочетание медикаментов и другие тонкости врач определяет самостоятельно в зависимости от конкретного случая.
Рекомендации по уходу за больным и правильное питание
Как уже было отмечено, чтобы справиться с заболеванием, приема медикаментов не достаточно. Так как лечение проходит в стационаре, за пациентом приглядят специалисты. Однако в жизни случаются разные ситуации, поэтому нужно быть готовым ко всему. Когда у больного начинается приступ озноба, готовьте теплое одеяло и грелку, положить ее нужно у ног. Если одолевает жар, нужно следить за тем, чтобы пациент не раскрывался. После стадии потоотделения необходимо переодеть больного. Вы должны позаботиться о том, чтобы в помещение не проникали комары, нельзя допустить распространение инфекции.
Что касается питания, оно должно быть частым и подаваться небольшими порциями. Рекомендуются для потребления следующие продукты: нежирное мясо и рыба, отварные яйца, кисломолочная продукция, сухари, овощи, пюре из ягод и фруктов. Нельзя забывать и о питье. Такой рацион при симптомах малярии (фото найдете в статье) обеспечит активизацию защитных функций организма, в то же время не утруждая его.
Профилактика
В данном случае профилактика довольно специфична. В настоящее время еще не выработали вакцину от малярии, поэтому и способов защиты от заболевания как таковых нет. Ученые создают прививки, но они не доработаны и не могут справиться со всеми видами болезни.
Профилактические меры сводятся к следующему:
- защита от комаров: эффективными средствами являются москитная сетка, репелленты и закрытая одежда;
- лекарственные препараты: их нужно принимать за несколько дней до поездки в африканские или азиатские страны, затем в течение недели по прибытию;
- быстрое выявление заболевания (определение симптомов малярии) и лечение в стационаре;
- осушение болот и уничтожение сообществ комаров.
В последнее время значительно увеличился поток туристов в страны зон эпидемии, соответственно, возросла частота обнаружения заболевания. Здесь нужно думать о профилактике, обязательно делать прививки перед вылетом и после прибытия в пункт назначения.
Малярия на губах
Это заболевание, по сути, не является малярией, так как причиной его возникновения является вирус простого герпеса. Однако в народе этот недуг принято называть именно так. Внешне он проявляется маленькими пузырьками, в которых есть жидкость. Симптомы малярии на губах носят, в основном, эстетический характер. Недуг проходит несколько стадий: сначала появляется пощипывание, затем формируются пузырьки, после чего они подсыхают, образуется корка и происходит заживление. При тактильном прикосновении пациент ощущает несильную боль. Чтобы справиться с заболеванием, не обязательно посещать специалиста.
Лечить такую малярию рекомендуется специальными мазями, например, «Ацикловиром» или «Зовираксом». Из народных средств наиболее эффективными считаются пихтовое масло и настойка прополиса. Лекарственные препараты в комплексе с нетрадиционной медициной значительно ускорят процесс восстановления. В целом, на лечение малярии на губах уходит около недели при правильном подходе.
Тропическая малярия, чем и как лечить болезнь
Малярия – трансмиссивная инфекция, вызываемая паразитами, которая передается через укус зараженных самок комаров рода Anopheles (малярийные комары). Последние заражаются простейшими паразитами из рода плазмодий, которые и вызывают малярию.
Заболевание антропонозное, т.е. болеет им только человек. Оно проявляется разрушением эритроцитов с выраженной интоксикацией, приступами лихорадки, ознобов, гепатоспленомегалией и анемией. Оно имеет хроническое рецидивирующее течение с прогрессированием.
Сущность патологии
Заболевание известно человечеству с незапамятных времен, более 50 тыс лет. Самые древние окаменелости с остатками малярийных комаров, насчитывают 30 млн. лет.
В ходе эволюции с появлением человека эти малярийные паразиты приспособились к смене 2 хозяев – человека и комаров из рода Анофелес. Сам термин “малярия” появился в средние века от итал. слова malaaria — «плохой воздух», поскольку заболевание встречалось в болотистой местности и называлось «болотной лихорадкой». Родиной тропической малярии является Западная Африка, но сегодня она встречается повсеместно, хотя основной очаг остается в Африке.
Причина заболевания была открыта в 1880 г. французским военным врачом Ш.Лавераном, за что он получил Нобелевскую премию. Немало великих людей погубила малярия в свое время: Македонский, Чингисхан, Колумб, Микеланджело, Байрон и др.
Известно всего 4 вида малярии, но чаще всех встречается именно тропическая малярия, которая является и самой тяжелой. На долю тропической лихорадки приходится 80-90% всех случаев малярии.
По данным ВОЗ в год регистрируется около 300 млн. случаев заболевания малярией, из которых почти 800 тыс. заканчиваются летально. Подавляющее число больных – дети до 5 лет.
Виды малярийных плазмодиев
Существует 5 тыс. видов плазмодия, но малярию вызывают только 4 из них. Из них наиболее часто встречается плазмодий тропической малярии:
- Plasmodiumfalciparum. По размерам этот паразит самый мелкий. Малярия фальципарум считается самой опасной и молниеносной, с высокой летальностью.
- Plasmodiumvivax – возбудитель трехдневного вида малярии. Трехдневная малярия считается одной из самых легких. Приступы у неё повторяются в дневное время, через день, каждые 40 часов.
- Plasmodiummalariae – возбудитель четырехдневной малярии.
- Plasmodiumovale – самый редкий вид возбудителя. Трехдневная малярия и малярия овале сходны, но приступы при овале повторяются вечером, с интервалом 2 суток. Эта малярия самая легкая.
- Не так давно выявлен еще один, пятый возбудитель малярии — Plasmodiumknowlesi, но он изучен недостаточно.
Несмотря на схожесть в морфологии, у каждого плазмодия собственный жизненный цикл. Но комар – всегда постоянный хозяин, а промежуточный – человек. Плазмодии местом своего обитания выбирают эритроциты.
Некоторые факторы малярии
Малярией можно заразиться и при переливании зараженной крови; путь передачи болезни есть и вертикальный – от матери плоду. Дети болеют более часто и умирают больше ввиду несовершенной иммунной системы и нежности и тонкости своей кожи, которую комар легко прокалывает. С 60-х годов малярия в СССР ликвидирована. Сегодня она только завозная при поездках в эндемичные очаги.
Жизненный цикл плазмодия
Цикл плазмодиев достаточно сложный и длинный, употреблением многих специфических терминов. Поэтому будут указаны общие моменты. Зараженная самка комара через укус впрыскивает в кровь человеку спорозоиты (подвижные зародыши).
Те проникают в клетки печени и заражают, а затем и разрушают их. Здесь же они начинают размножаться бесполым путем, расти и разрывают гепатоциты, выходят в русло крови.
Здесь они проникают в эритроциты. Внутри эритроцитов проходят сложный цикл превращений и начинают свой половой цикл, преобразуясь в мерозоиты.
Мерозоиты производят гаметоциты с половыми различиями. Повторный укус комара – и гаметоциты проглатываются комаром. В его кишечной трубке происходит деление (мейоз) гаметоцитов и получаются спорозоиты. Они развиваются и далее при укусе проникают к другому человеку и т.д. Все повторяется.
Периоды малярии
Период инкубации – при тропической малярии длится от 7 до 16 дней. Это латентный первый период. Жалоб в это время нет. Идет процесс развития в гепатоцитах.
Продромальный период – предвестников заболевания. Общее состояние ухудшается и напоминает грипп: жалобы на слабость, ломоту и артралгии; цефалгии; познабливание, недомогание. Длится это до 4 суток.
Период первичных симптомов – повторяющиеся приступы лихорадки. Это острый период заболевания. Приступы могут длиться по 12 часов; в это время происходит развитие плазмодиев в эритроцитах.
Каждый приступ имеет 3 стадии:
- Озноб – самый первый этап. Он занимает от 20 минут до 4 часов. Гипертермия до 39.
- Жар – температура уже 41 градус. В это время больному несколько легче, наступает эйфория. Сосуды на периферии резко расширяются с температурой и возникает потоотделение. При тропической температуре длится состояние до 40 часов. Это выматывает больного и без оказания помощи может привести к смерти.
- Повышенное потоотделение – приводит к падению температуры даже ниже нормы. Больной успокаивается и засыпает.
Лихорадка завершается межприступным периодом, когда больной жалоб не предъявляет и самочувствие удовлетворительное. Температура нормальная.
У тропической малярии этот период самый короткий – всего 3-4 часа. Число приступов повторяется 10-12 раз, затем идет второй латентный период. Больной чувствует себя хорошо.
Если лечение до этого было неадекватным, то спустя 20-30 дней или 5-10 месяцев наступает рецидив. В первом случае говорят о ранних рецидивах, во втором – поздних. Роль в этом играют медленно созревающие спорозоиты. При тропической малярии поздних не бывает.
Период реконвалесценции – полное выздоровление. В этот период обязательной становится реабилитация больного и все функции организма восстанавливаются.
Симптоматические проявления
Инкубационный период от 1 до 2 недель в среднем. Продромальный период напоминает гриппозное состояние. Лихорадка с самого начала неправильная, т.е. в течение суток она колеблется без всякой закономерности. Тропическая лихорадка характеризуется слабостью озноба, малым потоотделением и выраженностью миалгий и артралгий.
Также среди симптомов возникает сильная головная боль, нарушения сознания с бредом и возбужденностью; судороги. Часто присоединяется гепатит и холемия; бронхиты и пневмонии. Часто начало малярии идет с абдоминальным синдромом: рвота, тошнота, боли в животе и диарея. Нарушается мочеиспускание, страдают почки. Тропическая малярия по длительности занимает 6-12 месяцев чаще всего.
Малярия часто осложняется поражениями других органов; особенно это отмечается при снижении иммунитета. В этих случаях у 98% больных наступает летальный исход. Среди осложнений: ОПН, гемоглобинурия, малярийная кома, алгидная форма с холероподобным течением.
При этом в крови всегда отмечается огромное количество плазмодиев – 100 тыс. особей в 1 мкл крови. Четкой периодичности приступов не бывает; апирексия не выражена. Спленогепатомегалия развивается быстро; появляется анемия из-за стремительного разрушения эритроцитов.
Эта же причина является основой появления желтухи. Цефалгии появляются из-за нарушенного кровообращения и гипоксии всех тканей организма. Самое тяжелое протекание заболевания отмечается у беременных и детей.
Симптомы по стадиям приступа
- Стадия озноба – у больного появляется сильная мышечная дрожь, его невозможно практически согреть. Организм сам пытается согреться при помощи мышечной дрожи. К тому же, имеется недостаточность снабжения мышц кровью. Дрожание может быть несильное, но может и сотрясать все тело.
- Кожные покровы становятся холодными и покрываются «гусиной» кожей. Озноб появляется из-за сужения периферических сосудов. Таким способом организм пытается удержать жидкость в организме и не дать ей выделиться через кожу. Лицо и конечности холодеют, они цианотичны. АД повышено, дыхание учащается.
- Выраженность лихорадки в прямой пропорции от токсемии и количества плазмодий, выбрасывающих в кровь токсины. Работа центра терморегуляции также нарушена. Длительность озноба 2-3 часа.
- Жар – отметка на градуснике поднимается еще выше, до 41 градуса. Но больной перестает мерзнуть и некоторое время эйфоричен. На ощупь кожа горячая и сухая; лицо резко гиперемировано. Жар возникает потому, что организм пытается отдать повышенное количество тепла в окружающую среду и расширяет сосуды на периферии.
- Затем больной может начать ощущать мышечную тяжесть, сердцебиение учащается и становится болезненным. Резко начинает болеть голова. Язык суховат, обложен. Могут нередко присоединяться рвота и понос. Малярия специфична тем, что больной возбужден, нередко до буйства. У него нередко судороги, он может терять сознание. Постоянная жажда. Состояние длится от 6 до 12 часов.
- Потоотделение – оно сменяет жар. Расширенные сосуды начинают отдавать излишек жара, температура снижается, выделяется пот, больной успокаивается и засыпает. Температура спадает до 35 градусов.
- Анемия – сначала ее больной не ощущает; она выявляется лабораторно. Появляется бледность кожи, затем серость и развивается слабость. Причиной анемии становится гибель эритроцитов и действие токсинов возбудителя на красный костный мозг, который перестает продуцировать эритроциты.
- После выздоровления анемия держится еще некоторое время. При разрушении гемоглобина все ткани испытывают сильнейшую гипоксию.
- Увеличение селезенки (спленомегалия) – проявляется сразу объемностью живота. Селезенка увеличивается в разы. Обычно реакция селезенки проявляется при тропической лихорадке буквально в течение 1-2 приступов. Ее мегалия объясняется попыткой выработать больше антител к возбудителю.
- Боли в суставах (артралгия) – особенно ярки в приступ. Они также становятся результатом воздействия токсинов.
- Гепатомегалия — она становится увеличенной, болезненной, боли держатся постоянно. Они усиливаются при вдохе. Все ее показатели повышены. Гепатомегалия также появляется через 2-3 приступа. На нее действуют и сами плазмодии, и их токсины.
- Желтушность кожных покровов – один из первых проявлений болезни. Она сопровождается темной мочой и обесцвеченным калом. Возникает из-за билирубинемии при разрушении эритроцитов.
- Сонливость или бессонница – возможны в любое время. Возбуждение или заторможенность мозга наступает из-за токсемии и гипоксии.
- Головная боль – больше сосредоточена в глазницах и в области лба. Также результат токсемии.
- Спутанность сознания – является предвестником комы; встречается при осложнениях. Нередко она переходит в возбуждение и бред.
- Абдоминальный синдром также развивается обычно в стадию озноба. Это также действие токсемии.
- Нарушение мочеиспускания – при ознобе оно учащается. Сначала моча прозрачная, с подъемом температуры она темной и ее выделяется мало.
- Нарушения со стороны ССС – при ознобе повышается АД. Во время жара – оно снижается. Кардиалгии также характерны при ознобе.
- Кожные высыпания – из-за спазма сосудов на коже появляется геморрагическая сыпь. Она неравномерна и напоминает пятна с неровными звездчатыми очертаниями синего и фиолетового цвета.
Отличительные особенности
Тропический вид малярии часто называют коматозной. Начало ее более острое. Сразу начинается развитие и проявления абдоминального синдрома. Цефалгии сильные; лихорадка может продолжаться по 40 часов. Затем она становится перемежающейся с чередованием межприступных спокойных периодов.
При пароксизмах озноб выражен не резко. Резко выраженной по сравнению с другими формами становится анемия.
Больные вялые, апатичные, с цианотичными конечностями. Спленомегалия стремительна. Это видно на УЗИ уже на 2 день болезни.
Прогрессивна и гепатомегалия. Имеются изменения со стороны ССС: появляется тахикардия, выраженные кардиалгии, снижение АД, шумы в сердце.
ЦНС при тропической малярии поражается более резко. Кроме цефалгий, больные очень беспокойны, тревожны, у них часты судороги.
У каждого 4 больного отмечены ренальные нарушения. Очерченность стадий нечеткая.
В период потоотделения, которое, кстати, меньше выражено при данном виде малярии, снова может начаться познабливание и второй приступ гипертермии. Лихорадочная кривая поэтому менее правильная.
Осложнения тропической малярии
Тропический вид малярии чаще других дает осложнения:
- Малярийная кома – больной без сознания и не реагирует на внешнее раздражение. При этом осложнении в мозге образуются полости с гранулемами; сосуды под действием ИТШ тромбируются. Требует немедленного лечения. Даже если больной будет выведен из комы, необратимые остаточные явления в мозге остаются.
- Алгид – ИТШ – инфекционно-токсический шок. Сознание у больного есть, но он в прострации: полностью безучастен и в контакт не вступает.
- Гемоглобинурийная лихорадка – при ней быстро развивается печеночная недостаточность и ОПН. Начало у нее острое, с резкого подскока температуры и сильнейшего озноба.
- Цвет мочи становится красно-бурого цвета, желтуха нарастает. Возникает из-за свертывания крови в сосудах. Летальность высокая.
Другие осложнения малярии: разрыв селезенки, судорожный синдром, анурия, полиорганная недостаточность (все жизненно-важные органы проявляют несостоятельность и недостаточность).
Диагностические мероприятия
Диагностические исследования покажут следующие результаты:
- В ОАК – резкое падение эритроцитов и гемоглобина; лейкоцитоз и тромбоцитоз.
- В ОАМ – гематурия и гемоглобинурия (свободный гемоглобин в моче).
- Биохимия крови — повышение печеночных ферментов, альбумина и общего билирубина.
- Уровень паразитемии и сами возбудители определяются исследованием толстой капли крови. Если они присутствуют на любой стадии – это указывает на осложненное течение патологии.
- Выявление измененных эритроцитов в крови по окраске, размерам и дополнительным включениям.
- При иммунологическом методе проводится определение специфических белков при тропической малярии. Точным на 95% является метод ПЦР, но применяется не везде ввиду своей дороговизны.
Критерии диагностики: важна клиника и выявление факта пребывания в очаге эндемии в течение последних 3 лет. В анамнезе может выявиться ранее перенесенная малярия, факт гемотрансфузий.
Принципы лечения
Лечение малярии проводится инфекционистом. Обычно лечение начинают после лабораторного подтверждения. Но если такой возможности нет, его начинают на основе клиники и факта посещения эндемичной зоны.
Чем лечить заболевание? С самого начала оно направлено на ликвидацию возбудителей и уменьшение их количества в крови, т.е. этиотропное. Параллельно — симптоматическое лечение малярии.
Для уничтожения плазмодий в печени и исключения проникновения их в эритроциты применяют Примахин, Прогуанил. На плазмодии в эритроцитах воздействуют Хинин, Атоваквон (высоко эффективен при всех видах малярии), Мефлохин.
Плазмодии уничтожаются и Хлорохином. Для лечения применяют Прогуанил, Пириметамин, Гальфан и др. Для предупреждения рецидивов — назначают Примахин. С целью профилактики — Бигумаль, Плазмоцид. Применяют также антифолаты – с профилактической и лечебной целью.
Лечить малярию всегда непросто, поскольку она имеет рецидивы и паразиты вырабатывают устойчивость к препаратам, как, например, к хинину. Но начинается лечение при тропической малярии с в/венного введения Хинина или его производных. При резистентности к Хинину используют производные Артемизинина.
Лечение проходит с контролем крови в ходе лечения для определения его эффективности. За неделю до въезда в эндемическую зону начинают профилактический прием таблеток, независимо от возраста. Его продолжают еще 6 недель после возвращения. Среди этих препаратов: Хлорохин, Плаквенил, Примахин, Мефлохин.
Из симптоматического лечения используют антигистаминные, кардиотонические препараты, диуретики, коллоидные, инфузии растворов глюкозы, маннитола; ГКС. При сильной анемии переливают кровь; при ОПН – проводят гемосорбцию и гемодиализ. После излечения в течение 1,5 месяцев больные наблюдаются врачом.
Уход за больным
Уход важен для больного. Сначала в виде согревания при ознобе, потом охлаждения при жаре. Для согревания прикладывают к ногам грелки. В стадии жара грелки убирают, больному дают больше пить.
Головные боли снимаются холодными компрессами на голову. Белье следует менять чаще. В помещении должны быть антимоскитные сетки.
Профилактические мероприятия
Кроме сеток можно применять репелленты, которые отпугивают комаров. Применение инсектицидов в помещении с последующим проветриванием.
Как избавиться от малярии в большом масштабе? Это вполне возможно. Для этого необходимо осушение болот, улучшение санитарных условий, уничтожение комаров инсектицидами. ВОЗ рекомендует сегодня снова использовать ДДТ в эндемичных районах.
Из биологических методов можно назвать разведение рыбок, питающихся личинками комаров. Также необходимо усиление эпиднадзора; своевременное выявление и лечение больных. При своевременной диагностике и правильном лечении тропическую малярию можно вылечить полностью.
Медикаментозная профилактика проводится по назначению инфекциониста. Она не дает 100% гарантии, но риск болезни заметно ниже. Иммунитет после малярии нестойкий.
Официальной противомалярийной вакцины не существует. Но экспериментальная вакцина уже создана именно против тропической малярии, ведутся ее клинические исследования.
Первая вакцина от малярии не решит проблемы на 100% (новости)
Лечение малярии становится возможным!
Смерть от тропической болезни
Лучшие лечение простатита, малярии и артрита. Современная медицина.
Малярия. Лечение. Лекарство — артемизия — зеленое золото.
Пройдаков Михаил Андреевич — малярия (2001)
О.А. Морозова
Малярия. Симптомы и лечение малярии.
Малярия
Малярия – инфекционная болезнь, вызываемая малярийными плазмодиями; характеризуется периодическими приступами лихорадки, увеличением печени и селезенки, анемией, рецидивирующим течением. Распространение малярии ограничено ареалом переносчиков – комаров рода Anopheles и температурой окружающей среды, обеспечивающей завершение развития возбудителя в организме комара, т. е. 64° северной и 33° южной широты; заболевание распространено в странах Африки, Юго-Восточной Азии и Южной Америки. В России регистрируются главным образом завозные случаи.
Возбудители малярии
Возбудители малярии относятся к типу Protozoa , классу Sporozoa , семейству Plasmodiidae , роду Plasmodium . В естественных условиях у человека вызывают малярию 4 вида простейших: P. vivax – возбудитель трехдневной малярии; P. malariae – возбудитель 4-дневной малярии; P. ovale – возбудитель овале-малярии; P. falciparum – возбудитель тропической малярии. В редких случаях возможно заражение человека зоонозными видами плазмодиев.
Жизненный цикл малярийных паразитов проходит со сменой хозяев и включает 2 фазы: половую, или спорогонию, которая имеет место в организме окончательного хозяина – самках комаров рода Anopheles, и бесполую, или шизогонию, протекающую в организме промежуточного хозяина – человека. В процессе спорогонии из попавших при кровососании половых клеток плазмодиев (гамет) образуются инвазионные стадии – спорозоиты, которые, концентрируясь в слюнных железах комара, могут там сохраняться до двух с половиной месяцев. Продолжительность спорогонии находится в обратной зависимости от температуры воздуха: при падении ее ниже 15С спорозоиты не развиваются.
В организме человека малярийный паразит проходит две последовательные фазы шизогонии – тканевую и эритроцитарную. Попав при укусе со слюной инфицированного комара в кровь, спорозоиты циркулируют в кровяном русле в течение 1 ч, а затем захватываются купферовскими клетками и поступают в гепатоциты. Здесь осуществляется тканевая шизогония с последовательным развитием из спорозоитов тканевых трофозоитов, шизонтов и мерозоитов, последние могут развиваться лишь в эритроцитах. Минимальная продолжительность этой фазы составляет 6 суток у P. falciparum , 8 суток у P. vivax, 9 суток у P. ovale и 15 суток у P. malariae. Эритроцитарная шизогония протекает в виде циклического процесса длительностью 48 ч у P. vivax, P. ovale и P. falciparum и 72 ч у P. malariae. В ходе последовательных трансформаций мерозоитов происходит заражение все новых и новых эритроцитов.
Симптомы малярии
Симптомы доброкачественной трехдневной малярии
Трехдневная малярия (доброкачественная трехдневная малярия) вызывается P. vivax. После укуса инфицированным комаром первые симптомы малярии развиваются через 6–21 день: сильнейший озноб предвещает приступ высокой температуры, который продолжается около 8 ч и заканчивается обильным потоотделением. Такие приступы повторяются каждый третий день, но могут наблюдаться и чаще, если в период инфицирования зараженные комары кусали больного в течение нескольких дней.
Приступы лихорадки сопровождаются учащенным пульсом и снижением кровяного давления. На высоте приступа появляются симптомы поражения центральной нервной системы: тошнота, рвота, делирий, иногда развивается коматозное состояние. Часто возникает анемия, обусловленная разрушением эритроцитов размножающимися в них плазмодиями. К типичным симптомам относятся также потеря аппетита, головная боль, болезненные ощущения во всем теле (руках, ногах, спине). Как правило, через несколько недель наступает постепенное выздоровление, однако повторные атаки малярийной лихорадки могут наблюдаться в течение трех и более лет.
Симптомы злокачественной трехдневной малярии
Злокачественная трехдневная малярия (молниеносная трехдневная малярия) вызывается P. falciparum и является самой тяжелой формой малярии. Симптомы в этом случае те же, что и при доброкачественной трехдневной малярии, однако сильнее выражены и сопровождаются более тяжелыми осложнениями. Для этой формы малярии характерны слипание эритроцитов и прикрепление их к стенке мелких сосудов (т.н. паразитарные стазы), что приводит к закупорке капилляров. Часто наблюдаются функциональные нарушения нервной системы и желудочно-кишечного тракта. Обычно поражаются печень и почки. Закупорка мелких сосудов мозга может привести к смертельному исходу. В случае выздоровления повторение приступов малярии бывает редко.
Симптомы черноводной лихорадки
Черноводная лихорадка (гемоглобинурийная лихорадка) – не частое, но тяжелое осложнение малярии, обычно злокачественной трехдневной малярии; встречается преимущественно у лиц белой расы (особенно у принимавших хинин). Для черноводной лихорадки характерны быстрое, массивное разрушение эритроцитов и нарушение функции почек. Она развивается после нескольких приступов малярии, проявляясь внезапно резким подъемом температуры, чрезвычайной слабостью или даже коллапсом. В моче появляется большое количество альбумина (в норме он отсутствует), а также гемоглобина, придающего ей темно-коричневый или темно-красный цвет (откуда и название синдрома). В случае полного нарушения функции почек наступает смерть. Механизм развития черноводной лихорадки точно не установлен, но чаще всего она рассматривается как аллергическая реакция на малярийных паразитов.
Лечение малярии
Показанием для госпитализации является не только точно установленный диагноз малярии, но и подозрение на малярию. Для ликвидации приступов малярии назначают гематошизотропные препараты из группы 4-аминохинолинов (хингамин, гидроксихлорохины), а также плаквенил, бигумаль, хлоридин, мефлохин и хинин. Указанные средства обеспечивают радикальное излечение только тропической и четырехдневной малярии. После ликвидации приступов трехдневной и овале-малярии необходимо противорецидивное лечение примахином или хиноцидом.
Специфическое лечение начинают фазу после установления диагноза. Чаще всего применяют хингамин (делагил) внутрь после еды. Курсовая доза для взрослого 2—2,5 г. Лечение проводят 3 дня. Суточная доза в первый день 1 г. При тропической малярии назначают дополнительно 0,5 г хингамина, а курс лечения может быть продлен до 4—5 дней. Примахин принимают внутрь после еды. Суточную дозу 0,027 г делят на 1—3 приема. Продолжительность курса 14 дней. В связи с широким распространением хлорохинустойчивых штаммов P. falciparum основным этиотропным средством лечения тропической малярии при тяжелом течении является хинин. Разовая доза для взрослых 10 мг/кг, суточная — не более 2 г (1 мл 50% раствора хинина разводят в 500 мл изотонического раствора натрия хлорида). Препарат вводится внутривенно очень медленно, капельно. После улучшения состояния больного проводят курс лечения делагилом; если штамм Р. falcipaniro хлорохинустойчив — фансидаром, метакельфином, тетрациклином.
При развитии осложнений наряду со специфической терапией проводят патогенетическое лечение, которое при малярийной коме направлено на устранение отека головного мозга, уменьшение проницаемости сосудистых стенок, уменьшение гипоксии, нормализацию водно-электролитного обмена. Для дезинтоксикации вводят внутривенно 500—1000 мл реополиглюкина, преднизолон по 30—60 мг 3 раза в сутки, назначают антигистаминные препараты, вводят 40—80 мг фуросемида. При гемоглобинурийной лихорадке отменяют прежде всего препарат, вызвавший гемолиз. Назначают кортикостероиды, растворы глюкозы, натрия хлорида, вводимые внутривенно, по показаниям переливают плазму или эритроцитную массу. При развитии острой почечной недостаточности проводится гемодиализ.
За реконвалесцентами устанавливается диспансерное наблюдение в течение 2 лет. Врач кабинета инфекционных заболеваний поликлиники ежемесячно в период с мая по сентябрь и один раз в 3 месяца в остальное время года производит осмотр реконвалесцента и при подозрении на наличие рецидива назначает анализ крови с целью выявления малярийных плазмодиев.
Прогноз при своевременной и правильной терапии благоприятный. В большинстве случаев малярия заканчивается полным выздоровлением. Летальность составляет в среднем 1%. Летальные исходы в подавляющем большинстве случаев наблюдаются при осложненном течении тропической малярии.
Профилактика малярии
Профилактика малярии проводится путем приема антималярийных препаратов лицами, выезжающими в зоны, где распространена малярия и осуществляются мероприятия по защите от комаров. Для профилактики тропической малярии принимается мефлохин (лариам) по 1 таблетке (250 мг) 1 раз в нед. Прием препарата следует начать за неделю до выезда в очаг, продолжать весь период пребывания в очаге и в течение 4 нед после выезда из очага. При приеме мефлохина возможны нежелательные реакции: тошнота, сердцебиение, головная боль. Изредка отмечаются судороги, психозы, сильное головокружение.
Противопоказания к применению мефлохина: беременность, деятельность, связанная с вождением транспорта, психическое заболевание. Делагил, который применялся для предупреждения заражения до последнего времени, не гарантирует от заражения лекарственноустойчивой тропической малярией. Для защиты от укусов комаров в местах, где распространена малярия, следует спать в комнатах, двери и окна которых затянуты сеткой, или спать под сетчатым пологом, желательно пропитанным инсектицидом; с сумерек до рассвета одеваться так, чтобы не оставлять открытыми руки и ноги; открытые участки тела обрабатывать репеллентом.
Группа заболеваний:
Вопрос: Каким образом происходит инфицирование малярией?
Ответ: Когда инфицированный москит (комар) рода Анофелес (Anopheles) кусает человека, происходит попадание плазмодиев от паразита в кровоток человека. Только данный вид москита (комара) может распространять малярию. Паразит заражается возбудителем вышеупомянутой болезни при втягивании в себя крови больного человека, содержащей малярийных плазмодиев. При последующем укусе другой человек становится зараженным.
Ответ: Незамедлительно обратитесь за медицинской помощью, если проживаете на территории, где распространена малярия, вас кусали комары (москиты) и возникли симптомы, напоминающие простуду (повышение температуры, озноб, головная боль, тошнота).
Вопрос: Здравствуйте! Как уберечься от малярии?
Ответ: Малярия передается только через комара, поэтому нужно защищать себя от укусов кровососов: ставить сетки на окна, пользоваться репеллентами, применять фумигаторы. Перед выездом в страны, где постоянно регистрируются заболевания, принимать противомалярийные препараты за неделю до отъезда и на протяжении всей поездки (но не больше чем четыре месяца) и еще три недели после возвращения. В Африке есть группа стран, где малярия выработала устойчивость к большинству препаратов. В этих странах самый высокий риск заражения.
Вопрос: Здравствуйте! Какие профилактические препараты принимать от малярии при поездке в Африку? И стоит ли их принимать, насколько они вредны для здоровья. Что легче для организма — прием профилактических препаратов или лечение болезни?
Ответ: Здравствуйте! Для профилактики малярии у выезжающих в тропики применяется мефлохин (лариам). Тропическая малярия протекает тяжело. При несвоевременной диагностике и поздно начатом лечении заболевание может завершиться летальным исходом. Поэтому прием противомалярийных препаратов с профилактической целью у выезжающих в тропики считается обязательным. Список территорий, где распространена малярия должен быть во всех поликлиниках.
Вопрос: Добрый день,еду в командировку (предположительно побережье индийского океана). Как обезопаситься от малярии, так как сказали что прививок не делают. В аптеке посоветовали доксициклин, но это антибиотик. Еду на 6 месяцев, не уверена, что его можно так долго пить. Сказали что можно еще мефлохин (лариам), делагил и прогуанил. Какое лекарство больше всего подойдет мне в данной ситуации.
Ответ: Здравствуйте! В данной ситуации Вам больше подойдет делагил!
Малярия — возбудитель, симптомы, лечение, профилактика
Малярия (Febris inermittens) – это группа протозойных трасмиссивных заболеваний человека, возбудители которых передаются комарами рода Anopheles. Характеризуется преимущественным поражением ретикулогистиоцитарной системы и эритроцитов, проявляется лихорадочными пароксизмами, анемией и гепато-спленомегалией. Может давать рецидивы.
Возбудителями малярии являются одноклеточные микроорганизмы, относящиеся к типу Protozoa, классу Sporozoa, отряду Haemosporidea, семейству Plasmodi, poдy Plasinodium. Известно более 60 видов плазмодиев.
Малярию человека вызывают 4 вида возбудителя:
1) Pl. falciparum – возбудитель тропической малярии,
2) Pl. Vivax – возбудитель трехдневной вивакс-малярии,
3) Pl. ovale – возбудитель овале-малярии,
4) Pl. malariae – возбудитель четырехдневной малярии. Установлена возможность заражения людей в естественных условиях малярийными паразитами обезьян.
Виды малярийных плазмодиев состоят из отдельных географических разновидностей или штаммов, отличающихся биологическими и иммунологическими свойствами, чувствительностью к лекарственным препаратам. Например, африканские штаммы Pl. falciparum вызывают более тяжелые формы малярии, чем индийские.
Жизненный цикл малярийных паразитов состоит из двух последовательных фаз развития – половой и бесполой – и связан со сменой хозяев. Половая фаза развития с последующей спорогонией происходит в организме окончательного хозяина – самок комаров рода Anopheles, бесполая (шизогония) – в организме человека, который является промежуточным хозяином паразита. Зараженный малярийный комар, нападая на человека, вместе со слюной вводит в кровяное русло спорозоиты, которые с током крови попадают в печень, где внедряются в гепатоциты. Продолжительность их пребывания в кровяном русле не превышает 30-40 мин. В клетках печени спорозоиты превращаются в шизонты. В результате множественного деления из шизонтов образуются мерозоиты (до 10 000 у Pl. vivax и до 40 000 у Pl. falciparum).
Продолжительность тканевой (экзоэритроцитарной) шизогонии составляет у Pl. falciparum 6 сут, у Pl. malariae – 15 сут, у Pl. ovale – 9 сут и у Рl.vivax – 8 сут. В отличие от тропической и четырехдневной малярии, при трехдневной и овале-малярии возможно длительное (до нескольких месяцев и даже лет) пребывание паразитов в печени в дремлющем состоянии с последующим завершением шизогонии и выходом их в кровь. Продолжительность экзоэритроцитарного развития, как предполагают, детерминирована генетически. А. Я. Лысенко (1976) предложил называть спорозоиты, способные развиваться сразу после проникновения в печень, тахиспорозоитами, а спорозоиты, в развитии которых наступает длительная пауза, – брадиспорозоитами. Соотношение между брадиспорозоитами и тахиспорозоитами, так же как и степень выраженности гетерогенности по признаку длительности экзоэритроцитарного развития у разных географических штаммов возбудителей трехдневной малярии, имеет свои особенности.
В популяции «северных» штаммов Pl. vivax преобладают брадиспорозоиты, заражение которыми приводит к развитию заболевания после длительной инкубации. Среди «южных» штаммов, напротив, превалируют тахиспорозоиты. По этой причине заражение «южными» штаммами вызывает заболевание после короткой инкубации нередко с последующим развитием поздних рецидивов. При заражении штаммами группы «Чессон», характеризующихся очень высокой гетерогенностью по признаку продолжительности экзоэритроцитарного развития, заболевания протекают с частыми и в разное время возникающими рецидивами. Предполагается определенная гетерогенность по продолжительности экзоэритроцитарного развития у Pl. falciparum. Однако вследствие непродолжительности задержки экзоэритроцитарного развития у Pl. falciparum при тропической малярии вторичный латент не наблюдается.
Образующиеся в процессе экзоэритроцитарной шизогонии тканевые мерозоиты проникают в эритроциты и дают начало эритроцитарной шизогонии, ответственной за клинические проявления малярии. После внедрения мерозоитов в эритроциты паразиты увеличиваются в размерах и претерпевают значительные морфологические изменения. В соответствии с этими изменениями выделяют несколько возрастных стадий развития бесполых эритроцитарных форм паразита – юного и зрелого трофозоита, шизонта и морулы. Продолжительность одного цикла эритроцитарной шизогонии составляет у Pl. vivax, Pl. falciparum. Pl. ovale – 48 ч, у Pl. malariae – 72 ч. В результате распада эритроцитов образующиеся в процессе эритроцитарной шизогонии мерозоиты выходят в плазму крови. При этом какая-то часть погибает, часть внедряется в эритроциты и процесс эритроцитарной шизогонии повторяется.
При трехдневной, четырехдневной и овале-малярии в периферической крови встречаются паразиты любого возраста. Во время лихорадочного пароксизма преобладают зрелые шизонты и молодые трофозоиты (кольца), а в межприступный период — зрелые трофозоиты и незрелые шизонты. При тропической малярии эритроциты с развивающимися трофозоитами и шизонтами задерживаются в сосудах внутренних органов. Поэтому в типичных, неосложненных случаях тропической малярии в периферической крови присутствуют лишь молодые кольцевидные трофозоиты (кольца) и зрелые гаметоциты. У неиммунных лиц при очень высокой паразитемии зрелые трофозоиты и шизонты выходят в периферические сосуды, что является показателем наступающей или наступившей коматозной малярии.
В процессе эритроцитарной шизогонии часть мерозоитов дифференцируется в мужские и женские половые клетки. Продолжительность развития гаметоцитов всех видов возбудителей малярии, кроме Pl. falciparum, лишь на несколько часов превышает время развития бесполых форм. Спустя несколько часов после созревания такие гаметоциты погибают. У Pl. falciparum зрелые гаметоциты появляются в периферической крови примерно через 12 сут с момента проникновения мерозоитов в эритроциты. Некоторые из гаметоцитов могут сохранять жизнеспособность и оставаться заразными для комаров в течение нескольких недель.
В желудке комара, насосавшегося крови больного малярией, бесполые формы паразитов перевариваются, а половые проходят сложный цикл развития. В результате слияния образующихся из мужских половых клеток микрогамет с женскими половыми клетками формируется зигота. Последняя удлиняется, приобретает червеобразную форму и проникает сквозь стенку желудка. Здесь под его наружной оболочкой она превращается в ооцисту. Ядро и цитоплазма ооцисты многократно делятся с образованием нескольких тысяч веретеновидных спорозоитов. Спорозоиты при созревании ооцисты и разрыве ее оболочки выходят в полость тела комара и с током гемолимфы разносятся по всему организму насекомого, концентрируясь в слюнных железах. С этого времени комар становится заразным. Через 40-50 дней пребывания в комаре спорозоиты утрачивают способность вызывать заражение человека.
Эпидемиология малярии
Малярия – одна из наиболее распространенных паразитарных болезней. В прошлом заражения малярией регистрировались на территории в полосе между 60° северной и 30° южной широты. В предвоенные годы в СССР заболевало до 6-12 млн в год, особенно высокой заболеваемость была в республиках Средней Азии и Закавказья. В результате огромной комплексной работы к 1960 году в СССР малярию практически ликвидировали, однако в 70-80-е годы в связи с расширением межгосударственных связей со странами Африки, Юго-Восточной Азии, Латинской Америки стала наблюдаться тенденция к росту заболеваемости завозной малярией. Возникла реальная угроза возобновления передачи этой инфекции на юге России. Особенно тяжелая ситуация по малярии сложилась в странах тропической Африки и Юго-Восточной Азии.
Возможность распространения малярии определяется длительностью сезона передачи инфекции. При числе дней в году с температурой воздуха выше 15°С менее 30 распространение малярии невозможно, если таких дней от 30 до 90, возможность оценивается как низкая, а если их более 150, то возможность распространения очень высокая (при наличии комаров-переносчиков и источника инфекции). Переносят плазмодий различные виды (свыше 50) комаров из рода Anopheles. Заражение человека происходит при укусе его инфицированным комаром, а также при переливании крови больного малярией. Возможно внутриутробное инфицирование плода. Комар заражается от больного человека с периода, когда в крови появляются зрелые гамонты. При трех- и четырехдневной малярии это возможно после второго или третьего приступа, при тропической малярии — после 7-10-го дня болезни.
Патогенез малярии
Тканевая шизогония не сопровождается клиническими симптомами. Клинические проявления малярии являются следствием эритроцитарной шизогонии – роста и размножения в эритроцитах бесполых форм паразита.
Приступ лихорадки – это проявление реакции терморегулирующих центров на выход в кровь патологически измененного белка эритроцитов, продуктов жизнедеятельности паразитов и самих мерозоитов. Для реализации малярийного приступа необходимо не только наличие достаточного количества плазмодиев, но и аллергическая перестройка организма в результате повторных антигенных раздражений.
Малярийные приступы сопровождаются генерализованным сужением периферических сосудов в период озноба, которое в период жара сменяется резким их расширением. Эти изменения усиливают продукцию кининов и других веществ, повышающих проницаемость сосудистой стенки. В результате пропотевания в околососудистое пространство воды и белков повышается вязкость крови и замедляется кровоток. Образующиеся в процессе гемолиза тромбопластические вещества усиливают гиперкоагуляцию. Считают, что плазмодии образуют цитотоксические факторы, ингибирующие клеточное дыхание и фосфорилирование. На фоне выраженных нарушений микроциркуляции развивается диссеминированное внутрисосудистое свертывание. Возникает острое нарушение кровообращения и питания мозговой ткани. Изменения в центральной нервной системе отмечаются главным образом при тропической малярии. Злокачественное течение тропической малярии связано с изменениями реологических свойств крови, агрегацией пораженных эритроцитов, прилипанием их к стенкам микрососудов, скоплением паразитов в капиллярах мозга и внутренних органов с образованием тромбов и кровоизлияний.
Надпочечниковая недостаточность, нарушения микроциркуляции, клеточного дыхания могут привести к острой почечной недостаточности – «шоковой почке». При острых приступах малярии вследствие нарушений тканевого дыхания, изменения активности аденилциклазы возможно также развитие энтерита.
При первых приступах малярии селезенка и печень увеличиваются вследствие острого кровенаполнения и значительного повышения реакции РЭС этих органов на продукты распада эритроцитов и токсины плазмодиев. При большом количестве гемомеланина в печени и селезенке происходит гиперплазия эндотелия, а при длительном течении болезни – разрастание соединительной ткани, что выражается в индурации этих органов.
Тяжесть анемии зависит от уровня паразитемии и продолжительности болезни. Анемию усугубляет развитие аутоиммунных процессов – образование антител к эритроцитам. Также следует учитывать, что увеличенная селезенка приводит к развитию синдрома гиперспленизма, который сопровождается развитием прогрессирующей анемии, лейкопении и тромбоцитопении. Микроциркуляторные расстройства в легких проявляются симптомами бронхита, а при тяжелом течении малярии возможно развитие пневмонии. Замедление и даже прекращение кровообращения в дольках печени приводит к дистрофическим и некротическим изменениям гепатоцитов, повышению активности АлАт, АсАт, нарушению пигментного обмена.
Нефротический синдром при четырехдневной малярии является одним из состояний, связанных с отложениями растворимых малярийных иммунных комплексов на базальной мембране клубочков. В биоптате почек у больных с нефротическим синдромом обнаруживают отложения на базальной мембране почечных клубочков иммуноглобулинов в виде грубых гранул, состоящих из IgG, IgM и комплемента.
Особенно тяжело малярия протекает у лиц с дефицитом массы тела при обезвоживании, перегревании, при сопутствующей анемии, при сочетании с брюшным тифом, вирусным гепатитом, амебиазом и некоторыми другими инфекциями.
Симптомы малярии
Трехдневная малярия
Возбудитель обладает способностью вызывать заболевание после короткой (10-21-й день) и длительной (6-13 мес) инкубации в зависимости от типа спорозоита. Трехдневная малярия характеризуется длительным доброкачественным течением. Повторные приступы (отдаленные рецидивы) наступают после латентного периода в несколько месяцев (3-6-14) и даже 3-4 года. В отдельных случаях у неиммунных лиц малярия может протекать тяжело и давать летальные исходы.
У впервые заболевших неиммунных лиц болезнь начинается с продромы: недомогания, слабости, головной боли, ломоты в спине, конечностях. В большинстве случаев типичным приступам малярии предшествует 2-3-дневное повышение температуры тела до 38-39°С неправильного типа. В дальнейшем приступы малярии клинически четко очерчены, наступают через равные интервалы и чаще в одно и то же время дня (между 11 и 15 ч). При среднетяжелом и тяжелом течении заболевания во время озноба у больного отмечаются выраженная слабость, резкая головная боль, ломящие боли в крупных суставах и пояснице, учащенное дыхание, повторная рвота. Больные ощущают потрясающий озноб, холод. Лицо бледнеет. Температура тела быстро достигает 38-40°С. После озноба начинается жар. Лицо краснеет, кожа туловища становится горячей. Больные жалуются на головную боль, жажду, тошноту, нарастает тахикардия. Артериальное давление снижается до 105/50-90/40 мм рт. ст., над легкими выслушиваются сухие хрипы, указывающие на развитие бронхита. Почти у всех больных отмечаются умеренное вздутие живота, жидкий стул. Продолжительность озноба составляет от 20 до 60 мин, жара – от 2 до 4 ч. Затем температура тела снижается и достигает нормальных цифр через 3-4 ч. В этот период повышено потоотделение. Лихорадочные приступы продолжаются от 5 до 8 ч. Межприступный период длится около 40-43 ч. Увеличение печени и селезенки удается выявить уже на первой неделе заболевания. Анемия развивается постепенно. При естественном течении болезни в нелеченных случаях лихорадочные приступы продолжаются 4-5 нед. Ранние рецидивы возникают обычно через 6-8 нед после окончания начальной лихорадки и начинаются с правильно чередующихся пароксизмов, продромальные явления для них не характерны.
Осложнения при трехдневной малярии редки. У лиц с дефицитом массы тела при перегревании и обезвоживании тяжелое течение малярии может осложниться эндотоксическим шоком. Сочетания малярии с тяжелыми формами других инфекций или заболеваний могут закончиться летально.
Тропическая малярия
Инкубационный период около 10 дней с колебаниями от 8 до 16 дней. Тропическая малярия у неиммунных лиц характеризуется наибольшей тяжестью и нередко приобретает злокачественное течение. Без дачи противомалярийных препаратов летальный исход может наступить в первые дни болезни. У части лиц, впервые заболевших малярией, отмечаются продромальные явления – общее недомогание, повышенная потливость, снижение аппетита, подташнивание, послабление стула, двух-трехдневное повышение температуры тела до 38°С. У большинства неиммунных лиц начало болезни внезапное и характеризуется умеренно выраженным ознобом, высокой лихорадкой, возбуждением больных, выраженной головной болью, ломотой в мышцах, суставах. В первые 3-8 дней лихорадка постоянного типа, затем принимает устойчивый перемежающийся характер. В разгаре заболевания приступы лихорадки имеют некоторые особенности. Строгой периодичности начала приступов лихорадки нет. Они могут начинаться в любое время суток, но чаще возникают в первой половине дня. Снижение температуры тела не сопровождается резким потоотделением. Лихорадочные приступы длятся более суток (около 30 ч), периоды апирексии короткие (менее суток).
В периоды озноба и жара кожа сухая. Характерны тахикардия и значительное снижение артериального давления до 90/50-80/40 мм рт. ст. Частота дыханий нарастает, появляются сухой кашель, сухие и влажные хрипы, указывающие на развитие бронхита или бронхопневмонии. Часто развиваются диспепсические явления: анорексия, тошнота, рвота, разлитые боли в эпигастрии, энтерит, энтероколит. Селезенка увеличивается с первых дней заболевания, что проявляется болезненностью в левом подреберье, усиливающейся при глубоком вдохе. К 8-10-му дню болезни она легко пальпируется, край ее плотный, гладкий, болезненный. Часто развивается токсический гепатит, однако функции печени нарушаются незначительно. В сыворотке крови увеличивается содержание прямого и непрямого билирубина, активность аминотрансфераз возрастает умеренно – только в 2-3 раза. Нарушение функции почек в виде легкого токсического нефрозонефрита наблюдается у 1/4 больных. С первых дней болезни выявляется нормоцитарная анемия. На 10-14-й день болезни содержание гемоглобина обычно снижается до 70-90 г/л, а количество эритроцитов – до 2,5-3,5o1012/л. Отмечается лейкопения с нейтропенией, относительным лимфоцитозом и ядерным сдвигом в сторону молодых форм нейтрофилов, нарастают ретикулоцитоз, СОЭ. В периферической крови с первых дней обнаруживаются плазмодии в стадии кольца.
Четырехдневная малярия
Инкубационный период в случаях естественного заражения составляет 21-40 дней, при внутривенном заражении шизонтами – от нескольких дней до нескольких месяцев. Тканевая шизогония наблюдается только в инкубационном периоде. Отличительной чертой возбудителя четырехдневной малярии является способность в течение длительного времени (десятки лет) сохраняться в организме человека после перенесенной болезни. Продромальные симптомы наблюдаются относительно редко и напоминают продрому при трехдневной малярии. Характерны типичные пароксизмы лихорадки, продолжительностью около 13 ч, с последующим правильным их чередованием на каждый четвертый день. Селезенка увеличивается медленно и пальпируется только через 2 нед от начала болезни. Анемия при этой форме малярии развивается постепенно и не достигает уровня, характерного для трехдневной и тропической малярии, что объясняется относительно низким уровнем паразитемии. Длительность клинических проявлений нелеченной четырехдневной малярии несколько месяцев, пока не наступает спонтанное выздоровление.
Овале-малярия
Эндемична для стран Западной Африки. Инкубационный период от 11 до 16 дней. Эта форма малярии характеризуется доброкачественным течением и частым спонтанным выздоровлением после серии приступов первичной малярии. По клиническим проявлениям овале-малярия сходна с трехдневной малярией. Отличительная особенность — начало приступов в вечерние и ночные часы. Длительность болезни около 2 лет, однако, описаны рецидивы болезни, возникавшие через 3-4 года.
Осложнения малярии
Большую опасность представляют злокачественные формы малярии: церебральная (малярийная кома), инфекционно-токсический шок (алгидная форма), тяжелая форма гемоглобинурийной лихорадки.
- Церебральная форма возникает чаще в первые 24-43 ч от начала заболевания, особенно у лиц с дефицитом массы тела. Предвестниками малярийной комы являются сильная головная боль, резкая слабость, апатия или, наоборот, беспокойство, суетливость. В прекоматозном периоде больные малоподвижны, односложно и неохотно отвечают на вопросы, быстро истощаются и снова погружаются в сопорозное состояние.
При осмотре голова больного запрокинута назад. Ноги чаще находятся в положении разгибания, руки полусогнуты в локтевых суставах. У больного выражены менингеальные симптомы (ригидность затылочных мышц, симптомы Кернига, Брудзинского). Эти симптомы при малярийной коме обусловлены не только церебральной гипертензией, но и связаны также с поражением тонических центров в лобной области. Не исключаются кровоизлияния в оболочке головного мозга. У отдельных больных отмечаются явления гиперкинеза от клонических судорог мышц конечностей до общих тетанических или эпилептиформных судорожных припадков. В начале комы исчезает глоточный рефлекс, позднее – роговичный и зрачковый рефлексы.
При обследовании больного температура тела 38,5-40,5°С. Тоны сердца приглушены, частота пульса соответствует температуре тела, артериальное давление снижено. Дыхание поверхностное, учащенное от 30 до 50 раз в минуту. Печень и селезенка увеличены, плотные. Нарушается функция тазовых органов, вследствие чего появляются непроизвольные мочеиспускание и дефекация. В периферической крови у половины больных наблюдается увеличение количества лейкоцитов до 12-16o109/л с ядерным сдвигом в сторону молодых форм нейтрофилов.
- При инфекционно-токсическом шоке (алгидной форме малярии) развиваются резкая слабость, заторможенность, переходящая в прострацию. Кожа бледно-серого цвета, холодная, покрыта потом. Черты лица заострены, глаза глубоко запавшие с синими кругами, взгляд безучастный. Температура тела понижена. Дистальные участки конечностей цианотичны. Пульс чаще 100 уд/мин, малого наполнения. Максимальное артериальное давление падает ниже 80 мм рт. ст. Дыхание поверхностное, чаще 30 раз в минуту. Диурез менее 500 мл в сутки. Иногда бывает диарея.
- Гемоглобинурийная лихорадка чаще возникает после приема хинина или примахина. Массивный внутрисосудистый гемолиз могут вызывать и другие лекарства (делагил, сульфаниламиды). Осложнение возникает внезапно и проявляется потрясающим ознобом, гипертермией (до 40°С и более), ломотой в мышцах, суставах, резкой слабостью, рвотой темной желчью, головной болью, неприятными ощущениями в верхней половине живота и пояснице. Основным симптомом гемоглобинурии является выделение мочи черного цвета, что обусловлено содержанием в свежевыпущенной моче оксигемоглобина, а в постоявшей – метгемоглобина. При стоянии моча разделяется на два слоя: верхний слой, имеющий прозрачный темно-красный цвет, и нижний – темно-коричневый, мутный, содержащий детрит. В осадке мочи, как правило, обнаруживаются глыбки аморфного гемоглобина, единичные неизмененные и выщелоченные эритроциты. Сыворотка крови приобретает темно-красный цвет, развивается анемия, снижается показатель гематокрита. Повышается содержание свободного билирубина. В периферической крови нейтрофильный лейкоцитоз со сдвигом в сторону молодых форм, увеличивается число ретикулоцитов. Наиболее опасным симптомом является острая почечная недостаточность. В крови быстро нарастают показатели креатинина и мочевины. На следующий день кожа и слизистые приобретают желтушную окраску, возможен геморрагический синдром. В нетяжелых случаях гемоглобинурия продолжается 3-7 дней.
Лечение и профилактика малярии
Для лечения малярии используют различные препараты, которые могут предупреждать приступы малярии, быстро купировать симптомы начавшегося приступа или полностью уничтожить возбудителя. Среди них наиболее известны хлорохин, хинин, мефлохин, примахин и хинакрин гидрохлорид, выпускаемый также под названиями атабрин и акрихин. Лицам, планирующим путешествие или длительное проживание в эндемичных по малярии районах, рекомендуется регулярно принимать противомалярийные препараты, например хлорохин.
Для лечения острых проявлений малярии назначают гематоциды.
При обнаружении Pl.vivax, Pl.ovale, Pl.malariae назначают препараты из группы 4-аминохинолинов (хлорохин, нивахин, амодиахин и др.). Наиболее распространенный препарат хлорохин (делагил) назначают по следующей схеме: в 1-е сутки 10 мг/кг основания (первая доза) и 5 мг/кг основания (вторая доза) с интервалом 6 часов, на 2-е и 3-е сутки – по 5 мг/кг. Всего на курс 25 мг/кг основания. Имеются отдельные сообщения о резистентности штаммов P./vivax к хлорохину в Бирме, Индонезии, Папуа-Новой Гвинее и в Вануату. В этих случаях лечение следует проводить хинином, мефлохином или фансидаром.
Хинин сульфат назначается в дозе 10 мг/кг с последующим приемом препарата в той же дозе через 8 часов, далее по 10 мг/кг один раз в сутки в течение 7-10 дней. Если прием хинина per os невозможен(например при многократной рвоте), первая доза хинина назначается внутривенно. Если внутривенное введение также невозможно, проводят внутримышечные инъекции хинина с соблюдением мер предосторожности в связи с риском развития абсцессов.
Мефлохин назначается однократно взрослым в дозе 15 мг/кг основания, детям – в меньших дозах. Мефлохин не должен назначаться ранее чем через 12 часов после последней дозы хинина. Таблетки мефлохина рекомендуется запивать большим количеством жидкости. Женщины детородного возраста должны воздерживаться от беременности, используя надежные противозачаточные средства в течение всего времени приема препарата, а также в течение 2 месяцев после приема его последней дозы.
Фансидар (в 1 таблетке содержится 25 мг пириметамина и 500 мг сульфадоксина) принимают однократно: взрослые – 3 таблетки, дети 8-14 лет – 1-2 таблетки, 4-8 лет – 1 таблетку, от 6 недель до 4 лет – 1/4 таблетки. Фансидар обладает и гамонтотропным эффектом, т.е. воздействует на половые клетки малярийного плазмодия, циркулирующие в крови.
Чтобы полностью вылечить (предупреждение отдаленных рецидивов) от малярии, вызванной Pl.vivax или Pl.ovale, по окончании курса гематоцидных препаратов применяют тканевой шизонтоцид – примахин. Препарат назначают в течение 14 дней в дозе 0.25 мг/кг основания в сутки. Штаммы Pl.vivax, резистентные к примахину, встречаются на островах Тихого океана и в странах Юго-Восточной Азии. В этих случаях можно рекомендовать принимать примахин в дозе 0.25 мг/кг в сутки в течение 21 дня. Прием примахина может вызвать развитие внутрисосудистого гемолиза у пациентов с дефицитом фермента глюкозо-6-фосфатдегидрогеназы (Г-6-ФД) эритроцитов. Таким больным при необходимости можно назначать альтернативную схему лечения примахином: 0.75 мг/кг в сутки 1 раз в неделю на протяжении 8 недель. Примахин также обладает гамонтотропным эффектом.
При обнаружении у больного Pl.falciparum в случаях нетяжелого течения и отсутствия прогностически неблагоприятных показателей препаратами выбора являются мефлохин, фансидар и галофантрин.
Галофантрин назначается 3 раза в день с интервалом 6 ч в дозе 8 мг/кг на прием; курс лечения – одни сутки. При отсутствии мефлохина и галофантрина, наличии противопоказаний к ним или выявленной резистентности назначают хинин в комбинации с антибиотиками (тетрациклин, доксициклин). Тетрациклин назначают сначала в дозе 1.5 мг/кг, через 6 часов 5 мг/кг, далее в течение 7 суток по 1.5 мг/кг в сутки. Доксициклин назначается по 1.5 мг/кг однократно в течение 7 суток. Лечение хинином в таблетках проводится по той же схеме, которая описана выше.
При лечении тропической малярии со «злокачественным течением» (тяжелое течение с развитием осложнений) применяют хинин в виде внутривенных медленных (в течение 4 часов) капельных вливаний. В этих случаях рекомендуется начинать лечение с дозы хинина 20 мг на 1 кг массы тела, в дальнейшем использовать дозу 10 мг/кг. В качестве вводимой жидкости применяют 5% раствор глюкозы. Интервал между внутривенными капельными вливаниями хинина – 8 часов. Суточная доза хинина не должна превышать 30 мг/кг. Такая терапия проводится до выхода больного из тяжелого состояния, после чего переходят на его пероральное введение. Если у больного развивается острая почечная недостаточность, суточная доза хинина уменьшается до 10 мг/кг, ввиду кумуляции препарата.
В качестве альтернативного метода лечения этой формы тропической малярии, прежде всего, в районах, где отмечается резистентность к хинину (в частности, в некоторых районах Юго-Восточной Азии), можно использовать производные артемизинина для парентерального (внутримышечного или внутривенного) введения, назначаемые в течение 7 дней (по 25 мг/кг в первый день и 12.5 мг/кг – в последующие дни) в комбинации с одной дозой мефлохина. В тех случаях, когда пероральное или парентеральное введение препаратов невозможно ( например, при лечении тяжелой малярии в полевых условиях или у детей раннего возраста), можно использовать артемизинин в форме ректальных суппозиториев (Rectocap®). У больных тропической малярией Rectocap® не дает полного паразитоцидного эффекта, но предотвращает летальный исход и дает время для транспортировки больного в клинику.
Больные со злокачественным течением тропической малярии должны быть экстренно госпитализированы в специализированное отделение, имеющее оборудование для гемодиализа. Лечение осложнений тропической малярии проводят на фоне противомалярийной терапии по общим принципам.
| Континент, страна | Препараты для профилактики | Период передачи малярии и зоны внутри страны |
| Азия и Океания | ||
| Индонезия | Д + П | Весь год, повсеместно, кроме крупных городов и Джакарты, туристских центров на островах Ява и Бали. |
| Меф. | Особенно Ириан Джая. | |
| Малайзия | Д + П | Только в ограниченных очагах внутри страны и в Сараваке. Городские и прибрежные зоны свободны от малярии. |
| Меф. | В Сабахе в течение года. | |
| ОАЭ | Д + П | В долинах горных северных районов. Нет риска в Абу-Даби, Дубай, Шарджа, Аджман и в Умаль-Хаюм. |
| Тайланд | Меф. | Весь год, повсеместно в сельских лесных районах, кроме Бангкока ,Паттайя, Пхукет, Чиангмай. |
| Докс. | В пограничных с Камбоджей и Мьянмаром зонах, устойчивых к хинину и мефлохину. | |
| Шри-Ланка | Д + П | Весь год,повсеместно,кроме дистриктов Коломбо, Калутара, Нувара Элия. |
| Африка | ||
| Египет | Д | С июня по октябрь в Эль-Файум |
Д – делагил (хлорохин), Д + П — делагил + прогуанил, Меф. – мефлохин (лариам), Докс. – доксициклин. Санитарные правила и нормы. СанПиН 3.2.569-96м «Профилактика паразитарных болезней на территории Российской Федерации».
medlibera.ru
Малярия — Медицинская энциклопедия
I
Малярия (malaria; итал. mala aria дурной воздух; синоним: болотная лихорадка, перемежающаяся лихорадка)
протозойная болезнь, характеризующаяся периодическими приступами лихорадки, увеличением печени и селезенки, анемией, рецидивирующим течением.
Географическое распространение ограничено ареалом переносчиков — комаров рода Anopheles и температурой окружающей среды, обеспечивающей завершение развития возбудителя в организме комара, т.е. в пределах 64° с.ш. и 33° ю.ш. Заболевание распространено в странах Африки, Юго-Восточной Азии и Южной Америки. Существуют очаги малярии в Азербайджане, Дагестане, Таджикистане; регистрируются также случаи завоза болезни из других стран.
Этиология. Возбудители малярии — простейшие рода плазмодиев. У человека паразитируют плазмодии 4 видов: Plasmodium vivax, Р. ovale, P. malariae, P. falcipanim. Наиболее распространен P. vivax, так как он способен развиваться в переносчике при более низкой температуре, чем плазмодии других видов. Жизненный цикл возбудителей М. включает двух хозяев: комара и человека. В организме комара-переносчика (см. Комары кровососущие) плазмодии проходят половое развитие (спорогонию), в организме человека — бесполое развитие (шизогонию). Комар, питаясь кровью больного малярией или паразитоносителя, заглатывает плазмодии. В желудке насекомого бесполые формы паразитов перевариваются, а половые (гаметоциты) оплодотворяются, в результате чего после ряда превращений образуются спорозоиты, скапливающиеся в слюнных железах комара-переносчика. Питаясь кровью человека, комар со слюной вводит их в организм человека, где происходит шизогония (рис. 1, 2). Кровью и лимфой спорозоиты заносятся в печень. В гепатоцитах осуществляется тканевая преэритроцитарная шизогония, развиваются экзоэритроцитарные шизонты. Продолжительность тканевой шизогонии у Р. talciparum 6—8 суток, у Р. vivax 8—10 суток, у Р. ovale 9—10 суток, у P. malariae — 15—20 суток. Кроме того, у Р. vivax и Р. ovale имеются тканевые стадии паразитов, медленно, в течение нескольких месяцев, развивающиеся в печени больного (параэритроцитарная тканевая шизогония). В течение тканевой шизогонии ядра паразитов делятся, и из шизонтов образуется от 10 000 до 50 000 мерозоитов, которые выходят из гепатоцитов и внедряются в эритроциты. Начинается фаза эритроцитарной шизогонии, которая длится у P. vivax, P. ovale, P. falciparum — 48 ч, у P. malariae 72 ч. В процессе эритроцитарной шизогонии паразит проходит ряд стадий, достигает стадии морулы, из которой образуются от 8 до 24 мерозоитов. Эритроцит разрушается, паразиты выходят в плазму и внедряются в новые эритроциты. Результатом эритроцитарной шизогонии некоторое время спустя является образование половых форм паразита — мужских и женских гаметоцитов (рис. 1, 2). Их дальнейшее развитие происходит только в организме комара.
Эпидемиология. Источник возбудителя инвазии — больной человек или паразитоноситель. в крови которого имеются гаметоциты. Переносчиками являются самки комара рода Anopheles. Возможно внутриутробное заражение плода через плаценту и заражение при переливании крови, полученной от паразитоносителя.
Патогенез и патологическая анатомия. Все клинические проявления малярии обусловлены эритроцитарной шизогонией. Малярийный приступ возникает в ответ на выброс в плазму пирогенных веществ (остатков разрушенных эритроцитов, погибших мерозоитов, продуктов их метаболизма). При тропической малярии эритроцитарная шизогония происходит в мелких сосудах внутренних органов, обусловливая нарушения микроциркуляции. Если этот процесс локализуется в головном мозге, развивается малярийная кома. При тропической малярии в результате иммунопатологического процесса может возникать острый гемолиз эритроцитов, неинвазированных паразитами. Массивный гемолиз приводит к острой почечной недостаточности. При всех формах малярии могут наблюдаться ранние рецидивы, связанные с развитием сохранившихся эритроцитарных форм паразита при снижении иммунитета. Поздние рецидивы обусловлены поступлением в кровь мерозоитов, образующихся из медленно развивающихся тканевых шизонтов, что наблюдается лишь при малярии, вызванной Р. vivax и Р. ovale.
К наиболее характерным патологоанатомическим изменениям относятся малокровие органов, богатых ретикулоэндотелиальной тканью, своеобразный серый или бурый цвет тканей, что является результатом отложения гемомеланина — продукта расщепления гемоглобина паразитами. Печень и селезенка увеличены, плотны. Головной мозг у умерших от малярийной комы имеет серо-аспидный цвет, отечен. Капилляры его блокированы инвазированными эритроцитами и паразитами; отмечаются обширные стазы и геморрагии.
Иммунитет. Новорожденные от матерей, переболевших М., имеют пассивный иммунитет, сохраняющийся 3—6 мес. Врожденной невосприимчивостью к Р. vivax обладают коренные жители Западной Африки. Устойчивость к P. falciparum свойственна лицам с врожденными гемоглобинопатиями. Приобретенный иммунитет непродолжителен, возникает к определенному виду возбудителя и поддерживается повторными заражениями. Развитием иммунитета объясняется самопроизвольное излечение. На ранних стадиях малярии большую роль в защите организма играет фагоцитоз.
Клиническая картина. Различают 4 формы малярии: трехдневную, вызываемую Р. vivax, овале-малярию, возбудителем которой является Р. ovale, четырехдневную, обусловленную P. malariae, и тропическую, возбудитель которой — P. falcipanim. Инкубационный период зависит от вида возбудителя. При тропической малярии он составляет 6—31 день, но чаще 9—16 дней, при трехдневной с коротким инкубационным периодом 7—21 день, с длинным — 6—13 мес. (в северных широтах), при овале-малярии — 7—20 дней, при четырехдневной М. — 14—42 дня. В начале болезни может быть продромальный период (рис. 3, а), проявляющийся недомоганием, сонливостью, головной болью, ломотой в теле, ремиттирующей лихорадкой. Через 3—4 дня возникает приступ М., в течении которого выделяют 3 фазы: озноб, жар, потоотделение. Озноб может быть выражен в различной степени: от легкого познабливания до потрясающего озноба. Продолжительность его от 30 мин до 2—3 часов. В фазе жара, продолжающейся от нескольких часов до суток и больше, общее состояние больных ухудшается, температура тела достигает 40—41°, лицо краснеет, появляются одышка. возбуждение, рвота, головная боль. Могут быть коллапс, бред, понос. Окончание приступа характеризуется критическим снижением температуры до нормальных или субнормальных цифр и усиленным потоотделением. После приступа наступает глубокий сон. Обычно приступ длится 6—10 ч. В последующем в зависимости от вида возбудителя в течение 1 или 2 дней сохраняется нормальная температура. Затем приступ повторяется. Через 3—4 приступа увеличиваются печень, селезенка, развивается анемия, кожа приобретает землистый или бледно-желтый оттенок. Без лечения количество приступов может доходить до 10—12 и более. Через несколько недель развивается ранний рецидив, который по клиническим признакам почти не отличается от первичных проявлений М. Через 8—10 мес. и позже при трехдневной М. и овале-малярии могут возникать поздние рецидивы. Они протекают легко. У лиц, в недостаточном количестве принимающих противомалярийные средства с профилактической целью, клиническая картина болезни может быть атипичной, инкубационный период до нескольких месяцев и даже лет.
Каждая из форм М. имеет свои особенности. Так, при трехдневной М. приступ обычно начинается утром или днем, с внезапного озноба и подъема температуры до высоких цифр. Характерно возникновение приступов через 1 день (рис. 3, а), возможны и ежедневные приступы (рис. 3, б). Овале-малярия сходна с трехдневной, но протекает легче. Приступы возникают чаще в вечерние и ночные часы, температура тела не превышает 39°. Четырехдневная М. не имеет продромального периода. Приступы возникают через 2 дня на третий (рис. 4, а) или продолжаются 2 дня подряд с одним безлихорадочным днем (рис. 4, б). Ознобы выражены слабо. Тропическая М. чаще начинается с продромальных явлений: за 3—4 дня до приступа появляются головная боль, артралгия, миалгия, боль в пояснице, жидкие испражнения, тошнота, рвота. Лихорадка может иметь ремиттирующий или неправильный характер (рис. 5, а). У жителей эндемичных районов температура чаще носит перемежающийся характер (рис. 5, б). Озноб при этой форме выражен умеренно, а фаза жара — более продолжительная — до 36 ч. Периоды апирексии короткие, потоотделение усилено незначительно. Уже в первые дни болезни становится болезненной селезенка, увеличивается печень. Нередко развивается желтуха. Характерны боль в животе и понос.
Психические расстройства при М. относятся к симптоматическим психозам, чаще всего встречаются при тропической М. и значительно реже при трехдневной М. Возникают в период лихорадочного состояния и в апиретическом периоде при повторных и многократных рецидивах М. В первом случае преобладают психозы, сопровождаемые помрачением сознания (см. Расстройства сознания): делирий (см. Делириозный синдром), сумеречное помрачение сознания с выраженным двигательным возбуждением; различные степени оглушения сознания, вплоть до комы (см. Оглушение). Во втором случае возникают затяжные симптоматические психозы в форме гневливой мании (см. Маниакальные синдромы), депрессивно-параноидного синдрома (сочетание тревожной или тревожно-ажитированной депрессии с бредом преследования), вербальные галлюцинозы (см. Галлюцинации). Эти психозы могут усложняться эпизодами помрачения сознания. Малярийные психозы во всех случаях начинаются и сменяются астенией; у ряда больных после психоза возникает преходящий Психоорганический синдром.
У детей грудного возраста типичных малярийных приступов обычно не наблюдается, температура тела достигает высоких цифр, чаще носит неправильный характер. Начало приступа можно определить по побледнению, а затем синюшности кожи, похолоданию конечностей. Ребенок становится сонливым, раздражительным; снижается аппетит, возникает рвота, особенно после еды. Появляется боль в животе, возникает понос. Может развиться обезвоживание. Селезенка быстро увеличивается и становится резко болезненной. Возможны судороги, менингеальные симптомы. Рано развивается анемия.
У беременных болезнь протекает тяжело и сопровождается нарушением течения беременности. Могут быть аборты, преждевременные роды, внутриутробная смерть плода, послеродовые осложнения. У инфицированных P. faicipanim к концу беременности развивается анемия, что в сочетании с потерей крови при родах может быть причиной летального исхода.
Осложнения наиболее часто наблюдаются при тропической М. и, как правило, у неиммунных лиц. К ним относятся малярийная кома, Инфекционно-токсический шок, острая Почечная недостаточность; Увеит, гемоглобинурийная лихорадка, развивающаяся в основном после приема хинина, примахина и хиноцида.
Диагноз устанавливают на основании появления характерных малярийных приступов, данных эпидемиологического анамнеза (пребывание в местности, неблагополучной по М., в течение последних двух лет) и результатов лабораторных исследований. Тропическую М. можно заподозрить во всех случаях заболеваний, сопровождающихся лихорадкой, при наличии соответствующего эпидемиологического анамнеза. Решающую роль в диагностике играет обнаружение паразита. Исследуют мазок и толстую каплю крови. В последней обнаружить паразитов легче вследствие более высокой их концентрации. Однократный отрицательный результат исследования не исключает заболевания М., необходимы повторные исследования.
Лечение. Показанием для госпитализации является не только точно установленный диагноз М., но и подозрение на М. Для ликвидации приступов малярии назначают гематошизотропные препараты из группы 4-аминохинолинов (хингамин, гидроксихлорохины), а также плаквенил, бигумаль, хлоридин, мефлохин и хинин (см. Противомалярийные средства). Указанные средства обеспечивают радикальное излечение только тропической и четырехдневной М. После ликвидации приступов трехдневной и овале-малярии необходимо противорецидивное лечение примахином или хиноцидом.
Специфическое лечение начинают фазу после установления диагноза. Чаще всего применяют хингамин (делагил) внутрь после еды. Курсовая доза для взрослого 2—2,5 г. Лечение проводят 3 дня. Суточная доза в первый день 1 г. При тропической М. назначают дополнительно 0,5 г хингамина, а курс лечения может быть продлен до 4—5 дней. Примахин принимают внутрь после еды. Суточную дозу 0,027 г делят на 1—3 приема. Продолжительность курса 14 дней. В связи с широким распространением хлорохинустойчивых штаммов P. falciparum основным этиотропным средством лечения тропической М. при тяжелом течении является хинин. Разовая доза для взрослых 10 мг/кг, суточная — не более 2 г (1 мл 50% раствора хинина разводят в 500 мл изотонического раствора натрия хлорида). Препарат вводится внутривенно очень медленно, капельно. После улучшения состояния больного проводят курс лечения делагилом; если штамм Р. falcipaniro хлорохинустойчив — фансидаром, метакельфином, тетрациклином.
При развитии осложнений наряду со специфической терапией проводят патогенетическое лечение, которое при малярийной коме направлено на устранение отека головного мозга, уменьшение проницаемости сосудистых стенок, уменьшение гипоксии, нормализацию водно-электролитного обмена. Для дезинтоксикации вводят внутривенно 500—1000 мл реополиглюкина, преднизолон по 30—60 мг 3 раза в сутки, назначают антигистаминные препараты, вводят 40—80 мг фуросемида. При гемоглобинурийной лихорадке отменяют прежде всего препарат, вызвавший гемолиз. Назначают кортикостероиды, растворы глюкозы, натрия хлорида, вводимые внутривенно, по показаниям переливают плазму или эритроцитную массу. При развитии острой почечной недостаточности проводится гемодиализ.
За реконвалесцентами устанавливается диспансерное наблюдение в течение 2 лет. Врач кабинета инфекционных заболеваний поликлиники ежемесячно в период с мая по сентябрь и один раз в 3 мес. в остальное время года производит осмотр реконвалесцента и при подозрении на наличие рецидива назначает анализ крови с целью выявления малярийных плазмодиев.
Прогноз при своевременной и правильной терапии благоприятный. В большинстве случаев М. заканчивается полным выздоровлением. Летальность составляет в среднем 1%. Летальные исходы в подавляющем большинстве случаев наблюдаются при осложненном течении тропической малярии.
Профилактика включает раннее выявление, радикальное лечение больных и паразитоносителей. а также борьбу с комарами — переносчиками возбудителей М. Для раннего выявления больных и паразитоносителей обязательно исследование крови у всех лихорадящих больных, прибывших из неблагополучных по М. местностей. В этих местностях необходимо пользоваться репеллентами (Репелленты), которые наносят на открытые части тела; предохранять жилище от залета комаров с помощью защитных сеток на окнах и дверях; применять защитные пологи над постелями; большое значение в борьбе с комарами имеет ликвидация мест их выплода, благоустройство хозяйственно-полезных водоемов. Лицам, выезжающим в районы, неблагополучные по М., проводят личную химиопрофилактику шизотропными препаратами (хингамином, хинином, фансидаром). Прием препаратов начинают за неделю до выезда и продолжают в течение всего времени пребывания в очаге М., а также 1—2 мес. после возвращения из очага. Хингамин (делагил) назначают взрослым в дозе 250 мг основания 1 или 2 раза в неделю. Фансидар применяют в районах распространения хлорохинустойчивой тропической малярии по 1 таблетке 1 раз в 7 дней или по 2 таблетки 1 раз в 10 или 14 дней. Если химиопрофилактика должна проводиться длительно (годами), рекомендуется время от времени менять препарат.
Библиогр.: Лобан К.М. и Полозок Е.С. Малярия, М., 1983, библиогр.; Руководство по инфекционным болезням, под ред. В.И. Покровского и К.М. Лобана, с. 266, М., 1986; Руководство по тропическим болезням, под ред. А.Я. Лысенко, с. 59, М., 1983.
Рис. 1. Жизненный цикл Plasmodium falciparum: 1 — выход спорозоитов из протока слюнной железы комара и внедрение их в клетки печени; 2 — экзоэритроцитарный трофозоит; 3 — экзоэритроцитарный шизонт; 4 — выход экзоэритроцитарных мерозоитов из гепатоцита в плазму крови; 5, 6 — кольцевидные трофозоиты в эритроците; 7 — юный трофозоит; 8 — незрелый эритроцитарный шизонт; 9 — зрелый эритроцитарный шизонт; 10 — эритроцитарные мерозоиты; 11—14 — гаметоцитогония; 15 — мужской гаметоцит; 16 — женский гаметоцит; 17 — женская гамета; 18 — образование мужских гамет; 19 — оплодотворение; 20 — зигота; 21 — оокинета; 22, 23 — развитие ооцисты; 24 — выход спорозоитов из зрелой ооцисты; 25 — спорозоиты в слюнной железе комара.
Рис. 3. Температурные кривые при трехдневной малярии: а — с 1-го до 3-го дня болезни продрома, с 4-го — приступы через 1 день; б — ежедневные приступы.
Рис. 5б).Температурная кривая при тропической малярии у коренных жителей эндемичных районов (перемежающаяся лихорадка).
Рис. 2. Жизненный цикл Plasmodium vivax, Plasmodium ovale, Plasmodium malariae: 1 — выход спорозоитов из протока слюнной железы комара и внедрение их в клетки печени; 2 — экзоэритроцитарный трофозоит; 3 — экзоэритроцитарный шизонт; 4 — выход экзоэритроцитарных мерозоитов из гепатоцита в кровь; 5 — кольцевидные трофозоиты в эритроците; 6 — юный трофозоит; 7 — незрелый эритроцитарный шизонт; 8 — зрелый эритроцитарный шизонт; 9 — эритроцитарные мерозоиты; 10—12 — гаметоцитогония; 13 — мужской гаметоцит; 14 — женский гаметоцит; 15 — женская гамета; 16 — образование мужских гамет; 17 — оплодотворение; 18 — зигота; 19 — оокинета; 20, 21 — развитие ооцисты; 22 — выход спорозоитов из зрелой ооцисты; 23 — спорозоиты в слюнной железе комара; 24—27 — параэритроцитарная тканевая шизогония (медленно развивающиеся спорозоиты).
Рис. 4. Температурные кривые при четырехдневной малярии: а — приступы через 2 дня; б — приступы через 2 дня подряд с однодневным периодом апирексии.
Рис. 5а). Температурная кривая при тропической малярии у неиммунных лиц (неправильная лихорадка).
II
Малярия (malaria: итал., от mala aria — плохой воздух)
инфекционная болезнь, вызываемая несколькими видами простейших рода Plasrnodium, передающихся комарами рода Anopheles, характеризующаяся лихорадочными пароксизмами, гипохромной анемией, увеличением селезенки и печени.
Малярия бромелиевая — нозогеографический вариант М., эпидемиологически не связанный с наличием водоемов, поскольку его переносчиком являются виды комара Anopheles, выплажнвающиеся в бромелиевых растениях Южной и Центральной Америки.
Малярия врождённая (m. congenka) — М. у новорожденных, возникающая при заражении через патологически измененную плаценту или во время
Малярия гиперэндемичная — М., регистрируемая в местности, которая характеризуется большой пораженностью населения: селезеночный малярийный индекс у детей 2—9 лет постоянно превышает 50% и является высоким у взрослого населения.
Малярия гипоэндемичная — М., регистрируемая в местности, которая характеризуется малой пораженностью населения: селезеночный малярийный индекс у детей 2—9 лет не превышает 10%.
Малярия голоэндемичная — М., регистрируемая в местности, которая характеризуется очень высокой пораженностью населения: селезеночный малярийный индекс у грудных детей постоянно превышает 75%.
Малярия мезоэндемичная — М., регистрируемая в местности, которая характеризуется средней степенью пораженности населения: селезеночный малярийный индекс у детей 2—9 лет находится в пределах 11—50%.
Малярия «нестойкая» — М., эпидемиологически характеризующаяся значительными колебаниями пораженности населения как в течение се зона передачи инфекции, так и от года к году, а также, как правило, низким коллективным иммунитетом к М.
Малярия овале (m. ovale) — клиническая форма М., вызываемая Plasmodium ovale и характеризующаяся регулярными пароксизмами, возникающими через 48 часов в вечернее или ночное время; отличается легким течением.
Малярия пернициозная (m. perniciosa) — общее название тяжело протекающих форм тропической М.
Малярия прививная — см. Малярия трансфизионная.
Малярия смешанная (m. mixta) — М., возникающая в результате заражения одного и того же лица двумя и более видами возбудителя малярии.
Малярия «стойкая» (m. stabilis) — М., эпидемиологически характеризующаяся стабильным уровнем пораженности населения без существенных его колебаний на протяжении ряда лет и, как правило, выраженным коллективным иммунитетом к М.
Малярия трансфузионная (m. post transfusionern; син. М. прививная) — М., возникающая после переливания крови от доноров-паразитоносителей (в т. ч. при малярия-терапии) или после манипуляций инструментами, загрязненными кровью, зараженной возбудителями М.
Малярия трехдневная (m. terliana) — клиническая форма М., характеризующаяся регулярными пароксизмами, возникающими через 48 часов; вызывается двумя разновидностями Plasmodium vivax: северной (P. v. hibernans) с инкубационным периодом 6—13 мес. и южной (P. v. vivax) с инкубационным периодом от 7 до 21 дня.
Малярия трехдневная молниеносная (m. tertiana fulminans) — общее название редких вариантов злокачественного течения М. т., заканчивающихся смертью больного в течение нескольких часов от начала одного из лихорадочных пароксизмов; иногда наблюдалась у детей при отсутствии правильного лечения.
Малярия тропическая (m. tropica) — клиническая форма М., вызываемая Plasmodium falciparum, встречающаяся на территориях с жарким климатом; характеризуется длительными пароксизмами, возникающими через 48 часов, часто ацикличными, а также выраженной интоксикацией.
Малярия четырехдневная (m. quartana) — клиническая форма М., вызываемая Plasmodium malariae и характеризующаяся регулярными пароксизмами, возникающими через 72 часа.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- Малярия — I (или Малария) см. Гемоспоридии. II (от malus aër, mal’aria, испорченный воздух) -перемежающаяся лихорадка, болезнь, характеризующаяся, в типичных случаях, появлением лихорадочных приступов с ознобом, жаром и последующим обильным проливным потом. Энциклопедический словарь Брокгауза и Ефрона
- МАЛЯРИЯ — МАЛЯРИЯ, паразитическая болезнь, возникающая в результате заражения одним из четырех видов малярийного плазмодия (см. ПРОСТЕЙШИЕ). Переносится комаром анофелес (малярийным комаром). Характеризуется высокой температурой и увеличением селезенки. Научно-технический словарь
- малярия — Заимств. в XIX в. из итал. яз., где malaria — сращение словосочетания mala aria «дурное поветрие» (mala «дурное», aria «поветрие», родственные соответственно лат. malus «плохой» и греч. aer «воздух»). Причиной заболевания малярией одно время считался тяжелый болотный воздух. Этимологический словарь Шанского
- малярия — -и, ж. Инфекционное заболевание, сопровождающееся приступами лихорадки. Тропическая малярия. [итал. malaria] Малый академический словарь
- малярия — Маляри́/я [й/а]. Морфемно-орфографический словарь
- МАЛЯРИЯ — МАЛЯРИЯ (итал. malaria, от mala aria — дурной воздух) — инвазионное заболевание человека, вызываемое плазмодиями. Переносчики — малярийные комары. Характерны приступы лихорадки, анемия. Большой энциклопедический словарь
- малярия — МАЛЯРИЯ -и; ж. [итал. malaria] Инфекционное заболевание, сопровождающееся приступами лихорадки. Тропическая м. Приступ малярии. Больной малярией. ◁ Малярийный, -ая, -ое. М. больной. М. комар. М-ая станция. М-ая местность. Толковый словарь Кузнецова
- Малярия — (итал. malaria, от mala aria — дурной воздух; раньше полагали, что болезнь вызывается плохим воздухом) перемежающаяся лихорадка, группа близких болезней, вызываемых одноклеточными организмами — плазмодиями (См. Большая советская энциклопедия
- малярия — малярия ж. 1. Острое инфекционное заболевание, сопровождающееся приступами лихорадки; болотная лихорадка. 2. Эпидемия такой болезни. Толковый словарь Ефремовой
- малярия — (малярия устар.), малярии, мн. нет, ж. [ит. malaria] (мед.). Заразное заболевание, сопровождающееся перемежающимися приступами лихорадки; болотная лихорадка. Большой словарь иностранных слов
- малярия — Малярия, малярии, малярии, малярий, малярии, маляриям, малярию, малярии, малярией, маляриею, маляриями, малярии, маляриях Грамматический словарь Зализняка
- МАЛЯРИЯ — мед. Малярия — трансмиссивное заболевание человека, характеризующееся преимущественным поражением ретикулогистиоцитарной системы и эритроцитов, лихорадочными приступами, анемией, увеличением печени и селезёнки. . Справочник по болезням
- малярия — сущ., кол-во синонимов: 4 агью 2 анаплазмоз 1 болезнь 995 квартана 2 Словарь синонимов русского языка
- малярия — орф. малярия, -и Орфографический словарь Лопатина
- малярия — Малярия — трансмиссивное заболевание человека, характеризующееся преимущественным поражением ретикулогистиоцитарной системы и эритроцитов, лихорадочными приступами, анемией, увеличением печени и селезёнки. Медицинский словарь
- малярия — Является заимствованием из итальянского, где malaria «больной (дурной) воздух». Этимологический словарь Крылова
- малярия — МАЛЯР’ИЯ (малярия ·устар.), малярии, мн. нет, ·жен. (·итал. malaria) (мед.). Заразное заболевание, сопровождающееся перемежающимися приступами лихорадки; болотная лихорадка. Толковый словарь Ушакова
- малярия — МАЛЯРИЯ, и, ж. Инфекционная болезнь, передающаяся нек-рыми видами комаров, сопровождающаяся приступами лихорадки, малокровием. | прил. малярийный, ая, ое. м. комар (переносчик малярии). Толковый словарь Ожегова
Малярия — причины, симптомы, лечение, диагностика
Факты
Малярия — это паразитарная инфекция, переносимая комарами, которую передают комары Anopheles. Паразит Plasmodium , вызывающий малярию, не является ни вирусом, ни бактерией — это одноклеточный паразит, размножающийся в красных кровяных тельцах человека, а также в кишечнике комара.
Когда самка комара питается инфицированным человеком, мужские и женские формы паразита попадают в организм вместе с человеческой кровью.Самец и самка паразита встречаются и спариваются в кишечнике комара, а инфекционные формы передаются другому человеку, когда комар снова питается.
Малярия — серьезная глобальная проблема. В 2015 году во всем мире было зарегистрировано 214 миллионов случаев заболевания, в результате чего погибло около 438 000 человек. Малярия распространена в Африке, Азии, на Ближнем Востоке, в Центральной Южной Америке, на Эспаньоле (Гаити и Доминиканская Республика) и Океании (Папуа-Новая Гвинея, Ириан-Джая и Соломоновы Острова).В Канаде малярия чаще всего вызывается поездками в эндемичные районы и обратно.
Каждый год до 1 миллиона канадцев путешествуют в эндемичные по малярии районы. Это приводит к от 350 до 1000 случаев малярии в Канаде и от 1 до 2 смертей в год.
Паразит постепенно развивал устойчивость ко многим противомалярийным препаратам, а в нескольких регионах мира, особенно в Юго-Восточной Азии, сообщалось о резистентности ко всем противомалярийным препаратам.
Существует 4 вида паразита Plasmodium , который может вызывать малярию у человека: P.falciparum, P. vivax, P. ovale, и P. malariae. Первые 2 типа являются наиболее распространенными. Plasmodium falciparum — самый опасный из этих паразитов; заражение им может быстро убить (в течение нескольких дней), тогда как другие виды вызывают болезнь, но обычно не смерть. Falciparum Малярия особенно часто встречается в странах Африки к югу от Сахары и Океании.
Причины
Вы можете заразиться малярией только в том случае, если вас укусил инфицированный комар или если вы получили инфицированную кровь от кого-то во время переливания крови. Малярия также может передаваться от матери к плоду во время беременности.
Комары, являющиеся переносчиками паразитов Plasmodium , получают его от укусов уже инфицированного человека или животного. Затем паразит претерпевает различные изменения, которые позволяют ему заразить следующее существо, укушенное комаром. Попав в вас, он размножается в печени и снова изменяется, готовясь заразить следующего укуса комара. Затем он попадает в кровоток и вторгается в красные кровяные тельца.В конце концов инфицированные эритроциты лопаются. Это разносит паразитов по всему телу и вызывает симптомы малярии.
Малярия существует с нами достаточно давно, чтобы изменить наши гены. Причина, по которой многие люди африканского происхождения страдают заболеванием крови серповидно-клеточной анемией , заключается в том, что ген, вызывающий ее, также придает иммунитет к малярии. В Африке люди с геном серповидных клеток с большей вероятностью выживут и родят детей. То же самое можно сказать и о талассемии, наследственном заболевании, которое встречается у людей средиземноморского, азиатского или афроамериканского происхождения.(См. Статью «Анемия» для получения дополнительной информации.)
Симптомы и осложнения
Симптомы обычно появляются через 1–3 недели после заражения. У людей с малярией будет много, но не все из следующих симптомов:
- Боль в животе
- озноб и пот
- диарея, тошнота и рвота (эти симптомы появляются только иногда)
- головная боль
- высокая температура
- Низкое артериальное давление, вызывающее головокружение при переходе из положения лежа или сидя в положение стоя (также называется ортостатическая гипотензия )
- мышечные боли
- плохой аппетит
У людей, инфицированных P.falciparum, также могут возникать следующие симптомы:
- анемия, вызванная разрушением инфицированных эритроцитов
- крайняя усталость, делирий, потеря сознания, судороги и кома
- почечная недостаточность
- Отек легких (серьезное заболевание, при котором в легких скапливается жидкость, что может привести к серьезным проблемам с дыханием)
P. vivax и P. ovale может бездействовать в печени до года, прежде чем вызвать симптомы.Затем они могут снова оставаться в спящем состоянии в печени и вызывать более поздние рецидивы. P. vivax — самый распространенный вид в Северной Америке.
Выполнение диагностики
Вы можете заразиться малярией, если у вас поднялась температура во время или после поездки в регионы, где распространена малярия. Скорее обратитесь к врачу и сделайте анализ крови, чтобы проверить, присутствует ли паразит. Врач также проверит, нет ли у вас увеличенной селезенки, которая иногда сопровождает лихорадку при малярии.Не ждите, чтобы вернуться домой на лечение, если вы заразились малярией за границей.
Паразиты Plasmodium в крови обычно видны под микроскопом. Существуют также простые тесты с помощью масляных щупов (выполняемые путем погружения в кровь листа бумаги с химическими веществами), которые можно использовать для определения P. falciparum. Анализы крови, а также функциональные пробы печени и почек будут выполнены для проверки воздействия паразита на ваше тело.
Лечение и профилактика
При раннем выявлении малярийную инфекцию можно полностью вылечить. В зависимости от тяжести ваших симптомов вас могут лечить амбулаторно. Лекарство, которое выберет ваш врач, зависит от:
- тип малярии (знание вида паразита поможет вашему врачу выбрать наиболее подходящее для вас лекарство или определить необходимость госпитализации)
- область, в которую вы ездили или посещали, когда заразились малярией (врач должен знать это, потому что в определенных географических местах малярия устойчива к некоторым лекарствам)
- Степень тяжести болезни
- ваша история болезни
- для беременных
Лечение обычно длится от 3 до 7 дней, в зависимости от типа лекарства. Чтобы избавиться от паразита, важно принимать лекарство в течение всего предписанного времени — не прекращайте прием лекарства, даже если вы чувствуете себя лучше. Если вы испытываете какие-либо побочные эффекты, ваш врач может порекомендовать способы их устранения или может назначить вам другое лекарство.
Если вы путешествуете в малярийный регион, вам следует пройти курс профилактического лечения. Лекарства, аналогичные тем, которые используются для лечения малярии, могут предотвратить ее, если их принимать до, во время и после поездки.Очень важно принимать лекарства в соответствии с предписаниями даже после того, как вы вернетесь домой.
Перед поездкой посоветуйтесь со своим врачом или в туристической клинике о статусе малярии в регионе. Риск заражения также зависит от:
- высота (меньшие высоты имеют более высокий риск)
- Кемпинг и проживание в отеле
- продолжительность пребывания
- сельские районы по сравнению с городскими (сельские районы имеют более высокий риск) Сезон
- (заражение чаще встречается в сезон дождей)
- время суток (ночь хуже)
Поскольку комары питаются ночью, держитесь подальше от опасных зон — особенно полей, лесов и болот — от заката до рассвета, чтобы избежать укусов.Во время сна используйте противомоскитную сетку, пропитанную перметрином. Использование спиралей от комаров и инсектицидов в форме аэрозолей, содержащих пиретроиды, также может помочь улучшить защиту в это время.
Носите брюки и длинные рукава, а также одежду светлых тонов. Нанесите репеллент от комаров, содержащий ДЭТА, на открытые участки кожи. Используйте продукты, содержащие до 30% ДЭТА, для взрослых и детей старше 12 лет — более высокие концентрации могут иметь серьезные побочные эффекты, особенно у детей. Детям в возрасте 12 лет и младше следует использовать продукты, содержащие 10% ДЭТА или меньше.Не применять детям от 2 до 12 лет более 3 раз в день. Детям в возрасте от 6 месяцев до 2 лет применять не чаще одного раза в день продукт, содержащий 10% или меньше ДЭТА. Комбинации ДЭТА и солнцезащитных кремов не рекомендуются. Если солнцезащитный крем необходим, сначала нанесите солнцезащитный крем, подождите 20 минут, а затем нанесите ДЭТА.
Авторские права на все материалы принадлежат MediResource Inc. 1996–2020 гг. Условия использования. Содержимое этого документа предназначено только для информационных целей. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть в отношении состояния здоровья.Источник: www.medbroadcast.com/condition/getcondition/Malaria
.Малярия — NHS
Малярия — серьезное тропическое заболевание, распространяемое комарами. Если не диагностировать и не лечить вовремя, это может привести к летальному исходу.
Достаточно одного укуса комара, чтобы заразиться.
Симптомы малярии
Важно знать о симптомах малярии, если вы путешествуете в районы с высоким риском заболевания. Симптомы включают:
- высокая температура 38 ° C или выше
- жарко и дрожит
- головные боли
- рвота
- мышечные боли
- диарея
Симптомы обычно появляются через 7–18 дней после заражения, но в некоторых случаях симптомы могут не проявляться в течение года, а иногда и дольше.
Узнайте больше о симптомах малярии.
Когда обращаться за медицинской помощью
Немедленно обратитесь за медицинской помощью, если у вас появились симптомы малярии во время или после посещения места, где обнаружена болезнь.
Вам все равно следует обращаться за медицинской помощью, даже если прошло несколько недель, месяцев или года после вашего возвращения из путешествия.
Если есть вероятность, что у вас малярия, будет проведен анализ крови, чтобы подтвердить, инфицированы вы или нет.
Вы должны получить результаты анализа крови в тот же день. Если у вас малярия, немедленно начнут лечение.
Что вызывает малярию?
Малярия вызывается паразитом, известным как плазмодий. Существует много различных типов паразитов плазмодий, но только пять из них вызывают у людей малярию.
Паразит Plasmodium в основном распространяется самками комаров Anopheles, которые кусают в основном в сумерках и ночью.Когда инфицированный комар кусает человека, он передает паразитов в кровоток.
Малярия также может передаваться через переливание крови и совместное использование игл, но это очень редко.
Узнайте больше о причинах малярии и способах ее распространения.
Зоны риска малярии
Малярия встречается более чем в 100 странах, в основном в тропических регионах мира, в том числе:
- большие территории Африки и Азии
- Центральная и Южная Америка
- Гаити и Доминиканская Республика
- частей Ближнего Востока
- некоторые острова Тихого океана
Малярия не встречается в Великобритании — ее можно диагностировать у путешественников, которые возвращаются в Великобританию из зон риска.
На веб-сайте TravelHealthPro есть дополнительная информация о риске малярии в конкретных странах.
Профилактика малярии
Многие случаи малярии можно избежать. Легкий способ запомнить — это подход ABCD к профилактике:
- Осведомленность о рисках — узнайте, есть ли у вас риск заразиться малярией, перед поездкой.
- Предотвращение укусов — избегайте укусов комаров, используя средство от насекомых, прикрывая руки и ноги и используя обработанную инсектицидами противомоскитную сетку.
- Проверьте, нужно ли вам принимать таблетки для профилактики малярии — если вы это делаете, убедитесь, что вы принимаете правильные противомалярийные таблетки в правильной дозе, и завершите курс
- Диагноз — немедленно обратитесь за медицинской помощью при появлении симптомов малярии в течение года после возвращения из путешествия.
Поговорите со своим терапевтом, если вы планируете посетить место, где существует риск малярии. Для предотвращения инфекции может быть рекомендовано принимать противомалярийные таблетки.
Подробнее о профилактике малярии.
Лечение малярии
Если малярия будет диагностирована и вылечена быстро, практически все выздоровеют. Лечение следует начинать сразу после подтверждения диагноза.
Противомалярийные препараты используются как для лечения, так и для профилактики малярии. Какой тип лекарства используется и продолжительность лечения будет зависеть от:
- вид малярии
- Степень тяжести ваших симптомов
- где вы заразились малярией
- принимали ли вы противомалярийные средства для профилактики малярии
- беременны ли вы
В некоторых случаях вам могут назначить неотложное резервное лечение от малярии перед поездкой.Обычно это происходит в том случае, если есть риск заразиться малярией во время путешествия в отдаленный район с ограниченным доступом к медицинской помощи или без него.
Подробнее о лечении малярии.
Осложнения малярии
Малярия — серьезное заболевание, которое может очень быстро ухудшиться. Это может быть смертельным, если не лечить немедленно.
Он также может вызвать серьезные осложнения, в том числе:
- тяжелая анемия — эритроциты не могут переносить достаточное количество кислорода по телу, что приводит к сонливости и слабости
- церебральная малярия — в редких случаях могут блокироваться мелкие кровеносные сосуды, ведущие к мозгу, что вызывает судороги, повреждение мозга и кому
Последствия малярии обычно более серьезны у беременных женщин, младенцев, маленьких детей и пожилых людей.В частности, беременным женщинам обычно не рекомендуется ездить в районы риска малярии.
Подробнее об осложнениях малярии.
Последняя проверка страницы: 22 августа 2018 г.
Срок следующего рассмотрения: 22 августа 2021 г.
Малярия — знания для студентов-медиков и врачей
Малярия — это потенциально опасное для жизни тропическое заболевание, вызываемое паразитами Plasmodium, которые передаются через укус инфицированной самки комара Anopheles. Клиническая картина и прогноз заболевания зависят от вида Plasmodium. Инкубационный период малярии длится 7–30 дней и может проявляться относительно неспецифическими симптомами, такими как жар, тошнота и рвота. Поэтому его часто неправильно диагностируют.Клинически подозреваемые случаи подтверждаются прямым обнаружением паразитов в мазке крови. Пациентов лечат противомалярийными препаратами (например, хлорохином, хинином), некоторые из которых также могут использоваться в качестве профилактики во время поездок в эндемичные регионы. Однако наиболее важной профилактической мерой является адекватная защита от комаров Anopheles (например, москитные сетки, репелленты, защитная одежда и т. Д.). Малярия является болезнью, подлежащей уведомлению, и ее следует подозревать у всех пациентов с лихорадкой и историей поездок в эндемичный регион.
.Малярия — симптомы, причины, лечение
Малярия вызывается крошечным микроскопическим паразитом, который принадлежит к роду Plasmodium . P. vivax и P. falciparum — два наиболее распространенных вида, вызывающих малярию. Паразиты Plasmodium передаются человеку при укусе комара Anopheles , инфицированного этим паразитом. Комар Anopheles может заразить человека малярией, только если он уже укусил человека с малярией.
Малярия не является заразной болезнью, которая передается напрямую от человека к человеку, например простудой или гриппом. Однако инфицированная мать может передать паразита малярии своему ребенку до или во время родов. Кроме того, малярия может передаваться через продукты крови (например, при переливании крови), хотя это редкое явление.
После того, как паразиты Plasmodium попадают в кровоток человека, они попадают в печень и быстро размножаются. При большинстве форм малярии некоторые паразиты остаются в печени для размножения, а другие попадают в кровоток.Попадая в кровь, паразиты разрушают эритроциты, которые переносят жизненно важный кислород к тканям тела.
Паразиты продолжают размножаться и периодически пополняют кровь новыми паразитами. Это приводит к повторным приступам симптомов каждый раз, когда паразиты малярии попадают в кровь.
Каковы факторы риска малярии?
Факторы риска малярии включают проживание или путешествия в теплые субтропические и тропические районы мира, где малярия широко распространена, в том числе:
Снижение риска малярии
Важной мерой, снижающей риск малярии, является борьба с популяциями комаров в теплых субтропических и тропических регионах мира, где малярия широко распространена.Вы можете снизить риск укусов комаров, выполнив следующие действия:
Осушение участков и предметов, которые могут удерживать стоячую воду и стать питательной средой для комаров, например, старые шины, лужи и ванны для птиц
противомалярийные препараты, рекомендованные для профилактики заболевания
Ношение средства от насекомых, содержащего ДЭТА, пикаридин или масло лимонного эвкалипта
Ношение защитной одежды, закрывающей все тело


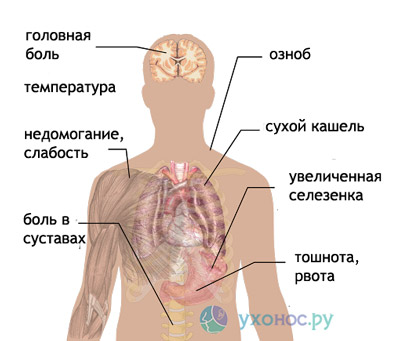
 У детей малярия протекает очень тяжело. Клиника патологии у малышей в возрасте до 5 лет отличается своеобразием. Возникают атипичные приступы лихорадки без озноба и потливости. Ребенок бледнеет, его конечности холодеют, появляется общий цианоз, судороги, рвота. В начале болезни температура тела достигает высоких цифр, а затем держится стойкий субфебрилитет. Интоксикация часто сопровождается выраженной диспепсией: поносом, болью в животе. У больных детей развивается анемия и гепатоспленомегалия, на коже появляется геморрагическая или пятнистая сыпь.
У детей малярия протекает очень тяжело. Клиника патологии у малышей в возрасте до 5 лет отличается своеобразием. Возникают атипичные приступы лихорадки без озноба и потливости. Ребенок бледнеет, его конечности холодеют, появляется общий цианоз, судороги, рвота. В начале болезни температура тела достигает высоких цифр, а затем держится стойкий субфебрилитет. Интоксикация часто сопровождается выраженной диспепсией: поносом, болью в животе. У больных детей развивается анемия и гепатоспленомегалия, на коже появляется геморрагическая или пятнистая сыпь. «Хингамин» – широко применяемое противомалярийное лекарственное средство, вызывающее гибель плазмодиев. Таблетки назначают больным малярией и используют для профилактики инфекции. Принимать их следует после еды в течение 5 дней. В тяжелых случаях препарат вводят внутривенно капельно. Детям «Хингамин» назначают в виде внутримышечных инъекций двукратно с интервалом в 6 часов. Чтобы ускорить и усилить терапевтический эффект препарата, его назначают вместе с противовоспалительными и гормональными средствами.
«Хингамин» – широко применяемое противомалярийное лекарственное средство, вызывающее гибель плазмодиев. Таблетки назначают больным малярией и используют для профилактики инфекции. Принимать их следует после еды в течение 5 дней. В тяжелых случаях препарат вводят внутривенно капельно. Детям «Хингамин» назначают в виде внутримышечных инъекций двукратно с интервалом в 6 часов. Чтобы ускорить и усилить терапевтический эффект препарата, его назначают вместе с противовоспалительными и гормональными средствами. Чтобы понизить температуру, тело больного растирают водой с добавлением уксуса.
Чтобы понизить температуру, тело больного растирают водой с добавлением уксуса.