Истмико-цервикальная недостаточность — что это такое
- Причины истмико-цервикальной недостаточности
- Симптомы и диагностика ИЦН
- Способы лечения ИЦН
- Прогноз лечения ИЦН
- Профилактика истмико-цервикальной недостаточности
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
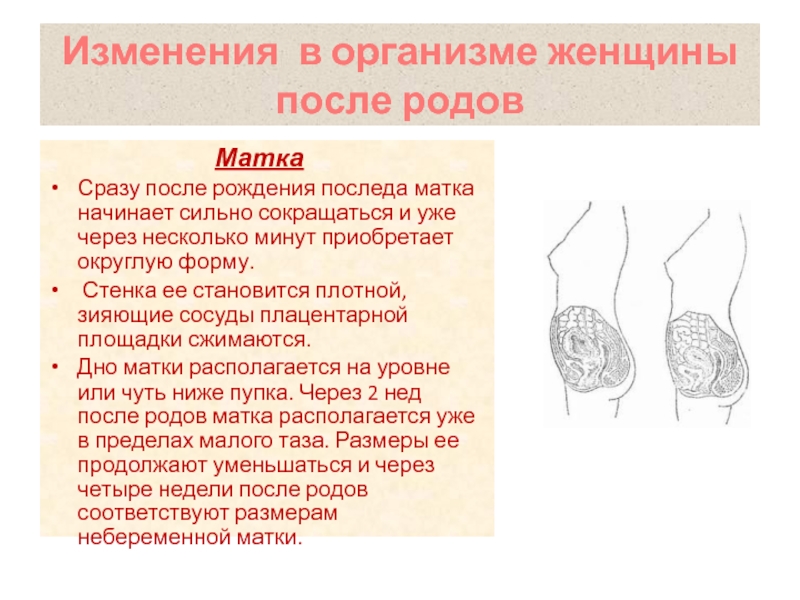
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам.
Причины истмико-цервикальной недостаточности
Предшествующие травмы
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Гормональные нарушения
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Врожденная истмико-цервикальная недостаточность
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела.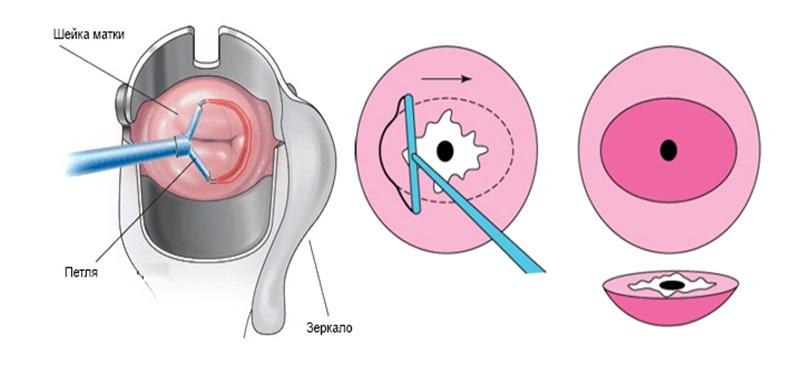 Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.

Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
диагностика и лечение в СПб, цена -записаться к гинекологу
Известно множество причин, которые приводят к самопроизвольным выкидышам. Одна из них — истмико-цервикальная недостаточность (ИЦН), то есть состояние, когда перешеек (по-латыни «истмус») и шейка («цервекс») матки не справляется с возрастающей нагрузкой (растущий плод, околоплодные воды) и начинает преждевременно раскрываться.
Для того чтобы понять, как развивается это состояние, необходимо знать строение матки. Матка состоит из тела (где во время беременности развивается плод) и шейки, которая, вместе с перешейком, формирует в родах одну из составляющих родовых путей. Шейка матки имеет форму цилиндра или усеченного конуса длиной около 4 см. Со стороны тела матки она ограничена внутренним зевом, во влагалище открывается наружным зевом. Шейка матки состоит из соединительной и мышечной ткани, причем мышечной ткани в ней всего около 30%, и она в основном концентрируется в области внутреннего зева, формируя сфинктер, или жом, — мышечное кольцо, которое должно удерживать плодное яйцо в полости матки.
При каком-либо повреждении этого мышечного кольца шейка матки перестает выполнять свою функцию. Это состояние и называется истмико-цервикальной недостаточностью (ИЦН).
Виды истмико-цервикальной недостаточности:
Травматическая ИЦН
Считается, что во время различных внутриматочных вмешательств, связанных с предшествующим расширением шейки матки, может повреждаться целостность мышечного кольца шейки. Напомним, что на месте повреждения любого органа формируется рубец, состоящий из соединительной ткани и не способный к сокращению и растяжению. То же самое происходит и с шейкой матки.
Напомним, что на месте повреждения любого органа формируется рубец, состоящий из соединительной ткани и не способный к сокращению и растяжению. То же самое происходит и с шейкой матки.
Под вмешательствами мы понимаем такие манипуляции, как, например, диагностические выскабливания и др. Кроме того, формирование соединительной ткани на месте мышечной возможно после достаточно глубоких разрывов шейки матки во время предшествующих родов.
Функциональная ИЦН
ИЦН формируется на сроке 11-27 недель беременности, но чаще — в 16-27 недель. Именно в этот период внутриутробного развития у плода начинают функционировать надпочечники — эндокринный орган, выделяющий среди прочих гормонов и андрогены (мужские половые гормоны), которые играют не последнюю роль в развитии данной патологии. Если это дополнительное количество мужских половых гормонов «падает на почву» уже имеющегося у беременной женщины даже незначительно повышенного собственного уровня андрогенов (или у женщины имеется повышенная чувствительность к ним), то под их действием шейка матки размягчается, укорачивается и раскрывается. При этом тонус матки может быть нормальным, и женщина, если она не посещает регулярно врача, может не знать о формировании ИЦН.
При этом тонус матки может быть нормальным, и женщина, если она не посещает регулярно врача, может не знать о формировании ИЦН.
Известно, что влагалище заселено множеством бактерий — их количество значительно увеличивается при кольпитах (воспалениях влагалища). Это обстоятельство имеет большое значение при уже сформировавшейся истмико-цервикальной недостаточности. Когда шейка матки укорачивается и приоткрывается, нижний полюс плодного яйца инфицируется, плодные оболочки теряют свою прочность — и происходит излитие околоплодных вод. Выкидыш при ИЦН, как правило, безболезнен и начинается с отхождения вод.
Диагностика ИЦН
Вовремя распознать ИЦН можно только в том случае, если при регулярных визитах в женскую консультацию врач осматривает женщину на кресле. К сожалению, в действительности в женских консультациях влагалищное исследование обычно производят только при постановке на учет, а затем ограничиваются измерением давления, окружности живота и высоты стояния дна матки, взвешиванием.
Конечно, если ранее у женщины уже наблюдалась ИЦН, скорее всего, ведущий беременность врач не станет пренебрегать регулярным влагалищным исследованием. А после родов этот диагноз можно подтвердить с помощью специального метода исследования — гистеросальпингографии, то есть снимка матки и маточных труб с использованием рентгеноконтрастного вещества.
Кроме того, если предыдущая беременность закончилась выкидышем, который произошел во II триместре и начинался с излития околоплодных вод — а тем более, если этот выкидыш был не первым, — следует непременно сразу сообщить об этом врачу: он может заподозрить наличие ИЦН и с самого начала беременности проводить соответствующие исследования. Но даже при отсутствии подобных обстоятельств можно посоветовать беременной женщине попросить своего врача произвести осмотр на кресле и таким образом проверить, все ли в порядке с шейкой матки.
Состояние шейки матки можно оценить также с помощью УЗИ — при исследовании влагалищным датчиком измеряют длину шейки матки и состояние внутреннего зева. Длина шейки матки менее 2 см и диаметр внутреннего зева более 1 см считаются ультразвуковыми признаками ИЦН.
Лечение истмико-цервикальной недостаточности
При эндокринных нарушениях, особенно при избытке андрогенов, врач может назначить специальные препараты для корректировки гормонального уровня. Через 1-2 недели врач оценивает состояние шейки матки — если оно стабилизировалось, нет тенденции к дальнейшему открытию, то далее необходимы просто регулярные осмотры шейки матки. Если нет эффекта от назначенных препаратов или же если истмико-цервикальная недостаточность имеет травматическую природу, то необходима хирургическая коррекция ИЦН.
После операции в течение 1-3 дней необходимо санировать влагалище, то есть обрабатывать его и область наложения швов растворами антисептиков (фурациллина, хлоргексидина). В дальнейшем пациенткам со швами на шейке матки необходимо регулярно — 1 раз в две недели — приходить на осмотр к гинекологу. Швы снимают в 37 недель беременности, причем эта манипуляция может быть произведена и амбулаторно, в женской консультации.
Как и после любой другой операции, после хирургической коррекции ИЦН возможны осложнения и побочные эффекты. В небольшом проценте случаев происходит «прорезывание» швов — особенно когда матка очень часто напрягается, поэтому большинству женщин со швами на шейке матки назначают токолитики — препараты, снижающие тонус матки. На нитках может скапливаться значительное количество микробов, что провоцирует развитие или обострение воспаления влагалища. Поэтому всем пациенткам со швами на шейке матки необходимо периодически сдавать мазки из влагалища на флору и санировать влагалище.
что это такое, зачем и как ставят при беременности кольцо на шейку матки?
Оглавление
Угроза выкидыша – диагноз, который ставится большому количеству женщин. Но современная медицина находит все новые и новые способы устранения рисков потери плода. Одним из таких способов является установка пессария. Она проводится по определенным показаниям и позволяет сохранить ребенка. Пессарий должен устанавливаться только опытным врачом в условиях клиники. В этом случае конструкция даст желаемый эффект и не доставит выраженного дискомфорта будущей матери. Информацию о цене кольца на матку при беременности, условиях его постановки и всех особенностях предоставит гинеколог.
Что представляет собой пессарий?
Акушерский пессарий представляет собой изделие из мягкого, но упругого материала (силикона или пластика), который легко адаптируется к анатомическим особенностям матки и не становится причиной развития аллергической реакции или отторжения. Конструкция традиционно выполняется в форме кольца, но также существуют модели в виде куба, чаши, гриба и конуса. Акушерский (разгружающий) пессарий используется с целью поддержки шейки матки для снижения давления на нее плода. Конструкция эффективно и равномерно распределяет нагрузку и сокращает риск преждевременных родов.
Показания для установки кольца на шейку матки
Введение акушерского пессария осуществляется при ИЦН (истмико-цервикальной недостаточности), которая становится причиной:
- Ослабления стенок матки
- Укорачивания шейки
- Открытия маточного зева
Необходимость в применении специальной конструкции обычно возникает после осложненных предшествующих родов, абортов, различных гинекологических патологий.
Также акушерский пессарий устанавливается при:
- Многоплодной беременности
- Обострении воспалительных процессов
- Наличии швов на шейке матки
- Индивидуальных особенностях строения половых органов
В большинстве случаев специальная конструкция позволяет выносить плод.
Показаниями к применению пессария также являются недержание мочи и грыжи мочевого пузыря.
Противопоказания для установки кольца на шейку матки
Акушерский пессарий не используется при:
- Выделениях с примесями крови
- Выпячивании плодного пузыря
- Хронических воспалительных процессах в половых органах
- Тяжелых соматических патологиях
- Подозрении на замершую беременность
- Дисфункции мочевого пузыря
Важно! Если слизистые половых органов воспалились уже после установки изделия, проводится тщательная антисептическая обработка родовых путей. Также обеспечивается постоянный контроль состояния микрофлоры влагалища.
Не ставится кольцо на шейку матки и на последней стадии ИЦН из-за нецелесообразности процедуры.
Разновидности акушерских пессариев
Специальные акушерские конструкции всегда подбираются индивидуально. Это обусловлено спецификой строения женских половых органов.
В акушерстве используются следующие виды пессариев:
- Ring. Такие изделия имеют форму колец и выполняются из силикона. К недостаткам таких пессариев относят низкую надежность крепления и риск выпадения
- Cube. Данные изделия имеют форму куба. Они, как и кольца, обеспечивают отток всех выделений и справляются с основной задачей. Риск их выпадения минимален
- Dount. Подобные конструкции по форме напоминают пончики. Они справляются с основной задачей, но имеют недостаток, связанный с застоем влагалищного секрета
- Cellhorn. Такие пессарии являются самыми надежными, но не очень удобными в использовании. Они отличаются плотной фиксацией, но не задерживают влагалищные выделения
При выборе подходящего изделия важными факторами являются диаметр шейки и верхней трети влагалища, а также количество родов у пациентки.
Пессарии выпускаются в трех размерах:
- На шейку матки диаметром не более 30 мм и на влагалище, длина верхней трети которого не превышает 65 мм. Самые маленькие конструкции устанавливаются нерожавшим женщинам и тем, которые стали мамами не более двух раз
- На влагалище с верхней третью не более 66-75 мм. Такие изделия устанавливаются также женщинам, родившим не более двух детей
- На шейку матки с диаметром 37 мм и длиной трети влагалища более 76 мм. Такие конструкции ставятся женщинам, которые родили более двух детей
На каких сроках ставят?
Пессарий устанавливается на сроке от 16 до 34 недели после зачатия. Точное время размещения конструкции во многом зависит от характера течения беременности. Как правило, изделия вводятся после 20 недели беременности. В некоторых случаях установка пессария необходима уже на 12-14 неделе.
Важно! Точный срок определяет только врач. Установленный пессарий носят на протяжении всего остального времени вынашивания плода. Предварительно обязательно проводятся необходимые профилактические мероприятия, направленные на предотвращение развития инфекционных процессов.
Процесс установки
Введение пессария не занимает много времени и не доставляет выраженного дискомфорта. Опытный врач справляется с задачей всего за 15 минут.
Установка осуществляется поэтапно:
- Пациентка размещается в кресле (предварительно опорожняются мочевой пузырь и кишечник)
- Для обеспечения легкости установки пессарий обрабатывается глицериновым маслом
- Конструкция размещается таким образом, чтобы ее узкая часть располагалась под лобковыми костями, а широкая – глубоко во влагалище
Важно! При наличии гипертонуса матки за 30 минут до установки пациентка принимает спазмолитик. При необходимости перед процедурой проводится обезболивание.
Особенности ношения и ограничения
При ношении пессария женщине не придется кардинально менять образ жизни.
Существуют лишь некоторые ограничения, которые касаются:
- Прекращения интимных контактов
- Ограничения физических нагрузок
- Предотвращения запоров
- Отказа от приема ванн и от плавания
После установки конструкции женщине нужно будет регулярно (каждые 2 недели) посещать гинеколога. Врач будет проводить осмотры и убеждаться, что пессарий не выпал и располагается правильно. Также гинеколог будет брать мазок на инфекции.
Возможные осложнения
К возможным осложнениям относят:
- Изменение характера (обильности и частоты) выделений из влагалища
- Неприятные ощущения в положении сидя
- Воспаление плодного пузыря
- Развитие кольпита (при изменении местоположения пессария)
- Изнашивание стенок влагалища
- Кровотечение
Предотвратить все осложнения позволяет регулярное посещение гинеколога и правильная, профессиональная установка конструкции. Именно поэтому наблюдаться следует у опытных специалистов. Они грамотно установят пессарий и проследят за процессом его ношения.
Что ощущает беременная, если пессарий сместился?
Обычно женщины не испытывают никакого дискомфорта при ношении изделия. Это обусловлено тем, что конструкция имеет закругленные края и отличается достаточной мягкостью и гибкостью. Она не травмирует мягкие ткани влагалища.
Выпасть изделие не может. Возможно только изменение положения пессария. В этом случае беременная ощутит дискомфорт и пожалуется на чувство наличия во влагалище инородного тела. Зачастую кольцо давит, что особенно остро ощущается при наклонах и в положении сидя. Также при смещении пациентки замечают появление выделений белого цвета. Если пессарий изменил положение из-за неправильно подобранного размера, изделие заменяют. Если причиной смещения стало нарушение рекомендаций врача по ношению конструкции, она просто возвращается на место.
Важно! При появлении любых неприятных ощущений следует незамедлительно обратиться к врачу. Если этого не сделать, возможно воспаление влагалища.
Преимущества постановки пессариев в МЕДСИ
- Команда врачей международного уровня. В клиниках МЕДСИ работают специалисты с внушительным стажем лечебной практики. Все врачи имеют вторую специальность «ультразвуковая диагностика», пациенткам в режиме 24/7 проводятся ультразвуковые исследования
- Высокоточная диагностика на профессиональном оборудовании. УЗИ, например, проводится с применением аппарата Pro Focus 2202 с датчиком B-K Medical ApS (Дания)
- Деликатный и осторожный индивидуальный подход. Установка изделия осуществляется грамотно, быстро и с минимальным дискомфортом для пациентки
- Точный подбор необходимого пессария. Благодаря этому сокращаются риски его смещения, появления неприятных ощущений или возникновения осложнений
- Наличие современных пессариев, отличающихся удобством использования и безопасностью
Чтобы записаться на прием к гинекологу, позвоните в клинику МЕДСИ, позвоните по телефону +7 (495) 7-800-500.
10 вопросов гинекологу о преждевременных родах
Боязнь преждевременных родов иногда серьезно осложняет жизнь беременным женщинам. Кто из них напрасно беспокоится о вероятности «досрочного» появления малыша на свет, а кто действительно находится в зоне риска и нуждается в повышенном внимании врачей? На эти и другие вопросы обозревателя www.interfax.by ответила врач акушер-гинеколог 8-й женской консультации г. Минска Екатерина Стаховская.
1. Какие роды врачи называют преждевременными?
– Доношенная беременность длится от 38 до 42 акушерских недель. Преждевременными принято считать роды, произошедшие с 22-й по 37-ю неделю (154 – 259 дней беременности, считая от первого дня последней менструации). У появившегося на свет ребенка есть шанс выжить – чем он «старше», тем благоприятнее прогноз. Если беременность завершилась до 22-й недели, врачи говорят о самопроизвольном аборте (выкидыше). В подобных случаях плод погибает.
2. Как часто происходят преждевременные роды?– По статистике, преждевременные роды не превышают 10% от общего числа родов (например, в 2012 году преждевременные роды в Беларуси составили 6-8%, в Минске – 4-6%).
3. Есть ли зависимость между преждевременными родами и возрастом беременной?– Да. Считается, что у беременных женщин младше 18 и старше 35 лет риск преждевременных родов повышается.
4. Влияет ли на вероятность преждевременных родов количество предыдущих родов, а также самопроизвольные и медицинские аборты?– Естественные и медицинские прерывания предыдущих беременностей – доказанные факторы риска преждевременных родов. Количество родов само по себе значения не имеет, а вот тяжелые травмы матки, полученные в предыдущих родах (например, разрывы шейки матки), могут провоцировать преждевременные роды.
5. Существуют ли периоды беременности, когда риск преждевременных родов возрастает?– Да. Акушеры-гинекологи выделяют 3 таких периода.
22-23-я неделя: у плода завершается формирование всех жизненно важных органов и систем. При наличии дефектов и сбоев в их работе организм женщины может «самостоятельно» избавиться от нежизнеспособного или неполноценного эмбриона.
28-я и 32-34-я неделя: у беременной женщины происходит обусловленное физиологическими изменениями в организме размягчение шейки матки. В указанные недели беременности преждевременные роды могут быть спровоцированы несколькими факторами. Так, в зоне риска оказываются женщины с гормональными нарушениями и истмико-цервикальной недостаточностью (патологическое состояние перешейка и шейки матки, выражающееся в их неспособности противостоять внутриматочному давлению и удерживать увеличивающийся плод в полости матки до своевременных родов).
Невылеченные до беременности инфекции мочеполовой системы, вызванные хламидиями, микоплазмами, уреаплазмами, стрептококками, стафилококками и другими микроорганизмами, также несут угрозу родов «до срока».
Многоплодная беременность (от 2 плодов и более), неправильное положение плода в матке, многоводие – серьезные поводы для женщины особенно внимательно отнестись к себе и своим ощущениям в «критические» недели беременности. Абсолютно всем будущим мамам категорически противопоказаны тяжелые физические нагрузки и стрессы.
6. В чем опасность преждевременных родов для женщины и ребенка?– Преждевременные роды опасны и для матери, и для плода. Серьезность последствий для здоровья, а порой и жизни женщины и ребенка определяется причиной и сроком преждевременных родов. Так, если роды были спровоцированы инфекцией мочеполовой системы в организме матери, возрастает вероятность, что женщина столкнется с такими послеродовыми осложнениями, как воспалительные заболевания матки (чаще всего у родильниц развивается эндометрит), а ребенок, проходя через родовые пути, может быть инфицирован.
В тех случаях, когда преждевременные роды наступили вследствие механической травмы, приведшей к отслойке плаценты, может произойти разрыв матки. Также важно принимать во внимание психологический аспект проблемы: женщины, пережившие преждевременные роды, часто испытывают психологический дискомфорт и страдают от послеродовой депрессии.
Для ребенка преждевременное появление на свет чревато проблемами со здоровьем, поскольку у недоношенных детей наблюдается недоразвитие различных органов и систем. Так, у детей, родившихся с экстремально низкой массой тела (до 1000 г), чаще развиваются стойкие нарушения центральной нервной системы, неврологические расстройства, нарушения зрения, слуха, дисфункциональные нарушения дыхательной, пищеварительной и мочеполовой систем.
7. Какие проблемы со здоровьем у беременной женщины повышают вероятность преждевременных родов?– Болезни, которые могут «ускорить» наступление родов, врачи делят на 2 группы: генитальные и экстрагенитальные. Так, особого контроля требуют беременные женщины с гинекологическими заболеваниями воспалительного характера (хронический сальпингоофорит, эндометриоз, эндометрит), а также с аномалиями развития внутренних половых органов (двурогая матка, рудиментарная матка, перегородки в маточной полости).
2-я группа включает различные болезни сердечно-сосудистой (пороки сердца и сосудов, артериальная гипертензия), эндокринной (сахарный диабет) и мочеполовой систем (хронический пиелонефрит).
8. Какие признаки угрозы преждевременных родов беременная женщина может определить самостоятельно?– Существует 4 «красноречивых» признака угрозы преждевременных родов:
- боли внизу живота и в поясничной области – ноющие, тянущие, схваткообразные и усиливающиеся;
- тонус матки, вызванный непериодичным (!) сокращением ее мышц. (Если матка сокращается периодично, значит, начались роды.) Живот у беременной становится твердым как камень;
- выделения из влагалища – слизистые, иногда с примесью крови (особенно у женщин с патологией шейки матки, например эрозией, цервицитом).
- подтекание околоплодных вод.
Беременной женщине, обнаружившей у себя перечисленные признаки угрозы, не стоит уповать на то, что «всё само пройдет», и безответственно тянуть с визитом к врачу. Благоразумнее всего поспешить в ближайшее медучреждение – самостоятельно, а лучше всего вызвав скорую помощь. В подобных ситуациях дорога каждая минута. Конечно, опасения будущей мамы могут оказаться преувеличенными (к счастью, в большинстве случаев так и происходит), но развеять их должен специалист – акушер-гинеколог.
9. Как действовать беременной с угрозой преждевременных родов, если медицинская помощь задерживается или недоступна?– Прежде всего беременной женщине важно успокоиться, исключить любые физические нагрузки, по возможности прилечь. Половые контакты, разумеется, недопустимы. Рекомендуется принять но-шпу или препарат магния, можно использовать свечи с папаверином, сделать укол спазмолитика. Если принятые меры не принесли облегчения в течение 2 часов, следует изыскать возможность как можно скорее обратиться к врачу.
10. Как врач определяет наличие угрозы преждевременных родов?– Выслушав жалобы, акушер-гинеколог предлагает беременной женщине осмотр на гинекологическом кресле – обследование позволяет оценить длину и степень зрелости шейки матки. Так, короткая, мягкая и пропускающая палец (а тем более несколько пальцев) шейка матка или тонус матки насторожат специалиста. При необходимости беременной женщине будет сделана кардиотокография (КТГ) для того, чтобы произвести анализ сокращений матки. УЗИ позволит более точно определить длину шейки матки и степень ее открытия.
Беременной женщине с угрозой преждевременных родов важно оказаться в медицинском учреждении до того, как шейка матки раскроется более чем на 4 см. В противном случае врачебные манипуляции по устранению угрозы будут неэффективны. Остановить начавшиеся раньше времени роды, сопряженные с риском и для женщины, и для ребенка, современная медицина, увы, не в силах.
Ирина Барейко
Признаки укорочения шейки матки — Вопрос гинекологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 71 направлению: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гинеколога-эндокринолога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.5% вопросов.
Оставайтесь с нами и будьте здоровы!
Укорочение шейки матки при беременности: причины и возможные последствия
Беременная женщина в наше время должна спокойно воспринимать новости о патологиях и отклонениях вынашивания ребёнка. Во-первых, современная медицина обладает огромными возможностями и методами лечения, а во-вторых, излишняя нервозность может только навредить состоянию женщины и плода. Итак, поговорим об укорочении шейки матки при беременности. Почему она возникает, чем грозит и что обычно в такой ситуации предпринимают врачи.
Шейка матки и беременность
Когда медики говорят о короткой шейке матки при беременности, с подтверждением диагноза результатами исследований, то это может быть симптомом истмико-цервикальной недостаточности (ИЦН). Она, в свою очередь, является причиной самоабортов и преждевременных родов. Диагноз «истмико-цервикальная недостаточность» обозначает, что шейка матки и перешеек не справляются с постоянно возрастающей нагрузкой давления плода и околоплодных вод. Такое явление приводит к досрочному раскрытию шейки. Напомним, что шейка и перешеек являются частью родовых путей женщины. Иногда шейка от природы бывает небольшой длины. А зачастую укорочение шейки матки у женщины происходит в результате разных видов внутриматочных вмешательств, связанных с её расширением. Это могут быть аборты, выскабливания, предыдущие роды с травматизацией мышечного кольца шейки матки. На месте травмы появляются рубцы, нарушается способность мышц к растяжению, сокращению — и шейка укорачивается.
Почему при беременности укорачиваются шейка матки?
Укорачивание шейки матки на протяжении беременности может быть вызвано гормональными нарушениями. Как правило, это происходит на сроке от 11 до 27 недель беременности, а чаще всего с 16 недели. В это время у ребёнка развивается активность надпочечников. Они выделяют андрогены — гормоны, провоцирующие развитие укорачивания шейки матки. Под их влиянием шейка матки размягчается, укорачивается и раскрывается. Сама беременная может не подозревать о том, что у нее формируется ИЦН. Ведь тонус матки при этом может быть и в норме.
Обычно ИЦН диагностирует врач во время осмотра женщины на гинекологическом кресле. Подтверждают диагноз с помощью влагалищного УЗИ. Когда длина шейки матки меньше 2 см, а диаметр внутреннего зева более 1 см, то можно констатировать признаки ИЦН.
Если при беременности шейка матки укоротилась, то это является поводом для пристального контроля врача-гинеколога. Когда эта проблема вызвана избытком андрогенов, как правило, назначают лечение препаратом дексаметазон. Также для лечения применяют препараты, расслабляющие гладкую мускулатуру матки, успокаивающие средства, витамины. Обычно после нескольких недель такой терапии состояние шейки стабилизируется. В противном случае делают хирургическую коррекцию. Это означает, что на шейку накладывают швы. Как правило, такую процедуру делают до 28 недель беременности. Другой вариант исправления проблемы — акушерский пессарий, то есть специальное устройство, удерживающее матку в правильном положении и снижающее давление плодных вод на шейку. Этот вариант лечения приемлем после 28 недель беременности.
Чем опасна короткая шейка матки при родах?
Если укорочение шейки происходит непосредственно перед родами, то это считается нормальным подготовительным процессом. Вместе с тем, короткая шейка матки при родах может стать фактором начала стремительных родов. Они, в свою очередь, чреваты разрывами шейки и влагалища.
Медицинская статистика говорит о том, что укорочение шейки при беременности может быть нормой для женщин, у которых роды не первые.
Во избежание негативного влияния укорочения шейки матки на роды, беременная женщина должна постоянно и неукоснительно соблюдать назначения врача, вовремя проходить медицинские обследования и посещать гинеколога в указанные ей сроки.
Специально для beremennost.net Елена ТОЛОЧИК
Несостоятельность шейки матки (цервикальная недостаточность): причины, лечение
Что такое некомпетентная шейка матки или цервикальная недостаточность?
Если у вас цервикальная недостаточность (иногда называемая некомпетентной шейкой матки), это означает, что ваша шейка матки начала стираться (становиться короче) и расширяться (открываться) слишком рано. Это может привести к слишком ранним родам, обычно между 16 и 24 неделями. Цервикальная недостаточность может привести к выкидышу или преждевременным родам.
Шейка матки — это узкая трубчатая нижняя часть матки, которая выходит во влагалище.
Когда вы не беременны, шейка матки (также называемая цервикальным каналом) остается немного открытой, чтобы сперматозоиды попали в матку, а менструальная кровь вышла наружу. Когда вы забеременеете, секреты заполняют канал и образуют защитный барьер, называемый слизистой пробкой.
Во время нормальной беременности шейка матки остается твердой, длинной и закрытой до конца третьего триместра. В этот момент он обычно начинает смягчаться, стираться и расширяться, поскольку ваше тело готовится к родам.
Что вызывает несостоятельность шейки матки?
Вероятность возникновения цервикальной недостаточности выше, если:
- У вас была такая процедура, как коническая биопсия или LEEP шейки матки.
- Ваша шейка матки была повреждена во время предыдущих родов или расширения и выскабливания (D&C).
- У вас был один или несколько выкидышей во втором триместре по неизвестной причине.
- У вас была цервикальная недостаточность во время предыдущей беременности.
- У вас были одно или несколько спонтанных преждевременных родов.
- У вас аномалия матки (например, двурогая матка).
- У вас врожденное заболевание соединительной ткани, например синдром Элерса-Данлоса.
- Вы афроамериканец. Мы не знаем почему, но темнокожие женщины, похоже, подвержены более высокому риску цервикальной недостаточности.
- Ваша мать принимала препарат DES (диэтилстильбестрол), когда была беременна вами. Раньше лица, осуществляющие уход, прописывали этот препарат для предотвращения выкидыша, но он был снят с продажи в Соединенных Штатах в 1971 году, когда исследования показали, что он был неэффективен и вызывал аномалии репродуктивного тракта у развивающихся детей. Однако DES оставался доступным в других странах, поэтому, если ваша мать жила в другой стране, когда была беременна вами, спросите ее, принимала ли она этот препарат.
Каковы симптомы несостоятельности шейки матки?
У вас может не быть симптомов цервикальной недостаточности. Или у вас могут появиться легкие симптомы, начинающиеся между 14 и 20 неделями, например:
Хорошего способа скрининга на цервикальную недостаточность пока нет, но если вы подвержены риску этого состояния, ваш врач может назначить регулярное трансвагинальное УЗИ, начиная с 16. недель, чтобы измерить длину шейки матки и проверить наличие признаков раннего стирания (укорочения).
Этот скрининг обычно проводится каждые две недели, пока вам не исполнится 23 недели. Если ваш врач обнаружит значительные изменения, такие как шейка матки короче 25 миллиметров (мм), вы подвергаетесь гораздо более высокому риску преждевременных родов и можете получить пользу от лечения.
Как лечится цервикальная недостаточность?
Некомпетентное лечение шейки матки включает:
Cerclage
Если УЗИ показывает, что ваша шейка матки короче 25 мм, вы беременны менее 24 недель, вынашиваете одного ребенка и у вас есть другие факторы риска цервикальной недостаточности, такие как преждевременные роды в анамнезе, ваш врач может порекомендуйте серкляж, чтобы снизить вероятность преждевременных родов.
Cerclage — это процедура, при которой вокруг шейки матки обшивают полоску прочной нити, чтобы укрепить ее и удержать в закрытом состоянии. Обычно она проводится в амбулаторных условиях с использованием спинномозговой анестезии. Затем вам будет предложено расслабиться в течение нескольких дней, в течение которых у вас может быть легкое кровотечение или спазмы. Вам нужно будет прекратить заниматься сексом на время или, возможно, на оставшуюся часть беременности.
Серкляж также может быть полезен для женщин, шейка матки которых открылась на один или более сантиметров до 24 недель при осмотре вручную или с помощью зеркала.
Другие женщины, которым серкляж, кажется, приносит пользу, включают женщин, у которых были многократные необъяснимые потери во втором триместре или преждевременные роды. Если вы принадлежите к этой группе, вы, вероятно, получите серкляж в 12–14 недель, прежде чем ваша шейка матки начнет меняться.
Ваш практикующий врач может продолжать проверять шейку матки на наличие признаков изменений до тех пор, пока не снимутся швы, обычно на сроке от 36 до 37 недель. Достигнув этого момента, вы можете расслабиться и дождаться начала родов.
Некоторые женщины являются кандидатами на трансабдоминальный серкляж (TAC).В отличие от других серкляжей, которые вводятся через влагалище и не оставляют шрамов на теле, трансабдоминальный серкляж требует операции на брюшной полости.
TAC можно вводить между беременностями или в начале первого триместра, до 12 недель. Это серьезная операция, обычно требующая большого разреза в брюшной полости, похожего на кесарево сечение, и пребывания в больнице на ночь. Если у вас есть TAC до беременности, вы можете сделать это с помощью лапароскопии или роботизированной хирургии, что позволит быстрее выздороветь.
Если у вас есть TAC, вы должны доставлять кесарево сечение. (TAC остается постоянно, поэтому ребенок не может родиться естественным путем.) Хорошая новость заключается в том, что более 80 процентов женщин, получивших TAC, рожают на сроке 35 недель или позже.
Прогестерон
Женщинам с ранее перенесенными самопроизвольными преждевременными родами также можно назначать дополнительный прогестерон для снижения риска рецидива. Большинство практикующих рекомендуют делать уколы прогестерона еженедельно, начиная с 16 недель и продолжая до 36 недель.Альтернативой является суточная доза прогестерона, которую можно вводить вагинально.
Стероиды
Если у вас есть признаки преждевременных родов, а ультразвуковое исследование показывает, что у вас короткая шейка матки и у вашего ребенка есть шанс на выживание (обычно после 22 недель), ваш врач может прописать вам стероиды. В сочетании с другими лекарствами стероиды могут остановить преждевременные роды и помочь легким вашего ребенка быстрее развиваться.
Будет ли мне нужен постельный режим?
Некоторые лица, осуществляющие уход, предписывали постельный режим в дополнение к серкляжу или вместо него.Но нет никаких доказательств того, что пребывание в постели предотвращает преждевременные роды или роды, и это может иметь негативные последствия. Вместо этого вам могут посоветовать снизить уровень активности, воздержаться от упражнений и полового акта и делать частые перерывы, чтобы встать с ног.
Если у меня есть серкляж на одну беременность, понадобится ли он мне при следующей беременности?
Не обязательно. Тем не менее, ваш лечащий врач захочет контролировать вашу шейку матки с помощью трансвагинального ультразвука, чтобы убедиться, что вам не нужен серкляж.
Смогу ли я снова забеременеть, если у меня будет TAC?
Да, вы все еще можете забеременеть нормально, и TAC, вероятно, будет проводиться во время более поздних беременностей
Присоединяйтесь к нашей группе поддержки цервикальной недостаточности.
Присоединяйтесь к нашей группе поддержки Cervical Cerclage.
Цервикальная недостаточность | Мичиган Медицина
Обзор темы
Что такое цервикальная недостаточность?
Цервикальная недостаточность означает, что шейка матки не может оставаться плотно закрытой во втором триместре беременности.Вместо этого шейка матки открывается (расширяется) без боли или без боли, обычно до 24 недель. Это может привести к выкидышу или рождению недоношенного ребенка.
Вы также можете услышать это состояние, называемое слабой шейкой матки или некомпетентной шейкой матки. Слабая шейка матки отличается от преждевременных родов. Роды вызывают регулярные болезненные сокращения матки.
Что вызывает цервикальную недостаточность?
Непонятно, что вызывает цервикальную недостаточность. Но это было связано с:
- Повреждение шейки матки.Медицинская процедура или роды иногда могут повредить шейку матки.
- Проблема, с которой рождается женщина. Это может быть проблемой, связанной с формой шейки матки или матки. Или, например, из-за ослабленных тканей шейки матки.
Какие симптомы?
При шейной недостаточности шейка матки открывается без боли. Но у некоторых женщин симптомы легкие.
Если у вас это заболевание, у вас может быть:
- Никакой боли или дискомфорта.
- Низкое давление в тазу.
- Боль в пояснице или спазмы.
- Изменение выделений из влагалища. Может быть и тоньше; больше, чем раньше; или коричневого, коричневого или розового цвета. У вас могут быть легкие пятна.
Если у вас есть какие-либо из этих симптомов, немедленно обратитесь к врачу. Симптомы иногда начинаются за несколько дней или недель до расширения шейки матки.
Как диагностируется цервикальная недостаточность?
У вас цервикальная недостаточность, когда шейка матки открылась практически без боли во втором триместре.Но трудно узнать, что у вас это есть, до того, как шейка матки откроется, когда лечение может помочь сохранить шейку матки закрытой. Если у вас было это во время прошлой беременности, ваш врач захочет часто проверять вас.
Чтобы диагностировать цервикальную недостаточность на ранней стадии, ваш врач может:
- Провести физикальное обследование и осмотр органов малого таза, чтобы увидеть, не размягчена или расширена ваша шейка матки.
- Используйте ультразвук для проверки шейки матки. Укороченная шейка матки может быть признаком преждевременных родов. Лечение преждевременных родов отличается от лечения цервикальной недостаточности.
- Посмотрите историю своей беременности. Если у вас было это состояние раньше, ваш риск повторения выше среднего.
Как лечится?
Если ваша шейка матки показывает признаки изменения во втором триместре, ваш выбор лечения может включать:
- Бдительное ожидание. Ваш врач будет часто проверять вашу шейку матки. Он или она может использовать УЗИ, обследование органов малого таза или и то, и другое.
- Шейный серкляж.Некоторым женщинам шейный серкляж помогает удерживать шейку матки закрытой с помощью нескольких швов. Швы снимаются до начала родов.
- Прогестерон. Этот гормон, вводимый в виде инъекции или вводимый ежедневно во влагалище, иногда предотвращает преждевременные роды.
Кредиты
Текущий по состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Кэтлин Ромито MD — Семейная медицина
Элизабет Т.Руссо, врач-терапевт
Киртли Джонс, врач-акушерство и гинекология
По состоянию на: 8 октября 2020 г.
Автор: Здоровый персонал
Медицинское обозрение: Кэтлин Ромито, доктор медицины, семейная медицина, Элизабет Т. Руссо, врач, терапевт, Киртли Джонс, доктор медицины, акушерство и гинекология
Чувствуете ли вы сокращение шейки матки? Эксперты объясняют
Беременность сопровождается большим волнением, ожиданием и совершенно новым словарем, о котором вы никогда не слышали до того, как увидели положительный знак теста на беременность.Расширение, Брэкстон-Хикс, молозиво и укорачивание шейки матки внезапно превращаются в слова, которые вы произносите за чашкой кофе с друзьями, даже если вы не знаете, что они значат. Последний термин особенно сбивает с толку. Вы, наверное, слышали это о родах, но чувствуете ли вы, как укорачивается шейка матки?
Во-первых, а что вообще делать с укороченной шейкой матки? Шейка матки — отверстие в матке, которое находится в верхней части родового канала — естественным образом открывается, укорачивается, становится тоньше и мягче, так что ваш ребенок может пройти через родовой канал во время схваток и родов, согласно March of Dimes.Это необходимая часть здоровой беременности, но если шейка матки открывается слишком рано или короче, чем обычно, это может вызвать проблемы во время беременности, включая преждевременные роды и выкидыш.
«К сожалению, большую часть времени вы не чувствуете сокращения шейки матки», — сообщают Romper по электронной почте д-р Хайме Кнопман и д-р Шива Талебиан, соучредители TrulyMD и акушер-гинеколог в Центре репродуктивной медицины Колорадо в Нью-Йорке. интервью. «Это спонтанное событие, которое происходит по причинам, которые мы еще не понимаем.Большинство женщин не подозревают, что их шейка матки укорачивается, и это обнаруживается случайно или из-за других симптомов ».
Доктор Санни Джун, со-медицинский директор Центра репродуктивной медицины Колорадо в Сан-Франциско, соглашается, добавляя, что, хотя вы действительно не можете «почувствовать» укорочение шейки матки, с этим могут быть признаки и симптомы. «Женщины могут заметить повышенное давление, появление пятен или выделений из влагалища, боль в пояснице и / или легкие спазмы», — говорит она.
Если УЗИ показывает, что ваша шейка матки короче 25 миллиметров, у вас меньше 24 недель беременности и у вас есть другие факторы риска цервикальной недостаточности, ваш врач может порекомендовать серкляж, чтобы снизить ваши шансы на преждевременные роды, по словам Бэби. Центр.Серкляж — это процедура, при которой вокруг шейки матки обшивают ленту, чтобы укрепить ее и удержать в закрытом состоянии. Согласно Healthline, выборный серкляж считается безопасным и чаще всего успешным, когда он проводится на ранних сроках беременности.
«Длину шейки матки лучше всего оценить с помощью УЗИ. У женщин, у которых есть факторы риска укорочения шейки матки, такие как травма шейки матки в результате родов или родоразрешения, цервикальные процедуры для выявления аномальных мазков Папаниколау или врожденных аномалий — тщательный мониторинг с помощью УЗИ и гинекологических исследований поможет в раннем выявлении и вмешательстве, если это необходимо ». — говорит Джун.
Это подводит меня к другой фразе, которую вы услышите во время беременности больше, чем вы можете сосчитать: Если вы подозреваете, что что-то не так, проконсультируйтесь со своим врачом. Как сказал мне мой врач, «когда дело доходит до выращивания крошечного человека, здесь нет абсолютно глупых вопросов».
Варианты лечения и рекомендации по сокращению преждевременных родов у женщин с короткой шейкой матки
Преждевременное укорочение или укорочение шейки матки является наиболее вероятным фактором риска преждевременных родов.Результаты клинических исследований вмешательств по профилактике преждевременных родов показали, что выявление женщин из группы риска на основании длины шейки матки по сравнению с только акушерским анамнезом повышает вероятность своевременного вмешательства с применением шейного серкляжа или добавок прогестерона, улучшая результаты. Споры по поводу использования серкляжа продолжаются; однако результаты метаанализа рандомизированных контролируемых исследований предоставляют доказательства в поддержку его использования у женщин, у которых в анамнезе ранее были преждевременные роды и у которых до 24 недель беременности развилась короткая шейка матки.Результаты недавнего исследования PREGNANT, согласующиеся с более ранним исследованием Fetal Medicine Foundation, поддерживают использование вагинального прогестерона для предотвращения преждевременных родов. У женщин, у которых с помощью трансвагинального ультразвукового исследования была выявлена короткая шейка матки (10-20 мм) в середине триместра, ежедневный вагинальный гель с прогестероном снижал риск преждевременных родов до 33 недель беременности на 45% и до 28 недель беременности на 50%. Возникновение каких-либо событий заболеваемости и смертности также было значительно снижено на 43%, при этом на 61% снизилась частота респираторного дистресс-синдрома у младенцев, рожденных от женщин, получавших вагинальный гель прогестерона, по сравнению с теми, кто получал плацебо.Профиль безопасности лечения прогестероном на ранних сроках беременности хорошо известен, и исследования вагинального прогестерона для предотвращения преждевременных родов не выявили дополнительных проблем безопасности. Нежелательные явления были сопоставимы между женщинами, получавшими прогестерон, и женщинами, получавшими плацебо. Недавние рекомендации, выпущенные Американским колледжем акушеров и гинекологов и Обществом медицины матери и плода, рекомендуют вагинальный прогестерон у женщин без предшествующих самопроизвольных преждевременных родов и длиной шейки матки 20 мм или меньше на сроке беременности 24 недели или ранее.В будущих исследованиях будут уточнены стратегии профилактики преждевременных родов с целью устранения других факторов риска и определения роли других вмешательств.
Преждевременные роды и короткая шейка матки
Обзор темы
Во время беременности шейка матки представляет собой закрытый и герметичный туннель между маткой и влагалищем. Перед или во время родов шейка матки растягивается и уплощается (сглаживание). На 24 неделе беременности средний размер шейки матки составляет около 35 мм (1.4 дюйма) в длину. сноска 1
Короткая шейка матки имеет длину менее 25 мм (1 дюйм). Женщины с короткой шейкой матки могут иметь повышенный риск преждевременных родов. сноска 2
Как это лечится?
Если это ваша первая беременность или если у вас никогда не было преждевременных родов, укорочение шейки матки может не повлиять на то, как ваш врач лечит вашу беременность. Но если у вас очень короткая шейка матки, 20 мм (0,8 дюйма) или меньше, ваш врач может предложить вам лекарство, которое поможет предотвратить преждевременные роды. сноска 2
Если у вас были преждевременные роды, возможно, вы уже принимаете лекарства (например, уколы прогестерона), поэтому ваш врач может рассмотреть другие методы лечения короткой шейки матки, такие как серкляж, для предотвращения преждевременных родов. сноска 2
Если вы узнали, что у вас высокий риск преждевременных родов, убедитесь, что вы знаете симптомы преждевременных родов и знаете, что делать, если они у вас есть.
Ссылки
Цитаты
- Каннингем Ф. Г. и др., ред. (2010). Преждевременные роды. В Williams Obstetrics , 23-е изд., Стр. 804–831. Нью-Йорк: Макгроу-Хилл.
- Американский колледж акушеров и гинекологов (2012). Прогнозирование и профилактика преждевременных родов. Бюллетень практики ACOG № 130. Акушерство и гинекология , 120 (4): 964–973.
Кредиты
Текущий по состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Кэтлин Ромито, доктор медицины, врач семейной медицины
Киртли Джонс, доктор медицины, акушерство и гинекология
По состоянию на 8 октября 2020 года
Автор: Здоровый персонал
Медицинское обозрение: Сара Маршалл — семейная медицина и Адам Хусни — семейная медицина и Кэтлин Ромито — семейная медицина и Киртли Джонс — акушерство и гинекология
Cunningham FG, et al., ред. (2010). Преждевременные роды. В Williams Obstetrics , 23-е изд., Стр. 804-831. Нью-Йорк: Макгроу-Хилл.
Американский колледж акушеров и гинекологов (2012). Прогнозирование и профилактика преждевременных родов. Бюллетень практики ACOG № 130. Акушерство и гинекология , 120 (4): 964-973.
Укороченная шейка матки при беременности
Предпосылки
Преждевременные роды (ПТР), определяемые как роды до 37 недель беременности, являются многофакторным состоянием, которое может привести к неонатальной смертности и заболеваемости.Короткая длина шейки матки (CL), обнаруженная при морфологическом сканировании, связана с повышенным риском спонтанного PTB. Выявление этих женщин из группы риска дает врачам возможность лечить и предотвращать ПТБ.Цель
В этой статье рассматриваются современные подходы к оценке и лечению укороченной КЛ при морфологическом сканировании и выделяются важные моменты консультирования пациентов.Обсуждение
Текущие руководящие принципы Королевского австралийского и новозеландского колледжей акушеров и гинекологов содержат рекомендации, основанные на консенсусе; укороченная шейка матки размером менее 25 мм на трансвагинальном УЗИ на сроке беременности 18–24 недель требует лечения.Если при морфологическом сканировании выявляется короткая шейка матки, существует три пути лечения: консервативный, медикаментозный и хирургический. Врачи общей практики, занимающиеся дородовым наблюдением за беременными женщинами, могут помочь в консультировании этих женщин по поводу имеющихся у них вариантов.Преждевременные роды (ПТР) являются основной причиной смерти новорожденных и поэтому признаны важной мировой проблемой здравоохранения. 1
В Австралии частота ПТБ не изменилась в течение 20 лет: ежегодно преждевременно рождается около 16 000 детей (6–7% беременностей). 2 История PTB является фактором риска повторного PTB; однако большинство спонтанных ПТБ возникает у первородящих женщин. Недоношенные дети, особенно очень недоношенные, сталкиваются с более высокими показателями заболеваемости, включая респираторный дистресс-синдром и хронические заболевания легких, внутрижелудочковое кровотечение, некротизирующий энтероколит, сепсис, церебральный паралич и поведенческие проблемы в детстве. 3
Короткая длина шейки матки (CL) связана с повышенным риском спонтанного PTB.Выявление женщин, подверженных риску ПТБ, может дать возможность лечения для снижения этого риска. 4,5
Регулярный скрининг КЛ
УЗИ морфологии в середине триместра является рутинным компонентом дородовой помощи во всем мире и дает возможность выполнить измерение CL.
Обнаружение короткой шейки матки в середине триместра с помощью трансвагинального ультразвукового исследования является мощным предиктором спонтанного ПТБ. 6,7 Доказано, что трансвагинальное УЗИ является золотым стандартом для измерения ХЛ.В таблице 1 сравнивается трансвагинальное ультразвуковое исследование (TV US) и трансабдоминальное ультразвуковое исследование (TA US). 8
| Таблица 1. Сравнение трансвагинального и трансабдоминального УЗИ | ||
|---|---|---|
| Трансвагинальное УЗИ (TV US) | Трансабдоминальное УЗИ (TA US) | |
| Преимущества | Безопасно и хорошо переносится Не зависит от материнского ожирения, положения шейки матки и затенения части плода Высокая воспроизводимость, поэтому превосходный инструмент для скрининга | Длина шейки матки> 35 мм по TA US достаточна, чтобы исключить короткую шейку матки, что снижает потребность в TV US |
| Недостатки | Более инвазивное тестирование, чем TA US | Шейка матки не может быть визуализирована должным образом Если <35 мм на TA US, необходимо выполнить TV US |
Австралийское общество ультразвуковой медицины рекомендует включать измерение CL во все морфологические исследования в середине триместра. 9 Однако практическое применение универсального скрининга в Австралии варьируется в зависимости от образования, обучения и имеющихся ресурсов по ультразвуку. Врачи общей практики (ВОП) должны учитывать наличие скрининга CL в своей местной службе здравоохранения при назначении этого теста.
Рекомендации руководства
Укороченная шейка матки при морфологическом сканировании должна побудить к многопрофильной стратегии лечения, которая включает участие терапевта, акушера, неонатолога и специалиста по ультразвуковой визуализации.
Всех женщин следует направлять в соответствующую дородовую клинику высокого риска, где можно разработать индивидуальный план ведения. Врачи общей практики имеют все возможности для оказания помощи и координации, а также для выполнения роли мониторинга при лечении укороченной шейки матки.
Консервативный
Женщинам с КЛ 20–25 мм врачи могут предложить обследование шейки матки, которое включает повторное трансвагинальное УЗИ через 1–2 недели. Если во время наблюдения шейка матки продолжает укорачиваться, следует рассмотреть возможность начала вагинального прогестерона или восстановления шейного серкляжа, как описано ниже.Продолжающееся наблюдение за CL после 26 недель беременности не приносит клинической пользы.
Медицинский: Прогестерон
Появляется все больше доказательств, подтверждающих пользу вагинального прогестерона при укорочении шейки матки при беременности с низким риском.
Если CL <20 мм, следует начинать вагинальные пессарии с прогестероном, так как несколько рандомизированных контрольных исследований показали значительное снижение риска ПТБ и улучшение исходов у новорожденных. 10,11 Если у женщины с низким риском обнаруживается CL 20–25 мм, целесообразно предложить либо наблюдение за шейкой матки, либо вагинальный прогестерон.
Вагинальные пессарии с прогестероном безопасны как для матери, так и для плода и имеют мало системных побочных эффектов (которые могут включать головокружение, головную боль и вагинальный зуд). Оптимальная дозировка еще не установлена и составляет 90–200 мг в день; однако в настоящее время в Австралии принято начинать вагинальный прием прогестерона в дозе 200 мг до 37 недель беременности. 12 Для этой подгруппы женщин по-прежнему требуется постоянное наблюдение за шейкой матки, пока не будет достигнута жизнеспособность.
Хирургический: Серкляж шейки матки
Серкляж шейки матки — это процедура, при которой используется нерассасывающийся шов для механической поддержки шейки матки.Избирательный шейный серкляж следует рассматривать у женщин из группы высокого риска. Эти факторы риска описаны во вставке 1. При проведении до 23 недель беременности шейный серкляж ассоциируется со снижением риска ПТБ у женщин из группы высокого риска. Нет никаких доказательств того, что шейный серкляж у женщин, у которых диагноз короткой шейки матки является случайной находкой, улучшает исход беременности, поэтому шейный серкляж обычно не рекомендуется для этих женщин. 13,14 Однако есть некоторые индивидуальные особенности для шейного серкляжа, если исходное значение CL <10 мм.
| Вставка 1. Факторы риска преждевременных родов |
|---|
| Преждевременные роды в анамнезе |
| Предыдущая операция на шейке матки (конусная биопсия и иссечение большой петли зоны трансформации) |
Врожденные пороки развития матки:
|
Спасательный серкляж рассматривается в случае женщины с преждевременным расширением шейки матки или если во время ультразвукового наблюдения шейка матки продолжает сокращаться, несмотря на прогестерон.
Ключевые моменты
- CL должен быть подтвержден с использованием стандартизированной методики, при этом TV US является текущим золотым стандартом.
- Следует начать мультидисциплинарный командный подход с привлечением акушера и неонатолога для обсуждения рисков ПТБ, если у пациента будет обнаружена короткая шейка матки.
- Повторите УЗИ по ТВ через 1-2 недели или подумайте о начале приема прогестерона при CL 20-25 мм.
- Прогестерон следует предлагать для профилактики ПТБ у женщин из группы низкого риска, если CL <20 мм в возрасте 18–22 недель.
- Для женщин, относящихся к группе высокого риска, следует рассмотреть возможность применения серкляжа шейки матки, если имеется преждевременное раскрытие шейки матки или если шейка матки продолжает сокращаться во время наблюдения.
- Прогестерон обычно является предпочтительным лечением из-за более низкого риска хирургических осложнений.
Конкурирующие интересы: Нет.
Происхождение и экспертная оценка: Не заказан, внешняя экспертная оценка.
Финансирование: Нет.
Успешное лечение на дому во второй половине беременности двойней, осложненной короткой шейкой матки: история болезни
Абстрактный
Введение : Двойная беременность связана с риском преждевременных родов.
Случай из практики : Первородящая женщина 34 лет, беременная двойней, поступила на 26-й неделе беременности с длиной шейки матки 11 мм и пролапсом плодных оболочек.Пациентка получала специализированный постельный режим и поддержку, беременность успешно завершилась на сроке 36 недель и 5 дней.
Заключение : Во второй половине беременности из-за риска экстренного шейного серкляжа выжидательная тактика представляется уместным и безопасным подходом.
Введение
Число беременностей двойней значительно увеличилось за последнее десятилетие, в основном из-за использования вспомогательных репродуктивных технологий. Двойная беременность связана с риском преждевременных родов.Почти половина беременных двойней рожают до 37 недель беременности. Этот показатель в семь раз выше, чем при одноплодных родах. Основными причинами увеличения числа осложнений, связанных с преждевременными родами и неонатальной смертностью при беременности двойней, являются долгосрочные осложнения, связанные с преждевременными родами, респираторным дистресс-синдромом и инфекциями в неонатальном периоде. Yazdani et al., 2013.
Некомпетентная шейка матки является фактором риска для преждевременные роды, которые можно определить по расширению шейки матки (без боли) и выпадению плодных оболочек во влагалище во втором или третьем триместре беременности.Серклаж — это хирургическое лечение цервикальной недостаточности. Кровотечение, сокращение матки, разрыв плодных оболочек и раскрытие шейки матки более 4 см являются противопоказаниями для серкляжа. Когда гестационный возраст больше, вероятность хирургического вмешательства по поводу преждевременных родов увеличивается. Обычно после 23 недель беременности серкляжа следует избегать. Cunningham, 2014.
Skupski et al. предполагают, что лечение серкляжем некомпетентной шейки матки во второй половине беременности уступает постельному режиму, что позволяет значительно увеличить срок беременности и снизить риск преждевременных родов и связанных с ними осложнений Skupski et al., 2014. Хотя считается, что существует связь между физической активностью матери и риском преждевременных родов, нет никаких доказательств того, что постельный режим бесполезен для пациентов. Цель этого отчета — представить случай второй половины беременности двойней с очень короткой длиной шейки матки, которая закончилась успешно с применением специального постельного режима в домашних условиях.
Презентация кейса
Первородящая женщина 34 лет поступила к нам впервые после положительного теста на беременность.После УЗИ на 9 неделе выяснилось, что нынешняя двойная беременность дизиготная. В связи с высоким риском преждевременных родов и недостаточной длиной шейки матки ей было рекомендовано пройти ультразвуковое исследование длины шейки матки на 14 неделе беременности. Ультрасонография, сделанная в то время, показала, что беременность наступила на 14 неделе, а длина шейки матки составила 47 мм. На следующем УЗИ на 22 неделе беременности длина шейки матки составила 26 мм. Пациентке посоветовали предотвратить преждевременные роды и провести серкляж шейки матки; однако она отказалась от хирургической процедуры.
По желанию пациентки было проведено ультразвуковое исследование длины шейки матки на 26 неделе, которое показало гестационный возраст 26 недель и 3 дня, длину шейки матки 11 мм с грыжей шейки матки в амниотический мешок. В соответствии с образовательным статусом пациентки было объяснено, что серкляж на этом этапе беременности не следует проводить, и пациентка должна просто расслабиться дома.
Мы предложили пациенту введение гепарина, чтобы избежать риска тромбоэмболии, но пациент отказался.Таким образом, пациент был обучен эффектам и рискам тромбоэмболии. Мы посоветовали следовать специализированному распорядку, который состоял из многократного массажа ее ступней, рук и тела, отдыха в позе Тренделенбург и передвижений в форме ползания (на четвереньках) внутри дома. Она могла стоять и ходить в туалет только один раз в день. Мы также научили ее избегать запоров, чтобы уменьшить давление на шейку матки во время дефекации.
Вес пациентки и ее артериальное давление периодически проверялись, а также у нее дома проводились измерения сердечного ритма плода и измерения высоты матки.Во избежание депрессии и скуки и для поддержания хорошего настроения пациентке в неонатальном периоде рассказали о ее спутнике и семье.
Две дозы бетаметазона внутримышечно были введены для содействия созреванию легких с 24-часовыми интервалами, начиная с 28 недели беременности. Благодаря этому специализированному протоколу домашнего отдыха беременность продлилась до 36 недель и 4 дней. Наконец, пациент вернулся в больницу с разрывом околоплодных вод. При осмотре раскрытие шейки матки составило 4 см, сглаживание — 70% с предлежанием тазового предлежания; Таким образом, пациентку подготовили к кесареву сечению.Два мальчика с оценкой по шкале Апгар 9 родились здоровыми и не нуждались в интенсивной терапии новорожденных. Мать и младенцы были выписаны после посещения неонатолога для обеспечения их здоровья. При последующем наблюдении мать и младенцы были здоровы и не сообщали о проблемах.
Обсуждение и заключение
Скорость уменьшения длины шейки матки при беременности двойней выше, чем при одноплодной беременности. В нашем случае была более высокая длина шейки матки, около 3 мм в неделю, которая достигла высшей точки до 11 мм в конце 26-й недели беременности.Если у пациентки диагностирована недостаточность шейки матки и риск преждевременных родов, есть два доступных подхода, а именно терапевтический серкляж и постельный режим.
Skupski et al. В своем исследовании 2014 года пришли к выводу, что для очень короткой шейки матки во второй половине беременности лучше выбрать шейный серкляж вместо постельного режима Skupski et al., 2014. Crowther et al. (2010) предположили, что нет достаточных доказательств того, что постельный режим эффективен для предотвращения преждевременных родов у близнецов; однако, хотя постельный режим не снижает смертность и перинатальную смертность, он может улучшить рост плода. Crowther and Han, 2010.В других исследованиях Galanaud et al. (2015) сообщили, что постельный режим долгое время ассоциировался с повышенным риском тромбоэмболии. Drife, 2015. Однако в нашем случае, описанном пациентом, поскольку ей посоветовали выполнять ежедневный последовательный массаж (массаж ног, рук и тела), ее риск был сокращен. Также, учитывая, что у пациентки не было сокращений матки, мы посоветовали ей отдохнуть дома и перейти на четвереньки. Это положение лучше, чем стоять, поскольку под действием силы тяжести вес матки и ее содержимого не попадают в шейку матки, и пациентка может свободно перемещаться в доме.Следовательно, следует уменьшить некоторые осложнения постельного режима, такие как тромбоэмболия, утомляемость и мышечная атрофия. Maloni, 2010. Это положение можно использовать для пациентов, у которых нет сокращений и имеется только шейка матки.
Джеффри и др. (1997) предполагают, что положение стоя у женщин с недостаточной шейкой матки вызывает расширение шейки матки и выпадение плодных оболочек дальше в цервикальный канал; однако для женщин с нормальной шейкой матки положение стоя не влияет. Wong et al., 1997. В своем исследовании пациенту рекомендовали отдыхать на земле, а не на кровати, потому что пациенту не нужно было вставать, чтобы встать с кровати, и, следовательно, на шейку матки оказывалось меньшее давление. Saccone et al. (2015) предположили, что серкляж не следует проводить очень часто при двойных беременностях с короткой длиной шейки матки во второй половине беременности, и что любая рекомендация по этому поводу потребует дополнительных клинических испытаний. Saccone et al., 2015.
Несмотря на многочисленные исследования Что касается лечения заболеваний шейки матки, до сих пор существуют разногласия по поводу лучшего лечения, основанного на состоянии пациента и назначении врача.Однако на поздних стадиях беременности и в пожилом возрасте, а также в соответствии с рисками неотложного серкляжа (включая повышенный риск инфицирования и прерывания беременности) выжидательная терапия, включающая постельный режим, является благоприятной. Сохранение позы Тренделенбурга в покое, передвижение на четвереньках и массаж ступни и тела могут помочь снизить риск тромбоэмболии. Более того, прием кортикостероидов для созревания легких плода и, при необходимости, антибиотиков также представляет собой подходящее и безопасное решение.
Вклад автора
Зарей и Захедифард внесли существенный вклад в концепцию и дизайн отчета об исследовании, сбор данных, анализ и / или интерпретацию данных. Кроме того, Зарей и Нори были вовлечены в составление рукописи и критическую переработку ее с точки зрения интеллектуального содержания. Все авторы предоставили окончательное одобрение версии, которая будет опубликована, и все согласились нести ответственность за все аспекты работы, гарантируя, что вопросы, связанные с точностью или целостностью любой части работы, будут надлежащим образом исследованы и решены.Все авторы прочитали и одобрили окончательные рукописи для публикации.
Список литературы
- С.А.
Кроутер,
С.
Хан.Госпитализация и постельный режим при многоплодной беременности. Кокрановская база данных систематических обзоров.
2010;
7 (7)
:
CD000110
.
PubMed Google Scholar - Каннингем,
Левено
Кеннет,
цвести
Стивен.Акушерство Уильямса. 24-е изд. Нью-Йорк: Mc Graw Hill co.
2014 г.
.
- Дж.Дриф.
Тромбоз глубоких вен и тромбоэмболия легочной артерии у женщин с ожирением. Лучшие практики и исследования. Клиническое акушерство и гинекология.
2015;
29 (3)
:
365–376
.
- Дж.А.
Малони.
Дородовой постельный режим при осложнениях беременности: эффективность и безопасность для предотвращения преждевременных родов. Биологические исследования для медсестер.
2010;
12 (2)
:
106-124
.
Просмотр статьи PubMed Google Scholar - ГРАММ.Сакконе,
О.
Ржавчина,
С.
Альтуизиус,
А.
Роман,
В.
Бергелла.
Cerclage для короткой шейки матки при беременности двойней: систематический обзор и метаанализ рандомизированных исследований с использованием данных на уровне отдельных пациентов.Acta Obstetricia et Gynecologica Scandinavica.
2015;
94 (4)
:
352-358
.
Просмотр статьи PubMed Google Scholar - Д.W.
Скупски,
С.Н.
Линь,
Дж.
Рейсс,
Г.С.
Эглинтон.
Чрезвычайно короткая шейка матки во втором триместре: постельный режим или модифицированный серкляж Широдкара ?. Журнал перинатальной медицины.
2014;
42 (1)
:
55–59
.
- ГРАММ.Вонг,
Д.
Левин,
Дж.
Людмир.
Проблема осанки матери как функциональный тест на цервикальную недостаточность. Журнал ультразвука в медицине.
1997;
16 (3)
:
169–175
.
Просмотр статьи PubMed Google Scholar - С.ЧАС.
Яздани,
М.
Зыналзаде,
Z.
Бозари,
С.
Хабиби,
М.
Моради.
Влияние шейного серкляжа на предотвращение преждевременных родов при беременности двойней. [Персидский.]. Маджаллах-и Занан, Мамай ва Назай-и Иран.2013;
16 (62)
:
6-10
.
Пожалуйста, включите JavaScript для просмотра
.