Пневмония у ребенка: как вовремя распознать заболевание
Читайте в этой статье:
- Симптомы пневмонии
- Как диагностировать пневмонию
- Как лечат пневмонию у детей
- Чем поможет ультразвуковой ингалятор при пневмонии
- Как предотвратить пневмонию
«Не прослушивается»! Все чаще своевременно выявить пневмонию у детей не получается даже у самого опытного специалиста. Простое на первый взгляд ОРЗ может мгновенно перерасти в воспаление легких. Поэтому каждый родитель должен знать, когда следует «бить тревогу» и повторно обращаться к специалисту.
Симптомы пневмонии
Пневмонию (воспаление легких) могут спровоцировать разнообразные бактерии, вирусы и даже глисты. Возбудителем этого тяжелого заболевания у детей чаще всего выступают стафилококк и стрептококк. В особой группе риска малыши до 5 лет, чей иммунитет еще только формируется.
О том, что у вашего ребенка пневмония, могут говорить следующие симптомы:

- Температура тела быстро поднимается и с трудом сбивается (многие формы воспаления легких протекают и без повышения температуры тела).
- Дыхание учащается и возникает одышка.
- Кожа вокруг носа и губ немного синеет на фоне общей бледности кожных покровов.
- Появился сильный кашель.
Обратите внимание, что стартом для вирусной пневмонии становится простое ОРВИ. Если назначенное лечение не дает результатов и ребенку становится хуже, необходимо незамедлительно обратиться к врачу.
Как диагностировать пневмонию
Информация о начале заболевания до момента обращения к педиатру является ключевой для дальнейшего обследования. Выявить воспаление легких можно несколькими способами:
- Осмотр у врача. Специалист использует стетоскоп для прослушивания хрипов. Не всегда, как показывает практика, их можно услышать. Доктор назначает дополнительные обследования, особенно если выявил ослабленное дыхание над участками инфильтрации в легких.

- Анализ крови. В результатах лабораторных исследований должны насторожить повышение таких показателей, как лейкоциты и СОЭ, а также наличие изменений в лейкоцитарной формуле.
- Рентген легких. Как правило, на снимок ребенка отправляют не сразу. Этот метод является наиболее информативным и в совокупности с анализом крови и результатами осмотра позволяет максимально точно подтвердить диагноз.
Если пневмония установлена, врач назначает антибактериальную терапию. Дополнительно может быть рекомендовано цитологическое исследование мокроты, определяющее возбудителя и чувствительность к различным антибиотикам.
Как лечат пневмонию у детей
Практически всегда малышам до 3-ех лет требуется госпитализация. Лечение воспаления легких у детей более старшего возраста возможно в домашних условиях. При этом обязательно назначаются антибиотик и препараты, улучшающие отхождение мокроты и снижающие температуру тела. В тяжелых случаях, когда требуются лечение внутривенно и комбинация из нескольких антибиотиков, без госпитализации не обойтись.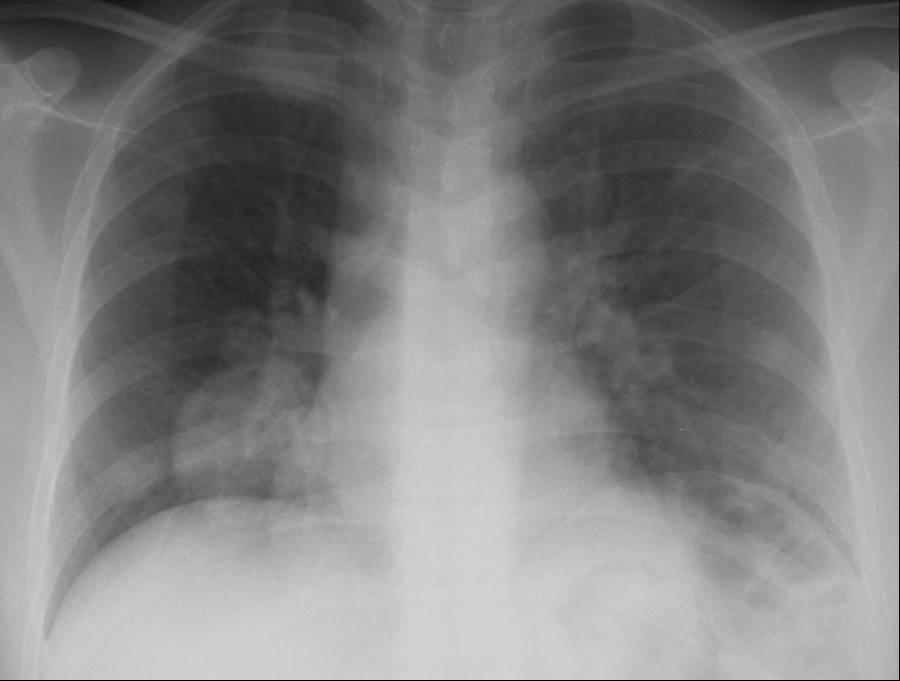
Один из самых эффективных способов борьбы с кашлем при пневмонии – ингаляционная терапия. Она избавляет от приступов душащего кашля и способствует скорейшему выздоровления. Ингаляции могут потребоваться и после выздоровления. Коварность пневмонии заключается в том, что кашель может сохраняться и после нормализации всех показателей крови.
Чем поможет ультразвуковой ингалятор при пневмонии
Ингалятор преобразует лекарственные вещества в сверхмалые дисперсные частицы и доставляет их в дыхательные пути. Это безболезненная и эффективная процедура, которая доказала свою результативность при лечении воспаления легких. Один из видов ингаляторов – ультразвуковой. Такой прибор работает практически бесшумно и очень быстро. Даже самые маленькие дети не боятся подобной процедуры.
Ультразвуковой (УЗ) ингалятор преобразует лекарственное вещество в аэрозоль с помощью ультразвука. В таком ингаляторе можно регулировать скорость и объем подачи препарата, так что подобрать подходящий режим будет несложно. Сфера применения УЗ-ингалятора не ограничивается пневмониями. Он также будет незаменим и при других заболеваниях:
Сфера применения УЗ-ингалятора не ограничивается пневмониями. Он также будет незаменим и при других заболеваниях:
- Болезни верхних дыхательных путей, легких и бронхов.
- Бронхиальная астма.
- Острые респираторные вирусные инфекции.
- Аллергические реакции.
- Заболевания среднего уха и околоносовых пазух.
Несмотря на все преимущества, стоит помнить, что УЗ-ингаляторы не используется с антибиотиками и лекарственными препаратами на гормональной основе.
Как предотвратить пневмонию
В качестве профилактики воспаления легких проводится иммунизация против основных возбудителей и таких болезней как пневмококк, коклюш и корь. Укрепить детский иммунитет помогут занятия спортом, систематическое закаливание и соблюдение правил личной гигиены. Если в семье кто-то заболел, стоит изолировать ребенка или больного. Не менее важно долечивать даже элементарные ОРЗ до конца.
Резюмируя, стоит подчеркнуть, что пневмония может привести к серьезным последствиям вплоть до летального исхода. Эта болезнь не проходит «сама по себе». Ее придется лечить долго и комплексно. Вызывайте педиатра, если вы заметили вышеперечисленную симптоматику и понимаете, что малышу становится только хуже. Будьте здоровы!
Эта болезнь не проходит «сама по себе». Ее придется лечить долго и комплексно. Вызывайте педиатра, если вы заметили вышеперечисленную симптоматику и понимаете, что малышу становится только хуже. Будьте здоровы!
Пневмония у детей. Что нужно знать родителям?
Пневмония — это очень серьезное и опасное заболевание. Современная медицина научилась эффективно бороться с этой болезнью, поэтому главная задача родителей — не пропустить начало и обострение болезни у ребенка. В последние годы острые респираторные заболевания осложняются пневмонией и иногда являются причиной смерти у детей.
Пневмонию еще называют воспалением легких, чаще всего она может иметь бактериальную природу (Streptococcus pneumoniae, Haemophilus influenzae i Mycoplasma, иногда встречается Legionella) и изредка (не более 5%) — вирусную. Наиболее распространены случаи этой болезни у детей в возрасте от 6 месяцев до 6 лет. При этом в 60% случаев она вызвана пневмококками.
Типичные симптомы пневмонии, о которых стоит знать родителям:
- повышенная температура тела (более 38 °С), которая держится больше 3-х дней подряд
- влажный кашель
- частое дыхание с кряхтением, когда ребенок вдыхает чаще, (более 40 раз в минуту у детей старше 1 года и более 60 раз в минуту у детей ло 1 года)
- синие губы и ногти, бледная кожа
- потеря аппетита
- резкая слабость.
Воспаление легких может быть осложнением после обычной вирусной инфекции, когда бактерия «накладывается» на вирус. Признаком этого бывает повторное поднятие температуры уже после того, как она несколько дней держалась на нормальном уровне.
Врач может диагностировать пневмонию, послушав ребенка и услышав влажные хрипы в легких. Для подтверждения диагноза обычно делают рентгеновский снимок. Именно он позволяет с максимальной точностью установить диагноз «пневмония».
К сожалению, в большинстве случаев воспаление легких требует лечения в стационаре и приема антибиотиков. Недооценка тяжести состояния ребенка, самолечение, лечение средствами «народной медицины» или гомеопатическими средствами, а также поздняя госпитализация может провести к быстрому возникновению осложнений, таких как:
- эмпиема плевры
- абсцесс или гангрена легкого
- отек легких
- реактивный плеврит
- деструкция ткани легких
- острая и хроническая дыхательная недостаточность
- сепсис
- менингит и менингоэнцефалит
- нарушение функции почек
- синдром диссеминированного внутрисосудистого свертывания
Именно наличие различных осложнений может непосредственно влиять на развитие и течение самого заболевания.
Прививка от пневмонии
Чаще всего пневмонию вызывает бактерия пневмококк. Кроме этого тяжелого заболевания, она вызывает еще и бронхиты, отиты и другие детские и взрослые болезни. Существует прививка от пневмококка, которая достаточно эффективно защищает человеческий организм от данной бактерии.
Пневмония — тяжелая болезнь, которая может иметь много серьезных осложнений. Поэтому родителям следует внимательно относиться к здоровью своих детей и не допустить перехода этого заболевания в тяжелую, затяжную форму.
Самолечение крайне опасно для жизни ребенка!
Пневмония у детей: диагностика и лечение | #08/08
Успехи медицины ощутимы, пожалуй, больше всего в лечении пневмонии у детей— одного из самых частых, серьезных, потенциально угрожающих жизни заболеваний, которое среди причин смерти ушло с первого места далеко в середину и даже в конец списка. Но это не меняет серьезного отношения к пневмонии, поскольку хороший ее прогноз зависит от своевременности диагноза и правильности лечебной тактики.
Но это не меняет серьезного отношения к пневмонии, поскольку хороший ее прогноз зависит от своевременности диагноза и правильности лечебной тактики.
Прежде всего— что есть пневмония. В России с 1980 г. пневмония определяется как «острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным при наличии очаговых или инфильтративных изменений на рентгенограмме». Это не значит, что без рентгенограммы нельзя ставить диагноз пневмонии. Однако указанные изменения являются «золотым стандартом», поскольку позволяют дифференцировать пневмонию — преимущественно бактериальное заболевание — от чисто вирусных поражений нижних дыхательных путей (бронхитов и бронхиолитов), что, в частности, доказывается их успешным лечением без антибиотиков.
Диагностика
Для пневмонии типично наличие кашля, нередки и другие признаки острого респираторного заболевания (ОРЗ), а также, в большинство случаев, температура >38°С (исключение— атипичные формы в первые месяцы жизни), без лечения она держится 3 дня и дольше, тогда как при бронхитах обычно температура <38°С или она в течение 1–3 дней снижается до этого уровня.
Первая задача в диагностике— выявить у ребенка с признаками ОРЗ поражение нижних дыхательных путей, для них характерно наличие хотя бы одного из следующих признаков, легко распознаваемых при осмотре ребенка:
-
учащение или затруднение (обструкция) дыхания, втяжения податливых мест грудной клетки;
-
укорочение перкуторного звука;
-
наличие хрипов.
Вторая задача— отличить пневмонию от бронхита— преимущественно вирусного поражения нижних дыхательных путей. Важный симптом пневмонии— учащение дыхания, оно наблюдается тем чаще, чем обширнее поражение легких и чем меньше ребенок. Однако этот признак значим только при отсутствии симптомов обструкции, которая характерна для крупа и бронхитов, в т.ч. обструктивного. Следующие параметры частоты дыхания (в 1 мин.), по данным ВОЗ, характерны для пневмонии: ≥60 у детей 0–2 мес, ≥50— 2–12 мес, ≥40— 1–4 лет. Бронхиальная обструкция с высокой вероятностью исключает типичную (вызванную пневмококками, гемофильной палочкой, стрептококками) внебольничную пневмонию и встречается лишь при атипичных формах и внутрибольничном заражении.
Бронхиальная обструкция с высокой вероятностью исключает типичную (вызванную пневмококками, гемофильной палочкой, стрептококками) внебольничную пневмонию и встречается лишь при атипичных формах и внутрибольничном заражении.
Укорочение перкуторного звука характерно для пневмонии, но оно встречается лишь в половине случаев, так что его отсутствие не исключает пневмонии. Это же относится и к локализованным над местом поражения мелкопузырчатым или крепитирующим хрипам и ослабленному и/или бронхиальному дыханию— их выявление позволяет поставить диагноз пневмонии, но их отсутствие этот диагноз не исключает. У половины всех больных с типичной пневмонией в остром периоде хрипы отсутствуют. С другой стороны, хрипы, равномерно выслушиваемые в обоих легких, как и обструкция, характерны для бронхитов, но не для пневмонии: сухие хрипы обнаруживаются только у 10%, а рассеянные влажные— у 25% больных, чаще всего они асимметричны (в основном, при атипичных формах).
Поскольку диагноз пневмонии по указанным выше физикальным данным удается поставить менее чем в половине случаев, следует использовать алгоритм, созданный на основании предложенных ВОЗ признаков (рис. ). Он позволяет выявить больных, у которых при рентгеновском исследовании с высокой вероятностью будут обнаружены пневмонические изменения; в отсутствие рентгена вполне оправдана их антибактериальная терапия.
). Он позволяет выявить больных, у которых при рентгеновском исследовании с высокой вероятностью будут обнаружены пневмонические изменения; в отсутствие рентгена вполне оправдана их антибактериальная терапия.
Алгоритм освобождает педиатра от необходимости ставить диагноз при недостатке информации. Он позволяет снизить гипердиагностику пневмонии и сократить число необоснованных рентгеновских снимков и назначений антибиотиков; его чувствительность— 94%, а специфичность— 95%.
В какой степени помогают диагностике лабораторные данные? Лейкоцитоз 10–15·109/л наблюдается в первые дни у половины больных пневмонией, но также и у трети больных с ОРЗ, крупом, острым бронхитом. Так что сам по себе он не говорит о бактериальной инфекции и не требует назначения антибиотиков. Но и число лейкоцитов ниже 10·109/л не исключает пневмонии, оно характерно для пневмоний, вызванных гемофильной палочкой и микоплазмой, а также нередко наблюдается при кокковой пневмонии в первые дни болезни. Цифры лейкоцитоза выше 15·109/л (и/или абсолютное число нейтрофилов ≥10·109/л и/или палочкоядерных форм ≥ 1,5·109/л) делают диагноз пневмонии весьма вероятным. Это же относится и к повышению СОЭ выше 30 мм/ч, более низкие цифры не исключают пневмонию, но они нередки и при бронхитах.
Цифры лейкоцитоза выше 15·109/л (и/или абсолютное число нейтрофилов ≥10·109/л и/или палочкоядерных форм ≥ 1,5·109/л) делают диагноз пневмонии весьма вероятным. Это же относится и к повышению СОЭ выше 30 мм/ч, более низкие цифры не исключают пневмонию, но они нередки и при бронхитах.
Из дополнительных маркеров бактериальной инфекции в диагностике помогает С-реактивный белок (СРБ), уровни которого >30 мг/л, а также уровни прокальцитонина >2 нг/мл позволяют на 90% исключить вирусную инфекцию. Но низкие уровни этих маркеров могут наблюдаться при пневмониях, чаще атипичных, так что их отрицательная прогностическая ценность в отношении диагноза пневмонии недостаточна.
Классификация
Наиболее важным классификационным признаком пневмонии является место ее возникновения— внебольничные и внутрибольничные пневмонии резко отличаются по этиологии и, следовательно, требуют разных терапевтических подходов. Внебольничные пневмонии возникают у ребенка в обычных условиях его жизни, внутрибольничные— через 72 ч пребывания в стационаре или в течение 72 ч после выписки оттуда. Отдельно классифицируют пневмонии новорожденных, к внутриутробным относят пневмонии, развившиеся в первые 72 ч жизни ребенка. Различают также пневмонии, ассоциированные с искусственной вентиляцией легких (ИВЛ) (ранние— первые 72 ч и поздние) и пневмонии у лиц с иммунодефицитными состояниями.
Внебольничные пневмонии возникают у ребенка в обычных условиях его жизни, внутрибольничные— через 72 ч пребывания в стационаре или в течение 72 ч после выписки оттуда. Отдельно классифицируют пневмонии новорожденных, к внутриутробным относят пневмонии, развившиеся в первые 72 ч жизни ребенка. Различают также пневмонии, ассоциированные с искусственной вентиляцией легких (ИВЛ) (ранние— первые 72 ч и поздние) и пневмонии у лиц с иммунодефицитными состояниями.
Практически важно различать типичные пневмонии, вызванные кокковой или бактериальной флорой, они выглядят на рентгенограмме как легочные очаги или инфильтраты достаточно гомогенного вида с четкими контурами; клинически это больные с фебрильной лихорадкой, часто токсичные, нередко с локальными необильными хрипами и притуплением перкуторного звука. Атипичные пневмонии, обусловленные микоплазмой, хламидиями и, редко, пневмоцистами, выглядят как негомогенные инфильтраты без четких границ или диссеминированные очаги; их отличает обилие мелкопузырчатых влажных хрипов, крепитации с двух сторон, обычно асимметричные с преобладанием над пневмоническим фокусом. Характерно отсутствие токсикоза, хотя температурная реакция может быть выраженной, как при микоплазмозе, или отсутствовать (у детей 1–6 мес с хламидиозом).
Характерно отсутствие токсикоза, хотя температурная реакция может быть выраженной, как при микоплазмозе, или отсутствовать (у детей 1–6 мес с хламидиозом).
Тяжесть пневмонии обусловливается токсикозом, легочно-сердечной недостаточностью, наличием осложнений (плеврит, инфекционно-токсический шок, очагово-сливная форма чревата легочной деструкцией). При адекватном лечении большинство неосложненных пневмоний рассасывается за 2–4 недели, осложненные— за 1–2 месяца; затяжное течение диагностируется при отсутствии обратной динамики в сроки от 1,5 до 6 месяцев.
Этиология пневмоний
Расшифровывается с большим трудом, поскольку требует выделения возбудителя из в норме стерильных сред; поэтому лечение пневмонии начинают эмпирически исходя из данных о частоте той или иной этиологии в данном возрасте при соответствующей клинической картине (см. ниже). Обнаружение пневмотропной (пневмококки, гемофильная палочка, стрепто- и стафилококки) или кишечной флоры, а также вирусов, микоплазм, хламидий, грибков, пневмоцист в мокроте не говорит о их роли как возбудителя, т.к. их носительство скорее правило, чем исключение. Нарастание титров антител к пневмотропным возбудителям имеет относительное значение, так как часто наблюдается при любом ОРЗ (поликлональная активация иммунной системы). Более надежно выявление в крови антител класса IgM к микоплазме и Chlamydia trachomatis, в меньшей степени к C. pneumoniae. Приводимые ниже данные о бактериальной этиологии пневмоний у детей разного возраста основаны на исследованиях по выявлению возбудителя или его антигена в пунктатах легкого и плевральной полости, антител к хламидиям и микоплазме, пневмококковых иммунных комплексов.
Новорожденные. Этиологический спектр пневмоний во многом зависит от характера инфицирования (табл. 1). Нередко пневмонии имеют септическое происхождение. Респираторные вирусы могут вызывать инфекцию только верхних дыхательных путей или бронхит, однако она часто осложняется бактериальной пневмонией либо появлением в легких ателектазов и участков вздутия, что также соответствует критериям пневмонии.
Дети 1–6 месяцев. В этом возрасте часто наблюдается два вида пневмоний. Для вызываемых C. trachomatis пневмоний характерно постепенное начало без температуры, кашель стокатто, тахипноэ, мелкопузырчатые хрипы, отсутствие обструкции, лейкоцитоз (часто >30·109/л) и эозинофилия (>5%), на снимках— множество мелких очажков (как при милиарном туберкулезе). В анамнезе— влагалищные выделения у матери и конъюнктивит на первом месяце жизни. Стафилококковые пневмонии вне стационара возникают редко— у детей первых месяцев жизни и иммунодефицитных, чаще имеет место внутрибольничные заболевания, обусловленными штаммами, резистентными к пенициллину, а часто— и к метициллину. При аэрогенном заражении в легких возникают сливные очаги со склонностью к некрозу, при сепсисе— очаг в интерстиции с последующим формированием абсцессов. Характерен лейкоцитоз >25·109/л. Аспирационная пневмония может проявляться как острая, с токсикозом, высокой температурой, одышкой или как малосимптомная с картиной бронхита. Бактериальный процесс обусловлен кишечной флорой, часто полирезистентной (Proteus spp., K.pneumoniae, Р.aeruginosa), а также анаэробами. Ее локализация— правая, реже левая верхняя доля; в фазе обратного развития она имеет вид негомогенной тени, часто с вогнутой нижней границей. Разрешение пневмонии длительное. Диагноз подтверждает выявление дисфагии (наблюдение за кормлением!), рентгеноконтрастное исследование пищевода позволяет выявить рефлюкс и аномалии пищевоа.
Внебольничные пневмонии в первые недели жизни обычно возникают при заражении от старшего ребенка в семье и вызываются кокковой или бактериальной флорой. В этом возрасте обычны пневмонии, обусловленные иммунодефицитом, муковисцидозом, так что всех детей с пневмонией следует обследовать в этом направлени.
В возрасте 6 месяцев— 5 лет основная масса пневмоний типичные, они вызываются пневмококками, 5–10%— гемофильной палочкой типа b; лишь 10–15%— микоплазмой и C.pneumoniae. Пневмококковая пневмония может протекать как неосложненная с умеренным токсикозом, но в этом возрасте она часто сопровождается образованием крупных очагов с последующей деструкцией и образованием внутрилегочных полостей, часто сопровождается плевритом. Типичная крупозная пневмония свойственна подросткам. Пневмония, вызыванная гемофильной палочкой типа b, встречается практически только до 5-летнего возраста, она сопровождается гомогенным инфильтратом с плевритом и деструкцией. Заподозрить ее помогает невысокий лейкоцитоз и СОЭ, геморрагический экссудат. Стрептококковая пневмония, вызванная гемолитическим стрептококком группы А, развивается лимфогенно из очага в зеве— чаще у детей 2–7 лет. Характерен выраженный интерстициальный компонент с очагами в обоих легких (часто с полостями), плевритом. Клиническая картина с бурным началом неотличима от таковой при пневмококковой пневонии.
Дети и подростки 5–17 лет. В этом возрасте пневмококк остается практически единственным возбудителем типичных пневмоний, которые составляют лишь 40–60% всех пневмоний, тогда как остальные пневмонии— атипичные, вызываются микоплазмой и хламидиями. M. pneumoniae вызывает до 45% всех пневмоний у подростков. Характерны: кашель, масса мелкопузырчатых хрипов, чаще асимметричных, покраснение конъюнктив при скудных катаральных симптомах, негомогенный инфильтрат, нормальное число лейкоцитов и несильно повышенная СОЭ; температура выше 39°С обычно сочетается с нетяжелым состоянием, что часто ведет к позднему (на 9–12-й день) обращению. C.pneumoniае в этом возрасте вызывает 15–25% пневмоний, иногда она сочетается с фарингитом и шейным лимфаденитом; характерны лихорадка, развитие бронхоспазма. Изменения крови не характерны. Без лечения течет длительно. Диагностические критерии не разработаны, в пользу этой этиологии говорят антитела класса IgM (микро-ИФА) в титре 1:8 и выше, IgG— 1:512 и выше или 4-кратное нарастание их титра.
Осложнения пневмоний. Пневмококки ряда серотипов, стафилококки, H.influenzae типа b, БГСА, клебсиеллы, синегнойная палочка, серрации вызывают синпневмонический гнойный плеврит и рано нагнаивающиеся инфильтраты с полостями деструкции в легких. Снижение иммунного ответа (первичный иммунодефицит, недоношенность, тяжелая гипотрофия) или эффективности очищения бронхов (муковисцидоз, инородное тело, аспирация пищи и др.) утяжеляют процесс. До опорожнения гнойника нагноение сопровождается стойкой лихорадкой и нейтрофильным лейкоцитозом, оно часто сочетается с серозно-фибринозным метапневмоническим плевритом, имеющим иммунопатологическую природу; для него характерны 5–7-дневная лихорадка, повышение СОЭ на 2-й неделе болезни.
Дыхательная недостаточность характерна для диссеминированных процессов (пневмоцистоз, хламидиоз у детей 0–6 мес). Токсические осложнения (нарушения со стороны ЦНС, сердца, микроциркуляции, кислотно-щелочного состояния, диссеминированного внутрисосудистого свертывания (ДВС)) зависят от тяжести процесса и адекватности терапии. Их следует отличать от компенсаторных сдвигов (гиперкоагуляция, олигурия, снижение объема циркулирующей крови менее чем на 25%, уровня гемоглобина и сывороточного железа, компенсированный ацидоз), коррекция которых нецелесообразна и может быть опасной.
Тактика назначения антибактериальных препаратов при пневмонии должна учитывать вероятную этиологию болезни. Хотя утверждения ряда авторов о невозможности точного определения этологии пневмонии по клинико-рентгенологическим данным справедливы, тем не менее, у постели больного педиатр в большинстве случаев может очертить круг вероятных возбудителей (по крайней мере, «типичных» и «атипичных») и назначить препарат соответствующего спектра. Эффективность препарата оценивается по снижению температуры ниже 38°С через 24–36 часов лечения (при осложненных формах— через 2–3 дня при улучшении состояния и местного статуса).
Новорожденные (табл. 2). Для эмпирического лечения пневмоний, возникших в первые 3 дня после родов (в т. ч на ИВЛ) используют ампициллин (или амоксициллин/клавуланат) в комбинации с аминогликозидом или цефалоспорином III поколения. Возникшие в более поздние сроки нозокомиальные пневмонии требуют введения в комбинации с цефалоспоринами аминогликозидов, ванкомицина, а при высеве псевдомонад— цефтазидима, цефоперазона или имипенема/циластатина.
Дети 1–6 месяцев жизни. Препараты выбора при атипичных пневмониях (чаще всего хламидийной)— макролиды. Азитромицин эффективен как в дозе 10 мг/кг/сут курсом 5 дней, так и в виде 1 дозы 30 мг/кг. С учетом опасности пилоростеноза у детей 0–2 месяцев при использовании эритромицина и азитромицина обосновано применение 16-членных макролидов (мидекамицин 50 мг/кг/сут, джозамицин 30–50 мг/кг/сут, спирамицин 150 000 МЕ/кг/сут) с менее выраженным прокинетическим действием; длительность курса— 7–10 дней. Поскольку сходная клиническая картина у пневмоцистоза, при неэффективности макролидов уместно ввести ко-тримоксазол (10–15 мг/кг/сут по триметоприму). При типичных пневмониях удобна стартовая терапия в/в амоксициллином/клавуланатом (90 мг/кг/сут), в/в или в/м цефуроксимом (50 мг/кг/сут), цефотаксимом (100 мг/кг/сут) или цефтриаксоном (80 мг/кг/сут) для подавления как вероятной грамотрицательной флоры, так и пневмококков.
Дети старше 6 мес (табл. 3). При тяжелой, в т.ч. осложненной, пневмонии антибиотик вводят парентерально и срочно госпитализируют больного; используют, в основном, бета-лактамные препараты, при наступлении эффекта их заменяют на оральные. О тяжести говорит наличие у больного хотя бы одного из следующих симптомов, независимо от уровня температуры:
-
втяжение межреберий в отсутствие обструкции;
-
стонущее (кряхтящее) дыхание, акроцианоз;
-
токсикоз (больной вид, отказ от еды и питья, сонливость, нарушение сознания, резкая бледность при повышенной температуре).
При неосложненной внебольничной пневмонии— в отсутствие указанных выше признаков тяжести— и при сомнении в диагнозе у нетяжелых больных начало терапии можно отложить до рентгенологического подтверждения. Используют оральные препараты, их выбор определяется характером пневмонии. При признаках типичной пневмонии назначают бета-лактамные препараты, при атипичной— макролиды. В сомнительных случаях оценивают эффект лечения через 24–36 часов и, при необходимости, меняют препарат либо, при невозможности оценки, назначают 2 препарата разных групп сразу. Достижение эффекта от назначения макролидов не обязательно указывает на атипичный характер пневмонии, поскольку они действуют (хотя и не во всех случаях) на пневмококки. Длительность лечения неосложненных форм— 5–7 дней (2–3 дня после падения температуры). При пневмоцистозе (частом у ВИЧ-инфицированных) используют ко-тримоксазол в дозе 20 мг/кг/сут (расчет по триметоприму).
Из препаратов для приема внутрь на сегодняшний день особый интерес представляют антибиотики, выпускающиеся в лекарственной форме Солютаб— так называемые диспергируемые таблетки. К ним относят Флемоксин (амоксициллин), Флемоклав (амоксициллин/клавуланат), Вильпрафен (джозамицин) и Юнидокс (доксициклин). Антибиотики в форме Солютаб позволяют выбрать удобный для каждого пациента способ приема (их можно принимать целиком, либо растворять в воде), обеспечивают наиболее высокую биодоступность среди аналогов, выпускающихся в твердой лекарственной форме, они гораздо проще суспензий в приготовлении и хранении. Применение амоксициллина/клавуланата в форме Солютаб позволяет значительно сократить частоту диареи, характерной для данной группы антибиотиков.
При выборе препарата для лечения внутрибольничных пневмоний (табл. 4) следует учитывать предыдущую терапию; оптимально лечение по бактериологическим данным. Фторхинолоны используют у лиц >18 лет, у детей— только по жизненным показаниям. При анаэробных процессах используют амоксициллин/клавуланат, метронидазол, при грибковых— флуконазол.
Другие виды терапии. В остром периоде дети практически не едят; появление аппетита— признак улучшения. Витамины вводят при неправильном питании до болезни.
Соблюдение питьевого режима (1 л/сут и более), оральная гидратация обязательны. Внутривенное введение жидкости в большинстве случаев не показано, при необходимости введения в вену препаратов общий объем жидкости не должен превышать 20–30 мл/кг/сут; инфузии кристаллоидов более 50–80 мл/кг/сут чреваты развитием отека легких 2 типа.
У больных с массивным инфильтратом, гнойным плевритом (цитоз >5 000), гиперлейкоцитозом оправдано введение антипротеаз (Контрикал, Гордокс) для профилактики деструкции— но только в первые 2–3 дня болезни В случае развития ДВС-синдрома (обычно в сочетании с нарушением микроциркуляции— мраморность кожи, холодные конечности при высокой температуре) показано назначение гепарина в/в или п/к (200–400 ЕД/кг/сут в 4 приема), Реополиглюкина— 15–20 мл/кг/сутки, бикарбоната, стероидов. Инфекционно-токсический шок требует введения вазотонических средств (Адреналин, Мезатон), стероидов, борьбы с ДВС-синдромом. Эффективен плазмоферез. Внутрилегочные полости после опорожнения обычно закрываются, к дренированию напряженных полостей по Мональди либо окклюзии приводящего бронха в настоящее время приходится прибегать редко.
Лечение дисфагий у грудных детей с аспирационной пневмонией предусматривает подбор позиции кормления, густоты пищи, отверстия соски. При неуспехе этих мер— кормление через зонд или гастростому, устранение гастроэзофагального рефлюкса. Антибиотики назначают в остром периоде (защищенные пенициллины, цефалоспорины II–III поколения с аминогликозидами), вне обострения, даже при обилии мокроты и хрипов, их не вводят. Гиперсекрецию слизи снижают противогистаминными препаратами курсами до 2 недель.
Синпневмонический плеврит специальных назначений не требует, внутриплевральное введение антибиотиков нецелесообразно, дренирования требует сдавление легкого (редко) и быстрое накопление экссудата после 1–2 повторных пункций (неэффективность антибиотика). Метапневмонический плеврит усиления антибактериальной терапии не требует, при сохранении температурных волн— нестероидные противовоспалительные препараты (ибупрофен, диклофенак), стероиды (преднизолон 1 мг/кг/сут) 2–5 дней. Дренирование не показано, рассасыванию фибрина способствует лечебная физкультура.
Многочисленные рекомендации по так называемой патогенетической терапии пневмонии— иммуномодуляторов, «дезинтоксикационных», «стимулирующих», «общеукрепляющих» средств не основаны на доказательствах и не улучшают исход пневмонии, лишь удорожая лечение и создавая риск осложнений. Введение белковых препаратов оправдано при гипопротеинемии, эритроцитарной массы— при падении уровня гемоглобина <50 г/л, железа— при сохранении анемии в периоде реконвалесценции. Физиотерапевтические процедуры на грудную клетку (ионофорез, СВЧ и т.д.), в т.ч. в периоде репарации, неэффективны.
По вопросам литературы обращайтесь в редакацию.
Таблица 2. Антибиотики при пневмонии новорожденных.
Таблица 3. Выбор стартого препарата при внебольничной пневмонии.
Таблица 4. Антибиотики при внутрибольничной пневмонии.
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва
Пневмония (у детей) (Pneumonia (Child))
Пневмония (pneumonia) является инфекцией, которая вызывает глубокое поражение легких. Она может быть вызвана вирусом или бактериями.
Симптомы пневмонии у детей могут включать в себя следующее:
Кашель
Повышенная температура
Рвота
Учащенное дыхание
Беспокойное поведение
Плохой аппетит
Пневмония, вызванная бактериями, обычно лечится с помощью антибиотиков (antibiotic). В течение 2 дней после начала приема антибиотика ваш ребенок должен почувствовать себя лучше. Пневмония пройдет через 2 недели. Пневмония, вызванная вирусом, не лечится антибиотиками. Она может длиться до 4 недель.
Уход в домашних условиях
При лечении ребенка в домашних условиях соблюдайте приведенные ниже рекомендации.
Жидкости
Повышенная температура приводит к тому, что организм ребенка теряет больше воды, чем обычно. Для детей младше 1 года:
Продолжайте регулярное грудное или искусственное вскармливание.
Между кормлениями давайте ребенку раствор для пероральной регидратации (oral rehydration solution) в соответствии с рекомендациями, полученными от лечащего врача ребенка. Этот раствор можно приобрести в продовольственных магазинах и аптеках без рецепта.
Для детей старше 1 года:
Давайте ребенку большое количество жидкостей, таких как вода, соки, газированные напитки без кофеина, имбирный эль, лимонад, фруктовые напитки или фруктовый лед.
Питание
Не беспокойтесь, если ребенок в течение нескольких дней отказывается есть твердую пищу. Это нормально. Убедитесь, что ребенок пьет большое количество жидкости.
Физическая активность
Дети, у которых повышена температура, должны оставаться дома, отдыхая или играя в спокойные игры. Постарайтесь сделать так, чтобы ребенок чаще спал. Когда жар пройдет, ребенок будет чувствовать себя лучше, и к нему вернется аппетит, он сможет снова посещать детский сад или школу.
Сон
Часто возникают периоды сонливости и возбудимости. Ребенок с заложенным носом будет спать лучше, если его голова и верхняя часть тела будут приподняты. Вы также можете приподнять изголовье кровати, поставив его на брусок высотой 6 дюймов (15 см).
Кашель
Болезнь обычно сопровождается кашлем. Рекомендуется установить у кровати увлажнитель воздуха с холодным паром. Не доказано, что эффективность отпускаемых без рецепта лекарственных средств от кашля и простуды (cold) эффективнее плацебо (сладкий сироп, не содержащий лекарственных средств). Однако эти препараты могут вызывать тяжелые побочные эффекты, особенно у детей младше 2 лет. Не давайте отпускаемые без рецепта лекарственные средства от кашля и простуды детям младше 6 лет, если только вы не получили такие указания от лечащего врача.
Не курите рядом с ребенком и не позволяйте курить другим. Сигаретный дым может усугубить кашель.
Заложенность носа
Очищайте нос у младенцев с помощью спринцовки. Перед очищением носа можно закапать в каждую ноздрю по 2–3 капли соленой воды (солевого раствора). Это поможет удалить выделения. Солевые капли для носа (saline nose drops) можно приобрести без рецепта. Вы можете приготовить солевой раствор сами, добавив 1/4 чайной ложки поваренной соли в 1 чашку воды.
Лекарственные средства
Если не было назначено другое лекарственное средство, для уменьшения жара, а также устранения беспокойства или дискомфорта используйте ацетаминофен (acetaminophen). Дети старше 6 месяцев могут принимать вместо ацетаминофена ибупрофен (ibuprofen). Если у вашего ребенка хроническая печеночная (chronic liver disease) или почечная недостаточность (chronic kidney disease), перед применением этих лекарственных средств необходимо проконсультироваться с врачом. Также проконсультируйтесь с врачом, если у ребенка когда-либо была язва желудка (stomach ulcer) или желудочно-кишечное кровотечение (GI bleeding). Не давайте аспирин (aspirin) детям младше 18 лет, у которых повышена температура. Он может вызвать тяжелое поражение печени (liver damage).
Если назначен антибиотик (antibiotic), давайте его в соответствии с назначением, пока он не закончится. Необходимо продолжать принимать его, даже если ваш ребенок уже почувствовал себя лучше. Давайте ребенку в точности ту дозу антибиотика, которая была назначена, не больше и не меньше.
Последующее наблюдение
Если вашему ребенку не станет лучше в течение следующих 2 дней (или в соответствии с полученными указаниями), посетите врача повторно.
Если были сделаны рентгеновские снимки, с ними ознакомится врач-рентгенолог. Вам будет сообщено обо всех результатах, которые могут повлиять на лечение вашего ребенка.
Когда необходимо обратиться за медицинской помощью
Незамедлительно обратитесь к врачу в следующих случаях:
Если вашему ребенку менее 12 недель и у него температура 100,4 °F (38 °C) или выше. Вашему ребенку может потребоваться осмотр у врача.
У ребенка любого возраста температура неоднократно поднимается выше 104 °F (40 °C).
Ребенку менее 2 лет, и у него повышена температура на протяжении более 24 часов. Ребенку 2 года или больше, и у него повышена температура на протяжении более 3 дней.
Кроме того, необходимо незамедлительно обратиться к врачу в любом из следующих случаев:
Учащенное дыхание. У новорожденного младше 6 недель — более 60 вдохов в минуту. У ребенка в возрасте от 6 недель до 2 лет — более 45 вдохов в минуту. У ребенка в возрасте от 3 до 6 лет — более 35 вдохов в минуту. У ребенка в возрасте от 7 до 10 лет — более 30 вдохов в минуту. У ребенка старше 10 лет — более 25 вдохов в минуту.
Свистящее или затрудненное дыхание
Ушная боль, боль в носовых пазухах, ригидность или боль в мышцах шеи, головная боль, диарея или многократная рвота
Необычно беспокойное поведение, сонливость или спутанность сознания
Появление новой сыпи
Отсутствие слез при плаче, «запавшие» глаза или сухость во рту, отсутствие мочеиспускания в течение 8 часов у младенцев или уменьшение количества мочи у детей старшего возраста
Бледная или синеватая кожа
Хрюкающие звуки
Пневмония: причины, виды, симптомы, профилактика
ПРИЧИНЫ ПНЕВМОНИИЧасто причиной является бактериальная флора, в особенности Streptococcus pneumoniae. Бактериальная пневмония может развиться после инфекции верхних дыхательных путей, например простуды или гриппа. Примерно в 50% случаев возбудителем пневмонии является вирус. Вирусная пневмония чаще встречается зимой и обычно не носит такой острый характер как бактериальная пневмония.
В некоторых случаях возбудителями являются микоплазмы — микроорганизмы со свойствами как вирусов, так и бактерий.
Другими возбудителями пневмонии могут быть грибы и паразиты, но это случается гораздо реже.
СИМПТОМЫ ПНЕВМОНИИСимптомы пневмонии могут быть схожи с симптомами простуды или гриппа. В зависимости от этиологии пневмонии могут иметь различные симптомы.
Симптомы бактериальной пневмонии могут появляться как остро, так и постепенно.
Они включают: лихорадку, дрожь, острую боль в груди, сильное потоотделение, кашель с густой, рыжеватой или зеленоватой мокротой, учащенный пульс и ускоренное дыхание, цианотичность губ и ногтей.
Для вирусной пневмонии характерны: жар, сухой кашель, головная боль, мышечная боль, слабость, переутомление и сильная одышка.
Симптомы пневмонии, вызываемой микоплазмами, часто схожи с симптомами бактериальной и вирусной пневмонии, но выражены обычно слабее.
ОСЛОЖНЕНИЯ ПНЕВМОНИИ— воспаления плевры (плевриты),
— отек легких,
— абсцесс легкого (полость в легком, заполненная гноем),
— нарушения дыхания.
Немедленно проконсультируйтесь с врачом. До этого можно принять жаропонижающее средство, подходящие лекарства против кашля.
Немедленно обратитесь к врачу или вызовите его на дом в следующих случаях:
— непрекращающийся кашель, боль в груди, жар;
— резкое ухудшение общего состояния после простуды или гриппа;
— озноб, затрудненное дыхание.
При подозрении на пневмониюу лиц старше 65 лет, у людей с хроническими заболеваниями или с ослабленным иммунитетом, детей и беременных следует немедленно вызвать врача, который, скорее всего, предложит госпитализацию.
ЧТО МОЖЕТ СДЕЛАТЬ ВАШ ВРАЧДля подтверждения диагноза проводят рентгенографию грудной клетки. Возбудителя определяют с помощью специального анализа крови и мокроты. При выявлении бактериальной или грибковой инфекции назначают антибактериальную терапию и противогрибковые препараты.
В тяжелых случаях пациента направляют в больницу. При тяжелой дыхательной недостаточности проводят кислородную терапию.
ПРОФИЛАКТИКА— людям старше 65 лет и другим группам риска рекомендуется вакцинация против некоторых типов стрептококка (он является одним из самых частых возбудителей),
— для детей, находящихся в группах риска (например, больные астмой) разработана специальная вакцина,
— поскольку пневмония часто появляется в качестве осложнения после гриппа, ежегодные вакцинации против гриппа также являются способом профилактики,
— как можно чаще мойте руки мылом, в течение 15-30 секунд, чтобы удалить микроорганизмы, способные вызвать пневмонию,
— поддерживайте сопротивляемость организма с помощью здорового питания, отдыха и регулярных упражнений,
— не курите. Курение снижает естественную устойчивость бронхов и лёгких к респираторным инфекциям.
Вызовите скорую помощь в случае, если на ваших глазах человек начал задыхаться, у него посинели ногти и носогубный треугольник, слышно тяжелое, хриплое дыхание, затруднение глотания.
Симптомы и лечение пневмонии у грудничка
Записаться к врачу Вызов педиатра на домПневмония относится к первому десятку опасных заболеваний, приводящих к летальному исходу. Воспаление легких у новорожденных протекает особо тяжело и опасно, потому что неокрепший детский иммунитет не в силах справиться с этим недугом. Пневмония является воспалением легочной ткани. Зачастую она носит инфекционный характер. При этом важны степень поражения и размер пораженного участка легкого – это могут быть небольшие очаги, целые доли или все легкое.
Воспаление легких у грудничка зачастую протекает в средней или тяжелой форме. Такая особенность обусловлена слабостью иммунной системы организма.
Самым опасным считается возраст ребенка до 5 лет, дети, переступив этот порог, начинают легче переносить заболевание. До наступления критического возраста велика вероятность смерти (до 40%) от пневмонии у новорожденных, невзирая на всеобщее распространение антибиотиков. В первый год жизни пневмония у грудного ребенка чаще случается с 3 месяцев и до 9 месяцев.
Причины заболевания
Пневмония у грудничка развивается под воздействием роста патогенной микрофлоры в организме грудного ребенка. Причины пневмонии у новорожденных носят инфекционный характер, она вызывается несколькими возбудителями:
- стафилококком, стрептококком, пневмококком;
- грибами кандиды;
- вирусом герпеса или цитамегаловируса;
- микоплазмой и хламидиями;
- кишечной или гемофильной палочкой.
Прежде чем ставить диагноз и назначать лечение, необходимо выяснить способ заражения:
- внутриутробная инфекция появляется в результате тяжелого течения беременности. Заражение происходит через плаценту. При этом необходимо оценить промежуток времени от заражения плода до родов. Чем он больше, тем сложнее лечение пневмонии у новорожденного ребенка. В этом случае первые симптомы пневмонии у грудничка видны сразу;
- прохождение через зараженные пути в момент рождения – в этом случае симптомы пневмонии у грудничка появляются через 2-3 дня. Проведение операции кесарева сечения не дает гарантии невозможности заражения;
- в первые дни своей жизни.
Причины пневмонии у новорожденных делятся на следующие группы:
- внешние – вирусы и бактерии, попавшие в дыхательные пути после рождения, неблагоприятные условия жизни, переохлаждение или перегрев;
- родовые травмы – удушье, попадание околоплодных вод в дыхательную систему;
- дефекты внутриутробного развития – недошенность, недоразвитость каких-либо органов или тканей;
- неправильное лечение респираторных заболеваний, приведшее к осложнениям.
Основные проявления
Признаки пневмонии у новорожденного:
- повышенная температура тела. Возможны два варианта течения болезни: очень высокая температура, не поддающаяся снижению, либо температура на отметке 37,5°С, держащаяся длительное время;
- сухой кашель может приступами мучить малыша либо держаться более 7 дней;
- тяжелое дыхание с признаками одышки – невозможно сделать глубокий вдох ввиду наличия болей в грудной клетке;
- бледность кожных покровов – синеющий носогубный треугольник или синевато-сероватый оттенок кожи на теле малыша;
- поведенческие особенности – вялость и слабость, длительный и частый сон или его отсутствие, капризы, потеря аппетита и мучительная жажда.
При воспалении легких у грудничка симптомы не всегда имеют выраженные черты, довольно часто первые моменты развития болезни происходят бессимптомно. Если причина воспаление легких у новорожденных кроется в недошенности, то это гарантирует протекание болезни в тяжелой форме.
При пневмонии у новорожденных особенно важно правильно и оперативно поставить диагноз, что позволит избежать тяжелых последствий после пневмонии у новорожденных.
Обращение к врачу
При малейших подозрениях на пневмонию надо обращаться к педиатру, чтобы поделиться своими наблюдениями. Наличие признаков пневмонии у новорожденных является показанием к госпитализации в стационар. Потому что провести полное обследование и поставить грамотный и оперативный диагноз возможно только в условиях стационара.
Лечение пневмонии у грудничка проводится только в круглосуточном стационаре под постоянным наблюдением врачей. В стационаре ребенок находится вместе с матерью.
В АО «Медицина» (клиника академика Ройтберга) ведут прием высококвалифицированные педиатры с опытом работы свыше 15 лет. Здесь к детскому здоровью относятся как к важнейшей миссии, поэтому прием ведут врачи высшей категории. Они знают практически все о детском здоровье и специфике заболеваний у детей. Наша клиника располагается в самом центре Москвы.
Диагностика
Правильную диагностику воспаления легких у новорожденных может провести только врач.
Диагностика пневмонии у грудничка производится следующими методами:
- осмотр слизистых оболочек и кожных покровов, замер температуры тела;
- прослушивание легких с целью наличия хрипов и жесткости дыхания;
- инструментальные исследования:
- общий анализ крови на предмет повышения показателей СОЭ и лейкоцитов, указывающих на наличие воспаления;
- биохимия крови проводится для определения возбудителя;
- посев мокроты проводится для определения чувствительности возбудителя к медикаментам;
- рентгенография показывает воспаленные участки и степень их поражения.
Разновидности заболевания
Выделяют несколько классификационных признаков пневмонии у грудного ребенка:
- по возбудителям заболевания бывает вирусная, грибковая и бактериальная пневмония, которая требует лечения антибиотиками;
- по степени поражения тканей в легких выделяют очаговую (небольшие участки), тотальную (одно целое легкое) и двустороннюю (сразу оба легких), при этом процесс от очаговой до двусторонней развивается очень быстро;
- по способу заражения выделяют внутриутробную, приобретенную, аспирационную (попадание околоплодных вод в дыхательную систему ребенка) и родовую (прохождение зараженных родовых путей).
Тип заболевания определяется с целью выбора соответствующего лечения.
Принципы лечения
При постановке диагноза пневмония у новорожденного лечение должно начаться как можно скорее. От того, насколько оперативно начать лечение, напрямую зависит прогноз выздоровления. Терапия пневмонии легких у новорожденных носит комплексный характер и включает следующие мероприятия:
- прием антибиотиков – на первый случай назначается препарат широкого спектра действия, после получения результатов биохимии крови антибиотик может быть заменен на другой. Внутримышечное введение лекарственного средства более эффективно. Отсутствие облегчения спустя 2 суток говорит о неверном выборе антибиотика. Для грудных детей предпочтение отдается препаратам пенициллиновой группы. Однако стоит отметить, что заражение пневмонией в условиях роддома труднее всего поддается лечению по причине крайней устойчивости возбудителя к лекарственным средствам;
- прием лекарственных средств, направленных на восстановление микрофлоры кишечника, с целью предотвращения развития дисбактериоза;
- иммуномодуляторы и витаминные комплексы назначаются в качестве поддерживающих препаратов после основного лечения;
- внутривенные вливания физраствора назначаются при тяжелых формах течения болезни для снижения интоксикации организма;
- муколитики для улучшения отхождения мокроты;
- жаропонижающие средства практически не приносят облегчения, принимаются с целью удерживания роста температуры тела;
- массаж грудной клетки вибрационным методом для лучшего отхождения мокроты;
- физиотерапия в основном представлена ингаляциями, начинает применяться после снятия острой формы болезни;
- в случаях тяжелого течения болезни могут быть назначены гормональные препараты;
- при кислородном голодании рекомендуется применение кислородной маски.
Лечение воспаления легких у малыша народными способами и рецептами недопустимо. При лечении важно полноценно и круглосуточно ухаживать за маленьким пациентом, как можно чаще поить, избегать перегревания и переохлаждения. В среднем лечение длится 10-15 дней.
Профилактика
Самым распространенным возбудителем пневмонии является пневмококк, поэтому в качестве профилактики выступает вакцинация. Она проводится в 2, 4 и 6 месяцев с последующей ревакцинацией в полтора года. Вакцинация на дает стопроцентной гарантии отсутствия воспаления легких у ребенка, но она позволяет протекать заболеванию в легкой форме. Попутно пневмококковая вакцина оберегает малыша от бактериального отита, менингита, тонзиллита. От остальных бактериальных и вирусных возбудителей детки первого года жизни тоже прививаются.
Прочие меры профилактики воспаления легких у младенцев:
- избегать заболевания гриппом и другими респираторными заболеваниями вирусной природы на протяжении первого года жизни;
- стараться сохранять лактацию для грудных деток хотя бы до 1 года;
- прогулки на свежем воздухе;
- гигиена помещения, в котором живет ребенок, ежедневные проветривания и регулярная влажная уборка помогают поддерживать оптимальный температурный режим и влажность воздуха;
- своевременное и полное лечение насморка и кашля у ребенка, а также регулярные визиты к педиатру;
- наблюдение беременной женщины в женской консультации сводит к минимуму риск развития внутриутробной пневмонии;
- тщательный уход за малышом, заболевшим ОРВИ, обильное теплое питье, покой и адекватная терапия.
Родители в состоянии оградить своего ребенка от заболевания пневмонией в грудном возрасте, находясь в домашних условиях.
Осложнения
Последствия пневмонии у новорожденных достаточно серьезные, так как отсутствие оперативно полученного лечения приводит к летальному исходу. При современном уровне развития медицины процент детской смертности от воспаления легких составляет 40%. При наличии своевременного лечения пневмонии у новорождённых прогноз благоприятный.
Последствия после пневмонии у новорожденных почти всегда выражаются в остаточных явлениях и патологиях. Среди осложнений от воспаления легких у малышей выделяют следующие:
- длительный затяжной кашель;
- отит;
- менингит обусловлен наличием возбудителя пневмококка;
- плеврит развивается от повреждения плевры;
- сепсис легких;
- хроническая пневмония – это недолеченная форма заболевания, при которой каждое простудное заболевание будет приводить к воспалению легких;
- спадение легкого;
- бронхолегочная дисплозия развивается у недошенных детей;
- полиорганная недостаточность;
- неврологические дефекты проявляются в случае наличия удушья (асфиксии).
При пневмонии у новорожденного последствия в виде осложнений чаще появляются в случаях запоздалого лечения, недошенности ребенка или его слабости.
Помните, любую болезнь легче предотвратить или начать вовремя лечить, чем потом бороться с осложнениями.
Как записаться к врачу
Чтобы вызвать педиатра на дом или записаться на прием, необходимо обратиться в клинику. Записаться можно через онлайн-форму на сайте, по телефону +7 (495) 995-00-33 или при личном визите в клинику по адресу: Москва, 2-й Тверской-Ямской переулок, д.10, станция метро Маяковская. Кроме того, в клинике работает круглосуточный стационар и скорая помощь.
Статьи
20 Окт 2020
Анорексия у подростковВ современном обществе анорексия стала одной из глобальных проблем среди подростков, о…
15 Апр 2020
Коронавирус у детей2020 год ознаменовался пандемией нового коронавируса SARS-CoV-2. Свое шествие по планете он начал с рыбн…
13 Мар 2020
Энтерит у детейВоспаление, протекающее в тонкой кишке, называется энтеритом у детей.
12 Мар 2020
Глаукома у детей: причины, методы леченияГлаукома у детей – это целая группа болезней глаза, характерными особенностями которой являются…
Услуги
Диспансеризация
Признаки коронавируса у детей: симптомы и лечение
2020 год ознаменовался пандемией нового коронавируса SARS-CoV-2. Свое шествие по планете он начал с рыбного рынка в китайском городе Ухань в конце ноября 2019 года, охватив за несколько месяцев весь мир. В некоторых странах ситуация развивается по сложному сценарию: врачи не успевают оказывать помощь всем заболевшим. В числе жертв вируса оказались и дети: в Бельгии умерла 12-летняя девочка, а в США – младенец.
Коронавирус SARS-CoV-2 вызывает у взрослых и детей заболевание, получившее официальное название COVID-19. Оно может протекать по-разному: от совершенно бессимптомного процесса до тяжелейшей пневмонии. У молодых людей чаще всего отмечается легкая форма, однако болезнь усугубляется, если имеются хронические недуги (диабет, сердечно-сосудистые патологии, онкология, астма). Тем не менее статистика свидетельствует, что от COVID-19 умирали и молодые, ничем ранее не болевшие люди. И медики пока не могут ответить на вопрос, почему организм этих пациентов не справился с болезнью.
Вакцинация от коронавируса
АО «Медицина» (Клиника академика Ройтберга) проводит вакцинацию от коронавирусной инфекции (COVID-19). Вы можете пройти процедуру в комфортных условиях. Услуга доступна всем гражданам РФ.
Коронавирусы
Сегодня ученым известно около 40 видов коронавирусов. Большинство из них не представляют серьезной опасности для человека. Они вызывают ОРВИ, причем чаще всего симптомы проходят за несколько дней без особых последствий для здоровья. Однако в 2002 году ситуация изменилась. В Китае началась вспышка нового, ранее неизвестного коронавируса SARS-CoV, который провоцировал атипичную пневмонию. Позже, в 2015 году, на Ближнем Востоке появился коронавирус MERS-CoV, который также большей частью вызывал вирусную пневмонию. Тогда пандемии удалось избежать, потому что возбудители не отличались особой контагиозностью. Но новый коронавирус SARS-CoV-2 оказался очень заразным. Выяснилось, что его белковые образования в форме шипа захватывают клетки человека в 4 раза интенсивнее, чем другие виды SARS. Это значит, что при попадании в дыхательные пути вирус наверняка там закрепится и спровоцирует заболевание.
Однако в целом дети легче переносят заражение коронавирусом в сравнении с взрослым населением. На данный момент в разных странах число заболевших ребятишек было разным, однако оно не превышало 2-3%.
Симптомы COVID-19 у детей
У большинства инфицированных коронавирусом детей заболевание напоминает легкую простуду со стандартным набором характерных симптомов. Среди них:
-
насморк;
-
першение, боль в горле;
-
сухой кашель, одышка;
-
повышенная температура, лихорадка;
-
ломота в теле, головная боль;
-
отсутствие аппетита;
-
тошнота;
-
диарея (реже).
Заболевание развивается на 3-4-й день с момента инфицирования. Температура при коронавирусе у детей может быть невысокой, хотя у некоторых она может резко повышаться до критической отметки. Сложно однозначно сказать, что является первым признаком коронавируса у детей, потому что у одних все начинается с сухого кашля, у других – с першения в горле, а у третьих – с заложенности носа. У многих детей болезнь не проявляется вообще, однако они являются носителями возбудителя и представляют опасность для окружающих. Ученые пока не дают ответа на вопрос, почему эти дети не болеют коронавирусом. Среди взрослых вирусоносительство встречается также, однако в гораздо меньшей степени.
Заболевание у детей, как и у взрослых, может проявляться в трех основных клинических формах:
-
легкая острая респираторная вирусная инфекция;
-
пневмония в легкой форме без угрозы жизни;
-
тяжелая пневмония с острым респираторным дистресс-синдромом.
Гораздо реже наблюдается развитие гастроэнтероколита. В особо сложных случаях на фоне инфекции может развиться сепсис и септический шок.
Особенности COVID-19 у детей
Статистика гласит, что у 50 % детей, заболевших COVID-19, не отмечалось ярко выраженных симптомов. Температура была субфебрильной или же не повышалась вообще, кашель был несильным, одышки не наблюдалось, пневмония не развивалась. У 39% детей симптоматика была умеренно тяжелой. Им диагностировали воспаление легких, но серьезных проблем с дыханием не было. У 4% детей симптомов не было вообще. Однако у 6% детей болезнь имела тяжелый характер, некоторые из них находились в критическом состоянии, развивалась тяжелейшая пневмония, отказывали органы. В отдельных случаях у таких пациентов были сопутствующие заболевания, однако некоторые из них до этого были совершенно здоровы.
Особенно опасным коронавирус является для детей первого года жизни, потому что иммунная система малышей в принципе еще очень слабая, она не может противостоять большинству бактерий и вирусов. В грудном возрасте возможно одновременное заражение сразу несколькими вирусами, проникающими в организм респираторным путем, а также присоединение бактериальной инфекции.
Диагностика коронавируса у детей
Коронавирусная инфекция у детей диагностируется по итогам лабораторного исследования. Применяют два вида тестов:
Первый менее эффективен, потому что направлен на выявление антител к вирусу (иммуноглобулинов), а они появляются на 5-7-й день с начала болезни. То есть на начальном этапе инфекция может быть не обнаружена.
Второй тест – полимеразная цепная реакция – дает более точный результат. Его выполняют только в лабораторных условиях на специальном оборудовании.
Детям могут назначать дополнительные лабораторные исследования мочи и крови для контроля общего состояния, если болезнь приобретает более тяжелый характер, а также для своевременного выявления бактериальной инфекции, которая может присоединиться к вирусной. В случае развития острого бронхита и пневмонии рекомендуется компьютерная томография. Традиционное рентгенографическое исследование легких при вирусной пневмонии не всегда показывает реальную картину, потому что пневмония в этом случае имеет диффузный характер. Если при бактериальном воспалении легких наблюдаются плотные концентрированные очаги поражения легочной ткани, хорошо просматривающиеся на рентгенографическом снимке, то при COVID-19 имеют место множественные очаги поражения разных участков легких. Чем их больше, тем тяжелее протекает пневмония.
Лечение COVID-19 у детей
После лабораторного подтверждения диагноза COVID-19 за ребенком ведется наблюдение. Обычно госпитализация не требуется, ведь большинство детей переносят болезнь легко. Препаратов, специально предназначенных для лечения данной инфекции, пока не существует, терапия имеет симптоматический характер. Применяются жаропонижающие средства для нормализации температуры, рекомендуется обильное питье, отдых и сбалансированное питание. Родители ребенка все это время должны находиться в тесном контакте с врачом. Госпитализация показана, если у ребенка долгое время держится высокая температура, усиливается кашель, возникает одышка, резко ухудшается общее состояние, что может свидетельствовать о развитии пневмонии.
При неблагоприятном течении болезни возможно развитие острого респираторного дистресс-синдрома. В этом случае применяется кислородная терапия, предполагающая механическую вентиляцию легких. В еще более сложных случаях используется экстракорпоральная мембранная оксигенация. Это комплексный и дорогостоящий метод поддержки пациентов с острой дыхательной недостаточностью.
Во многих странах медики пытаются использовать для лечения COVID-19 уже известные фармацевтические средства, эффективные при борьбе с другими болезнями. В их число входят препараты, применяемые при терапии малярии и ревматоидного артрита. Они показали неплохой результат в лабораторных тестах, однако к ним есть много вопросов в плане побочных эффектов.
Однако все эти подходы являются экспериментальными и пока не имеют достаточной доказательной базы. Их назначение оправдано только в случае реальной угрозы жизни.
БЦЖ и SARS-CoV-2
Группа ученых из Нью-Йорка обнаружила связь между вакцинацией БЦЖ и низкой смертностью от COVID-19. Позже их поддержали эпидемиологи из Университета Техаса, опиравшиеся на статистику 178 стран. Они утверждают, что количество инфицированных на душу населения в странах, где БЦЖ-вакцинация является обязательной, примерно в 10 раз меньше, а число жертв – в 20 раз меньше.
Вакцина БЦЖ была разработана в 1921 году, и до сих пор она считается эффективным средством профилактики туберкулеза. Интересно, что задолго до появления коронавируса датские ученые Петер Ааби и Кристина Стабелл Бенн заявили: БЦЖ дает защиту от многих инфекций, способствуя укреплению иммунитета в целом. Они считают, что люди после вакцинации БЦЖ становятся на 30% более стойкими ко всем вирусам, бактериям и грибкам. Однако это утверждение пока еще только гипотеза, не имеющая достаточной доказательной базы. В любом случае БЦЖ делать нужно – в первую очередь для того, чтобы организм ребенка научился бороться с туберкулезной палочкой.
Вакцин против коронавирусов пока нет. Единственными эффективными методами профилактики являются следующие:
-
ограничение социальных контактов;
-
личная гигиена (частое мытье рук, использование санитайзеров).
Родителям следует сделать все возможное, чтобы ребенок не заболел, даже с учетом того, что COVID-19 у большинства малышей протекает легко. Ведь вирус до конца не изучен, неизвестно, какие последствия он может оставить после себя.
[11] Можно сделать справочно на серой подложке
Карта распространения коронавируса в России
Пневмония у детей | Сидарс-Синай
Не то, что вы ищете?Что такое пневмония у детей?
Пневмония — это инфекция легких. Это может быть легкое или серьезное заболевание. Пневмония обычно чаще встречается у детей младше 5 лет.
Что вызывает пневмонию у ребенка?
Пневмония чаще всего вызывается бактериями или вирусами.Некоторые из этих бактерий и вирусы могут распространяться при прямом контакте с человеком, который уже инфицирован их.
Распространенные бактерии и вирусы, которые могут вызывать пневмонию:
- Streptococcus pneumoniae
- Микоплазменная пневмония. Это часто вызывает легкую форму болезни, называемую ходьбой. пневмония.
- Стрептококк группы B
- Золотистый стафилококк
- Респираторно-синцитиальный вирус (RSV).Чаще всего это наблюдается у детей младше 5 лет.
- Вирус парагриппа
- Вирус гриппа
- Аденовирус
Пневмония иногда может быть вызвана грибами.
Какие дети подвержены риску пневмонии?
У ребенка больше шансов заболеть пневмонией, если он болеет:
- Слабая иммунная система, например, от рака
- Постоянная (хроническая) проблема со здоровьем, например как астма или муковисцидоз
- Проблемы с легкими или дыхательными путями
Дополнительно дети младше Дети 1 года подвергаются риску, если они находятся в окружении пассивного табачного дыма.Это особенно правда, если их мать курит.
Какие симптомы пневмонии у ребенка?
Симптомы могут быть немного разными для каждого ребенка. Они также могут зависеть от того, что вызывает пневмония. Случаи бактериальной пневмонии, как правило, возникают внезапно с такими симптомами:
- Кашель со слизью
- Боль от кашля
- Рвота или диарея
- Потеря аппетита
- Усталость (утомляемость)
- Лихорадка
Ранние симптомы вирусной пневмонии такие же, как и при бактериальной пневмонии.Но при вирусной пневмонии проблемы с дыханием возникают медленно. Ваш ребенок может хрипеть и кашель может усилиться. Вирусная пневмония может повысить риск бактериального заражения ребенка. пневмония.
Помимо перечисленных выше симптомов, у вашего ребенка могут быть:
- Охлаждение
- Быстрое или тяжелое дыхание
- Головная боль
- Суетливость
Симптомы пневмонии могут быть похожи на другие проблемы со здоровьем.Убедитесь, что ваш ребенок обращается к своему лечащему врачу для постановки диагноза.
Как диагностируют пневмонию у ребенка?
Лечащий врач вашего ребенка Часто можно диагностировать пневмонию, изучив полный анамнез и проведя физический осмотр. Он или она май Включите эти тесты для подтверждения диагноза:
- Рентген грудной клетки. Этот тест позволяет получать изображения внутренних тканей, костей и органов.
- Анализы крови. Анализ крови позволяет выявить признаки инфекции. Анализ газов артериальной крови смотрит на количество углекислого газа и кислорода в крови.
- Посев мокроты. Этот тест проводится на слизи (мокроте), которая откашливается из легких и попадает в рот.Он может узнать, есть ли у вашего ребенка инфекция. Обычно это не делается потому что у детей трудно получить образцы мокроты.
- Пульсоксиметрия. Оксиметр — это небольшой прибор, который измеряет количество кислорода в крови. Чтобы получить это При измерении провайдер прикрепляет небольшой датчик на палец руки или ноги. Когда машина горит, на датчике виден небольшой красный огонек.Датчик безболезненный, красный свет не нагревается.
- Компьютерная томография грудной клетки. В ходе этого теста снимаются структуры грудной клетки. Это делается очень редко.
- Бронхоскопия. Эта процедура используется для осмотра дыхательных путей легких. Очень редко Выполнено.
- Посев плевральной жидкости. Этот тест берет образец жидкости из пространства между легкими и грудной стенкой (плевральный космос). В этой области может скапливаться жидкость из-за пневмонии. Эта жидкость может быть заражены теми же бактериями, что и легкие. Или жидкость может быть вызвана воспаление в легком.
Как лечат пневмонию у ребенка?
Лечение бактериальной пневмонии может включать антибиотики.Нет хорошего лечения для большинства вирусных пневмоний. Часто они поправляются сами. Пневмония, связанная с гриппом можно лечить противовирусными препаратами.
Другие методы лечения могут облегчить симптомы. Они могут включать:
- Достаточно отдыха
- Получение большего количества жидкости
- Увлажнитель холодного тумана в детской комнате
- Ацетаминофен от лихорадки и дискомфорта
- Лекарство от кашля
Некоторые дети могут лечиться в больнице, если у них серьезные проблемы с дыханием.В больнице лечение может включать:
- Антибиотики внутривенно (внутривенно) или перорально (перорально) при бактериальной инфекции
- Внутривенное введение жидкости, если ваш ребенок не может хорошо пить
- Кислородная терапия
- Частое сосание из носа и рта вашего ребенка, чтобы помочь избавиться от густой слизи
- Дыхательные процедуры по назначению врача вашего ребенка
Какие возможные осложнения пневмонии у ребенка?
Пневмония может быть опасным для жизни заболеванием.Возможны следующие осложнения:
- Серьезные проблемы с дыханием
- Бактерии, попадающие в кровь
Как я могу предотвратить пневмонию у моего ребенка?
Пневмококковая пневмония может быть предотвращена вакциной, защищающей от 13 видов пневмококковой пневмонии. Врачи рекомендуют делать детям серию прививок начиная с 2-месячного возраста.Говорить Проконсультируйтесь с лечащим врачом вашего ребенка по поводу этой вакцины. Доступна другая вакцина для детей старше 2 лет, которые подвержены повышенному риску пневмонии. Говорить с ваш медицинское обслуживание ребенка, чтобы узнать, рекомендуется ли это для вашего ребенка. Также убедитесь, что ваш ребенок обновлен по всем вакцинам, включая ежегодную прививку от гриппа. Пневмония может возникнуть после такие болезни, как коклюш и грипп.
Вы тоже можете помочь своему ребенку предотвратить пневмонию при соблюдении правил гигиены. Научите ребенка прикрывать нос и рот когда кашель или чихание. Вашему ребенку также следует часто мыть руки. Эти меры может помогают предотвратить и другие инфекции.
Вашему ребенку можно сделать прививку от пневмококковой пневмонии.Есть 2 типа вакцины, которые могут помочь предотвратить пневмококковое заболевание. Вакцина, подходящая для ваш ребенок зависит от своего возраста и факторов риска. Поговорите с медицинским работником вашего ребенка о том, какая вакцина лучше всего подходит для вашего ребенка и когда им следует ее получить.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Позвоните лечащему врачу вашего ребенка, если симптомы ухудшатся.Или если он или у нее есть:
- Повышенная температура более нескольких дней
- Проблемы с дыханием
- Новые симптомы, такие как скованность шеи или опухшие суставы
- Проблемы с питьем достаточного количества жидкости, чтобы оставаться хорошо гидратированным
Основные сведения о пневмонии у детей
- Пневмония — это инфекция легких.Это может быть легкое или серьезное заболевание.
- Болезнь может быть вызвана бактериями, вирусами и грибками.
- Некоторые общие симптомы включают жар, кашель, усталость (утомляемость) и боль в груди.
- Лечение зависит от причины пневмонии.
- Некоторые виды пневмонии можно предотвратить с помощью вакцины. Хорошее мытье рук и гигиена тоже может помочь.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
- Знайте причину визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Во время визита запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
- Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.
- Если вашему ребенку назначен повторный прием, запишите дату, время и цель. для этого визита.
- Узнайте, как можно связаться с детским провайдер в нерабочее время.Это важно, если ваш ребенок заболел и у вас вопросы или нужен совет.
Пневмония — HealthyChildren.org
Слово пневмония означает « инфекция легких. » Хотя пневмония была чрезвычайно опасной в прошлых поколениях, сегодня большинство детей могут легко вылечиться от нее, если им будет оказана надлежащая медицинская помощь.
В большинстве случаев пневмония возникает после вирусной инфекции верхних дыхательных путей.Пневмония также может быть вызвана бактериальными инфекциями. Кроме того, если вирусная инфекция достаточно раздражает дыхательные пути или ослабляет иммунную систему ребенка, бактерии могут начать расти в легких, добавляя вторую инфекцию к исходной.
Определенные дети, чья иммунная защита или легкие ослаблены другими заболеваниями, такими как муковисцидоз, астма или рак может с большей вероятностью развить пневмонию. Дети, чьи дыхательные пути или легкие имеют другие аномалии, могут иметь более высокий риск.
Поскольку большинство форм пневмонии связано с вирусными или бактериальными инфекциями, которые передаются от человека к человеку, они наиболее распространены осенью, зимой и ранней весной, когда дети проводят больше времени в помещении в тесном контакте с другими. На вероятность развития пневмонии у ребенка не влияет то, как она одета, или температура воздуха в холодные дни.
Признаки и симптомы пневмонии у детей
Как и многие другие инфекции, пневмония обычно вызывает лихорадка, которая, в свою очередь, может вызвать потоотделение, озноб, покраснение кожи и общий дискомфорт.Ребенок также может потерять аппетит и казаться менее энергичным, чем обычно. Младенцы и малыши могут казаться бледными и вялыми и плакать чаще, чем обычно.
Лечение пневмонии
Когда пневмония вызвана вирусом, обычно нет специального лечения, кроме отдыха и обычных мер по контролю температуры. Препараты для подавления кашля, содержащие кодеин или декстрометорфан, не следует использовать, потому что кашель помогает избавиться от чрезмерных выделений, вызванных инфекцией. Вирусная пневмония обычно проходит через несколько дней, хотя кашель может сохраняться в течение нескольких недель.
Поскольку часто трудно определить, вызвана ли пневмония вирусом или бактериями, ваш педиатр может назначить антибиотик. Все антибиотики следует принимать в течение всего предписанного курса и в определенной рекомендованной дозировке. У вас может возникнуть соблазн прервать их раньше, но этого не следует делать — некоторые бактерии могут остаться, и инфекция может вернуться, если не будет завершен весь курс.
Профилактика: вакцина против пневмонии
Вашему ребенку можно сделать прививку от пневмококковые инфекции, бактериальная причина пневмонии.Американская академия педиатрии рекомендует, чтобы все дети, начиная с 2-месячного возраста, прошли эту иммунизацию (называемую пневмококковый конъюгат или PCV13). Серию доз необходимо вводить в возрасте 2, 4, 6 и от 12 до 15 месяцев одновременно с тем, как дети получают другие детские вакцины.
Если ваш ребенок не получил первые дозы в рекомендованное время, поговорите со своим педиатром о графике наверстывания. Одну дозу PCV13 следует давать всем здоровым детям в возрасте от 2 до 5 лет, которые ранее не получали рекомендуемые дозы до 2 лет, и детям в возрасте от 2 до 18 лет с определенными сопутствующими заболеваниями, которые ранее не получали получил дозу PCV13.
Другая пневмококковая вакцина (пневмококковый полисахарид или PPV23) также рекомендуется для детей старшего возраста (от 2 до 5 лет), которые имеют высокий риск развития инвазивной пневмококковой инфекции. К ним относятся дети с:
Также рекомендуется детям, принимающим лекарства или страдающим заболеваниями, ослабляющими их иммунную систему. Некоторым детям с определенными сопутствующими заболеваниями может потребоваться вторая доза пневмококковой вакцины, введенная по крайней мере через 8 недель.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Пневмония у детей | Детская больница Колорадо
Как лечится пневмония?
В большинстве случаев детям с бактериальной пневмонией назначают пероральные антибиотики, и они могут оставаться дома, чтобы отдохнуть и выздороветь.Тип используемого антибиотика зависит от типа пневмонии. В некоторых случаях другие члены семьи могут лечиться с помощью лекарств для предотвращения болезней.
Пневмонию, вызванную вирусом гриппа, можно лечить противовирусными препаратами в течение первых 2 или 3 дней появления симптомов. От других вирусов, вызывающих пневмонию, лекарств нет. В этих случаях используются поддерживающие меры, такие как поддержание водного баланса вашего ребенка, контроль любой температуры и лечение хрипов или потребности в кислороде, пока организм не сможет самостоятельно преодолеть инфекцию.
Если ваш врач прописал антибиотики, давайте лекарство по графику в течение указанного времени. Это поможет вашему ребенку быстрее выздороветь и снизит вероятность распространения инфекции на других членов семьи. При хрипе врач может порекомендовать небулайзер или ингалятор.
Проконсультируйтесь с врачом, прежде чем принимать лекарства, отпускаемые без рецепта, для лечения кашля вашего ребенка, потому что средства от кашля не позволяют легким выводить слизь, что может быть бесполезным при пневмонии.Детям младше 6 лет не рекомендуются отпускаемые без рецепта лекарства от кашля и простуды. Измеряйте температуру вашего ребенка по крайней мере один раз каждое утро и каждый вечер и звоните врачу, если она превышает 102ºF (38,9ºC) у младенцев или детей старшего возраста или выше 100,4ºF (38ºC) у младенцев в возрасте до 6 месяцев. Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые, а не голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода.
Дети могут быть госпитализированы для лечения, если у них пневмония:
- Требуется дополнительный кислород
- У них легочные инфекции, которые могли попасть в кровоток
- У них хронические заболевания, влияющие на иммунную систему
- У них такая сильная рвота, что они не могут принимать лекарство через рот или обезвожены
Как предотвратить пневмонию?
Некоторые виды пневмонии можно предотвратить с помощью вакцин.Американская академия педиатрии рекомендует, чтобы младенцы и дети получали плановую иммунизацию против Streptococcus pneumoniae и Haemophilus influenza , которые являются двумя наиболее частыми бактериальными причинами пневмонии. Детей следует вакцинировать от коклюша, также называемого коклюшем, начиная с 2-месячного возраста.
Ежегодные вакцины против вируса гриппа также рекомендуются для профилактики пневмонии. Дети с хроническими респираторными заболеваниями также могут получить дополнительную иммунизацию против Streptococcus pneumoniae для дальнейшей профилактики пневмонии.В настоящее время доступны противовирусные препараты, которые могут использоваться для лечения некоторых типов вирусной пневмонии или для облегчения симптомов.
Почему выбирают Детский Колорадо для лечения пневмонии вашего ребенка?
МиссияChildren’s Colorado Breathing Institute состоит в том, чтобы предоставлять всестороннюю клиническую помощь и консультации детям с распространенными и сложными проблемами дыхания. Наши специалисты и оборудование готовы диагностировать и лечить детей с пневмонией. Наш междисциплинарный подход означает, что мы будем общаться о лечении с лечащим врачом вашего ребенка и любыми другими специалистами, которые могут понадобиться вашему ребенку.
Являясь региональным медицинским центром, Институт дыхания обеспечивает профессиональное образование и продвижение знаний посредством исследований. Наши врачи ответственны за открытия в легочной медицине, в том числе за первое использование вдыхаемого оксида азота (iNO) для лечения недоношенного ребенка с дыхательной недостаточностью.
Новейшие диагностические тесты доступны как для младенцев, так и для детей старшего возраста, а опытный штат педиатров, включая врачей, медсестер, диетологов, социальных работников и респираторных терапевтов, позволяет семьям извлечь выгоду из командного подхода к лечению нарушений дыхания.Наш совместный подход к лечению дыхания и легких включает и поощряет участие семьи.
Симптомы, диагностика, лечение и профилактика
«Ходячая» пневмония — это немедицинское слово, обозначающее легкий случай бактериальной пневмонии. Часто ребенок недостаточно болен, чтобы оставаться дома. Он или она все еще может ходить с небольшими трудностями.
Пневмония распространяется инфицированными людьми, которые переносят микробы в виде капель жидкости в горле, носу или рту.Зараженный человек кашляет микробами в воздухе. Ваш ребенок вдыхает микробы или вступает в прямой контакт со слюной или слизью инфицированного человека, касаясь чего-либо. Можно заразиться пневмонией от человека, который не знает, что он болен. Пневмонией нельзя «заразиться», выходя на улицу без пальто.
Пневмония чаще всего возникает в холодные месяцы, когда дети проводят большую часть своего времени в помещении в тесном контакте с другими людьми. Дети в возрасте до 2 лет подвергаются наибольшему риску пневмонии.Практически каждый полностью выздоравливает при надлежащей медицинской помощи.
Признаки и симптомы | ||
|---|---|---|
| Быстрое, затрудненное дыхание | Сильный дрожащий озноб | Мышечные боли |
| Кашель | Боли в груди | Потеря аппетита |
| Лихорадка | Усталость, слабость | Тошнота или рвота |
Пневмония, вызванная вирусом, часто протекает менее серьезно, чем вызванная бактериями.Симптомы обычно начинаются как грипп. Они медленно ухудшаются в течение нескольких дней.
Пневмония, вызванная бактериями, может возникнуть внезапно с высокой температурой, учащенным дыханием и кашлем.
Оба типа пневмонии могут вызывать у ребенка кашель в течение нескольких недель после прекращения лихорадки.
Диагностика
Врач обычно может диагностировать пневмонию в зависимости от времени года и симптомов ребенка, наблюдая за его дыханием и слушая легкие.Чтобы проверить наличие бактериальной пневмонии, может быть сделан рентген грудной клетки, кровь и другие анализы.
Лечение пневмонии
Пневмонию, вызванную бактериями, лечат антибиотиками. Симптомы должны улучшиться в течение 12–36 часов после начала приема лекарства.
Важно пройти полный курс лечения антибиотиками в соответствии с предписаниями. Прекращение приема лекарства на ранней стадии может вызвать рецидив инфекции. Это также может привести к тому, что лекарство не подействует на вашего ребенка в будущем.
Пневмония, вызванная вирусом, не лечится антибиотиками.Вирусная пневмония обычно проходит сама по себе.
вещей, которые вы можете сделать, чтобы помочь своему ребенку дома:
- Контролируйте лихорадку с помощью правильного лекарства и дозировки, соответствующей возрасту вашего ребенка. Температура ниже 101 ° F не требует лечения, если ребенок не чувствует дискомфорт (см. Helping Hand HH-I-105 ).
- Давайте ребенку много жидкости, чтобы предотвратить обезвоживание.
- Следите за тем, чтобы ваш ребенок много отдыхал.
- Не давайте лекарства от кашля, отпускаемые без рецепта (OTC), или другие лекарства, отпускаемые без рецепта, без предварительной консультации с врачом.Ребенку нужно кашлять и вывести мокроту. Кашель — это способ организма избавиться от инфекции в легких.
- Не подвергайте ребенка воздействию табачного дыма или других раздражителей в воздухе.
Профилактика пневмонии
- Своевременно обновляйте вакцинацию. Всем детям, начиная с 2 месяцев, следует начать серию вакцин, предотвращающих бактериальный тип пневмонии.
- Все дети в возрасте 6 месяцев и старше должны проходить вакцинацию от гриппа ежегодно, даже если у них аллергия на яйца.
- Научите детей прикрывать нос и рот салфеткой для лица или рукавом рубашки при чихании или Выбрасывать салфетки после использования.
- Научите и практикуйте хорошее мытье рук ( Фото 2 ).
- Вымойте поверхности, к которым часто прикасаетесь (например, игрушки, столы и дверные ручки), водой с мылом или протрите их дезинфицирующим средством.
- Не допускайте курения в доме.
Если у вашего ребенка ослабленная иммунная система или он находится в группе повышенного риска из-за хронического заболевания легких, сердца или почек, спросите лечащего врача, нужны ли ему другие вакцины.
Когда звонить врачу
Вам следует позвонить врачу вашего ребенка, если ваш ребенок:
- Имеет проблемы с дыханием или дышит намного быстрее, чем обычно
- Имеет голубоватый или серый цвет на ногтях или губах
- Возраст старше 6 месяцев и температура выше 102 ° F
- Моложе 6 месяцев и имеет температуру выше 100,4 ° F.
- После приема антибиотиков температура держится более нескольких дней
Когда вашему ребенку следует остаться дома и вернуться в школу или детский сад
Ребенок должен оставаться дома и не посещать школу или детский сад, если он
- Температура выше 100 ° F.
- Чувствует себя слишком больным или у него нет энергии, чтобы участвовать в школьных или детских мероприятиях.
Ребенок может вернуться в школу, когда он
- Без температуры в течение 24 часов
- Имеет силы вернуться к своему обычному распорядку
- Хорошо ест и пьет
Вашему ребенку могут потребоваться недели, чтобы вернуть всю свою энергию. Некоторые дни будут лучше, чем другие. Позвольте вашему ребенку постепенно возобновлять деятельность.
Пневмония (PDF)
HH-I-299 2/09 Пересмотрено 16 декабря Copyright 2009 Общенациональная детская больница
Признаки детской пневмонии | Ada
Что такое детская пневмония?
Пневмония — это воспаление одного или обоих легких, которое почти всегда вызывается вирусной или бактериальной инфекцией. Воспаление нарушает способность организма доставлять кислород и удалять углекислый газ из крови. У человека больше шансов заболеть пневмонией в детстве, известной как детская пневмония, чем во взрослом возрасте.
Симптомы детской пневмонии зависят от причины инфекции и ряда других факторов, включая возраст и общее состояние здоровья ребенка. Учащенное дыхание, высокая температура и кашель — три наиболее распространенных признака этого состояния.
Пневмония у новорожденных и очень маленьких детей, скорее всего, вызвана вирусной, а не бактериальной инфекцией.Возможные вирусные причины пневмонии включают респираторно-синцитиальный вирус или инфекцию гриппа. Бактериальные инфекции все чаще встречаются у детей школьного возраста и подростков. Наиболее частой бактериальной причиной пневмонии является тип бактерии, известный как Streptococcus pneumoniae, но есть несколько других бактериальных инфекций, которые также могут вызывать пневмонию.
Диагноз обычно основывается на медицинском осмотре и нескольких других тестах, которые могут включать анализы крови и рентген.
Прогноз при детской пневмонии в целом хороший.Бактериальную инфекцию часто можно лечить антибиотиками, такими как амоксициллин. Вирусная пневмония обычно проходит сама по себе, без приема лекарств. Однако родителям и опекунам следует проявлять бдительность, поскольку у детей часто бывает трудно обнаружить это заболевание. Большинство смертей от детской пневмонии происходит из-за основных заболеваний, таких как болезни сердца.
Вакцинация против бактериальной инфекции — лучший способ предотвратить распространение детской пневмонии. Дети старше шести месяцев также могут получить пользу от вакцины против гриппа.
Симптомы
Симптомы детской пневмонии зависят от ряда факторов, в частности от возраста пораженного ребенка, а также от того, является ли причина инфекции бактериальной или вирусной.
Симптомы у новорожденных
Новорожденные и младенцы в возрасте до месяца — единственная возрастная группа, которая редко кашляет как прямое следствие пневмонии. Наиболее частые симптомы — раздражительность и неправильное питание. Ребенок этого возраста также может отображать:
- Аномально учащенное дыхание
- Одышка
- Хрюкающие звуки
Симптомы у детей старше месяца
Когда ребенку больше месяца, наиболее заметным симптомом пневмонии, вероятно, будет кашель.Все симптомы, которые влияют на новорожденных, возможно, также будут присутствовать, хотя кряхтение становится реже, когда ребенок становится старше. Другие симптомы пневмонии, наблюдаемые у детей этого возраста, включают:
- Заложенность, ощущение, что грудь переполнена или забита
- Свистящее или тяжелое дыхание
- Лихорадка, особенно при пневмонии, вызванной бактериальной инфекцией
Малыши и дошкольники
Лихорадка и кашель — самые частые симптомы у детей старше года.Другие типичные симптомы включают:
- Аномально учащенное дыхание
- Перегрузка
- Рвота, особенно после кашля
Дети старшего возраста
Лихорадка и кашель остаются наиболее частыми признаками пневмонии у детей школьного возраста. Также они могут жаловаться на следующие симптомы:
- Боль в груди
- Усталость
- Неопределенная боль в животе
Другие возможные симптомы пневмонии в этом возрасте включают:
- Рвота
- Диарея
- Боль в горле
- Боль в ухе
Если вы беспокоитесь о том, что ваш ребенок или ребенок, которого вы знаете, могут проявлять признаки детской пневмонии или другого заболевания, вы можете получить бесплатную оценку симптомов, загрузив приложение Ada.
Причины детской пневмонии
Пневмония — это воспаление воздушных мешков, также известных как альвеолы, в легких, обычно вызванное инфекцией, которая заставляет их заполняться жидкостью или гноем.
Это воспаление нарушает способность легких дышать и правильно снабжать организм кислородом, вызывая многие из описанных выше симптомов.
Пневмония почти всегда вызывается бактериями или вирусом. У детей младше школьного возраста вирусная инфекция является наиболее частой причиной.Дети школьного возраста и молодые подростки более склонны к развитию бактериальной инфекции.
Потенциальные вирусные инфекции
К вирусным инфекциям, которые могут вызвать детскую пневмонию, относятся:
- Респираторно-синцитиальный вирус (RSV), который является наиболее частой вирусной причиной
- Грипп
- Вирус парагриппа, вызывающий также круп
И реже:
Возможные бактериальные инфекции
Наиболее частой бактериальной причиной детской пневмонии являются бактерии Streptococcus pneumoniae.Эта бактерия часто переносится под носом у здоровых людей, не причиняя никакого вреда, но может перерасти в пневмонию, если бактерия распространяется на людей с уязвимой иммунной системой, таких как дети и пожилые люди.
Другой возможной бактериальной причиной является Mycoplasma pneumoniae, которая обычно вызывает более легкую форму заболевания, известную как ходячая пневмония или атипичная пневмония. Ходячую пневмонию иногда путают с простудой и обычно не требуют постельного режима.Однако в некоторых случаях симптомы заражения Mycoplasma pneumoniae будут столь же серьезными, как и симптомы, вызванные другими типами бактерий.
Несколько других типов бактерий могут вызывать пневмонию у детей, в том числе стрептококк группы B и золотистый стафилококк.
Другие возможные причины
В редких случаях у ребенка может быть другая причина пневмонии. К ним относятся другие потенциальные инфекционные причины, такие как:
- Аспирационная пневмония, при которой пища, слюна или желудочная кислота попадают в легкие
- Вдыхание грибов, например, из почвы
Существуют также неинфекционные причины, такие как вдыхание вредных веществ и химикатов.
Подробнее о различных типах пневмонии »
Диагностика детской пневмонии
Первым шагом в диагностике детской пневмонии обычно является медицинский осмотр, когда врач оценивает симптомы ребенка. Обычно измеряется их температура, и врач выслушивает их грудную клетку с помощью стетоскопа.
Особая проблема — выяснить, имеет ли пневмония бактериальное или вирусное происхождение. Врач может задать вопросы о недавних поездках и проверить их историю вакцинации.
Рентген грудной клетки иногда используется для подтверждения диагноза или для поиска любых осложнений, вызванных пневмонией в области легких. В последние годы был достигнут обнадеживающий прогресс в использовании ультразвука, сканирования, которое использует звуковые волны для получения изображения внутренней части тела для диагностики пневмонии. В какой-то момент в будущем ультразвук может заменить рентгеновское обследование.
Другие возможные тесты включают:
- Анализ крови может помочь определить наличие инфекции, степень ее распространения и, возможно, причину
- Анализ мокроты, при котором образец слюны или мокроты исследуется в лаборатории.Это может подтвердить, что пневмония вызывается определенным типом бактерий.
- Пульсоксиметрия — тест для измерения уровня кислорода в крови
- Бронхоскопия, при которой трубка с камерой и светом, прикрепленным к концу, вводится в легкие, чтобы врач мог заглянуть внутрь. Это редко и обычно используется только в сложных случаях пневмонии
Лечение
Лечение детской пневмонии зависит от возраста и состояния здоровья ребенка, а также от причины инфекции.В большинстве случаев, особенно у детей школьного возраста, пневмонию можно лечить дома. Детям с бактериальными инфекциями обычно назначают антибиотики, тогда как вирусные инфекции обычно проходят сами по себе без необходимости в дополнительных лекарствах.
Иногда ребенка нужно госпитализировать для лечения. Решение о госпитализации обычно основывается на таких факторах, как:
- Дыхательная способность ребенка
- Возраст ребенка
- Риск осложнений из-за типа пневмонии или любых сопутствующих заболеваний, которые могут быть у ребенка
- Уровень кислорода в крови
- Наличие любых необычных симптомов, например измененного психического состояния
Госпитализация обычно включает в себя дополнительную кислородную терапию пострадавшему ребенку, наблюдение за его состоянием и лечение антибиотиками.Также может потребоваться устранение любых осложнений.
Лекарства от пневмонии
Детям, которые лечатся дома от бактериальной пневмонии, обычно назначают антибиотик амоксициллин, который может быть в таблетках или в жидкой форме. Если это не поможет, врач может порекомендовать альтернативные антибиотики.
Макролидные антибиотики, такие как азитромицин, могут быть рекомендованы, если предполагается, что ребенок страдает атипичной пневмонией.
Антибиотики, применяемые в больнице, обычно отличаются от тех, которые рекомендуются для домашнего применения.Врач основывает лечение антибиотиками на нескольких факторах, например, был ли ребенок иммунизирован. В больнице антибиотики можно вводить непосредственно в кровоток с помощью внутривенной капельницы.
Антибиотики не подходят для лечения детей с вирусными инфекциями. Однако, если пневмония была вызвана инфекцией гриппа, противовирусная терапия может использоваться для борьбы с распространением болезни.
У ребенка симптомы лихорадки можно облегчить с помощью ацетаминофена, независимо от того, находятся ли они в больнице или проходят лечение дома.
Советы по уходу в домашних условиях
Если врач решит, что ребенка следует лечить дома, его опекун должен предпринять следующие шаги:
- Поддерживайте их водный баланс, предлагая много жидкости.
- Если при кашле у ребенка выделяется слизь, поощряйте выплевывание мокроты, чтобы очистить эфир. Если ребенок слишком мал, чтобы понять, то взрослый должен положить ребенка себе на колени и похлопать его по спине, когда возникают приступы кашля
- Снимите боль в груди с помощью грелки или теплого компресса на область груди
Если у ребенка губы или ногти голубоватые или серые, это может указывать на то, что он не получает достаточно кислорода. Это знак того, что следует связаться с медицинскими работниками.
Осложнения
Подавляющее большинство детей, заболевших пневмонией, выздоравливают без каких-либо длительных трудностей. Однако есть некоторые потенциальные осложнения, в том числе:
Плевральный выпот, , который представляет собой скопление жидкости между слоями плевры, мембраны, покрывающей легкое. Он также известен как вода для легких. Эта жидкость иногда может инфицировать и вызвать более опасное состояние, известное как эмпиема.Эмпиему можно лечить путем слива лишней жидкости из организма.
Абсцессы легких, представляют собой заполненные гноем полости, которые могут появляться в легких. Их часто можно лечить антибиотиками.
Сепсис возникает, когда инфекция попадает в кровоток, вызывая опасную реакцию организма. В наиболее серьезных случаях сепсис потенциально может привести к полиорганной недостаточности
Пневмоторакс, медицинский термин для обозначения коллапса легкого. Это когда воздух попадает в пространство вокруг легких человека, что может повлиять на способность легких оставаться надутыми.
Профилактика
Центры по контролю и профилактике заболеваний (CDC) рекомендуют в США две вакцины для защиты от бактерий Streptococcus pneumoniae, наиболее частой причины бактериальной пневмонии. Он также может вызывать ряд других заболеваний, включая бронхит и менингит. Заболевания, вызванные инфицированием бактериями Streptococcus pneumoniae, известны как пневмококковые заболевания.
Вакцина PCV13 рекомендуется для всех детей в возрасте до двух лет. Защищает от 13 наиболее распространенных штаммов пневмококковых бактерий. Первая прививка должна быть сделана в двухмесячном возрасте, следующие две — в четыре и шесть месяцев. Последняя ревакцинация должна быть сделана, когда ребенку будет от 12 до 15 месяцев. Для детей старше этого возраста обычно достаточно одного укола.
Вакцина PPSV23 рекомендуется детям старше двух лет, у которых есть определенные заболевания , такие как лейкемия или хронические сердечно-сосудистые заболевания.PPSV23 защищает от 23 видов пневмококковых бактерий. Детям с такими заболеваниями обычно требуется две дозы PPSV23.
Побочные эффекты возникают редко. Считается, что аллергические реакции на вакцину возникают только в одном случае из миллиона. Тем не менее, следует сообщить врачу, если у человека возникла аллергическая реакция на какую-либо другую вакцину. Прием вакцины обычно следует отложить, если ребенок почувствует себя плохо, но врач сможет посоветовать это.
Внедрение вакцины против Streptococcus pneumoniae в U.С. совпал со значительным снижением заболеваемости пневмококками у детей в возрасте до пяти лет.
Вакцинация против гриппа
Одной из потенциальных вирусных причин пневмонии является инфекция гриппа, также известная как грипп. Вакцинация против гриппа не может остановить всех детей от заражения гриппом, но это лучшее средство защиты от инфекции.
CDC рекомендует всем детям старше шести месяцев делать прививку от гриппа один раз в год до конца октября.Новая вакцинация необходима каждый год, потому что конкретные вирусы гриппа, распространяющиеся среди населения, со временем меняются.
Младенцы младше шести месяцев слишком малы для вакцинации. Лучший способ защитить их от гриппа — это сделать вакцинацию всем вокруг.
Часто задаваемые вопросы
Q: Детский бронхит против пневмонии: в чем разница?
A: Бронхит — это инфекция и последующее воспаление бронхов, по которым воздух попадает в легкие и из них.20]
Эти два состояния вызывают очень похожие симптомы, и их трудно отличить друг от друга. Однако ребенка с подозрением на бронхит или пневмонию следует отвезти к врачу, который сможет помочь с диагностикой. Вы также можете получить бесплатную оценку симптомов, загрузив приложение Ada.
Подробнее об остром бронхите »
В: Заразна ли детская пневмония?
A: Бактерии и вирусы, которые обычно вызывают пневмонию, могут передаваться от человека к человеку.Лучший способ предотвратить развитие этого заболевания у ребенка — это сделать ему надлежащую вакцинацию.
Также полезно соблюдать правила гигиены, например, регулярно мыть руки и прикрывать руки при кашле и чихании.
В: Когда следует лечить ребенка в больницу с пневмонией?
A: Врач обычно звонит, чтобы узнать, нужна ли ребенку госпитализация, на основании ряда факторов, в том числе того, насколько хорошо ребенок дышит и сколько ему лет.
Подробнее о госпитализации и других видах лечения пневмонии »
Другие названия детской пневмонии
- Инфекция легких у детей
- Пневмония детская
- Пневмония младенческая
Информация о здоровье детей: Пневмония
Пневмония — это инфекция одного или обоих легких, которую иногда называют инфекцией грудной клетки. Пневмония у детей может быть вызвана вирусами или бактериями.
Из-за инфекции небольшие дыхательные пути в легких опухают и выделяют больше слизи (липкой жидкости).Слизь блокирует дыхательные пути и снижает количество кислорода, который может попасть в организм.
Пневмония часто возникает после другой респираторной инфекции, например, простуды. Иногда могут быть осложнения, связанные с пневмонией, но это нечасто, и ваш врач будет наблюдать за вашим ребенком на предмет их возникновения.
Признаки и симптомы пневмонии
Признаки и симптомы пневмонии различаются в зависимости от возраста вашего ребенка и причины пневмонии. У детей часто бывает одно или несколько из следующего:
- высокая температура
- быстрое и / или затрудненное дыхание — дыхание вашего ребенка станет тяжелым, и вы можете увидеть, как ребра или кожа под шеей «втягиваются», или ноздри раздуваются, когда он дышит; младенцы могут кивать головой при дыхании
- кашель
- раздражительность или более сильная усталость, чем обычно
- боль в груди, особенно при кашле
- боли в животе или животе.
Когда обращаться к врачу
Вам следует обратиться к терапевту, если вы считаете, что у вашего ребенка пневмония. Обычно вашему ребенку не нужны никакие анализы, но иногда терапевт назначает анализ крови или рентген, чтобы диагностировать пневмонию.
Лечение пневмонии
Бактериальная пневмония
Если пневмония вашего ребенка вызвана бактериями, ему пропишут антибиотики. В легких случаях бактериальной пневмонии это лекарство можно принимать внутрь дома. У детей с бактериальной пневмонией обычно улучшение наблюдается в течение 48 часов после начала приема антибиотиков.Очень важно пройти весь курс антибиотиков, даже если ваш ребенок выглядит намного лучше. Уход будет продолжаться от 3 до 7 дней. Ваш ребенок может продолжать кашлять в течение трех недель после лечения, но это не повод для беспокойства, если ему станет лучше.
Дети, которые очень плохо себя чувствуют из-за бактериальной пневмонии, могут быть госпитализированы для введения антибиотиков непосредственно в вену через капельницу (внутривенная или внутривенная терапия). Некоторым детям также может потребоваться кислород или дополнительная жидкость.
Вирусная пневмония
Вирусная пневмония обычно не столь серьезна, как бактериальная пневмония. Однако восстановление может быть медленнее и может занять до четырех недель. Антибиотики не лечат вирусы и не назначаются при вирусной пневмонии.
Уход на дому
После того, как врач поставит вашему ребенку диагноз пневмонии легкой степени, вы обычно можете ухаживать за ним дома.
- Вашему ребенку нужно будет много отдыхать.
- Важно часто давать ребенку жидкости, чтобы предотвратить обезвоживание.Пейте воду маленькими глотками и чаще предлагайте грудное молоко или детскую смесь.
- Большинство детей отказываются от еды при пневмонии. Это не проблема, если они пьют жидкость.
- Следуйте инструкциям врача по назначению антибиотиков, если они были прописаны.
- Детям старшего возраста может быть удобнее спать на паре подушек, а не лежать полностью горизонтально.
- Если у вашего ребенка боли в груди или жар и он плохо себя чувствует, ему может потребоваться обезболивающее, например парацетамол или ибупрофен.Не давайте ибупрофен детям младше трех месяцев или детям с обезвоживанием. Никогда не давайте аспирин детям. См. Наш информационный бюллетень: Обезболивание для детей.
- Не давайте лекарства от кашля. Детям с пневмонией не помогают.
- Не позволяйте никому курить дома или рядом с ребенком.
- Ваш врач скажет вам, нужно ли вам вернуться для проверки выздоровления вашего ребенка.
Вам следует вернуться к терапевту, если у вашего ребенка пневмония, и:
- их дыхание затрудняется, или они начинают кряхтеть во время дыхания
- они становятся более сонными или сонными, или их трудно просыпать
- у них начинается рвота и они не могут пить много
- вы беспокоитесь о своем ребенке сейчас на любом этапе болезни или у вас есть другие вопросы.
Ключевые моменты, которые следует запомнить
- Вам следует отвести ребенка к терапевту, если вы считаете, что у него пневмония.
- Если у вашего ребенка пневмония, ему нужно будет отдыхать и часто пить небольшое количество жидкости, чтобы предотвратить обезвоживание.
- Вашему ребенку очень важно пройти полный курс лечения антибиотиками, если они были прописаны.
- Лекарства от кашля не помогают детям с пневмонией.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Как я могу предотвратить заражение моего ребенка пневмонией?
Держите вашего ребенка в курсе дел с помощью иммунизации и ежегодных прививок от гриппа.Лучший способ избежать пневмонии — избежать респираторных инфекций. Учите ребенка не делиться едой, напитками и столовыми приборами с другими детьми. Это может быть затруднительно для детей младшего возраста, особенно в детских садах или детских садах, поскольку они часто берут в рот общие игрушки. В таких случаях иммунизированные дети будут иметь гораздо меньший риск заражения пневмонией. Хорошая гигиена важна для предотвращения распространения пневмонии, поэтому научите ребенка тщательно мыть руки после кашля или чихания, чтобы предотвратить распространение микробов.
Разработано отделениями общей медицины и респираторной медицины и медицины сна Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Отзыв написан в феврале 2018 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите www.rchfoundation.org.au.
Пневмония у детей | Детская больница Филадельфии
Пневмония — это воспаление легких, вызванное бактериями, вирусами или химическими раздражителями.Это серьезная инфекция или воспаление, при котором воздушные мешочки наполняются гноем и другой жидкостью.
Основными видами пневмоний являются:
Бактериальная пневмония. Это вызвано различными бактериями. Streptococcus pneumoniae — наиболее распространенная бактерия, вызывающая бактериальную пневмонию.
Многие другие бактерии могут вызывать бактериальную пневмонию, в том числе:
Группа B стрептококк
Золотистый стафилококк
Группа А стрептококк
Бактериальная пневмония может развиваться быстро и проявляться следующими симптомами:
Продуктивный кашель
Боль в груди
Рвота или диарея
Снижение аппетита
Усталость
Лихорадка
Вирусная пневмония. Это вызвано различными вирусами, в том числе следующими:
Ранние симптомы вирусной пневмонии такие же, как и при бактериальной пневмонии. Однако при вирусной пневмонии поражение дыхательных путей происходит медленно. Может возникнуть свистящее дыхание и усилиться кашель.
Вирусные пневмонии могут сделать ребенка восприимчивым к бактериальной пневмонии.
Микоплазменная пневмония . Симптомы и физические признаки несколько отличаются от других типов пневмонии.Обычно они вызывают легкую, широко распространенную пневмонию, которая поражает все возрастные группы, но чаще встречается у детей старшего возраста.
Симптомы обычно не начинаются с простуды и могут включать следующее:
Первыми появляются лихорадка и кашель
Постоянный кашель, который может длиться от трех до четырех недель
Сильный кашель с выделением слизи
Другие, менее распространенные пневмонии могут быть вызваны вдыханием пищи, жидкости, газов или пыли или грибками.
Помимо перечисленных выше симптомов, все пневмонии имеют следующие симптомы. Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
Лихорадка
Боль в груди или животе
Снижение аппетита
Озноб
Быстрое или тяжелое дыхание
Рвота
Головная боль
Плохое самочувствие
Суетливость
Симптомы пневмонии могут напоминать другие проблемы или заболевания.Всегда консультируйтесь с лечащим врачом вашего ребенка для постановки диагноза.
Диагноз обычно ставится в зависимости от сезона и степени болезни. Основываясь на этих факторах, ваш основной лечащий врач может поставить диагноз просто на основе тщательного анамнеза и физического осмотра, но может включать следующие тесты для подтверждения диагноза:
Рентген грудной клетки. Диагностический тест, в котором используются невидимые лучи электромагнитной энергии для создания изображений внутренних тканей, костей и органов на пленке.
Анализы крови. Анализ крови на наличие инфекции; газ артериальной крови для анализа количества углекислого газа и кислорода в крови.
Посев мокроты. Диагностический тест, выполняемый на материале, который кашлянул из легких и попал в рот. Посев мокроты часто проводится для определения наличия инфекции.
Пульсоксиметрия. Оксиметр — это небольшой прибор, который измеряет количество кислорода в крови.Чтобы получить это измерение, небольшой датчик (например, лейкопластырь) приклеивается лентой к пальцу руки или ноги. Когда машина включена, на датчике виден небольшой красный свет. Датчик безболезненный и красный свет не греется.
КТ грудной клетки. Тест для получения изображений структур грудной клетки
Бронхоскопия. Процедура, используемая для осмотра дыхательных путей легких
Посев плевральной жидкости. Посев образца жидкости, взятой из плевральной полости (пространство между легкими и грудной стенкой) для выявления бактерий, вызывающих пневмонию
Конкретное лечение пневмонии будет определено лечащим врачом вашего ребенка на основании:
Возраст вашего ребенка, общее состояние здоровья и история болезни
Размер условия
Причина состояния
Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
Ожидания по ходу состояния
Лечение бактериальной и микоплазменной пневмонии может включать антибиотики.Не существует однозначно эффективного лечения вирусной пневмонии, которое обычно проходит само по себе.
Прочие обращения могут включать:
Некоторые дети могут лечиться в больнице, если у них серьезные проблемы с дыханием. Находясь в больнице, лечение может включать:
Внутривенные (IV) или пероральные антибиотики
Внутривенные (IV) жидкости, если ваш ребенок не может хорошо пить
Кислородная терапия
Частое сосание из носа и рта вашего ребенка (чтобы помочь избавиться от густого секрета)
Небулайзерная терапия по заказу лечащего врача вашего ребенка



