Пиелонефрит и беременность: причины и лечение
В период вынашивания ребенка (конце второго — начале третьего триместра) вследствие увеличения матки усиливается давление на верхние мочевые пути. В результате этого замедляется процесс выведения мочи из организма беременной. Еще одной причиной пиелонефрита выступает проникновение возбудителей инфекции в мочевыводящую систему.
Одним из важнейших факторов, которые способствуют развитию данного заболевания, выступает значительное изменение гормонального фона при беременности.
Пиелонефрит является весьма серьезным воспалительным заболеванием, поэтому, если появились болевые ощущения в пояснице, головная боль, головокружение, мочеиспускание стало болезненным, необходимо сразу же обратиться к врачу. Зачастую болезнь сопровождается слабостью, вялостью и апатией.
Но самостоятельно лечиться при возникновении подобных симптомов не рекомендуется, поставить верный диагноз и назначить эффективную медикаментозную терапию сможет только специалист в области урологии.
Главной причиной острой формы заболевания называют как эндогенную, так и экзогенную инфекции. К первой группе инфекций относят совокупность микроорганизмов, присутствующих в организме человека постоянно.
Во вторую, как правило, включают все те бактерии и вирусы, которые проникают извне в мочеполовую систему. Основными возбудителями острого пиелонефрита выступают энтерококки, стафилококки, клебсиеллы, кишечная палочка, синегнойная палочка, протей. Также спровоцировать начало болезни вполне могут различного рода микоплазмы, грибы и вирусы.
В некоторых случаях видимых симптомов пиелонефрита может и не быть. Это чаще всего обусловлено угнетением патогенных микроорганизмов, которые вызывают недуг, вследствие воздействия лекарственных препаратов (как правило, антибиотиков).
Но, когда прием такого рода средств прекращается, для вирусов и бактерий возникает максимально благоприятная среда. В результате этого они активизируются, что, в свою очередь, провоцирует острую форму болезни, которая намного сложнее лечится.
Главное, что следует учитывать при возникновении первых проявлений заболевания, чем раньше начать лечение, тем легче справиться с недугом.
При своевременном обращении к урологу и дальнейшем следовании его рекомендациям обычно удается за непродолжительный период времени избавиться от недуга. Для постановки диагноза необходимо сдать анализы и побеседовать со специалистом.
Если игнорировать рекомендации уролога и не лечиться, то острая форма перетекает в хроническую, которая характеризуется более длительным периодом лечения и развитием всевозможных осложнений. Правильная и своевременно назначенная терапия позволяет почувствовать улучшение состояния примерно через неделю.
Но это не означает, что продолжать лечение не стоит. Важно пройти полный курс медикаментозной терапии, иначе велика вероятность возникновения рецидива заболевания через незначительный период времени.
Хронический пиелонефрит может длиться годами, при этом, как правило, через определенные промежутки времени наступает обострение.
К тому же, зачастую пациентам, страдающим хроническим пиелонефритом, приходится коренным образом менять свой рацион, а иногда и полностью образ жизни. Одной из составляющих терапии выступает применение специальной диеты и полный отказ от вредных привычек (курения и употребления алкоголя).
Пациентам советуют увеличить суточное количество потребляемой жидкости. При этом, лучше всего отказаться от различного рода напитков, отдав предпочтение обычной воде. Количество соли сокращается до минимума (не более 5 г в день).
Не рекомендуется употреблять жареные блюда, маринованную, копченую пищу, а также под запретом находится свежая выпечка. В некоторых ситуациях целесообразно исключить из рациона те продукты, которые могут вызывать различного рода аллергические реакции.
Лечение пиелонефрита при беременности
Лечение болезни проводится преимущественно в стационаре. Выбор медикаментозных средств зависит от наличия осложнений. При отсутствии осложнений предусмотрена консервативная терапия.
При отсутствии осложнений предусмотрена консервативная терапия.
В первую очередь, назначаются антибактериальные средства, действие которых нацелено главным образом на устранение очага инфекции. Медикаменты, входящие в эту группу, не только препятствуют развитию и распространению инфекции, но и нацелены на уничтожение патогенных микроорганизмов.
Значительный эффект оказывает и дезинтоксикационная терапия, а также лекарственные препараты, способствующие быстрому восстановлению иммунитета. Лечение в среднем длится около месяца, о его эффективности можно судить на основании лабораторных анализов мочи. Основная задача, преследуемая в процессе лечения, заключается в том, чтобы полностью устранить воспаление.
В наиболее запущенных случаях (при развитии абсцесса, карбункуле) может быть показано оперативное вмешательство. Такая необходимость чаще всего обусловлена осложнениями, которые невозможно устранить иными способами. Как правило, почку удается сберечь, но в случае ее тотального поражения и невозможности устранения нагноений, ее можно потерять.
Как правило, почку удается сберечь, но в случае ее тотального поражения и невозможности устранения нагноений, ее можно потерять.
Оптимальным вариантом является постоянное наблюдение уролога, вплоть до полного выздоровления. Когда пациент находится на стационарном лечении, всегда имеется возможность назначить дополнительное обследование, на основании которого и скорректировать назначенную терапию.
Характерным признаком протекания хронической стадии болезни выступают неприятные болевые ощущения в области поясницы. Боль, как правило, носит тупой ноющий характер (иногда приступообразный). Отток мочи, при этом, нарушен. Практика показывает, что боли усиливаются, когда на улице сыро и холодно.
Практика показывает, что боли усиливаются, когда на улице сыро и холодно.
Поэтому люди, страдающие хроническим пиелонефритом, на себе могут ощущать рецидив болезни, который наблюдается в середине осени (при ухудшении погодных условий).
Заболевание сопровождается значительным повышением температуры, ознобом и лихорадкой. У больного исчезает аппетит, внезапно возникает тошнота, а иногда и рвота.
Симптоматика различна в зависимости от возраста и пола пациента. Так, например, у детей болевые ощущения наблюдаются не в поясничной области, а в области живота. У женщин во время беременности симптоматика выражена наиболее ярко, а у лиц в пожилом возрасте, напротив, проявления носят смазанный характер, что в значительной степени затрудняет постановку диагноза.
Поэтому разграничить пиелонефрит и иные заболевания почек может исключительно специалист, изучив анамнез и результаты лабораторных, рентгенографических и иных видов исследований.
Чаще всего воспалительный процесс поражает одну почку, намного реже пиелонефрит бывает двусторонним. Основную группу риска составляют пожилые люди и беременные. Дети болеют нечасто, мальчики практически данному заболеванию не подвержены.
В хронической стадии болезнь весьма сложно распознать, обострение зачастую развивается вследствие переохлаждения (на данной стадии симптомы наиболее выражены). Запущенный и неизлеченный до конца пиелонефрит требует длительного лечения, которое при определенных условиях может быть проведено в полном объеме и на амбулаторном уровне.
Урологи поликлиники в Отрадном в САО Москвы на высоком профессиональном уровне осуществляют диагностику, после чего ими назначается и лечение данного заболевания.
Гестационный пиелонефрит — причины, симптомы, диагностика и лечение
Гестационный пиелонефрит — это инфекционное воспаление межуточной ткани, чашечно-лоханочного и канальцевого аппарата почек, остро возникшее или обострившееся под влиянием уродинамических нарушений при беременности. В острой фазе проявляется болями в пояснице, дизурией, лихорадкой, в хронической может протекать бессимптомно. Диагностируется с помощью лабораторных исследований крови и мочи, УЗИ почек. Базовая схема лечения предполагает комбинацию позиционной дренирующей, антибактериальной, дезинтоксикационной и десенсибилизирующей терапии. При тяжелом течении возможны хирургические вмешательства: катетеризация лоханок, нефростомия, декапсуляция почек, нефрэктомия.
В острой фазе проявляется болями в пояснице, дизурией, лихорадкой, в хронической может протекать бессимптомно. Диагностируется с помощью лабораторных исследований крови и мочи, УЗИ почек. Базовая схема лечения предполагает комбинацию позиционной дренирующей, антибактериальной, дезинтоксикационной и десенсибилизирующей терапии. При тяжелом течении возможны хирургические вмешательства: катетеризация лоханок, нефростомия, декапсуляция почек, нефрэктомия.
Общие сведения
Гестационный пиелонефрит встречается у 3-10% беременных, является наиболее распространенной урологической патологией, осложняющей течение беременности. Хронические формы заболевания чаще диагностируют при повторных гестациях, острые — у первобеременных, что связано с высоким тонусом передней брюшной стенки нерожавшей женщины и, соответственно, большим давлением беременной матки на мочеточники. По данным специалистов в сфере клинической урологии, у каждой третьей пациентки расстройство связано с гестацией, более чем в половине случаев пиелонефрит дебютирует у беременных, в 15% случаев — у рожениц, до 20-30% — в послеродовом периоде.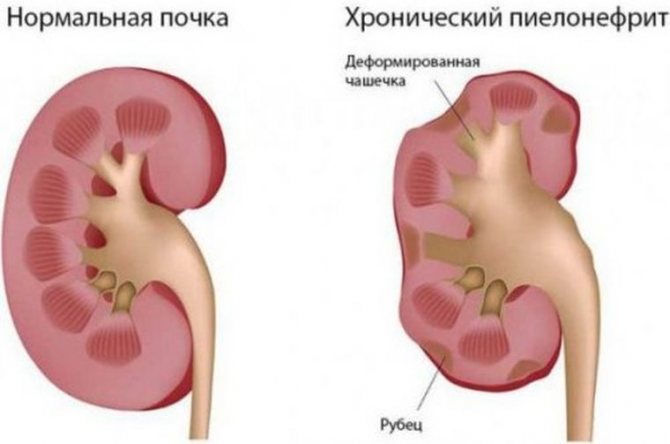 Актуальность своевременной диагностики и лечения патологии связана с высокой вероятностью развития тяжелых акушерских и перинатальных осложнений вплоть до прерывания беременности.
Актуальность своевременной диагностики и лечения патологии связана с высокой вероятностью развития тяжелых акушерских и перинатальных осложнений вплоть до прерывания беременности.
Гестационный пиелонефрит
Причины
Воспалительные изменения в чашечно-лоханочной и канальцевой системах почек беременных возникают под действием инфекционных агентов. В 95% случаев неосложненного пиелонефрита с установленным патогеном из мочи выделяется монокультура возбудителя, у 5% пациенток воспаление поддерживается микробной ассоциацией. Обычно заболевание вызывают условно-патогенные микроорганизмы, колонизирующие периуретральную область: у 80% больных высеивается кишечная палочка, у 10% — сапрофитный стафилококк, значительно реже выявляются клебсиеллы, протей, энтерококки, стрептококки, эпидермальный стафилококк, псевдомонады, кандиды, хламидии, гонококки, микоплазмы и вирусы. По данным исследований акушерства, у 0,5-30% беременных патогенная микрофлора в моче не определяется.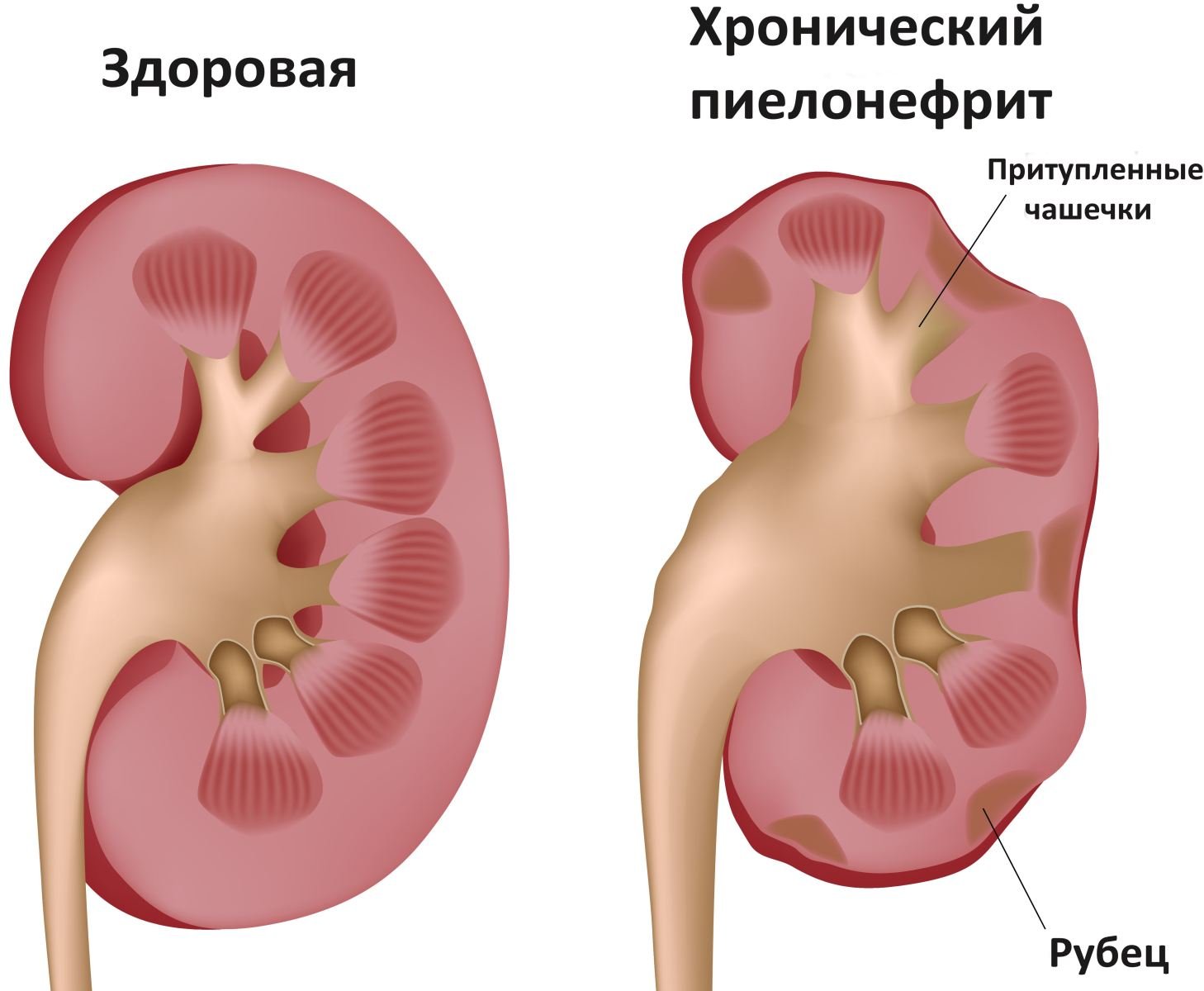
Специалисты выявили ряд предрасполагающих и провоцирующих факторов, которые способствуют более быстрому проникновению возбудителей и их распространению по органам мочевыделительной системы в гестационном периоде. Группу риска составляют пациентки с аномалиями развития почек, мочеточников, мочекаменной болезнью, сахарным диабетом, а также женщины, принадлежащие к социально незащищенным контингентам населения. Вероятность развития пиелонефрита у беременных существенно повышают:
- Изменения уродинамики при гестации. Под влиянием прогестерона и сдавливания мочеточников растущей маткой у 80% здоровых беременных происходит расширение лоханок, чашечек, уретеральных протоков. На поздних гестационных сроках ослабляется сфинктер уретры. Ситуация усугубляется ускорением клубочковой фильтрации на фоне ослабления перистальтики мочеточников, снижения тонуса мочевого пузыря, гемодинамических нарушений в чашечно-лоханочном аппарате.
- Бессимптомная бактериурия.
 Из мочи 4-10% пациенток высеивается условно-патогенная флора, но клинические признаки воспалительных процессов отсутствуют. Поскольку моча является подходящей средой для размножения микроорганизмов, на фоне ее застоя и рефлюксов в мочевыводящих органах у 30-80% женщин с бактериурией происходит активация сапрофитной флоры, развивается острый пиелонефрит. Дополнительным фактором риска становятся ранее перенесенные урологические воспаления.
Из мочи 4-10% пациенток высеивается условно-патогенная флора, но клинические признаки воспалительных процессов отсутствуют. Поскольку моча является подходящей средой для размножения микроорганизмов, на фоне ее застоя и рефлюксов в мочевыводящих органах у 30-80% женщин с бактериурией происходит активация сапрофитной флоры, развивается острый пиелонефрит. Дополнительным фактором риска становятся ранее перенесенные урологические воспаления. - Инфекционная генитальная и экстрагенитальная патология. Инфицирование мочи с восходящим распространением возбудителя возможно при вульвитах, кольпитах, эндоцервицитах, бактериальном вагинозе. В ряде случаев возбудитель попадает в почечную ткань гематогенно из очагов хронических инфекций при их латентном течении или носительстве. Высокой бактериемии способствует иммуносупрессия, возникающая в конце гестационного периода из-за увеличения уровня глюкокортикоидов.
Патогенез
Основным путем распространения возбудителей гестационного пиелонефрита является восходящее инфицирование.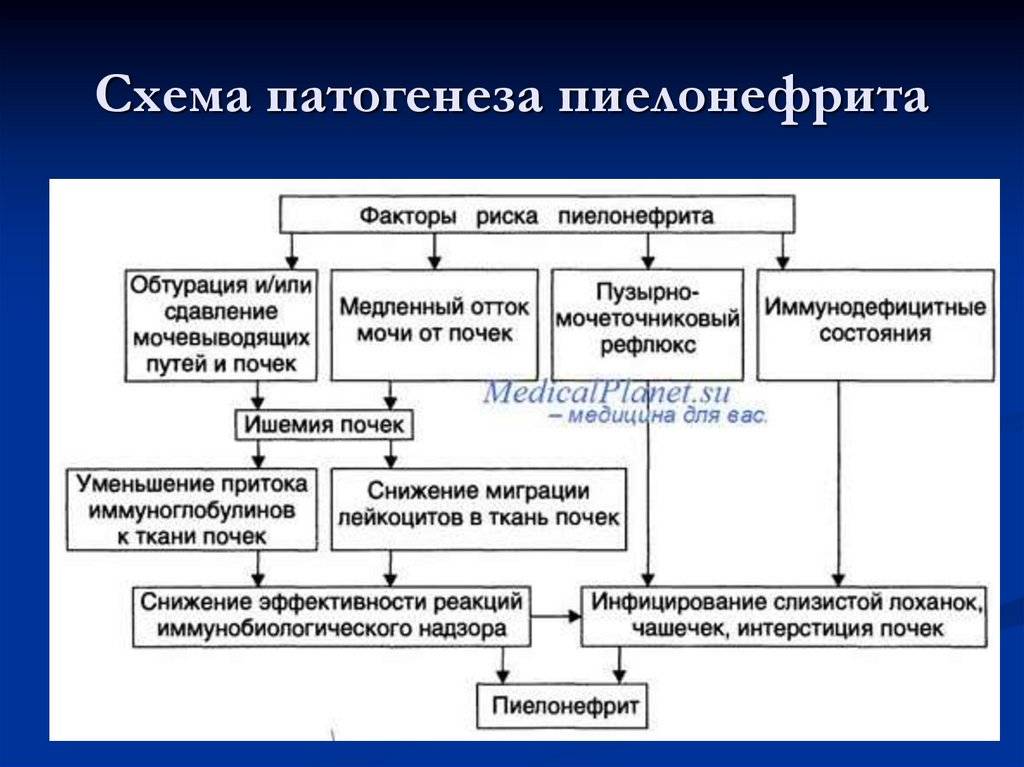 Анатомо-функциональные изменения мочевыводящих органов при беременности способствуют застою мочи, повышению гидростатического давления в мочевом пузыре, мочеточниках, лоханках и, как следствие, возникновению пузырно-мочеточникового, мочеточниково-лоханочного, пиелотубулярного и пиеловенозного рефлюксов. Сначала микроорганизмы колонизируют нижние отделы мочевыделительного тракта — уретру и мочевой пузырь. Затем за счет существующих рефлюксов они распространяются до уровня почечной лоханки, адгезируются к уротелию и проникают в ткань почек, вызывая острый воспалительный процесс. Намного реже инфицирование происходит гематогенным путем.
Анатомо-функциональные изменения мочевыводящих органов при беременности способствуют застою мочи, повышению гидростатического давления в мочевом пузыре, мочеточниках, лоханках и, как следствие, возникновению пузырно-мочеточникового, мочеточниково-лоханочного, пиелотубулярного и пиеловенозного рефлюксов. Сначала микроорганизмы колонизируют нижние отделы мочевыделительного тракта — уретру и мочевой пузырь. Затем за счет существующих рефлюксов они распространяются до уровня почечной лоханки, адгезируются к уротелию и проникают в ткань почек, вызывая острый воспалительный процесс. Намного реже инфицирование происходит гематогенным путем.
Классификация
Для систематизации форм гестационного пиелонефрита используют патогенетические и клинические критерии, отображающие особенности развития и течения заболевания. Предложенную классификацию применяют для выбора оптимальной тактики ведения беременности и родов, прогнозирования вероятных осложнений. Акушеры-гинекологи и врачи-нефрологи различают следующие варианты пиелонефрита беременных:
- По патогенезу: первичный и вторичный.
 Воспаление считается первичным, если возникло на интактной морфологической основе. Вторичному пиелонефриту предшествуют обструкция при анатомических пороках, дизэмбриогенетические поражения почек, дисметаболические нефропатии.
Воспаление считается первичным, если возникло на интактной морфологической основе. Вторичному пиелонефриту предшествуют обструкция при анатомических пороках, дизэмбриогенетические поражения почек, дисметаболические нефропатии. - По течению: острый и хронический. Острое воспаление возникает в 2-10% случаев преимущественно при первой беременности и отличается бурной клинической симптоматикой. Хроническое развивается постепенно (латентная форма) или становится продолжением острого (рецидивирующая манифестная форма).
- По периоду: обострения, частичная и полная ремиссия. Для обострения характерна активная симптоматика, появляющаяся при поражении почечной ткани. При частичной ремиссии отмечается обратное развитие симптомов, при полной — клинико-лабораторные признаки пиелонефрита отсутствуют.
Процесс чаще бывает правосторонним, реже — левосторонним или двухсторонним. В зависимости от характера патологических изменений выделяют серозные, диффузные, гнойные очаговые (деструктивные) и апостематозные формы воспаления.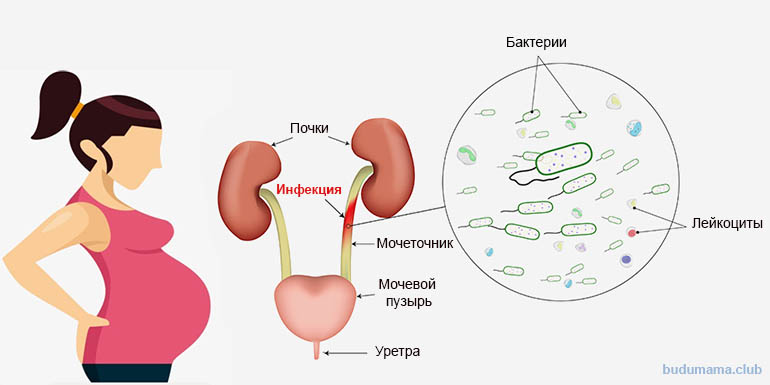 Наиболее тяжелыми вариантами пиелонефрита гестационного периода являются абсцесс и карбункул почки. При систематизации заболевания важно учитывать функциональное состояние почек, которое может быть сохраненным или нарушенным.
Наиболее тяжелыми вариантами пиелонефрита гестационного периода являются абсцесс и карбункул почки. При систематизации заболевания важно учитывать функциональное состояние почек, которое может быть сохраненным или нарушенным.
Симптомы гестационного пиелонефрита
У впервые беременных женщин признаки заболевания обычно появляются на 4-5 месяцах гестационного срока, при повторной беременности — на 6-8 месяцах. Наиболее типичным симптомом пиелонефрита является интенсивная боль на стороне поражения по типу почечной колики, которая возникает в области поясницы и иррадиирует в низ живота, пах, наружные гениталии, внутреннюю поверхность бедра. В III триместре болевые ощущения менее интенсивны, превалируют проявления дизурии. Для острого воспаления характерны внезапное начало и выраженный интоксикационный синдром — слабость, значительная гипертермия, ознобы, суставные и мышечные боли. Латентные хронические формы зачастую протекают бессимптомно и выявляются лабораторно.
Осложнения
Возникновение гестационного пиелонефрита осложняет течение беременности и ухудшает ее прогноз. Заболевание предоставляет угрозу как для женщины, так и для плода. Одним из частых акушерских осложнений пиелонефрита беременных во II триместре становится сочетанная форма гестоза с появлением отеков, повышением артериального давления, возникновением протеинурии, изменениями сосудов глазного дна, грубыми нарушениями капиллярной архитектоники и легочной гипертензией. Возрастает риск угрозы прерывания беременности, самопроизвольного аборта, преждевременных родов из-за повышения возбудимости матки на фоне выраженного болевого синдрома и лихорадки. Зачастую развивается анемия за счет угнетения синтеза эритропоэтина в почечной ткани.
Перинатальные осложнения обычно вызваны фетоплацентарной недостаточностью, приводящей к гипоксии плода и задержке его развития. При пиелонефрите чаще наблюдается внутриутробное инфицирование плода, подтекание околоплодных вод, амнионит. У новорожденных становится более вероятным развитие синдрома острой дыхательной недостаточности. Перинатальная смертность достигает 2,4%. Отдельную группу осложнений гестационного периода составляют инфекционно-септические состояния, ассоциированные с воспалением почек, — септицемия, септикопиемия, инфекционно-токсический шок. Развитие беременности обостряет течение хронического пиелонефрита, приводит к учащению приступов почечных колик, провоцирует почечную недостаточность.
У новорожденных становится более вероятным развитие синдрома острой дыхательной недостаточности. Перинатальная смертность достигает 2,4%. Отдельную группу осложнений гестационного периода составляют инфекционно-септические состояния, ассоциированные с воспалением почек, — септицемия, септикопиемия, инфекционно-токсический шок. Развитие беременности обостряет течение хронического пиелонефрита, приводит к учащению приступов почечных колик, провоцирует почечную недостаточность.
Диагностика
Особенностью диагностического этапа при подозрении на гестационный пиелонефрит является ограничение обследований методами, не представляющими опасности для развития плода и протекания беременности. В период гестации для защиты ребенка от радиационной нагрузки не рекомендуется проводить экскреторную урографию, другие рентгенологические и радиоизотопные исследования. Инструментальные методики (катетеризацию мочевого пузыря, мочеточников, почечных лоханок, цистоскопию, хромоцистоскопию) применяют ограниченно из-за возможного вертикального заноса инфекции, изменения топографо-анатомического расположения матки и мочевых органов. Ведущими считаются лабораторные и неинвазивные инструментальные исследования:
Ведущими считаются лабораторные и неинвазивные инструментальные исследования:
- Общеклинический и биохимический анализы крови. Характерными признаками острого пиелонефрита являются эритропения, снижение уровня гемоглобина, лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы влево, повышение СОЭ. В сыворотке крови определяются признаки гипопротеинемии, диспротеинемии, могут незначительно повышаться концентрации креатинина и мочевины.
- Общий анализ мочи. При остром течении заболевания в материале в большом количестве обнаруживаются лейкоциты и бактерии. Уровень белка в моче составляет до 1 г/л. Возможна микрогематурия. Для хронического пиелонефрита характерно непостоянное выделение бактерий и лейкоцитурия от 10-15 клеток в поле зрения. При необходимости исследование дополняют анализом по Нечипоренко.
- Посев мочи на микрофлору. Метод позволяет идентифицировать возбудителя, оценить степень бактериальной обсемененности по количественному содержанию колониеобразующих единиц (для большинства микроорганизмов диагностически значимым является титр от 105 КОЕ/мл).
 В ходе бактериологического исследования можно определить чувствительность флоры к противомикробным препаратам.
В ходе бактериологического исследования можно определить чувствительность флоры к противомикробным препаратам. - УЗИ почек. Эхография считается одним из наиболее простых, информативных и безопасных методов определения размеров почек, толщины их коркового слоя, выявления расширенных чашечек и лоханок. С помощью этого метода хорошо диагностируется сопутствующая урологическая патология — анатомические пороки развития, камни, гидронефроз, доброкачественные и злокачественные неоплазии.
В качестве дополнительных методов обследования могут быть рекомендованы пробы Зимницкого и Реберга, направленные на оценку функциональных возможностей почек, УЗДГ сосудов почек, тепловизионное исследование, жидкокристаллическая термография. При остром пиелонефрите гестационного периода дифференциальная диагностика проводится с аппендицитом, острым холециститом, печеночной или почечной коликой, обострившейся язвенной болезнью желудка или двенадцатиперстной кишки, пищевыми токсикоинфекциями, гриппом. По показаниям назначают консультации уролога, хирурга, гастроэнтеролога, гепатолога, инфекциониста.
По показаниям назначают консультации уролога, хирурга, гастроэнтеролога, гепатолога, инфекциониста.
Лечение гестационного пиелонефрита
Основными задачами терапии при воспалении коллекторных систем почек являются купирование клинической симптоматики, борьба с инфекционным агентом, вызвавшим заболевание, улучшение пассажа мочи, ликвидация ее застоя, предупреждение возможных осложнений. Стандартная схема лечения беременной с пиелонефритом обычно включает такие группы препаратов, как:
- Антибактериальные средства. До получения результатов анализов на чувствительность флоры назначают эмпирическую противомикробную терапию. В I триместре рекомендованы ингибитор-защищенные пенициллины, со II триместра допускается использование цефалоспоринов, макролидов. В течение всего гестационного периода запрещено применение фторхинолонов, в I и III триместрах — сульфаниламидов. В последующем антибиотикотерапия корригируется с учетом данных бактериального посева.
 Возможна комбинация с растительными уроантисептиками.
Возможна комбинация с растительными уроантисептиками. - Детоксикационные и десенсибилизирующие препараты. Для выведения токсических продуктов метаболизма, накапливающихся при нарушении функции почек, активно используют инфузионную терапию с внутривенным капельным введением низкомолекулярных декстранов, альбумина, водно-солевых растворов. Чтобы предотвратить возможные аллергические реакции на введение антибактериальных препаратов, применяют средства с антигистаминным эффектом (неселективные и селективные блокаторы гистаминовых рецепторов, стабилизаторы мембран тучных клеток и др.).
Важную роль в лечении пиелонефрита играет позиционная дренирующая терапия, направленная на восстановление пассажа мочи – беременной рекомендовано положение на здоровом боку или коленно-локтевая позиция. Для ускорения эффекта возможно введение спазмолитических средств. При отсутствии результатов лоханка катетеризируется через мочеточниковый стент, катетер, чрескожную пункционную или открытую нефростому. Для влияния на отдельные звенья патогенеза назначают ангиопротекторы, салуретики и нестероидные противовоспалительные средства, которые угнетают секрецию медиаторов воспаления и уменьшают болевой синдром.
Для влияния на отдельные звенья патогенеза назначают ангиопротекторы, салуретики и нестероидные противовоспалительные средства, которые угнетают секрецию медиаторов воспаления и уменьшают болевой синдром.
Оперативное лечение показано при наличии гнойно-деструктивных вариантов заболевания (апостематоза, абсцесса, карбункула). Предпочтение отдается органосохраняющим операциям — вскрытию абсцессов, иссечению карбункулов, декапсуляции пораженного органа. В исключительных случаях при высокой угрозе тяжелых инфекционно-септических осложнений выполняется нефрэктомия. В большинстве случаев беременность при пиелонефрите удается сохранить. Показанием для прерывания гестации служит осложнение заболевания тяжелым гестозом, острой почечной недостаточностью, выраженной гипоксией плода. Оптимальным способом родоразрешения являются естественные роды с прикрытием спазмолитическими препаратами для предупреждения окклюзии мочеточников. Кесарево сечение производится строго по акушерским показаниям в связи с повышенной вероятностью инфекционных осложнений после операции. После родов рекомендовано раннее вставание для улучшения оттока мочи, возможно назначение пролонгированных сульфаниламидов.
После родов рекомендовано раннее вставание для улучшения оттока мочи, возможно назначение пролонгированных сульфаниламидов.
Прогноз и профилактика
Исход беременности определяется особенностями течения заболевания. Наиболее благоприятен прогноз у пациенток с острым пиелонефритом, возникшим во время гестационного периода. Частота основных акушерских осложнений в таком случае не превышает показатели у здоровых беременных, но возрастает риск внутриутробного инфицирования ребенка. При обострении хронического неосложненного пиелонефрита, дебютировавшего до беременности, гестация осложняется на 20-50% чаще, однако при адекватной терапии может быть сохранена. Сочетание хронической формы заболевания с артериальной гипертензией или почечной недостаточностью делает вынашивание ребенка проблематичным. Профилактика гестационного пиелонефрита предполагает раннюю постановку на учет в женской консультации, своевременное выявление бактериурии, коррекцию диеты и двигательной активности для улучшения пассажа мочи, санацию очагов хронической инфекции.
Пиелонефрит:Причины,Симптомы,Причины | doc.ua
Состав каждой почки – система, отвечающая за накопление и выведение мочи из организма и паренхима, покрытые соединительной капсулой высокой прочности.
Данная капсула является своего рода чехлом из ткани соединительного типа, который и есть наружным покрытием почки. Паренхима – верхний слой корковых веществ и внутренняя прослойка мозгового вещества, составляющего внутренний участок органа. Состав системы накопления мочи включает в себя почечные чашечки и лоханки почки, в которую впадают вышеуказанные чашечки. Между лоханкой и мочеточником непосредственная связь, а мочеточники в свою очередь связаны с мочевым пузырем.
Вероятность заболевания пиелонефритом напрямую связана с полом и возрастом человека. В основном выделяют три возрастных пика, когда вероятность заболевания наиболее высока, а именно:
- в раннем детстве (дети до 3-х лет). Пиелонефрит у детей чаще всего проявляется у девочек, в соотношении 8:1 по сравнению с мальчиками.
 Детский пиелонефрит занимает вторую позицию, следуя сразу за болезнями дыхательных путей;
Детский пиелонефрит занимает вторую позицию, следуя сразу за болезнями дыхательных путей; - период активной репродуктивности (возрастные рамки 18-35 лет). Вероятность заболевания у женщин больше в соотношении 7:1;
- после 60 лет, то есть в пожилом возрасте риску заболевания пиелонефритом мужчины и женщины подвержены в равной мере, однако после 70 лет мужчины чаще получают это заболевание, что обосновано опухолевыми процессами предстательной железы.
Классификация
Характер течения пиелонефрита определяет две формы заболевания, которые называются острой и хронической. Условия возникновения болезни выделяют первичную и вторичную формы пиелонефрита, а локализация разделяет пиелонефрит на двусторонний и односторонний.
Пиелонефрит, который возникает, не основываясь на последствиях предшествующего заболевания мочеполовой системы, условно называют первичным, хотя большая часть случаев свидетельствует о том, что предшествующие этой форме заболевания нарушения все же есть. Это те нарушения и отклонения в функционировании, которые были кратковременными и не были обнаружены при проведении обследования. Первичный пиелонефрит характеризуется тем, что провоцирующие заболевание частицы, и микроорганизмы проникают в почку через кровь из очагов инфекционного процесса, которые отдалены от органа.
Это те нарушения и отклонения в функционировании, которые были кратковременными и не были обнаружены при проведении обследования. Первичный пиелонефрит характеризуется тем, что провоцирующие заболевание частицы, и микроорганизмы проникают в почку через кровь из очагов инфекционного процесса, которые отдалены от органа.
Отличие вторичной формы заболевания состоит в том, что клиническая картина показывает локализированные симптомы более выражено, что дает возможность быстрее и эффективнее выявить пиелонефрит. Эта форма возникает как последствие иных заболеваний мочеполовой системы и почек в частности. Причиной, которая спровоцировала пиелонефрит вторичной формы, примерно у 30% пациентов, были камни в почках либо мочеточнике.
Острый пиелонефрит при беременности – наиболее яркий пример проявления болезни. Из-за его распространения он был выделен как отдельная форма. Такую форму заболевания диагностируют во второй половине беременности. Средний процент, показывающий острый пиелонефрит у беременных, составляет 2-2,5%, в тот период, когда давление почечной лоханки повышено вдвое. Кроме того, повышение давления на органы и ткани в организме беременной женщины может привести к тому, что возникает гестационный пиелонефрит.
Кроме того, повышение давления на органы и ткани в организме беременной женщины может привести к тому, что возникает гестационный пиелонефрит.
Причины
В большинстве случаев пиелонефрит появляется вследствие воздействия бактерий кишечной группы с грамотрицательными свойствами, к примеру, клебсиеллы, синегнойной палочки, кишечной палочки, более редко – в результате влияния стафилококков и стрептококков.
Также на развитие болезни могут повлиять отклонения в работе мочевыводящего тракта, которые препятствуют нормальному выведению мочи из организма, что повышает вероятность возникновения инфекционных процессов.
Чаще всего подобные нарушения происходят при простатите либо аденоме предстательной железы, мочекаменной болезни, дистопии, повышенной подвижности почек, опухолях мочевых путей, сахарном диабете, патологиях развития почек и мочевых путей.
Возникновение хронического пиелонефрита может быть результатом течения острой формы болезни.
Фазы пиелонефрита
- фаза активных воспалительных процессов – во время этой фазы происходит активное сопротивление организма инфекции, состояние острого протекания процесса воспаления.
 Во время лечения хронической формы пиелонефрита, либо же без применения средств лечения, происходит переход к следующей фазе;
Во время лечения хронической формы пиелонефрита, либо же без применения средств лечения, происходит переход к следующей фазе; - латентная фаза – характеризуется затиханием всех воспалительных процессов и прекращением борьбы организма. Время продолжительности данной фазы может составить до шести месяцев;
- ремиссионная фаза – болезнь находится в состоянии затишья, однако вследствие влияния неблагоприятных факторов происходит возобновление воспалительных процессов.
Во время каждого обострения, воспалению подвергаются новые участки ткани органа. По истечению определенного времени, по завершению процессов воспаления, на пораженном участке происходит отмирание нормальной ткани и формирование рубца.
Результатом долговременного протекания хронической формы пиелонефрита является уменьшение нормально функционирующей ткани почки. В итоге, происходит полное отмирание рабочих тканей, после чего почка прекращает функционирование, предварительно сморщившись. Если у человека наблюдается двустороннее поражение тканей почки, то результатом такого процесса будет приобретенная хроническая почечная недостаточность.
Симптомы
Характерной особенностью клинической картины протекания острой формы пиелонефрита либо обострения хронической является следующая триада симптомов:
- повышенная температура тела, составляющая 38-40°С либо выше, сопровождающаяся обильным потоотделением и ознобом;
- двусторонние либо односторонние болезненные ощущения в области поясницы;
- мутный цвет мочи, в которой в больших количествах присутствуют хлопья, а в случае застоя мочи в емкости появляется гнойный осадок на дне.
В некоторых случаях начало заболевания происходит при проявлении острой формы цистита, характеризующееся частым мочеиспусканием, вызывающим болезненные ощущения, возникающей болью в области мочевого пузыря, появлением крови в конце мочеиспускания. Также могут наблюдаться боли в голове и мышцах, тошнота, рвота, пониженный либо отсутствующий аппетит, ощущение слабости и общей разбитости.
Развитие хронического пиелонефрита происходит постепенно, начинаясь в раннем возрасте, хотя в некоторых случаях может развиться на основании перенесенной острой формы заболевания. В начале процесса развития больной не имеет жалоб, либо же могут возникать жалобы относительно повышенной усталости, незначительных повышений температуры, легкого озноба, особенно после перенесенных простудных заболеваний, и ноющей боли в области поясницы. Также могут возникать жалобы относительно повышенного артериального давления пациента.
В начале процесса развития больной не имеет жалоб, либо же могут возникать жалобы относительно повышенной усталости, незначительных повышений температуры, легкого озноба, особенно после перенесенных простудных заболеваний, и ноющей боли в области поясницы. Также могут возникать жалобы относительно повышенного артериального давления пациента.
По мере снижения эффективности функционирования почек возникает ощущение сухости во рту, жажда, нарушения и отклонения функции мочеиспускания.
Достаточно часто болезнь может проявлять себя исключительно в анемии, которая трудно лечится, легкой формой бактериурии, длительным процессом интоксикации в случае отсутствующей недостаточности почек.
Приступы почечных колик при наличии камней у пациента предшествуют началу развития пиелонефрита. Инфекционные процессы и застой мочи провоцирует проявление более выраженной клинической картины заболевания в острой форме, нежели во время первичного процесса воспаления в органе.
Наблюдается резкое ухудшение состояния пациента, проявляющееся через повышенную температуру тела, которая задерживается на уровне не ниже 38–39°С, нарастающую слабость организма, учащенное сердцебиение, тошноту и рвоту, головную боль, сухость во рту и постоянную жажду. Также проявляется напряжение поясничных мышц защитного характера, наблюдается напряжение передних брюшных мышц.
Также проявляется напряжение поясничных мышц защитного характера, наблюдается напряжение передних брюшных мышц.
Симптомы лихорадки являются ничем иным, как проявлением пиелонефрита у детей. Сначала наблюдается резкое повышение температуры тела, озноб, потрясывающий тело, часто возникающий в одно и то же время суток, резкая боль головы, потоотделение, сопровождающееся падением температуры.
Лечение
К лечению пиелонефрита необходимо подходить с индивидуальной позиции, разрабатывая комплексную и длительную терапию, устраняющую первопричины конкретного случая возникновения заболевания. Прежде чем переходить к непосредственному излечению, необходимо выяснить характер микрофлоры, реакцию на антибиотики и лекарственные препараты, степень активности и возможностей функционирования почек.
При острой форме заболевания необходимо проводить лечение антибактериальными препаратами, предварительно восстановив откат мочи в случае непроходимости мочевых путей. Методы лечения хронической формы зависят от фазы протекания болезни, вследствие чего выделяют лечебные меры в период обострения и противорецидивные меры лечения пиелонефрита.
диагностика и лечение в Санкт-Петербурге
Пиелонефрит является заболеванием почек и представляет собой воспалительные процессы в канальцевой системе, почечной лоханке и паренхиме почек.
ЛЕЧЕНИЕ ПИЕЛОНЕФРИТА ДОСТУПНО В ФИЛИАЛАХ:
Лечение пиелонефрита в Приморском районе
Адрес: г. Санкт-Петербург, Приморский район, ул. Репищева, 13
Лечение пиелонефрита в Петроградском районе
Адрес: г. Санкт-Петербург, Петроградский район, ул. Ленина, 5
Лечение пиелонефрита во Всеволожске
Адрес: г. Всеволожск, Октябрьский пр-т, 96 А
Заболеванию больше всего подвержены дети в связи особенностями строения выделительной системы. Кроме того, пиелонефрит часто развивается у девушек 18-30 лет (основными факторами являются начало половой жизни, при беременности) и у пожилых людей.
Чаще всего заболевание возникает в результате бактериального заражения (бактериурия). Возбудителями заболевания, как правило, являются кишечная палочка, энтерококки, стафилококки, синегнойная палочка. Заражение почки может происходить через кровь или через нижние мочевыводящие пути (восходящий пиелонефрит).
У мужчин пиелонефрит может быть связан с болезнями простаты (гиперплазия, рак простаты) и уретры (уретрит). Наиболее часто заболевание развивается, если не были проведены диагностика и лечение мочекаменной болезни, а также гинекологических заболеваний у женщин.
По характеру течения заболевания выделяют:
- Острый пиелонефрит
- Серозный
- Гнойный
- С мезенхимальной реакцией
При остром пиелонефрите воспаление начинается в промежуточной ткани почек, с последующим поражением канальцев и клубочков почек.
- Хронический пиелонефрит
Отсутствие лечения острого пиелонефрита может привести переходу заболевания в хроническую форму, почечной недостаточности, появлению гнойных процессов или абсцессов в почках
- Хронический пиелонефрит с обострением
Симптомы и лечение пиелонефрита
Пиелонефрит может затрагивать как обе, так и только одну почку.
Признаки пиелонефрита
- Боли в пояснице (со стороны поражённой почки) разной интенсивности
При острой форме или обострении хронического пиелонефрита повышается температура до 390С, появляется озноб, головная боль, общая слабость, может быть тошнота и рвота. У детей боль может распространяться по животу.
При хроническом пиелонефрите характерны тупые ноющие боли в области поясницы, усиливающиеся при сырой и холодной погоде.
Как правило, при пиелонефрите не наблюдаются нарушения со стороны мочевыделения. Однако, если причиной заболевания стала мочекаменная болезнь, то симптомы пиелонефрита могут сопровождаться:
Диагностика пиелонефрита
Описанные проявления заболевания являются поводом записаться на прием уролога или нефролога (как в поликлинику, так и с вызовом на дом в период обострения болезни).
Большое значение для постановки диагноза имеют лабораторные исследования:
- Анализ крови (показывают общие воспалительные процессы)
- Общий анализ мочи (характерно повышение количества лейкоцитов)
- Бактериологическое исследование мочи (позволяет определить возбудителя заболевания и чувствительность к антибиотикам)
- Окраска мочи по Граму
- ПЦР-анализ
Немаловажны и инструментальные методы исследования:
- Обследование УЗИ почек (показывает увеличение почек в серозной фазе, уменьшение их подвижности при дыхании, наличие процессов абсцесса)
- Рентгенологические методы (урография, ретроградная пиелоуретерография)
Как лечить пиелонефрит?
При пиелонефрите важно соблюдать определённую диету, как взрослым, так и детям. Рекомендуется увеличить количество жидкости, не употреблять жаренную, печёную, острую, сильно солёную пищу. При острой форме болезни необходимо исключить мясные бульоны, продукты-аллергены, сдобу.
Рекомендуется увеличить количество жидкости, не употреблять жаренную, печёную, острую, сильно солёную пищу. При острой форме болезни необходимо исключить мясные бульоны, продукты-аллергены, сдобу.
Как правило, изначально применяются методы консервативного лечения пиелонефрита (в Приморском районе) с применением антибиотиков, противовоспалительных препаратов, антиоксидантов (витамины Е, С, А, селен и другие). При почечной недостаточности показаны оксиданты (кокарбоксилаза, рибофлавин). Лекарства назначаются строго по результатам анализов.
Важно помнить, что нельзя прерывать лечение пиелонефрита самостоятельно, так как не вылеченная до конца острая форма пиелонефрита может перейти в хроническую.
Если пиелонефрит возник как осложнение основного заболевания, то необходимо комплексное лечение.
При тяжёлых состояниях заболевания и в случаях, когда медикаментозная терапия не приносит достаточного эффекта и наблюдается ухудшение состояния больного, возможно хирургическое вмешательство. В зависимости от протекающих процессов в почках проводят:
В зависимости от протекающих процессов в почках проводят:
- органосохраняющие операции (вскрытие абсцессов, иссечение карбункул, декапсуляция почки при гнойном пиелонефрите),
- нефрэктомию (удаление почки).
В периоды ремиссии заболевания применяют фитотерапию.
В нашей клинике Вы можете пройти обследование почек у нефролога, получить квалифицированную консультацию врачей других направлений и провести диагностику заболеваний с использованием современного оборудования.
Приём ведут врачи:
Выберите филиал“Династия” на Новочеркасском пр-те, Красногвардейский район“Династия” на Ленина, Петроградский район“Династия” на Репищева, Приморский район“Династия” во ВсеволожскеВыездная служба
Стоимость лечения пиелонефрита:
| Наименование услуг | Цена в рублях | |
| Санкт-Петербург | Всеволожск | |
| Первичный прием уролога 1 ступени | 1850 | 1500 |
| Повторный прием уролога 1 ступени | 1650 | 1300 |
| Первичный прием уролога Смирнова Д.С. | 2700 | — |
| Повторный прием уролога Смирнова Д.С. | 2500 | — |
| Первичный прием уролога Смирнова Д.С. + УЗИ почек | 4200 3600 | — |
| Первичный прием уролога Смирнова Д.С. + УЗИ мочевого пузыря | 3600 3400 | — |
| Первичный прием уролога Смирнова Д.С. + УЗИ предстательной железы | 4200 4000 | — |
| Первичный прием уролога Смирнова Д.С. + УЗИ предстательной железы, УЗИ почек | 5700 5300 | — |
| МАНИПУЛЯЦИИ | ||
| Блокада семенного канатика | 700 | 700 |
| Бужирование уретры под местной анестезией | 5500 | 5500 |
| Вправление парафимоза | 1500 | 1500 |
| Выведение головки полового члена с гигиенической обработкой | 1000 | 1000 |
| Гигиеническая обработка полового члена | 1000 | 1000 |
| Забор мазков (урологический) | 400 | 400 |
| Забор сока предстательной железы | 500 | 500 |
| Замена эпицистостомического дренажа | 1800 | 1800 |
| Инстилляция мочевого пузыря | 2000 | 2000 |
| Инстилляция уретры | 1000 | 1000 |
| Катетеризация мочевого пузыря (у женщин) | 1000 | 1000 |
| Катетеризация мочевого пузыря (у мужчин) | 1500 | 1500 |
| Массаж предстательной железы | 1000 | 1000 |
| Массаж уретры на буже (1 сеанс) | 1100 | 1100 |
| Пластика уздечки полового члена | 14900 | — |
| Разведение синехий крайней плоти | 2000 | 2000 |
| Разведение синехий малых половых губ | 700 | 700 |
| Снятие швов | 1000 | 1000 |
| Удаление инородного тела из уретры | 4500 | 4500 |
| Удаление папиллом и экзофитных кондилом из уретры | 6000 | 6000 |
| Удаление папиллом и экзофитных кондилом полового члена (до 3 ед.) | 2000 | 2000 |
| Удаление папиллом и экзофитных кондилом полового члена (от 4 до 6 ед.) | 3500 | 3500 |
| Удаление папиллом и экзофитных кондилом полового члена (более 7 ед.) | 5500 | 5500 |
| Удаление синехий крайней плоти полового члена | 3800 | 3800 |
| Урофлуометрия | 1500 | — |
| Цистоскопия | 5000 | — |
ЗАПИСЬ НА ЛЕЧЕНИЕ ПИЕЛОНЕФРИТА
Ваша заявка отправлена
Менеджер свяжется с вами для уточнения деталей
Мы ценим ваше обращение в наш медицинский центр «Династия»
Пиелонефрит, симптомы и лечение пиелонефрита у мужчин и женщин
Клинико-диагностические центры «Клиника Здоровья» специализируются на лечении заболеваний выделительной системы. Пиелонефрит и прочие нарушения работы почек устранимы при своевременном и профессиональном лечении в нашем центре.
Пиелонефрит сопровождается поражением почечной ткани, почечной лоханки и чашечки. Причиной заболевания служат инфекционные микроорганизмы, попадающие в полость почки в составе крови либо через мочеточники, соединяющие полости почки с мочевым пузырем, откуда инфекция и попадает в парный орган. Наиболее распространенными возбудителями болезни являются:
- кишечная палочка,
- стафилококк,
- синегнойная палочка,
- протей и т.п.
Пиелонефрит у женщин встречается гораздо чаще, чем у мужской половины населения. Связано такое явление с особенностями строения мочевыводящих каналов, которые у женщин более подвержены попаданию и распространению болезнетворных микроорганизмов.
Острый пиелонефрит проявляется ознобом, резким повышением температуры тела до 38-39 градусов, головной болью, тошнотой и иногда рвотой. Такое состояние требует незамедлительного лечения, которое назначается квалифицированным специалистом после изучения результатов анализов. Устранение признаков обострения позволяет перевести болезнь в разряд хронической, когда самочувствие и состояние больного стабилизируется, остаются лишь периодические боли в пояснице, общая слабость, быстрая утомляемость, учащенное мочеиспускание, бледность и сухость кожных покровов.
Пиелонефрит у мужчин и женщин: эффективное лечение в нашей клинике
Успех лечения любого заболевания зависит от точности диагностики и определения клинической картины заболевания – об этом знают специалисты нашего медицинского центра. Для точной постановки диагноза при заболеваниях почек, а также для выявления масштабов и характера поражений, в нашей клинике используют современные лабораторные методы исследований:
- общий анализ мочи,
-
общий анализ крови,
-
исследование состава мочи, определение доли болезнетворных микроорганизмов в ней,
-
выявление чувствительности возбудителей болезни к действию антибиотиков направленного действия,
-
УЗИ почек и т.п.
Для эффективного устранения проявлений болезни в нашей клинике используется длительная антибактериальная терапия, главная задача которой – устранить возбудителей болезни не только с полостей почек, но и с мочеточников и всего организма в целом. То есть, если первопричиной пиелонефрита является инфекционная болезнь мочевого пузыря, то следует сначала устранить его, а потом приниматься за лечение почек.
Каким бы сложным не было поражение выделительной системы и ее органов, наши специалисты всегда помогут вернуть хорошее самочувствие пациенту, ведь в их распоряжении – современное медицинское оборудование, колоссальный опыт и современные достижения в области медицины.
Почему же наши нефрологи и терапевты лучше других?
-
Знания и опыт врачей нашей клиники позволяют добиться поразительных успехов в лечении пиелонефрита.
-
В Клинике Здоровья самое современное диагностическое оборудование, которое позволяет поставить точный диагноз и начать лечение.
-
Расположение в самом центре Москвы, в шаговой доступности от двух станций метро.
-
Привлекательные цены
-
Удобное время для посещения врача.
Мы работаем для того, что бы вы были здоровы.
Запись на приём по телефонам: +7(495) 961-27-67 и +7(495) 951-39-09
Пиелонефрит. Воспалительные заболевания мочевыделительной системы
Пиелонефритом называют инфекционное воспалительное заболевание почек, вызываемое различными бактериями. Инфекция может попасть из внешней среды (через уретру или отверстие цистостомы), такое заболевание называют «первичным пиелонефритом»), а также из другого инфекционного очага в организме (если он есть) с током крови такую форму называют «вторичной». Важно отметить, что из-за анатомических особенностей мужчины крайне редко болеют первичной формой пиелонефрита, в то же время, у женщин она является самой распространённой формой.
Спровоцировать пиелонефрит могут различные врождённые аномалии развития мочевой системы, рефлюксы (течение мочи в противоположном направлении – из мочевого пузыря в мочеточник или из мочеточника в лоханку).
Другими причинами развития пиелонефрита могут быть нарушения обмена веществ (сахарный диабет, повышенное содержание солей в моче), сопутствующая гиперплазия предстательной железы, онкологические и эндокринные заболевания.
Отдельно выделяют гестационный пиелонефрит – заболевание развиваетсяу беременных женщин и связанно с изменением гормонального статуса.
Симптомы и диагностика пиелонефрита
Для острого пиелонефрита характерно острое начало заболевания. Больные отмечают такие симптомы пиелонефрита, как резкое повышение температуры до высоких цифр, озноб, общее плохое самочувствие. При обструктивном синдроме (перекрытии мочевых путей с нарушением оттока мочи) может появляться болезненное мочеиспускание и боли в пояснице.
Диагностика пиелонефрита включает в себя осмотр, общий и биохимический анализ крови и мочи. В качестве инструментальных методов обследования применяют УЗИ, КТ с контрастированием.
Лечение пиелонефрита
При отсутствии нарушения оттока мочи для лечения пиелонефрита применяют комплексную терапию, включающую антибактериальные препараты.
Если же имеется обструкция мочевых путей с нарушением оттока мочи, больным на первом этапе лечения выполняют дренирование мочевых путей, а затем вторым этапом устраняют причину, вызвавшую обструкцию.
Если Вы отметили проблемы с мочеиспусканием, боли в поясничной области, повышение температуры тела, незамедлительно обратитесь к урологу.
В нашем Центре при необходимости в экстренном порядке может быть выполнено дренирование мочевых путей. Наличие круглосуточного стационара и команды специалистов, в том числе реаниматологов, позволят провести все необходимые манипуляции.
Ретроспективное описательное исследование на базе больниц
ISRN Obstet Gynecol. 2012; 2012: 519321.
JC Dawkins
1 Департамент акушерства и гинекологии, Вест-Индский университет, Мона, Кингстон 7, Ямайка
HM Fletcher
1 Департамент акушерства и гинекологии Вест-Индского университета Indies, Mona, Kingston 7, Jamaica
CA Rattray
1 Кафедра акушерства и гинекологии Вест-Индского университета, Мона, Кингстон 7, Ямайка
M.Reid
2 Отдел исследования тропического метаболизма, Вест-Индский университет, Мона, Кингстон 7, Ямайка
G. Gordon-Strachan
3 Деканат факультета медицинских наук Вест-Индского университета, Мона , Kingston 7, Jamaica
1 Кафедра акушерства и гинекологии, Вест-Индский университет, Мона, Кингстон 7, Ямайка
2 Группа исследований тропического метаболизма, Университет Вест-Индии, Мона, Кингстон 7, Ямайка
3 Деканат факультета медицинских наук Вест-Индского университета, Мона, Кингстон 7, Ямайка
Академические редакторы: Р.Киммиг и П.Г. Ларссон
Получено 12 сентября 2012 г .; Принято 14 октября 2012 г.
Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Эта статья цитируется в других статьях в PMC.Аннотация
Введение . Пиелонефрит — частое осложнение беременности. Это также усугубляется состояниями с ослабленным иммунитетом, а также геном серповидных клеток.Мы рассмотрели это состояние у ямайских женщин. Метод . Мы провели шестилетний обзор базы данных больниц. Мы обнаружили 102 подтвержденных случая. Результатов . Пиелонефрит обнаружен у 0,7% родов. Средний возраст матери составил 24 ± 5,83 года при 51% первичности. Большинство (58,8%) произошло во втором триместре. Основными симптомами были боль в пояснице (96,2%) и боль в животе (84,6%). В 67% случаев он чаще встречался с правой стороны. При анализе мочи у 81,4% выявлена пиурия. Самым распространенным организмом была Escherichia coli , в 61% случаев.У пациентов, получавших антибиотики до госпитализации, разрешение было более быстрым, P <0,02. Гемоглобин S был обнаружен в 16% случаев (общая популяция 10%; P = 0,002). Однако диабет был обнаружен только в 1,3% случаев (ожидалось 1,5%). У 61,3% был положительный посев мочи после лечения, который показал, что у 61,3% и 25% был рецидив пиелонефрита. Осложнения включали в себя 32% угрозы преждевременных родов и 17% преждевременных родов. Около 6% новорожденных имели задержку внутриутробного развития. Не было ни госпитализаций, ни смертей. Заключение . Раннее распознавание и лечение пиелонефрита приводят к хорошему результату. Заболевание чаще встречается у пациентов с геном серповидноклеточных клеток, и рецидивы высоки.
1. Введение
Острый пиелонефрит осложняет примерно 1-2% беременностей и является одной из ведущих причин неакушерских госпитализаций в дородовой период [1, 2]. Более ранние эпидемиологические данные показали, что заболеваемость достигает 10% [3], но с улучшением дородового наблюдения заболеваемость острым пиелонефритом в последние годы снизилась.Однако развитие устойчивости к антибиотикам и другие факторы теперь повлияли на диагноз, клиническое течение и лечение.
Частота бессимптомной инфекции мочевыводящих путей не увеличивается во время беременности по сравнению с небеременным состоянием [4], но физиологические и анатомические изменения, вызывающие застой мочи во время беременности, повышают риск клинического заболевания [5], особенно в середине беременности [ 6] и чаще с правой стороны [7]. Было обнаружено, что афроамериканские повторнородящие женщины с серповидно-клеточной анатомией чаще всего страдают бессимптомной бактериурией (БАС) [8].Было показано, что скрининг и лечение БАС, обнаруженного у 6% больных гравидасом [9], снижает риск пиелонефрита на 70–80% [10]. В Университетской больнице Вест-Индии (UHWI) скрининг посевов мочи не проводится, но при каждом посещении проводится тестирование с помощью щупа.
При пиелонефрите инфекция обычно выходит из мочевого пузыря из-за пузырно-мочеточникового рефлюкса во время беременности [8]. Другие факторы риска включают предшествующие эпизоды пиелонефрита, аномалии или камни мочевыводящих путей, а также другие состояния, такие как сахарный диабет, серповидно-клеточная анемия и СПИД.
Несколько исследований продемонстрировали материнскую и фетальную заболеваемость [1, 11], связанную с пиелонефритом. Лихорадка в первом триместре во время органогенеза связана с тератогенностью, выкидышем и преждевременными родами. Повышенная активность матки возникает из-за присутствия эндотоксина [12], а также из-за лихорадки [11]. Также считается, что присутствие эндотоксина вызывает гемолитическую анемию у одной трети этих пациентов [13].
В UHWI ведение пациентов с подозрением на инфекцию мочевыводящих путей очень агрессивно.Присутствие лейкоцитов или стойкой протеинурии при тестировании с помощью щупа требует, чтобы образец мочи в среднем потоке (MSU) был отправлен на посев и определение чувствительности с лечением, основанным на результатах. Женщины с абдоминальным дискомфортом с подозрением на ИМП и все женщины с преждевременными родами проходят тестирование MSU и начинают эмпирическую терапию антибиотиками. Все пациенты с подозрением на пиелонефрит госпитализируются и лечатся внутривенными антибиотиками до исчезновения температуры в течение 24 часов и улучшения симптоматики [14]. Этот агрессивный подход был использован для минимизации возможности повреждения почек.Новые диагностические методы, принятие краткосрочной терапии инфекций нижних отделов желудочно-кишечного тракта и разработка новых антибиотиков расширили диагностические и терапевтические возможности других [15].
На Ямайке распространенность диабета 2 типа среди взрослых женщин составляет 15,7% [16], а распространенность серповидноклеточного S-признака составляет 10% [17]. Существует единодушное мнение о том, что ASB и пиелонефрит более распространены при сахарном диабете [18] и связаны с высокой долей реколонизации после лечения антибиотиками для ASB [19] во время беременности; сахарный диабет является независимым фактором риска развития БАС [20].Наличие гена HB S связано с повышенным риском пиелонефрита во время беременности [21–23]. Поэтому в контексте Ямайки мы предположили, что значительно более высокая доля женщин с пиелонефритом во время беременности должна иметь диабет или ген Hb S.
Исходы для матери и плода, а также детерминанты пиелонефрита во время беременности в UHWI неизвестны. Поэтому данное исследование было проведено для их оценки.
2. Материалы и методы
Исследование было ретроспективным с использованием базы данных больницы UHWI с января 2003 г. по декабрь 2008 г. с использованием диагностики острого пиелонефрита у беременных.Были извлечены и проанализированы документы, в которые были включены те, кто соответствовал клиническим или лабораторным критериям диагностики острого пиелонефрита.
В качестве диагностических критериев острого пиелонефрита использовали боль в боку, тошноту / рвоту, лихорадку (> 38 ° C) до или при госпитализации и / или болезненность реберно-позвоночного угла при наличии или отсутствии симптомов цистита. Положительный результат посева мочи был определен как> 10 5 КОЕ на мл микроорганизмов. Для пациентов, имевших несколько госпитализаций, полученная информация относилась к первому госпитализации.
Собранные демографические данные включали возраст, вес, индекс массы тела, беременность и паритет. Регистрировали гестационный срок диагноза. Также был собран анамнез, который, как считается, подвергает пациентов риску развития пиелонефрита. Анализируемые результаты включали продолжительность пребывания в больнице, время для отсрочки родов, вовлеченные микроорганизмы и чувствительность к антибиотикам, наличие преждевременных родов и преждевременного разрыва плодных оболочек, интервал между инфекцией и родами, баллы по шкале Апгар и вес при рождении.
Исследование было одобрено этическим комитетом Вест-Индского университета.
3. Статистический анализ
Значения представлены как средние значения со стандартным отклонением (SD), медианы с межквартильным размахом или в зависимости от случая. Для переменных результатов непрерывного действия с нормальным распределением различия в средних по категориям были протестированы с помощью дисперсионного анализа (ANOVA) или теста t в зависимости от ситуации. Для переменных непрерывного результата, которые были искажены, различия в распределении по категориям были проверены с помощью теста Краскела-Уоллиса или теста Манна-Уитни.
Для категориальных переменных результата различия были проверены с помощью хи-квадрат. Биномиальный тест использовался для сравнения наблюдаемой доли в этом исследовании с ожидаемой долей в общей популяции.
4. Результаты
Всего 282 пациента были закодированы как пиелонефрит. Восстановлено 184 досье (65,2%). Из них острый пиелонефрит подтвержден у 102 (55,4%). За указанный период было в общей сложности 14651 роды, что составляет 0,71% от общего числа родов.
Средний возраст матери на момент постановки диагноза составлял 24 ± 5,83 года (среднее ± стандартное отклонение), при этом большинство случаев (62 из 102 пациентов или 61%) находились в возрастном диапазоне 20–29 лет. Было 8 пациентов (8%) старше 35 лет (). Около половины женщин (51%) были нерожавшими.
Таблица 1
Демографические данные и общие выводы.
| Переменная | Среднее значение | SD |
|---|---|---|
| ВОЗРАСТ на момент постановки диагноза (лет) | 24.0 | 5,8 |
| ВЕС на момент бронирования (кг) | 66,7 | 15,1 |
| ИМТ (кг · м −2 ) | 24,9 | 4,9 |
| недель ) | 22,1 | 7,9 |
| Гестационный возраст при родах (недели) | 38,4 | 2,1 |
| Продолжительность госпитализации | 5,0 | 1,9 |
| .4 | 1,4 | |
| WBC (кровь) × 10 6 / л | 12,0 | 4,1 |
| Пульс матери / мин | 101 | 16 |
| 1,0 |
Большинство случаев острого пиелонефрита (58,8%) произошло во втором триместре, затем в третьем триместре (28,5%) и первом триместре (14,7%). Средний гестационный возраст на момент постановки диагноза составил 22 ± 7 лет.8 недель ().
Все пациенты поступили на лечение и получили внутривенную жидкость и антибиотики при поступлении. Наиболее частыми жалобами при поступлении были боли в пояснице (96,2%), боли в животе (84,6%), дизурия (70,2%), лихорадка (64,4%), озноб и озноб (51,9%). Двадцать три процента пациентов сообщили, что принимали антибиотики за неделю до госпитализации. Лихорадка, определяемая как температура> 38 ° C при поступлении, реже встречалась у пациентов, которые в анамнезе принимали антибиотики за неделю до госпитализации ( х 2 = 5.58, df (1), P <0,02).
При анализе мочи 81,4% случаев имели пиурию, 29,4% были нитрит-положительными и 38,2% имели микроскопическую гематурию.
Средний гемоглобин при поступлении составлял 10,4 г / дл. 32 пациента (30,7%) имели гемоглобин менее 10 г / дл при поступлении, из них 5 страдали серповидно-клеточной анемией. У 20 пациентов (19,2%) абсолютное количество лейкоцитов (WBC) превышало 15,0. Медиана лейкоцитов составляла 12,1 × 10 9 / л с диапазоном 4,5–23,3 × 10 9 / л.Было 17 случаев (16,3%) с электролитными нарушениями, но ни один из пациентов не нуждался в приеме в реанимацию. Средняя температура тела при поступлении составила 37,8 ± 1,0 градуса Цельсия, а болезненность почечного угла чаще наблюдалась с правой стороны в 68 из 102 случаев (67 %), чем с левой стороны (19/102, 19%), и был двусторонним в 14 случаях (14%).
В пятидесяти девяти случаях (56,7%) посев мочи был положительным, тогда как в 11 (10,6%) рост не наблюдался. Отмечено по 15 случаев (14,4%) незначительного смешанного роста и грубого заражения.У четырех субъектов не было данных относительно посева мочи. Преобладающим организмом была Escherichia coli , что составляло примерно 61% (36 из 59) случаев. Другими основными организмами были Klebsiella spp. (15,2%, девять из 59) и Proteus spp. (5,1% три из 59). E. coli была наиболее чувствительна к внутривенному введению амоксициллина-клавуланата у 88,8% и гентамицина у 83,3%. Пероральный амоксициллин-клавуланат чаще всего применялся у 76,3% пациентов, а цефуроксим перорально — у 17.9% случаев. Другими использованными антибиотиками были котримоксазол и мочевой антисептик нитрофурантоин. Шесть пациенток получали нитрофурантоин (в качестве долгосрочной профилактики) до конца беременности.
Средняя продолжительность внутривенного введения антибиотиков составляла три дня (диапазон 1–10 дней) и семь дней (диапазон 1–14) для пероральных антибиотиков.
У большинства пациентов (42/62 67,7%) температура повысилась в течение 48 часов после поступления. Статистической разницы в количестве дней (медиана с межквартильным размахом), допущенных к триместру, не было.Это были 5 дней (IQR2), 5 дней (IQR2) и 4 дня (IQR2) в первом, втором и третьем триместрах соответственно. Число дней, в течение которых лихорадка начиналась, было значительно меньше у женщин, получавших антибиотики перед госпитализацией (1,5 ± 1,3 против 0,75 ± 1,1; P <0,02) ().
Таблица 2
Состояние лихорадки и предшествующее применение антибиотиков.
| Лихорадка при поступлении | Применение антибиотиков за неделю до поступления | Всего | |
|---|---|---|---|
| Нет | да | ||
| Афебрил | 40 | 19 | 59 |
| Лихорадка | 37 | 5 | |
| Всего | 77 | 24 | 101 |
Серповидно-клеточный статус был доступен для 73 пациентов.Из них 57 (78,1%) были отрицательными, 11 (15,1%) имели этот признак и 5 (6,8%) имели серповидно-клеточную анемию.
Наблюдаемая доля 16% была значительно выше, чем доля в общей популяции 10% (двуххвостовой биномиальный тест; P = 0,002). Пациенты с отрицательным серповидно-отрицательным результатом тратили в среднем 4,8 ± 1,7 дня по сравнению с пациентами с серповидноклеточной анемией. заболевание, госпитализированных на 6,4 ± 1,14 дня P = 0,14. Однако это не было статистически значимым ().
Таблица 3
Результат по серповидно-клеточному статусу.
| Статус серповидных клеток | Число | Процент | Среднее количество госпитализированных дней | Стандартное отклонение | |||
|---|---|---|---|---|---|---|---|
| Серп | Отрицательный 78130 | 9013 9013 901 | 9013 901Признак | 11 | 15,1 | 5,0 | 1,5 |
| Болезнь HbSS | 2 | 2,7 | 6.4 | 1,14 | |||
| HbSC | 2 | 2,7 | |||||
| HbSB 0Thal | 1 | 1,4 | |||||
| Всего | 73 | 100,0 | |||||
Данные о диабетическом статусе зарегистрированы у 79 женщин. Из них только у 1 человека (1,3%) был гестационный диабет.
Семьдесят пациентов (68.6%) при поступлении прошли акушерское УЗИ, и все в норме. У 20 пациентов было проведено УЗИ мочевыводящих путей при поступлении, 6 из них были нормальными, у 10 (50%) выявлен гидронефроз и у 4 (20%) выявлены камни мочеточника.
Семьдесят пациентов (68,6%) прошли повторный посев мочи после завершения курса антибиотиков. Из них 43 образца (61,3%) были положительными, а 25 пациентов (24,0%) были повторно госпитализированы по поводу рецидивирующего пиелонефрита.
Из 102 пациентов с диагнозом пиелонефрит поступили 68 (65.4%) были пациентками женской консультации с полными дородовыми записями, включая исходы родов. У 36 (34,6%) пациентов исход родов не был доступен для анализа.
Из 68 случаев, доставленных в UHWI, у 22 (32%) была угроза преждевременных родов, у 4 (3,9%) — преждевременные роды, у 6 (8,8%) — преждевременный разрыв плодных оболочек. У четырех младенцев (5,9%) было обнаружено ограничение внутриутробного развития на УЗИ.
Двенадцать (17,6%) субъектов родили преждевременно, несмотря на использование токолитиков, и 10 младенцев (14.7%) имели низкий вес при рождении. Средний интервал от инфекции до родов составлял 103 дня (SD 50,6), медиана 110 дней, диапазон 3–217 IQR 72 дня. Средний гестационный возраст при родах составлял 39,0 недель с диапазоном 31,7–41,0 недель. Гестационный возраст на момент родов был статистически меньше у пациенток, заразившихся инфекцией в первом триместре ( P = 0,03). Средний вес при рождении составлял 3,14 кг с диапазоном 1,67–4,36 кг. Показатели по шкале Апгар были в пределах нормы без статистической разницы по триместру ().
Таблица 4
Неонатальные исходы по триместрам.
| Переменные | Триместр приобретения первого пиелонефрита: медиана (диапазон) {IQR} | P Значение | ||
|---|---|---|---|---|
| 1 | 2 | 3 | ||
| Гестационный возраст при родах (недели) | 36,6 (31,7–39,0) / {3,6} | 38,6 (34,0–40,7) / { 1,8} | 38,5 (32,6–41,0) / {3,0} | 0,03 |
| Масса тела при рождении (кг) | 2.91 (1,74–3,62) / {1,28} | 3,18 (2,12–4,08) / {1,96} | 3,18 (1,67–4,36) / {0,59} | 0,87 |
| APGAR за 1 мин | 8 (7 –9) / {2} | 9 (8-9) / {1} | 9 (8-9) / {1} | 0.60 |
| APGAR через 5 минут | 8 (7–9) / {2} | 9 (7–10) / {3} | 9 (8–10) / {2} | 0,67 |
5. Обсуждение
Заболеваемость акушерским пиелонефритом при UHWI составила 0 .7%, что немного ниже, чем сообщается другими, 1,3–2% [24, 25]. Чаще всего это наблюдалось в возрастной группе 20–29 лет, средний возраст 24 ± 5,83 лет, что соответствует возрастному диапазону пациентов, наблюдаемых в этой клинике. Половина пациентов была нерожавшей, что ниже, чем в предыдущих исследованиях, где 75% случаев были нерожавшими [25].
У большинства пациентов была выявлена пиурия на тест-полоске мочи, но менее чем у трети был обнаружен положительный результат на нитрит эстеразы лейкоцитов, который считается полезным экономически эффективным скрининговым тестом, когда распространенность пиелонефрита составляет 2% или меньше, как в данном случае. [26].Предыдущие исследования продемонстрировали более высокие значения, но пришли к выводу о низкой чувствительности этого теста [27].
Анемия была обнаружена в 30% случаев точно так же, как сообщалось Cox et al. [13]. Однако набор данных не позволил нам определить тип анемии в этой когорте. Однако клиницисты должны помнить об осложнениях гемолитической анемии, особенно у женщин, не принимающих гематиновые препараты.
Симптомы у большинства пациентов появились во втором триместре. Это согласуется с пиковым периодом застоя мочи и максимальными иммунологическими изменениями мочевыводящих путей при гормональном воздействии [6, 28].Кроме того, острый пиелонефрит чаще встречался с правой стороны, что согласуется с более выраженными физиологическими изменениями с этой стороны [6, 29].
Преобладающим изолированным организмом был Escherichia coli , что согласуется с предыдущими международными исследованиями [7, 30] с 88% чувствительностью к амоксициллину / клавулановой кислоте. Он доступен в парентеральной и пероральной форме, что дает этой группе населения превосходный охват антимикробными препаратами даже при выписке домой. У большинства пациентов лихорадка отмечалась в течение 24–36 часов после приема соответствующих антибиотиков, что согласуется с результатами предыдущих исследований [28, 31].Средняя продолжительность госпитализации составила 5 дней ± 1,9, что сопоставимо с результатами, полученными Sharma и Thapa [24].
Предыдущие исследования продемонстрировали, что частота острого пиелонефрита у беременных пациенток с серповидно-клеточными признаками была значительно выше, чем у пациентов из контрольной группы [21]. В нашей популяции примерно 10% серповидно-клеточной анемии, 15% протестированных имели серповидно-клеточную анемию и 6,8% страдали серповидно-клеточной анемией.
Было показано, что сахарный диабет является фактором риска острого пиелонефрита [18, 19].В исследовании участвовала только одна пациентка с прегестационным сахарным диабетом, что было значительно ниже, чем 15%, обнаруженных в популяции, поскольку беременные женщины были молодыми женщинами. Фактически гестационный диабет был обнаружен только у 1,5% таких женщин [32]. Отсутствие ВИЧ в когорте легче объяснить, поскольку это не очень распространенная в данной клинике заболеваемость около 0,5% [33].
В идеале повторный посев мочи после лечения важен для выявления пациентов с риском рецидива [2].В других странах риск рецидива встречается в одной трети случаев [34]. Это исследование продемонстрировало несколько меньшую частоту рецидивов — 24%. Высокая частота стойкой инфекции (61%) требует тщательного наблюдения за этими женщинами, а также в некоторых случаях мочевых антисептиков на протяжении всей беременности, как это было сделано у 6% женщин.
У некоторых из этих женщин также возможно наличие аномалий мочевыводящих путей, и их следует искать у тех, кто не отвечает на лечение [8].Нефролитиаз был обнаружен у 4 пациентов или родов 1: 3662, что очень похоже на роды 1: 3300, обнаруженные Butler et al. [35] в исследовании из США. Однако другие исследователи из США сообщили о гораздо более высокой заболеваемости мочекаменной болезнью 1: 244, связанной с географическим положением и кавказской этнической принадлежностью, которые, как считается, подвержены большему риску [36].
В этом исследовании не было значительных неблагоприятных исходов для матери, вероятно, из-за агрессивного ведения [7]. В литературе сообщается о связи преждевременных родов и низкой массы тела при рождении с острым пиелонефритом [8].Несмотря на то, что у пациентов, которые заразились инфекцией в первом триместре, был более короткий интервал от инфекции до родов, вес при рождении и показатели по шкале Апгар существенно не изменились. Частота случаев с низкой массой тела при рождении в 14,7% была идентична сообщенной Sharma и Thapa [24] 14%, однако частота преждевременных родов в 17% была вдвое выше, чем у 7,8%, также описанных той же группой. Десятилетние данные о низком весе при рождении и преждевременных родах для UHWI 2001–2010 гг. Составляют 13,5% и 7.1% соответственно. Хотя Шарма и Тапа [24] пришли к выводу, что эти показатели такие же, как и для всех других родов в их больнице, результаты этого исследования показали значительно более высокий уровень преждевременных родов. Это одна из основных причин перинатальной смертности в UHWI. Таким образом, хотя распространенность пиелонефрита невысока, мы бы порекомендовали провести рутинный анализ мочи в середине потока на АСБ, чтобы предотвратить эту серьезную проблему.
6. Резюме
Острый пиелонефрит связан с геном серповидных клеток и приводит к преждевременным родам.Стойкая бактериурия очень высока, но тяжелые материнские осложнения в этой когорте незначительны.
Конфликт интересов
Все авторы заявляют об отсутствии конфликта интересов при написании этой статьи.
Ссылки
1. Gilstrap LC, Ramin SM. Инфекции мочевыводящих путей во время беременности. Клиники акушерства и гинекологии Северной Америки . 2001. 28 (3): 581–591. [PubMed] [Google Scholar] 2. Пасос Отеро Н., Фуэнтес Рикой Л., Феррандес Перес Б., Мартинес Васкес С., Мартинес Поч М., Осуна Диас Ю.Л.Пиелонефрит и беременность. Наш опыт работы в больнице общего профиля. Anales de Medicina Interna . 2007. 24 (12): 585–587. [PubMed] [Google Scholar] 3. Подождите, РБ. Инфекция мочевыводящих путей во время беременности. Бессимптомная бактериурия, острый цистит и острый пиелонефрит. Аспирантура . 1984. 75 (8): 153–157. [PubMed] [Google Scholar] 4. Паттерсон Т.Ф., Андриоле В.Т. Выявление, значение и терапия бактериурии при беременности. Обновление в эпоху управляемого здравоохранения. Клиники инфекционных болезней Северной Америки .1997. 11 (3): 593–608. [PubMed] [Google Scholar] 5. Паттерсон Т.Ф., Андриоле В.Т. Бактериурия при беременности. Клиники инфекционных болезней Северной Америки . 1987. 1 (4): 807–822. [PubMed] [Google Scholar] 6. Хилл Дж. Б., Шеффилд Дж. С., Макинтайр Д. Д., Вендел Г. Д.. Острый пиелонефрит при беременности. Акушерство и гинекология . 2005. 105 (1): 18–23. [PubMed] [Google Scholar] 7. Faundes A, Bricola-Filho M, E Silva JLCP. Расширение мочевыводящих путей во время беременности: предложение кривой максимального диаметра чашечки в зависимости от срока беременности. Американский журнал акушерства и гинекологии . 1998. 178 (5): 1082–1086. [PubMed] [Google Scholar] 8. Каннингем Ф., Левено К., Блум С., Хаут Дж., Гилстрап Л., Венстром К. Акушерский Уильямс . 22-е издание. Глава 48. Нью-Йорк, штат Нью-Йорк, США: МакГроу-Хилл; 2005. Заболевания почек и мочевыводящих путей; С. 1093–1110. [Google Scholar] 9. Hooton TM, Scholes D, Stapleton AE, et al. Проспективное исследование бессимптомной бактериурии у молодых сексуально активных женщин. Медицинский журнал Новой Англии .2000. 343 (14): 992–997. [PubMed] [Google Scholar] 10. Смайл Ф. Антибиотики при бессимптомной бактериурии при беременности. Кокрановская база данных систематических обзоров . 2001; (2) CD000490 [PubMed] [Google Scholar] 11. Миллар Л.К., ДеБук Л., Крыло DA. Частота сокращений матки при лечении пиелонефрита при беременности и последующем риске преждевременных родов. Журнал перинатальной медицины . 2003. 31 (1): 41–46. [PubMed] [Google Scholar] 12. Грэм Дж. М., Оширо Б. Т., Бланко Д. Д., Маги КП. Сокращения матки после антибактериальной терапии пиелонефрита при беременности. Американский журнал акушерства и гинекологии . 1993. 168 (2): 577–580. [PubMed] [Google Scholar] 13. Кокс С.М., Шелберн П., Мейсон Р., Гасс С., Каннингем Ф.Г. Механизмы гемолиза и анемии при остром дородовом пиелонефрите. Американский журнал акушерства и гинекологии . 1991. 164 (2): 587–590. [PubMed] [Google Scholar] 14. Американский колледж акушеров и гинекологов. Образовательный бюллетень ACOG . 245. Вашингтон, округ Колумбия, США: 1998. Антимикробная терапия для акушерских пациентов.[Google Scholar] 15. Shea DJ. Пиелонефрит и инфекция женских мочевыводящих путей. Клиники неотложной медицинской помощи Северной Америки . 1988. 6 (3): 403–417. [PubMed] [Google Scholar] 16. Уилкс Р., Ротими С., Беннет Ф. и др. Диабет в Карибском бассейне: результаты опроса населения в Спэниш-Таун, Ямайка. Диабетическая медицина . 1999. 16 (10): 875–883. [PubMed] [Google Scholar] 17. Hanchard NA, Hambleton I, Harding RM, McKenzie CA. Частота аллеля серпа на Ямайке не снижалась за последние 22 года. Британский гематологический журнал . 2005. 130 (6): 939–942. [PubMed] [Google Scholar] 18. Geerlings SE. Инфекции мочевыводящих путей у больных сахарным диабетом: эпидемиология, патогенез и лечение. Международный журнал противомикробных агентов . 2008; 31 (приложение 1): 54–57. [PubMed] [Google Scholar] 19. Dalal S, Nicolle L, Marrs CF, Zhang L, Harding G, Foxman B. Долгосрочная Escherichia coli бессимптомная бактериурия среди женщин с сахарным диабетом. Клинические инфекционные болезни .2009. 49 (4): 491–497. [Бесплатная статья PMC] [PubMed] [Google Scholar] 20. Шейнер Э., Мазор-Дрей Э., Леви А. Бессимптомная бактериурия во время беременности. Журнал материнско-фетальной и неонатальной медицины . 2009. 22 (5): 423–427. [PubMed] [Google Scholar] 21. Турман А.Р., Стид Л.Л., Халси Т., Сопер Д.Е. Бактериурия у беременных с серповидно-клеточным признаком. Американский журнал акушерства и гинекологии . 2006. 194 (5): 1366–1370. [PubMed] [Google Scholar] 22. Бэйл И.К., Виттер ФР. Признак серпа и его связь с массой тела при рождении и инфекциями мочевыводящих путей во время беременности. Международный журнал гинекологии и акушерства . 1990. 33 (1): 19–21. [PubMed] [Google Scholar] 23. Виллерс М.С., Джеймисон М.Г., Де Кастро Л.М., Джеймс А.Х. Заболеваемость, связанная с серповидно-клеточной анемией при беременности. Американский журнал акушерства и гинекологии . 2008. 199 (2): 1–5. [PubMed] [Google Scholar] 24. Шарма П., Тапа Л. Острый пиелонефрит во время беременности: ретроспективное исследование. Австралийский и новозеландский журнал акушерства и гинекологии . 2007. 47 (4): 313–315.[PubMed] [Google Scholar] 25. Gilstrap LC, Cunningham FG, Whalley PJ. Острый пиелонефрит при беременности: антероспективное исследование. Акушерство и гинекология . 1981. 57 (4): 409–413. [PubMed] [Google Scholar] 26. Роуз Д. Д., Эндрюс В. В., Голденберг Р. Л., Оуэн Дж. Скрининг и лечение бессимптомной бактериурии беременности для предотвращения пиелонефрита: анализ экономической эффективности и рентабельности. Акушерство и гинекология . 1995. 86 (1): 119–123. [PubMed] [Google Scholar] 27. Семенюк Х., Черч Д.Оценка скрининговых тестов на лейкоцитарную эстеразу и нитриты для выявления бактериурии у женщин с подозрением на неосложненные инфекции мочевыводящих путей. Журнал клинической микробиологии . 1999. 37 (9): 3051–3052. [Бесплатная статья PMC] [PubMed] [Google Scholar] 28. Каннингем Ф. Г., Моррис Г. Б., Микал А. Острый пиелонефрит беременности: клинический обзор. Акушерство и гинекология . 1973; 42 (1): 112–117. [PubMed] [Google Scholar] 29. Фишер В., Швенке А. Нефросонография — данные, полученные при остром пиелонефрите во время беременности. Zentralblatt Fur Gynakologie . 1991. 113 (3): 127–132. [PubMed] [Google Scholar] 30. Fan YD, Pastorek JG, Miller JM, Mulvey J. Острый пиелонефрит во время беременности. Американский журнал перинатологии . 1987. 4 (4): 324–326. [PubMed] [Google Scholar] 31. Бер М.А., Драммонд Р., Либман М.Д., Делани Дж. С., Дылевски Дж. С.. Продолжительность лихорадки у госпитализированных больных острым пиелонефритом. Американский медицинский журнал . 1996. 101 (3): 277–280. [PubMed] [Google Scholar] 32. Ирвинг Р. Р., Миллс Дж. Л., Чу-Канг Э. Г. и др.Бремя гестационного сахарного диабета у ямайских женщин с семейным анамнезом аутосомно-доминантного диабета 2 типа. Revista Panamericana de Salud Publica . 2008. 23 (2): 85–91. [PubMed] [Google Scholar] 33. Перри Д., Рид М., Тейм М. и др. Исследование серологической распространенности и факторов риска ВИЧ-инфекции среди беременных женщин, посещающих женскую консультацию при университетской больнице Вест-Индии, Кингстон, Ямайка. Вест-Индский медицинский журнал . 2002. 51 (2): 80–83. [PubMed] [Google Scholar] 34.Gilstrap LC, Рамин С.М. Инфекции мочевыводящих путей во время беременности. Клиники акушерства и гинекологии Северной Америки . 2001. 28 (3): 581–591. [PubMed] [Google Scholar] 35. Батлер Э.Л., Кокс С.М., Эбертс Э.Г., Каннингем Ф.Г. Симптоматический нефролитиаз, осложняющий беременность. Акушерство и гинекология . 2000; 96 (5, часть 1): 753–756. [PubMed] [Google Scholar] 36. Льюис Д.Е., Робишо АГ, Якле Р.К., Маркум Н.Г., Стедман К.М. Мочекаменная болезнь при беременности: диагностика, лечение и исходы беременности. Журнал репродуктивной медицины для акушеров и гинекологов . 2003. 48 (1): 28–32. [PubMed] [Google Scholar]Ретроспективное описательное исследование на базе больниц
ISRN Obstet Gynecol. 2012; 2012: 519321.
JC Dawkins
1 Департамент акушерства и гинекологии, Вест-Индский университет, Мона, Кингстон 7, Ямайка
HM Fletcher
1 Департамент акушерства и гинекологии Вест-Индского университета Инди, Мона, Кингстон 7, Ямайка
C.A. Rattray
1 Кафедра акушерства и гинекологии, Вест-Индский университет, Мона, Кингстон 7, Ямайка
М. Рид
2 Отдел исследования тропического метаболизма, Вест-Индский университет, Мона, Кингстон 7, Ямайка
G. Gordon-Strachan
3 Деканат факультета медицинских наук Вест-Индского университета, Мона, Кингстон 7, Ямайка
1 Кафедра акушерства и гинекологии Западного университета Indies, Mona, Kingston 7, Jamaica
2 Группа исследований тропического метаболизма, Вест-Индский университет, Мона, Кингстон 7, Ямайка
3 Деканат факультета медицинских наук Вест-Индского университета, Мона , Kingston 7, Jamaica
Академические редакторы: Р.Киммиг и П.Г. Ларссон
Получено 12 сентября 2012 г .; Принято 14 октября 2012 г.
Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Эта статья цитируется в других статьях в PMC.Аннотация
Введение . Пиелонефрит — частое осложнение беременности. Это также усугубляется состояниями с ослабленным иммунитетом, а также геном серповидных клеток.Мы рассмотрели это состояние у ямайских женщин. Метод . Мы провели шестилетний обзор базы данных больниц. Мы обнаружили 102 подтвержденных случая. Результатов . Пиелонефрит обнаружен у 0,7% родов. Средний возраст матери составил 24 ± 5,83 года при 51% первичности. Большинство (58,8%) произошло во втором триместре. Основными симптомами были боль в пояснице (96,2%) и боль в животе (84,6%). В 67% случаев он чаще встречался с правой стороны. При анализе мочи у 81,4% выявлена пиурия. Самым распространенным организмом была Escherichia coli , в 61% случаев.У пациентов, получавших антибиотики до госпитализации, разрешение было более быстрым, P <0,02. Гемоглобин S был обнаружен в 16% случаев (общая популяция 10%; P = 0,002). Однако диабет был обнаружен только в 1,3% случаев (ожидалось 1,5%). У 61,3% был положительный посев мочи после лечения, который показал, что у 61,3% и 25% был рецидив пиелонефрита. Осложнения включали в себя 32% угрозы преждевременных родов и 17% преждевременных родов. Около 6% новорожденных имели задержку внутриутробного развития. Не было ни госпитализаций, ни смертей. Заключение . Раннее распознавание и лечение пиелонефрита приводят к хорошему результату. Заболевание чаще встречается у пациентов с геном серповидноклеточных клеток, и рецидивы высоки.
1. Введение
Острый пиелонефрит осложняет примерно 1-2% беременностей и является одной из ведущих причин неакушерских госпитализаций в дородовой период [1, 2]. Более ранние эпидемиологические данные показали, что заболеваемость достигает 10% [3], но с улучшением дородового наблюдения заболеваемость острым пиелонефритом в последние годы снизилась.Однако развитие устойчивости к антибиотикам и другие факторы теперь повлияли на диагноз, клиническое течение и лечение.
Частота бессимптомной инфекции мочевыводящих путей не увеличивается во время беременности по сравнению с небеременным состоянием [4], но физиологические и анатомические изменения, вызывающие застой мочи во время беременности, повышают риск клинического заболевания [5], особенно в середине беременности [ 6] и чаще с правой стороны [7]. Было обнаружено, что афроамериканские повторнородящие женщины с серповидно-клеточной анатомией чаще всего страдают бессимптомной бактериурией (БАС) [8].Было показано, что скрининг и лечение БАС, обнаруженного у 6% больных гравидасом [9], снижает риск пиелонефрита на 70–80% [10]. В Университетской больнице Вест-Индии (UHWI) скрининг посевов мочи не проводится, но при каждом посещении проводится тестирование с помощью щупа.
При пиелонефрите инфекция обычно выходит из мочевого пузыря из-за пузырно-мочеточникового рефлюкса во время беременности [8]. Другие факторы риска включают предшествующие эпизоды пиелонефрита, аномалии или камни мочевыводящих путей, а также другие состояния, такие как сахарный диабет, серповидно-клеточная анемия и СПИД.
Несколько исследований продемонстрировали материнскую и фетальную заболеваемость [1, 11], связанную с пиелонефритом. Лихорадка в первом триместре во время органогенеза связана с тератогенностью, выкидышем и преждевременными родами. Повышенная активность матки возникает из-за присутствия эндотоксина [12], а также из-за лихорадки [11]. Также считается, что присутствие эндотоксина вызывает гемолитическую анемию у одной трети этих пациентов [13].
В UHWI ведение пациентов с подозрением на инфекцию мочевыводящих путей очень агрессивно.Присутствие лейкоцитов или стойкой протеинурии при тестировании с помощью щупа требует, чтобы образец мочи в среднем потоке (MSU) был отправлен на посев и определение чувствительности с лечением, основанным на результатах. Женщины с абдоминальным дискомфортом с подозрением на ИМП и все женщины с преждевременными родами проходят тестирование MSU и начинают эмпирическую терапию антибиотиками. Все пациенты с подозрением на пиелонефрит госпитализируются и лечатся внутривенными антибиотиками до исчезновения температуры в течение 24 часов и улучшения симптоматики [14]. Этот агрессивный подход был использован для минимизации возможности повреждения почек.Новые диагностические методы, принятие краткосрочной терапии инфекций нижних отделов желудочно-кишечного тракта и разработка новых антибиотиков расширили диагностические и терапевтические возможности других [15].
На Ямайке распространенность диабета 2 типа среди взрослых женщин составляет 15,7% [16], а распространенность серповидноклеточного S-признака составляет 10% [17]. Существует единодушное мнение о том, что ASB и пиелонефрит более распространены при сахарном диабете [18] и связаны с высокой долей реколонизации после лечения антибиотиками для ASB [19] во время беременности; сахарный диабет является независимым фактором риска развития БАС [20].Наличие гена HB S связано с повышенным риском пиелонефрита во время беременности [21–23]. Поэтому в контексте Ямайки мы предположили, что значительно более высокая доля женщин с пиелонефритом во время беременности должна иметь диабет или ген Hb S.
Исходы для матери и плода, а также детерминанты пиелонефрита во время беременности в UHWI неизвестны. Поэтому данное исследование было проведено для их оценки.
2. Материалы и методы
Исследование было ретроспективным с использованием базы данных больницы UHWI с января 2003 г. по декабрь 2008 г. с использованием диагностики острого пиелонефрита у беременных.Были извлечены и проанализированы документы, в которые были включены те, кто соответствовал клиническим или лабораторным критериям диагностики острого пиелонефрита.
В качестве диагностических критериев острого пиелонефрита использовали боль в боку, тошноту / рвоту, лихорадку (> 38 ° C) до или при госпитализации и / или болезненность реберно-позвоночного угла при наличии или отсутствии симптомов цистита. Положительный результат посева мочи был определен как> 10 5 КОЕ на мл микроорганизмов. Для пациентов, имевших несколько госпитализаций, полученная информация относилась к первому госпитализации.
Собранные демографические данные включали возраст, вес, индекс массы тела, беременность и паритет. Регистрировали гестационный срок диагноза. Также был собран анамнез, который, как считается, подвергает пациентов риску развития пиелонефрита. Анализируемые результаты включали продолжительность пребывания в больнице, время для отсрочки родов, вовлеченные микроорганизмы и чувствительность к антибиотикам, наличие преждевременных родов и преждевременного разрыва плодных оболочек, интервал между инфекцией и родами, баллы по шкале Апгар и вес при рождении.
Исследование было одобрено этическим комитетом Вест-Индского университета.
3. Статистический анализ
Значения представлены как средние значения со стандартным отклонением (SD), медианы с межквартильным размахом или в зависимости от случая. Для переменных результатов непрерывного действия с нормальным распределением различия в средних по категориям были протестированы с помощью дисперсионного анализа (ANOVA) или теста t в зависимости от ситуации. Для переменных непрерывного результата, которые были искажены, различия в распределении по категориям были проверены с помощью теста Краскела-Уоллиса или теста Манна-Уитни.
Для категориальных переменных результата различия были проверены с помощью хи-квадрат. Биномиальный тест использовался для сравнения наблюдаемой доли в этом исследовании с ожидаемой долей в общей популяции.
4. Результаты
Всего 282 пациента были закодированы как пиелонефрит. Восстановлено 184 досье (65,2%). Из них острый пиелонефрит подтвержден у 102 (55,4%). За указанный период было в общей сложности 14651 роды, что составляет 0,71% от общего числа родов.
Средний возраст матери на момент постановки диагноза составлял 24 ± 5,83 года (среднее ± стандартное отклонение), при этом большинство случаев (62 из 102 пациентов или 61%) находились в возрастном диапазоне 20–29 лет. Было 8 пациентов (8%) старше 35 лет (). Около половины женщин (51%) были нерожавшими.
Таблица 1
Демографические данные и общие выводы.
| Переменная | Среднее значение | SD |
|---|---|---|
| ВОЗРАСТ на момент постановки диагноза (лет) | 24.0 | 5,8 |
| ВЕС на момент бронирования (кг) | 66,7 | 15,1 |
| ИМТ (кг · м −2 ) | 24,9 | 4,9 |
| недель ) | 22,1 | 7,9 |
| Гестационный возраст при родах (недели) | 38,4 | 2,1 |
| Продолжительность госпитализации | 5,0 | 1,9 |
| .4 | 1,4 | |
| WBC (кровь) × 10 6 / л | 12,0 | 4,1 |
| Пульс матери / мин | 101 | 16 |
| 1,0 |
Большинство случаев острого пиелонефрита (58,8%) произошло во втором триместре, затем в третьем триместре (28,5%) и первом триместре (14,7%). Средний гестационный возраст на момент постановки диагноза составил 22 ± 7 лет.8 недель ().
Все пациенты поступили на лечение и получили внутривенную жидкость и антибиотики при поступлении. Наиболее частыми жалобами при поступлении были боли в пояснице (96,2%), боли в животе (84,6%), дизурия (70,2%), лихорадка (64,4%), озноб и озноб (51,9%). Двадцать три процента пациентов сообщили, что принимали антибиотики за неделю до госпитализации. Лихорадка, определяемая как температура> 38 ° C при поступлении, реже встречалась у пациентов, которые в анамнезе принимали антибиотики за неделю до госпитализации ( х 2 = 5.58, df (1), P <0,02).
При анализе мочи 81,4% случаев имели пиурию, 29,4% были нитрит-положительными и 38,2% имели микроскопическую гематурию.
Средний гемоглобин при поступлении составлял 10,4 г / дл. 32 пациента (30,7%) имели гемоглобин менее 10 г / дл при поступлении, из них 5 страдали серповидно-клеточной анемией. У 20 пациентов (19,2%) абсолютное количество лейкоцитов (WBC) превышало 15,0. Медиана лейкоцитов составляла 12,1 × 10 9 / л с диапазоном 4,5–23,3 × 10 9 / л.Было 17 случаев (16,3%) с электролитными нарушениями, но ни один из пациентов не нуждался в приеме в реанимацию. Средняя температура тела при поступлении составила 37,8 ± 1,0 градуса Цельсия, а болезненность почечного угла чаще наблюдалась с правой стороны в 68 из 102 случаев (67 %), чем с левой стороны (19/102, 19%), и был двусторонним в 14 случаях (14%).
В пятидесяти девяти случаях (56,7%) посев мочи был положительным, тогда как в 11 (10,6%) рост не наблюдался. Отмечено по 15 случаев (14,4%) незначительного смешанного роста и грубого заражения.У четырех субъектов не было данных относительно посева мочи. Преобладающим организмом была Escherichia coli , что составляло примерно 61% (36 из 59) случаев. Другими основными организмами были Klebsiella spp. (15,2%, девять из 59) и Proteus spp. (5,1% три из 59). E. coli была наиболее чувствительна к внутривенному введению амоксициллина-клавуланата у 88,8% и гентамицина у 83,3%. Пероральный амоксициллин-клавуланат чаще всего применялся у 76,3% пациентов, а цефуроксим перорально — у 17.9% случаев. Другими использованными антибиотиками были котримоксазол и мочевой антисептик нитрофурантоин. Шесть пациенток получали нитрофурантоин (в качестве долгосрочной профилактики) до конца беременности.
Средняя продолжительность внутривенного введения антибиотиков составляла три дня (диапазон 1–10 дней) и семь дней (диапазон 1–14) для пероральных антибиотиков.
У большинства пациентов (42/62 67,7%) температура повысилась в течение 48 часов после поступления. Статистической разницы в количестве дней (медиана с межквартильным размахом), допущенных к триместру, не было.Это были 5 дней (IQR2), 5 дней (IQR2) и 4 дня (IQR2) в первом, втором и третьем триместрах соответственно. Число дней, в течение которых лихорадка начиналась, было значительно меньше у женщин, получавших антибиотики перед госпитализацией (1,5 ± 1,3 против 0,75 ± 1,1; P <0,02) ().
Таблица 2
Состояние лихорадки и предшествующее применение антибиотиков.
| Лихорадка при поступлении | Применение антибиотиков за неделю до поступления | Всего | |
|---|---|---|---|
| Нет | да | ||
| Афебрил | 40 | 19 | 59 |
| Лихорадка | 37 | 5 | |
| Всего | 77 | 24 | 101 |
Серповидно-клеточный статус был доступен для 73 пациентов.Из них 57 (78,1%) были отрицательными, 11 (15,1%) имели этот признак и 5 (6,8%) имели серповидно-клеточную анемию.
Наблюдаемая доля 16% была значительно выше, чем доля в общей популяции 10% (двуххвостовой биномиальный тест; P = 0,002). Пациенты с отрицательным серповидно-отрицательным результатом тратили в среднем 4,8 ± 1,7 дня по сравнению с пациентами с серповидноклеточной анемией. заболевание, госпитализированных на 6,4 ± 1,14 дня P = 0,14. Однако это не было статистически значимым ().
Таблица 3
Результат по серповидно-клеточному статусу.
| Статус серповидных клеток | Число | Процент | Среднее количество госпитализированных дней | Стандартное отклонение | |||
|---|---|---|---|---|---|---|---|
| Серп | Отрицательный 78130 | 9013 9013 901 | 9013 901Признак | 11 | 15,1 | 5,0 | 1,5 |
| Болезнь HbSS | 2 | 2,7 | 6.4 | 1,14 | |||
| HbSC | 2 | 2,7 | |||||
| HbSB 0Thal | 1 | 1,4 | |||||
| Всего | 73 | 100,0 | |||||
Данные о диабетическом статусе зарегистрированы у 79 женщин. Из них только у 1 человека (1,3%) был гестационный диабет.
Семьдесят пациентов (68.6%) при поступлении прошли акушерское УЗИ, и все в норме. У 20 пациентов было проведено УЗИ мочевыводящих путей при поступлении, 6 из них были нормальными, у 10 (50%) выявлен гидронефроз и у 4 (20%) выявлены камни мочеточника.
Семьдесят пациентов (68,6%) прошли повторный посев мочи после завершения курса антибиотиков. Из них 43 образца (61,3%) были положительными, а 25 пациентов (24,0%) были повторно госпитализированы по поводу рецидивирующего пиелонефрита.
Из 102 пациентов с диагнозом пиелонефрит поступили 68 (65.4%) были пациентками женской консультации с полными дородовыми записями, включая исходы родов. У 36 (34,6%) пациентов исход родов не был доступен для анализа.
Из 68 случаев, доставленных в UHWI, у 22 (32%) была угроза преждевременных родов, у 4 (3,9%) — преждевременные роды, у 6 (8,8%) — преждевременный разрыв плодных оболочек. У четырех младенцев (5,9%) было обнаружено ограничение внутриутробного развития на УЗИ.
Двенадцать (17,6%) субъектов родили преждевременно, несмотря на использование токолитиков, и 10 младенцев (14.7%) имели низкий вес при рождении. Средний интервал от инфекции до родов составлял 103 дня (SD 50,6), медиана 110 дней, диапазон 3–217 IQR 72 дня. Средний гестационный возраст при родах составлял 39,0 недель с диапазоном 31,7–41,0 недель. Гестационный возраст на момент родов был статистически меньше у пациенток, заразившихся инфекцией в первом триместре ( P = 0,03). Средний вес при рождении составлял 3,14 кг с диапазоном 1,67–4,36 кг. Показатели по шкале Апгар были в пределах нормы без статистической разницы по триместру ().
Таблица 4
Неонатальные исходы по триместрам.
| Переменные | Триместр приобретения первого пиелонефрита: медиана (диапазон) {IQR} | P Значение | ||
|---|---|---|---|---|
| 1 | 2 | 3 | ||
| Гестационный возраст при родах (недели) | 36,6 (31,7–39,0) / {3,6} | 38,6 (34,0–40,7) / { 1,8} | 38,5 (32,6–41,0) / {3,0} | 0,03 |
| Масса тела при рождении (кг) | 2.91 (1,74–3,62) / {1,28} | 3,18 (2,12–4,08) / {1,96} | 3,18 (1,67–4,36) / {0,59} | 0,87 |
| APGAR за 1 мин | 8 (7 –9) / {2} | 9 (8-9) / {1} | 9 (8-9) / {1} | 0.60 |
| APGAR через 5 минут | 8 (7–9) / {2} | 9 (7–10) / {3} | 9 (8–10) / {2} | 0,67 |
5. Обсуждение
Заболеваемость акушерским пиелонефритом при UHWI составила 0 .7%, что немного ниже, чем сообщается другими, 1,3–2% [24, 25]. Чаще всего это наблюдалось в возрастной группе 20–29 лет, средний возраст 24 ± 5,83 лет, что соответствует возрастному диапазону пациентов, наблюдаемых в этой клинике. Половина пациентов была нерожавшей, что ниже, чем в предыдущих исследованиях, где 75% случаев были нерожавшими [25].
У большинства пациентов была выявлена пиурия на тест-полоске мочи, но менее чем у трети был обнаружен положительный результат на нитрит эстеразы лейкоцитов, который считается полезным экономически эффективным скрининговым тестом, когда распространенность пиелонефрита составляет 2% или меньше, как в данном случае. [26].Предыдущие исследования продемонстрировали более высокие значения, но пришли к выводу о низкой чувствительности этого теста [27].
Анемия была обнаружена в 30% случаев точно так же, как сообщалось Cox et al. [13]. Однако набор данных не позволил нам определить тип анемии в этой когорте. Однако клиницисты должны помнить об осложнениях гемолитической анемии, особенно у женщин, не принимающих гематиновые препараты.
Симптомы у большинства пациентов появились во втором триместре. Это согласуется с пиковым периодом застоя мочи и максимальными иммунологическими изменениями мочевыводящих путей при гормональном воздействии [6, 28].Кроме того, острый пиелонефрит чаще встречался с правой стороны, что согласуется с более выраженными физиологическими изменениями с этой стороны [6, 29].
Преобладающим изолированным организмом был Escherichia coli , что согласуется с предыдущими международными исследованиями [7, 30] с 88% чувствительностью к амоксициллину / клавулановой кислоте. Он доступен в парентеральной и пероральной форме, что дает этой группе населения превосходный охват антимикробными препаратами даже при выписке домой. У большинства пациентов лихорадка отмечалась в течение 24–36 часов после приема соответствующих антибиотиков, что согласуется с результатами предыдущих исследований [28, 31].Средняя продолжительность госпитализации составила 5 дней ± 1,9, что сопоставимо с результатами, полученными Sharma и Thapa [24].
Предыдущие исследования продемонстрировали, что частота острого пиелонефрита у беременных пациенток с серповидно-клеточными признаками была значительно выше, чем у пациентов из контрольной группы [21]. В нашей популяции примерно 10% серповидно-клеточной анемии, 15% протестированных имели серповидно-клеточную анемию и 6,8% страдали серповидно-клеточной анемией.
Было показано, что сахарный диабет является фактором риска острого пиелонефрита [18, 19].В исследовании участвовала только одна пациентка с прегестационным сахарным диабетом, что было значительно ниже, чем 15%, обнаруженных в популяции, поскольку беременные женщины были молодыми женщинами. Фактически гестационный диабет был обнаружен только у 1,5% таких женщин [32]. Отсутствие ВИЧ в когорте легче объяснить, поскольку это не очень распространенная в данной клинике заболеваемость около 0,5% [33].
В идеале повторный посев мочи после лечения важен для выявления пациентов с риском рецидива [2].В других странах риск рецидива встречается в одной трети случаев [34]. Это исследование продемонстрировало несколько меньшую частоту рецидивов — 24%. Высокая частота стойкой инфекции (61%) требует тщательного наблюдения за этими женщинами, а также в некоторых случаях мочевых антисептиков на протяжении всей беременности, как это было сделано у 6% женщин.
У некоторых из этих женщин также возможно наличие аномалий мочевыводящих путей, и их следует искать у тех, кто не отвечает на лечение [8].Нефролитиаз был обнаружен у 4 пациентов или родов 1: 3662, что очень похоже на роды 1: 3300, обнаруженные Butler et al. [35] в исследовании из США. Однако другие исследователи из США сообщили о гораздо более высокой заболеваемости мочекаменной болезнью 1: 244, связанной с географическим положением и кавказской этнической принадлежностью, которые, как считается, подвержены большему риску [36].
В этом исследовании не было значительных неблагоприятных исходов для матери, вероятно, из-за агрессивного ведения [7]. В литературе сообщается о связи преждевременных родов и низкой массы тела при рождении с острым пиелонефритом [8].Несмотря на то, что у пациентов, которые заразились инфекцией в первом триместре, был более короткий интервал от инфекции до родов, вес при рождении и показатели по шкале Апгар существенно не изменились. Частота случаев с низкой массой тела при рождении в 14,7% была идентична сообщенной Sharma и Thapa [24] 14%, однако частота преждевременных родов в 17% была вдвое выше, чем у 7,8%, также описанных той же группой. Десятилетние данные о низком весе при рождении и преждевременных родах для UHWI 2001–2010 гг. Составляют 13,5% и 7.1% соответственно. Хотя Шарма и Тапа [24] пришли к выводу, что эти показатели такие же, как и для всех других родов в их больнице, результаты этого исследования показали значительно более высокий уровень преждевременных родов. Это одна из основных причин перинатальной смертности в UHWI. Таким образом, хотя распространенность пиелонефрита невысока, мы бы порекомендовали провести рутинный анализ мочи в середине потока на АСБ, чтобы предотвратить эту серьезную проблему.
6. Резюме
Острый пиелонефрит связан с геном серповидных клеток и приводит к преждевременным родам.Стойкая бактериурия очень высока, но тяжелые материнские осложнения в этой когорте незначительны.
Конфликт интересов
Все авторы заявляют об отсутствии конфликта интересов при написании этой статьи.
Ссылки
1. Gilstrap LC, Ramin SM. Инфекции мочевыводящих путей во время беременности. Клиники акушерства и гинекологии Северной Америки . 2001. 28 (3): 581–591. [PubMed] [Google Scholar] 2. Пасос Отеро Н., Фуэнтес Рикой Л., Феррандес Перес Б., Мартинес Васкес С., Мартинес Поч М., Осуна Диас Ю.Л.Пиелонефрит и беременность. Наш опыт работы в больнице общего профиля. Anales de Medicina Interna . 2007. 24 (12): 585–587. [PubMed] [Google Scholar] 3. Подождите, РБ. Инфекция мочевыводящих путей во время беременности. Бессимптомная бактериурия, острый цистит и острый пиелонефрит. Аспирантура . 1984. 75 (8): 153–157. [PubMed] [Google Scholar] 4. Паттерсон Т.Ф., Андриоле В.Т. Выявление, значение и терапия бактериурии при беременности. Обновление в эпоху управляемого здравоохранения. Клиники инфекционных болезней Северной Америки .1997. 11 (3): 593–608. [PubMed] [Google Scholar] 5. Паттерсон Т.Ф., Андриоле В.Т. Бактериурия при беременности. Клиники инфекционных болезней Северной Америки . 1987. 1 (4): 807–822. [PubMed] [Google Scholar] 6. Хилл Дж. Б., Шеффилд Дж. С., Макинтайр Д. Д., Вендел Г. Д.. Острый пиелонефрит при беременности. Акушерство и гинекология . 2005. 105 (1): 18–23. [PubMed] [Google Scholar] 7. Faundes A, Bricola-Filho M, E Silva JLCP. Расширение мочевыводящих путей во время беременности: предложение кривой максимального диаметра чашечки в зависимости от срока беременности. Американский журнал акушерства и гинекологии . 1998. 178 (5): 1082–1086. [PubMed] [Google Scholar] 8. Каннингем Ф., Левено К., Блум С., Хаут Дж., Гилстрап Л., Венстром К. Акушерский Уильямс . 22-е издание. Глава 48. Нью-Йорк, штат Нью-Йорк, США: МакГроу-Хилл; 2005. Заболевания почек и мочевыводящих путей; С. 1093–1110. [Google Scholar] 9. Hooton TM, Scholes D, Stapleton AE, et al. Проспективное исследование бессимптомной бактериурии у молодых сексуально активных женщин. Медицинский журнал Новой Англии .2000. 343 (14): 992–997. [PubMed] [Google Scholar] 10. Смайл Ф. Антибиотики при бессимптомной бактериурии при беременности. Кокрановская база данных систематических обзоров . 2001; (2) CD000490 [PubMed] [Google Scholar] 11. Миллар Л.К., ДеБук Л., Крыло DA. Частота сокращений матки при лечении пиелонефрита при беременности и последующем риске преждевременных родов. Журнал перинатальной медицины . 2003. 31 (1): 41–46. [PubMed] [Google Scholar] 12. Грэм Дж. М., Оширо Б. Т., Бланко Д. Д., Маги КП. Сокращения матки после антибактериальной терапии пиелонефрита при беременности. Американский журнал акушерства и гинекологии . 1993. 168 (2): 577–580. [PubMed] [Google Scholar] 13. Кокс С.М., Шелберн П., Мейсон Р., Гасс С., Каннингем Ф.Г. Механизмы гемолиза и анемии при остром дородовом пиелонефрите. Американский журнал акушерства и гинекологии . 1991. 164 (2): 587–590. [PubMed] [Google Scholar] 14. Американский колледж акушеров и гинекологов. Образовательный бюллетень ACOG . 245. Вашингтон, округ Колумбия, США: 1998. Антимикробная терапия для акушерских пациентов.[Google Scholar] 15. Shea DJ. Пиелонефрит и инфекция женских мочевыводящих путей. Клиники неотложной медицинской помощи Северной Америки . 1988. 6 (3): 403–417. [PubMed] [Google Scholar] 16. Уилкс Р., Ротими С., Беннет Ф. и др. Диабет в Карибском бассейне: результаты опроса населения в Спэниш-Таун, Ямайка. Диабетическая медицина . 1999. 16 (10): 875–883. [PubMed] [Google Scholar] 17. Hanchard NA, Hambleton I, Harding RM, McKenzie CA. Частота аллеля серпа на Ямайке не снижалась за последние 22 года. Британский гематологический журнал . 2005. 130 (6): 939–942. [PubMed] [Google Scholar] 18. Geerlings SE. Инфекции мочевыводящих путей у больных сахарным диабетом: эпидемиология, патогенез и лечение. Международный журнал противомикробных агентов . 2008; 31 (приложение 1): 54–57. [PubMed] [Google Scholar] 19. Dalal S, Nicolle L, Marrs CF, Zhang L, Harding G, Foxman B. Долгосрочная Escherichia coli бессимптомная бактериурия среди женщин с сахарным диабетом. Клинические инфекционные болезни .2009. 49 (4): 491–497. [Бесплатная статья PMC] [PubMed] [Google Scholar] 20. Шейнер Э., Мазор-Дрей Э., Леви А. Бессимптомная бактериурия во время беременности. Журнал материнско-фетальной и неонатальной медицины . 2009. 22 (5): 423–427. [PubMed] [Google Scholar] 21. Турман А.Р., Стид Л.Л., Халси Т., Сопер Д.Е. Бактериурия у беременных с серповидно-клеточным признаком. Американский журнал акушерства и гинекологии . 2006. 194 (5): 1366–1370. [PubMed] [Google Scholar] 22. Бэйл И.К., Виттер ФР. Признак серпа и его связь с массой тела при рождении и инфекциями мочевыводящих путей во время беременности. Международный журнал гинекологии и акушерства . 1990. 33 (1): 19–21. [PubMed] [Google Scholar] 23. Виллерс М.С., Джеймисон М.Г., Де Кастро Л.М., Джеймс А.Х. Заболеваемость, связанная с серповидно-клеточной анемией при беременности. Американский журнал акушерства и гинекологии . 2008. 199 (2): 1–5. [PubMed] [Google Scholar] 24. Шарма П., Тапа Л. Острый пиелонефрит во время беременности: ретроспективное исследование. Австралийский и новозеландский журнал акушерства и гинекологии . 2007. 47 (4): 313–315.[PubMed] [Google Scholar] 25. Gilstrap LC, Cunningham FG, Whalley PJ. Острый пиелонефрит при беременности: антероспективное исследование. Акушерство и гинекология . 1981. 57 (4): 409–413. [PubMed] [Google Scholar] 26. Роуз Д. Д., Эндрюс В. В., Голденберг Р. Л., Оуэн Дж. Скрининг и лечение бессимптомной бактериурии беременности для предотвращения пиелонефрита: анализ экономической эффективности и рентабельности. Акушерство и гинекология . 1995. 86 (1): 119–123. [PubMed] [Google Scholar] 27. Семенюк Х., Черч Д.Оценка скрининговых тестов на лейкоцитарную эстеразу и нитриты для выявления бактериурии у женщин с подозрением на неосложненные инфекции мочевыводящих путей. Журнал клинической микробиологии . 1999. 37 (9): 3051–3052. [Бесплатная статья PMC] [PubMed] [Google Scholar] 28. Каннингем Ф. Г., Моррис Г. Б., Микал А. Острый пиелонефрит беременности: клинический обзор. Акушерство и гинекология . 1973; 42 (1): 112–117. [PubMed] [Google Scholar] 29. Фишер В., Швенке А. Нефросонография — данные, полученные при остром пиелонефрите во время беременности. Zentralblatt Fur Gynakologie . 1991. 113 (3): 127–132. [PubMed] [Google Scholar] 30. Fan YD, Pastorek JG, Miller JM, Mulvey J. Острый пиелонефрит во время беременности. Американский журнал перинатологии . 1987. 4 (4): 324–326. [PubMed] [Google Scholar] 31. Бер М.А., Драммонд Р., Либман М.Д., Делани Дж. С., Дылевски Дж. С.. Продолжительность лихорадки у госпитализированных больных острым пиелонефритом. Американский медицинский журнал . 1996. 101 (3): 277–280. [PubMed] [Google Scholar] 32. Ирвинг Р. Р., Миллс Дж. Л., Чу-Канг Э. Г. и др.Бремя гестационного сахарного диабета у ямайских женщин с семейным анамнезом аутосомно-доминантного диабета 2 типа. Revista Panamericana de Salud Publica . 2008. 23 (2): 85–91. [PubMed] [Google Scholar] 33. Перри Д., Рид М., Тейм М. и др. Исследование серологической распространенности и факторов риска ВИЧ-инфекции среди беременных женщин, посещающих женскую консультацию при университетской больнице Вест-Индии, Кингстон, Ямайка. Вест-Индский медицинский журнал . 2002. 51 (2): 80–83. [PubMed] [Google Scholar] 34.Gilstrap LC, Рамин С.М. Инфекции мочевыводящих путей во время беременности. Клиники акушерства и гинекологии Северной Америки . 2001. 28 (3): 581–591. [PubMed] [Google Scholar] 35. Батлер Э.Л., Кокс С.М., Эбертс Э.Г., Каннингем Ф.Г. Симптоматический нефролитиаз, осложняющий беременность. Акушерство и гинекология . 2000; 96 (5, часть 1): 753–756. [PubMed] [Google Scholar] 36. Льюис Д.Е., Робишо АГ, Якле Р.К., Маркум Н.Г., Стедман К.М. Мочекаменная болезнь при беременности: диагностика, лечение и исходы беременности. Журнал репродуктивной медицины для акушеров и гинекологов . 2003. 48 (1): 28–32. [PubMed] [Google Scholar]Ретроспективное описательное исследование на базе больниц
ISRN Obstet Gynecol. 2012; 2012: 519321.
JC Dawkins
1 Департамент акушерства и гинекологии, Вест-Индский университет, Мона, Кингстон 7, Ямайка
HM Fletcher
1 Департамент акушерства и гинекологии Вест-Индского университета Инди, Мона, Кингстон 7, Ямайка
C.A. Rattray
1 Кафедра акушерства и гинекологии, Вест-Индский университет, Мона, Кингстон 7, Ямайка
М. Рид
2 Отдел исследования тропического метаболизма, Вест-Индский университет, Мона, Кингстон 7, Ямайка
G. Gordon-Strachan
3 Деканат факультета медицинских наук Вест-Индского университета, Мона, Кингстон 7, Ямайка
1 Кафедра акушерства и гинекологии Западного университета Indies, Mona, Kingston 7, Jamaica
2 Группа исследований тропического метаболизма, Вест-Индский университет, Мона, Кингстон 7, Ямайка
3 Деканат факультета медицинских наук Вест-Индского университета, Мона , Kingston 7, Jamaica
Академические редакторы: Р.Киммиг и П.Г. Ларссон
Получено 12 сентября 2012 г .; Принято 14 октября 2012 г.
Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Эта статья цитируется в других статьях в PMC.Аннотация
Введение . Пиелонефрит — частое осложнение беременности. Это также усугубляется состояниями с ослабленным иммунитетом, а также геном серповидных клеток.Мы рассмотрели это состояние у ямайских женщин. Метод . Мы провели шестилетний обзор базы данных больниц. Мы обнаружили 102 подтвержденных случая. Результатов . Пиелонефрит обнаружен у 0,7% родов. Средний возраст матери составил 24 ± 5,83 года при 51% первичности. Большинство (58,8%) произошло во втором триместре. Основными симптомами были боль в пояснице (96,2%) и боль в животе (84,6%). В 67% случаев он чаще встречался с правой стороны. При анализе мочи у 81,4% выявлена пиурия. Самым распространенным организмом была Escherichia coli , в 61% случаев.У пациентов, получавших антибиотики до госпитализации, разрешение было более быстрым, P <0,02. Гемоглобин S был обнаружен в 16% случаев (общая популяция 10%; P = 0,002). Однако диабет был обнаружен только в 1,3% случаев (ожидалось 1,5%). У 61,3% был положительный посев мочи после лечения, который показал, что у 61,3% и 25% был рецидив пиелонефрита. Осложнения включали в себя 32% угрозы преждевременных родов и 17% преждевременных родов. Около 6% новорожденных имели задержку внутриутробного развития. Не было ни госпитализаций, ни смертей. Заключение . Раннее распознавание и лечение пиелонефрита приводят к хорошему результату. Заболевание чаще встречается у пациентов с геном серповидноклеточных клеток, и рецидивы высоки.
1. Введение
Острый пиелонефрит осложняет примерно 1-2% беременностей и является одной из ведущих причин неакушерских госпитализаций в дородовой период [1, 2]. Более ранние эпидемиологические данные показали, что заболеваемость достигает 10% [3], но с улучшением дородового наблюдения заболеваемость острым пиелонефритом в последние годы снизилась.Однако развитие устойчивости к антибиотикам и другие факторы теперь повлияли на диагноз, клиническое течение и лечение.
Частота бессимптомной инфекции мочевыводящих путей не увеличивается во время беременности по сравнению с небеременным состоянием [4], но физиологические и анатомические изменения, вызывающие застой мочи во время беременности, повышают риск клинического заболевания [5], особенно в середине беременности [ 6] и чаще с правой стороны [7]. Было обнаружено, что афроамериканские повторнородящие женщины с серповидно-клеточной анатомией чаще всего страдают бессимптомной бактериурией (БАС) [8].Было показано, что скрининг и лечение БАС, обнаруженного у 6% больных гравидасом [9], снижает риск пиелонефрита на 70–80% [10]. В Университетской больнице Вест-Индии (UHWI) скрининг посевов мочи не проводится, но при каждом посещении проводится тестирование с помощью щупа.
При пиелонефрите инфекция обычно выходит из мочевого пузыря из-за пузырно-мочеточникового рефлюкса во время беременности [8]. Другие факторы риска включают предшествующие эпизоды пиелонефрита, аномалии или камни мочевыводящих путей, а также другие состояния, такие как сахарный диабет, серповидно-клеточная анемия и СПИД.
Несколько исследований продемонстрировали материнскую и фетальную заболеваемость [1, 11], связанную с пиелонефритом. Лихорадка в первом триместре во время органогенеза связана с тератогенностью, выкидышем и преждевременными родами. Повышенная активность матки возникает из-за присутствия эндотоксина [12], а также из-за лихорадки [11]. Также считается, что присутствие эндотоксина вызывает гемолитическую анемию у одной трети этих пациентов [13].
В UHWI ведение пациентов с подозрением на инфекцию мочевыводящих путей очень агрессивно.Присутствие лейкоцитов или стойкой протеинурии при тестировании с помощью щупа требует, чтобы образец мочи в среднем потоке (MSU) был отправлен на посев и определение чувствительности с лечением, основанным на результатах. Женщины с абдоминальным дискомфортом с подозрением на ИМП и все женщины с преждевременными родами проходят тестирование MSU и начинают эмпирическую терапию антибиотиками. Все пациенты с подозрением на пиелонефрит госпитализируются и лечатся внутривенными антибиотиками до исчезновения температуры в течение 24 часов и улучшения симптоматики [14]. Этот агрессивный подход был использован для минимизации возможности повреждения почек.Новые диагностические методы, принятие краткосрочной терапии инфекций нижних отделов желудочно-кишечного тракта и разработка новых антибиотиков расширили диагностические и терапевтические возможности других [15].
На Ямайке распространенность диабета 2 типа среди взрослых женщин составляет 15,7% [16], а распространенность серповидноклеточного S-признака составляет 10% [17]. Существует единодушное мнение о том, что ASB и пиелонефрит более распространены при сахарном диабете [18] и связаны с высокой долей реколонизации после лечения антибиотиками для ASB [19] во время беременности; сахарный диабет является независимым фактором риска развития БАС [20].Наличие гена HB S связано с повышенным риском пиелонефрита во время беременности [21–23]. Поэтому в контексте Ямайки мы предположили, что значительно более высокая доля женщин с пиелонефритом во время беременности должна иметь диабет или ген Hb S.
Исходы для матери и плода, а также детерминанты пиелонефрита во время беременности в UHWI неизвестны. Поэтому данное исследование было проведено для их оценки.
2. Материалы и методы
Исследование было ретроспективным с использованием базы данных больницы UHWI с января 2003 г. по декабрь 2008 г. с использованием диагностики острого пиелонефрита у беременных.Были извлечены и проанализированы документы, в которые были включены те, кто соответствовал клиническим или лабораторным критериям диагностики острого пиелонефрита.
В качестве диагностических критериев острого пиелонефрита использовали боль в боку, тошноту / рвоту, лихорадку (> 38 ° C) до или при госпитализации и / или болезненность реберно-позвоночного угла при наличии или отсутствии симптомов цистита. Положительный результат посева мочи был определен как> 10 5 КОЕ на мл микроорганизмов. Для пациентов, имевших несколько госпитализаций, полученная информация относилась к первому госпитализации.
Собранные демографические данные включали возраст, вес, индекс массы тела, беременность и паритет. Регистрировали гестационный срок диагноза. Также был собран анамнез, который, как считается, подвергает пациентов риску развития пиелонефрита. Анализируемые результаты включали продолжительность пребывания в больнице, время для отсрочки родов, вовлеченные микроорганизмы и чувствительность к антибиотикам, наличие преждевременных родов и преждевременного разрыва плодных оболочек, интервал между инфекцией и родами, баллы по шкале Апгар и вес при рождении.
Исследование было одобрено этическим комитетом Вест-Индского университета.
3. Статистический анализ
Значения представлены как средние значения со стандартным отклонением (SD), медианы с межквартильным размахом или в зависимости от случая. Для переменных результатов непрерывного действия с нормальным распределением различия в средних по категориям были протестированы с помощью дисперсионного анализа (ANOVA) или теста t в зависимости от ситуации. Для переменных непрерывного результата, которые были искажены, различия в распределении по категориям были проверены с помощью теста Краскела-Уоллиса или теста Манна-Уитни.
Для категориальных переменных результата различия были проверены с помощью хи-квадрат. Биномиальный тест использовался для сравнения наблюдаемой доли в этом исследовании с ожидаемой долей в общей популяции.
4. Результаты
Всего 282 пациента были закодированы как пиелонефрит. Восстановлено 184 досье (65,2%). Из них острый пиелонефрит подтвержден у 102 (55,4%). За указанный период было в общей сложности 14651 роды, что составляет 0,71% от общего числа родов.
Средний возраст матери на момент постановки диагноза составлял 24 ± 5,83 года (среднее ± стандартное отклонение), при этом большинство случаев (62 из 102 пациентов или 61%) находились в возрастном диапазоне 20–29 лет. Было 8 пациентов (8%) старше 35 лет (). Около половины женщин (51%) были нерожавшими.
Таблица 1
Демографические данные и общие выводы.
| Переменная | Среднее значение | SD |
|---|---|---|
| ВОЗРАСТ на момент постановки диагноза (лет) | 24.0 | 5,8 |
| ВЕС на момент бронирования (кг) | 66,7 | 15,1 |
| ИМТ (кг · м −2 ) | 24,9 | 4,9 |
| недель ) | 22,1 | 7,9 |
| Гестационный возраст при родах (недели) | 38,4 | 2,1 |
| Продолжительность госпитализации | 5,0 | 1,9 |
| .4 | 1,4 | |
| WBC (кровь) × 10 6 / л | 12,0 | 4,1 |
| Пульс матери / мин | 101 | 16 |
| 1,0 |
Большинство случаев острого пиелонефрита (58,8%) произошло во втором триместре, затем в третьем триместре (28,5%) и первом триместре (14,7%). Средний гестационный возраст на момент постановки диагноза составил 22 ± 7 лет.8 недель ().
Все пациенты поступили на лечение и получили внутривенную жидкость и антибиотики при поступлении. Наиболее частыми жалобами при поступлении были боли в пояснице (96,2%), боли в животе (84,6%), дизурия (70,2%), лихорадка (64,4%), озноб и озноб (51,9%). Двадцать три процента пациентов сообщили, что принимали антибиотики за неделю до госпитализации. Лихорадка, определяемая как температура> 38 ° C при поступлении, реже встречалась у пациентов, которые в анамнезе принимали антибиотики за неделю до госпитализации ( х 2 = 5.58, df (1), P <0,02).
При анализе мочи 81,4% случаев имели пиурию, 29,4% были нитрит-положительными и 38,2% имели микроскопическую гематурию.
Средний гемоглобин при поступлении составлял 10,4 г / дл. 32 пациента (30,7%) имели гемоглобин менее 10 г / дл при поступлении, из них 5 страдали серповидно-клеточной анемией. У 20 пациентов (19,2%) абсолютное количество лейкоцитов (WBC) превышало 15,0. Медиана лейкоцитов составляла 12,1 × 10 9 / л с диапазоном 4,5–23,3 × 10 9 / л.Было 17 случаев (16,3%) с электролитными нарушениями, но ни один из пациентов не нуждался в приеме в реанимацию. Средняя температура тела при поступлении составила 37,8 ± 1,0 градуса Цельсия, а болезненность почечного угла чаще наблюдалась с правой стороны в 68 из 102 случаев (67 %), чем с левой стороны (19/102, 19%), и был двусторонним в 14 случаях (14%).
В пятидесяти девяти случаях (56,7%) посев мочи был положительным, тогда как в 11 (10,6%) рост не наблюдался. Отмечено по 15 случаев (14,4%) незначительного смешанного роста и грубого заражения.У четырех субъектов не было данных относительно посева мочи. Преобладающим организмом была Escherichia coli , что составляло примерно 61% (36 из 59) случаев. Другими основными организмами были Klebsiella spp. (15,2%, девять из 59) и Proteus spp. (5,1% три из 59). E. coli была наиболее чувствительна к внутривенному введению амоксициллина-клавуланата у 88,8% и гентамицина у 83,3%. Пероральный амоксициллин-клавуланат чаще всего применялся у 76,3% пациентов, а цефуроксим перорально — у 17.9% случаев. Другими использованными антибиотиками были котримоксазол и мочевой антисептик нитрофурантоин. Шесть пациенток получали нитрофурантоин (в качестве долгосрочной профилактики) до конца беременности.
Средняя продолжительность внутривенного введения антибиотиков составляла три дня (диапазон 1–10 дней) и семь дней (диапазон 1–14) для пероральных антибиотиков.
У большинства пациентов (42/62 67,7%) температура повысилась в течение 48 часов после поступления. Статистической разницы в количестве дней (медиана с межквартильным размахом), допущенных к триместру, не было.Это были 5 дней (IQR2), 5 дней (IQR2) и 4 дня (IQR2) в первом, втором и третьем триместрах соответственно. Число дней, в течение которых лихорадка начиналась, было значительно меньше у женщин, получавших антибиотики перед госпитализацией (1,5 ± 1,3 против 0,75 ± 1,1; P <0,02) ().
Таблица 2
Состояние лихорадки и предшествующее применение антибиотиков.
| Лихорадка при поступлении | Применение антибиотиков за неделю до поступления | Всего | |
|---|---|---|---|
| Нет | да | ||
| Афебрил | 40 | 19 | 59 |
| Лихорадка | 37 | 5 | |
| Всего | 77 | 24 | 101 |
Серповидно-клеточный статус был доступен для 73 пациентов.Из них 57 (78,1%) были отрицательными, 11 (15,1%) имели этот признак и 5 (6,8%) имели серповидно-клеточную анемию.
Наблюдаемая доля 16% была значительно выше, чем доля в общей популяции 10% (двуххвостовой биномиальный тест; P = 0,002). Пациенты с отрицательным серповидно-отрицательным результатом тратили в среднем 4,8 ± 1,7 дня по сравнению с пациентами с серповидноклеточной анемией. заболевание, госпитализированных на 6,4 ± 1,14 дня P = 0,14. Однако это не было статистически значимым ().
Таблица 3
Результат по серповидно-клеточному статусу.
| Статус серповидных клеток | Число | Процент | Среднее количество госпитализированных дней | Стандартное отклонение | |||
|---|---|---|---|---|---|---|---|
| Серп | Отрицательный 78130 | 9013 9013 901 | 9013 901Признак | 11 | 15,1 | 5,0 | 1,5 |
| Болезнь HbSS | 2 | 2,7 | 6.4 | 1,14 | |||
| HbSC | 2 | 2,7 | |||||
| HbSB 0Thal | 1 | 1,4 | |||||
| Всего | 73 | 100,0 | |||||
Данные о диабетическом статусе зарегистрированы у 79 женщин. Из них только у 1 человека (1,3%) был гестационный диабет.
Семьдесят пациентов (68.6%) при поступлении прошли акушерское УЗИ, и все в норме. У 20 пациентов было проведено УЗИ мочевыводящих путей при поступлении, 6 из них были нормальными, у 10 (50%) выявлен гидронефроз и у 4 (20%) выявлены камни мочеточника.
Семьдесят пациентов (68,6%) прошли повторный посев мочи после завершения курса антибиотиков. Из них 43 образца (61,3%) были положительными, а 25 пациентов (24,0%) были повторно госпитализированы по поводу рецидивирующего пиелонефрита.
Из 102 пациентов с диагнозом пиелонефрит поступили 68 (65.4%) были пациентками женской консультации с полными дородовыми записями, включая исходы родов. У 36 (34,6%) пациентов исход родов не был доступен для анализа.
Из 68 случаев, доставленных в UHWI, у 22 (32%) была угроза преждевременных родов, у 4 (3,9%) — преждевременные роды, у 6 (8,8%) — преждевременный разрыв плодных оболочек. У четырех младенцев (5,9%) было обнаружено ограничение внутриутробного развития на УЗИ.
Двенадцать (17,6%) субъектов родили преждевременно, несмотря на использование токолитиков, и 10 младенцев (14.7%) имели низкий вес при рождении. Средний интервал от инфекции до родов составлял 103 дня (SD 50,6), медиана 110 дней, диапазон 3–217 IQR 72 дня. Средний гестационный возраст при родах составлял 39,0 недель с диапазоном 31,7–41,0 недель. Гестационный возраст на момент родов был статистически меньше у пациенток, заразившихся инфекцией в первом триместре ( P = 0,03). Средний вес при рождении составлял 3,14 кг с диапазоном 1,67–4,36 кг. Показатели по шкале Апгар были в пределах нормы без статистической разницы по триместру ().
Таблица 4
Неонатальные исходы по триместрам.
| Переменные | Триместр приобретения первого пиелонефрита: медиана (диапазон) {IQR} | P Значение | ||
|---|---|---|---|---|
| 1 | 2 | 3 | ||
| Гестационный возраст при родах (недели) | 36,6 (31,7–39,0) / {3,6} | 38,6 (34,0–40,7) / { 1,8} | 38,5 (32,6–41,0) / {3,0} | 0,03 |
| Масса тела при рождении (кг) | 2.91 (1,74–3,62) / {1,28} | 3,18 (2,12–4,08) / {1,96} | 3,18 (1,67–4,36) / {0,59} | 0,87 |
| APGAR за 1 мин | 8 (7 –9) / {2} | 9 (8-9) / {1} | 9 (8-9) / {1} | 0.60 |
| APGAR через 5 минут | 8 (7–9) / {2} | 9 (7–10) / {3} | 9 (8–10) / {2} | 0,67 |
5. Обсуждение
Заболеваемость акушерским пиелонефритом при UHWI составила 0 .7%, что немного ниже, чем сообщается другими, 1,3–2% [24, 25]. Чаще всего это наблюдалось в возрастной группе 20–29 лет, средний возраст 24 ± 5,83 лет, что соответствует возрастному диапазону пациентов, наблюдаемых в этой клинике. Половина пациентов была нерожавшей, что ниже, чем в предыдущих исследованиях, где 75% случаев были нерожавшими [25].
У большинства пациентов была выявлена пиурия на тест-полоске мочи, но менее чем у трети был обнаружен положительный результат на нитрит эстеразы лейкоцитов, который считается полезным экономически эффективным скрининговым тестом, когда распространенность пиелонефрита составляет 2% или меньше, как в данном случае. [26].Предыдущие исследования продемонстрировали более высокие значения, но пришли к выводу о низкой чувствительности этого теста [27].
Анемия была обнаружена в 30% случаев точно так же, как сообщалось Cox et al. [13]. Однако набор данных не позволил нам определить тип анемии в этой когорте. Однако клиницисты должны помнить об осложнениях гемолитической анемии, особенно у женщин, не принимающих гематиновые препараты.
Симптомы у большинства пациентов появились во втором триместре. Это согласуется с пиковым периодом застоя мочи и максимальными иммунологическими изменениями мочевыводящих путей при гормональном воздействии [6, 28].Кроме того, острый пиелонефрит чаще встречался с правой стороны, что согласуется с более выраженными физиологическими изменениями с этой стороны [6, 29].
Преобладающим изолированным организмом был Escherichia coli , что согласуется с предыдущими международными исследованиями [7, 30] с 88% чувствительностью к амоксициллину / клавулановой кислоте. Он доступен в парентеральной и пероральной форме, что дает этой группе населения превосходный охват антимикробными препаратами даже при выписке домой. У большинства пациентов лихорадка отмечалась в течение 24–36 часов после приема соответствующих антибиотиков, что согласуется с результатами предыдущих исследований [28, 31].Средняя продолжительность госпитализации составила 5 дней ± 1,9, что сопоставимо с результатами, полученными Sharma и Thapa [24].
Предыдущие исследования продемонстрировали, что частота острого пиелонефрита у беременных пациенток с серповидно-клеточными признаками была значительно выше, чем у пациентов из контрольной группы [21]. В нашей популяции примерно 10% серповидно-клеточной анемии, 15% протестированных имели серповидно-клеточную анемию и 6,8% страдали серповидно-клеточной анемией.
Было показано, что сахарный диабет является фактором риска острого пиелонефрита [18, 19].В исследовании участвовала только одна пациентка с прегестационным сахарным диабетом, что было значительно ниже, чем 15%, обнаруженных в популяции, поскольку беременные женщины были молодыми женщинами. Фактически гестационный диабет был обнаружен только у 1,5% таких женщин [32]. Отсутствие ВИЧ в когорте легче объяснить, поскольку это не очень распространенная в данной клинике заболеваемость около 0,5% [33].
В идеале повторный посев мочи после лечения важен для выявления пациентов с риском рецидива [2].В других странах риск рецидива встречается в одной трети случаев [34]. Это исследование продемонстрировало несколько меньшую частоту рецидивов — 24%. Высокая частота стойкой инфекции (61%) требует тщательного наблюдения за этими женщинами, а также в некоторых случаях мочевых антисептиков на протяжении всей беременности, как это было сделано у 6% женщин.
У некоторых из этих женщин также возможно наличие аномалий мочевыводящих путей, и их следует искать у тех, кто не отвечает на лечение [8].Нефролитиаз был обнаружен у 4 пациентов или родов 1: 3662, что очень похоже на роды 1: 3300, обнаруженные Butler et al. [35] в исследовании из США. Однако другие исследователи из США сообщили о гораздо более высокой заболеваемости мочекаменной болезнью 1: 244, связанной с географическим положением и кавказской этнической принадлежностью, которые, как считается, подвержены большему риску [36].
В этом исследовании не было значительных неблагоприятных исходов для матери, вероятно, из-за агрессивного ведения [7]. В литературе сообщается о связи преждевременных родов и низкой массы тела при рождении с острым пиелонефритом [8].Несмотря на то, что у пациентов, которые заразились инфекцией в первом триместре, был более короткий интервал от инфекции до родов, вес при рождении и показатели по шкале Апгар существенно не изменились. Частота случаев с низкой массой тела при рождении в 14,7% была идентична сообщенной Sharma и Thapa [24] 14%, однако частота преждевременных родов в 17% была вдвое выше, чем у 7,8%, также описанных той же группой. Десятилетние данные о низком весе при рождении и преждевременных родах для UHWI 2001–2010 гг. Составляют 13,5% и 7.1% соответственно. Хотя Шарма и Тапа [24] пришли к выводу, что эти показатели такие же, как и для всех других родов в их больнице, результаты этого исследования показали значительно более высокий уровень преждевременных родов. Это одна из основных причин перинатальной смертности в UHWI. Таким образом, хотя распространенность пиелонефрита невысока, мы бы порекомендовали провести рутинный анализ мочи в середине потока на АСБ, чтобы предотвратить эту серьезную проблему.
6. Резюме
Острый пиелонефрит связан с геном серповидных клеток и приводит к преждевременным родам.Стойкая бактериурия очень высока, но тяжелые материнские осложнения в этой когорте незначительны.
Конфликт интересов
Все авторы заявляют об отсутствии конфликта интересов при написании этой статьи.
Ссылки
1. Gilstrap LC, Ramin SM. Инфекции мочевыводящих путей во время беременности. Клиники акушерства и гинекологии Северной Америки . 2001. 28 (3): 581–591. [PubMed] [Google Scholar] 2. Пасос Отеро Н., Фуэнтес Рикой Л., Феррандес Перес Б., Мартинес Васкес С., Мартинес Поч М., Осуна Диас Ю.Л.Пиелонефрит и беременность. Наш опыт работы в больнице общего профиля. Anales de Medicina Interna . 2007. 24 (12): 585–587. [PubMed] [Google Scholar] 3. Подождите, РБ. Инфекция мочевыводящих путей во время беременности. Бессимптомная бактериурия, острый цистит и острый пиелонефрит. Аспирантура . 1984. 75 (8): 153–157. [PubMed] [Google Scholar] 4. Паттерсон Т.Ф., Андриоле В.Т. Выявление, значение и терапия бактериурии при беременности. Обновление в эпоху управляемого здравоохранения. Клиники инфекционных болезней Северной Америки .1997. 11 (3): 593–608. [PubMed] [Google Scholar] 5. Паттерсон Т.Ф., Андриоле В.Т. Бактериурия при беременности. Клиники инфекционных болезней Северной Америки . 1987. 1 (4): 807–822. [PubMed] [Google Scholar] 6. Хилл Дж. Б., Шеффилд Дж. С., Макинтайр Д. Д., Вендел Г. Д.. Острый пиелонефрит при беременности. Акушерство и гинекология . 2005. 105 (1): 18–23. [PubMed] [Google Scholar] 7. Faundes A, Bricola-Filho M, E Silva JLCP. Расширение мочевыводящих путей во время беременности: предложение кривой максимального диаметра чашечки в зависимости от срока беременности. Американский журнал акушерства и гинекологии . 1998. 178 (5): 1082–1086. [PubMed] [Google Scholar] 8. Каннингем Ф., Левено К., Блум С., Хаут Дж., Гилстрап Л., Венстром К. Акушерский Уильямс . 22-е издание. Глава 48. Нью-Йорк, штат Нью-Йорк, США: МакГроу-Хилл; 2005. Заболевания почек и мочевыводящих путей; С. 1093–1110. [Google Scholar] 9. Hooton TM, Scholes D, Stapleton AE, et al. Проспективное исследование бессимптомной бактериурии у молодых сексуально активных женщин. Медицинский журнал Новой Англии .2000. 343 (14): 992–997. [PubMed] [Google Scholar] 10. Смайл Ф. Антибиотики при бессимптомной бактериурии при беременности. Кокрановская база данных систематических обзоров . 2001; (2) CD000490 [PubMed] [Google Scholar] 11. Миллар Л.К., ДеБук Л., Крыло DA. Частота сокращений матки при лечении пиелонефрита при беременности и последующем риске преждевременных родов. Журнал перинатальной медицины . 2003. 31 (1): 41–46. [PubMed] [Google Scholar] 12. Грэм Дж. М., Оширо Б. Т., Бланко Д. Д., Маги КП. Сокращения матки после антибактериальной терапии пиелонефрита при беременности. Американский журнал акушерства и гинекологии . 1993. 168 (2): 577–580. [PubMed] [Google Scholar] 13. Кокс С.М., Шелберн П., Мейсон Р., Гасс С., Каннингем Ф.Г. Механизмы гемолиза и анемии при остром дородовом пиелонефрите. Американский журнал акушерства и гинекологии . 1991. 164 (2): 587–590. [PubMed] [Google Scholar] 14. Американский колледж акушеров и гинекологов. Образовательный бюллетень ACOG . 245. Вашингтон, округ Колумбия, США: 1998. Антимикробная терапия для акушерских пациентов.[Google Scholar] 15. Shea DJ. Пиелонефрит и инфекция женских мочевыводящих путей. Клиники неотложной медицинской помощи Северной Америки . 1988. 6 (3): 403–417. [PubMed] [Google Scholar] 16. Уилкс Р., Ротими С., Беннет Ф. и др. Диабет в Карибском бассейне: результаты опроса населения в Спэниш-Таун, Ямайка. Диабетическая медицина . 1999. 16 (10): 875–883. [PubMed] [Google Scholar] 17. Hanchard NA, Hambleton I, Harding RM, McKenzie CA. Частота аллеля серпа на Ямайке не снижалась за последние 22 года. Британский гематологический журнал . 2005. 130 (6): 939–942. [PubMed] [Google Scholar] 18. Geerlings SE. Инфекции мочевыводящих путей у больных сахарным диабетом: эпидемиология, патогенез и лечение. Международный журнал противомикробных агентов . 2008; 31 (приложение 1): 54–57. [PubMed] [Google Scholar] 19. Dalal S, Nicolle L, Marrs CF, Zhang L, Harding G, Foxman B. Долгосрочная Escherichia coli бессимптомная бактериурия среди женщин с сахарным диабетом. Клинические инфекционные болезни .2009. 49 (4): 491–497. [Бесплатная статья PMC] [PubMed] [Google Scholar] 20. Шейнер Э., Мазор-Дрей Э., Леви А. Бессимптомная бактериурия во время беременности. Журнал материнско-фетальной и неонатальной медицины . 2009. 22 (5): 423–427. [PubMed] [Google Scholar] 21. Турман А.Р., Стид Л.Л., Халси Т., Сопер Д.Е. Бактериурия у беременных с серповидно-клеточным признаком. Американский журнал акушерства и гинекологии . 2006. 194 (5): 1366–1370. [PubMed] [Google Scholar] 22. Бэйл И.К., Виттер ФР. Признак серпа и его связь с массой тела при рождении и инфекциями мочевыводящих путей во время беременности. Международный журнал гинекологии и акушерства . 1990. 33 (1): 19–21. [PubMed] [Google Scholar] 23. Виллерс М.С., Джеймисон М.Г., Де Кастро Л.М., Джеймс А.Х. Заболеваемость, связанная с серповидно-клеточной анемией при беременности. Американский журнал акушерства и гинекологии . 2008. 199 (2): 1–5. [PubMed] [Google Scholar] 24. Шарма П., Тапа Л. Острый пиелонефрит во время беременности: ретроспективное исследование. Австралийский и новозеландский журнал акушерства и гинекологии . 2007. 47 (4): 313–315.[PubMed] [Google Scholar] 25. Gilstrap LC, Cunningham FG, Whalley PJ. Острый пиелонефрит при беременности: антероспективное исследование. Акушерство и гинекология . 1981. 57 (4): 409–413. [PubMed] [Google Scholar] 26. Роуз Д. Д., Эндрюс В. В., Голденберг Р. Л., Оуэн Дж. Скрининг и лечение бессимптомной бактериурии беременности для предотвращения пиелонефрита: анализ экономической эффективности и рентабельности. Акушерство и гинекология . 1995. 86 (1): 119–123. [PubMed] [Google Scholar] 27. Семенюк Х., Черч Д.Оценка скрининговых тестов на лейкоцитарную эстеразу и нитриты для выявления бактериурии у женщин с подозрением на неосложненные инфекции мочевыводящих путей. Журнал клинической микробиологии . 1999. 37 (9): 3051–3052. [Бесплатная статья PMC] [PubMed] [Google Scholar] 28. Каннингем Ф. Г., Моррис Г. Б., Микал А. Острый пиелонефрит беременности: клинический обзор. Акушерство и гинекология . 1973; 42 (1): 112–117. [PubMed] [Google Scholar] 29. Фишер В., Швенке А. Нефросонография — данные, полученные при остром пиелонефрите во время беременности. Zentralblatt Fur Gynakologie . 1991. 113 (3): 127–132. [PubMed] [Google Scholar] 30. Fan YD, Pastorek JG, Miller JM, Mulvey J. Острый пиелонефрит во время беременности. Американский журнал перинатологии . 1987. 4 (4): 324–326. [PubMed] [Google Scholar] 31. Бер М.А., Драммонд Р., Либман М.Д., Делани Дж. С., Дылевски Дж. С.. Продолжительность лихорадки у госпитализированных больных острым пиелонефритом. Американский медицинский журнал . 1996. 101 (3): 277–280. [PubMed] [Google Scholar] 32. Ирвинг Р. Р., Миллс Дж. Л., Чу-Канг Э. Г. и др.Бремя гестационного сахарного диабета у ямайских женщин с семейным анамнезом аутосомно-доминантного диабета 2 типа. Revista Panamericana de Salud Publica . 2008. 23 (2): 85–91. [PubMed] [Google Scholar] 33. Перри Д., Рид М., Тейм М. и др. Исследование серологической распространенности и факторов риска ВИЧ-инфекции среди беременных женщин, посещающих женскую консультацию при университетской больнице Вест-Индии, Кингстон, Ямайка. Вест-Индский медицинский журнал . 2002. 51 (2): 80–83. [PubMed] [Google Scholar] 34.Gilstrap LC, Рамин С.М. Инфекции мочевыводящих путей во время беременности. Клиники акушерства и гинекологии Северной Америки . 2001. 28 (3): 581–591. [PubMed] [Google Scholar] 35. Батлер Э.Л., Кокс С.М., Эбертс Э.Г., Каннингем Ф.Г. Симптоматический нефролитиаз, осложняющий беременность. Акушерство и гинекология . 2000; 96 (5, часть 1): 753–756. [PubMed] [Google Scholar] 36. Льюис Д.Е., Робишо АГ, Якле Р.К., Маркум Н.Г., Стедман К.М. Мочекаменная болезнь при беременности: диагностика, лечение и исходы беременности. Журнал репродуктивной медицины для акушеров и гинекологов . 2003. 48 (1): 28–32. [PubMed] [Google Scholar]Инфекция мочевыводящих путей при беременности — StatPearls
Непрерывное обучение
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин. Пиелонефрит является наиболее распространенным серьезным заболеванием, наблюдаемым во время беременности, и может проявляться аналогичным образом и даже может быть результатом неадекватного лечения инфекций мочевыводящих путей. Таким образом, для медработников крайне важно уметь отличать нормальные результаты от аномалий как мочевыводящих путей, так и почек, оценивать аномалии и лечить заболевания.К счастью, инфекции мочевыводящих путей во время беременности обычно легко поддаются лечению и хорошо поддаются лечению. В этом упражнении рассматривается оценка и лечение инфекции мочевыводящих путей во время беременности и подчеркивается роль членов межпрофессиональной команды в сотрудничестве для обеспечения хорошо скоординированной помощи и улучшения результатов для затронутых пациентов.
Цели:
Определите этиологию инфекций мочевыводящих путей при беременности.
Объясните, как диагностировать инфекции мочевыводящих путей у беременных.
Обобщите доступные варианты лечения инфекций мочевыводящих путей у беременных.
Пересмотреть стратегии межпрофессиональной группы по улучшению ухода и результатов у беременных пациенток с инфекциями мочевыводящих путей.
Введение
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин. Пиелонефрит — наиболее частое серьезное заболевание, наблюдаемое во время беременности.Таким образом, для лиц, оказывающих акушерскую помощь, крайне важно знать нормальные показатели мочевыводящих путей, оценку аномалий и лечение заболеваний. К счастью, ИМП во время беременности чаще всего легко поддаются лечению с отличными результатами. В редких случаях беременность, осложненная пиелонефритом, приводит к значительной заболеваемости матери и плода.
Изменения мочевыводящих путей и иммунологические изменения во время беременности предрасполагают женщин к инфекциям мочевыводящих путей. Физиологические изменения мочевыводящих путей включают расширение мочеточника и почечных чашечек; это происходит из-за связанного с прогестероном расслабления гладких мышц и сжатия мочеточника беременной маткой.Может быть отмечено расширение мочеточника. Снижение объема мочевого пузыря обычно приводит к учащению мочеиспускания. Может наблюдаться пузырно-мочеточниковый рефлюкс. Эти изменения увеличивают риск инфекций мочевыводящих путей.
Этиология
Во время беременности изменения мочевыводящих путей предрасполагают женщин к инфекции. Расширение мочеточника наблюдается из-за сдавления мочеточников беременной маткой. Гормональные эффекты прогестерона также могут вызывать расслабление гладких мышц, приводящее к расширению и застою мочи, а также усилению пузырно-мочеточникового рефлюкса.Микроорганизмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, что и у небеременных людей. Как и у небеременных пациенток, эти уропатогены содержат белки, обнаруженные на поверхности клеток, которые усиливают бактериальную адгезию, что приводит к повышенной вирулентности. Катетеризация мочи, часто выполняемая во время родов, может привести к появлению бактерий, ведущих к ИМП. В послеродовом периоде изменения в чувствительности мочевого пузыря и его чрезмерное растяжение могут предрасполагать к ИМП.
Беременность — это состояние относительного ослабления иммунитета.Этот иммунодефицит может быть еще одной причиной учащения ИМП во время беременности.
Эпидемиология
Самым значительным фактором, предрасполагающим к ИМП у женщин во время беременности, является бессимптомная бактериурия (БАС). ASB определяется как более 100 000 организмов / мл в анализе чистой уловленной мочи, взятой у бессимптомного пациента. Если бессимптомная бактериурия не лечится во время беременности, частота последующих ИМП составляет примерно 25% [1]. В связи с высокой частотой и потенциальной серьезностью пиелонефрита рекомендуется, чтобы все беременные женщины прошли скрининг на АСБ при первом дородовом посещении.Чаще всего это делается с посевом чистой уловленной мочи. Лечение ASB снижает частоту клинической инфекции до 3–4%.
Частота бессимптомной бактериурии у небеременных женщин составляет от 5% до 6%, что сопоставимо с оценочными показателями при беременности от 2% до 7%. ASB чаще встречается у рожавших женщин и женщин с низким социально-экономическим статусом. Женщины, являющиеся носителями серповидно-клеточного синдрома, также имеют более высокую заболеваемость БАС. [1]
ИМП — частая причина серьезных инфекций у беременных.В одном исследовании 3,5% госпитализаций в дородовой период были вызваны ИМП [2]. Пиелонефрит — самая частая причина септического шока у беременных. Факторы риска ИМП во время беременности включают низкий социально-экономический статус, молодой возраст и первородство. Как и в случае с ASB, некоторые пациенты могут быть предрасположены к инфекции и могут сообщать о том, что в прошлом у них был ASB, цистит или пиелонефрит. Пиелонефрит чаще бывает правосторонним, но в 25% случаев может быть двусторонним.
Патофизиология
Организмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, которые обычно вызывают ИМП у небеременных пациенток. Escherichia coli — наиболее распространенный изолируемый организм. 18-летний ретроспективный анализ показал, что E. coli является возбудителем 82,5% случаев пиелонефрита у беременных [3]. Другие бактерии, которые можно увидеть, включают Klebsiella pneumoniae, Staphylococcus, Streptococcus, Proteus, и Enterococcus видов .
Анамнез и физическое состояние
Пациенты с бессимптомной бактериурией не имеют симптомов; таким образом, важно провести скрининг на болезнь.Эти пациенты могут иметь в анамнезе частые ИМП или, возможно, перенесли ASB во время предыдущей беременности.
Цистит проявляется теми же симптомами, что и у небеременных людей. Симптомы могут включать боль или жжение при мочеиспускании (дизурию), частое мочеиспускание или позывы к мочеиспусканию. Могут отмечаться надлобковая боль и болезненность.
Точно так же пациенты с пиелонефритом проявляют симптомы, наблюдаемые у небеременных пациенток с тем же заболеванием. Симптомы могут включать боль в боку, жар и озноб.Могут сообщаться неспецифические симптомы, такие как недомогание, анорексия, тошнота и рвота, поэтому дифференциальный диагноз при первичном обращении часто бывает широким. Дифференциальный диагноз включает острые внутрибрюшные процессы, такие как аппендицит, холецистит и панкреатит, а также осложнения беременности, включая преждевременные роды и отслойку плаценты. Пациенты могут сообщать о схватках или сокращениях, которые могут наблюдаться при мониторинге матки. Эта активность матки часто возникает из-за раздражения гладких мышц, вызванного инфекцией.Пациентов следует обследовать, и если раскрытие шейки матки не обнаружено, лечение преждевременных родов обычно не требуется. Однако за пациентами следует внимательно наблюдать, поскольку могут развиться преждевременные роды.
Могут присутствовать признаки и симптомы сепсиса. К ним относятся тахикардия и гипотония. Таким пациентам требуется оперативное обследование и вмешательство.
Необходимо провести полное медицинское обследование с особым вниманием к показателям жизненно важных функций и исследованию сердца и легких. Осмотр брюшной полости может выявить болезненность, и обычно можно выявить болезненность реберно-позвоночного канала.Для выявления цервикальной инфекции и раскрытия шейки матки при поступлении необходимо провести обследование мочеполовой системы. Даже если изначально осложнения беременности не вызывают беспокойства, все же разумно оценить, возникают ли схватки или другие отклонения во время госпитализации.
Оценка
Оценка будет включать анализ мочи и посев чистой уловленной мочи. При сборе образцов мочи во время беременности следует обратить внимание на несколько соображений. Пациенты, которые хорошо гидратированы, могут выделять разбавленную мочу, что делает некоторые оцениваемые параметры менее точными.Гематурию можно увидеть в результате заражения, особенно когда образцы берут у рожениц или послеродовых пациентов. Из-за пониженной реабсорбции белка небольшое количество белка может обычно выводиться из организма. Загрязнение, которое может произойти со слизистыми выделениями, также может способствовать присутствию белкового материала в моче беременных женщин.
Лабораторный анализ должен включать общий анализ крови (CBC), электролиты и креатин сыворотки. При необходимости следует включать специализированные исследования, чтобы исключить другие причины симптомов пациента, например амилазу и липазу, если панкреатит рассматривается как диагноз.Если есть опасения по поводу сепсиса, следует получить молочную кислоту и посев крови. Все культуры должны быть получены как можно скорее и до начала антибактериальной терапии.
Когда плод жизнеспособен, необходимо контролировать частоту сердечных сокращений и сокращений плода. Следует рассмотреть возможность получения посевов из шейки матки и GBS при поступлении в случае развития осложнений, связанных с беременностью. В редких случаях может быть показано УЗИ почек для выявления возможного абсцесса почек.
Лечение / ведение
БАС и острый цистит лечат антибиотиками.Выбор антибиотика может быть адаптирован в зависимости от чувствительности организма, если это возможно из результатов посева мочи. Однодневные курсы антибиотиков не рекомендуются во время беременности, хотя 3-дневные курсы эффективны. [4] Обычно используемые антибиотики включают амоксициллин, ампициллин, цефалоспорины, нитрофурантоин и триметоприм-сульфаметоксазол. Фторхинолоны не рекомендуются в качестве терапии первой линии при беременности из-за противоречивых исследований относительно тератогенности. Короткие курсы вряд ли могут нанести вред плоду, поэтому этот класс препаратов целесообразно применять при резистентных или рецидивирующих инфекциях.
Недавно появились данные, указывающие на связь между использованием производных сульфамида и нитрофурантоина и врожденными пороками развития, когда эти лекарства назначаются в первом триместре. У этих исследований были ограничения; однако в настоящее время рекомендуется избегать использования этих препаратов в первом триместре, когда доступны альтернативы. [5] Поскольку потенциальные последствия невылеченных ИМП во время беременности значительны, разумно использовать эти лекарства по мере необходимости, поскольку польза значительно превышает риск их применения.В отношении этих 2 классов антибиотиков существуют дополнительные меры предосторожности. Пациентам с дефицитом G6P не следует назначать производные сульфамида или нитрофурантоин, поскольку эти препараты могут ускорить гемолиз. В конце третьего триместра следует избегать приема триметоприм-сульфаметоксазола из-за потенциального риска развития ядерной желтухи у ребенка после родов.
Если группа B Streptococcus (GBS) выявляется в посеве мочи, пациенты должны получать внутривенную (IV) терапию антибиотиками во время родов в дополнение к показанному лечению ASB или UTI.Это сделано для предотвращения развития сепсиса с ранним началом, который может возникнуть у младенцев женщин, инфицированных СГБ.
Пиелонефрит во время беременности — серьезное заболевание, обычно требующее госпитализации. После завершения оценки лечение состоит в основном из направленной антибактериальной терапии и внутривенного введения жидкостей для поддержания адекватного диуреза. Лихорадку следует лечить охлаждающим одеялом и при необходимости ацетаминофеном. Обычно для начального лечения используются цефалоспорины второго или третьего поколения.Альтернативой являются ампициллин и гентамицин или другие антибиотики широкого спектра действия. Следует внимательно наблюдать за пациентами на предмет развития обострения сепсиса.
Дифференциальный диагноз
Дифференциальный диагноз включает острые внутрибрюшные заболевания, такие как аппендицит, панкреатит или холецистит, а также связанные с беременностью осложнения, такие как преждевременные роды, хориоамнионит или отслойка плаценты.
Осложнения
Пациенты с пиелонефритом подвержены риску нескольких серьезных осложнений.
Сепсис может обостриться, что приведет к гипотензии, тахикардии и снижению диуреза. Может потребоваться прием в реанимацию.
Легочные осложнения не редкость, они возникают у 10% беременных пациенток, проходящих лечение от пиелонефрита. [4] Это связано с опосредованным эндотоксином повреждением альвеол и может проявляться в виде отека легких или острого респираторного дистресс-синдрома (ОРДС). Следует тщательно контролировать диурез и кислородный статус, и пациентам может потребоваться госпитализация в ОИТ для респираторной поддержки.
Высвобождение эндотоксина может привести к анемии, которая обычно проходит спонтанно после лечения. Это наиболее частое осложнение пиелонефрита, встречающееся у 25% пациентов. [3]
Выпуск эндотоксина может также вызывать сокращения матки, и пациенток следует наблюдать на предмет преждевременных родов; По показаниям пациенты должны лечиться от преждевременных родов. Следует соблюдать осторожность при использовании токолитической терапии, поскольку риск отека легких увеличивается на фоне ИМП.
У небольшого числа пациентов может наблюдаться хроническая инфекция. В этих случаях следует учитывать обструкцию мочевыводящих путей или почечный абсцесс. Следует повторно оценить выбор антибиотика и проанализировать результаты посева.
Сдерживание и обучение пациентов
Через 2–4 недели после завершения лечения следует провести посев мочи, чтобы убедиться, что повторного заражения не произошло.
Подавляющая антибактериальная терапия, обычно с нитрофурантоином один раз в день, обычно рекомендуется, особенно в случаях, когда пациенты ранее перенесли ИМП.Обычно это продолжается во время беременности и в ранний послеродовой период.
Улучшение результатов команды здравоохранения
Межпрофессиональное сотрудничество имеет решающее значение в ведении этих больных пациентов. При приеме антибиотиков у пациентов может наблюдаться начальное ухудшение состояния из-за выделения эндотоксина, однако у большинства пациентов улучшение наступает в течение 72 часов. Долгосрочные осложнения, такие как повреждение почек, встречаются редко.
Ссылки
- 1.
- Gilstrap LC, Ramin SM.Инфекции мочевыводящих путей во время беременности. Obstet Gynecol Clin North Am. 2001 сентябрь; 28 (3): 581-91. [PubMed: 11512502]
- 2.
- Газмарариан Дж. А., Петерсен Р., Джеймисон Д. Д., Шильд Л., Адамс М. М., Дешпанде А. Д., Фрэнкс А. Л.. Госпитализации во время беременности среди участников управляемой медицинской помощи. Obstet Gynecol. Июль 2002; 100 (1): 94-100. [PubMed: 12100809]
- 3.
- Wing DA, Fassett MJ, Getahun D. Острый пиелонефрит во время беременности: ретроспективный анализ за 18 лет. Am J Obstet Gynecol.2014 Март; 210 (3): 219.e1-6. [PubMed: 24100227]
- 4.
- Sheffield JS, Cunningham FG. Инфекция мочевыводящих путей у женщин. Obstet Gynecol. 2005 ноябрь; 106 (5, часть 1): 1085-92. [PubMed: 16260529]
- 5.
- Заключение Комитета № 717: сульфаниламиды, нитрофурантоин и риск врожденных пороков развития. Obstet Gynecol. 2017 сентябрь; 130 (3): e150-e152. [PubMed: 28832488]
Инфекция мочевыводящих путей при беременности — StatPearls
Непрерывное образование
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин.Пиелонефрит является наиболее распространенным серьезным заболеванием, наблюдаемым во время беременности, и может проявляться аналогичным образом и даже может быть результатом неадекватного лечения инфекций мочевыводящих путей. Таким образом, для медработников крайне важно уметь отличать нормальные результаты от аномалий как мочевыводящих путей, так и почек, оценивать аномалии и лечить заболевания. К счастью, инфекции мочевыводящих путей во время беременности обычно легко поддаются лечению и хорошо поддаются лечению. В этом упражнении рассматривается оценка и лечение инфекции мочевыводящих путей во время беременности и подчеркивается роль членов межпрофессиональной команды в сотрудничестве для обеспечения хорошо скоординированной помощи и улучшения результатов для затронутых пациентов.
Цели:
Определите этиологию инфекций мочевыводящих путей при беременности.
Объясните, как диагностировать инфекции мочевыводящих путей у беременных.
Обобщите доступные варианты лечения инфекций мочевыводящих путей у беременных.
Пересмотреть стратегии межпрофессиональной группы по улучшению ухода и результатов у беременных пациенток с инфекциями мочевыводящих путей.
Введение
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин. Пиелонефрит — наиболее частое серьезное заболевание, наблюдаемое во время беременности. Таким образом, для лиц, оказывающих акушерскую помощь, крайне важно знать нормальные показатели мочевыводящих путей, оценку аномалий и лечение заболеваний. К счастью, ИМП во время беременности чаще всего легко поддаются лечению с отличными результатами. В редких случаях беременность, осложненная пиелонефритом, приводит к значительной заболеваемости матери и плода.
Изменения мочевыводящих путей и иммунологические изменения во время беременности предрасполагают женщин к инфекциям мочевыводящих путей. Физиологические изменения мочевыводящих путей включают расширение мочеточника и почечных чашечек; это происходит из-за связанного с прогестероном расслабления гладких мышц и сжатия мочеточника беременной маткой. Может быть отмечено расширение мочеточника. Снижение объема мочевого пузыря обычно приводит к учащению мочеиспускания. Может наблюдаться пузырно-мочеточниковый рефлюкс. Эти изменения увеличивают риск инфекций мочевыводящих путей.
Этиология
Во время беременности изменения мочевыводящих путей предрасполагают женщин к инфекции. Расширение мочеточника наблюдается из-за сдавления мочеточников беременной маткой. Гормональные эффекты прогестерона также могут вызывать расслабление гладких мышц, приводящее к расширению и застою мочи, а также усилению пузырно-мочеточникового рефлюкса. Микроорганизмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, что и у небеременных людей. Как и у небеременных пациенток, эти уропатогены содержат белки, обнаруженные на поверхности клеток, которые усиливают бактериальную адгезию, что приводит к повышенной вирулентности.Катетеризация мочи, часто выполняемая во время родов, может привести к появлению бактерий, ведущих к ИМП. В послеродовом периоде изменения в чувствительности мочевого пузыря и его чрезмерное растяжение могут предрасполагать к ИМП.
Беременность — это состояние относительного ослабления иммунитета. Этот иммунодефицит может быть еще одной причиной учащения ИМП во время беременности.
Эпидемиология
Самым значительным фактором, предрасполагающим к ИМП у женщин во время беременности, является бессимптомная бактериурия (БАС).ASB определяется как более 100 000 организмов / мл в анализе чистой уловленной мочи, взятой у бессимптомного пациента. Если бессимптомная бактериурия не лечится во время беременности, частота последующих ИМП составляет примерно 25% [1]. В связи с высокой частотой и потенциальной серьезностью пиелонефрита рекомендуется, чтобы все беременные женщины прошли скрининг на АСБ при первом дородовом посещении. Чаще всего это делается с посевом чистой уловленной мочи. Лечение ASB снижает частоту клинической инфекции до 3–4%.
Частота бессимптомной бактериурии у небеременных женщин составляет от 5% до 6%, что сопоставимо с оценочными показателями при беременности от 2% до 7%. ASB чаще встречается у рожавших женщин и женщин с низким социально-экономическим статусом. Женщины, являющиеся носителями серповидно-клеточного синдрома, также имеют более высокую заболеваемость БАС. [1]
ИМП — частая причина серьезных инфекций у беременных. В одном исследовании 3,5% госпитализаций в дородовой период были вызваны ИМП [2]. Пиелонефрит — самая частая причина септического шока у беременных.Факторы риска ИМП во время беременности включают низкий социально-экономический статус, молодой возраст и первородство. Как и в случае с ASB, некоторые пациенты могут быть предрасположены к инфекции и могут сообщать о том, что в прошлом у них был ASB, цистит или пиелонефрит. Пиелонефрит чаще бывает правосторонним, но в 25% случаев может быть двусторонним.
Патофизиология
Организмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, которые обычно вызывают ИМП у небеременных пациенток. Escherichia coli — наиболее распространенный изолируемый организм.18-летний ретроспективный анализ показал, что E. coli является возбудителем 82,5% случаев пиелонефрита у беременных [3]. Другие бактерии, которые можно увидеть, включают Klebsiella pneumoniae, Staphylococcus, Streptococcus, Proteus, и Enterococcus видов .
Анамнез и физическое состояние
Пациенты с бессимптомной бактериурией не имеют симптомов; таким образом, важно провести скрининг на болезнь. Эти пациенты могут иметь в анамнезе частые ИМП или, возможно, перенесли ASB во время предыдущей беременности.
Цистит проявляется теми же симптомами, что и у небеременных людей. Симптомы могут включать боль или жжение при мочеиспускании (дизурию), частое мочеиспускание или позывы к мочеиспусканию. Могут отмечаться надлобковая боль и болезненность.
Точно так же пациенты с пиелонефритом проявляют симптомы, наблюдаемые у небеременных пациенток с тем же заболеванием. Симптомы могут включать боль в боку, жар и озноб. Могут сообщаться неспецифические симптомы, такие как недомогание, анорексия, тошнота и рвота, поэтому дифференциальный диагноз при первичном обращении часто бывает широким.Дифференциальный диагноз включает острые внутрибрюшные процессы, такие как аппендицит, холецистит и панкреатит, а также осложнения беременности, включая преждевременные роды и отслойку плаценты. Пациенты могут сообщать о схватках или сокращениях, которые могут наблюдаться при мониторинге матки. Эта активность матки часто возникает из-за раздражения гладких мышц, вызванного инфекцией. Пациентов следует обследовать, и если раскрытие шейки матки не обнаружено, лечение преждевременных родов обычно не требуется. Однако за пациентами следует внимательно наблюдать, поскольку могут развиться преждевременные роды.
Могут присутствовать признаки и симптомы сепсиса. К ним относятся тахикардия и гипотония. Таким пациентам требуется оперативное обследование и вмешательство.
Необходимо провести полное медицинское обследование с особым вниманием к показателям жизненно важных функций и исследованию сердца и легких. Осмотр брюшной полости может выявить болезненность, и обычно можно выявить болезненность реберно-позвоночного канала. Для выявления цервикальной инфекции и раскрытия шейки матки при поступлении необходимо провести обследование мочеполовой системы.Даже если изначально осложнения беременности не вызывают беспокойства, все же разумно оценить, возникают ли схватки или другие отклонения во время госпитализации.
Оценка
Оценка будет включать анализ мочи и посев чистой уловленной мочи. При сборе образцов мочи во время беременности следует обратить внимание на несколько соображений. Пациенты, которые хорошо гидратированы, могут выделять разбавленную мочу, что делает некоторые оцениваемые параметры менее точными. Гематурию можно увидеть в результате заражения, особенно когда образцы берут у рожениц или послеродовых пациентов.Из-за пониженной реабсорбции белка небольшое количество белка может обычно выводиться из организма. Загрязнение, которое может произойти со слизистыми выделениями, также может способствовать присутствию белкового материала в моче беременных женщин.
Лабораторный анализ должен включать общий анализ крови (CBC), электролиты и креатин сыворотки. При необходимости следует включать специализированные исследования, чтобы исключить другие причины симптомов пациента, например амилазу и липазу, если панкреатит рассматривается как диагноз.Если есть опасения по поводу сепсиса, следует получить молочную кислоту и посев крови. Все культуры должны быть получены как можно скорее и до начала антибактериальной терапии.
Когда плод жизнеспособен, необходимо контролировать частоту сердечных сокращений и сокращений плода. Следует рассмотреть возможность получения посевов из шейки матки и GBS при поступлении в случае развития осложнений, связанных с беременностью. В редких случаях может быть показано УЗИ почек для выявления возможного абсцесса почек.
Лечение / ведение
БАС и острый цистит лечат антибиотиками.Выбор антибиотика может быть адаптирован в зависимости от чувствительности организма, если это возможно из результатов посева мочи. Однодневные курсы антибиотиков не рекомендуются во время беременности, хотя 3-дневные курсы эффективны. [4] Обычно используемые антибиотики включают амоксициллин, ампициллин, цефалоспорины, нитрофурантоин и триметоприм-сульфаметоксазол. Фторхинолоны не рекомендуются в качестве терапии первой линии при беременности из-за противоречивых исследований относительно тератогенности. Короткие курсы вряд ли могут нанести вред плоду, поэтому этот класс препаратов целесообразно применять при резистентных или рецидивирующих инфекциях.
Недавно появились данные, указывающие на связь между использованием производных сульфамида и нитрофурантоина и врожденными пороками развития, когда эти лекарства назначаются в первом триместре. У этих исследований были ограничения; однако в настоящее время рекомендуется избегать использования этих препаратов в первом триместре, когда доступны альтернативы. [5] Поскольку потенциальные последствия невылеченных ИМП во время беременности значительны, разумно использовать эти лекарства по мере необходимости, поскольку польза значительно превышает риск их применения.В отношении этих 2 классов антибиотиков существуют дополнительные меры предосторожности. Пациентам с дефицитом G6P не следует назначать производные сульфамида или нитрофурантоин, поскольку эти препараты могут ускорить гемолиз. В конце третьего триместра следует избегать приема триметоприм-сульфаметоксазола из-за потенциального риска развития ядерной желтухи у ребенка после родов.
Если группа B Streptococcus (GBS) выявляется в посеве мочи, пациенты должны получать внутривенную (IV) терапию антибиотиками во время родов в дополнение к показанному лечению ASB или UTI.Это сделано для предотвращения развития сепсиса с ранним началом, который может возникнуть у младенцев женщин, инфицированных СГБ.
Пиелонефрит во время беременности — серьезное заболевание, обычно требующее госпитализации. После завершения оценки лечение состоит в основном из направленной антибактериальной терапии и внутривенного введения жидкостей для поддержания адекватного диуреза. Лихорадку следует лечить охлаждающим одеялом и при необходимости ацетаминофеном. Обычно для начального лечения используются цефалоспорины второго или третьего поколения.Альтернативой являются ампициллин и гентамицин или другие антибиотики широкого спектра действия. Следует внимательно наблюдать за пациентами на предмет развития обострения сепсиса.
Дифференциальный диагноз
Дифференциальный диагноз включает острые внутрибрюшные заболевания, такие как аппендицит, панкреатит или холецистит, а также связанные с беременностью осложнения, такие как преждевременные роды, хориоамнионит или отслойка плаценты.
Осложнения
Пациенты с пиелонефритом подвержены риску нескольких серьезных осложнений.
Сепсис может обостриться, что приведет к гипотензии, тахикардии и снижению диуреза. Может потребоваться прием в реанимацию.
Легочные осложнения не редкость, они возникают у 10% беременных пациенток, проходящих лечение от пиелонефрита. [4] Это связано с опосредованным эндотоксином повреждением альвеол и может проявляться в виде отека легких или острого респираторного дистресс-синдрома (ОРДС). Следует тщательно контролировать диурез и кислородный статус, и пациентам может потребоваться госпитализация в ОИТ для респираторной поддержки.
Высвобождение эндотоксина может привести к анемии, которая обычно проходит спонтанно после лечения. Это наиболее частое осложнение пиелонефрита, встречающееся у 25% пациентов. [3]
Выпуск эндотоксина может также вызывать сокращения матки, и пациенток следует наблюдать на предмет преждевременных родов; По показаниям пациенты должны лечиться от преждевременных родов. Следует соблюдать осторожность при использовании токолитической терапии, поскольку риск отека легких увеличивается на фоне ИМП.
У небольшого числа пациентов может наблюдаться хроническая инфекция. В этих случаях следует учитывать обструкцию мочевыводящих путей или почечный абсцесс. Следует повторно оценить выбор антибиотика и проанализировать результаты посева.
Сдерживание и обучение пациентов
Через 2–4 недели после завершения лечения следует провести посев мочи, чтобы убедиться, что повторного заражения не произошло.
Подавляющая антибактериальная терапия, обычно с нитрофурантоином один раз в день, обычно рекомендуется, особенно в случаях, когда пациенты ранее перенесли ИМП.Обычно это продолжается во время беременности и в ранний послеродовой период.
Улучшение результатов команды здравоохранения
Межпрофессиональное сотрудничество имеет решающее значение в ведении этих больных пациентов. При приеме антибиотиков у пациентов может наблюдаться начальное ухудшение состояния из-за выделения эндотоксина, однако у большинства пациентов улучшение наступает в течение 72 часов. Долгосрочные осложнения, такие как повреждение почек, встречаются редко.
Ссылки
- 1.
- Gilstrap LC, Ramin SM.Инфекции мочевыводящих путей во время беременности. Obstet Gynecol Clin North Am. 2001 сентябрь; 28 (3): 581-91. [PubMed: 11512502]
- 2.
- Газмарариан Дж. А., Петерсен Р., Джеймисон Д. Д., Шильд Л., Адамс М. М., Дешпанде А. Д., Фрэнкс А. Л.. Госпитализации во время беременности среди участников управляемой медицинской помощи. Obstet Gynecol. Июль 2002; 100 (1): 94-100. [PubMed: 12100809]
- 3.
- Wing DA, Fassett MJ, Getahun D. Острый пиелонефрит во время беременности: ретроспективный анализ за 18 лет. Am J Obstet Gynecol.2014 Март; 210 (3): 219.e1-6. [PubMed: 24100227]
- 4.
- Sheffield JS, Cunningham FG. Инфекция мочевыводящих путей у женщин. Obstet Gynecol. 2005 ноябрь; 106 (5, часть 1): 1085-92. [PubMed: 16260529]
- 5.
- Заключение Комитета № 717: сульфаниламиды, нитрофурантоин и риск врожденных пороков развития. Obstet Gynecol. 2017 сентябрь; 130 (3): e150-e152. [PubMed: 28832488]
Инфекция мочевыводящих путей при беременности — StatPearls
Непрерывное образование
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин.Пиелонефрит является наиболее распространенным серьезным заболеванием, наблюдаемым во время беременности, и может проявляться аналогичным образом и даже может быть результатом неадекватного лечения инфекций мочевыводящих путей. Таким образом, для медработников крайне важно уметь отличать нормальные результаты от аномалий как мочевыводящих путей, так и почек, оценивать аномалии и лечить заболевания. К счастью, инфекции мочевыводящих путей во время беременности обычно легко поддаются лечению и хорошо поддаются лечению. В этом упражнении рассматривается оценка и лечение инфекции мочевыводящих путей во время беременности и подчеркивается роль членов межпрофессиональной команды в сотрудничестве для обеспечения хорошо скоординированной помощи и улучшения результатов для затронутых пациентов.
Цели:
Определите этиологию инфекций мочевыводящих путей при беременности.
Объясните, как диагностировать инфекции мочевыводящих путей у беременных.
Обобщите доступные варианты лечения инфекций мочевыводящих путей у беременных.
Пересмотреть стратегии межпрофессиональной группы по улучшению ухода и результатов у беременных пациенток с инфекциями мочевыводящих путей.
Введение
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин. Пиелонефрит — наиболее частое серьезное заболевание, наблюдаемое во время беременности. Таким образом, для лиц, оказывающих акушерскую помощь, крайне важно знать нормальные показатели мочевыводящих путей, оценку аномалий и лечение заболеваний. К счастью, ИМП во время беременности чаще всего легко поддаются лечению с отличными результатами. В редких случаях беременность, осложненная пиелонефритом, приводит к значительной заболеваемости матери и плода.
Изменения мочевыводящих путей и иммунологические изменения во время беременности предрасполагают женщин к инфекциям мочевыводящих путей. Физиологические изменения мочевыводящих путей включают расширение мочеточника и почечных чашечек; это происходит из-за связанного с прогестероном расслабления гладких мышц и сжатия мочеточника беременной маткой. Может быть отмечено расширение мочеточника. Снижение объема мочевого пузыря обычно приводит к учащению мочеиспускания. Может наблюдаться пузырно-мочеточниковый рефлюкс. Эти изменения увеличивают риск инфекций мочевыводящих путей.
Этиология
Во время беременности изменения мочевыводящих путей предрасполагают женщин к инфекции. Расширение мочеточника наблюдается из-за сдавления мочеточников беременной маткой. Гормональные эффекты прогестерона также могут вызывать расслабление гладких мышц, приводящее к расширению и застою мочи, а также усилению пузырно-мочеточникового рефлюкса. Микроорганизмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, что и у небеременных людей. Как и у небеременных пациенток, эти уропатогены содержат белки, обнаруженные на поверхности клеток, которые усиливают бактериальную адгезию, что приводит к повышенной вирулентности.Катетеризация мочи, часто выполняемая во время родов, может привести к появлению бактерий, ведущих к ИМП. В послеродовом периоде изменения в чувствительности мочевого пузыря и его чрезмерное растяжение могут предрасполагать к ИМП.
Беременность — это состояние относительного ослабления иммунитета. Этот иммунодефицит может быть еще одной причиной учащения ИМП во время беременности.
Эпидемиология
Самым значительным фактором, предрасполагающим к ИМП у женщин во время беременности, является бессимптомная бактериурия (БАС).ASB определяется как более 100 000 организмов / мл в анализе чистой уловленной мочи, взятой у бессимптомного пациента. Если бессимптомная бактериурия не лечится во время беременности, частота последующих ИМП составляет примерно 25% [1]. В связи с высокой частотой и потенциальной серьезностью пиелонефрита рекомендуется, чтобы все беременные женщины прошли скрининг на АСБ при первом дородовом посещении. Чаще всего это делается с посевом чистой уловленной мочи. Лечение ASB снижает частоту клинической инфекции до 3–4%.
Частота бессимптомной бактериурии у небеременных женщин составляет от 5% до 6%, что сопоставимо с оценочными показателями при беременности от 2% до 7%. ASB чаще встречается у рожавших женщин и женщин с низким социально-экономическим статусом. Женщины, являющиеся носителями серповидно-клеточного синдрома, также имеют более высокую заболеваемость БАС. [1]
ИМП — частая причина серьезных инфекций у беременных. В одном исследовании 3,5% госпитализаций в дородовой период были вызваны ИМП [2]. Пиелонефрит — самая частая причина септического шока у беременных.Факторы риска ИМП во время беременности включают низкий социально-экономический статус, молодой возраст и первородство. Как и в случае с ASB, некоторые пациенты могут быть предрасположены к инфекции и могут сообщать о том, что в прошлом у них был ASB, цистит или пиелонефрит. Пиелонефрит чаще бывает правосторонним, но в 25% случаев может быть двусторонним.
Патофизиология
Организмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, которые обычно вызывают ИМП у небеременных пациенток. Escherichia coli — наиболее распространенный изолируемый организм.18-летний ретроспективный анализ показал, что E. coli является возбудителем 82,5% случаев пиелонефрита у беременных [3]. Другие бактерии, которые можно увидеть, включают Klebsiella pneumoniae, Staphylococcus, Streptococcus, Proteus, и Enterococcus видов .
Анамнез и физическое состояние
Пациенты с бессимптомной бактериурией не имеют симптомов; таким образом, важно провести скрининг на болезнь. Эти пациенты могут иметь в анамнезе частые ИМП или, возможно, перенесли ASB во время предыдущей беременности.
Цистит проявляется теми же симптомами, что и у небеременных людей. Симптомы могут включать боль или жжение при мочеиспускании (дизурию), частое мочеиспускание или позывы к мочеиспусканию. Могут отмечаться надлобковая боль и болезненность.
Точно так же пациенты с пиелонефритом проявляют симптомы, наблюдаемые у небеременных пациенток с тем же заболеванием. Симптомы могут включать боль в боку, жар и озноб. Могут сообщаться неспецифические симптомы, такие как недомогание, анорексия, тошнота и рвота, поэтому дифференциальный диагноз при первичном обращении часто бывает широким.Дифференциальный диагноз включает острые внутрибрюшные процессы, такие как аппендицит, холецистит и панкреатит, а также осложнения беременности, включая преждевременные роды и отслойку плаценты. Пациенты могут сообщать о схватках или сокращениях, которые могут наблюдаться при мониторинге матки. Эта активность матки часто возникает из-за раздражения гладких мышц, вызванного инфекцией. Пациентов следует обследовать, и если раскрытие шейки матки не обнаружено, лечение преждевременных родов обычно не требуется. Однако за пациентами следует внимательно наблюдать, поскольку могут развиться преждевременные роды.
Могут присутствовать признаки и симптомы сепсиса. К ним относятся тахикардия и гипотония. Таким пациентам требуется оперативное обследование и вмешательство.
Необходимо провести полное медицинское обследование с особым вниманием к показателям жизненно важных функций и исследованию сердца и легких. Осмотр брюшной полости может выявить болезненность, и обычно можно выявить болезненность реберно-позвоночного канала. Для выявления цервикальной инфекции и раскрытия шейки матки при поступлении необходимо провести обследование мочеполовой системы.Даже если изначально осложнения беременности не вызывают беспокойства, все же разумно оценить, возникают ли схватки или другие отклонения во время госпитализации.
Оценка
Оценка будет включать анализ мочи и посев чистой уловленной мочи. При сборе образцов мочи во время беременности следует обратить внимание на несколько соображений. Пациенты, которые хорошо гидратированы, могут выделять разбавленную мочу, что делает некоторые оцениваемые параметры менее точными. Гематурию можно увидеть в результате заражения, особенно когда образцы берут у рожениц или послеродовых пациентов.Из-за пониженной реабсорбции белка небольшое количество белка может обычно выводиться из организма. Загрязнение, которое может произойти со слизистыми выделениями, также может способствовать присутствию белкового материала в моче беременных женщин.
Лабораторный анализ должен включать общий анализ крови (CBC), электролиты и креатин сыворотки. При необходимости следует включать специализированные исследования, чтобы исключить другие причины симптомов пациента, например амилазу и липазу, если панкреатит рассматривается как диагноз.Если есть опасения по поводу сепсиса, следует получить молочную кислоту и посев крови. Все культуры должны быть получены как можно скорее и до начала антибактериальной терапии.
Когда плод жизнеспособен, необходимо контролировать частоту сердечных сокращений и сокращений плода. Следует рассмотреть возможность получения посевов из шейки матки и GBS при поступлении в случае развития осложнений, связанных с беременностью. В редких случаях может быть показано УЗИ почек для выявления возможного абсцесса почек.
Лечение / ведение
БАС и острый цистит лечат антибиотиками.Выбор антибиотика может быть адаптирован в зависимости от чувствительности организма, если это возможно из результатов посева мочи. Однодневные курсы антибиотиков не рекомендуются во время беременности, хотя 3-дневные курсы эффективны. [4] Обычно используемые антибиотики включают амоксициллин, ампициллин, цефалоспорины, нитрофурантоин и триметоприм-сульфаметоксазол. Фторхинолоны не рекомендуются в качестве терапии первой линии при беременности из-за противоречивых исследований относительно тератогенности. Короткие курсы вряд ли могут нанести вред плоду, поэтому этот класс препаратов целесообразно применять при резистентных или рецидивирующих инфекциях.
Недавно появились данные, указывающие на связь между использованием производных сульфамида и нитрофурантоина и врожденными пороками развития, когда эти лекарства назначаются в первом триместре. У этих исследований были ограничения; однако в настоящее время рекомендуется избегать использования этих препаратов в первом триместре, когда доступны альтернативы. [5] Поскольку потенциальные последствия невылеченных ИМП во время беременности значительны, разумно использовать эти лекарства по мере необходимости, поскольку польза значительно превышает риск их применения.В отношении этих 2 классов антибиотиков существуют дополнительные меры предосторожности. Пациентам с дефицитом G6P не следует назначать производные сульфамида или нитрофурантоин, поскольку эти препараты могут ускорить гемолиз. В конце третьего триместра следует избегать приема триметоприм-сульфаметоксазола из-за потенциального риска развития ядерной желтухи у ребенка после родов.
Если группа B Streptococcus (GBS) выявляется в посеве мочи, пациенты должны получать внутривенную (IV) терапию антибиотиками во время родов в дополнение к показанному лечению ASB или UTI.Это сделано для предотвращения развития сепсиса с ранним началом, который может возникнуть у младенцев женщин, инфицированных СГБ.
Пиелонефрит во время беременности — серьезное заболевание, обычно требующее госпитализации. После завершения оценки лечение состоит в основном из направленной антибактериальной терапии и внутривенного введения жидкостей для поддержания адекватного диуреза. Лихорадку следует лечить охлаждающим одеялом и при необходимости ацетаминофеном. Обычно для начального лечения используются цефалоспорины второго или третьего поколения.Альтернативой являются ампициллин и гентамицин или другие антибиотики широкого спектра действия. Следует внимательно наблюдать за пациентами на предмет развития обострения сепсиса.
Дифференциальный диагноз
Дифференциальный диагноз включает острые внутрибрюшные заболевания, такие как аппендицит, панкреатит или холецистит, а также связанные с беременностью осложнения, такие как преждевременные роды, хориоамнионит или отслойка плаценты.
Осложнения
Пациенты с пиелонефритом подвержены риску нескольких серьезных осложнений.
Сепсис может обостриться, что приведет к гипотензии, тахикардии и снижению диуреза. Может потребоваться прием в реанимацию.
Легочные осложнения не редкость, они возникают у 10% беременных пациенток, проходящих лечение от пиелонефрита. [4] Это связано с опосредованным эндотоксином повреждением альвеол и может проявляться в виде отека легких или острого респираторного дистресс-синдрома (ОРДС). Следует тщательно контролировать диурез и кислородный статус, и пациентам может потребоваться госпитализация в ОИТ для респираторной поддержки.
Высвобождение эндотоксина может привести к анемии, которая обычно проходит спонтанно после лечения. Это наиболее частое осложнение пиелонефрита, встречающееся у 25% пациентов. [3]
Выпуск эндотоксина может также вызывать сокращения матки, и пациенток следует наблюдать на предмет преждевременных родов; По показаниям пациенты должны лечиться от преждевременных родов. Следует соблюдать осторожность при использовании токолитической терапии, поскольку риск отека легких увеличивается на фоне ИМП.
У небольшого числа пациентов может наблюдаться хроническая инфекция. В этих случаях следует учитывать обструкцию мочевыводящих путей или почечный абсцесс. Следует повторно оценить выбор антибиотика и проанализировать результаты посева.
Сдерживание и обучение пациентов
Через 2–4 недели после завершения лечения следует провести посев мочи, чтобы убедиться, что повторного заражения не произошло.
Подавляющая антибактериальная терапия, обычно с нитрофурантоином один раз в день, обычно рекомендуется, особенно в случаях, когда пациенты ранее перенесли ИМП.Обычно это продолжается во время беременности и в ранний послеродовой период.
Улучшение результатов команды здравоохранения
Межпрофессиональное сотрудничество имеет решающее значение в ведении этих больных пациентов. При приеме антибиотиков у пациентов может наблюдаться начальное ухудшение состояния из-за выделения эндотоксина, однако у большинства пациентов улучшение наступает в течение 72 часов. Долгосрочные осложнения, такие как повреждение почек, встречаются редко.
Ссылки
- 1.
- Gilstrap LC, Ramin SM.Инфекции мочевыводящих путей во время беременности. Obstet Gynecol Clin North Am. 2001 сентябрь; 28 (3): 581-91. [PubMed: 11512502]
- 2.
- Газмарариан Дж. А., Петерсен Р., Джеймисон Д. Д., Шильд Л., Адамс М. М., Дешпанде А. Д., Фрэнкс А. Л.. Госпитализации во время беременности среди участников управляемой медицинской помощи. Obstet Gynecol. Июль 2002; 100 (1): 94-100. [PubMed: 12100809]
- 3.
- Wing DA, Fassett MJ, Getahun D. Острый пиелонефрит во время беременности: ретроспективный анализ за 18 лет. Am J Obstet Gynecol.2014 Март; 210 (3): 219.e1-6. [PubMed: 24100227]
- 4.
- Sheffield JS, Cunningham FG. Инфекция мочевыводящих путей у женщин. Obstet Gynecol. 2005 ноябрь; 106 (5, часть 1): 1085-92. [PubMed: 16260529]
- 5.
- Заключение Комитета № 717: сульфаниламиды, нитрофурантоин и риск врожденных пороков развития. Obstet Gynecol. 2017 сентябрь; 130 (3): e150-e152. [PubMed: 28832488]
Инфекция мочевыводящих путей при беременности — StatPearls
Непрерывное образование
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин.Пиелонефрит является наиболее распространенным серьезным заболеванием, наблюдаемым во время беременности, и может проявляться аналогичным образом и даже может быть результатом неадекватного лечения инфекций мочевыводящих путей. Таким образом, для медработников крайне важно уметь отличать нормальные результаты от аномалий как мочевыводящих путей, так и почек, оценивать аномалии и лечить заболевания. К счастью, инфекции мочевыводящих путей во время беременности обычно легко поддаются лечению и хорошо поддаются лечению. В этом упражнении рассматривается оценка и лечение инфекции мочевыводящих путей во время беременности и подчеркивается роль членов межпрофессиональной команды в сотрудничестве для обеспечения хорошо скоординированной помощи и улучшения результатов для затронутых пациентов.
Цели:
Определите этиологию инфекций мочевыводящих путей при беременности.
Объясните, как диагностировать инфекции мочевыводящих путей у беременных.
Обобщите доступные варианты лечения инфекций мочевыводящих путей у беременных.
Пересмотреть стратегии межпрофессиональной группы по улучшению ухода и результатов у беременных пациенток с инфекциями мочевыводящих путей.
Введение
Инфекции мочевыводящих путей (ИМП) часто встречаются у беременных женщин. Пиелонефрит — наиболее частое серьезное заболевание, наблюдаемое во время беременности. Таким образом, для лиц, оказывающих акушерскую помощь, крайне важно знать нормальные показатели мочевыводящих путей, оценку аномалий и лечение заболеваний. К счастью, ИМП во время беременности чаще всего легко поддаются лечению с отличными результатами. В редких случаях беременность, осложненная пиелонефритом, приводит к значительной заболеваемости матери и плода.
Изменения мочевыводящих путей и иммунологические изменения во время беременности предрасполагают женщин к инфекциям мочевыводящих путей. Физиологические изменения мочевыводящих путей включают расширение мочеточника и почечных чашечек; это происходит из-за связанного с прогестероном расслабления гладких мышц и сжатия мочеточника беременной маткой. Может быть отмечено расширение мочеточника. Снижение объема мочевого пузыря обычно приводит к учащению мочеиспускания. Может наблюдаться пузырно-мочеточниковый рефлюкс. Эти изменения увеличивают риск инфекций мочевыводящих путей.
Этиология
Во время беременности изменения мочевыводящих путей предрасполагают женщин к инфекции. Расширение мочеточника наблюдается из-за сдавления мочеточников беременной маткой. Гормональные эффекты прогестерона также могут вызывать расслабление гладких мышц, приводящее к расширению и застою мочи, а также усилению пузырно-мочеточникового рефлюкса. Микроорганизмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, что и у небеременных людей. Как и у небеременных пациенток, эти уропатогены содержат белки, обнаруженные на поверхности клеток, которые усиливают бактериальную адгезию, что приводит к повышенной вирулентности.Катетеризация мочи, часто выполняемая во время родов, может привести к появлению бактерий, ведущих к ИМП. В послеродовом периоде изменения в чувствительности мочевого пузыря и его чрезмерное растяжение могут предрасполагать к ИМП.
Беременность — это состояние относительного ослабления иммунитета. Этот иммунодефицит может быть еще одной причиной учащения ИМП во время беременности.
Эпидемиология
Самым значительным фактором, предрасполагающим к ИМП у женщин во время беременности, является бессимптомная бактериурия (БАС).ASB определяется как более 100 000 организмов / мл в анализе чистой уловленной мочи, взятой у бессимптомного пациента. Если бессимптомная бактериурия не лечится во время беременности, частота последующих ИМП составляет примерно 25% [1]. В связи с высокой частотой и потенциальной серьезностью пиелонефрита рекомендуется, чтобы все беременные женщины прошли скрининг на АСБ при первом дородовом посещении. Чаще всего это делается с посевом чистой уловленной мочи. Лечение ASB снижает частоту клинической инфекции до 3–4%.
Частота бессимптомной бактериурии у небеременных женщин составляет от 5% до 6%, что сопоставимо с оценочными показателями при беременности от 2% до 7%. ASB чаще встречается у рожавших женщин и женщин с низким социально-экономическим статусом. Женщины, являющиеся носителями серповидно-клеточного синдрома, также имеют более высокую заболеваемость БАС. [1]
ИМП — частая причина серьезных инфекций у беременных. В одном исследовании 3,5% госпитализаций в дородовой период были вызваны ИМП [2]. Пиелонефрит — самая частая причина септического шока у беременных.Факторы риска ИМП во время беременности включают низкий социально-экономический статус, молодой возраст и первородство. Как и в случае с ASB, некоторые пациенты могут быть предрасположены к инфекции и могут сообщать о том, что в прошлом у них был ASB, цистит или пиелонефрит. Пиелонефрит чаще бывает правосторонним, но в 25% случаев может быть двусторонним.
Патофизиология
Организмы, вызывающие ИМП во время беременности, являются теми же уропатогенами, которые обычно вызывают ИМП у небеременных пациенток. Escherichia coli — наиболее распространенный изолируемый организм.18-летний ретроспективный анализ показал, что E. coli является возбудителем 82,5% случаев пиелонефрита у беременных [3]. Другие бактерии, которые можно увидеть, включают Klebsiella pneumoniae, Staphylococcus, Streptococcus, Proteus, и Enterococcus видов .
Анамнез и физическое состояние
Пациенты с бессимптомной бактериурией не имеют симптомов; таким образом, важно провести скрининг на болезнь. Эти пациенты могут иметь в анамнезе частые ИМП или, возможно, перенесли ASB во время предыдущей беременности.
Цистит проявляется теми же симптомами, что и у небеременных людей. Симптомы могут включать боль или жжение при мочеиспускании (дизурию), частое мочеиспускание или позывы к мочеиспусканию. Могут отмечаться надлобковая боль и болезненность.
Точно так же пациенты с пиелонефритом проявляют симптомы, наблюдаемые у небеременных пациенток с тем же заболеванием. Симптомы могут включать боль в боку, жар и озноб. Могут сообщаться неспецифические симптомы, такие как недомогание, анорексия, тошнота и рвота, поэтому дифференциальный диагноз при первичном обращении часто бывает широким.Дифференциальный диагноз включает острые внутрибрюшные процессы, такие как аппендицит, холецистит и панкреатит, а также осложнения беременности, включая преждевременные роды и отслойку плаценты. Пациенты могут сообщать о схватках или сокращениях, которые могут наблюдаться при мониторинге матки. Эта активность матки часто возникает из-за раздражения гладких мышц, вызванного инфекцией. Пациентов следует обследовать, и если раскрытие шейки матки не обнаружено, лечение преждевременных родов обычно не требуется. Однако за пациентами следует внимательно наблюдать, поскольку могут развиться преждевременные роды.
Могут присутствовать признаки и симптомы сепсиса. К ним относятся тахикардия и гипотония. Таким пациентам требуется оперативное обследование и вмешательство.
Необходимо провести полное медицинское обследование с особым вниманием к показателям жизненно важных функций и исследованию сердца и легких. Осмотр брюшной полости может выявить болезненность, и обычно можно выявить болезненность реберно-позвоночного канала. Для выявления цервикальной инфекции и раскрытия шейки матки при поступлении необходимо провести обследование мочеполовой системы.Даже если изначально осложнения беременности не вызывают беспокойства, все же разумно оценить, возникают ли схватки или другие отклонения во время госпитализации.
Оценка
Оценка будет включать анализ мочи и посев чистой уловленной мочи. При сборе образцов мочи во время беременности следует обратить внимание на несколько соображений. Пациенты, которые хорошо гидратированы, могут выделять разбавленную мочу, что делает некоторые оцениваемые параметры менее точными. Гематурию можно увидеть в результате заражения, особенно когда образцы берут у рожениц или послеродовых пациентов.Из-за пониженной реабсорбции белка небольшое количество белка может обычно выводиться из организма. Загрязнение, которое может произойти со слизистыми выделениями, также может способствовать присутствию белкового материала в моче беременных женщин.
Лабораторный анализ должен включать общий анализ крови (CBC), электролиты и креатин сыворотки. При необходимости следует включать специализированные исследования, чтобы исключить другие причины симптомов пациента, например амилазу и липазу, если панкреатит рассматривается как диагноз.Если есть опасения по поводу сепсиса, следует получить молочную кислоту и посев крови. Все культуры должны быть получены как можно скорее и до начала антибактериальной терапии.
Когда плод жизнеспособен, необходимо контролировать частоту сердечных сокращений и сокращений плода. Следует рассмотреть возможность получения посевов из шейки матки и GBS при поступлении в случае развития осложнений, связанных с беременностью. В редких случаях может быть показано УЗИ почек для выявления возможного абсцесса почек.
Лечение / ведение
БАС и острый цистит лечат антибиотиками.Выбор антибиотика может быть адаптирован в зависимости от чувствительности организма, если это возможно из результатов посева мочи. Однодневные курсы антибиотиков не рекомендуются во время беременности, хотя 3-дневные курсы эффективны. [4] Обычно используемые антибиотики включают амоксициллин, ампициллин, цефалоспорины, нитрофурантоин и триметоприм-сульфаметоксазол. Фторхинолоны не рекомендуются в качестве терапии первой линии при беременности из-за противоречивых исследований относительно тератогенности. Короткие курсы вряд ли могут нанести вред плоду, поэтому этот класс препаратов целесообразно применять при резистентных или рецидивирующих инфекциях.
Недавно появились данные, указывающие на связь между использованием производных сульфамида и нитрофурантоина и врожденными пороками развития, когда эти лекарства назначаются в первом триместре. У этих исследований были ограничения; однако в настоящее время рекомендуется избегать использования этих препаратов в первом триместре, когда доступны альтернативы. [5] Поскольку потенциальные последствия невылеченных ИМП во время беременности значительны, разумно использовать эти лекарства по мере необходимости, поскольку польза значительно превышает риск их применения.В отношении этих 2 классов антибиотиков существуют дополнительные меры предосторожности. Пациентам с дефицитом G6P не следует назначать производные сульфамида или нитрофурантоин, поскольку эти препараты могут ускорить гемолиз. В конце третьего триместра следует избегать приема триметоприм-сульфаметоксазола из-за потенциального риска развития ядерной желтухи у ребенка после родов.
Если группа B Streptococcus (GBS) выявляется в посеве мочи, пациенты должны получать внутривенную (IV) терапию антибиотиками во время родов в дополнение к показанному лечению ASB или UTI.Это сделано для предотвращения развития сепсиса с ранним началом, который может возникнуть у младенцев женщин, инфицированных СГБ.
Пиелонефрит во время беременности — серьезное заболевание, обычно требующее госпитализации. После завершения оценки лечение состоит в основном из направленной антибактериальной терапии и внутривенного введения жидкостей для поддержания адекватного диуреза. Лихорадку следует лечить охлаждающим одеялом и при необходимости ацетаминофеном. Обычно для начального лечения используются цефалоспорины второго или третьего поколения.Альтернативой являются ампициллин и гентамицин или другие антибиотики широкого спектра действия. Следует внимательно наблюдать за пациентами на предмет развития обострения сепсиса.
Дифференциальный диагноз
Дифференциальный диагноз включает острые внутрибрюшные заболевания, такие как аппендицит, панкреатит или холецистит, а также связанные с беременностью осложнения, такие как преждевременные роды, хориоамнионит или отслойка плаценты.
Осложнения
Пациенты с пиелонефритом подвержены риску нескольких серьезных осложнений.
Сепсис может обостриться, что приведет к гипотензии, тахикардии и снижению диуреза. Может потребоваться прием в реанимацию.
Легочные осложнения не редкость, они возникают у 10% беременных пациенток, проходящих лечение от пиелонефрита. [4] Это связано с опосредованным эндотоксином повреждением альвеол и может проявляться в виде отека легких или острого респираторного дистресс-синдрома (ОРДС). Следует тщательно контролировать диурез и кислородный статус, и пациентам может потребоваться госпитализация в ОИТ для респираторной поддержки.
Высвобождение эндотоксина может привести к анемии, которая обычно проходит спонтанно после лечения. Это наиболее частое осложнение пиелонефрита, встречающееся у 25% пациентов. [3]
Выпуск эндотоксина может также вызывать сокращения матки, и пациенток следует наблюдать на предмет преждевременных родов; По показаниям пациенты должны лечиться от преждевременных родов. Следует соблюдать осторожность при использовании токолитической терапии, поскольку риск отека легких увеличивается на фоне ИМП.
У небольшого числа пациентов может наблюдаться хроническая инфекция. В этих случаях следует учитывать обструкцию мочевыводящих путей или почечный абсцесс. Следует повторно оценить выбор антибиотика и проанализировать результаты посева.
Сдерживание и обучение пациентов
Через 2–4 недели после завершения лечения следует провести посев мочи, чтобы убедиться, что повторного заражения не произошло.
Подавляющая антибактериальная терапия, обычно с нитрофурантоином один раз в день, обычно рекомендуется, особенно в случаях, когда пациенты ранее перенесли ИМП.Обычно это продолжается во время беременности и в ранний послеродовой период.
Улучшение результатов команды здравоохранения
Межпрофессиональное сотрудничество имеет решающее значение в ведении этих больных пациентов. При приеме антибиотиков у пациентов может наблюдаться начальное ухудшение состояния из-за выделения эндотоксина, однако у большинства пациентов улучшение наступает в течение 72 часов. Долгосрочные осложнения, такие как повреждение почек, встречаются редко.
Ссылки
- 1.
- Gilstrap LC, Ramin SM.Инфекции мочевыводящих путей во время беременности. Obstet Gynecol Clin North Am. 2001 сентябрь; 28 (3): 581-91. [PubMed: 11512502]
- 2.
- Газмарариан Дж. А., Петерсен Р., Джеймисон Д. Д., Шильд Л., Адамс М. М., Дешпанде А. Д., Фрэнкс А. Л.. Госпитализации во время беременности среди участников управляемой медицинской помощи. Obstet Gynecol. Июль 2002; 100 (1): 94-100. [PubMed: 12100809]
- 3.
- Wing DA, Fassett MJ, Getahun D. Острый пиелонефрит во время беременности: ретроспективный анализ за 18 лет. Am J Obstet Gynecol.2014 Март; 210 (3): 219.e1-6. [PubMed: 24100227]
- 4.
- Sheffield JS, Cunningham FG. Инфекция мочевыводящих путей у женщин. Obstet Gynecol. 2005 ноябрь; 106 (5, часть 1): 1085-92. [PubMed: 16260529]
- 5.
- Заключение Комитета № 717: сульфаниламиды, нитрофурантоин и риск врожденных пороков развития. Obstet Gynecol. 2017 сентябрь; 130 (3): e150-e152.


 Из мочи 4-10% пациенток высеивается условно-патогенная флора, но клинические признаки воспалительных процессов отсутствуют. Поскольку моча является подходящей средой для размножения микроорганизмов, на фоне ее застоя и рефлюксов в мочевыводящих органах у 30-80% женщин с бактериурией происходит активация сапрофитной флоры, развивается острый пиелонефрит. Дополнительным фактором риска становятся ранее перенесенные урологические воспаления.
Из мочи 4-10% пациенток высеивается условно-патогенная флора, но клинические признаки воспалительных процессов отсутствуют. Поскольку моча является подходящей средой для размножения микроорганизмов, на фоне ее застоя и рефлюксов в мочевыводящих органах у 30-80% женщин с бактериурией происходит активация сапрофитной флоры, развивается острый пиелонефрит. Дополнительным фактором риска становятся ранее перенесенные урологические воспаления. Воспаление считается первичным, если возникло на интактной морфологической основе. Вторичному пиелонефриту предшествуют обструкция при анатомических пороках, дизэмбриогенетические поражения почек, дисметаболические нефропатии.
Воспаление считается первичным, если возникло на интактной морфологической основе. Вторичному пиелонефриту предшествуют обструкция при анатомических пороках, дизэмбриогенетические поражения почек, дисметаболические нефропатии.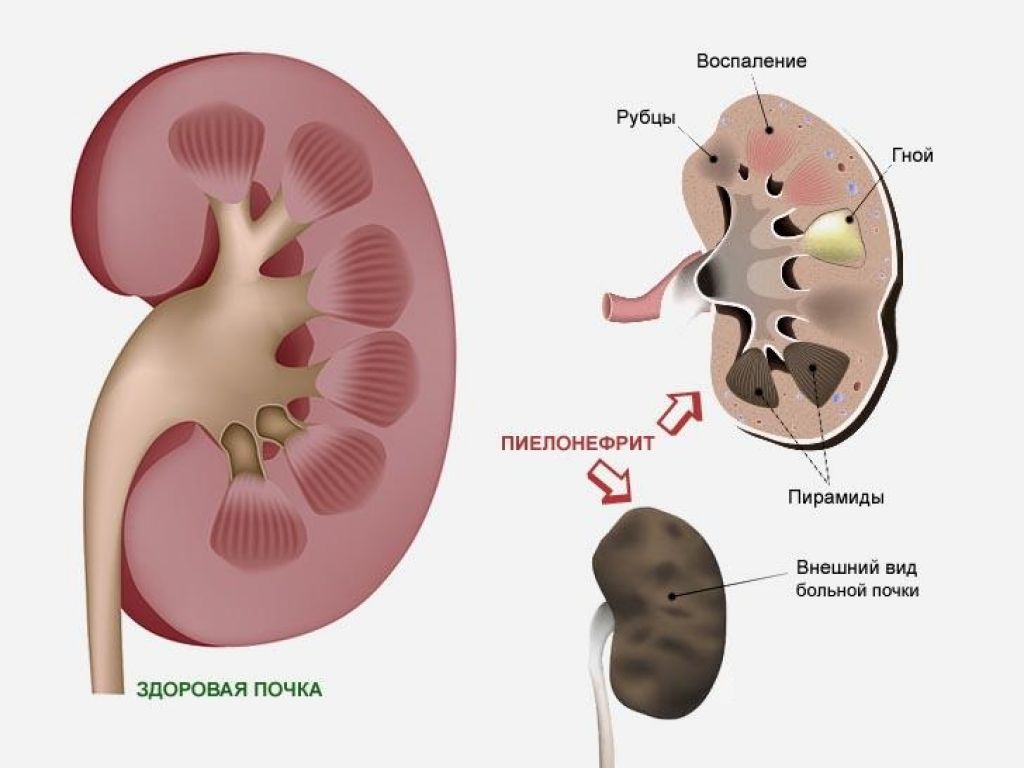 В ходе бактериологического исследования можно определить чувствительность флоры к противомикробным препаратам.
В ходе бактериологического исследования можно определить чувствительность флоры к противомикробным препаратам. Возможна комбинация с растительными уроантисептиками.
Возможна комбинация с растительными уроантисептиками. Детский пиелонефрит занимает вторую позицию, следуя сразу за болезнями дыхательных путей;
Детский пиелонефрит занимает вторую позицию, следуя сразу за болезнями дыхательных путей; Во время лечения хронической формы пиелонефрита, либо же без применения средств лечения, происходит переход к следующей фазе;
Во время лечения хронической формы пиелонефрита, либо же без применения средств лечения, происходит переход к следующей фазе;