Как определить, что малыш получает достаточно грудного молока?
Как я могу определить, что мой малыш получает достаточно грудного молока?
Беспокоиться о том, достаточно ли получает ваш малыш, естественно. Ищите следующие признаки того, что ваш малыш хорошо захватывает грудь и ест:
Он захватывает грудь всем ртом
Его подбородок плотно упирается в вашу грудь
Его щеки остаются надутыми во время сосания
Ваши соски и грудь не испытывают дискомфорта
Малыш отпускает грудь без подсказок, когда он наелся
Нет никаких строгих правил относительно того, сколько кормлений должен иметь малыш на грудном вскармливании. По мере роста потребности вашего малыша изменятся, но, как правило, он будет есть каждые 2-3 часа, в то числе днем и ночью.
Ниже перечислены несколько способов, как определить, что ваш малыш получает достаточно пищи:
С 5-го дня жизни малыша подгузники приходится менять 6 раз каждые 24 часа
С 3-го / 5-го дня малыш начнет набирать вес.
 Большинство малышей восстанавливают свой вес при рождении в течение первых 2 недель
Большинство малышей восстанавливают свой вес при рождении в течение первых 2 недельС 4-го дня и в первые несколько недель стул малыша будет желтого цвета и достаточно жидким. Стул должен быть как минимум 2 раза в день.
Помните, как только ваш малыш наестся, он отпрянет от груди. Некоторые малыши могут сделать перерыв во время кормления, поэтому подождите немного, чтобы понять, отдыхает ли он или действительно наелся.
Ночное кормление
У новорожденных детей очень маленький желудок, поэтому они потребляют малое количество молока за одно кормление. Их необходимо кормить с регулярным интервалом в течение дня и ночи, чтобы обеспечить необходимые питательные вещества. Некоторые молодые мамы отмечают, что малыши на грудном вскармливании быстрее переваривают молоко и чаще просыпаются ночью.
К 3 месяцам их желудок становится достаточно большим, чтобы съесть больше, но малыши все равно могут продолжать просыпаться ночью. Причинами могут быть:
Причинами могут быть:
Как только вы наловчитесь грудному вскармливанию, вы можете попробовать приучить малыша спать дольше ночью:
Дополнительно покормив вечером перед отходом ко сну
Полу-разбудив его для грудного вскармливания между 10 и 12 часами ночи (3-4 часа после последнего кормления)
Некоторые малыши постарше и ясельники привыкают просыпаться для ненужного кормления ночью. Чтобы переломать эту привычку, попробуйте снизить число и продолжительность дневного сна. Кроме того, вы можете попробовать убаюкать малыша, обняв его, вместо того, чтобы кормить.
Запор у грудничка — как помочь ребенку
Запор у грудничка – проблема, с которой довольно часто сталкивается каждый пятый малыш. Это довольно мучительная проблема больше присуща детям, которые находятся на искусственном вскармливании. Однако иногда запор у новорожденного ребенка случается даже если он находится на грудном вскармливании.
Источник: Fotolia
Почему возникает запор у грудничка? Ответ на этот вопрос дает варианты решения проблемы: не зная причины ее возникновения, устранить ее невозможно. Поэтому давайте для начала поговорим об этом.
Поэтому давайте для начала поговорим об этом.
Что считается запором у грудничка
Первое, что приходит в голову родителям, если ребенок кричит, не умолкая – это «болит животик». И в этом утверждении много правды: действительно, боль в животе у новорожденного ребенка – самая частая проблема, связанная с функциональной незрелостью желудочно-кишечного тракта малютки. Однако запор у грудничка – далеко не самая главная причина болезненных спазмов в животике у малютки. Колики – вот что может терзать малыша и лишать родителей сна и покоя. Поэтому первое, что нужно сделать – это исключить колики из числа возможных причин возникновения боли в животике у малютки.
Исключив колики, переходите к диагностике запора у грудничка. На первый взгляд кажется, что это не представляет никакого труда: отсутствие дефекации более суток у взрослого человека автоматически считается запором. Можно ли запор у грудничка диагностировать при помощи таких же критериев? Оказывается, нет.
Если ваш ребенок находится на грудном вскармливании, его кишечник может опорожняться после каждого прикладывания к груди. И это – индивидуальная норма, которая при наличии других факторов, о которых мы поговорим ниже, может быть симптомом болезни. Противоположная граница нормы – отсутствие дефекации у грудничка, который находится на грудном вскармливании, в течение 2 и даже 3 дней. Дело в том, что женское грудное молоко может усваиваться организмом ребенка настолько полно, что необходимости в опорожнении кишечника может просто не быть. Но! Отсутствие дефекации у грудного ребенка в течение этих же двух-трех дней может очень ярким симптомом запора у грудничка.
И это – индивидуальная норма, которая при наличии других факторов, о которых мы поговорим ниже, может быть симптомом болезни. Противоположная граница нормы – отсутствие дефекации у грудничка, который находится на грудном вскармливании, в течение 2 и даже 3 дней. Дело в том, что женское грудное молоко может усваиваться организмом ребенка настолько полно, что необходимости в опорожнении кишечника может просто не быть. Но! Отсутствие дефекации у грудного ребенка в течение этих же двух-трех дней может очень ярким симптомом запора у грудничка.
Источник: Fotolia
Если же ребенок находится на искусственном вскармливании, то границы физиологической нормы редкого опорожнения кишечника такие: если кишечник не опорожняется более суток, это уже может быть симптомом запора у грудничка. Но может быть и вариантом нормы. Подчеркнем: речь идет об опорожнении кишечника с периодичностью не реже, чем раз в сутки. Ни о каких 2-3 днях, если ребенок получает не грудное молоко, а молочную смесь, не может быть и речи!
Что же делать? Как на фоне редкого опорожнения кишечника отличить запор у грудничка от его индивидуальной нормы? Для этого существует целый ряд симптоматических признаков.
Екатерина Спекторенко
Педиатр детской клиники « Малі»
Стул младенца может иметь самую разную консистенцию, цвет и частоту как на грудном, так и на искусственном вскармливании. Прожилки слизи, небольшие примеси зелени или белые непереваренные комочки — вполне допустимое явление. Самое главное — это самочувствие малыша! Если кроха здоров, хорошо кушает, нормально набирает вес, развивается соответственно возрасту, его ничто не беспокоит — не стоит переживать. Если сомневаетесь, посетите педиатра. Но ни внешний вид стула, ни результаты анализов ни в коем случае нельзя рассматривать в отрыве от жалоб пациента. Представьте, что ваш малыш умеет говорить. Он сам пожаловался бы на боль, дискомфорт в животике, плохое самочувствие? Если ответ отрицательный, у вас нет повода для беспокойства.
Косвенные признаки запора у грудничка
Первым признаком запора у грудничка является нехарактерная для этого возраста консистенция стула. Если малыш находится на грудном вскармливании, его кал – кашицеобразный, возможно – с творожистыми вкраплениями от непереваренного молочка. Запах кала при этом – слегка кисловатый, совершенно не неприятный. Уплотнение кала, появление характерного запаха на фоне редкого опорожнения кишечника – один из главных симптомов запора у грудничка.
Если малыш находится на грудном вскармливании, его кал – кашицеобразный, возможно – с творожистыми вкраплениями от непереваренного молочка. Запах кала при этом – слегка кисловатый, совершенно не неприятный. Уплотнение кала, появление характерного запаха на фоне редкого опорожнения кишечника – один из главных симптомов запора у грудничка.
Если малыш находится на искусственном вскармливании, его кал в норме более плотный, а запах почти всегда – с характерным «взрослым» запахом. Поэтому эти признаки нельзя отнести к достоверным признакам запора у грудничка, если он получает молочную смесь вместо маминого молочка.
Самочувствие ребенка: ребенок часто плачет, его внешний вид – яркая иллюстрация к тому, что ребенку очень больно. Малыш плачет, тужится, но желаемого результата нет. При запоре у грудничка может портиться аппетит, массаж животика, прижимание ножек к животику не приводят не только к дефекации, но даже не облегчают отхождение газов.
Burda Media
И последний совет, которым не только можно, но и очень нужно воспользоваться при диагностике запора у грудничка: оценив все вышеперечисленные признаки и придя к самостоятельному выводу о том, что беспокойное поведение, плач ребенка – следствием запора у него, необходимо обратиться к врачу! Дело в том, что причиной запора у ребенка может быть целый ряд довольно серьезных заболеваний. И попытки устранить запор у грудничка простыми методами, которые могут быть эффективными , а главное – безопасными, если речь идет об обычной задержке дефекации у грудничка, на фоне серьезных проблем со здоровьем могут привести к усугублению ситуации.
Лидия Бабич
педиатр-неонатолог
Какие болезни приводят к запору у грудничкаУ грудничков иногда развивается очень грозное состояние — кишечная непроходимость, проще говоря — заворот кишок (инвагинация). Возникает он из-за несогласованности волн перистальтики, продвигающих пищу по кишечнику. Если вдруг накатит слишком сильная волна, может произойти инвагинация.
Плач малыша при этом изменится — тут уже будут не вскрики, как при коликах, а волны громкого, отчаянного крика. Боль повторяется приступами: между ними ребенок успокаивается и даже засыпает, но потом снова начинает кричать и метаться.
Срочно вызывайте «скорую»! Даже если окажется, что это все-таки не кишечная непроходимость, а газы, животик у ребенка болит очень сильно: пусть ему поможет врач, использовав газоотводную трубку. Заодно и исключите патологию.
Запор у грудничка чаще всего возникает на фоне погрешностей в образе жизни, которые допускает мама. Но иногда сложности с дефекацией являются симптомом очень серьезных заболеваний. Это:
- анатомические дефекты желудочно-кишечного тракта;
- сахарный диабет;
- рахит;
- заболевания нервной системы;
- миастения;
- нарушение функций спинного мозга;
- заболевания печени;
- лактозная недостаточность;
- аллергическая реакция на белок в коровьем молоке;
- пищевая аллергия;
- гипотиреоз.

Все эти заболевания имеют свои симптомы, оценить которые может только врач. Не пренебрегайте визитом к нему, если у вашего ребенка часто возникают запоры.
Fotolia
Запор у грудничка – что делать?Повторимся еще раз: при запоре у грудничка консультация у педиатра – необходима! Только специалист может установить причину возникновения этой проблемы и дать адекватные рекомендации по ее устранению. Мы же называем несколько возможных вариантов действия:
Если у вашего ребенка запор, и это повторяется довольно часто, попробуйте давать ему водичку. Это можно делать, если малыш находится на искусственном вскармливании, и даже – если он кормится маминым молочком. В этом нет противоречий с рекомендациями ВОЗ, в которых сказано, что здоровый ребенок, находящийся на грудном вскармливании, не нуждается в докорме и допаивании водой до 6 месяцев. Речь идет о ребенке, не страдающем запорами. Попробуйте допаивать кроху водичкой – возможно, индивидуальные особенности ЖКТ диктуют именно такой выход.
Проанализируйте свой рацион, если ребенок находится на грудном вскармливании – возможно, в нем не хватает продуктов, стимулирующих работу ЖКТ . Свекла, тыква, курага, инжир, яблоки, персик, абрикос, чернослив помогут избавиться от запоров у грудничка. А вот рафинированные продукты, чай, кофе, полуфабрикаты, наваристые жирные бульоны, хлебобулочные изделия, рис, орехи, бананы и другие продукты необходимо исключить из рациона.
Если ваш ребенок находится на искусственном вскармливании и страдает запорами, поговорите с педиатром – возможно, вашему малышу не подходит молочная смесь. Однако помните, что частая смена молочной смеси – не на пользу малютке. Делайте это только по показаниям и после консультации у педиатра.
К запорам у грудничка могут привести некоторые лекарственные препараты: антидепрессанты (если их принимает мама), спазмолитики, антибиотики, железосодержащие препараты. Если возникновение запора у грудничка совпали с началом приема лекарства, поговорите с педиатром об этом.
«Голодный запор» у грудничка – проблема, название которой говорит само за себя: при недостатке грудного молока ребенку просто нечем какать. Эта причина приходит в голову большинству мамам в числе первых, они начинают вводить докорм молочной смесью и «убивают» лактацию. Чтобы понять, что ребенок «голодает», необходимо провести несколько тестов. Один из таких — на мокрые пеленки. Если их 8 или больше (12, например), ребенок получает достаточное количество грудного молока, и его не стоит докармливать смесью.
shutterstock
При запоре у грудничка довольно эффективную помощь может оказать массаж животика. Мягкие движения по часовой стрелке хорошо расслабляют мускулатуру брюшной стенки, которая может быть спазмированной. Легкие нажимы повышают тонус кишечника, активизируют его перистальтику. Теплая пеленочка на животик или просто «кожа к коже» с мамой – еще одно очень неплохое профилактическое средство против запоров у грудничка.
От запоров у грудничка хорошо помогает физкультура: положите грудничка на спинку, аккуратно и плавно поднимите его согнутые в коленях ножки и слегка прижмите к животику. Повторите несколько раз, избегая резких движений. Также полезно делать упражнение «велосипед».
Мнение редакции может не совпадать с мнением автора статьи.
Использование фото: П.4 ст.21 ЗУ «Об авторских и смежных правах — «Воспроизведение с целью освещения текущих событий средствами фотографии или кинематографии, публичное сообщение или сообщение произведений, увиденных или услышанных во время таких событий, в объеме, оправданном информационной целью.»
Врач-педиатр, гастроэнтеролог Ольга Устинова о питании и проблемах пищеварения ребенка в первый год жизни
Практически каждая молодая мама, пережив роды и дождавшись выписки из роддома, думает: наконец-то отмучилась, впереди приятные хлопоты и бесконечное счастье материнства. Но, оказавшись дома, неопытная мама вдруг понимает: ребенок есть, а вот инструкцию к нему в роддоме не выдали. Младенец исступленно рыдает круглые сутки, от переживаний у женщин пропадает молоко, а если помочь некому, то на женщину вовсе нападает паника: что же делать? Своим жизненным и профессиональным опытом делится главный врач Детской городской клинической больницы №1, врач высшей категории, кандидат медицинских наук, педиатр, гастроэнтеролог, мать двоих сыновей Ольга Устинова.
Но, оказавшись дома, неопытная мама вдруг понимает: ребенок есть, а вот инструкцию к нему в роддоме не выдали. Младенец исступленно рыдает круглые сутки, от переживаний у женщин пропадает молоко, а если помочь некому, то на женщину вовсе нападает паника: что же делать? Своим жизненным и профессиональным опытом делится главный врач Детской городской клинической больницы №1, врач высшей категории, кандидат медицинских наук, педиатр, гастроэнтеролог, мать двоих сыновей Ольга Устинова.
К сожалению, а может быть, и к счастью, нельзя написать алгоритм, ту самую инструкцию, согласно пунктам которой можно было бы без хлопот вырастить здорового ребенка. Каждая женщина через ошибки и собственный опыт находит тот единственно верный, индивидуальный подход к своему ребенку. И все же, чтобы избежать паники при возникновении самых простых, даже банальных проблем, будущая мама должна подготовиться к встрече с новым человеком.
Во-первых, и это очень правильно, супруги должны планировать беременность. Ведь здоровье ребенка закладывается в утробе матери и напрямую зависит от ее собственного здоровья. На этапе планирования пара должна отказаться от вредных привычек, перейти на здоровое питание. Заботиться о своем здоровье женщина должна на протяжении всех девяти месяцев вынашивания ребенка. Все, что ест женщина, в той или иной мере попадет и младенцу. Поэтому, прежде чем принять какое-либо лекарство, беременная должна проконсультироваться с гинеколологом. В этот период крайне важно отказаться от пищи, в которой много разных «Е» и другой опасной химии. Не нужно усложнять себе жизнь, придумывая изысканный рацион, полезнее всего обычная свежая домашняя еда.
Ведь здоровье ребенка закладывается в утробе матери и напрямую зависит от ее собственного здоровья. На этапе планирования пара должна отказаться от вредных привычек, перейти на здоровое питание. Заботиться о своем здоровье женщина должна на протяжении всех девяти месяцев вынашивания ребенка. Все, что ест женщина, в той или иной мере попадет и младенцу. Поэтому, прежде чем принять какое-либо лекарство, беременная должна проконсультироваться с гинеколологом. В этот период крайне важно отказаться от пищи, в которой много разных «Е» и другой опасной химии. Не нужно усложнять себе жизнь, придумывая изысканный рацион, полезнее всего обычная свежая домашняя еда.
И вот долгожданная встреча состоялась, малыш появился на свет. В первые полгода жизни у ребенка немного запросов и причин для слез: если малыш плачет, значит, он хочет либо есть, либо спать, либо у него что-то болит. Если оказалось, что ребенок проголодался, мама должна позаботиться о здоровом питании, которое не навредит маленькому человеку, а пойдет ему на пользу.
Рациональное вскармливание малышей до года крайне важно, ведь именно в этот период ребенок как никогда активно растет и развивается. От того, что ест малыш, зависит не только рост, но и физическое и нервно-психическое развитие ребенка. Пища должна полностью удовлетворять потребности организма и соответствовать его возрастным возможностям.
Грудное вскармливание
Важно, чтобы женщина помнила: нет ничего полезнее для ее ребенка, чем материнское молоко, ни одна смесь не может заменить мамину грудь. Потому, как бы сложно не было в первые месяцы после рождения, не торопитесь завершать лактацию. Грудничок вас отблагодарит за это своим крепким здоровьем.
К сожалению, не всегда выбор, чем кормить ребенка: смесью или грудью, зависит от матери. Некоторые женщины генетически не могут выкормить малыша: молока мало или нет вовсе. Отчаиваться не стоит, нужно вместе с педиатром подобрать смесь, которая будет учитывать проблемы и пожелания вашего карапуза (смеси бывают обычные и лечебные).
Несколько советов, как это сделать:
— не нервничайте: стрессы не только уменьшают лактацию, но могут привести к полному исчезновению молока.
— чаще прикладывайте ребенка к груди. Когда речь идет о налаживании грудного вскармливания, не приходится говорить о кормлении по графику – к нему можно будет вернуться, когда молока станет достаточно. А пока чем больше ребенок сосет, тем больше будет молока.
— больше пейте и полноценно питайтесь. Питье должно быть теплым. Пить можно воду, компот из сухофруктов, некрепкий чай, а также специальные лактогонные чаи, которые продаются в аптеках. Крепкий чай (черный и зеленый) пить не стоит: кофеин, который содержится в чае, может чрезмерно взбодрить ребенка и стать причиной его беспокойного сна.
Что же касается чая с молоком (сгущенкой), который нередко называют лучшим лактогонным средством, отвечу так: да, он стимулирует лактацию, но молоко может стать причиной усиления колик (боли в животе от избытка газов), а также аллергии у ребенка, потому злоупотреблять этим напитком не стоит, лучше отдать предпочтение аптечным травяным чаям для лактации.
— даже если у молодой мамы есть помощники, которые могут взять на себя прогулки с малышом, мама должна ежедневно гулять на свежем воздухе.
— у молодой мамы, насколько это возможно, должен быть полноценный сон – 8 часов в сутки. Это возможно, нужно просто правильно расставить приоритеты в новых условиях. Не нужно пытаться успеть сделать все, главная задача женщины на этом этапе – забота о ребенке. А потому, если ребенок уснул — стоит вздремнуть самой. А часть домашних обязанностей, можно, например, поручить мужу.
— следите за тем, чтобы молоко в груди не застаивалось (лактостаз) – не образовывались уплотнения. Молочную железу нужно регулярно бережно массировать по ходу молочных протоков ( по направлению к соску). Подробнее о том, как правильно массировать грудь, женщине расскажут и покажут в роддоме.
Как понять, что малыш недоедает:
Основной показатель – недобор веса при ежемесячном контрольном взвешивании. В первые полгода жизни ребенок должен набирать по 600-800 граммов в месяц. Мама должна выяснить, высасывает ли малыш за кормление положенную ему по возрасту норму молока. Если малыш на искусственном вскармливании, то здесь все просто: на помощь маме грудничка придут специальные весы. Взвесили ребенка до кормления, после и вычли разницу.
Мама должна выяснить, высасывает ли малыш за кормление положенную ему по возрасту норму молока. Если малыш на искусственном вскармливании, то здесь все просто: на помощь маме грудничка придут специальные весы. Взвесили ребенка до кормления, после и вычли разницу.
В первую неделю жизни за кормление малыш должен съедать примерно 50 мл молока (300-400 мл в сутки), в две недели – 60-90 мл за кормление, 20% массы малыша за сутки.
— 1 месяц – 100 мл за кормление, 600 мл в сутки
— 2 месяца – 120-150 мл за кормление, 800 мл в сутки
— 3 месяца – 150 -180 мл за кормление, 1/6 массы малыша в сутки
— 4 месяца – 180-210 мл за кормление, 1/6 массы в сутки
— 5-6 месяцев – 210-240 мл за кормление, 800-1000 мл в сутки
Голодный ребенок сообщит маме о том, что хочет есть, плачем. Если новорожденный крутит головой влево-вправо, открывает рот и делает жест сосания, начинает сосать кулак или большой палец – ребенок хочет есть.
Прикорм. Пришла пора познакомиться с ложкой
Если у матери молока достаточно, то до 6 месяцев не стоит беспокоиться о прикорме. В первые полгода жизни в грудном молоке есть все, что нужно маленькому человеку. После пяти месяцев грудничка можно лишь побаловать гипоаллергенным фруктовым пюре и соком. Если малышу не хватает грудного молока, он недобирает в весе, то до пяти месяцев нужно докармливать ребенка смесью. На усмотрение мамы: заменить одно-два кормления грудью на смесь или кормить по схеме — грудь, затем бутылочка. Малыша на искусственном вскармливании можно начать прикармливать с ложечки с пяти месяцев.
В первые полгода жизни в грудном молоке есть все, что нужно маленькому человеку. После пяти месяцев грудничка можно лишь побаловать гипоаллергенным фруктовым пюре и соком. Если малышу не хватает грудного молока, он недобирает в весе, то до пяти месяцев нужно докармливать ребенка смесью. На усмотрение мамы: заменить одно-два кормления грудью на смесь или кормить по схеме — грудь, затем бутылочка. Малыша на искусственном вскармливании можно начать прикармливать с ложечки с пяти месяцев.
Правила введения прикорма:
— Не торопитесь разнообразить рацион малыша. Интервал между введением новых продуктов составляет 5-7 дней.
— Лучше начать прикорм с однокомпонентного овощного пюре. Овощи вводить в рацион нужно в такой последовательности: кабачок, цветная капуста, брокколи, тыква, морковь. Овощи лучше давать в обед, начинать с одной чайной ложки, постепенно овощное пюре заменит одно полноценное кормление
— В первый месяц с начала прикорма даем овощи, в следующий месяц к овощам добавляются каши – рисовая, кукурузная, гречневая. Также начинаем с одной чайной ложки и постепенно увеличиваем объем каши до полноценного кормления. Исключение составляют дети с недобором веса, для них прикорм начинается с каши, а затем только идут овощи. Предпочтение отдается безглютеновым кашам, так как глютен может привести к расстройству пищеварения, а также к аллергии. Овсянку можно будет дать ребенку в 8-9 месяцев.
Также начинаем с одной чайной ложки и постепенно увеличиваем объем каши до полноценного кормления. Исключение составляют дети с недобором веса, для них прикорм начинается с каши, а затем только идут овощи. Предпочтение отдается безглютеновым кашам, так как глютен может привести к расстройству пищеварения, а также к аллергии. Овсянку можно будет дать ребенку в 8-9 месяцев.
Кашу лучше давать на завтрак, но чаще родители дают ее перед ночным сном, чтобы малыш дольше не просыпался для очередного кормления и дал отдохнуть маме.
— Далее, в 7 месяцев, можно понемногу добавлять в овощное пюре мясо (индейка, кролик, телятина, курица, ягненок) также ребенку в этом возрасте можно добавлять в еду желток (куриный или перепелиный), предложить картофель. В 8-9 месяцев в сутки ребенок должен съедать не более 50 граммов мяса, к году – примерно 100 граммов мяса.
— в 9 месяцев малышу можно дать творог, кефир.
Схема введения овощного пюре:
Начинаем с кабачка:
1 день – (5 граммов) одна чайная ложка, докармливаем грудью или смесью
2 день – 10 граммов, докармливаем грудью или смесью
3 день – 20 граммов, докармливаем грудью или смесью
4 день – 40 граммов, докармливаем грудью или смесью
5 день – 80 граммов, докармливаем грудью или смесью
6 день – 120 граммов, докармливаем грудью или смесью
7 день – 150 граммов, докармливаем грудью или смесью
На следующий день по этой схеме даем цветную капусту — начинаем с одной чайной ложки и доводим до полноценного кормления. К цветной капусте можно добавлять кабачок, если на него не было отрицательной реакции у ребенка. Каши в рацион ребенка вводятся по этой же схеме.
К цветной капусте можно добавлять кабачок, если на него не было отрицательной реакции у ребенка. Каши в рацион ребенка вводятся по этой же схеме.
Еду малышу можно готовить самой, а можно покупать готовую в магазине – это касается и каш, и овощных, мясных пюре. Причем, готовая еда из баночек ничем не хуже приготовленной дома, а для мамы эти «баночки» и «коробочки» — значительная помощь. Овощи ребенку варятся без соли и специй, взрослым такая еда покажется безвкусной, но у детей на этот счет другое мнение.
Чтобы научить ребенка жевать, правильно формировать пищевой комочек, глотать пищу кусочками, маме понадобится терпение, а малышу — зубы. А пока зубов нет, маме на помощь придет блендер, который поможет довести до нужной консистенции приготовленные дома овощи и мясо.
Есть много мнений о том, как долго нужно кормить ребенка грудью. Научные исследования по этому поводу — и я с ними также согласна — говорят: грудное молоко необходимо малышу до года. На втором году жизни в молоке уже нет тех защитных функций, оно перестает насыщать ребенка, а мамина грудь становится способом общения с самым близким человеком, привычкой. У женщины же из-за длительного кормления происходит истощение.
У женщины же из-за длительного кормления происходит истощение.
Колики и обильное срыгивание у младенцев
После рождения ребенка многие мамы сталкиваются с такой проблемой, как колики. Колики – это спазмы кишечника, вызванные повышенным газообразованием. Малыш сильно плачет, дергает ножками, подтягивая их к животу, живот раздут от газов. Через 2-3 месяца желудок и кишечник приспособятся к новым, послеутробным условиям жизни и проблема исчезнет сама собой. Но, чтобы облегчить себе и ребенку жизнь в эти месяцы, есть простые советы. Во-первых, можно обратиться за помощью к препаратам для новорожденных, которые уменьшают количество газов в кишечнике (например, укропная водичка). О том, что именно можно дать вашему малышу, расскажет педиатр на приеме. Если женщина кормит грудью, она обязана в собственной тарелке учитывать интересы малыша.
Если ребенок страдает от колик, кормящая мама должна исключить из своего питания продукты, которые повышают газообразование в кишечнике: сырую капусту, бобовые, хлеб, сладости. Не стоит пить молоко, лучше отдать предпочтение кисломолочным продуктам: творогу, кефиру (также в небольшом количестве: 1 стакан кефира, 100 граммов творога в сутки).
Не стоит пить молоко, лучше отдать предпочтение кисломолочным продуктам: творогу, кефиру (также в небольшом количестве: 1 стакан кефира, 100 граммов творога в сутки).
После кормления ребенка обязательно нужно ставить «столбиком» (вертикально прислонить ребенка к себе, головка малыша окажется на плече мамы). Нужно дождаться, когда малыш срыгнет воздух, который он заглотил вместе с молоком. Если не провести эту процедуру, то воздух уйдет в кишечник, и боли в животе от избытка газа усилятся.
Важно также исключить из пищи продукты, которые чаще других вызывают аллергию: цитрусовые, шоколад, кофе, помидоры, орехи. Мама в первые три месяца должна есть кашу, супы с картофелем, макаронами, нежирное мясо, рыбу (минтай, треска, хек).
Малыша, страдающего коликами, перед кормлением нужно выкладывать на животик, это поможет избавиться от зловредных газов.
Также облегчит боль теплая пеленка, положенная на животик, поглаживания животика (легкий массаж) по часовой стрелке.
При грудном вскармливании мама должна следить, чтобы малыш захватывал всю ареолу соска, не глотал воздух. При искусственном вскармливании нужно правильно подобрать малышу соску и смесь.
Еще одна проблема, с которой сталкиваются мамы в первые месяцы жизни ребенка, — обильное срыгивание: ребенок высосал обе груди и фонтаном срыгнул все маме на плечо. С проблемой нужно разбираться индивидуально. Нередко причина очень проста – мама перекармливает малыша, дает грудь при первом писке, вот лишнее и выходит наружу. При перекармливании идет и чрезмерная прибавка в весе. В этом случае нужно кормить ребенка по режиму, который вам подскажет ваш педиатр, график кормлений будет зависеть от возраста грудничка.
Возможно, карапуз неправильно сосет грудь (или не подходит бутылочка): вместе с молоком (смесью) глотает слишком много воздуха, который затем срыгивает вместе с едой. Если причина в другом, то педиатр назначит УЗИ брюшной полости, которое покажет, есть ли какие-либо патологии желудочно-кишечного тракта.
Молодая мама должна помнить, что паника и истерика ей не союзники, ее тревога тут же передастся малышу. Так же малыш воспримет и позитивный оптимистичный мамин настрой. Потому, если мама хочет, чтобы малыш хорошо ел и сладко спал, нужно быть ему примером: не рыдать и не нервничать понапрасну.
Не нужно спешить переводить ребенка на общий стол. До трех лет питание детей должно быть бережным: как можно дольше не рассказывайте ребенку про шоколад и конфеты, не давайте малышу жареную, копченую, острую, чрезмерно соленую пищу. Я уже не говорю про фаст-фуд и всякие чипсы и газировку, на это все табу как для маленьких, так и для больших. До трех лет вовсе нельзя морепродукты, у ребенка только к трехлетнему возрасту вырабатываются ферменты для их переваривания. По этой же причине до пяти лет нельзя грибы. Суп малышу нужно готовить на втором бульоне, то есть, когд мясо или рыба закипели, воду нужно слить и наполнить кастрюлю чистой водой, которая и станет бульоном.
Очень часто мамы жалуются, что ребенок любит одно и наотрез отказывается есть другое. На такие жалобы ответ один: ребенок поступает так, как ему хочется и как ему проще, а в маминых силах научить его любить то, что полезно его здоровью, сформировать правильные пищевые привычки. Другое дело, если маме лень стоять у плиты: тушить овощи, варить супы, а потом терпеливо пытаться приучить к такой еде детей. В этом случае не нужно жаловаться и перекладывать груз ответственности на ребенка: мол, его не заставить. Не справились родители, пищевые предпочтения и пристрастия маленьких детей – это только вина и достижения мамы и папы.
На такие жалобы ответ один: ребенок поступает так, как ему хочется и как ему проще, а в маминых силах научить его любить то, что полезно его здоровью, сформировать правильные пищевые привычки. Другое дело, если маме лень стоять у плиты: тушить овощи, варить супы, а потом терпеливо пытаться приучить к такой еде детей. В этом случае не нужно жаловаться и перекладывать груз ответственности на ребенка: мол, его не заставить. Не справились родители, пищевые предпочтения и пристрастия маленьких детей – это только вина и достижения мамы и папы.
Из-за безответственного отношения родителей, а также из-за обилия в магазинах готовой еды сегодня значительно помолодели многие болезни. Детское ожирение и вовсе стало современной эпидемией, все чаще дети болеют диабетом II типа.
Питаться правильно, с одной стороны, это просто, а с другой – целое искусство. Педиатр, гастроэнтеролог Ольга Устинова поделилась простыми советами — на что обратить внимание родителям и как правильно кормить малышей. Читатели ТИА могут задать волнующие вопросы врачу в комментариях к интервью, квалифицированные ответы будут опубликованы на сайте www.tvernews.ru.
Читатели ТИА могут задать волнующие вопросы врачу в комментариях к интервью, квалифицированные ответы будут опубликованы на сайте www.tvernews.ru.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Воздействие — Медицинский центр Рогашка
Соотношение кислот и оснований имеет первостепенное значение для метаболизма. Нормальный клеточный метаболизм требует равновесия между кислотами и основаниями. Состояние белков, структура клеточных компонентов, проницаемость мембран, ферментов и гормонов, распределение электролитов и структура соединительной ткани зависят от этого равновесия.
Кислотно-основное состояние организма определяется путем измерения значения рН крови, который у здоровых людей составляет 7,4. Если в связи с болезнью значение рН падает ниже 7,37, происходит нарушение обмена веществ в результате подкисления (ацидоза), повышение рН до 7,44 приводит к избытку оснований (алкалозу). Как известно, каждая клеточная жидкость имеет свое конкретное значение рН (например, желудочный сок: 1,2 – 3; слюна: 7,0; сок поджелудочной железы 8,0; моча: 5,6 — 7,0).
Организм обладает эффективными регуляционными механизмами (буферные системы в крови, легких, почках) для поддержания рН в узких пределах, но, несмотря на это, кислотно-щелочной баланс легко нарушить. Расстройства кислотно-щелочного баланса могут возникнуть в результате патологических причин (сахарный диабет, гиперальдостеронизм, хроническая почечная недостаточность, алкогольная интоксикация, гипокалиемия, отеки, и т. п.), а также из-за некоторых лекарств, инфекций и неправильного питания (ожирение).
Кислотно-щелочной баланс является одной из основ здорового образа жизни
По превалирующему мнению современной медицины (варьируется от страны к стране), пища не должна влиять на кислотно-щелочной баланс в организме. Исследования показали, однако, что нарушение баланса чаще всего происходит из-за питания, которое приводит к повышенному образованию кислот в организме.
У организма есть свои собственные механизмы для нейтрализации избытка кислот. Их возможности ограничивает чрезмерное потребление переработанной и «пустой» пищи, животного белка и концентрированных углеводов.
Организм не может вывести все кислоты, накопленные в межклеточном пространстве, в результате чего кислотная нагрузка на ткани и органы возрастает. Теряя щелочные минералы, организм пытается отложить избыток кислоты и токсинов в межклеточное пространство в суставах. Из-за перегрузки организма это «временное хранилище» превращается в свалку, которая влияет на все обменные процессы в организме.
Последствиями хронического окисления являются: дефицит некоторых минералов, хроническая усталость («синдром выгорания»), нарушения сна, проблемы с пищеварением, нарушение концентрации внимания, мышечные спазмы, диарея, головная боль, нервозность и многое другое. Постоянный приток кислот в организм может привести к определенным заболеваниям, таким как остеопороз и определенные типы почечных камней, сердечно-сосудистым заболеваниям, воспалительным дегенеративным изменениям в опорно-двигательной системе, подагре, диабету 2 типа, повышению мочевой кислоты, аллергиям, травмам дентина (зубов), нарушениям вегетативной нервной системы и многим другим.
Окисление жидкостей организма приводит к изменению свойств эритроцитов. Они становятся менее эластичными, деформируются и теряют способность изменить внешний облик. Им труднее пройти через капилляры, поэтому они собираются в кластеры в форме пробок. Снижается вязкость крови, а также локальное насыщение тканей и жизненно важных органов (сердца, мозга) кислородом.
Роль гидрокарбонатных ионов:
В поддержании этого равновесия играет важную роль гидрокарбонат натрия, который является сильным основным веществом. Он служит для нейтрализации избытка кислот и выделения пищеварительных соков в так называемых базофильных органах: печени, желчном пузыре, слюнных железах и пищеварительных железах тонкого и толстого кишечника.
Природная минеральная вода Donat Mg содержит большое количество гидрокарбонатных ионов и щелочного минерала магния, благодаря чему помогает эффективно регулировать кислотно-щелочной баланс.
Лямблии у детей: симптомы, лечение
«Возможно, у ребёнка паразиты?!» Родители могут задаваться таким вопросом, если ребёнок страдает аллергиями, расстройством пищеварения, если у него плохой аппетит.
Одно из распространённых паразитарных заболеваний у детей – лямблиоз.
Как происходит заражение возбудителем лямблиоза – лямблиями? Какие анализы необходимо сдавать ребёнку на лямблии? Как избавиться от этих паразитов?
На эти и другие вопросы отвечает детский врач-инфекционист «Клиника Эксперт» Тула Елена Геннадьевна Королёва.
— Елена Геннадьевна, с термином «лямблии» наверняка сталкивались многие родители. Что это такое и как выглядят лямблии?
— Это небольшие простейшие паразиты, невидимые невооружённым глазом. Они являются возбудителями лямблиоза. Представляют собой амёбу со жгутиком. Лямблии обитают в тонком отделе кишечника человека и других млекопитающих, а также птиц. Наружу выводятся с фекалиями в виде цист.
— Откуда берутся лямблии в организме ребёнка?
— Существует несколько путей возможного попадания цист лямблий в организм:
- Контактный – при пользовании общими средствами гигиены, посудой
- Водный – при купании в загрязнённых водоёмах или употреблении сырой воды из сомнительных источников
- Пищевой – если ребёнок ест немытые овощи, фрукты, а также употребляет продукты без достаточной термической обработки (сырое молоко, мясо, рыбу)
- Связанный с животными. Переносить цисты лямблий могут домашние животные, которые содержатся или выгуливаются на улице, а также сельскохозяйственные.
Важно то, что циста лямблии очень устойчива к внешнему воздействию. По этой причине она не разрушается желудочным соком. Попадая в двенадцатиперстную кишку, лямблии высвобождаются из оболочки и всей своей поверхностью всасывают здесь питательные вещества.
— Какими симптомами проявляются лямблии у детей?
— Вообще для паразитарных заболеваний в целом, и для лямблий в частности, характерно скрываться за «масками» — признаками других заболеваний. Для острого лямблиоза, к примеру, характерны клинические признаки кишечной инфекции:
- тошнота, рвота,
- боли в животе,
- понос (в случае лямблиоза – в виде пенистого стула).
Заподозрить острый лямблиоз достаточно сложно.
Хронические формы лямблиоза проявляются симптомами, схожими с синдромом раздражённого кишечника. Чаще всего я слышу жалобы на периодические нарушения со стороны пищеварительного тракта. Могут отмечаться:
- нарушение стула (запоры, поносы),
- боли вокруг пупка,
- тошнота, отрыжка,
- снижение аппетита,
- признаки дискинезии желчевыводящих путей (в частности, белый налёт на языке, резкая боль в правом боку при физической нагрузке, эпизоды частого жидкого стула, ощущение жжения в зоне кишечника после стрессов или употребления сладкого, снижение веса),
- аллергические проявления (дерматиты, крапивница, бронхиальная астма).
Из-за разбалансировки функции печени, желчевыводящих путей, поджелудочной железы отмечается характерный маслянистый стул, специфический оттенок кожи на животе с коричневым ореолом вокруг пупка.
При массивном попадании возбудителя в организм у ребёнка может периодически повышаться температура тела до 37 — 37,5 градусов Цельсия.
Иногда лямблиоз протекает бессимптомно, в некоторых случаях наблюдается крайне тяжёлая форма течения (например, у маленьких детей и у ВИЧ-инфицированных).
— Елена Геннадьевна, а как обнаружить лямблии у детей? Из чего складывается диагностика лямблиоза?
— Используется выявление цист лямблий в кале (трёхкратное микроскопическое исследование) и анализ кала методом ПЦР (однократно). Сочетание этих методов является золотым стандартом диагностики лямблиоза.
Другой метод диагностики – ИФА (иммуноферментный анализ) крови на лямблии. Он позволяет обнаружить не сами лямблии, а антитела к ним. По результатам только этого метода исследования диагноз не ставится. Обычно ИФА делают в комплексе с ПЦР или микроскопией кала, но иногда при постановке диагноза мы опираемся только на анализ крови и на характерную для лямблиоза клиническую картину.
Ещё один метод выявления лямблий – гастроскопия с исследованием содержимого двенадцатиперстной кишки. Так как эту процедуру сложно проводить у ребёнка, обычно ограничиваются вышеназванными методами.
Читайте материалы по теме:
Диагностика инфекций методом ПЦР: что это такое?
ИФА-анализ крови: когда применяется?
— Расскажите, пожалуйста, как сдаётся анализ на лямблии. Нужно ли к нему как-то готовиться?
— Кровь для ИФА необходимо сдавать на голодный желудок. Для микроскопического исследования кала необходимо собрать несколько его порций, в некоторых лабораториях кал исследуют только в тёплом виде.
— Как вывести лямблии у ребёнка? Что предлагает современная медицина?
— Лечение лямблий у детей – это длительная трёхступенчатая терапия, которая занимает 1,5-2 месяца. Схему лечения, дозу и кратность приёма препаратов подбирает врач, индивидуально для каждого ребёнка. На первом – подготовительном – этапе восстанавливают кишечную микрофлору, используют сорбенты, ферменты. Далее идёт противопротозойная терапия, а затем восстановительный этап с использованием иммуномодуляторов.
Хочу подчеркнуть, что выявление паразитов, в том числе и лямблий, у одного из членов семьи – это прямое показание к тому, чтобы провести соответствующую терапию для всей семьи.
— Какие меры профилактики помогут предупредить лямблиоз у детей?
— Прежде всего необходимо обучать детей с раннего возраста гигиеническим навыкам, в частности, регулярно мыть руки (перед едой, после туалета, прогулки, взаимодействия с домашними животными). Не разрешать пить сырую воду (нефильтрованную, из общегородской системы водоснабжения), купаться в загрязнённых водоёмах. Важно регулярно проводить противопаразитарное лечение домашних животных.
Обращаясь к родителям, хочу также сказать, что при любых подозрительных симптомах, вялотекущих хронических процессах у ребёнка нужно обязательно консультироваться с врачом. Своевременное выявление паразитов поможет избежать многих сопутствующих проблем со здоровьем.
Беседовала Севиля Ибраимова
Записаться на приём к врачу-педиатру можно здесь
Записаться на анализы можно здесь
ВНИМАНИЕ: услуги доступны не во всех городах
Редакция рекомендует:
Внимание, эхинококкоз!
Часто – это сколько? На приёме у педиатра — часто болеющий ребёнок
Для справки:
Королёва Елена Геннадьевна
Выпускница педиатрического факультета Киргизского государственного медицинского института 1992 года
В 1993 году окончила интернатуру по специализации «Детские инфекции»
В настоящее время занимает должность врача детского инфекциониста, детского анестезиолога — реаниматолога «Клиника Эксперт» Тула. Принимает по адресу: ул. Болдина,74.
Стеноз привратника (для родителей) — Nemours KidsHealth
Что такое стеноз привратника?
Стеноз привратника — это заболевание, которое может поражать желудочно-кишечный тракт у младенцев. Это может вызвать сильную и частую рвоту ребенка, а также может привести к другим проблемам, например обезвоживанию. Стеноз привратника требует немедленной медицинской помощи.
Что происходит при стенозе привратника?
Пища и другое содержимое желудка проходят через привратник , нижнюю часть желудка, и попадают в тонкий кишечник.Стеноз привратника (pie-LOR-ik stih-NOE-sis) — это сужение привратника. Когда у ребенка стеноз привратника, это сужение канала привратника препятствует выходу пищи из желудка.
Стеноз привратника (также называемый инфантильным гипертрофическим стенозом привратника) — это тип обструкции выходного отверстия желудка , что означает закупорку от желудка к кишечнику.
Стеноз привратника поражает примерно 3 из 1000 детей в Соединенных Штатах. Это чаще встречается у первенцев мужского пола, а также в семьях — если у одного из родителей был стеноз привратника, то риск его развития у ребенка составляет до 20%.У большинства младенцев симптомы развиваются через 3-5 недель после рождения.
Что вызывает стеноз привратника?
Считается, что дети, у которых развивается стеноз привратника, не рождаются с ним, но имеют прогрессирующее утолщение привратника после рождения. У ребенка появляются симптомы, когда привратник становится настолько толстым, что желудок не может опорожняться должным образом.
Причина утолщения не ясна. Это может быть комбинация нескольких вещей. Например, применение эритромицина (антибиотика) у младенцев в первые 2 недели жизни или антибиотиков, назначаемых мамам в конце беременности или во время кормления грудью, может быть связано со стенозом привратника.
Каковы признаки и симптомы стеноза привратника?
Симптомы пилорического стеноза обычно проявляются, когда ребенку исполняется около 3 недель. В их числе:
- Рвота. Первым симптомом обычно является рвота. Сначала может показаться, что ребенок просто часто срыгивает, но затем это имеет тенденцию к рвота снарядом , при которой грудное молоко или смесь выталкивается изо рта с силой по дуге, иногда на расстояние нескольких футов. .Рвота метательными снарядами обычно происходит вскоре после окончания кормления, хотя в некоторых случаях это может произойти через несколько часов.
Рвотное молоко может пахнуть простоквашей, потому что оно смешано с желудочной кислотой. Рвота будет содержать желчь, зеленоватую жидкость из печени, которая смешивается с переваренной пищей после того, как покидает желудок.
Несмотря на рвоту, ребенок со стенозом привратника обычно снова голоден вскоре после рвоты и хочет есть. Важно знать, что даже при рвоте ребенку может показаться, что он не испытывает сильной боли или на первый взгляд не выглядит очень больным.
- Изменения стула. У младенцев со стенозом привратника обычно меньше каловых масс (какашек), потому что в кишечник поступает мало пищи или совсем нет пищи. Также возможны запоры или какашки со слизью.
- Неспособность набрать вес или похудеть. Большинство детей со стенозом привратника не могут набрать вес или похудеют. По мере ухудшения состояния они могут обезвоживаться.
Младенцы с обезвоживанием менее активны, чем обычно, и у них может появиться впалое «мягкое пятно» на голове и впалых глазах, а их кожа может выглядеть морщинистой.Поскольку мочиться меньше, они могут перерыв в мокрых подгузниках от 4 до 6 часов.
- Волны перистальтики. После кормления учащенные сокращения желудка могут вызвать заметную рябь, которая перемещается слева направо по животу ребенка, когда желудок пытается опустошиться, преодолевая утолщенный привратник.
Важно позвонить своему врачу, если у вашего ребенка есть какие-либо из этих симптомов.
Другие условия могут вызвать аналогичные проблемы. Например:
- Гастроэзофагеальный рефлюкс (ГЭР) обычно начинается в возрасте до 8 недель.ГЭР включает сильную срыгивание (рефлюкс) после кормления, что может выглядеть как рвота. Но у большинства детей с ГЭР не бывает рвоты снарядами, и, хотя у них могут быть проблемы с набором веса, обычно у них нормальные какашки.
- белок молока аллергии также может сделать ребенок срыгивает или рвоту и понос. Но у этих младенцев нет рвоты метательными снарядами.
- гастроэнтерит (воспаление пищеварительного тракта, которое может быть вызвано вирусной или бактериальной инфекцией) также может вызывать рвоту и обезвоживание.Но у младенцев с гастроэнтеритом обычно бывает диарея с жидким, водянистым или иногда кровянистым стулом. Диарея обычно не наблюдается при стенозе привратника.
Как диагностируется стеноз привратника?
Врач задаст подробные вопросы о способах кормления и рвоте ребенка, в том числе о том, как выглядит рвота. Врач проведет осмотр и отметит любую потерю веса или нарушение роста с рождения.
Врач проверит наличие шишки в брюшной полости.Если врач нащупывает эту шишку, которая обычно является твердой и подвижной, на ощупь похожа на оливку, это явный признак того, что у ребенка стеноз привратника.
Если есть вероятность стеноза привратника, врач, вероятно, назначит УЗИ брюшной полости. Увеличенный и утолщенный привратник будет виден на ультразвуковых изображениях. Врач может попросить не кормить ребенка за несколько часов до УЗИ.
Иногда вместо УЗИ врачи назначают глоток с барием. Младенцы проглатывают небольшое количество меловой жидкости (бария).Затем делается специальный рентген, который позволяет врачу проверить пилорическую область на предмет сужения или закупорки.
Врач также может назначить анализы крови для проверки уровня электролитов (минералов, которые помогают поддерживать баланс жидкости и правильную работу жизненно важных органов). Электролитный дисбаланс часто возникает из-за непрекращающейся рвоты желудочной кислотой и обезвоживания, и его необходимо исправить.
Как лечится стеноз привратника?
Когда у младенца диагностируется стеноз привратника с помощью УЗИ или глотания бария, ребенок помещается в больницу и готов к операции.Любое обезвоживание или проблемы с электролитами в крови можно исправить с помощью внутривенных (IV) жидкостей, как правило, в течение 24 часов.
Врачи проводят операцию под названием пилоромиотомия (пай-лор-о-мой-ОТ-э-э-я) для снятия закупорки. Используя небольшой разрез (разрез), хирург исследует привратник, разделяет и распределяет толстые напряженные мышцы. Это расслабляет и раскрывает эти мышцы.
Операцию можно также провести с помощью лапароскопии . В этом методе используется крошечный прицел, который вводится через небольшой разрез в пупке, позволяя врачу увидеть область привратника.Используя другие небольшие инструменты, помещенные в близлежащие разрезы, врач может завершить операцию.
Большинство младенцев довольно быстро возвращаются к нормальному кормлению, обычно через 3-4 часа после операции. Из-за опухоли в месте операции ребенок может рвать небольшими количествами в течение дня или около того. Если нет никаких осложнений, большинство детей, перенесших пилоромиотомию, могут вернуться к обычному режиму кормления и отправиться домой в течение 24-48 часов после операции.
Если вы кормите грудью, вы можете беспокоиться о том, чтобы продолжить, пока ваш ребенок находится в больнице.Персонал больницы должен иметь возможность предоставить молокоотсос и помочь вам использовать его, чтобы вы могли продолжать сцеживать молоко до тех пор, пока ваш ребенок не сможет кормить регулярно.
После успешной пилоромиотомии вашему ребенку не нужно будет соблюдать какой-либо особый режим кормления. Ваш врач, вероятно, захочет осмотреть вашего ребенка на последующем приеме, чтобы убедиться, что место операции заживает должным образом и что ваш ребенок хорошо питается и поддерживает или набирает вес.
Стеноз привратника не должен повторяться после пилоромиотомии.Если у вашего ребенка все еще есть симптомы через несколько недель после операции, возможно, есть другая проблема со здоровьем, такая как гастрит или ГЭР, поэтому немедленно сообщите об этом своему врачу.
Когда мне позвонить врачу?
Стеноз привратника — неотложное состояние, требующее немедленного лечения. Позвоните своему врачу, если у вашего ребенка:
.- длительная или метательная рвота после кормления
- худеет или не набирает вес, как ожидалось
- менее активен, чем обычно, или очень сонный
- имеет небольшое количество стула или его отсутствие в течение 1-2 дней
- имеют признаки обезвоживания, такие как перерыв между влажными подгузниками более 4-6 часов, впалое «мягкое пятно» на голове или запавшие глаза.
Гипертрофический стеноз привратника (HPS) — помощь детям с сильной рвотой
После кормления ребенка многие молодые родители быстро учатся, и некоторые из того, что выходит из строя, часто возвращается.Хотя периодические срыгивания после еды являются обычным явлением у младенцев и обычно безвредны, настоящая рвота вызывает большее беспокойство.
Что такое стеноз привратника?
Стеноз привратника — это сужение привратника ― мышечного клапана в нижней части желудка. Когда становится слишком много мыслей ( гипертрофированных), грудного молока или смеси не могут пройти в тонкий кишечник. Это приводит к сильной рвоте метательными снарядами.
Симптомы пилорического стеноза:
Младенцам со стенозом привратника трудно что-либо удерживать после кормления ― обычно начиная с 2-8-недельного возраста.
Как диагностируется стеноз привратника?
Ваш врач может диагностировать стеноз привратника, осмотрев живот вашего ребенка, чтобы почувствовать толстую мышцу привратника ― оливковую массу в верхней части живота, которая является аномальным привратником. Для подтверждения диагноза можно заказать визуализационные исследования:
Ультразвук можно использовать для получения снимка привратника, который будет толще и длиннее, чем обычно. Ультразвук также может показать, когда молоко или смесь не попадают из желудка в тонкий кишечник.
Контрастное исследование верхних отделов ЖКТ В верхнем отделе ЖКТ ваш ребенок пьет жидкость, которая светится на рентгеновском снимке. Как и в случае с ультразвуком, если у вашего ребенка стеноз привратника, в верхних отделах желудочно-кишечного тракта будет видно лишь очень небольшое количество жидкости, проходящей через привратник.
У одних детей больше шансов получить диагноз пилорического стеноза, чем у других?
Причина стеноза привратника неизвестна, но исследователи указывают на возможные факторы риска:
Пол. Заболевание в четыре раза чаще встречается у мальчиков, чем у девочек.
Гонка. У детей европеоидной расы вероятность развития пилорического стеноза выше, чем у детей других рас.
Семейная история . Иногда стеноз привратника передается по наследству. Братья и сестры детей с этим заболеванием несут в 30 раз больший риск, чем население в целом.
Раннее использование антибиотиков. Младенцы, получавшие определенные антибиотики в первые недели жизни — эритромицин для лечения например, коклюш — повышенный риск развития стеноза привратника. Кроме того, дети, рожденные от матерей, принимавших определенные антибиотики на поздних сроках беременности могут иметь повышенный риск развития этого состояния.
Курение во время беременности . У детей, чьи матери курили, риск развития пилорического стеноза почти вдвое выше.
Грыжи . Хотя большинство младенцев со стенозом привратника в остальном здоровы, это состояние чаще встречается у младенцев, рожденных с паховые грыжи.
Кормление из бутылочки . Некоторые исследования показывают, что кормление из бутылочки может повысить риск стеноза привратника. Но неясно, связано ли повышение риска со смесью или с кормлением из бутылочки.
Лечение стеноза привратника:
После того, как у вашего ребенка будет диагностирован стеноз привратника, его или ее будут кормить внутривенно, а не через рот, чтобы остановить рвоту и восполнить необходимые питательные вещества.Чтобы вылечить это заболевание, предпочтительным методом лечения стеноза привратника является операция, называемая «пилоромиотомия ».
Пилоромиотомия — безопасная процедура для большинства младенцев без других осложнений. (Доказано, что для младенцев с состояниями, препятствующими хирургическому вмешательству, в некоторых случаях помогает лекарство под названием сульфат атропина.)
Перед операцией: Перед операцией будут проверены анализы крови, чтобы убедиться, что уровень жидкости и электролитов у вашего ребенка там, где они должны быть.
Во время операции: Разрезается толстая мышца привратника, которая открывает мышцу и позволяет пище выйти из желудка. Разрезается только сама мышца, а не внутренняя оболочка желудка. Операция может быть проведена одним из двух способов:
Лапароскопическая пилоромиотомия: Делаются три небольших разреза, и камера используется для осмотра животика вашего ребенка. Для разрезания привратника используются небольшие инструменты.
Открытая пилоромиотомия: Разрез делается на правой стороне живота вашего ребенка или вокруг пупка.Затем хирург перерезает привратник.
Риски и исходы операции: Как и при любой операции, существует риск осложнений в результате анестезии, кровотечения, инфекции или повреждения других органов. Иногда может быть разрезана внутренняя оболочка привратника. Если это произойдет, это будет исправлено. Если мышца привратника все еще слишком узкая, может потребоваться еще одна операция, чтобы разрезать ее еще больше. Однако осложнения случаются редко. После успешной операции обычно не возникает долгосрочных проблем.
Чего ожидать после операции пилоромиотомии вашего ребенка:
После операции вашему ребенку разрешат есть через рот. Младенцам следует давать грудное молоко или смесь каждые 3-4 часа, начиная примерно через 4-6 часов после операции. Ваш хирург обсудит с вами план кормления после операции. Знайте, что у вашего ребенка все еще может быть рвота, но обычно она улучшается после нескольких кормлений.
Большинство младенцев могут отправиться домой из больницы в течение одного дня после операции.Однако некоторые могут остаться дольше, если плохо питаются. После выписки из больницы ваш ребенок может вернуться ко всем обычным занятиям, включая животик время.
Вернувшись домой, обязательно:
Знайте, как ухаживать за ранкой вашего ребенка . Следите за тем, чтобы порезы на животе вашего ребенка оставались чистыми и сухими в течение 3 дней. После этого раны можно промыть водой с мылом, но не замачивать в течение примерно 7 дней после операции. В большинстве случаев у детей швы рассасываются, и их не нужно снимать.Через 3 дня ваш ребенок может вернуться к обычному состоянию. банные процедуры.
Выдать лекарства согласно указаниям ―в том числе детский ацетаминофен, если вашему ребенку кажется, что он чувствует себя неуютно.
Запишитесь на прием к врачу. Хирург и педиатр вашего ребенка захотят убедиться, что ваш ребенок хорошо ест, набирает вес и полностью выздоравливает.
Обязательно вызовите врача, если:
Ваш ребенок получит лихорадка ; это могло быть признаком послеоперационного заражения .У младенцев лихорадка означает ректальную температуру 100,4 градуса по Фаренгейту (38 градусов по Цельсию) или выше или устную температуру 99 градусов по Фаренгейту (37,2 градуса Цельсия) или выше.
Вас беспокоит разрез ― особенно если порезы на животе вашего ребенка и кожа вокруг них становятся красными, кровоточат или начинают выделяться желтые или зеленые выделения (см. Стафилококковые инфекции).
Вашему малышу рвота часто или после еды.
Живот вашего ребенка выглядит набухание .
Вашему ребенку нет смачивания столько же подгузников, сколько обычно.
Помните:
Стеноз привратника — наиболее частое хирургическое заболевание у младенцев в первые несколько месяцев жизни.Важно диагностировать стеноз привратника на ранней стадии, прежде чем ребенок станет обезвоженным или истощенным. При своевременном лечении младенцы вскоре смогут ограничивать то, что они едят, чтобы они могли расти и процветать.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Медицина для детей и молодежи
Диарея — это внезапное учащение и ослабление дефекации. Легкая диарея — это жидкий или кашицеобразный стул. Умеренный понос — жидкий стул. Лучшим показателем тяжести диареи является ее частота. Основное осложнение диареи — обезвоживание из-за чрезмерной потери жидкости в организме. Симптомами обезвоживания являются сухость во рту, отсутствие слез, снижение выработки мочи и более темная концентрированная моча.Диарея обычно вызывается вирусной инфекцией кишечника, но редко вызывается бактериями или паразитами. Диарея может быть вызвана чрезмерным употреблением фруктового сока или пищевой аллергией. Если жидкий стул выделяется только один или два раза, причиной, вероятно, было что-то необычное, что ел ваш ребенок. Диарея обычно длится от нескольких дней до недели, независимо от лечения, и основная цель терапии — предотвратить обезвоживание, давая достаточно жидкости для приема внутрь, чтобы не отставать от потерянной жидкости. Не ждите быстрого возврата к твердому стулу.
Изменения в диете — основа домашнего лечения диареи. Оптимальная диета зависит от возраста вашего ребенка
и тяжести диареи. Перейдите непосредственно к той части, которая относится к вашему ребенку.
Легкая диарея и дети любого возраста:
- Продолжайте употреблять полноценную смесь или молоко.
- Избегайте употребления фруктовых соков.
- Избегайте сырых фруктов и овощей, бобов, острой пищи и любых продуктов, вызывающих жидкий стул.
Младенцы на искусственном вскармливании и частая водянистая диарея:
Детям с тяжелой диареей нужен ПРС для предотвращения обезвоживания.Примерами являются инфалит, као-лектролит или педиалит. Эти безрецептурные продукты доступны во всех аптеках и супермаркетах. Дайте столько ОРС, сколько хочет ваш ребенок. Диарея вызывает у детей жажду, и вам,
, никогда не следует ограничивать потребление жидкости, чтобы предотвратить обезвоживание. Пока вы не получите одно из этих решений, продолжайте давать ребенку полноценную смесь в неограниченном количестве. Не давайте ребенку водные или спортивные напитки Jell-O. Продолжайте давать ребенку ПРС не менее 6 часов.Между 6
и 24 часами вернитесь на смесь, когда ваш ребенок проголодается, диарея станет менее водянистой
и ребенок выделяет много мочи.
Возвращение к молочной смеси: После приема ПРС в течение 6–24 часов ваш ребенок будет голоден, поэтому начните ее обычное питание. Если диарея продолжает быть сильной, начните с приема сои или смеси без лактозы. Если вы даете смесь из коровьего молока и диарея не проходит через 3 дня, перейдите на смесь без лактозы. Если вы начнете давать соевые смеси, планируйте держать ребенка на соевых смесях до тех пор, пока диарея не пройдет в течение 3 дней.Если стул вашего ребенка очень водянистый, смешайте смесь с 1 или 2 унциями дополнительной воды на бутылку в течение 24 часов. Затем вернитесь к формуле полной силы.
Добавление твердых тел. Продукты, содержащие много крахмала, легче усваиваются, чем другие продукты, во время диареи
. Если вашему ребенку больше 4 месяцев, он страдает диареей более 24 часов и хочет есть твердую пищу, давайте ему следующие крахмалистые продукты, пока диарея не пройдет: любые хлопья, картофельное пюре, яблочное пюре, процеженные бананы, процеженная морковь и другие продукты с высоким содержанием клетчатки.Йогурт также является отличной пищей для детей с диареей, поскольку он содержит все полезные бактерии (пробиотики), которые помогают восстановить естественный баланс кишечника.
Младенцы на грудном вскармливании и частая водянистая диарея:
Определение диареи. Как бы он ни выглядел, стул грудного ребенка считается нормальным, если он не содержит слизи, крови или не имеет неприятного запаха. Фактически, у детей, находящихся на грудном вскармливании, обычно бывает зеленый стул или стул с водяным кольцом вокруг них.Частота движений тоже не сильно помогает. В течение первых 2–3 месяцев жизни у ребенка, находящегося на грудном вскармливании, может быть столько же стула, сколько один после каждого кормления. У таких младенцев всегда следует учитывать наличие в рационе матери чего-то, что вызывает быстрое прохождение. Диарею можно диагностировать, если у вашего ребенка резко увеличивается количество стула, или если ваш ребенок плохо ест, плохо себя чувствует или у него высокая температура.
Лечение:
- Продолжайте кормить грудью, но чаще.
- Если выработка мочи снижена, предлагайте ПРС между кормлениями в течение 6–24 часов.
Дети старшего возраста (старше 1 года) и частая водянистая диарея:
- Выбор твердых веществ является ключевым фактором — крахмалистые продукты усваиваются лучше всего. Давайте каши, овсянку, хлеб, лапшу, картофельное пюре, морковь, яблочное пюре, процеженные бананы и т. Д. Крендели или соленые крекеры могут помочь удовлетворить потребность вашего ребенка в натрии.
- Для жидкости используйте воду или, если кормите грудью, грудное молоко.Если твердые вещества не потребляются, предложите ПРС и поощряйте потребление большого количества жидкости.
- Избегайте всех фруктовых соков и других напитков, содержащих фруктозу, потому что они обычно усугубляют диарею.
- Избегайте молока в течение 2 или 3 дней, потому что лактоза не очень легко усваивается. Йогурт с активной культурой — отличный выбор.
Пробиотики: Недавние исследования показали, что использование пробиотика под названием lactobacillus GG безопасно и эффективно при лечении диареи, особенно ротавируса.Пробиотики содержатся в йогурте «с активными культурами», и в вашей аптеке можно приобрести коммерчески доступный продукт под названием Lactinex Granules. Один пакет этого продукта, посыпанный тем, что ваш ребенок хочет есть 2-3 раза в день, сократит продолжительность симптомов.
Распространенные ошибки: Использование кипяченого обезжиренного молока или любого концентрированного раствора может вызвать серьезные осложнения у детей
, поскольку они содержат слишком много соли.
Kool-Aid и газированные напитки не должны использоваться в качестве единственных продуктов, потому что они содержат мало или совсем не содержат соли.Используйте только указанные жидкости. Чистые жидкости
следует использовать только в течение 6–24 часов, потому что организму нужно больше калорий, чем они могут обеспечить. Аналогичным образом, разбавленную смесь не следует использовать более 24 часов. Самый опасный миф заключается в том, что кишечник нужно «отдыхать»; ограничение жидкости может вызвать обезвоживание. Имейте в виду, что не существует эффективных и безопасных лекарств от диареи, и что дополнительная вода и диетическая терапия работают лучше всего.
Профилактика: Диарея очень заразна.Мытье рук после смены подгузников или использования туалета имеет решающее значение для предотвращения диареи у всех членов семьи.
Сыпь от подгузников от диареи: Кожа возле ануса вашего ребенка может «обгореть» от стула при диарее. Смывайте его после каждого испражнения, а затем защищайте толстым слоем вазелина или другой мази. Эта защита особенно необходима ночью и во время сна. Также помогает быстрая смена подгузника после дефекации.
Диарея переполнения у ребенка, не прошедшего обучение в туалете: Для детей, носящих подгузники, диарея может стать проблемой. Поместите в подгузник хлопчатобумажную мочалку, чтобы уловить более водянистый стул. Временно используйте одноразовые супервпитывающие подгузники, чтобы сократить время очистки. Используйте те, у которых есть плотно облегающие ножки, или накройте другие парой пластиковых штанов. Мойте ребенка в ванне под проточной водой.
НЕМЕДЛЕННО позвоните в наш офис, если. . .
Позвоните в наш офис в рабочее время, если.. .
Почему ваш ребенок не ест
ИЗОБРАЖЕНИЙ ПРЕДОСТАВЛЕНЫ:
1) Pixtal Images / Фотобиблиотека
2) Кристоф Эрмель / iStock
3) Джулиан Уинслоу / Ableimages
4) Харальд Эйзенбергер / LOOK
5) Райан Маквей / Стоун
6) Кевин Р.Л. Хэнсон / DK Stock
/7) Терри Вайн Смешать изображения
8) SimplyMui Photography / Getty
9) Betsy Van Der Meer / Taxi
10) Peter Cade / Iconica
11) Джейсон Эдвардс / National Geographic
12) Purestock / Getty
СПРАВОЧНАЯ ИНФОРМАЦИЯ:
Элизабет Уорд, врач-диетолог, дипломированный диетолог; автор, Полное руководство идиота по кормлению ребенка и малыша.
Пьетт, Л. Еще два укуса: помощь придирчивым едокам сказать «да» еде, Three Rivers Press, 2006.
Американская академия педиатрии. Уход за младенцем и маленьким ребенком: от рождения до 5 лет, Bantam Books, 2009.
Детская больница Бостона: «Проблемы с желудочно-кишечным трактом новорожденных».
Национальный информационный центр по болезням пищеварения, Национальные институты здравоохранения: «Гастроэзофагеальный рефлюкс у младенцев».
Национальное общество детской гастроэнтерологии, гепатологии и питания: «Рекомендации по клинической практике педиатрического гастроэзофагеального рефлюкса.”
Mackonochie, A. Практическая энциклопедия беременности, ухода за младенцами и питания младенцев и малышей, Lorenz Books, 2006.
Национальные институты здравоохранения:« Пищевая аллергия ».
Американская академия семейных врачей: «Проблемы с питанием у младенцев и детей».
KidsHealth.org: «Ваш ребенок с коликами».
ADD Американская академия педиатрии, Healthychildren.org: «Диарея» и «запор».
Детская больница Бостона: «Проблемы с желудочно-кишечным трактом новорожденных».
Американская диетическая ассоциация: «Не кормите ребенка из банки», «Представляем твердую пищу».»
Dr. Greene.com:» Мед и детский ботулизм «.
The New York Times:» Маркировка продуктов, которые могут задохнуться «.
Сеть детских врачей:» Придирчивые едоки «.
Информация о здоровье детей: Запор
Этот информационный бюллетень доступен на следующих языках: Арабский, Ассирийский, Бирманский, Упрощенный китайский), Китайский традиционный), Английский, Карен, Персидский, Сомали, Турецкий и Вьетнамский.
Запор — это когда у ребенка твердый кал (фекалии или дефекация) и / или он не ходит в туалет регулярно. Есть большая разница в плотности и частоте нормального испражнения у детей.
- У младенцев, находящихся на грудном вскармливании, может выделяться испражнение после каждого кормления или только один раз в неделю.
- Младенцы, находящиеся на искусственном вскармливании, и дети старшего возраста, как правило, имеют как минимум один-три дня.
Запор — распространенная проблема у детей, особенно во время приучения к туалету или употребления твердой пищи.Это также может стать проблемой после того, как у ребенка возникла болезненная или пугающая дефекация.
Признаки и симптомы запора
Запор может вызвать:
- спазмы в животе (боль имеет тенденцию приходить и уходить)
- ваш ребенок будет чувствовать себя менее голодным, чем обычно
- раздражительное поведение
- трещины заднего прохода (небольшие трещины на коже вокруг ануса), которые вызывают боль и кровотечение при мочеиспускании — они могут быть вызваны напряжением, чтобы отвести большой твердый испражнения
- держание, такое как сидение на корточках, скрещивание ног или отказ сидеть на унитазе.
Если у вашего ребенка запор, он может выглядеть более раздутым, чем обычно, и вы даже можете почувствовать твердые комочки фекалий, если осторожно надавите на его животик.
Длительный запор может привести к тому, что ваш ребенок испачкается (сделайте помазание или большие мазки на штанах). Это происходит, если прямая кишка (нижняя часть) вашего ребенка долгое время наполняется фекалиями и становится растянутой. У вашего ребенка может не появиться желание сходить в туалет, потому что прямая кишка всегда кажется растянутой.Затем фекалии могут попасть в штаны вашего ребенка, даже если он этого не почувствует. С медицинской точки зрения загрязнение называется «энкопрезом» или «недержанием кала».
Что вызывает запор?
В большинстве случаев запора у детей серьезной причины не обнаруживается. Некоторые возможные причины включают:
- Естественная склонность — у некоторых детей наблюдается замедленное опорожнение кишечника, что вызывает запор.
- Привычки кишечника — например, игнорирование позывов к каканию. Многие маленькие дети слишком заняты играми и откладывают посещение туалета.Затем фекалии становятся все твердее и крупнее. Время туалета следует выделять три раза в день, каждый день, чтобы можно было регулярно посещать туалет без помех.
- Удерживающее поведение — ребенок может начать «держаться» после болезненного или пугающего опыта, например, когда у него есть анальные трещины. Удерживание еще больше укрепляет фекалии и делает следующее испражнение еще более болезненным.
- Изменение обстановки в туалете — например, новые или нежелательные школьные туалеты, или их просят держаться, когда они чувствуют желание пойти (обычно в школе).
- Диета — диета с высоким содержанием обработанных пищевых продуктов и низким содержанием свежих фруктов и овощей может привести к запорам. Дети, которые пьют большое количество коровьего молока каждый день, также могут заболеть запором.
- Заболевание — у очень небольшого числа детей такие заболевания, как отсутствие нормальных нервных окончаний в частях кишечника, дефекты спинного мозга, недостаточность щитовидной железы и некоторые другие метаболические нарушения, могут вызывать запор. Все они редки, но ваш врач проверит их наличие у вашего ребенка.
Уход на дому
Вам нужно беспокоиться о твердости или частоте испражнений вашего ребенка только в том случае, если кажется, что это вызывает проблемы. В большинстве случаев вы можете лечить ребенка дома, чтобы избавиться от запора.
Здоровый кишечник
Если ваш приученный к туалету ребенок страдает запором, важно, чтобы он выработал привычку регулярно сидеть на унитазе.
- Вашему ребенку следует сидеть в туалете после завтрака, обеда и ужина, даже если он не чувствует желания пойти.Им следует остаться на три-пять минут, даже если до этого они какали. Использование кухонного таймера поможет избежать споров о том, как долго они сидят.
- Подкрепите хорошее поведение (сидение и какание в туалете) поощрением и соответствующими возрасту наклейками или таблицами вознаграждений или другими творческими вариантами. Хвалите ребенка за то, что он сидит в туалете, даже если он не какает.
- Поощряйте ребенка реагировать на побуждение своего тела какать.
- Убедитесь, что у вашего ребенка есть подходящее оборудование для использования туалета взрослого размера. Это может быть вставка для сиденья унитаза и подставка для ног, на которую они могут опираться ногами.
Убрать пугающие или болезненные ассоциации
- Многие маленькие дети беспокоятся, что могут упасть в туалет. Подставка для ног или поручни могут помочь. Любимая книга у туалета может помочь им почувствовать себя лучше.
- Вы можете узнать, беспокоится ли ваш ребенок о том, чтобы пользоваться туалетом в школе, детском саду или в учреждении присмотра за детьми, и посмотреть, можно ли чем-нибудь помочь.
Здоровое питание
Диета менее важна при лечении запоров у детей, чем у взрослых, но увеличение потребления клетчатки может помочь некоторым детям, у которых есть естественная склонность к запорам. Чтобы добавить больше клетчатки в рацион вашего ребенка, вы можете попробовать следующее:
- Как минимум две порции фруктов каждый день — фрукты с оставленной кожурой, такие как сливы, чернослив, изюм, абрикосы и персики, содержат много клетчатки.
- Чернослив — это мягкое натуральное слабительное средство, которое действует на некоторых детей.Сок чернослива может стать лучше, если его смешать с другим соком, например яблочным, абрикосовым или клюквенным. Сок чернослива можно заморозить, чтобы получились ледяные столбики.
- Минимум три порции овощей каждый день.
- Зерновые, которые подвергаются меньшей обработке, такие как крупы с отрубями, измельченная пшеница, цельнозерновые крупы или овсянка — избегайте рафинированных зерновых, таких как кукурузные хлопья и рисовые пузыри.
- Хлеб из непросеянной муки вместо белого хлеба.
Если ваш ребенок старше 18 месяцев, сократите потребление коровьего молока до 500 мл в день и избегайте сладких напитков перед едой.Это поможет улучшить аппетит вашего ребенка во время еды.
Детям, принимающим твердую пищу, может помочь увеличение в рационе фруктов и овощей. Вы можете давать ребенку до трех столовых ложек процеженного, тушеного чернослива или абрикоса три раза в неделю или давать ему сливовый сок, разбавленный водой.
Детям с запором, которые пьют смесь, может потребоваться замена смеси.
Когда обращаться к врачу
Если вашему ребенку меньше 12 месяцев и вы подозреваете, что у него запор, вам следует проконсультироваться со своим терапевтом или медсестрой по охране здоровья матери и ребенка.
Детям старшего возраста, если простые изменения диеты не помогают, ваш ребенок испытывает сильную боль или у них идет кровотечение из ягодиц, вам следует отвести их к терапевту.
Ваш терапевт может порекомендовать слабительное. Дети, страдающие запором в течение многих месяцев, вероятно, будут нуждаться в слабительных лекарствах в течение нескольких месяцев, в дополнение к тому, чтобы им было рекомендовано иметь здоровый кишечник.
Слабительные варианты |
Слабительные средства можно приобрести без рецепта в аптеках, но детям не рекомендуется принимать слабительные без консультации с врачом.
|
Ключевые моменты, которые нужно запомнить
- Есть большая разница в стойкости и частоте мочеиспускания у детей.
- Вам нужно беспокоиться о твердости или частоте испражнений вашего ребенка только в том случае, если кажется, что это вызывает проблемы.
- Запор может вызвать спазмы желудка, снижение аппетита и раздражительность.
- Обратитесь к врачу, если простые изменения в диете не помогают, ваш ребенок испытывает сильную боль или у него кровотечение из ягодиц.
- Запор обычно можно контролировать с помощью здорового кишечника и лекарств в соответствии с рекомендациями врача.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Когда мне следует беспокоиться о цвете фекалий моего ребенка?
Как правило, это нормально, если у детей фекалии от желто-коричневого до темно-зеленого цвета.Если кал у вашего ребенка белый, красный или черный, покажите его врачу.
Мой ребенок пытается какать, значит ли это, что у него запор?
Дети в возрасте до шести месяцев обычно напрягаются перед тем, как пройти через мягкий кишечник. Это не запор, а скорее отражает медленно развивающийся навык / способность координировать работу кишечника.
Разработано отделениями общей медицины и неотложной помощи Королевской детской больницы.Мы признательны потребителям и опекунам RCH.
Отзыв написан в августе 2020 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите www.rchfoundation.org.au.
Начинающий ребенок на твердой пище | Педиатрия Longwood
Общая информация
Обычно твердую пищу следует начинать в возрасте 4–6 месяцев. Раннее начало приема твердой пищи не заставит вашего ребенка спать дольше по ночам и может вызвать проблемы с пищеварением.В первый год вашего ребенка грудное молоко или смесь — самая важная часть его рациона. Когда вы вводите твердую пищу, убедитесь, что она все еще пьет достаточное количество смеси или грудного молока.
Кормите ребенка твердой пищей с ложки. Кладывать хлопья в бутылку — не лучшая идея, и часть знаний о твердых веществах — это научиться есть ложкой. Вы можете начать принимать твердую пищу в то время, когда ваш ребенок голоден, но не голодает, например, после того, как он получил немного смеси или грудного молока, но не после полноценного кормления молоком, когда он совсем не голоден.
С энтузиазмом старайтесь вводить новые продукты, но не заставляйте ребенка есть что-нибудь. Если вашему ребенку не интересна новая еда, отложите ее и попробуйте ввести ее снова позже. При вводе новой пищи между каждой новой едой должен быть интервал в 2-3 дня, чтобы вы знали, есть ли у вашего ребенка реакция на новую пищу.
Если у вашего ребенка появляется рвота, сыпь или диарея, пожалуйста, не давайте эту пищу снова и обсудите эту реакцию при следующем посещении.Если у вашего ребенка появилась крапивница или проблемы с дыханием, позвоните в офис.
Какие продукты ввести
Где-то в возрасте от 4 до 6 месяцев вы можете начать вводить первые продукты, такие как детские каши, фруктовые пюре, пюре из овощей и пюре из мяса. Начните с одной или двух столовых ложек еды один или два раза в день. Важно убедиться, что некоторые из первых продуктов питания вашего ребенка содержат железо, которое важно для здоровья всех детей. Продукты, богатые железом, включают обогащенные железом детские каши, мясо и бобы.
Когда вашему ребенку исполнится 8 месяцев и он будет хорошо сидеть, вы можете вводить в него продукты, приготовленные вручную, например, печенье, сыр Cheerios, макароны, мягкий хлеб / тосты, небольшие кусочки мягких овощей или фруктов, а также измельченную курицу или мясо.
Примечание о запоре: Иногда, когда ребенок начинает есть твердую пищу, у него возникает запор (твердый стул). Если у вашего ребенка запор, используйте цельнозерновые или ячменные хлопья вместо рисовых хлопьев и избегайте бананов и сладкого картофеля, которые вызывают запор.Все фрукты, которые начинаются на букву «P» (чернослив, сливы, груши, персики), помогут смягчить стул вашего ребенка, поэтому давайте их чаще, если у вашего ребенка твердый стул. Если у вашего ребенка запор, вы также можете давать ему 30 мл черносливового сока, смешанного с 30 мл воды, каждый день или два.
Напитки
В течение всего первого года грудное молоко или смесь должны быть основным напитком вашего ребенка. Типовые суммы указаны в таблице в конце листа. Фруктовый сок, как правило, содержит много сахара и насыщает младенцев, поэтому они едят менее питательную пищу.Мы НЕ рекомендуем давать сок вашему малышу в первый год.Чувствительность к пище и аллергия
Хотя пищевая аллергия кажется более распространенной среди детей, чем в прошлом, никто не знает причины этого. Мы не рекомендуем ограничивать какие-либо определенные продукты для младенцев из-за опасений по поводу аллергии, но если у вас есть вопросы о пищевой аллергии или у вас есть семейная история конкретных пищевых аллергий, пожалуйста, обсудите это со своим врачом.
Цитрусовые и помидоры могут вызвать сыпь вокруг рта у маленьких детей, но это не настоящая аллергия и не опасна; если это произойдет, вы можете сократить потребление этих продуктов и попробовать их снова позже.
Арахис и арахисовое масло
Недавние исследования показывают, что раннее и продолжительное употребление продуктов из арахиса снижает вероятность развития аллергии на арахис. У некоторых детей по-прежнему будет аллергия на арахис, но введение арахиса в 4-6 месяцев может предотвратить аллергию на арахис у многих детей. Если у вашего ребенка есть другая пищевая аллергия или тяжелая экзема (или если вас беспокоит семейный анамнез), пожалуйста, обсудите анализ крови на аллергию на арахис, прежде чем вводить арахис.
Остальным младенцам следует начинать есть арахисовые продукты в 4-6 месяцев. Вы можете смешать небольшое количество гладкого арахисового масла с детскими хлопьями или пюре. Бамба, слоеный арахисовый продукт (доступный в Интернете, а также в отделах израильской или кошерной еды некоторых продуктовых магазинов), можно измельчить в детские хлопья. Первые несколько раз давайте небольшое количество, и, если это переносится без крапивницы, продолжайте кормить арахисосодержащими продуктами 3 раза в неделю. Младенцы старшего возраста и дети ясельного возраста должны продолжать есть бамбу или гладкое арахисовое масло (намазанное тонким слоем на хлеб или крекер) 3 раза в неделю.
Внимание!
- Орехи, цельный виноград, ложки арахисового масла, круглые ломтики хот-дога, твердые сырые овощи, попкорн, леденцы и лед представляют опасность удушья, и их не следует давать ребенку до 4 лет.
- Все продукты, которые вы даете детям младшего возраста, должны быть мягкими и мелкими кусочками.
- Не давайте ребенку мед, пока ему не исполнится 1 год (мед может переносить споры ботулизма, которые опасны для маленького ребенка, но не для детей старшего возраста или взрослых).
- Не готовьте дома свеклу, репу, морковь, шпинат и зелень капусты, пока ваш ребенок еще младенец. При приготовлении в домашних условиях они могут содержать много нитратов, но безопасны, если их употреблять в качестве детского питания, приобретенного в магазине.
Детский понос | Причины, симптомы и лечение
Что вызывает острую диарею у детей?
- Инфекция кишечника (гастроэнтерит) является частой причиной:
- Вирус является частой причиной инфекционной диареи в Великобритании.Иногда это просто «один из этих микробов». Различные вирусы легко передаются от человека к человеку при тесном контакте или когда инфицированный человек готовит пищу для других. Например, заражение вирусом ротавируса является наиболее частой причиной диареи у детей в Великобритании. Почти каждый ребенок в Великобритании заболевает ротавирусной инфекцией в возрасте до 5 лет. Аденовирус — еще одна частая причина.
- Пищевое отравление (употребление пищи, зараженной микробами, называемыми микробами), в некоторых случаях вызывает диарею.Инфекция пищевого отравления обычно вызывается микробом, называемым бактерией. Типичными примерами являются виды бактерий, называемые Campylobacter , Salmonella и Escherichia coli (обычно сокращенно до E. coli ). Яды (токсины), вырабатываемые бактериями, также могут вызывать пищевое отравление. Другая группа микробов, называемых паразитами, также может быть причиной пищевого отравления.
- Вода, загрязненная бактериями или другими микробами, является еще одной частой причиной инфекционной диареи, особенно в странах с плохой санитарией.
- Неинфекционные причины внезапной (острой) диареи у детей встречаются редко. Например, воспаление кишечника (колит), непереносимость пищи и различные редкие заболевания кишечника. Диарея у детей раннего возраста — частая причина стойкой (хронической) диареи у маленьких детей.
Остальная часть этой брошюры касается только инфекционных причин острой диареи. Щелкните ссылки на другие листовки, в которых содержится более подробная информация о некоторых микробах, вызывающих инфекционную диарею.
Каковы симптомы острой инфекционной диареи у детей?
Симптомы могут варьироваться от легкого расстройства желудка в течение одного или двух дней с легкой диареей до сильной водянистой диареи в течение нескольких дней или дольше. Диарея означает жидкий или водянистый стул (фекалии), обычно не реже трех раз в 24 часа. Кровь или слизь могут появляться в стуле при некоторых инфекциях.
Спастические боли в животе — обычное явление. Боль может уменьшаться каждый раз, когда проходит диарея. Также может развиться тошнота (рвота), высокая температура (лихорадка), ломота в конечностях и головная боль.
Понос часто длится 3-5 дней, иногда дольше. Это часто продолжается в течение нескольких дней после прекращения рвоты. Слегка жидкий стул может продолжаться (сохраняться) в течение недели или около того, прежде чем вернется нормальный режим. Иногда симптомы длятся дольше.
Симптомы нехватки жидкости в организме (обезвоживание)
Диарея и рвота могут вызывать обезвоживание. Если вы подозреваете, что у вашего ребенка обезвоживание, немедленно обратитесь за медицинской помощью. Легкое обезвоживание является обычным явлением, и его обычно легко и быстро исправить, выпив много жидкости.Сильное обезвоживание может привести к летальному исходу, если его быстро не вылечить, потому что органам тела для нормального функционирования требуется определенное количество жидкости.
- Симптомы обезвоживания у детей включают:
- Малоотделение мочи.
- Сухость во рту.
- Сухой язык и губы.
- Меньше слез при слезах.
- Запавшие глаза.
- Слабость.
- Раздражительность или недостаток энергии (вялость).
- Симптомы тяжелого обезвоживания у детей включают:
- Сонливость.
- Кожа бледная или в пятнах.
- Холодные руки или ноги.
- Очень мало мокрых подгузников.
- Быстрое (но часто поверхностное) дыхание.
Примечание : сильное обезвоживание требует неотложной медицинской помощи.
Обезвоживание у детей с внезапной (острой) диареей более вероятно у:
- Младенцы в возрасте до 1 года (и особенно дети до 6 месяцев). Это связано с тем, что младенцам не нужно терять много жидкости, чтобы потерять значительную часть общей жидкости организма.
- Младенцы в возрасте до 1 года с низкой массой тела при рождении, которые не достигли своего веса.
- Ребенок на грудном вскармливании, который перестал кормить грудью во время болезни.
- Любой младенец или ребенок, который мало пьет при кишечной инфекции (гастроэнтерит).
- Любой младенец или ребенок с тяжелой диареей и рвотой. (В частности, если у них было шесть или более диарейных стула и / или рвота три или более раз за предыдущие 24 часа.)
Нужны ли моему ребенку какие-либо анализы?
У большинства детей диарея обычно протекает в легкой форме и проходит через несколько дней без какого-либо лечения, кроме обильного питья. Часто вам не нужно будет водить ребенка к врачу или обращаться за медицинской помощью.
Однако в некоторых случаях вам может потребоваться обратиться за медицинской помощью для вашего ребенка (см. Ниже). В этом случае врач может задать вам следующие вопросы:
- Недавние поездки за границу.
- Был ли ваш ребенок в контакте с кем-то с похожими симптомами.
- Принимал ли ваш ребенок недавно антибиотики.
- Был ли ваш ребенок недавно госпитализирован.
Это необходимо для поиска возможной причины диареи. Обычно они осматривают вашего ребенка на предмет отсутствия жидкости в организме (обезвоживания). Они могут проверить свою температуру и частоту сердечных сокращений. Они также могут осмотреть живот вашего ребенка на предмет нежности.
Тесты обычно не нужны. Однако в определенных случаях врач может попросить вас взять образец стула (фекалий) у вашего ребенка — например:
- Если ваш ребенок особенно плохо себя чувствует.
- Если у вашего ребенка стул с кровью.
- Если ваш ребенок госпитализирован.
- При подозрении на пищевое отравление.
- Если ваш ребенок недавно выезжал за границу.
- Если симптомы вашего ребенка не улучшаются.
Затем образец кала можно исследовать в лаборатории, чтобы определить причину инфекции.
Когда мне следует обратиться за медицинской помощью?
Как уже упоминалось, у большинства детей с диареей наблюдаются легкие симптомы, которые проходят через несколько дней. Важно следить за тем, чтобы у них было много питья. Во многих случаях вам не нужно обращаться за медицинской помощью. Однако вам следует обратиться за медицинской помощью в следующих ситуациях (или если есть какие-либо другие симптомы, которые вас беспокоят):
- Если вашему ребенку меньше 6 месяцев.
- Если у вашего ребенка есть основное заболевание (например, проблемы с сердцем или почками, диабет, преждевременные роды в анамнезе).
- Если у вашего ребенка высокая температура (жар).
- Если вы подозреваете, что в организме развивается нехватка жидкости (обезвоживание) (см. Ранее).
- Если ваш ребенок кажется сонным или растерянным.
- Если ваш ребенок болен (рвота) и не может удерживать жидкость.
- Если при диарее или рвоте есть кровь.
- Если у вашего ребенка сильная боль в животе (животе).
- Инфекция, обнаруженная за границей.
- Если у вашего ребенка серьезные симптомы или вы чувствуете, что его состояние ухудшается.
- Если симптомы вашего ребенка не проходят (например, рвота более 1-2 дней или диарея, которая не проходит через 3-4 дня).
Как лечить инфекционную диарею у детей?
Диарея часто проходит в течение нескольких дней или около того, поскольку иммунная система ребенка обычно способна избавиться от инфекции. Детей обычно можно лечить дома. Иногда требуется госпитализация, если симптомы серьезны или развиваются осложнения.
Жидкости для предотвращения нехватки жидкости в организме (обезвоживания)
Вы должны поощрять вашего ребенка пить много жидкости. Цель — предотвратить обезвоживание. Жидкость, потерянную в случае болезни (рвоты) и / или диареи, необходимо восполнить. Ваш ребенок должен продолжать свою обычную диету и пить обычные напитки. Кроме того, их также следует поощрять пить больше жидкости. Однако избегайте фруктовых соков и газированных напитков, так как они могут усугубить диарею.
Дети в возрасте до 6 месяцев подвергаются повышенному риску обезвоживания.Вам следует обратиться за медицинской помощью, если у них разовьется внезапная (острая) диарея. Следует поощрять грудное вскармливание или кормление из бутылочки как обычно. Вы можете обнаружить, что потребность вашего ребенка в корме возрастает. Вам также могут посоветовать давать дополнительные жидкости (воду или напитки для регидратации) между кормлениями.
Врач может посоветовать напитки для регидратации детям с повышенным риском обезвоживания (кто это может быть, см. Выше). Их делают из пакетиков, которые можно купить в аптеке или по рецепту.Вам должны быть даны инструкции о том, сколько давать. Напитки для регидратации обеспечивают идеальный баланс воды, солей и сахара. Небольшое количество сахара и соли помогает воде лучше всасываться из кишечника в организм. Смеси соли и сахара домашнего приготовления используются в развивающихся странах, если напитки для регидратации недоступны, но их нужно готовить осторожно, поскольку слишком много соли может быть опасно для ребенка. Напитки для регидратации дешевы, легко доступны в Великобритании и являются лучшим лечением для вашего ребенка.
Если у вашего ребенка рвота, подождите 5-10 минут, а затем снова начните давать напитки, но более медленно (например, по ложке каждые 2-3 минуты). Использование шприца может помочь детям младшего возраста, которые не могут делать глотки.
Примечание : если вы подозреваете, что у вашего ребенка обезвоживание или обезвоживание, вам следует срочно обратиться к врачу.
Жидкости для лечения обезвоживания
Если у вашего ребенка умеренное обезвоживание, его можно лечить, дав ему напитки для регидратации.Внимательно прочтите инструкции, чтобы узнать, как приготовить напитки и сколько давать. Сумма может зависеть от возраста и веса вашего ребенка. Если напитки для регидратации недоступны по какой-либо причине, обязательно давайте ребенку воду, разбавленный фруктовый сок или другую подходящую жидкость. Если вы кормите грудью, продолжайте это в течение этого времени. Важно, чтобы ваш ребенок регидратировался до того, как он будет есть твердую пищу.
Иногда ребенку может потребоваться госпитализация для лечения, если он обезвожен.Лечение в больнице обычно включает введение раствора для регидратации через специальную трубку, называемую назогастральным зондом. Эта трубка проходит через нос вашего ребенка, спускается в горло и прямо в желудок. Альтернативное лечение — это жидкости, вводимые непосредственно в вену (внутривенные жидкости).
Ешьте как можно более нормально после лечения любого обезвоживания.
Коррекция любого обезвоживания является первоочередной задачей. Однако, если у вашего ребенка нет обезвоживания (в большинстве случаев) или после того, как обезвоживание было устранено, посоветуйте ему придерживаться своей обычной диеты.Не морите ребенка голодом при диарее. Раньше это советовали, но теперь известно, что это неверно. Итак:
- Младенцы на грудном вскармливании должны продолжать получать грудное вскармливание, если они будут его принимать. Обычно это будет в дополнение к дополнительным напиткам для регидратации (описанным выше).
- Детей на искусственном вскармливании следует кормить их обычным полноценным кормом, если они будут его есть. Опять же, это обычно будет в дополнение к дополнительным напиткам для регидратации (описанным выше).
- Дети старшего возраста — время от времени предлагайте им немного еды.Однако, если он или она не хочет есть, это нормально. Напитки — самое важное, и еда может подождать, пока к ним вернется аппетит.
Лекарства обычно не требуются
Лекарства от диареи обычно не назначают детям младше 12 лет. Они кажутся привлекательными средствами, но их небезопасно давать детям из-за возможных серьезных осложнений. Однако вы можете дать парацетамол или ибупрофен, чтобы облегчить высокую температуру (жар) или головную боль. Дополнительную информацию см. В отдельной брошюре «Лекарство от диареи».
Если симптомы тяжелые или продолжаются (сохраняются) в течение нескольких дней или более, врач может попросить образец диареи. Его отправляют в лабораторию для поиска инфекционных микробов (бактерий, паразитов и т. Д.). Иногда необходимы антибиотики или другие методы лечения, в зависимости от причины инфекции.
Могут ли возникнуть осложнения?
Осложнения инфекционной диареи у детей в Великобритании редки. Они более вероятны у очень маленьких детей.Они также более вероятны, если у вашего ребенка постоянное (хроническое) заболевание, такое как диабет, или если его иммунная система каким-либо образом ослаблена. Например, если они длительное время принимают стероидные препараты или проходят курс химиотерапии от рака. Возможные осложнения:
- Недостаток жидкости (обезвоживание) и солевой (электролитный) дисбаланс в организме . Это наиболее частое осложнение. Это происходит, если вода и соли, которые теряются со стулом (фекалиями) вашего ребенка или когда он болен (рвота), не заменяются достаточным количеством жидкости.Если ваш ребенок хорошо пьет, то это маловероятно или, скорее всего, будет легким и скоро выздоровеет, когда ваш ребенок будет пить.
- Реактивные осложнения . В редких случаях другие части тела могут отреагировать на инфекцию кишечника. Это может вызвать такие симптомы, как воспаление кожи, воспаление глаз (конъюнктивит или увеит) или воспаление суставов (артрит). Реактивные осложнения возникают нечасто, если причиной диареи является вирус.
- Распространение инфекции на другие части тела вашего ребенка, такие как кости, суставы или мозговые оболочки, окружающие головной и спинной мозг.Это редко. Если это действительно происходит, это более вероятно, если диарея вызвана Salmonella spp. инфекционное заболевание.
- Синдром стойкой диареи может (редко) развиваться.
- Синдром раздраженного кишечника иногда вызывается приступом инфекционной диареи.
- Непереносимость лактозы иногда может возникать в течение определенного периода времени после инфекционной диареи. Это явление известно как вторичная или приобретенная непереносимость лактозы. Эпизод диареи может повредить слизистую оболочку кишечника вашего ребенка.Это приводит к нехватке химического вещества (фермента), называемого лактазой, которое необходимо для того, чтобы помочь организму переваривать содержащийся в молоке сахар, называемый лактозой. Непереносимость лактозы приводит к вздутию живота, болям в животе, ветру и водянистому стулу после употребления молока. Состояние улучшается, когда инфекция проходит и слизистая оболочка кишечника заживает.
- Гемолитико-уремический синдром — редкое осложнение. Обычно это связано с диареей, вызванной определенным типом инфекции E. coli — E.coli O157. Это серьезное заболевание, сопровождающееся анемией, низким содержанием тромбоцитов в крови и почечной недостаточностью. Если выявить и лечить, большинство детей выздоравливают хорошо.
- Недоедание может быть следствием некоторых кишечных инфекций. В основном это риск для детей в развивающихся странах.
Предотвращение распространения инфекции среди других
Диарейные инфекции могут очень легко передаваться от человека к человеку. Поэтому вам и вашему ребенку необходимо принять меры, чтобы попытаться снизить этот шанс.
Если у вашего ребенка диарея, будьте особенно осторожны при мытье рук после смены подгузников и перед приготовлением, сервировкой или приемом пищи. В идеале используйте жидкое мыло в теплой проточной воде, но лучше любое мыло, чем никакое. Тщательно вытрите руки после мытья. Детям старшего возраста, когда у них диарея, рекомендуется следующее:
- Регулярно очищайте используемые туалеты дезинфицирующим средством. Кроме того, очищайте ручку смыва, сиденье унитаза, краны раковины, поверхности ванных комнат и дверные ручки не реже одного раза в день горячей водой с моющим средством.Следует использовать одноразовые салфетки для очистки (или салфетки только для туалета).
- Если необходимо использовать горшок, наденьте перчатки, когда будете обращаться с ним, выбросьте его содержимое в унитаз, затем вымойте горшок горячей водой с моющим средством и дайте ему высохнуть.
- Убедитесь, что ваш ребенок моет руки после посещения туалета. В идеале они должны использовать жидкое мыло в теплой проточной воде, но любое мыло лучше, чем никакого. После стирки тщательно просушите.
- Если одежда или постельное белье загрязнены, сначала удалите стул (фекалии) в унитаз.Затем постирайте в отдельной стирке при максимально высокой температуре.
- Не позволяйте ребенку делить полотенца и фланелевые полотенца.
- Не позволяйте им помогать готовить еду для других.
- Им следует не ходить в школу, детские сады и т. Д., По крайней мере, в течение 48 часов после последнего эпизода диареи или болезни (рвоты). Иногда это время может быть больше при определенных инфекциях. Если вы не уверены, посоветуйтесь со своим врачом.
- Если известно (или предполагается), что причиной диареи является микроб Cryptosporidium spp., вашему ребенку не следует плавать в бассейнах в течение двух недель после последнего приступа диареи.
Можно ли предотвратить инфекционную диарею у детей?
Рекомендации, приведенные в предыдущем разделе, в основном направлены на предотвращение распространения инфекции среди других людей. Но даже когда мы не контактируем с кем-то, кто страдает инфекционной диареей, правильное хранение, приготовление и приготовление пищи и соблюдение правил гигиены помогают предотвратить заражение инфекцией. В частности, всегда мойте руки и учите детей мыть их:
- После посещения туалета (и после смены подгузников).
- Перед тем, как прикасаться к еде. А также между обращением с сырым мясом и едой, готовой к употреблению. (На сыром мясе могут быть микробы (бактерии).)
- После садоводства.
- После игр с домашними животными (здоровые животные могут переносить определенные вредные бактерии).
Известно, что простая мера регулярного и правильного мытья рук значительно снижает вероятность развития кишечных инфекций и диареи.
Вам также следует принять дополнительные меры в странах с плохими санитарными условиями.Например, избегайте воды и других напитков, которые могут быть небезопасными, и не мыть пищу в небезопасной воде.
Грудное вскармливание также защищает. У детей, находящихся на грудном вскармливании, вероятность развития инфекционной диареи гораздо ниже, чем у детей, находящихся на искусственном вскармливании.
Иммунизация
Как упоминалось ранее, ротавирус является наиболее частой причиной инфекционной диареи у детей.


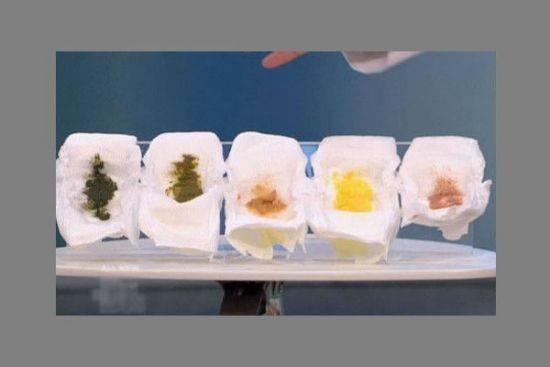 Большинство малышей восстанавливают свой вес при рождении в течение первых 2 недель
Большинство малышей восстанавливают свой вес при рождении в течение первых 2 недель Плач малыша при этом изменится — тут уже будут не вскрики, как при коликах, а волны громкого, отчаянного крика. Боль повторяется приступами: между ними ребенок успокаивается и даже засыпает, но потом снова начинает кричать и метаться.
Плач малыша при этом изменится — тут уже будут не вскрики, как при коликах, а волны громкого, отчаянного крика. Боль повторяется приступами: между ними ребенок успокаивается и даже засыпает, но потом снова начинает кричать и метаться.