Лейкопения, санатории, лечение, цены на 2021 год
Я, субъект персональных данных, в соответствии с Федеральным законом от 27 июля 2006 года № 152 «О персональных данных» предоставляю владельцам портала Кавминводы тур (далее — Оператор), согласие на обработку персональных данных, указанных мной в форме веб-чата и/или в форме заказа обратного звонка на сайте kmv26.ru в сети «Интернет», владельцем которого является Оператор.
- Состав предоставляемых мной персональных данных является следующим: ФИО, адрес электронной почты и номер телефона.
- Целями обработки моих персональных данных являются: обеспечение обмена короткими текстовыми сообщениями в режиме онлайн-диалога и обеспечение функционирования обратного звонка.
- Согласие предоставляется на совершение следующих действий (операций) с указанными в настоящем согласии персональными данными: сбор, систематизацию, накопление, хранение, уточнение (обновление, изменение), использование, передачу (предоставление, доступ), блокирование, удаление, уничтожение, осуществляемых как с использованием средств автоматизации (автоматизированная обработка), так и без использования таких средств (неавтоматизированная обработка).
- Я понимаю и соглашаюсь с тем, что предоставление Оператору какой-либо информации о себе, не являющейся контактной и не относящейся к целям настоящего согласия, а равно предоставление информации, относящейся к государственной, банковской и/или коммерческой тайне, информации о расовой и/или национальной принадлежности, политических взглядах, религиозных или философских убеждениях, состоянии здоровья, интимной жизни запрещено.
- В случае принятия мной решения о предоставлении Оператору какой-либо информации (каких-либо данных), я обязуюсь предоставлять исключительно достоверную и актуальную информацию и не вправе вводить Оператора в заблуждение в отношении своей личности, сообщать ложную или недостоверную информацию о себе.
- Я понимаю и соглашаюсь с тем, что Оператор не проверяет достоверность персональных данных, предоставляемых мной, и не имеет возможности оценивать мою дееспособность и исходит из того, что я предоставляю достоверные персональные данные и поддерживаю такие данные в актуальном состоянии.

- Согласие действует по достижении целей обработки или в случае утраты необходимости в достижении этих целей, если иное не предусмотрено федеральным законом.
- Согласие может быть отозвано мною в любое время на основании моего письменного заявления.
Лейкоплакия – причины, симптомы и лечение заболевания
Лейкоплакия полости рта — заболевание, при котором наблюдается повышенное ороговение участков слизистой оболочки. Очаг может формироваться на поверхности языка, слизистой оболочке щек и уголков рта, на небе. Болезнь начинается с образования небольшого участка воспаления, который остается незамеченным ввиду отсутствия выраженных симптомов — может присутствовать только белесоватый или серый налет. Но по мере развития недуга очагов становится больше, а к налету присоединяются и другие признаки. Отличительной чертой является то, что убрать налет подручными средствами невозможно. Со временем пораженный участок грубеет, что существенно увеличивает риск развития злокачественной опухоли.
Причины лейкоплакии
Причины лейкоплакии обычно кроются в повреждениях слизистой оболочки. Это может произойти в результате следующих факторов:
Нарушение целостности слизистых оболочек. Царапины и ранки, полученные в результате неправильного прикуса, закусывания щек, наличия острых краев зубов при сколах эмали или некорректно установленных зубных протезов.
Раздражение слизистой продуктами питания — кислая, острая, слишком соленая пища, блюда экстремальных температур также могут провоцировать микроповреждения тканей. Раздражают ткани также спиртное, табачный дым и жевательный табак.
Раздражение гальваническими токами — коронки из металла повышают риск развития лейкоплакии.
Профессиональная вредность. Труд на химическом производстве, работа с лакокрасочными материалами, смолами и пр. могут оказать отрицательное влияние на клетки слизистых.
Воздействие желудочной кислоты.
 Гастроэзофагеальный рефлюкс, булимия и другие заболевания могут снизить устойчивость слизистых и раздражать их, повышая вероятность развития недуга.
Гастроэзофагеальный рефлюкс, булимия и другие заболевания могут снизить устойчивость слизистых и раздражать их, повышая вероятность развития недуга.Снижение общих защитных сил. Авитаминоз, применение антибиотиков, перенесенные операции и тяжелые инфекции, переохлаждения, гормональные заболевания, климакс и многие другие факторы, способствующие снижению иммунитета, могут быть основными или усугубляющими факторами развития болезни.
Значение имеет и наследственность — исследователи выяснили, что болезнь чаще поражает людей, чьи близкие родственники больны лейкоплакией слизистой рта.
Это заболевание является предраковым, поэтому при малейшем подозрении важно обратиться к стоматологу.
Симптомы и проявления
На начальном этапе развития характерных симптомов лейкоплакии может не быть. Постепенно во рту появляются очаги белого или серого цвета небольших размеров — до нескольких миллиметров. Поверхность измененных участков шероховатая, твердая. Вокруг очага слизистые могут выглядеть неизменными и здоровыми.
Болезнь может распространяться практически на любом участке полости рта. При появлении очагов на деснах к внешнему симптому могут добавляться дискомфорт и незначительная болезненность при жевании и чистке зубов.
Обычно обращение к врачу происходит при развитии очага до 2−4 см и присоединении других проявлений болезни: нарушение вкусового восприятия, затруднения жевания, боли, повторяющиеся воспаления участков слизистой.
Виды лейкоплакии
Вид заболевания определяет тактику лечения, а также специфические симптомы. Выделяют несколько форм болезни.
Плоская
Плоская лейкоплакия представляет самый распространенный вариант. В большинстве случаев заболевание обнаруживается случайно, в рамках стандартного профилактического осмотра стоматолога или во время лечения других заболеваний полости рта. Долгое время эта форма болезни не дает о себе знать. Только спустя несколько недель или месяцев после начала недуга появляются незначительное жжение, ощущение давления и втянутости пораженного участка.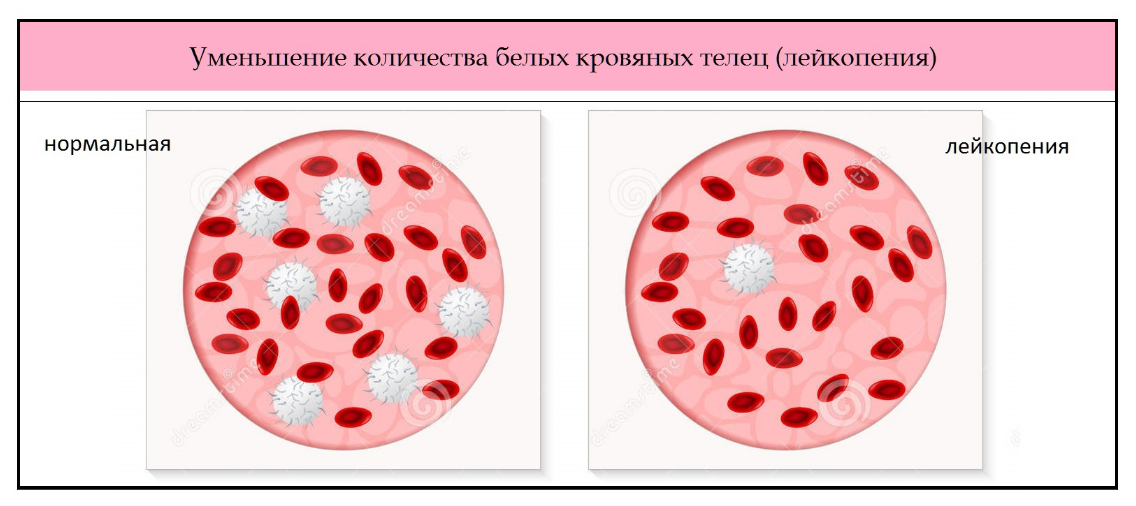 Если поражен язык, болезнь обнаруживается раньше. Это связано с потерей вкусовой чувствительности.
Если поражен язык, болезнь обнаруживается раньше. Это связано с потерей вкусовой чувствительности.
При плоской форме очаг изменений представляет собой сухую шероховатую поверхность любой формы и размеров. При поражении внутренней поверхности щек патология чаще формируется вокруг выводных протоков слюнных желез. При появлении на небе, языке или под ним нередко очаг имеет вид белых полос с чередующимися темными участками. У половины пациентов с лейкоплакией образование возвышается над поверхностью здоровых слизистых на 1−3 мм. Цвет бляшек может быть молочным, белым или сероватым. Как правило, болезнь не сопровождается воспалительными осложнениями.
Веррукозная
Веррукозная лейкоплакия может быть следствием плоской, если провоцирующий фактор не был устранен. Гиперкератоз становится более выраженным, очаг возвышается над поверхностью слизистых на 3−5 мм. При прощупывании он имеет твердую поверхность, может быть подвижным. Обычно эта форма не сопровождается болью.
Цвет пораженного участка постепенно меняется на желтоватый. К другим характерным симптомам относят выраженное жжение во время еды и при воздействии воды, чувство стянутости, дискомфорт в полости рта. Эта форма имеет высокий риск озлокачествления.
Эрозивная
Этот вид лейкоплакии развивается из веррукозного в 1/3 всех случаев. На патологическом участке слизистой формируются множественные мелкие язвочки и трещины. Это приводит к присоединению резкой боли. Размеры повреждений увеличиваются, а прием пищи и даже разговор становятся затруднительными.
Нарушения целостности тканей становятся входными воротами для инфекции. Поэтому эрозивная форма часто сопровождается воспалительными осложнениями в зависимости от локализации патологического очага — гингивитом, глосситом, стоматитом и др.
Лейкоплакия Таппейнера
Эта форма болезни свойственна курильщикам. Выкуривание 10 сигарет в день повышает вероятность развития недуга в 50 раз. Обычно поражаются участки мягкого и твердого неба, реже — десен. При отказе от вредной привычки заболевание может пройти бесследно самостоятельно.
При отказе от вредной привычки заболевание может пройти бесследно самостоятельно.
Слизистые оболочки неба становятся синюшными или серыми, приобретают складчатую структуру. Сужение протоков слюнных желез приводит к скоплению секрета в тканях, застойным процессам и развитию воспаления. Болезнь имеет вид множественных красных узелков, сопровождающихся воспалительными процессами.
Мягкая
Этот вид представляет собой доброкачественное образование. Для очага характерно сильное шелушение вплоть до отпадания крупных участков ороговевшего эпителия. На образовании появляются изъязвления и трещины, наблюдается кровоточивость. Размеры опухоли могут достигать пяти сантиметров в диаметре и возвышаться над здоровой тканью более, чем на сантиметр. Такая лейкоплакия ротовой полости может развиваться в результате резких гормональных изменений, депрессии, стрессов.
Особенности диагностики
Диагностика заболевания начинается с визуального осмотра стоматологом. Врач задаст вопросы об общем состоянии здоровья, уточнит давность появления жалоб, выявит факторы риска развития недуга. Подтвердить предположение специалист может с помощью нескольких методов:
Биопсия. Один из самых точных способов диагностики, при котором осуществляется забор участка измененных тканей и дальнейшее их изучение в лаборатории.
Мазок на онкоцитологию. Представляет собой соскоб поверхностных клеток слизистой.
Проба Шиллера. На слизистую оболочку наносится раствор йода, измененные участки не подвергаются окрашиванию.
Лабораторные анализы — общий анализ крови, исследование на онкомаркеры и др.
Могут потребоваться и другие методы диагностики в зависимости от клинической картины.
Методы лечения
Лечение лейкоплакии может потребовать коллегиального подхода: участия онколога в разработке плана действий. Основой терапии является устранение провоцирующих факторов: отказ от курения, смена места работы при профессиональной вредности, соблюдение мягкой диеты с отказом от специй и пр. По показаниям проводится коррекция зубных протезов, замена пломб, лечение кариеса, удаление зубов, не подлежащих восстановлению и другие мероприятия.
По показаниям проводится коррекция зубных протезов, замена пломб, лечение кариеса, удаление зубов, не подлежащих восстановлению и другие мероприятия.
В рамках комплексного лечения врач может назначить следующие лекарственные средства:
Препараты для восстановления нормальной структуры эпителия полости рта. Обычно применяется в форме аппликаций на пораженные участки.
Антисептики. Используются для профилактики и лечения воспалительных осложнений болезни.
Обезболивающие средства и симптоматическая терапия. Могут применяться лекарства с системным действием или аппликации местных анестетиков, используемые в стоматологии.
Самолечение при лейкоплакии во рту категорически не рекомендовано. Многие средства, в том числе некоторые противовоспалительные препараты, обладают раздражающим действием и повышают риск развития злокачественных опухолей.
При тяжелом течении болезни может потребоваться госпитализация. Наличие язв и эрозий является показанием к использованию гормональных противовоспалительных средств, протеолитических ферментов и др. Оперативное вмешательство показано при неэффективности консервативного лечения. Обычно применяются криодеструкция, иссечение скальпелем.
Профилактические меры
Основой профилактики лейкоплакии является отказ от вредных привычек, соблюдение щадящей диеты и гигиены полости рта. Важно регулярно посещать стоматолога и своевременно лечить заболевания полости рта. Особое внимание должны проявлять пациенты с генетической склонностью к лейкоплакиям.
Лейкопения при химиотерапии лечение, симптомы, причины. Как лечить лейкопению (снижение уровня лейкоцитов) после химиотерапии
Лейкопения предполагает низкий уровень лейкоцитов в общем клеточном составе крови. Относится к числу вероятных осложнений, возникающих в результате использование лекарственных средств для химиотерапии.
Причины снижения уровня лейкоцитов в крови после химиотерапии
Следует учитывать, что лейкопения представляет собой полиэтиологичный синдром, который может быть первичным состоянием либо осложнением других недугов. В числе основных возможных причин лейкопении можно выделить:
В числе основных возможных причин лейкопении можно выделить:
- Проблема врожденного генетического дефекта.
- Миелотоксическая лейкопения, которую провоцирует прием химиотерапевтических препаратов, используемых для лечения онкологии, также в случае системного онкологического процесса, развивающегося в организме человека.
- Опухолевое поражение костного мозга.
- Нарушение метаболических процессов организма.
- Инфекционное поражение организма – при вирусе краснухи, цитомегаловирусной инфекции, вирусе Эпштейна-Барра, гепатите и пр.
- При разных формах туберкулеза.
- Действие лекарств для терапии болезней разных органов и систем нашего организма.
- При длительной работе пациента с химикатами.
Признаки и симптомы лейкопении при химиотерапии
Обычно выраженных симптомов у лейкопении нет. Следовательно, лейкопения при лечении химиотерапией не предполагает специфические симптомы, по которым можно выявить развитие недуга. Поскольку при небольшом уменьшении количества лейкоцитов может не возникать каких-либо жалоб у пациента, а расстройства здоровья либо специфические симптомы возникают при присоединении к недугу инфекционных и бактериальных осложнений.
Существует зависимость – чем больше у пациента выражено снижение количества лейкоцитов, тем выше будет риск появления инфекционного осложнения. Главный и распространенный первичный признак инфекционной болезни на фоне лейкопении – повышение температуры тела.
Отдельного внимания заслуживает лейкопения как проявление гематологической токсичности при использовании препаратов в период проведения химиотерапии. В таком случае болезнь сопровождается поражением всех ростков кроветворения, уменьшается количество лейкоцитов, эритроцитов и тромбоцитов – не только с лихорадкой, а также анемическим (общая слабость, бледная кожа) и геморрагическим (кровоизлияние) синдромом, с послаблением стула, болями в животе без выраженной локализации.
В женском организме лейкопения часто сопровождается изменениями менструального цикла, возрастает количество менструальных выделений, сбивается регулярность менструаций, возможны маточные кровотечения.
Как диагностируется лейкопения при химиотерапии
Для выявления и идентификации проблемы специалисты клиники «Витамед» используют комплекс проверенных решений:
- Анализ крови с определением количества лейкоцитов.
- Тщательный сбор анамнеза – с определением данных по используемым препаратам, наличию инфекции и пр.
- Определение кинетического типа лейкопении посредством исследования костного мозга.
- Выявление основного заболевания, спровоцировавшего проблему лейкопении.
Рекомендации для пациента при лейкопении после химиотерапии
Ключевой секрет в успешной борьбе с любым недугом – слаженная работа пациента и врача онколога. Их совместные усилия позволят успешно бороться с недугом. Для этого важно знать и соблюдать рекомендации лечащего врача. Особенного внимания заслуживает правильный рацион питания – он определяется индивидуально для пациента, с целью стимулирования выработки лейкоцитов. Также в клинике «Витамед» будут установлены рекомендации по образу жизни, учету возможных симптомов проблемы и другой порядок действий, который на практике подтвердил свою эффективность.
Лечение лейкопении при химиотерапии в клинике «Витамед»
При тяжелой лейкопении необходим разносторонний, внимательный подход к лечению, объединяющий комплекс соответствующих действий:
- Лечение основного недуга, который спровоцировал проблему лейкопении.
- Поддержание стерильных и комфортных условий для пациента.
- Определение подходящего курса гормональной терапии.
- Разработка диеты, внесение корректив в привычный рацион питания.
- Меры по предотвращению инфекционных осложнений.
- Стимулирование лейкопоэза.
Для пациента в клинике «Витамед» предлагается комплексный подход, направленный на точное диагностирование и решение проблемы. Пациенту создаются необходимые условия для предупреждения инфекционных осложнений, попутно устраняя первопричину патологии.
Пациенту создаются необходимые условия для предупреждения инфекционных осложнений, попутно устраняя первопричину патологии.
9-20
Первичный приемОнкологАкушер — гинекологМаммологКардиологМассажистПроктологФлебологХирургУЗИ
Лейкопения – диагностика, лечение, запись к врачу Медицина 24/7
Лейкопения — состояние, при котором в крови снижается количество белых кровяных телец — лейкоцитов. Её причины бывают очень разными. Лейкопения может возникать как в норме (физиологическая), так и при различных заболеваниях (патологическая).
Лейкопенией принято считать снижение содержания лейкоцитов в крови ниже 4000 в 1 микролитре.
Классификация
Прежде чем говорить о причинах лейкопении, рассмотрим основные её типы. В первую очередь нужно понимать, что белые кровяные тельца бывают разных видов, и они выполняют различные функции. В зависимости от того, каких клеток не хватает, различают нейтропению (нейтрофилы), эозинопению (эозинофилы), моноцитопению (моноциты) и лимфопению (лимфоциты). Если количество клеток уменьшено по сравнению с нормой, это абсолютная лейкопения, а если уменьшен только процент относительно других видов лейкоцитов — относительная лейкопения.
Физиологическая лейкопения встречается у 2–12% людей. Они не испытывают каких-либо симптомов, у них не нарушено кроветворение и не снижен иммунитет. Это их индивидуальная норма. Лейкопения, возникшая в результате тех или иных заболеваний, называется патологической.
Некоторые люди страдают наследственными лейкопениями. Существует также много видов приобретенных лейкопений.
Иногда в анализе обнаруживают сниженное количество белых кровяных телец, потому что значительная часть лейкоцитов переместилась в определенные сосуды. В таких случаях говорят о перераспределительных лейкопениях. Если же число лейкоцитов снизилось во всем кровяном русле — это истинная лейкопения.
Если же число лейкоцитов снизилось во всем кровяном русле — это истинная лейкопения.
Среди всех видов лейкопений чаще всего встречаются нейтропении. Нейтрофилы составляют большую часть всех лейкоцитов крови. Они играют важную роль в защите организма: выполняют функцию фагоцитов (поглощают и разрушают чужеродные частицы, в первую очередь бактерии и грибки), выделяют вещества, которые участвуют в развитии воспаления.
Нейтропения бывает трех степеней тяжести:
- Легкая: от 1000 до 1500 нейтрофилов в 1 мкл крови.
- Средней степени тяжести: от 500 до 1000 в 1 мкл.
- Тяжелая: менее 500 мкл в 1 мл.
Симптомы острой нейтропении возникают в течение нескольких часов или дней. Хроническая нейтропения продолжается от нескольких месяцев до нескольких лет.
Наши врачи вам помогут
Оставьте свой номер телефона
Причины развития заболевания
Существует очень много разных причин возникновения лейкопении. Перечислим некоторые из них:
- Бактериальные и вирусные инфекции. Самый распространенный пример — ОРВИ.
- Врожденные нарушения работы красного костного мозга — органа, который производит клетки крови.
- Онкологические заболевания, поражающие красный костный мозг, например, лейкозы, множественная миелома.
- Аутоиммунные заболевания, при которых происходит разрушение лейкоцитов или клеток-предшественниц в красном костном мозге.
- Тяжелые инфекции (например, пневмония, фурункулез, сепсис), при которых организм не успевает восполнить «израсходованные» белые кровяные тельца.
- Прием некоторых лекарственных препаратов.
- Саркоидоз — неинфекционная патология, при которой в разных органах развивается воспаление и образуются узелки (гранулемы).

- Апластическая анемия — заболевание, при котором в красном костном мозге перестают вырабатываться все виды кровяных телец. Развивается анемия, лейкопения и тромбоцитопения.
- ВИЧ-инфекция, СПИД.
- Голодание, неполноценное питание, нехватка витаминов в организме.
- Системная красная волчанка.
- Миелодиспластические синдромы — заболевания, при которых в результате мутаций нарушается нормальное кроветворение.
- Ревматоидный артрит.
- Туберкулез.
Лейкопения в онкологии
Снижение уровня лейкоцитов в крови нередко встречается у людей, страдающих злокачественными опухолями. Здесь причины тоже бывают очень разными, важно в них правильно разобраться, чтобы понять, как помочь пациенту.
Нередко лейкопения возникает после химиотерапии, лучевой терапии и трансплантации красного костного мозга как побочный эффект этих видов лечения. Это происходит из-за того, что химиопрепараты и ионизирующие излучения уничтожают не только опухолевые, но и здоровые быстро размножающиеся клетки, в том числе в красном костном мозге. Лучевая терапия несет особенно высокие риски лейкопении, когда облучают несколько частей тела.
Тяжесть лейкопении во время курса химиотерапии зависит от видов и дозировок препаратов. Обычно уровень белых кровяных телец начинает снижаться через неделю с момента начала очередного цикла. Через 7–14 дней он достигает минимума. В это время наиболее высок риск заболеть инфекцией. Затем уровень лейкоцитов начинает постепенно подниматься. Обычно он возвращается к норме через 3–4 недели. После этого пациент готов к новому циклу химиотерапии.
К снижению уровня лейкоцитов может привести рак с метастазами. Это типичный симптом злокачественных опухолей кроветворной и лимфоидной ткани: лимфом, лейкозов, множественной миеломы.
Многие люди, страдающие злокачественными опухолями на поздних стадиях, находятся в ослабленном, истощенном состоянии, не могут полноценно питаться. У больных в отделении реанимации повышены риски тяжелых инфекций — сепсиса, пневмонии.
У больных в отделении реанимации повышены риски тяжелых инфекций — сепсиса, пневмонии.
Наиболее высок риск лейкопении у онкологических больных старше 70 лет, у людей с изначально сниженной иммунной защитой: при ВИЧ/СПИД, приеме иммунодепрессантов после трансплантации органов, других сопутствующих заболеваниях, которые мы перечислили выше.
Какими симптомами проявляется снижение уровня лейкоцитов?
Нередко больной не испытывает каких-либо симптомов, а снижение уровня лейкоцитов у него выявляют по результатам общего анализа крови. Некоторые лишь отмечают, что чаще стали чувствовать усталость.
Главная проблема пациентов с лейкопенией — снижение защитных сил организма. У них даже легкая инфекция может быстро перейти в тяжелую форму.
Все основные симптомы лейкопении связаны с инфекционными осложнениями:
- Температура 38 градусов и выше.
- Потливость, озноб.
- Язвы во рту, зубная боль, боль в горле.
- Зуд, язвы в области ануса.
- Боли в животе.
- Жидкий стул.
- Частые мочеиспускания, сопровождающиеся болью, жжением.
- Одышка, кашель.
- Отек, покраснение, боль на коже, особенно в области ран, порезов, венозных катетеров.
- Зуд в области половых органов у женщин, выделения из влагалища необычного характера.
Методы диагностики
У многих больных лейкопению диагностируют случайно по результатам общего анализа крови. В других случаях причиной для обследования становятся частые, тяжелые инфекции. Онкологическим больным во время курса лечения регулярно назначают анализы.
В общем анализе крови важно не просто подсчитать количество лейкоцитов, но и их отдельных видов, оценить лейкоцитарную формулу. Это даст полную картину.
Врач тщательно осматривает пациента, пытаясь выявить признаки инфекций. Затем, для подтверждения инфекционного заболевания, проводят культуральные посевы.
Биопсия красного костного мозга — процедура, во время которой получают ткань с помощью иглы или специального инструмента и отправляют в лабораторию для цитологического, гистологического исследования. Этот метод помогает разобраться, вызвано ли снижение уровня лейкоцитов нарушением их производства в красном костном мозге, диагностировать некоторые причины лейкопении, такие, как лейкозы, апластическая анемия, миелофиброз. В некоторых случаях прибегают к дополнительным исследованиям клеток красного костного мозга: проточной цитометрии, цитогенетическому анализу и др.
Этот метод помогает разобраться, вызвано ли снижение уровня лейкоцитов нарушением их производства в красном костном мозге, диагностировать некоторые причины лейкопении, такие, как лейкозы, апластическая анемия, миелофиброз. В некоторых случаях прибегают к дополнительным исследованиям клеток красного костного мозга: проточной цитометрии, цитогенетическому анализу и др.
Некоторые методы визуализации помогают обнаружить места локализации инфекции:
- Рентгенография грудной клетки — её назначают всем пациентам с лейкопенией.
- Компьютерная томография грудной клетки — по показаниям, при ослабленном иммунитете.
- Компьютерная томография придаточных пазух носа — если есть симптомы синусита.
- Компьютерная томография живота — если беспокоят боли в животе, была перенесена операция на брюшной полости.
- УЗИ брюшной полости может подтвердить увеличение селезенки (спленомегалию).
Чтобы разобраться в причинах лейкопении, могут потребоваться другие анализы и исследования, в каждом конкретном случае они будут разными.
Терпеть боль опасно для жизни!
Берегите себя, запишитесь на консультацию сегодня
Современные методы лечения
Если у пациента имеются признаки инфекции и снижено количество лейкоцитов в крови, обычно лечение начинают с антибиотиков. Сначала назначают антибактериальные препараты широкого спектра действия, затем, когда из лаборатории приходят данные о чувствительности микроорганизмов, подбирают подходящую терапию, исходя из этой информации.
Если лечение антибиотиками помогает, и состояние пациента улучшается в течение 72 часов, препараты продолжают применять в течение недели или до тех пор, пока не появятся признаки прогрессирования инфекции.
Если лечение не помогает, нужно разбираться в причинах. Чаще всего это происходит из-заантибиотикорезистентности (устойчивости) микроорганизмов, инфекции двумя и более разными возбудителями, локализованного инфекционного процесса (абсцесс).
Если признаков инфекции нет, но уровень лейкоцитов сильно снижен, пациенту может быть показана профилактическая антибактериальная терапия.
При грибковых инфекциях применяют противогрибковые препараты.
Нередко для лечения лейкопении назначают колониестимулирующие факторы (факторы роста). Эти препараты заставляют красный костный мозг более активно производить новые клетки крови. Выделяют две основные группы факторов роста:
- Гранулоцитарные колониестимулирующие факторы (G-CSF) стимулируют производство гранулоцитов, в первую очередь нейтрофилов.
- Гранулоцитарно-макрофагальныеколониестимулирующие факторы (GM-CSF) стимулируют производство гранулоцитов и макрофагов.
Некоторым пациентам назначают витамины, анаболические стероиды, глюкокортикостероиды. Эти препараты не стимулируют производство лейкоцитов, но могут замедлить их разрушение.
При тяжелых инфекциях (пневмония, сепсис, некротическая энтеропатия), когда не помогают антибиотики, и уровень лейкоцитов падает ниже 0,75×109/л, рассматривают возможность переливания лейкоцитарной массы.
Если лейкопения возникла как побочный эффект химиопрепаратов, может встать вопрос об изменении схемы терапии, коррекции дозировок, отмене определенных препаратов.
Нужно принять меры по защите человека с лейкопенией от инфекций:
- Избегать посещения людных мест, контактов с больными людьми.
- Тщательно соблюдать правила личной гигиены, часто мыть руки, обрабатывать их дезинфицирующими растворами.
- Чистить зубы мягкой зубной щеткой.
- Не принимать горячий душ, так как это приводит к сухости кожи.

- При сухой, потрескавшейся коже — использовать увлажняющие лосьоны.
- Не выдавливать прыщи.
- Мыть посуду, проводить домашнюю уборку, работать на приусадебном участке — только в перчатках.
- Фрукты и овощи нужно тщательно мыть, мясо и другие продукты подвергать тщательной термической обработке.
- Использовать электрические бритвы вместо станков.
- Женщинам — использовать во время месячных прокладки вместо тампонов.
В клинике Медицина 24/7 работают врачи, которые имеют большой опыт лечения пациентов с лейкопенией. У нас применяются все необходимые виды диагностики, которые помогают точно установить причину снижения уровня лейкоцитов, мы применяем наиболее современные виды лечения, используем препараты последних поколений. Обратитесь за помощью к нашим опытным врачам.
Материал подготовлен заместителем главного врача по лечебной работе клиники «Медицина 24/7», кандидатом медицинских наук Сергеевым Петром Сергеевичем.
Источники:
- Кучма Галина Борисовна, Бугрова О. В. Изменение уровня лейкоцитов и лейкоцитарной формулы у больных системной красной волчанкой в зависимости от течения заболевания и характера проводимой терапии // Вестник ВолГМУ. 2010. №2 (34).
- Крылов А. А. Принципы трактовки клинического анализа крови. Сообщение 1. Лейкоциты (лекция) // Вестник Северо-Западного государственного медицинского университета им. И.И. Мечникова. 2009. №2.
- Одареева Еленавладимировна, Миллер Л. Г., Кулинич Светлана Ивановна, Трофимов Б. А., Байкалова А. В. Новое в лечении анемии и лейкопении в гинекологической практике // Сиб. мед. журн. (Иркутск). 2000. №1.
Лейкопения: причины возникновения, симптомы и лечение
Лейкопения – это снижение количества лейкоцитов в единице объёма крови. Данная патология имеет код по МКБ-10 D70. Заболевание носит обобщающий характер и возникает на фоне других проблем. Болезнь становится известной после получения результатов анализа крови. Второе название заболевания – нейтропения.
Болезнь становится известной после получения результатов анализа крови. Второе название заболевания – нейтропения.
Лейкопения приводит к полному исчезновению белых телец из крови. Такой синдром называется агранулоцитоз. Человек становится наиболее подверженным инфекциям.
Заболевание может быть как врождённым, так и приобретённым. Демонстрирует различные степени тяжести. Умеренная лейкопения может появиться после антибиотиков или рентгена. При несвоевременном выявлении болезни приобретает постоянный характер. Хроническая патология плохо поддается медикаментозному лечению.
Вовремя начатое лечение и грамотный подход врача к серьёзной проблеме быстро избавят пациента от болезни. Если не обратиться за квалифицированной помощью, консервативное лечение вскоре не сможет восстановить количество лейкоцитов. Последствия будут непредсказуемы, больной может умереть.
Симптомы лейкопении
Сама по себе лейкопения не имеет определённых клинических проявлений, но о ней свидетельствуют отклонения в общем состоянии человека, к примеру:
- Долгое заживление ран и язв на теле любого генеза.
- Частые ОРВИ и ОРЗ.
- Головокружения и обморочные состояния.
- Сильные головные боли.
- Слабость и потливость.
Обычно лечение данной болезни начинается поздно и поход к врачу постоянно откладывается. Больной длительное время не считает приведённые примеры чем-то серьёзным и обращается за помощью после проявления более опасных симптомов.
При снижении уровня лейкоцитов организм перестает поддерживать себя в здоровом состоянии. Самочувствие ухудшается, и бактерии и вирусы, с которыми ранее он отлично сражался, теперь с лёгкостью проникают в тело.
Основной симптом возникновения осложнения – фебрильная лихорадка. Почти в 100% случаев ситуация свидетельствует о развитии инфекции в организме. В части случаев быстрое поднятие температуры тела говорит о реакции на медикаменты, об опухолевых заболеваниях и т.д.
Глюкокортикостероиды препятствуют повышению температуры. Человек, принимающий их, дольше остается в неведении о своём здоровье.
Ротовая полость наиболее уязвима при лейкопении. Через рот проникает большинство инфекций. При появлениях перечисленных симптомов стоит пройти обследование:
- Частые стоматиты, гингивиты и прочие язвенные поражения слизистой.
- Кровотечение дёсен.
- Увеличенные миндалины и боль при глотании.
- Отсутствие голоса и высокая температура.
При лейкопении обычные легко излечимые заболевания протекают очень тяжело. Огромен риск развития молниеносного сепсиса, что может привести к летальному исходу.
Признаки болезни у онкобольных
При онкологических заболеваниях и их специализированном лечении к лейкопении присоединяются эритропения и тромбоцитопения. После лихорадки происходят кровотечения на фоне снижения уровня тромбоцитов. В таком случаем может возникнуть постгеморрагическая анемия. Ей характерны бледность кожных покровов, отдышка, общая слабость, учащённое биение сердца.
При таком состоянии больной немедленно доставляется в больницу для восполнения объёма крови.
Лейкопения при прохождении курса химиотерапии проявляет симптомы:
- Увеличение размеров печени.
- Язвенные поражения и отёк слизистой полости рта.
- Заболевания кишечника (колиты), некроз тканей.
- Метеоризм, чёрный стул.
- Грибковое поражение внутренних органов.
- Сепсис.
- Для женщин характерны пролонгированные менструальные кровотечения с большим количеством выделяемой крови.
Этиология заболевания
Лейкопения выступает как самостоятельное заболевание (редко), так и в виде осложнения других болезней. К основным причинам возникновения относятся:
- Нарушения функций костного мозга – главная причина недостаточной выработки белых телец.
- Повышенная разрушаемость нейтрофилов.
- Нарушенное распределение белых телец по кровеносной системе.

Выделяют прочие факторы, из-за которых возникает данная болезнь у взрослых, к примеру:
- Врождённые генетические аномалии, относящиеся к спорадическим заболеваниям.
- Препараты, применяемые при болезнях онкологического типа. Такая лейкопения имеет миелотоксический характер.
- Онкозаболевание отдельного органа либо только костного мозга. Такие поражения активно влияют на системы кроветворения.
- Дефицит фолиевой кислоты, витаминов Б и прочих макро- и микроэлементов. Он препятствует нормальным обменным процессам в организме.
- Различные заболевания вирусного происхождения: цитомегаловирус, вирус краснухи, гепатиты, ВИЧ и другие.
- Поражения печени медикаментами.
- Острая форма туберкулёза.
- Грибковые поражения организма (гистоплазмоз).
- Аутоиммунная патология.
- Рак шейки матки.
- Лекарства, содержащие ртуть, антидепрессанты, противоаллергические средства, противовоспалительные нестероидные медикаменты, препараты для лечения щитовидной железы.
- Лекарственные средства, применяемые для лечения болезней почек и ревматоидного артрита. К примеру, Каптоприл.
- Длительный контакт с ядами и химикатами.
- Прохождение частого рентгенологического обследования.
- Выявить причину возможно у врача-гематолога.
- К основным механизмам относят следующие способы повреждения клеток крови:
- Цитолитический – влияние на клетки факторов иммунитета, радиации.
- Антиметаболический – влияние противораковых препаратов и некоторых антибиотиков.
- Идиосинкразический – влияние препаратов, которые не подошли изначально, но были введены повторно.
- Лейкоцитарная деструкция.
- Повышенное использование и выведение белых телец из организма.
Снижение уровня лейкоцитов в организме
У женщин такая болезнь встречается чаще, чем у представителей сильного пола.
Нередко уровень лейкоцитов может сочетаться с продолжительным периодом менструальных кровотечений, стрессовыми и депрессивными состояниями, неправильным соблюдением диет и затянутыми голодовками, гормональными нарушениями и климаксом. Лейкопения – частое послеродовое явление. У кормящей мамы с грудным молоком уходят полезные элементы и снижаются защитные способности организма.
Лейкопения – частое послеродовое явление. У кормящей мамы с грудным молоком уходят полезные элементы и снижаются защитные способности организма.
В организме здорового взрослого человека костный мозг отвечает за выработку и транспортировку лейкоцитов по крови.
Первый тип – свободно перемещающиеся лейкоциты по циркулируемой крови, второй – адгезированные белые тельца к стенкам сосудов. Из периферии лейкоциты распределяются по тканям в среднем раз в 8 часов.
При появлении антител белые тельца начинают разрушаться раньше положенного времени.
При лечении опухолей костного мозга с помощью химиотерапевтических средств либо лучевой терапии происходит следующее: созревшие клетки не могут распределяться по организму из-за разрушения новых формирующихся клеток.
При различных бактериологических и инфекционных заболеваниях под действием эндотоксинов лейкоциты слишком сцепляются со стенками сосудов. Белые тельца активно перераспределяются в селезёнку, их количество снижается в крови больного.
Селезёнка в теле человека
Отдельные гематологические болезни (лейкоз, апластическая анемия) прямо влияют на стволовые клетки в костном мозге. Из-за этого происходит сбой в их работе и в создании новых белых телец.
Вирус иммунодефицита человека, как и СПИД, уничтожает стромальные клетки. В результате нарушается нормальное функционирование кроветворящей системы организма, а созревшие лейкоциты гибнут преждевременно.
При циррозе печени нарушается обмен веществ. Токсины не нейтрализуются, происходит сбой в выработке лейкоцитов.
Длительное применение противоаллергических препаратов, антибиотиков и противовоспалительных лекарственных средств наносит вред кроветворным органам. После приёма вышеуказанных и других медикаментов происходят сбои, лейкоциты перестают вырабатываться в нужном количестве.
Лейкопения в детском возрасте
У новорождённых обычно встречается транзиторная лейкопения. Эта физиологическая особенность встречается у 10% детей. Состояние возникает из-за влияния материнских антител в период вынашивания плода.
Проходит самостоятельно до 4-х летнего возраста, медикаментозное лечение не применяется. Уровень лейкоцитов при таком диагнозе умеренно повышен. Родители не должны ничего делать, кроме как наблюдать за общим состоянием ребёнка при изменениях в анализе крови.
Но малейшие отклонения становятся поводом посетить врача.
В то же время от лейкопении стало страдать достаточно большое количество детей. Этот диагноз имеет как инфекционное, так и неинфекционное происхождение, при котором снижается количество нейтрофилов. Причины возникновения болезни следующие:
- Активная фаза герпеса, тифа, паратифа.
- Рак костного мозга.
- Анафилактический шок.
- Лучевая терапия.
- Миеломная болезнь.
- Острая форма лейкоза.
- Заболевания селезёнки.
Самыми частыми заболеваниями детей, при которых развивается вторичная лейкопения, признаны корь, краснуха, паротит, туберкулёз и грипп. В общем анализе крови лейкоциты будут ниже 4,5*109/л. Снижение белых телец при приведенных заболеваниях свидетельствует о тяжёлом течении болезни.
Лейкопения является следствием приёма антибиотиков при пневмонии. Само по себе это заболевание наносит сильный удар организму, а антибиотики «добивают» лейкоциты.
В первые месяцы жизни лейкопения проявляется как часть серьёзных заболеваний крови (различные виды анемии, к примеру, мегалобластическая или панцитопения).
У детей данное заболевание не протекает в скрытой форме. Оно развивается быстро, параллельно ребёнок подвергается инфекционным заболеваниям. Благодаря этому диагностика проводится на ранних сроках, назначается корректирующее лечение.
Степени заболевания
Лейкопения имеет 3 степени протекания болезни. Их определяют по клиническому анализу крови. Классификация заболевания:
Их определяют по клиническому анализу крови. Классификация заболевания:
- При лёгкой стадии количество нейтрофилов составляет 1-1,5*109/л. При такой картине присоединение инфекции минимально.
- Средняя степень тяжести – 0,5-1*109/л.
- При тяжёлой степени болезни (меньше 0,5*109/л) сопутствующие заболевания активно поражают организм. Общее состояние значительно хуже, а инфекции меньше реагируют на лечение.
Чем раньше врач установит диагноз, тем эффективнее подействует лечение.
Способы лечения болезни
Лёгкая и средняя степень тяжести – это обратимая патология и вылечивается быстро. С помощью медпрепаратов и витаминных комплексов больной быстро выздоравливает. Госпитализация необязательна. Больной должен чётко выполнять инструкции лечащего врача и вовремя принимать прописанные препараты. Дозировка подбирается исключительно врачом.
При лечении тяжёлой степени лейкопении важно соблюдать клинические рекомендации. Она особо опасна для здоровья человека. В стационаре пациента изолируют от негативного влияния болезнетворных организмов. Медицинский персонал использует маски, перчатки, антисептики для предотвращения обмена бактериями.
Острая форма болезни требует серьёзного подхода:
- Перед непосредственным лечением лейкопении обнаруживается и устраняется сопутствующее инфекционное заболевание.
- Рекомендован постельный режим в стерильном помещении. Препятствие размножения вирусов и бактерий гарантирует скорейшее выздоровление.
- Профилактика возникновения новых заболеваний.
- Соблюдение специализированной диеты.
- Использование гормональных препаратов. Если у пациента есть доброкачественная опухоль молочных желёз, приём гормонов, к примеру, эстрогена, положительно скажется на состоянии состава крови.
- При необходимости потерю белых телец восполняют переливанием лейкоцитарной массы.
- Стимулирование процесса создания новых лейкоцитов препаратом Нейпомакс.

Лечение лейкопении зависит от её этиологического аспекта:
- При аутоиммунных заболеваниях применяется иммуносупрессивная терапия.
- Лейкопения может выступать побочным явлением приёма препаратов. При обнаружении снижения числа белых телец препарат немедленно отменяют и назначают повторную сдачу анализа крови для наблюдения за ростом лейкоцитов. Если этого не происходит, назначается компенсирующая терапия.
- Нехватка витаминов и микроэлементов может вызвать болезнь. Для лечения восполняют запас утраченного медикаментозно.
- Особое внимание обращают на состояние желудочно-кишечного тракта. Через пищеварительные органы в тело попадает много бактерий. При необходимости проводят деконтаминацию.
Если на ранней стадии заболевания быстро начать лечить пациента медикаментозно, болезнь удаётся победить полностью. В противном случае не исключён хронический характер.
Способы диагностики лейкопении
Чтобы провести диагностику данной патологии, пациент сдаёт анализ крови. В лаборатории подсчитывают количество нейтрофилов, тромбоцитов и эритроцитов. Если показатели одновременно изменены, анализы указывают на онкологическое заболевание.
Данным вопросом занимается патофизиология. Эта наука изучает патологические изменения в составе крови. Например, при неходжкинской лимфоме путём социального анализа крови обнаруживают гемобластозы.
Повышенный показатель микроцитов покажет, что у пациента лёгкая анемия. Такое состояние называют микроцитоз. При нём микроциты преобладают над эритроцитами.
Если болезнь неясного характера, доктор назначает дополнительную диагностику, к примеру, сдачу печёночных проб. Определить точную проблему поможет забор костного мозга. Анализ покажет этапы распада лейкоцитов.
При заболеваниях мочевыводящих путей, например, воспалении мочевого пузыря, обнаруживаются лейкоциты в анализе мочи.
Снижение уровня нейтрофилов, эозинофилов и базофилов называется гранулопения.
Какие правила питания полезны при лейкопении
Наладить работу системы кроветворения поможет сбалансированное питание при лейкопении. Правильные продукты сократят повышенную выработку лейкоцитов. Это морепродукты, грибы и бобовые. При соблюдении лечебной диеты эти продукты должны включаться в каждый приём пищи.
Жирную пищу рекомендуется исключить из рациона. Противопоказаны сливочное масло и сало. В рационе предпочтительны овощи и насыщенные белками продукты (мясо птицы, рыба), кисломолочная продукция. Больной уменьшает порции и переходит на дробное питание до 6 раз в день.
Оздоровительная диета – это относительная помощь организму, когда человек получает витамины из еды. Она входит в комплексное лечение и помогает добиться результата быстрей.
Другие гематологические заболевания
При различных причинах у больного может возникать обратное состояние – лейкоцитоз. Разница описанных заболеваний в том, что количество лейкоцитов достигает 9*109/л и выше. Формы лейкоцитоза, зависящие от видов белых телец:
- Нейтрофилёз;
- Эозинофилия;
- Базофилия;
- Лимфоцитоз;
- Моноцитоз.
Онкозаболевания – не единственная причина лейкоцитоза. К примеру, завышенные показатели лимфоцитов кровь приобретает после ОРВИ. Недоедание тоже причина лимфоцитоза, а моноцитоз – при инфекционных заболеваниях, гранулематозах и т.д.
С лимфоцитозом связывают симптомы, схожие с лимфопенией. При этом в сыворотке крови уменьшается уровень лимфоцитов.
Лейкемоидные реакции
По симптоматике такие реакции напоминают лейкозы, но эти процессы реактивны, здесь отсутствует онкологический аспект. В подобных случаях характерен лимфоцитоз инфекционного типа, мононуклеоз, поражение организма гельминтами. Для лечения применяют антибиотики или противопаразитарные препараты. С лейкемоидной реакцией связывают много болезней.
Малейшие изменения в составе крови обозначают проблемы со здоровьем. Необязательна выраженная симптоматика. Неуточнённая патология особо опасна. Лейкопения – непредсказуемое заболевание. Для предотвращения развития этого синдрома больной должен скорей посетить больницу и начать лечение. Если у человека появляются симптомы недомогания, пора обратиться к врачу.
Неуточнённая патология особо опасна. Лейкопения – непредсказуемое заболевание. Для предотвращения развития этого синдрома больной должен скорей посетить больницу и начать лечение. Если у человека появляются симптомы недомогания, пора обратиться к врачу.
Источник: https://onko.guru/termin/lejkopeniya.html
Лейкопения — что это такое и причины возникновения. Признаки и симптомы лейкопении у детей и взрослых
Рассказать ВКонтакте Поделиться в Одноклассниках Поделиться в Facebook
Когда мало лейкоцитов в крови, имеет место опасное заболевание. В медицине оно называется лейкопенией, склонно к хроническому течению, имеет рецидивирующий характер. Важно вовремя выяснить причины прогрессирующей болезни, иначе методы консервативного лечения бессильны, пациента ожидает незавидный клинический исход.
Что такое лейкопения
Когда под воздействием провоцирующих факторов нарушается химический состав крови, в организме развивается обширная патология. При недостаточном показателе лейкоцитов пациент узнает от лечащего врача, что такое лейкопения. Сразу стоит отметить, что это не самостоятельное заболевание, а, скорее, обобщающий синдром, который прогрессирует по причине возникновения агранулоцитоза.
Лейкопения — причины возникновения
Характерный недуг может одинаково воздействовать на взрослые и детские организмы, однако уже определено, что женщины страдают дефицитом лейкоцитов в два раза чаще, чем мужчины. Детям тоже свойственны рецидивы.
Если патологически понижены лейкоциты, прежде чем преступать к медикаментозному лечению, важно уточнить этиологию патологического процесса, обнаружить и исключить взаимодействие с опасными факторами.
Заболевание связано с такими аномалиями организма:
- присутствие злокачественных новообразований, как вариант – онкология матки;
- длительное воздействие токсических медицинских препаратов, интоксикация органического ресурса;
- плохая наследственность;
- острый дефицит витаминов В при лейкопении;
- осложнение после проведенной лучевой терапии;
- аутоиммунные процессы организма, как вариант – заражение ВИЧ;
- почечная недостаточность;
- длительная вентиляция легких;
- детские инфекционные болезни стадии рецидива во взрослом возрасте;
- апластическая анемия.

Низкий уровень лейкоцитов в крови у женщин
Определить спад концентрации белых кровяных клеток можно по анализу крови, о чем тут же сообщить своему лечащему врачу. Коррекция химического состава лейкоцитов последует незамедлительно. Необходим прием медикаментов.
Низкий уровень лейкоцитов крови у женщин преобладает чаще, поэтому представительницы слабого пола попали в так называемую «группу риска». В идеале этот показатель в возрасте 24-45 лет должен варьироваться в пределах 3-10 на 10 в девятой степени литра.
Если в женском организме обнаружено меньшее количество лейкоцитов, причины следующие:
- гормональная перестройка на фоне климакса;
- длительный прием лечащих средств с аспирином в химическом составе;
- строгие диеты, голодовка;
- период ежемесячной менструации;
- эмоциональное перенапряжение, стрессы повседневной жизни.
Низкий уровень лейкоцитов в крови у ребенка
Раньше это был редкий диагноз «Лейкопения». На сегодняшний день число клинических картин стремительно увеличилось. Если развивается лейкопения – что это такое, подскажет участковый терапевт.
Однако пострадать от недуга способен не только взрослый, но и ребенок. В таком случае лейкопения может иметь инфекционную и неинфекционную природу.
Причины, почему наблюдается низкий уровень лейкоцитов в крови у ребенка, таковы:
- повышенная активность вируса герпес, сепсис, паратиф, тиф;
- анафилактический шок;
- опухоли костного мозга с метастазами;
- радиационное облучение;
- плазмоцитома;
- лейкоз острой формы;
- патологический рост селезенки.
Виды и степени лейкопении
Болезнь имеет наследственную и приобретенную модификацию, причем в первом случае является врожденным заболеванием.
Острый дефицит лейкоцитов характеризует такие опасные заболевания, как синдром Генслера, нейтропения Костмана и синдром Чедиака-Хигаси.
Приобретенной форме недуга свойственно воздействие провоцирующих факторов из окружающей среды, либо это неутешительный клинический исход при неправильном консервативном лечении.
Изучая виды и степени лейкопении, стоит уточнить, что такой диагноз встречается абсолютной и перераспределительной разновидности. В первом случае концентрация лейкоцитов снижается до критической отметки 4 000 на 1 мм квадратный, во втором – нанесенные системному кровотоку убытки не столь глобальные, но тоже ощутимые для состояния пациента.
Лейкопения — симптомы и лечение
Чтобы быстрыми темпами добиться полного выздоровления, требуется своевременно обратить внимание на симптоматику лейкопении.
У ребенка происходит патологическое снижение лейкоцитов ниже допустимой нормы до 1-2 на 10 в девятой степени литра. Это характеристика легкой формы лейкопении.
Лучше не запускать клиническую картину, своевременно прибегнуть к помощи специалиста. Если это лейкопения – симптомы и лечение тесно связаны.
Лейкопения — симптомы
Уровень лейкоцитов определяется стадией характерного недуга. Если развивается лейкопения – симптомы могут затрагивать все внутренние органы, системы организма.
Врач при лечении выбирает клинический подход, чтобы тот полностью соответствовал состоянию здоровья пациента, в скором времени обеспечил положительную динамику.
А пока узнать о масштабных отклонениях лейкоцитов в крови можно по результатам лабораторного исследования. Внешними признаками лейкопении становятся следующие перемены в общем самочувствии:
- частые вирусные и простудные заболевания;
- приступы мигрени, общая слабость;
- участившиеся обмороки, головокружение;
- нарушение температурного режима, озноб;
- длительный процесс заживления язвочек на теле.
Лейкопения — лечение
Первым делом требуется определить характер патологического процесса, клиническим путем выяснить степень запущенности лейкопении. Только после этого можно рассуждать о консервативной терапии для повышения лейкоцитов. Если врач обнаружил, что в организме пациента получила свое развитие лейкопения – лечение имеет следующие особенности, проводится в домашних условиях:
Только после этого можно рассуждать о консервативной терапии для повышения лейкоцитов. Если врач обнаружил, что в организме пациента получила свое развитие лейкопения – лечение имеет следующие особенности, проводится в домашних условиях:
- Средства для формирования новых клеток крови, чтобы избежать опасного понижения лейкоцитов. Это Метилурацил, Сарграмостим, Пентоксил, которые относятся к препаратам перорального применения.
- Антибиотики четвертого поколения, чтобы уменьшить активность патогенной флоры, снизить влияние вредных факторов на стояние иммунной системы организма. Это Аугментин, Амоксиклав, Юнидокс Солютаб.
- Антигистаминные средства, чтобы снизить риск аллергической реакции на отдельные синтетические компоненты. Лучше купить Тавегил, Доларен, Л-Цет, Супрастин.
- Если принимать кортикостероиды, уровень лейкоцитов перестанет падать, химический состав крови в скором времени нормализуется.
- Гепатопротекторы поддерживают функциональность печени при воздействии на этот непарный орган усиленной нагрузки со стороны нарушенного системного кровотока.
- Антиоксиданты растительного происхождения в капсульной форме, например, медицинский препарат Ликопин, также актуальный при лимфоцитозе, лейкоплазмозе и лейкоцитозе.
Питание при лейкопении
После лечения лейкопении необходимо поддерживать общее состояние здоровья на допустимом уровне, а для этого изменить суточное меню, внести в него определенные коррективы. Первым делом снизить жирность блюд и число потребляемых калорий, а количество приемов пищи довести до 6 за сутки. Так, питание при лейкопении включает такие обязательные продукты:
- зелень, чтобы понизить уровень ионизирующего излучения;
- молочная продукция, сыры твердых сортов;
- морепродукты и красная икра для повышения уровня гемоглобина;
- все виды капусты, бобовые;
- диетические сорта мяса, например, кролик, индюшка.
Лейкопения у детей
Для детского возраста важно выяснить, что могло понизить число лейкоцитов (белых телец), спровоцировать лейкопению. После этого врач назначает курс медикаментов для нормализации состава лейкоплазмы.
После этого врач назначает курс медикаментов для нормализации состава лейкоплазмы.
Не исключено предписание народных средств с целью эффективного лечения, главное натуральные компоненты грамотно подобрать, исключить местные и аллергические реакции на теле.
Юного пациента при лейкопении требуется изолировать, исключить воздействие радиации, обеспечить обработку слизистой и кожи.
Видео: низкие лейкоциты крови
Лейкоциты в крови понижены
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник: https://sovets.net/8183-leykopeniya-chto-eto-takoe.html
Лейкопения: что это такое, причины понижения лейкоцитов в крови, стадии и симптомы, лечение и последствия
Нарушения кроветворения, созревания и синтеза форменных клеток представляет серьезную проблему сферы гематологии и частично смежных профилей медицины.
Нередко такие расстройства никак не обнаруживают себя с точки зрения клинической картины. Это усложняет раннее обращение пациентов за помощью.
В то же время, подобные расстройства могут иметь катастрофические последствия, при определенных условиях изменения стоят здоровья и даже жизни.
Лейкопения — это снижение количества циркулирующих лейкоцитов, (белых кровяных телец) менее условной нормы. Состояние патологическое, которое обуславливает расстройства работы иммунитета, отсутствие достаточной активности защитных сил тела, а значит несущее большие риски.
Причин пониженных лейкоциты в крови может быть множество, основная часть таковых — патологические, имеющие явно болезнетворный характер, потому требующие лечения.
Восстановление не представляет больших сложностей в основной части случаев. Однако же необходимо начинать терапию как можно раньше. Учитывая отсутствие какой-либо специфической симптоматики, с этим возникают значительные проблемы.
Исправить ситуацию помогает профилактический подход, регулярные осмотры, по крайней мере, у терапевта со сдачей базовых анализов.
Нарушение имеет собственный код по МКБ-10 и считается самостоятельным заболеванием. D72 с постфиксами, уточняющими происхождение проблемы.
Механизм развития
В норме лейкоциты в организме существуют в двух основных формах. Свободно циркулирующие составляют костяк иммунной системы человека. Оставшиеся находятся в связанном состоянии, локализуются на стенках сосудов, благодаря чему могут немедленно реагировать на местные угрозы.
Лейкопения, как нарушение, сопровождается отклонением со стороны одной или сразу обоих клеточных структур.
Механизмов существует несколько, в зависимости от особенностей и первичной причины проблемы.
Нарушение синтеза самих лейкоцитов
Наблюдается в качестве основного виновника. Единицы вырабатываются в костном мозге. Если его ткани каким-либо образом повреждены или же изменены, наблюдается нарушение нормальной работы и, как итог, клетки или не синтезируются в достаточном количестве или же не созревают, оставаясь функционально несостоятельными и не способными выполнять работу.
Подобные явления однозначно требуют терапии, к несчастью не всегда эффективное лечение вообще возможно. В силу особенностей первичной причины.
Особенно неблагоприятны в этом отношении злокачественные заболевания крови, а также апластическая анемия и ряд других состояний.
Нарушение транспортировки белых кровяных телец
Сопровождается расстройством движения лейкоцитов по руслу. Результатом становится снижение скорости иммунной реакции, которая должна быть.
Также обнаруживается явно недостаточное количество форменных клеток при проведении анализа. Поскольку они депонируются в тканях, но не выходят для борьбы с инфекционным или иным агентом.
Поскольку они депонируются в тканях, но не выходят для борьбы с инфекционным или иным агентом.
Разрушение клеток под влиянием агрессивных факторов
К таковым, например, относится выработка антител против рассматриваемых структур. Встречается подобная проблема сравнительно редко. Иммунитет начинает бороться сам с собой, что изначально несет большую опасность с точки зрения состояния пациента, лейкоцитов в крови становится мало.
Необходимо снижать интенсивность ложного ответа защитных сил. Чем раньше будет начато лечение, тем выше шансы на восстановление в короткие сроки.
Названные нарушения касаются в равной мере всех лейкоцитов. Будь то нейтрофилы, прочие. В этом заключается сложность и опасность ситуации. Изменяется характер функциональной активности иммунитета, возникают существенные проблемы. Это риск для здоровья и даже жизни.
Классификация
Подразделение проводится по нескольким основаниям. Один из вариантов — по критерию типа форменных клеток, которые затронуты патологическим процессом. В таком случае можно выделить следующие виды нарушения:
- Лейкопения, изменяющая концентрацию моноцитов.
- Расстройство синтеза или транспортировки нейтрофилов.
И так далее, по типу клеток: лимфоцитам, базофилам и эозинофилам.
Эта классификация имеет большое клиническое значение. Однако есть еще одна, столь же существенная — по степени тяжести патологических изменений.
В данном случае речь идет уже о стадировании расстройства. Соответственно, выделяют следующие этапы развития отклонения.
Стадия I
Для начальной или первой фазы типичны мягкие изменения со стороны количества форменных клеток. Проблема хорошо решается, лечение не представляет трудностей. Достаточно обратиться к иммунологу или смежным специалистам.
При этом вероятность осложнений инфекционного рода минимальна. Риски нарушений работы иммунитета также практически отсутствуют.
Проблема в том, что пациент не подозревает, что с ним что-то не так. Обнаружить расстройство можно по результатам диагностики, которая проходит в профилактических целях или по поводу иных заболеваний.
Обнаружить расстройство можно по результатам диагностики, которая проходит в профилактических целях или по поводу иных заболеваний.
Стадия II
Концентрация лейкоцитов в крови уменьшается значительно, существует реальная вероятность опасных для здоровья и жизни осложнений. В основном бактериального или вирусного плана.
Суть заключается в снижении местного и общего иммунитета. Вероятность различна. В среднем, пациенты с лейкопенией на второй стадии в 2-3 раза чаще страдают от болезней септического рода, чем условно здоровые люди.
Стадия III
Критическая. В клинической практике также характеризуется как агранулоцитоз. Сопровождается существенным изменением концентрации форменных клеток в организме.
Инфекционно-воспалительные расстройства возникают систематически. Лейкоциты отсутствуют в достаточном количестве, что приводит к катастрофическому снижению иммунитета и опасным осложнениям.
Внимание:
Стадии сменяются постепенно или же стремительно, в результате влияния некоторых моментов возможно развитие сразу со второй или третьей фазы.
Причины
Факторов становления патологического процесса существует огромное количество. Если говорить об основных возможных провокаторах проблемы у пациентов.
- Наследственные генетические аномалии. Встречаются довольно редко. Имеется по крайней мере несколько возможных мутаций, передающихся от родителей к детям. Транспортировка создает стойкие изменения в материале, составляющем фундамент человеческого организма. Развиваются характерные для лейкопении нарушения, которые с большим трудом поддаются лечению.
Поскольку причина заключается в генетическом дефекте, есть возможность влиять только на последствия в виде негативной клинической картины. При должном подходе удается добиться хороших результатов.
- Интоксикация организма при проведении химиотерапии. Средства для коррекции рака основаны на способности снижать скорость деления так называемых «быстрых» клеток. К таковым относятся структуры кожи, волос, ногтей, также и все иммунные единицы. Потому начинается ингибирование их репликации, пролиферативная активность падает.
Низкий уровень лейкоцитов — это своего рода побочный эффект от применения химиотерапевтических препаратов. По окончании лечения в течение некоторого времени все приходит в норму самостоятельно. Задача пациента в этот период — держаться подальше от источников инфекции. Организм слаб и не справится с возбудителями.
- Некоторые формы анемии. Причинами снижения лейкоцитов становятся в основном разновидности, сопряженные с недостаточным количеством витаминов группы B. Мегалобластные типы.
При длительном существовании патологического процесса начинаются специфические изменения кроветворения, в том числе и синтеза белых телец. Необходимо как можно быстрее начинать лечение, от этого зависит прогноз.
- Метаболические нарушения. Лейкоциты ниже нормы обнаруживаются в первую очередь при скудном поступлении фолиевой кислоты, также прочих отклонениях субъективного плана, когда человек потребляет недостаточное количество витаминизированных продуктов.
Кроветворение попросту невозможно в адекватных масштабах, поскольку отсутствует «строительный материал». Непосредственная причина в этом случае зачастую субъективная. Заключается в неправильном питании. Хотя возможны варианты, при которых нарушается транспортировка, усвоение полезных соединений, что еще более опасно.
- Злокачественные поражения костного мозга. Встречаются нечасто, но несет катастрофическую угрозу. Именно в этих тканях происходит синтез и созревание форменных клеток крови, в том числе и лейкоцитов разных видов. Все отклонения работе почти гарантированно заканчиваются опасными осложнениями.
- Некоторые формы инфекционных процессов.
 Лейкоциты в крови бывают понижены при поражениях четвертым и пятым штаммами вируса герпеса и прочими агрессивными агентами, потенциально способными вызывать мутации в генотипе человека. Необходимо как можно раньше начинать специфическое лечение, во избежание хронизации расстройства и стойкого нарушения выработки или транспортировки лейкоцитов.
Лейкоциты в крови бывают понижены при поражениях четвертым и пятым штаммами вируса герпеса и прочими агрессивными агентами, потенциально способными вызывать мутации в генотипе человека. Необходимо как можно раньше начинать специфическое лечение, во избежание хронизации расстройства и стойкого нарушения выработки или транспортировки лейкоцитов. - Туберкулез. Независимо от локализации. Все формы поражения микобактерией провоцируют выраженное снижение иммунитета. Залогом качественного восстановления функции белых кровяных телец также является раннее лечение.
- Отравления организма. Острое или, чаще, хроническое. С агрессивными факторами подобного рода встречаются лица, работающие на химических предприятиях. Также часто нарушение обнаруживается у пациентов, контактирующих с гербицидами и пр.
- Применение некоторых лекарственных средств. Например, для лечения аутоиммунных патологических процессов. Причина лейкопении может быть в приеме глюкокортикоидов вроде Преднизолона и его более мощных аналогов. Особенно негативно сказываются иммуноупрессоры, уже названные цитостатики для терапии раковых опухолей и прочие.
- Острые, критически опасные инфекционно-воспалительные процессы. Например, сепсис.
Пониженные лейкоциты в крови обусловлены патологическими причинами всегда, вопрос только в степени отклонения и возможности быстро повлиять на этиологию расстройства.
Отдельные причины у женщин
Таковых не много, но они есть.
- Период гестации. Беременность в некоторых случаях сопряжена с нарушением синтез лейкоцитов. Это не нормальное явление, требуется обследование и поиск первичной причины. Сам по себе естественный процесс становится спусковым механизмом, поскольку растет нагрузка на весь организм.
- Менструальный цикл. В период ежемесячных изменений возможно временное незначительное снижение лабораторных показателей. Это не стойкое и не стабильное состояние, которое быстро сходит на нет само.
В остальном, причины уменьшения лейкоцитов в крови у женщин те же.
У детей
У молодых пациентов, также подростков нередко развивается мононуклеоз. Поражение вирусом Эпштейна-Барр. Разновидностью герпеса. Состояние формируется преимущественно у детей, взрослые встречаются исключительно редко.
Симптомы
Как таковых клинических признаков лейкопении нет. Это скрытое состояние, которое, однако, проявляется в полный рост по окончании развития инфекционного поражения (к слову, риски такового существенно увеличиваются после наступления аномального состояния).
Если говорить об особенностях течения патологий:
- Необычайно сильная и длительная лихорадка. Температура тела поднимается быстро и в больших пределах варьируется. Как правило, нарушение не отступает самостоятельно даже после того, как инфекционный процесс устранен. Затяжная лихорадка это типичный симптом сформировавшегося понижения лейкоцитов.
- Возможно и обратное явление. Если форменных клеток слишком мало, температура тела не повышается даже при интенсивном инфекционном процессе. Это продлевает течение патологии, не позволяет быстро выздороветь и вернуться в норму.
- Развитые формы нарушения сопровождаются сниженными по интенсивности симптомами основного заболевания. При этом проявления общей интоксикации организма хорошо заметны и куда сильнее, чем должны быть при таком
- расстройстве. Возможно развитие некротических процессов в организме. Колита с поражением слизистой оболочки кишечника и прочих отклонений.
- У женщин отмечается вовлечение матки. Оно протекает не так явно. В основном наблюдается удлинение менструального цикла с обильными кровянистыми выделениями и выраженными болями в нижней части живота. Лечение не дает достаточного эффекта, что косвенным образом говорит о лейкопении.
- При развитии пневмонии, воспаления легких, зачастую отсутствует рентгенографическая картина патологического процесса. Это типичное явление.
Малая концентрация лейкоцитов сопровождается особенностями течения основных заболеваний. Сам как таковой клинических проявлений не имеет. В то же время, присутствует симптоматический комплекс, присущий основному диагнозу, по которому и оценивается суть явления, степень нарушения.
Диагностика
Обследование не представляет особых трудностей. Констатировать факт присутствия отклонения не сложно, достаточно рутинных тестов. Куда более проблематично выявить основной патологический процесс, который и становится источником явления.
Необходимо обращаться к специалисту по гематологии. Далее по потребности к другим докторам.
Среди базовых мероприятий:
- Опрос больного. Нужно выявить все возможные жалобы, симптома расстройства. Чтобы лучше понимать, в чем дело. Методика применяется на первой же консультации.
- Сбор анамнеза. Исследование характерных черт природы явления. Например, оценивается семейная история, также перенесенные и текущие заболевания, особенно расстройства системы кроветворения.
- Анализ крови общий. Дает представление о концентрации форменных клеток. Не только белых телец, но и прочих. Используется в качестве базовой рутинной методики. Назначается сразу же, проводится неоднократно для исследования эффективности терапии.
- Изучение крови на специфические антитела, ревматоидный фактор, прочие тесты по потребности.
- Биохимия. С анализом печеночных показателей.
- В исключительных случаях, если суть явления не понятна, показана пункция костного мозга. Используется в качестве крайней методики для уточнения происхождения патологического процесса. Ввиду сложности проводится в стационарных условиях.
Обнаружить нехватку лейкоцитов в крови недостаточно, нужно выявить причину явления и степень тяжести. Без этого не выйдет разработать верную терапевтическую тактику.
Методы лечения
Пути коррекции медикаментозные, зависят от конкретной причины отклонения. Необходимо назначение следующих препаратов:
- Иммуносупрессоры при воспалительных процессах несептического рода. Метотрексат и прочие, строго в выверенных дозировках и определенных схемах.
- Средства для стимулирования выработки белых кровяных телец. Пентоксил, Лейкоген и прочие. По методике, определенной специалистом.
- По потребности принимают глюкокортикоиды, также назначают противоглистные препараты, чтобы устранить возможные паразитарные инвазии, которые часто обнаруживаются после развития лейкопении.
Помимо, показан постельный режим на острый период, смягчение рациона. Исключение из него большого количества животного жира, обеспечение витаминизации.
Необходимо снизить возможность заражения, минимизировать контакты с источником инфекционного поражения.
Если лейкоциты ниже нормы, необходимо устранить первопричину, затем бороться с симптоматикой. Оба направления могут реализоваться одновременно.
Прогнозы и возможные осложнения
В основном благоприятные. Если не считать генетических аномалий, проблем вроде апластической анемии и злокачественных болезней.
Среди вероятных последствий: некроз тканей, сепсис, шоковые состояния, инвалидность, смерть как закономерный итог.
Лейкопения представляет собой скрыто текущий процесс. Необходимо как можно раньше выявить его и начать лечение. От сроков зависят результаты и перспективы восстановления.
Источник: https://CardioGid.com/lejkopeniya/
Симптомы и лечение лейкопении у взрослых
При существенном понижении лейкоцитов в крови, говорят о лейкопении. Это заболевание может быть как у взрослых, так и у детей. Течение болезни во многом зависит от основной причины, ее вызвавшей.
Лейкопения — снижение количества лейкоцитов в крови, которое чаще всего является симптоматическим состоянием и сопровождает различные заболевания. Благоприятное течение болезни определяется при временном снижении белых кровяных телец, более тяжелое развитие патологии — при хроническом понижении.
Лейкоциты, или белые кровяные тельца, выполняют в организме защитную функцию и в норме их количество составляет от 4,0 до 10,0 х 10 9 на 1 л крови.
Для определения количества лейкоцитов в первую очередь делают общий анализ крови, а при необходимости используют другие методы диагностики. Важно вовремя распознать симптомы лейкопении, которые нередко бывают расплывчатые, что позволяет провести надлежащее лечение.
Видео: Лейкоциты. Белая формула крови
Лейкопения — что это такое у взрослых?
Термин “лейкопения” является общим термином, относящимся к уменьшенному количеству лейкоцитов в периферической крови. Развитие заболевания почти всегда связано с уменьшением одной подгруппы белых кровяных клеток. В частности, выделяют следующие разновидности лейкопении:
- Гранулоцитопения — общий термин, относящийся ко всем гранулоцитам, включая нейтрофилы, моноциты, эозинофилы и базофилы.
- Нейтропения — определение указывает на уменьшение количества нейтрофилов.
- Лимфопения — это уменьшение количества лимфоцитов.
Поскольку моноциты, эозинофилы и базофилы составляют относительно небольшую долю общего пула циркулирующих лейкоцитов, лейкопения почти всегда обусловлена нейтропенией или лимфопенией.
Следовательно, термины гранулоцитопения и нейтропения часто являются взаимозаменяемо.
Полное отсутствие одного из других гранулоцитарных рядов также является ненормальным и может оказывать влияние на врожденный иммунитет, но редко является причиной снижения общего количества лейкоцитов в крови.
Определение “лейкопения” варьируется, но в большинстве лабораторий нижний предел нормального общего количества лейкоцитов составляет от 3000 / мкл до 4000 / мкл. Нейтропения определяется как абсолютное количество нейтрофилов (АКН) менее 1500 / мкл.
Указанные показатели были определены в основном в группе взрослых кавказцев, и есть несколько этнических групп, в которых диапазон нормального количества нейтрофилов смещен в сторону меньшего числа. Подобное отмечается как этническая нейтропения.
Другие особенности лейкопении
- Агранулоцитоз, полное отсутствие гранулоцитов, относится к специфической подгруппе нейтропении, которая имеет уникальный дифференциальный диагноз.
- Легкое или хроническое уменьшение лейкоцитов может быть доброкачественным и при отсутствии тревожных симптомов чаще всего не проводится дальнейшая диагностика.
- Первичная или тяжелая лейкопения, особенно нейтропения, которая сопровождается каким-либо из симптомов, описанных ниже, заставляет врача проводить тщательную диагностику.
Лейкопения у взрослого: причины
Существуют определенные особенности развития болезни, зависящие от конкретных причин и предполагающие в дальнейшем наиболее подходящее лечения:
- Возраст больного. Тяжелые врожденные синдромы нейтропении обычно присутствуют в младенчестве. Лейкопения связана с синдромами врожденного иммунодефицита, определяемых в детстве.
- Острота течения. Нейтропения, которая присутствует с детства, может указывать на наличие врожденного синдрома. Лейкопения, которая развивается остро, нередко вызывается лекарственными средствами с развитием агранулоцитоза, остро протекающих инфекций или острого лейкоза. Лейкопения, которая развивается в течение недель или месяцев, может быть связана с хронической инфекцией или первичным заболеванием костного мозга.
- Тяжесть цитопении. Хотя тяжесть цитопении не помогает определить ее причину, больные с количеством лейкоцитов менее 800 / мкл должны считаться страдающими иммунодефицитом. В таких случаях принимаются соответствующие меры предосторожности. При наличии лейкоцитов менее 500 / мкл на фоне лихорадки, должны быть приняты меры по госпитализации для внутривенного введения антибиотиков и ускоренной оценки.
Основные причины развития лейкопении у взрослых, которая в этих случаях определяется как приобретенная:
- Инфекционное заболевание
- Гранулематозная болезнь
- Аутоиммунное заболевание
- Радиоактивное облучение
- Лекарственные средства
- Токсические вещества
- Недоедание или неправильное питание
- Белковая энтеропатия
Заболевания, которые чаще всего провоцируют развитие лейкопении — гиперспленизм, хроническая идиопатическая нейтропения у взрослых, ревматоидный артрит, системная красная волчанка, гранулематоз Вегенера.
Патофизиология лейкопении
Будет рассмотрена патофизиологическое развитие приобретенной нейтропении, которая чаще всего определяется у взрослых.
- Медикаментозный агранулоцитоз является редкой специфической реакцией, которая приводит к иммунному разрушению предшественников нейтрофилов в костном мозге. Подобное сопряжено прекращением действия возбуждающего фактора, но может быть связано со значительной заболеваемостью и смертностью от сепсиса. Многие другие лекарства вызывают подавление пролиферации нейтрофилов в зависимости от дозы. Течение болезни является более доброкачественным и часто может переноситься без остановки приема препарата.
- Аутоиммунная нейтропения:
- Первичная аутоиммунная нейтропения вызывается почти исключительно антителами, направленными против нейтрофилов, включая человеческий нейтрофильный антиген (HNA1) и CD11b (HNA-4a), два поверхностных антигена или FcγRIIIb, рецептор иммунного комплекса, участвующий в секреции токсических продуктов. Совмещение этих аутоантител приводит к разрушению нейтрофилов в селезенке или к опосредованному комплементом лизису. Подобное наблюдается почти всегда у младенцев и малышей. Проходит спонтанно в более чем 90% случаев в течение 1-2 лет.
- Вторичная аутоиммунная нейтропения обычно связана с другим аутоиммунным заболеванием, таким как болезнь Грейвса, гранулематоз Вегенера, ревматоидный артрит или системная красная волчанка. Патогенез четко не определен. Многие больные имеют антитела против нейтрофилов, но связь между наличием антител и степенью нейтропении недостаточно выяснена.
- Синдром Фелти и синдром крупных зернистых лимфоцитов возникают при ревматоидном артрите. Поскольку более 90% пациентов в обеих группах имеют положительный результат на HLA-DR4, предполагается, что эти два синдрома отражают спектр одного заболевания.
- Гиперспленизм обычно вызывает только легкую нейтропению, часто в условиях легкой панцитопении. Подавление счета отражает повышенную маргинацию клеток крови в увеличенной селезенке.
- Дефицит питательных веществ, особенно витамина В12, фолата и меди, может привести к нейтропении.
Дополнительно следует указать, что хроническая идиопатическая нейтропения у взрослых (CINA) — это доброкачественное заболевание, этиология которого полностью неизвестна.
Лейкопения — что это такое у взрослых, симптомы
Сама лейкопения обычно протекает бессимптомно. Сопутствующие конституциональные симптомы, включая лихорадку, озноб, потоотделение или потерю веса, могут указывать на наличие инфекции, которая может быть причиной или следствием лейкопении. Также подобные признаки нередко определяются при злокачественном новообразовании или аутоиммунном расстройстве.
Другие признаки или симптомы, чаще всего определяемые при лейкопении:
- Локальные признаки или симптомы инфекции
- Лимфаденопатия (изменения консистенции и размеров лимфатических узлов)
- Гепатомегалия или спленомегалия (увеличение печени или селезенки)
- Признаки анемии (бледность, цианоз, слабость)
- Признаки тромбоцитопении (кровотечения на слизистых оболочках, петехии, пурпура)
- Воспаление суставов
- Сыпь различной выраженности и локализации
Видео: О самом главном: Низкие лейкоциты, обильное потоотделение, потеря веса
Диагностика лейкопении
Всем больным с низким содержанием лейкоцитов показаны следующие исследования:
- Повторно делается полный анализ крови (ПАК), что позволяет подтвердить низкий уровень лейкоцитов и оценить количество эритроцитов и тромбоцитов.
- Ручная дифференциация клеток крови, что помогает определить, какая группа клеток уменьшена, также могут быть определены аномальные клетки.
- Оценка предшествующих ПАК для определения остроты лейкопении.
Дополнительно могут использоваться те методы диагностики, которые позволяют получить дополнительные сведения по состоянию больного. В частности, проводится:
- Полный метаболический профиль, включая ферменты печени
- Протромбиновое время (PT) и частичное тромбопластиновое время (PTT)
- Посев крови
- Анализ на вирус иммунодефицита человека (ВИЧ), включая серологию и вирусную нагрузку
- Полимеразная цепная реакция (ПЦР) для определения вирусной нагрузки парвовирусом, вирусом Эпштейна-Барра, цитомегаловирусом, вирусом простого герпеса и вирусами гепатита
- ПЦР для клещевых заболеваний, в том числе риккетсии и анаплазмы
- Анализы сыворотки на лекарства, связанных с нейтропенией или лимфопенией
- Серология аутоиммунного заболевания (антиядерное антитело, ревматоидный фактор)
- Иммуноглобулины
- Цифометрия периферического кровотока для маркеров B- и T-лимфом
- Цитометрия периферического кровотока для крупных гранулярных лимфоцитов
- Взятие образца костного мозга с последующей биопсией.
Внешний вид мазка из периферической крови
Мазок имеет важное значение для определения того, какая группа белых кровяных телец ответственна за уменьшение общего количества лейкоцитов. Кроме того, следует проверить наличие аномальных форм.
Наличие незрелых (“сдвиг формулы влево”) белых клеток может указывать на инфекцию или злокачественную опухоль, особенно миелодисплазию или острый лейкоз.
В то же время патологические эритроциты могут указывать на наличие аутоиммунного разрушения, миелодисплазию или синдром недостаточности костного мозга.
Лечение лейкопении у взрослых
Любой больной с лихорадкой и количеством АКН менее 500 / мкл или постоянно снижающимся показателем менее 1000 / мкл должен быть госпитализирован для скорейшего обследования и внутривенного введения антибиотиков.
Точный выбор антибиотика в основном зависит от степени резистентности и больничных форм. Все же для проведения антибиотикотерапии используются следующие виды препаратов:
- Цефалоспорины третьего или четвертого поколения с псевдомональным покрытием (цефтазидим, цефепим, цефоперазон)
- Антипсевдомонадные пенициллины (пиперациллин или тикарциллин)
- Карбапенемы (имипенем или меропенем)
- Аминогликозиды (гентамицин, тобрамицин или амикацин)
- Азтреонам плюс фторхинолон (левофлоксацин или ципрофлоксацин)
- Фторхинолоны не следует использовать в качестве монотерапии, так как резистентность может развиться быстро.
Вопрос использования гранулоцитарного колониестимулирующего фактора (G-CSF) является спорным. У пациентов с опасной для жизни инфекцией и глубокой нейтропенией G-CSF может сократить продолжительность нейтропении.
Также лекарство рекомендуется в случаях явной лекарственной нейтропении. Однако, поскольку введение G-CSF может усложнить диагностику основной причины нейтропении, обычно взятие костного мозга и биопсия проводятся до начала введения G-CSF.
Также G-CSF длительного действия (пегилированный G-CSF, неуластим) не рекомендуется при острой терапии фебрильной нейтропении.
Другие методы лечения, полезные для уменьшения осложнений
Как отмечалось ранее, G-CSF может помочь уменьшить выраженность нейтропении различной этиологии. Предполагается, что цитокины могут стимулировать рост основной гематологической злокачественности.
Несмотря на то, что эти данные противоречивы, риски нередко рассматриваются и затем проводится соответствующая диагностическая оценка еще до начала применения G-CSF.
Терапия обязательно проводиться под руководством гематолога.
- Какой прогноз при лейкопении у взрослых?
- Учитывая широкий спектр потенциальных состояний, которые могут привести к лейкопении, прогноз не может быть определен до тех пор, пока не будет установлена основная причина.
- Видео: Как поднять лейкоциты
Источник: https://arrhythmia.center/simptomyi-i-lechenie-leykopenii-u-vzroslyih/
Иммунодефицит кошек: симптомы, диагностика, лечение
Иммунодефицит кошек (ВИК-вирусный иммунодефицит кошек или FIV — feline immunodeficiency virus) — тяжелое заболевание, поражающее иммунную и нервную системы, относится к семейству ретровирусов. Структурно, биохимически и по своей нуклеотидной последовательности ВИК родственен к вирусу иммунодефицита человека (ВИЧ), но иммунодефицит кошек не инфицирует человеческие клетки и специфичен только для семейства кошачьих. Дикие представители семейства кошачьих так же могут заразиться ВИК.
Содержание статьи:
Источники заражения1. Высокая концентрация вируса отмечена в слюне, в связи с этим, основным способом передачи инфекции является контактный, через укусы и царапины животных. Группу риска составляют взрослые коты свободного содержания.
2. Половой путь.
3. С укусом кровососущих насекомых
4. От матери плоду (внутриутробное заражение) и инфицирование при грудном вскармливании.
5. При переливании крови. Крайне важно проводить полную диагностику донора крови.
Клинические симптомыПервые признаки проявляются через 3-6 недель после инфицирования вирусом. Развивается картина острого заболевания, характеризующаяся:
a) истощением
b) лихорадкой-повышение температуры
c) лимфаденопатией — увеличением лимфоузлов
d) лейкопенией – снижением лейкоцитов в крови
e) нейтропенией – снижением нейтрофилов в крови
Далее ВИК переходит латентный период, длящийся от нескольких месяцев до 3-5 лет, после которого постепенно нарастают явления синдрома хронического иммунодефицита.
На данной стадии заболевания у животного могут быть следующие симптомы:
a) отказ от еды и анорексию
c) лихорадка
d) лимфаденопатия
Основные изменения в общем анализе крови:
a) лейкопения – снижение общего количества лейкоцитов
b) лимфопения – снижение общего количества лимфоцитов
c) нейтропения — снижение общего количества нейтрофилов
Клинические симптомы иммунодефицита кошек обычно связаны с вторичными инфекциями:
— большинство ВИК-инфицированных кошек обычно имеют хронический стоматит и/или калицивирусную инфекцию в носоглотке.
— токсоплазмоз чаще обнаруживают у ВИК-инфицированных кошек, чем у неинфицированных, а ВИК-обусловленная иммуносупрессия может быть связана с клиническим проявления токсоплазмоза у кошек.
— кожные болезни вызванные грибковыми, бактериальными инфекциями, а также паразитарными заболеваниями: клещами Notoedres, Cheyletiella, Demodex, чаще проявляются у ВИК-инфицированных кошек.
Считается, что неврологические заболевания вызывает прямая ВИК-инфекция ЦНС. ВИК-обусловленные неврологические заболевания проявляются в виде двигательных, сенсорных нарушений или поведенческих нарушений, включая аномалии сна.
ДиагностикаДля диагностики иммунодефицита у кошек в лаборатории «Шанс Био» применяют несколько вариантов тестирования:
— Серологический метод (ИФА-иммуноферментный анализ/ИХ-иммунохроматография)-экспресс тест:
1. Вирусный иммунодефицит кошек (ИХ) Экспресс
2. Комби тест (Вирусный лейкоз + Вирусный иммунодефицит кошек (ELISA, SNAP) – ИФА экспресс
ИФА и ИХ методы ориентированы на определение антител к ВИК. В связи с быстротой выполнения анализа, в течении 1 часа, ИФА наиболее часто используемый метод для диагностики ВИК.
Рекомендации к ИФА для диагностики иммунодефицита кошек:
1. Возраст >6 месяцев. Положительный результат у котят возрастом менее 6 месяцев, родившиеся от ВИК-инфицированной кошки, необходимо подтверждать ПЦР методом из-за присутствия материнских антител. Отрицательный результат означает, что котята, вероятнее всего, ВИК-отрицательны.
2. Отсутствие вакцинации от иммунодефицита кошек. Через 2-3 недели после вакцинации вырабатываются антитела к ВИК, из-за чего результат теста будет ложноположительным.
На последних стадиях ВИК результат методом ИФА может быть ложноотрицательным, из-за серьёзной иммуносупрессии организма животного.
— ПЦР(real time) метод
Выявление ДНК провируса иммунодефицита кошек. Анализ выполняется в течении 72 часов. Чтобы избежать ложноположительных результатов рекомендуем сдавать анализ перед проведением вакцинации от ВИК.Лечение
Лечение иммунодефицита у кошек основано на профилактике вторичных инфекций и снижении тяжести клинических инфекций. Для контроля вторичных и сопутствующих бактериальных инфекций часто используют антибиотики. Для каждого животного лечение подбирается индивидуально. Правильную схему лечения может назначить ветеринарный врач.
ЛАБОРАТОРНО-ДИАГНОСТИЧЕСКИЙ ВЕТЕРИНАРНЫЙ ЦЕНТР «ШАНС БИО» работает с 2006 г. Наши ветеринарные врачи имеют огромный опыт в диагностике и лечении.
Многоступенчатый контроль качества анализов позволит точно и в кратчайшие сроки определить наличие или отсутствие инфекции.
Вы всегда можете заказать вызов ветеринарного врача на дом для взятия всех необходимых анализов.
Телефон для консультации и записи на прием +7(495) 260-0-260
Будьте здоровы!
Диагностика и мониторинг лимфопролиферативных заболеваний
Лейкопения – это снижение количества лейкоцитов в единице объема крови.
Лейкопения может появиться как следствие различных заболеваний, в том числе и онкологических.
Лейкоциты – это клетки, имеющие важное значение для иммунной системы человека; белые кровяные тельца выполняют защитную функцию для организма от вирусов, бактерий и прочих агентов, способных причинить вред человеку и вызвать заболевания.
Норма содержания лейкоцитов в крови: от 4 до 9 х 109 клеток/ 1л. Если выявлено их снижение, то это может быть сигналом о подозрении на лейкопению.
ФОРМЫ ЛИМФОПРОЛИФЕРАТИВНЫХ ЗАБОЛЕВАНИЙ:
- Острая
- Хроническая
- Легкая форма
- Средняя степень тяжести
- Тяжелая форма
Существуют различные виды лейкоцитов, обычно происходит снижение не всех, а только нескольких видов.
Причины возникновения лейкопении
ОСНОВНЫМИ ПРИЧИНАМИ ДАННОГО ЗАБОЛЕВАНИЯ ЯВЛЯЮТСЯ:
- Метастазирование опухолевых клеток в костный мозг. Раковые клетки поражают ткани красного костного мозга, вызывая нарушения кроветворения и развитие тромбоцитопении, лейкопении, анемии.
- Аутоиммунная причина. Иммунитет человека атакует собственные белые кровяные тельца, ускоряя их разрушение. Такой процесс характерен для хронического лимфолейкоза.
- Прием цитостатических препаратов. Такие препараты оказывают разрушающее воздействие не только на делящиеся раковые клетки, но и на здоровые, особенно негативно цитостатики воздействуют на костный мозг.
- Лучевая терапия – этот метод лечения тоже негативно сказывается на процессе кроветворения в организме.
Опасность, которую несет лейкопения
Лейкоциты – это часть иммунной системы. Белые кровяные тельца атакуют чужеродные агенты, попадающие в организм, но при снижении лейкоцитов, иммунитет человека падает, защитные силы ослабевают. Организм становится более подвержен инфекционным заболеваниям.
Диагностика лимфопролиферативных заболеваний
Заболевание определяется с помощью общего анализа крови.Происходит подсчет содержания количества лейкоцитов в крови и соотношение различных видов лейкоцитов (лимфоциты, эозинофилы, базофилы, нейтрофилы, моноциты) в процентах.
Симптоматика при лейкопении может отсутствовать, особенно легкой степени заболевания. Первым симптомом может быть возникновение различных инфекций. У некоторых онкобольных наблюдается лихорадка, вызванная либо инфицированием, либо как реакция организма на прием химиопрепаратов, либо лихорадка имеет опухолевую причину.
ПОСКОЛЬКУ ЛЕЙКОПЕНИЯ ВЫЗЫВАЕТ НАРУШЕНИЕ ПРОЦЕССА КРОВЕТВОРЕНИЯ, ТО ВОЗМОЖНЫ СЛЕДУЮЩИЕ СИМПТОМЫ:
- Головокружение
- Слабость, сонливость
- Бледность кожных покровов
- Кровоточивость слизистых тканей
- Появление синяков.
- Тяжелейшими осложнениями инфекционного характера являются сепсис и септический шок.
Лечение лимфопролиферативных заболеваний
Пациент, проходящий курс химиотерапии, должен находиться под постоянным наблюдением онколога, контролирующего уровень лейкоцитов в крови.
ПАЦИЕНТУ, КОТОРОМУ ДИАГНОСТИРОВАНО ДАННОЕ ЗАБОЛЕВАНИЕ СЛЕДУЕТ:
- Воздержаться от употребления сырой воды.
- Длительно варить мясо.
- Употреблять молоко и прочите жидкие продукты только из заводской упаковки, не на разлив.
- Обязательно тщательно мыть овощи и фрукты.
- Избегать контакта с больными людьми.
- Надевать медицинскую маску при нахождении в общественных местах. Заметив повышение температуры, незамедлительно обратиться к врачу.
Пациент, у которого наблюдается ярко выраженная симптоматика заболевания помещается в изолированную палату, а медицинский персонал, с которым больной имеет контакт, обязательно должен соблюдать все санитарные правила антисептики. Пациент может быть направлен в гематологическую клинику, специализирующуюся только на заболеваниях крови.
Больному вводят лекарственные препараты, стимулирующие образование лейкоцитов, дополнительно могут быть назначены витаминно-минеральные комплексы для поддержания организма.
Прайс-лист на УЗИ периферических лимфоузлов.
Дата публикации: 27.04.2018 18:20:36
Лейкопения: причины, лечение и перспективы
Лейкопения — это состояние, при котором у человека снижается количество лейкоцитов. Это увеличивает риск заражения.
Кровь человека состоит из множества различных типов клеток крови. Лейкоциты, также известные как лейкоциты, помогают бороться с инфекцией. Лейкоциты — жизненно важная часть иммунной системы.
У людей с лейкопенией количество лейкоцитов меньше, чем должно. Это увеличивает вероятность заражения инфекциями.
В этой статье исследуется влияние лейкопении на организм, причины ее возникновения и доступные варианты лечения.
Поделиться на Pinterest Белые клетки крови помогают организму бороться с инфекциями. Человеку с лейкопенией не хватает лейкоцитов.Лейкопения — это состояние, при котором у человека в кровотоке меньше лейкоцитов, чем следовало бы. Лейкопения диагностируется с помощью анализа крови, называемого полным анализом крови или CBC.
Количество лейкоцитов в здоровой крови составляет от 3 500 до 11 000 лейкоцитов на микролитр.У человека с лейкопенией может быть менее 3500 лейкоцитов на микролитр.
Белые кровяные тельца вырабатываются костным мозгом и имеют решающее значение для иммунной системы. Слишком мало их означает, что организм менее способен бороться с инфекциями и болезнями.
Есть пять типов лейкоцитов. Каждый помогает защитить организм от различных видов инфекций:
- Нейтрофилы : они составляют от 55 до 70 процентов от общего количества лейкоцитов.Они помогают бороться с грибковыми и бактериальными инфекциями.
- Лимфоциты : это второй по распространенности тип лейкоцитов. Они защищают организм от вирусных инфекций.
- Базофилы : это наименее распространенный тип белых кровяных телец. Они участвуют в воспалительных реакциях на аллергены.
- Моноциты : это самые большие из белых кровяных телец. Они играют роль в борьбе с бактериями, грибками и вирусами. Они также помогают заживить ткани, поврежденные воспалением.
- Эозинофилы : они борются с паразитами и играют роль в аллергических реакциях и состояниях, таких как астма.
Существует пять видов лейкопении, каждый из которых соответствует типу пораженных лейкоцитов.
Термины лейкопения и нейтропения часто используются как синонимы. Однако они относятся к немного другим условиям.
Лейкопения — это общий термин, который относится к снижению любого из типов лейкоцитов.
Нейтропения — это тип лейкопении, но конкретно относится к снижению нейтрофилов, наиболее распространенного типа лейкоцитов.
Число нейтрофилов человека является важным показателем риска инфицирования.
Абсолютное количество нейтрофилов (АНК) — это тест, который врачи могут проводить для определения общего состояния здоровья человека. Этот тест может помочь диагностировать состояния, в том числе лейкоз. Это также может помочь оценить реакцию организма на лечение, включая химиотерапию.
Поделиться на Pinterest Человек с лейкопенией может быть более предрасположен к инфекциям, которые могут вызывать такие симптомы, как жар, потливость и озноб.Нет никаких специфических симптомов низкого количества лейкоцитов. Однако, когда у кого-то лейкопения, у них больше шансов заразиться инфекциями. Симптомы инфекции включают:
У человека с лейкопенией могут быть другие симптомы, которые связаны с причиной низкого количества лейкоцитов. Ниже рассматриваются различные причины лейкопении.
Есть несколько заболеваний, которые вызывают лейкопению, препятствуя выработке лейкоцитов в костном мозге.
Другие состояния вызывают лейкопению, разрушая лейкоциты, а не влияя на их производство. Лейкопения также может быть результатом некоторых видов лечения и лекарств.
Состояния, которые могут вызвать лейкопению
Следующие состояния могут вызвать лейкопению:
- Вирусные инфекции : Острые вирусные инфекции, такие как простуда и грипп, могут привести к временной лейкопении.В краткосрочной перспективе вирусная инфекция может нарушить производство лейкоцитов в костном мозге человека.
- Состояние клеток крови и костного мозга : они могут привести к лейкопении. Примеры включают апластическую анемию, гиперактивную селезенку и миелодиспластические синдромы.
- Рак : лейкемия и другие виды рака могут повредить костный мозг и привести к лейкопении.
- Инфекционные болезни : Примеры включают ВИЧ, СПИД и туберкулез. Согласно исследованию 2015 года, у женщин с туберкулезом вероятность развития лейкопении выше, чем у мужчин.
- Аутоиммунные расстройства : Некоторые из них убивают лейкоциты. Примеры включают волчанку и ревматоидный артрит.
- Нарушения при рождении : Также известные как врожденные нарушения, они могут привести к лейкопении. Примеры включают синдром Костмана и миелокатексис.
- Недоедание : дефицит определенных витаминов и минералов может привести к лейкопении. Примеры включают дефицит витамина B-12, фолиевой кислоты, меди и цинка.
- Саркоидоз : это чрезмерная реакция иммунной системы, которая приводит к небольшим участкам воспаления в организме.Это также может повлиять на костный мозг.
Лечение и лекарства, которые могут вызвать лейкопению
Лечение рака может повлиять на количество лейкоцитов человека, что приведет к лейкопении. Примеры, которые могут иметь такой эффект, включают:
Некоторые лекарства также могут влиять на количество лейкоцитов в крови человека и вызывать лейкопению. Лекарства, которые могут оказывать этот эффект, включают: интерфероны
- для лечения рассеянного склероза
- ламотриджин и вальпроат натрия при эпилепсии и в качестве стабилизаторов настроения
- бупропион, антидепрессант и лекарство для отказа от курения
- клозапин, антипсихотический препарат,
- миноциклин общий антибиотик
- иммунодепрессанты, такие как сиролимус, микофенолятмофетил, такролимус и циклоспорин
- стероиды
- пенициллин
Если человек не уверен в родовом названии лекарства, которое он принимает, и повлияет ли он на его иммунную систему , им рекомендуется обратиться к врачу.
Если организм человека борется с инфекцией, это может повлиять на количество лейкоцитов. У них может быть немного меньше белых кровяных телец, циркулирующих в кровотоке. Это состояние называется псевдолейкопенией.
Псевдолейкопения предшествует лейкопении. Если количество лейкоцитов продолжает уменьшаться, у них может развиться лейкопения.
Если лекарство вызывает лейкопению, врач может порекомендовать человеку прекратить его прием или попробовать другое лекарство.Человек никогда не должен прекращать прием лекарств или менять их без предварительной консультации с врачом.
Если человек болен раком и его химиотерапия вызывает лейкопению, ему может потребоваться приостановить лечение, чтобы позволить его лейкоцитам пополниться.
Лечение с использованием факторов роста, таких как гранулоцитарный колониестимулирующий фактор, может помочь при лейкопении. Они часто используются, когда химиотерапия вызывает лейкопению или если причина является генетической.
Исследование 2015 года показало, что когда химиотерапия использовалась вместе с препаратом под названием эрлотиниб, ингибитором тирозинкиназы, риск лейкопении был намного ниже.
Менеджмент
Следующие домашние процедуры и способы поведения могут помочь человеку с лейкопенией улучшить свое состояние и снизить риск заражения:
- придерживаться здоровой диеты
- много отдыхать
- избегать порезов и царапин
- хорошо тренироваться гигиена, чтобы избежать микробов
Лечение также может потребоваться при любых инфекциях, вызванных снижением количества лейкоцитов. Это могут быть антибиотики или противогрибковые препараты.
Лечение лейкопении может включать приостановку приема лекарств или лечения. Это может быть проблематично, если основное заболевание серьезное, например рак, но врачи помогут человеку справиться с этим заболеванием.
Врач будет регулярно проверять количество лейкоцитов у человека, если у него есть заболевание, которое, как известно, вызывает лейкопению.
Регулярные анализы крови помогают выявлять лейкопению на раннем этапе и лечить ее до того, как она приведет к осложнениям.
Лейкопения: причины, лечение и перспективы
Лейкопения — это состояние, при котором у человека снижается количество лейкоцитов.Это увеличивает риск заражения.
Кровь человека состоит из множества различных типов клеток крови. Лейкоциты, также известные как лейкоциты, помогают бороться с инфекцией. Лейкоциты — жизненно важная часть иммунной системы.
У людей с лейкопенией количество лейкоцитов меньше, чем должно. Это увеличивает вероятность заражения инфекциями.
В этой статье исследуется влияние лейкопении на организм, причины ее возникновения и доступные варианты лечения.
Поделиться на Pinterest Белые клетки крови помогают организму бороться с инфекциями. Человеку с лейкопенией не хватает лейкоцитов.Лейкопения — это состояние, при котором у человека в кровотоке меньше лейкоцитов, чем следовало бы. Лейкопения диагностируется с помощью анализа крови, называемого полным анализом крови или CBC.
Количество лейкоцитов в здоровой крови составляет от 3 500 до 11 000 лейкоцитов на микролитр. У человека с лейкопенией может быть менее 3500 лейкоцитов на микролитр.
Белые кровяные тельца вырабатываются костным мозгом и имеют решающее значение для иммунной системы. Слишком мало их означает, что организм менее способен бороться с инфекциями и болезнями.
Есть пять типов лейкоцитов. Каждый помогает защитить организм от различных видов инфекций:
- Нейтрофилы : они составляют от 55 до 70 процентов от общего количества лейкоцитов. Они помогают бороться с грибковыми и бактериальными инфекциями.
- Лимфоциты : это второй по распространенности тип лейкоцитов.Они защищают организм от вирусных инфекций.
- Базофилы : это наименее распространенный тип белых кровяных телец. Они участвуют в воспалительных реакциях на аллергены.
- Моноциты : это самые большие из белых кровяных телец. Они играют роль в борьбе с бактериями, грибками и вирусами. Они также помогают заживить ткани, поврежденные воспалением.
- Эозинофилы : они борются с паразитами и играют роль в аллергических реакциях и состояниях, таких как астма.
Существует пять видов лейкопении, каждый из которых соответствует типу пораженных лейкоцитов.
Термины лейкопения и нейтропения часто используются как синонимы. Однако они относятся к немного другим условиям.
Лейкопения — это общий термин, который относится к снижению любого из типов лейкоцитов.
Нейтропения — это тип лейкопении, но конкретно относится к снижению нейтрофилов, наиболее распространенного типа лейкоцитов.
Число нейтрофилов человека является важным показателем риска инфицирования.
Абсолютное количество нейтрофилов (АНК) — это тест, который врачи могут проводить для определения общего состояния здоровья человека. Этот тест может помочь диагностировать состояния, в том числе лейкоз. Это также может помочь оценить реакцию организма на лечение, включая химиотерапию.
Поделиться на Pinterest Человек с лейкопенией может быть более предрасположен к инфекциям, которые могут вызывать такие симптомы, как жар, потливость и озноб.Нет никаких специфических симптомов низкого количества лейкоцитов. Однако, когда у кого-то лейкопения, у них больше шансов заразиться инфекциями. Симптомы инфекции включают:
У человека с лейкопенией могут быть другие симптомы, которые связаны с причиной низкого количества лейкоцитов. Ниже рассматриваются различные причины лейкопении.
Есть несколько заболеваний, которые вызывают лейкопению, препятствуя выработке лейкоцитов в костном мозге.
Другие состояния вызывают лейкопению, разрушая лейкоциты, а не влияя на их производство. Лейкопения также может быть результатом некоторых видов лечения и лекарств.
Состояния, которые могут вызвать лейкопению
Следующие состояния могут вызвать лейкопению:
- Вирусные инфекции : Острые вирусные инфекции, такие как простуда и грипп, могут привести к временной лейкопении. В краткосрочной перспективе вирусная инфекция может нарушить производство лейкоцитов в костном мозге человека.
- Состояние клеток крови и костного мозга : они могут привести к лейкопении. Примеры включают апластическую анемию, гиперактивную селезенку и миелодиспластические синдромы.
- Рак : лейкемия и другие виды рака могут повредить костный мозг и привести к лейкопении.
- Инфекционные болезни : Примеры включают ВИЧ, СПИД и туберкулез. Согласно исследованию 2015 года, у женщин с туберкулезом вероятность развития лейкопении выше, чем у мужчин.
- Аутоиммунные расстройства : Некоторые из них убивают лейкоциты.Примеры включают волчанку и ревматоидный артрит.
- Нарушения при рождении : Также известные как врожденные нарушения, они могут привести к лейкопении. Примеры включают синдром Костмана и миелокатексис.
- Недоедание : дефицит определенных витаминов и минералов может привести к лейкопении. Примеры включают дефицит витамина B-12, фолиевой кислоты, меди и цинка.
- Саркоидоз : это чрезмерная реакция иммунной системы, которая приводит к небольшим участкам воспаления в организме.Это также может повлиять на костный мозг.
Лечение и лекарства, которые могут вызвать лейкопению
Лечение рака может повлиять на количество лейкоцитов человека, что приведет к лейкопении. Примеры, которые могут иметь такой эффект, включают:
Некоторые лекарства также могут влиять на количество лейкоцитов в крови человека и вызывать лейкопению. Лекарства, которые могут оказывать этот эффект, включают: интерфероны
- для лечения рассеянного склероза
- ламотриджин и вальпроат натрия при эпилепсии и в качестве стабилизаторов настроения
- бупропион, антидепрессант и лекарство для отказа от курения
- клозапин, антипсихотический препарат,
- миноциклин общий антибиотик
- иммунодепрессанты, такие как сиролимус, микофенолятмофетил, такролимус и циклоспорин
- стероиды
- пенициллин
Если человек не уверен в родовом названии лекарства, которое он принимает, и повлияет ли он на его иммунную систему , им рекомендуется обратиться к врачу.
Если организм человека борется с инфекцией, это может повлиять на количество лейкоцитов. У них может быть немного меньше белых кровяных телец, циркулирующих в кровотоке. Это состояние называется псевдолейкопенией.
Псевдолейкопения предшествует лейкопении. Если количество лейкоцитов продолжает уменьшаться, у них может развиться лейкопения.
Если лекарство вызывает лейкопению, врач может порекомендовать человеку прекратить его прием или попробовать другое лекарство.Человек никогда не должен прекращать прием лекарств или менять их без предварительной консультации с врачом.
Если человек болен раком и его химиотерапия вызывает лейкопению, ему может потребоваться приостановить лечение, чтобы позволить его лейкоцитам пополниться.
Лечение с использованием факторов роста, таких как гранулоцитарный колониестимулирующий фактор, может помочь при лейкопении. Они часто используются, когда химиотерапия вызывает лейкопению или если причина является генетической.
Исследование 2015 года показало, что когда химиотерапия использовалась вместе с препаратом под названием эрлотиниб, ингибитором тирозинкиназы, риск лейкопении был намного ниже.
Менеджмент
Следующие домашние процедуры и способы поведения могут помочь человеку с лейкопенией улучшить свое состояние и снизить риск заражения:
- придерживаться здоровой диеты
- много отдыхать
- избегать порезов и царапин
- хорошо тренироваться гигиена, чтобы избежать микробов
Лечение также может потребоваться при любых инфекциях, вызванных снижением количества лейкоцитов. Это могут быть антибиотики или противогрибковые препараты.
Лечение лейкопении может включать приостановку приема лекарств или лечения. Это может быть проблематично, если основное заболевание серьезное, например рак, но врачи помогут человеку справиться с этим заболеванием.
Врач будет регулярно проверять количество лейкоцитов у человека, если у него есть заболевание, которое, как известно, вызывает лейкопению.
Регулярные анализы крови помогают выявлять лейкопению на раннем этапе и лечить ее до того, как она приведет к осложнениям.
Низкое количество лейкоцитов
Низкое количество лейкоцитов (WBC) — это пониженное количество лейкоцитов (лейкоцитов) в крови.Низкое количество лейкоцитов с медицинской точки зрения называется лейкопенией.
лейкоцитов, которые вырабатываются в костном мозге, являются важной частью вашей иммунной системы и естественным оружием вашего тела для борьбы с бактериями, вирусами и другими микробами. Когда у вас низкий уровень лейкоцитов, у вас может быть подавленный иммунитет, а это означает, что вы более уязвимы для потенциально серьезных инфекций, которые не проходят или трудно поддаются лечению.
Низкое количество лейкоцитов обычно обнаруживается вашим врачом или поставщиком медицинских услуг во время планового тестирования или в ходе диагностики и лечения основного заболевания, расстройства или состояния.Нормальное количество лейкоцитов составляет приблизительно от 4500 до 10 000 лейкоцитов на микролитр крови. Низкое количество лейкоцитов обычно составляет менее 3500 лейкоцитов на микролитр крови, но это количество варьируется в зависимости от медицинской лаборатории, конкретного используемого теста и индивидуальной медицинской практики.
Значение низкого количества лейкоцитов варьируется и может быть более (или менее) серьезным в зависимости от вашей истории болезни, общего состояния здоровья и основного заболевания, расстройства или состояния. У некоторых людей естественно может быть умеренно низкое количество лейкоцитов.Нормальный диапазон от низкого до высокого уровня лейкоцитов также зависит от возраста и пола.
Низкое количество лейкоцитов часто связано с проблемами с костным мозгом и неспособностью производить достаточное количество лейкоцитов. Аутоиммунные заболевания, которые атакуют ваши лейкоциты, также могут привести к снижению количества лейкоцитов. Известно, что несколько различных прописываемых лекарств, включая химиотерапию, уменьшают выработку лейкоцитов или разрушают лейкоциты.
Низкое количество лейкоцитов может быть серьезным, поскольку увеличивает риск развития потенциально опасной для жизни инфекции.Если у вас низкий уровень лейкоцитов, ваш медицинский работник, вероятно, посоветует вам избегать ситуаций, которые могут привести к инфекционным и заразным заболеваниям. Немедленно обратитесь за медицинской помощью , если у вас низкое количество лейкоцитов и есть признаки инфекции, такие как лихорадка, увеличение лимфатических узлов, боль в горле или поражения кожи.
Причины лейкопении
Лейкопения означает уменьшение количества лейкоцитов (WBC) в крови. Это может быть вызвано некоторыми лекарствами, химиотерапией при раке, лучевой терапией при раке, хирургическим вмешательством, трансплантацией стволовых клеток, трансплантацией костного мозга, стероидами, самим раком, некоторыми генетическими состояниями, а также аутоиммунными заболеваниями.Это называется иммуносупрессия , поскольку лейкопения приводит к ослаблению иммунитета.
Нормальное количество лейкоцитов
Лейкопения возникает из-за уменьшения количества лейкоцитов, особенно нейтрофилов. У нормальных взрослых мужчин количество лейкоцитов колеблется от 4500 до 11000 на кубический миллиметр крови. У детей это немного выше.
Причины лейкопении
Лейкопения может быть вызвана различными заболеваниями и лекарствами. Некоторые из них описаны здесь: —
Повреждение или подавление костного мозга
Это вызвано воздействием определенных химических веществ или токсинов, химиотерапией рака, лучевой терапией и некоторыми лекарствами.Эти агенты вызывают снижение выработки всех клеток костного мозга, что приводит к лейкопении, анемии (низкое количество эритроцитов и тромбоцитов).
Болезни костного мозга
В этих условиях костный мозг не производит достаточного количества лейкоцитов или выборочно производит избыток лейкоцитов одного типа, что приводит к недостатку лейкоцитов других типов. Причины включают миелодиспластический синдром, лейкоз, миелопролиферативный синдром, миелофиброз (костный мозг замещается фиброзными тканями), дефицит витамина B12 или фолиевой кислоты и т. Д.
Рак, распространившийся на костный мозг
Рак, распространившийся на костный мозг, может привести к лейкопении. Это наблюдается при лимфомах и других видах рака.
Аутоиммунные расстройства
Это происходит, когда организм не может распознать собственные клетки и начинает атаковать их. В случае лейкопении лейкоциты в организме воспринимаются как чужеродные и подвергаются атаке. Это состояние называется волчанкой или системной красной волчанкой (СКВ).
Тяжелые инфекции
Тяжелые инфекции, истощающие лейкоциты в организме, могут привести к лейкопении.Это называется сепсис.
Болезни иммунной системы
Заболевания иммунной системы, такие как ВИЧ, разрушающие Т-лимфоциты
Гиперспленизм
Это вызвано увеличением селезенки, которая разрушает клетки крови, что приводит как к лейкопении, так и к анемии.
Прочие условия
Другие состояния, такие как заболевания щитовидной железы (особенно с повышенной активностью щитовидной железы), апластическая анемия, ревматоидный артрит, паразитарные инвазии, дефицит витаминов, дефицит минералов меди и цинка, брюшной тиф, малярия, грипп, денге, риккетсиозные инфекции, туберкулез и т. Д.
Псевдолейкопения
Это происходит на начальных этапах заражения. Лейкоциты (преимущественно нейтрофилы) ответственны за первоначальную реакцию на инфекцию. После заражения эти клетки собираются вокруг краев кровеносных сосудов (маргинализованные), чтобы можно было сканировать в поисках места заражения. Таким образом, производство лейкоцитов увеличивается, но в образце крови оно кажется низким, поскольку образец крови представляет собой сердцевину крови и не включает лейкоциты, собранные для достижения места инфекции.
Лекарственные средства, вызывающие лейкопению
Некоторые препараты могут вызывать лейкопению. Лекарства, которые могут вызвать лейкопению, включают:
- клозапин, антипсихотический препарат
- вальпроат натрия и ламотриджин — противоэпилептические средства
- Иммуносупрессивные препараты, такие как сиролимус, микофенолятмофетил, такролимус и циклоспорин, которые используются у пациентов после трансплантации
- интерферонов, используемых при лечении рассеянного склероза и др.
Антидепрессант и лекарство от курения под названием бупропион, а также антибиотик миноциклин и пенициллин также могут вызывать лейкопению.
Механизм лейкопении, вызванной лекарствами, в основном опосредуется самой иммунной системой. Однако некоторые агенты, такие как препараты для химиотерапии рака, вызывают лейкопению, подавляя работу костного мозга.
Дополнительная литература
Факты о заболеваниях крови | Seattle Cancer Care Alliance
Пароксизмальная ночная гемоглобинурия (ПНГ) может вызывать непредсказуемые эпизоды острой деструкции эритроцитов (гемолиза).Это происходит, когда часть вашей иммунной системы, называемая комплементом, атакует эритроциты, которым не хватает определенных защитных белков.
В SCCA наша команда экспертов предоставляет комплексные диагностические услуги, включая проточную цитометрию, оценку костного мозга и другие специальные тесты, а также варианты лечения, такие как экулизумаб (Soliris), терапия моноклональными антителами, для людей с ПНГ.
Что такое пароксизмальная ночная гемоглобинурия?
ПНГ — это редкое приобретенное заболевание крови, которым страдают от одного до двух человек на миллион.Это вызвано приобретенной генетической мутацией в подмножестве гемопоэтических (кроветворных) стволовых клеток. Гемопоэтические стволовые клетки находятся в основном в костном мозге. В PHN стволовые клетки, затронутые мутацией, и производимые ими клетки крови (эритроциты, лейкоциты и тромбоциты) постепенно становятся доминирующими клетками в вашем костном мозге.
ПНГ — сложное заболевание, характеризующееся гемолитическими кризами — периодами, когда разрушается большое количество эритроцитов. Красные кровяные тельца необходимы для переноса кислорода от легких к остальному телу.Стволовые клетки с мутацией PNH также могут приводить к неэффективному производству лейкоцитов, которые борются с инфекцией, и тромбоцитов, которые помогают крови свертываться.
Иногда ПНГ возникает после повреждения здоровых гемопоэтических стволовых клеток, например, в результате воздействия токсинов, радиации или химиотерапии, или после подавления костного мозга вирусом или собственной иммунной системой человека. Эти поражения костного мозга могут вызвать апластическую анемию, а ПНГ может возникнуть в результате выздоровления от апластической анемии.Фактически, до 30 процентов впервые диагностированных случаев ПНГ развиваются из-за апластической анемии.
Альтернативно, PNH может возникать спонтанно без предшествующего повреждения костного мозга. В этом случае чрезмерное и неожиданное разрушение эритроцитов может быть единственным признаком заболевания при нормальных показателях крови.
ПНГ может привести к нарушению свертываемости крови (тромбозу), недостаточности костного мозга и апластической анемии. Это увеличивает риск развития прелейкемии (миелодиспластический синдром, МДС) и может привести к лейкемии.
ПНГ чаще всего встречается у взрослых в возрасте от 35 до 40 лет, но иногда поражает детей и подростков или пожилых людей.
Симптомы и диагностика пароксизмальной ночной гемоглобинурии
Гемолиз при ПНГ может вызывать острую тяжелую анемию, связанную с сильными спазмами в животе, головными болями, болями в спине, слабостью, иногда сгустками крови в необычных местах тела и сильной усталостью. Однако некоторые люди с ПНГ не испытывают дискомфорта.
Классический симптом кровянистой красной или коричневой мочи (гемоглобинурия) на самом деле встречается менее чем у половины людей с диагнозом ПНГ.Люди с этим симптомом склонны описывать свою мочу как цвет чая или колы. Их моча обычно темнее утром, потому что за ночь она сконцентрировалась в мочевом пузыре, и более прозрачной в течение дня. Изменение цвета происходит из-за того, что поврежденные эритроциты пропускают гемоглобин в кровоток, который попадает в мочу.
SCCA предлагает полный спектр услуг по диагностике ПНГ и связанных с ним проблем, которые могут повлиять на костный мозг или клетки крови.
Если ваш врач подозревает, что у вас ПНГ, он или она может назначить различные анализы крови.Проточная цитометрия, очень чувствительный анализ крови, стала стандартом для определения ПНГ. На результаты проточной цитометрии обычно не влияют недавние переливания крови или другие факторы, которые могут повлиять на результаты некоторых других типов тестов. Помимо проточной цитометрии, биопсия костного мозга (исследование небольшого образца костного мозга, взятого с помощью полой иглы) важна для понимания всей природы ПНГ и возможных сопутствующих заболеваний, таких как апластическая анемия или МДС.
Лечение пароксизмальной ночной гемоглобинурии
Команда врачейSCCA предлагает широкий выбор вариантов лечения ПНГ.Лечение во многом зависит от тяжести симптомов.
Пищевые добавки и лекарства
Некоторые люди с ПНГ не испытывают дискомфорта и не нуждаются в лечении, кроме добавок фолиевой кислоты или железа для увеличения выработки эритроцитов.
Тем, кому требуется дополнительная поддержка, врачи могут выписать:
- Преднизон для замедления разрушения красных кровяных телец
- Антикоагулянтные препараты для предотвращения или лечения осложнений, связанных с тромбами
- Экулизумаб для уменьшения выраженности гемолиза в кровотоке, уменьшения симптомов ПНГ и снижения риска осложнений, связанных со сгустками крови
Пересадка костного мозга
Если у вас развивается недостаточность костного мозга или МДС, ваш врач может порекомендовать рассмотреть возможность пересадки костного мозга (также называемой трансплантацией стволовых клеток или гемопоэтических клеток).Эта процедура заменяет ваши кроветворные стволовые клетки клетками донора. Немногие люди с ПНГ нуждаются в трансплантации, но это единственное лекарство.
Программа трансплантации костного мозга Фреда Хатча при SCCA выполнила больше трансплантаций костного мозга, чем любое другое учреждение в мире, и неизменно обеспечивает более высокие, чем ожидалось, показатели выживаемости.
Доброкачественные заболевания крови: симптомы и лечение
Область гематологии охватывает широкий спектр заболеваний.Некоторые из этих заболеваний являются доброкачественными, что означает, что они полностью исчезают после терапии или не вызывают симптомов и не влияют на общую продолжительность жизни. Некоторые из них носят хронический характер и сохраняются на протяжении всей жизни, но, опять же, не влияют на продолжительность жизни. Вот некоторые примеры этих доброкачественных заболеваний:
- Анемия, вызванная хроническим заболеванием
- Железодефицитная анемия
- Аутоиммунная гемолитическая анемия, иммуноопосредованное заболевание, вызывающее снижение количества эритроцитов
- Идиопатическая тромбоцитопеническая пурпура (ИТП), иммуноопосредованное заболевание, вызывающее низкое количество тромбоцитов
- Низкие показатели крови (количество лейкоцитов, количество эритроцитов или количество тромбоцитов) из-за лекарственной реакции, например, гепарин-индуцированной тромбоцитопении
- Низкие показатели крови не из-за приема лекарств, а из-за основных заболеваний, например, анемии при хроническом заболевании или низкого количества тромбоцитов, вызванного заболеванием печени
- Талассемия (легкая)
- Гемофилия (легкая форма)
- Болезнь фон Виллебранда
- Сгустки крови (не опасные для жизни)
- Моноклональная гаммопатия неопределенной значимости (MGUS), заболевание плазматических клеток, вызывающее аномальные белки в крови)
Другие нарушения со стороны крови являются более серьезными, поскольку они могут вызывать хронические заболевания или опасны для жизни:
* Истинная полицитемия - слишком много эритроцитов
* Эссенциальная [тромбоцитемия] (https: // my.clevelandclinic.org/health/articles/thrombocytosis)- слишком много тромбоцитов
* Первичный [миелофиброз] (https://my.clevelandclinic.org/health/articles/myelofibrosis) - избыток фиброзной или рубцовой ткани в костном мозге
* Хронический миелогенный [лейкемия] (https://my.clevelandclinic.org/health/articles/leukemia) (CML) - избыточное производство лейкоцитов, вызывающее лейкоз
* [Хронический лимфолейкоз] (https: //my.clevelandclinic. org / health / articles / хронический лимфоцитарный лейкоз)
* [Лимфома-болезнь Ходжкина] (https: // my.clevelandclinic.org/health/articles/adult-hodgkin-lymphoma)
* [Неходжкинские лимфомы] (https://my.clevelandclinic.org/health/articles/adult-non-hodgkins-lymphoma)
* Множественная миелома
* Макроглобулинемия Вальденстрема
* Болезнь тяжелых цепей
Информация о раке: Классификация гематологических заболеваний
Другой способ классификации гематологического заболевания — это наследственное или приобретенное заболевание.Например, гемофилия, некоторые нарушения свертывания крови, талассемия и серповидно-клеточная анемия являются наследственными состояниями, тогда как большинство других заболеваний, перечисленных выше, являются приобретенными. Унаследованные заболевания крови обычно диагностируются в детстве, но если человек поражен легкой степенью, такой диагноз не может быть поставлен, пока он / она не достигнет совершеннолетия. Например, ненормальный лабораторный результат может быть обнаружен во время операции при скрининговых тестах — анемия или нарушение свертывания крови. Их необходимо оценить, чтобы убедиться, что пациент не подвергается повышенному риску для операции.
Каковы симптомы?
Симптомы гематологического заболевания зависят от многих факторов. Симптомы зависят от того, какой тип клеток поражен и насколько велико или низко их количество. Это определяется с помощью общего анализа крови (CBC). При анемии наблюдается низкое количество красных кровяных телец и, следовательно, снижение количества кислорода, поступающего в ткани. Симптомы включают: крайнюю усталость, головокружение, потерю концентрации, шум в ухе, одышку при физической нагрузке и учащенное сердцебиение. У пациентов с нарушением функции сердца анемия может вызвать застойную сердечную недостаточность.Низкое количество тромбоцитов или тромбоцитопения может привести к появлению синяков, красных пятен на нижних конечностях, носовых кровотечений, кровотечений изо рта и десен, а также крови в моче или стуле. Низкое количество лейкоцитов (лейкопения или нейтропения) может вызвать повторные бактериальные инфекции.
Когда конкретный показатель крови снижается незначительно, это может не вызывать никаких симптомов. Тем не менее, отклонение от нормы может быть маркером основного заболевания костного мозга или другого заболевания и, следовательно, должно быть исследовано.Например, у пациента с заболеванием печени может быть большая селезенка и низкие показатели крови, особенно тромбоцитопения. Количество тромбоцитов обычно недостаточно низкое, чтобы вызвать серьезное кровотечение, но это должно вызвать исследование, почему увеличена селезенка, будь то цирроз печени или портальная гипертензия, болезнь Гоше, инфекция или лимфома.
Другие системные заболевания влияют на метаболизм железа, вызывая хронические анемии (известные как анемия хронических заболеваний).Они также могут подавлять деятельность костного мозга, как при системной красной волчанке и других хронических воспалительных состояниях. В этих условиях признаки и симптомы основного заболевания обычно более выражены, чем те, которые связаны с низкими показателями крови.
Унаследованные нарушения гемоглобина, такие как талассемия и серповидноклеточная анемия, вызывают ряд осложнений от легких до тяжелых. При серповидно-клеточной анемии мелкие кровеносные сосуды иногда блокируются деформированными эритроцитами (форма серпа).У пациентов часто возникают периодические приступы боли, обычно в конечностях и спине, но иногда и в животе. Хотя боль может быть вызвана инфекцией, операцией, погодными изменениями и даже эмоциональным стрессом, мы обычно не знаем, что вызывает конкретный болевой кризис. Независимо от причины, серповидно-клеточная боль и другие осложнения выводят из строя и приводят к частой госпитализации.
Подобно тому, как наследственные или приобретенные нарушения могут вызывать чрезмерное кровотечение, другие наследственные и приобретенные дефекты вызывают аномальное или чрезмерное свертывание крови.Система свертывания включает несколько важных естественных ингибиторов свертывания, которые, если они недостаточны или дисфункциональны, приводят к образованию сгустка крови. Если сгусток находится в венах прямо под поверхностью кожи, это называется поверхностным тромбофлебитом. Если это в системе глубоких вен конечностей, диагноз — тромбоз глубоких вен или «ТГВ». Это приводит к болезненному отеку конечности (обычно ноги), связанному с покраснением и повышением температуры кожи.Если сгусток крови не лечить немедленно препаратами, разжижающими кровь, повышается вероятность того, что часть сгустка оторвется и поднимется через правую часть сердца в легкие. Это известно как тромбоэмболия легочной артерии. Симптомы включают внезапную резкую боль в груди, одышку, головокружение, учащенное сердцебиение и кашель (иногда кашель с кровью). Если эмбол массивный, может произойти внезапный сердечно-сосудистый коллапс и смерть.
Наш механизм свертывания крови имеет тенденцию становиться более активным по мере того, как мы становимся старше, увеличивая шансы на ТГВ.Обычно есть какое-то отягчающее событие, которое увеличивает риск тромбоза. Это может включать хирургическое вмешательство, длительную неподвижность (постельный режим, длительные поездки на автомобиле или самолете), курение и эстрогены (оральные контрацептивы, заместительная гормональная терапия). Когда эти факторы отсутствуют или когда у молодого пациента появляется необъяснимый ТГВ, подозревается наследственная тенденция к тромбозу (тромбофилии). Это подозрение дополнительно подкрепляется положительным семейным анамнезом тромбов, частыми выкидышами в анамнезе или тромбом, возникающим в необычных местах, таких как кровеносные сосуды брюшной полости, венозные каналы мозга или кровеносные сосуды в глазу. .В этих обстоятельствах показано лабораторное обследование, чтобы попытаться идентифицировать дефект в одном или нескольких белках, ингибирующих коагуляцию.
Как диагностируется?
Гематолог использует медицинский осмотр, историю болезни пациента и лабораторные исследования для оценки гематологических заболеваний. Независимо от того, являются ли показатели крови слишком высокими или слишком низкими, одна из наиболее распространенных диагностических дилемм — это отделение вторичного или «реактивного» явления от первичного гематологического состояния или состояния костного мозга.Для этого часто требуется биопсия костного мозга. Обычно это включает исследование хромосом (цитогенетика) и исследование поверхностных белков или рецепторов на клетках костного мозга (проточная цитометрия). Последний является очень чувствительным тестом для исключения лимфопролиферативного заболевания, такого как хронический лимфолейкоз или лимфома. Другое специализированное тестирование необходимо, чтобы исключить гемолиз или быстрое разрушение или разрушение красных кровяных телец. Еще требуется дальнейшее тестирование для выявления проблем с органами (почки, печень, легкие, щитовидная железа), заболеваний соединительной ткани (красная волчанка, ревматоидный артрит) и рака, все из которых могут иметь косвенное влияние на костный мозг или кровь. .
Диагностика нарушений свертывания крови может быть относительно простой или сложной задачей. Нередко у пациента наблюдаются симптомы кровотечения, но даже после тщательного обследования никаких отклонений выявить невозможно. Это может расстраивать как пациента, так и врача, особенно при принятии решения о том, безопасно ли продолжать операцию. Тот же сценарий применим к нарушениям чрезмерного свертывания крови, когда у пациентов есть несколько эпизодов тромбоза, но после обширного тестирования не обнаруживается никаких конкретных дефектов.Несмотря на эти трудности, коагуляционная медицина является областью интенсивных исследований, и только за последнее десятилетие был достигнут значительный прогресс.
Какие варианты лечения?
Лечение различается в зависимости от типа заболевания и может включать простое наблюдение, использование стероидов и других иммуномодулирующих методов лечения, переливание крови или поддержку факторов свертывания крови, добавление факторов роста, комплексную химиотерапию и трансплантацию костного мозга. (Для получения дополнительной информации см. Лейкоз, миелодисплазию, лимфому, трансплантацию костного мозга.)
Анемия
При хронической анемии лечат основное заболевание (инфекция, артрит, болезнь сердца, легких или почек), часто улучшая течение анемии. Если это невозможно и симптомы у пациента вызывают анемия, может потребоваться переливание эритроцитов. Рекомбинантный человеческий эритропоэтин можно вводить еженедельно или раз в две недели и обычно на неопределенный срок. Эритропоэтины также полезны при других типах анемии, при которых наблюдается недостаточное производство эритроцитов в костном мозге, таких как анемия, вызванная химиотерапией, миелодиспластический синдром и апластическая анемия.Они особенно полезны при анемии, вызванной заболеванием почек, которое вызвано недостаточной выработкой эритропоэтина в некоторых специализированных клетках почек.
Если причиной является недостаточность питания, могут быть назначены пероральные таблетки железа, инъекции витамина B12 или пероральная фолиевая кислота.
Для пациентов с анемией, вызванной аутоантителами против собственных эритроцитов (аутоиммунная гемолитическая анемия), стероиды подавляют иммунную систему и препятствуют разрушению эритроцитов. Пероральный прием преднизона в умеренно высоких дозах обычно помогает замедлить процесс и повысить уровень гемоглобина.Однако прием стероидов нельзя продолжать бесконечно, не вызывая долгосрочных побочных эффектов, таких как остеопороз. Большинство пациентов отвечает, но при рецидиве иногда используются другие агенты, такие как внутривенный иммуноглобулин (ВВИГ), циклофосфамид или циклоспорин. В некоторых случаях может потребоваться удаление селезенки.
Серповидно-клеточная анемия часто трудно поддается лечению. Если основная причина серповидно-клеточного криза (например, инфекция) может быть идентифицирована, своевременное лечение уменьшит тяжесть или продолжительность криза.Для купирования эпизода сильной боли необходимы сильнодействующие обезболивающие наркотические средства. Переливания часто назначают при тяжелой анемии, которая нарушает нормальную функцию сердца и легких, или когда пациенты собираются в хирургическое вмешательство. Они также используются у детей и взрослых, перенесших инсульт, поскольку было продемонстрировано, что регулярное переливание или обменное переливание крови предотвращает повторение инсульта у пациентов с серповидно-клеточной анемией. К сожалению, хроническое переливание крови приводит к проблемам с перегрузкой железом, что приводит к отложению железа в печени, сердце и других местах, что вызывает проблемы с этими органами.Мы можем использовать десфериоксамин или деферасирокс (Exjade ™), чтобы избежать этих проблем. Другое лекарство, гидроксимочевина, снижает частоту и тяжесть серповидно-клеточных кризов.
Тромбоцитопения (низкое количество тромбоцитов)
В отличие от анемии, не существует агента, который надежно увеличивает количество тромбоцитов в условиях недостаточной продукции тромбоцитов в костном мозге. Однако даже относительно небольшое количество тромбоцитов может не потребовать лечения, поскольку оно не вызывает опасного для жизни кровотечения.У пациентов с заболеваниями костного мозга, которые приводят к очень низкому количеству тромбоцитов, или если тяжелая тромбоцитопения и кровотечение возникают после химиотерапии, необходимо проводить переливание тромбоцитов, чтобы уменьшить риск кровотечения или остановить кровотечение. Поскольку перелитые тромбоциты не задерживаются в кровотоке (в среднем 3-4 дня), а антитела к тромбоцитам могут развиваться при многократном контакте с перелитыми или «чужеродными» клетками, переливание тромбоцитов используется только на короткое время, чтобы увидеть пациента в течение периода самый высокий риск.
У пациентов с аутоантителами против тромбоцитов может развиться тяжелая тромбоцитопения (идиопатическая тромбоцитопеническая пурпура или ИТП). Это требует терапии, чтобы прервать разрушение тромбоцитов или подавить иммунную систему. Первое лечение обычно состоит из стероидов, но успешно применялись и другие методы лечения, такие как внутривенное введение иммуноглобулина (ВВИГ), анти-резус-антитела (WinRhoSD) и ритуксимаб (Ритуксан). Спленэктомия применяется в отдельных случаях, что приводит к длительным периодам ремиссии заболевания.Разрабатываются новые агенты для ИТП, и мы участвуем в клинических испытаниях новых лекарств.
Другим заболеванием, вызывающим тяжелую тромбоцитопению, является тромботическая тромбоцитопеническая пурпура или ТТП. ТТП — острое заболевание, поражающее многие системы органов. ТТП вызывает агрегацию тромбоцитов и затрудняет кровоток в мелких артериальных сосудах. Это приводит к неврологической дисфункции и дисфункции почек, а также к типу анемии, называемой микроангиопатической гемолитической анемией. ТТП лечится путем замены собственной плазмы пациента на новую плазму.Обмен плазмой обычно доступен только в специализированных центрах, которые имеют современное оборудование и обученный персонал, необходимый для безопасного и быстрого выполнения этой процедуры.
Миелопролиферативные заболевания — истинная полицитемия, эссенциальная тромбоцитемия и первичный миелофиброз
Миелопролиферативные заболевания приводят к перепроизводству клеток крови. Из-за пагубного воздействия большого количества клеток крови всех типов лечение направлено на снижение их количества.Истинная полицитемия лечится с помощью флеботомии, простого метода, который включает в себя удаление единиц крови через определенные промежутки времени. Это поддерживает количество эритроцитов (гематокрит) в пределах нормы, снижая риск инсульта или сердечного приступа.
При эссенциальной тромбоцитемии и в некоторых случаях истинной полицитемии необходимо снизить высокое количество тромбоцитов, также для предотвращения инсульта, сердечного приступа или опасного для жизни свертывания крови. Оптимальное количество тромбоцитов в этой ситуации неизвестно, в основном потому, что степень активации тромбоцитов и, следовательно, повышенный потенциал свертывания крови, невозможно измерить рутинно.Однако обычно количество 600 000 / л (нормальное: 150 000 — 450 000 / л) используется в качестве порогового значения для начала терапии миелопролиферативных заболеваний. Если у пациента наблюдается опасное для жизни тромботическое событие, количество тромбоцитов может быть очень быстро снижено механическими средствами (тромбоцитферез). В противном случае используются лекарства: гидроксимочевина или анагрелид (Agrylin ™). Оба этих препарата подавляют клетки костного мозга, которые производят тромбоциты (мегакариоциты) и продукцию тромбоцитов, хотя гидроксимочевина оказывает более глобальное влияние на функцию костного мозга.
Нарушения коагуляции (избыточное кровотечение или свертывание)
Тяжелые наследственные нарушения свертываемости крови обычно выявляются в детстве, когда родители наблюдают обильное кровотечение легкой степени тяжести или без очевидной причины. Если диагноз — гемофилия, терапия направлена на восполнение отсутствующего фактора свертывания крови. При наличии ряда доступных сегодня концентратов фактора VIII и IX, очищенных из плазмы человека или полученных с помощью молекулярных методов (рекомбинантных), это относительно простой процесс.Однако следует принять во внимание несколько предостережений. Во-первых, дозировка должна быть правильно рассчитана и адаптирована к типу кровотечения. Во-вторых, пациентов или их родителей необходимо научить вводить фактор дома, поскольку быстрое введение после кровотечения в сустав или мягкие ткани ограничивает общий объем кровотечения и предотвращает дальнейшее повреждение тканей. В-третьих, у некоторых пациентов вырабатываются ингибиторы (антитела) к введенному продукту фактора. Это значительно усложняет лечение эпизода кровотечения, поскольку антитело действует, чтобы немедленно нейтрализовать активность переливаемого фактора.В таких случаях для лечения кровотечения используются другие типы продуктов фактора, которые обходят блокировку, налагаемую ингибитором. В-четвертых, лечение пациентов с гемофилией должно осуществляться только гематологами и хирургами, хорошо разбирающимися в заболевании и его осложнениях и знакомыми с широким ассортиментом доступных препаратов факторов свертывания крови.
При легких формах гемофилии и при большинстве типов болезни фон Виллебранда заболевание часто не диагностируется до достижения взрослого возраста, когда пациент проходит предоперационную оценку для плановой операции, которая показывает аномальное время свертывания крови.Обычно операция должна быть отложена, а отклонение от нормы должно быть оценено гематологом. Если обнаруживается основная патология, пациенту вводят тестовую дозу DDAVP (десмопрессина), которая вызывает повышение уровня фактора VIII или фактора фон Виллебранда. Если продемонстрировано достаточное увеличение, то это средство можно использовать для поддержки гемостаза во время небольшой хирургической процедуры. В противном случае или если это серьезная операция (кардиохирургия или операция на головном мозге), FVIII или концентраты фактора фон Виллебранда следует вводить непосредственно перед процедурой и продолжать в течение нескольких дней после нее.
Некоторые тромботические заболевания (свертываемость крови) также передаются по наследству, но обычно проявляются только в более зрелом возрасте. Некоторые сгустки крови могут образовываться спонтанно и без очевидной причины, но более распространенным является тип сгустка крови, который развивается после операции или длительных периодов неподвижности. Независимо от того, в какой обстановке, лечение представляет собой антикоагулянтную терапию. После определенных видов хирургических вмешательств, таких как ортопедические процедуры на нижних конечностях или операции на позвоночнике, очень высок риск послеоперационного тромбоза.Многочисленные клинические испытания продемонстрировали пользу профилактической антикоагуляции для снижения частоты тромботических событий. Используют либо гепарин, либо варфарин, начиная с того момента, как это возможно, после операции и до тех пор, пока пациент не окажется в амбулаторных условиях.
Антикоагулянты также используются для лечения уже образовавшегося тромба. Терапия включает внутривенное введение гепарина с последующим пероральным приемом варфарина (кумадина). При неосложненном тромбозе пациент может самостоятельно принимать лекарства дома.Обычно антикоагулянтная терапия продолжается от 3 до 6 месяцев. Пациенты, у которых есть рецидивирующие эпизоды тромбоза, особенно легочной эмболии, или у которых есть лабораторные маркеры тромбофилии, обычно получают более длительные, а иногда и неопределенные периоды лечения.
Область гематологии включает широкий спектр заболеваний крови и костного мозга. Поскольку проблемы в других органах часто влияют на кровь, решение о том, является ли аномалия крови вторичной по отношению к какой-либо другой болезни или первичным заболеванием само по себе, может быть очень сложной и иногда неразрешимой проблемой.Для постановки правильного диагноза и принятия рациональных решений в отношении лечения часто требуются сложные лабораторные тесты коагуляции и гематологии, а также участие других медицинских специалистов.
Текущие фундаментальные научные и клинические исследования в области гематологии улучшили наше понимание патофизиологии крови и болезней свертывания крови и улучшили наши диагностические инструменты. Такие исследования обещают новые терапевтические агенты для лечения наших пациентов, улучшающие их общий исход и качество жизни.
заболеваний белых кровяных телец — Институт рака Clearview
В организме вырабатываются белые кровяные тельца, называемые лейкоцитами, которые помогают бороться с инфекцией. Когда ваше тело производит слишком много белых кровяных телец, это приводит к заболеванию крови, называемому лейкоцитозом. Когда ваше тело не вырабатывает достаточно лейкоцитов для борьбы с инфекцией, это называется лейкопенией.
ЛейкопенияЛейкопения возникает при нарушении выработки лейкоцитов.Это может быть вызвано вирусными инфекциями, аутоиммунными заболеваниями, врожденными нарушениями, приемом некоторых лекарств или раком. Некоторые виды лечения, такие как химиотерапия или лучевая терапия, также могут вызывать лейкопению. Некоторые из наиболее распространенных симптомов лейкопении включают:
- Анемия
- Усталость
- Головные боли
- Воспаление
Для лечения лейкопении часто используются стероиды, которые помогают стимулировать рост костного мозга, а также лекарства для устранения инфекций.
ЛейкоцитозЛейкоцитоз возникает, когда организм производит слишком много лейкоцитов. Увеличение количества лейкоцитов часто бывает временным, и организм естественным образом восстанавливает их уровень до нормального в течение определенного периода времени. Физический стресс от судорог, анестезии, перенапряжения или эмоционального стресса может временно повысить уровень лейкоцитов. Некоторые лекарства, такие как кортикостероиды, литий и бета-агонисты, также могут вызывать повышение. Иногда повышенное количество лейкоцитов связано с более серьезным заболеванием крови, таким как лейкемия.Некоторые из наиболее распространенных симптомов лейкоцитоза включают:
- Лихорадка
- Усталость
- Необъяснимая потеря веса
- Ночная одежда
- Легко ушибается
- Увеличение печени, селезенки или лимфатических узлов
Часто количество белых кровяных телец возвращается к норме без лечения; однако иногда вводятся внутривенные жидкости и лекарства для уменьшения воспаления, чтобы уменьшить производство белых кровяных телец.



 Гастроэзофагеальный рефлюкс, булимия и другие заболевания могут снизить устойчивость слизистых и раздражать их, повышая вероятность развития недуга.
Гастроэзофагеальный рефлюкс, булимия и другие заболевания могут снизить устойчивость слизистых и раздражать их, повышая вероятность развития недуга.




 Лейкоциты в крови бывают понижены при поражениях четвертым и пятым штаммами вируса герпеса и прочими агрессивными агентами, потенциально способными вызывать мутации в генотипе человека. Необходимо как можно раньше начинать специфическое лечение, во избежание хронизации расстройства и стойкого нарушения выработки или транспортировки лейкоцитов.
Лейкоциты в крови бывают понижены при поражениях четвертым и пятым штаммами вируса герпеса и прочими агрессивными агентами, потенциально способными вызывать мутации в генотипе человека. Необходимо как можно раньше начинать специфическое лечение, во избежание хронизации расстройства и стойкого нарушения выработки или транспортировки лейкоцитов.