Медикаментозное лечение и основные симптомы желтухи у взрослых и детей
Симптомы желтухи у взрослых и детей. Лечение
Желтухой называется синдром, характеризующийся окрашиванием слизистых оболочек и кожных покровов в желтый цвет. Желтуха – это клиническое проявление различных патологических состояний.
Причины физиологической желтухи у новорожденных детей:
- незрелость ферментной системы печени;
- конфликт резус-фактора крови малыша и матери;
- адаптация к новым условиям среды;
- преждевременные роды;
- конфликт по группе крови.
Физиологическая желтуха не опасна для здоровья малыша и не требует терапевтического лечения.
Желтуха – это какой гепатит
В зависимости от патогенеза и причины происхождения есть несколько видов желтухи. Кроме того, различают псевдожелтуху и истинную желтуху. В первом случае речь о накоплении в коже большого количества каротина. При этом слизистые оболочки остаются белого цвета. Происходить это может при употреблении в пищу большого количества моркови, тыквы и апельсинов. При истиной желтухе в желтый цвет окрашивается не только кожа, но и слизистые. И причины здесь совсем другие.
При этом слизистые оболочки остаются белого цвета. Происходить это может при употреблении в пищу большого количества моркови, тыквы и апельсинов. При истиной желтухе в желтый цвет окрашивается не только кожа, но и слизистые. И причины здесь совсем другие.
Виды желтухи:
- гемолитическая;
- механическая;
- паренхиматозная;
- почечная;
- неонатальная;
- конъюгационная.
После уточнения причины, вызвавшей заболевание, крайне важно провести дифференциальную диагностику желтухи.
Причины и клинические проявления патологии
К общим симптомам желтухи можно отнести такие проявления:
- увеличение размеров печени;
- желтушность кожи и склер;
- увеличение эритроцитов в крови;
- изменение цвета мочи и кала.
Симптомы желтухи у взрослых: зуд кожных покровов, отсутствие аппетита и боль в правом подреберье.
Причины желтухи:
- патологии печени или желчного пузыря;
- послеоперационные осложнения;
- заражение паразитами;
- врожденные патологии;
- новообразования в печени;
- длительное использование определенных медпрепаратов;
- контакт с больным, зараженным гепатитом А.

На нашем сайте https://www.dobrobut.com/ вы сможете записаться на консультацию к специалисту, который ответит на вопрос «желтуха – это какой гепатит» и расскажет о лекарственной терапии этого заболевания.
Гемолитическая желтуха
Эта форма заболевания характеризуется патологическим разрушением эритроцитов, скоплением большого количества билирубина и сложностями с его выведением из организма. Спровоцировать такое состояние может анемия, тропическая малярия, лимфолейкоз и лимфосаркома. В некоторых случаях гемолитическая желтуха – результат токсического воздействия лекарственных препаратов на организм.
Конъюгационная желтуха
Симптомы желтухи у взрослых констатируются довольно редко, поскольку эта форма заболевания чаще всего встречается у детей. Развивается синдром в результате негативного воздействия на печень некоторых факторов, к примеру лекарственных препаратов. Кроме того, конъюгационная желтуха может быть следствием врожденных патологий.
Паренхиматозная желтуха
Наиболее распространенная форма болезни, спровоцировать которую может острый вирусный гепатит и цирроз печени. Признаки печеночной желтухи у больных – увеличение печени, желтый цвет кожи, который со временем становится красноватым, и телеангиэктазии (сосудистые звездочки на коже).
Признаки печеночной желтухи у больных – увеличение печени, желтый цвет кожи, который со временем становится красноватым, и телеангиэктазии (сосудистые звездочки на коже).
Как передается желтуха
Желтуха, возникшая в результате нарушений физиологических процессов в организме, не заразна. Она не передается ни воздушно-капельным путем, ни от человека к человеку. При вирусной этиологии заболевания желтуха может передаваться через воду, продукты питания, через кровь, половым путем, а также при непосредственном контакте с больным человеком. Более подробно о том, как передается желтуха разных форм, вам расскажет доктор на личном приеме.
Диагностика
Для постановки точного диагноза после тщательного осмотра больного врач назначит ряд дополнительных мероприятий, а именно: общий анализ крови и биохимию, кровь на билирубин, УЗИ, сканирование печени, МРТ и дуоденальное зондирование. После получения результатов специалист назначит курс лечения, который может быть дополнен.
Лечение механической желтухи
Лечение зависит от формы заболевания и стадии развития. Чтобы терапия была эффективной, необходимо установить причину болезни. Основным лечением является консервативная терапия. Хирургическое вмешательство (трансплантация печени) применяется лишь в запущенных случаях. Любая форма заболевания лечится в условиях стационара.
Лечение механической желтухи:
- лекарственные препараты;
- инфузионная терапия;
- плазмофорез;
- фототерапия;
- диета.
Как лечить желтуху с помощью фототерапии. Фототерапия – безопасный способ лечения, при котором используется свет для уменьшения количества билирубина в крови. Применяется фототерапия, как правило, для лечения желтухи у новорожденных. Время сеанса – от часа до четырех. Время воздействия зависит от степени патологии и общего состояния малыша.
Последствия синдрома желтухи, профилактика
При правильном и своевременном лечении желтуха излечивается полностью. Исключением являются запущенные случаи, результатом которых станет нарушение работы желчного пузыря и печени. Грозное последствие синдрома желтухи у детей – отставание в развитии.
Исключением являются запущенные случаи, результатом которых станет нарушение работы желчного пузыря и печени. Грозное последствие синдрома желтухи у детей – отставание в развитии.
Профилактические мероприятия направлены в первую очередь на профилактику заболеваний, вызвавших желтуху.
Напомним, что желтуха является достаточно распространенным нарушением и может сопровождать различные заболевания. В случае выявления желтушности кожи и боли в правом подреберье необходимо в срочном порядке обратиться за медицинской помощью. Только своевременное лечение поможет справиться с болезнью и избежать негативных последствий для здоровья. Запишитесь на консультацию прямо сейчас.
Желтуха — ПроМедицина Уфа
Желтуха — это скорее не заболевание, а симптом, который явственно свидетельствует о поражениях печени, а также о некоторых заболеваниях крови. Билирубин при желтухе в избытке накапливается в крови и не выводится обычным путем, что приводит к пожелтению кожи и склер.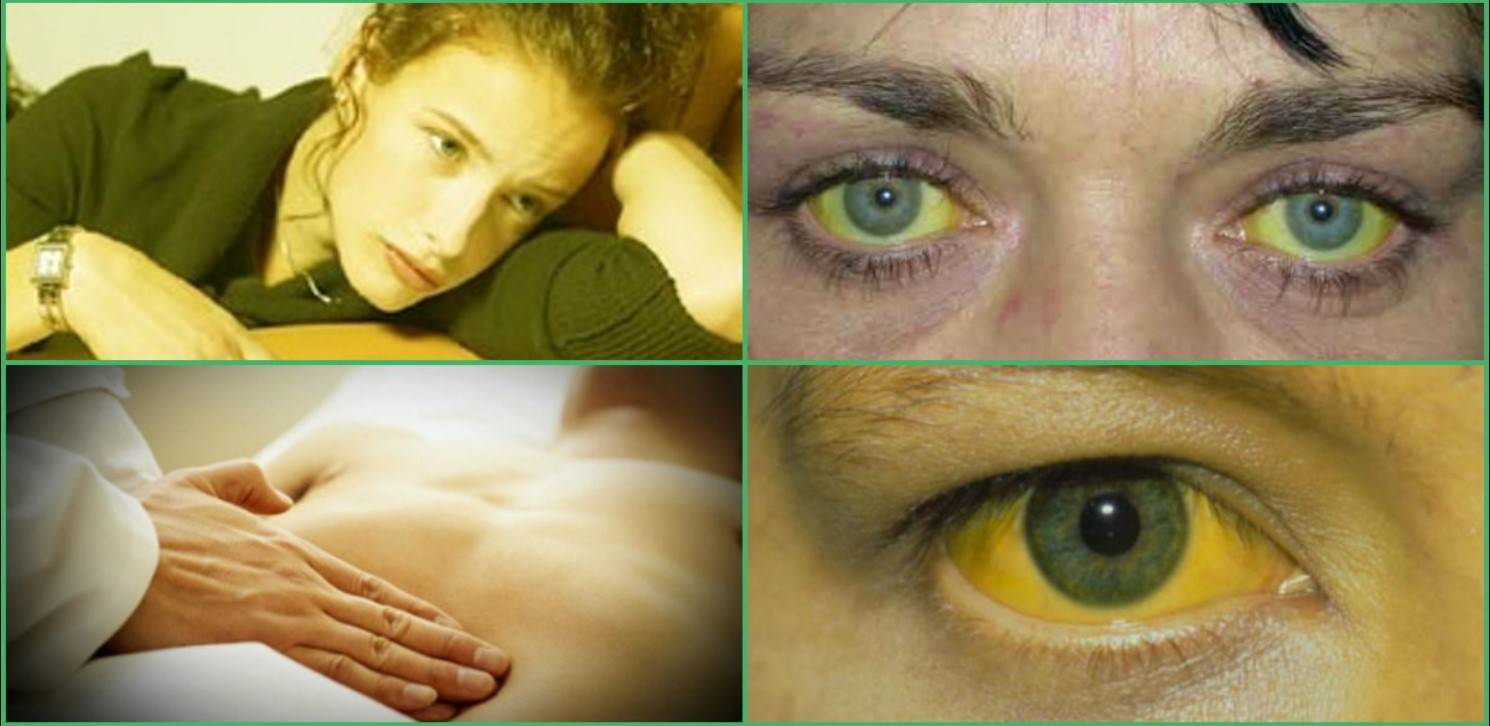 В качестве самостоятельного заболевания желтуху не выделяют. Пожелтение склер и кожных покровов врачи воспринимают в качестве опасного сигнала, который всегда повод для качественной диагностики.
В качестве самостоятельного заболевания желтуху не выделяют. Пожелтение склер и кожных покровов врачи воспринимают в качестве опасного сигнала, который всегда повод для качественной диагностики.
Причина желтизны кожи — желтый пигмент, который является продуктом распада гемоглобина. У здорового человека билирубин успешно выводится из организма через пищеварительный тракт вместе с калом. Если же человек страдает печеночной недостаточностью и непроходимостью желчевыводящих путей, билирубин начинает накапливаться в крови. Его избыток частично выводится через почки, создавая на них излишнюю нагрузку, а также через кожу, что и становится причиной ее желтизны.
Причины и симптомы
Причины появления желтухи — нарушение работы печени и желчевыводящих путей. Также причиной заболевания может стать инфекция, и в первую очередь, гепатит. Наиболее распространенная причина заражения желтухой, это гепатит А, который является и самым легко передающимся недугом.
Заражение происходит через воду, продукты питания, немытые руки.
Симптомы желтухи распознать довольно легко. Заболевание всегда сопровождается болью в правом подреберье, где расположена печень. Также желтухе часто сопутствует озноб, лихорадка, головная боль. Заболевший человек начинает терять в весе, наблюдается расстройство пищеварения, потеря аппетита.
Если причиной желтухи стал холецистит, может также наблюдаться желчная отрыжка. Для желтухи характерны общие симптомы интоксикации организма (тошнота, мышечные боли, и так далее).
Диагностика и лечение желтухи
Для точной диагностики врач назначает общий и биохимический анализ крови, обязательно проводятся анализы на билирубин в крови, а также проводятся исследования функции печени. Иногда назначается биопсия печени, результаты которой позволяют врачу сделать вывод о природе заболевания и серьезности поражения печени.
В зависимости от того, что вызвало желтуху, врач назначает медикаментозную терапию, направленную на разрушение излишков билирубина в крови. Нередко лечение желтухи проводится с помощью фототерапии, так как билирубин эффективно распадается под воздействием ультрафиолета. Желтуху у новорожденных не лечат с помощью препаратов. Обычно у маленьких детей функция печени восстанавливается самостоятельно, а физиологическая желтуха проходит через некоторое время бесследно.
Также важно соблюдать правильный рацион питания: диета при желтухе должна быть мягкой и щадящей для печени и желчного пузыря. Полезно употреблять в пищу нежирные молочные продукты, овощные блюда, нежирную рыбу и мясо. Не рекомендуется питаться в период болезни овощами, содержащими грубую сырую клетчатку.
Профилактика
Первая и основная защитная мера в профилактике, это самая простая личная гигиена. Внимание собственной чистоте, это и есть путь профилактического противодействия желтухе.
Особое внимание стоит уделять чистоте продуктов питания, фрукты и овощи должны быть тщательно вымыты. Перед едой всегда стоит мыть руки, и стараться пить по возможности только кипяченую воду. Эти меры уже на половину снизят рис получения желтухи.
Перед едой всегда стоит мыть руки, и стараться пить по возможности только кипяченую воду. Эти меры уже на половину снизят рис получения желтухи.
Можно включить в профилактические меры простые средства дезинфекции, которыми в быту протирать руки, предметы личного и общественного пользования, ручки, степлеры, карандаши.
Помимо бытовых форм профилактики, есть смысл обратиться к медицинским формам и сделать несколько прививок. Наука на месте не стоит, и постоянно появляются новые прививки, которые защищают нас от всех трех видов гепатита. Причем эта прививка может работать на протяжении всей жизни.
Желтуха у взрослых: 3 главные разновидности болезни
Хотя желтуха у взрослых встречается редко, иногда она указывает на серьёзные проблемы со здоровьем. Характерный симптом этого нарушения – пожелтение глазных белков и кожи из-за накопления в организме вещества под названием билирубин. В этой статье мы рассмотрим, из-за чего это происходит и какие разновидности болезни существуют.
Билирубин – это желчный пигмент, который является побочным продуктом распада красных кровяных клеток – эритроцитов. В норме красные клетки крови живут на протяжении приблизительно 120 дней, после чего организм их разрушает и заменяет новыми эритроцитами. Билирубин как раз и образуется в процессе распада эритроцитов.
Кровь постоянно транспортирует билирубин в печень, где этот пигмент перерабатывается, а затем выводится в желчный пузырь. Там он запасается вместе с желчью. Желчь – это плотная, желтовато-коричневая жидкость, которая выводится в 12-ти перстную кишку и помогает переваривать жирную пищу. Желтуха развивается в том случае, когда по какой-то причине печень неспособна перерабатывать весь поступающий в неё билирубин. В результате пигмент накапливается в жидкостях и тканях организма, из-за чего появляются симптомы желтухи:
- Пожелтение кожи и глазных белков,
- Пожелтение слизистых оболочек во рту и носу,
- Потемнение мочи,
- Бледный кал.
Все эти признаки желтухи являются поводом обязательно обратиться к врачу. У некоторых больных эти симптомы могут указывать на наличие серьёзного заболевания.
У некоторых больных эти симптомы могут указывать на наличие серьёзного заболевания.
Каковы причины желтухи?
Существует 3 формы этого нарушения:
- Надпеченочная (гемолитическая),
- Печеночная (гепатоцеллюлярная),
- Подпеченочная (обтурационная, механическая).
Надпеченочная, или гемолитическая желтуха
Эта форма заболевания возникает в том случае, когда какое-то нарушение или инфекция приводит к ускоренному распаду эритроцитов. В результате концентрация билирубина так же возрастает.
Причины желтухи надпеченочной формы:
- Серповидноклеточная анемия – наследственное заболевание системы крови, при котором образуются аномальные красные кровяные клетки.
- Талассемия – ещё одно генетическое нарушение, которое приводит к повышенному распаду эритроцитов и вызывает анемию.
- Синдром Криглера-Наджара – при этом генетическом нарушении в организме отсутствует фермент, который помогает выводить билирубин из крови в печень.

- Наследственный сфероцитоз – генетическое нарушение, при котором срок жизнедеятельности эритроцитов значительно сокращается.
Печеночная желтуха (гепатоцеллюлярная)
Данная разновидность болезни развивается в том случае, когда проблема касается печени. Например, повреждение, вызванное инфекцией или употреблением алкоголя, нарушает способность печени метаболизировать билирубин.
Причины печеночной желтухи включают:
- Вирусные инфекции группы гепатита – гепатит A, B или C.
- Алкогольная болезнь печени – в данном случае печень повреждается из-за злоупотребления спиртными напитками.
- Лептоспироз – бактериальная инфекция, которая распространяется животными, особенно крысами.
- Инфекционный мононуклеоз – заболевание, вызванное вирусом Эпштейна-Барр.
- Злоупотребление некоторыми лекарствами – особенно парацетамолом.
- Первичный билиарный цирроз – редкое заболевание, которое вызывает прогрессирующее повреждение печени.

- Синдром Гилберта – распространенное наследственное нарушение, при котором печень неспособна перерабатывать билирубин с нормальной скоростью.
- Рак печени – редкое и обычно неизлечимое заболевание.
- Воздействие вредных для печени веществ, например, – фенола, который используют для производства пластмассы.
- Аутоиммунный гепатит – редкое нарушение, при котором иммунная система атакует печень.
- Первичный склерозирующий холангит – редкое заболевание, которое вызывает хроническое воспаление печени.
- Синдром Дабина-Джонсона – редко встречающееся генетическое нарушение, при котором билирубин не выводится из печени.
Подпеченочная, или механическая желтуха
Эта форма болезни возникает в случае повреждения, воспаления или закупорки системы желчных протоков. Когда такое происходит, желчный пузырь не может высвобождать желчь в 12-ти перстную кишку.
Механическая желтуха развивается по следующим причинам:
Некоторые причины желтухи встречаются достаточно часто, например, – гепатит или образование камней в желчном пузыре.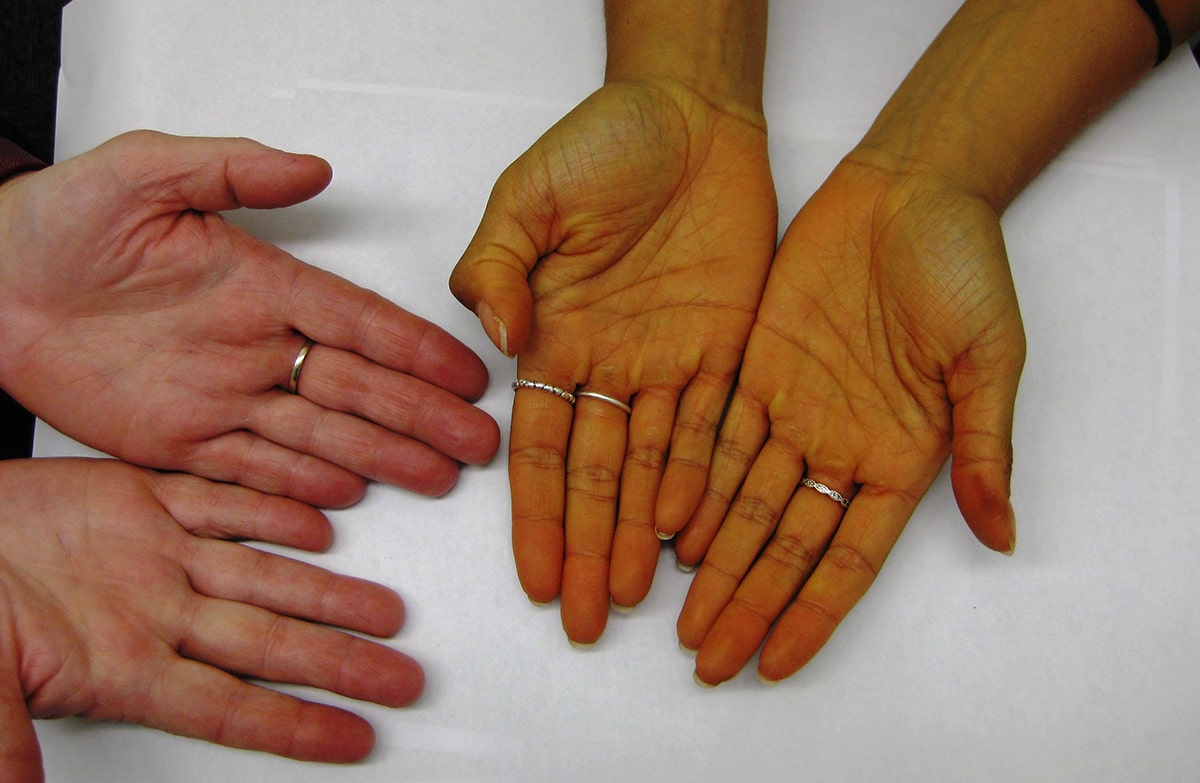 Такие нарушения, как синдром Дабина-Джонсона или Криглера-Наджара, встречаются очень редко.
Такие нарушения, как синдром Дабина-Джонсона или Криглера-Наджара, встречаются очень редко.
Какова диагностика желтухи?
Цель диагностики – определить первопричину и тяжесть заболевания. Сначала гастроэнтеролог проведет физический осмотр пациента, а затем назначит один или несколько анализов и процедур.
Лабораторная диагностика желтухи
Некоторые анализы назначаются для оценки функции печени, а также помогают обнаружить её повреждение. Один из главных анализов – печеночные пробы, которые показывают уровень таких веществ:
- Фермент аланинаминотрансфераза (АЛТ),
- Фермент аспартатаминотрансфераза (АСТ),
- Фермент щелочная фосфатаза,
- Билирубин – общий, прямой и непрямой,
- Альбумин,
- Фермент гамма-глутамилтрансфераза (ГГТ).
Анализ на протромбиновое время
Печень вырабатывает белки, которые играют важную роль для свёртывания крови (коагуляции). Анализ на протромбиновое время показывает, насколько быстро происходит процесс коагуляции. Если функция свертывания нарушена, это указывает на возможное повреждение печени.
Анализ на протромбиновое время показывает, насколько быстро происходит процесс коагуляции. Если функция свертывания нарушена, это указывает на возможное повреждение печени.
Анализ мочи
Данный тест назначают для измерения уробилиногена. Это вещество вырабатывается, когда бактерии разрушают билирубин внутри пищеварительной системы. Повышенная концентрация уробилиногена в моче может свидетельствовать о том, что причина нарушения скрывается в ускоренном распаде эритроцитов или проблемах с печенью. Если уровень уробилиногена понижен, это может указывать на механическую желтуху.
Некоторые анализы используются для обнаружения инфекции, которая способна повлиять на функции печени. С помощью этих тестов можно обнаружить:
- Гепатит А, B, C и E,
- Цитомегаловирус,
- Вирус Эпштейна-Барра.
Также больному могут назначить тесты, которые помогают высчитать срок жизни эритроцитов:
- Развернутый анализ крови,
- Анализ на ретикулоциты – если предыдущий тест показал отклонения от нормы,
- Мазок крови – для визуального исследования эритроцитов под микроскопом.

Нелабораторная диагностика желтухи
Для оценки работоспособности печени, а также визуального изучения её структуры врачи назначают УЗИ органов брюшной полости и/или эндоскопическую ретроградную холангиопанкреатографию.
Как лечить желтуху?
Выбор конкретной тактики лечения зависит от первопричины болезни. Если у пациента проблемы с печенью, то в данном случае мало что можно сделать. Хотя американские специалисты отмечают, что у некоторых печень способна восстановиться без лечения – на это потребуется какое-то время. Лечение желтухи печеночного происхождения направлено только на предотвращение дальнейшего повреждения органа. Если печень повреждена из-за инфекции (вирусный гепатит или вирус Эпштейна-Барра), больному могут назначить противовирусные препараты.
В большинстве случаев для лечения механической желтухи требуется операция. В ходе хирургической процедуры устраняется закупорка системы желчных протоков.
Если у больного гемолитическая желтуха, то в данном случае главная цель – предотвратить быстрый распад эритроцитов, который и вызывает накопление повышенного количества билирубина. Если причина скрывается в генетической аномалии, может потребоваться переливание крови.
Желтуха у взрослых – это не самое распространённое заболевание, но оно может указывать на серьёзные проблемы. Если вы обнаружили у себя или у своих родных характерные симптомы, обязательно обращайтесь к врачу.
Источники:
- Jaundice, NHS,
- Jaundice, American Association for Clinical Chemistry,
- Jaundice, Patient.info,
- Jaundice, BoostWebMD.
Паренхиматозная желтуха – диагностика, симптомы, причины и лечение в клинике Медскан
Возможные причины паренхиматозной желтухи
Спровоцировать паренхиматозную желтуху могут различные патологические состояния, которые нарушают способность гепатоцитов захватывать, связывать и превращать желчь в билирубин.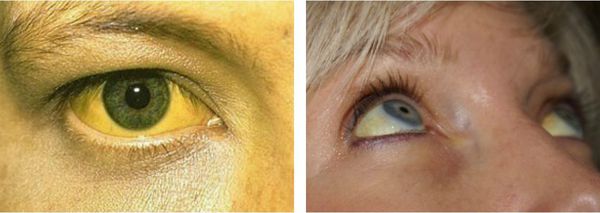 Заболевание может быть как врожденным, так и приобретенным. Среди основных причин паренхиматозной желтухи выделяют следующие факторы:
Заболевание может быть как врожденным, так и приобретенным. Среди основных причин паренхиматозной желтухи выделяют следующие факторы:
- Инфекционные гепатиты. Спровоцировать гибель гепатоцитов могут гепатиты А, B, C, D, Е. Подобное происходит из-за опосредованного цитотоксического эффекта этих вирусных возбудителей. Также причиной паренхиматозной желтухи может выступать герпетическая, аденовирусная или энтеровирусная инфекции, инфекционный мононуклеоз, сепсис, лептоспироз;
- Токсическое влияние. Разрушить печеночную ткань и спровоцировать паренхиматозную желтуху способны различные гепатотропные яды. К ним относят окислители на основе окислов азота, гидразин, хлорэтан, этиленгликоль. Также токсически влияет на печень алкоголь;
- Перерождение печеночной паренхиматозной ткани. Из-за фиброза, цирроза печени, склерозирующего холангита функциональная ткань печени заменяется соединительной. Это также происходит при печеночной недостаточности, гепатоцеллюлярных карциномах и других формах первичного рака печени;
-
Аутоиммунное поражение гепатоцитов.
 Подобное происходит из-за повышения титра аутоантител. Спровоцировать его могут ревматоидный артрит, болезнь Шегрена, гломерулонефрит, аутоиммунный тиреоидит;
Подобное происходит из-за повышения титра аутоантител. Спровоцировать его могут ревматоидный артрит, болезнь Шегрена, гломерулонефрит, аутоиммунный тиреоидит; - Внутрипеченочный холестаз. Причиной разрушения гепатоцитов может выступать нарушение проницаемости печеночных мембран. Это характерно для беременных, пациентов с холестазом, холестатическим гепатитом, муковисцидозом;
-
Наследственные заболевания. Паренхиматозная желтуха может возникнуть и как врожденный дефект. Чаще всего такая форма диагностируется при синдроме Жильбера, Криглера-Найяра, Дабина-Джонсона, Ротора;
внутрипеченочные нарушения. Спровоцировать паренхиматозную желтуху могут ишемия и эндотоксические изменения в печени, сердечная недостаточность, трансфузии, последствия хирургических вмешательств, парентеральное питание, длительное голодание.
Методы диагностики паренхиматозной желтухи
Основной признак, по которому врач может заподозрить паренхиматозную желтуху, — это изменение цвета кожи. Лицо таких пациентов приобретает красноватый, шафрановый оттенок. Печень при пальпации становится плотной, увеличенной. В некоторых случаях увеличивается в размерах и селезенка. Обычно для диагностики паренхиматозной желтухи достаточно общего и биохимического анализов крови. В их определяется:
Лицо таких пациентов приобретает красноватый, шафрановый оттенок. Печень при пальпации становится плотной, увеличенной. В некоторых случаях увеличивается в размерах и селезенка. Обычно для диагностики паренхиматозной желтухи достаточно общего и биохимического анализов крови. В их определяется:
- Повышенный уровень общего, прямого и непрямого билирубина;
- Увеличение показателей повреждения печени – АЛТ, АСТ, щелочной фосфатазы, тимоловой пробы;
- Уменьшение концентрации альбуминов, фибриногена.
В общем анализе мочи обнаруживаются желтые пигменты. Исследование кала определяет пониженное содержание стеркобилиногена в нем. Дополнительно проводятся инструментальные методы диагностики:
- УЗИ печени – определяет размер и структуру этого органа, выявляет любые изменения в его тканях. Позволяет на начальных стадиях диагностировать фиброзные очаги;
- МРТ органов брюшной полости – позволяет определить возможную причину паренхиматозной желтухи, выявляет степень тяжести патологического процесса, возможные осложнения;
-
Непрямая ультразвуковая эластометрия – оценивает механические свойства печеночной ткани.
 Выявляет начальные стадии фиброза.
Выявляет начальные стадии фиброза.
В некоторых случаях диагностика паренхиматозной желтухи требует проведения чрескожной пункционной биопсии. Процедура выполняется под контролем УЗИ. Врач аккуратно забирает часть печеночной ткани и отправляет ее на гистологическое исследование.
Лечение паренхиматозной желтухи
Основная цель лечения паренхиматозной желтухи – устранение причины возникновения этого заболевания и стабилизация самочувствия пациента. Врачи делают все возможное, чтобы восстановить функции гепатоцитов и устранить патологические признаки, вызванные повышением уровня билирубина в крови. Схема лечения при паренхиматозной желтухе зависит от возраста пациента, наличия сопутствующих заболеваний, уровня нарушения. Стандартно назначаются следующие лекарственные препараты:
- Антибиотики – устраняют инфекционных агентов, которые могли вызвать паренхиматозную желтуху;
- Противовирусные средства – подавляет активность вирусов, способствующих повреждению печеночной ткани;
- Иммуномодуляторы – повышают защитные способности организма, дают ему силы бороться;
- Кортикостероиды – купируют воспалительный синдром, избавляют от острых болезненных ощущений;
- Цитостатики – противоопухолевые препараты, которые нарушают процесс роста;
-
Химиотерапевтические средства – снижают вероятность развития таких осложнений, как печеночная карцинома или рак печени.

При появлении признаков интоксикации проводится инфузионная терапия. Если произошло токсическое поражение печени, назначаются специфические антидоты. Чтобы нормализовать работу печени, назначаются гепатопротекторы. Они стимулируют регенерацию клеток печени, стабилизируют их мембраны. Улучшить обменные процессы в желчном пузыре способна урсодезоксихолевая кислота.
Чтобы минимизировать риск склерозирования тканей, пациентам с паренхиматозной желтухой назначают препараты группы периферических вазодилататоров. Они способствуют расширению сосудов, за счет чего улучшается кровоснабжение печени.
Если уровень прямого билирубина в крови экстремально высок, проводится фототерапия. С ее помощью удается расщепить его на более простые соединения. Они легко растворяются в воде и выводятся почками. Также на время лечения пациенту необходимо соблюдать специальную диету, которая предполагает сокращение животных жиров.
В редких случаях паренхиматозная желтуха протекает тяжело. При развитии серьезных нарушений показаны плазмаферез, гемосорбция, При массивной деструкции гепатоцитов печени необходима пересадка этого органа от донора.
При развитии серьезных нарушений показаны плазмаферез, гемосорбция, При массивной деструкции гепатоцитов печени необходима пересадка этого органа от донора.
Прогноз
Обычно печени удается самостоятельно справиться с паренхиматозной желтухой. Также возможно длительное скрытое течение болезни: когда клинические признаки патологии есть, но симптомы – отсутствуют. Такое состояние долгое время пагубно влияет на печень, способствует развитию множественных осложнений. Среди них печеночная недостаточность, гепатоцеллюлярная карцинома, рак печени.
На начальных стадиях паренхиматозная желтуха хорошо поддается лечению и не вызывает каких-либо осложнений. Грамотно подобранная терапия и строгое соблюдение всех предписаний врача позволяет оперативно избавиться от патологии и предотвратить развитие осложнений со стороны печени.
Если паренхиматозная желтуха возникла у ребенка, формируется острое нарушение кровообращения во всех органах и системах. Это вызывает нарушение их умственного развития. Запущенные формы паренхиматозной желтухи, сопровождаемые повышенным уровнем билирубина в крови, приводят к общей интоксикации организма. Также болезнь вызывает значительное повреждение нервной системы: пациенты жалуются на судороги, ухудшение слуха, паралич. Возможен летальный исход.
Это вызывает нарушение их умственного развития. Запущенные формы паренхиматозной желтухи, сопровождаемые повышенным уровнем билирубина в крови, приводят к общей интоксикации организма. Также болезнь вызывает значительное повреждение нервной системы: пациенты жалуются на судороги, ухудшение слуха, паралич. Возможен летальный исход.
Профилактика
Защититься от паренхиматозной желтухи можно, если сделать все возможное для недопущения болезней, которые ее вызывают. Врачи рекомендуют соблюдать следующие правила:
- Не занимайтесь самолечением – любые препараты принимайте только после консультации со специалистом;
- Откажитесь от употребления спиртных напитков;
- Не допускайте обострения хронических болезней;
- Соблюдайте меры личной гигиены;
- Следите за массой тела;
- Ведите здоровый и активный образ жизни;
- Правильно и сбалансированно питайтесь;
- Соблюдайте меры безопасности при работе с химическими препаратами;
-
Ежегодно сдавайте анализы крови и мочи, проходите УЗИ брюшной полости.

Если вы заподозрили у себя признаки паренхиматозной желтухи или же пытаетесь от нее избавиться, обязательно обратитесь в медицинский центр Медскан. Опытные врачи назначат необходимое обследование и разработают индивидуальный план лечения. С ними вы сможете избавиться от паренхиматозной желтухи и минимизировать риск возможных осложнений.
Желтуха новорожденных: симптомы и лечение
После долгого и волнительного ожидания ваш малыш наконец появился на свет! Дни и недели сразу после рождения ребенка — это очень насыщенный период, когда вы сталкиваетесь с новыми для вас заботами и переживаниями. На первый-второй день жизни малыша вы можете заметить, что его личико начинает немного желтеть. Это признак желтухи новорожденных. Из этой статьи вы узнаете, что такое физиологическая желтуха новорожденных, каковы ее причины и симптомы, как ее диагностировать и лечить и какие могут быть осложнения после тяжелой формы желтухи.
Что такое желтуха новорожденных
Желтуха бывает у многих здоровых новорожденных. Плод, находясь еще в утробе матери, имеет высокую концентрацию гемоглобина и сразу после рождения этот «избыток» начинает разрушаться. При этом в крови образуется особое вещество — билирубин. Но так как данного вещества образуется довольно много, печень малыша не может полностью удалить его из кровотока. Билирубин начинает отгладываться в подкожно-жировой клетчатке. Именно переизбыток билирубина, или гипербилирубинемия, вызывает желтуху новорожденных, когда кожа малыша и, возможно, белки глаз становятся желтоватыми.
Плод, находясь еще в утробе матери, имеет высокую концентрацию гемоглобина и сразу после рождения этот «избыток» начинает разрушаться. При этом в крови образуется особое вещество — билирубин. Но так как данного вещества образуется довольно много, печень малыша не может полностью удалить его из кровотока. Билирубин начинает отгладываться в подкожно-жировой клетчатке. Именно переизбыток билирубина, или гипербилирубинемия, вызывает желтуху новорожденных, когда кожа малыша и, возможно, белки глаз становятся желтоватыми.
Симптомы желтухи новорожденных
При желтухе сначала обычно желтоватый оттенок приобретает лицо. Следом пожелтеть могут также грудь, живот, руки и белки глаз.
Если вы заметили, что цвет кожи вашего малыша имеет желтоватый оттенок, скажите об этом педиатру.
Признаки ухудшения состояния при желтухе
В большинстве случаев желтуха новорожденных проходит сама спустя несколько недель. Однако следует обратиться за неотложной медицинской помощью, если у малыша проявляется какой-либо из следующих симптомов:
кожа ребенка желтеет
ребенок слишком сонливый и вялый
вы с трудом можете его разбудить
ребенок пронзительно кричит
ребенок плохо берет грудь или соску бутылочки
у ребенка поднялась температура
Почему возникает желтуха у детей
Вот ряд факторов, которые могут увеличить вероятность развития желтухи у новорожденного:
Малыш находится на грудном вскармливании.
 До сих пор не выявлена точная причина, но у малышей на грудном вскармливании, желтуха новорожденных может длиться дольше обычного.
До сих пор не выявлена точная причина, но у малышей на грудном вскармливании, желтуха новорожденных может длиться дольше обычного.Малыш родился раньше срока. У недоношенных деток желтуха новорожденных бывает чаще, потому что их печень может хуже справляться с выводом билирубина из крови.
Несовместимость крови матери и ребенка по группе крови или резус-фактору.
У ребенка есть генетические отклонения, ассоциируемые с хрупкими эритроцитами. Ваш врач сможет провести нужные обследования, чтобы определить, подвержен ли ваш ребенок риску возникновения данных генетических заболеваний.
У ребенка произошло заражение крови.
У ребенка развилось внутреннее кровотечение.
Инфицирование цитомегаловирусной инфекцией во время беременности. Это распространенный вирус, который встречается у каждой второй женщины после 35 лет. Как правило, вирус не сопровождается какими-либо симптомами, однако в некоторых случаях женщина может жаловаться на утомляемость, боль в горле, жар.
 У медицинских работников и тех, кто работает с детьми, больше шансов получить данный вирус. Если вы относитесь к одной из этих групп, поставьте в известность своего врача. Если вы хотите перестраховаться и в любом случае пройти обследование, также сообщите об этом вашему врачу.
У медицинских работников и тех, кто работает с детьми, больше шансов получить данный вирус. Если вы относитесь к одной из этих групп, поставьте в известность своего врача. Если вы хотите перестраховаться и в любом случае пройти обследование, также сообщите об этом вашему врачу.Резус-фактор крови мамы отрицательный, а малыша — положительный.
У мамы выявлен гестационный сахарный диабет. При необходимости ваш врач предложит вам пройти обследование на эту форму диабета во время беременности.
Когда обычно развивается желтуха новорожденных
Желтуха новорожденных встречается у большинства здоровых малышей, ее также называют «физиологическая желтуха новорожденных». Такая безобидная желтуха обычно появляется через два-четыре дня после рождения. Обычно она не требует специального лечения и проходит в течение двух-трех недель.
Если желтуха возникает раньше или позже двух-четырех дней после родов, причиной могут быть определенные патологии. Например, генетическое заболевание, инфекция или одна из других причин желтухи, перечисленных выше.
Например, генетическое заболевание, инфекция или одна из других причин желтухи, перечисленных выше.
Как ставится диагноз
Врач должен проверить наличие желтухи у новорожденного в период от трех до пяти дней после рождения, так как именно в этот момент уровень билирубина обычно самый высокий. В первый осмотр врач будет оценивать такие факторы, как желтизна кожных покровов, возраст малыша и некоторые другие параметры. Если после первичного осмотра врач заподозрит желтуху новорожденных, для дальнейшей диагностики он может назначить:
анализ крови
кожную пробу (используется специальный аппарат — чрескожный билирубинометр).
дополнительный осмотр
В некоторых случаях осмотр на предмет признаков желтухи нужно провести раньше, чем через три-пять дней после рождения. К ним относятся следующие ситуации:
у ребенка появилась желтуха в течение первых 24 часов после рождения
у ребенка был высокий уровень билирубина на момент выписки из роддома
ребенок родился за более чем две недели до срока родов
у ребенка после родов сформировалась кефалогематома (небольшое кровоизлияние между костями черепа и соединительной тканью)
у вас, вашего партнера или брата или сестры вашего ребенка был высокий уровень билирубина и требовалось лечение
Лечение желтухи новорожденных
Если педиатр решит, что желтуха у малыша требует лечения, он может назначить один из следующих методов лечения в зависимости от степени тяжести желтухи:
Светотерапия (или фототерапия).
 Малыша помещают под специальную лампу, под воздействием света которой уровень билирубина падает. Для проведения процедуры ребенка раздевают, а глазки защищают повязкой.
Малыша помещают под специальную лампу, под воздействием света которой уровень билирубина падает. Для проведения процедуры ребенка раздевают, а глазки защищают повязкой.Введение внутривенного иммуноглобулина. Если желтуха возникла из-за различий в группах крови мамы и малыша, например в случае резус-конфликта, внутривенное вливание белка крови может снизить уровень агрессивных материнских антител и помочь избавиться от желтухи.
Заменное переливание крови. В редких случаях тяжелая желтуха не реагирует на другие виды лечения, и ребенку может потребоваться заменное переливание крови. Для данной манипуляции обычно используются донорские компоненты крови. Эта процедура проводится в отделении интенсивной терапии.
Как долго длится желтуха новорожденных
Как быстро пройдет желтуха, может зависеть как от ее причин, так и от способа лечения. Поэтому прогноз следует уточнять у врача, наблюдающего вашего малыша.
В случае физиологической желтухи новорожденных, если вы кормите малыша грудью, желтуха обычно проходит в течение трех-четырех недель без какого-либо лечения.
Если вы кормите малыша смесью, желтуха, скорее всего, пройдет, когда малышу будет около двух недель. Это связано с тем, что, в отличие от грудного молока, смесь не замедляет способность печени удалять билирубин из кровотока.
Если ребенку диагностировали физиологическую желтуху, но она сохраняется более трех недель, — это повод обратиться к врачу.
Возможные осложнения
В некоторых ситуациях, если не проводится нужное лечение, высокий уровень билирубина может отрицательно повлиять на головной мозг и привести к серьезным осложнениям. Своевременная терапия — это лучший способ защитить малыша от такого грозного осложнения, как ядерная желтуха, при которой происходит повреждение центральной нервной системы. При данном виде желтухи необходима обязательная госпитализация в стационар.
Не волнуйтесь, ядерная желтуха встречается крайне редко. Обычно младенцам оказывают своевременную необходимую медицинскую помощь и предотвращают ухудшение желтухи. Сообщайте врачу о любых симптомах, которые появляются у ребенка, и он сможет принять меры, чтобы предотвратить серьезные осложнения у малыша.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Как проявляется желтуха новорожденных?
При легкой форме желтухи лицо малыша приобретает желтоватый оттенок. Пожелтеть могут и другие части тела. Если желтуха ухудшается и при этом не проводится нужное лечение, велик риск серьезных осложнений.
- Как лечится желтуха?
Легкая форма желтухи новорожденных обычно не требует специального лечения. В более тяжелых случаях и в зависимости от причин возникновения врач может назначить один из способов лечения:
- светотерапию
- введение внутривенного иммуноглобулина
- заменное переливание крови
- Как быстро проходит желтуха?
Физиологическая желтуха новорожденных обычно проходит не позднее чем через три недели после рождения. При других формах желтухи на время выздоровления влияют причина развития желтухи и метод лечения.
Желтуха новорожденных — обычное явление и в большинстве случаев проходит без специального лечения в течение нескольких недель. Наблюдайте за малышом и сообщите врачу, если заметите какие-либо признаки ухудшения или если желтуха не проходит после трех недель.
Быстрая диагностика и своевременное лечение устраняют риски осложнений. Со временем желтуха пройдет, и вы быстро о ней забудете.
Как была написана эта статья
Информация, представленная в этой статье, основана на рекомендациях специалистов, опубликованных достоверными (медицинскими и государственными) источниками, такими как Американская ассоциация педиатрии и Американский колледж акушеров и гинекологов. Полный список ссылок на источники, использованные для написания этой статьи, вы найдете в конце статьи. Информация на данной странице не заменяет профессиональной медицинской консультации. Всегда обращайтесь к врачу для постановки диагноза и назначения лечения.
Желтуха. Признаки, диагностика и лечение желтухи!
1.Что такое желтуха и ее симптомы?
Желтуха (icterus) – это, скорее, не заболевание, а симптом, который наблюдается при ряде патологий, связанных с нарушениями в работе печени и заболеваниями крови. Название говорит само за себя: для этого состояния характерно пожелтение кожи, склер глаз и слизистых оболочек. Всё это является следствием нарушения равновесия между выработкой и выведением из организма билирубина. Он накапливается в крови и окрашивает жёлтым цветом ткани.
Билирубин – это пигмент, образующийся в результате распада гемоглобина. В норме он выводится из организма с калом. Это механизм нарушается в ряде случаев:- когда печень не преобразует билирубин в желчь;
- при нарушениях в работе системы кроветворения;
- если желчь не выводится по желчевыводящим протокам.
Симптомы желтухи
Истинная желтуха всегда проявляется комплексом симптомов. Если у человека происходит только пожелтение кожи без дополнительных расстройств, такое состояние называют ложной желтухой, и наиболее частая ее причина — избыточное употребление каротина. Его повышенное содержание к организме окрашивает кожу, но не является патологическим состоянием и не имеет отношения к билирубину.
Клиническая картина истиной желтухи может включать:
- пожелтение кожи, склер и слизистых;
- боль в правом подреберье;
- увеличение печени и селезёнки;
- кровотечения из носа;
- кожный зуд;
- повышение температуры;
- анемия;
- потемнение мочи и светлый кал;
- желчная отрыжка.
Обязательно для ознакомления!
Помощь в лечении и госпитализации!
2.Диагностика заболевания
Выявить желтуху, как симптом, не сложно — достаточно одного взгляда. Гораздо труднее и важнее определить её причины и понять, какой вид желтухи имеет место и какое заболеваний стало проявляется такой клинической картиной.
Обследование, прежде всего, включает общий и биохимический анализы крови. Тщательно обследуется печень, её функции, состояние желчного пузыри и функционирование путей и механизмов желчевыведения. Иногда требуется биопсия печени.
Важным дополнением к лабораторной диагностике может стать беседа с пациентом, изучение анамнеза и выявление факторов, которые могли спровоцировать желтуху:
- контакты с инфекционными больными;
- переливания крови;
- длительный приём лекарств;
- операции;
- возможное попадание в организм ядов;
- пищевые отравления.
Посетите нашу страницу
Гепатология
3.Виды желтухи и пути заражения
Виды желтухи
Результатом диагностики всегда становится выявление причин симптома и идентификация типа желтухи:
Надпечёночная желтуха. Этот вид нарушений в организме проявляется желтухой вследствие болезней крови (гемолитические анемии), отравлений ядами, сепсисе, инфаркте лёгкого, переливаниях несовместимой крови. Его характерный признак – очень тёмный кал.
Печёночная (паренхиматозная) желтуха является следствием нарушений в работе печени. Затрудняется переработка билирубина. Чаще всего при поражениях печени диагностируется печёночно-клеточная желтуха. Это признак сопровождает гепатиты, рак печени, цирроз. Моча становится тёмной, а кал обесцвечивается.
Подпечёночная (обтурационная) желтуха. Этот вид желтухи обусловлен нарушением вывода желчи из организма. Обычно для клинической картины характерно постепенное нарастание желтушности, иногда она периодически появляется и пропадает. Причиной сдавливания и непроходимости желчевыводящих путей могут бить опухоли, паразиты, камни, воспалительные процессы, кисты.
Отдельно нужно отметить детскую желтуху. Она несколько отличается от таковой во взрослом состоянии. Желтуха новорожденных обусловлена незрелостью билирубинового обмена, слабой активностью фермента глюкуронилтрансферазы, усиленным разрушением эритроцитов под влиянием антител матери. Обычно эти состояния проходят у новорожденных в течение месяца. Однако нужно помнить, что билирубин токсичен для головного мозга. Если не наблюдается общая положительная динамика и снижение желтушности кожи, нужна медицинская помощь. Новорожденного обследуют и принимают меры для вывода билирубина из крови.
Пути заражения
Одна из самых частых причин желтухи у взрослых – гепатит А. Это инфекционное заболевание, передающееся при бытовых контактах. Вирус гепатита довольно устойчив и живёт в водной среде до трёх месяцев. Заражение может произойти при контакте с больным человеком, использовании его посуды, при поцелуе. Дети чаще всего заражаются из-за несоблюдения правил гигиены: (не вымытые перед едой руки, грязные фрукты, поднятая с пола еда).
Гепатиты В и С передаются только через кровь или половым путём.
Заболевания, связанные с механической непроходимостью желчевыводящих путей, разрушением эритроцитов, попаданием в организм ядов, не заразны.
О нашей клинике
м. Чистые пруды
Страница Мединтерком!
4.Лечение желтухи
Терапия при желтухе всегда зависит от первопричины этого состояния. Иногда оно совсем не требует лечения (как, например, желтуха новорожденных, которая проходит в первые недели жизни). При отравлениях проводится очистка организма, и процедуры могут быть не связаны с лечением печени или желчного пузыря. Если устранены причины временного повышения концентрации билирубина в крови, иногда прибегают к лечению ультрафиолетом. Инсоляция интенсивно разрушает билирубин.
Когда выявлено, что желтуха связана с заболеваниями печени и желчевыводящих путей, к медикаментозной терапии всегда добавляется строгая диета, исключающая жирное, копчёное, жареное и грубую клетчатку.
При необходимости боль в области печени снимается обезболивающими средствами.
Если заболевание носит инфекционных характер, больному рекомендуется госпитализация. Также при острых жизнеугрожающих состояниях рекомендовано нахождение в стационаре, где есть условия для экстренной помощи в случае ухудшения. Больные с хроническими заболеваниями печени и желчных протоков также подлежат регулярной плановой госпитализации для обследования и прохождения курса поддерживающей терапии.
Выявленная механическая (обусловленная закупоркой) желтуха обследуется и в ряде случаев лечится оперативным путём.
Желтуха – это всегда серьёзный симптом. Нельзя оставлять её без внимания, если даже ничто, кроме нее, не беспокоит. Сам по себе билирубин в большой концентрации токсичен. Интоксикация крови и тканей несут опасность для нервной системы. Длительная желтуха у детей может стать причиной умственной отсталости и задержек в развитии. Для взрослых сам по себе билирубин не так опасен, однако всегда указывает на наличие серьёзных заболеваний. Необходимо пройти тщательное обследование, чтобы выяснить причину и вовремя начать лечение.
Виды желтухи — лечение механической, печеночной и надпочечной желтухи в клинике СОЮЗ
Подпеченочная (механическая) желтуха
Подпеченочная (механическая) желтуха у взрослых развивается из-за нарушения свободного тока желчи в двенадцатиперстную кишку по причине сужения желчных протоков.
Сужение может развиться по разным причинам:
- наличие камней в общем желчном протоке
- наличие опухолей поджелудочной железы, печени, общего желчного протока, желчного пузыря
- паразиты
- рубцовые изменения (часто возникают после операций)
- атрезия или гипоплазия желчных путей (аномалия развития, приводящая к недоразвитию тканей)
- холангиокарцинома (злокачественная опухоль желчных протоков)
- доброкачественное сужение протоков
Доброкачественные сужения протоков и холангиокарцинома (злокачественная опухоль) могут также являться причиной поражения протоков при первичном склерозирующем холангите (хроническом прогрессирующем поражении желчных протоков).
Основные симптомы механической желтухи: окрашивание кожи, слизистой и склер глаз в желтый цвет с зеленоватым оттенком, повышение температуры, кожный зуд.
В последнее время отмечается прогрессивный рост доброкачественной и злокачественной патологии органов гепатопанкреатодуоденальной зоны (двенадцатиперстной кишки, печени с желчными протоками и желчным пузырем, поджелудочной железы). Это неизбежно приводит к увеличению числа пациентов с механической желтухой, среди которых преобладают люди пожилого и старческого возраста с выраженной сопутствующей патологией, которая прямо влияет на степень тяжести течения заболевания, приводя к довольно высокой летальности при механической желтухе.
Лечение механической желтухи
При механической желтухе, обусловленной доброкачественными процессами, основной проблемой является наличие камней в общем желчном протоке, которые мешают нормальному оттоку желчи. Камни могут периодически вызывать закупорку желчных путей, что проявляется желчными коликами, воспалением желчных протоков (холангитом), панкреатитом или механической желтухой.
Эндоскопическая папиллосфинктеротомия
Сегодня большое распространение в решении проблемы восстановления нормального движения желчи получила эндоскопическая папиллосфинктеротомия (ЭПСТ).
Для выполнения ЭПСТ необходимо иметь точное представление о характере препятствия (размеры, количество и расположение камней, протяженность сужения желчного протока). Немаловажную роль играет соотношение размеров камней и ширина желчных протоков ниже уровня закупорки, так как при больших размерах камней (выше диаметра нижележащего протока) необходимо выполнять их дробление (литотрипсию).
Эндоскопическая папиллосфинктеротомия позволяет удалить около 90% камней, расположенных в желчном протоке.
Не менее актуальна проблема лечения механической желтухи при злокачественных заболеваниях гепатобилиарного тракта и поджелудочной железы. Данное осложнение встречается практически у всех больных со злокачественными образованиями в этой зоне: из-за сдавливания или закупорки просвета желчевыводящих путей.
К сожалению, не многим пациентам со злокачественными образованиями гепатобилиарного тракта и поджелудочной железы можно выполнить радикальное лечение.
Как правило, больным с механической желтухой, вызванной нарушением оттока желчи злокачественными новообразованиями, выполняются паллиативные вмешательства, направленные на снижение уровня холестаза (недостаточность поступления желчи).
Выделяют следующие методы лечения механических желтух:
Открытые:
- наложение холецисто-, холедохо-, бигепатикоеюноанастомозы
Малоинвазивные:
- наружно-внутреннее дренирование
- стентирование
- наружное дренирование желчных протоков
В настоящее время все больше внимания уделяется антеградным (чрезкатетерным) вмешательствам при заболеваниях желчевыводящих путей и поджелудочной железы.
Чрескожная чреспеченочная холангиостомия
Различают две методики лечения механических желтух:
- двухэтапная (при помощи стилет-катетера Лундерквиста)
- одноэтапная (при помощи иглы Чиба)
Методика двухэтапной чрескожной чреспеченочной холангиостомии при помощи стилет-катетера Лундерквиста заключается в выполнении пункции печени из правого бокового доступа.
При помощи введенного рентгенконтрастного вещества и под контролем электроннооптического преобразователя выполняется пункция визуализированного желчного протока стилет-катетером Лундерквиста. После удаления стилета и убеждения в том, что из катетера оболочки поступает желчь, вводится специальный проводник, который проводится до места, где сужается проток. Производится формирование внутрипеченочного канала, устанавливается постоянный катетер и, после рентгенконтроля положения катетера, выполняется его фиксация к коже.
При методике одноэтапной чрескожной чреспеченочной холангиостомии осуществляется тонкоигольчатая пункция внутрипеченочного желчного протока иглой Чиба. Проводник Лундерквиста проводится через просвет иглы до места сужения протока. Игла удаляется, на проводник нанизывается обменный катетер с вставленной в него металлической трубкой, которая проводится до стенки пунктированного протока. Через катетер в просвет протока вводится проводник до места сужения и выполняется расширение внутрипеченочного канала. После установления постоянного катетера проводится рентгенографическое исследование с целью контроля его положения, и катетер фиксируется к коже.
Для улучшения качества жизни больного после купирования давления в протоках, выполняется восстановление просвета желчных протоков (реканализация).
Существуют следующие способы реканализации желчных протоков:
- катетерное внутреннее дренирование
- эндопротезирование
- формирование компрессионных протоково-кишечных анастомозов с помощью магнитных элементов
- формирование билиогастрального анастомоза.
Катетерное внутреннее дренирование желчных протоков при механической желтухе
Различают:
- одномоментное
- отсроченное
Одномоментное внутреннее дренирование желчных протоков проводится только в том случае, если при выполнении наружного дренирования удалось завести проводник за уровень сужения протока. В противном случае выполняется отсроченное внутреннее дренирование после купирования недостаточного поступления желчи и билиарной гипертензии путем наружного дренирования желчных протоков.
Отсроченное внутреннее дренирование выполняется, как правило, через 10 суток после адекватного наружного дренирования.
Эндопротезирование желчных протоков
Выполняется с целью восстановления естественного тока желчи в желудочно-кишечном тракте. Выполнение эндопротезирования возможно лишь при прогнозируемой продолжительности жизни больного не более 6 месяцев, ввиду неизбежной закупорке просвета эндопротеза после 6 месяцев с момента установки стента.
Чрескожная чреспеченочная микрохолецистостомия
Операция проводится:
- для устранения недостаточности поступления желчи при закупорке дистальных отделов общего желчного протока
- для уменьшения давления внутри желчного пузыря при остром холецистите у лиц старческого возраста и у больных с тяжелой сопутствующей патологией, не позволяющей выполнить радикальное оперативное лечение.
Микрохолецистостомия по методу Сельдингера
На коже, под контролем ультразвукового сканирования, выбирают место для оптимальной пункции желчного пузыря, производят разрез кожи и иглой Чиба осуществляют пункцию желчного пузыря. Через просвет иглы в просвет пузыря вводится проводник, по которому производится расширение канала. После рентгенконтрастного контроля положения дренажа выполняется его фиксация к коже.
Симптомы, причины, диагностика, лечение и профилактика
Обзор
Что такое желтуха?
Желтуха — это состояние, при котором кожа, склеры (белки глаз) и слизистые оболочки становятся желтыми. Этот желтый цвет вызван высоким уровнем билирубина, желто-оранжевого желчного пигмента. Желчь — это жидкость, выделяемая печенью. Билирубин образуется в результате распада эритроцитов.
Симптомы и причины
Что вызывает желтуху?
Желтуха может быть вызвана проблемой на любом из трех этапов производства билирубина.
До производства билирубина у вас могла быть так называемая неконъюгированная желтуха из-за повышенного уровня билирубина, вызванного:
- Реабсорбция большой гематомы (скопление свернувшейся или частично свернувшейся крови под кожей).
- Гемолитическая анемия (клетки крови разрушаются и удаляются из кровотока до истечения их нормальной жизни).
Во время выработки билирубина желтуха может быть вызвана:
- Вирусы, включая гепатит A, хронический гепатит B и C, а также вирусную инфекцию Эпштейна-Барра (инфекционный мононуклеоз).
- Алкоголь.
- Аутоиммунные расстройства.
- Редкие генетические нарушения обмена веществ.
- Лекарства, в том числе токсичные для ацетаминофена, пенициллины, пероральные контрацептивы, хлорпромазин (торазин®) и эстрогенные или анаболические стероиды.
После выработки билирубина желтуха может быть вызвана закупоркой (закупоркой) желчных протоков от:
Каковы симптомы желтухи?
Иногда у человека может не быть симптомов желтухи, и заболевание может быть обнаружено случайно.Выраженность симптомов зависит от первопричин и от того, насколько быстро или медленно развивается заболевание.
Если у вас кратковременный случай желтухи (обычно вызванной инфекцией), у вас могут быть следующие симптомы и признаки:
- Лихорадка.
- Озноб.
- Боль в животе.
- Гриппоподобные симптомы.
- Изменение цвета кожи.
- Темная моча и / или стул глиняного цвета.
Если желтуха не вызвана инфекцией, у вас могут быть такие симптомы, как потеря веса или кожный зуд (зуд).Если желтуха вызвана раком поджелудочной железы или желчевыводящих путей, наиболее частым симптомом является боль в животе. Иногда желтуха может быть связана с заболеванием печени, если у вас есть:
- Хронический гепатит или воспаление печени.
- Гангренозная пиодермия (разновидность кожного заболевания).
- Острый гепатит A, B или C.
- Полиартралгии (воспаление суставов).
Диагностика и тесты
Как диагностируется желтуха?
Врачи диагностируют желтуху, проверяя такие признаки заболевания печени, как:
- Ушиб кожи.
- Паучьи ангиомы (аномальное скопление кровеносных сосудов у поверхности кожи).
- Ладонная эритема (красная окраска ладоней и кончиков пальцев).
Общий анализ мочи (анализ мочи), положительный на билирубин, показывает, что у пациента конъюгированная желтуха. Результаты анализа мочи должны быть подтверждены анализом сыворотки. Анализ сыворотки будет включать полный анализ крови (CBC) и уровень билирубина.
Ваш врач также проведет осмотр, чтобы определить размер и чувствительность вашей печени.Он или она может использовать визуализацию (УЗИ и компьютерную томографию (КТ)) и биопсию печени (взятие образца печени) для дальнейшего подтверждения диагноза.
Ведение и лечение
Как лечится желтуха?
Желтуха обычно не требует лечения у взрослых (это более серьезная проблема у младенцев). Можно вылечить причины и осложнения желтухи. Например, если зуд беспокоит, его можно облегчить холестирамином (Квестран®).
Каковы некоторые осложнения / побочные эффекты лечения желтухи?
Профилактика
Можно ли предотвратить желтуху?
Поскольку существует множество причин желтухи, трудно обеспечить конкретные профилактические меры.Вот несколько общих советов:
- Избегайте заражения гепатитом.
- Не превышайте рекомендованные пределы употребления алкоголя.
- Поддерживайте здоровый вес.
- Управляйте своим холестерином.
Каков риск развития желтухи?
Во время производства билирубина в большей степени страдают женщины и мужчины среднего возраста. Люди, больные гепатитом и употребляющие чрезмерное количество алкоголя, также подвержены повышенному риску.
Рак желчного пузыря: симптомы, лечение и причины
Обзор
Что такое рак желчного пузыря?
Рак желчного пузыря возникает, когда злокачественные (раковые) клетки разрастаются в желчном пузыре, органе грушевидной формы, расположенном под печенью в верхней части живота.
Внешний вид желчного пузыря состоит из четырех слоев ткани:
- Внутренний слой (слизистая оболочка).
- Мышечный слой.
- Соединительнотканный слой.
- Наружный слой (серозный слой).
Рак желчного пузыря начинается в слое слизистой оболочки и распространяется наружу. Это часто обнаруживается случайно после операции на желчном пузыре или не обнаруживается до тех пор, пока не достигнет поздней стадии.
Может ли рак желчного пузыря распространиться на другие части тела?
Да.Это называется метастазированием. Рак может передаваться через:
- Ткань : Рак распространяется в близлежащие районы.
- Лимфатическая система : Рак по лимфатическим сосудам попадает в другие области.
- Кровь : Рак распространяется по кровеносным сосудам в другие области.
Раки названы в честь того, где они начали. Если у вас рак печени, который начался с желчного пузыря, это называется метастатическим раком желчного пузыря.
Какие стадии рака желчного пузыря?
Одна из самых больших проблем, связанных с раком, заключается в том, не распространился ли он (метастазировал) за пределы своего первоначального (первичного) местоположения.Чтобы определить степень распространения, ваш лечащий врач присвоит диагнозу номер (от нуля до пяти). Процесс называется постановкой; чем выше число, тем больше рак распространился по вашему телу. Стадии рака желчного пузыря:
- Стадия 0 (также известная как карцинома in situ): Рак ограничен слизистым (внутренним) слоем желчного пузыря.
- Стадия 1: Рак распространился на мышечный слой.
- Стадия 2: Рак распространился за пределы мышечного слоя на слой соединительной ткани.
- Стадия 3: Рак переместился в печень или в органы, расположенные рядом с ней, или во внешний слой (серозный) и, возможно, в лимфатические узлы.
- Стадия 4: Рак переместился в более чем три соседних лимфатических узла, соседние сосуды и / или органы, расположенные далеко от желчного пузыря.
Насколько распространен рак желчного пузыря?
Рак желчного пузыря встречается редко. Ежегодно с 2007 по 2011 год у около 3700 человек в Соединенных Штатах был диагностирован этот диагноз, и около 2000 человек умерли.
Кто, скорее всего, заболеет раком желчного пузыря?
Женщины чаще, чем мужчины, заболевают раком желчного пузыря. У вас также больше шансов, если вы принадлежите к определенной этнической группе:
- Американский индеец.
- Уроженец Аляски.
- Черный.
- американец азиатского происхождения.
У вас также больше шансов, если вы:
- Курильщик.
- Подвержены воздействию химикатов, используемых в текстильной и резиновой промышленности.
- Диагноз: первичный склерозирующий холангит (ПСХ).
- Возникли кисты в общем желчном протоке.
- старше. Средний возраст постановки диагноза 72 года.
- Ожирение.
- Полипы желчного пузыря, воспаление и / или инфекции.
- Заражено сальмонеллой.
- Соблюдение нездоровой диеты.
Если у вас камни в желчном пузыре, это не означает, что вы заболеете раком желчного пузыря, но это увеличивает риск.
Передается ли рак желчного пузыря по наследству?
Нет, рак желчного пузыря не считается наследственным.
Болит ли рак желчного пузыря?
Боль в животе может быть признаком рака желчного пузыря.
Можно ли принять рак желчного пузыря за камни в желчном пузыре?
И камни в желчном пузыре, и рак желчного пузыря могут вызывать боль в правом верхнем углу живота, где расположен желчный пузырь. Иногда рак желчного пузыря обнаруживается, когда врач диагностирует желчные камни.
Смертен ли рак желчного пузыря? Какая выживаемость?
Рак желчного пузыря обычно не обнаруживается до более поздней стадии.Одно исследование показало, что 43% случаев рака желчного пузыря были диагностированы после того, как рак распространился на близлежащие органы или лимфатические узлы, а 42% были обнаружены после того, как рак распространился на отдаленные органы или лимфатические узлы. Поскольку рак желчного пузыря часто обнаруживается поздно, после того как он распространился на другие части тела, он может быть смертельным.
Симптомы и причины
Что вызывает рак желчного пузыря?
Неясно, что вызывает рак желчного пузыря.
Каковы симптомы рака желчного пузыря?
Рак желчного пузыря трудно обнаружить на ранней стадии из-за отсутствия очевидных симптомов и из-за того, что, когда симптомы действительно появляются, они похожи на симптомы других, менее серьезных заболеваний.Кроме того, расположение желчного пузыря затрудняет обнаружение рака. Следующие симптомы могут быть признаками рака желчного пузыря:
- Желтуха (пожелтение кожи и пожелтение белков глаз).
- Боль над животом.
- Лихорадка.
- Тошнота и рвота.
- Вздутие живота.
- Шишки в брюшной полости.
Диагностика и тесты
Как диагностируется рак желчного пузыря?
Поскольку на ранних стадиях редко появляются признаки или симптомы, и эти симптомы напоминают другие заболевания, рак желчного пузыря часто диагностируется поздно.Обычно это обнаруживается, потому что у вас есть камни в желчном пузыре или вам нужно удалить желчный пузырь.
Если ваш лечащий врач подозревает, что у вас может быть рак желчного пузыря, он осмотрит вас и спросит о вашей истории болезни. Затем ваш провайдер проведет другие тесты, в том числе:
Лабораторные тесты:
- Химический состав крови: Измеряет уровни определенных типов веществ в вашей крови, включая те, которые могут указывать на рак.
- Функциональный тест печени: Измеряет уровни определенных веществ, выделяемых вашей печенью, что может указывать на то, что ваша печень поражена раком желчного пузыря.
- Анализ карциноэмбрионального антигена (CEA): Измеряет уровни CEA (опухолевый маркер, выделяемый как здоровыми, так и раковыми клетками).
- Анализ CA 19-9: Измеряет уровни онкомаркера CA 19-9 в крови. Это вещество выделяют как здоровые, так и раковые клетки. Более высокие уровни могут указывать на рак желчного пузыря или поджелудочной железы.
Визуальные тесты:
- УЗИ брюшной полости : Использует звуковые волны для создания изображений органов внутри брюшной полости.
- Компьютерная томография (или компьютерная томография): Тип рентгеновского снимка, который позволяет получать подробные изображения внутренних органов.
- Рентген грудной клетки .
- МРТ (магнитно-резонансная томография): Процедура, при которой изображения внутри тела получают с помощью магнита, радиоволн и компьютера.
- Эндоскопическая ретроградная холангиопанкреатография (ERCP): Рентгеновская процедура, при которой снимаются желчные протоки. Рак желчного пузыря может вызвать сужение этих протоков.
- Эндоскопическое УЗИ.
Другие тесты:
- Биопсия: Процедура, при которой ткани или клетки удаляются и исследуются на предмет рака под микроскопом.
- Лапароскопия: Хирургическая процедура, при которой лапароскоп (тонкая трубка с подсветкой) вводится в брюшную полость через небольшой разрез, чтобы заглянуть внутрь вашего тела.
Ведение и лечение
Какой поставщик медицинских услуг занимается лечением рака желчного пузыря?
Вы можете обратиться к разным поставщикам медицинских услуг для лечения рака желчного пузыря:
- Хирург / онколог-хирург : Хирург, специализирующийся на лечении рака.
- Медицинский онколог : Этот тип медицинского работника поможет вам с химиотерапией и другими лекарствами.
- Радиолог-онколог : Этот провайдер использует радиацию, чтобы помочь контролировать распространение рака.
- Гастроэнтеролог : Эти поставщики специализируются на вашей пищеварительной системе.
Можно ли вылечить рак желчного пузыря? Как лечится рак желчного пузыря? Какие лекарства могут помочь при раке желчного пузыря?
Чтобы вылечить рак желчного пузыря, его необходимо обнаружить до того, как он распространился на другие органы.Стадия рака влияет на лечение. Локализованный рак (стадия 1) можно лечить с помощью:
- Операция: Хирургическое удаление желчного пузыря и близлежащих тканей называется холецистэктомией. Хирург также может удалить лимфатические узлы, расположенные рядом с желчным пузырем, и часть печени рядом с желчным пузырем.
- Радиация : Лучевая терапия использует высокие уровни радиации, чтобы убить раковые клетки или остановить их размножение, сводя к минимуму повреждение здоровых клеток.Радиация использует машину вне вашего тела, чтобы направить радиацию на ваш рак. Если вы проходите лучевую терапию, у вас могут возникнуть такие побочные эффекты, как: проблемы с кожей, тошнота и рвота, усталость, повреждение печени и / или диарея.
- Химиотерапия : Химиотерапия — это использование лекарств для уничтожения раковых клеток или предотвращения их размножения. Химиотерапевтические препараты можно вводить или принимать перорально (внутрь). Примеры химиопрепаратов включают гемцитабин (Gemzar®), цисплатин (Platinol®), 5-фторурацил (5-FU), капецитабин (Xeloda®) и оксалиплатин (Eloxatin®).Побочные эффекты химиотерапии включают усталость, легкие синяки, легкое кровотечение, инфекции, выпадение волос, язвы во рту, потерю аппетита, диарею, тошноту и рвоту.
В некоторых клинических испытаниях пробуют новые виды лечения:
- Сенсибилизаторы излучения.
- Таргетная терапия.
- Иммунотерапия.
Как работает операция при раке желчного пузыря?
Современные операции по лечению рака желчного пузыря — это обычно лапароскопические операции с меньшими разрезами.Помимо удаления желчного пузыря, хирург может также удалить окружающие его ткани. Если у вас простая холецистэктомия, ваш хирург удалит желчный пузырь. При расширенной холецистэктомии вырезаются и другие ткани помимо желчного пузыря.
Операция проводится в стационаре или амбулаторно?
Поговорите со своим хирургом о том, нужно ли вам провести некоторое время в больнице или нет.
Какой поставщик медицинских услуг проводит операцию?
Хирург-онколог.
Что происходит после операции по поводу рака желчного пузыря?
Возможно, вам понадобится дополнительная операция. Возможно, вам также потребуется пройти курс химиотерапии или лучевой терапии, чтобы снизить вероятность рецидива рака.
Что мне делать после возвращения домой?
При необходимости посещайте контрольные приемы. Ваш лечащий врач может порекомендовать вам проходить дополнительное тестирование каждые шесть месяцев в течение как минимум двух лет.
Есть ли побочные эффекты операции на желчном пузыре?
Хирургия всегда сопряжена с риском, который необходимо взвесить.К потенциальным рискам относятся:
- Дополнительное кровотечение.
- Сгустки крови.
- Пневмония.
- Осложнения от наркоза.
- Инфекция.
Как скоро после лечения мне станет лучше?
До полного выздоровления может пройти несколько недель после операции.
Что такое паллиативная помощь?
Паллиативная помощь — это когда болезнь не лечат, а симптомы управляются. Ваш лечащий врач может предложить этот тип лечения, если вам нельзя сделать операцию на желчном пузыре во время химиотерапии или лучевой терапии.
Профилактика
Как предотвратить рак желчного пузыря?
Рак желчного пузыря невозможно предотвратить. Вы можете сделать все возможное, чтобы избежать некоторых факторов риска рака желчного пузыря — вы можете попробовать правильно питаться и поддерживать здоровый вес — но нет гарантии, что ваши действия предотвратят это.
Существуют ли какие-либо добавки, продукты питания или напитки, предотвращающие рак желчного пузыря?
В настоящее время не известно никаких добавок, продуктов или напитков, которые помогли бы предотвратить рак желчного пузыря.
Перспективы / Прогноз
Каков прогноз (перспективы) для людей с раком желчного пузыря?
Ваш шанс на выздоровление зависит от четырех вещей:
- Стадия вашего рака.
- Можно ли удалить желчный пузырь.
- Если ваш рак рецидивировал (вернитесь).
- Ваше общее состояние здоровья.
Может ли рак желчного пузыря исчезнуть сам по себе?
Нет. Рак желчного пузыря требует лечения.
Когда я могу вернуться на работу / учебу?
Поговорите со своим врачом о сроках, когда вы можете вернуться к своей обычной деятельности.
Может ли обострение рака желчного пузыря?
Да, со временем рак может распространиться на другие части вашего тела.
Может ли рак желчного пузыря вернуться после лечения?
Да, рак желчного пузыря может быть «рецидивирующим». После лечения он может вернуться в область желчного пузыря или вернуться в другой орган.
Жить с
Когда мне следует обратиться к поставщику медицинских услуг?
Обратитесь к врачу, как только у вас появятся симптомы рака желчного пузыря. Важно как можно скорее получить диагноз и пройти курс лечения.
Какие вопросы я должен задать своему врачу о раке желчного пузыря?
Вы можете обратиться к своему врачу со списком вопросов, которые у вас есть о раке желчного пузыря. Возможные вопросы:
- На какой стадии у меня рак желчного пузыря?
- Как лучше всего лечить мой рак желчного пузыря?
- Как скоро я могу начать лечение?
Записка из клиники Кливленда
Рак желчного пузыря — редкое и очень серьезное заболевание.Обязательно обратитесь к своему врачу как можно скорее, если у вас возникнут симптомы. В то время как другие виды рака проявляют признаки на ранней стадии, помните, что рак желчного пузыря может не проявиться до тех пор, пока он не перейдет на более поздние стадии. Очень важно получить лечение как можно скорее.
Холестерин: типы, тесты, лечение, профилактика
Холестерин в крови и кровеносных сосудах.Что такое холестерин?
Вы, наверное, слышали о холестерине, но не можете точно знать, что это такое.Холестерин — это восковой тип жира или липидов, который перемещается по всему телу с кровью. Липиды — это вещества, которые не растворяются в воде, поэтому они не распадаются в крови. Ваше тело вырабатывает холестерин, но вы также можете получить его из продуктов. Холестерин содержится только в продуктах животного происхождения.
Почему холестерин важен для нашего организма?
Каждая клетка в организме нуждается в холестерине, который помогает клеточным мембранам образовывать слои. Эти уровни защищают содержимое ячейки, выступая в роли привратника для того, что может входить в ячейку или выходить из нее.Он вырабатывается печенью, а также используется печенью для образования желчи, которая помогает вам переваривать пищу. Холестерин также необходим для выработки определенных гормонов и витамина D. Печень вырабатывает достаточно холестерина, чтобы удовлетворить потребности организма в этих важных функциях.
Какие типы холестерина?
Холестерин перемещается по всему телу, переносится липопротеинами в крови. Эти липопротеины включают:
- Липопротеины низкой плотности (ЛПНП) — один из двух основных липопротеинов.ЛПНП часто называют «плохим холестерином».
- Липопротеин высокой плотности (ЛПВП) — другой основной липопротеин. ЛПВП часто называют «хорошим холестерином».
- Липопротеины очень низкой плотности (ЛПОНП) — это частицы в крови, которые несут триглицериды.
Если холестерин необходим, почему мы должны беспокоиться о том, сколько у нас есть?
Очень важно иметь достаточное количество холестерина для удовлетворения ваших потребностей. Слишком высокий уровень холестерина может вызвать проблемы. Если у вас высокий уровень холестерина, это состояние называется гиперхолестеринемией .Если у вас низкий уровень холестерина, это состояние называется гипохолестеринемией 90–150. Уровень холестерина, превышающий т, не является обычным явлением, но это может случиться.
Что такое липопротеины низкой плотности (ЛПНП)?
Вам может показаться странным, что липопротеины низкой плотности называют плохим холестерином, когда мы всегда слышим о том, как нам следует снизить уровень холестерина. Однако ЛПНП — это «плохо» из-за того, что он делает.
ЛПНП могут накапливаться на стенках артерий и сужать их.Жировые отложения образуют бляшки, которые выстилают ваши артерии и могут вызвать закупорку. Это образование называется атеросклерозом.
Артерии — это кровеносные сосуды, которые переносят богатую кислородом кровь от сердца ко всем другим органам тела.
Жиры, связанные с уровнем холестерина ЛПНП, и те, которые следует минимизировать в своем рационе, называются насыщенными жирами и транс-жирами. Насыщенные жиры являются твердыми или похожими на воск, когда они находятся при комнатной температуре. В основном насыщенные жиры содержатся в продуктах животного происхождения, таких как мясо, молоко, сыр и масло.
Транс-жиры образуются, когда жидкие жиры подвергаются процессу гидрогенизации и превращаются в твердые. Трансжиры содержатся в фаст-фудах и жареной пище и используются для продления срока хранения обработанных пищевых продуктов, таких как печенье, крекеры и выпечка.
Что такое липопротеины высокой плотности (ЛПВП)?
HDL называют «хорошим холестерином». Это хорошо, потому что уносит другие виды холестерина (включая ЛПНП) из артерий. Было бы полезно думать о HDL как о грузовике для доставки, а о LDL как о самосвале.ЛПВП снижает уровень холестерина других типов в печени, который выводится из организма. Считается, что более высокий уровень ЛПВП снижает риск сердечных заболеваний.
Какой тест измеряет холестерин?
Каждый человек старше 20 лет должен измерять уровень холестерина не реже одного раза в пять лет. Ваш лечащий врач назначит анализ крови, который покажет, сколько холестерина находится в вашем кровотоке. Этот тест определит ваш уровень холестерина. Ваш врач может также заказать так называемую липидную панель или липидный профиль.На панели отображаются следующие числа:
- Холестерин общий.
- уровней ЛПНП.
- уровней ЛПВП.
- Уровни ЛПОНП и триглицеридов.
- Холестерин не-ЛПВП.
- Соотношение холестерина и ЛПВП.
Существуют расширенные тесты, которые определяют размер и форму уровней холестерина ЛПНП, а также определяют количество частиц ЛПНП, но их обычно не заказывают. Некоторые производители тестов говорят, что более продвинутые тесты лучше показывают, кто подвержен риску сердечных заболеваний, но большинство провайдеров по-прежнему считают, что обычных тестов достаточно.
Как проводится анализ общего холестерина или холестерина в крови?
Анализ крови — это стандартный тест. Флеботомист — это человек, чья работа — брать кровь. Кровь обычно берется из вены на руке. Вы сядете, и флеботомист обернет резинку вокруг вашего плеча, чтобы вена на локте выступила наружу. Затем они будут использовать иглу, чтобы проколоть вену и удалить кровь. Кровь отправляется в лабораторию на исследование.
Вы, наверное, были на ярмарках здоровья, где предлагают тестирование.В этом случае человек, проводящий анализ, берет каплю крови из вашего пальца. В тесте на прикосновение пальца небольшое лезвие протыкает отверстие на кончике пальца, чтобы получить кровь.
Как подготовиться к тесту на холестерин?
В большинстве случаев перед тестом нужно голодать от 9 до 12 часов. Обязательно сообщите человеку, который берет вашу кровь, сколько времени прошло с тех пор, как вы ели или пили что-нибудь, кроме воды.
Бывают случаи, когда тест на холестерин делают без голодания.Это верно для тестов, проводимых при проверке состояния здоровья, и может быть верным для людей моложе 20 лет или для людей, которые не могут поститься.
Некоторые медицинские общества считают, что голодание не является необходимым для получения истинной картины уровня липидов в крови, в то время как другие ассоциации придерживаются мнения, что голодание дает лучшее представление о риске сердечных заболеваний у человека. Вы должны четко понимать, нужно ли вам голодать и как долго, прежде чем идти на анализ крови.
Сколько времени нужно, чтобы получить результаты теста на холестерин?
Ваши результаты часто будут доступны в течение дня или двух.В случае скрининговых обследований и тестов вы получите результаты сразу же. В любом случае вам нужно поговорить со своим врачом, чтобы обсудить результаты. Результаты часто выражаются в миллиграммах на децилитр (мг / дл).
Насколько точны домашние наборы для определения холестерина?
Да, если тесты помечены как «сертифицированные CDC». Это означает, что содержание было одобрено Сетью лабораторий по эталонным методам холестерина, группой, которая работает с разработчиками тестов, лабораториями и Центрами по контролю и профилактике заболеваний (CDC), чтобы гарантировать точность тестов.
Для домашних анализов вам все равно нужно голодать в течение 12 часов и получить кровь для анализа. Некоторые комплекты поставляются с пакетами для отправки в лабораторию для получения результатов. В других наборах есть монитор, поэтому вы можете получить результаты дома. Стоимость таких домашних комплектов варьируется.
Каков нормальный уровень холестерина?
Нормальный уровень холестерина зависит от вашего возраста и пола. В этих рекомендациях указаны желательные уровни общего, не-ЛПВП, ЛПНП и ЛПВП в зависимости от возраста и пола.
Таблица 1: Целевые уровни холестерина по возрасту и полу
| Возраст и пол | Всего холестерин | Без HDL холестерин | ЛПНП холестерин | ЛПВП холестерин |
|---|---|---|---|---|
| Люди в возрасте 19 лет и младше | Менее 170 мг / дл | Менее 120 мг / дл | Менее 110 мг / дл | Более 45 мг / дл |
| Мужчины в возрасте 20 лет и старше | От 125 мг / дл до 200 мг / дл | Менее 130 мг / дл | Менее 100 мг / дл | 40 мг / дл или выше |
| Женщины в возрасте 20 лет и старше | от 125 мг / дл до 200 мг / дл | Менее 130 мг / дл | Менее 100 мг / дл | 50 мг / дл или выше |
Таблица выше указаны числа нормального уровня холестерина.В таблице ниже указаны уровни холестерина выше нормы. Высокий уровень холестерина варьируется в зависимости от возрастной группы и пола и может отличаться у людей с сердечными заболеваниями. В этих рекомендациях указаны высокие значения холестерина для тех, кто не страдает сердечными заболеваниями.
Таблица 2: Высокие уровни общего холестерина, холестерина не-ЛПВП и ЛПНП по возрасту и полу
| Возраст и пол | Общий холестерин | Холестерин без ЛПВП | Холестерин ЛПНП |
|---|---|---|---|
| Люди в возрасте 19 лет и младше (дети и подростки) | 96 Граница мг / дл Высокое: больше или равно 200 мг / дл | Граница: 120-144 мг / дл Высокое: больше или равно 145 мг / дл | Граница: 110-129 мг / дл Высокое: больше или равно 130 мг / дл |
| Мужчины в возрасте 20 лет и старше | Граница: 200-239 мг / дл Высокое: больше или равно 239 мг / дл | Высокое: более 130 мг / дл | Почти оптимальное или выше оптимального: 100-129 мг / дл Гранично-высокий: 130-159 мг / дл Высокая: 160-189 мг / дл Очень высокое: более 189 мг / дл |
| Женщины в возрасте 20 лет и старше | Граница: 200-239 мг / дл Высокое: больше или равно 239 мг / дл | Высокое: более 130 мг / дл | Почти оптимальное или выше оптимального: 100-129 мг / дл Гранично-высокий: 130-159 мг / дл Высокая: 160-189 мг / дл Очень высокое: более 189 мг / дл |
Уровни холестерина ЛПНП
Если у вас нет болезней сердца или кровеносных сосудов и вы не подвержены высокому риску развития сердечных заболеваний, оптимальное (или лучшее) число составляет менее 100 мг / дл.
Если у вас есть заболевание сердца или кровеносных сосудов или имеется ряд факторов риска, ваш лечащий врач может захотеть, чтобы ваш уровень ЛПНП был ниже 70 мг / дл. Если у вас диабет, ваш лечащий врач захочет, чтобы ваш уровень ЛПНП был ниже 100 мг / дл или даже ниже 70 мг / дл.
Триглицериды
Триглицериды важны, потому что большая часть жира в вашем теле существует в виде триглицеридов. Эти уровни часто выше у людей, страдающих диабетом или страдающих ожирением.Для триглицеридов подробности, которые вы хотите знать о числах:
.- Нормальные, если они меньше 150.
- Граница высокая, если они 150-199.
- High, если они равны 200-499.
- Очень высокий, если они 500 или выше.
Уровни холестерина ЛПВП
Число, которое вы хотите повысить, — это показатель ЛПВП (помните, это хороший холестерин).
- ЛПВП моложе 40 лет считаются низкими и являются фактором риска сердечных заболеваний у мужчин и женщин. Цель
- ЛПВП для мужчин — 40 или выше, и ее достижение считается хорошим. Целевой показатель ЛПВП
- для женщин составляет 50 или выше, и его достижение считается хорошим.
- HDL 60 или более считается оптимальным средством защиты от сердечных заболеваний.
Может ли уровень «плохого» холестерина быть слишком низким? Может ли уровень «хорошего» холестерина быть слишком высоким?
Нечасто люди имеют слишком низкий уровень плохого холестерина или слишком высокого уровня хорошего холестерина.Проводятся исследования, которые показывают, что любые крайности не полезны для всех.
Несмотря на то, что нет точных цифр о том, какой уровень ЛПНП слишком низкий, уровни ниже 40 мг / дл могут быть связаны с определенными проблемами со здоровьем, включая депрессию / тревогу и геморрагический инсульт.
Однако есть данные клинических испытаний, подтверждающие отсутствие доказательств вреда, когда ЛПНП остаются <40 мг / дл при терапии статинами.
В некоторых случаях генетические заболевания могут привести к очень низкому уровню холестерина.В других случаях проблемы с питанием, некоторые виды рака, гипотиреоз и определенные инфекции также могут вызывать низкий уровень холестерина. В любой из этих ситуаций необходимо решить основные проблемы.
С точки зрения наличия слишком большого количества хорошего, исследователи изучают эффекты слишком большого количества ЛПВП, хорошего холестерина. Никаких выводов сделано не было, но были проведены исследования возможной связи между высоким уровнем ЛПВП и раком, а также повышенным риском сердечного приступа среди лиц с высоким риском.Чрезмерно высокий уровень ЛПВП может быть дисфункциональным, а не защитным.
Какие факторы влияют на уровень холестерина?
На уровень холестерина влияет множество факторов. В их числе:
- Диета: Насыщенные жиры, трансжиры и холестерин в пище, которую вы едите, повышают уровень холестерина. Постарайтесь уменьшить количество насыщенных жиров, транс-жиров и холестерина в своем рационе. Это поможет снизить уровень холестерина в крови. Насыщенные и трансжиры больше всего влияют на уровень холестерина в крови.
- Вес: Избыточный вес не только является фактором риска сердечных заболеваний, но и увеличивает уровень триглицеридов. Похудение может помочь снизить уровень триглицеридов и повысить уровень ЛПВП.
- Упражнение: Регулярные упражнения могут снизить уровень общего холестерина. Упражнения оказывают наибольшее влияние на снижение уровня триглицеридов и повышение уровня ЛПВП. Вы должны стараться быть физически активными в течение 30 минут большую часть дней недели.
- Возраст и пол: С возрастом уровень холестерина повышается.Перед менопаузой у женщин, как правило, уровень общего холестерина ниже, чем у мужчин того же возраста. Однако после менопаузы у женщин уровень ЛПНП имеет тенденцию повышаться, а ЛПВП может снижаться.
- Наследственность: Ваши гены частично определяют, сколько холестерина вырабатывает ваше тело. Высокий уровень холестерина в крови может передаваться по наследству.
Что нужно знать о холестерине и сердечных заболеваниях?
Профилактика и лечение сердечных заболеваний — основная причина, по которой ваш лечащий врач проверяет уровень холестерина.Болезнь сердца — это общий термин, который может применяться ко многим состояниям, но в данном случае мы говорим о ишемической болезни сердца (ИБС).
Как лечится высокий холестерин?
Есть несколько способов снизить высокий уровень холестерина в крови (общий холестерин), включая изменение образа жизни, прием лекарств или и то, и другое. Ваш лечащий врач будет работать с вами, чтобы определить, какая терапия (или комбинация методов лечения) лучше всего подходит для вас.
Модификации образа жизни
Медицинские работники предпочитают начинать с наименее инвазивных методов лечения, когда это возможно, например, с изменения образа жизни.Вам сообщат:
- Избегайте табака. Если вы курите, бросьте. Курение вредно для вас во многих отношениях, и снижение уровня хорошего холестерина является одним из них.
- Измените способ питания . Ограничьте количество трансжиров и насыщенных жиров. Ешьте полезные для сердца продукты, такие как фрукты, овощи, птицу, рыбу и цельнозерновые продукты. Ограничьте употребление красного мяса, сладких продуктов и молочных продуктов, приготовленных из цельного молока.
- Больше упражняйтесь. Постарайтесь заниматься физическими упражнениями около 150 минут каждую неделю или около 30 минут в день в течение большей части недели.
- Поддерживайте здоровый вес. Если вам нужно похудеть, поговорите со своим врачом о безопасных способах этого сделать. Вы увидите результаты еще до того, как достигнете идеального веса. Потеря даже 10% веса тела влияет на уровень холестерина.
- Снижает эффект отрицательных эмоций. Научитесь здоровым способам справляться с гневом, стрессом и другими негативными эмоциями.
- Контроль уровня сахара в крови и артериального давления. Убедитесь, что вы следуете инструкциям своего врача по уровню сахара в крови, особенно если у вас диабет, и по поддержанию артериального давления на нормальном уровне.
Лекарства
Существует несколько различных типов лекарств, предназначенных для лечения повышенного уровня холестерина.
Статин лекарства — одна из самых известных категорий лекарств от холестерина. Статины работают за счет снижения количества холестерина, вырабатываемого печенью. Статины снижают уровень холестерина в крови и могут помочь снизить риск сердечных приступов и инсультов, что является одной из причин, почему их так часто назначают. Статины, доступные в США.С. включают:
- Аторвастатин (Липитор®).
- Флувастатин (Lescol®, Lescol XL®).
- Ловастатин (Мевакор®, Альтопрев®).
- Правастатин (Правахол®).
- Розувастатин (Крестор®).
- Симвастатин (Зокор®).
- Питавастатин (Ливало®, Зипитамаг®).
Статины также доступны в виде комбинированных препаратов, таких как Адвикор® (ловастатин и ниацин), Кадуэт® (аторвастатин и амлодипин) и Виторин® (симвастатин и эзетимиб).
Статины не рекомендуются всем людям с высоким уровнем холестерина, особенно тем, у кого проблемы с печенью. Хотя побочные эффекты не очень распространены, они могут включать мышечную боль, повышенный уровень глюкозы в крови и проблемы с памятью.
Секвестранты желчных кислот или препараты, связывающие желчные кислоты, — это еще один класс лекарств, которые лечат высокий уровень холестерина. Лекарства, также называемые смолами, цепляются за желчную кислоту, которая затем не может быть использована для пищеварения. В ответ печень вырабатывает больше желчи, потребляя больше холестерина.К таким препаратам относятся:
- Холестирамин (Квестран®, Квестран® Лайт).
- Колестипол (Colestid®).
- ColesevelamHcl (WelChol®).
Смолы подходят не всем. У этих препаратов также есть побочные эффекты, такие как запор и боль в желудке.
Фибраты также называют производными фибриновой кислоты. Они более эффективны для снижения уровня триглицеридов, чем для снижения холестерина ЛПНП. Они также могут помочь повысить уровень холестерина ЛПВП.Эти продукты включают:
- Фенофибрат (Antara®, Tricor®, Fenoglide®, Fibricor®, Lipidil®, Lipofen®, Trilipix® и Triglide®)
- Гемфиброзил (Лопид®)
Другие классы препаратов, которые врач может предложить для снижения холестерина ЛПНП, включают:
- Ингибиторы PCSK9, включая алирокумаб и эволокумаб.
- Селективные ингибиторы абсорбции холестерина, такие как эземтимиб (Zetia®).
- Ингибиторы аденозинтрифосфат-цитратлиазы (ACL), такие как бемпедоевая кислота (Nexletol®).
- Омега-3 жирные кислоты и сложные эфиры жирных кислот.
- Никотиновая кислота, также известная как ниацин.
Вам могут выписать рецепт на эти лекарства, если вы принимаете статины и не смогли снизить уровень ЛПНП до уровня, который ваш поставщик медицинских услуг считает достаточно низким.
Для людей, которым недостаточно изменений в образе жизни и лекарств, часто с генетическими проблемами, существует процесс, называемый аферез липопротеинов . Это означает использование оборудования для удаления липопротеинов из крови и плазмы, а затем возврата крови и плазмы в организм.Этот процесс можно сочетать с некоторыми новыми лекарственными средствами.
Какие осложнения возможны, если не лечить высокий уровень холестерина в крови?
Основная причина лечения высокого уровня холестерина — это профилактика или лечение ишемической болезни сердца (ИБС), также называемой ишемической болезнью сердца или ИБС. ИБС возникает, когда сердце не может получать достаточно богатой кислородом крови для нормального функционирования и убивает больше людей в США, чем любая другая причина смерти. ИБС обычно относится к крупным артериям, но существует также состояние, называемое коронарным микрососудистым заболеванием, которое поражает мелкие сосуды и вызывает их повреждение.
Можно ли избавиться от отложений холестерина?
Исследователи работают над способами удаления бляшек (отложений холестерина) из коронарных артерий. Один из предложенных методов включает использование комбинаций лекарств (статинов и ингибиторов PCSK9) у здоровых людей в возрасте от 25 до 55 лет. Предполагается, что очень низкий уровень холестерина позволит артериям очиститься и зажить.
Некоторые исследователи полагают, что способ обратить вспять болезни сердца и, в первую очередь, предотвратить их, можно найти в цельной пище, основанной на растительной диете.Были проведены исследования, которые показали, что ограничение питания цельными продуктами растительного происхождения позволило снизить уровень холестерина в крови и даже, в некоторых случаях, уменьшить образование зубного налета.
Как можно предотвратить высокий уровень холестерина и ишемическую болезнь сердца (ИБС)?
Методы профилактики очень похожи на методы лечения. Во-первых, не курите. Если вы курите, составьте план, чтобы бросить курить сейчас. Найдите способы добавить физическую активность в каждый свой день. Примите меры, чтобы поддерживать свой вес в нормальном диапазоне.Ешьте хорошо. Попробуйте придерживаться средиземноморской диеты. Доказано, что это единственная диета, снижающая риск сердечных заболеваний. Позаботьтесь о любых других медицинских состояниях, которые у вас могут быть, следуя советам и инструкциям вашего лечащего врача. Научитесь действительно расслабляться и успокаиваться.
Когда вам следует связаться с вашим лечащим врачом по поводу уровня холестерина?
По правде говоря, ваш поставщик медицинских услуг, вероятно, сначала поговорит с вами о ваших числах. Как всегда, свяжитесь со своим врачом, если у вас возникла новая или усиливающаяся боль или другие неприятные ощущения.Убедитесь, что вы знаете, какие лекарства вы принимаете и что они должны делать. Позвоните поставщику, если у вас есть реакция на лекарство.
Перед тем, как пойти в офис и после того, как вы пройдете тест на холестерин, полезно подготовить список вопросов о результатах вашего теста и любом предложенном лечении.
Записка из клиники Кливленда
Рассматривая количество холестерина, важно помнить, что у вас действительно есть возможность заставить эти цифры идти в вашу пользу.Вы можете повлиять на то, что вы едите, сколько можете двигаться и как справляетесь с жизненными взлетами и падениями.
Желтуха новорожденных — Симптомы — NHS
Симптомы желтухи новорожденных
Желтуха обычно появляется примерно через 3 дня после рождения и исчезает к тому времени, когда ребенку исполняется 2 недели.
У недоношенных детей, которые более склонны к желтухе, ее появление может занять от 5 до 7 дней и обычно длится около 3 недель.
Он также имеет тенденцию длиться дольше у младенцев, находящихся на грудном вскармливании, у некоторых детей поражается в течение нескольких месяцев.
Если у вашего ребенка желтуха, его кожа будет слегка желтой. Пожелтение кожи обычно начинается на голове и лице, а затем распространяется на грудь и живот.
У некоторых младенцев пожелтение достигает их рук и ног. Пожелтение также может усилиться, если надавить пальцем на участок кожи.
Изменения цвета кожи будет труднее заметить, если у вашего ребенка более темный оттенок кожи.
В этих случаях пожелтение может быть более очевидным в другом месте, например:
- в белках глаз
- во рту
- на подошвах ног
- на ладонях
У новорожденного с желтухой также могут быть:
- спать
- не хочет кормить или не кормить как обычно
- моча темная, желтая (должна быть бесцветной)
- с бледным пометом (он должен быть желтым или оранжевым)
Когда обращаться за медицинской помощью
Обычно вашего ребенка осматривают на наличие признаков желтухи в течение 72 часов после рождения в рамках медицинского осмотра новорожденного.
Если по истечении этого времени у вашего ребенка появятся какие-либо признаки желтухи, как можно скорее поговорите со своей акушеркой, медицинским работником или терапевтом за советом.
В большинстве случаев желтуха безвредна и не является признаком основного заболевания.
Обычно она проходит сама по себе к тому времени, когда ребенку исполняется 2 недели.
Хотя желтуха обычно не вызывает беспокойства, важно определить, нуждается ли ваш ребенок в лечении.
Узнайте больше о диагностике желтухи у младенцев
Последняя проверка страницы: 4 сентября 2018 г.
Срок следующей проверки: 4 сентября 2021 г.
Почему это происходит у взрослых
Что такое желтуха?
Это заболевание, при котором кожа и белки глаз становятся желтыми.Новорожденные дети часто заболевают. Но взрослые тоже могут.
Немедленно обратитесь к врачу, если считаете, что у вас желтуха. Это может быть симптом проблемы с печенью, кровью или желчным пузырем.
Почему взрослые заболевают?
Желтуха возникает, когда в крови слишком много билирубина, желто-оранжевого вещества. Он находится в ваших красных кровяных тельцах. Когда эти клетки умирают, печень фильтрует их из кровотока. Но если что-то не так, и ваша печень не успевает за этим, накапливается билирубин, и ваша кожа может стать желтой.
Желтуха у взрослых встречается редко, но может возникнуть по многим причинам. Некоторые из них включают:
- Гепатит: В большинстве случаев эта инфекция вызывается вирусом. Он может быть кратковременным (острым) или хроническим, то есть длится не менее 6 месяцев. Гепатит могут вызывать лекарственные препараты или аутоиммунные заболевания. Со временем это может повредить печень и привести к желтухе.
- Заболевание печени, связанное с алкоголем: Если вы пьете слишком много в течение длительного периода времени — обычно от 8 до 10 лет — вы можете серьезно повредить свою печень.В частности, две болезни, алкогольный гепатит и алкогольный цирроз печени, наносят вред печени.
- Заблокированы желчные протоки : Это тонкие трубки, по которым жидкость, называемая желчью, от печени и желчного пузыря попадает в тонкий кишечник. Иногда их блокируют камни в желчном пузыре, рак или редкие заболевания печени. Если они это сделают, у вас может возникнуть желтуха.
- Рак поджелудочной железы: Это 10-й по частоте рак у мужчин и 9-й среди женщин. Он может блокировать желчный проток, вызывая желтуху.
- Некоторые лекарства : Лекарства, такие как парацетамол, пенициллин, противозачаточные таблетки и стероиды, связаны с заболеванием печени.
Как это диагностировать?
Ваш врач проведет тест на билирубин, который измеряет количество вещества в вашей крови, сделает общий анализ крови (CBC) и другие тесты печени. Если у вас желтуха, у вас будет высокий уровень билирубина.
Ваш врач спросит вас о ваших симптомах и истории болезни. Они также могут провести медицинский осмотр и назначить анализы для проверки вашей печени.И они проведут дополнительные тесты, в том числе тесты с визуализацией, чтобы выяснить, что его вызвало.
Как с этим обращаются?
У взрослых желтуха обычно не лечится. Но ваш врач вылечит причину заболевания.
Если у вас острый вирусный гепатит, желтуха пройдет сама по себе, когда печень начнет заживать. Если виноват закупоренный желчный проток, врач может предложить операцию по его открытию.
Что такое желтуха? Симптомы, причины, диагностика, лечение и профилактика
МладенцыЕсть несколько различных причин, по которым у младенцев может развиться желтуха.К ним относятся:
Физиологическая желтуха Во время беременности печень матери отводит от ребенка билирубин. Как только ребенок рождается, его печень берет верх. Но когда печень ребенка недостаточно развита, чтобы справиться с билирубином, происходит его накопление и, как следствие, желтуха, отмечает CDC. Это наиболее частое объяснение желтухи у новорожденных, и обычно не о чем беспокоиться. Желтуха недостаточного потребления Также называемая желтухой грудного вскармливания, это обычно происходит в течение первой недели ребенка, когда он может не получать оптимальное количество грудного молока.Из-за этого происходит всплеск реабсорбции билирубина в кишечнике, что приводит к повышению уровня билирубина в крови. В то же время недостаточное потребление грудного молока может задержать прохождение богатого билирубином мекония или первый стул ребенка. Это начальное опорожнение кишечника — важный способ вывести билирубин из организма, отмечает CDC.Желтуха грудного молока Этот тип желтухи обычно возникает на второй или более поздней неделе жизни ребенка. Хотя точная причина желтухи грудного молока неясна, считается, что вещества, содержащиеся в грудном молоке, могут препятствовать правильной переработке билирубина печенью ребенка.
Группа крови Если у матери и ребенка разные (несовместимые) группы крови, в организме матери вырабатываются антитела, которые атакуют эритроциты ребенка, что увеличивает вероятность развития желтухи у ребенка, согласно KidsHealth.Это происходит, когда группа крови матери — O, а группа крови ребенка — A или B, или резус-фактор матери (белок, обнаруживаемый в красных кровяных тельцах) отрицательный, а у ребенка резус-положительный.
Дефицит глюкозо-6-фосфатдегидрогеназы Фермент G6PD (глюкозо-6-фосфатдегидрогеназа) помогает функционировать эритроцитам.По словам KidsHealth, при дефиците G6PD красные кровяные тельца ребенка либо не вырабатывают достаточно G6PD, либо то, что вырабатывается, просто не работает, что приводит к распаду красных кровяных телец, вызывая желтуху.Дефицит G6PD чаще всего встречается у мужчин африканского происхождения.
«Младенцы средиземноморского происхождения также могут подвергаться повышенному риску дефицита G6PD», — объясняет Дэвид Л. Хилл, доктор медицины, адъюнкт-профессор педиатрии Медицинской школы Университета Северной Каролины в Чапел-Хилл.«Но пока врачи следуют стандартным рекомендациям по мониторингу билирубина, эти вопросы не должны сильно беспокоить родителей».
Другие основные заболевания Здесь желтуха может проявиться либо раньше, либо намного позже, чем более распространенные формы желтухи новорожденных, согласно клинике Майо. Некоторые из состояний, которые могут вызвать желтуху, включают:- Внутреннее кровотечение
- Инфекция крови (сепсис)
- Вирусные или бактериальные инфекции
- Заблокированные или рубцовые желчные протоки
- Нарушение эритроцитов
- Состояние, поражающее печень , как и кистозный фиброз, согласно March of Dimes
Хотя желтуха очень распространена, есть несколько факторов, которые могут повысить вероятность заболевания ребенка, в том числе:
Рождение раньше 37 Weeks Существует более высокая вероятность того, что печень недоношенного ребенка не будет полностью развита, а это означает, что он не сможет обрабатывать и передавать достаточное количество билирубина.Брат или сестра с желтухой Если у вас есть один ребенок, у которого желтуха развивалась еще в младенчестве, вероятность того, что желтуха заболеет и другие ваши дети, выше.
Ушиб при рождении Ребенок, рожденный с синяками, с большей вероятностью заболеет желтухой, потому что при заживлении больших синяков может возникнуть высокий уровень билирубина.Взрослые Желтуха у взрослых обычно вызывается реакциями на лекарственные препараты или основными заболеваниями, которые повреждают печень, препятствуют оттоку желчи или вызывают разрушение красных кровяных телец, согласно руководству компании Merck . Согласно клинике Кливленда, причины желтухи у взрослых включают, но не ограничиваются ими: Наследственные заболевания, которые влияют на то, как организм обрабатывает билирубин, такие как синдром Гилберта и синдром Дубина-Джонсона, также могут вызывать желтуху, но это не так. реже, согласно Merck Manual .
Желтуха новорожденных (для родителей)
Что такое желтуха?
Дети с желтухой имеют желтую окраску кожи и глаз.Это происходит, когда в крови ребенка слишком много билирубина.
Билирубин (bill-uh-ROO-bin) — это вещество желтого цвета, которое образуется в результате нормального разложения эритроцитов. Печень удаляет билирубин из крови и передает его в кишечник, чтобы он мог покинуть организм.
Печень новорожденного не выводит билирубин так же хорошо, как печень взрослого. Желтуха (JON-dis) возникает, когда билирубин накапливается быстрее, чем печень может его разрушить и вывести из организма.
Большинство типов желтухи проходят сами по себе.Другим необходимо лечение для снижения уровня билирубина.
Каковы признаки и симптомы желтухи?
У ребенка с желтухой кожа желтого цвета. Он начинается на лице, затем на груди и животе, а затем на ногах. Белки глаз у ребенка тоже выглядят желтыми. Младенцы с очень высоким уровнем билирубина могут быть сонными, суетливыми, вялыми или иметь проблемы с кормлением.
Желтуху трудно увидеть, особенно у детей с темной кожей. Если вы не уверены, осторожно нажмите на кожу носа или лба ребенка.Если это желтуха, кожа станет желтой, когда вы поднимете палец.
Позвоните врачу, если ваш ребенок:
- начинает выглядеть больным
- плохо питается
- сонливее обычного
- имеет желтуху, которая ухудшается
Что вызывает желтуху у новорожденных?
Большинство здоровых новорожденных имеют физиологическую («нормальную») желтуху. Это происходит потому, что у новорожденных больше кровяных телец, чем у взрослых. Эти клетки крови не живут так долго, поэтому при их распаде образуется больше билирубина.Этот вид желтухи появляется через 2–4 дня после рождения ребенка и проходит к тому времени, когда ребенку исполняется 2 недели.
У ребенка больше шансов заболеть желтухой, когда он или она:
- родился недоношенным. Недоношенные дети еще менее готовы к удалению билирубина. У них также могут быть проблемы с более низким уровнем билирубина, чем у детей, родившихся позже. Врачи их вылечивают раньше.
- не получает достаточно грудного молока. Это часто случается в первые несколько дней жизни, потому что у матери еще нет молока или у ребенка проблемы с грудным вскармливанием.Если у ребенка этот тип желтухи (так называемая желтуха при грудном вскармливании , ), лучше кормить чаще. Консультант по грудному вскармливанию (лактации) может помочь.
- находится на грудном вскармливании. Грудное молоко препятствует быстрому выведению билирубина печенью. Это называется желтухой грудного молока и случается после первой недели жизни. Уровень билирубина постепенно улучшается в течение 3–12 недель.
- имеет другую группу крови от матери. Если у матери и ребенка разные группы крови, в организме матери вырабатываются антитела, которые атакуют эритроциты ребенка.Это случается, когда:
- группа крови матери — O, а группа крови ребенка — A или B (несовместимость по системе ABO) или
- резус-фактор матери (белок, содержащийся в красных кровяных тельцах) отрицательный, а резус-фактор ребенка положительный.
- имеет генетическую проблему, которая делает красные кровяные тельца более хрупкими. Эритроциты легче разрушаются при проблемах со здоровьем, таких как наследственный сфероцитоз и дефицит G6PD.
- родился с повышенным количеством эритроцитов (полицитемия) или большим синяком на голове (кефалогематома)
Как диагностировать желтуху?
Врачи могут определить, есть ли у ребенка желтуха, по пожелтению кожи и белков глаз.Перед выпиской из больницы или родильного дома всех новорожденных проверяют на желтуху.
Младенцы с желтухой будут сдавать анализ крови на уровень билирубина. Иногда используется легкий прибор для измерения уровня билирубина в коже. Но если уровень высокий, результат должен подтвердить анализ крови.
Высокий уровень билирубина может привести к серьезным проблемам. Поэтому врачи внимательно наблюдают за малышами с желтухой.
Как лечить желтуху?
Лечение зависит от причины желтухи, уровня билирубина и возраста ребенка.
Легкая желтуха проходит через 1-2 недели, поскольку организм ребенка самостоятельно избавляется от лишнего билирубина. Для новорожденных с желтухой грудного вскармливания матери следует чаще кормить ребенка грудью. Если ребенок не получает достаточного количества грудного молока, врач может порекомендовать ему дополнить его смесью.
В более серьезных случаях желтухи лечение следует начинать как можно скорее. Младенцы могут получить:
- жидкости. Потеря жидкости (обезвоживание) вызывает повышение уровня билирубина.
- фототерапия. Младенцы лежат под светом в небольшой одежде, так что их кожа обнажена. Свет изменяет билирубин в форму, которая может легко выходить из организма. Также можно использовать одеяла для светотерапии.
- обменное переливание крови. Эта экстренная процедура выполняется, если очень высокий уровень билирубина не снижается с помощью фототерапии. Кровь ребенка заменяется донорской, чтобы быстро снизить уровень билирубина.
- внутривенный иммуноглобулин (IVIg) . Младенцы с несовместимыми группами крови получают это через капельницу (в вену). IVIg блокирует антитела, атакующие эритроциты, и снижает потребность в обменном переливании крови.
Что еще мне следует знать?
Обратитесь к врачу, если желтуха у вашего ребенка не проходит. Младенцам с желтухой более 2 недель необходимо дополнительное обследование для выявления других причин, вызывающих желтуху. К ним относятся инфекции и проблемы с печенью или желчной системой, обменом веществ или генами.
.





 Подобное происходит из-за повышения титра аутоантител. Спровоцировать его могут ревматоидный артрит, болезнь Шегрена, гломерулонефрит, аутоиммунный тиреоидит;
Подобное происходит из-за повышения титра аутоантител. Спровоцировать его могут ревматоидный артрит, болезнь Шегрена, гломерулонефрит, аутоиммунный тиреоидит; Выявляет начальные стадии фиброза.
Выявляет начальные стадии фиброза.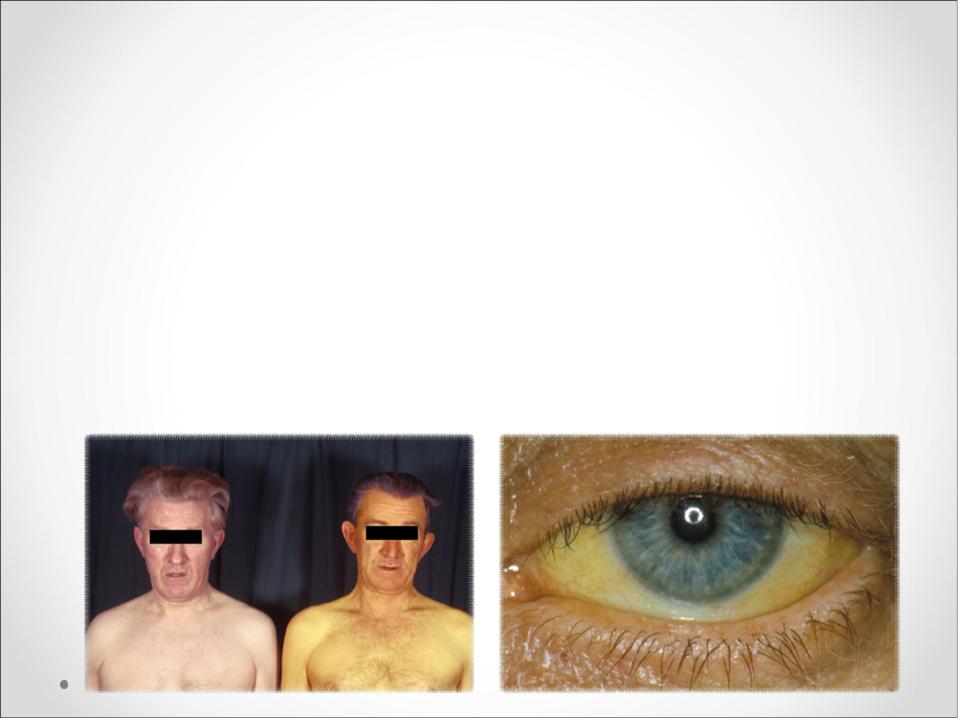
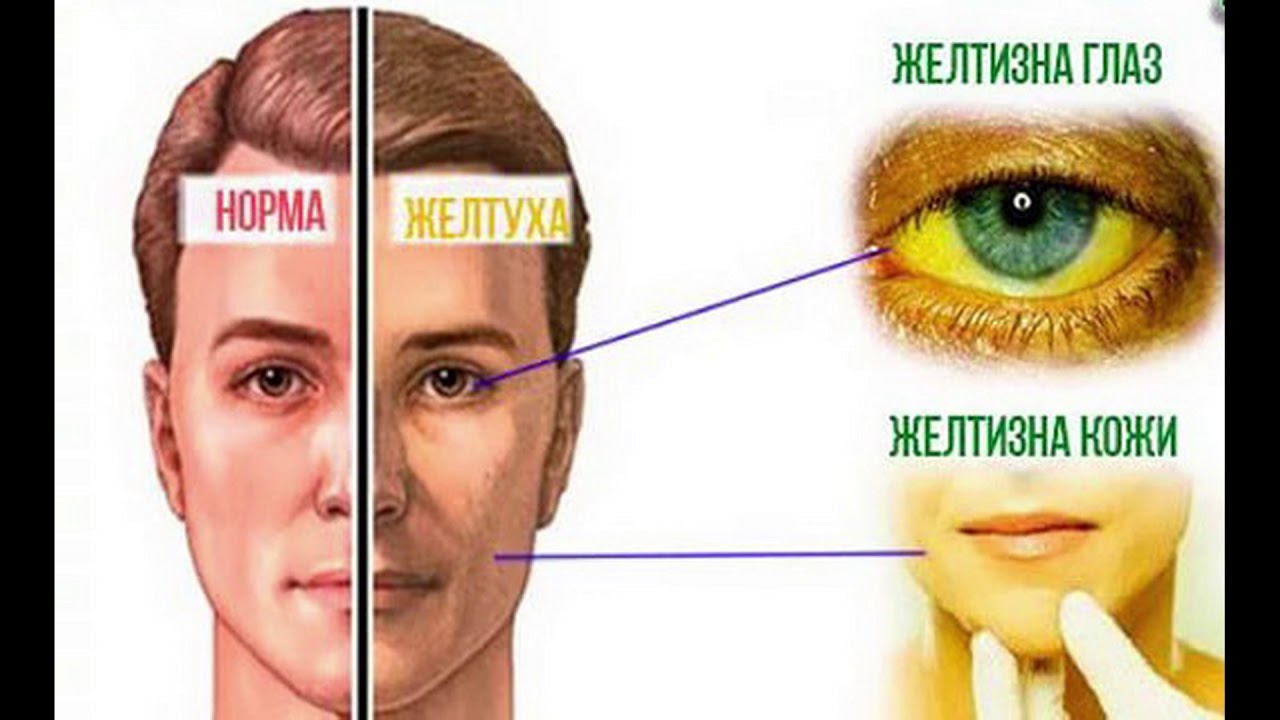
 До сих пор не выявлена точная причина, но у малышей на грудном вскармливании, желтуха новорожденных может длиться дольше обычного.
До сих пор не выявлена точная причина, но у малышей на грудном вскармливании, желтуха новорожденных может длиться дольше обычного. У медицинских работников и тех, кто работает с детьми, больше шансов получить данный вирус. Если вы относитесь к одной из этих групп, поставьте в известность своего врача. Если вы хотите перестраховаться и в любом случае пройти обследование, также сообщите об этом вашему врачу.
У медицинских работников и тех, кто работает с детьми, больше шансов получить данный вирус. Если вы относитесь к одной из этих групп, поставьте в известность своего врача. Если вы хотите перестраховаться и в любом случае пройти обследование, также сообщите об этом вашему врачу.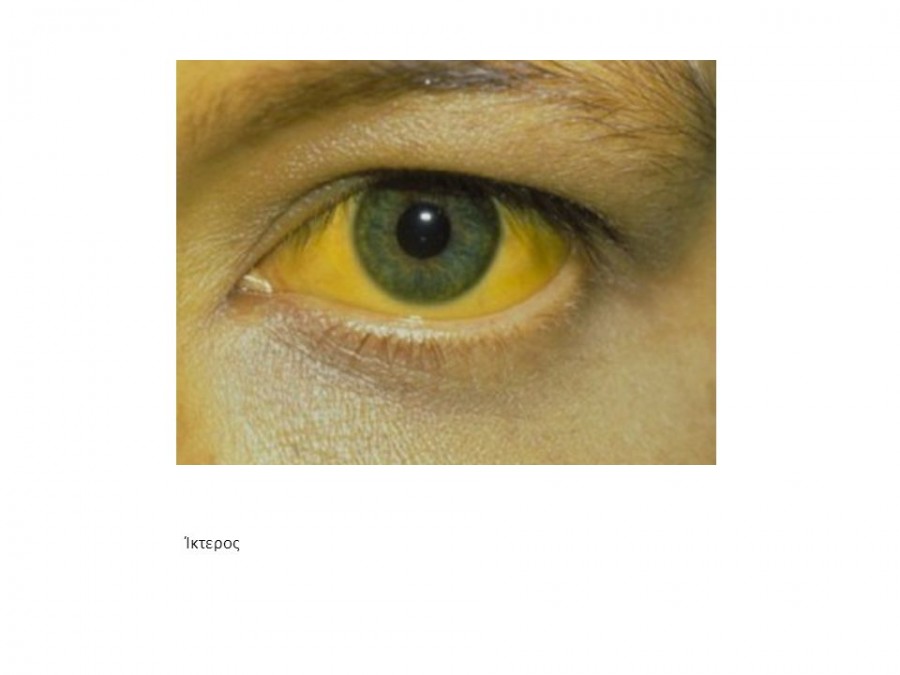 Малыша помещают под специальную лампу, под воздействием света которой уровень билирубина падает. Для проведения процедуры ребенка раздевают, а глазки защищают повязкой.
Малыша помещают под специальную лампу, под воздействием света которой уровень билирубина падает. Для проведения процедуры ребенка раздевают, а глазки защищают повязкой.