бактерии, выживает в следующих условиях, новые методы диагностики, пути распространения в организме, микробиология, виды, лекарственная устойчивость, антитела суммарные, свойства, строение, сколько живет во внешней среде, квартире
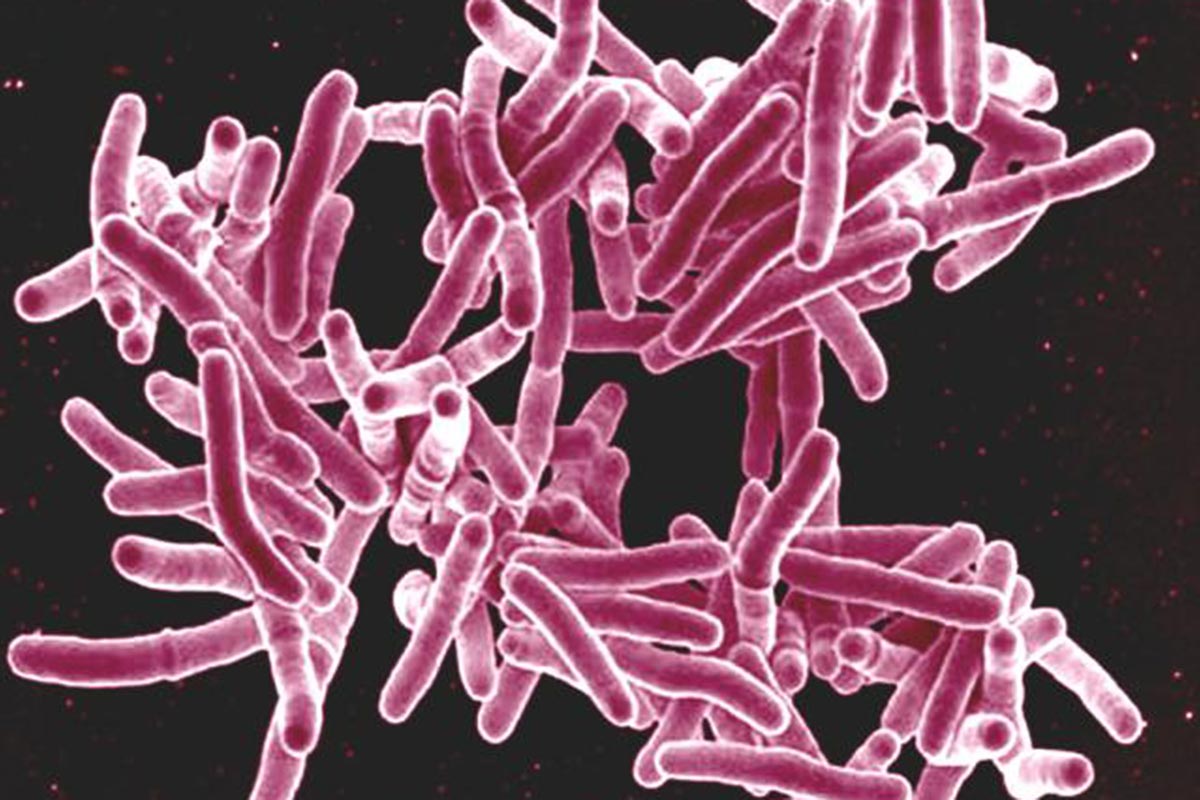
Микобактерии туберкулеза (mycobacterium tuberculosis) – это крайне опасные микроорганизмы, которые могут провоцировать заболеваемость как у человека, так и у животных. Данные патогенные микроорганизмы отличаются высокой степенью вирулентности, т.е. способны быстро адаптироваться к неблагоприятным внешним факторам.
Они способны за короткий период приобрести резистентность к использующимся для их подавления антибиотикам. Данный эффект сильно усложняет лечение этой бактериальной инфекции.
Какие бактерии вызывают туберкулез
Классификация группы Mycobacterium включает 74 разновидности микробов. Все они являются одноклеточными микроорганизмами. Многие виды микобактерий являются безопасными для человека. Данные типы обитают в почве и водной среде, но не вызывают заболеваемость людей и домашних животных.
Однако есть и опасные формы микобактерий туберкулеза. Наиболее патогенной считается вид mycobacterium tuberculosis. Другое название этого микроорганизма – палочка Коха. Это бактерии, вызывающие туберкулез у людей и животных.
Примерно 95% случаев заражения микобактериозом вызваны этим микробом.
Еще одной часто встречающейся разновидностью микобактерий выступает mycobacterium bovis. Этот микроорганизм чаще поражает крупный рогатый скот. Данная бактерия туберкулеза называется бычьей. У людей, страдающих туберкулезом, болезнь выявляется в 3-6% случаев. Данные бактерии провоцируют кишечную форму заболевания.
К распространенным разновидностям микобактерии относятся птичий и африканский типы. Они не вызывают заболеваемости у людей, но могут под действием различных неблагоприятных факторов контактировать с человеческим штаммом. Это повышает риск появления высоко патогенных атипичных микобактерий, имеющих устойчивость к препаратам.
Строение
Физиология микобактерий туберкулеза обусловлена крайне простым строением. Эти организмы представляют собой прямые или изогнутые палочки. Их длина достигает примерно 1-10 мкм. Их ширина не превышает 0,2-0,6 мкм. Оболочка микроорганизма представлена микрокапсулой. Она состоит из фибриллярных структур и мукополисахаридов. В ней также содержатся факторы вирулентности, отвечающие за изменчивость микобактерий туберкулеза.
Эти организмы представляют собой прямые или изогнутые палочки. Их длина достигает примерно 1-10 мкм. Их ширина не превышает 0,2-0,6 мкм. Оболочка микроорганизма представлена микрокапсулой. Она состоит из фибриллярных структур и мукополисахаридов. В ней также содержатся факторы вирулентности, отвечающие за изменчивость микобактерий туберкулеза.
Внутри оболочки располагается клеточная стенка. Данный элемент обеспечивает стабильность размера и формы клетки. Кроме того, от данного элемента зависят факторы патогенности и токсичность. Внутри оболочки присутствует цитоплазма. Она отвечает за процесс размножения микобактерий, который протекает путем деления. Внутри микроорганизма присутствует ядерная субстанция. ДНК микобактерии, представленная набором плазмидов и хромосом, содержится ядре.
Свойства
Бактерии возбудители туберкулеза относятся к грамположительным микроорганизмам. Они являются устойчивыми к кислотной среде. Это свойство микобактерии туберкулеза обусловлено присутствием в клеточной стенке воска. Они могут быть как свободноживущими в окружающей среде, так и вести паразитический образ жизни.
Они могут быть как свободноживущими в окружающей среде, так и вести паразитический образ жизни.
Эти организмы отличаются полиморфизмом. Если бактерия попадает в неблагоприятную среду, она переходит в L-форму. В этом виде организм неактивен, но может пережить влияние различных факторов. При изменении характеристик среды на более благоприятные патогенная микрофлора активизируется. Эти микробы не способны продуцировать споры.
Культуральные свойства
Возбудитель туберкулеза является облигатным аэробом. Активизации деления способствуют следующие условия:
- температура 37-38°C;
- повышенное содержание кислорода:
- уровень рН -7,0-7,2.
- наличие белков и глицерина;
- присутствие железа, магния и других минеральных веществ.
Стимулятором их роста является лецитин. Размножение микроорганизмов происходит путем деления. Культивирование микобактерий туберкулеза проводится на яичных, картофельно-желчных и синтетических средах. Палочка при выращивании в искусственных условиях может образовывать R- и S-колонии.
В каком виде будет формироваться колония, зависит от корд-фактора микроорганизма.
Он обуславливает степень вирулентности. R-колонии отличаются шероховатостью и повышенной изменчивостью. S-колонии гладкие и обладают низкой изменчивостью. На жидкой питательной среде всего за 5-7 недель микроорганизмы формируют толстую морщинистую пленку. При проведении экспресс-диагностики применяют метод культивирования на стеклах с использованием жидкой питательной среды. Он позволяет получить результат всего за 2-3 суток.
Биохимические свойства
Туберкулезная бактерия вырабатывает ряд ферментов, в т.ч. эстеразу, аминотрансферазу, трегалозу. Дыхание микроорганизма происходит за счет оксидоредуктазы. Вирулентность микроорганизма связана со способностью выработки пероксидазы и каталазы.
Жизненный цикл микобактерий протекает с продукцией большого количества никотиновой кислоты. Это вещество накапливается в жидкой питательной среде. Из-за этого при добавлении к ней раствора хлорамина Б и цианида калия происходит изменение цвета среды на ярко-желтый.
Тинкториальные свойства
Для окраски препаратов с возбудителем туберкулеза не применяют анилиновые красители. В данном случае используется метод Циля-Нильсена, предполагающий сернокислое протравливание. При таком подходе в препаратах выявляются ярко-красные палочки, устойчивые к кислотной среде. Они могут располагаться одиночно или скоплениями по 2-3 клеток.
В какой среде выживает
Наличие в микроорганизме липидов обеспечивает ему высокую устойчивость к влиянию различных неблагоприятных факторов. Во внешней среде микобактерии выживают в почве, речной воде, канализационных стоках и других средах. В условиях падения температуры и влияния других неблагоприятных факторов происходит замедление воспроизведения микобактерий и их переход в L-форму. В мокроте и биологических жидкостях микроорганизм может сохраняться на протяжении длительного времени. МБТ устойчивы к дезинфицирующим средствам в стандартных концентрациях.
Сколько живет
Продолжительность жизни микобактерий зависит от характеристики питательной среды и внешних факторов. Жизненный цикл этих бактерий может протекать как внутри организма хозяина, так и в окружающей среде. При отсутствии доступа прямых солнечных лучей, высокой влажности и комнатной температуре в квартире этот микроорганизм проживет на поверхности предметов на протяжении нескольких месяцев.
Жизненный цикл этих бактерий может протекать как внутри организма хозяина, так и в окружающей среде. При отсутствии доступа прямых солнечных лучей, высокой влажности и комнатной температуре в квартире этот микроорганизм проживет на поверхности предметов на протяжении нескольких месяцев.
При рассеянном свете они сохраняются около 1,5 месяцев.
В уличной грязи микобактерии нередко живут до 4 месяцев. В условиях речной воды микобактерии сохраняют жизнедеятельность до 7 месяцев. В сточной воде возбудители заболевания туберкулез могут жить около 1,5 лет. В почве они сохраняются до 2 лет. Под прямыми солнечными лучами бактерии сохраняются около 90 минут.
Как передается у людей
Наиболее часто источником распространения микобактерий являются инфицированные люди. В организме больного патогенная микрофлора стремительно размножается. Выделяются контактный и воздушно-капельный пути распространения микобактерий. Наиболее часто от больного человека инфекция распространяется воздушно-капельным путем. Патогенная микрофлора выделяется при чихании, кашле и при разговоре. В этом случае в воздух попадает большое количество капелек, в которых присутствуют активные микобактерии.
Патогенная микрофлора выделяется при чихании, кашле и при разговоре. В этом случае в воздух попадает большое количество капелек, в которых присутствуют активные микобактерии.
Инфицирование контактным путем часто происходит при совместном использовании средств личной гигиены, а также зараженных предметов интерьера, одежды, продуктов, воды и т.д. Вдыхание капелек, содержащих бактерии, и контакт с зараженными предметами не всегда приводит к инфицированию. В большинстве случаев заражение происходит на фоне длительного контакта с источником инфекции или при наличии сниженного иммунитета.
Исследование на наличие
Использующиеся методы диагностики позволяют выявить наличие туберкулеза до появления выраженных признаков заболевания. Для определения наличия заболевания назначаются:
- общий и биохимический анализы крови;
- исследование микробиологии мокроты;
- проба Манту;
- проба Пирке;
- бронхоскопия;
- бактериологический посев;
- биопсия;
- КТ;
- МРТ.

В процессе диагностики нередко используются новые методы выявления микобактерий туберкулеза. Точные данные позволяют иммунологические и серологические исследования крови и мокроты. Часто применяется при диагностике ПЦР, квантифероновый тест и ИФА. Для выявления внелегочной формы патологии часто назначается РПГА. Нередко оцениваются суммарные показатели, полученные при проведении исследований.
Микроскопический метод
Данный метод обнаружения микроорганизмов, вызывающих туберкулез, предполагает исследование под микроскопом мазков мокроты, ликвора и других жидкостей. Материал окрашивается по методу Циля-Нильсена и дальнейшее обрабатывается спиртом и промывается водой.
В обработанном таким способом препарате микобактерии светятся красным цветом.
Данный эффект хорошо виден при рассмотрении препарата люминесцентным микроскопом. Недостатком этого метода диагностики является то, что действует он только при высокой концентрации бактерий в препарате.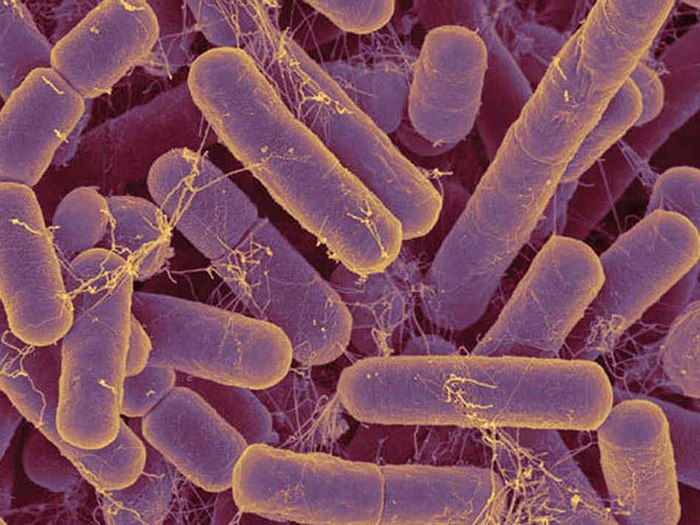 Если активность микобактерий невелика, положительная реакция не проявляется при проведении окрашивания.
Если активность микобактерий невелика, положительная реакция не проявляется при проведении окрашивания.
Бактериологический метод
Для выявления микобактерий и их штаммов диагностика дополняется путем проведения бактериологического посева. Данный метод предполагает занесение бактерий в питательную среду. В дальнейшем емкость перемещается в термостат, где выдерживается при температуре 37°C на протяжении 3-12 недель. Каждый день оценивается активность патогенной микрофлоры. При посеве на кровяной среде удается вырастить культуру быстрее. Это исследование позволяет выявить чувствительность микроорганизмов к антибиотикам и степень вирулентности.
Биологический метод
Определение микобактерий биологическим методом позволяет быстро получить результат, даже если содержание в материале патогенных микроорганизмов невелико. Этот способ предполагает введение зараженного материала, полученного от человека, в брюшную полость морской свинки. Всего за 10-12 дней в месте укола формируется уплотнение. В дальнейшем развивается генерализованная форма туберкулеза. Вызываемая введением зараженного препарата реакция губительна для животного.
В дальнейшем развивается генерализованная форма туберкулеза. Вызываемая введением зараженного препарата реакция губительна для животного.
Аллергологический метод
Примером этого метода выявления туберкулеза является проба Манту. Это исследование предполагает введение туберкулина в кожу предплечья. При отрицательной реакции след от укола исчезает за 72 часа. При положительной пробе появляется пятно, достигающее 1,5-2 см в диаметре. Данное исследование не всегда показательно. Если у человека сильно ослаблен иммунитет, при туберкулезе проба может давать отрицательный результат.
Что убивает
Если иммунная система у человека сильна, она вырабатывает специфические антитела к микобактериям. Они способны уничтожать патогенную микрофлору. Для формирования иммунитета детям делается прививка БЦЖ. Некоторые родители, не имея понятия о важности вакцинации от туберкулеза, отказываются от нее. Палочка Коха быстро погибает под действием:
- ультрафиолета;
- прямых солнечных лучей;
- длительного кипячения.

Поспособствовать гибели бактерий может длительный контакт с хлорсодержащими дезинфицирующими препаратами.
Причины лекарственной устойчивости микобактерий
У патогенной микрофлоры, вызывающей развитие туберкулеза, устойчивость во многом обусловлена генетически заложенной изменчивостью. Высокая вирулентность данного микроорганизма способствует его быстрой адаптации к влиянию возникших неблагоприятных факторов. Это приводит к тому, что каждое последующее поколение бактерий имеет заложенные механизмы нейтрализации влияния внешних неблагоприятных факторов. Кроме того, причины множественной лекарственной устойчивости (МЛУ) микобактерий кроются в нерациональном использовании антибиотиков.
Туберкулез у детей. Причины, симптомы, признаки, диагностика и лечение патологии :: Polismed.com
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Необходима консультация специалиста, а также подробное изучение инструкции!
Туберкулез – это специфическое инфекционное заболевание, возбудителем которого является микобактерия туберкулеза, может поражать абсолютно каждую систему и орган человека и животных, характеризуется хроническим течением, наличием интоксикации и формированием специфических очагов воспаления.
Многие люди считают, что туберкулез это где-то там, в тюрьме, среди БОМЖей и алкоголиков, но уверяю вас, что эта инфекция совсем рядом и ее очень много. Туберкулезом страдает большое количество людей разного возраста, пола, статуса и достатка во многих странах мира. Некоторые знаменитости и очень богатые люди также страдают или страдали туберкулезом, просто про это не распространяются, понятно по каким причинам.
Большинство людей удивляются и тому, что дети тоже болеют туберкулезом. Но они не только болеют, а еще и становятся инвалидами по поводу осложнений туберкулеза и, к сожалению, умирают. Наши дети могут столкнуться с туберкулезным возбудителем везде: дома, когда приходят гости или болеют родные, возле дома при контакте с больными соседями, в общественном транспорте – вообще все условия. А также в магазинах при походе за сладостями, в парке, играясь в песочнице, в детских коллективах, где могут болеть педагоги и взявши книгу в библиотеке. Есть случаи заболевания детей, которые проживали в квартире, где когда-то умер человек от туберкулеза. Примеров очень много.
Наши дети могут столкнуться с туберкулезным возбудителем везде: дома, когда приходят гости или болеют родные, возле дома при контакте с больными соседями, в общественном транспорте – вообще все условия. А также в магазинах при походе за сладостями, в парке, играясь в песочнице, в детских коллективах, где могут болеть педагоги и взявши книгу в библиотеке. Есть случаи заболевания детей, которые проживали в квартире, где когда-то умер человек от туберкулеза. Примеров очень много.
Малыши очень уязвимы к туберкулезной инфекции в силу своего несформированного несовершенного иммунитета. У большинства специалистов фтизиатрии одно мнение: туберкулез у детей можно победить только при ликвидации туберкулеза среди взрослых. Пока это не произошло, медикам приходится проводить огромную организационную работу по своевременному выявлению и профилактике туберкулеза среди детского населения стран с неблагополучной ситуацией по туберкулезу. В таких странах к 14 годам уже инфицируется туберкулезом (без проявления болезни) 70% деток.
Немного статистики!
В мире проводится огромное количество исследований в отношении эффективных методов диагностики и эффективной терапии туберкулеза с целью уменьшить бремя туберкулеза в мире. Всемирная организация здравоохранения (ВОЗ) пытается контролировать туберкулез во многих странах мира, но на данном этапе эпидемия этой инфекции зарегистрирована во многих малоразвитых странах. Масло в огонь подливает параллельная эпидемия ВИЧ-инфекции и распространенность туберкулеза, устойчивого к противотуберкулезным препаратам.
Итак, ежегодно в мире заболевает туберкулезом около 9 миллионов людей и умирает от туберкулеза около полутора миллиона людей (по данным ВОЗ). А каждый третий человек в мире является инфицированным туберкулезом (наличие возбудителя туберкулеза в организме без проявления самого заболевания).
Об эпидемии можно говорить тогда, когда заболеваемость впервые выявленными случаями достигает более 50 на 100 тысяч населения.
Факторы, способствующие эпидемии туберкулеза:
- уровень экономики страны;
- распространение алкоголизма и наркомании;
- распространенность ВИЧ-инфекции;
- распространение туберкулеза, устойчивого к лечению противотуберкулезными препаратами;
- экологическая ситуация.
Чем выше заболеваемость туберкулезом взрослых, тем выше заболеваемость туберкулезом у детей.
Точной статистики по заболеваемости детей в мире нет, но ВОЗ предполагает, что заболеваемость детей туберкулезом в мире составляет от 1 до 10 новых случаев в год на 100 тысяч детского населения (данные представлены по результатам последних 10 лет).
В благополучных странах (страны Евросоюза, США, Япония) уровень заболеваемости детей очень низкий, иногда насчитываются единичные случаи, и те чаще завезенные из неблагополучных по туберкулезу стран. В то время как в странах Африки заболеваемость детей может достигать 200, а в некоторых бедных африканских регионах даже до 800 на 100 тысяч детского населения. Высокая заболеваемость наблюдается и в странах Азии (Индия, Китай, Филиппины, Афганистан, Вьетнам и другие).
В то время как в странах Африки заболеваемость детей может достигать 200, а в некоторых бедных африканских регионах даже до 800 на 100 тысяч детского населения. Высокая заболеваемость наблюдается и в странах Азии (Индия, Китай, Филиппины, Афганистан, Вьетнам и другие).
Известно, что 85% всех случаев туберкулеза в мире припадает на Африку и Азию.
В странах СНГ также наблюдается эпидемия туберкулеза и высокая заболеваемость детей до 14 лет:
- Казахстан и Киргизия — около 30 на 100 тысяч детского населения,
- Молдавия – около 20 на 100 тысяч детского населения,
- Россия – в среднем 15 на 100 тысяч детей,
- Армения – в среднем 10 на 100 тысяч детского населения,
- Украина и Грузия – от 8 до 10 на 100 тысяч детского населения.
Немного интересных фактов
- Туберкулез – это одно из самых древних заболеваний. Специфические туберкулезные изменения костей обнаружены у мумий фараонов в пирамидах Феопса.
 Чахотку описывали многие писатели и врачи прошлых веков, но возбудитель туберкулеза был выявлен Робертом Кохом только 24 марта 1882 г., именно поэтому возбудитель туберкулеза в народе получил название палочка Коха. А 24 марта – всемирный день борьбы с туберкулезом.
Чахотку описывали многие писатели и врачи прошлых веков, но возбудитель туберкулеза был выявлен Робертом Кохом только 24 марта 1882 г., именно поэтому возбудитель туберкулеза в народе получил название палочка Коха. А 24 марта – всемирный день борьбы с туберкулезом.
- В народе туберкулез с давних времен называют чахоткой, это связано с тем, что больной этим недугом «чахнет на глазах» в результате воздействия длительной туберкулезной интоксикации.
- Туберкулез поражает абсолютно все органы и системы организма. Ранее считали, что туберкулез не поражает волосы и ногти, но в последние годы этот вопрос был изучен и доказана возможность поражения туберкулезом и этих структур.
- Туберкулез относится к специфическим инфекционным заболеваниям потому, что туберкулезное воспаление специфично только для туберкулеза и не встречается больше ни при каком процессе. К специфическим заболеваниям также относят сифилис и проказу.

- Лечение туберкулеза измеряется не в днях и неделях, а в месяцах и годах. Туберкулез излечим только тогда, когда пациент проходит полностью весь курс, в противном случае, палочка туберкулеза приспосабливается к тем противотуберкулезным препаратам, которые больной уже принимал.
- Ромашка стала символом борьбы с туберкулезом. В 1912 году в России прошла первая благотворительная акция по сбору средств на борьбу с туберкулезом, а в качестве благодарности всем пожертвовавшим девушки раздавали белые ромашки.
Анатомия легких
Легкие и органы грудной полости чаще всего поражаются туберкулезом. Так как – это ворота инфекции, где чаще всего оседает палочка Коха, ведь туберкулез передается в большинстве случаев воздушно-капельным путем. Легкие – орган дыхания, в них происходит основной газообмен – поглощение кислорода и выведение углекислого газа из крови.
Легкие располагаются в грудной полости, занимая ее большую часть. В норме легкие наполнены воздухом. Поток воздуха при вдыхании проходит верхние дыхательные пути, затем поступает в бронхиальное дерево легких и в альвеолы. Газообмен происходит в ацинусе – структурной единице легкого.
Структура бронхиального дерева:
- главные бронхи,
- долевые бронхи,
- сегментарные и дольковые бронхи,
- ацинус (бронхиола, альвеола, кровеносный сосуд).
Каждая доля легкого делится на сегменты, правое легкое имеет 10 сегментов, а левое – 9. В литературе и на практике принято сегменты обозначать как латинскую букву S и указывать номер сегмента.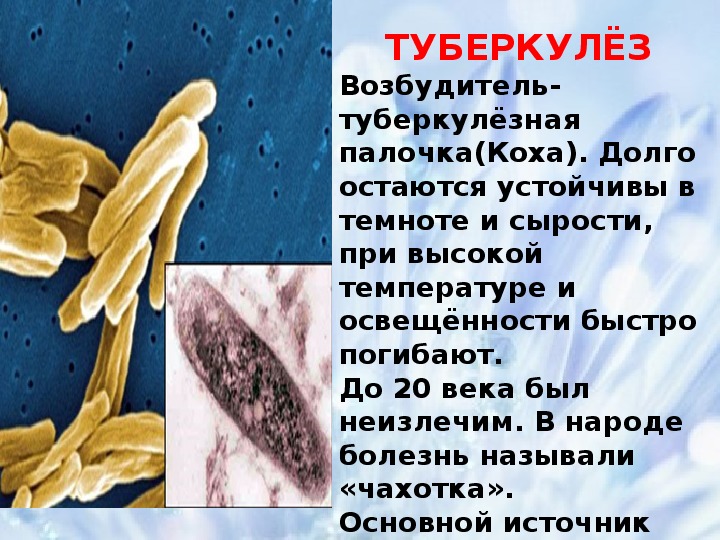
На рисунке представлена схема деления легких на доли и сегменты.
Корень легкого – анатомическое образование, которое соединяет легкое с органами средостения.
Структура корня легкого:
- главный бронх,
- легочные артерия и вена,
- лимфатические сосуды и узлы,
- нервные волокна.
Корень легкого покрыт плеврой, а все анатомические структуры корня легкого переплетаются соединительной тканью, которая связана с соединительной тканью средостения, что позволяет инфекционному процессу переходить из легких на органы средостения.
Органы средостения:
- Переднее средостение – вилочковая железа, кровеносные сосуды, внутригрудные лимфатические узлы;
- Среднее средостение – сердце, аорта, трахея, главные бронхи, кровеносные и лимфатические сосуды, внутригрудные лимфоузлы;
- Заднее средостение – пищевод, блуждающий нерв, грудной лимфатический проток (один из самых крупных лимфатических сосудов), сосуды и лимфатические узлы.
Плевра
Каждое легкое покрыто плеврой.
Плевра – это парный орган, который ограничивает легкие от грудной клетки. Плевра представляет собой такую себе двуслойную сумку. Два листка образуют между собой плевральную щель, в норме содержащую в себе всего до 2 мл плевральной жидкости. Листки представляют собой серозную оболочку, в стенке которой расположено большое количество капилляров и лимфатических сосудов, что способствует выработке плевральной жидкости и ее эвакуации из полости.
Также в висцеральной плевре есть поры Кона, которые сообщают плевральную полость с легкими.
При патологических процессах в плевре или ее повреждении между листками плевры образуется полость с наличием в них жидкости (плеврит) или воздуха (пневмоторакс).
Листки плевры:
- париетальная плевра – прилегает к грудной клетке,
- висцеральная плевра – прилегает непосредственно к легкому
- реберно-диафрагмальный синус – пространство между ребрами и диафрагмой, самый крупный синус;
- реберно-медиастинальный синус – пространство между ребрами и средостением, по размеру небольшой;
- диафрагмально-медиастинальный синус – пространство между средостением и диафрагмой.
Функция плевральных синусов – запасное пространство при вдохе для свободного расширения легких.
Схематическое изображение плевральной полости, вид спереди.
Функции плевры:
- участие в акте дыхания, обеспечивают отрицательное давление (давление ниже атмосферного) при акте дыхания;
- защита легкого от трения о грудную клетку во время дыхания, небольшое количество жидкости в плевральной полости способствуют скольжению плевральных листков по отношению друг к другу во время дыхания;
- поддержание легких в расправленном состоянии.
Внутригрудные лимфатические узлы
Внутригрудные лимфатические узлы чаще всего поражаются туберкулезом у деток.
Они располагаются в средостении.
Группы внутригрудных лимфатических узлов:
- паратрахеальные,
- трахеобронхиальные.
- бифуркационные,
- бронхопульмональные.
В норме размер внутригрудных лимфатических узлов у взрослых составляет от 7 до 10 мм, а у детей около 2 мм, их невидно при рентгенологических исследованиях.
Возбудитель туберкулеза
Характеристика микобактерий туберкулеза| Место в иерархии микроорганизмов | Домен | Бактерии |
| Тип | Актинобактерии | |
| Класс | Актинобактерии | |
| Порядок | Актиномицеты | |
| Подпорядок | Коринебактерии | |
| Семейство | Микобактерии | |
| Род | Микобактерии | |
| Виды патогенные для человека | Микобактерии человеческого вида (Mycobacterium tuberculosis) | |
| Микобактерии бычьего вида (Mycobacterium bovis) | ||
| Микобактерии промежуточного вида (Mycobacterium africanum) | ||
| Микобактерии птичьего вида (Mycobacterium avium) заболевание вызывает достаточно редко, в основном у ВИЧ — позитивных пациентов, протекает тяжело. | ||
| Как выглядит | Небольшие тонкие неподвижные палочки размером от 1,5 до 4мкм на 0,4 мкм. Обычные марлевые и одноразовые маски малоэффективны при контакте с палочками Коха из-за того, что они очень мелкие и проникают через поры медицинских масок. Эффективная индивидуальная защита при контакте с туберкулезом осуществляется с помощью специальных респираторов с характеристикой 3М. | |
| Особенности строения | Клеточная стенка определяет устойчивость микобактерии к различным факторам. | Клеточная стенка имеет сложное строение, состоит из трех слоев:
Клеточная стенка содержит на себе антигены (экзогенные токсины), которые вызывают в организме человека иммунную реакцию гиперчувствительности замедленного типа и корд-фактор определяющий вирулентность микобактерии (способность проникновения в клетки организма человека). |
| Свойства микобактерии туберкулеза | Кислотоустойчивость, щелочеустойчивость, спиртоустойчивость | Продолжают свою жизнедеятельность под действием кислот, щелочей и спирта. |
| Высокая выживаемость в окружающей среде | Микобактерия туберкулеза очень живучая и коварная. В сырой мало освещенной среде палочка Коха может жить десяток лет. Хорошо живет в молоке. В пыли микобактерии туберкулеза могут жить в течение нескольких месяцев, столько же они сохраняются в библиотечной пыли. В почве палочки туберкулёза живут около 2 месяцев, в воде до 5 месяцев, в фекалиях животных больше года. Также палочка Коха достаточно устойчива к замораживанию и нагреванию, при кипячении мокроты больного туберкулезом гибель микобактерий наступает только через 5 -10 минут, а под действием солнечных лучей не погибает в течение 30 минут. | |
| Полиморфность (изменчивость, разнообразие форм) | В организме человека одновременно можно встретить несколько форм микобактерий туберкулеза:
| |
| Приспособление к воздействию противотуберкулезных препаратов | При неправильных режимах лечения или их плохой всасываемости в кишечнике часто развиваются химиорезистентные формы туберкулеза, на которые не действует ряд противотуберкулезных препаратов, что значительно ухудшает прогноз относительно излечения туберкулеза. | |
| Дезинфекция | Дезинфекция в отношении микобактерии туберкулеза возможна лишь при обработке хлорсодержащими дезинфицирующими средствами и при кварцевании. | |
| Аэробность | Для жизнедеятельности микобактерий, в большинстве случаев, необходим кислород, но при анаэробных условиях (отсутствие кислорода) они себя также будут чувствовать неплохо. Поэтому микобактерии также можно отнести и к факультативным анаэробам. | |
| Размножение | Размножение происходит с помощью деления клетки | Размножаются очень медленно, одно деление длиться до 18 часов (для сравнения, деление стафилококков в среднем длиться около 10 минут). Для размножения микобактерий кроме времени необходим и температурный режим – оптимально 37оС. |
| Рост на питательных средах | Твердая среда Левенштейна-Йенсена на яичной основе. Растет длительно, в течение от 2 до 3 месяцев. Выявляют сухие сморщенные желтоватые колонии (R-формы), иногда можно увидеть влажные гладкие колонии (S-формы). | |
| Жидкая среда на основе агара используется для посева микобактерий в условиях аппарата БАКТЕК. Растет около 10-20 дней. Колонии видны при люминесцентном свечении. |
Источник заражения туберкулезом
- Больной активной формой туберкулеза является основным источником инфекции:
Способы выделения бактерий туберкулеза в окружающую среду:
- При туберкулезе легких и верхних дыхательных путей – во время кашля, чихания, разговора, использования посуды, поцелуя и т. д.;
- При туберкулезе кожи – контакт с пораженными туберкулезом участками кожи, а также предметов одежды и обихода;
- При туберкулезе костей и лимфатических узлов – при наличии свищей (выделение гноя через кожу) микобактерии туберкулеза могут попасть на кожу контактируемого и предметы одежды и обихода;
- При туберкулезе кишечника – микобактерии туберкулеза выявляются в фекалиях;
- При туберкулезе мочеполовой системы – палочка Коха выявляется в моче, и влагалищных выделениях.
- При изолированном туберкулезе нервной системы и глаз выделение микобактерий не происходит вовсе.
- Больные туберкулезом животные (особенно крупный
Микобактерия (туберкулеза и др), mycobacterium, микобактериоз
Микобактерии (mycobacterium) — аэробные грамположительные медленнорастущие бактерии, объединенные в род Mycobacterium, семейство Mycobacteriaceae, порядок Actinomycetales. Представители данного рода являются сапрофитными или патогенными микроорганизмами. M. tuberculosis и M. leprae — самые опасные виды для человека.
Род Mycobacterium включает более 100 видов, широко распространенных в природе. Бактерии представляют собой неподвижные прямые или изогнутые палочки с нитевидной или мицелиальной структурой. Они содержат много липидов, являются каталазоположительными и резистентными к действию лизоцима. Растут медленно или очень медленно. В основном это сапрофитные и условно-патогенные микроорганизмы. Важную роль в патологии человека играют болезнетворные микробы – возбудители туберкулеза, микобактериозов и проказы.
Существует группа атипичных микобактерий, которые носят название «нетуберкулезные». Они являются сапрофитами, которые при определенных условиях могут вызывать тяжело протекающие заболевания — микобактериозы, приводящие к развитию осложнений, а при неправильном лечении – к смерти больных. Их также называют микобактериями окружающей среды. Отличием атипичных микобактерий от микобактерии туберкулеза является то, что они практически не передаются от человека к человеку.
Отличительные черты атипичных микобактерий: высокая устойчивость к дезинфектантам и многим антибиотикам, к кислотам, спиртам и щелочам, быстрый рост, способность к продукции пигмента и образованию биопленки, которая защищает бактерии от негативных факторов. Атипичные микобактерии поражают лимфоузлы, органы мочевыделения, костно-суставной аппарат, кожный покров, мозговые оболочки. Но чаще всего они вызывают микобактериоз легких, которому в наибольшей степени подвержены пожилые люди, лица с ослабленным иммунитетом, работники запыленных производств, имеющие профпатологии — пневмокониоз, микоз легких. У больных появляется слабость, гипергидроз, кашель, боль в груди, лихорадка и прочие признаки бронхита.
К собственно патогенным бактериям, вызывающим конкретные заболевания, относятся М. tuberculosis и M. leprae — возбудители туберкулеза и проказы.
Туберкулез — распространенная и очень опасная инфекция человека, ежегодно уносящая миллионы жизней. Это хроническое заболевание, характеризующееся поражением органов дыхания, костно-суставной системы, кожного покрова, мочеполовых органов. Развитию патологического процесса способствуют следующие факторы: неблагоприятные условия жизни и труда, «старение» населения во всем мире, увеличение количества лиц с хроническими заболеваниями, скученность населения. В очагах поражения формируются гранулемы, фагоцитоз приобретает незавершенный характер, возникает бактериемия, макрофаги заполняются туберкулезными микобактериями.
Лепра — тяжелое и высококонтагиозное заболевание, характеризующееся генерализацией процесса. У больных поражаются все структуры организма, начиная от кожи и слизистых оболочек, заканчивая нервными стволами и жизненно важными органами. Микроорганизмы находятся внутри клеток, которые сливаются, образуя лепроматозные шары. У больных на лице и конечностях появляются многочисленные инфильтраты-лепромы, в которых содержатся микобактерии. Когда лепромы распадаются, микробы попадают во внешнюю среду, а на коже образуются медленно заживающие язвы, уродующие больных.
Чтобы поставить диагноз микобактериоза, необходимо исследовать мокроту, промывные воды бронхов, мочу или отделяемое язв на коже. Диагностика заключается в проведении микробиологического и микроскопического исследований. Для этого биоматериал засевают на специальные питательные среды, готовят мазки из выросших колоний, окрашивают их и изучают. Лечение патологии специфическое антибактериальное. При отсутствии эффекта от консервативной терапии прибегают к хирургическому вмешательству – иссечению пораженных участков ткани.
Этиология
Микобактерии — палочковидные бактерии, имеющие на концах включения в виде четок и гранул. Отличительная черта всех микобактерий — морфологическая пластичность. Под воздействием различных экзогенных и эндогенных факторов палочки видоизменяются: удлиняются или ветвятся, приобретают форму кокков, трансформируются в L-формы и фильтрующиеся формы, сохраняя свою патогенность.
Морфологические свойства:
- Полиморфны,
- Аспорогенны,
- Фотохромогенны,
- Лишены капсул и жгутиков,
- Цитоплазма состоит из гранул и включений.
Тинкториальные свойства:
- Окрашиваются по Грамму и по Цилю—Нельсену в ярко-красный цвет,
- По Муху-Вайссу окрашиваются в фиолетовый цвет,
- Люминесцентная микроскопия позволяет обнаружить микобактерии, окрашенные в бело-желтый цвет,
- В мазках образуют цепочки и разветвления.
Культуральные свойства:
- Патогенные микобактерии медленно растут на обогащенных питательных средах с добавлением яиц, молока, картофеля и на жидких синтетических средах с добавлением альбумина при температуре 37—42°;
- Сапрофитные микобактерии растут на простых питательных средах, могут расти в глубине среды, быстрорастущие бактерии образуют колонии до 7—14 дней, медленно растущие — до 8 недель при t 30—40°, отдельные сапрофиты растут при t 52° или 10°,
- Формируют разного типа колонии белого, кремового, желтого или оранжевого цвета за счет каротинового пигмента,
- Для некоторых микобактерий характерен внутриклеточный паразитизм,
- Микобактериям требуются стимуляторы роста — кислоты, витамины, углеводороды, минералы,
- В среды добавляют бактериостатины или пенициллин для подавления роста сопутствующей микрофлоры.
Физиологические свойства:
- Растут и размножаются в присутствии кислорода – поселяются в верхушках легких с повышенной аэрацией,
- Устойчивы к кислотам, спиртам, щелочам, химическим дезинфектантам,
- Нечувствительны к рассеянному солнечному свету, нагреванию и высушиванию,
- Резистентны к антисептическим, многим антибактериальным и дегидратирующим средствам,
- Сохраняют свою жизнеспособность в сухом состоянии до 3 лет,
- 5% раствор фенола убивает микобактерию туберкулеза за 6 часов, а кипячение — мгновенно,
- Сохраняют жизнедеятельность в пыли несколько недель, в мокроте – 1.5 месяца, в воде – более года, в почве – до 6 месяцев,
- Длительно сохраняются в молочных продуктах,
- Могут более года существовать во внешней среде без потери жизнеспособности,
- Размножаются бинарным делением клеток.
Биохимические свойства:
- Продуцируют ряд ферментов: амидазу, каталазу,
- Обладают высокой энзимной активностью,
- Mycobacterium tuberculosis синтезирует никотиновую кислоту.
Факторы патогенности микобактерии туберкулеза:
- Экзотоксин,
- Эндотоксин,
- Вещества микробной клетки — липиды, гликолипид, так называемый корд-фактор.
Эпидемиология
Микобактерии широко распространены в природе. Они обитают в объектах внешней среды – в почве, пыли, воде водоемов и бассейнов. Микобактерии обнаруживают в организме клещей, рыб, птиц, животных. Они являются представителями нормальной микрофлоры слизистых оболочек респираторного и урогенитального трактов человека.
Пути распространения микобактериозов:
- Аэрогенный,
- Контактный,
- Пищевой,
- Водный.
Большое значение в возникновении заболевания имеет снижение иммунитета и генетическая предрасположенность.
Резервуаром микобактерий туберкулеза является больной человек с активно протекающим процессом. Обязательные условия для заражения: наличие воспалительных и деструктивных изменений в легких, выделение микобактерий, продолжительный контакт с больным человеком. Заражение происходит преимущественно воздушно-капельным путем, реже контактным и алиментарным. Возможно трансплацентарное инфицирование плода.
Патогенетические звенья туберкулеза:
- Проникновение в организм и размножение микобактерий,
- Формирование воспалительного очага – инфекционной гранулемы,
- Сенсибилизация,
- Специфическое воспаление в лимфоузлах,
- Образование первичного туберкулезного комплекса,
- Поглощение микробов макрофагами с образованием барьера,
- Атака этих клеток лимфоцитами, «выстраивающихся» по периферии очага,
- Формирование специфических туберкул, содержащих возбудителя – мелких, зерновидные бугорков белого или серовато-желтого цвета,
- Слияние туберкул в конгломераты,
- Сдавливание кровеносных сосудов,
- Ишемия,
- Казеозный некроз в центре конгломерата в виде сухих творожистых крошек,
- Кровотечение.
Образовавшиеся туберкулы при доброкачественном течении рассасываются, пораженный участок рубцуется или кальцифицируется. В противном случае первичный очаг размягчается и инфильтрируется, прорывается в близлежащие ткани и приводит к разрыву бронха. Некротизированная ткань проскальзывает в просвет бронха и образуется каверна. На коже или в кишечнике такой процесс заканчивается образованием язвы.
Симптоматика
Клиническая картина микобактериозов разнообразна и зависит от локализации очага поражения.
Общие проявления патологии:
- Длительное недомогание,
- Быстрое утомление,
- Слабость,
- Потливость,
- Похудание,
- Субфебрильная температура.
При поражении легочной ткани у больных возникает одышка, кашель с мокротой, кровохарканье, лихорадка, боль в груди, слабость, снижение массы тела.
Микобактериальное воспаление кожи, подкожной клетчатки, раневых поверхностей, лимфатических узлов, мочеполовых органов, костей и суставов, мозговых оболочек начинается остро или скрыто, протекает очень тяжело. Туберкулез может поражать все органы и ткани, кроме волос и ногтей. Возможна mixt-инфекция, обусловленная вторичной эндогенной микрофлорой.
Внелегочной туберкулез:
поражение костей и суставов
Поражение костей и суставов проявляется болью, ограничением движений, отечностью и покраснением кожи, утолщением диафизов костей, атрофией мышц. Симптомы могут самостоятельно исчезать и появляться вновь. Боль сначала имеет разлитой характер, а затем локализуется в зоне поражения. Подвижность ограничена ригидностью мышц и изменением конгруэнтности суставных поверхностей. Суставы деформируются, кожная складка утолщается, функциональные расстройства усиливаются.
- Туберкулез различных отделов пищеварительного тракта встречается довольно редко. В последние годы наблюдается значительный рост заболеваемости и смертности от этого заболевания. Это связано с усилением миграционных процессов и учащением случаев туберкулеза, вызванного лекарственноустойчивыми микобактериями Туберкулез желудка проявляется болью в эпигастрии, отрыжкой, рвотой, резким снижением аппетита, истощением, лихорадкой.
туберкулез кожи
Туберкулезный лимфаденит сопровождается увеличением лимфоузлов, вовлечением в процесс окружающей ткани и образованием крупных «пакетов». Из-за распада казеозных масс появляется флюктуация. Кожа над очагом поражения цианотичная или гиперемированная, истонченная, вскрывается свищом с образованием язвы.
- Урогенитальный туберкулез проявляется слабостью, субфебрилитетом, ноющей болью в спине, артериальной гипертензией. Подтвердить диагноз туберкулеза мочевой системы позволяет только многократное исследование мочи на микобактерии, взятой в стерильных условиях.
- Туберкулез мужских половых органов характеризуется поражением простаты. При пальпации она плотная и бугристая. При прогрессировании недуга железа сморщивается, становится плоской, в ней прощупываются отдельные кальцинаты. Больных беспокоит дизурия. В анализах простатического секрета обнаруживают казеоз и микобактерии туберкулеза.
Диагностика
Для постановки диагноза микобактериоз необходимо учитывать клинические признаки, результаты рентгенологических и лабораторных данных.
- Основной метод диагностики микобактериозов бактериологический. Биоматериал засевают на специальные питательные среды, инкубируют и изучают выросшие колонии. На среде Левинштайна-Йенсена на 14-40 сутки патогенные бактерии образуют сухой морщинистый налет кремового цвета, а также колонии, похожие на цветную капусту, с приятным запахом. Культуры плохо снимаются со среды, а при прокаливании трещат. На поверхности жидких сред на 5-7 сутки появляется сухая пленка, которая постепенно утолщается и падает на дно. Среда при этом остается прозрачной. Возможен равномерный рост по толще среды. При внутриклеточном развитии отмечают рост в виде серпантинообразных кос. Атипичные микобактерии образуют на пластинчатых средах гладкий, мелкоскладчатый, часто маслянистый налет. На жидких средах они растут на дне в виде хлопьев, а на поверхности среды — в виде тонкой маслянистой пленки. После микроскопии выделенную чистую культуру накапливают для дальнейшего установления принадлежности микроба к микобактериям. Специалистам необходимо установить вид микроорганизма и уровень патогенности. Первичная идентификация проводится в лабораториях противотуберкулезных диспансеров. Она заключается в определении скорости роста, способности к пигментообразованию, синтезу каталазы и ниацина, морфологических особенностей бактерий. Практически все виды микобактерий дают рост на среде с салицилатом натрия, в то время как возбудители туберкулеза на нем не растут. Референс-идентификация требует проведения сложных исследований и проводится в специализированных лабораториях научных учреждений. Большое значение для лечения имеет определение чувствительности к антибиотикам.
- Большие возможности для определения возбудителей открывает внедрение полимеразной цепной реакции. Идентификации микробов с помощью молекулярно-генетических методов – процесс трудоемкий, имеющий много подготовительных стадий и требующий специального дорогостоящего оборудования.
- Вспомогательное значение имеет серодиагностика – определение антител с помощью реакции агглютинации, преципитации, связывания комплимента, иммуноэлектрофореза, иммуноферментного анализа.
- Кожные аллергические пробы с туберкулином — Манту, Пирке. Небольшие дозы туберкулина вводят внутрикожно или втирают в кожные насечки. Положительный результат – папула до 10 мм указывает на сенсибилизацию, вызванную контактом лица с антигеном или инфицированием. Сомнительный результат – папула 5-10 мм. В этом случае пробу необходимо повторить. При меньшем размере папулы результат считается отрицательным.
- Биопроба на лабораторных животных – подкожное или внутрибрюшинное заражение материалом, полученным от больного. У животных развивается заболевание, происходит генерализация инфекции, которая приводит к смерти через 1-2 месяца. С 5-10-го дня можно исследовать пунктат лимфатического узла.
- Гистологическое исследование легочной ткани обнаруживает гранулемы.
- Рентгенодиагностика позволяет заподозрить определенное заболевание — туберкулез или микобактериоз.
Лечение
Лечение микобактериозов – процесс длительный и комбинированный. Он вызывает большие трудности в силу устойчивости микробов к основным противотуберкулезным препаратам. Больных с острыми формами госпитализируют в стационар. Лица с активным туберкулезом легких лечатся в противотуберкулезном диспансере, а больные лепрой живут в специальных лепрозориях.
Специалисты рекомендуют больным соблюдать лечебную диету. Питание должно быть сбалансированным и содержать достаточное количество белков, жиров, углеводов и микроэлементов. Пациентам показана лечебная физкультура и существенная двигательная активность. Тяжелые формы патологии требуют соблюдения строгого постельного режима, приема антиоксидантов, а при необходимости – внутривенного введения активных веществ и микроэлементов.
Для лечения туберкулеза легких применяют специальные противотуберкулезные препараты первого ряда: «Изониазид», «Пиразинамид», «Этамбутол» и второго ряда: «ПАСК», «Протионамид», «Этионамид», «Циклосерин». Больные с неспецифческим микобактериозом получают антибактериальную терапию препаратами широкого спектра из группы фторхинолонов, аминогликозидов, рифампицина и макролидов. Используют также сульфаниламиды и противолепрозные средства.
Обычно проводят терапию одновременно несколькими препаратами с разным механизмом действия. В комплексе лечебных мероприятий используется десенсибилизирующая терапия, гормонотерапия, а также стимуляция естественных защитных механизмов организма — иммунотропное лечение. Муколитические средства способствуют лучшему отхаркиванию мокроты. Некоторые терапевтические схемы включают в себя противогрибковые, противовирусные и антипаразитарные составляющие.
Физиотерапия стимулирует воздействие основного метода борьбы с туберкулезом. Больным показаны следующие процедуры: КВЧ и УВЧ, электрофорез, ингаляции, лазерная терапия, ультразвук, магниты, СВЧ-воздействие.
При хронических деструктивных процессах в легких показано хирургическое лечение. Основные виды операций — пневмонэктомия, частичная резекция органа дыхания, лобэктомия, плеврэктомия, кавернэктомия.
Профилактика
Специфическая профилактика туберкулеза – использование живой вакцины БЦЖ. В нашей стране согласно Национальному календарю прививок иммунизация показана всем новорожденным на 5-7-й день жизни. На наружной поверхности верхней трети плеча ставят внутрикожную инъекцию. Через 4-6 недель образуется инфильтрат – пустула. Микобактерии приживаются и обнаруживаются в организме от 3 до 11 месяцев. Ревакцинацию проводят лицам с отрицательной туберкулиновой пробой с интервалом в 5-7 лет до 30-летнего возраста.
Неспецифическая профилактика микобактериозов:
- Ежегодное флюорографическое исследование.
- Вакцинация перед посещением экзотических стран, где легочные инфекции очень распространены.
- Ведение здорового образа жизни: борьба с курением, отказ от алкоголя, правильное питание, закаливание, физическая культура.
- Современное обращение к врачу при появлении симптомов заболевания.
Микобактерии — огромная группа микроорганизмов, способных вызвать у человека развитие специфического и неспецифического воспаления внутренних органов, которое требует незамедлительного лечения. Врач-фтизиатр, обследовав пациента, назначает медикаментозную терапию, физиопроцедуры, а при необходимости — консультацию хирурга и оперативное вмешательство.
Мнения, советы и обсуждение:
Палочка Коха: сколько живет возбудитель туберкулеза
Туберкулез – опасное заболевание, от которого не застрахован ни один человек вне зависимости от пола, возраста, социальной принадлежности. Микобактерия туберкулеза, или палочка Коха, является возбудителем опасного инфекционного заболевания человека и животных. Заражение впервые происходит в детском возрасте. До возникновения благоприятных условий для развития и размножения патогенного микроба он не проявляет активности. Туберкулез может поражать любые ткани и органы при ослаблении иммунной защиты. По-латыни название возбудителя туберкулеза звучит Mycobacterium tuberculosis. Микроб устойчив к неблагоприятным факторам окружающей среды и отличается высокой вирулентностью.
Палочка Коха под увеличением
Что такое палочка Коха
Несмотря на то, что с момента открытия возбудителя туберкулеза прошло более ста лет, заболеваемость и смертность от этой болезни остается высокой. Опасность микобактерии туберкулеза заключается в ее вирулентности и патогенности. Это значит, что возбудитель обладает высокой способностью заражать организм и потенциальным свойством при благоприятных условиях провоцировать инфекционный процесс.
Нельзя путать туберкулезного микроба с палочкой Коха-Уикса, которая вызывает острый конъюнктивит.
МБТ (микобактерия туберкулеза) относится к грамположительным бактериям семейства Micobacteriaceae рода mycobacterium, проявляющим патогенность к человеку и животным. Эта бактерия – не вирус, а микроорганизм, обладающий некоторыми свойствами грибов. Характерные особенности возбудителя:
- Заболевание вызывают три вида микобактерий – промежуточный, бычий и человеческий.
- Более 90% возбудителей поражают органы дыхания. Внелегочная локализация остальных – ЖКТ, опорно-двигательный аппарат, мочеполовая система.
- Микобактерии в организме находятся в барьерно-фагоцитарной системе макрофагов.
- Бактерии отличаются сложным характером метаболизма, что обеспечивает их сопротивляемость и изменчивость клеток для выживания.
- При посеве микобактерии на питательную среду возбудитель поглощает кислород. Аналогично грибам, он образует колонию с шероховатой поверхностью молочно-розового цвета.
Болезнь, вызванная палочкой Коха, поддается лечению, если пациент своевременно обращается за медицинской помощью. При ослаблении иммунитета хозяина и наличии серьезных сопутствующих заболеваний микобактерия палочка Коха первоначально инфицирует макрофаги, связывается с мембранами клеток, фагоцитируется внутрь, используя органеллы макрофагов для своей жизнедеятельности.
Культивированная микобактерия
История открытия микобактерии туберкулеза
Первым врачом, обратившим внимание на серьезную болезнь легких и органов дыхания, был Гиппократ. Он дал название заболеванию – фтизис. До XIX века туберкулез называли чахоткой. Болезнь давала высокую смертность среди населения разных стран. Чахотка поражала молодежь, и зараженные чаще не доживали до старости.
Много лет медики и ученые пытались выявить причину инфицирования чахоткой. Только в 1882 году известный немецкий микробиолог Генрих Герман Роберт Кох открыл возбудитель туберкулеза, используя микроскоп Левенгука. За свою серьезную работу Кох получил Нобелевскую премию (1905 год), а микобактериям присвоили наименование палочки Коха. Он провел множество опытов для открытия возбудителя туберкулеза, и лишь 271-й эксперимент стал прорывом в области медицины и микробиологии. Продолговатая бактерия, по форме напоминающая палочку, Mycobacterium tuberculosis была детально исследована Кохом, для чего доктор медицины применил поэтапный эксперимент:
- Выведение бактерии туберкулеза из зараженного организма.
- Высевание материала на питательную среду для выращивания чистой колонии.
- Опытное заражение лабораторной мыши для получения клинической картины.
В девятнадцатом веке от чахотки в Германии умирал каждый седьмой житель. Продолжительное время Роберт Кох брал срезы тканей умерших пациентов для проведения опытов, окрашивал экспериментальный материал химическими красителям, изучал под микроскопом. Результат 271-го опыта наконец оправдал ожидания – бактерия была выведена. В качестве питательной среды использована сыворотка животной крови, а бациллой заразили подопытных морских свинок.
Гиппократ, получивший прозвище «Отец медицины»
Возбудитель туберкулеза в 1882 году был открыт Кохом, но исследование и изучение бациллы продолжается для поиска эффективных методов борьбы с заболеванием. В результате высокой устойчивости палочки к неблагоприятным факторам окружающей среды, микобактерия способна адаптироваться к медицинским препаратам, нейтрализовать полезное действие лекарственных средств. В далеком 1882 году Кох открыл причину туберкулеза. К результатам его же трудов принадлежит выявление патогенов сибирской язвы, холеры.
Возбудитель туберкулеза: таксономия
По таксономическим исследованиям микобактерии туберкулеза относят к прокариотам, поскольку в цитоплазме отсутствуют высокоорганизованные органеллы – тип актинобактерии. Клетки палочки Коха резистентны (устойчивы) к спиртовой, кислотной, щелочной окраске, что длительное время затрудняло выявление бактерии, вызывающей туберкулез. Таксономия возбудителя определяется следующими характеристиками:
- Из-за схожести бактерии с грибами туберкулезный возбудитель относится к роду микобактерий – Mycobacterium.
- Ранее род Mycobacterium условно подразделяли на типы и подроды, но по последним таксономическим исследованиям микобактерии разделили на 3 группы.
- Группы рода Mycobacterium классифицированы по скорости роста бактерий – палочка Коха относится к первой группе, способной давать колонии через 7 дней.
- Первая группа объединяет медленно растущие бактерии: типы микобактерий туберкулеза растут на плотных питательных средах более одной недели.
- Палочка Коха – прокариот (не эукариот), поскольку представляет собой живой микроорганизм, клетки которого не содержат ядра и мембранных органелл.
- Виды микобактерий туберкулеза – это человеческий, бычий и промежуточный. Заражение человека в 95% случаев происходит от больных людей.
Школа Гиппократа оставила множество научных трудов, которые использовались в Средиземноморье более 1000 лет
Медицинская статистика показывает, что инфицирование туберкулезом от животных наступает в 5% случаев, еще 5% от общего числа зарегистрированных заболеваний возникает при заражении через продукты питания: молоко, мясо, сыр, творог, то есть алиментарным путем. Таксономическое описание палочки Коха определяет возбудителя туберкулеза как микроорганизм, относящийся к мезофиллам и аэрофилам. Клетки нуждаются в кислороде для дыхания, лучше всего живут и размножаются при умеренной температуре.
Внешний вид и внутреннее строение
Как же выглядит палочка Коха? Это продолговатая прямая или изогнутая бактерия, отличается небольшими размерами. В длину возбудители туберкулеза не превышают десяти микрометров, а в диаметре достигают 0,5 микрометра. Микобактерия имеет продолговатую форму с плотной многослойной оболочкой, которая обеспечивает высокую выживаемость микроорганизма в неблагоприятных условиях окружающей среды. В характеристике микобактерии туберкулеза по строению выделяют несколько особенностей:
- Бактерия-прокариот без ядра и высокоразвитых органелл, внутренний состав которой включает 90% воды, а также белки, минеральные соли, углеводы, жиры.
- Во внутреннем строении бактериальной клетки определяют стенку из 3-4 слоев, бактериальную цитоплазму, субстанцию ядра, цитоплазмическую мембрану.
- Морфологические свойства возбудителя туберкулеза: образование нитевидных форм, полиморфизм, кислотоустойчивость, формирование изменчивых L-форм.
- В морфологии выделяют свойство сохранять окраску в щелочной, кислой, спиртовой среде благодаря содержанию восков, жиров, миколевой кислоты.
Генрих Герман Роберт Кох
Перепутать микобактерию туберкулезного агента можно с сапрофитными атипичными микобактериями – паратуберкулезными бациллами, которых обнаруживают в сточных сливах, водопроводной воде, некоторых продуктах питания, на коже человека, в кале, моче, слюне, мокроте. Микробиология возбудителя туберкулеза включает проведение сложной разноплановой диагностики для исключения ошибок в распознавании природы патогена. В отличие от штамма Mycobacterium tuberculosis, паратуберкулезные бациллы не вызывают типичных изменений в организме носителя – человека или животного.
Для выявления микобактерии туберкулеза используют распространенные способы окрашивания исследуемого материала по методу Циля-Нильсена, по Граму, по способу Муха, Шиенглера, Муха-Вейса. При окрашивании в бактериях выявляют ярко-красные и фиолетовые гранулы, что позволяет визуализировать строение сложной оболочки микроорганизмов.
Особенности жизнедеятельности
Микобактерии туберкулеза показывают высокую устойчивость к негативным воздействиям извне, они надежно защищены от механических повреждений плотной прочной оболочкой клетки, обеспечивающей целостность и сохранность внутриклеточного аппарата. Благодаря многослойной структуре оболочки жизненный цикл микобактерии отличается высокой продолжительностью.
Особенности жизнедеятельности возбудителя туберкулеза и его свойства:
- Хорошо переносит пагубные внешние воздействия химического и механического характера.
- В условиях темной влажной среды с постоянной температурой в 23°C бактерии способны существовать до семи лет.
- МТБ размножается путем простого деления клетки, цикличность которого составляет от 14 до 18 часов.
- Антигены микобактерий туберкулеза включают протеины, липиды, фосфатиды, полисахариды. Выявлены общие и специфические антигены возбудителей.
- Для культивирования микобактерий туберкулеза идеально подходит плотная питательная среда с хорошим доступом воздуха.
- Палочка Коха для активной жизнедеятельности нуждается в кислороде, но при определенных условиях может развиваться как аэроб или анаэроб.
- Размножение клеток начинается с вдавливания мембраны в цитоплазму для формирования межклеточной перегородки и образования дочерней клетки.
- К важным свойствам микобактерий туберкулеза относится возможность альтернативного размножения сложным почкованием или ветвлением.
Слева – разрушение легких под воздействием туберкулеза; справа – нормальное состояние органов
Поглощенные макрофагами микобактерии длительное время сохраняют жизнеспособность, могут вызвать туберкулез после нескольких лет пребывания в латентном состоянии без проявления активности и характерных симптомов. Выявление микобактерий туберкулеза выполняется методом флотации, люминесцентного исследования, что увеличивает частоту бацилловыявления в мокроте, промывных водах желудка, каловых массах, экссудате, спинномозговой жидкости. Автоматическая система культивирования микобактерий существенно сокращает время, необходимое для выведения бацилл на питательных средах.
В результате высокой заразности туберкулеза, роста смертности среди населения, детям дошкольного и школьного возраста проводят первичное исследование – реакцию Манту. Проба с туберкулином выполняется мертвыми палочками Коха, после чего определяют реакцию организма. При покраснении, припухании, воспалении места инъекции назначают дополнительные лабораторные исследования. Можно ли посеять мертвые палочки Коха? Очевидно, что клетки, утратившие способность к жизнедеятельности, не смогут развиваться и размножаться.
Пути попадания в организм человека
Инфицирование здорового организма туберкулезной палочкой Коха происходит несколькими путями. При сильной иммунной защите контакт с носителем не всегда провоцирует развитие заболевания. Палочка Коха есть у каждого человека, но бактерии находятся в бессимптомном состоянии. Палочки Коха передаются следующим образом:
- Самый частый путь заражения микобактерией туберкулеза – передача воздушно-капельным способом (чихание, кашель, насморк).
- Алиментарный тип заражения (через продукты) туберкулезной палочкой Коха – это 5% от всех случаев инфицирования.
- Микобактерия туберкулеза может содержаться в пищевых продуктах животного происхождения – сыр, творог, молоко, мясо.
- Передача штамма через животных – еще один вариант, как здоровые люди могут заразиться палочкой Коха.
- Туберкулез в ветеринарной практике встречается у кошек, собак, диагностируется у крупного рогатого скота.
В мире уделяется огромное внимание лечению животных, ведь от этого зависит здоровье людей
Палочка Коха – это возбудитель с высоким уровнем патогенности и вирулентности, он способен поражать любые группы людей. Но есть категория лиц, относящихся к группе риска, а также ряд факторов, которые могут спровоцировать заражение:
- Младенцы. У новорожденных слабая, несформированная иммунная защита. Возбудитель туберкулеза может передаваться с молоком матери в период лактации, если женщина заражена палочкой Коха.
- Люди, проживающие в антисанитарных условиях: жители приютов для бездомных, арестанты тюремных учреждений, лица без определенного места жительства.
- Палочкой Коха легко заражаются пациенты с онкологическими заболеваниями, ВИЧ-инфицированные больные, люди, в чьих семьях уже есть заболевшие туберкулезом.
- Провоцирующие факторы заражения туберкулезом: наследственная предрасположенность, снижение иммунитета, психические и нервные расстройства, вредные привычки (алкоголизм, наркомания), плохое питание.
- При снижении качества жизни бактерии туберкулеза из латентной формы могут перейти к активной жизнедеятельности, поэтому в профилактике заболевания важна санитария, сбалансированное питание, усиление иммунитета.
Как отмечает медицинская статистика, чаще всего заражение палочкой Коха наблюдается у пациентов в возрасте от 18 до 26 лет – молодое трудоспособное население. Но заразиться может любой человек, поэтому важно уделять внимание профилактике болезни.
На карте показаны показатели смертности от туберкулеза среди ВИЧ-инфицированных по всему миру
Где и сколько живет палочка Коха
Научные исследования доказали высокую устойчивость микобактерий туберкулеза во внешней среде. За счет трехслойной стенки бактерии выживают практически в любых неблагоприятных условиях. Лечение пациентов осложняется лекарственной устойчивостью микобактерий туберкулеза. Клетки «привыкают» и приспосабливаются к препаратам. В анаэробном латентном состоянии палочка Коха спит месяцами и годами, всегда готовая «пробудиться» при благоприятных условиях. Устойчивость во внешней среде меняется под воздействием разных факторов:
- Высушенное состояние – возбудители туберкулеза живут до трех лет, сохраняя жизненную активность.
- Вне организма палочка Коха обитает до семи лет в пределах теплого, темного помещения и оптимальной влажности.
- Возбудитель туберкулеза устойчив к влиянию высоких и низких температур внешней среды.
- В навозе жизнеспособность сохраняется до 15 лет, в грунте – до шести месяцев, в воде – до пяти месяцев.
- Палочка Коха может жить в помещении годами, при попадании микробов в дом или в квартиру до трех месяцев сохраняется в книгах и на вещах.
- Если возбудитель обнаружен в сыре, масле, жизнеспособность сохраняется до года, в молоке – пару недель.
В неблагоприятных условиях туберкулезная микобактерия выживает, переходя в латентное состояние и образуя L-формы. Для дезинфекции палочки Коха применяют кипячение, вымораживание, обработку хлором. Несмотря на то, что возбудитель туберкулеза устойчив к внешним воздействиям, достаточно пары минут под солнечным светом, чтобы бактерии погибли. Время жизни палочки Коха сокращается в неблагоприятных условиях: отсутствии кислорода, среды питания, оптимальной влажности. При подозрении на заражение у пациента нужно собрать мокроту для проведения лабораторных исследований. На амбулаторной карте сохраняется история болезни пациента, описание клинической картины, симптомов, проведенных проб.
Карта стран с высоким уровнем заболеваемости (количество зараженных на каждые 100 тысяч населения)
Что убивает микобактерию туберкулеза
Изменчивость и сложный характер метаболизма и морфологии палочки Коха требует проведения дифференциальной диагностики для получения точных сведений об инфицировании пациента. Чтобы убить палочку Коха, больным назначают терапию и прием широкого спектра лекарственных препаратов. В помещениях, в которых проживают больные туберкулезом, выполняют дезинфекцию и санитарную обработку. Чего боится палочка Коха:
- Кипячение – микобактерия погибает через 15-20 минут; при нагреве жидкости до 60-70°C – за 40-60 минут.
- Под воздействием сухого жара возбудитель туберкулеза гибнет через час, повышенная кислотность убивает палочку Коха через полчаса.
- Микобактерии туберкулеза наиболее чувствительны к ультрафиолетовому свету – при попадании прямых солнечных лучей погибают за пару минут.
- В быту и в амбулаторных условиях палочку Коха можно убить хлорсодержащими растворами или перекисью водорода за пять часов.
- Лампы ультрафиолетового облучения (УФО) создают неблагоприятные условия, при каких палочка Коха погибает совсем.
Поскольку микобактерия туберкулеза очень устойчивая, возбудитель хорошо переносит низкие и высокие температуры, высушивание, обезвоживание. Палочка Коха может погибнуть от лекарственных препаратов, но с таким же успехом может выработать L-формы при медикаментозной химиотерапии или повышении иммунитета пациента. При какой температуре погибает палочка Коха, установили научные исследования бациллы – не менее шестидесяти градусов по Цельсию в жидкой среде.
Лекарственная устойчивость микобактерий туберкулеза является множественной – МЛУ. Эксперты медицины отмечают, что с каждым годом возрастает количество больных туберкулезом с МЛУ. Возбудитель «привыкает» к противотуберкулезным препаратам разных групп и видов, включая наиболее мощные медикаменты Изониазид и Рифампицин.
Житель Судана, болеющий туберкулезом
Опасность микроба
Патогенный возбудитель попадает в организм преимущественно при сниженном иммунитете воздушно-капельным путем. Первоначально бацилла размножается медленно вне клеток, после чего начинает атаковать макрофаги, проникает в лимфатическую систему, начинает поражать ткани. Опасность микроба состоит в следующем:
- палочка Коха вызывает поражение тканей разных органов с хорошей микроциркуляцией крови;
- на пораженных тканях образуются бугорки, которые быстро разрастаются, провоцируя воспалительный процесс;
- иммунный ответ организма приходит через несколько недель с момента заражения и активности возбудителя;
- МБТ у человека вызывают заболевание открытой или закрытой формы;
- не имеет принципиального значения количество микобактерий туберкулеза в организме – решающую роль играет иммунитет;
- высокую опасность представляет вирулентность микобактерий, обусловленная факторами высокой патогенности микроорганизмов;
- выживаемость палочки Коха вызвана постоянным изменением генома ДНК.
У взрослых в 90% случаев причиной становится реинфекция, возникающая как следствие первичного не до конца вылеченного туберкулеза. Возбудителем болезни у детей является палочка Коха, поражающая организм при некачественной противотуберкулезной вакцинации или при непосредственном контакте с больным человеком – родственник, член семьи.
Палочка Коха обладает выраженным вредоносным действием в результате высокой степени болезнетворности. Возбудитель туберкулеза относится к категории наиболее опасных инфекционных агентов, способных вызвать смерть пациента. Главная причина опасности возбудителя – скрытое протекание инкубационного периода и быстрое прогрессирование инфекции, спровоцированной микобактерией.
Картинка ярко демонстрирует основной способ передачи заболевания
Как обнаруживается возбудитель туберкулеза
При подозрении на заражение палочкой Коха проводится дифференциальная диагностика. После инкубационного периода возникают первые симптомы заболевания, причем признаки имеют полное сходство с респираторно-вирусной инфекцией, и на данном этапе проба Манту показывает отрицательный результат. Все же возбудителем туберкулеза является палочка Коха. Бактерию можно обнаружить несколькими способами:
- Анализ мокроты на микобактерии туберкулеза. Проводят лабораторную диагностику трех порций материала, детям делают забор промывных вод желудка. Исследование мокроты на содержание МБТ выполняется при обращении пациента с жалобами к врачу и подозрении на легочную локализацию очага инфицирования.
- Если область поражения сосредоточена не в легких, материалом для диагностики может быть любая жидкая среда, полученная из организма. Назначают анализ крови на микобактерии туберкулеза, забор жидкости из плевры, проведение анализа мочи на микобактерии туберкулеза. При поражении половых органов женщинам делают анализ менструальной крови.
- Материалом для проведения лабораторных анализов служат частицы зараженных тканей, полученные при хирургической биопсии, пункции костного мозга, жидкие среды суставных и брюшных полостей, экссудат, спинномозговая жидкость, гнойные отделения, каловые массы. Исследование палочки Коха в мазке позволяет подтвердить или исключить поражение мочеполовой системы.
Алгоритм сбора мокроты для выявления микобактерии туберкулеза заключается в нескольких действиях: направления на сдачу биоматериала, подготовка плевательницы с наклеиванием этикетки с данными пациента, тщательная гигиена полости рта, сплевывание мокроты. Только специалисты могут проверять наличие палочки Коха в забранном для анализов материале.
Медицинский работник дает человеку контейнер для сбора мокроты
Современная медицина располагает несколькими способами, при помощи которых удается точно установить или опровергнуть присутствие колонии микробов в организме человека.
Методы диагностики туберкулеза:
- Прямое бактериоскопическое исследование. Выявление возбудителя возможно при наличии большого количества возбудителей в исследуемом материале – не менее десяти тысяч микробов на миллиметр. Время получения результата при выполнении диагностики методом микроскопии – один час.
- Анализ ПЦР. Если в материале при полимеразной цепной реакции присутствует несколько десятков микробов, проведение теста на палочку Коха дает положительный результат с достоверностью 100%. Метод ПЦР исключает наличие перекрестных реакций, позволяет выявить ДНК клеток.
- Культуральный способ исследования. Заключается в посеве биологического материала на питательную среду для получения чистой культуры. Слизь после взятия мокроты высевают, выращивание чистой культуры занимает до трех месяцев. Метод культивирования дает результат при наличии сотен микробов.
- Рентгенологическое исследование, проба Манту или Пирке. Рентген, сделанный в трех проекциях, дает детальную визуализацию легких пациента. Аллергический метод (реакция Манту) основан на инъекции туберкулина в организм человека. Ответ оценивается через 72 часа. Если проба Манту «норма» – что это значит? Размер папулы и область покраснения по таблице соответствует нормальному значению.
- Серологическая диагностика. В реакции непрямой гемагглютинации (РНГА) в качестве антигена используются эритроциты человека, нагруженные экстрактом микобактерий туберкулеза или туберкулином. Серологическая диагностика методами РНГА, иммуноферментного анализа, радиоиммунного метода и иммуноблоттинга дает достоверные результаты исследований.
Схема, по которой работал Кох, чтобы выделить микобактерию
При инфицировании пациента палочкой Коха могут быть получены следующие данные:
- повышенная СОЭ;
- определение ДНК в сыворотке крови;
- повышенное число лейкоцитов с изменением формы клеток.
В целях ранней диагностики туберкулезной инфекции проводят выявление антител Mycobacterium tuberculosis. Анализ микобактерии туберкулеза инвитро – это тест с использованием антигена А60. Метод диагностики позволяет выявить антитела к микобактериям туберкулеза в крови в качестве альтернативного теста при комплексном обследовании пациента.
Клинические испытания после проведения теста инвитро показали высокую результативность метода – 86-90%. Суммарные антитела к микобактериям туберкулеза IgM+IgG+IgA помогают определить стадию заболевания. Тест на антитела может быть использован вместо Манту, когда проба показывает отрицательный результат в момент инкубационного периода заболевания. Материалом исследования служит венозная кровь, сроки получения результата – от пяти до семи дней.
Интерпретировать результаты высокочувствительного иммуноферментного анализа можно так:
- острая форма инфекции;
- ранее перенесенная инфекция;
- хроническое течение болезни;
- легочная или внелегочная локализация туберкулеза.
Результат оценивается по наличию или отсутствию антител IgM, IgG, IgA. Однако отрицательный тест может свидетельствовать о ранней стадии болезни, поэтому требуется повторная диагностика через несколько недель.
Туберкулез: особенности заболевания
Туберкулезная микобактерия может сохраняться в организме человека и быть причиной заражения других людей. Заболевание, вызванное палочкой Коха, представляет серьезную опасность для человека, поскольку исходом инфицирования может быть летальный исход. В результате опасных факторов патогенности микобактерий туберкулеза возрастает скорость поражения тканей вокруг очага инфицирования.
Самый распространенный симптом легочной формы – кашель с болевым синдромом
Палочка Коха быстро приспосабливается к лекарственным препаратам, что усложняет лечение болезни. Все о туберкулезе знать невозможно, но с важными моментами ознакомиться необходимо:
- В процессе жизнедеятельности микобактерия туберкулеза может выделять в организм токсичные вещества, негативно влияющие на клеточный иммунитет.
- После попадания в организм носителя бактерия пребывает в латентном состоянии и переходит к активной фазе при создании благоприятных условий.
- Палочка Коха провоцирует заболевание в двух формах – открытой и закрытой. В первом случае пациент может заражать окружающих, во втором – не может.
- Разновидности туберкулеза включают легочную и внелегочную форму болезни – поражение тканей и органов с хорошей микроциркуляцией крови.
- По степени поражения различают очаговую, латентную, фиброзную, диссеминированную, казеозную форму туберкулеза и редкие разновидности.
- Симптомы и лечение при заражении палочкой Коха зависят от локализации патологии: легкие, спинномозговые нервы, оболочки головного мозга, кожа, система пищеварения, кости, глаза, почки, мочеполовая система.
Люди с сильным иммунитетом могут прожить всю жизнь с палочкой Коха и не заболеть туберкулезом. Если из латентной формы микобактерии переходят в активную фазу, инфицирование наступает до того, как организм успевает дать иммунный ответ на заражение. Клиническую картину туберкулеза определяют по симптоматике болезни. После проведения дифференциальной диагностики пациентам назначают лечение.
Иногда рентгеновские снимки спасают жизнь человеку
заразен или нет, лечение, код по МКБ-10, классификация атипичных форм по Раньону, ренген и КТ-признаки, рекомендации при ВИЧ
Редактор
Анна Сандалова
Пульмонолог, врач высшей категории
Микобактериоз легких — воспаление легочной ткани с изменением структуры и функциональной активности органа, вызванное атипичными (нетуберкулезными) микобактериями. Недостаточность сведений о возбудителе, отсутствие чувствительных методов диагностики ограничивают возможности точного отслеживания распространенности данного заболевания среди населения. Возбудитель все чаще определяется у лиц, страдающих от ВИЧ-инфекции. Что такое микобактериоз легких с клинической точки зрения? Как его выявить и чем лечить?
Причины и классификация
Код заболевания по МКБ-10 — А31. Причиной микобактериоза легких является нетуберкулезная микобактерия, относящаяся к порядку Actinomycetales. Микроорганизм считается условно-патогенным возбудителем. Насчитывается около 60 видов микобактерий. Инфекция определяется в окружающей среде повсеместно, естественный резервуар — почва и вода. Источником также может стать зараженная домашняя птица.
Передается ли микобактерия от человека к человеку, пока неизвестно. Одни специалисты утверждают, что больные не представляют эпидемиологической опасности и не требуют изоляции, нет данных о том, что человек заразен. Другие врачи считают, что риск все-таки существует, особенно среди лиц, страдающих от муковисцидоза, ВИЧ-инфекции.
Существует классификация по Раньону, согласно которой атипичные микобактерии делятся на четыре группы:
- фотохромогенные (M. kansasii, М. marinum, М ulcerans, М simiae, М. szulga) — вызывают туберкулезоподобные изменения в легких, дополнительно – лимфадениты, поражения кожи и подкожной клетчатки;
- скотохромогенные (М scrofulaceum, М aquae, М flavescens) — реже являются причиной воспаления в легких;
- нефотохромогенные (М avium, М. intracellular) — опасны для больных с иммунодефицитом, особенно при ВИЧ-инфекции;
- быстрорастущие (M.fortuitum, М. friedmanii, М. malmoense, М. smegmatis, М. phlei) — причастны к возникновению абсцессов.
Отдельным перечнем выделяют предрасполагающие факторы, увеличивающие риск развития микобактериоза. К таким факторам относится работа на вредном производстве, регулярный контакт с химическими испарениями и сельскохозяйственными животными, наличие в анамнезе хронических заболеваний легких (ХОБЛ, микоз, бронхоэктазия). Значение имеют изменения в пищеводе, рост злокачественных новообразований, курение.
Диагностика
Микобактериоз органов дыхания чаще встречается у взрослых пациентов, у детей патологию обнаруживают редко. У большинства больных фиксируются в анамнезе деструктивные и обструктивные поражения бронхолегочной системы. Клиника схожа с симптомами туберкулеза, атипичные микобактерии могут вызывать у человека:
- длительный кашель с выделением небольшого количества мокроты;
- затруднение дыхания, одышку;
- кровохарканье;
- боли в области грудной клетки;
- повышение температуры тела до 37,5°С;
- слабость, потерю аппетита и прочие признаки интоксикации.
Рентгенография при микобактериозе
На рентгенограмме иногда видны каверны с тонкой стенкой, отсутствием очагов диссеминации и незначительной инфильтрацией вокруг. На КТ (компьютерной томографии) органы визуализируются гораздо лучше, врач определяет структурные изменения, очаги инфекции. Отмечаются грубые плевральные нарушения, совпадающие с местом поражения, в то время как основная плевра не имеет специфических фокусов. Выпот в плевральную полость практически не встречается.
Основным критерием при постановке диагноза считается выделение культуры микобактерий и их подробное описание. Здесь есть несколько нюансов:
- при подозрении на наличие микобактериоза проводится трехкратное исследование биологического материала на наличие возбудителя;
- при отрицательном результате во всех трех случаях проводят КТ; если очаги присутствуют, пациента направляют на бронхоскопию;
- если один из трех тестов положительный, больному также назначают компьютерную томографию и решают вопрос о выполнении бронхоскопии;
- при выявлении на двух образцах и более одного и того же вида бактерии встает вопрос о назначении химиотерапии.
Алгоритм диагностики легочного микобактериоза
Определить по 1-2 анализам, развивается у пациента туберкулез или микобактериоз, практически невозможно. Каждый специалист проводит дифференциальную диагностику, ориентируясь на множество критериев. Подробности ниже в таблице.
| Туберкулез | Микобактериоз |
| Анамнез | |
| Социально дезадаптированные пациенты | Социально сохраненные пациенты |
| Пребывание в местах лишения свободы | |
| Контакт с больными туберкулезом | Отсутствие подобного контакта |
| Изменения на рентгенограмме | |
| Внутригрудная аденопатия с массивной лимфогематогенной диссеминацией в легочной ткани | Незначительное нарушение структуры органа |
| Выпот в плевральной полости | Отсутствие или редкое появление плеврального выпота |
| Распространенное легочное поражение | Изолированное вовлечение внутригрудных лимфоузлов |
| Возможная анемия | Анемия тяжелого течения |
| Микобактерии в биологическом материале при положительном ПЦР на микобактерию туберкулеза | Микобактерии в биологическом материале при отрицательном ПЦР на микобактерию туберкулеза |
Важен для диагностики результат гистологического изучения ткани, где при туберкулезе легких виден казеозный некроз. Подобных нарушений при микобактериозе не бывает.
Лечение
Терапия этого заболевания представляет нелегкую задачу из-за устойчивости нетуберкулезной микобактерии к основной части антибиотиков и развития целого комплекса нежелательных эффектов на фоне использования лекарственных препаратов.
Кроме того, лечение атипичного микобактериоза легких при ВИЧ-инфекции должно дополнительно включать применение антиретровирусных веществ, имеющих собственное побочное действие. В итоге к симптомам воспаления, вызванного M. avium, присоединяется поражение печени и почек. Обо всех перечисленных факторах должен помнить врач перед тем, как начать лечить пациента.
Предпочтение отдается антибактериальным средствам широкого спектра действия. План лечения подбирается с учетом возбудителя патологии. Примеры указаны ниже в таблице.
| Вид инфекции | Медикамент |
| M. avium, M. intracellulare | Кларитромицин |
| Рифабутин | |
| Этамбутол | |
| М. kansasii | Изониазид |
| Рифампицин | |
| Этамбутол | |
| M. fortuitum | Ципрофлоксацин |
| Сульфаниламиды | |
| Кларитромицин | |
| Амикацин | |
| Доксициклин | |
| Имипенем/Циластатин | |
| M. abscessus, M. fortuitum | Цефокситин |
Пульмонолог, врач высшей категории
Задать вопрос
«Золотым стандартом» терапии микобактериозов является прием препаратов с учетом теста лекарственной чувствительности. Лечиться самостоятельно запрещено.
Согласно клиническим рекомендациям, длительность лечения легочных форм микобактериоза в России должна составлять не менее 12 месяцев после обнаружения возбудителя. В процессе терапии проводится мониторинг:
- микробиологический — анализ мокроты каждые 4-12 недель, при ее отсутствии — проведение бронхоскопии с получением материала для исследования;
- рентгенологический — спиральная компьютерная томография назначается дважды: до приема лекарств и в конце их применения;
- клинический — оценка изменений общего состояния, самочувствия, симптоматики, получение данных о весе, функции внешнего дыхания.
Хирургическое вмешательство представляет собой существенный, иногда главный этап комплексного устранения микобактериоза органов дыхания. Операция показана в том случае, если назначенные медикаменты не оказывают должного влияния на возбудителя, определен локализованный очаг инфекции и нет противопоказаний к хирургическому лечению.
Лечение народными средствами при подобных патологиях неэффективно и порой даже опасно. Игнорирование врачебных рекомендаций ведет к ухудшению самочувствия, прогрессированию заболевания и формированию множества осложнений.
Полезное видео
В видео рассказывается о лечение микобактериоза у людей с ВИЧ:
Справочные материалы (скачать)
Заключение
Микобактериоз легких — недостаточно изученное заболевание, которое сложно выявить и при этом не спутать с туберкулезом легких. При диагностике учитывается симптоматика, данные лабораторно-инструментального обследования. Лечение назначает врач в индивидуальном порядке с учетом состояния пациента и вида возбудителя.
ПолезноБесполезноЛечение туберкулёза — Википедия
Лечение туберкулёза является сложным делом, требующим времени и комплексного подхода.
Виды лекарственной устойчивости у возбудителя туберкулеза
Фактически с самого начала применения антибиотикотерапии возник феномен лекарственной устойчивости. Феномен потому, что микобактерия не имеет плазмид, а популяционная устойчивость микроорганизмов к антибактериальным препаратам традиционно описывалась в микробной клетке наличием R-плазмид (от англ. resistance — устойчивость).
Лекарственную устойчивость подразделяют на:
- первичную
- приобретённую
К микроорганизмам с первичной устойчивостью относят штаммы, выделенные от пациентов, не получавших специфическую терапию или получавших препараты в течение месяца или менее. Если устойчивый штамм выделен у пациента на фоне противотуберкулёзной терапии, проводимой в течение месяца и более, устойчивость расценивают как «приобретённую». Частота первичной лекарственной устойчивости характеризует эпидемиологическое состояние популяции возбудителя туберкулёза. Приобретённая лекарственная устойчивость среди впервые выявленных больных считается результатом неудачного лечения — то есть действовали факторы, приводящие к снижению системной концентрации химиопрепаратов в крови и их эффективности, одновременно «запуская» в клетках микобактерий защитные механизмы.
В структуре лекарственной устойчивости микобактерий туберкулёза различают[1]:
- Монорезистентность — устойчивость к одному из противотуберкулёзных препаратов, чувствительность к другим препаратам сохранена. При применении комплексной терапии монорезистентность выявляют довольно редко и, как правило, к стрептомицину (в 10-15 % случаев среди впервые выявленных больных).
- Полирезистентность — устойчивость к двум и более препаратам.
- Множественная лекарственная устойчивость (МЛУ) — устойчивость к изониазиду и рифампицину одновременно (независимо от наличия устойчивости к другим препаратам). Она сопровождается, как правило, устойчивостью к стрептомицину и др. В девяностых годах МЛУ возбудителей туберкулёза стала эпидемиологически опасным явлением.
- Суперустойчивость — множественная лекарственная устойчивость в сочетании с устойчивостью к фторхинолонам и одному из инъекционных препаратов (канамицин, амикацин, капреомицин). Туберкулёз, вызванный штаммами с суперустойчивостью, представляет прямую угрозу для жизни пациентов, так как остальные противотуберкулёзные препараты второго ряда не имеют выраженного антибактериального действия. С 2006 г. в некоторых странах организовано наблюдение за распространением штаммов микобактерий с суперустойчивостью. За рубежом принято обозначать этот вариант МЛУ, как XDR.
- Перекрёстная устойчивость — когда возникновение устойчивости к одному препарату влечёт за собой устойчивость к другим препаратам. У M. tuberculosis, как правило, ассоциированные с устойчивостью мутации не взаимосвязаны. Особенно часто перекрёстную устойчивость выявляют внутри одной группы препаратов, например аминогликозидов, что обусловлено одинаковой «мишенью» данной группы препаратов.
Химиотерапия
Для повышения эффективности лечения и в связи с учащающимися случаями возникновения полирезистентных форм туберкулёза, как в процессе лечения, так и у впервые выявленных больных, основой лечения туберкулёза является многокомпонентная противотуберкулёзная химиотерапия (J04 Противотуберкулёзные препараты).
Приказ Минздрава РФ № 109 от 21 марта 2003 года, утверждает несколько стандартных схем лечения туберкулеза: III, I, II А, II Б и IV. Согласно этому приказу лечение подразделяется на две фазы: интенсивную и пролонгированную фазу лечения. В интенсивной фазе лечения необходимо достигнуть рассасывания инфильтрации и закрытия распада, а также прекращения бактериовыделения. Интенсивная фаза лечения туберкулёза лёгких длится от двух месяцев до полугода в зависимости от режима лечения. Последующее пролонгированное лечение длится от четырёх месяцев до года в зависимости от режима лечения. В тяжёлых, мультирезистентных случаях сроки лечения продлеваются до двух лет и более, до достижения устойчивой рентгенографической картины без отрицательной динамики[2][3].
Трёхкомпонентная схема лечения
На заре противотуберкулёзной химиотерапии была выработана и предложена трёхкомпонентная схема терапии первой линии:
Эта схема стала классической. Она царствовала во фтизиатрии долгие десятилетия и позволила спасти жизни огромного числа больных туберкулёзом, однако почти исчерпала себя на сегодняшний день.
Четырёхкомпонентная схема лечения
Одновременно в связи с повышением устойчивости выделяемых от больных штаммов микобактерий возникла необходимость усиления режимов противотуберкулёзной химиотерапии. В результате была выработана четырёхкомпонентная схема химиотерапии первой линии (DOTS — стратегия, используется при инфицировании достаточно чувствительными штаммами):
Эта схема была разработана Карелом Стибло (Нидерланды) в 1980-х годах. К концу двадцатого века система лечения т. н. препаратами первого ряда (включая изониазид, рифампицин, стрептомицин, пиразинамид и этамбутол) стала общепринятой в 120 странах мира, включая развитые страны.
Пятикомпонентная схема лечения
Во многих центрах, специализирующихся на лечении туберкулёза, сегодня предпочитают применять ещё более мощную пятикомпонентную схему, добавляя к упомянутой выше четырёхкомпонентной схеме производное фторхинолона, например, ципрофлоксацин. Включение препаратов второго, третьего и выше поколения является основным при лечении лекарственноустойчивых форм туберкулёза. Режим лечения препаратами второго и выше поколения подразумевает как минимум 20 месяцев ежедневного приёма препаратов. Данный режим гораздо дороже, чем лечение препаратами первого ряда. Существенно ограничивающим моментом также является наличие огромного количества различного рода побочных эффектов от применения дополнительных препаратов.
Если, несмотря на 4—5-компонентный режим химиотерапии, микобактерии всё же развивают устойчивость к одному или нескольким применяемым химиопрепаратам, то применяют: циклосерин, капреомицин и другие препараты, относящиеся ко второму (резервному) ряду вследствие своей токсичности для человеческого организма.
В октябре 2012 года на ежегодном съезде Международного союза борьбы с туберкулезом и легочными заболеваниями было доложено о внедрении нового препарата Бедаквилин. 28 декабря 2012 Всемирная Организация Здравоохранения выступила со специальным заявлением. В нем указывется на то, что в США данный препарат зарегистрирован для применения при лечении лекарственно-устойчивых форм туберкулеза и стремление ВОЗ в дальнейшем сборе материалов по применению данного препарата.
Новые схемы BPaMZ и BPaL
В 2017 году объединение TB Alliance сообщило об успешных испытаниях двух лекарственных схем лечения туберкулеза.[4]
Схема BPaMZ[5] состоит из бедаквилина, претоманида, моксифлоксацина и пиразинамида. Схема BPaMZ прошла испытания с участием 240 человек. BpaL[6] состоит из
Туберкулез: Туберкулез (ТБ) — это инфекционное заболевание, вызываемое бактериями, научное название которых — Mycobacterium tuberculosis. Сначала он был изолирован.
Презентация на тему: «Туберкулез: Туберкулез (ТБ) — это инфекционное заболевание, вызываемое бактериями, научное название которых — Mycobacterium tuberculosis. Оно было впервые выделено». — Стенограмма презентации:
1 Туберкулез: Туберкулез (ТБ) — это инфекционное заболевание, вызываемое бактериями, научное название которых — Mycobacterium tuberculosis.Впервые он был выделен в 1882 году немецким врачом Робертом Кохом, получившим за это открытие Нобелевскую премию. Чаще всего туберкулез поражает легкие, но также может поражать практически любой орган тела. 1
2 a Эпидемиология: ежегодно во всем мире регистрируется более 8 миллионов новых случаев туберкулеза. В Соединенных Штатах, по оценкам, 10-15 миллионов человек инфицированы бактериями ТБ, и ежегодно регистрируется 22 000 новых случаев ТБ.Как в опасности? 1-Люди, которые живут с людьми, которые болеют активной формой туберкулеза (условия жизни в тесноте). 2-Бедные или бездомные, 3-Люди, которые контактируют с иностранцами, — люди из стран с высокой распространенностью ТБ. 4- Люди с диабетом, некоторыми видами рака и ВИЧ-инфекцией (СПИД). 5- Медицинские работники. 2
3 Микроскопическое исследование микобактерий: микобактерии представляют собой стойкие к аэробной кислоте, неподвижные, не образующие споры стержни.Наиболее распространенными патогенами, вызывающими болезнь у человека, являются: M. tuberculosis, M. bovis, M. africanum, M.microti и M. leprae. M. tuberculosis — это не образующий споры, прямой или слегка изогнутый стержень без капсул размером 1-4 мкм x 0,2-0,6 мкм. 3
4 a Хотя M. tuberculosis плохо окрашивает по Граму из-за своей восковой поверхности, организм имеет грамположительную клеточную стенку. Клеточная оболочка Mycobacterium tuberculosis.4
5 M. tuberculosis лучше всего демонстрируется с помощью техники Циля-Нильсена или флуоресцентной техники. При окрашивании ZN они выглядят как тонкие розовые палочки, расположенные поодиночке или группами. После окрашивания они устойчивы к обесцвечиванию 2% H 2 SO 4 и спиртом или 3% HCl в 95% этиловом спирте (кислотоустойчивый, спиртоустойчивый). Окрашивание по Цилю-Нильсену образца мокроты от больного туберкулезом (1000x). 5
6 КОММЕНТАРИЙ К РЕЗУЛЬТАТУ Если микроорганизмы видны, мазок; он будет зарегистрирован как AFB-положительный и обозначен знаком +, который указывает количество бактерий на кошачьих большой мощности (масляная иммерсионная линза): более 10 AFB / полевой отчет +++ 1-10 AFB / полевой отчет ++ 10 — 100 AFB / 100 Полевой отчет + 1-9 AFB / 100 Полевой отчет точное число 6
7 Культурные особенности и морфология колонии: M.tuberculosis является строго аэробным, растет очень медленно (2-4 недели) на обогащенной яйцами среде, такой как среда Левенштейна-Йенсена, с образованием сухих колоний кремового цвета. Другие селективные среды, такие как агар Миддлбрука или бульон, могут использоваться для первичного выделения и для тестирования чувствительности к антибиотикам. M. tuberculosis не является хромогеном; не растет на средах, содержащих п-нитробензойную кислоту, эти характеристики помогают отличить их от микобактерий, отличных от туберкулезных (MOTT), таких как M. avium, M. intracellulare и M. kansasi.7
8 a Оптимальная температура для роста M.T.C (комплекса Mycobacterium tuberculosis) составляет 37 ° C. Культуру необходимо инкубировать до 12 недель. M.tuberculosis образует грубые и плотные колонии на яичной среде с глицерином и пируватом. Они являются продуцентами ниацина и растут в аэробных условиях при 37 ° C. Культивирование и характеристики культивирования туберкулезных бацилл на среде Левенштейна-Йенсена (выпуклые сухие колонии кремового цвета) 8
9 Биохимическая активность: глицерин, усиливающий пируват, усиливает выработку ниацина Потребность в кислороде патогенезу M.tuberculosis +++ Аэробные патогенные M. bovis _ + _ Microaerophili c патогенные M. africanum _ ++ _ + _ Microaerophili c патогенные M. microti + _ + _ ++ Аэробные None 9
10 Передача заболевания: туберкулез распространяется воздушно-капельным путем, выбрасываемым людьми с активным заболеванием легких, когда они кашляют, чихают, говорят или сплевывают. Эти инфекционные капли имеют диаметр от 0,5 до 5 микрометров, и при однократном чихании может образоваться около 40 000 капель.10
11 Патогенез: инфекция ТБ начинается, когда микобактерии достигают легочных альвеол, где они вторгаются и размножаются в альвеолярных макрофагах. Микроб будет размножаться внутри макрофага, вызывая гранулемы. Гранулемы — это клеточная инфильтрация, содержащая активные микробы и находящаяся внутри легочной ткани. Бактерии улавливаются дендритными клетками, которые переносят бациллы в местные лимфатические узлы средостения.Далее распространяется по кровотоку к таким органам, как почки, мозг и кости. 11
Что такое туберкулез? Туберкулез, также известный как туберкулез, — это инфекция, вызываемая микроорганизмами (насекомыми) и называемая MYCOBACTERIUM TUBERCULOSIS.
Вы можете получить дополнительную информацию о туберкулезе в следующих источниках: Местная медсестра общественного здравоохранения Общественная клиника Медсестра по борьбе с инфекционными заболеваниями Медсестра Ваша семья или общественный врач Ваш практикующий врач по инфекционному контролю
ПодробнееПолучите факты о.Болезнь
Получите факты о туберкулезе ТУБЕРКУЛЕЗ Заболевание Что внутри: 3 СТРАНИЦА Получите факты, а затем получите лекарство 4 СТРАНИЦА 9 СТРАНИЦА 12 СТРАНИЦА Узнайте, как распространяется туберкулез Лечение от туберкулеза Разговор с семьей и друзьями о
ПодробнееВирус гепатита В (HBV)
Вирус гепатита B (HBV) В мире 400 миллионов человек, включая Францию, живут с хроническим гепатитом B.Большинство людей даже не подозревают, что они инфицированы. Но есть несколько важных
ПодробнееЧАСТЬ III КОНСУЛЬТАЦИЯ ПО ТБ
ЧАСТЬ III КОНСУЛЬТИРОВАНИЕ ПО ТБ Цели: К концу части III тренинга участники: поймут, как пройти путь от кашля к излечению и смогут успешно применять три фазы консультирования
ПодробнееОпоясывающий лишай (инфекция опоясывающего лишая)
Опоясывающий лишай (инфекция опоясывающего герпеса) Каковы цели данной брошюры? Эта брошюра была написана, чтобы помочь вам больше узнать о черепице.Он расскажет, что это такое, что его вызывает, что может быть
ПодробнееВозникшие в крови болезнетворные бактерии
Цели обучения патогенным микроорганизмам, передающимся с кровью К концу этого раздела участник должен уметь: Назвать 3 патогена, передающихся с кровью. Выявить потенциально загрязненные биологические жидкости. Описать 3 безопасных вида работы
. ПодробнееСимптомы лимфомы Ходжкина
Произведено 28.02.2011 Дата пересмотра 28.02.2013 Симптомы лимфомы Ходжкина Лимфома — это рак клеток, называемых лимфоцитами. Эти клетки являются частью нашей иммунной системы, которая помогает нам бороться с инфекциями.
ПодробнееДумаете о беременности?
Думаете о беременности? Убедитесь, что вы защищены от кори, это самый безопасный способ защитить ваше здоровье и здоровье вашего ребенка. Заболевание краснухой может быть очень серьезным для вашего
. ПодробнееГосударственная больница ВИЧ / СПИДа
Государственная больница по ВИЧ / СПИДу Красная лента — международный символ осведомленности о ВИЧ / СПИДе.Что такое ВИЧ? ВИЧ означает вирус иммунодефицита человека: H означает человек — этот вирус заражает людей.
ПодробнееКак защитить ребенка от гриппа
Защита вашего ребенка от гриппа Информация для родителей Ммунизация от гриппа 2015/16 Помогая защитить всех, каждую зиму В этом году вакцинация от гриппа предлагается: детям в возрасте двух, трех и 9000 лет. Подробнее
Операция при раке пищевода
Хирургия при раке пищевода Эта информация представляет собой выдержку из буклета «Общие сведения о раке пищевода (рак пищевода)».Вы можете найти полный буклет полезным. Мы можем выслать вам бесплатную копию
ПодробнееОбщие сведения о туберкулезе
Общая информация о туберкулезе В ДВИЖЕНИИ ПРОТИВ ТУБЕРКУЛЕЗА: Преобразование борьбы с элиминацией Всемирный день борьбы с туберкулезом 2011 Центр туберкулеза и ВИЧ / СПИДа СААРК GPO Box № 9517, Катманду, Непал
ПодробнееЛучевая терапия при мезотелиоме
Больницы Оксфордского университета NHS Trust Отдел лучевой терапии Лучевая терапия при мезотелиоме Информация для пациентов Введение Эта брошюра предназначена для людей, которым рекомендовано лечение препаратом
ПодробнееСПРАВОЧНИК ПО ЛЕКАРСТВАМ СТЕЛАРА
РУКОВОДСТВО ПО ЛЕКАРСТВАМ STELARA (stel ar a) (устекинумаб) Инъекции Что является самой важной информацией, которую я должен знать о STELARA? СТЕЛАРА — это лекарство, влияющее на вашу иммунную систему.СТЕЛАРА может увеличить
ПодробнееБЫТЬ УВЕРЕННЫМ. БЫТЬ БЕЗОПАСНЫМ. ВАКЦИНАТ.
НЕ ЗАРАБАТЫВАЙТЕ И НЕ ДАЙТЕ ГРИПП В ЭТОМ ГОДУ СПАСИБО Вакцинация — единственная защита. www.immunisation.ie БУДЬТЕ УВЕРЕНЫ. БЫТЬ БЕЗОПАСНЫМ. ВАКЦИНАТ. ВАКЦИНА ОТ ГРИПА 2013-2014 Медицинские работники предотвращают распространение гриппа и
ПодробнееРуководство по скринингу груди
Руководство по скринингу груди Содержание Информация для лиц, осуществляющих уход, родственников, друзей и медицинских опекунов Введение Информация о проверке груди Информация о посещении скрининга История скрининга
ПодробнееВиды операций при раке почки
Полезная информация для онкологических больных Содержание Эта информация касается различных операций, которые могут быть выполнены при раке почки.Хирургическое вмешательство можно использовать для лечения практически любой стадии рака почки. Есть
Подробнее4 болезни человека, вызываемые цыплятами
Как люди передаются от кур? Прочтите и узнайте, какие меры предосторожности необходимо соблюдать!
СВЯЗАННЫЕ: 5 основных заболеваний во время SHTF
В этой статье:
- Заболевания, вызываемые домашними цыплятами
- Сальмонелла
- Как люди заражаются микробами сальмонеллы
- Инфекция мочевыводящих путей
- Передача Enterococcus Faecalis человеку
- Гистоплазмоз
- Инфекция Campylobacter
- Защита от Campylobacter
- Сальмонелла
Заболевания, вызываемые цыплятами: познакомьтесь с ними
Заболевания, вызываемые домашними цыплятами
Джордан Уокер — любитель домашних животных, который не ограничивается изучением того, как общаться с домашними животными.Он также считает своим долгом сообщать другим о заболеваниях, связанных с домашними животными. В этом посте куратор Coops and Cages пишет о четырех болезнях, переносимых цыплятами.
1. Сальмонелла
Сальмонелла — это микроб, который обычно переносится птицами. Домашние птицы, такие как индейки и куры — будь то коммерческие фермерские цыплята, домашние цыплята или органически выращенные цыплята — могут переносить сальмонеллу.
Эта бактерия не вызывает болезней у птиц-переносчиков, но оказывает вредное воздействие на человека.Подобно воздействию вируса, этот микроб может заразиться при контакте с цыплятами и их непосредственным окружением.
Как люди заражаются микробами сальмонеллы
Микробы сальмонеллы могут прикрепляться ко всему, к чему прикасаются цыплята. В свою очередь, микробы цепляются за приближающихся людей (точно так же, как паразиты делают с телом). Эти люди могут заразиться, если поднесут руки ко рту.
Среди воздействия этого микроба на организм — диарея и сильное ослабление.Вот почему, прикоснувшись к цыплятам или приблизившись к ним, рекомендуется сразу же тщательно вымыть и вытереть руки.
Это уменьшит ваши шансы заболеть из-за Salmonella .
2. Инфекция мочевыводящих путей
Как будто люди еще не восприимчивы к инфекциям мочевыводящих путей или ИМП, животные, такие как птицы, индейки и куры, тоже должны быть в центре внимания. Было обнаружено, что бактерия, обнаруженная в кишечнике цыплят, может передаваться человеку.
Enterococcus faecalis — это бактерии, вызывающие ИМП. Вот почему некоторые случаи ИМП в значительной степени связаны с инфекционным заболеванием кур.
Передача Enterococcus Faecalis человеку
Считается, что, как и сальмонелла, E. faecalis передается человеку через птичьи или куриные фекалии. Затем бактерия распространится по окружающей среде, даже в воду.
И любой человек, который вступит в контакт с домашней птицей или с грязью, станет вероятной жертвой.Если не предпринять надлежащих профилактических мер, человек, несущий бактерии на руках, может иметь дело с пищей, которая затем станет зараженной и от которой у следующей неосторожной жертвы может развиться ИМП.
Вот почему в следующий раз, когда вы захотите попить воды из открытого источника, будьте осторожны.
СВЯЗАННЫЕ С: Вспышки болезней: уроки истории выживания при массовых инфекциях
3. Гистоплазмоз
Гистоплазмоз — это заболевание, вызываемое Histoplasma capsulatum.Этот грибок обычно поражает легкие, но симптомы могут возникать и в других частях тела.
Уязвимые части включают глаза, кожу, надпочечники, нервную систему и печень. H. capsulatum может счастливо жить во влажных местах, но, скорее всего, будет присутствовать в среде, где содержатся домашние птицы, особенно в их курятниках.
Этот специфический гриб происходит также из куриного помета. Они заселяют воздух в виде спор и попадают в организм человека через дыхательную систему.
Сначала симптомы не тяжелые, но на самом деле гистоплазмоз протекает остро. Чтобы дать вам представление о том, насколько это плохо, гистоплазмоз очень похож на туберкулез.
Туберкулез Определение: Туберкулез — это бактериальная инфекция в легких, которая приводит к росту узелков в тканях легких. Это состояние заразно.
Во избежание заражения перед тем, как подходить к домашним птицам, необходимо надеть защитное снаряжение, особенно маски для лица.Вы также можете регулярно чистить курятники.
4. Инфекция Campylobacter
Campylobacter действует на людей так же, как сальмонелла. Инфицированные люди будут страдать от серьезных симптомов, таких как диарея, спазмы в животе, рвота и лихорадка.
Контакт с ними может также вызвать снижение иммунитета, что может привести к большему количеству осложнений.
Как и сальмонелла, кампилобактерии изобилуют птичьим или куриным пометом.Люди могут заразиться этими бактериями, употребляя в пищу инфицированное птичье мясо, куриное мясо или яйца. Тщательное приготовление мяса или яиц поможет убить бактерии.
Защита от Campylobacter
Чтобы защитить себя от этих инфекций, вы должны сначала приготовить цыплят до хрустящей корочки. Кроме того, если у вас есть куры на заднем дворе, обязательно приготовьте некоторые антибиотики в составе своей аптечки дома.
И хотя перечисленные выше болезни наиболее распространены в домашних условиях или на коммерческих фермах, вы не должны забывать, что есть и другие формы жизни птиц, которые их переносят.Например, в дикой природе летучие мыши и другие виды птиц также могут передавать аналогичные заболевания людям.
Вы можете неосознанно вдохнуть зараженный воздух или вступить в контакт с чем-то, что имеет бактерии. Воздействие различных упомянутых бактерий сходно с действием вирусов или паразитов.
Так что лучше остерегаться этих инфекционных заболеваний, особенно когда вы гуляете на природе. Вакцины для защиты от этих заболеваний отсутствуют, но антибиотики могут помочь облегчить боль или другие эффекты, которые выявленные бактерии вызовут в организме.
Узнайте больше о бактериях Salmonella в видео от TopTipss:
Не позволяйте этим опасностям удерживать вас от выращивания домашних птиц, например кур. Специальному птицеводу, который выращивает здоровую птицу и соблюдает правила безопасности, не нужно беспокоиться о заражении. Здоровые цыплята начинаются со здоровых курятников.
Знаете ли вы о других болезнях, вызываемых цыплятами? Поделитесь с нами своими мыслями в комментариях ниже!
СЛЕДУЮЩИЙ:
Заявление об отказе от ответственности: Содержание этой статьи предназначено только для информационных целей.Пожалуйста, прочтите наш полный отказ от ответственности.
Примечание редактора. Эта запись была впервые опубликована в июле 2016 года и была обновлена для обеспечения качества и актуальности.
Туберкулезная инфекция, вызванная зараженными бактериями стоковым вектором (Royalty Free) 235957408
В настоящее время вы используете более старую версию браузера, и ваша работа может быть не оптимальной. Пожалуйста, подумайте об обновлении. Учить больше. ImagesImages homeCurated collectionsPhotosVectorsOffset ImagesCategoriesAbstractAnimals / WildlifeThe ArtsBackgrounds / TexturesBeauty / FashionBuildings / LandmarksBusiness / FinanceCelebritiesEditorialEducationFood и DrinkHealthcare / MedicalHolidaysIllustrations / Clip-ArtIndustrialInteriorsMiscellaneousNatureObjectsParks / OutdoorPeopleReligionScienceSigns / SymbolsSports / RecreationTechnologyTransportationVectorsVintageAll categoriesFootageFootage homeCurated collectionsShutterstock SelectShutterstock ElementsCategoriesAnimals / WildlifeBuildings / LandmarksBackgrounds / TexturesBusiness / FinanceEducationFood и DrinkHealth CareHolidaysObjectsIndustrialArtNaturePeopleReligionScienceTechnologySigns / SymbolsSports / RecreationTransportationEditorialAll categoriesEditorialEditorial главнаяРазвлеченияНовостиРоялтиСпортМузыкаМузыка домойПремиумBeatИнструментыShutterstock EditorМобильные приложенияПлагиныИзменение размера изображенияКонвертер файловСоздатель коллажейЦветовые схемыБлог Главная страница блогаДизайнВидеоКонтроллерНовостиPremiumBeat blogEnterpriseЦена ing
Войти
Зарегистрироваться
Меню
Все изображения- Все изображения
- Фото
- Векторы
- Иллюстрации
- Редакционные
- Кадры
- Музыка




 Чахотку описывали многие писатели и врачи прошлых веков, но возбудитель туберкулеза был выявлен Робертом Кохом только 24 марта 1882 г., именно поэтому возбудитель туберкулеза в народе получил название палочка Коха. А 24 марта – всемирный день борьбы с туберкулезом.
Чахотку описывали многие писатели и врачи прошлых веков, но возбудитель туберкулеза был выявлен Робертом Кохом только 24 марта 1882 г., именно поэтому возбудитель туберкулеза в народе получил название палочка Коха. А 24 марта – всемирный день борьбы с туберкулезом.