Синдром длительного сдавления (сдавливания): развитие, первая помощь, лечение
Синдром длительного сдавления (сдавливания) — массивное травматическое повреждение мягких тканей, нередко приводящее к стойким гемодинамическим расстройствам, шоку и уремии. Это травматический токсикоз, развивающийся в тканях конечностей при освобождении их после длительной компрессии. В кровь выбрасываются продукты распада мышечных клеток, которые в норме выделяются почками. При повреждении почек они скапливаются, закупоривают почечные канальцы, что приводит к гибели нефронов и развитию острой почечной недостаточности.
Разнообразие клинических признаков синдрома обусловлено длительной ишемией мягких тканей, эндотоксикозом, гиперкалиемией и дисфункцией почек. Данный недуг является следствием несчастных случаев: аварий на дорогах, землетрясений, разрушений зданий, завалов в шахтах, техногенных катастроф, терактов, оползней, строительных работ, заготовки леса, бомбардировки. Сила сдавления при этом настолько велика, что пострадавший не может самостоятельно извлечь пораженную конечность.
Возможно развитие особой формы синдрома, поражающей конечности обездвиженных больных. Это позиционный синдром, развивающийся под давлением массы собственного тела на мягкие ткани. Он возникает при алкогольной интоксикации тяжелой степени или алкогольной коме. Такие больные долгое время находятся в противоестественной позе, часто лежат на неровной поверхности. Развитие синдрома обусловлено гипоксией и дисциркуляторными изменениями, приводящими к уменьшению объема внутрисосудистой жидкости и эндотоксемии.
Впервые патология была описана во время первой мировой войны хирургом из Франции Кеню. Он наблюдал за офицером, которому после взрыва бревно передавило ноги. Конечности ниже места сдавления были темно-красного цвета, а сам раненый во время спасения хорошо себя чувствовал. Когда бревно сняли с его ног, развился токсический шок, от которого офицер погиб. Спустя несколько десятков лет ученый из Англии Байуотерс подробно изучил патогенетические факторы и механизм развития синдрома и выделил его в отдельную нозологию.
Синдром имеет различные причины, сложный патогенез, требует обязательного лечения и отличается высокой частотой летальных исходов. У женщин и мужчин он возникает одинаково часто. Шокоподобное состояние развивается сразу после освобождения пострадавшего и восстановления кровообращения и лимфотока в пораженных частях тела. Причинами гибели больных являются: травматический шок, эндогенная токсемия, миоглобинурийный нефроз, сердечная и легочная недостаточность. Лечение патологии комплексное, включающее дезинтоксикацию, заместительную и противомикробную терапию, некрэктомию или ампутацию пораженной конечности.
Чаще всего от синдрома длительного сдавления страдают лица, проживающие в регионах, где ведутся активные боевые действия или часто происходят землетрясения. Терроризм — актуальная на сегодняшний день проблема и причина синдрома.
Синдром размозжения – тяжелая травма, лечение которой вызывает много трудностей и сложностей.
Классификация
По локализации очага поражения выделяют синдром сдавления:
- грудного отдела,
- абдоминальной области,
- головы,
- конечностей,
- тазовой области.
Синдром часто сопровождается поражением:
- жизненно важных органов,
- костных структур,
- суставных сочленений,
- артерий и вен,
- нервных волокон.
Синдром длительного сдавливания часто сочетается с другими недугами:
- ожогами,
- обморожениями,
- воздействием радиоактивного излучения,
- острым отравлением.
Этиопатогенетические звенья и факторы
Основная причина синдрома продолжительного сдавления — механическая травма, полученная в результате несчастного случая на производстве, в быту или на войне. Сжатие частей тела происходит во время аварий, землетрясений, взрывов и прочих чрезвычайных ситуаций.
Длительная компрессия мягких тканей приводит к повреждению сосудов и нервов, развитию ишемии пораженной области и появлению участков некроза. Синдром развивается спустя несколько минут после удаления сдавливающих предметов и возобновления лимфо- и кровоснабжения поврежденной зоны. Именно поэтому первую доврачебную помощь оказывают непосредственно на месте происшествия.
Патогенетические звенья синдрома:
- болевой шок,
- повышение проницаемости капилляров,
- выход белков и плазмы из сосудистого русла,
- нарушение нормальной структуры тканей,
- отечность тканей,
- потеря жидкой части крови – плазмы,
- изменение гемодинамики,
- дисфункция свертывающей системы крови,
- тромбообразование,
- токсемия в результате распада тканей,
- проникновение микроэлементов из травмированных тканей в кровь,
- смещение кислотно-щелочного баланса в сторону увеличения кислотности,
- появление миоглобина в крови и моче,
- образование из метгемоглобина солянокислого гематина,
- развитие тубулярного некроза,
- гибель почечных клеток,
- острая уремия,
- попадание в системный кровоток медиаторов воспаления,
- полиорганная недостаточность.
Сужение сосудов и изменение нормальной микроциркуляции в мышцах приводит к нарушению проведения сенсорного возбуждения как в пораженной, так и в здоровой конечности.
Полиорганная недостаточность характеризуется повреждением внутренних органов и систем:
- сердечно-сосудистой, выделительной, дыхательной, пищеварительной,
- системы кроветворения с развитием анемии, гемолиза эритроцитов, ДВС-синдрома,
- обмена веществ,
- иммунной системы с развитием вторичного инфицирования.
Исходом полиорганной недостаточности в большинстве случаев является гибель больного.
Факторы, участвующие в процессе развития патологии:
- токсемия,
- плазмопотеря,
- нервно-рефлекторный механизм.
Патоморфологические изменения при синдроме длительного сдавления:
- Первая степень характеризуется отечностью и бледностью кожи, отсутствием признаков ишемии.
- Вторая степень – напряжение отечных тканей, синюшность кожи, образование пузырей с гнойным экссудатом, признаки нарушения крово- и лимфообращения, микротромбозы.
- Третья степень – «мраморность» кожи, местная гипотермия, пузыри с кровью, грубые дисциркуляторные изменения, венозный тромбоз.
- Четвертая степень – багровый цвет кожи, холодный и липкий пот, очаги некроза.
Симптоматика
Симптоматика патологии зависит от срока сдавливания мягких тканей и площади поражения.
Компрессионный или первый период характеризуется клинической картиной шока:
- распирающей болью в области поражения,
- одышкой,
- признаками общей астенизации организма,
- побледнением кожного покрова,
- падением артериального давления,
- учащенным сердцебиением,
- равнодушием к происходящим событиям, заторможенностью или беспокойством, нарушением сна.
После извлечения пострадавшего из-под обломков наступает второй период клинических проявлений – токсический. В это время отек в очаге поражения нарастает, кожа становится напряженной, багрово-синюшной с множеством ссадин, кровоподтеком, пузырей с кровью.
- Любое движение приносит пострадавшему мучительную боль.
- Пульс слабый, нитевидный.
- Гипергидроз.
- Утрата чувствительности.
- Развивается олиганурия.
- Протеинурия, лейкоцитурия, гематурия, миоглобинурия, цилиндрурия, закисление мочи.
- В крови — эритроцитоз, азотемия, сгущение крови.
- Непроизвольное выделение кала и мочи.
- Эйфория и потеря сознания.
Третий период характеризуется развитием тяжелых осложнений
, которые значительно ухудшают состояние больных и могут привести к летальному исходу. К ним относятся:- дисфункция почек,
- анемия,
- уремия с гипопротеинемией,
- лихорадка,
- рвота,
- очаги некроза,
- обнажение мышц,
- нагноение ран и эрозий,
- заторможенность, истерия, психоз,
- токсическое поражение печени,
- эндотоксикоз.
К концу первой недели нарастает уремическая интоксикация и ухудшается состояние больных. У них возникает двигательное беспокойство и психоз, депрессия сменяется агрессивностью, изменяются показатели гемограммы, нарушается метаболизм калия, возможна остановка сердца.
Четвертый период – реконвалисценция. У больных восстанавливается функционирование внутренних органов, нормализуются показатели гемограммы и водно-электролитного баланса.
От площади поражения и длительности компрессии зависит тяжесть клинических проявлений синдрома:
- Если у больного были сдавлены ткани предплечья в течение 2-3 часов, его состояние остается удовлетворительным, уремия и тяжелая интоксикация не развиваются. Отмечается быстрое выздоровление пострадавших без последствий и осложнений.
- При сдавлении обширной поверхности тела человека, длящимся более шести часов, развивается выраженный эндотоксикоз и полное выключение почек. Без внепочечного очищения крови и мощной интенсивной терапии больной может погибнуть.
Осложнения синдрома: дисфункция почек, острая легочная недостаточность, геморрагический шок, ДВС-синдром, вторичное инфицирование, острая коронарная недостаточность, воспаление легких, психопатии, тромбоэмболия. Раннее извлечение пострадавших из-под завалов и максимально полный объем лечебных мероприятий повышают шансы больных на выживание.
Диагностика
Диагностику синдрома длительного сдавления схематично можно представить так:
- изучение клинических признаков патологии,
- получение сведений о пребывании пострадавшего под завалом,
- визуальный осмотр больного,
- физикальное обследование,
- направление клинического материала в биохимическую и микробиологическую лаборатории.
В клинике патологии преобладают признаки болевого синдрома, диспепсии, астении, депрессии. Во время осмотра специалисты выявляют бледность или синюшность кожи, ссадины и пузыри с серозно-геморрагическим содержимым в зоне поражения, очаги некроза, нагноение ран. При физикальном обследовании определяют снижение артериального давления, тахикардию, отеки, лихорадку, озноб. В поздней стадии – атрофия жизнеспособных мышц конечности и контрактуры.
Лабораторная диагностика включает:
- анализ мочи — повышение лейкоцитов, эритроцитов, концентрации солей, мочевины, миоглобина, плотности, креатина, присутствие цилиндров и белка, смещение рН в кислую сторону;
- общий анализ крови — анемия, лейкоцитоз, признаки сгущения крови, повышение уровня миоглобина,
- биохимия крови — активация печеночных трансаминаз, креатининемия, уремия, глюкоземия, билирубинемия, гиперкалиемия, гипопротеинемия, признаки ацидоза;
- микробиологическое исследование раневого отделяемого – клостридии и их ассоциации с синегнойной палочкой, кокковой флорой, бактериями кишечной группы, бактериодами.
Лечебные мероприятия
Лечение патологии многокомпонентное и многоэтапное:
- На первом этапе больным оказывают неотложную медицинскую помощь на месте происшествия.
- На втором этапе больных госпитализируют в стационар на специальных реанимобилях, снабженных всем необходимым оборудованием для оказания доврачебной помощи.
- Третий этап — лечение больных в хирургии или травматологии высококвалифицированными специалистами.
Алгоритм оказания первой помощи:
- Извлечение пострадавшего из-под обломков и перенесение его в безопасное место.
- Тугое бинтование или наложение жгута на сдавленную конечность выше места поражения — необходимая мера, позволяющая избежать гибели больного от массивного кровотечения, токсемии, коллапса и остановки сердца.
- Иммобилизация переломов специальными шинами или подручными средствами.
- Остановка кровотечения.
- Осмотр поврежденного участка.
- Механическая очистка раны.
- Обработка ран антисептиком.
- Наложение стерильной марлевой повязки на раны.
- Холод на пораженный участок.
- Обильное питье, тепло и доступ кислорода.
- Транспортировка должна обеспечить полное обездвиживание пациента.
- Внутримышечное введение обезболивающих препаратов – «Кетарола», «Анальгина», «Промедола».
- Введение антибиотиков из группы пенициллинов.
- Дезинтоксикационная терапия – «Полиглюкин», «Реополиглюкин», солевые растворы: «Ацесолль», «Дисоль», диуретики: «Маннитол», «Лазикс».
- «Преднизолон» для предотвращения сердечной недостаточности.
Всех пострадавших с синдромом длительного сдавления госпитализируют в стационар. Медикаментозное лечение в больнице заключается в назначении следующих групп препаратов:
- Инфузионное введение физраствора, бикарбоната натрия, глюкозо-новокаиновой смеси, витаминно-глюкозного раствора, альбумина, гемодеза.
- Заместительная терапия – введение крови, свежезамороженой плазмы или кровезаменителей.
- Мочегонные средства – «Фуросемид», «Маннитол».
- Глюкокортикостероиды – «Преднизолон», «Дипроспан», «Бетаметазон».
- Антибиотики широкого спектра действия из группы макролидов, цефалоспоринов, фторхинолонов.
- Гепаринотерапия — для профилактики ДВС-синдрома.
- Антиагреганты – «Пентоксифиллин», «Кавинтон».
- Сердечные гликозиды – «Коргликон», «Строфантин».
- Антигистаминные медикаменты – «Супрастин», «Клемастин».
- Противоаритмические препараты – «Кордарон», «Верапамил».
- Иммунокорректоры – «Ликопид», «Иммунорикс».
Экстраренальное очищение крови проводят в тяжелых случаях, когда другие методы лечения не дают положительных результатов. Если не удается медикаментозно контролировать электролитные нарушения, сохраняется отек легких и метаболический ацидоз, появляются симптомы уремии, больным назначают гемодиализ, ультрафильтрацию, плазмаферез, гемосорбцию, гемодиафильтрацию, плазмосорбцию, лимфоплазмосорбцию. Сеансы гипербарооксигенации проводятся 1-2 раза в сутки с целью насыщения тканей кислородом.
Хирургическое лечение – рассечение фасций, удаление некротизированных тканей, ампутация конечности. В стационаре необходимо строго соблюдать правила асептики и антисептики при проведении лечебно-диагностических процедур, дезинфицировать объекты внешней среды, содержать в идеальной чистоте все помещения, оборудование и инвентарь.
Реабилитация больных заключается в проведении массажа, лечебной физкультуры, физиотерапевтических методик и санаторно-курортного лечения. По показаниям выполняют реконструктивно-восстановительные вмешательства.
Прогноз патологии определяется своевременностью оказания медицинской помощи, объемом поражения, особенностями течения синдрома, индивидуальными особенностями пострадавшего.
Видео: о помощи при синдроме длительного сдавления
Синдром длительного сдавления (Травматология, ЧС)
Некоторые практические моменты.
Синдром длительного сдавления (СДС, краш-синдром, синдром раздавливания, синдром позиционного сдавления, миоренальный синдром) – патологическое состояние, развивающееся после восстановления кровообращения в поврежденных и длительное время ишемизированных мягких тканях при извлечении пострадавшего из-под завалов. Синдром длительного сдавления угрожает жизни пострадавшего и требует правильных и своевременных действий как от спасателей, так и от медицинских работников на всех этапах оказания помощи.
Этиология, патогенез, клиника синдрома длительного сдавления
Элементы разрушенного здания либо иные массивные предметы оказывают прямое повреждающее действие на мягкие ткани, а также сдавливают артерии, приводя к ишемии скелетных мышц. Как правило, при сдавлении головы и туловища летальный исход наступает до извлечения из завалов, поэтому краш-синдром наблюдается в большинстве случаев после сдавления конечностей. В большинстве источников указано, что уже после одного часа сдавления может развиться краш-синдром, при этом тяжесть состояния зависит от длительности пребывания под завалами. Сдавление конечности более 6 часов связывают с сомнительным прогнозом.
Рисунок 1. Инфографика: патогенез синдрома длительного сдавленияВ момент высвобождения из-под завалов в поврежденных конечностях восстанавливается кровообращение, и развивается реперфузионное повреждение. Здесь необходимо выделить два важных момента патогенеза, определяющих клинику краш-синдрома с первых секунд реперфузии.
- Развивается выраженный отек поврежденных мышц, что приводит к гиповолемии, гемоконцентрации и шоку. У пациентов, длительное время лишенных воды, следует ожидать более выраженного шока. Сведения рассмотренных источников о скорости развития шока различаются, но уже на догоспитальном этапе следует быть готовым к этому грозному осложнению. Отек мышц приводит к компартмент-синдрому. Конечность бледная или синюшная, отечная. Пострадавший жалуется на онемение, боль. Дистальный пульс может отсутствовать вследствие сдавления артерий отеком.
- Содержимое разрушенных миоцитов поступает в системный кровоток. Наиболее опасный компонент в первые минуты развития синдрома длительного сдавления – ион калия. Гиперкалиемия может привести к нарушениям ритма сердца вплоть до остановки кровообращения. Продукты распада мышечной ткани приводят к развитию метаболического ацидоза. И, наконец, крупномолекулярный белок миоглобин забивает почечные канальцы, что приводит к острому почечному повреждению (как правило, после третьих суток).
Очевидно, у многих пострадавших в завалах краш-синдром будет комбинирован с механической травмой (раны, переломы, повреждения внутренних органов, черепно-мозговые травмы), симптоматика которой может доминировать.
Жгут (турникет) при синдроме длительного сдавления
Если мы считаем ключевым звеном патогенеза краш-синдрома реперфузию, не следует ли отсрочить это явление до того момента, когда пострадавший окажется в руках медицинских работников? Например, наложить жгут выше места сдавления перед извлечением из-под завала? Рассмотренные нами источники дают разные рекомендации по этому поводу.
«Указания по военно-полевой хирургии» [1] говорят о необходимости наложения жгута выше области длительного сдавления до освобождения раненого из-под завалов либо сразу после извлечения. Жгут должен оставаться на конечности до этапа медицинской роты бригады (отдельного медицинского отряда), где оценивают жизнеспособность конечности и принимают решение о дальнейшей тактике.
Всероссийский центр медицины катастроф «Защита» в своих клинических рекомендациях [2] предписывает накладывать жгут до извлечения, а затем сразу бинтовать конечность эластичным бинтом, чтобы ограничить возврат по поверхностным венам, и снимать жгут. Также предполагается, что эластичный бинт уменьшит объем отека, возникающего после реперфузии. Если конечность признана нежизнеспособной, жгут накладывают обратно до момента ампутации. Практический смысл эластичного бинтования не совсем очевиден: основной объем крови, зараженной продуктами распада мышц, вернется в системный кровоток по глубоким венам конечности. В этих же рекомендациях допускается наложение жгута до поступления в стационар, если продолжительность ишемии не превышает 4 – 5 часов, а доставка в специализированный стационар возможна в течение часа.
Клинические рекомендации по скорой медицинской помощи (наиболее юридически значимый для нас документ) категорически запрещают накладывать жгут и предписывают эластичное бинтование от центра к периферии сразу после извлечения из-под завалов. [3] Такие же рекомендации дает и Национальное руководство по скорой медицинской помощи. [4]
Американский колледж врачей экстренной медицинской помощи (American College of Emergency Physicians – ACEP) рекомендует накладывать жгут (турникет), если нет возможности провести инфузионную терапию до извлечения пострадавшего. [5] Как только проведена инфузия, жгут можно снимать.
Американское руководство по военной медицине [6] предписывает накладывать два турникета рядом до извлечения раненого, пока не проведена инфузия. Если конечность признана нежизнеспособной, турникеты оставляют до ампутации.
Транспортная иммобилизация
поврежденных конечностей. В отечественных источниках также рекомендовано их охлаждение. [1, 2, 3, 4]
Инфузионная терапия
Важнейший компонент на всех этапах помощи при синдроме длительного сдавления. Инфузия решает следующие задачи:
- восполнение объемов жидкости, потерянной в связи с экстравазацией,
- коррекция гемоконцентрации и гиперкалиемии,
- стимуляция диуреза с целью предотвращения образования солянокислого гематина в почечных канальцах.
Если есть возможность, внутривенную инфузию изотонического раствора натрия хлорида со скоростью 1 литр в час начинают еще до извлечения. В условиях недостаточных ресурсов здравоохранения допускается пероральная регидратация глюкозо-солевыми растворами. Рецептура растворов приведена на сайте Всемирной организации здравоохранения. [8]
Введение раствора натрия бикарбоната может предотвратить развитие гиперкалиемии и острого почечного повреждения, однако надежных доказательств эффективности на догоспитальном этапе не получено. Режимы введения указаны в [8]. Указания по военно-полевой хирургии [1] относят внутривенное введение 200 мл 4% натрия гидрокарбоната «вслепую» к мероприятиям первой врачебной помощи.
Коррекция гиперкалиемии на догоспитальном этапе
Большинство пациентов с краш-синдромом имеют повышенную концентрацию калия в плазме крови. В полевых условиях биохимическое исследование крови, как правило, недоступно, поэтому следует ориентироваться на ЭКГ-признаки гиперкалиемии или назначать лечение эмпирически.
Одним из первых признаков гиперкалиемии на электрокардиограмме будут высокие заостренные симметричные зубцы Т и укорочение интервала QT. При дальнейшем нарастании концентрации калия будет прогрессировать удлинение интервала PR и комплекса QRS. Зубцы Р могут исчезнуть.
Рисунок 3. Электрокардиограмма при гиперкалиемии. Источник: UpToDate [9]Гиперкалиемия также приводит к нарушениям проводимости (блокада левой и/или правой ножки пучка Гиса, атриовентрикулярная блокада) и ритма (синусовая брадикардия, остановка синусового узла, замедленные идиовентрикулярные ритмы, желудочковая тахикардия, фибрилляция желудочков и асистолия) [9]Для экстренной коррекции гиперкалиемии могут применяться следующие лекарственные средства. [10]
Кальций
в форме кальция глюконата 10% — 10 мл (предпочтительно) или кальция хлорида 10% от 5 до 10 мл вводится внутривенно медленно при условии постоянного мониторинга ЭКГ. Если через 5 минут патологические признаки на ЭКГ сохраняются, вводят повторно в той же дозе. Не смешивать с растворами соды (бикарбоната натрия).
Инсулин и глюкоза
Если доступен инсулин (не входит в состав укладки скорой медицинской помощи в России), вводят 10 единиц вместе с 25 г глюкозы (декстрозы), что примерно соответствует 60 мл 40% глюкозы.
Бета-адреномиметики
Описана ингаляция с помощью небулайзера 4-кратной дозы (4 ампулы по 2,5 мг) сальбутамола в качестве дополнительного метода коррекции гиперкалиемии. В описаниях различных лекарственных форм сальбутамола, зарегистрированных в Российской Федерации, гиперкалиемия не входит в перечень показаний.
Ионообменные смолы
В западных источниках [6, 10] допускают пероральное или ректальное применение натрия полистиролсульфоната (торговая марка Kayexalate), однако в России зарегистрированы препараты для коррекции гиперкалиемии на основе кальция полистиролсульфоната (калимейт, сорбистерит).
Медицинская эвакуация
в многопрофильный стационар с отделением гемодиализа. Обязателен мониторинг ЭКГ, АД в пути следования.
Юридические аспекты
Жгут в рамках первой помощи разрешено применять только для остановки кровотечения.
Приказ Минздравсоцразвития России от 04.05.2012 N 477н (ред. от 07.11.2012) «Об утверждении перечня состояний, при которых оказывается первая помощь, и перечня мероприятий по оказанию первой помощи»
Приложение № 2
7. Мероприятия по обзорному осмотру пострадавшего и временной остановке наружного кровотечения:
1) обзорный осмотр пострадавшего на наличие кровотечений;
2) пальцевое прижатие артерии;
3) наложение жгута;
…
Спасатель оказывает первую помощь, поэтому он НЕ может применять жгут при краш-синдроме, ЕСЛИ нет явных признаков кровотечения из сдавленной конечности.
Врач НЕ на рабочем месте, если он принял решение оказать помощь, оказывает первую помощь. Соответственно, врач НЕ на рабочем месте НЕ может применять жгут при краш-синдроме, ЕСЛИ нет явных признаков кровотечения из сдавленной конечности.
Врач на рабочем месте руководствуется порядками и стандартами оказания медицинской помощи. В стандарте оказания скорой медицинской помощи (Приложение к приказу Министерства здравоохранения РФ от 24 декабря 2012 г. N 1399н) наложение жгута отсутствует. Клинические рекомендации также прямо запрещают накладывать жгут [3].
Врач на рабочем месте НЕ может применять жгут при краш-синдроме, ЕСЛИ нет явных признаков кровотечения из сдавленной конечности.
Источники
- Указания по военно-полевой хирургии Министерства обороны Российской Федерации. М.: 2013. Доступ по ссылке: https://www.vmeda.org/wp-content/uploads/2016/pdf/ukazaniya_po_vph_2013.pdf
- Клинические рекомендации по оказанию медицинской помощи пострадавшим с синдромом длительного сдавления в чрезвычайных ситуациях. Всероссийский центр медицины катастроф «Защита» Министерства здравоохранения Российской Федерации. М.: 2013. Доступ по ссылке: http://www.vcmk.ru/docs/prof_com/sin_dlit_sdavl_1.pdf
- Скорая медицинская помощь. Клинические рекомендации/ под ред. С. Ф. Багненко. — М. : ГЭОТАР-Медиа, 2018. – С. 674. | PDF
- Скорая медицинская помощь: национальное руководство/ под ред. С. Ф. Багненко, М. Ш. Хубутия, А. Г. Мирошниченко, И. П. Миннуллина.- М. : ГЭОТАР-Медиа, 2018. — C. 581. | PDF
- Crush Injury and Crush Syndrome. American College of Emergency Physicians. Accessed from:
https://www.acep.org/imports/clinical-and-practice-management/resources/ems-and-disaster-preparedness/disaster-preparedness-grant-projects/cdc—blast-injury/cdc-blast-injury-fact-sheets/crush-injury-and-crush-syndrome/ - JOINT TRAUMA SYSTEM CLINICAL PRACTICE GUIDELINE (JTS CPG). Management of Crush Syndrome Under Prolonged Field Care. Walters et al. 2016. PDF | https://deployedmedicine.com/market/29/content/259
- Crush-related acute kidney injury (acute renal failure). — UpToDate. | PDF
- World Health Organization Drug Information Vol. 16, No. 2, 2002 http://apps.who.int/medicinedocs/en/d/Js4950e/2.4.html
- Clinical manifestations of hyperkalemia in adults. — UpToDate. | PDF
- Treatment and prevention of hyperkalemia in adults. — UpToDate. | PDF
Синдром длительного сдавления: некоторые практические моменты – Девятый вызов
Синдром длительного сдавления (СДС, краш-синдром, синдром раздавливания, синдром позиционного сдавления, миоренальный синдром) – патологическое состояние, развивающееся после восстановления кровообращения в поврежденных и длительное время ишемизированных мягких тканях при извлечении пострадавшего из-под завалов. Синдром длительного сдавления угрожает жизни пострадавшего и требует правильных и своевременных действий как от спасателей, так и от медицинских работников на всех этапах оказания помощи.
Эта публикация не может служить основанием для изменения утвержденной клинической практики. Информация дана с целью ознакомления с источниками, список которых приведен в конце статьи.
В этой заметке мы обсуждаем в основном тактику при синдроме длительного сдавления на догоспитальном этапе: действия спасателей, врачей и фельдшеров скорой медицинской помощи.
Синдром длительного сдавления редко встречается в повседневной жизни, однако распространен в ходе военных действий и при чрезвычайных ситуациях мирного времени, сопровождающихся разрушением зданий (землетрясения, взрывы бытового газа, террористические акты). В гражданских условиях можно встретить синдром позиционного сдавления, когда ишемия конечности вызвана длительным сохранением неестественной позы, как правило, на фоне интоксикации.
Этиология, патогенез, клиника синдрома длительного сдавления
Элементы разрушенного здания либо иные массивные предметы оказывают прямое повреждающее действие на мягкие ткани, а также сдавливают артерии, приводя к ишемии скелетных мышц. Как правило, при сдавлении головы и туловища летальный исход наступает до извлечения из завалов, поэтому краш-синдром наблюдается в большинстве случаев после сдавления конечностей. В большинстве источников указано, что уже после одного часа сдавления может развиться краш-синдром, при этом тяжесть состояния зависит от длительности пребывания под завалами. Сдавление конечности более 6 часов связывают с сомнительным прогнозом.
Рисунок 1. Инфографика: патогенез синдрома длительного сдавленияВ момент высвобождения из-под завалов в поврежденных конечностях восстанавливается кровообращение, и развивается реперфузионное повреждение. Здесь необходимо выделить два важных момента патогенеза, определяющих клинику краш-синдрома с первых секунд реперфузии.
- Развивается выраженный отек поврежденных мышц, что приводит к гиповолемии, гемоконцентрации и шоку. У пациентов, длительное время лишенных воды, следует ожидать более выраженного шока. Сведения рассмотренных источников о скорости развития шока различаются, но уже на догоспитальном этапе следует быть готовым к этому грозному осложнению. Отек мышц приводит к компартмент-синдрому. Конечность бледная или синюшная, отечная. Пострадавший жалуется на онемение, боль. Дистальный пульс может отсутствовать вследствие сдавления артерий отеком.
- Содержимое разрушенных миоцитов поступает в системный кровоток. Наиболее опасный компонент в первые минуты развития синдрома длительного сдавления – ион калия. Гиперкалиемия может привести к нарушениям ритма сердца вплоть до остановки кровообращения. Продукты распада мышечной ткани приводят к развитию метаболического ацидоза. И, наконец, крупномолекулярный белок миоглобин забивает почечные канальцы, что приводит к острому почечному повреждению (как правило, после третьих суток).
Очевидно, у многих пострадавших в завалах краш-синдром будет комбинирован с механической травмой (раны, переломы, повреждения внутренних органов, черепно-мозговые травмы), симптоматика которой может доминировать.
Жгут (турникет) при синдроме длительного сдавления
Если мы считаем ключевым звеном патогенеза краш-синдрома реперфузию, не следует ли отсрочить это явление до того момента, когда пострадавший окажется в руках медицинских работников? Например, наложить жгут выше места сдавления перед извлечением из-под завала? Рассмотренные нами источники дают разные рекомендации по этому поводу.
«Указания по военно-полевой хирургии» [1] говорят о необходимости наложения жгута выше области длительного сдавления до освобождения раненого из-под завалов либо сразу после извлечения. Жгут должен оставаться на конечности до этапа медицинской роты бригады (отдельного медицинского отряда), где оценивают жизнеспособность конечности и принимают решение о дальнейшей тактике.
Всероссийский центр медицины катастроф «Защита» в своих клинических рекомендациях [2] предписывает накладывать жгут до извлечения, а затем сразу бинтовать конечность эластичным бинтом, чтобы ограничить возврат по поверхностным венам, и снимать жгут. Также предполагается, что эластичный бинт уменьшит объем отека, возникающего после реперфузии. Если конечность признана нежизнеспособной, жгут накладывают обратно до момента ампутации. Практический смысл эластичного бинтования не совсем очевиден: основной объем крови, зараженной продуктами распада мышц, вернется в системный кровоток по глубоким венам конечности. В этих же рекомендациях допускается наложение жгута до поступления в стационар, если продолжительность ишемии не превышает 4 – 5 часов, а доставка в специализированный стационар возможна в течение часа.
Клинические рекомендации по скорой медицинской помощи (наиболее юридически значимый для нас документ) категорически запрещают накладывать жгут и предписывают эластичное бинтование от центра к периферии сразу после извлечения из-под завалов. [3] Такие же рекомендации дает и Национальное руководство по скорой медицинской помощи. [4]
Американский колледж врачей экстренной медицинской помощи (American College of Emergency Physicians – ACEP) рекомендует накладывать жгут (турникет), если нет возможности провести инфузионную терапию до извлечения пострадавшего. [5] Как только проведена инфузия, жгут можно снимать.
Американское руководство по военной медицине [6] предписывает накладывать два турникета рядом до извлечения раненого, пока не проведена инфузия. Если конечность признана нежизнеспособной, турникеты оставляют до ампутации.
Узнавайте
о новых публикациях нашего сайта
с помощью телеграм-канала
«Девятый вызов» t.me/ninthcall
Транспортная иммобилизация
поврежденных конечностей. В отечественных источниках также рекомендовано их охлаждение. [1, 2, 3, 4]
Инфузионная терапия
Важнейший компонент на всех этапах помощи при синдроме длительного сдавления. Инфузия решает следующие задачи:
- восполнение объемов жидкости, потерянной в связи с экстравазацией,
- коррекция гемоконцентрации и гиперкалиемии,
- стимуляция диуреза с целью предотвращения образования солянокислого гематина в почечных канальцах.
Если есть возможность, внутривенную инфузию изотонического раствора натрия хлорида со скоростью 1 литр в час начинают еще до извлечения. В условиях недостаточных ресурсов здравоохранения допускается пероральная регидратация глюкозо-солевыми растворами. Рецептура растворов приведена на сайте Всемирной организации здравоохранения. [8]
Введение раствора натрия бикарбоната может предотвратить развитие гиперкалиемии и острого почечного повреждения, однако надежных доказательств эффективности на догоспитальном этапе не получено. Режимы введения указаны в [8]. Указания по военно-полевой хирургии [1] относят внутривенное введение 200 мл 4% натрия гидрокарбоната «вслепую» к мероприятиям первой врачебной помощи.
Коррекция гиперкалиемии на догоспитальном этапе
Большинство пациентов с краш-синдромом имеют повышенную концентрацию калия в плазме крови. В полевых условиях биохимическое исследование крови, как правило, недоступно, поэтому следует ориентироваться на ЭКГ-признаки гиперкалиемии или назначать лечение эмпирически.
Одним из первых признаков гиперкалиемии на электрокардиограмме будут высокие заостренные симметричные зубцы Т и укорочение интервала QT. При дальнейшем нарастании концентрации калия будет прогрессировать удлинение интервала PR и комплекса QRS. Зубцы Р могут исчезнуть.
Рисунок 3. Электрокардиограмма при гиперкалиемии. Источник: UpToDate [9]Гиперкалиемия также приводит к нарушениям проводимости (блокада левой и/или правой ножки пучка Гиса, атриовентрикулярная блокада) и ритма (синусовая брадикардия, остановка синусового узла, замедленные идиовентрикулярные ритмы, желудочковая тахикардия, фибрилляция желудочков и асистолия) [9]
Для экстренной коррекции гиперкалиемии могут применяться следующие лекарственные средства. [10]
Кальций
в форме кальция глюконата 10% — 10 мл (предпочтительно) или кальция хлорида 10% от 5 до 10 мл вводится внутривенно медленно при условии постоянного мониторинга ЭКГ. Если через 5 минут патологические признаки на ЭКГ сохраняются, вводят повторно в той же дозе. Не смешивать с растворами соды (бикарбоната натрия).
Инсулин и глюкоза
Если доступен инсулин (не входит в состав укладки скорой медицинской помощи в России), вводят 10 единиц вместе с 25 г глюкозы (декстрозы), что примерно соответствует 60 мл 40% глюкозы.
Бета-адреномиметики
Описана ингаляция с помощью небулайзера 4-кратной дозы (4 ампулы по 2,5 мг) сальбутамола в качестве дополнительного метода коррекции гиперкалиемии. В описаниях различных лекарственных форм сальбутамола, зарегистрированных в Российской Федерации, гиперкалиемия не входит в перечень показаний.
Ионообменные смолы
В западных источниках [6, 10] допускают пероральное или ректальное применение натрия полистиролсульфоната (торговая марка Kayexalate), однако в России зарегистрированы препараты для коррекции гиперкалиемии на основе кальция полистиролсульфоната (калимейт, сорбистерит).
Медицинская эвакуация
в многопрофильный стационар с отделением гемодиализа. Обязателен мониторинг ЭКГ, АД в пути следования.
Юридические аспекты
Жгут в рамках первой помощи разрешено применять только для остановки кровотечения.
Приказ Минздравсоцразвития России от 04.05.2012 N 477н (ред. от 07.11.2012) «Об утверждении перечня состояний, при которых оказывается первая помощь, и перечня мероприятий по оказанию первой помощи»
Приложение № 2
7. Мероприятия по обзорному осмотру пострадавшего и временной остановке наружного кровотечения:
1) обзорный осмотр пострадавшего на наличие кровотечений;
2) пальцевое прижатие артерии;
3) наложение жгута;
…
Спасатель оказывает первую помощь, поэтому он НЕ может применять жгут при краш-синдроме, ЕСЛИ нет явных признаков кровотечения из сдавленной конечности.
Врач НЕ на рабочем месте, если он принял решение оказать помощь, оказывает первую помощь. Соответственно, врач НЕ на рабочем месте НЕ может применять жгут при краш-синдроме, ЕСЛИ нет явных признаков кровотечения из сдавленной конечности.
Врач на рабочем месте руководствуется порядками и стандартами оказания медицинской помощи. В стандарте оказания скорой медицинской помощи (Приложение к приказу Министерства здравоохранения РФ от 24 декабря 2012 г. N 1399н) наложение жгута отсутствует. Клинические рекомендации также прямо запрещают накладывать жгут [3].
Врач на рабочем месте НЕ может применять жгут при краш-синдроме, ЕСЛИ нет явных признаков кровотечения из сдавленной конечности.
Источники
- Указания по военно-полевой хирургии Министерства обороны Российской Федерации. М.: 2013. Доступ по ссылке: https://www.vmeda.org/wp-content/uploads/2016/pdf/ukazaniya_po_vph_2013.pdf
- Клинические рекомендации по оказанию медицинской помощи пострадавшим с синдромом длительного сдавления в чрезвычайных ситуациях. Всероссийский центр медицины катастроф «Защита» Министерства здравоохранения Российской Федерации. М.: 2013. Доступ по ссылке: http://www.vcmk.ru/docs/prof_com/sin_dlit_sdavl_1.pdf
- Скорая медицинская помощь. Клинические рекомендации/ под ред. С. Ф. Багненко. — М. : ГЭОТАР-Медиа, 2018. – С. 674. | PDF
- Скорая медицинская помощь: национальное руководство/ под ред. С. Ф. Багненко, М. Ш. Хубутия, А. Г. Мирошниченко, И. П. Миннуллина.- М. : ГЭОТАР-Медиа, 2018. — C. 581. | PDF
- Crush Injury and Crush Syndrome. American College of Emergency Physicians. Accessed from:
https://www.acep.org/imports/clinical-and-practice-management/resources/ems-and-disaster-preparedness/disaster-preparedness-grant-projects/cdc—blast-injury/cdc-blast-injury-fact-sheets/crush-injury-and-crush-syndrome/ - JOINT TRAUMA SYSTEM CLINICAL PRACTICE GUIDELINE (JTS CPG). Management of Crush Syndrome Under Prolonged Field Care. Walters et al. 2016. PDF | https://deployedmedicine.com/market/29/content/259
- Crush-related acute kidney injury (acute renal failure). — UpToDate. | PDF
- World Health Organization Drug Information Vol. 16, No. 2, 2002 http://apps.who.int/medicinedocs/en/d/Js4950e/2.4.html
- Clinical manifestations of hyperkalemia in adults. — UpToDate. | PDF
- Treatment and prevention of hyperkalemia in adults. — UpToDate. | PDF
Просмотры: 13 655
При синдроме длительного сдавления гемодиализ необходимо использовать. Как оказать первую помощь пострадавшим при синдроме длительного сдавливания. Случай из практики
Синдром длительного сдавления — симптомы и лечение
Что такое синдром длительного сдавления? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николенко В. А., травматолога со стажем в 10 лет.
Определение болезни. Причины заболевания
Синдром длительно сдавления (краш-синдром, СДС) — жизнеугрожающее состояние, которое возникает в связи с длительным сдавлением любой части тела и последующим её высвобождением, вызывающее травматический шок и часто приводящее к смерти.
Возникновению данного синдрома способствуют два условия:
Эти факторы приводят к тому, что после высвобождения сдавленной части тела травма выходит за пределы повреждения и локальной травматической реакции.
В зоне сдавления образуются токсические продукты (свободный миоглобин, креатинин, калий, фосфор), которые не «размываются» жидкостью, скопившейся из-за механического препятствия циркуляции её тока. В связи с этим после устранения причины сдавления возникает системная реакция организма — продукты разрушенных тканей попадают в кровоток. Так происходит отравление организма — токсемия.
Особая форма краш-синдрома — синдром позиционного сдавления (СПС). В этой ситуации нет травмирующего извне фактора, однако компрессия тканей возникает от неестественного и длительного положения тела. Чаще всего СПС характерен для человека в состоянии сильного опьянения: угнетение сознания и болевой чувствительности в сочетании с длительным неподвижным положением приводят к критической ишемии (снижению кровоснабжения в отдельном участке тела). Это вовсе не означает, что для позиционного сдавления человек обязательно должен часами «отлёживать» руку или ногу. Некроз тканей может быть вызван максимальным сгибанием сустава, достаточно длительным по времени, что ведёт к передавливанию сосудистого пучка и нарушению кровоснабжения тканей. Сопутствующие сдвиги гомеостаза (саморегуляции организма), характерные для биохимии опьянения, сопутствуют описанному позиционному синдрому.
От истинного СДС позиционное сдавление отличается темпами нарастания токсемии и редкой частотой необратимых поражений органов.
Частным и наименьшим по разрушительности является неврологический симптом . Он возникает довольно редко и является отдельным компонентом краш-синдрома. Этот симптом проявляется в виде повреждения или нарушения работы того или иного нерва (нейропатии). При этом не наблюдается фонового хронического неврологического заболевания или факта травмы. Данное состояние является обратимым.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома длительного сдавления
Симптоматика краш-синдрома обширна и разнообразна. Она складывается из местных (локальных) и общих проявлений, любое из которых уже само по себе является тяжёлой травмой.
При первичном осмотре пациента местные симптомы могут быть расценены неправильно в связи с неочевидностью повреждения: поражённые ткани на ранних сроках выглядят здоровее, чем есть на самом деле. Некротические (отмирающие) зоны отчётливо проявляются только через несколько суток, а их отграничение может продолжаться и в дальнейшем.
Масштабы локальных нарушений становятся явными уже на этапе присоединения осложнений. Этот факт требует от хирурга особой тактики — осуществления вторичной ревизии (осмотра) пострадавшего.
Местная симптоматика в первую очередь представлена встречающимися в быту травмами, но их массивность более значительна. Для СДС характерны сочетанные и комбинированные повреждения, политравмы. К ним относятся открытые и закрытые переломы, обширные раны, отслойки кожи с клетчаткой, размозжения, травматические ампутации конечностей, торсионные повреждения (проворачивание кости вокруг своей оси).
При краш-синдроме возникают большие площади деструкции (разрушения), органоразрушающие и необратимые травмы. Помимо скелетной травмы и повреждений мягких тканей СДС часто сопутствуют нейротравмы (повреждение нервной системы), торакальные (травмы грудной клетки) и абдоминальные (внутрибрюшные) повреждения. Усугубить состояние пострадавшего могут продолжающиеся на месте происшествия кровотечения и инфекционные осложнения, возникшие ранее.
Местные повреждения запускают такой общий процесс, как шок. Его появление при СДС обусловлено множественностью травм, длительной болевой импульсацией и недостатком кровоснабжения сдавленного сегмента тела.
Шок при краш-синдроме является многокомпонентным: механизм длительного сдавления приводит к развитию таких типов стресса организма, как гиповолемический (снижение объёма циркулирующей крови), инфекционно-токсический и травматический. Особенно опасны при СДС токсические компоненты шока, которым характерна внезапность: они в большом количестве после высвобождения сдавленной части тела одномоментно попадают в кровоток. Сочетание тяжёлого местного повреждения и токсического действия собственных тканей обуславливает течение болезни и может привести к фатальному исходу.
Патогенез синдрома длительного сдавления
Человеческий организм обладает компенсаторными возможностями — реакция организма на повреждения, при которой функции поражённого участка тела осуществляет другой орган. На фоне длительного пребывания человека в условиях гиповолемии (снижения объёма циркулирующей крови), интенсивной боли, вынужденного положения и сопутствующих травм внутренних органов
Синдром длительного сдавления: патогенез, причины и симптомы
Термин синдром длительного сдавления обозначается такими синонимами: краш-синдром, синдром компрессии тканей, травматический эндотоксикоз. Это состояние включает комплекс симптомов, формирующихся во время сжатия мягких тканей, вызванных длительным сдавлением сегмента тела.
Основа развития краш-синдрома заключается в выбрасывании в кровь большого количества токсических веществ, образующихся вследствие распада мышечных клеток. СДС возникает после продолжительного сдавления конечностей при обвалах зданий, после землетрясений, аварий, глобальных катастроф и часто на полях сражения, где проходят военные действия.
Патогенез
Главными патогенетическими факторами травматического эндотоксикоза являются:
- Травматическая токсемия, которая развивается из-за попадания в кровь вредных веществ, выделяемых травмированными клетками. Они запускают процесс внутрисосудистого свертывания крови.
- Плазмопотеря, являющаяся результатом отека травмированных нижних или верхних конечностей.
- Болевое раздражение дискоординирующее работу ЦНС, вызванное выбросом норадреналина и адреналина.


Вследствие длительного неподвижного состояния и сжатия рук или ног образуется ишемия сегмента или всей конечности в соединении с венозным застоем. Вместе с этим травмируются и нервы. При механическом воздействии мышечные ткани разрушаются, выделяя при этом множество токсических продуктов распада, особенно миоглобина. Ишемия конечностей сильно усугубляется артериальной недостаточностью, совмещенной с венозным застоем. Вследствие прогрессирующего метаболического ацидоза, совместно с поступающим в кровь миоглобином, происходит блокада почечных канальцев, их реабсорбционная способность нарушается.
Внутри сосудов кровь сворачивается и вследствие этого блокируется фильтрация. В результате главными факторами, которые определяют степень протекания токсикоза у потерпевших, являются миоглобинурия и миоглобинемия.
Огромное влияние на общее состояние потерпевшего оказывает гиперкалиемия, которая может достигать 7−12 ммоль/л. Кроме этого, усугубляют токсемию продукты распада: гистамин, креатинин, адениловая кислота и другие вещества, которые поступают из травмированных тканей. Кровь сгущается еще на начальной стадии синдрома вследствие плазмопотери и в результате чего образуется сильнейший отек травмированных тканей. В некоторых случаях плазмопотеря может достичь трети, от всего объема крови.
Основное и очень опасное проявление СДС — острая почечная недостаточность, по причине того, что токсические вещества выделяют почки.
Причины, вызывающие СДС
Синдром компрессии тканей, обусловленный впитыванием почками миоглобина, может быть:
- Травматическим (вызван ожогами, электротравмами, обморожениями).
- Гипоксическим (порожден сверх большими физическими перегрузками, эпилептическим статусом).
- Ишемическим (спровоцирован артериальной эмболией, тромбозом).
- Инфекционным (вызван вирусными инфекциями, сепсисом, бактериальными миозитами).
- Дисметаболическим (у больных сахарным диабетом, гипотиреозом, гипокалиемией).
- Токсическим (токсическое действие лекарств, укусы ядовитых насекомых, героин).
- Генетически обусловленными заболеваниями: Таруи (отсутствует фосфофруктокмаза), МакАрдла (недостаток в мышцах фосфорелазы).
Острая почечная недостаточность (ОПН) формируется сразу же после начала сдавливания.
Симптомы краш-синдрома
Чтобы оценить общее состояние пострадавшего и дать будущий прогноз, нужно знать какое в данный период травматического эндотоксикоза состояние почек. Проявления носят общую характеристику, и многое зависит от типа травмы.
Если у пострадавшего поднимается температура, то чаще всего это означает, что в мочеполовых путях развивается инфекция. Давление в редких случаях повышается и если это происходит, то оно будет реактивного характера, что способствует упрощению оценки уровня шока.
При травматическом эндотоксикозе наблюдаются такие симптомы, выявляемые на ранней и промежуточной стадии:
- Шоковое состояние.
- Генерализованное нарушение микроциркуляции крови.
- Токсемия (отравление всего организма токсинами).
- Анемия (малокровие).
- ОПН и сердечная недостаточность.
- Посттравматическая невралгия (механическое повреждение нерва или его корешка).
- Осложнения, носящие инфекционный и септический характер.
Ранняя стадия краш-синдрома проявляется в первые 2−4 дня после извлечения человека, лечится сравнительно быстро, почки восстанавливают свои функции уже через 3−5 суток, при тяжелой стадии травматического эндотоксикоза улучшений нет. Возможно развитие ОПН без проявления шока, обычно заболевание, начинает выражаться тоже спустя 3 или 5 дней.
Во время промежуточной фазы диурез может быть от 200 до 400 мл и есть опасность развития анурии. Постепенно миоглобин выделяется все меньше, и моча начинает приобретать светлый цвет, а ее плотность вместе с pH понижаются. На 4 или 5 день начинают проявляться боли в области поясницы, что является следствием отека и растяжения фиброзной капсулы почек.
К концу недели у пострадавшего начинает нарастать уремическая интоксикация и у больного состояние сильно ухудшается, у него появляется слабость, его действия становятся замедленными, человека тошнит и тянет на рвоту.
У пострадавшего начинает развиваться такое заболевание, как психоз, кровь и метаболизм калия меняет свои показатели. В некоторых случаях возможна остановка сердца.
Концентрация магния достигает очень высокого уровня, это сказывается на потерпевшем, он становится то агрессивным, то впадает в депрессию.
Формы течения СДС


Синдром компрессии тканей разделяют на 4 формы:
- Легкая.
- Средняя.
- Тяжелая.
- Крайне тяжелая.
Легкая форма начинает провялятся, если мышцы ног или рук были подвержены раздавливанию не более чем на протяжении 4 часов. Сбои в работе почек и сердца практически не выражаются или проявляются очень слабо, в большей части случаев незаметно.
Средняя степень тяжести наступает после того как руки или ноги находились под компрессией от 4 до 5 часов. Ранняя стадия болезни протекает спокойно, сосудистая недостаточность незаметна. В дальнейшем может проявиться почечная недостаточность.
Тяжелая форма травматического эндотоксикоза формируется во время раздавливания конечностей на протяжении от 6 до 7 часов. Все ее фазы сопровождаются симптомами ОПН.
Крайне тяжелая, возникает если раздавливанию подверглись обе нижних конечностей, длительностью от 8 и больше часов. Это очень опасная форма протекания компрессии тканей, в большинстве случаев заканчивается смертельным исходом для пострадавшего через 1 или 2 дня после тяжелой травмы. На протяжении времени протекания крайне тяжелой фазы СДС наблюдается острая сердечная недостаточность.
Периоды синдрома компрессии тканей
Период сдавления — это промежуток времени от начала сдавливания до его устранения.
Свойственными признаками являются:
- Депрессивное состояние.
- Апатия.
- Сонливость.
- Заторможенность действий.
Потерпевший сетует на болевые ощущения, носящие распирающий характер в руках или ногах, подвергшихся сжатию, жажду и трудности с дыханием.
Период сдавления разделяется на 3 отдельных друг от друга фазы:
- Ранняя
Начинается сразу после того, как человека освободили из-под завалов, и длится до 3 дней, в это время доминируют симптомы сердечной недостаточности, похожие на развитие шокового состояния: явный болевой синдром, стрессовое состояние, гемодинамические расстройства. Основной и часто встречающийся фактор смертельного исхода — острая сердечная недостаточность. Если больному удается остаться живым, начинается следующий этап недуга. - Промежуточная стадия
Начиная с 4 дня после сдавливания и до 18 суток, фаза характеризуется комбинированной интоксикацией, в крови увеличивается содержание азотистых продуктов (азотемия) на фоне ОПН, которая и есть главной причиной летального исхода на этой стадии. Если динамика будет положительной, то на 9 или 12 день начинается реабилитационный этап и работа почек приходит в норму. - Поздний период
Его длительность составляет от 30 до 45 дней. В этот промежуток времени доминируют признаки полиурической фазы почечной недостаточности и местная симптоматика, которая определена травмами мышц вместе с нервами на поврежденных участках тела. Осложнения, вызванные инфекциями, устраняются, и вырабатывается явно выраженная атрофия мышц, которые были подвержены сдавливанию, подвижность суставов о
синдром длительного сдавления: симптомы, лечение и профилактика
Каждый человек практически не застрахован от различных несчастных случаев. Это может быть все что угодно, начиная от аварии в транспорте и заканчивая землетрясением и обвалом шахты. В любом из этих случаев может развиться СДС. Синдром имеет различные причины, патогенез, требуется обязательное лечение. Рассмотрим эти вопросы далее.
Понятие СДС
В результате сдавливания мягких тканей может развиться СДС. Синдром у женщин возникает с такой же частотой, как и у мужского населения. Он имеет и другие названия, например, краш-синдром или компрессионная травма. Причиной синдрома могут быть:
- Сжатие частей тела тяжелыми предметами.
- Аварийные ситуации.
Такие ситуации часто происходят после землетрясений, в результате дорожно-транспортных происшествий, взрывов, обвалов в шахтах. Сила сдавления может быть не всегда большой, но здесь свою роль играет продолжительность такого состояния. Как правило, СДС (синдром длительного сдавления) возникает, если оказывается продолжительное воздействие на мягкие ткани, обычно более 2 часов. Оказание первой помощи является важным этапом, от которого зависит жизнь человека. Именно поэтому важно уметь различать проявления такого состояния.
Разновидности СДС
В медицинской практике существует несколько подходов к классификации синдрома сдавления. Учитывая вид компрессии, выделяют такие синдромы:
- Развивающийся в результате обвала грунта. Происходит в результате длительного нахождения под бетонной плитой или различными тяжелыми предметами.
- Позиционный СДС развивается по причине сдавливания частями собственного тела.
Локализация также может быть разной, отсюда выделяют СДС:
- Конечностей.
- Головы.
- Живота.
- Груди.
- Таза.
После чрезвычайных ситуаций нередко развивается СДС. Синдром часто сопровождается другими травмами, поэтому различают:
- Синдром сдавления, сопровождающийся травмами внутренних органов.
- С повреждением костных структур организма.
- СДС с повреждением нервных окончаний и кровеносных сосудов.
Степень тяжести синдрома может быть различной. Опираясь на этот факт, выделяют:
- Легкую форму синдрома, которая развивается при сдавливании конечностей на непродолжительное время. Нарушения со стороны сердечнососудистой системы, как правило, не диагностируются.
- Если давление на ткани оказывается более 5-6 часов, то развивается средняя форма СДС, при которой может быть почечная недостаточность в легкой форме.
- Тяжелая форма диагностируется при сдавливании более 7 часов. Выражены признаки почечной недостаточности.
- Если на мягкие ткани оказывается давление более 8 часов, то можно говорить о развитии крайне тяжелой формы СДС. Можно диагностировать острую сердечную недостаточность, которая часто приводит к летальному исходу.
Часто бывает, когда СДС (синдром длительного сдавления) сопровождается различными осложнениями:
- Инфарктом миокарда.
- Заболеваниями различных систем органов чреват СДС. Синдром у женщин, затрагивающий нижнюю часть туловища, то есть органы малого таза, опасен сильнейшими осложнениями и нарушением нормального функционирования органов этой сферы.
- Гнойно-септическими патологиями.
- Ишемией поврежденной конечности.
Результат травмы: СДС
Синдром причины имеет следующие:
- Потеря плазмы, которая выходит сквозь сосуды в поврежденные ткани. В результате кровь становится гуще и развивается тромбоз.
- В результате распада тканей происходит интоксикация организма. Миоглобин, креатин, калий и фосфор из травмированных тканей попадают в кровь и вызывают гемодинамические расстройства. Свободный миоглобин провоцирует развитие острой почечной недостаточности.
- Все эти причины должны быть как можно быстрее устранены, чтобы стало возможным спасение человеческой жизни.
Периоды клинического течения СДС
Течение краш-синдрома имеет несколько периодов:
- Первый – это непосредственно само сдавливание мягких тканей с развитием травматического шока.
- Во втором периоде наблюдаются местные изменения в травмированном участке и начало интоксикации. Продолжаться может до трех суток.
- Третий период характеризуется развитием осложнений, которые проявляются поражением различных систем органов.
- Четвертый период – реконвалесценция. Начало его с момента восстановления функционирования почек.
- Далее, у пострадавших обнаруживаются факторы, говорящие об иммунологической реактивности, бактерицидной активности крови.
Симптоматика синдрома сдавления тканей
Если сразу не устраняется сильное давление на мягкие ткани, то постепенно прогрессирует СДС. Синдром симптомы проявляет следующие:
- Кожа на сдавленной конечности становится бледной.
- Появляется отек, который со временем только увеличивается.
- Не прощупывается пульсация сосудов.
- Общее состояние пострадавшего ухудшается.
- Наблюдается болевой синдром.
- У человека психоэмоциональный стресс.
Анализ крови показывает повышение фибриногена, снижается фибринолитическая активность, свертывающая система крови также ускоряется.
В моче обнаруживается белок, появляются эритроциты и цилиндры.
Вот такие проявления может иметь СДС. Синдром характеризуется относительно нормальным состоянием пострадавших, если устранить сдавливание тканей. Но через некоторое время появляются:
- Синюшность и бледность покровов.
- Пестрая окраска кожи.
- В течение ближайших суток отек нарастает.
- Могут появляться пузыри, инфильтраты, а в тяжелых случаях возникает некроз конечностей.
- Развивается сердечнососудистая недостаточность.
- Анализ крови показывает ее сгущение и нейтрофильный сдвиг.
- Склонность к тромбообразованию.
На этом этапе важно провести своевременно интенсивную инфузионную терапию с применением форсированного диуреза и детоксикации.
Симптоматика третьего периода
Третий этап развития синдрома (СДС) характеризуется развитием осложнений, продолжается он от 2 до 15 суток.
Признаки в это время могут проявляться следующие:
- Поражение различных систем органов.
- Развитие почечной недостаточности.
- Отечность становится больше.
- На коже можно наблюдать появление пузырей с прозрачным или геморрагическим содержимым.
- Ярко начинает проявляться анемия.
- Уменьшается диурез.
- Если сделать анализ крови, то увеличивается концентрация мочевины, калия и креатинина.
- Проявляется классическая картина уремии с гипопротеинемией.
- Отмечается повышение температуры тела пострадавшего.
- Ухудшается общее состояние.
- Появляется заторможенность и вялость.
- Может быть рвота.
- Окрашивание склер сигнализирует о вовлечении печени в патологический процесс.
Даже интенсивная терапия не всегда может спасти человека, если диагностируется СДС. Синдром, если он достигает этого периода, то в 35 % случаев приводит к смерти пострадавших.
В таких случаях может помочь только экстракорпоральная детоксикация.
Дальнейшее развитие СДС
Четвертый период – это реконвалесценция. Он начинается после того, как почки восстановят свою работу. На этом этапе местные изменения преобладают над общими.
Симптомы могут быть следующими:
- Если имеются открытые травмы, то наблюдаются инфекционные осложнения.
- Возможно развитие сепсиса.
- Если нет осложнений, то отечность начинает спадать.
- Насколько быстро восстановится подвижность суставов, будет зависеть от тяжести повреждений.
- Так как мышечные ткани гибнут, то их начинает замещать соединительная ткань, которая не обладает способностью к сокращению, поэтому развивается атрофия конечностей.
- Анемия еще сохраняется.
- У пострадавших отсутствует аппетит.
- Имеются стойкие изменения гомеостаза, а если применять интенсивную инфузионно-трансфузионную терапию, то их можно ликвидировать спустя месяц интенсивного лечения.
Во время последнего периода у пострадавших выявляют снижение факторов естественной резистентности, бактерицидной активности крови. Лейкоцитарный индекс продолжительное время остается измененным.
Еще длительное время пострадавшие испытывают эмоционально-психическую нестабильность. Часты депрессивные состояния, психозы и истерия.
Как распознать СДС?
Синдром, диагностика которого должна проводиться только грамотным специалистом, требует особого внимания и лечения. Определить наличие патологии можно на основании следующих показателей:
- Берется во внимание клиническая картина и обстоятельства получения травмы.
- Не остаются без внимания результаты анализа мочи, крови.
- Проводится инструментальная диагностика, которая позволяет сопоставить в динамике лабораторные симптомы и структуру почек.
Люди, проходящие диагностику сердца, иногда слышат этот диагноз, но не все понимают, что такое синдром. СДС в кардиограмме сердца может указывать на наличие патологии, которая затрагивает грудную клетку. Нахождение под завалами может существенно сказаться на работе сердечной мышцы.
Лабораторная диагностика проводится с целью:
- Выявления уровня миоглобина а плазме крови: обычно при таком состоянии он существенно повышается.
- Определения концентрации миоглобина в моче. Если показатели доходят до 1000 нг/мл, то можно говорить о развивающейся острой почечной недостаточности при СДС.
- Синдром может проявляться также повышением трансаминаз в крови.
- Повышается креатинин и мочевина.
По анализу мочи врачи определяют степень поражения почек. При исследовании выявляют:
- Повышение лейкоцитов, если имеется осложненный СДС.
- Повышается концентрация солей.
- Увеличивается содержание мочевины.
- Присутствуют цилиндры.
Правильно поставленный диагноз позволяет врачам назначить эффективную терапию, чтобы как можно быстрее помочь пострадавшему восстановить все функции организма.
Как оказать первую помощь?
От оказания экстренной помощи зависит состояние пострадавшего, а может и его жизнь, если развивается СДС. Синдром, первая помощь должна быть оказана как можно скорее, не приведет к серьезным осложнениям, если помочь пострадавшему по следующему алгоритму:
- Дать обезболивающий препарат.
- Затем начинать освобождать пораженный участок тела.
В качестве таких средств подойдут: «Анальгин», «Промедол», «Морфин». Все лекарственные средства вводятся только внутримышечно.
Многие спрашивают, зачем при СДС-синдроме накладывать жгут? Это делается при наличии сильного артериального кровотечения или обширного повреждения конечностей, чтобы пострадавший не погиб от потери крови.
- Осмотреть поврежденный участок.
- Снять жгут.
- Все имеющиеся раны необходимо обработать антисептическим средством и прикрыть стерильной салфеткой.
- Постараться охладить конечность.
- Пострадавшему давать обильное питье, подойдет чай, вода, кофе или содно-солевой раствор.
- Согреть пострадавшего.
- Если имеются завалы, то человека необходимо как можно быстрее обеспечить кислородом.
- Чтобы предотвратить сердечную недостаточность, ввести пострадавшему «Преднизолон».
- Отправить потерпевшего в ближайшую больницу.
Терапия синдрома сдавления
Может быть разной степени выраженности СДС. Синдром, лечение которого должно проводиться комплексно, не вызовет серьезных осложнений, если учитывать патогенез повреждения. Комплексно воздействовать – это означает:
- Проводить мероприятия с целью устранения отклонений гомеостаза.
- Оказать терапевтическое действие на патологический очаг повреждения.
- Нормализовать микрофлору ран.
Лечебные мероприятия должны проводиться практически непрерывно, начиная с момента оказания первой помощи и до полного выздоровления пострадавшего.
Если травмы существенные, то медицинская помощь складывается из нескольких этапов:
- Первый начинается непосредственно на месте происшествия.
- Второй – это помощь в медицинском учреждении, которое может находиться довольно далеко от места трагедии, поэтому часто используются «летающие госпитали», «госпитали на колесах». Очень важно, чтобы было соответствующее оборудование для оказания помощи при повреждении опорно-двигательного аппарата, внутренних органов.
- На третьем этапе оказывается специализированная помощь. Обычно это происходит в хирургическом или травматологическом центре. Здесь есть все необходимое оборудование, чтобы оказать помощь при серьезных повреждениях опорно-двигательного аппарата или внутренних органов. Имеются реанимационные службы для выведения человека из шокового состояния, лечения сепсиса или почечной недостаточности.
Медикаментозная терапия
Чем раньше начат этот этап терапии, тем больше шансов у пациента выжить. Медицинская помощь на этом этапе заключается в следующем:
- Пострадавшим делают инфузию смеси хлорида натрия и 5% бикарбоната натрия в пропорции 4:1.
- Если наблюдается тяжелая форма синдрома, то пострадавшим в качестве противошоковой меры вводят 3-4 литра крови или кровезаменителя.
- Чтобы предотвратить развитие осложнений, проводят диурез с введением «Фуросемида» или «Маннитола».
- Снижение интоксикации организма достигают путем замещения крови и применением на раннем этапе гамма-оксимасляной кислоты. Она оказывает тормозящее действие на ЦНС и обладает гипертензивным эффектом.
Если все консервативные методы терапии не дают желаемого результата, то требуется хирургическое лечение, которое основывается на использовании следующих методов детоксикации:
- Сорбционные методы.
- Диализно-фильтрационные (гемодиализ, ультрафильтрация).
- Феретические (плазмаферез).
Может потребоваться и ампутация конечностей, которые невозможно вернуть к нормальной жизнедеятельности.
Можно ли предупредить СДС?
Если избежать получения серьезных травм не получилось, то в большинстве случаев развивается СДС. Синдром, профилактика которого обязательна, не приведет к плачевным последствиям, если сразу приступить к активным действиям. Для этого необходимо ввести антибиотики пенициллинового ряда. Использование антибактериальных средств может и не спасти от нагноения, но предупредить газовую гангрену таким образом вполне возможно.
Еще до извлечения пострадавшего из-под завалов важно начать инфузионную терапию для нормализации ОЦК. Часто для этих целей используют «Маннитол», 4% раствор гидрокарбоната магния.
Если провести все эти действия непосредственно на месте происшествия, то вполне можно предотвратить развитие серьезных осложнений СДС, таких как газовая гангрена и почечная недостаточность.
Мы подробно рассмотрели СДС (синдром длительного сдавления) внутренних органов массой собственного тела или тяжелыми предметами. Такое состояние часто возникает при ЧС. Необходимо отметить, что своевременно оказанная помощь может спасти человеку жизнь. Но в литературе и на страницах современных журналов можно встретить совсем другое толкование. Оно называется так же – синдром СДС – женская болезнь века. Данное понятие совсем из другой области и не стоит его путать с такой серьезной патологией. Это тема совсем другой статьи, но вкратце следует заметить, что обозначает такой синдром. Часто он поражает женщин, обремененных властью. Эгоистичность, отсутствие самокритики, предвзятое отношение к мужчинам, уверенность в собственной непогрешимости и подобные «симптомы» характерны для синдрома СДС у женщин.
Синдром длительного сдавления – клиническая картина, первая помощь и лечение

Синдром длительного сдавления (синонимы: крэш-синдром, травматический токсикоз, компрессионная травма, синдром размозжения, синдром Байуотерса) — комплекс специфических симптомов, возникающих вследствие высвобождения долгое время придавленных конечностей. Сущность патогенеза заключается в резком всплеске в общем кровяном русле токсических элементов, накопленных ниже сдавленного участка по причине трофической недостаточности.
Механизм развития синдрома длительного сдавления
Синдром длительного сдавления наиболее часто встречается во времена войн и стихийных бедствий, когда люди, попадая под завалы технических сооружений, вынуждены долгое время ожидать спасения. Зачастую в этих случаях какие-то из конечностей находятся в придавленном состоянии отдельными конструкциями, что и обуславливает развитие патологического процесса.
Впервые синдром был замечен полевыми хирургами во время первой мировой войны. Когда были высвобождены ноги офицера, ожидавшего спасения в течение суток, он скончался в течение нескольких минут.
В основе патогенеза синдрома длительного сдавления лежит компрессионное воздействие на нервные стволы и кровеносные сосуды конечности.

Первичным фактором запуска патологических процессов являются сильные болевые ощущения, в попытке защититься от которых центральная нервная система блокирует крупную иннервацию в придавленной конечности.
Следующим шагом будут ишемические явления на участке, ниже области компрессионного воздействия. Резервные питательные вещества, депонированные в мышцах, быстро заканчиваются, а свежих с кровью не поступает. Кроме того, по причине отсутствия циркуляции крови повышается ее сгущаемость и, как следствие, свертываемость. Такой процесс называется плазмопотеря.
Последующей реакцией организма станет депонирование общего объема крови, циркулирующей в организме, по причине отсутствия ее необходимости для сдавленного участка. Чем выше к центру тела находится область сдавливания, тем большие объемы крови накапливаются в печени и других органах, служащих для хранения резервных объемов крови.
К слову, общий объем циркулирующей крови у взрослого мужчины снижается на 2-3 литра при сдавливании одной грудной конечности выше локтевого сустава и на 3-5 литра — при сдавливании тазовой конечности выше колена.
Стоит отметить, что депонируется в основном жидкая часть крови — плазма. Концентрация форменных элементов крови остается в мало измененном состоянии, что также обуславливает сгущение крови во всем организме. Общая плазмопотеря всегда переносится организмом в разы тяжелее, нежели классическая кровопотеря.
Большую роль в развитии синдрома играет общая интоксикация продуктами метаболизма, образующимися в мышечных тканях сдавленного участка, т. е. токсемия. Венозный застой ниже компрессионного воздействия способствует накоплению углекислоты и других продуктов метаболизма мышечных клеток. При высвобождении конечности эта токсическая масса моментально попадает в общее кровеносное русло и запускает токсемические явления.
- Наиболее сильное токсическое воздействие оказывает повышенное содержание калия и мышечного белка — миоглобина, что приводит к блокированию системы канальцев почек, а в дальнейшем — острой почечной недостаточности.
- Большие концентрации углекислоты вызывают понижение количества свободных эритроцитов, способных присоединять кислород, тем самым обеспечивая дыхательную дисфункцию крови и общий ацидоз.
- Продукты распада, такие как биогенные амины и вазоактивные полипептиды, концентрация которых повышается в общем русле крови, вследствие некротических процессов тканей в месте сдавливания вызывают активные аутоиммунные процессы, приводящие к сильнейшим аллергическим проявлениям.
- Почечная недостаточность, ацидоз, аутоиммунные реакции, общая гипоксия тканей приводят к нарушению баланса кишечной стенки, тем самым, увеличивая ее проницаемость, и дисфункциям защитного барьера, удерживающим патологическое и токсическое воздействие микрофлоры и продуктов пищеварения, находящихся в просвете кишечной трубки.
- Кишечные токсины и микрофлора, беспрепятственно проникая в портальную систему печени, вызывают блокирование ее антитоксических свойств путем подавления мононуклеарных фагоцитов — самых активных клеток, поглощающих в себя токсические продукты распада.
Таким образом, общая интоксикация организма начинает достигать своих пределов, вызывая состояние, близкое к коматозному с последующим летальным исходом. Финальным штрихом, приводящим к остановке сердца и дыхательной деятельности за счет патологического воздействия на центральную нервную систему, является резкое падение артериального давления по причине появления в плазме крови вазопрессорных факторов и массовой гибели эритроцитов.
Клиническая картина синдрома длительного сдавления
Тяжесть синдрома и последующие осложнения зависят от смежных травмирующих факторов, полученных во время трагедии, а также от времени сдавливания, его глубины и площади компрессионного воздействия.
Различают несколько форм сдавления, в зависимости от времени его воздействия.
- Легкая форма — сдавливание на срок не более 4 часов.
- Средняя форма — до 6 часов.
- Тяжелая форма — до 8 часов.
- Крайне тяжелая форма — более 8 часов на одну конечность, до 6 часов при сдавливании двух конечностей или до 4 часов воздействия на три и более конечностей.
Тяжелая и крайне тяжелые формы характеризуются скоропостижным летальным исходом при высвобождении без принятия необходимых мер к спасению.
В других случаях дальнейшее течение патологического состояния условно разделяют на три периода
Начальный период
- Обусловлен очаговыми изменениями в месте сдавливания и близлежащих тканях.
- Кроме того, начинают развиваться признаки эндогенной интоксикации.
- Длительность периода — 2-3 суток после высвобождения.
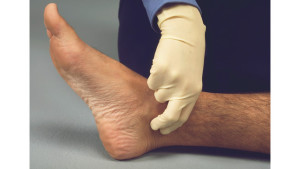
Как правило, в течение первых нескольких часов состояние здоровья и поведение пострадавших не вызывает опасений при условии отсутствия серьезных сопутствующих травм. Затем начинают проявляться первые видимые нарушения в сегменте ниже компрессионного участка — кожа на ощупь становится огрубевшей, теряется ее эластичность. В подкожной клетчатке образуются очаговые покраснения, постепенно перетекающие в генерализованную синюшность. За короткий период времени развивается отечность сегмента, пульсация кровеносных сосудов пальпируется слабо либо не определяется вообще.
Параллельно с органическими изменениями начинает развиваться эмоциональная неустойчивость, вызванная травматическим шоком и осознанием действительности. Часто на этом фоне появляются признаки острой сердечной недостаточности и общий болевой синдром.
Запускаются ранние стадии тромбогеморрагического синдрома.
- Увеличение концентрации фибриногена.
- Невосприимчивость плазмы крови к гепарину.
Кроме того, снижается количество белых кровяных телец и общие объемы циркулирующей крови — плазмопотеря. Повышается плотность мочи, в ней появляются кровь и белок.
Второй период промежуточный
Длительность промежуточного периода — от 3 до 12 суток, на фоне острой почечной недостаточности.
- Усиливается отечность поврежденного сегмента конечности.
- На коже появляются крупные пузыреобразные образования с прозрачным или геморрагическим содержимым.
- Начинается генерализованный некроз всей поврежденной конечности.
В крови снижается количество эритроцитов за счет их массового разрушения, падает суточное выделение мочи, вплоть до полного ее отсутствия, а также возрастает количество калия, остаточного азота, креатинина. Общее состояние пациента резко ухудшается.
- Повышается общая температура тела.
- Возрастают эффекты вялости, сонливости и эмоциональной тупости.
- Эти симптомы протекают на общем фоне постоянной рвоты и жажды.
- Летальность в этом периоде, даже с учетом интенсивной терапии составляет около 35%.
Третий период — восстановительный
Берет свое начало примерно через месяц после исключения сдавливания. Характеризуется восстановлением почечной деятельности и психологического состояния пациента. Последнее напрямую зависит от прогноза сохранения поврежденной части конечности, что, как правило, уже известно к этому сроку.
- На первый план выходят инфекционные поражения на коже и тканях пораженного сегмента вследствие открытых ран, в том числе и хирургических.
- В зависимости от площади повреждений и общего состояния иммунитета пациента, может развиваться общий сепсис с характерной клинической симптоматикой.
- Болезненность и отечность пораженного сегменты, как правило, исчезают.
- Что касается анемии, пониженного содержания белка в крови и изменений в моче, то они имеют весьма выраженную стойкость и получают тенденцию к изменению только через месяц упорного труда специалистов.
Пониженный иммунитет и пониженная бактерицидная активность крови не изменяет своих патологических состояний в течение нескольких месяцев после травмы.
Характерной особенностью при синдроме длительного сдавливания являются обширные обсеменения крови такими бактериями как:
- клостридии;
- энтеробактерии;
- анаэробные кокки.
То есть это микроорганизмы, обильно насыщающие почву и попадающие в раны вследствие обильного их загрязнения. Профилактические мероприятия против клостридиального мионекроза могут проводиться в течение месяца и более, что обусловлено общей слабостью защитных сил организма и устойчивостью микробов к терапевтическим схемам.
Какую первую помощь нужно оказать человеку при подозрении на синдром длительного сдавления?
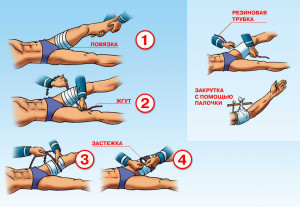
Для снижения летальных рисков вследствие сложного патогенеза синдрома длительного сдавления необходимо соблюдать ряд мер, ограничивающих или препятствующих развитию патологических процессов в дальнейшем. Исходя из чего, первая медицинская помощь, оказываемая на месте происшествия, играет крайне важную роль и проводится в определенной последовательности.
- В первую очередь, перед высвобождением конечности обязательно нужно плотно наложить жгут в области выше места компрессионного воздействия. Этим достигается минимальное проникновение в кровь токсических элементов, возникших в поврежденном сегмента сразу после высвобождения.
- После чего конечность высвобождают и плотно забинтовывают, жгут снимают, вводят ударную дозу обезболивающих веществ, как правило центрального действия. Часто для этих целей используют футлярную новокаиновую блокаду выше компрессионной области.
- Также на месте происшествия проводят механическую очистку открытых раневых поверхностей, накладывают антисептические и дегидратирующие повязки.
- В процессе эвакуации продолжают введение обезболивающих и седативных препаратов, проводят инфузионную терапию в сочетании с антибиотиками.
- Транспортировка должна обеспечить полное обездвиживание пациента, особенно его поврежденной конечности.
Общая схема лечения и возможные последствия синдрома
В период стационарного лечения проводят интенсивные противошоковые и поддерживающие очистку крови терапевтические мероприятия. Широко используются для этих целей большие суточные объемы трансфузионных средств — около 2000-4000 мл внутривенных вливаний, дозировки которых регулируются ежечасно, в зависимости от показателей суточного диуреза и состояния гомеостаза. Основу трансфузионной интенсивной терапии составляют искусственная плазма крови, физиологический раствор в сочетании с набором необходимых солей, а также глюкоза в комплексе с витамино- и протеинотерапией.
Обязательна стимуляция образования мочи и снижение свертываемости крови, для чего используют мочегонные и препараты группы гепарина, соответственно. Объем выделяемой мочи должен быть не менее 30 мл в час, что обеспечивает дополнительное очищение крови физиологическим способом.
В качестве консервативной терапии используют препараты, поддерживающие функциональность сердечно-сосудистой системы и уровень иммунных сил организма.
При условии отсутствия должного терапевтического эффекта, что встречается очень часто при обширных поражениях конечностей, в течение 8-12 часов после вменения схемы показаны ряд сложных мероприятий, направленных на очистку крови от токсинов.
- Гемодиализ.
- Плазмаферез.
- Цитаферез.
- Гипербарическая оксигеация с целью насыщения тканей кислородом.
Если предыдущие мероприятия не улучшают состояние, а поврежденный сегмент конечности подвергается все более обширным и глубоким некротическим процессам, показана ампутация конечности с максимальной экономией живых участков.
Зачастую отделение поврежденного участка проводится в случаях массовых дополнительных повреждений в виде раздробленных переломов костей, а также разрывов и отрывов мышечной массы. То есть когда специалист приходит к выводу, что попытки терапевтического излечения не приведут к благоприятному прогнозу.
Как правило, завершение промежуточного этапа патогенеза синдрома длительного сдавливания символизирует о благоприятном прогнозе в последующие сроки лечения и послегоспитального периода. Однако, учитывая длительное восстановление, пациентам требуется строгое соблюдение терапевтических мероприятий в течение года после выписки.
Синдром длительного сдавливания
Синдром длительного сдавливания развивается при длительном (в течение нескольких часов) нажатии на любую часть тела. После освобождения конечности может развиться эндотоксический шок. Освободившаяся конечность увеличена в объеме за счет отека, синюшности, образуются пузыри с геморрагической жидкостью. Быстро развивающаяся острая почечная недостаточность из-за токсического («средние молекулы», миоглобина) и нарушения кровообращения.
В связи с быстрым темпом ухудшения состояния детей с синдромом длительного сдавливания еще до освобождения конечности необходимо внутримышечно вводить наркотические анальгетики — 1-2% раствор тримиперидина (промедола) или омнопона 0 .1 мл на год жизни. Седативное лечение проводят диазепамом (седуксеном) 0,1-0,3 мг / кг внутримышечно. Для предотвращения эндотоксического шока необходимо наложить артериальный жгут.
После освобождения конечности ее плотно пеленают в дистально-проксимальном направлении к нижним прядям жгута, которые детям рекомендуется накладывать на срок до 30 минут, затем рассасывать на 1 минуту и повторно накладывать на 30 минут, пока ребенок попадает в больницу. Необходимо тщательное обследование пострадавшего, чтобы исключить переломы костей.Важно обеспечить транспортную иммобилизацию: конечность покрывается льдом, ребенка кладут на щит в горизонтальном положении, травмированную конечность поднимают на 15-30 °.
В связи с повышенной нагрузкой на почки, вызванной массивной миоглобинурией, с целью предотвращения шока и улучшения микроциркуляции в ткани почек внутривенно капельно капельно кристаллоиды — 0,9% раствор натрия хлорида, 5% раствор глюкозы, натрия ацетат + натрия хлорид ( дисол), 10 мл / (кгчч) под контролем артериального давления.Инфузионную терапию следует сочетать с введением микроструйного допамина в дозе 1-4 мкг / (кг-мин) при сохраненном артериальном давлении или 5-12 мк / (кг-мин) при развитии шока. Желательно вводить антибиотики широкого спектра действия (цефалоспорины III-IV поколения, аминогликозиды), иммуноглобулины. В условиях стационара при развитии острой почечной недостаточности проводят плазмаферез и гемодиализ.
.Гемодиализ — Клиника Мэйо
Обзор
При гемодиализе аппарат фильтрует отходы, соли и жидкость из вашей крови, когда ваши почки уже недостаточно здоровы, чтобы выполнять эту работу должным образом. Гемодиализ (he-moe-die-AL-uh-sis) — один из способов лечения почечной недостаточности на поздних стадиях и может помочь вам вести активный образ жизни, несмотря на отказ почек.
При гемодиализе вам необходимо:
- Соблюдайте строгий график лечения
- Регулярно принимать лекарства
- Внесите изменения в свой рацион
Гемодиализ — это серьезная ответственность, но вы не должны брать ее на себя в одиночку.Вы будете работать в тесном сотрудничестве со своей медицинской бригадой, включая специалиста по почкам и других специалистов, имеющих опыт проведения гемодиализа. Возможно, вам удастся сделать гемодиализ дома.
Продукты и услуги
Показать другие продукты Mayo ClinicЗачем это нужно
Ваш врач поможет определить, когда вам следует начать гемодиализ, основываясь на нескольких факторах, включая ваши:
- Общее состояние здоровья
- Функция почек
- Признаки и симптомы
- Качество жизни
- Личные предпочтения
Вы можете заметить признаки и симптомы почечной недостаточности (уремии), такие как тошнота, рвота, отек или усталость.Ваш врач использует вашу расчетную скорость клубочковой фильтрации (рСКФ) для измерения вашего уровня функции почек. Ваша рСКФ рассчитывается на основе результатов анализа на креатинин крови, пола, возраста и других факторов. Нормальное значение меняется с возрастом. Этот показатель функции почек может помочь спланировать лечение, в том числе когда начинать гемодиализ.
Гемодиализ может помочь вашему организму контролировать кровяное давление и поддерживать надлежащий баланс жидкости и различных минералов, таких как калий и натрий, в вашем теле.Обычно гемодиализ начинается задолго до того, как почки перестают функционировать и вызывают опасные для жизни осложнения.
Общие причины почечной недостаточности включают:
- Диабет
- Высокое артериальное давление (гипертония)
- Воспаление почек (гломерулонефрит)
- Воспаление кровеносных сосудов (васкулит)
- Кисты почек (поликистоз почек)
Однако ваши почки могут внезапно отключиться (острое повреждение почек) после тяжелой болезни, сложной операции, сердечного приступа или другой серьезной проблемы.Некоторые лекарства также могут вызвать повреждение почек.
Некоторые люди с тяжелой длительной (хронической) почечной недостаточностью могут выбрать другой путь, выбрав максимальную медикаментозную терапию, также называемую максимальным консервативным лечением, вместо диализа. Эта терапия включает активное лечение осложнений прогрессирующего хронического заболевания почек, таких как перегрузка жидкостью, высокое кровяное давление и анемия, с упором на поддерживающее лечение симптомов, влияющих на качество жизни.
Другие могут быть кандидатами на превентивную трансплантацию почки вместо диализа.Обратитесь к врачу за дополнительной информацией о возможных вариантах. Это индивидуальное решение, поскольку преимущества диализа могут различаться в зависимости от ваших конкретных проблем со здоровьем.
Риски
Большинство людей, которым требуется гемодиализ, имеют различные проблемы со здоровьем. Гемодиализ продлевает жизнь многим людям, но ожидаемая продолжительность жизни людей, которые в нем нуждаются, по-прежнему меньше, чем у населения в целом.
Хотя лечение гемодиализом может быть эффективным для восстановления некоторых утраченных функций почек, вы можете столкнуться с некоторыми из связанных состояний, перечисленных ниже, хотя не все испытывают все эти проблемы. Ваша группа диализа может помочь вам с ними справиться.
- Низкое артериальное давление (гипотония). Падение артериального давления — частый побочный эффект гемодиализа, особенно если у вас диабет. Низкое артериальное давление может сопровождаться одышкой, спазмами в животе, мышечными спазмами, тошнотой или рвотой.
- Мышечные судороги. Хотя причина не ясна, мышечные судороги во время гемодиализа являются обычным явлением. Иногда судороги можно облегчить, изменив рецепт на гемодиализ. Регулировка потребления жидкости и натрия между процедурами гемодиализа также может помочь предотвратить симптомы во время лечения.
- Зуд. Многие люди, которые проходят гемодиализ, имеют кожный зуд, который часто усиливается во время или сразу после процедуры.
- Проблемы со сном. У людей, получающих гемодиализ, часто возникают проблемы со сном, иногда из-за перерывов в дыхании во время сна (апноэ во сне) или из-за боли, дискомфорта или беспокойства в ногах.
- Анемия. Недостаточное количество эритроцитов в крови (анемия) — частое осложнение почечной недостаточности и гемодиализа. При отказе почек снижается выработка гормона эритропоэтина (uh-rith-roe-POI-uh-tin), который стимулирует образование красных кровяных телец. Ограничение диеты, плохое всасывание железа, частые анализы крови или удаление железа и витаминов с помощью гемодиализа также могут способствовать развитию анемии.
- Болезни костей. Если ваши поврежденные почки больше не могут перерабатывать витамин D, который помогает вам усваивать кальций, ваши кости могут ослабнуть. Кроме того, перепроизводство паратироидного гормона — частое осложнение почечной недостаточности — может высвобождать кальций из ваших костей.
- Повышенное артериальное давление (гипертония). Если вы потребляете слишком много соли или пьете слишком много жидкости, ваше высокое кровяное давление может ухудшиться и привести к проблемам с сердцем или инсультам.
- Перегрузка жидкости. Поскольку жидкость удаляется из вашего тела во время гемодиализа, употребление большего количества жидкости, чем рекомендовано между сеансами гемодиализа, может вызвать опасные для жизни осложнения, такие как сердечная недостаточность или скопление жидкости в легких (отек легких).
- Воспаление оболочки, окружающей сердце (перикардит). Недостаточный гемодиализ может привести к воспалению мембраны, окружающей сердце, что может повлиять на способность сердца перекачивать кровь к остальным частям тела.
- Высокий уровень калия (гиперкалиемия). Калий — это минерал, который обычно выводится из организма почками. Если вы потребляете больше калия, чем рекомендуется, ваш уровень калия может стать слишком высоким. В тяжелых случаях слишком много калия может вызвать остановку сердца.
- Осложнения на узле доступа. Потенциально опасные осложнения, такие как инфекция, сужение или раздувание стенки кровеносного сосуда (аневризма) или закупорка, могут повлиять на качество гемодиализа.Следуйте инструкциям вашей диализной бригады о том, как проверить наличие изменений на вашем сайте доступа, которые могут указывать на проблему.
- Амилоидоз. Связанный с диализом амилоидоз (am-uh-loi-DO-sis) развивается, когда белки крови откладываются на суставах и сухожилиях, вызывая боль, скованность и жидкость в суставах. Заболевание чаще встречается у людей, которые проходили гемодиализ более пяти лет.
- Депрессия. Изменения настроения часто встречаются у людей с почечной недостаточностью.Если после начала гемодиализа вы испытываете депрессию или беспокойство, поговорите со своим лечащим врачом об эффективных вариантах лечения.
Как вы готовитесь
Подготовка к гемодиализу начинается за несколько недель или месяцев до вашей первой процедуры. Чтобы обеспечить легкий доступ к кровотоку, хирург создаст сосудистый доступ. Доступ обеспечивает механизм для безопасного удаления небольшого количества крови из вашего кровообращения, а затем возврата к вам, чтобы процесс гемодиализа работал.Хирургическому доступу необходимо время для заживления, прежде чем вы начнете лечение гемодиализом.
Есть три типа доступа:
- Артериовенозный (АВ) свищ. Хирургически созданный АВ свищ — это соединение между артерией и веной, обычно в руке, которую вы используете реже. Это предпочтительный тип доступа из-за эффективности и безопасности.
- АВ трансплантат. Если ваши кровеносные сосуды слишком малы для образования AV-фистулы, хирург может вместо этого создать путь между артерией и веной, используя гибкую синтетическую трубку, называемую трансплантатом.
- Центральный венозный катетер. Если вам необходим экстренный гемодиализ, пластиковую трубку (катетер) можно вставить в большую вену на шее или около паха. Катетер временный.
Чрезвычайно важно позаботиться о своем месте доступа, чтобы снизить вероятность заражения и других осложнений. Следуйте инструкциям вашей медицинской бригады по уходу за сайтом доступа.
Что вас может ожидать
Вы можете пройти гемодиализ в диализном центре, дома или в больнице.Частота лечения варьируется в зависимости от вашей ситуации:
- Гемодиализ в центре. Многие люди проходят гемодиализ три раза в неделю сеансами по три-пять часов каждый.
- Ежедневный гемодиализ. Это включает более частые, но более короткие сеансы — обычно выполняемые дома шесть или семь дней в неделю по два-три часа каждый раз.
Более простые аппараты для гемодиализа сделали домашний гемодиализ менее обременительным, поэтому после специальной подготовки и кого-нибудь, кто может вам помочь, вы сможете проводить гемодиализ дома.Возможно, вы даже сможете делать эту процедуру ночью, пока спите.
Диализные центры расположены по всей территории США и в некоторых других странах, поэтому вы можете путешествовать по многим регионам и при этом получать гемодиализ по расписанию. Ваша группа диализа может помочь вам записаться на прием в других местах, или вы можете напрямую связаться с диализным центром в вашем пункте назначения. Планируйте заранее, чтобы убедиться, что место доступно и можно сделать все необходимое.
Процедура
Во время лечения вы сидите или откидываетесь в кресле, пока ваша кровь проходит через диализатор — фильтр, который действует как искусственная почка для очистки вашей крови.Вы можете использовать это время, чтобы посмотреть телевизор или фильм, почитать, вздремнуть или, возможно, поговорить со своими «соседями» по центру. Если вы получаете гемодиализ на ночь, вы можете спать во время процедуры.
- Подготовка. Ваш вес, артериальное давление, пульс и температура проверяются. Кожа, покрывающая место доступа — точка, где кровь выходит, а затем снова входит в ваше тело во время лечения, — очищается.
- Запуск. Во время гемодиализа две иглы вставляются в вашу руку через место доступа и фиксируются лентой, чтобы оставаться в безопасности.Каждая игла прикреплена к гибкой пластиковой трубке, которая подключается к диализатору. Через одну трубку диализатор фильтрует вашу кровь по несколько унций за раз, позволяя отходам и лишним жидкостям переходить из вашей крови в очищающую жидкость, называемую диализатом. Отфильтрованная кровь возвращается в ваше тело через вторую трубку.
- Симптомы. Вы можете испытывать тошноту и спазмы в животе, поскольку лишняя жидкость выводится из вашего тела, особенно если вы проходите гемодиализ только три раза в неделю, а не чаще.Если вам некомфортно во время процедуры, попросите свою медицинскую группу минимизировать побочные эффекты с помощью таких мер, как регулировка скорости гемодиализа, приема лекарств или жидкостей для гемодиализа.
- Мониторинг. Поскольку артериальное давление и частота сердечных сокращений могут колебаться по мере того, как из вашего тела выводится лишняя жидкость, ваше артериальное давление и частота сердечных сокращений будут проверяться несколько раз во время каждой процедуры.
- Чистовая. По завершении гемодиализа иглы удаляются из места доступа и накладывается давящая повязка для предотвращения кровотечения.Ваш вес может быть записан снова. Затем вы можете заниматься своими обычными делами до следующего сеанса.
Результаты
Если у вас возникла внезапная (острая) травма почек, вам может понадобиться гемодиализ на короткое время, пока ваши почки не восстановятся. Если у вас была сниженная функция почек до внезапной травмы почек, шансы на полное восстановление после гемодиализа уменьшаются.
Хотя центральный гемодиализ три раза в неделю является более распространенным, некоторые исследования показывают, что домашний диализ связан с:
- Лучшее качество жизни
- Повышение самочувствия
- Облегчение симптомов и уменьшение спазмов, головных болей и одышки
- Улучшение аппетита, режима сна, уровня энергии и способности концентрироваться
Ваша бригада гемодиализа наблюдает за вашим лечением, чтобы убедиться, что вы получаете необходимое количество гемодиализа для удаления достаточного количества отходов из крови.Ваш вес и артериальное давление очень тщательно контролируются до, во время и после лечения. Примерно раз в месяц вы будете проходить следующие тесты:
- Анализы крови для измерения коэффициента сокращения мочевины (URR) и общего клиренса мочевины (Kt / V), чтобы увидеть, насколько хорошо ваш гемодиализ удаляет отходы из вашего тела
- Биохимия крови и анализ крови
- Измерения кровотока через доступ во время гемодиализа
Ваша медицинская бригада может регулировать интенсивность и частоту гемодиализа, частично основываясь на результатах анализов.
Между процедурами
Между сеансами гемодиализа вы можете помочь достичь наилучших возможных результатов гемодиализа:
- Правильное питание. Правильное питание может улучшить результаты гемодиализа и общее состояние здоровья. Во время гемодиализа вам необходимо тщательно контролировать потребление жидкости, белка, натрия, калия и фосфора. Диетолог может помочь вам разработать индивидуальный план питания с учетом вашего веса, личных предпочтений, остаточной функции почек и других заболеваний, таких как диабет или высокое кровяное давление.
- Принимать лекарства в соответствии с предписаниями. Тщательно следуйте инструкциям своей медицинской бригады.
- Позволяет вашей команде помочь вам в обсуждении ваших проблем. Ваша медицинская бригада может предложить вам варианты и помочь вам разобраться с любыми проблемами.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или управления этим заболеванием.
Опыт клиники Мэйо и истории пациентов
Наши пациенты говорят нам, что качество их взаимодействия, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
Возбужденные желанием помочь нуждающемуся, почечная цепочка предлагает возобновление жизни
Эмилия Аро и ее мама Эмилия с Раймондом Хейлманом, М.D. Хотя они никогда не встречались, Кэрри Фэйрчайлд и Эмилия Аро связаны опытом участия в цепочке трансплантации почек, которую Кэрри начала как альтруистический донор, а Эмилия получила пользу как реципиент трансплантата. Кэрри Фэйрчайлд и Эмилия Аро никогда не […]
Аризонская семья — «сильная пересадка» для пути сына к здоровью почек
Когда Кендон Холдэуэй узнал, что ему понадобится пересадка почки, его дружная семья сплотилась вокруг него.Когда его мать была его живым донором, а его отец, братья и сестры стали опекунами, трансплантация превратилась в опыт связи, который еще больше сблизил семью. Часто говорят, что родители пойдут на […]
Создание здорового будущего художника
Волчанка наносила ущерб здоровью Эмили Олсон. Решение ее команды по уходу в клинике Мэйо использовать лекарство, обычно не используемое при этом аутоиммунном заболевании, наряду с трансплантацией почки, не только спасло Эмили жизнь, но и возродило ее независимость и уверенность.Эмили Олсон всегда любила рисовать и хотела зарабатывать на жизнь […]
Гемодиализ | NIDDK
В разделе:
Гемодиализ — это лечение, отфильтровывающее отходы и воду из крови, как это делали ваши почки, когда они были здоровы. Гемодиализ помогает контролировать кровяное давление и балансировать в крови важные минералы, такие как калий, натрий и кальций.
Гемодиализ может помочь вам чувствовать себя лучше и жить дольше, но это не лекарство от почечной недостаточности.
Что происходит во время гемодиализа?
Во время гемодиализа ваша кровь проходит через фильтр, называемый диализатором, за пределами вашего тела.Диализатор иногда называют «искусственной почкой».
В начале процедуры гемодиализа медсестра или специалист по диализу вводит вам в руку две иглы. Вы можете использовать свои собственные иглы после того, как пройдете обучение у медицинского персонала. Если вас беспокоит размещение игл, можно использовать обезболивающий крем или спрей. Каждая игла прикреплена к мягкой трубке, подключенной к диализному аппарату.
Во время гемодиализа ваша кровь проходит через фильтр, называемый диализатором.Аппарат для диализа прокачивает кровь через фильтр и возвращает кровь вашему телу.Во время процесса диализный аппарат проверяет ваше кровяное давление и контролирует, насколько быстро
- кровь течет через фильтр
- Жидкость удалена из вашего тела
Что происходит с моей кровью, пока она находится в фильтре?
Кровь попадает в один конец фильтра и проникает во множество очень тонких полых волокон. Когда ваша кровь проходит через полые волокна, диализный раствор проходит в противоположном направлении снаружи волокон. Продукты жизнедеятельности из вашей крови попадают в диализный раствор.Отфильтрованная кровь остается в полых волокнах и возвращается в ваше тело.
В фильтре ваша кровь течет внутри полых волокон, которые отфильтровывают отходы, лишнюю соль и воду.Ваш нефролог — врач, специализирующийся на заболеваниях почек — пропишет вам раствор для диализа, соответствующий вашим потребностям. Раствор для диализа содержит воду и химические вещества, которые добавляются для безопасного удаления отходов, излишков соли и жидкости из крови. Ваш врач может отрегулировать баланс химических веществ в растворе, если
- ваши анализы крови показывают, что в вашей крови слишком много или слишком мало определенных минералов, таких как калий или кальций
- у вас есть проблемы, такие как низкое артериальное давление или мышечные спазмы во время диализа
Может ли диализатор делать то же, что когда-то делали мои почки?
№Гемодиализ может частично, но не полностью заменить функцию почек. Диализ поможет повысить уровень вашей энергии, а изменения, внесенные в рацион, помогут вам почувствовать себя лучше. Ограничение количества воды и другой жидкости, которую вы пьете и принимаете с пищей, может помочь предотвратить накопление слишком большого количества жидкости в организме между процедурами. Лекарства также помогают поддерживать здоровье во время диализа.
Где я могу пройти гемодиализ?
Вы можете лечиться в диализном центре или дома.У каждой локации есть свои плюсы и минусы.
Центр диализа
Большинство людей обращаются за лечением в диализный центр. В центре диализа специалисты в области здравоохранения настраивают и помогают подключиться к диализному аппарату. Команда медицинских работников будет готова помочь вам. Вы будете продолжать посещать врача. Другие члены команды могут включать медсестер, медицинских техников, диетолога и социального работника.
Установите график
У вас будет фиксированный временной интервал для лечения, обычно три раза в неделю: понедельник, среда и пятница; или вторник, четверг и суббота.Каждый сеанс диализа длится около 4 часов. Выбирая график диализа, подумайте о своей работе, уходе за детьми или других обязанностях по уходу.
Ночное лечение
Некоторые диализные центры предлагают ночное лечение. Эти процедуры проводятся в диализном центре 3 ночи в неделю, пока вы спите, что занимает больше времени. Увеличение продолжительности ночного диализа означает
- Ваши дни свободны.
- У вас меньше изменений в диете.
- Ваша норма жидкости (сколько жидкости вы можете выпить) ближе к норме.
- , у вас может быть лучшее качество жизни, чем при стандартном режиме гемодиализа. Более длительные сеансы лечения могут уменьшить ваши симптомы.
Как мне найти диализный центр?
Ваш врач, медсестра или социальный работник могут помочь вам найти подходящий диализный центр. Согласно правилам Medicare, вы имеете право выбрать диализный центр, в котором вы будете проходить лечение. Вы можете использовать функцию сравнения средств диализа, которая оценивает все диализные центры по качеству.Ваш врач передаст вашу медицинскую информацию в выбранный вами диализный центр.
В большинстве крупных городов на выбор имеется более одного диализного центра. Вы можете посетить центры, чтобы узнать, какой из них лучше всего соответствует вашим потребностям. Например, вы можете спросить о правилах центра использования ноутбуков и мобильных телефонов, а также о правилах приема посетителей. Возможно, вы захотите, чтобы центр был рядом с вашим домом, чтобы сэкономить время в пути. Если вы живете в сельской местности, ближайший диализный центр может находиться далеко от вашего дома. Если вам трудно добраться до диализного центра, вы можете рассмотреть вариант домашнего диализа, например домашний гемодиализ или перитонеальный диализ.
Домашний гемодиализ
Домашний гемодиализ позволяет проводить более длительный или более частый диализ, который приближается к замене работы, которую выполняют здоровые почки — обычно от трех до семи раз в неделю, а сеансы лечения длятся от 2 до 10 часов. Машины для домашнего использования достаточно малы, чтобы их можно было разместить на торцевом столе.
Если вы решите лечиться дома, вы все равно будете посещать врача раз в месяц.
Гибкий график
Вы можете выбрать график, который подходит вашему стилю жизни.Вы можете использовать
- стандартный домашний гемодиализ — три раза в неделю или через день в течение 3-5 часов
- короткий ежедневный гемодиализ —5–7 дней в неделю по 2–4 часа за раз
- ночной домашний гемодиализ — от трех до шести раз в неделю, пока вы спите
Ваш врач решит, сколько процедур вам необходимо в неделю для ежедневного или ночного домашнего гемодиализа.
Больше диализа фильтрует вашу кровь более тщательно
По сравнению со стандартным графиком гемодиализа ежедневный или ночной домашний гемодиализ позволит вам
- есть и пить более нормально
- Принимайте меньше лекарств от кровяного давления
Здоровые почки работают 24 часа в сутки 7 дней в неделю.Больше гемодиализа больше похоже на здоровые почки и снижает ваши шансы на проблемы, которые типичны для стандартного графика гемодиализа, такого как
- болезненные мышечные спазмы из-за слишком быстрого удаления слишком большого количества жидкости
- Высокое кровяное давление, которое может вызвать головную боль или, в редких случаях, инсульт
- низкое артериальное давление, из-за которого вы можете потерять сознание, почувствовать тошноту или вероятность падения
- Высокий уровень фосфатов, который ослабляет кости и вызывает зуд кожи
Лучшее качество жизни
Стандартный гемодиализ может вызвать у вас чувство усталости или утомления на несколько часов после каждой процедуры.Люди, которые перешли со стандартного гемодиализа на более длительный или более частый гемодиализ, сообщают, что чувствуют себя лучше, с большей энергией, меньшим количеством тошноты и улучшенным сном. Они также могут сообщать о лучшем качестве жизни. 1
Обучение домашнему гемодиализу
Большинство диализных центров требуют, чтобы у вас дома был обученный партнер во время процедур гемодиализа, поэтому вы должны попросить члена семьи или друга пройти обучение вместе с вами. Медсестра клиники на дому обучит вас важным навыкам безопасности.
Во время обучения вы и ваш партнер по уходу выучите
- настроить станок
- принять меры для предотвращения заражения
- ввести иглы в сосудистый доступ
- реагировать на любые сигналы тревоги от машины
- проверьте свой вес, температуру, артериальное давление и пульс
- запись реквизитов лечения для клиники
- очистить машину
- Безопасно выбрасывать использованные материалы
- Отслеживайте б / у расходные материалы и заказывайте новые
Обучение может длиться от 4½ до 6 часов, 5 дней в неделю, от 3 до 8 недель.Если вы уже знаете, как вставлять иглы в доступ, обучение может занять меньше времени.
Медсестра может прийти к вам домой, чтобы помочь с вашим первым лечением на дому.Медсестра на дому позаботится о том, чтобы вы и ваш партнер чувствовали себя уверенно, и может прийти к вам домой, чтобы помочь вам с вашим первым лечением на дому. В дополнение к обучению и установке гемодиализа у вас дома, диализный центр также предоставляет круглосуточную поддержку, если у вас возникнут вопросы или проблемы.Некоторые программы также контролируют лечение через Интернет.
Диализный центр и домашний гемодиализ Сравнение
Используйте следующую таблицу, чтобы помочь вам выбрать между лечением в диализном центре или дома.
| Сравнительная таблица диализного центра и домашнего гемодиализа | ||
|---|---|---|
| Центр диализа | Дом | |
| График | Три процедуры в неделю по 4 часа.Понедельник среда пятница; или вторник, четверг, суббота. | Гибкий. От трех до семи коротких или длительных процедур в неделю в удобное для вас время. |
| Наличие | Доступно в большинстве сообществ; может потребоваться поездка в некоторые сельские районы. | Становится более доступным по мере разработки оборудования меньшего размера. |
| Машины и принадлежности | В поликлинике есть аппарат и принадлежности. | Аппарат и расходные материалы на 2–4 недели находятся дома. Вам могут потребоваться небольшие изменения в вашем доме, чтобы подключить машину к электричеству и воде. |
| Обучение | В клинике преподаются методы лечения, диета, жидкости, лекарства, лабораторные анализы и т. Д. | Вы и ваш партнер должны пройти от 3 до 8 недель курса домашнего гемодиализа. |
| Диета и жидкости | Строгие ограничения по потреблению жидкости, фосфора, натрия и калия. | Меньше ограничений на потребление жидкости или диеты на основе количества гемодиализа и лабораторных тестов. |
| Уровень свободы | Меньше свободы в лечебные дни. Может ощущаться усталость и усталость в течение нескольких часов после каждой процедуры. | Больше свободы, потому что вы устанавливаете график лечения в соответствии с общей предписанной суммой. Работать и путешествовать стало намного проще. |
| Объем работ | сотрудников центра выполняют задачи гемодиализа.Они могут научить вас выполнять некоторые задачи. | Вы и ваш партнер должны настроить, запустить и очистить машину; проверить жизненно важные признаки; отслеживать лечение и отправлять формы; и заказывать расходные материалы. |
| Платеж | Medicare и большинство других планов медицинского страхования покрывают три сеанса гемодиализа в неделю. | Medicare покрывает три сеанса гемодиализа в неделю и может покрывать больше по медицинским причинам; другие планы медицинского страхования могут покрывать все виды лечения гемодиализом. |
Как подготовиться к гемодиализу?
Диализ — это комплексное лечение, для понимания которого нужно время. Поскольку большинство людей не заболевают незадолго до начала диализа, вы, скорее всего, все равно будете чувствовать себя хорошо, когда врач впервые поговорит с вами о подготовке к диализу. Никто не хочет начинать диализ раньше, чем он вам понадобится, но для подготовки к диализу нужно время.
Посмотрите это видео, чтобы узнать, почему нефролог может направить вас к хирургу, пока вы все еще чувствуете себя хорошо.
Позаботьтесь о кровеносных сосудах на руках
Перед началом диализа важно защитить вены на руке. Если у вас заболевание почек, напомните медицинским работникам брать кровь и вводить капельницы только в вены ниже запястья; например, попросите их использовать вену на тыльной стороне ладони. Если вена руки повреждена капельницей или повторным забором крови, эта вена не может быть использована для диализа.
Посмотрите это видео, в котором рассказывается, как заботиться о кровеносных сосудах на руках, если вам потребуется диализ.
Хирургия сосудистого доступа
Одним из важных шагов перед началом лечения гемодиализом является небольшая операция по созданию сосудистого доступа. Ваш сосудистый доступ будет вашим спасательным кругом, по которому вы подключитесь к диализатору. При диализе кровь проходит через фильтр с высокой скоростью. Кровоток очень сильный. Аппарат забирает и возвращает в ваше тело почти пинту крови каждую минуту. Доступ будет местом на вашем теле, куда вы вставляете иглы, чтобы позволить вашей крови вытекать и возвращаться в ваше тело с высокой скоростью во время диализа.
Существуют три типа сосудистого доступа
- Артериовенозный (АВ) свищ
- АВ трансплантат
- катетер
Работайте в тесном сотрудничестве со своим нефрологом и сосудистым хирургом — хирургом, который работает с кровеносными сосудами, — чтобы обеспечить своевременный доступ. Исцеление может занять несколько месяцев. Цель состоит в том, чтобы ваш доступ был готов к использованию, когда вы будете готовы к диализу.
Посмотрите видео, в котором врач объясняет сосудистый доступ.
Хирург соединяет артерию с веной, чтобы создать атриовентрикулярную фистулу. AV свищ
Лучшим вариантом длительного доступа является AV свищ. Хирург соединяет артерию с веной, обычно на руке, чтобы создать атриовентрикулярную фистулу. Артерия — это кровеносный сосуд, по которому кровь уносится от сердца. Вена — это кровеносный сосуд, по которому кровь возвращается к сердцу. Когда хирург соединяет артерию с веной, вена становится шире и толще, что упрощает установку игл для диализа.AV-фистула также имеет большой диаметр, что позволяет крови быстро выходить и возвращаться в тело. Цель состоит в том, чтобы обеспечить высокий кровоток, чтобы через диализатор могло пройти наибольшее количество крови.
AV свищ считается лучшим вариантом, потому что
- обеспечивает максимальный кровоток для диализа
- с меньшей вероятностью заразится или сгустится
- длится дольше
Большинство людей могут вернуться домой после амбулаторной операции.Вам сделают местную анестезию, чтобы обезболить область, где сосудистый хирург создает AV-фистулу. В зависимости от вашей ситуации вы можете получить общую анестезию и не бодрствовать во время процедуры.
Посмотрите видео о том, почему фистула — лучший вариант доступа.
AV-трансплантат
Если проблемы с вашими венами препятствуют возникновению AV-фистулы, вам может потребоваться AV-трансплантат. Чтобы создать AV-трансплантат, ваш хирург использует искусственную трубку для соединения артерии с веной.Вы можете использовать AV-трансплантат для диализа вскоре после операции. Однако у вас больше шансов иметь проблемы с инфекциями и тромбами. Повторяющиеся сгустки крови могут блокировать кровоток через трансплантат и затруднять или делать невозможным диализ.
Катетер для временного доступа
Если ваше заболевание почек быстро прогрессировало или вам не был установлен сосудистый доступ до диализа, вам может потребоваться венозный катетер — небольшая мягкая трубка, вставленная в вену на шее, грудь или нога около паха — как временный доступ.Нефролог или интервенционный радиолог — врач, который использует медицинское оборудование для визуализации при проведении хирургических операций, — устанавливает венозный катетер, пока вы находитесь в больнице или амбулаторной клинике. Вы получите местную анестезию и лекарство, чтобы вы успокоились и расслабились во время процедуры.
Посмотрите видео о проблемах с катетерами.
Какие изменения мне нужно будет внести, когда я начну гемодиализ?
Вам нужно изменить свою жизнь, чтобы диализные сеансы стали привычными.Если у вас диализ в центре, вам может потребоваться отдых после каждой процедуры. Может быть сложно приспособиться к последствиям почечной недостаточности и времени, которое вы тратите на диализ. Возможно, вам придется изменить свою работу или домашнюю жизнь, отказавшись от некоторых занятий и обязанностей. Принятие этих изменений может оказаться трудным для вас и вашей семьи. Консультант по психическому здоровью или социальный работник ответит на ваши вопросы и поможет вам справиться.
Вам придется изменить то, что вы едите и пьете. Ваша медицинская бригада может изменить количество принимаемых вами лекарств.
Позаботьтесь о своем доступе
Ваш доступ — ваш спасательный круг. Вам нужно будет защитить свой доступ. Ежедневно мойте область доступа теплой водой с мылом. Осмотрите область на наличие признаков инфекции, таких как тепло или покраснение. Когда кровь течет через ваш доступ и ваш доступ работает нормально, вы можете почувствовать вибрацию над этой областью. Сообщите своему диализному центру, если вы не чувствуете вибрацию.
Внесите изменения в то, что вы едите и пьете
Если вы находитесь на гемодиализе, вам может потребоваться ограничить
- натрий в пищевых продуктах и напитках.
- продуктов с высоким содержанием фосфора.
- количество выпитой жидкости, включая жидкость, содержащуюся в пищевых продуктах. Между процедурами гемодиализа в организме накапливается жидкость.
Также может понадобиться
- Добавьте белок в свой рацион, потому что гемодиализ удаляет белок
- Выбирайте продукты с нужным количеством калия
- принимать витамины для людей с почечной недостаточностью
- найдите здоровые способы добавить калории в свой рацион, потому что у вас может не быть хорошего аппетита
Правильное питание поможет вам почувствовать себя лучше, когда вы находитесь на гемодиализе. Поговорите с диетологом вашего диализного центра, чтобы найти план питания для гемодиализа, который вам подходит.
Как я узнаю, работает ли мой гемодиализ?
Вы узнаете, что ваше лечение гемодиализом работает, по тому, как вы себя чувствуете. Ваш уровень энергии может повыситься, и у вас может улучшиться аппетит. Гемодиализ снижает накопление солей и жидкости, поэтому у вас будет меньше одышки и отеков.
В этом видео рассказывается, как большинство людей с почечной недостаточностью чувствуют себя лучше после начала диализа.
Чтобы получить максимальную пользу от гемодиализа, придерживайтесь идеального «сухого веса». Ваш идеальный сухой вес — это ваш вес, когда в вашем теле нет лишней жидкости. Если вы внимательно относитесь к содержанию натрия в своем рационе и гемодиализ работает, вы сможете достичь идеального сухого веса в конце каждого сеанса гемодиализа. Когда процедуры гемодиализа работают и вы сохраняете свой идеальный сухой вес, ваше кровяное давление следует хорошо контролировать.
Соблюдайте свой идеальный сухой вес.Кроме того, анализы крови могут показать, насколько эффективно ваше лечение гемодиализом. Раз в месяц, находитесь ли вы на гемодиализе дома или в диализном центре, ваш диализный центр будет проверять вашу кровь. Узнайте больше о дозе и адекватности гемодиализа.
Какие проблемы возможны при гемодиализе?
У вас могут быть проблемы с сосудистым доступом, — это наиболее частая причина, по которой человеку, находящемуся на гемодиализе, необходимо обратиться в больницу.Любой вид сосудистого доступа может
- заразиться
- плохой кровоток или закупорка тромбом или рубцом
Эти проблемы могут помешать лечению. Возможно, вам понадобится больше процедур для замены или ремонта доступа, чтобы он работал правильно.
Внезапные изменения водного и химического баланса вашего тела во время лечения могут вызвать дополнительные проблемы, например
- мышечные судороги.
- внезапное падение артериального давления, называемое гипотонией.Гипотония может вызывать слабость, головокружение или тошноту.
Ваш врач может изменить раствор для диализа, чтобы избежать этих проблем. Более длительные и более частые процедуры домашнего гемодиализа с меньшей вероятностью вызывают мышечные судороги или быстрые изменения артериального давления, чем стандартный диализ в центре.
Вы можете потерять кровь , если игла выходит из вашего доступа или трубка выходит из диализатора. Чтобы предотвратить потерю крови, диализные аппараты оснащены детектором утечки крови, который подает сигнал тревоги.Если эта проблема возникает в клинике, медсестра или техник будут рядом, чтобы помочь. Если вы используете домашний диализ, ваше обучение подготовит вас и вашего партнера к решению этой проблемы.
Возможно, вам понадобится несколько месяцев, чтобы привыкнуть к гемодиализу. Всегда сообщайте о проблемах своему лечащему врачу, который часто может быстро и легко устранить побочные эффекты. Вы можете избежать многих побочных эффектов, следуя плану питания, который вы разработали с диетологом, ограничивая потребление жидкости и принимая лекарства в соответствии с указаниями.
Что произойдет, если я был на диализе и решил остановиться?
Если вы были на диализе и хотите его прекратить, вы все равно будете получать поддерживающую терапию. Социальный работник диализа может помочь вам разработать план ухода в конце жизни, прежде чем вы прекратите диализ.
Список литературы
[1] Холл Ю.Н., Ларив Б., Пейнтер П. и др. Влияние шести или трех раз в неделю гемодиализа на физическую работоспособность, здоровье и функционирование: рандомизированные исследования Сети частого гемодиализа (FHN).Клинический журнал Американского общества нефрологов. 2012. 7 (5): 782–794.
.Синдром инфузии пропофолау взрослых: клинические данные
Синдром инфузии пропофола— редкое, но чрезвычайно опасное осложнение приема пропофола. Описаны определенные факторы риска развития синдрома инфузии пропофола, такие как соответствующие дозы пропофола и продолжительность приема, истощение углеводов, тяжелое заболевание и одновременный прием катехоламинов и глюкокортикостероидов. Патофизиология этого состояния включает нарушение митохондриального бета-окисления жирных кислот, нарушение цепи переноса электронов и блокировку бета-адренорецепторов и сердечных кальциевых каналов.Заболевание обычно проявляется как иначе необъяснимый метаболический ацидоз с высокой анионной щелью, рабдомиолиз, гиперкалиемия, острое повреждение почек, повышение уровня ферментов печени и сердечная дисфункция. Лечение синдрома явной инфузии пропофола требует немедленного прекращения инфузии пропофола и поддерживающего лечения, включая гемодиализ, гемодинамическую поддержку и экстракорпоральную мембранную оксигенацию в рефрактерных случаях. Однако мы должны подчеркнуть, что, учитывая высокую смертность от синдрома инфузии пропофола, лучшим лечением является профилактика.Клиницистам следует рассмотреть альтернативные седативные режимы длительным инфузиям пропофола и оставаться в пределах рекомендованных максимальных доз.
1. Введение
Пропофол — это седативно-снотворное средство, обычно используемое в качестве индукционного средства для предоперационной седации, перед интубацией трахеи и другими процедурами, а также для седации в отделении интенсивной терапии [1]. Его использование было одобрено Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) в ноябре 1989 г. Прием пропофола имеет много важных преимуществ, таких как быстрое начало действия — в течение нескольких секунд после приема — и короткая продолжительность действия — до 15 минут [2 ].Пропофол обладает седативными, анксиолитическими и противосудорожными свойствами [2]. Кроме того, пропофол может оказывать благоприятное противовоспалительное и антиоксидантное действие, а также нейропротекторные свойства, включая снижение внутричерепного давления [2]. Общие побочные эффекты, которых следует ожидать после приема пропофола, включают снижение частоты сердечных сокращений и артериального давления [1].
Механизм действия не ясен, но, по-видимому, пропофол стимулирует рецепторы -аминомасляной кислоты, блокирует рецепторы N-метил-D-аспартата и уменьшает приток кальция через каналы медленных ионов кальция [2].
Тем не менее, стало очевидно, что пропофол небезопасен. Первая зарегистрированная смерть, связанная с инфузией пропофола, произошла у 3-летней девочки из Дании в 1990 году [3]. У этого пациента развился метаболический ацидоз с высоким анионным разрывом (HAGMA), гипотензия и полиорганная недостаточность [3]. В 1992 году Parke et al. сообщили о смерти пяти детей, у которых были симптомы, аналогичные случаю в Дании, во время инфузии пропофола [4]. Термин «синдром инфузии пропофола» (PRIS) впервые появился в детской литературе и был предложен Бреем, который рассмотрел 18 педиатрических случаев [5].Клинический спектр PRIS включает брадикардию, сердечно-сосудистый коллапс, HAGMA, рабдомиолиз, гепатомегалию и липемию [5].
Позже, в 1996 году, был зарегистрирован первый взрослый случай лактоацидоза, связанного с введением пропофола [6]. Пациентка была 30-летней женщиной, поступившей с обострением бронхиальной астмы, у которой развился необъяснимый лактоацидоз [6]. Инфузия пропофола была прекращена, и лактоацидоз разрешился с благоприятным исходом [6]. К сожалению, в 1998 г. сообщалось о первой подростковой смертности, связанной с применением пропофола, у 17-летнего мужчины с рефрактерным эпилептическим статусом [7].
Целью данной статьи является обобщение текущих знаний о PRIS, в первую очередь у взрослых (≥18 лет). Сначала мы рассмотрим патогенез PRIS. Во-вторых, будут обсуждены эпидемиология и предполагаемые факторы риска для PRIS. В-третьих, будут рассмотрены клинические проявления и диагноз PRIS. Наконец, мы закончим обсуждением его профилактики и лечения установленной PRIS.
2. Патофизиология синдрома инфузии пропофола
Перед рассмотрением патогенеза PRIS важно получить базовое представление об энергетическом метаболизме.В физиологических условиях глюкоза является основным источником энергии для мозга, сердечной системы и скелетных мышц [8]. Однако в стрессовых условиях происходит сдвиг в сторону использования свободных жирных кислот в качестве основного источника энергии для подавляющего большинства биологических тканей. Этот сдвиг в энергетическом обмене достигается за счет активации гормонов стресса, таких как адреналин и кортизол, которые модулируют активность гормоночувствительной липазы в жировой ткани. Чувствительная к гормонам липаза, в свою очередь, способствует расщеплению триглицеридов на глицерин и свободные жирные кислоты.Оба эти триглицеридных компонента принимаются клетками печени: глицерин может использоваться в качестве источника для синтеза глюкозы de novo, а свободные жирные кислоты используются в митохондриальном бета-окислении. Это изменение в источниках энергии очень важно и направлено на обеспечение большего количества глюкозы в центральной нервной системе и эритроцитах. Бета-окисление жирных кислот дает биохимические промежуточные продукты, которые используются в цикле лимонной кислоты (также известном как Кребс), которые обеспечивают электроны в цепи переноса электронов и используются в синтезе кетоновых тел, которые также могут использоваться в качестве источник энергии [8].
Поскольку пропофол является гидрофобным веществом, в качестве его растворителя используется липидная эмульсия. Модель на кролике показала, что как липидный растворитель, так и сам пропофол вносят вклад в развитие гиперлипидемии и гипертриглицеридемии, которые обычно рассматриваются как особенности PRIS [9]. Однако патогенез PRIS — очень сложный процесс, и он не является результатом только липидной эмульсии растворителя. Текущее понимание PRIS включает
.
