Вагинит
Вагинит – воспаление слизистой оболочки влагалища. Это заболевание очень распространено и является одной из основных причин обращения женщин к гинекологу. Оно может иметь как инфекционную, так и неинфекционную природу. Чаще всего встречаются бактериальный вагиноз, молочница и трихомонадный вагинит, после менопаузы – атрофический вагинит.
Лечениезависит от непосредственной причины вагинита. В целом прогноз заболевания благоприятный – в большинстве случаев оно полностью излечивается. Однако при отсутствии своевременных мер это заболевание может приводить к ряду осложнений, таких как воспалительные заболевания органов малого таза, бесплодие, преждевременные роды. При вагините также повышается риск заражения инфекциями, передающимися половым путем.
Синонимы русские
Кольпит, бактериальный вагиноз, вульвовагинит.
Синонимы английские
Vaginal infections, vaginitis, bacterial vaginosis, vulvovaginitis.
Симптомы
- Изменение цвета, запаха, консистенции, количества влагалищных выделений.
- Зуд, жжение в области половых органов.
- Боль, жжение, дискомфорт во время мочеиспускания и/или при половом акте.
У женщины могут присутствовать как все перечисленные симптомы одновременно, так и лишь некоторые из них. Проявления вагинита могут усиливаться во время менструаций или после полового акта.
Хотя симптомы и сходны для всех видов вагинита, некоторые признаки, например цвет и запах выделений, могут отличаться в зависимости от причины болезни.
Общая информация о заболевании
Во влагалище здоровой женщины содержится определенный состав микроорганизмов. Основное их количество составляют лактобактерии (палочки Додерляйна, молочнокислые бактерии). Они участвуют в поддержании нормальной микрофлоры влагалища и защищают его от инфекции. Под действием женских половых гормонов в клетках слизистой оболочки влагалища синтезируется полисахарид гликоген, из которого с помощью лактобактерий образуется молочная кислота.
У женщин детородного возраста клетки слизистой оболочки влагалища продуцируют небольшое количество секрета. В норме влагалищное отделяемое имеет белый цвет и нейтральный запах. В определенные дни менструального цикла, а также при стрессе количество выделений может увеличиваться.
Вагинит возникает при нарушении нормальной микрофлоры влагалища и изменении баланса между нормальными и патогенными микроорганизмами. Причиной этих изменений может быть прием антибактериальных или гормональных препаратов, использование оральных контрацептивов, стресс, заболевания, передаваемые половым путем, смена полового партнера, заболевания других органов и систем, например сахарный диабет, изменения гормонального фона во время беременности или менопаузы, травма слизистой оболочки влагалища.
Чаще всего встречаются следующие виды вагинита.
- Бактериальный вагиноз. Составляет 40-50 % всех случаев вагинита. При нем лактобактерии замещаются другими микроорганизмами (Prevotella, Gardnerella vaginalis, Mycoplasma hominis). У многих женщин он протекает бессимптомно. Основными признаками заболевания являются обильные выделения сероватого цвета с неприятным запахом, боль и жжение при мочеиспускании.
- Молочница (или вагинальный кандидоз). Составляет 20-25 % случаев вагинита. Вызвана микроскопическими грибами рода Candida. В течение жизни у 3 из 4 женщин хотя бы однажды проявляются симптомы вагинального кандидоза.
 Наиболее подвержены этому заболеванию женщины во время стресса, беременности, при приеме антибиотиков и других лекарственных препаратов. Женщины с сахарным диабетом или ВИЧ-инфекцией склонны к повторяющимся эпизодам вагинального кандидоза. Наиболее характерными симптомами молочницы являются белые, творожистые выделения из влагалища и зуд в области половых органов.
Наиболее подвержены этому заболеванию женщины во время стресса, беременности, при приеме антибиотиков и других лекарственных препаратов. Женщины с сахарным диабетом или ВИЧ-инфекцией склонны к повторяющимся эпизодам вагинального кандидоза. Наиболее характерными симптомами молочницы являются белые, творожистые выделения из влагалища и зуд в области половых органов. - Трихомонадный вагинит (трихомониаз). Составляет 15-20 % случаев вагинита. Вызван простейшим одноклеточным микроорганизмом Trichomonas vaginalis. Передается половым путем и поражает влагалище, шейку матки и мочеиспускательный канал, а также увеличивает риск преждевременных родов у беременных. При трихомонадном вагините выделения имеют зеленовато-желтый цвет и неприятный запах.
Кто в группе риска?
- Беременные.
- Женщины после менопаузы.
- Женщины, имеющие нескольких половых партнеров.
- Женщины, страдающие инфекциями, передаваемыми половым путем.

- Женщины, использующие оральные контрацептивы.
Диагностика
При симптомах вагинита необходимо обратиться к врачу, который после опроса пациентки, гинекологического осмотра и ряда дополнительных лабораторных и инструментальных исследований сможет определить причину заболевания и назначить эффективное лечение.
Лабораторная диагностика
- Микроскопическое исследование отделяемого мочеполовых органов женщин (микрофлора), 3 локализации. Это один из основных методов выявления вагинита. Проводится исследование образца материала под микроскопом после предварительного окрашивания специальными красителями или без него. Позволяет выявить признаки воспаления и обнаружить возбудителя, вызвавшего заболевание.
- Исследование микробиоценоза влагалища с определением чувствительности к антибиотикам. Проводят посев влагалищного отделяемого на определенную питательную среду, что дает возможность выявить даже небольшое количество возбудителя в материале.
 При вагините может быть назначен посев на микоплазму, уреаплазму, хламидию, грибы рода Candida, трихомонаду.
При вагините может быть назначен посев на микоплазму, уреаплазму, хламидию, грибы рода Candida, трихомонаду. - Цитологическое исследование мазков-соскобов с поверхности шейки матки и наружного маточного зева – окрашивание по Папаниколау (Рар-тест). Это исследование клеток влагалища и шейки матки в целях выявления атипичных, злокачественных клеток. Необходим для диагностики изменений, предшествующих раку шейки матки. Является обязательным для женщин старше 30 лет и для женщин, инфицированных определенными типами вируса папилломы человека.
- Определение специфических иммуноглобулинов к возбудителям урогенитальных инфекций. Проводится методом иммуноферментного анализа (ИФА). Позволяет выявить антитела (иммуноглобулины) к определенным инфекциям – специфические белки, которые вырабатываются в организме в ответ на проникновение микроорганизма. Таким образом можно обнаружить антитела к дрожжеподобным грибам, уреаплазме, трихомонаде.
- Определение генетического материала возбудителя инфекции во влагалищном отделяемом женщины с использованием метода полимеразной цепной реакции (ПЦР).
 Выявляют ДНК хламидии, микоплазмы, гарднереллы и других возбудителей.
Выявляют ДНК хламидии, микоплазмы, гарднереллы и других возбудителей.
Другие методы исследования
- Измерение влагалищного рН. Это исследование кислотно-щелочного баланса влагалища. В норме рН влагалища составляет 3,8-4,2. Для измерения используют специальную индикаторную бумагу, которая при контакте с влагалищным отделяемым меняет цвет в зависимости от уровня рН, или приборы рН-метры. При вагинитах рН может увеличиваться за счет уменьшения количества лактобактерий, образующих молочную кислоту.
- Аминотест. Используется для диагностики бактериального вагиноза, вызванного Gardnerella vaginalis, и заключается в добавлении одной или двух капель влагалищного отделяемого к 5-10-процентному раствору гидроокиси калия. Появление рыбного запаха является признаком гарднереллеза.
- Кольпоскопия. Это исследование стенок влагалища с помощью специального прибора кольпоскопа, оснащенного оптической системой и источником света. Позволяет оценить состояние слизистой оболочки влагалища, выявить повреждения или новообразования, а также провести биопсию, то есть взять образец ткани слизистой оболочки для последующего микроскопического исследования.

В случае обнаружения у пациентки трихомонадного вагинита врач может дополнительно назначить анализы на другие заболевания, передаваемые половым путем. Иногда дополнительно проводятся исследования, позволяющие оценить гормональный фон женщины.
Лечение
Лечение зависит от причины вагинита. Могут использоваться лекарственные препараты как в виде свечей, гелей, мазей, так и в виде таблеток или инъекций. Выбор препарата, доза, способ введения зависят от причины вагинита, тяжести и длительности заболевания, наличия сопутствующих заболеваний и состояний. Например, при бактериальном вагинозе используются антибиотики, при молочнице – противогрибковые препараты. При атрофическом вагините хороший эффект достигается приемом эстрогенов в виде кремов или таблеток.
Профилактика
- Соблюдение правил интимной гигиены.
- Использование барьерных способов контрацепции.
- Своевременные профилактические гинекологические осмотры.
 4 и выше)
4 и выше) - Посев на Ureaplasma species с определением титра и чувствительности к антибиотикам
- Посев Candida spp./дрожжеподобные грибы с подбором антимикотических препаратов
- Посев на Chlamydia trachomatis с определением чувствительности к антибиотикам
- Посев на Trichomonas vaginalis
- Исследование микробиоценоза влагалища с определением чувствительности к антибиотикам
- Анализ микробиоценоза влагалища. 8 показателей, ДНК количественно [реал-тайм ПЦР] (мазок урогенитальный)
- Анализ микробиоценоза влагалища. 16 показателей, ДНК количественно [реал-тайм ПЦР] (мазок урогенитальный)
- Цитологическое исследование мазков-соскобов с поверхности шейки матки и наружного маточного зева – окрашивание по Папаниколау (Рар-тест)
- Mycoplasma hominis, IgA
- Mycoplasma hominis, IgG, титр
- Chlamydia trachomatis, IgA, титр
- Chlamydia trachomatis, IgG, титр
- Chlamydia trachomatis, IgM, титр
- Chlamydia trachomatis, ДНК [реал-тайм ПЦР] (мазок урогенитальный, моча, эякулят, секрет простаты)
- Ureaplasma species, ДНК количественно [реал-тайм ПЦР](мазок урогенитальный, моча, эякулят, секрет простаты)
- Trichomonas vaginalis, ДНК [реал-тайм ПЦР] (мазок урогенитальный, моча)
- Trichomonas vaginalis, IgG, титр
- Candida albicans, IgG, титр
- Гистологическое исследование биопсийного диагностического материала (эндоскопического материала, тканей женской половой системы, кожи, мягких тканей)
причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
С ним сталкиваются до 50% женщин, особенно в молодом возрасте. Вагинит (или как он еще называется кольпит) – это воспалительный процесс слизистой оболочки влагалища, вызванный разными причинами.
Вагинит (или как он еще называется кольпит) – это воспалительный процесс слизистой оболочки влагалища, вызванный разными причинами.
Виды вагинита
Воспаление влагалища – это общее определение для группы острых и хронических патологий. В зависимости от причины и типа возбудителя различают вагинит:
- неинфекционный – вызван не бактериальными причинами;
- инфекционный – бактериальный, грибковый (кандидоз или молочница), трихомонадный.
Неинфекционные вагиниты появляются из-за возрастных и гормональных изменений, микротравмам влагалища, агрессивных средств гигиены, аллергии, тесной и синтетической одежды. Появиться заболевание может и у девочки, из-за снижения местного иммунитета, эндокринных нарушений. Инфекционные вагиниты – распространены больше, они возникают от попадания на слизистую или патологического роста грибов и микроорганизмов.
Стоит отличать острый (появившийся недавно) и хронический (рецидивирующий) виды вагинита. Последний встречается на фоне инфекционных поражений, не вылеченных до конца. Обострения происходят в периоды ослабления иммунной системы, а вылечить такую форму сложнее.
Обострения происходят в периоды ослабления иммунной системы, а вылечить такую форму сложнее.
Причины и симптомы вагинита
Факторы, которые увеличивают риск появления симптомов вагинита:
- ЗППП – хламидиоз, гонорея, кандидоз;
- гормональные сбои, нарушения обмена веществ, прием антибиотиков, снижение иммунитета – приводят к уменьшению «полезных» микроорганизмов, которые оказывают антибактериальное действие;
- травмы слизистой при спринцевании, активной половой жизни, медицинских манипуляциях;
- несоблюдение личной гигиены;
- аллергия на компоненты в косметических средствах для интимного ухода, латекс.
Основные жалобы, которые можно считать признаками вагинита:
- выделения, от белесых до бело-зеленых, которые могут иметь специфический неприятный запах;
- зуд и дискомфорт в области гениталий, усиливающиеся при мочеиспускании или половом акте.
Как выявить и чем лечить вагинит
Диагноз можно поставить на основании консультации, гинекологического осмотра и обследования. Врач увидит воспаленную, покрасневшую слизистую влагалища, налет выделений на стенках. Для уточнения диагноза потребуется:
Врач увидит воспаленную, покрасневшую слизистую влагалища, налет выделений на стенках. Для уточнения диагноза потребуется:
- исследование микрофлоры мазка;
- бактериологический посев выделений – определяет вид возбудителя инфекции и чувствительность к группам антибиотиков;
- УЗИ – назначается при хроническом вагините, чтобы определить область распространения воспалительного процесса.
По результатам анализов врач назначит курс лечения вагинита. Применяются:
- антибактериальные, противогрибковые, противовоспалительные средства в форме мазей, таблеток, свечей, антибиотики;
- мази с анестетиками для уменьшения неприятных симптомов;
- препараты для восстановления микрофлоры влагалища, иммуномодуляторы.
Дополнительно рекомендован перерыв в половой жизни и диета: исключение сладких блюд, алкоголя. При инфекционной природе болезни потребуется курс антибактериального лечения вагинита и половому партнеру, который мог и стать носителем инфекции. После окончания лечения проводятся повторные анализы для исключения рецидивов.
После окончания лечения проводятся повторные анализы для исключения рецидивов.
Воспаление успешно лечится. Для выздоровления важно, заметив первые признаки вагинита, обратиться к врачу и не заниматься самолечением.
Воспалительные заболевания — Специализированый Медицинский Центр Хирургического Профиля
В нашем медицинском центре проводится адекватная диагностика воспалительных заболеваний,полное обследование на инфекции передающиеся половым путем, которые могут вызывать воспалительные процессы в малом тазу, а также комплексное лечение воспалительных заболеваний, включающее: индивидуальную разработку схемы лечения,специальные физиотерапевтические методики,восстановительную терапию,врачебное сопровождение на протяжении всего курса лечения.
Лечение аднексита
Аднексит, или воспаление яичников.Аднексит может быть острым и хроническим.Для острого аднексита характерны:острые боли внизу живота,нередко отдающие в поясницу, повышение температуры тела,выделения из половых путей. Без адекватной терапии острый аднексит может привести к серьезным осложнениям, таким как гнойные образования в придатках либо перейти в хронический процесс с периодами обострений и ремиссий,что является причиной бесплодия. Наиболее часто возбудителями хронического воспаления яичников являются хламидии, микоплазмы, уреаплазмы, кандиды,и др.инфекции передающиеся половым путем, которые длительное время могут не иметь клинических проявлений, но давать стойкие изменения в малом тазу,в виде спаечного процесса, гормональных нарушений а так же приводить к бесплодию.
Без адекватной терапии острый аднексит может привести к серьезным осложнениям, таким как гнойные образования в придатках либо перейти в хронический процесс с периодами обострений и ремиссий,что является причиной бесплодия. Наиболее часто возбудителями хронического воспаления яичников являются хламидии, микоплазмы, уреаплазмы, кандиды,и др.инфекции передающиеся половым путем, которые длительное время могут не иметь клинических проявлений, но давать стойкие изменения в малом тазу,в виде спаечного процесса, гормональных нарушений а так же приводить к бесплодию.
Бактериальный вагиноз
Бактериальный вагиноз, гарднереллез. Причиной бактериального вагиноза является влагалищная гарднерелла, представляющая собой мелкие кокки или палочки, а иногда и то и другое вместе, поскольку обладает способностью варьировать, размножение гарднерелл (нарушение микрофлоры влагалища)чаще всего происходит на фоне инфекций передающихся половым путем(ИППП). Бактериальный вагиноз поражает как мужчин, так и женщин и может являться причиной невынашивания беременности,бесплодия. Долгое время бактериальный вагиноз может находиться в скрытом состоянии. Для бактериального вагиноза характерны белые выделения во влагалище, жжение. При обнаружении гарднерелл необходимо полное обследование на ИППП, для того чтобы подобрать адекватное лечение.
Долгое время бактериальный вагиноз может находиться в скрытом состоянии. Для бактериального вагиноза характерны белые выделения во влагалище, жжение. При обнаружении гарднерелл необходимо полное обследование на ИППП, для того чтобы подобрать адекватное лечение.
Вульвит
Вульвит, или воспаление влагалища. Вульвит — это воспаление наружных половых органов женщины: слизистой оболочки малых половых губ, преддверия влагалища, самого влагалища. В острой стадии неприятные ощущения в области промежности, боль при движении, зуд, жжение. В случае распространения заболевания на влагалище (вульвовагинит) появляются бели (выделения из влагалища). Слизистые при вульвовагините малых половых губ и влагалища отечны, красные, возможны изъязвления, образование налетов.
Кольпит (вагинит)
Кольпит (вагинит) — воспаление слизистой оболочки влагалища. Вульвовагинит — воспаление слизистой влагалища и наружных половых органов. Вульвит — воспаление половых губ и клитора. Кольпит (вагинит), вульвит, вульвовагинит — относятся к числу частых гинекологических заболеваний. Вагинит особенно опасен и может привести к опасным последствиям. Лечение вагинита (как и предшествующих ему заболеваний)нельзя откладывать и необходимо при первых признаках болезни обратиться к врачу. Вагинит как и любое воспалительное заболевание может привести к бесплодию.
Кольпит (вагинит), вульвит, вульвовагинит — относятся к числу частых гинекологических заболеваний. Вагинит особенно опасен и может привести к опасным последствиям. Лечение вагинита (как и предшествующих ему заболеваний)нельзя откладывать и необходимо при первых признаках болезни обратиться к врачу. Вагинит как и любое воспалительное заболевание может привести к бесплодию.
Эндометрит
Эндометрит — это воспаление внутреннего функционального слоя матки (эндометрия). В первой фазе менструального цикла она восстанавливается (вырастает заново), затем под влиянием гормонов второй фазы она «созревает», в ней накапливается большое количество питательных веществ. В течение всего менструального цикла матка готовится принять оплодотворенную яйцеклетку. Если беременность не наступила, функциональный слой матки отторгается (проходит менструация). Любой воспалительный процесс, в том числе и эндометрит, первоначально возникает под влияние инфекции (микробов, вирусов), которые чаще всего попадают в матку из влагалища. Эндометрит выделяется острый и хронический. Для острого эндометрита характерны: температура и боли внизу живота.Хронический эндометрит может протекать практически бессимптомно и приводить к невынашиванию беременности, замершей беременности, бесплодию.
Эндометрит выделяется острый и хронический. Для острого эндометрита характерны: температура и боли внизу живота.Хронический эндометрит может протекать практически бессимптомно и приводить к невынашиванию беременности, замершей беременности, бесплодию.
Воспаление матки и придатков
Воспаление матки и придатков является одной из наиболее частой причины обращения к врачу. Воспаление матки и ее придатков необходимо лечить, так как это чревато самыми неприятными последствиями. Острое и хроническое воспаление матки и ее придатков ведет к образованию спаечного процесса в малом тазу, гормональным нарушениям, что в свою очередь приводит к невынашиванию беременности, замершей беременности, бесплодию. Наиболее частой причиной возникновения воспалительных процессов являются инфекции передающиеся половым путем, которые длительное время могут протекать бессимптомно, но при этом вызывать хронические, вялотекущие воспалительные процессы.
Кольпит лечение у женщин в Москве
Кольпит (вагинит) – воспаление слизистой оболочки влагалища. Оно является одним из самых распространенных женских заболеваний – частота встречаемости составляет 60–65 %. Чаще всего кольпит возникает в детородном возрасте, но может также проявляться у молодых девушек и женщин в постменопаузе.
Оно является одним из самых распространенных женских заболеваний – частота встречаемости составляет 60–65 %. Чаще всего кольпит возникает в детородном возрасте, но может также проявляться у молодых девушек и женщин в постменопаузе.
Как правило, причиной кольпита являются различные инфекции. Он может быть вызван трихомонадами, микоплазмами, уреаплазмами, вирусами генитального герпеса, грибами кандида, цитомегаловирусом и др. Кроме того, заболевание может появляться из-за механических повреждений слизистой оболочки влагалища, длительного лечения антибиотиками, несоблюдения правил личной гигиены, заболеваний эндокринной системы, снижения иммунитета, аллергических реакций на средства контрацепции, свечи и др.
Особенности кольпита у девочекВ юном возрасте до начала полового созревания кольпит возникает из-за слабой сопротивляемости организма к инфекциям. В частности, заболевание может быть вызвано ангиной или болезнями мочевыводящих путей, которые снижают иммунитет. В некоторых случаях заражение происходит от родителей вследствие использования одних предметов гигиены. Для предотвращения появления кольпита необходимо провести обучение по правилам гигиены половых органов, а также уделить внимание сексуальному воспитанию ребенка.
В некоторых случаях заражение происходит от родителей вследствие использования одних предметов гигиены. Для предотвращения появления кольпита необходимо провести обучение по правилам гигиены половых органов, а также уделить внимание сексуальному воспитанию ребенка.
В период постменопаузы функция яичников резко снижается, что является причиной потери влаги в слизистых оболочках. В результате они пересыхают и становятся чувствительными к механическим повреждениям и подверженными различным инфекциям. А в случае заражения лечение, как правило, более длительное. В таком возрасте женщине очень важно следить за интимной гигиеной, пользоваться только качественным бельем и моющими средствами, вести умеренную половую жизнь, использовать препараты для поддержания водного баланса.
Особенности кольпита при беременностиБеременные женщины также довольно часто подвержены такому заболеванию, как кольпит (он встречается в 80 % случаев). Симптомы наблюдаются те же, но могут добавляться ноющая боль внизу живота и раздражения на ягодицах и внутренней поверхности бедер. Кольпит опасен тем, что может нанести вред малышу как внутриутробно и привести к патологиям или выкидышу, так и во время родов. При прохождении через родовые пути возможно инфицирование ребенка. При обнаружении первых неприятных симптомов необходимо сразу обратиться к специалисту, ведущему наблюдение, для выбора метода лечения кольпита.
Симптомы наблюдаются те же, но могут добавляться ноющая боль внизу живота и раздражения на ягодицах и внутренней поверхности бедер. Кольпит опасен тем, что может нанести вред малышу как внутриутробно и привести к патологиям или выкидышу, так и во время родов. При прохождении через родовые пути возможно инфицирование ребенка. При обнаружении первых неприятных симптомов необходимо сразу обратиться к специалисту, ведущему наблюдение, для выбора метода лечения кольпита.
Острый кольпит у женщин обычно проявляется обильными выделениями, чувством тяжести внизу живота и в области влагалища, болями во время мочеиспускания. При осмотре выявляются гиперемия и отек слизистой оболочки влагалища, наличие красноватых узелков, петехиальные высыпания. В некоторых случаях могут быть обнаружены эрозивные участки.
Если кольпит находится в подострой стадии, то его симптомы выражены не так ярко. Как правило, наблюдается стихание боли, уменьшается количество выделений, спадает отек и гиперемия слизистой оболочки.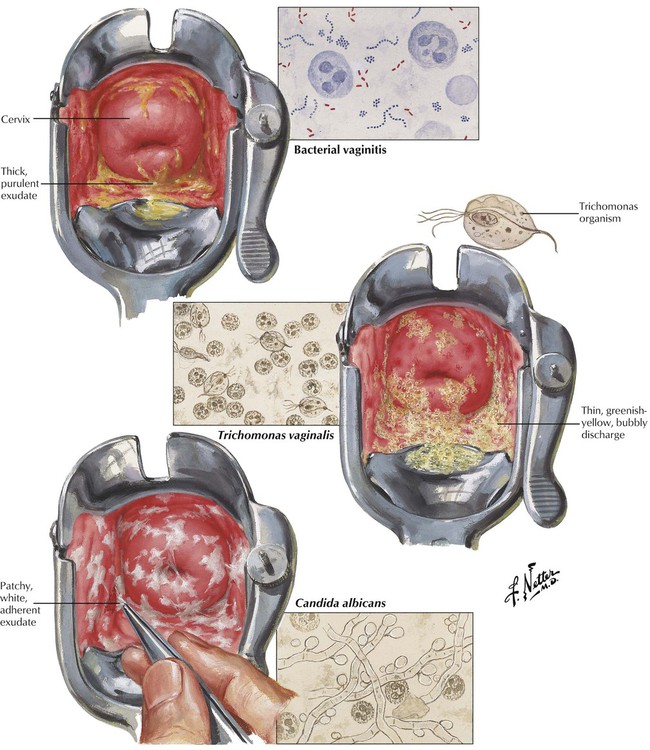
В хронической стадии кольпита симптомы выражены незначительно, но могут возникать рецидивы. К основным проявлениям можно отнести увеличенное количество выделений серозного или гнойного характера из половых путей и ощущение зуда.
Диагностика заболеванияДиагностика кольпита у женщин включает в себя следующие манипуляции.
Осмотр. Во время приема врач задаст вопросы о жалобах на состояние здоровья, проведет осмотр слизистой оболочки влагалищных стенок и шейки матки с помощью гинекологических зеркал. Непосредственно перед этим не стоит проводить гигиенические процедуры, так как специалист должен оценить количество выделений, их консистенцию, а также наличие изъязвлений, псевдоэрозии или цервицита. Также во время осмотра врач проведет бимануальную пальпацию матки и придатков, которая позволит выявить имеющиеся осложнения кольпита. Обязательно оценивается состояние половых губ, клитора, уретры, внутренних поверхностей бедер на наличие мацерации, отечности, изъязвлений, трещин.
Кольпоскопия. Это осмотр полости влагалища с помощью специальной техники. Данный метод позволяет максимально подробно рассмотреть поверхность стенок влагалища, обнаружить повреждения и определить их характер.
УЗИ. Ультразвуковое исследование назначается женщинам при подозрении на воспаление вне полости влагалища и при осложнениях кольпита.
Ректальное обследование. Оно включает визуальный осмотр или пальпацию прямой кишки с целью выявления патологических отверстий или признаков новообразований.
Лечение кольпита в «Медлайн-Сервис»Если Вам необходимо пройти лечение кольпита, обратитесь в сеть клиник «Медлайн-Сервис». Наши специалисты подберут подходящие методы и препараты, учитывая особенности организма и данные проведенных обследований.
Как правило, для лечения заболевания назначается прием антибиотиков, к которым выявлена наибольшая чувствительность. При необходимости проводится общеукрепляющая терапия для повышения иммунитета. Врач может назначить подмывания и спринцевание половых органов специальными растворами.
Врач может назначить подмывания и спринцевание половых органов специальными растворами.
При лечении кольпита женщинам рекомендуется соблюдать половой покой, придерживаться назначенной диеты, исключающей из рациона острую, жареную и соленую пищу, а также алкоголь. При выявлении инфекции у женщины терапию должен пройти и ее половой партнер.
В процессе лечения необходимо периодически сдавать анализы (контрольные мазки). Женщины детородного возраста проходят лабораторные исследования на 4–5 день менструального цикла.
Если Вы хотите записать на консультацию к врачу и пройти лечение в клинике «Медлайн-Сервис», позвоните по указанному телефону или закажите обратный звонок на нашем сайте.
Читайте также:
Лечение кольпита в клинике «Чудо Доктор»: виды, симптомы, диагностика, цены
Кольпит или вагинит— это воспалительное заболевание слизистой оболочки влагалища, которое является весьма распространенным гинекологическим заболеванием.
Часто, кольпитом болеют женщины репродуктивного возраста. Причиной воспаления могут стать микробы, вирусы и грибы рода кандида.
Симптомы кольпита
Основные симптомы проявляются в виде зуда и жжения в области паха, выделения из влагалища с неприятным запахом, болезненные ощущения во время полового акта и мочеиспускания. Лечение кольпита начинается с определения типа его возбудителя и заключается в устранении патогенных микроорганизмов и восстановлении нормальной микрофлоры слизистой оболочки влагалища. Лечением кольпита занимается врач — гинеколог.
В большинстве случаев вагинальное воспаление носит инфекционный характер. Зачастую это инфекции, передающиеся половым путем (ИППП): гонококки, трихомонады, цитомегаловирус, микоплазмы или уреаплазмы. Но сексуальный контакт – далеко не единственная причина.
Довольно часто бактериальный вагинит обусловлен т.н. условно-патогенной микрофлорой – кишечная палочка, эшерихии, энтеробактер и др. Она присутствует у многих женщин, не проявляя своих патогенных (болезнетворных) свойств.
Она присутствует у многих женщин, не проявляя своих патогенных (болезнетворных) свойств.
Под действием ряда факторов условно-патогенная флора становится патогенной – и развивается кольпит. Среди них – тяжелые экстрагенитальные (негинекологические) заболевания, обменные нарушения, переохлаждения, стрессы, отравления и многое другое. К условно-патогенным относятся и грибы рода Кандида.
Кандидозный кольпит нередко развивается после лечения антибиотиками. Под действием этих препаратов возникает дисбактериоз: нормальная вагинальная микрофлора –лактобактерии – погибают, и их место занимает грибок.
Помимо инфекции, возникновению кольпитов могут способствовать травмы (родовые, при бурном половом акте), несоблюдение правил личной гигиены, ношение тесного узкого белья, наличие инородных тел (внутриматочная спираль). Атрофический кольпит развивается в пожилом возрасте, когда снижается барьерная функция вагинальной слизистой. Некоторые дисгормональные нарушения тоже проявляются атрофией вагинальной слизистой.
Некоторые дисгормональные нарушения тоже проявляются атрофией вагинальной слизистой.
Вагинальный кольпит протекает остро, подостро и хронически.
При остром кольпите пациентки жалуются на:
- Боли внизу живота
- Ощущение жжения и зуда во влагалище
- Наличие белей (вагинальных выделений). Бели обильные, слизистые, серозные или гнойные, со специфическим запахом.
- Температуру
- Общее недомогание.
При подостром кольпите боли слабо выражены, бели скудные, общее состояние удовлетворительное, имеет место диспаурения (дискомфорт при половом акте). Хронический кольпит протекает с обострениями и ремиссиями. В период ремиссий симптоматика может отсутствовать.
Вагинальное воспаление редко протекает изолированно: как правило, в воспалительный процесс вовлекается вульва. В этих случаях говорят о вульвовагините. Иногда пациентки жалуются на рези, боли при мочеиспускании, что свидетельствует об инфицировании мочевого пузыря.
В дальнейшем инфекция может распространяться восходящим путем через мочеточники на почечные лоханки с развитием пиелонефрита. В репродуктивной системе восходящая инфекция распространяется на шейку, тело матки и придатки – формируется эндоцервицит, эндометрит и аднексит. Кроме того, инфицирование цитомегаловирусом чревато раком шейки матки.
Диагностика и лечение кольпита в клинике «Чудо Доктор»
Вначале прибегают к обычному гинекологическому осмотру в зеркалах. Но самый эффективный метод диагностики – кольпоскопия, эндоскопический осмотр влагалища. Он позволяет отчетливо увидеть гиперемированную (покрасневшую) отечную слизистую с очагами кровоизлияний и изъязвлений.
Обязательно берется гинекологический мазок на флору. Лечение кольпита у женщин в острой фазе проводят противовоспалительными, антибактериальными и общеукрепляющими средствами в таблетках, уколах и местно в виде вагинальных свечей и мазей. В фазе восстановления продолжают общеукрепляющую терапию, для восстановления нормальной микрофлоры назначают пробиотики местно в свечах и таблетках.
Вагинит | ПолиКлиника Отрадное
Почему развивается болезнь
Когда женщина здорова, ее организм самостоятельно поддерживает баланс флоры во влагалище. Лактобактерии, которые находятся на его слизистой оболочке, вырабатывают молочную кислоту, она подавляет излишнюю активность условно-патогенной микрофлоры. Ситуация меняется, когда защитные силы организма ослабевают.
Вагинит могут вызывать:
- инфекционные заболевания;
- инфекции, передающиеся половым путем;
- микротравмы слизистой оболочки влагалища. В том числе — во время родов;
- абортов, агрессивного полового акта, хирургических манипуляций;
- эндокринные патологии. Среди них – беременность, аборты, климакс, нарушение функции яичников;
- неправильная гигиена половых органов. Одинаково опасны чрезмерная чистоплотность, злоупотребление агрессивными моющими средствами и редкие нерегулярные гигиенические процедуры;
- бесконтрольный прием антибиотиков;
- незащищенный секс, половые акты со случайными половыми партнерами;
- нарушение обмена веществ;
- аллергические реакции на гигиенические тампоны, средства для контрацепции, интимные гели-смазки;
- стресс, напряженное психоэмоциональное состояние;
- заболевания желудочно-кишечного тракта;
- иммунодефицит.

Как возникает заболевание
Анатомически влагалище представляет собой мышечную трубку, защищенную изнутри эпителием — несколькими слоями прочно связанных между собой клеток. Верхний слой эпителия содержит запас гликогена — полимера глюкозы, который образует энергетический запас организма. Углеводами гликогена питается полезная микрофлора влагалища — молочнокислые бактерии.
Расщепляя гликоген, бактерии выделяют молочную кислоту, которая создает среду, губительную для патогенной микрофлоры. Кроме того, у здоровой женщины слой молочнокислых бактерий настолько плотно выстилает полость влагалища, что другим микроорганизмам попросту негде создать свою колонию.
Слизистая оболочка влагалища постоянно вырабатывает немного секрета, который стекает по стенкам вниз и выносит с собой отслуживший свой срок эпителий, погибшие бактерии и патогенные микроорганизмы.
Содержание гликогена во влагалище зависит от количества и состава половых гормонов в крови. Повышенный уровень эстрогена – залог того, что полимера глюкозы на слизистой оболочке будет много. Некоторые стероидные женские половые гормоны снижают содержание гликогена в эпителии.
Повышенный уровень эстрогена – залог того, что полимера глюкозы на слизистой оболочке будет много. Некоторые стероидные женские половые гормоны снижают содержание гликогена в эпителии.
Концентрация таких гормонов повышается перед менструацией, поэтому многие женщины в преддверии месячных ощущают зуд во влагалище. Так обостряется хронический вагинит или проявляется острая стадия заболевания.
Болезнетворные бактерии могут попасть во влагалище двумя путями:
- Восходящим — когда инфекция поднимается из ануса или области промежности, от половых губ, мочевыводящих путей или преддверия влагалища.
- Нисходящим —возбудители вагинита попадают на слизистую оболочку влагалища с током лимфы или крови из очагов хронической инфекции. «Поставщиком» могут стать больные почки, непролеченный кариес на зубах и хронические ангины.
Как только болезнетворные микроорганизмы попали на ослабленные ткани влагалища, воспаление развивается следующим образом:
- Инфекция разрушает клетки эпителия, на месте травмы организм выделяет биологически активные вещества.

- Кровеносные сосуды влагалища расширяются, это вызывает застой крови в его клетках.Через стенки сосудов в ткань проникают иммунные клетки – лейкоциты и плазма крови. Слизистая оболочка влагалища отекает, а в более тяжелых случаях в процесс вовлекаются мышцы, вульва и половые губы.
- Пораженные клетки распадаются, продукты распада раздражают нервные окончания в слизистой оболочке и это вызывает зуд. Ситуацию усугубляют отечные ткани, которые с каждым днем сильнее сдавливают влагалище.
- Чтобы удалить с поверхности инфекцию и отмершие клетки, эпителий активно вырабатывает слизь. Появляются обильные выделения из влагалища. Если при воспалении погибло много лейкоцитов — развивается гнойное воспаление и слизь содержит гной. Когда разрушены мелкие кровеносные сосуды слизистой оболочки, выделения кровянистые. При заболеваниях, передающихся половым путем, влагалищные выделения имеют характерный неприятный запах.
Формы вагинита
Заболевание различают по комплексу признаков.
По своей продолжительности вагинит может быть:
- Острый. Длится 1,5–2 месяца.
- Подострый. Это переходная фаза от острой к хронической форме. Характеризуется отеком стенок влагалища, обильными выделениями из половых путей. Меняется цикл и характер менструаций (они могут стать более болезненными). После половых контактов на белье заметны кровянистые выделения. Продолжительность фазы — от 2 до 6 месяцев.
- Хронический. Воспаление возобновляется после непродолжительной ремиссии, потом клинические признаки вновь исчезают. Единственным симптомом можно считать зуд, который усиливается перед менструациями, после половых контактов, занятиях спортом или физических усилиях. Вагинит считается хроническим, если его не удается излечить на протяжении более полугода.
В зависимости от причины, вызвавшей воспаление, вагинит бывет:
- Бактериальный (неспецифический). Его возбудители – условно-патогенные стрептококки, стафилококки, бациллы.

- Трихомонадный. Возникает при заражении возбудителем трихомониаза.
- Микоплазменный. Развивается при атаке внутриклеточного паразита микоплазмы. Эта инфекция передается половым путем.
- Дрожжевой. Причина его возникновения – размножение грибка кандиды, возбудителя молочницы.
- Атрофический. Появляется в период снижения в крови женщины уровня эстрогена. Например, с приходом менопаузы, при нарушении функции яичников или если они удалены.
- Вагинит беременных. Во время вынашивания плода иммунитет женщины ослаблен, ведь ее организм подвергается серьезным нагрузкам. Возникновению вагинита способствует и изменение гормонального фона в организме будущей матери. Поэтому лактобактерии во влагалище ослабевают, а условно-патогенные — успешно развиваются.
- Аллергический. Его провоцируют попавшие на слизистую оболочку влагалища аллергены.
 В качестве раздражителей могут выступать: смазка презервативов, отдушки в средствах интимной гигиены, местные контрацептивы, вагинальные кольца, тампоны и гигиенические прокладки с ароматизатором, вагинальные свечи. В этом случае вагинит – это реакция на аллергены клеток иммунитета.
В качестве раздражителей могут выступать: смазка презервативов, отдушки в средствах интимной гигиены, местные контрацептивы, вагинальные кольца, тампоны и гигиенические прокладки с ароматизатором, вагинальные свечи. В этом случае вагинит – это реакция на аллергены клеток иммунитета.
По характеру воспаления вагинит бывает:
- Серозный — его развитие сопровождают прозрачные, жидкие выделения;
- Слизистый — из влагалища появляются густые и вязкие выделения. Они непрозрачные, имеют мутновато-серый оттенок;
- Гнойный — Влагалище выделяет мутное слизеобразное содержимое, которое имеет желтый, желто-зеленый цвет. Отделяемое обладает неприятным запахом.
Вагинит может развиться не только у взрослых, но у детей и подростков. Это опасно, ведь ребенок не может понять, что с ним происходит, а иногда просто стесняется пожаловаться на боль и жжение в интимном месте. При отсутствии лечения болезнь переходит в хроническую стадию. У девочек слизистая оболочка влагалища очень тонкая, поэтому при воспалении на ней образуются рубцы, полипы и даже синехии (срастание половых губ). При малейших подозрениях на кольпит у девочки срочно обратитесь к гинекологу.
При отсутствии лечения болезнь переходит в хроническую стадию. У девочек слизистая оболочка влагалища очень тонкая, поэтому при воспалении на ней образуются рубцы, полипы и даже синехии (срастание половых губ). При малейших подозрениях на кольпит у девочки срочно обратитесь к гинекологу.
Как проявляется вагинит
При вагините женщина чаще всего не испытывает лихорадки, у нее не появляется высокой температуры и общей слабости. Однако ощущение общего дискомфорта в промежности и зуда не прекращается на всем протяжении болезни.
Если температура все-таки поднимается, появляются симптомы общей интоксикации и выраженная боль во влагалище, значит воспалительный процесс зашел далеко. И речь идет об остром воспалительном процессе по всей высоте влагалища и жировой клетчатки, окружающей матку.
Бактериальный
Бактериальный вагинит – это гнойное воспаление, оно сопровождается обильными выделениями желто-зеленого цвета.
Причиной бактериального вагинита может быть:
- несбалансированное питание;
- злоупотребление алкоголем;
- гормональные нарушения;
- частые простуды;
- травмы половых органов;
- частая смена половых партнеров;
- длительный прием антибиотиков;
- хроническая инфекция мочевыводящих путей.
Этот вид вагинита называют аэробным, ведь воспаление провоцирует условно-патогенная микрофлора, где немало аэробных бактерий. Чтобы развиваться, им необходим кислород, поэтому колонии обычно располагаются на поверхности кожи промежности. Когда защитные силы организма ослабевают, представители аэробов проникают во влагалище и размножаются на слизистой оболочке. Таким образом, бактериальный вагинит это не бактериальное поражение слизистой оболочки влагалища, а гибель его естественной микрофлоры.
При осмотре влагалища врач отметит очаги покраснения на слизистой оболочке влагалища. Сам орган отечный и покрыт гноем. При анализе мазков из влагалища будет обнаружена кислая реакция, эпителиальные клетки атакованы слоем аэробных бактерий. Молочнокислых бактерий мало, а иногда их вовсе не удается обнаружить.
Этот вид воспаления становится хроническим чаще, чем другие.При этом выделения из влагалища становятся умеренными, но сохраняют свою отличительную особенность – желто-зеленый цвет и неприятный запах.
Эта форма вагинита излечивается непросто, в результате системного лечения. Кроме местных лечебных средств будет необходимо принимать общеукрепляющие препараты.
Трихомонадный
Заболевание протекает тяжело. Воспаление развивается спустя 3 – 12 (а иногда до 30) дней с момента заражения — незащищенного секса с носителем инфекции. Это стадия инфекционного накопления, и женщину ничто не беспокоит, когда внезапно возникает острый вагинит.
Из влагалища отделяются пенистые выделения, которые сопровождаются резким неприятным запахом. Чаще всего они мутновато-белые или имеют желтый оттенок. Женщину мучают зуд промежности, неприятные ощущения локализуются в районе живота.
Трихомонада легко передвигается и из влагалища проникает в матку, маточные трубы, брюшину и окружающие ткани. На этой стадии заболевания у женщины температура поднимается до 39 градусов. Боли в области живота становятся сильнее, нерегулярно идут менструации.
Осматривая влагалище, врач констатирует равномерное покраснение стенок влагалища, отек слизистой оболочки, наличие пенистых выделений.
Однако, бывают случаи, когда трихомонозный кольпит протекает практически бессимптомно, не считая некоторого покраснения влагалища.
У мужчины чаще всего заболевание не проявляется, но лечить необходимо обоих партнеров, иначе в болезненный процесс будет вовлечена вся мочеполовая система.
Гонорейный
Эта инфекция передается исключительно половым путем. Ее признаки проявляются спустя 3-4 дня с момента заражения, когда женщина начинает испытывать дискомфорт, жжение, боль и зуд во влагалище. Выделения слизистые, гнойные, иногда в них можно заметить белые вкрапления — участки отмерших клеток слизистой оболочки.
Стенки влагалища отечны и перенаполнены застойной кровью, особенно выделяются набухшие сосочки красного оттенка. В запущенной стадии во влагалище образуются эрозии. Вначале они покрыты беловатым слоем погибших бактерий, затем появляются и начинают кровоточить язвы. Кровь появляется во влагалищных выделениях.
Дрожжевой
Молочницей или кандидозным вагинитом переболели многие женщины. При этом возбудитель инфекции вовсе не обязательно должен быть принесен половым партнером. Грибок кандида населяет влагалище 25% женщин. Он является представителем условно-патогенной микрофлоры, в обычном своем состоянии не доставляет женщине беспокойства.
Однако, если иммунитет носительницы дрожжеподобного грибка снижается, при стрессе или нарушении обмена веществ кандида начинает активно размножаться.
О том, что процесс начал развиваться, свидетельствует зуд в половых органах. Затем женщина ощущает сухость во влагалище. Если на больших половых губах появляется отек и выраженная болезненность, значит течение болезни осложняет вульвовагинит.
Через 1–2 дня с момента появления зуда из влагалища появляются белые творожистые выделения, обладающие кислым запахом. В редких случаях молочница может протекать без выделений.
Часто признаки грибковой инфекции появляются перед началом менструации, во время беременности или при использовании внутриматочных контрацептивов. Провоцирует появление молочницы и несбалансированный прием антибиотиков.
Это заболевание дает рекордное количество рецидивов.
Однако лечение дрожжевого вагинита проходит несложно, при помощи специальных кремов. И хотя, в силу строения половых органов, у мужчин кандидозного кольпита не бывает, сексуальный партнер женщины также должен пройти лечение.
Атрофический
Чаще всего возникает в период постменопаузы (климакса), когда уменьшается выработка эстрогена. Как следствие — истончается эпителий вагины, в эпидермальном слое становится меньше лактобактерий. Это приводит к изменению кислотности влагалища, что и запускает воспалительный процесс.
При атрофическом вагините зуд во влагалище особенно мучителен, тяжело женщины переносят и сухость вагины и нарушение ее эластичности. Еще один симптом атрофического вагинита — частые мочеиспускания.
При таком воспалении выделений почти нет, они не окрашены и не имеют запаха. Иногда появляются кровянистые выделения.
Врач при осмотре влагалища обнаружит, что слизистая оболочка бледно желтого цвета с геморрагическими пятнами (кровоподтеками). При атрофическом вагините влагалище сужается, на заднем своде образуются спайки.
При этом заболевании необходимо комплексное лечение, использование гормональных препаратов и местной терапии.
Хронический
Острый вагинит может перейти в хроническую форму, если женщина не обратилась к врачу за помощью или получила недостаточно эффективное лечение. Постепенно симптомы острого воспаления затихают, время от времени появляются влагалищные выделения, но не в такие обильные, как в стадии обострения. Женщины могут жить с уверенностью, что они выздоровели и узнать о своем диагнозе случайно.
Хроническое воспаление снижает эластичность стенок влагалища, они уплотняются, становятся шероховатыми. Во время полового акта могут возникнуть неприятные ощущения, воспалительный процесс захватывает матку и яичники, образуя там спайки. В результате женщине труднее забеременеть.
Далее воспаление переходит на мочевыводящую систему и органы малого таза.
Как установить диагноз
Диагностикой заболевания занимается гинеколог.
Обследование будет проходить следующим образом:
- Сбор первичных данных. Необходимую информацию врач получает при разговоре с пациентом. Вам нужно вспомнить, когда и в связи с чем возникли неприятные ощущения, случалось ли что-то подобное раньше. Важно поставить в известность об имеющихся у вас эндокринных заболеваниях, общем состоянии здоровья и лекарствах, которые вы принимали незадолго до появления симптомов.
- Гинекологический осмотр при помощи специальных зеркал. Так он выявит отечность, гиперемию (покраснение), состояние стенок влагалища.
- Взятие мазка на состав микрофлоры. Проба берется из влагалища, мочеиспускательного канала и шейки матки. Также берется проба на чувствительность к антибиотикам.Чтобы определить половые инфекции, влагалищные выделения исследуют методом полимеразной цепной реакции.
Перед посещением гинеколога на сутки воздержитесь от секса. Не нужно пользоваться гигиеническими тампонами, спринцеваться — так вы сохраните состав микрофлоры. За два дня до осмотра перестаньте использовать интимными смазками, не используйте влагалищные свечи и не принимайте антибиотики — если это не противоречит рекомендациям врача.
Как вылечить вагинит
При условии, что женщина вовремя обратилась к врачу и намерена соблюдать все его рекомендации, вагинит успешно лечится амбулаторно. Ни госпитализация, ни оформление больничного не потребуется.
Если причина вагинита — инфекции, передающиеся половым путем, лечение должен пройти и сексуальный партнер.
На установленное врачом время придется воздерживаться от половых контактов. Во время секса слизистая оболочка может получить дополнительные микротравмы, это усугубит течение болезни, а возбудитель заболевания займет еще более надежные позиции.
Лечение каждого вида вагинита специфично и зависит от типа возбудителя. Как правило, в терапии используются антибиотики, противогрибковые и противомикробные средства. После окончания курса показано применение влагалищных свечей с лактобактериями.
Чтобы облегчить зуд, следует использовать специальные влагалищные свечи.
Дополнительно назначаются спринцевания с лекарственными препаратами.
В качестве поддерживающей терапии можно рекомендовать сидячие ванночки с отваром лекарственных трав.
Существуют препараты, которые не нарушают работы лактобактерий влагалища и не всасываются в кровь. Именно их врачи назначают беременным женщинам при вагините, для использования во втором и третьем триместре беременности.
Во время лечения необходимо:
- каждый день менять нижнее белье, подмываться после каждого посещения туалета;
- соблюдать специальную диету, включающую кисломолочные продукты с живыми бифидо — и лактобактериями, продукты с полинасыщенными кислотами, витаминами и минералами;
- использовать гигиенические прокладки без ароматизаторов.
Хронический вагинит вылечить сложнее. Помимо лекарственной терапии врач подключит физиотерапию — магнитотерапию, электрофорез, УВЧ. Нужно укреплять иммунитет, больше отдыхать, принимать иммуномодуляторы и витаминные комплексы.
Важно, чтобы сексуальный партнер женщины тоже обратился к врачу. Мужчине могут быть показаны препараты, отличающиеся от тех, что применяет женщина. А самостоятельно назначенное лечение может только навредить и отодвинуть время выздоровления обоих партнеров.
Профилактика заболевания
Главное условие успешной профилактики вагинита — секс с использованием барьерных контрацептивов или с постоянным надежным партнером.
Кроме того уберечься от неприятного заболевания помогут:
- регулярное наблюдение у гинеколога и исследование мазков на флору;
- здоровое питание;
- отказ от вредных привычек и физическая активность;
- регулярное соблюдение интимной гигиены, особенно во время критических дней — но с использованием специальных средств для интимной гигиены, имеющих подходящий уровень рН;
- привычка носить нижнее белье из натуральных материалов;
- своевременная замена гигиенических (в том числе – ежедневных) прокладок;
- прием антибиотиков только по назначению врача;
- отсутствие агрессивных половых актов и чередования анального и вагинального секса.
Бактериальный вагиноз — информационный бюллетень центра по контролю и профилактике заболеваний
Любая женщина может заболеть бактериальным вагинозом. Бактериальный вагиноз может увеличить вероятность развития заболевания, передающегося половым путем.
Что такое бактериальный вагиноз?
Бактериальный вагиноз (БВ)(https://www.cdc.gov/std/bv/default.htm) — это заболевание, при котором во влагалище скапливается большое количество определенных бактерий. При этом меняется микрофлора влагалища.
Насколько распространен бактериальный вагиноз?
Бактериальный вагиноз является наиболее частой вагинальной инфекцией у женщин в возрасте 15-44 лет.
Как распространяется бактериальный вагиноз?
Исследователи не знают причин БВ или того, как он возникает у некоторых женщин. Однако мы точно знаем, что заболеванием часто страдают сексуально активные женщины. БВ связан с дисбалансом «хороших» и «вредных» бактерий, которые в норме находятся в женском влагалище. Появление нового сексуального партнера или нескольких сексуальных партнеров, а также спринцевание могут нарушить баланс бактерий во влагалище. Это подвергает женщину высокому риску заболевания БВ.
Мы также не знаем, каким образом половая активность способствует развитию БВ. Нет данных исследований, которые подтвердили бы, что лечение сексуального партнера влияет на возникновение БВ у женщины. БВ может увеличить риск возникновения других ЗППП.
БВ редко возникает у женщин, которые никогда не вступали в половую связь.
БВ не может развиться от контакта с сидениями для унитаза, постельным бельем или от посещения плавательных бассейнов.
Каким образом я могу избежать бактериального вагиноза?
Ни врачи, ни ученые не знают наверняка, как распространяется БВ. Не существует известных способов его предотвращения.
Следующие простые профилактические меры могут помочь снизить риск развития БВ:
- воздержание от секса,
- ограничение количества половых партнеров, и
- отказ от спринцевания.
Я беременна. Каким образом бактериальный вагиноз влияет на моего ребенка?
Беременная женщина может заболеть бактериальным вагинозом. У беременных женщин с БВ существует более высокая вероятность преждевременного (досрочного) рождения ребенка с низкой массой тела при рождении, чем у женщин, не страдающих БВ. Под низкой массой тела при рождении подразумевается масса тела ребенка при рождении менее 2,5 кг.
Лечение особенно важно для беременных женщин.(https://www.cdc.gov/std/bv/default.htm)
Каким образом я могу узнать, есть ли у меня бактериальный вагиноз?
У многих женщин с БВ нет симптомов. Однако, если у вас имеются симптомы, вы можете отмечать:
- водянистые выделения из влагалища белого или серого цвета;
- боль, зуд или жжение во влагалище;
- сильный запах, похожий на запах рыбы, особенно после полового акта;
- жжение во время мочеиспускания;
- зуд снаружи влагалища.
Каким образом мой врач узнает, есть ли у меня бактериальный вагиноз?
Медицинский работник осмотрит ваше влагалище на наличие признаков выделения. Ваш врач также может провести ряд лабораторных тестов, взяв образец влагалищной жидкости, для выявления БВ.
Можно ли вылечить бактериальный вагиноз?
Иногда БВ может исчезнуть без лечения. Но если у вас есть симптомы БВ, вам необходимо обследоваться и пройти курс лечения. Важно, чтобы вы принимали все предписанные вам лекарственные средства, даже если имевшиеся у вас симптомы исчезли. Медицинский работник может лечить БВ антибиотиками, но даже после лечения БВ может повториться. Лечение также может снизить риск развития некоторых ЗППП.
Мужчины-половые партнеры женщин, которым поставлен диагноз БВ, в общем не нуждаются в лечении. БВ может передаваться между половыми партнершами.
Что произойдет, если я не буду лечиться?
БВ может вызвать некоторые серьезные риски для здоровья, в том числе:
- повысить вероятность того, что вы заболеете ВИЧ(https://www.cdc.gov/std/hiv/default.htm), если у вас был половой акт с человеком, инфицированным ВИЧ;
- если вы ВИЧ-положительны, это может повысить вероятность передачи ВИЧ вашему половому партнеру;
- если БВ у вас протекает во время беременности, это может повысить вероятность преждевременных родов;
- повысить вероятность заболевания другими ЗППП, такими как хламидиоз(https://www.cdc.gov/std/chlamydia/default.htm) или гонорея(https://www.cdc.gov/std/gonorrhea/default.htm). Эти бактерии иногда могут вызвать воспалительное заболевание органов малого таза (ВЗОМТ)(https://www.cdc.gov/std/pid/stdfact-pid.htm), что может привести к тому, что вам будет трудно или невозможно иметь детей.
Вагинит: диагностика и лечение — Американский семейный врач
1. Лоу Н.К., Нил Дж. Л., Райан-Венгер Н.А. Точность клинического диагноза вагинита по сравнению с лабораторным стандартом ДНК-зонда. Акушерский гинекол . 2009; 113 (1): 89–95 ….
2. Андерсон М. Р., Клинк К, Корссен А. Оценка вагинальных жалоб. JAMA . 2004. 291 (11): 1368–1379.
3. Фараж М.А., Миллер К.В., Ledger WJ.Определение причины вульвовагинальных симптомов. Наблюдение за акушерскими гинеколами . 2008. 63 (7): 445–464.
4. Гриндейл, Джорджия, Джадд Х.Л. Менопауза: последствия для здоровья и клиническое ведение. Дж. Ам Гериатр Соц . 1993. 41 (4): 426–436.
5. Bradshaw CS, Мортон А.Н., Гирлянда СМ, Моррис МБ, Мох Л.М., Fairley CK. Поведенческие практики с более высоким риском, связанные с бактериальным вагинозом, по сравнению с вагинальным кандидозом. Акушерский гинекол . 2005. 106 (1): 105–114.
6. Несс РБ, Хиллиер С.Л., Рихтер HE, и другие. Спринцевание в отношении бактериального вагиноза, лактобацилл и факультативных бактерий во влагалище. Акушерский гинекол . 2002; 100 (4): 765.
7. Санчес С., Гарсия П.Дж., Томас К.К., Кэтлин М, Холмс К.К. Интравагинальный гель метронидазола по сравнению с метронидазолом плюс нистатиновые яйцеклетки при бактериальном вагинозе: рандомизированное контролируемое исследование. Am J Obstet Gynecol . 2004. 191 (6): 1898–1906.
8. Эванс А.Л., Скалли Эй Джей, Веллард SJ, Уилсон JD. Распространенность бактериального вагиноза у лесбиянок и гетеросексуальных женщин в условиях сообщества. Заражение, передаваемое половым путем . 2007. 83 (6): 470–475.
9. Schreiber CA, Мейн Л.А., Creinin MD, Барнхарт К.Т., Hillier SL. Влияние длительного приема ноноксинола-9 на микрофлору влагалища. Акушерский гинекол .2006. 107 (1): 136–143.
10. Кушетка МФ, Хиллиер С.Л., Гиббс Р.С., Eschenbach DA; Группа изучения вагинальных инфекций и недоношенности. Эпидемиология и исходы, связанные с умеренной и тяжелой колонизацией Candida во время беременности. Am J Obstet Gynecol . 1998. 178 (2): 374–380.
11. Wilton L, Колларова М, Хили Э, Шакир С. Относительный риск вагинального кандидоза после использования антибиотиков по сравнению с антидепрессантами у женщин: данные постмаркетингового наблюдения в Англии. Лекарственная безопасность . 2003. 26 (8): 589–597.
12. Гутман Р.Э., Пейпер Дж. Ф., Weitzen S, Блюм Дж. Оценка клинических методов диагностики бактериального вагиноза. Акушерский гинекол . 2005. 105 (3): 551–556.
13. Центры по контролю и профилактике заболеваний. Руководство по лечению болезней, передающихся половым путем, 2010. Заболевания, характеризующиеся выделениями из влагалища. http://www.cdc.gov/std/treatment/2010/toc.htm. По состоянию на 28 февраля 2011 г.
14. Sobel JD. Вульвовагинальный кандидоз. Ланцет . 2007; 369 (9577): 1961–1971.
15. Чатвани А.Дж., Mehta R, Хасан С, Рахими С, Джеронис С, Дандолу В. Экспресс-тест на выявление вагинальных дрожжевых грибков: проспективное исследование. Am J Obstet Gynecol . 2007. 196 (4): 309.e1–4.
16. West B, Морисон Л, Шим ван дер Лёфф М, и другие. Оценка нового набора для экспресс-диагностики (FemExam) бактериального вагиноза у пациенток с синдромом выделений из влагалища в Гамбии. Секс Трансмиссия . 2003. 30 (6): 483–489.
17. Hillier SL. Диагностическая микробиология бактериального вагиноза. Am J Obstet Gynecol . 1993. 169 (2 п. 2): 455–459.
18. Коричневый HL, Фуллер Д.А., Дэвис TE, Schwebke JR, Hillier SL. Оценка транспортной системы подтвержденной температуры окружающей среды для обнаружения и идентификации видов Trichomonas vaginalis, Gardnerella vaginalis и Candida в образцах вагинальной жидкости. Дж. Клин Микробиол . 2001. 39 (9): 3197–3199.
19. Huppert JS, Баттайгер Б.Е., Браслиньш П, и другие. Использование иммунохроматографического анализа для быстрого обнаружения Trichomonas vaginalis в вагинальных образцах. Дж. Клин Микробиол . 2005. 43 (2): 684–687.
20. Радонич И.В., Дзамич А.М., Митрович С.М., Аршич Арсеньевич VS, Popadic DM, Kranjcic Zec IF. Диагностика инфекции Trichomonas vaginalis: чувствительность и особенности микроскопии, посева и анализа ПЦР. евро J Obstet Gynecol Reprod Biol . 2006. 126 (1): 116–120.
21. Лара-Торре Э, Пинкертон Дж. С.. Точность обнаружения организмов Trichomonas vaginalis на жидком мазке Папаниколау. Am J Obstet Gynecol . 2003. 188 (2): 354–356.
22. Weissenbacher T, Виткин С.С., Ledger WJ, и другие. Связь между клинической диагностикой рецидивирующего кандидозного вульвовагинита и обнаружением видов Candida с помощью посева и полимеразной цепной реакции. Arch Gynecol Obstet . 2009. 279 (2): 125–129.
23. Киссинджер П.Дж., Dumestre J, Кларк Р.А., и другие. Вагинальные мазки по сравнению с лаважем для выявления Trichomonas vaginalis и бактериального вагиноза у ВИЧ-инфицированных женщин. Секс Трансмиссия . 2005. 32 (4): 227–230.
24. Харонис Г, Ларссон П.Г. Использование теста pH / запаха или теста QuickVue Advanced pH и аминов для диагностики бактериального вагиноза и профилактики послеабортных воспалительных заболеваний органов малого таза. Acta Obstet Gynecol Scand . 2006. 85 (7): 837–843.
25. Карр ПЛ, Ротберг МБ, Фридман Р.Х., Фельзенштейн Д, Плискин Я.С. «Ружье» против последовательного тестирования. Экономическая эффективность диагностических стратегий вагинита. J Gen Intern Med . 2005. 20 (9): 793–799.
26. Allsworth JE, Peipert JF. Распространенность бактериального вагниоза: данные Национального исследования здоровья и питания, 2001–2004 гг. Акушерский гинекол . 2007. 109 (1): 114–120.
27. Livengood CH III, Томасон Дж. Л., Hill GB. Бактериальный вагиноз: диагностические и патогенетические данные во время местной терапии клиндамицином. Am J Obstet Gynecol . 1990. 163 (2): 515–520.
28. Несс РБ, Хиллиер С.Л., Кип К.Е., и другие. Бактериальный вагиноз и риск воспалительных заболеваний органов малого таза. Акушерский гинекол . 2004. 104 (4): 761–769.
29. Лейтич Х., Боднер-Адлер Б, Брунбауэр М, Кайдер А, Эгартер С, Хусслейн П. Бактериальный вагиноз как фактор риска преждевременных родов: метаанализ. Am J Obstet Gynecol . 2003. 189 (1): 139–147.
30. Мартин Х.Л., Ричардсон Б.А., Нянге П.М., и другие. Влагалищные лактобациллы, микробная флора и риск заражения вирусом иммунодефицита человека 1 типа и заболеваниями, передающимися половым путем. J Заразить Dis . 1999. 180 (6): 1863–1868.
31. Амсель Р, Тоттен PA, Spiegel CA, Чен KC, Эшенбах D, Холмс К.К. Неспецифический вагинит. Диагностические критерии и микробно-эпидемиологические ассоциации. Ам Дж. Мед . 1983; 74 (1): 14–22.
32. Drugstore.com. http://www.drugstore.com. По состоянию на 12 сентября 2010 г.
33. Oduyebo OO, Анорлу Р.И., Огунсола FT. Влияние антимикробной терапии на бактериальный вагиноз у небеременных женщин. Кокрановская база данных Syst Rev . 2009; (3): CD006055.
34. Сенок АЦ, Verstraelen H, Теммерман М, Ботта Г.А. Пробиотики для лечения бактериального вагиноза. Кокрановская база данных Syst Rev . 2009; (4): CD006289.
35. McDonald HM, Броклхерст П., Гордон А. Антибиотики для лечения бактериального вагиноза при беременности. Кокрановская база данных Syst Rev . 2007; (1): CD000262.
36.Целевая группа по профилактическим услугам США. Скрининг бактериального вагиноза во время беременности для предотвращения преждевременных родов: рекомендация Целевой группы по профилактическим услугам США. Энн Интерн Мед. . 2008. 148 (3): 214–219.
37. Борис Дж., Полсон C, Ларссон П.Г. Шесть лет наблюдения после успешного лечения бактериального вагиноза. Инфекция Dis Obstet Gynecol . 1997. 5 (4): 297–302.
38. Ральф С.Г., Резерфорд AJ, Уилсон JD.Влияние бактериального вагиноза на зачатие и выкидыш в первом триместре: когортное исследование. BMJ . 1999. 319 (7204): 220–223.
39. Собель Ю.Д., Феррис Д, Schwebke J, и другие. Подавляющая антибактериальная терапия вагинальным гелем 0,75% метронидазола для предотвращения рецидивов бактериального вагиноза. Am J Obstet Gynecol . 2006. 194 (5): 1283–1289.
40. Wiese W, Пател С.Р., Patel SC, Ол CA, Estrada CA.Мета-анализ мазка Папаниколау и мокрого мазка для диагностики вагинального трихомониаза. Ам Дж. Мед . 2000. 108 (4): 301–308.
41. Блейк Д.Р., Дугган А, Иоффе А. Использование центрифугированной мочи для выявления Trichomonas vaginalis у женщин подросткового возраста. Arch Pediatr Adolesc Med . 1999. 153 (12): 1222–1225.
42. Huppert JS, Мортенсен Дж. Э., Рид Дж. Л., и другие. Быстрое тестирование на антиген выгодно отличается от анализа транскрипционной амплификации для выявления Trichomonas vaginalis у молодых женщин. Clin Infect Dis . 2007. 45 (2): 194–198.
43. Виткин С.С., Инглис С.Р., Поланецкий М. Обнаружение Chlamydia trachomatis и Trichomonas vaginalis с помощью полимеразной цепной реакции в интроитальных образцах от беременных. Am J Obstet Gynecol . 1996. 175 (1): 165–167.
44. Форна Ф, Гюльмезоглу AM. Вмешательства по лечению трихомониаза у женщин. Кокрановская база данных Syst Rev . 2003; (2): CD000218.
45. Gülmezoglu AM. Вмешательства при трихомониазе при беременности. Кокрановская база данных Syst Rev . 2002; (3): CD000220.
46. Corsello S, Спинилло А, Осненго Г, и другие. Эпидемиологическое обследование кандидозного вульвовагинита в Италии. евро J Obstet Gynecol Reprod Biol . 2003. 110 (1): 66–72.
47. Нурбхай М, Гримшоу Дж. Уотсон М, Облигация C, Моллисон Дж. Ладбрук А.Пероральное противогрибковое лечение имидазолом и триазолом внутрь неосложненного вульвовагинального кандидоза (молочницы). Кокрановская база данных Syst Rev . 2007; (4): CD002845.
48. Папас П.Г., Кауфман CA, Анды D, и другие.; Общество инфекционных болезней Америки. Руководство по клинической практике лечения кандидоза: обновление 2009 г., подготовленное Американским обществом инфекционных болезней. Clin Infect Dis .2009. 48 (5): 503–535.
49. Сосунок JA, Летаби А, Кеннеди Р. Местный эстроген при атрофии влагалища у женщин в постменопаузе. Кокрановская база данных Syst Rev . 2006; (4): CD001500.
(PDF) Хронический кольпит: иммунологический профиль и лечение
Хронический кольпит: иммунологический профиль и лечение М. Грубиско *, Э. Пауловикова, Х. Варгова Отделение аллергии и клинической иммунологии, Национальный институт респираторных заболеваний, Братислава, Словацкая Республика.ВСТУПЛЕНИЕ Хронический бактериальный и / или дрожжевой кольпит (вульвовагинит) беспокоит многих женщин в странах с западным образом жизни [5]. Причины многофакторны, но, согласно некоторым исследованиям (проведено не так много) и нашему опыту, основными причинами являются изменения физиологической микрофлоры слизистой оболочки человека. Дополнительными факторами могут быть иммунодефицит и / или атопия (аллергия). Иммунодефицит возникает в основном вторично как следствие хронической инфекции, но не исключен первичный иммунодефицит некоторых защитных механизмов слизистой оболочки (это не может быть диагностировано стандартными методами скрининга) [2,8,9].Аллергическая реакция может возникать на слизистой оболочке влагалища так же, как в носу, бронхах, коже и т. Д. [1,5,6,7]. Антибактериальное и антимикотическое лечение хронического кольпита неэффективно: оно не защищает от рецидивов (С). В качестве основной причины мы предполагаем вышеперечисленные факторы: вторичный иммунодефицит, аллергию, а также сниженную или разрушенную физиологическую микрофлору слизистой оболочки. Хотя Позиционный документ EAACI по иммунотерапии не одобряет специфическую микробиологическую иммунотерапию, он широко используется, включая иммунотерапию хронического кольпита Candida albicans [3,4].ЦЕЛЬ ИССЛЕДОВАНИЯ Мы исследовали иммунологический профиль пациентов с хроническим кольпитом: атопический статус (кожная проба с ингаляционными аллергенами и антигенами Candida), сывороточные иммуноглобулины, белки острой фазы, фагоцитоз и маркеры специфического клеточного иммунитета (CD3, CD4, CD8, CD19, CD16 + 56 ). Изотип IgD (общий IgD) также был определен, поскольку его роль в защите не ясна, но предполагается, что он играет роль активного антитела в микробной и ингаляционной сенсибилизации (атопии). Были определены специфические антитела IgG, IgA, IgM и IgE к Candida albicans.Мы также исследовали маннан-связывающий белок (MBP) как член семейства C-лектинов, который участвует в неспецифическом иммунном ответе на микробные патогены. Предполагается, что функциональная недостаточность MBP вовлечена в процесс хронического кандидоза. Все параметры устанавливаются на исходном уровне и через 6 месяцев лечения (см. Терапию). Из-за длительной иммунотерапии мы продолжаем оценивать все параметры и через 1 год. ИССЛЕДОВАТЕЛЬСКАЯ ГРУППА Обследованы 23 женщины с хроническим кольпитом (возраст 31,6 ± 8,7 года).У 19 из них (83%) мы обнаружили Candida albicans в их вагинальном секрете, у 7 была смешанная флора (C. albicans + патогенные бактерии), у 4 была только патогенная бактериальная флора (Enterococcus sp., E.coli, Staphylococci, Streptococci …) . Лактобациллы не присутствовали во влагалищной флоре на исходном уровне. Хронический кольпит был определен как наличие в анамнезе минимум 3 эпизодов воспаления слизистой оболочки влагалища за последние 6 месяцев, определенных гинекологическим и микробиологическим исследованием, рецидивирующих, несмотря на лечение антимикробными препаратами.МЕТОДЫ Кожный укол (SPT, Alyostal®) с ингаляционными аллергенами и аллергеном C. albicans проводился в соответствии с международным стандартом. Уровни специфических IgE к Candida albicans в сыворотке определяли методом EAST (Hycor Biomedical). Анти-С. albicans Изотипы IgG, IgA, IgM анализировали иммунотурбидиметрическим методом на маннановый белковый антиген C. albicans. Результаты были выражены как процент от 100% -положительного стандарта (объединенная сыворотка пациентов с положительным результатом на C. albicans). Белок, связывающий маннан, определяли с помощью лазерной нефелометрии (N Latex MbP, Dade Behring).Уровни IgD в сыворотке определяли иммунотурбидиметрическим методом (Sevapharma anti-human IgD в нашей собственной модификации). Антигены CD определяли методом двухцветной проточной цитометрии. Фагоцитоз гранулоцитов определяли при приеме внутрь клеток железа (May-Grünwald, Giemsa-Romanovski). Статистический анализ результатов проводился с помощью двустороннего непараметрического T-критерия Стьюдента. ТЕРАПИЯ Пациенты с подтвержденным вторичным специфическим клеточным иммунодефицитом первоначально получали «фактор переноса» (диализат лейкоцитов человека, 5 инъекций / 5 недель).У женщин с атопией мы предположили аллергическое воспаление слизистой оболочки влагалища, поэтому мы лечили всех пациентов с атопией в течение всего исследования антигистаминным препаратом лоратадина второго поколения в дозе 10 мг в день (Кларитин®). Пищевая добавка с пробиотическими бактериями (3 штамма: Lactobacillus acidophilus, Bifidobacterium longum, Bifidobacterium bifidum) применялась на протяжении всего исследования. Согласно предположению об общей иммунной системе слизистой оболочки (MALT), пациенты первоначально получали местный коммерческий бактериальный лизат (параллельное интраназальное и сублингвальное применение — IRS-19® и Imudon®, соответственно).На следующем этапе применялась специфическая вакцина против Candida (сублингвальная) в сочетании с коммерческим рибосомным продуктом (Рибомунил®). РЕЗУЛЬТАТЫ Ингаляционная аллергия присутствовала у 43% пациентов, однако у 87% пациентов был SPT-положительный антиген C. albicans, у 86% были положительные анти-Candida albicans специфические IgE-антитела (EAST класс 1-2). Только у 1 пациента был положительный SPT и отрицательный sIgE, что показывает очень хорошую корреляцию между SPT и sIgE в сыворотке (рис. 1). IgE-гиперчувствительность Candida albicans обнаружена также у пациентов без ингаляционной аллергии (57%).Анти-С. albicans (G-, A-, M-изотипы) значительно снизились после 6 месяцев лечения, напротив, сывороточные уровни IgD увеличились втрое (статистически значимо, рис. 2, 3). Одновременно мы наблюдали более чем двукратное увеличение ОБМ (рисунок 4). Существенных изменений специфических и неспецифических клеточных параметров после лечения не наблюдалось (в том числе у пациентов со сниженным специфическим клеточным иммунитетом, определяемым по CD-маркерам). Клиническое улучшение было установлено на основании гинекологического и микробиологического обследования, а также симптомов пациента.Когда все три конечные точки были достигнуты (гинекологическое, микробиологическое и улучшение симптомов), клинический эффект был оценен как очень хороший; когда были достигнуты только 2 конечные точки, статус считался хорошим. Ни у одного из наших пациентов не было никакого эффекта после 1 года терапии. После первых 6 месяцев лечения только 1/3 пациентов полностью выздоровели. После 1 года лечения полностью улучшилось состояние 43% пациентов. В 57% случаев мы оценили результат терапии как хороший, что означает улучшение симптомов и объективного гинекологического статуса (менее 3 рецидивов кольпита за 12 месяцев), но не полную микробную нормализацию (у этой пациентки Candida albicans периодически давала положительные результаты во влагалищном секрете. ).ОБСУЖДЕНИЕ, РЕКОМЕНДАЦИИ Мы полагаем, что ингаляционная аллергия (атопическая предрасположенность согласно положительному SPT) не значительно выше у пациентов с хроническим кольпитом, но специфический анти-C IgE. albicans антитела (рис. 1) могут играть патогенную роль в этом состоянии. Комбинированная иммунотерапия (как описано выше) может уменьшить воспалительный процесс и вызвать защитные механизмы во влагалище, что может быть установлено путем измерения анти-C. albicans IgG, IgA, антитела IgM (уменьшение, фиг.2) и MBP (увеличение, фиг.4). Мы предполагаем возможное защитное действие антител IgD. Поскольку более 85% этих пациентов сенсибилизированы антигенами Candida albicans, и аллергия на многие вещества может играть роль в этом состоянии (латекс, семенная жидкость, гигиенические и туалетные салфетки … [1,5,6,9]), Мы рекомендуем использовать антигистаминные препараты второго поколения как стандартную терапию хронического кольпита, несмотря на то, что эти препараты не зарегистрированы (запущены) по данному показанию. Комбинированная и длительная иммунотерапия хронического кольпита полезна: первоначальная иммуностимуляция при клеточном иммунодефиците, постоянное добавление пробиотических бактерий, иммунотерапия слизистой оболочки бактериальными вакцинами (бактериальными лизатами и / или рибосомными продуктами) и вакциной против Candida albicans.По нашему опыту, минимальная продолжительность первого курса такого лечения составляет 6 месяцев, но полезны повторные курсы рибосомальной иммунотерапии и Candida-вакцины. Поскольку западный образ жизни направлен на сокращение физиологической бактериальной микрофлоры человека, мы рекомендуем пожизненное замещение пробиотических бактерий в качестве одного из краеугольных камней лечения хронического кольпита. ИСПОЛЬЗОВАННАЯ ЛИТЕРАТУРА 1. Исон Э.Л., Фельдман П. Контактный дерматит, связанный с использованием гигиенических салфеток Always. CMAJ 1996, 154, 1173-1176.2. Фидель П.Л., Собель А.Д., Джек Д. Роль клеточного иммунитета при кандидозе. Тенденции в микробиологии 1994; 2/6: 202-206. 3. Кертыс П., Климент М., Червенкова Д. Бактериальные лиофилизаты в терапии рецидивирующего вагинита. Scand J Immunol 2001; 54: Приложение 1120. 4. Moraes PSA, Lima-Goiba S, Taketomi EA. Иммунотерапия аллергеном Candida albicans при рецидивирующем вагинальном кандидозе. Дж. Инвест Аллергол Клин Иммунол; 2000: 40. 5. Мораес П.С.А., Такетоми Е.А.: Аллергический вульвовагинит. Ann Allergy Asthma Immunol 2000, 85, 253-267.6. Виткин С.С., Джеремиас Дж., Леджер В.Дж. Локализованный вагинальный аллергический ответ у женщин с рецидивирующим вагинитом. J. Allergy Clin Immunol 1988; 81: 412-416. 7. Виткин С.С., Джеремиас Дж., Леджер В.Дж. Вагинальные эозинофилы и антитела IgE к Candida albicans у женщин с рецидивирующим вагинитом. J Med Vet Mycol 1989; 27: 57-58. 8. Виткин С.С. Иммунология влагалища. Clin Obstet Gynecol 1993; 36: 122-127. 9. Виткин С.С., Линьярес И., Хиральдо П., Джеремиас Дж., Леджер В.Дж. Индивидуальный иммунитет и предрасположенность к инфекциям женских половых путей.Am J Obstet Gynecol 2000; 183: 252-256.
| Определение (NCI_CTCAE) | Расстройство, характеризующееся выделениями из влагалища. Слизь, вырабатываемая шейными железами, выделяется из влагалища естественным путем, особенно в детородном возрасте. |
| Определение (NCI) | Нормальные или ненормальные выделения из влагалища.Слизь, вырабатываемая шейными железами, выделяется из влагалища естественным путем, особенно в детородном возрасте. Причины аномальных выделений из влагалища включают инфекционные агенты (например, Neisseria gonorrhea, Chlamydia trachomatis, Trichomonas и Candida albicans), наличие инородных тел и рак шейки матки или влагалища. |
| Определение (MSH) | Распространенное гинекологическое заболевание, характеризующееся аномальными некровавыми выделениями из половых путей. |
| Концепции | Находка ( T033 ) |
| MSH | D019522 |
| SnomedCT | 139439007, 162159008, 198369007, 271939006, 70856007 |
| Английский | ВЫДЕЛЕНИЯ ИЗ ВЛАГИНА, выделения, вагинальные, выделения, влагалищные, выделения из влагалища, выделения из влагалища (диагностика), выделения из влагалища, выделения из влагалища (физикальный признак), выделения из влагалища, выделения из влагалища, выделения из влагалища [заболевание / обнаружение], выделения; влагалищные, fluor vaginalis , выделения из влагалища, выделения из влагалища нет, выделения из влагалища, выделения из влагалища БДУ (обнаружение), выделения из влагалища, выделения из влагалища, выделения из влагалища, выделения из влагалища, выделения из влагалища (обнаружение), выделения; влагалище, влагалище; выделения, выделения из влагалища БДУ, выделения из влагалища БДУ (контекстно-зависимая категория) |
| Немецкий | VAGINALER AUSFLUSS, Ausfluss vaginal, Vaginaler Ausfluss, Scheidenausfluss, Fluor (вагинальный), Scheidenfluss, Fluor vaginalis, Ausfluss (вагинальный), вагинальный Ausfluss |
| Голландский | fluor vaginalis, афшайдинг; влагалище, влагалище; afscheiding, vaginale afscheiding, Vaginale afscheiding, Afscheiding, vaginale |
| Французский | Sécrétions vaginales, PERTES VAGINALES, Écoulement vaginal, Écoulements vaginaux, Ecoulements vaginaux, Pertes vaginales, Perte vaginale |
| Итальянский | Secrezione della vagina, Secrezione vaginale |
| Португальский | Flúor vaginal, PERDAS VAGINAIS, Corrimento vaginal, Descarga Vaginal |
| Испанский | Flujo vaginal, secreción vaginal, SAI (категория зависимого контекста), VAGINAL, SUPURACION, secreción vaginal, SAI (hallazgo), secreción vaginal, SAI, выделения из влагалища БДУ, flujo vaginal (hallazgo), flujo vaginal, secreción vaginal, secreción vaginal, Secreción vaginal, Excreción вагинальный |
| Японский | 腟 分泌物, 腟 帯 下, チ ツ タ イ ゲ, チ ツ ブ ン ピ ブ ツ, チ ツ ブ ツ ブ ツ |
| Шведский | Вагинальный |
| Чешский | vaginální výtok, Výtok z pochvy, Poševní výtok, Vaginální fluor, výtok z pochvy, poševní výtok |
| финский | Эматинерит |
| Русский | ВАГИНАЛЬНЫЕ ВЫДЕЛЕНИЯ, ВЛАГАЛИЩНЫЕ ВЫДЕЛЕНИЯ, ВАГИНАЛЬНЫЕ ВЫДЕЛЕНИЯ, ВЛАГАЛИЩНЫЕ ВЫДЕЛЕНИЯ |
| Польский | Wydzieliny pochwowe |
| Венгерский | hüvelyi váladékozás, Hüvelyi váladékozás, Fluor vaginalis |
| Норвежский | Fluor vaginalis, Утфлод, вагинальный утфлод |
Болезни влагалища и вульвы
Изображение: Пациентка и медсестра в отделении акушерства и гинекологии.Автор: seapachi. Лицензия: CC BY-SA 2.0
.Кольпит
Кольпит (или вагинит) относится к воспалению влагалища . Патологические выделения из влагалища и покраснение эпителия — типичные симптомы кольпита.
pH среды влагалища обычно составляет кислый ( 3,8 — 4,5) . Таким образом подавляется чрезмерное распространение патогенных микробов. За эту среду ответственны молочнокислые бактерии.Они называются бактериями Додерлейна и производят молочную кислоту на основе эстрогена.
Соответственно, флора влагалища нарушается, если, например, подавляются молочнокислые бактерии. Цервикальная слизь и менструальная кровь могут привести к ощелачиванию. Другие раздражения могут быть вызваны нехваткой эстрогена, сахарным диабетом, инородными телами (например, тампонами), вагинальными спринцеваниями, половым контактом или антибиотиками.
Возбудители кольпита
Воспаление влагалища может быть вызвано несколькими причинами.Наиболее частые причины:
- Бактериальные инфекции (бактериальный вагиноз)
- Грибковые инфекции, вызванные кандидозом (вагинальный молочница)
- Трихомониаз
Бактериальный вагиноз
Одной из основных форм кольпита является бактериальный вагиноз, который, как следует из названия, представляет собой вагиноз, вызываемый бактериями.
Возбудители бактериального вагиноза
Вид под микроскопом Gardnerella vaginalis
Gardnerella vaginalis может быть обнаружена в вагинальном секрете бессимптомных сексуально активных женщин.Предполагается, что передача этого микроорганизма происходит при вагинальном половом акте. Кроме того, бактерии из перианальной области и бактерии половых партнеров могут изменить флору влагалища. Это может способствовать распространению анаэробов, таких как G. vaginalis , которые заменяют молочнокислые бактерии.
Примечание : Бактериальный вагиноз — наиболее частая форма кольпита, встречающаяся у 5–8% женщин. G. vaginalis — наиболее частая причина бактериального вагиноза.
Клиническая картина бактериального вагиноза
Покраснение и зуд отсутствуют при бактериальном вагинозе. Специфические находки: бело-серые, очень жидкие, иногда пенистые выделения из влагалища и их рыбный запах со щелочным pH. Восходящая инфекция может развиться как осложнение.
Диагностика бактериального вагиноза
| Клинический осмотр | Бело-серые, пенистые, жидкие выделения из влагалища, рыбный запах, pH 4.8–5,5 |
| Прямое микроскопическое исследование | Влагалищный секрет с лейкоцитами, многочисленными бактериями, ключевыми клетками (т. Е. Эпителиальные клетки, полностью покрытые G. vaginalis и другими бактериями) |
| Культура | Не рекомендуется, поскольку в большинстве случаев присутствуют смешанные инфекции |
Лечение бактериального вагиноза
После завершения анализов следует начинать лечение. Введение 5-нитроимидазола (метронидазол 2 × 400 мг в течение 5 дней) является общепринятым лечением.Скорость заживления составляет ок. 95%. Не рекомендуется одновременное лечение половых партнеров .
Вагинальный молочница
Candida glabrata (Лицензия: Public Domain)
Молочница влагалища относится к грибковой инфекции, которая приводит к кольпиту . Более чем в 80% случаев эти грибковые инфекции вызываются Candida albicans . В редких случаях они вызваны Candida glabrata . Часто кандиды уже присутствуют в вульве и влагалище.
Таким образом, молочница обычно является эндогенной инфекцией . Если флора влагалища нарушена, это способствует размножению микробов. Гормональные колебания (например, беременность или использование оральных контрацептивов), терапия антибиотиками или иммунодефицит также могут способствовать развитию инфекции.
Клиническая картина молочницы влагалища
Зуд, жжение, боль и выделения — типичные симптомы вагинальной молочницы. Влагалищный молочница обычно возникает вместе с вульвитом.
Диагностика молочницы влагалища
| Клинический осмотр | Белые рассыпчатые выделения |
| Прямой микроскопический образец | Подтверждение через псевдомицелий. Обнаружение клеток проростков показывает только колонизацию дрожжей. |
| Микробиологическое обнаружение | Только в том случае, если клиническое обследование и прямой анализ не дали значимых результатов. |
Лечение молочницы влагалища
Первый шаг — это местное лечение препаратами нистатина и имидазола во влагалище и на вульве; Обычно достаточно 5–7 дней.
Если кандидоз влагалища рецидивирует, необходима системная терапия флуконазолом. В лечении партнера нет необходимости, так как молочница — эндогенная инфекция. Однако частота рецидивов относительно высока.
В случае хронического рецидивирующего вагинального молочницы рекомендуется прием флуконазола в высоких дозах в течение нескольких недель. Кроме того, в некоторых случаях показано регулярное профилактическое лечение антимикотиками.
Трихомониаз
Изображение: «Микрофотография, показывающая трихомониаз», Автор: Nephron.Лицензия: CC BY-SA 3.0
.Трихомониаз вызывается Trichomonas vaginalis , который является факультативным патогенным простейшим. Трихомониаз поражает влагалище, протоки желез, уретру и, реже, мочевой пузырь, прямую кишку и шейку матки.
Передача происходит половым путем. Риск заражения 70%. В последнее время количество инфекций заметно снизилось и сейчас составляет менее 1%.
Клиническая картина трихомониаза
Характерным признаком трихомониаза являются тяжелые жидкие пенистые выделения , иногда зеленовато-желтые .Кроме того, могут наблюдаться такие симптомы, как жжение, зуд, а также дизурия и покраснение.
Примечание : У 90% мужчин и женщин трихомониаз может протекать бессимптомно.
Возможное осложнение трихомониаза — бактериальный вагиноз.
Диагностика трихомониаза
| Клинический осмотр | Пенистые выделения из влагалища, резкий запах, покраснение |
| Прямой микроскопический образец | Перемещение трихомонад с окружающими лейкоцитами |
| Цитологический мазок из шейки матки |
Лечение трихомониаза
Системное введение 5-нитроимидазолов (1 × 2 г метронидазола) имеет успех 90%.Необходимо лечить партнера. Презервативы предотвращают передачу инфекции .
Неспецифический кольпит
Неспецифический кольпит нельзя связать с одним конкретным возбудителем.
Вульвит
Вульвит определяется как дерматит половых губ женщин. Практически во всех случаях он сопровождается формой вагинита.
Этиология вульвита
Изображение: Candida albicans. Автор: GrahamColm. Лицензия: CC BY 3.0
.Основными причинами болезни могут быть грибов, бактерий или вирусов. Во-вторых, воспаление наружных половых органов также может быть вызвано механическими причинами или гормональными изменениями.
Возбудители вульвита
В 95% случаев гриб C. albicans является наиболее частым возбудителем вульвита. Бактерии, такие как A-стрептококки, Staphylococcus aureus и Treponema pallidum , являются второй по частоте причиной. Вирусы, такие как простого герпеса и ветряной оспы , являются редкими триггерами.
Вторичные причины могут быть механическими; например, мацерация , , которая является следствием ожирения. Воспаление наружных половых органов также может быть вызвано химическим раздражением кожи из-за вагинальных спринцеваний или моющих средств. Вульвит также может быть вторичным следствием беременности и дефицита эстрогена после менопаузы . У пациентов с сахарным диабетом часто встречаются инфекции, вызванные C. albicans .
Примечание: Генитальный герпес вызывает самый болезненный вульвит.
Клиническая картина вульвита
Существует 3 основных симптома вульвита, и они являются наиболее выраженными признаками воспаления наружных половых органов:
- Жгучая боль при ходьбе, мочеиспускании и половом акте
- Выделения из влагалища
- Зуд: расчесывание, вызванное сильным зудом, часто усугубляет инфекцию. Если у детей наблюдается такой зуд, следует рассматривать глисты в качестве дифференциального диагноза
При осмотре выявляются типичные признаки воспаления; видна покрасневшая и опухшая кожа. Кандидоз часто сопровождается комковатыми выделениями белого цвета. Нативный образец и агар Сабуро демонстрируют признаки грибковой инфекции. При инфекциях генитального герпеса можно увидеть мелкие пузырьки. Если присутствует воспаление волосяного фолликула (например, фолликулит ) , часто наблюдается небольшой болезненный участок красноватого цвета, чувствительный к давлению.
Лечение вульвита
Клотримазол , являющийся антимикотиком, применяется местно при грибковых инфекциях.Бактериальный вульвит можно лечить местно антисептиком повидон-йод и перорально цефалоспорином . Если не лечить инфекцию S. aureus , фолликулит может перерасти в абсцесс. Фолликулит необходимо лечить хирургическим путем. Для снятия боли и зуда пациенты могут применять кортизоновый бальзам и тазобедренные ванны с ромашкой .
Бартолинит
Изображение: «Бартолиновая киста правой стороны». Автор: Medimage.Лицензия: CC BY 3.0
.Бартолиновые железы расположены на внутренней стороне внутренних половых губ . Их выводной проток лежит в области интроитуса. Бартолинит — это воспаление бартолиновой железы , которое приводит к болезненному отеку. В большинстве случаев воспаление носит односторонний характер. Если выводные протоки закупорены из-за застоя секрета желез (бартолиновая киста), может возникнуть инфекция кишечными микробами.
Этиология бартолинита
- Neisseria gonorrhoeae
- С.aureus
- Escherichia coli
- Анаэробные бактерии ( Bacteroides , Peptococcus и Peptostreptococcus )
Примечание : Первичная инфекция патогеном встречается гораздо реже, чем инфекция из-за закупорки протока.
Клиническая картина бартолинита
При закупорке секреторных протоков возникает опухоль , которая может достигать размера мяча для настольного тенниса.Эта киста болезненна при инфицировании и может даже привести к проблемам с ходьбой .
Лечение бартолинита
В случае большой кисты или абсцесса лечение включает марсупиализацию , которая проводится под общим наркозом. Если бартолинит рецидивирует, может быть проведена экстирпация бартолиновой железы.
Остроконечные кондиломы
Изображение: Остроконечные кондиломы. Автор: SOA-AIDS Amsterdam. Лицензия: CC BY 3.0
.Condylomata accuminata — это папиллярные заостренные эпителиомы , которые в основном поражают вульву, влагалище, ворота матки и анальную область.
Этиология остроконечных кондилом
Инфекция ВПЧ (вирус папилломы человека) может вызвать образование остроконечных кондилом. Серотипы 6 и 11 ответственны за такие изменения, как заостренные кондиломы. Инфекция ВПЧ 16 и 18 может привести к карциноме шейки матки или анального канала
Примечание : Почти 20% сексуально активных женщин являются ВПЧ-положительными с серотипами 6 и 11.
Клиническая картина остроконечных кондилом
Обследование показывает остроконечных папиллярных изменения эпителиальных клеток .Они устроены петушиным гребнем.
Гистология показывает койлоцитов . Это клетки плоского эпителия с перинуклеарным ореолом. Койлоциты — признак инфекции ВПЧ.
Лечение остроконечных кондилом
Варианты лечения зависят от тяжести заболевания. Первый шаг — местное лечение. В случаях легкой инфекции возможна денатурация кремом подофиллин или 60% трихлоруксусной кислотой. В случае сильных инфекций необходимо хирургическое лечение с использованием абразии с помощью электрического стропа или CO 2 лазером .
Примечание : Все терапевтические меры имеют риск рецидива 25%.
Склеротический лишай: зуд вульвы
Изображение: «Склеротический лишай у 82-летней женщины, демонстрирующий белый цвет слоновой кости в вульве, также простирающийся вниз к промежности». Автор: Микаэль Хэггстрём. Лицензия: CC BY 1.0
.Склеротический лишай является хроническим заболеванием и представляет собой дегенеративное изменение дермы . Он включает усыхание, вульвы и склеротизацию, подкожно-жировой ткани.
Этиология склеротического лишая
Склеротический лишай вызывается усыханием кожи из-за недостатка эстрогена. Пожилые женщины часто испытывают дефицит эстрогенов в период постменопаузы.
Клиническая картина склеротического лишая
Из-за выраженного зуда можно заметить царапины. Обследование показывает депигментацию , дефекты царапин и суперинфекцию . Сморщивание сопровождается блестящей кожей вульвы .
Диагностика склеротического лишая
Гистологическое исследование, включающее пункционную биопсию или иссечение , необходимо выполнить для исключения карциномы вульвы и внутриэпителиальной дисплазии вульвы.
Лечение склеротического лишая
Склеротический лишай лечится кремами с кортизоном в течение не менее 4 недель после того, как пациент избавится от жалоб. Жирные мази следует наносить перед любым явлением кожного стресса (мочеиспускание, дефекация, половой акт и т. Д.).Лечение кортикоидами должно предотвратить усыхание кожи и синехии (сращение половых губ).
Если нет противопоказаний, следует рассмотреть возможность введения эстрогена системного действия. В любом случае должно происходить местное лечение эстрогенами . Если симптомы не исчезнут, может потребоваться лазерная терапия или хирургическое вмешательство, например денервация.
ПРАЙМ PubMed | [Лечение тяжелого и рецидивирующего неспецифического кольпита]
Реферат
Обращается внимание на частоту возникновения кольпита и симптом «выделения из влагалища» в гинекологической сфере, а также на необходимые исследования для дифференциальной диагностики .Тяжелый, гнойный, неспецифический кольпит, а также рецидивирующий кольпит требуют особенно тщательного лечения. Отличные терапевтические результаты были достигнуты на протяжении многих лет при многократном местном введении TC-Gel-Steraject и, при необходимости, дополнительном лечении препаратом эстриола; поэтому рекомендуется эта терапия.
Citation
Dörffler, P. «[Лечение тяжелого и рецидивирующего неспецифического кольпита]». Fortschritte Der Medizin, т. 96, нет. 1, 1978, стр.35-8.
Dörffler P. [Лечение тяжелого и рецидивирующего неспецифического кольпита]. Fortschr Med . 1978; 96 (1): 35-8.
Дорффлер П. (1978). [Лечение тяжелого и рецидивирующего неспецифического кольпита]. Fortschritte Der Medizin , 96 (1), 35-8.
Дорффлер П. [Лечение тяжелого и рецидивирующего неспецифического кольпита]. Fortschr Med. , 5 января 1978 г .; 96 (1): 35-8. PubMed PMID: 202550.
TY — JOUR T1 — [Лечение тяжелого и рецидивирующего неспецифического кольпита].A1 — Дорффлер, П, PY — 1978/1/5 / pubmed PY — 1978/1/5 / medline PY — 1978/1/5 / entrez СП — 35 EP — 8 JF — Fortschritte der Medizin JO — Fortschr Med ВЛ — 96 IS — 1 N2 — Обращается внимание на частоту возникновения кольпита и симптома «выделения из влагалища» в гинекологической сфере, а также на необходимые исследования для дифференциальной диагностики. Тяжелый, гнойный, неспецифический кольпит, а также рецидивирующий кольпит требуют особенно тщательного лечения. Отличные терапевтические результаты были достигнуты на протяжении многих лет при многократном местном введении TC-Gel-Steraject и, при необходимости, дополнительном лечении препаратом эстриола; поэтому рекомендуется эта терапия.SN — 0015-8178 UR — https://wwww.unboundmedicine.com/medline/citation/202550/[the_treatment_of_severe_and_recurrent_nonspecific_colpitispting_) L2 — https://medlineplus.gov/vaginitis.html БД — ПРЕМЬЕР DP — Unbound Medicine ER —
Вульвовагинит — Knowledge @ AMBOSS
Последнее обновление: 21 декабря 2020 г.
Резюме
Вульвовагинит относится к большому количеству состояний, которые приводят к воспалению вульвы и влагалища. Причины могут быть инфекционными (например,g., бактериальный вагиноз в большинстве случаев) или неинфекционный. Физиологически нормальная микрофлора влагалища (в основном лактобациллы) поддерживает низкий уровень pH влагалищных жидкостей, предотвращая тем самым чрезмерный рост патогенных и условно-патогенных организмов. Нарушение этой флоры (например, из-за полового акта) предрасполагает к инфекции и воспалению. Диагноз инфекционного вульвовагинита ставится на основании гистологического исследования выделений из влагалища. Лечение состоит из приема антибиотиков или противогрибковых препаратов (в зависимости от возбудителя).
Атрофический вагинит является наиболее частой неинфекционной причиной вульвовагинита и часто поражает пожилых женщин после менопаузы в результате снижения уровня эстрогенов. Диагноз ставится на основании клинических данных, а лечение включает нанесение вагинальных лубрикантов и местного крема с эстрогеном. Другие причины неинфекционного вульвовагинита включают аллергические и механические.
Инфекционный вульвовагинит
- Этиология
- Общие причины инфекционного вульвовагинита
- Другие причины инфекционного вульвовагинита (дополнительную информацию см. В соответствующих статьях)
Партнерская терапия рекомендуется в большинстве случаев ЗППП, особенно хламидиоза, трихомониаза и гонореи.Бактериальный вагиноз и вагинальная дрожжевая инфекция не требуют лечения партнера (ов).
Бактериальный вульвовагинит
- Эпидемиология: наиболее частая вагинальная инфекция у женщин (22–50% всех случаев) [1] [2]
- Возбудитель: Gardnerella vaginalis (плеоморфная палочка с грамм-переменной)
- Патофизиология: более низкие концентрации Lactobacillus acidophilus приводят к чрезмерному росту Gardnerella vaginalis и других анаэробов без воспаления эпителия влагалища из-за отсутствия иммунного ответа
- Факторы риска
- Клинические особенности
- Диагностика: диагноз подтверждается при соблюдении трех из следующих критериев Амселя [3]
- Клетки-подсказки
- Эпителиальные клетки влагалища с пунктирной окраской и нечеткими границами из-за прилипания бактерий к поверхности клетки
- Идентифицировано на мокром препарате: образец вагинальной жидкости / выделений переносится на предметное стекло и смешивается с физиологическим раствором.Затем предметное стекло исследуют под микроскопом.
- pH влагалища> 4,5
- Положительный тест Whiff: усиление рыбного запаха после добавления 1-2 капель 10% гидроксида калия в образец вагинальной жидкости
- Тонкие однородные выделения серо-белого или желтого цвета, прилипающие к стенкам влагалища.
- Клетки-подсказки
- Лечение
- Осложнения: инфицирование матери приводит к более высокому риску преждевременных родов
ABCDEFG: критерии Амселя, бактериальный вагиноз, ключевые клетки, выделения (серые или молочные), электроны (pH влагалищного секрета щелочной), рыбный запах выделений, и Беременность (повышенный риск выкидыша) являются наиболее важными признаками бактериального вагиноза.
Вагинальная дрожжевая инфекция (вульвовагинальный кандидоз)
Трихомониаз
- Эпидемиология: 4–35% всех случаев [1]
- Возбудитель: Trichomonas vaginalis
- Передача: половой
- Клинические особенности
- Диагностика
- Лечение
«После секса сожги гадость, зеленое дерево»: ощущение жжения и зловонные желто-зеленые выделения — признаки трихомоноза.
Неинфекционный вульвовагинит
Атрофический вагинит
[8]- Этиология
- Клинические признаки
- Уменьшение жировых отложений на губах
- Болезненность, сухость влагалища
- Диспареуния, ощущение жжения после секса
- Выделения, периодические кровянистые выделения
- Обычно ассоциируется с залысинами на лобке
- Диагностика:: в первую очередь клинический диагноз, дополнительные тесты (например,g., pH-тест, влажное крепление) часто неспецифичны
- Лечение [9] [10]
- Негормональные вагинальные увлажняющие и лубриканты при легких симптомах
- Вагинальная терапия эстрогенами при умеренных и тяжелых симптомах
- Системная гормональная терапия при вазомоторных симптомах
Аэробный вагинит
Определение: воспалительный вагинит неинфекционного происхождения с нарушением микробиома и вторичной бактериальной инфекцией Эпидемиология Возбудитель [12] Патофизиология: более низкие концентрации видов Lactobacillus во влагалищной флоре → увеличение влагалищного pH → чрезмерный рост аэробных патогенов может вызвать вагинальную иммунную реакцию [13] Клинические особенности Диагностика Лечение: адаптировать лечение в соответствии с серьезностью каждого из трех компонентов заболевания (инфекция, атрофия и воспаление) Осложнения: аэробный вагинит связан с повышенным риском преждевременных родов и другими тяжелыми осложнениями, связанными с беременностью (например,g., восходящий хориоамнионит, PROM, выкидыш) [13] Аллергический вульвовагинит
- Эпидемиология: может поражать все возрастные группы, но особенно часто встречается у девочек препубертатного возраста.
- Этиология: аллергия на средства для стирки или чистки, текстильные волокна, гигиенические салфетки и т. Д.
- Клинические признаки: кожный зуд, покраснение, отек, ощущение жжения
- Диагностика: может быть показана специальная диагностика аллергии (например, укол / пункция, внутрикожный тест), если симптомы сохраняются, несмотря на лечение.
- Лечение
- Избегайте раздражителей
- Успокаивающие лосьоны, пакеты со льдом и сидячие ванны (например, содержащие ромашку)
- Кремы с кортизоном при необходимости
Механический вульвовагинит
- Этиология
- Клинические признаки: кожный зуд, покраснение, отек, иногда дизурия и / или диспареуния.
- Диагностика: специальные дерматологические или ревматологические тесты для определения причины кожного зуда.
- Лечение
- Зависит от причины
- Успокаивающие лосьоны / кремы, пакеты со льдом и сидячие ванны (например,г., содержащий ромашку)
Особые группы пациентов
Вульвовагинит у детей
- Эпидемиология: наиболее частое гинекологическое заболевание у детей препубертатного возраста.
- Этиология
- Плохая гигиена (наиболее частая причина)
- Использование ароматного мыла и пенных ванн
- Локальные кожные заболевания
- Инородное тело в мочеполовых путях [15]
- В некоторых случаях сексуальное насилие
- Патофизиология: уровень эстрогена ниже у девочек в препубертатном возрасте, что делает кожу вульвы и слизистую оболочку влагалища очень тонкими.Это делает их более восприимчивыми к вульвовагиниту любой причины.
- Клинические особенности
- Диагностика
- Лечение
Ссылки
- Ганди Дж., Чен А., Дагур Г. и др. Мочеполовой синдром менопаузы: обзор клинических проявлений, патофизиология, этиология, оценка и лечение. Am J Obstet Gynecol . 2016; 215
(6): с.704-711.
DOI: 10.1016 / j.ajog.2016.07.045. | Открыть в режиме чтения QxMD
- Североамериканское общество менопаузы.Ведение симптоматической вульвовагинальной атрофии: заявление о позиции Североамериканского общества по менопаузе в 2013 г. Менопауза . 2013; 20
(9): с.888-902; викторина 903-4.
DOI: 10.1097 / GME.0b013e3182a122c2. | Открыть в режиме чтения QxMD
- Американский колледж акушеров и гинекологов. Бюллетень практики ACOG № 141: лечение симптомов менопаузы. Obstet Gynecol . 2014; 123
(1): с.202-16.
DOI: 10.1097 / 01.AOG.0000441353.20693.78. | Открыть в режиме чтения QxMD
- Nyirjesy P, Peyton C, Weitz MV, Mathew L, Culhane JF. Причины хронического вагинита: анализ проспективной базы данных больных женщин .. Obstet Gynecol . 2006; 108
(5): с.1185-91.
DOI: 10.1097 / 01.AOG.0000239103.67452.1a. | Открыть в режиме чтения QxMD
- Дондерс Г.Г., Вереекен А., Босманс Э., Декерсмакер А., Салембьер Г., Шпиц Б. Определение типа аномальной флоры влагалища, которая отличается от бактериального вагиноза: аэробный вагинит.. БЖОГ . 2002; 109
(1): с.34-43.
DOI: 10.1111 / j.1471-0528.2002.00432.x. | Открыть в режиме чтения QxMD
- Дондерс Г., Беллен Г., Резеберга Д. Аэробный вагинит во время беременности. БЖОГ . 2011; 118
(10): с.1163-1170.
DOI: 10.1111 / j.1471-0528.2011.03020.x. | Открыть в режиме чтения QxMD
- Дондерс Г.Г., Рубан К., Беллен Г. Выбор антимикробного лечения аэробного вагинита. Curr Infect Dis Rep .2015; 17
(5): с.477.
DOI: 10.1007 / s11908-015-0477-6. | Открыть в режиме чтения QxMD
- Heczko PB, Tomusiak A, Adamski P, et al. Дополнение стандартной антибактериальной терапии пероральными пробиотиками при бактериальном вагинозе и аэробном вагините: рандомизированное двойное слепое плацебо-контролируемое исследование. BMC Womens Health; 15: 115. . 2015; 15
: с.115.
DOI: 10.1186 / s12905-015-0246-6. | Открыть в режиме чтения QxMD
- Американский колледж акушеров и гинекологов.Вагинит у небеременных пациенток. Акушерство и гинекология . 2020; 135
(1): p.e1-e17.
DOI: 10.1097 / aog.0000000000003604. | Открыть в режиме чтения QxMD
- Куманс Э. Х., Штернберг М., Брюс С. и др. Распространенность бактериального вагиноза в США, 2001–2004 гг .; Ассоциации с симптомами, сексуальным поведением и репродуктивным здоровьем. Секс Трансмиссия . 2007; 34
(11): с.864-869.
DOI: 10.1097 / olq.0b013e318074e565.| Открыть в режиме чтения QxMD
- Амсель Р., Тоттен П.А., Шпигель КА, Чен ККС, Эшенбах Д., Холмс К.К. Неспецифический вагинит. Ам Дж. Мед . 1983; 74
(1): стр.14-22.
DOI: 10.1016 / 0002-9343 (83) -9. | Открыть в режиме чтения QxMD
- Кригер Х., Киммиг П. [Выживаемость Trichomonas vaginalis в минеральных ваннах] .. Gesundheitswesen . 1995; 57 год
(12): с.812-9.
- Киссинджер П., Музны С.А., Мена Л.А. и др.Сравнение однократной и 7-дневной дозы метронидазола для лечения трихомониаза у женщин: открытое рандомизированное контролируемое исследование. Ланцет Infect Dis . 2018; 18
(11): с.1251-1259.
DOI: 10,1016 / s1473-3099 (18) 30423-7. | Открыть в режиме чтения QxMD
- Вульвовагинальный кандидоз. https://www.cdc.gov/std/tg2015/candidiasis.htm .
Обновлено: 4 июня 2015 г.
Доступ: 9 апреля 2017 г.
- Чинава Дж., Обу Х., Уваэдзуоке С.Инородное тело во влагалище: необычная причина вагинита у детей. Летопись медицинских и медицинских исследований . 2013; 3
(1): с.102.
DOI: 10.4103 / 2141-9248.109463. | Открыть в режиме чтения QxMD
Выбор антимикробного лечения аэробного вагинита
1. Donders GG. Определение и классификация аномальной микрофлоры влагалища. Лучшая практика Res Clin Obstet Gynaecol. 2007. 21 (3): 355–73.
Артикул
PubMed
Google Scholar
2. Дондерс Г. Мы, специалисты по вульвовагинитам. Am J Obstet Gynecol. 2001. 184 (2): 248–9.
Артикул
CAS
PubMed
Google Scholar
3. • Дондерс Г.Г., Вереекен А., Босманс Э., Декерсмакер А., Салембьер Дж., Шпиц Б. Определение типа аномальной микрофлоры влагалища, отличной от бактериального вагиноза: аэробный вагинит. BJOG. 2002. 109 (1): 34–43. В этой статье описывается первоначальное определение аэробного вагинита (АВ) и приводятся доказательства воспаления и цитологических отклонений, которые отличают это состояние от хорошо известного бактериального вагиноза .
Артикул
PubMed
Google Scholar
4. Gardner HL. Десквамативный воспалительный вагинит: новое определение. Am J Obstet Gynecol. 1968. 102 (8): 1102–5.
CAS
PubMed
Google Scholar
5. Мерфи Р. Десквамативный воспалительный вагинит. Dermatol Ther. 2004. 17 (1): 47–9.
Артикул
PubMed
Google Scholar
6. Nyirjesy P. Ведение хронического вагинита. Obstet Gynecol. 2014; 124 (6): 1135–46.
Артикул
PubMed
Google Scholar
7. Оутс Дж. К., Роуэн Д. Десквамативный воспалительный вагинит. Обзор. Genitourin Med. 1990; 66 (4): 275–9.
PubMed Central
CAS
PubMed
Google Scholar
8. Райхман О., Собель Дж. Десквамативный воспалительный вагинит.Лучшая практика Res Clin Obstet Gynaecol. 2014; 28 (7): 1042–50.
Артикул
PubMed
Google Scholar
9. Mirmonsef P, Gilbert D, Zariffard MR, Hamaker BR, Kaur A, Landay AL, et al. Влияние комменсальных бактерий на врожденный иммунный ответ в женских половых путях. Am J Reprod Immunol. 2011; 65 (3): 190–5.
Артикул
PubMed Central
CAS
PubMed
Google Scholar
10. Cauci S, Driussi S, Guaschino S, Isola M, Quadrifoglio F. Корреляция местных уровней интерлейкина-1бета со специфической реакцией IgA против цитолизина Gardnerella vaginalis у женщин с бактериальным вагинозом. Am J Reprod Immunol. 2002. 47 (5): 257–64.
Артикул
PubMed
Google Scholar
11. Митчелл С.М., Балкус Дж., Агнью К.Дж., Кон С., Люк А., Лоулер Р. и др. Бактериальный вагиноз, а не ВИЧ, в первую очередь ответственен за повышение вагинальной концентрации провоспалительных цитокинов.AIDS Res Hum Retrovir. 2008. 24 (5): 667–71.
Артикул
CAS
PubMed
Google Scholar
12. Николайчук Н., Андерш Б., Фальсен Э., Стромбек Л., Маттсби-Бальцер И. Микробиота нижних отделов половых путей по отношению к уровням цитокинов, SLPI- и эндотоксинов: применение шахматной ДНК-ДНК-гибридизации (CDH) . APMIS. 2008. 116 (4): 263–77.
Артикул
CAS
PubMed
Google Scholar
13. Дондерс Г.Г., Босманс Э., Декерсмакер А., Вереекен А., Ван ББ, Шпиц Б. Патогенез аномальной бактериальной флоры влагалища. Am J Obstet Gynecol. 2000. 182 (4): 872–8.
Артикул
CAS
PubMed
Google Scholar
14. Маркони С., Сантос-Гретти М.М., Парада С.М., Понтес А., Понтеш АГ, Гиральдо ПК и др. Уровни провоспалительных цитокинов в цервиковагинале повышаются во время хламидийной инфекции при бактериальном вагинозе, но не при преобладании лактобактерий флоры.J Low Genit Tract Dis. 2014; 18 (3): 261–5.
Артикул
PubMed
Google Scholar
15. Briselden AM, Moncla BJ, Stevens CE, Hillier SL. Сиалидазы (нейраминидазы) при бактериальном вагинозе и микрофлоре, связанной с бактериальным вагинозом. J Clin Microbiol. 1992. 30 (3): 663–6.
PubMed Central
CAS
PubMed
Google Scholar
16. Cauci S, Driussi S, Monte R, Lanzafame P, Pitzus E, Quadrifoglio F.Иммуноглобулин Ответ против гемолизина Gardnerella vaginalis и активность сиалидазы при бактериальном вагинозе. Am J Obstet Gynecol. 1998. 178 (3): 511–5.
Артикул
CAS
PubMed
Google Scholar
17. Cauci S, Monte R, Driussi S, Lanzafame P, Quadrifoglio F. Нарушение иммунной системы слизистой оболочки: расщепление IgA и IgM обнаружено в смывах из влагалища у подгруппы пациентов с бактериальным вагинозом. J Infect Dis. 1998. 178 (6): 1698–706.
Артикул
CAS
PubMed
Google Scholar
18. Cauci S, Thorsen P, Schendel DE, Bremmelgaard A, Quadrifoglio F, Guaschino S. Определение иммуноглобулина A против гемолизина, сиалидазы и пролидазы Gardnerella vaginalis во влагалищной жидкости: последствия для неблагоприятных исходов беременности. J Clin Microbiol. 2003. 41 (1): 435–8.
Артикул
PubMed Central
CAS
PubMed
Google Scholar
19. Маркони К., Дондерс Г.Г., Беллен Дж., Браун Д.Р., Парада К.М., Сильва М.Г. Активность сиалидазы при аэробном вагините равна уровню при бактериальном вагинозе. Eur J Obstet Gynecol Reprod Biol. 2013. 167 (2): 205–9.
Артикул
CAS
PubMed
Google Scholar
20. Маркони К., Дондерс Г.Г., Мартин Л.Ф., Рамос Б.Р., Дуарте М.Т., Парада С.М. и др. Хламидийная инфекция в популяции высокого риска: связь с паттернами вагинальной флоры.Arch Gynecol Obstet. 2012. 285 (4): 1013–8.
Артикул
PubMed
Google Scholar
21. Donders GG, Van BB, Van de Walle P, Kaiser RR, Pohlig G, Gonser S, et al. Влияние лиофилизированных лактобацилл и 0,03 мг эстриола (Gynoflor®) на вагинит и вагиноз с нарушенной микрофлорой влагалища: многоцентровое рандомизированное одинарное слепое пилотное исследование с активным контролем. Gynecol Obstet Investig. 2010. 70 (4): 264–72.
Артикул
CAS
Google Scholar
22. Donders G, Neven P, Moegele M, Lintermans A, Bellen G, Prasauskas V, et al. Вагинальные таблетки ультранизких доз эстриола и Lactobacillus acidophilus (Gynoflor ((R))) для лечения вагинальной атрофии у пациентов с раком молочной железы в постменопаузе, принимающих ингибиторы ароматазы: фармакокинетика, безопасность и эффективность, фаза I клинического исследования. Лечение рака груди Res. 2014; 145 (2): 371–9.
Артикул
PubMed Central
CAS
PubMed
Google Scholar
23.• Хань Ц., Ву В., Фан А, Ван И, Чжан Х, Чу З и др. Достижения в диагностике и лечении аэробного вагинита. Arch Gynecol Obstet 2015; 291 (2): 251–7. Совершенное состояние современных возможностей лечения AV.
24. Хаас Д.М., Морган С., Контрерас К. Вагинальный препарат с раствором антисептика перед кесаревым сечением для предотвращения послеоперационных инфекций. Кокрановская база данных Syst Rev.2013; 1, CD007892.
PubMed
Google Scholar
25. Ахиллес С.Л., Ривз М.Ф. Профилактика инфицирования после искусственного аборта: дата выпуска октябрь 2010 г .: Руководство SFP 20102. Контрацепция. 2011. 83 (4): 295–309.
Артикул
PubMed
Google Scholar
26. Tsai YC, Lin MY, Chen SH, Chung MT, Loo TC, Huang KF, et al. Дезинфекция влагалища повидон-йодом непосредственно перед извлечением ооцитов эффективна для предотвращения образования тазовых абсцессов без ущерба для результатов ЭКО-ЭКО.J Assist Reprod Genet. 2005. 22 (4): 173–5.
Артикул
PubMed Central
PubMed
Google Scholar
27. Wewalka G, Stary A, Bosse B, Duerr HE, Reimer K. Эффективность вагинальных суппозиториев с повидон-йодом при лечении бактериального вагиноза. Дерматология. 2002; 204 Suppl 1: 79–85.
Артикул
CAS
PubMed
Google Scholar
28. Mumtaz S, Ahmad M, Aftab I, Akhtar N, Ul HM, Hamid A.Аэробные вагинальные возбудители и характер их чувствительности. Дж. Аюб Мед Колл Абботтабад. 2008. 20 (1): 113–7.
PubMed
Google Scholar
29. Fan A, Yue Y, Geng N, Zhang H, Wang Y, Xue F. Аэробный вагинит и смешанные инфекции: сравнение клинических и лабораторных данных. Arch Gynecol Obstet. 2013. 287 (2): 329–35.
Артикул
PubMed
Google Scholar
30. Monif GR. Полуколичественные бактериальные наблюдения при стрептококковом вульвовагините группы B. Заражение Dis Obstet Gynecol. 1999; 7 (5): 227–9.
Артикул
PubMed Central
CAS
PubMed
Google Scholar
31. Cool-Foley AA, Nathan C, O’Donovan III C., Simon D. Ликвидация метициллин-резистентного вагинита Staphylococcus aureus с помощью мупироцина. DICP. 1991. 25 (12): 1331–3.
CAS
PubMed
Google Scholar
32. Verstraelen H, Verhelst R, Vaneechoutte M, Temmerman M. Стрептококковый вагинит группы A: нераспознанная причина вагинальных симптомов у взрослых женщин. Arch Gynecol Obstet. 2011. 284 (1): 95–8.
Артикул
PubMed
Google Scholar
33. van der Meijden WI, Ewing PC. Папулезный кольпит: отдельная клиническая картина? Симптомы, признаки, гистопатологический диагноз и лечение у ряда пациентов, посещенных в Роттердамской клинике вульвы.J Low Genit Tract Dis. 2011; 15 (1): 60–5.
Артикул
PubMed
Google Scholar
34. Kasten MJ. Клиндамицин, метронидазол и левомицетин. Mayo Clin Proc. 1999. 74 (8): 825–33.
Артикул
CAS
PubMed
Google Scholar
35. Sobel JD. Десквамативный воспалительный вагинит: новая подгруппа гнойного вагинита, поддающаяся местной терапии 2% клиндамицином.Am J Obstet Gynecol. 1994. 171 (5): 1215–20.
Артикул
CAS
PubMed
Google Scholar
36. Sobel JD, Reichman O, Misra D, Yoo W. Прогноз и лечение десквамативного воспалительного вагинита. Obstet Gynecol. 2011. 117 (4): 850–5.
Артикул
PubMed
Google Scholar
37. Вудс CR. Индуцируемая макролидами устойчивость к клиндамицину и D-тест.Pediatr Infect Dis J. 2009; 28 (12): 1115–8.
Артикул
PubMed
Google Scholar
38. Sabol KE, Echevarria KL, Lewis JS. Связанный с сообществом устойчивый к метициллину Staphylococcus aureus: новая ошибка, старые лекарства. Энн Фармакотер. 2006. 40 (6): 1125–33.
Артикул
CAS
PubMed
Google Scholar
39. Лин К., Тьерно-младший П.М., Комисар А. Повышение устойчивости стрептококков к антибиотикам в Нью-Йорке.Ларингоскоп. 2004. 114 (7): 1147–50.
Артикул
CAS
PubMed
Google Scholar
40. Tempera G, Фурнери PM. Лечение аэробного вагинита. Gynecol Obstet Investig. 2010. 70 (4): 244–9.
Артикул
Google Scholar
41. •• Tempera G, Abbadessa G, Bonfiglio G, Cammarata E, Cianci A, Corsello S, et al. Местный канамицин: эффективный терапевтический вариант при аэробном вагините.J Chemother. 2006. 18 (4): 409–14. Хорошо спланированное исследование, в котором тестируются 2 варианта местного лечения AV .
Артикул
CAS
PubMed
Google Scholar
42. Tempera G, Bonfiglio G, Cammarata E, Corsello S, Cianci A. Микробиологические / клинические характеристики и валидация местной терапии канамицином при аэробном вагините: пилотное исследование. Int J Antimicrob Agents. 2004. 24 (1): 85–8.
Артикул
CAS
PubMed
Google Scholar
43. Jaisamrarn U, Triratanachat S, Chaikittisilpa S, Grob P, Prasauskas V, Taechakraichana N. Сверхнизкие дозы эстриола и лактобактерий в местном лечении постменопаузальной атрофии влагалища. Климактерический. 2013. 16 (3): 347–55.
Артикул
PubMed Central
CAS
PubMed
Google Scholar
44. Buchholz S, Mogele M, Lintermans A, Bellen G, Prasauskas V, Ortmann O, et al. Комбинированная вагинальная терапия эстриолом и лактобациллами (гинофлор) и качество сексуальной жизни у пациентов с раком груди с атрофическим вагинитом, леченных ингибиторами ароматазы.Климактерический 2014; 1–23. DOI: 10.3109 / 13697137.2014.9
. 45. Donders GG, Vereecken A, Bosmans E, Spitz B. Вагинальные цитокины при нормальной беременности. Am J Obstet Gynecol. 2003. 189 (5): 1433–8.
Артикул
CAS
PubMed
Google Scholar
46. Donders GG, Van CK, Bellen G, Reybrouck R, Van den Bosch T., Riphagen I, et al. Прогностическое значение для преждевременных родов с аномальной микрофлорой влагалища, бактериальным вагинозом и аэробным вагинитом в течение первого триместра беременности.BJOG. 2009. 116 (10): 1315–24.
Артикул
CAS
PubMed
Google Scholar
47. Curzik D, Drazancic A, Hrgovic Z. Неспецифический аэробный вагинит и беременность. Fetal Diagn Ther. 2001. 16 (3): 187–92.
Артикул
CAS
PubMed
Google Scholar
48. Резеберга Д., Лаздане Г., Кройца Дж., Соколова Л., Дондерс Г.Г. Гистологическое воспаление плаценты и инфекции репродуктивного тракта у беременных из группы низкого риска в Латвии.Acta Obstet Gynecol Scand. 2008. 87 (3): 360–5.
Артикул
PubMed
Google Scholar
49. Дондерс Дж., Беллен Дж., Резеберга Д. Аэробный вагинит во время беременности. BJOG. 2011. 118 (10): 1163–70.
Артикул
PubMed
Google Scholar
50. Lamont RF, Nhan-Chang CL, Sobel JD, Workowski K, Conde-Agudelo A, Romero R. Лечение аномальной микрофлоры влагалища на ранних сроках беременности клиндамицином для предотвращения спонтанных преждевременных родов: систематический обзор и метаанализ.Am J Obstet Gynecol. 2011. 205 (3): 177–90.
Артикул
PubMed Central
PubMed
Google Scholar
51. Kiss H, Petricevic L, Husslein P. Проспективное рандомизированное контролируемое исследование программы скрининга на инфекции для снижения частоты преждевременных родов. BMJ. 2004; 329 (7462): 371.
Артикул
PubMed Central
PubMed
Google Scholar
52. Ларссон П.Г., Фахреус Л., Карлссон Б., Якобссон Т., Форсум У.Поздний выкидыш и преждевременные роды после лечения клиндамицином: рандомизированное исследование согласия по Зелену. BJOG. 2006. 113 (6): 629–37.
Артикул
CAS
PubMed
Google Scholar
53. Ламонт Р.Ф., Дункан С.Л., Мандал Д., Бассет П. Внутривлагалищный клиндамицин для уменьшения преждевременных родов у женщин с аномальной флорой половых путей. Obstet Gynecol. 2003. 101 (3): 516–22.
Артикул
CAS
PubMed
Google Scholar
54. Ugwumadu A, Manyonda I., Reid F, Hay P. Влияние раннего перорального клиндамицина на поздний выкидыш и преждевременные роды у бессимптомных женщин с аномальной микрофлорой влагалища и бактериальным вагинозом: рандомизированное контролируемое исследование. Ланцет. 2003. 361 (9362): 983–8.
Артикул
CAS
PubMed
Google Scholar
55. Kekki M, Kurki T, Pelkonen J, Kurkinen-Raty M, Cacciatore B, Paavonen J. Вагинальный клиндамицин в профилактике преждевременных родов и перипартальных инфекций у бессимптомных женщин с бактериальным вагинозом: рандомизированное контролируемое исследование.Obstet Gynecol. 2001. 97 (5 Pt 1): 643–8.
Артикул
CAS
PubMed
Google Scholar
56. МакГрегор Дж. А., Френч Дж. И., Джонс В., Миллиган К., МакКинни П. Дж., Паттерсон Е. и др. Бактериальный вагиноз связан с недоношенными и муциназой и сиалидазой из влагалищной жидкости: результаты контролируемого исследования крема с клиндамицином для местного применения. Am J Obstet Gynecol. 1994. 170 (4): 1048–59.
Артикул
CAS
PubMed
Google Scholar
57. Ламонт Р.Ф., Тейлор-Робинсон Д., Бассет П. Повторный скрининг аномальной микрофлоры влагалища во время беременности и повторное лечение вагинальным кремом с клиндамицином значительно увеличивает показатели излечения и улучшения. Int J ЗППП, СПИД. 2012; 23 (8): 565–9.
Артикул
CAS
PubMed
Google Scholar
58. Nenadic DB, Pavlovic MD. Цитокины цервикальной жидкости у беременных: связь с результатами влагалищного мокрого анализа и количеством полиморфно-ядерных лейкоцитов.Eur J Obstet Gynecol Reprod Biol. 2008. 140 (2): 165–70.
Артикул
CAS
PubMed
Google Scholar
59. Krauss-Silva L, Almada-Horta A, Alves MB, Camacho KG, Moreira ME, Braga A. Базовый вагинальный pH, бактериальный вагиноз и аэробный вагинит: распространенность на ранних сроках беременности и риск спонтанных преждевременных родов, a проспективное исследование среди низко-социально-экономического и многонационального населения Южной Америки. BMC Беременность и роды.2014; 14: 107.
Артикул
PubMed Central
PubMed
Google Scholar
60. Дербент А.У., Улуканлигил М., Кескин Е.А., Сойлу Г., Кафали Х. Влияет ли вагинальное орошение солевым раствором у женщин с инфекционным вагинитом на клинические и микробиологические результаты антибактериальной терапии? Gynecol Obstet Investig. 2012. 73 (3): 195–200.
Артикул
CAS
Google Scholar
61. Фрей ТБ. Антимикробные средства для местного применения, используемые во влагалище. Curr Probl Dermatol. 2011; 40: 36–47.
- Избегайте раздражителей
- Успокаивающие лосьоны, пакеты со льдом и сидячие ванны (например, содержащие ромашку)
- Кремы с кортизоном при необходимости
- Зависит от причины
- Успокаивающие лосьоны / кремы, пакеты со льдом и сидячие ванны (например,г., содержащий ромашку)
- Плохая гигиена (наиболее частая причина)
- Использование ароматного мыла и пенных ванн
- Локальные кожные заболевания
- Инородное тело в мочеполовых путях [15]
- В некоторых случаях сексуальное насилие
Donders GG. Определение и классификация аномальной микрофлоры влагалища. Лучшая практика Res Clin Obstet Gynaecol. 2007. 21 (3): 355–73.
Артикул PubMed Google Scholar
Дондерс Г. Мы, специалисты по вульвовагинитам. Am J Obstet Gynecol. 2001. 184 (2): 248–9.
Артикул CAS PubMed Google Scholar
Дондерс Г.Г., Вереекен А., Босманс Э., Декерсмакер А., Салембьер Дж., Шпиц Б. Определение типа аномальной микрофлоры влагалища, отличной от бактериального вагиноза: аэробный вагинит. BJOG. 2002. 109 (1): 34–43. В этой статье описывается первоначальное определение аэробного вагинита (АВ) и приводятся доказательства воспаления и цитологических отклонений, которые отличают это состояние от хорошо известного бактериального вагиноза .
Артикул PubMed Google Scholar
Gardner HL. Десквамативный воспалительный вагинит: новое определение. Am J Obstet Gynecol. 1968. 102 (8): 1102–5.
CAS PubMed Google Scholar
Мерфи Р. Десквамативный воспалительный вагинит. Dermatol Ther. 2004. 17 (1): 47–9.
Артикул PubMed Google Scholar
Nyirjesy P. Ведение хронического вагинита. Obstet Gynecol. 2014; 124 (6): 1135–46.
Артикул PubMed Google Scholar
Оутс Дж. К., Роуэн Д. Десквамативный воспалительный вагинит. Обзор. Genitourin Med. 1990; 66 (4): 275–9.
PubMed Central CAS PubMed Google Scholar
Райхман О., Собель Дж. Десквамативный воспалительный вагинит.Лучшая практика Res Clin Obstet Gynaecol. 2014; 28 (7): 1042–50.
Артикул PubMed Google Scholar
Mirmonsef P, Gilbert D, Zariffard MR, Hamaker BR, Kaur A, Landay AL, et al. Влияние комменсальных бактерий на врожденный иммунный ответ в женских половых путях. Am J Reprod Immunol. 2011; 65 (3): 190–5.
Артикул PubMed Central CAS PubMed Google Scholar
Cauci S, Driussi S, Guaschino S, Isola M, Quadrifoglio F. Корреляция местных уровней интерлейкина-1бета со специфической реакцией IgA против цитолизина Gardnerella vaginalis у женщин с бактериальным вагинозом. Am J Reprod Immunol. 2002. 47 (5): 257–64.
Артикул PubMed Google Scholar
Митчелл С.М., Балкус Дж., Агнью К.Дж., Кон С., Люк А., Лоулер Р. и др. Бактериальный вагиноз, а не ВИЧ, в первую очередь ответственен за повышение вагинальной концентрации провоспалительных цитокинов.AIDS Res Hum Retrovir. 2008. 24 (5): 667–71.
Артикул CAS PubMed Google Scholar
Николайчук Н., Андерш Б., Фальсен Э., Стромбек Л., Маттсби-Бальцер И. Микробиота нижних отделов половых путей по отношению к уровням цитокинов, SLPI- и эндотоксинов: применение шахматной ДНК-ДНК-гибридизации (CDH) . APMIS. 2008. 116 (4): 263–77.
Артикул CAS PubMed Google Scholar
Дондерс Г.Г., Босманс Э., Декерсмакер А., Вереекен А., Ван ББ, Шпиц Б. Патогенез аномальной бактериальной флоры влагалища. Am J Obstet Gynecol. 2000. 182 (4): 872–8.
Артикул CAS PubMed Google Scholar
Маркони С., Сантос-Гретти М.М., Парада С.М., Понтес А., Понтеш АГ, Гиральдо ПК и др. Уровни провоспалительных цитокинов в цервиковагинале повышаются во время хламидийной инфекции при бактериальном вагинозе, но не при преобладании лактобактерий флоры.J Low Genit Tract Dis. 2014; 18 (3): 261–5.
Артикул PubMed Google Scholar
Briselden AM, Moncla BJ, Stevens CE, Hillier SL. Сиалидазы (нейраминидазы) при бактериальном вагинозе и микрофлоре, связанной с бактериальным вагинозом. J Clin Microbiol. 1992. 30 (3): 663–6.
PubMed Central CAS PubMed Google Scholar
Cauci S, Driussi S, Monte R, Lanzafame P, Pitzus E, Quadrifoglio F.Иммуноглобулин Ответ против гемолизина Gardnerella vaginalis и активность сиалидазы при бактериальном вагинозе. Am J Obstet Gynecol. 1998. 178 (3): 511–5.
Артикул CAS PubMed Google Scholar
Cauci S, Monte R, Driussi S, Lanzafame P, Quadrifoglio F. Нарушение иммунной системы слизистой оболочки: расщепление IgA и IgM обнаружено в смывах из влагалища у подгруппы пациентов с бактериальным вагинозом. J Infect Dis. 1998. 178 (6): 1698–706.
Артикул CAS PubMed Google Scholar
Cauci S, Thorsen P, Schendel DE, Bremmelgaard A, Quadrifoglio F, Guaschino S. Определение иммуноглобулина A против гемолизина, сиалидазы и пролидазы Gardnerella vaginalis во влагалищной жидкости: последствия для неблагоприятных исходов беременности. J Clin Microbiol. 2003. 41 (1): 435–8.
Артикул PubMed Central CAS PubMed Google Scholar
Маркони К., Дондерс Г.Г., Беллен Дж., Браун Д.Р., Парада К.М., Сильва М.Г. Активность сиалидазы при аэробном вагините равна уровню при бактериальном вагинозе. Eur J Obstet Gynecol Reprod Biol. 2013. 167 (2): 205–9.
Артикул CAS PubMed Google Scholar
Маркони К., Дондерс Г.Г., Мартин Л.Ф., Рамос Б.Р., Дуарте М.Т., Парада С.М. и др. Хламидийная инфекция в популяции высокого риска: связь с паттернами вагинальной флоры.Arch Gynecol Obstet. 2012. 285 (4): 1013–8.
Артикул PubMed Google Scholar
Donders GG, Van BB, Van de Walle P, Kaiser RR, Pohlig G, Gonser S, et al. Влияние лиофилизированных лактобацилл и 0,03 мг эстриола (Gynoflor®) на вагинит и вагиноз с нарушенной микрофлорой влагалища: многоцентровое рандомизированное одинарное слепое пилотное исследование с активным контролем. Gynecol Obstet Investig. 2010. 70 (4): 264–72.
Артикул CAS Google Scholar
Donders G, Neven P, Moegele M, Lintermans A, Bellen G, Prasauskas V, et al. Вагинальные таблетки ультранизких доз эстриола и Lactobacillus acidophilus (Gynoflor ((R))) для лечения вагинальной атрофии у пациентов с раком молочной железы в постменопаузе, принимающих ингибиторы ароматазы: фармакокинетика, безопасность и эффективность, фаза I клинического исследования. Лечение рака груди Res. 2014; 145 (2): 371–9.
Артикул PubMed Central CAS PubMed Google Scholar
Хань Ц., Ву В., Фан А, Ван И, Чжан Х, Чу З и др. Достижения в диагностике и лечении аэробного вагинита. Arch Gynecol Obstet 2015; 291 (2): 251–7. Совершенное состояние современных возможностей лечения AV.
Хаас Д.М., Морган С., Контрерас К. Вагинальный препарат с раствором антисептика перед кесаревым сечением для предотвращения послеоперационных инфекций. Кокрановская база данных Syst Rev.2013; 1, CD007892.
PubMed Google Scholar
Ахиллес С.Л., Ривз М.Ф. Профилактика инфицирования после искусственного аборта: дата выпуска октябрь 2010 г .: Руководство SFP 20102. Контрацепция. 2011. 83 (4): 295–309.
Артикул PubMed Google Scholar
Tsai YC, Lin MY, Chen SH, Chung MT, Loo TC, Huang KF, et al. Дезинфекция влагалища повидон-йодом непосредственно перед извлечением ооцитов эффективна для предотвращения образования тазовых абсцессов без ущерба для результатов ЭКО-ЭКО.J Assist Reprod Genet. 2005. 22 (4): 173–5.
Артикул PubMed Central PubMed Google Scholar
Wewalka G, Stary A, Bosse B, Duerr HE, Reimer K. Эффективность вагинальных суппозиториев с повидон-йодом при лечении бактериального вагиноза. Дерматология. 2002; 204 Suppl 1: 79–85.
Артикул CAS PubMed Google Scholar
Mumtaz S, Ahmad M, Aftab I, Akhtar N, Ul HM, Hamid A.Аэробные вагинальные возбудители и характер их чувствительности. Дж. Аюб Мед Колл Абботтабад. 2008. 20 (1): 113–7.
PubMed Google Scholar
Fan A, Yue Y, Geng N, Zhang H, Wang Y, Xue F. Аэробный вагинит и смешанные инфекции: сравнение клинических и лабораторных данных. Arch Gynecol Obstet. 2013. 287 (2): 329–35.
Артикул PubMed Google Scholar
Monif GR. Полуколичественные бактериальные наблюдения при стрептококковом вульвовагините группы B. Заражение Dis Obstet Gynecol. 1999; 7 (5): 227–9.
Артикул PubMed Central CAS PubMed Google Scholar
Cool-Foley AA, Nathan C, O’Donovan III C., Simon D. Ликвидация метициллин-резистентного вагинита Staphylococcus aureus с помощью мупироцина. DICP. 1991. 25 (12): 1331–3.
CAS PubMed Google Scholar
Verstraelen H, Verhelst R, Vaneechoutte M, Temmerman M. Стрептококковый вагинит группы A: нераспознанная причина вагинальных симптомов у взрослых женщин. Arch Gynecol Obstet. 2011. 284 (1): 95–8.
Артикул PubMed Google Scholar
van der Meijden WI, Ewing PC. Папулезный кольпит: отдельная клиническая картина? Симптомы, признаки, гистопатологический диагноз и лечение у ряда пациентов, посещенных в Роттердамской клинике вульвы.J Low Genit Tract Dis. 2011; 15 (1): 60–5.
Артикул PubMed Google Scholar
Kasten MJ. Клиндамицин, метронидазол и левомицетин. Mayo Clin Proc. 1999. 74 (8): 825–33.
Артикул CAS PubMed Google Scholar
Sobel JD. Десквамативный воспалительный вагинит: новая подгруппа гнойного вагинита, поддающаяся местной терапии 2% клиндамицином.Am J Obstet Gynecol. 1994. 171 (5): 1215–20.
Артикул CAS PubMed Google Scholar
Sobel JD, Reichman O, Misra D, Yoo W. Прогноз и лечение десквамативного воспалительного вагинита. Obstet Gynecol. 2011. 117 (4): 850–5.
Артикул PubMed Google Scholar
Вудс CR. Индуцируемая макролидами устойчивость к клиндамицину и D-тест.Pediatr Infect Dis J. 2009; 28 (12): 1115–8.
Артикул PubMed Google Scholar
Sabol KE, Echevarria KL, Lewis JS. Связанный с сообществом устойчивый к метициллину Staphylococcus aureus: новая ошибка, старые лекарства. Энн Фармакотер. 2006. 40 (6): 1125–33.
Артикул CAS PubMed Google Scholar
Лин К., Тьерно-младший П.М., Комисар А. Повышение устойчивости стрептококков к антибиотикам в Нью-Йорке.Ларингоскоп. 2004. 114 (7): 1147–50.
Артикул CAS PubMed Google Scholar
Tempera G, Фурнери PM. Лечение аэробного вагинита. Gynecol Obstet Investig. 2010. 70 (4): 244–9.
Артикул Google Scholar
Tempera G, Abbadessa G, Bonfiglio G, Cammarata E, Cianci A, Corsello S, et al. Местный канамицин: эффективный терапевтический вариант при аэробном вагините.J Chemother. 2006. 18 (4): 409–14. Хорошо спланированное исследование, в котором тестируются 2 варианта местного лечения AV .
Артикул CAS PubMed Google Scholar
Tempera G, Bonfiglio G, Cammarata E, Corsello S, Cianci A. Микробиологические / клинические характеристики и валидация местной терапии канамицином при аэробном вагините: пилотное исследование. Int J Antimicrob Agents. 2004. 24 (1): 85–8.
Артикул CAS PubMed Google Scholar
Jaisamrarn U, Triratanachat S, Chaikittisilpa S, Grob P, Prasauskas V, Taechakraichana N. Сверхнизкие дозы эстриола и лактобактерий в местном лечении постменопаузальной атрофии влагалища. Климактерический. 2013. 16 (3): 347–55.
Артикул PubMed Central CAS PubMed Google Scholar
Buchholz S, Mogele M, Lintermans A, Bellen G, Prasauskas V, Ortmann O, et al. Комбинированная вагинальная терапия эстриолом и лактобациллами (гинофлор) и качество сексуальной жизни у пациентов с раком груди с атрофическим вагинитом, леченных ингибиторами ароматазы.Климактерический 2014; 1–23. DOI: 10.3109 / 13697137.2014.9
Donders GG, Vereecken A, Bosmans E, Spitz B. Вагинальные цитокины при нормальной беременности. Am J Obstet Gynecol. 2003. 189 (5): 1433–8.
Артикул CAS PubMed Google Scholar
Donders GG, Van CK, Bellen G, Reybrouck R, Van den Bosch T., Riphagen I, et al. Прогностическое значение для преждевременных родов с аномальной микрофлорой влагалища, бактериальным вагинозом и аэробным вагинитом в течение первого триместра беременности.BJOG. 2009. 116 (10): 1315–24.
Артикул CAS PubMed Google Scholar
Curzik D, Drazancic A, Hrgovic Z. Неспецифический аэробный вагинит и беременность. Fetal Diagn Ther. 2001. 16 (3): 187–92.
Артикул CAS PubMed Google Scholar
Резеберга Д., Лаздане Г., Кройца Дж., Соколова Л., Дондерс Г.Г. Гистологическое воспаление плаценты и инфекции репродуктивного тракта у беременных из группы низкого риска в Латвии.Acta Obstet Gynecol Scand. 2008. 87 (3): 360–5.
Артикул PubMed Google Scholar
Дондерс Дж., Беллен Дж., Резеберга Д. Аэробный вагинит во время беременности. BJOG. 2011. 118 (10): 1163–70.
Артикул PubMed Google Scholar
Lamont RF, Nhan-Chang CL, Sobel JD, Workowski K, Conde-Agudelo A, Romero R. Лечение аномальной микрофлоры влагалища на ранних сроках беременности клиндамицином для предотвращения спонтанных преждевременных родов: систематический обзор и метаанализ.Am J Obstet Gynecol. 2011. 205 (3): 177–90.
Артикул PubMed Central PubMed Google Scholar
Kiss H, Petricevic L, Husslein P. Проспективное рандомизированное контролируемое исследование программы скрининга на инфекции для снижения частоты преждевременных родов. BMJ. 2004; 329 (7462): 371.
Артикул PubMed Central PubMed Google Scholar
Ларссон П.Г., Фахреус Л., Карлссон Б., Якобссон Т., Форсум У.Поздний выкидыш и преждевременные роды после лечения клиндамицином: рандомизированное исследование согласия по Зелену. BJOG. 2006. 113 (6): 629–37.
Артикул CAS PubMed Google Scholar
Ламонт Р.Ф., Дункан С.Л., Мандал Д., Бассет П. Внутривлагалищный клиндамицин для уменьшения преждевременных родов у женщин с аномальной флорой половых путей. Obstet Gynecol. 2003. 101 (3): 516–22.
Артикул CAS PubMed Google Scholar
Ugwumadu A, Manyonda I., Reid F, Hay P. Влияние раннего перорального клиндамицина на поздний выкидыш и преждевременные роды у бессимптомных женщин с аномальной микрофлорой влагалища и бактериальным вагинозом: рандомизированное контролируемое исследование. Ланцет. 2003. 361 (9362): 983–8.
Артикул CAS PubMed Google Scholar
Kekki M, Kurki T, Pelkonen J, Kurkinen-Raty M, Cacciatore B, Paavonen J. Вагинальный клиндамицин в профилактике преждевременных родов и перипартальных инфекций у бессимптомных женщин с бактериальным вагинозом: рандомизированное контролируемое исследование.Obstet Gynecol. 2001. 97 (5 Pt 1): 643–8.
Артикул CAS PubMed Google Scholar
МакГрегор Дж. А., Френч Дж. И., Джонс В., Миллиган К., МакКинни П. Дж., Паттерсон Е. и др. Бактериальный вагиноз связан с недоношенными и муциназой и сиалидазой из влагалищной жидкости: результаты контролируемого исследования крема с клиндамицином для местного применения. Am J Obstet Gynecol. 1994. 170 (4): 1048–59.
Артикул CAS PubMed Google Scholar
Ламонт Р.Ф., Тейлор-Робинсон Д., Бассет П. Повторный скрининг аномальной микрофлоры влагалища во время беременности и повторное лечение вагинальным кремом с клиндамицином значительно увеличивает показатели излечения и улучшения. Int J ЗППП, СПИД. 2012; 23 (8): 565–9.
Артикул CAS PubMed Google Scholar
Nenadic DB, Pavlovic MD. Цитокины цервикальной жидкости у беременных: связь с результатами влагалищного мокрого анализа и количеством полиморфно-ядерных лейкоцитов.Eur J Obstet Gynecol Reprod Biol. 2008. 140 (2): 165–70.
Артикул CAS PubMed Google Scholar
Krauss-Silva L, Almada-Horta A, Alves MB, Camacho KG, Moreira ME, Braga A. Базовый вагинальный pH, бактериальный вагиноз и аэробный вагинит: распространенность на ранних сроках беременности и риск спонтанных преждевременных родов, a проспективное исследование среди низко-социально-экономического и многонационального населения Южной Америки. BMC Беременность и роды.2014; 14: 107.
Артикул PubMed Central PubMed Google Scholar
Дербент А.У., Улуканлигил М., Кескин Е.А., Сойлу Г., Кафали Х. Влияет ли вагинальное орошение солевым раствором у женщин с инфекционным вагинитом на клинические и микробиологические результаты антибактериальной терапии? Gynecol Obstet Investig. 2012. 73 (3): 195–200.
Артикул CAS Google Scholar
Фрей ТБ. Антимикробные средства для местного применения, используемые во влагалище. Curr Probl Dermatol. 2011; 40: 36–47.


 Наиболее подвержены этому заболеванию женщины во время стресса, беременности, при приеме антибиотиков и других лекарственных препаратов. Женщины с сахарным диабетом или ВИЧ-инфекцией склонны к повторяющимся эпизодам вагинального кандидоза. Наиболее характерными симптомами молочницы являются белые, творожистые выделения из влагалища и зуд в области половых органов.
Наиболее подвержены этому заболеванию женщины во время стресса, беременности, при приеме антибиотиков и других лекарственных препаратов. Женщины с сахарным диабетом или ВИЧ-инфекцией склонны к повторяющимся эпизодам вагинального кандидоза. Наиболее характерными симптомами молочницы являются белые, творожистые выделения из влагалища и зуд в области половых органов.
 При вагините может быть назначен посев на микоплазму, уреаплазму, хламидию, грибы рода Candida, трихомонаду.
При вагините может быть назначен посев на микоплазму, уреаплазму, хламидию, грибы рода Candida, трихомонаду. Выявляют ДНК хламидии, микоплазмы, гарднереллы и других возбудителей.
Выявляют ДНК хламидии, микоплазмы, гарднереллы и других возбудителей.
 4 и выше)
4 и выше)

 В качестве раздражителей могут выступать: смазка презервативов, отдушки в средствах интимной гигиены, местные контрацептивы, вагинальные кольца, тампоны и гигиенические прокладки с ароматизатором, вагинальные свечи. В этом случае вагинит – это реакция на аллергены клеток иммунитета.
В качестве раздражителей могут выступать: смазка презервативов, отдушки в средствах интимной гигиены, местные контрацептивы, вагинальные кольца, тампоны и гигиенические прокладки с ароматизатором, вагинальные свечи. В этом случае вагинит – это реакция на аллергены клеток иммунитета.