Острый миелобластный лейкоз: прогноз жизни, симптомы и лечение
Острый миелобластный лейкоз (ОМЛ) — термин, который объединяет ряд острых миелолейкозов, характеризующихся развитием сбоев в механизме созревания миелобластов.
На ранних этапах развития болезнь проявляется бессимптомно и диагностируется слишком поздно.
Чтобы выявить лейкоз своевременно, необходимо знать, что это такое, какие симптомы говорят о начале развития заболевания и какие факторы влияют на его возникновение.
Код МКБ-10
Код заболевания — C92.0 (Острый миелобластный лейкоз, относится к группе миелоидных лейкозов)
Что это такое?
ОМЛ — злокачественная трансформация, охватывающая миелоидный росток кровяных клеток.
Пораженные кровяные тельца постепенно заменяют здоровые, и кровь перестает полноценно выполнять свою работу.
Это заболевание, как и другие типы лейкозов, именуют раком крови в повседневном общении.
Слова, из которых состоит это определение, дают возможность понять его лучше.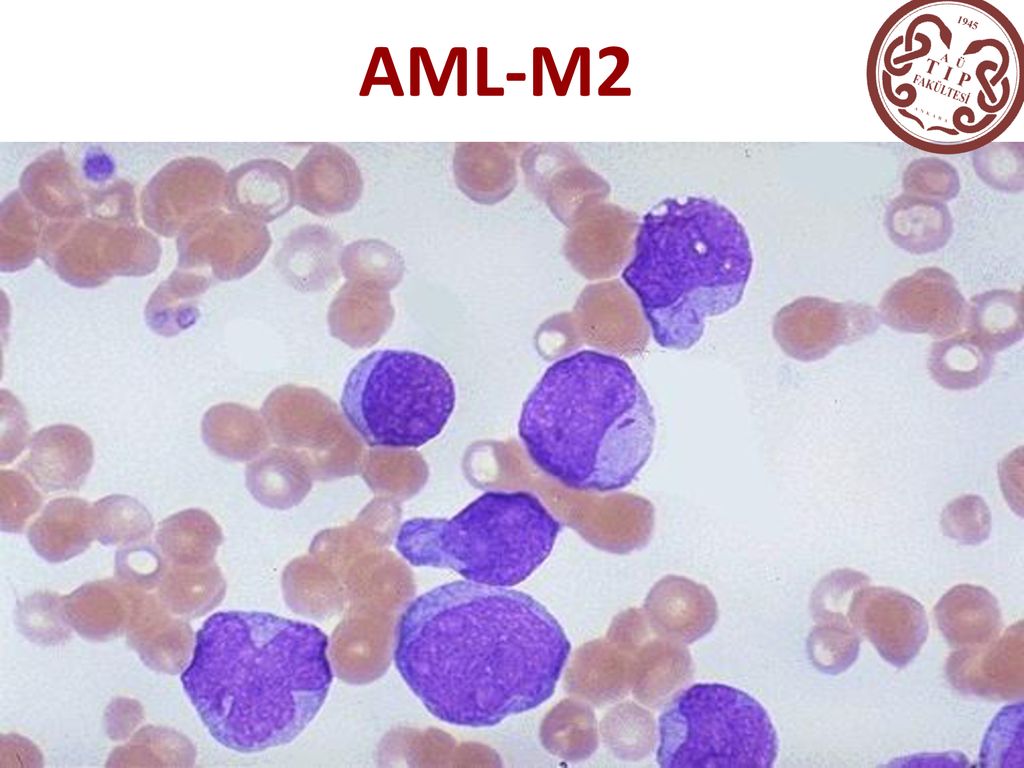
Лейкоз. При лейкозе измененный костный мозг начинает активно вырабатывать лейкоциты — кровяные элементы, которые ответственны за поддержание иммунной системы — с патологической, злокачественной структурой.
Они замещают собой здоровые лейкоциты, проникают в разные части организма и формируют там очаги поражения, схожие со злокачественными новообразованиями.
Отличия здоровой крови от больной лейкозом
Миелобластный. При ОМЛ начинается избыточное продуцирование пораженных миелобластов — элементов, которые должны превратиться в одну из разновидностей лейкоцитов.
Они вытесняют здоровые элементы-предшественники, что приводит к дефициту других кровяных клеток: тромбоцитов, эритроцитов и нормальных лейкоцитов.
Острый. Это определение говорит о том, что продуцируются именно незрелые элементы. Если пораженные клетки находятся в зрелом состоянии, лейкоз называется хроническим.
Острый миелобластоз отличается стремительным прогрессированием: миелобласты в крови разносятся по организму и вызывают тканевую инфильтрацию.
Лейкоз
Симптомы
Обычно ОМЛ развивается у взрослых и пожилых людей. Ранние стадии миелобластной лейкемии характеризуются отсутствием ярко выраженной симптоматики, но, когда заболевание охватило организм, возникают серьезные нарушения многих функций.
Гиперпластический синдром
Развивается из-за тканевой инфильтрации под действием лейкоза. Разрастаются периферические лимфоузлы, увеличивается селезенка, нёбные миндалины, печень.
Поражаются лимфоузлы области средостения: если они разрастаются значительно, то передавливают верхнюю полую вену.
Также поражаются десна: появляется стоматит Венсана, который характеризуется развитием тяжелых симптомов: десны отекают, кровоточат и сильно болят, есть и ухаживать за полостью рта затруднительно.
Геморрагический синдром
Более половины больных имеют те или иные его проявления, развивается из-за острой нехватки тромбоцитов, при которой стенки сосудов истончаются, нарушается свертывание крови: наблюдаются множественные кровотечения — носовые, внутренние, подкожные, которые долгое время не удается остановить.
Увеличивается риск геморрагического инсульта — кровоизлияния в мозг, при котором летальность составляет 70-80%.
На ранних стадиях острого миелобластного лейкоза нарушение свертываемости проявляется в виде частых носовых кровотечений, кровоточивости десен, синяков на разных частях тела, которые появляются от незначительных воздействий.
Анемия
Характеризуется появлением:
- Выраженной слабости,
- Быстрой утомляемости,
- Ухудшением трудоспособности,
- Раздражительности,
- Апатии,
- Частых болей в голове,
- Головокружений,
- Обмороков,
- Стремления есть мел,
- Сонливости,
- Болей в области сердца,
- Бледности кожи.

Затруднена даже незначительная физическая активность (наблюдается сильная слабость, учащенное дыхание). Волосы при анемии часто выпадают, ногти ломкие.
Интоксикация
Температура тела повышена, вес падает, аппетит пропадает, наблюдается слабость и избыточное потоотделение.
Начальные проявления интоксикации наблюдаются на начальных этапах развития заболевания.
Нейролейкоз
Если инфильтрация затронула мозговые ткани, это ухудшает прогноз.
Наблюдается следующая симптоматика:
- Многократная рвота,
- Острая боль в голове,
- Эпиприступы,
- Обмороки,
- Внутричерепная гипертензия,
- Сбои в восприятии реальности,
- Нарушения слуха, речи и зрения.
Лейкостазы
Развиваются на поздних стадиях заболевания, когда количество пораженных миелобластов в крови становится выше 100000 1/мкл.
Кровь густеет, ток крови становится медленным, нарушается кровообращение во многих органах.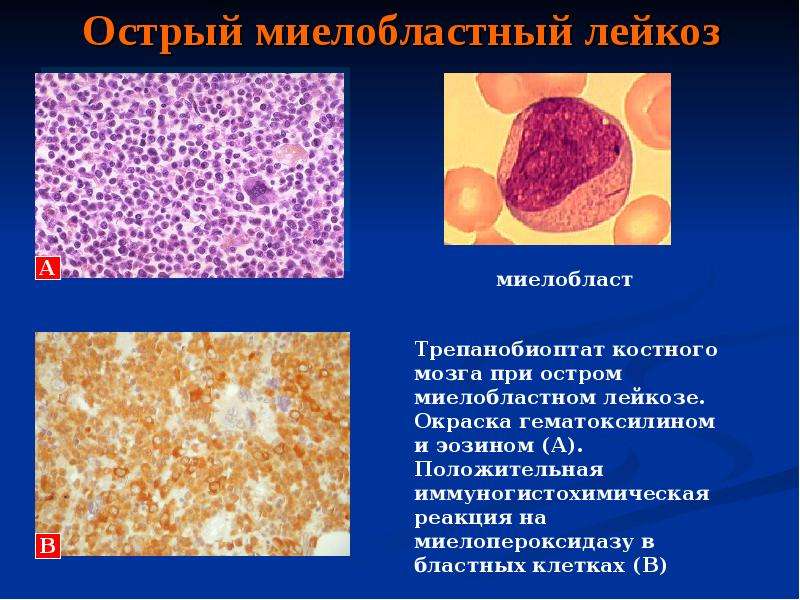
Мозговой лейкостаз характеризуется возникновением внутримозговых кровотечений. Нарушается зрение, возникает сопорозное состояние, кома, возможен летальный исход.
При легочном лейкостазе наблюдается учащенное дыхание (возможно возникновение тахипноэ), озноб, повышение температуры. Количество кислорода в крови сокращается.
При остром миелобластном лейкозе иммунная система крайне уязвима и не способна защищать организм, поэтому высока восприимчивость к инфекциям, которые протекают тяжело и с массой опасных осложнений.
Причины
Точные причины развития ОМЛ неизвестны, но существует ряд факторов, которые увеличивают вероятность развития заболевания:
- Радиационное облучение. В группе риска люди, которые взаимодействуют с радиоактивными материалами и приборами, ликвидаторы последствий ЧАЭС, пациенты, проходящие лучевую терапию при другом онкологическом заболевании.

- Генетические заболевания. При анемии Факони, синдромах Блума и Дауна риск развития лейкоза увеличивается.
- Воздействие химических веществ. Химиотерапия при лечении злокачественных заболеваний негативно воздействует на костный мозг. Также вероятность повышается при хроническом отравлении ядовитыми веществами (ртуть, свинец, бензол и прочие).
- Наследственность. Люди, близкие родственники которых страдали лейкозами, также могут заболеть.
- Миелодиспластический и миелопролиферативный синдромы. Если лечение одного из этих синдромов будет отсутствовать, заболевание может трансформироваться в лейкоз.
У детей крайне редко фиксируется этот тип лейкоза, в группе риска — люди старше 50-60 лет.
Формы ОМЛ
Миелобластная лейкемия имеет ряд разновидностей, от которых зависит прогноз и тактика лечения.
| Название и классификация по FAB | Описание |
ОМЛ с незначительной дифференциацией (М0). | Низкая восприимчивость к химиотерапевтическому лечению, легко приобретает резистентность к ней. Прогноз неблагоприятный. |
| ОМЛ без созревания (М1). | Отличается стремительным прогрессированием, бластные клетки содержатся в большом количестве и составляют порядка 90%. |
| ОМЛ с созреванием (М2). | Уровень моноцитов при этой разновидности — менее 20%. Не меньше 10% миелобластных элементов развиваются до стадии промиелоцитов. |
| Промиелоцитарный лейкоз (М3). | В костном мозгу интенсивно накапливаются промиелоциты. Относится к наиболее благоприятным по течению и прогнозу лейкозам — в течение 10-12 лет живут не менее 70%. Симптоматика схожа с остальными разновидностями ОМЛ. Лечится с применением оксида мышьяка и третиноина. Средний возраст заболевших — 30-45 лет. |
| Миеломоноцитарный лейкоз (М4). | Диагностируется у детей чаще, чем другие разновидности заболевания (но в целом ОМЛ в процентном соотношении, по сравнению с другими типами лейкозов, выявляется у детей редко).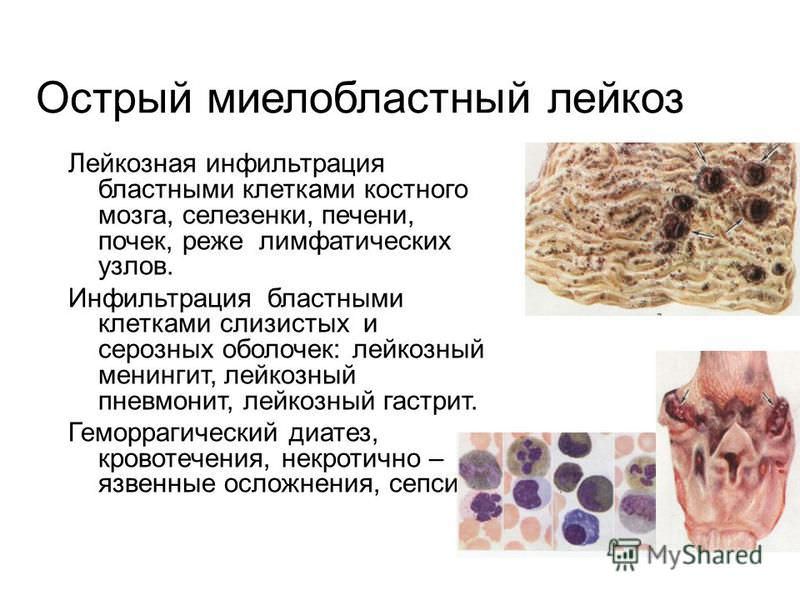 Лечится с применением интенсивной химиотерапии и пересадки стволовых клеток (ТГК). Прогноз неблагоприятный — показатели выживаемости в течение пяти лет — 30-50%. Лечится с применением интенсивной химиотерапии и пересадки стволовых клеток (ТГК). Прогноз неблагоприятный — показатели выживаемости в течение пяти лет — 30-50%. |
| Монобластный лейкоз (М5). | При этой разновидности в костном мозгу содержится не менее 20-25% бластных элементов. Лечится химиотерапией и ТГК. |
| Эритроидный лейкоз (М6). | Редко встречающаяся разновидность. Лечится с применением химиотерапии и пересадки стволовых клеток. Прогноз неблагоприятный. |
| Мегакариобластный лейкоз (М7). | Этой разновидности ОМЛ подвержены люди с синдромом Дауна. Характеризуется быстрым течением и низкой восприимчивостью к химиотерапии. Детские формы болезни чаще текут благоприятно. |
| Базофильный лейкоз (М8). | Чаще встречается в детском и юношеском возрасте, прогноз жизни М8 неблагоприятный. Помимо злокачественных элементов, в крови выявляются аномальные элементы, которые затруднительно выявить без специального оборудования. |
Также, помимо упомянутых разновидностей, существуют и другие редкие виды, не внесенные в общую классификацию.
Диагностика
Острая лейкемия выявляется с применением ряда диагностических мероприятий.
Диагностика включает в себя:
- Развернутый анализ крови. С его помощью выявляется содержание в крови бластных элементов и уровень остальных кровяных телец. При лейкемии обнаруживается избыточное количество бластов и сниженное содержание тромбоцитов, зрелых лейкоцитов, эритроцитов.
- Взятие биоматериала из костного мозга. Применяется для подтверждения диагноза и проводится после проведенных обследований крови. Этот метод применяется не только в процессе диагностики, но и на протяжении лечения.
- Биохимический анализ. Дает информацию о состоянии органов и тканей, содержании различных ферментов. Этот анализ назначается для получения развернутой картины поражения.

- Другие виды диагностики: цитохимическое исследование, генетическое, УЗИ селезенки, брюшной полости и печени, рентген зоны груди, диагностические мероприятия для выявления степени поражения головного мозга.
Могут быть назначены и другие методы диагностики, в зависимости от состояния пациента.
Лечение
Лечение ОМЛ включает применение следующих методов:
- Химиотерапия. Медикаменты воздействуют на клетки, подавляя их активность и размножение. Ключевой метод лечения лейкемии.
- Консолидация. Лечение, назначаемое во время ремиссии, нацелено на снижение вероятности рецидива.
- Трансплантация стволовых клеток. Пересадка костного мозга при лейкозе применяется при лечении больных младше 25-30-летнего возраста и необходима в тех ситуациях, когда заболевание течет неблагоприятно (наблюдается нейролейкоз, концентрация лейкоцитов крайне высока).
 Пересаживаются либо собственные клетки, либо донора. Обычно донорами становятся близкие родственники.
Пересаживаются либо собственные клетки, либо донора. Обычно донорами становятся близкие родственники. - Дополнительная терапия. Восстанавливает состояние крови, включает введение кровяных элементов.
Также может быть применена иммунотерапия — направление, использующее иммунологические препараты.
Применяются:
- Медикаменты на основе моноклональных антител,
- Адаптивная клеточная терапия,
- Ингибиторы контрольных точек.
При таком диагнозе, как острый миелолейкоз, продолжительность лечения составляет 6-8 месяцев, но может быть увеличена.
Прогноз жизни
Прогноз зависит от следующих факторов:
- Типа ОМЛ,
- Чувствительности к химиотерапии,
- Возраста, пола и состояния здоровья пациента,
- Уровня лейкоцитов,
- Степени вовлеченности головного мозга в патологический процесс,
- Продолжительности ремиссии,
- Показателей генетического анализа.

Если заболевание чувствительно к химиотерапии, концентрация лейкоцитов умеренная, а нейролейкоз не развился, прогноз положительный.
При благоприятном прогнозе и отсутствии осложнений выживание в течение 5 лет составляет более 70%, частота рецидивов менее 35%. Если состояние пациента осложнено, то выживаемость равняется 15%, при этом рецидивировать состояние может в 78% случаев.
Чтобы своевременно выявить ОМЛ, необходимо регулярно проходить плановые медицинские обследования и прислушиваться к организму: частые кровотечения, быстрая утомляемость, возникновение синяков от небольшого воздействия, длительное беспричинное повышение температуры могут говорить о развитии лейкоза.
Видео: Острый миелолейкоз
Загрузка…Острый миелобластный лейкоз: прогноз жизни, симптомы и лечение
Острый миелобластный лейкоз (ОМЛ) — термин, который объединяет ряд острых миелолейкозов, характеризующихся развитием сбоев в механизме созревания миелобластов.
На ранних этапах развития болезнь проявляется бессимптомно и диагностируется слишком поздно.
Чтобы выявить лейкоз своевременно, необходимо знать, что это такое, какие симптомы говорят о начале развития заболевания и какие факторы влияют на его возникновение.
Код МКБ-10
Код заболевания — C92.0 (Острый миелобластный лейкоз, относится к группе миелоидных лейкозов)
Что это такое?
ОМЛ — злокачественная трансформация, охватывающая миелоидный росток кровяных клеток.
Пораженные кровяные тельца постепенно заменяют здоровые, и кровь перестает полноценно выполнять свою работу.
Это заболевание, как и другие типы лейкозов, именуют раком крови в повседневном общении.
Слова, из которых состоит это определение, дают возможность понять его лучше.
Лейкоз. При лейкозе измененный костный мозг начинает активно вырабатывать лейкоциты — кровяные элементы, которые ответственны за поддержание иммунной системы — с патологической, злокачественной структурой.
Они замещают собой здоровые лейкоциты, проникают в разные части организма и формируют там очаги поражения, схожие со злокачественными новообразованиями.
Отличия здоровой крови от больной лейкозом
Миелобластный. При ОМЛ начинается избыточное продуцирование пораженных миелобластов — элементов, которые должны превратиться в одну из разновидностей лейкоцитов.
Они вытесняют здоровые элементы-предшественники, что приводит к дефициту других кровяных клеток: тромбоцитов, эритроцитов и нормальных лейкоцитов.
Острый. Это определение говорит о том, что продуцируются именно незрелые элементы. Если пораженные клетки находятся в зрелом состоянии, лейкоз называется хроническим.
Острый миелобластоз отличается стремительным прогрессированием: миелобласты в крови разносятся по организму и вызывают тканевую инфильтрацию.
Лейкоз
Симптомы
Обычно ОМЛ развивается у взрослых и пожилых людей. Ранние стадии миелобластной лейкемии характеризуются отсутствием ярко выраженной симптоматики, но, когда заболевание охватило организм, возникают серьезные нарушения многих функций.
Гиперпластический синдром
Развивается из-за тканевой инфильтрации под действием лейкоза. Разрастаются периферические лимфоузлы, увеличивается селезенка, нёбные миндалины, печень.
Поражаются лимфоузлы области средостения: если они разрастаются значительно, то передавливают верхнюю полую вену.
Кровоток в ней нарушается, что сопровождается возникновением отечности в зоне шеи, учащенного дыхания, синюшности кожных покровов, набуханием сосудов на шее.
Также поражаются десна: появляется стоматит Венсана, который характеризуется развитием тяжелых симптомов: десны отекают, кровоточат и сильно болят, есть и ухаживать за полостью рта затруднительно.
Геморрагический синдром
Более половины больных имеют те или иные его проявления, развивается из-за острой нехватки тромбоцитов, при которой стенки сосудов истончаются, нарушается свертывание крови: наблюдаются множественные кровотечения — носовые, внутренние, подкожные, которые долгое время не удается остановить.
Увеличивается риск геморрагического инсульта — кровоизлияния в мозг, при котором летальность составляет 70-80%.
На ранних стадиях острого миелобластного лейкоза нарушение свертываемости проявляется в виде частых носовых кровотечений, кровоточивости десен, синяков на разных частях тела, которые появляются от незначительных воздействий.
Анемия
Характеризуется появлением:
- Выраженной слабости,
- Быстрой утомляемости,
- Ухудшением трудоспособности,
- Раздражительности,
- Апатии,
- Частых болей в голове,
- Головокружений,
- Обмороков,
- Стремления есть мел,
- Сонливости,
- Болей в области сердца,
- Бледности кожи.
Затруднена даже незначительная физическая активность (наблюдается сильная слабость, учащенное дыхание). Волосы при анемии часто выпадают, ногти ломкие.
Интоксикация
Температура тела повышена, вес падает, аппетит пропадает, наблюдается слабость и избыточное потоотделение.
Начальные проявления интоксикации наблюдаются на начальных этапах развития заболевания.
Нейролейкоз
Если инфильтрация затронула мозговые ткани, это ухудшает прогноз.
Наблюдается следующая симптоматика:
- Многократная рвота,
- Острая боль в голове,
- Эпиприступы,
- Обмороки,
- Внутричерепная гипертензия,
- Сбои в восприятии реальности,
- Нарушения слуха, речи и зрения.
Лейкостазы
Развиваются на поздних стадиях заболевания, когда количество пораженных миелобластов в крови становится выше 100000 1/мкл.
Кровь густеет, ток крови становится медленным, нарушается кровообращение во многих органах.
Мозговой лейкостаз характеризуется возникновением внутримозговых кровотечений. Нарушается зрение, возникает сопорозное состояние, кома, возможен летальный исход.
При легочном лейкостазе наблюдается учащенное дыхание (возможно возникновение тахипноэ), озноб, повышение температуры. Количество кислорода в крови сокращается.
При остром миелобластном лейкозе иммунная система крайне уязвима и не способна защищать организм, поэтому высока восприимчивость к инфекциям, которые протекают тяжело и с массой опасных осложнений.
Причины
Точные причины развития ОМЛ неизвестны, но существует ряд факторов, которые увеличивают вероятность развития заболевания:
- Радиационное облучение. В группе риска люди, которые взаимодействуют с радиоактивными материалами и приборами, ликвидаторы последствий ЧАЭС, пациенты, проходящие лучевую терапию при другом онкологическом заболевании.
- Генетические заболевания. При анемии Факони, синдромах Блума и Дауна риск развития лейкоза увеличивается.
- Воздействие химических веществ. Химиотерапия при лечении злокачественных заболеваний негативно воздействует на костный мозг. Также вероятность повышается при хроническом отравлении ядовитыми веществами (ртуть, свинец, бензол и прочие).
- Наследственность. Люди, близкие родственники которых страдали лейкозами, также могут заболеть.
- Миелодиспластический и миелопролиферативный синдромы. Если лечение одного из этих синдромов будет отсутствовать, заболевание может трансформироваться в лейкоз.
У детей крайне редко фиксируется этот тип лейкоза, в группе риска — люди старше 50-60 лет.
Формы ОМЛ
Миелобластная лейкемия имеет ряд разновидностей, от которых зависит прогноз и тактика лечения.
| Название и классификация по FAB | Описание |
| ОМЛ с незначительной дифференциацией (М0). | Низкая восприимчивость к химиотерапевтическому лечению, легко приобретает резистентность к ней. Прогноз неблагоприятный. |
| ОМЛ без созревания (М1). | Отличается стремительным прогрессированием, бластные клетки содержатся в большом количестве и составляют порядка 90%. |
| ОМЛ с созреванием (М2). | Уровень моноцитов при этой разновидности — менее 20%. Не меньше 10% миелобластных элементов развиваются до стадии промиелоцитов. |
| Промиелоцитарный лейкоз (М3). | В костном мозгу интенсивно накапливаются промиелоциты. Относится к наиболее благоприятным по течению и прогнозу лейкозам — в течение 10-12 лет живут не менее 70%. Симптоматика схожа с остальными разновидностями ОМЛ. Лечится с применением оксида мышьяка и третиноина. Средний возраст заболевших — 30-45 лет. |
| Миеломоноцитарный лейкоз (М4). | Диагностируется у детей чаще, чем другие разновидности заболевания (но в целом ОМЛ в процентном соотношении, по сравнению с другими типами лейкозов, выявляется у детей редко). Лечится с применением интенсивной химиотерапии и пересадки стволовых клеток (ТГК). Прогноз неблагоприятный — показатели выживаемости в течение пяти лет — 30-50%. |
| Монобластный лейкоз (М5). | При этой разновидности в костном мозгу содержится не менее 20-25% бластных элементов. Лечится химиотерапией и ТГК. |
| Эритроидный лейкоз (М6). | Редко встречающаяся разновидность. Лечится с применением химиотерапии и пересадки стволовых клеток. Прогноз неблагоприятный. |
| Мегакариобластный лейкоз (М7). | Этой разновидности ОМЛ подвержены люди с синдромом Дауна. Характеризуется быстрым течением и низкой восприимчивостью к химиотерапии. Детские формы болезни чаще текут благоприятно. |
| Базофильный лейкоз (М8). | Чаще встречается в детском и юношеском возрасте, прогноз жизни М8 неблагоприятный. Помимо злокачественных элементов, в крови выявляются аномальные элементы, которые затруднительно выявить без специального оборудования. |
Также, помимо упомянутых разновидностей, существуют и другие редкие виды, не внесенные в общую классификацию.
Диагностика
Острая лейкемия выявляется с применением ряда диагностических мероприятий.
Диагностика включает в себя:
- Развернутый анализ крови. С его помощью выявляется содержание в крови бластных элементов и уровень остальных кровяных телец. При лейкемии обнаруживается избыточное количество бластов и сниженное содержание тромбоцитов, зрелых лейкоцитов, эритроцитов.
- Взятие биоматериала из костного мозга. Применяется для подтверждения диагноза и проводится после проведенных обследований крови. Этот метод применяется не только в процессе диагностики, но и на протяжении лечения.
- Биохимический анализ. Дает информацию о состоянии органов и тканей, содержании различных ферментов. Этот анализ назначается для получения развернутой картины поражения.
- Другие виды диагностики: цитохимическое исследование, генетическое, УЗИ селезенки, брюшной полости и печени, рентген зоны груди, диагностические мероприятия для выявления степени поражения головного мозга.
Могут быть назначены и другие методы диагностики, в зависимости от состояния пациента.
Лечение
Лечение ОМЛ включает применение следующих методов:
- Химиотерапия. Медикаменты воздействуют на клетки, подавляя их активность и размножение. Ключевой метод лечения лейкемии.
- Консолидация. Лечение, назначаемое во время ремиссии, нацелено на снижение вероятности рецидива.
- Трансплантация стволовых клеток. Пересадка костного мозга при лейкозе применяется при лечении больных младше 25-30-летнего возраста и необходима в тех ситуациях, когда заболевание течет неблагоприятно (наблюдается нейролейкоз, концентрация лейкоцитов крайне высока). Пересаживаются либо собственные клетки, либо донора. Обычно донорами становятся близкие родственники.
- Дополнительная терапия. Восстанавливает состояние крови, включает введение кровяных элементов.
Также может быть применена иммунотерапия — направление, использующее иммунологические препараты.
Применяются:
- Медикаменты на основе моноклональных антител,
- Адаптивная клеточная терапия,
- Ингибиторы контрольных точек.
При таком диагнозе, как острый миелолейкоз, продолжительность лечения составляет 6-8 месяцев, но может быть увеличена.
Прогноз жизни
Прогноз зависит от следующих факторов:
- Типа ОМЛ,
- Чувствительности к химиотерапии,
- Возраста, пола и состояния здоровья пациента,
- Уровня лейкоцитов,
- Степени вовлеченности головного мозга в патологический процесс,
- Продолжительности ремиссии,
- Показателей генетического анализа.
Если заболевание чувствительно к химиотерапии, концентрация лейкоцитов умеренная, а нейролейкоз не развился, прогноз положительный.
При благоприятном прогнозе и отсутствии осложнений выживание в течение 5 лет составляет более 70%, частота рецидивов менее 35%. Если состояние пациента осложнено, то выживаемость равняется 15%, при этом рецидивировать состояние может в 78% случаев.
Чтобы своевременно выявить ОМЛ, необходимо регулярно проходить плановые медицинские обследования и прислушиваться к организму: частые кровотечения, быстрая утомляемость, возникновение синяков от небольшого воздействия, длительное беспричинное повышение температуры могут говорить о развитии лейкоза.
Видео: Острый миелолейкоз
Загрузка…Хронический лейкоз крови: основные симптомы и лечение
Хронический лейкоз – онкологическое заболевание, которое характеризуется медленным развитием. Главным характерным признаком является локализация лейкоцитов преимущественно в костном мозге и крови.
В статье мы подробно расскажем, что это такое – лимфолейкоз, анализ крови, показатели, а также затронем еще ряд важных моментов.
Что представляет собой заболевание?
Хронический лейкоз представляет собой одну из разновидностей рака крови. Ход болезни может продолжаться в течение пятнадцати-двадцати лет. Обычно хронические лейкозы затрагивают пожилых людей, реже – среднего возраста. Еще реже хронический лейкоз наблюдается у детей.
При болезни поражаются следующие белые клетки крови:
- Лимфоциты,
- Гранулоциты.
Главная задача белых клеток – противодействие вирусам, вызывающим заболевания, грибковым и бактериальным инфекциям.
Сейчас различают два типа хронических лейкозов:
- Хронический лимфоцитарный лейкоз,
- Хронический миелоидный лейкоз.
При лейкозах лимфоцитарного типа происходит поражение лимфоцитов. Если ставится диагноз «миелоидный лейкоз», поражение настигло гранулоциты. Задача последних – очищение организма человека не только от болезнетворных микроорганизмов, но и от любых инородных фрагментов и элементов.
Гранулоциты поглощают микробы и чужеродные элементы. Лимфоциты вырабатывают специальные антитела для подавления деятельности заражающего фактора.
Лимфоцитарный лейкоз хронического типа характеризуется выработкой незрелых лейкоцитов с пониженным уровнем функциональности. Продуцирование белых клеток нарушается, и организм не может полноценно бороться с инфекцией. Лимфолейкоз и миелолейкоз, картина которых касается и других кровяных клеток – эритроцитов и тромбоцитов.
Первые отвечают за передачу кислорода из легких в органы. Тромбоциты – за фактор свертываемости.
Лейкоз
Этиология хронического лейкоза
Существует несколько вариантов картины развития хронических лейкозов. Наибольшее развитие у исследователей получила вирусно-генетическая теория.
В ней значительная роль уделяется мутации ряда вирусов, которые, проникая в кровь, способны нарушить функцию кроветворения:
- Герпетические вирусы,
- Вирус Эпштейна-Барра,
- Цитомегаловирус,
- Вирусы гриппа.
Результаты опытов, тестов и исследования показали, что моноцитарный и лимфоцитарный лейкозы в своем развитии имеют зависимость от определенной аномалии, затрагивающей 22-ю пару хромосом.
22-я пара человеческих хромосом получила название «филадельфийская»
Хроническая лейкемия обладает зависимостью от воздействия на организм радиации и ионизирующего излучения (излучение Рентгена). Исследования подтвердили, Что онкологические образования в белых кровяных клетках могут быть вызваны влиянием промышленных отходов и даже от бытовых ядохимикатов.
Настороженность вызывает фактор развития хронических лейкозов из-за приема тех или иных лекарственных препаратов. Некоторые лекарственные средства могут содержать соли золота. К другим группам относятся цитостатики и антибиотики.
Кроме вирусно-генетической существует также иммунная теория.
Она доподлинно подтверждает связь лимфолейкоза со следующими заболеваниями и патологиями иммунитета:
- Гемолитическая анемия аутоиммунного типа,
- Коллагенозы,
- Тромбоцитопения.
При хроническом и при остром лейкозе функциональность утрачивается лейкоцитами. Это грозит организму отсутствием защиты от заражающих факторов, как внешних, так и внутренних.
Как классифицируются хронические лейкозы?
Классификация хронических лейкозов начинается с разделения патологии по принципу преобладающего состава пораженных клеток. Ранее мы выделяли лимфоцитарный и миелоидный хронические лейкозы.
Согласно данным, лимфоцитарный лейкоз возникает в два раза чаще, чем миелоидный. Хронический лимфолейкоз чаще проявляется у мужчин, чем у женщин.
Хронический миелоидный лейкоз – это 15% от общего числа заболевших. В процессе повышается число гранулоцитов.
К этой группе белых кровяных клеток относятся:
- Базофилы,
- Нейтрофилы,
- Эозинофилы.
| Вид хронического лейкоза | Формы хронического лейкоза |
| Хронический лимфоцитарный лейкоз | 1.Пролимфоцитарный |
| 2.Волосатоклеточный | |
| 3.Т-клеточный | |
| Хронический миеломоноцитарный лейкоз | 1.Начальная форма |
| 2.Форма развернутой клиники | |
| 3. Терминальная стадия заболевания. |
Разновидность того или иного хронического лейкоза выявляется на основании признаков и выраженной симптоматики. В обязательно порядке исследуется картина крови.
Клиническая картина хронического лимфолейкоза
Поскольку симптомы никак не проявляются на начальной стадии, установить ее практически невозможно. Несколько лет больного может ничего не беспокоить.
Обычно исследования назначаются после жалоб на следующие виды недомогания:
- Слабость без каких-либо причин,
- Высокая степень утомляемости,
- Снижение массы тела,
- Излишнюю потливость.
Каждый из этих признаков характерен для начальной стадии развития при хроническом лимфолейкозе. Вторая стадия заболевания развивается на фоне аденопатии и увеличения лимфатических узлов. Редко оба признака проявляются одновременно. Чаще всего встречается именно увеличение лимфоузлов в размерах до десяти сантиметров.
Когда лимфоузлы увеличиваются, человек не испытывает боли или же специфических неприятных ощущений. Язвы и нагноения также не проявляются. Исследование с применением рентгеновского излучения дает возможность выявить увеличения лимфатических узлов на различных участках тела.
Чаще всего воспаляются лимфоузлы, расположенные в подмышках, в паховой и шейных областях.
Когда лимфатические узлы увеличиваются, они могут сдавливать внутренние органы.
Это вызывает такие проявления, как:
- Одышка,
- Кашель,
- Болевые ощущения в области живота,
- Венозные отеки.
У некоторых больных происходит увеличение селезенки. Но увеличение носит умеренный характер. Может наблюдаться увеличение размеров и плотности печени.
Во время заболевания в ткани легких, на слизистой желудка, в почках и в сердце появляются специфические лейкемические инфильтраты. Их возникновение сопровождается воспалением и язвами.
Этот фактор становится причиной следующих заболеваний и симптомов:
- Воспаление легких,
- Воспаление кишечника, сопровождающееся диареей и кровотечением,
- Кровь в моче,
- Миокардит.
Подобные разрастания нередко принимаются за новообразования в желудке и ряде других органов.
Для лейколиза характерны проявления на покрове кожи.
Они различаются между собой по составу клеток. Выделяют:
- Лейкемоидные образования,
- Неспецифические разновидности.
Первые – это или лимфомы, или проявления эритродермии. Под лимфомами в данном случае понимаются специфические инфильтраты. По виду лимфомные кожные поражения напоминают проказу. Из-за эритродермии кожа краснеет, чешется и шелушится. К неспецифическим разновидностям кожного поражения следует отнести пузырчатку, лишай опоясывающего типа и ряд других.
Хронический лимфолейкоз в значительной степени снижает показатели иммунитета. Больной страдает от частых инфекционных заражений, которые сопровождаются осложнениями. Если инфекция носит острый характер, она легко меняет спецификацию на хроническую.
На терминальной стадии селезенка значительно увеличивается в размерах. Процесс может сопровождаться инфарктами. Анемия нарастает из-за повторяющихся кровотечений. Этому способствует и угнетение процесса кроветворения. Характер анемии – гемолитический аутоиммунный. Организм начинает активно вырабатывать антитела на свои же тромбоциты и эритроциты. Клетки крови саморазрушаются. Основная причина летального исхода – заражение крови.
Хронический лейкоз
Клинические формы
В зависимости от симптоматики различается несколько форм хронического лимфоцитарного лейкоза. Все формы встречаются достаточно часто.
Среди них:
- Доброкачественная форма,
- Костномозговая форма,
- Злокачественная форма,
- Кожная форма,
- Аденопатии локального типа,
- Спленомегалическая форма.
При доброкачественном течении увеличение лимфоузлов и селезенки носит умеренный характер. Число тромбоцитов и эритроцитов не меняется. Инфекционные осложнения проявляются достаточно редко.
У молодых пациентов чаще всего наблюдается злокачественная форма лимфолейкоза. Течение заболевания происходит стремительно и тяжело.
Размер воспалений лимфатических узлов – значительный. Воспаления могут объединяться между собой. Заражение носителями инфекций приводит к сепсису.
Расположение лимфоузлов у человека
Костномозговая форма характеризуется резким нарушением функции кроветворения в костных тканях мозга. Селезенка и лимфатические узлы не воспаляются. Одновременно с нарушением кроветворения появляется анемия, а вслед за ней – тромбоцитопения.
При кожной форме на теле появляются многочисленные лимфомы. Увеличивается объем Т-лимфоцитов. Лейкоцитарная формула – 35%. Для локальных аденопатий характерны увеличения шейных, брюшных и загрудинных лимфоузлов, а симптоматика будет зависеть от того, где именно сосредоточено поражение.
Картина крови
Число лейкоцитов может достичь показателя 100х109/л. Бласты при тяжелом течении могут достигать 60%. Причина этого заключается в процентном соотношении лимфоцитарных клеток и нейтрофилов, когда 10% лимфобластов приходится на зрелые лимфоциты.
Существуют формы лимфолейкоза, когда гемограмма не меняется
При рассмотрении крови через микроскоп возможно обнаружить массу специфических клеток. Это тени, или клетки Боткина-Гумпрехта. Тени отмечаются при протекании аутоиммунных процессов. Для костного мозга характерно полное замещение процесса кроветворения клетками крови лимфоцитарного типа. Гамма-глобулиновая часть белков снижается.
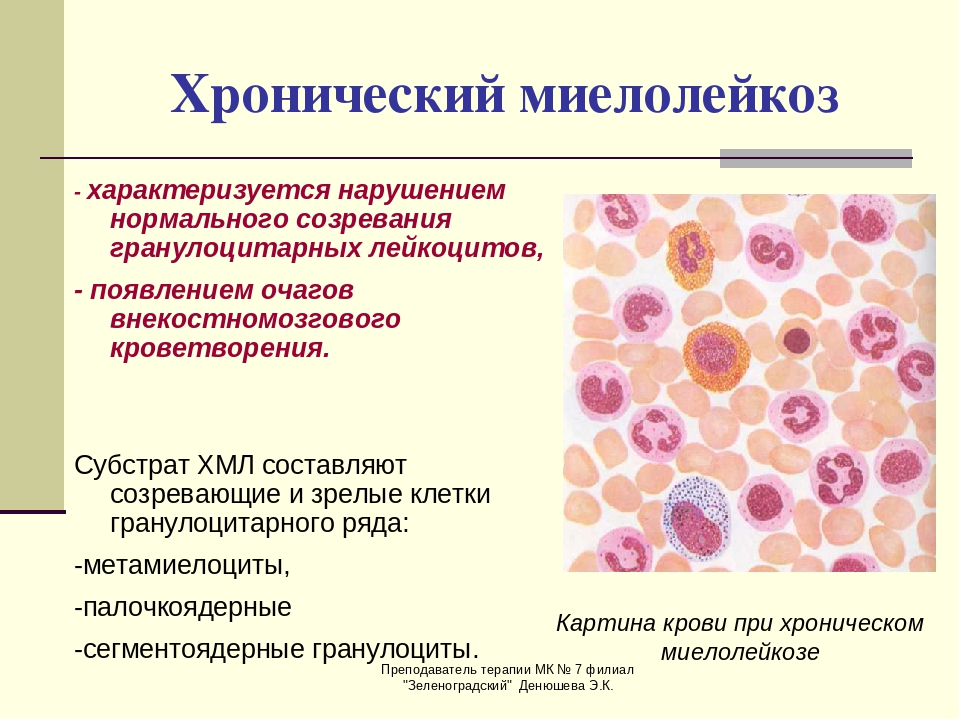
Клиническая картина хронического миелолейкоза
Хронический миелолейкоз, в отличие от лимфолейкоза, возникает в раннем возрасте. Обычно возраст пациентов находится в промежутке от тридцати до пятидесяти лет. Возраст одного из десяти заболевших не достигает двадцати лет.
В отличие от лимфолейкоза, миелолейкоз в начальной стадии обнаруживается с большей вероятностью.
Первые признаки болезни на первых этапах развития патологии более заметны:
- Постоянный рост утомляемости,
- Даже незначительные движения вызывают потливость,
- Болит левое подреберье,
- Возникают боли радикулитного характера,
- Температура тела повышается.
Боли в подреберье возникают из-за растяжения селезеночной капсулы вследствие увеличения органа.
Радикулитные болезненные ощущения в большинстве случаев сопровождаются неврологическими признаками. Реже – нарушениями периферической нервной системы. Высокая температура может наблюдаться в течение продолжительного времени.
Когда хронический миелолейкоз начинает прогрессировать, вместе с ним обостряются симптомы. Боли в подреберье из тупых могут превратиться в острые. Часто больной чувствует отдачу в низ живота, левое плечо.
Повышается АД. Причина этого заключается в том, что вокруг увеличенной селезенки воспаляются ткани разного типа, а также в том, что развивается инфаркт. При такой симптоматике слышен звук трения в месте, где находится селезенка.
Лимфоузлы растут в подмышках, в паху и на шее. Отличие этого процесса при миелолейкозе от аналогичного при лимфолейкозе – в плотности увеличений.
Инфильтраты лейкемического типа могут образовываться:
- В ЖКТ,
- В мочеполовых органах,
- В области гортани и небных миндалин,
- В ткани легких.
При локализации инфильтратов в ЖКТ больной теряет аппетит. Диарея сопровождается кровяными выделениями. Часто возникает отрыжка.
Если инфильтраты поражают мочеполовую систему, то мочеиспускание будет проходить с кровяными выделениями. У женщин образуются кровотечения в матке. Заметна дисфункция гормонального баланса и полового цикла.
Инфильтраты редко проникают в легкие. Если это случается, тогда симптомы будут напоминать по своим характеристикам очаговую пневмонию.
При всех перечисленных признаках температура тела находится в субфебрильном диапазоне. Когда она быстро повышается, это означает, что в процесс включилась инфекция. Инфильтраты в этот момент испытывают некротические и язвенные изменения. Развивается заражение крови.
Объективным для дифференциальной диагностики симптомом следует назвать боль в костях, наблюдаемая у половины из общего числа больных. Причина боли заключается в поражении инфильтратами суставных сумок. Одновременно с этим воспаляются ткани вокруг суставов.
Возникает сильная боль в зубах, и после удаления больного зуба или нескольких образуется обильное и продолжительное кровотечение.
Это называется лейкемический периодонтит, который позволяет диагностировать острый и хронический миелолейкоз. Далее мы немного затронем отличия острого протекания от ремиссии.
Картина крови
Гемограмма при миелолейкозе на первых стадиях может продемонстрировать лейкоцитоз. Обнаружение становится возможным за счет того, что в крови начинают преобладать нейтрофилы.
Пятипроцентная базофилия наблюдается у четверти больных хроническим лейкозом данной формы.
Надежным симптомом для дифференциального диагноза становится возрастание объема эозинофилов и базофилов, что позволяет выявить наличие миелоцитов.
Выраженная стадия заболевания характеризуется достижением лейкоцитозом количества от восьмидесяти до ста пятидесяти тысяч клеток. Миелобласты в периферической крови занимают около 5%, тогда как число миелоцитов может достигнуть 30-40%,
Число бластов будет расти и в течение терминального течения миелолейкоза. Это же касается и тромбоцитов.
Особенности
Хронический миелолейкоз характеризуется особым течением при миеломоноцитарной форме. Здесь увеличивается количество моноцитов в периферической крови и в костном мозге.
Одновременно с этим объем лейкоцитов будет находиться в пределах нормы, но может наблюдаться незначительный лейкоцитоз. Чуть менее трети будут составлять миелоциты.
Главное клиническое проявление болезни – это малокровие. Необходима тщательная дифференциальная диагностика, поскольку моноцитоз может быть симптомом ряда других заболеваний и патологий, в том числе и онкологических.
прогноз жизни, клинические рекомендации и анализ крови
Острый миелобластный лейкоз (ОМЛ) – это злокачественный процесс в костном мозге, нарушающий функцию кроветворения. Заболевание поражает миелоидный росток. Здоровая клетка лейкоцит не созревает и выходит в кровоток в изменённом виде. Начинается неконтролируемое деление. Лейкоциты лишены способности защищать организм от микроорганизмов и инфекций. Угнетается производство эритроцитов и тромбоцитов. Начинает развиваться анемия и тромбоцитопения. Изменяется состав периферической крови.
Причины, провоцирующие развитие болезни, до конца не изучены. Учёные связывают ряд факторов с мутациями кроветворной системы, к примеру, наследственность, облучения или генетические аномалии.
Миелоидная лейкемия наиболее часто диагностируется у взрослых пациентов. Болезнь поражает людей после 50 лет. Пик развития рака приходится на 63 года. Миелоидному лейкозу больше подвержены пожилые мужчины. Среди молодого поколения одинаково страдают представители обоих полов.
У детей заболевание носит первичный характер. Ребёнок подвергается лейкозу при аномалиях в генетическом коде, при контакте матери с тяжёлыми отравляющими веществами (радиация, канцерогены) или если история болезней кровных родственников содержит онкологические патологии. Симптомы болезни как у взрослых.
В начале заболевания клиническая картина смазана. Постепенно больной замечает необычные изменения в состоянии. При остром течении болезни пациент отмечает симптомы самочувствия:
- Утомляемость;
- Одышка;
- Синяки и мелкие кровоподтеки;
- Кровоточивость слизистой ротовой полости;
- Инфекционные поражения организма, не поддающиеся классическому лечению и имеющие ярко выраженную симптоматику.
Для лейкозов терминальной стадии развития костный мозг лишается работоспособности, метастазы поражают органы и системы человеческого тела. Для этого характерны признаки:
- Значительное снижение веса;
- Бледность кожных покровов;
- Желудочно-кишечные и носовые кровотечения;
- Слабость;
- Боль и ломота в костях;
- Обмороки;
- Рвота с кровью;
- Чёрный стул;
- Боли в животе;
- Если поражается мочеполовая система, отмечается частичная или полная задержка мочи.
Лечением занимаются онкогематологи. Код по МКБ-10 миелолейкоза С92.
Классификация онкологической патологии
Нелимфобластный лейкоз представляет группа подвидов болезни. Для каждого вида шансы выживаемости и тактика лечения подбираются индивидуально.
Система ФАБ состоит из 9 разновидностей острого миелоидного лейкоза. Формы отличаются по типам предшественников лейкоцитов и степеням их зрелости. Клетки определяют при проведении микроскопического и цитогенетического исследования.
Клетки крови при тысячекратном увеличении
- Показатель М0 означает минимально-дифференцированную острую миелоидную лейкемию.
- М1 характеризует миелоцитарный лейкоз без созревания. В единичных бластах обнаруживаются азурофильные гранулы и палочки Ауэра.
- При М2 для лейкоза характерно созревание. Бласты преимущественно с палочками Ауэра и азурофильными гранулами.
- М3 обозначает острую форму промиелоцитарного рака крови. Клетки гипергранулированы. Палочки Ауэра присутствуют множественно.
- М4 представляет острый миеломонобластный онкологический процесс.
- При М4ео наблюдается миеломоноцитарная патология с повышенным уровнем эозинофилов в костном мозге.
- М5 определяет острый монобластный (-цитарный) лейкоз.
- М6 характеризует острые эритроидные заболевания крови.
- М7 означает мегакариобластную лейкемию.
- Подвид М8 представляет базофильное малокровие.
Исследования при лейкозах
Диагностика лейкозов заключается в изучении состава крови и костного мозга. Точный диагноз определяется только после забора биоптата из бедра или ребра для дальнейшего исследования.
Вначале проводят анализ крови. Наблюдаются отклонения в показателях лейкоцитов. Результат может быть представлен от 0,1*109/л до 10*100*109/л. Небольшие нарушения свидетельствуют о монобластной лейкемии или о эритромиелозе. В сыворотке крови не обнаруживаются базофилы. Скорость оседания эритроцитов (СОЭ) увеличена.
Эритроциты представлены низкими показателями. В крови преобладают бласты и клетки зернистого ряда. Отмечаются созревшие моноциты. Снижен уровень гемоглобина.
С помощью биохимического исследования определяется количество общего белка, билирубина, альбумина, мочевины и креатинина.
Для острого лейкоза первой фазы анализ крови может иметь следующую картину:
- Показатели общего белка – 78 ммоль/л.
- Общего билирубина – 14-17 ммоль/л.
- Прямого билирубина – 3,5-4,5 ммоль/л.
- Уровень креатинина – 108 мкмоль/л.
Благодаря цитохимическим показателям изучается активность ферментов, состав крови, костного мозга и других тканей организма.
Иммунологический тест является комплексным исследованием нарушений в работе иммунитета. Для анализа используют венозную кровь. Определяются иммунные клетки, их функции, активность и способность уничтожать бактерии.
Для выявления метастазов в миокарде используют электрокардиограмму и эхокардиографию.
Ультразвуковая диагностика выявляет отклонения во внутренних органах человека. Метод позволяет изучить печень, органы желудочно-кишечного тракта и мочеполовой системы, лимфатические узлы.
Вариант глобальной диагностики всех органов и систем представлен проведением магнитно-резонансной и компьютерной томографии. Методы послойно сканируют участки тела. Выявляются даже незначительные изменения в тканях.
Лечебная тактика
Лечение проводится в стационарных условиях, где снижается контакт с окружающим миром. Клинические рекомендации заключаются в проведении химиотерапии. Онкогематолог выбирает соответствующий протокол для каждого случая. При диагнозе «Острый миелобластный лейкоз» врачи подбирают комбинацию препаратов. Интенсивная химиотерапия помогает вылечиться и войти в стойкую ремиссию.
Проведение процедуры химиотерапии
На первом этапе лечения назначенные препараты без разбора убивают здоровые и раковые клетки. Развиваются побочные явления:
- Тошнота;
- Рвота;
- Вялость;
- Язвенные поражения полости рта;
- Назальные кровотечения;
- Организм больного подвержен присоединению опасных инфекций.
На втором этапе назначают несколько курсов цитостатиков. Для уничтожения рака важен приём высокой дозы цитозин-арабинозида. Препарат препятствует созданию частиц, переносящих наследственную информацию. При печёночной и почечной недостаточностях или угнетении костного мозга приём препарата запрещен.
Для угнетения функций костного мозга и борьбы с опухолевыми клетками назначают Идарубицин.
Митоксантрон подавляет иммунитет и уничтожает опухоли.
Для достижения максимальной эффективности используют протоколы с тремя блоками постремиссионной химии.
Прогноз жизни на фоне химиопрепаратов значительно улучшается.
При поражении органов центральной нервной системы рекомендована лучевая терапия. Ионизирующее излучение вступает в реакцию с аномальными клетками, нарушает их структуру и провоцирует гибель.
Среди людей ходят истории об исцелении рака крови с помощью народной медицины. Однако ни один метод или препарат не показал 100% эффективности. Отказываясь от врачебного вмешательства, больной позволяет лейкозу стремительно развиваться и нарушать работу жизненно важных органов! Лечением может заниматься только квалифицированный врач онколог после проведения тщательной диагностики. Нетрадиционные методы обычно только усугубляют течение болезни.
Полное выздоровление наступает после пересадки костного мозга. Метод имеет нюансы и последствия:
- До начала проведения операции (вливание донорского материала через установленный в артерию катетер) больному уничтожают костный мозг с помощью ударных доз химиотерапии.
- При отсутствии иммунитета любые инфекции и болезни, к примеру, ОРЗ или царапина могут привести к летальному исходу.
- Трансплантируемый материал может не взаимодействовать с организмом пациента:
- В первом случае чужой костный мозг организм человека воспринимает за чужеродный и отторгает его. Нарушается работа всех органов. Иммунные клетки убивают все на своем пути. Однако при этом окончательно уничтожаются раковые клетки без возможности развиться снова. Иммуносупрессивная терапия помогает наладить нормальный кроветворный процесс.
- Организм пациента отвергает введенные стволовые клетки. Иммунитет не формируется. Выработка кровяных телец не начинается.
- При введении биоматериала развивается аллергия или анафилактический шок.
- Половина пациентов умирают в первый месяц после операции.
Пересадка костного мозга
Подходящий костный мозг трудно достать. Лучшими донорами являются однояйцевые близнецы, родные братья и сестры. Материал родителей подходит очень редко.
Стволовые клетки могут быть взяты у самого пациента в период ремиссии или у постороннего человека.
Прогнозы на жизнь
Шанс на полное выздоровление имеют 90% пациентов до 60 лет. Пожилой организм не справляется с раком и нагрузками при химиотерапии. Пациент до конца жизни использует паллиативное лечение. Пятилетняя выживаемость пожилых людей составляет 12-25%.
Шанс на выживаемость снижается при наличии сопутствующих онкологических проблем или заболеваний генетического типа (болезнь Дауна). Рецидив развивается в любой момент. Вторичное заболевание не поддаётся лечению.
Если больной в течение 5 лет не отмечал симптомы лейкоза и не обращался за помощью, его снимают с онкологического учёта и считают здоровым.
Специфическая профилактика лейкемии отсутствует.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
симптомы, лечение, анализ крови, стадии и прогноз жизни
Миелолейкоз – заболевание, имеющее прямое отношение к онкологии, заключается в поражении клеток крови. Миелоидный лейкоз действует на стволовые клетки костного мозга. Код по МКБ-10 у болезни C92. Патология распространяется стремительно, поэтому уже через некоторое время поражённые элементы прекращают выполнять функции. Способен продолжительное время протекать, не показывая симптомов. По статистике выявляется чаще у людей от 30 лет.
Причины
Как все онкологические заболевания, атипичный лейкоз не изучен. Сейчас исследователи, медики предполагают о возможных причинах возникновения патологии:
- распространённой теорией считается воздействие химических препаратов на человека;
- бактериальные заболевания;
- длительное воздействие веществ аренов;
- побочные действия от лечения опухолей;
- результат иного онкологического заболевания.
Учёные активно раскрывают возможные пути появления болезни, чтобы впоследствии изучить и искоренить нарушение.
Факторы риска
Ряд обстоятельств способен ощутимо повлиять на возникновение онкологии, а именно:
- воздействие радиации;
- пол;
- возраст.
Две трети факторов невозможно изменить, но постараться избежать первого – вполне осуществимо.
Виды
Работники медицины различают две видовые группы миелолейкоза.
Клетки крови при миелолейкозе
Острый
При обостренной форме онкологии происходит заражение клеток, не поддающееся контролю. В короткий срок здоровая клетка заменяется поражённой. Своевременное лечение поможет продлить жизнь человека. Его отсутствие ограничивает существование человека сроком до 2 месяцев.
Первый симптом острого миелолейкоза может не вызвать тревожности, но полагается обратиться к врачу за вердиктом. Онкологические симптомы миелолейкоза проявляются одновременно либо нарастают постепенно.
Острый миелобластный синдром и симптомы:
- боли в костях и суставах;
- носовые кровоизлияния;
- повышенное выделение пота во время сна;
- сбои в кровотечении, что является причиной бледности кожи;
- частые заражения;
- воспаление дёсен;
- появление гематом по площади тела;
- проблемы с дыханием даже при низком уровне физической активности.
Проявление двух и более симптомов свидетельствует о серьёзных сбоях в организме, рекомендуется посетить поликлинику. Назначение своевременного лечения поможет сохранить жизнь.
Острый миелолейкоз обнаруживает классификацию, включающую массу факторов и причин, обособленных в группы:
- примитивные изменения в генах;
- изменения на почве нарушения развития тканей, органов;
- следствие иных заболеваний;
- синдром Дауна;
- миелоидная саркома;
- лечение, диагностика, симптомы и признаки могут различаться.
Хронический лимфоцитарный лейкоз
В этом случае учёными установлена связь, определяющая причину возникновения болезни и нарушения в генетической составляющей человека. Лимфолейкоз действует только на стволовые клетки, способные неограниченно делиться. Мутации происходят в новых клетках, так как за счёт незакончившегося формирования в них легче проникнуть. Здоровая кровяная клетка постепенно преобразовываются в лейкоцит. После скапливаются в костном мозге и уже оттуда циркулируют по телу, медленно заражая органы человека. Хронический миелолейкоз (ХМЛ) способен перейти в острый лимфобластный лейкоз.
Этапы хронического миелолейкоза:
Первый этап. Болезнь нарастает постепенно. Характеризуется увеличением селезёнки, вторичными признаками миелолейкоза: увеличивается уровень зернистых лейкоцитов, а также безъядерных элементов в периферической крови. Симптомы первого этапа хронического миелолейкоза можно сопоставить с симптомами при остром миелолейкозе: появляется одышка, тяжесть в желудке, потливость. Серьёзные ощущения, свидетельствующие об усилении онкологии:
- боль под рёбрами, перетекающая в боль спины;
- истощение организма.
На фоне этого может развиться инфаркт селезёнки, а после появятся проблемы с печенью.
Второй этап хронической онкологии характеризуется ускоренным развитием живой злокачественной опухоли. Начальная стадия болезни не показывается либо выражается в крайне малой степени. Для такого состояния характерны:
- повышение температуры тела;
- анемия;
- быстрая утомляемость;
- также продолжает увеличиваться количество белых кровяных клеток;
- помимо лейкоцитов увеличиваются и другие кровяные клетки.
Прогностические результаты и оперативное прохождение нужных процедур приводят к тому, что в крови обнаруживаются компоненты, которых не должно быть при нормальном развитии организма. Повышается степень несозревших лейкоцитов. Это влияет на периодический зуд кожного покрова.
Третья (заключительная) стадия характеризуется патофункциональными изменениями, при которых происходит кислородное голодание каждой части человеческой ткани, а также нарушение внутреннего обмена веществ. Больше кислородным голоданием страдают клетки мозга. Наиболее серьезные проявления терминальной стадии:
- суставные боли;
- усталость;
- повышение температуры до 40 градусов;
- резко снижается масса больного;
- инфаркт селезенки;
- позитивный pH.
Среди дополнительных симптомов отмечают проблемы с нервными окончаниями, изменения внутренней составляющей крови. Продолжительность жизни при данной стадии болезни зависит от используемых препаратов и терапии.
Диагностика
Современные методы преуспевают в вычислении онкологических заболеваний. Распространенные, стандартные процессы, которые позволяют выявить у человека злокачественный элемент клетки крови:
- Проводится ОАК. Благодаря этой процедуре устанавливается степень общего количества клеток. Что это дает? У пациентов, страдающих миелолейкозом, увеличивается количество незрелых клеток, а также зафиксировано снижение количества эритроцитов и тромбоцитов.
- Биохимический анализ крови позволяет выявить перебои в функционировании печени и селезенки. Такие неполадки спровоцированы проникновением в органы лейкозных клеток.
- Забор тканей и клеток, а также проникновение инородных тел в костный мозг. Эти две процедуры проводятся в одно время. Прототипы мозга берутся из бедренной кости.
- Метод исследования генетики и развития человека посредством исследования хромосом. В структуре генов человека при болезни онкологией содержатся лейкозные клетки, именно они позволяют обнаружить острый миелоидный лейкоз.
- Смешение разных орбиталей атома молекулы. Таким методом изучают хромосомы, при болезни онкологией находится аномальная.
- Миелограмма показывает статистику костного мозга в виде таблицы.
- Гемограмма позволяет обследовать пациента и точно установить диагноз. Для нее характерно быстрое распределение компонентов, развернутый метод установление локализации.
Применяются и стандартные методы диагностики: МРТ, УЗИ и т.д. Они не могут обещать больному выявления точного диагноза или стадии.
Лечение
Так как есть отличия между симптомами хронического и острого заболевания, следовательно, и лечение предусмотрено разное.
Лечение хронического миелолейкоза
Фазы разделяют степени поражения организма человека, поэтому лечение предусматривается в зависимости от этапа болезни. При хроническом или неактивном этапе рекомендуется соблюдать общие нормы лечения, вести здоровый образ жизни, питание должно быть насыщено витаминами. Отдых на этом этапе сопоставляется труду, количество витаминов также прописывается.
Если уровень лейкоцитов продолжает увеличиваться, замечаются осложнения, больным прописывают цитостатические медикаменты. После прохождения курса лечения лекарственным препаратом поддерживается терапия, которая направлена на восстановление правильного функционирования селезёнки. Радиотерапия используется, когда селезёнка не приняла первоначальный облик. После чего курс лечения прерывается сроком на 31 день, затем повторяется, проводя восстанавливающую терапию.
Фаза кислородного голодания чаще всего практикует один, реже два химических препарата. Чаще ими являются специализированные препараты, в которых заложены некоторые группы витаминов, способствующие поддержанию здоровья и жизни в человеке. Принцип применения такой же, как и в неактивной фазе: сначала проводится эффективная терапия, а затем поддерживающее применение. Курсы внутривенного введения химических препаратов проводятся от трех раз в год. Если методика не срабатывает, проводится процедура разделения крови на плазму и иные составляющие. При симптомах ХМЛ применяются переливания донорской крови, в состав которой входят непосредственно клетки, плазма, а также примеси эритроцитов и тромбоцитов. Радиотерапию вводят при значительных величинах злокачественной опухоли.
Гарантию на выздоровление 70% страдающих миелолейкозом получили при пересадке костного мозга. Данная процедура проводится на начальном этапе недомоганий. И может быть следствием удаления селезенки. Этот орган может быть «убран» двумя путями: незапланированный заключается в разрыве селезенки, а основной зависит от ряда факторов. Костный мозг для пересадки должен быть идентичен мозгу больного.
Лечение острого миелолейкоза
Химиотерапию принято считать фундаментом лечения при миелолейкозе. Процесс разделяется на две части: до ремиссии и после неё. Следует помнить о мерах безопасности. После химиотерапии может наступить рецидив либо инвалидность.
Какие клинические рекомендации прослеживаются? На индукционной ступени лечения проводится комплекс мероприятий, направленных на устранение причин и симптомов заболевания, удаление ненужных лейкозных клеток. Консолидационные мероприятия устраняют возможности рецидива, поддерживают нормальное состояние человека. Классификация влияет на принцип лечения ОМЛ, возраст, пол, индивидуальную переносимость и возможности.
Распространение получила методика внутривенного введения цитостатического препарата. Процесс продолжается в течение недели. Первые три дня сочетаются с иным медикаментом группы антибиотиков.
Когда присутствует риск развития телесных заболеваний либо инфекционных, применяется менее интенсивная процедура, суть которой состоит в создании комплекса мероприятий для больного. Сюда входит хирургическое вмешательство, психотерапевтическая помощь больному и т. д.
Индукционные мероприятия дают положительные результат более чем у 50% больных. Отсутствие второй степени консолидации приводит к рецидиву, поэтому считается необходимым мероприятием. При возможности возвращения рака после стандартно-прописанных 3-5 процедур поддерживающей химиотерапии проводится пересадка костного мозга. Кроветворение способствует восстановлению организма. Для анализа требуется периферическая кровь. В Израиле показатели выздоровления от лимфолейкоза высоки за счет того, что неблагоприятные условия для человека ликвидируются сразу, опухолевый процесс спадает. Метод обнаружения бласт в периферической крови также используется и там.
Бластный криз – злокачественный процесс, считается заключающим. На данной стадии синдромы невозможно излечить, лишь поддерживать процессы жизнедеятельности, так как этиология и патогенез фазы до конца не изучены. Негативный опыт говорит о том, что лейкоциты превышают нужный объём.
Прогноз острого миелолейкоза
Онкологи дают разную оценку выживаемости при ОМЛ, так как обуславливается некоторым количеством факторов, например, возраст, пол и другие. Стабильная оценка классификаций ОМЛ показала, что средняя выживаемость разнится от 15 до 65%. Прогноз возвращения болезни от 30 до 80%.
Наличие телесных, инфекционных расстройств становится причиной худшего прогноза для людей пожилого возраста. Наличие параллельных недугов делает недоступной химиотерапию, так необходимую для лечения миелолейкоза. При гематологических заболеваниях картина выглядит гораздо неутешительнее, чем при возникновении злокачественной опухоли как результата сопутствующей болезни. Острый миелобластный лейкоз редко наблюдается у детей, чаще у взрослых.
Прогноз хронического миелолейкоза
Определяющей причиной положительного результата является момент начала лечения. От продолжительности и вероятности вылечить рак зависят последующие факторы: величина расширения печени, селезёнки, количество безъядерных элементов крови, белых кровяных клеток, незрелых клеток костного мозга.
Возможность летального исхода растёт вместе с количеством признаков, определяющих развитие онкологии. Частой причиной смерти становятся сопутствующие инфекции или подкожные кровоизлияния частей тела. Средняя продолжительность жизни – два года. Оперативное определение и лечение болезни способно умножить этот срок в десяток раз.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
симптомы, прогноз жизни, методы лечения, диагностика и клинические рекомендации
Лейкоз в переводе с греческого означает «белый». Отсюда произошло название «белокровие». Лейкемия представляет широкое понятие и делится на типы. Носит хронический и острый характер. Хроническое заболевание развивается дольше 10 лет. Отличается вялым течением и длительным отсутствием симптомов.
Острый лейкоз – это заболевание кроветворной системы, при котором происходят нарушения в работе костного мозга человека. Лейкоциты заменяются незрелыми клетками. Нарушается формула крови. Поражаются ткани и органы всего организма. От хронического течения отличается скоростью прогрессирования патологии и по морфологическим признакам. Болезнь наиболее распространенная среди онкогематологических процессов.
Острая форма заболевания делится на 2 основные формы:
- Острый миелобластный лейкоз. Код по МКБ-10 – С92. Диагностируется у взрослых. Представлен миелоцитами.
- Лимфобластный рак крови. Код по МКБ-10 – С91. Выявляется у детей. Представлен предшественниками лимфоцитов.
Для острого течения болезни характерны следующие виды рака крови:
- Монобластный лейкоз развивается из недоразвитых моноцитов.
- Мегакариобластный рак возникает, когда незрелый тромбоцит начинает делиться.
- Миеломонобластный злокачественный процесс формируют предшественники гранулоцитов и моноцитов.
- Недифференцированный рак развивается на основе стволовой клетки, продуцирующей предшественников, не поддающихся дифференцировке.
- Промиелоцитарный лейкоз является разновидностью миелобластной патологии. Возникает из молодых гранулоцитов. Промиелоцитная клетка отличается крупным размером и содержанием в ядре хроматина.
- Плазмобластный вид рака может быть первичный, при этом пациент не имел проблем со здоровьем до начала болезни, и вторичным, когда патология развивается на фоне миеломной болезни.
Этиология заболевания
Острый процесс развивается на фоне возникновения опухолевого клона, получившегося из-за сложных мутаций в костном мозге. Нормальная клетка не дозревает и выпускается в кровоток неполноценной. Начинается деление и распространение бластов, которые поражают костный мозг и другие органы человека. Происходит лейкемическая инфильтрация.
Точные причины, почему происходит мутация, неизвестны. Гематологи отмечают взаимосвязь вспышки заболевания с определёнными факторами:
- Основная предполагаемая причина развития рака крови – результат генетических мутаций в эмбриональном периоде. Дети с врождёнными синдромами наиболее подвержены развитию острого лейкоза.
- Наследственная предрасположенность провоцирует онкологический процесс у человека, чьи кровные родственники страдали от лейкемии.
- Радиационное облучение может поражать кроветворные органы, нарушать их функции и изменять вид кровяных телец.
- Профессиональные издержки, при которых человек вынужден контактировать с тяжёлыми химическими элементами.
- Лечение других онкологических болезней химиопрепаратами и ионизирующим излучением вызывает данное заболевание.
- Лейкоз может возникать на фоне тяжёлых вирусных патологий, которые угнетают иммунитет.
Поражённые раком лейкоциты под микроскопом
Классификация болезни
Онкологические процессы крови классифицируют по FAB:
- Острые лимфобластные патологии в любом возрасте имеют формы:
- Пре-В;
- В;
- Пре-Т;
- Т;
- Ни Т, ни В.
- Острый миелоидный лейкоз характеризуется следующими видами:
- Миелобластный рак вызван предшественниками гранулоцитов;
- При миеломонобластной патологии основные злокачественные клетки – монобласты;
- При лейкозе мегакариобластном отмечаются недифференцированные предшественники тромбоцитов;
- Эритробластный вид представлен делением незрелых эритроцитов.
- Острая недифференцированная лейкемия.
При острых лейкозах патология развивается в течение 3-х стадий:
- Этап зарождения болезни, когда клетка подвергается первой мутации. Показатели крови изменяются. Возникают первые симптомы.
- На развернутой стадии симптомы ярко выражены. Происходит метастазирование в органы и лимфатическую систему. При лечении возможна неполная или стойкая ремиссия, после которой может возникнуть рецидив или полное выздоровление.
- При терминальной стадии максимально поражается кроветворная система. Мутационный процесс необратим.
Отличия хронической формы лейкоза от острой заключаются в том, что лейкоциты дозревают, но лишаются способности защищать организм от внешних воздействий. Поэтому анализ крови может долго содержать сформировавшиеся клетки. Хронический рак развивается от 4-х до 12-ти лет.
Острый процесс никогда не сможет перейти в хронический и наоборот.
Клиническая картина
Симптомы острого лейкоза взрослых и детей схожи между собой. На начальной стадии больной отмечает признаки простуды. Затем развиваются воспалительные процессы в ротовой полости (стоматит, гингивит), не поддающиеся лечению. При этой болезни возникают недомогание, утомляемость, боль в костях и суставах, обильное потоотделение, повышение температуры тела, тошнота, рвота с кровью. Больной отказывается от еды, быстро теряет вес. Кожные покровы приобретают серый бледный цвет. Обнаружить процесс может гемограмма, выполняемая для диагностики другого заболевания.
Нарушается процесс создания эритроцитов, развивается анемия. Больной жалуется на кровоточивость слизистых оболочек. Кожные покровы бледнеют, отмечается учащённое сердцебиение, больному тяжело двигаться из-за слабости в теле и головокружения, начинают выпадать волосы. Ухудшается состояние зубов и ногтей. Организм поражают грибки и бактерии.
Клиника заболевания развивается стремительно:
- Тело больного покрывается синяками и кровоподтеками. Часто возникают носовые и желудочные кровотечения. Воспаляются лимфатические узлы и миндалины. Происходит метастазирование в органы и позвоночник. Кожа покрывается инфильтратами. Лёгкие, сердце и почки перестают нормально функционировать.
- Поражается головной мозг. Развиваются эпилептические припадки, помутнение рассудка, нарушение зрения и речи. Продолжительность жизни резко сокращается.
Способы диагностики
К определению проблемы врачи подходят с особым вниманием. Разновидности лейкоза требуют индивидуального лечения. Диагноз ставится на основе результатов лабораторных анализов и инструментальных диагностик.
Важна диагностика периферической крови и ликвора:
- При остром лейкозе результат анализа крови покажет сильное снижение гемоглобина, тромбоцитов, повышенный показатель СОЭ. Лейкоцитарный индекс значительно изменен. Обнаруживаются бласты.
- Исследование костного мозга, миелограмма обнаруживает увеличенное количество бластов, лимфоцитов и полное или частичное отсутствие гигантских клеток – мегакариоцитов.
Для диагностики острого лейкоза смешанного фенотипа используют 4-цветную проточную цитометрию.
Метастазы обнаруживают с помощью ультразвуковой диагностики, магнитно-резонансной и компьютерной томографии, эхокардиографии и рентгенографии.
Проводят диагностику и исключение заболеваний, подавляющих иммунитет человека. ВИЧ, цитомегаловирус, инфекционный мононуклеоз и лейкемоидные реакции при инфекционных заболеваниях имеют одинаковую симптоматику с острым лейкозом.
Лечебная тактика
Лечение проводят в стерильных условиях стационара, потому что пациент особо подвержен бактериям и инфекциям. Необходима обработка ротовой полости, половых органов и пролежней для предотвращения присоединения патогенной микрофлоры.
Клинические рекомендации основываются на соблюдении высококалорийной богатой витаминами диете. Пища не должна вызывать брожения. Исключаются жирные сорта мяса, копчёная и жареная пища. Строго запрещено употребление спиртосодержащих напитков. Разрешено есть растительную пищу после термической обработки, варёную рыбу и птицу, каши и травяные чаи.
Основное лечение заключается в проведении комплексной химиотерапии, продолжительность которой занимает до 6-ти недель. После достижения ремиссии курс приёма препаратов продолжается в домашних условиях. Следующие 3 года пациент принимает противорецидивные лекарства.
Облучение раковой опухоли на руке
При вторичных новообразованиях применяют лучевую терапию. Метод уничтожает аномальные клетки и устраняет болевые ощущения в теле больного.
Действия врачей направлены на достижение ремиссии, закрепление результата и поддержание эффекта.
Масштабное развитие атипичных клеток и полное поражение костного мозга требует трансплантации донорского материала. Метод проводят путём интенсивной химиотерапии, направленной на уничтожение собственного кроветворного органа. В этот период человек лишается иммунитета и организм не в силах бороться с простейшими инфекциями. Поэтому пациента содержат в специализированном стерильном блоке, доступ в который имеет только медперсонал. Помещение обрабатывается дезинфицирующими средствами. Малейший контакт с внешним миром может стать причиной скоропостижной смерти.
Забор донорского материала проводят из кости бедра или ребра. Введение новых клеток происходит как при переливании крови. Катетер вводят в артерию.
Донорами могут стать близкие родственники или посторонние люди, однако подходящий биоматериал тяжело найти. Для этой роли лучше всего подходят однояйцевые близнецы.
Процент выживших после проведения трансплантации – 50%. Организм остальных пациентов не принимает чужой материал, и развиваются осложнения.
Прогнозы на жизнь
Лейкоз даёт непредвиденные осложнения. Жизненно важные органы могут включиться в раковый процесс в любой момент. Постоянное наблюдение врачей и нахождение в стационаре в период лечения способствуют предотвращению опасных ситуаций.
После трансплантации костного мозга и его приживления формируется новый иммунитет и здоровые клетки крови. Человек возвращается к нормальной жизни. После подготовительного этапа, на котором были уничтожены раковые клетки, риск возникновения вторичного заболевания сводится к нулю. Пациент наблюдается у онкогематолога следующие 5 лет. Если за это время не возникает жалоб и симптомов, человек считается здоровым.
Прогноз на жизнь при остром лейкозе положительный при вовремя начатом лечении. Терапевтические действия оказывают положительное влияние в 80% случаев. 20% пациентов полностью выздоравливают.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Что такое острый миелоидный лейкоз (ОМЛ)?
Рак начинается, когда клетки в какой-то части тела начинают бесконтрольно расти. Есть много видов рака. Клетки практически в любой части тела могут стать раком. Чтобы узнать больше о раке, а также о том, как он возникает и растет, см. Что такое рак?
Лейкемии — это рак, который начинается в клетках, которые обычно развиваются в разные типы клеток крови. Чаще всего лейкемия начинается с ранних форм лейкоцитов, но некоторые лейкозы начинаются с других типов клеток крови.Существует несколько типов лейкемии, которые делятся, главным образом, в зависимости от того, является ли лейкоз острым (быстрорастущий) или хроническим (медленнорастущий), и начинается ли он в миелоидных или лимфоидных клетках.
Острый миелоидный лейкоз (ОМЛ) начинается в костном мозге (мягкая внутренняя часть определенных костей, где образуются новые кровяные тельца), но чаще всего он также быстро перемещается в кровь. Иногда он может распространяться на другие части тела, включая лимфатические узлы, печень, селезенку, центральную нервную систему (головной и спинной мозг) и яички.
Чаще всего ОМЛ развивается из клеток, которые могут превратиться в белые кровяные тельца (кроме лимфоцитов), но иногда ОМЛ развивается в других типах кроветворных клеток. Различные типы ОМЛ обсуждаются в разделе «Подтипы и факторы прогноза острого миелоидного лейкоза (ОМЛ)».
Острый миелоидный лейкоз (AML) имеет много других названий, включая острый миелоцитарный лейкоз, острый миелогенный лейкоз, острый гранулоцитарный лейкоз и острый нелимфоцитарный лейкоз.
Костный мозг, кровь и лимфатическая ткань нормальные
Чтобы понять лейкоз, полезно знать о кровеносной и лимфатической системах.
Костный мозг
Костный мозг — это мягкая внутренняя часть некоторых костей. Он состоит из кроветворных клеток, жировых клеток и поддерживающих тканей. Небольшую часть кроветворных клеток составляют кровяных стволовых клеток .
Внутри костного мозга стволовые клетки крови развиваются в новые клетки крови. Во время этого процесса клетки становятся либо лимфоцитами (разновидностью белых кровяных телец), либо другими кроветворными клетками, которые являются типами миелоидных клеток .Миелоидные клетки могут развиваться в эритроциты, белые кровяные тельца (кроме лимфоцитов) или тромбоциты. Эти миелоидные клетки являются аномальными при ОМЛ.
Типы клеток крови
Есть 3 основных типа клеток крови:
- Красные кровяные тельца (эритроциты) переносят кислород из легких во все другие ткани тела и забирают углекислый газ обратно в легкие для удаления.
- Тромбоциты на самом деле представляют собой фрагменты клеток, образованные клетками костного мозга, называемыми мегакариоцитами.Тромбоциты важны для остановки кровотечения. Они помогают закрыть дыры в кровеносных сосудах, вызванные порезами или ушибами.
- Белые кровяные тельца (WBC) помогают организму бороться с инфекциями.
Существуют разные типы лейкоцитов:
- Гранулоциты — это зрелые лейкоциты, которые развиваются из миелобластов , , типа кроветворных клеток в костном мозге. Гранулоциты имеют гранулы, которые под микроскопом видны как пятна. Эти гранулы содержат ферменты и другие вещества, которые могут уничтожать микробы, например, бактерии.Три типа гранулоцитов — нейтрофилов , базофилов и эозинофилов — различаются размером и цветом их гранул.
- Моноциты — это лейкоциты, которые развиваются из кроветворных монобластов в костном мозге. После циркуляции в кровотоке в течение примерно дня моноциты попадают в ткани тела и превращаются в макрофагов , которые могут уничтожить некоторые микробы, окружая их и переваривая. Макрофаги также помогают лимфоцитам распознавать микробы и вырабатывать антитела для борьбы с ними.
- Лимфоциты — это зрелые лейкоциты, которые развиваются из лимфобластов костного мозга. Лимфоциты — это основные клетки, из которых состоит лимфатическая ткань, основная часть иммунной системы. Лимфатическая ткань находится в лимфатических узлах, вилочковой железе (небольшой орган за грудиной), селезенке, миндалинах и аденоидах и разбросана по пищеварительной и дыхательной системам и костному мозгу. Два основных типа лимфоцитов — это В-клетки и Т-клетки.
Как хронический миелоидный лейкоз влияет на организм
Если вам только что поставили диагноз хронический миелоидный лейкоз (ХМЛ) или вы живете с ним какое-то время, вы можете не полностью понимать, как этот тип рака влияет на клетки крови вашего тела .Взгляните на эту инфографику и узнайте, что на самом деле означает ХМЛ для вашего тела и вашего здоровья в целом.
ХМЛ — это тип рака, который начинается в костном мозге, где вырабатываются клетки крови.
Каждая клетка вашего тела имеет генетический материал, который сообщает клетке, как ей действовать. Это ДНК, и она находится внутри хромосом клетки. При ХМЛ необычные изменения хромосом заставляют костный мозг производить слишком много белых кровяных телец, называемых гранулоцитами.
Со временем начинают накапливаться незрелые белые кровяные клетки, называемые бластами.Поскольку количество бластов продолжает расти, костному мозгу становится все труднее производить нормальные лейкоциты, эритроциты и тромбоциты.
Большинство людей с ХМЛ имеют особую генную мутацию, называемую филадельфийской хромосомой. Хотя это генетическая аномалия, филадельфийская хромосома не передается по наследству, поэтому вы не передадите ее своим детям.
У детей может развиться ХМЛ, но он чаще заболевает в среднем возрасте или позже. Обычно это медленнорастущий тип рака.
Первоначально у вас может быть ХМЛ только с легкими симптомами или вообще без них. Некоторые ранние симптомы могут быть довольно неопределенными и могут включать общую слабость, утомляемость и ночную потливость. Вы также можете испытать необъяснимую потерю веса и жар.
Лейкоз — это рак крови.
Ваш костный мозг производит три типа клеток крови:
- лейкоцитов, которые борются с инфекциями и болезнями
- красных кровяных телец, переносящих кислород по всему телу
- тромбоцитов, необходимых для свертывания крови
С ХМЛ у вас много незрелых лейкоцитов.Эти взрывы продолжают накапливаться в вашем костном мозге и крови. По мере размножения они вытесняют и замедляют производство здоровых лейкоцитов, эритроцитов и тромбоцитов.
ХМЛ обычно приводит к высокому количеству лейкоцитов. Большинство этих белых кровяных телец являются неэффективными бластами. Значит, у вас на самом деле мало нормальных, здоровых лейкоцитов. Это называется лейкопенией. У вас также может быть низкий уровень нейтрофилов, типа белых кровяных телец, которые борются с бактериальными инфекциями. Это называется нейтропенией.
Эти аномалии лейкоцитов повышают риск заражения серьезными инфекциями и другими заболеваниями. Некоторые методы лечения ХМЛ могут вызвать обострение нейтропении. Признаки инфекции включают жар и утомляемость.
Нехватка красных кровяных телец называется анемией. Симптомы включают общую слабость и утомляемость. Анемия заставляет сердце работать тяжелее. По мере ухудшения это также может привести к одышке, нерегулярному сердцебиению и болям в груди. У вас могут быть холодные руки и ноги, и ваша кожа может начать бледнеть.Некоторые методы лечения ХМЛ могут усугубить анемию.
Тромбоцитопения — это низкий уровень тромбоцитов. Поскольку это препятствует свертыванию крови, вы склонны к появлению синяков даже после незначительных ударов. Вы также обнаружите, что легко истекаете кровью. Ваши десны могут кровоточить после того, как вы почистите зубы, или у вас может быть кровотечение из носа без видимой причины. Вы также можете заметить крошечные красные или фиолетовые точки из-за небольшого кровотечения прямо под кожей (петехии).
Не у всех с ХМЛ низкий уровень тромбоцитов.На самом деле, возможно, у вас их слишком много. Это называется тромбоцитозом. Однако эти тромбоциты могут быть дефектными, поэтому синяки и кровотечения все еще могут быть проблемой.
По мере прогрессирования ХМЛ энергия ослабевает. Могут обостриться инфекции и кровотечение.
Костный мозг является частью лимфатической системы, и именно здесь начинается ХМЛ. Стволовые клетки крови для лейкоцитов, эритроцитов и тромбоцитов производятся в вашем костном мозге.
Хромосомные аномалии приводят к образованию аномальных лейкоцитов.Со временем в костном мозге и крови накапливаются аномальные лейкоциты. В результате у вас заканчивается место для здоровых лейкоцитов, красных кровяных телец и тромбоцитов. Здоровым новым клеткам крови также труднее развиваться.
Селезенка — еще одна важная часть вашей лимфатической системы. Часть его работы — фильтровать и хранить лишнюю кровь. При ХМЛ это может привести к опуханию или увеличению селезенки.
Одним из симптомов увеличения селезенки является боль в левом боку, чуть ниже ребер.Вы также можете чувствовать себя сытым, даже если не ели или ели очень мало. Со временем у вас может пропасть аппетит, что может привести к потере веса. Похудание также может быть связано с некоторыми лекарствами, используемыми для лечения ХМЛ.
Некоторые лекарства, используемые для лечения ХМЛ, могут вызывать сердечные симптомы. Это особенно верно, если у вас в анамнезе были сердечные заболевания или другие проблемы со здоровьем.
Необычные, но серьезные побочные эффекты некоторых препаратов CML включают нерегулярное сердцебиение, дисфункцию левого желудочка и застойную сердечную недостаточность.
Иногда лейкозные клетки мигрируют из костного мозга на поверхность кости. Клетки лейкемии также могут распространяться в суставы. Одним из симптомов метастазов в кости является боль в костях и суставах, которая может усиливаться по мере прогрессирования болезни.
Некоторые лекарства, используемые для лечения ХМЛ, могут вызывать мышечные боли, судороги и слабость.
Химиотерапия и другие методы лечения ХМЛ могут вызвать проблемы со всей пищеварительной системой. К ним могут относиться тошнота, рвота и изжога.Возможно, у вас воспаление слизистой оболочки рта, горла или кишечника. У вас может быть диарея или запор. Некоторые лекарства могут привести к потере чувства вкуса и запаха. Этот набор симптомов может привести к ухудшению аппетита и потере веса.
Химиотерапевтические препараты разрушают быстрорастущие клетки. Для лечения ХМЛ используются различные эти препараты. Некоторые, но не все, могут привести к временной потере волос. Они также могут повлиять на ногти на руках и ногах, делая их ломкими и слабыми. Другие лекарства могут вызывать кожные проблемы, такие как сыпь, повышенная чувствительность и зуд.
Рак и лечение рака могут повлиять на ваше психическое здоровье и эмоциональное благополучие. Нет ничего необычного в том, чтобы чувствовать печаль, тревогу, страх или разочарование. Некоторые люди переживают период горя.
В сочетании с усталостью, болью и другими физическими воздействиями это иногда может привести к клинической депрессии.
Лейкемия — острый миелоид — ОМЛ: варианты лечения
НА ЭТОЙ СТРАНИЦЕ : Вы узнаете о различных методах лечения, которые врачи используют для лечения взрослых с ОМЛ.Используйте меню для просмотра других страниц.
В этом разделе рассказывается о методах лечения, которые являются стандартными при лечении этого типа лейкемии. «Стандарт лечения» означает лучшие известные методы лечения. При принятии решения о плане лечения пациентам рекомендуется рассматривать возможность проведения клинических испытаний. Клиническое исследование — это исследование, в котором проверяется новый подход к лечению. Врачи хотят узнать, является ли новое лечение безопасным, эффективным и, возможно, лучше, чем стандартное лечение. В клинических испытаниях можно проверить новое лекарство, новую комбинацию стандартных методов лечения или новые дозы стандартных лекарств или других методов лечения.Ваш врач может помочь вам рассмотреть все варианты лечения. Чтобы узнать больше о клинических испытаниях, см. Разделы «О клинических испытаниях» и «Последние исследования».
Обзор лечения
В области онкологической помощи врачи разных типов часто работают вместе, чтобы составить общий план лечения пациента, который сочетает в себе различные виды лечения. Это называется мультидисциплинарной командой. Бригады по лечению рака включают множество других специалистов в области здравоохранения, таких как фельдшеры, медсестры онкологов, социальные работники, фармацевты, консультанты, диетологи и другие.
Описание наиболее распространенных вариантов лечения ОМЛ приведено ниже. Варианты лечения и рекомендации зависят от нескольких факторов, включая подтип, морфологию и цитогенетику ОМЛ (см. Подтипы), возможные побочные эффекты, а также предпочтения пациента и общее состояние здоровья. Ваш план лечения может также включать лечение симптомов и побочных эффектов, что является важной частью лечения рака.
Наиболее успешное лечение ОМЛ зависит от результатов первого курса лечения, поэтому важно, чтобы пациенты проходили первое лечение в центре, имеющем опыт лечения ОМЛ.
Найдите время, чтобы узнать обо всех вариантах лечения, и обязательно задавайте вопросы о том, что неясно. Поговорите со своим врачом о целях каждого лечения и о том, чего вы можете ожидать от лечения. Узнайте больше о принятии решений о лечении.
Интенсивная химиотерапия
Химиотерапия — это использование лекарств для уничтожения раковых клеток, обычно путем прекращения способности раковых клеток расти и делиться. Лекарства попадают в кровоток и достигают раковых клеток по всему телу.Химиотерапию проводит онколог, врач, специализирующийся на лечении рака с помощью лекарств. Или его дает гематолог, врач, специализирующийся на лечении заболеваний крови.
Химиотерапия является основным методом лечения ОМЛ. Системная химиотерапия проводится через кровоток и достигает раковых клеток по всему телу. Общие способы проведения химиотерапии включают:
Внутривенный (IV) зонд вводится в вену с помощью иглы. Когда химиотерапия проводится внутривенно, ее можно вводить в большую вену или меньшую вену, например, на руку.Когда он вводится в более крупную вену, может потребоваться установка центрального венозного катетера или порта.
Инъекция в спинномозговую жидкость
В таблетке или капсуле, которые принимаются внутрь (перорально)
Укол под кожу, называемый подкожной инъекцией
Схема или расписание химиотерапии обычно состоит из определенного количества циклов, проводимых в течение определенного периода времени. Пациент может получать по 1 лекарству за раз или комбинации разных лекарств одновременно.Для лечения ОМЛ используются несколько препаратов, которые обсуждаются ниже.
Узнайте больше об основах химиотерапии и подготовке к лечению. Лекарства, используемые для лечения рака, постоянно оцениваются. Зачастую лучший способ узнать о прописанных вам лекарствах, их назначении и их потенциальных побочных эффектах или взаимодействии с другими лекарствами — поговорить с врачом. Узнайте больше о своих рецептах с помощью доступных для поиска баз данных лекарств.
Химиотерапия по фазам
Химиотерапию при ОМЛ можно разделить на 3 фазы: индукция, постремиссия и консолидация.
Индукционная терапия. Это первый период лечения после постановки диагноза. Целью индукционной терапии является полная ремиссия (ПО). У человека CR когда:
Показатели крови нормализовались
Лейкоз не может быть обнаружен в образце костного мозга при исследовании под микроскопом
Признаки и симптомы AML
исчезли.
Чаще всего используется комбинация цитарабина (Cytosar-U) в течение 4-7 дней и антрациклинового препарата, такого как даунорубицин (Церубидин) или идарубицин (Идамицин), принимаемого в течение 3 дней.Пациентам также можно назначить гидроксимочевину (дроксия, гидрея), чтобы снизить количество лейкоцитов. Помимо уничтожения лейкозных клеток, эти препараты также повреждают здоровые клетки, увеличивая риск инфекции и кровотечения (см. Ниже). Большинству пациентов необходимо будет оставаться в больнице от 3 до 5 недель во время индукционной терапии, прежде чем их показатели крови вернутся к норме. Иногда для достижения полного ответа требуется 2 цикла терапии. Примерно 75% молодых людей с ОМЛ и около 50% пациентов старше 60 лет достигают полной ремиссии после лечения.
Некоторые пожилые люди не могут пройти индукционную терапию стандартными препаратами. Вместо них могут использоваться препараты децитабин (Дакоген), азацитидин (Видаза) и низкие дозы цитарабина. Также возможно проведение клинических испытаний.
Постремиссионная терапия. После индукционной терапии используются различные препараты для разрушения клеток AML, которые остаются, но не могут быть обнаружены медицинскими тестами. ОМЛ почти наверняка повторится, если после полного ответа не будет проводиться дальнейшее лечение.Некоторым пациентам рекомендуется трансплантация костного мозга / стволовых клеток (см. Ниже) как часть терапии после ремиссии.
Консолидационная терапия. Для консолидационной терапии можно использовать химиотерапию или трансплантацию стволовых клеток.
Молодым людям в стадии ремиссии обычно назначают от 2 до 4 циклов цитарабина в высоких или средних дозах или другой интенсивной химиотерапии с интервалом в месяц. Для пожилых пациентов используется несколько различных схем.Хотя химиотерапия обычно проводится в больнице, большую часть времени восстановления можно проводить дома.
Трансплантация костного мозга / стволовых клеток часто рекомендуется в качестве консолидирующей терапии для молодых пациентов, у которых цитогенетические или молекулярные исследования предсказывают худший прогноз при использовании только химиотерапии.
Трансплантация стволовых клеток / трансплантация костного мозга. Трансплантация стволовых клеток — это медицинская процедура, при которой костный мозг, содержащий лейкоз, разрушается и затем заменяется высокоспециализированными клетками, называемыми гемопоэтическими стволовыми клетками, которые развиваются в здоровый костный мозг.Гемопоэтические стволовые клетки — это кроветворные клетки, обнаруживаемые как в кровотоке, так и в костном мозге. Сегодня эту процедуру чаще называют трансплантацией стволовых клеток, а не трансплантацией костного мозга, поскольку обычно пересаживаются стволовые клетки крови, а не сама ткань костного мозга.
Прежде чем рекомендовать трансплантацию, врачи обсудят с пациентом риски этого лечения и рассмотрят несколько других факторов, таких как тип лейкемии, результаты любого предыдущего лечения, а также возраст пациента и общее состояние здоровья.
Существует 2 типа трансплантации стволовых клеток в зависимости от источника замещения стволовых клеток крови: аллогенные (ALLO) и аутологичные (AUTO). ALLO использует донорские стволовые клетки, а AUTO — собственные стволовые клетки пациента. Трансплантаты ALLO обычно используются при AML.
Цель состоит в том, чтобы уничтожить все раковые клетки в костном мозге, крови и других частях тела с помощью высоких доз химиотерапии и / или лучевой терапии, а затем позволить замещающим стволовым клеткам крови создать здоровый костный мозг.
Побочные эффекты зависят от типа трансплантата, вашего общего состояния здоровья и других факторов. Узнайте больше об основах трансплантации стволовых клеток и костного мозга.
Побочные эффекты химиотерапии
Химиотерапия при ОМЛ атакует быстро делящиеся клетки, в том числе в здоровых тканях, таких как волосы, слизистая оболочка рта, кишечник и костный мозг. Люди с ОМЛ, получающие химиотерапию, могут потерять волосы, появиться язвы во рту или тошнота и рвота.Волосы снова отрастут после того, как лечение будет завершено, и существуют эффективные лекарства, которые помогают предотвратить и контролировать тошноту и рвоту. Побочные эффекты химиотерапии могут быть разными в зависимости от применяемых препаратов. Пациентам рекомендуется поговорить со своими врачами о краткосрочных и долгосрочных побочных эффектах до начала лечения.
Из-за воздействия на здоровые клетки крови в костном мозге химиотерапия, используемая для лечения ОМЛ, на короткое время снижает способность организма бороться с инфекцией, и могут наблюдаться повышенные кровоподтеки, кровотечение и усталость.Люди с ОМЛ часто получают антибиотики для профилактики и лечения инфекций и нуждаются в переливании эритроцитов и тромбоцитов на протяжении химиотерапии. Химиотерапия также может повлиять на фертильность пациента или способность иметь ребенка в будущем. Пациентам, которых это беспокоит, рекомендуется проконсультироваться со специалистом по репродуктивной функции до начала лечения.
Таргетная терапия
Таргетная терапия — это лечение, направленное на специфические гены лейкемии, белки или тканевую среду, которая способствует росту и выживанию лейкемии.Этот тип лечения блокирует рост и распространение лейкозных клеток, ограничивая повреждение здоровых клеток.
Недавние исследования показывают, что не все виды рака имеют одинаковые цели. Чтобы найти наиболее эффективное лечение, ваш врач может провести тесты, чтобы определить гены, белки и другие факторы в вашей опухоли. Это помогает врачам лучше подбирать каждому пациенту наиболее эффективное лечение, когда это возможно. Кроме того, в настоящее время проводится множество исследований, чтобы узнать больше о конкретных молекулярных мишенях и новых методах лечения, направленных на них.Узнайте больше об основах целевого лечения.
В зависимости от мутаций генов, обнаруженных в лейкозных клетках, при ОМЛ могут использоваться следующие целевые методы лечения:
Энасидениб (IDHIFA) для людей с рецидивом или рефрактерным ОМЛ с мутацией IDh3 .
Гилтеритиниб (Xospata) для людей с рецидивом или рефрактерным ОМЛ с мутацией гена FLT3 .
Ивосидениб (Тибсово) для людей с рецидивирующим или рефрактерным ОМЛ с мутацией гена IDh2.
Мидостаурин (Rydapt) для людей с ОМЛ с мутацией гена FLT3 . Примерно от 25% до 30% людей с ОМЛ имеют ОМЛ с мутацией гена FLT3 .
Поговорите со своим врачом о возможных побочных эффектах конкретного лекарства и о том, как с ними бороться
Лечение острого промиелоцитарного лейкоза (ОПЛ)
Лечение подтипа APL для AML сильно отличается. Этот подтип очень чувствителен к действию полностью транс-ретиноевой кислоты (ATRA).ATRA — это препарат, похожий на витамин А, который вводится внутрь. Люди с подтипом APL, которые получают комбинацию ATRA и триоксида мышьяка (Trisenox), с большой вероятностью будут иметь CR. Реже могут использоваться схемы, содержащие химиотерапию (см. Выше) с использованием идарубицина, даунорубицина или цитарабина. Триоксид мышьяка можно использовать только во время индукционной терапии или в сочетании с ATRA во время терапии после ремиссии или если APL возвращается после лечения.
Кровотечение от легкой до тяжелой степени — частый симптом АПЛ.Пациентам с этим подтипом часто требуется много переливаний тромбоцитов и крови во время начального лечения. По сравнению с другими подтипами AML, где поддерживающая терапия не используется, некоторым пациентам с APL может быть полезно применение ATRA в сочетании с пероральной химиотерапией в низких дозах в течение 1-2 лет после первоначального лечения.
Лучевая терапия
Лучевая терапия — это использование высокоэнергетических рентгеновских лучей или других частиц для уничтожения раковых клеток. Врач, специализирующийся на лучевой терапии для лечения рака, называется онкологом-радиологом.Самый распространенный вид лучевой терапии называется дистанционной лучевой терапией, которая представляет собой облучение от аппарата вне тела. Схема или расписание лучевой терапии обычно состоит из определенного количества процедур, проводимых в течение определенного периода времени. Поскольку ОМЛ обнаруживается в крови, лучевая терапия обычно используется только тогда, когда лейкозные клетки распространились на мозг или для уменьшения миелоидной саркомы.
Побочные эффекты лучевой терапии могут включать усталость, легкие кожные реакции, расстройство желудка и жидкий стул.Большинство побочных эффектов проходят вскоре после окончания лечения. Узнайте больше об основах лучевой терапии.
Помощь при симптомах и побочных эффектах
Лейкоз и его лечение часто вызывают побочные эффекты. Помимо лечения, предназначенного для замедления, остановки или устранения заболевания, важной частью ухода является облегчение симптомов и побочных эффектов лечения. Этот подход называется паллиативным или поддерживающим уходом и включает в себя поддержку пациента с его или ее физическими, эмоциональными и социальными потребностями.
Паллиативная помощь — это любое лечение, направленное на уменьшение симптомов, улучшение качества жизни и поддержку пациентов и их семей. Любой человек, независимо от возраста, типа и стадии рака, может получить паллиативную помощь. Лучше всего это работает, когда паллиативную помощь начинают как можно раньше в процессе лечения рака. Люди часто получают лечение от лейкемии одновременно с лечением, чтобы ослабить побочные эффекты. Фактически, пациенты, которые получают оба препарата одновременно, часто имеют менее серьезные симптомы, лучшее качество жизни и сообщают, что более удовлетворены лечением.
Паллиативное лечение широко варьируется и часто включает прием лекарств, изменение режима питания, техники релаксации, эмоциональную поддержку и другие методы лечения. Вы также можете получить паллиативное лечение, подобное тому, которое предназначено для устранения лейкемии, например, химиотерапию или лучевую терапию. Поговорите со своим врачом о целях каждого лечения в плане лечения.
Перед началом лечения поговорите со своим лечащим врачом о возможных побочных эффектах вашего конкретного плана лечения и вариантах паллиативной помощи.Во время и после лечения обязательно сообщите своему врачу или другому члену медицинской бригады, если у вас возникла проблема, чтобы ее можно было решить как можно быстрее. Узнайте больше о паллиативной помощи.
Огнеупор AML
Если лейкоз все еще присутствует после начального лечения, заболевание называется рефрактерным ОМЛ. Если это произойдет, рекомендуется поговорить с врачами, имеющими опыт лечения. У врачей могут быть разные мнения о лучшем стандартном плане лечения.Кроме того, возможны клинические испытания. Узнайте больше о том, как получить второе мнение перед началом лечения, чтобы вам было комфортно с выбранным планом лечения.
Ваш план лечения может включать новые препараты, проходящие клинические испытания. Также следует рассмотреть возможность трансплантации стволовых клеток ALLO. Паллиативная помощь также будет иметь важное значение для облегчения симптомов и побочных эффектов.
Для большинства пациентов диагноз «рефрактерный лейкоз» является очень тяжелым и порой трудным.Пациентам и их семьям рекомендуется поговорить о своих чувствах с врачами, медсестрами, социальными работниками или другими членами медицинской бригады. Также может быть полезно поговорить с другими пациентами, в том числе через группу поддержки.
Ремиссия и вероятность рецидива
Ремиссия — это когда лейкоз не может быть обнаружен в организме, отсутствуют симптомы и показатели крови пациента в норме. Это также может называться «отсутствие признаков болезни» или NED.
Ремиссия может быть временной или постоянной. Эта неопределенность заставляет многих беспокоиться о том, что рак вернется. Хотя многие ремиссии носят постоянный характер, важно обсудить с врачом возможность возвращения лейкемии. Понимание риска рецидива и вариантов лечения может помочь вам почувствовать себя более подготовленным, если болезнь действительно вернется. Узнайте больше о том, как справиться со страхом повторения.
Если лейкоз вернулся после первоначального лечения, это называется рецидивирующим или рецидивирующим лейкозом.Когда это произойдет, снова начнется новый цикл тестирования, чтобы узнать как можно больше о повторении. После того, как это обследование будет сделано, вы и ваш врач обсудите варианты лечения. Часто план лечения включает лечение, описанное выше, такое как химиотерапия, трансплантация стволовых клеток, таргетная терапия и лучевая терапия, но они могут использоваться в другой комбинации или проводиться с другим темпом. Ваш врач может предложить клинические испытания, в которых изучаются новые способы лечения этого типа рецидивирующего лейкоза.Какой бы план лечения вы ни выбрали, паллиативная помощь будет иметь важное значение для облегчения симптомов и побочных эффектов.
Лечение рецидивирующего ОМЛ часто зависит от продолжительности начальной ремиссии. Если ОМЛ возвращается после длительной ремиссии, первоначальное лечение может снова подействовать. Если ремиссия была непродолжительной, используются другие препараты, часто в рамках клинических испытаний. Трансплантация стволовых клеток ALLO может быть лучшим вариантом для пациентов, у которых лейкемия вернулась после первоначального лечения.Однако многие лекарства и другие подходы изучаются в ходе клинических испытаний, и они могут предоставить другие варианты лечения.
Люди с рецидивирующей лейкемией часто испытывают такие эмоции, как неверие или страх. Пациентам рекомендуется поговорить со своим лечащим врачом об этих чувствах и спросить о службах поддержки, которые помогут им справиться. Узнайте больше о том, как бороться с рецидивом рака.
Если лечение не помогает
Излечиться от лейкемии не всегда возможно.Если лейкоз невозможно вылечить или контролировать, болезнь можно назвать запущенной или терминальной.
Этот диагноз вызывает стресс, и многим людям трудно обсуждать запущенный лейкоз, потому что он неизлечим. Однако важно вести открытые и честные беседы со своим врачом и медицинским персоналом, чтобы выразить свои чувства, предпочтения и опасения. Медицинская бригада всегда готова помочь, и многие члены команды обладают особыми навыками, опытом и знаниями, чтобы поддержать пациентов и их семьи.Чрезвычайно важно убедиться, что человеку физически комфортно и он не испытывает боли.
Пациенты с поздней стадией лейкемии, у которых нет более эффективных вариантов лечения, могут пожелать рассмотреть вариант паллиативной помощи, называемый хосписной помощью. Уход в хосписе призван обеспечить максимально возможное качество жизни людям, находящимся на грани конца жизни. Вам и вашей семье рекомендуется обсудить с медицинским персоналом варианты ухода в хосписе, которые включают уход на дому, специальный центр хосписа или другие медицинские учреждения.Уход за больными и специальное оборудование могут сделать пребывание дома приемлемым вариантом для многих семей. Узнайте больше о расширенном планировании лечения рака.
После смерти любимого человека многим людям нужна поддержка, чтобы помочь им пережить утрату. Узнайте больше о горе и утрате.
Следующий раздел в этом руководстве — О клинических испытаниях. Он предлагает больше информации об исследованиях, направленных на поиск лучших способов лечения больных раком. Вы можете использовать меню, чтобы выбрать другой раздел для чтения в этом руководстве.
.




 Пересаживаются либо собственные клетки, либо донора. Обычно донорами становятся близкие родственники.
Пересаживаются либо собственные клетки, либо донора. Обычно донорами становятся близкие родственники.