Анестезия
Даже самый осведомленный пациент волнуется и задается подобным вопросом: а не будет ли мне больно во время и сразу после операции, когда «отойдет» наркоз? Ответ в этом случае может звучать так: благодаря достижениям анестезиологии (раздел медицинской науки, изучающий различные виды обезболивания и наркоза), любая, даже самая сложная и обширная операция пройдет для пациента безболезненно, безопасно и комфортно.
АНЕСТЕЗИЯ — состояние, при котором на фоне потери или сохранения сознания частично либо полностью утрачиваются ощущения, и поэтому отсутствует боль. В общеупотребительном смысле анестезией называют тот или иной способ избавления пациента от боли в процессе хирургических операций.
Целью анестезиологического обеспечения хирургических вмешательств является адекватная защита организма от операционного стресса.
Какие виды обезболивания существуют в современной медицине?
Обезболивание или анестезия может быть общей и местной.
Местная анестезия. Она заключается во введении с помощью шприца в зону выполняемой операции или в область периферических нервов, контролирующих болевую чувствительность зоны операции, специального вещества, местного анестетика, которое на время выключает болевую чувствительность. Местная анестезия бывает инфильтрационной (введение анестетика непосредственно в зону разреза и операционных манипуляций), проводниковой (блокада периферических нервов и сплетений, эпидуральная и субарахноидальная анестезия (на уровне спинного мозга) -введение анестетика в область крупных нервов, которые обеспечивают болевую чувствительность в зоне операции, однако сами находятся вне этой зоны). Во время операции под местной анестезией пациент находится в сознании.
Общая анестезия или наркоз заключается во временном выключении центральных зон болевой чувствительности и передачи болевых импульсов в головном или спинном мозге.
Наркоз бывает внутривенный и интубационный.
При внутривенном наркозе в вену пациента вводится препарат, который вызывает выключение центров болевой чувствительности головного мозга и одновременно выключает сознание пациента, сохраняя, как правило, самостоятельное дыхание.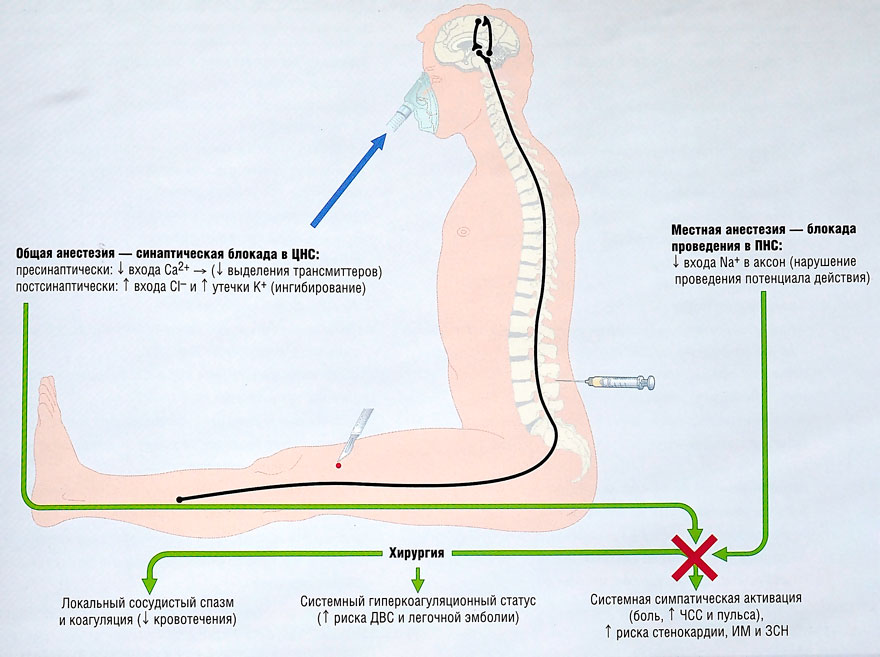
Интубационный наркоз заключается в предварительном временном выключении на уровне головного мозга центральной болевой чувствительности и сознания пациента, временной парализации мускулатуры с последующей интубацией (введением в трахею дыхательной трубки) и осуществлением искусственной вентиляции легких (искусственное дыхание) с помощью специальной дыхательной аппаратуры на все время операции. Такой вид наркоза применяется при обширных операциях где требуется, чтобы мышцы пациента были расслаблены и непроизвольные или произвольные движения не мешали бы хирургу и были бы полностью исключены.
Особое место среди методов общего обезболивания занимает спинальная (перидуральная) анестезия , которая заключается во введении в спинномозговой канал местных анестетиков различной продолжительности действия, что приводит к временному выключению болевой и тактильной чувствительности, а также двигательной функции ниже места введения. Спинальная анестезия, как правило, дополняется так называемой внутривенной седатацией (медикаментозный сон) и пациент во время операции спит.
Комбинированная анестезия — это широкое понятие, подразумевающее последовательное или одновременное использование различных видов анестезии (инголяционный наркоз с местной анестезией), что позволяет усиливать обезболивание.
Рекомендации по подготовке к анестезии
- Ограничение на прием пищи и напитков. Запрещается есть или пить что-либо за определенный период времени перед анестезией ( в среднем 8 часов).
- Ограничения приема лекарств. Если пациент принимает какие-либо лекарственные средства на регулярной основе( при диабете или сердечных заболеваниях), выясняется у анестезиолога, можно ли принимать эти препараты в день накануне и в день выполнения процедуры. Некоторые лекарственные средства могут взаимодействовать с анестетиками и другими лекарственными препаратами, применяемыми для анестезии.
- Применение некоторых методов психического расслабления (фокусировка на оптимистические и позитивные мысли, расслабление и ослабление напряжение путем концентрации на приятном опыте или успокаивающем месте, медитация).

Непосредственно перед операцией пациенту проводится премедикация — комплексная медикаментозная подготовка к анестезии (на ночь дают снотворное, за 40 мин до операции наркотические анальгетики) .
Цели премедикации: устранить чувство тревоги, страха и волнения; усилить эффективность предстоящей анестезии; предупредить нежелательные побочные явления наркоза.
Каковы особенности выхода пациента из различных видов анестезии и ближайшего послеоперационного периода?
Очень часто пациенты интересуются, что будет с ними, и как они себя будут чувствовать, когда действие анестезии пройдет? Конечно же, это зависит и от вида применявшегося обезболивания, и от вида и объема операции, а также от общего состояния и индивидуальных особенностей болевой чувствительности пациента. После прекращения действия местной анестезии, пациенты, как правило, испытывают незначительную боль в зоне операционной раны (место операционной травмы не может не болеть). Для снятия этих болей обычно достаточно принять обезболивающее.
После внутривенного и интубационного наркоза пациенты чувствуют себя как после хорошего и глубокого сна, иногда они помнят причудливые сновидения, изредка испытывают головную боль, отмечают тошноту, в единичных случаях рвоту. После интубационного наркоза ощущается першение и чувство дискомфорта в горле, что связано с нахождением там во время операции дыхательной трубки. В первые часы после операции все пациенты находятся под пристальным наблюдением медицинского персонала анестезиологической службы (врач анестезиолог, медсестра-анестезист). Только когда пациент полностью приходит в сознание, он переводится в обычную палату.
ПОМНИТЕ, ЧТО КВАЛИФИЦИРОВАННОЕ АНЕСТЕЗИОЛОГИЧЕСКОЕ ПОСОБИЕ И ПОЛНОЦЕННАЯ ПОСЛЕОПЕРАЦИОННАЯ РЕАБИЛИТАЦИЯ ЯВЛЯЮТСЯ ВАЖНЕЙШИМИ КОМПОНЕНТАМИ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ!
Виды наркоза – спинальная и эпидуральная анестезия, эндотрахеальный и местный наркоз
Виды наркоза – общий, внутривенный и эпидуральный
Наркоз – это обезболивание, которое дает возможность врачу оказать хирургический вид медицинской помощи.
Ингаляционный наркоз
Это наиболее часто применяемый вид наркоза, который отличается простотой выполнения, относительно легкой управляемостью и кратковременностью действия, что важно для проведения небольших оперативных вмешательств. Ингаляционный наркоз – это введение наркотических средств посредством маски, которая обеспечивает их поступление в органы дыхательной системы. Чаще всего для проведения этого вида наркоза используют Наркотан, закись азота, Трилен, Фторотан и Этран. Существует определенная проблема – для достижения нужного результата необходимо, чтобы действие наркоза было глубоким, а это чревато серьезными осложнениями. Поэтому чаще всего этот вид наркоза используется в детской хирургии. Дети под наркозом, введенным путем ингаляции, чувствуют себя отлично, у них не наблюдается нарушений дыхательной функции, осложнения отмечаются крайне редко.
Внутривенный наркоз
Этот вид обезболивания относится к неингаляционным видам наркоза, которые характеризуются продолжительным действием и большей глубиной воздействия по сравнению с ингаляционным наркозом. Внутривенный наркоз может проводиться с использованием следующих препаратов:
- Тиопентал, Рекофол, Оксибутират и Пропофол – классическое обезболивание
- Фентатил с димедролом – нейролептаналгезия, которая может проводиться на спонтанном дыхании или сочетаться с искусственной вентиляцией легких
- Сибазон с Фентатилом – атаралгезия, которая обеспечивает поверхностный, щадящий наркоз и может осуществляться с другими видами обезболиваниями.
Такой вид наркоза используется для удаления абсцессов и флегмон, которые протекают с осложнениями, возможно и лечение доброкачественных опухолей небольших размеров, если их удаление под общим наркозом провести нет возможности.
Местный наркоз
Лечение под наркозом – это единственная возможность оказания хирургической помощи пациенту или проведения сложных манипуляций.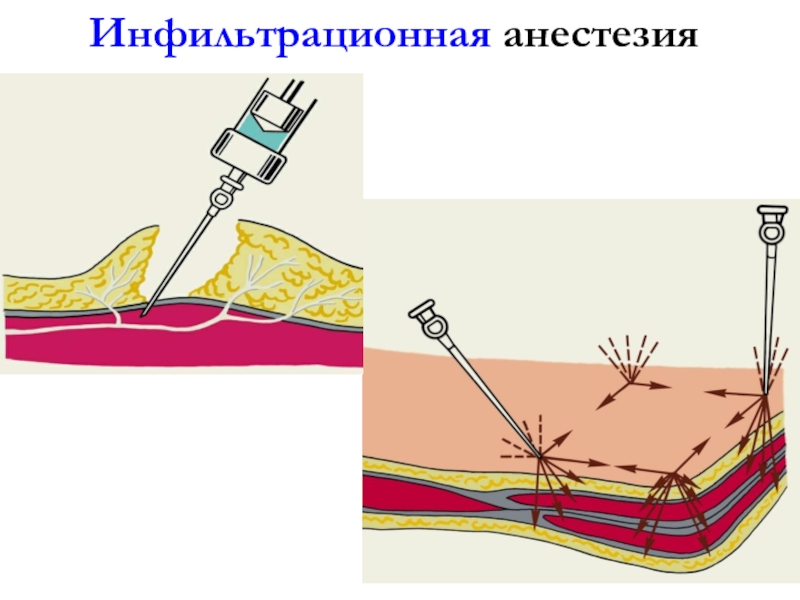 Нередко врач проводит обезболивание конкретной области, что обеспечивается обкалыванием ее раствором анестетика и называется местным наркозом. Используется такое обезболивание при вскрытии гнойников, лечении зубов, иссечении грыжи. Местный наркоз – это введение анестетика в кожу и другие анатомические структуры того места, где предполагается проведение хирургического вмешательства.
Нередко врач проводит обезболивание конкретной области, что обеспечивается обкалыванием ее раствором анестетика и называется местным наркозом. Используется такое обезболивание при вскрытии гнойников, лечении зубов, иссечении грыжи. Местный наркоз – это введение анестетика в кожу и другие анатомические структуры того места, где предполагается проведение хирургического вмешательства.
Инъекции анестетика поверхностные, только в исключительных случаях врач может провести более глубокое введение препарата. Местный наркоз выполняется путем введения препарата через очень тонкую иглу, поэтому собственно процедура обезболивания является малоболезненной. Нередко введение анестетика комбинируется с седацией – в организм пациента вводят успокоительные средства, которые нормализуют психологическое состояние человека, уменьшая чувство тревоги и беспокойства.
Несмотря на то что местная анестезия применяется в медицине очень широко, последствия наркоза могут быть достаточно серьезными. Например, местные анестетики могут оказывать негативное воздействие на сердце, головной мозг, что приводит к нарушениям сердечного ритма, судорогам и потере сознания. Одновременно с этим врачи утверждают, что местная анестезия по сравнению с общим наркозом более безопасна для здоровья пациента.
Например, местные анестетики могут оказывать негативное воздействие на сердце, головной мозг, что приводит к нарушениям сердечного ритма, судорогам и потере сознания. Одновременно с этим врачи утверждают, что местная анестезия по сравнению с общим наркозом более безопасна для здоровья пациента.
Эндотрахеальный наркоз
Один из наиболее часто применяемых методов анестезии при выполнении сложных хирургических вмешательств – эндотрахеальный наркоз, который подразумевает погружение организма в состояние глубокого наркотического (медикаментозного) сна. Одновременно с этим полностью расслабляется мускулатура, у пациента отсутствует самостоятельное дыхание. Чтобы достичь нужно состояния, врачи проводят пациенту комплекс мероприятий:
- Интубация трахеи – введение в просвет трахеи интубационной трубки, которая нужна для обеспечения искусственной вентиляции легких.
- Внутривенное введение наркотических анестетиков, седативных препаратов и транквилизаторов.

- Введение миорелаксантов – они блокируют нервно-мышечную передачу.
- Искусственная вентиляция легких.
Качество наркоза эндотрахеального вида зависит не только от опыта анестезиолога, но и от того, насколько правильно ведется контроль за состоянием больного. Обязательно нужно проводить мониторинг артериального давления, пульса, сатурации кислорода.
Спинальная и эпидуральная анестезия
Использование наркоза при кесаревом сечении – необходимая процедура. Правильно проведенная анестезия помогает активно участвовать в рождении ребенка и уменьшает риск возникновения осложнений. Кроме этого, во время операции по поводу родоразрешения не представляется возможным использование интубации трахеи.
Эпидуральный наркоз имеет ряд преимуществ:
- сознание пациента во время операции полностью сохраняется
- сердечно-сосудистая система работает стабильно
- частично сохраняется двигательная активность
- отсутствуют рефлекторные реакции на раздражение верхних дыхательных путей.

Существует и спинальный наркоз, который обеспечивает наступление эффекта максимум через 5 минут после введения препаратов, то есть представляется возможность срочно приступить к операции. Такой вид обезболивания обладает четкими преимуществами:
- в техническом плане исполнение более простое и менее опасное
- системная токсичность полностью отсутствует
- ранняя активизация женщины после проведения операции
- есть возможность раннего грудного вскармливания
- медикаментозная депрессия новорожденных отсутствует
Кстати, цена хорошего наркоза складывается из многих составляющих, что касается спинальной анестезии, то здесь расходы пациентки сокращаются.
Любая операция под общим наркозом – это стресс для организма, поэтому проводить все манипуляции по поводу введения пациента в медикаментозный сон должен специалист с опытом. Только грамотная работа анестезии может стать гарантией отсутствия последствий.
Всю информацию о том, как проводится наркоз, сколько отходят от наркоза и что опасного в нем, можно получить на нашем сайте Добробут.ком.
Связанные услуги:
Хирургические операции
Консультация семейного врача
Как они работают и стоит ли их бояться — Wonderzine
Правда ли, что можно проснуться во время наркоза или не проснуться после?
Проснуться во время операции теоретически можно, если неправильно рассчитана дозировка, неверно подобран анестетик или сам организм чрезмерно быстро перерабатывает введённые препараты. Но на практике такое встречается крайне редко. Обычно врач хорошо отслеживает ситуацию и знает, когда необходима «добавка» препарата, чтобы сон пациента оставался спокойным.
Риск не проснуться после проведённой под наркозом операции тоже существует, но эксперты обращают внимание, что вероятность летального исхода высока только в экстренной и нейрохирургии. Правда, и в этих ситуациях смерть чаще наступает не из-за наркоза, а по причине тяжёлого состояния — острой травмы или опасной для жизни болезни. В случае плановых операций вероятность не выжить по вине анестезии близка к нулю. В целом, если соблюдается техника и обеспечен необходимый контроль, наркоз не представляет угрозы для здоровья и тем более жизни.
В случае плановых операций вероятность не выжить по вине анестезии близка к нулю. В целом, если соблюдается техника и обеспечен необходимый контроль, наркоз не представляет угрозы для здоровья и тем более жизни.
Что такое седация
и зачем она нужна
Седация — это внутривенное введение ненаркотических снотворных препаратов, вызывающих поверхностный сон. Её применяют при разных видах эндоскопии, при колоноскопии, но чаще всего в кабинете стоматолога. Когда человек дремлет, с ним возможен лёгкий контакт: жизненно важные рефлексы и функции организма сохраняются и пациент реагирует на просьбы врача, например повернуть голову или «прикусить бумажку». Седация сопровождается местной анестезией, чтобы обезболить саму зону работы.
По словам анестезиолога Юрия Тимонина, пропофол не вызывает побочных эффектов, а само вещество обладает кратковременным действием и быстро выводится из организма. Большой плюс седации в том, что она позволяет увеличить время лечения до 3,5–4 часов, причём без стресса для пациента, с лёгким пробуждением и отсутствием неприятных последствий после него. Врачи советуют этот метод при артериальной гипертензии и стенокардии, а также тем, кто боится стоматологов до потери сознания.
Врачи советуют этот метод при артериальной гипертензии и стенокардии, а также тем, кто боится стоматологов до потери сознания.
Безопасна ли стоматологическая анестезия во время беременности?
Имплантолог Михаил Попов подчёркивает, что местное обезболивание не только не угрожает здоровью плода, но и рекомендуется при лечении зубов, особенно во втором и начале третьего триместра беременности. Анестетик всасывается в кровь в ничтожных количествах и не проникает через плаценту, поэтому на ход беременности и состояние плода не повлияет. Юрий Тимонин добавляет, что местная анестезия позволяет на 1–1,5 часа «отключить» достаточно большой участок челюсти, связанный с блокированным нервом. Причём вреда от неё всегда меньше, чем от источника инфекции во рту.
Женщинам стоит предупреждать зубного о беременности перед началом лечения: эта информация позволит сделать выбор в пользу препаратов без адреналина, которые лучше всего подходят для будущих мам. Отложить решение несрочных стоматологических проблем стоит на 35–40 неделях беременности — но в случае необходимости срочного лечения, например при воспалительных процессах и гнойниках, местную анестезию делают в течение всего срока беременности. Что касается седации, этот способ противопоказан беременным женщинам: воздействие препаратов для неё на плод до конца не изучено.
Что касается седации, этот способ противопоказан беременным женщинам: воздействие препаратов для неё на плод до конца не изучено.
Чем отличается наркоз от анестезии? Популярно о методах обезболивания
Пациенты часто задают не совсем корректный вопрос: «Доктор, наркоз будет общий или местный?» Так что же такое наркоз? Существует чёткое определение — это искусственно вызываемый сон с потерей сознания и болевой чувствительности. Наркозу эквивалентны понятия общая анестезия и общее обезболивание. Все они отображают единую суть — сон, вызванный введением медикаментов. Таким образом, формулировка «местный наркоз» становится ошибочной. В этом случае будет верно определение регионарная анестезия, которая в зависимости от способа введения анестезирующего препарата подразделяется на несколько видов: местная инфильтрационная, проводниковая, внутрикостная и др.Общая анестезия может проводиться в условиях сохранённого спонтанного дыхания, когда пациент в состоянии медикаментозного сна дышит самостоятельно, и в условиях искусственной вентиляции лёгких, когда за больного дышит аппарат. Оба вида общего обезболивания имеют свои чёткие показания и преследуют определённые цели.
Оба вида общего обезболивания имеют свои чёткие показания и преследуют определённые цели.
Наркоз с сохранённым дыханием популярен при проведении операций малой и отчасти средней травматичности (например, вправление вывихов, грыжесечение, аппендэктомия, вскрытие гнойников, удаление доброкачественных поверхностно расположенных образований и многое другое), когда хирургическое вмешательство не требует введения больших доз препаратов, тотального мышечного расслабления и при этом отсутствуют противопоказания со стороны больного к данному виду анестезии. Последняя может быть выполнена с использованием только ингаляционных препаратов, которые пациент вдыхает через маску (масочный наркоз), с применением только внутривенных анестетиков (тотальная внутривенная анестезия) и их сочетания (комбинированный наркоз).
Часть операций средней травматичности и практически все операции высокой травматичности (например, удаление матки, резекция желудка, реконструктивные операции на кишечнике) требуют обеспечения более глубокой анальгезии, анестезии, более сильной нейровегетативной защиты больного и полного мышечного расслабления. В этих случаях пациенту после введения анестезирующих средств, когда уже наступил сон, в трахею вводится специальная трубка, через которую аппарат будет осуществлять искусственное дыхание. Данный вид анестезии называется эндотрахеальным наркозом.
В этих случаях пациенту после введения анестезирующих средств, когда уже наступил сон, в трахею вводится специальная трубка, через которую аппарат будет осуществлять искусственное дыхание. Данный вид анестезии называется эндотрахеальным наркозом.
В ряде ситуаций хирургическое вмешательство может быть выполнено в условиях регионарного обезболивания, чаще с сохранённым сознанием больного, когда медикаментозно блокируется болевая чувствительность на ограниченном участке тела. Для этих целей используются следующие виды анестезии:
- инфильтрационная, которая заключается в послойном, постепенном инфильтрировании тканей раствором местного анестетика. В данном случае манипуляция выполняется непосредственно хирургом и не требует участия анестезиолога.
- проводниковая, при которой анестетик вводится в область крупных нервных стволов, сплетений, корешков спинного мозга. Это позволяет устранить болевую чувствительность в области, соответствующей зоне иннервации блокируемого нервного ствола или сплетения.
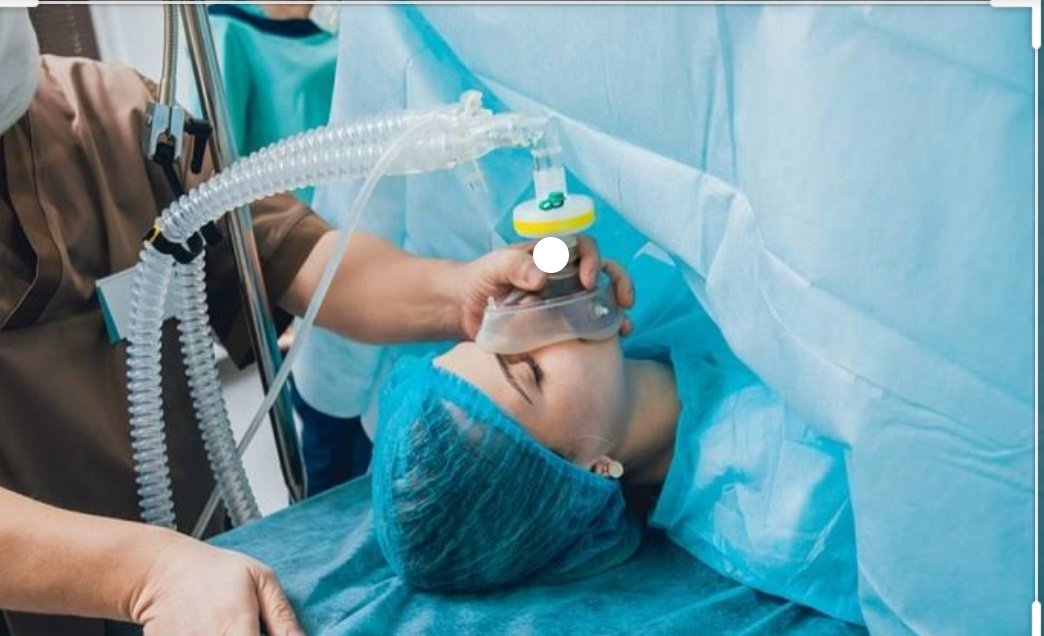
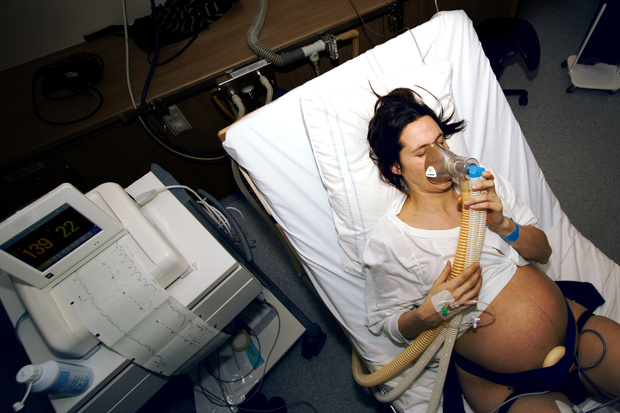
 Это обезболивание проводит анестезиолог. Проводниковая анестезия широко применяется при операциях на конечностях, а также имеет место быть при некоторых оперативных вмешательствах в области гинекологии, урологии и проктологии.
Это обезболивание проводит анестезиолог. Проводниковая анестезия широко применяется при операциях на конечностях, а также имеет место быть при некоторых оперативных вмешательствах в области гинекологии, урологии и проктологии.
Пациент вправе знать реальный риск оперативного вмешательства, тактику анестезиологического обеспечения (например, необходимость проведения искусственной вентиляции лёгких, возможный переход с масочного наркоза на эндотрахеальный), преимущества общего обезболивания, если оно предлагается, или регионарного в конкретной ситуации.
5 фактов о наркозе, которые нужно знать до операции
Фото: пресс-служба «Клиника Нуриевых»
Решиться на хирургическую операцию всегда непросто. Добавляет беспокойства наркоз, о котором до сих пор много устаревших представлений. Что такое современная анестезия, читайте в материале Клиники Нуриевых, где проводят операции по гинекологической, урологической и интимной хирургии.
1. «Местного наркоза» не бывает
Сначала разберемся с терминами. Основное понятие для хирургов и анестезиологов – «анестезия», то есть потеря чувствительности. Местная анестезия, это когда врачи «выключают» чувствительность на ограниченных участках тела (например, при лечении зуба). Общая анестезия дает медикаментозный сон и полную потерю чувствительности. Общую анестезию и называют словом «наркоз». От анестезии нужно отличать аналгезию – уменьшение болевой чувствительности. Во время операции анестезия сочетается с аналгезией. За каждую задачу отвечают разные группы препаратов.
2. После наркоза можно проснуться сразу и в ясном сознании
Принято думать, что долгое и тяжелое пробуждение – это обязательное последствие общей анестезии. Многих пациентов пугает, что они перестанут контролировать свои действия при выходе из наркоза. Эти некомфортные состояния возникают, когда для анестезии используют такие общие анестетики, как кетамин, тиопентал натрия, закись азота и другие препараты, дающие побочные эффекты на центральную нервную систему. Однако современная анестезиология знает препараты с более щадящим воздействием на организм.
Анестезиологи Клиники Нуриевых используют для небольших операций диприван (коммерческое наименование – пропофол). Этот препарат погружает в сон, очень близкий к естественному. При более длительных операциях общая анестезия проводится ингаляционным анестетиком – севофлураном. При прекращении подачи ингаляции этого газового анестетика пациенты пробуждаются в ясном сознании уже через 10 минут. Конечно, за руль лучше не садиться, но самостоятельно ходить и нормально общаться – можно.
Фото: пресс-служба «Клиника Нуриевых»
3. Во время операции комбинируют небольшие дозы обезболивающих
Одна из причин тяжелого пробуждения от наркоза – использование наркотических обезболивающих в значительных дозах. Современные медицинские технологии помогают обойтись и без этого. Анестезиолог во время операции чередует малые дозы нескольких препаратов, которые воздействуют на разные болевые рецепторы. Организму так гораздо легче. Комбинация обезболивающих препаратов подавляет все возможные рецепторы болевых импульсов. Если один препарат действует на ваш организм недостаточно, значит сработает другой.
4. Парацетамол – эффективный ненаркотический анальгетик
Эффективным и безопасным препаратом для обезболивания является самый обычный парацетамол, который используется для внутривенного введения. Это ненаркотический анальгетик. Устраняя боль, парацетамол не угнетает сознание.
5. Анестезиолог рядом с вами всю операцию
Анестезиолог находится рядом с пациентом на протяжении всей операции, вплоть до пробуждения. Пока хирурги проводят лечение, анестезиолог стоит на страже всего вашего организма. Если вы опасаетесь наркоза, то лучший способ подготовиться к операции, это заранее познакомиться с анестезиологом и проговорить все ваши сомнения. Врачи Клиники Нуриевых всегда готовы к общению с пациентами.
Партнерский материал
Чем отличается местный наркоз от общего
Обезболивание незаменимо при многих видах хирургического вмешательства. В одном случае оно избавляет от чувствительности только на участке тела, в другом – полностью приводит человека в бессознательное состояние. Рассмотрим подробней оба метода и выясним, чем отличается местный наркоз от общего.
Определение
Если выражаться по-научному, термин «наркоз» употребляется только в одном значении – когда имеется в виду именно общее обезболивание с временным отключением сознания. А если речь идет о подавлении болевых ощущений только на каком-то участке тела с сохранением при этом сознания, используется понятие «местная анестезия». Однако обычному, далекому от медицины обывателю будет простительно называть наркозом и то и другое воздействие.
к содержанию ↑Сравнение
А теперь углубимся в детали и рассмотрим отличие местного наркоза от общего более подробно.
Характер воздействия
Как было сказано выше, общий наркоз, угнетая нервную систему, приводит к выключению сознания. Медикаментозный сон, в который впадает пациент, не только становится спасением от боли, но и подавляет или существенно снижает нежелательные реакции организма на операционное вмешательство. Помимо этого, с помощью него достигается полное расслабление мышц, что важно для нормальной работы хирургов.
Местная анестезия позволяет человеку все так же воспринимать информацию об окружающей среде, и только на ограниченном участке тела путем применения анестезирующего вещества блокируется чувствительность нервных окончаний, что позволяет провести нужную операцию. Примером может стать введение обезболивающих препаратов при лечении зубов.
Необходимость в проведении
Местная анестезия используется для проведения несложных хирургических операций. К примеру, если есть задача избавиться от доброкачественной опухоли, хирург обкалывает нужный участок анестетиком, а затем производит необходимые действия по удалению образования.
Применение общего наркоза требуется при проведении крупных операций, во время тяжело проходящих родов и в других случаях. Кроме того, эта мера становится уместной, когда другие виды обезболивания противопоказаны или для их применения нет надлежащих условий.
Побочные эффекты
Говоря о том, в чем разница между местным наркозом и общим, стоит осветить и вопрос, касающийся степени опасности каждого из видов анестезии. Важным преимуществом местной «заморозки» считается отсутствие серьезных последствий. Доза препарата, как правило, не оказывает явного негативного влияния на весь организм. По истечении некоторого времени чувствительность на оперируемом участке восстанавливается, пациент не сталкивается с опасными осложнениями. В связи с этим при возможности выбора следует всегда отдавать предпочтение местной анестезии.
В то же время общий наркоз способен спровоцировать спутанность сознания, частичную амнезию, мышечные боли и прочие побочные эффекты. Иногда осложнения могут принимать вид самостоятельных заболеваний, связанных, к примеру, с воспалением легких. Тем не менее при удовлетворительном состоянии здоровья пациента общий наркоз проходит вполне успешно. Такие реакции организма, как тошнота, дрожь в теле, головокружение, являются вполне нормальными.
к содержанию ↑Выводы TheDifference.ru
| Общий наркоз | Местная анестезия |
| Сознание отключается | Сознание сохраняется |
| У пациента отсутствуют любые ощущения | Чувствительность блокируется только на конкретном участке тела |
| Применяется при проведении крупных операций | Применяется при несложных операциях |
| Может иметь серьезные осложнения | Отсутствие серьезных последствий |
Загадка людей, на которых не действует местная анестезия
- Крис Баранюк
- BBC Future
Автор фото, Thinkstock
Некоторые люди не реагируют на введение местной анестезии, и это означает, что им приходится переносить различные стоматологические и медицинские манипуляции без обезболивания. Обозреватель BBC Future попытался понять, почему так происходит.
У Лори Лемон есть необычная особенность, которой удивляются многие врачи. Однажды она обратилась в клинику Майо в Джексонвилле, штат Флорида, для удаления липомы — доброкачественной подкожной опухоли из жировых отложений, появившейся у нее на локте.
Для этой процедуры необходимо было обезболить участок вокруг опухоли, однако по какой-то необъяснимой причине сделать это оказалось невозможно.
«Какие бы препараты и способы их введения они не использовали, ни один из них не подействовал», — говорит она.
Анестезиолог клиники Стивен Кленденен это подтверждает. «Ее нервы были буквально залиты местным анестетиком, но это не помогло», — вспоминает он.
Возможно, врачей это и удивило, но только не Лемон. С проблемой резистентности к местным анестетикам она сталкивалась всю свою сознательную жизнь.
Первый случай произошел десятки лет назад на приеме у стоматолога, когда ей было около семи лет.
«Врачи начали выполнять все необходимые действия, а я, будучи очень смирным ребенком, просто подняла руку и сказала, что все чувствую», — говорит она.
Вторая инъекция местного анестетика также не возымела никакого эффекта. «В итоге я просто кричала и плакала без остановки», — вспоминает Лемон.
Кленденен, лично убедившийся в том, какими последствиями эта резистентность к анестетикам чревата для его пациентки, решил изучить этот вопрос поподробнее.
В медицинской литературе он нашел всего несколько упоминаний о странных случаях, когда пациенты заявляли о том, что местный анестетик на них не действует.
Оказалось, что никто понятия не имеет, что с этими пациентами не так. Никаких сведений о том, какие механизмы вызывают эту резистентность, ни о способах ее лечения, ему не встретилось.
Тем не менее новое генетическое исследование с участием Лемон и ее семьи может помочь нам разгадать эту загадку.
Автор фото, Thinkstock
Подпись к фото,Пациенты с резистентностью к местной анестезии могут выбрать общий наркоз, который представляет собой намного более сложную процедуру
Алан Хаким и его коллеги из больницы Университетского колледжа Лондона стали одними из первых ученых, поднявших этот вопрос.
Хаким оказывал помощь в управлении клиникой для людей с синдромом Элерса-Данлоса (СЭД). Это группа очень редких генетических заболеваний, характеризующихся дефектами соединительной ткани и сопровождающихся гипермобильностью суставов, появлением синяков и усталостью.
Хаким выяснил, что некоторые из этих пациентов жаловались на резистентность к местной анестезии. Обезболивание на них не действовало, и им приходилось терпеть боль.
«Нам стало очевидно, что вопрос об этом следует задавать каждому пациенту, поступающему в клинику», — вспоминает Хаким, в 2005 году выступивший в роли соавтора краткого отчета о результатах исследования.
Хаким написал об этой проблеме 11 лет назад, однако, по его словам, официальное медицинское исследование причин резистентности к местным анестетикам в тех случаях так и не было проведено.
Тем не менее появилось несколько теорий. Одна гипотеза гласит, что ткани у пациентов с СЭД немного отличаются от тканей здоровых людей, и это может влиять на всасывание анестетика.
Местное обезболивание достигается за счет блокирования натриевых каналов. Эти каналы обеспечивают прохождение положительно заряженных ионов натрия — а с ними и ощущения боли — к нервным клеткам.
Впрочем, механика этого процесса до конца не изучена. Если нам удастся выяснить все его детали, мы сможем понять, почему на некоторых пациентов определенные лекарства — например, артикаин, а не лидокаин — действуют лучше.
Автор фото, Science Photo Library
Подпись к фото,Врачи до сих пор пытаются понять, как различия в строении периферической нервной системы могут приводить к этим странным симптомам
Согласно одной из теорий, артикаин более эффективен потому, что лучше растворяется в жирах (липидах) и лучше проникает через мембраны нервов.
Кроме того, возможно, что нервные окончания у эти пациентов могут находиться чуть в стороне от места, где они в норме должны располагаться. Так, стоматологи иногда решают эту проблему, изменив место инъекции.
Иногда местный анестетик вводится в ткань подкожно (этот способ называют инфильтрацией), а иногда — непосредственно в нерв или рядом с ним (нервная блокада).
В последнем случае анестетик от места блокады распространяется по нервной системе, проникая непосредственно в нервные клетки.
Этот способ применяется в стоматологии в том случае, если зуб придется сверлить очень долго, так как могут быть затронуты другие нервы, и анестетику не нужно будет проникать через множество слоев ткани, чтобы достигнуть их.
Однако достоверные данные об этом практически отсутствуют. Авторы статей, описывающих причины резистентности пациентов с СЭД к местным анестетикам, не углубляются в подобные детали.
«Они не уточняют, какой именно способ оказался неэффективным — инфильтрация или нервная блокада», — отмечает Джоэл Уивер, стоматолог-анестезиолог из Университета штата Огайо.
Хаким говорит, что работа, проделанная им и его коллегами, помогла врачам и стоматологам понять, что резистентность к местной анестезии — это реальная проблема.
Тем не менее, многие все еще не слышали о ней и реагируют скептически, когда им впервые говорят, что такое явление существует.
Дженни Моррисон, медсестра, которая работает с СЭД-пациентами и сама страдает от этого синдрома, знает об этом не понаслышке.
«Анестезия действует всего несколько минут, и ее эффект очень быстро ослабевает, — говорит она. — На кого-то она не действует совсем, а на меня — примерно 10 минут».
Пациенты говорили ей, что их врач или стоматолог просто не верили, когда им говорили, что местная анестезия не действует.
Благотворительная организация Ehlers-Danlos UK опубликовала информацию, которую пациенты могут показать своему врачу, чтобы объяснить эту проблему с точки зрения современной медицины.
Моррисон считает, что это может помочь, однако отношение врачей к этой проблеме не изменится до тех пор, пока масштабное официальное исследование не подтвердит существование этого явления у достаточно большой выборки пациентов.
«Мне кажется, врачи не примут это до тех пор, пока не появятся достаточные доказательства», — говорит она.
Лори Лемон говорит, что тоже сталкивалась с подобным отношением. Помимо стоматолога и других более поздних процедур, она вспоминает и другие связанные с хирургией случаи, когда ей пришлось терпеть боль.
Она приводит пример катетеризации сердца, при которой длинная тонкая трубка вводится в сердце пациента через вены.
«Мне пришлось перенести катетеризацию сердца, хотя я чувствовала все, что со мной делали, — говорит она. — Такого никому не пожелаешь».
«Миссенс-мутация»
Но в случае Лемон есть еще кое-что удивительное: у нее никогда не диагностировали СЭД. Могут ли существовать другие причины ее резистентности к анестетикам?
Именно такой вопрос задал себе Стивен Кленденен, как только начал изучать ее медицинскую карту.
Его сын Нэйтан, работавший в медицинской школе Йельского университета, предположил, что во всем может быть виновата генетика.
Результатом их коллективного исследования стала новая работа, которая дает основания полагать, что резистентность к анестетикам намного более распространена, чем мы привыкли думать.
Они спросили у других членов семьи Лемон, сталкивались ли они с подобной проблемой. Оказалось, что у ее матери и сводной сестры по матери была резистентность к анестезии, хоть и не так ярко выраженная, а у отца — не было.
Следующим шагом стал анализ генома членов семьи. Когда Кленденен и его коллеги провели его, они обнаружили генетический дефект, связанный с одним из натриевых каналов, известным как «натрий 1.5».
Мутировавший ген, получивший название SCN5A, отвечает за выработку белка NaV1.5, который является основным компонентом этого канала.
Этот тип мутации называют «миссенс-мутацией», и это означает, что у людей с подобной генетической особенностью одна из аминокислот в этом белке заменяется другой, и это может повлиять на его функции.
Так, например, у людей с серповидно-клеточной анемией схожая мутация приводит к образованию дефектного гемоглобина — белка, отвечающего за перенос кислорода в крови.
«Мы изучили генетическую сторону явления и удивились: у ее матери был такой же генетический дефект», — рассказывает Кленденен.
То же самое обнаружилось и у ее сводной сестры по матери, но не у отца, который не жаловался на резистентность к анестезии.
Однако натриевые каналы 1.5 подробно изучались лишь в сердечной ткани, а не в периферических нервах, к которым применяют местную анестезию.
Автор фото, Thinkstock
Подпись к фото,Стоматологи могут использовать разные препараты или вводить анестетик в другую часть ткани, но это не всегда дает желаемый результат
Тем не менее химический тест сразу же показал, что натриевые каналы 1.5 присутствуют и в периферических нервах, а это значит, что в теории связанный с ними генетический дефект мог подавлять действие анестетика на соответствующие участки тела.
Пока неизвестно, какое именно влияние оказывает эта мутация, но можно предположить, что из-за нее натриевые каналы остаются открытыми, и, несмотря на применение местного анестетика, сигналы продолжают поступать в мозг.
Как правило, анестетик блокирует прохождение натрия по каналу, и нерв не передает болевой сигнал. Однако Кленденен признает, что детали этого механизма все еще остаются загадкой.
Кленденен говорит, что после того, как он представил свою работу на недавней конференции, с ним связались несколько врачей, у которых тоже были пациенты с необъяснимой на тот момент резистентностью к местной анестезии.
Один врач рассказал ему, как однажды провел пациенту не менее пяти процедур нервной блокады, но результата так и не получил.
Алан Хаким называет это исследование потрясающим. Он отмечает, что, определив генетические различия, которые могут оказывать влияние на ионные каналы в нервной системе, мы сможем усовершенствовать способы лечения пациентов, страдающих от резистентности к анестезии.
«Это может быть очень полезно для того, чтобы определить, какие медикаменты следует использовать, и насколько эффективными они будут», — говорит он.
Хаким подчеркивает, что размер выборки в текущем исследовании ограничивается всего одной семьей, и поэтому результат необходимо будет перепроверить.
Кленденен планирует привлечь к исследованию других пациентов, страдающих от резистентности к местным антибиотикам, чтобы проверить, есть ли у них эта генетическая особенность.
Он также хочет изучить влияние местного антибиотика на клетки с указанным генетическим дефектом.
Лемон очень хвалит его работу и клинику Майо. Она говорит, что уже просто боится говорить врачам о том, что во время хирургических манипуляций что-то может пойти не так, но старается относиться к этому с юмором.
«Я чувствую себя одним из людей Икс, — шутит она. — У меня тоже есть мутировавшие гены».
У тех, кому приходится терпеть инвазивные процедуры в кабинете врача без обезболивания или использовать общий наркоз только для того, чтобы полечить зубы, вскоре может появиться повод надеяться на перемены.
«Очень важно, чтобы эта проблема не замалчивалась, — говорит Кленденен. — Люди не верят этим пациентам, и это прискорбно. Даже некоторые из моих коллег, с которыми я говорил об этом, заявляют, что не верят в это».
Местная анестезия: определение и эффекты
Местная анестезияСегодня многие виды хирургических вмешательств можно безопасно и безболезненно выполнять, пока вы бодрствуете. Местная анестезия, также называемая местной анестезией, обычно представляет собой одноразовую инъекцию лекарства, которое вызывает онемение небольшого участка тела. Он используется для таких процедур, как выполнение биопсии кожи или биопсии груди, восстановление сломанной кости или зашивание глубокого разреза. Вы будете бодрствовать и бодрствовать, и вы можете почувствовать некоторое давление, но не почувствуете боли в обрабатываемой области.
Когда используется местная анестезия?Местные анестетики позволили быстро выполнять многие хирургические процедуры с меньшей подготовкой и более коротким временем восстановления. Общая анестезия и седативный наркоз могут вызвать побочные эффекты, такие как тошнота, и врач-анестезиолог должен контролировать вас, если вам вводят эти виды анестезии — во время процедуры и некоторое время после нее. Однако при местной анестезии побочные эффекты и осложнения возникают редко и обычно незначительны.Например, вы можете почувствовать некоторую болезненность в месте введения лекарства. В редких случаях может возникнуть аллергическая реакция на анестетик.
При местной анестезии побочные эффекты и осложнения возникают редко и обычно незначительны.
Есть некоторые процедуры, которые нельзя выполнять без общей анестезии или седативных препаратов. Для других процедур может потребоваться анестезия, которая обезболивает большую часть тела, например, ниже талии. Это называется регионарной анестезией и используется для таких процедур, как кесарево сечение, также называемое кесаревым сечением.
Но для многих процедур ваш врач порекомендует местный анестетик. Для других у вас может быть выбор. Если вы предпочитаете не принимать седативные препараты, спросите своего хирурга или врача-анестезиолога, можно ли безопасно и комфортно провести вашу процедуру под местной анестезией. Вы не только выздоровеете и быстрее доберетесь домой, но и сама процедура будет дешевле.
Иногда местная анестезия сочетается с седативными препаратами.
Врачи-анестезиологи привержены обеспечению безопасности пациентов и высококачественной помощи и обладают необходимыми знаниями, чтобы понимать и лечить все человеческое тело.
Типы местной анестезии для хирургических вмешательств
Местная анестезия — это тип профилактики боли, используемый во время незначительных процедур для обезболивания небольшого участка, где, вероятно, возникнет боль, без изменения осведомленности пациента. Вы, вероятно, знакомы с местными анестетиками, которые используются при стоматологических процедурах и для обезболивания области, которую необходимо зашить.
Изображения героев / Getty ImagesПочему используется местная анестезия
В отличие от общей анестезии, когда все тело парализовано, а пациент находится без сознания, местная анестезия позволяет пациенту бодрствовать и бодрствовать во время процедуры.Он затрагивает только небольшую область, тогда как региональная анестезия используется, например, для всей руки или ноги.
Этот тип анестезии обычно используется для небольших процедур, которые можно завершить за короткое время, и ожидается, что пациент вернется домой в тот же день. Он также используется, когда мышцы не нужно расслаблять.
Как делается местная анестезия
Во время местной анестезии обезболивающее средство наносится на кожу в виде крема или спрея или вводится в область, где будет проводиться процедура.Если лекарство вводится внутривенно, это иногда делается с помощью нескольких небольших инъекций. Через несколько минут после введения инъекций участок должен полностью онеметь. Если в этой области все еще сохраняется чувствительность, можно сделать дополнительные инъекции или аппликации, чтобы обеспечить полное онемение.
Хотя цель состоит в том, чтобы предотвратить боль, верно и то, что инъекция местных анестетиков сама по себе часто бывает довольно болезненной. Вы должны быть готовы к этой кратковременной боли, чтобы не испытывать боли во время остальной части процедуры.
Процедуры под местной анестезией
Местная анестезия чаще всего связана с незначительными процедурами, которые могут быть болезненными, но несерьезными. Некоторые примеры того, когда уместна местная анестезия:
- Стоматологические процедуры, такие как пломбирование полости или процедуры, при которых необходимо обезболить десны
- Ушивание раны
- Удаление вросшего ногтя на ноге
- Некоторые педиатрические больницы обезболивают место, где будет введена капельница для уменьшения боли.
- Для обезболивания кожи перед биопсией
Средства для местной анестезии
Наркотики, используемые в качестве местных анестетиков, по структуре схожи с кокаином, который исторически использовался для этой цели. Но они отличаются от кокаина тем, что ими нельзя злоупотреблять для достижения тех же эффектов, и они не вызывают гипертонии или сужения сосудов. Эти препараты действуют на болевые рецепторы, ноцицепторы, снижая скорость их действия.
Лекарства, используемые в качестве местных анестетиков, часто заканчиваются на -каином, например бензокаин, лидокаин и новокаин.Существуют также некоторые местные анестетики природного происхождения, такие как ментол, которые можно использовать для облегчения или предотвращения боли.
Какой препарат вам могут назначить и в каком количестве, зависит от того, есть ли у вас аллергия, предыдущие реакции, которые вы или члены вашей семьи имели на анестезию, другие лекарства, которые вы принимаете, продолжительность процедуры, а также ваш возраст, рост и вес. . Проведение анестезии требует многолетнего образования, чтобы по-настоящему понять потребности пациента и предвидеть анестезию, необходимую каждому человеку.
Риски
Местные анестетики обычно безопасны, но человек может быть необычайно чувствителен к препарату и иметь проблемы с сердцебиением, кровообращением, дыханием или функцией мозга, что требует неотложной помощи. Это всегда должно быть доступно, где бы они ни использовались.
Слово Verywell
Местная анестезия очень безопасна и часто используется для минимизации боли, которую пациент испытывает во время незначительных процедур. Эти процедуры обычно бывают быстрыми и выполняются в амбулаторных условиях, когда пациент возвращается домой в тот же день.Для более серьезных операций доступны сумеречный сон и общая анестезия, чтобы пациент не осознавал, что происходит.
Виды анестезии (для подростков)
Об анестезии
Анестезия подразделяется на три основные категории: местная, региональная и общая, каждая из которых тем или иным образом влияет на нервную систему и может применяться с использованием различных методов и различных лекарств.
Вот базовый взгляд на каждый вид:
- Местная анестезия. Анестетик (который может вводиться в виде укола, спрея или мази) вызывает онемение только небольшой конкретной области тела (например, ступни, руки или участка кожи). При местной анестезии человек бодрствует или находится под действием седативных средств, в зависимости от того, что необходимо. Местная анестезия длится непродолжительное время и часто используется при незначительных амбулаторных процедурах (когда пациенты приходят на операцию и могут отправиться домой в тот же день). Для тех, кто перенес амбулаторную операцию в клинике или кабинете врача (например, стоматолог или дерматолог), вероятно, используется именно этот тип анестетика.Используемое лекарство может вызвать онемение во время процедуры и на короткое время после нее, чтобы помочь контролировать послеоперационный дискомфорт.
- Регионарная анестезия. Анестетик вводится около скопления нервов, вызывая онемение большей части тела (например, ниже талии, как эпидуральная анестезия роженицам). Регионарная анестезия обычно используется для того, чтобы человек чувствовал себя более комфортно во время и после хирургической процедуры. Часто совмещают региональную и общую анестезию.
- Общая анестезия. Цель состоит в том, чтобы заставить человека полностью потерять сознание (или «спать») во время операции, не осознавая и не помня об операции. Общая анестезия может быть введена через капельницу (для чего нужно ввести иглу в вену, обычно в руку) или вдыхая газы или пары, вдыхая через маску или трубку.
Анестезиолог будет рядом до, во время и после операции, чтобы контролировать анестетик и следить за тем, чтобы вы постоянно получали нужную дозу.Под общей анестезией анестезиолог использует комбинацию различных лекарств, например:
- снять тревогу
- держать вас спать
- минимизировать боль во время операции и облегчить ее после (с помощью препаратов, называемых анальгетиками)
- расслабьте мышцы, что помогает вам оставаться в покое
- заблокировать память об операции
стр.1
Как работает анестезия?
Чтобы лучше понять, как работают разные виды анестезии, можно немного узнать о нервной системе.Если вы думаете о мозге как о центральном компьютере, который контролирует все функции вашего тела, тогда нервная система похожа на сеть, которая передает сообщения туда и обратно в разные части тела. Это происходит через спинной мозг, который проходит от головного мозга вниз по позвоночнику и содержит нитевидные нервы, которые разветвляются к каждому органу и части тела.
Получу ли я иглу?
Часто анестезиологи могут дать пациенту успокаивающее средство, чтобы помочь ему почувствовать сонливость или расслабление перед процедурой.Затем люди, которые получают общую анестезию, могут сначала получать лекарства через дыхательную маску, а затем им вводят капельницу после того, как они заснут. Почему? Многие люди боятся игл и им трудно оставаться неподвижными и спокойными, поэтому врачам может потребоваться сначала помочь им расслабиться с помощью этого лекарства.
Какой вид анестезии мне назначат?
Тип и количество вводимой вам анестезии будет специально адаптировано к вашим потребностям и будет зависеть от различных факторов, в том числе:
- вид операции
- место проведения операции
- сколько времени может занять операция
- Ваше текущее и предыдущее медицинское состояние
- аллергия, которая может быть у вас
- предыдущие реакции на анестезию (у вас или членов семьи)
- лекарств, которые вы принимаете
- Ваш возраст, рост и вес
Анестезиолог может обсудить доступные варианты, и он или она примет решение, исходя из ваших индивидуальных потребностей и интересов.
Местная анестезия — что вам нужно знать
- Примечания по уходу
- Местная анестезия
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях. Несоблюдение может повлечь за собой судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Что мне нужно знать о местной анестезии?
Местная анестезия — это лекарство, используемое для обезболивания небольшой части вашего тела. Он используется во время небольших операций или процедур, таких как биопсия или стоматологическая помощь.Вы не должны чувствовать боли, но вы все равно можете ощущать давление. Сообщите своему врачу, если у вас или у кого-либо из членов вашей семьи когда-либо были проблемы с анестезией.
Что произойдет во время местной анестезии?
Ваш лечащий врач сделает вам инъекцию или нанесет на кожу обезболивающее. Местная анестезия вводится непосредственно над местом, где вам предстоит процедура. Ваш лечащий врач может также назначить вам седативный или глубокий седативный эффект, чтобы помочь вам уснуть во время процедуры.Вы можете почувствовать жжение в течение нескольких секунд после местной анестезии. Это временно.
Каковы риски местной анестезии?
У вас может быть тяжелая реакция на анестезию. Даже под местной анестезией вы можете почувствовать некоторую боль. Лекарство может выйти за пределы области онемения, или вы можете принять слишком много лекарства. Эти проблемы могут стать причиной серьезных травм.
Соглашение об уходе
У вас есть право помочь спланировать свое лечение. Узнайте о своем состоянии здоровья и о том, как его можно лечить.Обсудите варианты лечения со своими поставщиками медицинских услуг, чтобы решить, какое лечение вы хотите получать. Вы всегда имеете право отказаться от лечения. Вышеуказанная информация носит исключительно учебный характер. Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом, прежде чем следовать какой-либо лечебной схеме, чтобы узнать, безопасно ли она для вас и эффективна.© Copyright IBM Corporation 2021 Информация предназначена только для использования Конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях.Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, охраняемой авторским правом.Узнать больше о местной анестезии
Сопутствующие препараты
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Анестезиология, Хирургия, Побочные эффекты, Типы, Риск
Обзор
Что такое анестезия?
Анестезия — это медицинское лечение, которое избавляет вас от боли во время процедур или операций.Лекарства, используемые для блокирования боли, называются анестетиками. Разные виды анестезии действуют по-разному. Некоторые обезболивающие обезболивают определенные части тела, а другие обезболивают мозг, чтобы вызвать сон с помощью более инвазивных хирургических процедур, таких как операции в области головы, груди или живота.
Как действует анестезия?
Анестезия временно блокирует сенсорные / болевые сигналы от нервов к центрам мозга. Периферические нервы соединяют спинной мозг с остальным телом.
Кто выполняет анестезию?
Если у вас относительно простая процедура, такая как удаление зуба, которая требует обезболивания небольшого участка, человек, выполняющий вашу процедуру, может ввести местный анестетик. При более сложных и инвазивных процедурах анестезирующее средство будет вводить врач-анестезиолог. Этот врач снимает боль до, во время и после операции. Помимо вашего врача-анестезиолога, ваша анестезиологическая бригада может состоять из проходящих обучение врачей (стипендиатов или ординаторов), сертифицированной зарегистрированной медсестры-анестезиолога (CRNA) или сертифицированного помощника анестезиолога (CAA).
Какие виды анестезии?
Анестезия, которую использует ваш лечащий врач, зависит от типа и объема процедуры. Варианты включают:
- Местная анестезия: Эта процедура вызывает онемение небольшого участка тела. Примеры процедур, при которых может использоваться местная анестезия, включают операцию по удалению катаракты, стоматологические процедуры или биопсию кожи. Вы не спите во время процедуры.
- Региональная анестезия: Региональная анестезия блокирует боль в большей части вашего тела, например в конечности или во всем, что ниже груди.Вы можете находиться в сознании во время процедуры или получить седативный эффект в дополнение к регионарной анестезии. Примеры включают эпидуральную анестезию для облегчения боли при родах или во время кесарева сечения (кесарево сечение), позвоночник для операции на бедре или колене или блокировку руки при хирургии кисти.
- Общая анестезия: Эта процедура делает вас бессознательным и нечувствительным к боли или другим раздражителям. Общая анестезия используется для более инвазивных хирургических вмешательств или операций на голове, груди или брюшной полости.
- Седация: Седация расслабляет вас до такой степени, что сон будет более естественным, но при этом его можно легко разбудить или разбудить. Легкая седация может быть назначена лицом, выполняющим вашу процедуру, или вместе с обычной медсестрой, если они оба имеют подготовку для оказания умеренной седации. Примеры процедур, выполняемых с легкой или умеренной седацией, включают катетеризацию сердца и некоторые колоноскопии. Профессиональный анестезиолог обеспечивает глубокую седацию, потому что на ваше дыхание могут повлиять более сильные обезболивающие, но вы будете спать больше, чем при легкой или умеренной седации.Хотя вы не окажетесь полностью в бессознательном состоянии, вы вряд ли запомните процедуру.
Как проводится анестезия?
В зависимости от процедуры и типа необходимой анестезии ваш лечащий врач может доставить анестезию по телефону:
- Вдыхаемый газ.
- Для инъекций, в том числе уколов или внутривенно (в / в).
- Жидкость, спрей или пластырь для местного применения (наносится на кожу или глаза).
Детали процедуры
Как мне подготовиться к анестезии?
Убедитесь, что у вашего лечащего врача есть текущий список лекарств и пищевых добавок (витаминов и лекарственных трав), которые вы принимаете.Некоторые препараты могут взаимодействовать с анестезией или вызывать кровотечение и увеличивать риск осложнений. Вам также следует:
- Не ешьте и не пейте за восемь часов до обращения в больницу, если не указано иное.
- Бросьте курить, даже если это всего за один день до процедуры, чтобы улучшить здоровье сердца и легких. Наиболее положительные эффекты наблюдаются при отказе от курения в течение двух недель до этого.
- Прекратите принимать травяные добавки за одну-две недели до процедуры в соответствии с указаниями врача.
- Не принимайте Виагру или другие лекарства от эректильной дисфункции по крайней мере за 24 часа до процедуры.
- Вам следует принимать некоторые (но не все) лекарства от артериального давления, запивая глотком воды, в соответствии с указаниями вашего лечащего врача.
Что происходит во время анестезии?
Врач анестезиолог:
- Применяет один тип или комбинацию анестетиков, перечисленных выше, обезболивающих и, возможно, лекарств от тошноты.
- Отслеживает жизненно важные функции, включая артериальное давление, уровень кислорода в крови, пульс и частоту сердечных сокращений.
- Выявляет и решает проблемы, такие как аллергическая реакция или изменение показателей жизнедеятельности.
- Обеспечивает послеоперационное обезболивание.
Что мне делать после наркоза?
Для процедур с местной анестезией вы можете вернуться к работе или большинству видов деятельности после лечения, если ваш лечащий врач не укажет иное. Вам понадобится больше времени на восстановление, если вы получили регионарную или общую анестезию или седацию. Вам следует:
- Попросите кого-нибудь отвезти вас домой.
- Отдых до конца дня.
- Не садиться за руль и не эксплуатировать оборудование в течение 24 часов.
- Воздерживаться от алкоголя в течение 24 часов.
- Принимайте только лекарства или добавки, одобренные вашим поставщиком медицинских услуг.
- Избегайте принятия каких-либо важных или юридических решений в течение 24 часов.
Риски / преимущества
Каковы возможные побочные эффекты анестезии?
Большинство побочных эффектов анестезии являются временными и проходят в течение 24 часов, а зачастую и раньше.В зависимости от типа анестезии и того, как ее проводят поставщики, вы можете столкнуться с:
- Боль в спине или мышечная боль.
- Озноб, вызванный низкой температурой тела (переохлаждение).
- Затрудненное мочеиспускание.
- Усталость.
- Головная боль.
- Зуд.
- Тошнота и рвота.
- Боль, нежность, покраснение или синяк в месте инъекции.
- Ангина (фарингит).
Каковы потенциальные риски или осложнения анестезии?
Ежегодно миллионы американцев безопасно проходят анестезию во время медицинских процедур.Однако анестезия в некоторой степени сопряжена с риском. Возможные осложнения включают:
- Осведомленность об анестезии: По неизвестным причинам примерно один из каждых 1000 человек, которым проводится общая анестезия, ощущает осознанность во время процедуры. Вы можете осознавать свое окружение, но не можете двигаться или общаться.
- Коллапс легкого (ателектаз): Операция с использованием общей анестезии или дыхательной трубки может вызвать коллапс легкого. Эта редкая проблема возникает, когда воздушные мешки в легких сдуваются или наполняются жидкостью.
- Злокачественная гипертермия: Люди со злокачественной гипертермией (ЗГ) испытывают опасную реакцию на анестезию. Этот редкий наследственный синдром вызывает жар и мышечные сокращения во время операции. Перед анестезией важно связать личный или семейный анамнез ЗГ с вашим лечащим врачом-анестезиологом, чтобы избежать приема лекарств, вызывающих эту реакцию.
- Повреждение нерва: Хотя это случается редко, некоторые люди испытывают повреждение нервов, которое вызывает временную или постоянную невропатическую боль, онемение или слабость.
- Послеоперационный делирий: Пожилые люди более склонны к послеоперационному делирию. Это состояние вызывает замешательство, которое приходит и проходит около недели. Некоторые люди испытывают проблемы с долговременной памятью и обучением. Это состояние известно как послеоперационная когнитивная дисфункция.
Кто подвержен риску осложнений после анестезии?
Некоторые факторы повышают риск получения анестезии, в том числе:
- Пожилой возраст.
- Диабет или заболевание почек.
- В семейном анамнезе злокачественная гипертермия (анестезиологическая аллергия).
- Болезнь сердца, высокое кровяное давление (гипертония) или инсульты.
- Заболевания легких, такие как астма или хроническая обструктивная болезнь легких (ХОБЛ).
- Ожирение (высокий индекс массы тела или ИМТ).
- Судороги или неврологические расстройства.
- Апноэ во сне.
- Курение.
Восстановление и Outlook
Сколько времени нужно, чтобы оправиться от анестезии?
Анестетики могут оставаться в вашем организме до 24 часов.Если вам сделали седацию, регионарную или общую анестезию, вам не следует возвращаться к работе или водить машину до тех пор, пока лекарства не выйдут из вашего тела. После местной анестезии вы сможете вернуться к нормальной деятельности, если ваш лечащий врач говорит, что это нормально.
Когда звонить доктору
Когда мне следует позвонить поставщику медицинских услуг?
Вам следует позвонить своему врачу, если у вас была анестезия и опыт:
- Затрудненное дыхание.
- Сильный зуд, крапивница или опухоль.
- Онемение или паралич в любом месте вашего тела.
- Невнятная речь.
- Проблемы с глотанием.
дополнительные детали
Как анестезия влияет на беременность?
Местная анестезия воздействует на небольшой участок тела. Считается безопасным для беременных и кормящих женщин. Многие беременные женщины безопасно получают регионарную анестезию, такую как эпидуральная или спинальная блокада, во время родов.Ваш лечащий врач может порекомендовать отложить плановые процедуры, требующие регионарной или общей анестезии, до родов.
Как анестезия влияет на грудное вскармливание?
Анестезия считается безопасной для кормящих матерей и их младенцев. Лекарства, используемые при всех типах анестезии, включая общую анестезию, быстро покидают систему. Пациентам часто рекомендуется сцеживать первое грудное молоко после общей анестезии, прежде чем возобновить грудное вскармливание ребенка.
видов анестезии | Центральный медицинский центр Вермонта
Анестезиологи используют широкий спектр лекарств в нескольких комбинациях, чтобы пациенты чувствовали себя комфортно, расслабились и не испытывали боли во время хирургических операций или других процедур. Лекарства, вводимые анестезиологами, подразделяются на следующие категории:
- Местные анестетики: Блокируют передачу нервных импульсов без потери сознания.
- Средства для общей анестезии: Привести в бессознательное состояние.
- Анальгетики: Снимают боль у пациентов до, во время или после операции.
- Седативные средства: Приведут к расслаблению / успокоению пациента и уменьшат беспокойство; более высокие дозы также могут быть использованы для того, чтобы вызвать сон.
- Мышечные релаксанты: Парализует скелетные мышцы для облегчения интубации или хирургического вмешательства.
Хотя только сертифицированные анестезиологи могут проводить определенные виды анестезии, такие как общая, эпидуральная и спинная, некоторые врачи / хирурги могут применять местные анестетики без присутствия анестезиолога.
Типы анестезии
Тип анестезии, вводимой пациенту, зависит от ряда факторов, включая тип процедуры, возраст пациента (детям может быть труднее сохранять спокойствие, чем взрослым), и истории болезни каждого пациент. Если для определенной процедуры подходит более одного типа анестезии, ваш анестезиолог подробно объяснит варианты и позволит вам выбрать тот, который позволит вам чувствовать себя наиболее комфортно.
Общая анестезия
Общая анестезия переводит все тело, включая мозг, в состояние бессознательного (сна), в течение которого пациент не осознает и ничего не чувствует, и ничего не помнит о хирургическом опыте.
Общая анестезия вводится путем инъекции или через дыхательную маску, а иногда и тем и другим. Чтобы контролировать свое дыхание, пациенту вводят интубацию, при которой через дыхательное горло вводят гибкую трубку. Трубка вводится после введения анестезии и удаляется, когда вы просыпаетесь и адекватно дышите.После пробуждения от анестезии пациенты могут испытывать дезориентацию и / или легкую боль в горле в результате интубации.
- Ларингеальная маска для дыхательных путей (LMA) — По возможности, анестезиолог будет использовать устройство для дыхательных путей с ларингеальной маской вместо интубации, поскольку это быстрее и доставляет меньше дискомфорта пациенту. LMA — это трубка с надувной манжетой, которая вводится в глотку (верхняя часть дыхательного горла).
Региональная (или местная) анестезия
Региональная анестезия — это инъекция местного анестетика вокруг основных нервов или спинного мозга для блокирования боли в большой части тела, например в конечности.Регионарная анестезия обеспечивает расслабление мышц, а также послеоперационное обезболивание, поскольку обезболивающее может длиться от 8 до 12 часов, в зависимости от дозы. Это снижает потребность в обезболивающих после операции, а также снижает другие побочные эффекты операции, такие как тошнота. При необходимости вам также могут дать легкое успокаивающее средство, которое поможет вам расслабиться или уснуть во время операции.
Типы регионарной анестезии:
- Блокада подмышечного нерва — Местный анестетик вводится вокруг нерва, который проходит через подмышечную впадину от плеча к руке, чтобы обезболить ощущения в руке и руке.Обычно используется для хирургии локтя, предплечья, запястья или кисти.
- Interscalene Nerve Block — Местный анестетик вводится вокруг нервного блока в шее, который используется для онемения плеча и руки. Обычно используется для хирургии плеча и плеча.
- Блокада бедренного нерва — Местный анестетик вводится вокруг нервного блока в верхней части бедра / паха, чтобы обезболить ногу от колена до бедра. Обычно используется при операциях на верхней части ноги, бедре или колене.
- Голеностопный блок — вокруг лодыжки вводится местная анестезия, чтобы заблокировать пять нервных ветвей, которые обеспечивают чувствительность стопы. Как видно из названия, используется для хирургии голеностопного сустава, стопы или пальцев ног.
- Bier Block — Местные анестетики вводятся внутривенно, чтобы обезболить конечность, обычно руку, а затем накладывают жгут, чтобы анестетик не покидал эту область. Обычно используется при операциях на кисти или руке, которые длятся менее часа.
Эпидуральная / спинальная анестезия
Эпидуральная и спинальная анестезия может использоваться для большинства операций ниже пупка.Чтобы получить эпидуральную или спинальную анестезию, сначала необходимо ввести капельницу, так как эти процедуры требуют, чтобы пациент был должным образом гидратирован. Как при эпидуральной, так и при спинальной анестезии используется местный анестетик для обезболивания области, в которую вводится игла. В зависимости от типа операции пациенты также могут быть помещены под общий наркоз или под легкое седативное средство, которое позволяет им расслабиться и / или уснуть.
- Эпидуральная анестезия проводится в поясничной / поясничной области с помощью специальной иглы, которая вводится между позвонками позвоночного столба в эпидуральное пространство вокруг позвоночника.После этого небольшой катетер (трубка) вводится в эпидуральное пространство через иглу, а затем игла удаляется, оставляя катетер на месте. Затем через катетер вводятся местные анестетики и наркотики. Процедура обычно занимает от 10 до 25 минут. Поскольку при эпидуральной анестезии используется катетер, обезболивающее можно продолжать вводить для облегчения послеоперационной боли, если это необходимо.
Типы процедур: Обычно используются во время родов, кесарева сечения (кесарево сечение) и операций на толстой кишке и желудочно-кишечном тракте.
- Спинальная анестезия вводится в поясничную / поясничную область с помощью спинномозговой иглы, которая вводится между позвонками позвоночного столба в дуральную мембрану, которая покрывает позвоночник и нервные корешки. Оказавшись на месте, через иглу вводят лекарства, включая местный анестетик, а иногда и наркотик, а затем иглу удаляют. Весь процесс обычно занимает от 5 до 20 минут.
Типы процедур: Обычно используются в гинекологических целях (например,г. гистерэктомии) и урологические операции (например, простаты), а также операции на нижних конечностях (например, операции на коленях).
MAC (контролируемая анестезия)
контролируемая анестезиологическая помощь (MAC) — это внутривенное введение мягких седативных средств, чтобы помочь пациенту расслабиться и уменьшить беспокойство во время небольших процедур, не требующих общей анестезии. Эти процедуры, такие как биопсия и колоноскопия, обычно требуют инъекции местного анестетика, чтобы обезболить место операции.
Анестезия для педиатрических пациентов
Наши анестезиологи обучены методам проведения анестезии для педиатрических пациентов. При подготовке педиатрических пациентов к операции учитываются физиологические различия, такие как более высокая частота сердечных сокращений и более низкое артериальное давление, чем у взрослых, а также эмоциональные различия, такие как более высокий уровень тревожности. С уровнем тревожности у детей можно справиться с помощью премедикации седативными препаратами, а также с помощью заблаговременных осмотров хирургической зоны.
В CVMC наиболее распространенные процедуры, которым подвергаются педиатрические пациенты, связаны с проблемами уха, шеи и горла (ЛОР), такими как тонзиллит и хронические проблемы с ухом. Другие педиатрические процедуры, выполняемые в CVMC и требующие анестезии, включают обрезание, небольшие грыжи и спортивные травмы.
Местная анестезия — обзор
Техника местной анестезии при каротидной эндартерэктомии
Местная анестезия выполняется с помощью блокады нерва, обычно в сочетании с внутривенной седацией, чтобы минимизировать дискомфорт и беспокойство пациента.Важно ограничить седативный эффект, чтобы сохранить возможность контролировать неврологический статус. Варианты местной анестезии включают блокаду шейного эпидурального или поверхностного шейного сплетения с блокадой глубокого шейного сплетения или без нее. Было обнаружено, что поверхностная блокада шейного сплетения столь же эффективна, как и глубокая или комбинированная блокада, при этом избегая осложнений, связанных с блокадой глубокого шейного сплетения, таких как субарахноидальная инъекция, блокада диафрагмального нерва, синдром Хорнера и повышенный риск перехода на общую анестезию.
Перед проведением КЭА под местной анестезией необходимо убедиться в возможности быстрого перехода на общий наркоз. Показания для перехода на общую анестезию включают непереносимость пациента или его просьбу, случайную субарахноидальную инъекцию с анестезией ствола головного мозга, судороги (связанные с внутрисосудистым введением местного анестетика), нарушение дыхательных путей (из-за операции или чрезмерной седации) или другие гемодинамические или хирургические осложнения. Отбор пациентов — ключ к успеху местной анестезии.У пациента не может быть клаустрофобии (простыни непосредственно прилегают к лицу пациента и поперек его лица), и он должен иметь возможность лежать ровно и неподвижно в течение всего времени (артрит, хроническая обструктивная болезнь легких [ХОБЛ], сердечная недостаточность [СН] и другие сопутствующие заболевания могут затрудняют это для пациентов). Следует учитывать тот факт, что интраоперационная конверсия может потребовать обеспечения проходимости дыхательных путей после стерильной драпировки и хирургического разреза.



 Это обезболивание проводит анестезиолог. Проводниковая анестезия широко применяется при операциях на конечностях, а также имеет место быть при некоторых оперативных вмешательствах в области гинекологии, урологии и проктологии.
Это обезболивание проводит анестезиолог. Проводниковая анестезия широко применяется при операциях на конечностях, а также имеет место быть при некоторых оперативных вмешательствах в области гинекологии, урологии и проктологии.