Как корь у беременных влияет на здоровье мамы и малыша
Большинство вирусных заболеваний у беременных могут быть опасными для ребенка, особенно на ранних сроках беременности. лагодаря практике прививок, корь сейчас встречается очень редко, но все же будущая мама имеет риск заражения.
Что беременным нужно знать о кори:
Корь в первом триместре беременности может вызвать пороки развития у будущего малыша, в том числе поражения нервной системы. А в некоторых случаях инфекция может привести к коревой пневмонии – воспалению легких.
- Корь может стать причиной выкидыша или преждевременных родов.
- Почти невозможно определить, заразился ли ребенок до его появления на свет.
- Обычно, дети с врожденной инфекцией кори рождаются с характерной сыпью на коже.
- Люди очень чувствительны к вирусу кори. Заболевание передается воздушно-капельным путем от больного человека при кашле, чихании, разговоре.
- Инкубационный период кори (от заражения до появления первых признаков инфекции) как правило, длится одну-две недели.

- У больного резко поднимается температура тела, начинается кашель, насморк, светобоязнь, головная боль, а на нёбе появляются красноватые пятна.
- Будущим мамам назначают постельный режим, обильное питье и, при
необходимости, жаропонижающие препараты. - К сожалению, не существует лекарств, которые могут уничтожить вирус кори, поэтому остается только создать для Вашего организма оптимальные условия для борьбы с инфекцией.
- Корью болеют один раз в жизни. Поэтому, если человек перенес ее в детстве – он может больше не волноваться.
- Единственный способ избежать заражения – прививка, которую нужно делать до момента наступления беременности.
Если женщина планирует беременность:
- Рекомендуется сдать анализ крови для оценки иммунитета к вирусу кори – их наличие говорит о том, что женщина уже переболела корью и защищена от нее.
- Женщине, которая ранее не сталкивалась с этой инфекцией, рекомендуется сделать прививку.
 Позаботиться об этом необходимо заранее, чтобы вакцина не повлияла на будущую беременность.
Позаботиться об этом необходимо заранее, чтобы вакцина не повлияла на будущую беременность.
Оценка иммунитета к вирусу кори
Возбудителем кори является РНК-вирус. В ответ на инфицирование вирусом кори в организме происходит выработка специфических иммуноглобулинов двух видов: IgG і IgM.
Антитела класса IgG и IgM
Первыми вырабатываются IgM. Их уровень в течение нескольких дней увеличивается до максимума, а потом начинает постепенно снижаться в течение нескольких недель. Выработка IgG начинается несколько позже, через 2-4 недели после инфицирования, однако их концентрация сохраняется на несколько десятков лет, способствуя защите от повторного заражения. Их можно обнаружить и после вакцинации, что может являться показателем иммунитета к вирусу кори.
Клиника «Виктория» делает анализ оценки иммунитета к вирусу кори:
Вирус кори IgG
Срок выполнения – 3 дня, стоимость 250 гривен.
Вирус кори антитела IgM
Срок выполнения – 6 дней, стоимость 360 гривен.

| Наименование услуги | Стоимость |
|
Только до 30 июня по программе знакомства с доктором на первичный прием врача скидка 15% |
1 870 ₽ |
| Прием (первичный) врача акушера-гинеколога, лечебно- диагностический, амбулаторный | 2 200 ₽ |
| Прием (повторный) врача акушера-гинеколога, лечебно- диагностический, амбулаторный | 1 760 ₽ |
| Прием (первичный) врача акушера-гинеколога, К.М.Н., лечебно- диагностический, амбулаторный | 2 400 ₽ |
| Прием (повторный) врача акушера-гинеколога, К.М.Н., лечебно- диагностический, амбулаторный | 1 920 ₽ |
Приём врача акушера-гинеколога Выборновой И. А., (первичный) А., (первичный) |
3 300 ₽ |
| Приём врача акушера-гинеколога Выборновой И.А., (повторный) | 2 900 ₽ |
| Прием- консультация врача акушера-гинеколога с назначением лечения | 3 750 ₽ |
| Обобщение результатов обследования и составление индивидуальной программы лечения 1 степень сложности | 1 500 ₽ |
| Обобщение результатов обследования и составление индивидуальной программы лечения 2 степень сложности | 2 000 ₽ |
| Обобщение результатов обследования и составление индивидуальной программы лечения 3 степень сложности | 2 400 ₽ |
| Обобщение результатов обследования и составление индивидуальной программы лечения 4 степень сложности | 2 800 ₽ |
| Анестезия парацервикальная | 1 000 ₽ |
| Анестезия местная / Эмла, до 5 мл | 1 000 ₽ |
| Анестезия местная / Акриол Про, до 5 мл | 700 ₽ |
| Анестезия местная / Лидокаин, Ультракаин | 350 ₽ |
| Введение внутриматочной спирали | 3 500 ₽ |
| Введение внутриматочной гормональной спирали | 4 500 ₽ |
| Удаление внутриматочной спирали/ простое | 2 100 ₽ |
| Удаление внутриматочной спирали повышенной сложности: осмотр + удаление + УЗИ | 4 500 ₽ |
| Введение лекарственного препарата под слизистую | 660 ₽ |
| Влагалищная обработка (санация) / 1 сеанс | 660 ₽ |
| Влагалищная ванночка лечебная / 1 сеанс | 880 ₽ |
| Кольпоскопия / расширенная | 2 000 ₽ |
| Коррегирующий массаж / 1 сеанс | 2 500 ₽ |
| Кольпоскопия / видео | 3 100 ₽ |
| Кардиотокография плода / КТГ | 2 000 ₽ |
| Введение, удаление или смена маточного кольца – пессария/ без стоимости кольца | 2 000 ₽ |
| Малая операция | 4 800 ₽ |
| Пайпель забор (без стоимости гистологии, биопсии) | 2 800 ₽ |
| Лечение эрозии шейки матки аппаратом «Сургитрон»/1 сеанс | 6 500 ₽ |
| Лечение эрозии шейки матки препаратом «Солковагин» / 1 сеанс | 2 600 ₽ |
| Радиоэксцизия (конизация) шейки матки без анестезии (цитология не включена) | 9 000 ₽ |
| Биопсия шейки матки | 3 950 ₽ |
| Вскрытие абсцесса бартолиниевой железы | 8 800 ₽ |
| Лекарственная обработка слизистой оболочки поверхности / 1 сеанс | 550 ₽ |
| Подбор заместительной гормональной терапии | 1 200 ₽ |
| Светолечение аппаратом Биоптрон (1 зона) | 550 ₽ |
| Светолечение аппаратом Биоптрон (2 зоны) | 880 ₽ |
| Светолечение аппаратом Биоптрон (3 зоны) | 1 210 ₽ |
| Наложение шва | 550 ₽ |
| Снятие послеоперационных швов | 950 ₽ |
| Тампонирование влагалища (лечебное) | 990 ₽ |
| Удаление кондилом/ за 1 зону 0,5 см* 0,5 см | 1 000 ₽ |
| Удаление кондилом со слизистой/ за 1 зону 0,5 см* 0,5 см | 1 000 ₽ |
| Забор материала: мазок | 390 ₽ |
Профилактика кори – советы врача клиники ISIDA
09 ноября 2017
Профилактика кори до 1968 года носила почти что символический характер.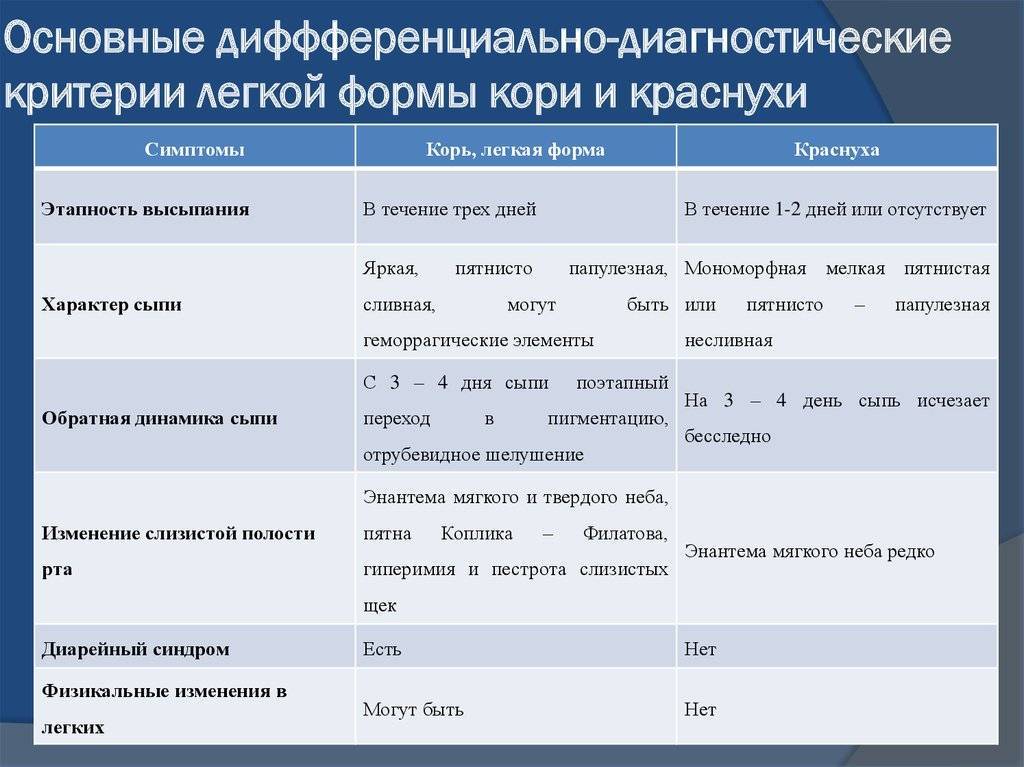 Корью болели практически все люди, преимущественно в детском возрасте. Болезнь обычно приходила в виде эпидемий с интервалом 2-3 или 3-5 лет (в зависимости от степени урбанизации), чаще всего это случалось весной или зимой.
Корью болели практически все люди, преимущественно в детском возрасте. Болезнь обычно приходила в виде эпидемий с интервалом 2-3 или 3-5 лет (в зависимости от степени урбанизации), чаще всего это случалось весной или зимой.
«До изобретения вакцины от кори в мире ежегодно случалось около 130 млн случаев этой болезни. И около 4 млн. людей (преимущественно – детей) умирали. Ситуация кардинально изменилась после введения в медицинскую практику в 1968 г. вакцины от кори, а с 1986 г. – ревакцинации от кори. Однако заболеваемость корью в Украине до сих пор характеризуется периодическими эпидемическими подъемами и спадами»
Так, за период 1990 — 2013 г. г. в Украине случилось пять вспышек повышенной заболеваемости корью. Это произошло в 1991 — 1993, 1995 — 1996, 2001 — 2002, 2005 — 2006, 2011 — 2013 г. г. В начале 2017 года в западных и южных регионах нашей страны эпидемическая ситуация по заболеваемости корью усложнилась.
Как происходит заражение корью
Корь – это вирусное заболевание, которое передается воздушно-капельным путем и поражает дыхательные пути. Вирус кори устойчив в окружающей среде, заразиться корью можно, если через несколько часов зайти в комнату, в которой был больной человек. Но чаще заражение корью происходит при кашле и чихании больного человека.
Инкубационный период (время, которое проходит с момента инфицирования вирусом кори до появления первых симптомов), составляет 8-17 дней. Если у человека, который контактировал с больным корью, нет иммунитета к кори (он не болел корью ранее и не был вакцинирован), вероятность того, что он будет инфицирован вирусом и заболеет корью, очень велика. Исключением являются дети, которые родились у женщин, имеющих иммунитет против кори. У них мамины антитела сохраняются в первые 4-6 месяцев жизни.
У них мамины антитела сохраняются в первые 4-6 месяцев жизни.
Симптомы кори
Первые симптомы кори обычно не вызывают тревоги: незначительное повышение температуры тела, насморк, першение в горле, покашливание. На внутренней поверхности щек у коренных зубов появляются образования величиной с маковое зерно, окруженных красной каймой. Их называют пятнами Бельского — Филатова – Коплика. К сожалению, эти пятна не всегда замечаются родителями, но для врача именно они имеют важное диагностическое значение.
После так называемого катарального периода через 3-4 дня появляется сыпь, которая характеризуется этапностью высыпания: сначала за ушами, на лице, шее. Затем сыпь распространяется на верхнюю часть туловища и руки, и только потом на ноги. Лицо отекает, слезятся глаза, наблюдаются выделения из носа, температура повышается до 40,5ºС. Сыпь держится в течение 3-4 дней, а затем исчезает в том же порядке, в котором появлялась, оставляя после себя пигментированные пятна.
Корь опасна своими осложнениями — осложнения после кори возникают у каждого третьего человека. Это пневмония, отит и другие бактериальные инфекции. У человека может ухудшаться слух, может развиться энцефалит или панэнцефалит, иногда после перенесенной кори развивается умственная отсталость.
Чем опасна корь при беременности
Благодаря высокому ровню иммунизации инфицирование корью происходит не часто. Тем ни менее, нужно понимать, что для беременной женщины, если она ранее не болела и не была привита, корь очень опасна. Если будущая мама инфицируется корью в первые месяцы беременности, вирус кори может привести к внутриутробным порокам развития эмбриона. У ребенка вследствие инфицирования мамы корью могут возникнуть пороки развития жизненно важных систем организма. Это может быть поражение центральной нервной системы, сердечно-легочных заболеваний. Иногда корь провоцирует выкидыш.
Профилактика кори
Самым эффективным средством профилактики кори является прививка от кори. Своевременная – до наступления беременности, вакцинация помогает уберечь малыша от возникновения тяжелых пороков развития.
Своевременная – до наступления беременности, вакцинация помогает уберечь малыша от возникновения тяжелых пороков развития.
Согласно календарю прививок, утвержденному приказом МЗ Украины от 11.10.2014 года № 551 «О совершенствовании проведения профилактических прививок в Украине» плановые прививки против кори проводятся детям в возрасте 12 месяцев и 6 лет.
Хотите защитить себя и свою семью от опасности инфицирования вирусом кори? Мы будем рады видеть Вас и Вашего ребенка в числе наших пациентов. Возникли вопросы? Позвоните по телефонам 0 800 60 80 80, +38 (044) 455 88 11 и мы с радостью ответим на них. Или задайте свой вопрос с помощью специальной формы – во всплывающем окне при заходе на наш сайт.
Корь при беременности — Дети Mail.ru
• Корь в первом триместре беременности часто вызывает пороки развития и может быть основанием для направления на аборт.
• Единственный способ предотвратить корь – прививка, но ее нужно сделать до беременности.
• К сожалению, не существует лекарств, которые бы уничтожали вирус кори, поэтому остается только создать организму оптимальные условия для борьбы с инфекцией.
Как проявляется корь при беременности?
Инкубационный период кори (от заражения до появления первых признаков) обычно длится одну-две недели. У беременной женщины резко поднимается температура, начинается кашель, насморк, светобоязнь, головные боли, а на небе появляются красноватые пятна.
На следующий день на слизистой щек возникают мелкие белесые высыпания. Еще через несколько дней коревая сыпь распространяется по лицу, шее, за уши, а затем – по всему телу.
В отличие от краснухи, отдельные высыпания сливаются друг с другом и имеют свои особенности. Когда-то давно, если врач не был уверен в диагнозе, он мог использовать термин «коревая краснуха», но сейчас известно, что это две разные болезни, и теперь их всегда можно точно диагностировать.
Как можно заразиться корью?
Корь передается воздушно-капельным путем от заболевшего ею человека при кашле, чихании, разговоре. Вирус кори во внешней среде малоустойчив и легко погибает, то есть вероятность заразиться особенно велика при частых контактах с больным.
Вирус кори во внешней среде малоустойчив и легко погибает, то есть вероятность заразиться особенно велика при частых контактах с больным.
Особенно опасно то обстоятельство, что человек может распространять вирус уже во время инкубационного периода. Больной корью перестает быть заразным примерно на пятый день после начала заболевания.
Чем грозит корь при беременности?
Сама по себе болезнь протекает достаточно легко и проходит без лечения, однако корь при беременности грозит серьезными осложнениями как будущей маме, так и ее еще не рожденному ребенку. В некоторых случаях она может привести к коревой пневмонии – воспалению легких.
На ранних сроках беременности малыш может заразиться корью, что приводит к появлению различных пороков развития, в том числе поражению нервной системы. По результатам УЗИ до родов невозможно узнать, насколько поражен головной мозг ребенка.
Вероятность возникновения пороков развития при кори меньше, чем при краснухе, когда заболевшим ею в первом триместре женщинам специалисты всегда рекомендуют прерывание беременности. Поэтому, если будущая мам перенесла корь в самом начале беременности, вопрос о ее сохранении решают в каждом случае отдельно.
Поэтому, если будущая мам перенесла корь в самом начале беременности, вопрос о ее сохранении решают в каждом случае отдельно.
Заражение, которое пришлось на последние недели беременности, увеличивает риск рождения ребенка с врожденной коревой инфекцией, которая в современных условиях лечится, однако новорожденный может ее не перенести.
Корь иногда становится причиной выкидыша, преждевременных родов, а в отдельных случаях – гибели ребенка.
Диагностика кори у будущих мам
Если женщина планирует беременность, ей рекомендуется сдать анализ крови на определение антител к инфекции – их наличие свидетельствует о том, что она переболела корью и защищена от нее. Диагностику болезни у беременных женщин обычно проводят по симптомам.
Признаки этого заболевания настолько характерны, что дополнительных анализов может не потребоваться. В сомнительных случаях, когда картина складывается нетипичная (а такое бывает у привитых людей), врач может назначить анализ крови на определение антител.
Определить, заразился ли ребенок, до его появления на свет почти невозможно. Обычно дети с врожденной инфекцией кори рождаются с характерной сыпью на коже.
Как предотвратить корь при беременности?
Корью болеют один раз в жизни, поэтому перенесший ее в детстве человек может больше не опасаться. Если женщина, планирующая беременность, раньше не сталкивалась с этой инфекцией, можно посоветовать ей сделать прививку.
Однако позаботиться об этом нужно еще до зачатия, поскольку есть определенный риск, что вакцина плохо повлияет на ребенка, потому что создана на основе живого вируса.
Чем лечат корь у будущих мам?
Как и при большинстве вирусных болезней, все, что возможно сделать, – это «переждать», пока организм справится с инфекцией. Нет средств, которые бы ускорили выздоровление, остается только облегчать симптомы болезни.
Будущим мамам обычно назначают постельный режим, обильное питье и жаропонижающие средства. Опасны бактериальные осложнения кори (например, воспаление легких), и если они развиваются, женщинам прописывают антибиотики.
Опасны бактериальные осложнения кори (например, воспаление легких), и если они развиваются, женщинам прописывают антибиотики.
В Роспотребнадзоре разъяснили, какие вакцины запрещены при беременности
Беременность не является противопоказанием к проведению вакцинации, поясняют специалисты Роспотребнадзора. В то же время они отмечают, что вакцинацию не желательно проводить в I триместре беременности. А вот во II и III триместрах можно и даже нужно.
Если будущая мама сделает прививку от гриппа, то это обеспечит детям первых месяцев жизни эффективную защиту против этого вируса. Саму же женщину прививка от гриппа защитит от осложнений, которые могут привести к неблагоприятным последствиям как для самой беременной, так и для ее будущего ребенка. Так, если женщина заболеет гриппом и он приведет к пневмонии, то лечить это осложнение будет очень сложно, так как многие лекарства противопоказаны в период ожидания ребенка.
«Ежегодная вакцинация беременных против гриппа не имеет противопоказаний, не оказывает негативного влияния ни на состояние беременной, ни на плод», — подчеркивают в Роспотребнадзоре. Там также отмечают, что в экстренных ситуациях при укусе животного допускается введение беременной женщине вакцины против бешенства. Это жизненно необходимо, так как развитие инфекции в 100% случаев приводит к летальному исходу. Вакцина против бешенства не содержит живых вирусов, поэтому ее применение безопасно. При тяжелых укусах и травмах дополнительно вводится специфический иммуноглобулин.
Там также отмечают, что в экстренных ситуациях при укусе животного допускается введение беременной женщине вакцины против бешенства. Это жизненно необходимо, так как развитие инфекции в 100% случаев приводит к летальному исходу. Вакцина против бешенства не содержит живых вирусов, поэтому ее применение безопасно. При тяжелых укусах и травмах дополнительно вводится специфический иммуноглобулин.
Но есть и вакцины, которые категорически противопоказаны беременным женщинам. Так, нельзя вакцинировать будущих мам против туберкулеза (БЦЖ), менингококковой инфекции, кори, краснухи, паротита (КПК), ветряной оспы, брюшного тифа.
Вакцинация против дифтерии и столбняка проводится взрослому населению один раз в десять лет. Поэтому если в течение последних десяти лет женщина не делала прививки против этих инфекций, то при планировании беременности ей необходимо сделать очередную ревакцинацию препаратом АДСМ (дифтерийно-столбнячный анатоксин). Кроме того, в случае травмы, укуса животными проводится экстренная профилактика столбняка.
За полгода до беременности рекомендуется провести вакцинацию против гепатита В. Заразиться им можно через нестерилизованные медицинские и косметические инструменты (например, во время маникюра), при бытовых контактах с кровью инфицированного человека, при половых контактах и т.д. Вакцина против гепатита В также не содержит живого вируса, поэтому она безопасна для плода. Во время беременности вакцинация против гепатита В рекомендована только женщинам, входящим в группу высокого риска. Например, сотрудницам салонов красоты.
За 3-6 месяцев до планируемой беременности рекомендуется провести вакцинацию против краснухи, кори, паротита (КПК). Ведь, например, корь, перенесенная во время беременности, повышает риск преждевременных родов. У женщины может родиться мертвый ребенок. Краснуха у беременной часто становится причиной развития аномалий плода. Эпидемический паротит, перенесенный в первом триместре беременности, также самым печальным образом может отразиться на еще не родившемся ребенке и даже привести к его гибели в утробе матери.
За месяц до наступления беременности рекомендуется провести вакцинацию против ветряной оспы. Это тоже очень грозная инфекция, которая может вызвать патологию зрения, а также задержку умственного и физического развития ребенка.
Корь
Корь является крайне заразной тяжелой болезнью вирусного происхождения. До введения противокоревой вакцины в 1963 году и широкого распространения вакцинации, крупные эпидемии кори происходили каждые 2–3 года, ежегодно насчитывалось 2,6 миллиона случаев смерти от кори.
По оценкам, в 2017 г. от кори умерло 110 000 человек, большинство из которых дети в возрасте до пяти лет, несмотря на наличие безопасной и эффективной вакцины от этого заболевания.
Возбудителем кори является вирус из семейства парамиксовирусов. Вирус кори обычно передается через прямой контакт, а также по воздуху, инфицирует слизистую оболочку, а затем распространяется по организму. Корь является болезнью человека и не регистрировалась у животных.
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори.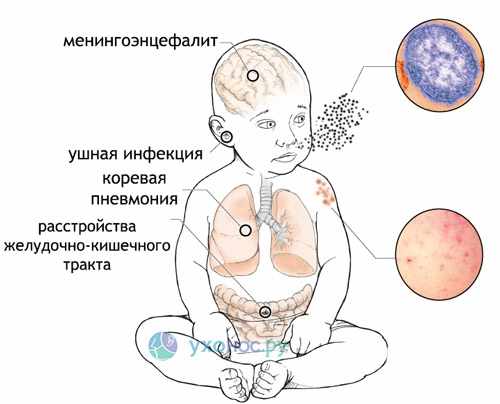 В 2000-2017 гг. вакцинация от кори предотвратила, по оценкам, 21,1 миллиона случаев смерти. Глобальная смертность от кори снизилась на 80% — с 545 000 случаев смерти в 2000 году* до 110 000 случаев в 2017 году.
В 2000-2017 гг. вакцинация от кори предотвратила, по оценкам, 21,1 миллиона случаев смерти. Глобальная смертность от кори снизилась на 80% — с 545 000 случаев смерти в 2000 году* до 110 000 случаев в 2017 году.
Признаки и симптомы
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 10-12 дней после воздействия вируса и продолжается от 4 до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса.
Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 30 лет. Самые серьезные осложнения включают слепоту, энцефалит (инфекцию, приводящую к отеку головного мозга), тяжелую диарею и связанную с ней дегидратацию, ушные инфекции и тяжелые инфекции дыхательных путей, такие как пневмония. Тяжелое течение кори более вероятно среди плохо питающихся детей младшего возраста, особенно тех, кто испытывает недостаток витамина А, или чья иммунная система ослаблена ВИЧ/СПИДом или другими болезнями.
Кто подвергается риску?
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску. Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, кто не выработал иммунитет после вакцинации.
Корь все еще широко распространена во многих развивающихся странах — особенно, в некоторых частях Африки и Азии. Подавляющее большинство (более 95%) случаев смерти от кори происходит в странах с низким доходом на душу населения и слабыми инфраструктурами здравоохранения.
Самые смертоносные вспышки кори происходят в странах, переживающих стихийные бедствия и конфликты или возвращающихся к нормальной жизни после таких событий. Из-за ущерба, нанесенного инфраструктуре и службам здравоохранения, прерывается регулярная иммунизация, а предназначенные для жилья переполненные лагеря способствуют значительному повышению риска инфицирования.
Передача инфекции
Корь является одной из самых заразных болезней в мире. Вирус кори распространяется при кашле и чихании, тесных личных контактах или непосредственном контакте с инфицированными выделениями из носоглотки.
Вирус остается активным и контагиозным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком на протяжении периода времени, начинающегося за 4 дня до появления у него сыпи и заканчивающегося через 4 дня после ее появления.
Вспышки кори могут принимать форму эпидемий, которые приводят к многочисленным смертельным исходам, особенно среди детей раннего возраста, страдающих от недостаточности питания. В странах, где корь в значительной мере ликвидирована, случаи заболевания, ввезенные из других стран, остаются существенным источником инфекции.
Лечение
Какого-либо специального лечения, направленного против вируса кори, не существует.
Тяжелые осложнения кори можно уменьшить при поддерживающем лечении, которое обеспечивает хорошее питание, надлежащее поступление жидкости и лечение дегидратации с помощью рекомендуемых ВОЗ оральных регидратационных растворов. Эти растворы возмещают жидкость и другие важные микроэлементы, которые теряются при диарее и рвоте. Для лечения глазных и ушных инфекций и пневмонии следует назначать антибиотики.
Все дети, которым поставлен диагноз кори, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. К тому же, как показывает практика, добавки витамина А способствуют уменьшению числа случаев смерти от кори.
Профилактика
Регулярная противокоревая вакцинация детей в сочетании с кампаниями массовой иммунизации в странах с высокими показателями заболеваемости и смертности являются основными стратегиями общественного здравоохранения, направленными на уменьшение глобальной смертности от кори. Противокоревая вакцина используется на протяжении более 50 лет. Она безопасна, эффективна и недорога. Иммунизация одного ребенка против кори стоит примерно 1 доллар США.
Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково безопасна и эффективна как в виде моновакцины, так и в комбинированном виде. Включение в вакцину от кори краснухи лишь незначительно повышает ее стоимость и позволяет совмещать расходы на доставку вакцин и проведение вакцинации.
В 2017 году около 85% всех детей в мире получили 1 дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 72% в 2000 году. Для обеспечения иммунитета и предотвращения вспышек болезни рекомендуются 2 дозы вакцины, так как примерно у 15% вакцинированных детей после первой дозы иммунитет не вырабатывается. В 2017 г. 67% детей получили вторую дозу противокоревой вакцины.
По оценкам, в 2017 г. 20,8 миллиона детей грудного возраста не были вакцинированы, по меньшей мере, одной дозой противокоревой вакцины в рамках регулярной иммунизации, из которых 8,1 миллиона детей жили в трех странах: Индии, Нигерии и Пакистане.
Деятельность ВОЗ
В 2010 году Всемирная ассамблея здравоохранения установила три промежуточных цели в направлении будущей ликвидации кори, которые должны быть достигнуты в 2015 году:
- увеличить регулярный охват первой дозой корьсодержащей вакцины (КСВ1) до >90% на национальном уровне и до >80% в каждом районе;
- сократить и поддерживать ежегодную заболеваемость корью на уровне <5 случаев на миллион; и
- сократить оценочную смертность от кори на >95% по сравнению с оценкой 2000 года.
В 2012 году Ассамблея здравоохранения одобрила Глобальный план действий по вакцинации с целью ликвидации кори в четырех регионах ВОЗ к 2015 году и в пяти регионах к 2020 году.
В 2017 г. глобальные усилия по улучшению охвата вакцинацией привели к снижению смертности на 80%. За период 2000-2017 гг. при поддержке Инициативы по борьбе против кори и краснухи и ГАВИ, альянса по вакцинам, противокоревая вакцинация позволила предотвратить, по оценкам, 21,1 миллиона случаев смерти; большинство из них было предотвращено в Африканском регионе при поддержке Альянса ГАВИ.
Но если ослабить внимание, уделяемое этой проблеме, успехи, достигнутые ценой таких усилий, могут быть сведены на нет. Там, где дети не вакцинированы, возникают вспышки болезни. Из-за низкого уровня охвата на национальном уровне или в очагах болезни в 2017 г. во многих районах вспыхивали крупные вспышки кори с высокой смертностью. Принимая во внимание нынешние тенденции в области охвата противокоревой вакцинацией и заболеваемости, Стратегическая консультативная группа экспертов ВОЗ по иммунизации (СКГЭ) пришла к заключению, что элиминация кори подвергается большой угрозе и что болезнь вновь появилась в ряде стран, уже достигших элиминации или приблизившихся к ней.
ВОЗ продолжает укреплять глобальную лабораторную сеть для обеспечения своевременной диагностики кори и следить за международным распространением вирусов кори в целях применения более скоординированного странового подхода к проведению мероприятий по вакцинации и снижения смертности от этой предотвратимой с помощью вакцин болезни.
Инициатива по борьбе против кори и краснухи
Начатая в 2001 году Инициатива по борьбе против кори и краснухи является глобальным партнерством, осуществляемым под руководством Американского общества Красного Креста, Фонда Организации Объединенных Наций, Центров США по борьбе и профилактике болезней, ЮНИСЕФ и ВОЗ. Инициатива по борьбе против кори и краснухи стремится обеспечить, чтобы ни один ребенок не умирал от кори или не рождался с синдромом врожденной краснухи. Мы помогаем странам планировать, финансировать и оценивать усилия, направленные на то, чтобы положить конец кори и краснухе.
* Оценки смертности за 2000 г. могут отличаться от ранее сообщаемых оценок. Повторное использование ВОЗ и ЮНИСЕФ модели для оценки ежегодной смертности от кори с учетом новых данных, полученных в рамках Оценок национальных уровней охвата иммунизацией (WUENIC) ВОЗ/ЮНИСЕФ, и обновленных данных эпиднадзора позволяет также скорректировать и обновить результаты за каждый год, включая базовый год.
Беломорская Центральная районная больница. Корь и ее последствия
Корь – острое вирусное заболевание
На фоне эпидемиологического неблагополучия в ряде стран Европейского региона отмечено осложнение эпидситуации по заболеваемости корью на территории Российской Федерации. В 2017 году заболевания корью регистрировались в республике Крым, Адыгее, Кабардино-Балкарской республике, Ростовской и Астраханской областях, в Ставропольском и Хабаровском краях. Регистрируются групповые заболевания в организованных коллективах и медицинских организациях. В городе Москве очаги кори зарегистрированы в стационарах, а также среди цыган и в трудовых коллективах Московской области.
Корь – острое вирусное заболевание, распространяющееся воздушно-капельным путем. В прошлые века из-за высокой летальности и заболеваемости корь считалась наиболее опасным заболеванием детского возраста и даже называлась «детской чумой».
Основной причиной смертности от кори являются возникающие осложнения в виде пневмонии, диареи и т.д. Корь может приводить к пожизненной инвалидности вследствие поражения мозга, а также в виде слепоты и глухоты. Возможен «вклад» коревой инфекции в этиологию (причину) ряда хронических заболеваний, таких как системная красная волчанка, болезнь Педжета, рассеянный склероз, гломерулонефрит. Кроме того, известно, что перенесенная корь, может приводить к развитию панкреатита, а впоследствии у ряда пациентов – и инсулинозависимого диабета.
После начала массовой иммунизации детей удалось резко снизить заболеваемость и смертность от кори, но наряду с этим отмечается «повзросление» кори, рост числа серонегативных (восприимчивых) людей даже, среди ранее привитых.
Поэтому на сегодняшний день двукратной иммунизации подлежат все взрослые до 35 лет (включительно) не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках; взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники образовательных и медицинских организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках.
Если вам небезразлично ваше здоровье, вы можете защититься от коревой инфекции, обратившись в проф. кабинет Беломорской ЦРБ (кабинет № 1). Получить всю интересующую информацию можно по телефону 8-964-317-50-10. Прививка бесплатная.
Министерство здравоохранения и социального развития Республики Карелия совместно с Управлением Роспотребнадзора по Республике Карелия информируют, что в странах Европейского региона в 2011 году отмечалась сложная эпидемическая ситуация по заболеваемости корью: в 38 странах Европы зарегистрировано более 21 000 случаев заболевания.
Более 90% случаев кори приходится на 9 стран: Францию (12 699 случаев), Германию (1193), Италию (1500), Испанию (2 261), Румынию (1619), Бельгию (382), Швейцарию (589), Соединенное Королевство (550), Узбекистан. Наибольшее число заболевших отмечается среди детей от одного до четырех лет и молодых людей в возрасте 15–29 лет. Большинство заболевших не были двукратно вакцинированы против кори.
В связи с эпидемическим распространением кори в Европейском регионе значительно возросла вероятность инфицирования лиц, не имеющих иммунитета к кори, во время зарубежных поездок и завоза этой инфекции на территорию Российской Федерации. Всемирная организация здравоохранения рекомендует двукратную иммунизацию до поездки в Европейский регион лицам, не болевшим корью, не привитым против кори или имеющим одну прививку.
Корь — очень контагиозное вирусное заболевание, передающееся воздушно-капельным путем, протекающее с высокой лихорадкой и сыпью, часто осложняющее течение хронических заболеваний, опасное развитием осложнений со стороны сердца и легких.
Корью болеют только люди. Инфекция передается воздушно-капельным путем (в капельках слизи вирус сохраняет свои свойства в течение нескольких дней). Ранее корь считалась исключительно детской инфекцией, однако тенденция последних лет показывает нарастание среди заболевших доли подростков и взрослых.
Инкубационный период в среднем длится около двух недель, на 5-6 день болезни вирус из слизистой оболочки ротоглотки проникает в кровь, распространяясь практически по всем органам и тканям организма. Типичное проявление кори – сыпь. Вирус также проникает в слизистую оболочку глаз, вызывая другой характерный признак кори – тяжелый конъюнктивит. На внутренней поверхности щек образуются характерные пятна, напоминающие скопление зерен манной крупы – результат размножения вируса в клетках слизистой оболочки рта. Сыпь при кори мелкая и обильная. Она, сливаясь, способна покрывать всю поверхность тела, при тяжелых случаях на коже образуются мелкие кровоизлияния. Сыпь появляется на 3 день от начала заболевания, распространяется по всему телу в течение следующих 3 дней и затем, в течение 3 дней исчезает, оставляя легкую пигментацию.
Основной причиной смертности от кори являются возникающие осложнения в виде пневмонии (воспаления бронхов и легких), тяжелой диареи (понос), менингоэнцефалита (воспаление мозга и мозговых оболочек). Корь может приводить к пожизненной инвалидности вследствие поражения мозга, а также в виде слепоты (вследствие поражения склер и роговицы) и глухоты.
Согласно Национальному календарю профилактических прививок вакцинация против кори проводится: детям в возрасте 12 месяцев, ревакцинация в 6-летнем возрасте; подросткам и взрослым до 35 лет, не болевшим, не привитым и не имеющим сведений о профилактических прививках против кори; контактным лицам из очагов заболевания, не болевшим, не привитым и не имеющим сведений о профилактических прививках против кори – без ограничения по возрасту. С целью создания активного иммунитета проводится вакцинопрофилактика вакциной в соответствии с календарем прививок, а также детям и взрослым при отсутствии у них противокоревых антител. Комплекс противоэпидемических мероприятий в очаге инфекции включает выявление источника инфекции, контактных, имевших факт безусловного или вероятного общения с больным, для установления границ очага. Всем непривитым контактным лицам старше 1 года проводится экстренная вакцинопрофилактика, при наличии противопоказаний вводится иммуноглобулин.
Знайте: если вы отказываетесь от прививки, значит, вы выбираете болезнь! Третьего не дано, так как единственная надежная гарантия от заболевания корью — профилактическая вакцинация. А болезнь может иметь очень тяжелые последствий. Что же делать, если ребенок заболел? Возбудитель кори не поддается действию лекарств, и лечебные препараты врач назначает только в тех случаях, когда развиваются осложнения.
Беременность и краснуха | CDC
Краснуха очень опасна для беременной женщины и ее развивающегося ребенка. Любой, кто не вакцинирован против краснухи, рискует заболеть. Хотя краснуха была объявлена элиминированной в США в 2004 году, случаи заболевания могут возникать, когда непривитые люди контактируют с инфицированными людьми, в основном во время международных поездок. Женщины должны убедиться, что они защищены от краснухи, прежде чем забеременеть.
Заражение вирусом краснухи вызывает наиболее серьезные повреждения, когда мать заражается на ранних сроках беременности, особенно в первые 12 недель (первый триместр).В течение 2005-2018 годов в США было зарегистрировано 15 детей с СВК.
Синдром врожденной краснухи (СВК)
Синдром врожденной краснухи (СВК) — это заболевание, которое возникает у развивающегося в утробе матери ребенка, мать которого инфицирована вирусом краснухи. Беременные женщины, заболевшие краснухой, подвержены риску выкидыша или мертворождения, а их развивающиеся дети подвержены риску серьезных врожденных дефектов с разрушительными последствиями на всю жизнь. CRS может повлиять практически на все в организме развивающегося ребенка.
Наиболее распространенные врожденные дефекты CRS могут включать:
- Глухота
- Катаракта
- Пороки сердца
- Умственная отсталость
- Повреждение печени и селезенки
- Низкая масса тела при рождении
- Кожная сыпь при рождении
Менее распространенные осложнения CRS могут включать:
- Глаукома
- Повреждение мозга
- Проблемы с щитовидной железой и другие гормоны
- Воспаление легких
Хотя определенные симптомы можно вылечить, лекарства от СВК нет.Поскольку лекарств нет, важно, чтобы женщины прошли вакцинацию до того, как они забеременеют.
Рекомендации по вакцинам
Женщины, планирующие беременность, должны проконсультироваться со своим врачом, чтобы убедиться, что они вакцинированы, прежде чем они забеременеют.
Поскольку вакцина MMR представляет собой ослабленную (ослабленную) живую вирусную вакцину, беременным женщинам, которые не были вакцинированы, следует дождаться вакцинации MMR до тех пор, пока они не родили.
Взрослым женщинам детородного возраста следует избегать беременности в течение как минимум четырех недель после вакцинации MMR.
Беременным женщинам НЕ следует делать вакцину MMR.
Если вы заболели краснухой или заразились краснухой во время беременности, немедленно обратитесь к врачу.
Начало страницы
Корь — Осложнения — NHS
Большинство людей выздоравливают от кори примерно через 7-10 дней, но иногда это может привести к серьезным осложнениям.
Кто больше всего подвержен риску?
Осложнения кори чаще развиваются у определенных групп людей.
Сюда входят:
- младенцы до 1 года
- детей с плохим питанием
- детей с ослабленной иммунной системой (например, с лейкемией)
- подростков и взрослых
Дети старше 1 года, здоровые в остальном, имеют наименьший риск развития осложнений.
Общие осложнения
Более частые осложнения кори включают:
Необычные осложнения
Менее распространенные осложнения кори включают:
- Инфекция печени (гепатит)
- Смещение глаз (косоглазие), если вирус поражает нервы и мышцы глаза
- Инфекция оболочек, окружающих головной и спинной мозг (менингит), или инфекция самого мозга (энцефалит)
Редкие осложнения
В редких случаях корь может вызывать:
- серьезные заболевания глаз, такие как инфекция зрительного нерва, нерва, который передает информацию из глаза в мозг (это называется невритом зрительного нерва и может привести к потере зрения)
- Проблемы с сердцем и нервной системой
- фатальное осложнение головного мозга, известное как подострый склерозирующий панэнцефалит (SSPE), которое может возникнуть через несколько лет после кори (это очень редко, встречается только в 1 из 25000 случаев)
Корь при беременности
Если у вас нет иммунитета к кори и вы заразитесь во время беременности, существует риск:
Если вы беременны и думаете, что контактировали с больным корью, и знаете, что у вас нет иммунитета, вам следует как можно скорее обратиться к терапевту.
Они могут посоветовать вам лечение, чтобы снизить риск развития этого состояния.
Подробнее о профилактике кори
Когда обращаться за немедленной медицинской помощью
Обратитесь в ближайшее отделение неотложной помощи (A&E) или вызовите скорую помощь, если вы или ваш ребенок заболели корью и у вас развивается:
Эти симптомы могут быть признаком серьезной бактериальной инфекции, требующей госпитализации и лечения антибиотиками.
Последняя проверка страницы: 14 августа 2018 г.
Срок следующего рассмотрения: 14 августа 2021 г.
Краснуха и беременность
Краснуха, также называемая немецкой корью, — это инфекция, которая вызывает легкие симптомы гриппа и сыпь на коже. Лишь около половины людей, инфицированных краснухой, имеют эти симптомы. У других нет симптомов, и они могут даже не знать, что они инфицированы.
Краснуха вредна только для будущего ребенка в утробе матери. Если вы заразитесь во время беременности, краснуха может вызвать у вашего ребенка серьезные проблемы.
Краснуха была ликвидирована в Соединенных Штатах благодаря плановой вакцинации детей. Вакцинация защищает человека от краснухи на всю жизнь. В период с 2001 по 2004 год в этой стране было зарегистрировано всего пять случаев краснухи. Но женщины, которые никогда не были вакцинированы в детстве, могут заразиться.
Краснуха распространена во многих других странах. Путешественники могут привезти его в Соединенные Штаты, а вы можете получить его, путешествуя за пределы страны.
Важно сделать прививку от краснухи.Поговорите со своим врачом, чтобы убедиться, что вы защищены от него.
Каковы признаки и симптомы краснухи?
Около половины людей с краснухой имеют признаки и симптомы, а половина — нет. Краснуха обычно протекает в легкой форме с симптомами гриппа, за которыми следует сыпь. Сыпь часто держится около 3 дней. Гриппоподобные симптомы включают:
- Субфебрильная температура
- Головная боль
- Насморк
- Красные глаза
- Увеличение лимфоузлов
- Боль в мышцах или суставах
Что вызывает краснуху?
Краснуха вызывается вирусом (крошечный организм, от которого можно заболеть).Он очень заразен и передается через воздух при кашле или чихании инфицированного человека.
Какие проблемы может вызвать краснуха во время беременности?
Краснуха может представлять серьезную угрозу для вашей беременности, особенно в первом и втором триместрах. Заболеть краснухой во время беременности увеличивает риск:
- Синдром врожденной краснухи (СВК) — это состояние, которое возникает, когда мать передает краснуху своему ребенку во время беременности. Это может привести к рождению ребенка с одним или несколькими врожденными дефектами, включая проблемы с сердцем, микроцефалию, проблемы со зрением, проблемы со слухом, умственную отсталость, проблемы с костями, проблемы роста, а также повреждение печени и селезенки.
- Выкидыш — это когда ребенок умирает в утробе матери до 20 недели беременности.
- Мертворождение — это когда ребенок умирает в утробе матери после 20 недель беременности.
- Преждевременные роды — это слишком ранние роды, до 37 недель беременности.
Можно ли передать краснуху ребенку во время беременности?
Да. Лучший способ защитить вашего ребенка — убедиться, что у вас иммунитет к краснухе. Иммунитет означает защиту от инфекции.Если у вас иммунитет к инфекции, это означает, что вы не можете заразиться.
Скорее всего, у вас иммунитет к краснухе, потому что вы были вакцинированы в детстве или перенесли болезнь в детстве. Анализ крови может определить, есть ли у вас иммунитет к краснухе. Если вы думаете о беременности и не уверены, что у вас иммунитет, поговорите со своим врачом о сдаче анализа крови.
Если у вас нет иммунитета к краснухе, вот что вы можете сделать, чтобы защитить своего ребенка:
До беременности .Сделайте прививку от кори, эпидемического паротита и краснухи (MMR). Подождите 1 месяц, прежде чем пытаться забеременеть после прививки.
Во время беременности . Вы можете пройти обследование во время дородового осмотра, чтобы убедиться, что у вас иммунитет к краснухе. Если у вас нет иммунитета, вакцина MMR не рекомендуется во время беременности. Но есть вещи, которые вы можете сделать, чтобы предотвратить заражение краснухой:
- Держитесь подальше от инфицированных.
- Немедленно сообщите своему врачу, если вы контактировали с больным краснухой.
После беременности . Сделайте вакцинацию MMR после родов. Защита от инфекции означает, что вы не сможете передать ее своему ребенку, пока он не получит вакцину MMR примерно в 12 месяцев. Это также предотвращает передачу краснухи ребенку во время будущей беременности.
Какова вероятность передачи краснухи ребенку во время беременности?
Чем раньше вы заразитесь во время беременности, тем выше вероятность заразить ребенка краснухой.Например:
- Если вы заразились краснухой в первые 12 недель беременности, вероятность заражения вашего ребенка составляет 8–9 из 10 (85 процентов).
- Если вы заразились краснухой на 13–16 неделе беременности, вероятность заражения вашего ребенка составляет примерно 1 из 2 (50 процентов).
- Если вы заразились краснухой в конце или во втором триместре или позже, вероятность заражения вашего ребенка составляет примерно 1 из 4 (25 процентов).
Если вы заболели краснухой во время беременности, лечащий врач вашего ребенка внимательно наблюдает за вашим ребенком после рождения, чтобы вовремя выявить любые проблемы.
См. Также: Прививки и беременность
Последняя проверка: март 2013 г.
Ведение беременных и женщин репродуктивного возраста во время вспышки кори
(подтверждено в апреле 2021 г.)
Это практическое руководство было разработано Рабочей группой экспертов по иммунизации, инфекционным заболеваниям и обеспечению готовности общественного здравоохранения Американского колледжа акушеров и гинекологов совместно с Линдой О’Нил Экерт, доктором медицины, и Лорой Э.Райли, доктор медицины, в сотрудничестве с Алисой Качикис, доктором медицины, и Вашингтонским университетом.
Фон
В настоящее время в Соединенных Штатах зарегистрировано наибольшее количество зарегистрированных случаев кори, также известной как рубеола, с тех пор, как эта болезнь была ликвидирована в 2000 году. 1. Вспышки были подтверждены в 22 штатах, и количество случаев и их распространение быстро увеличиваются. Эти вспышки кори были связаны с тем, что путешественники привозили случаи кори из других стран.Эта ситуация в сочетании с низким охватом вакцинацией среди определенных сообществ в Соединенных Штатах приводит к образованию очагов уязвимых сообществ и способствует вспышкам, подобным той, с которой мы сейчас сталкиваемся.
Корь очень заразна. По оценкам, 92–95% людей в сообществе должны иметь иммунитет, чтобы предотвратить дальнейшую передачу. Корь может вызвать серьезное заболевание и инфицировать примерно девять из каждых десяти восприимчивых людей, подвергшихся воздействию в условиях тесного контакта 2.Любой, кто не вакцинирован или недостаточно вакцинирован, подвергается риску. Некоторые люди, включая невакцинированных и недостаточно вакцинированных беременных женщин, младенцев в возрасте 12 месяцев и младше, а также лиц с тяжелым иммунодефицитом, подвергаются повышенному риску тяжелого заболевания и осложнений кори 2. Двухдозовая серия вакцины корь-эпидемический паротит-краснуха (MMR) вакцина безопасна и на 97% эффективна в предотвращении кори 2.
Инфекция кори во время беременности
Инфекция кори у беременных связана с рядом побочных эффектов, включая повышенный риск госпитализации и пневмонии 3.Инфицирование корью во время беременности также связано со значительными рисками для плода 4 5 6, в том числе:
- Выкидыш
- Мертворождение
- Низкая масса тела при рождении
- Повышенный риск преждевременных родов
Рекомендации
Вашингтонский университет разработал консенсусное заявление, включающее алгоритмы для руководства по ведению беременных пациенток с высоким риском — тех, кто живет или путешествует в районах с активной вспышкой.Медицинским работникам, которые заботятся о беременных женщинах, рекомендуется обращаться к рекомендациям и алгоритмам в этом согласованном заявлении, поддерживаемом ACOG, для получения дополнительной информации 7.
Избранные пункты из согласованного заявления Вашингтонского университета, поддерживаемого ACOG, ACOG и Центров по контролю и профилактике заболеваний (CDC), выделены ниже.
Женщины, планирующие беременность
- Женщины репродуктивного возраста и те, кто планирует беременность, должны оценить свой иммунный статус к кори у своего основного лечащего врача до беременности 7 (см. Алгоритм) и получить вакцину против кори, паротита и краснухи (MMR), если они неиммунные *.
- После получения вакцины MMR женщины должны подождать 4 недели до попытки забеременеть из-за теоретических рисков для плода с живыми вакцинами; тем не менее, непреднамеренная вакцинация MMR в период до зачатия или на ранних сроках беременности не должна рассматриваться как показание для прерывания беременности 4.
Беременность
- Одной задокументированной дозы вакцины MMR достаточно для лиц с низким уровнем риска (включая беременных женщин). Людям с высоким риском заражения корью необходим документально подтвержденный анамнез двух предыдущих доз вакцины MMR для подтверждения иммунитета.Однако акушеры-гинекологи должны проконсультироваться в местных отделах здравоохранения при определении иммунитета от вакцинации (например, количества необходимых доз).
- В районах продолжающихся вспышек, где наблюдается устойчивая передача в сплоченных сообществах, серологическое тестирование на IgG к кори может быть рассмотрено у беременных женщин без документально подтвержденного иммунитета к кори.
- Беременным женщинам с подозрением на заражение корью, но без иммунитета, следует вводить внутривенное введение иммуноглобулинов (IGIV) 2 4 7 в течение 6 дней после контакта с корью.
- Если серологическое тестирование и получение результатов не доступны своевременно и есть подозрение на заражение корью у неиммунной беременной женщины, пациентка должна получить противокоревой иммуноглобулин (IGIV).
- Несмотря на то, что большинство женщин имеют иммунитет к кори из-за предшествующей вакцинации MMR, учитывая риски, связанные с корью во время беременности, возможную инфекцию или контакт с корью следует тщательно и целесообразно расследовать 2. Акушеры-гинекологи должны следовать указаниям местного департамента здравоохранения по тестированию (см. Алгоритм в ссылке 7).
Послеродовой
- Вакцину MMR следует вводить в послеродовом периоде * женщинам, у которых нет доказательств противокоревого иммунитета.
- Грудное вскармливание не влияет на иммунный ответ на MMR. Вакцина
- MMR безопасна для кормящих женщин и не имеет побочных эффектов у новорожденных 8 9
Решение вопросов вакцинации пациентов
- Выбор родителей отказаться от вакцинации младенцев и детей позволяет иммунитету населения упасть ниже порогового уровня, необходимого для остановки вспышек кори, подвергая уязвимых пациентов, таких как беременные женщины, младенцы до 12 месяцев, а также лиц с ослабленным иммунитетом, в группе повышенного риска .
- Во время дородовых посещений обсудите со своими пациентами важность вакцинации, особенно от кори, и посоветуйте им вакцинировать своих детей.
- Большинство женщин начинают процесс принятия решения о вакцинации своих детей до или во время беременности. Это особенно важно для родителей-новичков, которые, как правило, более не решаются делать прививки 10.
- Рандомизированное контрольное исследование показало, что дородовое или послеродовое обучение матерей вакцинации детей привело к более высокому уровню иммунизации младенцев 11.
ACOG будет продолжать предоставлять обновленную информацию по мере развития эпидемии. Для получения дополнительной информации посетите веб-страницу Центров по контролю и профилактике заболеваний и вспышек кори, а также согласованное акушерское заявление Вашингтонского университета: Корь и вакцина MMR: рекомендации по беременности, включая период зачатия и послеродовой период.
* Живые вакцины, такие как MMR, не рекомендуются во время беременности из-за теоретических рисков для матери и плода; однако неблагоприятных воздействий на плод при непреднамеренном введении живых вакцин во время беременности не обнаружено.
Практическое пособие выпускается, когда публикуется информация по неотложной клинической проблеме (например, клиническое исследование, научный отчет, проект постановления), которая требует немедленного или быстрого ответа, особенно если ожидается, что она вызовет множество запросов. Практические рекомендации — это краткое, сфокусированное заявление, выпущенное в течение 24-48 часов с момента выпуска этой развивающейся информации, и представляет собой клиническое руководство ACOG. Практические советы выпускаются только для стипендиатов в режиме онлайн, но могут также использоваться пациентами и средствами массовой информации.Практические рекомендации периодически пересматриваются на предмет подтверждения, пересмотра, отзыва или включения в другие руководства ACOG.
Эта информация разработана как образовательный ресурс, чтобы помочь клиницистам в оказании акушерской и гинекологической помощи, и использование этой информации является добровольным. Эта информация не должна рассматриваться как включающая в себя все надлежащие методы лечения или методы ухода или как изложение стандарта ухода. Он не предназначен для замены независимого профессионального суждения лечащего врача.Вариации на практике могут быть оправданы, когда, по разумному мнению лечащего врача, такой курс действий определяется состоянием пациента, ограниченностью доступных ресурсов или достижениями в знаниях или технологиях. Американский колледж акушеров и гинекологов регулярно просматривает свои публикации; однако его публикации могут не отражать самые последние свидетельства. Любые обновления этого документа можно найти на сайте www.acog.org или позвонив в ресурсный центр ACOG.
Несмотря на то, что ACOG прилагает все усилия для предоставления точной и надежной информации, данная публикация предоставляется «как есть», без каких-либо гарантий точности, надежности или иных явных или подразумеваемых гарантий. ACOG не гарантирует и не подтверждает продукты или услуги какой-либо фирмы, организации или лица. Ни ACOG, ни его должностные лица, директора, члены, сотрудники или агенты не несут ответственности за любые убытки, ущерб или претензии в отношении любых обязательств, включая прямые, особые, косвенные или косвенные убытки, понесенные в связи с этой публикацией или доверием. по представленной информации.
Публикации Американского колледжа акушеров и гинекологов защищены авторским правом, и все права сохранены. Публикации Колледжа не могут быть воспроизведены в какой-либо форме и любыми средствами без письменного разрешения правообладателя.
Американский колледж акушеров и гинекологов (ACOG) является ведущей в стране группой врачей, оказывающих медицинскую помощь женщинам. Как частная, добровольная, некоммерческая членская организация, насчитывающая более 58000 членов, ACOG решительно выступает за качественное медицинское обслуживание женщин, поддерживает самые высокие стандарты клинической практики и непрерывного образования своих членов, способствует обучению пациентов и повышает осведомленность своих членов и общественность об меняющихся проблемах, с которыми сталкивается женское здоровье.www.acog.org
Корь, эпидемический паротит, краснуха и вакцина MMR
Этот лист посвящен контакту с корью, эпидемическим паротитом, краснухой и вакциной MMR во время беременности или грудного вскармливания. Эта информация не должна заменять медицинскую помощь и советы вашего лечащего врача.
Что такое корь, эпидемический паротит и краснуха?
Корь (rubeola), эпидемический паротит и краснуха (немецкая корь, трехдневная корь) — это вирусные заболевания, которые в основном передаются от человека к человеку через кашель и чихание.Вирус кори может оставаться в воздухе до двух часов после того, как инфицированный человек чихнул или кашлянул, и может передаваться другим людям, даже если инфицированного человека больше нет в этом районе. Свинка также может передаваться при тесном контакте (например, во время занятий спортом) и при контакте со слюной инфицированного человека (совместное использование чашек, поцелуи и т. Д.). Если человек заболел краснухой во время беременности, она может быть передана развивающемуся ребенку.
Вспышки кори и эпидемического паротита до сих пор случаются в США.S., особенно в районах, где уровень вакцинации недостаточно высок для защиты населения. Краснуха больше не является эндемическим заболеванием (постоянно присутствует) в США, но может быть занесена в страну людьми, инфицированными в других странах. Если человек заразился корью, паротитом или краснухой, он редко снова заболевает этим вирусом.
Каковы симптомы кори, паротита и краснухи?
Корь может вызывать сыпь, высокую температуру, кашель, насморк и красные слезящиеся глаза.Человек, инфицированный корью, может передать вирус другим людям от 4 дней до появления сыпи до 4 дней после ее исчезновения.
Свинка может вызывать жар, головную боль, мышечные боли, усталость, потерю аппетита и отек слюнных желез под ушами, что может вызвать опухшие и болезненные щеки и челюсть. У некоторых людей, заболевших паротитом, симптомы могут быть легкими или вообще отсутствовать. Даже люди без симптомов могут распространять вирус.
Краснуха может вызывать жар, боль в горле и сыпь, которая обычно начинается на лице.Другие симптомы могут включать головную боль, кашель, насморк, красные глаза и общий дискомфорт. Люди с вирусом могут передавать его другим людям в течение 7 дней до появления сыпи. Некоторые люди, заболевшие краснухой, могут не иметь симптомов, но все же могут передавать вирус другим людям и их развивающемуся ребенку.
В редких случаях с этими вирусами могут возникать серьезные проблемы, включая пневмонию, менингит, глухоту и смерть.
Лучшие способы защитить себя от кори, эпидемического паротита и краснухи — это избегать людей, которые болеют этими заболеваниями, мыть руки с мылом и делать прививки перед беременностью.Остальные, живущие в доме, должны быть вакцинированы.
У меня корь, свинка или краснуха. Может ли мне сложнее забеременеть?
В редких случаях инфекция паротита может вызвать оофорит, воспаление яичников. Яичники откладываются и выпускаются из яиц. Оофорит может затруднить беременность. Неизвестно, могут ли корь или краснуха затруднить беременность.
Повышает ли корь, свинка или краснуха вероятность выкидыша?
Выкидыш может произойти при любой беременности.Заражение корью, паротитом и / или краснухой во время беременности может увеличить вероятность выкидыша.
Повышает ли корь, свинка или краснуха во время беременности вероятность врожденных дефектов?
Каждая беременность начинается с 3-5% вероятности наличия врожденного порока. Это называется фоновым риском.
На основании имеющихся данных маловероятно, что корь или свинка во время беременности увеличивают вероятность врожденных дефектов.
Если человек заразился краснухой во время беременности, вирус может перейти к ребенку и вызвать врожденные дефекты. Это называется синдромом врожденной краснухи (СВК). Младенцы, пораженные СВК, могут иметь потерю слуха, пороки сердца, катаракту (мутные пленки, которые образуются на хрусталике глаза и могут повлиять на зрение), проблемы роста и задержку развития. Не у всех детей с СВК будут все эти симптомы. Вероятность заражения СВК у ребенка выше, если беременная заболела краснухой в течение первого триместра беременности, хотя инфекция на любом сроке беременности чревата СВК.Из-за этих опасений беременных обычно проверяют на ранних сроках беременности, чтобы убедиться, что у них есть антитела к краснухе.
Вызывает ли корь, свинка или краснуха осложнения беременности?
Если инфекция краснухи возникает в период между 12 и 16 неделями, ожидается, что половина этих детей будет поражена СВК, а глухота является наиболее частым осложнением инфекции, зарегистрированным после первого триместра. Инфекция краснухи во время беременности также может вызвать проблемы с ростом ребенка.Чаще всего это происходит, когда инфекция возникает до 16 недель.
Наличие кори, паротита или краснухи во время беременности может увеличить вероятность мертворождения (гибель плода через 20 недель). Инфекция кори или паротита незадолго до родов также может увеличить вероятность рождения ребенка с инфекцией, хотя это считается редкостью.
Вызывает ли корь, свинка или краснуха во время беременности долгосрочные проблемы в поведении или обучении ребенка?
Было доказано, что заражение краснухой во время беременности вызывает у некоторых детей умственную отсталость.Недостаточно информации, чтобы знать, могут ли корь или эпидемический паротит вызывать у ребенка долгосрочные проблемы в поведении или обучении.
Могу ли я кормить грудью, если у меня корь, свинка или краснуха?
Если у вас корь, эпидемический паротит или краснуха, поговорите со своим врачом о лучших способах предотвращения распространения болезни на вашего ребенка, находящегося на грудном вскармливании. Если вы подозреваете, что у вашего ребенка какие-либо симптомы кори, паротита или краснухи, немедленно обратитесь к лечащему врачу ребенка.
Может ли корь, свинка или краснуха затруднить беременность моей партнерши или увеличить вероятность врожденных дефектов?
Воздействие кори и краснухи на мужскую фертильность не изучалось. Инфекция паротита может временно уменьшить размер яичек, но это вряд ли вызовет бесплодие (трудности с зачатием партнера). Зараженные партнеры могут передать эти вирусы беременной женщине при тесном контакте. В общем, воздействие отцов или доноров спермы вряд ли повысит риск беременности.Для получения дополнительной информации см. Информационный бюллетень MotherToBaby «Отцовские воздействия» по адресу https://mothertobaby.org/fact-sheets/paternal-exposures-pregnancy/.
Что такое вакцина MMR?
Вакцина MMR представляет собой смесь живых, но ослабленных вирусов кори, паротита и краснухи. Вакцина заставляет человека вырабатывать антитела к этим вирусам и обеспечивает защиту, если они столкнутся с этими вирусами в будущем. Эти антитела обычно существуют на всю жизнь.Вакцина может вызывать легкие побочные эффекты, включая сыпь или боли в суставах. В США вакцину обычно вводят в детстве в двух дозах.
Я не уверен, получал ли я когда-либо вакцину MMR. Следует ли мне сделать вакцину до беременности?
Всем лицам детородного возраста, не имеющим иммунитета к MMR, рекомендуется сделать вакцину не менее чем за месяц до беременности. Если вы родились за пределами США или не уверены, были ли вакцинированы, ваш лечащий врач может провести анализ крови, чтобы узнать, есть ли у вас антитела к этим вирусам.
Увеличивает ли вакцинация MMR вероятность врожденных дефектов?
Нет никаких доказательств того, что вакцинация MMR во время беременности увеличивает вероятность врожденных дефектов. Вакцина MMR не рекомендуется во время беременности из-за очень низкой вероятности развития болезни из-за ослабленного вируса, содержащегося в самой вакцине. Это очень редко встречается среди населения в целом, и никогда не было задокументированных случаев СВК от вакцины.Кроме того, имеется информация по крайней мере о 1600 беременностях, при которых вакцина MMR была введена непосредственно до или во время беременности, и не сообщалось об увеличении вероятности врожденных дефектов.
Вызывает ли вакцинация MMR другие осложнения беременности?
Поскольку вакцина MMR не рекомендуется для использования во время беременности, вакцинация во втором и третьем триместре еще недостаточно изучена. Таким образом, неизвестно, вызывает ли вакцина MMR другие осложнения беременности.
Будет ли вакцинация MMR во время беременности вызывать у ребенка долгосрочные проблемы в поведении или обучении?
Это не было хорошо изучено. Исходя из имеющихся данных, нельзя предположить, что вакцина MMR во время беременности вызовет у ребенка долгосрочные проблемы в поведении или обучении.
Могу ли я получить вакцину MMR во время грудного вскармливания?
Вакцину MMR можно вводить кормящим грудью.
Я получил вакцину MMR. Может ли мне осложнить беременность моей партнерши или увеличить вероятность врожденных дефектов?
Нет исследований, посвященных вакцине MMR и ее влиянию на мужскую фертильность. Также нет исследований, посвященных возможным рискам для беременности, когда отец или донор спермы получают вакцину MMR. Когда партнеру делают вакцинацию, это может помочь защитить новорожденного от заражения этими заболеваниями. В общем, воздействие отцов или доноров спермы вряд ли повысит риск беременности.Для получения дополнительной информации см. Информационный бюллетень MotherToBaby «Отцовское воздействие и беременность» по адресу https://mothertobaby.org/fact-sheets/paternal-exposures-pregnancy/.
Щелкните здесь, чтобы получить ссылки.
Просмотреть в PDF Информационный бюллетень
Краснуха при беременности
Что такое краснуха?Краснуха, широко известная как немецкая корь, представляет собой инфекцию, поражающую кожу и лимфатические узлы.Это вызвано вирусом. Краснуха опасна для беременных женщин из-за воздействия, которое она может оказать на будущего ребенка.
Каковы симптомы краснухи?Дети заболевают краснухой, как правило, в легкой форме. Иногда у них вообще нет симптомов, но они все равно могут передавать инфекцию другим.
Симптомы включают:
- Незначительная лихорадка и легкие боли, иногда красные глаза.
- Сыпь из розовых или светло-красных пятен, которая начинается на лице и распространяется по всему телу.
- Шейные железы могут опухать и ощущаться болезненными, особенно за ушами.
Болезнь длится около 3 дней и обычно проходит самостоятельно, без каких-либо осложнений. У подростков и взрослых краснуха может быть более серьезным заболеванием. Боль в суставах — обычное явление.
Как передается краснуха?Вирус краснухи передается от человека к человеку через нос или горло больного краснухой. Эти капли могут попасть в нос или рот человека, находящегося поблизости, особенно когда инфицированный человек кашляет или чихает.
Краснуха наиболее заразна за несколько дней до и после появления сыпи.
А беременные и краснуха?В настоящее время краснуха во время беременности очень редко встречается в Канаде, поскольку большинство женщин были вакцинированы против нее.
- Если беременная женщина заболевает краснухой в течение первых 20 недель беременности, она обычно передает болезнь своему еще не родившемуся ребенку (плоду). У ребенка врожденная краснуха.
- Если плод заболел краснухой в течение первых 12 недель беременности, ребенок, скорее всего, родится с множеством проблем на всю жизнь.Наиболее распространены проблемы со зрением, слухом и поражение сердца.
- Если плод заболевает краснухой на сроке от 12 до 20 недель беременности, проблемы обычно легче.
- Редко возникают проблемы, если плод заболевает краснухой после 20 недель беременности.
- Дети с врожденной краснухой заразны более года.
Не существует лечения краснухи.
Что вы можете сделать для профилактики краснухи во время беременности?Если вы переболели краснухой или получили антитела от вакцины, вы, вероятно, защищены.
Если вы не уверены, что вам была сделана прививка от краснухи, вам следует сделать анализ крови до того, как вы забеременеете.
- Тест покажет вам, защищены ли вы от краснухи.
- Если анализ крови показывает, что вы не защищены от краснухи, вам следует немедленно сделать вакцину MMR. Вакцину следует сделать как минимум за 4 недели до беременности. Вы не можете получить эту вакцину во время беременности.
Если вы уже беременны и не знаете, защищены ли вы от краснухи, попросите своего врача проверить вас.В противном случае избегайте тесного контакта с людьми, которые болеют краснухой, и теми, у кого сыпь была меньше недели, если только врач не сказал им, что сыпь — это не краснуха.
Если у вас нет иммунитета, вам следует сделать прививку как можно скорее после рождения ребенка, прежде чем выписаться из больницы.
Дополнительная информация в CPS
Проверено следующими комитетами CPS
- Комитет по инфекционным болезням и иммунизации
осложнений кори во время беременности по JSTOR
AbstractДвенадцать беременных и одна только что родившая женщина были госпитализированы с корью в Хьюстоне в период с 1988 по 1990 год.Наиболее частым и серьезным осложнением у матери был пневмонит (семь пациентов). Другие материнские осложнения включали гепатит (семь пациентов), преждевременные роды (четыре пациента), самопроизвольный аборт (один пациент) и смерть (один пациент). У четырех из 13 пациентов, у всех из которых была тяжелая форма кори и пневмонита, вызванная вирусом кори, неблагоприятный исход для плода, такой как аборт или недоношенность, был связан с их состоянием. Исторические отчеты, описывающие материнские последствия кори, предполагают более тяжелое заболевание у беременных женщин, хотя это наблюдение не всегда подтверждается более поздними сообщениями в развитых странах.Клиническое течение у наших пациенток позволяет предположить, что корь во время беременности может быть связана с серьезными осложнениями.
Информация в журналеClinical Infectious Diseases публикует клинически значимые статьи о патогенезе, клиническое исследование, медицинская микробиология, диагностика, иммунные механизмы и лечение заболеваний, вызванных инфекционными агентами. В специальные разделы включены статьи о противомикробных препаратах. устойчивость, биотерроризм, возникающие инфекции, безопасность пищевых продуктов, больничная эпидемиология и ВИЧ / СПИД.Кроме того, в журнале представлены узконаправленные краткие отчеты, обзорные статьи, редакционные статьи, комментарии и дополнения. Опубликовано для Общества инфекционистов. Америки.
Информация об издателеOxford University Press — это отделение Оксфордского университета. Издание во всем мире способствует достижению цели университета в области исследований, стипендий и образования. OUP — крупнейшая в мире университетская пресса с самым широким глобальным присутствием.В настоящее время он издает более 6000 новых публикаций в год, имеет офисы примерно в пятидесяти странах и насчитывает более 5500 сотрудников по всему миру. Он стал известен миллионам людей благодаря разнообразной издательской программе, которая включает научные работы по всем академическим дисциплинам, библии, музыку, школьные и университетские учебники, книги по бизнесу, словари и справочники, а также академические журналы.
.


 Позаботиться об этом необходимо заранее, чтобы вакцина не повлияла на будущую беременность.
Позаботиться об этом необходимо заранее, чтобы вакцина не повлияла на будущую беременность.