К какому врачу обратиться при боли в пупке — врачи, лечащие заболевание
Хирурги Москвы — последние отзывы
Могу сказать , что Саранг Викторович хороши доктор, прием прошел нормально. Были получены ответы на все вопросы, которые меня мучили. Врач дал свои рекомендации по лечению. Как специалист видно, что профессионал, все аккуратно сделал. Поскольку приемом осталась и врачом я осталась довольна, то рекомендовала бы его знакомым.
Анара, 29 июля 2021
 Врач внимательный, грамотный, приятный как человек, понятно и доступно всё объясняет. Могу рекомендовать данного специалиста своим знакомым, если потребуется. Качеством приёма я осталась довольна.
Врач внимательный, грамотный, приятный как человек, понятно и доступно всё объясняет. Могу рекомендовать данного специалиста своим знакомым, если потребуется. Качеством приёма я осталась довольна.Татьяна, 29 июля 2021
Все прошло прекрасно. Я выбрал её по отзывам. Доктор отзывчивый и дружелюбный. Она создала впечатление профессионала. Врач ответила на мои вопросы, объяснила в чем суть проблемы и назначила лекарства. Земфира Узеировна выполнила свою работу!
Илья, 29 июля 2021
Положительное впечатление о докторе. Что хотел от консультации, то получил, времени хватило, доктор смог помочь. Очень вежливый и приветливый, аккуратный специалист, профессионально рассказал что и почему.
Что хотел от консультации, то получил, времени хватило, доктор смог помочь. Очень вежливый и приветливый, аккуратный специалист, профессионально рассказал что и почему.
На модерации, 01 августа 2021
Обратился к врачу по поводу травмы пальца, прием очень понравился. Доктор внимательно и бережно отнесся к моим проблемам, осмотрел, проверил, как идет процесс заживления, назначил дополнительное лечение. В общем, сделал все необходимое, чтобы мне помочь. Из важных качеств специалиста отметил бы внимательность и профессионализм.
Сергей, 29 июля 2021
Хороший врач. Борис Степанович деликатно со мной общался. Доктор поставил мне более точный диагноз.
Борис Степанович деликатно со мной общался. Доктор поставил мне более точный диагноз.
На модерации, 30 июля 2021
Я довольна приёмом и буду лечиться у Елены Юрьевны! Всё прошло на высшем уровне!
На модерации, 30 июля 2021
Прием прошел отлично, врач внимательная, добрая, все понятно рассказывает. Мне абсолютно все понравилось. Сдали анализы и планируем дальше лечиться. Елена Владимировна видно, что профессионал своего дела. Я ее выбрала в качестве лечащего доктора.
Мне абсолютно все понравилось. Сдали анализы и планируем дальше лечиться. Елена Владимировна видно, что профессионал своего дела. Я ее выбрала в качестве лечащего доктора.
Ульяна, 29 июля 2021
Доктор задала достаточно профессиональные вопросы по поводу нашей травмы и сделала грамотную перевязку. Все, что было непонятно нам, врач объяснила. Прием прошел хорошо, нам понравилось.
Юлия, 30 июля 2021
 Он назначил мне анализы и выписал лечение. Полтора часа я ждал когда прооперирует пациента.
Он назначил мне анализы и выписал лечение. Полтора часа я ждал когда прооперирует пациента.Анатолий, 30 июля 2021
Показать 10 отзывов из 13765Хроническая боль в животе
Хроническая боль в животе — сложная диагностическая и лечебная проблема педиатрии и, одновременно, одна из главных жалоб детей и их родителей, частая причина обращения к врачу. Хронической условно называется боль в животе, продолжающаяся более 3 мес. У детей чаще встречается рецидивирующая, о которой говорят в тех случаях, когда она повторяется не менее 3 раз в течение 3 мес. и влияет на нормальную активность ребенка.
Природа хронической абдоминальной боли может быть органической и функциональной.
Органические заболевания. Выявление причины хронической абдоминальной боли у детей на почве органических заболеваний основывается на:
Выявление причины хронической абдоминальной боли у детей на почве органических заболеваний основывается на:
- анамнезе;
- физикальном обследовании;
- лабораторном исследовании;
- лучевых и эндоскопических методах исследования;
- оценке эффективности эмпирического лечения.
Определение локализации боли в животе в детском возрасте имеет особенности. Так, до 3 лет дети почти всегда определяют болевые ощущения в области пупка.
Дети старшего возраста более точно локализуют боль. Определенный интерес представляет наблюдение J. Apley: «Чем дальше локализация боли от пупка, тем больше вероятность органического заболевания».
Помощь в выявлении причины хронической боли в животе может оказать ведение родителями дневника, где регистрируются вид принимаемой пищи и симптомы, наблюдаемые после нее на протяжении 2 недель. При этом можно обнаружить потенциальные причины некоторых симптомов, например, непереносимость лактозы и др. Также необходимо регистрировать прием медикаментов и все лечебные мероприятия. Семейный анамнез может свидетельствовать о предрасположенности к язвенной болезни желудка и 12-перстной кишки, панкреатиту, воспалительным заболеваниям желчевыводящей системы, кишечника и ряду других болезней.
Также необходимо регистрировать прием медикаментов и все лечебные мероприятия. Семейный анамнез может свидетельствовать о предрасположенности к язвенной болезни желудка и 12-перстной кишки, панкреатиту, воспалительным заболеваниям желчевыводящей системы, кишечника и ряду других болезней.
При исследовании регистрируются лихорадка, жалобы на болезненные ощущения в суставах, наличие сыпи и др. Присутствие одного или нескольких из перечисленных симптомов предполагает воспалительную или инфекционную природу болевого синдрома.
Т. к. между абдоминальной болью, питанием и физическим развитием ребенка имеется связь, обязательны данные о росте и массе тела пациента.
Проводится полное клиническое обследование с последующим акцентированием внимания на животе. На болезненность при исследовании живота укажет гримаса на лице ребенка или реплика. Важные находки — увеличение печени, селезенки, наличие объемных образований, а также локализация болезненности. Дальнейший диагностический поиск проводят с учетом полученных данных.
При невозможности топической диагностики на амбулаторном этапе обследование продолжают в стационаре или в диагностическом центре. Здесь проводят эндоскопическое исследование (фиброгастродуоденоскопия, колоноскопия), биопсию (по показаниям), сонографию, рентгенографию (холецистографию, ирригографию), КТ, МРТ, сцинтиграфию, ацидометрию; определение ферментативной функции пищеварительного тракта, электрофизиологическое исследование, нагрузочные пробы, изучение биохимических параметров крови и мочи, микробиоценоза кишечника, генетическое обследование и др.
Другие методы лабораторного обследования применяются в связи с особенностями полученных данных. Они включают определение ферментов печени и амилазы, серологическое тестирование на H. pylori и амебиаз, посев кала и его исследование на наличие паразитов. Проводится исследование на лактозную интолерантность если оценка эмпирической диеты не дала результатов. Анализ реакции организма ребенка на лечение является частью диагностического процесса. Например, прием антибиотиков может предрасполагать к развитию дисбактериоза кишечника, медикаменты для лечения acne — к эзофагиту, а трициклические антидепрессанты — к запору.
Например, прием антибиотиков может предрасполагать к развитию дисбактериоза кишечника, медикаменты для лечения acne — к эзофагиту, а трициклические антидепрессанты — к запору.
Основные причины болей в животе
Наиболее частыми причинами хронической абдоминальной боли являются: хронический гастрит, дуоденит и гастродуоденит. Выделяют хронический гастрит типа А (аутоиммунный), гастрит типа В (ассоциированный с H. pylori) и гастрит типа С (химический или рефлюкс-гастрит). Гастрит типа В встречается чаще и сопровождается выраженной болью, возникающей натощак или спустя 1–2 ч. после еды. Отмечается болезненность, иногда напряжение брюшной стенки в эпигастрии и пилородуоденальной зоне. Эндоскопически выявляются структурно-воспалительные изменения антрального отдела желудка.
Для дуоденита и гастродуоденита также характерны боли, имеющие связь с приемом пищи или ее характером (жареная, острая), а также с длительными перерывами в еде. Диспепсический синдром проявляется тошнотой, рвотой, приносящей облегчение, отрыжкой, изжогой. Нередко отмечаются симптомы хронической интоксикации и вегетососудистой дистонии. Выявляется болезненность в эпигастральной области.
Нередко отмечаются симптомы хронической интоксикации и вегетососудистой дистонии. Выявляется болезненность в эпигастральной области.
Язвенная болезнь желудка и 12-перстной кишки у детей, в отличие от взрослых, часто не имеет отчетливой клинической симптоматики, т. к. нередко характеризуется наличием поверхностных язв. Ведущий симптом — боль в эпигастрии или пилородуоденальной области, возникающая натощак или спустя 1–3 ч. после приема пищи, чаще ночью и более выраженная, чем при гастродуодените. Еда на время облегчает состояние. Возможно скрытое кровотечение. Решающее в диагностике — эндоскопическое исследование.
Хроническая боль в животе может быть связана с эзофагитом, развивающимся на почве гастроэзофагеального рефлюкса. При этом характерна боль за грудиной во время приема пищи, в подложечной области, ощущение прохождения пищевого комка, дисфагия. Наблюдаются отрыжка с кислым запахом, изжога. Сравнительно редко причиной хронической боли в верхних отделах живота могут быть гастроптоз и грыжа пищеводного отверстия диафрагмы.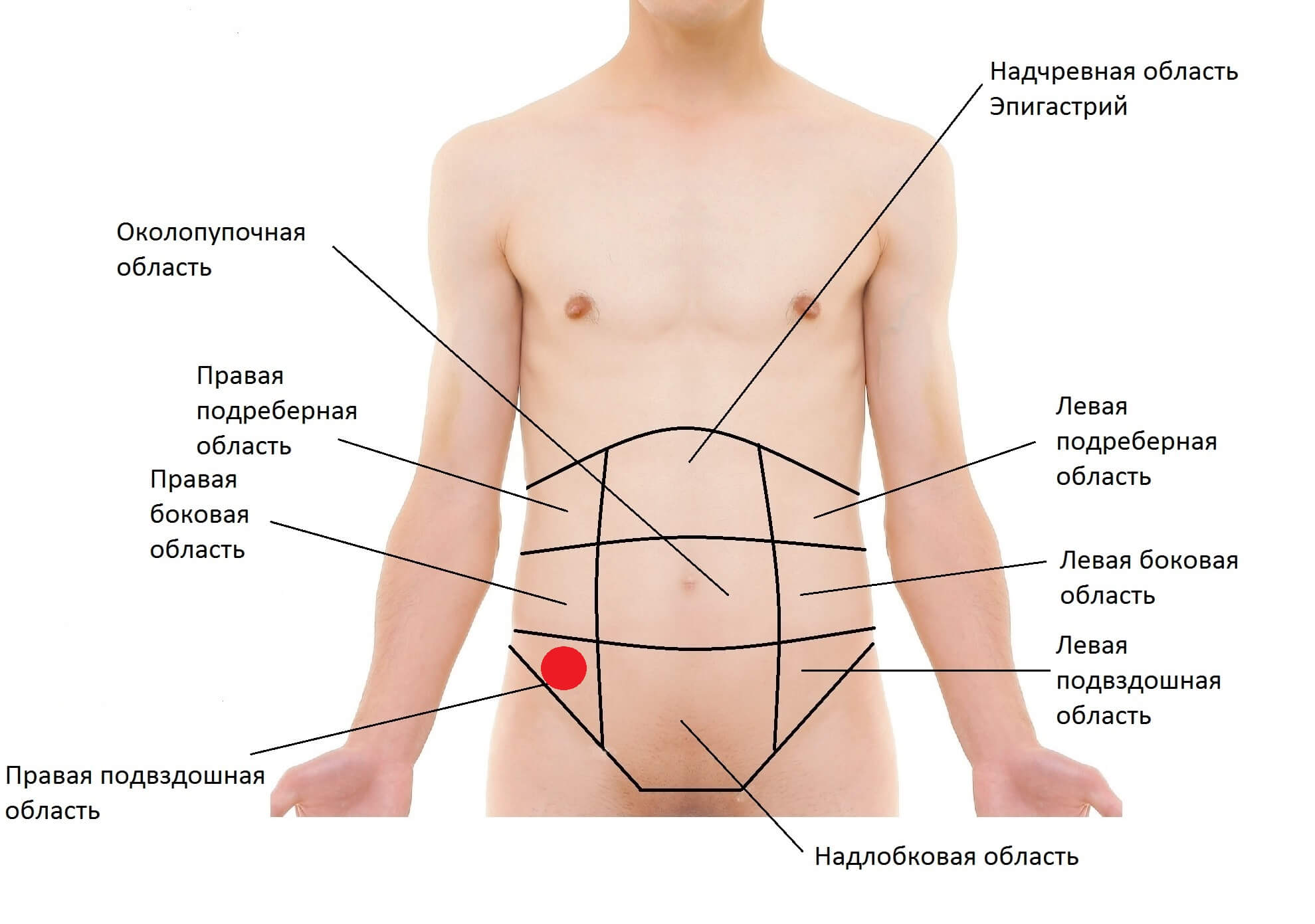 При этом боль возникает через 2–3 ч. после еды, особенно в горизонтальном положении ребенка, при наклонах вперед и физической нагрузке. Данную патологию можно предполагать при отсутствии эффекта от терапии по поводу эзофагита и гастродуоденита.
При этом боль возникает через 2–3 ч. после еды, особенно в горизонтальном положении ребенка, при наклонах вперед и физической нагрузке. Данную патологию можно предполагать при отсутствии эффекта от терапии по поводу эзофагита и гастродуоденита.
Причиной хронической боли в животе может быть хронический энтерит, колит, энтероколит. При этом боль локализуется в области пупка, гипогастральной области слева и справа. Она чаще возникает во второй половине дня, иногда через 1,5–2 ч. после еды. Провоцирует ее появление употребление большого количества свежих овощей, фруктов, молока. Боль сопровождается вздутием живота, урчанием, усиливается при физической нагрузке. При локализации ее справа необходимо исключить острый аппендицит. Для хронического поражения кишечника характерно расстройство стула — чередование поносов (при энтерите) и запоров (при колите).
Неспецифический язвенный колит и болезнь Крона характеризуются рецидивирующими болями в животе, приступообразными или постоянными. Они локализуются по всему животу, слева, справа от пупка, но чаще внизу живота, усиливаясь после приема пищи или физической активности. Стул неустойчивый, понос сменяется запором, отмечаются слизисто-гнойный или кровянистый характер испражнений, наличие тенезмов.
Они локализуются по всему животу, слева, справа от пупка, но чаще внизу живота, усиливаясь после приема пищи или физической активности. Стул неустойчивый, понос сменяется запором, отмечаются слизисто-гнойный или кровянистый характер испражнений, наличие тенезмов.
Диагностика относительно несложна, если имеются кровянистый стул, вынужденный акт дефекации ночью, наличие перианального воспалительного процесса или объемного образования в правой подвздошной области (воспалительные изменения кишечника). Могут наблюдаться задержка полового развития, анемия, афтозные язвы в полости рта, хронический гепатит, синовиты или артриты крупных суставов. Диагноз устанавливается на основании ирригографии и колоноскопии с биопсией.
При анализе жалоб ребенка и его родителей следует обратить внимание на:
- продолжительность боли. Кратковременная чаще связана с моторными нарушениями, длительная (более 3 ч.) — с воспалительными причинами;
- связь боли с приемом и характером пищи;
- с дефекацией;
- наличие симптомов «верхней диспепсии» — отрыжки, изжоги, тошноты, рвоты;
-
нарушение стула.

Значительную группу детей с хронической болью в животе составляют пациенты с холепатией. Сюда относятся заболевания желчного пузыря и желчевыводящих путей — аномалии развития, воспалительные, паразитарные, опухолевые заболевания, желчнокаменная болезнь. Боли провоцируется характером пищи (острая, жирная, жареная). Характерны тошнота, рвота, не приносящая облегчения, отрыжка, горечь во рту, изменение стула (запор, понос), иногда неравномерная окраска отдельных фрагментов кала. При воспалительном характере холепатии возможен длительный субфебрилитет или фебрильная температура тела во время приступа. Отмечается бледность кожи ребенка, иногда телеангиэктазии, субиктеричность склер. Выявляется болезненность в правом подреберье. При выраженном холестазе возможно увеличение печени, исчезающее после желчегонной терапии.
Другие формы поражения желчевыводящих путей (желчнокаменная болезнь, аномалии развития, опухоли, паразитарные заболевания) не имеют специфических симптомов и обнаруживаются в основном при параклиническом обследовании ребенка.
Хроническая боль в животе может быть связана с патологией поджелудочной железы. Острый панкреатит, в частности отечная форма является как самостоятельным заболеванием, так и реактивным состоянием на фоне иной патологии органов пищеварения. Деструктивные формы панкреатита у детей встречаются редко. Хронический панкреатит протекает с приступообразными болями в животе. Локализация их зависит от участка поражения поджелудочной железы. Для ее тотального поражения характерна интенсивная опоясывающая боль, которая сопровождается выраженным беспокойством ребенка, рвотой, не приносящей облегчения, иногда неукротимой. Имеет место расстройство стула — запоры, чаще поносы. Выражены симптомы интоксикации.
Причиной хронической боли в животе у детей могут быть гельминтозы. При этом боль не имеет какой-либо специфики, сопровождается хронической интоксикацией, снижением аппетита, слюнотечением, бруксизмом.
Второй группой, обусловливающей наличие хронической боли в животе, являются болезни мочевыделительной системы: пиелонефрит, нефроптоз, пузырно-мочеточниковый рефлюкс, цистит, мочекаменная болезнь, дисметаболическая нефропатия и более редкая патология почек. Для данных заболеваний характерна боль, чаще не связанная с приемом пищи. При мочекаменной болезни, нефроптозе приступы могут провоцировать переохлаждение, физическая нагрузка. Боль локализуется около пупка, внизу живота, в пояснице.
Для данных заболеваний характерна боль, чаще не связанная с приемом пищи. При мочекаменной болезни, нефроптозе приступы могут провоцировать переохлаждение, физическая нагрузка. Боль локализуется около пупка, внизу живота, в пояснице.
При пузырно-мочеточниковом рефлюксе она ощущается по ходу мочеточника. При этом правосторонний рефлюкс может симулировать острый аппендицит. При сращении почек (подковообразная, галетообразная, S- и L-образная) боль локализуется в эпигастральной области и сопровождается диспепсическими расстройствами. Кистозные образования почек приводят к боли в эпигастрии, иногда — к почечной колике. Колика характерна также для мочекаменной болезни, дисметаболической нефропатии, нефроптоза, гидронефроза. При гидронефрозе возможна тянущая, тупая боль в животе, сопровождающаяся метеоризмом и диспепсическими расстройствами. При пиелонефрите отмечаются длительный субфебрилитет или «немотивированные» подъемы температуры. В целом, для патологии мочевыделительной системы характерны дизурические симптомы.
Группа, обозначенная как «другие заболевания», при которых возможно наличие хронической боли в животе у детей, представлена разнообразной патологией, в т. ч. редко встречающейся. Однако чаще наблюдается гинекологическая патология у девочек — сальпингит, аднексит, кисты яичников. Боль при этом чаще локализуется внизу живота, в мезогастральной области, может быть острой, приступообразной и тянущей, ноющей, постоянной, иррадиирующей в поясницу. У менструирующих девочек она возможна внизу живота во время овуляционного цикла.
Не занимайтесь самолечением.
Своевременно обращайтесь за медицинской помощью.
Болит живот — возможно, это колит
Хронический энтероколит – это воспаление слизистой тонкого и толстого кишечника, нарушение процессов переваривания и всасывания пищи. При этом заболевании Вас могут беспокоить боли в животе, урчание и переливание в кишечнике, вздутие живота, неустойчивый стул. Часто бывает понос. Если воспаляется тонкая кишка, то возникают ноющие тупые боли в области пупка. Если воспаляется толстая кишка, боли в животе сильнее, усиливаются при скоплении газов в кишечнике.
Общее состояние обычно не изменяется при легкой и средней тяжести течения заболевания. При тяжелой степени заболевания человек быстро утомляется, становится менее работоспособным, худеет.
Причинами развития хронического заболевания кишечника могут быть: болезни органов пищеварения, дизентерия, аллергии, генетические факторы, злоупотребление некоторыми лекарствами, глисты, вирусы, нелеченые зубы, гнойные пробки в миндалинах, погрешности в питании, увеличение грубой, трудноперевариваемой пищи, употребление острых, копченых блюд.
Лечение при хроническом колите должно начинаться с правильного питания: жиров при энтероколите нужно 100-
200 г
. в сутки, предпочтение следует отдавать сливочному маслу, сметане. Но при этом бутерброд со сливочным маслом может вызывать горечь, а в каше или в супе оно переносится хорошо.
При хроническом энтероколите плохо всасываются витамины и минеральные соли (кальций, фосфор, железо, калий), поэтому витамины и минеральные вещества нужно вводить дополнительно. Кальций хорошо всасывается, если в диете достаточно белка, жира и фосфора. Хороший источник кальция при хроническом энтероколите – пресный творог и сыр. Их надо есть ежедневно, хотя бы раз в сутки. Поваренную соль следует ограничить – она вызывает раздражение слизистой кишечника.
Так как железо при энтероколите плохо усваивается, может понизиться уровень гемоглобина в крови. Чтобы избежать анемии рекомендуется мясо, яйца, зернистая икра, печень, гематоген, пшеничная мука второго сорта, овсяная крупа, яблоки.
Все блюда при энтероколите надо готовить на пару, запекать в духовке или отваривать. Рекомендуется: пшеничный хлеб вчерашней выпечки, супы на обезжиренном мясном или рыбном бульоне с крупами, вермишелью, картофелем, морковью, кабачками, тыквой, цветной капустой; нежирные сорта мяса (говядина, телятина, кролик), птицы (курица, индейка), рыбы – в отварном, тушеном, запеченном или жареном виде; нежирная ветчина, яйца всмятку, рассыпчатые каши, приготовленные на воде, кисломолочные продукты.
Запрещено употреблять горячую пищу (выше 400С). Еда должна быть чуть теплее комнатной температуры. Клетки пищеварительного тракта живут 3 дня и если 3 раза в сутки есть горячую пищу (выше 400С), то они не успевают восстановиться – появляются эрозивные гастриты, колиты, энтероколиты и язвы. Не следует пить воду во время еды или сразу после приема пищи – рекомендуется за 1 час до еды, чтобы жидкость успела уйти в кишечник. Необходимо помнить и о температуре воды. В жару 22-230С, а в холодное время около 350С. Питание при хроническом энтероколите должно быть чаще (4 – 5 раз в день), преимущественно в пюреобразном виде.
Следите за своим здоровьем! Особенно людям в пожилом возрасте нужно придерживаться принципов здорового питания – это будет залогом вашего хорошего самочувствия и долголетия.
Участковый врач-терапевт поликлиники № 1 Мельник В.В.
Боль в животе: возможные причины
- Врачи
- Диагностика
- Статья обновлена: 18 июня 2020
Проблемы с кишечником – очень деликатная тема, широко обсуждать которую не принято.
Именно поэтому многие люди, которых беспокоит повышенное газообразование и вздутие живота, поносы или, наоборот, запоры, предпочитают терпеть до последнего, не обращаясь к врачу. В лучшем случае, такой человек пытается вылечиться с помощью йогуртов или других кисломолочных продуктов.
Кисломолочные продукты – вещь конечно полезная, но годится только для профилактики кишечных проблем. Вслепую справиться с болезнью нельзя. Для того, чтобы установить причину заболевания и выбрать правильное лечение необходима консультация специалиста — гастроэнтеролога. Врач побеседует с вами, пропальпирует (ощупает) ваш живот и направит на дополнительные исследования – анализы крови и кала, колоноскопию, ирригоскопию (рентгеновское исследование кишечника с барием) и т.д.
Если все результаты исследования в норме, но кишечник по-прежнему вас беспокоит (боли вокруг пупка или внизу живота после еды, «утренние» поносы после еды, вздутие живота и т.д.), вероятнее всего проблемы связаны с особенностями вашей психики и «неправильной» реакцией организма на стресс — так называемым синдромом раздраженного кишечника. В этом случае реальную помощь вам может оказать психолог.
В тоже время, в случае выявления таких заболеваний кишечника как острый или хронический колит (воспаление слизистой оболочки толстой кишки), дивертикулез или дивертикулит (формирование небольших мешковидных выпячиваний в стенке кишки и их воспаление) необходим совершенно иной подход. Лечение этих заболеваний необходимо начинать как можно раньше, поскольку все они чреваты различными осложнениями, например, кишечной непроходимостью. При развитии осложнений, к сожалению, помощи гастроэнтеролога может оказаться недостаточно, и потребуется хирургическое вмешательство.
Источники
- Mușină AM., Huțanu I., Scripcariu DV., Aniței MG., Filip B., Hogea M., Radu I., Gavrilescu MM., Panuță A., Buna-Arvinte M., Moraru VG., Scripcariu V. SURGICAL MANAGEMENT OF THE ADRENAL GLAND TUMORS — SINGLE CENTER EXPERIENCE. // Acta Endocrinol (Buchar) — 2020 — Vol16 — N2 — p.208-215; PMID:33029238
- Fang G., Niu L., Chen J. Prevention of Procedural Hypertension in the Irreversible Electroporation Ablation of Liver and Pancreatic Tumors Based on Distance from the Adrenal Gland. // Cancer Manag Res — 2020 — Vol12 — NNULL — p.71-78; PMID:32021424
- Alkhalifa AM., Aldossary MY., Abusultan AJ., AlQattan AS., Alsomali M., Alquraish F., Alkhaldi N., Alsaeed JY., Alwosaibei AM., Alqambar M., Alsaif OH. Lipomatous tumors of adrenal gland: A case series of 5 patients and review of the literature. // Int J Surg Case Rep — 2020 — Vol67 — NNULL — p.54-61; PMID:32007865
- Su P., Liu ZY., Giordano TJ. [Update of WHO classification of the tumors of adrenal gland in 2017]. // Zhonghua Bing Li Xue Za Zhi — 2018 — Vol47 — N10 — p.804-807; PMID:30317745
- Zheng W., Fung KM., Cheng L., Osunkoya AO. Benign vascular tumors, cysts, and pseudocysts of the adrenal gland: a contemporary multi-institutional clinicopathological analysis of 55 cases. // Hum Pathol — 2018 — Vol82 — NNULL — p.95-102; PMID:30041023
- Biasibetti E., Giorcelli J., Deideri F., Bianco P., Capucchio MT., Volante M. Adrenal gland tumors in dairy cattle from Northern Italy: morphological and phenotypical characterization in comparison with human pathology. // Pol J Vet Sci — 2017 — Vol20 — N4 — p.779-788; PMID:29611662
- Antar A., Boyle A., Patel T. Angiomyolipoma of the Adrenal Gland: A Case Presentation and a Review of Adrenal Lipomatous Tumors. // Urol Case Rep — 2017 — Vol12 — NNULL — p.59-61; PMID:28367409
- Dudala J., Białas MB., Szczerbowska-Boruchowska M., Bereza-Buziak M., Budzynski A., Hubalewska-Dydejczyk A., Kolodziej M., Pedziwiatr M., Lankosz M. Investigation of biochemical composition of adrenal gland tumors by means of FTIR. // Pol J Pathol — 2016 — Vol67 — N1 — p.60-8; PMID:27179276
- Zeng Z., Zhou Z., Zhan N., Yuan J., Ye B., Gu L., Wang J., Jian Z., Xiong X. USP10 Expression in Normal Adrenal Gland and Various Adrenal Tumors. // Endocr Pathol — 2015 — Vol26 — N4 — p.302-8; PMID:26555087
- Well L., Avanesov M. [Ectopic ductus Bellini carcinoma of the adrenal gland: a rare differential malignant adrenal gland tumors diagnosis]. // Rofo — 2016 — Vol188 — N2 — p.206-8; PMID:26422420
Боль в области пупка: причины, лечение
Боль в области пупка: причины, лечение
Довольно часто у людей возникают болезненные ощущения в области пупка, что доставляет дискомфорт в нормальной жизнедеятельности. Чаще всего подобный симптом сигнализирует о сбоях в работе организма. В текущем материале рассмотрим, какие причины боли в области пупка выделяют, а также что сделать, чтобы устранить неприятный симптом.
Причины боли в области пупка
Обычно боль в области пупка говорит о нарушениях в функциях органов, расположенных в этой зоне: петли тонкой кишки, часть 12-перстной кишки, поперечной ободочной кишки, верхних отделах почек и мочеточников, большом сальнике и большой кривизне желудка. Наиболее часто сигнализирует о болезнях тонкой кишки. При нарушении функционирования данного органа происходят сбои во всасывании питательных веществ, что в целом отрицательно сказывается на общем состоянии здоровья.
Нередко боль в зоне пупка возникает при следующих заболеваниях:
- Острое и хроническое нарушение кровотока брыжеечных сосудов, снабжающих тонкую кишку;
- Острая непроходимость просвета тощей кишки;
- Пупочная грыжа;
- Воспаление в кишке;
- Ферментная недостаточность;
- Синдром раздраженного кишечника;
- Энтероколит;
- Онкология.
Когда надавливаешь на пупок, возникающая боль является симптомом некоторых недугов. Речь об энтерите, энтероколите, аппендиците, абдоминальной мигрени, грыже, завороте кишок, дивертикулите кишечника. Данные заболевания могут сопровождаться другими симптомами. Важно следить за своим состоянием и при возникновении неприятных ощущений необходимо обратиться к врачу.
Причинами боли в области пупка возможны и при других заболеваниях. К ним относятся неспецифический язвенный колит, болезнь Крона, мезадинит.
Чтобы точнее определить причину, нужно понимать, какие органы находятся в данной области. Над пупком располагается часть двенадцатиперстной кишки, пилорический отдел желудка. Болевые ощущения могут быть при язвенных процессах в них. Обычно сначала начинается несильное жжение, дискомфорт, прогрессирование проблемы вызывает нестерпимые боли, другие симптомы, включая потерю сознания. Рак желудка и двенадцатиперстной кишки провоцирует постоянные боли в области пупка.
Назовём другие состояния, при которых возникает подобный симптом:
- Рак матки, яичников;
- Цистит;
- Фиброма матки;
- Аневризма брюшной аорты.
Что делать при боли в пупке?
Ответ на вопрос, почему болит в пупке, неоднозначный. Нельзя на основании одного симптома найти причину, так как их многочисленное количество. Очень многие недуги провоцируют дискомфорт в данной зоне. Поэтому важно обратиться своевременно к врачу, потому что некоторые состояния без должного лечения способны привести к летальному исходу. Особенно важно пройти консультацию беременным женщинам и детям.
При своевременной диагностике можно определить причины боли и шансы выздороветь повысятся.
26.05.2020 1489 Показ Источник. medikforum.ruАдминистрация сайта med-practic.com не несет ответственности за содержание информации
причины и первая помощь — статьи и последние новости по теме Здоровье
Изменено: 01.08.2021, 10:25Боли в животе у детей в области пупка
Часто родители не могут понять, почему у ребенка болит живот в области пупка, особенно, когда он не может точно сказать, какой это тип боли, лишь указывая пальчиком на пупок. В этом случае стоит обратить внимание на самочувствие ребенка в целом и симптомы болезненного состояния.
Причины, по которым возникли боли, могут быть обширны, включая заболевания и патологические состояния. Pandaland расскажет родителям, что и как делать, если у ребенка болит живот в области пупка.
Причины возникновения боли в животе у ребенкаКак мы уже говорили, если ребенок жалуется на боль в животе в районе пупка, то это может говорить о широком спектре заболеваний и патологических состояний. К ним относятся:
- переедание
- метеоризм
- запор
- кишечные инфекции
- отравления пищевыми продуктами
Давайте же детально разбираться, что может стать причиной болей в животе в районе пупка.
Хронический энтерит
Такая болезнь сопровождается дистрофическими и воспалительными изменениями, которые происходят в тонкой кишке. Иногда им сопутствует и энтероколит, когда поражается толстый кишечник. Заболевание может возникнуть на фоне кишечных инфекций, которые перенес ребенок, а также вследствие лямблиоза.
В таких случаях боль становится:
- ноющей и тупой
- разливается в районе пупка
- усиливается после принятия пищи (но иногда ее возникновение не зависит от еды).
При хроническом энтерите у ребенка:
- урчит живот
- появляется тяжесть «под ложечкой»
- боли могут обостриться вечером
- возможно снижение аппетита
Аппендицит
Самая распространенная причина боли в животе у ребенка, которая требует срочного оперативного вмешательства. Если вы заметили, что у ребенка болит живот, помните, аппендицит может развиться совершенно резко и поэтому очень важно вовремя распознать его симптомы:
- в подложечной области начинаются боли, которые распространяются на весь животик
- через некоторое время они могут утихнуть и вновь возникнуть уже в правой части живота
- при пальпировании этого участка появляется сильная боль, которая становится резкой, если мышцы напряжены
Эти признаки сопровождаются:
- сухостью языка
- повышением температуры тела
- учащением пульса
Родителей также беспокоит, когда у малыша помимо болей в животе появляется рвота. Если у ребенка болит живот и начинается рвота, то причиной таких симптомов могут стать серьезные заболевания.
Грыжа пупка
Если вы заметили, что малыш жалуется на сильные боли в области живота и при этом у него наблюдаются:
- учащенный пульс
- тошнота
- нестабильный стул
- приступы рвоты
В таком случае возможна пупочная грыжа. Может появиться кругловатое новообразование продолговатого типа, вызывающее боль и выходящее наружу, причем назад его никак не вправить. Стоит немедленно обратиться к врачу.
Злокачественная опухоль в тонком кишечнике
При таком диагнозе у больного:
- появляется рвота
- тошнота
- вздувается живот
- начинает болеть в пупочной области
В районе кишечника боли становятся спастическими. Аппетит резко падает, и при стремительно увеличивающейся опухоли, ребенок теряет в весе.
Заворот кишок
В таком случае боли становятся:
- резкими
- острыми
- отдаются из глубины живота
Постоянная и схваткообразная боль возникает в правой доле живота и районе пупка. Нередко больной жалуется на:
- рвоту
- нарушения стула, возникающие вместе с задержкой газов
В первое время боль похожа на:
- схваткообразную
- нарастающую вместе с перистальтикой
Затем больной просто начинает кричать от нестерпимых резей, поджимая к животу ноги.
Какое заболевание может быть при боле в животе и поносе?Если мама и папа заметили, что у ребенка болит живот и понос, то это может быть абдоминальная мигрень. Чаще всего от этого недуга страдают дети от трех до десяти лет.
Приступ абдоминальной мигрени
Боли становятся интенсивными в области пупка или разливаются по всему животу. Недуг возникает на фоне:
- поноса
- тошноты
- рвоты
Наблюдается:
- Похолодание
- побледнение рук и ног
Болевые ощущения длятся от получаса и дольше, даже в течение нескольких дней. Параллельно у ребенка может болеть голова, причем может болеть то живот, то голова поочередно.
Первая помощь при болях в животе у ребенкаМногие мамы впадают в панику и не знают, что делать, когда у ребенка болит живот. Если ваше чадо жалуется на боли в животе, старайтесь не игнорировать его попытки рассказать о своей болезни. Не пускайте на самотек эти симптомы, вряд ли такие ощущения пройдут сами по себе.
Заболевания кишечника, желудка, поджелудочной железы и печени могут серьезно навредить здоровью ребенка.
Что делать, если у ребенка болит живот:
- срочно вызывайте «скорую» помощь
- пусть ребенок выпьет обезболивающее и ляжет на спину
- нужно согнуть ноги в коленях и подложить под них подушку
- еще одну небольшую подушку подложите под голову
В таком положении малыш сможет максимально расслабить мышцы, и болевые ощущения станут менее острыми.
Истории от мам, о болях в животе в области пупка у малышаГалина, 35 лет
Галина вспоминает, что с первым ребенком они с мужем прошли «огонь, воду и медные трубы». Однажды старший сын в возрасте пяти лет проснулся от боли в животе. Малыш жаловался на сильную боль в районе пупка. Галина и ее супруг решили не паниковать и понаблюдать за состоянием сына, но живот продолжал болеть, появилась сильная слабость и сонливость, однако тошноты, рвоты и температуры не было. Женщина не стала рисковать и вызвала неотложку. Бригада скорой помощи отвезла маму с ребенком в детскую хирургию. По словам Галины, сына довольно долго осматривали и поставили диагноз гастроэнтерит. Как позже оказалось в детском саду, куда ходил мальчик, был объявлен карантин по этому заболеванию.
Гульнара, 28 лет
По рассказу Гульнары, ее дочка в возрасте 12 лет жаловалась на боль в животе. Женщина подумала, что у дочки начинаются первые месячные и успокоилась. На следующий день боль вновь повторилась, затем утихла, но вечером того же дня девочка вновь пожаловалась маме о боли уже в правом боку. Гульнара обратилась в приемный пункт при больнице, где девочке назначили общий анализ мочи и крови. По результатам анализов в крови девочки были повышены лейкоциты. Врачи в срочном порядке направили юную пациентку на УЗИ. Медики диагностировали аппендицит и экстренно провели операцию.
Помните!
Даже в том случае, если боль утихла, приступ прошел и не возникает в течение нескольких суток – все равно посетите участкового педиатра, так как попросту эти симптомы не возникают.
Будьте здоровы и берегите себя и своих детей!
Фото: rawpixel.com, pixels.com
Грыжа белой линии живота: лечение заболевания
Быстрый переходГрыжа белой линии живота — это выхождение органов брюшной полости, покрытых брюшиной, через дефект в срединной части брюшной стенки.
Почему она называется именно так? По средней линии живота соединяются, тесно переплетаясь, сухожилия мышц, формирующих брюшную стенку. В этой области мало сосудов и на разрезе она белого цвета, поэтому ее так и назвали.
Обычно ширина грыжи белой линии живота составляет 10–20 мм над пупком и 3-5 мм ниже пупка. Однако у некоторых людей ее ширина иногда достигает 100 мм и более. Грыжевое выпячивание может появиться как выше пупка, что бывает чаще всего, так ниже его или около, тогда она называется околопупочной.
Грыжа белой линии живота встречается несколько чаше у мужчин в возрасте 20–40 лет, а у женщин — после 40.
Симптомы грыжи белой линии живота
В ее появлении выделяют предрасполагающие и производящие факторы.
К первым относят врожденные либо приобретенные дефекты структуры соединительной ткани, являющейся основой сухожилий мышц, анатомические особенности строения брюшной стенки, ожирение и др.
Ко вторым – физиологические (беременность) или патологические состояния, приводящие к повышению внутрибрюшного давления, а также условия работы человека (большие физические нагрузки).
В своем развитии заболевание проходит несколько этапов. Вначале через щель в белой линии выходит предбрюшинная клетчатка, постепенно раздвигая волокна сухожилий. Позже формируется полноценная грыжа с грыжевым мешком, содержимым его и грыжевыми воротами, т.е. местом выхода грыжи.
Именно от стадии формирования грыжи зависит и симптоматика болезни. Первоначально человек может отмечать лишь появление небольшого опухолевидного образования по средней линии живота или около пупка, не доставляющего дискомфорта и которое в положении лежа самостоятельно исчезает. Позднее появляется небольшая боль в этой области при физических нагрузках или наклонах, а само образование увеличивается в размерах.
По мере увеличения грыжевого выпячивания и вхождения в него различных органов может появиться тошнота, постоянная боль, а в ряде случаев и рвота.
Диагностика грыжи белой линии живота
Диагностика грыжи белой линии живота в большинстве случаев не представляет трудностей и достаточно простого осмотра пациента. Но иногда могут потребоваться дополнительные методы обследования, такие как УЗИ, компьютерная томография (КТ) или магнитноядерная томография (МРТ).
Как и перед любым оперативным вмешательством требуется проведение лабораторного исследования, ЭКГ, рентгенографии органов грудной клетки и осмотр терапевтом.
Лечение грыжи белой линии живота
Операция заключается в удалении грыжевого мешка (при больших его размерах), вправление его содержимого в брюшную полость и закрытии дефекта брюшной стенки.
Существует два основных метода устранения дефекта – собственными тканями (натяжные операции) или с использованием синтетических сеток (протезирующие).
Согласно рекомендациям Европейского и Российского обществ герниологов, предпочтение отдается протезирующим операциям, поскольку частота рецидивов после таких операций в разы меньше. Последние могут быть выполнены как отрытым способом, так и лапароскопически. Отдаленные результаты лечения их сопоставимы.
Операции выполняются под различными видами обезболивания: местная анестезия, спинномозговая, общая. Лапароскопические вмешательства — только под общим обезболиванием.
Период реабилитации зависит от размера грыжи и вида выполненной операции. Он занимает от 1 до 2-3 недель, не предполагает значимых ограничений физической активности и в большинстве случаев пациенты ведут привычный образ жизни.
Автор:
Воспалительное заболевание кишечника: симптомы, лечение и диагностика
Обзор
Что такое воспалительное заболевание кишечника (ВЗК)?
Воспалительное заболевание кишечника (ВЗК) — это группа заболеваний, вызывающих хроническое воспаление (боль и отек) в кишечнике. ВЗК включает болезнь Крона и язвенный колит. Оба типа влияют на пищеварительную систему. Лечение может помочь справиться с этим заболеванием на протяжении всей жизни.
Насколько распространено ВЗК?
До трех миллионов американцев страдают той или иной формой ВЗК.Заболевание поражает людей всех возрастов и полов. ВЗК чаще всего возникает в возрасте от 15 до 30 лет.
Какие бывают типы ВЗК?
Болезнь Крона и язвенный колит являются основными типами ВЗК. Типы включают:
- Болезнь Крона вызывает боль и опухоль в пищеварительном тракте. Это может повлиять на любую часть от рта до ануса. Чаще всего поражается тонкий кишечник и верхняя часть толстого кишечника.
- Язвенный колит вызывает отек и язвы (язвы) в толстой кишке (ободочной и прямой кишке).
- Микроскопический колит вызывает воспаление кишечника, которое можно обнаружить только под микроскопом.
В чем разница между воспалительным заболеванием кишечника (ВЗК) и синдромом раздраженного кишечника (СРК)?
ВЗК — болезнь; СРК — это синдром или группа симптомов. Причины и методы лечения разные.
СРК — это разновидность функционального желудочно-кишечного заболевания. Это влияет на работу кишечника, заставляя его сокращаться чаще (а иногда реже), чем обычно.СРК также известен как спастическая толстая кишка или нервный желудок.
IBS не вызывает воспаление и не повреждает кишечник, как ВЗК, поэтому визуализация не может обнаружить его и не увеличивает риск рака толстой кишки. Людям с СРК редко требуется госпитализация или хирургическое вмешательство.
Можно ли болеть ВЗК и СРК?
Да, возможно наличие как IBD, так и IBS. Хотя ВЗК может вызывать симптомы СРК, нет никаких доказательств того, что наличие СРК увеличивает риск ВЗК.
Симптомы и причины
Что вызывает ВЗК?
Исследователи все еще пытаются определить, почему у некоторых людей развивается ВЗК.Три фактора, по-видимому, играют роль:
- Генетика: Каждый четвертый человек с ВЗК имеет семейный анамнез этого заболевания.
- Ответ иммунной системы: Иммунная система обычно борется с инфекциями. У людей с ВЗК иммунная система принимает пищу за чужеродные вещества. Он высвобождает антитела (белки) для борьбы с этой угрозой, вызывая симптомы ВЗК.
- Триггеры окружающей среды: Люди с семейным анамнезом ВЗК могут заболеть этим заболеванием после воздействия триггера окружающей среды.Эти триггеры включают курение, стресс, прием лекарств и депрессию.
Каковы симптомы ВЗК?
Симптомы ВЗК могут приходить и уходить. Они могут быть легкими или тяжелыми, появляться внезапно или постепенно. Периоды симптомов ВЗК — это вспышки ВЗК. Когда у вас нет симптомов, у вас ремиссия.
Симптомы ВЗК включают:
Редко ВЗК может также вызывать:
Каковы осложнения воспалительного заболевания кишечника (ВЗК)?
Люди с ВЗК имеют более высокий риск развития рака толстой кишки (колоректального).Другие возможные осложнения включают:
- Анальный свищ (туннель, образующийся под кожей, соединяющий инфицированную анальную железу и задний проход).
- Стеноз или стриктура заднего прохода (сужение анального канала, где стул выходит из тела).
- Анемия (низкий уровень эритроцитов) или сгустки крови.
- Камни в почках.
- Заболевания печени, такие как цирроз и первичный склерозирующий холангит (воспаление желчных протоков).
- Нарушение всасывания и недоедание (неспособность получать достаточное количество питательных веществ через тонкий кишечник).
- Остеопороз.
- Перфорированная кишка (отверстие или разрыв в толстой кишке).
- Токсичный мегаколон (сильное вздутие кишечника).
Диагностика и тесты
Как диагностируется ВЗК?
Болезнь Крона и язвенный колит вызывают похожие симптомы. Ни один тест не может диагностировать ни одно из состояний.
Чтобы поставить диагноз, ваш лечащий врач спросит о ваших симптомах. Обследование может начаться с общего анализа крови (CBC) и анализа стула для выявления признаков воспаления кишечника.
Вы также можете пройти один или несколько из следующих диагностических тестов:
- Колоноскопия для исследования толстого и тонкого кишечника.
- EUS (эндоскопическое УЗИ) для проверки пищеварительного тракта на наличие отеков и язв.
- Гибкая ректороманоскопия для исследования внутренней части прямой кишки и заднего прохода.
- Визуальное сканирование , такое как компьютерная томография или МРТ, для проверки признаков воспаления или абсцесса.
- Верхняя эндоскопия для исследования пищеварительного тракта от рта до начала тонкой кишки.
- Капсульная эндоскопия с помощью небольшой камеры, которую вы проглатываете. Камера делает снимки во время прохождения через пищеварительный тракт.
Ведение и лечение
Что такое нехирургическое лечение воспалительного заболевания кишечника (ВЗК)?
Лечение ВЗК варьируется в зависимости от конкретного типа и симптомов. Лекарства могут помочь контролировать воспаление, чтобы у вас не было симптомов (ремиссии). Лекарства для лечения ВЗК включают:
- Аминосалицилаты (противовоспалительное средство, такое как сульфасалазин, месаламин или бальсалазид) минимизируют раздражение кишечника.
- Антибиотики лечат инфекции и абсцессы.
- Biologics прерывают сигналы иммунной системы, вызывающие воспаление.
- Кортикостероиды , такие как преднизон, контролируют иммунную систему и управляют обострениями.
- Иммуномодуляторы успокаивают сверхактивную иммунную систему.
Вы также можете воспользоваться этими безрецептурными препаратами для лечения ВЗК:
Какие хирургические методы лечения болезни Крона?
Примерно 7 из 10 человек с болезнью Крона в конечном итоге нуждаются в хирургическом вмешательстве, когда лекарства больше не облегчают симптомы.Во время резекции кишечника хирург:
- Удаляет пораженный сегмент кишечника.
- Соединяет два конца здорового кишечника вместе (анастомоз).
После операции оставшаяся часть кишечника адаптируется и функционирует так же, как и раньше. Примерно у 6 из 10 человек, перенесших операцию по поводу болезни Крона, в течение 10 лет будет рецидив. Вам может подойти еще одна резекция кишечника.
Какие хирургические методы лечения язвенного колита?
После 30 с лишним лет жизни с язвенным колитом примерно 1 из 3 человек нуждается в операции.
Хирург:
- Удаляет толстую кишку (колэктомия) или толстую и прямую кишку (проктоколэктомия).
- Соединяет тонкий кишечник и задний проход.
- Создает мешочек подвздошной кишки, в который собирается кал, который затем выходит через задний проход.
В редких случаях может потребоваться илеостомия вместо подвздошной сумки. Мешок для илеостомии прикрепляется снаружи живота для сбора стула.
Проктоколэктомия является лечебной. Симптомы не вернутся после операции по удалению толстой и прямой кишки.Однако у вас могут возникнуть проблемы с илеостомией или подвздошной кишкой, например, поучит (воспаление и инфекция).
Профилактика
Как предотвратить воспалительное заболевание кишечника (ВЗК)?
Хотя нет ничего, что можно сделать для предотвращения ВЗК, определенные изменения в питании и образе жизни могут контролировать симптомы. Вы можете:
- Ешьте небольшими порциями каждые два-четыре часа.
- Найдите здоровые способы справиться со стрессом, такие как медитация, движения, такие как тай-чи, прослушивание музыки или прогулка.
- Высыпайтесь и оставайтесь физически активными.
- Вести дневник питания, чтобы определять продукты, вызывающие вспышки ВЗК. Вы можете обнаружить, что у вас непереносимость пищевых продуктов, например непереносимость лактозы. Если это так, вашему организму труднее переваривать определенные продукты, что вызывает расстройство желудка.
- Сократите количество продуктов, раздражающих кишечник, например, волокнистых, острых, жирных или приготовленных с молоком. Во время обострения выбирайте мягкую безвкусную пищу, которая не вызывает воспаления.
- Сократите потребление кофеиновых, газированных и алкогольных напитков.Пейте больше воды, чтобы предотвратить обезвоживание.
- Бросить курить.
Перспективы / Прогноз
Каков прогноз (перспективы) для людей с воспалительным заболеванием кишечника (ВЗК)?
IBD — это пожизненное заболевание, но оно не должно сокращать продолжительность вашей жизни. При правильном лечении вы можете предотвратить обострения и добиться длительных периодов ремиссии.
Управлять таким пожизненным заболеванием, как ВЗК, может быть непросто. Для людей с ВЗК нет ничего необычного в том, чтобы впадать в тревогу или депрессию.Посещение консультанта по психическому здоровью может помочь.
Жить с
Когда мне следует позвонить своему врачу?
Вы должны позвонить своему врачу, если у вас возникли проблемы:
- Избыточное похудание.
- Сильная боль в животе или диарея.
- Повышенная температура или признаки инфекции.
- IBD под отбортовку.
- Признаки обезвоживания.
Какие вопросы я должен задать своему врачу?
Вы можете спросить своего поставщика медицинских услуг:
- Какой у меня тип ВЗК?
- Какое лечение для меня лучше всего?
- Каких продуктов или напитков мне следует избегать?
- Какие изменения в образе жизни мне следует сделать?
- Могу ли я столкнуться с другими проблемами?
- Стоит ли обращать внимание на признаки осложнений?
Записка из клиники Кливленда
Большинство людей с воспалительным заболеванием кишечника (ВЗК) ведут активный образ жизни.Тем не менее, симптомы болезни Крона и язвенного колита могут разрушить жизнь. У некоторых людей наступает ремиссия (без симптомов) после приема лекарств. Некоторым людям требуется операция, чтобы справиться с серьезными обострениями симптомов. Ваш лечащий врач может посоветовать изменения в питании и образе жизни для лечения ВЗК.
7 вопросов о язвенном колите Спазмы
2. На что похожи судороги, вызванные язвенным колитом?Люди с ЯК описывают выраженное ощущение сжатия и расслабления в животе.Ха говорит, что это больше похоже на давление, чем на колющую боль.
Врачи диагностируют ЯК на основании того, где возникают симптомы. Многие люди с этим заболеванием страдают так называемым левосторонним колитом, при котором боль и воспаление возникают с левой стороны, от прямой кишки до нисходящей толстой кишки.
Судороги также могут сопровождаться вздутием живота и газами, которые вызывают чувство давления и узелков в животе.
3. Что вызывает спазмы ЯК?Распространенными причинами спазмов, связанных с ЯК, по словам Ха, являются обострения, недостаточный контроль за состоянием (даже при приеме лекарств), употребление в пищу продуктов с высоким содержанием насыщенных жиров или сахара и побочные реакции на лекарства.
Спазмы из-за газов и вздутия живота также могут быть вызваны синдромом раздраженного кишечника (СРК), заболеванием, отличным от язвенного колита, которое может вызывать симптомы, даже когда ваше заболевание находится в стадии ремиссии. СРК может быть связан с некоторыми продуктами, вызывающими газы, в том числе с молочными продуктами, если у вас непереносимость лактозы.
4. Насколько распространены спазмы у людей с ЯК?Воспалительное заболевание кишечника, которое включает как ЯК, так и болезнь Крона, по данным Фонда Крона и Колита, поражает около 1,6 миллиона американцев всех возрастов.Более половины людей с ЯК испытывают боли в животе.
Частота и постоянство спазмов могут помочь определить тяжесть ЯК, по словам Фатена Н. Аберры, доктора медицины, MSCE, содиректора Центра воспалительных заболеваний кишечника Объединенного центра Penn-CHOP и доцента медицины в больница Пенсильванского университета в Филадельфии. Боль, возникающая и исчезающая при дефекации, может указывать на средний уровень ЯК. С другой стороны, постоянные спазмы и частый кровянистый стул могут указывать на более серьезное заболевание, — говорит доктор.Аберра, например расширенная толстая кишка.
5. Когда обычно возникают спазмы?Судороги UC могут усиливаться от еды, поэтому многие люди замечают спазмы после еды или перед дефекацией, — говорит Ха. Спазмы также могут быть связаны с употреблением в пищу продуктов-триггеров, которые часто включают фрукты и овощи с высоким содержанием клетчатки, лактозу, невсасывающийся сахар, продукты с высоким содержанием жира или сахара, алкоголь и кофеин.
Согласно исследованию, опубликованному в январе 2018 г. в журнале « Воспалительные заболевания кишечника», , гормональные колебания, возникающие во время менструального цикла женщины, также могут вызывать спазмы, связанные с ЯК.
Спазмы могут возникать постоянно и в течение ночи. Лекарства и другие методы лечения могут помочь уменьшить симптомы.
6. Когда вам следует позвонить своему врачу?Если вы испытываете определенные симптомы, скорее всего, ваше текущее лечение не работает, и пора подумать о смене терапии, — говорит Ха. Позвоните своему врачу, если:
- Сильные спазмы
- Вы испытываете сильную боль в животе, требующую приема лекарств
- У вас жар, который длится дольше пары дней
- Вы испытываете тошноту или рвоту
- Вы у вас постоянная диарея или кровь в стуле
По словам Аберры, работая над лечением с вашим лечащим врачом, вы можете уменьшить боль от спазмов язвенного колена. Следуйте этим рекомендациям.
Следите за своими лекарствами. Поговорите со своим врачом о любых рецептурных, безрецептурных или растительных лекарствах, которые вы принимаете. Дефицит железа часто встречается при ЯК, но было показано, что пероральные добавки железа повышают риск воспаления и спазмов. Некоторые антибиотики и болеутоляющие, такие как ибупрофен, также могут усиливать обострения и спазмы.
Пересмотрите свой рацион. Ведите дневник питания и отмечайте связь между едой, которую вы едите, и вашими симптомами ЯК. В общем, разумно держаться подальше от полуфабрикатов и продуктов с высоким содержанием насыщенных жиров и сахара. Продукты с высоким содержанием клетчатки и молочные продукты также могут вызывать спазмы, связанные с ЯК, но проконсультируйтесь с врачом, прежде чем исключать продукты из своего рациона, чтобы убедиться, что вы получаете необходимые питательные вещества.
Ешьте часто, небольшими порциями. Вместо двух или трех больших приемов пищи ешьте четыре-шесть небольших приемов пищи в течение дня с более близким интервалом.Кроме того, не торопитесь во время еды и тщательно пережевывайте.
Не употребляйте кофеин и газированные напитки. Кофеин может вызвать газообразование, усиливая спазмы в животе. Это также стимулятор, который может усилить спазмы и диарею.
Пейте достаточно воды. Люди с ЯК могут подвергаться повышенному риску обезвоживания, поэтому обязательно пейте много воды. Хорошее практическое правило, согласно Фонду Крона и Колита, — стремиться выпивать около 64 унций (унций) или восьми стаканов по 8 унций — в день.
Лимфоцитарный колит | Сидарс-Синай
Не то, что вы ищете?Что такое лимфоцитарный колит?
Лимфоцитарный колит — это проблема со здоровьем, вызывающая воспаление толстой кишки. Это вызывает приступы водянистой диареи и боли в животе.
Толстый кишечник является частью пищеварительного (желудочно-кишечного или желудочно-кишечного тракта). Это включает как толстую, так и прямую кишку.Он идет ото рта до прямой кишки. открытие. В толстую кишку поступают продукты расщепления пищи из тонкой кишки. кишечник. Одна из его основных задач — реабсорбировать воду и электролиты, такие как соль. Ободочная кишка ведет к прямой кишке, в которой накапливаются фекалии, прежде чем они будут изгнаны телом.
При лимфоцитарном колите воспалительные клетки иммунной системы попадают в толстая кишка.Здесь они вызывают отек и воспаление тканей. В редких В некоторых случаях эти клетки также проникают в последнюю часть тонкой кишки. Иммунные клетки (лимфоциты) также могут накапливаться в этой области. Воспаление может сохранить ваш большой кишечник реабсорбирует столько воды, сколько должно. Это приводит к диарее, животу боль и другие симптомы.
Лимфоцитарный колит — это один из видов воспалительного заболевания кишечника (ВЗК).IBD — это группа из состояния, вызывающие воспаление в тонком или толстом кишечнике. Лимфоцитарный колит — разновидность микроскопического колита. Микроскопический колит — это воспаление толстый кишечник, который можно увидеть только в микроскоп. Другой основной тип микроскопический колит — коллагенозный колит. Некоторые эксперты считают лимфоцитарный колит и коллагеновый колит может быть одним и тем же заболеванием, проявляющимся по-разному.
Лимфоцитарный колит встречается нечасто. Это чаще встречается у пожилых людей. Но это может повлиять молодые люди и дети. Он также чаще встречается у женщин, чем у мужчин.
Что вызывает лимфоцитарный колит?
Специалисты пытаются понять, что вызывает воспаление толстой кишки. что приводит к лимфоцитарному колиту. Некоторые люди думают, что что-то в желудочно-кишечном тракте вызывает этот ненормальный иммунный ответ.Это могут быть бактерии, пыльца или еда.
Прием некоторых лекарств также может вызвать заболевание у некоторых людей. Эти лекарства может включать:
- Нестероидные противовоспалительные препараты (НПВП). Они могут включать аспирин или ибупрофен.
- Лекарства от кислотного рефлюкса
- Лекарства от повышенного холестерина
- Лекарства от диабета
- Лекарства для лечения депрессии
Определенные бактерии могут вызывать лимфоцитарный колит у некоторых людей.Вы могли бы иметь свой первый эпизод после заболевания бактериями. К ним могут относиться Campylobacter jejuni. или Clostridium difficile. Токсины, содержащиеся в этих бактериях, могут повредить внутреннюю поверхность вашего толстая кишка. Это может вызвать воспаление. Некоторые эксперты считают, что определенные вирусы могут также играют роль в лимфоцитарном колите.
Некоторые продукты питания могут вызывать у некоторых людей заболевание. Некоторые продукты также могут вызывать Симптомы лимфоцитарного колита ухудшаются.Сюда могут входить кофеин и молочные продукты.
Кто подвержен риску лимфоцитарного колита?
Наличие определенных проблем со здоровьем может увеличить риск заболевания. К ним относятся:
- Диабет
- Целиакия
- Синдром раздраженного кишечника
- Определенно типы заболеваний щитовидной железы
Курение может увеличить риск возникновения этой проблемы.Курение нарушает кровообращение поток, который нужен вашему кишечнику. Ваш риск лимфоцитарного колита также может быть выше если кто-то из членов вашей семьи страдает этим заболеванием или другим воспалительным заболеванием кишечника.
Каковы симптомы лимфоцитарного колита?
Основной симптом лимфоцитарного колита — водянистый понос. Эта диарея не есть кровь. У вас может быть несколько таких водянистых испражнений каждый день.Это может длиться недели или месяцы. У большинства людей диарея проходит на некоторое время, но потом он возвращается позже.
Другие симптомы лимфоцитарного колита могут включать:
- Похудание
- Боль в животе
- Вздутие живота
- Обезвоживание
- Тошнота
- Усталость или слабость
- Боль в суставах
- Невозможность контролировать дефекацию
Как диагностируется лимфоцитарный колит?
Вы возможно, потребуется обратиться к гастроэнтерологу.Это поставщик медицинских услуг с особым обучение лечению проблем пищеварительного тракта.
Ваш лечащий врач спросит вас об истории вашего здоровья. Он или она также будет спросите о своих симптомах. Ваш лечащий врач проведет вам обследование, в том числе: осмотр живота (живота).
Ваш лечащий врач исключит другие причины диареи. Они могут включать инфекция или другое воспалительное заболевание кишечника.
Ваш лечащий врач также проведет другие анализы. Сюда могут входить:
- Кровь тесты на анемию и инфекцию
- Тесты на целиакию
- Табурет анализ для проверки на воспаление или инфекцию
Вам также может потребоваться колоноскопия. Этот тест проверяет слизистую оболочку толстой и прямой кишки.Он использует свет и крошечную камеру.
толстая кишка часто выглядит нормально при колоноскопии. Во время колоноскопии ваше здоровье Поставщик может взять небольшой образец ткани вашей толстой кишки. Это называется биопсией. Затем он или она посмотрит на это под микроскопом, чтобы определить, есть ли у вас лимфоциты. колит.
Как лечится лимфоцитарный колит?
Ваш лечащий врач может назначить лекарства и предложить изменения в диете для лечения ваше состояние.
Лекарства
Ваш лечащий врач может прописать вам противодиарейные лекарства. Вам также может понадобиться будесонид, месаламин, субсалицилат висмута или холестирамин, если у вас все еще есть симптомы.
Если лекарства, которые вы принимаете, ухудшают ваши симптомы, ваш лечащий врач может прекратить лечение. ваше лечение этими лекарствами.
Большинству людей нужно принимать лекарства только на короткое время. Большинство людей отвечают хорошо к лекарствам. Если симптомы вернутся, возможно, вам придется начать принимать эти снова лекарства на короткое время.
Изменение диеты
Возможно, вам придется воздерживаться от продуктов, которые усугубляют диарею.Эти могут включают молочные продукты, кофеин, искусственные подсластители и продукты с высоким содержанием жира. Некоторые люди с этим заболеванием также хорошо придерживаются безглютеновой диеты.
Если вы плохо реагируете на лечение, ваш лечащий врач может поискать другие возможные причины ваших симптомов. В редких случаях врачи рекомендуют операцию. вынуть часть кишечника.
Какие возможные осложнения лимфоцитарный колит?
В отличие от других форм воспалительного заболевания кишечника, лимфоцитарный колит не проявляется чтобы увеличить риск рака толстой кишки. Это не увеличивает риск смерти от по любой причине.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если ваши симптомы не исчезнут после лечения.Ваш поставщик медицинских услуг может изменить ваш план лечения.
Основные сведения о лимфоцитарном колите
- Лимфоцитарный колит — это заболевание, поражающее толстый кишечник. Это ведет к эпизоды водянистой диареи и боли в животе.
- Бактериальные и вирусные инфекции, некоторые лекарства или определенные продукты могут вызвать лимфоцитарный колит у некоторых людей.
- Симптомы лимфоцитарного колита включают водянистый понос, боль в животе и утомляемость.
- Для диагностики этого состояния вам может быть сделана колоноскопия. Во время этого теста ваше здоровье Врач может взять образец вашей толстой кишки и посмотреть на него в микроскоп.
- Вы можете нужно принимать лекарства для лечения вашего состояния. Вам также может потребоваться держаться подальше от определенные продукты и лекарства, которые вызывают у вас симптомы.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что говорит ваш поставщик ты.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знать, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого визит.
- Знайте, как вы можете связаться со своим провайдером, если у вас есть вопросы.
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
Медицинский обозреватель: Джон Ханрахан, доктор медицины
Медицинский обозреватель: L Renee Watson MSN RN
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Симптомов язвенного колита, которые нельзя игнорировать — CreakyJoints
Язвенный колит — это аутоиммунное заболевание, при котором иммунная система атакует толстую кишку и вызывает ряд симптомов как в желудочно-кишечном тракте, так и по всему телу.
Симптомы язвенного колита, типа воспалительного заболевания кишечника (ВЗК), могут широко варьироваться в зависимости от степени воспаления у человека и его локализации.
Боль в животе и кровавая диарея являются наиболее распространенными предупреждающими признаками ЯК и могут варьироваться от легкой и прерывистой до тяжелой и хронической. Боль при ЯК довольно распространена и может существенно повлиять на качество жизни. Симптомы язвенного колита имеют тенденцию появляться и исчезать, часто с продолжительными периодами времени (иногда месяцами или даже годами) между обострениями. Это периоды ремиссии.
Заболевание имеет тенденцию к постепенному развитию с течением времени, поэтому вы не можете автоматически думать о язвенном колите или ВЗК, если у вас периодически возникают боли в животе или расстройство пищеварения.
Продолжающееся воспаление, а также язвы и абсцессы в кишечнике являются дополнительными частыми причинами боли. Рубцы на слизистой оболочке кишечного тракта (так называемые спайки и стриктуры) могут привести к болезненным обструкциям. Боль может возникать в разных областях, например в области живота или прямой кишки, в зависимости от того, где находится воспаление. Например, люди могут испытывать умеренную или сильную боль в левой части живота, если ЯК поражает прямую кишку и нижний сегмент толстой кишки.
Симптомы ЯК могут исчезнуть и исчезнуть, но они не исчезнут, если вы не обратитесь к гастроэнтерологу и не начнете лечение.
Если вы испытываете следующие симптомы, особенно многие из них, поговорите со своим врачом о возможности возникновения воспалительного заболевания кишечника, такого как язвенный колит, и о начале лечения.
Боль в животе
Боль в кишечнике часто встречается при язвенном колите, но ощущения от пациента к пациенту могут быть разными и могут быть легкими или тяжелыми, говорит Рабиа Де Латур, доктор медицины, гастроэнтеролог и доцент медицины в NYU Langone Health в Нью-Йорке.«Некоторые пациенты сообщают о спазмах, некоторые — о тупой боли или давлении», — говорит она.
Диарея
Диарея — один из наиболее частых симптомов язвенного колита. Если у вас были приступы диареи, которая не проходит, обратитесь к врачу. Продолжительность диареи важна. Если это длится пару дней, это может быть инфекция или что-то, что вы съели. Но если это продлится пару недель, все может быть серьезнее. «Мы стараемся не подвергать людей расследованиям, если она не была у них в течение месяца или если не было крови», — говорит Гленн Х.Энгландер, доктор медицины, гастроэнтеролог из Уэст-Палм-Бич, Флорида.
Кровь в стуле
«Пациенты с ЯК могут потерять немного крови со стулом, если воспаление достаточно серьезное», — говорит д-р Де Латур. Красный цвет стула — это всегда красный флаг. Это может быть просто анальная трещина или геморрой, но это также может сигнализировать о том, что происходит что-то серьезное, поэтому немедленно обратитесь к врачу.
Позывы на стул
Если у вас язвенный колит, изменится не только консистенция стула, но и внезапное и сильное позывы к отказу, даже если ничего не выходит.«Если у вас воспаление прямой кишки, у вас возникает чувство необходимости избавиться от чего-то, даже если этого нет», — говорит доктор Энгландер.
Похудание
Если желудочная боль при язвенном колите мешает вам есть, и ваше тело не усваивает питательные вещества должным образом, вы можете неожиданно похудеть, говорит Нана Бернаско, DNP, эксперт по гастроэнтерологии Американской гастроэнтерологической ассоциации. Похудение без особых усилий — это всегда то, о чем стоит поговорить с врачом.
Усталость
Этот симптом язвенного колита выходит за рамки того, что вы испытываете после плохого ночного сна. Вот разница между чувством усталости и усталостью: «Вы чувствуете сонливость в голове», — говорит доктор Энгландер. «Вы чувствуете усталость в теле». Сама по себе утомляемость не является подтверждением диагноза ЯК, но когда она сочетается с абдоминальными симптомами или симптомами, связанными со стулом, она может быть частью совокупности симптомов, которые сигнализируют о возможном язвенном колите.
Анемия
Когда вы теряете кровь со стулом, вы также можете терять железо, поэтому анемия иногда ассоциируется с язвенным колитом, говорит доктор.Де Латур. Усталость может быть одним из признаков низкого уровня железа, но другие признаки анемии включают головокружение и бледность кожи.
Когда симптомы становятся серьезными
В некоторых случаях ЯК может в некоторых случаях вызывать опасные для жизни осложнения, включая сильное кровотечение, перфорацию толстой кишки и сильное обезвоживание. Если присутствует какое-либо из этих состояний, требуется неотложная медицинская помощь, и человеку следует немедленно обратиться за медицинской помощью. ЯК также может вызвать повышенный риск рака толстой кишки и образования тромбов в венах и артериях.
Для получения дополнительной информации о симптомах язвенного колита и многом другом посетите ресурсы пациентов с ВЗК Американской гастроэнтерологической ассоциации.
Язвенный колит — рефлюкс, боль в желудке, язвы
На этой странице:
Язвенный колит — заболевание, вызывающее воспаление. и язвы, называемые язвами, на слизистой оболочке толстой кишки. Воспаление обычно возникает в прямой кишке и нижней части толстой кишки, но может повлиять на вся толстая кишка.Язвенный колит редко поражает тонкий кишечник. кроме концевой части, называемой терминальной подвздошной кишкой. Язвенный колит также может называться колитом или проктитом.
Воспаление приводит к частому опустошению толстой кишки, вызывая: понос. Язвы образуются в местах, где воспаление убило клетки, выстилающие толстую кишку; язвы кровоточат и выделяют гной.
Язвенный колит — воспалительное заболевание кишечника. (ВЗК), общее название заболеваний, вызывающих воспаление в малых кишечник и толстая кишка.Язвенный колит трудно диагностировать, потому что: его симптомы похожи на другие кишечные расстройства и другие разновидность ВЗК, называемая болезнью Крона. Болезнь Крона отличается от язвенной колит, потому что он вызывает воспаление глубже стенки кишечника. Также болезнь Крона обычно возникает в тонком кишечнике, хотя это также может произойти во рту, пищеводе, желудке, двенадцатиперстной кишке, толстой кишке, аппендикс и анус.
Язвенный колит может возникнуть у людей любого возраста, но не чаще всего он начинается в возрасте от 15 до 30 лет, реже — между в возрасте от 50 до 70 лет.Заболевание иногда развивается у детей и подростков. Язвенный колит одинаково поражает мужчин и женщин и, по-видимому, проявляется некоторые семьи.
[Вершина]Что вызывает язвенный колит?
Существует множество теорий о причинах язвенного колита, но ни одно не было доказано. Самая популярная теория состоит в том, что тело иммунная система реагирует на вирус или бактерию, вызывая продолжающееся воспаление в стенке кишечника.
Люди с язвенным колитом имеют аномалии иммунная система, но врачи не знают, есть ли эти отклонения являются причиной или следствием болезни. Язвенный колит не вызван эмоциональным расстройством или чувствительностью к определенным продуктам питания или продуктам питания, но эти факторы могут вызывать симптомы у некоторых людей.
[Вершина]Каковы симптомы язвенного колита?
Наиболее частыми симптомами язвенного колита являются абдоминальные боль и кровавый понос.Пациенты также могут испытывать
- усталость
- потеря веса
- потеря аппетита
- кровотечение ректальное
- потеря жидкостей и питательных веществ в организме
Около половины пациентов имеют легкие симптомы. Другие страдают частая лихорадка, кровавый понос, тошнота и сильные спазмы в животе. Язвенный колит также может вызывать такие проблемы, как артрит, воспаление. глаз, заболевания печени (гепатит, цирроз и первичный склерозирование) холангит), остеопороз, кожные высыпания и анемия.Никто не знает уверен, почему проблемы возникают вне толстой кишки. Ученые считают, что эти осложнения может возникнуть, когда иммунная система вызывает воспаление в других частях тела тела. Некоторые из этих проблем проходят после лечения колита.
[Вершина]Как диагностируется язвенный колит?
Может потребоваться тщательный медицинский осмотр и серия анализов. требуется для диагностики язвенного колита.
Анализы крови могут быть выполнены для проверки на анемию, которая может указывают на кровотечение в толстой или прямой кишке.Анализы крови также могут выявить высокое количество лейкоцитов, что является признаком воспаления в организме. Анализируя образец стула, врач может обнаружить кровотечение. или инфекция в толстой или прямой кишке.
Врач может провести колоноскопию или ректороманоскопию. Для либо тест, врач вставляет эндоскоп — длинный, гибкий, освещенный трубка подключена к компьютеру и телевизору — в анус, чтобы увидеть внутри толстой и прямой кишки.Врач сможет увидеть любое воспаление, кровотечение или язвы на стенке толстой кишки. Во время обследования врач может сделать биопсию, которая включает взятие образца ткани из подкладки толстой кишки для просмотра под микроскопом. Бариевая клизма рентген толстой кишки также может потребоваться. Эта процедура включает наполнение толстой кишки барием, мелово-белый раствор. Барий становится белым на рентгеновской пленке, что позволяет врачу четкое изображение толстой кишки, включая любые язвы или другие аномалии это могло быть там.
[Вершина]Как лечить язвенный колит?
Лечение язвенного колита зависит от степени тяжести болезни. Большинство людей лечатся лекарствами. В тяжелых случаях пациенту может потребоваться операция по удалению пораженной толстой кишки. Хирургия — это единственное лекарство от язвенного колита.
Некоторые люди, симптомы которых вызваны определенными продукты могут контролировать симптомы, избегая продуктов, которые расстраивают их кишечник, например, сильно приправленные продукты, сырые фрукты и овощи или молочный сахар (лактоза).У каждого человека язвенный колит может развиваться по-разному. поэтому лечение подбирается индивидуально. Эмоционально-психологический поддержка важна.
У некоторых людей бывают ремиссии — периоды, когда симптомы уходи — это длиться месяцами или даже годами. Однако у большинства пациентов симптомы в конце концов вернусь. Этот изменяющийся характер болезни означает, что нельзя всегда сообщайте, когда лечение помогло.
Некоторым людям с язвенным колитом может потребоваться медицинское уход в течение некоторого времени с регулярными посещениями врача для наблюдения за состоянием.
Медикаментозная терапия
Цель терапии — вызвать и поддерживать ремиссию, и улучшить качество жизни людей с язвенным колитом. Доступны несколько типов препаратов.
- Аминосалицилаты , препараты, содержащие 5-аминосалициклические соединения. кислота (5-АСК) помогает контролировать воспаление. Сульфасалазин — это комбинация сульфапиридина и 5-АСК и используется для индукции и поддержания ремиссии. Сульфапиридиновый компонент переносит противовоспалительное 5-АСК в организм человека. кишечник.Однако сульфапиридин может вызывать такие побочные эффекты, как: тошнота, рвота, изжога, диарея и головная боль. Другие агенты 5-ASA такие как олсалазин, месаламин и бальсалазид, имеют другой носитель, предлагают меньше побочных эффектов и могут использоваться людьми, которые не могут принимать сульфасалазин. 5-АСК вводятся перорально, через клизму или в виде суппозиториев, в зависимости от локализации воспаления в толстой кишке. Большинство людей с язвенным колитом легкой или средней степени тяжести лечатся этой группой наркотиков в первую очередь.
- Кортикостероиды , такие как преднизон и гидрокортизон также уменьшают воспаление. Их могут использовать люди с умеренным пациентам с тяжелым язвенным колитом или тем, кто не реагирует на препараты 5-АСК. Кортикостероиды, также известные как стероиды, можно вводить перорально, внутривенно, через в клизме или в суппозиториях, в зависимости от локализации воспаления. Эти препараты могут вызывать такие побочные эффекты, как увеличение веса, прыщи, лица. волосы, гипертония, перепады настроения и повышенный риск заражения.По этой причине они не рекомендуются для длительного использования.
- Иммуномодуляторы , такие как азатиоприн и 6-меркапто-пурин (6-МП) уменьшает воспаление, воздействуя на иммунную систему. система. Они используются для пациентов, которые не ответили на 5-ASA. или кортикостероиды, или зависимые от кортикостероидов. Однако, иммуномодуляторы медленного действия и могут потребоваться до 6 месяцев, прежде чем видна полная выгода.Пациенты, принимающие эти препараты, находятся под наблюдением. при осложнениях, включая панкреатит и гепатит, уменьшение белого количество клеток крови и повышенный риск заражения. Циклоспорин А может использоваться с 6-МП или азатиоприном для лечения активной, тяжелой язвенной болезни. колит у людей, которые не реагируют на внутривенные кортикостероиды.
Могут быть даны другие лекарства, чтобы расслабить пациента или облегчить боль, диарею или инфекцию.
Госпитализация
Иногда симптомы бывают настолько серьезными, что человек необходимо госпитализировать.Например, у человека может быть сильное кровотечение или сильная диарея, вызывающая обезвоживание. В таких случаях врач постарайтесь остановить диарею и потерю крови, жидкости и минеральных солей. В пациенту может потребоваться специальная диета, кормление через вену, лекарства, а иногда и хирургическое вмешательство.
Хирургия
От 25 до 40 процентов язвенного колита пациентам в конечном итоге необходимо удалить толстую кишку из-за массивных кровотечение, тяжелая болезнь, разрыв толстой кишки или риск рака.Иногда врач порекомендует удалить толстую кишку, если лечение не даст результатов или если побочные эффекты кортикостероидов или других препаратов угрожают здоровье пациента.
Операция по удалению толстой и прямой кишки, известная как проктоколэктомия, за ним следует одно из следующего:
- Илеостома , при которой хирург создает небольшое отверстие в брюшной полости, называемое стомой, и прикрепляет конец тонкий кишечник, называемый подвздошной кишкой, к нему.Отходы будут проходить через тонкий кишечник и выходит из организма через стому. Стома размером с четверть и обычно находится в правом нижнем углу часть живота у линии пояса. Сумка надевается на отверстие для сбора отходов, и пациент опорожняет пакет по мере необходимости.
- Илеоанальный анастомоз , или операция вытягивания, который позволяет пациенту иметь нормальную дефекацию, потому что сохраняет часть ануса.В этой операции хирург удаляет больные часть толстой кишки и внутренняя часть прямой кишки, оставляя внешние мышцы прямой кишки. Затем хирург прикрепляет подвздошную кишку к внутренней части прямая кишка и анус, образуя мешочек. Отходы хранятся в сумке и прошел через задний проход обычным образом. Опорожнение кишечника может быть более частым и водянистым, чем до процедуры. Воспаление мешочка (поучит) — возможное осложнение.
Не каждая операция подходит каждому. Какую операцию сделать, зависит от тяжести заболевания и состояния пациента. потребности, ожидания и образ жизни. Людям, столкнувшимся с этим решением, следует получить как можно больше информации, поговорив со своими врачами, медсестрами которые работают с пациентами, перенесшими операции на толстой кишке (терапевты-энтеростомы), и другие пациенты, перенесшие операцию на толстой кишке. Организации по защите интересов пациентов могут направить людей для поддержки групп и других информационных ресурсов.(См. Для Подробная информация о названиях таких организаций.)
Большинству людей с язвенным колитом никогда не понадобится сделать операцию. Однако, если операция все же становится необходимой, некоторые люди находите утешение в знании того, что после операции колит излечивается и большинство людей продолжают жить нормальной активной жизнью.
Исследования
Исследователи всегда ищут новые методы лечения язвенный колит. Терапии, которые проходят проверку на полезность в к лечению болезни относятся
- Биологические агенты. Сюда входят моноклональные антитела, интерфероны и другие молекулы, вырабатываемые живыми организмами. Исследователи модифицируют эти препараты, чтобы они действовали специфически, но с меньшим побочные эффекты, и изучаются их эффекты у людей с язвенными колит.
- Будесонид. Этот кортикостероид может быть почти так же эффективен, как преднизон, в лечении язвенного колита легкой степени, и у него меньше побочных эффектов.
- Гепарин. Исследователи изучают, антикоагулянт гепарин может помочь контролировать колит.
- Никотин. В раннем исследовании симптомы улучшились у некоторых пациентов, которым вводили никотин через пластырь или клизму. (Это использование никотина все еще является экспериментальным — результаты не означают что люди должны пойти и купить никотиновые пластыри или начать курить.)
- Омега-3 жирные кислоты. Эти соединения, естественно содержится в рыбьем жире, может принести пользу людям с язвенным колитом, вмешиваясь в при воспалительном процессе.
Беспокоит ли рак толстой кишки?
Около 5 процентов людей, страдающих язвенным колитом, заболевают рак толстой кишки. Риск рака увеличивается с продолжительностью и степенью вовлечения толстой кишки. Например, если только нижняя часть толстой кишки и прямая кишка, риск рака не выше нормы.Однако, если поражена вся толстая кишка, риск рака может достигать 32 раза выше нормальной скорости.
Иногда возникают предраковые изменения выстилки клеток. толстая кишка. Эти изменения получили название «дисплазия». Люди, которые страдающие дисплазией более склонны к развитию рака, чем те, у кого его нет. Врачи обращают внимание на признаки дисплазии при проведении колоноскопии или ректороманоскопии. и при исследовании ткани, удаленной во время теста.
В соответствии с обновленными рекомендациями 2002 г. по лечению рака толстой кишки скрининг, люди, у которых была ВЗК по всей толстой кишке не менее 8 лет и те, у кого была ВЗК только в левой толстой кишке от 12 до 15 лет. лет должны проходить колоноскопию с биопсией каждые 1-2 года для проверки при дисплазии.Доказано, что такой скрининг снижает риск рак толстой кишки, но он может помочь в раннем выявлении рака, если он разовьется. Эти рекомендации были подготовлены группой независимых экспертов и одобрены. многочисленными организациями, включая Американское онкологическое общество, Американский колледж гастроэнтерологии, Американское общество толстой кишки и Ректальные хирурги и Фонд Крона и Колита Америки Inc., среди прочего.
[Вершина]Надежда через исследования
NIDDK, через Отдел болезней органов пищеварения и Nutrition, проводит и поддерживает исследования многих видов пищеварительной системы. нарушения, в том числе язвенный колит.Исследователи изучают, как и почему активируется иммунная система, как она повреждает толстую кишку и процессы, вовлеченные в исцеление. Благодаря этому более глубокому пониманию, Могут быть разработаны новые и более специфические методы лечения.
[Вершина]Для получения дополнительной информации
Crohn’s & Colitis Foundation of America Inc.
386 Park Avenue South, 17-й этаж
New York, NY 10016-8804
Телефон: 1-800-932-2423 или (212) 685-3440
Факс: (212) 779-4098
Электронная почта: [электронная почта защищена]
Интернет: www.ccfa.org
Pediatric Crohn’s & Colitis Association Inc.
P.O. Box 188
Newton, MA 02468
Телефон: (617) 489-5854
Интернет: pcca.hypermart.net
Reach Out for Youth With Ileitis and Colitis Inc.
84 Northgate Circle
Melville, NY 11747
Телефон: (631) 293-3102
Факс: (631) 293-3103
Электронная почта: [электронная почта защищена]
Интернет: www.reachoutforyouth.org
United Ostomy Association Inc.
19772 MacArthur Boulevard, Suite 200
Irvine, CA 92612-2405
Телефон: 1-800-826-0826 или (949) 660-8624
Факс: (949) 660-9262
Электронная почта: [электронная почта защищена]
Интернет : www.uoa.org
Национальный информационный центр по заболеваниям пищеварительной системы
2 Information Way
Bethesda, MD 20892-3570
Электронная почта: [электронная почта защищена]
Национальный информационный центр по заболеваниям пищеварительной системы (NDDIC) — это служба Национального института диабета и пищеварения. и болезни почек (NIDDK).NIDDK является частью национальных институтов Министерства здравоохранения США. Учредил в 1980 году информационный центр предоставляет информацию о заболеваниях пищеварительной системы. людям с расстройствами пищеварения и их семьям, здравоохранение профессионалы и общественность. NDDIC отвечает на запросы, разрабатывает и распространяет публикаций и тесно сотрудничает с профессиональными организациями и организациями пациентов. и правительственные агентства для координации ресурсов по заболеваниям пищеварительной системы.
Язвенный колит | Johns Hopkins Medicine
Язвенный колит — воспалительное заболевание кишечника, при котором воспаляется внутренняя оболочка толстой и прямой кишки. Язвенный колит характеризуется диареей, болями в животе и кровью в стуле. Заболевание может различаться по степени поражения толстой кишки и по степени тяжести.
Симптомы язвенного колита
Симптомы могут включать:
Кровавый понос, часто основной симптом язвенного колита
Частые испражнения
Боль в животе или прямой кишке
Лихорадка
Похудание
Боль в суставах
Кожные высыпания
Иногда запор и спазм прямой кишки
Диагностика язвенного колита в больнице Джонса Хопкинса
Тщательное медицинское обследование и тщательное наблюдение помогают поставить точный диагноз.Ваш врач будет контролировать вас до и во время приступа язвенного колита с помощью анализа крови и колоноскопии; это позволяет получить ценную информацию, отмечая длину и масштаб атаки.
Еще один хороший показатель тяжести заболевания — частота и тяжесть диареи. У вас тяжелое заболевание, если вы испражняетесь шесть или более в день. Ваш врач особенно внимательно следит за тем, увеличивается ли частота дефекации во время приступа.
Ваш врач также назначит анализы крови, чтобы подтвердить диагноз.Другие диагностические процедуры включают:
Сканирование изображений
Гибкая ректороманоскопия
Колоноскопия
Сканирование изображений
Визуальное сканирование позволяет вашему врачу получить подробные изображения пораженной области. Визуальные исследования включают:
Компьютерная томография (КТ): КТ — это мощный рентгеновский снимок, который очень полезен при диагностике язвенного колита.Он обеспечивает точные изображения стенки кишечника.
Бариевая клизма: препарат с барием вводится через ректальную трубку, покрывая всю толстую кишку. Делается рентген толстой кишки.
Гибкая сигмоидоскопия
Если у вас есть симптомы со стороны нижней части живота, вам может потребоваться гибкая ректороманоскопия. Ригмоидоскопия — это тип эндоскопической процедуры, которая позволяет вашему врачу исследовать часть вашей толстой кишки из прямой кишки. Тест занимает от 10 до 20 минут.
Гибкая ректороманоскопия исследует прямую и нижнюю части ободочной кишки. Во время процедуры:
В толстой кишке не должно быть стула, чтобы врач был хорошо виден. Препараты могут включать жидкую диету, клизмы и слабительные.
Ваш врач вводит сигмоидоскоп, тонкую гибкую трубку, через прямую кишку в задний проход и толстую кишку, чтобы осмотреть область.
Процедура может вызвать спазмы или дискомфорт.
Колоноскопия
Колоноскопия похожа на гибкую ректороманоскопию, но занимает больше времени (от 30 до 60 минут) и позволяет вашему врачу осмотреть целиком и толстой кишки.
Во время колоноскопии:
В толстой кишке не должно быть стула, чтобы врач был хорошо виден. Препараты могут включать жидкую диету, клизмы и слабительные.
Перед процедурой вам вводят успокаивающее средство.
Ваш врач вводит колоноскоп через прямую кишку в задний проход и толстую кишку.
Щипцы для биопсии могут быть введены через эндоскоп, чтобы взять небольшой образец ткани для дальнейшего анализа.
Процедура может вызвать спазмы или дискомфорт.
Лечение язвенного колита в клинике Джона Хопкинса
Цель лечения язвенного колита — уменьшить воспаление, что, как мы надеемся, приведет к ремиссии.Основные доступные варианты лечения — это медикаменты и хирургическое вмешательство. Узнайте больше о лечении язвенного колита в Johns Hopkins.
Язвенный колит> Информационные бюллетени> Йельская медицина
Как лечится язвенный колит?
Существует множество доступных методов лечения, которые помогают контролировать симптомы у людей с язвенным колитом, часто даже вызывая ремиссию (без признаков болезни). Большинство методов лечения работают аналогичным образом, стремясь снизить воспаление в слизистой оболочке кишечника, позволяя толстой кишке заживать и уменьшая симптомы.
Есть надежда, что лекарство не только поможет пациенту достичь ремиссии, но и поможет сохранить ее. Но если ремиссии не наступает, лекарства могут облегчить симптомы и улучшить качество жизни.
Варианты лечения включают:
- Аминосалицилаты: Они содержат 5-аминосалициловую кислоту (5-ASA), которая уменьшает воспаление в слизистой оболочке кишечника.
- Стероиды и иммунодепрессанты: Они могут замедлить прогрессирование заболевания, позволяя тканям кишечника заживать и уменьшая обострения.
- Иммуномодулирующее лечение: Они уменьшают воспаление, контролируя и ослабляя иммунную систему. Их можно использовать вместе с биологическим препаратом, который является иммунодепрессантом, блокирующим белки, способствующие воспалению.
- Биологические препараты: Они блокируют воспалительную реакцию организма и могут вводиться с помощью инфузионной терапии — когда лекарство доставляется непосредственно в организм через кровеносный сосуд, мышцу или спинной мозг.Лекарство под названием инфликсимаб связывает и предотвращает активность определенного белка, вырабатываемого организмом, который, как известно, вызывает воспаление.
Плюс, на горизонте появляются многообещающие новые методы лечения, и пациенты Йельской медицины часто имеют право участвовать в клинических испытаниях, которые дают им доступ к ним раньше.


