Зеленая мокрота при кашле у взрослых: возможные причины и терапия
Если у человека простуда или грипп, то они часто сопровождаются кашлем. Он часто бывает с бывает с выделениями. Мокрота — это жидкость, которая отхаркивается. Она может быть разного цвета. Встречается прозрачная мокрота, белая, желтая или зелёная. Также зеленая мокрота при кашле может содержать другие выделения, например, кровь или гной. Ещё она может иметь какой-либо запах. По тому, какого цвета мокрота при кашле выделяется у человека, можно определить характер его заболевания. По изменениям цвета и состава ее можно следить за изменением состояния больного как в лучшую, так и худшую стороны.
Следует знать, что у здорового человека может вырабатываться ежедневно до 100 миллитров специального бронхиального секрета. Данная жидкость также может частично выходить вместе с кашлем, обычно это происходит утром. Но она имеет прозрачную структуру, не содержит примесей и не пахнет. Выделение данной мокроты также может вызвать кашель. Но он не связан с каким-либо заболеванием и имеет физиологический характер. Некоторые маленькие детки имеют такой вид кашля.
Но он не связан с каким-либо заболеванием и имеет физиологический характер. Некоторые маленькие детки имеют такой вид кашля.
Зеленая мокрота при кашле. Причины возникновения
Довольно часто люди не замечают, что у них выделяется мокрота зеленая. Они надеются на то, что все пройдёт само собой, либо вообще не акцентируют на этом внимание.
Но в действительности зеленая мокрота при кашле должна стать сигналом того, что в организме присутствует серьезное заболевание, и для его точного диагностирования следует показаться врачу, чем быстрее, тем лучше, так как выявление болезни на ранней стадии обеспечивает возможность принять все необходимые меры по быстрейшему выздоровлению. Следует знать, что мокрота зеленого цвета при кашле может сопровождаться повышенной температурой. Но также может выделяться и без нее. Второй случай говорит о том, что заболевание проходит в лёгкой форме.
Зеленые выделения без температуры. О чем свидетельствуют?
Почему появляется без температуры зелёная мокрота при кашле? Причины могут быть разные. Сейчас их детально рассмотрим.
Сейчас их детально рассмотрим.
Если у человека отхаркивается зелёная мокрота, а температура тела не повышается, это значит, что организм человека поражён лёгкой формой абсцесса. Также подобное явление может свидетельствовать о начале такого заболевания, как гангрена.
Еще почему отходит зеленая мокрота при кашле? Такое явление указывает на то, что в организме идёт воспалительный процесс. Поэтому при дальнейшем обследовании может быть диагностирован гайморит или воспаление бронхов. Зелёный цвет мокроты является следствием возникновения инфекции в организме.
Трахеобронхит может вызвать появление подобных выделений. Данное заболевание начинается просто с насморка, которому человек может не придать большого значения. Но затем он отпускается в бронхи, и начинает отходить зеленая мокрота при кашле. Отметим, что выделения имеют специфический запах.
Другие причины
Кашель с зеленой мокротой у взрослых без повышенной температуры тела указывает на то, что человек может быть болен одним из нижеперечисленных заболеваний.
- Болезнь бронхоэктатическая.
- Гайморит. Он также может являться причиной появления зеленой мокроты.
- Воспаление бронхов вызывает подобные выделения.
- Такое заболевание, как муковисцидоз, также является причиной отхаркивания мокроты зеленого цвета.
- Трахеит.
- При астме также выделяется зелёная мокрота.
Проблема у ребенка. Возможные причины появления выделений
В детском возрасте появление зеленой мокроты может быть следствием глистных инвазий, сухого воздуха в помещениях. Также организм может таким образом отреагировать на какие-либо химические продукты, которые попали в него. Стресс и нервное перевозбуждение ребёнка могут вызвать у него мокроту зеленого цвета. Присутствие какого-либо инородного тела в лёгких. Такое заболевание, как коклюш, является причиной зелёных отхаркиваний. Какие-либо нарушения, связанные с работой желудка или кишечника, являются причиной того, что в организме ребенка появляется зеленая мокрота при кашле. Лечение должно быть начато незамедлительно, так как детский организм не настолько крепок, как взрослый.
Лечение должно быть начато незамедлительно, так как детский организм не настолько крепок, как взрослый.
Причины появления зеленой мокроты, сопровождающейся повышенной температурой тела
Зелёная мокрота является следствием какого-либо заболевания. А если при этом у человека поднимается температура тела, то это признак того, что организм начал бороться с недугом. Давайте разберемся в причинах подобных изменений.
Какие болезни характеризуются такими симптомами, как повышенная температура, кашель с зеленой мокротой? Прежде всего, это может быть абсцесс легких. Также зеленая мокрота может свидетельствовать о таких недугах, как отек лёгких и воспаление лёгких. Бронхиальная астма имеет подобные симптомы. Инфаркт и рак лёгких можно предполагать по таким же признакам. Воспаление бронхов сопровождается повышением температуры тела и такими выделениями.
А сильный кашель с зеленой мокротой — это основные симптомы острого бронхита. При этом выделения слизисто-гнойные.
Обратитесь к доктору!
Самым лучшим способом решения проблемы является визит к врачу. Даже если у человека зеленая мокрота при кашле без температуры, ему незамедлительно стоит обратиться к доктору. Такие выделения являются сигналом того, что в организме присутствует какая-то инфекция. Поэтому для ее устранения нужно провести лечение. Назначить нужные медикаменты может только врач по результатам обследования больного.
Даже если у человека зеленая мокрота при кашле без температуры, ему незамедлительно стоит обратиться к доктору. Такие выделения являются сигналом того, что в организме присутствует какая-то инфекция. Поэтому для ее устранения нужно провести лечение. Назначить нужные медикаменты может только врач по результатам обследования больного.
Не стоит заниматься самолечением, так как из вышесказанного понятно, что причин возникновения зеленой мокроты может быть несколько. Поэтому важно, чтобы врач поставил точный диагноз и назначил лечение, которое приведёт к скорейшему выздоровлению пациента. Встречаются случаи, когда у человека присутствует зеленая мокрота без кашля.
Эффективность терапии
Для того чтобы лечение было эффективным, необходимо соблюдать нижеперечисленные рекомендации. Прежде всего, необходимо диагностировать причину появления мокроты.
То есть врач должен поставить точный диагноз. При лечении соблюдать рекомендации доктора по приему медикаментов. А именно дозировку и схему лечения. Также осуществлять другие назначенные процедуры.
А именно дозировку и схему лечения. Также осуществлять другие назначенные процедуры.
Лечение взрослых
Прежде всего, необходимо добиться уменьшения количества мокроты в организме. Если количество зеленых выделений уменьшится, это будет признак того, что лечение идёт в правильном направлении. Также признаком улучшения состояния здоровья является более жидкая консистенция мокроты.
Рекомендации по лечению:
- Необходимо промывать нос морской водой или соленым раствором. Для этого есть специальные препараты, которые продаются в аптеках.
- Больному необходимо давать себе возможность откашливаться. Это нужно для того, чтобы мокрота выходила из организма.
- Помимо препаратов традиционной медицины, можно использовать народные средства. Но они должны быть согласованы с лечащим врачом. Например, возможно, вам назначат обильное питье (теплый чай, клюквенный морс, свежевыжатый апельсиновый сок и другое), употребление таких продуктов, как лимон, мед, имбирь, чеснок и лук.

- Также хорошо помогают для выведения мокроты компрессы. Они делаются с использованием картофеля, алоэ и прочих вспомогательных средств.
Диагностирование болезни
Лечение мокроты прежде всего связано с причинами ее появления. Поэтому при обращении к врачу больному назначается обследование.
Как правило, оно включает в себя сдачу анализов, УЗИ, рентген и прочие мероприятия, позволяющие точно поставить диагноз.
Лечение детей
Прежде всего необходимо выявить причину появления мокроты. Если в организме малыша присутствует инфекция, то необходимо пропить курс антибиотиков. Какие именно необходимо давать ребёнку, определит лечащий врач в зависимости от типа заболевания. Если у малыша диагностирован бронхит, то ему назначают препараты, которые будут помогать отхаркивать мокроту. А вот средства от кашля, наоборот, будут ее заглушать. Если у ребёнка выявлены такие заболевания, как туберкулёз, отек лёгкого, пневмония, то лечение проводится в стационаре под наблюдением врачей.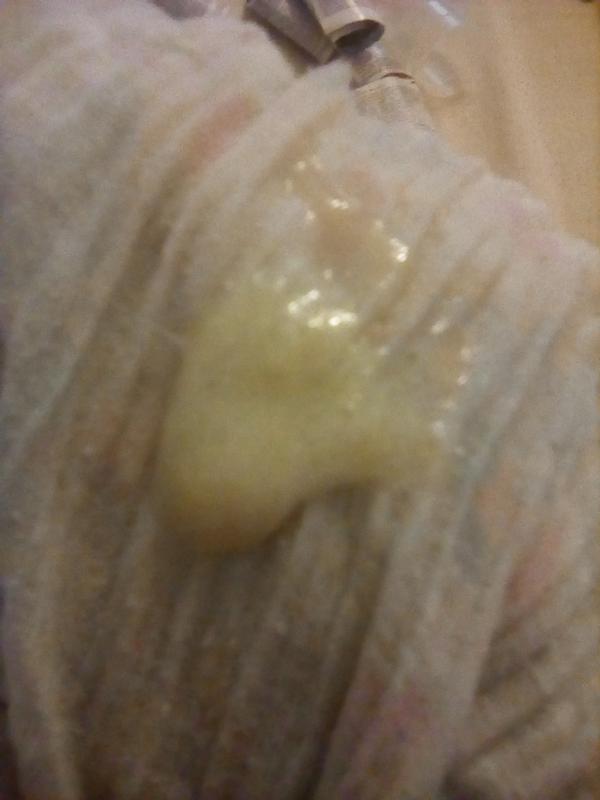
Другие цвета выделений. На что указывают?
Какой цвет мокроты на какое заболевание указывает?
- Бесцветная мокрота в небольшом количестве является нормальным физиологическим состоянием здорового человека. Кашель в этом случае отсутствует.
- Густая прозрачная мокрота может являться признаком астмы. Особенно внимательно стоит к ней относиться, если она замечена у ребенка.
- Желтая жидкая мокрота свидетельствует о наличии вируса в организме.
- Густые желтые выделения являются признаком присутствия в них гноя. Как правило, это является признаком заражения организма пневмонией.
- Зеленая мокрота густой консистенции со специфическим запахом говорит о том, что в бронхах или легких присутствует какой-либо застой.
- Мокрота с кровью связана с туберкулезом или раком.
- Если мокрота полностью красная, то это свидетельствует о том, что распадается легкое либо началось легочное кровотечение. Данная ситуация требует экстренной госпитализации пациента.
 Так как любое промедление может стоить жизни.
Так как любое промедление может стоить жизни.
Профилактика
Если заболевание, из-за которого появляется зеленая мокрота, диагностировано правильно, то выздоровление пойдёт быстро. Любому человеку важно заботиться о своем организме, следить за ним и осуществлять профилактические мероприятия с целью предупреждения каких-либо болезней. В целях профилактики, прежде всего, необходимо вести здоровый образ жизни. А именно, заниматься физкультурой, проводить время на свежем воздухе, ходить пешком, посещать плавательный бассейн. Затем необходимо правильно питаться. Нужно, чтобы в рационе человека присутствовали продукты, наполненные микроэлементами и витаминами.
Следует соблюдать режим дня, особенно это касается маленьких детей. Но и взрослым людям рекомендуется выделять время на сон не менее 8 часов в сутки. Нужно отказаться от таких привычек, как курение и алкоголь. Так как они способствуют понижению иммунитета организма. А это явление приводит к возникновению различных заболеваний.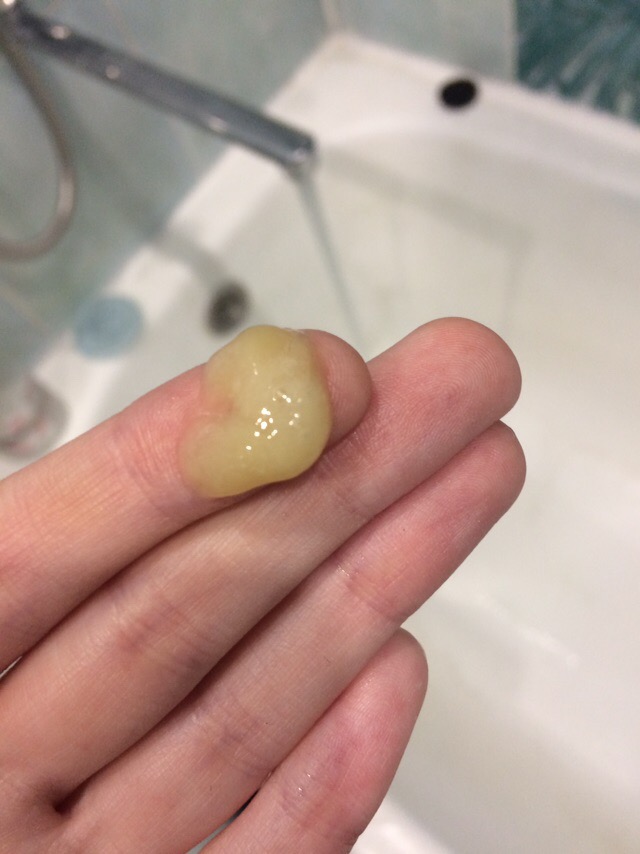
Небольшое заключение
Теперь вы знаете, почему появляется зеленая мокрота при кашле. Мы рассмотрели разные причины такого явления. Как видите, этот симптом может быть признаком серьезной болезни. Поэтому, если вы заметили у себя зеленую мокроту, не ждите, а сразу же отправляйтесь к доктору, чтобы он обследовал вас, назначил необходимые анализы, исследования, определил точный диагноз и прописал подходящие препараты.
Кашель с мокротой без температуры у взрослого: лечение и причины
Очищение дыхательных путей от мокроты — это естественный, защитный механизм организма, которым является мокрый кашель. По сравнению с сухим, мокрый кашель более лояльный, так как он способствует отхождению мокроты из лёгких. Но и с его лечением нужно не затягивать, потому, что он раздражает слизистую, приносит неудобства и с осложнениями лечить его будет гораздо сложнее. С мокрым кашлем бороться гораздо проще, потому как все бактерии и инфекции выходят вместе с мокротой. Выздоровление больного происходит быстрее, чем при сухом кашле. Необходимо только правильно подобрать медикаменты для лечения.
Необходимо только правильно подобрать медикаменты для лечения.
Причины возникновения сильного кашля с мокротой
Причинами появления мокрого кашля бывают различные простудные и респираторные заболевания. Также мокрый кашель может появиться в результате таких тяжёлых болезней, как хронический бронхит, пневмония, астма, туберкулёз, и др.
При трахеите или бронхите мокроты при кашле будут обильные. Когда отхаркиваемая слизь имеет ржавую окраску, это может быть начало развивающейся пневмонии. При туберкулёзе в слизи могут присутствовать кровавые, красные прожилки. При бронхиальной астме отходящие мокроты вязкие и стеклообразные. Мокрота с гноем, имеющая неприятный запах бывает при бронхоэктазе или абсцессе. Поэтому никогда нельзя оставлять это без внимания.
Перед лечением мокрого кашля нужно обязательно пройти обследование и проконсультироваться с доктором!
Причины влажного кашля без температуры у взрослого пациента
Перед лечением нужно определиться, почему появился кашель с мокротой без температуры у взрослого человека. Причин существует немало, поэтому необходимо понаблюдать за типом слизи и ее объемом. Слизь желтого цвета при кашле часто является спутником заядлых курильщиков.
Причин существует немало, поэтому необходимо понаблюдать за типом слизи и ее объемом. Слизь желтого цвета при кашле часто является спутником заядлых курильщиков.
В дыхательных путях находятся волоски, которые защищают организм от вредных частичек. Никотин вызывает их патологию. С каждым годом курящий человек жалуется, что не выходит слизь во время кашля, но чувствуется ком в горле. Терапия одна – отказ от никотиновой зависимости.
Почему еще может возникнуть кашель с трудноотделяемой мокротой у взрослых людей? Вот самые популярные болезни, сопровождающиеся таким симптомом:
- сильное воспаление легких – плохо отходит мокрота из-за бактерий и вирусов, которые активно атакуют организм. Если не предпринимать мер, то возникают осложнения и хронические формы болезни;
- астма – возникает трудноотделяемая мокрота, лечение назначается после тщательной диагностики. Болезнь может быть наследственной или приобретённой, от этого зависит выбор терапии;
- особая форма туберкулеза – во время болезни не откашливается мокрота, но на платке можно увидеть частички крови или гноя.
 Терапия назначается в стационаре, еще проверяются родственники, чтобы исключить массового заражения;
Терапия назначается в стационаре, еще проверяются родственники, чтобы исключить массового заражения; - хронический бронхит – при этом заболевании не отходит мокрота, но возникает сильная боль в грудной клетке и появляется гной;
- рак легких – особого внимания заслуживает утренний кашель с мокротой. В выделениях просматриваются кровавые прожилки.
По теме:
Лечение сильного кашля без температуры у взрослого
Для разжижения мокроты у взрослых в каждом отдельном случае необходимо подбирать свою терапию. Зачастую больной поздно замечает наличие проблемы, так как температура отсутствует.
Если не отходит мокрота более недели, то следует идти в больницу. Симптом нельзя игнорировать, так как это может быть показателем ракового заболевания или туберкулеза.
Симптомы
Мокрый кашель проявляется совместно с такими симптомами:
- Иногда повышается температура тела до тридцати восьми градусов и выше.
- Мучительные приступы кашля ночью.

- Мокрота отходит со слизью.
- Боли в области лопаток и груди.
- Появление хрипов.
- Отдышка без видимой причины.
- Может быть потеря аппетита.
Виды отделяемой мокроты при влажном кашле
Лечение
Какие пить лекарства от влажного кашля (отхаркивающие и противокашлевые препараты)
Прежде всего, нужно знать причину кашля. Если вы её не знаете, следует обратиться к терапевту.
Препараты от мокрого кашля у взрослых, направлены на разжижение мокроты и усиление отхаркивающего эффекта:
Цена от 150 р.
- Это различные противокашлевые и муколитические лекарственные препараты. А именно: Мукосол, Мукобене, Амбролан, АЦЦ;
- Также используют сиропы, которые разжижают мокроту и выводят её. Лазолван, Амбробене и др;
- существует ряд отхаркивающих лекарственных препаратов, которые помогут вам в борьбе с кашлем. Таблетки Трависил, Мукалтин, Стоптуссин. Сиропы Бронхикум, Амтерсол;
- Наиболее щадящий метод борьбы с мокрым кашлем, это ингаляции.
 При вдыхании лечебного пара происходит стимуляция отхаркивания и разжижение мокроты. Есть приспособление для ингаляций, которое называется Небулайзер. С помощью него можно лечить мокрый кашель дома. Небулайзер направляет паровой поток в органы дыхания, чем способствует их лечению. Пациент сам может регулировать продолжительность процедуры по мере необходимости;
При вдыхании лечебного пара происходит стимуляция отхаркивания и разжижение мокроты. Есть приспособление для ингаляций, которое называется Небулайзер. С помощью него можно лечить мокрый кашель дома. Небулайзер направляет паровой поток в органы дыхания, чем способствует их лечению. Пациент сам может регулировать продолжительность процедуры по мере необходимости; - Если кашель вызван пневмонией или бронхитом, доктор назначает антибиотики.
Антибиотики принимайте только по назначению врача.
Как лечить мокрый кашель эффективными народными средствами –
Испокон веков люди, которые совершенно не знали про различные химические медикаменты, пользовались травами, настойками, компрессами и другими полезными средствами. И такое лечение было довольно эффективным и действенным.
- Измельчаете большую луковицу, к измельчённой массе прибавляете сахар, чтобы получилась густая консистенция. Отжимаете всё через марлю. Полученный сироп нужно принимать по одной столовой ложке три раза в день.

Не используйте это средство при сахарном диабете и гастрите.
- У редьки средних размеров срезается верхушка, и делается углубление внутрь корнеплода. Затем в проделанное отверстие наливается любой натуральный жидкий мёд. Закрываете всё это верхушкой от редьки, которую вы вначале срезали и настаиваете сутки. Когда лекарственное средство настоится, следует его принимать по три столовые ложки в день за час до еды.
- Две столовые ложки сухих цветков календулы залейте 200 мл кипятка. Накройте крышечкой, укутайте плотной тканью и пусть настоится полчаса. Отвар принимайте три раза в день по две столовые ложки перед едой.
- Мелко нарежьте несколько зубьев чеснока, залейте молоком и пять минут прокипятите. Пейте по столовой ложке три-четыре раза в день.
- Очень хорошее средство для лечения кашля – барсучий жир, который растапливают на водяной бане и употребляют его, смешав с ложкой мёда, на голодный желудок.

- В стакане молока отвариваете две натёртые луковицы. Настаиваете отвар три часа и процеживаете. Принимаете по одной столовой ложке каждые три часа.
- Настоящим помощником, при мокром кашле, вам станет козье молоко, которое следует пить тёплым, мелкими глотками по 200 мл, три раза в день. Обволакивая воспалённую слизистую оболочку, оно уменьшает кашель. Козье молоко давно было известно как лечебное средство при кашле и простудах.
- В стакан тёплого молока добавляем половину чайной ложечки соды, одну чайную ложку мёда и немного сливочного масла. Пить нужно мелкими глоточками два раза в день по половине стакана.
Эта смесь не должна быть горячей. Её просто нужно немного подогреть.
- Смешайте в равных частях мёд с ягодами калины, которые перед этим проварите пять минут и протрите сквозь сито. Полученный лекарственный состав принимайте перед едой по чайной ложечке.
Этот рецепт не рекомендуется при беременности.
- При мокром кашле очень полезно пить чай из малины. Притом не только из ягод. Помощниками в лечении этого недуга могут стать её листья, стебли и корни. Отвары из малины выведут мокроту и смягчат слизистую.
Лечение гнойной ангины у детей антибиотиками и народными средствами
Лекарства от сухого кашля для детей представлены в этой статье.
Лечение фарингита у взрослых в домашних условиях //drlor.online/zabolevaniya/gortani-glotki-bronxov/faringit/kak-lechit-v-domashnix-usloviyax.html
Виды выделяемой слизи при кашле
Как убрать мокроту у ребенка или взрослого человека способен ответить только опытный специалист. Терапевты и педиатры обязаны обратить внимание на тип слизи, которая выделяется во время приступов. Только после этого назначается лекарство при кашле.
Изучение слизи – важный этап диагностики. Только так можно вылечить постоянный кашель с мокротой. Иногда требуется сдать определенные анализы, чтобы исключить серьезных патологий. Трудноотделяемая мокрота может быть различного вида:
Трудноотделяемая мокрота может быть различного вида:
- Желтая мокрота при кашле – симптом синусита, бронхита или пневмонии. Спазм бронхов возникает резко и вызывает дискомфорт. Если человек злоупотребляет никотином, то кашель с желтой мокротой тоже может появиться, особенно в утренние часы после пробуждения. Диагностировать болезнь помогает специальная процедура, проводимая натощак. Кашель по утрам также указывает на гнойные процессы в легких или бронхах.
- Белая слизь возникает во время туберкулеза или в период грибковой инфекции. Грибок может возникнуть из-за продолжительной терапии антибактериальными препаратами. Белая пенистая мокрота в небольшом количестве появляется во время туберкулеза.
- Кашель с белой мокротой и кровавыми прожилками – при этом диагностируют осложнение, которое привело к повреждению сосудов гортани. Провоцируют болезнь вирусы.
- Прозрачная мокрота при кашле – симптом типичной простуды. Терапия назначается доктором, длиться не более 7-10 дней.
 Чаще всего это таблетки или сироп от мокроты.
Чаще всего это таблетки или сироп от мокроты. - Густая слизь при кашле у взрослого с кровью – тревожный симптом, указывающий на рак или сильное воспаление легких.
Что делать, если слизь не отходит во время кашля? Этот вопрос интересует многих. Кашель с выделением мокроты, продолжительность которого больше 7-10 дней, требует обследования у медика.
По теме:
Признаки и симптомы развития коклюша у взрослых
Что можно принимать для профилактики
- В первую очередь укрепляйте свой иммунитет, потому как влажный кашель является симптомом заболевания.
- Прогулки на свежем воздухе не менее получаса в день.
- Контрастный душ, обливание холодной водой, закаливание.
- В холодный период увлажнение воздуха в помещении.
- Для поддержания иммунитета, особенно зимой, нужно пропивать курс витаминов.
- В период эпидемий ОРВИ избегайте места, где скапливается большое количество людей. По необходимости вакцинируйтесь от гриппа.

- Старайтесь избегать переохлаждений.
При первых проявлениях заболевания обязательно посетите доктора. Только квалифицированный специалист сможет вам правильно поставить диагноз.
Лечение кашля с зеленой мокротой у взрослых
Если при откашливании вы заметили мокроту зеленого цвета, то нужно принимать отхаркивающие средства такие, как Лазолван, Амбробене, Бромгексин, Амбромгексал. В качестве дополнительного лечения можно принимать травяные отвары и настои.
Также большую пользу приносят сиропы из трав. Эффективными при зеленых выделениях будут компрессы из банок или горчичников.
Можно натереть черную редьку на терке и завернуть полученную кашицу в марлю. Готовый компресс приложить к горлу. Для скорейшего выздоровления можно использовать ингаляторы для проведения домашних процедур. Дышите небулайзером не менее четырех раз в день.
Выводы
Мокрый кашель как симптом заболевания, можно вылечить как медикаментозными, так и народными средствами. Важно сначала найти причину, болезнь при которой появился этот неприятный симптом. Точно определить диагноз может только лечащий врач, и назначить лечение. Точные дозировки лекарств написаны на упаковке, а схему применения доктор определяет индивидуально. Народные рецепты от кашля никогда не будут лишними и только облегчат состояние больного. И если причина мокрого кашля не в тяжёлой болезни, при которой нужно применять антибиотики, то чаще лечение народными методами может полностью излечить недуг. Помните, что при мокром кашле не рекомендуется постельный режим! Нужно ходить, двигаться, чтобы мокроты не застаивались. И если нет температуры, то можно выходить и гулять на свежем воздухе. Про приступы сухого кашля и методах его лечения узнайте по ссылке.
Важно сначала найти причину, болезнь при которой появился этот неприятный симптом. Точно определить диагноз может только лечащий врач, и назначить лечение. Точные дозировки лекарств написаны на упаковке, а схему применения доктор определяет индивидуально. Народные рецепты от кашля никогда не будут лишними и только облегчат состояние больного. И если причина мокрого кашля не в тяжёлой болезни, при которой нужно применять антибиотики, то чаще лечение народными методами может полностью излечить недуг. Помните, что при мокром кашле не рекомендуется постельный режим! Нужно ходить, двигаться, чтобы мокроты не застаивались. И если нет температуры, то можно выходить и гулять на свежем воздухе. Про приступы сухого кашля и методах его лечения узнайте по ссылке.
Как вылечить кашель с мокротой
Лечение кашля с мокротой можно проводить в домашних условиях, но посетить врача следует обязательно. Отсутствие температуры – не показатель того, что у человека нет проблем со здоровьем. Когда выходит слизь, то можно предположить несколько вариантов терапии, так как спазм является симптомом нескольких болезней.
По теме:
Лечение и профилактика сильного кашля у взрослого человека
Средство от кашля для взрослого или ребенка подбирается индивидуально. Учитывается возраст человека и наличие хронических болезней. Нельзя забывать про противопоказания, которые прописаны в каждой инструкции.
Спазм бронхов обязательно лечат с помощью аптечных препаратов. Фармацевтические компании предлагают широкий спектр медикаментов, которые активно помогают отхаркнуть слизь, скапливаемую в нижних дыхательных путях. Облегчить отхождение секрета помогут следующие недорогие лекарства, вошедшие в рейтинг лучших средств, если спазм вызван простудным заболеванием:
- пластинки и сиропы «Доктор МОМ» — после приема слизь становится обильная, органы дыхания освобождаются от бактерий и вирусов;
- Фалиминт – таблетки для рассасывания местного действия;
- Стоптуссин – противокашлевый препарат. Таблетки назначаются с 5 лет, а капли с года;
- Бромгексин – разрешен с трех лет;
- Мукалтин – таблетки, известные со времён СССР.

Эффективное средство нельзя подбирать наугад. Принимать лекарства нужно строго по инструкции. Если длительный кашель без температуры у взрослого и ребенка не проходит более 10 дней, то нужно тщательное обследование.
Откашливание – важный процесс для выведения секрета из легких и бронхов. Врачи советуют больше пить, отдавая предпочтение отварам и компотам из сухофруктов. Чтобы выздоровление настало быстрее, можно использовать народные средства. Такая терапия не одобряется медиками, но она способна вывести образования из нижних дыхательных путей. В идеале такие методы комбинируют с традиционной медициной.
Зеленая мокрота при кашле с температурой и без: причины и лечение
Что такое мокрота
Все внутренние органы человека содержат специальные клетки, которые выделяют целый ряд веществ, необходимых для работы данного органа. Например, клетки желудка вырабатывают желудочный сок, а клетки поджелудочной железы – панкреатические ферменты. Аналогично этому, дыхательная система выделяет свою слизистую жидкость, которая называется мокрота и которая обеспечивает нормальную работу легких и бронхов.
Аналогично этому, дыхательная система выделяет свою слизистую жидкость, которая называется мокрота и которая обеспечивает нормальную работу легких и бронхов.
Мокрота выполняет в организме следующие задачи:
- Увлажнение стенок бронхов и трахеи. Для того, чтобы клетки, покрывающие изнутри бронхи, трахею и другие отделы дыхательной системы, хорошо функционировали, необходимо, чтобы они находились во влажной среде. Вода – универсальный растворитель, который обеспечивает условия для работы всех ферментов, и поэтому обезвоживание клетки очень плохо сказывается на ее жизнеспособности. А ведь именно трахея и бронхи подвержены высыханию в первую очередь: во время вдоха их обдувает сухой воздух, и жидкость с поверхности клеток испаряется. Если бы не мокрота, внутренняя поверхность легких высохла бы в считанные минуты.
- Защита легких от бактерий и вирусов. В норме у человека самые нижние отделы легких, которые называются альвеолами, стерильны, т.е. не содержат микроорганизмов.
 Это достигается за счет слаженной работы клеток верхних дыхательных путей, не пропускающих болезнетворные микроорганизмы в самую главную зону легких – туда, где происходит обмен кислорода. Важнейшая роль принадлежит в этом мокроте, которая содержит целый ряд защитных веществ, а именно:
Это достигается за счет слаженной работы клеток верхних дыхательных путей, не пропускающих болезнетворные микроорганизмы в самую главную зону легких – туда, где происходит обмен кислорода. Важнейшая роль принадлежит в этом мокроте, которая содержит целый ряд защитных веществ, а именно:- Иммуноглобулины
- Интерфероны
- Комплемент
- Лизоцим и др.
Все эти вещества губительны для вирусов и бактерий и способны уничтожать их на разных уровнях развития.
- Очистка дыхательных путей от пыли, частиц, продуктов распада клеток. Во время дыхания на стенках бронхов и трахеи оседает большое количество пыли. Влажная мокрота способствует тому, что частицы эти прилипают к стенкам в верхних дыхательных путях и не загрязняют самые важные, нижележащие участки легких. Но если бы мокрота не выделялась наружу, то пыль через какое-то время просто забила бы легкие, и дыхание стало бы невозможным. Этого не происходит потому, что у человека существует специальный механизм удаления мокроты.
 Бронхи и трахея содержат на своей поверхности клетки с мелкими, непрерывно колеблющимися выростами. Медики называют эти клетки реснитчатым эпителием, потому что под микроскопом выросты клеток очень напоминают ресницы. Если заснять работу этих клеток на видео, а затем прокрутить в ускоренном режиме, то будет видно, что реснички клеток постоянно выталкивают мокроту в направлении трахеи. Из трахеи мокрота выкашливается, причем этот процесс также происходит непрерывно и обычно совершенно не заметен для человека.
Бронхи и трахея содержат на своей поверхности клетки с мелкими, непрерывно колеблющимися выростами. Медики называют эти клетки реснитчатым эпителием, потому что под микроскопом выросты клеток очень напоминают ресницы. Если заснять работу этих клеток на видео, а затем прокрутить в ускоренном режиме, то будет видно, что реснички клеток постоянно выталкивают мокроту в направлении трахеи. Из трахеи мокрота выкашливается, причем этот процесс также происходит непрерывно и обычно совершенно не заметен для человека.
Механизм удаления мокроты обеспечивает очистку дыхательных путей не только от пыли, но и от микробов, поэтому если человек заболевает бронхитом, трахеитом, ОРВИ или любой другой формой инфекции, количество мокроты сразу увеличивается, а вместе с этим усиливается кашель. Мокрота при этом может менять свои свойства (цвет или консистенцию). В некоторых случаях заболевший отмечает, что мокрота вдруг становится зеленого цвета.
Диагностирование заболевания
Для проведения диагностических мероприятий – главное желание. В первую очередь, записаться на прием к педиатру или обратиться самому в диагностический центр.
В первую очередь, записаться на прием к педиатру или обратиться самому в диагностический центр.
Второй вариант реализовать проще, но без минимальных знаний в медицине и пульмонологии не обойтись. В противном случае, придется потратить много денег для прохождения всевозможных анализов.
Что касается первого варианта, то здесь процесс диагностирования упрощается: терапевт прослушивает легочную систему, простукивает область бронхов, тщательно исследует горло, слизистые.
В 85% врач готов дать ответ на предмет заболевания уже после первого приема. Но в оставшихся 15% требуется дополнительная диагностика. Наиболее вероятный анализ со 100-процентной гарантией полноценного результата – исследование мокроты.
При помощи специальных препаратов лаборанты отделяют возбудителя. Помогает при диагностике бронхитов, пневмонии, трахеита.
Обращать внимание при диагностировании важно на время, когда выходит слизь из бронхов. Конкретика по временному отрезку. Утром зеленая мокрота указывает:
| болезнь | описание |
| Бронхит курильщика | Самая распространенная причина появления кашля с вязкой мокротой. Гной при этом не выделяется. Оттенок зеленого вещества, которое выделяют бронхи в утреннее время: коричневый, темно серый Гной при этом не выделяется. Оттенок зеленого вещества, которое выделяют бронхи в утреннее время: коричневый, темно серый |
| Муковисцидоз | Патологический процесс. Покашливание сильное, сгустки выделяются сгущенные, желтые с примесью зеленого. Наиболее вероятно, что слизь преобразуется в комок зеленого цвета. |
| Бронхоэктатическая патология | Причина, по которой появляется зеленая густая мокрота с вкраплениями разного цвета при кашле — расширение бронхов, накоплении патогенных микроорганизмов. Длительность превышает бронхит |
| Синусит | Патология вызвана воспалительным процессом слизистых носа. Имеет несколько видов. Может начинаться с гайморита, а продолжить развитие в виде сфеноидита, этмоидита, фронтита. Кашель возникает утром, так как за ночь слизь из носа медленно стекает в носоглотку. Симптом длится долго, откашливаться сложно |
| Аденоид | Болезнь знакома под другим названием – воспаление миндалин. Можно назвать детской болезнью, так как часто диагностирует до переходного возраста.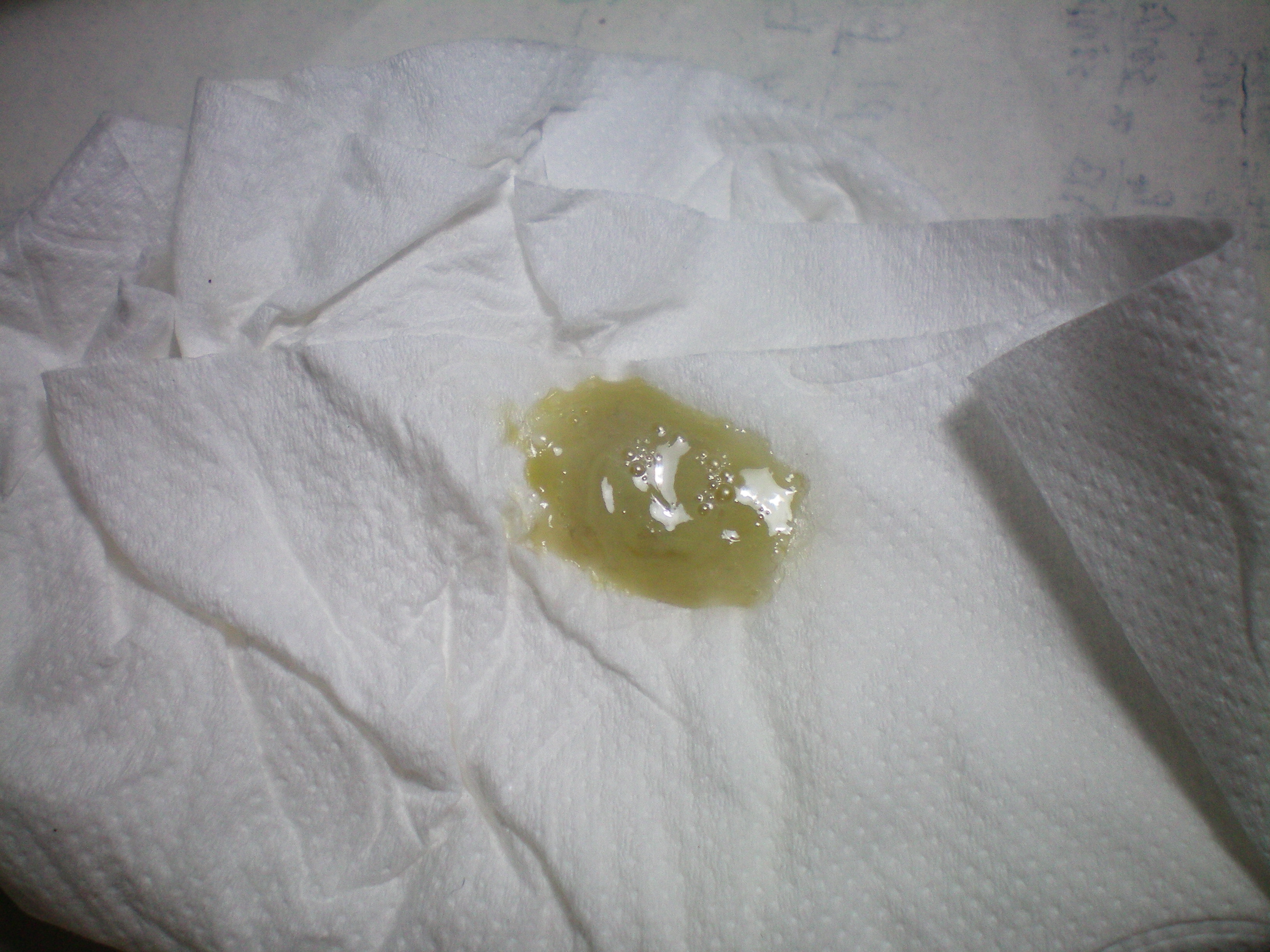 Отличается от предыдущих заболеваний: храп, гнусавость голоса. При отсутствии лечебной терапии способна изменить черты лица Отличается от предыдущих заболеваний: храп, гнусавость голоса. При отсутствии лечебной терапии способна изменить черты лица |
Дополнительную информацию говорит консистенция выделяемого. При наличии астмы или муковисцедоза, трахеита вылетать может мокрота не только зеленоватого оттенка. В ней будут встречаться вкрапления черного, серого, коричневатого цвета.
Отходить мокрота с кровью способна при всех заболеваниях, а не только при туберкулезе. Но является опасным симптомом, так как означает усиление патологии. Также кровь в слизи способна отхаркиваться из-за слабых стенок сосудов.
Но является опасным симптомом, так как означает усиление патологии. Также кровь в слизи способна отхаркиваться из-за слабых стенок сосудов.
При усилении симптоматики требуется немедленно ехать в больницу. Грамотный подход во время терапии – не только гарантия устранения симптоматики, но и первопричины, сохранения жизни пациента.
Если человек длительное время пытался лечить кашель с выделяемой зеленой мокротой народными средствами без диагностики, то вероятнее всего, начнется обострение, усиление болезни.
Что представляет собой симптом
Мокрота, или слизь, — это выделяющееся органами дыхания содержимое, имеющее различную плотность и цвет. Ее появление сопряжено с воспалением, наиболее распространенное место локализации которого — бронхиальное дерево, легкие либо дыхательное горло (трахея).
Состав слизи включает в себя мельчайшие частицы пыли, отошедшей слизистой, вирусов, бактерий. Цвет, консистенция и запах выделяемого содержимого напрямую зависят от его состава. Однако именно эти показатели часто помогают распознать заболевание и определиться с тактикой его дальнейшего лечения.
Кашлевой рефлекс, сопровождаемый выделением зеленой слизи, как правило, указывает на наличие бактериального поражения. Окрас вязкого содержимого зависит от присутствия в нем разрушенных клеток инфекции в комбинации с лейкоцитами, количество которых возрастает в ситуациях, когда в организме есть патогенные бактерии.
Окрас вязкого содержимого зависит от присутствия в нем разрушенных клеток инфекции в комбинации с лейкоцитами, количество которых возрастает в ситуациях, когда в организме есть патогенные бактерии.
Чаще всего зеленая мокрота появляется вследствие прогрессирования бактериальной инфекции.
Диагностика мокроты по консистенции и запаху
Для того, чтобы оценить этот критерий, необходимо производить отхаркивание мокроты в стеклянную прозрачную емкость, оценить ее сразу, а затем убрать, накрыв крышкой, и дать ей настояться (в некоторых случаях мокрота может расслоиться, что окажет помощь в диагностике).
- Слизистая мокрота: она выделяется, в основном, при ОРВИ;
- Жидкая бесцветная характерна для хронических процессов, развивающихся в трахее и глотке;
- Пенистая мокрота белого или розоватого цвета выделяется при отеке легкого, который может сопровождать как сердечные заболевания, так и отравление ингаляционными газами, и пневмонию, и воспаление поджелудочной железы;
- Мокрота слизисто-гнойного характера может выделяться при трахеите, ангине, бактериальном бронхите, осложненном муковисцидозе и бронхоэктатической болезни;
- Стекловидная: характерна для бронхиальной астмы и ХОБЛ.

Неприятный запах характерен для осложнившейся бронхоэктатической болезни, абсцессе легкого. Зловонный, гнилостный запах характерен для гангрены легкого.
Если при отстаивании мокрота разделяется на 2 слоя, это, вероятно, абсцесс легкого. Если слоя три (верхний – пенистый, затем жидкий, затем – хлопьевидный), это может быть гангрена легкого.
Лечение
Лечение подбирается в зависимости от вида выявленной патологии. Помимо медицинских препаратов нередко рекомендуется применять и различные процедуры из народной медицины, например, ингаляции и не только.
Медикаментозное
При лечении медикаментами назначаются различные антибиотики, которые подавляют бактериальные инфекции, например: Юнидокс, Цефикс, Доксициклин. В дополнение к ним рекомендуется принимать средства, принадлежащие к следующим группам:
- Муколитики – АЦЦ, Мукалтин;
- Антигистаминные – Супрастин, Лоратадин;
- Отхаркивающие – Бромгексин, Амброксол;
- Средства, укрепляющие иммунитет – Анаферон, настойка эхинацеи, настойка женьшеня.

В большинстве случаев кашель с зеленой мокротой лечится Ампициллином и его аналогами в дозировке по 500 мг четыре раза в сутки (доза для детей рассчитывается отдельно). Еще один часто используемый антибиотик – Амоксициклин, по 500 мг три раза в сутки (для детей дозировка уменьшается). Иногда оправдано применение фторхинолового антибиотика – Левофлоксацина, по 250 – 500 мг дважды в день. Курс лечения этими антибиотиками, как правило, составляет 5 дней.
В большинстве случаев кашель с зеленой мокротой лечится Ампициллином.
В ситуациях, когда болезнь имеет вирусную природу, в дополнение к антибиотикам могут быть назначены противовирусные препараты – Ацикловир, Ремантадин и т. д., которые специалист подбирает в зависимости от типа выявленного возбудителя.
Бывает и так, что поражение дыхательных путей имеет грибковую природу. Тогда пациенту назначаются антибиотики, убивающие выявленный грибок. Чаще всего рекомендуется принимать Амфоглюкамин до 500 тысяч единиц два раза в день после еды (для детей дозировка составляет до 200 тысяч единиц). Курс лечения в этом случае может составлять от полутора до двух недель.
Курс лечения в этом случае может составлять от полутора до двух недель.
Фитотерапия
В качестве фитотерапии можно порекомендовать ингаляции при помощи небулайзера или старинным способом – над кастрюлей.
Для ингаляций, а также приготовления различных лечебных настоек и отваров отлично подойдут травяные сборы, которые можно приобрести в аптеках. В составе сбора для лечения заболеваний дыхательных путей должны быть такие растения как: корень алтея, корень солодки, цветы черной бузины, мать-и-мачеха, листья подорожника, душица, семена аниса. Инструкция приготовления часто указана на упаковке, но можно также использовать и другие народные рецепты.
Паровая ингаляция облегчает отхождение мокроты.
Помимо травяных настоев и отваров будет полезно употребление в пищу таких продуктов как черная редька, прополис, мед, чеснок хрен, лимон, лук. Существует множество рецептов народной медицины, основывающихся на сочетании этих продуктов.
Диагностика
Поскольку отхаркивающаяся густая зелёная мокрота выступает симптомом множества заболеваний дыхательных путей, необходимо проведение дифференциальной диагностики.
Первоочередной задачей больного является незамедлительное обращение к врачу – участковому терапевту.
Для установления причин, ведущих к сгущению секрета и изменению его окраски, иногда достаточно общих методов исследования: опроса, осмотра лимфоузлов, горла и прослушивания лёгких с использованием фонендоскопа.
Как правило, в ходе аускультации фиксируются влажные хрипы, свидетельствующие о воспалительном процессе в трахеобронхиальном древе хронического или острого характера.
Исключением являются синуситы и аденоидиты – заболевания, при которых слизь скапливается в носоглотке и не опускается в дыхательные пути.
Далее пациенту необходимо пройти ряд общих лабораторных исследований для определения состояния его здоровья, а именно:
- клинический анализ крови;
- анализ мочи;
- рентгенография;
- бактериологическое исследование мокроты.
В зависимости от предполагаемого диагноза, с целью его подтверждения или опровержения терапевт вправе направить человека для получения дополнительной консультации у узкопрофильных специалистов – пульмонолога, фтизиатра, онколога.
Также в ходе обследования могут быть назначены дополнительные диагностические меры:
- Компьютерная или магнитно-резонансная томография.
- Бронхоскопия.
- Спирометрия.
- Ультразвуковая диагностика.
На основании всех полученных данных подбирается оптимальная для конкретного случая терапия.
Интенсивная терапия
Если заболевание серьезное и находится уже в запущенном состоянии, больного помещают в стационар под круглосуточное наблюдение медперсонала. Это нужно для того, чтобы при резком ухудшении состояния или приступе удушья можно было быстро оказать ему квалифицированную помощь. Поэтому если вам предложена госпитализация, отказываться от нее не стоит.
Когда реальной угрозы для больного нет, лечение протекает амбулаторно. Оно включает в себя постельный режим, обильное теплое питье, полоскание горла, ингаляции и курс медикаментозного лечения. Антибиотики почти всегда являются одним из компонентов комплексной терапии. Они помогают быстро устранить возбудителей заболевания и ликвидировать очаги воспаления.
Тип применяемых для лечения антибиотиков зависит от вида болезнетворных бактерий. Обычно они подбираются индивидуально по результатам бактериального посева мокроты, который позволяет одновременно проверить устойчивость патогенной микрофлоры к воздействию того или иного препарата. Наиболее часто при различных заболеваниях назначают:
- «Ампициллин» – при острых респираторных заболеваниях, с которыми организм не справился самостоятельно или при помощи народных средств;
- «Амоксициллин» – более сильный препарат, однако имеет похожее действие, помогает при бронхитах;
- «Левофлоксацин» – применяется при лечении воспаления легких, в том числе и гнойного характера;
- «Ровамицин» – помогает при заболеваниях, вызванных стрептококками, которые препарат активно уничтожает;
- «Вильпрафен» – способен справиться с другими возбудителями болезни – стрептококками, имеет противовоспалительный эффект;
- «Амфолглюкамин» – эффективен при заболеваниях легких грибковой природы;
- «Ремантадин» – убивает вирусы, а не бактерии, поэтому эффективен при осложнениях после гриппа.

Список этот не является прямой рекомендацией! Мы привели его лишь для того, чтобы вы понимали, как важно принимать решение о приеме того или иного антибактериального препарата только на основании данных, полученных в результате лабораторных анализов. Прием «неправильного антибиотика» не даст ожидаемого результата и еще больше ослабит иммунитет, а болезнь вспыхнет с новой силой
Кроме антибактериальных, курс интенсивной терапии включает в себя антигистаминные, противовоспалительные, отхаркивающие, при необходимости жаропонижающие препараты. Дополнительно могут быть назначены иммуномодуляторы, витаминотерапия и после завершения острой стадии – физиотерапевтические процедуры.
Такое лечение при условии соблюдения всех врачебных рекомендаций позволяет справиться даже с самым серьезным заболеванием максимум в течение 2-3 недель и не допустить его перехода в хроническую форму.
Экссудат коричневого цвета
Появление коричневой слизи может стать сигналом прогрессирующей и опасной для жизни болезни. Такой цвет мокрота приобретает, когда в полость дыхательных путей выходит застоявшаяся кровь. По мере окисления она приобретает ржавый оттенок. Кровоточить могут сосуды легких, бронхов, трахеи – в результате бактериальной или вирусной инфекции, других патологий. Причиной коричневого цвета мокроты бывают кровоточащие ранки в ротовой полости, носу или желудочные кровотечения. Появление при кашле выделений такого цвета – повод для немедленной консультации с врачом. С этим симптомом диагностируются самые различные заболевания:
Такой цвет мокрота приобретает, когда в полость дыхательных путей выходит застоявшаяся кровь. По мере окисления она приобретает ржавый оттенок. Кровоточить могут сосуды легких, бронхов, трахеи – в результате бактериальной или вирусной инфекции, других патологий. Причиной коричневого цвета мокроты бывают кровоточащие ранки в ротовой полости, носу или желудочные кровотечения. Появление при кашле выделений такого цвета – повод для немедленной консультации с врачом. С этим симптомом диагностируются самые различные заболевания:
- Бронхиты и пневмонии с застойными явлениями, когда происходит разложение легочной ткани.
- Тромбоэмболия легочной артерии (ТЭЛА) – её просвет закрывает тромб, и кровь просачивается сквозь стенки сосудов.
- Раковые образования в дыхательных путях на стадии разрушения тканей.
- Активная форма туберкулеза, для которой характерен симптом выхода застоявшейся крови из очагов поражения.
- Гангрена легких.
- Попадание в легкие инородных частиц, которые травмируют ткани и сосуды.

Коричневая слизь может образоваться в результате незначительного повреждения капилляров при кашле – в таком случае она быстро проходит и не представляет опасности. В остальных случаях самолечение при кашле с коричневой мокротой может грозить летальным исходом.
Выводы
- Если откашливается густая зеленая мокрота – это повод немедленно идти к врачу, так как бактериальные легочные инфекции представляют угрозу для жизни человека.
- Распространенные причины: пневмония, развитие бронхита. Мокрота может быть вязкой или откашливаться комочками (в последнем случае это признак муковисцидоза).
- Побеспокойтесь, если зеленую мокроту откашливает ребенок.
- Кашель со слизью зеленого оттенка лечится комплексно, в строгом соответствии с предписаниями врача.
Спасибо!
Особенности лечения
Лечение зеленой мокроты при кашле подразумевает использование антибиотиков и лекарств, направленных на устранение симптомов.
Бактериальное воспаление устраняют препаратами двух типов:
- этиотропные (влияющие на причину болезни) – в данном случае антибиотики;
- симптоматические – противокашлевые, отхаркивающие, болеутоляющие и т.
 д.
д.
Антибиотики при кашле уничтожают патогенную флору в ЛОР-органах, благодаря чему устраняется воспаление и зеленая бронхолегочная слизь.
Аптечные лекарства
Как лечить болезни органов дыхания, зависит от причины их появления. Если при кашле выделяется зеленая мокрота, используют такие препараты:
- отхаркивающие (Пертуссин, Флавамед, Гербион) – выводят слизь из бронхов и верхних дыхательных путей;
- противоаллергические (Л-Цет, Кларитин, Зиртек) – ликвидируют отечность, зуд и жжение в горле;
- муколитические (Пектолван, Мукалтин, Ацетин) – разжижают зеленую трудноотделяемую мокроту;
- иммуностимулирующие (Иммунорикс, Лавомакс, Умкалор) – увеличивают сопротивляемость организма бактериям и вирусам;
- антибиотики (Юнидокс, Хемомицин, Аугментин) – уничтожают бактериальную флору в ЛОР-органах и одновременно, к сожалению, в кишечнике.
Прием антибиотиков при кашле устраняет саму причину, то есть бактериальную инфекцию. Лекарства симптоматического действия выводят из дыхательных путей зеленую вязкую мокроту. При приеме антибиотиков не исключено возникновение дисбактериоза. Поэтому в схему терапии включают лекарства, восстанавливающие микрофлору кишечника – Бионорм, Бифидумбактерин, Пиколакс.
При приеме антибиотиков не исключено возникновение дисбактериоза. Поэтому в схему терапии включают лекарства, восстанавливающие микрофлору кишечника – Бионорм, Бифидумбактерин, Пиколакс.
Физиотерапия и дренажный массаж
Физиотерапевтическое лечение направлено на восстановление механизма самоочищения бронхов. Аппаратные процедуры стимулируют выведение зеленой слизи и устраняют кашель. Для улучшения самочувствия при бронхите, трахеите, пневмонии используются:
- УВЧ-терапия – снимает воспаление и бронхоспазмы, уменьшает боли в груди, повышает местный иммунитет;
- магнитотерапия – устраняет отечность и увеличивает просвет в бронхах, стимулирует отхаркивание зеленой вязкой мокроты;
- электрофорез – препятствует воспалению органов дыхания, снимает отеки, усиливает действие лекарственных средств;
- УФО – обеззараживает слизистые, восстанавливает кровообращение в ЛОР-органах.
Для устранения кашля с мокротой без температуры у взрослого применяют дренажный массаж. До начала процедуры пациенту дают отхаркивающие таблетки, чтобы облегчить отхождение слизи из легких. Сеансы мануальной терапии проводят 1-2 раза в день для скорейшего восстановления дренажной функции бронхов. Массаж совершают с учетом таких правил:
До начала процедуры пациенту дают отхаркивающие таблетки, чтобы облегчить отхождение слизи из легких. Сеансы мануальной терапии проводят 1-2 раза в день для скорейшего восстановления дренажной функции бронхов. Массаж совершают с учетом таких правил:
- пациента укладывают на живот так, чтобы грудная клетка находилась выше головы;
- в течение 3-7 минут растирают спину, совершая движения в направлении головы;
- для активизации дыхания мягко постукивают в области ребер подушками пальцев;
- в завершение делают растирания так, чтобы ладони скользили только в направлении от поясницы к шее.
После массажа пациенты просят встать и сделать глубокий вдох. Это способствует появлению кашля и отхаркиванию мокроты.
Терапия домашними средствами
Средства народной медицины рекомендуется использовать в борьбе с болезнями ЛОР-органов при отсутствии высокой температуры. Приступообразный кашель с отхождением зеленой гнойной мокроты лечат травами и продуктами, которые обладают муколитическими свойствами.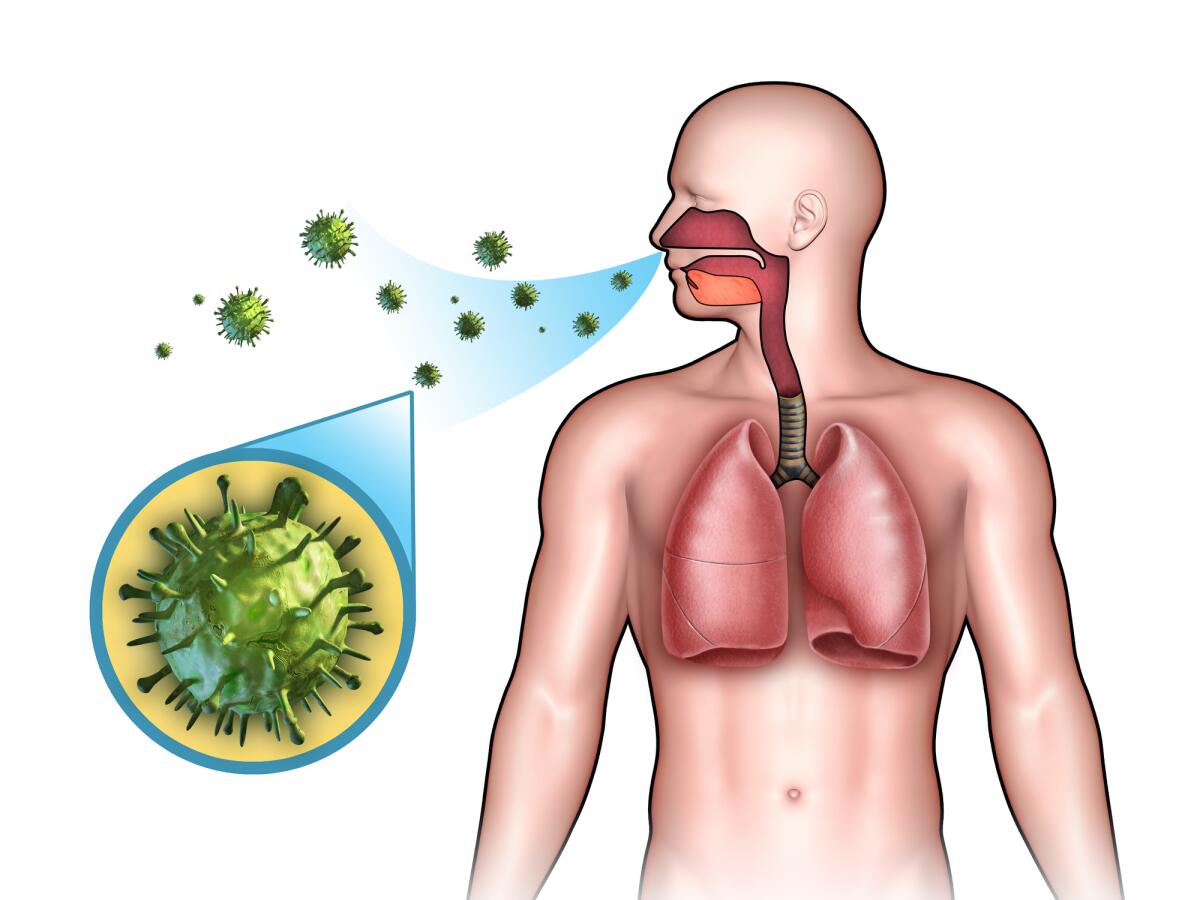
К числу эффективных средств относятся:
- Фитосбор. 5 г мать-и-мачехи и медуницы смешивают с 25 г цветков мальвы. Заливают смесь трав 1 л растительного масла и настаивают не менее 3 дней. При спастическом кашле с отхождением зеленой слизи принимают по 50 мл 5 раз в день.
- Отвар из алтея. 10 г растения заливают 250 мл воды и кипятят на паровой бане 10 минут. Процеженную жидкость принимают натощак по 150 мл в сутки.

- Имбирь с сахаром. 3 ч. л. измельченного корня имбиря засыпают 200 г сахара. Тщательно перемешанную смесь принимают по 1 ч. л. за 20 минут до еды 3-5 раз в сутки.
При осложненном течении бактериальных заболеваний фитопрепараты следует принимать только после одобрения врача.
Зеленая мокрота при кашле. Причины возникновения
Довольно часто люди не замечают, что у них выделяется мокрота зеленая. Они надеются на то, что все пройдёт само собой, либо вообще не акцентируют на этом внимание.
Но в действительности зеленая мокрота при кашле должна стать сигналом того, что в организме присутствует серьезное заболевание, и для его точного диагностирования следует показаться врачу, чем быстрее, тем лучше, так как выявление болезни на ранней стадии обеспечивает возможность принять все необходимые меры по быстрейшему выздоровлению. Следует знать, что мокрота зеленого цвета при кашле может сопровождаться повышенной температурой. Но также может выделяться и без нее. Второй случай говорит о том, что заболевание проходит в лёгкой форме.
Второй случай говорит о том, что заболевание проходит в лёгкой форме.
Лечение народными средствами
Лечить кашель, сопровождаемый отходом зеленой мокроты, домашними средствами не стоит – в большинстве случаев они не смогут справиться с инфекцией и в случае применения без основной антибактериальной терапии могут привести к ухудшению состояния больного. Однако для облегчения общего состояния перед визитом врачу их использовать можно. Применять для данной цели следует такие средства:
- Ингаляции на основе соли или же сосновых почек. Данное средство поспособствует разжижению мокроты и ее легкому отходу. Его можно применять в течение болезни ежедневно.
- Горчичники. Эти средства можно применять только в том случае, когда у пациента нет температуры. также способствуют прогреванию грудной клетки и отходу застоявшейся мокроты.
- Травяные чаи. Для их приготовления можно использовать готовые аптечные сборы. Они позволяет укрепить организм и также способствуют прогреванию грудной клетки.
 Такие чаи можно использовать одновременно с медикаментозной терапией, чтобы обеспечить больному обильное теплое питье.
Такие чаи можно использовать одновременно с медикаментозной терапией, чтобы обеспечить больному обильное теплое питье. - Картофельные компрессы для груди. Как и горчичники, эти средства можно использовать только в том случае, если у больного нет температуры. Для их приготовления вам нужно сварить картофель, потолочь его, завернуть в марлю и положить больному на грудь на 2-3 часа.
Использовать такие средства для лечения кашля, сопровождаемого отделением слизи, нужно крайне осторожно. Перед тем, как их применять, нужно убедиться в том, что у вас нет аллергии на те или иные травы либо масла для ингаляции
В противном случае вы не только не добьётесь улучшения вашего состояния, но сможете и навредить себе.
Меры профилактики
Большинство родителей, взрослых людей интересует вопрос о том, можно ли предупредить болезнь. Ведь это намного проще сделать, нежели потом лечится.
Врачи дают положительный ответ. Профилактика заключается не в приеме препаратов, а в правильном поведении, подборе продуктов, гигиене.
Приверженцами нетрадиционных способов терапии проверено и доказано, что посещение бани по всем правилам также увеличивает шансы на долгую жизнь без опасных болезней со стороны дыхательной системы.
Сюда же причисляют и регулярные прогулки, занятия спортом, отсутствие вредных привычек. Главная рекомендация: начинать закаливание и вести правильный образ жизни необходимо с детского возраста.
Домашнее лечение
Зеленая никогда не появляется в первый же день. И уж тем более, никогда не бывает ярко-зеленого цвета. Поэтому если вы подхватили простуду или ОРВИ, за слизистыми выделениями изо рта и носа надо следить обязательно. Пока они еще желтовато-зеленые, процесс не слишком запущен и нужно начинать активное лечение домашними средствами.
В первую очередь это обильное питье. Зеленый чай, отвары лекарственных трав, теплое молоко. Подойдет все, что не раздражает горло и смывает слизь. Одновременно вода помогает избавиться организму от токсинов, которых особенно много при гриппе – они выводятся из тела в растворенном состоянии. А поскольку многие растения обладают также противовоспалительными и отхаркивающими свойствами (девясил, чабрец, шалфей, мать-и-мачеха), то это одновременно отличное лечение.
А поскольку многие растения обладают также противовоспалительными и отхаркивающими свойствами (девясил, чабрец, шалфей, мать-и-мачеха), то это одновременно отличное лечение.
Если слизь слишком густая, то бывает трудно отхаркаться и кашель приобретает приступообразный характер. Лечение тогда должно включать в себя разжижающие мокроту аптечные препараты или народные средства.
Сопровождающие симптомы
Продуктивный кашель с характерным цветом отделяемого секрета не является уникальным симптомом, по которому можно безошибочно определить тип патологии.
Он лишь говорит о сильном воспалении, которое нельзя оставлять без внимания.
Рассмотрим детальнее основную симптоматику каждого заболевания, при котором откашливается зелёная мокрота:
- Хронический и острый бронхит бактериальной этиологии. Для данной патологии характерна гипертермия, общее недомогание, одышка при физической активности.
- Воспаление лёгких. Пневмония в 80% случаев сопровождается повышением температуры тела до субфебрильных значений и интенсивным кашлем.
 Откашливаемая слизь имеет неприятный запах. У человека появляется боль в груди, повышается потливость. В тяжёлых случаях к указанным признакам болезни присоединяется спутанность сознания и цианоз носогубного треугольника.
Откашливаемая слизь имеет неприятный запах. У человека появляется боль в груди, повышается потливость. В тяжёлых случаях к указанным признакам болезни присоединяется спутанность сознания и цианоз носогубного треугольника. - Абсцесс лёгкого. Признаки абсцесса схожи с пневмонией. Однако при данном заболевании во время вскрытия гнойного очага отходит большое количество зловонной слизи, иногда её объем достигает 1 литра в сутки. В это время состояние человека существенно ухудшается.
- Туберкулёз. О поражении микобактерией свидетельствует , резкое снижение массы тела, потеря аппетита, общая слабость и апатия. На начальных этапах значения температуры тела сохраняются в пределах нормы или незначительно повышаются в утреннее время (до 37,5). При распаде тканей наблюдаются кровянистые прожилки и вкрапления в отхаркиваемой слизи.
- Новообразования в лёгких. Рак легких проявляется интоксикацией организма, болью в области груди, не сбивающейся температурой, слабостью, кровохарканьем.

Не всегда откашливающаяся зеленоватая слизь свидетельствует о патологиях нижних дыхательных путей.
Синусит, гайморит, ларингит – заболевания, при которых также отхаркивается зеленоватая слизь. Однако в этом случае местом её скопления становится носоглотка.
Также подобный симптом наблюдается у курильщиков. Зачастую вязкий зеленоватый секрет в этом случае отделяется по утрам.
Основные симптомы заболеваний легких | Евромед. Частная клиника в Омске. Крупнейший медицинский центр Омска
Основные симптомы заболеваний легких
Боль в грудной клетке. Боль может носить разнообразный характер. Она может быть постоянной или усиливаться на вдохе. Боль может иррадиировать в шею, плечо, лопатку. Боль в грудной клетке игнорировать нельзя, поскольку она может быть проявлением не только «пресловутого остеохондроза», или «межреберной невралгии», а гораздо более серьезных и опасных заболеваний. Кроме того, боль в груди может иметь настоящую причину вовсе и не в грудной клетке, а, например, в животе или забрюшинном пространстве. Боль в груди – это повод для обращения к врачу, а не для самолечения в виде бездумного и бесконтрольного употребления таблеток и разогревающих мазей.
Боль в груди – это повод для обращения к врачу, а не для самолечения в виде бездумного и бесконтрольного употребления таблеток и разогревающих мазей.
Кашель и мокрота. Кашель бывает сухой (когда мокрота не откашливается) и влажный (с отхождением мокроты). Кашель – это один из наиболее постоянных симптомов легочной патологии, хотя и не строго обязательный. Кашлем могут сопровождаться не только заболевания легких, но и болезни сердца, прием некоторых лекарственных препаратов, болезни периферических нервов, желудка и пищевода и т.д. Мокрота, которую пациент откашливает, имеет свои характеристики, которые могут помочь в диагностике. Например, важен цвет мокроты. Слизистая мокрота – белая и (или) прозрачная, гнойная мокрота имеет цвет от светло-желтого до зеленого. При наличии крови в мокроте, она может быть от алой до ржавой или коричневой. Важен так же запах мокроты. Зловонный гнилостный запах – свидетельствует о деструктивных процессах в легких. К сожалению, зачастую пациенты пренебрегают обращением к врачу, считая, что ежедневный кашель это обычное явление «Я курю-значит кашляю», «Да, подкашливаю, надо будет обратиться». К сожалению, нередко при несвоевременном обращении помочь больному трудно, а бывает что и невозможно.
К сожалению, нередко при несвоевременном обращении помочь больному трудно, а бывает что и невозможно.
Одышка и удушье. Пожалуй, это единственная жалоба, которая не позволяет откладывать в долгий ящик визит к врачу. Одышка может быть при физической нагрузке, может беспокоить пациента в покое и даже во сне. Бывает, что одышка усиливается или возникает при контакте с резкими запахами или домашними животными. Некоторые больные одышку «списывают» на возраст, массу тела, курение, усталость. Причин для одышки очень много. Это могут быть: болезни легких (астма, ХОБЛ, бронхит, туберкулез, рак и т.д.), болезни сердца (миокардит, аритмия, ИБС, сердечная недостаточность, пороки сердца), болезни крови (анемия, эритрэмия), болезни сосудов (тромбоэмболия легочной артерии, легочные васкулиты, легочная артериальная гипертензия), болезни почек (гломерулонефрит, пиелонефрит, поликистоз почек), болезни обмена веществ (ожирение) и многое, многое другое. Для того, что бы выявить причину одышки необходимо пройти углубленное обследование, которое позволит поставить правильный диагноз и начать лечение. Одышка – это ВСЕГДА ГРОЗНЫЙ СИМПТОМ, требующий немедленного обращения за помощью.
Одышка – это ВСЕГДА ГРОЗНЫЙ СИМПТОМ, требующий немедленного обращения за помощью.
Храп. К сожалению, храпу у нас в стране уделяют внимание исключительно как к неудобство для окружающих, а не симптому заболевания. На самом деле у каждого пятого жителя земли после 30 лет – храп является симптомом тяжелого заболевания – синдром обструктивного апноэ сна или сокращенно СОАС. Это заболевание повышает в десятки раз риск смерти от инфаркта или инсульта, является причиной ощущения хронической усталости и разбитости. Для того, чтобы определить угрожает ли храп Вам и Вашему здоровью, необходимо обратиться к врачу и пройти обследование.
Как видно из многообразия болезней и симптомов, провести диагностику болезней органов дыхания самостоятельно (при помощи интернета, справочников, знакомых) сложно. При возникновении любого из вышеперечисленных симптомов следует обратиться к врачу-пульмонологу.
Кашель с зеленой мокротой без температуры: причины
Кашель – явление сколь неприятное, столь же и распространенное и может выматывать человека порой намного сильнее, чем жар при температуре. Когда кашель сопровождается зеленой мокротой, но при этом нет температуры, это является определенным симптомом и должно насторожить человека. Вообще кашель, при котором температура тела остается нормальной, довольно частое явление. И причины появления подобного кашля могут быть самыми разнообразными. Рассмотрим случаи, при которых такое случается.
Когда кашель сопровождается зеленой мокротой, но при этом нет температуры, это является определенным симптомом и должно насторожить человека. Вообще кашель, при котором температура тела остается нормальной, довольно частое явление. И причины появления подобного кашля могут быть самыми разнообразными. Рассмотрим случаи, при которых такое случается.
- сердечная недостаточность
- инородное тело в дыхательных путях
- склонность к аллергическим реакциям
- действие окружающей среды, в которой наличествуют токсические агенты
- некоторые венерические заболевания
- пристрастие к курению
- легкие стадии респираторных заболеваний
- клещи, находящиеся в перьевой подушке – они могут провоцировать кашель ночью и по утрам
Обычно в таких случаях, если есть кашель с мокротой без температуры, рекомендуется увеличить объем потребляемой за день жидкости. Такое простое действие может помочь разжижить мокроту и тем самым облегчить выведение ее из дыхательных путей. Что касается приема препаратов-антибиотиков, то он невозможен без назначения врача и без выяснения истинной причины кашля.
Что касается приема препаратов-антибиотиков, то он невозможен без назначения врача и без выяснения истинной причины кашля.
Каковы причины кашля с зеленой мокротой без температуры?
- бронхоэктатическая болезнь
- гайморит
- бронхит
- муковисцидоз
- трахеит
- астма
- может быть симптомом сибирской язвы
- туберкулез
- свойственен заядлым курильщикам и людям-аллергикам
У детей возникает :
- как результат глистной инвазии
- в виде реакции на какую-либо химическую продукцию
- из-за недостаточности влажности в окружающем воздухе
- вследствие психологических факторов
- при попадания постороннего предмета в легкие
- при заболевании коклюшем
- из-за заболеваний органов пищеварения
Мокрота при кашле может иметь разный цвет, и это обусловлено многими факторами – от еды или напитка, примененного накануне до проявления определенного заболевания. Кашель с зеленой мокротой, не сопровождаемый повышением температуры, тоже может возникнуть по разным причинам.
Кашель с зеленой мокротой, не сопровождаемый повышением температуры, тоже может возникнуть по разным причинам.
Зеленый цвет мокроты может говорить о наличии абсцесса легкого или о начинающейся гангрене. Зеленая мокрота всегда указывает на патологию, для которой характерно приостановление оттока. Такое обычно происходит при гайморитах, бронхитах. Зеленая мокрота свидетельствует о том, что инфекция, находящаяся в организме, начала размножаться – например, при трахеобронхите. Болезнь при этом начинается с банального насморка. Из носа начинает выделяться зеленая слизь, которая стекает по стенкам носоглотки и выходит во время кашля. Зеленая мокрота обычно имеет неприятный запах.
Во всех случаях появления зеленой мокроты необходимо срочно принимать меры, так как появление зеленой мокроты при кашле всегда означает какую-либо патологию. Даже воспаление легких может протекать без повышения температуры тела.
Навигация по записям
Кровь в мокроте | ЛРЦ.
 Лечебно-реабилитационный центр Минэкономразвития России
Лечебно-реабилитационный центр Минэкономразвития РоссииКровохарканье — это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа. В случае появления крови в мокроте, необходим осмотр ЛОР врача для исключения опухоли гортани, глотки или воспаления пазух (гайморит, фронтит)
- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.
- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.
Обследования, которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Определить источник кровохарканья позволяет бронхофиброскопия — исследование, при котором в трахею и бронхи вводят бронхоскоп и осматривают трахею, крупные и средние бронхи.
Если в ходе этих обследований причина появления крови в мокроте не установлено, то проводят ультразвуковое исследование сердца, эзофагогастроскопию, пациента осматривает стоматолог.
Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30–40% случаев.
Кашель с кровью
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения.
Кашель с кровью — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Кашель является одним из самых распространенных симптомов заболеваний органов дыхания.
Но если кашель сопровождается отделением не обычной мокроты, а с прожилками и даже сгустками крови, это тревожный сигнал, который может свидетельствовать о серьезном заболевании.
Для обозначения выделения крови из органов дыхания был введен специальный термин – кровохарканье. Объем выделяемой с мокротой крови варьирует: это могут быть единичные прожилки крови до массивного кровотечения. Развитие кровотечения сопровождается одышкой, болями, ощущением тепла или жжения в грудной клетке.
Следует помнить, что независимо от количества крови в мокроте кровохарканье является опасным состоянием и требует обращения за медицинской помощью для выявления и ликвидации причин, приведших к появлению этого симптома.
Виды кровохарканья
Важно различать истинное и ложное кровохарканье.
Истинное кровохарканье возникает при истечении крови из сосудов органов дыхания. При этом кровь может смешиваться с мокротой и слюной.
Ложное кровохарканье возникает при попадании крови в органы дыхания из других органов, например, из желудка при желудочном кровотечении или из поврежденных сосудов полости рта.
Причины кровохарканья
В большинстве случаев причиной кровохарканья становятся патологические изменения сосудов бронхов и легких.
Большое значение имеет туберкулез легких и его осложнения. Микобактерии туберкулеза в процессе болезни вызывают разрушение легочной ткани, иногда с образованием полостей (каверн). При этом перестраивается сосудистое русло: происходит облитерация или разрастание мелких сосудов, что становится причиной последующих кровотечений.
Кровохарканье сопровождает многие инфекционные заболевания дыхательной системы: бронхиты, пневмонии. Некоторые бактерии обладают способностью разрушать ткань легких и повышать проницаемость легочных сосудов.
В случае развития пневмонии к кашлю с прожилками крови добавляются лихорадка, озноб, одышка, боль в груди, ночное потоотделение.
Для детей кровохарканье характерно при аспирации (вдыхании) мелких предметов – игрушек и их частей, колпачков от ручек, семечек.
Если инородное тело прошло глубоко, то выраженной одышки и признаков удушья не будет. Единственным симптомом может быть долгий мучительный кашель с небольшим количеством мокроты, иногда с кровью.
Достаточно редко причиной кровохарканья могут служить гельминты (в частности, аскариды). При миграции паразиты повреждают мелкие сосуды, что вызывает появление крови в мокроте.
Еще одной причиной кровохарканья являются бронхоэктазы.
Бронхоэктазы – это необратимое патологическое расширение бронхов и бронхиол. Часто возникают у детей, больных муковисцидозом, при аспирации инородного тела, коклюше и частых респираторных инфекциях.
Иногда бронхоэктазы бывают врожденными – при нарушении формирования бронхиального дерева.
Достаточно часто причиной появления крови при кашле является травматическое повреждение грудной клетки. Происходит кровоизлияние в ткань легкого с выходом части крови с мокротой.
У взрослых пациентов причинами появления крови при кашле чаще служат сердечно-сосудистые патологии. При болезнях сердечной мышцы, будь то инфаркт миокарда, миокардит, возникает застой крови в малом круге кровообращения (в легких). Кровь просачивается через стенку капилляров в альвеолы – маленькие мешочки на концах бронхов. Образовавшаяся смесь альвеолярной жидкости, слизи бронхов и крови выходит при кашле.
При выраженной степени острой сердечной недостаточности появляется розовая пена – крайнее проявление отека легких.
Многие пороки сердца также вызывают застой в легких с одышкой и кровохарканьем. При приобретенных пороках сердца наиболее часто кровохарканье возникает у больных с поражением митрального клапана. Среди сосудистых заболеваний, которые вызывают внезапное кровохарканье, следует выделить тромбоэмболию легочных артерий (ТЭЛА).
Кровохарканье сопровождает около трети всех случаев ТЭЛА. Основными симптомами являются резкая одышка, кашель и боли в грудной клетке.
Более чем у половины больных раком легкого отмечается кровохарканье. В основную группу риска по развитию злокачественных новообразований легких входят курильщики старше 40 лет. В случае рака легкого кровотечение может возникать при распаде опухоли, после чего мокрота смешивается с кровью и приобретает вид «малинового желе».
Доброкачественные опухоли легких редко вызывают кровохарканье.
К относительно редким причинам появления кашля с кровью относят аневризму и последующий прорыв сосуда в бронх.
Врожденная патология свертывающей системы крови, например, гемофилия, может стать причиной как остро возникшего легочного кровотечения, так и длительного небольшого по объему кровохарканья. Кровохарканье может быть одним из симптомов различных аутоиммунных патологий. Так, например, при гранулематозе с полиангиитом (болезнь Вегенера) происходит воспаление стенки сосудов с вовлечением в процесс верхних и нижних дыхательных путей.
Передозировка некоторых лекарственных средств при повышенном риске кровотечения может привести к кровохарканью.
К таким препаратам относятся: антикоагулянты (варфарин, ривароксабан, дабигатран), антиагреганты (ацетилсалициловая кислота, тикагрелол).
Употребление наркотических веществ (в частности, кокаина) приводит к повреждению сосудов слизистой носоглотки с последующим кровохарканьем.
К каким врачам обращаться при появлении кашля с кровью?
Появление крови при кашле требует обращения к врачу терапевтического профиля: терапевту или педиатру.
 После проведенного осмотра врач назначит комплекс инструментально-лабораторных исследований и направит при необходимости к узкому специалисту. Может потребоваться консультация пульмонолога, кардиолога, отоларинголога, ревматолога, фтизиатра, онколога.
После проведенного осмотра врач назначит комплекс инструментально-лабораторных исследований и направит при необходимости к узкому специалисту. Может потребоваться консультация пульмонолога, кардиолога, отоларинголога, ревматолога, фтизиатра, онколога.
Если есть подозрение на травму, кровотечение из дыхательных путей обильное, появилось головокружение, затруднение дыхания и учащенное сердцебиение, следует вызвать скорую помощь.
Диагностика и обследование при появлении кашля с кровью
В ходе обследования проводят:
- клинический анализ крови;
Симптомы бронхита — кашель, лихорадка и др.
Ваши бронхи, по которым воздух попадает в легкие, могут инфицироваться и опухать. Когда это происходит, это называется бронхитом. Симптомы этого состояния включают тянущий кашель, а также может выделяться слизь желтого или зеленого цвета.
На самом деле существует два типа бронхита:
- Острый бронхит: Это наиболее распространенный тип.
 Симптомы длятся несколько недель, но обычно не вызывают никаких проблем.
Симптомы длятся несколько недель, но обычно не вызывают никаких проблем. - Хронический бронхит: Повторяется или не проходит совсем. Это более серьезно, и это одно из состояний, составляющих так называемую «хроническую обструктивную болезнь легких» или ХОБЛ. У вас больше шансов получить это, если вы курите.
Научитесь следить за признаками бронхита и когда вызывать врача.
Симптомы острого бронхита
Иногда бывает трудно отличить бронхит от других состояний, влияющих на легкие и дыхание.Это часто начинается с симптомов простуды: насморк, боль в горле и ощущение сильного истощения.
Одним из отличительных признаков бронхита является отрывистый кашель, который длится 5 дней и более. Вот некоторые другие симптомы:
- Прозрачная, желтая, белая или зеленая мокрота
- Нет лихорадки, хотя временами у вас может быть низкая температура
- Нежность или болезненность в груди при кашле
- Вы все время чувствуете усталость время
- Свист или хрип во время дыхания
- Чувство хрипов в груди
- Озноб
Симптомы хронического бронхита
Если у вас симптомы длятся более 3 месяцев, у вас может быть хронический случай. Некоторые признаки включают:
Некоторые признаки включают:
- Упорный кашель с прозрачной, желтой, белой или зеленой мокротой (в течение как минимум 3 месяцев в году и более 2 лет подряд)
- Свистящее дыхание
- Дискомфорт в груди
Когда звонить врачу
Вам следует обратиться к врачу, если у вас есть симптомы острого бронхита, а также если у вас продолжаются проблемы с легкими, сердцем или другими заболеваниями, или если вы инфицированы ВИЧ — вирусом, вызывающим СПИД.
В других случаях вам следует позвонить своему врачу:
- Ваш кашель настолько продолжительный или сильный, что вы не можете нормально спать или заниматься повседневными делами.
- Ваш кашель не дает вам уснуть по ночам.
- Вы кашляете кровью или слизью.
- Ваш кашель длится дольше недели. У здоровых людей кашель от острого бронхита может длиться 3 недели.
- Ваша слизь становится темнее, гуще или увеличивается в объеме.
- Ваш кашель имеет лающий звук, из-за которого вам трудно говорить.

- Это сопровождается необъяснимой потерей веса.
Продолжение
Если у вас температура выше 100,4 F, потеря аппетита, хрипы или одышка, а также общая боль, немедленно обратитесь к врачу.Пневмония может быть причиной ваших симптомов.
Позвоните 911, если у вас боль в груди или затрудненное дыхание.
Что делать, если простуда переходит в бронхит
Иногда простуда может переходить в бронхит. Важно знать, чего ожидать и когда происходит что-то более серьезное.
Следует ли мне позвонить своему врачу по поводу кашля?
Кашель — это симптом простуды. Возможно, ваши легкие раздражены, или ваше тело может пытаться избавиться от мокроты или слизи. Но если после того, как простуда прошла, вы все еще кашляете, обратитесь к врачу.
Скажите им, как долго вы кашляете. Также отметьте, не ухудшается ли что-нибудь, есть ли другие необычные ощущения и откашливаете ли вы слизь.
Новый кашель, лихорадка или одышка могут быть признаком COVID-19, болезни, вызванной новым коронавирусом.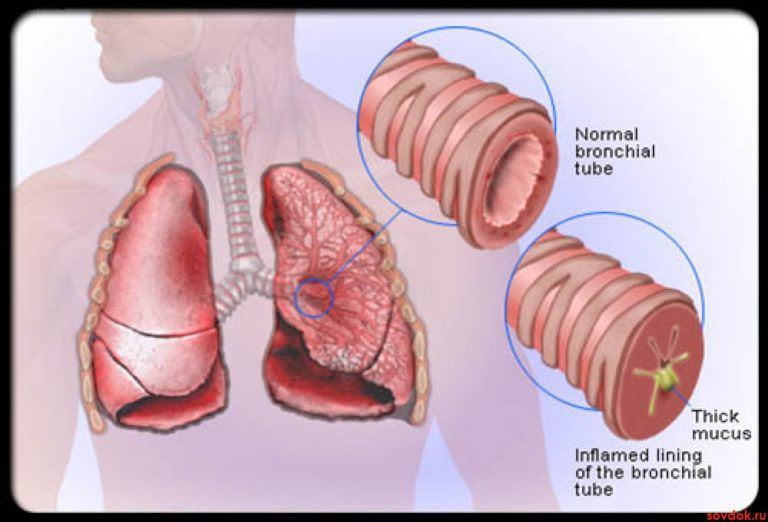 Позвоните своему врачу, чтобы рассказать о своих симптомах и о том, нужно ли вам приходить в офис.
Позвоните своему врачу, чтобы рассказать о своих симптомах и о том, нужно ли вам приходить в офис.
Обратитесь к врачу, если вы кашляете густой зеленой или желтой мокротой или если у вас свистящее дыхание, температура выше 101 F, ночное потоотделение или кашель с кровью.Это могут быть признаки более серьезного заболевания, требующего лечения.
Продолжение
Продолжительный кашель может быть признаком астмы. Иногда врачи называют это «кашлевой астмой». Триггеры включают респираторные инфекции, такие как простуда или грипп, пыль, холодный воздух, физические упражнения и аллергены. Астма может быть причиной до 25% всех случаев длительного кашля.
Подробнее: Визуальное руководство по бронхиту
Что такое бронхит или простуда в груди?
Бронхит возникает, когда дыхательные пути в легких воспаляются и выделяют слишком много слизи.Существует два основных типа бронхита:
- Острый бронхит встречается чаще и обычно вызван вирусной инфекцией.
 Острый бронхит также называют насморком. Эпизоды острого бронхита могут быть связаны с курением или усугубляться им. Люди часто описывают этот тип бронхита как более тяжелый, чем обычная простуда, но не такой тяжелый, как пневмония.
Острый бронхит также называют насморком. Эпизоды острого бронхита могут быть связаны с курением или усугубляться им. Люди часто описывают этот тип бронхита как более тяжелый, чем обычная простуда, но не такой тяжелый, как пневмония. - Хронический бронхит — это кашель, который длится от 2 до 3 месяцев каждый год в течение не менее 2 лет. Курение — самая частая причина хронического бронхита.
Каковы симптомы бронхита?
Симптомы бронхита включают:
- Сильный кашель со слизью
- Недостаток энергии
- Хрипящий звук при дыхании
- Повышенная температура
Стоит ли мне звонить врачу по поводу бронхита?
Обратитесь к врачу, если у вас есть какие-либо из этих симптомов:
- Кашель, продолжающийся более 2–3 недель
- Повышенная температура
- Кашель с образованием крови или густой или окрашенной слизи
- Одышка или хрипы
Можно ли лечить бронхит дома?
Если у вас бронхит, вам следует:
- Пить жидкость каждые 1-2 часа, если ваш врач не ограничивает потребление жидкости.

- Остальное.
- Не курите.
- Облегчите боли в теле, приняв нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен или напроксен, или другое болеутоляющее, например, ацетаминофен (тайленол). (Если вы принимаете какие-либо другие лекарства, посоветуйтесь со своим врачом, чтобы убедиться, что они не взаимодействуют с обезболивающими.)
- Следуйте указаниям врача о способах очистки от слизи.
- Если вы откашливаете слизь, обратите внимание на частоту кашля, а также на цвет и количество слизи.Сообщите об этом своему врачу.
Продолжение
Если у вас сухой кашель с небольшим количеством слизи или без нее, ваш врач может назначить лекарство от кашля. Они также могут порекомендовать отхаркивающее средство, которое поможет разжижить слизь и облегчить ее откашливание.
Поскольку большинство случаев бронхита вызывают вирусы, антибиотики обычно не помогают. Но вы можете принимать их, если у вас бактериальная инфекция или другие проблемы с легкими.
Как избежать бронхита?
- Не курите.
- Не позволяйте другим курить в вашем доме.
- Держитесь подальше от вещей, которые раздражают ваш нос, горло и легкие, например пыли или домашних животных, или сокращайте время вокруг них.
- Если вы простудились, много отдыхайте.
- Принимайте лекарство точно так, как вам говорит врач.
- Соблюдайте здоровую диету.
- Часто мойте руки.
- Не делитесь едой, чашками, стаканами или столовыми приборами.
Отхаркивающая зеленая или желтая мокрота
Что можно сказать по цвету и консистенции мокроты?
Я хочу знать, как долго это продолжается? Становится лучше или хуже? И улучшается ли что-нибудь или ухудшается ли состояние.- Д-р. Ranard
Когда легкие заражаются в результате бронхита (воспаление бронхов) или пневмонии (воспаление воздушных мешков), они часто выделяют больше слизи.
Инфекция может привести к изменению слизи с прозрачной или светло-желтой более жидкой жидкости на более темную и более густую. Слизь может стать более темно-желтой или зеленой. Это изменение цвета вызывают мертвые лейкоциты и другие изменения, вызванные реакцией организма на инфекцию. Изменение цвета может означать, что ваше тело борется с инфекцией.Но не всегда.
Слизь может стать более темно-желтой или зеленой. Это изменение цвета вызывают мертвые лейкоциты и другие изменения, вызванные реакцией организма на инфекцию. Изменение цвета может означать, что ваше тело борется с инфекцией.Но не всегда.
Есть некоторые свидетельства того, что зеленая или желтая мокрота чаще вызывается бактериальной инфекцией (в отличие от вируса). Это не гарантия, поэтому врач изучит другие симптомы, чтобы решить, какой у вас тип инфекции — бактериальный или вирусный.
Другие симптомы, которые могут быть у вас
Если у вас в течение нескольких дней наблюдаются легкие симптомы, такие как кашель, заложенность носа и боль в горле, скорее всего, у вас простуда, вызванная вирусом. Простуда может вызвать откашливание мокроты, поскольку организм борется с инфекцией.Но как только инфекция пройдет, мокрота тоже должна уйти.
Более длительные симптомы или более серьезные симптомы, такие как лихорадка или одышка, могут указывать на бактериальную инфекцию (например, пневмонию), требующую применения антибиотиков. Вам будут назначать антибиотики только от бактериальных инфекций, поскольку антибиотики не помогают бороться с вирусами.
Вам будут назначать антибиотики только от бактериальных инфекций, поскольку антибиотики не помогают бороться с вирусами.
Иногда бывает коричневая или красная мокрота. Обычно это вызвано кровотечением, которое может быть вызвано инфекцией, но также может быть вызвано другими заболеваниями.
Небольшое количество мокроты с красным оттенком, которое уходит в течение нескольких дней и появляется, когда вы болеете инфекцией, обычно не о чем беспокоиться. Однако вы должны сообщить своему врачу, что это произошло в следующий раз, когда вы их увидите.
Позвоните своему врачу, если вы кашляете значительным количеством крови, или обратитесь в отделение неотложной помощи, если ваш врач недоступен.
Пневмония: признаки, симптомы и осложнения
Пневмония, инфекция в легких, может поразить кого угодно, но дети в возрасте до 2 лет и взрослые старше 65 лет подвергаются наибольшему риску ее развития и более серьезных случаев.Симптомы у детей включают жар, учащенное дыхание, отсутствие энергии, рвоту и кашель.
У взрослых симптомы могут быть похожи на простуду, прогрессирующую до лихорадки, боли в груди, мышечных болей, одышки, озноба и продуктивного кашля, хотя некоторые люди могут сначала испытывать только лихорадку и недомогание.
Иллюстрация VerywellЧастые симптомы
У маленьких детей пневмонию бывает трудно обнаружить, потому что наиболее распространенные симптомы часто отличаются от таковых у взрослых.Пневмонию также труднее обнаружить у взрослых старше 65 лет, потому что у них, как правило, меньше симптомов, чем у более молодых людей.
Младенцы
Новорожденные и младенцы могут вообще не проявлять никаких признаков инфекции, но если они есть, симптомы могут включать:
- Рвота
- Лихорадка и кашель
- Беспокойство
- Низкая энергия
- Трудности с приемом пищи из-за затрудненного дыхания
- Кажется, что больной
Симптомы пневмонии у детей могут быть более тонкими и разнообразными, чем у взрослых.
Дети
После появления симптомов легкой инфекции верхних дыхательных путей, таких как насморк и легкий кашель, у детей, у которых развивается пневмония, может внезапно ухудшиться состояние и появиться другие симптомы и признаки, включая:
- Лихорадка: Иногда единственным признаком того, что у ребенка может быть пневмония, является наличие лихорадки.
- Расширение и втягивание носа (напряжение мышц шеи): Эти симптомы могут быть признаком затрудненного дыхания.
- Свистящее дыхание: Свистящее дыхание является обычным явлением, особенно при вирусной пневмонии.
- Цианоз: Об этом свидетельствует синеватый оттенок губ, носа и пальцев ребенка, что означает недостаток кислорода в крови.
- Рвота: Часто бывает из-за затрудненного дыхания.
- Кашель: Кашель может быть сухим или выделять мокроту, которая может быть прозрачной, белой, желто-зеленой или даже с кровяным оттенком.

- Учащенное дыхание (тахипноэ): Учащение дыхания может быть важным признаком пневмонии у детей.Частоту дыхания часто называют «игнорируемым показателем жизненно важных функций», потому что на нее часто не обращают внимания.
Независимо от других симптомов, вам следует немедленно обратиться за помощью, если частота дыхания превышает 50 ударов в минуту (ударов в минуту) у младенцев от 2 до 12 месяцев, 40 ударов в минуту у детей от 1 до 5 лет или 30 ударов в минуту у детей старше 5 лет.
Взрослые
Поскольку взрослые люди старше 65 лет, как правило, проявляют меньше или слабее симптомов, чем молодые люди, они с большей вероятностью окажутся в опасной точке к тому времени, когда обратятся за медицинской помощью.Обычно не бывает простудных симптомов, таких как насморк или чихание, если только пневмония не является осложнением инфекции верхних дыхательных путей. Быстрая реакция при наличии любого из перечисленных ниже симптомов может снизить вероятность госпитализации и смерти.
Общие симптомы у взрослых включают:
- Лихорадка: Хотя у вас может быть лихорадка при пневмонии, это не обязательно. Если у вас поднялась температура выше 101 градуса, как можно скорее обратитесь к врачу, поскольку это может указывать на то, что у вас развилась бактериальная инфекция, которая может привести к бронхиту или пневмонии.
- Боль в груди: У вас может быть боль в груди, которая усиливается при глубоком вдохе или кашле. Это может быть ощущение боли или давления под грудиной.
- Продуктивный, частый кашель: Это противоположность сухого отрывистого кашля, означающего, что при кашле вы выделяете мокроту или мокроту, которая представляет собой смесь слюны, слизи, а иногда и гноя. Мокрота может быть прозрачной, но вместо этого может быть зеленой, желтой или кровянистой. Любой из них может означать, что у вас пневмония, хотя наличие крови означает, что у вас, скорее всего, серьезная инфекция.

- Усталость и боли в мышцах: Вы можете чувствовать общее чувство усталости и дискомфорта и / или боли в мышцах или суставах.
- Одышка: Вам может казаться, что вам не хватает воздуха, даже если вы не особо напрягаетесь. Однако это может произойти только при повышенной активности.
- Потоотделение и озноб: Вы можете чувствовать себя настолько холодным, что неважно, насколько тепло в комнате и сколько у вас одеял, вы не сможете согреться.Вы также можете почувствовать потливость и стук зубов.
- Головные боли: Этот симптом иногда возникает, и он более вероятен, если у вас жар.
- Изменение умственного сознания или спутанность сознания: Это гораздо чаще встречается у взрослых старше 65 лет.
- Более низкая температура тела, чем обычно: Этот симптом обычно возникает у взрослых старше 65 лет и у людей с ослабленным иммунитетом. системы.

- Серый или голубоватый цвет кожи: Обычно это происходит вокруг рта и означает, что кровь не получает достаточно кислорода.
- Тошнота, рвота или диарея
Пневмония при ходьбе
Пневмония при ходьбе — это термин для описания легкой пневмонии, не требующей госпитализации. Фактически, вы обычно можете заниматься своими обычными делами, если они у вас есть. Пневмония при ходьбе обычно поражает людей в возрасте до 40 лет, но может заразить любого человека в любом возрасте.
Хотя ходячая пневмония имеет довольно легкие симптомы, на выздоровление может уйти месяц или больше.
Время выздоровления от ходячей пневмонии может быть увеличено для очень маленьких, пожилых людей и людей с ослабленной иммунной системой.
Взрослые
Наиболее частым симптомом является сухой отрывистый кашель, который позже может перейти в продуктивный кашель. У взрослых к другим симптомам относятся:
- Головная боль
- Боль в груди
- Усталость
- Боль в горле
- Свистящее дыхание
- Низкая температура, возможно с ознобом
Дети
Первые симптомы ходячей пневмонии у детей могут быть похожи на простуду или грипп и обычно начинаются постепенно со снижения активности, лихорадки, боли в горле и головной боли. Затем у детей появляется сухой кашель, который может усиливаться ночью.
Затем у детей появляется сухой кашель, который может усиливаться ночью.
При ходячей пневмонии кашель не проходит в течение недели, как при простуде. Он будет продолжать усиливаться даже после того, как исчезнут другие симптомы, и станет более продуктивным, часто с мокротой с прожилками крови.
Другие признаки и симптомы могут включать:
Осложнения
Большинство людей хорошо выздоравливают от пневмонии, но у некоторых развиваются осложнения, особенно в группах высокого риска, таких как маленькие дети, пожилые люди, госпитализированные люди и люди с ослабленной иммунной системой.Возможные осложнения включают:
- Бактериемия: Это осложнение возникает, когда бактерии из ваших легких попадают в кровоток. Это может вызвать распространение инфекции на другие органы и привести к септическому шоку, который может привести к смерти.
- Плевральный выпот: Иногда у людей возникает плевральный выпот или эмпиема при пневмонии.
 Плевра — это мембрана, которая окружает легкие и смягчает их при каждом вдохе. Если пневмония возникает возле внешних областей легкого, эта область может воспаляться и заполняться жидкостью или гноем.В этом случае может потребоваться слить жидкость или гной. Звучит пугающе, но это довольно простая процедура, при которой в плевральную полость вводится тонкая игла для удаления жидкости. Если присутствует большая эмпиема, возможно, потребуется установить дренажную трубку, пока инфекция исчезнет.
Плевра — это мембрана, которая окружает легкие и смягчает их при каждом вдохе. Если пневмония возникает возле внешних областей легкого, эта область может воспаляться и заполняться жидкостью или гноем.В этом случае может потребоваться слить жидкость или гной. Звучит пугающе, но это довольно простая процедура, при которой в плевральную полость вводится тонкая игла для удаления жидкости. Если присутствует большая эмпиема, возможно, потребуется установить дренажную трубку, пока инфекция исчезнет. - Абсцесс легкого: Обычно они лечатся антибиотиками, но иногда вам потребуется хирургическое вмешательство или дренаж с помощью длинной иглы или трубки, чтобы вывести гной.
- Дыхательная недостаточность: У вас могут быть проблемы с дыханием. вас нужно госпитализировать и на время надеть респиратор.Для детей в этом случае обычно используют успокаивающие препараты, чтобы ребенок не испугался.
- Проблемы с почками
Годовой уровень смертности от пневмонии в США превышает 56 000, чаще всего в результате сезонного гриппа. Большинство смертей приходится на пожилых и маленьких детей с недоразвитой иммунной системой.
Большинство смертей приходится на пожилых и маленьких детей с недоразвитой иммунной системой.
Слово от Verywell
Если вы относитесь к группе высокого риска (старше 65 лет, вы госпитализированы или у вас ослабленная иммунная система) или у вас есть хроническое заболевание, такое как астма, сердечная недостаточность или хроническая обструктивная болезнь легких (ХОБЛ), это Важно, чтобы вы обратились к врачу, как только подозреваете, что у вас какая-либо инфекция.
Это не означает, что кто-то еще с симптомами пневмонии должен ее пережить. Даже у людей с неповрежденной иммунной системой пневмония может стать смертельной, если ее не лечить. Фактически, в сочетании с гриппом это восьмая по значимости причина смерти в Соединенных Штатах.
Когда обращаться к врачу
Позвоните своему врачу, если у вас поднимется температура выше 100,4 F, возникнет затрудненное дыхание, боль в груди или дрожащий озноб. Обратитесь за неотложной помощью, если у вашего ребенка учащенное дыхание, одышка, вздутие носа, цианоз или признаки обезвоживания
«У моего ребенка зеленые сопли.
 Поэтому моему ребенку нужны антибиотики «. Перспектива педиатра
Поэтому моему ребенку нужны антибиотики «. Перспектива педиатраВ это время года вроде все хоть принюхиваются. У многих детей бывают выделения из носа, но один из симптомов, которым обязательно вызовут мамочки в кабинет педиатра, — это первое появление «зеленых соплей». Восприятие родителей, что зеленые сопли должны означать начало «инфекции носовых пазух» и автоматически требуют применения антибиотиков, довольно распространено.
Хотя выделения из носа желтого, зеленого или коричневого цвета могут быть признаком инфекции верхних дыхательных путей, в подавляющем большинстве случаев инфекция вызвана вирусом простуды и проходит сама по себе в течение семи-десяти лет. дней.
После того, как ваш ребенок высморкался, содержимое ткани может показать, что слизь прозрачная, желтая, зеленая или имеет красноватый или коричневатый оттенок. Что означают эти цвета? Возможно, вы слышали, что желтая или зеленая слизь — явный признак того, что у вас инфекция, но, несмотря на это распространенное заблуждение, желтый или зеленый оттенок не вызван бактериями!
Почему слизь меняет цвет?
Когда вы простужены, ваша иммунная система посылает в эту область белые кровяные тельца, называемые нейтрофилами. Эти клетки содержат фермент зеленоватого цвета, и в больших количествах они могут окрашивать слизь в такой же цвет. Вывод: даже вирусная простуда может проявляться выделением слизи из носа зеленого цвета. Таким образом, желтый или зеленый цвет не вызван бактериями и не гарантирует, что антибиотики помогут избавиться от слизи.
Эти клетки содержат фермент зеленоватого цвета, и в больших количествах они могут окрашивать слизь в такой же цвет. Вывод: даже вирусная простуда может проявляться выделением слизи из носа зеленого цвета. Таким образом, желтый или зеленый цвет не вызван бактериями и не гарантирует, что антибиотики помогут избавиться от слизи.
Как родитель, я заверяю вас, что я практикую то, что проповедую. Моя 3-летняя девочка находится в детском саду с 2-х месяцев. У нее было больше простуд, насморк и слизь зеленого цвета, чем я могу сосчитать.Я позволяю каждому сопливому носу течь своим чередом. Да, время от времени, когда я вижу, как мой ребенок сморкается и выделяет большое количество соплей, моя мама становится совершенно отчаянной по поводу лекарства. Тогда я выжидаю. Сопливый нос уходит без антибиотиков. Иногда мы шутим, что простуде нужно семь дней, чтобы протекать дома, и одну неделю, если вы посетите врача!
Что? Никаких антибиотиков ?!
Я хочу поделиться с вами, как чрезмерное употребление антибиотиков влияет на наших детей сегодня. Например, в настоящее время начальная доза амоксициллина, рекомендованная при ушных инфекциях, почти вдвое больше, чем раньше. Из-за чрезмерного использования антибиотиков бактерии стали устойчивыми к более низкой дозе амоксициллина. Более высокая доза вызывает больше побочных эффектов. Да, диарея, которую мы часто наблюдаем, происходит из-за высокой дозы прописанных антибиотиков. Кроме того, чрезмерное или неправильное использование антибиотиков создает «супербактерии» или очень устойчивые бактерии. Устойчивость к антибиотикам — серьезное и растущее явление в современной медицине, ставшее одной из важнейших проблем общественного здравоохранения 21 века.
Например, в настоящее время начальная доза амоксициллина, рекомендованная при ушных инфекциях, почти вдвое больше, чем раньше. Из-за чрезмерного использования антибиотиков бактерии стали устойчивыми к более низкой дозе амоксициллина. Более высокая доза вызывает больше побочных эффектов. Да, диарея, которую мы часто наблюдаем, происходит из-за высокой дозы прописанных антибиотиков. Кроме того, чрезмерное или неправильное использование антибиотиков создает «супербактерии» или очень устойчивые бактерии. Устойчивость к антибиотикам — серьезное и растущее явление в современной медицине, ставшее одной из важнейших проблем общественного здравоохранения 21 века.
Важно понимать, что у ребенка с серьезной инфекцией уха или бактериальным синуситом на самом деле может быть совершенно чистая слизь И он может нуждаться в антибиотиках. Иногда вирусный синусит может постепенно переходить в бактериальный синусит. Ключ в том, что мы должны смотреть на картину в целом, а не только на цвет слизи.
Общая картина включает рассмотрение следующих критериев: длительность симптомов, любой жар, любое недомогание, любой связанный с ним кашель, головная боль или давление на лицо, уровень активности ребенка и его аппетит.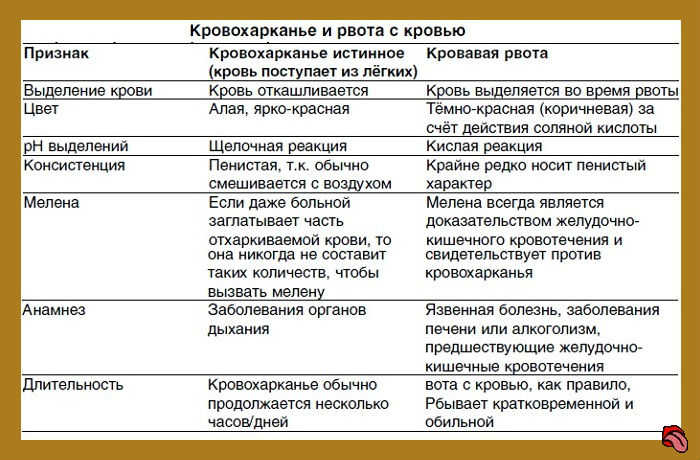
Итак, когда это на самом деле называется бактериальным синуситом?
Клинический диагноз острого бактериального синусита основывается исключительно на анамнезе. Чтобы поставить диагноз острого бактериального синусита, должны быть выделения из носа и кашель в течение 10-14 дней без улучшения или тяжелые респираторные симптомы с гнойными выделениями из носа и лихорадка> 102F в течение 3-4 дней.
Как педиатр, как мне справиться со спросом и / или ожиданиями в отношении антибиотиков?
Для любого педиатра легче выписать рецепт на антибиотики за 30 секунд, чем потратить лишние 5–10 минут на то, чтобы объяснить семье, что антибиотики не нужны.Педиатры чаще всего не идут по пути наименьшего сопротивления. На самом деле, чаще всего мы не пишем о ненужных антибиотиках, потому что хотим делать правильные вещи для пациента и общества. Поэтому мы уделяем дополнительное время тому, чтобы попытаться дать образование семье, включая обеспокоенных родителей, тетушек, бабушек и дедушек.
Когда я вижу ребенка с зелеными выделениями из носа, а родители / бабушка и дедушка просят антибиотики, я пытаюсь развеять ожидания и / или беспокойство семьи.Часто я соглашусь на «компромисс». Я согласен выписать рецепт на антибиотики и дать семье конкретные инструкции о том, когда рецепт должен быть получен. Например, я говорю им, чтобы они выполнили рецепт, только если у ребенка поднимется температура или суетливость, или если носовые сопли продолжаются более 48 часов. Иногда я на самом деле переношу выписку по рецепту, чтобы его нельзя было сразу заполнить. Вручая семье рецепт на систему социальной защиты, семья не чувствует разочарования или того, что они «зря потратили свое время», потому что пришли к врачу и уехали без рецепта, или что педиатр не послушал их, или что если ребенок по-прежнему болеет, им придется записаться на повторный прием к педиатру, чтобы получить рецепт на антибиотик.«Рецепт социальной защиты» — это беспроигрышная стратегия для всех. Я говорю, что если вы находитесь в подобной ситуации, было бы разумно, если бы родитель / семья попросили своего педиатра подумать о том, чтобы дать им рецепт на антибиотики.
Итак, что вы можете сделать, чтобы дети почувствовали себя лучше? Как я всегда говорю: вода, вода вода.
Увеличьте потребление жидкости детьми. Действительно протолкните воду. И если у ребенка нет аллергии на молоко, старые жены рассказывают, что молоко ухудшает слизь.Если они этого хотят, они могут пить молоко при простуде. Что действительно нужно, так это удалить слизь. Важно использовать физиологический раствор вместе с сильным сморканием (или всасыванием) из носа. Другая лечебная тактика может включать: вдыхание теплого пара или увлажнитель воздуха для удаления слизи. Кроме того, избавиться от заложенности могут безрецептурные лекарства от простуды и кашля. Младенцы и дети младшего возраста могут с трудом подуть достаточно сильно, чтобы вывести слизь. Я рекомендую назальные аспираторы, которые закрывают нос снаружи и обеспечивают непрерывный поток воздуха.Узнайте, как использовать Nosefrida. Аналогичный очиститель для носа доступен от Nasopure. (Примечание: я не связан ни с одной из этих компаний и не получаю никаких платежей ни от одной из них.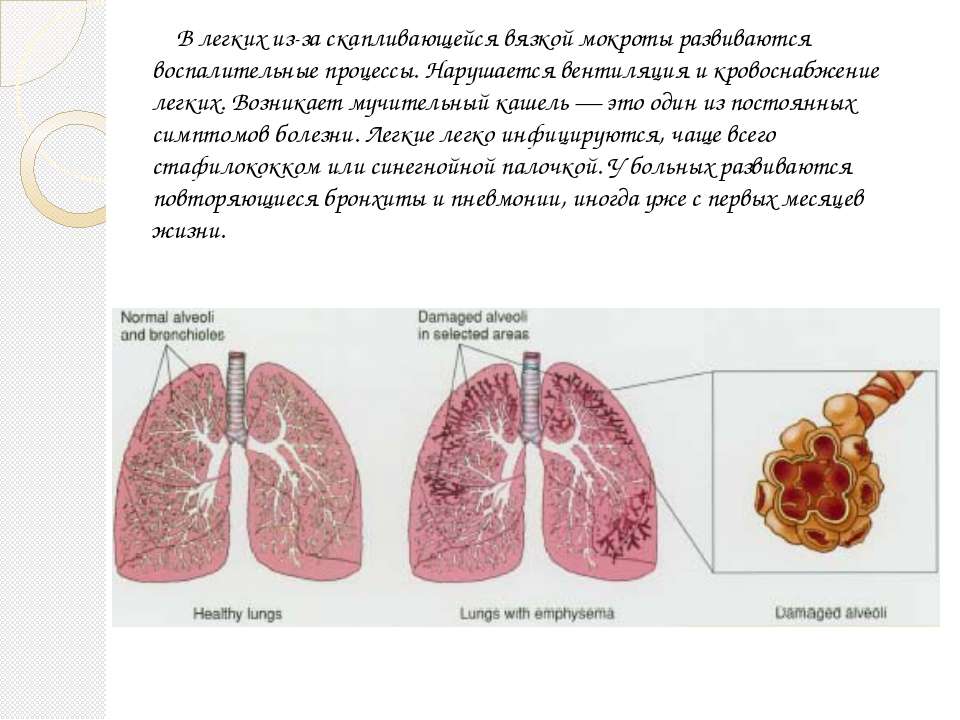 )
)
Риту Чандра, доктор медицины, FAAP
Этот блог был впервые опубликован на http://www.muscogeemoms.com
Preferred Medical Group в настоящее время принимает новых педиатрических пациентов в наших офисах в Колумбус / Феникс-Сити , Форт-Митчелл и Опелика .В дополнение к посещениям по болезни и оздоровлению мы предлагаем консультации по поведенческому здоровью и оценку СДВГ для детей. Если у вас есть какие-либо вопросы, пожалуйста, позвоните по номеру , свяжитесь с нами напрямую по номеру или по номеру запланируйте следующий визит по номеру через нашу удобную систему онлайн-записи.
Ларингит
Ларингит — распространенное заболевание, характеризующееся воспалением и отеком гортани (голосового аппарата). Большинство случаев вызвано распространенными вирусами, инфекциями или злоупотреблением голосом.Ларингит не считается серьезной проблемой для здоровья.
Симптомы и признаки
Ларингит может возникнуть одновременно или через пару дней после того, как у вас заболело горло. После того, как инфекция прошла, ларингит может сохраняться в течение нескольких недель. Иногда ларингит может быть признаком серьезного рака гортани. Следующие симптомы определенно требуют посещения специалиста по голове, шее и горлу:
После того, как инфекция прошла, ларингит может сохраняться в течение нескольких недель. Иногда ларингит может быть признаком серьезного рака гортани. Следующие симптомы определенно требуют посещения специалиста по голове, шее и горлу:
- Боль в горле, сопровождающаяся лихорадкой
- Откашливание желтой или зеленой мокроты (возможно, бактериальный синусит или бронхит)
- Кашляет кровью
- Затрудненное питье
- Проблемы с горлом и / или дыханием в анамнезе
- Симптомы сохраняются в течение двух-трех недель независимо от голосового покоя
- Необъяснимая потеря веса
- Дискомфорт или боль в горле
- Связанный отек шеи
Симптомы и признаки обычного ларингита включают следующее:
- Охриплость
- Ощущение «першения в горле»
- Стремление постоянно откашляться
- Субфебрильная температура
- Перегрузка
- Кашель
Если у вашего ребенка только охриплость голоса с сопутствующими симптомами или без них, например, небольшая температура (ниже 100. 5 F), мышечные боли, насморк, заложенность носа или кашель, их ларингит следует лечить так же, как и у взрослых. Однако, если у вашего ребенка высокая температура, боль в горле, он отказывается есть / пить и если у ребенка меньше влажных подгузников, чем обычно (возможное обезвоживание), вам следует немедленно отнести его в отделение неотложной помощи.
5 F), мышечные боли, насморк, заложенность носа или кашель, их ларингит следует лечить так же, как и у взрослых. Однако, если у вашего ребенка высокая температура, боль в горле, он отказывается есть / пить и если у ребенка меньше влажных подгузников, чем обычно (возможное обезвоживание), вам следует немедленно отнести его в отделение неотложной помощи.
Некоторые симптомы могут быть очень серьезными и даже опасными для жизни. В этих случаях вам или вашему ребенку следует немедленно обратиться в ближайшее отделение неотложной помощи или позвонить по номеру 911:
.- Затрудненное дыхание
- Ощущение, что горло закрывается
- Не может нормально глотать
- Слюни
- Дышать можно только сидя в вертикальном положении
- Свистящий звук в горле при дыхании
Причины и проблемы
Обычно ларингит возникает из-за вируса или чрезмерного использования голоса.Он также может развиться в результате бактериальной инфекции горла. Бактериальные и вирусные случаи ларингита довольно заразны. В очень редких случаях ларингит может быть вызван более серьезными заболеваниями, такими как грибковые инфекции, туберкулез или сифилис. Пациенту со стойким ларингитом следует обратиться к специалисту по голове, шее и горлу, чтобы исключить возможность опухоли, которая может оказаться злокачественной. Любой, кто курит или употребляет алкоголь, подвержен более высокому риску рака горла.
Бактериальные и вирусные случаи ларингита довольно заразны. В очень редких случаях ларингит может быть вызван более серьезными заболеваниями, такими как грибковые инфекции, туберкулез или сифилис. Пациенту со стойким ларингитом следует обратиться к специалисту по голове, шее и горлу, чтобы исключить возможность опухоли, которая может оказаться злокачественной. Любой, кто курит или употребляет алкоголь, подвержен более высокому риску рака горла.
Решения и опции
В большинстве случаев вы или ваш ребенок можете пройти медицинский осмотр у врача.Он или она сосредоточится на горле, носу, ушах и шее. В случае с вашим ребенком, если у него есть серьезные симптомы, ваш врач может направить его на рентген грудной клетки и шеи. После того, как нос заморожен местным анестетиком, можно провести тщательный осмотр горла с помощью небольшого светового прицела, который направляют через нос к горлу.
Эта процедура занимает несколько минут, но может предоставить важную информацию о состоянии гортанного нерва, контролирующего движения голосовых связок. Иногда специалист по голове, шее и горлу может взять кровь для общего анализа крови (CBC). Вероятно, это было бы сделано больше в отношении вашего ребенка, а не вас самих.
Иногда специалист по голове, шее и горлу может взять кровь для общего анализа крови (CBC). Вероятно, это было бы сделано больше в отношении вашего ребенка, а не вас самих.
Если симптомы длились всего несколько дней или появились после чрезмерного использования голоса, основное лечение — попытаться дать голосу как можно дольше отдохнуть, а также выпить много жидкости. Если у вас или у вашего ребенка проявляются симптомы вирусной инфекции (например, низкая температура, кашель, заложенность носа или насморк), вам необходимо вливать жидкость и принимать либо Тайленол (ацетаминофен), либо Адвил (ибупрофен), чтобы облегчить эти симптомы.
Вы или ваш ребенок должны попробовать вдыхать пар от горячей ванны / душа или использовать увлажнитель с прохладным туманом, чтобы облегчить симптомы. Вообще говоря, вышеуказанные домашние методы лечения должны вылечить или улучшить ларингит. Если ларингит не исчезнет, запишитесь на прием к специалисту. Он / она может назначить антибиотики при подозрении на сопутствующую бактериальную инфекцию.
Сводка
Для общего здоровья и благополучия всей вашей семьи чрезвычайно важно никогда не игнорировать серьезные медицинские симптомы, такие как стойкий ларингит.Если у вас есть некоторые из этих симптомов, наши заботливые специалисты в области здравоохранения могут предложить вам решения. Звоните сегодня для назначения.
Дополнительное чтение:
COVID-19 против простуды в груди: в чем разница
Учитывая более 13000000 случаев заболевания людей по всему миру, легко понять, почему мы можем испытывать паранойю из-за того, что может быть обычной простудой в груди. К сожалению, симптомы COVID-19 очень похожи на симптомы других заболеваний. Это значит, что случай сезонной аллергии или небольшой простуды может вызвать панику.К счастью, есть некоторые различия между симптомами COVID-19 и простудой.
COVID-19 Симптомы
Коронавирус имеет большое количество разнообразных симптомов. Эти симптомы могут проявляться по-разному в зависимости от человека и могут варьироваться от легких до тяжелых.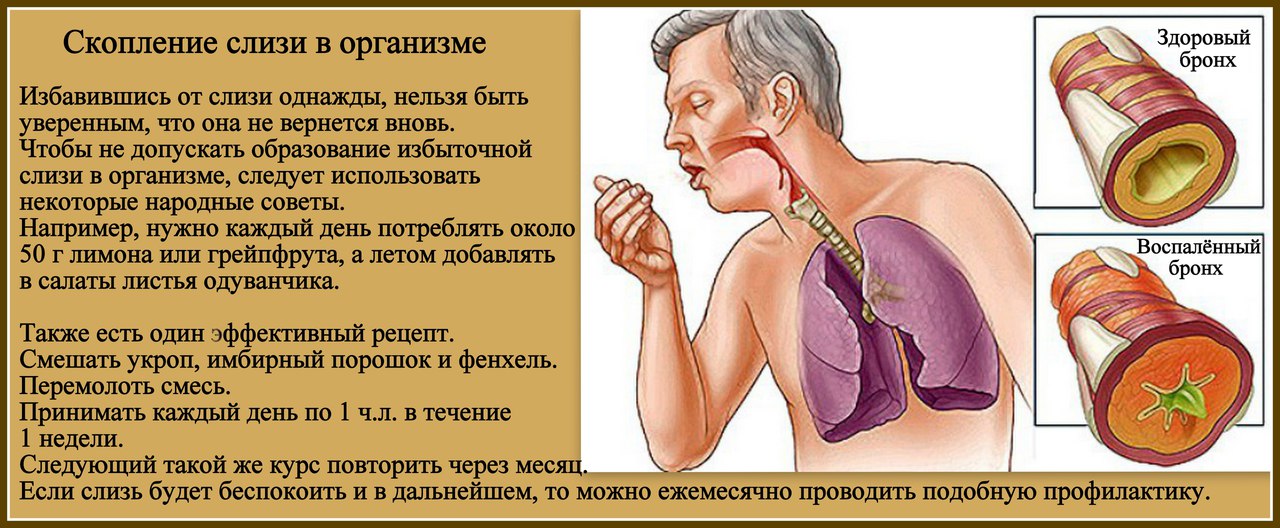 Коронавирус может вызвать:
Коронавирус может вызвать:
- Лихорадка
- Озноб
- Диарея
- Тошнота
- Рвота
- Кашель
- Застой
- Насморк
- Боль в горле
- ac1010 9107 Потеря вкуса или запаха
- Усталость
- Затрудненное дыхание
- Одышка
В настоящее время вакцины против коронавируса нет.Однако врачи использовали различные лекарства и стероиды для лечения легких и тяжелых случаев коронавируса. Обезболивающие, такие как ибупрофен или парацетамол и лекарства от кашля, также оказались полезными при лечении COVID-19.
Общие симптомы простуды в груди
Обычные симптомы простуды в груди возникают, когда дыхательные пути легких набухают и выделяют слизь. Когда у вас обычная простуда в груди, вы, скорее всего, испытаете боль в горле, ломоту, усталость, насморк, заложенность груди, постоянный отрывной кашель и желтую или зеленую мокроту.Простуда в груди обычно проходит в течение недели или около того после жидкости и отдыха.
Сравнение симптомов
Когда дело доходит до коронавируса, обычно бывает жар или головные боли. Однако при простуде температура и головные боли возникают реже. И COVID-19, и простуда в груди иногда могут вызывать усталость. Диарея редко возникает при COVID-19, но не возникает при простуде в груди. Боль в горле или ломота и боли чаще возникают при простуде грудной клетки, тогда как эти симптомы могут возникать только иногда при COVID-19.Насморк часто встречается при простуде в груди, но реже — при COVID-19. Человек с коронавирусом не чихает, но чихание — обычное явление при простуде в груди. В то время как оба могут вызывать кашель, коронавирус вызывает сухой кашель и часто может вызывать одышку. Простуда в груди вызывает желтый или зеленый кашель с мокротой.
Если у вас простуда в груди, ваши симптомы, скорее всего, будут легкими и останутся легкими. В среднем холода продлится от 7 до 10 дней. Если ваши симптомы ухудшаются или сохраняются через 7-10 дней, вы можете проверить на COVID-19.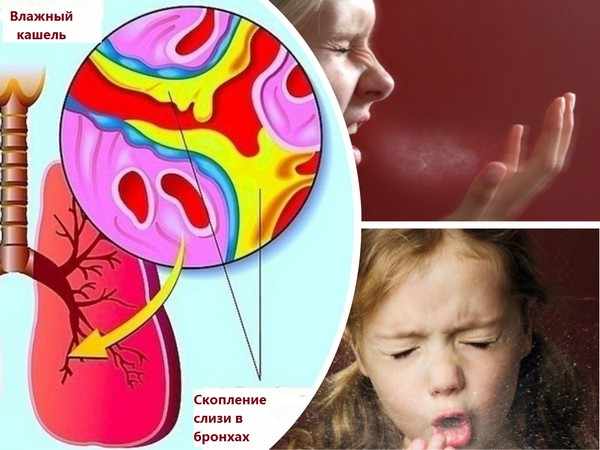 Если вы проявляете какие-либо симптомы, связанные с коронавирусом, убедитесь, что вы изолируете себя от других и носите маску.
Если вы проявляете какие-либо симптомы, связанные с коронавирусом, убедитесь, что вы изолируете себя от других и носите маску.
Тестирование на COVID-19 рядом с вами
Если у вас наблюдаются какие-либо симптомы коронавируса, вы можете рассмотреть возможность тестирования на COVID-19. Если вы находитесь в районе залива и нуждаетесь в тестировании на COVID-19 или консультации, чтобы узнать, следует ли вам пройти тест, вам может помочь BASS Urgent Care. После просмотра с вами видеоролика Telehealth мы решим, нужно ли проводить тест на коронавирус. Оттуда мы назначим вам встречу для сдачи теста.Когда вы тестируете на COVID-19 с помощью BASS Urgent Care, вы можете оставаться в комфорте своего собственного автомобиля или войти в наш центр, совместимый с CDC. BASS Urgent Care понимает, что это тяжелое время для вас, поэтому мы гарантируем, что этот процесс будет для вас простым и быстрым. Вы получите результаты своего теста в течение 48-72 часов. Чтобы записаться на прием, позвоните нам по телефону (925) 329-3718 или посетите нас онлайн.


 Так как любое промедление может стоить жизни.
Так как любое промедление может стоить жизни.
 При вдыхании лечебного пара происходит стимуляция отхаркивания и разжижение мокроты. Есть приспособление для ингаляций, которое называется Небулайзер. С помощью него можно лечить мокрый кашель дома. Небулайзер направляет паровой поток в органы дыхания, чем способствует их лечению. Пациент сам может регулировать продолжительность процедуры по мере необходимости;
При вдыхании лечебного пара происходит стимуляция отхаркивания и разжижение мокроты. Есть приспособление для ингаляций, которое называется Небулайзер. С помощью него можно лечить мокрый кашель дома. Небулайзер направляет паровой поток в органы дыхания, чем способствует их лечению. Пациент сам может регулировать продолжительность процедуры по мере необходимости;
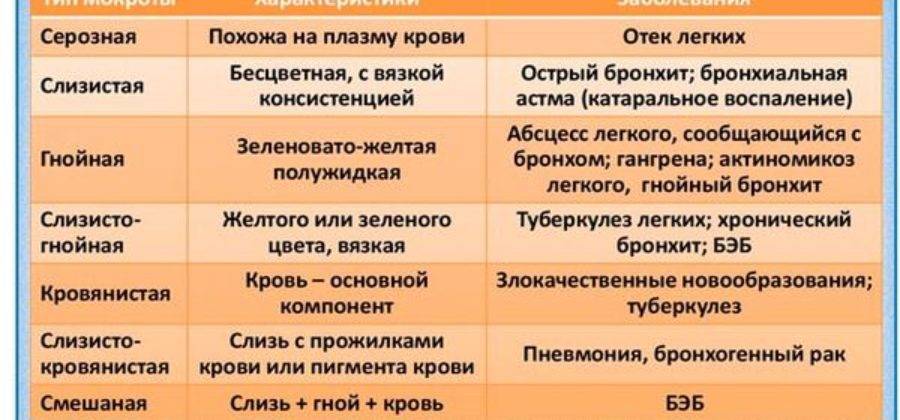

 Чаще всего это таблетки или сироп от мокроты.
Чаще всего это таблетки или сироп от мокроты.

 Это достигается за счет слаженной работы клеток верхних дыхательных путей, не пропускающих болезнетворные микроорганизмы в самую главную зону легких – туда, где происходит обмен кислорода. Важнейшая роль принадлежит в этом мокроте, которая содержит целый ряд защитных веществ, а именно:
Это достигается за счет слаженной работы клеток верхних дыхательных путей, не пропускающих болезнетворные микроорганизмы в самую главную зону легких – туда, где происходит обмен кислорода. Важнейшая роль принадлежит в этом мокроте, которая содержит целый ряд защитных веществ, а именно: Бронхи и трахея содержат на своей поверхности клетки с мелкими, непрерывно колеблющимися выростами. Медики называют эти клетки реснитчатым эпителием, потому что под микроскопом выросты клеток очень напоминают ресницы. Если заснять работу этих клеток на видео, а затем прокрутить в ускоренном режиме, то будет видно, что реснички клеток постоянно выталкивают мокроту в направлении трахеи. Из трахеи мокрота выкашливается, причем этот процесс также происходит непрерывно и обычно совершенно не заметен для человека.
Бронхи и трахея содержат на своей поверхности клетки с мелкими, непрерывно колеблющимися выростами. Медики называют эти клетки реснитчатым эпителием, потому что под микроскопом выросты клеток очень напоминают ресницы. Если заснять работу этих клеток на видео, а затем прокрутить в ускоренном режиме, то будет видно, что реснички клеток постоянно выталкивают мокроту в направлении трахеи. Из трахеи мокрота выкашливается, причем этот процесс также происходит непрерывно и обычно совершенно не заметен для человека.
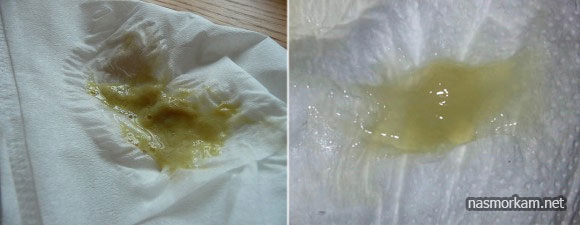


 д.
д.
 Такие чаи можно использовать одновременно с медикаментозной терапией, чтобы обеспечить больному обильное теплое питье.
Такие чаи можно использовать одновременно с медикаментозной терапией, чтобы обеспечить больному обильное теплое питье.
 Симптомы длятся несколько недель, но обычно не вызывают никаких проблем.
Симптомы длятся несколько недель, но обычно не вызывают никаких проблем.
 Острый бронхит также называют насморком. Эпизоды острого бронхита могут быть связаны с курением или усугубляться им. Люди часто описывают этот тип бронхита как более тяжелый, чем обычная простуда, но не такой тяжелый, как пневмония.
Острый бронхит также называют насморком. Эпизоды острого бронхита могут быть связаны с курением или усугубляться им. Люди часто описывают этот тип бронхита как более тяжелый, чем обычная простуда, но не такой тяжелый, как пневмония.



 Плевра — это мембрана, которая окружает легкие и смягчает их при каждом вдохе. Если пневмония возникает возле внешних областей легкого, эта область может воспаляться и заполняться жидкостью или гноем.В этом случае может потребоваться слить жидкость или гной. Звучит пугающе, но это довольно простая процедура, при которой в плевральную полость вводится тонкая игла для удаления жидкости. Если присутствует большая эмпиема, возможно, потребуется установить дренажную трубку, пока инфекция исчезнет.
Плевра — это мембрана, которая окружает легкие и смягчает их при каждом вдохе. Если пневмония возникает возле внешних областей легкого, эта область может воспаляться и заполняться жидкостью или гноем.В этом случае может потребоваться слить жидкость или гной. Звучит пугающе, но это довольно простая процедура, при которой в плевральную полость вводится тонкая игла для удаления жидкости. Если присутствует большая эмпиема, возможно, потребуется установить дренажную трубку, пока инфекция исчезнет.