Кашель и насморк без температуры: как лечить
Кашель и насморк без температуры: как лечить
Кашель и насморк без температуры могут быть проявлением скрытого воспалительного процесса либо гиперчувствительности на вредные или аллергенные факторы окружающей среды (пыль, загрязненный воздух, пыльца растений, бытовая химия, резкие запахи), проникающие в организм через носоглотку.
В случае проявления симптомов в течении длительного времени, необходимо обратиться к врачу, чтобы он определил природу недомогания и назначил адекватное лечение.
Причины насморка и кашля без температуры
Подобные симптомы могут сопровождать многие заболевания, но чаще всего при кашле и насморке без температуры врачи диагностируют:
- ларингит;
- фарингит;
- ринофарингит;
- хронический бронхит;
- аллергию;
- физиологический ринит.

При некоторых изменениях в организме человека у него появляется кашель, который способствует выводу чужеродных частиц с мокротой или без. При развитии серьезного воспалительного процесса кашель и насморк являются признаками определенных сбоев, происходящих внутри организма.
Такая симптоматика характерна для острых респираторно-вирусных инфекциях у детей и взрослых. Если их иммунная система “принимает бой”, то очень скоро появляется и высокая температура. При лающем кашле у детей на фоне нормальной температуры причина может быть в воспалительном процессе в носоглотке ребенка, у которого формируются аденоиды.
Данные симптомы, имеющие постоянный характер без повышения температуры тела могут говорить о развитии острого бронхита или пневмонии. Но еще более опасно то, что подобная симптоматика нередко бывает при туберкулезе.
Кашель и насморк без температуры у беременных
Недомогание, сопровождаемое насморком и кашлем при беременности даже при отсутствии температуры опасно для будущего ребенка. Ведь во время кашля у женщины постоянно напрягаются мышцы живота, что может привести к сокращению связок и кровотечению. Заложенный из-за насморка нос мешает достаточному поступлению во внутрь кислорода. При этом у ребенка может развиться гипоксия.
Ведь во время кашля у женщины постоянно напрягаются мышцы живота, что может привести к сокращению связок и кровотечению. Заложенный из-за насморка нос мешает достаточному поступлению во внутрь кислорода. При этом у ребенка может развиться гипоксия.
Так как беременным нежелательно лишний раз использовать медикаменты для улучшения своего состояния, то альтернативным решением может стать применение способов и средств народной медицины, которые порекомендует врач.
Длительный кашель и насморк без температуры Если температура нормальная, но симптомы не исчезают на протяжении долгого времени, то возможно в организме имеется скрытый и вялотекущий воспалительный процесс. Другой возможный вариант – не явная аллергическая реакция на какой либо фактор, постоянно присутствующий рядом с человеком. Как правило при аллергии помимо насморка отмечается и сухой кашель. При этом можно помочь организму избавиться от загрязнения веществами и болезнетворными частицами, увеличив выработку мокроты и с помощью обильного питья воды или другой жидкости.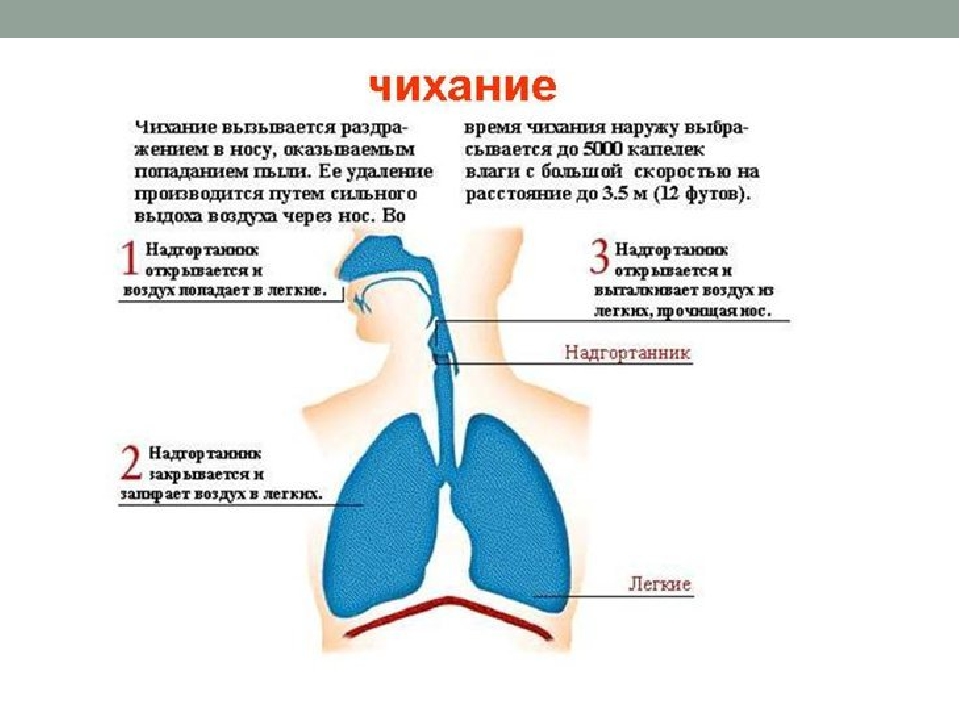
Что происходит при кашле без температуры?
Если человек заразился вирусной инфекцией, то в его верхних дыхательных путях развиваются катары (воспаление слизистых оболочек), переходящие в кашель и насморк. При этом даже при сильном кашле не всегда отмечается боль в горле.
Что делать: если першение в горле, дискомфорт в носу и насморк длятся около месяца, то необходимо не ждать, что все пройдет само собой, а не откладывая обращаться за помощью к специалисту медику. Если такие симптомы проявляются вследствие аллергии на косметику, парфюмерию, шерсть животных, цвет растений или другие факторы, то такой кашель имеет сухой характер, а насморк сопровождается сильным отеком носа и обильными прозрачными выделениями из него. При этом подъем температуры случается довольно редко.
Что делать: попробуйте определить причину проявления аллергии. Если это пыль, скопившаяся в коврах, пристрастие к определенным ароматизаторам или ароматерапии, новые духи, косметика или бытовая химия, то эти причины легко устранить. Если же предпринятые меры не приносят облегчения состояния, то обратитесь к врачу и пройдите обследование на предмет выявления аллергенов.
Если же предпринятые меры не приносят облегчения состояния, то обратитесь к врачу и пройдите обследование на предмет выявления аллергенов.
Каким состояниям сопутствуют насморк и кашель без температуры
Если данные признаки вызваны серьезным заболеванием, то для начала необходимо выяснить от какой болезни страдает человек. Например, пневмонию поможет выявить с помощью флюорографического исследования, лабораторных анализов мокроты, мочи, общего анализа крови. Только определив причину недомогания можно приступать к лечению.
Например, курильщиков часто беспокоит кашель и насморк. Это вызвано тем, что табачный дым содержит никотин, который вызывает раздражение слизистой носоглотки. При этом нередки сильные приступы кашля утром после ночного сна, когда из органов дыхания выделяется большое количество накопившейся за ночь мокроты. Именно так начинается атрофия легких, при которой процесс развивается сначала в альвеолах, постепенно поражая весь орган дыхания.
При туберкулезе в мокроте со временем появляется кровь. При пневмонии (воспаление легких) отмечается боль в области груди. Если же речь идет о инфекционных и вирусных заболеваниях, то кроме кашля и насморка беспокоит першение и боль в горле.
Лечение насморка и кашля без температуры
Чаще всего лечение кашля и насморка без температуры имеет симптоматический характер. При этом медики рекомендуют
Пить как можно больше жидкости – чистую или негазированную воду, зеленый или черный чай, подкисленный лимоном, отвары шиповника, мяты, ромашки, фруктовые морсы, компоты, морсы.
При сильном и сухом кашле принимать препараты, способные разжижить мокроту. Такие, как Мукалтин, Бромгексин, Амбробене, сироп Аброл (разрешен с рождения) и пр.
В качестве фитотерапии при кашле и насморке хорошо использовать настои и отвары мать-мачехи, подорожника, липы, алтея, багульника, травяных аптечных сборов от кашля.
При насморке полезно частое промывание носа водным раствором обычной, а лучше морской соли или отваром ромашки.
При отсутствии температуры можно использовать и согревающие процедуры для ног и рук, которые парят в терпимо горячей воде с содой или горчицей. Чтобы приготовить раствор, налейте в миску или ведро горячую воду, разведите в ней пару столовых ложек горчицы или соды и погрузите туда ноги или кисти рук на 10-15 минут, постоянно поддерживая начальную температуру воды, доливая новые порции горячей по мере остывания раствора.После процедуры следует надеть теплые носки на ноги или перчатки на руки и лечь в теплую постель. Лучшее время для процедуры – перед ночным сном.
Ингаляции при кашле – над паром (сваренная картошка, содовый раствор, травяной отвар), небулайзер и другие.
Антибактериальное лечение
Антибиотики рекомендуется принимать только в случае острого воспалительного процесса, при котором заметно повышается температура тела, а организм не в состоянии самостоятельно справиться с болезнью.
Антибактериальные препараты будут бесполезны, если причина насморка и кашля
- Никотин (у курильщиков).
- Различные внешние раздражители из окружающей среды, попавшие в организм через носоглотку, вызывающих аллергическую реакцию.
- Попадание в дыхательные пути инородных частиц и предметов
- Проявление симптомов спровоцировано глистами (гельминтозы). При глистных инвазиях применяются совсем другие специальные препараты.
Кашель и насморк без температуры у ребенка.
Внимательно следите за изменениями состояния и немедленно обращайтесь за медицинской помощью при появлении тревожных признаков в виде повышения температуры, проблем с дыханием или отсутствия прогресса при длительном лечении в домашних условиях.
Неотложные состояния
Кашель
Кашель, пожалуй, это самая частая проблема, с которой встречаются родители. Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Что такое кашель?
Кашель — это проявление защитного рефлекса, который предназначен для очищения дыхательных путей. Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Из-за чего возникает и каким бывает кашель?
Самая частая причина кашля — вирусная инфекция. Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка.
Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка.
Когда для ребенка с кашлем нужно вызвать бригаду скорой медицинской помощи?
Вызвать бригаду скорой помощи необходимо, если у ребенка наряду с кашлем есть следующие признаки:
- ребенку очень тяжело дышать: вы видите, что ребенок дышит с трудом, ему трудно говорить (или кричать, если речь идет о ребенке грудного возраста) из-за затруднения дыхания, у ребенка «кряхтящее» или «стонущее» дыхание;
- ребенок потерял сознание и/или прекратил дышать;
- у ребенка посинели губы.
Если самых тяжелых симптомов нет, но состояние ребенка вызывает опасения, обратитесь к врачу. Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Особое отношение должно быть к детям первых месяцев жизни, потому что у маленьких детей тяжелые болезни могут протекать стерто, и состояние может ухудшиться внезапно. При лихорадке (то есть, если ректальная температура у ребенка > 38 °С) у детей младше трех месяцев нужно обязательно обратиться к врачу.
Должен ли настораживать желтый или зеленоватый цвет мокроты?
Желтый или зеленый цвет мокроты далеко не всегда свидетельствует о бактериальной инфекции. При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
Что делать, если ребенок кашляет по ночам?
Чаще всего ночной кашель связан с тем, что когда ребенок лежит в кровати, выделения из носа и околоносовых пазух стекают в глотку и вызывают кашлевой рефлекс. Когда ребенок переворачивается в кровати или встает из горизонтального положения в вертикальное, возникает приступ кашля. В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
Ночной кашель бывает и при патологии нижних дыхательных путей. Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Как быть, если у ребенка кашель до рвоты?
Если у вашего ребенка появился приступообразный кашель до рвоты, обратитесь к педиатру, так как это может быть симптомом коклюша. Коклюш особенно опасен для детей первых месяцев жизни. Иногда коклюш развивается даже у детей, которые прививались от него, но после последней ревакцинации прошло много времени.
У некоторых детей рвотный рефлекс вызвать очень легко, и тогда у них может возникать рвота на фоне кашля, даже если кашель связан просто с насморком. Если на фоне кашля возникает рвота, кормите ребенка чаще, но маленькими порциями.
Длительный кашель
Нередко причиной длительного кашля бывают несколько последовательных вирусных инфекций. Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Однако длительный кашель может быть связан с аллергией, в том числе с бронхиальной астмой, а также с коклюшем и другими болезнями дыхательных путей и ЛОР-органов (хронический кашель может быть даже из-за серных пробок в ушах!), поэтому в случае длительного кашля проконсультируйтесь с врачом.
Как лечить кашель?
У кашля может быть множество причин, и лечение в каждом случае разное. Покажите ребенка врачу, чтобы понять, с чем связан кашель и как помочь ребенку.
Если кашель сопровождается отделением мокроты (влажный, продуктивный кашель), для облегчения откашливания нужно стимулировать выделение мокроты. Давайте ребенку больше пить (например, можно давать яблочный сок или теплый куриный бульон, если разрешено по возрасту и если нет аллергии на эти продукты). Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Бороться с непродуктивным (сухим) кашлем можно, уменьшая раздражение верхних дыхательных путей. Чтобы смягчить кашель и успокоить дыхательные пути, давайте ребенку попить воды или яблочного сока, это помогает и при приступе кашля. Избегайте давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение воспаленных слизистых оболочек. Если ребенок переносит мед, попробуйте давать его. Детям старше 6 лет можно рассасывать леденцы от кашля. Если кашель мешает спать, ходить в детский сад и школу, обратитесь к врачу, он назначит противокашлевое средство.
При приступе кашля может помочь пар в ванной. Зайдите в ванную комнату, закройте дверь, включите горячий душ и подождите несколько минут. После того, как ванная наполнится паром, зайдите туда с ребенком, посидите минут 20. Попробуйте почитать книжку или поиграть с ребенком для того, чтобы он отвлекся.
Курить дома категорически воспрещается! Это способствует частым респираторным инфекциям у ребенка и отягощает их течение.
Лекарственные средства, такие как антибиотики и ингаляции с бронхорасширяющими, противовоспалительными и муколитическими препаратами назначаются только врачом и требуются далеко не в каждом случае.
Вверх
Лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Вверх
Ложный круп
У малышей ложный круп возникает довольно часто, поэтому мамам нужно о нем знать. Только родители могут вовремя заметить первые признаки сужения гортани и вовремя помочь ребенку
- Ложный круп — состояние, при котором ребенку становится трудно дышать из-за сужения дыхательных путей. Причина — вирусные инфекции.
 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. - Если у простуженного малыша кашель становится «лающим», а голос осипшим, нужно, чтобы он подышал паром над горячей водой в ванной. Если это не помогает, и вдох становится шумным и затрудненным, вызывайте «скорую», не прекращая ингаляций пара.
Что такое ложный круп?
Круп — это затруднение дыхания из-за сужения гортани. Чтобы почувствовать, где находится гортань, можно приложить руку к передней поверхности шеи и произнести любой звук — гортань будет вибрировать.
Эта часть дыхательных путей достаточно узкая, и если слизистая оболочка отекает, она может полностью перекрыть просвет гортани, и воздух не будет попадать в легкие. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
В отличие от ложного, истинный круп начинается при дифтерии, когда просвет гортани перекрывается плотными пленками. Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Причина ложного крупа — острые вирусные инфекции (например, вирус парагриппа или респираторно-синцитиальный вирус). Слизистая оболочка воспаляется, отекает, и хотя пленки, как при дифтерии, не образуются, результат выходит тот же — ребенку трудно дышать.
Как все начинается?
Обычно сначала появляются привычные симптомы ОРЗ, то есть насморк, кашель, повышение температуры. Первые признаки близости ложного крупа возникают или усиливаются к вечеру — это нарастающий сухой «лающий» кашель и осипший голос.
Затем вдох становится «шумным» — сначала только во время плача или беспокойства, то есть когда малыш глубже и быстрее дышит. Спустя время эти симптомы сохраняются и в спокойном состоянии.
При крупе малышу трудно именно вдохнуть, то есть вдох получается шумным, с усилием, а выдох остается нормальным. Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Можно ли предотвратить ложный круп?
Есть возбудители, которые чаще других вызывают круп: вирус парагриппа, гриппа и респираторно- синцитиальный вирус. Если ребенок заразился именно этой инфекцией, риск развития крупа высок, и, к сожалению, средств, которые от него защищают, нет.
Есть дети, которые переносят простуды без этого осложнения, но у некоторых слизистая оболочка более склонна к отеку, и если один эпизод затруднения дыхания при ОРЗ уже был, вероятно, такие состояния будут повторяться. Родителям нужно быть к ним готовыми — пока ребенок не подрастет, и круп перестанет ему угрожать.
Что делать при ложном крупе?
Если вы заметили его признаки, прежде всего, нужно успокоить себя и ребенка, потому что при волнении мышцы гортани сжимаются, и дышать становится еще тяжелее.
При «лающем» кашле, пока дыхание бесшумно и не затруднено, может помочь паровая ингаляция. Включите в ванной горячую воду, пусть ребенок подышит несколько минут влажным воздухом.
Если это не помогает, и дышать становится трудно (шумный вдох, втяжение яремной ямки), вызывайте «скорую» и продолжайте делать паровую ингаляцию до ее приезда. Врач назначит при крупе специальные ингаляции местным гормональным препаратом. Пусть вас не пугает слово «гормональный», потому что этот препарат действует только в дыхательных путях, устраняя воспаление, и никакое другое лекарство при ложном крупе не будет таким эффективным. В тяжелых случаях врач введет гормон (преднизолон или дексаметазон) внутримышечно. Не тревожьтесь по поводу побочных эффектов, потому что короткие курсы гормонов безопасны, а в таких ситуациях они спасают жизнь.
Если вам предлагают госпитализировать ребенка, не отказывайтесь, потому что после временного облегчения нарушения дыхания могут повториться.
Есть состояния, которые можно спутать с ложным крупом, например, воспаление надгортанника (хряща, который закрывает гортань при глотании). Эта болезнь называется эпиглоттит: температура у ребенка поднимается выше 39 градусов, возникает сильная боль в горле, с трудом открывается рот, и гормональные препараты ребенку не помогают.
При воспалении надгортанника ребенка кладут в больницу и лечат антибиотиками. Но эта болезнь встречается редко, а ложный круп вызывают вирусы, поэтому принимать антибиотики не имеет смысла.
Можно ли прервать приступ крупа своими силами?
Если ложный круп у ребенка возникает не первый раз, вы можете домой специальный прибор для ингаляций — небулайзер (выбирайте компрессорную модель, поскольку ультразвуковая может разрушать препараты, используемые при крупе). Врач напишет вам, какое лекарство иметь дома и в каких дозировках его использовать в случае необходимости.
Ребенок может вернуться в детский сад сразу, как только нормализуется температура тела и малыш будет чувствовать себя хорошо.
Вверх
Рвота и диарея
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости
2 – 10 кг 100 мл/кг
10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг
> 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов. Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Вверх
Пневмония
Одной из серьезных болезней у детей является воспаление легких, или пневмония. Пневмония может представлять угрозу для жизни ребенка. К счастью, современная медицина научилась хорошо справляться с пневмонией, и эту болезнь в большинстве случаев можно вылечить полностью. Поэтому если ваш малыш заболел с повышением температуры тела и кашлем, обратитесь к педиатру. При подозрении на пневмонию врач может назначить рентгенографию легких, что позволяет подтвердить диагноз.
Что такое пневмония?
Пневмония — это воспаление ткани легкого, то есть самого глубокого отдела органов дыхания. В норме в легких происходит газообмен, то есть кислород из воздуха попадает в кровь, а углекислый газ выделяется из крови в окружающую среду. Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Что является причиной пневмонии?
Инфекций, которые могут вызвать пневмонию, очень много. Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus). «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
«Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Каковы симптомы пневмонии?
Наиболее важный симптом пневмонии — это лихорадка. У маленького ребенка лихорадка может быть единственным проявлением. Должны особенно насторожить лихорадка выше 39,5 °С с ознобом и лихорадка, которая плохо снижается после приема жаропонижающих препаратов. Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Второй важный симптом пневмонии — это кашель. Имеет значение характер кашля. Особенно настораживают «глубокий» кашель, кашель в ночное время и кашель до рвоты.
Тяжелая пневмония обычно сопровождается одышкой, то есть учащенным и затрудненным дыханием. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Очень важные признаки, говорящие в пользу пневмонии — это симптомы интоксикации, такие как утомляемость, слабость, отказ от еды и даже питья. При этом, в отличие от пневмококковой пневмонии, при микоплазменной пневмонии ребенок может чувствовать себя хорошо.
Кашель и хрипы в легких являются симптомами не только пневмонии, но и бронхита. Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Что может произойти, если не лечить пневмонию?
Это чревато осложнениями, которые чаще случаются, если пневмонию не лечить. Осложнениями пневмонии являются воспаление плевры (плеврит) и формирование полости в легком, заполненной гноем (абсцесс легкого). В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
Как лечить пневмонию?
При бактериальной пневмонии врач назначит антибиотик. Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Обычно при пневмонии ребенок может лечиться дома. Госпитализация требуется при тяжелом и осложненном течении пневмонии, когда ребенку нужны внутривенные введения антибиотика, дополнительный кислород, плевральные пункции и другие серьезные медицинские вмешательства.
При повышении температуры тела более 38,5 — 39 °С дайте ребенку жаропонижающие (ибупрофен или парацетамол). Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Можно ли предотвратить пневмонию?
Существуют вакцины, призванные защитить от пневмококка и гемофильной палочки, которые вызывают наиболее тяжелые формы пневмонии (против пневмококка — вакцины «Превенар», «Пневмо 23», против гемофильной палочки — «Акт-ХИБ», «Хиберикс», компонент против гемофильной палоки входит в состав вакциеы «Пентаксим», компоненты против пневмококка и гемофильной палочки одновременно входят в состав «Синфлорикс»). Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Вверх
первые признаки и лечение Анвимакс
Как известно, грипп является острой респираторной инфекцией, вызванной определённым возбудителем – вирусом гриппа. Он требует немедленного и профессионального лечения. Основные симптомы этого заболевания – лихорадка (повышение температуры до 39-40 градусов) и фарингит (воспаление слизистой оболочки глотки). Также достаточно часто наблюдаются головная боль, чаще локализующаяся в районе глазниц, ломота и боль в мышцах, ринорея (отделение слизи из носовой полости при отсутствии заложенности носа).
Он требует немедленного и профессионального лечения. Основные симптомы этого заболевания – лихорадка (повышение температуры до 39-40 градусов) и фарингит (воспаление слизистой оболочки глотки). Также достаточно часто наблюдаются головная боль, чаще локализующаяся в районе глазниц, ломота и боль в мышцах, ринорея (отделение слизи из носовой полости при отсутствии заложенности носа).
У кого может возникнуть грипп без температуры
Между тем в очень редких случаях такой типичный для гриппа симптом, как повышение температуры (лихорадка), может отсутствовать. Как правило, отсутствие повышения температуры в ответ на попадание в организм возбудителя гриппа является признаком ненормального состояния иммунной системы и организма в целом и наблюдается чаще всего при синдроме иммунодефицита и у пожилых малоподвижных людей. Высокая температура свидетельствует о том, что организм больного борется с инфекцией. При этом проявления инфекции при отсутствии повышенной температуры могут быть разными. Так, у людей с иммунодефицитом грипп без высокой температуры может сопровождаться только лёгкой болью в горле и насморком. В свою очередь, у пожилых людей грипп без повышения температуры можно заподозрить при внезапно возникшей избыточной сонливости, спутанности сознания, отсутствии аппетита в сочетании с кашлем, насморком или болью в горле.
Так, у людей с иммунодефицитом грипп без высокой температуры может сопровождаться только лёгкой болью в горле и насморком. В свою очередь, у пожилых людей грипп без повышения температуры можно заподозрить при внезапно возникшей избыточной сонливости, спутанности сознания, отсутствии аппетита в сочетании с кашлем, насморком или болью в горле.
Осложнения при инфекции без температуры
Грипп без повышения температуры представляет собой весьма неблагоприятный вариант респираторной инфекции, требующей особого лечения. Грипп, температуры при котором не наблюдается, встречается не очень часто. Заболеть таким гриппом могут преимущественно люди со сниженным иммунным ответом. Такой грипп означает высокую степень риска развития осложнений. Более того, так как другие типичные симптомы гриппа могут отсутствовать (как и повышенная температура), правильный диагноз может быть поставлен слишком поздно, и лечение начнется, когда осложнения уже развились и/или состояние больного стремительно ухудшается. Таким образом, даже современное лечение может не дать результата.
Таким образом, даже современное лечение может не дать результата.
Лечение гриппа без повышения температуры
Чем раньше грипп, температуры при котором не возникает, диагностируется, тем больше шансов на успешное лечение. Повышенное внимание, особенно в период эпидемической опасности, стоит уделять людям, имеющим высокий риск заболеть без повышения температуры: людям с иммунодефицитом и пожилым.
Если у вас есть серьезные основания считать, что кто-то из ваших родственников или знакомых, попадающих в эту группу риска, заболел гриппом без температуры, вам следует быть еще более внимательным и обратиться по этому поводу к врачу. Если возникает грипп, температуры при котором нет, то заниматься самолечением категорически не рекомендуется. Однако стоит всё же помнить, что грипп без повышения температуры встречается чрезвычайно редко и ваши шансы столкнуться с таким вариантом течения гриппа в повседневной жизни близки к нулю.
Как без тестов установить, что ты заболел COVID-19 — Российская газета
Как без тестов установить, что ты заболел COVID-19
В России с начала пандемии официально зарегистрировано 1,8 миллиона случаев заболевания COVID-19, и эта статистика пугающими темпами продолжает расти.
Среди сотен тысяч людей с диагнозом «коронавирус» оказался и корреспондент «РГ». Перенеся болезнь, он сравнил свои первые симптомы с теми, которые характерны для ранних стадий заболевания. Статья написана с учетом заключений медиков-инфекционистов ГБУЗ «Специализированная клиническая инфекционная больница».
Конкретно
Симптомы коронавируса на ранних стадиях
- ярко выраженная общая слабость организма, недомогание;
- потеря или изменение обоняния и вкуса;
- интенсивная головная боль;
- температура тела, обычно не превышающая 38 градусов.
Опыт
Первый день
Коронавирус обрушился на мой организм неожиданно. Не было никакого постепенного нарастания недомогания, кашля или насморка. Еще днем я был на работе, вечером занимался домашними делами, а перед сном температура без видимых причин вдруг скакнула до 37,5. Самочувствие так ухудшилось, что не смог встать с кровати. Эта внезапность, как потом объяснят врачи, не является строго обязательной особенностью COVID-19. Коронавирус в данном случае «замаскировал» свои симптомы под сезонный грипп. Но в этом и состоит опасность болезни — диагноз трудно поставить. Причем вирус может сидеть в организме разное время — от одного дня до 14 — и не проявлять себя никакими симптомами. У большинства людей, когда приходит время активной фазы болезни, она все-таки нарастает постепенно в течение нескольких дней.
Коронавирус в данном случае «замаскировал» свои симптомы под сезонный грипп. Но в этом и состоит опасность болезни — диагноз трудно поставить. Причем вирус может сидеть в организме разное время — от одного дня до 14 — и не проявлять себя никакими симптомами. У большинства людей, когда приходит время активной фазы болезни, она все-таки нарастает постепенно в течение нескольких дней.
Зато в моем случае подтвердились другие особенности, характерные только для коронавируса: при общем недомогании отсутствие насморка, боли в горле, кашля. То есть внешне вроде бы здоров, но при этом самочувствие такое, как будто попал под поезд, а температура тела выросла до 38 градусов. По наблюдениям врачей на этом этапе заболевания может добавляться интенсивная головная боль. Это происходит из-за того, что вирус активно размножается в организме и поражает его ткани. Но вот чего не будет точно — так это насморка. Если у вас «потек» нос, можно в каком-то смысле выдохнуть — COVID-19 вы не заболели.
Второй день
Добавились легкий еле заметный кашель и сильная боль в мышцах и суставах. Врачи поликлиники по месту жительства на тот момент ставили диагноз «ОРЗ, протекающее атипично». Но настораживал один факт. Обзвонив знакомых, у которых оказался подтвержденный положительный тест на COVID-19, я обнаружил, что их болезнь в первые два-три дня начиналась абсолютно так же, как у меня. Но они-то болели не ОРЗ…
Врачи поликлиники по месту жительства на тот момент ставили диагноз «ОРЗ, протекающее атипично». Но настораживал один факт. Обзвонив знакомых, у которых оказался подтвержденный положительный тест на COVID-19, я обнаружил, что их болезнь в первые два-три дня начиналась абсолютно так же, как у меня. Но они-то болели не ОРЗ…
Игорь Люлин, зам. главного врача ГБУЗ «Специализированная клиническая инфекционная больница»:
— Симптомы, которые описывает корреспондент «РГ», действительно характерны для большинства заболевших коронавирусом. Однако надо особо отметить, что при COVID-19 пока нельзя выделить совсем уникальные признаки течения болезни, которые бы однозначно характеризовали этот вирус. В чем и опасность. Поэтому любое ОРЗ должно расцениваться сейчас как подозрение на COVID-19. Обычно если человек заразился коронавирусом, то вначале не бывает высокой температуры или резкого ухудшения самочувствия, более характерно постепенное развитие заболевания. Но во многом течение болезни зависит и от индивидуальных особенностей организма. Характерным симптомом для коронавируса является потеря или изменение обоняния и вкуса, головная боль. Сильный насморк при этом не характерен.
Характерным симптомом для коронавируса является потеря или изменение обоняния и вкуса, головная боль. Сильный насморк при этом не характерен.
Седьмой день
Я думал, что поправился. Однако оказалось, что это только начало. Призываю читателей обратить на это внимание — первая неделя болезни лишь подводит к пику, а не наоборот, как мы привыкли. Проснувшись утром и с удивлением ощущая себя совершенно здоровым, отправился на кухню выпить кофе… и с изумлением обнаружил, что не чувствую его аромата. Попробовал понюхать духи. Самая резкая парфюмерия показалась мне обычной водой без запаха.
Это являлось ярко выраженным признаком коронавируса. Его торжественной подписью. Меня направили на компьютерную томографию, которая показала восемь процентов поражения легких. А через три дня пришли результаты теста на коронавирус. Но к тому времени уже пришлось вызывать «скорую».
Игорь Люлин: Особенностью COVID-19 является то, что 10 -14-е сутки течения болезни могут быть самым ее пиком, а вовсе не завершением.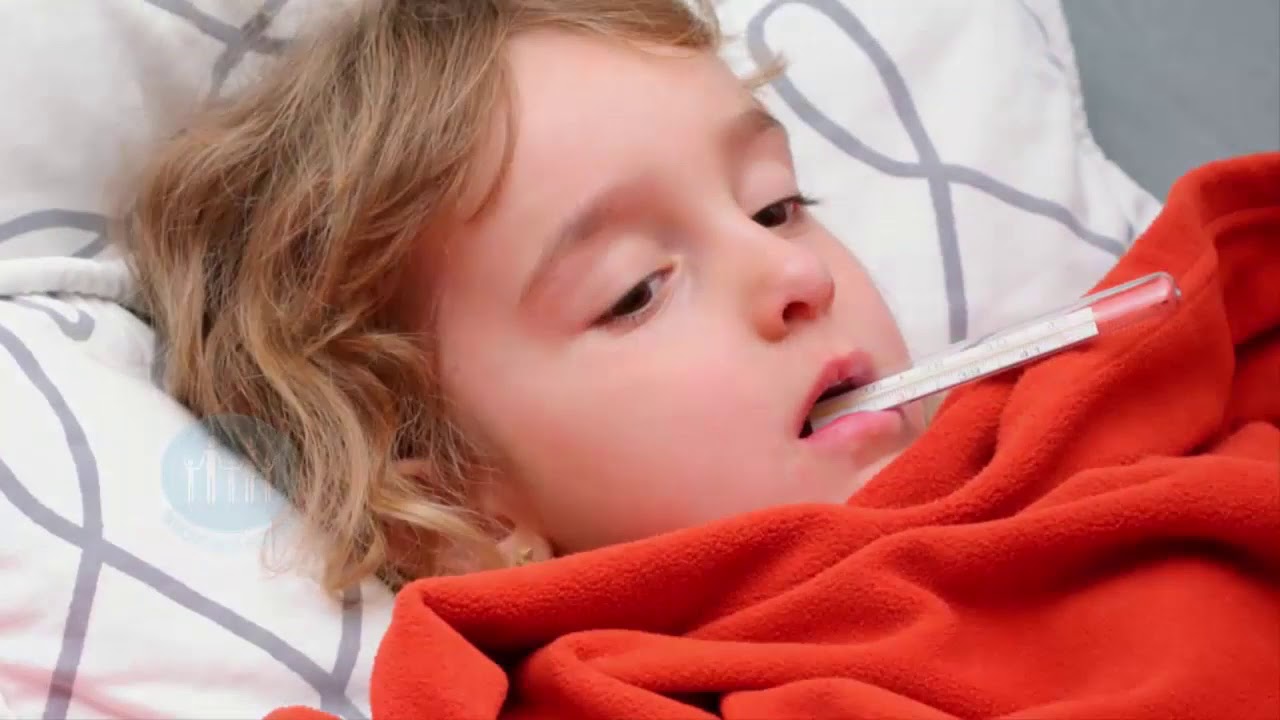 — Тяжесть течения заболевания определяется несколькими факторами, в том числе объемом поражения легких, степенью сатурации (насыщения клеток крови кислородом) и наличием хронических заболеваний.
— Тяжесть течения заболевания определяется несколькими факторами, в том числе объемом поражения легких, степенью сатурации (насыщения клеток крови кислородом) и наличием хронических заболеваний.
Коклюш — не просто кашель
Коклюш, по большому счету, — одна из самых распространенных детских инфекций. Болезнь передается воздушно-капельным путем, а ее главным проявлением является приступообразный кашель, который почти не поддается лечению.
Коклюш относят к управляемым инфекциям, поскольку частота возникновения этой болезни во многом зависит от того, как организовано проведение профилактических прививок. Прививки от коклюша начинают делать с трехмесячного возраста вместе с дифтерией и столбняком — используется, как правило, вакцина АКДС. Не привитые дети болеют тяжелыми формами коклюша. Хотя привитые тоже болеют, но несравнимо легче. Легче настолько, что диагноз «коклюш» устанавливается в десятки раз реже, чем это заболевание встречается на самом деле.
Удивительной особенностью коклюша является полное отсутствие к нему врожденного иммунитета: заболеть этой болезнью может даже новорожденный.
Микроб, вызывающий коклюш, называется коклюшной палочкой. Она быстро (очень быстро) погибает во внешней среде, поэтому единственным источником инфекции является больной человек и только больной человек. Люди — и дети, и взрослые — очень восприимчивы к коклюшу и, при отсутствии иммунитета, вероятность заболеть после контакта с больным достигает более 90%. Палочка распространяется и, соответственно, может вызвать заражение здорового, главным образом, при кашле больного. Следует в то же время отметить, что «подцепить» коклюш можно лишь при весьма тесном общении с больным — даже при кашле более чем на два, максимум на три метра палочка не рассеивается. Инкубационный период в среднем составляет 5—9 дней, но может колебаться от 3-х до 20-ти.
Как мы уже заметили, главным проявлением болезни является своеобразный, ни с чем не сравнимый кашель. Причина его возникновения в очень и очень упрощенном виде выглядит следующим образом: итак, для начала заметим, что все функции человеческого организма управляются определенными клетками головного мозга. Т.е. имеется ряд клеток, выполняющих общую функцию, которые образуют так называемый управляющий центр — центр дыхания, центр кровообращения, центр терморегуляции и т. д. Не обойден вниманием и кашель — имеется кашлевой центр, который активно функционирует в течение всей жизни, поскольку кашель, и довольно часто, жизненно необходим вполне здоровому человеку.
Следует также знать, что дыхательные пути — трахея, бронхи — покрыты изнутри так называемыми эпителиальными клетками, которые, в свою очередь, имеют ворсинки — эдакие выросты, похожие на реснички, — недаром внутреннюю поверхность трахеи и бронхов называют реснитчатым эпителием. Назначение ворсинок — обеспечить движение слизи (мокроты), а любое их раздражение вызывает появление кашля. Оболочка коклюшной палочки тоже имеет ворсинки, с помощью которых бактерии плотно прикрепляются к ресничкам эпителия — это раз. А два состоит в том, что размножаться возбудитель коклюша может только в реснитчатом эпителии и больше нигде! Вот и происходит постоянное раздражение эпителия, что, в свою очередь приводит, с одной стороны, к постоянному раздражению кашлевого центра и с другой — к не менее постоянному выделению клетками дыхательных путей большого количества густой и вязкой слизи. При этом возбуждение клеток кашлевого центра оказывается настолько сильным, что даже после того, как в организме не остается ни одной коклюшной палочки, кашель все равно продолжается. А кроме того, коклюшная палочка выделяет токсин, к которому особенно чувствительны именно клетки кашлевого центра. Таким образом, главная причина кашля при коклюше, по крайней мере, после двух-трех недель болезни, находится уже не в бронхах и легких, а, как это ни парадоксально, в голове.
Начинается коклюш постепенно — появляется сухой частый кашель, иногда — небольшой насморк, температура тела повышается незначительно — максимум 37,5—37,7 °С, но гораздо чаще она вообще остается нормальной. Заподозрить коклюш на этом этапе болезни (он называется катаральным периодом и длится от трех дней до двух недель) практически невозможно — ну разве что заведомо известно о контакте с больным. Описанные симптомы служат поводом для диагностики всяких-разных ОРИ и бронхитов, а поскольку температуры особой нет, то, разумеется, предполагаются ОРИ и легкие бронхиты. В подобной ситуации ребенок нередко продолжает ходить в школу или в детский сад, что весьма печально, ибо коклюш максимально заразен именно в катаральном периоде. Кстати, раз уж речь зашла о заразности, отметим, что больной человек выделяет микробы во внешнюю среду около месяца, но количество коклюшных палочек существенно уменьшается с каждым днем начиная со второй недели болезни и становится очень незначительным дней эдак через 20.
К сожалению, катаральным периодом болезнь не ограничивается: кашель становится приступообразным — вот на этом этапе (период спазматического кашля), как правило, и ставится диагноз «коклюш». Коклюшный кашель настолько специфичен, что врачу необходимо лишь услышать его — после этого уже не требуется никаких дополнительных анализов, все и так ясно.
Так что же представляет собой коклюшный кашель? Если честно, то описывать его — занятие безнадежное: легче было бы самому покашлять. Но попробуем. Типичный коклюшный кашель — это приступ, состоящий из нескольких кашлевых толчков, которые без остановки следуют друг за другом, не давая больному возможности передохнуть. Если вы попробуете сейчас покашлять, то поймете, что каждый кашлевой толчок — это выдох. А если таких толчков множество, то ведь надо же когда-нибудь совершить вдох. И действительно, после окончания приступа кашля больной делает глубокий вдох, который очень часто сопровождается специфическим свистящим звуком. Причина возникновения этого звука, а он называется репризом, состоит в том, что непосредственно во время кашля происходит спазм голосовой щели (того места в гортани, где находятся голосовые связки).
Во время приступа очень часто отмечается покраснение или даже посинение лица, а после его (приступа) окончания — рвота или просто выделение слизи, которую ребенок выплевывает или глотает.
Подводим итоги. Для коклюшного кашля типичны: приступ + реприз + последующее отхождение слизи или рвота.
С учетом описанного нами кашля становится понятным, что тяжесть болезни определяется, прежде всего, частотой и длительностью приступов. Весьма характерно, что вне приступа кашля состояние ребенка почти не нарушено.
Продолжительность периода спазматического кашля весьма вариабельна и может достигать двух-трех месяцев даже несмотря на лечение! Тем не менее частота приступов нарастает дней десять, после чего положение недели на две стабилизируется и только потом количество и продолжительность приступов медленно (к сожалению, очень медленно) начинает уменьшаться.
Очень тяжело протекает коклюш у детей первого года, особенно первых шести месяцев жизни. В этом возрасте после кашля часто бывают остановки дыхания, которые длятся от нескольких секунд до минуты и даже дольше! Неудивительно, что в связи с нехваткой кислорода у младенцев появляются нарушения со стороны нервной системы и другие осложнения.
Убить коклюшную палочку несложно, хотя и не все антибиотики на нее действуют. Но, к счастью, бактерия практически не способна вырабатывать устойчивость к антибиотикам. Т. е. если уж какой-либо препарат против микроба эффективен, то он и будет эффективен. После трех-четырех дней его употребления от коклюшной палочки, в подавляющем большинстве случаев, не остается и следа. Но в периоде спазматического кашля никакого эффекта — в виде уменьшения частоты и длительности приступов — заметить не удается. И мы уже понимаем почему — ведь кашель не из-за микроба, а из-за поражения клеток кашлевого центра. Главная цель приема антибиотиков в этом периоде — сделать больного не заразным. А вот если тот же препарат назначается в катаральном периоде — в первые дни болезни, когда еще нет перевозбуждения кашлевого центра, — так вот, в этом периоде лекарство вполне может прервать болезнь и не довести человека до приступов.
Но угадать не всегда получается — не пичкать же детей антибиотиками при любом покашливании. А ведь все вышеописанное — это типичный коклюш, который бывает совсем не часто — спасибо прививкам. Сплошь и рядом встречаются абсолютно нетипичные формы болезни — редкий кашель, без всяких температур, с прекрасным самочувствием. И очень часто болеют папы и мамы, которые, в свою очередь, заражают детей (при опросе регулярно выясняется, что в семье заболевшего ребенка длительно кашлял кто-то из взрослых).
Додуматься до нетипичного коклюша бывает очень и очень трудно, но, в конце концов, нетипичный коклюш — легкий коклюш. Поэтому давайте поговорим о том, как помочь ребенку при настоящем коклюше: если будем об этом знать — с легкими формами справимся и подавно.
Итак, что же надо делать и что необходимо знать?
Помнить о других людях — о тех, кто был в контакте с вашим ребенком, и о тех, кто в этом контакте может оказаться: ребёнка изолировать, сообщить друзьям, что визиты нежелательны.
Убить микроб: выбор и доза лекарства — это дело врача. Задача родителей — добиться попадания препарата внутрь больного, соблюдать назначенные дозы, кратность и сроки приема.
Относиться к болезни философски и отдавать себе отчет в том, что коклюш управляем лишь на этапе профилактики. Но если заболели — время оказывается одним из главных факторов на пути к выздоровлению. Короче говоря, пока свое не откашляет — ни на какие таблетки и ни на каких чудо-докторов особо надеяться не стоит.
Следует знать, что приступы кашля могут провоцировать физическая нагрузка, чихание, жевание, глотание, отрицательные эмоции. Выводы из этих знаний вполне логичны:
— не устраивать активных игр с беганьем, прыганьем и скаканием;
— всячески избегать пыли, удалять ребенка из комнаты на время уборки;
— стараться, чтобы предлагаемая ребенку пища не требовала особого жевания и, по крайней мере, на время болезни, забыть о жевательных резинках.
Одно из наиглавнейших условий, обеспечивающих адекватную помощь ребенку с коклюшем, — правильный ответ на вопрос «чем дышать?»
Чем суше воздух и чем теплее в комнате, где находится ребенок, тем гуще мокрота, тем больше вероятность и увеличения частоты приступов, и развития осложнений. Но ведь традиционные действия при появлении кашля у ребенка заключаются в том, чтобы подержать его, родимого, дома. И неудивительно, что после месяца кашлянья взаперти, без прогулок и свежего воздуха, якобы «бронхит», который на самом деле был легким коклюшем, заканчивается воспалением легких. Поэтому необходимо помнить и понимать, что свежий воздух является обязательным условием правильной помощи ребенку не только при коклюше, но и при других болезнях, сопровождающихся кашлем и при бронхите, и при трахеите, и при аллергических поражениях дыхательных путей, и при воспалении легких.
Еще раз обращаю внимание на тот факт, что в современных условиях, когда большинство детей привиты, типичный и тяжелый коклюш встречается не так уж и часто. Диагностика легких и нетипичных случаев коклюша даже для врача очень высокой квалификации всегда затруднительна. Наблюдательность родителей может очень и очень помочь, а принципиально важные моменты, позволяющие заподозрить коклюш, состоят в следующем:
Длительный кашель при отсутствии катаральных явлений (насморка, повышения температуры) или катаральные явления за 2—3 дня прошли, а кашель остался. Хорошее общее самочувствие — приличный аппетит, ребенок активен; когда не кашляет — так и вовсе кажется вполне здоровым.
Полное отсутствие какого-либо облегчения, а иногда даже ухудшение от лечения отхаркивающими средствами.
И последнее, о чем хотелось бы рассказать.
Как мы уже отметили, главная причина кашля в поздние сроки болезни — очаг возбуждения кашлевого центра в голове. И если нам удается создать другой очаг, более активный, то возбудимость кашлевого центра снижается. И чем активнее, чем длительнее это новое возбуждение, тем более выражен лечебный эффект. Поэтому любые сильные и положительные эмоциональные нагрузки могут способствовать быстрому выздоровлению. И неудивительно, что поможет и новая кукла, и поездка с папой на рыбалку, и поход всей семьей в зоопарк, и покупка щенка или котенка… . И вполне понятно, что чем эмоциональней ребенок, тем эффективнее такое лечение.
Центр гигиены и эпидемиологии Центрального района
Кашель у ребенка без температуры: в чем причина
Кашель – очень распространенный симптом у детей, особенно дошкольников. Если он сопровождается значительным повышением температуры, ваше первое действие – вызвать врача. Возможно, у ребенка бронхит или пневмония. Однако часто случается, что ребенок покашливает время от времени, но температура остается в норме.
Что делать тогда? Все равно, визит к врачу необходим. Существует ряд серьезных заболеваний, которые могут служить причиной кашля и протекать на фоне нормальной температуры тела. Рамблер/Семья и врач Ирина Кологривова рассказываю, что это за заболевания.
Аллергия
Аллергический кашель сохраняется долгое время, усиливается при контакте с аллергеном и может сопровождаться першением в горле, насморком или появлением сыпи. Температура при этом остается нормальной.
Среди самых распространенных аллергенов – различные продукты питания (молоко, яйцо, пшеница и т.д.), пыльца растений, шерсть животных, домашняя пыль, перо подушки.Подтвердить диагноз может врач-аллерголог после проведения кожных тестов. Аллергию обязательно нужно контролировать, принимать необходимые препараты, назначенные врачом, иначе возникает риск развития серьезных осложнений, в том числе – бронхиальной астмы.
Бронхиальная астма
Бронхиальная астма – одна из самых серьезных причин хронического кашля у ребенка. Симптомы астмы могут различаться у разных детей, но есть ряд признаков, которые позволяют заподозрить наличие этого заболевания у ребенка.
Кашель при астме бывает свистящим или отрывистым и сухим. Может возникнуть после контакта с животными или растениями, через 5–10 минут после активной игры или быстрого бега, на морозе, после сильных переживаний. Резкие запахи (парфюма, сигаретного дыма, освежителей воздуха) также могут спровоцировать приступ астматического кашля. Кашель усиливается ночью или ранним утром.
При возникновении подобных симптомов нужно обязательно обратиться к врачу. Астма – угрожающее жизни заболевание, которое важно хорошо контролировать. Лучшая профилактика астмы у детей – грудное вскармливание хотя бы до 6 месяцев, ограждение ребенка от сигаретного дыма, своевременное и правильное лечение острых респираторных заболеваний.
Кашель при ОРВИ, ОРЗ
При этом обычно имеются в наличии и другие симптомы (насморк, боль в горле). Температура может оставаться нормальной или увеличиваться незначительно. После перенесенного инфекционного заболевания кашель может сохраняться некоторое время как остаточное явление.
В чем отличие гриппа от ОРВИ ?
В чем отличие гриппа от ОРВИ ?
Каждому взрослому человеку знакомы такие названия болезней как ОРЗ, ОРВИ. И это – не случайно, поскольку, наряду с гриппом в межсезонье, когда из-за неустойчивой погоды люди болеют чаще, эти диагнозы одни из самых распространенных. В то же время, не все знают, чем эти заболевания отличаются друг от друга.
Итак, острая респираторная вирусная инфекция (далее ОРВИ) – это целая группа вирусных заболеваний, для которых наиболее характерно поражение органов дыхания. ОРВИ могут спровоцировать более, чем 200 видов других идентифицированных на сегодняшний моментов вирусов. Среди них: вирусы гриппа, аденовирусы, вирусы парагриппа, респираторно-синцитиальный вирус, риновирусы и другие. Эти вирусы встречаются повсеместно. Передается инфекция чаще всего воздушно-капельным путем (при кашле и чихании) при непосредственном контакте с переносчиком, который остается опасным с начала инкубационного до окончания лихорадочного периода.Помимо того, заболеть можно и при использовании общих с заражённым человеком бытовых предметов (посуда, предметы обихода). Следует заметить, что человек крайне восприимчив к любым видам ОРВИ.
На начальном этапе острых респираторных заболеваний инфекция развивается на территории так называемых «входных ворот болезни», т.е. в гортани, в носу или в носоглотке. Наблюдаются такие симптомы начинающегося заболевания как: насморк, чувство першения и боли в горле, нередко- сухой кашель.
По мере проникновения вируса в кровь и его распространения по организму появляются признаки инфекционного токсикоза – слабость, озноб, боли в мышцах и суставах, сильные головные боли, повышение температуры. В финале болезни могут появиться влажный кашель и сильный насморк. Описанные симптомы являются общими для всех видов ОРВИ.
Можно ли отличить грипп от других ОРВИ?
В обыденной жизни люди, далекие от медицины, называют гриппом любое острое респираторное вирусное заболевание.
Наверное, не совсем корректно говорить об отличии гриппа от ОРВИ. Правильным будет проведение сравнения гриппа с другими наиболее распространенными вирусными инфекциями.
Проведем такое сравнение.
Прежде всего, можно отметить, что первыми в семье, в организованном коллективе, гриппом заболевают взрослые, которые становятся источником инфекции для детей и пожилых людей. Это связано с особенностями жизни взрослого человека, его контактами с больными на службе, транспорте, в общественных местах. Кроме того, предположение о гриппе может возникнуть в конкретный период (сезон), когда по эпидемиологическим данным свирепствует грипп. Такой сезон на нашей территории приходится на период с середины декабря по февраль-март года.
Гриппу свойственен короткий инкубационный период(время от контакта с больным до заболевания). Он может быть минимальным и составлять всего несколько часов, но чаще – около 3-х дней. Для вируса гриппа характерен быстрый скачок температуры тела до 38,5-40 С. Наряду с повышением температуры проявляются и другие симптомы общей интоксикации организма.
Температура при неосложненном гриппе нормализуется через 3-5 дней. При тяжелых и осложненных формах гриппа все симптомы заболевания, в том числе и повышенная температура, могут сохраняться на протяжении большого периода времени. Необходимо подчеркнуть, что гриппу свойственны различного рода осложнения: отиты, синуситы, пневмония, пиелонефриты; возможно развитие миокардита, менингита, энцефалита.
При парагриппе инкубационный период, в отличие от гриппа, более продолжителен — от одного до шести дней. Вирус парагриппа проникает в организм через слизистые оболочки гортани и носоглотки. При попадании в кровь вирус вызывает симптомы общей интоксикации (головные боль, слабость, боль в мышцах и суставах). В начале болезни появляется сухой кашель, который со временем становится влажным, также выделяется мокрота.
Как видно, у парагриппа и вируса гриппа много общего. Именно по этой причине парагрипп получил свое название. Главное отличие двух вирусов состоит в том, что парагрипп поражает главным образом гортань, развивается картина ларингита, ларинготрахеита. У детей при парагриппе возможно развитие такого осложнения как круп. Еще одним отличием можно считать невысокую температуру при парагриппе (относительно вируса гриппа), которая обычно не превышает 38 С.
Продолжительность заболевания составляет в среднем до 7 дней.
Риновирусы – следующая группа вирусов, способные поражать верхние дыхательные пути. Этот вид вирусов размножается в носоглотке. Инкубационный период заболевания составляет от нескольких часов до нескольких суток. Заразиться могут как взрослые, так и дети. Основными симптомами болезни являются насморк, сухой кашель.
Примечательно то, что у взрослых людей болезнь может протекать без повышения температуры, а у ребенка может вызвать лихорадочное состояние. Продолжительность заболевания при правильном лечении составляет от 5 до 9 суток. Такое остаточное явление, как кашель, может не проходить и до двух недель. У детей при несвоевременном лечении могут развиться: отит, бронхит или синусит.
Риновирусная инфекция наиболее часто наблюдается у детей, посещающих детские дошкольные учреждения, особенно в течение первого полугодия устройства ребенка в детский сад.
Респираторно-синцитиальный вирус человека – это вирусная инфекция, поражающая органы дыхательной системы человека. Как правило, это заболевание характерно для детского организма. Стоит отметить, что вирус часто встречается у новорожденных детей и детей первого месяца жизни. Отмечаются такие признаки болезни как: общая слабость, снижение аппетита и вялость, возможно и повышением и температура тела. Однако, возможны и тяжелые случаи болезни- пневмонии и бронхиолиты у детей.
Источником заболевания является инфицированный человек. Вирус передается воздушно-капельным путем. Длительность инкубационного периода может составлять от 3 до 8 дней.
Аденовирусы – также относятся к возбудителям ОРВИ.Передаются аденовирусы воздушно-капельным путем, а также через предметы обихода, воду или еду инфицированного человека.
Вирус проникает в кровь через пищеварительную систему, а также слизистые носоглотки. Заболевание характеризуется острым началом. Наблюдается резкий скачок температуры тела, которая достигает подчас сразу 39 С. Длиться такое состояние может до семи дней. Еще одним схожим признаком с гриппом можно считать наличие сильного насморка.
Примерно на четвертый день болезни может проявиться такой ее характерный признак, как аденовирусный конъюнктивит. Больной ощущает резь в глазах, они могут чесаться и болеть. При неправильном лечении конъюнктивит может осложниться гнойными выделениями. Аденовирусы провоцируют воспаление лимфатических узлов, а также оказывают негативное влияние на желудочно-кишечный тракт, сопровождаясь сильными болями в животе и нередко- диареей(поносом).
Подводя итоги сравнения гриппа и других наиболее распространенных ОРВИ, следует еще раз подчеркнуть отличительные характеристики гриппа:
- Грипп начинается как правило внезапно, другие ОРВИ- имеют быстрое начало.
- При гриппе симптомы токсикоза проявляются сильным ознобом, интенсивной головной болью и болями при движении глазных яблок, светобоязнью, ломотой в теле; при других ОРВИ- выражены умеренно, чаще характеризуясь повышенной утомляемостью.
- Температура при гриппе повышается до 39-400 и держится 3-4 дня; при ОРВИ — не выше 380 и сохраняется от 5 до 7-10 дней.
- При ОРВИ насморк, заложенность носа наблюдаются с первых дней болезни, при гриппе- могут появиться как осложнение не ранее 2-3 суток болезни, чихание гриппу не свойственно.
- Осложнения ОРВИ свойственны, главным образом, гриппу.
- Повышенная утомляемость при ОРВИ сопровождает лихорадочный период, при гриппе- сохраняется в течение 2-3 недель и после болезни.
Однако приведенные данные – это усредненная информация. Довольно часто встречаются отклонения от общего правила.
Поэтому диагноз должен быть уточнен лабораторным исследованием мазков(соскобов) из носоглотки и носа заболевшего на антигены вирусов.
В любом случае, какая бы ни была причина данного состояния, только врач может определить, в чем проблема и как с ней справиться, чтобы Вы опять почувствовали себя нормально.
Если Вы чувствуете, что заболели, не идите на работу, учебу или по делам. Обратитесь к врачу чтобы специалист поставил правильный диагноз и назначил соответствующее лечение.
Будьте здоровы!
Врач-инфекционист,
кандидат медицинских наук С.С.Концевая
Это простуда, грипп или COVID-19? (для родителей)
У вашего ребенка болит горло, кашель и высокая температура. Это COVID-19? Может это грипп? Или просто простуда?
Все эти болезни вызваны вирусами, поражающими дыхательные пути. Все они заразны и могут легко передаваться от человека к человеку. И они вызывают похожие симптомы. Так что их бывает сложно отличить друг от друга.
Вот некоторые вещи, на которые следует обратить внимание, если ваш ребенок заболел.
Простуда (вызванная множеством различных вирусов)
Симптомы простуды обычно легкие. Они часто включают першение в горле, насморк или заложенность носа и чихание. Если есть лихорадка, она невысока. Заболевший ребенок обычно чувствует себя неплохо, у него хороший аппетит и нормальный уровень энергии.
Не существует теста на простуду и специального лечения. Ему просто нужно идти своим чередом.
Грипп (вызванный вирусом гриппа)
Грипп бывает легким.Однако обычно дети, заболевшие гриппом, чувствуют себя хуже, чем простуженные. У них может внезапно подняться температура с ознобом, головной болью и ломотой в теле. У них может быть боль в горле, насморк и кашель. И они обычно чувствуют себя несчастными и усталыми, и у них нет особого аппетита. У некоторых детей даже есть боль в животе, тошнота, рвота или диарея.
Врач может проверить, есть ли у кого-то грипп, выполнив тест на наличие вируса гриппа.
Большинство детей, заболевших гриппом, поправляются дома с большим количеством жидкости, отдыхом и комфортом.В некоторых случаях врач может назначить противовирусное лекарство, чтобы облегчить симптомы и сократить продолжительность болезни. Некоторые люди сильно заболевают и нуждаются в лечении в больнице.
Многие случаи гриппа можно предотвратить, ежегодно делая прививку от гриппа.
COVID-19 (вызвано типом коронавируса)
Дети, инфицированные коронавирусом, могут не иметь никаких симптомов или их симптомы могут быть легкими, как при простуде. У некоторых могут быть более серьезные симптомы гриппа.Таким образом, симптомы COVID-19 могут быть очень похожи на симптомы простуды или гриппа. Но один из симптомов, который чаще встречается при COVID-19, — это потеря вкуса или запаха.
Чтобы узнать, есть ли у кого-то коронавирус, врачи могут провести тест, который ищет кусочек вируса в дыхательных путях. Они также могут проверить наличие перенесенной инфекции, сделав анализ крови на наличие антител.
Специального лекарства от COVID-19 не существует. Большинство людей, у которых это заболевание, поправляются дома с большим количеством жидкости, отдыхом и комфортом.Некоторые люди сильно заболевают и нуждаются в лечении в больнице.
вакцины COVID-19 теперь доступны для людей от 12 лет и старше. В настоящее время проводятся исследования, чтобы выяснить, являются ли вакцины безопасными и эффективными и для детей младшего возраста.
Когда мне звонить врачу?
Если у вас есть сомнения или вопросы, лучше всего позвонить своему врачу. Заболевание, которое кажется простудой, может оказаться гриппом или COVID-19. И другие заболевания, такие как ангина или пневмония, могут вызывать аналогичные симптомы, но требуют другого лечения.Иногда трудно точно определить, какой микроб вызывает проблему. Затем врачи могут провести несколько анализов, чтобы выяснить это.
Немедленно обратитесь за медицинской помощью, если ваш ребенок:
- кажется ухудшается
- имеет проблемы с дыханием
- имеет высокую температуру
- имеет сильную головную боль
- болит горло
- кажется сбитым с толку
- испытывает сильную боль в животе
- имеет боль или давление в груди
- не может бодрствовать
- выглядит синеватым на губах или лице
Немедленно позвоните своему врачу, если у вашего ребенка астма или другое заболевание, и он начинает чувствовать себя плохо с симптомами, которые могут быть гриппом или COVID-19.Врач может сделать несколько анализов или назначить конкретное лекарство от гриппа.
Что могут сделать родители?
Общие меры, которые помогают предотвратить распространение микробов, также хорошо работают против простуды, гриппа и COVID-19. Всегда разумно:
- Тщательно и часто мойте руки. Вымойте не менее 20 секунд водой с мылом или используйте дезинфицирующее средство для рук с содержанием спирта не менее 60%.
- Избегайте людей, которые кажутся больными.
- Очистите поверхности, к которым часто прикасаются (например, дверные ручки, счетчики, телефоны и т.).
Как измерить температуру вашего ребенка (для родителей)
У всех детей время от времени поднимается температура. Сама по себе лихорадка обычно не причиняет вреда и может быть даже полезной — часто это признак того, что организм борется с инфекцией. Но иногда высокая температура является признаком проблемы, требующей внимания врача.
Вот как безопасно и точно измерить температуру вашего ребенка.
Какие типы термометров доступны?
Цифровые термометры
Цифровые термометры дают самые быстрые и точные показания и являются единственным типом, который в настоящее время рекомендуют врачи.Доступные в различных размерах и формах, они продаются в большинстве супермаркетов и аптек.
Прочтите инструкции производителя, чтобы узнать, для чего предназначен термометр и как он сигнализирует о завершении считывания.
Цифровые термометры используются для следующих методов измерения температуры:
- ректально (внизу) — самый точный метод для детей до 3 лет
- оральный (во рту) — лучше всего подходит для детей 4–5 лет и старше, которые могут сотрудничать
- подмышечный (под мышкой) — наименее точный цифровой термометр, но годится для первой проверки
Другие типы термометров
- термометры височной артерии — они измеряют тепловые волны на стороне лба и могут использоваться у младенцев от 3 месяцев и старше
- электронные ушные (барабанные) термометры — они измеряют тепловые волны от барабанной перепонки и могут использоваться у младенцев от 6 месяцев и старше
Нерекомендуемые типы
Эти типы термометров не рекомендуются , потому что они менее точны:
- термометры пластиковые полоски
- соски-термометры
- температурные приложения для смартфонов
Стеклянные ртутные термометры когда-то были обычным явлением, но их не следует использовать из-за возможного воздействия ртути, токсина окружающей среды.
Советы по измерению температуры по возрасту
Как известно любому родителю, измерить температуру у извивающегося ребенка может быть непросто. Лучший метод будет зависеть от возраста и темперамента ребенка.
Включите цифровой термометр и очистите экран от старых показаний. Цифровые термометры обычно имеют пластиковый гибкий зонд с датчиком температуры на конце и легко читаемым цифровым дисплеем на другом конце. Если в вашем термометре используются одноразовые пластиковые рукава или крышки, наденьте их в соответствии с инструкциями производителя.После этого выбросьте гильзу и очистите термометр в соответствии с инструкциями производителя, прежде чем положить его обратно в футляр.
Для детей младше 3 месяцев , вы получите наиболее надежные показания, используя цифровой термометр для измерения ректальной температуры. Позвоните врачу, если вашему младенцу меньше 3 месяцев и у него температура 100,4 ° F (38 ° C) или выше.
Для детей от 3 до 6 месяцев цифровой ректальный термометр по-прежнему является лучшим выбором.Также можно использовать термометр для височной артерии.
Для детей от 6 месяцев до 4 лет вы можете использовать цифровой термометр для измерения ректальной температуры. Вы также можете использовать барабанный (ушной) термометр или цифровой термометр для измерения подмышечной (подмышечной) температуры, но они менее точны.
Для детей от 4 лет и старше обычно можно использовать цифровой термометр для измерения температуры полости рта, если ваш ребенок будет сотрудничать. Но дети, которые много кашляют или дышат через рот из-за заложенности носа, могут не иметь возможности держать рот закрытым достаточно долго для точного устного чтения.В этих случаях вы можете использовать височный, тимпанальный, ректальный или подмышечный метод (с цифровым термометром).
п.
Как измерить ректальную температуру?
Прежде чем стать родителями, большинство людей съеживаются при мысли о измерении ректальной температуры. Но не волнуйтесь — это простой и безопасный процесс.
Первый:
- Вымойте конец термометра водой с мылом и ополосните водой.
- Смочите кончик термометра смазкой, например, вазелином.
- животом на коленях или на твердой плоской поверхности, ладонью вдоль нижней части спины
или - лицом вверх, ноги согнуты к груди, положив руку на тыльную сторону бедер
Другой рукой:
- Вставьте смазанный термометр в анальное отверстие на расстоянии примерно от ½ дюйма до 1 дюйма (примерно от 1,25 до 2,5 см) или до тех пор, пока кончик термометра полностью не войдет в прямую кишку. Остановитесь, если почувствуете сопротивление.
- Держите термометр между вторым и третьим пальцами, прижимая ладонь к попе ребенка. Успокойте ребенка и говорите тихо, держа термометр на месте.
- Подождите, пока не услышите соответствующее количество звуковых сигналов или другой сигнал о том, что температура готова к считыванию. Запишите число на экране, отметив время суток, когда вы сняли показания.
Как измерить температуру полости рта?
Измерять температуру ротовой полости легко для более старшего, отзывчивого ребенка.
- Подождите 20–30 минут после того, как ребенок закончит есть или пить, чтобы измерить температуру во рту, и убедитесь, что во рту ребенка нет жевательной резинки или конфет.
- Поместите кончик термометра под язык и попросите ребенка сомкнуться вокруг него губами. Напомните ребенку, чтобы он не кусался и не разговаривал, а расслабился и нормально дышал через нос.
- Подождите, пока не услышите соответствующее количество звуковых сигналов или другой сигнал о том, что температура готова к считыванию.Запишите число на экране, отметив время суток, когда вы сняли показания.
Как измерить подмышечную температуру?
Это удобный способ измерить температуру у ребенка. Некоторые родители предпочитают измерять температуру в подмышечных впадинах, особенно для детей, которые не могут держать во рту градусник, хотя и не так точны, как ректальная или оральная температура.
- Снимите с ребенка рубашку и майку и поместите термометр под подмышку (он должен касаться только кожи, а не одежды).
- Сложите руку ребенка на груди, чтобы удерживать термометр на месте.
- Подождите, пока не услышите соответствующее количество звуковых сигналов или другой сигнал о том, что температура готова к считыванию. Запишите число на экране, отметив время суток, когда вы сняли показания.
Какой бы метод вы ни выбрали, помните следующие советы:
- Никогда не измеряйте температуру вашего ребенка сразу после ванны или если он или она какое-то время были туго стянуты — это может повлиять на показания температуры.
- Никогда не оставляйте ребенка без присмотра во время измерения температуры.
Strep Throat (для родителей) — Nemours Kidshealth
Что такое стрептококковое горло?
Стрептококковая ангина — это инфекция, вызываемая одним из видов бактерий (группа A streptococcus ). Стрептококковые бактерии вызывают почти треть всех болей в горле.
Стрептококковая ангина обычно требует лечения антибиотиками. При надлежащем медицинском уходе — а также достаточном отдыхе и жидкости — большинство детей возвращаются в школу и играют в течение нескольких дней.
Каковы признаки и симптомы стрептококковой инфекции в горле?
Симптомы ангины включают:
- боль в горле
- лихорадка
- Красные и опухшие миндалины
- Болезненность или опухание шейных лимфоузлов
Не все ангины — это ангины. Часто у детей болит горло из-за
вирус, который обычно проходит без лечения.У детей, страдающих фарингитом, в течение 3 дней могут появиться другие симптомы, например:
- красные и белые пятна в горле
- Проблемы с глотанием
- головная боль
- Боль внизу живота
- Общий дискомфорт, беспокойство или плохое самочувствие
- потеря аппетита
- тошнота
- сыпь
Является ли стрептококковая инфекция горла заразной?
Стрептококковая ангина очень заразна.Это может получить кто угодно, но чаще всего это дети школьного и подросткового возраста. Инфекции распространены в течение учебного года, когда большие группы детей и подростков находятся в тесном контакте.
Как люди заболевают стрептококковой пневмонией?
Бактерии, вызывающие фарингит, обычно остаются в носу и горле. Таким образом, обычные действия, такие как чихание, кашель или рукопожатие, могут легко передать инфекцию от одного человека к другому.
Дети с нелеченым стрептококком горла с большей вероятностью распространят инфекцию, когда их симптомы наиболее серьезны, но все же могут инфицировать других в течение 3 недель.
Вот почему так важно научить детей важности мытья рук. Соблюдение правил гигиены снижает вероятность заразиться такими инфекционными заболеваниями, как ангина.
Как диагностируется стрептококковое горло?
Если у вашего ребенка болит горло и другие симптомы ангины, обратитесь к врачу. Врач, скорее всего, сделает экспресс-тест на стрептококк в офисе, используя ватный тампон, чтобы взять образец жидкости в задней части глотки. Тест занимает всего около 5 минут.
Если результат положительный, у вашего ребенка ангина.Если результат отрицательный, врач отправит образец в лабораторию для посева из горла. Результаты обычно доступны в течение нескольких дней.
Как лечится стрептококковое горло?
Врачи обычно назначают около 10 дней приема антибиотиков для лечения ангины. В течение примерно 24 часов после начала приема антибиотиков у вашего ребенка, вероятно, не будет температуры и он не будет заразным.Ко второму или третьему дню должны исчезнуть другие симптомы.
Даже когда дети чувствуют себя лучше, они должны принимать антибиотики в соответствии с предписаниями. Это лучший способ убить вредные бактерии. В противном случае бактерии могут остаться в горле, и симптомы могут вернуться. Прием всех антибиотиков также предотвращает другие проблемы со здоровьем, которые может вызвать стрептококковая инфекция, такие как ревматическая лихорадка (которая может вызвать повреждение сердца), скарлатину, инфекции крови или заболевание почек.
Для предотвращения передачи ангины другим людям в вашем доме:
- Держите столовые приборы, посуду и стаканы вашего ребенка отдельно и мойте их в горячей мыльной воде после каждого использования.
- Убедитесь, что ваш ребенок не делится едой, напитками, салфетками, носовыми платками или полотенцами с другими членами семьи.
- Научите ребенка прикрывать все чихание или кашель. Если под рукой нет салфетки, дети должны чихать или кашлять в рукав рубашки, а не в руки.
- Напомните всем хорошо и часто мыть руки.
- Дайте ребенку новую зубную щетку после начала лечения антибиотиками и после того, как он или она перестанут быть заразными.
Как я могу помочь своему ребенку почувствовать себя лучше?
Уход на дому может помочь вашему ребенку почувствовать себя лучше во время лечения ангины.Для предотвращения обезвоживания давайте много жидкости, например воды или имбирного эля, особенно если у него или нее была лихорадка. Избегайте апельсинового сока, грейпфрутового сока, лимонада и других кислых напитков, которые могут вызвать раздражение при боли в горле. Теплые жидкости, такие как супы, подслащенный чай или горячий шоколад, могут успокаивать.
Поговорите со своим врачом о том, когда ваш ребенок сможет вернуться к нормальной жизни. Большинство детей могут вернуться в школу, если они принимали антибиотики не менее 24 часов и у них больше нет температуры.
Пневмония (для родителей) — Nemours Kidshealth
Что такое пневмония?
Пневмония — это инфекция легких. Обычно маленькие мешочки в легких наполнены воздухом. У больного пневмонией воздушные мешочки заполняются гноем и другой жидкостью.
Каковы признаки и симптомы пневмонии?
Признаки и симптомы пневмонии могут включать:
- лихорадка
- кашель
- озноб
- учащенное дыхание
- дыхание с хрипом или хрипом
- усердно дышит
- рвота
- боль в груди
- боль в животе
- менее активен
- Потеря аппетита (у детей старшего возраста) или плохое питание (у младенцев)
Что вызывает пневмонию?
Вирусы, такие как грипп или RSV (респираторно-синцитиальный вирус), вызывают большинство случаев пневмонии.Дети с пневмонией, вызванной вирусом, обычно имеют симптомы, которые проявляются со временем и имеют тенденцию быть легкими.
Реже пневмонию вызывают бактерии. Когда это происходит, дети обычно заболевают быстрее, начиная с внезапной высокой температуры, кашля и иногда учащенного дыхания. Типы бактериальной пневмонии включают пневмококковую пневмонию, микоплазменную пневмонию (ходячую пневмонию) и коклюш (коклюш).
Как диагностируется пневмония?
Врачи проведут обследование на пневмонию.Они будут проверять внешний вид, дыхание и жизненные показатели человека. Они послушают легкие и могут заказать рентген грудной клетки.
Как лечится пневмония?
Люди с вирусной пневмонией не нуждаются в антибиотиках. Антибиотики действуют только против бактерий, но не против вирусов. Кто-то с вирусной пневмонией, вызванной вирусом гриппа, может получить противовирусное лекарство на ранней стадии болезни.
Врачи лечат бактериальную пневмонию антибиотиками, принимаемыми внутрь.Обычно это можно сделать дома. Используемый ими антибиотик зависит от типа бактерий, которые, как считается, вызвали пневмонию.
Некоторым детям может потребоваться лечение в больнице, если пневмония вызывает стойкую высокую температуру или проблемы с дыханием, или если им нужен кислород, они рвут и не могут принимать лекарство, или у них легочная инфекция, которая могла распространиться в кровоток.
Больничное лечение может включать внутривенное введение (внутривенное введение) антибиотиков и жидкостей, а также дыхательные процедуры.Более серьезные случаи можно лечить в отделении интенсивной терапии (ОИТ).
Чем могут помочь родители?
Детям с пневмонией необходимо много отдыхать и пить много жидкости, пока организм борется с инфекцией.
Если у вашего ребенка бактериальная пневмония и врач прописал ему антибиотики, давайте лекарство по графику в течение указанного времени. Соблюдение доз лекарств поможет вашему ребенку быстрее выздороветь и предотвратит распространение инфекции среди других членов семьи.Если у вашего ребенка хрипы, врач может порекомендовать дыхательные процедуры.
Проконсультируйтесь с врачом, прежде чем принимать лекарство от кашля. Детям младше 6 лет не рекомендуются отпускаемые без рецепта лекарства от кашля и простуды. Если через несколько дней ваш ребенок не почувствует себя лучше, обратитесь за советом к врачу.
Как долго длится пневмония?
При лечении большинство видов бактериальной пневмонии излечиваются за 1-2 недели. Пневмония при ходьбе и вирусная пневмония могут полностью исчезнуть через 4–6 недель.
Заразна ли пневмония?
В целом пневмония не заразна, но вирусы верхних дыхательных путей и бактерии, вызывающие ее, заразны. Когда эти микробы попадают в рот или нос, этот человек может распространять болезнь через кашель и чихание.
Совместное использование стаканов и столовых приборов, а также прикосновение к использованным тканям или носовым платкам инфицированного человека также может распространять пневмонию. Если кто-то в вашем доме болен респираторной инфекцией или инфекцией горла, храните его стаканы и столовые приборы отдельно от принадлежностей других членов семьи и хорошо и часто мойте руки, особенно если вы работаете с использованными салфетками или грязными носовыми платками.
Можно ли предотвратить пневмонию?
Некоторые виды пневмонии можно предотвратить с помощью вакцин. Обычно дети получают плановую вакцинацию против Haemophilus influenzae , пневмококка и коклюша, начиная с 2-месячного возраста.
Вакцина от гриппа рекомендуется всем детям в возрасте от 6 месяцев до 19 лет. Это особенно важно для детей, страдающих хроническими заболеваниями, такими как сердечные или легочные заболевания или астма.
По возможности держите детей подальше от людей с симптомами респираторной инфекции (заложенность или насморк, боль в горле, кашель).
Кашель, насморк, отсутствие температуры и др.
Каковы симптомы простуды?
Симптомы простуды можно почувствовать примерно через 1–4 дня после заражения вирусом простуды. Они начинаются с жжения в носу или горле, за которым следует чихание, насморк и чувство усталости и недомогания. Это период, когда вы наиболее заразны — вы можете передать простуду другим, поэтому лучше оставаться дома и отдыхать.
Первые несколько дней нос полон водянистыми выделениями из носа.Позже они становятся толще, желтеют или зеленее. Вы можете получить легкий кашель. Хуже не будет, но, скорее всего, это продлится до второй недели вашей болезни. Если вы страдаете хроническим бронхитом или астмой, простуда усугубит ситуацию.
Поскольку простуда ослабляет вашу иммунную систему, она может увеличить риск бактериальной суперинфекции пазух, внутреннего уха или легких. Внебольничная пневмония может начаться как простуда. Если через 3-7 дней симптомы ухудшаются, а не улучшаются, возможно, вы заразились бактериальной инфекцией.Эти симптомы также могут быть вызваны вирусом простуды, отличным от риновируса.
Обычно лихорадки нет; Фактически, лихорадка и более серьезные симптомы могут указывать на то, что у вас грипп, а не простуда.
Симптомы простуды обычно длятся около 3 дней. На этом худшее уже позади, но вы можете чувствовать себя перегруженным в течение недели или дольше.
Сами по себе простудные заболевания, за исключением новорожденных, не опасны. Обычно они проходят через 4-10 дней без каких-либо специальных лекарств. К сожалению, простуда снижает сопротивляемость вашего организма, делая вас более восприимчивыми к бактериальным инфекциям.
Если простуда достаточно сильна, обратитесь за медицинской помощью. Ваш врач, скорее всего, осмотрит ваше горло, легкие и уши. Если ваш врач подозревает стрептококковое горло, он возьмет посев и определит, есть ли у вас инфекция и, возможно, потребуются антибиотики. Если они подозревают пневмонию, вам понадобится рентген грудной клетки.
Позвоните своему врачу по поводу простуды, если:
- Вы заметили неспособность глотать
- У вас болит горло более 2 или 3 дней, особенно если кажется, что оно ухудшается
- У вас болит ухо
- Вы ригидность шеи или чувствительность к яркому свету
- Вы беременны или кормите грудью
- У вашего новорожденного или младенца симптомы простуды
- У вас болит горло, и ваша температура составляет 101 градус F или выше
- Симптомы простуды ухудшаются после третьего дня ; у вас может быть вторичная бактериальная инфекция
Причины, методы лечения и домашние средства
Кашель — это естественный рефлекс, который помогает очистить дыхательные пути от слизи и других раздражителей.Кашель может возникнуть из-за простого раздражения в горле, или он может развиться в ответ на инфекцию или вдыхание постороннего предмета.
В этой статье описаны различные причины кашля без температуры, а также связанные с ними методы лечения. Мы также даем советы о домашних средствах и о том, когда следует обратиться к врачу.
Кашель — это естественный рефлекс, который помогает очистить дыхательные пути от слизи и других раздражителей.
Существует два основных типа кашля: продуктивный и непродуктивный.
При продуктивном или влажном кашле выделяется слизь, тогда как при непродуктивном кашле или сухом кашле слизь не выделяется.
Кашель также различается по степени тяжести и продолжительности.
Национальный институт сердца, легких и крови указывает, что кашель может быть:
- Острый: Продолжительностью 3 недели или меньше.
- Подострая форма : продолжительностью 3–8 недель и сохраняющейся после исчезновения вызвавшей их инфекции.
- Хроническая: Продолжительность более 8 недель.Этот тип может возникнуть из-за хронических респираторных заболеваний.
Ниже приведены некоторые возможные причины кашля без температуры.
Простуда
Взрослые обычно простужаются от двух до трех в год, и большинство из них возникает из-за группы вирусов, называемых риновирусами.
Простуда может вызывать легкий или умеренный кашель, обычно без лихорадки. Другие возможные симптомы простуды включают:
Лечение
Простуда обычно проходит в течение недели или двух без необходимости лечения.
Тем не менее, человек может принимать лекарства, отпускаемые без рецепта (OTC), чтобы облегчить симптомы.
Здесь можно узнать больше о том, как лечить простуду.
ГЭРБГастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это состояние, при котором желудочная кислота и другое содержимое желудка часто просачиваются из желудка и обратно в пищевод. Пищевод — это трубка, соединяющая рот и желудок.
Кислотный рефлюкс может раздражать слизистую пищевода, вызывая кашель.
Другие возможные симптомы включают:
- изжога
- боль или затруднение при глотании
- боль в груди или верхней части живота
- тошнота
- рвота
- неприятный запах изо рта
- эрозия зубной эмали
Лечение
Следующие изменения образа жизни могут помочь людям справиться с ГЭРБ:
- отказ от курения
- отказ от или ограничение алкоголя
- отказ от переедания
- отказ от еды в течение 2–3 часов после отхода ко сну
- отказ от жирной, жирной или острой пищи, которая может спровоцировать ГЭРБ
- , при необходимости похудеть
Если изменение образа жизни не приводит к улучшению ГЭРБ, человеку могут потребоваться безрецептурные или рецептурные лекарства.
Здесь можно узнать больше о лечении ГЭРБ.
Постназальный капельницаПостназальный капельница — это место, где избыточная слизь накапливается в задней части пазух и стекает по задней стенке глотки. Эта струйка может вызвать раздражение горла и вызвать кашель.
Другие возможные симптомы постназального подтекания включают:
- боль в горле
- неприятный запах изо рта
- тошнота
Лечение
Следующие домашние процедуры могут помочь облегчить симптомы постназального подтекания:
Человек может узнать больше о лечение постназальной капельницы здесь.
Лечение
Коклюш требует лечения антибиотиками.
Своевременное лечение поможет уменьшить тяжесть заболевания и снизить риск передачи инфекции другим людям.
Постинфекционный кашель
В некоторых случаях человек может кашлять без повышения температуры после того, как первоначальная инфекция прошла.
Согласно одной статье 2016 года, воспаление увеличивает выработку слизи, а повреждение верхних и нижних дыхательных путей может вызвать постинфекционный кашель.
Человек может испытать постинфекционный кашель в следующих случаях:
- Бронхит: Это медицинский термин, обозначающий воспаление дыхательных путей. Бронхит обычно вызывает продуктивный кашель с субфебрильной температурой. Однако кашель может сохраняться в течение нескольких недель после того, как спадет температура.
- Коклюш: Это бактериальная инфекция легких и дыхательных путей. Это состояние может вызывать приступы сильного кашля, из-за которых человек начинает задыхаться.Коклюш также может вызвать субфебрильную температуру, но обычно она проходит задолго до исчезновения кашля. Кашель может длиться до 10 недель и более.
- Круп: Круп — это тип респираторной инфекции, вызывающей отек дыхательного горла или «трахеи». Первоначальные симптомы крупа могут включать жар. По мере прогрессирования состояния может уменьшаться температура, но может появиться «лающий» кашель и охриплость голоса.
Лечение
Лечение постинфекционного кашля включает медикаменты, такие как:
- антигистаминные препараты
- противоотечные средства
- декстрометорфан, подавляющий кашель
Причиной кашля без температуры у детей может быть: такие же, как и для взрослых.Однако определенные причины чаще встречаются у детей, чем у взрослых. Ниже мы перечислим некоторые причины.
Вдыхаемые предметы
Дети могут класть предметы в рот из любопытства или экспериментов или для облегчения дискомфорта при прорезывании зубов. Если ребенок случайно вдохнет небольшой предмет, он может застрять в дыхательных путях. Это может привести к кашлю.
В некоторых случаях кашель помогает выбить предмет из дыхательных путей ребенка.
В других случаях объект может вызвать полную закупорку дыхательных путей, что приведет к удушью.Это неотложная медицинская помощь. Ребенок, который задыхается, не может кашлять, плакать или дышать.
Лечение
Если ребенок вдохнул какой-либо предмет и кашляет, кашель должен помочь сместить предмет.
Тем не менее, ребенку, у которого появляются признаки удушья, потребуется неотложная помощь, чтобы выбить предмет. Лечение будет зависеть от возраста человека, который задыхается.
Детям и взрослым старше 1 года потребуется маневр Геймлиха.Младенцам младше 1 года потребуются спасательные удары по спине и толчки в грудь.
Нервозность или беспокойствоНекоторые дети могут откашливаться, когда нервничают или тревожатся. Некоторые люди называют это «привычным кашлем».
Лечение
Лечение привычного кашля может включать:
- успокоение ребенка во время стресса или тревоги
- отвлечение ребенка во время приступа кашля
- разговорная терапия для определения причины стресса и беспокойства
При диагностике причины кашля без повышения температуры врач спросит о симптомах, которые испытывает человек.Они также могут провести медицинский осмотр, во время которого они будут использовать стетоскоп, чтобы прислушаться к любым необычным звукам в легких.
Врач может также порекомендовать другие диагностические процедуры, в том числе:
Острый кашель может иногда улучшиться после домашнего лечения, например:
- использование увлажнителя для поддержания влажности воздуха
- принятие горячего душа для облегчения заложенности носа и открытия дыхательные пути
- пить много жидкости, например, горячий чай с медом, чтобы успокоить раздражение
- много отдыхать, чтобы помочь организму бороться с инфекцией
Некоторые люди могут также найти облегчение, принимая безрецептурные препараты, например:
- сиропы от кашля
- леденцы от горла
- солевые назальные спреи
Некоторые лекарства от кашля и простуды не подходят для детей.Человек может обсудить подходящие варианты со своим фармацевтом или врачом.
Кашель должен улучшиться без медицинского вмешательства через 3–4 недели. Однако, если кашель не проходит более 4 недель, человеку следует обратиться к врачу для постановки диагноза.
Человек должен также обратиться к врачу, если его кашель сопровождается одним из следующих симптомов:
- повышенное выделение слизи
- одышка
- боль в груди
- синеватый оттенок кончиков пальцев и губ
- кровь в слизи темное и содержит кусочки пищи или что-то вроде кофейной гущи
Кашель может возникать по разным причинам.Кашель без температуры может быть вызван простым раздражением в горле или вдыханием постороннего предмета. Это также может быть симптомом инфекции.
Кашель, вызванный инфекцией, часто сопровождается лихорадкой.
Однако в некоторых случаях у людей не поднимается температура. В других случаях кашель — это симптом, который сохраняется долгое время после того, как прошла первоначальная температура.
Если человек не замечает улучшения своего кашля через несколько недель, ему следует обратиться к врачу для постановки диагноза и соответствующего лечения.
Людям также следует обращаться за медицинской помощью в случае сопутствующих симптомов, таких как боль в груди, одышка и повышенное выделение слизи.
Причины, лечение и домашние средства
Кашель — это естественный рефлекс, который помогает очистить дыхательные пути от слизи и других раздражителей. Кашель может возникнуть из-за простого раздражения в горле, или он может развиться в ответ на инфекцию или вдыхание постороннего предмета.
В этой статье описаны различные причины кашля без температуры, а также связанные с ними методы лечения.Мы также даем советы о домашних средствах и о том, когда следует обратиться к врачу.
Кашель — это естественный рефлекс, который помогает очистить дыхательные пути от слизи и других раздражителей.
Существует два основных типа кашля: продуктивный и непродуктивный.
При продуктивном или влажном кашле выделяется слизь, тогда как при непродуктивном кашле или сухом кашле слизь не выделяется.
Кашель также различается по степени тяжести и продолжительности.
Национальный институт сердца, легких и крови указывает, что кашель может быть:
- Острый: Продолжительностью 3 недели или меньше.
- Подострая форма : продолжительностью 3–8 недель и сохраняющейся после исчезновения вызвавшей их инфекции.
- Хроническая: Продолжительность более 8 недель. Этот тип может возникнуть из-за хронических респираторных заболеваний.
Ниже приведены некоторые возможные причины кашля без температуры.
Простуда
Взрослые обычно простужаются от двух до трех в год, и большинство из них возникает из-за группы вирусов, называемых риновирусами.
Простуда может вызывать легкий или умеренный кашель, обычно без лихорадки.Другие возможные симптомы простуды включают:
Лечение
Простуда обычно проходит в течение недели или двух без необходимости лечения.
Тем не менее, человек может принимать лекарства, отпускаемые без рецепта (OTC), чтобы облегчить симптомы.
Здесь можно узнать больше о том, как лечить простуду.
ГЭРБГастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это состояние, при котором желудочная кислота и другое содержимое желудка часто просачиваются из желудка и обратно в пищевод.Пищевод — это трубка, соединяющая рот и желудок.
Кислотный рефлюкс может раздражать слизистую пищевода, вызывая кашель.
Другие возможные симптомы включают:
- изжога
- боль или затруднение при глотании
- боль в груди или верхней части живота
- тошнота
- рвота
- неприятный запах изо рта
- эрозия зубной эмали
Лечение
Следующие изменения образа жизни могут помочь людям справиться с ГЭРБ:
- отказ от курения
- отказ от или ограничение алкоголя
- отказ от переедания
- отказ от еды в течение 2–3 часов после отхода ко сну
- отказ от жирной, жирной или острой пищи, которая может спровоцировать ГЭРБ
- , при необходимости похудеть
Если изменение образа жизни не приводит к улучшению ГЭРБ, человеку могут потребоваться безрецептурные или рецептурные лекарства.
Здесь можно узнать больше о лечении ГЭРБ.
Постназальный капельницаПостназальный капельница — это место, где избыточная слизь накапливается в задней части пазух и стекает по задней стенке глотки. Эта струйка может вызвать раздражение горла и вызвать кашель.
Другие возможные симптомы постназального подтекания включают:
- боль в горле
- неприятный запах изо рта
- тошнота
Лечение
Следующие домашние процедуры могут помочь облегчить симптомы постназального подтекания:
Человек может узнать больше о лечение постназальной капельницы здесь.
Лечение
Коклюш требует лечения антибиотиками.
Своевременное лечение поможет уменьшить тяжесть заболевания и снизить риск передачи инфекции другим людям.
Постинфекционный кашель
В некоторых случаях человек может кашлять без повышения температуры после того, как первоначальная инфекция прошла.
Согласно одной статье 2016 года, воспаление увеличивает выработку слизи, а повреждение верхних и нижних дыхательных путей может вызвать постинфекционный кашель.
Человек может испытать постинфекционный кашель в следующих случаях:
- Бронхит: Это медицинский термин, обозначающий воспаление дыхательных путей. Бронхит обычно вызывает продуктивный кашель с субфебрильной температурой. Однако кашель может сохраняться в течение нескольких недель после того, как спадет температура.
- Коклюш: Это бактериальная инфекция легких и дыхательных путей. Это состояние может вызывать приступы сильного кашля, из-за которых человек начинает задыхаться.Коклюш также может вызвать субфебрильную температуру, но обычно она проходит задолго до исчезновения кашля. Кашель может длиться до 10 недель и более.
- Круп: Круп — это тип респираторной инфекции, вызывающей отек дыхательного горла или «трахеи». Первоначальные симптомы крупа могут включать жар. По мере прогрессирования состояния может уменьшаться температура, но может появиться «лающий» кашель и охриплость голоса.
Лечение
Лечение постинфекционного кашля включает медикаменты, такие как:
- антигистаминные препараты
- противоотечные средства
- декстрометорфан, подавляющий кашель
Причиной кашля без температуры у детей может быть: такие же, как и для взрослых.Однако определенные причины чаще встречаются у детей, чем у взрослых. Ниже мы перечислим некоторые причины.
Вдыхаемые предметы
Дети могут класть предметы в рот из любопытства или экспериментов или для облегчения дискомфорта при прорезывании зубов. Если ребенок случайно вдохнет небольшой предмет, он может застрять в дыхательных путях. Это может привести к кашлю.
В некоторых случаях кашель помогает выбить предмет из дыхательных путей ребенка.
В других случаях объект может вызвать полную закупорку дыхательных путей, что приведет к удушью.Это неотложная медицинская помощь. Ребенок, который задыхается, не может кашлять, плакать или дышать.
Лечение
Если ребенок вдохнул какой-либо предмет и кашляет, кашель должен помочь сместить предмет.
Тем не менее, ребенку, у которого появляются признаки удушья, потребуется неотложная помощь, чтобы выбить предмет. Лечение будет зависеть от возраста человека, который задыхается.
Детям и взрослым старше 1 года потребуется маневр Геймлиха.Младенцам младше 1 года потребуются спасательные удары по спине и толчки в грудь.
Нервозность или беспокойствоНекоторые дети могут откашливаться, когда нервничают или тревожатся. Некоторые люди называют это «привычным кашлем».
Лечение
Лечение привычного кашля может включать:
- успокоение ребенка во время стресса или тревоги
- отвлечение ребенка во время приступа кашля
- разговорная терапия для определения причины стресса и беспокойства
При диагностике причины кашля без повышения температуры врач спросит о симптомах, которые испытывает человек.Они также могут провести медицинский осмотр, во время которого они будут использовать стетоскоп, чтобы прислушаться к любым необычным звукам в легких.
Врач может также порекомендовать другие диагностические процедуры, в том числе:
Острый кашель может иногда улучшиться после домашнего лечения, например:
- использование увлажнителя для поддержания влажности воздуха
- принятие горячего душа для облегчения заложенности носа и открытия дыхательные пути
- пить много жидкости, например, горячий чай с медом, чтобы успокоить раздражение
- много отдыхать, чтобы помочь организму бороться с инфекцией
Некоторые люди могут также найти облегчение, принимая безрецептурные препараты, например:
- сиропы от кашля
- леденцы от горла
- солевые назальные спреи
Некоторые лекарства от кашля и простуды не подходят для детей.Человек может обсудить подходящие варианты со своим фармацевтом или врачом.
Кашель должен улучшиться без медицинского вмешательства через 3–4 недели. Однако, если кашель не проходит более 4 недель, человеку следует обратиться к врачу для постановки диагноза.
Человек должен также обратиться к врачу, если его кашель сопровождается одним из следующих симптомов:
- повышенное выделение слизи
- одышка
- боль в груди
- синеватый оттенок кончиков пальцев и губ
- кровь в слизи темное и содержит кусочки пищи или что-то вроде кофейной гущи
Кашель может возникать по разным причинам.Кашель без температуры может быть вызван простым раздражением в горле или вдыханием постороннего предмета. Это также может быть симптомом инфекции.
Кашель, вызванный инфекцией, часто сопровождается лихорадкой.
Однако в некоторых случаях у людей не поднимается температура. В других случаях кашель — это симптом, который сохраняется долгое время после того, как прошла первоначальная температура.
Если человек не замечает улучшения своего кашля через несколько недель, ему следует обратиться к врачу для постановки диагноза и соответствующего лечения.


 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.