Стул новорожденного. Каким должен быть стул у грудничка?
Содержание:
Так много переживаний связано с тем, как новорожденный малыш «ходит по-большому». Мам беспокоит периодичность стула, его цвет, консистенция. Так как же определить, все ли у крохи в порядке с пищеварением? Быть может, ему нужна помощь?
Многие мамы знают, что очень важно следить за стулом малыша, да и педиатр во время осмотра всегда интересуется, как малыш ходит по-большому. Эта информация — один из важнейших моментов в диагностике состояния здоровья крохи. К сожалению, довольно часто мамы ошибочно трактуют совершенно естественные и безопасные состояния малыша. И из-за этих ошибок могут начать ненужное лечение и переживать о малыше безо всяких весомых причин. Так давайте разберемся, как должен выглядеть стул у крохи и когда нужно беспокоиться, а когда нет.
Сразу после родов
Когда малыш находится в животике у мамы, он получает все необходимые вещества и микроэлементы через пуповину.
Итак, первый стул крохи — это меконий: темная, консистенции пластилина каловая масса. Так малыш оправляется первый день или два. Иногда ему это доставляет неприятные ощущения: кроха беспокоится, плачет, тужится, прежде чем ему удастся сходить по-большому. Однако так бывает далеко не всегда — многие дети оправляются легко, лишь слегка тужась.
Если с малышом все в порядке, его вовремя приложили к груди и кормят по требованию, то постепенно его стул меняется. На третий-пятый день у малыша так называемый «переходный стул», частично состоящий из мекония, который все еще есть в желудочно-кишечном тракте, частично — из переваренного молозива и молока.
Когда следует беспокоиться? Если малыш не сходил по-большому в первые два дня, необходимо проконсультироваться с врачом. Бывают дети с индивидуальными особенностями, которые и в дальнейшем будут делать это реже большинства малышей. Однако причину задержки первородного кала должен установить врач. Если у крохи есть какая-то проблема с проходимостью кишечника, помощь потребуется незамедлительно, но ставить диагнозы своему малышу без врача не стоит.
Мы дома
 В реальности стул здорового младенца — жидкий и не всегда однородный. Нормальный цвет кала — желтый и его оттенки. Вы можете заметить комочки, немного слизи — это не страшно. Не стоит пугаться и в том случае, если кал малыша имеет зеленоватый оттенок: до трех месяцев в силу незрелости ферментных систем печени и особенностей метаболизма билирубина такое состояние имеет право быть и также не требует лечения.
В реальности стул здорового младенца — жидкий и не всегда однородный. Нормальный цвет кала — желтый и его оттенки. Вы можете заметить комочки, немного слизи — это не страшно. Не стоит пугаться и в том случае, если кал малыша имеет зеленоватый оттенок: до трех месяцев в силу незрелости ферментных систем печени и особенностей метаболизма билирубина такое состояние имеет право быть и также не требует лечения.
У многих мам иногда возникает беспокойство из-за того, что стул малыша «внезапно» становится водянистым и ребенок ходит по-большому с обильными газами, резким звуком. Врачи в этом случае часто подозревают лактазную недостаточность. В реальности все обычно обстоит так. В период от 3 недель до полутора месяцев у малыша бывают частые скачки роста, поэтому в определенные моменты кроха буквально «зависает на груди», чтобы помочь маме выработать побольше молочка.
В течение дня или нескольких кроха требует грудь чаще и дольше, чем раньше, и мама начинает подозревать, что молока не хватает. В результате она начинает часто перекладывать малыша от одной груди к другой, и кроха получает в основном «переднее» молоко, которое идет в начале кормления из каждой груди. Это молоко богато углеводами и белками, от него кроха активно растет, однако стул из-за этого молока жидкий и с газиками (иногда «результат» выглядит вспененным, если малыша держат над раковиной или тазиком, когда ему надо опростаться, и мама может наблюдать консистенцию стула).
В результате она начинает часто перекладывать малыша от одной груди к другой, и кроха получает в основном «переднее» молоко, которое идет в начале кормления из каждой груди. Это молоко богато углеводами и белками, от него кроха активно растет, однако стул из-за этого молока жидкий и с газиками (иногда «результат» выглядит вспененным, если малыша держат над раковиной или тазиком, когда ему надо опростаться, и мама может наблюдать консистенцию стула).
В этой ситуации не надо паниковать — просто малыша не нужно постоянно перекладывать от одной груди к другой, опасаясь, что он голодает. Дайте возможность крохе получить «заднее» молоко, богатое жирами, которое не будет вызывать метеоризм и дольше задержится в кишечнике.
В этой ситуации (когда малыш вдруг начинает явно насасывать больше молока), мама может почувствовать неуверенность в себе и начать пить лактогонные чаи. От этого в ее молоко опять же начинает поступать больше углеводов, и стул малыша становится более жидкий и с газами.
Аналогичные проблемы из-за «переднего» молока бывают и в случае неправильного прикладывания к груди, в результате которого кроха заглатывает воздух и сам прерывает кормление, или же просто не может получить «заднее» молоко. Лучший выход в этой ситуации — проконсультироваться со специалистом по грудному вскармливанию, чтобы исправить технику прикладывания и перестать паниковать, что крохе «не хватает молока».
Одним словом, не стоит переживать, если у малыша есть проблемы со стулом такого характера. Разумеется, флора его кишечника нестабильна, она только-только начинает устанавливаться — на это нужно не меньше трех-четырех месяцев. Ваша задача — просто правильно прикладывать малыша к груди, кормить по требованию и не спешить лечить его от мнимых болезней.
Задержка стула у младенцев
Мамы волнуются не только из-за внешнего вида стула, но и из-за его периодичности. Как часто должен малыш «делать дела»? В норме малыш ходит по-большому несколько раз в день, обычно после кормления. Однако у некоторых детей нормой может быть стул и раз в день, и даже раз в несколько дней. Обычно у таких деток анатомически слабая передняя брюшная стенка и перистальтика кишечника.
Однако у некоторых детей нормой может быть стул и раз в день, и даже раз в несколько дней. Обычно у таких деток анатомически слабая передняя брюшная стенка и перистальтика кишечника.
Такую периодичность стула можно признать нормой, если малыш все же ходит по-большому регулярно, стул нормальной консистенции и в целом кроха бодр и весел и не мучается от колик. Беспокоиться не стоит. Однако если кроха аллергик, то нужно сделать все возможное, чтобы он ходил в туалет как минимум раз в день. Атопический дерматит протекает значительно тяжелее, если кроха не опорожняет кишечник достаточно часто — обратитесь к врачу по этому вопросу.
Также у деток бывают физиологические задержки стула в возрасте от полутора до пяти месяцев. Здесь важно наблюдать за состоянием малыша. Если он испытывает дискомфорт, нужно проконсультироваться с врачом. Дети могут задерживать стул и по психологическим причинам так же, как взрослые иногда не могут сходить в туалет, если понервничают.
Однако у малышей бывают не просто «задержки» стула, но и настоящие запоры. Запорами называют не только случаи, когда малыш не ходит в туалет вообще, но также и кал «горошком», пересушенный, когда испражнение дается с трудом. В чем может быть причина?
Регулярный запор у новорожденного обычно обусловлен неправильным кормлением. Однако он может случиться и тогда, когда мама все делает верно, но у нее есть собственные проблемы со здоровьем, к примеру, со щитовидной железой. Причиной запора у младенца могут быть и медикаменты. К примеру, слабость кишечника провоцируют всевозможные успокоительные микстуры и лекарства, которые нередко назначают детям неврологи в раннем возрасте. Даже лекарства от кашля или зубные гели могут вызвать запор. В любом случае, с этим должен разобраться врач. Не стоит самостоятельно давать крохе лекарства и слабительные или же воздействовать на него механически при помощи клизмы или газоотводной трубочки.
Время прикорма
Разумеется, когда вы начинаете вводить прикорм, характер стула малыша меняется. Прежде всего, нужно помнить, что задача первого прикорма (в 5, 6 месяцев) — не накормить, а помочь адаптироваться к новым вкусам, к новой пище. Давайте малышу прикорм в количестве «лизнуть» и лишь постепенно переходите к дозам «с ноготок» или «половина чайной ложки».
Напомним, что вводить в рацион крохи нужно один продукт, чтобы можно было понять, как и на что малыш реагирует. Довольно часто, как только мы даем малышу «с ноготок» какой-то пищи, она не переваривается — мы обнаруживаем продукт в каловой массе практически в первозданном виде. В течение одного-двух дней это нормально, организм малыша не разобрался с новым компонентом в желудке, однако если такое продолжается и на третий день — продукт из рациона нужно убрать, поскольку очевидно, что малыш еще не готов его принять.
Организм крохи может отреагировать и более бурно, к примеру, разжиженным стулом и болью в животе, а иногда и аллергией. В этом случае также нужно отменить продукт и подержать кроху на грудном вскармливании, чтобы желудочно-кишечный тракт успокоился.
Когда вы вводите малышу белковую пищу, он может отреагировать запором. Чтобы этого избежать, нужно помнить простые правила. Белки требуют больше жидкости, поэтому если это первый прикорм малыша (например, творожок), давайте ему больше грудного молока. Если вы начали вводить белки, когда кроха уже пьет жидкость, обеспечьте его питьем.
Не переживайте из-за того, что введение новых продуктов приходится откладывать — с малышом ничего страшного не случится. И особенно спокойно отнеситесь к мнению, что в 6-7 месяцев ребенку необходимо давать мясные продукты, чтобы он хорошо рос. Далеко не все дети способны усвоить такой белок, у многих даже гомогенизированный мясной продукт в этом возрасте приведет к запору и перегрузит почки. Пусть малыш подольше будет питаться грудным молоком и получать в качестве прикорма овощи и фрукты — так вы избежите многих проблем со стулом.
Далеко не все дети способны усвоить такой белок, у многих даже гомогенизированный мясной продукт в этом возрасте приведет к запору и перегрузит почки. Пусть малыш подольше будет питаться грудным молоком и получать в качестве прикорма овощи и фрукты — так вы избежите многих проблем со стулом.
В целом, беспокойство мам по поводу стула малышей вполне оправданно: ведь это важный диагностический симптом, который многое позволяет понять о состоянии крохи. Однако нужно помнить, что далеко не все ситуации требуют вмешательства, а большинство проблем можно решить, просто исправив ошибки во вскармливании. Не спешите лечить малыша и прибегать к медикаментам, начните с диеты.
Желтый кал у новорожденного. Какой должен быть стул у новорожденных при грудном и искусственном вскармливании
У детей на протяжении первых месяцев жизни после появления на свет пищеварительная система не работает должным образом. У них только начинает формироваться микрофлора и двигательная активность кишечника. При возникновении каких-либо проблем испражнения меняют свою консистенцию, цвет и запах, на основании чего можно вовремя их выявить. Например, очень распространенным явлением считается желтый кал у новорожденного. Многие родители считают, что это ненормально и является признаком какого-либо заболевания. Однако далеко не всегда желтые испражнения связаны с проблемами со здоровьем. Давайте разберемся в их основных причинах и узнаем, стоит ли паниковать или нет особых поводов для беспокойства.
При возникновении каких-либо проблем испражнения меняют свою консистенцию, цвет и запах, на основании чего можно вовремя их выявить. Например, очень распространенным явлением считается желтый кал у новорожденного. Многие родители считают, что это ненормально и является признаком какого-либо заболевания. Однако далеко не всегда желтые испражнения связаны с проблемами со здоровьем. Давайте разберемся в их основных причинах и узнаем, стоит ли паниковать или нет особых поводов для беспокойства.
Общая информация
Если у новорожденного желтый кал, то это еще не повод бить тревогу, поскольку он может говорить не только о наличии каких-либо патологий, но и о нормальной работе желудочно-кишечного тракта. Чтобы поставить правильный диагноз, необходимо учитывать сопутствующие симптомы. Среди основных, которые могут быть вызваны заболеванием, можно выделить следующие:
- Белые включения связаны с перекармливанием малыша. Если при этом он не набирает в весе, то подобное говорит о ферментативной недостаточности.

- Примеси слизи в кале являются следствием воспалительных процессов в кишечнике или синдрома атопической экземы.
- Пена в составе испражнений, как правило, вызвана повышенным газообразованием или дисбактериозом. Если при этом у ребенка наблюдаются рвотные позывы, колики и увеличенное слюноотделение, то, вероятнее всего, у крохи кишечная инфекция.
- Желтый стул со сгустками крови может говорить как о неправильном переводе с грудного на естественное вскармливание, так и о повреждении стенок кишечника.
Если кроме изменения цвета больше нет никаких симптомов, то ничего страшного в этом нет. Но вот если у ребенка наблюдаются ярко выраженные клинические проявления, то это весомый повод для того, чтобы обратиться в больницу.
Что влияет на характер испражнений
Давайте на этом остановимся более подробно. Цвет и консистенция кала может меняться в зависимости от типа вскармливания малыша. Помимо этого, существенную роль играет прикорм. Перевод грудничков на «взрослые» продукты — это очень важный процесс, поскольку никогда нет уверенности, что детский организм нормально отреагирует на них. Давайте более подробно остановимся на каждом типе вскармливания и выясним, какой цвет испражнений будет считаться нормальным. Подобные знания позволят вам своевременно выявить наличие каких-либо проблем со здоровьем и быстро начать подходящее лечение.
Давайте более подробно остановимся на каждом типе вскармливания и выясним, какой цвет испражнений будет считаться нормальным. Подобные знания позволят вам своевременно выявить наличие каких-либо проблем со здоровьем и быстро начать подходящее лечение.
Грудное вскармливание
Итак, что об этом необходимо знать? Известный педиатр Комаровский утверждает, что при ГВ испражнения у детей должны быть однородной консистенции с характерным кисломолочным запахом. При этом если малыш на протяжении нескольких дней не ходит в туалет, то это не считается запором. Что касается цвета, то стул у новорожденных при грудном вскармливании преимущественно желтый. При этом не должно быть никаких тревожных симптомов — коликов и болей в животике, повышенной температуры, диареи и сторонних примесей в кале.
Изменение характеристик стула может быть вызвано неправильным питанием матери. Если она начнет употреблять новые продукты, то это непременно отразится на малыше. При соблюдении диеты испражнения у крохи будут слегка водянистыми, без сторонних примесей. Частота стула на протяжении первых 6 месяцев жизни должна быть от 2 до 4 раз в сутки.
Частота стула на протяжении первых 6 месяцев жизни должна быть от 2 до 4 раз в сутки.
Искусственное вскармливание
При переводе грудничка с материнского молока на детские смеси меняется состав и характеристики кала. Он становится более плотным и приобретает неприятный кислый запах. Если питание подобрано правильно, то стул у новорожденных при искусственном вскармливании будет желтым. Но частота испражнений уменьшается до двух раз в сутки. Если при этом в них присутствуют белые крупинки, то это свидетельствует о перекармливании малыша. В этом случае частоту приема пищи оставляют, а объем порции уменьшают.
Смешанное вскармливание
Врачи не рекомендуют совмещать материнское молоко с искусственными смесями. Из-за различной консистенции, питательного состава и времени переваривания создается большая нагрузка на пищеварительную систему малыша, что, в свою очередь, может повлечь за собой развитие различных проблем со здоровьем.
Какой должен быть кал у новорожденного при смешанном вскармливании? Нормальными считаются испражнения плотной консистенции и желтого цвета без резкого неприятного запаха. Но очень часто организм крохи не способен нормально адаптироваться под покупные смеси, поэтому у него развивается запор или диарея, а также малыша мучают постоянные колики.
Но очень часто организм крохи не способен нормально адаптироваться под покупные смеси, поэтому у него развивается запор или диарея, а также малыша мучают постоянные колики.
Прикорм
При переводе грудничка на обычную пищу необходимо пристально следить за его стулом. Если какие-либо продукты не подойдут ему, то вы сможете узнать об этом по характеристикам кала. В нем не должно быть остатков непереваренной пищи. Но как показывает практика, многие родители начинают давать своему малышу продукты раньше разрешенного срока, а также не пюрируют их. Поэтому вполне нормально, что они полностью не усваиваются в пищеварительной системе. Но в некоторых случаях проблема может быть связана с ферментной недостаточностью.
Стоит отметить, что во время прикорма характеристики испражнений зависят от продуктов, даваемых малышу. При соблюдении всех рекомендаций врача у новорожденных желтый кал плотной консистенции и с кисловатым запахом. Частота стула – 2-3 раза в день.
Показатели нормы
Они меняются по мере взросления ребенка и разнообразия повседневного рациона. Норма стула у новорожденного в возрасте до 12 месяцев соответствует следующим критериям:
Норма стула у новорожденного в возрасте до 12 месяцев соответствует следующим критериям:
- цвет — желтый, коричневый или зеленоватый;
- объем — от 20 до 60 грамм в сутки;
- запах — кислый;
- консистенция — вязкая и кашеобразная.
После года суточный объем увеличивается до 300 грамм в день, а кал становится более плотным. Также меняется и цвет испражнений. При отсутствии проблем со здоровьем и нормальном функционировании пищеварительной системы он будет желтым или светло-коричневым.
Когда стоит беспокоиться
Этому аспекту стоит уделить особое внимание. Стул у новорожденного в месяц может обладать различными характеристиками. Это касается не только цвета, но и консистенции, частоты испражнений, а также наличия различных включений. Поэтому при любых изменениях не стоит паниковать. Поводом для беспокойства являются следующие симптомы:
- повышенная температура тела;
- высыпания на кожном покрове;
- рвотные позывы;
- повышенное слюноотделение;
- колики.

Также поводом насторожиться будет бесцветный кал. Он может свидетельствовать о нарушении функционирования печени, а еще о таких серьезных заболеваниях, как гепатит и желтуха. Пенистые испражнения чаще всего возникают при лактазной недостаточности и повышенном метеоризме.
Кал зеленого цвета при отсутствии перечисленных выше симптомов может быть нормальным. Как утверждают специалисты, он приобретает этот оттенок во время перевода грудничка на «взрослую» пищу или в результате кормления искусственными смесями. Как только детский организм адаптируется под новый рацион, то характеристики стула нормализуются.
Расстройство желудка
Каждый родитель должен знать, как помочь новорожденному сходить в туалет. Это обусловлено тем, что запоры у грудничков очень распространены. Среди основных причин можно выделить следующие:
- смена режима кормления;
- неправильный подбор искусственных смесей;
- недостаточно обильное питье;
- некачественное питание матери;
- недостаточная двигательная активность.

Независимо от причины решить проблему можно самостоятельно в домашних условиях. Как помочь новорожденному сходить в туалет без приема медикаментозных препаратов? Хорошо зарекомендовали себя следующие средства:
- отваренная курага;
- компот из чернослива;
- отвар из овсянки, приготовленный на молоке;
- изюм.
Также на стимулирование туалета хорошо влияет выкладывание малыша на животик и легкий массах. Что касается слабительных, то маленьким деткам давать их противопоказано. На крайний случай можно сделать клизмочку, но лучше всего, чтобы грудничок сходит в туалет естественным путем. Поэтому если проблема с запорами не исчезает на протяжении длительного периода времени, стоит проконсультироваться с профилированным специалистом. Ведь она может быть вызвана не только неправильным питанием, но и различными проблемами со здоровьем.
Причины изменения цвета
Характеристики кала зависят от множества критериев. Основным является питание. Если детская смесь подобрана правильно, то желтый кал у новорожденного будет лучшим доказательством этого. Однако его цвет может меняться по следующим причинам:
Если детская смесь подобрана правильно, то желтый кал у новорожденного будет лучшим доказательством этого. Однако его цвет может меняться по следующим причинам:
- грипп;
- ротавирусная инфекция;
- последствия прима каких-либо медикаментозных препаратов;
- прорезывание зубов;
- нарушение микрофлоры кишечника;
- гепатит;
- воспаление желчного пузыря или поджелудочной железы;
- дисфункция желчного пузыря;
- патологии желчевыводящих путей.
При любой из этих проблем не рекомендуется заниматься самолечением, поскольку оно может быть опасно. При возникновении первых тревожных симптомов нужно сразу обращаться за квалифицированной медицинской помощью в больницу.
Заключение
В этой статье мы подробно рассмотрели, кал какого цвета и консистенции у грудничков считается нормальным, а в каких случаях возникает повод для беспокойства. Чтобы у маленьких детей не было никаких проблем со стулом, необходимо очень серьезно подходить к выбору искусственных смесей, а также правильно осуществлять прикорм. При соблюдении всех советов и рекомендаций врача организм малыша нормально перестроится под новый режим питания и он будет хорошо ходить в туалет.
При соблюдении всех советов и рекомендаций врача организм малыша нормально перестроится под новый режим питания и он будет хорошо ходить в туалет.
Сколько раз должен какать новорожденный
25.03.2021 Время на чтение: 6 минут 60983
Содержание статьи:
Даже самые брезгливые девушки с рождением малыша становятся неутомимыми исследователями содержимого грязного подгузника.
— А не много ли? А не мало? А не редко? А не часто? А цвет нормальный? А консистенция хорошая? А запах и должен быть таким? – эти тонкости молодые мамы готовы обсуждать в любое время, независимо от энтузиазма собеседника. Их можно понять.
Их можно понять.
С одной стороны, новорожденный не так много умеет – есть, спать и, собственно, марать подгузник. Поэтому тем для обсуждения первое время мало, а поговорить хочется. С другой стороны, по ответам на эти специфические вопросы действительно можно сделать выводы о состоянии здоровья младенца.
Частота и характер стула у ребенка на грудном вскармливании.
В первые двое-трое суток после рождения у малыша отходит первородный стул – меконий. Если молодая мама об этом не знает, ее может напугать липкая темная масса, которую с трудом удается отмыть. Когда у женщины появляется молоко, кал ребенка светлеет, приобретает кашицеобразную консистенцию и молочный, слегка кисловатый запах.
В первые месяц-полтора младенец может какать после каждого кормления.
Если до 4-6 недель жизни он какает реже, чем раз в 24-36 часов, – это, может означать нехватку питания. Нужно контролировать прибавку в весе. В среднем для первых недель жизни она должна быть 125-150 г.
В среднем для первых недель жизни она должна быть 125-150 г.
Что касается консистенции и цвета, то стул должен быть кашицеобразным, от ярко-желтого до зеленоватого цвета.
Это важно!
Если малыш ест с аппетитом, хорошо прибавляет, ведет себя активно – то оттенок содержимого подгузника не так важен. Тревогу должна вызвать примесь крови в стуле, прожилки слизи, пузыри и резкий гнилостный запах. Об этом сразу нужно сообщить педиатру.
После полутора месяцев малыш может начать какать реже. Для многих мам это источник серьезного беспокойства. Если кроха не какает день, два, три – накрывает тревога. Но такое состояние для малыша на грудном вскармливании чаще всего норма. Если ребенок ведет себя как обычно, а стул после задержки – мягкий и отходит без усилий – значит, все в порядке.
Насторожить должен твердый оформленный стул, плач и сильное натуживание при дефекации – это признаки запора.
Последние исследования Американской академии педиатрии говорят о том, что при нормальном самочувствии и поведении у малыша в возрасте от 4-6 недель и до введения прикорма стул может отходить даже раз в неделю или реже. Но будьте внимательны к состоянию малыша и все же проконсультируйтесь с врачом, прежде чем игнорировать десятидневную задержку стула у крохи.
С введением прикорма стул у малыша станет более оформленным, но все равно должен сохранять мягкую консистенцию.
Это важно!
Когда малыш начнет получать прикорм, он должен испражнятся не реже, чем раз в день. Если у малыша есть признаки запора – редкий или оформленный твердый («овечий») стул, затрудненная дефекация – нужно проконсультироваться с врачом, чтобы найти и устранить его причину.
Частота и характер стула у ребенка на искусственном вскармливании.
Новорожденный на искусственном вскармливании даже в первые недели может какать раз в сутки.
После полутора месяцев малыши на искусственном вскармливании должны испражняться ежедневно.
Консистенция стула малышей, питающихся смесью, будет плотнее, чем при грудном вскармливании, но все же должна оставаться мягкой. Твердый оформленный стул у младенцев, независимо от способа кормления – это признак запора.
Цвет может зависеть от вида смеси. Обычно он желтый или темно-желтый. Слишком яркие или очень темные оттенки, выраженный зеленый цвет – отклонение от нормы, нужна консультация врача.
Что может влиять на частоту и консистенцию стула?
Питание. На частоту и характер стула малыша в первую очередь оказывает тип и качество пищи, которую он получает. Для грудничков важно, чтобы рацион мамы был сбалансированным и разнообразным, чтобы она не курила и не употребляла алкоголь. Если ребенок аллергик – чтобы мама не ела продукты, вызывающие аллергическую реакцию. Для малышей на искусственном вскармливании важна правильно подобранная молочная смесь. Если эти условия не выполняются – по стулу новорожденного это сразу будет заметно.
Если эти условия не выполняются – по стулу новорожденного это сразу будет заметно.
Функциональные нарушения. У новорожденных сбои в работе желудочно-кишечного тракта могут возникать не из-за болезни, а из-за незрелости организма – как самого ЖКТ, так и нервной системы. То есть у здорового малыша без погрешностей в питании все равно могут наблюдаться запоры или диарея.
Инфекционные заболевания. Часто именно по характеру стула новорожденного можно заметить, что в организм проникла инфекция. Учащенный жидкий стул, пена, неприятный запах сразу укажут на начало болезни.
Прием лекарственных препаратов. Самое выраженное действие на цвет стула у препаратов железа: он становится серо-черным. Если ребенок не принимает железосодержащие лекарства, то такой цвет стула – сигнал тревоги. Он может свидетельствовать о кишечном кровотечении.
Если ребенок находится на ИВ, помочь в нормализации стула может Nutrilak Premium КОМФОРТ. Смесь создана специально для чувствительных животиков.
Смесь создана специально для чувствительных животиков.
Итак, грязный подгузник – это не «фууу», а источник ценнейших сведений о самочувствии малыша. Если у вас есть сомнения по поводу того, что вы увидели, не стесняйтесь проконсультироваться с врачом.
(2
оценок; рейтинг статьи 3. 5)
5)
как распознать, что делать, что дать малышу от поноса?
Мама очень быстро учится распознавать, что именно вызывает плач ее малыша: голод ли это, мокрый подгузник или же неприятные ощущения в животике. Но если в первых двух случаях проблему решить легко, то, к сожалению, определить первопричину дискомфорта в животе намного труднее.
Зачастую молодые мамы теряют покой и сон, винят себя в переохлаждении крохи, несоблюдении диеты и, как следствие, испорченном молоке, а также находят тысячи других вероятных причин. Предостерегаем родителей от преждевременных выводов и предлагаем разобраться в этом деликатном вопросе.
Признаки поноса у грудного ребенка
Как понять, в норме ли пищеварение ребенка или же оно нуждается в корректировке? Сколько раз в день должен опорожняться кишечник у младенцев и какая консистенция стула допустима? Давайте разбираться.
На расстройство стула у ребенка первого года жизни могут указывать следующие факторы:
- водянистый стул с зеленью.
 Жидкий серо-зеленый кал нередко с примесями слизи характерен для детей в первые полторы недели жизни и не должен вызывать беспокойства родителей. Организм малыша находится в переходном периоде, когда кишечник адаптируется к молочной пище и обзаводится собственной микрофлорой.
Жидкий серо-зеленый кал нередко с примесями слизи характерен для детей в первые полторы недели жизни и не должен вызывать беспокойства родителей. Организм малыша находится в переходном периоде, когда кишечник адаптируется к молочной пище и обзаводится собственной микрофлорой.
Твердости от кала не стоит ожидать и как минимум следующие три месяца. Грудное молоко обладает слабительным эффектом, вызывая мягкий стул, по консистенции напоминающий ряженку или жидкую кашу. Нормальным цветом каловых масс в первые месяцы жизни считается желтый или горчичный. Заметно присутствие запаха молочного белка.
Таким образом, жидкий стул сам по себе не является симптомом поноса, но должен насторожить в совокупности с резким запахом фекалий, вздутием и спазмами в животике; - частый и обильный стул. Частота стула — также весьма условный признак. Средней нормой в это время считаются «походы по-большому» от четырех до восьми раз в сутки. Однако малыш может пачкать памперсы и буквально после каждого «перекуса», то есть до 12 раз ежедневно.

В то же время даже восьмиразовая излишне жидкая дефекация может указывать на проблемы, если, например, до этого малыш какал четыре и менее раз за день, имея при этом хороший аппетит и здоровый сон; - слабость, беспокойство, плач. От чуткого маминого внимания не скроется малейшее изменение в настроении и поведении ребенка. Если активный и улыбчивый малыш стал вялым, отказывается от привычных игр и спит больше обычного, это повод насторожиться. Физическая слабость на фоне частых позывов в туалет может сигнализировать о нехватке полезных бактерий в микрофлоре, которые помогают переваривать пищу и усваивать полезные вещества.
Расстройство пищеварения — довольно болезненное явление даже для взрослых. А для малышей это и вовсе испытание. Болезненные ощущения в животе могут стать причиной капризов, продолжительного плача, ночных пробуждений. Даже при отсутствии других симптомов, если это продолжается не одни сутки, нужно обратиться к врачу; - появление крови, слизи или пены в стуле.
 Кровяные, пенистые примеси и слизь в кале могут не на шутку встревожить мам. При этом пена в жидком стуле может возникнуть из-за неправильного прикладывания к груди, что не так уж сложно устранить. Пенообразование возможно, если ребенок получает только переднее молоко, то есть он недостаточно долго допущен к «источнику питания» или мама слишком часто чередует груди. При налаживании кормления пузырьки и пена в кале больше не обнаруживаются.
Кровяные, пенистые примеси и слизь в кале могут не на шутку встревожить мам. При этом пена в жидком стуле может возникнуть из-за неправильного прикладывания к груди, что не так уж сложно устранить. Пенообразование возможно, если ребенок получает только переднее молоко, то есть он недостаточно долго допущен к «источнику питания» или мама слишком часто чередует груди. При налаживании кормления пузырьки и пена в кале больше не обнаруживаются.
Слизь в умеренных дозах также не должна вызывать родительского беспокойства. Другое дело, если в слизи присутствуют оранжевые или зеленые хлопья. Так нередко проявляется сальмонеллез или коли-инфекция — кишечная палочка.
Опасен понос с ярко-алыми кровяными вкраплениями. Он может указывать на кишечный колит, вызывающий воспалительно-дистрофические изменения в кишечнике, или дизентерию — острую кишечную инфекцию; - повышение температуры. Высокая температура в сочетании с жидким стулом может быть симптомом диареи неинфекционной природы: так организм реагирует, например, на прорезывание зубов, на что также укажут припухлые десны и обильные слюнки.
 В этом случае нужно просто помочь малышу отвлечься и перетерпеть два–три болезненных дня, после которых появятся первые зубки. А вот инфекционный понос требует незамедлительного обращения к врачу.
В этом случае нужно просто помочь малышу отвлечься и перетерпеть два–три болезненных дня, после которых появятся первые зубки. А вот инфекционный понос требует незамедлительного обращения к врачу.
Как видно, симптомы поноса у грудничка иногда являются вариантом нормы, но могут свидетельствовать и об опасных для здоровья состояниях. Когда можно справиться своими силами, а когда обязательно нужно обратиться к врачу, чем лечить понос у ребенка, зависит от первопричины расстройства стула.
Почему у ребенка понос: возможные причины
Понос у грудничка может быть вызван различными причинами. Диареей может проявляться грипп или ангина — серьезное испытание для неокрепшего иммунитета грудничка. Предположить ОРЗ можно при наличии кашля, заложенности носа, покраснения и опухания органов носоглотки. Самое верное решение — вызвать на дом педиатра. Если родители к тому же заметили сыпь, вызывать врача стоит немедленно: возможно, малыш подхватил скарлатину, корь или краснуху.
Понос может указывать также на кишечную инфекцию или пищевое отравление: например, если ребенок съел просроченные или вызывающие аллергию продукты. Расстройство стула новорожденного может провоцировать и употребление кормящей мамой «нежелательных» продуктов, таких как грибы, колбаса, газировка, цитрусовые.
Диарея вкупе с повышением температуры обнаруживается при серьезных хирургических проблемах: перитоните, аппендиците, завороте кишок. Зачастую патологии желудочно-кишечного тракта сопровождаются еще и рвотой.
Одной из самых распространенных причин жидкого стула у малыша является дисбиоз — нарушение количества и состава полезной микрофлоры кишечника. С этим явлением сталкиваются девять из десяти малышей в возрасте до года, ВОЗ даже не классифицирует это как заболевание. Чаще и продолжительнее диарея на фоне дисбиоза бывает у ослабленных, недоношенных малышей.
Причины дисбиоза и, как следствие, поноса у грудничка могут быть следующими:
- позднее прикладывание к груди.
 Даже получасовое промедление между родами и первым кормлением может вредно сказаться на здоровье малыша. Молозиво богато компонентами, которые стимулируют развитие и рост бифидобактерий, и их недостаток может проявиться поносом у новорожденного. Для мамы последствия тоже неприятные: это чревато уменьшением или даже исчезновением молока, более длительным и болезненным периодом послеродовой реабилитации;
Даже получасовое промедление между родами и первым кормлением может вредно сказаться на здоровье малыша. Молозиво богато компонентами, которые стимулируют развитие и рост бифидобактерий, и их недостаток может проявиться поносом у новорожденного. Для мамы последствия тоже неприятные: это чревато уменьшением или даже исчезновением молока, более длительным и болезненным периодом послеродовой реабилитации; - искусственное вскармливание. Качественная и тщательно подобранная молочная смесь — достойная альтернатива материнскому молоку, но в полной мере она его заменить не может. Вместе с молоком матери грудничок получает иммунную защиту, которая помогает его кишечнику подавлять рост патогенных бактерий и увеличивать численность полезных микроорганизмов;
- неполноценное или неправильное питание. Сбалансированный рацион и отрегулированный режим питания — основа правильного физического развития, хорошего самочувствия и настроения малыша;
- непереносимость лактозы.
 Неприятие детским организмом молочного белка, одной из основ питания малышей до года, — большая проблема. Усваивая лактозу, организм получает «кирпичики», необходимые для роста и развития клеток. И жидкий стул — это еще меньшее из зол, вызванное непереносимостью лактозы;
Неприятие детским организмом молочного белка, одной из основ питания малышей до года, — большая проблема. Усваивая лактозу, организм получает «кирпичики», необходимые для роста и развития клеток. И жидкий стул — это еще меньшее из зол, вызванное непереносимостью лактозы; - заболевания, вызывающие нарушение всасывания в кишечнике. Синдром мальдигестии (неправильного переваривания) может быть вызван разными причинами. Самые очевидные — воспалительные или хронические заболевания органов ЖКТ: желудка, поджелудочной железы, тонкого отдела кишечника. В их числе: гастродуодениты, язвенная болезнь, неспецифический язвенный колит. Но нарушение всасывания питательных веществ может быть вызвано и сбоями в работе других органов и систем, например печени или сердечно-сосудистой системы. Указать на первопричину проблем со здоровьем может только медицинская диагностика и результаты анализов;
- аллергические заболевания. Пищевая аллергия и атопический дерматит тоже часто приводят к последствиям в виде жидкого стула.
 К сожалению, аллергия — бич современного мира, и редкий человек не сталкивался с проявлениями этого аутоиммунного заболевания. Понос — одна из попыток маленького организма противостоять аллергенам, физически избавиться от них. К сожалению, это далеко не всегда оказывается действенной мерой в борьбе с недугом — скорее, наоборот. Из-за недостаточного поступления питательных веществ организм быстро истощает запасы энергии, ослабевает. При подозрении на аллергию нужно как можно быстрее обратиться к педиатру и проконсультироваться с аллергологом;
К сожалению, аллергия — бич современного мира, и редкий человек не сталкивался с проявлениями этого аутоиммунного заболевания. Понос — одна из попыток маленького организма противостоять аллергенам, физически избавиться от них. К сожалению, это далеко не всегда оказывается действенной мерой в борьбе с недугом — скорее, наоборот. Из-за недостаточного поступления питательных веществ организм быстро истощает запасы энергии, ослабевает. При подозрении на аллергию нужно как можно быстрее обратиться к педиатру и проконсультироваться с аллергологом; - острые инфекционные заболевания. На кишечные инфекции, грипп и другие болезни ЖКТ ребенка также может отреагировать жидким стулом. Это механизм самоочищения, выброса патогенных микробов из организма. Однако усилий хрупкого младенческого организма, как правило, оказывается недостаточно, нужна медицинская помощь;
- длительный прием антибиотиков и других лекарств ослабляет иммунитет и губит здоровую микрофлору, участвующую в расщеплении и усвоении пищи. Антибиотики одинаково беспощадны как к патогенным, так и к полезным бактериям. После завершения курса лечения численность «правильных» микроорганизмов необходимо срочно восстанавливать.
Почему у ребенка возник понос в конкретном, отдельно взятом случае, может ответить только врач — педиатр, инфекционист, аллерголог или другой узкий специалист.
Что делать, когда у ребенка понос
Главный совет мамам: не бойтесь рассказать врачу о проблеме, даже если подруги и родственницы твердят, что это нормально и скоро пройдет само. Понос, не прекращающийся несколько дней, может быть симптомом серьезного заболевания, которое нужно как можно быстрее диагностировать и начать лечить.
Что можно дать младенцу от поноса? Не стоит заниматься самолечением: детский организм слишком хрупкий, а эксперименты недопустимы. Самостоятельно можно давать пробиотические средства, но и перед их приемом все же стоит проконсультироваться с педиатром.
Ниже мы приведем общие рекомендации для родителей, столкнувшихся с проблемой жидкого стула у малышей. Итак, если у грудничка понос, нужно:
- чаще менять подгузники. Понос вызывает раздражение нежной детской кожи, и чем дольше она соприкасается с испражнениями, тем сильнее дискомфорт ребенка. Кроме того, даже самый дышащий подгузник создает парниковый эффект, а в тепле развиваются бактерии, атакующие кожу и мочеполовую систему крохи. Это вызывает воспалительные процессы и инфицирование, например цистит;
- давать обильное питье. Если у малыша жидкий стул, происходит большая потеря воды, организм обезвоживается. Недостаток жидкости, служащей основой жизни, приводит к сбою многих важных процессов. Необходимо не допускать обезвоживания и поить ребенка чаще обычного. Дополнительное поступление воды полезно и тем, что вместе с ней из ЖКТ будут вымываться токсины и бактерии, что ускорит выздоровление;
- убирать прикорм. Если ребенок только начал привыкать к новой пище и это совпало с приступом диареи, то от прикорма стоит отказаться. Понос может быть реакцией на неподходящую еду. И даже если дело не в ней, на время борьбы с недугом лучше вернуться к проверенной и более привычной для малыша пище;
- давать рисовый отвар. Этот совет подходит родителям, чей ребенок старше девяти месяцев. Рисовый отвар — веками проверенное средство для улучшения пищеварения и закрепления стула. Рис не только не вызывает пищевую аллергию, но и может помочь в борьбе с ней: он связывает и выводит из организма токсины и аллергены;
- применять пробиотики. Для восстановления нормальной микрофлоры кишечника ребенку будет полезно пропить пробиотики. Так как состав микрофлоры кишечника разнообразен, лучше дать ребенку комбинированный комплекс из бифидо- и лактобактерий. Кормящим матерям и самим будет полезно пропить курс пробиотиков, которые с молоком попадут в систему пищеварения грудничка.
Наличие пробиотических микроорганизмов — норма для микрофлоры кишечника человека: они подавляют рост вредных бактерий, участвуют в процессах пищеварения и повышают сопротивляемость организма к инфекционным угрозам.
Пищеварение — одна из важнейших функций организма. И малейшие сбои в нем по принципу падающих костяшек домино могут привести к целой серии неприятных последствий. Детский понос — это в первую очередь защитная реакция организма и сигнал о нарушениях, которые по-другому себя могут и не выявить. Важно внимательно отнестись к этому сигналу и вовремя на него отреагировать.
Стул у грудничка – самый точный показатель состояния
Количество просмотров: 32 676
Ребенок первого года жизни не может рассказать о самочувствии или показать, где болит. Мамам приходится догадываться о состоянии деток по сну, аппетиту или внешним признакам. Очень информативным показателем является стул у грудничка. Содержимое подгузника может рассказать о многом! Не зря мамы задают специалистам множество вопросов о «детских неожиданностях».
Стул у грудничка – понятие нормы
Каким образом должен выглядеть нормальный стул грудничка? Он не похож на стул взрослого! Более того, понятие нормы меняется в зависимости от возраста малыша.
В подгузнике у ребенка, которому исполнилось 1-3 дня, мама обнаружит меконий – первородный кал. Он представляет собой вязкую, дегтеобразную, черно-зеленую массу без запаха. Ее порой нелегко отмыть. Меконий– результат переработки околоплодных вод, которые попали в желудок ребеночка еще во время внутриутробного периода. Первородный кал отходит один раз в течение первых двух, максимум трех дней после рождения. Его появление означает, что кишечник новорожденного работает нормально и маминого молозива он получает в достатке. Если меконий не появился – это повод для беспокойства!
На 3-4 сутки после родов у мамы приходит молоко и начинается период адаптации младенца к новому способу питания (физиологическая диспепсия), и это также отражается на стуле. В эти дни стул у грудничка не гомогенный (с комочками, слизью, жидкой частью), не однородный по цвету (от темно-зеленых частиц до желтых и белесоватых).
Примерно на 5 день малыш переходит к нормальному стулу, причем варианты на грудном и на искусственном вскармливании отличаются. Содержимое подгузника ребенка на грудном вскармливании не имеет резкого запаха, а может даже пахнуть иогуртом. Отталкивающий запах у стула появляется, когда в кишечнике есть процессы гниения, а если мамино молочко усваивается отлично, то и запаха нет.
Нормальный стул у новорожденного на грудном вскармливании кашицеобразный, желтый, иногда слегка зеленоватый, в нем могут быть белые комочки — это является вариантом нормы. Запах кисловатый, но не неприятный.
Частота стула может быть очень разной. Нормой будет и когда малыш какает после каждого кормления (8-10 раз в сутки), и когда кишечник ребеночка освобождается 1 раз в 3-4 дня. Столь редкий стул, при условии, что он не твердый и не плотный, тоже является вариантом нормы и говорит о том, что мамино молочко хорошо усваивается. Никаких дополнительных манипуляции маме предпринимать не нужно.
А вот если малыш капризничает, натуживается и плачет, часто пукает, и стул у него оформленный, или зеленый, или пенистый, или с прожилками крови – это повод показать малыша педиатру.
До 6 недель большинство деток на ГВ опорожняются от 4 до 12 раз в сутки. К двум месяцам частота стула снижается от 2-4 раз в сутки до одного раза в несколько дней.
У деток на смешанном либо искусственном вскармливании стул больше похож на взрослый. Он более густой, цвет – оттенки коричневого, имеет резкий запах. Нормальная частота — один раз в день, если реже, то нужно помогать малышу покакать.
Для нормализации стула можно использовать немецкий натуральный комплексный препарат Энтерокинд. Он показан к применению при функциональных кишечных расстройствах и метеоризме у детей грудного и младшего возраста. Препарат улучшает перистальтику кишечника, нормализуя выделение пищеварительных ферментов. Энтерокинд хорошо переносится и разрешен к применению у детей с рождения. Курс лечения препаратом – 3-6 дней.
Расстройства стула у малышей
Понос –жидкий, водянистый, вытекающий из подгузника стул. Причин может быть много: кишечная инфекция, аллергическая реакция и т.д. Частота стула при поносе: от 5 раз подряд за период до следующего кормления.
Запор — плотный стул реже, чем один раз в 2 дня. Малыш может плакать, тяжело тужиться, видно, что ему не комфортно. Запоры могут быть вызваны обезвоживанием, проблемами с ЖКТ, а длительные — серьезными заболеваниями, но в этом случае будут и другие симптомы, на которые педиатр обязательно обратит внимание.
Пенистый стул нередко вызван налаживанием работы кишечника и не является поводом для беспокойства. Может демонстрировать реакции организма малыша на новый продукт в прикорме или рационе мамы. У деток на искусственном вскармливании такой стул – сигнал, что подобранная смесь им не подходит. Также причиной может стать: прием препаратов, дисбактериоз кишечника, колики, кишечная инфекция.
Стул со слизью бывает у 80% новорожденных. Слизь в кале есть всегда, но ее не должно быть видно вооруженным взглядом. Увеличение содержания слизи случается при введении прикорма, когда организм ребенка учится переваривать новую пищу. Явно заметная слизь говорит о нарушении нормальной работы ЖКТ грудничка: дисбактериозе, лактазной недостаточности, кишечных инфекциях, инвагинации кишечника.
Стул со слизью может быть при обильном слюнотечении. В 2 месяца у малыша начинают активно работать слюнные железы, слюна течет в большом количестве, и в стуле может появиться слизь. Также это может случиться при прорезывании зубов.
Зеленый стул у грудничка считается нормой в первые дни после рождения, но позже может указывать на целый ряд проблем, в том числе на нарушение работы кишечника и инфекционные болезни. Но иногда это отклик на рацион кормящей матери, употребляющей много овощей и фруктов с высоким содержанием красящего пигмента хлорофилла.
Зеленый стул у грудничка на искусственном вскармливании – реакция на смесь с повышенным содержанием железа, гидролизированного или частично расщепленного белка.
На изменения в маминой диете организм ребеночка также может отреагировать зеленоватым стулом. Если кормящая мама попробовала новые продукты, то изменения могут произойти в течение первых двух суток. Но при этом малыш активен, частота стула не изменилась, других изменений не наблюдается. Специальных действий с маминой стороны не требуется.
Стул с красной кровью может быть признаком трещин в кишечнике, особенно если есть запор, признаком аллергии на белок коровьего молока или бактериальной инфекции.
Стул с коричневой кровью говорит о том, что кровь уже прошла процессы пищеварения. Причины: кровоточащие соски у мамы, кишечное кровотечение или добавки железа в питание малыша.
При расстройствах стула необходимо показать малыша доктору.
Когда помощь необходима немедленно
Мамы часто получают рекомендацию обращаться к педиатру, если в состоянии малыша произошли беспокоящие их изменения. Но есть ситуации, когда терять время нельзя и нужно вызывать бригаду скорой помощи.
Срочно обращайтесь за помощью, если:
- В стуле есть кровь
- У малыша в возрасте до года жидкий стул до 10 раз в день, сопровождающийся подъемом температуры, криком, отказом от еды
- У малыша до года отсутствие стула, сопровождающееся рвотой, болями в животе
- У ребенка в возрасте 1-3 года жидкий стул более 5 раз в день, с примесью слизи, зелени, сопровождающийся подъемом температуры выше 38,5° С
Как видно, стул ребенка может многое поведать внимательному родителю о его здоровье. Вовремя замеченные изменения цвета помогут оперативно выявить и устранить причину недомогания. Поэтому малышу необходимо не только вовремя менять подгузники, но и обращать внимание на их содержимое.
Автор статьи: Дарья Совина.
comments powered by HyperCommentsНарушение стула у ребенка, причины и лечение нарушения стула у детей
Нарушение стула у ребенка
В детском возрасте нарушение стула является наиболее частой причиной обращения к врачу. У детей нарушения деятельности желудочно-кишечного тракта могут проявляться в виде диареи, запора или жирного стула.
В детском возрасте нарушение стула является наиболее частой причиной обращения к врачу. У детей нарушения деятельности желудочно-кишечного тракта могут проявляться в виде диареи, запора или жирного стула.
Родителям необходимо помнить, что нарушение стула у ребенка может сигнализировать о серьезных заболеваниях, а значит, необходимо незамедлительно обращаться к врачу гастроэнтерологу, который выявит причины расстройства и назначит адекватное лечение.
Виды и причины расстройств стула у детей
Диарея
Чаще всего диарея у детей возникает на фоне кишечных инфекций. Рост заболеваемости наблюдается в летний период времени. У маленьких пациентов диарея может сопровождаться тошнотой, рвотой и повышением температуры тела. В случае острого приступа диареи необходимо незамедлительно показать ребенка врачу. Важно обратиться в ближайший медицинский центр по оказанию медицинской помощи детям.
Таким центром является детский медицинский центр «Бэби Плюс», который расположен в поселке ВНИИССОК (Одинцовский район, ЖК «Гусарская баллада»). Так как очень важно обратиться к врачу в первые часы заболевания ребенка, особенно при повышении температуры тела,жители Одинцово могут вызвать врача на дом для своевременного обследования малыша.
Запор
Многие родители не придают должного внимания запорам у маленьких детей. Ведь при запоре не наблюдается обезвоживания организма, отсутствует потеря полезных микроэлементов и витаминов, как при диарее. Однако запоры, особенно частые, могут свидетельствовать о многих заболеваниях желудочно-кишечного тракта.
Для того чтобы в последствии эти заболевания не принесли непоправимый вред здоровью малыша, родителям необходимо показать кроху специалисту. Гастроэнтеролог быстро определит причины недуга и назначит соответствующее лечение, которое чаще всего ограничивается специальной диетой и вводом в рацион ребенка определенных продуктов. Также могут быть назначены лекарственные препараты.
Жирный стул
Жирный стул может возникать как при диарее, так и при запоре у ребенка. Если у вашего малыша кал, который плохо смывается со стенок горшка или унитаза, а также оставляет жирные не отстирывающиеся пятна на пеленках или трусиках, необходимо срочно обратиться за консультацией к детскому гастроэнтерологу. Врач, в первую очередь, должен исключить нарушение переваривания жиров, содержащихся в пище, и определить причину этого недуга.
Для этого ребенку назначают обследование, которое чаще всего проводится в стационаре. По результатам обследования врач назначает адекватное лечение, которое включает в себя определенную диету и прием лекарственных препаратов.
Специалисты медицинского центра «Бэби Плюс» настоятельно рекомендуют обращаться к квалифицированным врачам при любом расстройстве стула у детей. Это обусловлено тем, что детский организм не может самостоятельно бороться со многими расстройствами, а бесконтрольное самолечение может усугубить ситуацию, и в этом случае лечение может затянуться на долгое время. Помните, что стул ребенка является показателем его здоровья.
Дата публикации: 13.12.2018 17:05:15
Памятка для родителей и пациентов
Памятка для родителей и пациентов.
Уважаемые родители и пациенты сообщаем вам, что при подготовке к исследованиям существуют правила подготовки, которые надо соблюдать для качественной диагностики вашего заболевания.
1. Общий анализ крови
Просим обратить ваше внимание на эти правила!!
- Заранее готовить ребенка к сдачи анализа. Вести подготовительные антистрессовые беседы
- Важным условием обеспечения качества лабораторного исследования крови является взятие крови натощак, в утреннее время.
- За 12 часов до исследования исключить прием пищи, лекарств; ограничить физическую нагрузку и эмоциональное перенапряжение, исключить стресс
2. Общий анализ мочи
- Для достоверного получения результатов общего анализа мочи необходимо использовать СТРОГО утреннюю мочу, собранную сразу после пробуждения.
- Рекомендуется накануне сбора мочи избегать прием пищевых продуктов
- Изменяющих цвет мочи (свекла, морковь)
- Перед сбором мочи необходимо провести тщательных туалет наружных половых органов без использования дезинфицирующих средств (мыло, одноразовые влажные салфетки)
- Девочкам не рекомендуется сдавать анализ мочи во время менструации и в течение 5-7 дней.
- При сборе мочи у грудных детей нужно использовать чистую одноразовую баночку или мочеприемник, аккуратно перелив собранную мочу в одноразовый контейнер.
!!!!!!!!!!Моча, выжатая из памперса, исследованию не подлежит. Нельзя использовать мочу, перелитую из детского горшка.
- 3.Правила сбора мочи на ОБЩИЙ анализ
В чистую посуду объемом не менее 0,5 л собирается ВСЯ порция утренней мочи.
- 4.АНАЛИЗ МОЧИ ПО НЕЧИПОРЕНКО
Анализ обычно назначается ПОСЛЕ общего анализа мочи, и собирается отдельно от него (в другой день). Начать мочеиспускание необходимо в унитаз (спустив первую порцию мочи в течение нескольких секунд), далее аккуратно подставить контейнер под струю мочи и наполнить средней порцией в количестве не менее 12-25 мл. Продолжить мочеиспускание в унитаз.
5.АНАЛИЗ МОЧИ ПО ЗИМНИЦКОМУ
Моча собирается в течение суток, каждые три часа, включая ночное время, в отдельные емкости, на которые наклеивают этикетки с указанием номера и интервала времени, когда была получена данная порция. Емкости с мочой обязательно хранить в прохладном месте.
- I порция – с 6.15 до 9.00
- II порция – 9.00 до 12.00
- III порция — с 12.00 до 15.00
- IV порция — с 15.00 до 18.00
- V порция — с 18.00 до 21.00
- VI порция — с 21.00 до 24.00
- VII порция- с 24.00 до 3.00
- VIII порция – с 3.00 до 6.00
В случае если в каком-то интервале времени мочеиспускания не было, то данная емкость остается пустой. При этом данная пустая подписанная емкость обязательно транспортируется в лабораторию.
- Утром после пробуждения опорожнить мочевой пузырь (эта порция мочи выливается в унитаз)
- Вся последующая моча для исследования собирается в течение 24 часов в чистую емкость объемом не менее 2 литров.
- Во время сбора емкость с мочой необходимо хранить в прохладном месте.
- Последнюю порцию мочи собрать в то же время следующего дня, когда накануне был начат сбор.
- Точно измерить объем собранной за сутки мочи.
- Тщательно перемешать всю собранную мочу, отлить 100 мл мочи в чистый контейнер, плотно закрыть. На этикетке указать измеренный суточный объем поместить в одноразовый чистый пакет и доставить в лабораторию.
Собирается аналогично правилам сбора суточной мочи.
- Анализ сдается строго натощак
- Общепринятое голодание не менее 6 часов
- Детей на грудном вскармливании не кормить до 3-4 часов
- Нельзя чистить зубы, жевать резинку, чай, кофе, принимать лекарственные препараты.
- Эмоциональные и физические нагрузки исключить.
9. АНАЛИЗ КАЛА НА КОПРОГРАММУ
- Подготовка больного:
- Не рекомендуется производить забор биоматериала на анализ после приема слабительных препаратов, препаратов железа, а также введения в анальное отверстие, влияющих на перистальтику кишечника.
- Нельзя исследовать кал, который загрязнен мочой.
- Кал на исследование необходимо собирать после самопроизвольной дефекации в чистую, сухую пластмассовую или стеклянную посуду.
Исследование желательно проводить сразу после дефекации или не позднее 8-10 часов после нее (до этого биоматериал следует хранить в холодильнике при t=3-5*С).
10.АНАЛИЗ КАЛА НА ГЕЛЬМИНТЫ
Подготовка и правила сбора кала .
- Подготовка пациента не требует обязательного соблюдения диеты.
- Нельзя проводить исследование кала раньше чем через 2 дня после клизмы.
- Нельзя допускать попадания в образец мочи или воды.
- Кал сдается в стеклянной или пластиковой прозрачной таре. Использование спичечных коробок категорически запрещено.
Для исследования подходит свежевыделенный кал, полученный в день исследования естественным путем. Кал необходимо собирать при помощи специальной ложечки, закрепленной на крышечке пластикового контейнера.
При сборе кала у маленьких детей брать кал с подгузника запрещается, с нижнего белья- допускается.
Контейнер необходимо заполнять не более чем на 1/3 объема.
Контейнер с образцом следует доставить в лабораторию в течении 1 дня, до этого его необходимо хранить в холодильнике при температуре от +2.
11. СОСКОБ НА ЭНТЕРОБИОЗ
Все подготовки перед анализом проводятся вечером (туалет области ануса).
Забор материала проводиться утром сразу после того как вы проснулись.
12. АНАЛИЗ КАЛА НА СКРЫТУЮ КРОВЬ
Соблюдение диеты. За трое суток (72 часа) из рациона исключают: мясо, рыбу, помидоры, овощи зеленого цвета (цветная капуста, огурец, хрен, зеленые яблоки, шпинат, салат, кабачки).
За три дня до исследования не рекомендуется проводить диагностические и лечебные манипуляции с кишечником (рентгенконтрасное исследование, ректоманоскопию, колоноскопию).
Не рекомендуется применение железосодержащих лекарственных препаратов, висмута0 ацетилсалициловую кислоту (аспирин), аскорбиновую кислоту (витамин C).
Нельзя использовать слабительные средства и ставить клизмы.
Женщинам в период менструаций не рекомендуется проводить данный анализ.
Информацию подготовила Зав. Отд. КДЛ О.Н. Камера
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ «ПРОФИЛАКТИКА МЕХАНИЧЕСКОЙ АСФИКСИИ У ДЕТЕЙ ДО 1 ГОДА»
Асфиксия — удушье, вызванное сдавлением дыхательных путей, закрытием их просвета слизью, пищей, сдавлением шеи, грудной клетки и живота, которое может привести к смерти ребенка.
У новорожденного это состояние может быть вызвано в основном следующими причинами:
- Прикрытие дыхательных путей ребенка мягким предметом ( подушкой, игрушкой)
- Прикрытие дыхательных путей грудью матери во время кормления.
- Попадание инородных тел в дыхательные пути (мелкие игрушки, пуговицы, кольца, монеты и т.д.)
- Поперхивание и попадание молока не в пищевод ребенка, в гортань, иногда в бронхи.
- Частые срыгивания
- Сдавление области шеи цепочками с крестиками(талисманами), тесьмой с соской.
ПРОФИЛАКТИКА АСФИКСИИ.
1. После каждого кормления ребенку следует дать возможность отрыгнуть воздух, заглоченный с пищей.
Для этого его нужно подержать некоторое время вертикально и ни в коем случае не класть сразу после кормления. Некоторые дети (особенно недоношенные или ослабленные) могут срыгивать повторно, уже находясь в кроватке. Для предотвращения вдыхания содержимого поворачивайте голову младенца всегда набок. Если срыгивания частые и обильные, то это является поводом для обращения к врачу.
2. Выбирая детское постельное белье и одежду, предпочтение следует отдавать товарам без всевозможных завязочек, тесемочек и т.п.
3. Не следует оставлять надолго старших детей одних около новорожденного, надеясь на их взрослость и рассудительность, а также класть спать младенца в одну кровать с ними. Да и совместный сон в одной кровати с родителями с точки зрения возможной асфиксии не безопасен.
Вместо детского одеяла можно пользоваться специальным конвертом для сна, не использовать слишком большие «взрослые» одеяла. Можно использовать специальные сетчатые одеяла для младенцев.
4. Совместный сон также может быть фактором риска удушения малыша. Хотя многие молодые мамы кладут с собой в постель малышей, оптимальным все же будет сон в родительской спальне, но не в родительской кровати. Поставьте детскую кроватку впритык к своей, опустите боковую решетку. С одной стороны, это обеспечит безопасность малыша, с другой- вы будете в непосредственной близости от своего ребенка и вам не придется вскакивать ночью по несколько раз. Вам будет удобно ночью кормить кроху, а затем, не вставая, перекладывать его в кроватку.
Тревожные признаки, свидетельствующие о необходимости срочного обращения за медицинской помощью:
Существуют «тревожные признаки», которые должны сигнализировать каждому человеку о необходимости обращения срочного обращения за медицинской помощью.
Обратитесь за помощью, если у больного имеются КАКИЕ- ЛИБО из перечисленных ниже признаков.
У детей тревожные признаки, свидетельствующие о необходимости срочного обращения за медицинской помощью, включают:
- Учащенное или затрудненное дыхание
- Синюшность кожных покровов
- Недостаточное потребление жидкости
- Ребенок спит, не просыпаясь, или не реагирует на окружающих
- Гриппоподобные симптомы, проходят, но затем возвращаются с высокой температурой и сильным кашлем
- с сыпью
- Неспособность принимать пищу
- Отсутствие слез при плаче.
- Неспособность принимать пищу
- Затрудненное дыхание
- Отсутствие слез при плаче.
Помимо вышеперечисленных признаков, немедленно обратитесь за медицинской помощью для любого ребенка, у которого имеется какой- либо их этих признаков:
Информацию подготовила инструктор-валеолог О.В.Батюкова
Все о детском какашке | Беременность, рождение и рождение ребенка
Если есть одна вещь, о которой заговорят молодые родители, так это детский какашек. Как часто? Что это за цвет? А как насчет текстуры?
Все младенцы разные. Некоторые какают каждый раз, когда кормятся; другие могут целыми днями обходиться без какашек. Это нормально.
Многое будет зависеть от того, сколько лет вашему ребенку, кормят ли он грудью или смесью или перешли на твердую пищу. Но некоторые виды фекалий могут быть признаком того, что ваш ребенок может быть болен или чего-то не хватает в его рационе.
Когда ваш новорожденный привыкнет к распорядку дня, вам не понадобится много времени, чтобы распознать закономерности его кормления, сна и того, как часто вам нужно менять подгузники.
Молодые родители обычно очень удивляются разнообразию цветов, которые они находят в подгузниках своего ребенка!
Первый помет ребенка
Вы можете быть немного шокированы тем, что выходит из вашего ребенка, когда он в первый раз какает. Это липкая зеленовато-черная фекалия, похожая на смолу, но вполне нормальная.Это называется «меконий» и является побочным продуктом пребывания ребенка в утробе матери в течение 9 месяцев. Это должно занять всего день или два, чтобы это исчезло и появилось следующее цветное пятно. Если по прошествии 4–5 дней у вашего ребенка по-прежнему остается черный или очень темный стул, обратитесь к врачу.
Первые 6 недель
В течение первых 6 недель жизни у детей как на грудном вскармливании, так и на искусственном вскармливании обычно выделяются желтые или зеленые фекалии. У детей, вскармливаемых грудью, как правило, более мягкий и жидкий стул, а у детей, вскармливаемых смесью, немного более твердый.
В ближайшие несколько недель вы можете ожидать, что цвет и форма, а также то, как часто они мочатся, изменятся.
Кормящие мамы могут найти немного больше разнообразия в подгузниках, потому что ваша диета и любые лекарства, которые вы принимаете, могут повлиять на фекалии вашего ребенка.
Почему у моего ребенка зеленый фляжка?
Родители иногда находят в подгузниках своего ребенка разные оттенки зеленого.
Дети, находящиеся на грудном вскармливании, могут выделять яркие, пенистые зеленые фекалии, как правило, из-за того, что они получают слишком много переднего молока или потому, что мама переключается с груди на грудь во время кормления.Попробуйте кормить грудью только одной грудью, пока из груди не будет опорожнено молоко, чтобы убедиться, что ваш ребенок также получает обильное заднее молоко.
Если у вашего ребенка, вскармливаемого смесью, зеленый цвет, это может означать, что он получает много железа с пищей. Проверьте формулу, чтобы узнать, содержит ли она добавку железа, и поговорите с медсестрой или врачом вашего ребенка о том, возможно ли изменить формулу, которую вы используете.
Переход к твердым телам
Примерно в 6 месяцев, когда вы начнете вводить твердую пищу в рацион ребенка, вы заметите изменение как цвета, так и текстуры.Цвет, как правило, от зеленовато-коричневого до оранжевого, хотя на это влияет тип пищи, которую ест ваш ребенок. Многие дети начинают есть пюре из моркови, тыквы и сладкого картофеля, поэтому не удивляйтесь, если их фекалии почти такого же цвета!
Большинство детей будут использовать от 6 до 8 подгузников в день — это может быть почти 3000 в первый год жизни вашего ребенка!
Послушайте Дайан Залитис, акушерку и клинический руководитель по вопросам беременности, родов и младенцев, поговорите о детском помете в подкасте Feed Play Love.
Запор против диареи
Поскольку младенцы не могут сказать вам, когда они заболели, важно не только проверять их подгузники, но и обращать внимание на другое поведение, которое может быть признаком того, что ваш ребенок нездоров.
Запор
Многие родители часто думают, что у их ребенка запор, либо потому, что они ничего не пропускали в течение нескольких дней, либо потому, что они могут выглядеть так, как будто они напрягаются, когда уходят.
Если фекалии вашего ребенка мягкие, совершенно нормально несколько дней не делать этого.Вы также обнаружите, что младенцы часто напрягаются, шумят, краснеют на лице и даже плачут, когда они какают обычным образом.
Признаки запора включают:
- твердые и сухие фекалии
- плотный камешек какашек
- ваш ребенок расстроен
- маленькая полоска крови
Увидеть полоску крови может тревожно, но если у них запор, у них может образоваться небольшая трещина в анусе. Вам следует обратиться к врачу или медсестре, чтобы проверить их.
Дети, находящиеся на полном грудном вскармливании, не должны иметь запоров. Даже если они не так часто кормятся, их фекалии все равно должны быть довольно мягкими. Запор чаще встречается у младенцев, находящихся на искусственном вскармливании, поэтому важно следовать указаниям на упаковке, чтобы убедиться, что смесь порошка и воды правильная.
Диарея
Когда дело доходит до диареи, детский кал уже довольно мягкий и жидкий, особенно до того, как ребенок начинает есть твердую пищу. Но если он становится более жидким и частым, чем обычно, это может быть диарея.
Вот несколько знаков, на которые стоит обратить внимание:
- какашка, довольно водянистая
- делает больше, чем обычно
- Ваш ребенок плохо себя чувствует, особенно если его рвет
- Ваш ребенок не хочет кормить
Если вы подозреваете, что у вашего ребенка диарея, поговорите со своим врачом или медсестрой, так как дети могут легко обезвоживаться, если они не получают достаточного количества жидкости.
Что
не нормальныйХотя вы можете ожидать увидеть много разных цветов фекалий в подгузниках вашего ребенка, некоторые цвета указывают на то, что это может быть проблема.
Белый меловой фекалий никогда не бывает нормальным и может быть признаком желтухи или проблем с печенью. Вам следует немедленно обратиться к врачу, если вы заметили, что у вашего ребенка белый кал.
Хотя одна полоска крови в помете вашего ребенка может быть признаком запора, если вы обнаружите более одной полоски крови, вам следует немедленно обратиться к врачу.
Также неплохо взять подгузник или образец фекалий вашего ребенка и показать врачу.
Итог
Большинство детей будут использовать от 6 до 8 подгузников в день — это может быть почти 3000 в первый год жизни вашего ребенка! И независимо от того, используете ли вы ткань или одноразовые подгузники, вы будете уделять много времени изучению того, что выходит из вашего ребенка.Просто помните, что все дети разные, и вы скоро привыкнете к режиму кормления, какания, сна и повторения.
Если вы не уверены, нездоровится ли ваш ребенок, обратитесь к врачу или позвоните в отдел беременности, родов и ребенка по телефону 1800 882 436, чтобы поговорить с медсестрой по охране здоровья матери и ребенка.
Хотите еще такого?
См. Другие сообщения в блоге по теме «Беременность, роды и ребенок».
Как сделать детский стул: советы педиатров по опорожнению кишечника
Научиться легче справляться с какашками ребенка — важный навык для молодых родителей.Вопреки распространенному мнению, не каждый новорожденный, младенец или младенец идеально какает после рождения. Изменения в образе жизни, проблемы с кормлением, недостаток кишечной флоры или болезни могут привести к замедлению или отсутствию опорожнения кишечника у вашего ребенка. Но тот факт, что ваш ребенок не сразу становится идеальным какает, не всегда означает наличие проблемы. Таким образом, несмотря на то, что существуют щадящие и неинвазивные способы приготовления детских какашек, родителям не следует торопиться с этим.
Получите первым Отцовство — наше подробное руководство по рождению, составлению бюджета и тому, как стать счастливым родителем — уже доступно для предзаказа!
Что нормально для детских какашек?
Прежде чем родители смогут понять, как сделать детский стул, им необходимо понять, что представляет собой «нормальный» стул.«Младенцы, которые при первом рождении стучали несколько раз в день, могут замедлить выработку до одного раза в пару дней, и это может быть нормальным», — говорит доктор Сайеда Амна Хусейн, педиатр, сертифицированный на международном уровне. консультант по грудному вскармливанию и основатель Pure Direct Pediatrics. «Бактерии кишечника младенца изменяются и созревают по мере взросления младенца. Эти бактерии играют важную роль в процессе пищеварения и действительно являются одной из причин того, что характер детского стула меняется в течение первых нескольких месяцев жизни.”
Для младенцев, находящихся на исключительно грудном вскармливании, эти изменения могут быть еще более серьезными. Новорожденные, находящиеся на грудном вскармливании, могут либо калеть после каждого кормления, откладывать все это для одного испражнения в день или проводить дни между выделением стула.
«То, что нас, как педиатров, заботит, так это консистенция стула и отсутствие у ребенка дискомфорта», — отмечает Хусейн.
Детский запор
В явных случаях детского запора Хусейн предостерегает родителей от домашних средств, которые они могут найти на онлайн-форумах.Кроме того, она отмечает, что отсутствие дефекации не означает, что у ребенка обезвоживание. Фактически, единственные жидкости, которые должен получать ребенок, — это грудное молоко и смесь. Родители не должны предлагать воду детям младше 6 месяцев. Если у вашего ребенка мокрые подгузники, но не стул, вы можете быть уверены, что обезвоживание не является проблемой.
Для ребенка, который не какает, Хусейн говорит, что есть безрецептурные средства, которые можно принимать. «Иногда я рекомендую пробиотики, но мне нравится сначала увидеть ребенка и узнать о любых сопутствующих факторах, а также о диете и стуле в анамнезе.”
По мере того как младенцы становятся старше и начинают употреблять твердую пищу, изменение диеты может также изменить частоту испражнений. Нередко наблюдается ухудшение опорожнения кишечника, и родители могут даже увидеть, как их ребенок напрягается перед дефекацией. Это может, например, привести к покраснению их лица или к хрюканью. Если детский запор или напряжение являются проблемой для детей, которые поедают твердую пищу, возможно, удастся сдвинуть дело с мертвой точки, добавив определенные продукты. «Я рекомендую p-food», — говорит Хусейн. «То есть персики, чернослив, груши.”
Ручные методы, чтобы помочь младенцу
Помимо пробиотиков и нового выбора продуктов питания, по словам научного сотрудника Американской ассоциации педиатрии доктора Дэниела Золлера, медицинского советника Green Active Family, помимо пробиотиков и новых продуктов питания, могут существовать и ручные способы. И хотя он предупреждает, что методы не основаны на фактах, это не значит, что они бесполезны.
«Один из моих личных фаворитов я называю« велосипеды », — говорит Золлер. «Положите младенца на спину себе на бедра, пока вы сидите.Возьмите их голени в каждую руку и двигайте ногами по кругу вперед и назад, как если бы они ехали на велосипеде. Делайте это примерно 10 минут и повторяйте несколько раз в день. Корчите рожи и разговаривайте или пой со своим малышом, пока делаете это! Большинство младенцев думают, что это довольно весело ».
Каким бы методом ни пытались родители помочь своим новорожденным какашкам, Золлер отмечает, что для педиатров очень важно участвовать в этом процессе. Существует опасность, что младенцы могут стать зависимыми от способов заставить их какать, а не развивать и поддерживать этот навык самостоятельно, что усугубляет проблему, а не улучшает ее.Это особенно верно в отношении техники ручной ректальной стимуляции.
«Это может быть опасно, так как младенцы могут научиться полагаться на это, чтобы опорожнить кишечник», — говорит Золлер. «Я бы не рекомендовал это, если только ваш педиатр специально не назначил его».
Как помочь новорожденному какалу: краткое руководство
- Избегайте таких методов, как ручная стимуляция прямой кишки, которые могут вызвать у ребенка зависимость.
- Ищите постоянство во времени, а не во времени между детскими какашками, чтобы понять, действительно ли у вашего ребенка проблемы.
- Попробуйте пробиотики, но не забудьте проконсультироваться у педиатра.
- Если ребенок ест твердую пищу, добавляйте в него «п-продукты», такие как персики, чернослив и груши.
- Попробуйте положить ребенка на спину и покатать его ногами на велосипеде в качестве веселой интерактивной игры.
Ой! Пожалуйста, попробуйте еще раз.
Спасибо за подписку!
Информация о детских какашках | Tommee Tippee
Это какашки нормальные?
Вас ждет сюрприз, когда дело доходит до цвета, текстуры и запаха детских какашек ! Однако с помощью Томми Типпи вы можете стать экспертом в одной из самых обсуждаемых тем для молодых родителей: что нормально, а что нет.
Корма. То, о чем вы почти не думали и, конечно же, не говорили, прежде чем стать родителем. И теперь это не только горячая тема для разговоров, но и вопрос о том, нормальны ли цвет, текстура, запах или частота встречаемости, начинает сводить вас с ума!
Детские какашки бывают самых разных оттенков и форм и могут заставить догадаться даже самых опытных родителей. Позвольте нам помочь развенчать мифы об этих подгузниках с помощью нашего удобного справочника по детским какашкам ….
Первые какашки ребенка
Среди самых необычных детских фекалий — первые фекалии ребенка.Это потому, что он состоит из того, что называется меконием, который состоит из всего, что мама глотала, пока их ребенок был в утробе матери. Эти фекалии темно-зеленовато-черного цвета и очень, очень липкие, поэтому их довольно сложно стереть. Да, это действительно похоже на то, чем они вымощают дороги — это нормально и, вероятно, продержится как минимум несколько дней.
Детские какашки на грудном вскармливании
После того, как меконий пройдет, фекалии вашего ребенка станут более светлыми, зеленовато-черными, а затем — желтыми.Также часто бывает довольно ярко. Текстура тоже изменится, от липкой до зернистой, даже рыхлой. Он должен быть мягким и легко проходить. Самым большим сюрпризом для молодых родителей часто является запах, так как он намного слаще, чем вы могли ожидать — бонус при грудном вскармливании!
Детские какашки на искусственном вскармливании
Ребенку немного сложнее переваривать смесь, чем грудное молоко, и это приводит к некоторым небольшим различиям в их фекалиях. Детские фекалии, вскармливаемые из бутылочки, вероятно, будут более объемными, чем фекалии, вскармливаемые грудью.Что касается цвета, вы можете ожидать, что фекалии будут более бледно-желтыми или желтовато-коричневыми, и они будут иметь более сильный запах. К счастью, ваша система удаления подгузников должна помочь вам избавиться от неприятных запахов.
Детские какашки при введении твердой пищи
Все меняют! Благодаря твердой пище фекалии вашего ребенка станут больше и толще, больше похожи на то, что вы ожидаете во взрослом возрасте. И, к сожалению, они тоже станут более пахнущими! Вы можете заметить, что разные продукты по-разному влияют на экскременты.Иногда вы можете увидеть, как цвет фекалий отражает то, что вы дали ребенку поесть. Вы также можете заметить, что через себя проходят некоторые трудно перевариваемые продукты. Это изменится со временем, когда ваш ребенок привыкнет к разным типам пищи. А пока вам будет интересно угадать, что это за странные маленькие черные пятнышки (ПОДСКАЗКА: вероятно, это банан). Эта какашка только что стала настоящей.
Корма с реактивным двигателем
Да, ваш ребенок может развить настоящую силу за этими фекалиями! Не удивляйтесь, если фекалии, которых вы ждали дольше обычного, вылезли из подгузника.
Кровавый стул у трехдневного доношенного ребенка
История болезни с входными данными по специальности
Трехдневный доношенный младенец мужского пола был направлен в отделение неотложной помощи своим педиатром для оценки кровянистого стула. Ребенок родился в результате самопроизвольных родов через естественные родовые пути от 26-летней матери беременной 3 para 3 на сроке 39 недель. Беременность осложнилась колонизацией Streptococcus группы B при адекватной антенатальной профилактике. При рождении его вес составлял 3700 г, и ему оказывали обычную помощь в родильном зале.Были введены офтальмологические эритромицин и витамин К внутримышечно. Он находился на исключительно грудном вскармливании и опорожнялся в течение 24 часов после рождения. Обрезание было выполнено без кровотечения, и он был выписан из больницы через 48 часов.
В день презентации его родители отметили ярко-красную кровь в 4 последовательных стулах. Младенец был без лихорадки, сосал каждую грудь по 10-15 минут каждые 3 часа без рвоты, и за предыдущие 24 часа он сделал около 10 влажных подгузников.Его родители вызвали его педиатра, который направил его в отделение неотложной помощи. Физикальное обследование во время презентации показало легкую тахикардию и тахипноэ: температура 98,8 ° F, частота сердечных сокращений 164 ударов в минуту, артериальное давление 90/60, частота дыхания 78 и уровень насыщения крови кислородом 99%. Его вес был 3000 г, что на 19% (700 г) меньше его веса при рождении. Он был суетливым, но утешительным. Его родничок был мягким и плоским; его слизистые оболочки были влажными, на склерах была легкая желтуха. Тоны его сердца были нормальными, без шума.Живот мягкий, не растянутый, при пальпации не кажется болезненным. Органомегалии не было. У него была легкая желтуха без петехий. Анальных трещин не наблюдалось. Общий анализ крови был без особенностей: гемоглобин 20 г / дл, гематокрит 60%, тромбоциты 210 000 / л и количество лейкоцитов 12 600 / л. Отношение незрелых нейтрофилов к общему было 0,22. Общий билирубин сыворотки составлял 11,9 мг / дл, натрий 156 ммоль / л, хлорид 120 ммоль / л, калий 4,7 ммоль / л, креатинин 0,69 мг / дл, азот мочевины крови (АМК) 15.6 мг / дл и бикарбоната 16 ммоль / л. Исследования коагуляции показали отклонения от нормы: международное нормализованное отношение (МНО) 2,7, протромбиновое время 26,6 секунды и частичное тромбопластиновое время 38,9 секунды. Были получены бактериальные культуры крови, мочи и стула. Люмбальная пункция была отложена до разрешения коагулопатии. Стул был положительным по гемокульту, однако тест на Apt не проводился. Серия обструктивных рентгенограмм брюшной полости показала беспрепятственный газовый паттерн без газа в воротной вене (рис. 1). Врачи отделения неотложной помощи считали рентгенограмму ничем не примечательной, однако официальная рентгенологическая интерпретация на следующее утро сообщила о возможном пневматозе левой и правой толстой кишки.Он был госпитализирован в общую педиатрическую службу для дополнительного обследования и лечения.
РИСУНОК 1Рентгенограмма брюшной полости, полученная во время предъявления подозрений на пневматоз в верхнем левом и нижнем правом квадрантах (стрелки).
Д-р Амелия Брей-Ашенбреннер (педиатр, ординатор)
Гематохезия у новорожденного может быть серьезной. Как вы проводите оценку, когда из отделения для новорожденных или отделения неотложной помощи обращаются за консультацией?
Д-р Джастин Б.Джозефсен (неонатолог)
Этиология кровянистого стула у новорожденных может варьироваться от доброкачественных до серьезно опасных для жизни состояний (рис. 2). Доброкачественные этиологии включают проглоченную материнскую кровь (при родах или из-за ссадин сосков матери), трещины заднего прохода и аллергию на молочный белок у младенцев старшего возраста. 1 , 2 Более тяжелые состояния включают инфекции, такие как бактериальный или вирусный сепсис, инфекционный колит, пороки развития желудочно-кишечного тракта (ЖКТ) и некротический энтероколит (НЭК). 3
РИСУНОК 2Дифференциальный диагноз гематохезии у доношенных новорожденных. 1 , 2
Оценка начинается с тщательного сбора анамнеза и физического осмотра. Если вы кормите грудью, узнайте в анамнезе частоту и продолжительность кормления грудью, а также любые доказательства трещин или кровотечения ареолы. Анамнез стула в отделении новорожденных может указывать на последствия аномалий желудочно-кишечного тракта, таких как болезнь Гиршпрунга, которые могут быть опасными для жизни, если выявление и лечение откладываются.Обследование должно быть сосредоточено на жизненно важных функциях, общем внешнем виде младенца, сердечно-сосудистом обследовании для оценки врожденных пороков сердца, обследовании брюшной полости и мочеполовой системы с целью выявления любых анальных аномалий.
Лаборатории и визуализация должны быть нацелены на оценку общего и смертоносного. Гваяковая проба кала подтвердит наличие крови. У новорожденных младенцев может быть проведен тест Apt, чтобы определить, является ли кровь (в стуле или рвоте) материнской или младенческой.В этом тесте гидроксид натрия использует различную аффинность связывания кислорода между гемоглобином взрослого и плода. Полный анализ крови с дифференциалом, полная метаболическая панель и посевы крови, мочи и, возможно, спинномозговой жидкости могут помочь оценить функцию органа и инфекционную этиологию. Следует рассмотреть возможность исследования коагуляции, но результаты могут быть низкими. Рентгенограмма брюшной полости с обструкцией должна быть получена для оценки доказательств кишечного пневматоза, наличия воздуха в воротной вене или свободного воздуха в брюшной полости, указывающих на НЭК или перфорацию кишечника. 3 При наличии обструктивного газового рисунка необходимо провести дополнительное обследование, такое как серия исследований верхнего или нижнего желудочно-кишечного тракта, чтобы определить этиологию обструкции.
Этот пациент не был токсичен, однако обследование, проведенное лечащим врачом наутро после первого обращения, выявило затонувший родничок, продолжающуюся умеренную тахикардию и тахипноэ, а также заполнение капилляров в течение 3 секунд, несмотря на болюс жидкости в отделении неотложной помощи. Химический состав сыворотки и тесты на коагуляцию были в высшей степени ненормальными, а визуализация брюшной полости показала пневматоз, указывающий на НЭК.Ему сделали обнуление per os внутривенной (IV) жидкостью, дали антибиотики, а также обратились в педиатрическую хирургию. Газы артериальной крови в это время показали смешанный легкий респираторный алкалоз с метаболическим ацидозом (pH 7,46, PaCO 2 27, PaO 2 55, избыток оснований -4,1).
Dr Bray-Aschenbrenner
NEC обычно не диагностируется у доношенных детей. Чем ваш подход к NEC отличается от недоношенных новорожденных?
Д-р Коллин Фицпатрик (детский хирург)
Доношенные новорожденные составляют <10% всех диагнозов НЭК. 4 — 6 Проявления одинаковы для всех гестационных возрастов с кровавым стулом, непереносимостью кормления и, возможно, ненормальным исследованием брюшной полости. Возраст родов обратно связан с гестационным возрастом младенца, поэтому доношенные дети, как правило, рожают в течение первой недели жизни, тогда как недоношенные дети могут родиться намного позже. 6 Считается, что патогенез связан с дисфункцией слизистой оболочки кишечника, ведущей к бактериальной транслокации, повреждению и, в конечном итоге, некрозу кишечника, приводящему к перфорации, сепсису и, возможно, смерти.У недоношенных детей этиологией считается незрелость слизистой оболочки кишечника и гипоперфузия кишечника, связанная с недоношенностью. Однако у доношенных новорожденных НЭК ассоциируется с состояниями, вызывающими снижение брыжеечного кровотока, такими как сепсис, врожденные пороки сердца, обезвоживание, 7 , 8 воздействие вазоактивных препаратов (таких как кокаин) на мать или перинатальная асфиксия. 5 , 9
Лечение НЭК и показания к операции не различаются в популяциях доношенных и недоношенных.Следует проконсультироваться с педиатрической хирургией и принять участие в медицинском лечении, которое включает длительный покой кишечника (10–14 дней), прием антибиотиков и полное парентеральное питание с серийными рентгенографическими и физикальными обследованиями. 5 Показания к хирургическому вмешательству включают перфорацию кишечника и свободный воздух.
Этому пациенту была проведена консультация по педиатрической хирургии после того, как возник вопрос о пневматозе. У него было обнадеживающее обследование без доказательств наличия свободного воздуха, поэтому ему оказали медицинскую помощь.Коагулопатия вызвала подозрение на герпетический сепсис, хотя трансаминазы, количество лейкоцитов и количество тромбоцитов были в норме. Широкий охват в / в противомикробные препараты были начаты с ампициллина, цефотаксима, метронидазола и ацикловира. Ему также дали дополнительную дозу витамина К внутривенно и 10 мл / кг свежезамороженной плазмы с нормализацией его МНО. Затем была выполнена люмбальная пункция, которая не показала наличие менингита или инфекции вирусом простого герпеса. Пневматоз разрешился примерно через 24 часа, но первичная этиология его NEC все еще находилась на стадии исследования.
Dr Bray-Aschenbrenner
Младенцы с НЭК могут иметь электролитные нарушения, включая гипонатриемию. Однако у этого младенца был повышенный уровень натрия 156 ммоль / дл. В целом, как общий педиатр должен подойти к оценке гипернатриемии?
Д-р Л. Ричард Фельденберг, (Детская нефрология)
Первым шагом является оценка состояния пациента: гиповолемия, эуволемия или гиперволемия? Отсюда можно исследовать каждый из дифференциальных диагнозов.Гиповолемическая гипернатриемия относительно часто встречается в педиатрии из-за недостаточного потребления воды или свободной потери воды из желудочно-кишечного тракта, почек или незначительных потерь. У этих пациентов будут признаки обезвоживания, такие как потеря веса, тахикардия и, возможно, низкое кровяное давление. Гиперволемическая гипернатриемия может быть вызвана солевым отравлением энтеральной смесью с высоким содержанием растворенных веществ, приемом большого объема концентрированного физиологического раствора внутривенно или гиперальдостеронизмом. У них часто наблюдается увеличение веса или высокое кровяное давление. Эуволемию труднее всего оценить, потому что она не так очевидна, как две другие.Эссенциальная гипернатриемия попадает в эту категорию. 9 , 10
У нашего пациента было несколько ключей к разгадке этиологии его гипернатриемии. Сначала его кормили грудью. Грудное молоко имеет более низкую нагрузку растворенными веществами на почки по сравнению с молоком других млекопитающих. Например, зрелое грудное молоко человека содержит ~ 15 мг / дл натрия, тогда как коровье молоко содержит в 3 раза больше. 11 Следовательно, он не может перегрузиться натрием одним этим. Его потеря веса на 19% с рождения свидетельствует о гиповолемии.Хотя незначительные колебания веса могут быть связаны с различиями в весах, используемых для измерения, потеря веса 700 г за 3 дня требует дополнительных исследований. Когда я осмотрел его рано утром следующего дня, у него была тахикардия, и у него было больше физических признаков гиповолемии с затопленным родничком и временем наполнения капилляров ~ 3 секунды, хотя он получал внутривенное вливание. Теперь вопрос в том, почему он гиповолемичен?
Dr Bray-Aschenbrenner
Гипернатриемия в сочетании со значительной потерей веса может указывать на обезвоживание в результате отказа грудного вскармливания.Это довольно часто встречается у новорожденных, находящихся на грудном вскармливании, у которых материнское молоко еще не готово, верно?
Д-р Фельденберг
Да, но он делал 10 влажных подгузников каждый день. У младенца с обезвоживанием из-за плохого кормления будет значительно снижен диурез, и у него должно быть быстрое улучшение гипернатриемии при внутривенной регидратации. После того, как этому младенцу ввели жидкости внутривенно, его натрий продолжал расти. Тот факт, что младенец не реагировал на внутривенное вливание жидкости, свидетельствует о возможной потере воды почками, например, при несахарном диабете (DI), или внепочечной потере воды, как у детей с тяжелой диареей.Нефролог может порекомендовать дополнительные обследования.
Сыворотка АМК и креатинин могут идентифицировать внутреннее заболевание почек. Если они в норме, определение точного диуреза, а также дополнительные анализы крови и мочи могут помочь в установлении окончательного диагноза. Уровни мочевины и креатинина у нашего пациента были высокими для его возраста с отношением BUN к креатинину, равным 24, что является повышенным. Это предполагает преренальную этиологию снижения функции почек, например обезвоживание. Следующим шагом в нашей оценке было изучение электролитов и осмоляльности его мочи и сравнение их с осмоляльностью сыворотки с целью выявления признаков дисфункции почечных канальцев. 9 Осмоляльность отражает количество растворенного вещества в данной жидкости (например, крови, сыворотке и т. Д.) И может быть представлена в виде химического значения или может быть рассчитана с использованием уровней азота мочевины, глюкозы и натрия у пациента. У пациента с обезвоживанием в результате внепочечной потери воды с нормальными почками почечные канальцы реабсорбируют как можно больше воды. Следовательно, моча должна быть заметно концентрированной с высокой осмоляльностью, обычно> 600 мОсм / кг, тогда как осмоляльность сыворотки должна быть нормальной или слегка повышенной.
Dr Bray-Aschenbrenner
У нашего пациента выделялось 17 мл / кг в час разбавленной мочи с удельным весом <1,005. Дополнительные исследования выявили неадекватно низкую осмоляльность мочи 243 мОсм / кг и повышенную осмоляльность сыворотки 339 мОсм / кг. Это поддерживало бы потерю свободной воды почками как источник его гипернатриемии и обезвоживания (Таблица 1), вероятно, вторичных по отношению к DI.
ТАБЛИЦА 1Соответствующие лабораторные значения
Dr Feldenberg
DI диагностируется на основании диуреза> 40 мл / кг в день, осмоляльности мочи <300 мОсм / кг и осмоляльности сыворотки> 300 мОсм / кг. 12 Пациенты с ДИ не могут реабсорбировать воду в ответ на повышение уровня натрия в сыворотке из-за потери антидиуретического гормона (АДГ). АДГ высвобождается из задней доли гипофиза и воздействует на собирательные канальцы нефрона, увеличивая поглощение свободной воды за счет связывания с рецептором вазопрессина V2 (V2R). Это стимулирует введение аквапориновых каналов на апикальной мембране канальца, что приводит к реабсорбции свободной воды. Если гормон отсутствует, свободная вода теряется в собирательных трубочках, что приводит к триаде полидипсии, полиурии и никтурии.Потеря свободной воды приводит к повышению уровня натрия в сыворотке и осмоляльности мочи с ненадлежащим образом разбавленной (низкой осмоляльностью). Это контрастирует с пациентами с полиурией без потери воды, такими как пациенты с первичной полидипсией, которые имеют нормальную осмоляльность сыворотки и достаточно низкую осмоляльность мочи, поскольку их организм выводит из организма лишнюю воду, которую они потребляют.
После постановки диагноза важно дифференцировать тип ДИ: центральный или нефрогенный. Общая частота DI составляет 1:25 000, а центральная форма встречается гораздо чаще, составляя около 90% всех DI. 12 Это происходит, когда производство или высвобождение АДГ нарушено. Обычно это вторично по отношению к другому повреждению головного мозга, например, воспалительному процессу, например, менингиту, нейрохирургии, травме головы, опухоли или инфильтративному процессу. Редко может произойти врожденный DI.
Нефрогенный ДВ (НДИ) встречается гораздо реже, составляя ~ 10% от всего ДВ, и вызван неспособностью собирательного канальца реагировать на циркулирующий АДГ. 12 Это чаще всего врожденное заболевание, проявляющееся в раннем младенчестве с задержкой развития, рвотой и обезвоживанием. 13 , 14 Появление у младенцев, находящихся на грудном вскармливании, может немного задерживаться из-за низкой нагрузки растворенных веществ в грудном молоке. NDI также может быть вторичным по отношению к некоторым лекарствам, таким как литий, галоперидол или амфотерицин B, а также к электролитным нарушениям, таким как гипокалиемия и гиперкальциемия. 12 Важно тщательно исследовать и исключить эти обратимые причины, особенно у пациентов с НДИ без семейного анамнеза.
Dr Bray-Aschenbrenner
Как дифференцируются диагнозы центрального и нефрогенного ДИ?
Dr Feldenberg
Тест на водную депривацию можно проводить в контролируемой среде, когда уровень натрия нормализуется и пациент хорошо гидратирован.Пациенту не разрешается принимать жидкости во время ежечасного сбора осмоляльности мочи и сыворотки, а также натрия. У пациентов с DI будет разбавленная моча, несмотря на повышение осмоляльности сыворотки и уровня натрия. Затем подкожно вводят десмопрессин (DDAVP), а затем снова измеряют осмоляльность мочи и сыворотки. Пациенты с центральным DI будут демонстрировать снижение диуреза, повышение осмоляльности мочи и падение осмоляльности сыворотки в ответ на введение DDAVP. Пациенты с NDI не изменят ни диурез, ни осмоляльность сыворотки или мочи в ответ на DDAVP.
Тест на водную депривацию не рекомендуется у младенцев из-за опасности серьезного обезвоживания и нарушения электролитного баланса. Вместо этого наш патент прошел испытание DDAVP без лишения воды, на которое он не ответил (Таблица 1). Дополнительный опрос членов семьи выявил диагноз NDI у 4-летнего сводного брата, который обратился в 6-месячном возрасте с рвотой и обезвоживанием. К этому моменту диагноз был определен.
Dr Bray-Aschenbrenner
Существует 3 способа наследования NDI.Как узнать, какая форма у нашего пациента и его сводного брата?
Д-р Амелия Кирби (педиатрическая генетика)
Существует несколько моделей генетического наследования NDI, каждая из которых связана с различными мутационными генетическими мутациями. Х-сцепленная мутация является наиболее распространенной, составляя 90% НДИ с частотой от 4 до 8 случаев на 1 миллион живорождений мужского пола. 12 , 13 Это вызывает неправильное свертывание V2R, что предотвращает связывание ADH. Также могут возникать аутосомно-рецессивные мутации, которые влияют на ген Aquaporin 2, канал аквапорина, который вставляется в апикальную мембрану в ответ на вазопрессин.Аутосомно-доминантная форма NDI связана с неспособностью перемещать ген аквапорина 2 к апикальной поверхности и имеет более мягкий фенотип, чем Х-сцепленные и аутосомно-рецессивные формы. 13 , 14 Оглядываясь назад на генеалогическое древо, можно заметить, что его сводный брат по материнской линии также страдает; однако его сводная сестра по материнской линии — нет. Основываясь на этой информации, мы можем быть уверены, что мутация передается по наследству от матери, бессимптомного носителя. Генетическое тестирование — единственный способ убедиться в этом.
Dr Bray-Aschenbrenner
Какое значение имеет эта семья? Показано ли генетическое тестирование и для кого?
Д-р Кирби
Этой матери следует сообщить, что ее потомство мужского пола имеет 50% шанс быть пораженным НДИ. Женщины-носители обычно протекают бессимптомно, но в экстремальных стрессовых ситуациях, таких как марафонский бег, они также могут значительно обезвоживаться. В соответствии с возрастом его сводную сестру также следует сообщить, что она может быть носителем NDI; однако тестирование обычно не предлагается, пока она не станет достаточно взрослой, чтобы дать информированное согласие.
Генетическое тестирование начинается с секвенирования X-сцепленной мутации в V2R, поскольку это наиболее распространенный дефект. 13 , 14 Единокровному брату пациента был поставлен диагноз NDI за 3 года до обращения этого пациента; однако ни он, ни его мать не прошли генетическое тестирование из-за отказа его страховой компании в покрытии. Генетическое тестирование не изменит способ лечения пациента, но может дать семьям больше информации о рисках для будущих детей и может привести к более быстрому распознаванию болезни у братьев и сестер.В настоящее время ни один член семьи не тестировался.
Dr Bray-Aschenbrenner
На основании отсутствия ответа на вызов DDAVP мы можем сделать вывод, что у нашего пациента нефрогенный DI, вероятно, связанный с Х-хромосомой, учитывая семейный анамнез. Как ты к этому относишься?
Dr Feldenberg
Лечение центрального DI несложно, потому что это дефицит ADH. Экзогенный DDAVP обычно является стратегией выбора. Дозы титруются, чтобы снизить полиурию и связанную с ней никтурию до приемлемого уровня.Для NDI эта стратегия не работает, поскольку почечные канальцы не могут реагировать на DDAVP. Вместо этого лечение состоит из тиазидных диуретиков и нестероидных противовоспалительных препаратов, обычно индометацина. Также рекомендуется диета с низким содержанием натрия, чтобы снизить нагрузку растворенными веществами на почки. В разработке находятся новые препараты, которые действуют как белковые шапероны, помогая исправить неправильную укладку V2R, что позволяет им адекватно реагировать на вазопрессин и задействовать каналы аквапорина. Однако эти препараты еще не доступны для клинического применения. 13 , 14
Dr Bray-Aschenbrenner
Контроль потери воды с помощью диуретика кажется нелогичным. Как это работает?
Dr Feldenberg
Тиазиды блокируют реабсорбцию натрия в дистальных извитых канальцах, поэтому теряется вода, что приводит к относительной гиповолемии (рис. 3). Нефрон реагирует на это увеличением реабсорбции натрия и, следовательно, реабсорбции воды в проксимальных извитых канальцах, что приводит к чистому положительному поглощению. 15 Снижение диуреза до нормального уровня маловероятно, но может снизить его настолько, чтобы ребенок мог справляться с потреблением жидкости.
РИСУНОК 3Тиазидные диуретики в лечении нефрогенного ДИ. Повышенная доставка воды и натрия к проксимальным канальцам после введения тиазидов приводит к чистому увеличению общего водопоглощения. 15
Считается, что индометацин в качестве терапии второй линии увеличивает количество каналов аквапорина 2 в собирательных канальцах независимо от вазопрессина. 14 В настоящее время наш пациент получает только тиазидный диуретик, однако в будущем ему может потребоваться дополнительная терапия, чтобы контролировать потерю воды.
Руководство CCP по детским какашкам: The Scoop on Poop
Это тема, о которой на самом деле никто не любит говорить, и тем не менее вопросы о детском стуле — одни из самых распространенных. Когда пора волноваться и когда дефекацию можно классифицировать как «нормальную»? В нашем руководстве по детским какашкам ниже перечислены наиболее часто задаваемые вопросы, которые мы получаем, сгруппированные по возрастным группам.
Руководство по детским какашкам:
Новорожденные 0-3 мес.
1. Мой ребенок стул меньше, чем обычно. Я должен беспокоиться?
Обычно это не касается, если ребенок чувствует себя хорошо. Если ребенок меньше кормит или у него меньше мокрых подгузников, это может быть поводом для обращения в офис. Если ребенок срыгивает намного больше, чем обычно, или гораздо более раздражителен, чем в исходном состоянии, это также всегда является поводом для звонка. Для младенцев в первые две недели жизни вам всегда следует обращаться в офис, если прошло более 3 дней с момента опорожнения кишечника.Как правило, стул у детей, вскармливаемых смесью, не реже одного раза в день. У детей, находящихся на грудном вскармливании, стул может быть несколько раз в день или только один раз в неделю. Так же, как каждый ребенок индивидуален, характер какания сильно различается даже среди младенцев одного возраста.
2. Какашки моего ребенка стали зелеными.
Зеленый стул — это нормальная разновидность детских фекалий. Если у вашего ребенка зеленый стул, но он не показывает никаких признаков болезни, затруднений с кормлением или признаков недомогания, это, как правило, можно наблюдать дома.Зеленый стул больше беспокоит ребенка, который мало ест, имеет лихорадку (ректальная температура 100,4 или выше) или домашний контакт с недавней рвотой или диареей. Кормящие мамы должны знать, что употребление большего количества переднего молока иногда может вызвать зеленый цвет стула у ребенка. Сам по себе зеленый стул обычно не является признаком пищевой непереносимости или аллергии.
3. Как узнать, что у моего ребенка диарея?
Детский стул в большинстве случаев не образуется и может выглядеть так, как взрослые обычно считают диареей.Наиболее важно определить другие признаки болезни — лихорадку (ректальная температура 100,4 или выше), плохое питание или внезапное учащение срыгивания. Заметное изменение частоты стула также может указывать на диарею у маленького ребенка. Стул, который полностью жидкий или выходит из подгузника, может указывать на диарею у грудного ребенка.
4. Стул какого цвета мне следует беспокоиться?
Любой стул с красными пятнами или кровянистой слизью, черный или белый стул всегда вызывает беспокойство, и вам следует связаться с офисом, чтобы обсудить симптомы вашего ребенка.
Младенчество (от 3 месяцев до 1 года)
1. Какашки моего ребенка пахнут странно / плохо / странно. Я должен быть обеспокоен?
Это то, о чем никто не хочет говорить, но чаще всего это не касается. Если стул вашего ребенка не пахнет очень отчетливо, например, тухлой рыбой или яйцами, очень сладким, как кленовый сироп, или если ребенок серьезно не болен, это можно контролировать дома.
2. Я изменил кое-что в рационе моего ребенка, и теперь его какашки изменились. Это нормально?
Каждый раз, когда происходит изменение в диете — это может означать изменение типа смеси, добавление смеси в рацион или введение твердых веществ — есть вероятность изменения стула.Частота, текстура и запах могут измениться после изменения диеты.
3. Мой ребенок начал есть твердую пищу, и теперь он напрягается, чтобы опорожнить кишечник, или у него твердый стул. Что я могу сделать?
Обязательно ограничьте количество твердых крахмалистых веществ, таких как рисовые хлопья. Также можно добавить в рацион немного 100% фруктового сока. Как правило, лучше всего давать сок в конце дня, целиком — обычно около 1 унции на каждый месяц жизни. Важно убедиться, что в остальном ребенок хорошо гидратирован и у него регулярные влажные подгузники.Если запор постоянный, вызывает сильные страдания или не проходит через несколько дней после изменения диеты, вам всегда следует обращаться в офис.
Дети ясельного возраста (1 год-3 года)
1. У моего ребенка твердый стул, маленькие шарики какашек, дискомфорт или напряжение при дефекации. Что мне делать?
Убедитесь, что ваш ребенок получает достаточно жидкости для питья и регулярно носит влажные подгузники. Поощряйте потребление клетчатки через листовую зелень, фрукты, цельнозерновые продукты, чечевицу, бобовые, бобы, ягоды, дыни, манго, косточковые фрукты, авокадо, брокколи, горох и корнеплоды.Используйте обработанные продукты из цельного зерна (например, макароны из цельной пшеницы или клетчатки вместо белых макарон).
Смузи из свежих фруктов и овощей — простой способ увеличить потребление клетчатки для придирчивого едока. Измельченное семя льна, семена чиа или овсянка могут дать дополнительный импульс клетчатке. Вы можете предлагать до 4 унций 100% фруктового сока (неразбавленного) каждый день и следует ограничить потребление коровьего молока до 24 унций в день. Если состояние вашего ребенка не улучшается после лечения в домашних условиях, у него рвота или снижение аппетита, вам всегда следует обращаться в офис.
2. Мой ребенок приучен к горшку, но просто не будет какать на горшок, что я могу сделать?
К сожалению, иногда вступление в битву воли — не лучший способ приучить ребенка к горшку, и ему просто нужно быть действительно готовым. Признаки того, что ребенок готов к приучению к горшку, — это слово, обозначающее какашки, мелкая моторика, чтобы снимать штаны или подтягиваться, а также способность вокализовать, когда ему нужно опорожнить кишечник. Положительное подкрепление — обычно лучший способ приучить ребенка к горшку. Семьи лучше всех знают своих детей, поэтому вам нужно решить, что является хорошим мотиватором.Обычные награды — это словесная похвала, таблицы наклеек, M & M или все, что вы можете придумать!
3. Кажется, у моего ребенка затрудняется опорожнение кишечника, что мне делать?
Обычно мы предлагаем позвонить в офис, чтобы обсудить, как лучше всего управлять таким поведением в будущем. Об этом также стоит поговорить на ежегодном медицинском осмотре вашего ребенка.
4. У моего малыша пару раз в день опорожнение кишечника или его кал все еще мягкий, это нормально?
Обычно это совершенно нормально.Если стул не жидкий, связанный с острым заболеванием, спазмами в животе или изменением аппетита, у малышей может быть испражнение несколько раз в день. Более мягкий стул или кашица могут быть вариантом нормы, особенно если ваш малыш ест много клетчатки или любит фрукты.
Дошкольный возраст и старше
Это время, когда большинство семей перестают говорить о дефекации или, по крайней мере, следить за дефекацией так же внимательно, как за детьми младшего возраста. По-прежнему важно знать, есть ли у ребенка проблемы с хронической диареей, запором или дискомфортом при дефекации.Так что просто не забудьте спросить своего ребенка «как дела» (это не каламбур).
Свяжитесь с нашим офисом, чтобы назначить встречу
Это была сенсация, и мы надеемся, что она поможет семьям сориентироваться в сложном мире расшифровки общих проблем с ванной! Чтобы записаться на прием к нашим педиатрам, позвоните в наш офис в центре города по телефону (215) 735-5600 или в наш офис в Бала Синвиде по телефону (610) 257-9000.
Вот некоторые дополнительные ресурсы:
Запор у детей | HealthyChildren.org
Это нормально? | CHOP
Приучение к туалету | HealthyChildren.org
Baby Poo содержит в десять раз больше микропластика, чем фекалии взрослых | Умные новости
Младенцы могут подвергаться воздействию микропластика из-за того, что они кладут игрушки в рот или из пластиковых бутылочек, стаканчиков и пустышек, которые могут пролить кусочки ПЭТ. Лейланд Масуда через Getty ImagesМикропластики или крошечные частицы синтетического материала размером менее пяти миллиметров можно найти практически повсюду.Когда пластиковые бутылки или пластиковые пакеты ломаются, они распадаются на крошечные кусочки, которые могут просочиться в самые маленькие уголки природы. При стирке синтетических волокон детали отламываются и стекают обратно в наши источники воды. Микропластик можно найти даже в самых отдаленных районах мира, таких как Арктика и самые глубокие части океанов, сообщает Мэтт Саймон из Wired.
Согласно небольшому экспериментальному исследованию, опубликованному в журнале Environmental Science & Technology Letters , ученые обнаружили синтетические материалы в фекалиях младенцев.Судя по массе тела, количество микропластика в детских фекалиях было в десять раз выше, чем в кале взрослых, сообщает Жюстин Кальма для Verge. Исследователи собрали образцы фекалий у десяти взрослых и шести младенцев из штата Нью-Йорк, сообщает Эд Кара для Gizmodo . Команда также взяла пробы самых первых фекалий трех новорожденных в соответствии с Verge . Несмотря на небольшой размер выборки исследования, результаты показывают, что необходимы дополнительные исследования, чтобы понять, как микропластик влияет на людей всех возрастов.
«Наши данные предоставляют исходные доказательства доз облучения [микропластика] у младенцев и взрослых и подтверждают необходимость дальнейших исследований с большим размером выборки, чтобы подтвердить и расширить наши выводы», — поясняется в исследовании.
В фекалиях исследователи искали следы двух обычно встречающихся пластмасс: полиэтилентерефталата (ПЭТ) и поликарбоната. Чтобы гарантировать, что пластик, обнаруженный в детских фекалиях, не был из их подгузников, исследователи исключили следы полипропилена, полимера, обычно встречающегося в подгузниках, согласно Wired .Во всех собранных образцах фекалий исследователи обнаружили по крайней мере один тип пластика. Следы пластика также были обнаружены в первом дефекации новорожденного, что позволяет предположить, что пластик уже был в их организме.
«Младенцы подвергаются воздействию большого количества пластмасс, необходимо что-то делать», — говорит автор исследования Курунтачалам Каннан, профессор экологической медицины и педиатрии Медицинской школы Нью-Йоркского университета. «Ранние этапы жизни очень уязвимы».
Выводы основаны на предыдущем исследовании, опубликованном в этом году в журнале Pharmaceutics , в котором были обнаружены микропластики в плаценте человека, сообщает Wired .Исследование 2019 года, опубликованное в Chemosphere , также показало, что кусочки пластика могут разрушаться настолько, чтобы пройти через клеточные мембраны и проникнуть в кровеносную систему организма, сообщает Verge . Микропластик в крови может привести к гибели клеток и воспалению. Пластмассы также содержат химические вещества, разрушающие гормоны, которые могут повлиять на репродуктивное, метаболическое и неврологическое здоровье. Открытие нового исследования микропластика в младенческих фекалиях вызывает тревогу, потому что младенцы более склонны к негативным последствиям для здоровья во время развития.
Младенцы могут подвергаться воздействию микропластика из-за того, что они кладут игрушки в рот или из пластиковых детских бутылочек, стаканчиков-поильников и соски-пустышек, которые могут пролить кусочки ПЭТ, сообщает Verge . Младенцы, находящиеся на стадии ползания, также могут вдыхать микроволокна из полиэфирного коврового покрытия.
ПЭТ получают из природного газа и сырой нефти. ПЭТ — также химическое название полиэстера, и его волокна добавляют в такие ткани, как вискоза, шерсть и хлопок, чтобы сделать их устойчивыми к складкам.Из жесткого, легкого синтетического волокна формуют пластиковые контейнеры, используемые для упаковки продуктов питания, напитков и других продуктов, включая жидкость для полоскания рта, арахисовое масло, жидкое мыло для рук, кулинарные масла, одноразовые бутылки для безалкогольных напитков и многие другие продукты. Синтетическое волокно используется часто, потому что его можно нагреть до расплавленной жидкости, а затем легко формовать в любую форму. Хотя ПЭТ является наиболее перерабатываемым типом пластика, только 20 процентов материала фактически утилизируется должным образом.
«Это очень интересная статья с очень тревожными цифрами», — сказала Wired Деони Аллен, эксперт по микропластикам из Университета Стратклайда в Глазго, не участвовавшая в исследовании. «Мы должны смотреть на все, чему подвергаются дети, а не только на их бутылки и игрушки».
Пластик ЗагрязнениеУпотребление крошечного кусочка маминых фекалий может дать младенцам кесарево сечение иммунный «праймер» | Наука
Бактерии, которые живут в нашем организме, особенно в кишечнике, играют ключевую роль в иммунитете и развитии.Но младенцы, рожденные с помощью кесарева сечения, не получают богатого набора микробов, которые появляются при естественных родах, — микробов, которые могут помочь предотвратить такие заболевания, как астма и аллергия. Теперь исследование предполагает, что кормление этих младенцев небольшим количеством фекалий их матерей может «нормализовать» их микробиом кишечника — экосистему бактерий, вирусов и грибов в пищеварительной системе — и, возможно, дать их иммунной системе более здоровый старт.
Кишечник новорожденных — это чистый лист: младенцы, рожденные вагинально, получают микробы из промежности матери (область вокруг вульвы и ануса), а рожденные посредством кесарева сечения — через кожу мамы.Уже через несколько часов разница становится очевидной. Например, бактерии Bacteroides и Bifidobacteria в изобилии присутствуют в кишечнике младенцев, рожденных естественным путем, но «почти отсутствуют у детей с кесаревым сечением», — говорит Виллем де Вос, ученый-микробиом из Университета Хельсинки. Поскольку у младенцев, рожденных с помощью кесарева сечения, в более позднем возрасте наблюдается более высокий уровень иммунных расстройств, исследователи считают, что эти ранние бактерии могут «зарядить» иммунную систему в критический период развития.
Чтобы уменьшить ущерб, другие ученые «засеяли» младенцев кесарева сечения вагинальной микробиотой их матерей. Но де Вос говорит, что такие трансплантаты не делают микробиомы младенцев такими же, как у младенцев, рожденных естественным путем. Де Вос и его коллеги предположили, что младенцы, рожденные естественным путем, могут заразиться микробами в результате случайного проглатывания капельки стула своей матери во время родов. Таким образом, они набрали 17 матерей, готовящихся к родам с помощью кесарева сечения. За три недели до родов у женщин были проанализированы образцы кала на патогены, включая стрептококк группы B и вирус герпеса.
Семь женщин взяли образцы, свободные от патогенов. После родов исследователи смешали 3,5 или 7 миллиграммов разведенных фекалий с 5 миллилитрами грудного молока, взятого из банка грудного молока и сцеженного самими матерями, а затем скармливали им своих детей.
Затем ученые проанализировали микробиомы кишечника младенцев путем секвенирования генетического материала в их фекалиях. Они начали с самого первого опорожнения кишечника, известного как меконий, и продолжили забор образцов через равные промежутки времени в течение 12 недель.Когда они сравнили микробиомы с микробиомами 29 детей, рожденных естественным путем, и 18 детей, рожденных путем кесарева сечения без трансплантации фекалий, они обнаружили, что микробиота получавших лечение младенцев в течение 3 недель эволюционировала и стала напоминать микробиоту младенцев, рожденных естественным путем, — сообщают они сегодня в Cell . Обычно для того, чтобы этот переход произошел, требуется целый год.
Подобно младенцам, рожденным естественным путем, у пролеченных младенцев в течение нескольких дней образовывались обильные колонии Bacteroidales . И по сравнению с детьми, не получавшими лечение кесарева сечения, у детей, подвергшихся лечению, было значительно меньше патогенных бактерий, таких как Enterococcus faecium и Salmonella enterica .По словам де Вос, младенцы не испытали никаких побочных эффектов в течение периода исследования.
Исследование поддерживает идею о том, что «побочное воздействие» кесарева сечения можно уменьшить, говорит Мария Глория Домингес-Белло, микробиолог из Университета Рутгерса, Нью-Брансуик. «Есть причина, по которой отверстие для рождения детей находится рядом с анальным отверстием у всех позвоночных», — говорит она. «Это естественный отбор, а не случайный. И это ясное послание природы, говорящее нам:« Мы хотим, чтобы новорожденные подвергались воздействию фекалий.«
Очень важно знать, сколько фекалий подвергнуть их воздействию, — добавляет Джон Пендерс, медицинский микробиолог из Маастрихтского университета. — Мы не знаем, сколько младенцы глотают естественным путем, поэтому получение правильной дозы требует тщательного тестирования». По его словам, более длительные исследования с большим количеством младенцев должны гарантировать, что доза будет безопасной.
Де Вос и его коллеги уже начали такое исследование: рандомизированное контролируемое испытание, в котором десятки младенцев с кесаревым сечением получают фекалии от своих матерей или плацебо.




 Жидкий серо-зеленый кал нередко с примесями слизи характерен для детей в первые полторы недели жизни и не должен вызывать беспокойства родителей. Организм малыша находится в переходном периоде, когда кишечник адаптируется к молочной пище и обзаводится собственной микрофлорой.
Жидкий серо-зеленый кал нередко с примесями слизи характерен для детей в первые полторы недели жизни и не должен вызывать беспокойства родителей. Организм малыша находится в переходном периоде, когда кишечник адаптируется к молочной пище и обзаводится собственной микрофлорой.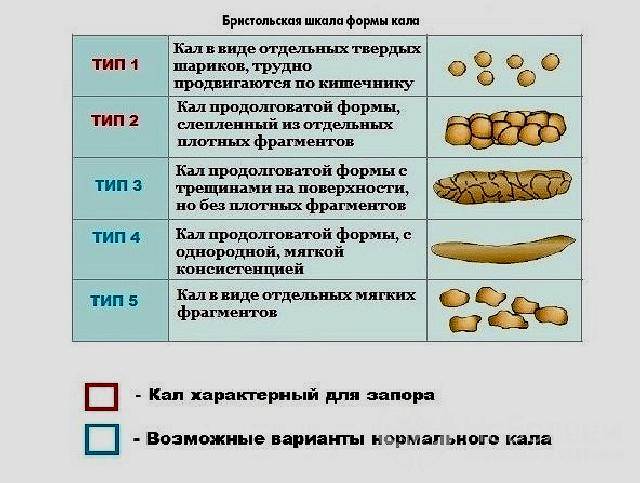 Кровяные, пенистые примеси и слизь в кале могут не на шутку встревожить мам. При этом пена в жидком стуле может возникнуть из-за неправильного прикладывания к груди, что не так уж сложно устранить. Пенообразование возможно, если ребенок получает только переднее молоко, то есть он недостаточно долго допущен к «источнику питания» или мама слишком часто чередует груди. При налаживании кормления пузырьки и пена в кале больше не обнаруживаются.
Кровяные, пенистые примеси и слизь в кале могут не на шутку встревожить мам. При этом пена в жидком стуле может возникнуть из-за неправильного прикладывания к груди, что не так уж сложно устранить. Пенообразование возможно, если ребенок получает только переднее молоко, то есть он недостаточно долго допущен к «источнику питания» или мама слишком часто чередует груди. При налаживании кормления пузырьки и пена в кале больше не обнаруживаются.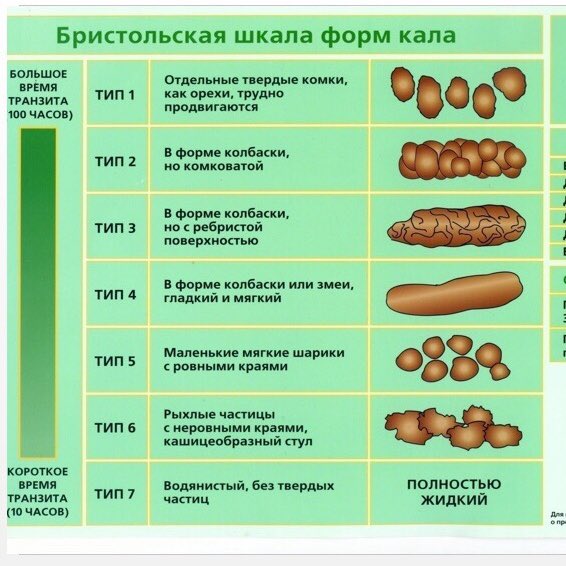 В этом случае нужно просто помочь малышу отвлечься и перетерпеть два–три болезненных дня, после которых появятся первые зубки. А вот инфекционный понос требует незамедлительного обращения к врачу.
В этом случае нужно просто помочь малышу отвлечься и перетерпеть два–три болезненных дня, после которых появятся первые зубки. А вот инфекционный понос требует незамедлительного обращения к врачу. Даже получасовое промедление между родами и первым кормлением может вредно сказаться на здоровье малыша. Молозиво богато компонентами, которые стимулируют развитие и рост бифидобактерий, и их недостаток может проявиться поносом у новорожденного. Для мамы последствия тоже неприятные: это чревато уменьшением или даже исчезновением молока, более длительным и болезненным периодом послеродовой реабилитации;
Даже получасовое промедление между родами и первым кормлением может вредно сказаться на здоровье малыша. Молозиво богато компонентами, которые стимулируют развитие и рост бифидобактерий, и их недостаток может проявиться поносом у новорожденного. Для мамы последствия тоже неприятные: это чревато уменьшением или даже исчезновением молока, более длительным и болезненным периодом послеродовой реабилитации;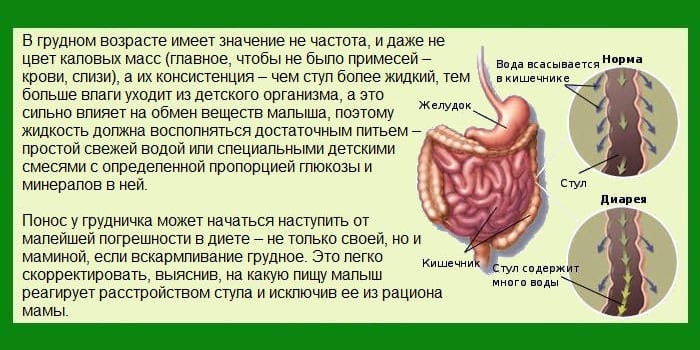 Неприятие детским организмом молочного белка, одной из основ питания малышей до года, — большая проблема. Усваивая лактозу, организм получает «кирпичики», необходимые для роста и развития клеток. И жидкий стул — это еще меньшее из зол, вызванное непереносимостью лактозы;
Неприятие детским организмом молочного белка, одной из основ питания малышей до года, — большая проблема. Усваивая лактозу, организм получает «кирпичики», необходимые для роста и развития клеток. И жидкий стул — это еще меньшее из зол, вызванное непереносимостью лактозы; К сожалению, аллергия — бич современного мира, и редкий человек не сталкивался с проявлениями этого аутоиммунного заболевания. Понос — одна из попыток маленького организма противостоять аллергенам, физически избавиться от них. К сожалению, это далеко не всегда оказывается действенной мерой в борьбе с недугом — скорее, наоборот. Из-за недостаточного поступления питательных веществ организм быстро истощает запасы энергии, ослабевает. При подозрении на аллергию нужно как можно быстрее обратиться к педиатру и проконсультироваться с аллергологом;
К сожалению, аллергия — бич современного мира, и редкий человек не сталкивался с проявлениями этого аутоиммунного заболевания. Понос — одна из попыток маленького организма противостоять аллергенам, физически избавиться от них. К сожалению, это далеко не всегда оказывается действенной мерой в борьбе с недугом — скорее, наоборот. Из-за недостаточного поступления питательных веществ организм быстро истощает запасы энергии, ослабевает. При подозрении на аллергию нужно как можно быстрее обратиться к педиатру и проконсультироваться с аллергологом;