Как проходит кесарево сечение: этапы операции
Кесарево сечение является настоящим спасением тогда, когда самостоятельные роды либо невозможны, либо опасны для женщины и ее малыша. Эта операция позволяет малышу появиться не через природные физиологические пути, а через два разреза. Лапаротомия – вскрытие брюшной стенки, а гистеротомия – рассечение маточной стенки. Эти два искусственных отверстия и становятся выходом для малыша и плаценты.
В этой статье мы расскажем о том, как поэтапно проходят хирургические роды, что делают доктора до операции, в процессе оперативных родов и после них. Эта информация поможет женщинам быть более осведомленными в процессе подготовки к плановой операции.
Сроки госпитализации и подготовка
На долю плановых операций отводится примерно 85-90% всех чревосечений. Экстренные операции проводят достаточно редко, только по жизненным показаниям.
Если женщине предстоит кесарево сечение, то решение о сроках операции может приниматься как на ранних сроках, так и в конце срока вынашивания. Это связано с теми причинами, по которым самостоятельные роды невозможны. Если показания абсолютные, то есть неустранимые (узкий таз, более двух рубцов на матке и т. д.), то вопрос об альтернативах с самого начала не ставится. Понятно, что другого способа родоразрешения быть не может.
В иных случаях, когда основания для операции обнаруживаются позднее (крупный плод, патологическое предлежание плода и т. д.) решение о проведении оперативных родов принимают лишь после 35 недели беременности. К этому сроку становятся понятными размеры плода и его предположительный вес, некоторые детали его расположения внутри матки.
Многие слышали, что дети, которые появляются на свет на 36-37 неделе, уже вполне жизнеспособны. Это так, но риск медленного созревания легочной ткани у конкретного ребенка существует, а это может стать причиной развития дыхательной недостаточности после родов. Поэтому Минздрав во избежание ненужных рисков рекомендует проводить плановую операцию на сроке после 39 недели беременности.
К тому же считается более благоприятным родоразрешение, максимально приближенное к предполагаемой дате родов – для организма женщины стресс будет уменьшен, да и лактация начнется хоть и с небольшим опозданием по сравнению с физиологическими родами, но все-таки почти в срок.
Если нет показаний к более ранней операции, то направление в роддом в женской консультации выдается в 38 недель. За несколько дней женщина должна лечь в стационар и начать подготовку к предстоящим хирургическим родам. Подготовка – важный этап, от которого во многом зависит то, насколько успешно и без осложнений пройдет операция и послеоперационный период.
В день госпитализации у женщины берут необходимые анализы. К ним относятся общий анализ крови, анализ на определение и подтверждение группы крови и резус-фактора, биохимический анализ крови, а в некоторых случаях и коагулограмма для определения скорости свертываемости крови и других факторов гемостаза. Делают общий анализ мочи, проводят лабораторное исследование мазка из влагалища.
Пока лаборанты делают эти анализы, лечащий врач собирает полный и подробный акушерский анамнез своей пациентки – количество родов, абортов, выкидышей, наличие в анамнезе замершей беременности, другие операции на репродуктивных органах.
Также исследуют состояние малыша. Делают УЗИ для определения его расположения в матке, размеров, главным из которых является диаметр головки, рассчитывают предполагаемый вес малыша, определяют расположение плаценты относительно передней стенки матки, на которой и планируется проводить разрез. Проводят КТГ для определения частоты сердечных сокращений малыша, его двигательной активности и общего состояния.
Примерно за сутки женщина встречается с анестезиологом. Доктор выявляет наличие показаний и противопоказаний к определенным видам наркоза, вместе с женщиной планирует ее анестезию, не забыв рассказать, как она будет действовать, сколько по времени и каковы ее побочные эффекты. После того как пациентка подписывает информированное согласие на проведение эпидуральной, спинальной или общей анестезии, ей назначают средства премедикации.
С вечера предыдущего дня запрещено есть. Утром в день операции запрещено и есть, и пить. Женщине делают клизму для очищения кишечника, бреют лобок, переодевают в стерильную рубашку.
После подготовительных мероприятий женщину отводят в операционную. Там к назначенной операции все готово. Ее уже дожидаются хирургическая бригада и врач-анестезиолог, который, собственно, и начинает первый этап операции – обезболивание.Рекомендовано бинтовать ноги эластичным бинтом или надевать компрессионные чулки, чтобы исключить неприятное, но вполне вероятное осложнение операции – развитие тромбоэмболии.
Анестезия
Обезболивание необходимо, поскольку операция является полостной и длится от 25 до 45 минут, а иногда и дольше. Первый этап – адекватное обезболивание. От него зависит то, насколько комфортно будет себя чувствовать пациентка и насколько легко будет работать хирургу.
Если было определено, что будет использоваться эпидуральная анестезия, то сама операция начнет несколько позже, поскольку с момента обезболивания до достижения соответствующего эффекта проходит примерно 15-20 минут. Женщину укладывают набок с поджатыми ногами (поза зародыша) или она садится на операционный стол, низко наклонив вперед голову и плечи, округлив спину.
Поясничный отдел позвоночника обрабатывается антисептиком, анестезиолог проводит люмбальную пункцию – тонкой специальной иглой делают прокол между позвонками, вводят катетер и по нему вводят в эпидуральное пространство позвоночника тестовую дозу анестетика. Через три минуты, если не происходит ничего внештатного, вводят основную дозу наркоза. Через 15 минут женщина начинает ощущать онеменение и покалывание в нижней части тела, перестает чувствовать ноги, низ живота.
Анестезиолог постоянно контролирует давление, сердцебиение и состояние пациентки, общается с ней. Он проводит тест на чувствительность сенсорную и моторную, после этого дает команду хирургической бригаде о готовности пациентки к операции. Перед лицом роженицы устанавливают ширму (созерцать происходящее женщине совершенно ненужно), и врачи приступают непосредственно к операции. Женщина находится в сознании, но не чувствует боли, поскольку лекарства внутри эпидурального пространства блокируют передачу нервных импульсов от нервных окончаний к головному мозгу.
Общий наркоз требует меньше времени. Женщину укладывают на операционный стол, фиксируют руки, вводят в вену катетер и по нему вводят анестетики. Когда пациентка засыпает, а происходит это в считаные секунды, анестезиолог вводит в трахею интубационную трубку и подключает пациентку к аппарату искусственной вентиляции легких. В ходе операции врач может добавлять или уменьшать дозы лекарственных препаратов. Врачи могут приступать к операции, в ходе которой роженица крепко спит и ничего не ощущает.
Ход оперативных родов поэтапно
Нужно отметить, что существует множество методик проведения операции. Конкретную выбирает хирург в зависимости от ситуации, обстоятельств, анамнеза, показаний и собственных предпочтений. Существуют методики, при которых рассекается и ушивается потом каждый слой, есть методы, при которых рассечение тканей сведено к минимуму, и мышечную ткань просто вручную отводят в сторону. Разрез может быть как вертикальным, так и горизонтальным.
Низкий горизонтальный разрез в нижнем маточном сегменте считается наилучшим вариантом, поскольку такие швы лучше заживают, позволяют без проблем выносить последующую беременность и даже рожать второго ребенка естественным путем, если женщина этого захочет и не будет медицинских противопоказаний.
Каким бы ни был выбранный врачом метод родоразрешения, операция будет включать в себя основные этапы, о которых и расскажем подробнее.
Лапаротомия
Живот обрабатывают антисептиком, изолируют от других частей тела стерильной тканью и приступают к рассечению передней брюшной стенки. При вертикальном рассечении проводят нижнесрединную лапаротомию – делают разрез на четыре сантиметра ниже пупка и доводят его до точки, расположенной на четыре сантиметра над лобковым сочленением. При сечении горизонтальном, которое называется лапаротомией по Пфанненштилю, делают дугообразный надрез по кожной складке над лобком длиной от 12 до 15 сантиметров, при необходимости – длиннее.
Также может быть проведена лапаротомия по Джоэл-Кохен, при которой разрез проходит горизонтально ниже пупка, но значительно выше окололобковой складки. Такой разрез при необходимости можно удлинять специальными ножницами.
Мышцы аккуратно отодвигают, на время убирают в сторону и мочевой пузырь, чтобы случайно не ранить его. От ребенка врача отделяет всего лишь стенка матки.
Рассечение матки
Наиболее щадящим и рекомендованным в первую очередь считается разрез в нижнем сегменте репродуктивного женского органа. Он может быть поперечным по Русакову, полулунным либо вертикальным по Сельхайму.
Рукой или хирургическим инструментом врач вскрывает плодный пузырь. Если роды преждевременные, считается лучшим вариантом не вскрывать плодные оболочки, в них ребенку будет более комфортно появиться на свет, адаптация будет более легкой.
Извлечение плода
Наступает самый ответственный момент. При рождении ребенка физиологическим путем или во время хирургических манипуляций врачи одинаково волнуются, ведь вероятность травмирования плода при КС хоть и незначительная, но все-таки существует. Чтобы снизить такие риски, хирург вводит в матку четыре пальца правой руки. Если малыш расположен головкой вниз, ладонь врача подходит к затылочной части. Осторожно прорезывают головку в разрез на матке и выводят поочередно плечики. Если ребенок находится в тазовом предлежании, его извлекают за ножку или паховый сгиб. Если кроха лежит поперек, достают его за ножку.
Пуповинный канатик перерезают. Малыша отдают педиатру, неонатологу или медсестре детского отделения для взвешивания, установления прищепки на пуповину и других процедур. Если женщина не спит, то ей показывают ребенка, называют пол, вес, рост, могут приложить его к груди сразу после рождения. При хирургических родах под общим наркозом встречу мамы и малыша переносят на более позднее время, когда женщина придет в себя и оправится от анестезии.
Извлечение плаценты
Плаценту отсоединяют руками. Если она вросла, может потребоваться иссечение части эндометрия и миометрия. При тотальном врастании матку удаляют полностью. Также хирург проводит ревизию полости матки, проверяет, чтобы в ней ничего не осталось, проверяет проходимость цервикального канала шейки матки, если он непроходим, его расширяют вручную. Это нужно, чтобы лохии (послеродовые выделения) в послеродовом периоде могли беспрепятственно покинуть полость матки, не вызвав застоя и воспаления.
Ушивание матки
На разрезанные края матки накладывают однорядный или двухрядный шов. Предпочтительным считается двухрядный. Он более прочный, хотя времени на его наложение требуется несколько больше. У каждого хирурга своя техника наложения швов.
Главное, чтобы края раны были состыкованы как можно точнее. Тогда рубец на матке будет формироваться ровный, однородный, состоятельный, который не помешает выносить и следующую беременность.
Ушивание брюшной стенки
Апоневроз принято ушивать отдельными шелковыми или викриловыми нитями либо проводить непрерывный шов. На кожу накладывают скобы или швы отдельные. Иногда кожу ушивают непрерывным косметическим швом, который получается очень аккуратным.
Ранний послеоперационный период
Женщину переводят в палату интенсивной терапии, где в течение 5-6 часов за ней наблюдают. Важно все – как происходит выход из наркоза, как возвращается чувствительность, как сокращается матка. Боль после возвращения чувствительности в течение 2-3 дней блокируют обезболивающими препаратами. Измеряют давление и температуру, вводят сокращающие препараты.
При отсутствии осложнений через 6 часов женщину переводят в общую палату, где она вскоре может начинать садиться, вставать. Ей приносят ребенка.
С партнером
Кесарево сечение – отличный способ провести совместные роды без риска неприятно шокировать мужчину увиденным. В операционной муж может быть не пассивным наблюдателем, а активным участником. Его задача будет помогать анестезиологу – разговаривать с женой, держать ее за руку, поддерживать. Если операция проводится под общим наркозом, в совместных родах смысла нет, ведь роженица крепко спит. Но по желанию супругов и такие партнерские роды вполне возможны.
Чтобы мужчину допустили до операционной, ему предварительно нужно пройти медицинский осмотр, предоставить в роддом справки об отсутствии инфекционных заболеваний, венерических недугов, свежие данные флюорографического обследования с описанием, заключение терапевта, дерматолога.
Нужно отметить, что не все родильные дома идут на присутствие постороннего человека в операционной. Тогда совместные роды выглядят так: врачи оперируют пациентку, а муж находится в соседней комнате и наблюдает за происходящим через небольшое стеклянное окошечко. Малыша после рождения приносят ему и дают подержать. Таким образом, именно муж становится первым, кто взят кроху на руки и прижал к груди.
Вопрос о возможности партнерского кесарева сечения нужно обсудить заблаговременно с медицинским персоналом выбранного роддома.
Подробнее об особенностях кесарева сечения вы узнаете, посмотрев передачу доктора Комаровского.
как проходит плановое кесарево сечение — 25 рекомендаций на Babyblog.ru
Сравнительная характеристика рисков повторного кесарева сечения и вагинальных родов после КС
Написал перевод с английского Ольги Кормилиной 09.02.2009
Разрыв матки может иметь ужасные последствия, и акцент на этом редком, но потенциально катастрофическом осложнении отпугивает многих женщин от попытки родов через естественные родовые пути. Единственное о чем доктор «ЗАБЫЛ» упомянуть так это о том, что плановое кесарево сечение также не исключает вероятности разрыва матки, и сама по себе операция угрожает совокупностью значительных рисков как для вас, так и для вашего ребенка. Ни плановое кесарево сечение, ни попытка вагинальных родов после кесарева сечения не спасают от потенциальных рисков.Источник
Разрыв матки
Многие женщины даже не представляют себе, что выбирая повторное плановое кесарево сечение, они не спасаются от риска разрыва матки. Со слов врачей создается впечатление, что разрыв случается только в процессе вагинальных родов, и что, выбирая плановое кесарево сечение, вы исключаете даже малейшую вероятность разрыва. Хотя большинство исследований акцентируют внимание на разрыве матки в процессе вагинальных родов, однако, разрыв матки может произойти и происходит также и во время беременности. В этом случае он является более опасным и может привести к гистерэктомии (удалению матки) и к гибели младенца. Это НЕ правда, что принимая решение против вагинальных родов после кесарева сечения, вы исключаете риск разрыва матки. В действительности, результаты исследований показывают более высокий уровень разрыва матки в группе женщин, выбирающих плановое кесарево сечение после кесарева сечения! Так что помните, о том, что само по себе предыдущее кесарево сечение является фактором риска разрыва матки.
Как можно сравнить риск разрыва матки в вагинальных родах и повторном КС? Это зависит от того, результаты какого исследования брать в расчет. В мета-анализе Розена ( 1991 г.) заболеваемость и смертность связывали с операцией кесарево сечение, попытки вагинальных родов НЕ сопровождались разрывом матки или смертью плодов. Тем не менее, в сравнительном мета-анализе Мозуркевича и Хютона ( 2000 г.) в период между 1989-1999 годами попытка родов через естественные родовые пути сопровождалась небольшим увеличением показателей разрыва матки и вследствие этого гибели плодов, однако абсолютный риск по прежнему оставался небольшим: 0,4% - разрывы и 0,2% - гибель плода в группе вагинальных родов после кесарева сечения; 0,2% - разрывы и 0,1% - гибель плода в группе повторного планового КС после предыдущего кесарева сечения.
Итак, почему же в исследовании 1991 года не было обнаружено увеличения риска разрыва матки или гибели плода при попытке вагинальных родов после кесарева сечения, а в исследовании за 2000 год увеличение было обнаружено? Увеличение риска разрыва, которое было обнаружено в некоторых исследованиях в 90-годы, можно объяснить возможным чрезмерным использованием лекарственных средств или даже методов анализа. Хотя относительно данного исследования нет полной ясности, все же решение в пользу попытки вагинальных родов может лишь незначительно повышать риск разрыва матки (особенно сегодня, при высокой частоте стимуляции родовой деятельности и использовании медикаментов в родах). При этом абсолютный риск разрыва остается низким, но некоторые разрывы и связанные с этим летальные исходы, все равно будут происходить, не взирая ни на что. Однако и плановое повторное кесарево сечение не предотвращает разрыв матки или гибели плода, как предполагают некоторые доктора. И не ясно повышается ли риск разрыва матки по рубцу хоть на небольшой процент при попытке вагинальных родов после кесарева сечения или нет; некоторые придерживаются мнения, что риск все-таки увеличивается, но выводы других исследований противоречат данному мнению.
Неразумно «преграждать дорогу» к вагинальным родам только по причине незначительного риска разрыва матки.
Матка женщины, пережившей кесарево сечение, может разорваться в любой момент в течение беременности, а не только во время родов.
Доктора ведь не настаивают, чтобы женщина, имеющая в анамнезе кесарево сечение, всю беременность провела в клинике из-за вероятности разрыва матки, или чтобы женщина полностью воздерживалась от последующей беременности просто потому, что у нее выше угроза разрыва матки. Риск разрыва матки существует в обеих группах, но по статистике он очень небольшой. Помните о возможных рисках в будущем.
Помните о соотношении риска разрыва матки по сравнению с рисками других возможных осложнений. Хотя многие врачи любят использовать тактику запугивания разрывом рубца, относительный риск разрыва рубца можно сравнить с другими редко встречающимися возможными осложнениями в процессе родовой деятельности. Доктор Брюс Фламм перечислил эти разнообразные риски в своей книге под названием «Роды после кесарева сечения: Медицинские факты». Он перечислил вероятность отслойки плаценты (преждевременной отслойки плаценты), риск около 1%, риск предлежания плаценты (когда плацента закрывает внутренний зев матки) около 0,5%, риск гипоксии плода в процессе родовой деятельности около 1-5%, риск выпадения пуповины около 1%.
Согласно данным показателям, средний риск разрыва матки по рубцу после предшествующего кесарева сечения (<1%) , то есть меньше чем риск любого другого возможного осложнения; средний риск разрыва матки по рубцу после двух и более кесаревых сечений, предположительно, немного выше, чем риск развития данных осложнений и примерно такой же, как риск гипоксии плода. Если доктор «не запрещает» некесаренным мамам попытаться родить самостоятельно из-за страха отслойки плаценты, предлежания плаценты, выпадения пуповины или гипоксии плода, почему же доктор «запрещает» попытку самостоятельных родов прокесаренным мамам из-за опасений разрыва матки?
Риски повторного кесарева сечения для матери
Кроме того, не стоит забывать, что повторное кесарево сечение также представляет угрозу как для матери, так и для ребенка. Хотя на сегодняшний день, методика операции и условия ее проведения стали гораздо безопаснее, все же данная операция так и продолжает относиться к БОЛЬШОЙ хирургии и представляет собой небольшой, но вполне реальный риск. С каждой последующей операцией риск возрастает. К сожалению, риски повторной операции редко упоминаются акушерами-гинекологами в процессе обсуждения с матерями рисков и выгод при попытке вагинальных родов, и в так называемой «форме согласия на вагинальные роды после кс» редко делается равнозначный акцент о потенциальных рисках операции кесарева сечения.
Большинство женщин осведомлены о потенциальных рисках, которые возможны при попытке вагинальных родах после кесарева сечения, но не знают о потенциальных реальных рисках повторного КС. Например, кровопотеря при кесаревом сечении примерно в два раза выше и может увеличиваться при каждой последующей операции. Рубцевание ткани и образование спаек приводит к продолжительным болям, онемению или к другим проблемам; чем больше кесаревых сечений вы имели в прошлом, тем продолжительнее и сложнее хирургическая операция из-за рубцевания тканей или спаечных процессов. Некоторые женщины ощущают онемение, покалывание, жжение или боль в области разреза спустя годы после операции. Уровень инфекционных осложнений также намного выше после оперативных родов (особенно у крупных женщин), весьма вероятны респираторные проблемы после использования анестезии, также после операции кесарево сечение ухудшается работа кишечника или же возникают проблемы с образованием тромбов, которые могут привести к летальному исходу. Хотя и редко, но также происходит паралич вследствие использования спинальной/эпидуральной анестезии, а риск летального исхода для матери во время операции кесарево сечение примерно в 2-4 раза выше, нежели при родоразрешении через естественные родовые пути.
Риски кесарева сечения не ограничиваются возможностью умереть во время или сразу после операции? В Вашингтоне женщины, у которых было кесарево сечение, имели на 80% выше риск посттравматической повторной госпитализации в течение двух месяцев после оперативных родов (Лондон - Рошелле, 2000 г.). Они находились в группе высокого риска по возникновению внутриматочных инфекций, осложнений связанных с хирургическим вмешательством (что в 30 раз выше (!), нежели при вагинальных родах), пневмокардиальных и тромбоэмболических осложнений. Хотя конкретное число небольшое, исследования обнаружили, что 1,7 % женщин, у которых было кесарево сечение, были повторно госпитализированы в клинику из-за возникновения дополнительных осложнений, подобных вышеуказанным, в течение двух месяцев после операции. А это, в свою очередь, приводит к огромным экономическим и особенно личным затратам, что значительно обременяет семью и сильно затрудняет заботу о новорожденных детях.
Также существуют некоторые факты, что среди женщин, у которых было кесарево сечение, более высокий уровень других проблем со здоровьем таких, как аппендицит и проблемы с желчным пузырем (Лондон - Рошелле, 2000 г.). Удивительно, мало кто связывает данные проблемы с кесаревым сечением, что еще раз подтверждает, как несерьезно наше общество относится к операции кесарева сечения по сравнению с другими видами оперативного вмешательства. Таким образом, хотя и вероятность не высокая, но повторное кесарево сечение может увеличивать опасность возникновения болезни желчного пузыря или других проблем.
Даже если ваше восстановление после планового кесарева сечения прошло без особых проблем, все равно, восстановление после операции будет более долгим, чем после вагинальных родов. Физическое восстановление обычно занимает более длительное время: многие матери испытывают значительные проблемы в связи с посттравматической депрессией или даже посттравматическим расстройством. Не смотря на, что у большинства матерей восстановление после кесарева сечения проходит хорошо, все же это не самый легкий путь для начала родительства, особенно если у вас есть старшие дети, которые также нуждаются в вашем внимании. Активисты вагинальных родов после кесарева сечения указывают на то, что в случае вашего решения усыновить ребенка, вы вероятнее всего не захотите иметь обширное оперативное вмешательство в день получения опекунства над ребенком. Да, вероятно вы сможете справиться с ситуацией, если два события выпадают на один и тот же день, но, естественно, это не самый простой путь. Кесарево сечение - операция, оказывающая стрессовое воздействие не только на тело и психику, но и на ранний период материнства и на семейную жизнь. В показателях рисков для матери, плановое кесарево сечение несет в себе существенные потенциальные проблемы.
Риски планового кесарева сечения для плода
Плановое кесарево сечение также может представлять угрозу для ребенка, включая высокий уровень респираторных проблем (респираторный дистресс синдром) и проблем связанных с ранним развитием. Во время родов ребенок готовится к дыханию во внешнем мире, и у детей, рожденных с помощью КС, намного выше уровень респираторных проблем и намного чаще развивается респираторный дистресс синдром и эти проблемы могут быть весьма серьезными.
Добавим, многие акушерские протоколы назначают плановое кесарево сечение на 38-ю неделю беременности. А если существуют какие-то затруднения в определении точной даты зачатия или если менструальный цикл женщины более продолжительный, чем обычно, это в свою очередь может привести к рождению ребенка раньше времени (ятрогенная недоношенность) и влечет за собой сопутствующие риски развития желтухи, респираторных проблем, гипогликемии, трудностей со вскармливанием и т.д. Хук ( 1997 г.) обнаружил, что 9% детей, рожденных с помощью планового кесарева сечения, на самом деле были младше, чем предполагалось быть на 38 неделе, таким образом, при плановом кесаревом сечении существует серьезная угроза.
Также существует риск ранения ребенка в процессе операции; некоторые дети получили ранения скальпелем в процессе рассечения стенки матки, после чего у некоторых из них остались шрамы. К тому же, дети, появившиеся на свет при плавном кесаревом сечении испытывали проблемы с грудным вскармливанием, так как у матерей позднее приходило молоко в связи с недостатком гормонов, запускающих механизм лактации, а также в связи с чрезмерной кровопотерей в процессе операции, приводящей к анемии. Это еще одна из основных причин недостатка молока у многих женщин. Хотя в определенных ситуациях кесарево сечение является спасительной операцией (которой мы можем быть действительно благодарны), кесарево сечение НЕ является естественным путем, предназначенным для появления ребенка на свет.
Риски в последующих беременностях
Кроме того, если вы планируете беременности, повторное кесарево сечение может нанести реальный вред. Этот важный факт редко упоминается акушерами-гинекологами; здоровье вашего следующего ребенка может зависеть от того, какой метод родоразрешения вы выберете сегодня. На полость матки с каждым разом наносится новый рубец, что увеличивает риск последующих проблем. Например, Хемминки ( 1996 г.) обнаружил, что хоть существующий риск и небольшой, но женщины с кесаревым сечением в анамнезе имеют «пониженную фертильность», включая внематочные беременности и большее число неудачных попыток забеременеть. Кроме того, риск преждевременной отслойки плаценты (преждевременного отслоения плаценты от внутренней поверхности матки, которая может убить ребенка) у женщин с предыдущим кесаревым сечением увеличивается в 2-4 раза (!).
При обсуждении вагинальных родов после кесарева сечения часто делается акцент на наихудшем сценарии - смерти ребенка из-за разрыва матки, но ведь преждевременная отслойка плаценты также часто смертельна для ребенка.
Хотя и преждевременная отслойка плаценты и разрыв матки обычно обнаруживаются вовремя для того, чтобы спасти ребенка, но они также несут потенциальные катастрофические последствия и к этому нужно относиться очень серьезно.
Доктора не должны скрывать информацию о рисках отслойки плаценты из-за повторного кесарева сечения.
Кесарево сечение вызывает существенный риск других проблем с плацентой, которые возрастают с увеличением количества операций. Например, общепризнано, что предлежание плаценты (низкое расположение плаценты, которая полностью или частично закрывает внутренний зев матки, что сопровождается повышенным риском кровотечения и возможной смертью матери и/или ребенка) намного чаще встречается у женщин с рубцом на матке.
Хемминки обнаружил, что риск предлежания плаценты в 4-5 раз выше у женщин, чья первая беременность закончилась кесаревым сечением. И риск данной патологии, несомненно, увеличивается с каждой последующей операцией. Хендрикс ( 1999 г.) обнаружил увеличение риска предлежания плаценты в 2,2 раза после 1 кесарева сечения, в 4,1 раза после 2 кесаревых сечений и в 22,4 раза после 3 операций. Ананс ( 1997 г.) обнаружил увеличение риска предлежания плаценты в 4,5 раза после 1 кесарева сечения, в 7,4 раз после 2 кесарева сечений и в 6,5 раз после 3 кесаревых сечений, и в 44,9 раз после 4 и более КС. Эти данные дают представление об абсолютных рисках.
Сравнить эти показатели легко, полезно узнать также, как часто встречается данная патология у женщин с предыдущим кесаревым сечением диагностировалось предлежание плаценты по сравнению с процентным соотношением к общему числу беременностей. Ананс ( 1997 г.) обнаружил, что усредненное значение случаев предлежания плаценты из всей популяции впредь до 1985 года было 0,36%, но после 1985 года значение возросло до 0,48%, наблюдается значительное увеличение, когда рассматривается большие популяции и масштабные исследования. Они предположили, что данное увеличение связано с возросшим уровнем операций кесарево сечений, а также УЗИ-исследований. Чатопедхуау ( 1993 г.) обнаружил, что уровень предлежания плаценты у женщин без кесарева сечения в анамнезе равен 0,44% в отличие от уровня предлежания плаценты у женщин с кесаревым сечением в анамнезе, который равен 2,54%, то есть мы видим 5-кратное увеличение. Зайдех ( 1998 г.) обнаружил, что у женщин без кесарева сечения в анамнезе, уровень предлежания плаценты равен 0,25% , в отличие от 1,87% уровня предлежания плаценты у женщин с кесаревым сечением в анамнезе. Уровень предлежания плаценты был 1,78% после 1 кесарева сечения, 2,4% после 2 кесарева сечений и 2,8% после 3 и более операций.
Таким образом, когда вы рассматриваете уровень разрыва матки после 2 и более кесаревых сечений (где-то 1-2% с использованием питоцина), вам также следует подумать о том, что при повторном кесаревом сечении также возрастает угроза предлежания плаценты при последующих беременностях (где-то 2-3%) которая также представляет опасность для вашей жизни и жизни вашего ребенка.
Вдобавок, предлежание плаценты иногда сопровождается потенциально катастрофическим осложнением - приращением плаценты. Плацента фактически прорастает через стенку матки (и даже иногда в органы и ткани, расположенные вокруг нее, например, мочевой пузырь) и не может отделиться после родов. Данная патология часто приводит к гистерэктомии (удаление матки) и иногда даже к смерти матери. В действительности, в нескольких исследованиях, посвященных вагинальным родам после кесарева сечения, авторы подробно исследовали типичные вопросы ведения таких родов и обратили внимание на случающиеся время от времени материнские смерти обусловленные вращением плаценты, включая упомянутое выше исследование Чатопэдхуау 1993 года. Асакура ( 1995 г.) отметил несколько случаев гистерэктомии из-за вращения плаценты и обнаружил, что у женщин имеющих более одной операции кесарева сечения в прошлом удаление матки происходит в 11,3 раз чаще. В мета-анализе 2000 года Мозеркевича и Хьютона указывается, что риск гистерэктомии в группе женщин, рожающих после кесарева сечения, как и в группе повторного планового КС после КС в 0,39 раз выше, чем при обычной беременности; вероятно, риск вращения плаценты значительно увеличивается у женщин после повторных оперативных родов. Таким образом, хотя риск удаления матки существует, как при попытке самостоятельных родов после кесарева сечения, так и в группе, выбирающих повторное КС, каждым последующим КС риск увеличивается.
Хотя вращение плаценты может произойти и без предшествующего кесарева сечения, все же данная патология чаще обнаруживается после оперативных родов. Например, Зайдех ( 1998 г.) обнаружил, что вращение плаценты, сопровождающееся предлежанием плаценты, составляет 9% случаев без КС в анамнезе, в отличие от 40,8% случаев после предыдущего кесарева сечения. Также, Чатопэдхуау (1993) обнаружил предлежание плаценты, сопровождающееся ее приращением, только в 4,5 % случаях без КС в анамнезе, по сравнению с 38.2% случаев после предыдущего кесарева сечения. Чатопэдхуау также проанализировал взаимосвязь частоты приращения плаценты относительно количества предшествующих кесаревых сечений: после одного КС предлежание плаценты (это патология, при которой плацента располагается в нижних отделах матки по любой стенке, частично или полностью перекрывая область внутреннего зева) сопровождается приращением плаценты к мышечному слою (placenta accreta) в 10 % случаев. А после двух и более КС - в 59,2 % случаев. Двум из трех женщин, имеющих данную патологию, потребуется гистероктомия.
Риски неудачной попытки самостоятельных родов
Справедливо отметить, что существует один существенный фактор, затрудняющий попытку родов через естественные родовые пути, и этот фактор - более высокий уровень инфекций и других проблем в случае неудачной попытки самостоятельных родов. Это правда, что в группе женщин, чья попытка родить естественно потерпела неудачу, больше случаев инфекционных осложнений и хирургических повреждений и т.п., чем в группе на плановое кесарево сечение. Некоторые доктора приводят доводы о потенциально повышенной смертности среди группы женщин с неудачной попыткой самостоятельных родов как основную причину - отказаться от попытки самостоятельных родов (и в то же время забывают напомнить обо всех рисках, связанных с плановым кесаревым сечением).
Хотя в группе женщин, которым не удалось родить естественным путем, уровень заболеваемости немного выше, но этот показатель незначительный. Не разумно побуждать к оперативному вмешательству только потому, что у небольшого процента женщин из-за неудачной попытки самостоятельных родов с рубцом на матке могут возникнуть инфекционные заболевания, некоторые из которых можно избежать более тщательным интранатальным наблюдением.
Безусловно, наихудший сценарий - это разрыв матки. Возможно, он более вероятен для женщин, планирующих попытку вагинальных родов, чем в группе на плановое кесарево сечение. Однако, вопрос в том, насколько часто ( данные исследований различаются, и далеко не все показывают увеличение риска при попытке вагинальных родов после кесарева сечения) и сколько из этих разрывов возможно было избежать, если более тщательно подходить к вопросу об использовании стимуляции, отказаться от применения медикаментов при многоплодной беременности, а также питоцина. Вероятно, при более осторожном использовании протоколов в родах риск разрыва матки по рубцу между двумя группами был бы одинаковым. Но также важно заметить, что гибели плода и других негативных последствий в результате разрыва матки крайне редка. Большинство разрывов нижних поперечных рубцов, при условии, что они были вовремя диагностированы и были предприняты быстрые действия для устранения последствий, не приводят к смерти плода или другим осложнениям, а также к необходимости гистерэктомии (удаление матки).
Риск постоянной угрозы существует и нужно отнестись к этому серьезно, но в большинстве случаев ситуация разрешается без серьезных проблем. (И, конечно же, также существует значительный вред от планового кесарева сечения.)
Помните, что, в общем, женщины и дети после родов через естественные родовые пути, чувствуют себя гораздо лучше (меньше инфекционных осложнений, меньше кровопотери, более низкая заболеваемость) чем женщины и дети после планового кесарева сечения после кесарева сечения.
Ваши шансы на вагинальные роды после кесарева сечения с компетентным доктором составляют около 70%. Поэтому в группе женщин, пытающихся родить самостоятельно успешно или нет, согласно статистике, имеет больше шансов на благополучный исход, чем в группе, выбирающих повторное КС. Эта тенденция сохранится, пока количество успешных вагинальных родов после кесарева сечения будет оставаться высоким. Если же уровень успешных вагинальных родов после кесарева сечения будет меньше, чем уровень потенциальной заболеваемости в группе женщин, чья попытка ЕР после КС закончилась неудачей, это может уменьшить или же совершенно уничтожить статические преимущества, которые всегда имела группа женщин, выбирающих самостоятельных роды после КС. Из всего этого следует, что очень важно найти акушера-гинеколога, имеющего значительный опыт ведения вагинальных родов после кесарева сечения, с его убежденностью и такой линией поведения, которая активно содействует вагинальным родам после кесарева сечения!
Другими словами, если вы собираетесь рожать естественным путем после кс, выбирайте только такого врача, который искренне поддерживает вагинальные роды после кесарева сечения, придерживается такой линии поведения, которая сводит к минимуму потенциальную заболеваемость, и имеет большой опыт в ведении вагинальных родов после кесарева сечения. Если вы выберете врача, склонного вмешиваться, например, настаивающего на ранней индукции родовой деятельности, или того, у которого мало опыта по ведению таких родов, высока вероятность того, что ваша попытка закончится неудачно и приведет к осложнениям.
Потенциальную заболеваемость и неудачи при попытке самостоятельных родов вероятно можно свести к минимуму, если уменьшить количество вагинальных исследований и других процедур, производимых в процессе родовой деятельности, а также профилактику антибиотиками в процессе родов на случай разрыва, раннее вскрытие околоплодного пузыря и излишнее внимание к послеоперационному рубцу.
Вместо того чтобы поощрять хирургическое вмешательство как способ избежать осложнений в случае неудачной попытки самостоятельных родов после кс, акушеры-гинекологи должны больше внимания акцентировать на способах предотвращения разрыва, на методах улучшающих исход в случае разрыва матки и методах, позволяющих свести к минимуму инфекционные и других осложнений. Хотя их процент невелик в группе женщин, чья попытка самостоятельных родов, закончилась экстренным кесаревым сечением.
Заключение
Несмотря на то, что существуют некоторые потенциально очень серьезные последствия в результате попытки самостоятельных родов, риски относительно небольшие и обычно не имеют катастрофических последствий, если только осложнения не происходят слишком быстро. Подобным образом, существуют также потенциально серьезные последствия планового кесарева сечения, хотя их значения преуменьшают, как в исследованиях о родах с рубцом на матке, так и врачи в своих рекомендациях. Ни попытка самостоятельных родов после кесарева сечения ни плановое кесарево сечение после кесарева сечения совершенно не спасает от риска разрыва матки; риск разрыва вероятно немного выше в группе планирующих самостоятельные роды (особенно при использовании питоцина и т.п.) но риск вполне разумный, по сравнению с риском связанным с множественными кесаревыми сечениями, особенно если сравнивать с благополучными исходами вагинальных родов после кс.
Преимущества вагинальных родов после кесарева сечения достаточно существенны как для матери, так и для ребенка, и данные факторы являются разумным основанием для желающих самостоятельно рожать после кс. Согласно статистике, шансы на успех у планирующих рожать самостоятельно велики. И если вы планируете еще беременности, тогда попытка рожать самостоятельно имеет большой смысл, так как каждое удачное кесарево сечение подставляет вас и вашего будущего ребенка под серьезные осложнения с плацентой. Однако, как всегда, каждый конкретный случай должен рассматриваться индивидуально и каждая женщина должна решить, что есть правильно для конкретно нее. По статистике, общие шансы на лучший исход имеется в группе планирующей рожать самостоятельно, но, безусловно, вероятно, что в некоторых случаях, плановое кесарево сечение является более благоприятным выбором. Каждый случай должен решаться на индивидуальной основе.
И наконец, как всегда, важно помнить в перспективе обо всех этих цифрах. Вероятно, шансы очень хорошие: около 97-98 %, что даже в случае вашего выбора в пользу планового кесарева сечения, ваша следующая беременность, не осложнится предлежанием плаценты. Точно также, ваши шансы очень хорошие: 98-99% и в случае вашего выбора в пользу самостоятельных родов после кесарева сечения, что разрыва матки не произойдет. Но, не смотря на все вышесказанное, важно помнить, что, ни плановое кесарево сечение, ни попытка самостоятельных родов после кесарева сечения не являются абсолютно безопасными. Абсолютный уровень осложнений, связанных с плановым кесаревым сечением и попыткой самостоятельных родов очень небольшой, есть шансы, что у вас не будет серьезных проблем. Так или иначе, вам решать.
Кесарево сечение, что это, как проходит, показания, как подготовиться
Естественные роды – это сложный физиологический процесс. И, к сожалению не каждая женщина способна перенести его без тяжелых последствий. Как проходит кесарево сечение?
Кесарево сечение: от подготовки к операции до выписки из роддома
Что такое плановое кесарево сечение? Это хирургическое вмешательство для извлечения малыша через разрез матки из-за невозможности родить самостоятельно. Роженица обследуется и заблаговременно ложиться в родильное отделение.
Как подготовиться к кесареву сечению расскажет врач, который будет вести вас на протяжении беременности.
Как правило, операция провидиться на 40 неделе. В этот период плод набирает достаточный вес и начинает дышать.
Если кесарево проводится вторично, то его назначают немного раньше чтобы предотвратить схватки. Тогда не возникнет осложнений во время операции.
Женщине не обязательно заранее ложиться в больницу. Она может дожидаться дома положенного срока, если у нее и ребенка нет никаких отрицательных показаний.
Когда делают кесарево сечение может произойти непредвиденная ситуация и возможно понадобиться кровь, поэтому до проведения операции женщина сдает плазму. Кроме этого выполняются все необходимые анализы.
Непосредственно в день проведения нельзя есть и пить. Нужно сделать клизму и установить катетер в мочеточник.
Операция не может проходить без наркоза. Роженице предлагается два варианта анестезии: общий и эпидуральный, когда она может видеть и слышать рождение малыша.
Сколько кесарево сечение длится по времени, зависит от состояния женщины и метода проведения операции.
Чаще всего делают поперечный разрез на брюшной стенке и матки. Данный способ позволяет гораздо быстрее провести операцию, и при этом пациентка потеряет меньше крови.
Рубец качественно затягивается, становится состоятельным и выглядит эстетично.
Если нет осложнений, женщину выписывают уже на 4 день после операции.
В домашних условиях она должна наблюдать и ухаживать за своим швом. Соблюдать простую гигиену тела.
Если происходит нагноение, беспокоят боли и другие неприятные ощущения, лучше сразу обратиться в поликлинику.
Показания к кесареву сечению
 Когда по каким либо причинам мать не может родить сама ребенка, ей назначают операцию.
Когда по каким либо причинам мать не может родить сама ребенка, ей назначают операцию.
Показания могут наблюдаться со стороны матери, когда родовая деятельность угрожает ее жизни, так и со стороны ребенка.
Подготовка к плановому кесареву сечению начинается при наличии симптомов:
- если детское место – плацента опускается в матку, происходит перекрывание ее входа, это чревато кровотечением и серьезными последствиями для женщины и ребенка;
- преждевременная отслойка плаценты. В нормальном состоянии это должно происходить уже после родов;
- слабый рубец на матке после различного рода операционного вмешательства. Делается УЗИ шрама для диагностирования его состояния. Неровные контуры соединительной ткани и толщина рубца меньше 3 мм являются показаниями;
- несколько операций. В таком случае естественное рождение противопоказано из-за возможности разрыва матки в родах;

- анатомическое строение женщины. Узкий таз II-IV степени;
- наличие новообразований и дефектов таза, которые мешают нормальному прохождению ребенка;
- пороки развития половых органов;
- наличие патологии и крупного плода, начиная от 4 кг;
- симфизит в острой форме;
- миома матки;
- гестоз, который не поддается лечению, заболевания вызывает тяжелую симптоматику с последствиями для малыша и матери;
- заболевания сердца, сосудов с выраженными проявлениями, сахарный диабет, миопия;
- рубцовые сужения, которые мешают нормальному прохождению ребенка;

- пластические операции;
- разрыв промежности в предыдущих родах в тяжелой форме;
- расширение вен в области промежности, при естественных родах может возникнуть кровотечение;
- поперечное предлежание плода;
- сросшаяся двойная;
- нахождение плода с массой более 3600 г и меньше 1500 г в тазу;
- искусственное оплодотворение матери при наличии других осложнений;
- гипоксия или гипотрофия плода в хронической форме;
- несовместимость резус-фактора крови матери и ребенка;
- ношение ребенка больше положенного срока в сочетании с другой болезнью;
- раковые опухоли;
- генитальный герпес с наружными пузырьками на гениталиях.

Также присутствуют внеплановые показания, которые развиваются в процессе родовой деятельности.
Как проходит операция, что происходит после нее
Операция начинается с анестезии. Возможен общий наркоз, при местном на груди ставят специальную перегородку, чтобы не видно было процесс, который длится от 20 до 40 минут.
Извлекают малыша сразу, не позднее 5 минут.
Как проходит кесарево сечение:
- разрезается брюшная полость, затем матка и пузырь;
- врач сразу извлекает малыша;

- пока акушерка держит малыша, доктор выдавливает место;
- специальными нитями для операций, которые самопроизвольно рассасываются, зашивают матку. Затем брюшную полость;
- матка должна активно сокращаться для этого кладут на живот холод;
- роженицу отвозят в свою палату.
После хирургии нужно восстановление. Женщине назначаются обезболивающие препараты, поскольку ее беспокоят боли.
Также возможно антибиотики и препараты от вздутия живота. Запоры и газообразования после кесарева довольно распространенное явление.
Спустя сутки, врачи рекомендуют чаще двигаться и вставать с кровати. Для облегчения можно надевать послеродовой бандаж. Он помогает утянуть живот и уменьшить боль при ходьбе.
После операции необходима диета. В первый день разрешена только вода. Затем только легкая и жидкая пища.
Если на протяжении 3 дней работа кишечника налажена, мама переходит на обыкновенное питание, которое разрешено при грудном вскармливании. 
Возможны ли естественные роды после кесарева
Через два месяца организм полностью восстанавливается после операции. Вновь разрешены интимные отношения, однако врачи советуют предохраняться еще пару лет.
После можно будет беременеть и возможно рожать самостоятельно. Все зависит от того, как качественно зажил рубец, в каком состоянии матка и так далее.
Во время вынашивания ребенка врач будет наблюдать за состоянием матери и плода.
При отсутствии противопоказаний велика вероятность естественных родов.
Плюсы и минусы
Конечно, самым главным плюсом есть рождение малыша, в то время как естественные роды невозможны.
Кроме этого можно выделить:
- Половые органы остаются в целостности, нет разрывов и швов.
- Не страдает мочеполовая система.
- Роды проходят быстрее обычного родового процесса.
Кроме положительных моментов маме нужно быть готовой и к отрицательным последствиям, а именно:
- Чувство отчуждения к малышу, материнский инстинкт может проснуться гораздо позже, чем при естественных родах.
- Восстановление после операции дольше.
- Исключаются физические нагрузки, первые дни нельзя брать ребенка на руки.
- Шрам на теле.
- Возможные болевые ощущения швов.
Важно! Если вы настроены на роды через операцию, проконсультируйтесь с врачом и узнайте все о кесаревом сечении. Не исключайте возможность естественных родов только лишь из-за болевых ощущений.
Последствия операции
Из последствий после кесарева для матери можно выделить:

- швы после операции. Возможны осложнения, расхождения краев между прямыми мышцами;
- восстановление месячных. Если операция прошла без осложнений, то менструальный цикл быстро становится таким же, как и был, в другом случае это занимает много времени;
- половую жизнь в лучшем случае можно начинать через 2 месяца, с контрацепцией. В худшем по разрешению гинеколога после консультации. На протяжении 2-3 лет нельзя делать аборты и другие операции на матке;
- к полноценной физической нагрузке можно приступать не ранее чем через 8 недель;
- после операции часто колют различные препараты, антибиотики. Они влияют на грудное молоко, поэтому младенцев сразу не прикладывают к груди. Впоследствии матери тяжело наладить лактацию.
Для ребенка операция это тоже стресс. Он не проходит родовые пути, поэтому считается, что его адаптация наступает гораздо позже. 
В редких случаях в кровоток ребенка поступают вещества наркоза, которые угнетают нервную систему новорожденному и развивают некоторые заболевания.
Осложнения
Самые распространенные осложнения после операции по рождению ребенка:
- появление спаек;
- кровотечение;
- воспалительный процесс, повышение температуры;
- гнойные выделения на швах;
- отек и покраснение, расхождение рубца;
- появление уплотнений.
Некоторых осложнений можно избежать, если придерживаться послеоперационного режима. Но большинство из них зависят от удачно проведенного кесарева сечения.
Полезное видео: кесарево сечение — плюсы и минусы
операция, беременность, как проходит, показания, плюсы, минусы
Кесарево сечение представляет собой хирургическое вмешательство, которое назначается беременным женщинам. Процедура может выполняться по желанию пациентки или по показаниям. Как любое вмешательство, кесарево имеет достоинства и недостатки, которые необходимо оценивать здраво.
Что такое кесарево сечение?
Кесарево сечение – это хирургическое вмешательство, которое выполняется под наркозом. В давние времена манипуляция проводилась только для тех женщин, которые не имели шансов на жизнь. Во время процедуры жизнеспособный ребенок извлекался из матки, после чего пациентка погибала от кровопотери. Со временем возможности медицины совершенствовались, а специалисты становились опытнее. Современное кесарево сечение не является столь варварским методом родоразрешения, как раньше. Данная процедура позволяет спасти жизнь ребенка и его мамы в случае возникновения угрозы или осложнений.
После операции кесарева сечения остается рубец на животе
Оперативное вмешательство выполняется с помощью разреза брюшной полости. Послойно рассекаются эпидермис, мышцы, стенка матки. После этого происходит рождение ребенка и отделение последа. После завершения процедуры проводится туалет брюшной полости и санация, затем выполняется послойное ушивание тканей в обратном порядке.
Статистика показывает, что в последние годы возрастает тенденция к рождению детей с помощью кесарева. Это объясняется тем, что у женщин присутствует страх боли во время естественного процесса. Гинекологи стараются переубедить своих пациенток и объяснить, что кесарево сечение – не лучшая альтернатива естественному родоразрешению.
Хирургическое вмешательство позволяет избежать проблем, которые могли бы вызвать естественные роды. Однако это не говорит, что всем необходимо выбирать кесарево. Операция имеет собственные достоинства и недостатки, которые необходимо оценивать всем женщинам.
Как проходит операция
Вмешательство выполняется в стенах медицинского учреждения, которое располагает нужной аппаратурой, условиями и имеет квалифицированных специалистов. На основании того, как протекает беременность, участковый гинеколог может предвидеть необходимость вмешательства. Если есть основания для назначения манипуляции, то ее условия обговариваются заблаговременно.
Оперативное вмешательство выполняется под наркозом. Это позволяет избежать любого дискомфорта. Современная хирургия допускает использование общего обезболивания или эпидуральной анестезии. Последний вариант все чаще выбирается роженицами, поскольку позволяет находиться в сознании и видеть процесс появления ребенка.
Операция выполняется под наркозом
Кесарево сечение занимает от 20 до 60 минут. Большую часть времени требуют подготовка и последующая обработка. Ребенок извлекается из полости матки сразу после рассечения тканей. Хирурги стараются не медлить с извлечением малыша, поскольку обезболивающие средства через большой круг кровообращения поступают в организм ребенка.
Показания для процедуры
Основанием для назначения манипуляции является особое состояние мамы или ребенка.
Вмешательство назначается для мамы при следующих состояниях:
- осложнение беременности, требующее незамедлительного родоразрешения;
- инфекция, которая может передаться ребенку по вертикальному пути;
- тяжелые заболевания сердца и сосудов;
- патологии органов зрения;
- узкий таз;
- большой вес плода;
- многоплодная беременность;
- предлежание плаценты или близкое расположение к зеву;
- серьезные травмы спины и промежности;
- анатомические особенности строения малого таза;
- опухолевые процессы, затрудняющие естественные роды;
- многократное повторение неудачных родов в прошлом.
Показания для ребенка:
- стремительное ухудшение самочувствия;
- слабая сердечная деятельность;
- острое кислородное голодание;
- неестественное расположение;
- врожденные аномалии, не позволяющие родиться естественным путем.
Срочное оперативное вмешательство выполняется при возникновении неожиданных оснований: разрыв полости матки, внутреннее кровотечение, высокая вероятность гибели ребенка, отсутствие родовой деятельности.
Противопоказания к операции
Противопоказанием к вмешательству являются заболевания крови у матери. При нарушении свертываемости есть большой риск кровопотери, поэтому решение о возможности проведения вспомогательной процедуры принимают индивидуально, оценивая все риски.
Операцию не проводят, если плод погиб. Нельзя выполнять кесарево у женщин с острыми инфекционными процессами. Тяжелые заболевания сосудов и сердца могут стать основанием для отказа от вмешательства. Кесарево не проводится при преждевременных родах на малом сроке, поскольку есть высокий риск гибели ребенка вне материнской утробы.
Виды кесарева сечения
Методика проведения вмешательства зависит от того, на каком сроке оно выполняется и какие есть основания.
Беременность после кесарева сечения можно планировать не раньше, чем через 2-3 года
По срочности проведения манипуляция делится на экстренную и плановую:
- плановое – является предполагаемым, назначается заранее и позволяет тщательно подготовиться;
- экстренное – проводится быстро, основной целью становится спасение жизни женщины и ребенка.
По методу выполнения разреза кесарево бывает продольным и поперечным:
- продольное – используется при преждевременных родах, живот рассекается по вертикальной линии;
- поперечное – применяется чаще всего, брюшная стенка разрезается в нижнем сегменте поперек.
Сколько длится кесарево – идет быстро и запланированно или приобретает затяжной характер – зависит от хода процедуры. При возникновении осложнений период хирургического вмешательства увеличивается.
Последствия
Вероятность возникновения неприятных последствий есть всегда. Осложнения могут появиться во время операции, сразу после нее или даже через несколько лет.
Риски хирургического родоразрешения для женщины:
- повреждение соседних органов, расположенных вблизи матки;
- возникновение спаечной болезни;
- инфицирование брюшины, матки или придатков;
- нарушение функции кишечника;
- аллергические реакции на анестезию;
- воспаление органов дыхания при использовании аппарата искусственной вентиляции легких;
- послеоперационные хронические боли;
- затрудненное отделение содержимого матки;
- длительный восстановительный процесс;
- высокий риск повторного кесарева при следующей беременности;
- продолжительный период рубцевания тканей.
Весомым недостатком данной манипуляции является эстетический дискомфорт. После проведенного вмешательства у женщины остается заметный шов в нижней части брюшной полости.
Риски для ребенка:
- воспалительные заболевания нижних отделов дыхательной системы;
- увеличение адаптационного периода к новым условиям;
- отсутствие грудного вскармливания на протяжении нескольких дней, пока маме вводят антибиотик;
- высокий риск неврологических нарушений;
- склонность к повышенному внутричерепному давлению;
- низкая оценка по шкале АПГАР.
Несмотря на высокие риски, большинство детей после рождения путем кесарева сечения быстро догоняют своих сверстников. Если основанием для оперативного вмешательства не были врожденные пороки и генетические отклонения, то уже к завершению первого полугода дети развиваются примерно одинаково.
Достоинства
Многие женщины добровольно решаются на операцию, считая ее более безопасным вариантом родоразрешения. Основанием для данного решения становятся плюсы процедуры:
- все процессы тщательно контролируются специалистами;
- во время родов отсутствуют болезненные ощущения;
- нет необходимости тужиться и испытывать мучительные схватки;
- появляется возможность заблаговременно узнать дату рождения ребенка и даже выбрать ее самостоятельно;
- малыш рождается быстро, продолжительность операции составляет не более часа;
- снижается риск появления геморроя, опущения матки, а также прочих неприятных осложнений самостоятельных родов;
- влагалище остается эластичным, что позволяет избежать комплексов при последующей половой жизни.
Сопоставляя плюсы и минусы данной процедуры, необходимо трезво оценивать риски. На практике все оказывается не так гладко, как представляется будущим мамам. Вред от кесарева сечения для организма более серьезен, чем трудности естественного процесса. Выбирая метод родоразрешения, необходимо обязательно прислушиваться к мнению гинеколога, поскольку врач учитывает все нюансы беременности и предполагает риски.
Смотрите далее: почему образуются спайки после кесарева
до, во время и после
|
Как изменилась ситуация 12 лет спустя. Какие показания к операции, как подготовиться к ней и что ждет женщину после кесарева сечения. Читать дальше |
Кесарево сечение — это хирургическая операция, при которой плод и послед извлекают через разрез брюшной стенки и матки. Показаний к кесареву сечению довольно много. Они могут быть связаны с исходным здоровьем матери, с проблемами во время беременности и родов, с состоянием плода. В различных роддомах частота кесарева сечения колеблется от 12 до 27% от всех родов.
Кесарево сечение может быть плановым и экстренным. Плановым кесарево сечение считается, когда показания к нему установлены во время беременности
Кто решает, может ли женщина рожать сама или ей необходимо произвести кесарево сечение? Предварительно этот вопрос решается в женской консультации или медицинском центре, где проводится наблюдение за течением беременности и состоянием пациентки. Обследование проводит не только врач акушер-гинеколог, но и врачи других специальностей: терапевт, окулист, эндокринолог, при необходимости хирург, невропатолог, ортопед. При наличии каких-либо заболеваний эти специалисты дают свои рекомендации по ведению беременности и заключение о методе родоразрешения. Окончательное решение о необходимости кесарева сечения и сроках его выполнения принимают врачи в родильном доме. В каждом роддоме есть свои особенности проведения самой операции, обезболивания, ведения послеоперационного периода. Поэтому роддом лучше выбрать заранее и задать врачу все волнующие вас вопросы.
Очень часто задается вопрос: можно ли сделать кесарево сечение по желанию, без медицинских показаний? Мы считаем, что кесарево сечение можно выполнять лишь в тех случаях, когда родоразрешение через естественные родовые пути невозможно или опасно для жизни матери либо плода. Пациентка, не обладая профессиональными знаниями об опасности хирургического вмешательства, не может принимать подобных решений.
|
В 60% случаев операция кесарево сечение выполняется в плановом порядке (в этом случае показания к нему определены еще во время беременности), в остальных случаях прибегают к экстренному кесареву сечению. Что и кто влияет на решение о проведении оперативного вмешательства? Читать дальше |
Когда ложиться в роддом? Чаще всего врачи из женской консультации направляют в роддом за 1-2 недели до предполагаемой операции. В стационаре проводится дополнительное обследование пациентки. При необходимости — медикаментозная коррекция выявленных отклонений в состоянии здоровья. Также оценивается состояние плода: проводится кардиотокография, ультразвуковое исследование, допплерометрия в сосудах системы «мать-плацента-плод». Если роддом выбран заранее и принято решение о необходимости кесарева сечения, то все консультации и обследования можно пройти до госпитализации в стационар. А для проведения кесарева сечения прийти прямо в день операции, проведя необходимую подготовку дома. Однако это возможно лишь при отсутствии тяжелых осложнений беременности и нормальном состоянии плода.
Говоря о подготовке к плановому кесареву сечению, нельзя не упомянуть о возможности, и даже необходимости, проведения так называемого аутологичного плазмадонорства. Пациентка после 20 недель беременности может сдать 300 мл собственной плазмы (жидкая часть крови), которая будет храниться в специальном морозильнике в течение длительного времени. И если во время операции потребуется переливание препаратов крови, то будет перелита не чужая (пусть и обследованная), а своя собственная плазма. Это исключает возможность заражения различными инфекциями, в том числе ВИЧ, гепатитом В и С. Аутоплазмадонорство проводится в роддомах, имеющих собственное отделение переливания крови. Процедура не оказывает отрицательного влияния ни на состояние матери, ни на состояние плода, а потерянная плазма восстанавливается в организме в течение 2-3 дней.
Как определяется дата операции? Оценивается состояние пациентки и плода, уточняется срок родов по дате последней менструации, по предполагаемому дню зачатия, по первому ультразвуковому исследованию и, по возможности, выбирается день, максимально приближенный к сроку родов. При этом обязательно учитываются пожелания самой пациентки. Свое согласие на проведение операции и обезболивания пациентка излагает в письменном виде.
Теперь поговорим непосредственно о предоперационной подготовке при плановом кесаревом сечении. Накануне необходимо принять гигиенический душ. Важно хорошо выспаться, поэтому, чтобы справиться с вполне объяснимым волнением, лучше принять на ночь что-либо успокаивающее (по рекомендации врача). Ужин накануне должен быть легким. А в день операции с утра нельзя ни пить, ни принимать пищу. За 2 часа до операции проводится очистительная клизма. Непосредственно перед началом операции в мочевой пузырь вводится катетер, который удаляют только через несколько часов после операции. Эти меры позволят предотвратить серьезные осложнения со стороны почек.
Каковы методы обезболивания при кесаревом сечении? Наиболее современным и безопасным методом обезболивания как для матери, так и для плода является региональная (эпидуральная или спинальная) анестезия. При этом обезболивается только место операции и нижняя часть туловища. Пациентка находится в сознании и может слышать и видеть своего ребенка сразу после рождения, приложить его к груди. В современных клиниках более 95% операцией проводится именно с таким обезболиванием. Гораздо реже используется общая анестезия.
Как выполняют кесарево сечение? После обезболивания женщине моют живот специальным антисептиком и накрывают стерильными простынями. На уровне груди устанавливается преграда, чтобы пациентка не могла видеть место операции. Делается разрез брюшной стенки. В подавляющем большинстве случаев это поперечный разрез над лоном, крайне редко — продольный разрез от лона до пупка. Затем раздвигаются мышцы, делается разрез на матке (чаще — поперечный, реже — продольный), вскрывается плодный пузырь. Врач вводит руку в полость матки и извлекает ребенка. Пересекается пуповина, ребенка передают акушерке. Затем рукой удаляют послед, а разрез на матке зашивают специальной ниткой, которая рассасывается через 3-4 месяца. Также восстанавливается и брюшная стенка. На кожу накладывают скобки или швы, а поверх — стерильную повязку. В зависимости от методики и сложности операции длительность ее составляет в среднем 20-40 минут.
Первые сутки после кесарева сечения пациентка обычно находится в послеоперационной палате или палате интенсивной терапии, где проводится круглосуточное наблюдение за ее состоянием: общим самочувствием, артериальным давлением, пульсом, частотой дыхания, величиной и тонусом матки, количеством выделений, функцией мочевого пузыря. По окончании операции на нижний отдел живота кладется пузырь со льдом на 1,5-2 часа, что способствует сокращению матки и уменьшению кровопотери.
Какие препараты обычно вводят в послеоперационном периоде? В обязательном порядке назначается обезболивание, частота введения этих препаратов зависит от интенсивности болевых ощущений. Обычно обезболивание требуется в первые 2-3 суток, в дальнейшем от него постепенно отказываются. Кроме того, назначаются препараты, способствующие сокращению матки, и препараты, нормализующие функцию желудочно-кишечного тракта. Также внутривенно вводится физиологический раствор для восполнения потери жидкости. Вопрос о назначении антибиотиков решается оперирующим врачом в отношении каждой пациентки индивидуально. Большинство плановых кесаревых сечений не требуют проведения антибиотикотерапии.
|
На что нужно обратить внимание женщине, если она после кесарева сечения планирует вторую беременность, и возможно ли будет родить самой после кесарева? Читать дальше |
Когда можно вставать? Первый раз мы помогаем пациентке подняться спустя 6 часов после операции. Сперва нужно посидеть, а потом немного постоять. Для начала этого достаточно. Более активный двигательный режим начинается после перевода из палаты интенсивной терапии. Лучше заранее позаботиться о приобретении специального послеоперационного бандажа, который значительно облегчит передвижение в первые несколько дней после кесарева сечения. Уже с первого дня можно начинать выполнять минимальные физические упражнения, которые способствуют более благоприятному течению послеоперационного периода. Перевод в послеродовое отделение возможен спустя 12-24 часа после операции. Ребенок в это время находится в детском отделении. В послеродовом отделении женщина сама сможет начать ухаживать за ребенком, кормить его грудью и пеленать. Но в первые несколько дней потребуется помощь со стороны медиков и родственников (если в роддоме разрешены посещения).
Диета. В первые сутки после операции разрешается пить минеральную воду без газа. Можно добавить в нее сок лимона. На вторые сутки диета расширяется — можно есть каши, нежирный бульон, отварное мясо, сладкий чай. С третьих суток возможно полноценное питание — из рациона исключаются только продукты, не рекомендуемые при кормлении грудью. Обычно для нормализации функции кишечника примерно через сутки после операции назначается очистительная клизма.
Когда можно выписываться домой, решает лечащий врач. Обычно на 5 день после операции производится ультразвуковое исследование матки, а на 6 день снимаются скобки или швы. При благополучном течении послеоперационного периода выписка возможна на 6-7 сутки после кесарева сечения.
Выписавшись домой, постарайтесь как можно больше отдыхать. Потребуется особое внимание и помощь со стороны членов семьи, которые могут взять на себя часть домашних дел. Ведь некоторое время после операции будет сохраняться слабость, повышенная утомляемость, болевые ощущения в области шва. Какой режим нужно соблюдать дома? Питание обычное — с учетом кормления грудью. При «водных процедурах» придется ограничиться душем. Принимать ванны, плавать можно лишь через 1,5 месяца после операции. Полноценные физические нагрузки — спустя два месяца после кесарева сечения. Возобновить половые контакты можно через 6 недель после операции. Предварительно посетите врача, он сможет оценить, насколько благополучно протекает послеоперационный период. Обязательно подумайте о контрацепции. Подобрать наиболее подходящий для вас способ можно, посоветовавшись с врачом.
|
В каких случаях имеющийся на матке рубец не является противопоказанием к естественным родам – разбираемся с Ольгой Перевозкиной, врачом акушером-гинекологом, заведующей организационно-методическим отделом Екатеринбургского клинического перинатального центра, в котором разработан собственный клинический протокол подготовки и ведения таких родов. Читать дальше |
Следующую беременность после кесарева сечения лучше планировать через 2 года. За это время ваш организм успеет полностью восстановиться после предыдущей беременности и перенесенной операции. Вы должны знать, что если во время следующей беременности у вас не будет показаний к кесареву сечению, то вы имеете все шансы родить самостоятельно, не прибегая к хирургическому вмешательству.
Раиса Зябликова
Центр планирования семьи и репродукции №1, врач акушер-гинеколог
Журнал «9 МЕСЯЦЕВ», №3 2002 г.
Кесарево сечение
Предполагают, что название операции связано с именем римского императора Гая Юлия Цезаря, мать которого при родах умерла, а он был извлечен из ее утробы посредством оперативного вмешательства. Есть сведения, что при Цезаре был принят закон, указывающий, что в случае смерти женщины в родах обязательно должна быть предпринята попытка спасти ребенка путем рассечения брюшной стенки и матки с извлечением плода. Долгое время кесарево сечение проводилось лишь тогда, когда мать умирала во время родов. И только в XVI веке появились сообщения о первых случаях, когда операция позволила выжить не только ребенку, но и матери.
Когда проводят операцию?
Во многих случаях операция кесарева сечения проводится по абсолютным показаниям. Это такие состояния или заболевания, которые представляют смертельную опасность для жизни матери и ребенка, например предлежание плаценты — ситуация, когда плацента закрывает выход из матки. Чаще всего это состояние встречается у повторнобеременных, особенно после перенесенных ранее абортов или послеродовых заболеваний. В этих случаях во время родов или на последних сроках беременности из половых путей появляются яркие кровянистые выделения, которые не сопровождаются болью и чаще всего наблюдаются по ночам. Расположение плаценты в матке уточняют ультразвуковым исследованием. Наблюдаются и лечатся беременные с предлежанием плаценты только в условиях акушерского стационара.
К абсолютным показаниям относятся также:
Преждевременная отслойка нормально расположенной плаценты. В норме плацента отделяется от стенки матки только после рождения ребенка. Если плацента или значительная ее часть отделяется до рождения ребенка, то возникают резкие боли в животе, которые могут сопровождаться сильным кровотечением и даже развитием состояния шока. При этом снабжение плода кислородом резко нарушается, необходимо экстренно принимать меры для спасения жизни мамы и малыша.
Поперечное положение плода. Ребенок может родиться через естественные родовые пути, если он находится в продольном (параллельно оси матки) положении головкой или тазовым концом вниз ко входу в таз. Поперечное положение плода чаще встречается у повторнородящих женщин вследствие снижения тонуса матки и передней брюшной стенки, при многоводии, предлежании плаценты. Обычно с началом родовой деятельности происходит самопроизвольный поворот плода в правильное продольное положение. Если же это не происходит и наружными приемами не удается повернуть плод в продольное положение, а также если отойдут воды, то роды через естественные родовые пути невозможны.
Выпадение пуповины. Эта ситуация возникает во время излития околоплодных вод при многоводии в случаях, когда головка долго не вставляется во вход малого таза (узкий таз, крупный плод). С током вод петля пуповины проскальзывает во влагалище и даже может оказаться вне половой щели, особенно если пуповина длинная. Происходит сдавление пуповины между стенками таза и головкой плода, что приводит к нарушению кровообращения между матерью и плодом. Чтобы своевременно диагностировать такое осложнение, после излития околоплодных вод производится влагалищное исследование.
Гестоз. Это серьезное осложнение второй половины беременности, проявляющееся высоким артериальным давлением, появлением белка в моче, отеками, может быть головная боль, нарушение зрения в виде мелькания «мушек» перед глазами, боли в верхних отделах живота и даже судороги, что требует немедленного родоразрешения, так как при этом осложнении страдает и состояние матери, и состояние плода.
Однако большинство операций проводится по относительным показаниям — таким клиническим ситуациям, при которых рождение плода через естественные родовые пути сопряжено со значительно большим риском для матери и плода, чем при операции кесарева сечения, а также по сочетанию показаний — совокупности нескольких осложнений беременности или родов, которые в отдельности могут и не иметь существенного значения, но в целом создают угрозу для состояния плода при влагалищном родоразрешении. В качестве примера можно привести тазовое предлежание плода. Роды в тазовом предлежании относятся к патологическим, т.к. высок риск травмы и кислородного голодания плода в ходе родов через естественные родовые пути. Вероятность этих осложнений особенно возрастает при сочетании тазового предлежания плода с его крупными размерами (более 3600 г), перенашиванием, чрезмерным разгибанием головки у плода, при анатомическом сужении таза.
Возраст первородящей более 30 лет. Сам по себе возраст не является показанием к кесареву сечению, но в этой возрастной группе часто встречается гинекологическая патология — хронические заболевания половых органов, приводящие к длительному бесплодию, невынашиванию. Накапливаются негинекологические заболевания — гипертоническая болезнь, сахарный диабет, ожирение, заболевания сердца. Беременность и роды у таких пациенток протекают с большим числом осложнений, с большим риском для ребенка и матери. Расширяются показания к кесареву сечению у женщин в позднем репродуктивном возрасте при тазовом предлежании плода, хронической гипоксии плода.
Рубец на матке. Он остается после удаления миоматозных узлов или ушивания стенки матки после перфорации во время искусственного аборта, после предыдущей операции кесарева сечения. Раньше это показание имело абсолютный характер, а сейчас принимается во внимание только в случаях неполноценного рубца на матке, при наличии двух и более рубцов на матке после кесарева сечения, реконструктивных операций по поводу пороков матки и в некоторых других случаях. Уточнить состояние рубца на матке позволяет ультразвуковая диагностика, исследование обязательно проводится с 36-37 недель беременности. На современном этапе техника выполнения операции с использованием качественного шовного материала способствует формированию состоятельного рубца на матке и дает шанс для последующих родов через естественные родовые пути.
Выделяют также показания к кесареву сечению, возникающие во время беременности и в родах.
По срочности выполнения кесарево сечение может быть плановым и экстренным. Кесарево сечение во время беременности обычно проводят в плановом порядке, реже — в экстренных случаях (кровотечение при предлежании плаценты или при преждевременной отслойке нормально расположенной плаценты и другие ситуации).
Плановая операция позволяет провести подготовку, решить вопрос о технике ее выполнения, наркозе, а также тщательно оценить состояние здоровья женщины, при необходимости провести корригирующую терапию. В родах же кесарево сечение производится по экстренным показаниям.
Клинически узкий таз. Это осложнение возникает в процессе родов, когда размер головки плода превышает внутренний размер таза матери. Осложнение проявляется отсутствием поступательного продвижения головки плода по родовому каналу при полном раскрытии шейки матки, несмотря на энергичную родовую деятельность. При этом может возникнуть угроза разрыва матки, острая гипоксия плода (кислородное голодание) и даже его гибель. Такое осложнение может встречаться как при анатомически узком тазе, так и при нормальных размерах таза, если плод крупный, особенно при перенашивании, при неправильном вставлении головки плода. Заранее правильно оценить размеры таза матери и размеры головки плода позволяют дополнительные методы исследования: ультразвуковая диагностика и рентгенопельвиметрия (изучение рентгенограммы костей таза), позволяющие спрогнозировать исход родов. При значительных степенях сужения таза он считается абсолютно узким и является абсолютным показанием к операции кесарева сечения, равно как и при наличии костных опухолей, грубых деформаций в малом тазе, представляющих препятствие для прохождения плода. Диагностируемое в родах при влагалищном исследовании неправильное вставление головки (лобное, лицевое) также является абсолютным показанием для кесарева сечения. В этих случаях головка плода вставляется в таз наибольшим своим размером, значительно превышающим размеры таза, и роды произойти не могут.
Острая гипоксия плода (кислородное голодание). Это состояние возникает вследствие недостаточного поступления кислорода к плоду через плаценту и сосуды пуповины. Причины могут быть самыми разно-образными: отслойка плаценты, выпадение пуповины, затяжные роды, чрезмерная родовая деятельность и др. Диагностировать угрожающее состояние плода наравне с аускультацией (выслушиванием) с помощью акушерского стетоскопа помогают современные методы диагностики: кардиотокография (регистрация сердцебиений плода при помощи специального аппарата), ультразвуковое исследование с допплерометрией (изучением движения крови по сосудам плаценты, плода, матки), амниоскопия (исследование околоплодных вод, проводимое с помощью специального оптического прибора, вводимого в канал шейки матки при целом плодном пузыре). При выявлении признаков угрожающей гипоксии плода и отсутствии эффекта от лечения проводят срочное оперативное вмешательство.
Слабость родовой деятельности. Осложнение характеризуется тем, что частота, интенсивность и длительность схваток недостаточна для завершения родов естественным путем, несмотря на применение корригирующей медикаментозной терапии. Вследствие этого нет прогресса в раскрытии шейки матки и продвижения предлежащей части плода по родовым путям. Роды могут принять затяжной характер, возникает риск инфицирования при нарастании безводного промежутка и гипоксии плода.
Ход операции
Разрез передней брюшной стенки проводится, как правило, в поперечном направлении над лобком. В этом месте слой подкожной жировой клетчатки менее выражен, заживление раны идет лучше с минимальным риском формирования послеоперационных грыж, больные после операции более активны, раньше встают. Учитывается также эстетическая сторона, когда остается маленький, почти незаметный рубец в области лобка. Продольный разрез между лобком и пупком выполняется, если уже имелся продольный рубец на передней брюшной стенке после предыдущей операции, либо при массивной кровопотере, когда требуется осмотр верхнего отдела живота, при неясном объеме операции с возможным продлением разреза вверх.
Вскрытие матки производится в ее нижнем сегменте в поперечном направлении, На поздних сроках беременности перешеек (часть матки между шейкой и телом) значительно увеличивается в размерах, образуя нижний сегмент матки. Мышечные пласты и кровеносные сосуды здесь располагаются в горизонтальном направлении, толщина стенки нижнего сегмента значительно меньше по сравнению с телом матки. Поэтому вскрытие матки в поперечном направлении в этом месте вдоль сосудов и мышечных пучков происходит почти бескровно. Крайне редко приходится прибегать к продольному методу вскрытия матки в ее теле в случаях, если доступ к нижнему сегменту матки затруднен, например, из-за рубцов после прошлых операций, либо возникает необходимость удаления ее после кесарева сечения. Этот доступ практиковался раньше, он сопровождается повышенной кровоточивостью из-за пересечения большого числа кровеносных сосудов и формированием менее полноценного рубца, а также большим числом послеоперационных осложнений.
Плод извлекается за головку или за тазовый конец (за паховый сгиб или за ножку) при тазовом положении плода, пуповина пересекается между зажимами, и ребенок передается акушерке и неонатологу. После извлечения ребенка удаляется послед.
Разрез на матке ушивается, при этом обеспечивается правильное сопоставление краев раны с минимальным использованием шовного материала. Для ушивания используются современные синтетические рассасывающиеся нити, которые стерильны, прочны, не вызывают аллергических реакций. Все это способствует оптимальному процессу заживления и формированию состоятельного рубца на матке, что чрезвычайно важно для последующих беременностей и родов.
При ушивании передней брюшной стенки на кожу обычно накладываются отдельные швы либо хирургические скобки. Иногда применяют внутрикожный «косметический» шов рассасывающимися нитями, в этом случае наружных съемных швов нет.
Осложнения кесарева сечения и их профилактика
Кесарево сечение является серьезной полостной операцией и, как любое хирургическое вмешательство, должно производиться только при наличии показаний, но никак не по желанию женщины. Перед операцией с беременной (роженицей) обсуждается объем планируемой операции, возможные осложнения. Требуется обязательное письменное согласие пациентки на операцию. При витальных состояниях — например, если женщина находится без сознания, -операция проводится по жизненным показаниям либо с согласия родственников, если они ее сопровождают.
И хотя кесарево сечение на современном этапе считается надежной и безопасной операцией, возможны осложнения хирургического плана: ранение сосудов вследствие про-длившегося разреза на матке и связанное с этим кровотечение; ранение мочевого пузыря и кишечника (чаще встречается при повторных вхождениях вследствие спаечного процесса), ранение плода. Встречаются осложнения, связанные с анестезиологическим пособием. В послеоперационном периоде возможен риск маточного кровотечения вследствие нарушения сократительной способности матки, вызванной операционной травмой и действием наркотических средств. В связи с изменением физико-химических свойств крови, повышением ее вязкости возможно образование тромбов и закупорка ими различных сосудов.
Гнойно-септические осложнения при кесаревом сечении встречаются чаще, чем после влагалищных родов. Профилактика этих осложнений начинается еще во время операции введением высокоэффективных антибиотиков широкого спектра сразу после пересечения пуповины, чтобы уменьшить их отрицательное воздействие на ребенка. В дальнейшем при необходимости антибиотикотерапия продолжается в послеоперационном периоде коротким курсом. Чаще всего встречаются раневая инфекция (нагноение и расхождение швов передней брюшной стенки), эндометрит (воспаление внутренней оболочки матки), аднексит (воспаление придатков), параметрит (воспаление околоматочной клетчатки).
До и после операции
Сама процедура подготовки к операции, а также послеоперационный период сулят определенный дискомфорт, некоторые ограничения, потребуют усилий, работы над собой.
При плановой операции накануне вечером и за 2 часа до операции делается очистительная клизма, которая будет повторяться еще раз на 2-е сутки после операции с целью активизации перистальтики (двигательной активности) кишечника. Справиться с волнением и страхом помогает прием на ночь транквилизаторов, которые назначит доктор. Непосредственно перед операцией устанавливается мочевой катетер, который останется в мочевом пузыре в течение суток.
После абдоминального родоразрешения женщина является и родильницей, и послеоперационной больной. В течение первых суток она будет находиться в палате интенсивной терапии под пристальным наблюдением анестезиолога и врача акушера-гинеколога. Возможны неприятные ощущения во время выхода из общего наркоза: першение в горле, тошнота, рвота, -после эпидуральной анестезии может быть головокружение, головная боль, боли в спине. В течение 2-3 суток после операции проводится инфузионная терапия внутривенным вливанием растворов с целью возмещения кровопотери, которая при операции составляет 600-800 мл, т.е. в 2-3 раза больше, чем при влагалищных родах. Операционная рана будет являться источником болевых ощущений в области швов и внизу живота, что потребует введения обезболивающих препаратов.
С целью профилактики послеоперационных осложнений практикуется раннее вставание уже через 10-12 часов, проведение дыхательной гимнастики и самомассажа через 6 часов после операции. Соблюдение диеты обязательно в течение первых 3 суток. В первые сутки рекомендуется голодать, можно пить минеральную воду без газов, чай без сахара с лимоном небольшими порциями. Во вторые сутки соблюдается низкокалорийная диета: мясной бульон, жидкие каши, кисели. К обычному питанию можно вернуться после активизации перистальтики кишечника и самостоятельного стула. Придется смириться с некоторыми ограничениями гигиенического плана: обмывание тела по частям проводится со 2-х суток, полностью принять душ можно будет после снятия швов на 5-7-е сутки и выписки из родильного дома (как правило, на 7-8-е сутки после операции). Постепенное восстановление мышечной ткани в области рубца на матке происходит в течение 1-2 лет после операции.
Возможно, женщине придется столкнуться с некоторыми трудностями при кормлении грудью, которые чаще встречаются после планового кесарева сечения. Хирургический стресс, кровопотеря, позднее прикладывание ребенка к груди вследствие нарушения адаптации или сонливости новорожденного являются причиной позднего становления лактации; кроме того, молодой маме сложно найти позу для кормления.
Если она сидит, то малыш давит на шов, однако с этой проблемой можно справиться, используя для кормления положение лежа.
При родоразрешении путем операции кесарева сечения нарушается процесс запуска адаптационных механизмов, обеспечивающих переход новорожденного к внеутробному существованию. Нарушения дыхания у новорожденного возникают гораздо чаще при плановом кесаревом сечении, произведенном до начала родовой деятельности, чем при влагалищных родах и при кесаревом сечении в родах. Поэтому плановое кесарево сечение следует проводить как можно ближе к дате предполагаемых родов.
После кесарева сечения иначе функционирует сердце ребенка, ниже уровень глюкозы и уровень гормонов, регулирующих активность щитовидной железы, в первые 1.5 часа температура тела обычно ниже. Усиливается вялость, снижается мышечный тонус и физиологические рефлексы, заживление пупочной ранки вялое, иммунная система работает хуже, Но в настоящее время медицина обладает всеми необходимыми ресурсами для того, чтобы свести к минимуму трудности, которые испытывает малыш. Обычно к выписке показатели физического развития новорожденного приходят в норму, а через месяц малыш ничем не отличается от детей, рожденных через естественные родовые пути.
Кесарево сечение: выбор анестезии
В современном акушерстве используются следующие виды анестезии при операции кесарева сечения: регионарная (эпидуральная, слинно-мозговая) и общая (внутривенный, масочный и эндотрахеальный наркоз). Наибольшей популярностью пользуется регионарная анестезия, т.к. при ней женщина остается в сознании во время операции, что обеспечивает ранний контакт с ребенком в первые минуты жизни. Отмечается хорошее состояние новорожденного, т.к. он в меньшей степени подвержен влиянию медикаментов, угнетающих его жизнедеятельность. При спинно-мозговой анестезии обезболивающий препарат вводится через тонкую трубочку-кате-тер непосредственно в канал спинного мозга, а при эпидуральной анестезии его вводят более поверхностно под твердую мозговую оболочку, таким образом блокируются болевая чувствительность и двигательные нервы, управляющие мышцами нижней части тела (во время действия анестезии женщина не может шевелить ногами). При общем обезболивании, как правило, применяют эндотрахеальный наркоз. Обезболивающий препарат вводят внутривенно, и как только мышцы расслабляются, в трахею вводится трубка, проводится искусственная вентиляция легких. Этот вид обезболивания чаще применяют при экстренных операциях.
Кесарево сечение плановое и экстренное
Самой часто применяемой операцией в акушерстве на сегодняшний день является кесарево сечение. Последние десятки лет врачи совершенствовали свою технику, но отличия плановой операции от срочной имеются и по сей день.
Роды кесаревым сечением – появление метода в акушерской практике
Существует одна версия, что название операции появилось в практике из-за Юлия Цезаря: он родился при помощи рассечения живота, за это манипуляция получила свое имя. Считают, что это — первый ребенок, который появился на свет при проведении акушерской хирургической операции.
Однако данная хирургическая операция нашла свое применение в медицине только через два тысячелетия, с появлением наркоза и совершенствованием хирургической техники. До этого, при рождении детей длительное время применяли акушерские щипцы.
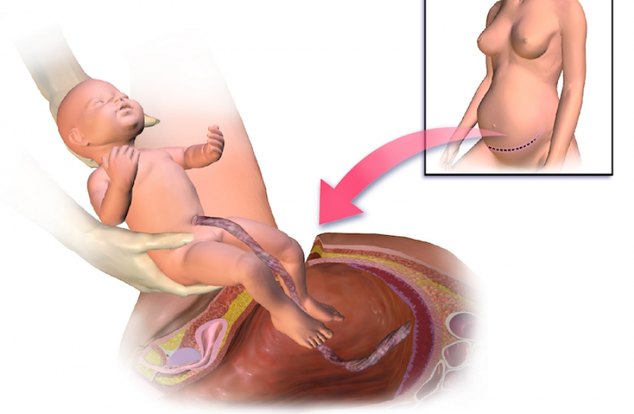
Операция кесарева сечения стала применяться только во второй половине прошлого века, когда были изобретены антибиотики, и в медицине стала активно развиваться техника переливания крови. С появлением новых возможностей, в медицине сократились серьезные осложнения после оперативных родов. С помощью переливания крови решилась проблема, возникающая из-за большой кровопотери, а с появлением антибиотиков велась борьба с бактериями, вызывающими воспалительные процессы в матке и в полости брюшины (акушерский перитонит).
В настоящее время применяются универсальные виды обезболивания — например, эпидуральная анестезия: она практически безопасна, и все чаще применяется при кесаревом — как плановом, так и экстренном.
Комментарий врача гинеколога-эндокринолога, маммолога, специалиста УЗД Сикириной Ольги Иосифовны:
Если это не отслойка плаценты, и не ухудшение состояния плода — т.е., не срочные оперативные роды, то лучше женщине побыть немного в родах. Так лучше заживляемость рубца, и ребенку не такой срочный выход из матки наружу, он лучше адаптируется к внешней среде.
Показания к кесареву сечению в плановом или экстренном порядке
Операция кесарева сечения применяется в случаях, когда женщина не может благополучно родить ребенка естественным путем.
Показанием к такой операции становятся анатомическое строение таза женщины — он узкий, или же ожидается крупный малыш.
Иногда в родах появляется угроза здоровью беременной женщины и малыша, а возможно — и их жизни.
Обычно назначают плановое кесарево сечение, когда заранее предугадываются неблагоприятные ситуации, и есть противопоказания к естественным родам. Если течение беременности нормальное, то предполагаются естественные роды.
Но бывает, что ситуация уже в самих родах меняется в худшую сторону — тогда возникает потребность экстренно применять кесарево сечение.
По закону!Перед проведением будущей маме операции — как планового, так и экстренного плана, Закон предусматривает получение ее письменного согласия на оперативное вмешательство.
Если беременная женщина без сознания, то врач может самостоятельно принять решение.
Хирургическая тактика выполнения операции кесарева сечения
При срочной операции, и при плановой подходы одинаковые: на матке делается разрез, через который извлекается ребенок, а потом — послед.
Но тактика при хирургическом вмешательстве бывает разная.
В настоящий период, врачи проводят кожный и маточный поперечный разрез по типу «улыбки» между лоном и пупком. Такой разрез обладает эстетическим эффектом, он будет мало заметен под бельем. Также поперечным разрезом рассекается нижний сегмент матки, он затрагивает соединительную ткань, не повреждая мышцы матки. Хорошо заживая, шов в данном месте рассасывается практически полностью.
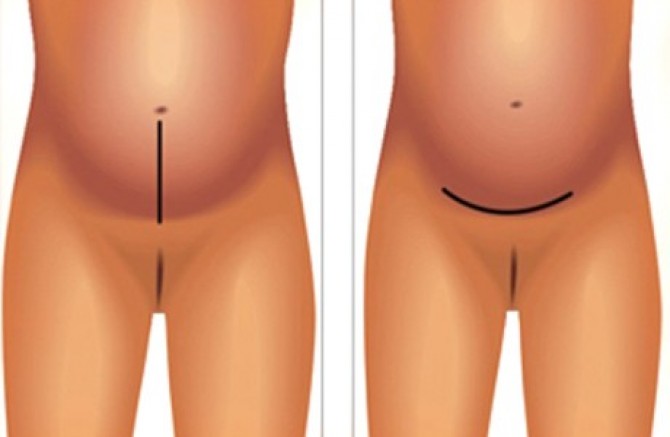
Типы разрезов при кесаревом сечении
Также делают продольный разрез над лоном перпендикулярно пупку. Такой шов в исполнении гораздо проще, поэтому при срочном вмешательстве врач должен применять такой метод. Но сегодня многие российские хирурги имеют высокую квалификацию, поэтому и в экстренном случае могут делать поперечный разрез легко и быстро.
Из-за того, что продольный разрез рассекает мышцы матки, шов долго заживает, а рубец остается до конца жизни. При повторных родах может произойти разрыв матки, из-за этого естественные роды будут в последующем запрещены.
При применении поперечного разреза, шанс на последующие естественные роды сохраняется.
Подходы к операции кесарева сечения
Матку рассекают, применяя разные разрезы. Хирургами чаще вскрывается тонкая пленка брюшины, которая изнутри покрывает брюшную полость, защищая от инфицирования матки. Это кесарево сечение называют интраперитонеальным.
У этого метода существует минус, повышаются риски инфицирования брюшины, но при появлении новых поколений антибиотиков операции стали проводиться успешнее.
Бывают редкие случаи, когда безводный период длится долго, тогда проводят экстраперитонеальное кесарево. Есть небольшой участок, он не покрыт брюшиной, и расположен у маточной трубы — через него добираются до матки. В этом случае не разрезается брюшная полость, поэтому меньше заносится инфекций. Но такая экстраперитонеальная операция слишком сложна в техническом плане, поэтому делается редко.
Растущая популярность кесарева сечения – всегда ли оправдано применение оперативных родов
В последние десятилетия стало втрое больше операций кесарева сечения: сегодня тринадцать малышей из ста рождаются таким способом.
В дальнейшем, такая тенденция будет сохраняться, так как многие женщины рожают своих первенцев уже после 30 лет. В таком возрасте роды часто бывают с осложнениями, поэтому необходимо делать кесарево сечение.
Когда не хватает женских гормонов, формируется слабая родовая деятельность.
Женщины, у которых уже было кесарево, изменяют статистику в сторону увеличения. Второй ребенок увидит свет так же, как и первый, при помощи операции — если на роды не был заключен платный контракт.
Показания к плановому кесареву сечению — все идет в плановом порядке
Плановое кесарево показано, когда плод лежит поперек, при анатомически узком тазе 2-4 степени у женщины, при несостоятельности послеоперационного рубца на теле матки после проведенного ранее кесарева, при предлежании плаценты, которое выявили на УЗИ, при фетоплацентарной недостаточности, при сильной близорукости, которое сопровождается изменениями глазного дна, истончением сетчатки.
Если ожидается появление на свет мальчика, но у него — тазовое предлежание, то это повод для кесарева сечения из-за того, что при естественных родах может сформироваться травма мошонки.
Другой весомый аргумент — это беременность с осложнениями после периода бесплодия или в случаях экстракорпорального оплодотворения. Применяют кесарево сечение, чтобы минимизировать риск при рождении малыша.
Если женщина страдает от сахарного диабета, пороков сердца, почечных заболеваний, тяжелой гипертонической болезни, то акушер-гинеколог согласовывает с терапевтом методику проведения родов.
Делается плановая операция на 38 неделе беременности. Ребенок к этому сроку уже полностью сформировался, и готов к появлению на свет. Если есть веские показания — например, резус-конфликт с тяжелой формой, развитие выраженной гипоксии, которая не поддается лечению, то операция проводится раньше.
Будущая мама госпитализируется в обсервационное отделение для беременных в роддоме. Дату операции определяют после проведенных обследований, таких как анализ крови, УЗИ, кардиотокография.
Плановое кесарево сечение имеет главный плюс — к нему можно всесторонне подготовиться. За день до операции беременной женщине прописывается облегченная диета, которая состоит из легкого завтрака, обеда, а в ужин разрешается выпить только чай с сахаром. После душевых процедур, женщине ставится очистительная клизма, утром она ставится снова. Такие меры предпринимают, чтобы не развился парез кишечника, возможность которого появляется после операции при застое фекальных масс. Микробы, которые находятся в кишечнике, способны через кишечную стенку попадать в брюшную полость, приводя к акушерскому перитониту. Такой путь инфицирования брюшины очень распространен, хотя есть и другие.
Чтобы будущая мама хорошо выспалась перед операцией, ей на ночь ей прописывают безопасное снотворное.
А еще при планировании кесарева сечения женщина настраивается психологически. При данном настрое, будущая мама и малыш подвергнутся меньшему стрессу, что благоприятно скажется на самой операции, на периоде реабилитации после операции.
Экстренное кесарево сечение — в быстром темпе
Если появляется угроза для жизни будущей мамы или ее ребенка, то применяется экстренное кесарево сечение. Подобная операция применяется и при беременности, и в период начавшихся естественных родов.
Когда у беременной преждевременно начинается отслойка плаценты, то это приводит к внезапному кровотечению, поэтому прибегают к экстренному КС.
В родах его проводят, когда внезапно развиваются осложнения, проявляющиеся слабой родовой деятельностью, кровотечением, угрозой разрыва матки, острой гипоксией плода. Но, если в родах должна скоро появиться головка младенца, то уже через разрез, сделанный на теле матки, ее будет трудно извлечь. В таких случаях врачи используют акушерские щипцы, или применяют вакуум-экстрактор.
К экстренному кесареву сечению прибегают в разное время суток. Подготовку к операции не проводят из-за нехватки времени, поэтому повышается риск получения инфекционных осложнений после операции, для профилактики чего проводят антибактериальную терапию.
В экстренном случае гигиенические мероприятия минимизируют: влажным полотенцем обтирают тело беременной, подмывают ее и бреют лобковую зону. К очистительной клизме в такой ситуации не прибегают, чтобы не усугубить положение с кровотечением, которое приводит к срочной операции.
Но и экстренная ситуация может иметь положительный эффект:
Применение кесарева сечения в процессе родов приводит к лучшему сокращению матки после операции, к быстрому заживлению места разреза.
Это связывают с тем, что родовая деятельность развивалась естественным путем, и регулировалась женскими гормонами самостоятельно. Присутствие окситоцина вызывает сокращение мышц матки в родах — и после них.
Но, чтобы подстраховаться, после проведения как плановой, так и экстренной операции кесарева сечения, женщины два раза в день дополнительно получают порцию гормона.
Кесарево сечение (кесарево сечение): цель, процедура и риски
Запланируйте пребывание в больнице в течение трех-четырех дней, пока вы не оправитесь от операции.
Перед операцией вам очистят брюшную полость, и вы будете готовы к внутривенному введению жидкости в руку. Это позволяет врачам назначать жидкости и любые лекарства, которые могут вам понадобиться. Вам также вставят катетер, чтобы мочевой пузырь оставался пустым во время операции.
Роженицам предлагается три типа анестезии:
- Спинальная блокада: анестезия, которая вводится непосредственно в мешок, окружающий спинной мозг, таким образом обезболивая нижнюю часть вашего тела.
- эпидуральная анестезия: общая анестезия для обоих вагинальных. и кесарево сечение, которое вводится в нижнюю часть спины за пределами мешка спинного мозга
- Общая анестезия: анестезия, которая погружает вас в безболезненный сон и обычно применяется в экстренных ситуациях
Когда вы получили надлежащее лечение и онемение , врач сделает разрез чуть выше линии роста волос на лобке.Обычно это горизонтально поперек таза. В экстренных случаях разрез может быть вертикальным.
После того, как разрез брюшной полости сделан и матка обнажена, врач сделает разрез в матке. Эта область будет закрыта во время процедуры, поэтому вы не сможете ее увидеть.
Ваш новорожденный будет удален из матки после того, как будет сделан второй разрез.
Ваш врач сначала позаботится о вашем ребенке, очистив его нос и рот от жидкости, а также пережав и перерезав пуповину.Затем вашего ребенка передадут персоналу больницы, который убедится, что он нормально дышит, и подготовит его к тому, чтобы взять его на руки.
Если вы уверены, что больше не хотите детей, и подписали согласие, врач может одновременно связать вам трубки (перевязка маточных труб).
Ваш врач наложит на матку растворяющие швы и закроет разрез брюшной полости швами.
.Кесарево сечение — NHS
Кесарево сечение, или кесарево сечение, — это операция по доставке ребенка через разрез на животе и матке.
Разрез обычно делается на животе, чуть ниже линии бикини.
Кесарево сечение — это серьезная операция, сопряженная с рядом рисков, поэтому обычно ее делают только в том случае, если это самый безопасный вариант для вас и вашего ребенка.
Примерно каждой четвертой беременной женщине в Великобритании проводится кесарево сечение.
Почему проводят кесарево сечение
Кесарево сечение может быть рекомендовано в качестве плановой (плановой) процедуры или выполнено в экстренных случаях, если считается, что вагинальные роды слишком опасны.
Плановое кесарево сечение обычно делают с 39 недели беременности.
Кесарево сечение может быть выполнено, потому что:
- Ваш ребенок находится в тазовом предлежании (ноги впереди), и ваш врач или акушерка не смогли повернуть его, слегка надавив на ваш живот, или вы бы предпочли, чтобы они не пробовали это.
- у вас нижняя плацента (placenta praevia)
- у вас высокое кровяное давление, связанное с беременностью (преэклампсия)
- У вас есть определенные инфекции, такие как первая генитальная герпетическая инфекция на поздних сроках беременности или нелеченый ВИЧ
- Ваш ребенок не получает достаточно кислорода и питательных веществ — иногда это может означать, что его необходимо немедленно родить
- Ваши роды не прогрессируют или наблюдается сильное вагинальное кровотечение
Если есть время спланировать процедуру, ваша акушерка или врач обсудят преимущества и риски кесарева сечения по сравнению с вагинальными родами.
Попросить кесарево сечение
Некоторые женщины предпочитают делать кесарево сечение по немедицинским причинам.
Если вы попросите свою акушерку или врача сделать кесарево сечение без медицинских показаний, они объяснят вам и вашему ребенку общие преимущества и риски кесарева сечения по сравнению с вагинальными родами.
Если вы беспокоитесь о родах, вам следует предложить возможность обсудить свое беспокойство с медицинским работником, который может предложить поддержку во время беременности и родов.
Если после обсуждения всех рисков и получения информации обо всех предлагаемых услугах поддержки вы все еще считаете, что вагинальные роды не подходят, вам следует предложить плановое кесарево сечение. Если ваш врач не желает выполнять операцию, он должен направить вас к врачу, который сделает это.
Что происходит во время кесарева сечения
Большинство операций кесарева сечения проводится под спинальной или эпидуральной анестезией.
Это означает, что вы проснетесь, но нижняя часть вашего тела онемела, поэтому вы не почувствуете боли.
Во время процедуры:
- Экран размещен поперек вашего тела, поэтому вы не можете видеть, что происходит — врачи и медсестры сообщат вам, что происходит
- надрез длиной от 10 до 20 см обычно делается в нижней части живота и матки, чтобы ребенок мог родиться.
- во время процедуры вы можете почувствовать тягу и тягу.
- Вы и ваш биологический партнер сможете видеть и держать ребенка на руках сразу после родов, если они здоровы — ребенок, рожденный в результате экстренного кесарева сечения из-за дистресса плода, может быть доставлен прямо к педиатру для реанимации
Вся операция обычно занимает от 40 до 50 минут.
Иногда можно использовать общий наркоз (когда вы спите), особенно если ребенка нужно родить быстрее.
Узнайте больше о том, как проводится кесарево сечение
Восстановление после кесарева сечения
Восстановление после кесарева сечения обычно занимает больше времени, чем восстановление после естественных родов.
Среднее время пребывания в больнице после кесарева сечения составляет около 3 или 4 дней, по сравнению со средним сроком 1 или 2 дня при естественных родах.
Первые несколько дней вы можете испытывать дискомфорт в животе. Вам будут предложены обезболивающие, чтобы помочь с этим.
Когда вы пойдете домой, вам сначала нужно успокоиться. Возможно, вам придется избегать некоторых видов деятельности, например вождения, до тех пор, пока вы не пройдете послеродовой осмотр у врача через 6 недель.
Из раны на животе со временем образуется шрам. Сначала это может показаться очевидным, но со временем он со временем исчезнет и часто будет скрываться в ваших лобковых волосах.
Узнайте больше о восстановлении после кесарева сечения
Риски кесарева сечения
Как правило, кесарево сечение является очень безопасной процедурой, но, как и любая операция, оно сопряжено с определенным риском.
Важно знать о возможных осложнениях, особенно если вы планируете сделать кесарево сечение по немедицинским причинам.
Возможные осложнения включают:
- Инфекция раны или слизистой оболочки матки
- тромбы
- Обильное кровотечение
- Повреждение близлежащих участков, таких как мочевой пузырь или трубки, соединяющие почки и мочевой пузырь
- Временное затруднение дыхания у ребенка
- случайно порезав ребенка при вскрытии матки
Узнайте больше о рисках кесарева сечения
Будущие беременности после кесарева сечения
Если вы родили ребенка путем кесарева сечения, это не обязательно означает, что любые дети, которых вы родите в будущем, также должны будут родиться таким образом.
Большинство женщин, перенесших кесарево сечение, могут безопасно родить следующего ребенка через естественные родовые пути, известные как вагинальные роды после кесарева сечения (VBAC).
Но вам может потребоваться дополнительный контроль во время родов, чтобы убедиться, что все идет хорошо.
Некоторым женщинам может быть рекомендовано сделать еще одно кесарево сечение, если у них будет еще один ребенок.
Это зависит от того, является ли кесарево сечение самым безопасным вариантом для них и их ребенка.
Для получения дополнительной информации у Королевского колледжа акушеров и гинекологов есть брошюра о вариантах родов после предыдущего кесарева сечения (PDF, 357 КБ).
Последняя проверка страницы: 27 июня 2019 г.
Срок следующей проверки: 27 июня 2022 г.
Причин для кесарева сечения: по медицинским показаниям и по выбору
Хотя кесарево сечение является обычным явлением и в целом безопасным, оно сопряжено с большим риском, чем естественные роды. По этой причине рекомендуются роды через естественные родовые пути. Но можно запланировать кесарево сечение заранее по медицинским показаниям.
Например, если у вашего ребенка тазовое предлежание и он не меняет положения по мере приближения срока родов, ваш врач может назначить кесарево сечение. Кроме того, кесарево сечение обычно назначают по медицинским причинам, перечисленным ниже.
Также можно запланировать кесарево сечение по немедицинским причинам, но это не рекомендуется. Кесарево сечение является серьезной операцией и имеет больший риск осложнений, в том числе:
- кровопотеря
- повреждение органа
- аллергическая реакция на анестезию
- инфекции
- тромбы
Плановая операция по немедицинским причинам называется плановое кесарево сечение, и ваш врач может разрешить этот вариант.Некоторые женщины предпочитают рожать хирургическим путем, потому что это дает им больше контроля при принятии решения о рождении ребенка. Это также может уменьшить беспокойство при ожидании начала родов.
Но то, что вам предложили сделать плановое кесарево сечение, еще не означает, что оно пройдет без риска. У планового кесарева сечения есть плюсы, но есть и минусы. Некоторые планы медицинского страхования также не покрывают плановые операции кесарева сечения.
Плюсы планового кесарева сечения
- Снижение риска недержания мочи и сексуальной дисфункции после рождения ребенка.
- Снижает риск того, что ребенок лишится кислорода во время родов.
- Снижает риск травм ребенка при прохождении через родовые пути.
Минусы планового кесарева сечения
- У вас больше шансов на повторное кесарево сечение при будущих беременностях.
- Риск осложнений при кесаревом сечении выше.
- У вас будет более длительное пребывание в больнице (до пяти дней) и более длительный период восстановления.
Кесарево сечение может быть запланировано вашим врачом до наступления срока родов. Или это может потребоваться во время родов в экстренной ситуации.
Ниже приведены некоторые из наиболее частых медицинских причин кесарева сечения.
Продолжительные роды
Продолжительные роды — также называемые «задержкой прогресса» или «остановкой родов» — являются причиной почти одной трети кесарева сечения, согласно данным Центров по контролю и профилактике заболеваний. Это случается, когда новая мама рожает 20 часов и более.Или 14 часов или более для мам, которые рожали раньше.
Младенцы, которые слишком велики для родовых путей, медленное истончение шейки матки и многоплодие могут продлить роды. В этих случаях врачи считают кесарево сечение, чтобы избежать осложнений.
Неправильное положение
Для успешных родов через естественные родовые пути ребенка следует расположить головой вперед рядом с родовыми путями.
Но младенцы иногда переворачивают сценарий. Они могут расположить ступни или ягодицы по направлению к каналу, что называется тазовым предлежанием, или расположить плечо или бок вперед, что называется поперечным родом.
В этих случаях наиболее безопасным способом родов может быть кесарево сечение, особенно для женщин, вынашивающих нескольких детей.
Дистресс плода
Ваш врач может выбрать родоразрешение с помощью экстренного кесарева сечения, если ваш ребенок не получает достаточно кислорода.
Врожденные дефекты
Чтобы уменьшить осложнения при родах, врачи выберут для родов детей с определенными врожденными дефектами, такими как избыток жидкости в головном мозге или врожденные пороки сердца, путем кесарева сечения, чтобы уменьшить осложнения при родах.
Повторное кесарево сечение
По данным Американской ассоциации беременных, около 90 процентов женщин, перенесших кесарево сечение, могут родить естественным путем при следующих родах. Это известно как вагинальные роды после кесарева сечения (VBAC).
Будущим мамам следует поговорить со своим врачом, чтобы решить, является ли VBAC или повторное кесарево сечение лучшим и самым безопасным вариантом.
Хроническое заболевание
Женщины могут родить посредством кесарева сечения, если они живут с определенными хроническими заболеваниями, такими как болезни сердца, высокое кровяное давление или гестационный диабет.Вагинальные роды при одном из этих состояний могут быть опасны для мамы.
Врачи также предложат кесарево сечение, если у будущей мамы есть ВИЧ, генитальный герпес или любая другая инфекция, которая может быть передана ребенку через естественные роды.
Выпадение пуповины
Когда пуповина проходит через шейку матки до рождения ребенка, это называется выпадением пуповины. Это может уменьшить приток крови к ребенку и поставить под угрозу его здоровье.
Выпадение пуповины — серьезное заболевание, которое требует экстренного кесарева сечения, хотя и встречается редко.
Головно-тазовая диспропорция (CPD)
CPD — это когда таз будущей мамы слишком мал для естественных родов, или если голова ребенка слишком велика для родовых путей. В любом случае ребенок не сможет безопасно пройти через влагалище.
Проблемы с плацентой
Врачи выполнят кесарево сечение, когда нижняя плацента частично или полностью покрывает шейку матки (предлежание плаценты). Кесарево сечение также необходимо, когда плацента отделяется от слизистой оболочки матки, в результате чего ребенок теряет кислород (отслойка плаценты).
По данным Американской ассоциации беременных, предлежание плаценты происходит у 1 из каждых 200 беременных женщин. Около 1 процента беременных женщин испытывают отслойку плаценты.
Многоплодная беременность
Многоплодная беременность может представлять различные риски во время беременности. Это может вызвать затяжные схватки, которые могут доставить маме страдания. Один или несколько младенцев также могут находиться в ненормальном положении. В любом случае, кесарево сечение часто является самым безопасным способом родоразрешения.
.кесарево сечение | Описание, история и риски
Кесарево сечение , также называемое Кесарево сечение, Кесарево также пишется кесарево сечение , хирургическое удаление плода из матки через разрез брюшной полости.
Подробнее по этой теме
рождение: кесарево сечение
Когда ребенок не может родиться через влагалище, может потребоваться кесарево сечение, процедура, при которой происходит плод…
История
Мало что известно ни о происхождении термина, ни об истории процедуры. Согласно древним источникам, правдивость которых была оспорена, процедура берет свое название от ветви древнеримской семьи Юлиев, чье прозвище Цезарь (лат. caedere, «разрезать») возник с рождения таким образом. . Римский закон (Lex Caesarea) предписывал вырезать из чрева ребенка, мать которого умерла во время родов. Распространено заблуждение, что таким образом родился сам Юлий Цезарь.Однако, поскольку считается, что мать Цезаря, Аурелия, была жива, когда он был взрослым человеком, широко распространено мнение, что он не мог родиться таким образом. Первоначально этот закон соблюдался в соответствии с римскими ритуалами и религиозными обычаями, запрещавшими захоронение беременных женщин, но позже эта процедура была применена специально для спасения жизни ребенка.
Первое задокументированное кесарево сечение живой женщине было выполнено в 1610 году; она умерла через 25 дней после операции.Впоследствии абдоминальные роды применялись разными способами и при многих условиях, но почти всегда это приводило к смерти матери от сепсиса (инфекции) или кровотечения (кровотечения). Даже в первой половине XIX века зарегистрированная смертность составляла около 75 процентов, и обычно предпочтение отдавалось трепанации черепа плода — при которой жизнь ребенка приносится в жертву ради спасения матери. В конечном итоге, однако, усовершенствования хирургических методов, антибиотиков, переливания крови и антисептических процедур настолько снизили смертность, что кесарево сечение стало часто выполнять как альтернативу нормальным родам.
Применение в медицине
В современной акушерской помощи кесарево сечение обычно выполняется, когда жизнь матери или ребенка может быть поставлена под угрозу из-за попытки нормальных родов. Медицинское решение основывается на физическом осмотре, специальных тестах и истории болезни. Обследование включает рассмотрение любых заболеваний, которые у матери могли быть в прошлом, и расстройств, которые могли возникнуть из-за беременности. Специальные тесты, которые могут быть выполнены, включают анализ крови на коже черепа плода и мониторинг сердечного ритма плода.Общие показания для кесарева сечения включают затрудненные роды, отсутствие прогресса в родах, предлежание плаценты (развитие плаценты в аномально низком положении рядом с шейкой матки), дистресс плода, гестационный сахарный диабет и неправильное положение плода для родов. Кроме того, кесарево сечение часто используется, если родовые пути слишком малы для нормальных родов. Иногда, когда женщина родила ребенка посредством кесарева сечения, любые дети, рожденные после первого кесарева сечения, также рождаются этим методом, но часто возможны роды через естественные родовые пути.
Получите эксклюзивный доступ к контенту из нашего первого издания 1768 с вашей подпиской. Подпишитесь сегодняРиски
Риски кесарева сечения низкие, но реальные. Операция представляет собой серьезную операцию. По сравнению с риском нормальных вагинальных родов, это более опасно для матери. Риск осложнений, таких как инфекция, кровотечение, образование тромбов и повреждение мочевого пузыря или кишечника, выше. Если кесарево сечение запланировано заранее, ребенок может родиться недоношенным, и было высказано предположение, что плановое кесарево сечение может лишить ребенка гормонов и других веществ, выделяемых матерью во время родов.Исследователи также выявили корреляцию между рождением ребенка путем кесарева сечения и повышенным риском астмы и детского ожирения.
Кроме того, было показано, что младенцы, рожденные с помощью кесарева сечения, содержат в кишечнике атипичные типы бактерий по сравнению с младенцами, рожденными естественным путем. Эти атипичные бактериальные популяции часто включают потенциально вредные микроорганизмы, которые являются частой причиной оппортунистических инфекций в больничных условиях. Хотя со временем микробиом у пораженных младенцев становится более похожим на микробиом младенцев, рожденных естественным путем, ранние различия в микробиоме могут повлиять на здоровье ребенка или способствовать возникновению проблем со здоровьем, которые возникают позже.
Issues
В 1985 году Всемирная организация здравоохранения (ВОЗ) рекомендовала оптимальную частоту кесарева сечения от 10 до 15 процентов для данной популяции; ВОЗ обнаружила, что в случае выполнения выше этого уровня процедура чрезмерно обременяет ресурсы, необходимые для надлежащего дородового и послеродового ухода за матерью и ребенком, тем самым увеличивая число женщин и младенцев, подвергающихся рискам, связанным с операцией. Несмотря на рекомендации, сформулированные ВОЗ, к концу 20 века частота кесарева сечения в Соединенных Штатах резко возросла, в основном в результате увеличения числа исков о врачебной халатности, возбужденных против акушеров за то, что они не смогли оперировать, если была индикация неисправности в доставке.В первое десятилетие 21-го века частота кесарева сечения намного превышала рекомендации ВОЗ во многих других странах, включая Великобританию, Австралию, Германию, Францию и Италию. Этот показатель также увеличился в таких странах, как Индия, Китай и Бразилия.
The Editors of Encyclopaedia Britannica Эта статья была недавно отредактирована и обновлена Кара Роджерс, старшим редактором.

 Комментарий врача гинеколога-эндокринолога, маммолога, специалиста УЗД Сикириной Ольги Иосифовны:
Комментарий врача гинеколога-эндокринолога, маммолога, специалиста УЗД Сикириной Ольги Иосифовны: