Неправильная ингаляция может убить
Зима – это разгар не только ковидной пандемии, но обычных сезонных заболеваний – ОРВИ и гриппа. В арсенале любителей самолечения – старая добрая ингаляция. Если не поможет, то уж точно не навредит, считают они. И сильно ошибаются. Об опасностях назначенной самим себе процедуры рассказывают в программе «О самом главном» на телеканале «Россия 1».
Многие россияне до сих пор при первых признаках простуды прибегают к «бабушкиному средству» – подышать горячим паром над кастрюлей с водой, закрывшись при этом с головой полотенцем. Эта «технология» категорически противопоказана при температуре, гнойных процессах в рото- и носоглотке, склонности к кровотечениям, гипертонии и хронических заболеваниях легких, предупреждает врач-оториноларинголог, руководитель клиники лор-заболеваний, кандидат медицинских наук Эдуард Маслов. Он также напоминает, что процедура чревата опасностью ожога слизистых, а также всего тела: в его практике были случаи, когда кастрюля с кипятком опрокидывалась на простуженного ребенка.
Но даже если вышеупомянутых противопоказаний ингаляциям нет и процедура проводится специальным прибором – ингалятором или небулайзером, – она может стать причиной весьма нежелательных, а порой и опасных ситуаций.
– Ларингоспазм. Раздражение лекарством может вызвать спазм гортани, остановку дыхания и – если скорая не успеет – летальный исход.
– Дыхательная недостаточность. Если легкие заполнены слизью – а именно так проявляет себя, например, COVID-19, а мы вдыхаем вещества, которые способствуют еще большей ее выработке, – то количество дыхательной ткани, не заполненной жидкостью, сокращается до критического.
– Аллергическая реакция. Возникает чаще всего на растительные препараты или травяные отвары. Одним подышать над ромашкой – облегчения, а другим понадобится скорая помощь.
– Потеря сознания. Этим эффектом чревата как раз технология «подышать над кастрюлей». В замкнутом пространстве под полотенцем становится влажно и душно, что может вызвать обморок как у гипертоников, так и у гипотоников.
И еще несколько простых советов:
1. Ингаляцию можно проводить спустя час после приема пищи.
2. Использовать для нее специальные приборы, а не кастрюлю.
3. Добавлять лекарства в паровую ингаляцию можно только после консультации с врачом. Безопасен только физраствор – увлажнение слизистой всегда полезно.
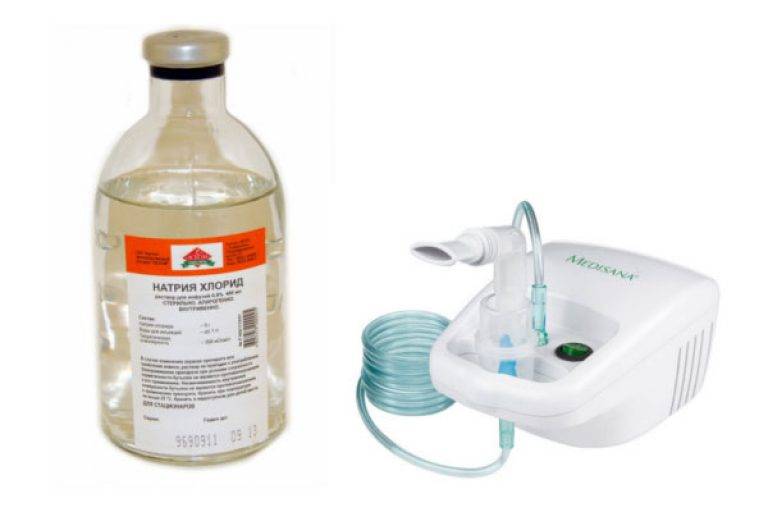
Можно ли дышать физраствором через небулайзер ребенку и взрослому
При болезнях дыхательной системы полезно проводить ингаляции. Внутрь ингалятора заливают разные лекарства, которые будут помогать бороться с заболеванием. Рекомендуется вместе с врачом подобрать терапевтическую схему. При правильном выборе препарата удастся добиться положительных изменений. Наши читатели постоянно интересуются вопросом, можно ли в небулайзер заливать домашний физраствор. Ответ зависит от состояния человека, потому как учитываются противопоказания.
Можно ли в небулайзер заливать домашний физраствор
Врачи разрешают делать ингаляции с физраствором. Перед проведением процедуры потребуется ознакомиться с правилами, чтобы не навредить организму.
Когда нужно дышать физиологическим раствором:
- Аденоиды.
- Туберкулёз.
- ОРВИ.
- Астма.
- Трахеит, ринофарингит.
- Бронхит, ларингит.
- Пневмония.
Ингаляции помогают бороться с заболеваниями, поражающими лёгочную ткань и бронхи. Дышать через небулайзер разрешено даже новорожденным. Раствор применяют как самостоятельный медикамент или используют для разведения других лекарств.
Процедуру разрешено проводить спустя час после еды и за два часа до приёма пищи. Не стоит дышать через небулайзер перед сном и натощак. Если медикамент требуется развести, то делать это необходимо только перед проведением процедуры.
Лекарство рекомендуется подогреть, прежде чем им дышать через небулайзер. После манипуляции нельзя выходить на улицу и пить воду, употреблять пищу. Ингалятор следует тщательно промыть и дезинфицировать.
После манипуляции нельзя выходить на улицу и пить воду, употреблять пищу. Ингалятор следует тщательно промыть и дезинфицировать.
Меры предосторожности
Разбираясь в вопросе, можно ли при аденоидах делать ингаляции физраствором, следует учесть определённые моменты. Нельзя разводить лекарство обычной водой. Допускается подменять физиологический раствор минералкой, в которой присутствует щёлочь.
Если физиологический раствор был приобретён в пластиковом или стеклянном флаконе, его нельзя вскрывать. В ином случае полезные компоненты испарятся. Набирать медикамент следует с помощью шприца с иглой.
Время процедуры определяется индивидуально. В среднем она составляет от 5 до 10 минут. Манипуляция повторяется до 3 раз в сутки.
Рекомендуется уточнять у своего лечащего врача, можно ли разводить Интерферон физраствором. Обычно подобное сочетание допускается. Медикаментом придётся дышать для терапии болезней дыхательной системы. Положительные результаты наступят в скором времени, а первые изменения можно наблюдать спустя 1-2 дня.
Внимание! Ингаляции могут быть опасны для здоровья. Рекомендуем внимательно ознакомиться со статьей: Опасность и вред ингаляций.
Ингаляции: показания и противопоказания — Санатории им. Воровского
Для лечения и профилактики заболеваний нижних и верхних дыхательных путей в Санатории имени Воровского проводится ингаляционная терапия – вдыхание воздуха, насыщенного лекарственными средствами. Основное назначение процедуры – разжижение мокроты и ее вывод из легких и бронхов.
Мельчайшие частицы лечебных веществ в виде пара или аэрозоля равномерно оседают на ткани дыхательных путей и через кровь быстрее разносятся по организму. В качестве лечебных составляющих используют травы, минеральную воду, эфирные масла, медицинские препараты.
Кому полезны ингаляции
Эта процедура является одной из основных в комплексной терапии хронических заболеваний дыхательной системы. В санатории имени Воровского ингаляции проводят для профилактики и лечения респираторных заболеваний, неврозов, ринитов, аллергических реакций. Кроме этого, данную процедуру назначают людям пожилого возраста для увлажнения слизистой носоглотки, работникам «пыльных» производств, профессиональным ораторам или певцам.
Кроме этого, данную процедуру назначают людям пожилого возраста для увлажнения слизистой носоглотки, работникам «пыльных» производств, профессиональным ораторам или певцам.
Лечебные эффекты процедуры
В зависимости вводимого в организм лекарства можно добиться следующих лечебных эффектов:
- противовоспалительного;
- антимикробного;
- отхаркивающего;
- бронхолитического;
- иммуноукрепляющего;
- успокаивающего.
Показания к процедуре
В большинстве случаев ингаляции показаны при следующих заболеваниях:
- бронхите, фарингите, ларингите и др.;
- бронхиальной астме;
- гайморите;
- ОРВИ и ОРЗ и др.
Также терапия полезна для укрепления иммунитета, лечения бессонницы, аллергии, в послеоперационный период.
Противопоказания
К общим противопоказаниям процедуры относятся:
- повышенная температура тела;
- носовые кровотечения и предрасположенность к ним;
- эмфизема легких в тяжелой форме;
- сердечно-сосудистые заболевания, отягощенные дыхательной недостаточностью;
- индивидуальная непереносимость компонентов и др.

Санаторий имени Воровского располагает широким ассортиментом лекарственных препаратов для проведения ингаляций. Это дает возможность применять целебную терапию для пациентов с различными недугами.
Ингаляции небулайзером: советы и рекомендации
Небулайзер используется для ингаляций при заболеваниях горла, дыхательных путей. Он позволяет избавиться от насморка, кашля, симптомов простуды и не допустить осложнений. Принцип его работы основывается на дисперсном распылении лекарственных препаратов. Такая процедура обладает отличным терапевтическим эффектом, так как лекарственные препараты практически мгновенно попадают в дыхательные пути.
Эффективность использования
Проведение ингаляций облегчает состояние при простуде, снимает отек слизистой, разжижает мокроту, уменьшает воспалительный процесс, санирует дыхательные пути. Данная процедура – первая помощь при бронхоспазме.
Рекомендации по проведению ингаляций у детей
- Для ингаляций небулайзером используют специальные растворы, препараты.
 Запрещено разбавлять лекарство водой, добавлять масляные средства, вводить сиропы от кашля, растворы из таблеток.
Запрещено разбавлять лекарство водой, добавлять масляные средства, вводить сиропы от кашля, растворы из таблеток. - Проводят ингаляции через 1 час или за час до еды.
- Ребенок в процессе лечения должен быть расслаблен и спокоен. Не стоит отвлекаться на просмотр телевизора или другие занятия. Добиться лечебного эффекта можно только при спокойном вдохе и выдохе.
- После ингаляции обязательное условие — прополоскать горло теплой водой (если ребенок умеет это делать).
- Количество ингаляций — 2- 3 в сутки.
- Длительность процедуры — 2 -5 минуты.
- Все составные части прибора промываются и сушатся, некоторые из них следует прокипятить (если указано в инструкции).
Для кого эта процедура под запретом?
Ингаляции небулайзером назначаются всем категориям людей (новорожденным, беременным, взрослым), но, несмотря на ее безобидность, есть у этой процедуры некоторые противопоказания:
- Высокая температура.

- Аритмия.
- Непереносимость препаратов.
- Носовые кровотечения.
- Малыш неспокоен и раздражителен.
- Гнойные процессы.
Средства для ингаляций
Тонкости выбора и приобретения небулайзера для детей
На рынке представлены различные по степени распыления аппараты. Выделяют следующие виды небулайзеров:
- Ультразвуковой.
 С помощью ультразвука расщепляет раствор. Особенность его в том, что частицы лекарства могут варьироваться. Не менее важный бонус — бесшумная работа.
С помощью ультразвука расщепляет раствор. Особенность его в том, что частицы лекарства могут варьироваться. Не менее важный бонус — бесшумная работа. - Паровой . Лекарства поставляются путем вдыхания подогретого раствора. Этот прибор имеет ограниченный круг показаний, так как не все лекарственные средства можно подогревать.
- Компрессорный. Благодаря компрессору образуется облако аэрозоля. Это наиболее оптимальный вариант для домашнего использования. Он компактен, надежен и доступен по цене.
- Меш–небулайзер. Прогрессивный тип устройства, который объединил в себе все вышеперечисленные принципы работы.

Как правильно делать ингаляцию ребенку — советы практикующих врачей
Небулайзером можно лечить разнообразные заболевания дыхательных путей, даже шахтерам и химикам иногда прописывают ингаляции при помощи небулайзера. Когда речь заходит о ребенке и лечении карапуза, тут главное не перестараться. Всегда уточняйте у доктора, какое лекарство лучше подойдет для лечения бронхита, насморка или ОРЗ и потом прибегайте к помощи небулайзера. Ведь ингалятор не панацея — это прибор, при помощи которого лекарственное вещество попадает на необходимые участки — слизистую носа, гортань, бронхи, легкие, все воспаления в этих участках можно лечить при помощи ингалятора (небулайзера).
Допустим, Вы выбрали подходящий небулайзер (кстати, мы написали на эту тему интересную статью: “Как правильно выбрать небулайзер (ингалятор)? Какой лучше купить ингалятор?”) Вы уже знаете, что нельзя лечить крупнодисперсными небулайзерами нижние дыхательные пути (астму, бронхит), соответственно мелкодисперсными — верхние дыхательные пути (ринит), если Вам интересно более досконально узнать про небулайзеры, то советуем прочитать статью “Польза небулайзера (ингалятора) — небулайзер все за и против”. Естественно возникают вопросы: как правильно использовать ингалятор для ребенка? Запомните, небулайзер — это не панацея, это как шприц для лекарства, не стоит делать ингаляции, когда Вы не уверены в диагнозе и очень осторожно относитесь к подбору лекарств, всегда помните, что на кону здоровье ребенка. Как правильно сделать ингаляцию ребенку? — об этом Вы узнаете из этой статьи.
Естественно возникают вопросы: как правильно использовать ингалятор для ребенка? Запомните, небулайзер — это не панацея, это как шприц для лекарства, не стоит делать ингаляции, когда Вы не уверены в диагнозе и очень осторожно относитесь к подбору лекарств, всегда помните, что на кону здоровье ребенка. Как правильно сделать ингаляцию ребенку? — об этом Вы узнаете из этой статьи.
Небулайзер детский, как пользоваться
Давайте обратимся к профессионалам. При написании статьи нас консультировала доктор-пульмонолог Елизавета Павловна и на вопрос, что делает небулайзер детский, как пользоваться им дома, дала следующие рекомендации:
“Перед процедурой не кормите ребенка, должно пройти 1,5 часа после еды. Одежда должна быть максимально удобной и комфортной. Для ингаляции нужно принять положение сидя, максимально расслабиться, дышать глубоко и спокойно. Во время процедуры пациент вдыхает ртом (для лечения астмы) и задерживает дыхание на пару секунд, выдыхает.
Для детей дошкольного возраста процедура по времени не должна превышать 3-х минут. После ингаляции рекомендуется 30 минут отдыха и спокойствия: ребенок должен полежать и расслабиться.”
Хотим добавить — поговорите с крошкой, для него это такой же стресс, как и для Вас. Всё поменялось, теперь нужно привыкать к новым реалиям жизни, пусть и ненадолго, ведь терапия при помощи небулайзеров крайне эффективна.
Ответит на частые вопросы — ингалятор для детей, как пользоваться, — наш знакомый врач педиатр Анатолий Сергеевич.
“Ингалятор детский как пользоваться? Расскажу шаг за шагом, а вы записывайте” — смеется доктор, но мы реально записываем. — “В первую очередь аккуратно, при помощи шприца переливаем лекарство в специальный контейнер. Потом подсоединяем контейнер с лекарством к компрессору специальной трубкой. Одеваем на малыша маску для ингаляций, в комплекте должна быть детская. Нажимаем кнопку старт и начинаем процедуру. Вот и все дела.
В зависимости от препарата процедура может занимать около 10-15 минут, на это время попробуйте чем то развлечь ребенка, почитать сказку, чтобы он сильно не заскучал. Это у взрослых 15 минут, как два раза моргнуть, а малыши очень быстро утомляются от монотонного сидения.”
А как правильно делать ингаляцию ребенку 1 год или даже младше? Помните, что детям до года не желательно проводить ингаляционную терапию без назначения доктора, если лечиться при помощи ингалятора, то только по предписанию врача.
Софья Алексеевна работает в детской поликлинике уже более 15 лет и видела как развивалась ингаляционная терапия за последние годы.
“Для совсем маленьких детей не требуется никаких особых правил ингаляции. Просто включите прибор и поднесите к личику спящего ребенка. Помните, если ротик закрыт — то Вы лечите верхние дыхательные пути, ротик открыт — лекарство будет попадать непосредственно в легкие и бронхи. Если у Вас стационарный небулайзер предложите ребенку поиграть с прибором, например налейте в него воды, пусть малыш сам включит и выключит прибор, наша задача, чтобы ребенок не боялся лечения.
Если малыш капризничает или у него плохое настроение дождитесь, когда настроение выровняется. Тогда лечение будет связано с позитивными эмоциями, а небулайзер не будет ассоциироваться с пыткой или наказанием. Это основные моменты которые нужно учитывать проводя ингаляцию для грудничка.”
Памятка
Дорогие наши родители! Главное в лечении — это соблюдать бодрость духа и хорошее настроение. Все небулайзеры и ингаляторы созданы исключительно для нашего удобства и скорейшего выздоровления. Спектр болезней, которые лечат при помощи небулайзеров очень большой: ингаляторы приобретают, чтобы лечить астму, пневмонию, также Вы можете лечиться ими при сезонных заболеваниях, и использовать для оздоровительных и даже косметических процедур. Мы сделали для Вас подборку самых качественных небулайзеров по версии этого года, ознакомиться с ними Вы можете в статье “Самый лучший ингалятор небулайзер — отзывы врачей, рейтинг топ 10 небулайзеров (ингаляторов)”. Благо сейчас такое количество моделей, что можно выбрать подходящий прибор отдельно для ребенка или ту, которая вписывается в семейный бюджет и удовлетворит любые требования пользователя.
Благо сейчас такое количество моделей, что можно выбрать подходящий прибор отдельно для ребенка или ту, которая вписывается в семейный бюджет и удовлетворит любые требования пользователя.
Здоровья Вам и Вашему малышу!
(смотреть «Ингаляторы (небулайзеры)» в нашем магазине)
Небулайзер для детей. Когда и как им пользоваться
На смену самодельным ингаляционным системам по принципу «кастрюлька-картошка-полотенце» пришли современные препараты и устройства для лечения заболеваний органов дыхания.
Одно из таких приспособлений, популярных среди большого числа родителей, — небулайзер.
Небулайзер распыляет жидкое лекарство в виде газа (аэрозоля), который могут легко вдыхать дети разного возраста.
Если ребенок боится использовать обычный небулайзер, можно использовать детский (выглядит как игрушка — в виде животных, машинок и так далее). Это значительно облегчает процесс лечения — успокаивает и развлекает ребенка.
В каких случаях нужно использовать небулайзер?
Поговорите с вашим педиатром о небулайзере для ребенка, если вы отмечаете у ребенка один из следующих симптомов:
- свистящее (хрипящее) дыхание, дистанционные свисты
- кашель
- сбивчивое дыхание, одышка
- частое дыхание
- боль в груди
- затрудненное дыхание
- задержка выздоровления при остром бронхите
Что можно добавлять в небулайзер?
- физиологический раствор (NaCl 0,9%) (также используется для разведения других веществ)
- гормональные средства для ингаляций (например, будесонид при стенозирующем ларинготрахеите, бронхиальной астме, хронической обструктивной болезни легких)
- бронхолитические препараты для ингаляций (например, ипратропия бромид/фенотерол, сальбутамол при бронхоспазме, бронхиальной астме, хронической обструктивной болезни легких)
- в некоторых случаях адреналин (при стенозирующем ларинготрахеите)
- в некоторых случаях антибиотики (при муковисцидозе, бронхоэктатической болезни)
- в некоторых случаях муколитики (при муковисцидозе, бронхоэктатической болезни)
- в некоторых случаях гипертонический раствор (при муковисцидозе, бронхоэктатической болезни)
Что не следует добавлять в небулайзер
Эти вещества не предназначены для ингаляций, опасны отравлением и/или бронхоспазмом:
- эфирные масла
- экстракты и отвары трав
- сиропы
- минеральная вода
- антисептические препараты (например, мирамистин, хлоргексидин)
Что важно иметь в виду
Небулайзер используется для лечения определенных респираторных состояний (при которых часто наблюдается кашель), но при необходимом частом использовании родители могут поверить, что это эффективное средство при любых состояниях, проявляющихся кашлем. Не занимайтесь самолечением!
Не занимайтесь самолечением!
Советы по использованию небулайзера
Перед использованием прибора покажите ребенку, как нужно делать ингаляции. Дайте малышу рассмотреть аппарат, подержать его, понажимать кнопки. Не заставляйте ребенка долго дышать через аппарат, достаточно 7-10 минут, в противном случае он откажется от повторных процедур.
У детей младшего возраста используйте маску. Следите за тем, чтобы ребенок правильно дышал, чтобы маска прилегала к лицу. Если маска находится на расстоянии всего одного сантиметра, то действие лекарства резко снижается. При необходимости используйте завязки, чтобы укрепить маску, но правильнее будет, чтобы вы контролировали процесс ингаляций.
В случае проведения назначенной ингаляционной терапии не рекомендуется отменять ингаляции через небулайзер из-за высокой температуры, отказ от ингаляций может навредить ребёнку.
Не проводите ингаляции сразу после еды.
Не используйте небулайзер во время сна: процесс ингаляции во время сна может показаться удобным, но этот процесс не оказывает никакого влияния, если он выполняется во время сна, так как дыхательные движения во время сна и бодрствования отличаются. Лекарству будет трудно добраться туда, куда ему нужно, если рот закрыт, а дыхание замедлено.
Не стерилизуйте детали небулайзера с помощью нагревания. В большинстве случаев детали изготовлены из пластика или других материалов, которые могут деформироваться при горячем воздействии. Вместо этого вы должны строго придерживаться инструкции, которая прилагается к оборудованию.
И последнее — не бойтесь ингаляций. Когда речь идет о детях, они, как правило, следят за эмоциями родителей. Если вы относитесь к ингаляциям позитивно, то и детям эта процедура кажется легкой и увлекательной. Важно не критиковать процесс ингаляций перед детьми и следить за тем, чтобы этот процесс проходил гладко.
Можно ли при температуре делать ингаляции небулайзером?
Сегодня мы будем разбираться в следующем вопросе медицинского характера. Можно ли при температуре делать ингаляции небулайзером?
Можно ли при температуре делать ингаляции небулайзером?
Для чего нужен небулайзер?
УвеличитьНебулайзер – это современный ингалятор, который позволяет получить очень мелкий аэрозоль с лекарственным средством. Всем известен, например, «домашний» ингалятор – вареная картошка в кастрюле, накрытой полотенцем.
Так вот, при ингаляции пара, образующегося над картошкой, он действует только на верхние отделы дыхательных путей, потому что капли имеют достаточно крупный размер и быстро оседают. При использовании же небулайзера капли аэрозоля получаются настолько мелкими, что проникают в самые нижние отделы легких и там оказывают свой лечебный эффект.
Поэтому основная цель использования небулайзеров – это лечение заболеваний дыхательных путей на всем протяжении. К таким заболеваниям относятся бронхит, трахеит, ларингит, пневмония, гайморит, грипп.
Можно ли делать ингаляции небулайзером при высокой температуре?
Известно, что чаще всего причиной повышения температуры у взрослых и детей являются острые респираторные заболевания (ОРЗ), которые обычно вызываются различными вирусами. При этом антибиотики являются неэффективным методом борьбы с вирусами, а могут быть использованы только в случае развития бактериальных осложнений. Лечащий врач может направить пациента на УЗИ внутренних органов.
При этом антибиотики являются неэффективным методом борьбы с вирусами, а могут быть использованы только в случае развития бактериальных осложнений. Лечащий врач может направить пациента на УЗИ внутренних органов.
Эксперты говорят
На сегодняшний момент лучшим способом лечения ОРЗ являются как раз небулайзеры. С их помощью можно подводить необходимые лекарства прямо к месту воспаления – к бронхам, трахее. Рекомендуется начинать делать ингаляции небулайзером при температуре и первых признаках ОРЗ – кашле, насморке, чихании.
Особенно эффективны небулайзеры у детей: их бронхи имеют маленький просвет и при воспалении быстро забиваются образующейся мокротой.
Поэтому ответ на вопрос: можно ли делать ингаляцию небулайзером у детей при высокой температуре (например, 38 и более градусов), однозначно положительный. Эффект наблюдается буквально в течение первых минут после ингаляции: начинает отходить мокрота, появляется влажный кашель, улучшается состояние, а через некоторое время начинается снижение температуры.
При этом лекарства, вводимые через небулайзер, используются в таких низких дозировках, что не оказывают никакого системного действия на организм человека.
Можно ли при температуре делать ингаляции небулайзером? Можно! Делать ингаляции данным прибором при температуре можно не только при ОРЗ, но и при других острых и хронических болезнях легких у взрослых и детей, например, пневмониях, обострениях хронического бронхита, муковисцидозе. Во всех случаях отмечается сокращение продолжительности температурного периода, быстрое улучшение самочувствия, ускоряется выздоровление, уменьшается потребность в приеме лекарств.
Подпишитесь на наши новости, чтобы быть в курсе:
Похожие статьи:
Как пользоваться небулайзером (при выписке)
- CareNotes
- Как пользоваться небулайзером
- Медицинская помощь при выписке
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях. Несоблюдение может повлечь за собой судебный иск.
Несоблюдение может повлечь за собой судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Небулайзер — это устройство, превращающее жидкое лекарство в туман. Когда вы дышите, лекарственный туман попадает в ваши легкие. Лекарство может быть антибиотиком или другим лекарством для ваших легких.Небулайзер обычно подключается к машине, которая проталкивает воздух через небулайзер. Воздух помогает превратить лекарство в туман. Использование небулайзера называется лечением дыханием или небулайзером.
| |
ИНСТРУКЦИИ ПО РАЗГРУЗКЕ:
Позвоните в службу 911, если:
- Ваше дыхание ухудшилось после лечения.
- После лечения у вас внезапно становится стесненным.
Обратитесь к своему врачу, если:
- После лечения у вас появилась сыпь или крапивница.
- Ваши руки или ноги дрожат после лечения.
- У вас учащенное сердцебиение и головокружение.
- У вас жар и боль во рту или горле.

- Ваши симптомы не улучшаются даже после лечения.
- У вас есть вопросы или опасения по поводу вашего состояния или ухода.
Как пользоваться небулайзером:
- Вымойте руки водой с мылом , прежде чем подготовить распылитель к работе. Это может предотвратить попадание микробов в легкие.
- Подготовьте машину. Поставьте машину на твердую поверхность. Убедитесь, что воздушный фильтр чистый. Если он грязный, промойте его холодной водой и дайте высохнуть на воздухе. Подключите машину.
- Приготовьте лекарство. Если ваше лекарство предварительно смешано, откройте его и поместите в контейнер для лекарств небулайзера. Если вам нужно смешать лекарства, поместите нужное количество в контейнер с помощью пипетки или шприца.
- При необходимости добавьте физиологический раствор. Возможно, вам понадобится добавить физиологический раствор (соленую воду) в контейнер с лекарством.Купите в аптеке стерильный физиологический раствор.
 Не используйте домашний физиологический раствор в небулайзере.
Не используйте домашний физиологический раствор в небулайзере. - Подсоедините контейнер. Подсоедините контейнер с лекарством к машине с помощью трубки. Присоедините маску или мундштук к верхней части емкости.
- Поместите мундштук между зубами. Закройте его губами. Вместо этого вы можете нанести маску на лицо.
- Включите машину. Держите контейнер с лекарством в вертикальном положении.Вдыхайте и выдыхайте медленно и глубоко через рот, пока туман не исчезнет. Лечение заканчивается, когда все лекарство ушло или туман больше не выходит. Вся процедура может занять до 20 минут. По окончании обработки аппарат также может издавать шум распыления.
Очистите небулайзерную камеру:
- Очищайте после каждого использования. Вымойте контейнер и мундштук или маску горячей водой с мылом для посуды. Стряхните лишнюю воду и дайте деталям высохнуть на воздухе.Вы также можете прикрепить к аппарату детали небулайзера.
 Включите машину, чтобы быстро высушить небулайзер. Убедитесь, что все кусочки полностью высохли, прежде чем убирать их.
Включите машину, чтобы быстро высушить небулайзер. Убедитесь, что все кусочки полностью высохли, прежде чем убирать их. - Продезинфицировать через день после обработки. Смочите части небулайзера, кроме маски, в 1 части разбавленного белого уксуса и 3 частях горячей воды. Дайте им впитаться в течение 1 часа. Промойте детали, стряхните лишнюю воду и дайте им высохнуть на воздухе. Вы также можете прикрепить к аппарату детали небулайзера. Включите машину, чтобы быстро высушить небулайзер.Убедитесь, что все кусочки полностью высохли, прежде чем убирать их.
Проконсультируйтесь с вашим лечащим врачом по указанию:
Запишите свои вопросы, чтобы не забывать задавать их во время визитов.
© Copyright IBM Corporation 2021 Информация предназначена только для использования Конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях. Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A. D.A.M., Inc. или IBM Watson Health
D.A.M., Inc. или IBM Watson Health
Приведенная выше информация носит исключительно учебный характер.Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом перед тем, как следовать любому лечебному режиму, чтобы узнать, безопасно ли оно для вас и эффективно.
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
Ингаляционная терапия через небулайзер
Для получения дополнительной информации об этих небулайзерах:
Небулайзеры PARI
Компрессор InnoSpire Deluxe и небулайзер SideStream
InnoSpire Go Техническое описание
Небулайзеры FLAEM
Pari Sinus Видео с инструкциями
Сжатый воздух, подаваемый компрессором, проходит через сопло небулайзера и создает аэрозоль на выходе из сопла (рис. 2). Созданный таким образом аэрозоль можно затем вдохнуть через мундштук или маску.
2). Созданный таким образом аэрозоль можно затем вдохнуть через мундштук или маску.
Рис. 2 Производство аэрозоля
Основными факторами, определяющими, где в дыхательных путях будет осаждаться распыленная капля лекарственного средства, являются:
Размер капель (см. Рис. 3 и 4)
Тип вентиляции
Возраст и / или состояние легких
Температура и влажность
Гравитация — осаждение наибольшее в основании в положении сидя, лежа на боку может увеличиваться апикальное осаждение
Проще всего контролировать размер капель.При попадании в легкие распыленные капли могут осаждаться посредством следующих механизмов:
Более крупные капли могут откладываться в результате удара о разветвления дыхательных путей
Более мелкие аэрозоли осаждаются за счет осаждения и диффузии в более мелких дыхательных путях и альвеолах
Рис. 3 Размер частиц и осаждение
3 Размер частиц и осаждение
Рис. 4 Размер частиц и осаждение
Схема вентиляции также влияет на осаждение (см. Методику выше). Система PARI PIF (Peak Inspiratory Flow) (найденная в небулайзерах PARI) обеспечивает обратную связь с пациентами о правильном дыхании.Сопротивление ощущается при вдохе, если скорость потока слишком высока (выше 25 л / мин).
Дополнительная информация при использовании небулайзера:
Очистка всего оборудования небулайзера имеет важное значение и должна выполняться ежедневно, чтобы предотвратить заражение. См. Инструкции производителя для правильной процедуры для каждого устройства.
Очистка всех небулайзеров PARI и принадлежностей:
Автоклавируется при температуре 136 ° Цельсия
Можно мыть посуду
Можно стерилизовать в кипящей воде
Можно стерилизовать в паровом стерилизаторе
Очистка небулайзеров SideStream:
НебулайзерыМыть после каждого использования теплой мыльной водой
Каждую неделю кипятить 10 минут с несколькими каплями жидкого моющего средства
следует регулярно обслуживать и заменять детали в соответствии с инструкциями производителя. Признаком того, что может потребоваться замена, является то, что распыление раствора занимает значительно больше времени.
Признаком того, что может потребоваться замена, является то, что распыление раствора занимает значительно больше времени.
Если антибиотики распыляются, рекомендуется либо использовать прикрепленный к небулайзеру фильтр, который поглотит более 90% выдыхаемых антибиотиков, либо использовать устройство в хорошо вентилируемом помещении, например, рядом с открытым окном (PARI_Filter_Set_instructions) . При распылении антибиотиков следует также надевать защитные очки на глаза.
Добавление устройств PEP к небулайзерам (рис. 5-9):
Пациенты могут выбрать или получить рекомендации добавить в небулайзер положительную экспираторную терапию для экономии времени.Нет достаточных исследований, чтобы рекомендовать эту практику. Это может быть целесообразно для пациентов с плохой приверженностью к терапии или принимающих несколько лекарств в небулайзере (Olsen 2015).
У пациентов с закупоркой слизью и долевым коллапсом комбинация ПКП и изотонического или гипертонического солевого раствора может привести к эффективной мобилизации слизи.
Не используйте ПКП с ингаляционными антибиотиками, так как добавление ПКП значительно снижает осаждение аэрозоля в легких (Laube 2005).
| Рис.5 PARI Sprint с PARI PEP S | Рис.6 PARI LC Plus с PARI PEP |
| Рис.7 Аэробика с небулайзером | Рис.8 Дуэт Acapella с небулайзером |
Рис.9 TheraPEP с небулайзером
Для получения информации о том, где купить небулайзеры в Австралии и Новой Зеландии, см. Раздел «Ресурсы».
Список литературы
Эффективен и безопасен ли гипертонический солевой раствор через небулайзер для младенцев с острым бронхиолитом?
Вопрос для повторения
Является ли гипертонический физиологический раствор через небулайзер эффективным и безопасным для лечения младенцев с острым бронхиолитом по сравнению с физиологическим раствором?
Предпосылки
Острый бронхиолит — наиболее частая инфекция нижних дыхательных путей у детей в возрасте до двух лет. Бронхиолит возникает, когда небольшие структуры (бронхиолы), ведущие к легким, инфицируются, вызывая воспаление, отек и образование слизи. Это затрудняет дыхание, особенно у очень маленьких детей, у которых появляется кашель и хрипы.
Бронхиолит возникает, когда небольшие структуры (бронхиолы), ведущие к легким, инфицируются, вызывая воспаление, отек и образование слизи. Это затрудняет дыхание, особенно у очень маленьких детей, у которых появляется кашель и хрипы.
Поскольку бронхиолит обычно вызывается вирусом, медикаментозное лечение обычно неэффективно. Гипертонический солевой раствор (стерильный раствор соленой воды), вдыхаемый в виде тонкого тумана с помощью небулайзера, может помочь облегчить хрипы и затрудненное дыхание.
Мы сравнили распыленный гипертонический (≥ 3%) физиологический раствор с распыленным нормальным (0.9%) физиологический раствор для младенцев с острым бронхиолитом.
Это обновление обзора, ранее опубликованного в 2008, 2010 и 2013 годах.
Дата поиска
11 августа 2017 г.
Характеристики исследования
В этом обновлении мы обнаружили 26 новых исследований, из которых 9 ожидание оценки и 17 испытаний (N = 3105) были добавлены. Мы включили в общей сложности 28 испытаний с участием 4195 младенцев с острым бронхиолитом.
Мы включили в общей сложности 28 испытаний с участием 4195 младенцев с острым бронхиолитом.
Ключевые результаты
Распыленный гипертонический раствор может сократить время пребывания в стационаре на 10 часов по сравнению с обычным физиологическим раствором для младенцев, поступивших с острым бронхиолитом.Мы обнаружили, что «шкалы клинической тяжести», которые используются врачами для оценки здоровья пациентов, у детей, находящихся на амбулаторном или стационарном лечении, улучшаются при введении распыленного гипертонического раствора по сравнению с обычным физиологическим раствором. Распыленный гипертонический раствор может также снизить риск госпитализации на 14% среди детей, находящихся на амбулаторном лечении или в отделении неотложной помощи. Мы обнаружили лишь незначительные и спонтанно разрешенные побочные эффекты от использования распыляемого гипертонического раствора при назначении с лечением для расслабления дыхательных путей (бронходилататоры).
Снижение сроков пребывания в больнице было меньше, чем предполагалось ранее. Однако среднее сокращение продолжительности пребывания младенцев в больнице на 10 часов является значительным, поскольку бронхиолит обычно имеет непродолжительный характер. Распыленный гипертонический раствор кажется безопасным и широко доступным по низкой цене.
Однако среднее сокращение продолжительности пребывания младенцев в больнице на 10 часов является значительным, поскольку бронхиолит обычно имеет непродолжительный характер. Распыленный гипертонический раствор кажется безопасным и широко доступным по низкой цене.
Качество доказательств
Качество доказательств было от низкого до умеренного: наблюдались несоответствия в результатах между испытаниями и риск систематической ошибки в некоторых испытаниях.Поэтому необходимы будущие крупные исследования, чтобы подтвердить преимущества распыленного гипертонического раствора для детей с бронхиолитом, которые лечатся амбулаторно и в больнице.
Рецепт домашнего солевого раствора | Без гроша в кармане
Хорошо, это может показаться глупой идеей для поста, но моя маленькая девочка больна и у нее проблемы с дыханием, и я обнаружил здесь через сеть, как я могу помочь ей, не давая ей стероидов или химикатов, не стоит много, и знаете что? Мой врач также полностью одобряет это, так что я не экономлю на ее здоровье, не волнуйтесь.
Мой доктор сказал, что я должен залить физиологический раствор в небулайзер и дать ей подышать раствором соленой воды … и обычно для этой цели в аптеках продают физиологический раствор …
Ну, у меня не было времени приготовить его в аптеку, и я не видел необходимости покупать его, если бы мог сделать это сам, а физиологический раствор — это раствор соленой воды …
К счастью, Google пришел на помощь, и я обнаружил, как сделать свой собственный физиологический раствор, и я использую его в небулайзере, и, к счастью, он помогает моему ребенку.
Я подумал, что поделюсь им с вами на случай, если вы когда-нибудь будете нуждаться в этом для себя или своего ребенка …
Рецепт домашнего солевого раствора
Состав :1 стакан воды (идеально фильтрованной)
1 чайная ложка соли
Инструкции :
1. Доведите воду до кипения. Варить 10 минут, чтобы избавиться от загрязнений.
2. Смешайте соль с водой и перемешайте до полного растворения.
3. Дайте солевой смеси остыть.
Используйте в небулайзере для решения проблем с дыханием.Влага облегчает дыхание, а соль убивает бактерии и вирусы.
Вы также можете поместить в бутылочку для отжима и выдавить по несколько капель в каждую ноздрю, чтобы устранить заложенность носа.
Вы также можете использовать это в нети-горшке для промывания носа, чтобы облегчить проблемы с носовыми пазухами и заложенность носа у взрослых.
Я читал о добавлении половины чайной ложки пищевой соды в смесь, но не был уверен, следует ли добавлять это для использования небулайзера (так как в магазине продаются только соль и вода), но не стесняйтесь добавлять это при орошении носа с помощью нети-пота.
Надеюсь, вы чувствуете себя великолепно и вам не нужен этот рецепт, но если да, то надеюсь, он вам поможет!
Если вы ищете другие способы сохранить своего ребенка здоровым и неспособным или предпочитаете не кормить грудью, ознакомьтесь с этими вариантами органических смесей.
Надеюсь, моей дочери скоро станет лучше …
У вас есть небулайзер? Вам когда-нибудь приходилось использовать его с физиологическим раствором? Вы покупаете физиологический раствор или делаете его самостоятельно?
Вы пользуетесь нети-потом?
Продукты, которые можно использовать для ингаляций
Какой продукт мне следует использовать для ингаляций? Это зависит от содержания соли.
Различные солевые растворы от PARI имеют разное содержание соли.Хотите защититься от простуды или уже простудились? Затем следует выбрать ингаляционный раствор PARI NaCl 0,9% с содержанием соли 0,9% для ингаляций с помощью небулайзера. Этот изотонический солевой раствор увлажняет дыхательные пути и помогает слизистым оболочкам избавиться от вирусов и бактерий. Изотонический или физиологический означает, что раствор имеет такое же содержание соли, как и жидкости нашего организма, и поэтому хорошо переносится, а не вызывает дополнительное раздражение пораженных дыхательных путей.
Более высокое содержание соли для более сильного эффекта
Гипертонические солевые растворы, такие как MucoClear 3% и 6% от PARI, определяются как растворы с содержанием соли 1% или более. Эти ингаляционные растворы, содержащие больше соли, чем жидкости организма, разжижают слизь в носовых пазухах или легких. Это облегчает вывод слизи из дыхательных путей и снимает неприятные симптомы, особенно при тяжелых респираторных заболеваниях.
Что нельзя использовать в ингаляционном аппарате
Что нельзя использовать для ингаляционной терапии? С другой стороны, сиропы от кашля, растворы для полоскания, препараты линимента или капли, используемые для растирания или «паровой бани» с горячей водой, совершенно непригодны для использования в ингаляционных устройствах.Также следует быть осторожным с маслами лекарственных растений, побочные эффекты которых могут представлять опасность для вашего здоровья. Эти продукты также часто бывают толстыми и липкими и блокируют сопла небулайзера, который является частью вашего ингаляционного устройства.
Эфирные масла могут вызывать респираторный дистресс у людей с гиперчувствительной бронхиальной системой, особенно при слишком сильном сужении бронхов. К вдыханию воды или дистиллированной воды следует относиться критически.
Почему ромашка не подходит для ингаляционной терапии
Или просто вдыхать ромашкой над кастрюлей? Ромашка встречается почти в каждом доме в виде пакетиков чая, концентрата ромашки или даже в виде сушеных цветов.Ромашка обладает противовоспалительными и дезинфицирующими свойствами. Это проверенное домашнее средство часто рекомендуется при рините, простуде, синусите или даже головной боли, и его можно вдыхать над кастрюлей или головой над горячей миской с горячей водой. Однако при использовании кастрюли есть риск обжечься. Это может вызвать раздражение глаз, особенно у детей. Кроме того, якобы успокаивающий пар не достигает носовых пазух. Вы также никогда не должны вводить водную смесь, приготовленную из ромашки, в устройство для ингаляции.
Эффективность распыления 3% гипертоническим солевым раствором при остром бронхиолите среди детей Индии: квазиэкспериментальное исследование
Perspect Clin Res. 2016 апрель-июнь; 7 (2): 88–93.
Харш В. Гупта
Отделение педиатрии, Медицинский колледж и больница GGS, Фаридкот, Пенджаб, Индия
Вивек В. Гупта
1 Отделение стоматологии общественного здравоохранения Тихоокеанского стоматологического колледжа и больницы, Удайпур , Раджастан, Индия
Гурмит Каур
Отделение педиатрии, Медицинский колледж и больница GGS, Фаридкот, Пенджаб, Индия
Амитоз С.Baidwan
2 Отделение педиатрии, больница Чайтаньи, Чандигарх, Индия
Пардип П. Джордж
3 Отделение ортодонтии, Стоматологический колледж и больница AL Azhar, Керала, Индия
Jay C. Шах
4 Отделение челюстно-лицевой хирургии, Государственный стоматологический колледж и больница, Ахмедабад, Гуджарат, Индия
Кушал Шинде
1 Отделение стоматологии общественного здравоохранения Тихоокеанского стоматологического колледжа и больницы, Удайпур, Раджастхан, Индия
Руку Малик
1 Отделение стоматологии общественного здравоохранения, Тихоокеанский стоматологический колледж и больница, Удайпур, Раджастан, Индия
Неха Читкара
5 Отделение оральной медицины и радиологии Стоматологический колледж и больница Ганди, Джайпур, Раджастан, Индия
Крушнан В.
 Баджадж
Баджадж6 Отделение ортопедии, Тихоокеанский стоматологический колледж и больница, Удайпур, Раджастан, Индия
Отделение педиатрии, Медицинский колледж и больница GGS, Фаридкот, Пенджаб, Индия
1 901 Стоматология общественного здравоохранения, Тихоокеанский стоматологический колледж и больница, Удайпур, Раджастан, Индия
2 Отделение педиатрии, Госпиталь Чайтанья, Чандигарх, Индия
3 Отделение ортодонтии, Стоматологический колледж и больница Аль Азхар, Керала, Индия
4 Отделение челюстно-лицевой хирургии, Государственный стоматологический колледж и больница, Ахмедабад, Гуджарат, Индия
5 Отделение стоматологической медицины и радиологии, Стоматологический колледж и больница Махатмы Ганди, Джайпур , Раджастан, Индия
6 Отделение протезирования, Пак Стоматологический колледж и больница ific, Удайпур, Раджастан, Индия
Адрес для корреспонденции: Dr. Харш В. Гупта, отделение педиатрии, Медицинский колледж и больница GGS, Фаридкот, Пенджаб, Индия. Электронная почта: moc.liamg@38nahdravhsrahrd Авторские права: © Perspectives in Clinical Research
Харш В. Гупта, отделение педиатрии, Медицинский колледж и больница GGS, Фаридкот, Пенджаб, Индия. Электронная почта: moc.liamg@38nahdravhsrahrd Авторские права: © Perspectives in Clinical ResearchЭто статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution-NonCommercial-ShareAlike 3.0, которая позволяет другим редактировать, настраивать и использовать работать в некоммерческих целях при условии указания автора и лицензирования новых произведений на идентичных условиях.
Эта статья цитируется в других статьях в PMC.Abstract
Цель:
Сравнить эффекты 3% гипертонического раствора (HS) и 0,9% физиологического раствора с распыленным 0,9% физиологическим раствором с сальбутамолом у пациентов с острым вирусным бронхиолитом.
Материалы и методы:
Участники были разделены на три группы: 3% группа HS, группа 0,9% физиологического раствора и группа 0,9% физиологического раствора с сальбутамолом. Четыре дозы с интервалом в 6 часов вводились ежедневно до выписки. Сравнивались средний балл по CS и продолжительность пребывания в больнице.Для статистического анализа использовали односторонний дисперсионный анализ, парный тест t и критерий хи-квадрат.
Сравнивались средний балл по CS и продолжительность пребывания в больнице.Для статистического анализа использовали односторонний дисперсионный анализ, парный тест t и критерий хи-квадрат.
Результаты:
Средний возраст пациентов в трех группах составлял 6,03 ± 3,71, 5,69 ± 3,34 и 5,48 ± 3,35 соответственно. Оценка CS на 3 -й день для всех групп составляла 1,0 ± 1,1, 1,9 ± 1,1 и 3,3 ± 0,5 соответственно ( P = 0,000). Средняя продолжительность пребывания в стационаре составила 3,4 ± 1,7, 3,7 ± 1,9 и 4,9 ± 1,4 дня соответственно ( P = 0.001).
Заключение:
В настоящем исследовании сделан вывод о том, что распыление 3% HS (без дополнительных бронходилататоров) является эффективным и безопасным лечением для неастматических пациентов средней степени тяжести с острым бронхиолитом. Экономическая выгода от этого недорогого метода лечения может быть огромной с точки зрения затрат на больницу, поскольку родители быстрее возвращаются на работу.
Ключевые слова: 0,9% физиологический раствор, 0,9% физиологический раствор с сальбутамолом, 3% гипертонический раствор, острый бронхиолит.
ВВЕДЕНИЕ
Бронхиолит считается наиболее распространенной инфекцией нижних дыхательных путей среди младенцев как в развитых, так и в развивающихся странах.[1] Сообщаемые в западной литературе показатели атак составляют 11,6 на 100 детей в возрасте 1 года и 6 на 100 детей в возрасте 2 и года [2]. Смертность среди госпитализированных пациентов достигает 0,5–1,5%, а у пациентов с сопутствующими сердечными или легочными заболеваниями увеличивается до 3–4% [3]. В нашей стране это тоже серьезная проблема, судя по частоте эпизодов свистящего дыхания у детей раннего возраста, хотя рутинно идентифицировать вирусы-возбудители затруднительно.[4]
Острый бронхиолит определяется как первый эпизод острого свистящего дыхания у детей младше 2 лет, начинающийся как вирусная инфекция верхних дыхательных путей (насморк, кашель или лихорадка). [5] Большинство случаев приходится на возрастную группу от 1 до 6 месяцев. Обычно это происходит зимой и ранней весной. [6] Это чаще встречается у мужчин, чем у женщин, а вероятность госпитализации у мужчин в 1,25 раза выше, чем у женщин [7]. Инфекция респираторно-синцитиального вируса (РСВ) вызывает бронхиолит в 50–90% случаев.[8] Другие менее распространенные патогены включают вирус парагриппа, аденовирус, грипп A и B, риновирус, метапневмовирус человека и Mycoplasma pneumoniae . [6]
[5] Большинство случаев приходится на возрастную группу от 1 до 6 месяцев. Обычно это происходит зимой и ранней весной. [6] Это чаще встречается у мужчин, чем у женщин, а вероятность госпитализации у мужчин в 1,25 раза выше, чем у женщин [7]. Инфекция респираторно-синцитиального вируса (РСВ) вызывает бронхиолит в 50–90% случаев.[8] Другие менее распространенные патогены включают вирус парагриппа, аденовирус, грипп A и B, риновирус, метапневмовирус человека и Mycoplasma pneumoniae . [6]
Острый бронхиолит обычно возникает после контакта с пациентом с незначительными респираторными симптомами в пределах прошлая неделя. У младенца сначала развивается легкая инфекция верхних дыхательных путей с чиханием и ринореей. Затем следует снижение аппетита и повышение температуры средней степени. Через несколько дней наступает респираторный дистресс.У младенца часто наблюдается учащенное дыхание, что может мешать кормлению. При физикальном осмотре наиболее характерны хрипы, удлиненный выдох, мелкие хрипы и хрипы. Увеличивается работа дыхания, характеризующаяся расширением носа, межреберными и подреберными втягиваниями, чрезмерным расширением грудной клетки, беспокойством и периферическим цианозом [7]. У большинства младенцев улучшение наблюдается в течение 3-4 дней после начала заболевания [3].
Увеличивается работа дыхания, характеризующаяся расширением носа, межреберными и подреберными втягиваниями, чрезмерным расширением грудной клетки, беспокойством и периферическим цианозом [7]. У большинства младенцев улучшение наблюдается в течение 3-4 дней после начала заболевания [3].
Диагноз обычно является клиническим, и исследования, как правило, не требуются для его подтверждения.Тем не менее, подтверждение инфекции RSV может быть сделано с помощью иммунофлуоресцентного анализа с ферментной связью и методов флуоресцентных антител для обнаружения вирусного антигена, амплификации вируса с использованием метода пузырьковой оболочки и амплификации вирусного генома с помощью полимеразной цепной реакции или вирусной культуры [9]. ] Быстрый тест с использованием моноклональных антител против RSV на аспирате из носоглотки может идентифицировать RSV у постели больного. [3]
Лечение бронхиолита часто разочаровывает врачей и медперсонал, потому что в большинстве случаев «кажется, что ничего не работает». [4] Отсутствуют убедительные доказательства почти всех вмешательств, которые обычно используются, включая вдыхание адреналина, бронходилататоров, стероидов, холинолитиков, антибиотиков, сурфактантов и физиотерапии грудной клетки. Некоторые эксперты сомневаются, можно ли вообще вылечить бронхиолит, и текущих данных исследований далеко не достаточно, чтобы сделать определенные выводы. Было высказано предположение, что распыление гипертонического солевого раствора (HS) может быть полезным для уменьшения вязкости секретов и стимулирования их выведения, что приводит к клиническому улучшению.Несмотря на отсутствие достаточных данных, многие врачи используют это, хотя иногда больше для психологической, чем клинической пользы. На этом фоне уместно задать клинический вопрос: «У младенцев с бронхиолитом (популяция) приводит ли распыление HS (вмешательство) к лучшему клиническому ответу (результату) по сравнению с отсутствием вмешательства или распылением физиологическим раствором (сравнение). [4] Было проведено несколько исследований, чтобы оценить эффективность распыления 3% HS при остром бронхиолите.
[4] Отсутствуют убедительные доказательства почти всех вмешательств, которые обычно используются, включая вдыхание адреналина, бронходилататоров, стероидов, холинолитиков, антибиотиков, сурфактантов и физиотерапии грудной клетки. Некоторые эксперты сомневаются, можно ли вообще вылечить бронхиолит, и текущих данных исследований далеко не достаточно, чтобы сделать определенные выводы. Было высказано предположение, что распыление гипертонического солевого раствора (HS) может быть полезным для уменьшения вязкости секретов и стимулирования их выведения, что приводит к клиническому улучшению.Несмотря на отсутствие достаточных данных, многие врачи используют это, хотя иногда больше для психологической, чем клинической пользы. На этом фоне уместно задать клинический вопрос: «У младенцев с бронхиолитом (популяция) приводит ли распыление HS (вмешательство) к лучшему клиническому ответу (результату) по сравнению с отсутствием вмешательства или распылением физиологическим раствором (сравнение). [4] Было проведено несколько исследований, чтобы оценить эффективность распыления 3% HS при остром бронхиолите. Недавний Кокрановский обзор показал, что распыление HS приводит к более короткой продолжительности госпитализации среди госпитализированных младенцев и лучшей оценке клинической тяжести среди не госпитализированных младенцев, хотя это не привело к снижению частоты госпитализаций среди них. О побочных эффектах не сообщалось. [10]
Недавний Кокрановский обзор показал, что распыление HS приводит к более короткой продолжительности госпитализации среди госпитализированных младенцев и лучшей оценке клинической тяжести среди не госпитализированных младенцев, хотя это не привело к снижению частоты госпитализаций среди них. О побочных эффектах не сообщалось. [10]
Большинство данных по этой теме поступило из Израиля, Канады и ОАЭ. Поэтому мы провели это исследование с целью выяснить эффективность распыления 3% HS при остром бронхиолите среди индийских детей.Мы предположили, что распыление 3% HS приведет к раннему выздоровлению госпитализированных младенцев.
МАТЕРИАЛЫ И МЕТОДЫ
Это проспективное исследование было проведено на 100 детях, поступивших в педиатрическое отделение Медицинского колледжа и больницы GGS, Фаридкот, с диагнозом острый бронхиолит в период с октября по февраль в течение 2 лет подряд, типичный бронхиолит сезон в этой части страны. Письменное и информированное согласие было получено от родителей в установленной форме. Исследование было одобрено этическим комитетом Медицинского колледжа и больницы GGS, Фаридкот.
Исследование было одобрено этическим комитетом Медицинского колледжа и больницы GGS, Фаридкот.
Выбор случаев
Критерии включения
В исследование были включены все дети с острым бронхиолитом, имеющие следующие особенности:
Возраст от 2 месяцев до 24 месяцев
История предшествующей вирусной инфекции верхних дыхательных путей, т. Е. лихорадка> 38 ° C или ринит
Первый эпизод респираторного дистресс-синдрома, связанный с хрипом
Оценка клинической степени тяжести> 3
Нет доказательств бактериальной инфекции.
Критерии исключения
Возраст <1 месяца или> 24 месяцев
История двух или более эпизодов респираторного дистресса в прошлом
Хроническое сердечно-легочное заболевание, а именно. врожденный порок сердца, кистозная болезнь легких и т.д.
Данные по всем случаям были записаны в заранее определенное время. Диагноз острого бронхиолита был поставлен на основании данных анамнеза и физикального обследования. Всем пациентам были выполнены следующие исследования:
Диагноз острого бронхиолита был поставлен на основании данных анамнеза и физикального обследования. Всем пациентам были выполнены следующие исследования:
Hb, общее количество лейкоцитов, дифференциальное количество лейкоцитов
Рентгенограмма грудной клетки и вид сбоку при поступлении и выписке.
Тяжесть заболевания оценивалась с помощью шкалы CS, описанной Wang et al .[11]
Детей случайным образом разделили на три группы, обозначенные как «A», «B» и «C.»
Детям в группе А давали небулайзер 3% HS (4 мл) со скоростью потока кислорода 8 л / мин.
Детям в группе В давали небулайзер 0,9% физиологический раствор (4 мл) с кислородом. скорость потока 8 л / мин
Детям в группе C давали распыленный сальбутамол в дозе 0,15 мг / кг массы тела (минимальная доза 1 мг) в физиологическом растворе до общего объема 4 мл с использованием потока кислорода. скорость 8 л / мин.

Четыре дозы с интервалом в 6 часов вводились ежедневно до выписки. Показатели CS регистрировались до и через 30 минут после первого распыления во время госпитализации, а затем каждое утро до и через 30 минут после первого распыления до выписки пациента. Любая дополнительная терапия, назначенная врачом-консультантом, регистрировалась.
Критерии для выписки
Оценка CS <3
Ребенок хорошо питается.
Статистические методы
Электронные таблицы были созданы для ввода данных.Данные анализировали с помощью программы для Windows SPSS 15 (SPSS Inc., Чикаго, Иллинойс, США).
Были рассмотрены два основных исхода, представляющих интерес, а именно: изменение показателя CS после ежедневной ингаляции 3% HS, 0,9% физиологического раствора и сальбутамола (с 0,9% физиологическим раствором) и продолжительности пребывания в больнице. Для статистического анализа использовали односторонний дисперсионный анализ, парный тест t и критерий хи-квадрат.
РЕЗУЛЬТАТЫ
Средний возраст пациентов составил 6,03, 5,69 и 5 лет.48 соответственно. Таким образом, все три группы были похожи. Доля мужчин составила 66,7%, 75,8% и 66,7% соответственно. Средние исходные показатели CS и продолжительность заболевания составляли (5,9, 5,1, 5,5) и (2,2, 3, 2,9) соответственно. Младенцы, получавшие терапию бронходилататорами, пероральными стероидами и антибиотиками перед госпитализацией, составляли (15,2%, 9,1% и 12,1%), (6,1%, 3,9% и 9,1%) и (18,2%, 15,2% и 12,1%) соответственно [].
Таблица 1
Демографические данные и статус заболевания на исходном уровне
Максимальное количество случаев в каждой группе лечения было зарегистрировано в возрастной группе 0–6 месяцев, и наблюдалось преобладание мужчин во всех группах лечения [].
Таблица 2
Таблица 2: Распределение случаев по возрасту, полу и типу лечения
Показатели CS до назначения указанной терапии в исследуемой популяции составляли 5,9 ± 1,5, 5,1 ± 2,3 и 5,5 ± 1,0 соответственно ( P = 0,146) значимой связи не наблюдалось. Оценка CS на 3 -й день для всех групп составляла 1,0 ± 1,1, 1,9 ± 1,1 и 3,3 ± 0,5 соответственно. ( P = 0,000) post-hoc анализ показал, что наблюдалось значительное снижение баллов CS в 3% группе HS по сравнению с 0.Группы 9% физиологического раствора и сальбутамола через 3 дня лечения [].
Оценка CS на 3 -й день для всех групп составляла 1,0 ± 1,1, 1,9 ± 1,1 и 3,3 ± 0,5 соответственно. ( P = 0,000) post-hoc анализ показал, что наблюдалось значительное снижение баллов CS в 3% группе HS по сравнению с 0.Группы 9% физиологического раствора и сальбутамола через 3 дня лечения [].
Таблица 3
Сравнение оценок CS до и через 3 дня после лечения
Средняя продолжительность пребывания в больнице составила 3,4 ± 1,7, 3,7 ± 1,9 и 4,9 ± 1,4 дня в группах 3% HS, 0,9% физиологического раствора и сальбутамола соответственно ( P = 0,001), что было значимым. Post-hoc анализ показал значительное сокращение продолжительности пребывания в больнице в группах с 3% HS и 0,9% физиологическим раствором по сравнению с группой сальбутамола [].
Таблица 4
Продолжительность пребывания в больнице в зависимости от типа лечения в каждой группе
ОБСУЖДЕНИЕ
Это проспективное исследование было проведено на ста детях для оценки эффективности распыленного 3% HS при остром бронхиолите путем измерения балла клинической тяжести. до и после лечения, а также во время выписки и продолжительности пребывания в больнице. Результаты сравнивали с небулайзерами с 0,9% физиологическим раствором и сальбутамолом.
до и после лечения, а также во время выписки и продолжительности пребывания в больнице. Результаты сравнивали с небулайзерами с 0,9% физиологическим раствором и сальбутамолом.
Средний возраст пациентов в нашей исследуемой популяции составлял 5 лет.7 ± 3,4 месяца, самому младшему — 2 месяца, старшему — 14 месяцев. В нашем исследовании большинство детей (65,7%) обратились в первые 6 месяцев. Это соответствует пиковому возрасту проявления острого бронхиолита. [6] Средний возраст, наблюдаемый Sarrell et al . составляет 12,5 ± 6 месяцев (диапазон от 3 до 24 месяцев), [12] Mandelberg et al . составляет 2,9 ± 2,1 месяца (диапазон 0,5–12 месяцев), [13] Tal et al . составляет 2,6 ± 1 месяца (диапазон 1–5 месяцев) [14] и Kuzik et al .составляет 4,7 ± 4,2 месяца (диапазон от 10 дней до 18 месяцев) [15].
В нашем исследовании 69,7% пациентов составляли мужчины и 30,3% женщины. В нашем исследовании мужчины были больше поражены острым бронхиолитом, чем женщины. Это может быть связано с наличием двух Х-хромосом, которые обеспечивают большее генетическое разнообразие женской иммунологической защиты.
Это может быть связано с наличием двух Х-хромосом, которые обеспечивают большее генетическое разнообразие женской иммунологической защиты.
В нашем исследовании средняя продолжительность заболевания до включения в исследование в группе 3% HS, 0,9% физиологического раствора и сальбутамола составляла 2,2 ± 1,1, 3,0 ± 1,3 и 2.9 ± 1,3 суток соответственно. Средняя продолжительность заболевания до включения в исследование, наблюдаемая Mandelberg et al . составляет 3,0 ± 1,6 дня в группе с 0,9% физиологическим раствором и 3,9 ± 2,9 дня в группе 3% HS; [13] по Tal et al . составляет 4,5 ± 2,2 дня в группе с 0,9% физиологическим раствором и 4,0 ± 2,2 дня в группе 3% HS [14] и по Kuzik et al . составляет 4,0 ± 2,4 дня в группе с 0,9% физиологическим раствором и 4,5 ± 2,3 дня в группе 3% HS. [15]
В настоящем исследовании процент младенцев, получавших бронходилататоры до включения в исследование при 3% HS, 0.Группы с 9% физиологическим раствором и сальбутамолом составили 15,2%, 9,1% и 12,1% соответственно. Это было намного меньше по сравнению с Kuzik и др. . которые сообщили об использовании бронходилататоров до включения в исследование в 86% в группе 3% HS и 91% в группе с 0,9% физиологическим раствором [15].
В нашем исследовании процент младенцев, получавших стероиды до включения в исследование в группах 3% HS, 0,9% физиологического раствора и сальбутамола, составлял 6,1%, 3,0% и 9,1% соответственно. Кузик и др. . сообщили об использовании стероидов до включения в исследование в 2,5% в 3% группе HS и 2.4% в группе с 0,9% физиологическим раствором. [15]
В нашем исследовании процент младенцев, получавших антибиотики до включения в исследование в группах 3% HS, 0,9% физиологического раствора и сальбутамола, составлял 18,2%, 15,2% и 12,1% соответственно []. Кузик и др. . наблюдали это у 15,0% в группе с 3% HS и у 9,8% в группе с 0,9% физиологическим раствором [15].
Исходные показатели CS на момент включения в исследование в группах 3% HS, 0,9% физиологического раствора и сальбутамола составляли 5,9 ± 1,5, 5,1 ± 2,3 и 5,5 ± 1,0 соответственно. После лечения оценка CS 3 и дней снизилась до 1.0 ± 1,1, 1,9 ± 1,1 и 3,3 ± 0,5. Следовательно, было снижение баллов CS на 82,57%, 61,89% и 40% в группах 3% HS, 0,9% физиологического раствора и сальбутамола соответственно. Таким образом, эффект лечения проявился в значительном падении показателей CS во всех трех группах. Однако сравнение оценок CS с помощью post-hoc анализа показало, что разница была намного больше в группе с 3% HS по сравнению с группами с 0,9% физиологическим раствором и сальбутамолом.
Саррелл и др. . в исследовании семидесяти пациентов с легким и умеренным бронхиолитом на открытом воздухе наблюдался исходный балл CS 6.6 ± 1,5 в группе 3% HS (с тербуталином) и 6,4 ± 1,8 в группе с 0,9% физиологическим раствором (с тербуталином). [12] Через 3 дня лечения показатель CS упал до 2,1 ± 2,2 и 4,8 ± 2,3 в группах с 3% HS (с тербуталином) и 0,9% физиологическим раствором (с тербуталином) соответственно. Таким образом, они пришли к выводу, что у неастматических, не тяжелых амбулаторных детей с бронхиолитом, распыление 3% HS плюс тербуталин более эффективно для уменьшения симптомов по сравнению с 0,9% физиологическим раствором плюс тербуталин. [12]
В исследовании, проведенном Mandelberg et al .процентное улучшение показателей CS после ингаляционной терапии не было значительным в группе с 0,9% физиологическим раствором (с адреналином) в первый, второй и 3 -й дни после поступления в больницу (3,5%, 2% и 4% соответственно). В группе 3% HS (с адреналином) в эти дни наблюдалось значительное улучшение (7,3%, 8,9% и 10% соответственно; P <0,001). Кроме того, улучшение показателей CS значительно различается в каждый из этих дней между двумя группами. Таким образом, они пришли к выводу, что у неастматических пациентов с тяжелым заболеванием и острым бронхиолитом распыление 3% HS (с адреналином) значительно снижает симптомы.[13]
Другое исследование, проведенное Kuzik et al . использовали только 3% -ное распыление HS и сравнили его с небулайзером 0,9% физиологического раствора, но они не сообщили о его влиянии на оценку клинической тяжести. Они измерили только продолжительность пребывания в больнице в ответ на терапию. [15] В нашем исследовании мы сравнили эффект распыления 3% HS с 0,9% физиологическим раствором и сальбутамолом без добавления бронходилататоров в группах 3% HS и 0,9% физиологического раствора и сравнили его с бронходилататором (т.е. сальбутамолом) в группе 0.9% физиологический раствор.
Возможно, что в нашем исследовании улучшение мукоцилиарного транспорта и лучшее удаление внутриклеточного мусора могло снизить вирусную нагрузку и уменьшить продолжающееся воспаление в дыхательных путях. Это также могло снизить возможность вторичного бактериального роста и, таким образом, может способствовать благоприятному эффекту снижения баллов клинической тяжести после ингаляционной терапии.
В нашем исследовании средняя продолжительность пребывания в стационаре составила 3,4 ± 1,7, 3.7 ± 1,9 и 4,9 ± 1,4 дня в группах 3% HS, 0,9% физиологического раствора и сальбутамола соответственно. Продолжительность пребывания в больнице оказалась статистически значимой ( P = 0,001). Post-hoc анализ показал, что продолжительность пребывания была значительно сокращена в группах с 3% HS и 0,9% физиологическим раствором. Фактически, продолжительность пребывания была сокращена на целых 30,6% в группе HS с 3% и на 24,9% в группе с 0,9% физиологическим раствором по сравнению с группой сальбутамола.
Подобное сокращение продолжительности пребывания в больнице наблюдалось и другими авторами.
Мандельберг и др. . наблюдали среднюю продолжительность пребывания в больнице 3 ± 1,2 и 4 ± 1,9 дня в группах с 3% HS (с адреналином) и 0,9% физиологическим раствором (с адреналином) соответственно [13]. Тал и др. . наблюдали среднюю продолжительность пребывания в больнице 2,6 ± 1,4 и 3,5 ± 1,7 дня в группах с 3% HS (с адреналином) и 0,9% физиологическим раствором (с адреналином) соответственно [14]. Луо и др. . наблюдали среднюю продолжительность пребывания в стационаре 6 ± 1,2 и 7,4 ± 1,5 дня при 3% HS (с сальбутамолом) и 0.9% физиологический раствор (с сальбутамолом) соответственно. [16]
В нашем протоколе исследования мы не поощряли использование бронходилататоров вместе с исследуемым раствором. Однако лечащий врач посчитал необходимым ввести их только 4 пациентам в группе 3% HS и 6 пациентам в группе 0,9% физиологического раствора. Никаких побочных эффектов, а именно. тремор, выраженный бронхоспазм, тахикардия отмечены в исследовании во всех трех группах.
ЗАКЛЮЧЕНИЕ
Настоящее исследование пришло к выводу, что распыление 3% HS (без дополнительных бронходилататоров) является эффективным и безопасным лечением неастматических пациентов средней степени тяжести с острым бронхиолитом.Это значительно снижает показатели CS и продолжительность пребывания в больнице по сравнению с 0,9% физиологическим раствором и сальбутамолом при распылении 0,9% физиологического раствора. Экономическая выгода от этого недорогого метода лечения может быть огромной с точки зрения затрат на больницу, поскольку родители быстрее возвращаются на работу.
Финансовая поддержка и спонсорство
Нет.
Конфликт интересов
Конфликта интересов нет.
СПИСОК ЛИТЕРАТУРЫ
1. Klassen TP. Последние достижения в лечении бронхиолитов и ларингитов.Pediatr Clin North Am. 1997; 44: 249–61. [PubMed] [Google Scholar] 2. Рэй М.С., Сингх В. Сравнение распыленного адреналина и сальбутамола при инфекции дыхательных путей, ассоциированной с хрипом, у младенцев. Indian Pediatr. 2002; 39: 12–22. [PubMed] [Google Scholar] 3. Деннис ММ. Бонхиолит. Arch Dis Child Educ Pract. 2005; 90: 81–6. [Google Scholar] 4. Мэтью JL. Распыление гипертоническим солевым раствором при бронхиолите. Indian Pediatr. 2008; 45: 987–9. [PubMed] [Google Scholar] 5. Панич HB, Каллахан CW, младший, Шидлоу Д.В.Бронхиолит у детей. Clin Chest Med. 1993; 14: 715–31. [PubMed] [Google Scholar] 6. Кабра СК, Гай ОП. Респираторные расстройства. В: Гай О.П., Гупта П., Пол В.К., редакторы. Ghai Essentials Pediatrics. 6-е изд. Нью-Дели: Издатели и дистрибьюторы CBS; 2004. С. 352–4. [Google Scholar] 7. Кимберли DW, Гудман DM. Свистящее дыхание, бронхиолит и бронхит. В: Kliegman RM, Behram RE, Jenson HB, Stanton BF, редакторы. Учебник по педиатрии Нельсона. 18 изд. Нью-Дели: Эльзевир; 2007. с. 1774. [Google Scholar] 8.Хандфорт Дж., Фридланд Дж. С., Шарланд М. Основы эпидемиологии и иммунопатологии РСВ у детей. Педиатр Респир Ред. 2000; 1: 210–4. [PubMed] [Google Scholar] 10. Чжан Л., Мендоза-Сасси Р.А., Уэйнрайт К., Классен Т.П. Распыленный гипертонический солевой раствор при остром бронхиолите у младенцев. Кокрановская база данных Syst Rev.2013; 31 (7): CD006458. [PubMed] [Google Scholar] 11. Wang EE, Milner RA, Navas L, Maj H. Соглашение о наблюдении за респираторными симптомами и оксиметрией у младенцев, госпитализированных с инфекциями нижних дыхательных путей.Am Rev Respir Dis. 1992; 145: 106–9. [PubMed] [Google Scholar] 12. Sarrell EM, Tal G, Witzling M, Someck E, Houri S, Cohen HA и др. Лечение небулайзерным 3% -ным гипертоническим солевым раствором у амбулаторных детей с вирусным бронхиолитом уменьшает симптомы. Грудь. 2002; 122: 2015–20. [PubMed] [Google Scholar] 13. Mandelberg A, Tal G, Witzling M, Someck E, Houri S, Balin A и др. Лечение небулайзированным 3% гипертоническим солевым раствором у госпитализированных младенцев с вирусным бронхиолитом. Грудь. 2003; 123: 481–7. [PubMed] [Google Scholar] 14.Tal G, Cesar K, Oron A, Houri S, Ballin A, Mandelberg A. Лечение гипертоническим солевым раствором / адреналином у госпитализированных младенцев с вирусным бронхиолитом сокращает пребывание в стационаре: 2 года опыта. Isr Med Assoc J. 2006; 8: 169–73. [PubMed] [Google Scholar] 15. Кузик Б.А., Аль-Кадхи С.А., Кент С., Флавин М.П., Хопман В., Хотте С. и др. Распыленный гипертонический раствор в лечении вирусного бронхиолита у младенцев. J Pediatr. 2007; 151: 266–70. 270.e1. [PubMed] [Google Scholar] 16. Ло З, Лю Э, Ло Дж, Ли С, Цзэн Ф, Ян Х и др.Лечение небулайзированным гипертоническим солевым раствором / раствором сальбутамола у госпитализированных детей с легким и умеренным бронхиолитом. Pediatr Int. 2010. 52: 199–202. [PubMed] [Google Scholar]Как пользоваться небулайзером: 8 шагов (с изображениями)
Об этой статье
Соавторы:
Врач семейной медицины
Соавтором этой статьи является Chris M.Мацко, д.м.н. Доктор Крис М. Мацко — врач на пенсии из Питтсбурга, штат Пенсильвания. Обладая более чем 25-летним опытом медицинских исследований, доктор Мацко был удостоен награды Питтсбургского Корнельского университета за выдающиеся достижения в области лидерства. Он имеет степень бакалавра наук о питании в Корнельском университете и докторскую степень в Медицинской школе университета Темпл в 2007 году. Доктор Мацко получил сертификат исследовательской работы Американской ассоциации медицинских писателей (AMWA) в 2016 году и сертификат медицинского письма и редактирования от Чикагский университет в 2017 году.Эту статью просмотрели 332 823 раза (а).Соавторы: 13
Обновлено: 6 мая 2021 г.
Просмотры: 332,823
Заявление об ограничении ответственности в отношении медицинских услуг
Содержание этой статьи не предназначено для замены профессиональных медицинских рекомендаций, обследований, диагностики или лечения. Вы всегда должны связываться со своим врачом или другим квалифицированным медицинским работником, прежде чем начинать, менять или прекращать какое-либо лечение.
Краткое содержание статьи XЧтобы использовать небулайзер, отвинтите верхнюю часть чашки и налейте разовую дозу жидкого лекарства. Прикрепите мундштук к чашке, затем прикрепите один конец трубки к чашке, а другой конец — к воздушному компрессору. Включите воздушный компрессор, засуньте мундштук в рот и плотно прижмите его губами. Медленно и глубоко вдохните через рот и выдохните через рот или нос. Продолжайте это в течение 10-15 минут, пока жидкость не исчезнет и туман не исчезнет.Советы по очистке небулайзера после использования читайте дальше!
- Печать
- Отправить письмо от фаната авторам


 Запрещено разбавлять лекарство водой, добавлять масляные средства, вводить сиропы от кашля, растворы из таблеток.
Запрещено разбавлять лекарство водой, добавлять масляные средства, вводить сиропы от кашля, растворы из таблеток.
 С помощью ультразвука расщепляет раствор. Особенность его в том, что частицы лекарства могут варьироваться. Не менее важный бонус — бесшумная работа.
С помощью ультразвука расщепляет раствор. Особенность его в том, что частицы лекарства могут варьироваться. Не менее важный бонус — бесшумная работа.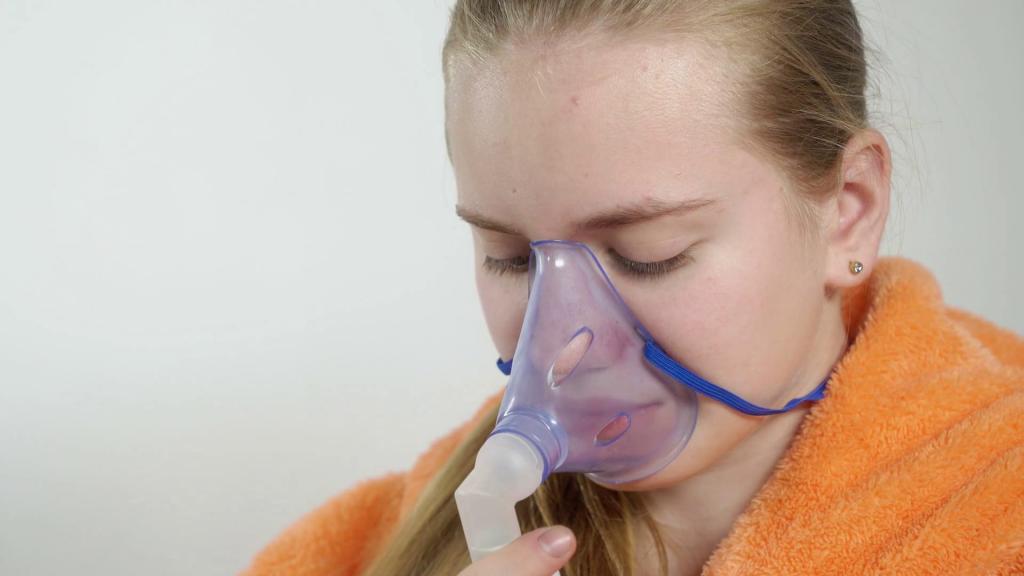

 Если малыш капризничает или у него плохое настроение дождитесь, когда настроение выровняется. Тогда лечение будет связано с позитивными эмоциями, а небулайзер не будет ассоциироваться с пыткой или наказанием. Это основные моменты которые нужно учитывать проводя ингаляцию для грудничка.”
Если малыш капризничает или у него плохое настроение дождитесь, когда настроение выровняется. Тогда лечение будет связано с позитивными эмоциями, а небулайзер не будет ассоциироваться с пыткой или наказанием. Это основные моменты которые нужно учитывать проводя ингаляцию для грудничка.”
 Не используйте домашний физиологический раствор в небулайзере.
Не используйте домашний физиологический раствор в небулайзере. Включите машину, чтобы быстро высушить небулайзер. Убедитесь, что все кусочки полностью высохли, прежде чем убирать их.
Включите машину, чтобы быстро высушить небулайзер. Убедитесь, что все кусочки полностью высохли, прежде чем убирать их.