то это такое, симптомы и лечение гранулоцитопении

Гранулоцитопения относится к категории заболеваний кровеносной системы. Это состояние, сопровождающееся снижением числа гранулоцитов в крови. При этом общее количество лейкоцитов обычно также снижается, но в некоторых случаях остается нормальным.
Гранулоциты являются одним из типов белых кровяных клеток, называемых лейкоцитами. Собственно, лейкоциты подразделяются на зернистые, т.е. гранулоциты, и агранулоциты (незернистые).
В свою очередь, к группе гранулоцитов относят нейтрофилы, базофилы и эозинофилы. Такое разделение обусловлено реакцией зернистых клеток на обработку различными красящими веществами. Так, на эозинофилы действует кислая краска, т.е. эозин, на базофилы – щелочная, т.е. гематоксилин, на нейтрофилы – оба вида красок, т.е. в данном случае последняя группа клеток проявляет нейтральные свойства по отношению к красящим компонентам: отсюда и такое название.
Оглавление: Функции гранулоцитов Разновидности гранулоцитопении Причины гранулоцитопении Симптомы гранулоцитопении Диагностика Лечение гранулоцитопении Как не допустить развития гранулоцитопении?
Функции гранулоцитов
Свойства гранулоцитов обусловлены наличием микрогранул, содержащих ферменты, которые выполняют важную для организма роль: уничтожают патогенные микроорганизмы.
Таким образом, гранулоциты являются необходимой частью системы иммунитета человека, так как реагируют на опасные антигены, которые попадают извне в организм.
При заметном недостатке гранулоцитов в крови в первую очередь снижается иммунитет, ведь клетки, выполняющие роль фагоцитов («пожирателей» чужеродных клеток), не успевают делать свою работу и своевременно уничтожать опасные микроорганизмы. В этом случае организм становится уязвим перед любыми микробами, в изобилии имеющимися на различных предметах, в воздухе и даже в самом теле человека.
Разновидности гранулоцитопении
В зависимости от типа гранулоцитов, содержание которых в крови патологически уменьшается, гранулоцитопению разделяют на такие разновидности:
- нейтропения – при дефиците нейтрофилов;
- базопения – при недостатке базофилов;
- эозинопения – при дефиците эозинофилов.
Достоверно определить разновидность недуга можно лишь после выполнения детального анализа крови.
Так, диагноз нейтропении (одной из разновидностей гранулоцитопении) может быть поставлен, если содержание нейтрофилов в образце крови значительно отклоняется от нормы, которая составляет 1500/1 мкл.
Исходя из этого, определяют стадии заболевания:
- легкая – если указанный показатель составляет более 1000 нейтрофилов, содержащихся в 1 мкл;
- среднетяжелая – от 500 до 1000 в 1 мкл;
- тяжелая
Заболевание может протекать в острой (развивающейся за несколько дней) или хронической форме. Опасной считается острая и одновременно тяжелая форма недуга.
Причины гранулоцитопении
Спровоцировать развитие гранулоцитопении может воздействие некоторых факторов:
- бактериальные инфекции, особенно поражение легких, кожи и гортани;
- генетическая предрасположенность;
- синдром Рихтера, являющийся врожденным заболеванием, проявляющимся болезнями крови, в том числе гранулоцитопенией;
- заболевания костного мозга, в том числе апластическая анемия, лейкоз, миелофиброз и др.;
 отравление некоторыми растениями, например, подофиллом щитовидным. Это небольшое растение содержит вещества, применяемые в медицине для выведения бородавок и папиллом. Плоды подофилла съедобны лишь в небольшом количестве. При злоупотреблении возможно отравление, сопровождающееся изменениями в составе крови;
отравление некоторыми растениями, например, подофиллом щитовидным. Это небольшое растение содержит вещества, применяемые в медицине для выведения бородавок и папиллом. Плоды подофилла съедобны лишь в небольшом количестве. При злоупотреблении возможно отравление, сопровождающееся изменениями в составе крови;- патологические нарушения в ретикулоцитах. Вследствие этого нарушения макрофаги начинают уничтожать гранулоциты и другие клетки крови;
- сокращение синтеза гранулоцитов в структурах костного мозга. Подобное воздействие на процесс образования клеток оказывают прием наркотиков и лучевая терапия;
- гиперспленизм – чрезмерное разрушение кровяных клеток в сезеленке;
- применение отдельных лекарств, в частности – некоторых антиаритмических средств, антибиотиков, антиметаболитов. Следовательно, длительный прием подобных препаратов опасен патологическими изменениями в составе кровяных клеток;
- значительный дефицит некоторых витаминов, особенно В12 и фолиевой кислоты;
- воздействие отдельных веществ, применяемых при химиотерапии при онкологических недугах;
- отрицательное влияние радиационной терапии.
Иногда причину гранулоцитопении установить достаточно сложно, особенно при первичном осмотре пациента, поэтому врач назначает для этой цели необходимые обследования.
Симптомы гранулоцитопении
 Так как гранулоцитопения относится к числу довольно редких заболеваний, сам пациент далеко не всегда может поставить себе такой диагноз. Кроме того, по наличию отдельных симптомов практически невозможно заподозрить именно это заболевание крови.
Так как гранулоцитопения относится к числу довольно редких заболеваний, сам пациент далеко не всегда может поставить себе такой диагноз. Кроме того, по наличию отдельных симптомов практически невозможно заподозрить именно это заболевание крови.
Клиническая картина при развитии гранулоцитопении обычно обусловлена симптомами основной болезни. Так как при появлении этого недуга в крови резко падает количество гранулоцитов, выполняющих роль фагоцитов («защитников» организма от инфекций), то любое бактериальное заболевание может протекать в самой тяжелой форме.
Даже простые респираторные недуги в этом случае протекают довольно мучительно, не говоря уж о гриппе или бронхите. Больной гранулоцитопенией пациент также рискует заболеть туляремией, милиарным туберкулезом, брюшным тифом и прочими опасными заразными недугами.
Следовательно, если инфекции буквально «липнут» к человеку, протекают в тяжелой форме, значит, можно заподозрить наличие гранулоцитопении или иного заболевания крови.
Подтвердить подозрение или быстро развеять опасения поможет сдача несложных анализов.
Диагностика
С целью диагностирования гранулоцитопении обычно назначают анализы крови, в том числе общий и биохимический. При необходимости выполняют более подробные анализы образца крови, а также исследование костного мозга.
У пациента высока вероятность гранулоцитопении, если:
- в крови число лейкоцитов заметно снижено;
- имеются только единичные гранулоциты в образцах крови;
- выявлена выраженная нейтропения;
- при пункции костного мозга обнаружены крайне незрелые образцы клеток, являющихся предшественницами гранулоцитопоэза (процесса образования гранулоцитов).
Диагностируется гранулоцитопения путем тщательного подсчета клеток крови и обработки результатов других анализов.
Лечение гранулоцитопении
При подтверждении диагноза гранулоцитопении пациенту назначают такие лечебные мероприятия:
 назначение препаратов, стимулирующих образование гранулоцитов в тканях костного мозга;
назначение препаратов, стимулирующих образование гранулоцитов в тканях костного мозга;- отказ от приема лекарств, которые могли послужить причиной развития недуга;
- избегание воздействия радиации, некоторых токсичных веществ;
- отказ от употребления копченых, маринованных продуктов, а также пищи с плесенью;
- борьба с последствиями инфекций, которые могли развиться после снижения числа гранулоцитов в крови или обусловить подобное состояние;
- прием антибиотиков для ликвидации бактериальной инфекции, а также для профилактики;
- при необходимости назначение противогрибковых лекарств;
- в тяжелых случаях – обеспечение больному стерильных условий в специальном помещении, которое регулярно обрабатывают ультрафиолетом с целью дезинфекции;
- применение кортикостероидов или иммуноглобулинов, если именно гормональные или аутоиммунные нарушения привели к появлению гранулоцитопении;
- назначение витаминов при наличии признаков нехватки этих веществ;
- лечение основной болезни, которая могла стать причиной гранулоцитопении, путем приема противовоспалительных или иных средств.
Как не допустить развития гранулоцитопении?
Профилактика гранулоцитопении состоит в следующем:
- максимально возможное уменьшение контакта с реальными или потенциальными носителями инфекции;
- уменьшение или исключение воздействия на организм целого ряда токсичных веществ: бензина, клея, лаков, нефти, красок, различных растворителей, пестицидов;
- снижение потребления тех видов продуктов, которые обрабатывались консервантами, пестицидами, а также исключение из рациона испорченной или не вполне качественной пищи;
- недопущение потребления лекарств, особенно антибиотиков, обезболивающих препаратов, сульфаниламидов, без назначения специалиста;
- своевременное и максимально качественное лечение имеющихся недугов, особенно инфекционно-воспалительного характера;
- контроль за воздействием радиации на организм. Недопущение превышения максимально возможной дозировки облучения.
 Обратите внимание! Воздействие провоцирующих факторов на организм каждого человека всегда индивидуально. Некоторые люди остаются здоровыми, даже получив значительную дозу опасного ионизирующего облучения. Другие же могут серьезно заболеть после мимолетного контакта с токсичными веществами.
Обратите внимание! Воздействие провоцирующих факторов на организм каждого человека всегда индивидуально. Некоторые люди остаются здоровыми, даже получив значительную дозу опасного ионизирующего облучения. Другие же могут серьезно заболеть после мимолетного контакта с токсичными веществами.
В полной мере избежать влияния всех факторов практически невозможно, но если поддерживать состояние своего здоровья на должном уровне, полноценно питаться и сохранять приемлемый уровень физической активности, можно минимизировать риск заболеваний крови, в том числе гранулоцитопении.
Поддержание нормального состава крови особенно важно, ведь даже незначительное снижение числа гранулоцитов, в частности – нейтрофилов, заметно снижает сопротивляемость организма по отношению ко всевозможным инфекциям. При этом даже относительно безобидные бактерии, постоянно обитающие на поверхности кожи или слизистых различных органов, могут вызвать тяжелые недуги. Именно поэтому профилактика является важнейшим звеном в борьбе со столь серьезным заболеванием.
Совинская Елена, медицинский обозреватель
20,660 просмотров всего, 1 просмотров сегодня

Нейтропения (агранулоцитоз, гранулоцитопения) | Симптомы и лечение нейтропении
Лечение агранулоцитоза
Лечение острой нейтропении
При подозрении на наличие инфекции лечение необходимо начинать незамедлительно. В случаях выявления лихорадки или гипотензии предполагают наличие серьезной инфекции и назначают большие дозы антибиотиков широкого спектра по эмпирической схеме. Схема отбора антибиотиков базируется на присутствии наиболее вероятных инфекционных микроорганизмов, антимикробной чувствительности и потенциальной токсичности режима. Из-за риска развития резистентности ванкомицин используется только при предполагаемой устойчивости грам-положительных микроорганизмов к другим препаратам. При наличии постоянного венозного катетера его обычно не удаляют, даже если имеется подозрение или доказанная бактериемия, но целесообразность его извлечения должна быть рассмотрена при наличии таких возбудителей, как S. aureus, Bacillus, Corynebacterium, Candida sp или при постоянно позитивных посевов крови, несмотря на адекватную антибиотикотерапию. Инфекции, вызванные коагулазонегативными стафилококками, обычно хорошо лечатся при использовании антимикробной терапией.
Если имеется позитивная бактериальная культура, антибиотикотерапия подбирается в соответствии с тестами чувствительности микроорганизмов. Если у больного в течение 72 часов отмечается положительная динамика, антибиотикотерапию продолжают минимум 7 дней, до тех пор пока не исчезнут жалобы и симптомы инфекции. При транзиторной нейтропении (например, после миелосупрессивной терапии) антибиотикотерапию обычно продолжают до тех пор, пока количество нейтрофилов не превысит 500 мкл; однако прекращение антимикробной терапии может быть обсуждено у отдельных больных с упорной неитропениеи, особенно при разрешении симптомов и признаков воспаления и при негативных результатах бактериальных посевов.
При сохранении лихорадки более 72 часов, несмотря на проведение антибиотикотерапии, предполагается небактериальная причина повышенной температуры, инфекция с резистентным видом микроорганизмов, суперинфекция с двумя бактериальными видами, неадекватный сывороточный или тканевой уровень антибиотиков или локализованная инфекция, как, например, абсцесс. Больные с неитропениеи и персистирующей лихорадкой должны обследоваться каждые 2-4 дня с внешним осмотром, бактериальной культурой и рентгенографией грудной клетки. При улучшении состояния больного, за исключением лихорадки, исходный режим антибиотиков может быть продолжен. При ухудшении состояния больного рассматривается альтернативный антибактериальный режим.
Наличие грибковой инфекции является наиболее вероятной причиной сохранения лихорадки и ухудшения состояния больного. Противогрибковая терапия (например, итраконазол, вориконазол, амфотерицин, флуконазол) добавляется эмпирически при необъяснимом сохранении лихорадки после 4 дней антибиотикотерапии широкого спектра. При сохранении лихорадки после 3 недель эмпирической терапии (включая 2 недели противогрибковой терапии) и при разрешении нейтропении рассматривается вопрос о прекращении приема всех антибактериальных препаратов и пересмотре причины лихорадки.
Профилактическое назначение антибиотиков у больных с неитропениеи без наличия лихорадки остается спорным. Триметоприм-сульфаметоксазол (ТМР-SMX) обеспечивает профилактику вызванной Pneumcystis jiroveci (бывшую P. carinii) пневмонии у больных с неитропениеи и имеющих нарушения клеточного иммунитета. Кроме того, TMP-SMX предотвращает развитие бактериальных инфекций у больных, у которых ожидается развитие глубокой нейтропении более 1 недели. Недостатком назначения TMP-SMX является развитие побочных эффектов, потенциально миелосупрессивное действие, развитие резистентных бактерий, кандидоз ротовой полости. Противогрибковая рутинная профилактика не рекомендуется больным в период нейтропении, но для больных, имеющих высокий риск развития грибковой инфекции (например, после трансплантации костного мозга и после приема высоких доз глюкокортикоидов), она может быть полезна.
Миелоидные ростовые факторы [гранулоцитарно-макрофагальный колониестимулирующий фактор (ГМ-КСФ) и гранулоцитарный колониестимулирующий фактор (Г-КСФ)] в настоящее время нашли широкое распространение для повышения уровня нейтрофилов и профилактики инфекций у больных с тяжелой неитропениеи (например, после трансплантации костного мозга и интенсивной химиотерапии). Это дорогостоящие препараты. Однако, если риск развития фебрильной нейтропении > 30 %, назначение ростовых факторов показано (оценивается при числе нейтрофилов 75 лет). В целом наибольший клинический эффект достигается при назначении ростовых факторов в течение 24 часов после завершения химиотерапии. Больным с неитропениеи, вызванной развитием реакции идиосинкразии на лекарственные препараты, показаны миелоидные ростовые факторы, особенно если ожидается задержка восстановления. Доза Г-КСФ составляет 5 мкг/кг подкожно 1 раз в день; для ГМ-КСФ 250 мкг/м2 подкожно 1 раз в день.
Глюкокортикоиды, анаболические стероиды и витамины не стимулируют продукцию нейтрофилов, но могут оказывать влияние на их распределение и разрушение. При наличии подозрений на развитие острой нейтропении в ответ на лекарственный препарат или токсин все потенциальные аллергены отменяются.
Полоскание физиологическим раствором или перекисью водорода каждые несколько часов, обезболивающие таблетки (бензокаин 15 мг через 3 или 4 часа) или полоскание хлоргексидином (1 % раствор) 3 или 4 раза в день облегчают дискомфорт, вызванный стоматитом или изъязвлениями в полости рта и глотке. Кандидоз полости рта или пищевода лечится нистатином (400 000-600 000 ЕД орошение полости рта или проглатывание при эзофагите) или системным применением противогрибковых препаратов (например, флуконазол). В период стоматита или эзофагита необходима щадящая, жидкая диета для минимизации дискомфорта.
Лечение хронической нейтропении
Продукция нейтрофилов при врожденной циклической или идиопатической нейтропении может быть усилена назначением Г-КСФ в дозе от 1 до 10 мкг/кг подкожно ежедневно. Эффект может поддерживаться назначением ежедневно или через день Г-КСФ в течение нескольких месяцев или лет. Больные с воспалительным процессом в полости рта и глотки (даже небольшой степени), лихорадкой, другими бактериальными инфекциями нуждаются в приеме соответствующих антибиотиков. Длительное назначение Г-КСФ может применяться у других больных с хронической нейтропенией, включая миелодисплазию, ВИЧ и аутоиммунные заболевания. В целом уровень нейтрофилов повышается, хотя клиническая эффективность недостаточно ясна, особенно у больных, не имеющих тяжелой нейтропении. У больных с аутоиммунной нейтропенией или после органной трансплантации может быть эффективно назначение циклоспорина.
У некоторых больных с повышенным разрушением нейтрофилов, обусловленным аутоиммунными заболеваниями, глюкокортикоиды (обычно преднизолон в дозе 0,5-1,0 мг/кг внутрь раз в сутки) повышают уровень нейтрофилов крови. Это повышение часто может поддерживаться назначением через день Г-КСФ.
Спленэктомия повышает уровень нейтрофилов у некоторых больных со спленомегалией и секвестрацией нейтрофилов в селезенке (например, синдром Фелти, волосатоклеточный лейкоз). Однако спленэктомию не рекомендуется выполнять больным с тяжелой нейтропенией (
Анализ крови у детей гранулопения
Незрелые гранулоциты входят в состав лейкоцитарной формулы, определяемой при анализе крови. В результатах анализа обычно отмечаются только палочкоядерные (не полностью зрелые) и сегментоядерные (зрелые) гранулоциты. Этих двух форм достаточно для борьбы с возникающими в организме проблемами.
Но бывают ситуации, когда возникшая патология требует для борьбы дополнительные силы, которыми и будут молодые (незрелые) гранулоциты, воспроизводимые костным мозгом.
Изменение уровня незрелых гранулоцитов относительно нормы, как правило, сопровождает начинающиеся воспалительные процессы или же это может быть реакцией на попадание в организм каких-то инфекций. По этой причине в диагностике и используется анализ лейкоцитарной формулы.
Что такое гранулоциты
Гранулоциты (зернистые лейкоциты) – самый большой класс лейкоцитов человека, составляющий до 80% всего объема белых кровных клеток и для которого характерны следующие признаки:
- Крупное сегментированное ядро.
- Наличие в цитоплазме гранул, которые представлены лизосомами, пероксисомами и видоизмененными формами этих элементов.
Для выработки гранулоцитов необходимы некоторые условия.
Образование гранулоцитов
Синтез гранулоцитов происходит в костном мозге, поэтому эти клетки являются представителями миелоидного ряда. Источником для их образования является общая клетка – предшественница – полипотентная материнская клетка. Для обеспечения полноценного процесса гранулопоэза необходимы вещества – индукторы:
- Интерлейкины-1, 3, 5.
- Гранулоцитарно-моноцитарный колониестимулирующий фактор.
- Гранулоцит-стимулирующий фактор.
На созревание полноценных клеток требуется 13 дней:
- Трех- или пятикратное деление клеток – предшественниц – 4 дня.
- Морфологическое дозревание – 5 дней.
По мере поступления гранулоцитов в кровь, они сразу подвергаются разделению на две группы:
- Активно циркулирующие клетки.
- Краевые клеточные единицы – те гранулоциты, которые временно находятся на поверхности венул. Краевое расположение занимают клетки перед непосредственным попаданием из кровотока в ткани.
Справочно. После перемещения в ткани жизненный цикл гранулоцитов составляет около 2 дней, а в крови среднее время циркуляции составляет до 7 дней.
По мере созревания гранулоцитов они претерпевают несколько стадий развития, пока не превратятся в полностью созревшую форму.
Классификация
Все гранулоциты человека делятся на три основных вида:
- Нейтрофилы.
- Базофилы.
- Эозинофилы.
По мере роста и созревания гранулоцитов такие клетки делятся на:
- Зрелые.
- Незрелые.
Морфологические этапы развития гранулоцитов подразумевают их состояние в нескольких формах:
- Миелобласты – это малодифференцированные клетки с приблизительным размером 15 мкм, цитоплазма не содержит гранул, ядро расположено не в центре, содержит также от 1 до 3 ядрышек.
- Промиелоциты – это крупные клетки размером до 24 мкм. Ядро также расположено эксцентрично, в цитоплазме уже появляются гранулы.
- Миелоциты – размер клеток на этом этапе развития уже уменьшается до 16 мкм, определяется большая концентрация гранул. Именно в этот период различают три типа миелоцитов:
- Нейтрофильные.
- Эозинофильные.
- Базофильные.
- Метамиелоциты (юный) – после деления миелоцитов на три разновидности метамиелоциты также представлены тремя такими же видами. Размеры таких клеток по мере дифференциации уменьшаются до 14 мкм, количество гранул увеличивается, способность к митозу уже утрачена. На этом этапе метамиелоциты подвергаются дифференциации в:
- Палочкоядерные клетки – непосредственный предшественник зрелой формы. Эти клетки поступают в кровоток и составляют до 5% всех циркулирующих лейкоцитов.
- Сегментоядерные клетки – это конечный этап дифференциации – образование зрелой формы.
Гранулы, которые являются основным признаком гранулоцитов, появляются на этапе метамиелоцитов.
Таким образом, гранулоциты, в зависимости от стадии развития, бывают:
- Зрелые – сегментоядерные.
- Практически зрелые – палочкоядерные.
- Незрелые гранулоциты – от миелобластов до метамиелоцитов (юные).
Каждой клетке присущи свои определенные обязанности в течение всего периода их существования.
Функции
Всякий подвид гранулоцитов выполняет свои определенные функции в организме человека:
- Нейтрофильные гранулоциты – основной компонент неспецифической защитной системы крови, который осуществляет:
- Фагоцитоз (ликвидация) чужеродных включений (бактерии, продукты распада тканей и пр.) и очищение организма от таковых.
- Регуляция просвета и проницаемости сосудов при воспалении.
- Продуцирование антимикробных веществ.
- Базофильные гранулоциты:
- Выделение гепарина и активация липолиза.
- Связывание антигенов, что влечет за собой образование иммунных комплексов на базофильной поверхности.
- Выделение триггеров аллергических реакций, в частности, гистамина.
- Принимаю активное участие в развитии аллергического ответа всего организма.
- Эозинофильные гранулоциты:
- Также принимают участие в формировании иммунного ответа.
- Продуцируют антигельминтные вещества.
- Устраняют избыточные количества гистамина.
При нормальном физиологическом состоянии организма, за исключением некоторых случаев, в крови обнаруживаются только сегментоядерные и палочкоядерные гранулоциты. Вне заболевания допускается незначительное присутствие незрелых клеток.
Внимание. Выход в кровь большого количества незрелых гранулоцитов означает развитие
Что такое гранулопения в анализе крови
Гранулоцитопения относится к категории заболеваний кровеносной системы. Это состояние, сопровождающееся снижением числа гранулоцитов в крови. При этом общее количество лейкоцитов обычно также снижается, но в некоторых случаях остается нормальным.
Гранулоциты являются одним из типов белых кровяных клеток, называемых лейкоцитами. Собственно, лейкоциты подразделяются на зернистые, т.е. гранулоциты, и агранулоциты (незернистые).
В свою очередь, к группе гранулоцитов относят нейтрофилы, базофилы и эозинофилы. Такое разделение обусловлено реакцией зернистых клеток на обработку различными красящими веществами. Так, на эозинофилы действует кислая краска, т.е. эозин, на базофилы – щелочная, т.е. гематоксилин, на нейтрофилы – оба вида красок, т.е. в данном случае последняя группа клеток проявляет нейтральные свойства по отношению к красящим компонентам: отсюда и такое название.
Оглавление:
Функции гранулоцитов
Разновидности гранулоцитопении
Причины гранулоцитопении
Симптомы гранулоцитопении
Диагностика
Лечение гранулоцитопении
Как не допустить развития гранулоцитопении?
Функции гранулоцитов
Свойства гранулоцитов обусловлены наличием микрогранул, содержащих ферменты, которые выполняют важную для организма роль: уничтожают патогенные микроорганизмы.
Таким образом, гранулоциты являются необходимой частью системы иммунитета человека, так как реагируют на опасные антигены, которые попадают извне в организм.
При заметном недостатке гранулоцитов в крови в первую очередь снижается иммунитет, ведь клетки, выполняющие роль фагоцитов («пожирателей» чужеродных клеток), не успевают делать свою работу и своевременно уничтожать опасные микроорганизмы. В этом случае организм становится уязвим перед любыми микробами, в изобилии имеющимися на различных предметах, в воздухе и даже в самом теле человека.
Разновидности гранулоцитопении
В зависимости от типа гранулоцитов, содержание которых в крови патологически уменьшается, гранулоцитопению разделяют на такие разновидности:
- нейтропения – при дефиците нейтрофилов;
- базопения – при недостатке базофилов;
- эозинопения – при дефиците эозинофилов.
Достоверно определить разновидность недуга можно лишь после выполнения детального анализа крови.
Так, диагноз нейтропении (одной из разновидностей гранулоцитопении) может быть поставлен, если содержание нейтрофилов в образце крови значительно отклоняется от нормы, которая составляет 1500/1 мкл.
Исходя из этого, определяют стадии заболевания:
- легкая – если указанный показатель составляет более 1000 нейтрофилов, содержащихся в 1 мкл;
- среднетяжелая – от 500 до 1000 в 1 мкл;
- тяжелая – ниже 500 нейтрофилов в расчете на 1 мкл.
Заболевание может протекать в острой (развивающейся за несколько дней) или хронической форме. Опасной считается острая и одновременно тяжелая форма недуга.
Причины гранулоцитопении
Спровоцировать развитие гранулоцитопении может воздействие некоторых факторов:
- бактериальные инфекции, особенно поражение легких, кожи и гортани;
- генетическая предрасположенность;
- синдром Рихтера, являющийся врожденным заболеванием, проявляющимся болезнями крови, в том числе гранулоцитопенией;
- заболевания костного мозга, в том числе апластическая анемия, лейкоз, миелофиброз и др.;
- отравление некоторыми растениями, например, подофиллом щитовидным. Это небольшое растение содержит вещества, применяемые в медицине для выведения бородавок и папиллом. Плоды подофилла съедобны лишь в небольшом количестве. При злоупотреблении возможно отравление, сопровождающееся изменениями в составе крови;
- патологические нарушения в ретикулоцитах. Вследствие этого нарушения макрофаги начинают уничтожать гранулоциты и другие клетки крови;
- сокращение синтеза гранулоцитов в структурах костного мозга. Подобное воздействие на процесс образования клеток оказывают прием наркотиков и лучевая терапия;
- гиперспленизм – чрезмерное разрушение кровяных клеток в сезеленке;
- применение отдельных лекарств, в частности – некоторых антиаритмических средств, антибиотиков, антиметаболитов. Следовательно, длительный прием подобных препаратов опасен патологическими изменениями в составе кровяных клеток;
- значительный дефицит некоторых витаминов, особенно В12 и фолиевой кислоты;
- воздействие отдельных веществ, применяемых при химиотерапии при онкологических недугах;
- отрицательное влияние радиационной терапии.
Иногда причину гранулоцитопении установить достаточно сложно, особенно при первичном осмотре пациента, поэтому врач назначает для этой цели необходимые обследования.
Симптомы гранулоцитопении
Так как гранулоцитопения относится к числу довольно редких заболеваний, сам пациент далеко не всегда может поставить себе такой диагноз. Кроме того, по наличию отдельных симптомов практически невозможно заподозрить именно это заболевание крови.
Клиническая картина при развитии гранулоцитопении обычно обусловлена симптомами основной болезни. Так как при появлении этого недуга в крови резко падает количество гранулоцитов, выполняющих роль фагоцитов («защитников» организма от инфекций), то любое бактериальное заболевание может протекать в самой тяжелой форме.
Даже простые респираторные недуги в этом случае протекают довольно мучительно, не говоря уж о гриппе или бронхите. Больной гранулоцитопенией пациент также рискует заболеть туляремией, милиарным туберкулезом, брюшным тифом и прочими опасными заразными недугами.
Следовательно, если инфекции буквально «липнут» к человеку, протекают в тяжелой форме, значит, можно заподозрить наличие гранулоцитопении или иного заболевания крови.
Подтвердить подозрение или быстро развеять опасения поможет сдача несложных анализов.
Диагностика
С целью диагностирования гранулоцитопении обычно назначают анализы крови, в том числе общий и биохимический. При необходимости выполняют более подробные анализы образца крови, а также исследование костного мозга.
У пациента высока вероятность гранулоцитопении, если:
- в крови число лейкоцитов заметно снижено;
- имеются только единичные гранулоциты в образцах крови;
- выявлена выраженная нейтропения;
- при пункции костного мозга обнаружены крайне незрелые образцы клеток, являющихся предшественницами гранулоцитопоэза (процесса образования гранулоцитов).
Диагностируется гранулоцитопения путем тщательного подсчета клеток крови и обработки результатов других анализов.
Лечение гранулоцитопении
При подтверждении диагноза гранулоцитопении пациенту назначают такие лечебные мероприятия:
- назначение препаратов, стимулирующих образование гранулоцитов в тканях костного мозга;
- отказ от приема лекарств, которые могли послужить причиной развития недуга;
- избегание воздействия радиации, некоторых токсичных веществ;
- отказ от употребления копченых, маринованных продуктов, а также пищи с плесенью;
- борьба с последствиями инфекций, которые могли развиться после снижения числа гранулоцитов в крови или обусловить подобное состояние;
- прием антибиотиков для ликвидации бактериальной инфекции, а также для профилактики;
- при необходимости назначение противогрибковых лекарств;
- в тяжелых случаях – обеспечение больному стерильных условий в специальном помещении, которое регулярно обрабатывают ультрафиолетом с целью дезинфекции;
- применение кортикостероидов или иммуноглобулинов, если именно гормональные или аутоиммунные нарушения привели к появлению гранулоцитопении;
- назначение витаминов при наличии признаков нехватки этих веществ;
- лечение основной болезни, которая могла стать причиной гранулоцитопении, путем приема противовоспалительных или иных средств.
Как не допустить развития гранулоцитопении?
Профилактика гранулоцитопении состоит в следующем:
- максимально возможное уменьшение контакта с реальными или потенциальными носителями инфекции;
- уменьшение или исключение воздействия на организм целого ряда токсичных веществ: бензина, клея, лаков, нефти, красок, различных растворителей, пестицидов;
- снижение потребления тех видов продуктов, которые обрабатывались консервантами, пестицидами, а также исключение из рациона испорченной или не вполне качественной пищи;
- недопущение потребления лекарств, особенно антибиотиков, обезболивающих препаратов, сульфаниламидов, без назначения специалиста;
- своевременное и максимально качественное лечение имеющихся недугов, особенно инфекционно-воспалительного характера;
- контроль за воздействием радиации на организм. Недопущение превышения максимально возможной дозировки облучения.
Обратите внимание! Воздействие провоцирующих факторов на организм каждого человека всегда индивидуально. Некоторые люди остаются здоровыми, даже получив значительную дозу опасного ионизирующего облучения. Другие же могут серьезно заболеть после мимолетного контакта с токсичными веществами.
В полной мере избежать влияния всех факторов практически невозможно, но если поддерживать состояние своего здоровья на должном уровне, полноценно питаться и сохранять приемлемый уровень физической активности, можно минимизировать риск заболеваний крови, в том числе гранулоцитопении.
Поддержание нормального состава крови особенно важно, ведь даже незначительное снижение числа гранулоцитов, в частности – нейтрофилов, заметно снижает сопротивляемость организма по отношению ко всевозможным инфекциям. При этом даже относительно безобидные бактерии, постоянно обитающие на поверхности кожи или слизистых различных органов, могут вызвать тяжелые недуги. Именно поэтому профилактика является важнейшим звеном в борьбе со столь серьезным заболеванием.
Совинская Елена, медицинский обозреватель
19,481 просмотров всего, 10 просмотров сегодня
Загрузка…
повышены, понижены, что это значит у взрослых, причины и нормы
Гранулоциты — это форменные клетки крови, наиболее многочисленный подвид белых кровяных телец. В структуре жидкой соединительной ткани их насчитывается до 80%. Основная задача таковых — защита организма от негативного влияния извне, обеспечение стабильной работы иммунитета.
По своему характеру гранулоциты (GRA или Gran) неоднородны и представлены тремя типами клеток: базо-, нейтро- и эозинофилами. Все они выполняют определенные задачи, что соответствует их структуре и численности в общей массе.
Изменение концентрации форменных клеток сказывается на самочувствии и состоянии здоровья также не сразу, а постепенно. В зависимости от конкретного клинического случая.
Лечение необходимо не всегда, все меры принимаются по показаниям.
Роль клеток в организме
Есть большая группа функций гранулоцитов. Если говорить обобщенно и безотносительно конкретного подвида.
- Первичное реагирование на аномальные агенты извне. Названные структуры выступают начальной линией обороны тела. Они отвечают быстрее прочих, что обусловлено их большим количеством.
А учитывая неприхотливость к концентрации питательных веществ и кислорода, общую живучесть и автономность, становится понятно, почему они столь эффективны. Эта роль возложена и на прочие клетки, которые не так оперативно реагируют на угрозы.
- Создание барьера для недопущения проникновения агентов в ткани и органы. Гранулоциты разных видов не допускают транспортировки бактерий и вирусов в структуры тела человека. Создают своеобразную защиту, пока прочие обеспечивают уничтожение угрозы.
- Сигнальная функция, обнаружение и сообщение об аномальном агенте всем структурам иммунной системы. Посредством специальных механизмов клетки-гранулоциты оповещают (говоря условно) прочих о текущем состоянии, угрозе. Это обеспечивает еще большее ускорение работы защитных сил, их мобилизацию на ликвидацию пагубной микрофлоры.
- Ингибирование (замедление) репликации вируса или же уничтожение бактериального агента. Инфекционные возбудители разнородны по своему строению, общей структуре, функциональным возможностям, агрессивности и поведению в среде человеческого организма.
Гранулоциты действуют в зависимости от конкретного типа возбудителя, подстраиваясь под его особенности. Они способны замедлить репликацию (копирование себе подобных экземпляров) вирусов, разрушают цитоплазматические мембраны бактерий, создавая для них невыносимые условия для дальнейшего существования.

Нейтрофилы считаются наиболее многочисленной группой гранулоцитов, потому основные функции по непосредственной защите организма ложатся именно на них.
Базофилы и эозинофилы выполняют идентичную работу, но несколько по-другому. Тем самым зернистые лейкоциты (другое название гранулоцитов) обеспечивают всестороннюю защиту организма в динамическом, постоянном режиме.
Таблицы норм
Оценка проводится, преимущественно, по наиболее многочисленной группе клеток рассматриваемого типа — нейтрофилам (NEUT). Норма определяется как процентная концентрация в лейкоцитарной формуле.
Соответственно выделяют следующие адекватные показатели.
У женщин
| Возраст (лет) | Уровень нейтрофилов в пропорции (%) |
|---|---|
| 11-16 | Около 60% |
| 16-21 | Порядка 70% |
| 21-35 | 65-70% |
| 36-50 | 63-67% |
| 50-65 | 53-57% |
| Старше 65 | 53-57% |
У мужчин
| Возраст (лет) | Уровень нейтрофилов в пропорции (%) |
|---|---|
| 10-15 | 40-60% |
| 16-21 | 55-60% |
| 22-36 | 55-60% |
| 36-50 | 63-65% |
| 50-65 | 63-65% |
| После 65 | 55-60% |
У детей
| Возраст | Уровень нейтрофилов в пропорции (%) |
|---|---|
| Рождение | 61-63% |
| 1 месяц | 35-38% |
| 6 месяцев | 32-39% |
| 1 год | 31% |
| 2-5 лет | 33-36% |
| 5-8 лет | 51-52% |
| 8-10 лет | 53-65% |
| 10-16 лет | 57-59% |
| 16-18 лет | 57-59% |
Если говорить о самих гранулоцитах (GRA), то нормы по возрастам выглядят следующим образом:
| Возраст | Показатели (число клеток x10⁹ на литр крови) |
|---|---|
| Появление на свет | 6.1-26.0 |
| До окончания 1-х суток | 5.0-20.5 |
| 1 нед. | 1.5-9.8 |
| 2 нед. | 1.1-9.0 |
| 1 мес. | 1.0-9.0 |
| До полугода | 1.0-8.5 |
| 1 год | 1.5-8.7 |
| 2 года | 1.5-8.5 |
| 4 года | 1.5-8.5 |
| 6 лет | 1.5-8.1 |
| 8 лет | 1.5-7.9 |
| 12 лет | 1.8-8.2 |
| 13-18 лет | 1.6-8.1 |
| 18-25 лет | 1.8-7.5 |
| 26-50 | 1.5-7.7 |
| 26-50 | 1.5-7.5 |
| Старше 60 | 1.5-7.6 |
Нужно иметь в виду, что это усредненные показатели. Интерпретация проводится индивидуально, в зависимости от массы критериев. В том числе общего состояния здоровья, питания накануне, сиюминутного положения вещей, также допускаются отклонения в каждом конкретном случае.
Не стоит забывать и о референсных значениях, которые применяются различными лабораториями, они зависят от способа исследования концентрации форменных клеток.
Все изменения требуют обязательной квалифицированной оценки специалистом на месте. Не всегда отклонения говорят однозначно в пользу патологического процесса.
Остальные показатели, такие как базо- и эозинофилы рассчитываются, как правило, по стандартным методикам и оцениваются в общем анализе крови.
Физиологичесикие причины повышения GRA
Изменение показателя гранулоцитов в сторону увеличения обычно свидетельствует в пользу воспалительного процесса. Но не всегда. Есть группа естественных факторов.
Среди таковых:
- Беременность. В особенности гестация в первом триместре. Ближе к концу периода вынашивания плода возможен резкий скачок показателя гранулоцитов, что не несет какой-либо опасности для женщины. Однако в большинстве своем врачи справедливо стремятся обследовать пациентку. В профилактических целях.
- Приближение менструального цикла. Чем скорее начало, тем вероятнее рост уровня гранулоцитов. Хотя это не аксиома. Возможно увеличение показателя у одной женщины попеременно — то есть, то нет. Это нормальный, физиологичный вариант.
- Норма гранулоцитов в крови смещается сразу после интенсивной физической нагрузки. Потому перед исследованием рекомендуется 4-5 часов сохранять покой. Результаты, полученные в нарушение указанного условия, заранее считаются ложными, необходимо повторение диагностики.
- То же самое касается обильного приема пищи. Кровь сдают натощак, поскольку даже легкий завтрак способен изменить картину по гранулоцитам. Увеличив концентрацию клеток. Но опять же ложно.
Не стоит брать анализ сразу после родов, поскольку деятельность по разрешению создает искусственный рост уровня форменных клеток.
Причины связанные с заболеваниями
Патологических причин роста концентрации гранулоцитов как минимум столько же.
- Острые инфекционные процессы. Бактериальные или вирусные поражения. Преимущественно растет концентрация нейтрофилов. Прочие цитологические структуры реагируют в меньшей мере.
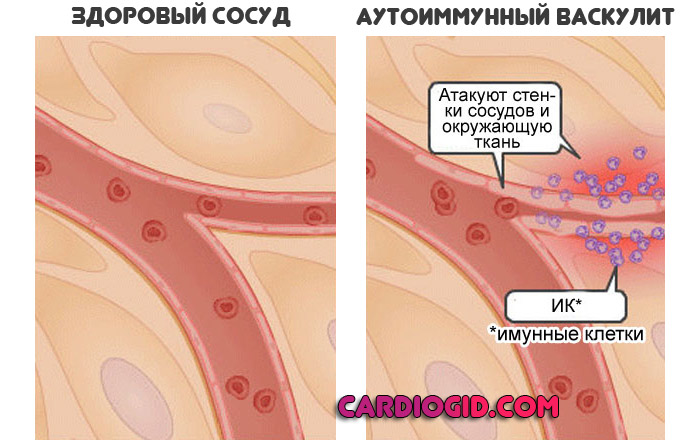
- Аутоиммунные воспаления. Любой локализации и независимо от происхождения. Наиболее активно проявляют себя такие расстройства, как артрит, васкулит. Также некоторые другие нарушения. Обнаруживается рост тех же самих клеток — нейтрофилов.
- Глистные поражения. Инвазии паразитарного характера сказываются на картине крови не сразу, а как только число чужеродных организмов достигает определенного количества. При этом есть множество сторонних симптомов. Которые свидетельствуют в пользу патологического процесса.
- Аллергические реакции. Как ни странно, кровь реагирует и на иммунный ответ изначально ложного характера. Как в этом, так и в предыдущем случае, растет уровень базо- и эозинофилов. Насколько — зависит от сложности патологического процесса.
- Интоксикации организма иного рода. Солями металлов, летучими веществами и так далее.
- Расстройства работы костного мозга.

- Прием некоторых лекарственных средств. Сюда относят противовоспалительные в неумеренных количествах, антибиотики и прочие медикаменты. Список таковых довольно широкий. Изменения в картине крови почти всегда указываются в аннотации.
- Неопластические процессы. Опухоли. Злокачественные (намного чаще) или доброкачественные.
- Есть и более редкие причины, которые обнаруживаются случайно или же времени на анализ нет вообще. Сюда относят, например, острые внешние и внутренние кровотечения.
После стабилизации состояния, изменения в концентрации гранулоцитов сохраняются на протяжении некоторого времени. Нескольких суток после коррекции расстройства.
- Патологии сердечно-сосудистой системы. В том числе миокардит, инфаркт, и прочие изменения.

Повышение гранулоцитов у взрослых требует обязательной диагностики, поскольку ситуация неочевидна.
Общего исследования крови недостаточно. Эта методика подходит разве что для констатации факта наличия нарушения. Понадобятся инструментальные способы.
Внимание:Если незрелые гранулоциты повышены — это значит, что поражен костный мозг, в таком случае затягивать с обследованием нельзя.
Причины снижения GRA в анализе крови
Факторы падения концентрации гранулоцитов малочисленны и встречается такой процесс в целом не так часто.
Если говорить о конкретных причинах:
- Вирусные поражения организма. Герпес, грипп и другие варианты.
- Анемии и заболевания крови прочего рода.
- Врожденные или приобретенные нарушения со стороны нормального кроветворения.
Если гранулоциты понижены — это однозначный сигнал расстройства работы системы. С другой стороны, вариантов патологии не так много, как в предыдущем случае, потому обнаружить причину проще.
Дополнительные обследования
Диагностика проводится под контролем гематолога. Одного только общего анализа недостаточно для получения полноценной картины. Необходимы некоторые другие способы.
К таковым относятся:
- Опрос больного. Нужно выявить все возможные жалобы на самочувствие, чтобы понять, какова клиническая картина.
- Сбор анамнеза. Оценка вероятного происхождения изменений. Установлению подлежат текущие и перенесенные ранее отклонения, образ жизни, привычки, характер профессиональной деятельности, контакты с инфицированными лицами и прочие моменты.
- Расширенное исследование крови. К гранулоцитам относятся три типа клеток, измерение проводится по каждому одновременно. Это дает больше информации. Также необходим биохимический анализ.
- Оценка состояния организма. Проводится в зависимости от предполагаемой локализации первоисточника патологического процесса. Будь то суставы, пищеварительный тракт, опухоли и многие другие факторы.
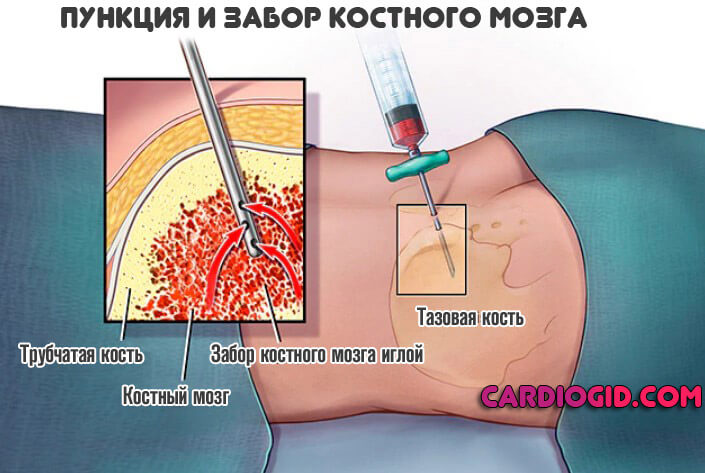
- При вероятности развития расстройств со стороны костного мозга, системы кроветворения, обязательно проводится пункционная биопсия. С дальнейшей гистологической оценкой состояния клеток, их структуры и функции. Это основная методика в таком случае.
Вопрос диагностики решается по усмотрению специалиста. При грамотном подходе суть изменений удается обнаружить в считанные дни, максимум недели.
Возможно, в процессе обследования перечень мероприятий будет расширен, чтобы получить дополнительную информацию.
Методы лечения
Изменения показателя Gran в анализе крови требует коррекции в зависимости от ситуации. Вопрос решается в индивидуальном порядке после полной диагностики.
При повышенных показателях
Используются препараты нескольких групп:
- Антибактериальные средства. Широкого спектра действия. Желательно назначать после бак. посева, чтобы оценить чувствительность агента к тому или иному медикаменту. Неэффективно такое лечение при вирусном поражении.
- В случае другого септического расстройства применяют наименования, ускоряющие синтез интерферона.
- При инфекционном процессе используют противовоспалительные, жаропонижающие.
После коррекции первичного отклонения, концентрация гранулоцитов приходит в норму самостоятельно.
При развитии аутоиммунного воспаления необходимо применение глюкокортикоидных средств (Дексаметазон, Преднизолон), иммуносупрессоров, если в этом есть потребность. Для снижения интенсивности ответа защитных сил организма пациента.
Опухоли устранятся оперативными методами. При злокачественном поражении обязательна лучевая и/или химиотерапия.
Применение конкретных способов определяется целесообразностью.
При пониженных значениях
Встречается этот вариант не так часто. Задача заключается в устранении первичного процесса, провоцирующего нарушение. Применяются антибиотики при воспалении, стимуляторы иммунитета, прочие.
Анемические процессы устраняются посредством введения препаратов железа (при железодефицитной анемии) или витаминов: B9, B12 в зависимости от формы расстройства.

Прогноз
В основном — благоприятный. Изменение концентрации гранулоцитов не влияет на состояние здоровья и продолжительность жизни как таковые. Вопрос нужно решать, исходя из конкретного первичного диагноза. Единственную опасность представляют опухоли и злокачественные заболевания крови, костного мозга.
Гранулоциты обеспечивают нормальную работу иммунной системы. Все изменения показателя требуют квалифицированной медицинской оценки, под контролем гематологом проходит диагностика.
При необходимости лечения возможно привлечение прочих специалистов. Вопрос многогранный. Однако при своевременной помощи прогноз всегда благоприятный.
что это, нормы, причины повышения и понижения в крови
Вы здесь: ГранулоцитыГранулоциты (зернистые лейкоциты) – группа белых кровяных клеток, которые в своей цитоплазме содержат гранулы. Пониженное или повышенное количество данного компонента в крови является признаком развития определенного патологического процесса, но установить это можно только путем проведения диагностических мероприятий.
Лейкоциты, то есть белые клетки, в крови разделяются на два типа – гранулоциты и агранулоциты. К первой группе относятся компоненты, которые включают в себя цитоплазму с гранулами. Сегментоядерные гранулоциты очень важны для организма, так как относятся к первой линии защиты от микробов: при образовании очага воспаления именно гранулоциты начинают реакцию иммунного ответа организма.
Причины того, что гранулоциты повышены или понижены, могут быть не только в патологических процессах, но и в факторах внешней среды. Так, спровоцировать отклонение от нормы может прием препаратов или частые стрессы. Контролировать данные показатели в крови у детей или у взрослых очень важно, так нарушение баланса может привести к довольно серьезным осложнениям.
Гранулоциты образуются в костном мозге: клетки делятся в течение четырех дней, после чего происходит их морфологическое дозревание. Данный этап длится не более пяти дней. После того как клетки выходят в кровяное русло, происходит их деление на два вида: пристеночные, которые временно крепятся к стенкам сосудов, и активно циркулирующие. По кровеносной системе они циркулируют около недели, затем выходят в ткань. Здесь клетки живут около двух суток, после чего происходит завершение их жизненного цикла.
Количество гранулоцитов в крови составляет около 60% от общего количества белых клеток. Данные компоненты, в свою очередь, делятся на подвиды.
Таким образом, к гранулоцитам относятся следующие клетки:
- Нейтрофильные гранулоциты – их количество у взрослого или ребенка в крови самое большое. По сути, нейтрофильные гранулоциты обезвреживают патогенные организмы, «жертвуя» собой.
- Базофилы – клетки мгновенно реагируют на аллергены, ускоряют кровообращение и направляют большое количество жидкости на пораженный участок.
- Эозинофильные гранулоциты – воздействуют на паразитарные организмы, предупреждают развитие аллергической реакции. Среди белых телец это самые маленькие и самые подвижные тельца.
Если те или иные гранулоциты понижены или повышены, это может негативно сказаться на работе организма, например, при попадании патогенных организмов иммунная реакция может быть слишком слабой, что приведет к серьезным осложнениям.
Виды гранулоцитов
Основные функции гранулоцитов заключаются в формировании иммунной реакции при попадании в организм вируса, паразита, аллергена или любого другого патогенного тела.
Кроме этого, некоторые подвиды белых телец отвечают за ускорение кровообращения при ранении, что помогает предотвратить большую кровопотерю. В целом данный компонент отвечает за полноценное функционирование внутренних органов.
Норма гранулоцитов будет зависеть от возраста и половой принадлежности человека.
Оптимальными показателями являются следующие:
- у ребенка до месяца гранулоциты норма – 5,5-12,5 109 клеток/л
- у ребенка до 12 лет – 4,5-10,0 109 клеток/л;
- у ребенка в пубертатный период – 4,3-9,5 109 клеток/л;
- в крови у женщин и у мужчин – 1,2-6,8 109 клеток/л.
Следует отметить, что повышение гранулоцитов при беременности – это нормальный физиологический процесс и патологией не является. Однако, если показатели существенно выше предельной границы, то обязательно следует пройти полное обследование, на основании которого врач поставит диагноз и назначит корректное лечение.
Причины повышения количества белых телец в крови могут быть следующие:
- паразитарные инфекции;
- острые воспалительные процессы;
- инфекционные заболевания;
- патологические процессы, которые сопровождаются некротизацией тканей;
- аллергические реакции;
- интоксикация организма;
- острые геморрагии;
- болезни кроветворной системы;
- онкологические заболевания;
- воспалительные процессы в желудочно-кишечном тракте;
- синдром Ходжкина;
- нарушения эндокринного характера;
- заболевания сердечно-сосудистой системы;
- гемолитическая анемия;
- инфекционные процессы непаразитарной природы.
Привести к тому, что гранулоциты в крови будут выше нормы, может и прием некоторых медикаментозных препаратов. Как правило, после отмены медикаментов показатели приходят в норму.
Причины того, что гранулоциты в крови ниже нормы, следующие:
- аллергические реакции;
- гастроэнтерологические заболевания;
- системные или аутоиммунные заболевания;
- различные виды анемии;
- скарлатина;
- ревматизм;
- саркоидоз.
Следует учитывать и то, что при расшифровке анализа принимаются во внимание и другие показатели крови, поэтому самостоятельно трактовать данные не рекомендуется: правильно это может сделать только врач.
Для того чтобы определить количество белых телец в крови, проводится общий клинический анализ биологической жидкости путем пункции из пальца. Следует отметить, что на результаты могут повлиять и внешние факторы: неправильное проведение процедуры забора жидкости, нарушение техники проведения анализа, неподготовленный пациент. Поэтому, если результаты будут показывать существенное отклонение от нормы, врач может назначить повторное проведение лабораторного исследования.
Контролировать показатели гранулоцитов в крови очень важно, так как от них зависит состояние иммунной системы. Поскольку симптоматически заметить отклонение от нормы не всегда представляется возможным, в целях профилактики необходимо периодически проходить медицинский осмотр со сдачей лабораторных анализов. Любое заболевание гораздо легче предотвратить, чем устранять его последствия.
норма, повышение и понижение гранулоцитов в анализе крови
Особенности гранулоцитов
Гранулоциты, или зернистые лейкоциты — разновидность белых кровяных клеток, для которых характерно наличие в цитоплазме содержащих активные вещества гранул. В зависимости от способности гранул воспринимать окраску комбинированным реактивом Романовского-Гимзы, гранулоциты подразделяют на:
- Базофилы (поглощают щелочную составляющую сложного красителя)
- Эозинофилы (окрашиваются кислым компонентом эозином)
- Нейтрофилы (в равной мере воспринимают оба компонента)
Определение абсолютного и относительного количества фракции гранулоцитов (GRA) — один из важнейших показателей, которые оценивают при исследовании общего анализа крови. Своевременно обнаруженные и верно истолкованные количественные отклонения GRA играют важную роль в современной диагностике.
Цикл жизни и функции гранулоцитов
Зернистые лейкоциты всех типов происходят от единой стволовой клетки в красном костном мозге. Здесь в течение нескольких стадий происходит процесс их дифференциации на нейтрофилы, базофилы и эозинофилы. В зависимости от степени зрелости различают клетки:
- Юные
- Незрелые (палочкоядерные)
- Зрелые (сегментоядерные)
В красном костном мозге проходит весь цикл созревания гранулоцитов, после чего сформировавшиеся клетки поступают в кровоток. Вариантом нормы считается также незначительное присутствие незрелых форм зернистых лейкоцитов в крови.
Попав в кровоток, гранулоциты делятся на две популяции: свободно циркулирующие и пристеночные. Пристеночное стояние — промежуточная фаза жизни этих клеток перед выходом в ткани, где они беспрепятственно передвигаются и выполняют свои главные функции — защитные. При развитии воспалительных процессов и обнаружении внешнего вторжения под действием биоактивных медиаторов пристеночная популяция увеличивается, и лейкоциты начинают активно мигрировать к очагу поражения.
Способностью к передвижению и фагоцитозу в той или иной мере обладают все типы зернистых лейкоцитов, однако у каждого вида есть свои особые функции:
- Нейтрофилы — микрофаги, способные уничтожать относительно небольшие чужеродные частицы. Содержат ферменты, обладающие противобактериальным действием.
- Эозинофилы могут как запускать, так и подавлять аллергические реакции в очагах поражения, участвуют в выработке цитотоксических веществ (клеточных ядов), в основном противопаразитарного действия.
- Содержимое гранул базофилов обеспечивает развитие местных реакций, которые способствуют миграции в очаг воспаления остальных зернистых лейкоцитов
После выхода клеток в ткани начинается обратный отсчет жизненного цикла гранулоцитов. В зависимости от типа клетки и сопутствующих условий срок их жизни составляет от 2 до 10 суток.
Норма содержания гранулоцитов в крови
Диагностически значимыми являются не только абсолютные и относительные показатели количества всех типов гранулоцитов в крови, но и соотношение их незрелых и зрелых форм. Для взрослых нормой считаются следующие показатели:
- Нейтрофилы:
- палочкоядерные — 0,1-0,35*109/л (2-6% от общего количества лейкоцитов)
- сегментоядерные — 2-6*109/л (47-70%)
- Базофилы — до 0,09*109/л (не более 1%)
- Эозинофилы — 0,02-0,45*109/л (1-5%)
На практике клинически значимым считается содержание в образце незрелых форм нейтрофилов. Относительно малое содержание в крови эозинофилов и базофилов не дают возможности принять соотношение их незрелых и зрелых форм как статистически достоверное.
Особенности нормы зернистых лейкоцитов у детей
При чтении лейкоцитарной формулы у детей приходится учитывать два нюанса. Во-первых, до наступления совершеннолетия относительное количество гранулоцитов в зависимости от возраста колеблется в широких пределах: от 30 до 70%. Но для постановки верного диагноза показательнее другой фактор: соотношение незрелых и зрелых форм зернистых лейкоцитов.
В течение жизни ребенка относительное количество незрелых форм остается примерно одинаковым и не превышает 5-6% от общего числа лейкоцитов. Количество зрелых гранулоцитов в первые сутки жизни ребенка находится на уровне взрослого (до 70%), но уже к концу первого месяца снижается в среднем до 12-20%. В последующие годы жизни показатели зрелых форм плавно смещаются в сторону нормы взрослых, и достигают ее к 15-16 годам.
Повышение уровня гранулоцитов
Повышение уровня гранулоцитов в крови (гранулоцитоз) обусловлено функциями, которые эти клетки выполняют в организме. Увеличение числа зернистых лейкоцитов как правило — следствие компенсационного механизма: в условиях, когда большое количество гранулоцитов гибнет, активизируется их «производство». Такое состояние характерно для:
- острых инфекций
- злокачественных опухолей
- лекарственных и пищевых отравлений
- паразитарных поражений организма
- аллергических реакций разного характера
При этих условиях, когда в очаге поражения испытывается острая нехватка в гранулоцитах, в кровоток попадают юные формы клеток, а их дозревание происходит уже в кровеносном русле. В таком случае говорят о «сдвиге лейкоцитарной формулы влево». Картина типична для:
- активных гнойных процессов: гангрене, флегмоне, абсцессах
- острых кровотечений
- хронических заболеваний кожи (дерматиты, псориаз)
- инфарктов миокарда и легкого
- подагры
Следует отличать повышение уровня гранулоцитов, связанное с патологическим процессами, от физиологических состояний. Общее количество зернистых лейкоцитов, в том числе их незрелых форм могут повышаться при:
- беременности
- после интенсивных физических нагрузок
- накануне месячных
- после приема пищи
Правила сдачи крови для ОАК, включающие диету и исключение физических нагрузок накануне забора, позволяют исключить физиологический гранулоцитоз.
Как правило, патологические процессы, в том числе злокачественные заболевания кроветворной системы, сопровождаются пропорциональным увеличением количества всех типов гранулоцитов. Однако для ряда состояний характерно увеличение отдельных фракций зернистых лейкоцитов:
- Повышение уровня нейтрофилов — признак бактериальных аппендицитов и пиелонефритов, сопутствует некрозу тканей и анемиям
- Количество базофилов растет при гиперфункции щитовидной железы, гранулематозе и на этапе ремиссии инфекционных заболеваний
- Увеличение числа эозинофилов — показатель протекания в организме аллергических процессов, в том числе скрытых, например, при паразитарном вторжении
Понижение уровня зернистых лейкоцитов в крови
Причиной уменьшения числа гранулоцитов в крови (гранулопении) могут служить:
- ряд состояний, связанных с истощением организма
- аутоиммунные заболевания
- ревматизм
- скарлатина
- злокачественные опухоли
- посттравматические состояния
Уменьшение количества нейтрофилов характерно для инфекционных заболеваний, вызванных вирусами, лучевой болезни, сопровождающейся поражением кроветворной системы, а также может быть обусловлено приемом некоторых медицинских препаратов.
Снижения уровня эозинофилов сопутствует послеоперационному периоду, позднему гестозу при беременности, острым инфекциям.
Базофилы реагируют понижением на длительные стрессовые нагрузки, болезни щитовидной железы, разлитые пневмонии.
Диагностика и лечение
Диагностика гранулоцитоза, гранулопении и функциональных сдвигов в лейкоцитарной формуле обычно не вызывает затруднений. Благодаря разной степени оформленности ядра и гранулярных включений все стадии развития гранулоцитов можно четко проследить как при микроскопическом исследовании, так и при машинном подсчете клеток.
Специфического лечения гранулоцитоза и гранулопении не предусмотрено: лечебные мероприятия проводятся в отношении заболеваний и патологических состояний, которые обусловили развитие этих симптомов. При нечеткой клинической картине, когда выявить первопричину изменения количества зернистых гранулоцитов в крови не представляется возможным, эффективной оказывается общеукрепляющая терапия, после которой показатели ОАК возвращаются к норме.
Показательный инструмент современной диагностики
Подсчет лейкоцитарной формулы и, в частности, количества гранулоцитов — непременный этап клинического исследования. Определение фракции GRA в крови не требует специфического оборудования, широкодоступно в медицинских учреждениях среднего звена, и в то же времяи
Типичная реакция зернистых лейкоцитов на присутствие в организме аллергических и воспалительных процессов во многом облегчает постановку диагноза. Не менее значимо выявление присутствия в кровотоке незрелых форм гранулоцитов: в этом случае обнаружить заболевание можно на ранней стадии, до развития ярких клинических проявлений.
Что вызывает алопецию у детей и как с ней бороться?
Вы расчесываете волосы ребенка и замечаете пятно облысения. Это может показаться странным, но у детей действительно бывает облысение, и это состояние называется очаговой алопецией.
Почему возникает эта тревожная тенденция и что вы можете с этим поделать? MomJunction отвечает на все эти вопросы, поскольку мы рассказываем вам об алопеции, ее причинах, лечении и способах управления этим заболеванием.
Что такое Alopecia Areata?
Очаговая алопеция (AA) — это заболевание, которое вызывает выпадение волос из-за круглых участков облысения на любой части тела.Алопеция означает выпадение волос, а areata означает возникновение по кругу (1). Гнездная алопеция у детей чаще всего возникает на коже черепа, где вы видите отчетливые круглые пятна без волос. Степень выпадения волос определяет тип алопеции.
Вернуться к началу
Типы облысения:
Существует три типа облысения в зависимости от степени выпадения волос (2):
- Очаговая алопеция: При этой наиболее распространенной форме облысения ребенок теряет волосы. небольшими пятнами размером с монету на коже головы и других частях тела.
- Полная алопеция: Это приводит к потере всех волос на коже головы. Волосы на других частях тела остаются в норме.
- Универсальная алопеция: Полная потеря волос на лице и на всем теле. Это реже и встречается только у 5% людей с алопецией.
Вернуться к началу
Что вызывает очаговую алопецию у детей?
Точная причина очаговой алопеции неизвестна.Однако это состояние является аутоиммунным заболеванием, при котором иммунная система разрушает здоровые клетки организма (3). Аутоиммунное заболевание — это генетическое заболевание, при котором дефектные гены в сочетании с факторами / триггерами окружающей среды приводят к неустойчивому функционированию иммунной системы.
- Следовательно, дефектных генов наряду с неспецифическими триггерами, считаются основной причиной очаговой алопеции.
- Ребенок, родители или другие члены семьи которого страдают этим заболеванием, подвергаются более высокому риску унаследовать болезнь.
- Алопеция — это полигенное заболевание, что означает, что ошибка не в одном гене, а возникает из-за комбинации определенных дефектных генов. Таким образом, не все родители с алопецией переносят заболевание, так как ребенок, возможно, избежал проблем с генами.
[Читать: Выпадение волос у детей ]
Вернуться к началу
Насколько часто встречается очаговая алопеция у детей?
Заболевание может развиться в любом возрасте — даже до пяти лет, — но чаще всего оно встречается в подростковом возрасте.Около 65% пациентов испытывают первый эпизод очаговой алопеции в возрасте до 16 лет (4).
Вернуться к началу
Каковы симптомы наружной алопеции у детей?
У ребенка с алопецией будут проявляться следующие симптомы (5):
- Круглые участки облысения. Начинается с одного круглого проплешина, и в конечном итоге на разных участках кожи головы появляются новые пятна. Пятна могут постепенно сливаться, образуя большую безволосую область на коже головы.В менее распространенных случаях облысение может проявляться по прямой, а не по кругу. Подростки с универсальной алопецией заметят выпадение волос на других частях тела.
- Чистая кожа при облысении. Облысение, вызванное алопецией, отличается от выпадения волос при других состояниях здоровья. Некоторые другие проблемы, такие как грибковая инфекция, экзема или псориаз, также могут вызывать неоднородное выпадение волос. Но в этих условиях кожа воспаляется, шелушится, краснеет или имеет чешуйчатую кайму.Алопеция поражает только волосяные фолликулы, поэтому кожа остается здоровой и гладкой на ощупь. Вы также не заметите покраснения, шелушения кожи или отчетливой красной чешуйчатой границы вокруг облысения. Некоторые дети могут жаловаться на легкое жжение или зуд в месте облысения, но вскоре оно проходит.
- Истончение волос. Волосы истончаются, особенно по краям лысины. Волосы будут сужаться у основания кожи головы и постепенно увеличиваться в диаметре к концу.
- Быстрая потеря волос. Иногда родителям бывает трудно сказать, является ли выпадение волос нормальным или вызвано алопецией. Лучший способ определить — проверить скорость выпадения волос. Алопеция приводит к быстрому выпадению большого количества волос. Если вы внезапно замечаете волосы вокруг детской комнаты и водостока в ванне вместе с растущим облысением, скорее всего, это алопеция.
- Точечная коррозия ногтей. У детей также могут быть вмятины на ногтях рук и ног.
Гнездная алопеция не вызывает у ребенка дискомфорта или серьезных проблем, но вы можете проконсультироваться с врачом, когда волосы начнут быстро выпадать.
Вернуться к началу
Как диагностируется облысение у детей?
Врач будет использовать следующие шаги для определения алопеции у детей:
- Оценка симптомов: Врач ребенка проверит проявление симптомов и общую историю болезни ребенка. У детей с очаговой алопецией других проблем не наблюдается.Это означает, что у них не будет ни лихорадки, ни потери аппетита, ни каких-либо других симптомов, связанных с болезнью. Если выпадение волос является единственной проблемой и ребенок в целом здоров, врач может сделать вывод, что это алопеция.
- Анализ крови: Такие проблемы, как аномалия щитовидной железы, также могут вызвать быстрое выпадение волос. Поэтому врач сделает анализ крови, чтобы проверить уровень гормонов щитовидной железы в крови. Анализ крови также может помочь оценить наличие в крови специфичных для волосяных фолликулов антител, что может указывать на алопецию, поскольку это аутоиммунное заболевание.
Как только проблема будет диагностирована, врач предложит дальнейшие действия.
[Читать: Проблемы с кожей головы у детей ]
Вернуться к началу
Как лечится алопеция?
Нет лекарства от гнездной алопеции. Врач может предложить несколько способов лечения этого состояния в зависимости от степени заболевания и возраста ребенка:
- Местные и внутривенные стероиды: Актуальные стероидные кремы и инъекционные стероиды помогают подавить аутоиммунитет.Кремы с кортикостероидами для местного применения обычно являются препаратом первого выбора. Тем не менее, стероиды показали ограниченную эффективность в обращении вспять эффектов расстройства. Восстановление роста волос часто наблюдается в течение четырех недель после приема стероидов, но лечение прекращают, если в течение шести месяцев не наблюдается улучшения. Стероиды также не могут быть долгосрочным решением, поскольку они имеют побочные эффекты и также неэффективны в тяжелых случаях алопеции.
- Иммунотерапия: В иммунотерапии используется комбинация соединений, которые вводятся местно и перорально для модификации иммунной системы и прекращения аутоиммунитета.Выбор иммунотерапии будет зависеть от нескольких факторов, включая доступность нескольких лекарств на местном уровне и от того, считает ли врач их полезными для ребенка.
- Фототерапия: УФ-свет использовался для остановки выпадения волос и стимулирования их роста. Но не совсем известно, может ли фототерапия полностью вылечить алопецию. Поэтому он используется в сочетании с пероральными стероидами.
Если ребенок моложе десяти лет, тогда местные стероиды являются единственным применяемым методом лечения.У ребенка старше десяти лет врач проверяет степень облысения .
- Если выпадение волос составляет менее 50%, будут применяться местные стероиды с более высокой эффективностью.
- Если выпадение волос составляет более 50%, можно использовать местную и пероральную иммунотерапию (6).
- Мезотерапия: Существует ограниченное количество исследований эффективности использования витаминов для волос и гомеопатии при лечении алопеции, которые часто объединяются в терапию, называемую мезотерапией.Медицинские эксперты видят необходимость в дополнительных исследованиях эффективности мезотерапии.
Гнездная алопеция не вызывает никаких проблем со здоровьем. Единственный эффект — это психологический стресс, вызванный социальным затруднением выпадения волос в раннем возрасте. Психические последствия алопеции полностью зависят от возраста ребенка и от того, насколько хорошо он принимает это состояние.
Вернуться к началу
Можно ли предотвратить очаговую алопецию у детей?
Нет. Вы не можете предотвратить алопецию, поскольку она является генетической.Вы можете управлять состоянием только так, чтобы оно не оказывало психологического воздействия на ребенка.
Вернуться к началу
Как лечить очаговую алопецию у детей?
Родители могут использовать следующие методы, чтобы справиться с ситуацией и помочь ребенку почувствовать себя лучше:
- Заставить ребенка понять болезнь: Алопеция — это генетическое заболевание, и с этим ничего нельзя поделать. Родители могут посоветовать своему ребенку, что выпадение волос не влияет на навыки, талант и способности человека.Ребенок может вести нормальную жизнь, ходить в обычную школу и делать то, что делают другие дети этой возрастной группы. Самопринятие помогает ребенку развить уверенность в себе.
- Распространение информации: Вы можете воспользоваться помощью специализированных организаций, чтобы распространить информацию о расстройстве среди вашей семьи и общества. Алопеция не вызывает никаких других проблем со здоровьем или задержек в развитии. Кроме того, состояние не заразно. Следовательно, никто не может заразиться болезнью, проводя время с ребенком, у которого есть расстройство.
- Используйте парики: Родители могут подумать о том, чтобы приобрести для своего ребенка парик на заказ, чтобы скрыть облысение. Вы можете использовать парики из синтетического волокна, которые недороги, просты в уходе и служат дольше, чем парики, сделанные из настоящих человеческих волос. Использование парика — это полностью личный выбор родителей и ребенка, поскольку они могут скрыть болезнь, но ребенку, возможно, придется жить со страхом, что парик упадет или унесет ветром.
[Читать: Перхоть у детей ]
Вернуться к началу
Прогноз развития алопеции у детей
Волосы могут вырасти снова через несколько месяцев или лет, хотя есть риск их снова потерять.Около 50% пациентов испытывают некоторое возобновление роста волос в первый год АА, но у некоторых наблюдается постоянное выпадение волос без повторного роста.
Вернуться к началу
Ребенок будет лучше воспринимать расстройство по мере взросления, тем самым уменьшая отвлечение и смущение, вызванное заболеванием. Люди с алопецией ведут здоровый образ жизни и могут заниматься обычными делами, например, развивать социальные связи, посещать колледж, ходить на работу и создавать собственные семьи. Поэтому родителям нужно быть сильными и убедить ребенка в том, что облысение — не большая проблема.
Есть ли у вас история об очаговой алопеции у детей? Дайте нам знать в разделе комментариев ниже.
Ссылки:
Рекомендуемые статьи:
.Связь: Дети дошкольного возраста | VLS
«Коммуникация работает для тех, кто этим занимается». Джон Пауэлл
Знаю
Дошкольники умеют и умеют коммуникаторы. Они общаются главным образом с помощью языка, но также полагаются на жесты, мимику и поведение. В следующем разделе будут освещены вехи языка и общения для дошкольников. За ним последует раздел, в котором обсуждаются эти вехи, и рассматриваются три аспекта языка и общения, о которых могут думать лица, осуществляющие уход: восприимчивый язык, выразительный язык и навыки разговора.
Вехи
Язык и общение развиваются с необычайной скоростью в раннем детстве. Большинство детей лепечут около 6 месяцев, произносят первые слова примерно в 1 год, используют комбинированные слова примерно в конце второго года обучения, и к 4-5 годам они уже имеют развитый словарный запас и знают основные правила грамматики. . В дошкольном возрасте дети увеличивают словарный запас, используют более длинные и сложные предложения, решают проблемы и говорят не только о том, что происходит в данный момент.Они говорят о вещах, которые произошли в прошлом, а также о том, что произойдет в будущем. Подумайте, как это увлекательно наблюдать, как трехлетний ребенок перерастает из связки нескольких слов в сложную беседу! В таблице ниже показаны коммуникативные навыки дошкольников по мере их роста. Помните, что индивидуальные различия существуют, когда речь идет о конкретном возрасте, в котором дошкольники достигают этих этапов, и что каждый ребенок уникален. Как вы, возможно, уже узнали на курсах познания и физического воспитания, вехи указывают, когда следует ожидать появления определенных навыков или поведения.Думайте о вехах как о руководящих принципах, которые помогут вам понять и определить типичные модели роста и развития или помогут понять, когда и на что обращать внимание по мере взросления маленьких детей. Как дошкольный педагог, вы можете использовать эту информацию, то, что вы узнали из семей, и свои собственные знания во взаимодействии, опыте и среде, которую вы создаете для детей дошкольного возраста.
Вехи развития языка и общения в дошкольном учреждении
Возраст 3
- Выполняет инструкции в 2 или 3 шага
- Может называть самые знакомые вещи
- Понимает такие слова, как «в», «на» и «ниже»
- Говорит имя, возраст и пол
- Называет друга
- Говорит достаточно хорошо, чтобы незнакомцы могли понять большую часть времени
- Говорит такие слова, как «я», «я», «мы» и «ты», а также некоторые формы множественного числа (автомобили, собаки, кошки)
- Поддерживает разговор, используя от 2 до 3 предложений
Возраст 4
- Рассказывает истории
- Поет песню или произносит стихотворение по памяти, например «Иси Битси Паук» или «Колеса в автобусе»
- Знает некоторые основные правила грамматики, такие как правильное употребление «он» и «она»
- Может произносить имя и фамилию
- Задаёт вопросы и дает объяснения
Возраст 5
- Говорит очень четко
- говорит простой рассказ из полных предложений
- Использует будущее время; например, «Бабушка будет здесь.
- Говорит имя и адрес
- Знает и может неправильно применять правила грамматики (т. Е. Говорит «пошел» вместо «пошел»)
- Начинает использовать «личную речь»; вы можете услышать внутренний монолог ребенка
- Можно определить общие предметы по использованию (т. е. вилка — это то, чем вы едите)
Обучение общению — уникальный процесс, свойственный каждому дошкольнику и семье. Многие аспекты окружающей ребенка среды могут затруднять коммуникативное развитие. Семья может интересоваться коммуникативным и языковым развитием своего маленького ребенка и неуверенно знать, что они наблюдают, а также чего ожидать. Как дошкольный педагог, у вас есть возможность сначала учиться у семьи, и вы можете подумать о том, чтобы предложить дополнительную информацию для развития, включая возможные предупреждающие знаки.«Дети включены вместе» могут быть для вас ценным ресурсом (http://www.kitonline.org), а также вехами в развитии и информацией о первых действиях, размещенной на веб-сайте Центров по контролю и профилактике заболеваний http: // www. cdc.gov/ncbddd/actearly/milestones/index.html. В таблице ниже также указаны возможные предупреждающие знаки для дошкольников:
Возможные предупреждающие признаки задержки речи и общения у дошкольников
Трехлетние
- Слюни или очень нечеткая речь
- Не говорит предложениями
- Не говорит понять простые инструкции
- Не смотрит в глаза
Четырехлетние
- Не могу пересказать любимую историю
- Не следует команде из трех частей
- Не использует «я» и «ты» правильно
- Говорит нечетко
- Игнорирует других детей или не отвечает людям вне семьи
Пятилетние
- Не могу назвать имя и фамилию
- Не использует множественное число или прошедшее время должным образом
- Не говорит о повседневной деятельности или опыте
- Не отвечает людям или отвечает только поверхностно
Как общаются дошкольники
Изучая приведенную выше таблицу, вы можете заметить, что некоторые вехи связаны со способностью детей понимать и понимать язык или то, что говорят другие (восприимчивое общение), другие — со способностью детей использовать слова и говорить (выразительное общение), а другие — со способностью детей использовать слова и говорить. их способность участвовать в языковом обмене со сверстниками или взрослыми (социальная активность).Давайте посмотрим, как эти аспекты общения раскрываются в рамках замечательного развития маленьких детей в возрасте от трех до пяти лет.
Рецептивное общение относится к способности ребенка слушать и понимать язык. Дети начинают понимать больше слов, более длинные предложения и более сложные вопросы. Они понимают названия большинства вещей в их повседневной среде и действия, которые они видят или совершают каждый день. Дети также начинают понимать новые описательные слова, такие как «мягкий», «жесткий» или «гладкий», и слова-эмоции, такие как «безумный», «грустный», «счастливый», «страшный»).
Понимание языка тесно связано с когнитивным развитием детей младшего возраста. Например, трехлетние дети начинают использовать и понимать вопросы «почему», «когда» и «как». К 4 годам дети понимают множество слов, обозначающих цвета, формы и размеры. Понимание языка также тесно связано с грамотностью и ранним развитием математики. На четвертом году обучения дети учатся понимать названия букв, звуки, названия и значения чисел. Восприимчивый язык важен для успеха в дошкольном учреждении, поскольку детям необходимо понимать, как следовать указаниям, и слушать, что говорят учителя, другие важные взрослые в их жизни или сверстники.
Выразительное общение относится к способности детей выражать себя с помощью слов, жестов и выражений. Они сообщают о своих действиях, эмоциях, потребностях и идеях. Они также реагируют на то, что говорят другие. Это становится ясно, когда вы смотрите, как дети играют друг с другом: они говорят об игре, описывают свои действия и идеи и реагируют на то, что говорят и делают их друзья. Дети дошкольного возраста также могут разговаривать сами с собой, когда они заняты трудными задачами, думать вслух или когда они взволнованы.Например, ребенок может разговаривать сам с собой, когда строит высокую башню из блоков, говоря такие вещи, как «еще один, не падай!», Или когда он выполняет новое или сложное задание: «Я закончил большую головоломку. сам!»
Социальная активность включает понимание и использование правил общения, таких как слушание, чередование и соответствующие способы использования звуков и мимики. Разговоры включают как понимание (восприимчивое общение), так и выражение (выразительное общение).Дошкольники учатся использовать звуки, жесты, выражения лица и слова на языке (языках) их семьи, когда взрослые общаются, разговаривают, читают и поют с ними.
Поддержка общения, языка и грамотности
Эффективные коммуникативные навыки являются неотъемлемой частью самовыражения детей, их развития социальных отношений и их обучения. Основы этих навыков закладываются при рождении и закладываются в раннем детстве. Когда вы поддерживаете взаимодействие с дошкольниками на основе их интересов, вы помогаете укрепить роль ребенка как партнера в общении.Общение и языковое развитие лучше всего происходит в контексте постоянных, заботливых и отзывчивых отношений.
Ваша роль учителя дошкольного образования дает возможность поддерживать эти навыки в течение дня. Вы можете использовать свои знания в области общения и языкового развития наряду с наблюдениями за детьми, находящимися на вашем попечении. Вместе эта информация может создать возможности для партнерства с детьми, чтобы поддерживать их интерес через общение. Например, во время еды с дошкольниками вы можете поддерживать зрительный контакт, улыбаться, повторять и добавлять контекст в попытки общения дошкольников или следить за глазами дошкольника, когда он смотрит на зеленые овощи на своей тарелке, а затем сказать: «Ты глядя на твой зеленый горошек.Что еще зеленого? » Или поговорите о том, кто сидит рядом с ребенком. «Кто будет сидеть рядом с тобой сегодня за обедом, Томми? Ой, смотри, Кассандра сядет рядом с тобой.
Ваша роль дошкольного воспитателя также дает возможность создать среду, которая дает детям все необходимое, чтобы они могли хорошо общаться в раннем возрасте. Коммуникационная среда характеризуется преднамеренным и частым использованием таких стратегий, как:
- Изучение коммуникативных и языковых навыков у дошкольников
- Разговор и обучение в семье, а также наблюдение и определение стадии развития отдельных дошкольников
- Добавление слов и идей для наилучшего описания понимания опыта дошкольниками
- Реагирование на попытки детей в общении и развитие того, что дети говорят
- Использование новых, сложных, и интересные слова в разговоре
- Следование наставлениям, подсказкам и предпочтениям детей
- Разговор с детьми в течение дня о событиях дня
- Встраивание языковых игр, песен и стихов в повседневную жизнь и жизненный опыт
- Задавая детям содержательные вопросы ab проявлять свои действия, интересы, события или чувства
- Часто читать детям и предоставлять детям возможности взаимодействовать с книгами и печатными материалами
- Внедрение альтернативных способов и систем общения, основанных на индивидуальных потребностях детей (например,g., используя изображения или визуальные подсказки для содействия общению)
- Предоставление ежедневных возможностей для участия в мероприятиях, которые помогают им овладеть новыми навыками или практиковать существующие навыки в веселой, стимулирующей и поддерживающей среде
См.
Видео недоступно Смотреть общение и языковое развитие в дошкольном возрасте.
Do
Понимание этапов развития — важный аспект работы с маленькими детьми. Изучение и понимание того, как общаются дошкольники, поможет вам узнать, как поддержать их в развитии языковых и коммуникативных навыков, а также какие виды обучения следует планировать в классе и по программе.В повседневной работе с детьми дошкольного возраста учитывайте следующее:
- Планируйте осмысленно: В повседневном общении с детьми вы можете целенаправленно планировать действия, которые позволят вам собирать информацию о детях, а также о том, как они развивают и совершенствуют свои коммуникативные навыки. . Например, вы можете наблюдать, как дети общаются со сверстниками или выражают свои мысли, когда они участвуют в повседневной работе в интересующих вас областях, как они следуют указаниям, когда вы ведете их через такие действия, как кружное время, или как они общаются во время свободной игры со сверстниками .Вы должны использовать эту ценную информацию наблюдений для планирования занятий, которые способствуют дальнейшему развитию детей, или для адаптации целей и занятий для удовлетворения уникальных учебных потребностей отдельных детей.
- Будьте внимательны к индивидуальным потребностям детей: Занимаясь этими наблюдениями, помните, что каждый ребенок индивидуален, и что иногда дети могут не достичь ожидаемых результатов. Однако, если вас беспокоит развитие ребенка, поговорите с тренером.Это может быть сложно, но это может иметь значение для удовлетворения потребностей ребенка. Тренеры могут поделиться с семьями информацией о типичном развитии и сообщить им, что ваша программа готова помочь. Если ваша программа предоставляет инструменты проверки развития, они могут помочь начать разговор о ваших проблемах. Вы всегда должны говорить с тренером, тренером или руководителем о том, как помочь ребенку прогрессировать в вашем классе.
- Чутко реагируйте на потребности и предпочтения семьи: Если члены семьи подходят к вам и разделяют озабоченность по поводу развития своего ребенка, попросите их обсудить их проблемы с тренером.Тренер отвечает за решение проблем, связанных с развитием, и он или она начнет процесс идентификации или направления ребенка. Семьи детей старше 3 лет также могут связаться со своим местным школьным округом. Школьный округ может организовать бесплатную оценку развития ребенка, чтобы ребенок мог получать услуги и поддержку, отвечающие его или ее индивидуальным потребностям. Кроме того, педиатр может провести обследование развития и, возможно, направить ребенка к специалисту.
Узнайте об инструментах, которые использует ваша программа, чтобы помочь понять развитие каждого ребенка. Например, ваша программа может попросить семьи заполнить такие инструменты, как Анкета по возрасту и возрасту (ASQ). Этот и другие подобные инструменты предоставляют вашей программе информацию об уникальном развитии каждого ребенка. Поговорите со своим тренером, супервизором или тренером, чтобы узнать больше об инструментах и процессах, которые использует ваша программа, и с кем поговорить, если у семей возникнут вопросы.
.Причины, симптомы и домашние средства
Желтуха — это не заболевание, а симптом, указывающий на основное заболевание. Желтая кожа и глаза указывают на наличие чрезмерного количества билирубина в крови.
Желтуха бывает у взрослых, детей и новорожденных. Это очень часто встречается у новорожденных, но у новорожденных желтуха бывает иной. У детей старшего возраста заболевание встречается редко. Здесь MomJunction говорит о желтухе у детей, кроме новорожденных. Читайте дальше, чтобы узнать о типах желтухи, причинах этого состояния и способах лечения.
Что такое желтуха?
Желтуха — это состояние, которое вызывает пожелтение кожи и белой части глаза, называемое склерой. Возникает при избытке билирубина в организме. Билирубин или желчь — это жидкость желтоватого цвета, которую производит печень. Жидкость способствует пищеварению и выходит из организма через стул. Когда он не выходит, его содержание в организме увеличивается, что приводит к состоянию, называемому гипербилирубинемией, которое вызывает пожелтение кожи или желтуху (1).
Типы желтухи
Обычно желтуха у детей, как и у взрослых, бывает трех типов (2).
- Механическая желтуха — это состояние, которое возникает при нарушении нормального или естественного выведения желчи из организма. Это приводит к избытку желчи в печени.
- Гемолитическая или догеченочная желтуха возникает, когда разрушение красных кровяных телец ускоряется (гемолиз), что приводит к избыточному производству желчи в организме.
- Желтуха, вызванная повреждением печени или заболеванием, связанным с печенью, — это Гепатоцеллюлярная или внутрипеченочная желтуха.
Симптомы желтухи у детей
Ранним признаком желтухи является пожелтение кожи и белков глаз. Другие симптомы желтухи включают (1):
- Зуд кожи (3).
- Гриппоподобные симптомы, такие как лихорадка, боли в суставах и т. Д.
- Стул бледного или желтого цвета и темная моча.
- Озноб и дискомфорт в животе — ребенок может жаловаться на боли в животе.
- Внезапное снижение аппетита, тошнота и рвота.
- Похудание, усталость и вялость.
- Горький привкус во рту.
Желтизна кожи сначала проявляется на лице, а затем распространяется на другие части тела. Вы также обнаружите, что слизистая оболочка таких органов, как рот и слизистая оболочка (нос), также желтеет перед глазами или ногтями меняют цвет.
Что вызывает желтуху у детей?
Желтуха — частое явление у недоношенных детей. Печень все еще находится в стадии развития, и билирубин не выводится из организма регулярно.Уровень билирубина обычно снижается примерно через две недели после рождения.
Однако желтуха у детей ясельного и старшего возраста может возникать по нескольким причинам. Выявление точной причины состояния важно для его лечения. Вот список возможных основных состояний, вызывающих желтуху у детей (3). Каждое из этих состояний прямо или косвенно влияет на уровень билирубина в организме, вызывая пожелтение кожи.
- Слабая печень, воспаление печени или любая инфекция печени.
- Воспаление или закупорка желчного протока препятствует удалению билирубина.
- Гемолитическая анемия ускоряет распад красных кровяных телец, вызывая желтуху.
- Синдром Гилберта , состояние, которое влияет на нормальное функционирование ферментов, препятствует выведению желчи из организма.
- Холестаз — это состояние, при котором предотвращается отхождение желчи, что приводит к избыточному накоплению билирубина в печени.
- Заболевания, такие как малярия, серповидно-клеточная анемия, талассемия, наследственный сфероцитоз и генетический синдром, называемый синдромом Криглера-Наджара, могут вызывать пре-печеночную желтуху.
- Вирусные инфекции печени, такие как гепатит A, гепатит B и гепатит C, могут вызывать гемолитическую желтуху.
- Вирус гепатита А распространяется через пищу и воду, при ненадлежащих санитарных условиях и личной гигиене.
- Лептоспироз (бактериальная инфекция, передающаяся от животных), железистая лихорадка и первичный билиарный цирроз также могут вызывать желтуху.
- Редкие заболевания печени, такие как аутоиммунный гепатит, синдром Дубина-Джонсона и первичный склерозирующий холангит, также могут вызывать внутрипеченочную желтуху.
- Рак поджелудочной железы, рак желчных протоков или камни в желчном пузыре также могут вызывать постпеченочную желтуху.
- Пить нездоровую или нечистую воду и употреблять нездоровую пищу.
- Продолжительное употребление таких лекарств, как парацетамол, противосудорожные, анестетические, противотуберкулезные средства и антибиотики, может вызвать гепатотоксичность и привести к желтухе.
Диагностика желтухи
Часто желтая кожа и склеры у ребенка могут указывать на желтуху. Тем не менее, врачи могут применять систематический подход к диагностике желтухи у детей, чтобы определить первопричину и быстро рекомендовать эффективное лечение. Для диагностики желтухи назначают несколько патологических тестов.
- Физический осмотр для проверки глаз и кожи.
- Врач будет искать необычные синяки, также известные как ангиомы паука, — поражения на коже с центральной красной точкой и красноватыми расширениями вокруг нее.Это может указывать на повреждение печени (4).
- Опухание стопы, голени и лодыжки может указывать на цирроз печени.
- Анализы мочи для определения уровня уробилиногена.
- Тесты на билирубин для проверки уровня жидкости в организме.
- Анализы крови, включая общий анализ крови и общий анализ крови.
- Тесты печени для диагностики гепатита и цирроза печени.
- Визуализирующие тесты, такие как УЗИ , КТ и МРТ , могут быть рекомендованы в случае подозрения на внутрипеченочную или постпеченочную желтуху.
- Если врач подозревает, что антитела вашего ребенка атакуют его красные кровяные тельца (аутоиммунные состояния), то тест, известный как тест oombs C , также может помочь в диагностике проблемы (5).
- В тяжелых условиях, когда печень была повреждена из-за цирроза или рака печени, может быть рекомендована биопсия (3).
Лечение желтухи у детей
Лечение желтухи зависит от тяжести заболевания. Любое лечение, рекомендованное врачом, будет касаться не желтухи, а болезни, ее вызывающей. Варианты лечения и процедуры обычно включают:
- Избыток воды и тщательный контроль функции почек (3).
- Увеличение потребления добавок железа и продуктов, богатых железом, для увеличения количества железа в крови для лечения желтухи, вызванной печеночной анемией (6).
- Противовирусные препараты или стероиды могут быть назначены для лечения гепатита, вызывающего желтуху.
- Если желтуха вызвана непроходимостью желчных протоков, может быть выполнена операция по удалению закупорки.
- Желтуха, вызванная синдромом Гилберта, в лечении не требуется, так как это легкое заболевание, не представляющее значительной угрозы для вашего здоровья (7).
- В случае генетических заболеваний крови, таких как талассемия и серповидно-клеточная анемия, может потребоваться полное замещение клеток крови.
- При поражении печени мало что можно сделать в плане лечения. В таком случае врачи порекомендуют изменить диету и образ жизни, чтобы предотвратить дальнейшее ухудшение состояния органа.
Домашние средства от желтухи у детей
В дополнение к прописанным лекарствам и лечебному курсу дети должны получать адекватный уход и отдых дома. Мы собрали несколько домашних средств, которые могут помочь в лечении желтухи у детей. Обратите внимание, что эти домашние средства не излечивают заболевание.Они поддерживают медицинскую помощь, которая необходима для устранения состояния, вызывающего желтуху.
- Помидоры содержат фермент под названием ликопин, который может помочь в восстановлении повреждений печени (8).
Практическое руководство: Стакан свежего томатного сока с солью и перцем, употребленный во время завтрака, может помочь.
- Куркума может помочь ферментам, которые отвечают за выведение канцерогенов, повреждающих печень. Исследование на мышах показало, что куркумин, содержащийся в куркуме, приводит к уменьшению повреждения печени, закупорке желчных протоков и фиброзу (9).
Практическое руководство: Стакан теплой воды с четвертью ложки куркумы дважды в день может помочь.
- Согласно древней медицинской практике (система Унани) сок сахарного тростника считается полезным для печени. Если давать людям с желтухой, сок сахарного тростника может ускорить выздоровление от желтухи (10).
Практическое руководство: Вы можете подумать о том, чтобы давать один стакан сока сахарного тростника, смешанный с соком половины лимона, два раза в день.
- Согласно греко-арабской и индийской народной медицине, редис используется в качестве домашнего средства для лечения желтухи, камней в желчном пузыре и заболеваний печени (11).
Инструкции: Вы можете давать ребенку чашку сока редьки один раз в день. Это также может помочь улучшить аппетит.
- Химические исследования показали, что голубиное растение гороха содержит глобулины, известные как каянин и конкаджанин, которые широко используются для лечения гепатита, желтухи и удаления камней из мочевого пузыря (12).
Практическое руководство: Стакан сока из листьев голубиного гороха каждый день может помочь в борьбе с желтухой у детей.
- Исследование, проведенное на крысах, показало, что ячменные отруби улучшают ферменты печени и почти восстанавливают поврежденные ткани печени (13) .
Как: Отварите чашку ячменя в трех литрах воды и варите на медленном огне в течение двух часов. Дайте остыть и чаще давайте ребенку в течение дня.
- Ребристые листья тыквы оказались эффективными при борьбе с желтухой (14).
Как: Отварить 15 граммов сушеных листьев тыквы в четверти литра воды. 50 г семян кориандра отварить в полулитре воды и приготовить отвар. Давайте 30-60 мл настоя листьев тыквы, смешанного с отваром семян кориандра, трижды в день.
- Миндаль, кардамон, и сушеные финики считаются эффективными при лечении желтухи.
Как: Замочите миндаль и сушеные финики в воде на ночь.Очистите финики от семян и очистите миндаль от кожуры, прежде чем приготовить из них пасту. Предложите ребенку принимать по половине ложки этой пасты один или два раза в день, чтобы уменьшить желтуху.
- Согласно медицинской системе Унани прием достаточного количества пахты с обжаренными квасцами и черным перцем трижды в день может помочь уменьшить эффект желтухи (15) .
- В Индии было обнаружено, что орегано помогает при желтухе (16).
Как приготовить: Отварите одну ложку орегано в стакане воды и тушите около десяти минут. Процедите жидкость и дайте ее ребенку для облегчения симптомов.
- Исследования показали, что потребление цитрусовых может влиять на генотип, что связано со снижением уровня билирубина в сыворотке крови (17).
Инструкции: Можно дать лимонный сок, разбавленный водой, или смешать его с равным количеством сока свеклы.
- Считается, что чай ромашка , если его часто принимать, может помочь облегчить симптомы желтухи.
Инструкции: Если у вашего ребенка желтуха, давайте ему одну чашку ромашкового чая каждый день, чтобы помочь ему выздороветь. Однако убедитесь, что у вашего ребенка нет аллергии на чай.
- Исследования показали, что экстракты листьев баел обладают гепатопротекторным свойством и могут помочь в облегчении симптомов желтухи (18).
Как: Сделайте порошок из листьев баел и смешайте его с одним стаканом воды. Давайте ребенку раз в день, чтобы быстрее вылечить желтуху.
- В Индии и Южной Африке цветы, семена и листья цикория обладают терапевтическими свойствами, которые могут помочь в борьбе с желтухой (19).
Практическое руководство: Приготовьте сок из трав (плодов, листьев, цветов, семян и корней) и подумайте о том, чтобы дать ребенку чайную ложку этого сока.
Эти средства следует рассматривать только для облегчения процесса лечения. Они не заменяют лекарства, прописанные врачами.
Диета при желтухе
Один из лучших способов борьбы с желтухой у малышей и детей — это соблюдение диеты, которая позволяет эффективно выводить желчь из организма.Хорошая диета — ключ к более быстрому избавлению от симптомов, включая постоянную усталость и слабость (20). Вот несколько советов по составлению идеальной диеты для облегчения симптомов желтухи у детей и помощи им в более быстром выздоровлении.
- Когда у вашего ребенка желтуха, он может не переваривать тяжелую пищу.
- Замените твердую пищу соками из свежих апельсинов, грейпфрута, груш, лимона, моркови, свеклы и сахарного тростника.
- Следует подавать легкую твердую пищу без масла и жира.Придерживайтесь полезных овощных супов, продолжая при этом давать свежие фруктовые соки в течение дня.
- Кормите ребенка часто, между короткими интервалами, вместо того, чтобы ограничивать прием пищи определенным временем в течение дня.
- Ограничение потребления белка может быть хорошей идеей для пациентов с симптомами желтухи.
- Вы даже можете сделать клизму с горячей водой, чтобы облегчить дефекацию и облегчить естественное удаление желчи. Перед попыткой поговорите об этом со своим врачом.
- Избегайте консервов, продуктов, приготовленных вне дома, а также готовых к употреблению продуктов. В рационе должны быть только здоровые, легко усваиваемые домашние блюда.
- Включите в рацион пахту каждый день.
- Давайте кокосовую воду, фруктовые и овощные соки во время перекуса.
Соблюдайте строгую диету, пока ваш ребенок полностью не выздоровеет. Обязательно проконсультируйтесь с врачом по поводу диеты.Не переходите на обычную или регулярную твердую диету, пока врач не одобрит это.
5 советов по профилактике желтухи у детей
Вот несколько вещей, которые следует помнить, чтобы предотвратить желтуху у детей.
- Соблюдайте гигиену дома и вокруг. Учите детей всегда соблюдать личную гигиену, чтобы предотвратить микробные инфекции.
- Всегда ешьте свежую и здоровую пищу. Избегайте еды и питья в негигиеничных местах. Потенциально загрязненная пища и вода могут вызвать желтуху.
- Пейте чистую очищенную воду, чтобы предотвратить заболевания печени, вызывающие желтуху.
- Если вы путешествуете по местам, где распространены такие заболевания, как малярия, обязательно сделайте вакцину перед поездкой.
- Поговорите со своим врачом и сделайте детям прививку от гепатита B, чтобы предотвратить болезнь.
Помните, что желтуха — это не болезнь, а симптом, указывающий на основное заболевание. Поражает печень, один из важнейших органов тела.Так что не откладывайте отвоз ребенка к врачу при первом намеке на желтуху. Правильное лечение с приемом лекарств, ограничениями в диете и отдыхом — единственный способ облегчить вашему ребенку выздоровление от желтухи.
Поделитесь своим мнением о том, как родители могут помочь детям с желтухой. Используйте наш раздел комментариев.
Ссылки:
1. Динеш Пашанкар и Ричард А. Шрайбер; Желтуха у детей старшего возраста и подростков; Педиатрия в обзоре2. Мухаммад Васим Аббас, Талха Шамшад, Мухаммад Айзаз Ашраф, Рухсар Джавид; Желтуха: общий обзор; Международный журнал исследований в области медицинских наук
3.Желтуха; NHS
4. Хришикеш Самант; Джитен П. Котадиа; Паучья ангиома; NCBI
5. Тест Кумбса; Stanford Medicine
6. Гемолитическая анемия; Национальное сердце. Институт легких и крови
7. Синдром Гилберта; Национальная служба здравоохранения
8. Aydn S, et al .; Антиоксидантное и антигенотоксическое действие ликопина при механической желтухе; NCBI
9. Может ли куркумин замедлить заболевание печени? Национальная служба здравоохранения
10. Amandeep Singh, et al .; Фитохимический профиль сахарного тростника и его потенциальные аспекты для здоровья; NCBI (2015)
11.Салим Али Банихани; Редис (Raphanus sativus) и диабет; NCBI (2017)
12. Дилипкумар Пал и др .; Биологическая активность и лечебные свойства Cajanus cajan (L) Millsp; NCBI (2011)
13. Халид О. Абульная и Хаддад А. Эль-Рабей; Эффективность отрубей ячменя (Hordeum vulgare) в улучшении состояния крови и лечении ожирения сердца и печени самцов крыс; Хиндави
14. Паршурам Ниврутти Шендге и Сатиш Белемкар; Терапевтический потенциал Luffa acutangula: обзор традиционного использования, фитохимии, фармакологии и токсикологических аспектов; NCBI (2018)
15.Яркаан (желтуха); Индийский национальный портал здравоохранения
16. Панкадж Сингх, Прити Котиял, Парминдер Ратан; Фармакологические и фитохимические исследования Origanum Vulgare; Международный фармацевтический журнал
17. Мисти Р. Сарацино и др .; Употребление цитрусовых связано с более низкой концентрацией билирубина в сыворотке крови у женщин с полиморфизмом UGT1A1 * 28; Журнал питания; NCBI (2009)
18. В. Рамамурти и Р. Гоури; Гепатопротекторное исследование экстракта листьев Aegle marmelos против отравленных Staphylococcus aureus крыс-альбиносов; Ученый-семантик
19.Рене А. Стрит, Ясмин Сидана и Герхард Принслоо; Cichorium intybus: традиционное использование, фитохимия, фармакология и токсикология; NCBI (2013)
20. Шубханши Шайни, Санджай Кумар Дубей; Рекомендация диеты больному желтухой на основе нутриентов с использованием AHP и техники нечеткой AHP; Международный журнал интеллектуальной инженерии и систем
Рекомендуемые статьи:
.9 причин и 7 советов по профилактике
Родители часто жалуются на снижение аппетита у своих детей. Тем не менее, дети в возрасте от двух до пяти лет часто теряют аппетит. Но в некоторых случаях это может стать поводом для беспокойства. Здесь MomJunction расскажет вам о возможных причинах потери аппетита у детей, способах его коррекции и добавках, которые могут помочь восстановить его.
Когда следует беспокоиться?
Если у вашего ребенка нормальный вес и рост (для своего возраста), то причин для беспокойства может не быть, поскольку у некоторых детей с небольшим телосложением может быть меньшая потребность в пище и, следовательно, меньший аппетит (1).Но если ваш ребенок старше и потеря аппетита происходит внезапно и сопровождается похуданием, вы можете обратиться к педиатру, чтобы определить причину и устранить ее.
Возможные причины потери аппетита у детей
Если ваш ребенок всегда устал и раздражителен, это может быть связано с отсутствием аппетита. Вот несколько возможных причин, по которым дети могут потерять аппетит:
1. Медленный темп роста
Изменения в росте могут вызвать снижение аппетита у детей.В течение первого года дети быстро растут. Но после этого рост замедляется, и они могут есть меньше еды. В этот период снижение аппетита — совершенно нормальное явление. Фактически, на втором году жизни детям нужно набрать всего 2,3 кг и 12 см, в отличие от 7 кг и 21 см в первый год (1).
2. Болезнь
Болезнь часто может привести к значительной потере аппетита у детей. Если ваш ребенок страдает ангиной, желудочным гриппом, диареей, головной болью, лихорадкой или другими симптомами, он может есть меньше, чем обычно (2).К счастью, у большинства детей аппетит восстанавливается, когда им становится лучше.
3. Стресс
Стресс может иметь множество негативных последствий, включая потерю аппетита, на маленьких детей (3). Если вы обнаружите, что ваш ребенок теряет интерес к еде или ему трудно спать, возможно, он страдает от стресса. Чтобы решить проблему плохого аппетита вашего ребенка, вам нужно определить причину стресса и устранить ее. Некоторые частые причины стресса в детстве:
- Семейные проблемы, такие как смерть в семье, смерть домашнего животного или рождение брата или сестры
- Издевательства
- Неспособность справиться с академическим давлением и непрактичными ожиданиями родителей
4.Депрессия
Депрессия может быть еще одной причиной потери аппетита у ребенка. Большинство родителей принимают депрессию за грусть. Но грусть и депрессия — это не одно и то же. Чувство печали со временем проходит, а депрессия — нет. Депрессия не только огорчает ребенка, но и мешает его нормальной жизни.
Если ваш ребенок проявляет существенное отсутствие интереса к занятиям, которые ему раньше нравились, он может быть в депрессии. Изменение пищевых привычек может быть сильным признаком депрессии.Если вы обеспокоены, рекомендуется обратиться к врачу (4).
5. Нервная анорексия
Иногда, пытаясь подражать / копировать своих экранных кумиров, и по ряду других причин, у детей развивается психологическое отвращение к еде. Они стараются как можно дольше не есть. Даже когда они едят, они выбирают нежирную пищу и позже чувствуют себя виноватыми из-за того, что едят ее. Генетика, химический дисбаланс мозга и проблемы развития также могут вызывать нервную анорексию.
Если ваш ребенок избегает еды или делает больше, чем следует, при резком похудании, возможно, он страдает нервной анорексией.Специалист по расстройствам пищевого поведения может рассказать вам, как помочь вашему анорексичному ребенку восстановить здоровый аппетит (5).
6. Лекарства
Если ребенок недавно принимал антибиотики, это может повлиять на его аппетит. Некоторые другие лекарства также могут влиять на аппетит (6).
7. Анемия
Анемия — еще одна возможная причина снижения аппетита у ребенка (3). Дети с анемией кажутся вялыми, усталыми и раздражительными. Если анемия не лечить, она может повлиять на развитие ребенка и успеваемость в школе (7).Если вы подозреваете анемию у вашего ребенка, сделайте анализ крови.
8. Кишечные глисты
Кишечные глисты могут вызывать потерю аппетита у детей. Черви попадают в пищеварительную систему ребенка и живут там как паразиты, вызывая кишечное кровотечение, потерю аппетита, дизентерию и т. Д. Лекарства от дегельминтизации можно получить у фармацевта или у врача. Если у вас есть домашние животные, дегельминтизируйте их дважды в год и дегельминтизируйте детей старше двух лет не реже одного раза в год или по рекомендации вашего педиатра (8).
9. Запор
Нерегулярное опорожнение кишечника у детей может привести к запору. Снижение аппетита у детей может вызвать запор. Признак запора — твердый стул (9).
Помимо вышеуказанных причин, потеря аппетита у детей может быть связана с другими причинами, такими как авторитетное воспитание, количество еды, предлагаемой матерью, семейные обеды, социально-экономический статус и страх попробовать новые продукты. (10).
Как улучшить аппетит вашего ребенка
Вот несколько естественных способов повысить аппетит вашего ребенка.Мы также перечислили несколько добавок, которые вы можете использовать.
- Дети любят перекусить. Но эти закуски должны быть не хуже еды. Делайте разумный выбор продуктов питания . Например, давайте ребенку жареный арахис вместо чипсов и бутербродов или печеные овощи вместо печенья.
- Не позволяйте им перекусить, когда пришло время еды; поддерживает постоянный временной интервал между ними.
- Арахис может помочь в повышении аппетита и выработке белка, поэтому подумайте о , чтобы добавить больше продуктов на основе арахиса в рацион вашего ребенка.
- Если ваш ребенок отказывается пить молоко, добавьте в его рацион кальций в виде творога, йогурта, сливок и творога . Вы также можете использовать немолочное молоко, если они этого предпочитают.
- Если у вашего ребенка пониженный аппетит, предлагайте небольшие кусочки пищи , пока он не начнет нормально есть самостоятельно. Меньшие количества могут помочь ускорить метаболизм и, в свою очередь, повысить аппетит.
- Составьте список из питательных продуктов , которые любит есть ваш ребенок, и приготовьте блюда в соответствии с его вкусами.Когда ваш ребенок видит на тарелке свою любимую еду, он с большей вероятностью ест.
- Выбирайте здоровых, высококалорийных продуктов , чтобы набрать вес.
- Некоторые травы и приправы, такие как имбирь, кайенский перец и имбирь, могут действовать как стимуляторы аппетита. Вы можете обжарить травы и специи в оливковом масле перед добавлением их в еду для придания аромата.
- Считается, что лимонный сок, имбирь и уксус могут стимулировать желудочную секрецию и аппетит (11).
- Смешайте зелень и несколько других овощей. , чтобы придать еде разнообразия цветов.
- Сделайте из них смузи с клубникой, медом, бананами, льдом и греческим йогуртом, чтобы еда была интересной.
- Постарайтесь медленно вводить новые продукты и вкусы , чтобы ваш ребенок привык к их вкусам.
Если аппетит вашего ребенка не вернулся к норме даже после принятия этих мер, лучше всего обратиться к педиатру, поскольку это может быть связано с основным заболеванием.Кроме того, никогда не наказывайте и не ругайте ребенка за недоедание. Вместо этого понаблюдайте за их режимом питания и попытайтесь выяснить причину снижения аппетита.
Кроме того, иногда ребенок ест в соответствии с его возрастом, и превышение родительских ожиданий может вызывать беспокойство у родителей. Итак, обсудите свои сомнения с врачом вашего ребенка.
Несколько простых советов помогут предотвратить потерю аппетита у детей (только при отсутствии основного заболевания).
Советы, которые могут предотвратить потерю аппетита у детей
Вот несколько советов, которые могут помочь предотвратить потерю аппетита у детей:
- Сделайте так, чтобы еда выглядела интересной и визуально угощала ваших детей.
- Не спорьте и не ругайте детей во время еды.
- Настройте расписание приема пищи так, чтобы вы подавали еду только тогда, когда ваш ребенок голоден.
- Побуждайте ребенка выбирать здоровую пищу.
- Подавайте маленькие порции через равные промежутки времени.
- Поощряйте физическую активность вашего ребенка.
- Не заставляйте ребенка есть, если он не голоден. Кроме того, плохая идея — требовать, чтобы она допила еду на своей тарелке.
Отсутствие аппетита может сказаться на долгосрочном росте и развитии ребенка. Итак, если вы чувствуете, что ваш ребенок ел меньше, чем обычно, сначала понаблюдайте за его режимом питания. Следите за их ростом и весом, чтобы убедиться, что они ниже нормы.Если изменение вызвано неправильным питанием, примите меры, чтобы исправить это.
Далее мы расскажем вам о некоторых стимуляторах аппетита, которые могут помочь улучшить аппетит вашего ребенка. Однако используйте их только тогда, когда все остальные параметры не работают.
Стимуляторы аппетита для детей
Есть несколько естественных способов повысить аппетит вашего ребенка. Но иногда вам может понадобиться использовать стимуляторы аппетита, чтобы дети съели столько, сколько должны. Хотя эти препараты, стимулирующие аппетит, продаются без рецепта, хорошо изученных исследований, подтверждающих их безопасность для детей, нет (12).Итак, посоветуйтесь с врачом, прежде чем давать их своему ребенку.
1. Duocal
Состав: Гидролизованный кукурузный крахмал, смесь рафинированных растительных масел (кукурузное, кокосовое), триглицериды со средней длиной цепи (фракционированное кокосовое масло, пальмоядровое масло), моно- и диглицериды, сложные эфиры диацетилвинной кислоты и моноглицеридов.
Пищевая ценность: На 100 г минералов, таких как натрий (
Что в нем есть: Это порошкообразный источник энергии, содержащий смесь углеводов и жиров для детей с низким аппетитом и низким весом.
Купите здесь.
2. Добавка для аппетита Komilon
Состав: Очищенная вода, сорбит, пропиленгликоль, ксантановая камедь, сахарин натрия, метилпарабен, пропилпарабен и бензоат натрия (консерванты).
Пищевая ценность: Размер порции 1 чайная ложка
Количество на порцию: Витамин C 20,00 мг, тиамин 1,36 мг, рибофлавин 1,36 мг, ниацин 6,26 мг, витамин B6 1,36 мг, витамин B12 1,24 мг
Что это содержит: Пищевая добавка Комилон содержит витамин С, который способствует общему росту и развитию тканей организма, тогда как витамин B12 запускает активность основных ферментов в организме.
Купите здесь.
3. Смесь пищевых добавок Emergen-C Kidz
Состав: Фруктоза, лимонная кислота, мальтодекстрин, яблочная кислота
Пищевая ценность: Витамин C, рибофлавин, витамин B6, витамин B12, тиамин (витамин B1) , ниацин (витамин B3, фолиевая кислота, пантотеновая кислота (витамин B5)
Содержит: Содержит 1000 мг витамина C и другие антиоксиданты. Он не содержит кофеина и заменяет жизненно важные электролиты, теряемые с потом.
Купите здесь.
Вы также можете попробовать тонизирующие средства, такие как сироп Kid’s Care, для улучшения общего состояния здоровья, пищеварительной системы и аппетита.
Заявление об отказе от ответственности: MomJunction может получать комиссию при покупке продуктов по партнерским ссылкам, указанным в статье. Однако это партнерство не влияет на редакционный контент, представленный в нашем списке.
Помните, дети часто теряют аппетит, поэтому не беспокойтесь каждый раз, когда это происходит.Если ваш ребенок здоров, счастлив и может хорошо спать, то не о чем беспокоиться. Но длительная потеря аппетита требует медицинской помощи. Итак, следите за пищевыми привычками вашего ребенка.
Есть ли у вас какие-нибудь советы, как справиться с плохим аппетитом у ребенка? Поделитесь своим опытом и предложениями в разделе комментариев.


 отравление некоторыми растениями, например, подофиллом щитовидным. Это небольшое растение содержит вещества, применяемые в медицине для выведения бородавок и папиллом. Плоды подофилла съедобны лишь в небольшом количестве. При злоупотреблении возможно отравление, сопровождающееся изменениями в составе крови;
отравление некоторыми растениями, например, подофиллом щитовидным. Это небольшое растение содержит вещества, применяемые в медицине для выведения бородавок и папиллом. Плоды подофилла съедобны лишь в небольшом количестве. При злоупотреблении возможно отравление, сопровождающееся изменениями в составе крови; назначение препаратов, стимулирующих образование гранулоцитов в тканях костного мозга;
назначение препаратов, стимулирующих образование гранулоцитов в тканях костного мозга;