Лечение астмы у взрослых на первичном уровне
В основе данного руководства для пациентов лежит одобренное в 2014 году эстонское руководство «Лечение астмы у взрослых на первичном уровне» и рассмотренные там темы вместе с рекомендациями. Рекомендации для руководства были составлены на основе анализа литературы, основанной на доказательной медицине, и учитывая потребности в Эстонии и возможности здравоохранения.
Руководство для пациентов помогает справиться с болезнью, выяснить характер тревожного расстройства, разные факторы риска, возможные причины обострения астмы, дает рекомендации по образу жизни и самопомощи, которые помогут облегчить болезнь, объясняет особенность лечения астмы, действие разных групп лекарств, а также важность постоянного лечения. Целью также является обеспечение информированности больного астмой о своем заболевании и по возможности продуктивное сотрудничество с лечащим врачом.
В руководстве для пациентов рассмотрена характер заболевания астма, разные факторы риска, каждодневные проблемы, связанные с заболеванием, возможности лечения и виды лечения, исходя из точки зрения пациента.

Врачу рекомендовано выдать пациенту письменные предписания для лечения астмы, это поможет лучше запомнить схему лечения. Данное руководство хорошо использовать как материал, дающий индивидуальные рекомендации и в качестве письменного источника информации для пациента.
Главные рекомендации
|
Астма – это хроническое воспалительное заболевание дыхательных путей, распространенность которого во всем мире за последние годы сильно выросла (Braman 2006), и при котором время от времени наступают периоды затруднения дыхания из-за сужения нижних дыхательных путей. Сужение дыхательных путей проходит частично или полностью или само по себе или при помощи лечения. Считается, что многие люди на самом деле не знают, что у них астма, и поэтому они не получают должного лечения. В то же время, у большинства больных астмой при помощи лечения можно достичь полного контроля над заболеванием, и таким образом сохранить качество жизни и работоспособность.
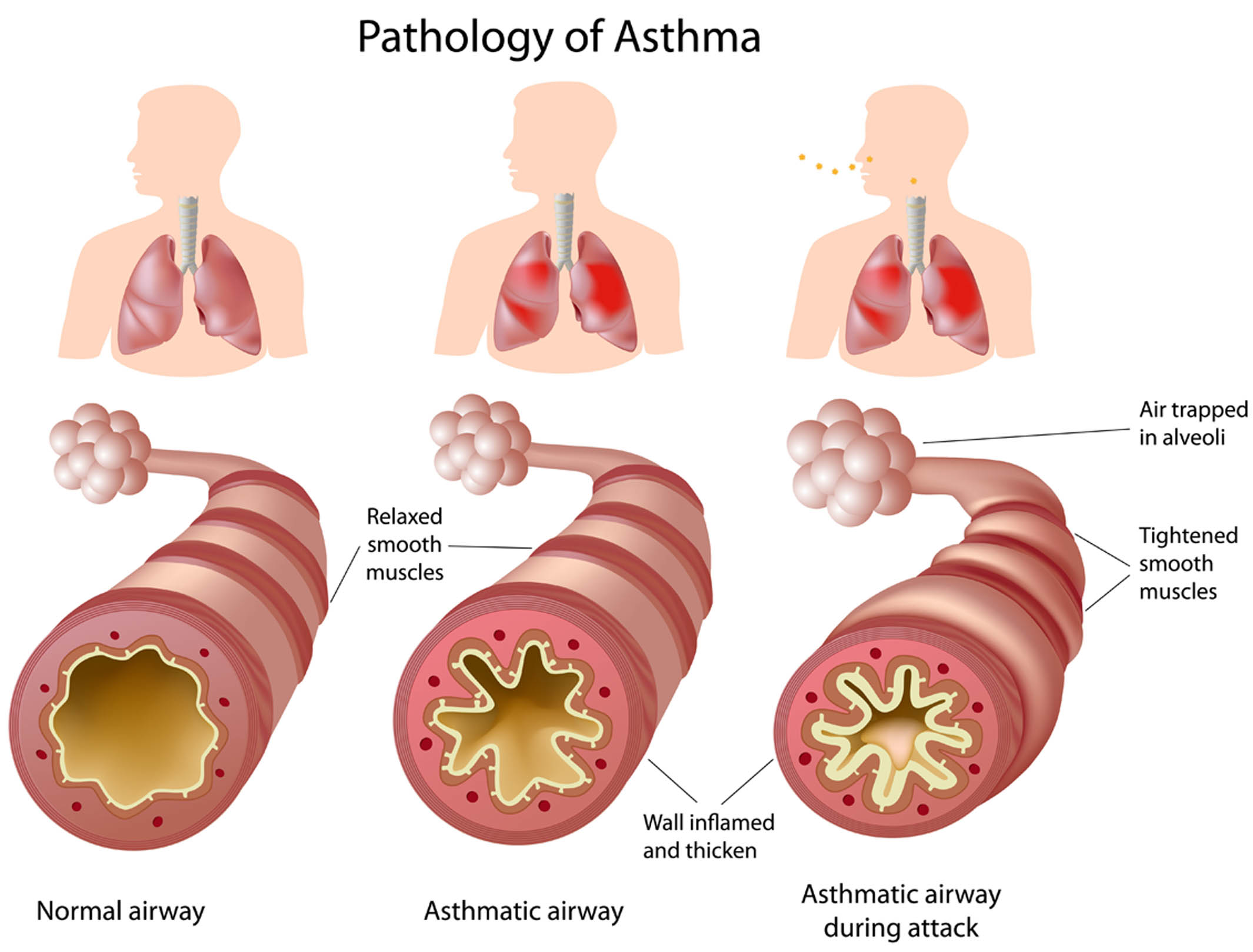
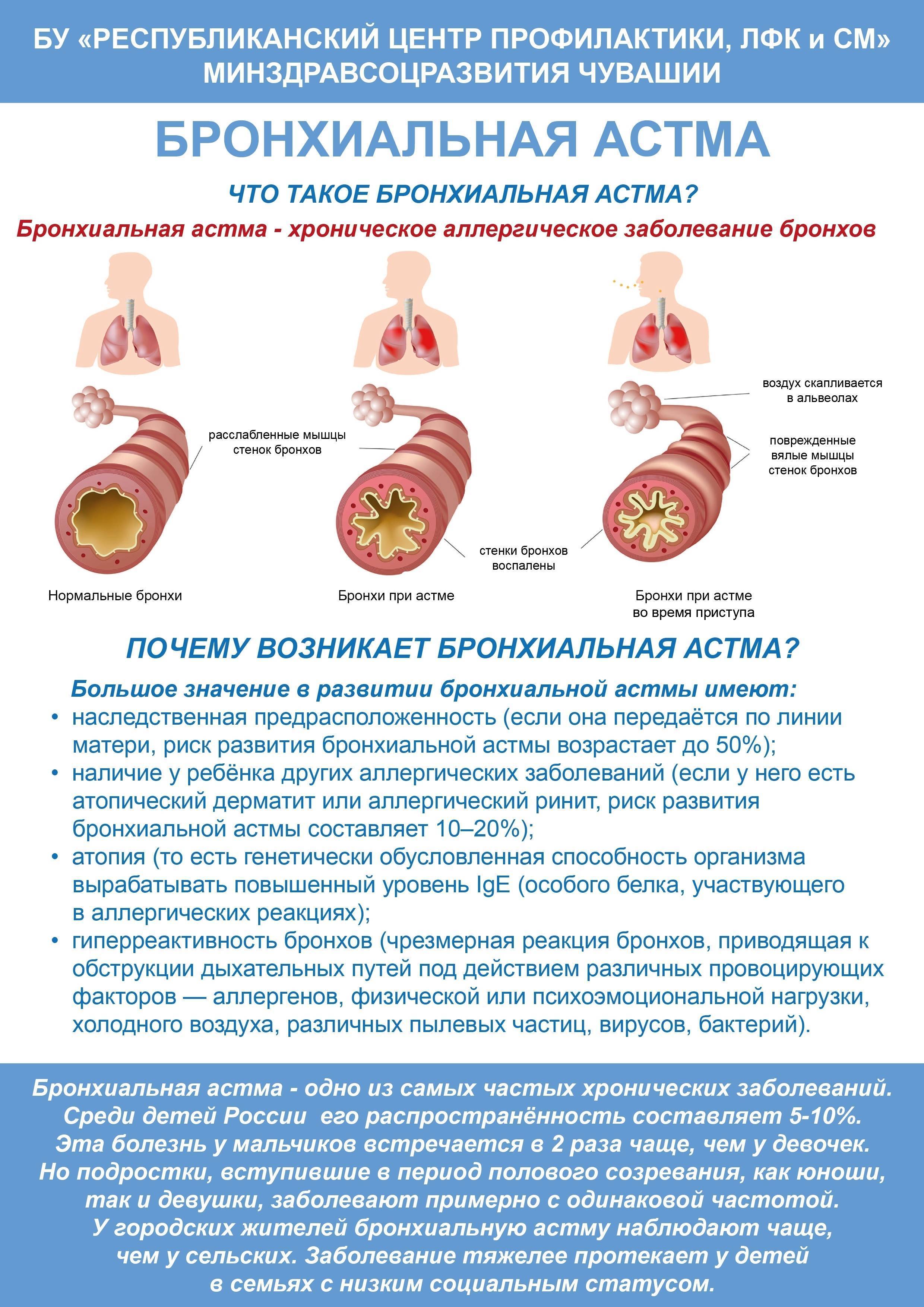
Движение воздуха в организме начинается через нос или рот. Если Вы вдыхаете, то воздух движется в легкие через трахею и легочные трубки (бронхи). Бронхи заканчиваются небольшими пузырькообразными образованиями (альвеолами), где происходит обмен кислорода и углекислого газа.
Что происходит в дыхательных путях при астме?
При астме в дыхательных путях происходит воспаление, они раздражены и сужены, и движение воздуха в них затруднено. Это обусловлено астматическим воспалением, что создает в слизистой отек и увеличение выделения слизи. Воспаление слизистой и вызываемое им сужение бронхов является защитной реакцией против разных внешних раздражителей. При астме дыхательные пути более чувствительны чем обычно, и легко реагируют на разные раздражители. Сужение дыхательных путей может быть вызвано, например, раздражающими запахами, холодной погодой, сильным стрессом и контактом с животными или пыльцой.
- чувство удушья
- нехватка воздуха (которая может быть произойти и в ночное время)
- свистящее дыхание и хрипы, особенно в глубоком выдохе
- кашель, который происходят чаще в течение ночи и/или ранним утром
- напряжение или тяжесть в грудной клетке (Систек и др, 2006).

Симптомы астмы могут проявляться в более легкой или тяжелой форме, и длиться от нескольких часов до нескольких дней, если не диагностировать астму и не лечить симптомы. Приступом астмы называется такое состояние, когда все симптомы астмы – нарушение дыхания, свистящее дыхание, кашель, нехватка воздуха и чувство тяжести в груди – развиваются очень быстро. Проявление симптомов (особенно в первый раз) может вызвать чувство страха, неизвестности, беспомощности. Причин запуска приступа астмы может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс или контакт с аллергенами.
В Эстонии астмой болеют 5-8% взрослого населения или 70 000-112 000 человек (Merenet al 2005). Заболеваемости астмой у взрослых способствует как генетические (неизменяемые) факторы риска, так и факторы риска окружающей среды (изменяемые). Астма, проявляющаяся во взрослом возрасте, чаще всего возникает у женщин. На заболевание астмой влияют следующие факторы:
На заболевание астмой влияют следующие факторы:
- генетическая предрасположенность, которая больше у тех людей, родс- твенники которых уже болеют/болели астмой, аллергическим насморком и атопическим дерматитом.
- инфекции дыхательных путей, перенесенные в раннем детском возрасте, которые в старшем возрасте могут способствовать возникновению астмы
- контакт с аллергенами, находящимися в окружающей среде, а также с химикатами, используемыми в быту и на работе (Tarlo et al 2008).
- курение и лишний вес (Lim et al 2010).
Важно помнить:
|
Если у Вас появились или были в прошлом эпизоды хрипов и свистящего дыхания, особенно при глубоком выдохе, а также эпизоды затрудненного дыхания (одышки), нехватки воздуха и тяжести в груди, приступов кашля, которые начинаются чаще ночью и/или рано утром, то сообщите о них своему врачу. Расскажите о них и в том случае, если к моменту визита к врачу данные симптомы уже прошли.
Для диагностики астмы врач должен основательно ознакомиться с данными о Вашем здоровье. Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Для диагностики астмы нет единственного и конкретного способа, и ее нельзя диагностировать только на основании опросника. Обычно врач начинает с прослушивания легких с помощью стетоскопа, что помогает установить, если ли в дыхательных путях воспаление. В случае астмы при прослушивании в легких слышны свисты, хрипы и/или затяжные выдохи. Если при прослушивании не обнаружились вышеперечисленные симптомы, то это еще не значит, что диагноз астмы исключен.
Если врач подозревает у Вас астму, то он может назначить Вам спирографическое обследование. Если спирографическое обследование не показало признаков астмы, но у Вас все присутствуют симптомы астмы, возникающие днем или ночью по неизвестной причине, то Вам назначат пробное лечение или направят к пульмонологу на консультацию.

Спирография
Спирография является обследованием дыхательных путей, во время которого оценивается объем и скорость передвижения вдыхаемого и выдыхаемого воздуха, а также заполняемость легочных путей. Таким образом мы имеем дело с исследованием легочной функции.
Спирография безболезненна и не наносит какой-либо значительный вред Вашему самочувствию. В некоторых случаях частое сильное вдыхание/ выдыхание может поднять давление в грудной клетке, животе и внутриглазное давление и доставить таким образом неприятные ощущения. Для спирографии есть противопоказания, о которых Вас обязательно проинформируют перед обследованием врач или медсестра. Врач и медсестра дадут Вам точные указания, за чем нужно следить перед приходом на обследование:
- Если Вы используете вспомогательное средство с бронхорасширяющими веществами (бронходилятаторами), или так называемый ингаляторпитчер, то в зависимости от времени действия лекарства врач даст Вам рекомендацию не использовать его от 4 до 24 часов перед обследованием.

- Избегайте физической нагрузки
- Не курите
- Не приходите на обследование с полным желудком, но за два часа перед началом обследования можно немного перекусить.
Проведение спирографического обследования
- До обследования Вас взвесят и измерят, данные будут занесены в компьютер
- При проведении обследования Ваш нос закроют прищепкой, чтобы ис- ключить дыхание через нос и в рот поместят специальный мундштук. Мундштук держат во рту и Вы будете дышать через него в течение всего обследования, спина и шея должны быть прямыми (см. рисунки 1 и 2).
- Сначала врач или медсестра попросит Вас несколько раз вдохнуть и выдохнуть через мундштук в спокойном темпе.
- Далее нужно будет максимально глубоко вдохнуть и затем выдохнуть так быстро как сможете, пока легкие полностью не очистятся. Это может длится несколько секунд. Медсестра расскажет Вам, как долго Вы должны будете дышать в таком темпе.

- Вас могут попросить максимально глубоко вдохнуть и затем выдохнуть как можно дольше, пока легкие не очистятся.
- Такие циклы дыхания проводят обычно несколько раз — по крайней мере три раза, но обычно не больше восьми раз. Если функция легких нарушена, то Вы должны будете принять бронходилятаторы быстрого действия и по прошествии 15 минут будет проведено новое спирографическое обследование.
Спирография измеряет объем и/или скорость движения воздуха, который человек может вдохнуть и выдохнуть. Чаще всего измеряются:
- Количество воздуха, которое Вы можете с силой выдохнуть в течение одной секунды после максимального вдоха. Это называют объёмом форсированного выдоха за 1 секунду (FEV1). Если дыхательные пути в порядке, человек может в течение одной секунды выдохнуть большинство находящегося в легких воздуха.

- Максимальный объем воздуха, который Вы можете с силой выдохнуть после максимального вдоха. Этот объем называют форсированной жизненной ёмкостью легких (FVC).
В результате расчета результатов спирографии вышеприведенные два показателя сравниваются с контрольными показателями. Ваш возраст, рост и пол влияют на объем легких и их учитывают при расчете результатов. Об астме могут сигнализировать то, что отношение FEV1/FVC меньше чем контрольный показатель. Низкие значения говорят о том, что Ваши дыхательные пути сузились, а это типичный признак астмы. Обычно спирографию повторяют еще раз после того, как Вы принимаете расслабляющее дыхание лекарство. Если у Вас астма, то в ходе обследования, проведенного после приема лекарства, будет увеличен максимально выдыхаемый объем воздуха. Если спирографическое обследование не дает результатов, которые бы четко указывали на астму, то врач может назначить Вам пробное лечение ингаляционными глюкокортикоидами.
 Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.
Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.Может случиться, что Вам противопоказано проведение спирографии. В таком случае в исключительном порядке для диагностики используют PEF- метрию или измерение пиковой скорости экспираторного (выдыхаемого) воздуха, на фоне пробного лечения. Пиковую скорость выдоха измеряют с помощью трех измерений подряд с помощью PEF-метра, из результатов которых берется самое большое значение (Quanjer et al 1997). Во время измерения пациент может стоять или сидеть и его спина и шея должны быть прямыми (McCoy et al 2010). С помощью PEF-метра определяется максимальная скорость выдыхаемого воздуха (см. также главу «Контроль за астмой»).
Если Ваши жалобы и клинические симптомы дают возможность врачу подозревать у Вас астму, но результаты спирографии и пробного лечения не подтверждают диагноза, то врач направит Вас к пульмонологу.

Если Ваш кашель длится дольше, чем восемь недель, то Вам могут сделать и рентгеновское обследование, хотя в общих случаях его не делают для диагностики астмы («Лабораторная диагностика и лечение наиболее частых внебольничных инфекционных заболеваний и диагностические алгоритмы для семейных врачей 2015»).
Для диагностики не нужно определять аллергены («Лечение астмы у взрослых на первичном медицинском уровне», Эстонское руководство для лечения 2014). Если врач все-таки подозревает, что Ваши симптомы астмы вызваны аллергией, то есть имеет место аллергическая астма, то нужно сделать кожные тесты или пробу крови для уточнения возможных аллергенов.
Важно помнить:
|
Для лечения астмы используются разные возможности.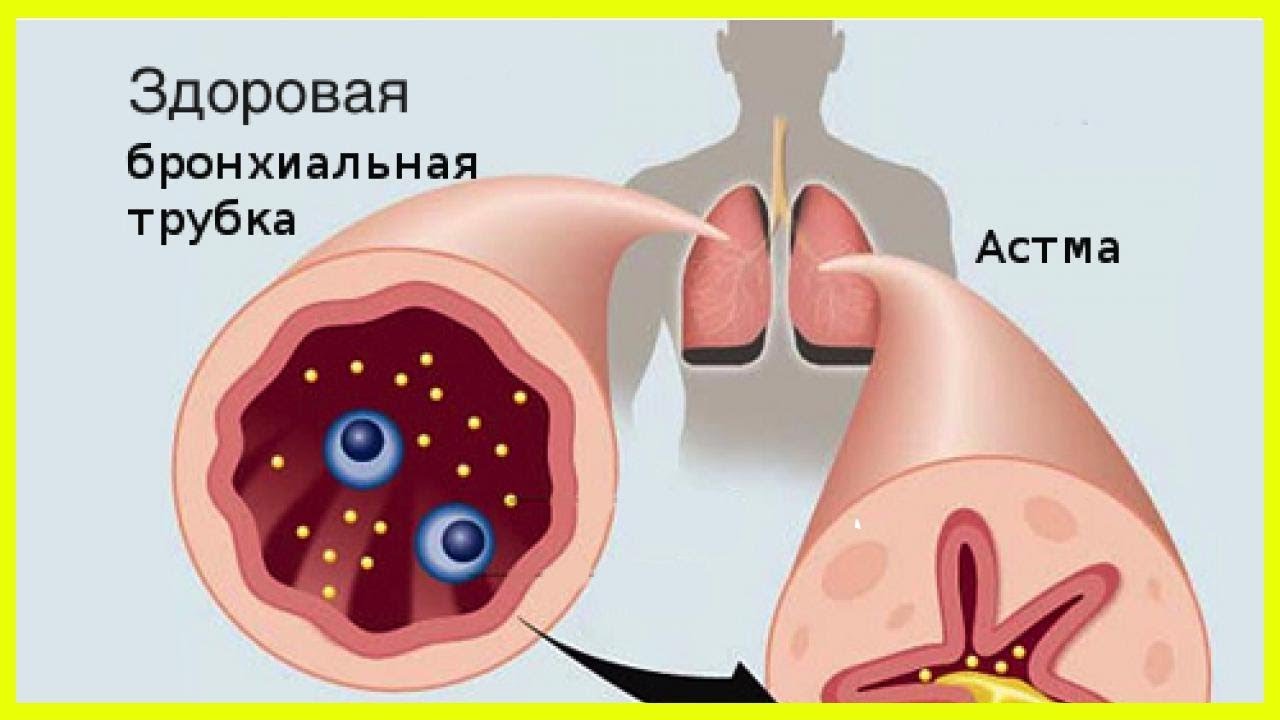 Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Целью лечения является достижение и поддержание хорошего контроля над астмой, а также улучшение качества жизни заболевшего астмой. Этот результат желательно достичь при наименьшей дозе лекарства/лекарств и с наименьшими побочными эффектами.
Астма хорошо контролируется, если:
- Симптомы не появляются в дневное время, или они появляются только кратковременно и не чаще двух дней в неделю
- В ночное время симптомы не появляются, или они появляются не чаще двух эпизодов в месяц
- Астма не ограничивает физическую активность
- Пациент не нуждается в лечении приступов (в быстродействующих бронхо- дилятаторах) или использует эти лекарства не чаще двух раз в неделю.

- Показатели легочных функций остаются в пределах нормы (по крайней мере 80% от показателей за последние пять лет).
- Серьезных обострений больше нет, или они появляются не чаще, чем раз в году.
Если у Вас подозревают астму, или она уже диагностирована, то очень важно, чтобы Вы рассказывали о своем самочувствии врачу. Вместе с врачом Вы найдете план лечения, подходящий Вам наилучшим образом.
До визита к врачу отследите:
- Свое дыхание
- Могут ли некоторые виды деятельности спровоцировать приступ астмы или нарушение дыхания
- Происходят ли у Вас нарушения дыхания на работе, в то время как дома
- Вы чувствуете себя лучше
 Приложение 1 руководства для пациентов).
Приложение 1 руководства для пациентов).
Врач может спросить Вас о том, какие симптомы у Вас присутствуют, когда они начинаются и как часто они случаются. Вас спросят о других данных о здоровье, и могут спросить, есть ли астма у кого-либо из Ваших родственников. Информация о том, были ли у Ваших родственников какие-либо проблемы с дыханием, легочные заболевания или аллергии.
Для врача можно составить список из лекарств, пищевых добавок и витаминов, которые Вы употребляете.
Самым важным раздражителем дыхательных путей является табачный дым. Курение является одним из самых важных рисков, угрожающих Вашему здоровью. Отказ от курения поможет Вам значительно улучшить контроль над астмой.
Важным фактором риска является недостаточность физической активности (Lim et al 2012).
 Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).
Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).Для больных астмой не противопоказана вакцинация от гриппа («Лечение астмы у взрослых на первичном уровне», Эстонское руководство по лечению 2014).
|
Важно помнить:
|
Медикаментозное лечение
Целью фармакологического лечения астмы является не только облегчение симптомов, но и достижение необходимого контроля над астмой с как можно меньшими побочными эффектами.
Лечение астмы разделяется на базовое лечение, которое используется регулярно для держания астмы под контролем, и лечение приступов, которое согласно потребностям используется для быстрого облегчения приступов астмы. Для пациентов с легкой эпизодической астмой врачи рекомендуют лечение приступов β2—агонистами короткого действия, для пациентов с постоянной астмой врачи назначают постоянное базовое лечение и при необходимости лечение приступов.
Базовое лечение
В качестве базового лечения используются ингаляционные или вдыхаемые лекарства, целью которых является как облегчение симптомов, так и профи- лактика обострений астмы и сохранение легочной функции. Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
В базовом лечении используют поэтапный подход: начинают с приема дозы лекарств самого низкого уровня, по возможности с лекарств первичного выбора. Если лекарства первичного выбора не могут справиться с контролем над астмой, то врач выписывает дозу лекарства следующего уровня базового лечения. Если астму удается контролировать по крайней мере три месяца, то врач может вернуть дозу лекарства на прежний уровень. Врач регулярно отслеживает действие лекарств и при необходимости может изменить дозу лекарств. Если одно лекарство не дает нужного эффекта контроля над астмой, то врач может посоветовать дополнительно другое лекарство. Обычно для этого используют β2 –агонисты длительного действия. Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
β2–агонисты длительного действия (бронходилятаторы) помогают открыть дыхательные пути, облегчая дыхание. Препараты, расслабляющие бронхи, помогают избежать одышку и свистящее дыхание. Данные лекарства не помогают при обострении астмы.
Существует также группа реже используемых лекарств, которые можно принимать через рот в виде таблеток.
Если в течение одного месяца использования базового лечения желаемый результат не был достигнут, то врач должен оценить прежде всего Вашу технику ингаляции и то, насколько Вы придерживаетесь плана лечения и рекомендуемого образа жизни. При необходимости схему лечения меняют – например, дозы лекарства, сами лекарства или частоту их приема. Если надлежащий контроль над астмой держался по крайней мере три месяца, врач может порекомендовать уменьшение базового лечения. Если же контроль не достигается и комбинацией двух лекарств в увеличенных дозах, то семейный врач направит Вас на консультацию к пульмонологу.
Лечение приступов
Лечение приступов бронходилятаторами эффективно помогает облегчить уже имеющиеся симптомы астмы, но данные лекарства против приступов не помогают предупреждать обострения астмы.
β2–агонисты короткого действия, которые называют также бронхо- дилятаторами быстрого действия, помогают облегчить симптомы астмы. Они расслабляют мышцы в стенках дыхательных путей, помогают открыть дыхательные пути и облегчают дыхание. Таким образом, снижается напряжение в грудной клетке, связанное с астмой, свистящее дыхание и кашель. Их действие краткосрочно и иногда, в случае обострения симптомов, их нужно использовать повторно. Попросите врача записать для Вас, какое точное максимальное количество доз за какое время можно использовать без опасности для здоровья. В случае обострения астмы используются таблетки глюкокортикостероидов. Схему лечения назначает Вам лечащий врач. Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
До начала лечения астмы врач должен оценить степень тяжести астмы. От этого зависит доза лекарства и частота его применения. Далее Вам необходимо вместе с врачом и медсестрой найти подходящий ингалятор и выучить ингаляционную технику. Ингаляторы удобны в использовании, их легко носить с собой и с ними легко иметь дело.
В случае фармокологического лечения очень важна ингаляционная техника, лечащий врач или медсестра познакомят Вас с нею. Также очень важен выбор подходящего для Вас ингаляционного средства.
Существует несколько видов ингаляторов, поэтому очень важно при получении первого лекарства или при его смене выучить новую технику. Лучшим способом является наглядная проба, которую можно провести, например, во время приема семейной медсестры.
Правильной ингаляционной технике обучает семейный врач или медсестра
Используются как порошковые ингаляторы, так и ингаляторы с дозатором. Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.
NB! К сожалению многие пациенты с астмой используют ингалятор не- правильно. В случае неправильного использования ингалятора от лекарства пользы не будет.
1. Ингаляторы с дозаторами
Из данных ингаляторов лекарства освобождается при нажатии канистры и непосредственном вдохе (см. Приложение 2 руководства для пациентов).
Ингаляторы с дозаторами используются как для лечения приступов, так и в приеме базовых лекарств.
- Удалите крышку с ингалятора.
- Встряхните ингалятор.
- Держите ингалятор вертикально, безымянный палец поможет Вам освободить лекарство из ингалятора.
- Держите мундштук ингалятора возле рта и глубоко выдыхайте.
- Поместите мундштук в рот, крепко захватив его губами, поднимите подбородок слегка вверх. В то же время, когда Вы глубоко и равномерно вдыхаете, нажмите канистру, чтобы освободить дозу лекарства.
- Вдохните долго и глубоко, чтобы лекарство поступило глубоко в легкие.
- Удалите мундштук изо рта, закройте рот и задержите на 10 секунд дыхание.
- Выдыхайте через нос и при необходимости повторите процедуру.
- После ингаляции лекарства прополоскайте рот.
- Избегайте попадания лекарства в глаз.
Если Вы прочитали руководство по технике, попробуйте использовать лекарство самостоятельно на глазах у врача или медсестры. Первый раз используя лекарство дома, делайте это перед зеркалом.
Если у Вас возникли вопросы по поводу использования лекарства, то обязательно задайте их врачу или медсестре, поскольку правильный прием лекарства поможет Вам держать контроль над астмой.
Если использование ингалятора осложнено или Вы не можете его использовать из-за состояния своего здоровья, то обязательно проинформируйте об этом своего врача, который назначит подходящий Вам вид лечения.
Чистка ингалятора
Ингалятор нужно очищать по крайней мере раз в неделю. Это нужно для того, чтобы лекарство не закупоривало сеточки мундштука ингалятора.
Промежуточный резервуар для использования лекарства
Промежуточный резервуар (или спейсер) является ёмкостью, в которой собирается лекарство и позволяет Вам медленно и глубоко вдыхать лекарство один или два раза. Промежуточный резервуар уменьшает вероятность оседания лекарства на язык или на слизистую рта, и помогает большему количеству лекарства попасть в легкие. Промежуточный резервуар подходит для тех, кому трудно одновременно проводить вдох и впрыскивание лекарства.
Несмотря на то, что остаток лекарства, остающийся в промежуточном резервуаре, безвреден, его все-таки нужно регулярно промывать после каждой 1-2 недель. Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
Порошковые ингаляторы содержат дозы лекарства в виде мелкого порошка, который при вдохе поступает в легкие. При использовании порошкового ингалятора не нужно одновременно вдыхать и освобождать лекарство, но вход должен быть более интенсивным. Таким образом порошковый ингалятор может не подходить для пожилых пациентов или людям, у которых ослаблена работа нервов или мышц.
Порошковые ингаляторы (см. Приложение 2 руководства для лечения) также используются как в лечении приступов, так и в качестве базового лечения, в зависимости от лекарства, которое в них содержится.
Преимущественно используется 2 типа порошковых ингаляторов:
- Ингаляторы с несколькими дозами, которые включают в себя до 200 доз.
- Ингаляторы в одной дозой — при их использовании перед каждым использованием необходимо заменить капсулу с лекарством. Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Использование порошкового ингалятора зависит от конкретного типа и марки производства. Далее приведены общие принципы использования таких ингаляторов. При приеме назначенных Вам лекарств очень важно, чтобы Вы прочитали информационный листок и проконсультировались бы по поводу приема со своим врачом или медсестрой.
Как использовать порошковый ингалятор?
- Удалите пробку ингалятора и освободите дозу лекарства.Если у Вас ингалятор, к которому нужно присоединить капсулу, действуйте соответственно инструкции
- Держа мундштук в стороне, глубоко выдохните (не в мундштук).
- Поместите передние зубы вокруг мундштука и плотно сомкните губы вокруг него.
- Быстро, интенсивно и глубоко вдохните через рот в течение 2-3 секунд.
- Удалите мундштук ингалятора изо рта. Задержите дыхание еще на 2-19 секунды.
- Медленно и спокойно выдхните через нос.
Будьте осторожны при очистке порошкового ингалятора. Большую часть порошковых ингаляторов нельзя мыть ни водой, ни мылом. Мундштук можно чистить только сухой тканью.
Обязательно проинформируйте своего врача о других своих заболеваниях (например, повышенное кровяное давление, диабет и др.), так как от этого может зависеть назначенное Вам лечение.
В случае сердечно-сосудистых заболеваний используются лекарства, которые не подходят для больных астмой. Обязательно дайте знать своему врачу обо всех лекарствах, которые Вы принимаете, в том числе и о болеутоляющих. В редких случаях у некоторых пациентов может быть аллергия на аспирин. В таком случае в качестве болеутоляющего можно использовать только парацетомол.
Важно помнить:
|
При астме очень важно ежедневное самостоятельное отслеживание своего самочувствия. Одним из способов является уже упомянутый тест контроля за астмой, а также PEF- метрия. PEF-метр представляет из себя прибор, с помощью которого оценивается максимальная скорость выдоха. С помощью него можно оценить движение воздуха в дыхательных путях и силу мышц, обеспечивающих это действие. В основном на приборе стоит шкала литр/в минуту (l/min).
PEF-метрия не заменяет спирографических обследований у врача. PEF- метр – это небольшой, умещающийся в руках прибор, преимуществом которого является то, что с ним можно быстро провести обследование, и его результаты легко интерпретировать. Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.
Как использовать PEF- метр?
• тест нужно проводить стоя, при этом следите, чтобы шея и спина были бы прямыми
• убедитесь, чтобы прибор показывал ноль
• перед началом теста глубоко вдохните
• поместите мундштук прибора в рот и плотно сомкните губы вокруг него
• выдохните в мундштук с максимальной скоростью и силой.
• запишите полученное показание прибора (литр/в минуту)
• повторите тест еще два раза
• в итоге запишите самый максимальный показатель из проведенных трех тестов
• самый большой показатель означает максимальную скорость движения воздуха
• сохраняйте результаты тестов, проведенных в разное время, чтобы при необходимости их можно было бы показать врачу
Для того чтобы держать астму под контролем, нужно строго придерживаться плану лечения. Главные симптомы того, что астма не находится под контролем:
• Вы просыпаетесь ночью из-за приступов астмы
• Вы используете в больших количествах бронходилятаторы
• физическая активность уменьшилась
Врач оценивает состояние астмы с помощью спирографического обследования, которое проводится по необходимости, но в случае постоянной (персистирующей) астмы средней и тяжелой степени тяжести не менее двух раз в год.
Попросите у своего врача письменный план лечения и обсудите с ним, какая схема лечения лучше всего Вам подходит.
|
Важно помнить:
|
Приступ астмы – это резкое ухудшение состояния. Причиной возникновения приступа может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс и контакт с аллергенами. Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Симптомы, которые могут проявиться при приступе астмы:
- тяжелое свистящее дыхание как во время вдоха, так и выдоха
- непрекращающийся кашель
- учащенное дыхание
- чувство напряжения и боль в груди
- сокращения мышц шеи и груди
- трудности с речью
- возникновение чувства тревоги или паники
- бледность, потливость
- посинение губ
Легкие приступы астмы случаются с большой частотой и обычно продолжаются от нескольких минут до нескольких часов.
При возникновении тяжелого приступа астмы иногда нужно немедленное медицинское вмешательство. Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.
Для получения рекомендаций Вы можете связаться с круглосуточной информационной службой семейных врачей по короткому телефонному номеру 1220* или же по телефону (+372) 6346 630. B случае потребности получения скорой помощи по телефону экстренной помощи 112. Если Ваше состояние ухудшается, обратитесь напрямую в отделение неотложной помощи больницы.
Если при возникновении/во время протекания приступа астмы Вы не приняли сразу лекарства против приступа, Ваше дыхание станет затрудненным. Если Вы используете во время приступа астмы PEF-метр, чтобы проконтролировать свою максимальную скорость выдоха, то скорее всего его показатель будет самым меньшим из все Ваших лучших результатов. Это тоже поможет подтвердить ухудшение состояния.
Если Вы не получите лечения, достаточного для облегчения приступа астмы, то может случится, что Ваша речь будет затруднена или вовсе невозможна. Причиной этого является снижение уровня кислорода в крови, которое вызывает изменение цвета кожи и губ – они становятся посиневшими. В такой ситуации Вы должны как можно быстрее найти помощь.
Важно помнить:
|
Жизнь больного астмой не должна отличаться от жизни людей, не страдающих данным заболеванием. Вы чувствуете свое тело лучше, чем кто-либо другой, поэтому Вы сможете сами сделать многое для улучшения своего самочувствия. Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Кроме этого дыхательные пути могут раздражать сильные запахи (например краски или домашняя химия). Приступ астмы могут вызвать и сильные эмоциональные переживания как смех, плач или, наоборот, стресс, некоторые лекарства. Нужно знать, какие лекарства Вы принимали раньше и как они на Вас влияли. Следите за тем, чем Вы питаетесь. Если некоторые продукты вызывают у Вас аллергию, то от них нужно отказаться. Течение астмы можно зависеть от других сопутствующих заболеваний. Например, обратный заброс содержимого желудка в пищевод (болезнь гастроэзофагального рефлюкса) может быть причиной изжоги, и вызвать симптомы астмы, особенно ночью.
Рекомендуется вести дневник наблюдения за самочувствием, куда нужно отметить информацию о каждодневной деятельности (например, о составе еды, сколько двигались, были ли изменения в самочувствии в связи со сменой окружающей среды, напряженные ситуации и т.д.), для того, чтобы отследить, в ответ на какой фактор обостряет приступ астмы, и что помогает держать приступ астмы под контролем.
Ниже приведены главные раздражители и аллергены, контакт с которыми надо избегать. Эти раздражители могут вызвать изменение самочувствия и спровоцировать возникновение приступа астмы.
• Холодный воздух
В случае контакта с очень холодным воздухом, дыхательные пути могут раздражаться, что в свою очередь может вызвать приступ астмы. Если Вы находитесь в зимнее время на улице, закройте шарфом рот и нос.
• Тренировка
Вы не должны избегать тренировок, если у Вас диагностирована астма. Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
• Инфекционные заболевания
Легочные инфекции – такие как бронхит или воспаление легких – могут быть опасны для больного астмой. Увеличенное количество слизи и воспаление в дыхательных путях создают трудности с дыханием.
Если у Вас астма, то Вы можете вакцинировать себя от гриппа – обсудите эту тему с Вашим врачом.
• Цветочная пыльца
Цветочная пыльца в большинстве своем является основным аллергеном, которые вызывает у многих людей как аллергические реакции, так и обострение аллергической астмы.
• Лишний вес
Астма больше всего распространена среди людей с лишним весом – как у взрослых, так и детей. У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
• Плесневые грибки во внутренних помещениях
Плесень обычно возникает во влажных помещениях. Вдыхание спор грибков может вызвать аллергические реакции. Держите свою ванную комнату, кухню и подвал чистыми и сухими
• Тараканы
Тараканы и их выделения могут быть причиной аллергических реакций у многих людей. Тараканов привлекают остатки еды, мусор и сухие продукты. Не держите мусор в открытом виде.
• Перхоть домашних животных
Перхоть домашних животных происходит из кожи, шерсти и перьев. Перхоть выделяют большинство домашних животных – собаки, кошки, птицы и грызуны. Если у Вас диагностирована астма, то не рекомендуется заводить домашних животных. Если у Вас уже есть домашнее животное, то его нельзя держать в спальне. Домашнее животное нужно регулярно мыть.
Важно помнить:
|
Тест контроля над астмой (Asthma Control Test — ACT) поможет Вам оценить то, как Вы контролируете заболевание. Выберите подходящий ответ на каждый вопрос и запишите численное значение (от одного до пяти) в квадратную ячейку, расположенную справа.
Для получения результата сложите все значения ответов.
1 вопрос
Насколько часто в последние 4 недели астма мешала Вашей деятельности на работе, учебе, или дома?
| Все время | Очень часто | Иногда | Редко | Никогда | Баллы |
| 1 | 2 | 3 | 4 | 5 |
2 вопрос
Как часто за последние 4 недели Вы отмечали у себя нехватку воздуха?
| Чаще, чем раз в день | Раз в день | От 3 до 6 раз в неделю | Один или два раза в неделю | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
3 вопрос
Как часто за последние 4 недели Вы просыпались ночью или раньше, чем обычно, из-за симптомов астмы (свистящего дыхания, кашля, нехватку воздуха, стеснения в груди или боли в груди)?
| 4 и более ночей в неделю | 2 или 3 ночи в неделю | Один раз в неделю | Один или два раза за последние 4 недели | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
4 вопрос
Как часто за последние 4 недели Вы использовали свой ингалятор (например с сальбутамолом)?
| 3 раза в день или чаще | 1 или 2 раза в день | 2 или 3 раза в неделю | Один раз в неделю или реже | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
5 вопрос
Как бы Вы оценили, насколько Вам удавалось контролировать астму за последние 4 недели?
| Совсем не удавалось контролировать | Редко удавалось контролировать | В некоторой степени удавалось контролировать | Хорошо удавалось контролировать | Полностью удавалось контролировать | Баллы |
| 1 | 2 | 3 | 4 | 5 |
ИТОГО:
| …………………….. |
Объяснение результатов
| 25 баллов – Поздравляем с прекрасным результатом! | от 20 до 24 – Удовлетворительный результат | менее 20 – Плохой результат |
| Вы полностью контролировали астму за последние 4 недели. У Вас не было симптомов астмы и связанных с ней ограничений. Если Ваше состояние ухудшится, проконсультируйтесь с врачом или медсестрой. |
Возможно, что за последние 4 недели Вы хорошо контролировали астму, но не полностью. Ваш врач или медсестра могут помочь вам добиться полного контроля над астмой. |
Возможно, что за последние 4 недели Вам не удавалось контролировать астму. Ваш врач и медсестра могут посоветовать Вам, какие план действий нужно принять, чтобы добиться улучшения контроля над астмой. |
Просмотрите результаты теста вместе с Вашим семейным врачом или медсестрой.
Braman, S. S. 2006. The global burden of asthma. Chest, 130, 4s–12s.
Carson, K. V., Chandratilleke, M. G., Picot, J., Brinn, M. P., Esterman, A. J. & Smith, B. J. 2013. Physical training for asthma. Cochrane Database Syst Rev, 9, Cd001116
Heikkinen, S. A., Quansah, R., Jaakkola, J. J. & Jaakkola, M. S. 2012. Effects of regular exercise on adult asthma. Eur J Epidemiol, 27, 397–407.
Jia, C. E., Zhang, H. P., LV, Y., Liang, R., Jiang, Y. Q., Powell, H., Fu, J. J., Wang, L., Gibson, P. G. & Wang, G. 2013. The Asthma Control Test and Asthma Control Questionnaire for assessing asthma control: Systematic review and meta-analy- sis. J Allergy Clin Immunol, 131, 695–703.
Lim, S. S., Vos, T., Flaxman, A. D., Danaei, G., Shibuya, K., Adair-Rohani, H., et al. 2012. A comparative risk assessment of burden of disease and injury at- tributable to 67 risk factors and risk factor clusters in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet, 380, 2224–60.
Meren, M., Raukas-Kivioja, A., Jannus-Pruljan, L., Loit, H. M., Ronmark, E. & Lundback, B. 2005. Low prevalence of asthma in westernizing countries-myth or reality? Prevalence of asthma in Estonia – a report from the “FinEsS” study. J Asthma, 42, 357–65
McCoy, E. K., Thomas, J. L., Sowell, R. S., George, C., Finch, C. K., Tolley, E. A.
& SELF, T. H. 2010. An evaluation of peak expiratory flow monitoring: a compa- rison of sitting versus standing measurements. J Am Board Fam Med, 23, 166–70.
Quanjer, P. H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
Sagedasemate haiglaväliste infektsioonhaiguste laboratoorse diagnostika ja ravi ja diagnostika algoritmid perearstidele 2005
Sistek, D., Wickens, K., Amstrong, R., D’souza, W., Town, I. & Crane, J. 2006. Predictive value of respiratory symptoms and bronchial hyperresponsiveness to diagnose asthma in New Zealand. Respir Med, 100, 2107–11.
Tarlo, S. M., Balmes, J., Balkissoon, R., Beach, J., Beckett, W., Bernstein, D., Blanc, P. D., Brooks, S. M., Cowl, C. T., Daroowalla, F., Harber, P., Lemiere, C., Liss, G. M., Pacheco, K. A., Redlich, C. A., Rowe, B. & Heitzer, J. 2008. Diagnosis and management of work-related asthma: American College Of Chest Physicians Consensus Statement. Chest, 134, 1s–41s.
Täiskasvanute astma käsitlus esmatasandil RJ_J/3.1–2014. Eesti ravijuhend.
Лечение астмы у взрослых на первичном уровне
В основе данного руководства для пациентов лежит одобренное в 2014 году эстонское руководство «Лечение астмы у взрослых на первичном уровне» и рассмотренные там темы вместе с рекомендациями. Рекомендации для руководства были составлены на основе анализа литературы, основанной на доказательной медицине, и учитывая потребности в Эстонии и возможности здравоохранения.
Руководство для пациентов помогает справиться с болезнью, выяснить характер тревожного расстройства, разные факторы риска, возможные причины обострения астмы, дает рекомендации по образу жизни и самопомощи, которые помогут облегчить болезнь, объясняет особенность лечения астмы, действие разных групп лекарств, а также важность постоянного лечения. Целью также является обеспечение информированности больного астмой о своем заболевании и по возможности продуктивное сотрудничество с лечащим врачом.
В руководстве для пациентов рассмотрена характер заболевания астма, разные факторы риска, каждодневные проблемы, связанные с заболеванием, возможности лечения и виды лечения, исходя из точки зрения пациента. В составлении руководства по лечению участвовали как представители семейных врачей и врачей-пульмонологов, которые каждый день занимаются диагностикой астмы, консультированием больных астмой и их лечением, так и представители больных астмой, которые внесли в руководства поправки с точки зрения пациентов.
Врачу рекомендовано выдать пациенту письменные предписания для лечения астмы, это поможет лучше запомнить схему лечения. Данное руководство хорошо использовать как материал, дающий индивидуальные рекомендации и в качестве письменного источника информации для пациента.
Главные рекомендации
|
Астма – это хроническое воспалительное заболевание дыхательных путей, распространенность которого во всем мире за последние годы сильно выросла (Braman 2006), и при котором время от времени наступают периоды затруднения дыхания из-за сужения нижних дыхательных путей. Сужение дыхательных путей проходит частично или полностью или само по себе или при помощи лечения. Считается, что многие люди на самом деле не знают, что у них астма, и поэтому они не получают должного лечения. В то же время, у большинства больных астмой при помощи лечения можно достичь полного контроля над заболеванием, и таким образом сохранить качество жизни и работоспособность.
Движение воздуха в организме начинается через нос или рот. Если Вы вдыхаете, то воздух движется в легкие через трахею и легочные трубки (бронхи). Бронхи заканчиваются небольшими пузырькообразными образованиями (альвеолами), где происходит обмен кислорода и углекислого газа. Из альвеол кислород всасывается в кровь, а углекислый газ, образующийся в организме, переходит из крови в альвеолы. При выходе воздух вместе с углекислым газом выводится из легких. В норме при дыхании все дыхательные пути открыты и воздух движется по ним свободно и беспрепятственно.
При астме в дыхательных путях происходит воспаление, они раздражены и сужены, и движение воздуха в них затруднено. Это обусловлено астматическим воспалением, что создает в слизистой отек и увеличение выделения слизи. Воспаление слизистой и вызываемое им сужение бронхов является защитной реакцией против разных внешних раздражителей. При астме дыхательные пути более чувствительны чем обычно, и легко реагируют на разные раздражители. Сужение дыхательных путей может быть вызвано, например, раздражающими запахами, холодной погодой, сильным стрессом и контактом с животными или пыльцой.
- чувство удушья
- нехватка воздуха (которая может быть произойти и в ночное время)
- свистящее дыхание и хрипы, особенно в глубоком выдохе
- кашель, который происходят чаще в течение ночи и/или ранним утром
- напряжение или тяжесть в грудной клетке (Систек и др, 2006).
Симптомы астмы могут проявляться в более легкой или тяжелой форме, и длиться от нескольких часов до нескольких дней, если не диагностировать астму и не лечить симптомы. Приступом астмы называется такое состояние, когда все симптомы астмы – нарушение дыхания, свистящее дыхание, кашель, нехватка воздуха и чувство тяжести в груди – развиваются очень быстро. Проявление симптомов (особенно в первый раз) может вызвать чувство страха, неизвестности, беспомощности. Причин запуска приступа астмы может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс или контакт с аллергенами.
В Эстонии астмой болеют 5-8% взрослого населения или 70 000-112 000 человек (Merenet al 2005). Заболеваемости астмой у взрослых способствует как генетические (неизменяемые) факторы риска, так и факторы риска окружающей среды (изменяемые). Астма, проявляющаяся во взрослом возрасте, чаще всего возникает у женщин. На заболевание астмой влияют следующие факторы:
- генетическая предрасположенность, которая больше у тех людей, родс- твенники которых уже болеют/болели астмой, аллергическим насморком и атопическим дерматитом.
- инфекции дыхательных путей, перенесенные в раннем детском возрасте, которые в старшем возрасте могут способствовать возникновению астмы
- контакт с аллергенами, находящимися в окружающей среде, а также с химикатами, используемыми в быту и на работе (Tarlo et al 2008).
- курение и лишний вес (Lim et al 2010).
Важно помнить:
|
Если у Вас появились или были в прошлом эпизоды хрипов и свистящего дыхания, особенно при глубоком выдохе, а также эпизоды затрудненного дыхания (одышки), нехватки воздуха и тяжести в груди, приступов кашля, которые начинаются чаще ночью и/или рано утром, то сообщите о них своему врачу. Расскажите о них и в том случае, если к моменту визита к врачу данные симптомы уже прошли.
Для диагностики астмы врач должен основательно ознакомиться с данными о Вашем здоровье. Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Для диагностики астмы нет единственного и конкретного способа, и ее нельзя диагностировать только на основании опросника. Обычно врач начинает с прослушивания легких с помощью стетоскопа, что помогает установить, если ли в дыхательных путях воспаление. В случае астмы при прослушивании в легких слышны свисты, хрипы и/или затяжные выдохи. Если при прослушивании не обнаружились вышеперечисленные симптомы, то это еще не значит, что диагноз астмы исключен.
Если врач подозревает у Вас астму, то он может назначить Вам спирографическое обследование. Если спирографическое обследование не показало признаков астмы, но у Вас все присутствуют симптомы астмы, возникающие днем или ночью по неизвестной причине, то Вам назначат пробное лечение или направят к пульмонологу на консультацию.
Спирография является обследованием дыхательных путей, во время которого оценивается объем и скорость передвижения вдыхаемого и выдыхаемого воздуха, а также заполняемость легочных путей. Таким образом мы имеем дело с исследованием легочной функции.
Спирография безболезненна и не наносит какой-либо значительный вред Вашему самочувствию. В некоторых случаях частое сильное вдыхание/ выдыхание может поднять давление в грудной клетке, животе и внутриглазное давление и доставить таким образом неприятные ощущения. Для спирографии есть противопоказания, о которых Вас обязательно проинформируют перед обследованием врач или медсестра. Врач и медсестра дадут Вам точные указания, за чем нужно следить перед приходом на обследование:
- Если Вы используете вспомогательное средство с бронхорасширяющими веществами (бронходилятаторами), или так называемый ингаляторпитчер, то в зависимости от времени действия лекарства врач даст Вам рекомендацию не использовать его от 4 до 24 часов перед обследованием.
- Избегайте физической нагрузки
- Не курите
- Не приходите на обследование с полным желудком, но за два часа перед началом обследования можно немного перекусить.
Проведение спирографического обследования
- До обследования Вас взвесят и измерят, данные будут занесены в компьютер
- При проведении обследования Ваш нос закроют прищепкой, чтобы ис- ключить дыхание через нос и в рот поместят специальный мундштук. Мундштук держат во рту и Вы будете дышать через него в течение всего обследования, спина и шея должны быть прямыми (см. рисунки 1 и 2).
- Сначала врач или медсестра попросит Вас несколько раз вдохнуть и выдохнуть через мундштук в спокойном темпе.
- Далее нужно будет максимально глубоко вдохнуть и затем выдохнуть так быстро как сможете, пока легкие полностью не очистятся. Это может длится несколько секунд. Медсестра расскажет Вам, как долго Вы должны будете дышать в таком темпе.
- Вас могут попросить максимально глубоко вдохнуть и затем выдохнуть как можно дольше, пока легкие не очистятся.
- Такие циклы дыхания проводят обычно несколько раз — по крайней мере три раза, но обычно не больше восьми раз. Если функция легких нарушена, то Вы должны будете принять бронходилятаторы быстрого действия и по прошествии 15 минут будет проведено новое спирографическое обследование.
Спирография измеряет объем и/или скорость движения воздуха, который человек может вдохнуть и выдохнуть. Чаще всего измеряются:
- Количество воздуха, которое Вы можете с силой выдохнуть в течение одной секунды после максимального вдоха. Это называют объёмом форсированного выдоха за 1 секунду (FEV1). Если дыхательные пути в порядке, человек может в течение одной секунды выдохнуть большинство находящегося в легких воздуха.
- Максимальный объем воздуха, который Вы можете с силой выдохнуть после максимального вдоха. Этот объем называют форсированной жизненной ёмкостью легких (FVC).
В результате расчета результатов спирографии вышеприведенные два показателя сравниваются с контрольными показателями. Ваш возраст, рост и пол влияют на объем легких и их учитывают при расчете результатов. Об астме могут сигнализировать то, что отношение FEV1/FVC меньше чем контрольный показатель. Низкие значения говорят о том, что Ваши дыхательные пути сузились, а это типичный признак астмы. Обычно спирографию повторяют еще раз после того, как Вы принимаете расслабляющее дыхание лекарство. Если у Вас астма, то в ходе обследования, проведенного после приема лекарства, будет увеличен максимально выдыхаемый объем воздуха. Если спирографическое обследование не дает результатов, которые бы четко указывали на астму, то врач может назначить Вам пробное лечение ингаляционными глюкокортикоидами. Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.
Может случиться, что Вам противопоказано проведение спирографии. В таком случае в исключительном порядке для диагностики используют PEF- метрию или измерение пиковой скорости экспираторного (выдыхаемого) воздуха, на фоне пробного лечения. Пиковую скорость выдоха измеряют с помощью трех измерений подряд с помощью PEF-метра, из результатов которых берется самое большое значение (Quanjer et al 1997). Во время измерения пациент может стоять или сидеть и его спина и шея должны быть прямыми (McCoy et al 2010). С помощью PEF-метра определяется максимальная скорость выдыхаемого воздуха (см. также главу «Контроль за астмой»).
Если Ваши жалобы и клинические симптомы дают возможность врачу подозревать у Вас астму, но результаты спирографии и пробного лечения не подтверждают диагноза, то врач направит Вас к пульмонологу.
Если Ваш кашель длится дольше, чем восемь недель, то Вам могут сделать и рентгеновское обследование, хотя в общих случаях его не делают для диагностики астмы («Лабораторная диагностика и лечение наиболее частых внебольничных инфекционных заболеваний и диагностические алгоритмы для семейных врачей 2015»).
Для диагностики не нужно определять аллергены («Лечение астмы у взрослых на первичном медицинском уровне», Эстонское руководство для лечения 2014). Если врач все-таки подозревает, что Ваши симптомы астмы вызваны аллергией, то есть имеет место аллергическая астма, то нужно сделать кожные тесты или пробу крови для уточнения возможных аллергенов.
Важно помнить:
|
Для лечения астмы используются разные возможности. Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Целью лечения является достижение и поддержание хорошего контроля над астмой, а также улучшение качества жизни заболевшего астмой. Этот результат желательно достичь при наименьшей дозе лекарства/лекарств и с наименьшими побочными эффектами.
Астма хорошо контролируется, если:
- Симптомы не появляются в дневное время, или они появляются только кратковременно и не чаще двух дней в неделю
- В ночное время симптомы не появляются, или они появляются не чаще двух эпизодов в месяц
- Астма не ограничивает физическую активность
- Пациент не нуждается в лечении приступов (в быстродействующих бронхо- дилятаторах) или использует эти лекарства не чаще двух раз в неделю.
- Показатели легочных функций остаются в пределах нормы (по крайней мере 80% от показателей за последние пять лет).
- Серьезных обострений больше нет, или они появляются не чаще, чем раз в году.
Если у Вас подозревают астму, или она уже диагностирована, то очень важно, чтобы Вы рассказывали о своем самочувствии врачу. Вместе с врачом Вы найдете план лечения, подходящий Вам наилучшим образом.
До визита к врачу отследите:
- Свое дыхание
- Могут ли некоторые виды деятельности спровоцировать приступ астмы или нарушение дыхания
- Происходят ли у Вас нарушения дыхания на работе, в то время как дома
- Вы чувствуете себя лучше
Врач может спросить Вас о том, какие симптомы у Вас присутствуют, когда они начинаются и как часто они случаются. Вас спросят о других данных о здоровье, и могут спросить, есть ли астма у кого-либо из Ваших родственников. Информация о том, были ли у Ваших родственников какие-либо проблемы с дыханием, легочные заболевания или аллергии.
Для врача можно составить список из лекарств, пищевых добавок и витаминов, которые Вы употребляете.
Самым важным раздражителем дыхательных путей является табачный дым. Курение является одним из самых важных рисков, угрожающих Вашему здоровью. Отказ от курения поможет Вам значительно улучшить контроль над астмой.
Важным фактором риска является недостаточность физической активности (Lim et al 2012). Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).
Для больных астмой не противопоказана вакцинация от гриппа («Лечение астмы у взрослых на первичном уровне», Эстонское руководство по лечению 2014).
|
Важно помнить:
|
Медикаментозное лечение
Целью фармакологического лечения астмы является не только облегчение симптомов, но и достижение необходимого контроля над астмой с как можно меньшими побочными эффектами.
Лечение астмы разделяется на базовое лечение, которое используется регулярно для держания астмы под контролем, и лечение приступов, которое согласно потребностям используется для быстрого облегчения приступов астмы. Для пациентов с легкой эпизодической астмой врачи рекомендуют лечение приступов β2—агонистами короткого действия, для пациентов с постоянной астмой врачи назначают постоянное базовое лечение и при необходимости лечение приступов.
Базовое лечение
В качестве базового лечения используются ингаляционные или вдыхаемые лекарства, целью которых является как облегчение симптомов, так и профи- лактика обострений астмы и сохранение легочной функции. Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
В базовом лечении используют поэтапный подход: начинают с приема дозы лекарств самого низкого уровня, по возможности с лекарств первичного выбора. Если лекарства первичного выбора не могут справиться с контролем над астмой, то врач выписывает дозу лекарства следующего уровня базового лечения. Если астму удается контролировать по крайней мере три месяца, то врач может вернуть дозу лекарства на прежний уровень. Врач регулярно отслеживает действие лекарств и при необходимости может изменить дозу лекарств. Если одно лекарство не дает нужного эффекта контроля над астмой, то врач может посоветовать дополнительно другое лекарство. Обычно для этого используют β2 –агонисты длительного действия. Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
β2–агонисты длительного действия (бронходилятаторы) помогают открыть дыхательные пути, облегчая дыхание. Препараты, расслабляющие бронхи, помогают избежать одышку и свистящее дыхание. Данные лекарства не помогают при обострении астмы.
Существует также группа реже используемых лекарств, которые можно принимать через рот в виде таблеток.
Если в течение одного месяца использования базового лечения желаемый результат не был достигнут, то врач должен оценить прежде всего Вашу технику ингаляции и то, насколько Вы придерживаетесь плана лечения и рекомендуемого образа жизни. При необходимости схему лечения меняют – например, дозы лекарства, сами лекарства или частоту их приема. Если надлежащий контроль над астмой держался по крайней мере три месяца, врач может порекомендовать уменьшение базового лечения. Если же контроль не достигается и комбинацией двух лекарств в увеличенных дозах, то семейный врач направит Вас на консультацию к пульмонологу.
Лечение приступов
Лечение приступов бронходилятаторами эффективно помогает облегчить уже имеющиеся симптомы астмы, но данные лекарства против приступов не помогают предупреждать обострения астмы.
β2–агонисты короткого действия, которые называют также бронхо- дилятаторами быстрого действия, помогают облегчить симптомы астмы. Они расслабляют мышцы в стенках дыхательных путей, помогают открыть дыхательные пути и облегчают дыхание. Таким образом, снижается напряжение в грудной клетке, связанное с астмой, свистящее дыхание и кашель. Их действие краткосрочно и иногда, в случае обострения симптомов, их нужно использовать повторно. Попросите врача записать для Вас, какое точное максимальное количество доз за какое время можно использовать без опасности для здоровья. В случае обострения астмы используются таблетки глюкокортикостероидов. Схему лечения назначает Вам лечащий врач. Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
До начала лечения астмы врач должен оценить степень тяжести астмы. От этого зависит доза лекарства и частота его применения. Далее Вам необходимо вместе с врачом и медсестрой найти подходящий ингалятор и выучить ингаляционную технику. Ингаляторы удобны в использовании, их легко носить с собой и с ними легко иметь дело.
В случае фармокологического лечения очень важна ингаляционная техника, лечащий врач или медсестра познакомят Вас с нею. Также очень важен выбор подходящего для Вас ингаляционного средства.
Существует несколько видов ингаляторов, поэтому очень важно при получении первого лекарства или при его смене выучить новую технику. Лучшим способом является наглядная проба, которую можно провести, например, во время приема семейной медсестры.
Правильной ингаляционной технике обучает семейный врач или медсестра
Используются как порошковые ингаляторы, так и ингаляторы с дозатором. Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.
NB! К сожалению многие пациенты с астмой используют ингалятор не- правильно. В случае неправильного использования ингалятора от лекарства пользы не будет.
1. Ингаляторы с дозаторами
Из данных ингаляторов лекарства освобождается при нажатии канистры и непосредственном вдохе (см. Приложение 2 руководства для пациентов).
Ингаляторы с дозаторами используются как для лечения приступов, так и в приеме базовых лекарств.
- Удалите крышку с ингалятора.
- Встряхните ингалятор.
- Держите ингалятор вертикально, безымянный палец поможет Вам освободить лекарство из ингалятора.
- Держите мундштук ингалятора возле рта и глубоко выдыхайте.
- Поместите мундштук в рот, крепко захватив его губами, поднимите подбородок слегка вверх. В то же время, когда Вы глубоко и равномерно вдыхаете, нажмите канистру, чтобы освободить дозу лекарства.
- Вдохните долго и глубоко, чтобы лекарство поступило глубоко в легкие.
- Удалите мундштук изо рта, закройте рот и задержите на 10 секунд дыхание.
- Выдыхайте через нос и при необходимости повторите процедуру.
- После ингаляции лекарства прополоскайте рот.
- Избегайте попадания лекарства в глаз.
Если Вы прочитали руководство по технике, попробуйте использовать лекарство самостоятельно на глазах у врача или медсестры. Первый раз используя лекарство дома, делайте это перед зеркалом.
Если у Вас возникли вопросы по поводу использования лекарства, то обязательно задайте их врачу или медсестре, поскольку правильный прием лекарства поможет Вам держать контроль над астмой.
Если использование ингалятора осложнено или Вы не можете его использовать из-за состояния своего здоровья, то обязательно проинформируйте об этом своего врача, который назначит подходящий Вам вид лечения.
Чистка ингалятора
Ингалятор нужно очищать по крайней мере раз в неделю. Это нужно для того, чтобы лекарство не закупоривало сеточки мундштука ингалятора.
Промежуточный резервуар для использования лекарства
Промежуточный резервуар (или спейсер) является ёмкостью, в которой собирается лекарство и позволяет Вам медленно и глубоко вдыхать лекарство один или два раза. Промежуточный резервуар уменьшает вероятность оседания лекарства на язык или на слизистую рта, и помогает большему количеству лекарства попасть в легкие. Промежуточный резервуар подходит для тех, кому трудно одновременно проводить вдох и впрыскивание лекарства.
Несмотря на то, что остаток лекарства, остающийся в промежуточном резервуаре, безвреден, его все-таки нужно регулярно промывать после каждой 1-2 недель. Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
Порошковые ингаляторы содержат дозы лекарства в виде мелкого порошка, который при вдохе поступает в легкие. При использовании порошкового ингалятора не нужно одновременно вдыхать и освобождать лекарство, но вход должен быть более интенсивным. Таким образом порошковый ингалятор может не подходить для пожилых пациентов или людям, у которых ослаблена работа нервов или мышц.
Порошковые ингаляторы (см. Приложение 2 руководства для лечения) также используются как в лечении приступов, так и в качестве базового лечения, в зависимости от лекарства, которое в них содержится.
Преимущественно используется 2 типа порошковых ингаляторов:
- Ингаляторы с несколькими дозами, которые включают в себя до 200 доз.
- Ингаляторы в одной дозой — при их использовании перед каждым использованием необходимо заменить капсулу с лекарством. Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Использование порошкового ингалятора зависит от конкретного типа и марки производства. Далее приведены общие принципы использования таких ингаляторов. При приеме назначенных Вам лекарств очень важно, чтобы Вы прочитали информационный листок и проконсультировались бы по поводу приема со своим врачом или медсестрой.
Как использовать порошковый ингалятор?
- Удалите пробку ингалятора и освободите дозу лекарства.Если у Вас ингалятор, к которому нужно присоединить капсулу, действуйте соответственно инструкции
- Держа мундштук в стороне, глубоко выдохните (не в мундштук).
- Поместите передние зубы вокруг мундштука и плотно сомкните губы вокруг него.
- Быстро, интенсивно и глубоко вдохните через рот в течение 2-3 секунд.
- Удалите мундштук ингалятора изо рта. Задержите дыхание еще на 2-19 секунды.
- Медленно и спокойно выдхните через нос.
Будьте осторожны при очистке порошкового ингалятора. Большую часть порошковых ингаляторов нельзя мыть ни водой, ни мылом. Мундштук можно чистить только сухой тканью.
Обязательно проинформируйте своего врача о других своих заболеваниях (например, повышенное кровяное давление, диабет и др.), так как от этого может зависеть назначенное Вам лечение.
В случае сердечно-сосудистых заболеваний используются лекарства, которые не подходят для больных астмой. Обязательно дайте знать своему врачу обо всех лекарствах, которые Вы принимаете, в том числе и о болеутоляющих. В редких случаях у некоторых пациентов может быть аллергия на аспирин. В таком случае в качестве болеутоляющего можно использовать только парацетомол.
Важно помнить:
|
При астме очень важно ежедневное самостоятельное отслеживание своего самочувствия. Одним из способов является уже упомянутый тест контроля за астмой, а также PEF- метрия. PEF-метр представляет из себя прибор, с помощью которого оценивается максимальная скорость выдоха. С помощью него можно оценить движение воздуха в дыхательных путях и силу мышц, обеспечивающих это действие. В основном на приборе стоит шкала литр/в минуту (l/min).
PEF-метрия не заменяет спирографических обследований у врача. PEF- метр – это небольшой, умещающийся в руках прибор, преимуществом которого является то, что с ним можно быстро провести обследование, и его результаты легко интерпретировать. Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.
Как использовать PEF- метр?
• тест нужно проводить стоя, при этом следите, чтобы шея и спина были бы прямыми
• убедитесь, чтобы прибор показывал ноль
• перед началом теста глубоко вдохните
• поместите мундштук прибора в рот и плотно сомкните губы вокруг него
• выдохните в мундштук с максимальной скоростью и силой.
• запишите полученное показание прибора (литр/в минуту)
• повторите тест еще два раза
• в итоге запишите самый максимальный показатель из проведенных трех тестов
• самый большой показатель означает максимальную скорость движения воздуха
• сохраняйте результаты тестов, проведенных в разное время, чтобы при необходимости их можно было бы показать врачу
Для того чтобы держать астму под контролем, нужно строго придерживаться плану лечения. Главные симптомы того, что астма не находится под контролем:
• Вы просыпаетесь ночью из-за приступов астмы
• Вы используете в больших количествах бронходилятаторы
• физическая активность уменьшилась
Врач оценивает состояние астмы с помощью спирографического обследования, которое проводится по необходимости, но в случае постоянной (персистирующей) астмы средней и тяжелой степени тяжести не менее двух раз в год.
Попросите у своего врача письменный план лечения и обсудите с ним, какая схема лечения лучше всего Вам подходит.
|
Важно помнить:
|
Приступ астмы – это резкое ухудшение состояния. Причиной возникновения приступа может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс и контакт с аллергенами. Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Симптомы, которые могут проявиться при приступе астмы:
- тяжелое свистящее дыхание как во время вдоха, так и выдоха
- непрекращающийся кашель
- учащенное дыхание
- чувство напряжения и боль в груди
- сокращения мышц шеи и груди
- трудности с речью
- возникновение чувства тревоги или паники
- бледность, потливость
- посинение губ
Легкие приступы астмы случаются с большой частотой и обычно продолжаются от нескольких минут до нескольких часов.
При возникновении тяжелого приступа астмы иногда нужно немедленное медицинское вмешательство. Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.
Для получения рекомендаций Вы можете связаться с круглосуточной информационной службой семейных врачей по короткому телефонному номеру 1220* или же по телефону (+372) 6346 630. B случае потребности получения скорой помощи по телефону экстренной помощи 112. Если Ваше состояние ухудшается, обратитесь напрямую в отделение неотложной помощи больницы.
Если при возникновении/во время протекания приступа астмы Вы не приняли сразу лекарства против приступа, Ваше дыхание станет затрудненным. Если Вы используете во время приступа астмы PEF-метр, чтобы проконтролировать свою максимальную скорость выдоха, то скорее всего его показатель будет самым меньшим из все Ваших лучших результатов. Это тоже поможет подтвердить ухудшение состояния.
Если Вы не получите лечения, достаточного для облегчения приступа астмы, то может случится, что Ваша речь будет затруднена или вовсе невозможна. Причиной этого является снижение уровня кислорода в крови, которое вызывает изменение цвета кожи и губ – они становятся посиневшими. В такой ситуации Вы должны как можно быстрее найти помощь.
Важно помнить:
|
Жизнь больного астмой не должна отличаться от жизни людей, не страдающих данным заболеванием. Вы чувствуете свое тело лучше, чем кто-либо другой, поэтому Вы сможете сами сделать многое для улучшения своего самочувствия. Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Кроме этого дыхательные пути могут раздражать сильные запахи (например краски или домашняя химия). Приступ астмы могут вызвать и сильные эмоциональные переживания как смех, плач или, наоборот, стресс, некоторые лекарства. Нужно знать, какие лекарства Вы принимали раньше и как они на Вас влияли. Следите за тем, чем Вы питаетесь. Если некоторые продукты вызывают у Вас аллергию, то от них нужно отказаться. Течение астмы можно зависеть от других сопутствующих заболеваний. Например, обратный заброс содержимого желудка в пищевод (болезнь гастроэзофагального рефлюкса) может быть причиной изжоги, и вызвать симптомы астмы, особенно ночью.
Рекомендуется вести дневник наблюдения за самочувствием, куда нужно отметить информацию о каждодневной деятельности (например, о составе еды, сколько двигались, были ли изменения в самочувствии в связи со сменой окружающей среды, напряженные ситуации и т.д.), для того, чтобы отследить, в ответ на какой фактор обостряет приступ астмы, и что помогает держать приступ астмы под контролем.
Ниже приведены главные раздражители и аллергены, контакт с которыми надо избегать. Эти раздражители могут вызвать изменение самочувствия и спровоцировать возникновение приступа астмы.
• Холодный воздух
В случае контакта с очень холодным воздухом, дыхательные пути могут раздражаться, что в свою очередь может вызвать приступ астмы. Если Вы находитесь в зимнее время на улице, закройте шарфом рот и нос.
• Тренировка
Вы не должны избегать тренировок, если у Вас диагностирована астма. Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
• Инфекционные заболевания
Легочные инфекции – такие как бронхит или воспаление легких – могут быть опасны для больного астмой. Увеличенное количество слизи и воспаление в дыхательных путях создают трудности с дыханием.
Если у Вас астма, то Вы можете вакцинировать себя от гриппа – обсудите эту тему с Вашим врачом.
• Цветочная пыльца
Цветочная пыльца в большинстве своем является основным аллергеном, которые вызывает у многих людей как аллергические реакции, так и обострение аллергической астмы.
• Лишний вес
Астма больше всего распространена среди людей с лишним весом – как у взрослых, так и детей. У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
• Плесневые грибки во внутренних помещениях
Плесень обычно возникает во влажных помещениях. Вдыхание спор грибков может вызвать аллергические реакции. Держите свою ванную комнату, кухню и подвал чистыми и сухими
• Тараканы
Тараканы и их выделения могут быть причиной аллергических реакций у многих людей. Тараканов привлекают остатки еды, мусор и сухие продукты. Не держите мусор в открытом виде.
• Перхоть домашних животных
Перхоть домашних животных происходит из кожи, шерсти и перьев. Перхоть выделяют большинство домашних животных – собаки, кошки, птицы и грызуны. Если у Вас диагностирована астма, то не рекомендуется заводить домашних животных. Если у Вас уже есть домашнее животное, то его нельзя держать в спальне. Домашнее животное нужно регулярно мыть.
Важно помнить:
|
Тест контроля над астмой (Asthma Control Test — ACT) поможет Вам оценить то, как Вы контролируете заболевание. Выберите подходящий ответ на каждый вопрос и запишите численное значение (от одного до пяти) в квадратную ячейку, расположенную справа.
Для получения результата сложите все значения ответов.
1 вопрос
Насколько часто в последние 4 недели астма мешала Вашей деятельности на работе, учебе, или дома?
| Все время | Очень часто | Иногда | Редко | Никогда | Баллы |
| 1 | 2 | 3 | 4 | 5 |
2 вопрос
Как часто за последние 4 недели Вы отмечали у себя нехватку воздуха?
| Чаще, чем раз в день | Раз в день | От 3 до 6 раз в неделю | Один или два раза в неделю | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
3 вопрос
Как часто за последние 4 недели Вы просыпались ночью или раньше, чем обычно, из-за симптомов астмы (свистящего дыхания, кашля, нехватку воздуха, стеснения в груди или боли в груди)?
| 4 и более ночей в неделю | 2 или 3 ночи в неделю | Один раз в неделю | Один или два раза за последние 4 недели | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
4 вопрос
Как часто за последние 4 недели Вы использовали свой ингалятор (например с сальбутамолом)?
| 3 раза в день или чаще | 1 или 2 раза в день | 2 или 3 раза в неделю | Один раз в неделю или реже | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
5 вопрос
Как бы Вы оценили, насколько Вам удавалось контролировать астму за последние 4 недели?
| Совсем не удавалось контролировать | Редко удавалось контролировать | В некоторой степени удавалось контролировать | Хорошо удавалось контролировать | Полностью удавалось контролировать | Баллы |
| 1 | 2 | 3 | 4 | 5 |
ИТОГО:
| …………………….. |
Объяснение результатов
| 25 баллов – Поздравляем с прекрасным результатом! | от 20 до 24 – Удовлетворительный результат | менее 20 – Плохой результат |
| Вы полностью контролировали астму за последние 4 недели. У Вас не было симптомов астмы и связанных с ней ограничений. Если Ваше состояние ухудшится, проконсультируйтесь с врачом или медсестрой. |
Возможно, что за последние 4 недели Вы хорошо контролировали астму, но не полностью. Ваш врач или медсестра могут помочь вам добиться полного контроля над астмой. |
Возможно, что за последние 4 недели Вам не удавалось контролировать астму. Ваш врач и медсестра могут посоветовать Вам, какие план действий нужно принять, чтобы добиться улучшения контроля над астмой. |
Просмотрите результаты теста вместе с Вашим семейным врачом или медсестрой.
Braman, S. S. 2006. The global burden of asthma. Chest, 130, 4s–12s.
Carson, K. V., Chandratilleke, M. G., Picot, J., Brinn, M. P., Esterman, A. J. & Smith, B. J. 2013. Physical training for asthma. Cochrane Database Syst Rev, 9, Cd001116
Heikkinen, S. A., Quansah, R., Jaakkola, J. J. & Jaakkola, M. S. 2012. Effects of regular exercise on adult asthma. Eur J Epidemiol, 27, 397–407.
Jia, C. E., Zhang, H. P., LV, Y., Liang, R., Jiang, Y. Q., Powell, H., Fu, J. J., Wang, L., Gibson, P. G. & Wang, G. 2013. The Asthma Control Test and Asthma Control Questionnaire for assessing asthma control: Systematic review and meta-analy- sis. J Allergy Clin Immunol, 131, 695–703.
Lim, S. S., Vos, T., Flaxman, A. D., Danaei, G., Shibuya, K., Adair-Rohani, H., et al. 2012. A comparative risk assessment of burden of disease and injury at- tributable to 67 risk factors and risk factor clusters in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet, 380, 2224–60.
Meren, M., Raukas-Kivioja, A., Jannus-Pruljan, L., Loit, H. M., Ronmark, E. & Lundback, B. 2005. Low prevalence of asthma in westernizing countries-myth or reality? Prevalence of asthma in Estonia – a report from the “FinEsS” study. J Asthma, 42, 357–65
McCoy, E. K., Thomas, J. L., Sowell, R. S., George, C., Finch, C. K., Tolley, E. A.
& SELF, T. H. 2010. An evaluation of peak expiratory flow monitoring: a compa- rison of sitting versus standing measurements. J Am Board Fam Med, 23, 166–70.
Quanjer, P. H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
Sagedasemate haiglaväliste infektsioonhaiguste laboratoorse diagnostika ja ravi ja diagnostika algoritmid perearstidele 2005
Sistek, D., Wickens, K., Amstrong, R., D’souza, W., Town, I. & Crane, J. 2006. Predictive value of respiratory symptoms and bronchial hyperresponsiveness to diagnose asthma in New Zealand. Respir Med, 100, 2107–11.
Tarlo, S. M., Balmes, J., Balkissoon, R., Beach, J., Beckett, W., Bernstein, D., Blanc, P. D., Brooks, S. M., Cowl, C. T., Daroowalla, F., Harber, P., Lemiere, C., Liss, G. M., Pacheco, K. A., Redlich, C. A., Rowe, B. & Heitzer, J. 2008. Diagnosis and management of work-related asthma: American College Of Chest Physicians Consensus Statement. Chest, 134, 1s–41s.
Täiskasvanute astma käsitlus esmatasandil RJ_J/3.1–2014. Eesti ravijuhend.
Бронхиальная астма / Заболевания / Клиника ЭКСПЕРТ
Бронхиальная астма ─ это рецидивирующее респираторное заболевание, характеризующееся хроническим воспалением органов дыхания.
Вследствие хронического воспаления чувствительность бронхов к внешним раздражителям сильно повышается, что проявляется их спазмом. Данное состояние называется гиперреактивностью бронхов.
У всех больных наблюдаются приступы удушья, которыми всегда сопровождается бронхиальная астма. Причины возникновения этих приступов связаны со спазмами, избытком вырабатываемой слизи и воспалительными отеками бронхов.
Причины развития бронхиальной астмы
Почему возникает бронхиальная астма? Причины заболевания могут быть как иммунологическими, так и не связанными с реакцией иммунитета на внешние раздражители. Среди факторов риска развития бронхиальной астмы выделяются внутренние и внешние.
К внутренним факторам относятся:
- наследственная предрасположенность
- мужской пол (в детском возрасте)
- женский пол (начиная с момента полового созревания).
Внешние факторы риска развития бронхиальной астмы:
- инфекции
- различные аллергены
- вредные трудовые условия
- курение
- прием некоторых лекарственных препаратов
- избыточный вес
- другие факторы.
Факторы риска, которые провоцируют приступы бронхиальной астмы:
- респираторные инфекции
- перепады влажности и температуры воздуха
- чрезмерные физические нагрузки
- пищевые аллергены
- прием некоторых лекарственных средств
- стрессы
- другие факторы.
Симптомы
Несмотря на то, что одним из самых распространенных заболеваний дыхательных путей является бронхиальная астма, симптомы этой болезни у всех людей проявляются по-разному. Это зависит от степени тяжести, стадии заболевания и частоты его обострений.
Выделяются следующие основные признаки бронхиальной астмы у взрослых:
- приступы одышки
- приступы сухого кашля
- свистящие хрипы и тяжесть в груди.
Симптомы бронхиальной астмы на ранних стадиях заболевания схожи с признаками бронхита и других респираторных болезней, однако прием препаратов от кашля при данном заболевании не дает облегчения состояния и может только усилить приступ удушья.
Диагностика
При появлении приступов удушья следует обратиться за консультацией к пульмонологу, который проведет необходимое обследование и поставит точный диагноз. Бронхиальная астма диагностируется инструментальными и лабораторными методами:
- спирометрия (исследование легочной функции)
- пикфлуометрия (измерение максимальной скорости выдоха)
- компьютерная томография
- рентгенография
- исследование крови
- анализ мокроты.
Лечение бронхиальной астмы
Как лечить бронхиальную астму, определяет пульмонолог.
В зависимости от того, насколько тяжело протекает бронхиальная астма, лечение может включать в себя медикаментозные и физиотерапевтические процедуры. Как правило, пациентам назначаются лекарственные средства следующих типов:
- Противовоспалительные препараты (применяются для снятия воспаления и уменьшения количества слизи в органах дыхания).
- Бронходилататоры (помогают нормализовать дыхание при бронхиальной астме).
Чаще всего лекарства от бронхиальной астмы выпускаются в виде ингаляторов.
Некоторые препараты могут быть несовместимы между собой, поэтому во избежание тяжелых последствий целесообразность приема любого лекарственного средства следует обсуждать с врачом.
Профилактика и рекомендации
Профилактика бронхиальной астмы может быть:
- первичной (проводится для людей из группы риска)
- вторичной (направлена на облегчение симптоматики у лиц, страдающих данным заболеванием).
Общие рекомендованные профилактические меры:
- ежедневное пребывание на свежем воздухе
- исключение контакта с аллергенами
- закаливание
- употребление в пищу гипоаллергенных продуктов
- отказ от курения (как активного, так и пассивного)
- занятия лечебной физкультурой
- другие меры профилактики.
Не следует заниматься самолечением и откладывать визит к пульмонологу при обострении бронхиальной астмы, так как это может привести к осложнениям, не поддающимся обычному лечению, что со временем может привести к летальному исходу.
Запишитесь на прием к пульмонологу-иммунологу, и специалист поможет вам избежать тяжелых последствий, быстро облегчить состояние и улучшить качество жизни при бронхиальной астме.
Отделение бронхиальной астмы № 5
Врачи отделения
Приоритет отделения – аллергические заболевания дыхательных путей.
Профильные заболевания:
- Диагностика и лечение различных форм и видов бронхиальной астмы.
- Диагностика причины бронхиальной астмы (выявление «виновных» аллергенов).
- Диагностика заболеваний, осложняющих течение бронхиальной астмы.
- Диагностика лекарственной непереносимости и аллергии к фармакологическим препаратам при бронхиальной астме и аллергическом рините.
- Диагностика и лечение астматической триады (сочетание бронхиальной астмы с полипозным риносинуситом и непереносимостью аспирина).
- Диагностика различных форм ринита.
- Диагностика и лечение других воспалительных заболеваний легких (бронхиты, пневмония и др.)
- Диагностика и лечение поллинозов (сезонных проявлений аллергии дыхательных путей).
- Диагностика и лечение пыльцевой, бытовой, эпидермальной аллергии (сенная лихорадка, бронхиальная астма, аллергический ринит).
- Диагностика и лечение астмы физического усилия.
- Диагностика и лечение атопического дерматита, тяжелого атопического синдрома.
Диагностические возможности
- Общеклиническое, лабораторное обследование.
- Исследование функции внешнего дыхания, степени обратимости заболевания. Диагностика скрытого бронхоспазма (тест с бронхолитиком, тест с дозированной физической нагрузкой, провокационный ингаляционный тест с карбохолином).
- Кожные тесты с различными группами аллергенов для выявления причины аллергии.
- ТТЕЭЛ (тест торможения миграции лейкоцитов) для выявления лекарственной непереносимости и аллергии.
- Провокационные тесты (назальные, конъюнктивальные, ингаляционные) для верификации аллергена.
- Определение «виновного» аллергена по анализу крови.
- Определение нарушения в системе иммунитета для подбора иммунокоррегирующей терапии.
- Проведение диагностической бронхоскопии с определением бронхиальной флоры и чувствительности ее к антибиотикам.
- Определение cтратегии и тактики ведения больных с бронхиальной астмой и аллергическим ринитом (лечение обострения заболевания, подбор базисной («повседневной») терапии), проведение профилактики (АСИТ- аллерген-специфической терапии) и иммунокоррекции, профилактическая вакцинация против гриппа, пневмонии, хронического бронхита, обучение в астма-школе.
Бронхиальная астма — Евромед клиника
Бронхиальная астма
Бронхиальная астма — весьма распространенное заболевание. Эпидемиологические исследования последних лет свидетельствуют о том, что от 4 до 10% населения планеты страдают бронхиальной астмой различной степени выраженности. У детей этот показатель еще выше — 15%. Мы поговорили с пульмонологом «ЕвроМед клиники» Евгенией Николаевной СЕЛИВАНОВОЙ о способах диагностики и лечения этой патологии.
Бронхиальная астма – это инфекционно-аллергическое заболевание хроническое заболевание легких, при котором возникает нарушение проходимости бронхов. Заболевание имеет наследственный генетический характер.
Симптомы бронхиальной астмы
Кашель. Если вы страдаете от хронического кашля (длящегося более 8 недель), обязательно проконсультируйтесь с пульмонологом! На фон затянувшегося кашля высок риск развития бронхиальной астмы.
Чувство стеснения в груди, «заложенности», нехватки воздуха, будто что-то мешает вдохнуть.
Одышка, свистящие хрипы в груди, которые могут усиливаться в горизонтальном положении.
Частые простудные заболевания. Нередко при осмотре у врача выясняется, что пациент страдает не от ОРЗ, а от астмы в сочетании с аллергической реакцией. Астма дает кашель, а аллергия – насморк.
Любой из вышеперечисленных симптомов может сигнализировать о начинающейся бронхиальной астме. Поэтому при малейшем сомнении рекомендуем проконсультироваться у пульмонолога, ведь только врач может объективно оценить состояние пациента и поставить диагноз.
Существует 4 степени тяжести течения бронхиальной астмы: интермиттирующая, легкая персистирующая, средней тяжести персистирующая, тяжелая персистирующая.
Астма легкого персистирующего течения
Симптомы возникают 1 раз в неделю или чаще, но реже 1 раза в день. Обострения заболевания могут нарушать активность и сон. Ночные симптомы возникают чаще 2 раз в месяц.
Бронхиальная астма средней тяжести течения
Ежедневные симптомы. Обострения нарушают активность и сон. Ночные симптомы возникают более 1 раза в неделю.
Бронхиальная астма тяжелого течения
Постоянные симптомы, частые обострения, частые ночные симптомы, физическая активность ограничена проявлениями астмы.
Терапия астмы подбирается индивидуально, не существует универсальных схем лечения. Врач оценивает множество параметров, форму, степень тяжести патологии, индивидуальные особенности пациента и наличие сопутствующих заболеваний. Нельзя прописывать себе лечение самостоятельно по принципу «помогло знакомой» или «порекомендовали в интернете»! Но хорошая новость заключается в том, что современный лекарственные препараты очень эффективны, и при грамотно подобранной терапии можно жить полноценной жизнью, забыв о приступах.
ВОПРОСЫ К ДОКТОРУ
Можно ли вылечить бронхиальную астму психотерапией?
У некоторых видов бронхиальной астмы задействованы психогенные механизмы, и для эффективного лечения действительно необходима психотерапия. Но не в качестве монотерапии, а в комплексе с лечением у пульмонолога!
Обычно наличие психогенной связи врач определяет по тому, что рассказывает сам пациент. Если астматические приступы связаны с волнением, тревожностью, эмоциональным состоянием, тогда врач может порекомендовать консультацию у психоневролога или психотерапевта.
Как связаны бронхиальная астма и аллергия?
Астма – это инфекционно-аллергическое заболевание. Как понятно из определения, связь с аллергией есть. Одна из наиболее распространенных форм бронхиальной астмы как раз – аллергическая. Аллергия может стать причиной развития бронхиальной астмой. Также аллергены могут являться триггером, спусковым крючком для астматического приступа. Чаще всего бронхиальная астма связана с поллинозом (реакцией на цветение определенных растений), с аллергией на пыль и на шерсть животных.
Такая бронхиальная астма может иметь легкое интермиттирующее течение, и беспокоить человека только в связи с наличием аллергена. То есть только в период цветения определенного растения (при поллинозе) или при взаимодействии с собакой или кошкой (при аллергии на шерсть).
Кстати, если провести АСИТ (аллреген-специфическую иммуннотерапию) и избавиться от аллергии, то приступы бронхиальной астмы тоже пройдут.
Нужно ли менять препараты для лечения?
Этот вопрос имеет два аспекта.
Первый – связанный с привыканием. На него ответ: нет, правильно подобранные препараты можно принимать постоянно, они не вызывают привыкания. Рецепторы бронхов, на которые действует ингаляционное средство, сохраняют чувствительность на протяжении всей жизни.
Второй момент связан с тем, что в современной фармацевтике в плане лечения бронхиальной астмы в последние годы произошел прорыв, и появилось много более эффективных и безопасных препаратов. Некоторые же пациенты продолжают лечение, как им назначали 30 лет назад, системными гормонами, препаратами группы метилксантинов: эуфиллином, теофиллином, что на сегодняшний день считается неактуальным и неэффективным.
Поэтому еще раз хочется почеркнуть – если у вас диагностировано заболевание «бронхиальная астма» обязательно периодически посещайте пульмонолога для контроля лечения и наблюдения за состоянием. В первый год после постановки диагноза врача рекомендуется посещать раз в три месяца, чтобы доктор мог подобрать минимальную поддерживающую дозу препарата. В дальнейшем – минимум раз в год.
Можно ли астму вылечить?
Полностью вылечить бронхиальную астму невозможно. Она всегда остается в качестве хронического заболевания, симптомы которого контролируются при помощи правильно подобранной терапии. Единственный вариант, когда бронхиальная астма может пройти – это во время подросткового возраста. В этот период происходит бурная гормональная перестройка организма, и изменение гормонального фона может привести к тому, что у ребенка наступит стойкая ремиссия.
Кстати, в связи с изменением гормонального фона может произойти и обратное – у людей зрелого возраста, на фоне снижения гормонального фона, может начаться бронхиальная астма.
ᐈ Чем опасна бронхиальная астма? ~【Лечение в Киеве】
Этиология
Это многофакторное заболевание может быть спровоцировано как внешними, так и внутренними обстоятельствами. Чаще бывает приобретенной, чем наследственной. Причины бронхиальной астмы индивидуальны для каждого случая.
Неблагоприятная экология.
Научно доказано, что загрязненный воздух оказывает губительное влияние на организм, в несколько раз превосходящее по вредности курение. Люди, проживающие в непосредственной близости от промзон, автомагистралей, а также в странах с влажным климатом, более подвержены риску заболевания астмой.
Работа на вредных производствах.
Работники химической промышленности, строители (в особенности, маляры-штукатуры) и парикмахеры большую часть рабочего дня находятся в непосредственном контакте с ядовитыми летучими или сыпучими веществами. Их систематическое вдыхание приводит к развитию бронхиальной астмы. Не являются исключением сотрудники малогабаритных и плохо вентилируемых помещений.
Пыль.
Обычная пыль может выступать в качестве сильного аллергена, провоцирующего астму. В ее скоплениях содержатся отмершие частицы кожи, шерсть, пылевые клещи и пыльца, которые при вдыхании раздражают бронхи, вызывая астматический кашель.
Курение.
Никотинозависимые люди в большей степени подвержены риску развития бронхиальной астмы, поскольку ядовитые смолы оказывают отравляющее действие не только на органы дыхания, но и на весь организм в целом. Пагубная привычка может также стать причиной развития хронического кашля курильщика или смертельно опасных заболеваний (например, рака).
Длительное течение заболеваний дыхательных путей.
Болезни дыхательных органов (в т.ч. инфекционной природы) нарушают работу организма. Поражения воспалительного характера разрушают слизистые оболочки трахеи и бронхов, провоцируя осложнения и хроническое течение таких болезней как трахеит, бронхит или пневмония, которые обостряются на фоне бронхиальной астмы.
Наследственный фактор.
Если один из родителей страдает бронхиальной астмой, риск передачи заболевания ребенку составляет около 30%. Вероятность возрастает до 70%, если болезнь выявлена у обоих. Патология не обязательно проявится сразу после рождения, она может находиться в спящем состоянии длительное время.
Плохой иммунитет и недостаток витаминов B1 и D.
Сниженный порог сопротивляемости вирусам различной природы также может стать причиной заболевания бронхиальной астмой. Ослабленный иммунитет более восприимчив к инфекциям и аллергенам извне.
Противовоспалительные медикаменты.
Нестероидные лекарственные препараты, оказывающие противовоспалительное действие, также могут вызывать данное заболевание. В частности к ним относится «Аспирин» и другие медикаменты, применяемые для обезболивания («Ибупрофен», «Кетанов» и др.).
Помимо перечисленных факторов, астматические проявления могут быть вызваны вредным несбалансированным питанием и регулярными стрессами. Своевременная диагностика бронхиальной астмы поможет предотвратить риск развития необратимых патологий внутренних органов.
Бронхиальная астма у детей — Семейная Клиника Александровская
Бронхиальная астма у детей. Читайте рекомендации врача детского пульмонолога, педиатра высшей категории Михалевой Ирины Игоревны.
Бронхиальная астма, пожалуй, самое распространенное хроническое заболевание в детском возрасте. Встречается практически у каждого 10 ребенка и вызывает множество вопросов у родителей, как при диагностике, так и в процессе дальнейшего лечения.
Итак, начнем сначала, что же это такое — бронхиальная астма? Это заболевание, которое может быть обусловлено большим количеством разнообразных факторов, характеризуется хроническим воспалением в дыхательных путях и сопровождается развитием эпизодов кашля, заложенности в груди и свистящими хрипами. Подобные симптомы чаще возникают в ночное время, при физической нагрузке (смех, плач, подвижные игры) или обусловлены непосредственным воздействием причинного фактора (табачный дым, пыльца растений, шерсть животных). При чем, каждый симптом, взятый в отдельности, не может служить основанием для постановки диагноза. Так, например, наличие свистящих хрипов встречается практически у каждого второго ребенка первых лет жизни и связано чаще всего с переносимой ОРВИ или наличием других факторов, например, у детей с бронхолегочной дисплазией, недоношенных малышей и проходит по мере взросления ребенка.
Важно понимать, что установление диагноза в каждом конкретном случае потребует длительного наблюдения за ребенком врачом пульмонологом и аллергологом совместно, а также проведения дополнительных методов исследования. Сложность диагностики состоит еще и в том, что в раннем возрасте, до 5-6 летнего возраста, нет возможности провести функциональные методы исследования и оценить функцию внешнего дыхания, что затрудняет постановку диагноза. В процессе диагностики также потребуется проведение ряда лабораторных методов исследования, необходим поиск причинного аллергена, в том числе с помощью проведения скарификационных проб.
Какие факторы являются предрасполагающими в процессе развития бронхиальной астмы?
- Наибольшую значимость приобретает наследственность, так если у близких родственников (мать, отец, родные брат или сестра) есть аллергические заболевания, то вероятность возникновения бронхиальной астмы у ребенка возрастает многократно.
- Чаще в детском возрасте заболевают мальчики.
- Пусковым моментом в развитии приступа или обострения заболевания могут выступать как контакт с аллергеном, так и вирусная инфекция.
- Наличие других аллергических заболеваний у ребенка, например, выраженный атопический дерматит на первом году жизни или аллергический ринит в более старшем возрасте.
- Пассивное курение!
Знакомьтесь с лечащими врачами Семейной Клиники Александровской, которые помогают детям с бронхиальной астмой:
Приборы для диагностической работы детского пульмонолога и аллерголога в Семейной Клинике Александровская
Запишитесь на прием к детскому пульмонологу и/или аллергологу, а мы обязательно поможем вашему малышу и маленькому, и уже большому, но все равно ребенку!
Детские врачи — пульмонолог и аллерголог использует все необходимые оборудованные для его работы кабинеты Семейной Клиники Александровская.
Обращайтесь в нашу клинику, и ваших ребят посмотрит лучшие детские пульмонолог и аллерголог!
+7(922)750-61-43Симптомы астмы, лечение, причины, типы и инструменты для здоровья, возникающие у взрослых
Когда симптомы астмы появляются и диагностируются у взрослых старше 20 лет, это обычно известно как астма у взрослых. Около половины взрослых, страдающих астмой, также страдают аллергией. Астма у взрослых также может быть результатом обычных раздражителей на рабочем месте (так называемая профессиональная астма) или в домашних условиях, а симптомы астмы возникают внезапно.
Что такое астма?
Астма — это заболевание легких, которое вызывает периодические симптомы.В дыхательных путях наблюдается:
- Отек или воспаление, особенно в слизистой оболочке дыхательных путей
- Выработка большого количества слизи, более густой, чем обычно
- Сужение из-за мышечных сокращений, окружающих дыхательные пути
Симптомы астмы включают:
- Ощущение одышки
- Частый кашель, особенно ночью
- Свистящее дыхание (свистящий шум при дыхании)
- Затрудненное дыхание
- Стеснение в груди
Что такое астма у взрослых?
Когда врач ставит диагноз астмы людям старше 20 лет, это называется астмой, развившейся у взрослых.
Среди тех, кто с большей вероятностью заболеет астмой у взрослых, являются:
- Женщины с гормональными изменениями, например беременные или переживающие менопаузу
- Женщины, принимающие эстроген после менопаузы в течение 10 лет или дольше
- Люди, которые только что переболели определенными вирусами или заболеваниями, такими как простуда или грипп
- Люди с аллергией, особенно на кошек
- Люди с ГЭРБ, типом хронической изжоги с рефлюксом
- Люди, подвергшиеся воздействию окружающей среды раздражители, такие как табачный дым, плесень, пыль, перина или духи
Раздражители, вызывающие симптомы астмы, называются «триггерами астмы».Астма, вызванная триггерами на рабочем месте, называется профессиональной астмой . «
В чем разница между детской астмой и астмой, начинающейся у взрослых?
Взрослые, как правило, имеют более низкий объем форсированного выдоха (объем воздуха, который вы можете вдохнуть и принудительно выдохнуть за одну секунду) после среднего возраста, потому что изменений в мышцах и жесткости грудных стенок. Это снижение функции легких может привести к тому, что врачи не смогут поставить диагноз астмы у взрослых.
Как диагностируется астма у взрослых?
Ваш врач-астматик может диагностировать астму у взрослых по:
- Сбор истории болезни, выяснение симптомов и прослушивание вашего дыхания
- Проведение функционального теста легких с помощью устройства, называемого спирометром, для измерения количества воздуха, которое вы можете выдохнуть после первого глубокого вдоха, и скорости вашего дыхания. может опустошить ваши легкие.До или после теста вас могут попросить вдохнуть бронходилататор короткого действия (лекарство, которое открывает дыхательные пути за счет расслабления напряженных мышц, а также помогает очистить легкие от слизи).
- Проведение пробы с метахолином; этот тест на астму может быть выполнен, если ваши симптомы и спирометрический тест явно не показывают астму. При вдыхании метахолин вызывает спазм дыхательных путей и сужение их при астме. Во время этого теста вы вдыхаете увеличивающееся количество аэрозольного тумана метахолина до и после спирометрии.Тест на метахолин считается положительным, что означает наличие астмы, если функция легких снижается как минимум на 20%. В конце теста всегда назначают бронходилататор, чтобы обратить вспять эффекты метахолина.
Кто болеет астмой?
Заболеть астмой может любой человек в любом возрасте. Среди лиц с повышенным риском астмы есть люди, которые:
- Имеют семейный анамнез астмы
- Имеют в анамнезе аллергию (аллергическую астму)
- Имеют курильщиков, проживающих в семье
- Живут в городских районах
Как поживает Астма классифицирована?
Астма подразделяется на четыре категории в зависимости от частоты симптомов и объективных показателей, таких как измерения пикового потока и / или результаты спирометрии.Это следующие категории: легкая прерывистая ; легкое стойкое ; умеренно стойкий ; и тяжелые стойкие . Ваш врач определит степень тяжести и контроль вашей астмы на основе того, как часто у вас появляются симптомы, и на основе тестов функции легких. Важно отметить, что симптомы астмы у человека могут меняться от одной категории к другой.
Легкая перемежающаяся астма
- Симптомы возникают менее двух раз в неделю, а ночные симптомы — менее двух раз в месяц.
- Тесты функции легких на 80% или более превышают прогнозируемые значения. Прогнозы часто делаются на основе возраста, пола и роста.
- Для длительного контроля лекарства не нужны.
Легкая стойкая астма
- Симптомы возникают от трех до шести раз в неделю.
- Тесты функции легких на 80% или более превышают прогнозируемые значения.
- Ночные симптомы возникают три-четыре раза в месяц.
Умеренная стойкая астма
- Симптомы возникают ежедневно.
- Ночные симптомы возникают 5 и более раз в месяц.
- Симптомы астмы влияют на активность, возникают более двух раз в неделю и могут длиться несколько дней.
- Наблюдается снижение функции легких, при этом диапазон теста функции легких превышает 60%, но ниже 80% нормальных значений.
Тяжелая персистирующая астма
- Симптомы возникают постоянно, с частой ночной астмой.
- Деятельность ограничена.
- Функция легких снижена до менее 60% от прогнозируемых значений.
Как лечится астма?
Астму можно контролировать, но лекарства от нее нет. Однако есть определенные цели в лечении астмы. Если вы не можете достичь всех этих целей, значит, ваша астма не под контролем. Вам следует обратиться к своему лечащему врачу за помощью.
Цели лечения включают следующее:
- Вести активный, нормальный образ жизни
- Профилактика хронических и тревожных симптомов
- Посещать работу или школу каждый день
- Выполнять повседневные дела без затруднений
- Прекратить срочные визиты к врачу, в отделение неотложной помощи , или больница
- Использование и корректировка лекарств для контроля астмы с небольшими побочными эффектами или без них
Правильное использование лекарств от астмы в соответствии с предписаниями врача является основой хорошего контроля астмы, в дополнение к предотвращению триггеров и ежедневному мониторингу симптомов астмы .Существует два основных типа лекарств от астмы:
- Противовоспалительные средства: Это самый важный тип лекарств для большинства людей, страдающих астмой. Противовоспалительные препараты, такие как ингаляционные стероиды, уменьшают отек и образование слизи в дыхательных путях. В результате дыхательные пути менее чувствительны и с меньшей вероятностью будут реагировать на триггеры. Эти лекарства необходимо принимать ежедневно, и, возможно, их нужно будет принимать в течение нескольких недель, прежде чем они начнут контролировать астму. Противовоспалительные средства приводят к уменьшению симптомов, лучшему воздушному потоку, менее чувствительным дыхательным путям, меньшему повреждению дыхательных путей и меньшему количеству эпизодов астмы.Если принимать их каждый день, они помогают контролировать или предотвращать приступы астмы. Пероральные стероиды принимают при обострениях и помогают повысить эффективность других лекарств и уменьшить воспаление.
- Бронходилататоры: Эти лекарства расслабляют мышечные связки, которые стягиваются вокруг дыхательных путей. Это действие быстро открывает дыхательные пути, позволяя большему количеству воздуха входить и выходить из легких и улучшая дыхание. Когда дыхательные пути открываются, слизь движется более свободно и легче откашливается.Бета-агонисты как короткого, так и длительного действия могут использоваться для предотвращения симптомов астмы, вызванной физической нагрузкой. Антихолинергическое средство, такое как тиотропия бромид (Spiriva Respimat), доступное для людей в возрасте от 6 лет и старше, является еще одним долгосрочным поддерживающим препаратом для лечения астмы.
Лекарства от астмы можно принимать путем вдыхания лекарств (с помощью ингалятора с отмеренной дозой, ингалятора для сухого порошка или небулайзера для лечения астмы) или путем проглатывания пероральных лекарств (таблеток или жидкостей).Если вы также принимаете лекарства от других заболеваний, вам следует вместе со своими поставщиками медицинских услуг проверить взаимодействие лекарств и упростить прием лекарств, когда это возможно.
Мониторинг симптомов астмы
Важной частью лечения является отслеживание того, насколько хорошо функционируют легкие. Симптомы астмы отслеживаются с помощью пикфлоуметра. Глюкометр может предупредить вас об изменениях в дыхательных путях, которые могут быть признаком обострения астмы. Измеряя ежедневную пиковую скорость потока, вы можете узнать, когда следует принимать лекарства, чтобы контролировать астму.Ваш врач также может использовать эту информацию для корректировки вашего плана лечения.
План действий при астме
На основании вашего анамнеза и степени тяжести астмы ваш врач разработает план лечения, который называется планом действий при астме. План действий при астме описывает, когда и как использовать лекарства от астмы, действия, которые следует предпринять при обострении астмы, и когда обращаться за неотложной помощью. Убедитесь, что вы понимаете этот план; в противном случае задайте своему лечащему врачу все вопросы, которые могут у вас возникнуть.
Приступ астмы — симптомы и причины
Обзор
Во время приступа астмы, также называемого обострением астмы, дыхательные пути опухают и воспаляются.Мышцы вокруг дыхательных путей сокращаются, и из них выделяется лишняя слизь, вызывая сужение дыхательных (бронхиальных) трубок.
Во время приступа вы можете кашлять, хрипеть и испытывать затруднения с дыханием. Симптомы легкого приступа астмы проходят при своевременном лечении в домашних условиях. Тяжелый приступ астмы, который не проходит при лечении в домашних условиях, может стать опасным для жизни.
Ключом к остановке приступа астмы является своевременное распознавание и лечение приступа астмы. Следуйте плану лечения, который вы разработали вместе с врачом заранее.Ваш план лечения должен включать в себя, что делать, когда ваша астма начинает ухудшаться, и как справиться с приступом астмы.
Товары и услуги
Показать больше товаров от Mayo ClinicСимптомы
Признаки и симптомы приступа астмы включают:
- Сильная одышка, стеснение в груди или боль, кашель или хрипы
- Показания низкого пикового выдоха (PEF), если вы используете измеритель пикового потока
- Симптомы, которые не исчезают при использовании быстродействующего (аварийного) ингалятора
Признаки и симптомы приступа астмы варьируются от человека к человеку.Поработайте со своим врачом, чтобы определить ваши конкретные признаки и симптомы обострения астмы — и что делать, если они возникают.
Если симптомы астмы не улучшаются или не ухудшаются после приема лекарств, назначенных врачом, вам может потребоваться неотложная помощь. Ваш врач может помочь вам научиться распознавать приступ астмы, чтобы вы знали, когда обратиться за помощью.
Когда обращаться к врачу
Если у вас обостряется астма, немедленно выполните шаги лечения, которые вы и ваш врач разработали в своем письменном плане лечения астмы.Если ваши симптомы и показатели пиковой скорости выдоха улучшатся, может потребоваться домашнее лечение. Если ваши симптомы не улучшатся при лечении в домашних условиях, вам может потребоваться неотложная помощь.
При обострении симптомов астмы следуйте письменным инструкциям в плане лечения астмы по использованию быстродействующего (аварийного) ингалятора. Показания PEF в диапазоне от 51% до 79% от ваших личных результатов являются признаком того, что вам необходимо использовать быстродействующие (спасательные) лекарства, прописанные вашим врачом.
Проконсультируйтесь с врачом по поводу мер контроля астмы.
Астма может измениться со временем, поэтому вам нужно будет периодически вносить корректировки в свой план лечения, чтобы контролировать ежедневные симптомы. Если ваша астма плохо контролируется, у вас больше шансов получить приступ астмы. Затяжное воспаление легких означает, что астма может вспыхнуть в любой момент.
Посещайте все запланированные приемы к врачу. Если у вас регулярные обострения астмы, или если у вас низкие значения пиковой скорости потока или другие признаки того, что астма плохо контролируется, запишитесь на прием к врачу.
Когда обращаться за неотложной медицинской помощью
Немедленно обратитесь за медицинской помощью, если у вас есть признаки или симптомы серьезного приступа астмы, в том числе:
- Сильная одышка или хрипы, особенно ночью или ранним утром
- Неспособность говорить более коротких фраз из-за одышки
- Необходимость напрягать грудные мышцы, чтобы дышать
- Показания низкого пикового расхода при использовании измерителя пикового расхода
- Нет улучшений после использования быстродействующего (аварийного) ингалятора
Причины
Чрезмерно чувствительная иммунная система заставляет ваши дыхательные пути (бронхи) воспаляться и опухать, когда вы подвергаетесь воздействию определенных триггеров.Триггеры астмы варьируются от человека к человеку. Общие триггеры приступа астмы включают:
- Пыльца, домашние животные, плесень и пылевые клещи
- Инфекции верхних дыхательных путей
- Табачный дым
- Вдыхание холодного, сухого воздуха
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
- Напряжение
У многих людей симптомы астмы ухудшаются из-за респираторных инфекций, например, вызванных простудой. У некоторых людей обострения астмы вызваны чем-то в их рабочей среде.Иногда очевидной причины приступа астмы нет.
Факторы риска
Любой человек, страдающий астмой, подвержен риску приступа астмы. Вы можете подвергаться повышенному риску серьезного приступа астмы, если:
- У вас в прошлом был тяжелый приступ астмы
- Вы ранее попадали в больницу или были в отделении неотложной помощи по поводу астмы
- Вам ранее требовалась интубация при приступе астмы
- Вы используете более двух ингаляторов быстрого действия в месяц
- Приступы астмы, как правило, подкрадываются к вам, прежде чем вы заметите, что симптомы ухудшились
- У вас есть другие хронические заболевания, такие как синусит или полипы носа, сердечно-сосудистые или хронические заболевания легких
Осложнения
Приступы астмы могут быть серьезными.Они могут:
- Прерывайте повседневную деятельность, такую как сон, учеба, работа и физические упражнения, что значительно влияет на качество вашей жизни и может нарушить жизнь окружающих.
- Отправят вас в отделение неотложной помощи, что может оказаться стрессовым и дорогостоящим.
- Привести к остановке дыхания и смерти.
Профилактика
Лучший способ избежать приступа астмы — это в первую очередь хорошо контролировать свою астму. Это означает следование письменному плану лечения астмы для отслеживания симптомов и корректировки приема лекарств.
Хотя вы, возможно, не сможете исключить риск приступа астмы, вероятность его возникновения у вас снижается, если текущее лечение позволяет держать астму под контролем. Принимайте ингаляционные лекарства в соответствии с вашим письменным планом лечения астмы.
Эти профилактические препараты лечат воспаление дыхательных путей, которое вызывает признаки и симптомы астмы. Принимаемые ежедневно, эти лекарства могут уменьшить или устранить обострения астмы — и вам необходимо использовать ингалятор быстрого действия.
Обратитесь к врачу, если вы следуете своему плану действий при астме, но по-прежнему испытываете частые или беспокоящие симптомы или низкие значения пиковой скорости потока.Это признаки того, что ваша астма плохо контролируется, и вам нужно посоветоваться с врачом, чтобы изменить лечение.
Если симптомы астмы обостряются во время простуды или гриппа, примите меры, чтобы избежать приступа астмы, наблюдая за функцией легких и симптомами и корректируя лечение по мере необходимости. Обязательно уменьшите воздействие факторов, вызывающих аллергию, и носите маску для лица при тренировках в холодную погоду.
Авг.02, 2019
Астма: симптомы, типы и лечение
Обзор
Что такое астма?
Астма — это заболевание, поражающее дыхательные пути легких. Это хроническое (продолжающееся) состояние. Хроническое заболевание не проходит и требует постоянного лечения.
От астмы страдают более 24 миллионов человек в США. В это число входит примерно 5,5 миллиона детей. Астма может быть опасной для жизни, если вы не лечитесь.
Что такое приступ астмы?
Когда вы дышите нормально, мышцы вокруг дыхательных путей расслаблены, позволяя воздуху свободно двигаться.Во время приступа астмы могут произойти три вещи:
- Бронхоспазм: Мышцы вокруг дыхательных путей сжимаются (напрягаются). Когда они сжимаются, это сужает дыхательные пути. Воздух не может свободно проходить через суженные дыхательные пути.
- Воспаление: Отек дыхательных путей. Распухшие дыхательные пути не пропускают столько воздуха в легкие и не выходят из них.
- Производство слизи: Во время приступа ваше тело выделяет больше слизи. Эта густая слизь забивает дыхательные пути.
Какие бывают типы астмы?
Медицинские работники идентифицируют астму как периодическую (приходит и уходит) или стойкую (длительную). Стойкая астма может быть легкой, средней или тяжелой. Медицинские работники основывают тяжесть астмы на том, как часто у вас бывают приступы. Они также учитывают, насколько хорошо вы можете действовать во время атаки.
Астма может быть:
- Аллергия: У некоторых людей аллергия может вызвать приступ астмы. Плесень, пыльца и другие аллергены могут вызвать приступ.
- Неаллергический: Внешние факторы могут вызвать обострение астмы. Физические упражнения, стресс, болезнь и погода могут вызвать обострение.
Кто может заболеть астмой?
Заболевать астмой может любой человек в любом возрасте. У людей с аллергией или людей, подвергшихся воздействию табачного дыма и пассивного курения, больше шансов заболеть астмой.
Статистика показывает, что женщины, как правило, болеют астмой чаще, чем мужчины, а астма поражает чернокожих американцев чаще, чем представителей других рас.
Когда у ребенка развивается астма, медицинские работники называют это детской астмой.Если она развивается в более позднем возрасте, это астма у взрослых.
Дети не перерастают астму. По мере взросления у них может быть меньше симптомов, но приступ астмы все равно может быть. Лечащий врач вашего ребенка может помочь вам понять риски.
Симптомы и причины
Что вызывает астму?
Медицинские работники не знают, почему одни люди болеют астмой, а другие нет. Но определенные факторы представляют более высокий риск:
- Аллергия: Аллергия может повысить риск развития астмы.
- Факторы окружающей среды: У младенцев может развиться астма после вдыхания предметов, раздражающих дыхательные пути. Эти вещества включают аллергены, пассивное курение и некоторые вирусные инфекции. Они могут нанести вред младенцам и детям младшего возраста, чья иммунная система еще не сформировалась.
- Генетика: Люди с семейным анамнезом астмы имеют более высокий риск развития этого заболевания.
- Респираторные инфекции: Некоторые респираторные инфекции, такие как респираторно-синцитиальный вирус (RSV), могут повредить развивающиеся легкие маленьких детей.
Каковы общие триггеры приступа астмы?
Приступ астмы случается, когда кто-то контактирует с веществами, которые его раздражают. Медицинские работники называют эти вещества «триггерами». Знание того, что вызывает у вас астму, помогает избежать приступов астмы.
У некоторых людей триггер может сразу вызвать атаку. Иногда приступ может начаться через несколько часов или дней.
Триггеры могут быть разными для каждого человека. Но некоторые общие триггеры включают:
- Загрязнение воздуха: Многие вещи снаружи могут вызвать приступ астмы.Загрязнение воздуха включает производственные выбросы, выхлопные газы автомобилей, дым от лесных пожаров и многое другое.
- Пылевые клещи: Этих насекомых не видно, но они есть во многих домах. Если у вас аллергия на пылевых клещей, они могут вызвать приступ астмы.
- Упражнение: У некоторых людей упражнения могут вызвать приступ.
- Плесень: Во влажных местах может образовываться плесень. Это может вызвать проблемы у людей, страдающих астмой. У вас даже не обязательно должна быть аллергия на плесень, чтобы случился приступ.
- Вредители: Тараканы, мыши и другие домашние вредители могут вызывать приступы астмы.
- Домашних животных: Ваши домашние животные могут вызывать приступы астмы. Если у вас аллергия на перхоть домашних животных (сухие чешуйки кожи), вдыхание перхоти может вызвать раздражение дыхательных путей.
- Табачный дым: Если вы или кто-то в вашем доме курите, у вас повышенный риск развития астмы. Лучшее решение — бросить курить.
- Сильные химические вещества или запахи.
- Определенные виды профессионального облучения.
Каковы симптомы астмы?
У людей, страдающих астмой, обычно есть очевидные симптомы.Эти симптомы напоминают многие респираторные инфекции:
При астме у вас могут быть не все эти симптомы. В разное время у вас могут быть разные признаки. И симптомы могут меняться между приступами астмы.
Диагностика и тесты
Как медицинские работники диагностируют астму?
Ваш лечащий врач изучит вашу историю болезни, включая информацию о ваших родителях, братьях и сестрах. Ваш врач также спросит вас о ваших симптомах. Вашему провайдеру необходимо будет знать любую историю аллергии, экземы (неровная сыпь, вызванная аллергией) и других заболеваний легких.
Ваш лечащий врач может назначить рентген грудной клетки, анализ крови или кожный тест. Ваш провайдер может заказать спирометрию. Этот тест измеряет поток воздуха через легкие.
Ведение и лечение
Какие существуют варианты лечения астмы?
У вас есть возможности помочь справиться с астмой. Ваш лечащий врач может назначить лекарства для контроля симптомов. К ним относятся:
- Противовоспалительные препараты: Эти лекарства уменьшают отек и образование слизи в дыхательных путях.Они облегчают поступление и выход воздуха из легких. Ваш лечащий врач может прописать их принимать каждый день, чтобы контролировать или предотвращать ваши симптомы.
- Бронходилататоры: Эти лекарства расслабляют мышцы вокруг дыхательных путей. Расслабленные мышцы позволяют дыхательным путям перемещать воздух. Они также позволяют слизи легче перемещаться по дыхательным путям. Эти лекарства облегчают ваши симптомы, когда они случаются.
- Биологические методы лечения астмы, когда симптомы сохраняются, несмотря на правильную ингаляционную терапию.
Лекарства от астмы можно принимать несколькими способами. Вы можете вдыхать лекарства с помощью дозированного ингалятора, небулайзера или другого ингалятора. Ваш лечащий врач может прописать вам пероральные лекарства, которые вы проглатываете.
Что такое контроль астмы?
Цель лечения астмы — контролировать симптомы. Контроль астмы означает вас:
- Может делать то, что вы хотите делать на работе и дома.
- Отсутствуют (или имеют минимальные) симптомы астмы.
- Редко нужно использовать лекарство от облегчения (ингалятор).
- Спите без астмы, прерывая ваш отдых.
Как вы отслеживаете симптомы астмы?
Наблюдение за симптомами астмы — важный элемент борьбы с заболеванием. Ваш лечащий врач может попросить вас использовать измеритель пикового потока (PF). Это устройство измеряет, насколько быстро вы можете выдувать воздух из легких. Это может помочь вашему врачу скорректировать прием ваших лекарств. Он также сообщает вам, ухудшаются ли ваши симптомы.
Профилактика
Как предотвратить приступ астмы?
Если ваш лечащий врач говорит, что у вас астма, вам необходимо знать, что вызывает приступ. Если вы знаете триггеры, вы можете попытаться избежать их, чтобы избежать нападения. Однако вы не можете предотвратить астму.
Перспективы / Прогноз
Каковы перспективы человека, страдающего астмой?
Человек, страдающий астмой, может вести очень продуктивную жизнь, в том числе заниматься спортом и другими видами деятельности.Ваш лечащий врач может помочь вам справиться с симптомами, узнать ваши триггеры и предотвратить или управлять атаками.
Жить с
Что такое план действий при астме?
Ваш лечащий врач вместе с вами разработает план действий по лечению астмы. В этом плане вы узнаете, как и когда принимать лекарства. В нем также рассказывается, что делать при ухудшении астмы и когда следует обращаться за неотложной помощью. Изучите план и спросите своего врача обо всем, чего вы не понимаете.
Что мне делать, если у меня сильный приступ астмы?
При тяжелом приступе астмы требуется немедленная медицинская помощь. Первый шаг — ваш спасательный ингалятор. Спасательный ингалятор использует быстродействующие лекарства, чтобы открыть дыхательные пути. Он отличается от обычного поддерживающего ингалятора, которым вы пользуетесь каждый день. Спасательный ингалятор следует использовать только в экстренных случаях.
Если спасательный ингалятор не помогает или его нет с собой, обратитесь в отделение неотложной помощи, если у вас есть:
- Беспокойство или паника.
- Голубоватые ногти, голубоватые губы (у светлокожих) или серые или беловатые губы или десны (у темнокожих).
- Боль или давление в груди.
- Непрекращающийся кашель или сильное свистящее дыхание.
- Затруднения при разговоре.
- Бледное, потное лицо.
- Очень быстрое или учащенное дыхание.
Записка из клиники Кливленда
Многие люди живут полноценной жизнью с астмой. Некоторые профессиональные спортсмены, страдающие астмой, установили рекорды в своем виде спорта.Ваш лечащий врач может помочь вам найти лучший способ справиться с астмой. Поговорите со своим врачом о том, как контролировать свои симптомы.
Бронхиальная астма и приступ астмы
Обновлено: январь 2020 г.
Что такое бронхиальная астма?
Бронхиальная астма, широко известная как астма, является общим термином для различных хронических воспалительных заболеваний дыхательных путей, хрипов при дыхании, сухого кашля и случаев респираторной недостаточности.Симптомы астмы различаются по степени тяжести и частоте возникновения.
Различные виды бронхиальной астмы
Бронхиальная астма подразделяется на аллергическую и неаллергическую (внутреннюю) астму в соответствии с ее соответствующими триггерами.
При аллергической астме симптомы вызываются аллергической реакцией, что означает, что организм больного человека реагирует на часто безвредное вещество более интенсивно, чем необходимо. Аллергическая астма часто первоначально проявляется в раннем детстве и подростковом возрасте и часто объясняется наследственной предрасположенностью.
Внутренняя астма обычно сначала проявляется в возрасте от 30 до 40 лет и вызывается очень разными факторами. Триггеры могут включать инфекции дыхательных путей, генетическую несовместимость с некоторыми лекарствами, химическими или токсичными веществами из окружающей среды (смог, озон, пыль и т. Д.).
Как и особые формы бронхиальной астмы, астма также часто встречается у женщин с тяжелым избыточным весом. Определенные характеристики также связаны с астмой у курильщиков.
Причины бронхиальной астмы
При всех типах астмы у пациента особенно чувствительна бронхиальная система, которая реагирует на неспецифические внешние раздражители.
Симптомы могут быть вызваны, например, аллергенами, инфекциями дыхательных путей или холодным воздухом.
Факторы риска
Существует несколько факторов риска, которые могут способствовать развитию бронхиальной астмы.
Люди, страдающие аллергией, такой как сенная лихорадка, нейродермит или колыбель, имеют повышенный риск бронхиальной астмы. Курильщики и пассивные курильщики также более подвержены астме. Частые инфекции дыхательных путей также могут привести к развитию астмы.
Факторы риска включают низкий вес при рождении и избыточный вес в детстве.
Симптомы бронхиальной астмы
Наиболее важным симптомом бронхиальной астмы является респираторная недостаточность, вызванная сужением бронхов. Когда воспаленные бронхи соприкасаются с пусковым фактором, слизистая оболочка бронхов набухает, стимулируется выработка слизи и сокращаются мышцы бронхов. Это значительно затрудняет дыхание.
Возможные симптомы включают свистящий звук при дыхании и сухой кашель.
Очень тяжелый приступ астмы также может вызвать учащенное сердцебиение (тахикардию), а также посинение губ и ногтей. В такой чрезвычайной ситуации, как эта, следует немедленно вызвать врача скорой помощи.
У разных людей симптомы астмы возникают по-разному. Заболевание может уменьшиться или даже полностью исчезнуть со временем либо само по себе, либо под действием лекарств. Он также может неожиданно вернуться после менструации без каких-либо симптомов.
Диагностика
Прежде всего, обсудите с врачом любые ранее существовавшие заболевания, а также возможные аллергии и наследственную предрасположенность.Точный диагноз ставится после проверки функции легких (спирометрии). Функцию легких исследуют на основании количества вдыхаемого и выдыхаемого воздуха. Врач также прослушивает легкие, чтобы определить симптоматические звуки дыхания.
Если спирометрия не дает однозначного результата, можно также провести провокационный тест. Чтобы обнаружить гиперчувствительность бронхиальной системы, пациент вдыхает исследуемое вещество. Если бронхи реагируют на этот раздражитель сужением, возникает гиперчувствительность.
Другой исследовательской процедурой является проба на бронхоспазм. Для этого сначала проводится проверка функции легких. Если в это время бронхи сужены, пациент вдыхает лекарство, расширяющее бронхи. Если измеренное значение показывает улучшение, диагноз подтверждается.
При подозрении на связь с аллергией проводится тест на аллергию (анализ крови с последующей кожной пробой).
Могут быть выполнены другие исследования для исключения других заболеваний легких.
Лечение — есть ли лекарство от астмы?
Поскольку бронхиальная астма является хроническим заболеванием, основная цель терапии — контролировать симптомы, чтобы сохранить качество жизни больных. При правильно подобранной терапии пациенты могут оставаться полностью продуктивными.
Лечение бронхиальной астмы может состоять из нескольких компонентов.
Болезни контролируются и облегчаются с помощью лекарств. Лекарства, применяемые для лечения астмы, можно разделить на две группы.Долгосрочные профилактические препараты часто называют «регуляторами». Эффективный метод длительного лечения — глюкокортикоиды. Они подавляют воспалительную готовность бронхов и предпочтительно вводятся в форме ингаляции, чтобы доза немедленно достигала дыхательных путей.
В случае острого приступа астмы доступны успокаивающие лекарства в виде «снотворных». Их цель — как можно быстрее расширить бронхи, позволяя воздуху снова течь.
Пострадавшие должны по возможности избегать факторов, провоцирующих приступы астмы.При аллергической астме также может проводиться гипосенсибилизация, если вызывающие аллергены известны и их не так много.
Дополнительные меры включают изучение дыхательных упражнений и техник, занятия спортом и поиск помощи в изменении климата и психологической поддержки.
Обучение пациентов: пострадавший и его семья могут научиться правильно вести себя в случае приступа астмы.
Течение болезни должно постоянно контролироваться врачом и заинтересованным лицом.
Правильное поведение во время приступа астмы
Со временем все люди, страдающие астмой, узнают все больше и больше о том, что делать в случае приступа астмы. Однако гнетущее ощущение одышки беспокоит и часто приводит к страху удушья. Реагирование больного может быть нарушено.
- Сохраняйте спокойствие.
- Немедленно вдохните лекарство для экстренной помощи. (Внимание: запишите или запомните количество введенных затяжек, так как это может иметь значение для врача скорой помощи)
- Лучше всего помочь дыханию, выполняя дыхательные упражнения и позы тела, которые вы выучили.Этим упражнениям обучают на тренировке пациента.
- Если через десять минут улучшение не наступит, снова вдохните лекарство для экстренной помощи. Примите любые таблетки кортикостероидов, назначенные врачом.
- Вызовите врача неотложной помощи, если через 15 минут не наступит улучшения, или если пострадавший плохо реагирует, посинел или его пульс более 110 ударов в минуту.
Профилактика приступов астмы
Самая важная профилактическая мера — избегать факторов, которые могут вызвать приступ астмы.Профилактика возможна только в том случае, если известны аллергены и / или раздражители.
В профилактических целях нельзя курить ни во время беременности, ни в присутствии детей.
Артикул:
Helmholtz Zentrum München (2018). Как лечится астма? Получено с www.lungeninformationsdienst.de/krankheiten/asthma/therapien/index.html
.Немецкое общество пульмонологии и респираторной медицины. Что такое астма? Получено с www.lungenaerzte-im-netz.de / krankheiten / asthma-bronchiale / was-ist-asthma /
Кардос, П. (2015). Астма. Получено с www.apotheken-umschau.de/Asthma#Was-ist-Asthma-bronchiale
.Шмоллер Т., Ридель Ф. и Рабе К. Ф. (2014). Что такое астма? Получено с www.asthma-schule.de/index.php?id=413
Шмоллер Т., Ридель Ф. и Рабе К. Ф. (2014). Терапия. Получено с www.asthma-schule.de/index.php?id=412
Астма у взрослых |
Хотя у многих людей астма впервые развивается в детстве, симптомы астмы могут появиться в любой момент жизни.В этом информационном бюллетене представлена общая информация о природе астмы, впервые проявляющейся у взрослых. Мы надеемся, что этот материал поможет вам лучше понять, что такое астма у взрослых и как лучше с ней справиться. Имейте в виду, что эта информация не предназначена для замены медицинских рекомендаций вашего врача.
Что такое астма у взрослых?Когда 53-летняя Дороти заболела гриппом, ей потребовались недели, чтобы вылечиться. После этого она все еще чувствовала себя запыхавшейся, занимаясь своими повседневными делами.Иногда у нее возникало напряжение в груди, что заставляло ее задуматься, не начались ли у нее проблемы с сердцем. Ночью она заметила, что, немного подперевшись, стало легче дышать. Наконец, она поговорила со своим врачом о своих симптомах. Лабораторный тест на дыхание помог определить, что у Дороти астма, и ее сердце в порядке.
Симптомы астмы могут появиться в любой момент жизни. У людей может развиться астма в возрасте 50, 60 или даже позже.Считается, что у взрослых, у которых развивается астма, начинается астма у взрослых.
Чем отличается проявление астмы у взрослых и у детей?В отличие от детей, которые часто испытывают перемежающиеся симптомы астмы в ответ на триггеры аллергии или респираторные инфекции, у взрослых с впервые диагностированной астмой обычно наблюдаются стойкие симптомы. Для контроля астмы могут потребоваться ежедневные лекарства.
Что такое астма?Астма — это заболевание повышенной чувствительности дыхательных путей к различным раздражителям, включая аллергены и раздражители, вызывающие обструкцию дыхательных путей.Сжатие мышц вокруг дыхательных путей и воспаление приводят к отеку слизистой оболочки и увеличению секреции слизи. Это вызывает затруднение дыхания и кашель. Наиболее частыми причинами обострения астмы являются инфекция, физические упражнения, аллергены и загрязнение воздуха (раздражитель). Люди, страдающие астмой, могут испытывать одышку, кашель, одышку и стеснение в груди. Астма может начаться в любом возрасте, но при правильном лечении и образовании люди, страдающие астмой, могут вести нормальный активный образ жизни.
Кто заболевает астмой у взрослых?Несколько факторов могут повысить вероятность развития астмы у взрослых. У женщин больше шансов заболеть астмой после 20 лет. Ожирение, по-видимому, значительно увеличивает риск развития астмы во взрослом возрасте. Люди, которые болели астмой в детстве, могут столкнуться с астмой позже в жизни.
Что вызывает у взрослых астму?По крайней мере, 30% случаев астмы у взрослых вызваны аллергией.Люди, страдающие аллергией на кошек, могут иметь повышенный риск развития астмы у взрослых. Воздействие аллергенов или раздражителей, таких как сигаретный дым, химические вещества, плесень, пыль или другие вещества, которые обычно встречаются в окружающей среде (например, дома или на работе), может вызвать первые симптомы астмы у взрослого.
Продолжительное воздействие определенных материалов на рабочем месте может вызвать симптомы астмы у взрослых.
Гормональные колебания у женщин могут играть роль в развитии астмы у взрослых.У некоторых женщин симптомы астмы впервые появляются во время или после беременности. У женщин в период менопаузы симптомы астмы могут развиться впервые.
Различные болезни, вирусы или инфекции могут быть фактором начала астмы у взрослых. Простуда или грипп часто становятся причиной астмы у взрослых.
Курение не вызывает астму у взрослых; однако, если вы курите или подвергаетесь воздействию сигаретного дыма (пассивного курения), это может спровоцировать симптомы астмы.
Может ли астма снова появиться у взрослых после исчезновения много лет назад?Астма обычно диагностируется в детстве.У многих пациентов; однако симптомы исчезнут или значительно уменьшатся после полового созревания. После 20 лет симптомы могут снова появиться.
Исследователи проследили эту тенденцию к повторному появлению астмы и обнаружили, что у людей с астмой в детстве, как правило, снова появляются симптомы в возрасте от 30 до 40 лет различной степени тяжести.
Независимо от того, активна ли ваша астма, вы должны продолжать избегать известных вам триггеров и держать свои «спасательные» лекарства или рецепты в актуальном состоянии и под рукой на случай, если они вам понадобятся.
Каковы признаки и симптомы астмы у взрослых?Независимо от возраста симптомы астмы могут включать:
• Сухой кашель, особенно ночью или в ответ на определенные «триггеры»
• Стеснение или давление в груди
• Хрип — свистящий звук — при выдохе
• Одышка после тренировки или физического напряжения
• Затрудненное дыхание
• Простуда, которая распространяется в грудь или «держится» в течение 10 дней и более
Как диагностируется состояние?Чтобы диагностировать астму, ваш врач спросит вас о ваших симптомах, проведет физический осмотр и проведет функциональные (дыхательные) тесты легких.Вы также можете пройти обследование на аллергию.
Ваш терапевт или семейный врач может направить вас к аллергологу или пульмонологу (который специализируется на заболеваниях легких) для специализированного обследования или лечения.
После среднего возраста у большинства взрослых наблюдается снижение емкости легких. Эти изменения в функции легких могут привести к тому, что некоторые врачи не будут принимать астму как возможный диагноз.
Нелеченная астма может привести к еще большей необратимой потере функции легких. Если у вас есть симптомы астмы, не игнорируйте их и не пытайтесь лечить их самостоятельно.Получите точный диагноз у своего врача.
Симптомы астмы могут имитировать другие болезни или заболевания, особенно у пожилых людей. Например:- Хиатальная грыжа, проблемы с желудком, сердечная недостаточность или ревматический артрит могут вызывать симптомы, похожие на астму.
- Хроническая обструктивная болезнь легких (ХОБЛ) имеет многие симптомы астмы. ХОБЛ, которая включает эмфизему и хронический бронхит, очень часто встречается у пожилых людей, особенно у курильщиков или курильщиков.
Если вы справитесь с астмой, вы можете рассчитывать на нормальный образ жизни. По сути, есть четыре ключевых шага к успешному лечению астмы:
1. Узнавайте об астме и будьте в курсе последних событий.
2. Принимайте назначенные лекарства. Не вносите никаких изменений, пока не посоветуетесь с врачом. Не принимайте лекарства, отпускаемые без рецепта, если только они не прописаны врачом!
3.Ежедневно проверяйте свои легкие дома с помощью пикового расходомера. Пациенты с астмой часто могут обнаружить изменения в легких с помощью пикового расходомера, прежде чем они действительно почувствуют какие-либо изменения. Регулярно посещайте врача для дальнейших анализов в офисе. Исследование легких безболезненно и предоставляет ценные данные, которые помогут вашему врачу скорректировать прием лекарств.
4. Составьте вместе с врачом план ведения астмы. План устанавливает правила, которые говорят вам, что делать, если симптомы астмы ухудшаются.
Если симптомы астмы вызваны аллергией, примите меры для контроляизвестных или потенциальных триггеров в вашей среде.
• Защитите свой дом от пыли, плесени, тараканов и других распространенных домашних аллергенов, на которые у вас аллергия.
• Уменьшите количество занятий на свежем воздухе, когда количество пыльцы или уровень озона высок.
• Выбирайте продукты, которые не вызывают у вас симптомов астмы или аллергии.
• Оцените свое рабочее место на предмет возможных аллергенов и примите необходимые меры для уменьшения их воздействия.
Чтобы определить соответствующие триггеры, вы можете обратиться за консультацией к аллергологу, который сможет определить эти триггеры.
Кроме того, всем, кто страдает астмой, следует подумать о том, чтобы сделать ежегодную прививку от гриппа. Пожилые люди также должны поговорить со своим терапевтом о вакцинации от пневмонии.
Какой врач лечит астму у взрослых?Многие пожилые пациенты лечат астму терапевтом или семейным врачом; однако, если ваши симптомы астмы не удается контролировать в течение трех-шести месяцев, или если у вас тяжелая стойкая астма, или если у вас есть приступы астмы, требующие неотложной помощи, возможно, пришло время обратиться к специалисту по астме.Аллергологи / иммунологи или пульмонологи (специализирующиеся на лечении заболеваний легких) — это специалисты, которые лечат астму. Тех, кто прошел обучение по этим специальностям, обычно называют сертифицированным советом или правомочным советом.
Как лучше всего жить с астмой?Ключом к хорошей жизни с астмой является развитие прочного партнерства между пациентами, лицами, осуществляющими уход, и врачами. Практические шаги включают следующее:
• Составьте вместе с врачом план лечения астмы.План ведения астмы поможет вам понять, что делать в определенных ситуациях. Каждый раз, когда вы посещаете врача, обсуждайте свой план и вносите необходимые изменения.
• Обучайтесь. Будьте в курсе последних событий в области ухода и лечения астмы и аллергии. Спросите своего врача о новых лекарствах или результатах исследований, которые могут иметь отношение к вашему лечению. (Не вносите никаких изменений в свой план лечения астмы, не обсудив их со своим врачом.)
• Получите регулярную медицинскую помощь.Если у вас астма, вам следует посещать врача не реже одного раза в год, даже если ваши симптомы находятся под контролем. Когда вы заболеете или если ваше здоровье значительно изменится, вам также следует поговорить со своим врачом о том, как это может повлиять на вашу астму.
• Принимайте лекарство. Принимая лекарства от астмы, вы почувствуете себя лучше, и иногда люди думают, что пора прекратить. Это не! Принимайте лекарства в соответствии с предписаниями.
При правильном лечении симптомы астмы можно контролировать.Большинство людей, у которых развивается астма у взрослых, могут вести нормальный образ жизни. Ожидайте успеха!
Есть ли какие-либо особые рекомендации для взрослых, у которых развивается астма?Люди с множественными заболеваниями должны знать, как их болезни и лекарства, которые они используют, могут влиять друг на друга.
Если вы принимаете более одного лекарства, поговорите со своим врачом о способах упрощения программы приема лекарств. Изучите возможность комбинирования лекарств или использования альтернативных, которые будут иметь такой же желаемый эффект.Обязательно обсудите возможное взаимодействие лекарств со всем, что вы принимаете, включая витамины или травяные добавки.
Помните о побочных эффектах лекарств:
• Некоторые лекарства от астмы и аллергии могут увеличить частоту сердечных сокращений.
• Пероральные стероиды, которые иногда назначают при трудноизлечимой астме, могут ухудшить симптомы глаукомы, катаракты и остеопороза.
• Бета-блокирующие препараты могут ухудшить астму.
Покрывает ли медицинское страхование лечение астмы?Большинство планов медицинского страхования обеспечивают определенный уровень покрытия для пациентов с астмой.Подробности уточняйте у своей страховой компании. Некоторые вещи, которые вы, возможно, захотите узнать, могут включать:
- Вам нужно направление к специалисту по лечению астмы / аллергии от терапевта или семейного врача?
- Предлагает ли страховая компания какое-либо обучение пациентов или специализированные услуги, связанные с астмой?
- Если у вас была астма, когда вы были моложе, а сейчас у вас возникла астма у взрослых, считает ли страховая компания это ранее существовавшим заболеванием? Если да, то какое покрытие предлагается для уже существующих условий?
- Какие лекарства не покрываются вашим планом? (Иногда может происходить задержка в утверждении недавно выпущенных лекарств.Ваш врач может знать о них, но ваша страховка еще не покрывает их.)
- Охватывается ли прививка от гриппа как часть лечения астмы? Вакцина от пневмонии?
Информация, представленная в этом информационном бюллетене, не должна заменять обращение за ответственной профессиональной медицинской помощью.
Перепечатано с разрешения «Asthma and Allergy Answers», образовательной библиотеки для пациентов, разработанной Американским фондом астмы и аллергии.
Астма: основы практики, история вопроса, анатомия
[Рекомендации] Национальная программа образования и профилактики астмы. Отчет экспертной группы 3 (EPR-3): Руководство по диагностике и лечению астмы — Краткий отчет 2007. J Allergy Clin Immunol . 2007 ноябрь 120 (5 приложение): S94-138. [Медлайн].
Busse WW, Calhoun WF, Sedgwick JD. Механизм воспаления дыхательных путей при астме. Am Rev Respir Dis .1993, июнь 147 (6, часть 2): S20-4. [Медлайн].
Horwitz RJ, Busse WW. Воспаление и астма. Clin Chest Med . 1995 16 декабря (4): 583-602. [Медлайн].
Мюррей Дж. Ф., Надель Дж. А. Структура легких относительно их основной функции. Учебник респираторной медицины . WB Saunders Co; 1988. 15-20.
Balzar S, Fajt ML, Comhair SA, Erzurum SC, Bleecker E, Busse WW, et al. Фенотип, расположение и активация тучных клеток при тяжелой астме: данные программы исследований тяжелой астмы. Am J Respir Crit Care Med . 2011 г. 1. 183 (3): 299-309. [Медлайн]. [Полный текст].
Говро GM, Boulet LP, Cockcroft DW и др. Влияние блокады интерлейкина-13 на аллерген-индуцированные реакции дыхательных путей при легкой атопической астме. Am J Respir Crit Care Med . 2011 15 апреля. 183 (8): 1007-14. [Медлайн].
Андерсон В.Дж., Уотсон Л. Астма и гигиеническая гипотеза. N Engl J Med . 2001 24 мая. 344 (21): 1643-4. [Медлайн].
Брукс С., Пирс Н., Доуес Дж. Гипотеза гигиены при аллергии и астме: обновление. Curr Opin Allergy Clin Immunol . 2013 Февраль 13 (1): 70-7. [Медлайн].
Sears MR. Последствия длительного воспаления. Естественное течение астмы. Clin Chest Med . 2000 июн., 21 (2): 315-29. [Медлайн].
Camargo CA Jr, Weiss ST, Zhang S, Willett WC, Speizer FE. Проспективное исследование индекса массы тела, изменения веса и риска развития астмы у взрослых у женщин. Arch Intern Med . 1999, 22 ноября. 159 (21): 2582-8. [Медлайн].
Henderson WR Jr. Роль лейкотриенов при астме. Энн Аллергия . 1994, март 72 (3): 272-8. [Медлайн].
Бисли Р.В., Клейтон Т.О., Крейн Дж., Лай К.К., Монтефорт С.Р., Мутиус Э. и др. Использование ацетаминофена и риск развития астмы, риноконъюнктивита и экземы у подростков: международное исследование астмы и аллергии в третьей фазе детства. Am J Respir Crit Care Med .2011 15 января. 183 (2): 171-8. [Медлайн].
Comert S, Karakaya G. Kalyoncu AF. Десенсибилизация аспирином для лечения респираторных заболеваний, обостренных аспирином. J Respir Res . 2016. 2: 24-7.
Harding SM, Guzzo MR, Richter JE. Распространенность гастроэзофагеального рефлюкса у больных астмой без симптомов рефлюкса. Am J Respir Crit Care Med . 2000 Июль 162 (1): 34-9. [Медлайн].
Tarlo SM, Balmes J, Balkissoon R, Beach J, Beckett W., Bernstein D, et al.Диагностика и лечение астмы, связанной с работой: Консенсусное заявление Американского колледжа грудных врачей. Сундук . 2008 сентябрь 134 (3 доп.): 1С-41С. [Медлайн].
Леманске Р.Ф. младший, Джексон Д.И., Гангнон Р.Э., Эванс М.Д., Ли З., Шулт П.А. и др. Заболевания, вызванные риновирусами в младенчестве, предсказывают последующее свистящее дыхание в детстве. J Allergy Clin Immunol . 2005 сентябрь 116 (3): 571-7. [Медлайн].
Bizzintino J, Lee WM, Laing IA, Vang F, Pappas T, Zhang G и др.Связь между риновирусом С человека и тяжестью острой астмы у детей. Eur Respir J . 2011 Май. 37 (5): 1037-42. [Медлайн]. [Полный текст].
Martin RJ, Kraft M, Chu HW, Berns EA, Cassell GH. Связь между хронической астмой и хронической инфекцией. J Allergy Clin Immunol . 2001 апр. 107 (4): 595-601. [Медлайн].
Hamilos DL. Гастроэзофагеальный рефлюкс и синусит при астме. Clin Chest Med . 1995 г., декабрь.16 (4): 683-97. [Медлайн].
McFadden ER Jr. Обструкция дыхательных путей, вызванная физической нагрузкой. Clin Chest Med . 1995 16 декабря (4): 671-82. [Медлайн].
Randolph C. Астма, вызванная физической нагрузкой: обновленная информация о патофизиологии, клинической диагностике и лечении. Курр Пробл Педиатр . 1997, 27 февраля (2): 53-77. [Медлайн].
Ито С., Ногучи Э., Шибасаки М., Ямакава-Кобаяши К., Ватанабе Х., Аринами Т. Доказательства связи между дефицитом ацетилгидролазы фактора активации тромбоцитов в плазме и повышенным риском детской атопической астмы. Дж Хам Генет . 2002. 47 (2): 99-101. [Медлайн].
Bousquet J, Jeffery PK, Busse WW, Johnson M, Vignola AM. Астма. От бронхоспазма до воспаления и ремоделирования дыхательных путей. Am J Respir Crit Care Med . 2000 Май. 161 (5): 1720-45. [Медлайн].
Zucker, M. Фенотип астмы, генотип могут определять будущие методы лечения. Доступно на http://www.pulmonaryreviews.com/jun03/pr_jun03_phenotype.html. Доступ: 8 июня 2003 г.
Drazen JM, Yandava CN, Dube L, Szczerback N, Hippensteel R, Pillari A, et al. Фармакогенетическая связь между генотипом промотора ALOX5 и ответом на противоастматическое лечение. Нат Генет . 1999 Июнь 22 (2): 168-70. [Медлайн].
Thompson EE, Pan L, Ostrovnaya I, Weiss LA, Gern JE, Lemanske RF Jr, et al. Генотип интегрина бета 3 влияет на фенотипы астмы и аллергии в первые 6 лет жизни. J Allergy Clin Immunol .2007 июн.119 (6): 1423-9. [Медлайн].
Wechsler ME, Lehman E, Lazarus SC, Lemanske RF Jr, Boushey HA, Deykin A, et al. Полиморфизм бета-адренорецепторов и ответ на сальметерол. Am J Respir Crit Care Med . 2006 г. 1. 173 (5): 519-26. [Медлайн]. [Полный текст].
Cottrell L, Neal WA, Ice C, Perez MK, Piedimonte G. Метаболические нарушения у детей с астмой. Am J Respir Crit Care Med . 2011 15 февраля.183 (4): 441-8. [Медлайн]. [Полный текст].
Джуэл К.Т., Али З., Нилас Л., Ульрик С.С. Астма и ожирение: улучшает ли потеря веса контроль над астмой? систематический обзор. J Астма Аллергия . 2012. 5: 21-6. [Медлайн].
Sonnenschein-van der Voort AM, Jaddoe VW, Raat H, Moll HA, Hofman A, de Jongste JC, et al. Рост плода и младенца и симптомы астмы у детей дошкольного возраста: исследование поколения R. Am J Respir Crit Care Med .2012 г., 1. 185 (7): 731-7. [Медлайн].
Bateman ED, Hurd SS, Barnes PJ, Bousquet J, Drazen JM, FitzGerald M, et al. Глобальная стратегия лечения и профилактики астмы: краткое изложение GINA. Eur Respir J . 2008 31 января (1): 143-78. [Медлайн]. [Полный текст].
Zhang Y, McConnell R, Gilliland F, Berhane K. Этнические различия во влиянии астмы на легочную функцию у детей. Am J Respir Crit Care Med .2011 г. 1. 183 (5): 596-603. [Медлайн]. [Полный текст].
Берроуз Б., Барби Р.А., Клайн М.Г., Кнудсон Р.Дж., Лебовиц, Мэриленд. Характеристики астмы среди пожилых людей в выборке из общей популяции. Сундук . 1991 Октябрь 100 (4): 935-42. [Медлайн].
Мартин А.Дж., Ландау Л.И., Фелан П.Д. Функция легких у молодых людей, перенесших астму в детстве. Am Rev Respir Dis . 1980 Октябрь 122 (4): 609-16. [Медлайн].
Хитрый РМ.Изменение смертности от астмы. Энн Аллергия . 1994 Сентябрь 73 (3): 259-68. [Медлайн].
Мурман Дж. Э., Радд Р. А., Джонсон, Калифорния, Кинг М., Минор П., Бейли С. и др. Национальное наблюдение за астмой — США, 1980-2004 гг. MMWR Surveill Summ . 2007 Октябрь 19, 56 (8): 1-54. [Медлайн].
Национальный институт сердца, легких и крови по сердечно-сосудистым заболеваниям, болезням легких и крови, Министерство здравоохранения и социальных служб США, et al.2009. Доступно по адресу http://www.nhlbi.nih.gov/resources/docs/2009_ChartBook.pdf.
Бейли В.С., Ричардс Дж. М. младший, Брукс С. М., Сунг С. Дж., Виндзор, Р. А., Манзелла, Б. А.. Рандомизированное исследование по улучшению практики самоконтроля взрослых с астмой. Arch Intern Med . 1990 августа 150 (8): 1664-8. [Медлайн].
Игнасио-Гарсия Дж. М., Гонсалес-Сантос П. Образовательная программа по самоконтролю при астме путем домашнего мониторинга пикового выдоха. Am J Respir Crit Care Med .1995 Февраль 151 (2 Пет 1): 353-9. [Медлайн].
Коцес Х., Бернштейн И.Л., Бернштейн Д.И., Рейнольдс Р.В., Корби Л., Вигал Дж. К. и др. Программа самоконтроля при астме у взрослых. Часть I: Разработка и оценка. J Allergy Clin Immunol . 1995 Февраль 95 (2): 529-40. [Медлайн].
Натан Р.А., Соркнесс CA, Косински М., Шац М., Ли Дж. Т., Маркус П. и др. Разработка контрольного теста астмы: исследование для оценки контроля астмы. J Allergy Clin Immunol .2004, январь 113 (1): 59-65. [Медлайн].
Коффман Дж. М., Кабана М. Д., Елин Э. Улучшают ли школьные образовательные программы по астме самоконтроль и результаты в отношении здоровья? Педиатрия . 2009 Август 124 (2): 729-42. [Медлайн]. [Полный текст].
[Рекомендации] Рабочая группа по управлению астмой. VA / DoD Руководство по клинической практике лечения астмы у детей и взрослых . Вашингтон (округ Колумбия): Департамент по делам ветеранов, Министерство обороны; 2009 г.[Полный текст].
Font-Ribera L, Villanueva CM, Nieuwenhuijsen MJ, et al. Посещение бассейна, астма, аллергия и функция легких в когорте Avon Longitudinal Study of Parents and Children. Am J Respir Crit Care Med . 2011 г. 1. 183 (5): 582-8. [Медлайн]. [Полный текст].
Шао В., Чанг Т., Бердон В.Е., Меллинс Р.Б., Гриском Н.Т., Рузаль-Шапиро С. и др. Рентгеноскопическая диагностика гортанной астмы (парадоксальное движение голосовых связок). AJR Ам Дж. Рентгенол . 1995 ноябрь 165 (5): 1229-31. [Медлайн].
Моррис MJ, Deal LE, Bean DR, Grbach VX, Morgan JA. Дисфункция голосовых связок у пациентов с одышкой при физической нагрузке. Сундук . 1999 декабрь 116 (6): 1676-82. [Медлайн].
Настаси К.Дж., Ховард Д.А., Раби Р.Б., Лью Д.Б., Блейсс М.С. Рентгеноскопическая диагностика синдрома дисфункции голосовых связок. Ann Allergy Asthma Immunol . 1997 июн. 78 (6): 586-8. [Медлайн].
Wynn SR, O’Connell EJ, Frigas E, Payne WS, Sachs MI. Вызванная физическими упражнениями «астма» как проявление бронхиального карциноида. Энн Аллергия . 1986, август 57 (2): 139-41. [Медлайн].
Рольф Л.М., Райнер С.Ф. Хриплый мужчина с костной аномалией. Постградская медицина J . 1999 августа 75 (886): 503-4. [Медлайн]. [Полный текст].
Tucker GF Jr. Легочная мигрень. Энн Отол Ринол Ларингол .1977 сентябрь-октябрь. 86 (5 Пет 1): 671-6. [Медлайн].
Isselbacher KJ. Принципы внутренней медицины Харрисона. Браунвальд Э., Уилсон Дж. Д. и др. Сердечная недостаточность . 13-е. Макгроу-Хилл; 1994. 1001.
Kim YW, Han SK, Shim YS, Kim KY, Han YC, Seo JW и др. Первое сообщение о диффузном панбронхиолите в Корее: пять клинических случаев. Медицинский работник . 1992 Май. 31 (5): 695-701. [Медлайн].
Bevelaqua F, Schicchi JS, Haas F, Axen K, Levin N.Аномалия дуги аорты, проявляющаяся как астма, вызванная физической нагрузкой. Am Rev Respir Dis . 1989 Сентябрь 140 (3): 805-8. [Медлайн].
Ньюман Л.Дж., Платтс-Миллс ТА, Филлипс К.Д., Хейзен К.С., Брутто CW. Хронический синусит. Связь результатов компьютерной томографии с аллергией, астмой и эозинофилией. JAMA . 1994 2 февраля. 271 (5): 363-7. [Медлайн].
Шапиро Г.Г., Кристи ДЛ. Гастроэзофагеальный рефлюкс и астма. Clin Rev Allergy .1983 г., 1 (1): 39-56. [Медлайн].
Куэвас Эрнандес MM, Ариас Эрнандес RM. [Исследование легочной гаммаографии у детей-астматиков с гастроэзофагеальным рефлюксом]. Rev Alerg Mex . 2008 ноябрь-декабрь. 55 (6): 229-33. [Медлайн].
Bacci E, Cianchetti S, Bartoli M, Dente FL, Di Franco A, Vagaggini B и др. Низкий уровень эозинофилов в мокроте предсказывает отсутствие ответа на беклометазон у пациентов с астматическими симптомами. Сундук . 2006 Март.129 (3): 565-72. [Медлайн].
Green RH, Brightling CE, McKenna S, Hargadon B, Parker D, Bradding P и др. Обострения астмы и количество эозинофилов в мокроте: рандомизированное контролируемое исследование. Ланцет . 2002, 30 ноября, 360 (9347): 1715-21. [Медлайн].
Мацумото Х. Периостин сыворотки: новый биомаркер для лечения астмы. Аллергол Инт . 2014 июн.63 (2): 153-60. [Медлайн].
Woods AQ, Линч, округ Колумбия.Астма: обновление изображений. Радиол Клин Норт Ам . 2009 Март 47 (2): 317-29. [Медлайн].
Teel GS, Engeler CE, Tashijian JH, DuCret RP. Визуализация заболеваний мелких дыхательных путей. Рентгенография . 1996 16 января (1): 27-41. [Медлайн].
Enright PL, Lebowitz MD, Cockroft DW. Физиологические меры: функциональные пробы легких. Исход астмы. Am J Respir Crit Care Med . 1994, февраль, 149 (2, часть 2): S9-18; обсуждение S19-20.[Медлайн].
Али С.С., О’Коннелл К., Касс Л., Графф Г. Подсчет одного дыхания: пилотное исследование нового метода измерения легочной функции у детей. Am J Emerg Med . 2011 29 января (1): 33-6. [Медлайн].
Crapo RO, Casaburi R, Coates AL, Enright PL, Hankinson JL, Irvin CG. Руководство по тестированию на метахолин и нагрузку с физической нагрузкой-1999. Это официальное заявление Американского торакального общества было принято Советом директоров ATS в июле 1999 года. Am J Respir Crit Care Med . 2000, январь, 161 (1): 309-29. [Медлайн].
Андерсон С.Д., Чарльтон Б., Вейлер Дж. М., Николс С., Спектор С. Л., Перлман Д. С. и др. Сравнение маннита и метахолина для прогнозирования бронхоспазма, вызванного физической нагрузкой, и клинического диагноза астмы. Respir Res . 2009 23 января, 10: 4. [Медлайн].
Smith AD, Cowan JO, Brassett KP, Herbison GP, Taylor DR. Измерение оксида азота в выдыхаемом воздухе для руководства лечением хронической астмы. N Engl J Med . 2005 26 мая. 352 (21): 2163-73. [Медлайн].
Росси О.В., Ляхде С., Лайтинен Дж., Хухти Э. Рентгенограммы грудной клетки и придаточных пазух носа в лечении острой астмы. Int Arch Allergy Immunol . 1994 Сентябрь 105 (1): 96-100. [Медлайн].
Pratter MR, Curley FJ, Dubois J, Irwin RS. Причина и оценка хронической одышки в клинике легочных заболеваний. Arch Intern Med . 1989 окт.149 (10): 2277-82. [Медлайн].
Ирвин RS. Хронический кашель из-за гастроэзофагеальной рефлюксной болезни: клинические рекомендации ACCP, основанные на фактических данных. Сундук . 2006, январь 129 (1 приложение): 80S-94S. [Медлайн].
Aras G, Kanmaz D, Kadakal F, Purisa S, Sonmez K, Tuncay E, et al. Гастроэзофагеальная рефлюксная болезнь у наших пациентов с астмой: наличие дисфагии может влиять на легочную функцию. Многопрофильный Респир Мед . 2012 17 декабря.7 (1): 53. [Медлайн].
Прайс Д., Масгрейв С.Д., Шепстон Л. и др. Антагонисты лейкотриенов в качестве терапии первой линии или дополнительной терапии, контролирующей астму. N Engl J Med . 2011 5 мая. 364 (18): 1695-707. [Медлайн].
Чаухан Б.Ф., Дюшар FM. Антилейкотриеновые агенты по сравнению с ингаляционными кортикостероидами при лечении рецидивирующей и / или хронической астмы у взрослых и детей. Кокрановская база данных Syst Rev . 2012 16 мая. 5: CD002314.[Медлайн].
Bruzzese JM, Sheares BJ, Vincent EJ, et al. Эффекты школьного вмешательства для городских подростков с астмой: контролируемое испытание. Am J Respir Crit Care Med . 2011 г. 15 апреля. 183 (8): 998-1006. [Медлайн]. [Полный текст].
Скотт М., Робертс Г., Курукулааратчи Р.Дж., Мэтьюз С., Нове А., Аршад Ш. Многостороннее избегание аллергенов в младенчестве снижает астму в детском возрасте с эффектом, сохраняющимся до 18 лет. Грудь . 2012 декабрь 67 (12): 1046-51. [Медлайн].
McCormack MC, Breysse PN, Matsui EC, et al. Твердые частицы в помещении повышают заболеваемость астмой у детей с неатопической и атопической астмой. Ann Allergy Asthma Immunol . 2011 апр. 106 (4): 308-15. [Медлайн].
Tung KY, Tsai CH, Lee YL. Генотипы / диплотипы микросомальной эпоксид-гидроксилазы, загрязнение атмосферного воздуха и детская астма. Сундук . 2011 апр.139 (4): 839-48. [Медлайн].
Шейх А., Гурвиц Б., Шехата Ю. Меры по предотвращению клещей домашней пыли при хроническом аллергическом рините. Кокрановская база данных Syst Rev . 2007 24 января. CD001563. [Медлайн].
Abramson MJ, Puy RM, Weiner JM. Аллергенная иммунотерапия астмы. Кокрановская база данных Syst Rev . 2003. CD001186. [Медлайн].
Abramson MJ, Puy RM, Weiner JM. Эффективна ли иммунотерапия аллергенами при астме? Метаанализ рандомизированных контролируемых исследований. Am J Respir Crit Care Med . 1995 Апрель 151 (4): 969-74. [Медлайн].
Bruggenjurgen B, Reinhold T., Brehler R, Laake E, Wiese G, Machate U, et al. Экономическая эффективность специфической подкожной иммунотерапии у пациентов с аллергическим ринитом и аллергической астмой. Ann Allergy Asthma Immunol . 2008 Сентябрь 101 (3): 316-24. [Медлайн].
Маркус П. Включение терапии анти-IgE (омализумаб) в практику легочной медицины: последствия для управления практикой. Сундук . 2006 Февраль 129 (2): 466-74. [Медлайн].
Busse WW, Morgan WJ, Gergen PJ, et al. Рандомизированное испытание омализумаба (анти-IgE) для лечения астмы у детей из городских районов. N Engl J Med . 2011 17 марта. 364 (11): 1005-15. [Медлайн]. [Полный текст].
Hanania NA, Alpan O, Hamilos DL, et al. Омализумаб при тяжелой аллергической астме, недостаточно контролируемой стандартной терапией: рандомизированное исследование. Энн Интерн Мед. . 2011 3 мая.154 (9): 573-82. [Медлайн].
Ortega HG, Liu MC, Pavord ID, Brusselle GG, FitzGerald JM, Chetta A, et al. Лечение меполизумабом у пациентов с тяжелой эозинофильной астмой. N Engl J Med . 2014 25 сентября. 371 (13): 1198-207. [Медлайн]. [Полный текст].
Bel EH, Wenzel SE, Thompson PJ, Prazma CM, Keene ON, Yancey SW и др. Пероральный глюкокортикоидсберегающий эффект меполизумаба при эозинофильной астме. N Engl J Med . 2014 25 сен.371 (13): 1189-97. [Медлайн]. [Полный текст].
Pavord ID, Korn S, Howarth P, Bleecker ER, Buhl R, Keene ON, et al. Меполизумаб при тяжелой эозинофильной астме (DREAM): многоцентровое двойное слепое плацебо-контролируемое исследование. Ланцет . 2012 18 августа. 380 (9842): 651-9. [Медлайн].
Castro M, Zangrilli J, Wechsler ME, Bateman ED, Brusselle GG, Bardin P, et al. Резлизумаб для недостаточно контролируемой астмы с повышенным уровнем эозинофилов в крови: результаты двух многоцентровых, параллельных, двойных слепых, рандомизированных, плацебо-контролируемых исследований фазы 3. Ланцет Респир Мед . 2015 май. 3 (5): 355-66. [Медлайн].
Bleecker ER, FitzGerald JM, Chanez P, Papi A, Weinstein SF, Barker P, et al. Эффективность и безопасность бенрализумаба для пациентов с тяжелой астмой, не контролируемой высокими дозами ингаляционных кортикостероидов и β 2 -агонистов длительного действия (SIROCCO): рандомизированное многоцентровое плацебо-контролируемое исследование фазы 3. Ланцет . 2016 29 октября. 388 (10056): 2115-2127. [Медлайн].
FitzGerald JM, Bleecker ER, Nair P, Korn S, Ohta K, Lommatzsch M и др.Бенрализумаб, моноклональное антитело против рецептора интерлейкина-5 α, в качестве дополнительного лечения пациентов с тяжелой неконтролируемой эозинофильной астмой (CALIMA): рандомизированное двойное слепое плацебо-контролируемое исследование фазы 3. Ланцет . 2016 29 октября. 388 (10056): 2128-2141. [Медлайн].
Наир П., Венцель С., Рабе К.Ф., Бурдин А., Лугого Н.Л., Куна П. и др. Пероральный глюкокортикоид-сберегающий эффект Бенрализумаба при тяжелой астме. N Engl J Med . 2017, 22 июня. 376 (25): 2448-2458.[Медлайн].
Кастро М., Коррен Дж., Паворд И.Д., Масперо Дж., Венцель С., Рабе К.Ф. и др. Эффективность и безопасность дупилумаба при неконтролируемой астме средней и тяжелой степени. N Engl J Med . 28 июня 2018 г., 378 (26): 2486-2496. [Медлайн].
Rabe KF, Nair P, Brusselle G, Maspero JF, Castro M, Sher L, et al. Эффективность и безопасность дупилумаба при глюкокортикоид-зависимой тяжелой астме. N Engl J Med . 28 июня 2018 г., 378 (26): 2475-2485. [Медлайн].
Castro M, Rubin AS, Laviolette M, Fiterman J, De Andrade Lima M, Shah PL и др. Эффективность и безопасность бронхиальной термопластики в лечении тяжелой астмы: многоцентровое рандомизированное двойное слепое контролируемое клиническое исследование. Am J Respir Crit Care Med . 2010 15 января. 181 (2): 116-24. [Медлайн].
Келлер Д. Бронхиальная термопластика приносит пользу больным астмой в долгосрочной перспективе. Медицинские новости Medscape. Доступно по адресу http: // www.medscape.com/viewarticle/804695. Доступ: 4 июня 2013 г.
Wechsler ME, Laviolette M, Rubin AS, Fiterman J, Lapa E. Silva JR, Shah PL, et al. Бронхиальная термопластика: долгосрочная безопасность и эффективность у пациентов с тяжелой персистирующей астмой. J Allergy Clin Immunol . 2013 30 августа. [Medline].
Боггс В. Бронхиальная термопластика, эффективная при тяжелой персистирующей астме. Medscape [сериал онлайн]. Доступно на http: //www.medscape.com / viewarticle / 811113. Доступ: 30 сентября 2013 г.
О’Бирн П.М., Педерсен С., Карлссон Л.Г. и др. Риск пневмонии у больных астмой, принимающих ингаляционные кортикостероиды. Am J Respir Crit Care Med . 2011 г. 1. 183 (5): 589-95. [Медлайн].
Дхупер С., Чандра А., Ахмед А. и др. Сравнение эффективности и стоимости введения бронходилататора между дозированными ингаляторами с одноразовыми спейсерами и небулайзерами для лечения острой астмы. J Emerg Med . 2011 Март 40 (3): 247-55. [Медлайн].
Rowe BH, Keller JL, Oxman AD. Эффективность стероидной терапии при обострениях астмы: метаанализ. Am J Emerg Med . 1992 июл.10 (4): 301-10. [Медлайн].
Rowe BH, Edmonds ML, Spooner CH, Diner B, Camargo CA Jr. Кортикостероидная терапия острой астмы. Респир Мед . 2004 апр. 98 (4): 275-84. [Медлайн].
Агертофт Л, Педерсен С.Влияние длительного лечения ингаляционным будесонидом на рост взрослых у детей с астмой. N Engl J Med . 2000 Октябрь 12, 343 (15): 1064-9. [Медлайн].
Тастепе А.И., Кузуджу А., Демиркан С., Лиман С.Т., Демираг Ф. Хирургическое лечение гамартомы трахеи. Сканд Кардиоваск J . 1998. 32 (4): 239-41. [Медлайн].
Guilbert TW, Morgan WJ, Zeiger RS, Mauger DT, Boehmer SJ, Szefler SJ, et al. Долгосрочные ингаляционные кортикостероиды у детей дошкольного возраста с высоким риском астмы. N Engl J Med . 2006 11 мая. 354 (19): 1985-97. [Медлайн].
van den Berge M, ten Hacken NH, Cohen J, Douma WR, Postma DS. Заболевание мелких дыхательных путей при астме и ХОБЛ: клинические последствия. Сундук . 2011 Февраль 139 (2): 412-23. [Медлайн].
Kingston HG, Hirshman CA. Периоперационное ведение пациента с астмой. Анест Анальг . 1984 Сентябрь 63 (9): 844-55. [Медлайн].
[Рекомендации] Глобальная инициатива по астме.Глобальная стратегия управления и профилактики астмы, 2019 г. Глобальная инициатива по астме (GINA). Доступно на http://www.ginasthma.org. 2019; Дата обращения: 20 декабря 2019 г.
Скотт Х.А., Гибсон П.Г., Гарг М.Л., Претто Дж. Дж., Морган П. Дж., Каллистер Р. и др. Ограничение диеты и физические упражнения улучшают воспаление дыхательных путей и клинические исходы при астме с избыточным весом и ожирением: рандомизированное исследование. Clin Exp Allergy . 2013 Январь 43 (1): 36-49. [Медлайн].
[Рекомендации] Накамура Ю., Тамаоки Дж., Нагасе Х., Ямагути М., Хоригути Т., Ходзава С. и др.Японские рекомендации по лечению астмы у взрослых, 2020 г. Allergol Int . 2020 Октябрь 69 (4): 519-548. [Медлайн].
[Рекомендации] Чунг К.Ф., Венцель С.Е., Брозек Дж.Л., Буш А., Кастро М., Стерк П.Дж. и др. Международное руководство ERS / ATS по определению, оценке и лечению тяжелой астмы. Eur Respir J . 2014 Февраль 43 (2): 343-73. [Медлайн].
Берридж М.С., Ли З., Хилд Д.Л. Легочное распределение и кинетика вдыхаемого [11C] триамцинолона ацетонида. Дж. Nucl Med . 2000 Октябрь, 41 (10): 1603-11. [Медлайн].
Нельсон Х.С. Advair: комбинированная терапия с пропионатом флутиказона / салметеролом при лечении астмы. J Allergy Clin Immunol . 2001 февраль 107 (2): 398-416. [Медлайн].
[Рекомендации] Парсонс Дж. П., Холлстранд Т. С., Мастронарде Дж. Г., Камински Д. А., Рунделл К. В., Халл Дж. Х. и др. Официальное руководство по клинической практике Американского торакального общества: бронхоспазм, вызванный физической нагрузкой. Am J Respir Crit Care Med . 2013 1 мая. 187 (9): 1016-27. [Медлайн].
Тантисира К.Г., Ласки-Су Дж., Харада М. и др. Общегеномная ассоциация между GLCCI1 и ответом на терапию глюкокортикоидами при астме. N Engl J Med . 2011 29 сентября. 365 (13): 1173-83. [Медлайн].
Peters SP, Kunselman SJ, Icitovic N, Moore WC, Pascual R, Ameredes BT, et al. Повышающая терапия тиотропия бромидом для взрослых с неконтролируемой астмой. N Engl J Med . 2010 окт. 28. 363 (18): 1715-26. [Медлайн]. [Полный текст].
Kerstjens HA, Engel M, Dahl R, Paggiaro P, Beck E, Vandewalker M и др. Тиотропий при астме, плохо контролируемой стандартной комбинированной терапией. N Engl J Med . 2012 2 сентября [Medline].
Ранг MA, Liesinger JT, Ziegenfuss JY, Branda ME, Lim KG, Yawn BP и др. Влияние рекомендаций по лечению астмы на использование регуляторов астмы и на частоту обострений астмы в сравнении 1997–1998 и 2004–2005 годов. Ann Allergy Asthma Immunol . 2012 Январь 108 (1): 9-13. [Медлайн].
Брукс М. FDA Oks Новое поддерживающее лечение астмы Arnuity Ellipta. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/830213. Доступ: 23 августа 2014 г.
Диагностика и лечение астмы у взрослых: обзор | Аллергия и клиническая иммунология | JAMA
Важность Астмой страдают около 7 человек.5% взрослого населения. Доказательная диагностика, мониторинг и лечение могут улучшить функционирование и качество жизни взрослых пациентов с астмой.
Наблюдения Астма — это гетерогенный клинический синдром, поражающий преимущественно нижние дыхательные пути, характеризующийся эпизодическими или постоянными симптомами свистящего дыхания, одышки и кашля. Диагноз астмы требует наличия этих симптомов и демонстрации обратимой обструкции дыхательных путей с помощью спирометрии. Выявление клинически важной чувствительности к аллергенам полезно.Ингаляционные β 2 -агонисты короткого действия обеспечивают быстрое купирование острых симптомов, но поддержание ежедневных ингаляционных кортикостероидов является стандартом лечения персистирующей астмы. Комбинированная терапия, включающая ингаляционные кортикостероиды и β 2 -агонисты длительного действия, эффективна у пациентов, у которых одних ингаляционных кортикостероидов недостаточно. Использование только ингаляционных β 2 -агонистов длительного действия нецелесообразно. Другие подходы к контролю включают мускариновые антагонисты длительного действия (например, тиотропий) и биологические агенты, направленные против белков, участвующих в патогенезе астмы (например, омализумаб, меполизумаб, реслизумаб).
Выводы и значимость Астма характеризуется различной обструкцией дыхательных путей, гиперчувствительностью дыхательных путей и воспалением дыхательных путей. Лечение персистирующей астмы требует избегания отягчающих факторов окружающей среды, использования β 2 -агонистов короткого действия для быстрого облегчения симптомов и ежедневного использования ингаляционных кортикостероидов.