Анализ крови на онкомаркеры: что показывает, расшифровка, нормы
Специфические вещества, которые продуцируют нормальные ткани организма в ответ на инвазию раковых клеток, а также продукты метаболизма опухолевых образований, называют онкомаркерами. Некоторые из них в небольшом количестве присутствуют и у здоровых людей, а увеличение их концентрации в моче или крови с высокой вероятностью свидетельствует о развитии рака. Значения этих веществ в ряде случаев повышаются при некоторых онкологических патологиях.
Розовая лента – символ борьбы против рака молочной железыПациенты, находящиеся в группе риска развития злокачественных опухолей, должны сдавать анализ крови на онкомаркеры ежегодно. К их числу относятся больные с предраковыми заболеваниями, хроническими патологиями, генетической предрасположенностью к злокачественным новообразованиям, а также лица, работающие на вредных производствах или проживающие в экологически неблагоприятных регионах.
Для назначения анализа и корректной расшифровки его результатов рекомендуется обратиться к квалифицированному специалисту, который даст указания, как правильно готовиться к исследованию, пояснит, как берут материал, о чем говорит и что показывает анализ крови на онкомаркеры.
Нормальные значения онкомаркеров
Таблица нормы показателей онкомаркеров
| Показатель, единица измерения | Референсные значения |
| АФП (альфа-фетопротеин), МЕ/мл |
у мужчин и небеременных женщин – не более 2,64 при беременности – от 23,8 до 62,9 (в зависимости от срока беременности) |
| РЭА (раково-эмбриональный антиген), нг/мл |
у некурящих мужчин – не более 3,3 у курящих мужчин – не более 6,3 у некурящих женщин – не более 2,5 у курящих женщин – не более 4,8 |
| онкомаркер яичников СА-125, Ед/мл | не более 35 |
| онкомаркер молочной железы СА 15-3, Ед/мл | не более 32 |
| онкомаркер поджелудочной железы СА 19-9, Ед/мл | не более 37 |
| ПСА (простат-специфический антиген общий), нг/мл | не более 4 |
| ХГЧ (хорионический гонадотропин человека) общая бета-субъединица, Ед/л |
у мужчин – не более 2,5 у женщин – не более 5 |
Референсные значения могут отличаться в разных лабораториях в зависимости от метода исследования и принятых единиц измерения.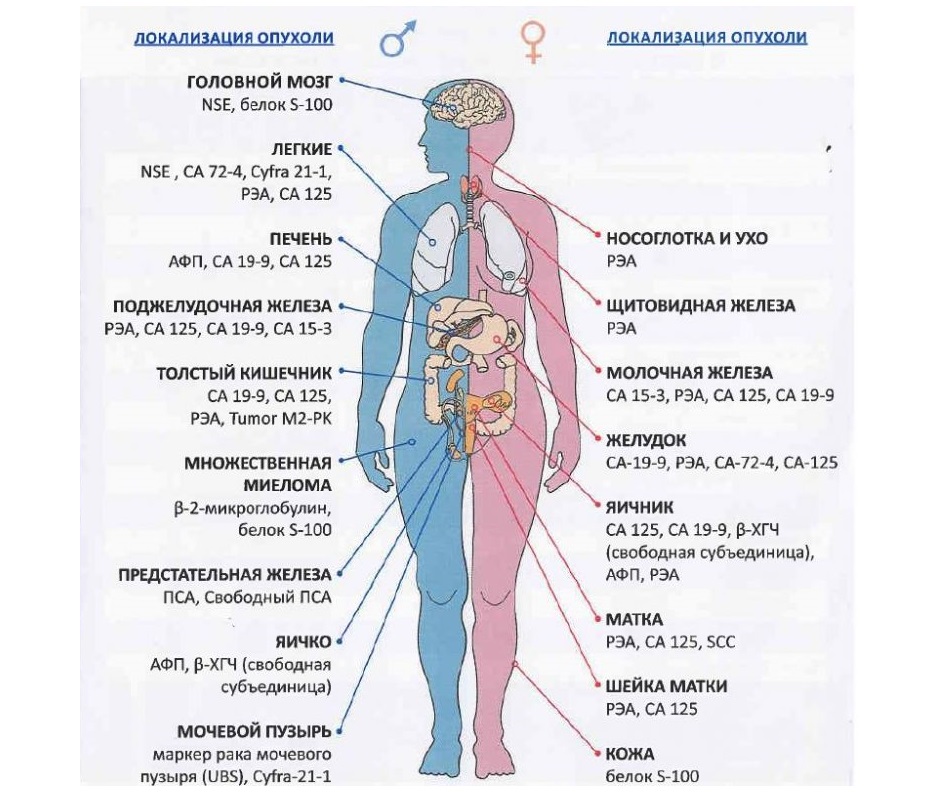
Расшифровка показателей анализа крови на онкомаркеры
Альфа-фетопротеин
АФП является сывороточным эмбриональным протеином, вырабатываемым у эмбриона и плода в ходе роста и развития. По структуре протеин сходен с сывороточным альбумином у взрослых. Его основной функцией является предотвращение отторжения организмом матери плода. При рождении у детей уровень АФП в крови наиболее высокий, далее он прогрессивно снижается и к 2 годам достигает нормальных значений взрослых. Повышение уровня альфа-протеина у взрослых может указывать на наличие патологий.
АФП является одним из основных показателей хромосомных аномалий и патологий во время внутриутробного развития плода. При беременности назначение исследования уровня протеина зачастую проводят в комплексе с определением уровня свободного эстриола, хорионического гонадотропина человека и ультразвуковым исследованием, что дает возможность оценить риски развития патологий у плода.
Повышение уровня АФП у женщин во время беременности может быть признаком многоплодной беременности, некроза печени плода на фоне вирусной инфекции, синдрома Меккеля – Грубера, пупочной грыжи, открытых дефектов развития нервной трубки.
Мужчинам и небеременным женщинам обычно показано проведение анализа на определение АФП для оценки эффективности лечения злокачественных новообразований, выявления метастазирования, определения степени риска развития онкопатологии у пациентов с циррозом печени, хроническим вирусным гепатитом и другими болезнями.
Если пациент принимает лекарственные средства, ему необходимо проконсультироваться с лечащим врачом, есть ли необходимость и возможность их отмены.
Увеличение уровня протеина у небеременных женщин, а также у мужчин наблюдается на фоне новообразований толстого кишечника, поджелудочной железы, желудка, легких, яичек, метастазов в печень опухолей иных локализаций, гепатоцеллюлярной карциномы. Незначительное повышение показателя отмечается при алкогольном поражении печени, циррозе, хроническом гепатите.
Понижение уровня АФП после курса терапии или удаления новообразования означает улучшение состояния пациента. При беременности понижение уровня протеина в крови может свидетельствовать о наличии хромосомных патологий у плода (синдрома Дауна или Эдвардса), пузырного заноса, а также о самопроизвольном аборте, гибели плода, неправильном определенном сроке беременности (завышенном).
Раково-эмбриональный антиген
РЭА – это эмбриональный гликопротеин, продуцируемый в тканях пищеварительного тракта эмбриона и плода. Его основная функция связана со стимуляцией размножения клеток. Синтез гликопротеина подавляется после рождения ребенка, у взрослых его концентрация в крови незначительная. В случаях развития опухоли в организме происходит повышение раково-эмбрионального антигена, что отражает прогрессирование патологического процесса.
Анализ крови на РЭА необходим при оценке проводимой терапии рака желудкаАнализ крови на РЭА делается при оценке проводимой терапии рака, диагностике рака прямой и толстой кишки, желудка, поджелудочной железы, медуллярной карциномы, а также используется для раннего выявления злокачественных опухолей при скрининговом обследовании групп риска.
Увеличение уровня РЭА указывает не только на развитие рака, но и отмечается на фоне почечной недостаточности, туберкулеза, эмфиземы легких, пневмонии, муковисцидоза, панкреатита, гемангиомы печени, цирроза, гепатита, язвенного колита, болезни Крона, полипоза кишечника. При указанных заболеваниях уровень эмбрионального гликопротеина обычно не превышает 10 нг/мл.
Основным преимуществом исследования крови на онкомаркеры является то, что оно позволяет выявить болезнь на сроках, когда иные виды диагностики отклонений еще не показывают.
Также концентрация онкомаркера может возрастать при метастазах в костную ткань или печень, колоректальной карциноме, раке щитовидной, предстательной, поджелудочной или молочной железы, печени, яичников, легкого.
Если увеличение значений РЭА фиксируется после снижения его концентрации в крови, это может быть признаком рецидивов и метастазирования опухоли. Следует учитывать, что употребление алкогольных напитков и курение оказывают влияние на концентрацию раково-эмбрионального антигена в крови.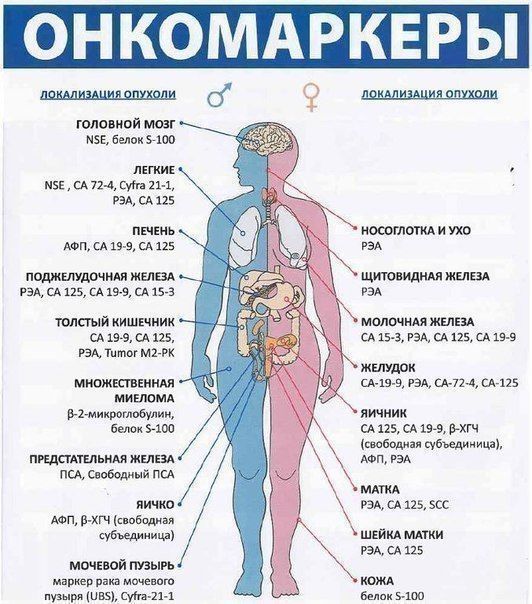
Онкомаркер яичников СА-125
СА-125 представляет собой гликопротеин, используемый в качестве маркера немуцинозных эпителиальных форм злокачественных опухолей яичников и их метастазов. При сердечной недостаточности его концентрация коррелирует с уровнем натрийуретического гормона, что может служить дополнительным критерием для определения тяжести состояния больного.
СА-125 – онкомаркер опухолей яичниковИсследование крови на гликопротеин назначается в ходе диагностики аденокарциномы поджелудочной железы, рака яичников и его рецидивов, а также с целью оценки качества проводимой терапии и прогноза.
Повышение концентрации СА-125 наблюдается на фоне злокачественных новообразований легких, печени, поджелудочной или молочной железы, желудка, прямой кишки, фаллопиевых труб, матки, яичников. Также увеличение гликопротеина может фиксироваться во время менструации, при кисте яичников, циррозе печени, вирусных гепатитах, аутоиммунных заболеваниях, воспалении в брюшной полости или малом тазу. В I триместре беременности значение онкомаркера может незначительно повышаться в отсутствие какого-либо заболевания.
В I триместре беременности значение онкомаркера может незначительно повышаться в отсутствие какого-либо заболевания.
Читайте также:1. Рак молочной железы
2. Киста желтого тела
3. Инсулинома
Онкомаркер молочной железы СА 15-3
СА 15-3 является гликопротеином, вырабатываемым клетками молочной железы. В 10% случаев на ранних стадиях опухолей молочной железы уровень онкомаркера превышает норму, а при метастазах увеличение его концентрации отмечается у 70% пациенток.
Повышение уровня гликопротеина может опережать возникновение клинических симптомов на 6–9 месяцев.
СА 15-3 для диагностики начальной стадии рака молочной железы недостаточно чувствителен, но при уже выявленной злокачественной опухоли его уровень позволяет следить за течением рака и оценивать эффективность применяемой терапии.
Диагностическая ценность онкомаркера СА 15-3 повышается при его определении в сочетании с раково-эмбриональным антигеном.
Анализ крови на онкомаркер молочной железы СА 15-3 позволяет проводить дифференциальную диагностику доброкачественной мастопатии и злокачественных новообразований молочной железы.
Уровень СА 15-3 возрастает в следующих случаях:
- злокачественные новообразования матки, яичников, поджелудочной железы, желудка, печени, прямой кишки, молочной железы;
- цирроз;
- вирусные гепатиты;
- аутоиммунные и ревматические патологии;
- заболевания почек, легких;
- беременность (отмечается незначительное повышение).
Онкомаркер поджелудочной железы СА 19-9
СА 19-9 является сиалогликопротеином, вырабатываемым в слюнных железах, желудочно-кишечном тракте, предстательной железе, легких и бронхах, но преимущественно используемым для диагностики рака поджелудочной железы.
Исследование на СА 19-9 проводят для диагностики рака поджелудочной железыИсследование крови на сиалогликопротеин проводят обычно в случаях подозрений на злокачественный процесс в поджелудочной железе, для оценки эффективности его терапии и определения риска развития рецидивов. Также определение уровня СА 19-9 может потребоваться и при подозрении на злокачественные опухоли иных локализаций.
Также определение уровня СА 19-9 может потребоваться и при подозрении на злокачественные опухоли иных локализаций.
При колоректальном раке, злокачественных опухолях матки, яичников, желудка, молочной или поджелудочной железы, печени, желчного пузыря концентрация СА 19-9 увеличивается. Приблизительно у 0,5% клинических здоровых людей при аутоиммунных патологиях, циррозе печени, желчнокаменной болезни, гепатите и холецистите фиксируется незначительное повышение этого онкомаркера в крови.
Простат-специфический антиген
ПСА – это протеин, который вырабатывают клетки предстательной железы. Он служит маркером рака простаты. Сумма связанной с белками и свободной фракции составляет общий простат-специфический антиген.
Уровень ПСА увеличивается на фоне острой задержки мочеиспускания, рака предстательной железы и аденомы простатыАнализ крови на ПСА показан в следующих случаях:
- мониторинг течения злокачественных опухолей простаты;
- подозрения на метастазирование и контроль проводимой терапии;
- проверка состояния больных с доброкачественной гипертрофией простаты для раннего выявления возможного озлокачествления;
- профилактическое обследование мужчин, относящихся к группе риска (с генетической предрасположенностью, в возрасте от 50 лет и другие).
На фоне острой задержки мочеиспускания, острой почечной недостаточности, травм или оперативных вмешательств на предстательной железе, инфаркта или ишемии простаты, инфекционно-воспалительных процессов, концентрация простат-специфического антигена в крови увеличивается.
Анализ крови на онкомаркер молочной железы СА 15-3 позволяет проводить дифференциальную диагностику доброкачественной мастопатии и злокачественных новообразований молочной железы.
Физиологическое повышение уровня ПСА отмечается при запорах, после ректального пальцевого исследования простаты (поскольку при этом нередко повреждаются капилляры предстательной железы), а также после сексуальных контактов.
В случаях высокого уровня общего простат-специфического антигена, для дифференциации злокачественных и доброкачественных процессов необходимо определение уровня его свободной фракции.
Хорионический гонадотропин человека
ХГЧ является гормоном, продуцирование которого тканью хориона начинается на 6–8 сутки после оплодотворения яйцеклетки. Он принадлежит к числу важнейших показателей наличия и нормального течения беременности.
У мужчин и небеременных женщин повышенный уровень ХГЧ в крови может указывать на опухоли в почкахХорионический гонадотропин человека состоит из двух субъединиц: альфа, которая является общей для тиреотропного, фолликулостимулирующего и лютеинизирующего гормона, и бета – специфичной для ХГЧ. При определении уровня бета-субъединицы возможно диагностировать беременность уже через неделю после зачатия.
У мужчин и небеременных женщин наличие гормона в крови указывает на новообразования, вырабатывающие ХГЧ. К их числу относятся опухоли органов желудочно-кишечного тракта, яичек, почек или легких. На фоне хорионкарциномы и пузырного заноса концентрация гормона в крови увеличивается.
Как правильно сдавать кровь на онкомаркеры
Поскольку для анализа на онкомаркеры кровь из вены забирают в утреннее время натощак, последняя еда должна быть принята за 8–12 часов до его проведения. Можно ли сдавать кровь в иное время суток, следует уточнить у врача, давшего направление на анализ, а также в лаборатории, где планируется проведение исследования.
Материал для анализа на онкомаркеры – венозная кровьК сдаче крови на онкомаркеры необходима предварительная подготовка. Из рациона за несколько суток перед сдачей анализа должна быть исключена острая, жареная и жирная пища, алкогольные напитки. За 2 дня до исследования следует отказаться от серьезных физических нагрузок и избегать сексуальных контактов. В течение 24 часов перед забором крови нельзя курить, а за полчаса до исследования рекомендуется исключить физическое и эмоциональное напряжение.
Если пациент принимает лекарственные средства, ему необходимо проконсультироваться с лечащим врачом, есть ли необходимость и возможность их отмены. Также желательно согласовать с врачом, в какие дни для получения наиболее достоверного результата лучше сдавать кровь. К примеру, у женщин на результаты некоторых исследований может влиять фаза менструального цикла.
Проведение теста на простат-специфический антиген возможно не ранее, чем через 7–14 дней после трансректального ультразвукового исследования, массажа предстательной железы или пальцевого ректального исследования, а также других аппаратных методов диагностики. Сколько времени должно пройти после каждой конкретной манипуляции, лучше уточнить у врача.
Основным преимуществом исследования крови на онкомаркеры является то, что оно позволяет выявить болезнь на сроках, когда иные виды диагностики отклонений еще не показывают.
Видео
Предлагаем к просмотру видеоролик по теме статьи
Онкологический скрининг для женщин, расширенный
Онкологический скрининг — это комплекс анализов крови, который позволяет выявить маркеры раковых заболеваний на ранних стадиях. Проведение расширенного онкологического скрининга для женщин позволяет не только выявить онкологические заболевания, но и оценить риск их развития в будущем, поэтому такие анализы часто назначают в рамках общего обследования. Особенно это актуально для тех пациенток, которые входят в группу риска, например, если есть случаи злокачественных заболеваний в семье.
Основные женские онкомаркеры
При проведении расширенного онкологического скрининга у женщин в крови определяют наличие и уровень следующих онкомаркеров:
- альфа-фетопротеин, уровень которого растет при наличии злокачественных опухолей, при этом умеренное повышение его уровня может быть вызвано патологией печени, а значительное повышение преимущественно выявляется при раке печени и половых желез;
- раково-эмбриональный антиген, уровень которого дает представление о наличии ракового заболевания и уровне его развития;
- антиген СА 19–9, который значительно повышается при онкологических заболеваниях желудочно-кишечного тракта;
- антиген СА 125, уровень которого повышается при наличии специфического белка, вырабатываемого злокачественными клетками в яичниках;
- антиген СА 15–3, который является маркером развития рака молочных желез;
- антиген СА 72–4, который является маркером наличия некоторых раковых заболеваний, в частности, опухолей в области ЖКТ, рака молочной железы.
Также расширенный онкологический скрининг для женщин направлен на выявление антигена плоскоклеточной карциномы, высокая концентрация которого может свидетельствовать о плоскоклеточном раке шейки матки, плоскоклеточных карциномах легкого, пищевода, кожи и т. д.
Проведение расширенного скрининга рекомендуется не только женщинам, которых относят к группе риска, но также тем, кто следит за состоянием своего здоровья и хочет снизить риски возможных заболеваний. Также такие анализы могут назначаться женщинам старшего возраста, как часть комплексной диагностики.
Интерпретация результатов
Результаты онкологического скрининга имеют количественные показатели, то есть важно не только выявление маркеров, но и их концентрация в крови, поскольку норма разнится в зависимости от возраста, также уровень антигенов может несколько повышаться во время воспалительных процессов и при развитии доброкачественных опухолей.
Для выявления рака в женском организме на ранних стадиях рекомендуется сдать расширенный комплекс онкоанализов. С их помощью можно определить не только уже сформировавшееся заболевание, но и оценить возможный риск его развития в будущем. Актуальным будет также прохождение подобного комплексного обследования пациенткам после 40 лет из группы риска, у которых в семье уже были случаи онкологических заболеваний.
Где сдать онкологический скрининг для женщин?
Анализ крови на онкомаркеры вы можете сдать в удобное для вас время в наших центрах. Мы предлагаем комфортные условия для сдачи крови из вены, а также оперативную выдачу результатов лабораторного исследования с расшифровкой показателей.
Пример выдачи результата:
Анализ на рак, которому нельзя доверять — CMT Научный подход
Источник: https://spb.napopravku.ru/advices/diagnostika/analiz-na-rak-kotoromu-nelzya-doveryat/.
Обзор
Идеальная диагностика: сдал кровь на онкомаркеры, и через несколько дней готов результат — рака нет! Ежегодно посещая лабораторию можно быть уверенным в своем здоровье. Даже если однажды вы попадете в число онкобольных, то узнаете об этом на самой ранней стадии, когда опухоль еще нельзя нащупать, увидеть или почувствовать, зато легко вылечить полностью. Не верьте! Это слишком хорошо, чтобы быть правдой!
Среди услуг крупных медицинских лабораторий вы действительно найдете анализ крови на онкомаркеры для диагностики рака: молочной железы — CA 15-3, яичников — CA 125, желудка — CA 72-4, легких — Cyfra 21-1, предстательной железы — PSA, печени — alfa-Fetoprotein и др. Это белки или белково-углеводные комплексы, главным источником которых является раковая опухоль, поэтому активный рост злокачественного новообразования и повышение концентрации онкомаркеров в крови тесно связаны. Однако этой связи недостаточно для того, чтобы по результату анализа делать выводы о наличии или отсутствии рака в организме. Провериться на онкомаркеры на всякий случай, когда ничего не беспокоит — пустая трата денег и нервов. И вот почему…
Почему онкомаркеры ошибаются?
Протоколы диагностики на основе концентрации онкомаркеров в крови не работают на условно здоровых людях, не имеющих повышенного риска рака или тревожных симптомов, так как не разрабатывались для скрининга (профилактического обследования населения). Представьте, что просеиваете песок, в котором очень мало ценных крупинок, а ячейки сита не соответствуют им по размеру: либо сквозь прутья просыплется почти все, либо в сите останется слишком много постороннего мусора. Тесты, выявляющие маркеры рака, имеют относительно низкую чувствительность и специфичность. Количество людей, получающих ошибочные результаты анализа превышает число реально больных, так как рак — заболевание редкое.
Специфичность — это отношение числа отрицательных анализов на онкомаркер у действительно здоровых людей к общему числу людей без рака, которые прошли этот тест. У части из них тест окажется положительным, хотя рака нет.
Чувствительность — это отношение числа больных раком людей, выявленных с помощью теста, к общему числу раковых больных, участвующих в обследовании. Чем выше чувствительность, тем меньше людей с онкологией получат ложноотрицательный результат теста.
Частота рака яичников у женщин старше 50 лет составляет 40 случаев на 100 000 человек. Предположим, что какой-то онкомаркер рака яичников имеет очень высокую специфичность — 99%. Тогда при обследовании 100 000 человек 1000 из них получат ложноположительные результаты. Количество ошибок окажется в 25 раз больше, чем число действительно больных людей. А теперь задумайтесь: для диагностики рака яичников используют маркер CA125. Его специфичность значительно меньше 99% — около 48%. Целесообразно ли сдавать этот анализ на всякий случай?
Второй показатель — чувствительность теста зависит от размера опухоли и её активности. На ранних стадиях рака онкомаркеры нередко остаются в пределах нормы, и только когда опухоль набирает массу — чувствительность тестов повышается. Выходит, для ранней диагностики тест оказывается непригодным. Например, онкомаркер SCC бывает повышенным только у половины больных раком эндометрия на I стадии. Это значит, что 5 из 10 обследованных на ранней стадии рака матки женщин, получат отрицательный результат анализа и уйдут домой в неведении. Таким образом, онкомаркеры не дают однозначного ответа на вопрос: есть рак или его нет.
Третья беда существующих тестов на рак — они плохо определяют местоположение опухоли. Например, раковый антиген 125 (CA 125) может быть повышенным при раке яичников, матки, молочной железы, поджелудочной железы, печени, кишечника, желудка и легких. Приблизительно такой же разброс с другими онкомаркерами. Строго специфичным в плане локализации опухоли является только простатспецифический антиген (PSA), концентрация которого растет при повреждении предстательной железы.
Четвертый недостаток — онкомаркеры повышаются не только при онкологии. Положительными анализы бывают при доброкачественных заболеваниях (кисты, полипы, миомы, аденомы и пр.), воспалительных процессах, инфекциях, после травм и операций, высоком уровне холестерина в крови и других самых различных состояниях. Уровень некоторых показателей колеблется в течение суток. Например, концентрация маркера SCC у одного и того же человека может изменяться в течение дня на 24%. Чтобы правильно трактовать результаты, нужно делать тест несколько раз в одно время. Кроме того, для определения каждого онкомаркера существует несколько методик, и сдав кровь в разных лабораториях, вы можете получить положительный и отрицательный результаты на рак одновременно.
Тут можно было бы поставить жирную точку в теме онкомаркеров, однако эти анализы играют очень важную роль в клинической онкологии и действительно спасают жизни. Главное, использовать их по назначению.
Что показывают онкомаркеры крови?
Чаще всего онкомаркеры используют для контроля эффективности лечения уже обнаруженной опухоли. Если после операции, химиотерапии или облучения концентрация онкомаркера снижается, делают вывод, что лечение прошло успешно. Иногда врач рекомендует сдавать онкомаркеры с определенной периодичностью. Если их концентрация начинает расти по сравнению с исходной, даже оставаясь в пределах нормы, есть вероятность повторного роста опухоли или метастазов. Таким образом по уровню онкомаркеров можно индивидуально подбирать лечение и отслеживать рецидивы за несколько месяцев до их визуализации с помощью инструментальных методов диагностики: УЗИ, КТ, МРТ и др.
Существует около 20 маркеров рака, которые врачи применяют в сложных случаях диагностики: когда есть подозрительные симптомы или нужно определить «злой» или «добрый» характер труднодоступной опухоли. Однако эти анализы назначают только в том случае, если возможности более надежной диагностики рака исчерпаны.
Иногда онкомаркеры используют для скрининга, но только среди людей с высоким риском рака. Например, онкомаркер CA 125 используют для первичной диагностики рака яичников у женщин из группы риска: тех, кто имеет генетическую предрасположенность. В этом случае, анализ на CA 125 назначается ежегодно в комбинации с УЗИ и отслеживается в динамике. Анализ может быть положительным при миоме матки, кистах яичников, воспалительных процессах в малом тазу и органах брюшной полости, в начале беременности и в некоторых других случаях. Однако он оправдывает себя у женщин с высоким риском рака, хотя в общей популяции бесполезен.
Серьезную проблему в онкологии представляет рак кишечника — это один из самых распространенных видов злокачественных новообразований, ранние стадии которого протекают бессимптомно. Есть большой соблазн использовать онкомаркеры для ранней диагностики этого заболевания. Однако все существующие онкомаркеры рака кишечника дают недопустимо большое количество ложноположительных результатов. Их используют только для контроля за лечением, наблюдения за пациентами в ремиссии и отслеживания рецидивов. Для скрининга рака кишечника пока применяется простой и дешевый анализ кала на скрытую кровь (не является онкомаркером). Согласно исследованиям, такая мера на треть снижает риск смерти от колоректального рака, так как позволяет заподозрить опухоль в тот период, когда её можно вылечить.
Единственный анализ крови на рак, который можно сдавать в рамках скрининга — это анализ на рак простаты — онкомаркер PSA.
PSA — ранняя диагностика рака простаты
У нас, как и во многих других странах, проводят скрининг на рак предстательной железы, определяя в крови мужчин из групп риска (старше 50 лет) уровень простатспецифического антигена (PSA). Этот онкомаркер вырабатывается в простате, поэтому его повышение всегда указывает на патологию этого органа. Однако положительным PSA будет не только при раке, но и при воспалении предстательной железы — простатите, а также при доброкачественной аденоме. Такие факторы, как биопсия, ТРУЗИ, массаж простаты, пальцевое исследование прямой кишки и даже эякуляция за день-два до диагностики могут существенно изменить показатели анализа в большую сторону.
Есть обоснованное в ряде исследований мнение, что диагностики PSA никак не уменьшает смертность от рака простаты, приводит к увеличению частоты ненужных и травматичных манипуляций на предстательной железе и расшатывает психику мужчин ложными результатами.
Положительное прогностическое значение PSA всего около 30%. Это значит, что из 14 мужчин с положительным тестом рак будет только у четырех, а 10 человек будут напуганы зря. Международная норма PSA от 0 до 4 нг/мл. Однако около четверти всех мужчин с раком простаты имеют нормальный уровень маркера и около половины людей с доброкачественными заболеваниями предстательной железы имеют повышенный PSA.
Сам по себе анализ имеет низкую ценность, но в комплексе с пальцевым исследованием и дополнительными методами диагностики повышает возможность диагностики рака простаты на ранней стадии. Согласно международным рекомендациями всем мужчинам старше 50 лет нужно сдавать PSA, а затем проходить пальцевое ректальное исследование. Если родственники мужчины болели раком простаты, начинать обследование можно в более молодом возрасте. Злокачественную опухоль предстательной железы трудно обнаружить и отличить от доброкачественных заболеваний простаты, которые очень распространены среди мужчин. Анализ на PSA далеко не идеальный, но единственно возможный в этом случае. Главное, получив анализ с завышенными цифрами PSA, не паникуйте раньше времени, вероятность ошибки очень высока.
Анализ на все виды рака: ЭПР-ТСА тест
С 2017 года некоторые медицинские лаборатории предлагают уникальную услугу: сдать кровь сразу на все виды рака одновременно. По легенде, анализ дает точный ответ: есть злокачественная опухоль в организме или её нет, но не позволяет определить, где эта опухоль находится. Диагностика чаще называется «ЭПР-ТСА тест», а также «ESPIRE Скрин», «ESR method» или просто — «Анализ изменения транспортных свойств альбумина» и стоит приличных денег. Однако в сопроводительных рекламных материалах говориться, что тест стоит дешевле, чем определение всех онкомаркеров разом, кроме того, на здоровье экономить нельзя. Якобы анализ имеет очень высокую чувствительность и специфичность, а значит гораздо достовернее обычных онкомаркеров. Поспорить с таким утверждением сложно, но так ли хорош этот тест, как кажется с первого взгляда?
Диагностика основана на определении трехмерной структуры основного транспортного белка крови — альбумина. Если в организме появляется злокачественная опухоль, то молекулы альбумина в крови меняет свою форму. Эти изменения можно наблюдать с помощью давно вошедшего в научную практику метода — спектроскопии (или электронного парамагнитного резонанса). Такое красивое решение проблемы диагностики рака придумала немецкая фирма MedInnovation. Однако дальше начинается все самое интересное.
Почему альбумин меняет свою форму? Потому что он соединяется с веществами, которые продуцирует раковая опухоль — онкомаркерами. Таким образом, ЭПР-ТСА тест — это диагностика рака по тем же самым онкомаркерам, только с использованием более совершенной методики. В сопроводительных документах, в разделе перспектив метода, компания MedInnovation демонстрирует разные спектры альбумина, в комплексе с онкомаркерами рака легких, кишечника, простаты и молочной железы. С помощью большой библиотеки различных спектров и компьютерного анализа, у теста есть возможность определять расположение опухоли точнее, чем у современных анализов на онкомаркеры. Однако пока надежных протоколов по этому вопросу у разработчиков нет, и в клинической практике тест не определяет локализацию опухоли вообще.
Что касается чувствительности и специфичности метода, то при детальном изучении документации получается, что цифры, которые разработчики приводят в рекламе — это результат использования теста в самых благоприятных условиях. В среднем, показатели достоверности анализа совсем немного превышают общепринятые у известных онкомаркеров.
При расшифровке анализа учитываются 4 показателя. Только при одной их комбинации результат однозначно свидетельствует о раке. Другая комбинация параметров теста исключает онкологию. Остальные 14 комбинаций, дают неточные результаты: вам будет рекомендовано пройти дополнительную диагностику и пересдать тест через месяц.
ЭПР-ТСА тест ошибается, если в организме есть воспалительный процесс или доброкачественная опухоль, при нарушении белкового или жирового обмена, что бывает при ожирении, неправильном питании, атеросклерозе, нарушении работы печени, если вы беременны, если принимаете алкоголь, наркотики, аспирин и некоторые другие лекарственные препараты.
Чем грозят ошибки любой самодиагностики по онкомаркерам, будь то обычный анализ или тест функциональности альбумина? Если получите ложноположительный результат, то почувствуете себя тяжелобольным, а это очень страшно. В лучшем случае, диагноз быстро снимут, но осадочек останется. Иногда тест сдают люди, имеющие обоснованные подозрения на рак: плохую наследственность, какие-то неясные симптомы. Отрицательный результат окрыляет! Но если он ложный, то человек живет в незнании о своей болезни и теряет драгоценное время. Существуют проверенные временем и наукой способы выявить рак на ранней стадии. А онкомаркеры — это оружие онкологов, сдавать такие анализы без назначения врача вредно.
нормы для мужчин и женщин, таблица видов онкомаркеров
Материалы публикуются для ознакомления, и не являются предписанием к лечению! Рекомендуем обратиться к врачу-гематологу в вашем лечебном учреждении!
Соавторы: Марковец Наталья Викторовна, врач-гематолог
Доля раковых заболеваний в общей статистике постоянно растет. Злокачественные опухоли способны поражать любой орган. Коварство этой болезни в том, что она длительное время развивается бессимптомно и дает о себе знать лишь на поздних стадиях. Вот почему столь важен анализ крови на онкомаркеры: он позволяет заподозрить наличие злокачественных процессов.
Онкомаркеры в ситуации со злокачественными образованиями являются той самой «спасительной соломинкой», так как выявленное на ранних стадиях заболевание лечится гораздо успешнее, менее травматично и оставляет оптимистичные прогнозы.
Опухоль и ее рисунок
Раковая опухоль — это скопление в каком-то органе незрелых клеток, не свойственных этому органу. Они увеличиваются в количестве, прорастая в здоровые ткани, нарушают их работу. В начале заболевания человек не ощущает никаких симптомов, а ведь в этот период ее можно успешно вылечить консервативными методами. Здесь помогает обследование на онкомаркер.
Рост опухоли
Часто такие обследования проводятся в профилактических целях для групп риска и включены в программу диспансеризации населения. Что такое онкомаркер? Опухолевые клетки незрелые, и белок, который они вырабатывают, так же имеет дефекты и отличается от нормального. Каждому виду опухоли присущ свой вид белка, который можно обнаружить в сыворотке крови, таким образом, новообразование словно оставляет свой рисунок в крови человека. Выявить этот отпечаток можно, сдав кровь на онкомаркер.
Важно! В норме, такие измененные белки присутствуют в организме здорового человека в небольших количествах, но при возникновении онкозаболевания их число увеличивается в разы. Одним из методов исследования онкомаркера является измерение концентрации этих белков в крови.
Показания онкомаркеров и диагностика заболевания
Что показывает анализ крови на онкомаркер и насколько ему можно доверять? Конечно, этот анализ не покажет полной картины заболевания, но повышенный уровень онкомаркеров дает повод заподозрить развитие патологии в организме и назначить специализированные виды анализов, а также необходимое обследование (УЗИ, МРТ и другие).
Локализация опухолей и соответствующие им маркеры
Примечание. Чаще онкомаркер используется для мониторинга уже развившейся болезни и для контроля проводимого лечения. Повышенный или пониженный уровень онкомаркеров может свидетельствовать о прогрессировании или, наоборот, о затухании процесса.
Если в анализе крови, сданном при проведении профосмотра, уровень онкомаркеров повышен, что это значит? Совсем не обязательно наличие раковой опухоли, повышение может произойти при доброкачественном новообразовании, при некоторых патологических процессах в поджелудочной железе и в печени. Случаются и другие ситуации, когда в анализе хороший онкомаркер, а в организме развивается онкозаболевание.
Важно! Анализ крови на онкомаркер не является стопроцентным доказательством наличия ракового заболевания, он является лишь поводом для дальнейших действий.
Онкомаркеры при различных заболеваниях
Какие онкомаркеры есть в списке наиболее часто выявляемых? Во многих медицинских учреждениях существуют специальные таблицы нормативов и расшифровки онкомаркеров.
| Опухоль(локализация) | РЭА | АФП | СА- 19-9 | СА- 72-4 | СА- 125 | СА- 15-3 | HCE | Cyfra 21-1 | β -ХГ | ПСА | КТ | ТГ |
| Рак толстой кишки (прямой кишки) | 2 | 2 | 1 | |||||||||
| Рак поджелудочной железы | 2 | 1 | 1 | 2 | ||||||||
| Рак желудка | 2 | 1 | 2 | 1 | 2 | |||||||
| Рак пищевода | 2 | 1 | ||||||||||
| Гепатокарцинома | 2 | 1 | 2 | |||||||||
| Рак билиарных протоков | 2 | 3 | ||||||||||
| Рак молочной железы | 2 | 1 | 1 | 3 | ||||||||
| Рак яичников | 2 | 3 | 3 | 2 | 3 | |||||||
| Рак шейки матки | 1 | 1 | ||||||||||
| Мелкоклеточный рак легкого | 2 | 1 | 3 | 3 | ||||||||
| Немелкоклеточный рак легкого | 3 | 2 | 1 | 3 | ||||||||
| Рак предстательной железы | 3 | |||||||||||
| Рак мочевого пузыря | 1 | |||||||||||
| Рак щитовидной железы | 2 | 3 | 3 | |||||||||
| Опухоли носоглотки | 2 | |||||||||||
| Герминогенные опухоли яичка и яичника | 3 | 3 | ||||||||||
| Хорионкарцинома | 3 |
Таблица онкомаркеров. Обозначенные цифрами 3 и 2 маркеры имеют соответственно высокую и среднюю степень важности для определения данной опухоли, обозначенные цифрой 1 — используются в качестве дополнительного онкомаркера
Рассмотрим подробнее некоторые виды онкомаркеров:
- Альфа-фетопротеин — самый распространенный маркер, говорящий о развитии первичного печеночного злокачественного процесса или о наличии метастазов в печень. Может выявляться не только в сыворотке крови, но и в желчном секрете. В норме его показатель не должен превышать 15 нг/мл.
- Раково-эмбрионный антиген — второй по частоте выявления онкомаркер. Считается нормой у новорожденных, в минимальных количествах встречается у «курильщиков со стажем», беременных женщин, при заболеваниях печении, панкреатитах, туберкулезе, некоторых иммунных заболеваниях. Но при этом его уровень не должен превышать 5 нг/мл. В других случаях указывает на вероятность рака желудочно-кишечного тракта, в частности, на поражение поджелудочной железы, а также на онкозаболевания женской репродуктивной системы.
- ПСА (антиген простаты) состоит из двух показателей, имеет значение как их соотношение друг к другу, так и общий показатель. Превышение общего уровня ПСА свыше 8 нг/мл свидетельствует о возможном развитии злокачественного опухолевого процесса предстательной железы, особенно если фракция сПСА ниже 15%.
- Бета-2-микроглобулин. В норме его концентрация невелика, не больше 20–30 нг/мл. Этот белок является онкомаркером рака почки, и при внезапном росте показателей можно заподозрить именно это заболевание.
- UBC (антиген рака мочевого пузыря) — маркер, определяемый не в сыворотке, а в моче. Нормальным значением считается 15 нг/мл. Является веским признаком рака мочевого пузыря лишь при значительном повышении (более чем в 150 раз) показателей.
- Антиген плоскоклеточного рака (SCC) — стандартный онкомаркер на рак горла и гортани, которые чаще возникают у заядлых курильщиков. Его норма достигает 1,5 нг/мл. Способен повышаться при некоторых заболеваниях, таких как туберкулез, псориаз, прочие хронические заболевания кожи.
- NSE-онкомаркер — белок легочной ткани. Применяется для выявления рака легкого и мониторинга эффективности проводимого лечения. Нормативные показатели — не выше 12,5 нг/мл.
Про онкомаркер Cyfra 21-1 вы сможете прочитать на нашем портале, где имеетс подробная информация о методике сдачи, расшифровке и другая необходимая информация.
Виды онкомаркеров
Сдача анализа на онкомаркер
Подготовка к сдаче анализа включает в себя:
- Ограничения в рационе за несколько дней до сдачи. Необходимо исключить: жареную, жирную, острую пищу, алкоголь, прием любых лекарственных препаратов (в случае невозможности отказа от лекарственной терапии посоветоваться с врачом).
- В течение нескольких дней до сдачи анализа ограничить физические нагрузки, исключить на время занятия спортом.
- Анализ на онкомаркер проводится спустя три дня после каких-либо инструментальных обследований (например, рентген, МРТ, КТ).
- Сдача крови проводится натощак, до 11 часов утра.
- До сдачи желательно не курить хотя бы в течение нескольких часов.
Возможно ли профилактическое применение онкомаркеров
По достижении некоторого возраста человек попадает в определенную группу риска. Для женщин — это возраст менопаузы, когда выработка половых гормонов замедляется, организм перестраивается и велик риск развития злокачественных заболеваний репродуктивной системы.
Анализ на онкомаркеры обязателен для группы риска
Для мужчин возраст после 60 лет опасен появлением новообразований предстательной железы. Помимо того, вредные привычки (курение, злоупотребление алкоголем, вкусовые пристрастия), плохие условия труда, образ жизни, могут стать причиной возникновения злокачественных новообразований. Не последнюю роль играет наследственная предрасположенность.
Какие онкомаркеры сдаются для профилактики развития болезни, и в каких случаях они применяются? Как уже говорилось, есть возрастные рамки, когда нужно уделять повышенное внимание своему здоровью.
Обязательные онкомаркеры для женщин — на проверку заболеваний половой сферы. Для курящих — возможна регулярная проверка гортани и легких. Работники некоторых отраслей подвержены риску злокачественных заболеваний крови.
Также не лишним будет сдать анализ крови на онкомаркер CA 72-4, который поможет выявить рак желудка на ранних стадиях.
Если существуют косвенные признаки, указывающие на наличие патологического процесса, например, длительная субфебрильная лихорадка, увеличение лимфатических узлов, резкая потеря веса, немотивированная слабость, это повод обратиться за специализированной помощью.
Рекомендуем изучить похожие материалы:
- 1. Система гемостаза: зачем сдавать анализ на свёртываемость крови
- 2. Как подобрать диету по группе крови: худеем вместе
- 3. Причины повышения или понижения нейтрофилов в анализе крови у детей?
- 4. Нормы содержания нейтрофилов в крови и какие функции они выполняют
- 5. Что значат повышенные эозинофилы в анализе крови у взрослых?
- 6. Правильное питание при повышенном уровне билирубина в крови
- 7. Что делать при повышенном уровне билирубина во время беременности?
Бета-2-микроглобулин (B2M) Тест на онкомаркер: MedlinePlus Medical Test
Что происходит во время теста на онкомаркер бета-2-микроглобулина?
Тест на бета-2-микроглобулин обычно представляет собой анализ крови, но может также проводиться в виде 24-часового анализа мочи или анализа спинномозговой жидкости (ЦСЖ).
Для анализа крови медицинский работник возьмет образец крови из вены на руке с помощью небольшой иглы. После того, как игла будет введена, небольшое количество крови будет собрано в пробирку или флакон.Вы можете почувствовать легкое покалывание, когда игла входит или выходит. Обычно это занимает менее пяти минут.
Для 24-часового анализа мочи ваш лечащий врач или лабораторный специалист предоставит вам контейнер для сбора мочи и инструкции по сбору и хранению ваших образцов. 24-часовой анализ мочи обычно включает следующие этапы:
- Опорожните мочевой пузырь утром и вымойте эту мочу. Запишите время.
- В течение следующих 24 часов храните всю мочу в предоставленном контейнере.
- Храните контейнер для мочи в холодильнике или холодильнике со льдом.
- Верните контейнер для образца в офис вашего поставщика медицинских услуг или в лабораторию в соответствии с инструкциями.
Для анализа спинномозговой жидкости (CSF), образец спинномозговой жидкости будет взят с помощью процедуры, называемой спинномозговой пункцией (также известной как люмбальная пункция). Спинальную пункцию обычно делают в больнице. Во время процедуры:
- Вы лягте на бок или сядете на экзаменационный стол.
- Медицинский работник очистит вашу спину и введет в кожу анестетик, чтобы вы не почувствовали боли во время процедуры. Ваш врач может нанести обезболивающий крем на вашу спину перед этой инъекцией.
- Когда область на вашей спине полностью онемеет, ваш врач вставит тонкую полую иглу между двумя позвонками в нижней части позвоночника. Позвонки — это небольшие позвоночники, из которых состоит ваш позвоночник.
- Ваш врач возьмет на анализ небольшое количество спинномозговой жидкости.Это займет около пяти минут.
- Вам нужно оставаться неподвижным, пока жидкость будет забираться.
- Ваш врач может попросить вас полежать на спине в течение часа или двух после процедуры. Это может предотвратить головную боль впоследствии.
Анализы крови на рак: лабораторные тесты, используемые для диагностики рака
Анализы крови на рак: лабораторные анализы, используемые для диагностики рака.
Анализы крови на рак и другие лабораторные тесты могут помочь вашему врачу поставить диагноз рака.Уменьшите свое беспокойство, узнав об анализах крови на рак и о том, как они используются.
Персонал клиники МэйоЕсли есть подозрение, что у вас рак, ваш врач может назначить определенные анализы крови на рак или другие лабораторные тесты, такие как анализ вашей мочи или биопсия подозрительной области, чтобы помочь в постановке диагноза.
За исключением рака крови, анализы крови, как правило, не могут точно сказать, есть ли у вас рак или какое-либо другое доброкачественное заболевание, но они могут дать вашему врачу подсказки о том, что происходит внутри вашего тела.
Поскольку ваш врач назначил анализы крови на рак для выявления признаков рака, это не означает, что диагноз рака поставлен и у вас рак. Узнайте, что может искать ваш врач при проведении анализов крови на рак.
Что ищет ваш врач
Образцы, взятые для анализа крови на рак, анализируются в лаборатории на наличие признаков рака. В образцах могут быть обнаружены раковые клетки, белки или другие вещества, вырабатываемые раком. Анализы крови также могут дать вашему врачу представление о том, насколько хорошо работают ваши органы и не пострадали ли они от рака.
Примеры анализов крови, используемых для диагностики рака, включают:
- Общий анализ крови. Этот общий анализ крови измеряет количество различных типов клеток крови в образце вашей крови. Рак крови можно обнаружить с помощью этого теста, если обнаружено слишком много или слишком мало клеток крови определенного типа или аномальных клеток. Биопсия костного мозга может помочь подтвердить диагноз рака крови.
- Анализ белков крови. Тест (электрофорез) для исследования различных белков в крови может помочь в обнаружении определенных аномальных белков иммунной системы (иммуноглобулинов), которые иногда повышаются у людей с множественной миеломой.Другие тесты, такие как биопсия костного мозга, используются для подтверждения предполагаемого диагноза.
Тесты на онкомаркеры. Онкомаркеры — это химические вещества, вырабатываемые опухолевыми клетками, которые можно обнаружить в вашей крови.
Но онкомаркеры также производятся некоторыми нормальными клетками вашего тела, и их уровень может быть значительно повышен при доброкачественных заболеваниях. Это ограничивает возможности тестов на опухолевые маркеры для диагностики рака. Только в очень редких случаях такой тест может считаться достаточным, чтобы поставить точный диагноз рака.
Оптимальный способ использования онкомаркеров при диагностике рака не определен. А использование некоторых тестов на онкомаркеры вызывает споры.
Примеры онкомаркеров включают простатоспецифический антиген (PSA) для рака простаты, раковый антиген 125 (CA 125) для рака яичников, кальцитонин для медуллярного рака щитовидной железы, альфа-фетопротеин (AFP) для рака печени и хорионический гонадотропин человека (ХГЧ). при опухолях половых клеток, таких как рак яичек и рак яичников.
- Тесты циркулирующих опухолевых клеток. Недавно разработанные анализы крови используются для обнаружения клеток, отколовшихся от исходного участка рака и плавающих в кровотоке. Один тест на циркулирующие опухолевые клетки был одобрен Управлением по контролю за продуктами и лекарствами для мониторинга людей с раком груди, колоректального рака или простаты. Этот тест обычно не используется в клинических условиях.
Что означают результаты
Результаты теста следует интерпретировать осторожно, потому что на результаты теста могут влиять несколько факторов, например изменения в вашем теле или даже то, что вы едите.
Кроме того, имейте в виду, что доброкачественные заболевания могут иногда приводить к отклонениям в результатах анализов. А в других случаях рак может присутствовать, даже если результаты анализа крови нормальные.
Ваш врач просматривает результаты ваших анализов, чтобы определить, находятся ли ваши уровни в пределах нормы. Или ваш врач может сравнить ваши результаты с результатами прошлых тестов.
Что будет дальше
Хотя анализы крови и мочи могут помочь врачу понять, что делать, для постановки диагноза обычно необходимы другие анализы.Для большинства форм рака биопсия — процедура получения образца подозрительных клеток для анализа — обычно необходима для постановки окончательного диагноза.
В некоторых случаях уровни опухолевых маркеров отслеживаются с течением времени. Ваш врач может назначить контрольное обследование через несколько месяцев. Онкомаркеры чаще всего помогают после постановки диагноза рака. Ваш врач может использовать эти тесты, чтобы определить, реагирует ли ваш рак на лечение или растет ли он.
В большинстве случаев после того, как вы завершите курс лечения рака, использование анализов крови на рак бесполезно для наблюдения за возвращением рака.Обсудите с врачом особенности вашего рака.
10 декабря 2019 г. Показать ссылки- Понимание лабораторных тестов. Национальный институт рака. https://www.cancer.gov/about-cancer/diagnosis-staging/understanding-lab-tests-fact-sheet. Проверено 18 октября 2016 г.
- Электрофорез белков. Лабораторные тесты онлайн. https://labtestsonline.org/understanding/analytes/electrophoresis/tab/test. Проверено 18 октября 2016 г.
- Jain S, et al. Диагностика и лечение рака с использованием серологических и других маркеров биологических жидкостей.В: Клиническая диагностика и лечение Генри лабораторными методами. 23-е изд. Сент-Луис, Миссури: Эльзевир; 2017. http://www.clinicalkey.com. Проверено 18 октября 2016 г.
- Онкомаркеры. Национальный институт рака. https://www.cancer.gov/about-cancer/diagnosis-staging/diagnosis/tumor-markers-fact-sheet. Проверено 18 октября 2016 г.
- Иммунодиагностика опухолей. Руководство Merck Professional Version. http://www.merckmanuals.com/professional/matology-and-oncology/tumor-immunology/tumor-immunodiagnosis.Проверено 18 октября 2016 г.
- Мойнихан Т.Дж. (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 9 ноября 2016 г.
.
Прямое обнаружение циркулирующих опухолевых клеток в образцах крови — ScienceDaily
Циркулирующие в крови опухолевые клетки являются маркерами для раннего обнаружения и прогноза рака. Однако обнаружение этих клеток затруднено из-за их редкости.В журнале Angewandte Chemie ученые представили сверхчувствительный метод прямого обнаружения циркулирующих опухолевых клеток в образцах крови. Он основан на усиленном измерении флуоресценции с временным разрешением люминесцентных ионов лантаноидов, высвобождаемых наночастицами, которые специфически связываются с опухолевыми клетками.
Обычные методы обнаружения циркулирующих опухолевых клеток требуют сложного обогащения перед обнаружением, поскольку образец из 10 миллионов клеток крови содержит только около одной опухолевой клетки.Напротив, новый метод, разработанный командой, работающей с Сяожун Сонг, Сюэюань Чен и Чжо Чен, в Фуцзянском институте исследований структуры материи, Китайской академии наук, Фуцзянском университете сельского хозяйства и лесоводства и онкологической больнице Фуцзянь (Фучжоу). , Фуцзянь, Китай), работает без стадии обогащения и непосредственно обнаруживает циркулирующие опухолевые клетки в образцах крови. Этот метод основан на так называемой «фотолюминесценции с временным разрешением и улучшенным растворением» и использует флуоресцирующие наночастицы, изготовленные из комплекса лантаноида европия.
Сначала исследователи получили антитела против молекулы адгезии эпителиальных клеток (EpCAM, который представляет собой гликопротеин, который присутствует в очень большом количестве на поверхности многих опухолевых клеток и действует как диагностический маркер рака). Эти антитела наносили в качестве покрытия на лунки микропланшетов, в результате чего опухолевые клетки, содержащиеся в образце крови, оставались глубоко в лунках, поскольку другие компоненты крови удалялись.
Ученые покрыли наночастицы, содержащие европий, теми же антителами.Это привело к тому, что большое количество наночастиц, добавленных в раствор, специфически связывалось с опухолевыми клетками. Впоследствии добавленный «проявитель» растворил наночастицы, высвободив мириады ионов европия. Они были немедленно связаны и плотно заблокированы другими компонентами решения разработчика. Это привело к многократному усилению флуоресценции.
Еще одним важным преимуществом этого метода является то, что ионы европия представляют собой очень долгоживущие флуорофоры, которые продолжают флуоресцировать в течение нескольких микросекунд после возбуждения вспышкой света.Поскольку измерения разрешены по времени, можно начать измерение с задержкой. Фоновые сигналы, вызванные автофлуоресценцией компонентов клетки, продолжаются всего несколько наносекунд и исчезают до начала измерения. Это увеличивает чувствительность измерений, позволяя исследователям обнаруживать одну опухолевую клетку на лунку микропланшета.
Тесты с образцами крови от больных раком, регистрирующих всего 10 клеток на миллилитр крови. Четырнадцать из пятнадцати онкологических больных были правильно идентифицированы этим новым методом.Количество опухолевых клеток в образцах сильно коррелировало со стадией рака у каждого пациента.
История Источник:
Материалы предоставлены Wiley . Примечание. Содержимое можно редактировать по стилю и длине.
границ | Миелоидные клетки человека, инфильтрирующие опухоль: фенотипическое и функциональное разнообразие
Введение
Иммунотерапия рака вступила в новую эру с появлением ингибиторов иммунных контрольных точек.Драматические и стойкие ответы теперь наблюдаются у пациентов с ранее неизлечимыми опухолями. Однако эти замечательные результаты еще не достижимы у всех пациентов, а некоторые типы опухолей, например, микросателлитный стабильный колоректальный рак (CRC), не реагируют на эти препараты. В этих случаях необходимы дальнейшие вмешательства для преодоления иммунного регуляторного контекста опухолевого микроокружения (TME) и использования силы противоопухолевого иммунного ответа. Проникающие миелоидные клетки являются мощными регуляторами иммунной супрессии, связанной с опухолью, клеточной инвазии и метастазов, и нацеливание на эти клетки врожденного иммунитета может быть ключом к разработке новых иммунотерапевтических методов.
В последнее десятилетие, с появлением многопараметрической проточной цитометрии, идентификация и номенклатура популяций миелоидных клеток становятся все более сложными. Рисунок 1 иллюстрирует наше текущее понимание субпопуляций миелоидных клеток человека и маркеров, которые они экспрессируют в костном мозге, крови и тканях больных раком. Очевидно, что различные типы миелоидных клеток могут фактически экспрессировать сходные уровни определенных предполагаемых маркеров, специфичных для клонов, например, CD11b или CD68.Еще одним важным соображением является тот факт, что экспрессия многих маркеров миелоидного клона может изменяться при воздействии медиаторов воспаления, присутствующих в опухолях. Одной из важных иллюстраций этого является поразительное сходство резидентных в опухоли миелоидных супрессорных клеток человека (MDSC) с нейтрофилами периферической крови человека; оба подмножества клеток представляют собой CD33 + CD11b + HLA-DR — и аргиназу-1 + (Arg-1). Фактически, многие опухоли сильно инфильтрированы нейтрофилами (что определяется их отличительной морфологией).Учитывая, что ни один маркер не может точно дифференцировать эти две подгруппы, можно предположить, что клетки, часто обозначаемые как MDSC, могут также включать значительную долю альтернативно активированных нейтрофилов. Таким образом, инфильтрирующий опухоль MDSC можно рассматривать как модифицированную версию нейтрофила, который адаптировался к окружающей среде и взял на себя иммуносупрессивную функцию. Чтобы улучшить согласованность между исследованиями и минимизировать систематические ошибки и путаницу, нам необходимо начать отходить от упрощенной номенклатуры M1 / M2 / MDSC.Нам необходимо рассмотреть возможность принятия более полного описания миелоидных клеток, основанного на тщательной оценке маркеров клонов и классификаций, основанных на происхождении клеток в сочетании с маркерами активации. Там, где это невозможно, например, когда на практике возможен только иммуногистохимический (ИГХ) анализ, требуется более тщательная интерпретация данных.
Рис. 1. Обзор человеческих миелоидных клеток, обнаруженных в костном мозге, крови и тканях больных раком .Воспаление, связанное с раком, стимулирует выработку миелоидных клеток из гемопоэтических предшественников в костном мозге. Этот рисунок иллюстрирует сеть миелоидных клеток, которые были идентифицированы в крови и опухолевой ткани при раке человека. Перечислены маркеры клеточной поверхности, экспрессируемые различными типами миелоидных клеток, что отражает огромную степень фенотипического сходства между подмножествами клеток. Толстая изогнутая черная линия изображает предложенный, но еще не доказанный путь дифференцировки клеток.
Еще один уровень сложности в понимании роли миелоидных клеток человека в биологии опухолей — это степень различий, наблюдаемых между отдельными пациентами и разными типами опухолей. Был достигнут прогресс в определении ключевых характеристик, которые позволят классифицировать опухоли на определенные подтипы, что позволит лучше стратифицировать лечение (например, HER2- или ER-положительный рак молочной железы) (1). При CRC ясно, что опухоли, демонстрирующие нестабильность восстановления несоответствия, имеют более высокие инфильтраты цитотоксических лимфоцитов, что коррелирует с лучшим прогнозом (2).Однако взаимосвязь между подмножествами миелоидных клеток и различными подтипами опухолей еще предстоит изучить.
Трудно приписать точную функциональную роль каждому из этих индивидуальных подтипов миелоидных клеток в прогрессировании рака. Хотя исследования показали, что оценка инфильтрата миелоидных клеток имеет прогностическое значение (3–6), еще не известно, являются ли эти клетки движущей силой многоступенчатого процесса онкогенеза. Чтобы оценить важность миелоидных клеток в прогрессировании опухоли, мы должны понять, как они взаимодействуют в TME.Например, анализ согласованных взаимодействий между миелоидными клетками и генетически измененными клетками, которые регулируют экспрессию других признаков рака (клеточная энергия, пролиферативная способность, ангиогенез, инвазия, метастазирование и воспалительная сигнатура), поможет выяснить, как эти клетки реагируют и развиваются во время онкогенеза. .
Как только мы поймем сложность механизмов, вовлеченных в миелоидную регуляцию и их влияние на прогрессирование опухоли, мы сможем разработать лучшие терапевтические стратегии, нацеленные на взаимодействие опухоль-миелоид.
Миелоидные клетки при раке человека: обзор данных, полученных IHC
Наше понимание роли миелоидных клеток в развитии рака у человека основано на данных ретроспективных когортных исследований с использованием ИГХ, в которых миелоидные клетки идентифицируются по экспрессии одного или максимум двух маркеров, чаще всего CD68 или CD163. Это привело к значительному количеству работ, демонстрирующих, что наличие инфильтратов опухолевых макрофагов (ТАМ) коррелирует с плохим прогнозом пациента.Это верно для различных типов опухолей, включая рак груди, мочевого пузыря и яичников (3–6). Тем не менее, в других исследованиях высокая степень инфильтрации макрофагов была связана с улучшением результатов лечения пациентов (7). Точно так же приток нейтрофилов, характеризующийся их уникальной морфологией, связан с плохим прогнозом (8) и неудачей лечения гепатоцеллюлярной карциномы (ГЦК) (9). Хотя эти исследования являются информативными, миелоидная биология в TME остается плохо изученной, поскольку этот тип анализа не может различать различные состояния клеточной активации или давать убедительные доказательства их функции.Следовательно, нам необходимо использовать более целостный подход, включающий различные технологии, например, CyTOF и многопараметрическую проточную цитометрию с глубоким секвенированием следующего поколения, чтобы полностью понять роль различных подмножеств миелоидных клеток в регуляции противоопухолевого иммунитета в различных опухолевых средах. Эти типы исследований будут консолидировать появляющиеся доказательства того, что миелоидные клетки играют важную роль в прогрессировании опухоли, способствуя ангиогенезу и инвазии (10).
Подгруппы миелоидных клеток, инфильтрирующих опухоль
Большинство исследований, посвященных фенотипу и функции миелоидных клеток человека в TME, классифицировали эти клетки в одну из следующих категорий: (i) ТАМ, (ii) Tie-2-экспрессирующие моноциты (ТЕМ), (iii) полиморфноядерные (PMN) лейкоциты (нейтрофилы) или (iv) MDSC.Здесь мы рассматриваем различные фенотипы и функции, приписываемые этим типам клеток в опухолях человека.
Макрофаги, ассоциированные с опухолью
Макрофаги — это окончательно дифференцированные клетки, которые находятся во всех тканях. Чаще всего они происходят из циркулирующих моноцитов и играют важную роль в организации тканевого гомеостаза, иммунного надзора и воспаления (11).
Многие исследования, изучающие важность макрофагов при раке, основаны на концепции, что существуют два основных функциональных фенотипа для макрофагов, M1 (классический) и M2 (альтернативный) фенотип (4, 5).Фенотип M2 по большей части связан с прогрессированием рака и ухудшением общей выживаемости у онкологических больных (3, 4). ИГХ для обнаружения клеток, экспрессирующих CD68, CD86 (M1) или CD163 и CD206 (M2), часто используется для количественной оценки и классификации инфильтрирующих опухоль макрофагов (12). Однако ТАМ — это не просто клетки с этими ограниченными фенотипами «М1» или «М2» и связанными функциями. В действительности компартмент опухолевых макрофагов более разнообразен и неоднороден, а клетки демонстрируют значительную пластичность, управляемую сигналами окружающей среды.Недавнее исследование создало основу, которая показала, что состояния активации макрофагов выходят за рамки текущей поляризации M1 и M2
Нанороботы для борьбы с раком, запрограммированные на поиск и уничтожение опухолей
Тромбин может блокировать кровоток опухоли, свертывая кровь в сосудах, питающих рост опухоли, вызывая своего рода мини-инфаркт опухоли и приводя к гибели ткани опухоли. Предоставлено: Джейсон Дрис, Государственный университет Аризоны.Являясь крупным достижением в области наномедицины, ученые из Университета штата Аризона (ASU) в сотрудничестве с исследователями из Национального центра нанонауки и технологий (NCNST) Китайской академии наук успешно запрограммировали нанороботов на уменьшение опухолей, отключая их кровоснабжение.
«Мы разработали первую полностью автономную ДНК-роботизированную систему для очень точного дизайна лекарств и целенаправленной терапии рака», — сказал Хао Янь, директор Центра молекулярного дизайна и биомиметики Института биодизайна АГУ и профессор Милтона Глика в школе. молекулярных наук.
«Более того, эта технология представляет собой стратегию, которую можно использовать для многих типов рака, поскольку все кровеносные сосуды, питающие солидные опухоли, по существу одинаковы», — сказал Ян.
Успешная демонстрация технологии, первое в своем роде исследование на млекопитающих с использованием мышиных моделей рака груди, меланомы, яичников и рака легких, было опубликовано в журнале Nature Biotechnology .
Искать и уничтожить
Ян — эксперт в области ДНК-оригами, которая за последние два десятилетия разработала производство в атомном масштабе для создания все более и более сложных структур.
Кирпичи, из которых строятся их структуры, происходят из ДНК, которая может складываться в разные формы и размеры — все в масштабе в тысячу раз меньше ширины человеческого волоса — в надежде однажды произвести революцию в вычислениях. , электроника и медицина.
Этот день может наступить немного быстрее, чем ожидалось.
Наномедицина — это новая отрасль медицины, которая стремится объединить обещания нанотехнологий, чтобы открыть совершенно новые возможности для лечения, такие как создание крошечных наночастиц размером с молекулу для диагностики и лечения сложных заболеваний, особенно рака.
До сих пор задача развития наномедицины была сложной, потому что ученые хотели разрабатывать, создавать и тщательно контролировать нанороботов, чтобы активно искать и уничтожать раковые опухоли, не нанося вреда здоровым клеткам.
Международная группа исследователей преодолела эту проблему, применив, казалось бы, простую стратегию очень выборочного поиска и уничтожения опухоли голодом.
Эта работа была начата около 5 лет назад. Исследователи NCNST сначала хотели специально перекрыть кровоснабжение опухоли путем индукции свертывания крови с высокими профилями терапевтической эффективности и безопасности в множественных солидных опухолях с использованием наноносителей на основе ДНК. Опыт профессора Хао Яня позволил модернизировать дизайн наномедицины до полностью программируемой роботизированной системы, способной выполнять свою миссию полностью самостоятельно.
Каждый наноробот сделан из плоского прямоугольного листа ДНК оригами размером 90 на 60 нанометров. К поверхности прикрепляется ключевой фермент свертывания крови, называемый тромбином. Тромбин может блокировать кровоток опухоли, свертывая кровь в сосудах, питающих рост опухоли, вызывая своего рода мини-инфаркт опухоли и приводя к гибели ткани опухоли. Предоставлено: Джейсон Дрис, Университет штата Аризона,«Эти нанороботы могут быть запрограммированы на транспортировку молекулярных полезных нагрузок и блокировку кровоснабжения опухоли на месте, что может привести к гибели тканей и уменьшению размера опухоли», — сказал Баокань Дин, профессор NCNST. , расположенный в Пекине, Китай.
Нанороботы спешат на помощь
Для проведения своего исследования ученые воспользовались хорошо известной моделью опухоли у мышей, в которой раковые клетки человека вводятся мыши, чтобы вызвать агрессивный рост опухоли.
Как только опухоль начала расти, нанороботов бросили на помощь.
Каждый наноробот сделан из плоского прямоугольного листа ДНК оригами размером 90 на 60 нанометров. К поверхности прикрепляется ключевой фермент свертывания крови, называемый тромбином.
Тромбин может блокировать кровоток опухоли, свертывая кровь в сосудах, питающих опухоль, вызывая своего рода мини-инфаркт опухоли и приводя к гибели ткани опухоли.
Сначала к плоскому каркасу ДНК прикрепляли в среднем четыре молекулы тромбина. Затем плоский лист сложили сам по себе, как лист бумаги, в круг, чтобы получилась полая трубка.
Им сделали внутривенную инъекцию мыши, затем они путешествовали по кровотоку, обнаруживая опухоли.
Ключом к программированию наноробота, который атакует только раковые клетки, было включение специальной полезной нагрузки на ее поверхность, называемую аптамером ДНК. ДНК-аптамер может специфически нацеливаться на белок, называемый нуклеолином, который в больших количествах образуется только на поверхности эндотелиальных клеток опухоли и не обнаруживается на поверхности здоровых клеток.
Привязанный к поверхности кровеносного сосуда опухоли, наноробот был запрограммирован, как пресловутый троянский конь, доставлять ничего не подозревающий лекарственный груз в самое сердце опухоли, обнажая фермент, называемый тромбином, который является ключевым для свертывания крови.
Нанороботы работали быстро, собираясь в большом количестве, чтобы быстро окружить опухоль всего через несколько часов после инъекции.
Ключом к программированию наноробота, который атакует только раковые клетки, было размещение на его поверхности специальной полезной нагрузки, называемой аптамером ДНК. Аптамер ДНК может специфически нацеливаться на белок, называемый нуклеолином, который в больших количествах образуется только на поверхности эндотелиальных клеток опухоли и не обнаруживается на поверхности здоровых клеток.Предоставлено: Джейсон Дрис, Государственный университет Аризоны.Безопасная и надежная конструкция
Прежде всего, команда показала, что нанороботы безопасны и эффективны для уменьшения опухолей.
«Наноробот оказался безопасным и иммунологически инертным для использования на нормальных мышах, а также на миниатюрных свиньях породы Бама, не обнаружив заметных изменений нормальной свертываемости крови или морфологии клеток», — сказал Юлианг Чжао, также профессор NCNST и ведущий ученый международная совместная команда.
Что наиболее важно, не было никаких доказательств того, что нанороботы распространяются в мозг, где это может вызвать нежелательные побочные эффекты, такие как инсульт.
«Нанороботы определенно безопасны в нормальных тканях мышей и крупных животных», — сказал Гуанцзюн Не, другой профессор NCNST и ключевой член совместной группы.
Лечение блокировало кровоснабжение опухоли и приводило к повреждению опухолевой ткани в течение 24 часов, не оказывая влияния на здоровые ткани. После атаки на опухоли большинство нанороботов были выведены из организма через 24 часа.
Через два дня появились признаки прогрессирующего тромбоза, а через 3 дня наблюдались тромбы во всех сосудах опухоли.
Суть в том, чтобы запускать тромбин только тогда, когда он находится внутри кровеносных сосудов опухоли. Кроме того, в модели мышей с меланомой 3 из 8 мышей, получавших терапию нанороботами, показали полную регрессию опухолей. Среднее время выживания увеличилось более чем вдвое, с 20,5 до 45 дней.
Они также опробовали свою систему в испытании модели первичного рака легких у мышей, которая имитирует клиническое течение у людей с раком легких.Они показали сокращение опухолевых тканей после 2-недельного лечения.
Наука очень малого становится большим
Для Яна важная веха исследования знаменует собой конец начала наномедицины.
«ДНК-наноробот с доставкой тромбина представляет собой большой шаг вперед в применении ДНК-нанотехнологий для лечения рака», — сказал Ян. «В модели мышей с меланомой наноробот не только воздействовал на первичную опухоль, но и предотвращал образование метастазов, демонстрируя многообещающий терапевтический потенциал.«
Ян и его сотрудники сейчас активно ищут клинических партнеров для дальнейшего развития этой технологии.
«Я думаю, что мы намного ближе к реальному практическому применению этой технологии в медицине», — сказал Ян. «Комбинации различных рационально сконструированных нанороботов, несущих различные агенты, могут помочь в достижении конечной цели исследования рака: искоренении солидных опухолей и васкуляризированных метастазов. Кроме того, текущая стратегия может быть разработана в качестве платформы доставки лекарств для лечения других заболеваний путем изменение геометрии наноструктур, групп прицеливания и загружаемых грузов.»
Параметры роста опухоли позволяют прогнозировать ответ на антиангиогенную терапию у мышей
Дополнительная информация: ДНК-наноробот действует как противораковое средство в ответ на молекулярный триггер in vivo, Nature Biotechnology (2018).nature.com/articles/doi:10.1038/nbt.4071 Предоставлено Университет штата Аризона
Ссылка : Нанороботы для борьбы с раком, запрограммированные на поиск и уничтожение опухолей (2018, 12 февраля) получено 25 ноября 2020 с https: // физ.

