Кошачий лишай и стрептодермия у детей – характерные приметы начала осени.
Кошачий лишай и стрептодермия у детей – характерные приметы начала осени.
Детвора вернулась домой из оздоровительных лагерей, дачных поселков и деревень и… в массовом порядке отправилась к врачу-дерматологу. По своему многолетнему опыту знаю, что идет полоса сезонных болезней.
На нежной коже ребенка появились различные по цвету и размерам пятна, и даже гнойнички. Эти проявления вызваны стрептококками, попавшими в ранки от укусов насекомых и царапин. Пятна бывают белыми и розовыми, чешуйчатыми, покрытыми корками, с гнойными выделениями и проч. Чаще они появляются на коже лица, спине, конечностях.
Заражение происходит быстро и неотвратимо: место укуса зудит, и ребенок непроизвольно расчесывает его грязными руками. Стрептококки – шаровидные бактерии – паразитируют на теле человека и животного, они всегда присутствуют на коже и в большом количестве под ногтями.
Лечится стрептодермия (стрептококковая кожная инфекция) достаточно легко и надёжно, если ею не пренебрегать. Она имеет заразный характер, поэтому не стоит откладывать визит к врачу: чем раньше проведено лечение, тем меньше осложнений и инфицирования других детей.
Например, многие родители обнаруживают на лицах детей белые пятна. Часто по ошибке их называют словом «лишай» и связывают с тем, что ребята много купаются и не вытирают полотенцами мокрые лица (и на самом деле, в этом есть здравый смысл). В роговом слое кожи лица проявляется сухая стрептодермия, что нарушает внешний вид.
Когда я встречаю на улице намазанных зелёнкой или фукорцином детей, хочется напомнить их родителям: зелёнка и фукорцин – профилактические средства, пригодные для обработки свежих ссадин в дачных условиях.
Однако чаще всего ко мне обращаются со стрептодермией нижних и верхних конечностей, когда образуются гнойники. Характерно распространение очагов не вглубь кожи, а по периферии. В начале прошлого века это заболевание называли «Летучий огонь»: когда в селе появлялась эта инфекция, она «проходила» через всех детей. Иногда ослабленные голодом и холодом дети даже умирали. Сегодня такая ситуация недопустима, существуют отличные лекарственные препараты, позволяющие даже в домашних условиях вылечить ребенка. В тяжелых случаях (при множественных высыпаниях) назначаются антибиотики.
В августе-сентябре у меня на приеме побывали более сорока человек, и волна пока не прошла.
Для начала осени характерно ещё одно заболевание – микроспория, или кошачий лишай. Животные из подвалов и других укрытий выходят на улицу и становятся источниками инфекционной болезни. Микроспория проявляется поражением волосистой части головы человека, иными словами, частичным облысением. Как правило, родители замечают очаг у ребенка, когда он становится величиной с большую монету.
Микроспория проявляется поражением волосистой части головы человека, иными словами, частичным облысением. Как правило, родители замечают очаг у ребенка, когда он становится величиной с большую монету.
Лечение микроспории проводится в стационаре и длится до 40 дней: ребенку полностью бреют голову и лечат мазями, таблетками и другими средствами. Такие пациенты заразны, они требуют постоянного ухода и наблюдения. В домашних условиях возможно поражение всех членов семьи, а также соседей и знакомых. В августе у меня на приеме было 12 человек с микроспорией.
Уважаемые родители, если у вашего ребенка есть пораженные участки кожи, и вы сомневаетесь в их происхождении, не стоит надеяться, что «просто так пройдёт». Приводите ребенка на прием, и чем скорее вы это сделаете, тем легче будет его вылечить.
Михаил Ермаков,
врач-дерматолог.
2 сентября 2014г.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ТРЕБУЕТСЯ КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА
Стрептодермия у детей — причины появления, первые симптомы, способы профилактики
Стрептодермия (пиодермия стрептококковая) представляет собой инфекционно-аллергическое заболевание, возникающее при попадании в толщу кожи стрептококка и продуктов жизнедеятельности этого микроорганизма.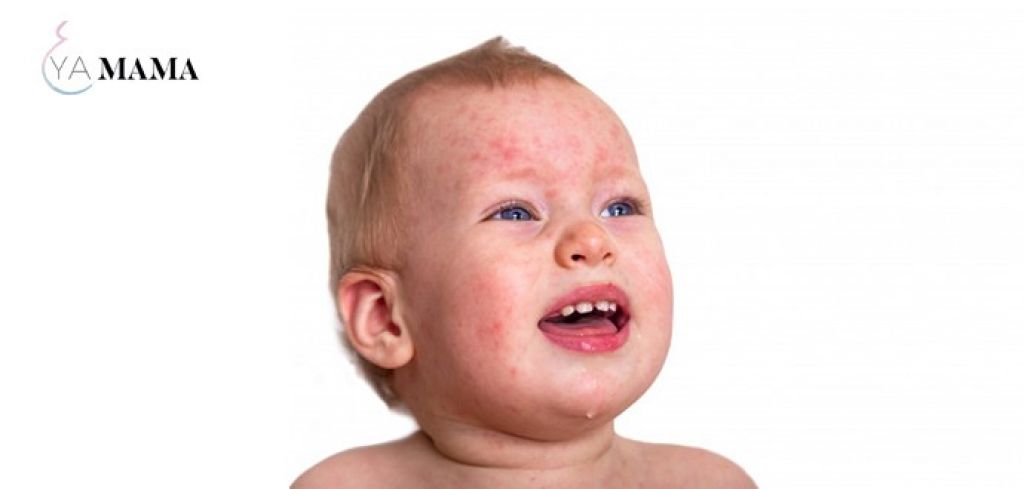
Основным проявлением заболевания, независимо от возраста пациента, становится образование на поверхности кожи гнойных элементов, имеющих характерную округлую форму и шелушащуюся поверхность. В зависимости от размеров патологического очага, их количества и зоны распространения различают клинические формы заболевания.
Причины
- Нарушение целостности кожного покрова (для проникновения инфекции достаточно микротравмы или потертости).
- Изменение местного иммунитета.
- Нарушение активности иммунной системы организма в целом.
В организм ребенка микроорганизм может попасть контактно-бытовым путем – инфекция передается через посуду, одежду, при бытовых контактах, через игрушки, а также через пыль, в которой содержаться стрептококки. В жаркое время года инфекция может передаваться насекомыми, которые на своих лапках переносят возбудителей.
Симптомы
- Появление на поверхности кожи небольших пузырьков, наполненных прозрачной, но быстро мутнеющей жидкостью – чаще всего на лице, спине, конечностях, нижней части туловища.

- Кожный зуд (часто возникает нестерпимое жжение).
- Пигментация кожи на месте «старых» очагов заболевания.
- Общее недомогание – нарушение самочувствия, вялость, слабость, отсутствие аппетита.
Стрептодермию можно легко перепутать с крапивницей, атопическим дерматитом, отрубевидным лишаем, пиодермиями и экземой, поэтому ни в коем случае не занимайтесь самолечением. Чтобы получить своевременное лечение, обратитесь к специалисту для быстрого диагностирования болезни.
Профилактика
- Соблюдать правила личной гигиены.
- Питаться пищей с высоким содержанием витаминов.
- Закаляться, вести здоровый образ жизни.
- При повреждениях кожи, даже незначительных, тщательно промывать и обрабатывать ранку. Равномерно распределять нагрузку, избегать стрессовых ситуаций.
Областной кожно-венерологический диспансер г.
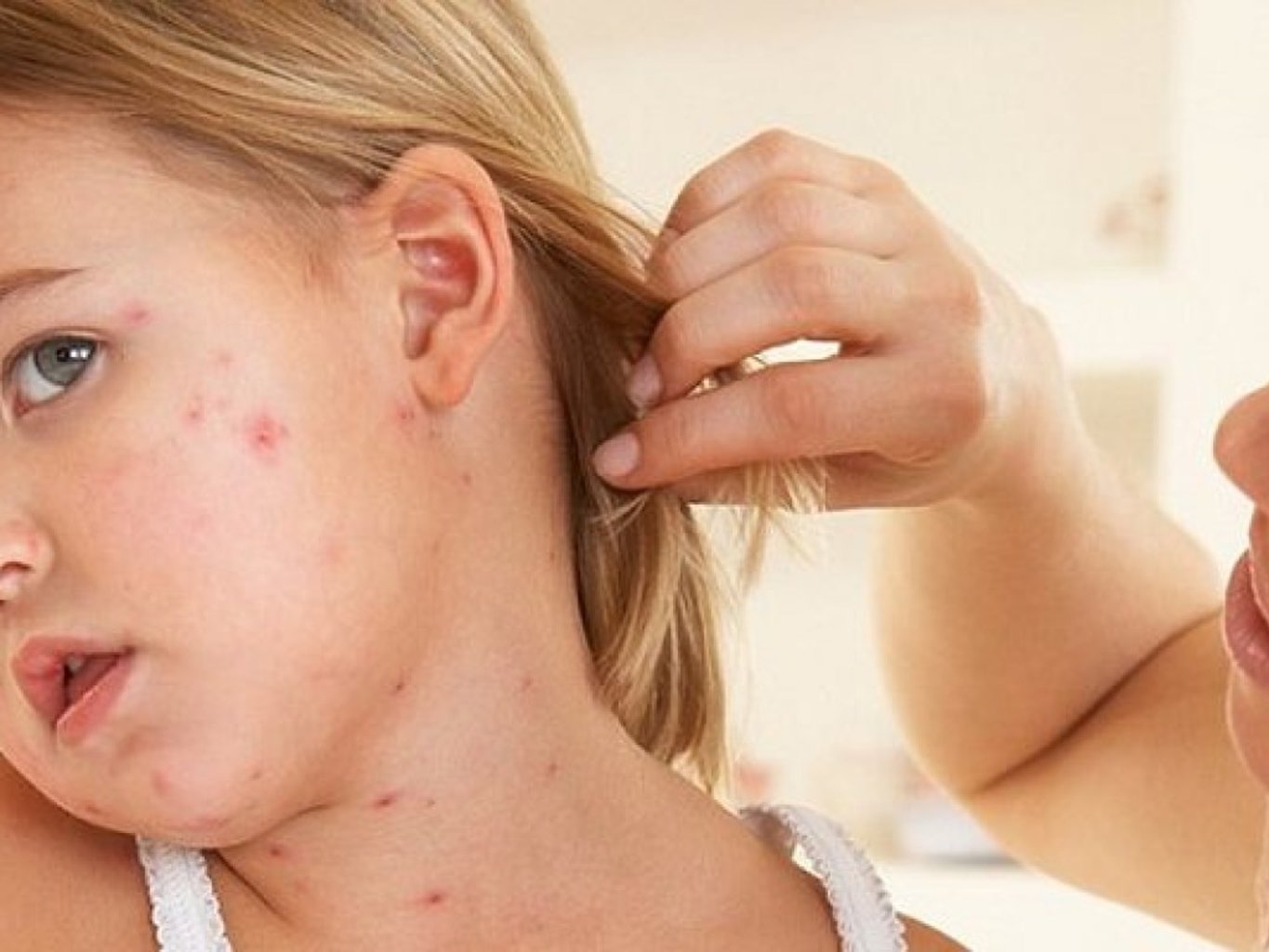 Липецка
ЛипецкаСтрептодермия — инфекционное заболевание кожных покровов, виной чему «нашествие» стрептококков, сеющих разрушение и гибель эпидермальных клеток. Справедливости ради следует заметить, что это заболевание имеет и альтернативное название — стрептококковая пиодермия, но почему-то в народе принято проглатывать букву «о» во втором слове, из-за чего словосочетание приобретает уж совсем непотребное звучание. А если серьезно, то эта болезнь, как и любое кожное заболевание, в виду своей публичности и доступности для посторонних глаз способна с легкостью отравить жизнь своему несчастному обладателю.
Стрептодермия: причины
Стрептодермия. Фото. Кожа выполняет важнейшую функцию в нашем организме: она, являясь надежным естественным барьером, первой становится на пути у всякой патогенной «нечисти», рассматривающей человеческий организм в качестве кормовой базы, где «тепло, светло и мухи не кусаются». Но при определенных условиях под воздействием неблагоприятных факторов кожа до некоторой степени утрачивает свой защитный потенциал.
Стрептодермия: симптомы
Инфекция начинает проявлять себя спустя неделю после заражения. Первым симптомом стрептодермии являются мелкие розоватые пятнышки круглой или неправильной формы. Спустя 2-3 дня они превращаются в пузырьки, заполненные гнойным содержимым. Если стрептококки «резвятся» на поверхности кожи, то не все так страшно: после вскрытия пузырьков-везикул они довольно быстро заживают и не оставляют после себя уродливых рубцов. Это
 Если же имеет место более глубокая форма заболевания — стрептококковая эктима — то последствий в виде остающихся после заживления шрамов, к сожалению, не избежать.
Если же имеет место более глубокая форма заболевания — стрептококковая эктима — то последствий в виде остающихся после заживления шрамов, к сожалению, не избежать.Иные симптомы, помимо кожных высыпаний, выражены мало. Иногда отмечается слабое жжение и зуд, сухость инфицированных участков кожи. Стрептодермия у детей, протекающая в связке с другим заболеванием может вызвать повышение температуры и увеличение лимфоузлов в зоне поражения.
Стрептодермия может поражать и абсолютно здоровую, без видимых дефектов, кожу, однако она не трогает волосы и ногти, состояние которых не изменяется в процессе заболевания. Изначально стрептодермия локализуется на ограниченных площадях, но последующее невнимание к личной гигиене, наплевательское отношение к лечению и смачивание пораженных участков кожи зажигают «зеленый свет» на пути распространения инфекции. Стрептодермия у детей очень наглядно это демонстрирует: стоит умыть больного ребенка, как спустя всего пару часов розовые пятнышки увеличиваются и кожа отекает.
Хроническая стрептодермия характеризуется увеличением зараженных очагов (диаметр которых достигает 10 см) с рваными краями и отслаивающимся ороговевшим эпидермисом. После вскрытия везикул образуются желтовато-коричневые серозные корки, под которыми, если их срезать, обнаруживается яркая розовая кожа с признаками эрозии. Со временем в очагах поражения развивается микробная экзема.
Стрептодермия: диагностика
Описанная выше клиническая картина дает врачу достаточно аргументов, чтобы вывести в амбулаторной карте пациента своим профессионально-нечитаемым почерком слово «стрептодермия». Все же для вящей достоверности исследуют соскоб с кожных покровов под микроскопом, в котором определяются стрептококки. Если пациент уже сам влез своими неумелыми руками в процесс лечения и начал использовать какие-нибудь антибактериальные мази, то микроскопическое исследование даже при условии наличия стрептодермии может и не дать результатов. В данном случае полагаются на визуальный осмотр больного.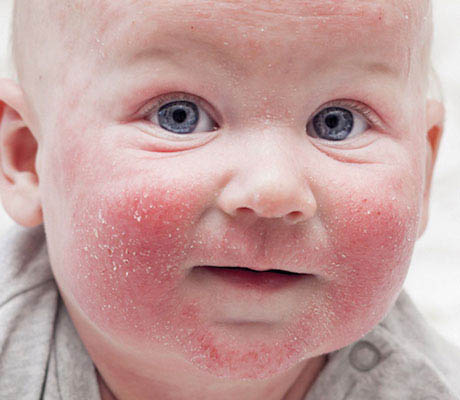
Следует отличать стрептодермию от крапивницы, экземы, атопического дерматита. С этой целью пациент подвергается пристрастному «допросу» на предмет установления возможной связи с потенциальными аллергенами.
Стрептодермия: лечение
Больным стрептодермией следует минимизировать контакты с окружающими во избежание распространения болезни, так как заболевание заразно. Во избежание аллергических проявлений из диеты исключается острое/сладкое/жирное и прочие гастрономические удовольствия. Зато это не даст «разгуляться» аллергии и «подсушит» пораженные участки кожи.
Во время лечения стрептодермии нельзя умываться. Чтобы все-таки не утратить человеческий вид здоровые участки кожи протирают влажным тампоном, смоченным настоем ромашки или обычной водой.
Тактика лечения строится в зависимости от масштабов поражения кожи. Если они не велики, то достаточно будет ограничиться местным лечением. При обширных поражениях, а также в случае неэффективности местной терапии следует подключить иммунопрепараты, витамины, общеукрепляющие лекарственные средства, гемотерапию, УФ-облучение пораженных областей.
Гнойные везикулы вскрывают у самого основания, используя при этом стерильные иглы. Пораженные места дважды в день обрабатывают «зеленкой» или метиленовым синим, а затем накладывают повязку, пропитанную антибактериальной мазью (используют эритромициновую, тетрациклиновую и т.д.). Подсохшие корки смазывают салициловым спиртом, не более чем через сутки они легко снимутся.
Профилактика стрептодермии предусматривает внимательное отношение к микротравмам кожи: следует незамедлительно обрабатывать их антисептическим раствором. Здоровый образ жизни, тщательная личная гигиена, полноценное питание, свежий воздух — также являются слагаемыми успешной профилактики стрептодермии.
Стрептодермия — НЦЗД
Стрептодермия (импетиго) – распространенное инфекционное заболевание кожи, которое часто встречается в детском возрасте.
Детская кожа имеет ряд особенностей, прежде всего, она более тонкая, ее защитная функция еще не полностью сформирована. В связи с чем, в детском возрасте часто происходит заражение стрептодермией при тесном контакте детей (в детских садах, школах), при пользовании общими бытовыми предметами (полотенца, посуда, столовые приборы, игрушки), посещении бассейнов. В летний период развитию заболевания способствуют частые микротравмы кожи: укусы, царапины, а также повышенные температура и влажность воздуха; в осеннее-зимний период стрептодермия может появиться на фоне течения острой респираторной инфекции, сопровождающейся насморком, после которого на коже носа, верхней губы появляются инфекционные очаги. Часто стрептодермией осложняются многие зудящие заболевания, например, атопический дерматит.
В летний период развитию заболевания способствуют частые микротравмы кожи: укусы, царапины, а также повышенные температура и влажность воздуха; в осеннее-зимний период стрептодермия может появиться на фоне течения острой респираторной инфекции, сопровождающейся насморком, после которого на коже носа, верхней губы появляются инфекционные очаги. Часто стрептодермией осложняются многие зудящие заболевания, например, атопический дерматит.
Возбудителем инфекции являются патогенные микроорганизмы, стрептококки, при смешанной инфекции — стафилококки, которые, попадая на кожный покров ребенка, способствуют появлению характерных симптомов.
Клиническая картина стрептодермии.
Заболевание начинается с появления очага покраснения кожи, на фоне которого в течение нескольких часов формируются вялые пузырьки размером, чаще всего, несколько миллиметров с мутным содержимым. В течение суток пузырьки вскрываются, их содержимое ссыхается с образованием, так называемых «медовых» корок. Характерным признаком заболевания является быстрый периферический рост таких очагов с формированием обширных зон поражения и наличием отсевов на других участках кожи.
Характерным признаком заболевания является быстрый периферический рост таких очагов с формированием обширных зон поражения и наличием отсевов на других участках кожи.
Общее состояние в большинстве случаев не меняется, но возможно, особенно у детей раннего возраста, повышение температуры тела, появления вялости, недомогания, увеличения регионарных лимфатических узлов, изменений в клиническом анализе крови и мочи.
Основными этапами лечебного процесса являются:
- Строгий водоохранный режим.
- Назначение анилиновых красителей (раствор бриллиантовой зелени, фукарцина), которые оказывают подсушивающее и антисептическое действие.
- И главное – это применение наружных антибактериальных препаратов.
Оценивая возраст и общее состояние ребенка, распространенность кожного процесса, длительность заболевания, изменения в лабораторных показателях, к наружному лечению врач может присоединить антибактериальные препараты для приема внутрь.
При правильной диагностике неосложненных случаев стрептодермии весь курс терапии занимает 7-10 дней, в то время как, при несвоевременном лечении возможно развитие таких серьезных осложнений, как поражение почек и сердца.
Частые эпизоды стрептодермии, которые могут свидетельствовать о наличии иммунодефицитного состояния или присутствия очага хронической инфекции в организме, требуют комплексного обследования и лечения ребенка, которое возможно провести в отделении дневного дерматологического стационара нашего института.
До лечения
Через 7 дней после лечения
До лечения
Через 7 дней после лечения
Стрептодермия | «Кожно-венерологический диспансер №6»
Стрептодермия (пиодермия стрептококковая) – представляет собой инфекционно–аллергическое заболевание.
Болезнь возникает при попадании в толщу кожи стрептококка и продуктов его жизнедеятельности.
Основным проявлением заболевания, независимо от возраста пациента, становится образование на поверхности кожи гнойных элементов, имеющих характерную округлую форму и шелушащуюся поверхность. Различают клинические формы заболевания, в зависимости от размеров патологического очага, их количества и зоны распространения.
Различают клинические формы заболевания, в зависимости от размеров патологического очага, их количества и зоны распространения.
Причины возникновения стрептодермии
Возбудители заболевания – микроорганизмы семейства стрептококков, являются типичными представителями условно-патогенной микробной флоры организма – при достаточно напряженном местном иммунитете, целостности кожных покровов и слизистой, нормальном функционировании иммунной системы организма в целом, активное развитие и распространение этого организма ограничивается, и заболевание не развивается.
Возникновение стрептодермии всегда сопряжено с нарушением целостности кожного покрова (для проникновения инфекции достаточно микротравмы или потертости), изменением местного иммунитета и нарушением активности иммунной системы организма в целом.
Причины и факторы риска развития стрептодермии
При этом заболевании, как и при любой стрептококковой инфекции, существует инкубационный период. При попадании в организм стрептококка типичная клиническая картина стрептодермии развивается только через 7 дней после инфицирования.
При попадании в организм стрептококка типичная клиническая картина стрептодермии развивается только через 7 дней после инфицирования.
После завершения инкубационного периода на коже появляются фликтены. Эти специфические высыпания на коже являются отличительным признаком стрептодермии.
Предраспологающими факторами, наличие которых увеличивает вероятность развития заболевания, становятся:
- пренебрежительное отношение к правилам личной гигиены;
- острое и хроническое переутомление;
- стрессовые ситуации;
- любые состояния, которые могут вызвать снижение иммунитета;
- недостаточное количество витаминов в пище пациента и его организме;
- травмы кожи (даже самые незначительные).
В организм человека микроорганизм может попасть контактно-бытовом путем – инфекция передается через посуду, одежду, при бытовых контактах, через игрушки, а также через пыль, в которой содержатся стрептококки.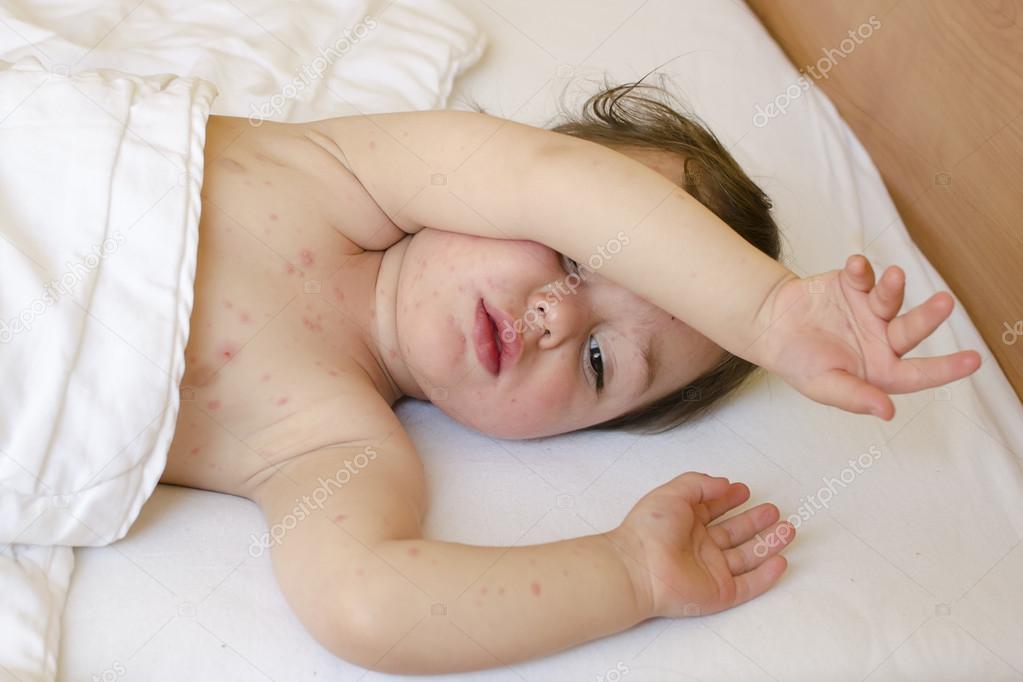
В жаркое время года инфекция может передаваться насекомыми, которые на своих лапках переносят возбудители.
В холодное время года очень часто отмечается сезонный рост заболеваемости стрептодермией, совпадающий по времени с ростом заболеваемости скарлатиной и ангинами – такая ситуация объясняется тем, что причиной всех заболеваний становится один и тот же микроорганизм.
Кинические симптомы и локализация стрептодермии
Основными проявлениями заболевания становятся:
- Появление на поверхности кожи небольших пузырьков, наполненных прозрачной, но быстро мутнеющей жидкостью.
- Чаще всего высыпания локализуются на лице, спине, конечностях, нижней части туловища.
- Кожный зуд (часто возникает нестерпимое жжение).
- Пигментация кожи на месте «старых» очагов заболевания.
- Общее недомогание – нарушение самочувствия, вялость, слабость, отсутствие аппетита.
В зависимости от расположения высыпаний, различают несколько клинических форм стрептодермии:
- стрептококковое импетиго – проявляется одиночными разрозненными высыпаниями (фликтенами), которые локализуются на коже лица, туловища, конечностей, имеют тенденцию к слиянию.
 Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета;
Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета; - буллезное импетиго – проявляется фликтенами большого размера, после вскрытия которых на коже открываются поверхностные эрозии, склонные к увеличению поверхности поражения. Такие элементы чаще всего образуются на кистях, стопах и голенях;
- стрептококковая заеда (ангулярный стоматит, щелевидное импетиго) – проявляется фликтенами, расположенными в углах рта. Первичный элемент сыпи очень быстро превращается в линейные трещины, покрытые корочками желто-медового цвета, отпадающими без следа, но склонными к повторному появлению. Кроме того, щелевидное импетиго может появиться у крыльев носа или возле наружного края глазной щели. Заболевание может сопровождаться выраженным зудом и слюнотечением, которые провоцируют распространение инфекционного процесса по коже лица, отказом от пищи из-за невозможности открыть рот;
- стрептококковый лишай у детей – возникает чаще всего на коже лица.
 Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;
Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать; - турниоль (стрептодермия ногтевых валиков) – часто возникает у детей, которые привыкли грызть ногти. В этом случае вокруг ногтевых пластинок возникают фликтены, которые вскрываются с образованием подковообразной эрозии;
- стрептококковая опрелость – возникает поражение кожных складок, на которых формируются мелкие фликтены, склонные к слиянию. После вскрытия на коже образуются мокнущие поверхности ярко-розового цвета.
Профилактика стрептодермии
Профилактика стрептодермии заключается:
- в соблюдении личной гигиены,
- ограничении контактов со страдающими любой стрептококковой инфекцией,
- своевременное лечение инфекционных заболеваний.

Очень важно своевременно и правильно обрабатывать любые мелкие травмы и повреждения кожи. При пораженных участках кожи нельзя допускать попадание на них влаги, так как это может способствовать распространению заболевания.
Приглашаем Вас на обследование и консультацию в «КВД № 6».
Наши врачи готовы оказать квалифицированную медицинскую помощь и дать консультацию по всем волнующим Вас вопросам.
Наш адрес: СПб, ул. Летчика Пилютова, д. 41
Режим работы:
• по рабочим дням 9.00–20.00
• суббота (неотложная помощь) 9.00-15.00
Телефон регистратуры: 744-2715 ✆
Стрептодермия: лечение, симптомы, диагностика
Распространенное гнойно-воспалительное кожное заболевание инфекционного типа, возбудителем которого являются бактерии рода стрептококков, называют стрептодермией. Эта инфекция составляет до 40% дерматологических заболеваний, характеризующихся наличием поражений, связанных с образованием гнойничков. Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Характер и причины поражения кожи
Заболевание поражает преимущественно гладкие участки и кожные складки, причем очаги поражения склонны к периферическому разрастанию. Что характерно, болезнь не затрагивает сальные и потовые железы, волосяные фолликулы. Локализация очагов может быть на любых участках тела – на коже конечностей, лица и волосистой части головы, туловища, паховой или ягодичной складки и т.д.
Инфекция поражает людей всех возрастов, причем у взрослых она встречается чаще всего среди работников строительной сферы, транспорта, металлургии и горной промышленности, для которых она часто рассматривается как профессиональное заболевание. Стрептококки в неактивном состоянии присутствуют в организмах подавляющего большинства людей, но причинами стрептодермии у взрослых наиболее часто становятся:
- сниженный иммунитет в сочетании с массивной передачей инфекции от больного человека;
- мелкие травмы кожи, способствующие нарушению ее барьерной функции;
- нарушения функции центральной нервной системы из-за стресса или переутомления, приводящие к снижению иммунитета, ухудшению трофики тканей и кровообращения;
- наличие хронического эндокринного заболевания, из-за чего повышаются риски развития гнойно-воспалительных процессов;
- прием некоторых лекарственных препаратов, снижающих резистентность организма к стрептококку;
- нарушения состава кишечной микрофлоры из-за нерационального питания, приводящие к угнетению функции иммунных клеток кишечника;
- несоблюдение правил личной гигиены, создающее благоприятные условия для размножения бактерий.

У детей стрептодермия наиболее часто развивается в дошкольном периоде и составляет до 60% гнойничковых поражений кожи. Бактерии передаются, как правило, бытовым путем, развитию инфекции способствует наличие мелких ранок, ссадин или царапин, укусы насекомых.
Проявления болезни
Стрептококки проникают в организм через незначительные повреждения кожи и слизистых оболочек и начинают активно размножаться с выделением в окружающие ткани токсинов и факторов защиты от иммунных клеток. Спустя 7-10 дней после инфицирования в организме больного формируется общая реакция на инфекцию в виде повышения температуры тела, недомогания, болей в мышцах и головных болей. Но основным симптомом стрептодермии является появление характерных высыпаний на коже, сопровождающихся зудом. Внешний вид и локализация кожных проявлений определяются текущим клиническим вариантом болезни.
- Стрептококковое импетиго – небольшие пузырьки с прозрачной жидкостью, которая затем мутнеет и трансформируется в гной.
 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи. - Заеда – щелевидная эрозия кожи, образующаяся в уголках рта. Она выглядит как трещина, окруженная отслаивающимися частичками кожи и желтыми корочками. Это одна из наиболее тяжело излечиваемых форм болезни, так как пораженный участок дополнительно травмируется во время еды или при разговоре.
- Панариций – подковообразное воспаление вокруг ногтевой пластины на пальце руки. Кожа приобретает розово-синюшный оттенок, отекает, по краю кутикулы отслаивается, а из-под ногтевого валика при нажатии выделяется гной.
- Опрелость – разновидность стрептодермии, признаки которой чаще всего появляются у людей с диабетом второго типа, ожирением, гиперкортицизмом либо на фоне себорейного дерматита. Заболевание локализуется преимущественно в естественных складках кожи – между ягодиц, в паховой зоне, в подмышечных впадинах, за ушами, под молочными железами и т.
 д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд. - Острая диффузная стрептодермия локализуется преимущественно на коже ног, вокруг инфицированных ран, ожогов или свищей. Пораженные участки с мокнущей поверхностью и желтыми корочками окаймляют травмированную зону. Инфекция сопровождается отеком конечностей и гиперемией, часто развиваются осложнения в виде воспалений лимфоузлов.
- Простой лишай появляется преимущественно на коже лица в виде ярко-розовой сыпи с четко очерченными границами.
- Эктима – тяжелая форма заболевания с проникновением гнойного процесса глубоко в ткани. На месте поражения кожи образуется язвенно-некротическое образование, а после заживления остается рубец.
При отсутствии лечения инфекционный воспалительный процесс распространяется на другие участки тела.
У вас появились симптомы стрептодермии?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Диагностические методы
Для диагностики стрептодермии врач не ограничивается осмотром и сбором анамнеза, так как внешние признаки заболевания легко спутать с другими кожными инфекциями. Чтобы получить точные данные, пациенту назначают:
- микроскопическое исследование;
- бакпосев – наиболее информативный метод исследования, который позволяет не только обнаружить возбудителя инфекции, но и установить его патогенность, а также проверить, насколько он чувствителен к антибиотикам.
Оба анализа назначают только при условии, что пациент не пользовался антибиотиками либо другими лекарственными средствами. Пациенту может понадобиться консультация эндокринолога в случае, если у него присутствует диабет или есть подозрение на наличие этого заболевания.
Ликвидация поражения кожных покровов
В случае, если заболевание не приобрело тяжелый характер, лечение стрептодермиии проводят амбулаторно. При наличии тяжелых симптомов – глубокой эрозии и некротизации тканей, воспаления лимфоузлов и др. – пациента помещают в дерматологический стационар. Терапия заключается в:
- правильном уходе за кожей, исключающем мытье водой с мылом, чтобы избежать распространения болезни на другие области;
- наружной обработке пораженных участков анилиновыми красителями, наложении мазей с антибиотиками и кератолитических составов;
- приеме антибиотиков в случае развития лимфангита и выраженной интоксикации;
- специфической иммунотерапии, направленной на борьбу со стафилококковой инфекцией.
Кроме того, дополнительно могут быть назначены витамины в комплексе, а по окончании курса антибиотиков – пробиотические препараты для восстановления кишечной микрофлоры.
Профилактика стрептодермии заключается в частом мытье кожи водой с мылом. Исследования показывают, что мыльный раствор уничтожает до 95% стрептококков на поверхности кожи. Соблюдение гигиенических правил особенно важно после контакта с человеком, страдающим гнойничковой сыпью.
Часто задаваемые вопросы
Как передается стрептодермия?
Стрептококк является бактерией с высокой вирулентностью и передается при прямом контакте с человеком, болеющим стрептодермией, или через вещи, которыми он пользовался. Наиболее часто заражение происходит через пользование общей посудой, полотенцем, игрушками, другими бытовыми предметами.
Сколько длится?
Инкубационный период болезни составляет от недели до 10 дней. Само заболевание в легкой форме продолжается около недели. В хронической форме для него характерны периодические рецидивы.
Чем лечить в домашних условиях?
Если нет возможности обратиться к врачу, использовать народные средства. В первую очередь, речь идет об отварах трав с выраженными антисептическими и противовоспалительными свойствами – коры дуба и ромашки. Отваром смачивают стерильный тампон и прикладывают к пораженному участку. Здоровую кожу протирают салфеткой, смоченной в отваре ромашки, вместо мытья под душем или в ванне.
К какому врачу нужно обратиться?
По поводу лечения следует обратиться к дерматологу.
ᐈ Что такое стрептодермия? ~【Лечение в Киеве】
Виды импетиго и признаки стрептодермии:
1. Стрептококковое импетиго.
Фликтена окружена зоной покраснения (венчиком) и имеет склонность к росту. Содержимое пузырька быстро ссыхается в корочку соломенно желтого цвета, под которой находится влажная эрозивная поверхность. Вокруг первичной фликтены появляются новые мелкие высыпания, объединяющиеся в группы. Чаще всего, стрептодермия поражает кожу щек, нижней челюсти, вокруг рта. Реже высыпания появляются на коже туловища. Весь процесс высыпаний занимает 1-2 недели.
Вокруг первичной фликтены появляются новые мелкие высыпания, объединяющиеся в группы. Чаще всего, стрептодермия поражает кожу щек, нижней челюсти, вокруг рта. Реже высыпания появляются на коже туловища. Весь процесс высыпаний занимает 1-2 недели.
2. Буллезное импетиго.
Поражает глубокие слои кожи. Пустулы содержат серозно-гнойное содержимое с примесями крови. Высыпания распространяются на ноги. Заболевание сопровождается повышением температуры, возможны септические осложнения.
3. Щелевидное импетиго (заеда).
Стрептодермия образуется в углах рта, быстро вскрывается и формирует эрозию, окруженную венчиком отслоившихся клеток кожи. В центре эрозии в углу рта располагается радиальная трещина, частично покрытая корками медово-желтого цвета.
4. Сифилоподобное папулезное импетиго (послеэрозивный сифилоид или “пеленочный дерматит”).
Чаще всего, появляется у детей грудного возраста на коже ягодиц, половых органов, бедер.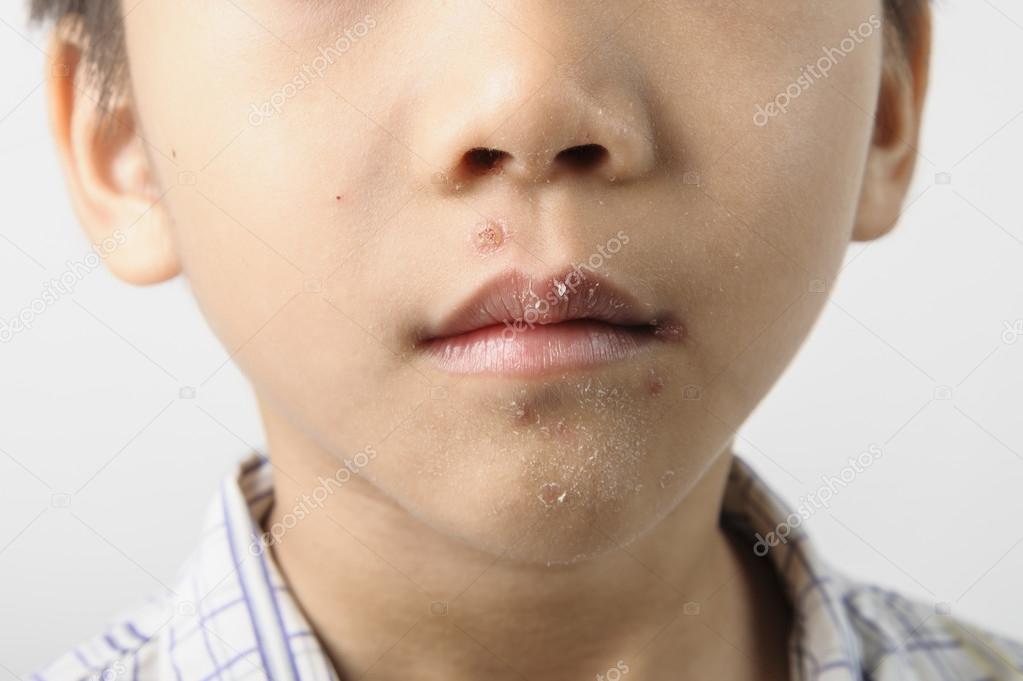 Фликтены быстро вскрываются с образованием инфильтрата (скопление клеток и содержимого пустул).
Фликтены быстро вскрываются с образованием инфильтрата (скопление клеток и содержимого пустул).
Стрептококковая опрелость (интертригинозная стрептодермия) появляется на соприкасающихся поверхностях кожных складок (пахово-бедренные и межъягодичные участки, в подмышечных впадинах, за ушами). К заболеванию склонны дети с гипергидрозом, ожирением, атопическим дерматитом, сахарным диабетом. Фликтены появляются в большом количестве, сливаются, быстро вскрываются и образуют большие мокнущие эрозивные поверхности ярко-розового цвета с участками отслаивающегося эпидермиса по периферии. В глубине складок образуются болезненные трещины.
Поверхностный панариций (воспаление околоногтевого валика) развивается при наличии заусениц, травм ногтей, онихофагии (привычки “обкусывать ногти”). Воспаление окружает ногтевую пластинку, сопровождается болью. При хроническом течении кожа ногтевого валика становится синюшно-красного цвета, с отслаивающимся эпидермисом, гнойными выделениями. Ногтевая пластинка становится тусклой, деформированной, возможно отслоение ногтя от мягких тканей (онихолизис).
У детей и подростков часто возникает сухая поверхностная стрептодермия – простой лишай. Высыпания округлой формы, с четко ограниченными очагами розового цвета, обильно покрытые серебристыми чешуйками. Очаги высыпаний наиболее часто находятся на подбородке, щеках, конечностях и туловище. Заболевание длительное, после исчезновения сыпи остаются временные пятна.
Стрептококковые инфекции группы A — HealthyChildren.org
Наиболее частая инфекция, вызываемая стрептококками группы A, — это ангина, известная как стрептококковая ангина. Стрептококковая ангина (фарингит) особенно распространена среди детей школьного возраста и подростков.
Стрептококковые организмы группы А (ГАЗ) также вызывают кожные инфекции, включая некоторые случаи импетиго и целлюлита. Многие инфекции ГАЗ распространяются, когда ребенок вступает в прямой контакт с кожными поражениями или выделениями из горла или носа инфицированного человека.
Другие инфекции ГАЗ включают инфекции крови (сепсис), пневмонию, артрит и скарлатину (стрептококковое воспаление горла с сыпью, вызванной токсином, выделяемым микробом в организм). Некоторые дети заболевают из-за реакции своего организма на стрептококковую инфекцию. Эти заболевания поражают почки (гломерулонефрит) и сердце (ревматизм). Лечение стрептококковой инфекции может предотвратить ревматизм, но не гломерулонефрит.
Некоторые дети заболевают из-за реакции своего организма на стрептококковую инфекцию. Эти заболевания поражают почки (гломерулонефрит) и сердце (ревматизм). Лечение стрептококковой инфекции может предотвратить ревматизм, но не гломерулонефрит.
В то время как некоторые заболевания, связанные с ГАЗом, протекают в легкой форме, другие являются гораздо более серьезными.Например
- Некротический фасциит — это тяжелая стрептококковая инфекция, которая очень быстро убивает ткани. Иногда это называют болезнью поедания плоти. Наибольшему риску подвержены младенцы и пожилые люди.
- Синдром токсического шока, вызванного стрептококком, — это серьезное заболевание, которое возникает, когда токсин, вырабатываемый бактериями, попадает в организм и вызывает опасное снижение артериального давления и другие симптомы.
Признаки и симптомы
Когда стрептококк группы А поражает ребенка младше 3 лет, симптомы, как правило, более легкие, чем у детей старшего возраста. У младенцев со стрептококковой инфекцией может быть низкая температура и густые выделения из носа. У детей младшего возраста может быть жар, раздражительность, снижение аппетита и, в некоторых случаях, увеличение лимфатических узлов на шее.
У младенцев со стрептококковой инфекцией может быть низкая температура и густые выделения из носа. У детей младшего возраста может быть жар, раздражительность, снижение аппетита и, в некоторых случаях, увеличение лимфатических узлов на шее.
Когда ребенок старше 3 лет, у него могут быть более серьезные симптомы, связанные со стрептококками, такие как красная и очень болезненная ангина, высокая температура (выше 102 ° F или 38,9 ° C), белые пятна гноя на коже. миндалины (но не всегда) и опухшие железы на шее.
Инфицированный ребенок заболеет через 2–5 дней после контакта со стрептококковыми бактериями.
Что вы можете сделать
Домашние средства, такие как полоскание горла теплой соленой водой, могут частично облегчить боль в горле вашего ребенка. Ацетаминофен может снизить температуру и уменьшить боль.
Когда звонить педиатру
Если у вашего ребенка болит горло, особенно с гноем на миндалинах или опухшими железами, обратитесь к педиатру.
Как ставится диагноз?
Ваш врач возьмет мазок из горла и миндалин вашего ребенка, чтобы проверить, есть ли у него ГАЗ-инфекция.В офисах некоторых педиатров есть быстрые тесты на стрептококк, которые могут помочь диагностировать стрептококковую инфекцию за несколько минут.
Лечение
Первичное лечение ГАЗ-ангины — это пенициллин, принимаемый перорально или в виде инъекции. Иногда в качестве альтернативы используются ампициллин, амоксициллин или пероральные цефалоспорины. Если у вашего ребенка аллергия на пенициллин, обычно выбирается пероральный эритромицин.
Каков прогноз?
Когда для лечения ГАЗ-инфекции назначаются антибиотики, ваш ребенок должен полностью выздороветь.Однако, если его горло не лечить, инфекция может распространиться на другие части тела. У него может развиться инфекция уха или носовых пазух. Стрептококк группы А также может привести к ревматической лихорадке, редкому заболеванию, поражающему сердце и суставы, или гломерулонефриту, заболеванию почек, при котором моча приобретает коричневатый цвет и повышается артериальное давление.
Профилактика
Стрептококковые инфекции группы А очень заразны. Инфекции горла, например, передаются через воздух при чихании, кашле или прикосновении к инфицированному ребенку.
Детям с ГАЗ-фарингитом или кожными инфекциями не следует возвращаться в школу или детский сад до тех пор, пока они не пройдут курс лечения антибиотиками в течение как минимум 24 часов.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Стрептококковая кожная инфекция | DermNet NZ
Автор: Д-р Эми Стэнвей, MB ChB, регистратор отделения дерматологии, больница Вайкато, Гамильтон, Новая Зеландия.
Введение
Стрептококки (множественное число от streptococcus) — это бактерии, которые обычно безвредно обитают в респираторной, кишечной и мочеполовой системах человека.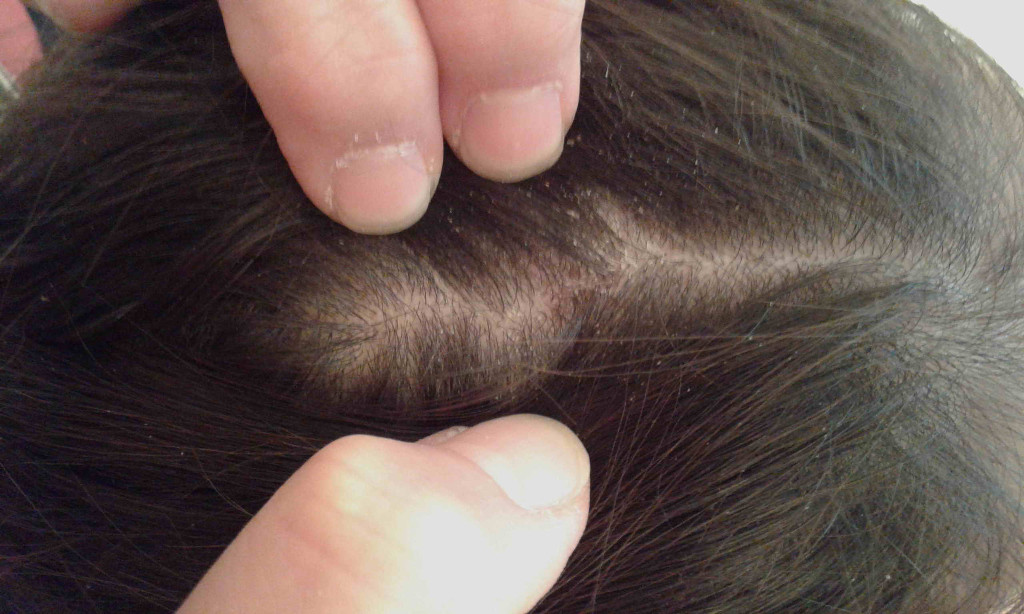 Некоторые виды способны вызывать заболевания у людей, в том числе кожные.
Некоторые виды способны вызывать заболевания у людей, в том числе кожные.
Какое кожное заболевание возникает из-за стрептококковой инфекции кожи?
Кожные заболевания, вызванные прямым заражением стрептококком, включают:
Стрептококковая инфекция
Кроме того, стрептококки могут вызывать кожные заболевания другими способами, кроме прямого инфицирования кожи; например:
- Скарлатина — это реакция на циркулирующий токсин, который вырабатывается некоторыми штаммами стрептококка .
- Стрептококковый синдром токсического шока (STSS)
- Аллергическая гиперчувствительность к стрептококковым бактериям может привести к узловатой эритеме или васкулиту
- Псориаз, особенно каплевидные формы, может быть спровоцирован или усугублен стрептококковой инфекцией
- Pustulosis acuta generalisata: рассеянные стерильные пустулы на руках, ногах и других местах после стрептококковой инфекции верхних дыхательных путей; может быть связано с болезненными суставами.

Бактериология стрептококков
Стрептококки классифицируются как грамположительные кокки на основании их внешнего вида под микроскопом. Они имеют сферическую или яйцевидную форму и имеют тенденцию образовывать цепочки друг с другом.
Стрептококки, вызывающие заболевания человека, обычно являются факультативными анаэробами; то есть они предпочитают более низкий уровень кислорода в окружающей среде. Стрептококки далее классифицируются на подтипы на основе сахарных цепей, выраженных на их внешней оболочке (группа Лансфилда), и их поведения при выращивании в лаборатории (альфа- или бета-гемолиз).Большинство стрептококков, важных при кожных инфекциях, относятся к группам A, C и G Лансфилда и являются бета-гемолитиками. Streptococci pneumoniae (пневмококки) — важные бактерии при пневмонии и менингите, но редко вызывают кожные заболевания. Пневмококки являются альфа-гемолитиками и не принадлежат к группе Лансфилда.
Lancefield Group A
Эта группа состоит из одного типа стрептококка, который называется Streptococcus pyogenes . До одной пятой здорового населения могут быть носителями S.pyogenes в горле. S. pyogenes производит множество токсинов и ферментов, которые помогают ему в установлении инфекции. Это важная причина фарингита, импетиго, целлюлита и некротизирующего фасциита. Он способен вызывать скарлатину, постинфекционный гломерулонефрит (заболевание почек) и ревматизм (болезнь сердца).
До одной пятой здорового населения могут быть носителями S.pyogenes в горле. S. pyogenes производит множество токсинов и ферментов, которые помогают ему в установлении инфекции. Это важная причина фарингита, импетиго, целлюлита и некротизирующего фасциита. Он способен вызывать скарлатину, постинфекционный гломерулонефрит (заболевание почек) и ревматизм (болезнь сердца).
Некоторые из этих продуктов вызывают реакцию антител в крови пациента, которая помогает в обнаружении недавней стрептококковой инфекции (например, анти-ДНКаза, антистрептолизин).Они могут помочь в диагностике ревматической лихорадки, постстрептококкового гломерулонефрита и узловатой эритемы.
- Сыворотка ASOT достигает максимума примерно через три-шесть недель после заражения и начинает падать через шесть-восемь недель, возвращаясь к исходному уровню через 6–12 месяцев.
- Для достижения максимума сывороточного титра анти-ДНКазы B может потребоваться от шести до восьми недель, и он начинает падать через три месяца после заражения, возвращаясь к исходному уровню медленнее.

Также доступны мазки из зева с быстрым результатом, но они не являются абсолютно надежными и должны интерпретироваться в клиническом контексте (помня, что бессимптомное носительство стрептококков в глотке является обычным явлением).
Lancefield Group C и G
Эти бактерии иногда вызывают инфекции, аналогичные Lancefield Group A, и обычно поражают пожилых людей или хронических больных.
Pneumococci
S pneumoniae Бактерии могут жить в горле и носу здоровых людей. Они производят липкое вещество на своей внешней оболочке, которое позволяет им прикрепляться к слизистой оболочке носа или горла и вторгаться, вызывая инфекции у некоторых пациентов. Большинство инфекций поражают дыхательные пути или мозговые оболочки, но пневмококки иногда вызывают целлюлит.Целлюлит, вызванный пневмококками, обычно поражает пациентов с заболеванием соединительной ткани или ВИЧ-инфекцией.
Лечение стрептококковой инфекции кожи
Клинически трудно отличить инфекцию кожи, вызванную стрептококками, от других бактерий, таких как Staphylococcus aureus . Поэтому следует выбирать антибиотики для защиты от наиболее вероятных организмов. Флуклоксациллин более подходит, чем простой пенициллин, поскольку он лечит как стафилококк , (стафилококк), так и стрептококк.
Если лаборатория подтвердила стрептококковую инфекцию, то наиболее подходящим антибиотиком обычно является пенициллин. Все стрептококки группы Лансфилда очень чувствительны к пенициллину. Пациентам с аллергией на пенициллин можно назначать эритромицин или цефалоспорин (например, цефтриаксон), которые эффективны против большинства стрептококков, хотя появляется некоторая резистентность к эритромицину. При очень тяжелых инфекциях, вызываемых S. pyogenes , таких как некротизирующий фасциит, клиндамицин может быть добавлен к пенициллину, поскольку очень большое количество бактерий может подавлять механизм действия пенициллина.
Пневмококковые инфекции кожи обычно лечат пенициллином, но в последнее время появились сообщения о низком уровне резистентности. При более серьезных инфекциях более подходящими могут быть цефтриаксон или ванкомицин.
Стрептодермия — лечение, симптомы, виды
Стрептодермия — группа кожных заболеваний, вызываемых стрептококком. Патогенная активность стрептококковых бактерий сопровождается появлением на коже круглых розовых пятен неправильной формы.Размер стрептококковых очагов может варьироваться от нескольких миллиметров до нескольких сантиметров в диаметре. Вспышки локализуются преимущественно на спине, лице и нижних конечностях. Стрептодермия часто поражает детей и женщин.
Формы и виды стрептококков
Существуют следующие разновидности стрептодермии: буллезное импетиго, стрептококковое импетиго (контагиозное импетиго), щелевое импетиго (ангулярный стоматит, заед), импетиго ногтевые гребни (турниол), простой лишай.
По степени разрушения эпителиальных тканей выделяют стрептококковые глубокие и поверхностные формы.Поверхностная форма называется стрептококковым стрептококковым импетиго, а глубокая распространенная форма называется эктимой. При стрептококковом импетиго гнойные волдыри быстро лопаются, не оставляя косметических дефектов.
Когда эктима поражает более глубокие слои кожи. В этом виде крупные изъязвленные элементы, покрытые плотной оболочкой. После заживления язв на коже хорошо видны рубцы. При диффузном типе стрептококк поражает обширные участки тела. При интертригинозной болезни гнойные карманы располагаются в кожных складках.Заболевание поражает здоровую кожу и присоединяется к текущему воспалительному процессу.
Причины стрептодермии
Стрептодермия передается от человека к человеку. Инкубационный период болезни длится около недели. Хроническая форма заболевания может возникать при перераспределении язв и ран, которые не заживают длительное время. Риск стрептококковой инфекции увеличивается при варикозном расширении вен, нарушении процессов местного кровообращения, эндокринных нарушениях, заболеваниях желудочно-кишечного тракта, а также при длительном охлаждении конечностей, что приводит к повышению сенсибилизации кожи к стафилококковым и стрептококковым инфекциям.
Важную роль в развитии болезни играет нарушение обмена веществ в коже. Хронические формы заболевания часто встречаются у пациентов с почечной недостаточностью, сахарным диабетом и другими хроническими состояниями.
Симптомы стрептококка
Субъективные ощущения при стрептодермии практически отсутствуют. Увеличение лимфатических узлов и повышение температуры до субфебрилитета — частые симптомы стрептококковой инфекции у детей. Некоторые пациенты жалуются на сухость кожи и легкий зуд пораженных участков.
При щелевом импетиго после вскрытия гнойных пузырьков образуются мелкие линейные трещины. Они периодически покрываются желтыми корками, которые довольно быстро исчезают, снова обнажая трещины на коже. Эта форма сопровождается стрептококковым дискомфортом, жжением, зудом. Возможно слюноотделение, боли при еде.
При импетиго ногтевые гребни пузырьки локализуются на руках, коже в области ногтевой пластины. Развитию заболевания обычно предшествует травма кожных покровов.При развитии стрептодермии содержимое флакона меняется с серозного на гнойное. После вскрытия флакона на коже образуется язва или эрозия, покрывающая ногтевую складку. Симптомами стрептококков могут быть общая слабость, лихорадка, увеличение лимфатических узлов, астения.
Стрептококковая сыпь от подгузников чаще всего поражает внутреннюю поверхность бедер, область под грудью, пах и область ягодиц. Заболевание бывает рецидивирующим или хроническим.
Стрептодермия у детей чаще всего рассматривается как простое удаление.Заболевание быстро распространяется в детских коллективах. Подъем заболеваемости наблюдается весной и осенью. При простом герпесе чаще поражаются щеки, ноги, оральная часть лица. Прогрессирование болезни сопровождается сильным кожным зудом. Симптомы стрептодермии у детей уменьшаются или полностью исчезают после пребывания на солнце.
Лечение стрептококка
Для лечения стрептококка помимо местных препаратов обычно назначают общеукрепляющие препараты, витаминотерапию, лечебное ультрафиолетовое облучение пораженных участков, а также ультрафиолетовое облучение крови (УБИ).
Во время лечения стрептодермии следует избегать контакта с водой. Синтетические ткани, теплая одежда могут способствовать чрезмерному потоотделению. Необходимо носить только натуральные ткани и соблюдать температурный режим в помещении. При этом заболевании очень важно придерживаться гипоаллергенной диеты за исключением жирного, острого и сладкого.
При стрептодермии детям необходимо назначить контактных лиц на карантин на десять дней.
В очагах поражения производят кожную обработку.Пустулы и пузырьки обнажают стерильные иглы у основания, а затем дважды в день пораженные участки кожи обрабатывают анилиновыми красителями. После этого накладывают на пораженные участки сухую асептическую повязку с дезинфицирующими мазями. Салициловая корочка смазывается вазелином. При длительной стрептодермии врач может назначить антибиотики.
Что такое опрелость (интертригинозный дерматит)?
Автор
Парас Вахария, PharmD , студент-медик, исследователь, отделение дерматологии, больница Генри Форда; Студент-медик, научный сотрудник отделения офтальмологии и отделения радиационной онкологии Оклендского университета Медицинская школа Уильяма Бомонта
Парас Вахария, PharmD является членом следующих медицинских обществ: Американская академия дерматологии, Американский колледж врачей, Американская кардиологическая ассоциация, американская Медицинская ассоциация, Американское общество гематологов, Медицинское общество штата Мичиган
Раскрытие: Ничего не раскрывать.
Специальная редакционная коллегия
Ричард П. Винсон, доктор медицины Ассистент клинического профессора, кафедра дерматологии, Центр медицинских наук Техасского технического университета, Медицинская школа Пола Л. Фостера; Консультант, Дерматология Маунтин-Вью, PA
Ричард П. Винсон, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия дерматологии, Техасская медицинская ассоциация, Ассоциация военных дерматологов, Техасское дерматологическое общество
Раскрытие: нечего раскрывать.
Пол Крусински, доктор медицины Директор дерматологии, Fletcher Allen Health Care; Профессор кафедры внутренней медицины Медицинского колледжа Университета Вермонта
Пол Крусински, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии дерматологии, Американского колледжа врачей, Общества исследовательской дерматологии
Раскрытие информации: не раскрывать.
Главный редактор
Уильям Д. Джеймс, доктор медицины Пол Р. Гросс, профессор дерматологии, заместитель председателя, директор программы резидентуры, факультет дерматологии, Медицинский факультет Пенсильванского университета
Уильям Д. Джеймс, доктор медицины, является членом следующих медицинских обществ: Американских Академия дерматологии, Общество следственной дерматологии
Раскрытие информации: Полученный доход в размере 250 долларов США или выше от: Elsevier; WebMD
Выступал в качестве спикера для различных университетов, дерматологических обществ и дерматологических факультетов.
Дополнительные участники
Франклин Флауэрс, доктор медицины Почетный профессор кафедры дерматологии, аффилированный доцент кафедры патологии Медицинского колледжа Университета Флориды
Франклин Флауэрс, доктор медицины, является членом следующих медицинских обществ: Американский колледж хирургии Мооса
Раскрытие информации: Нечего раскрывать.
Сэмюэл Т. Селден, доктор медицины Доцент кафедры дерматологии Медицинская школа Восточной Вирджинии; Консультант, Чесапикская больница общего профиля; Частная практика
Сэмюэл Т. Селден, доктор медицины, является членом следующих медицинских обществ: Американская академия дерматологии, Международное общество гериатрической дерматологии
Раскрытие информации: не подлежит разглашению.
Скорость определения Staphylococcus spp. и Candida spp. на коже детей, живущих с ВИЧ-инфекцией
BIO Web of Conferences 22 , 02017 (2020)Скорость определения Staphylococcus spp. и Candida spp. на коже детей, живущих с ВИЧ-инфекцией
Марина Уфимцева 1 , Кристина Николаева 1 , Алебай Сабитов 2 , Екатерина Ворошилина 3 и Наталья Савченко 1
1 Уральский государственный медицинский университет, кафедра дерматовенерологии и безопасности жизнедеятельности, 620028, ул., 3, Екатеринбург, Российская Федерация
2 Уральский государственный медицинский университет, кафедра инфекционных болезней и клинической иммунологии Уральского государственного медицинского университета, 620028, ул. Репина, 3, Екатеринбург, Российская Федерация,
3 Уральский государственный медицинский университет, кафедра микробиологии, вирусологии и иммунологии Уральского государственного медицинского университета, 620028, ул. Репина, 3, Екатеринбург, Российская Федерация
Аннотация
01.07.2019 в Свердловской области диагностирована ВИЧ-инфекция более 1 000 детей. Исследования распространенности дерматозов у ВИЧ-положительных детей показывают высокую частоту вирусных, грибковых и бактериальных инфекций кожи по сравнению с ВИЧ-отрицательными детьми. Кожа — это среда, в которой обитает разнообразное сообщество микроорганизмов (микробиота). Глобальный проект микробиома человека доказал уникальность микробиома человека и предлагает изучить влияние иммунитета человека на формирование моделей разнообразия микробиома.Целью данного исследования было оценить распространенность S. aureus, S. spp., C. albicans, C. glabrata, C. krusei, C. tropicalis / C. parapsilosis как части микробиоты кожи у ВИЧ-положительных детей. полимеразной цепной реакцией.
© Авторы, опубликовано EDP Sciences, 2020
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License 4.0, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
1 Введение
К началу 2018 года в Российской Федерации было зарегистрировано более 10 тысяч ВИЧ-инфицированных детей. По состоянию на конец декабря 2018 года в Российской Федерации родилось 191882 ребенка от ВИЧ-инфицированных матерей, из них 10822 были инфицированы ВИЧ. К 1 июля 2019 года в Свердловской области диагностирована ВИЧ-инфекция у 1000 детей.
Исследования распространенности дерматозов у ВИЧ-инфицированных детей указывают на высокую частоту вирусных, грибковых и бактериальных инфекций кожи по сравнению с ВИЧ-отрицательными детьми [1].Dias et al. (2012) определили профиль дерматозов у детей, живущих с ВИЧ, в Fundação de Medicina Tropical do Amazonas и пришли к выводу, что у детей с ВИЧ / СПИДом больше неинфекционных дерматозов, чем у здоровых детей. По данным авторов, наиболее часто регистрировался атопический дерматит (22,9%) [2].
В коже вырабатывается широкий спектр гормонов, нейротрансмиттеров и цитокинов, которые потенциально могут повлиять на состояние всего организма. Микробиота кожи играет важную роль в дифференцировке кератиноцитов и в системе местного иммунитета кожи человека.Например, изменение состояния микробиоты у пациентов с диабетом или у пациентов, получающих лучевую, системную глюкокортикостероидную, иммуносупрессивную и цитостатическую терапию [3]. Исследования также отметили влияние дисбактериоза микробиома кожи, наблюдаемого у детей с первичным иммунодефицитом, на увеличение количества рецидивов кожных заболеваний [4]. Проект «Глобальный микробиом человека» объясняет уникальность микробиома человека и подчеркивает необходимость изучения его структуры и вклада в развитие болезней человека, а также влияния иммунитета на состав микробиома [5].
Согласно обзору C Navarrete-Dechent et al (2015), основная группа бактерий, вызывающих кожные инфекции, — это грамположительные виды, особенно стафилококки. Заболеваемость кожными инфекциями, вызванными стафилококком, среди ВИЧ-положительных пациентов составляет 8,2% по сравнению с 3% среди ВИЧ-отрицательных пациентов [6]. С самого начала эпидемии ВИЧ Candida была идентифицирована как маркер иммунодефицита [7]. Это также самая распространенная оппортунистическая инфекция. Обычно Candida albicans (C.albicans), но также обнаруживаются Candida glabrata (C. glabrata), Candida tropicalis (C. tropicalis), Candida krusei (C. krusei) и Candida parapsilosis (C. parapsilosis) [8].
Целью исследования было оценить заболеваемость Staphylococcus aureus, Staphylococcus Spp., Candida albicans, Candida glabrata, Candida krusei, Candida tropicalis / Candida parapsilosis в микробиоте кожи у ВИЧ-положительных детей.
2 Материалы и методы
Клинико-лабораторное обследование 49 ВИЧ-инфицированных детей (18 мальчиков и 31 девочка; возраст от 3 месяцев до 17 лет, средний возраст 7 ± 5 лет).1). Все дети находились на диспансерном наблюдении в Государственном бюджетном учреждении здравоохранения Свердловской области «Свердловский областной центр профилактики и борьбы со СПИДом» (таблица 1).
По данным иммунологического обследования в 76% представленных случаев количество лимфоцитов CD4 соответствовало возрастной норме; умеренный иммунодефицит отмечен в 5% случаев, тяжелый иммунодефицит — у 18% детей. Пациенты, постоянно получающие антиретровирусную терапию, составили 89% представленных случаев.Неопределяемая вирусная нагрузка на момент исследования была достигнута у 91% детей, получавших терапию в течение 24 недель и более. Перинатальная передача ВИЧ-инфекции установлена у всех детей.
Всего было взято 65 образцов мазков с кожи ВИЧ-инфицированных детей. Из интактной межлопаточной области было получено 49 мазков. В случае дерматоза был взят дополнительный мазок из очага поражения кожи, таким образом, у 5 детей мазки были взяты из двух мест, а у одного ребенка — из трех.
Материал для исследования собирали в микроцентрифужную пробирку, содержащую физиологический солевой раствор. Хранение и транспортировка материала производились в соответствии с действующими нормативными документами [9]. Все 65 образцов были исследованы на наличие Staphylococcus spp. и Candida spp. ДНК C. albicans, C. glabrata, C. krusei, C. tropicalis / C. parapsilosis, Staphylococcus spp., S. aureus была обнаружена с помощью ПЦР в реальном времени (ОТ-ПЦР) с использованием наборов реагентов для научное применение и прибор для ПЦР в реальном времени DTPrime 4M1 согласно инструкции производителя («ДНК-Технология», Россия).
Полученные данные анализировали с помощью Microsoft Excel 2016 (Microsoft, США) и комбинированного вероятностного теста Фишера. Результаты считались статистически значимыми при p <0,05.
Разработана форма информированного согласия пациента на проведение исследований, диагностических и лечебных мероприятий (или уполномоченного представителя в случае пациента, не достигшего возраста, установленного частью 2 статьи 54 Федерального закона от 21 ноября 2011 г. № 323). -FZ). Исследование одобрено этическим комитетом Уральского государственного медицинского университета (протокол №10 от 20.12.2019).
Таблица 1.Возрастные и половые характеристики участников.
3 Результаты и обсуждение
При клиническом обследовании кожные заболевания выявлены у 19 (38,8%) из 49 детей, в том числе у 8 (44,4%) из 18 мальчиков и 11 (35,5%) из 31 девочки.
У 8 (16,3%) из 49 детей выявлены хронические дерматозы, в том числе атопический дерматит в 3 случаях (6%), себорейный дерматит — 2 (2%), ксероз кожи — 2 (2%), фолликулярный гиперкератоз — 1 ( 2%). Инфекционные кожные заболевания зарегистрированы у 11 (20%) детей, в том числе у 4 (8.1%) бактериальный (щелевое импетиго, стрептодермия), 4 (8,1%) грибковый (кандидоз полости рта, микроспория кожи головы) и 3 (6,1%) вирусный (катаральный герпес, вирусные бородавки). У 5 пациентов выявлено два и более дерматоза: выявлены сочетания кандидоза полости рта с катаральным герпесом, стрептодермией, щелевым импетиго и себореей волосистой части головы; вирусные кондиломы зарегистрированы у детей с ксерозом. Статистически значимой зависимости тяжести дерматоза от степени иммунодефицита и вирусной нагрузки не выявлено.
Staphylococcus spp. выявлен в 18 (36,7%) образцах, в том числе у детей без кожной патологии в 9 (33,3%) из 30 случаев и у детей с хроническими дерматозами в 9 (47,3%) из 19 случаев. S. aureus был идентифицирован в 4 образцах, три из них были получены из поражений кожи (щелевое импетиго, стрептококковое импетиго носогубного треугольника, кандидоз полости рта). Кандида была обнаружена во всех образцах, взятых с пораженных участков кожи. C. non-albicans (C. krusei, C. tropicalis / C. parapsilosis), устойчивые к стандартным антимикотическим препаратам, выявлены в 2 (29%) случаях.
Наши результаты демонстрируют повышенную бактериальную и грибковую колонизацию кожи, а также большее разнообразие видов Candida non-albicans у ВИЧ-положительных детей, когда условно-патогенные микроорганизмы могут вызывать инфекционные дерматозы.
Хотя анализ введенных антимикотических препаратов среди образцов не проводился, обнаружение Candida non-albicans может быть связано с использованием флуконазола, противогрибкового препарата с низкой токсичностью, который широко используется для профилактики и лечения кандидоза у детей. .Согласно литературным данным, флуконазол может приводить к устойчивости C. albicans и к распространению видов Candida, менее чувствительных к флуканазолу, таких как C. glabrata, C. tropicalis и C. krusei [8].
Кроме того, совместное инфицирование некоторых видов C. albicans и S. aureus может приводить к инфекционному синергизму с повышенной токсичностью и усиленным воспалительным ответом [10].
По данным CH Shiboski et al. (2011) инфекционные дерматозы у ВИЧ-инфицированных детей более тяжелые и имеют более длительное течение, чем у детей с неповрежденным иммунитетом, однако подробный анализ факторов риска инфекционных дерматозов у ВИЧ-инфицированных пациентов не проводился [11].Кроме того, дерматозы у ВИЧ-инфицированных детей устойчивы к стандартным методам терапии, что вызывает необходимость изучения микробиоты кожи и ее взаимодействия с факторами врожденного и приобретенного иммунного ответа.
К ограничениям данного исследования относятся небольшой размер выборки пациентов и отсутствие контрольной группы, в связи с чем планируется продолжить изучение структуры микробиоты кожи с расширением спектра анализируемых микроорганизмов, увеличением группы ВИЧ-инфицированных. положительных детей, а затем сравнение результатов с контрольной группой ВИЧ-отрицательных детей.
Таблица 2.Результаты ПЦР-диагностики образцов.
4 Заключение
Мы обнаружили, что у ВИЧ-инфицированных детей C. krusei, C. tropicalis / C. parapsilosis, устойчивых к стандартному лечению антимикотиками, и Staphylococcus spp. стойкий.
Присутствие условно-патогенных стафилококков и дрожжеподобных грибов в микробиоте кожи и большого разнообразия Candida spp. Виды, наблюдаемые у детей, живущих с ВИЧ-инфекцией, могут быть основной причиной частых рецидивов кожных заболеваний, несмотря на неопределяемую вирусную нагрузку и отсутствие иммунодефицита.
Подробная информация о структуре микробиоты кожи и ее взаимодействии с факторами иммунитета может быть полезна при создании специализированных продуктов для базового ухода за кожей для групп риска. Если методы наружной терапии, направленные на устранение патогенных агентов, дополнить методами, поддерживающими поддержание микробного гомеостаза, можно снизить риск развития кожных заболеваний, вызванных резистентными бактериями.
Список литературы
- Б.Дуко, Э. Гежа, М. Зевуде, С. Меконен, BMC Res Notes, 11, 1 (2018) [CrossRef] [PubMed] [Google Scholar]
- Э.Д. Диас, Г. Кунья Мда, С. Талхари, An Bras Dermatol, 87, 3 (2012) [Google Scholar]
- M. Muszer, M. Noszczyńska, K. Kasperkiewicz, M. Skurnik, Arch. Иммунол. Ther. Exp. (Варшава), 63, 4, (2015) [Google Scholar]
- Дж.О, А.Ф. Фриман, Genome Res., 23, 12 (2013) [CrossRef] [PubMed] [Google Scholar]
- Л.М. Проктор, Х. Х. Кризи, Дж. М. Феттвейс, Nature, 569, 641-648 (2019) [PubMed] [Google Scholar]
- Дж.Э. Галлант, Д. Мур, Р. Э. Chaisson, Ann. Междунар. Мед., 122, 9, 730-731 (1995). [CrossRef] [PubMed] [Google Scholar]
- С.Наваррете-Дечент, Р. Ортега, Ф. Фич, М. Конча, Rev Chilena Infectol, 32, 1 (2015) [Google Scholar]
- ПФ. Ву, W.L. Лю, М. Hsieh, Emerg. Микробы Инфекция., 6, 10 (2017) [Google Scholar]
- Методические указания МУ 4.2.2039-05 «Методика сбора и транспортировки биоматериалов в микробиологические лаборатории» (утверждена и введена в действие Главным государственным санитарным врачом Российской Федерации 23 декабря 2005 г.) [Google Scholar]
- Б.М. Петерс, М.С. Новер, заразить. Иммун., 81, 6 (2013) [Google Scholar]
- C.H. Шибоски, Дж. Webster-Cyriaque, M. Ghannoum, J.S. Гринспен, Д. Диттмер, Adv. Вмятина. Res., 23, 1, 28-33 (2011). [Google Scholar]
Все таблицы
Таблица 1.Возрастные и половые характеристики участников.
Таблица 2.Результаты ПЦР-диагностики образцов.
Болезнь Бюргера — Диагностика и лечение
Диагноз
Хотя никакие тесты не могут подтвердить, есть ли у вас болезнь Бюргера, ваш врач, скорее всего, назначит тесты, чтобы исключить другие более распространенные состояния или подтвердить подозрение на болезнь Бюргера, вызванное вашими признаками и симптомами. Тесты могут включать:
Анализы крови
Анализы крови на наличие определенных веществ могут исключить другие состояния, которые могут вызывать аналогичные признаки и симптомы.Например, анализы крови могут помочь исключить аутоиммунные заболевания, такие как склеродермия или волчанка, нарушения свертываемости крови и диабет.
Тест Аллена
Ваш врач может провести простой тест, называемый тестом Аллена, чтобы проверить кровоток по артериям, по которым кровь течет к вашим рукам. В тесте Аллена вы сжимаете кулак, который вытесняет кровь из вашей руки. Ваш врач надавливает на артерии с каждой стороны вашего запястья, чтобы замедлить кровоток обратно в вашу руку, в результате чего ваша рука потеряет свой нормальный цвет.
Затем вы разжимаете руку, и врач снимает давление на одну артерию, а затем на другую. То, как быстро цвет возвращается к вашей руке, может дать общее представление о состоянии ваших артерий. Медленный приток крови к руке может указывать на проблему, например на болезнь Бюргера.
Ангиограмма
Ангиограмма помогает увидеть состояние ваших артерий. Ангиограмма может быть сделана неинвазивно с использованием компьютерной томографии или МРТ.
Или это можно сделать, введя катетер в артерию.Во время этой процедуры в артерию вводится специальный краситель, после чего вам делают серию быстрых рентгеновских лучей. Краситель помогает легче увидеть закупорку артерий на изображениях.
Ваш врач может назначить ангиограмму ваших рук и ног, даже если у вас нет признаков и симптомов болезни Бюргера на всех ваших конечностях. Болезнь Бюргера почти всегда поражает более чем одну конечность, поэтому, даже если у вас может не быть признаков и симптомов на других конечностях, этот тест может выявить ранние признаки повреждения сосудов.
Лечение
Отказ от курения
Хотя никакое лечение не может вылечить болезнь Бюргера, наиболее эффективный способ остановить прогрессирование болезни — это отказаться от всех табачных изделий. Даже несколько сигарет в день могут усугубить болезнь.
Ваш врач может проконсультировать вас и порекомендовать лекарства, которые помогут вам бросить курить и остановить отек кровеносных сосудов. Вам нужно избегать продуктов, заменяющих никотин, потому что они содержат никотин, который активирует болезнь Бюргера.Есть продукты, не содержащие никотин, которые вы можете использовать.
Другой вариант — программа отказа от курения в жилых помещениях. В этих программах вы остаетесь в лечебном учреждении, иногда в больнице, в течение определенного количества дней или недель. В течение этого времени вы участвуете в ежедневных консультациях и других мероприятиях, которые помогут вам справиться с тягой к сигаретам и научиться жить без табака.
Другие методы лечения
Существуют другие методы лечения болезни Бюргера, но они менее эффективны, чем отказ от курения.Варианты включают:
- Лекарства для расширения кровеносных сосудов, улучшения кровотока или растворения тромбов
- Периодическое сжатие рук и ног для увеличения притока крови к конечностям
- Стимуляция спинного мозга
- Ампутация при инфицировании или гангрене
Возможные варианты лечения в будущем
- Хирургия нервов. Операция по рассечению нервов в пораженной области (хирургическая симпатэктомия) для контроля боли и увеличения кровотока, хотя эта процедура является спорной, и ее долгосрочные результаты недостаточно изучены
- Рост новых кровеносных сосудов. Лекарства для стимуляции роста новых кровеносных сосудов (терапевтический ангиогенез), подход, который считается экспериментальным
- Бозентан (Tracleer). Этот препарат был одобрен для лечения высокого кровяного давления в легких. Лекарство улучшило кровоток в небольших исследованиях людей с болезнью Бюргера.
- Процедура на кровеносных сосудах. Тонкий катетер, продетый в кровеносные сосуды, может открыть кровеносные сосуды, восстанавливая кровоток. Хотя эта процедура, называемая эндоваскулярной терапией, широко не используется, она может быть эффективной.
Образ жизни и домашние средства
Есть несколько вещей, которые вы можете сделать самостоятельно, чтобы улучшить свои симптомы, например:
- Упражнение. Регулярная физическая активность может принести вам пользу во многих отношениях, включая облегчение боли при болезни Бюргера. Постарайтесь как минимум 30 минут заниматься умеренной аэробной активностью, например ходьбой или ездой на велосипеде, большую часть дней в неделю.
- Уход за кожей. Позаботьтесь о пальцах рук и ног, если у вас болезнь Бюргера. Ежедневно проверяйте кожу рук и ног на предмет порезов и царапин, помня, что если вы потеряли чувствительность пальца или ноги, вы можете не почувствовать, например, порезов, когда это произойдет. Защищайте пальцы рук и ног и не подвергайте их воздействию холода.
Профилактика инфекций. Низкий кровоток в конечностях означает, что ваше тело не может так легко противостоять инфекции.Небольшие порезы и царапины легко перерастают в серьезные инфекции.
Очистите любой порез водой с мылом, нанесите мазь с антибиотиком и наложите чистую повязку. Следите за любыми порезами и царапинами, чтобы убедиться, что они заживают. Если они ухудшаются или заживают медленно, немедленно обратитесь к врачу.
- Уход за деснами. Регулярно посещайте стоматолога, чтобы поддерживать здоровье десен и зубов и избегать заболеваний десен, которые в своей хронической форме связаны с болезнью Бюргера.
- Избегать курения других людей. Помимо того, что не курите сами, важно также избегать пассивного курения.
Подготовка к приему
Вы, скорее всего, начнете с посещения семейного врача или основного лечащего врача, который в конечном итоге может направить вас к специалисту, специализирующемуся на заболеваниях кровеносных сосудов (сосудистому специалисту).
Что вы можете сделать
Чтобы максимально использовать время приема, подготовьте информацию и вопросы для вашего врача.
- Запишите все симптомы, которые вы испытываете, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Запишите ключевую личную информацию, , включая, курили ли вы когда-либо и сколько пачек в день, или если вы подверглись травмам рук или ног, например, от использования отбойного молотка или других вибрирующих инструментов.
- Составьте список всех лекарств, , а также любых витаминов и добавок, которые вы принимаете.
- Возьмите с собой члена семьи или друга, , если возможно. Иногда бывает трудно запомнить всю информацию, предоставленную вам во время встречи. Кто-то из ваших сопровождающих может вспомнить что-то, что вы пропустили или забыли.
- Запишите вопросы, чтобы задать своему врачу.
Некоторые основные вопросы, которые следует задать своему врачу, включают:
- Какая наиболее вероятная причина моих симптомов?
- Есть ли другие возможные причины моих симптомов?
- Какие тесты мне нужны?
- Является ли мое состояние временным или продолжительным?
- Какие варианты лечения доступны и какие вы рекомендуете?
- У меня другие проблемы со здоровьем.Как мне вместе лучше всего справиться с этими условиями?
- Есть ли какие-то ограничения, которым я должен следовать?
- Стоит ли обратиться к специалисту?
- Есть ли брошюры или другие печатные материалы, которые я могу взять с собой домой? Какие сайты вы рекомендуете посещать?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать вопросы во время приема.
Чего ожидать от врача
Ваш врач может спросить:
- Когда у вас появились симптомы?
- У вас есть симптомы постоянно или они приходят и уходят?
- Насколько серьезны ваши симптомы?
- Кажется, что-нибудь улучшает ваши симптомы?
- Что может ухудшить ваши симптомы?
- Вы употребляете табак в какой-либо форме сейчас или когда-нибудь?
- Меняют ли ваши пальцы цвет в ответ на холод?
- Были ли у вас повторяющиеся травмы пораженного участка инструментами?
|



 Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета;
Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета; Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;
Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;

 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи. д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
