Центр Молекулярной Генетики — Биопсия ворсин хориона
Данная брошюра содержит информацию о биопсии ворсин хориона (БВХ).
Что такое биопсия ворсин хориона?
Ворсины хориона являются частью развивающейся плаценты («детского места», или последа). При БВХ берут очень маленький кусочек этих ворсин для проведения генетического анализа во время беременности. Такое исследование Вам могут предложить по нескольким причинам.
- Вы находитесь в группе риска в связи с Вашим возрастом.
- У Вас или у вашего мужа (партнера) есть наследственное заболевание, которое может передаться Вашему ребенку.
- В Вашей семье или в семье Вашего мужа (партнера) есть наследственное заболевание, и существует риск его передачи Вашему ребенку.

- Ваш предыдущий ребенок родился с наследственным заболеванием.
- Вам проводилось какие-либо другие исследования во время беременности (например, ультразвуковое исследование, измерение толщины воротникового пространства (шейной складки), «тройной тест» по анализу крови), результаты которых свидетельствуют о повышенном риске наличия генетической патологии у Вашего ребенка.
Когда проводится БВХ?
БВХ обычно проводится между 9 и 12 неделями беременности.
Как проводится БВХ?
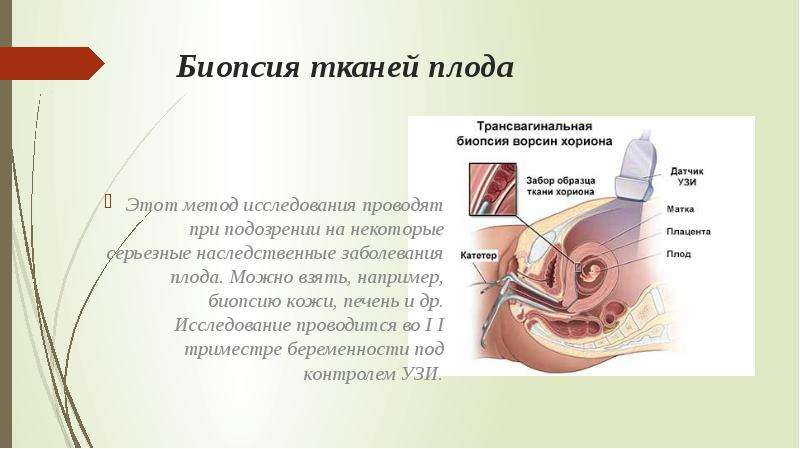
При биопсии берется очень маленький кусочек ткани развивающейся плаценты, которая содержит те же гены, что и будущий ребенок. Сначала проводится ультразвуковое исследование для определения положения плода и плаценты, затем берется кусочек ткани. Есть два способа забора ткани. Врач выберет наиболее подходящий способ в зависимости от положения плаценты и ребенка. Чаще всего забор происходит через брюшную стенку (трансабдоминально).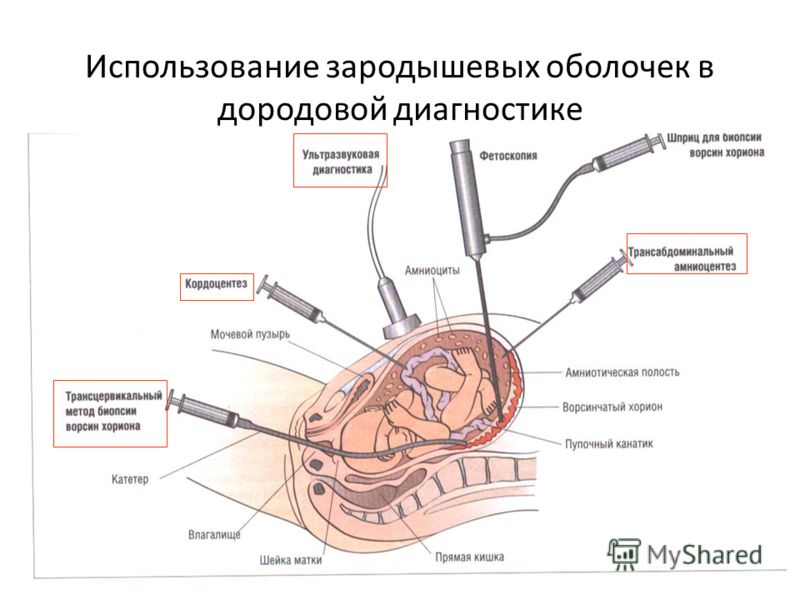
Трансабдоминальный забор материала (через брюшную стенку)
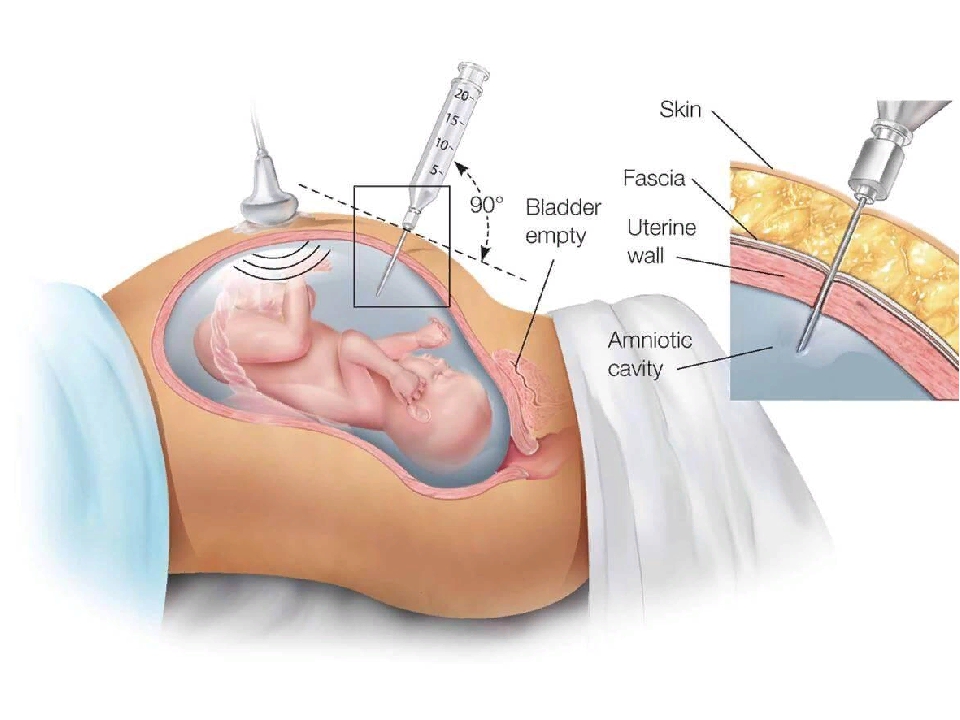
Забор ткани осуществляется с помощью введения тонкой иглы через кожу живота в брюшную полость, через стенку матки в плаценту. Для того, чтобы ввести иглу в нужное место, доктор контролирует манипуляцию с помощью ультразвука. Небольшое количество ткани засасывается через иглу и отправляется в лабораторию для исследования.
Трансвагинальный забор материала (через шейку матки)
Через шейку матки вводятся тонкие щипцы. Ощущения при этом напоминают ощущения при взятии мазка. Введение щипцов осуществляется под контролем УЗИ. Небольшой кусочек из плаценты берется либо щипцами, либо с помощью тонкого аспирационного (отсасывающего) катетера, и отправляется в лабораторию для исследования.
Болезненная ли это процедура?
Большинство женщин описывают свои ощущения скорее как неприятные, чем болезненные. Они похожи на ощущения во время месячных.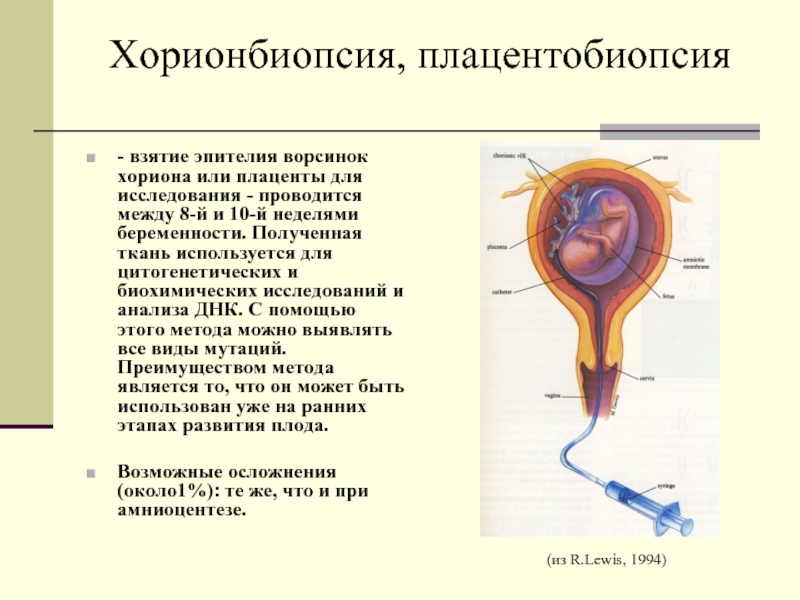
Процедура занимает примерно 15-20 минут. На наш взгляд, хорошо, если рядом с Вами будет кто-то из близких, чтобы поддержать Вас во время и после процедуры. В течение нескольких дней после процедуры вам следует быть внимательнее к себе. Избегайте поднятия тяжестей и активных физических нагрузок.
Иногда после процедуры могут появиться кровянистые выделения. Если эти выделения обильные или усиливаются, Вам следует сообщить об этом врачу. Следует воздержаться от половых контактов до полного прекращения выделений.
Каковы риски БВХ?
Примерно у 1-2 женщин из 100 (1-2%) происходит прерывание беременности после проведения БВХ. Точного объяснения, почему это происходит, пока нет. Однако, 98-99 из 100 беременностей (98-99%) развиваются нормально.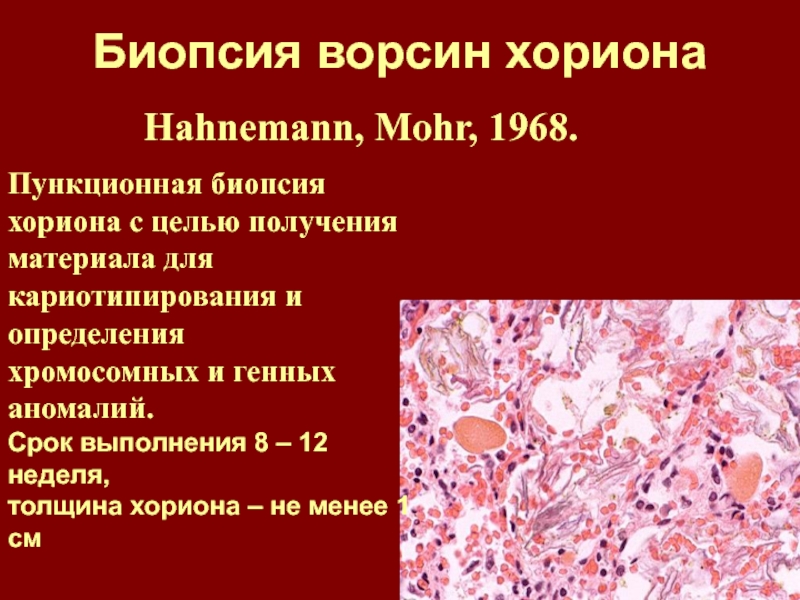
Насколько надежным тестом является БВХ?
Вам следует обсудить с врачом информативность и точность предстоящего генетического исследования, так как это зависит от изменения конкретного гена или хромосомы, анализ которого необходим в Вашем случае. В очень редких случаях результаты теста неинформативны, и необходимо проведение повторной процедуры.
Позволяет ли БВХ выявлять любые генетические нарушения?
Как правило, результаты теста представляют собой информацию о том генетическом заболевании, которое подозревалось в данном случае. В некоторых случаях исследование может выявить данные, относящиеся к другим состояниям. Не существует такого исследования, которое позволило бы выявить все возможные генетические заболевания.
Когда будут готовы результаты исследования?
Время, необходимое для проведения анализа, зависит от того, в отношении какого генетического заболевания проводится исследование.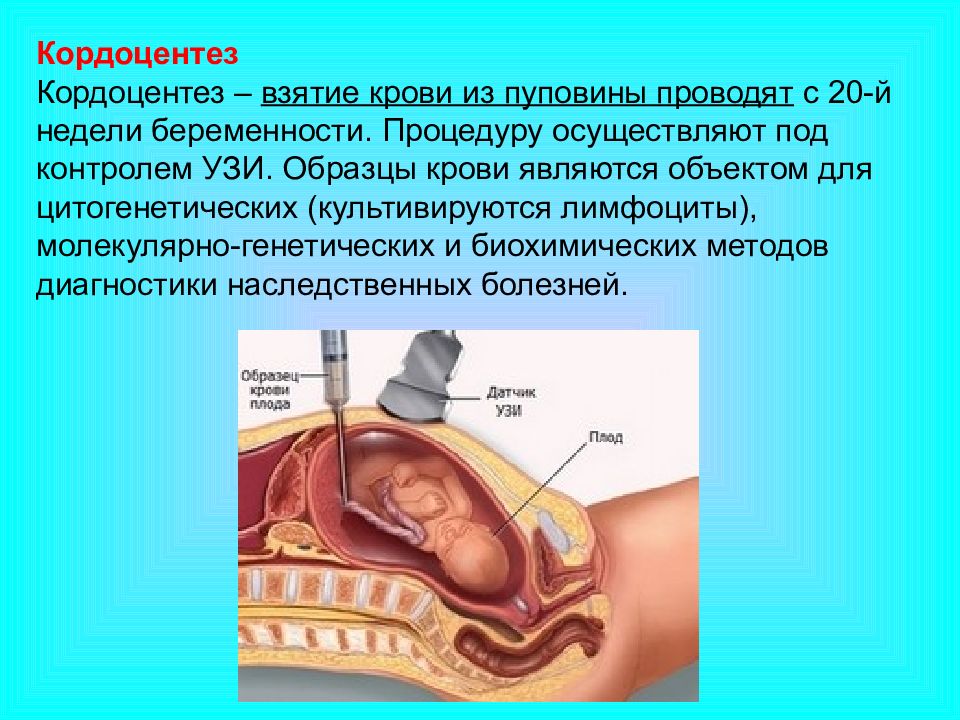
Когда результаты исследования будут готовы, Вас может вызвать врач для их обсуждения. Этот вопрос следует обсудить с врачом в день проведения процедуры.
Что, если результат покажет, что у плода есть мутация, приводящая к наследственному заболеванию?
Если результат покажет, что у плода есть мутация, приводящая к наследственному заболеванию, доктор обсудит с Вами, что это означает, и как заболевание может проявиться у Вашего ребенка. Врач объяснит Вам, существует ли лечение для больных с этим заболеванием. Вам расскажут, какие меры Вы можете предпринять, и, в некоторых случаях, о возможности прекращения беременности.
ВИЧ-инфекция (СПИД)
Если Вы ВИЧ-позитивны, существует небольшой риск того, что БВХ станет причиной инфицирования Вашего ребенка. Если Вы ВИЧ-позитивны, для Вас очень важно обсудить этот вопрос со своим акушером или врачом, какие меры можно предпринять для уменьшения риска передачи вируса Вашему ребенку во время проведения БВХ.
Принятие решения о проведении БВХ
Принятие решения о проведении БВХ во время беременности может быть нелегким. Важно помнить, что Вы не обязаны соглашаться на проведение БВХ, если не хотите этого. Вам проведут БВХ, только если Вы и Ваш партнер считаете важным получить информацию, которую может предоставить это исследование, и не считаете, что риски слишком велики, чтобы на них согласиться.
Чтобы помочь принять оптимальное для Вас решение, Вам следует обсудить с врачом следующую информацию:
- Информацию об исследуемом заболевании.

- Риск наличия у плода наследственного заболевания, на которое предполагается провести тестирование.
- Информацию о самом исследовании, и что могут значить его результаты.
- Достоверность исследования.
- Эти и другие вопросы Вы должны решить для себя до того, как принять решение о проведении БВХ.
- Риск получить неясные результаты и подвергнуться повторной процедуре.
- Риск невынашивания беременности после БВХ (как при трансабдоминальном, так и трансвагинальном способе забора материала).
- Сколько времени нужно будет ждать результатов исследования.
- Как Вы получите результаты исследования.
- Ваши возможные действия в том случае, если у плода будет выявлена мутация, приводящая к наследственному заболеванию.
- Какое эмоциональное воздействие может оказать на Вас и Вашего партнера проведение этого теста.
Биопсия хориона, плаценты (плацентоцентез)
АНМО «Ставропольский краевой клинический консультативно-диагностический центр»:
355017, г.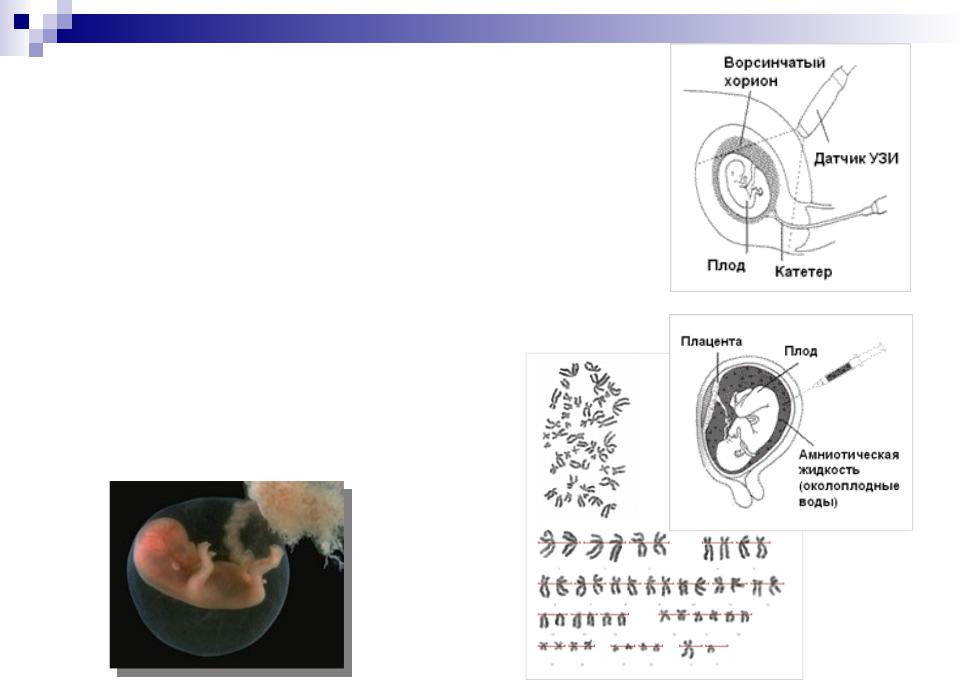 Ставрополь, ул. Ленина 304
Ставрополь, ул. Ленина 304 (8652) 951-951, (8652) 35-61-49 (факс)
(8652) 951-951, (8652) 31-51-51 (справочная служба)
Посмотреть подробнееОбособленное подразделение «Диагностический центр на Западном обходе»:
355029 г. Ставрополь, ул. Западный обход, 64(8652) 951-951, (8652) 31-51-51 (контактный телефон)
(8652) 31-68-89 (факс)
Посмотреть подробнееКлиника семейного врача:
355017 г. Ставрополь, пр. К. Маркса, 110 (за ЦУМом)(8652) 951-951, (8652) 31-51-51 (контактный телефон)
(8652) 31-50-60 (регистратура)
Посмотреть подробнееНевинномысский филиал:
357107, г. Невинномысск, ул. Низяева 1(86554) 95-777, 8-962-400-57-10 (регистратура)
Посмотреть подробнееОбособленное структурное подразделение в г.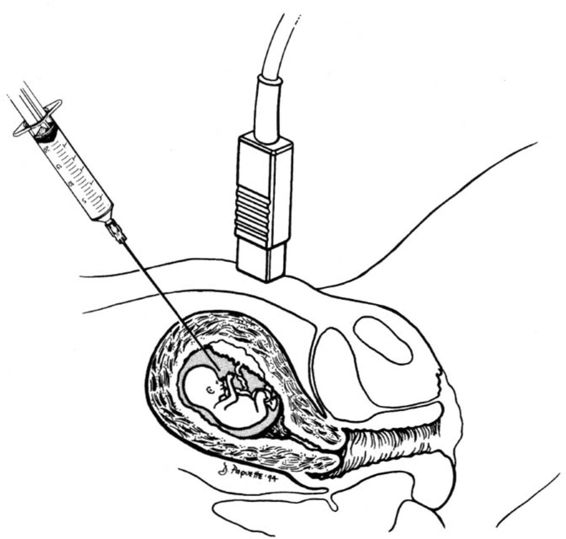 Черкесске :
Черкесске :
8(8782) 26-48-02, +7-988-700-81-06 (контактные телефоны)
Посмотреть подробнееОбособленное структурное подразделение в г. Элисте :
358000, г. Элиста, ул. Республиканская, 478(989) 735-42-07 (контактные телефоны)
Посмотреть подробнееЗАО «Краевой клинический диагностический центр»:
355017 г. Ставрополь, ул. Ленина 304(8652) 951-951, (8652) 35-61-49 (факс)
(8652) 951-951, (8652) 31-51-51 (справочная служба)
Посмотреть подробнееОбособленное структурное подразделение на ул. Савченко, 38 корп. 9:
355021, г. Ставрополь, ул. Савченко, 38, корп. 98 (8652) 316-847 (контактный телефон)
Посмотреть подробнееОбособленное структурное подразделение на ул. Чехова, 77 :
Чехова, 77 :
8(8652) 951-943 (контактный телефон)
Посмотреть подробнееОбособленное структурное подразделение в г. Михайловске:
358000, г. Михайловск, ул. Ленина, 201 (в новом жилом районе «Акварель»).8(988) 099-15-55 (контактный телефон)
Посмотреть подробнееБиопсия хориона — это… Что такое Биопсия хориона?
Биопсия хориона — получение образца ткани хориона с целью выявления и профилактики хромосомных болезней, носительства хромосомных аномалий, а также моногенных болезней. Получение ткани хориона осуществляют путем пункции матки через переднюю брюшную стенку[1] или через влагалище и шейку матки биопсийными щипцами[2] или аспирационным катетером[3]. Выбор метода зависит от особенностей расположения хориона в матке. Ткань хориона, в основном, имеет ту же генетическую структуру, что и плод, поэтому пригодна для проведения генетической диагностики.
Ткань хориона, в основном, имеет ту же генетическую структуру, что и плод, поэтому пригодна для проведения генетической диагностики.
Объем тканей хориона, достаточный для генетического ответа — 10 — 15 мг. Частота получения необходимого количества плодного материала: 94 — 99,5 %.
Основное преимущество биопсии хориона — выполнение диагностики в ранние сроки беременности, быстрота получения результата (в среднем 2-3 дня), возможно определение пола плода и ДНК-диагностика заболевания.
Показания
- Возраст беременной 35 лет и старше.
- Отягощенный акушерский и генетический анамнез (наличие в анамнезе рождение ребенка с ВПР,
хромосомной или моногенной болезнью)
- Семейное носительство хромосомной аномалии или генной мутации
- Данные эхографии (в 10-14 недель толщина воротникового пространства > 3 мм)
Сроки проведения
Оптимальные сроки для проведения биопсии хориона — 9.5-12 недель. Манипуляция проводится строго под контролем УЗИ. [4]
[4]
Осложнения
- Самопроизвольное прерывание беременности — при трансабдоминальном доступе 0,88 — 2 %, при трансцервикальном — 2 — 14,3 %.
- Кровотечение
- Ретроплацентарная гематома
- Болевые ощущения
- Хориоамнионит
Противопоказания
Лихорадочное состояние женщины, обострение хронических заболеваний, кровянистые выделения из половых путей, миоматозные узлы больших размеров с признаками нарушения питания, выраженная несостоятельность шейки матки, инфекционное поражение кожи передней брюшной стенки, анатомическая недоступность ткани хориона, выраженный спаечный процесс в малом тазу.
Примечания
Инвазивная пренатальная диагностика в СПб
Инвазивная диагностика
Золотым стандартом диагностики хромосомных нарушений у плода считаются инвазивные тесты, такие как биопсия ворсин хориона и плацентоцентез. Их точность составляет 99%.
В каких случаях назначается инвазивная диагностика?
Результаты скрининга (УЗИ и биохимический анализ крови) в первом триместре беременности могут показать повышенный риск нарушений в развитии плода: более 1%. Это ни в коем случае не означает, что ребенок родится больным, но дает врачу основания направить будущую маму на дополнительное обследование.
Это ни в коем случае не означает, что ребенок родится больным, но дает врачу основания направить будущую маму на дополнительное обследование.
Пациентка может получить направление на инвазивную диагностику и в том случае, если скрининг показал хорошие результаты. Это означает, что у нее есть другие показания для такого обследования.
Показания к проведению инвазивной пренатальной диагностики:
- В семье уже рождались дети с хромосомными или иными пороками развития
- У одного из родителей диагностирована сбалансированная хромосомная перестройка (то есть в структуре хромосом есть что-то необычное, но к нарушениям развития это не привело)
- Во время скрининга обнаружены УЗИ-маркеры хромосомных отклонений
- Биохимический скрининг показал повышенный риск рождения ребенка с хромосомной болезнью, например, с синдромом Дауна.
Почему важно выявить хромосомные болезни как можно раньше?
Хромосомные пороки нельзя вылечить.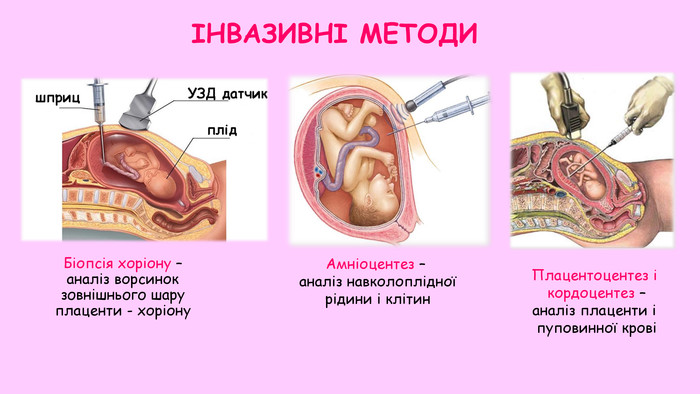 Влияние, которое они оказывают на развитие плода, необратимо. В пример можно привести известный всем синдром Дауна. Но есть и еще более тяжелые хромосомные нарушения.
Влияние, которое они оказывают на развитие плода, необратимо. В пример можно привести известный всем синдром Дауна. Но есть и еще более тяжелые хромосомные нарушения.
Своевременная диагностика пороков развития плода позволяет узнать о вероятности появления нездорового потомства и понять будущим родителям, следует ли сохранять беременность дальше. Инвазивная диагностика проводится по назначению врача.
Как выполняется инвазивная диагностика?
Согласно современным стандартам пренатальной диагностики, оно проводится инвазивными методами, то есть требует вмешательства в организм женщины.
Инвазивная диагностика проводится в лабораторных условиях. Врач под контролем УЗИ делает прокол в передней брюшной стенке и извлекает несколько ворсинок хориона (или крошечную частичку плаценты, если используется метод плацентоцентеза).
Полученный материал изучают в лаборатории, подсчитывая количество хромосом в клетках. Поскольку клетки хориона идентичны клеткам плода, после подсчета врач может точно сказать, все ли у ребенка в порядке с хромосомами.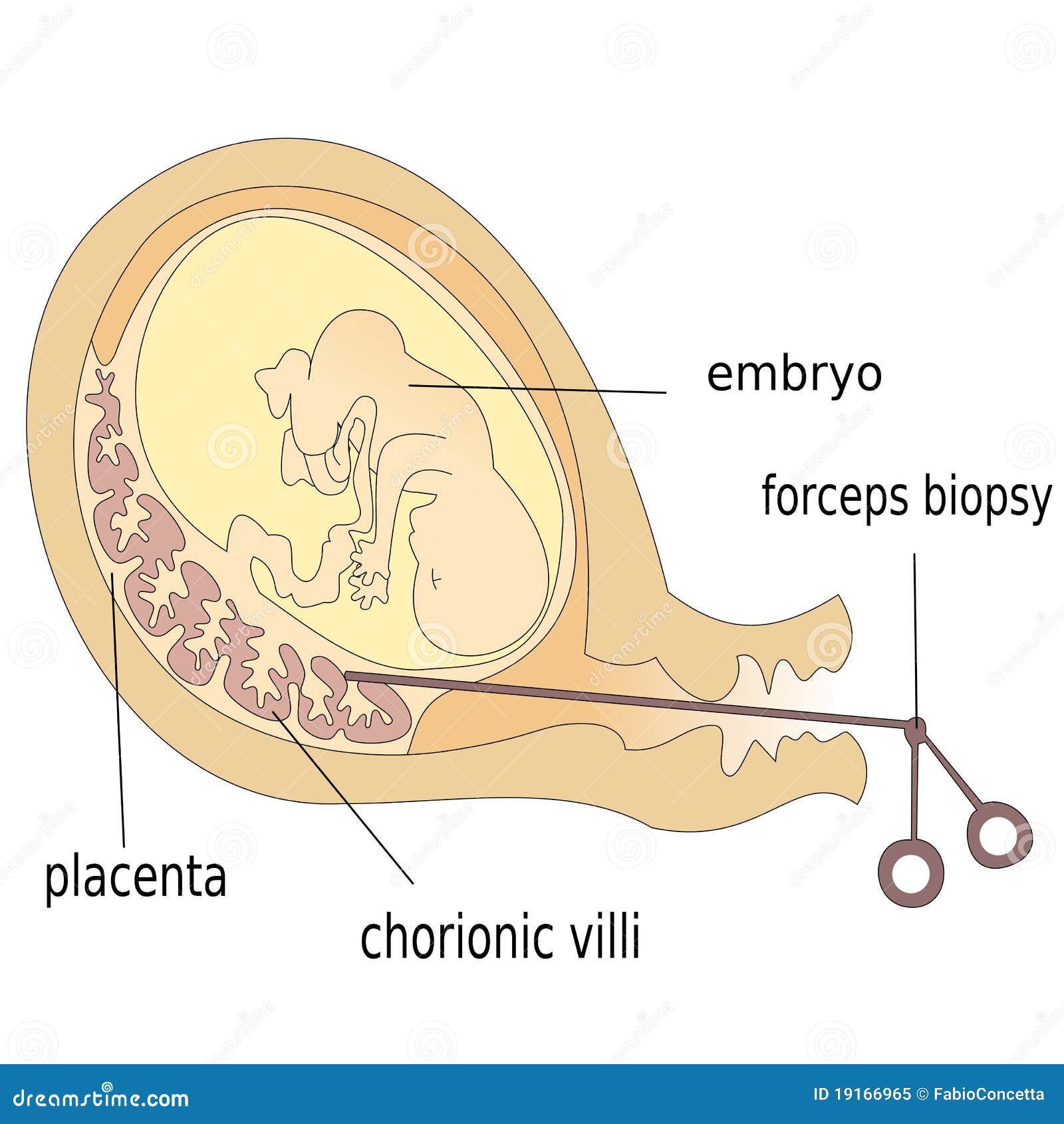
Во время выполнения тестов используются стерильные инструменты, одноразовые иглы и перчатки. Поэтому риск занести инфекцию практически исключен.
Вероятность осложнений после инвазивной диагностики
Как и во время выполнения любой другой инвазивной процедуры, осложнения могут произойти.
В их числе повышение тонуса матки и преждевременные роды.
Риск осложнений составляет от 0,3 до 1%. Надо также отметить, что в современных клиниках врачи делают все, чтобы избежать всякой вероятности осложнений. Кроме того, из предосторожности инвазивная диагностика плода проводится только по показаниям.
Где сделать инвазивную диагностику?
В Центре Медицины Плода в Санкт-Петербурге инвазивная диагностика выполняется методами биопсии ворсин хориона, плацентобиопсии, амниоцентеза и кордоцентеза. Исследования проводят врачи высокой квалификации. Все они имеют международные сертификаты в сфере фетальной медицины и подтверждают их ежегодно.
Инвазивные методы диагностики применяют под контролем УЗИ-оборудования экспертного класса.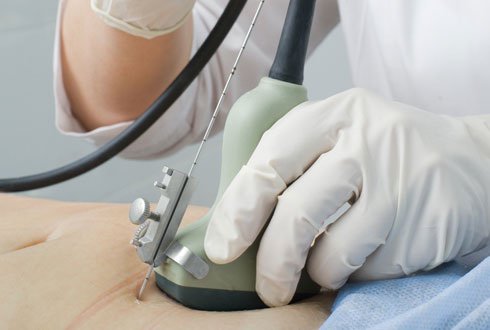 Все это позволяет свести неприятные ощущения и риски к минимуму, проводить диагностику оперативно и с высокой точностью.
Все это позволяет свести неприятные ощущения и риски к минимуму, проводить диагностику оперативно и с высокой точностью.
Филиалы Центра Медицины Плода в Санкт-Петербурге — это 10 клиник в разных районах города, удобно расположенные недалеко от станций метро.
Приходите в любую из наших клиник, мы будем вам рады!
Возможные дополнительные исследования:
- Неинвазивный пренатальный тест.
Интервью с заведующей Медико-генетической консультацией Брянского клинико-диагностического центра Натальей Кондратьевной Капустиной
Генетика – сравнительно молодая наука. Но перед ней стоят очень серьезные для человека проблемы. Так, генетика важна для решения многих медицинских вопросов, связанных, прежде всего, с различными наследственными заболеваниями. С помощью новейших молекулярно-генетических методов производят широкие исследования причин различного рода заболеваний, благодаря чему появляется возможность предсказать и предотвратить многие патологические изменения в организме человека.
Передовыми в регионе являются отделения на базе Брянского клинико-диагностического центра – Медико-генетическая консультация (МГК) и отдел дозиметрических и цитогенетических исследований, где работают высококвалифицированные специалисты: генетики, врачи-лаборанты, врачи ультразвуковой диагностики, акушеры-гинекологи.
О новейших, уникальных для региона методиках генетической диагностики расскажет заведующая Медико-генетической консультацией, заслуженный врач РФ, отличник здравоохранения – Наталия Кондратьевна Капустина.
– Наталья Кондратьевна, как создавалась Медико-генетическая консультация?
– Медико-генетическая консультация была организована в 1993 году на базе созданного тогда Брянского клинико-диагностического центра. До этого в Брянской областной больнице № 1 функционировал кабинет медицинской генетики, штат которого включал всего несколько специалистов: цитогенетика, биохимика, врача-генетика.
После перевода кабинета в БКДЦ он был преобразован в медико-генетическую консультацию, которая уже состояла из нескольких структурных подразделений, включала и консультативный прием, и лабораторные исследования, и ультразвуковую диагностику, и инвазивные методы исследования; сюда же входила цитогенетическая служба, которая затем расширилась и выделилась в самостоятельное отделение – дозиметрических и цитогенетических исследований.
Создание такой серьезной службы требовало привлечения специалистов: сейчас здесь насчитывается около 50 штатных единиц, включая 8 врачей.
На сегодняшний день медико-генетическая консультация – единственная в регионе, где в комплексе решаются проблемы диагностики и профилактики наследственных заболеваний.
– Какие задачи на нее возложены сейчас?
– Основные задачи МГК – прогнозирование, профилактика и диагностика врожденной и наследственной патологии.
Но если расставлять приоритеты, то на первом месте стоит, конечно же, профилактика: важно не допустить рождения ребенка с тяжелой врожденной патологией, наследственными заболеваниями, которые трудно поддаются коррекции, а для многих из них вообще не разработаны методы лечения.
Во избежание рождения тяжелобольных детей, детей-инвалидов, мы должны максимально точно на самых ранних сроках внутриутробного развития выявить эти нарушения, в доступной форме объяснить родителям смысл медико-генетического заключения и оказать помощь в принятии правильного решения относительно дальнейшего планирования семьи.
– Каким образом решаются поставленные задачи?
– Для решения этих задач организованы специальные скрининговые программы. Одной из них является массовое обследование новорожденных на наследственные заболевания обмена: фенилкетонурию, адреногенитальный синдром, муковисцидоз, врожденный гипотиреоз, галактоземию. Признаки данных заболеваний не проявляются при рождении, зачастую заболевание можно выявить лишь когда оно приводит к функциональным нарушениям, задержке умственного развития или смертельному исходу.
Нужно подчеркнуть, что массовый скрининг проводится на те заболевания, для которых разработано лечение, т. е. выявление и лечение которых экономически эффективно, позволяет сохранить качество жизни человека, предотвратить инвалидизацию. Поэтому так важно на доклинической стадии поставить диагноз и заблаговременно начать лечение.
Например, всем известное заболевание фенилкетонурия (нарушение процесса усвоения естественного белка, в результате которого кислота фенилаланин не расщепляется и оказывает токсическое воздействие на органы ребенка, и в первую очередь на мозг). Так, при выявлении этой болезни врачи-генетики МГК составляют для детей специальные диеты, назначают необходимые медикаменты, выписывают лечебные смеси, которые не содержат вредную для них кислоту. Далее детей наблюдают соответствующие узкие специалисты. При ранней постановке диагноза и правильно назначенном лечении дети хорошо развиваются и физически, и умственно, практически могут жить полноценной жизнью: хорошо учатся в школах, поступают в различные учебные заведения и даже потом работают врачами (у нас есть и такие примеры).
Так, при выявлении этой болезни врачи-генетики МГК составляют для детей специальные диеты, назначают необходимые медикаменты, выписывают лечебные смеси, которые не содержат вредную для них кислоту. Далее детей наблюдают соответствующие узкие специалисты. При ранней постановке диагноза и правильно назначенном лечении дети хорошо развиваются и физически, и умственно, практически могут жить полноценной жизнью: хорошо учатся в школах, поступают в различные учебные заведения и даже потом работают врачами (у нас есть и такие примеры).
Другой массовый скрининг, который также является профилактическим методом, – обследование всех беременных, которые становятся на учет в женскую консультацию в ранние сроки (с 11 до 13 недель 6 дней) врачом-генетиком. Это так называемый ранний пренатальный скрининг. «Пренатальный» означает, что еще до рождения на маленьком сроке есть возможность определить, имеются ли у плода тяжелые пороки развития или хромосомные заболевания.
Из тех, кто становится на учет, к сожалению, не все попадают на это обследование – всего 85% беременных.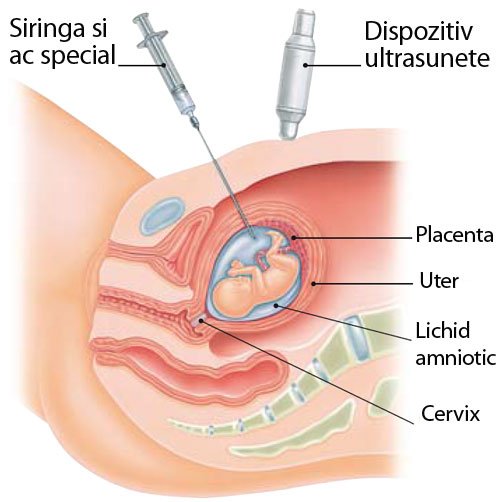 По разным причинам часть женщин игнорирует данное обследование: кто-то забывает или не придает этому значения, кто-то уезжает на другие территории, кому-то работа не позволяет вовремя пройти данное обследование, хотя, надо сказать, все исследования производятся очень быстро.
По разным причинам часть женщин игнорирует данное обследование: кто-то забывает или не придает этому значения, кто-то уезжает на другие территории, кому-то работа не позволяет вовремя пройти данное обследование, хотя, надо сказать, все исследования производятся очень быстро.
Остальные женщины проходят обследование по специальному алгоритму, включающему ультразвуковое исследование, проводимое врачом-экспертом, который имеет специальную подготовку. Таких врачей немного, на территории Брянской области только 10 человек имеют соответствующие сертификаты. Далее пациентки сдают кровь на специальные маркеры: ассоциированный с беременностью белок и хорионический гонадотропин. Исследования проводятся в лаборатории МГК, но сдать анализ пациентки могут и в Клинцах (жительницы города и 6-ти прилежащих районов).
Все результаты исследований, данные анамнеза (в т.ч. семейного) заносятся в специальную унифицированную программу, где индивидуально для каждой женщины производится расчет генетического риска рождения ребенка с патологиями: синдром Дауна, трисомиями 13 и 18 – наиболее часто встречающимися тяжелыми хромосомными отклонениями.
Если женщина попадает в группу риска, то мы сами, не дожидаясь, пока пациентка лично обратится за результатами исследований, вызываем ее по мобильному телефону в срочном порядке в МГК, где назначаем детальное обследование, поскольку не у всех женщин, которые попадают в группу риска, выявляется в дальнейшем патология плода. Но есть способ, который позволяет с вероятностью почти 100% определить наличие некоторых заболеваний – инвазивная диагностика.
– В чем особенности проведения инвазивной пренатальной диагностики, каковы риски осложнений?
– Для инвазивных исследований берется биопсия хориона, плаценты, при необходимости – кровь из пуповины плода. Забор материала производится через брюшную стенку под контролем ультразвука. При этом забор материала осуществляют специалисты МГК, имеющие специальную подготовку. Риск осложнений для беременности минимальный.
При хорионбиопсии берется нескольких ворсинок из хориона и подсчитывается количество хромосом в его клетках. Хорион – это плодная оболочка, из которой потом образуется плацента. Его клетки идентичны клеткам плода. Поэтому если количество и структура хромосом в клетках хориона нормальны, то хромосомные болезни у плода практически исключаются. Хорионбиопсия выполняется до 14 недель беременности, после этого срока на месте хориона образуется плацента, и тогда проводится уже плацентобиопсия. Техника выполнения плацентобиопсии принципиально не отличаются от хорионбиопсии.
Хорион – это плодная оболочка, из которой потом образуется плацента. Его клетки идентичны клеткам плода. Поэтому если количество и структура хромосом в клетках хориона нормальны, то хромосомные болезни у плода практически исключаются. Хорионбиопсия выполняется до 14 недель беременности, после этого срока на месте хориона образуется плацента, и тогда проводится уже плацентобиопсия. Техника выполнения плацентобиопсии принципиально не отличаются от хорионбиопсии.
При проведении инвазивной диагностики существует риск прерывания беременности. Однако, при соблюдении всех правил проведения процедуры этот риск не превышает 1-2%.
На сегодняшний день в мире все большее распространение находит неинвазивный метод определения хромосомной патологии по клеткам плода в крови матери (по фетальной ДНК). Однако получение достаточного для исследования количества клеток плода из крови матери представляет определенные трудности и требует применения дорогостоящих методов. В настоящее время общепризнано, что технические сложности, высокая вероятность артефактов, высокая стоимость исследования не позволяют этот неинвазивный метод широко применять в клинической практике.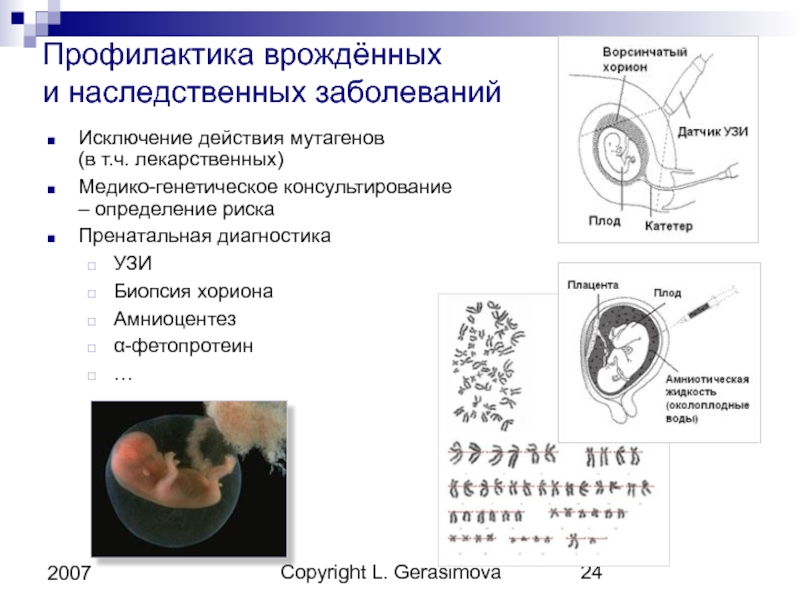 Исследование клеток плода в крови матери на практике может быть использовано не столько для диагностики хромосомной патологии у плода, сколько с целью более тщательного формирования групп высокого риска по рождению больного ребенка. А для уточнения диагноза, в конечном счете, потребуется хорионбиопсия и исследование хромосом методами классической цитогенетики.
Исследование клеток плода в крови матери на практике может быть использовано не столько для диагностики хромосомной патологии у плода, сколько с целью более тщательного формирования групп высокого риска по рождению больного ребенка. А для уточнения диагноза, в конечном счете, потребуется хорионбиопсия и исследование хромосом методами классической цитогенетики.
Таким образом, исключить или подтвердить диагноз болезни Дауна или другой хромосомной патологии окончательно можно только при исследовании клеток плода, которые были получены при внутриматочном вмешательстве. Поэтому в тех случаях, когда индивидуальный риск хромосомной патологии плода достаточно высок, проведение данной процедуры является обязательным.
– Если все-таки выявлена патология?
–После того как специалисты лаборатории исследуют материал, делается окончательное заключение относительно жизнеспособности и здоровья будущего ребенка.
В МГК приглашаются родители, которые ставятся в известность о выявленных нарушениях. Семьей совместно со специалистами решается вопрос о целесообразности дальнейшего сохранения беременности. Окончательное решение всегда остается за родителями. Часто, несмотря на тяжелый диагноз, семья решает оставить ребенка.
Семьей совместно со специалистами решается вопрос о целесообразности дальнейшего сохранения беременности. Окончательное решение всегда остается за родителями. Часто, несмотря на тяжелый диагноз, семья решает оставить ребенка.
Но есть такие заболевания, которые просто не совместимы с жизнью: анэнцефалия (отсутствие головного мозга), другие тяжелые пороки центральной нервной системы, сердца. В таких случаях по медицинским показаниям показано прерывание беременности.
– Какие-либо врожденные и наследственные патологии поддаются коррекции при раннем выявлении? Возможно предупредить осложнения?
–Каждый год мы выявляем более 120 случаев врожденных патологий, из них около половины, к сожалению, не совместимы с жизнью.
Но далеко не все пороки развития фатальны, только в самых тяжелых случаях беременность прерывается по медицинским показаниям. Если при обследовании выявляются нарушения, которые можно откорригировать, мы направляем пациентов для уточнения прогноза и решения вопроса о возможности хирургической коррекции в федеральные клиники в зависимости от профиля: Научный центр акушерства, гинекологии и перинатологии им. ак. В. И. Кулакова, Научный центр сердечно-сосудистой хирургии им. А. Н. Бакулева и др.
ак. В. И. Кулакова, Научный центр сердечно-сосудистой хирургии им. А. Н. Бакулева и др.
Например, при такой патологии, как гастрошизис – незаращение передней брюшной стенки – часто отсутствуют другие пороки развития. Патология может сопровождаться тем, что внутренние органы плода (петли кишечника, печень) выходят в околоплодную жидкость. Для коррекции нарушения беременную аккуратно родоразрешают в специальном стационаре, кстати, опыт проведения таких операций имеется и у нас в области. Далее ребенку производится пластика (иногда требуется не одна операция), и дефект устраняется. Ребенок вырастает здоровым.
Поддаются коррекции некоторые патологии легких (например, нарушения какой-то доли легкого), мочеполовой системы.
Некоторые пороки (расщелина губы неба) вообще не являются показаниями для прерывания беременности и носят скорее эстетический характер, лицевые хирурги достаточно хорошо справляются с устранением таких дефектов.
— Кто в основном обращается за помощью в генетическую консультацию?
– Сейчас большинство наших пациентов – это супружеские пары, то есть потенциальные или фактические родители. Семьи к нам приходят разные и с разной целью. Можно выделить проспективное консультирование и ретроспективное.
Семьи к нам приходят разные и с разной целью. Можно выделить проспективное консультирование и ретроспективное.
Проспективное (предварительное) проводится с целью определения риска рождения больного ребенка. Причем все чаще за консультацией обращаются не только семьи, в которых кто-то из родственников страдал наследственным заболеванием, или возрастные семьи, но и супруги молодого возраста, без явных проблем со здоровьем. Будущие родители по желанию могут пройти дополнительное обследование, проанализировать вместе с врачом-генетиком родословную и тем самым определить риск рождения больного ребенка.
Ретроспективное консультирование проводится в семьях, где уже родился больной ребенок. Его целью является составление прогноза жизни, рекомендаций по дальнейшему обследованию и лечению. Родителей также интересует вопрос установления степени риска наследственной патологии у последующих детей.
В МГК организовано межкабинетное консультирование пациентов, которые направляются другими специалистами (эндокринологами, гинекологами, урологами, неврологами) для уточнения, имеет ли заболевание наследственный характер.
– Как Вы оцениваете роль среды в формировании генетических отклонений?
– Среда всегда накладывает отпечаток на здоровье будущего потомства. Действие средовых факторов в сочетании с наследственной предрасположенностью способно увеличивать вероятность возникновения той или иной патологии.
Для нашей области актуальна проблема экологии в связи с тем, что юго-западные территории были подвержены радиационному воздействию в результате катастрофы на Чернобыльской АЭС. В течение многих лет мы анализировали, как это повлияло на рост пороков на ЮЗТ. Надо отметить, что мы не зафиксировали всплеска врожденных пороков на данных территориях. Хотя здесь могла сыграть роль и миграция населения (многие покидали неблагополучные в экологическом плане районы, в особенности беременные женщины).
В последние три года в Брянской области отмечается рост рождения детей с рецессивными (скрытыми) заболеваниями. Родители при этом могут быть внешне здоровы, но передают потомству патологический ген, который начинает проявляться, вызывая нарушения.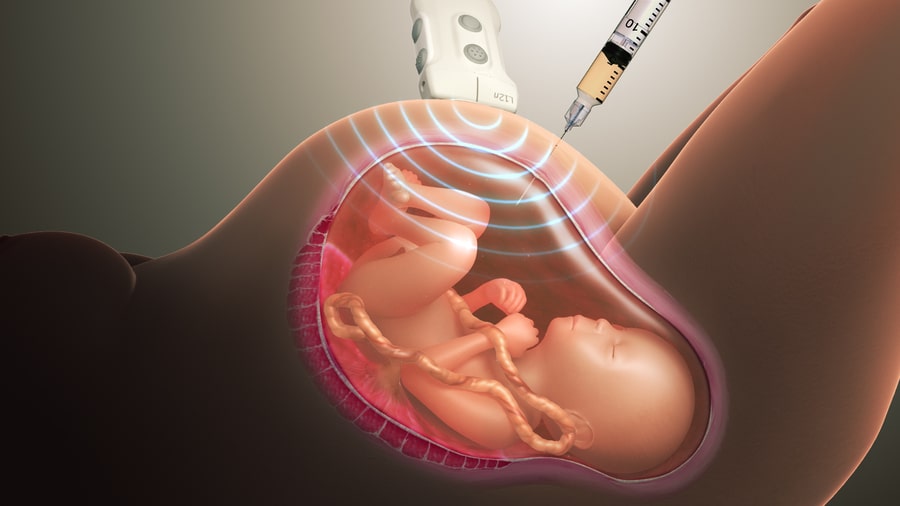
Например, фенилкетонурия до недавнего времени была достаточно редким заболеванием, которое встречалось с частотой 1 на 5 тыс. новорожденных. Если раньше в области фиксировались 1-2 случая, то в последние годы – до 4 случаев.
– С чем это может быть связано?
– Увеличение количества рецессивных заболеваний (здесь мы имеем в виду зарегистрированные по обращаемости и скринингам случаи, которых в реальности может быть и больше) отмечается на фоне незначительного увеличения рождаемости: в прошлом году родилось 13 800 детей, в этом году планируется цифра около 14 тыс.
Поэтому мы не исключаем и воздействие факторов внешней среды (причем не обязательно радиации), и влияние образа жизни. Вредные привычки, неправильное питание, постоянные стрессы, неконтролируемый прием лекарственных препаратов, перенесенные во время беременности инфекции – все это может негативно сказываться на здоровье потомства. Более подробные исследования еще предстоят, пока мы можем отметить только общую тенденцию.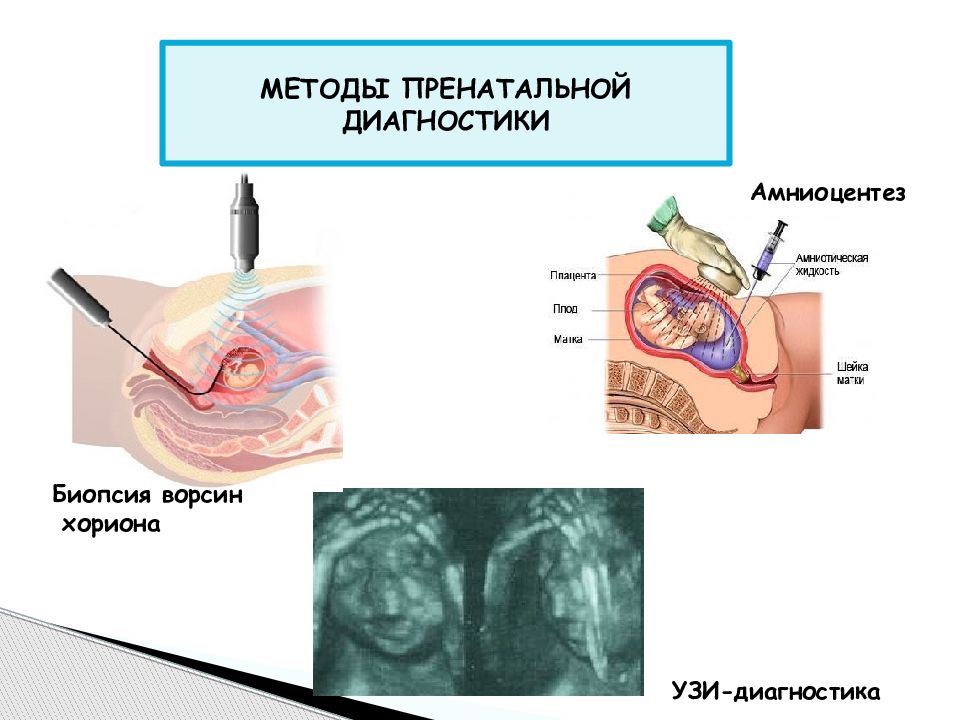
— Планируете развивать новые направления?
– Планируем в дальнейшем совместно с цитогенетической службой развивать такое направление, как молекулярная генетика – отрасль генетики, изучающая закономерности, которым подчиняются генетические процессы на молекулярном уровне. Важнейшее свойство живого организма — наследственность (способность сохранять из поколения в поколение относительно неизменными основные черты строения, обмена веществ и характер ответа на воздействие факторов окружающей среды) обеспечивается функционированием в клетках всех живых организмов особых молекул, одни из которых сохраняют генетическую запись и передают ее от родителей к потомкам, другие участвуют в реализации генетической программы в процессе жизни организма.
В Брянской области исследования на уровне ДНК-молекулы еще не достигли своего максимального развития. Врожденные пороки представляют собой достаточно редкую патологию, поэтому на каждое обследование не набирается такое количество пациентов, чтобы запустить какой-то аппарат, закупить необходимые реактивы, апробировать на практике новый для региона метод диагностики. При необходимости мы направляем пациентов для таких обследований в федеральные центры. Но с каждым годом список проводимых молекулярных исследований расширяется. Ведь молекулярный уровень диагностики – наиболее точный, поэтому предпочтителен. Например, ПЦР-диагностика широко используются в медицинской практике для выявления инфекционных заболеваний.
При необходимости мы направляем пациентов для таких обследований в федеральные центры. Но с каждым годом список проводимых молекулярных исследований расширяется. Ведь молекулярный уровень диагностики – наиболее точный, поэтому предпочтителен. Например, ПЦР-диагностика широко используются в медицинской практике для выявления инфекционных заболеваний.
В связи с этим проведение анализов, которые востребованы в области, безусловно, будет осваиваться и внедряться в практику.
– Ваши пожелания пациентам
– Главный совет — думайте о здоровье смолоду. Многие заболевания легко предупредить, если быть к ним готовыми. Если, узнав о предрасположенности к заболеванию, правильно построить программу своей дальнейшей жизнедеятельности, можно прожить полноценную жизнь и не переживать за себя и членов своей семьи.
В ожидании аиста / «Красота и здоровье»
№7 (136) июль 2011
Текст: Ирина Титлина
Однажды двое решают, что для счастья им нужен третий — маленький родной человечек.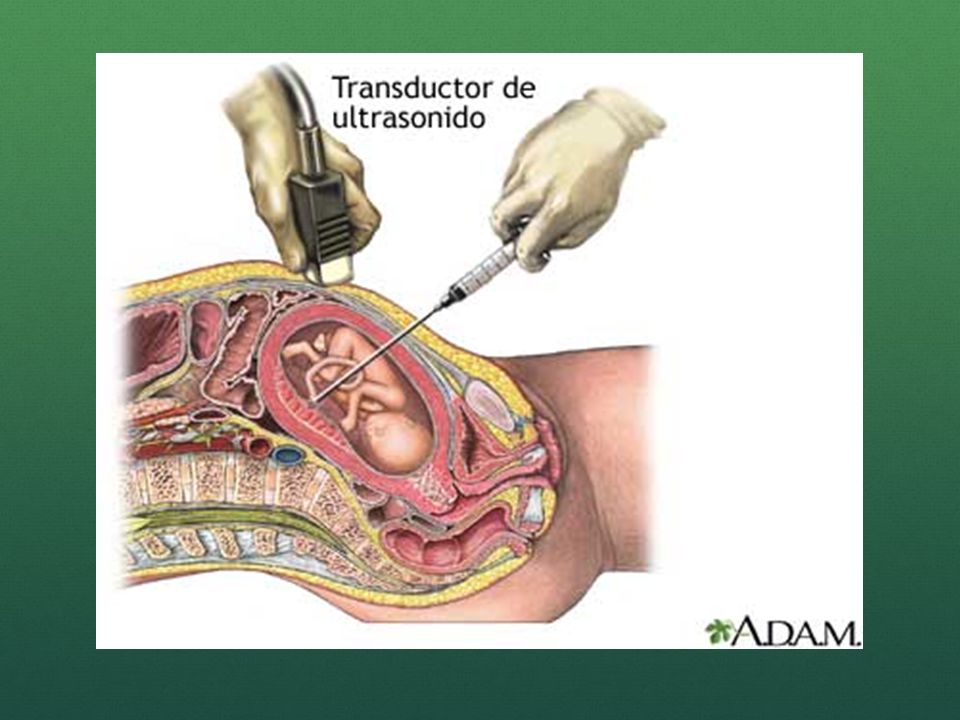 Это меняет жизнь, наполняет ее особым смыслом, новыми эмоциями и ответственностью — от состояния здоровья мужчины и женщины зависит и благополучное течение беременности, и самочувствие малыша.
Это меняет жизнь, наполняет ее особым смыслом, новыми эмоциями и ответственностью — от состояния здоровья мужчины и женщины зависит и благополучное течение беременности, и самочувствие малыша.
Первый шаг — определение резус-фактора будущих родителей. Этот специфический антиген присутствует в эритроцитах примерно у 85% людей. Они считаются резус-положительными, остальные же 15% — резус-отрицательными.
Для предстоящей беременности имеет значение только сочетание «резус-отрицательная женщина — резус-положительный мужчина». Такая комбинация способна привести к резус-конфликту. Если плод наследует резус-фактор отца, материнский организм начиная с седьмой-восьмой недели беременности может реагировать на кровь эмбриона выработкой защитных антител. Они целенаправленно уничтожают эритроциты плода и повреждают его печень, почки и мозг. Проявляется это в виде гемолитической болезни новорожденного.
Конечно, избавить будущего ребенка от наследственного заболевания невозможно.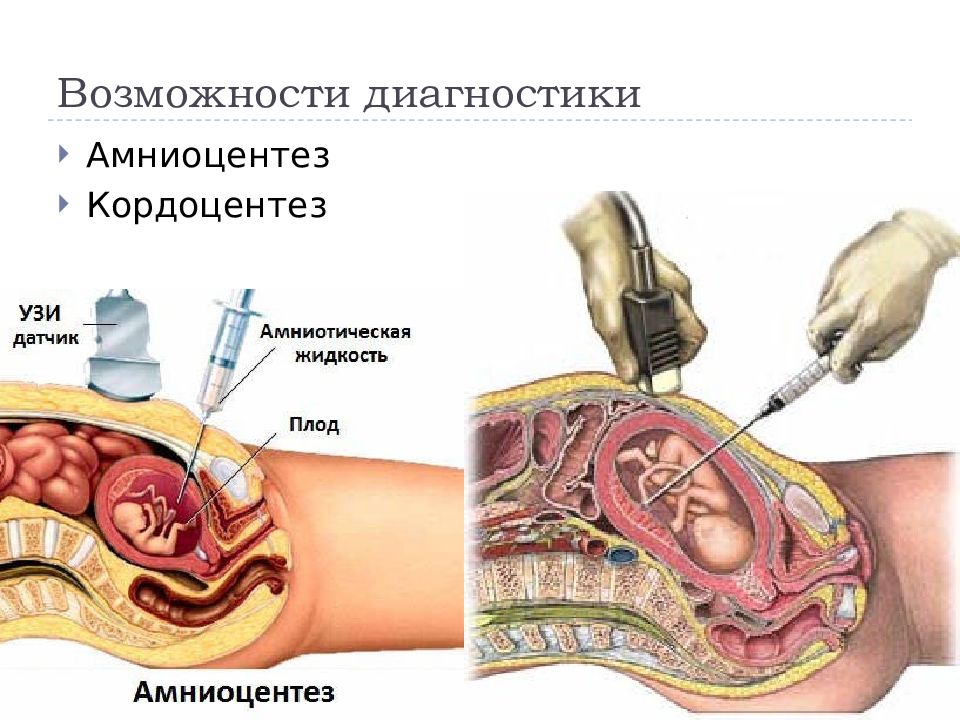 Но предупредить появление на свет младенца с синдромом Дауна, гемофилией и другими тяжелыми патологиями вполне реально.
Но предупредить появление на свет младенца с синдромом Дауна, гемофилией и другими тяжелыми патологиями вполне реально.
К тому же некоторые генетически обусловленные болезни обмена веществ — фенилкетонурия, гипотиреоз, болезнь Фабри — поддаются лечению вплоть до полной реабилитации. Максимального успеха удается достичь, когда к терапии приступают сразу после рождения. Согласитесь, узнать о возможной проблеме и подготовиться к ее решению лучше на этапе планирования беременности.
Кариотипирование — цитогенетический метод исследования крови мужчины и женщины. Он еще до зачатия позволяет выявить возможные отклонения в структуре и числе хромосом, которые получит малыш, и определить степень риска генетического заболевания.
Если генетический риск по результатам кариотипирования признан высоким, это не означает, что ребенок родится с патологией. Такие пары могут воспользоваться современными медицинскими технологиями — ЭКО и специальной предимплантационной диагностикой. Наличие наследственных заболеваний у эмбриона, зачатого в пробирке, врачи определяют до того, как он займет свое место а лоне матери.
Наличие наследственных заболеваний у эмбриона, зачатого в пробирке, врачи определяют до того, как он займет свое место а лоне матери.
Это важно
Будущим родителям до зачатия надо провериться на следующие инфекции: хламидии; микоплазму; уреаплазму; вирус простого герпеса; папилломавирус человека; трихомонады; гарднереллы; цитомегаловирус; кандидоз; стрептококки.
Страховка от ошибки
Сегодня дородовое УЗ-сканирование и биохимические исследования маркерных сывороточных белков обязательны для всех беременных. Иногда результаты этих исследований и некоторые другие негативные факторы, выявленные врачом, служат основанием для направления женщины на инвазивную диагностику. Ее цель — получить и протестировать генетический материал плода.
Биопсия хориона, клеток будущей плаценты, возможна на 9-14-й неделе беременности. Ткань хориона имеет ту же генетическую структуру, что и плод. Исследование позволяет обнаружить большинство нарушений, причиной которых являются аномальные гены или хромосомы. Так можно увидеть синдром Дауна, муковисцидоз, фенилкетонурию, гемофилию и Х-сцепленную умственную отсталость.
Исследование позволяет обнаружить большинство нарушений, причиной которых являются аномальные гены или хромосомы. Так можно увидеть синдром Дауна, муковисцидоз, фенилкетонурию, гемофилию и Х-сцепленную умственную отсталость.
Амниоцентез, забор и анализ околоплодных вод, проводится начиная с 16-й недели. Исследование амниотической жидкости дает возможность провести анализ ДНК и диагностировать некоторые наследуемые заболевания, а также пороки развития центральной нервной системы.
Кордоцентез делают с 20-й недели. Кровь плода для исследования берут из сосудов пуповины. Анализ выявляет наследственные иммунодефицитные состояния, болезни крови и обменные нарушения.
Точность молекулярно-генетической диагностики составляет 99%.
Риск развития резус-конфликта возрастает с каждой последующей беременностью, поэтому резус-отрицательным женщинам крайне нежелательно делать аборты.
Подобное развитие событий можно предотвратить. Женщине назначают антирезус-гаммаглобулин — препарат, позволяющий выносить и родить здорового малыша.
Женщине назначают антирезус-гаммаглобулин — препарат, позволяющий выносить и родить здорового малыша.
Мнение эксперта
Виктория Румянцева, кандидат медицинских наук, врач-генетик многопрофильного медицинского центра «СМ-Клиника»: «Выбор метода инвазивной пренатальной диагностики — биопсии ворсин хориона, амниоцентеза или кордоцентеза — определяется сроком беременности, показаниями к его проведению, сопутствующими заболеваниями матери, а также квалификацией врача.
Есть два способа забора материала: трансабдоминальный — через брюшную стенку и трансвагинальный — через шейку матки. Каким воспользоваться, решает врач, исходя из положения плаценты и ребенка. Материал извлекают иглой под ультразвуковым контролем. Большинство женщин описывают свои ощущения скорее как неприятные, чем болезненные. После трансабдоминального исследования возможно чувство давления и некоторой болезненности в зоне введения иглы. Трансвагинальная процедура по ощущениям сравнима со взятием мазка».
Полная уверенность
Грамотная подготовка подразумевает обязательное обследование пары на заболевания, передающиеся половым путем. Тестирования на ВИЧ, сифилис и гепатиты В и С недостаточно — список анализов значительно длиннее.
Дело в том, что урогенитальные инфекции коварны. Они часто протекают бессимптомно, но от этого не становятся менее опасными. Во время беременности хламидиоз, микоплазмоз, гарднереллез или кандидоз могут стать причиной выкидыша, преждевременных родов и вызвать различные пороки развития будущего ребенка. Их важно обнаружить и вылечить до зачатия.
Мнение эксперта
Нона Овсепян, врач-консультант Независимой лаборатории ИНВИТРО: «Для будущей мамы обязательно тестирование на краснуху и токсоплазму. Эти инфекции вызывают пороки развития плода и прерывание беременности на разных сроках. На краснуху существует пожизненный иммунитет.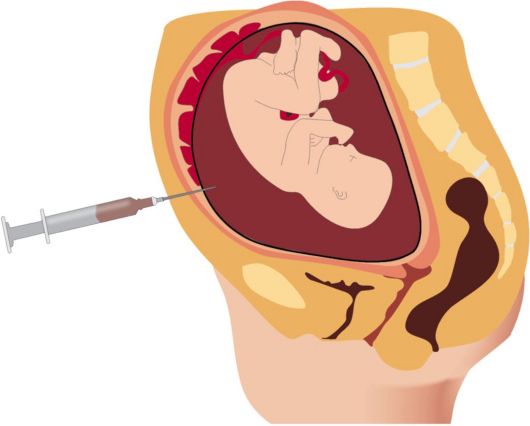 Тем, кто ей переболел, беспокоиться не о чем. Остальным до зачатия желательно сделать профилактическую прививку. Токсоплазма передается от кошки к человеку, и устойчивого иммунитета к ней нет — возможно повторное инфицирование. Лучшая профилактика — отсутствие контактов с животным.
Тем, кто ей переболел, беспокоиться не о чем. Остальным до зачатия желательно сделать профилактическую прививку. Токсоплазма передается от кошки к человеку, и устойчивого иммунитета к ней нет — возможно повторное инфицирование. Лучшая профилактика — отсутствие контактов с животным.
Прием большинства препаратов, предназначенных для лечения урогенитальных инфекций, во время беременности противопоказан. Особенно в первом триместре, когда формируются органы и системы плода. На этом этапе допустима лишь местная антисептическая терапия. Во втором и третьем триместрах можно подобрать эффективное и относительно безопасное лекарство».
Узнать все
Женщине, задумавшейся о материнстве, имеет смысл проверить свой гормональный статус и работу системы свертываемости крови. Нарушения, о которых мы можем и не подозревать, приводят к проблемам с зачатием, выкидышам и даже мертворождению. Не допустить этих тяжелых, травмирующих моментов несложно — на помощь приходит превентивная диагностика.
Генетический риск до 5% считается низким, от 6 до 20% — средним, более 20% — высоким. В этом случае пренатальная генетическая диагностика обязательна.
Когда нужна консультация генетика?
- Женщина старше 35 лет, а мужчина старше 40 лет
- Кровнородственный брак
- Наличие у одного из супругов наследственного заболевания или порока развития
- Наследственные заболевания у родственников будущих родителей
- Имевший место факт рождения ребенка с наследственным заболеванием и пороком развития
- Выкидыши, мертворождение
- Угроза прерывания беременности
- Воздействие неблагоприятных факторов (например, прием лекарств на ранних сроках беременности)
- Наличие хронического заболевания (сахарный диабет, гипертония, эпилепсия, нарушение свертываемости крови), требующего постоянного приема лекарств
Полное исследование гормонального профиля. Оно включает в себя определение уровня содержания ФСГ, ЛГ, эстрадиола, прогестерона, тестостерона, ДГЭА, ДГЭА-s, пролактина, кортизола, 17-КС, гормонов щитовидной железы и надпочечников.
Оно включает в себя определение уровня содержания ФСГ, ЛГ, эстрадиола, прогестерона, тестостерона, ДГЭА, ДГЭА-s, пролактина, кортизола, 17-КС, гормонов щитовидной железы и надпочечников.
Гемостазиограмма. Комплексный анализ, определяющий параметры свертываемости и вязкости крови.
Определение генетического риска осложнений беременности и развития плода. Такое тестирование выявляет индивидуальные особенности, о которых важно знать до зачатия. Например, генетически обусловленный дефицит производных фолиевой кислоты в организме женщины опасен ранним выкидышем и может нарушить нормальное развитие будущего ребенка.
Если показатели в норме — замечательно! Нет — обнаруженные отклонения корректируются посредством адекватной терапии.
Код бытия
Нужна ли паре, планирующей беременность, медико-генетическая консультация? Врачи отвечают однозначно: да! На основании медицинской родословной, составленной генетиком, делается вывод о целесообразности детального обследования. Выбор методов в каждом случае индивидуален.
Выбор методов в каждом случае индивидуален.
Биопсия хориона в Москве — цены
Биопсия хориона представляет собой инвазивный метод дородовой диагностики, который заключается в заборе ворсин зародышевой оболочки плода с дальнейшим их исследованием на предмет врожденных патологий развития и наследственных заболеваний плода. Выполняется процедура на ранних сроках беременности и обязательно под контролем УЗИ.
Показаниями к проведению биопсии хориона являются:
- подозрения на хромосомную патологию у плода после проведения УЗИ или биохимических тестов;
- наличие в семье детей, у которых когда-либо были выявлены генетическая патология или хромосомные заболевания;
- носительство хромосомной перестройки одним из родителей;
- возраст женщины;
- наличие в семейном анамнезе заболеваний, передающихся по наследству и сцепленных с полом (к примеру, гемофилии).

При выявлении тяжелых генетических или хромосомных патологий плода женщине рекомендуется прервать беременность. При помощи биопсии хориона также можно определить пол будущего ребенка и установить отцовство.
Противопоказаниями к проведению диагностики являются острые или хронические заболевания в период обострения, явные признаки прерывания беременности (несостоятельность шейки матки, кровянистые выделения), наличие миомы больших размеров, а также недоступность ткани хориона.
Биопсия хориона обычно назначается врачом-генетиком. Он обязан предварительно проинформировать пациентку о возможном риске данной процедуры, а пациентка должна заручиться письменным согласием на ее проведение. Несмотря на все показания и возможные патологии у плода, женщина должна принять решение о проведении исследования самостоятельно.
Важно помнить, что для проведения такой процедуры сроки имеют важное значение. Женщина имеет полное право отказаться от проведения процедуры, если, по ее мнению, риск для плода слишком велик.
Проведение биопсии хориона
Оптимальным сроком для того, чтобы провести биопсию , считают 9.5-12 недель. Перед диагностикой беременной назначается УЗИ, оно позволяет определить:
- срок беременности;
- месторасположение хориона;
- состояние тонуса матки;
- сердцебиение плода;
- длину цервикального канала.
Диагностика проводится в амбулаторных условиях. В зависимости от техники доступа существует два способа проведения процедуры: через шейку матки (трансцервикальный доступ) и через брюшную стенку (трансабдоминальный доступ). Выбор варианта зависит от того, как расположен хорион в матке. Чаще всего процедура выполняется под местным обезболиванием либо без анестезии.
Трансцервикальная биопсия выполняется в том случае, если хорион расположен на задней стенке матки. В канал шейки матки под контролем УЗИ вводится эластичный катетер параллельно хориальной оболочке. Его продвигают внутрь матки до тех пор, пока он не соприкоснется с ворсинами хориона. Забор ткани ворсин выполняется при помощи шприца.
Его продвигают внутрь матки до тех пор, пока он не соприкоснется с ворсинами хориона. Забор ткани ворсин выполняется при помощи шприца.
Биопсия, проводимая трансабдоминальным доступом, заключается в пункции передней брюшной стенки, стенки матки, ткани ворсин хориона. Пункция брюшной стенки и матки может выполняться с помощью стандартной иглы либо двухигольным способом (проводниковая игла плюс игла меньшего диаметра для забора материала).
Безопасное место для пункции определяют под контролем УЗИ. Кожу обрабатывают антисептиком и местно обезболивают, затем иглу вводят в ткань и производят аспирацию материала. Чтобы провести генетические исследования, потребуется не меньше 5 мг биоматериала.
Результат биопсии хориона, как правило, можно получить через несколько дней после забора материала. Именно быстрое получение результатов исследования и ранние сроки диагностики являются бесспорными достоинствами методики. По результатам пациентке назначается терапия, цель которой сохранить беременность и избежать инфекционных осложнений. Дальнейшее ведение беременности осуществляет врач гинеколог.
Возможные осложнения
Вероятность того, что после проведения биопсии могут возникнуть осложнения, невелика (около 2%), но все же она существует. Поэтому процедуру проводят только в тех случаях, когда существует риск развития тяжелой патологии у плода, и этот риск сопоставим с риском прерывания беременности после проведения процедуры.
Проведение исследования может спровоцировать самопроизвольный выкидыш, повреждение плодных оболочек и инфицирование плода, появление кровянистых выделений из половых путей (чаще при трансцервикальном доступе) и неблагоприятное влияние на плод при резус-конфликте.
Взятие пробы ворсинок хориона (CVS) | Johns Hopkins Medicine
Что такое биопсия ворсин хориона?
Взятие пробы ворсинок хориона (CVS) или биопсия ворсинок хориона — это пренатальный тест, который включает в себя забор образца ткани плаценты для выявления хромосомных аномалий и некоторых других генетических проблем. Плацента — это структура в матке, которая обеспечивает кровь и питательные вещества от матери к плоду,
Ворсинки хориона представляют собой крошечные выступы плацентарной ткани, похожие на пальцы и содержащие тот же генетический материал, что и плод.Тестирование может быть доступно для других генетических дефектов и нарушений в зависимости от семейного анамнеза и наличия лабораторных тестов во время процедуры.
CVS обычно выполняется между 10 и 12 неделями беременности. В отличие от амниоцентеза (другой вид пренатального теста), CVS не дает информации о дефектах нервной трубки, таких как расщепление позвоночника. По этой причине женщинам, перенесшим сердечно-сосудистую систему, также необходимо пройти контрольный анализ крови в период от 16 до 18 недель беременности для выявления дефектов нервной трубки.
Существует два типа процедур CVS:
Трансцервикальный. В этой процедуре катетер вводится через шейку матки в плаценту для получения образца ткани
Трансабдоминальный. В этой процедуре игла вводится через брюшную полость и матку в плаценту для получения образца ткани
.
Другой родственной процедурой, которая может использоваться для диагностики генетических и хромосомных дефектов, является амниоцентез.
Анатомия плода в утробе матери
Амниотический мешок. Это тонкостенный мешок, окружающий плод во время беременности. Мешок наполнен околоплодными водами (жидкостью, производимой плодом) и амнионом (оболочкой, покрывающей плодную сторону плаценты), которая защищает плод от травм и помогает регулировать температуру плода.
Анус. Это отверстие в конце анального канала.
шейка матки. Это нижняя часть матки, которая выступает во влагалище. Шейка матки, состоящая в основном из фиброзной ткани и мышц, имеет круглую форму.
Плод. Нерожденный ребенок с восьмой недели после оплодотворения до рождения называется плодом.
Плацента. Это орган в форме лепешки, который растет только во время беременности и обеспечивает обмен веществ между плодом и матерью.(Плод потребляет кислород, пищу и другие вещества и выводит углекислый газ и другие отходы.)
Пуповина. Это веревка, соединяющая плод с плацентой. Пуповина состоит из 2 артерий и вены, которые переносят кислород и питательные вещества к плоду и продукты жизнедеятельности от плода.
Стенка матки. Это стенка матки.
Матка (также называемая маткой). Матка — это полый орган грушевидной формы, расположенный в нижней части живота женщины между мочевым пузырем и прямой кишкой. Он сбрасывает слизистую каждый месяц во время менструации, в которой оплодотворенная яйцеклетка (яйцеклетка) имплантируется и развивается плод.
Вагина. Это часть женских половых органов, находится за мочевым пузырем и перед прямой кишкой. Он образует канал, идущий от матки к вульве.
Причины проведения процедуры
Образцы ворсин хориона можно использовать для генетического и хромосомного тестирования в первом триместре беременности.Вот несколько причин, по которым женщина может выбрать CVS:
Ранее пораженный ребенок или семейный анамнез генетического заболевания, хромосомных аномалий или нарушения обмена веществ
Возраст матери старше 35 лет к сроку беременности
Риск генетического заболевания, связанного с полом
Предыдущее ультразвуковое исследование с сомнительными или ненормальными результатами
Аномальный внеклеточный ДНК-тест
Ваш врач может порекомендовать взятие пробы ворсин хориона по другим причинам.
Риски процедуры
Как и при любой инвазивной процедуре, могут возникнуть осложнения. Некоторые возможные осложнения могут включать, помимо прочего, следующее:
Спазмы, кровотечение или подтекание околоплодных вод (разрушение воды)
Инфекция
Выкидыш
Преждевременные роды
Дефекты конечностей у младенцев, особенно при процедурах CVS, сделанных до 9 недель (редко)
Люди, страдающие аллергией на лекарства или латекс или чувствительные к ним, должны сообщить об этом своему врачу.
Женщинам, имеющим близнецов или других близнецов, потребуется отбор проб каждой плаценты для изучения каждого ребенка.
Могут быть и другие риски в зависимости от вашего конкретного состояния здоровья. Обязательно обсудите любые проблемы со своим врачом перед процедурой.
Определенные факторы или условия могут мешать работе CVS. Эти факторы включают, но не ограничиваются, следующее:
Беременность раньше семи недель или позже 13 недель
Положение ребенка, плаценты, количество околоплодных вод или анатомия матери
Инфекция влагалища или шейки матки
Образцы, которые не подходят для тестирования или могут содержать материнскую ткань
Перед процедурой
Врач объяснит вам процедуру и предложит вам задать любые вопросы, которые могут у вас возникнуть по поводу процедуры.
Вам будет предложено подписать форму согласия, которая дает ваше разрешение на выполнение процедуры. Внимательно прочтите форму и задавайте вопросы, если что-то непонятно.
Как правило, нет никаких особых ограничений в отношении диеты или активности перед забором проб ворсинок хориона.
Сообщите своему врачу, если вы чувствительны или имеете аллергию на какие-либо лекарства, латекс, йод, скотч и анестетики (местные и общие).
Сообщите своему врачу обо всех лекарствах (прописанных и отпускаемых без рецепта) и травяных добавках, которые вы принимаете.
Сообщите своему врачу, если у вас в анамнезе есть нарушения свертываемости крови или вы принимаете какие-либо антикоагулянты (разжижающие кровь) лекарства, аспирин или любые другие лекарства, которые могут повлиять на свертываемость крови. Возможно, вам потребуется отменить прием этих лекарств перед процедурой.
Сообщите своему врачу, если у вас отрицательный резус-фактор.Во время процедуры CVS клетки крови матери и плода могут смешиваться. Это может привести к сенсибилизации резус-фактора и разрушению эритроцитов плода. В большинстве случаев пренатальный анализ крови позволяет определить, отрицательный ли у вас резус-фактор. Вас могут попросить предоставить эти лабораторные результаты перед процедурой.
Вас могут попросить или не попросить наполнить мочевой пузырь прямо перед процедурой. В зависимости от положения матки и плаценты полный или пустой мочевой пузырь может помочь переместить матку в более удобное положение для процедуры.
В зависимости от вашего состояния врач может запросить другие специальные препараты.
Во время процедуры
Процедура CVS может проводиться амбулаторно или как часть вашего пребывания в больнице. Процедуры могут отличаться в зависимости от вашего состояния и практики вашего врача.
Обычно процедура CVS следует за этим процессом:
Вам будет предложено раздеться полностью или ниже пояса и надеть медицинский халат.
Вам будет предложено лечь на экзаменационный стол и заложить руки за голову.
Будут проверены ваши жизненно важные показатели (артериальное давление, частота пульса и частота дыхания).
Будет выполнено ультразвуковое исследование для проверки частоты сердечных сокращений плода, а также положения плаценты, плода и пуповины.
В зависимости от расположения плаценты процедура CVS будет выполняться через шейку матки (трансцервикально) или через брюшную стенку (трансабдоминально).
Для трансцервикальной процедуры CVS:
Врач вставит вам во влагалище инструмент, называемый расширителем, чтобы он или она могли видеть вашу шейку матки.
Ваше влагалище и шейку матки промоют антисептическим раствором.
С помощью ультразвукового контроля тонкая трубка будет проведена через шейку матки к ворсинкам хориона.
Клетки осторожно всасывают через трубку в шприц.Вы можете почувствовать покалывание или легкие спазмы. Для получения достаточного количества ткани для исследования может потребоваться более одного образца.
Затем трубка будет удалена.
Для трансабдоминальной процедуры CVS:
При абдоминальном CVS ваш живот промывают антисептиком. Вам будет предложено не прикасаться к стерильной области живота во время процедуры.
Врач может ввести местный анестетик, чтобы обезболить кожу.Если используется местный анестетик, вы почувствуете укол иглы при введении анестетика. Это может вызвать кратковременное покалывание.
Ультразвук будет использоваться, чтобы провести длинную тонкую полую иглу через брюшную полость в матку и плаценту. Это может быть немного болезненно, и вы можете почувствовать спазм, когда игла входит в матку.
Клетки осторожно всасывают в шприц. Для получения достаточного количества ткани для исследования может потребоваться более одного образца.
После этого игла будет удалена. На место введения абдоминальной иглы накладывается липкая повязка.
Завершение процедуры, оба метода:
Будет произведена повторная оценка частоты сердечных сокращений плода и ваших показателей жизнедеятельности.
Если у вас отрицательный резус-фактор, вам могут назначить иммуноглобулин Rho (D). Это специально разработанный продукт крови, который может предотвратить реакцию резус-отрицательных материнских антител на резус-положительные клетки плода.
Ткань ворсинок хориона будет отправлена в лабораторию.
После процедуры
Некоторое время после процедуры вы и ваш плод будете находиться под наблюдением. Ваши жизненно важные показатели и частота сердечных сокращений плода будут периодически проверяться в течение часа или дольше.
Ткань CVS будет отправлена в специальную генетическую лабораторию для анализа. В зависимости от результатов анализов может быть рекомендована консультация генетика.
В течение нескольких часов после CVS вы можете испытывать легкие спазмы и легкие пятна.
Вам следует отдыхать дома и избегать физических нагрузок в течение как минимум 24 часов. Вы не должны спринцеваться или вступать в половую связь в течение 2 недель или до назначения врача.
Попросите своего врача сообщить о любом из следующего:
Если выполнялась трансабдоминальная процедура, проверьте место перевязки иглы на животе на предмет кровотечения или оттока жидкости.
Ваш врач может дать вам дополнительные или альтернативные инструкции после процедуры, в зависимости от вашей конкретной ситуации.
Что это такое, преимущества и риски
Обзор
Что такое биопсия ворсин хориона?
Взятие пробы ворсинок хориона (CVS) — это разновидность пренатального тестирования. Вы можете пройти это генетическое тестирование во время беременности, чтобы проверить своего будущего ребенка (плода) на наличие таких заболеваний, как синдром Дауна. Это также подтверждает секс.
При тестированииCVS берется небольшой образец клеток плаценты — органа, который формируется во время беременности для доставки питания вашему ребенку.
Клетки, которые удаляет ваш врач, называются ворсинками хориона. Они сформированы из оплодотворенной яйцеклетки, поэтому обычно имеют те же гены, что и ваш ребенок.
В чем разница между тестированием CVS и амниоцентезом?
И CVS, и амниоцентез являются видами пренатального диагностического тестирования. Но врачи проводят их в разные периоды беременности. Тестирование CVS проводится раньше во время беременности, чем амниоцентез. Обычно БВХ проводится на сроке от 10 до 13 недель, а амниоцентез — после 15 недель беременности.Кроме того, есть разница в том, что они проверяют. Например, с помощью амниоцентеза можно проверить наличие дефектов нервной трубки, структуры, которая превращается в головной и спинной мозг вашего ребенка. Примеры этих дефектов включают расщелину позвоночника. CVS не может обнаружить эти условия.
Ваш лечащий врач может поговорить с вами о вашем риске и порекомендовать один из этих тестов, оба или ни один из них.
Когда проводится тестирование CVS?
Вы проходите тестирование CVS на 10–13 неделе беременности.
Кому нужно тестирование CVS?
CVS-тестирование не является стандартной частью дородового ухода. Ваш лечащий врач может предложить этот вариант, если у вас есть определенные факторы риска, отклонения, обнаруженные при раннем ультразвуковом исследовании или аномальном генетическом (по сравнению с кровью) скрининге. С помощью теста можно выявить генетические заболевания на ранних сроках беременности. Но вы также можете пропустить тест. Тебе решать.
Провайдерыобычно предлагают тестирование CVS, если вы:
- У вас уже есть ребенок с известным генетическим заболеванием.
- Вы старше 35 лет на дату родов, так как риск рождения ребенка с генетической проблемой увеличивается с возрастом матери.
- Прошел предыдущий скрининг или тест, который показал более высокий риск рождения ребенка с генетическим заболеванием. Например, неинвазивное пренатальное тестирование (НИПТ), которое часто проводится в возрасте 10–13 недель, позволяет выявить ДНК ребенка в крови матери.
- В семейном анамнезе или у вашего партнера имеется генетическое заболевание.
Какие заболевания или нарушения выявляет при взятии проб ворсинок хориона?
CVS может помочь выявить определенные генетические заболевания, включая проблемы с хромосомами.Эти клеточные структуры содержат ДНК ребенка. CVS может определить наличие лишних или отсутствующих хромосом, а также наличие значительных изменений в их структуре. Эти типы хромосомных изменений могут привести к врожденным дефектам и другим проблемам.
Условия CVS-тестов включают:
Выявляет ли CVS-тестирование все врожденные дефекты?
CVS не выявляет некоторые врожденные дефекты. Например, он не может обнаружить проблемы с сердцем, расщелину губы или неба или расщелину позвоночника. Ультразвук на сроке от 18 до 20 недель беременности позволяет выявить большинство врожденных дефектов.
Если у вас сердечно-сосудистые заболевания, подумайте о том, чтобы сдать анализ крови на альфа-фетопротеин (АФП) на более поздних сроках беременности. AFP проверяет дефекты нервной трубки, которые CVS не обнаруживает.
Каковы преимущества биопсии ворсин хориона?
Тестирование CVS дает несколько преимуществ:
- Точные результаты: Вы можете положиться на результаты теста CVS при принятии важных медицинских решений.
- Важная информация: Вы можете столкнуться с повышенным риском рождения ребенка с генетическим заболеванием или другой проблемой.В таком случае вы и ваш партнер можете как можно скорее узнать, что происходит с вашим ребенком. Эта информация поможет вам принять правильные медицинские решения. Например, вы можете подготовиться к особому лечению, которое может потребоваться вашему ребенку сразу после рождения. Или вы можете решить не продолжать беременность.
- Предыдущие знания: Вы делаете CVS на более ранних сроках беременности, чем амниоцентез. Это поможет вам сделать выбор в начале беременности. Например, процедура увольнения тем безопаснее, чем раньше вы ее сделаете.
Детали теста
Что происходит перед тестированием CVS?
Перед тестом вы получите генетическую консультацию у сертифицированного генетического консультанта или специалиста по материнско-фетальной медицине. Консультант-генетик обсудит с вами риски и преимущества процедуры. Вам также сделают УЗИ, чтобы подтвердить срок беременности (сколько у вас недель беременности). Вы хотите провести тестирование CVS в правильном гестационном возрасте, когда вы находитесь на сроке от 10 до 13 недель беременности.
Как работает тестирование CVS?
Взятие пробы ворсинок хориона безболезненно, но может ощущаться дискомфорт. Поставщики медицинских услуг проводят тест двумя способами:
- Трансцервикальный (через влагалище): Ваш врач вводит вам расширитель во влагалище. Это гладкое устройство имеет форму утиного клюва и также используется для мазков Папаниколау. Это позволяет вашему врачу расширить стенки влагалища. Затем врач вставляет вам в шейку матки тонкую пластиковую трубку.Под контролем ультразвука врач перемещает трубку к плаценте и удаляет небольшой образец ворсинок.
- Трансабдоминально (через брюшную полость или живот): Снова руководствуясь ультразвуком, ваш врач вводит тонкую иглу через брюшную полость в плаценту, чтобы удалить клетки. Этот процесс похож на амниоцентез. Если ваш поставщик медицинских услуг использует абдоминальный метод, вы можете сделать местную анестезию, чтобы уменьшить дискомфорт.
Потребуется ли мне более одного теста CVS?
В случае большинства близнецов вам может потребоваться отдельная процедура для каждого ребенка.В редких случаях поставщик может не собрать достаточное количество ячеек во время процедуры. Возможно, вам понадобится второй, чтобы получить достаточное количество плацентарных клеток.
Как я буду себя чувствовать после тестирования CVS?
После теста вы можете почувствовать спазмы. Небольшие легкие кровянистые выделения из влагалища — это нормально. Если ваш врач использовал иглу, вы также можете почувствовать некоторую болезненность в месте ее введения. Обычно вы можете вернуться к своим обычным занятиям на следующий день.
Каковы риски тестирования CVS?
Риск выкидыша при БВХ и амниоцентезе примерно одинаков.Риск выкидыша при CVS составляет примерно 1 из 300-500.
Другой риск — инфекция. И в редких случаях у младенца может быть деформация конечностей, связанная с тестированием CVS. Но в большинстве случаев деформация конечностей произошла при проведении БВХ до 10-й недели беременности.
Результаты и дальнейшие действия
Когда я получу результаты тестирования CVS?
Ваш врач отправляет образец ворсинок хориона в лабораторию. Специалисты лаборатории выращивают клетки в жидкости и проверяют их через несколько дней.Обычно вы получаете предварительные результаты в течение нескольких дней. Но для проверки некоторых редких условий требуется больше времени. Вы получите эти результаты примерно через 10 дней или две недели после теста.
Ваш генетический консультант свяжется с вами, чтобы сообщить результаты и обсудить их с вами. Если у ребенка действительно есть генетическое заболевание, вы можете поговорить со своим консультантом, партнером и поставщиком медицинских услуг о том, как вы хотите действовать.
Когда мне следует позвонить своему врачу?
Если спазмы, болезненность или кровотечение не проходят или усиливаются после тестирования CVS, обратитесь к своему поставщику услуг.Вам также следует связаться со своим провайдером, если у вас есть:
- Утечка околоплодных вод, которая может ощущаться как утечка мочи.
- Озноб.
- схватки.
- Лихорадка.
дополнительные детали
Точно ли тестирование CVS?
ТестированиеCVS дает точность около 99%. Но тестирование CVS не определяет, насколько серьезно это состояние.
Вредит ли CVS моему ребенку?
Процедура не повредит вашему ребенку.
Кому не следует проходить CVS?
Ваш провайдер может порекомендовать вам пропустить это тестирование, если вы:
- Были вагинальные кровотечения во время беременности.
- У вас есть инфекция, например ИППП.
Что мне следует спросить у своего поставщика медицинских услуг о тестировании CVS?
Если вы беременны, спросите своего врача:
- Следует ли мне делать пренатальное тестирование?
- Подвержен ли я риску рождения ребенка с хромосомными или другими генетическими проблемами?
- Что лучше для меня — CVS или амниоцентез?
- Каков риск выкидыша?
- Какие проблемы следует искать после процедуры CVS?
Записка из клиники Кливленда
Взятие пробы ворсинок хориона или анализ CVS проводится во время беременности, чтобы выяснить, есть ли у вашего ребенка определенные генетические проблемы.Вам не нужно проходить тестирование CVS. Если вы решите сделать это, вы пройдете через нее на 10–13 неделе беременности. Тест безопасен, вызывает минимальный дискомфорт и очень точен. Результаты тестирования CVS могут помочь вам принять важные медицинские решения для вас и вашего ребенка. Если вы подвержены высокому риску рождения ребенка с генетическим заболеванием, поговорите со своим врачом. Они могут помочь вам решить, подходит ли вам тестирование CVS.
Взятие пробы ворсинок хориона — Что происходит
Взятие пробы ворсин хориона (CVS) включает забор клеток из ткани плаценты (ворсинок хориона).
Подготовка к CVS
Обычно вам не нужно делать ничего особенного для подготовки к CVS. Вы можете заранее есть и пить как обычно.
В некоторых случаях вас могут попросить не ходить в туалет в течение нескольких часов перед тем, как пройти CVS, потому что иногда легче сделать тест, когда ваш мочевой пузырь полон.
Ваш врач или акушерка расскажут вам об этом до того, как вы придете на прием.
Вы можете привести партнера, друга или члена семьи для поддержки во время прохождения теста.
Как выполняется CVS
CVS проводится под постоянным контролем ультразвукового исследования.
Это делается для того, чтобы ничего не попало в амниотический мешок (защитный мешок, который смягчает ребенка) и не коснется ребенка.
Тест можно проводить двумя разными методами: трансабдоминальной CVS и трансцервикальной CVS.
Трансабдоминальный CVS
Кредит:
Ваш животик промывают антисептиком перед инъекцией местного анестетика, чтобы обезболить его.
Иглу вводят через кожу в матку и направляют к плаценте, используя изображение на ультразвуковом сканировании.
К игле прикреплен шприц, который используется для взятия небольшого образца клеток из ворсинок хориона.
После удаления образца игла удаляется.
Трансцервикальный CVS
Образец клеток ворсинок хориона собирается через шейку матки (шейку матки).
Тонкая трубка, прикрепленная к шприцу или маленьким щипцам, вводится через влагалище и шейку матки и направляется к плаценте с помощью ультразвукового сканирования.
Какой метод будет использоваться?
В большинстве случаев предпочтение отдается трансабдоминальному методу, так как его зачастую проще выполнить.
Трансцервикальный CVS также с большей вероятностью может вызвать вагинальное кровотечение сразу после процедуры, что случается примерно у 1 из 10 женщин, прошедших эту процедуру.
Но нет никакой разницы в частоте выкидышей между двумя методами.
Трансцервикальный CVS может быть предпочтительнее трансабдоминального CVS, если таким путем легче достичь плаценты.
Болезненно ли CVS?
CVS обычно описывается как неудобный, а не болезненный.
В большинстве случаев инъекция местного анестетика будет сделана перед трансабдоминальной CVS, чтобы обезболить область, в которую вводится игла, но после этого у вас может появиться боль в животе.
Трансцервикальный CVS похож на скрининговый тест шейки матки.
Сколько времени это займет?
CVS обычно занимает около 10 минут, хотя вся консультация может занять около 30 минут.
После этого вы будете находиться под наблюдением в течение часа на случай, если у вас появятся какие-либо побочные эффекты, такие как сильное кровотечение.
После этого вы можете отправиться домой, чтобы отдохнуть.
Хорошая идея — попросить кого-нибудь отвезти вас домой, так как вы сами можете не чувствовать себя в этом состоянии.
Восстановление после CVS
После CVS в течение нескольких часов обычно возникают спазмы, похожие на менструальные боли, и легкое вагинальное кровотечение, называемое кровянистыми выделениями.
Если вы испытываете дискомфорт, вы можете принимать обезболивающие, которые можно купить в аптеке или магазине, например парацетамол (но не ибупрофен или аспирин).
Возможно, вы захотите избежать какой-либо напряженной деятельности до конца дня.
Как можно скорее обратитесь к акушерке или в больницу, где проводилась процедура, за консультацией, если у вас после этого разовьются какие-либо из следующих симптомов:
- постоянная или сильная боль
- Высокая температура или ощущение жара или дрожь
- Сильное вагинальное кровотечение
- Выделение прозрачной жидкости из влагалища
- схваток
Получение результатов
Первые результаты будут доступны в течение нескольких дней.Это скажет вам, было ли обнаружено генетическое или хромосомное заболевание.
Если проверяются и более редкие условия, на получение результатов может уйти от 2 до 3 недель или больше.
Обычно вы можете выбрать, получать ли результаты по телефону или во время личной встречи в больнице или дома.
Узнайте больше о результатах CVS
Последняя проверка страницы: 20 июля 2018 г.
Срок следующего рассмотрения: 20 июля 2021 г.
Взятие проб ворсинок хориона — NHS
Взятие пробы ворсинок хориона (CVS) — это тест, который вам могут предложить во время беременности, чтобы проверить, есть ли у вашего ребенка генетическое или хромосомное заболевание, такое как синдром Дауна, синдром Эдвардса или синдром Патау.
Он включает в себя удаление и тестирование небольшого образца клеток из плаценты, органа, связывающего кровоснабжение матери с кровью будущего ребенка.
Когда предлагается CVS
CVS обычно не предлагается во время беременности.
Предлагается только в том случае, если есть большая вероятность, что у вашего ребенка генетическое или хромосомное заболевание.
Это может быть потому, что:
Важно помнить, что вам не обязательно иметь CVS, если она предлагается.Вам решать, хотите ли вы этого.
Акушерка или врач расскажут вам о том, что включает в себя тест, и расскажут о возможных преимуществах, чтобы помочь вам принять решение.
Узнайте больше о том, почему предлагается CVS и как решить, стоит ли его использовать
Как выполняется CVS
CVS обычно проводится между 11-й и 14-й неделями беременности, хотя при необходимости иногда и позже.
Во время теста небольшой образец клеток удаляется из плаценты одним из двух методов:
- трансабдоминальное CVS — игла вводится через живот (это наиболее распространенный метод)
- трансцервикальный CVS — a трубка или маленькие щипцы (гладкие металлические инструменты, похожие на щипцы) вводятся через шейку матки (шейку матки)
Само обследование занимает около 10 минут, хотя вся консультация может занять около 30 минут.
Процедура CVS обычно описывается как скорее неудобная, чем болезненная, хотя в течение нескольких часов после нее могут возникнуть спазмы, похожие на боли при менструации.
Узнайте больше о том, что происходит во время CVS
Получение результатов
Первые результаты теста должны быть доступны в течение 3 рабочих дней, и они сообщат вам, был ли обнаружен синдром Дауна, синдром Эдвардса или синдром Патау.
Если проверяются и более редкие условия, на получение результатов может уйти от 2 до 3 недель или больше.
Врач-специалист (акушер) или акушерка объяснит, что означают результаты скрининга, и расскажет вам о возможных вариантах.
Для большинства состояний, обнаруженных CVS, нет лекарства, поэтому вам нужно тщательно обдумать возможные варианты.
Вы можете принять решение о продолжении беременности, пока собираете информацию о своем заболевании, чтобы полностью подготовиться.
Узнайте больше о рождении ребенка, который может родиться с генетическим заболеванием.
Или вы можете рассмотреть возможность прерывания беременности (прерывания беременности).
Узнайте больше о результатах CVS
Выкидыш и инфекции.
Прежде чем вы решите использовать CVS, с вами будут обсуждены возможные осложнения.
CVS может вызвать выкидыш, потерю беременности в первые 23 недели.
Если у вас CVS, вероятность выкидыша составляет 1 из 100.
Вы также можете заразиться или вам снова понадобится CVS, потому что в первый раз это не удалось.
Подробнее об осложнениях CVS
Какие есть альтернативы?
Альтернативой CVS является тест под названием амниоцентез.
Здесь берут небольшой образец околоплодных вод, жидкости, окружающей ребенка в утробе матери, для исследования.
Обычно его проводят между 15 и 18 неделями беременности, хотя при необходимости его можно провести и позже.
Этот тест также может вызвать выкидыш, но ваша беременность будет на более поздней стадии до того, как вы сможете получить результаты, поэтому у вас будет меньше времени для рассмотрения возможных вариантов.
Если вам предложат тесты для выявления генетического или хромосомного заболевания у вашего ребенка, специалист, участвующий в проведении теста, сможет обсудить с вами различные варианты и помочь вам принять решение.
Последняя проверка страницы: 20 июля 2018 г.
Срок следующего рассмотрения: 20 июля 2021 г.
Взятие образцов ворсинок хориона — StatPearls
Непрерывное обучение
Взятие образцов ворсинок хориона — это пренатальный диагностический тест, выполняемый на сроке от 10 до 13 недель беременности. В этом упражнении межпрофессиональная группа рассматривает показания, риски и методы процедуры, а также ее полезность.
Цели:
Опишите показания для взятия проб ворсинок хориона.
Объясните оборудование, необходимое для взятия проб ворсинок хориона.
Определите риски, связанные с взятием проб ворсинок хориона.
Введение
Взятие пробы ворсинок хориона — это процедура, выполняемая для биопсии плацентарной ткани на сроке от 10 до 13 недель беременности для пренатального генетического тестирования. Основное преимущество биопсии ворсин хориона — более ранние генетические результаты беременности.Эти знания дают пациентам возможность обратиться за консультацией по акушерскому ведению и рекомендациям, к раннему направлению к педиатрическим узким специалистам или к более ранним и более безопасным методам прерывания беременности, если результаты не соответствуют норме.
Показания
По данным Американского колледжа акушерства и гинекологии, женщинам любого возраста следует предлагать пренатальное обследование на анеуплоидию путем скрининга или диагностического тестирования независимо от возраста матери или других факторов риска. [1] [2] Пренатальное генетическое тестирование не может выявить все отклонения, поэтому тестирование должно быть сосредоточено на риске пациента, репродуктивных целях и предпочтениях.В идеале генетическое тестирование следует обсудить при первом посещении акушера.
Показания для взятия проб ворсинок хориона включают. [1] [3]
Патологический ранний генетический скрининг на неинвазивном пренатальном скрининге (NIPS), комбинированный скрининг первого триместра или отклонения на УЗИ
Предыдущий ребенок со структурным врожденным дефектом
Предыдущий ребенок с аутосомной трисомией или анеуплоидия половых хромосом
Продвинутый материнский или отцовский возраст
Родительский носитель хромосомной перестройки
Родительская анеуплоидия или мозаицизм анеуплоидии
Родительский носитель клеточного типа, такой как Sarentalachs, носитель клеточного происхождения, такой как , или нейрофиброматоз
Противопоказания
Пациентам, получающим антикоагулянты, следует соблюдать осторожность.Аллоиммунизация матери является относительным противопоказанием, поскольку процедура может вызвать более тяжелую гемолитическую болезнь плода [4]. Кроме того, пациенты с инфекционными заболеваниями, передающимися через кровь, такими как вирус иммунодефицита человека (ВИЧ) и гепатит, должны быть предупреждены о возможном риске вертикальной передачи с помощью пренатального диагностического тестирования.
Оборудование
Процедура проводится под непрерывным ультразвуковым контролем с использованием асептической техники. Помимо аппарата УЗИ требуется следующее оборудование:
Трансабдоминальный доступ
Стерильная салфетка
Стерильная крышка ультразвукового датчика
Препарат хлоргексидин или йод
Местный анестетик по вашему выбору (по желанию)
Шприц на 10 куб. См и 20 куб. спинальная игла калибра или 20 калибра
Емкость для сбора проб с транспортной средой
Трансцервикальный доступ
Стерильное зеркало
Однозубое зубное кольцо
Приготовление йода
Шприц 10 см3 и 20 см3
Трансцервикальный катетер CVS
Официальная консультация специалиста по патологии плода
Если возможно, направление на пренатальное генетическое консультирование
Информированное согласие после тщательного обсуждения рисков и преимуществ с возможностью для пациентов задать вопросы
Оценка потребности в Rhogam у резус-отрицательных пациентов
Ультразвук для подтверждения сердечной деятельности плода, оценка гестационного возраста с измерением длины коронки и крестца, места введения пуповины и местоположения плаценты
Обеспечение всеми необходимыми материалами доступны с транспортной средой
Квалифицированный провайдер и врач УЗИ
Убедитесь, что пациенту удобно на столе для осмотра
Убедитесь, что освещение подходящее
Подготовьте брюшную полость или шейку матки в зависимости от подхода
Объясните шаги для пациенту, если они хотят, помочь уменьшить беспокойство
- 1.
- Практический бюллетень № 162 Резюме: Пренатальное диагностическое тестирование генетических заболеваний. Obstet Gynecol. 2016 Май; 127 (5): 976-978. [PubMed: 27101119]
- 2.
- Практический бюллетень № 163 Резюме: Скрининг на анеуплоидию плода. Obstet Gynecol. 2016 Май; 127 (5): 979-981. [PubMed: 27101120]
- 3.
- Wapner RJ. Биопсия хориона. Obstet Gynecol Clin North Am. 1997 Март; 24 (1): 83-110. [PubMed:20]
- 4.
- Моис К.Дж., Карпентер Р.Дж.Повышенная тяжесть гемолитической болезни плода с известной резус-аллоиммунизацией после трансцервикальной биопсии ворсин хориона в первом триместре. Fetal Diagn Ther. 1990; 5 (2): 76-8. [PubMed: 2130832]
- 5.
- Сильвер Р.К., МакГрегор С.Н., Шолл Дж. С., Элеш Р. Х., Бейрд Дж. А., Уолди Дж. К.. Запуск программы взятия проб ворсинок хориона. Полагаться на расположение плаценты как на главный фактор, определяющий путь отбора проб. J Reprod Med. 1990 Октябрь; 35 (10): 964-8. [PubMed: 2246764]
- 6.
- Young C, von Dadelszen P, Alfirevic Z.Инструменты для взятия проб ворсинок хориона для пренатальной диагностики. Кокрановская база данных Syst Rev.2013, 31 января; (1): CD000114. [Бесплатная статья PMC: PMC7050982] [PubMed: 23440775]
- 7.
- Мужезинович Ф., Альфиревич З. Осложнения, связанные с процедурой амниоцентеза и взятия проб ворсинок хориона: систематический обзор. Obstet Gynecol. 2007 сентябрь; 110 (3): 687-94. [PubMed: 17766619]
- 8.
- Сильвер Р.К., МакГрегор С.Н., Шолл Д.С., Хобарт Э.Д., Уолди Дж.К. Оценка кривой обучения взятию проб ворсинок хориона.Am J Obstet Gynecol. 1990 сентябрь; 163 (3): 917-22. [PubMed: 2403168]
- 9.
- Баккер М., Бирни Е., Роблес де Медина П., Солли К.М., Пайкрт Е., Билардо С.М. Полная потеря беременности после взятия проб ворсинок хориона и амниоцентеза: когортное исследование. Ультразвуковой акушерский гинекол. 2017 Май; 49 (5): 599-606. [PubMed: 27255564]
- 10.
- Мальвестити Ф, Аграти С., Грими Б., Помпили Э., Иззи С., Мартинони Л., Гаэтани Е., Лиути М.Р., Тротта А., Магги Ф., Симони Дж., Грати Фр. Интерпретация мозаицизма ворсинок хориона: результаты моноцентрической серии из 1001 мозаики ворсин хориона с последующим амниоцентезом.Prenat Diagn. 2015 ноя; 35 (11): 1117-27. [PubMed: 26213308]
- 11.
- Тейлор Т.Х., Гитлин С.А., Патрик Дж. Л., Крейн Дж. Л., Уилсон Дж. М., Гриффин Д. К.. Происхождение, механизмы, частота и клинические последствия хромосомного мозаицизма у человека. Обновление Hum Reprod. 2014 июль-август; 20 (4): 571-81. [PubMed: 24667481]
- 12.
- Mastroiacovo P, Botto LD, Cavalcanti DP, Lalatta F, Selicorni A, Tozzi AE, Baronciani D, Cigolotti AC, Giordano S, Petroni F. Аномалии конечностей после взятия пробы ворсинок хориона: исследование методом случай-контроль.Am J Med Genet. 1 декабря 1992 г .; 44 (6): 856-64. [PubMed: 1481865]
- 13.
- Взятие пробы ворсин хориона и амниоцентез: рекомендации по пренатальному консультированию. Центры по контролю и профилактике заболеваний. MMWR Recomm Rep., 21 июля 1995; 44 (RR-9): 1-12. [PubMed: 7565548]
- 14.
- Rhoads GG, Jackson LG, Schlesselman SE, de la Cruz FF, Desnick RJ, Golbus MS, Ledbetter DH, Lubs HA, Mahoney MJ, Pergament E. Безопасность и эффективность ворсин хориона забор проб для ранней пренатальной диагностики цитогенетических аномалий.N Engl J Med. 1989 марта 09; 320 (10): 609-17. [PubMed: 2645520]
— 35 лет и старше
имеют семейный анамнез, повышающий риск определенных врожденных дефектов
родили ребенка с серьезным врожденным дефектом
- вы старше 35
- у вас была предыдущая беременность, при которой у ребенка были проблемы, такие как хромосомная аномалия или другое серьезное заболевание
- у вас в семейном анамнезе имеется такое заболевание, как муковисцидоз или мышечная дистрофия
- антенатальный скрининговый тест, такой как комбинированный скрининговый тест в первом триместре или неинвазивный пренатальный тест (НИПТ), показал, что у ребенка могут быть проблемы со здоровьем
- Трансабдоминальный CVS — игла вводится через брюшную полость, под постоянным контролем УЗИ. Игла не входит в амниотический мешок и не приближается к ребенку.Процедура проводится под местной анестезией.
- Трансцервикальный CVS — через шейку матки (шейку матки) вводится трубка и проводится ультразвуковое исследование. Анестезия не нужна — это похоже на мазок Папаниколау.
Контейнер для сбора образцов 9000 Персонал
Процедура требует, чтобы сонографист сканировал в режиме реального времени.
Подготовка
До процедуры
Во время процедуры
Методика
Маршрут, используемый для выполнения процедуры, зависит от предпочтений врача, но расположение плаценты может повлиять на решение.[5]
При трансабдоминальном доступе определяется идеальное место, открывающее самую длинную ось плаценты. Пациента помещают в положение лежа на спине, а живот очищают раствором хлоргексидина или йода. Помещают стерильные простыни, чтобы создать стерильное поле. Может использоваться местный анестетик. Спинальная игла калибра 18 или 20 вводится в плаценту под постоянным ультразвуковым контролем. Шприц объемом 20 см3, содержащий среду для сбора, прикрепляют к концу иглы после удаления стилета.Создается отрицательное давление, и игла перемещается вверх и вниз через плаценту, собирая ткань. После того, как образец собран, его оценивают, чтобы убедиться, что было аспирировано достаточное количество ворсинок хориона.
При трансцервикальном доступе пациента помещают в положение для литотомии, а во влагалище вводят стерильное зеркало. Шейку матки очищают раствором йода. Для облегчения прохождения катетера на переднюю губу шейки матки можно приложить один зубец.Под непрерывным ультразвуковым контролем в плаценту вводится трансцервикальный катетер CVS. Катетер содержит гибкий проводник с эхогенным наконечником, который можно идентифицировать при ультразвуковом исследовании. Попав в нужное место, стилет удаляется, и к концу катетера прикрепляется шприц объемом 20 куб. См, содержащий среду, и создается отрицательное давление. Перед завершением процедуры образец оценивается на соответствие. Трансцервикальная CVS также может выполняться с использованием небольших щипцов для биопсии.[6]
Образцы ткани отправляются в лабораторию для культивирования и дальнейшего тестирования, включая стандартный кариотип, флуоресцентную гибридизацию in situ и хромосомный микрочип. Результаты быстрой оценки возвращаются через 2–4 дня, а культуральные образцы — через 1–2 недели. Семьям следует встретиться со своим поставщиком, чтобы обсудить дальнейшее лечение. Может быть выполнено дополнительное ультразвуковое исследование, и через 16 недель можно собрать MSAFP для выявления открытых дефектов нервной трубки.
Осложнения
Риски при взятии проб ворсинок хориона аналогичны рискам при амниоцентезе и включают потерю беременности, кровотечение, инфекцию, разрыв плодных оболочек и неопределенные результаты.
Уровень выкидышей снизился благодаря ультразвуковому контролю и повышению навыков и техники; однако взятие проб ворсинок хориона требует длительного обучения. Систематический обзор осложнений при взятии проб ворсинок хориона определил, что общая потеря плода составляет 0,7 процента в течение 14 дней с использованием трансабдоминального доступа, 1,3 процента в течение 30 дней и 2 процента для потери в любое время во время беременности. В группе амниоцентеза общий уровень потери плода в течение 14 дней составил 0,6 процента.[7] Предикторы увеличения гибели плода включают количество введений иглы или катетера, опыт и навыки оператора, беременность после вспомогательных репродуктивных технологий и использование трансцервикальной канюли вместо щипцов для биопсии. [8] [9] ]
При взятии проб ворсинок хориона есть возможность выявить ограниченный плацентарный мозаицизм, который встречается в 1-2% случаев. [10] Это происходит при несоответствии хромосомного состава плаценты и плода.В 10% случаев плод действительно мозаичный, однако обнаружение мозаицизма связано с повышенным риском плохой функции плаценты и перинатальных осложнений, включая задержку роста плода и материнскую гипертензию [11]. После мозаицизма во втором триместре следует провести амниоцентез.
Кроме того, дефекты сокращения конечностей и гипогенез оромандибулярной системы были описаны в литературе как риски при взятии проб ворсинок хориона [12]. Раннее сердечно-сосудистое заболевание (до 10 недель беременности) было определено как фактор риска этих осложнений.Риск дефектов конечностей, например, оценивается Всемирной организацией здравоохранения примерно в 6 на 10 000, что не отличается от общего популяционного риска [1] [13]. Несмотря на то, что риск невелик, важно проконсультировать пациентов по поводу данных, если сердечно-сосудистые заболевания рассматриваются до 10 недель.
Вагинальные кровянистые выделения наблюдаются почти у 32% женщин и чаще возникают после трансцервикального сердечно-сосудистого синдрома. [1] [14]
Сообщается, что частота неудач посева, утечки околоплодных вод или инфекции после CVS составляет менее 0.5%.
Клиническая значимость
Взятие пробы ворсин хориона является безопасным и признанным методом ранней диагностики пренатального генетического тестирования. Осложнения минимальны с квалифицированным врачом и продвижением ультразвука. Результаты исследования ворсин хориона могут помочь семьям принять информированное решение о своей беременности.
Улучшение результатов группы здравоохранения
Врач-специалист по материнско-фетальной медицине обычно выполняет забор проб ворсинок хориона. Некоторые беременные пациентки, которые являются кандидатами на CVS, могут обратиться за помощью к акушеру общего профиля, семейному врачу или врачу внутренних болезней.Учитывая конкретные временные рамки, в которые может быть проведена CVS, раннее направление в MFM является ключевым фактором в обеспечении доступа пациентов к процедуре. Консультанты-генетики — это дополнительный ресурс для семей, помогающий им понять риски и варианты пренатального тестирования. Четкое и эффективное общение между специалистами в области медицины матери и плода и лечащим врачом имеет решающее значение для обеспечения своевременного обсуждения результатов и выработки дальнейших рекомендаций по ведению беременности.
Ссылки
Что такое отбор проб ворсинок хориона (CVS)?
Взятие пробы ворсин хориона (CVS) — это процедура, при которой исследуется небольшой образец ткани беременных для выявления определенных генетических аномалий.
Что такое биопсия ворсин хориона (CVS)?
CVS проверяет ткань, прижимающую плод к стенкам матки. Это помогает найти хромосомные аномалии, в том числе синдром Дауна. CVS обычно проводится между 9 и 12 неделями беременности.
Ваш врач может порекомендовать CVS, если вы:
CVS-тестирование обычно безболезненно и очень безопасно. Но есть небольшой риск выкидыша после CVS. Примерно 1-3 из 100 женщин с CVS будут иметь выкидыш. Вы сами решаете, какие генетические тесты вы хотите пройти.
Как проводится забор проб ворсинок хориона?
Вам назначат процедуру CVS в кабинете врача. Сначала они находят плаценту с помощью ультразвука. Затем врач вводит очень маленькую трубку через шейку матки или тонкую иглу через живот в матку. Они берут крошечный кусочек ткани из плаценты и отправляют его в лабораторию на поиски проблем.
Результаты CVS обычно готовы через несколько недель. Тест на 98% точен при синдроме Дауна и других хромосомных дефектах, но не обнаруживает дефектов нервной трубки, таких как расщелина позвоночника.
CVS обычно не вызывает боли, но после этого вы можете почувствовать спазмы, небольшое кровотечение или кровянистые выделения — обычно это прекращается через несколько дней. Обязательно сообщите своему врачу, если у вас возникнет дискомфорт или кровотечение.
Сколько стоит исследование ворсин хориона?
Стоимость процедуры CVS зависит от того, где вы ее получите и есть ли у вас страховка. Многие планы страхования покрывают, по крайней мере, часть стоимости CVS, но для уверенности обратитесь в свою страховую компанию.
Если у вас нет страховки или ваш план не покрывает эту процедуру, вам придется оплатить ее самостоятельно.В офисе вашего врача можно получить дополнительную информацию о том, сколько стоит CVS и какие у них планы оплаты.
Была ли эта страница полезной?Помогите нам стать лучше — чем эта информация может быть полезнее?
Как эта информация вам помогла?
Ты лучший! Спасибо за ваш отзыв.
Спасибо за ваш отзыв.
Взятие пробы ворсинок хориона (CVS) | Беременность, рождение и рождение ребенка
Взятие пробы ворсин хориона (CVS) — это тест, который проводится во время беременности для выявления определенных аномалий у еще не родившегося ребенка. Образец клеток берется из плаценты (органа, который связывает кровоснабжение матери и ее будущего ребенка) и проверяется на генетические дефекты.
CVS предлагается при беременности, когда существует высокий риск того, что у ребенка будет серьезное наследственное заболевание.Это могло быть потому, что:
CVS обычно делают на сроке от 11 до 14 недель беременности.В особых случаях CVS можно провести позже, но не раньше 10 недель беременности.
Риск CVS, вызывающего осложнения, такие как выкидыш или врожденные дефекты у ребенка, был бы выше, если бы он был проведен до 10 недели беременности.
CVS или амниоцентез?
CVS — это альтернатива амниоцентезу, при котором для анализа берут образец околоплодных вод у матери. CVS можно провести раньше, чем амниоцентез, который обычно проводится между 15 и 20 неделями беременности.
Результаты амниоцентеза могут занять от 2 до 3 недель. Это может означать, что ваша беременность находится на более поздней стадии, около 20 недель или более, прежде чем вы сможете оценить результаты.
Если вы рискуете передать своему ребенку генетическое заболевание, ваш врач или акушерка смогут обсудить с вами тесты и объяснить, почему они могут быть необходимы. При необходимости они также могут помочь вам принять решение о продолжении беременности.
В некоторых случаях вас могут направить к генетическому консультанту (медицинскому работнику, прошедшему подготовку в области генетики).Они обсудят ваш риск передачи определенных генетических заболеваний и могут посоветовать вам, что делать, когда вы получите результаты CVS.
Как это выполняется?
Во время CVS из вашей плаценты берется образец клеток, называемый «клетками ворсинок хориона», используя одну из следующих процедур:
Тест занимает около 5 минут, но вся консультация займет около 30 минут. CVS был описан как скорее дискомфортный, чем болезненный, и после этого могут возникнуть некоторые судороги, похожие на менструальные спазмы.
Как работает CVS?
На ранних сроках беременности эмбрион делится на 2 части.Одна часть развивается в ребенка; другая часть развивается в плаценту.
Часть эмбриона, которая образует плаценту, начинается с пальцевидных участков, известных как «ворсинки хориона». Они проникают в стенку матки, чтобы приблизиться к кровеносным сосудам матери.
Ворсинки хориона образуются при делении оплодотворенной яйцеклетки, что означает, что они имеют точно такую же ДНК, как и эмбрион, включая любые возможные генетические аномалии. Любой дефект ворсинок хориона также будет присутствовать у плода.
Риски CVS
CVS увеличивает риск выкидыша, но только 1 из каждых 100 беременностей, заканчивающихся выкидышем, происходит непосредственно из-за CVS. Этот риск дополняет «фоновый риск» выкидыша, который возникает у всех женщин на ранних сроках беременности по естественным причинам. Важно обсудить риск выкидыша со своим врачом, акушеркой или генетическим консультантом.
Конкретный показатель риска выкидыша зависит от опыта врача, проводящего анализ, и сложности, с которой он или она могут получить образец.Поэтому важно, чтобы тест CVS проводился только врачом, имеющим опыт в этой методике, и его следует делать после 11-й недели беременности.
У вас может быть вагинальное кровотечение после CVS. Поговорите со своим врачом о том, чего вы можете ожидать после анализа и на какие симптомы следует обращать внимание.
Получение результатов
После проведения CVS образец ворсин хориона будет доставлен в лабораторию, где можно будет исследовать клетки под микроскопом.Можно подсчитать количество хромосом в клетках и проверить структуру хромосом на предмет каких-либо отклонений. Если CVS проводится для проверки на конкретное генетическое заболевание, клетки в образце также могут быть проверены на это. CVS примерно точен в 99 случаях из 100.
Однако он не может проверить все врожденные дефекты и не может дать окончательных результатов. Примерно в 1 из 100 случаев результаты CVS не могут быть полностью уверены в том, что хромосомы у плода в норме.Если это произойдет, может потребоваться дополнительное обследование, например исследование хромосом в родительских клетках. Также может потребоваться амниоцентез (альтернативный тест, при котором образец околоплодных вод берется у матери) для подтверждения диагноза.
Первый результат должен быть доступен в течение нескольких дней, и он скажет вам, была ли обнаружена серьезная хромосомная проблема. Полные результаты, включая более мелкие и более редкие состояния, могут вернуться через 2–3 недели, хотя, если тест направлен на выявление конкретного заболевания, результаты могут занять до месяца.Для большинства женщин с CVS результаты процедуры будут «нормальными». Это означает, что у ребенка не будет никаких расстройств, на которые проводилось тестирование.
Иногда можно получить нормальный результат, но тогда ребенок рождается либо с заболеванием, на которое проводился тест, либо с другим генетическим заболеванием. Это потому, что нормальный результат теста не может исключить все возможные генетические нарушения. Если ваш тест положительный, значит, у вашего ребенка заболевание, на которое его проверяли.