Значение повышенного уровня мочевой кислоты в развитии и профилактике хронических неинфекционных заболеваний
Введение
Мочевая кислота (МК) — это конечный продукт пуринового обмена, являющийся основной составляющей клеточных запасов энергии, таких как АТФ, а также компонентом ДНК и РНК. В организме МК под воздействием фермента печени уриказы, который контролируется геном, способна подвергаться расщеплению до аллантоина — растворимого метаболита, который проще вывести из организма, что способствует снижению уровня МК в плазме крови. Однако в организме человека ген, который отвечает за выработку уриказы, нефункционален, что приводит к более высоким и подверженным колебаниям уровням МК в плазме крови человека в отличие от метаболизма МК в организме животных. Важнейшее последствие неактивного гена уриказы — повышение концентрации МК в крови людей по сравнению с животными, у которых не отмечается повышения уровня МК. В этой связи B. De Becker и соавт. [1] в 2018 г. в своем обзоре приводят данные о том, что мутация гена с потерей функции уриказы обеспечивает человеку некоторые эволюционные преимущества за счет антиоксидантных свойств МК. МК выводится главным образом почками (85%) и тонкой кишкой с помощью различных переносчиков: из почек в основном мочекислым или уратным переносчиком 1 (URAT1), а из тонкой кишки — переносчиком глюкозы типа 9 (GLUT9). Снижение выделения МК авторы объясняют нарушением функции почек и гиперинсулинемией. Диапазон нормальных значений МК в крови человека составляет от 1,5 до 6,0 мг/дл у женщин и от 2,5 до 7,0 мг/дл у мужчин. При превышении этого уровня происходит формирование кристаллов МК в виде моноурата натрия.
В этой связи B. De Becker и соавт. [1] в 2018 г. в своем обзоре приводят данные о том, что мутация гена с потерей функции уриказы обеспечивает человеку некоторые эволюционные преимущества за счет антиоксидантных свойств МК. МК выводится главным образом почками (85%) и тонкой кишкой с помощью различных переносчиков: из почек в основном мочекислым или уратным переносчиком 1 (URAT1), а из тонкой кишки — переносчиком глюкозы типа 9 (GLUT9). Снижение выделения МК авторы объясняют нарушением функции почек и гиперинсулинемией. Диапазон нормальных значений МК в крови человека составляет от 1,5 до 6,0 мг/дл у женщин и от 2,5 до 7,0 мг/дл у мужчин. При превышении этого уровня происходит формирование кристаллов МК в виде моноурата натрия.
Подагра
Формирование кристаллов моноурата натрия является основным звеном в патогенезе развития такого хронического неинфекционного заболевания, как подагра. Вследствие нарушения обмена МК, кристаллы могут откладываться в тканях, где нет активного кровотока: в суставах, сухожилиях, в которых возникает воспаление, ведущее к острой форме заболевания, при которой значения МК стабильном повышены и достигают концентрации более 60 мг/дл.

Помимо развития подагры повышение МК в крови связывают с заболеваниями сердечно-сосудистой системы. На независимую связь повышенного уровня МК и развития сердечно-сосудистых заболеваний (ССЗ) указывают авторы исследования по изучению МК и маркеров воспаления как факторов, предшествующих многим хроническим неинфекционным заболеваниям [2]. О прямой и независимой связи c развитием ССЗ и смертности от них указывают результаты Фрамингемского исследования, опубликованные еще 20 лет назад [3].
О прямой и независимой связи c развитием ССЗ и смертности от них указывают результаты Фрамингемского исследования, опубликованные еще 20 лет назад [3].
Влияние повышенного уровня мочевой кислоты на развитие сердечно-сосудистых заболеваний
В течение длительного времени, как указано выше, известна взаимосвязь сывороточной концентрации МК и ССЗ, однако до настоящего времени остается неизвестным, является ли концентрация МК просто маркером риска или причинным фактором развития ССЗ, а также влияет ли лечение, направленное на снижение уровня МК, на выживаемость пациентов с такими заболеваниями. Уровень МК тесно взаимосвязан с такими состояниями, как артериальная гипертензия (АГ), дислипидемия, ожирение, нарушение обмена глюкозы, которые часто сопутствуют ССЗ или являются причиной развития и ухудшают течение этих заболеваний [2].
Исследователи предполагают, что повышенный уровень МК у пациентов с ССЗ может представлять собой компенсаторную реакцию, направленную на противодействие оксидантному стрессу [4]. Эта теория подтверждается известными мощными антиоксидантными свойствами МК, судя по результатам доклинических in vitro, так и в экспериментальных исследованиях [5].
Эта теория подтверждается известными мощными антиоксидантными свойствами МК, судя по результатам доклинических in vitro, так и в экспериментальных исследованиях [5].
Мочевая кислота и ожирение
Результаты нескольких эпидемиологических исследований, которые приводят в своей работе S. Nielsen и соавт. [6], продемонстрировали наличие положительной взаимосвязи между уровнем МК в сыворотке крови и ожирением. Так, в ходе 10-летнего наблюдательного исследования во всех группах участников вне зависимости от пола и этнической принадлежности обнаружили значительное увеличение индекса массы тела (ИМТ) на фоне повышения уровня МК [4, 7]. При этом не только повышение концентрации МК в сыворотке крови было связано с увеличением риска развития ожирения, но имела место и обратная взаимосвязь. K. Tanaka и соавт. [6] в своей работе, опубликованной в 2015 г., описали значимую взаимосвязь ИМТ и МК в сыворотке крови у взрослых близнецов в Японии после коррекции как по генетическим, так и по средовым факторам [8].

Мочевая кислота и артериальная гипертензия
В рамках Национальной программы проверки здоровья и питания было обнаружено, что концентрация МК в сыворотке крови, превышающая 5,5 мг/дл, связана с увеличением риска развития АГ в 2 раза, а увеличение уровня МК в сыворотке крови на каждые 0,1 мг/дл приводит к увеличению риска развития АГ на 38% у лиц в возрасте от 12 до 17 лет [9]. J. Fang и M. Alderman [9] писали о том, что в когорте пожилых китайцев в возрасте от 90 до 108 лет такой взаимосвязи между концентрацией МК в сыворотке крови и уровнем АД зарегистрировано не было. Сходным образом взаимосвязь между высокой концентрацией МК в сыворотке крови обнаруживалась в возрасте до 40 лет и отсутствовала в возрасте от 40 лет и старше в корейской популяции, в то время как в японской популяции данная взаимосвязь регистрировалась от 40 лет и старше и отсутствовала у участников моложе 40 лет.
Из полученных данных можно сделать вывод о том, что у молодых людей выражена взаимосвязь между риском АГ и уровнем МК, а у очень пожилых представителей азиатской популяции взаимосвязь между уровнем МК и АД не была выявлена.
Эпидемиологические, клинические и экспериментальные данные указывают на наличие взаимосвязи между повышенным уровнем МК и риском развития АГ. Так, D. Feig и соавт. [4] в обзоре 16 длительных исследований, проведенном в 2008 г., продемонстрировали независимое от других факторов повышение риска развития АГ в течение 5 лет на фоне гиперурикемии. В более поздних исследованиях авторы подтвердили увеличение риска развития АГ в связи с повышенным уровнем МК.
У пациентов с АГ изменение уровня МК в сыворотке крови позволяет прогнозировать ответ на антигипертензивную терапию. В ходе клинического исследования систолической гипертензии у пожилых людей (SHEP), включавшего 4327 мужчин и женщин в возрасте старше 60 лет с изолированной систолической АГ, пациентов случайным образом распределяли в группы для назначения тиазидоподобного диуретика хлорталидона или плацебо [11]. Повышение уровня МК в сыворотке крови менее 0,06 ммоль/л в группе активного лечения было связано со снижением частоты коронарных событий на 42% по сравнению с пациентами, у которых повышение уровня МК составляло более 0,06 ммоль/л.
Диуретики, часто назначаемые больным АГ и сердечной недостаточностью (СН), способствуют увеличению концентрации МК (см. таблицу). Однако согласно представленным выше данным важное значение имеет то, на сколько возрастает МК при лечении диуретиками, а незначительное увеличение, как доказано в исследовании SHEP (менее чем на 0,06 ммоль/л) даже способствует снижению частоты коронарных событий более чем на 40% у пожилых людей [11].
Мочевая кислота, ишемическая болезнь сердца и смертность
В ходе первого исследования в рамках Национальной программы проверки здоровья и питания (NHANES I), представлявшего собой одномоментное популяционное исследование, включавшее 5926 обследуемых в возрасте 25—74 лет, повышенный уровень МК в сыворотке их крови сопровождался увеличением отношения рисков (ОР), связанных со смертностью от ишемической болезни сердца (ИБС), до 1,77 (95% ДИ 1,08–3,98) у мужчин и до 3,0 (95% ДИ 1,45—6,28) у женщин. После выполнения статистической коррекции по смещающим факторам было выявлено, что повышение уровня МК на каждые 59,48 ммоль/л приводит к увеличению риска смерти в связи с ССЗ и ИБС на 9% и 17% у мужчин и 26 и 30% у женщин соответственно [9].
В ходе исследования AMORIS (Apolipoprotein MOrtality RISk study; Аполипопротеины: исследование риска смертности) оценивалась взаимосвязь между уровнем МК в сыворотке крови и риском несмертельного инфаркта миокарда, инсульта или СН у 417 734 мужчин и женщин, проходивших диспансеризацию, со средним периодом наблюдения 11,8 года (диапазон от 7 до 17 лет) [12]. В ходе нескольких исследований не удалось продемонстрировать значимой взаимосвязи между повышением уровня МК и сердечно-сосудистыми событиями и смертностью. В ходе Фрамингемского исследования, включавшего 6763 участников, было зарегистрировано 617 событий, связанных с ИБС, 429 случаев смерти от ССЗ и 1460 — от любых других причин. У мужчин после коррекции по возрасту повышенный уровень МК не был связан с риском нежелательных событий. У женщин была обнаружена взаимосвязь между уровнем МК и повышением риска смерти от ИБС (p=0,002), ССЗ (p=0,009) или любых причин (p=0,03) [3].
B. De Becker и соавт. [1] в своем обзоре описали два крупных исследования, проведенных в Азии, и обнаружили значимую взаимосвязь между уровнем МК, заболеваемостью и смертностью от ИБС. В одном проспективном когортном исследовании, включившем 41 879 мужчин и 48 514 женщин (старше 35 лет) с периодом наблюдения в среднем 8,2 года, продемонстрировано, что гиперурикемия (уровень МК в сыворотке крови более 7 мг/дл) связана со значительным повышением скорректированного риска смертности от разных причин, ССЗ или инсульта на 16, 39 и 35% соответственно. В другом исследовании, включившем почти в 3 раза больше участников (n=128 569) старше 20 лет со средним периодом наблюдения более 7,33 года, было продемонстрировано повышение риска ИБС у мужчин (ОР=1,25; 95% ДИ 1,11—1,40) и женщин (ОР=1,19; 95% ДИ 1,02—1,38) с гиперурикемией (МК более 7 мг/дл).
[1] в своем обзоре описали два крупных исследования, проведенных в Азии, и обнаружили значимую взаимосвязь между уровнем МК, заболеваемостью и смертностью от ИБС. В одном проспективном когортном исследовании, включившем 41 879 мужчин и 48 514 женщин (старше 35 лет) с периодом наблюдения в среднем 8,2 года, продемонстрировано, что гиперурикемия (уровень МК в сыворотке крови более 7 мг/дл) связана со значительным повышением скорректированного риска смертности от разных причин, ССЗ или инсульта на 16, 39 и 35% соответственно. В другом исследовании, включившем почти в 3 раза больше участников (n=128 569) старше 20 лет со средним периодом наблюдения более 7,33 года, было продемонстрировано повышение риска ИБС у мужчин (ОР=1,25; 95% ДИ 1,11—1,40) и женщин (ОР=1,19; 95% ДИ 1,02—1,38) с гиперурикемией (МК более 7 мг/дл).
Еще одно когортное исследование, включавшее 28 613 пожилых женщин (средний возраст 62,3 года), проведенного в Австрии, с периодом наблюдения 15,2 года, продемонстрировало, что уровень МК является независимым фактором риска смерти от любых ССЗ, включая острые, подострые и хронические формы ИБС, СН и инсульта [13].
В ходе проспективного популяционного исследования, известного как The Tromsо Study с периодом наблюдения более 15,2 года, включавшего 2696 мужчин и 3004 женщин с продолжительностью периода наблюдения 15 лет, о котором также упоминается в обзоре о взаимосвязи МК и ССЗ, была продемонстрирована ассоциация уровня МК в сыворотке крови и смертности от любых причин у мужчин (ОР=1,11; 95% ДИ 1,02—1,20) и у женщин (ОР=1,16; 95% ДИ 1,05—1,29) при повышении уровня МК на величину одного стандартного отклонения (87 мкмоль/л) [14].
В рамках длительного наблюдательного исследования у 127 771 пожилых людей (в возрасте старше 65 лет), проведенного в Тайване [15], выявлена U-образная зависимость между уровнем МК и смертностью от любых причин или ССЗ. Повышение смертности отмечалось при уровне МК более 4 мг/дл (ОР=1,16; 95% ДИ 1,07—1,25) и не менее 8 мг/дл (ОР=1,13; 95% ДИ 1,06—1,21) по сравнению с нормальным уровнем МК (4—5 мг/дл) в течение среднего периода наблюдения продолжительностью 5,8 года. Также отмечалась более высокая смертность от ССЗ при уровне МК менее 4 мг/дл (ОР=1,19; 95% ДИ 1,00—1,40) и не менее 7 мг/дл (ОР=1,17; 95% ДИ 1,04—1,32). Среди обследуемых с низким уровнем МК (менее 4 мг/дл) повышение смертности от любых причин или ССЗ отмечалось только при недостаточном питании.
Также отмечалась более высокая смертность от ССЗ при уровне МК менее 4 мг/дл (ОР=1,19; 95% ДИ 1,00—1,40) и не менее 7 мг/дл (ОР=1,17; 95% ДИ 1,04—1,32). Среди обследуемых с низким уровнем МК (менее 4 мг/дл) повышение смертности от любых причин или ССЗ отмечалось только при недостаточном питании.
Кроме того, в обзоре опубликованы результаты проведенного метаанализа, где было проанализировано 12 популяционных исследований с 457 915 участниками, оценивающих взаимосвязь между уровнем МК и ИБС, а также 7 исследований с 237 433 участниками, оценивающих взаимосвязь между уровнем МК и смертностью от ИБС [4]. Общий показатель ОР составил 1,206 (95% ДИ 1,066—1,364; p=0,003) для заболеваемости ИБС и 1,209 (95% ДИ 1,003—1,457; p=0,047) для смертности от ИБС.
В другом метаанализе, проведенном M. Li и соавт. и включившем 29 проспективных когортных исследований с общим числом участников 958 410, гиперурикемия была связана с повышением риска заболеваемости ИБС (ОР=1,13; 95% ДИ 1,05—1,21) и смертности от ИБС (ОР=1,27; 95% ДИ 1,16—1,39) [16].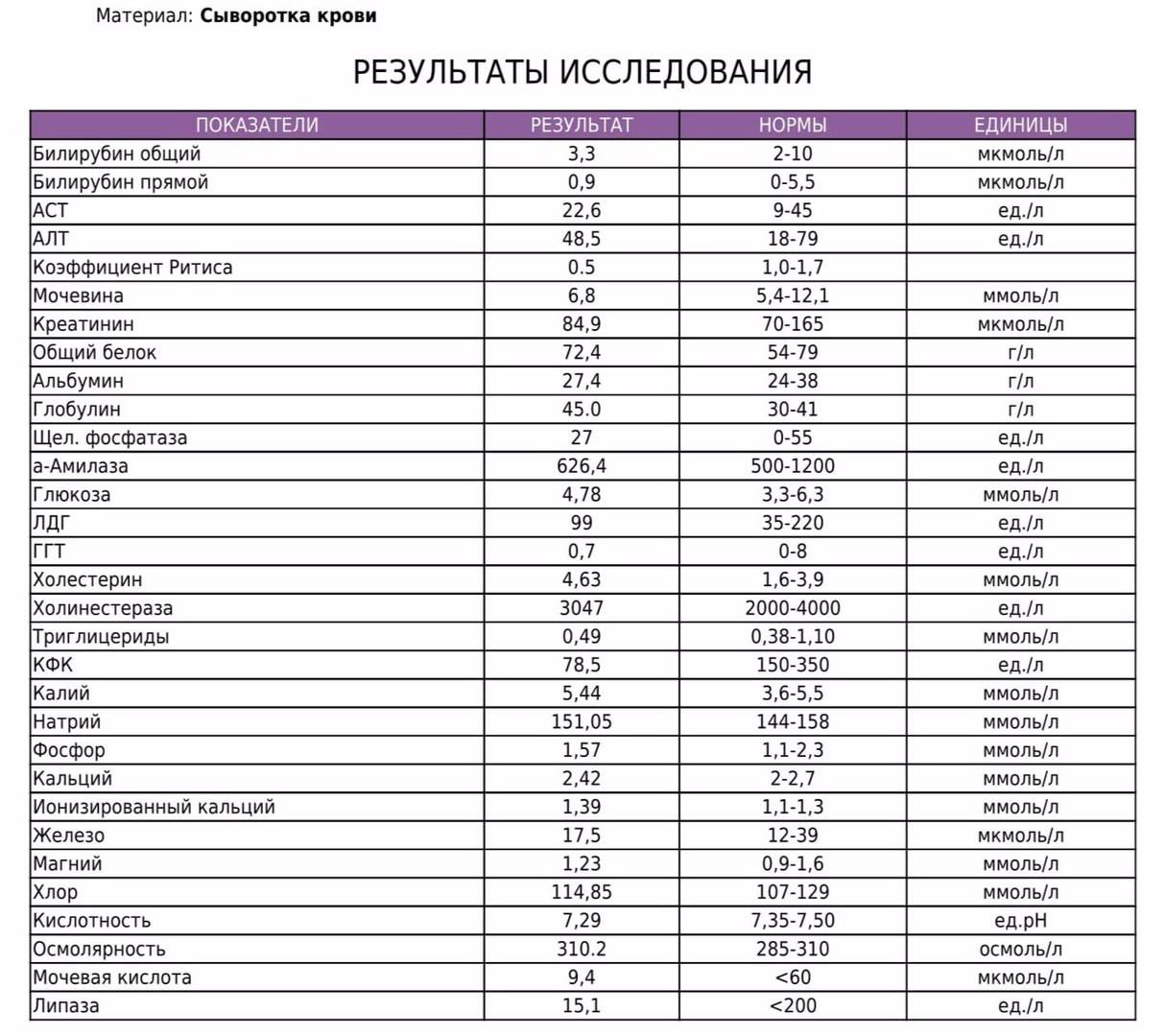 Увеличение уровня МК на каждый 1 мг/дл приводило к увеличению риска смерти от ИБС на 13% (ОР=1,13; 95% ДИ 1,06—1,20). Анализ «доза—ответ» продемонстрировал увеличение риска смертности от ИБС при повышении уровня МК на каждый 1 мг/дл у женщин (ОР=2,44; 95% ДИ 1,69—3,54) при отсутствии повышения у мужчин (ОР=1,02; 95% ДИ 0,84—1,24). Результаты этого метаанализа указывают, что гиперурикемия может повышать риск событий, связанных с ИБС (особенно смертность от ИБС у женщин).
Увеличение уровня МК на каждый 1 мг/дл приводило к увеличению риска смерти от ИБС на 13% (ОР=1,13; 95% ДИ 1,06—1,20). Анализ «доза—ответ» продемонстрировал увеличение риска смертности от ИБС при повышении уровня МК на каждый 1 мг/дл у женщин (ОР=2,44; 95% ДИ 1,69—3,54) при отсутствии повышения у мужчин (ОР=1,02; 95% ДИ 0,84—1,24). Результаты этого метаанализа указывают, что гиперурикемия может повышать риск событий, связанных с ИБС (особенно смертность от ИБС у женщин).
Кроме того, в недавнем исследовании, выполненном в 2018 г., было показано, что повышенный уровень МК сыворотки крови более чем на 5,6 мг/дл связан с риском смертности от различных причин у пациентов с острым коронарным синдромом (ОКС) после чрескожных коронарных вмешательств (ЧКВ) [17]. На рисунке изображена кривая, обозначающие все случаи смерти (в %) в зависимости от уровня МК в плазме крови [17]. Так, если у пациентов, перенесших ОКС, после ЧКВ уровень МК был ниже 5,6 мг/дл, то смертность от всех причин была самой низкой.
Примечание. Если уровень МК не превышает 5,6 мг/дл, смертность от всех причин самая низкая.
В этом исследовании была изучена и общая смертность, и смертность от любых причин. Время среднего наблюдения составило 246,31±49,16 сут; 168 (7,32%) пациентов умерли за время наблюдения; 53 (9,36%) из этих пациентов были в группе с высоким уровнем МК и 115 (6,65%) — в группе с низким уровнем МК. Разница в показателях смертности от всех причин была статистически значима между группами (р=0,031).
Все авторы описанных выше исследований с данными, собранными в разных частях света и популяционных, и наблюдательных и проведенных метаанализах доказали наличие значимой взаимосвязи между повышенным уровнем МК и заболеваемости и смертности от ИБС. Так что напрашивается вывод о возможном контроле повышенного уровня МК для профилактики развития и смертности от ИБС.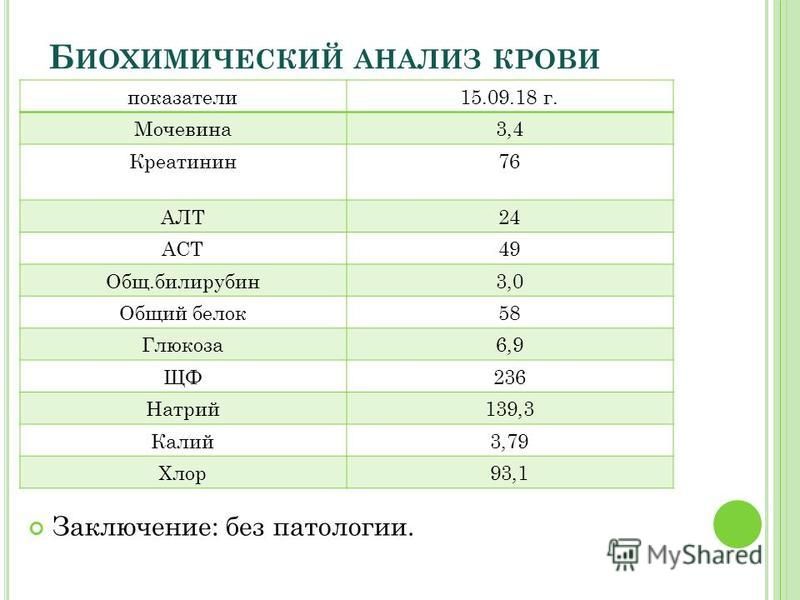
Мочевая кислота и сердечная недостаточность
У пациентов с СН часто отмечается повышенный уровень МК. В ходе Фрамингемского когортного исследования изучали взаимосвязь между уровнем МК и заболеваемостью СН у 4912 участников в течение в среднем 29 лет. Заболеваемость СН у обследуемых коррелирует с показателем МК на уровне максимального квартиля (более 6,3 мг/дл), повышается в 6 раз по сравнению с обследуемыми с МК на уровне наиболее низкого квартиля (менее 3,4 мг/дл) [3]. В рамках исследования здоровья сердечно-сосудистой системы (Cardiovascular health study) среди пожилых пациентов (старше 65 лет) без СН на момент включения в исследование отмечалось повышение риска развития СН на 30% у лиц с гиперурикемией (исходный уровень МК не менее 6 мг/дл у женщин и не менее 7 мг/дл у мужчин) по сравнению с пациентами без гиперурикемии в течение периода наблюдения длительностью 8,1 года (21% против 18%; ОР=1,30; 95% ДИ 1,05—1,60; p=0,015). Взаимосвязь гиперурикемии и заболеваемости СН была значимой только в подгруппах с нормальной функцией почек, а также у лиц без АГ, приема тиазидовых диуретиков или гиперинсулинемии. Повышение уровня МК на 1 мг/дл было связано с увеличением риска заболеваемости ИБС на 12% (ОР=1,12; 95% ДИ 1,03—1,22; p=0,006) [18].
Повышение уровня МК на 1 мг/дл было связано с увеличением риска заболеваемости ИБС на 12% (ОР=1,12; 95% ДИ 1,03—1,22; p=0,006) [18].
В ходе метаанализа 28 клинических исследований продемонстрировано повышение риска развития ИБС (ОР=1,65; 95% ДИ 1,41—1,94), смертности от всех причин (ОР=2,15; 95% ДИ 1,64—2,83), смертности от ССЗ (ОР=1,45; 95% ДИ 1,18—1,78) и совокупного показателя смертности или заболеваемости ССЗ (ОР=1,39; 95% ДИ 1,18—1,63) на фоне гиперурикемии у пациентов с СН [19].
Авторы исследования [20] обнаружили, что при повышении уровня МК на 1 мг/мл увеличивает риск развития СН на 19% (ОР=1,19; 95% ДИ 1,17—1,21) и риск смертности от всех причин на 4% (ОР=1,04; 95% ДИ 1,02—1,06). В течение 15 лет наблюдения в рамках Британского регионального исследования заболеваний сердца (3440 мужчин в возрасте 60—79 лет без инфаркта миокарда или СН в анамнезе, как получающих, так и не получающих антигипертензивные препараты) было зарегистрировано 260 случаев развития СН. Повышенный уровень МК в сыворотке крови был связан со значительным увеличением риска развития СН у мужчин, получающих антигипертензивную терапию при отсутствии повышения риска у лиц, не получавших препаратов для контроля АД (p=0,003). Среди мужчин, получавших антигипертензивную терапию, уровень МК более 410 мкмоль/л был связан с увеличением риска развития СН более чем в 2 раза по сравнению с пациентами с МК ниже 350 мкмоль/л после коррекции по образу жизни и имеющимся факторам риска (ОР=2,26; 95% ДИ 1,23—4,15).
Повышенный уровень МК в сыворотке крови был связан со значительным увеличением риска развития СН у мужчин, получающих антигипертензивную терапию при отсутствии повышения риска у лиц, не получавших препаратов для контроля АД (p=0,003). Среди мужчин, получавших антигипертензивную терапию, уровень МК более 410 мкмоль/л был связан с увеличением риска развития СН более чем в 2 раза по сравнению с пациентами с МК ниже 350 мкмоль/л после коррекции по образу жизни и имеющимся факторам риска (ОР=2,26; 95% ДИ 1,23—4,15).
В приведенных выше исследованиях доказана высоко значимая связь между повышенным уровнем МК и развитием СН независимо от медикаментозного лечения. Более того, в исследовании было подчеркнуто, что даже при незначительном повышении уровня МК на 1 мг/мл увеличивается риск СН на 19% и риск смертности от всех причин на 4% [20].
Мочевая кислота и фибрилляция предсердий
Результаты нескольких исследований указывают на взаимосвязь повышения уровня МК и риска развития фибрилляции предсердий. В ходе исследования риска развития атеросклероза (ARIC) повышение уровня МК на каждый квартиль относительно исходного уровня было связано с увеличением риска фибрилляции предсердий (ОР=1,16; 95% ДИ 1,06—1,26) [21].
В ходе исследования риска развития атеросклероза (ARIC) повышение уровня МК на каждый квартиль относительно исходного уровня было связано с увеличением риска фибрилляции предсердий (ОР=1,16; 95% ДИ 1,06—1,26) [21].
В ходе крупного японского исследования [22], включавшего 285 882 последовательно набранных пациентов, продемонстрирована значимая независимая взаимосвязь уровня МК и риска фибрилляции предсердий со скорректированным ОР 1,19 (95% ДИ 1,14—1,24; p<0,0001) у мужчин и 1,44 (95% ДИ 1,34—1,55; р<0,0001) у женщин. В ходе одномоментных исследований [23] среднее значение уровня МК составляла 6,2 мг/дл (диапазон от 5,4 до 6,4мг/дл) у пациентов с фибрилляцией предсердий по сравнению с 5,1 мг/дл (диапазон от 4,9 до 5,7 мг/дл) у пациентов без фибрилляции предсердий. В когортных исследованиях ОР фибрилляции предсердий составил 1,67 (95% ДИ 1,23—2,27) для лиц с высоким уровнем МК (более 7 мг/дл) по сравнению с обследуемыми с низким уровнем МК.
Представленные результаты исследований по взаимосвязи повышенного уровня МК и риска мерцательной аритмии показали, что повышенный уровень МК достоверно увеличивает риска развития мерцательной аритмии. Существует порог уровня МК — более 7 мг/дл, значимо связанный с риском развития мерцательной аритмии.
Существует порог уровня МК — более 7 мг/дл, значимо связанный с риском развития мерцательной аритмии.
Патофизиологические механизмы взаимосвязи сердечно-сосудистых заболеваний и мочевой кислоты
Предполагаемые механизмы участия МК в развитии ССЗ можно разделить на три категории. Во-первых, уровень МК тесно коррелирует практически со всеми известными сердечно-сосудистыми факторами риска развития ССЗ, инсулинорезистентностью, метаболическим синдромом, ожирением, часто сопутствующей ожирению неалкогольной жировой болезнью печени и хронической болезнью почек [24]. Во многих случаях существует тесная взаимосвязь МК и этих состояний, что затрудняет оценку индивидуального вклада каждого из факторов в развитие заболевания. В этом отношении повышенный уровень МК может рассматриваться в качестве сердечно-сосудистого фактора риска заболевания или эпифеномена, сопутствующего имеющимся кардиометаболическим факторам риска (маркеры риска развития ССЗ) [2].
Во-вторых, МК является продуктом активности ксантиноксидазы, которая, в свою очередь, представляет собой один из основных источников активных форм кислорода в организме (АФК).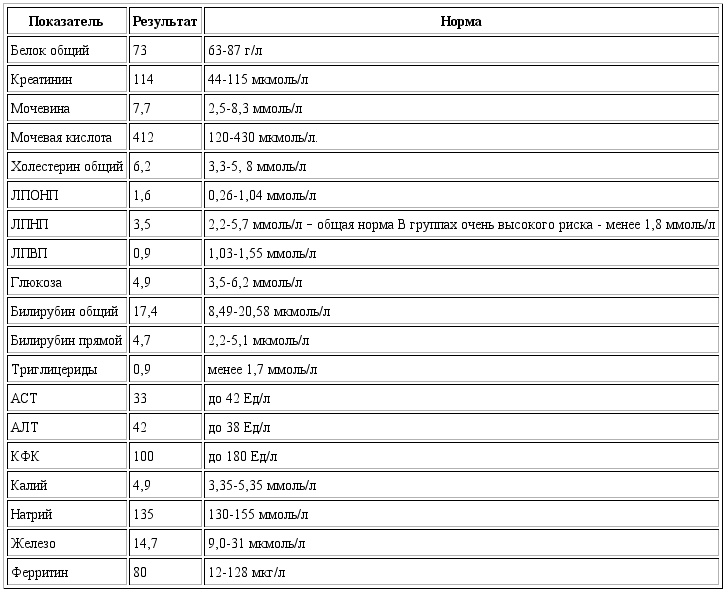 Повышенный уровень МК может быть маркером или последствием повышенной активности ксантиноксидазы и повышенного уровня оксидантного стресса. Ксантиноксидаза сама по себе тесно связана с развитием ССЗ, однако эта взаимосвязь не определяется исключительно образованием АФК и усилением оксидантного стресса. Функционирование ксантиноксидазы тесно связано с другим ферментом, образующим большое количество АФК, — NADPH-оксидазой (АФК, образуемые ксантиноксидазой, активируют NADPH-оксидазу и наоборот) [25].
Повышенный уровень МК может быть маркером или последствием повышенной активности ксантиноксидазы и повышенного уровня оксидантного стресса. Ксантиноксидаза сама по себе тесно связана с развитием ССЗ, однако эта взаимосвязь не определяется исключительно образованием АФК и усилением оксидантного стресса. Функционирование ксантиноксидазы тесно связано с другим ферментом, образующим большое количество АФК, — NADPH-оксидазой (АФК, образуемые ксантиноксидазой, активируют NADPH-оксидазу и наоборот) [25].
В-третьих, МК сама по себе способна оказывать широкий спектр негативных воздействий на клеточном уровне и может быть напрямую вовлечена в патогенез развития ССЗ [4].
В целом прооксидантное действие, истощение запасов оксида азота (NO), эндотелиальная дисфункция, провоспалительное действие и стимуляция вазоконстрикторных и пролиферативных сосудистых изменений относятся к наиболее широко рассматриваемым механизмам вовлечения МК в патогенез ССЗ. Тем не менее МК действует в качестве антиоксиданта и играет важную физиологическую роль в защите организма от оксидантного стресса [2].
Возрастные различия и взаимосвязь между мочевой кислотой и факторами, способствующими здоровью сердечно-сосудистой системы
Гиперурикемия чаще встречается у мужчин, чем у женщин. Доля мужчин с гиперурикемией (31,9%) сопоставима с долей мужчин с гиперхолестеринемией с повышенным уровнем ЛПНП (36,5%). В то же время гиперурикемия отмечается у 5,3% женщин. Несмотря на небольшое число женщин с гиперурикемией в популяции, эта группа пациентов заслуживает особого внимания, так как результаты нескольких эпидемиологических исследований указывают, что пороговое значение уровня МК в сыворотке крови, при котором отмечается повышение риска ССЗ, у женщин ниже, чем у мужчин (6,2 и 7,5 мг/дл соответственно) [26].
Результаты исследований указывают на наличие возрастных особенностей взаимосвязи МК и сердечно-сосудистых факторов риска. Так, продемонстрировано отсутствие значимой взаимосвязи между уровнем МК и риском развития АГ у лиц в возрасте старше 60 лет. Также обнаружено, что распространенность идеального АД линейно снижается пропорционально уровню МК в более молодом возрасте (от 20 до 59 лет), в то время как у лиц в возрасте 60 лет и старше не обнаруживается тенденций к изменению распространенности идеального АД в зависимости от уровня МК. Точный механизм возрастных различий по взаимосвязи уровня МК и сердечно-сосудистых факторов риска остается неизученным. Возможно, вышеописанные механизмы становятся менее заметными в более пожилом возрасте на фоне характерных для старения изменений, включающих активацию воспаления и ренин-ангиотензин-альдостероновой системы почек. Другой возможный механизм уменьшения влияния уровня МК может быть связан с тем, что уплотнение аорты является ведущей причиной повышения АД в пожилом возрасте [26, 27].
Точный механизм возрастных различий по взаимосвязи уровня МК и сердечно-сосудистых факторов риска остается неизученным. Возможно, вышеописанные механизмы становятся менее заметными в более пожилом возрасте на фоне характерных для старения изменений, включающих активацию воспаления и ренин-ангиотензин-альдостероновой системы почек. Другой возможный механизм уменьшения влияния уровня МК может быть связан с тем, что уплотнение аорты является ведущей причиной повышения АД в пожилом возрасте [26, 27].
Современные представления о роли диеты для снижения уровня мочевой кислоты в профилактике гиперурикемии
Считается, что питание является одним из основных факторов, оказывающих влияние на уровень МК в плазме крови. Так, известны пятнадцать различных пищевых продуктов, которые могут оказывать влияние на уровень МК в сыворотке крови. К ним относятся пиво, вино, другие алкогольные напитки, газированные напитки, обезжиренное молоко и мясо (говядина, свинина или баранина), которые способствуют повышению МК; а также продукты, которые способствуют снижению МК, к ним относят сыр, все фрукты, кроме цитрусовых, мясо птицы, картофель, черный хлеб, арахис, маргарин, зерновые злаки в термически необработанном виде и яйца. Однако следует отметить, что каждый из указанных продуктов может объяснять менее 1% вариабельности уровня МК в сыворотке крови. В настоящее время большое внимание уделяется наследственным факторам, на долю которых отводят до 8% вариабельности уровня МК в сыворотке крови [28].
Однако следует отметить, что каждый из указанных продуктов может объяснять менее 1% вариабельности уровня МК в сыворотке крови. В настоящее время большое внимание уделяется наследственным факторам, на долю которых отводят до 8% вариабельности уровня МК в сыворотке крови [28].
Заключение
Мочевая кислота — конечный продукт метаболизма эндогенных и поступающих с пищей пуриновых соединений у человека, образующийся из ксантина под действием ксантиноксидазы. Существуют многочисленные данные о взаимосвязи гиперурикемии с заболеваемостью и смертностью вследствие ССЗ. В то время как в части исследований уровень МК в сыворотке крови рассматривается в качестве маркера определенных патофизиологических процессов, другие авторы предполагают наличие причинно-следственной связи между уровнем МК в сыворотке крови и ССЗ, рассматривают гиперурикемию в качестве кардиометаболического нарушения. Требуются дальнейшие исследования с целью определения взаимосвязи уровня МК и ССЗ для мощной доказательной базы. Возможно, при проведении диспансеризации и профилактического консультирования врачам следует обращать внимание на повышенный уровень мочевой кислоты и рекомендовать пациентам диспансерное наблюдение из-за повышенного риска развития не только ССЗ, но и других неинфекционных хронических заболеваний.
Возможно, при проведении диспансеризации и профилактического консультирования врачам следует обращать внимание на повышенный уровень мочевой кислоты и рекомендовать пациентам диспансерное наблюдение из-за повышенного риска развития не только ССЗ, но и других неинфекционных хронических заболеваний.
Авторы заявляют об отсутствии конфликта интересов.
Подагра и риски для сердца
Подагра, уровень мочевой кислоты в крови и риск смерти: интервью с профессором Остином Стэком (Ирландия).
Не могли бы Вы кратко описать, что такое подагра и мочевая кислота?
Подагра – часто встречающееся заболевание, которым страдает примерно 4% населения Земли (1 человек из 25). Подагра возникает в результате отложения мочевой кислоты в суставах, что обусловлено повышенным уровнем мочевой кислоты в крови и сопровождается болезненными воспалениями.
И хотя отложения мочевой кислоты могут затронуть любой сустав или мягкую ткань, обычно отек развивается в суставе большого пальца ноги, лодыжки или колена. Некоторые пациенты испытывают частые острые приступы боли, в то время как у других может развиться т.н. узелковая подагра – подагра в прогрессирующей хронической форме. Это происходит из-за накопления мочевой кислоты в мягких тканях.
Некоторые пациенты испытывают частые острые приступы боли, в то время как у других может развиться т.н. узелковая подагра – подагра в прогрессирующей хронической форме. Это происходит из-за накопления мочевой кислоты в мягких тканях.
Эта форма заболевания становится все более распространенной в западных странах. Согласно последним данным, подагра и гиперурикемия (повышенное содержание мочевой кислоты) могут быть серьезными факторами риска при сердечно-сосудистых заболеваниях, которые могут привести к смертельному исходу. Поэтому определить степень воздействие подагры и повышенного уровня мочевой кислоты на здоровье людей – важная задача, стоящая перед современными исследователями.
Каковы же ключевые факторы, влияющие на повышение уровня мочевой кислоты?
Широко известно, что повышенный уровень мочевой кислоты в сыворотке крови (гиперурикемия) играет важную роль в развитии подагры у человека. Однако не у всех людей с повышенным уровнем мочевой кислоты возникает подагра.
Уровень мочевой кислоты в крови может повышаться, к примеру, у пациентов с почечными заболеваниями, приводящими к слабому выведению мочевой кислоты из организма, или у людей, употребляющих чрезмерно богатую пуринами пищу.
Некоторые группы людей имеют предрасположенность к подагре: это мужчины, люди пожилого возраста, определенные расовые и этнические группы; люди, страдающие ожирением, гипертензией; пациенты, перенесшие трансплантацию органов; женщины в постменопаузный период; люди, принимающие определенные медикаменты (петлевые и тиазидные диауретики). Люди, находящиеся на специальных диетах, богатых мясом и морепродуктами, а также употребляющие алкоголь и фруктовые соки с высоким содержанием фруктозы также входят в группу риска.
Людям, страдающим от регулярных приступов подагры важно избегать воздействия подобных факторов.
Почему Вы изучаете комбинированное воздействие подагры и (повышенной) концентрации мочевой кислоты на риск летального исхода (заболеваний), и почему Вы считаете, что на сегодняшний день этот вопрос еще не изучен в полной мере?
Хотя уже есть ряд публикаций о клинических исходах подагры в больших группах населения и о роли (повышенной концентрации) мочевой кислоты, но пробелы в этом вопросе все равно остаются.
До сих пор не было ясно – увеличиваются ли риски смертности, связанные с подагрой, у пациентов с повышенным уровнем мочевой кислоты в крови. Кроме того, не было ясно – являются ли риски, связанные с повышенным уровнем мочевой кислоты одинаковыми для людей со сходной возрастной, половой, расовой группой, статусом болезни.
Наше исследование внесло свой вклад в существующую базу знаний и улучшило наше представление как об уровне мочевой кислоты при подагре, так и о его последствиях для организма.
Что представляет собой Ваше исследование?
Мы исследовали взаимосвязь подагры и наличия мочевой кислоты в сыворотке крови со смертельными исходами за 10-ти летний период на примере 15773 лиц, используя данные 3-го Национального исследования в сфере здравоохранения и питания (NHANES III).
Раздел, затрагивающий исследования различных групп, дал нам детальную информацию о распространении подагры, гиперурикемии, состояниях сердечно-сосудистой системы и факторах риска, и о видах лечениях. Продольная составляющая исследования предоставила нам информацию о жизненном статусе вплоть до2006 г.
Продольная составляющая исследования предоставила нам информацию о жизненном статусе вплоть до2006 г.
Поэтому мы смогли установить уровни смертности (исходный и скорректированный), связанные с диагнозом подагры и повышенным уровнем мочевой кислоты. И в результате мы впервые смогли описать взаимосвязь подагры и гиперурикемии со смертностью в нескольких возрастных, половых и расовых группах, у пациентов с/без серьезных сопутствующих заболеваний.
Необходимый анализ (данных) был проведен нашей командой в Высшей школе медицины при Университете Лимерика (Graduate Entry School of Medicine at the University of Limerick ) в Ирландии.
Что в итоге Вы обнаружили, и что Вас больше всего удивило в исследовании?
Было несколько поразительных наблюдений, которые позволили по-новому взглянуть на важную роль подагры и гиперурикемии и частично подтвердили выводы из других, уже опубликованных исследований.
Мы обнаружили, что люди, страдающие подагрой, умирали раньше и риск смертности среди них был в целом на 42% выше, чем у людей, не страдающих подагрой. А риск смерти от сердечно-сосудистых заболеваний у подагриков был выше даже на 58%.
А риск смерти от сердечно-сосудистых заболеваний у подагриков был выше даже на 58%.
Мы обнаружили, что пациенты с подагрой чаще и в более серьезной форме страдали от сердечно-сосудистых заболеваний, чем пациенты без подагры (как и было установлено в предшествующих исследованиях). Если принять во внимание все эти факторы, общий риск смертности у пациентов с подагрой и повышенным уровнем мочевой кислоты будет выше.
Изучив большинство возрастных ,половых и расовых групп, мы выявили, что пациенты с самыми высокими уровнями мочевой кислоты в крови (>375 µmol/L) имели на 77% более высокий риск смерти от всех заболеваний и на 209% более высокий риск смерти от сердечно-сосудистых заболеваний, чем пациенты с низкими уровнями мочевой кислоты (< 256 µmol/L).
Еще больше нас удивило то, что повышение уровня мочевой кислоты в крови может нанести вред людям, ведущим здоровый образ жизни. Тем, кто никогда не курил (риск смерти на 11% выше с увеличением уровня мочевой кислоты на 60 µmol/L), кто никогда не пил (риск смерти на 15% выше с возрастанием уровня моч. кислоты на 60 µmol/L ) и физически активным людям (риск смерти на 9% выше с возрастанием уровня мочевой кислоты на 60 µmol/L).
кислоты на 60 µmol/L ) и физически активным людям (риск смерти на 9% выше с возрастанием уровня мочевой кислоты на 60 µmol/L).
Вам удалось выяснить причины, почему пациенты с подагрой умирали раньше других, даже после корректировки на факторы риска – такие, как диабет, гипертензия и т.д.?
Наше исследование свидетельствует, что подагра, индекс совокупной тяжести уратов, и гиперурикемия были связаны с увеличением риска смертности независимо от других известных факотров риска при сердечно-сосудистых заболеваниях.
Это серьезное доказательство, говорящее о том, что гиперурикемия сама по себе может увеличивать риск (смерти от) сердечно-сосудистых заболеваний,; это может быть прямо или косвенно связано с повреждениями почек, стимулированием и ухудшением гипертензии или даже системным воспалением и развитием метаболического синдрома.
Каковы ключевые факторы, определяющие связь подагры с повышенным риском (при) сердечно-сосудистых заболеваниях?
Без сомнений, в определенном плане связь подагры и риска (сметри при) сердечно сосудистых заболеваниях может объясняться наличием у пациентов дополнительных факторов риска. Пациенты с подагрой могут быть более подвержены ожирению, гипертензии, диабету, сердечной недостаточности, инфаркту мокарда, инсульту и так далее; эти факторы находятся в тесной связи с повышенным риском смерти и сердечно-сосудистым риском (авт.)
Пациенты с подагрой могут быть более подвержены ожирению, гипертензии, диабету, сердечной недостаточности, инфаркту мокарда, инсульту и так далее; эти факторы находятся в тесной связи с повышенным риском смерти и сердечно-сосудистым риском (авт.)
В самом деле, предварительный анализ подтвердил, что у пациентов, страдающих подагрой, риск смерти увеличивается в 4 раза, а риск смерти при сердечнососудистых заболеваниях увеличивается в 5 раз. Эти выводы просто не могут быть проигнорированы.
Однако, после корректировки данных (анализа), значения данных рисков несколько снизятся, но все равно будут значительными. Этот анализ говорит нам, что подагра сама по себе может влиять на риск смерти независимо от обычных, хорошо знакомых нам факторов риска.
Как Вы думаете, насколько важную роль играет употребление алкоголя в случае с подагрой и связанными с ней рисками?
Есть серьезные доказательства того, что употребление алкогольных напитков (особенно пива и крепкого алкоголя) приводит к развитию гиперурикемии и подагры. Пациенты, употребляющие алкоголь в неумеренных количествах, имеют больший риск первого приступа подагры.
Пациенты, употребляющие алкоголь в неумеренных количествах, имеют больший риск первого приступа подагры.
Пиво приводит к более высокому риску, чем крепкие алкогольные напитки, и чем больше его употреблять, тем выше будет риск первой подагрической атаки.
И хотя возможно, что алкоголь может приводить к смерти пациентов с подагрой и повышенным уровнем мочевой кислоты, существует ряд доказательств того, что и подагра, и гиперурикемия могут сами по себе приводить к смертельным исходам. В нашем исследовании у пациентов с подагрой, никогда не употреблявших алкоголь, риск смерти был на 72 % выше.
Что изменилось в лечении подагры и причин, ее вызывающих, в последнее время?
Есть несколько общепринятых способов управления подагрой и гиперурикемией.
Для того чтобы предупредить подагру и развитие ее негативных последствий, необходимо снизить концентрацию мочевой кислоты в сыворотке крови ниже 300 мкмоль/л. Такой способ показан в случае, если у пациентов наблюдаются повторяющиеся подагрические приступы (более двух за год).
Стандартная терапия обычно заключается в использовании веществ, снижающих (уровень) мочевой кислоты (как аллопуринол), а при заболевании почек с сохраненной функцией используются диауретики.
Для пациентов с устойчивостью к аллопуринолу до недавнего времени варианты лечения были ограничены. Новейшие способы лечения включают в себя использование Фебуксостата, нового непуринового ингибитора ксантиноксидазы, эффективность которого сравнима с аллопуринолом. Он обеспечивает снижение (дозозависимое) уровней уратов в сыворотке крови; ежедневная доза в 40 мг обеспечивает снижение уровня мочевой кислоты, приблизительно сравнимое с эффектом от дозы аллопуринола в 300 мг/день.
Еще один новый агент – пеглотикейз, является альтернативной терапией для пациентов с тяжелой формой подагры, у которых другие способы лечения не приводят к должному эффекту Обычно подобная терапия применяется по отношению к пациентам, у которых требуется получить быстрый клинический ответ.
Несколько профессиональных организаций разработали принципы управления подагрой, включая Европейскую Лигу Против Ревматизма (EULAR), Американский колледж ревматологии (ACR).
Есть ли у Вас рекомендации по пересмотру существующих подходов к лечению пациентов (с подагрой)?
Одним из важнейших открытий нашего исследования является выявление высокого процента смертности от сердечнососудистых заболеваний у пациентов с подагрой. Мы посоветовали бы относить этих пациентов к группе людей с повышенным риском (смерти) при сердечнососудистых заболеваниях и учитывать эти риски при оценке их состояния и при обследованиях.
Агрессивный скрининг основных сердечнососудистых заболеваний и лечение традиционных сердечнососудистых факторов риска необходимы. Выборочные контрольные клинические испытания крайне необходимы для того, чтобы определить, приводят ли эффективное лечение гиперурикемии и подагры к меньшим случаям (развития) сердечно сосудистых заболеваний и в конечном счете к снижению риска смерти.
Каковы Ваши дальнейшие исследовательские планы?
Наша команда лидирует по количеству инициатив в сфере усовершенствования наших знаний о сердечнососудистых заболеваниях в больших сообществах. Используя существующие и вновь сформированные группы, мы исследуем потенциальные факторы риска при сердечно-сосудистых заболеваниях в определенных сообществах.
Используя существующие и вновь сформированные группы, мы исследуем потенциальные факторы риска при сердечно-сосудистых заболеваниях в определенных сообществах.
Что касается подагры и мочевой кислоты, мы изучаем взаимосвязь между значением подагры и мочевой кислоты для различных популяций и степенью исследованности и уровнем лечения недуга в этих группах. Каков должен быть целевой порог для лечения гиперурикеми? Должны ли пациенты с асимптоматической гиперурикемией подвергаться лечению?
Мы также изучаем гипотезы о том, что : 1). повышенный уровень мочевой кислоты приводит к неблагоприятным исходам в основных сообществах и в тех, что имеют особые сопутствующие заболевания; и о том, что 2) существуют определенная недостатки в предоставлении клинической помощи больным с подагрой и эти недостатки в-основном могут быть устранены простым вмешательством.
Где читатели могут получить дополнительную информацию?
Есть несколько прекрасных онлайн-ресурсов для пациентов и их родственников, у которых может быть подагра:
http://www.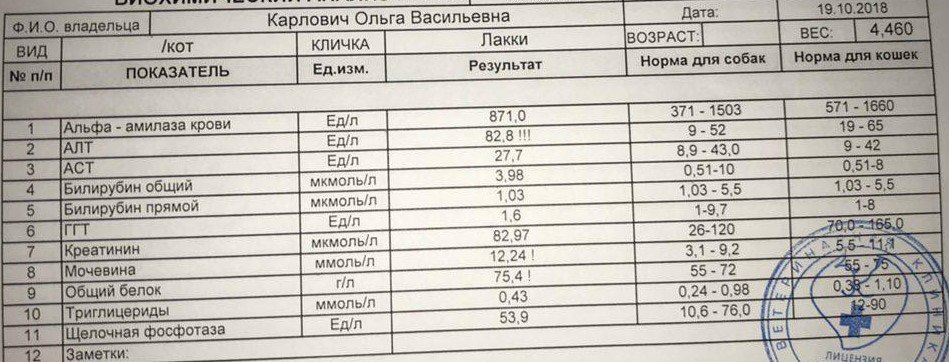 arthritisresearchuk.org/system/search-results.aspx?keywords=gout
arthritisresearchuk.org/system/search-results.aspx?keywords=gout
http://www.uptodate.com/contents/gout-beyond-the-basics?detectedLanguage=en&source=search_result&search=gout&selectedTitle=1%7E10&provider=noProvider
Оригинал статьи: http://www.news-medical.net/news/20130726/Gout-uric-acid-levels-and-risk-of-death-an-interview-with-Professor-Austin-Stack-Graduate-Entry-Medical-School-University-of-Limerick.aspx
Гиперурикемия (повышенный уровень мочевой кислоты)
Мочевая кислота в организме человека вырабатывается во время расщепления пуринов, которые содержатся в определенных продуктах и также синтезируются самим организмом. Синтезируемая мочевая кислота попадает в системный кровоток, проходит через почки, где большая ее часть отфильтровывается и выделяется с мочой. Приблизительно каждый пятый человек имеет показатели высокого уровня мочевой кислоты, в большинстве случаев – без каких-либо симптомов.
Это может быть связано с приступами подагры или мочекаменной болезни. Но у большинства людей с гиперурикемией нет никаких симптомов или связанных с этим проблем со здоровьем.
Но у большинства людей с гиперурикемией нет никаких симптомов или связанных с этим проблем со здоровьем.
Причины
В большинстве случаев гиперурикемия возникает в результате снижения функции почечной фильтрации. Способствовать этому нарушению могут следующие факторы:
-
Потребление жирной пищи,
-
Ожирение,
-
Сахарный диабет,
-
Прием определенных видов диуретиков,
-
Злоупотребление алкоголем,
-
Генетическая предрасположенность,
-
Гипотиреоз,
-
Прием иммунодепрессантов, ниацина или витамина B-3,
-
Псориаз,
-
Диета с употреблением продуктов, богатых пурином (печень, мясо дичи, анчоусы, сардины, соус, сушеные бобы и горох, грибы и др.
 ),
),
-
Почечная недостаточность,
-
Синдром лизиса опухоли.
Кроме того, высокий уровень мочевой кислоты может быть обнаружен при прохождении химиотерапии или лучевой терапии во время лечения ракового заболевания.
Когда следует обратиться к врачу?
Гиперурикемия не является заболеванием или состоянием, которое обязательно нужно лечить при отсутствии других симптомов.
Если вы обеспокоены тем, что одно из ваших лекарств может вызывать повышение концентрации мочевой кислоты в анализах крови или мочи, проконсультируйтесь с врачом.
у взрослого, ребенка, что это значит, причины, норма в анализе
Мочевина образуется при обеззараживании аммиака из-за распада белковых соединений. Это действие происходит внутри печени. И может быть вызвано серьезным повреждением ее клеток. Если у вас повышена мочевина в крови, то в перовую очередь необходимо обследовать именно печень. Из крови мочевина выводится через почки. И так, что такое мочевая кислота, какие ее нормы у взрослых и детей по возрасту и полу.
Это действие происходит внутри печени. И может быть вызвано серьезным повреждением ее клеток. Если у вас повышена мочевина в крови, то в перовую очередь необходимо обследовать именно печень. Из крови мочевина выводится через почки. И так, что такое мочевая кислота, какие ее нормы у взрослых и детей по возрасту и полу.
Норма
Норма показателей мочевины в анализе крови для взрослого и ребенка имеет следующие показатели:
- У ребенка с рождения и до четырнадцати лет – от 1,8 до 4;
- У взрослого до шестидесяти лет – от 2,5 до 6,4;
- У пенсионера старше шестидесяти – от 2,9 до 7,5.
Назначение анализа
Благодаря биохимии крови на мочевину врач сможет определить, как работают ваши почки, правильно ли они освобождают организм от ненужных веществ.
А также по тому количеству мочевины, которая обнаруживается в крови, можно судить о самочувствии печени и мышц.
Анализ крови на мочевину нужен для контроля работы мочевыводящей системыПричины
Причины повышения мочевины у женщин и мужчин могут служить различные факторы. Если мочевина в крови увеличена не сильно, то это может означать, что вы употребляете много белковой пищи или усиленно занимаетесь спортом.
Однако более значительные увеличения содержания мочевины в крови служат сигналом о наличии заболеваний:
- Заболевания почек, влияющие на функцию выведения;
- Изменения, затрудняющие доступ крови к почкам;
- Накопления мочи, вызванные препятствиями в путях ее выведения;
- Заболевания с повышенным распадом белка;
- Нехватка в организме воды из-за диареи или рвоты, сахарный диабет.
- Состояния шока, в это время замедляются многие процессы организма и происходит накопление в крови токсинов;
- Нарушение кровообращения при беременности и заболеваниях сосудов.
Также врач назначит вам анализ крови на мочевину в таких случаях:
Симптомы
Симптомы при повышении концентрации мочевины могут быть следующие: кровь в моче, повышение давления, частые позывы в туалет, крайне редкие походы в туалет, отсутствие сил, быстро слабеете, анемия.
Если повышена мочевина в крови сильно, то происходит нарушение памяти и это выражается в невралгии и психопатии. Иногда человек впадает в эйфорию.
Посторонние могут ощущать запах мочи от человека, так как она начинает выводиться вместе с потом. Также признаками являются сухость кожи, ломкость волос.
Сухость кожи, как симптом повышения мочевиныКак уменьшить
Как уменьшить высокий уровень мочевины в крови вы можете сами, не прибегая к помощи медицины, если причиной не является серьезное заболевание. Для начала необходимо изменить рацион, исключив пищу с высоким содержанием белка. А также уменьшить нагрузки. Что это значит?
Исключите из вашего меню мясо, заменив его полезными продуктами из фруктов, овощей, ягод и каш. Если увеличена мочевина в составе крови, полезно пить отвар шиповника, мочегонный чай, свежевыжатый сок. Все эти способы помогут вам снизить мочевину. Однако вы также можете пить лекарства, которые будут способствовать нормализации ее уровня.
У детей
Заболевания печени
Мочевина вырабатывается именно в печени, обычно этот процесс продолжается нормально если заболевание легкой степени, однако в тяжелых случаях, например, при почечной недостаточности, (из-за вирусного гепатита), симптоматичны снижение концентрации мочевины и накопление опасного аммиака в крови.
Болезни почек
Значительно повышенный показатель мочевины, это более, чем 10 ммоль на литр, сигнализирует о заболевании почек. Однако если повышение уровня не столь велико (от 6,5 до 10,0 ммоль/л) оно может быть показателем других детских патологий. Тогда креатинин в крови останется в рамках нормальности. Это повышение уровня мочевины при обыкновенном уровне креатинина в плазме скорее всего будет вызвано внепочечной патологии. В случае одновременного повышения обоих показателей это будет свидетельствовать о дисфункции почек.
Внепочечные причины высокой мочевины:
- Меню ребенка содержит много белка. Из-за белковой пищи начинается усиленная выработка мочевины.
- Системное голодание. Если ребенок длительное время не получает нормального питания, то детский организм начинает расщеплять белки для выработки энергии, которая необходима для поддержания жизни.
- Возникновение внутреннего кровотечения. Если из язв, опухолей или подобных образований в кишечнике начинает сочиться кровь, то организм воспринимает ее как высокобелковую пищу и, следовательно, начинается повышенная выработка мочевины.
- Нехватка в организме воды (дегидратация) — тогда из почечных канальцев начинает поступать более количество мочевины, и ее концентрация повышается.
В моче
Зачем нужно проверять уровень мочевины в моче? Поскольку этот анализ мочевины в моче поможет определить причину ее повышения в крови. Соотнося данные, врач сможет исключить неправильный диагноз.
В случае, когда в крови повышенное содержание мочевины, а в моче она нормальна, это будет значить, что повышение связано не с заболеванием почек, а с нарушением поступления крови к почкам из-за заболеваний сердца. В обратном случае, когда мочевина в крови повышена, а в моче ее концентрация является пониженной, причина будет крыться в заболевании почек.
Как сдавать анализ
Как проверить уровень мочевины в моче? Нужно сдать на анализ мочу, собранную за 24 часа. Как правильно собрать мочу? Следуйте следующей инструкции. Первый поход по-маленькому не собирают. А начиная с второй порции мочу необходимо собирать в одну емкость. Необходимо копить всю жидкость за день, а также добавить туда первую мочу утра следующего дня.
Во время сбора анализа суточной мочи не нужно ограничивать себя в употреблении жидкостей. Пейте то же, что и всегда, и в таких же количествах.
Мочевина может повышаться в крови по разным причинам. Некоторыми из них могут быть опасные заболевания. Или хронические болезни почек. Для снижения ее концентрации используют мочегонные средства, различные виды терапии. Также понизить мочевину поможет специальная диета с малым содержанием белка.
Лечебное питание при заболеваниях суставов
Заболевания суставов занимают значительное место в общей структуре заболеваемости населения развитых стран.
Многие заболевания с суставным компонентом приобретают хроническое прогрессирующее течение и находятся среди ведущих причин инвалидизации.
Диетологическая поддержка в комплексном лечении ревматических болезней может привлекать внимание своим немедикаментозным терапевтическим воздействием.
Самый частый патологический процесс, повреждающий соединительные ткани при ревматических заболеваниях – воспаление.
В настоящее время доказана ключевая роль производных жирных кислот, простагландинов, в патогенезе воспалительного процесса. Диета может влиять на продукцию простагландинов и антител при различных заболеваниях.
Хронический воспалительный процесс приводит к метаболическим изменениям с потерей белка и тем самым влияет на иммунную функцию. Дефицит белка и других нутриентов влияет на клетки иммунной системы и их функции.
В процессе воспаления участвуют биологически активные жирные кислоты, простагландины и лейкотриены, производные арахидоновой кислоты, эта важная жирная кислота включается главным образом в мембраны фосфолипидов. Характер этих активных продуктов может изменяться жирными кислотами, поступающими с пищевыми продуктами. Конечно, противовоспалительные лекарственные препараты значительно более активно влияют на синтез провоспалительных ферментов, но модификациция диеты может оказаться надежным и эффективным средством в изменении реактивности тканей, вовлеченных в воспалительный процесс.
Лечебное питание при подагре
Подагра — заболевание, в основе которого лежит нарушение обмена пуриновых оснований, связано с наследственной (семейной) предрасположенностью и клинически проявляющееся острым или хроническим поражением суставов и внутренних органов вследствие отложения солей мочевой кислоты.
Различают две формы подагры – первичную (идиопатическую) и вторичную, вызванную другими заболеваниями или приемом медикаментов.
Ведущими причинами подагры являются:
- Увеличение образования мочевой кислоты в результате избыточного потребления пищевых продуктов, содержащих пуриновые основания и(или) их увеличенный синтез генетического происхождения.
- Нарушение выведения мочевой кислоты почками.
До того, как появились эффективные лекарственные средства, диета являлась единственным способом лечения подагры.
Цель диетотерапии — снижение мочекислых соединений в организме.
Диетологические подходы в лечении больных должны различаться в зависимости от остроты процесса, частоты возникновения кризов, уровня мочевой кислоты в плазме, массы тела.
Принципы диетотерапии при подагре:
- Ограничение количества продуктов, богатых пуриновыми основаниями (мясо, рыба).
- Введение продуктов, бедных пуриновыми основаниями (молоко, крупы).
- Введение достаточного количества жидкости.
- При наличии избыточной массы тела требуется ее уменьшение.
Лечебное питание при обострении подагры
При возникновении острого подагрического приступа больному необходимо соблюдать строгую диету и адекватную медикаментозную терапию.
На весь период обострения назначается диета , состоящая преимущественно из жидкой пищи: молоко, молочнокислые напитки, кисели, компоты, овощные и фруктовые соки (цитрусовые), овощные супы и жидкие каши. На период обострения подагры категорически запрещаются любые мясные и рыбные продукты. Необходимо следить, чтобы больной не страдал от голода и употреблял до 2 л жидкости в сутки. Особенно полезно в такие дни употребление щелочных минеральных вод. Такая диета назначается на 1—2 недели.
В период затихания обострения разрешается ограниченное количество мясных блюд (один-два раза в неделю по 100—150 г отварного мяса). В остальные дни рекомендуются молочные продукты, яйца, крупы, картофель, овощи и фрукты.
Лечебное питание при подагре вне острого приступа
Рекомендуется некоторое ограничение белков, жиров (особенно тугоплавких). При наличии сопутствующего ожирения следует ограничить и легкоусвояемые углеводы. Умеренно ограничивается поваренная соль (до 5—7 г вместе с содержащейся в продуктах), увеличивается процентное соотношение в суточном рационе овощей, фруктов и молочных продуктов, которые приводят к сдвигу показателей мочи в щелочную сторону. Для коррекции нарушений водно-солевого обмена рекомендуется употребление большого количества жидкости (при отсутствии противопоказаний со стороны сердечно-сосудистой системы). Количество свободной жидкости должно достигать 2 л в день.
Из питания больного подагрой исключают продукты, содержащие большое количество пуринов (более 150 мг на 100 г продукта). К ним относятся: говяжьи внутренности (мозги, почки, печень), мясные экстракты, сардины, анчоусы, мелкие креветки, скумбрия, бобовые культуры. Сокращают потребление продуктов, содержащих в 100 г 50–150 мг пуринов, – мясные изделия (говядина, баранина), птичье мясо, рыба, ракообразные, овощи (горох, фасоль, чечевица). Особо следует подчеркнуть, что мясо молодых животных более богато пуринами, чем мясо взрослых, поэтому его также следует избегать.
При подагре вне приступа на фоне ожирения рекомендована диета с использованием разгрузочных дней . Снижение энергетической ценности рациона при подагре осуществляется за счет резкого ограничения хлебобулочных изделий и сахара.
При сочетании подагра с сахарным диабетом большее внимание уделяют общей калорийности рациона, количеству потребленного жира и холестерина в диете.
При наличии подагры на фоне поражения почек важно увеличить потребление овощей и уменьшить потребление соли.
Если подагра сочетается с артериальной гипертензией или ИБС, то показана низкокалорийная диета с низким содержанием холестерина, насыщенных жиров и натрия.
Лечебное питание при остеоартрозе
Правильное питание при остеоартрозе , особенно коленных и тазобедренных суставов, позволяет избежать проблем с избыточным весом и удовлетворять потребности организма в витаминах и минералах. При остеоартрозе особенно важны антиоксиданты (витамины А, Е и омега-3 жирные кислоты) и витамин С с марганцем, способствующие выработке хондроитина и глюкозамина.
В меню должны быть овощи, фрукты, зелень, нежирные молочные продукты, цельные злаки, рыба, оливковое и сливочное масло, орехи.
Лечебное питание при остеопорозе
Остеопороз – это системное заболевание костного скелета, характеризующееся снижением массы кости в единице объема с нарушением микроархитектоники костной ткани. Остеопороз приводит к высокому риску переломов костей. Это одно из наиболее часто встречающихся заболеваний. Часто остеопорозом страдают женщины (80% от всех больных с остеопорозом) и люди старших возрастных групп. Это особенно важно, так как продолжительность жизни населения цивилизованных стран увеличивается. Перелом бедра у людей старше 65 лет является высоким фактором риска смерти, более половины больных никогда не возвращаются к их первоначальному функциональному состоянию.
ВОЗ ставит проблему остеопороза на четвертое место после сердечно-сосудистых, онкологических заболеваний и сахарного диабета.
Наиболее частыми причинами развития остеопороза являются нарушения потребления кальция и витамина D с продуктами питания, постменопаузальный переход, прием глюкокортикоидов и чрезмерного количества алкоголя.
Диетотерапия при остеопорозе используется на фоне медикаментозной терапии, а также в качестве профилактики развития остеопороза. В диетотерапии остеопороза основную роль отводят таким веществам, как кальций и витамин D, использование которых может ослабить процесс прогрессирования остеопороза, хотя алиментарных факторов, которые влияют на развитие кости, много (белки, витамины и минеральные вещества).
По содержанию и полноте усвоения лучшими источниками кальция являются молоко и молочные продукты. Если дневной рацион включает 0,5 литра молока и кисломолочных напитков, 50 г творога и 10 г твердого сыра, то это обеспечивает более половины рекомендуемого потребления кальция, причем в легкоусвояемой форме. Содержание кальция в зеленой массе растений значительно уступает содержанию в молочных продуктах.
Суточное количество кальция трудно покрыть только пищевыми продуктами. В связи с этим с лечебными целями используют соли кальция.
Важно употреблять продукты с повышенным содержанием магния, элемента, входящего в состав костной ткани и обеспечивающего усвоение кальция организмом. Наиболее богатыми магнием такие продукты как кунжут, орехи (миндаль, фундук), семена подсолнечника, арбуз, овсянка.
Анализ многочисленных исследований женщин в постменопаузе показал, что адекватное потребление витамина D уменьшало риск развития переломов бедра.
Лучшими источниками витамина D в питании являются жирная рыба, печень, икра рыб, молочные жиры, яйца. Дефицит витамина D легко предотвращается за счет указанных пищевых продуктов и (или) приема небольших доз препаратов витамина D.
Содержание белка в пищевом рационе больных остеопорозом должно находится на физиологическом уровне, так как дефицит белка приводит к отрицательному азотистому балансу и снижению репаративных процессов, а избыток может способствовать повышенному выведению кальция с мочой. Последние годы частое применение в лечении и профилактике остеопороза находят продукты сои. Известно, что в состав соевых белков входят изофлавоны – растительные эстрогены, которые обладают эстрогеноподобным действием. В ряде исследований показано, что включение продуктов сои женщинам в постменопаузальном периоде приводит к уменьшению частоты переломов костей.
Потребление поваренной соли должно быть снижено, так как натрий увеличивает экскрецию кальция с мочой.
Умеренное потребление кофе является незначительным фактором риска развития остеопороза.
Лечебное питание при ревматоидном артрите
Ревматоидный артрит – системное заболевание, в основе патогенеза которого лежит сложный комплекс аутоиммунных нарушений.
Принципы диетотерапии больных ревматоидным артритом
- Адекватное обеспечение потребностей организма в пищевых веществах и энергии.
- Введение в организм физиологической квоты белка с обращением особого внимания на сбалансированность аминокислотного состава.
- Ограничение количества жира в диете, без уменьшения квоты растительного жира (соотношение животного и растительного жира 2:1).
- Сокращение углеводной части рациона в основном за счет легкоусвояемых (сахар, сладости).
- Уменьшение количества поваренной соли (до 3-5 г в сутки).
- Обеспечение поступления в организм адекватного количества витаминов, в том числе, обладающих антиоксидантным.
- Соблюдение принципа механического и химического щажения с максимальным удалением экстрактивных веществ за счет исключения крепких мясных и рыбных бульонов, копчёностей.
- Соблюдение частого и дробного питания (приём пищи не менее 5-6 раз в день).
У больных ревматоидным артритом с ожирением или при наличии избыточной массой тела блюда из круп и макаронных изделий (каши, гарниры) необходимо заменить на овощи (сырые или вареные), количество хлеба уменьшить до 100 г в день, сахар исключить.
Осложнения, причины, симптомы и лечение
Обзор
Что такое уремия?
Уремия — это опасное состояние, которое возникает, когда в крови накапливаются продукты жизнедеятельности, связанные со снижением функции почек. Уремия означает «моча в крови» и относится к эффектам накопления продуктов жизнедеятельности. Поражает весь организм.
Уремия чаще всего возникает из-за хронической болезни почек (ХБП), которая может привести к терминальной стадии почечной (почечной) болезни (ТПН), но также может быстро развиваться, приводя к острому повреждению почек и почечной недостаточности (ОПП), которые потенциально обратимы.Уремия может вызвать серьезные осложнения со здоровьем, такие как накопление жидкости, электролитов, гормонов и метаболические проблемы. При отсутствии лечения уремия обычно приводит к летальному исходу и всегда была таковой до диализа и трансплантации.
Кто подвержен риску уремии?
Люди с ХБП подвергаются наибольшему риску уремии. ХБП может быть вызвана заболеванием почек или более общим заболеванием. В США ХБП чаще всего возникает в результате:
Симптомы и причины
Что вызывает уремию?
Здоровые почки фильтруют отходы и жидкости из организма через мочу.Почки помогают поддерживать нормальный уровень кислот, электролитов и гормонов, таких как витамин D и эритропоэтин (ЭПО). Поврежденные почки не работают должным образом, из-за чего в крови накапливается множество токсинов. Большинство людей чувствуют тошноту, когда функция почек составляет менее 15% (15 мл / мин) от нормы, и нуждаются в начале диализа, когда функция составляет менее 10% (10 мл / мин) от нормы. но не обязательно причинно:
- Креатинин (отходы мышечной ткани и пищевого белка).
- Мочевина (продукт жизнедеятельности, образующийся в печени при расщеплении белка).
- Оценка общей функции почек по формуле (СКФ — мл / мин).
- Стадия ХБП от 1 до 5 на основании данных рСКФ Национального фонда почек, диализ обычно начинается на стадии 5.
Каковы симптомы уремии?
Симптомы уремии включают:
В очень тяжелых случаях симптомы могут включать уремический запах (запах мочи при дыхании или металлический привкус во рту) и уремический иней (желто-белые кристаллы на коже из-за мочевины в поту).
Какие осложнения уремии?
Уремия может вызвать серьезные осложнения, если ее не лечить. В вашем организме может накапливаться избыток кислоты или дисбаланс гормонов и электролитов, особенно калия, что может повлиять на сердце. Эти проблемы могут повлиять на ваш метаболизм или процесс преобразования пищи в энергию. Накопление токсинов в крови также может вызвать кальцификацию (затвердение) кровеносных сосудов. Кальцификация приводит к проблемам с костями, мышцами, сердцем и кровеносными сосудами.Другие осложнения уремии могут включать:
- Ацидоз (слишком много кислоты в крови).
- Анемия (слишком мало здоровых эритроцитов).
- Высокое кровяное давление.
- Гиперкалиемия (слишком много калия в крови).
- Гиперпаратиреоз (слишком много кальция и фосфора в крови, что приводит к повышению уровня паратиреоидного гормона и аномалиям костей).
- Гипотиреоз (недостаточная активность щитовидной железы).
- Бесплодие (невозможность забеременеть).
- Недоедание (недостаток питательных веществ в организме). ‘
Дополнительные осложнения уремии могут включать:
Диагностика и тесты
Как диагностируется уремия?
Ваш лечащий врач:
- Оценивает ваши симптомы.
- Выполняет медицинский осмотр.
- Проверяет ваш анамнез, особенно почек и семейный анамнез.
- Проверяет лабораторные тесты, упомянутые выше. Анализы крови на креатинин и АМК помогают врачу подтвердить диагноз уремии.Эти тесты проверяют вашу кровь на наличие большого количества отходов жизнедеятельности. Они также используются для оценки скорости клубочковой фильтрации (рСКФ). Этот показатель измеряет вашу функцию почек.
УЗИ почек проверяет форму и размер почек и выявляет рубцы. Ультразвук также может обнаружить закупорку почек, например, камни в почках или травмы. В определенных ситуациях могут потребоваться дополнительные тесты
Ведение и лечение
Как лечится уремия?
Диализ (процедура очистки крови) — наиболее распространенное лечение уремии.Есть два вида диализа. Гемодиализ использует машину для фильтрации крови за пределами тела. Перитонеальный диализ использует подкладку живота и специальную жидкость для фильтрации крови.
Вам может потребоваться пересадка почки, если уремия является результатом терминальной почечной (почечной) недостаточности. Трансплантат заменяет поврежденную почку донорской почкой от живого или умершего донора.
Ваш лечащий врач может порекомендовать добавку железа при анемии, замену ЭПО, добавки кальция и витамина D, фосфорсвязывающие средства, принимаемые во время еды, для предотвращения потери костной массы из-за гиперпаратиреоза.Необходимо контролировать артериальное давление и устранять любые риски сердечных заболеваний. Также необходимо управлять другими основными медицинскими проблемами.
Есть продукты или лекарства, которых мне следует избегать?
Поговорите со своим лечащим врачом или диетологом перед изменением диеты или приемом лекарств или пищевых добавок. Некоторые лекарства необходимо скорректировать или отказаться от них, и ваш лечащий врач может помочь вам сделать безопасный выбор. Чаще всего используется хорошая диета с низким потреблением натрия и калия.Людям с уремией необходимо соблюдать осторожность в отношении потребления калия, фосфата, натрия и белка.
Профилактика
Как предотвратить уремию?
Людям с терминальной стадией болезни почек следует регулярно проходить диализ, чтобы контролировать токсины. Если у вас хроническое заболевание почек, вы можете предотвратить или отсрочить прогрессирование заболевания с помощью:
- Контроль артериального давления, диабета или других заболеваний.
- Прием прописанных вам лекарств.
- Избегайте лекарств, которые могут еще больше повредить почки.
- Соблюдение диеты, полезной для сердца.
- Тренировка.
- Поддержание здорового веса.
- Бросить курить.
Перспективы / Прогноз
Каковы перспективы у людей с уремией?
Уремия обычно требует диализа и тщательного наблюдения. Сильная уремия может привести к коме или смерти. Наиболее частым осложнением здоровья у людей с уремией является болезнь сердца.
Жить с
Когда мне следует связаться со своим лечащим врачом по поводу уремии?
Уремия может потребовать неотложной медицинской помощи. Обратитесь за помощью, если у вас или у кого-то еще с проблемами почек появляются признаки:
- Ненормальное поведение.
- Боль в груди.
- Когнитивная дисфункция.
- Путаница.
- Затрудненное дыхание.
- Дезориентация (незнание, где вы находитесь).
- Сонливость.
- Сильная усталость.
- Тошнота и рвота.
Записка из клиники Кливленда
Уремия — результат накопления токсинов в крови. Это признак тяжелого нарушения функции почек, например терминальной стадии почечной недостаточности. Уремия — серьезное заболевание. Это может вызвать гормональный дисбаланс, проблемы с обменом веществ и даже смерть. Лекарства могут облегчить некоторые симптомы уремии. Но кому-то с уремией нужен постоянный диализ или операция по пересадке почки.
Уремия и уремический синдром: симптомы, диагностика, лечение
Ваши почки фильтруют отходы и лишнюю жидкость из крови, а ваше тело выводит их с мочой.Если ваши почки не работают, эти вещества могут остаться в вашей крови. Это состояние называется уремией или уремическим синдромом.
Это может произойти из-за длительной проблемы со здоровьем, такой как диабет или высокое кровяное давление, или из-за серьезной травмы или инфекции, повреждающей ваши почки.
Симптомы
По мере того, как в крови накапливаются отходы и жидкость, вы можете:
- Чувствовать тошноту
- Чувствовать зуд
- Потерять аппетит или вкус некоторых продуктов
- Чувствовать большую усталость, чем обычно
- Похудеть
- Проблемы с концентрацией внимания
- Почувствуйте боль, онемение или судороги в ногах или ступнях (вызванные повреждением нервов)
Если не лечить, уремия также может вызвать другие проблемы, например:
Диагноз
Если ваш врач если у вас может быть уремия, они могут порекомендовать вам обратиться к специалисту по почкам, называемому нефрологом.Они могут сделать несколько анализов, чтобы узнать, насколько хорошо работают ваши почки:
Анализы крови. С их помощью измеряются определенные вещества в крови, включая химическое вещество, называемое креатинином, и продукт жизнедеятельности, называемый мочевиной. Основываясь на количестве креатинина, ваш врач может использовать формулу, чтобы определить приблизительную скорость клубочковой фильтрации (рСКФ). Это покажет, сколько крови ваши почки могут очистить каждую минуту. Чем меньше число, тем больше повреждены ваши почки.
Общий анализ мочи. Ваш врач возьмет образец вашей мочи, чтобы найти такие вещи, как клетки крови или белки, которых не должно быть, если ваши почки работают нормально.
Лечение
Это зависит от причины проблемы с почками. Если это вызвано таким заболеванием, как высокое кровяное давление или диабет, лечение может предотвратить ухудшение состояния.
Если ваши почки повреждены до такой степени, что они перестают работать, вам может потребоваться помощь в выведении шлаков из крови. Один из вариантов — это процесс, называемый диализом.Обычно это включает в себя прокачку вашей крови через машину, которая очищает ее и отправляет обратно в ваше тело. Это может занять несколько часов, и большинству людей, которым требуется лечение, необходимо проходить его 3 раза в неделю в медицинском центре.
Около 10% людей, нуждающихся в диализе, используют другой вид диализа, называемый перитонеальным диализом. При этом пространство вокруг органов в вашем животе заполняется жидкостью, которая выводит шлаки. Затем жидкость выводится через трубку в животе. Это можно делать дома, но все же нужно делать регулярно.
Если ваша проблема вызвана длительным заболеванием, которое серьезно повредило ваши почки, вам, вероятно, потребуется диализ на всю оставшуюся жизнь, если только вы не получите почку от донора. Врачи делают более 17 000 операций по пересадке почек в год, но доступных почек гораздо меньше, чем людей, которые в них нуждаются. На трансплантацию может уйти более 3 лет.
Пересадка почки — это серьезная операция, и вам нужно будет внимательно наблюдать за вашим врачом и принимать лекарства, которые не дают вашему телу отторгать новые органы, пока новая почка работает.
Уремия — обзор | Темы ScienceDirect
Классические признаки и симптомы
Уремия поражает почти все системы органов (таблица 18.1). Этот термин часто означает длительное заболевание, но уремия может возникать как при острой, так и при хронической почечной недостаточности. Общие проявления включают потерю аппетита, изменение запаха и вкуса, тошноту, рвоту, прогрессирующую слабость и утомляемость, невропатию, нарушение сна, нарушение мышления, зуд и снижение функции тромбоцитов. Уремический иней, отражающий выведение мочевины через кожу, и уремический фетор, отражающий разложение мочевины до аммиака в слюне, в настоящее время встречаются редко, поскольку диализ обычно начинается до появления этих признаков.Точно так же уремический ступор, кома и смерть нечасты в современных медицинских учреждениях, за исключением случаев, когда диализ откладывается в контексте паллиативной терапии.
Клинический контекст имеет большое значение при оценке вклада уремии в клиническую картину пациента. Например, уремия иногда упоминается как причина комы в отделении интенсивной терапии, хотя на самом деле более значительную роль могут играть гипоксическое или ишемическое повреждение головного мозга, инфекция, гиперкарбия, заболевание печени и седативные препараты.Сопутствующие эффекты лекарств всегда требуют тщательного рассмотрения. Например, накопление очищенных почек лекарств, таких как морфин, оксикодон, габапентин и прегабалин, может вызвать тошноту, седативный эффект или отклонения в неврологических симптомах, которые могут быть ошибочно приняты за уремию. 4,5 Факторы, специфичные для каждого пациента, такие как возраст, слабость, когнитивный и сердечно-легочный резерв и другие сопутствующие заболевания, влияют на проявление уремии. Кроме того, хотя мы очерчиваем концептуальное различие между уремией и нарушениями в жидкости, электролитах и эндокринных функциях почек, такое разделение на части часто невозможно в клинической практике.Например, усталость у пациентов с уремией часто усугубляется застойной сердечной недостаточностью и анемией. Не существует золотого стандарта для выделения эффектов уремии или определения степени их серьезности. Таким образом, распознавание и оценка этого многогранного синдрома могут быть выполнены только у постели больного на индивидуальной основе.
Изменчивость в сроках появления уремии усложняет ситуацию. Уремия существует на протяжении всего периода почечной недостаточности с незначительными нарушениями, обнаруживаемыми при относительно умеренных уровнях почечной дисфункции.В клинической практике, однако, этот термин обычно используется для обозначения достаточно серьезных признаков и симптомов, чтобы можно было подумать о начале диализа. Обычно этого не происходит, пока расчетная скорость клубочковой фильтрации (рСКФ) не станет менее 15 мл / мин / 1,73 м 2 . Результаты важного клинического исследования дают ценную картину этого переходного периода. В исследовании IDEAL рандомизировано 828 взрослых с рСКФ от 10 до 15 мл / мин / 1,73 м от 2 до ранней стадии (рСКФ от 10 до 14 мл / мин / л.73 м 2 ) или позднее (рСКФ от 5 до 7 мл / мин / 1,73 м 2 ) начало диализа. 6 Для группы раннего начала диализ среднее время до начала диализа составило 1,8 месяца по сравнению с 7,4 месяца для группы позднего начала. Примечательно, что 322 (75,9%) из группы позднего начала диализа начали диализ до того, как их рСКФ достигла целевого диапазона, так что средняя рСКФ в начале диализа составила 9,8 мл / мин / 1,73 м 2 . Причины для начала диализа при рСКФ> 7 мл / мин / 1,73 м 2 в группе позднего начала являются информативными: 234 — для уремии, 28 — для перегрузки жидкостью, 25 — по усмотрению врача и 4 — для гиперкалиемии.Таким образом, среди лиц, рандомизированных для позднего начала, уремия была основным показанием для начала диализа и была очевидна у большинства пациентов к тому времени, когда рСКФ упала до ~ 7 мл / мин / 1,73 м 2 . В течение среднего периода наблюдения 3,6 года не было различий в смертности между группами раннего и позднего начала лечения, что подтверждает использование появления уремических симптомов в качестве основного критерия для начала диализа.
Симптомы болезни почек
Знание симптомов заболевания почек может помочь людям обнаружить это заболевание на ранней стадии и начать лечение.Симптомы могут включать:
Здоровые почки выводят лишнюю воду и отходы, помогают контролировать кровяное давление, поддерживают химический баланс в организме, поддерживают прочность костей, заставляют ваше тело вырабатывать красные кровяные тельца и помогают детям нормально расти. Хроническая болезнь почек (ХБП) возникает, когда почки больше не могут очищать кровь от токсинов и продуктов жизнедеятельности и полностью выполнять свои функции. Это может произойти внезапно или со временем.
Что такое острая почечная недостаточность?
«Почечный» означает относящийся к почкам.«Острый» означает внезапный. Таким образом, острая почечная недостаточность означает, что почки внезапно отказали, часто из-за токсина (лекарственная аллергия или яд), тяжелой кровопотери или травмы. Диализ используется для очистки крови и отдыха почек. Если устранить причину, почки могут частично или полностью восстановить свою функцию.
Что такое камни в почках?
Камень в почках возникает, когда вещества в моче образуют кристаллы.Камни в почках могут быть большими или маленькими. Большие могут повредить почки; маленькие могут выделяться с мочой. Поскольку кристаллы имеют острые края, проход даже через маленькие камни может быть очень болезненным. Лечение зависит от того, из чего сделаны камни.
Что такое ПТГ?
Гормон паращитовидной железы (ПТГ) вырабатывается несколькими небольшими паращитовидными железами на шее, похожими на бобовые. Его «работа» — сказать вашим костям, чтобы они высвобождали кальций в кровоток.Избыток ПТГ может стать проблемой для людей с заболеванием почек.
Здоровые почки превращают гормон кальцитриол в активную форму витамина D. Кальцитриол позволяет организму усваивать кальций из пищи, которую вы едите. Когда ваши почки плохо работают, они начинают вырабатывать меньше кальцитриола, поэтому даже если вы едите кальций, ваше тело не может его усвоить. ПТГ помогает убедиться, что в вашей крови всегда достаточно кальция. Со временем это может ослабить ваши кости.
Анализ крови может показать, превышает ли ваш уровень ПТГ нормальный уровень.Если это так, ваш врач может прописать форму активного витамина D.
Каковы симптомы хронической болезни почек?
Ведение острой почечной недостаточности
1. Thadhani R, Паскуаль М, Бонвентре СП. Острая почечная недостаточность. N Engl J Med . 1996; 334: 1448–60 ….
2. Олбрайт Р. К. Мл. Острая почечная недостаточность: практическое обновление. Mayo Clin Proc . 2001; 76: 67–74.
3. Сингри Н, Ахья С.Н., Левин М.Л. Острая почечная недостаточность. JAMA . 2003. 289: 747–51.
4. Звездное РА. Лечение острой почечной недостаточности. Почки Инт . 1998; 54: 1817–31.
5. Вентурини К.М., Исаксон П., Нидлман П. Почечная недостаточность, вызванная нестероидными противовоспалительными препаратами: краткий обзор роли изоформ циклооксигеназы. Curr Opin Nephrol Hypertens .1998. 7: 79–82.
6. Schoolwerth AC, Sica DA, Баллерманн Б.Дж., Wilcox CS. Соображения почек при терапии ингибиторами ангиотензинпревращающего фермента: заявление для медицинских работников от Совета по проблемам почек при сердечно-сосудистых заболеваниях и Совета по исследованиям высокого кровяного давления Американской кардиологической ассоциации. Тираж . 2001; 104: 1985–91.
7. Брэди Х., Бреннер Б. Острая почечная недостаточность. В: Kasper DL, et al., ред. Принципы внутренней медицины Харрисона. 16-е изд. Нью-Йорк: Макгроу-Хилл, 2001: 1644–53.
8. Коднер С.М., Кудримоти А. Диагностика и лечение острого интерстициального нефрита. Ам Фам Врач . 2003. 67: 2527–34.
9. Галпин Ю.Е., Шинабергер JH, Стэнли TM, Блюменкранц MJ, Байер АС, Фридман Г.С., и другие. Острый интерстициальный нефрит, вызванный метициллином. Am J Med .1978; 65: 756–65.
10. Pusey CD, Салтисси Д, Бладворт L, Рейнфорд ди-джей, Christie JL. Острый интерстициальный нефрит, связанный с лекарственными средствами: клинические и патологические особенности и ответ на терапию высокими дозами стероидов. Q J Med . 1983; 52: 194–211.
11. Abuelo JG. Диагностика сосудистых причин почечной недостаточности [опубликованные поправки опубликованы в Ann Intern Med 1995; 124 (pt 1): 78]. Энн Интерн Мед. . 1995; 123: 601–14.
12. Martinez-Maldonado M, Кумджян Д.А. Острая почечная недостаточность из-за непроходимости мочевыводящих путей. Мед Клин Норт Ам . 1990; 74: 919–32.
13. Агравал М, Шварц Р. Острая почечная недостаточность [опубликованные поправки приведены в Am Fam Physician 2001; 63: 445]. Ам Фам Врач . 2000; 61: 2077–88.
14. Принс Ю.М., Буллер HR, Куиджпер Э.Дж., Танге РА, Спилман П. Гентамицин один раз в день по сравнению с трижды в день у пациентов с серьезными инфекциями. Ланцет . 1993; 341: 335–9.
15. Фомепизол для лечения отравлений этиленгликолем. Метилпиразол для группы исследования токсичных спиртов. N Engl J Med . 1999; 340: 832–8.
16. Brent J, МакМартин К., Филлипс С, Аарон С, Кулиг К. Метилпиразол для группы исследования токсичных спиртов. Фомепизол для лечения отравления метанолом. N Engl J Med . 2001; 344: 424–9.
17. Грин, Великобритания, Койн Д.Заболевание почек. В: Green GB, Harris IS, Lin GA, Moylan KC, eds. Вашингтонское руководство по лечебной медицине. 31-е изд. Филадельфия: Липпинкотт Уильямс и Уилкинс, 2004: 252–71.
18. Мехта Р.Л., Макдональд Б, Габбай ФБ, Пал М, Паскуаль М.Т., Фаркаш А, и другие. Совместная группа по лечению ОПН в отделении интенсивной терапии. Рандомизированное клиническое испытание непрерывного и прерывистого диализа при острой почечной недостаточности. Почки Инт .2001; 60: 1154–63.
19. Метниц П.Г., Кренн К.Г., Steltzer H, Ланг Т, Ploder J, Ленц К, и другие. Влияние острой почечной недостаточности, требующей заместительной почечной терапии, на исход у пациентов в критическом состоянии. Crit Care Med . 2002; 30: 2051–8.
20. Тепель М, ван дер Гит М, Шварцфельд С, Лауфер У, Лиерманн Д., Зидек В. Профилактика снижения функции почек, вызванного рентгенологическим контрастным веществом, с помощью ацетилцистеина. N Engl J Med . 2000; 343: 180–4.
21. Кей Дж., Чау WH, Чан TM, Lo SK, Квок, штат Огайо, Ип А, и другие. Ацетилцистеин для предотвращения острого ухудшения функции почек после плановой коронарной ангиографии и вмешательства: рандомизированное контролируемое исследование. JAMA . 2003; 289; 553–8.
22. Бригуори С, Манганелли Ф, Скарпато П, Элиа П.П., Голия Б, Ривьеццо G, и другие.Нефротоксичность, связанная с ацетилцистеином и контрастным веществом. Джам Колл Кардиол . 2002; 40: 298–303.
23. Bellomo R, Чепмен М, Finfer S, Хиклинг К, Майбург Дж. Низкие дозы дофамина у пациентов с ранним нарушением функции почек: плацебо-контролируемое рандомизированное исследование. Группа клинических испытаний Австралийского и Новозеландского общества интенсивной терапии (ANZICS). Ланцет . 2000; 356: 2139–43.
24. Келлум JA, Декер MJ.Использование дофамина при острой почечной недостаточности: метаанализ. Crit Care Med . 2001; 29: 1526–31.
25. Дентон MD, Чертов GM, Брэди HR. Дофамин «Почечная доза» для лечения острой почечной недостаточности: научное обоснование, экспериментальные исследования и клинические испытания. Почки Инт . 1996; 50: 4–14.
26. Кантарович Ф, Рангунвала Б, Лоренц Х, Верхо М, Esnault VL. Высокие дозы фуросемида при установленной ОПН: проспективное рандомизированное двойное слепое плацебо-контролируемое многоцентровое исследование. Am J Kidney Dis . 2004; 44: 402–9.
27. Мехта Р.Л., Паскуаль М.Т., Сороко С, Чертов GM, Исследовательская группа PICARD. . Диуретики, смертность и невосстановление функции почек при острой почечной недостаточности. JAMA . 2002; 288: 2547–53.
28. Мертен Г.Дж., Берджесс В.П., Серый LV, Холлеман Дж. Х., Руш Т.С., Ковальчук Г.Ю., и другие. Профилактика контраст-индуцированной нефропатии с помощью бикарбоната натрия: рандомизированное контролируемое исследование. JAMA . 2004; 291: 2328–34.
Заболевание почек (нефропатия) | ADA
Почки — замечательные органы. Внутри них находятся миллионы крошечных кровеносных сосудов, которые действуют как фильтры. Их работа — удалять продукты жизнедеятельности из крови.
Иногда эта система фильтрации выходит из строя. Диабет может повредить почки и привести к их отказу. При выходе из строя почки теряют способность отфильтровывать продукты жизнедеятельности, что приводит к заболеванию почек.
Как диабет вызывает заболевание почек?
Когда наш организм переваривает белок, который мы едим, в процессе образуются продукты жизнедеятельности.В почках миллионы крошечных кровеносных сосудов (капилляров) с еще более мелкими отверстиями действуют как фильтры. Когда кровь течет по кровеносным сосудам, небольшие молекулы, такие как продукты жизнедеятельности, проталкиваются через отверстия. Эти отходы становятся частью мочи. Полезные вещества, такие как белок и красные кровяные тельца, слишком велики, чтобы пройти через отверстия в фильтре и остаться в крови.
Диабет может повредить эту систему. Высокий уровень сахара в крови заставляет почки фильтровать слишком много крови.Вся эта дополнительная работа ложится на фильтры. По прошествии многих лет они начинают вытекать, и полезный белок теряется с мочой. Наличие небольшого количества белка в моче называется микроальбуминурией.
Если заболевание почек диагностировано на ранней стадии, во время микроальбуминурии, несколько методов лечения могут предотвратить обострение заболевания почек. Повышенное количество белка в моче называется макроальбуминурией. Когда заболевание почек выявляется позже, во время макроальбуминурии, обычно следует терминальная стадия почечной недостаточности или ТПН.
Со временем из-за переутомления почки теряют фильтрующую способность. Затем отходы начинают накапливаться в крови. Наконец, перестают работать почки. Этот отказ, ESRD, очень серьезен. Человеку с ХПН необходима трансплантация почки или аппаратная фильтрация крови (диализ).
Кто заболевает почек?
Не у всех больных диабетом развивается болезнь почек. Факторы, которые могут повлиять на развитие заболевания почек, включают генетику, контроль уровня сахара в крови и артериальное давление.
Чем лучше человек контролирует диабет и артериальное давление, тем ниже вероятность заболевания почек.
Какие симптомы?
Почки усердно работают, чтобы восполнить отказ капилляров, поэтому заболевание почек не проявляет никаких симптомов, пока почти не исчезнет вся функция. Также симптомы заболевания почек неспецифичны. Часто первым признаком заболевания почек является скопление жидкости. Другие симптомы заболевания почек включают потерю сна, плохой аппетит, расстройство желудка, слабость и трудности с концентрацией внимания.
Очень важно регулярно посещать врача. Врач может проверить артериальное давление, мочу (на белок), кровь (на продукты жизнедеятельности) и органы на предмет других осложнений диабета.
Как я могу это предотвратить?
Диабетическое заболевание почек можно предотвратить, удерживая уровень глюкозы в крови в целевом диапазоне. Исследования показали, что жесткий контроль уровня глюкозы в крови снижает риск микроальбуминурии на треть. У людей, у которых уже была микроальбуминурия, риск развития макроальбуминурии снижался вдвое.Другие исследования показали, что жесткий контроль может обратить вспять микроальбуминурию.
Средства для лечения болезней почек
Уход за собой
Важные методы лечения заболеваний почек — это жесткий контроль уровня глюкозы в крови и артериального давления. Артериальное давление оказывает драматическое влияние на скорость прогрессирования болезни. Даже небольшое повышение артериального давления может быстро ухудшить заболевание почек. Четыре способа снизить артериальное давление: похудеть, есть меньше соли, отказаться от алкоголя и табака и регулярно заниматься спортом.
Наркотики
Когда эти методы не работают, некоторые лекарства могут снижать артериальное давление. Существует несколько видов лекарств от артериального давления, однако не все они одинаково эффективны для людей с диабетом. Некоторые повышают уровень глюкозы в крови или маскируют некоторые симптомы низкого уровня глюкозы в крови. Врачи обычно предпочитают, чтобы люди с диабетом принимали лекарства от артериального давления, называемые ингибиторами АПФ.
ИнгибиторыАПФ рекомендуются большинству людей с диабетом, высоким кровяным давлением и заболеваниями почек.Недавние исследования показывают, что ингибиторы АПФ, включая каптоприл и эналаприл, замедляют заболевание почек в дополнение к снижению артериального давления. Фактически, эти препараты полезны даже людям, у которых нет высокого кровяного давления.
Диета
Еще одно лечение, которое некоторые врачи используют при макроальбуминурии, — это диета с низким содержанием белка. Белок, кажется, увеличивает нагрузку на почки. Низкобелковая диета может уменьшить потерю белка с мочой и повысить уровень белка в крови.Никогда не переходите на низкобелковую диету, не посоветовавшись со своим лечащим врачом.
Почечная недостаточность
При отказе почек необходим диализ. Пациент должен выбрать, продолжить ли диализ или сделать пересадку почки. Этот выбор должен быть сделан коллективными усилиями. В команду должны входить врач и инструктор по диабету, нефролог (врач почек), хирург по пересадке почки, социальный работник и психолог.
Болезнь почек (для подростков) — Nemours KidsHealth
Что такое почки?
Почки — это два органа в форме бобов, каждый размером с кулак.Они находятся по обеим сторонам посередине спины, чуть ниже грудной клетки.
Что делают почки?
У почек большая работа. Ежедневно от сердца через почки перекачивается около 200 литров (189 литров) крови. Думайте о своих почках как о системе фильтрации вашего тела. То, что наш организм не использует (пища, которую мы едим, отходы химических реакций и т. Д.), Накапливается в кровотоке. Эти отходы поступают в почки, которые сортируют то, что не нужно, и удаляют это через миниатюрные фильтрующие элементы, называемые клубочками (произносится: свечение-МАРЕ-ты-щелок).
Почки поддерживают тонкий баланс химических веществ и воды, необходимый вашему организму. При хорошей работе они держатся за то, что нужно вашему телу, и избавляются от того, в чем оно не нуждается. Они отправляют лишнюю воду и другие отходы в виде мочи (мочи) по трубкам, называемым мочеточниками (произносится: yu-REE-turz), в мочевой пузырь, мешок, в котором моча удерживается до тех пор, пока вы не избавитесь от нее при мочеиспускании.
Почки также помогают регулировать кровяное давление, выработку красных кровяных телец, а также уровень кальция и других минералов в организме.
Что такое болезнь почек?
Иногда почки не работают должным образом. Многие вещи могут вызвать проблемы, например, когда:
- Кровь не поступает к почкам так, как следовало бы.
- Повреждены ткани почек.
- Отток мочи из почек блокируется и вызывает повреждение почек.
Когда у человека перестают работать почки, это называется почечной недостаточностью . У человека с почечной недостаточностью может развиться ряд проблем со здоровьем, потому что организм не может избавиться от лишней воды и отходов жизнедеятельности.
Пожилые люди обычно страдают заболеванием почек, вызванным высоким кровяным давлением или диабетом. Но у детей и подростков болезнь почек обычно бывает от:
.- заражение или повторное заражение
- структурные проблемы с построением почки
- Гломерулонефрит
- нефротический синдром
Инфекции
Мочевых инфекций бывает много. Обычно они начинаются в мочевом пузыре, где хранится моча. Но они могут подняться и заразить почки.Инфекция может создать шрам и повредить почки. Со временем рубцы могут повлиять на работу почек.
Структурные проблемы
Почки могут быть слишком маленькими или их части могут иметь необычный вид. Иногда моча течет в обратном направлении, вызывая опухание или повреждение почек. Кисты (мешочки, заполненные жидкостью) могут развиваться в почках и влиять на их работу.
Гломерулонефрит
Гломерулонефрит (произносится: свечение-МАРЕ-ты-ло-не-фрай-тисс), также называемый нефритом (произносится: не-ФРА-ткань), представляет собой воспаление клубочков, фильтрующих единиц почек.Это может быть вызвано:
- инфекция
- некоторые лекарства или токсичные химические вещества
- Реакция иммунной системы, повреждающая почки
Иногда возникает после бактериальной инфекции, например, ангины. В некоторых случаях причина неизвестна.
Воспаленные (опухшие и раздраженные) почки пропускают белок и клетки крови в мочу. Моча может стать коричневатой от крови, почти до цвета колы. Иногда нефрит может вызывать боль в боку, спине или животе, но в большинстве случаев это не так.
Большинство людей, заболевших нефритом, поправляются. Но иногда почки могут быть повреждены или даже перестать работать.
Нефротический синдром
Нефротический синдром, также называемый нефрозом (произносится: neh-FRO-siss), возникает при повреждении клубочков человека. Вместо того, чтобы фильтровать в мочу только отходы и избыток воды, клубочки пропускают много белка из крови в мочу. Белок обычно помогает удерживать жидкость в кровеносных сосудах. Когда белок теряется с мочой, ничто не удерживает жидкость в кровеносных сосудах, и она вытекает наружу.Затем человек опухает, особенно вокруг ступней, ног и глаз.
Нефротический синдром может развиться в результате заболевания почек или как часть другого заболевания, например волчанки. Но часто врачи не знают точной причины.
Как диагностируется заболевание почек?
Если у вас может быть заболевание почек, вы, вероятно, посетите детского нефролога (произносится: neh-FROL-uh-jist), врача, который специализируется на лечении заболеваний почек. Врач спросит вас о любых проблемах и симптомах, которые у вас есть, о вашем прошлом здоровье, здоровье вашей семьи, о любых лекарствах, которые вы принимаете, о любых аллергиях, которые у вас есть, и о других проблемах.Это ваш
. медицинская история.Врач может сделать анализы мочи и крови, чтобы найти признаки структурных проблем, инфекции, гломерулонефрита или нефротического синдрома, а также проверить, насколько хорошо работают ваши почки.
Одним из тестов, обычно используемых для выявления заболеваний почек, является УЗИ почек . Этот рисунок почек сделан с помощью звуковых волн. Он показывает, насколько велика почка, ее форма и есть ли что-нибудь необычное, например, блокировка оттока мочи или отек.УЗИ безопасно и безболезненно.
Иногда врачи назначают обследование, называемое сканированием почек . В вены вводят краситель, а затем делают снимки, на которых видно, как кровь течет по почкам. Это говорит врачу, нормально ли делается моча. В другом тесте, называемом биопсия почки , врач с помощью специальной иглы удаляет крошечный кусочек почки и проверяет его под микроскопом.
Как лечится заболевание почек?
Как лечится заболевание почек, зависит от конкретной проблемы и ее причины:
- Инфекции почек лечат антибиотики.
- Лекарства на понижение воспаление может помочь при нефрите и нефротическом синдроме.
- Лекарства могут лечить высокое кровяное давление или помочь почкам выделять лишнюю мочу, если жидкость или отек вызывают проблемы с почками.
- Человеку может потребоваться специальная диета, ограничивающая потребление соли или других продуктов.
Иногда, если лекарства и другие методы лечения не работают, почки перестают работать. Они могут недостаточно очищать организм от продуктов жизнедеятельности и избытка воды.В этом случае человеку может потребоваться диализ. В этом процессе используется искусственная система фильтрации, которая выполняет работу почек, когда они не могут.
Некоторым людям, которые постоянно нуждаются в диализе, может быть назначена трансплантация почки. Это означает, что они получают пожертвованную почку от другого человека. Тот, кому пересаживают почку, больше не нуждается в диализе, чтобы очистить кровь от продуктов жизнедеятельности и удалить лишнюю воду. Пожертвованная здоровая почка берет на себя эту работу.
Взгляд вперед
Если у вас заболевание почек, вы не одиноки.Команда по уходу готова помочь вам до, во время и после лечения.
Это также может помочь найти группу поддержки. Команда по уходу может порекомендовать такой вариант в вашем районе. Встречи с другими подростками, которые переживают то же самое, могут быть большим подспорьем. Вы также можете искать онлайн-группы и сайты, например:
.

 ),
),