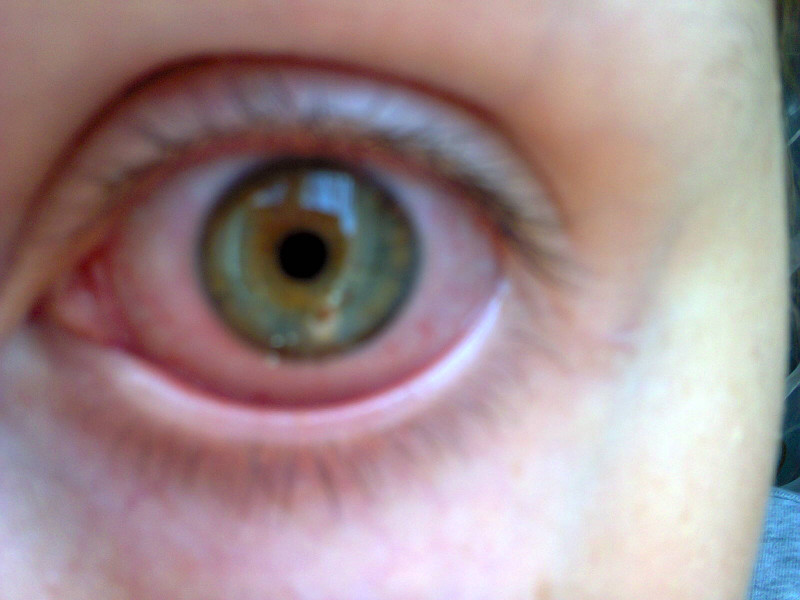
Красные глаза — симптомы какой болезни
Чаще всего симптом красные галаза проявляется в следующих заблеваниях:
Красные глаза являются результатом повышения в поверхностных сосудах кровяного давления. Сосуды расширяются, могут возникнуть повреждения и разрывы, и на слизистой оболочке глаза образуются кровавые пятна. Зачастую такое происходит из-за перенапряжения и усталости. Но если вместе с покраснением появляются боль, обильные выделения, нарушается зрение – это говорит о медицинской проблеме.
Способы лечения
Наиболее частыми причинами покраснения глаз являются:
-
усталость, перенапряжение вследствие продолжительной работы. Необходимо устроить отдых от компьютера, смартфона, но не смотреть при этом телевизор и не читать, обеспечив покой глазам;
-
бессонница, хроническое недосыпание. Требуется нормализовать график сна и постараться спать не менее 8 часов в сутки;
-
скачки артериального давления.
 Следует не допускать их появления и контролировать нормальные показатели;
Следует не допускать их появления и контролировать нормальные показатели;
-
попадание инородного тела в глазное яблоко – соринки, пыли, насекомого и т.п. Его необходимо найти и извлечь;
-
нехватка слезной жидкости для увлажнения поверхности глазного яблока, так называемый синдром сухого глаза. Помимо перенапряжения, нередко виной тому становятся кондиционеры. Требуется дополнительное увлажнение глаз;
-
аллергическая реакция на пыль, бытовую химию, косметику, сигаретный дым, пыльцу, лекарства, глазные капли. Следует выяснить источник аллергии и начать лечение;
-
реакция на сухой или холодный воздух, яркий солнечный свет, сильный ветер. Требуется по возможности ограничить пребывание на улице при таких погодных условиях;
-
неправильно подобранные очки или контактные линзы.
 Следует обратиться к специалисту для их замены;
Следует обратиться к специалисту для их замены;
-
злоупотребление алкоголем. Необходимо сократить количество алкогольных напитков, а лучше всего отказаться от них.
После выяснения причин покраснения глаз можно воспользоваться каплями на основе натуральной слезы. Они помогут увлажнить поверхность глазного яблока и снять раздражение. Также действенным средством являются холодные компрессы и примочки. Они производят мягкий сосудосуживающий эффект. Для приготовления можно использовать кипяченую или бутилированную воду, отвары трав, тонкие кусочки огурцов. Хорошим способом укрепления стенок кровеносных сосудов может стать контрастное чередование холодных и теплых компрессов.
Если после устранения возможных причин расширение сосудов и красный белок глаз сохраняются, необходимо обратиться к врачу-офтальмологу. Особенно при наличии дополнительных симптомов – боли, воспаления, зуда, обильных выделений и слезотечения, чувства распирания глаза изнутри.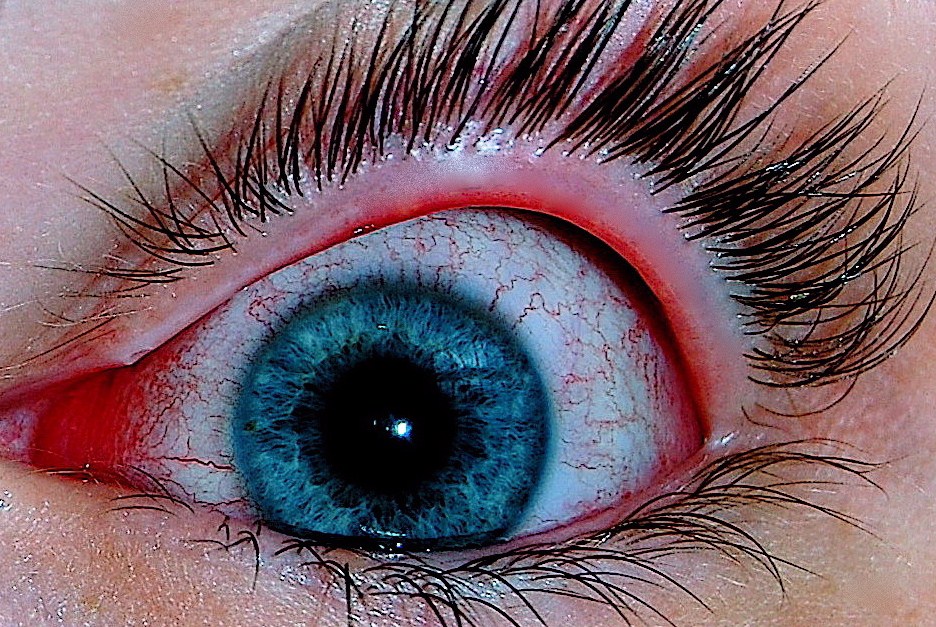 Это говорит о возможном возникновении болезней. Специалист установит верный диагноз и назначит адекватное лечение. Проведение самолечения крайне нежелательно. Оно может привести к чрезвычайно негативным последствиям для здоровья.
Это говорит о возможном возникновении болезней. Специалист установит верный диагноз и назначит адекватное лечение. Проведение самолечения крайне нежелательно. Оно может привести к чрезвычайно негативным последствиям для здоровья.
Профилактика
Чтобы избежать покраснения глаз, следует тщательно соблюдать режим гигиены и график сна и отдыха. Не стоит забывать о том, что человеческому организму требуется около восьми часов сна в сутки для восстановления сил. Долгое сидение за компьютером, телевизором, напряженная физическая и умственная деятельность являются утомляющими факторами, поэтому не следует пренебрегать отдыхом. Также рекомендуется пользоваться натуральной косметикой, избегать контакта с аллергенами, уделять время прогулкам на свежем воздухе, ограничить употребление алкогольных напитков и курение.
Для профилактики покраснения глаз следует регулярно проходить медицинские осмотры в целях предупреждения или ранней диагностики различных патологий.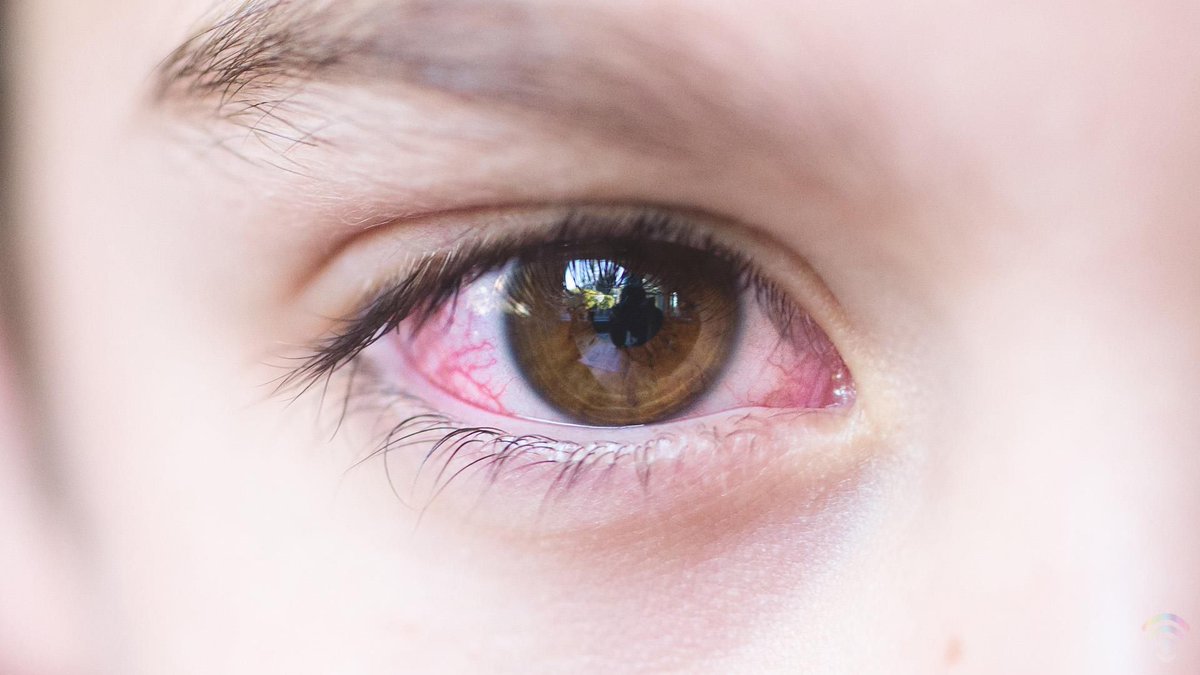 Также необходимо следить за артериальным давлением, особенно людям с гипертонической болезнью. Его скачки крайне негативно влияют не только на сосуды глаз, но и на весь организм в целом.
Также необходимо следить за артериальным давлением, особенно людям с гипертонической болезнью. Его скачки крайне негативно влияют не только на сосуды глаз, но и на весь организм в целом.
Особое внимание следует уделить питанию. Оно должно быть сбалансированным и содержать большое количество витаминов, минералов и микроэлементов, которые благотворно влияют на стенки сосудов. Очень полезно регулярное употребление свежих овощей и фруктов желтого и оранжевого цветов из-за содержания в них витаминов А, С, орехов, которые содержат полинасыщенные жиры и витамин Е, рыбы, содержащей омега-3 кислоты, черники, богатой большим количеством витаминов и имеющей в своем составе антиоксидант антоцианин, который способствует укреплению стенок капилляров.
При отсутствии противопоказаний – воспалительных заболеваний глаз, отслоения сетчатки, оперативных вмешательств по лазерной коррекции зрения или замене хрусталика – рекомендуется регулярно, несколько раз в день делать гимнастику для глаз:
-
чистыми теплыми руками делать массаж век.
 Массировать кончиками пальцев закрытые глаза несколько минут, сжатыми в кулаки руками потереть веки около 30 секунд;
Массировать кончиками пальцев закрытые глаза несколько минут, сжатыми в кулаки руками потереть веки около 30 секунд;
-
аккуратно совершать вращательные движения глазами по и против часовой стрелки. Упражнение можно делать с открытыми и закрытыми глазами в течение двух минут;
-
«рисовать» взглядом цифры или геометрические фигуры в течение нескольких минут;
-
«рисовать» носом с закрытыми глазами цифры, геометрические фигуры, «писать» слова в течение десяти минут. Это эффективно способствует расслаблению глазодвигательных мышц, снятию напряжения;
-
-концентрироваться на различных предметах в руках, плавно приближая и отдаляя их, закрывая поочередно оба глаза около десяти раз;
-
интенсивно моргать в течение 30 секунд до и после каждого упражнения.

Пожелтение глаз: причины и лечение
Вы заметили, что белки ваших глаз пожелтели? Желтуха, чрезмерное употребление некоторых лекарств или любые заболевания, порой даже серьезные, могут вызывать пожелтение глаз.
В этой статье рассказывается все, что нужно знать о пожелтении глаз и о том, какие меры следует принимать.
Что вызывает пожелтение глаз?
Склера (белочная оболочка глаза) всегда должна выглядеть белой. Если вдруг она краснеет или меняет свой цвет, необходимо обратиться к офтальмологу, чтобы выявить причину изменения цвета.
Иктеричность (желтушность) конъюнктивы
Одной из причин изменения цвета глаз может быть иктеричность конъюнктивы. Это медицинский термин, используемый для пожелтения глаз. (Иногда для описания пожелтения глаз также используется термин «иктеричность склер» ).
Желтуха
В большинстве случаев желтые глаза являются симптомом желтухи: из-за повышения уровня пигмента билирубина, кожа и глаза меняют свой цвет. Хотя сама по себе желтуха не является заболеванием, она свидетельствует о том, что печень, желчный пузырь и желчные протоки не функционируют должным образом.
Хотя сама по себе желтуха не является заболеванием, она свидетельствует о том, что печень, желчный пузырь и желчные протоки не функционируют должным образом.
Чаще всего желтуха встречается у новорожденных. По данным Центров по контролю и профилактики заболеваний в США (CDC), примерно 60% всех новорожденных подвержены желтухе. Недоношенные младенцы подвержены повышенному риску, поскольку их печень еще не развилась в достаточной степени, чтобы выводить билирубин.
Желтуха значительно реже встречается у детей более старшего возраста или у взрослых. Если это произошло, то, как правило, подозревается наличие более серьезного заболевания, требующего лечения. Как и в случае с новорожденными, в первую очередь внимание стоит обращать на печень.
Легкие случаи желтухи новорожденных обычно проходят сами по себе. Только 1 ребенку из 20 может понадобиться специализированное лечение. В качестве стандартного лечения желтухи средней степени тяжести применяется свет (фототерапия), который снижает уровень билирубина, и ребенок обычно очень быстро выздоравливает.
Примечание. Изменение цвета глаз при желтухе не влияет на зрение.
Заболевания, ассоциированные с пожелтением глаз
Самые распространенные заболевания, которые могут вызвать пожелтение глаз:
Острый панкреатит, или инфекция поджелудочной железы
Некоторые виды злокачественных опухолей, включая рак печени, поджелудочной железы или желчного пузыря.
Гемолитическая анемия (врожденное заболевание крови), характеризующаяся недостатком эритроцитов в результате их преждевременного распада.
Малярия (инфекционное заболевание крови), передаваемое при укусах комарами.
Некоторые заболевания крови, которые влияют на выработку и жизненный цикл эритроцитов, например, серповидноклеточная анемия.
Редкие генетические заболевания, которые влияют на способность печени выводить билирубин.
Другие заболевания и лекарственные препараты, которые могут вызывать пожелтение глаз:
Аутоиммунные заболевания, которые поражают иммунную систему человека.
 Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.
Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.Обструктивная желтуха может возникнуть в том случае, когда один или несколько протоков, по которым желчь выводится из печени в желчный пузырь, перекрывается камнями в желчном пузыре. В результате нарушения оттока желчь всасывается в кровь.
Цирроз, конечная стадия хронических заболеваний печени, когда происходит рубцевание, снижает способность печени отфильтровывать билирубин. Цирроз возникает в результате различных форм болезней печени, в т. ч. гепатита, неалкогольного стеатогепатита и хронического алкоголизма. Все эти заболевания вызывают пожелтение глаз.
Определенные лекарства, такие как отпускаемый без рецепта ацетаминофен (при избыточном употреблении) или отпускаемые по рецепту препараты типа пенициллина, оральные контрацептивы, хлорпромазин и анаболические стероиды, также могут привести к пожелтению глаз.

Пингвекула: Не совсем желтые глаза, но…
Еще одно заболевание, которое вызывает пожелтение глаз — это пингвекула.
Пингвекула — это отложение желтого цвета, которое появляется на поверхности склеры, из-за чего эта часть глаза желтеет.
Глаз становится желтым не полностью, а только в том месте, где выросла пингвекула.
Причиной таких образований может стать излишнее воздействие УФ-лучей при длительном нахождении на солнце. Если пингвекула разрастается и вызывает дискомфорт, показано хирургическое вмешательство.
ДРУГИЕ МАТЕРИАЛЫ ПО ЭТОЙ ТЕМЕ: Пингвекула (желтое образование на глазу): определение, причины и способы удаления
Лечение желтых глаз
Лечение желтых глаз зависит от первопричины пожелтения глаз.
Пожелтение глаз является видимым признаком определенных заболеваний. При этом важно определить и сопутствующие симптомы, чтобы узнать природу проблемы со здоровьем.
Могут наблюдаться следующие сопутствующие симптомы: зуд кожи, вздутие живота, повышенная утомляемость, жар, светлый стул, моча темного цвета, потеря аппетита, тошнота и резкая потеря веса.
Чтобы назначить правильное и эффективное лечение, необходимо провести обследование, в том числе проверить уровень билирубина в крови, сделать развернутый клинический анализ крови и проверить печень.
Результаты обследования, анализ симптомов, анамнез, медицинский осмотр пациента и, возможно, исследования с использованием визуализационных методов диагностики помогут поставить правильный диагноз.
Если первопричиной пожелтения глаз является инфекционное заболевание, например, гепатит C или малярия, для лечения могут быть назначены антибиотики, а также противогрибковые и противовирусные препараты.
Если в анамнезе пациента фигурирует чрезмерное употребление алкоголя или наркотических средств, лечение следует начинать с прекращения употребления этих веществ.
Диета тоже может играть значительную роль. Печень перерабатывает и метаболизирует большинство поступающих в организм питательных веществ. Но трудноусваиваемые вещества затрудняют ее работу. Это рафинированный сахар, соль и жир с высоким содержанием насыщенных жирных кислот.
Пациентам с желтухой рекомендуется соблюдать режим питья и употреблять в пищу продукты, полезные для печени — фрукты и овощи, цельнозерновые, полезные белки, орехи и бобовые.
По мере выздоровления печени после курса лечения, желтуха и пожелтение глаз также проходят.
В некоторых случаях может понадобиться хирургическое вмешательство, чтобы скорректировать сопутствующие факторы, например, закупорку желчных протоков.
Пожелтение глаз? Посетите офтальмолога
Если вам кажется, что ваши глаза пожелтели, немедленно посетите офтальмолога.
После тщательного обследования глаз и при подозрении заболевания, оптометрист или офтальмолог может направить вас к узкому специалисту или другому врачу.
Не стоит недооценивать пожелтение глаз. Если заболевание печени или другое заболевание является первопричиной, быстрая постановка диагноза и эффективное лечение может предотвратить серьезное осложнение, которое может выражаться в повреждении внутренних органов.
Page updated November 2020
Покраснение глаз.
 Каковы причины недуга
Каковы причины недугаМногим людям знаком неприятный симптом, когда краснеют белки глаз. Некоторые считают, что это «лопаются сосуды». Однако на самом деле существует множество причин появления данной проблемы: переутомление, травмы глаз, вирусные заболевания, несоблюдение режима ношения линз, прием лекарств, аллергические реакции и пр.
Почему глаза краснеют: распространенные причины
Покраснение глаз — неприятный симптом, который достаточно часто возникает при несоблюдении режима сна, а также при повышении артериального давления, появлении вирусной инфекции или сезонной аллергической реакции. Кроме того, данная ситуация может возникнуть при чрезмерном физическом перенапряжении. В этом случае наблюдается не только покраснение белков, но и мелкие кровоизлияния в области склеры. Как правило, они не представляют опасности и самостоятельно проходят в течение 2-3 недель.
Причиной изменения цвета белковой оболочки также могут стать травматические повреждения органов зрения, например, при попадании в них инородных тел.
Обычно в вышеописанных ситуациях белковая оболочка возвращает свой привычный цвет после устранения основной причины появления раздражения (вируса, аллергена, инородного тела в глазу). Однако если данный симптом возникает систематически, необходимо обязательно обратиться к офтальмологу и пройти обследование органов зрения, чтобы исключить или подтвердить наличие воспалительных процессов.
Почему краснеют белки глаз:
• Несоблюдение режима сна и хроническая усталость.
• Появление вирусных заболеваний (грипп, ОРЗ).
• Механические повреждения роговицы, вызванные попаданием инородного тела в глаз.
• Сезонная аллергическая реакция.
• Повышенные зрительные нагрузки.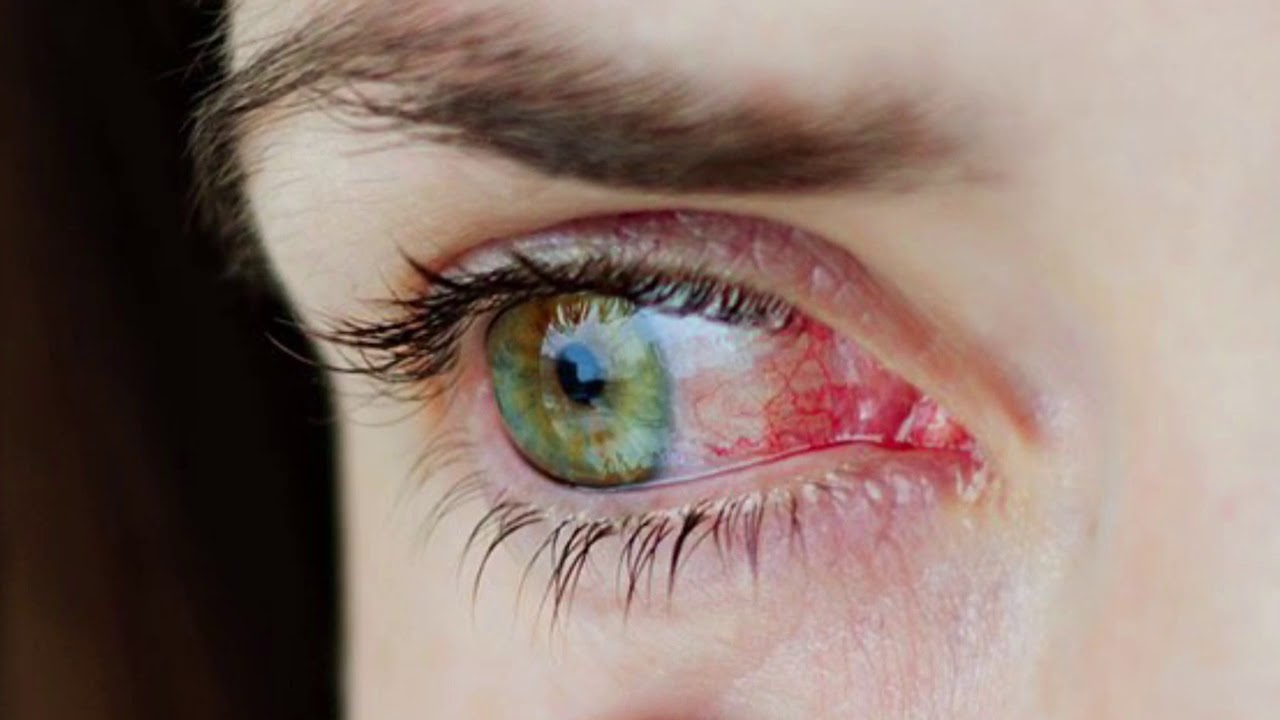
• Прием лекарственных препаратов, уменьшающих свертываемость крови.
• Несоблюдение правил ухода, режима ношения и графика замены средств контактной коррекции.
• Воспалительные процессы в глазах, вызванные различными инфекциями.
Почему краснеют белки глаз: воспалительные процессы
Часто глаза краснеют из-за появления воспалительных процессов, вызванных различными инфекциями и заболеваниями. Одной из наиболее распространенных причин является конъюнктивит (воспаление конъюнктивы и оболочки, покрывающей веки). Он может быть вызван аллергией, различными бактериями или вирусами. В данном случае офтальмолог в индивидуальном порядке назначает лечение. Также пациенту необходимо строго соблюдать правила гигиены: как можно чаще мыть руки, пользоваться личными предметами гигиены и не трогать глаза, чтобы не спровоцировать распространение инфекции.
Причиной того, что глаз краснеет, может стать блефарит (воспаление ресничных фолликулов). Это заболевание бывает язвенным, аллергическим или себорейным, поэтому важно обязательно обследоваться у врача и подобрать требуемый курс лечения.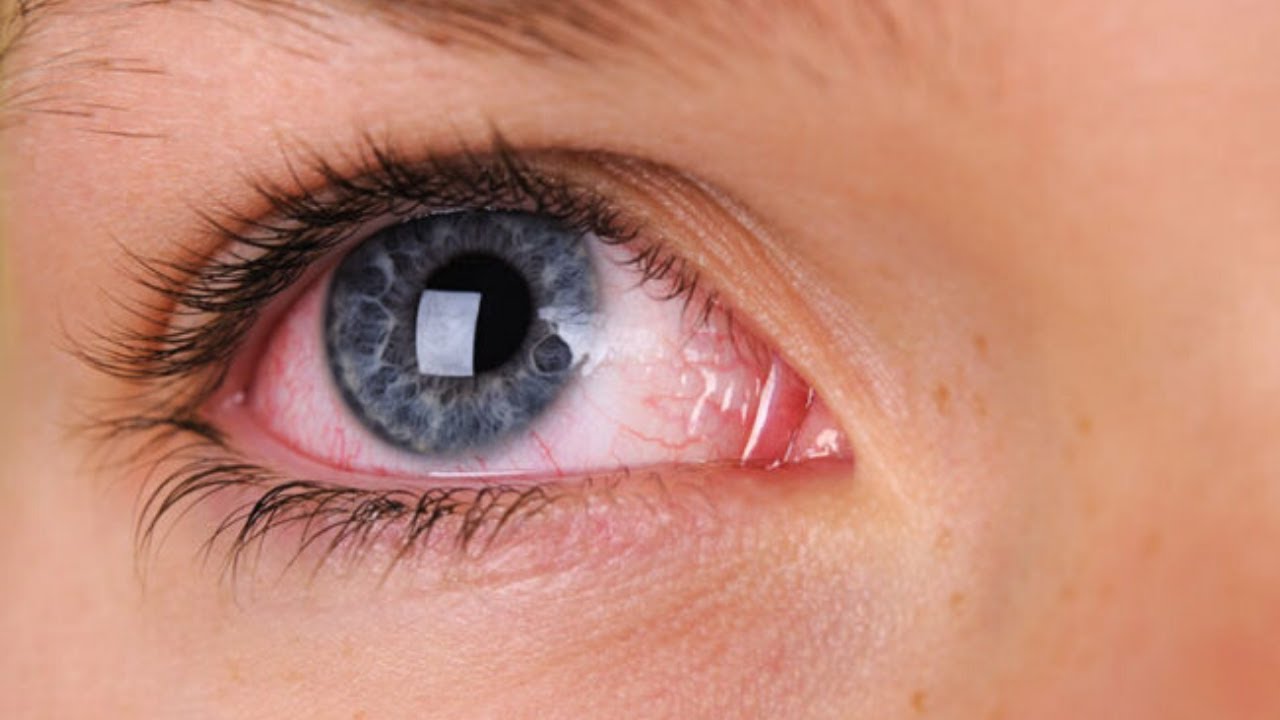 Кроме того, покраснение белка глаза часто связано с воспалениями его сосудистой оболочки, различными заболеваниями роговицы и аутоиммунными заболеваниями.
Кроме того, покраснение белка глаза часто связано с воспалениями его сосудистой оболочки, различными заболеваниями роговицы и аутоиммунными заболеваниями.
Воспалительные причины покраснения глаз:
• Воспаление конъюнктивы (конъюнктивит — аллергический, бактериальный, вирусный).
• Воспаление ресничных фолликулов (блефарит).
• Воспалительное поражение сосудистой оболочки глаза (увеит).
• Язвы роговой оболочки, имеющие разный характер происхождения.
Почему глаза краснеют после использования контактных линз?
Многие люди с аномалиями рефракции (дальнозоркость, близорукость и пр.) отдают предпочтение контактным линзам. Данные оптические изделия обеспечивают высокое качество не только центрального, но и бокового зрения, что позволяет обеспечить максимально широкий угол обзора. Кроме того, они не сковывают свободу движений и не сдавливают переносицу, в отличие от очков.
Часто пациенты интересуются, почему краснеют глаза к вечеру при эксплуатации линз.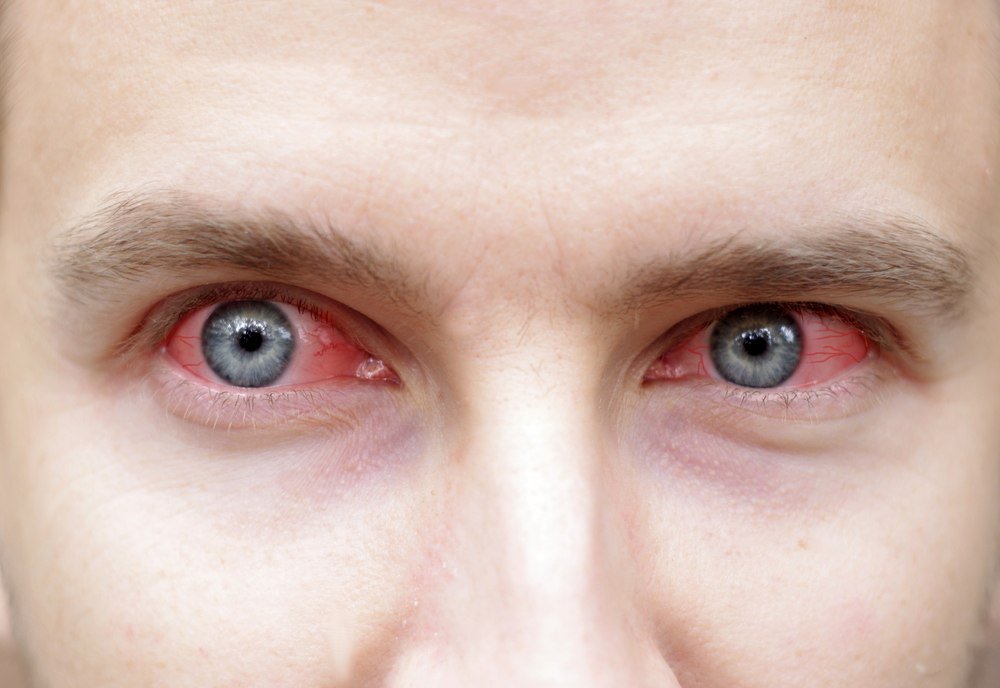 Это может быть связано с несколькими факторами. Один из них — несоблюдения режима ношения оптических изделий. К примеру, непрерывное использование цветных линз более 4-5 часов становится причиной кислородного голодания роговицы. Если спать в линзах с дневным режимом ношения, утром возникает сухость и покраснение. При длительной эксплуатации средств коррекции в помещениях с чрезмерно горячим и сухим воздухом также наблюдается изменение цвета склеры из-за пересыхания роговицы. Чтобы исключить это дискомфортное явление, необходимо дополнительно использовать увлажняющие капли.
Это может быть связано с несколькими факторами. Один из них — несоблюдения режима ношения оптических изделий. К примеру, непрерывное использование цветных линз более 4-5 часов становится причиной кислородного голодания роговицы. Если спать в линзах с дневным режимом ношения, утром возникает сухость и покраснение. При длительной эксплуатации средств коррекции в помещениях с чрезмерно горячим и сухим воздухом также наблюдается изменение цвета склеры из-за пересыхания роговицы. Чтобы исключить это дискомфортное явление, необходимо дополнительно использовать увлажняющие капли.
Некоторые считают, что глаза к вечеру краснеют из-за появления аллергии на контактные линзы. Однако это встречается достаточно редко. Как правило, ее путают с индивидуальной непереносимостью компонентов многофункционального раствора. В данном случае следует заменить средство по уходу. Также аллергическая реакция может появиться на белковые и липидные отложения, которые с течением времени накапливаются на поверхности оптических изделий с длительным периодом использования. Чтобы этого избежать, необходимо своевременно проводить ферментную (энзимную) очистку с помощью специальных средств. Кроме того, важно соблюдать график замены оптических изделий. По истечении срока годности их необходимо утилизировать и заменить на новую пару.
Чтобы этого избежать, необходимо своевременно проводить ферментную (энзимную) очистку с помощью специальных средств. Кроме того, важно соблюдать график замены оптических изделий. По истечении срока годности их необходимо утилизировать и заменить на новую пару.
Покраснение глаз также наблюдается при повреждении роговой оболочки, которые связаны с нарушением правил ношения линз. К примеру, это может возникнуть, если Вы надели оптику с трещинами. В данном случае, как правило, сильно краснеет глаз, а также наблюдаются болезненные ощущения и слезоточивость. Это свидетельствует о том, что нужно немедленно снять линзы и обратиться за помощью к офтальмологу.
Кроме того, покраснение возникает при неправильном подборе параметров оптических изделий (диоптрии, кривизна и пр.). Возможно, Вам требуются средства контактной коррекции с более высоким уровнем кислородопроницаемости и содержания влаги. Пациентам с повышенной чувствительностью глаз рекомендуется купить однодневные линзы. Они являются наиболее безопасными и простыми в эксплуатации.
Причины, по которым краснет белок глаз при ношении линз:
• Неправильный подбор средств контактной коррекции.
• Нарушение режима ношения или графика замены оптических изделий.
• Отсутствие профессионального и систематического ухода за контактными линзами.
• Индивидуальная непереносимость компонентов, входящих в состав раствора по уходу за оптикой.
• Аллергическая реакция на отложения, которые с течением времени накапливаются на линзах с длительным периодом эксплуатации.
• Механические повреждения роговицы из-за нарушения правил использования оптических изделий.
Что делать, если глаза краснеют?
Все зависит от причины появления покраснения белковой оболочки. Если этот симптом связан с усталостью, нужно просто дать глазам отдохнуть. Желательно наладить график сна (отдыхать не менее 8 часов в сутки) и по возможности меньше находиться за компьютером. Если это затруднительно, то необходимо снизить зрительную нагрузку с помощью специальной гимнастики для глаз, а также систематически устраивать 10-15 минутный перерыв.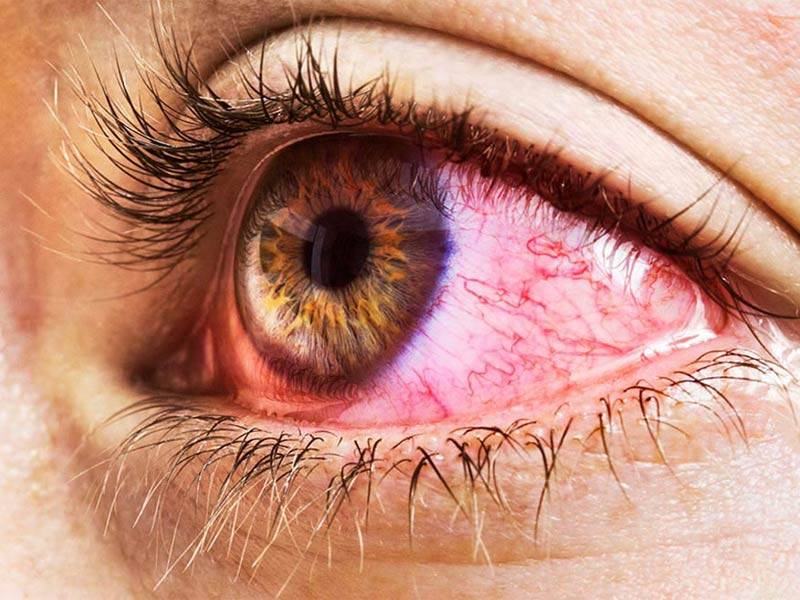 При покраснении склеры, которое вызвано бессонницей, рекомендуется приложить к закрытым глазам охлажденные пакетики с черным чаем на 10-15 минут. Такой компресс поможет частично снять дискомфорт.
При покраснении склеры, которое вызвано бессонницей, рекомендуется приложить к закрытым глазам охлажденные пакетики с черным чаем на 10-15 минут. Такой компресс поможет частично снять дискомфорт.
Для профилактики покраснения глаз при ношении линз желательно, чтобы под рукой всегда были увлажняющие капли. Они помогут устранить дискомфорт при нахождении в помещениях с чрезмерно сухим воздухом. Также нужно обязательно соблюдать правила ухода за офтальмологическими изделиями, придерживаться их режима ношения и графика замены. При необходимости следует заменить многофункциональный раствор на средство по уходу за линзами с более щадящим составом (для людей с высокой чувствительностью глаз).
Если покраснение вызвано появлением воспалительных реакций (при конъюнктивите, блефарите), категорически запрещено заниматься самолечением. Только опытный специалист может установить причину появления заболевания и определить, чем лечить его. При этом следует учесть, что основным способом предотвращения покраснения глаз при воспалительных процессах является соблюдение правил гигиены. Частое мытье рук уменьшит шансы занесения вредоносных микроорганизмов в полость глаза.
Частое мытье рук уменьшит шансы занесения вредоносных микроорганизмов в полость глаза.
В целом своевременный отдых и укрепление иммунитета также чрезвычайно важны для профилактики возникновения данной проблемы. Помните, если симптом появляется систематически, необходимо как можно скорее обратиться к врачу.
Приходите на диагностику в КазНИИ глазных болезней по адресу: Алматы, улица Толе би, 95а (угол улицы Байтурсынова).
Телефон: +7 (775) 007 01 00; +7 (727) 279 54 36
Красные глаза: усталость или болезнь?
Ярко-алые сосуды сеткой опутали зрачок? Вы полночи «плавали» в Интернете? Работали в прокуренном помещении? Если причины таковы, обычно глаза быстро восстанавливаются, стоит только хорошенько выспаться, проветрить комнату или выйти на свежий воздух. Но не всегда «глаза вампира» следствия подобного рода банальных моментов.
Осторожней с каплями!
Если мельчайшие кровеносные сосуды на поверхности глазных яблок заметно расширились, это может быть вызвано сухостью слизистой, простудным состоянием или аллергической реакцией.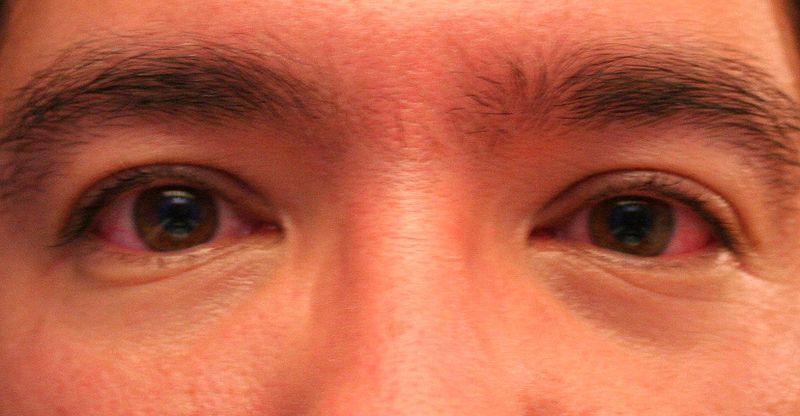
В любом случае паниковать не стоит: некоторое покраснение глаз — явление вполне обычное. Офтальмологи не советуют тут же хвататься за всевозможные глазные капли, которые «гарантируют» эффект «голубого белка». Дело в том, что длительное и бесконтрольное использование таких препаратов не приносит желанного эффекта.
Не нужно злоупотреблять. Используйте капли в крайнем случае, когда действительно необходимо, чтобы глаза были «кристально чистыми». Чем чаще вы их применяете, тем труднее без них обходиться впоследствии.
Если же страдаете синдромом «сухого глаза» (который, кстати, не всегда сопровождается покраснением слизистой), используйте искусственную слезу, которая снимет неприятные ощущения «песка» под веками, жжение и резь.
К монитору «прилипшие»
Если вы привыкли работать, не отрываясь от компьютера день-деньской, не приходится удивляться, что глаза краснеют от напряжения. Дайте им отдых! О том, что согласно гигиеническим нормативам нужно отдыхать четверть часа после 45-ти минутной работы за компьютером, писали не раз. Но кто из нас, скажите, следует этой медицинской рекомендации?
Дайте им отдых! О том, что согласно гигиеническим нормативам нужно отдыхать четверть часа после 45-ти минутной работы за компьютером, писали не раз. Но кто из нас, скажите, следует этой медицинской рекомендации?
И еще: отдыхать вы должны не пассивно — не оставаться на рабочем месте, смотря в противоположную от монитора сторону, а «максимально физкультурно».
Если сделать это не получается, сходите на кухню или в комнату отдыха, налейте себе чая. Медленно выпейте его, глядя в окно на городской пейзаж. Глаза будут вам признательны за такую паузу.
Но идеально, когда перерывы все же проходят в активном режиме. Рабочая обстановка не позволяет делать активные махи ногами? Так хотя бы поднимитесь с рабочего места! Пройдитесь по лестнице — сделайте «визит вежливости» к ниже или вышеработающим коллегам.
Это нужно и вашим глазам! Ведь нарушение кровообращения в теле во время длительного сидения, приводит к застою крови и в органах зрения. В этом случае покраснение белков самое безобидное, что может случиться. Потому давайте своим глазам отдых хотя бы через каждый час работы за компьютером. Пожалейте их!
В этом случае покраснение белков самое безобидное, что может случиться. Потому давайте своим глазам отдых хотя бы через каждый час работы за компьютером. Пожалейте их!
Если это аллергия
Глаза становятся красными не вдруг — причиной может стать аллергическая реакция. Тогда необходимо пройти аллергологические тесты, чтобы определить, на что так чувствительно реагирует организм.
Это может быть шерсть домашних животных, плесень, пыльца растений, компоненты косметики, шерстяная ткань, мех и пр.
Кстати, случается, аллергию могут спровоцировать контактные линзы, которые вы носите. Тут нужно задуматься о том, чтобы сменить их на линзы другой компании производителя. Но если и после замены «воз и ныне там», стоит перейти либо на очки в стильной оправе, либо подумать об операции лазерной коррекции зрения.
Другие причины
Красноту глаз может провоцировать нехватка ретинола — витамина А.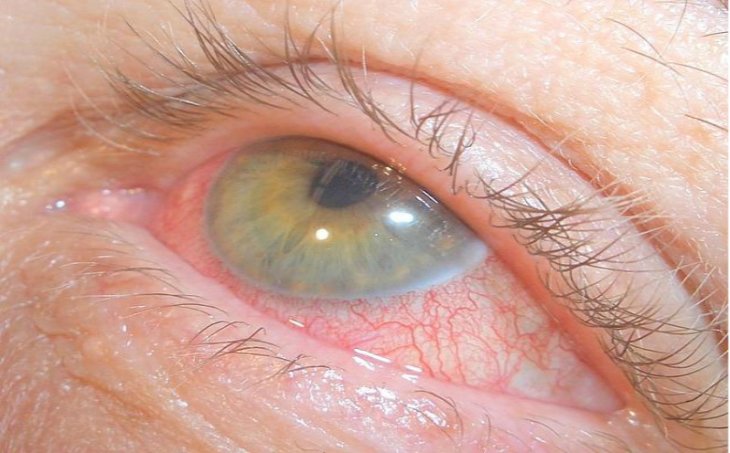 Налегайте на морковь, капусту, листья салат, печень и морскую рыбу, сливки, кисломолочные продукты.
Налегайте на морковь, капусту, листья салат, печень и морскую рыбу, сливки, кисломолочные продукты.
Заставить глаза стать красными могут сильный ветер и морозная погода, едкий сигаретный дым или большая для вас порция алкоголя, а еще неравные перегрузки и стрессовые ситуации.
Покраснели. Что делать?
Это всегда неприятно. Вам предстоит романтическая или деловая встреча, а глаза уставшие, красные. Это придает лицу замученный, несчастный вид.
Поможет в такой ситуации холодный компресс. Можно просто намочить салфетку холодной водой и приложить ее к векам. Или завернуть кубики льда в носовой платок, удерживая их около 20-ти минут. Сосуды сузятся и станут менее заметны.
Освежить и успокоить уставшие глаза помогает картофель: положите по ломтику сырого овоща на пять минут на веки.
Настолько же эффективно помогают компрессы из ромашки или полевого василька.
Если же глаза длительное время остаются очень красными, не муссируйте симптомы — обращайтесь к врачу!
Почему у человека красные глаза? Основные причины покраснения глаз
Большинство из нас, обнаружив, что белки глаз покраснели, хватается за глазные капли. Однако всегда ли это правильно? Ведь в одних случаях краснота пройдет сама по себе, в других – капли окажутся бесполезными. Поэтому лучше разобраться, почему краснеют глаза, прежде чем что-то предпринимать.
Покраснение свидетельствует о том, что мелкие сосуды склеры расширены и воспалены. Чаще всего воспаление проходит через несколько часов, и тогда беспокоиться не о чем. Но бывает и так, что краснота становится постоянной, и это уже серьезнее. У человека может возникать ощущение, будто в глаз попала соринка. Глаза могут слезиться, болеть и зудеть. Иногда развивается светобоязнь или появляются выделения из глаз. В зависимости о того, какие есть симптомы, кроме покраснения, можно определить причину.
Почему белки глаз красные: основные причины
Аллергия. Любите заниматься уборкой, но каждый раз после мытья ванны специальным моющим средством у вас краснеют глаза? Попробуйте сменить продукт: возможно, у вас аллергия на одно из химических веществ в его составе. Аллергическая реакция в виде покраснения белков глаз нередка и на шерсть животных, цветочную пыльцу и косметические средства. Избавиться от проблемы можно, посетив врача-аллерголога и выполнив его рекомендации.
Фото: Depositphotos
Механические повреждения. Даже приятная прогулка по берегу моря в ветреный день может принести неприятности. Мелкие песчинки, попадая в глаза, приводят к микроскопическим царапинкам оболочки глаза. Повредить склеру можно и в процессе ношения линз или из-за попадания в глаз инородного предмета. Если краснота долго не проходит, необходимо обратиться к врачу.
Синдром сухого глаза. В норме, оболочка глаза должна быть постоянно увлажненной.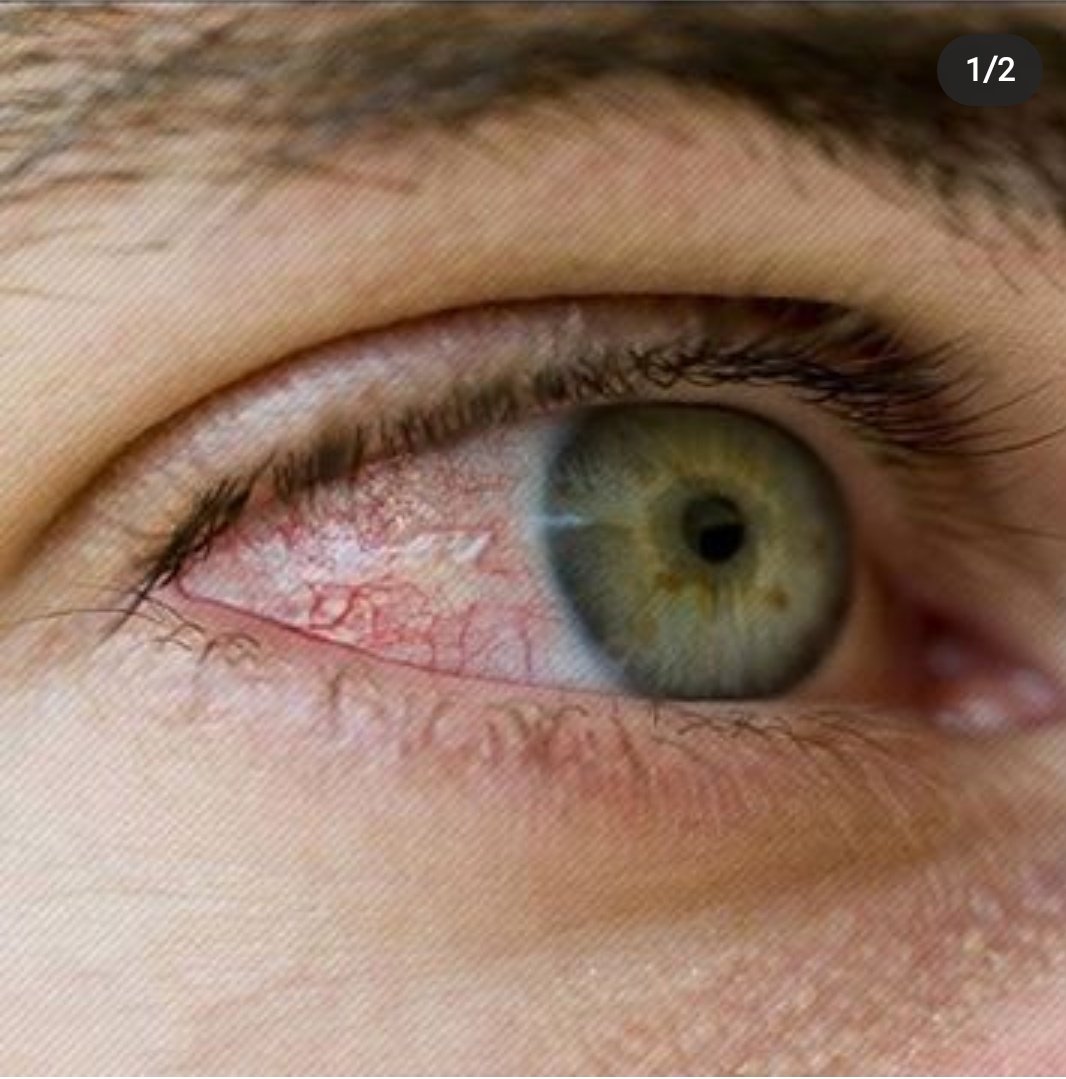 Однако если вы находитесь в помещении с постоянно работающим кондиционером, есть риск, что слишком сухой воздух станет причиной сухости оболочки глаз. Еще одна распространенная причина синдрома сухого глаза – многочасовая работа на компьютере. Когда вы увлеченно ищете информацию, скажем, о том, почему вода прозрачная, вы моргаете реже обычного и сами этого не замечаете. А потом удивляетесь, почему глаза покраснели.
Однако если вы находитесь в помещении с постоянно работающим кондиционером, есть риск, что слишком сухой воздух станет причиной сухости оболочки глаз. Еще одна распространенная причина синдрома сухого глаза – многочасовая работа на компьютере. Когда вы увлеченно ищете информацию, скажем, о том, почему вода прозрачная, вы моргаете реже обычного и сами этого не замечаете. А потом удивляетесь, почему глаза покраснели.
В этой ситуации помогут увлажняющие капли, а еще – достаточное потребление жидкости. Что безусловно не рекомендуется — это сосудосуживающие капли типа «визина». Они временно убирают красноту, но при этом только усугубляют сухость.
Перенапряжение. Долго смотрите в одну точку, постоянно напрягаете зрение? Рискуете ходить с красными глазами. Слишком сильное напряжение определенных зрительных мышц приводит к приливу крови в кровеносные сосуды глаза. Окулисты рекомендуют: если уж вам приходится все время напрягать глаза, каждые 30-60 минут делайте гимнастику для зрения – чтобы расслабить одни глазные мышцы и поддержать тонус других. Но вообще-то, скорее всего, вам нужны очки.
Но вообще-то, скорее всего, вам нужны очки.
Вредные привычки. Дым сигарет вызывает сужение кровеносных сосудов глаз, что приводит к нарушению кровоснабжения органа. Как результат – покраснение и слезоточивость. Если всякий раз, когда вы вдыхаете табачный дым, у вас краснеют и слезятся глаза, пора подумать о том, чтобы отказаться от этой вредной привычки.
При употреблении алкоголя снижается поступление кислорода в кровь, из-за чего сосуды глаз могут воспаляться.
Фото: Depositphotos
Беременность. Во время беременности в организме происходят гормональные изменения, которые могут сказаться на многих органах и системах, в том числе, и на зрении. Например, в этот период может развиться светобоязнь, глаза могут постоянно быть красными. Эти неприятности обычно проходят после рождения ребенка.
Недосып. Ночной отдых нужен всему организму, и глазам в том числе. Из-за недосыпа и перенапряжения кровеносные сосуды могут лопнуть или воспалиться. Вы часто трете глаза после сна из-за ощущения, будто в них попал песок? Окулисты не рекомендуют этого делать: так глаза воспалятся еще больше. Лучше дать глазам отдохнуть и соблюдать режим сна и бодрствования.
Вы часто трете глаза после сна из-за ощущения, будто в них попал песок? Окулисты не рекомендуют этого делать: так глаза воспалятся еще больше. Лучше дать глазам отдохнуть и соблюдать режим сна и бодрствования.
Простудные заболевания. Из-за инфекций носовых пазух нарушается работа сосудов склеры, и они могут воспаляться. Как правило, после выздоровления неприятные симптомы пропадают.
Фото: Depositphotos
Конъюнктивит. Это инфекционное заболевание, при котором вирусы или бактерии попадают на прозрачную тонкую пленку между склерой и веком – конъюнктиву. От этого сосуды воспаляются, глаза краснеют. Видов конъюнктивита множество, чтобы эффективно от него избавиться, требуется, чтобы лечение подобрал врач.
Вирус герпеса. Если болезнь поразила глаз, возникает отечность, слезоточивость, чувствительность к свету. Запускать болезнь нельзя: в особо тяжелых случаях на сетчатке появляются рубцы. Тогда встает вопрос о проведении операции по замене сетчатки глаза.
Увеит. Это воспаление сосудов глаза, причиной которого может быть аутоиммунное заболевание, травма или инфекция. Помимо красных глаз, наблюдается светочувствительность, боль в глазах. Очень характерный признак – появление в глазах «мушек». Визит к врачу обязателен: вследствие увеита может развиться отслоение сетчатки или катаракта.
Глаукома. Одним из симптомов этого заболевания является покраснение глаз. Если глаза не только покраснели, но еще и болят, если резко снизилось зрение и часто кружится голова, стоит побыстрее обратиться к офтальмологу.
Читайте также:
Почему снятся сны?
Почему трава зеленая?
Глазные заболевания у человека список, симптомы — Центр микрохирургии глаза «Окулюс»
Болезни глаз имеют очень широкое распространение в наши дни.
Причиной этому служит множество факторов. Например, стремительное развитие компьютерных технологий и ухудшение экологической обстановки с каждым годом. Далее рассмотрим наиболее часто встречающиеся заболевания, а также выделим характерные для них симптомы.
Патология зрительного нерва
Глаукома – болезнь, имеющая хронический характер. Из-за повышения давления внутри глаз происходит дисфункция зрительного нерва. Вследствие падает зрение, которое в дальнейшем может пропасть. Болезнь протекает очень быстро, поэтому больной рискует полностью потерять зрение, если будет оттягивать поход к врачу. Признаки: нарушение бокового зрения, чёрные пятна, «туманность» изображения, невозможность различить предметы в темноте, при ярком свете появляются цветные кольца.
Ишемическая нейропатия оптического нерва – нарушение кровообращения во внутриглазном или внутриглазничном отделе. Симптомы: понижение остроты зрения, появление в некоторых областях «слепых» пятен. Уменьшение угла обзора.
Симптомы: понижение остроты зрения, появление в некоторых областях «слепых» пятен. Уменьшение угла обзора.
Ишемическая нейропатия
Неврит – инфекционное заболевание. Характерен воспалительный процесс в зрительном нерве. Признаки: потеря чувствительности в области вокруг глаза, боль, ослабление работы мышц, связанных со зрительным нервом.
Атрофия нерва – болезнь, для которой характерна дисфункция проведения возбуждения. Нарушается цветовосприятие, угол обзора. Зрение падает, и человек может полностью ослепнуть.
Атрофия нерва
Патология глазной орбиты, век, слезных каналов
Блефарит – воспаление, возникающее по краям век. Симптомы: отек ткани, сопровождающийся жжением и покраснением. Больному кажется, что в глаз попала соринка. Присутствует зуд, характерные выделения. Яркий свет тяжёл для восприятия, слезоточивость, боль. Может появиться сухость глаз и шелушение краёв век. После сна на ресницах образуются гнойные струпья.
После сна на ресницах образуются гнойные струпья.
Блефарит
Криптофтальм – нераспространенная болезнь, при которой происходит сращивание краешков век. Это становится причиной сужения глазной щели или даже её исчезновения.
Лагофтальм – патология, характеризующаяся нарушением смыкания верхнего и нижнего века. В результате некоторые участки остаются открытыми постоянно, включая время сна.
Заворот века – место роста ресниц повернуто в сторону глазницы. Это создает сильный дискомфорт за счёт натирания и раздражения глазного яблока. На роговице могут образоваться небольшие язвы.
Заворот века
Колобома века – нарушение в строении век. Обычно протекает наряду с другими морфологическими дефектами. Например, волчья пасть или заячья губа.
Отёк века – локализованное накопление избытка жидкости в тканях вокруг века. Симптомы: местное покраснение кожного покрова, дискомфорт. Болезненность глаз усиливается в момент прикосновения.
Симптомы: местное покраснение кожного покрова, дискомфорт. Болезненность глаз усиливается в момент прикосновения.
Отёк века
Блефароспазм – выглядит как судорожное сокращение лицевых мышц, как будто человек быстро жмурится. Не контролируется волей больного.
Птоз – опущение верхнего века вниз. Патология классифицируется на несколько подвидов. В отдельных случаях, веко опускается настолько, что целиком перекрывает глазное яблоко.
Птоз
Ячмень – инфекционное заболевание воспалительного характера, которое протекает с выделениями гноя. Признаки: отёчность краёв век, краснота и шелушение. Нажатие сопровождается сильной болью. Частым является дискомфорт (ощущение инородного объекта в глазу), слезотечение. Острая форма характеризуется признаками интоксикации – упадок сил, повышенная температура, головная боль.
Ячмень
Трихиаз – неправильный рост ресниц. Опасность состоит в том, что болезнетворные микроорганизмы могут легко попасть в глаза. Это провоцирует воспаление, конъюнктивит и другие проблемы.
Опасность состоит в том, что болезнетворные микроорганизмы могут легко попасть в глаза. Это провоцирует воспаление, конъюнктивит и другие проблемы.
Дакриоцистит – инфекция слезного канала, вызывает его воспаление. Есть несколько разновидностей патологии: острый, хронический, приобретенный, врождённый. Симптоматика: болезненные ощущения, слёзный мешок красный и отекший, нагноение каналов и постоянное слезоточивость.
Дакриоцистит
Патология слезопродуцирующей системы
Дакриоденит – поражение слёзных желез. Возникает из-за хронических патологий, либо в связи с попаданием в организм инфекции. Если произошло нарушение в работе кровеносной системы, то заболевание может принять хроническую форму. Симптомы: верхнее веко становится красным, отёчным. Яблоко глаза в некоторых случаях выпячивается. Если не лечить дакриоденит, воспаление распространяется, образуются гнойники, поднимается высокая температура, появляется общее недомогание.
Дакриоаденит
Рак слезной железы – развивается в результате аномальной жизнедеятельности клеток железы. Опухоли могут быть как доброкачественными, так и злокачественными. Ко второй группе можно отнести, например, саркому. Признаки: боль в глазах и голове. Связана с увеличением образования, которое давит на нервную ткань. В некоторых случаях давление настолько сильное, что вызывает делокализацию глазного яблока, затрудняет их движение. К дополнительным симптомам относят отёки, упадок зрения.
Патология соединительной оболочки глаза
Ксерофтальмия – глазная болезнь, в процессе которой слёзы вырабатываются меньше нормы. На это есть несколько причин: хронические воспалительные процессы, различные травмы, опухоль, длительный приём курса препаратов. В группу риска попадают люди пожилого возраста.
Конъюнктивит – воспаление, возникающее в слизистой конъюнктивы. Он бывает аллергическим, инфекционным и грибковым. Все эти разновидности являются заразными. Заражение происходит как через физический контакт, так и с помощью обиходных предметов.
Все эти разновидности являются заразными. Заражение происходит как через физический контакт, так и с помощью обиходных предметов.
Опухоли конъюнктивы – появляющиеся в угле на внутренней стороне слизистой (птеригиум) и образующиеся в области соединения с роговицей (пингвекул).
Патология хрусталика
Катаракта – постепенное помутнение глазного хрусталика. Заболевание имеет очень быстро развитие. Может поражать как один глаз, так и оба. При этом повреждается или весь хрусталик, или какая-то одна часть. Основная категория больных – пожилые люди. Именно этот недуг способен в очень короткий срок снизить зрение, вплоть до слепоты. У молодых людей катаракта возможна из-за травм, заболеваний соматического типа. Симптоматика: скорая утрата зрения (это заставляет менять линзы очень часто), невозможность различить предметы в темноте («куриная слепота»), нарушение в восприятии цветов, глаза быстро устают, в редких случаях – двоение изображения.
Катаракта
Аномалии хрусталика – развивающаяся с рождения катаракта, бифаф, сферофакия, вывих хрусталика, колобома.
Патология сетчатки
Ретинит (пигментная дистрофия сетчатки) – заболевание, проявляющееся возникновением воспаления на различных участках сетчатки глаза. В качестве причин выступают травмирование органов зрения, длительное воздействие солнечного света. Симптомы: сужается нормальное поле зрение, уменьшается обзор, изображение двоится, недостаточная видимость в сумерках, пред глазами появляются характерные цветные пятна.
Отслаивание сетчатки – патология, при которой наблюдается деструкция сетчатки. Её внутренние слои начинают сходить с ближних эпителиальных тканей и кровеносных сосудов. Лечится в большинстве случаев оперативным способом. Отсутствие лечения влечёт за собой утрату зрения. Признаки: «туман» перед глазами, искажение геометрической формы предметов, иногда проскакивают вспышки света и яркие искры.
Отслаивание сетчатки
Ангиопатия сетчатки – разрушение структуры сосудистой оболочки в глазах. К такому заболеванию приводит физическое травмирование, высокий показатель внутриглазного давления, нарушение в функционировании центральной нервной системы, болезни кровеносной системы (артериальная гипертония), отравление, патологические дефекты в морфологии кровеносных сосудов. Симптомы: заметный спад зрения, помутнение в глазах, инородные мелькания, искажение изображения. В самых тяжёлых случаях – потеря зрения.
Дистрофия сетчатки – крайне опасное заболевание, может иметь самые разнообразные причины возникновения. Происходит отмирание тканей сетчатой оболочки глаза или же её уменьшение. Это может произойти, если не будет вовремя оказана квалифицированная помощь специалистов.
Патология роговицы
Кератит – воспалительный процесс, поражающий роговицу глаза. Как результат, замутнение роговицы и возникновение инфильтратов. Причиной может быть инфекция: вирусная, бактериальная. Травмы тоже могут спровоцировать развитие заболевания. Симптомы: слезотечение, покраснение слизистой оболочки глаза, нетипичная чувствительность к яркому свету, роговица теряет свои нормальный свойства – блеск, гладкость. Если пренебрегать лечением, то инфекция распространяется на другие участки зрительной системы.
Причиной может быть инфекция: вирусная, бактериальная. Травмы тоже могут спровоцировать развитие заболевания. Симптомы: слезотечение, покраснение слизистой оболочки глаза, нетипичная чувствительность к яркому свету, роговица теряет свои нормальный свойства – блеск, гладкость. Если пренебрегать лечением, то инфекция распространяется на другие участки зрительной системы.
Кератит
Бельмо – образование на роговой оболочки глаза рубцовой ткани, её стойкое помутнение. Причиной выступают продолжительные воспалительные процессы в организме или травмы.
Бельмо
Роговичный астигматизм (кератоконус) – дегенерация роговицы, возникающая вследствие повышения давления внутри глаза. Это ведёт к изменению формы роговой оболочки глаза. Симптоматика: световая кайма вокруг лампочек, моментальное снижения зрения в одном из глаз, миопия.
Кератоконус
Изменение рефракции глаза
Близорукость (миопия) – нарушение рефракции глаза, при котором человек плохо видит дальние предметы. При близорукости изображение фиксируется перед сетчатой оболочкой. Признаки: собственно плохое различие отдаленных предметов, дискомфорт быстрая утомляемость глаз, давящие боль в области висков или лба.
При близорукости изображение фиксируется перед сетчатой оболочкой. Признаки: собственно плохое различие отдаленных предметов, дискомфорт быстрая утомляемость глаз, давящие боль в области висков или лба.
Близорукость
Дальнозоркость (гиперметропия) – рефракционное нарушение при котором изображение считывается позади сетчатки, является противоположностью миопии. При этом больной плохо видит как ближние, так и дальние предметы. Симптомы: очень часто определяется туманность перед глазами, иногда у больного проявляется косоглазие.
Дальнозоркость
Астигматизм – болезнь характеризуется невозможностью фокусировки световых лучей на сетчатке. Обычно появляется у людей с физиологическими нарушениями органов зрения: роговая оболочка, хрусталик. Симптомы: размытое и нечёткое изображение, человек быстро утомляется, часто жалуется на головную боль, чтобы что-то разглядеть приходится напрягать глазные мышцы.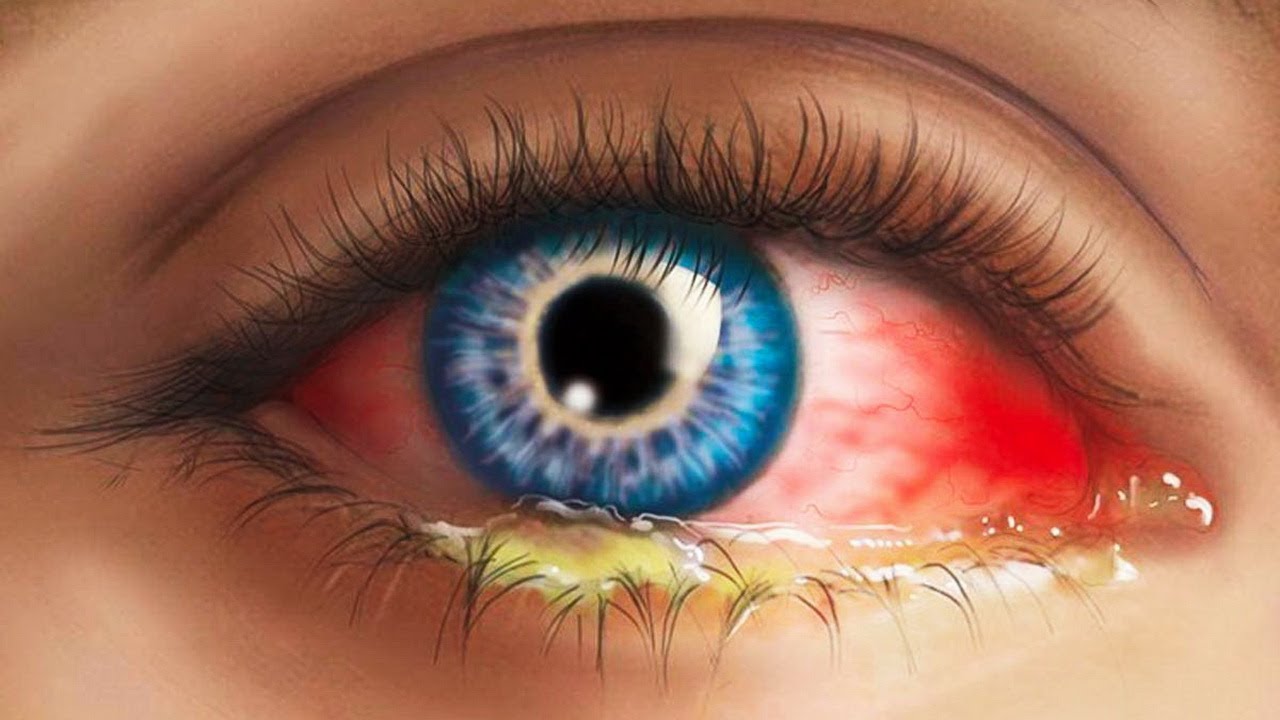
Астигматизм
Другие глазные болезни
Нистагм – не поддающиеся контролю колебательные движения глазных яблок.
Синдром «ленивого глаза» или амблиопия – патология, при которой глаз по причине повреждения его мышц, перестает работать, совершать движения.
Анизокория – разность размера зрачков. В основном, появляется при всевозможных травмах глаза. Влечёт за собой острую чувствительность к свету, снижение зрения. Иногда эта патология указывает на нарушение в функционировании одного из отделов мозга – мозжечка.
Анизокория
Эписклерит – воспаление, формирующееся в эписклеральной ткани. Сначала появляется покраснение около роговицы, затем этот участок опухает. Признаки: ощущение дискомфорта, глаза режет от яркого света. Бывают выделения из соединительной оболочки. В большинстве случаев эписклерит проходит сам по себе.
Эписклерит
Аниридия – полное отсутствие радужки глаза.
Аниридия
Поликория – дефект глаза, когда у человека есть несколько зрачков.
Поликория
Офтальмоплегия – болезнь, когда нервы глаза, отвечающие за его движение, перестают правильно функционировать. Это становится причиной параличей и неспособностью вращения глазными яблоками. Симптомы: глаза обращены к носу, не изменяют это положение.
Экзофтальм – патологический выход глазного яблока за пределы глазной орбиты, возникает из-за отёка её ткани. Помимо основного симптомы выделяют покраснение век и боль во время прикосновения к воспаленному участку.
Диплопия – расстройство зрительной системы, состоящее в постоянном двоении видимых предметов.
офтальмологія // Лікування зору на вищому рівні
Причин покраснения глаз множество, и пусть внешне покраснение выглядит одинаково, причина в каждом случае далеко не одна и та же. Это может быть пыль, песок, ветер, усталость или аллергия, а может быть грозный увеит, на который, если не обратить внимания, могут быть тяжёлые последствия.
Это может быть пыль, песок, ветер, усталость или аллергия, а может быть грозный увеит, на который, если не обратить внимания, могут быть тяжёлые последствия.
Давайте разберёмся подробнее. И что делать, если у вашего ребенка покраснели глаза?
1. Частой причиной может быть банальное раздражение слизистой оболочки глаз, связанное с переутомлением, перенапряжением или усталостью глаз. Длительные зрительные нагрузки в виде компьютерных игр, телевизора, игры с мелкими предметами и даже слишком долгое чтение могут вызвать покраснение глаз. Совет в этих случаях прост и понятен –распределите зрительные нагрузки в пропорции 50 на 50: два часа занятий, два часа прогулки или игр на открытом воздухе. Тот редкий случай, когда само пройдёт.
2. Попадание инородного тела (песок, пыль, соринка) может вызвать покраснение глаза, необходимо промыть глаз обычной водой или физиологическим раствором и закапать антисептические глазные капли. Можно промыть глаза отваром ромашки или раствором фурацилина. Если же после проделанных манипуляций краснота в глазах не проходит и ребёнок жалуется на глазки, рекомендуем обратиться к офтальмологу.
Если же после проделанных манипуляций краснота в глазах не проходит и ребёнок жалуется на глазки, рекомендуем обратиться к офтальмологу.
3. Конъюнктивит. Это заболевание у малышей протекает не так, как у взрослых. Если ребёнок заболел конъюнктивитом в очень раннем возрасте, то у него может наблюдаться нарушение сна и аппетита, он станет капризным и даже перестанет играть с любимыми игрушками. Более старшие дети уже сами могут пожаловаться, что глазки чешутся, что-то мешает, будут тереть глаза.
Основные признаки конъюнктивита у ребёнка:
- утром веки склеены и на них образуется жёлтая корочка;
- ребёнок слишком сильно реагирует на свет;
- из глаза появляется гнойное, слизистое отделяемое, могут быть отёчными веки;
- белки глаз красные, слизистая оболочка глаз (конъюнктива) может быть отёчной;
- появляются жалобы на дискомфорт в глазах, «чувство песка» в глазах.
Причиной развития конъюнктивита может быть вирусная, бактериальная инфекция, простейшие или аллергическая реакция. В зависимости от вида конъюнктивита будут наблюдаться определённые особенности протекания заболевания.
В зависимости от вида конъюнктивита будут наблюдаться определённые особенности протекания заболевания.
Когда причиной красных глаз становится вирус, покраснение обычно возникает после насморка или кашля, повышения температуры тела, конъюнктивит протекает на фоне ОРВИ. Хотя ребёнок может проснуться со слипшимися глазами, но в течение дня отделяемое из глаз незначительные и слизисто-водянистые. Часто дети жалуются на жжение в глазах или описывают ощущения «песка в глазах». Симптомы проходят на фоне лечения общего заболевания, тем не менее, если проблема затянулась – надо отправляться к окулисту. Лечение конъюнктивита может назначать только специалист!
При бактериальных конъюнктивитах глазное яблоко выглядит красным, ребёнка беспокоит раздражение и густое отделяемое белого, жёлтого или зелёного цвета. Причём закисают глаза не только по утрам, но и постоянно в течение дня, эта особенность – явный признак наличия бактериальной инфекции. Тут импровизация родителей опасна. Срочно к офтальмологу!
Срочно к офтальмологу!
Аллергический конъюнктивит – это необычная воспалительная реакция слизистой глаза на обычные воздействия, которые не вызывают реакций у большинства людей. Аллергический конъюнктивит нередко сочетается с аллергическим ринитом, бронхиальной астмой, дерматитом. На протяжении всей жизни мы соприкасаемся с различными микроорганизмами, частицами самого разного происхождения, химическими соединениями. Но если для большинства людей эти спутники остаются незаметными, то страдающие аллергией очень быстро ощущают их присутствие. Аллергический конъюнктивит может начинаться в острой форме нестерпимым зудом век, жжением под веками, светобоязнью, слезотечением с выраженным отёком и покраснением конъюнктивы. Но чаще он протекает хронически, доставляя беспокойство в течение многих лет. В зависимости от аллергенов, его симптомы могут носить сезонный характер или же быть круглогодичными. Сезонный аллергический конъюнктивит обусловлен чувствительностью к пыльце трав, деревьев, сорняков или же к плесневым грибам. Домашняя пыль, перхоть животных, средства бытовой химии, парфюмерия, контактные линзы, лекарственные препараты, продукты питания с консервантами или химическими добавками, подолгу не обслуженный кондиционер дома или в автомобиле являются частыми причинами круглогодичных конъюнктивитов.
Домашняя пыль, перхоть животных, средства бытовой химии, парфюмерия, контактные линзы, лекарственные препараты, продукты питания с консервантами или химическими добавками, подолгу не обслуженный кондиционер дома или в автомобиле являются частыми причинами круглогодичных конъюнктивитов.
Что делать?
Перед тем, как начать лечение аллергии на глазах, стоит обратиться к аллергологу для установления аллергена. Если же причина известна, нужно как можно быстрее убрать контакт с аллергеном. Полное устранение действия аллергенов, если это возможно, является самым эффективным методом предупреждения аллергической реакции, а также является первым этапом в лечении уже развернувшейся картины болезни. Приём антигистаминных препаратов системно и местно, в виде глазных капель, снизит интенсивность проявления аллергии.
Внимание!
В большинстве случаев аллергический конъюнктивит не даёт осложнений, но в период лечения этого заболевания необходимо строго придерживаться гигиены глаз, иметь личное полотенце, предметы гигиены, протирать глаза следует очень аккуратно, использовать для каждого глаза новый ватный диск. Промывание и закапывание желательно проводить сразу в оба глаза, даже если проблема в одном глазу. В большинстве случаев заболевание начинается с одного глаза и распространяется на другой.
Промывание и закапывание желательно проводить сразу в оба глаза, даже если проблема в одном глазу. В большинстве случаев заболевание начинается с одного глаза и распространяется на другой.
Ни в коем случае не накладывайте повязки на глаза!
Тепло и влажность – благоприятные условия для распространения инфекции.
4. Если вы заметили у своего ребенка покраснение и утолщение края века, скопление корочек, чешуек у корней ресниц, это может быть следствие блефарита. Сегодня блефарит у детей является частым заболеванием. Это воспаление краёв век, связанное со слишком тонким слоем в этом месте кожного покрова и клетчатки, обусловленное рыхлостью тканей и полным отсутствием жира. Имеет место нарушение функции мейбомиевых желез, находящихся в толще век. Причинами блефарита у детей может быть: золотистый стафилококк, демодекозный клещ, который попадает в луковички ресниц при контакте ребёнка с птицами, пуховыми и перьевыми подушками, а также при хронических заболеваниях ЖКТ, диабете, разных видах аллергии, фокальных очагах инфекции – хр.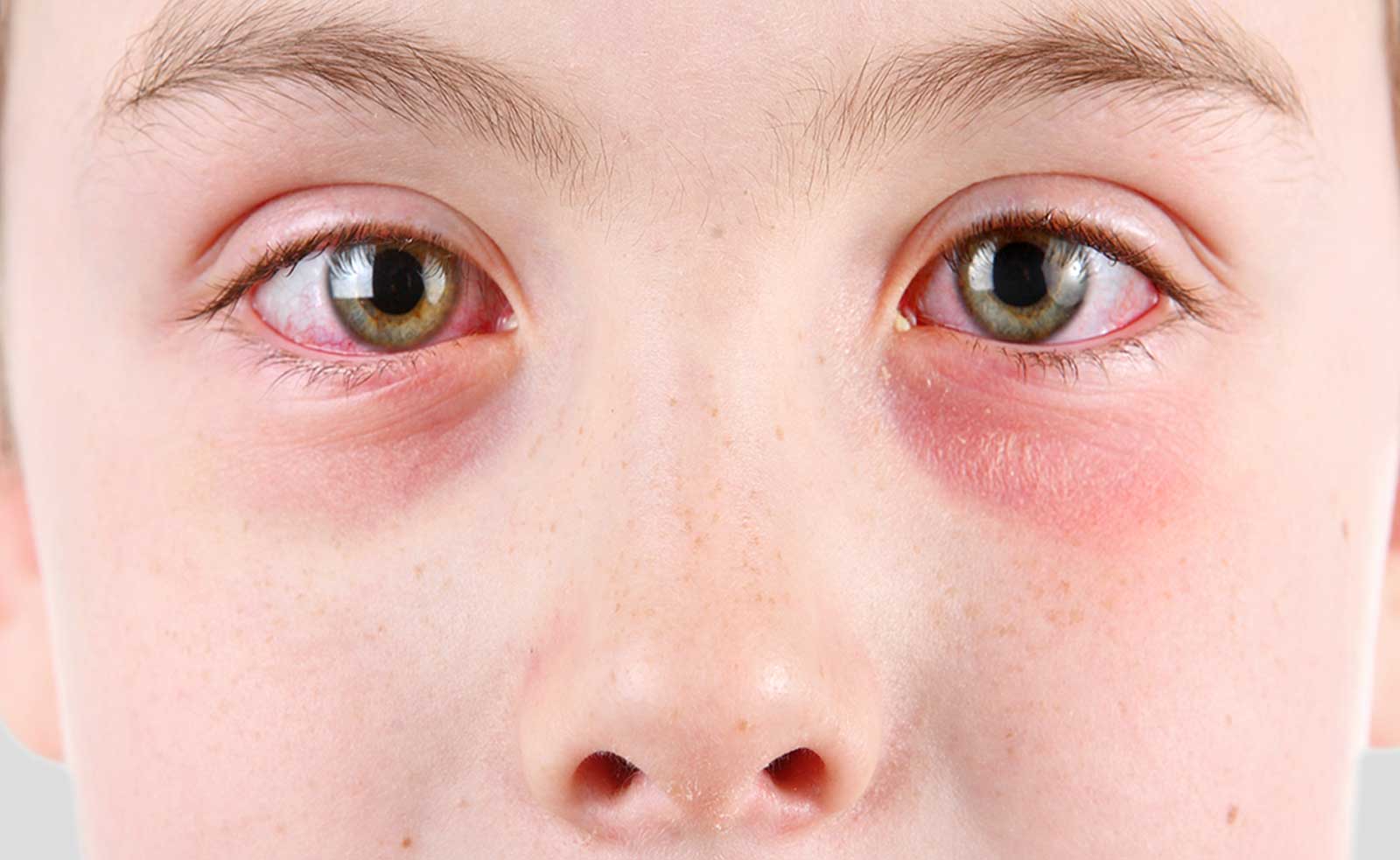 тонзиллите и кариесе. Часто блефариты возникают при некорригированной дальнозоркости, глистной инвазии и банальном нарушении гигиены.
тонзиллите и кариесе. Часто блефариты возникают при некорригированной дальнозоркости, глистной инвазии и банальном нарушении гигиены.
Что необходимо предпринимать родителям?
Во-первых, научить ребёнка соблюдать элементарные правила гигиены. Во-вторых, приобщать его с ранних лет к здоровому образу жизни. В-третьих, вовремя лечить любые внутренние заболевания. Регулярно посещайте стоматолога. Местное офтальмологическое лечение назначает только доктор!
5. Локальное покраснение века может свидетельствовать о ячмене – воспалении волосяного мешочка ресницы или сальной железы. Образуется небольшая припухлость на краю века, которая увеличивается в размерах и краснеет. Веко сильно опухает, что приводит к сужению глазного просвета. Образоваться ячмень может на одном или сразу на обоих глазах. Обычно на четвертый-пятый день происходит вскрытие гнойной камеры, после чего из неё начинает вытекать гной. Самочувствие ребёнка после этого заметно улучшается.
Важно!
Запрещается выдавливать или прокалывать гнойник! Когда гнойник сформирован – противопоказаны тепловые процедуры. В противном случае есть риск появления различных осложнений (абсцесс, менингит и прочее). Также важно следить за тем, чтобы малыш не тёр руками глаза, чтобы инфекция не попала на другие участки кожи. Самолечением лучше не заниматься, покажите ребёнка доктору.
В противном случае есть риск появления различных осложнений (абсцесс, менингит и прочее). Также важно следить за тем, чтобы малыш не тёр руками глаза, чтобы инфекция не попала на другие участки кожи. Самолечением лучше не заниматься, покажите ребёнка доктору.
6. Халязион в переводе с греческого языка означает «градинка» и представляет собой хроническое воспаление хряща века вокруг мейбомиевой железы, у которой произошла закупорка выводного протока и, как следствие, застой секрета. Избавиться от такого заболевания века у ребёнка довольно сложно. При вялотекущем процессе малышу помогают терапевтические методики лечения: местная противовоспалительная терапия, физиотерапия, лечение будет длительным и нужно набраться терпения. В более острых периодах невозможно обойтись без хирургической операции. Симптомами халязиона является припухлость края века, со временем прощупывается эластичное безболезненное образование размером с крупную горошину. Основными факторами, влияющими на появление халязиона, считают частые простудные заболевания, слабую иммунную систему, сахарный диабет.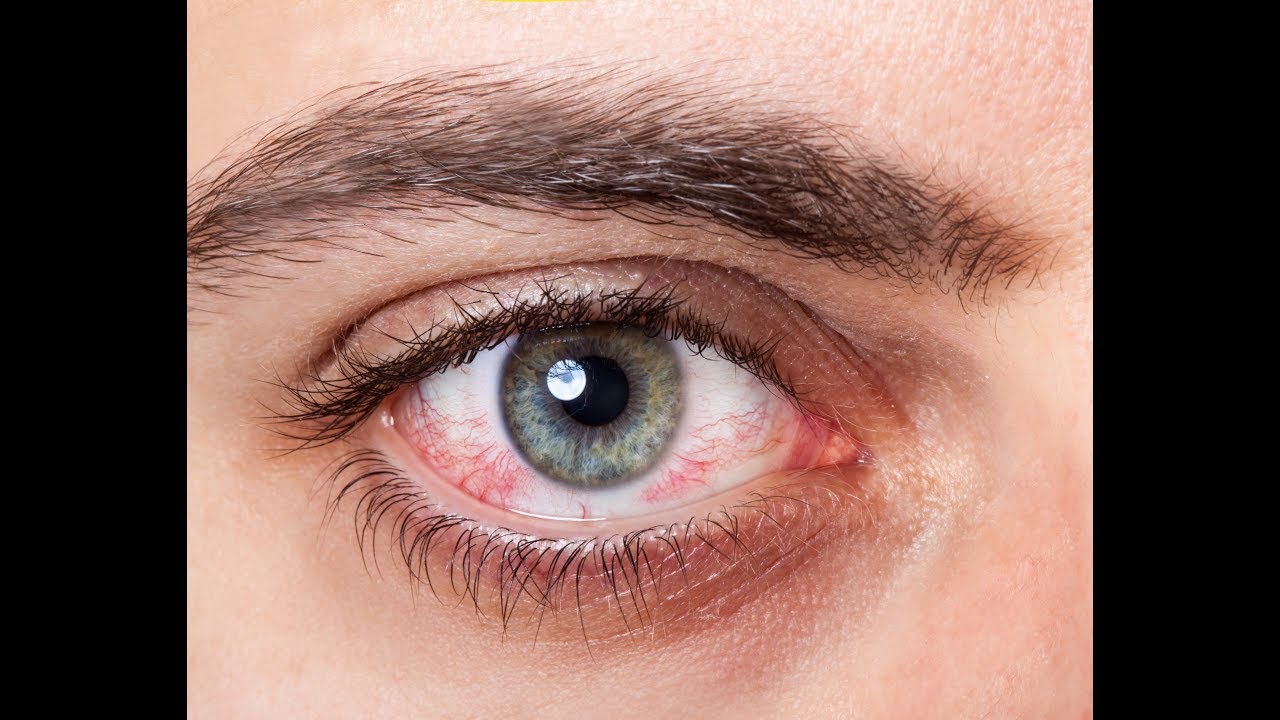 Иногда халязион возникает из-за проблем с работой пищеварительного тракта – дисбактериоза.
Иногда халязион возникает из-за проблем с работой пищеварительного тракта – дисбактериоза.
Специалисты считают, что закупорка мейбомиевых желез века у детей часто вызвана функциональной и анатомической несовершенностью, т.е. узкими выходными протоками, слабой работой клеток гладких мышц, которые выжимают секрет, или недостаточно высоким уровнем защитного белка секреторного иммуноглобулина слезы.
7. Увеит – воспаление сосудистой оболочки глаза воспалительного характера. Основные свойства сосудистой оболочки заключаются в аккомодации – возможности наших глаз видеть чётко на разном расстоянии, и питании сетчатки.
Увеит у детей требует безотлагательного лечения! Причины воспаления сосудистой оболочки глаза могут быть самые разные: инфекции, обменные нарушения, сахарный диабет, туберкулёз, угнетение иммунитета, аутоиммунные процессы и др. Увеит может быть вторичным заболеванием, при этом очаг воспаления находится в другом месте, а инфекция распространяется по кровяному руслу при ангине, менингите, гайморите, септическом эндокардите. Также увеиты могут возникнуть на фоне обострения аллергии, а в некоторых случаях – после проникающей травмы глаза. Очень редко, несмотря на тщательное обследование, определить причину увеита так и не удаётся. При увеите у детей симптомы и осложнения, в основном, такие же, как и у взрослых. Однако симптоматика более стёрта. Чем младше ребёнок, тем сложнее установить диагноз увеита вовремя, на ранних стадиях. При передних увеитах появляется покраснение глаз, на что могут обратить внимание взрослые; снижается острота зрения, повышается светочувствительность, слезоточивость. При задних увеитах основными симптомами являются: снижение остроты зрения и искажение виденья, появление пятен перед глазами. Диагностика сложная, так как если процесс затронул один глаз, а второй хорошо видит, то ребёнок и не пожалуется. Главный сигнальный симптом о наличии заболевания – боль – может отсутствовать.
Также увеиты могут возникнуть на фоне обострения аллергии, а в некоторых случаях – после проникающей травмы глаза. Очень редко, несмотря на тщательное обследование, определить причину увеита так и не удаётся. При увеите у детей симптомы и осложнения, в основном, такие же, как и у взрослых. Однако симптоматика более стёрта. Чем младше ребёнок, тем сложнее установить диагноз увеита вовремя, на ранних стадиях. При передних увеитах появляется покраснение глаз, на что могут обратить внимание взрослые; снижается острота зрения, повышается светочувствительность, слезоточивость. При задних увеитах основными симптомами являются: снижение остроты зрения и искажение виденья, появление пятен перед глазами. Диагностика сложная, так как если процесс затронул один глаз, а второй хорошо видит, то ребёнок и не пожалуется. Главный сигнальный симптом о наличии заболевания – боль – может отсутствовать.
Без должного лечения, со временем, может произойти отслоение сетчатки. Если лечения не происходит, воспалительный процесс может затронуть и другой здоровый глаз.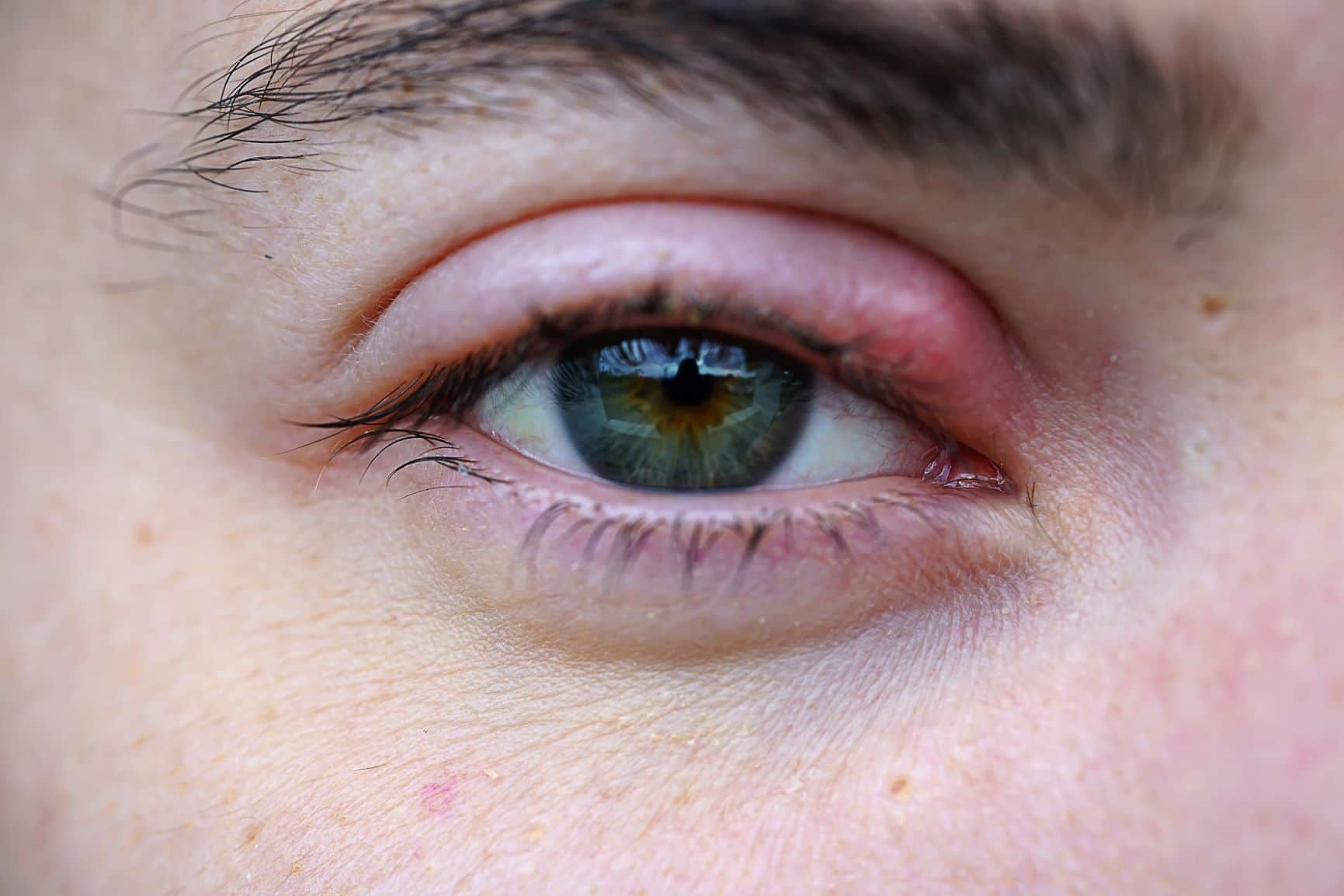 Чем позже начато лечение увеита, тем серьёзнее повреждения тончайших структур глаза, которые могут привести к потере зрения.
Чем позже начато лечение увеита, тем серьёзнее повреждения тончайших структур глаза, которые могут привести к потере зрения.
Строжайший совет: при возникновении покраснения глаза, которое не проходит через один-два дня и не сопровождается болью, немедленно посетите врача-офтальмолога!
8. У грудничков возможной причиной покраснения глаз может быть дакриоцистит, проще говоря, воспалительный процесс слёзного мешка. Основными признаками этой болезни является слизисто-гнойное отделяемое из глаза, во внутреннем углу глаза небольшая припухлость, отмечается слезостояние. Отличительными симптомами дакриоцистита являются слизисто-гнойное отделяемое, при нажатии на зону слёзных точек. Чаще всего эта проблема связана с непроходимостью слёзного канала. При внутриутробном развитии ребёнка слезный канал закрыт, специальная желатинообразная плёнка преграждает попадание околоплодных вод.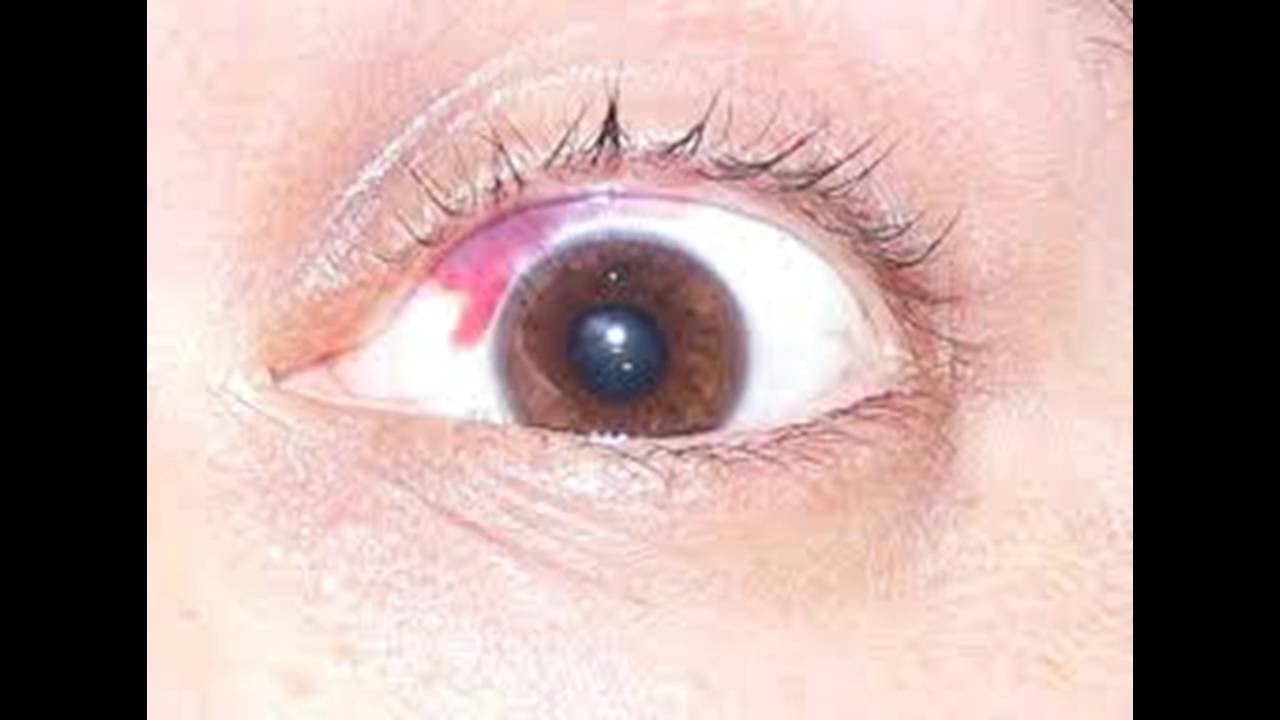 В момент, когда ребёнок делает свой первый вздох и начинает кричать, эта пленка лопается. Если этого не происходит, слёзки постепенно накапливаются в слёзном мешочке, происходит застой, возникает питательная среда для патогенных микроорганизмов, которые и вызывают воспаление. Скорее всего, сначала вам рекомендуют делать специальный массаж, направленный на то, чтобы способствовать разрыву этой плёнки, параллельно с закапыванием антисептических капель. Если массаж не дал результата, потребуется провести зондирование слёзного канала. Зондирование слезного канала – это относительно простая операция, которая заключается в прокалывании плёнки и восстановлении проходимости слёзно-носового канала. После зондирования, первую неделю, необходимо делать массаж снова в целях профилактики рецидива – появления спаек.
В момент, когда ребёнок делает свой первый вздох и начинает кричать, эта пленка лопается. Если этого не происходит, слёзки постепенно накапливаются в слёзном мешочке, происходит застой, возникает питательная среда для патогенных микроорганизмов, которые и вызывают воспаление. Скорее всего, сначала вам рекомендуют делать специальный массаж, направленный на то, чтобы способствовать разрыву этой плёнки, параллельно с закапыванием антисептических капель. Если массаж не дал результата, потребуется провести зондирование слёзного канала. Зондирование слезного канала – это относительно простая операция, которая заключается в прокалывании плёнки и восстановлении проходимости слёзно-носового канала. После зондирования, первую неделю, необходимо делать массаж снова в целях профилактики рецидива – появления спаек.
Уважаемые взрослые, глаз – особенный орган, при любых изменениях следует сразу же обратиться к офтальмологу, который сможет определить причину, характер заболевания и назначить необходимое лечение. Не упускайте время и будьте здоровы!
Не упускайте время и будьте здоровы!
Факторы риска, причины и симптомы
Что такое склерит?
Склера — это внешний защитный слой глаза, который также является белой частью глаза. Он связан с мышцами, которые помогают глазам двигаться. Около 83 процентов поверхности глаза — это склера.
Склерит — это заболевание, при котором склера сильно воспаляется и краснеет. Это может быть очень болезненно. Считается, что склерит является результатом чрезмерной реакции иммунной системы организма. Тип склерита зависит от места воспаления.Большинство людей испытывают сильную боль при этом заболевании, но есть исключения.
Раннее лечение медикаментами необходимо для предотвращения прогрессирования склерита. Тяжелые, нелеченные случаи могут привести к частичной или полной потере зрения.
Врачи используют так называемую классификацию Уотсона и Хайре, чтобы различать различные типы склерита. Классификация основана на том, поражает ли болезнь переднюю (переднюю) или заднюю (заднюю) склеры. Наиболее вероятно, что причиной передних форм является какое-либо заболевание.
Наиболее вероятно, что причиной передних форм является какое-либо заболевание.
Подтипы переднего склерита включают:
- передний склерит: наиболее частую форму склерита
- узелковый передний склерит: вторая по частоте форма
- некротизирующий передний склерит с воспалением: наиболее серьезная форма переднего склерита
- некротизирующий склерит передний склерит без воспаления: самая редкая форма переднего склерита
- Задний склерит: сложнее диагностировать и обнаружить, поскольку он имеет различные симптомы, в том числе многие из них, имитирующие другие заболевания
Каждый тип склерита имеет схожие симптомы, и они могут ухудшиться, если состояние не лечится.Сильная боль в глазах, которая плохо поддается лечению обезболивающими, является основным симптомом склерита. Движение глаз может усилить боль. Боль может распространяться по всему лицу, особенно на стороне пораженного глаза.
Другие симптомы могут включать:
- чрезмерное слезотечение или слезотечение
- снижение зрения
- нечеткое зрение
- чувствительность к свету или светобоязнь
- покраснение склеры или белой части глаза
Симптомы задний склерит не так очевиден, потому что он не вызывает сильной боли, как другие типы. Симптомы включают:
Симптомы включают:
- глубокие головные боли
- боли, вызванные движением глаз
- раздражение глаз
- двоение в глазах
Некоторые люди при склерите почти не испытывают боли. Это может быть связано с тем, что у них есть:
- более легкий случай
- перфоральная склеромаляция, которая является редким осложнением запущенного ревматоидного артрита (РА)
- история использования иммунодепрессантов (они препятствуют активности иммунной системы) до появления симптомов
Есть теории, что Т-клетки иммунной системы вызывают склерит.Иммунная система — это сеть органов, тканей и циркулирующих клеток, которые работают вместе, чтобы не дать бактериям и вирусам вызвать болезнь. Т-клетки работают, чтобы уничтожить поступающие патогены, которые являются организмами, которые могут вызывать болезнь или болезнь. Считается, что при склерите они начинают атаковать собственные склеральные клетки глаза. Врачи до сих пор не понимают, почему это происходит.
Склерит может возникнуть в любом возрасте. У женщин он развивается чаще, чем у мужчин. Нет конкретной расы или региона мира, где это заболевание встречается чаще.
У вас повышенный шанс развития склерита, если у вас есть:
- Болезнь Вегенера (гранулематоз Вегенера), редкое заболевание, сопровождающееся воспалением кровеносных сосудов.
- Ревматоидный артрит (РА), вызывающий аутоиммунное заболевание. воспаление суставов
- воспалительное заболевание кишечника (ВЗК), которое вызывает симптомы пищеварения из-за воспаления кишечника
- Синдром Шегрена, иммунное заболевание, вызывающее сухость в глазах и во рту
- волчанка, иммунное заболевание, вызывающее кожные воспаление
- глазные инфекции (могут быть связаны или не быть связаны с аутоиммунным заболеванием)
- повреждение тканей глаза в результате несчастного случая
Ваш врач изучит подробную историю болезни и проведет обследование и лабораторные исследования для диагностики склерита.
Ваш врач может задать вопросы о ваших системных состояниях, например, были ли у вас РА, гранулематоз Вегенера или ВЗК. Они также могут спросить, были ли у вас в анамнезе травмы или операции на глазу.
Другие состояния, которые имеют симптомы, похожие на склерит, включают:
- эписклерит, который представляет собой воспаление поверхностных сосудов во внешнем слое глаза (эписклеры)
- блефарит, который представляет собой воспаление внешнего века глаза
- вирусный конъюнктивит, воспаление глаза, вызванное вирусом
- , бактериальный конъюнктивит, воспаление глаза, вызванное бактериями
Следующие тесты могут помочь вашему врачу поставить диагноз:
- УЗИ для выявления изменений происходит в склере или вокруг нее
- Общий анализ крови для проверки признаков инфекции и активности иммунной системы
- Биопсия вашей склеры, которая включает удаление ткани склеры, чтобы ее можно было исследовать под микроскопом
Лечение склерит направлен на борьбу с воспалением, прежде чем оно может вызвать необратимые повреждения. Боль при склерите также связана с воспалением, поэтому уменьшение отека уменьшит симптомы.
Боль при склерите также связана с воспалением, поэтому уменьшение отека уменьшит симптомы.
Лечение проводится по стремянке. Если первый шаг в лечении не удается, то используется второй.
Лекарства, используемые для лечения склерита, включают следующие:
- Нестероидные противовоспалительные препараты (НПВП) чаще всего используются при узловом переднем склерите. Уменьшение воспаления также помогает облегчить боль при склерите.
- Таблетки кортикостероидов (например, преднизолона) можно использовать, если НПВП не уменьшают воспаление.
- Пероральные глюкокортикоиды являются предпочтительным выбором для лечения заднего склерита.
- Иммунодепрессанты с пероральными глюкокортикоидами предпочтительны при наиболее опасной форме, а именно некротическом склерите.
- Антибиотики можно использовать для профилактики или лечения инфекций склеры.
- Противогрибковые препараты обычно используются при инфекциях, вызванных синдромом Шегрена.

В тяжелых случаях склерита может потребоваться хирургическое вмешательство. Процесс включает восстановление тканей склеры для улучшения мышечной функции и предотвращения потери зрения.
Лечение склеры также может зависеть от лечения основных причин. Например, если у вас аутоиммунное заболевание, эффективное его лечение поможет предотвратить повторные случаи склерита.
Склерит может вызвать серьезные повреждения глаз, включая частичную или полную потерю зрения. Когда действительно происходит потеря зрения, это обычно результат некротического склерита. Есть риск, что склерит вернется, несмотря на лечение.
Склерит — серьезное заболевание глаз, требующее немедленного лечения, как только заметны симптомы.Даже если ваши симптомы улучшатся, важно регулярно посещать офтальмолога, чтобы убедиться, что симптомы не возвращаются. Лечение основных аутоиммунных состояний, которые могут вызвать склерит, также важно для предотвращения будущих проблем со склерой.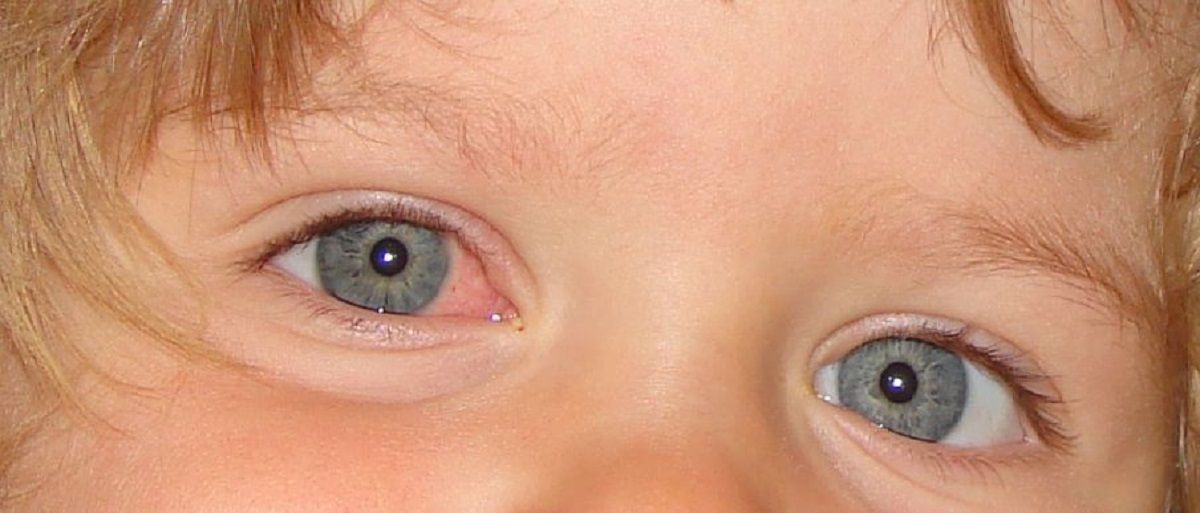
Ревматоидный артрит глаз: симптомы, помутнения и многое другое
Ревматоидный артрит (РА) является воспалительным аутоиммунным заболеванием.
При РА ваша иммунная система по ошибке атакует ткани ваших суставов.Это приводит к воспалению, из-за которого суставы обычно становятся болезненными, опухшими и жесткими.
Воспаление может также влиять на другие части вашего тела, включая кожу, кровеносные сосуды и глаза. На самом деле глазные осложнения при РА не редкость. Читайте дальше, чтобы узнать, как РА влияет на ваши глаза.
РА является результатом перебоев в работе вашей иммунной системы. Возникшее в результате воспаление может повлиять на различные части вашего тела, включая глаза.
Эти осложнения могут включать:
Сухость глаз
Самая частая жалоба на глаза у людей с РА — сухость.Медицинский термин для этого — сухой кератоконъюнктивит. Воспаление от РА вызывает нарушения в слезных железах (слезных), значительно снижая секрецию жидкости.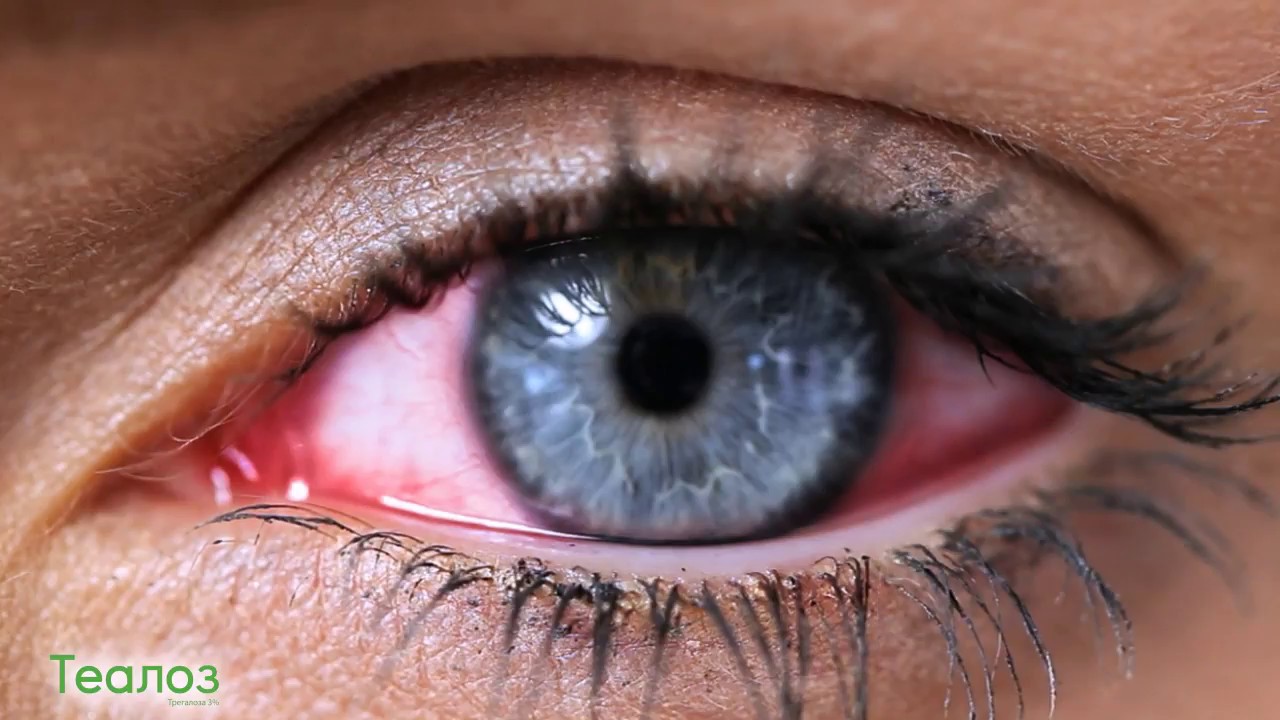
Симптомы, связанные с сухостью глаз, чаще встречаются в конце дня, когда слезы из слезной железы (системные) высыхают и испаряются.
Другие симптомы этого состояния включают покраснение, помутнение зрения и ощущение мусора в глазу.
Покраснение
Покраснение глаз наряду с РА, скорее всего, является результатом склерита или воспаления в белой части глаза.
Покраснение от склерита не исчезнет даже при использовании глазных капель. Склерит также может вызывать боль в глазах, светочувствительность и снижение зрения.
Увеит
Увеит — еще одно возможное осложнение РА, но в основном оно проявляется при ювенильной форме болезни.
Увеит возникает, когда сосудистая оболочка, слой между сетчаткой и белком глаза, воспаляется. Симптомы включают покраснение, боль, светочувствительность и помутнение зрения.
Большинство случаев увеита у детей вызвано РА (системный ювенильный воспалительный артрит).Увеит поддается лечению, но при игнорировании может привести к слепоте.
Floaters
Увеит и другое воспаление глаз также могут вызывать плавающие пятна — темные пятна, которые перемещаются в поле вашего зрения.
Повреждение роговицы
Если у вас ревматоидный артрит и симптомы со стороны глаз, необходимо пройти курс лечения. При отсутствии лечения сухость глаз, склерит, увеит или болезнь Шегрена могут стать причиной царапин, рубцов или изъязвлений роговицы. Повреждение роговицы может привести к необратимой потере зрения.
Болезнь Шегрена — еще один тип аутоиммунного заболевания, которое может развиваться одновременно с РА.
Болезнь Шегрена поражает железы в организме, вырабатывающие влагу, и может вызвать сухость и зуд в глазах, а также ощущение песка, как если бы в глаза попал песок. Чрезмерное раздирание может также произойти как реакция на сухость.
Болезнь Шегрена может вызывать другие симптомы, в том числе:
При РА раннее выявление важно для лечения. У вас будет меньше шансов заболеть глазными заболеваниями из-за РА, когда заболевания будут вылечены и воспаление уменьшится.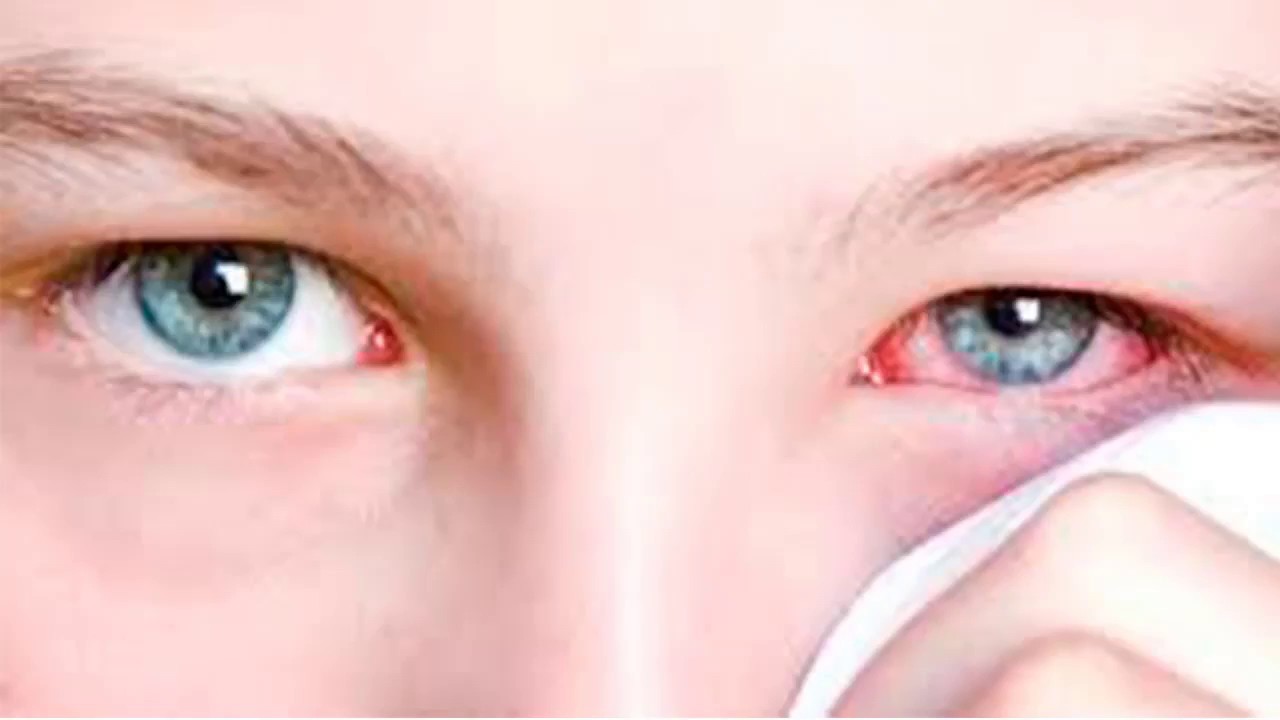
Вы можете лечить глазные осложнения с помощью глазных капель, лубрикантов для местного применения и теплых компрессов.Они могут помочь уменьшить сухость, покраснение и зуд. Лучше всего подходят глазные капли без консервантов.
При тяжелых воспалениях, которые не поддаются лечению глазными каплями, ваш врач может порекомендовать местные стероиды или иммунодепрессанты. Обычно их применяют два раза в день для лечения основного воспаления.
Хотя боль, отек и скованность в суставах являются основными симптомами РА, воспалительная реакция иммунной системы с ошибками может вызывать множество других симптомов.
Если у вас РА, у вас также может быть:
Продолжайте читать: Другие воздействия РА на ваше тело »
Если у вас сухие или красные глаза, возможно, у вас аутоиммунное заболевание, такое как РА с синдромом Шегрена. Но многие другие состояния также могут вызвать сухость или покраснение глаз.
Более вероятно, что у вас РА, если ваши проблемы со зрением сопровождаются другими характерными симптомами, такими как:
Поговорите с врачом об этих симптомах, особенно если ваш глаз не улучшится в течение нескольких дней.
РА — это заболевание, вызывающее воспаление суставов. Но РА также может распространяться на другие органы, такие как легкие, кожа и глаза.
РА может вызвать сухость и покраснение глаз, хотя редко РА вызывает только глазные осложнения. Если у вас РА, вы, вероятно, будете испытывать и другие симптомы наряду с сухостью глаз.
Поговорите с врачом, если у вас продолжительное время сухие или красные глаза, особенно если ваши сухие и красные глаза не реагируют на глазные капли и лубриканты для местного применения.
Хронический синдром сухого глаза может вызвать повреждение роговицы, что может привести к необратимой потере зрения. Ваш врач сможет назначить подходящее лечение для снятия глаз.
Кровотечение под конъюнктивой (субконъюнктивальное кровоизлияние)
Что такое кровотечение под конъюнктивой?
Прозрачная ткань, покрывающая глаз, называется конъюнктивой. Когда кровь собирается под этой прозрачной тканью, это называется кровотечением под конъюнктивой или субконъюнктивальным кровоизлиянием.
Многие крошечные кровеносные сосуды расположены в конъюнктиве и в пространстве между конъюнктивой и подлежащей склерой, то есть белком глаза. Конъюнктива покрывает не только склеру, но и внутреннюю поверхность век. Он содержит множество крошечных желез, выделяющих жидкость для защиты и смазки глаз.
Одно из малых судов может иногда лопаться. Даже небольшое количество крови может сильно разлиться в узком пространстве. Поскольку конъюнктива покрывает только белок каждого глаза, центральная область глаза (роговица) не затрагивается.Ваша роговица отвечает за ваше зрение, поэтому любое кровотечение под конъюнктивой не должно влиять на ваше зрение.
Кровотечение под конъюнктивой не является опасным состоянием. Обычно она не требует лечения и часто проходит сама по себе в течение одной-двух недель.
Причины многих случаев субконъюнктивальных кровоизлияний неизвестны. Возможные причины:
У новорожденных иногда может развиваться субконъюнктивальное кровоизлияние во время родов.
Это состояние обычно вызывает покраснение одного из ваших глаз.Пораженный глаз может чувствовать легкое раздражение. Обычно других симптомов нет. Вы не должны испытывать никаких изменений в зрении, боли в глазах или выделений. На вашем глазу, вероятно, будет ярко-красное пятно, а остальная часть глаза будет иметь нормальный вид.
Вам следует немедленно обратиться к врачу, если у вас есть кровь в глазу после травмы черепа. Кровотечение может быть из вашего мозга, а не только из подконъюнктивы глаза.
Кровотечение под конъюнктивой — распространенное заболевание, которое может возникнуть в любом возрасте.Считается, что он одинаково характерен для всех полов и рас. Риск такого кровотечения увеличивается с возрастом. Если у вас нарушение свертываемости крови или вы принимаете препараты для разжижения крови, у вас может быть немного более высокий риск.
Обязательно сообщите своему врачу, если вы недавно испытали необычный синяк или кровотечение, а также другие травмы, например попадание постороннего предмета в глаз.
Обычно анализы не нужны, если у вас есть кровотечение под конъюнктивой.Ваш врач осмотрит ваш глаз и проверит ваше кровяное давление. В некоторых случаях вам может потребоваться сдать образец крови для проверки на какие-либо нарушения свертываемости крови. Это более вероятно, если у вас более одного раза было кровотечение из-под конъюнктивы или если у вас были другие странные кровоизлияния или синяки.
Подробнее: Неотложные состояния глаз »
Обычно лечение не требуется. Субконъюнктивальное кровоизлияние проходит само по себе в течение 7–14 дней, постепенно становясь светлее и менее заметным.
Ваш врач может порекомендовать вам использовать искусственные слезы (Visine Tears, Refresh Tears, TheraTears) несколько раз в день, если вы чувствуете раздражение в глазах. Ваш врач может посоветовать вам избегать приема каких-либо лекарств, которые могут увеличить риск кровотечения, таких как аспирин или варфарин (кумадин).
Вам потребуется дополнительное обследование, если врач сочтет, что ваше состояние вызвано высоким кровяным давлением или нарушением свертываемости крови. Ваш врач может назначить лекарство для снижения артериального давления.
Ваш врач может назначить лекарство для снижения артериального давления.
Не всегда удается предотвратить субконъюнктивальные кровоизлияния. Это может помочь избежать приема лекарств, повышающих риск кровотечения.
Старайтесь не тереть глаза. Если вы подозреваете, что в вашем глазу что-то есть, промойте его собственными или искусственными слезами, а не пальцами. Когда рекомендуют, всегда надевайте защитные очки, чтобы избежать попадания частиц в глаза.
По мере устранения проблемы вы можете заметить изменения во внешнем виде ваших глаз.Область кровотечения может увеличиться в размерах. Эта область также может стать желтой или розовой. Это нормально, и это не повод для беспокойства. В конце концов, он должен вернуться в нормальное состояние.
Язва роговицы: причины, симптомы и диагностика
В передней части глаза находится прозрачный слой ткани, называемый роговицей. Роговица похожа на окно, через которое свет проникает в глаз. Слезы защищают роговицу от бактерий, вирусов и грибков.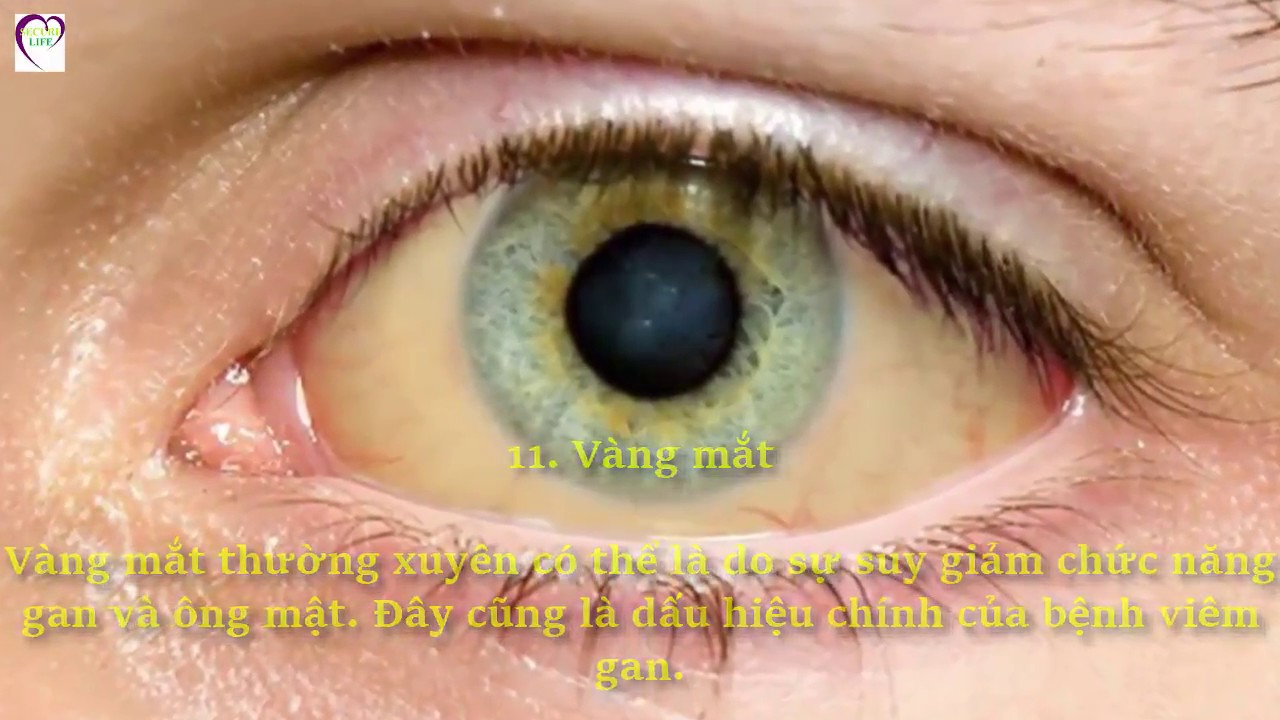
Язва роговицы — это открытая язва, образующаяся на роговице.Обычно это вызвано инфекцией. Даже небольшие травмы глаза или эрозии, вызванные слишком долгим ношением контактных линз, могут привести к инфекциям.
Основная причина язв роговицы — инфекция.
Acanthamoeba keratitis
Эта инфекция чаще всего возникает у тех, кто носит контактные линзы. Это амебная инфекция, которая, хотя и редко, может привести к слепоте.
Кератит, вызванный простым герпесом
Кератит, вызванный простым герпесом, — это вирусная инфекция, которая вызывает повторяющиеся обострения поражений или язв в глазу.Обострения могут быть вызваны рядом факторов, включая стресс, длительное пребывание на солнце или что-то, что ослабляет иммунную систему.
Грибковый кератит
Эта грибковая инфекция развивается после травмы роговицы растением или растительным материалом. Грибковый кератит также может развиться у людей с ослабленной иммунной системой.
Другие причины
Другие причины язв роговицы включают:
- сухость глаз
- травмы глаза
- воспалительные заболевания
- ношение нестерилизованных контактных линз
- Дефицит витамина А
Люди, носящие мягкие контактные линзы с истекшим сроком годности или носящие одноразовые Контактные линзы в течение длительного периода (включая ночь) подвержены повышенному риску развития язв роговицы.
Вы можете заметить признаки инфекции еще до того, как заметите язву роговицы. Симптомы инфекции включают:
- зуд в глазах
- слезотечение
- гнойные выделения из глаза
- ощущение жжения или покалывания в глазу
- красные или розовые глаза
- чувствительность к свету
Симптомы и признаки язвы роговицы включают:
- воспаление глаза
- боль в глазу
- чрезмерное слезотечение
- помутнение зрения
- белое пятно на роговице
- опухшие веки
- гной или выделения из глаз
- чувствительность к свету
- ощущение как что-то попало в ваш глаз (ощущение инородного тела)
Все симптомы язвы роговицы серьезны и требуют немедленного лечения, чтобы предотвратить слепоту. Язва роговицы выглядит как серая или белая область или пятно на обычно прозрачной роговице. Некоторые язвы роговицы слишком малы, чтобы их можно было увидеть без увеличения, но вы почувствуете симптомы.
Офтальмолог может диагностировать язвы роговицы во время осмотра глаз.
Одним из тестов, используемых для проверки на наличие язвы роговицы, является окрашивание глаз флуоресцеином. Для этого теста глазной врач наносит каплю оранжевого красителя на тонкий кусок промокательной бумаги. Затем врач переносит краситель в ваш глаз, слегка касаясь промокательной бумагой поверхности вашего глаза.Затем врач использует микроскоп, называемый щелевой лампой, чтобы направить на ваш глаз специальный фиолетовый свет, чтобы найти любые поврежденные участки на роговице. Когда на нее попадает фиолетовый свет, повреждение роговицы становится зеленым.
Если у вас есть язва на роговице, ваш глазной врач проведет обследование, чтобы выяснить ее причину. Для этого врач может обезболить глаз глазными каплями, а затем аккуратно соскоблить язву, чтобы взять образец для анализа. Тест покажет, есть ли в язве бактерии, грибки или вирус.
Как только ваш глазной врач обнаружит причину язвы роговицы, он может прописать антибактериальные, противогрибковые или противовирусные глазные препараты для лечения основной проблемы. Если инфекция серьезна, ваш врач может прописать вам антибактериальные глазные капли, пока они проверяют соскоб с язвы, чтобы выяснить причину инфекции. Кроме того, если ваш глаз воспалился и опух, вам, возможно, придется использовать глазные капли с кортикостероидами.
Если инфекция серьезна, ваш врач может прописать вам антибактериальные глазные капли, пока они проверяют соскоб с язвы, чтобы выяснить причину инфекции. Кроме того, если ваш глаз воспалился и опух, вам, возможно, придется использовать глазные капли с кортикостероидами.
Во время лечения ваш врач, скорее всего, попросит вас избегать следующего:
- носить контактные линзы
- наносить макияж
- принимать другие лекарства
- прикасаться к глазу без необходимости
трансплантация роговицы
в тяжелых случаях роговица язва может потребовать пересадки роговицы.Трансплантация роговицы включает хирургическое удаление ткани роговицы и ее замену донорской тканью. По мнению клиники Майо, пересадка роговицы — достаточно безопасная процедура. Но, как и любая хирургическая процедура, здесь есть риски. Эта операция может вызвать в будущем осложнения со здоровьем, такие как:
- отторжение донорской ткани
- развитие глаукомы (давление внутри глаза)
- инфекция глаза
- катаракта (помутнение хрусталика глаза)
- отек роговицы
Лучший способ предотвратить язвы роговицы — это обратиться за лечением, как только у вас появятся какие-либо симптомы глазной инфекции или как только ваш глаз будет поврежден.
Другие полезные профилактические меры включают:
- избегать сна при ношении контактных линз
- чистить и стерилизовать контакты до и после ношения их
- промывать глаза для удаления посторонних предметов
- мыть руки перед тем, как дотронуться до глаз
У некоторых людей может также развиться серьезная потеря зрения наряду с нарушением зрения из-за рубцевания сетчатки. Язвы роговицы также могут вызвать необратимые рубцы на глазу.В редких случаях может быть поврежден весь глаз.
Хотя язвы роговицы поддаются лечению, и большинство людей после лечения довольно хорошо выздоравливает, может произойти снижение зрения.
Красные глаза: список распространенных причин
Красные глаза могут быть признаком легкого раздражения или серьезного заболевания, например, инфекции.
Налитые кровью или красные глаза возникают, когда мелкие кровеносные сосуды, находящиеся на поверхности глаза, увеличиваются и переполняются кровью. Это происходит из-за недостаточного количества кислорода, поступающего в роговицу или ткани, покрывающие глаз.
Это происходит из-за недостаточного количества кислорода, поступающего в роговицу или ткани, покрывающие глаз.
Налитые кровью глаза сами по себе, как правило, не являются поводом для чрезмерного беспокойства, но в сочетании с болью в глазах, ненормальным дренажом или нарушением зрения это может указывать на серьезную медицинскую проблему.
Конъюнктивит также известен как розовый глаз и чаще всего вызывается вирусами, которые могут передаваться через руки.
Конъюнктивит, широко известный как конъюнктивит, представляет собой инфекцию, которая включает отек и раздражение конъюнктивы.Конъюнктива представляет собой тонкую прозрачную мембрану, которая выстилает веко и петляет назад, чтобы покрыть белую часть глаза.
Инфекция конъюнктивы раздражает кровеносные сосуды, вызывая их опухание. Именно это воспаление делает белки глаз красноватыми или даже немного розовыми.
Вирусы вызывают до 80 процентов всех случаев конъюнктивита. Розовый глаз широко распространен среди школьников и очень заразен.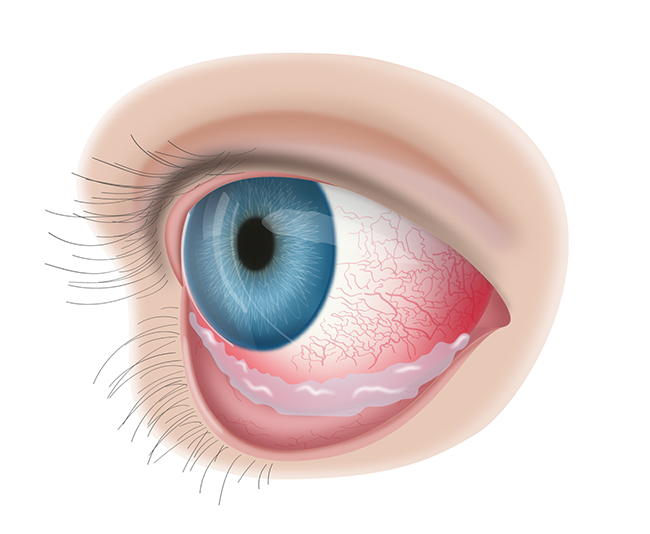
Инфекция обычно передается при прямом контакте с зараженными пальцами или личными вещами.Это часто связано с инфекцией верхних дыхательных путей и распространяется через кашель.
Аллергический конъюнктивит может быть вызван аллергией или раздражителем, например пылью. Слишком долгое ношение контактных линз или неправильная их очистка также могут привести к конъюнктивиту. Конъюнктивит, вызванный аллергией или раздражителями, не заразен.
Обычно у людей возникает конъюнктура обоих глаз, потому что инфекция может легко распространиться с одного глаза на другой. Признаки и симптомы конъюнктивита включают:
- зуд в глазах
- избыточное слезоотделение
- покраснение
- выделения
- светочувствительность
- плохое зрение
- ощущение песка в одном или обоих глазах
Врач обычно может определить конъюнктивит из-за характерным красновато-розовым глазам или типом выделений.Люди с бактериальным конъюнктивитом могут не иметь красных глаз, но могут иметь характерные выделения слизи или дренаж белого, зеленого или желтого цвета.
Для подтверждения диагноза врач может провести полное обследование глаз или взять образец выделений из глаз для лабораторного анализа.
Если вспышка вызвана аллергией, врач может назначить тест на аллергию, чтобы определить конкретный аллерген, которого следует избегать.
Варианты лечения конъюнктивита зависят от типа, поэтому важно обратиться к врачу при появлении каких-либо признаков и симптомов.Розовый глаз не является серьезным заболеванием и обычно не вызывает серьезных проблем со зрением. Часто это проходит само по себе.
Чтобы избежать распространения конъюнктивита, люди должны часто мыть руки и не тереть глаза. Им также следует избегать совместного использования глазных капель, косметики, полотенец и наволочек.
После того, как бактериальный или вирусный конъюнктивит пройдет, люди должны избавиться от любых контактных линз, растворов или макияжа для глаз, которые они использовали во время инфицирования, чтобы избежать повторного заражения.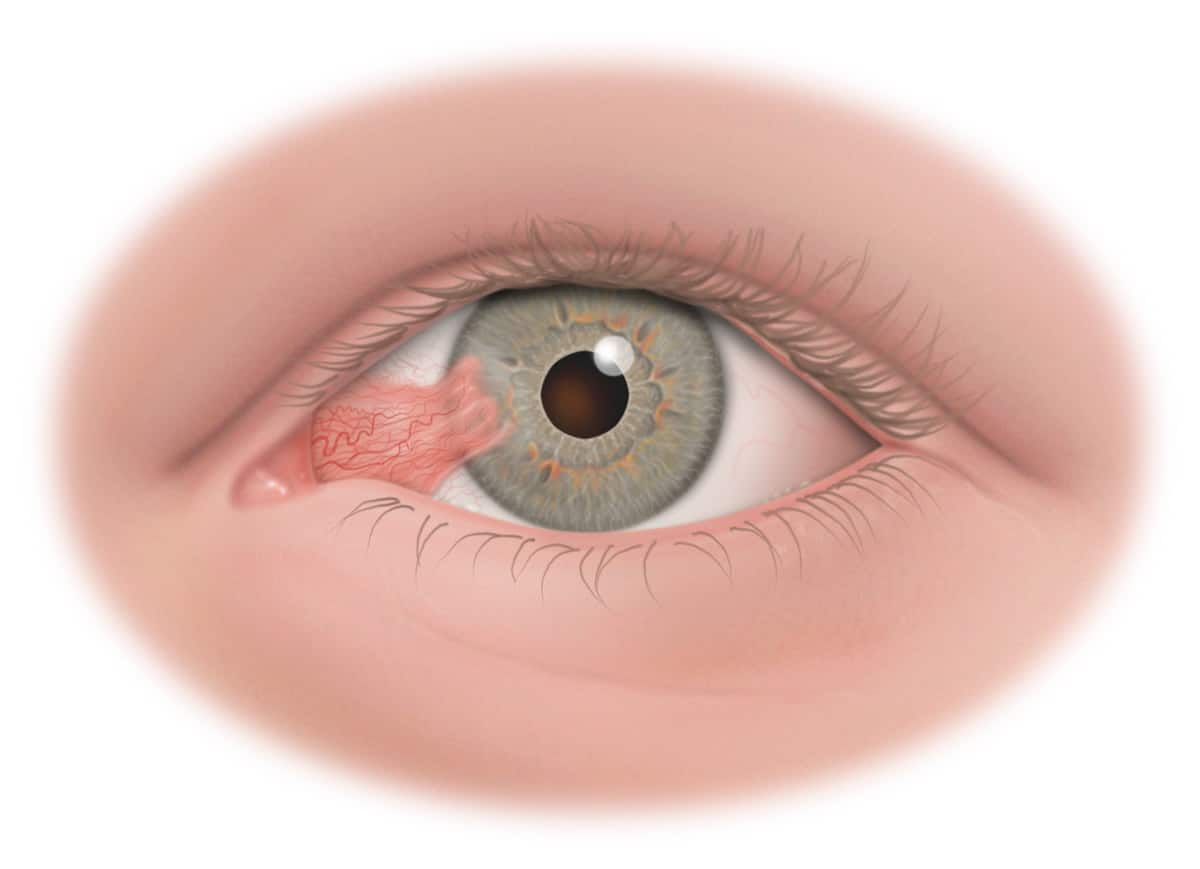
Симптомы язвы роговицы могут включать болезненность глаз и чувствительность к свету.
Язва роговицы — это открытая язва на роговице, которая обычно вызывается бактериальными инфекциями. Они часто появляются после травмы глаза, травмы или другого типа повреждения.
Симптомы могут включать:
- красные глаза
- боль в глазу
- болезненность глаза
- чувствительность к свету
- легкие и тяжелые выделения из глаз
- снижение зрения
- белое пятно на роговице
Люди с заболеваниями век, герпесом и люди, которые носят контактные линзы, подвержены риску развития язв роговицы.Глаза очень восприимчивы к раздражению от контактных линз, особенно если с линзами небезопасно обращаться, правильно хранить или чистить.
Контактные линзы могут тереться о поверхность глаза и слегка повредить внешние клетки. Это повреждение может позволить бактериям проникнуть в глаз.
Другие причины язв роговицы включают:
При неправильном лечении язвы роговицы могут привести к серьезной потере зрения или даже к потере глаза.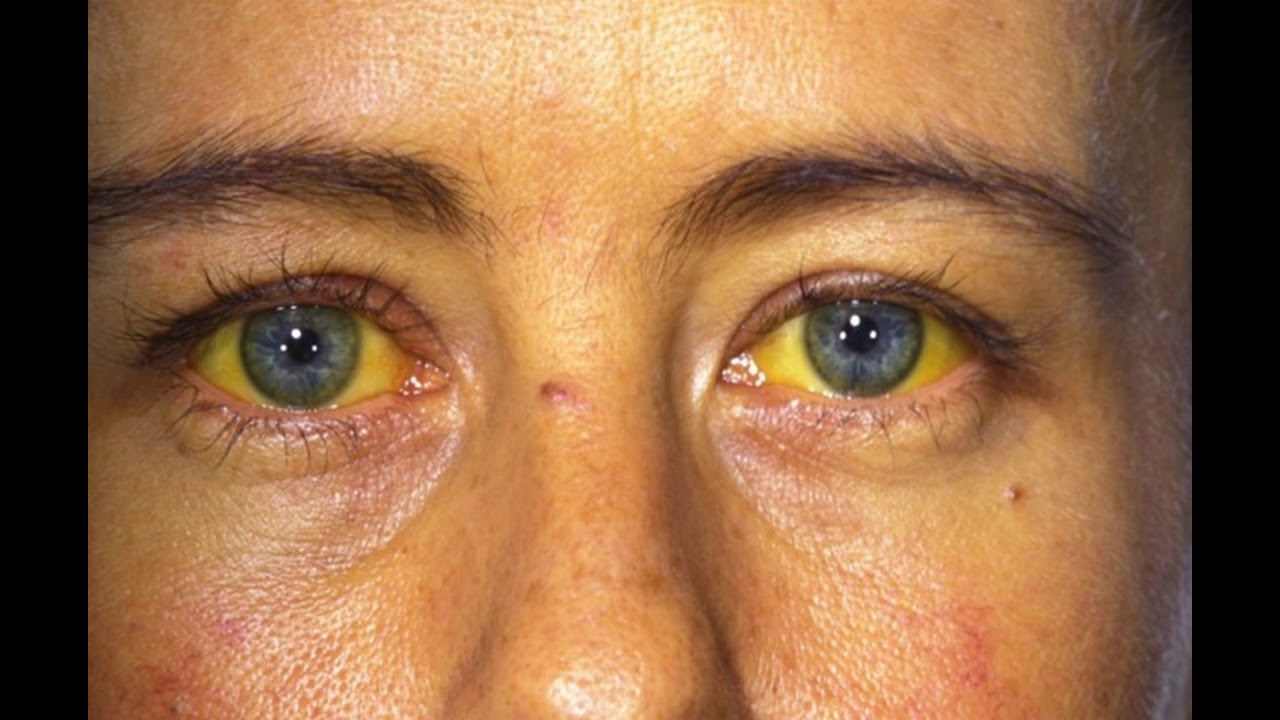
Варианты лечения включают антибиотики или противогрибковые препараты.Могут быть назначены специальные глазные капли, чтобы облегчить боль и снизить вероятность осложнений. В серьезных случаях может потребоваться пересадка роговицы.
Говорят, что человек, у которого недостаточно слез или слез достаточно хорошего качества, чтобы смазывать и питать глаза должным образом, страдает синдромом сухого глаза или сухого глаза.
Состояние здоровья, гормональные изменения и даже некоторые лекарства могут вызвать синдром сухого глаза. Хронический синдром сухого глаза может вызвать воспаление и раздражение поверхности глаза, в результате чего глаза приобретут красный цвет.Симптомы синдрома сухого глаза включают:
- покалывание или жжение в глазах
- ощущение инородного тела
- боль и покраснение в глазу
- чрезмерные слезы
- дискомфорт при ношении контактных линз
- нечеткое зрение
- усталость глаз
- вязкий глаз выделения
- повышенный дискомфорт после просмотра телевизора или чтения
Только врач может определить, есть ли основное заболевание, вызывающее сухость глаз. При необходимости офтальмолог может провести тесты для измерения выработки слезы.
При необходимости офтальмолог может провести тесты для измерения выработки слезы.
Сухой глаз неизлечим, но поддается лечению. В легких случаях могут быть полезны лекарства, отпускаемые без рецепта, например искусственные слезы, гели и мази. Варианты лечения включают в себя искусственные слезы, глазные капли по рецепту или хирургическое вмешательство в зависимости от тяжести состояния.
Противовоспалительный препарат циклоспорин является основным рецептом, который в настоящее время доступен для лечения сухого глаза.Это помогает уменьшить повреждение роговицы, увеличить слезоотдачу и уменьшить общие симптомы.
Субконъюнктивальное кровоизлияние — это скопление крови под конъюнктивой.
Конъюнктива содержит множество кровеносных сосудов и капилляров. Эти сосуды могут разорваться и вызвать утечку крови в область между конъюнктивой и белком глаза.
Когда это происходит, под конъюнктивой накапливается небольшое количество крови. Это небольшое скопление крови называется субконъюнктивальным кровоизлиянием.Незначительное кровотечение под внешней оболочкой глаза вызывает появление ярко-красных пятен на белке глаза.
Субконъюнктивальные кровоизлияния обычно возникают из-за незначительной травмы или травмы глаза. Даже слишком сильное растирание глаза может вызвать кровотечение.
Наиболее частыми причинами субконъюнктивальных кровоизлияний являются кашель, чихание и натуживание. Субконъюнктивальные кровоизлияния могут также возникнуть у людей, страдающих диабетом, высоким кровяным давлением или принимающих определенные лекарства.
Субконъюнктивальные кровоизлияния возникают на поверхности глаза.Поскольку они не влияют на роговицу или внутреннюю часть глаза, зрение не страдает.
Обычно они безболезненны и не вызывают никаких ощущений или реальных симптомов, кроме красных пятен. Хотя красный цвет или кровь в глазу могут выглядеть серьезными, большинство субконъюнктивальных кровоизлияний, как правило, безвредны и проходят сами по себе в течение нескольких дней.
Обычно лечение не требуется, но если они становятся раздраженными, врач может порекомендовать искусственные слезы.
Другие причины
Это лишь несколько распространенных заболеваний, связанных с красными глазами.К другим относятся:
- воспаление роговицы, радужной оболочки или белого цвета глаза
- глаукома
- чрезмерное пребывание на солнце
- пыль или другие частицы в глазу
- травмы
- плавание
- курение или питье
- экология раздражители или загрязнители
Красные глаза могут появиться внезапно или со временем. Глазные капли полезны во многих случаях, их можно приобрести без рецепта или в Интернете. Если покраснение не проходит и сопровождается другими симптомами, следует обратиться к врачу.
Повреждения глаз, контактные линзы и частое использование глазных капель могут вызвать раздражение, ведущее к покраснению глаз. Врач может помочь человеку определить причину проблемы с красными глазами и разработать план лечения.
Обычные методы лечения включают глазные капли, антибиотики, кремы и пероральные препараты. Большинство состояний легко поддаются лечению и, если их выявить на ранней стадии, не причиняют долговременных повреждений.
Некоторые серьезные заболевания, включая лейкоз, саркоидоз и ювенильный идиопатический артрит, также могут вызывать покраснение глаз.В результате очень важно получить правильный диагноз.
Люди должны без колебаний обращаться к врачу с любыми вопросами или проблемами, если у них красные глаза.
Прочтите статью на испанском языке.
Красные глаза: список распространенных причин
Красные глаза могут быть признаком легкого раздражения или серьезного заболевания, например, инфекции.
Налитые кровью или красные глаза возникают, когда мелкие кровеносные сосуды, находящиеся на поверхности глаза, увеличиваются и переполняются кровью.Это происходит из-за недостаточного количества кислорода, поступающего в роговицу или ткани, покрывающие глаз.
Налитые кровью глаза сами по себе, как правило, не являются поводом для чрезмерного беспокойства, но в сочетании с болью в глазах, ненормальным дренажом или нарушением зрения это может указывать на серьезную медицинскую проблему.
Конъюнктивит также известен как розовый глаз и чаще всего вызывается вирусами, которые могут передаваться через руки.
Конъюнктивит, широко известный как конъюнктивит, представляет собой инфекцию, которая включает отек и раздражение конъюнктивы.Конъюнктива представляет собой тонкую прозрачную мембрану, которая выстилает веко и петляет назад, чтобы покрыть белую часть глаза.
Инфекция конъюнктивы раздражает кровеносные сосуды, вызывая их опухание. Именно это воспаление делает белки глаз красноватыми или даже немного розовыми.
Вирусы вызывают до 80 процентов всех случаев конъюнктивита. Розовый глаз широко распространен среди школьников и очень заразен.
Инфекция обычно передается при прямом контакте с зараженными пальцами или личными вещами.Это часто связано с инфекцией верхних дыхательных путей и распространяется через кашель.
Аллергический конъюнктивит может быть вызван аллергией или раздражителем, например пылью. Слишком долгое ношение контактных линз или неправильная их очистка также могут привести к конъюнктивиту. Конъюнктивит, вызванный аллергией или раздражителями, не заразен.
Обычно у людей возникает конъюнктура обоих глаз, потому что инфекция может легко распространиться с одного глаза на другой. Признаки и симптомы конъюнктивита включают:
- зуд в глазах
- избыточное слезоотделение
- покраснение
- выделения
- светочувствительность
- плохое зрение
- ощущение песка в одном или обоих глазах
Врач обычно может определить конъюнктивит из-за характерным красновато-розовым глазам или типом выделений.Люди с бактериальным конъюнктивитом могут не иметь красных глаз, но могут иметь характерные выделения слизи или дренаж белого, зеленого или желтого цвета.
Для подтверждения диагноза врач может провести полное обследование глаз или взять образец выделений из глаз для лабораторного анализа.
Если вспышка вызвана аллергией, врач может назначить тест на аллергию, чтобы определить конкретный аллерген, которого следует избегать.
Варианты лечения конъюнктивита зависят от типа, поэтому важно обратиться к врачу при появлении каких-либо признаков и симптомов.Розовый глаз не является серьезным заболеванием и обычно не вызывает серьезных проблем со зрением. Часто это проходит само по себе.
Чтобы избежать распространения конъюнктивита, люди должны часто мыть руки и не тереть глаза. Им также следует избегать совместного использования глазных капель, косметики, полотенец и наволочек.
После того, как бактериальный или вирусный конъюнктивит пройдет, люди должны избавиться от любых контактных линз, растворов или макияжа для глаз, которые они использовали во время инфицирования, чтобы избежать повторного заражения.
Симптомы язвы роговицы могут включать болезненность глаз и чувствительность к свету.
Язва роговицы — это открытая язва на роговице, которая обычно вызывается бактериальными инфекциями. Они часто появляются после травмы глаза, травмы или другого типа повреждения.
Симптомы могут включать:
- красные глаза
- боль в глазу
- болезненность глаза
- чувствительность к свету
- легкие и тяжелые выделения из глаз
- снижение зрения
- белое пятно на роговице
Люди с заболеваниями век, герпесом и люди, которые носят контактные линзы, подвержены риску развития язв роговицы.Глаза очень восприимчивы к раздражению от контактных линз, особенно если с линзами небезопасно обращаться, правильно хранить или чистить.
Контактные линзы могут тереться о поверхность глаза и слегка повредить внешние клетки. Это повреждение может позволить бактериям проникнуть в глаз.
Другие причины язв роговицы включают:
При неправильном лечении язвы роговицы могут привести к серьезной потере зрения или даже к потере глаза.
Варианты лечения включают антибиотики или противогрибковые препараты.Могут быть назначены специальные глазные капли, чтобы облегчить боль и снизить вероятность осложнений. В серьезных случаях может потребоваться пересадка роговицы.
Говорят, что человек, у которого недостаточно слез или слез достаточно хорошего качества, чтобы смазывать и питать глаза должным образом, страдает синдромом сухого глаза или сухого глаза.
Состояние здоровья, гормональные изменения и даже некоторые лекарства могут вызвать синдром сухого глаза. Хронический синдром сухого глаза может вызвать воспаление и раздражение поверхности глаза, в результате чего глаза приобретут красный цвет.Симптомы синдрома сухого глаза включают:
- покалывание или жжение в глазах
- ощущение инородного тела
- боль и покраснение в глазу
- чрезмерные слезы
- дискомфорт при ношении контактных линз
- нечеткое зрение
- усталость глаз
- вязкий глаз выделения
- повышенный дискомфорт после просмотра телевизора или чтения
Только врач может определить, есть ли основное заболевание, вызывающее сухость глаз.При необходимости офтальмолог может провести тесты для измерения выработки слезы.
Сухой глаз неизлечим, но поддается лечению. В легких случаях могут быть полезны лекарства, отпускаемые без рецепта, например искусственные слезы, гели и мази. Варианты лечения включают в себя искусственные слезы, глазные капли по рецепту или хирургическое вмешательство в зависимости от тяжести состояния.
Противовоспалительный препарат циклоспорин является основным рецептом, который в настоящее время доступен для лечения сухого глаза.Это помогает уменьшить повреждение роговицы, увеличить слезоотдачу и уменьшить общие симптомы.
Субконъюнктивальное кровоизлияние — это скопление крови под конъюнктивой.
Конъюнктива содержит множество кровеносных сосудов и капилляров. Эти сосуды могут разорваться и вызвать утечку крови в область между конъюнктивой и белком глаза.
Когда это происходит, под конъюнктивой накапливается небольшое количество крови. Это небольшое скопление крови называется субконъюнктивальным кровоизлиянием.Незначительное кровотечение под внешней оболочкой глаза вызывает появление ярко-красных пятен на белке глаза.
Субконъюнктивальные кровоизлияния обычно возникают из-за незначительной травмы или травмы глаза. Даже слишком сильное растирание глаза может вызвать кровотечение.
Наиболее частыми причинами субконъюнктивальных кровоизлияний являются кашель, чихание и натуживание. Субконъюнктивальные кровоизлияния могут также возникнуть у людей, страдающих диабетом, высоким кровяным давлением или принимающих определенные лекарства.
Субконъюнктивальные кровоизлияния возникают на поверхности глаза.Поскольку они не влияют на роговицу или внутреннюю часть глаза, зрение не страдает.
Обычно они безболезненны и не вызывают никаких ощущений или реальных симптомов, кроме красных пятен. Хотя красный цвет или кровь в глазу могут выглядеть серьезными, большинство субконъюнктивальных кровоизлияний, как правило, безвредны и проходят сами по себе в течение нескольких дней.
Обычно лечение не требуется, но если они становятся раздраженными, врач может порекомендовать искусственные слезы.
Другие причины
Это лишь несколько распространенных заболеваний, связанных с красными глазами.К другим относятся:
- воспаление роговицы, радужной оболочки или белого цвета глаза
- глаукома
- чрезмерное пребывание на солнце
- пыль или другие частицы в глазу
- травмы
- плавание
- курение или питье
- экология раздражители или загрязнители
Красные глаза могут появиться внезапно или со временем. Глазные капли полезны во многих случаях, их можно приобрести без рецепта или в Интернете. Если покраснение не проходит и сопровождается другими симптомами, следует обратиться к врачу.
Повреждения глаз, контактные линзы и частое использование глазных капель могут вызвать раздражение, ведущее к покраснению глаз. Врач может помочь человеку определить причину проблемы с красными глазами и разработать план лечения.
Обычные методы лечения включают глазные капли, антибиотики, кремы и пероральные препараты. Большинство состояний легко поддаются лечению и, если их выявить на ранней стадии, не причиняют долговременных повреждений.
Некоторые серьезные заболевания, включая лейкоз, саркоидоз и ювенильный идиопатический артрит, также могут вызывать покраснение глаз.В результате очень важно получить правильный диагноз.
Люди должны без колебаний обращаться к врачу с любыми вопросами или проблемами, если у них красные глаза.
Прочтите статью на испанском языке.
Красные глаза: список распространенных причин
Красные глаза могут быть признаком легкого раздражения или серьезного заболевания, например, инфекции.
Налитые кровью или красные глаза возникают, когда мелкие кровеносные сосуды, находящиеся на поверхности глаза, увеличиваются и переполняются кровью.Это происходит из-за недостаточного количества кислорода, поступающего в роговицу или ткани, покрывающие глаз.
Налитые кровью глаза сами по себе, как правило, не являются поводом для чрезмерного беспокойства, но в сочетании с болью в глазах, ненормальным дренажом или нарушением зрения это может указывать на серьезную медицинскую проблему.
Конъюнктивит также известен как розовый глаз и чаще всего вызывается вирусами, которые могут передаваться через руки.
Конъюнктивит, широко известный как конъюнктивит, представляет собой инфекцию, которая включает отек и раздражение конъюнктивы.Конъюнктива представляет собой тонкую прозрачную мембрану, которая выстилает веко и петляет назад, чтобы покрыть белую часть глаза.
Инфекция конъюнктивы раздражает кровеносные сосуды, вызывая их опухание. Именно это воспаление делает белки глаз красноватыми или даже немного розовыми.
Вирусы вызывают до 80 процентов всех случаев конъюнктивита. Розовый глаз широко распространен среди школьников и очень заразен.
Инфекция обычно передается при прямом контакте с зараженными пальцами или личными вещами.Это часто связано с инфекцией верхних дыхательных путей и распространяется через кашель.
Аллергический конъюнктивит может быть вызван аллергией или раздражителем, например пылью. Слишком долгое ношение контактных линз или неправильная их очистка также могут привести к конъюнктивиту. Конъюнктивит, вызванный аллергией или раздражителями, не заразен.
Обычно у людей возникает конъюнктура обоих глаз, потому что инфекция может легко распространиться с одного глаза на другой. Признаки и симптомы конъюнктивита включают:
- зуд в глазах
- избыточное слезоотделение
- покраснение
- выделения
- светочувствительность
- плохое зрение
- ощущение песка в одном или обоих глазах
Врач обычно может определить конъюнктивит из-за характерным красновато-розовым глазам или типом выделений.Люди с бактериальным конъюнктивитом могут не иметь красных глаз, но могут иметь характерные выделения слизи или дренаж белого, зеленого или желтого цвета.
Для подтверждения диагноза врач может провести полное обследование глаз или взять образец выделений из глаз для лабораторного анализа.
Если вспышка вызвана аллергией, врач может назначить тест на аллергию, чтобы определить конкретный аллерген, которого следует избегать.
Варианты лечения конъюнктивита зависят от типа, поэтому важно обратиться к врачу при появлении каких-либо признаков и симптомов.Розовый глаз не является серьезным заболеванием и обычно не вызывает серьезных проблем со зрением. Часто это проходит само по себе.
Чтобы избежать распространения конъюнктивита, люди должны часто мыть руки и не тереть глаза. Им также следует избегать совместного использования глазных капель, косметики, полотенец и наволочек.
После того, как бактериальный или вирусный конъюнктивит пройдет, люди должны избавиться от любых контактных линз, растворов или макияжа для глаз, которые они использовали во время инфицирования, чтобы избежать повторного заражения.
Симптомы язвы роговицы могут включать болезненность глаз и чувствительность к свету.
Язва роговицы — это открытая язва на роговице, которая обычно вызывается бактериальными инфекциями. Они часто появляются после травмы глаза, травмы или другого типа повреждения.
Симптомы могут включать:
- красные глаза
- боль в глазу
- болезненность глаза
- чувствительность к свету
- легкие и тяжелые выделения из глаз
- снижение зрения
- белое пятно на роговице
Люди с заболеваниями век, герпесом и люди, которые носят контактные линзы, подвержены риску развития язв роговицы.Глаза очень восприимчивы к раздражению от контактных линз, особенно если с линзами небезопасно обращаться, правильно хранить или чистить.
Контактные линзы могут тереться о поверхность глаза и слегка повредить внешние клетки. Это повреждение может позволить бактериям проникнуть в глаз.
Другие причины язв роговицы включают:
При неправильном лечении язвы роговицы могут привести к серьезной потере зрения или даже к потере глаза.
Варианты лечения включают антибиотики или противогрибковые препараты.Могут быть назначены специальные глазные капли, чтобы облегчить боль и снизить вероятность осложнений. В серьезных случаях может потребоваться пересадка роговицы.
Говорят, что человек, у которого недостаточно слез или слез достаточно хорошего качества, чтобы смазывать и питать глаза должным образом, страдает синдромом сухого глаза или сухого глаза.
Состояние здоровья, гормональные изменения и даже некоторые лекарства могут вызвать синдром сухого глаза. Хронический синдром сухого глаза может вызвать воспаление и раздражение поверхности глаза, в результате чего глаза приобретут красный цвет.Симптомы синдрома сухого глаза включают:
- покалывание или жжение в глазах
- ощущение инородного тела
- боль и покраснение в глазу
- чрезмерные слезы
- дискомфорт при ношении контактных линз
- нечеткое зрение
- усталость глаз
- вязкий глаз выделения
- повышенный дискомфорт после просмотра телевизора или чтения
Только врач может определить, есть ли основное заболевание, вызывающее сухость глаз.При необходимости офтальмолог может провести тесты для измерения выработки слезы.
Сухой глаз неизлечим, но поддается лечению. В легких случаях могут быть полезны лекарства, отпускаемые без рецепта, например искусственные слезы, гели и мази. Варианты лечения включают в себя искусственные слезы, глазные капли по рецепту или хирургическое вмешательство в зависимости от тяжести состояния.
Противовоспалительный препарат циклоспорин является основным рецептом, который в настоящее время доступен для лечения сухого глаза.Это помогает уменьшить повреждение роговицы, увеличить слезоотдачу и уменьшить общие симптомы.
Субконъюнктивальное кровоизлияние — это скопление крови под конъюнктивой.
Конъюнктива содержит множество кровеносных сосудов и капилляров. Эти сосуды могут разорваться и вызвать утечку крови в область между конъюнктивой и белком глаза.
Когда это происходит, под конъюнктивой накапливается небольшое количество крови. Это небольшое скопление крови называется субконъюнктивальным кровоизлиянием.Незначительное кровотечение под внешней оболочкой глаза вызывает появление ярко-красных пятен на белке глаза.
Субконъюнктивальные кровоизлияния обычно возникают из-за незначительной травмы или травмы глаза. Даже слишком сильное растирание глаза может вызвать кровотечение.
Наиболее частыми причинами субконъюнктивальных кровоизлияний являются кашель, чихание и натуживание. Субконъюнктивальные кровоизлияния могут также возникнуть у людей, страдающих диабетом, высоким кровяным давлением или принимающих определенные лекарства.
Субконъюнктивальные кровоизлияния возникают на поверхности глаза.Поскольку они не влияют на роговицу или внутреннюю часть глаза, зрение не страдает.
Обычно они безболезненны и не вызывают никаких ощущений или реальных симптомов, кроме красных пятен. Хотя красный цвет или кровь в глазу могут выглядеть серьезными, большинство субконъюнктивальных кровоизлияний, как правило, безвредны и проходят сами по себе в течение нескольких дней.
Обычно лечение не требуется, но если они становятся раздраженными, врач может порекомендовать искусственные слезы.
Другие причины
Это лишь несколько распространенных заболеваний, связанных с красными глазами.К другим относятся:
- воспаление роговицы, радужной оболочки или белого цвета глаза
- глаукома
- чрезмерное пребывание на солнце
- пыль или другие частицы в глазу
- травмы
- плавание
- курение или питье
- экология раздражители или загрязнители
Красные глаза могут появиться внезапно или со временем. Глазные капли полезны во многих случаях, их можно приобрести без рецепта или в Интернете. Если покраснение не проходит и сопровождается другими симптомами, следует обратиться к врачу.
Повреждения глаз, контактные линзы и частое использование глазных капель могут вызвать раздражение, ведущее к покраснению глаз. Врач может помочь человеку определить причину проблемы с красными глазами и разработать план лечения.
Обычные методы лечения включают глазные капли, антибиотики, кремы и пероральные препараты.


 Следует не допускать их появления и контролировать нормальные показатели;
Следует не допускать их появления и контролировать нормальные показатели;
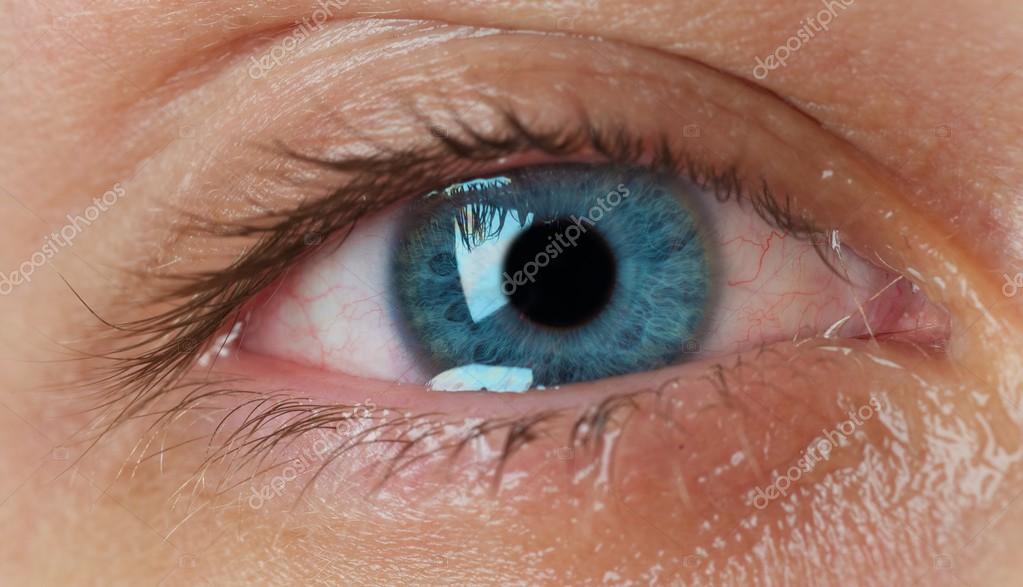 Следует обратиться к специалисту для их замены;
Следует обратиться к специалисту для их замены;
 Массировать кончиками пальцев закрытые глаза несколько минут, сжатыми в кулаки руками потереть веки около 30 секунд;
Массировать кончиками пальцев закрытые глаза несколько минут, сжатыми в кулаки руками потереть веки около 30 секунд;
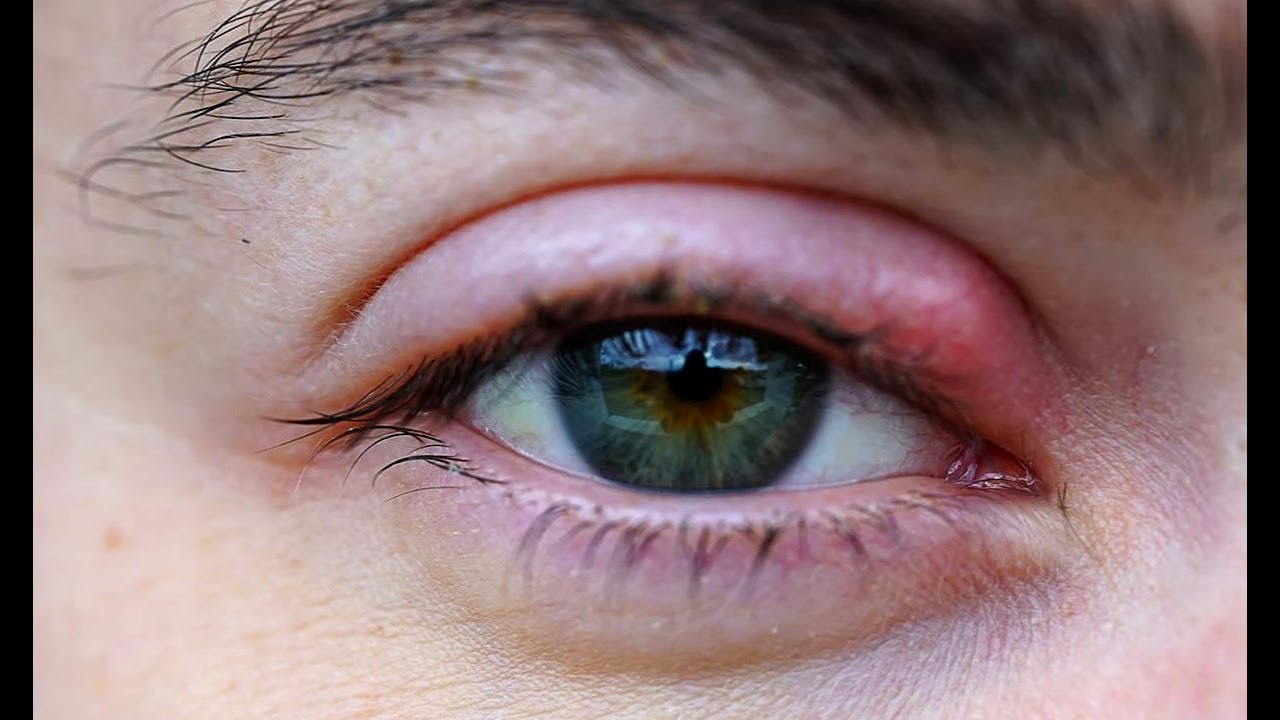
 Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.
Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.