Острый лимфобластный лейкоз — причины, симптомы, диагностика и лечение, прогноз
Острый лимфобластный лейкоз – злокачественное поражение системы кроветворения, сопровождающееся неконтролируемым увеличением количества лимфобластов. Проявляется анемией, симптомами интоксикации, увеличением лимфоузлов, печени и селезенки, повышенной кровоточивостью и дыхательными расстройствами. Из-за снижения иммунитета при остром лимфобластном лейкозе часто развиваются инфекционные заболевания. Возможно поражение ЦНС. Диагноз выставляется на основании клинических симптомов и данных лабораторных исследований. Лечение – химиотерапия, радиотерапия, пересадка костного мозга.
Общие сведения
Острый лимфобластный лейкоз (ОЛЛ) – самое распространенное онкологическое заболевание детского возраста. Доля ОЛЛ составляет 75-80% от общего количества случаев болезней системы кроветворения у детей. Пик заболеваемости приходится на возраст 1-6 лет. Мальчики страдают чаще девочек. Взрослые пациенты болеют в 8-10 раз реже детей. У пациентов детского возраста острый лимфобластный лейкоз возникает первично, у взрослых нередко является осложнением хронического лимфоцитарного лейкоза. По своим клиническим проявлениям ОЛЛ схож с другими острыми лейкозами. Отличительной особенностью является более частое поражение оболочек головного и спинного мозга (нейролейкоз), при отсутствии профилактики развивающееся у 30-50% пациентов. Лечение осуществляют специалисты в области онкологии и гематологии.
В соответствии с классификацией ВОЗ различают четыре типа ОЛЛ: пре-пре-В-клеточный, пре-В-клеточный, В-клеточный и Т-клеточный. В-клеточные острые лимфобластные лейкозы составляют 80-85% от общего количества случаев заболевания. Первый пик заболеваемости приходится на возраст 3 года. В последующем вероятность развития ОЛЛ повышается после 60 лет. Т-клеточный лейкоз составляет 15-20% от общего количества случаев болезни. Пик заболеваемости приходится на возраст 15 лет.
Острый лимфобластный лейкоз
Причины острого лимфобластного лейкоза
Непосредственной причиной острого лимфобластного лейкоза является образование злокачественного клона – группы клеток, обладающих способностью к неконтролируемому размножению. Клон образуется в результате хромосомных аберраций: транслокации (обмена участками между двумя хромосомами), делеции (утраты участка хромосомы), инверсии (переворота участка хромосомы) или амплификации (образования дополнительных копий участка хромосомы). Предполагается, что генетические нарушения, вызывающие развитие острого лимфобластного лейкоза, возникают еще во внутриутробном периоде, однако для завершения процесса формирования злокачественного клона нередко требуются дополнительные внешние обстоятельства.
В числе факторов риска возникновения острого лимфобластного лейкоза обычно в первую очередь указывают лучевые воздействия: проживание в зоне с повышенным уровнем ионизирующей радиации, радиотерапию при лечении других онкологических заболеваний, многочисленные рентгенологические исследования, в том числе во внутриутробном периоде. Уровень связи, а также доказанность наличия зависимости между различными лучевыми воздействиями и развитием острого лимфобластного лейкоза сильно различаются.
Так, взаимосвязь между лейкозами и лучевой терапией в наши дни считается доказанной. Риск возникновения острого лимфобластного лейкоза после радиотерапии составляет 10%. У 85% пациентов болезнь диагностируется в течение 10 лет после окончания курса лучевой терапии. Связь между рентгенологическими исследованиями и развитием острого лимфобластного лейкоза в настоящее время остается на уровне предположений. Достоверных статистических данных, подтверждающих эту теорию, пока не существует.
Многие исследователи указывают на возможную связь между ОЛЛ и инфекционными заболеваниями. Вирус возбудителя острого лимфобластного лейкоза пока не выявлен. Существуют две основные гипотезы. Первая – ОЛЛ вызывается одним пока не установленным вирусом, однако болезнь возникает только при наличии предрасположенности. Вторая – причиной развития острого лимфобластного лейкоза могут стать разные вирусы, риск развития лейкоза у детей повышается при недостатке контактов с патогенными микроорганизмами в раннем возрасте (при «нетренированности» иммунной системы). Пока обе гипотезы не доказаны. Достоверные сведения о наличии связи между лейкозами и вирусными заболеваниями получены только для Т-клеточных лейкозов у взрослых больных, проживающих в странах Азии.
Вероятность развития острого лимфобластного лейкоза повышается при контакте матери с некоторыми токсическими веществами в период гестации, при некоторых генетических аномалиях (анемии Фанкони, синдроме Дауна, синдроме Швахмана, синдроме Клайнфельтера, синдроме Вискотта-Олдрича, нейрофиброматозе, целиакии, наследственно обусловленных иммунных нарушениях), наличии онкологических заболеваний в семейном анамнезе и приеме цитостатиков. Некоторые специалисты отмечают возможное негативное влияние курения.
Симптомы острого лимфобластного лейкоза
Болезнь развивается стремительно. К моменту постановки диагноза суммарная масса лимфобластов в организме может составлять 3-4% от общей массы тела, что обусловлено бурной пролиферацией клеток злокачественного клона на протяжении 1-3 предыдущих месяцев. В течение недели количество клеток увеличивается примерно вдвое. Различают несколько синдромов, характерных для острого лимфобластного лейкоза: интоксикационный, гиперпластический, анемический, геморрагический, инфекционный.
Интоксикационный синдром включает в себя слабость, утомляемость, лихорадку и потерю веса. Повышение температуры может провоцироваться как основным заболеванием, так и инфекционными осложнениями, которые особенно часто развиваются при наличии нейтропении. Гиперпластический синдром при остром лимфобластном лейкозе проявляется увеличением лимфоузлов, печени и селезенки (в результате лейкемической инфильтрации паренхимы органов). При увеличении паренхиматозных органов могут появляться боли в животе. Увеличение объема костного мозга, инфильтрация надкостницы и тканей суставных капсул могут становиться причиной ломящих костно-суставных болей.
О наличии анемического синдрома свидетельствуют слабость, головокружения, бледность кожи и учащение сердечных сокращений. Причиной развития геморрагического синдрома при остром лимфобластном лейкозе становятся тромбоцитопения и тромбозы мелких сосудов. На коже и слизистых выявляются петехии и экхимозы. При ушибах легко возникают обширные подкожные кровоизлияния. Наблюдаются повышенная кровоточивость из ран и царапин, кровоизлияния в сетчатку, десневые и носовые кровотечения. У некоторых больных острым лимфобластным лейкозом возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и дегтеобразным стулом.
Иммунные нарушения при остром лимфобластном лейкозе проявляются частым инфицированием ран, царапин и следов от уколов. Могут развиваться различные бактериальные, вирусные и грибковые инфекции. При увеличении лимфатических узлов средостения отмечаются нарушения дыхания, обусловленные уменьшением объема легких. Дыхательная недостаточность чаще обнаруживается при Т-клеточном остром лимфобластном лейкозе. Нейролейкозы, спровоцированные инфильтрацией оболочек спинного и головного мозга, чаще отмечаются во время рецидивов.
При вовлечении ЦНС выявляются положительные менингеальные симптомы и признаки повышения внутричерепного давления (отек дисков зрительных нервов, головная боль, тошнота и рвота). Иногда поражение ЦНС при остром лимфобластном лейкозе протекает бессимптомно и диагностируется только после исследования цереброспинальной жидкости. У 5-30% мальчиков появляются инфильтраты в яичках. У пациентов обоих полов на коже и слизистых оболочках могут возникать багрово-синюшные инфильтраты (лейкемиды). В редких случаях наблюдаются выпотной перикардит и нарушения функции почек. Описаны случаи поражений кишечника.
С учетом особенностей клинической симптоматики можно выделить четыре периода развития острого лимфобластного лейкоза: начальный, разгара, ремиссии, терминальный. Продолжительность начального периода составляет 1-3 месяца. Преобладает неспецифическая симптоматика: вялость, утомляемость, ухудшение аппетита, субфебрилитет и нарастающая бледность кожи. Возможны головные боли, боли в животе, костях и суставах. В период разгара острого лимфобластного лейкоза выявляются все перечисленные выше характерные синдромы. В период ремиссии проявления болезни исчезают. Терминальный период характеризуется прогрессирующим ухудшением состояния больного и завершается летальным исходом.
Диагностика острого лимфобластного лейкоза
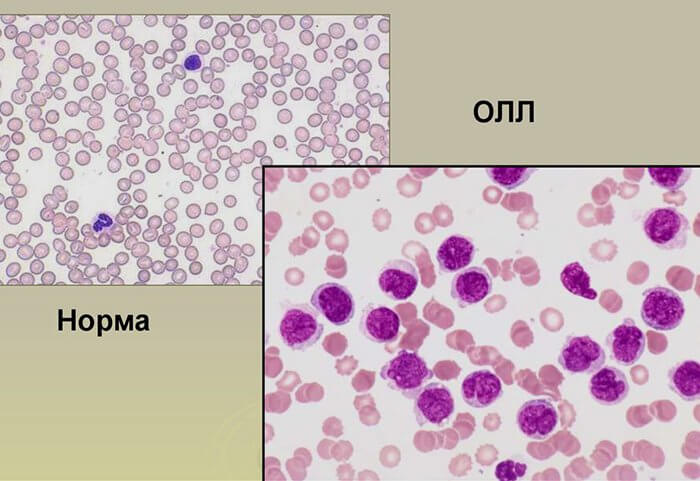
Диагноз выставляют с учетом клинических признаков, результатов анализа периферической крови и данных миелограммы. В периферической крови пациентов с острым лимфобластным лейкозом выявляются анемия, тромбоцитопения, повышение СОЭ и изменение количества лейкоцитов (обычно – лейкоцитоз). Лимфобласты составляют 15-20 и более процентов от общего количества лейкоцитов. Количество нейтрофилов снижено. В миелограмме преобладают бластные клетки, определяется выраженное угнетение эритроидного, нейтрофильного и тромбоцитарного ростка.
В программу обследования при остром лимфобластном лейкозе входят люмбальная пункция (для исключения нейролейкоза), УЗИ органов брюшной полости (для оценки состояния паренхиматозных органов и лимфатических узлов), рентгенография грудной клетки (для обнаружения увеличенных лимфоузлов средостения) и биохимический анализ крови (для выявления нарушений функции печени и почек). Дифференциальный диагноз острого лимфобластного лейкоза проводят с другими лейкозами, отравлениями, состояниями при тяжелых инфекционных заболеваниях, инфекционным лимфоцитозом и инфекционным мононуклеозом.
Лечение и прогноз при остром лимфобластном лейкозе
Основой терапии являются химиопрепараты. Выделяют два этапа лечения ОЛЛ: этап интенсивной терапии и этап поддерживающей терапии. Этап интенсивной терапии острого лимфобластного лейкоза включает в себя две фазы и длится около полугода. В первой фазе осуществляют внутривенную полихимиотерапию для достижения ремиссии. О состоянии ремиссии свидетельствуют нормализация кроветворения, наличие не более 5% бластов в костном мозге и отсутствие бластов в периферической крови. Во второй фазе проводят мероприятия для продления ремиссии, замедления или прекращения пролиферации клеток злокачественного клона. Введение препаратов также осуществляют внутривенно.
Продолжительность этапа поддерживающей терапии при остром лимфобластном лейкозе составляет около 2 лет. В этот период больного выписывают на амбулаторное лечение, назначают препараты для перорального приема, осуществляют регулярные обследования для контроля над состоянием костного мозга и периферической крови. План лечения острого лимфобластного лейкоза составляют индивидуально с учетом уровня риска у конкретного больного. Наряду с химиотерапией используют иммунохимиотерапию, радиотерапию и другие методики. При низкой эффективности лечения и высоком риске развития рецидивов осуществляют трансплантацию костного мозга. Средняя пятилетняя выживаемость при В-клеточном остром лимфобластном лейкозе в детском возрасте составляет 80-85%, во взрослом – 35-40%. При Т-лимфобластном лейкозе прогноз менее благоприятен.
что это такое, причины, симптомы, лечение, прогноз
Что такое острый лимфобластный лейкоз?
Острый лимфобластный лейкоз (или острый лимфолейкоз, сокр. ОЛЛ) — это опасное для жизни заболевание, при котором клетки, в нормальных условиях развивающиеся в лимфоциты, становятся злокачественными и быстро замещают нормальные клетки в костном мозге.
- В связи с недостатком нормальных клеток крови у больных могут появляться такие симптомы, как повышение температуры, слабость и бледность.
- Как правило, в таких случаях выполняются анализы крови и исследование костного мозга.
- Проводится химиотерапия, которая часто оказывается эффективной.
Острый лимфолейкоз (ОЛЛ) встречается у больных любого возраста, но является самым распространенным типом онкологических заболеваний у детей и составляет 75% всех случаев лейкоза у детей до 15 лет. ОЛЛ наиболее часто поражает детей младшего возраста (от 2 до 5 лет). Среди людей среднего возраста это заболевание встречается немного чаще, чем у больных старше 45 лет.
При ОЛЛ очень незрелые лейкозные клетки скапливаются в костном мозге, разрушая и замещая клетки, которые производят нормальные клетки крови. Лейкозные клетки переносятся с кровотоком в печень, селезенку, лимфатические узлы, головной мозг и яички, где могут продолжать расти и делиться. При этом клетки ОЛЛ могут скапливаться в любой части организма. Они могут проникать в оболочки, покрывающие головной и спинной мозг (лейкозный менингит), и приводить к анемии, печеночной и почечной недостаточности и повреждению других органов.
Симптомы острого лимфобластного лейкоза

Ранние симптомы ОЛЛ возникают в результате неспособности костного мозга вырабатывать достаточное количество нормальных клеток крови.
- Повышение температуры и чрезмерное потоотделение могут указывать на наличие инфекции. Высокий риск инфекции связан со слишком малым количеством нормальных лейкоцитов.
- Слабость, утомляемость и бледность, свидетельствующие об анемии, могут появляться из-за недостаточного количества эритроцитов. У некоторых больных может наблюдаться затрудненное дыхание, учащенное сердцебиение и боль в груди.
- Быстро появляющиеся кровоподтеки и кровотечения, иногда в форме носовых кровотечений или кровотечений из десен, возникают из-за слишком малого количества тромбоцитов. В некоторых случаях может возникать кровоизлияние в головной мозг или внутрибрюшное кровотечение.
При проникновении лейкозных клеток в другие органы возникают соответствующие симптомы.
- Лейкозные клетки в головном мозге могут вызывать головные боли, рвоту, инсульт и нарушения зрения, равновесия, слуха и лицевых мышц.
- Лейкозные клетки в костном мозге могут приводить к болям в костях и суставах.
- Если лейкозные клетки вызывают увеличение печени и селезенки, может появляться ощущение переполнения желудка и в некоторых случаях боль.
Причины острого лимфобластного лейкоза
Основная причина ОЛЛ остается неизвестной, но существуют факторы риска, которые могут быть экологическими или вторичными по отношению к наследственным и/или приобретенным предрасполагающим условиям. Факторами риска окружающей среды являются прошлое облучение ионизирующим излучением, химическими веществами (бензол, гербициды и пестициды) и химиотерапевтическими агентами.
К наследственным предрасполагающим состояниям относятся синдром Дауна, наследственные расстройства, характеризующиеся дефектом процессов репарации ДНК и регуляции клеточного цикла (анемия Фанкони, синдром Блума и атаксия-телеангиэктазия), наследственные расстройства, характеризующиеся изменением передачи сигнала в процессах пролиферация клеток и апоптоз (синдром Костмана, синдром Швахмана–Даймонда, анемия Даймонда–Блекфена и нейрофиброматоз типа I) и синдром Ли-Фраумени.
Существуют также приобретенные предрасполагающие состояния, такие как апластическая анемия, пароксизмальная ночная гемоглобинурия и миелодиспластический синдром.
Диагностика
Первые признаки острого лимфобластного лейкоза можно обнаружить при помощи анализов крови, таких, как общий анализ крови. Общее количество лейкоцитов может быть сниженным, нормальным или повышенным, но количество эритроцитов и тромбоцитов почти всегда оказывается сниженным. Кроме того, в крови обнаруживаются очень незрелые лейкоциты (бласты).
Чтобы подтвердить диагноз и отличить ОЛЛ от других типов лейкозов, практически во всех случаях проводится исследование костного мозга. Бласты анализируют на наличие хромосомных аномалий, что помогает врачам определить точный тип лейкоза и подобрать подходящие препараты для лечения.
Анализы крови и мочи назначаются для выявления других отклонений, включая электролитные нарушения.
Также могут потребоваться визуализирующие исследования. При выявлении симптомов, позволяющих заподозрить наличие лейкозных клеток в головном мозге, проводится компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). Для выявления лейкозных клеток в области вокруг легких может выполняться КТ органов грудной клетки. При увеличении внутренних органов могут проводиться КТ, МРТ или ультразвуковое исследование брюшной полости. Перед началом химиотерапии может быть выполнена эхокардиография (ультразвуковое исследование сердца), поскольку иногда химиотерапия оказывает отрицательное воздействие на сердце.
Лечение острого лимфобластного лейкоза
Лечение ОЛЛ включает:
- химиотерапию;
- другие препараты, такие как иммунотерапия и/или таргетная терапия;
- в редких случаях трансплантация стволовых клеток или лучевая терапия.
Химиотерапия является высокоэффективной и состоит из следующих фаз:
- индукция;
- лечение головного мозга;
- консолидация и интенсификация;
- поддерживающая терапия.
Индукционная химиотерапия — это первая фаза лечения. Задача индукционной терапии состоит в достижении состояния ремиссии посредством уничтожения лейкозных клеток, что восстанавливает способность нормальных клеток развиваться в костном мозге. В некоторых случаях требуется пребывание в больнице в течение нескольких дней или недель (это зависит от того, насколько быстро восстанавливается костный мозг).
Применяется одна из нескольких комбинаций лекарственных препаратов, дозы которых вводятся повторно в течение нескольких дней или недель. Выбор конкретной комбинации зависит от результатов диагностических анализов. Одна из комбинаций состоит из преднизона (кортикостероида), принимающегося внутрь, и еженедельных доз винкристина (химиотерапевтического препарата), назначаемого вместе с препаратом антрациклина (обычно даунорубицином), аспарагиназой и иногда циклофосфамидом, для внутривенного введения. У некоторых пациентов с острым лимфолейкозом могут использоваться новые препараты, такие как иммунотерапия (лечение, которое использует собственную иммунную систему человека для уничтожения опухолевых клеток) и таргетная терапия (препараты, которые атакуют внутренние биологические механизмы опухолевых клеток).
Лечение головного мозга обычно начинается во время индукции и может продолжаться на всех этапах лечения. Поскольку ОЛЛ часто распространяется и на головной мозг, эта фаза также направлена на лечение лейкоза, уже распространившегося в головной мозг, либо на профилактику распространения лейкозных клеток в головной мозг. Для воздействия на лейкозные клетки в слоях ткани, покрывающих головной и спинной мозг (мозговых оболочках), применяются лекарственные препараты, такие, как метотрексат, цитарабин, кортикостероиды или их комбинации, которые обычно вводятся прямо в спинномозговую жидкость, либо высокие дозы этих препаратов могут вводиться внутривенно. Такая химиотерапия может проводиться в сочетании с лучевой терапией головного мозга.
В фазе консолидации и интенсификации продолжается лечение заболевания костного мозга. Дополнительные химиотерапевтические препараты или те же препараты, что и во время фазы индукции, могут применяться несколько раз за период, который продолжается в течение нескольких недель. Некоторым больным с высоким риском рецидива в связи с определенными хромосомными изменениями в лейкозных клетках назначают пересадку стволовых клеток после достижения ремиссии.
Дальнейшая поддерживающая химиотерапия, которая обычно заключается в приеме меньшего количества препаратов (в некоторых случаях в меньших дозах), продолжается, как правило, в течение 2–3 лет.
Пожилые люди с ОЛЛ могут быть не способны перенести интенсивную схему лечения, используемую у молодых людей. У таких больных может быть использован более щадящий вариант лечения с применением только режимов индукционной терапии (без последующей консолидации, интенсификации или поддерживающей терапии). Иногда у некоторых пожилых людей может назначаться иммунотерапия или более щадящая форма трансплантации стволовых клеток.
Во время всех вышеуказанных фаз для лечения анемии и предотвращения кровотечений может потребоваться переливание крови и тромбоцитов, а для лечения инфекций — прием противомикробных препаратов. Чтобы помочь избавить организм от вредных веществ (таких как мочевая кислота), которые образуются при разрушении лейкозных клеток, могут проводиться внутривенные вливания жидкостей и лечение препаратами аллопуринол либо расбуриказа.
Рецидив
Лейкозные клетки могут начать появляться снова (такое состояние называют рецидивом). Часто они образуются в крови, костном мозге, головном мозге или яичках. Раннее повторное появление таких клеток в костном мозге является особенно серьезным. Химиотерапия проводится еще раз, и, хотя многим больным помогает такое повторное лечение, существует большая вероятность повторного рецидива заболевания, особенно у детей первого года жизни и взрослых. Если лейкозные клетки повторно появляются в головном мозге, химиотерапевтические препараты 1 или 2 раза в неделю вводятся в спинномозговую жидкость. Если лейкозные клетки повторно появляются в яичках, то наряду с химиотерапией проводится лучевая терапия на область яичек.
Введение высоких доз химиотерапевтических препаратов параллельно с аллогенной трансплантацией стволовых клеток («аллогенная» означает пересадку стволовых клеток от другого человека) позволяет больным с рецидивом получить максимальные шансы на излечение. Но трансплантация может быть выполнена только в том случае, если можно получить стволовые клетки у лица с совместимым типом ткани (с совместимым лейкоцитарным антигеном человека [HLA]). В качестве доноров обычно выступают братья или сестры больного, но иногда используются совпадающие клетки от доноров, не являющихся родственниками (или, в редких случаях, частично совпадающие клетки от членов семьи или доноров, не являющихся родственниками, а также пупочные стволовые клетки). Трансплантация стволовых клеток редко проводится больным старше 65 лет, поскольку в этом возрасте существует гораздо меньшая вероятность получения успешного результата и большая вероятность возникновения побочных эффектов, которые оказываются фатальными.
У некоторых пациентов с рецидивирующим ОЛЛ используются новые перспективные методы лечения с использованием моноклональных антител (белков, которые специфически связываются с лейкозными клетками, маркируя их для уничтожения). Еще более новая терапия, которую можно применять у некоторых пациентов с рецидивом острого лимфобластного лейкоза, называется Т-клеточная терапия с химерным антигенным рецептором (CAR-T). Эта терапия предусматривает модификацию определенного вида лимфоцитов (Т-лимфоцитов, также называемых Т-клетками) от больного лейкозом таким образом, чтобы эти новые Т-лимфоциты лучше распознавали и атаковали лейкозные клетки.
После рецидива у больных, неспособных перенести пересадку стволовых клеток, дополнительная терапия часто оказывается плохо переносимой и неэффективной и обычно приводит к серьезному ухудшению самочувствия. Тем не менее, могут случаться ремиссии. В отношении пациентов, которым не помогает лечение, должен рассматриваться вариант ухода за неизлечимо больными людьми.
Прогноз жизни
До появления лечения большинство больных с острым лимфолейкозом умирали в течение нескольких месяцев с момента постановки диагноза. Теперь ОЛЛ удается излечить примерно у 80% детей и у 30–40% взрослых. У большинства больных первый курс химиотерапии позволяет взять заболевание под контроль (полная ремиссия). Лучшие прогнозы на излечение имеются у детей в возрасте 3-9 лет. Прогнозы для детей первого года жизни и пожилых больных менее благоприятны. Количество лейкоцитов на момент установления диагноза, наличие или отсутствие распространения лейкоза в головной мозг и хромосомные аномалии в лейкозных клетках также влияют на результат лечения.
что это такое, симптомы у взрослых, лечение, причины заболевания, лимфатическая форма лейкемии
Что такое острый лимфобластный лейкоз — это опухолевое поражение костного мозга, характеризующееся бесконтрольным распространением лимфобластов. Проявляется изменением состава крови, признаками интоксикации организма, поражением лимфатической системы. Для выявления заболевания применяют физикальные и лабораторные методы исследования. Лечение данной патологии осуществляется консервативными или хирургическими способами.


В чем причины
Если у человека наблюдается развитие лимфобластного лейкоза, причина следующая: на этапе созревания лимфоцита появляется злокачественный клон — клетка, способная к бесконтрольному делению. Раковая клетка образуется из-за хромосомных нарушений (обмена участков хромосом, выпадения или появления их дополнительных частей). Считается, что генетические сбои, способствующие возникновению лимфобластного лейкоза, появляются в период внутриутробного развития плода.


Возникновению заболевания способствуют следующие факторы:
- Воздействие ионизирующего излучения. В группу риска входят люди, проживающие в районах с повышенным уровнем радиации. Спровоцировать нарушение процессов созревания лимфоцитарных структур может радиотерапия других онкологических заболеваний, частое прохождение рентгенологического исследования.
- Инфекции. Вирус, способствующий возникновению лейкемии, не выявлен. Существует несколько гипотез относительно инфекционного происхождения заболевания. Одни ученые считают, что лейкоз вызывается неизвестным вирусом, активизирующимся при наличии генетической предрасположенности. По мнению других специалистов, болезнь провоцируется несколькими видами возбудителей.
- Контакт с токсическими веществами в период беременности. Риск развития лейкоза у ребенка повышается при проникновении в организм материи солей тяжелых металлов, канцерогенных химических соединений, асбеста. К провоцирующим факторам относят и курение в период беременности.
- Генетические патологии. Лейкоз часто выявляется у пациентов, страдающих синдромами Дауна, Клайнфельтера и Вискотта-Олдрича. Повышенный риск наблюдается и при наличии целиакии, анемии Фалькони, нейрофиброматоза.
- Наличие онкологических заболеваний у родителей пациента.
- Прохождении химиотерапии. Лейкоз часто возникает при длительном лечении других злокачественных опухолей.
Симптоматика болезни
Лимфобластный лейкоз отличается стремительным развитием.


Пролиферация лимфобластов способствует появлению следующих синдромов:
- Интоксикационного. Признаками этого состояния являются: общая слабость, изменение температуры тела, снижение работоспособности, потеря веса. Лихорадочный синдром становится последствием основного заболевания или сопутствующих инфекций, возникающих на фоне нейтропении.
- Гиперпластического. При остром лимфобластном лейкозе симптомы этого состояния проявляются увеличением органов брюшной полости, разрастанием лимфоидных тканей. При увеличении внутренних органов появляются боли в брюшной области. Объем костного мозга увеличивается, орган прорастает в надкостницу и суставные полости. Это способствуют появлению ломоты в костях и суставах.
- Анемического. Кроветворение постепенно угнетается, из-за чего снижается количество эритроцитов и падает уровень гемоглобина. Частота сердечных сокращений увеличивается, кожные покровы бледнеют, появляется головокружение.
- Геморрагического. На фоне снижения числа тромбоцитов возникают точечные кровоизлияния в подкожную клетчатку. При ушибах формируются обширные плотные гематомы. Наблюдается кровоточивость десен и слизистых оболочек носа. Раны и ссадины долго не заживают. На поздних стадиях возникают кишечные и желудочные кровотечения, сопровождающиеся кровавой рвотой.
- Иммунного. Сопровождается частым возникновением вирусных, грибковых и бактериальных инфекций. Даже незначительные травмы кожных покровов осложняются инфицированием мягких тканей.
- Легочного. Увеличивающиеся лимфоузлы сдавливают дыхательные органы, вызывая одышку и кашель. При обострении лимфобластного лейкоза дыхательная недостаточность вызывается изменением объема легких.
- Менингеального. Сопровождается появлением признаков повышенного черепного давления — тошноты и рвоты, болей в височной и лобной областях. Иногда поражение нервной системы протекает в скрытой форме.
- Кожного. На теле пациента появляются сине-багровые пятна — лейкемиды.
- Кишечного. В редких случаях болезнь сопровождается нарушением пищеварения и изъявлением слизистых оболочек кишечника.
Методы диагностирования
План обследования пациента при ОЛЛ включает:
- Анализ состава крови. В острой фазе заболевания выявляется снижение уровня гемоглобина, количества тромбоцитов и эритроцитов. Повышается СОЭ и число лейкоцитов. Количество незрелых клеток превышает 10% от общего числа белых кровяных телец. Уровень нейтрофилов снижается.
- Исследование костного мозга. В полученном путем пункции образце выявляется множество бластных клеток. При лейкозе угнетается формирование тромбоцитарного и эритроидного ростка.
- Спинномозговую пункцию. Исследование спинного мозга помогает обнаружить нейролейкоз.
- УЗИ брюшной области. Направлено на оценку состояния внутренних органов и лимфатических узлов.
- Рентгенологическое исследование грудной клетки. На снимке определяется изменение размеров элементов лимфатической системы средостения.
- Биохимическое исследование крови. Помогает выявить нарушения в работе печени и почек.
Как лечится
Острый лимфолейкоз лечат с помощью полихимиотерапии и пересадки костного мозга. Лечение делится на несколько этапов, оно направлено на введение заболевания в ремиссию.


Агрессивное химиотерапевтическое лечение протекает в условиях стационара. Поддерживающая терапия может проводиться амбулаторно.
Профаза
На этом этапе производится подготовка организма к основному лечению. Профаза подразумевает проведение короткого курса химиотерапии, длящегося не более недели. Внутривенно вводится 1 или 2 цитостатика. Подготовительная терапия направлена на постепенное снижение числа лейкозных клеток. При разрушении раковых клеток организм отравляется продуктами распада. При резком начале агрессивной терапии могут нарушиться функции печени и почек. Профаза помогает избежать этого.
Индукция
Индукцией называют этап интенсивной химиотерапии, при котором внутривенно вводится несколько медикаментозных средств. Лечение направлено на быстрое уничтожение большей части раковых клеток. На этом этапе острый лимфобластный лейкоз у взрослых должен перейти в фазу ремиссии. Индукционная терапия длится 5-8 недель.
Консолидация
Этап занимает 3-4 месяца. В этот период вводятся новые химиотерапевтические средства, уничтожающие устойчивые раковые клетки. Лечение направлено на закрепление ремиссии и предупреждение нейролейкоза. В позвоночный канал вливаются химиотерапевтические средства, подавляющие пролиферацию лимфобластов.


Химиотерапия при острой форме лимфобластного лейкоза может сочетаться с облучением. Радиотерапия показана при поражении головного или спинного мозга.
Реиндукция
Подразумевает внутривенное введение препаратов, используемых во время индукционной терапии. Комбинации цитостатиков применяются в высоких дозах. Это помогает устранить оставшиеся бластные клетки и минимизировать вероятность повторного возникновения такой болезни, как лимфобластный лейкоз. Этот этап занимает 2-6 месяцев. Между курсами химиотерапии делаются перерывы.
Поддерживающая терапия
Это наиболее длительная часть лечения, направленная на уничтожение раковых клеток, остающихся после интенсивной терапии. Пациенту регулярно вводят низкие дозы цитостатиков. Для нормализации работы системы кроветворения проводится пересадка костного мозга.


После приживления донорского материала начинается выработка здоровых кровяных клеток, исчезают признаки поражения лимфатических узлов. Лечение острого лимфолейкоза должно длиться не менее 2 лет.
Прогноз
При отсутствии лечения большая часть пациентов погибает в первый год после постановки диагноза. Применение современных терапевтических средств помогает повысить среднюю пятилетнюю выживаемость молодых пациентов до 60%.
Стойкой ремиссии удается добиться в 40% случаев. Неблагоприятный прогноз имеет лимфобластный лейкоз у пожилых людей. Средняя пятилетняя выживаемость не превышает 20%.
Острый лимфобластный лейкоз: симптомы, прогноз жизни
Острый лимфобластный лейкоз чаще диагностируют у детей, однако встречается это заболевание и у взрослых. О том, что собой представляет данная патология, каковы ее симптомы, как лечат ОЛЛ и каковы прогнозы на жизнь у перенесших рак крови взрослых пациентов, поговорим далее.
Острый лимфобластный лейкоз что это такое?
В норме костный мозг человека продуцирует полноценные стволовые клетки – миелоидные и лимфоидные. Изначально они являются незрелыми. В процессе гемопоэза (так называют процесс созревания клеток) лимфоклетки превращаются либо в В-лимфоциты, либо в Т-лимфоциты, либо в природные киллеры. У каждой из этих разновидностей – свое назначение:
- В-лимфоциты отвечают за уничтожение инфекций в организме;
- Т-лимфоциты также принимают участие в борьбе с инфекциями, вырабатывая антитела в помощь В-лимфоцитам;
- природные киллеры выполняют задачи по нейтрализации вирусов и злокачественных клеток.

Если в ДНК стволовой клетки имеются нарушения, она не может полноценно сформироваться, и «застревает» на уровне бласта. Бластные клетки начинают активно делиться, вытесняя здоровые стволовые клетки. Уровень лимфоцитов в крови критически снижается, его место занимают лейкозные единицы. Самочувствие больного ухудшается, а врачи получают основание говорить об остром лимфобластном лейкозе. В просторечье эту болезнь также называют раком крови или белокровием.
По статистике взрослые болеют острым лимфобластным лейкозом в 10 раз реже, нежели дети. В подавляющем большинстве случаев он проявляется в качестве вторичной патологии – как осложнение хронической лимфоцитарной лейкемии. Мужчины подвержены этому недугу в большей степени, нежели женщины.
Разновидности взрослого ОЛЛ
В зависимости от того, предшественники каких клеток в незрелом возрасте приобретают черты атопичности, различают:
- пре-пре-В-клеточный ОЛЛ;
- пре-В-клеточная форма;
- В-клеточная лейкемия;
- Т-клеточный лейкоз.
Наиболее часто встречается В–клеточный острый лимфобластный лейкоз: его диагностируют у 80-85% пациентов с лейкемией. Во взрослом возрасте риск возникновения этой патологии существенно повышается у пациентов старше 60-70 лет.
Доля Т-лимфобластного лейкоза в общей массе онкопатологий крови лимфобластного типа составляет всего 15%. Зато этот вид рака крови чаще поражает подростков старше 15 лет и молодых людей, неохотно поддается лечению и имеет наиболее неблагоприятный прогноз.
Причины возникновения острой лимфобластной лейкемии у взрослых
Как уже было сказано ранее, ОЛЛ у взрослых пациентов в большинстве случаев развивается на фоне возникновения и лечения других онкологических заболеваний. Его развитие провоцируют, в частности, препараты-цитостатики, входящие в протоколы всех видов химиотерапии, а также лучевая терапия.
Кроме того, причинами старта острого лейкоза лимфобластного типа может выступать наследственный фактор – образование так называемого злокачественного клона, представляющего собой группу клеток с неконтролируемым процессом размножения. Высока вероятность того, что клон образуется еще во внутриутробном периоде. Для того, чтобы такие клетки начали активно делиться, необходимо влияние внешних факторов, в частности:
- ионизирующее (радиоактивное) излучение;
- избыточное воздействие ультрафиолета;
- длительный систематический контакт с различными токсическими веществами, промышленными и пищевыми канцерогенами, пестицидами и гербицидами;
- наличие генетических заболеваний. Чаще, чем здоровые взрослые, острым лимфобластным лейкозом болеют пациенты с синдромами Дауна, Швахмана, Вискотта-Олдриджа, Клайнфельтера, а также анемией Фанкони, целиакией, нейрофиброматозом.
В некоторых медицинских источниках частоту возникновения ОЛЛ у взрослых связывают с курением и вирусными заболеваниями. Однако убедительной доказательной базы по этим гипотезам на сегодняшний день не существует.
Основные симптомы острого лимфобластного лейкоза
Симптоматика при этом заболевании развивается стремительно – буквально за неделю количество злокачественных клеток в крови больного увеличивается в 2 раза. На момент постановки диагноза общая масса лимфоцитов может достигать 3-4% массы тела пациента. Такое агрессивное развитие заболевания на ранних этапах связано с тем, что на протяжении 3-4 месяцев происходит активная пролиферация онкоклеток. Причем происходит она без внешних проявлений и изменения самочувствия человека.

Все симптомы лимфобластного лейкоза условно делят на группы:
- интоксикационный синдром. Он проявляется слабостью, быстрой утомляемостью, отсутствием аппетита, потерей веса, повышением температуры;
- гиперпластический синдром. Его признаки – увеличение лимфоузлов, печени, селезенки, объема костного мозга, а также инфильтрация костных тканей и суставных капсул. Такие изменения в организме могут вызвать боли в животе, спине, грудной клетке, костях и суставах;
- анемический синдром. Он сопровождается головокружением, систематической одышкой, тахикардией, бледностью кожи, слабовыраженными блуждающими болями в разных частях тела, тромбоцитопенией, тромбозом мелких сосудов, а также подкожными синяками и кровоподтеками, различными внутренними и наружными кровотечениями;
- иммунный синдром. В этой группе симптомов отметим последствия инфицирования ран – некрозы, нарывы, гнойники, присоединение бактериальных, грибковых и вирусных инфекций, кислородную недостаточность, причиной которой становятся увеличенные лимфатические узлы: они сдавливают легкие, уменьшая их объем. Последний симптом более характерен для острого лимфобластного Т-лейкоза.
Если злокачественный процесс затрагивает центральную нервную систему больного, у него могут наблюдаться повышение внутричерепного давления, ухудшение зрения и слуха, головные боли, тошнота и рвота.
Методы диагностики и лечения острого лимфобластного лейкоза
Первоочередным в диагностике ОЛЛ является анализ крови. Предварительный диагноз устанавливается на основании повышения СОЭ, сниженных показателей гемоглобина, увеличенного количества лейкоцитов, уменьшенного – тромбоцитов.
Для того, чтобы определить, насколько онкологический процесс повлиял на состояние внутренних органов, дополнительно проводится биохимический анализ крови.
Кроме того, пациенту назначаются:
- биопсия костного мозга;
- люмбальная пункция – она позволяет исключить нейролейкоз, при котором поражается ЦНС;
- УЗИ внутренних органов, расположенных в брюшной полости;
- рентген грудной клетки;
- иммунофенотипирование – с его помощью определяют форму уже диагностированного ОЛЛ;
- консультации смежных специалистов (кардиолога, невролога, лора, окулиста и других – по показаниям).
Прежде, чем установить окончательный диагноз ОЛЛ, врач исключает другие заболевания и состояния со схожими симптомами – инфекционный мононуклеоз, лимфоцитоз, отравление, иные виды лейкозов.

В лечении острой лимфобластной лейкемии применяется терапия химиопрепаратами. Вначале пациенту проводят подготовительный курс, позволяющий уничтожить небольшое количество бластных клеток крови с минимальным ущербом для здоровых органов и тканей.
Следующие два этапа химиотерапии – наиболее агрессивные. С их помощью уничтожается максимально возможное количество атопичных клеток и закрепляется полученный результат.
После того, как больной достиг ремиссии, он продолжает принимать препараты в поддерживающем режиме. Этот этап может длиться до двух лет.
Параллельно с химиотерапией больному почти всегда назначается дополнительное лечение противорвотными, противоаллергическими и антибактериальными препаратами, а также иммуномодуляторами.
Если эффект от химиотерапии недостаточен, а риск развития раннего рецидива высок, врач может предложить больному трансплантацию биоматериала с высоким содержанием стволовых клеток. Чаще всего это донорский костный мозг или пуповинная кровь.
Также для закрепления результата пациенту может быть проведена радиотерапия.
Во время прохождения противоопухолевой терапии важно соблюдать лечебную диету, питьевой режим и режим отдыха, а также стерильность условий, в которых находится больной. Для лежачих пациентов следует разработать комплекс мероприятий по профилактике пролежней и застойной пневмонии.
Прогноз на жизнь при острой лимфобластной лейкемии у взрослых пациентов
В среднем пятилетняя выживаемость при остром В-лимфобластном лейкозе у взрослых колеблется в пределах 35-40%. Несколько более сдержан прогноз при остром лимфобластном лейкозе Т-формы.

Этот показатель зависит от ряда факторов:
- возраста и пола: относительно молодые женщины имеют больше шансов на выздоровление или длительную ремиссию, нежели пожилые мужчины;
- общего состояния здоровья больного и наличия сопутствующих хронических заболеваний;
- уровня лейкоцитов в крови: чем выше данный показатель – тем более негативным будет прогноз;
- хромосомных изменений и определенных генетических аномалий – их наличие ощутимо ухудшает прогноз на жизнь пациента;
- реакции организма на лечение и соблюдение рекомендаций, данных лечащим онкологом-гематологом.
Также важным фактором в прогнозировании является наличие или отсутствие вовлеченности в онкопроцесс головного и спинного мозга. Кроме того, учитывается природа возникновения заболевания – первичный ОЛЛ лучше поддается лечению, нежели вторичный, возникший как побочный результат лечения другой онкологической патологии. Соответственно, в первом случае есть основания давать более позитивный прогноз.
И конечно, как любое заболевание, ОЛЛ лечится тем успешнее, чем раньше пациент обратился за медицинской помощью. Поэтому, обладая информацией, что такое острый лимфобластный лейкоз, зная симптомы и признаки его проявления, больной обязан не мешкая нанести визит врачу, пройти обследование, получить диагноз и адекватное лечение.
причины, признаки, диагностика и методы лечения
Острый лимфобластный лейкоз является патологией кроветворной системы, проявляющейся массовым образованием лимфобластов. Заболевание часто приводит к появлению таких клинических признаков и состояний, как анемия, отравление токсинами, нарушение респираторной деятельности, гепатомегалия и спленомегалия. Нередко летальный исход развивается на фоне инфицирования организма и ухудшения работы защитных систем организма. Лечение должно быть своевременным и комплексным.
Первичные проявления болезни не всегда обнаруживаются сразу. Нужны лабораторные исследования. Часто негативные последствия лейкоза связаны с повреждением органов центральной нервной системы. Нужно не только тщательное лечение, но и предупреждение развития осложнений.
Подробнее о болезни
Это онкологическое заболевание, которое чаще всего встречается у детей. Также это самая распространенная болезнь кровеносной системы в детском возрасте. Чаще всего лейкоз выявляется у пациентов в возрасте от года до шести лет. В большей степени у лиц мужского пола. Пациенты других возрастов гораздо реже страдают от болезни. Это может быть первичный или вторичный патологический процесс. Особенностью вторичного лимфобластного лейкоза считается формирование на фоне другого типа онкологии крови. Общие проявления похожи на прочие типы лейкемии, однако возникает поражение органов центральной нервной системы.
Красный костный мозг, в норме отвечающий за формирование здоровых клеток иммунной системы и крови, начинает выделять большое количество предшественников лимфоцитов. Возможно появление разных типов таких клеток, не способных выполнять свои функции. Возникает увеличение печени, селезенки и других органов. Оболочки органов нервной системы поражаются. Характерно неконтролируемое деление измененных лимфобластов.
Причины лимфобластного лейкоза
Как и в случае других онкологических заболеваний, ключевой причиной считается нарушение клеточной регуляции. Определенный клеточный элемент выполняет специфические функции ткани и органа. Контролируют деятельность определенные зоны заложенной дезоксирибонуклеиновой кислоты. Генетическая информация также отвечает за особенность роста и деления клеток разных органов. Программа строгая, а защитная система организма контролирует ее исполнение. При появлении клеток с нарушенной программой иммунитет их уничтожает. Однако этот механизм не всегда срабатывает.
Возможно появление в костном мозге клона лимфоцита, способного к быстрому делению и росту. Считается, что механизм такого изменения связан с хромосомными нарушениями. Патологический процесс может начать еще во время развития организма в утробе матери, однако внешние факторы после рождения так же повышают риск развития болезни. Злокачественный элемент начинает быстро делиться и поступать в кровь, вызывая неблагоприятные изменения в организме.
Радиотерапия
Становится понятно, что хромосомные нарушения могут повлечь за собой появление неправильных лимфоцитов, способных быстро распространяться в организме. Иммунная система со своей функцией не всегда справляется. Даже если защитная система пропустит одну злокачественную клетку, заболевание может развиться. Есть разнообразные виды негативных влияний, увеличивающих вероятность появления лейкемии. Это в том числе особенности образа жизни беременной женщины. Существует также взаимосвязь с методами лечения онкологии.
 Врач контролирует качество лечения
Врач контролирует качество леченияОдним из главных неблагоприятных влияний считается радиотерапия, которая требуется для лечения злокачественных новообразований. Радиационное воздействие одновременно подавляет рост уже имеющейся опухоли и повышает риск появления онкогенных клеточных мутаций в здоровых тканях. Среднестатистическая вероятность появления лейкемии на фоне радиотерапии составляет двадцать процентов. У большинства людей заболевание возникает через несколько лет после лечения. В то же время нет сведений, подтверждающих связь рентгенодиагностики и риска развития недуга.
Другие факторы риска
- Инфекции. Считается, что некоторые патогены могут провоцировать появление мутационных клеточных клонов, однако точный возбудитель лейкемии не найден. Некоторые специалисты считают, что заболевание связано с неисследованным вирусом, однако нужны особые факторы для влияния этого патогена на риск развития болезни.
- Слабое взаимодействие защитных систем организма ребенка с различными инфекциями. При этом иммунитет более слабый, поэтому новые вирусные частицы могут спровоцировать заболеваний. Это пока только предположение.
- Особенности места проживания. В некоторых регионах отмечается повышенный радиационный фон, который может быть связан с деятельностью человека или солнечным излучением.
- Частое проведение рентгенодиагностики. Это пока только исследуемая форма предрасположенности. Считается, что частое проведение таких процедур в детском возрасте особенно опасно.
- Воздействие токсинов на организм беременной женщины. Многие вредные химические соединения через кровоток попадают в организм ребенка.
- Генные и хромосомные аномалии, включая синдром Клайнфельтера и болезнь Дауна. В ДНК при этом уже заложена предрасположенность к неблагоприятным изменениям.
- Другие злокачественные новообразования, особенно с условием проведения радиотерапии или приема цитостатиков, замедляющих деление клеток красного костного мозга.
Отдельно отмечается такой общий фактор риска, как табакокурение. Это может быть поступление продуктов горения и никотина в организм беременной женщины, курение взрослого пациента или пассивное поступление вредных веществ такого типа.
Признаки лейкоза
Сразу какая-либо симптоматика не появляется. Сначала в организме постепенно накапливается определенное количество измененных клеточных элементов. Ранние симптомы обычно возникают тогда, когда масса мутантных лимфобластов превышает один процент массы тела пациента. При этом распространение патологических элементов происходит на протяжении двух-трех месяцев до этого. Только за семь суток численность онкологических компонентов может повыситься вдвое. На этом этапе начинают появляться разные симптоматические проявления лейкоза.
Симптомы и клинические проявления
- Интоксикация, связанная с действием измененных клеточных компонентов на ткани и органы. Проявляется уменьшением массы тела, лихорадочным состоянием и повышенной утомляемостью. Увеличение температуры тела возникает из-за самого патологического процесса и из-за появлений инфекций, поскольку в этот момент организм уязвим для микробиологических угроз. Увеличиваются лимфатические узлы. Также появляются спленомегалия и гепатомегалия. Возникают боли в абдоминальной области, костях и суставах.
- Анемия. К характерным проявлениям относят повышенную утомляемость, бледность покровных тканей, головокружение, изменение в работе сердца. Возникают множественные мелкие очаги кровоизлияния в покровных тканях из-за уменьшения численности тромбоцитов. Кровотечения после ран и ушибов долго заживают. Особенно часто кровоизлияния возникают в области ротовой полости, пищеварительной трубки и носовой полости.
- Нарушение работы защитных систем организма. Пациент более восприимчив к микробиологическим угрозам из-за уменьшения чиста нейтрофилов и других изменений. Часто возникает заражение ран. Обычно осложнения вызывают вирусные частицы или грибки. Увеличение лимфоузлов в легочной ткани затрудняет дыхание.
- Неврологические проявления на фоне увеличения давления в черепе. Это цефалгия, головокружение, позывы к рвоте, болезненность в области глаз и нарушение зрения. В некоторых случаях проявления неврологических нарушений отсутствуют.
В целом известны четыре этапа формирования патологии. На начальном этапе пациент может жаловаться только на повышенную утомляемость, небольшое увеличение температуры и изменение цвета кожного покрова. Позже возникает болезненность в костной ткани, голове, животе. Далее развиваются проявления со стороны центральной нервной системы и внутренних органов. Развиваются негативные последствия. Возможна ремиссия, во время которой симптоматика пропадает. Последний этап заболевания приводит к смерти.
Диагностика
Определить заболевание можно только с помощью комплексного диагностического поиска. Гематолог оценивает симптоматику и назначает необходимые исследования. Проводится анализ крови для оценки количества и соотношения клеточных компонентов. Проводится забор материала из красного костного мозга для оценки особенностей ткани и выявления характерных признаков онкологического процесса. Гематолог обращает внимание на избыточное количество лейкоцитов, анемию, понижение тромбоцитов, изменение показателя СОЭ. Повышается процент лимфобластов.
 Нужны подробные обследования
Нужны подробные обследованияКоличество нейтрофилов понижено. В красном костном мозге большое количество молодых клеток. Слабо образуются другие элементы крови.
Дополнительные мероприятия
- Ультразвуковая визуализация органов. Особенно органов брюшной полости. Этот простой и доступный метод позволяет выявить органные осложнения, включая увеличение размера лимфатических узлов.
- Рентгенодиагностика легких. Особенно важно провести, если обнаруживается респираторная недостаточность. Часто выявляются увеличенные лимфоузлы.
- Биохимическое исследование крови. Особую роль играют печеночные и почечные пробы. Исключаются другие возможные заболевания.
Важно с помощью комплекса методов диагностики исключить другие патологические состояния с похожей клинической картиной.
Методы лечения лимфобластного лейкоза
Главным способом лечения патологии является химиотерапия. В зависимости от состояния больного проводится неотложное или поддерживающее лечение. Неотложное лечение может продолжаться в течение шести месяцев. Используется заранее подобранный на основе клинических данных комплексы химиопрепаратов. Используются разные схемы терапии, а для оценки эффективности врач контролирует состояние пациента и учитывает жалобы. При результативности этого этапа лечения достигается ремиссия, при которой в костном мозге не больше пяти процентов измененных клеток.
Поддерживающая терапия направлена на продление периода отсутствия клинических проявлений заболеваний. Используются лекарства и процедуры, помогающие уменьшить количество измененных компонентов к кроветворной системе. Обычно медикаменты вводятся инъекционным методом.
Особенности лечения
После достижения ремиссии вспомогательная терапия может продолжаться на протяжении двух лет. Возможно лечение без госпитализации с использованием пероральных форм медикаментов. Врач периодически проводит полноценное обследование для оценки состояния кроветворной системы и внутренних органов. Схема терапии всегда подбирается индивидуально с учетом анамнеза. Дополнительно специалист может назначить иммунную терапию, лучевую терапию и другие мероприятия по показаниям. Если не получается достигнуть хорошего результата, производится пересадка костномозгового вещества.
Показатель пятилетней выживаемости у ребенка обычно достигает восьмидесяти пяти процентов. У взрослого человека этот показатель достигает сорока процентов. Отдельные типы болезни имеют неблагоприятный прогноз.
Видео
Это опасное заболевание, при котором требуется тщательное лечение. Нужна своевременная диагностика.
что это, причины, симптомы, лечение и прогноз
Острый лимфобластный лейкоз — это пролиферативное заболевание системы кроветворения, характеризующееся бесконтрольным размножением недоразвитых белых кровяных телец.
Расстройство развивается столь быстро, что здоровые клетки замещаются на аномальные. С течением времени ситуация становится все хуже и так до тех пор, пока лейкоз не приводит к тотальному замещению здоровых структур на патологические.

Чтобы лучше понять заболевание, нужно обратиться к физиологии.
Нормальное кроветворение начинается с образования двух типов клеток-предшественников. Они развиваются из стволовой цитологической единицы.
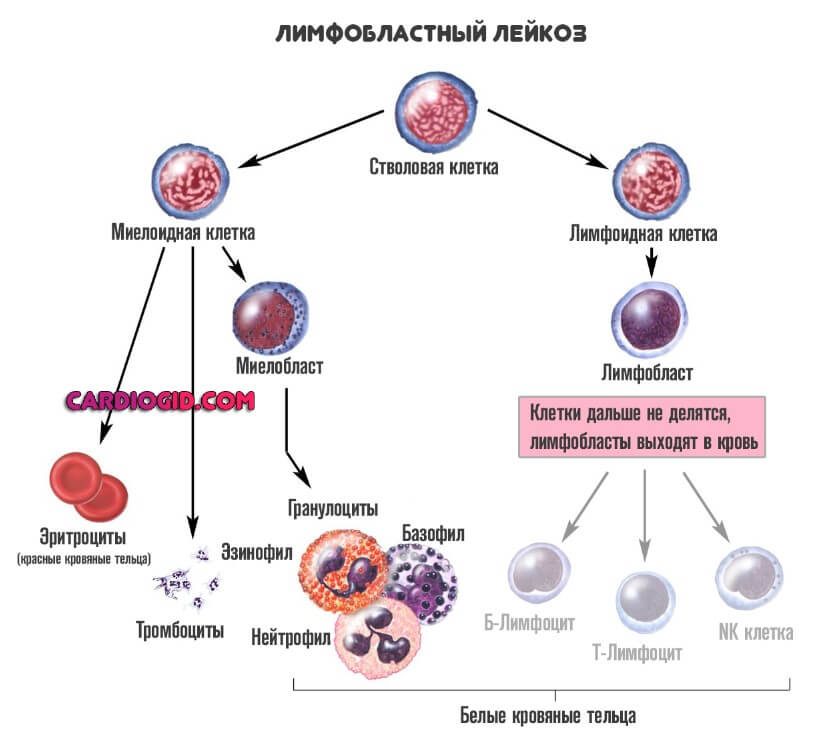
Далее, подразделяются и дифференцируются. Появляются миелобласты и лимфобласты. Из первых формируются лейкоциты. Из вторых — лимфоциты.
Но на этой стадии начинается нарушение. Клетка делится неправильно, что и приводит к расстройству.
Лечение возможно, но проводить его нужно раньше, чем болезнь дойдет до критической стадии. Счет идет на месяцы.
Механизм развития
В основе становления патологического процесса лежит группа особенностей, факторов. Можно выделить такие моменты:
Генетическая мутация во внутриутробном периоде
Если верить специальным исследованиям, острый лимфобластный лейкоз (ОЛЛ) начинается с формирования клетки-клона. То есть такой цитологической единицы, которая отличается от нормальной и весьма существенно. Не может выполнять свои функции, зато очень быстро делится.
При этом какое-то время организм держит ситуацию под собственным контролем. Как только происходит толчок — начинается развитие патологического процесса.
Таким триггером может стать все что угодно: от перенесенной инфекции и до воспалительного аутоиммунного расстройства. Затем клетка начинает активно делиться. Как и ее потомки. Процесс развивается в геометрической прогрессии.
Клон, согласно все тем же исследованиям, закладывается еще в период внутриутробного развития. Насколько быстро это приведет к патологическому состоянию — сказать заранее трудно. Почти невозможно.
Влияние радиации
Ионизирующее излучение оказывает критическое воздействие на клетки костного мозга. Даже в самых малых дозировках. Развивается типичный патологический процесс.
Наступают мутации. Что в конечном итоге и приводит к началу расстройства. Причиной лимфобластного лейкоза в острой форме становится выработка неполноценных клеток, которые не способны выполнять свои функции. К тому же — обладают высокой пролиферативной активностью.
В некоторых случаях патология становится настолько стойкой, что справиться с ней не удается.
Воздействие инфекционного фактора
Сравнительно редкая причина. Вирусы действительно способны вызвать генетические мутации. Но это скорее исключение из правил.
В основной же части случаев речь идет об инфекции как о триггере патологического процесса. То есть клетка, которая потенциально способна делиться, аномальная цитологическая структура ужу существует. А вирус/бактерия кладут непосредственное начало расстройству.
Если вовремя взять источник инфекции под контроль, есть шансы не столкнуться с острым лимфобластным лейкозом.
Прочие генетические аномалии
Обычно комплексного характера. Часто патологический процесс встречается у пациентов, которые страдают мутациями. Например, при синдроме Дауна и прочих состояниях.
С чем это связано — точно не известно. По всей видимости, механизм развития патологического процесса примерно одинаковый.
Острый лимфобластный лейкоз манифестирует, преимущественно, у детей. То есть развивается в первые годы жизни.
Если говорить точнее, особая опасность — это диапазон от 5 до 12-13 лет. Затем вероятность падает вполовину. Но и у взрослых пациентов развитие патологического процесса все еще возможно.
Симптомы
Клиническая картина зависит от нескольких факторов: состояния здоровья, первичной причины расстройства, стадии лейкоза и прочих моментов. Отклонение включает в себя 4 основных синдрома.
Безотносительно их, проявления будут следующими:
- Потеря массы тела. Острые нарушения метаболизма — это один из типичных симптомов лимфобластного лейкоза. Причина точно не известна, однако симптомы такие присутствуют.
Нарушение не поддается качественной коррекции. Сходит на нет само, если справиться с первичным патологическим процессом.
Внимание:В отсутствии помощи, не миновать анорексии. В долгосрочной перспективе, вероятна гибель пациента от истощения. Хотя это и не гарантированный исход.
- Повышенная утомляемость. Человек не ощущает себя способным вести какую-либо активность. Он быстро устает, не может ни работать, ни нормально обслуживать себя в быту.
Это сказывается на повседневной жизни и весьма существенно. Заболевание начинает диктовать свои собственные условия. Делает человека заложником положения.
- Слабость. Ощущение разбитости. Логическое продолжение предыдущего названного симптома.
- Повышение температуры тела. Может быть связано с самим заболеванием, острым лимфобластным лейкозом, но еще чаще имеет место инфекционное осложнение. Поскольку иммунитет уже не способен работать как прежде и как следует. Отсюда присоединение вторичной бактериальной или вирусной инфекции.
Уровень гипертермии зависит от индивидуальных особенностей организма и стадии первичного патологического процесса.
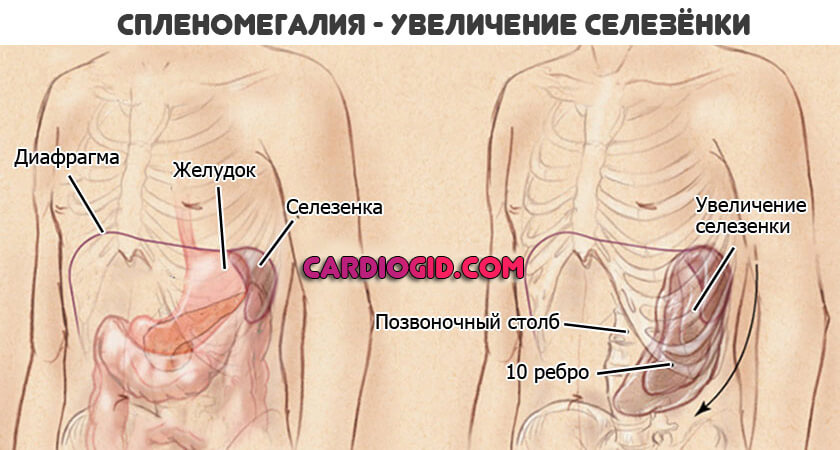
- Боли в животе. Как правило, при остром лимфобластном лейкозе увеличивается печень и селезенка. Это и приводит к дискомфортным ощущениям. Пациент испытывает боли постоянно, на протяжении нескольких месяцев.
Затем ситуация становится только хуже. Необходимо как можно быстрее начинать лечение, потому как практически не миновать разрыва паренхимы и кровотечения. А это прямой путь к летальному исходу.
- Увеличение местных лимфатических узлов. Субъективно практически не ощущается. При пальпации можно отыскать разросшиеся ткани. В сложных случаях начинается лимфаденит. То есть заметный воспалительный процесс с болевым синдромом, покраснением и прочими «прелестями».
Патология начинается именно с этого. Постепенно симптомы становятся все более заметными. На развертывание полной клинической картины уходит до 1-3 месяцев.
Процесс стремительный. Причина тому — быстрое деление аномальных клеток. Уже спустя 30-40 дней в кровеносном русле можно найти до 3-4% измененных цитологических структур.
Далее развиваются следующие симптомы:
- Головная боль. Интенсивная, связанная с нарушением нормального питания мозга. Ишемия, правда, пока не столь серьезная, чтобы спровоцировать инсульт. Однако до этого недалеко, перспективы такие есть. Восстановление представляет трудности, поскольку нарушается циркуляция крови на общем уровне.
- Головокружение. Связано примерно с тем же. Плюс добавляются анемический синдром, малокровие. Интенсивность симптомов зависит от давности патологического процесса.
- Бледность кожных покровов. Связана все с тем же изменением количества гемоглобина. Питания тканей. Клиническая картина типична для нарушений анемического характера. Затем добавляются и другие симптомы расстройства.
- Тахикардия. Увеличение частоты сердечных сокращений. Число ударов зависит от давности патологического процесса. Нарушение несет опасность для жизни. Поскольку аритмия постепенно усиливается. Затем возможны спонтанная остановка сердца или же инфаркт. Только на ранней стадии процесс не представляет большой опасности.
- Образование сосудистых пятен на коже. Дело в том, что на фоне острой лимфобластной лейкемии развиваются тромбозы небольших сосудов. Капиллярная сеть страдает самой первой. Структуры разрушаются, кровь изливается в подкожные ткани. Это и приводит к образованию сосудистых звезд, пятен, пигментированных областей.
- Нарушения свертываемости крови. Сопровождается длительным заживлением ран. Плюс практически всегда случаются носовые кровотечения. Возможны критические состояния, вплоть до смертельно опасных.
Кроме названных, развиваются и такие симптомы:
- Лейкоз в острой форме характеризуется частыми инфекционнми заболеваниями. Причина этому — выраженное снижение иммунитета. Человек оказывается беззащитен перед критической угрозой.
С течением времени состояние становится все хуже. И так до тех пор, пока расстройство не достигнет критической точки, когда защитные силы вообще перестанут работать.
- Образование инфильтратов. Уплотнений, областей разрушенной инкапсулированной ткани. Как правило, обнаруживаются в спинном и головном мозге, у мужчин — в яичках. Возможны другие локализации. Это опасное состояние, которое приводит к полной или частичной дисфункции пораженного органа.
- Расстройства работы головного мозга. Обычно — рост внутричерепного давления с соответствующими проявлениями. Возможна потеря способности видеть из-за атрофии зрительного нерва. Также встречаются такие симптомы, как тошнота и рвота.
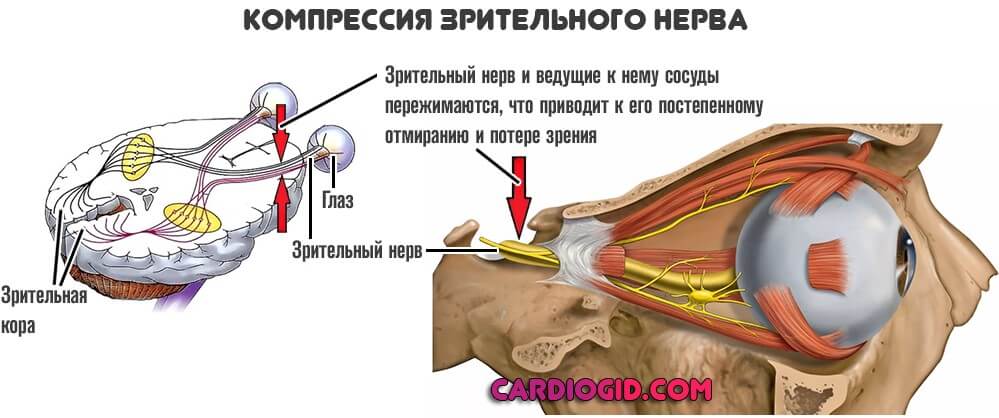
Стадирование
Подытоживая, можно сказать, что патологический процесс проходит 4 стадии развития.
Начальная стадия
Когда симптомы только еще созревают. Порой протекает с очень вялой клинической картиной. Настолько, что обнаружить патологический процесс невозможно. По крайней мере, самостоятельно.
В зависимости от причины лейкоза в острой форме, период длится от 1 до 3 месяцев и заканчивается разрастанием симптоматики.
Фаза разгара
Сопровождается выраженной картиной, не заметить ее уже невозможно. Нарушение ускоряется, количество измененных клеток растет в геометрической прогрессии. Иммунитет перестает нормально работать.
Если проводится качественное лечение, возможен переход на третью стадию.
Ремиссия
Постепенно клинические проявления заканчиваются. Острое состояние отступает, наблюдается нормализация. Сам по себе процесс может уйти или же затормозиться.
Полное выздоровление отмечается в 10-15% случаев. Все зависит от проводимой терапии. Далее — нужно поддерживать нормальное состояние и следить за процессом, его динамикой.
Если же успеха лечение не возымело, патология переходит на четвертую стадию.
Терминальная фаза
Вся клиника становится более заметной, наблюдаются массивные кровотечения. Органы перестают нормально работать. Шансов на выживание не остается. Пациент погибает от осложнений.
Лейкоз в острой форме характеризуются нетипичными симптомами. Сказать что-либо точно можно только после проведенного обследования.
Причины
Факторы различны.
У взрослых
У пациентов с 18 лет и старше развитие патологического процесса маловероятно. Однако и такое возможно. Приобретенные формы нарушения характеризуются группой факторов:
- Радиация. Лимфобластный лейкоз у взрослых развивается потому что ионизирующее излучение повреждает клетки костного мозга. Созревание цитологических структур наблюдается по аномальному сценарию. В кровеносное русло выходят неполноценные единицы. Они быстро делятся, но не могут выполнять свои первичные функции.
- Неблагоприятная экологическая обстановка. Не только радиация способна вызвать спонтанные мутации. Сюда же можно отнести вредные гербициды и другие химические вещества. Нитраты, соли кислот и прочие соединения. Риск такой есть практически для всех, особенно в крупных промышленных регионах.
- Перенесенные инфекционные болезни. О них уже было сказано ранее. Речь идет о преимущественно вирусных состояниях.
У детей
У представителей младшего поколения названные выше факторы тоже вызывают острый лимфобластный лейкоз. Но есть и другие возможные причины:
- Мутации комплексного характера. Синдром Дауна и прочие неизлечимые хромосомные аномалии. Не всегда, но часто.
- Образование аномальной клетки во внутриутробный период. Еще один вариант.
Лимфобластный лейкоз во взрослом возрасте встречается в разы реже. Потому можно говорить о преимущественно врожденных факторах развития патологического процесса.
Диагностика
Обследованием занимаются специалисты по гематологии. Также привлекают онкологов. Методик несколько.
- Устный опрос пациента. Нужно как можно быстрее определить жалобы на здоровье. Клиническая картина выдает расстройство. Или, по крайней мере, направляет врача, создает базу для дальнейшего анализа.
- Сбор анамнеза. Исследование происхождения патологического процесса. Фактор выявить довольно трудно. Но без этого лечения быть не может. Придется бороться с симптомами. Первичная же причина останется нетронутой.
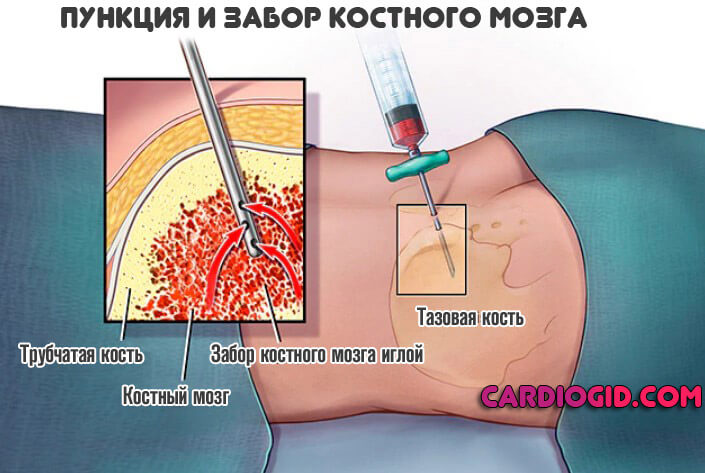
- Пункция костного мозга. Основной метод диагностики острого состояния. Морфологическое исследование тканей дает много информации. Врач выявляет характер расстройства, обнаруживает измененные клетки и делает выводы. Это особенно важно, поскольку существуют и другие формы лейкозов, злокачественных пролиферативных заболеваний.
- УЗИ органов брюшной полости. Особенно важная методика. Она применяется не столько для первичной диагностики, сколько для того, чтобы определить осложнения. Например, увеличение печени или селезенки. Наиболее явными симптомы становятся во второй фазе.
- Рентгенография органов грудноq клетки. Например, поражения легких.
- Общее исследование крови. Обнаруживается повышенный показатель СОЭ. Также увеличивается число лейкоцитов.
- Биохимия.
Как правило, этого достаточно. По потребности назначаются дополнительные мероприятия.
Методы лечения
Терапия проводится в стационаре. На начальной стадии это основная стратегия восстановления.
Первый этап
Первая фаза длится порядка 6 месяцев.
Для лечения острого лимфобластного лейкоза применяются ударные дозы химиопрепаратов. Они убивают измененные клетки, плюс замедляют деление аномальных цитологических структур. Эффективность зависит от момента начала лечения. Стопроцентной гарантии восстановления нет.
Как только нарушение отступает, концентрацию препаратов понижают. Внутривенное введение продолжается и так на протяжении нескольких месяцев.
Второй этап
Длится порядка 2-х лет. Применяются все те же препараты, только в минимальной дозе, чтобы не вредить организму. Помимо, назначают дополнительные способы коррекции.
- Лучевое лечение. Точечное воздействие на ткани.
- Иммунотерапия. Чтобы восстановить естественную сопротивляемость защитных сил тела.
Есть и радикальный способ коррекции патологического процесса. Это трансплантация костного мозга.
В некоторых случаях другие методики вообще не имеют смысла. Вопрос остается открытым. Решать его должен врач, после того, как изучит все особенности клинического случая.
Прогноз
Зависит от возраста пациента. Чем он младше, тем лучше общие перспективы. 5-и летняя выживаемость составляет 90%. Если говорить о больных от 18 лет и старше — речь идет о 30-40% и менее.
Внимание:Когда задействованы Т-лимфоциты, перспективы изначально хуже в несколько раз.
Точную информацию может дать только лечащий врач, который в курсе особенностей ситуации.
Возможные последствия
Осложнения патологического процесса опасные.
- Массивные кровотечения. Обычно — желудочно-кишечные. Спонтанные, без видимого фактора-провокатора.
- Разрыв печени, селезенки. От постоянного роста паренхимы.
- Критические расстройства работы головного мозга. Вплоть до инсульта.
- Инфаркт. Острое нарушение питания кардиальных структур, миокарда.
- Бесплодие. Особенно у мужчин. Поскольку в патологию вовлекаются яички.
- Дыхательная недостаточность.
В конечном итоге, многие последствия приводят к смерти или тяжелой инвалидности.
Острый лимфобластный лейкоз — в основном врожденное злокачественное состояние, которое нужно срочно лечить. Перспективы во многом зависят от момента начала терапии.
Острый лимфобластный лейкоз | Фонд «Подари жизнь»
Суть болезни
Лейкоз, или лейкемия – заболевание костного мозга, в обиходе иногда называемое «раком крови». При лейкозе нарушено нормальное кроветворение: производится избыточное количество аномальных незрелых клеток крови, обычно предшественников лейкоцитов. Эти бластные клетки, размножаясь и накапливаясь в костном мозге, мешают выработке и функционированию нормальных клеток крови, что и обусловливает основные симптомы заболевания. Кроме того, эти опухолевые клетки могут накапливаться в лимфоузлах, печени, селезенке, центральной нервной системе и других органах, также вызывая появление специфических симптомов.
Как известно, различные клетки крови развиваются по-разному и имеют разных предшественников – то есть относятся к различным линиям кроветворения (см. схему в статье «Кроветворение»). Линия кроветворения, приводящая к появлению лимфоцитов, называется лимфоидной; остальные же лейкоциты относятся к миелоидной линии. Соответственно, различают лейкозы из клеток-предшественников лимфоцитов (такие лейкозы называют лимфобластными, лимфоцитарными или просто лимфолейкозами) и из предшественников других лейкоцитов (миелобластные, миелоидные, миелолейкозы).
Острый лимфобластный лейкоз (ОЛЛ) – самый распространенный вид лейкоза у детей, но это заболевание нередко встречается и во взрослом возрасте. Термин «острый» означает быстрое развитие болезни, в противоположность хроническому лейкозу. Термин «лимфобластный» означает, что незрелые клетки, составляющие основу болезни, являются лимфобластами, то есть предшественниками лимфоцитов.
Частота встречаемости и факторы риска
На долю ОЛЛ приходится 75-80% всех опухолевых заболеваний кроветворной системы у детей (3-4 случая на 100 тысяч детей в год). Именно ОЛЛ – самое распространенное онкологическое заболевание у детей. Чаще всего ОЛЛ возникает в возрасте до 14 лет; пик детской заболеваемости приходится на возраст 2-5 лет. У мальчиков эта болезнь встречается немного чаще, чем у девочек.
Вероятность возникновения ОЛЛ несколько повышена у людей, ранее получавших лечение от какой-либо другой болезни (обычно злокачественной опухоли) с использованием облучения или определенных видов цитостатической химиотерапии. Также риск ОЛЛ повышен у детей с некоторыми генетическими нарушениями – например, с синдромом Дауна, нейрофиброматозом типа I или первичными иммунодефицитными состояниями.
Риск заболеть для ребенка выше среднего, если у его брата- или сестры-близнеца уже был диагностирован лейкоз.
Впрочем, в большинстве случаев ОЛЛ не удается обнаружить никакого из перечисленных факторов риска, и причины, вызвавшие болезнь, остаются неизвестными.
Признаки и симптомы
ОЛЛ характеризуется множеством различных признаков и у разных больных может проявляться совершенно по-разному. Большинство наблюдаемых симптомов, однако, обусловлено тяжелыми нарушениями кроветворения: избыток аномальных бластных клеток при ОЛЛ сочетается с недостаточным количеством нормальных функциональных клеток крови.
Обычно наблюдаются слабость, бледность, снижение аппетита, потеря веса, учащенное сердцебиение (тахикардия) – проявления анемии и опухолевой интоксикации. Недостаток тромбоцитов проявляется мелкими кровоизлияниями на коже и слизистых оболочках, кровотечениями из десен, носовыми и кишечными кровотечениями, кровоподтеками, синяками. Из-за накопления бластных клеток часто увеличиваются лимфоузлы – в частности, шейные, подмышечные, паховые. Нередко увеличиваются также печень и селезенка — как говорят, возникает гепатоспленомегалия.
Часто наблюдаются боли в костях и суставах, иногда возникают патологические (то есть вызванные заболеванием) переломы костей. Из-за недостаточного количества нормальных зрелых лейкоцитов возможны частые инфекции. Повышение температуры может наблюдаться как в связи с возникшей на фоне лейкоза инфекцией, так и из-за опухолевой интоксикации. Иногда одним из проявлений острого лейкоза является продолжительная ангина, плохо поддающаяся терапии антибиотиками.
В некоторых случаях ОЛЛ вызывает изменения и в других органах: глазах, почках, яичках у мальчиков и яичниках у девочек, причем у мальчиков поражение половых органов наблюдается чаще. Нередко возникает поражение центральной нервной системы — нейролейкемия.
Так как все наблюдаемые симптомы могут быть связаны и с другими заболеваниями и не специфичны для ОЛЛ, перед началом лечения необходима лабораторная диагностика, которая в срочном порядке производится в больничных условиях.
Диагностика
При ОЛЛ возникают изменения в обычном клиническом анализе крови: понижены уровни эритроцитов и тромбоцитов, появляются бластные клетки. Очень высокий лейкоцитоз возможен, но, вопреки распространенному мнению, наблюдается не во всех случаях. В целом же надежно поставить диагноз можно только при исследовании образца костного мозга; для этой цели необходима костномозговая пункция.
При морфологическом исследовании диагноз «острый лимфобластный лейкоз» ставится при обнаружении более 25% бластных клеток в костном мозге (в противном случае речь может идти о лимфобластной лимфома). Но обязательно производятся более тонкие исследования: цитохимическое (окрашивание клеток, позволяющее более точно установить их природу), цитогенетическое (изучение строения хромосом в лейкемических клетках), иммунофенотипирование (изучение белковых молекул на поверхности клеток). Дело в том, что при диагностике очень важно не только надежно отличить ОЛЛ от острого миелоидного лейкоза, но и определить конкретный вариант ОЛЛ, поскольку он сильно влияет на терапию и прогноз заболевания.
Так, ОЛЛ может быть B-клеточным (около 80% случаев) и T-клеточным, в зависимости от того, относятся ли лейкемические клетки к B- или T-лимфоцитарной линии. В зависимости от «степени зрелости» бластных клеток среди как В-, так и Т-клеточных лейкозов выделяют несколько вариантов; их установление в ходе иммунофенотипирования важно для определения стратегии лечения. Все большую важность для определения терапии приобретают и генетические особенности опухолевых клеток.
В ходе диагностики ОЛЛ также необходимо исследовать состояние центральной нервной системы. Анализ спинномозговой жидкости (ликвора) позволяет определить, нет ли у больного поражения центральной нервной системы – нейролейкемии. Образец ликвора для анализа получают посредством пункции спинномозгового канала.
Возможны и дополнительные диагностические процедуры для исследования пораженных лимфоузлов и внутренних органов – компьютерная томография (КТ), ультразвуковое исследование (УЗИ) и так далее.
Диагностические исследования позволяют для каждого конкретного больного определить ту или иную группу риска, от которой зависят прогноз заболевания и планируемое лечение. Так, говорят о стандартном риске, высоком риске и т.д. Отнесение к той или иной группе зависит от многих факторов. Перечислим некоторые из них.
- Возраст больного: менее благоприятным считается возраст до 1 года или старше 10 лет.
- Количество лейкоцитов: риск увеличивается при очень высоком лейкоцитозе в момент диагноза.
- Т-клеточный ОЛЛ у детей традиционно считается связанным с несколько более высоким риском по сравнению с В-клеточным.
- Хромосомные аномалии в лейкемических клетках, связанные с числом хромосом и транслокациями. При некоторых из них усложняется лечение болезни. Так, филадельфийская хромосома – транслокация t(9;22) – требует подключения дополнительных таргетных лекарств к терапии. Транслокация t(4;11) часто требует трансплантации костного мозга. В то же время, например, транслокация t(12;21) чаще всего связана с относительно хорошим прогнозом.
- Распространение ОЛЛ в другие органы, помимо костного мозга (например, возникновение нейролейкемии), определяет более высокий риск.
- При раннем или повторном рецидиве лейкоза риск значительно повышается.
Лечение
Как упомянуто в предыдущем разделе, современное лечение ОЛЛ основано на разделении пациентов на группы риска – в зависимости от того, насколько вероятно у них достижение и сохранение ремиссии при одинаковой терапии. Соответственно, пациенты, относящиеся к группам более высокого риска (то есть те, у кого изначальный прогноз хуже), получают более интенсивную терапию, а в группах более низкого риска можно использовать менее интенсивную терапию и тем самым избегать излишней токсичности и тяжелых осложнений.
Терапия ОЛЛ, как правило, состоит из трех этапов:
Индукция ремиссии (то есть терапия, направленная на достижение ремиссии) проводится в течение нескольких первых недель лечения. Под ремиссией здесь подразумеваеся содержание менее 5% бластных клеток в костном мозге и отсутствие их в обычной (периферической) крови в сочетании с признаками восстановления нормального кроветворения.
В ходе индукции проводится интенсивная многокомпонентная химиотерапия лекарствами-цитостатиками, которые вызывают разрушение лейкемических клеток. На этом этапе могут применяться, в зависимости от протокола, такие лекарства, как гормоны-глюкокортикостероиды, аспарагиназа и пэгаспаргаза, винкристин, антрациклины (даунорубицин и др.), иногда и другие препараты. Индукция позволяет достигнуть ремиссии более чем у 95% детей и у 75-90% взрослых с ОЛЛ. При плохом ответе на терапию индукции пациент переводится в группу более высокого риска.Консолидация (закрепление) ремиссии направлена на уничтожение остаточных аномальных бластных клеток во избежание рецидива заболевания. Общая продолжительность этого этапа составляет несколько месяцев и сильно зависит от конкретного протокола лечения. В ходе курсов терапии на этапе консолидации могут использоваться, опять-таки в зависимости от конкретного протокола, метотрексат, 6-меркаптопурин, винкристин, преднизолон, а также циклофосфамид, цитарабин, даунорубицин, аспарагиназа и т.д.
На этапах индукции и консолидации введение химиотерапевтических препаратов производится в основном внутривенно, в условиях больничного стационара или стационара одного дня.Поддерживающая терапия проводится для поддержания ремиссии, то есть для дополнительного снижения риска рецидива после этапов индукции и консолидации. Продолжительность поддерживающей терапии – полтора-два года. На этом этапе основными препаратами являются 6-меркаптопурин и метотрексат.
Поддерживающая терапия представляет собой этап наименее интенсивного лечения. Лекарства принимаются в виде таблеток, их прием не требует пребывания в больнице.
Для лечения и профилактики нейролейкемии на перечисленных этапах химиопрепараты должны вводиться интратекально, то есть в спинномозговой канал посредством люмбальных пункций. Иногда лекарства вводят в желудочки (особые полости) головного мозга через специальный резервуар Оммайя, который устанавливается под кожей головы. Для интратекального введения при ОЛЛ используется метотрексат, цитарабин и гормоны-глюкокортикостероиды. У некоторых пациентов используется и облучение головы – краниальное облучение.
Существует также понятие реиндукции: это периодически повторяемые уже после достижения ремиссии циклы интенсивной полихимиотерапии. Реиндукция позволяет дополнительно снизить число лейкемических клеток и тем самым повысить «надежность» ремиссии.
К сожалению, несмотря на все перечисленные меры, иногда возникает рецидив ОЛЛ – костномозговой, экстрамедуллярный (то есть вне костного мозга – например, с поражением центральной нервной системы или яичек) или комбинированный. В этом случае проводится противорецидивная терапия. Выбор метода лечения рецидива зависит от сроков его возникновения (ранний или поздний) и от того, является ли рецидив костномозговым или экстрамедуллярным. К сожалению, при раннем рецидиве шансы на успех лекарственной терапии значительно снижаются.
В ходе лечения ОЛЛ может применяться трансплантация костного мозга от родственного или неродственного донора. Если по плану лечения предусмотрена трансплантация, то ее проводят после достижения ремиссии. Как правило, трансплантация показана только при высоком риске (например, после раннего рецидива или при плохом ответе на терапию индукции), поскольку вероятность хорошего ответа на стандартную терапию при ОЛЛ в среднем высока, особенно у детей.
Химиотерапия ОЛЛ высокоэффективна, но зачастую тяжело переносится и может быть связана с серьезными побочными эффектами. Так, в процессе лечения подавляется кроветворение и бывают необходимы переливания компонентов донорской крови – тромбоцитов во избежание кровотечений при очень низком уровне собственных тромбоцитов больного, эритроцитов для борьбы с анемией. Переливания донорских лейкоцитов (гранулоцитов) применяются только в редких случаях при тяжелых инфекционных осложнениях.
В числе «обычных» побочных эффектов химиотерапии можно также назвать тошноту, рвоту, облысение. Серьезнае проблема связана с возможностью аллергических реакций на химиопрепараты, вплоть до анафилактического шока – жизнеугрожающего состояния, которое характеризуется отеком, затруднением дыхания, сильным зудом и т.д. Так, сравнительно часто встречается аллергия на аспарагиназу, и может быть необходимо использование аналогов этого препарата (онкаспар, эрвиназа).
Поскольку и лейкоз сам по себе, и используемая при его лечении химиотерапия резко снижают сопротивляемость организма различным инфекциям, то больным во время лечения необходимы эффективные антибактериальные и противогрибковые лекарства для профилактики и терапии инфекционных осложнений. Опасны как обычные, так и оппортунистические инфекции. В частности, серьезную проблему представляют такие грибковые инфекции, как кандидоз и аспергиллез.
Интенсивное лечение ОЛЛ накладывает серьезные ограничения на образ жизни больного. Необходимо соблюдать определенную диету и строгие гигиенические требования. Во избежание инфекций ограничиваются контакты с внешним миром. При очень низком уровне тромбоцитов нельзя не только допускать травмы, но даже, например, чистить зубы зубной щеткой, чтобы не спровоцировать кровотечение из десен. После достижения ремиссии строгость этих ограничений постепенно снижается. Врачи и медсестры сообщают каждому больному, что ему можно и что нельзя на текущем этапе лечения.
В последние годы появилось несколько новых возможностей лечения сложных случаев ОЛЛ. Особо следует отметить иммунопрепарат блинатумомаб и CAR T-клеточную терапию, применяемые при В-клеточном ОЛЛ.
Прогноз
Без лечения ОЛЛ приводит к гибели больного в течение нескольких месяцев или даже недель. Однако использование современных протоколов лечения дает при ОЛЛ очень хороший результат: можно вылечить 85-90% больных детей. У взрослых, особенно пожилых, результаты хуже, но, тем не менее, примерно у 40% взрослых больных удается достичь стойкой ремиссии – то есть отсутствия рецидивов болезни в течение многих лет.
Острый лимфолейкоз — Симптомы и причины
Обзор
Острый лимфоцитарный лейкоз (ОЛЛ) — это тип рака крови и костного мозга — губчатой ткани внутри костей, где образуются клетки крови.
Слово «острый» при остром лимфоцитарном лейкозе происходит от того факта, что болезнь быстро прогрессирует и приводит к образованию незрелых клеток крови, а не зрелых. Слово «лимфоцитарный» при остром лимфоцитарном лейкозе относится к лейкоцитам, называемым лимфоцитами, на которые влияет ВСЕ.Острый лимфолейкоз также известен как острый лимфобластный лейкоз.
Острый лимфоцитарный лейкоз — наиболее распространенный тип рака у детей, и лечение дает хорошие шансы на излечение. Острый лимфолейкоз также может возникать у взрослых, хотя вероятность излечения значительно снижается.
Продукты и услуги
Показать больше продуктов от Mayo ClinicСимптомы
Могут включать признаки и симптомы острого лимфолейкоза:
- Кровотечение из десен
- Боль в костях
- Лихорадка
- Частые инфекции
- Частые или сильные носовые кровотечения
- Шишки, вызванные увеличением лимфатических узлов в области шеи, подмышек, живота или паха и вокруг них
- Бледная кожа
- Одышка
- Слабость, утомляемость или общее снижение энергии
Когда обращаться к врачу
Запишитесь на прием к своему врачу или врачу вашего ребенка, если вы заметили какие-либо постоянные признаки и симптомы, которые вас беспокоят.
Многие признаки и симптомы острого лимфолейкоза имитируют симптомы гриппа. Однако со временем признаки и симптомы гриппа улучшаются. Если признаки и симптомы не улучшаются должным образом, запишитесь на прием к врачу.
Причины
Острый лимфоцитарный лейкоз возникает, когда в клетке костного мозга появляются ошибки в ДНК. Ошибки говорят клетке продолжать расти и делиться, когда здоровая клетка обычно перестает делиться и в конечном итоге умирает.Когда это происходит, производство клеток крови становится ненормальным. Костный мозг производит незрелые клетки, которые развиваются в лейкемические белые кровяные тельца, называемые лимфобластами. Эти аномальные клетки не могут функционировать должным образом, они могут накапливаться и вытеснять здоровые клетки.
Неясно, что вызывает мутации ДНК, которые могут привести к острому лимфолейкозу. Но врачи обнаружили, что в большинстве случаев острый лимфолейкоз не передается по наследству.
Факторы риска
Факторы, которые могут увеличить риск острого лимфолейкоза, включают:
- Предыдущее лечение рака. Дети и взрослые, прошедшие определенные виды химиотерапии и лучевой терапии по поводу других видов рака, могут иметь повышенный риск развития острого лимфолейкоза.
- Воздействие радиации. Люди, подвергшиеся воздействию очень высоких уровней радиации, например, выжившие после аварии на ядерном реакторе, имеют повышенный риск развития острого лимфолейкоза.
- Генетические нарушения. Определенные генетические нарушения, такие как синдром Дауна, связаны с повышенным риском острого лимфолейкоза.
- Имея брата или сестру со ВСЕМ. Люди, у которых есть брат или сестра, в том числе близнец, страдающие острым лимфолейкозом, имеют повышенный риск ОЛЛ.
Лечение острого лимфоцитарного лейкоза в клинике Мэйо
10 августа 2018 г.
Показать ссылки- Kaushansky K, et al., Eds. Острый лимфобластный лейкоз.В: Гематология Вильямса. 9 изд. Нью-Йорк, Нью-Йорк: образование McGraw-Hill; 2016. http://accessmedicine.mhmedical.com. Доступ 31 марта 2017 г.
- AskMayoExpert. Острый лимфобластный лейкоз. Рочестер, Миннесота: Фонд Мейо медицинского образования и исследований; 2016.
- Лечение острого лимфобластного лейкоза в детском возрасте. Национальный институт рака. https://www.cancer.gov/types/leukemia/patient/child-all-treatment-pdq#section/all. По состоянию на 26 июня 2017 г.
- Лечение острого лимфобластного лейкоза (PDQ) у взрослых — Версия для медицинских работников.Национальный институт рака. https://www.cancer.gov/types/leukemia/hp/adult-all-treatment-pdq#section/all. По состоянию на 26 июня 2017 г.
- Интегративная медицина, дополнительные и альтернативные методы лечения. Общество лейкемии и лимфомы. https://www.lls.org/treatment/integrative-medicine-and-complementary-and-alternative-therapies. По состоянию на 26 июня 2017 г.
- Ларсон РА. Лечение рецидивирующего или рефрактерного острого лимфобластного лейкоза у взрослых. https://www.uptodate.com/contents/search.По состоянию на 26 июня 2017 г.
- Riggin ER. Allscripts EPSi. Клиника Мэйо, Рочестер, Миннесота, 5 июля 2017 г.
- Острый лимфобластный лейкоз. Форт Вашингтон, Пенсильвания: Национальная всеобъемлющая онкологическая сеть. http://www.nccn.org/professionals/physician_gls/f_guidelines.asp. Доступ 31 марта 2017 г.
- Begna KH (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 9 августа 2017 г.
Связанные
Связанные процедуры
Показать другие связанные процедурыПродукты и услуги
Показать больше продуктов и услуг Mayo ClinicОстрый лимфоцитарный лейкоз
.Острый лимфобластный лейкоз — Лечение
Острый лимфобластный лейкоз развивается быстро, поэтому лечение обычно начинается через несколько дней после постановки диагноза.
Этапы лечения
Лечение острого лимфобластного лейкоза обычно проводится в 3 этапа.
Этап 1 — индукция ремиссии. Целью индукции ремиссии является уничтожение лейкозных клеток в костном мозге, восстановление баланса клеток в крови и облегчение симптомов.
Этап 2 — консолидация. Это направлено на уничтожение оставшихся лейкозных клеток.
Этап 3 — техническое обслуживание. Это включает в себя регулярный прием химиотерапевтических препаратов, чтобы предотвратить повторение лейкемии.
Индукция ремиссии
Стадия индукции ремиссии проводится в больнице или специализированном центре.
Вероятно, вам потребуются регулярные переливания крови, потому что ваша кровь не будет содержать достаточно здоровых клеток крови.
Вы также будете уязвимы для инфекций, поэтому важно, чтобы вы находились в стерильной среде, где можно тщательно контролировать ваше здоровье и быстро вылечить любые инфекции.
Также могут быть назначены антибиотики для предотвращения инфекции.
Химиотерапия
Вам будет назначена химиотерапия, чтобы убить лейкозные клетки в костном мозге. Используемый химиотерапевтический препарат называется метотрексат.
Хотя это лекарство выпускается в виде таблеток, его также необходимо вводить в виде инъекций.
Для облегчения инъекций вам могут ввести гибкую трубку (центральную линию) в вену на груди, которая используется для введения лекарств.
Вам также могут ввести химиотерапевтическое лекарство в жидкость, которая окружает и защищает ваш позвоночник (спинномозговая жидкость), чтобы убить любые лейкозные клетки, которые могли распространиться на вашу нервную систему и мозг.Это делается так же, как и при люмбальной пункции.
После инъекции в позвоночник вам придется несколько часов полежать ровно, голова должна быть немного ниже ступней. После этого у вас может возникнуть головная боль или тошнота.
Метотрексат также вводится в вену (внутривенно) взрослым с острым лимфобластным лейкозом после терапии для индукции ремиссии и до консолидации.
Общие побочные эффекты химиотерапии включают:
Побочные эффекты должны исчезнуть после завершения лечения.
Узнайте больше о том, что происходит во время химиотерапии.
Стероидная терапия
Вам также могут сделать инъекции стероидов (кортикостероидов) или таблетки, чтобы повысить эффективность химиотерапии.
Таргетная терапия
Если у вас есть тип лейкемии, называемый острым лимфобластным лейкозом с положительной филадельфийской хромосомой (которым страдают около 20-30% людей с острым лимфобластным лейкозом), вам также дадут лекарство под названием иматиниб.
Иматиниб — это таргетная терапия, которая блокирует в раковых клетках сигналы, которые заставляют их расти и воспроизводиться. Это убивает раковые клетки.
Иматиниб выпускается в форме таблетки. Побочные эффекты обычно незначительны и со временем улучшатся.
В их числе:
- чувство или недомогание
- отек лица и голеней
- мышечные судороги
- Сыпь на коже
- диарея
В зависимости от того, насколько хорошо вы реагируете на лечение, фаза индукции ремиссии может длиться от 2 недель до нескольких месяцев.
Иногда вы можете выписаться из больницы и пройти лечение амбулаторно, если ваши симптомы улучшатся.
Если другие методы лечения не работают, ваш рак возвращается или у вас есть определенный тип острого лимфобластного лейкоза, вам может быть назначена другая таргетная терапия. Используются 2 альтернативных лекарства:
Они представлены в виде таблицы и вызывают побочные эффекты, аналогичные иматинибу.
Хотите узнать больше о таргетной терапии?
Консолидация
Целью консолидационного лечения является уничтожение всех оставшихся лейкозных клеток.
Фаза консолидации предполагает регулярные инъекции химиотерапевтических препаратов.
Обычно это делается в амбулаторных условиях, поэтому вам не придется оставаться в больнице на ночь.
Но вам может потребоваться недолгое пребывание в больнице, если ваши симптомы внезапно ухудшатся или вы заразитесь инфекцией.
Фаза консолидации длится несколько месяцев.
Техническое обслуживание
Поддерживающая фаза — это еще один шаг, который помогает предотвратить повторение лейкемии.
Это включает регулярный прием химиотерапевтических препаратов при регулярных осмотрах для контроля вашего лечения.
Фаза технического обслуживания часто может длиться 2 года.
Другие виды лечения
Помимо химиотерапии, стероидов и таргетной терапии иногда используются другие методы лечения.
Радиотерапия
Радиотерапия — это применение высоких доз контролируемого излучения для уничтожения раковых клеток.
Обычно используется для лечения острого лимфобластного лейкоза, когда:
- острый лимфобластный лейкоз распространился на нервную систему или мозг
- Необходимо подготовить организм к пересадке костного мозга
Побочные эффекты лучевой терапии включают:
- Выпадение волос
- плохое самочувствие
- усталость
Эти побочные эффекты должны пройти после окончания курса лучевой терапии.
Ваша кожа может быть очень чувствительной к воздействию света в течение нескольких месяцев после завершения лечения.В этом случае избегайте солнечных ванн или воздействия искусственного солнечного света, например, соляриев, в течение нескольких месяцев.
Многие дети младшего возраста, получавшие лучевую терапию, в период полового созревания будут иметь ограниченный физический рост.
У небольшого числа людей катаракта развивается через несколько лет после лучевой терапии.
Катаракта — это мутные пятна в прозрачной структуре в передней части глаза (хрусталике), которые могут сделать ваше зрение нечетким или затуманенным.
Их обычно можно успешно вылечить с помощью хирургии катаракты.
Трансплантаты стволовых клеток и костного мозга
Трансплантация стволовых клеток и костного мозга — альтернативный вариант лечения, если вы не отвечаете на химиотерапию.
Трансплантация костного мозга и стволовых клеток обычно более успешна, если донор имеет тот же тип ткани, что и вы, поэтому идеальным донором обычно является брат или сестра.
Прежде чем может произойти трансплантация, человеку, которому она будет сделана, потребуется высокодозная химиотерапия и лучевая терапия, чтобы уничтожить любые раковые клетки в своем организме.
Это может вызвать большую нагрузку на организм, поэтому трансплантация обычно бывает успешной только тогда, когда она сделана в:
- дети и молодежь
- здоровый пожилой человек
- при наличии подходящего донора, например брата или сестры
Недавнее исследование показало, что люди старше 40 лет могут пройти трансплантацию стволовых клеток с пониженной интенсивностью.
Здесь перед трансплантацией используются более низкие, чем обычно, дозы химиотерапии и лучевой терапии, что снижает нагрузку на организм.
Иммунотерапия
Иммунотерапия — это вид лечения, при котором лекарства используются для стимулирования иммунной системы организма к нацеливанию и уничтожению раковых клеток.
Иммунотерапия может быть рекомендована, если вы не отвечаете на другие виды лечения или если рак возвращается после других методов лечения.
Для лечения острого лимфобластного лейкоза используются 2 иммунотерапевтических препарата:
- блинатумомаб
- инотузумаб озогамицин
Эти лекарства вводятся капельно в вену.
Побочные эффекты иммунотерапии включают:
- гриппоподобные симптомы, такие как высокая температура, озноб и мышечные боли
- головокружение
- головные боли
- кровотечение
- плохое самочувствие
Иммунотерапия также может сделать вас более уязвимыми для инфекций. Поговорите со своей бригадой за советом, если вы внезапно почувствуете себя очень плохо.
Клинические испытания
В Великобритании в настоящее время проводятся клинические испытания, чтобы найти лучший способ лечения типов острого лейкоза.
В этих исследованиях используются новые методы, чтобы увидеть, насколько хорошо они работают при лечении и, возможно, излечении острого лейкоза.
Важно быть в курсе новых исследований, чтобы вы могли выбрать лечение.
Но нет гарантии, что методы, изучаемые в клинических испытаниях, будут более эффективными, чем существующие методы лечения.
Ваша группа по уходу сможет сообщить вам, доступны ли какие-либо клинические испытания в вашем районе, и объяснить связанные с этим преимущества и риски.
Последний раз просмотр СМИ: 14 мая 2018 г.
Срок сдачи обзора СМИ: 9 мая 2021 г.
Последняя проверка страницы: 30 сентября 2019 г.
Срок следующей проверки: 30 сентября 2022 г.
Типичное лечение острого лимфоцитарного лейкоза (ОЛЛ)
( Примечание: Эта информация относится к лечению острого лимфолейкоза (ОЛЛ) у взрослых. Чтобы узнать о ОЛЛ у детей, см. Лейкоз у детей .)
Основным лечением острого лимфолейкоза (ОЛЛ) у взрослых обычно является длительная химиотерапия (химиотерапия). В последние годы врачи начали использовать более интенсивные схемы химиотерапии, что привело к большему количеству откликов на лечение.Но эти схемы также с большей вероятностью вызывают побочные эффекты, такие как низкое количество лейкоцитов. Пациентам может потребоваться прием других препаратов для предотвращения или лечения этих побочных эффектов.
Лечение обычно проходит в 3 фазы:
- Индукция (индукция отражения)
- Консолидация (интенсификация)
- Техническое обслуживание
Общее лечение обычно занимает около 2 лет, причем большую часть этого времени занимает поддерживающая фаза.Лечение может быть более или менее интенсивным, в зависимости от подтипа ОЛЛ и других прогностических факторов.
ALL может распространяться на область вокруг головного и спинного мозга. Иногда это уже происходит к тому времени, когда ВСЕ впервые диагностируется. Это распространение обнаруживается, когда врач делает люмбальную пункцию (спинномозговую пункцию), и лейкозные клетки обнаруживаются в спинномозговой жидкости (CSF), жидкости, окружающей головной и спинной мозг. Лечение этого обсуждается ниже.
Даже если лейкозные клетки не обнаруживаются в спинномозговой жидкости при постановке диагноза, вполне возможно, что они могут распространиться туда позже.Вот почему важной частью лечения ОЛЛ является профилактика центральной нервной системы (ЦНС) — лечение, которое снижает риск распространения лейкемии на область вокруг головного или спинного мозга. Это также более подробно описано ниже.
Индукция
Целью индукционной химиотерапии является достижение ремиссии лейкемии (полной ремиссии). Это означает, что лейкозные клетки больше не обнаруживаются в образцах костного мозга (при биопсии костного мозга), нормальные клетки костного мозга возвращаются, а показатели крови возвращаются к нормальному уровню.Но ремиссия не обязательно является лекарством, поскольку лейкозные клетки все еще могут скрываться где-то в организме.
Индукционная химиотерапия обычно длится около месяца. Могут использоваться различные комбинации химиопрепаратов, но обычно они включают:
- Винкристин
- Дексаметазон или преднизон
- Антрациклиновый препарат, такой как доксорубицин (адриамицин) или даунорубицин
В зависимости от прогностических факторов пациента некоторые схемы могут также включать циклофосфамид, L-аспарагиназу (или пегаспаргазу) и / или высокие дозы метотрексата или цитарабина (ara-C) как часть фазы индукции.
Для ВСЕХ пациентов, лейкозные клетки которых имеют Филадельфийская хромосома , также часто включаются целевые препараты, такие как иматиниб (Гливек) или дазатиниб (Спрайсел).
Для пациентов старшего возраста (обычно старше 65 лет) или пациентов с другими серьезными заболеваниями, многие из тех же препаратов используются для индукции, хотя дозы препаратов, возможно, придется уменьшить.
Первый месяц лечения интенсивный и требует частых посещений врача.Вы можете провести часть или большую часть этого времени в больнице, потому что могут возникнуть серьезные инфекции или другие осложнения. Очень важно принимать все лекарства по назначению. Иногда осложнения могут быть достаточно серьезными, чтобы быть опасными для жизни, но с недавними достижениями в поддерживающей терапии (уход, питание, антибиотики, факторы роста, переливание эритроцитов и тромбоцитов по мере необходимости и т. Д.), Они встречаются гораздо реже, чем в прошлое.
Чаще всего лейкоз переходит в ремиссию при индукционной химиотерапии.Но поскольку лейкозные клетки все еще могут скрываться где-то в организме, необходимо дальнейшее лечение.
Лечение или профилактика ЦНС: Лечение необходимо проводить либо для предотвращения распространения лейкозных клеток на ЦНС (профилактика ЦНС), либо для лечения лейкемии, если она уже распространилась на ЦНС. Это часто начинается во время индукции и продолжается на других этапах лечения. Он может включать одно или несколько из следующего:
- Химиотерапия вводится непосредственно в спинномозговую жидкость (, интратекальная химиотерапия, ).Чаще всего используется метотрексат, но иногда также можно использовать цитарабин или стероид, например преднизон. Интратекальная химиотерапия может проводиться во время люмбальной пункции (спинномозговой пункции) или через резервуар Оммайя (как описано в разделе хирургии).
- Высокие дозы метотрексата, цитарабина или других химиопрепаратов внутривенно
- Лучевая терапия головного и спинного мозга
Консолидация (интенсификация)
Если лейкемия переходит в стадию ремиссии, следующая фаза часто состоит из еще одного довольно короткого курса химиотерапии с использованием многих из тех же препаратов, которые использовались для индукционной терапии.Обычно это длится несколько месяцев. Обычно препараты вводятся в высоких дозах, чтобы лечение было достаточно интенсивным. Профилактика / лечение ЦНС обычно продолжается в это время.
Таргетный препарат, такой как иматиниб, также продолжается для пациентов, лейкозные клетки которых имеют филадельфийскую хромосому.
Некоторые пациенты в стадии ремиссии, например, пациенты с определенными подтипами ОЛЛ или другими неблагоприятными прогностическими факторами, все еще имеют высокий риск рецидива лейкемии (возвращения).Вместо стандартной химиотерапии врачи могут предложить в это время трансплантацию аллогенных стволовых клеток (SCT), особенно тем, у кого есть брат или сестра, которые были бы хорошим донором. Другой вариант — аутологичная SCT. Возможные риски и преимущества трансплантации стволовых клеток необходимо тщательно взвесить для каждого пациента в зависимости от его случая, поскольку неясно, насколько они полезны для каждого пациента. Пациентам, рассматривающим эту процедуру, следует подумать о том, чтобы ее делали в центре, в котором было сделано много трансплантаций стволовых клеток.
Техническое обслуживание
После консолидации пациенту обычно назначают программу поддерживающей химиотерапии метотрексатом и 6-меркаптопурином (6-MP). В некоторых случаях это можно комбинировать с другими лекарствами, такими как винкристин и преднизон.
Для ВСЕХ пациентов, лейкозные клетки которых имеют филадельфийскую хромосому, также часто включается целевое лекарство, такое как иматиниб.
Обслуживание обычно длится около 2 лет. Профилактика / лечение ЦНС обычно продолжается в это время.
Показатели ответа на ВСЕ лечение
Обычно от 80% до 90% у взрослых в какой-то момент во время лечения наступит полная ремиссия. Это означает, что лейкозные клетки больше не видны в костном мозге. К сожалению, примерно у половины этих пациентов возникают рецидивы, поэтому общий показатель выздоровления находится в пределах 40%. Опять же, эти показатели могут сильно различаться в зависимости от подтипа ОЛЛ и других прогностических факторов. Например, процент излечения обычно выше у молодых пациентов.
Что делать, если лейкоз не реагирует или возвращается после лечения?
Если лейкоз рефрактерный — то есть, если он не проходит после первого курса лечения (что случается примерно у 10-20% пациентов) — тогда можно попробовать новые или более интенсивные дозы химиопрепаратов. хотя они реже работают. Моноклональные антитела, такие как блинатумомаб (Blincyto) или инотузумаб озогамицин (Besponsa), могут быть вариантом для пациентов с B-клеточным ОЛЛ. Трансплантацию стволовых клеток можно попробовать, если лейкоз достигнет хотя бы частичной ремиссии.Также можно рассмотреть клинические испытания новых подходов к лечению.
Если лейкемия переходит в стадию ремиссии при начальном лечении, но затем возвращается ( рецидива или рецидива ), это чаще всего происходит в костном мозге и крови. Иногда в первую очередь рецидивируют мозговая или спинномозговая жидкость.
В этих случаях иногда возможно снова привести лейкоз в ремиссию с помощью дополнительной химиотерапии (химиотерапии), хотя эта ремиссия вряд ли продлится долго.Подход к лечению может зависеть от того, как скоро лейкоз вернется после первого лечения. Если рецидив возникает после длительного перерыва, то же или аналогичное лечение может быть использовано для второй ремиссии. Если временной интервал короче, может потребоваться более агрессивная химиотерапия с другими лекарствами.
Иммунотерапия может быть другим вариантом для некоторых пациентов. Например, моноклональные антитела, такие как блинатумомаб (Blincyto) или инотузумаб озогамицин (Besponsa), могут быть вариантом для некоторых пациентов с B-клеточным ОЛЛ, тогда как CAR T-клеточная терапия может быть вариантом для пациентов в возрасте 25 лет и младше.
ВСЕ пациенты с филадельфийской хромосомой, которые принимали целевой препарат, такой как иматиниб (Гливек), часто переключаются на другой целевой препарат.
Пациентам с Т-клеточным ОЛЛ может оказаться полезным химиопрепарат неларабин (Арранон).
Если удастся добиться второй ремиссии, большинство врачей порекомендуют какой-либо тип трансплантации стволовых клеток, если это возможно.
Если лейкоз не проходит или продолжает возвращаться, в конечном итоге дальнейшее лечение химиотерапией вряд ли поможет.Если трансплантация стволовых клеток невозможна, пациент может рассмотреть возможность участия в клинических испытаниях новых методов лечения.
Паллиативное лечение
В какой-то момент может стать ясно, что дальнейшее лечение, даже в ходе клинических испытаний, вряд ли вылечит лейкоз. В это время фокус лечения может быть смещен на как можно более длительный контроль над лейкемией и ее симптомами, а не на ее лечение. Это может называться паллиативным лечением или поддерживающей терапией .Например, врач может посоветовать менее интенсивную химиотерапию, чтобы попытаться замедлить рост лейкемии, вместо того, чтобы пытаться вылечить ее.
По мере роста лейкемии в костном мозге может возникнуть боль. Важно, чтобы вам было максимально комфортно. Лечение, которое может быть полезным, включает облучение и соответствующие обезболивающие. Если такие лекарства, как аспирин и ибупрофен, не помогают при боли, могут оказаться полезными более сильные опиоидные препараты, такие как морфин.
Другими распространенными симптомами лейкемии являются низкие показатели крови и утомляемость.Для решения этих проблем могут потребоваться лекарства или переливание крови. Тошноту и потерю аппетита можно лечить с помощью лекарств и высококалорийных пищевых добавок. Возникающие инфекции можно лечить антибиотиками.
Приведенная здесь информация о лечении не является официальной политикой Американского онкологического общества и не предназначена для использования в качестве медицинских рекомендаций, заменяющих опыт и суждения вашей команды по лечению рака. Он предназначен для того, чтобы помочь вам и вашей семье принять информированное решение вместе с вашим врачом.У вашего врача могут быть причины предложить план лечения, отличный от этих общих вариантов лечения. Не стесняйтесь задавать ему или ей вопросы о вариантах лечения.
.Острый лимфобластный лейкоз | Информационный центр по генетическим и редким заболеваниям (GARD) — программа NCATS
Острый лимфобластный лейкоз (ALL) — это тип рака, при котором в костном мозге вырабатывается слишком много лимфоцитов (один из видов лейкоцитов). [1] Может развиться у детей или взрослых. ВСЕ распространяется в кровь довольно быстро, а затем может распространиться на другие части тела, такие как лимфатические узлы, печень, селезенку, центральную нервную систему и яички (у мужчин). [2] Признаки и симптомы ОЛЛ могут включать лихорадку, легкие синяки или кровотечения, чувство усталости, потерю аппетита, боли в костях или животе и безболезненные уплотнения на шее, подмышках, животе или паху. [1] [3]ALL обычно вызывается случайными ненаследственными изменениями ДНК незрелых лимфоцитов, называемых лимфобластами. [2] [4] Однако некоторые люди могут унаследовать генетическую предрасположенность к развитию ОЛЛ. [4] Риск развития ОЛЛ также может быть увеличен при лечении рака в прошлом и наличии определенных генетических состояний или синдромов.Наличие одного или нескольких факторов риска не означает, что у человека обязательно разовьется ОЛЛ. [1]
Лечение ОЛЛ зависит от возраста человека, степени распространенности рака и наличия определенных генетических изменений в раковых клетках. Варианты лечения могут включать системную и / или интратекальную химиотерапию, лучевую терапию, таргетную терапию и / или трансплантацию стволовых клеток. [1] [3] Биологическая терапия и Т-клеточная терапия химерными антигенными рецепторами (CAR) в настоящее время изучаются как варианты лечения и могут использоваться, когда другие методы лечения не работают. [1] [3]
Шанс выздоровления также зависит от многих факторов. [1] [3] При лечении около 98% детей с ОЛЛ достигают ремиссии, и ожидается, что у 85% детей с ОЛЛ впервые не возникнут долгосрочные осложнения. [5] Вероятность выздоровления у взрослых не так высока, поскольку 20-40% взрослых излечиваются с помощью современных методов лечения. [6]
Последнее обновление: 31.10.2017
.
