УЗИ тазобедренных суставов у грудничков
УЗИ тазобедренных суставов у грудничков проводится в клиниках «Здоровье 365» по адресу: ул. Бажова, 68, Екатеринбург.
УЗИ тазобедренных суставов рекомендуется провести, когда новорожденный (возраст от рождения до 4х недель) становится грудничком (от 4х недель до 1 года), т.е., когда младенцу исполнится 1 месяц. УЗИ тазобедренных суставов – исследование, позволяющее выявить у грудничка наличие дисплазии (нарушение формирования), подвывиха или вывиха тазобедренного с помощью безвредного ультразвука. Ультразвуковая диагностика является высокоинформативной, так как дает возможность получить изображение хрящевых структур тазобедренного сустава, поставить диагноз в нужные сроки, провести точную грань между неврологической и ортопедической патологией, определить тактику лечения, которая в каждом из этих случаев имеет свою специфику.
До последнего времени, ведущая роль в диагностике нарушений развития тазобедренных суставов отводилась рентгенологическому методу.
Современный подход к ранней диагностике нарушений развития тазобедренных суставов предусматривает активное выявление грудничков с данной патологией при помощи УЗИ, для решения главной задачи — максимально ранней постановки диагноза и начала лечения до 6-ти недельного возраста.
Такое раннее начало лечения позволяет использовать высокий потенциал роста структур тазобедренного сустава, в короткие сроки достичь полного анатомо-функционального восстановления, предотвратить возможные осложнения в виде некроза головки, ранних артрозов, исключить вероятность оперативного вмешательства.
Показания для УЗИ тазобедренных суставов грудничкам
Исследование проводится для выявления дисплазии тазобедренных суставов, которая при отсутствии лечения приводит к врожденному вывиху бедра и инвалидности ребёнка.
Симптомами и показаниями для УЗИ тазобедренных суставов у ребенка могут стать:
- Различная длина ножек младенца;
- Наличие дополнительной складочки на бедре;
- Повышенный тонус мышц ножек;
- Ограничение в движении, щелчки в области тазобедренного сустава при отведении, сгибании ножки;
- Отсутствие симметрии складок на ягодицах;
- Наличие в анамнезе ближайших родственников дисплазии тазобедренных суставов;
- Родовая травма, применение травматичных акушерских пособий в родах;
- Ягодичное предлежание плода, маловодие, многоплодная беременность, стремительные роды;
- Профилактика, раннее выявление дисплазии тазобедренного сустава
Как выполняется УЗИ тазобедренных суставов у грудничков
Исследование безболезненно и не требует специальной подготовки.
На кожу области тазобедренных суставов наносится специальный прозрачный гель, который необходим для обеспечения тесного контакта между кожей и датчиком УЗИ прибора. Установив УЗИ датчик в определенном положении (под разными углами), врач на мониторе изучает изображения («сканы»). Во время обследования ребенка поворачивают на правый и левый бок. По завершению исследования родители очищают кожу салфеткой и одевают малыша.
Обычно заключение выдается на руки сразу по окончания исследования. Интерпретирует результаты врач УЗИ, он же может обсудить с вами результаты, но окончательное слово остается за врачом, который направил ребёнка на исследование.
Важность УЗИ тазобедренных суставов у новорожденных / грудничков
В последние годы отмечается рост натальных (полученных во время родов) повреждений центральной нервной системы с одновременной патологией опорно — двигательного аппарата. Клиническая картина (симптомы) в данном случае, многообразна и затрудняет раннюю диагностику, особенно у новорожденных. Асимметричное положение туловища с перекосом и ротация таза у таких детей соответствует клиническому появлению дисплазии тазобедренных суставов, высокий мышечный тонус затрудняет клиническое обследование, однако истинная дисплазия выявляется лишь в 23 процентах случаев.
Асимметричное положение туловища с перекосом и ротация таза у таких детей соответствует клиническому появлению дисплазии тазобедренных суставов, высокий мышечный тонус затрудняет клиническое обследование, однако истинная дисплазия выявляется лишь в 23 процентах случаев.
В первые месяцы жизни симулировать дисплазию или вывих в тазобедренном суставе могут сколиозы в поясничном отделе, из-за перекоса таза, сопровождающегося асимметрией ягодичных складок и функциональным укорочением одной из нижних конечностей.
В тоже время, при легких формах дисплазии, клинические признаки могут либо отсутствовать совсем, либо не быть специфичными для конкретной патологии, из-за чего результативность скрининга оказывается очень низкой. Клинически не выявляется более 20 процентов дисплазий и в более чем 40 % случаев присутствует гипердиагностика.
Четко организованное профилактическое направление в системе выявления дисплазии и врожденного вывиха бедра при помощи УЗИ позволяет достичь практически полного излечения данной патологии до того момента, когда ребенок начнет вставать на ноги.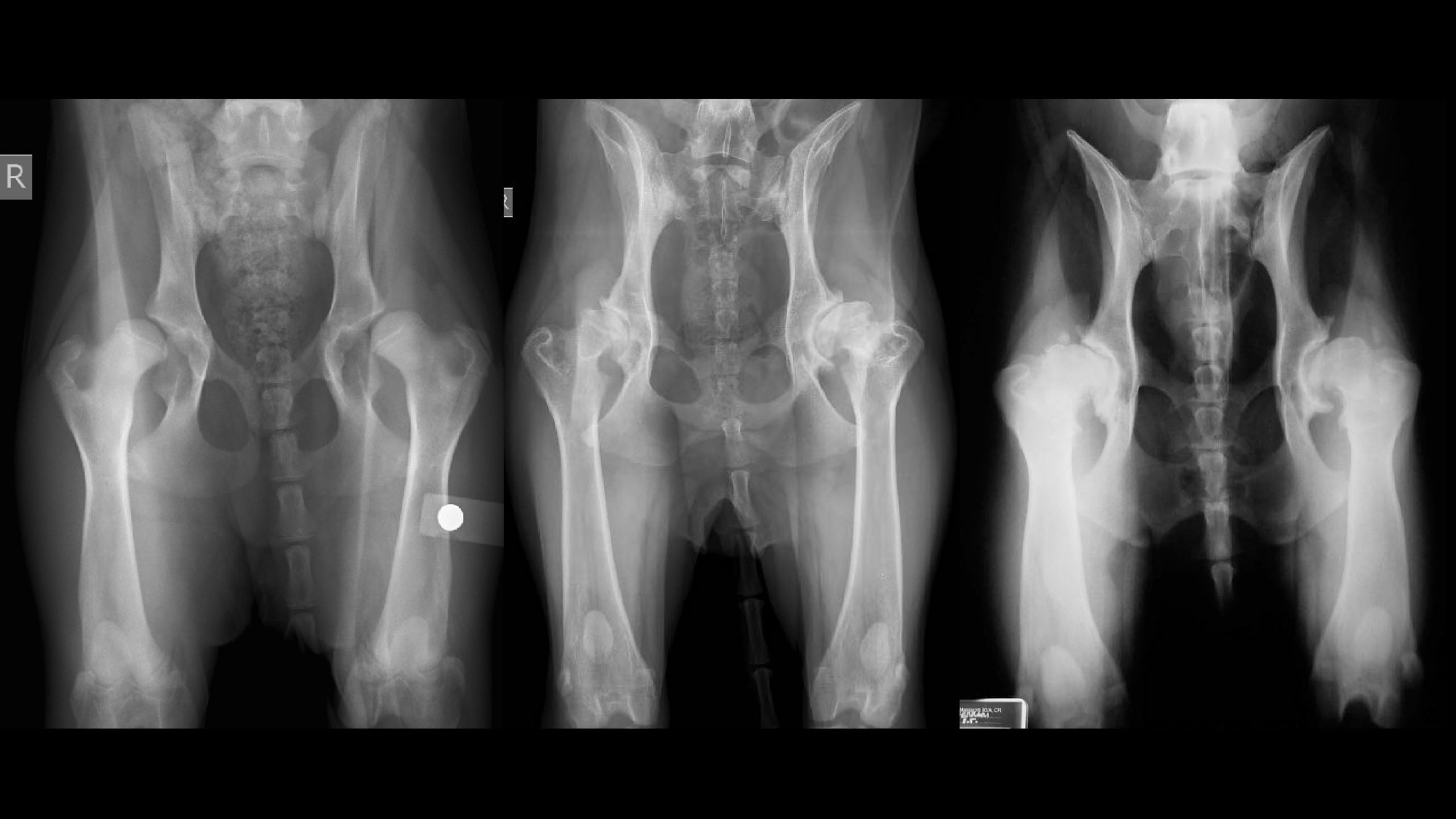
Норма, отклонение от нормы при УЗИ тазобедренных суставов у детей
По результатам исследования доктор выставляет тип тазобедренного сустава.
Тип I (норма). Подразделяется на «А» и «В»
Для подтипа «А» характерны значения угла альфа больше или равное 60 градусам, а углы бета меньше или равные 55. Подтип «В» характеризуется значениями угла бета, превышающими 55 градусов. Это так же нормальные суставы, но с недостаточно сформированной хрящевой крышей. В нормальных условиях такое состояние не может привести к децентрации сустава.
Тип II (дисплазия). Подразделяется на несколько подтипов:
II А — угол альфа в пределах от 50 до 59 градусов, угол бета в пределах от 56 до 77 градусов. Возраст ребенка не превышает 3 месяца. Так называемый «незрелый сустав», не требует активного участия ортопеда и использования специальных приспособлений. Мероприятия, ускоряющие созревание (массаж, ЛФК) и динамический ультразвуковой контроль.
II В. Альфа от 50 до 59 градусов, возраст ребенка превышает 3 месяца. Значения углов те-же, но возраст ребенка выходит за рамки допустимых сроков созревания. В такой ситуации заключение врача будет звучать как «дисплазия легкой степени», а лечебная программа требует участия ортопеда и применение специальных ортопедических приспособлений для стимуляции роста костной крыши вертлужной впадины.
II С. Угол альфа в пределах от 43 до 49 угол бета от 56 до 77. При таком подтипе сустава выставляется диагноз «тяжелая дисплазия», выявление его в любом возрасте требует немедленной консультации ортопеда и назначения специализированного лечения.
D считается промежуточным между дисплазией и подвывихом. Обозначается как «развивающийся подвывих». Лечение так — же ортопедическое.
Тип III (подвывих) Два подтипа А и В. При подтипе В сроки лечения и фиксации значительно дольше, так как требуется дополнительное время для обратной перестройки хрящевой ткани, прежде чем в ней начнут развиваться процессы окостенения.
Тип IV (вывих) Лечение ортопедическое.
Связанные темы:
Плановые УЗИ ребенку до года
Нейросонография
УЗИ брюшной полости
УЗИ почек, мочевого пузыря, надпочечников и забрюшинного пространства
УЗИ сердца
УЗИ щитовидной железы
Триплекс УЗИ вен и артерий верхних конечностей
Триплекс УЗИ вен и артерий нижних конечностей
Триплекс УЗИ артерий головы
Триплекс УЗИ сосудов шеи (брахиоцефальной зоны)
Триплекс УЗИ сосудов брюшной полости
Триплекс УЗИ сосудов почек
признаки, симптомы, лечение и профилактика
Симптомы дисплазии у детей, которые может увидеть мама
Сами по себе симптомы и признаки дисплазии тазобедренных суставов у детей можно условно разделить на две категории: те, что доступны лишь «взору» опытного детского ортопеда (например, определенные углы, под которыми расположены кости на рентгеновском снимке малыша и т.п.) и те, что могут насторожить родителей, даже не подкованных в вопросах педиатрии.
Конечно, делать выводы о наличии дисплазии у ребенка по тем симптомам, что доступны визуально, невозможно — достоверной информации маловато. Но для того, чтобы собрать малыша в кулек и отнести на прием к ортопеду — этого вполне хватит.
Итак, вы должны (не откладывая!!) показать свое чадо детскому ортопеду, если при осмотре своего ребенка вы обнаружите:
Асимметрию ягодичных, паховых и бедренных складочек. А именно: положите малыша на спину или на животик, аккуратно выпрямите его ножки и приглядитесь к тому, как расположены складки кожи у него в паху, на бедрах и под попой — в каждой паре складки должны быть одинаковыми и примерно под одинаковым углом.
Коленки малыша разной высоты. А именно: положите малютку на спинку, выпрямите его ножки и согните в коленях — коленки при этом должны оказаться на одном уровне. Если одна коленка оказалась выше или ниже другой — это повод задуматься о том, что и суставы, вероятно, у малыша расположены на разной высоте.
При разведении ножек в стороны у суставов разная амплитуда. Поясним: положите ребенка на спину, согните его ножки в коленях и разведите в стороны (в норме у новорожденных и детей до года бедра обладают высокой гибкостью — вы может практически без усилий развести бедра младенца так, что они «лягут» на стол) — естественно, никакого силового давления здесь применять категорически нельзя! Если амплитуда одного бедра заметно отличается от другого — как правило, это признак дисплазии тазобедренного сустава. А если при разведении бедер вы в добавок ко всему услышите щелчок — шансы на то, что у малыша действительно дисплазия суставов, удваиваются.
УЗИ тазобедренных суставов детям первого года жизни
Ультразвуковое исследование тазобедренных суставов у новорождённых — это самый безвредный неинвазивный метод диагностики, направленный на определение дисплазии ТЗБ и её формы у детей до одного года. Он предусматривает использование акустических ультразвуковых волн и основан на способности тканей человеческого тела, отражать их.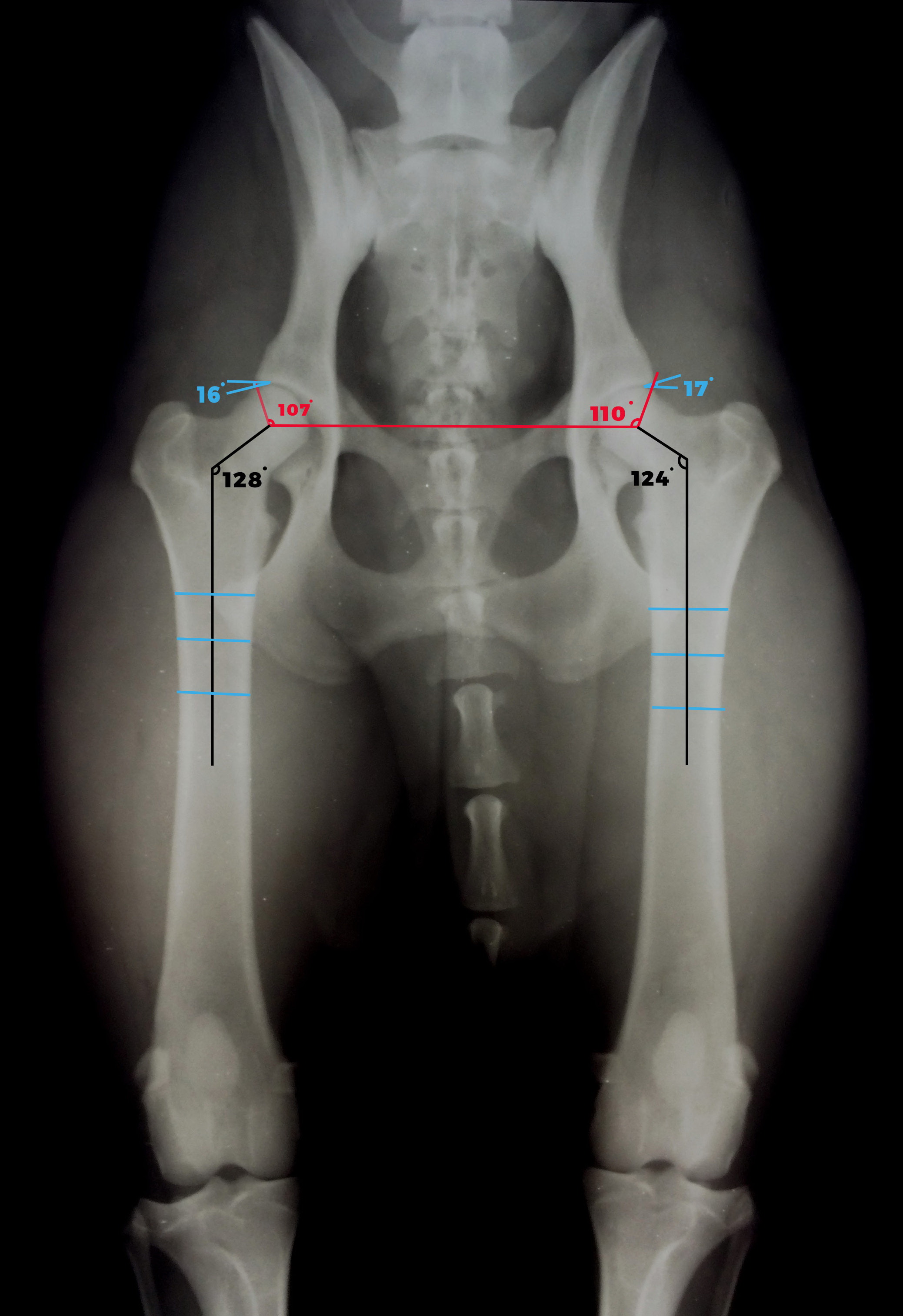
Процедуру проводят в рамках планового осмотра у малышей от одного до трёх месяцев. В случае, если у ребёнка выявились аномальные изменения сустава, повторная УЗ-диагностика потребуется уже через тридцать ‒ сорок пять дней.
УЗИ тазобедренного сустава у детей уже не первый год проводят специалисты сети клиник «Доктор рядом». Мы знаем, как создать максимально комфортные для малыша и его родителей условия, и проводим все манипуляции в соответствии с международными стандартами.
Для чего проводят УЗИ тазобедренных суставов у новорождённых?
УЗ-сканирование ТЗБ позволяет выявить любые его нарушения у новорождённых. Оно является высокоинформативным методом, который обеспечивает точные результаты и позволяет выявить такое серьёзное отклонение, способное оказать негативное влияние на качество жизни ребёнка, как дисплазия ТЗБ. Это — заболевание, которое характеризуется неправильной ориентацией головки бедренной кости по отношению к вертлужной впадине.
|
Стадия |
Как проявлена? |
|
Первая (предвывих) |
Характеризуется недостаточной развитостью ТЗБ, при которой смещения головки бедренной кости не наблюдается относительно вертлужной впадины. |
|
Вторая (подвывих) |
Характеризуется недостаточной развитостью ТЗБ, при которой головка бедренной кости частично смещена. |
|
Третья (вывих) |
Характеризуется недостаточной развитостью ТЗБ, при которой головка бедренной кости смещена полностью. |
УЗ-диагностика позволяет своевременно выявить любое из отклонений и провести необходимое лечение, чтобы исключить хромоту ребёнка в будущем. Лечащий врач назначает специальные упражнения, подбирая их индивидуально, исходя из стадии отклонения.
Родителям важно знать, что правильно и своевременно проведённая диагностика позволяет точно поставить диагноз и начать лечение тогда, когда оно даст желаемые результаты. Отсутствие лечения приведёт к развитию серьёзных осложнений в виде хромоты и артрозов.
Показания к УЗИ тазобедренных суставов у новорождённых
Как уже упоминалось, УЗИ ног ребёнку проводят в возрасте от одного до трёх месяцев в рамках планового осмотра. Вне его диагностику назначают если у малыша выявлены признаки, сигнализирующие о наличии дисплазии:
-
Асимметрия ягодичных складок и ягодиц, различия по глубине;
-
Щёлканье и хруст суставов во время сгибания нижних конечностей малыша в коленях и ТЗБ;
-
Разная длина нижних конечностей;
-
Наличие дополнительной складки на бедре;
-
Повышенный мышечный тонус ног;
-
Невозможность полностью отвести в стороны ножки малыша, согнутые в коленях;
-
Наличие признаков нарушения зародышевого развития.

Помимо этого, исследование назначают в следующих случаях:
-
Ребёнок родился недоношенным;
-
У малыша имеются неврологические отклонения;
-
При рождении двойни или тройни.
Противопоказания к УЗИ тазобедренных суставов у новорождённых
УЗИ тазобедренных суставов у новорождённых является абсолютно безопасной процедурой, поэтому не имеет противопоказаний. Однако, не рекомендуется проводить её во время затвердевания головки бедренной кости (то есть в возрасте от двух до восьми месяцев), поскольку в этот период невозможно хорошо рассмотреть нижний край подвздошной кости.
Подготовка и проведение УЗИ тазобедренных суставов у новорождённых
УЗ-исследование ТЗБ у малышей не требует какой-то специфической подготовки. Важно, чтобы малыш был накормлен и спокоен, поскольку чрезмерная активность не позволит получить точные результаты. Лучше всего, если кормление будет проведено за полчаса до начала манипуляций. Они предусматривают следующее:
Лучше всего, если кормление будет проведено за полчаса до начала манипуляций. Они предусматривают следующее:
-
Малыша кладут на медицинскую кушетку набок, согнув нижние конечности в ТЗБ;
-
Диагност наносит на исследуемую область медицинский гель, прикладывает к ней датчик УЗ-сканера и аккуратно водит им, наклоняя под разными углами;
-
В процессе он наблюдает изображение, которое выводится на экран УЗ-аппарата.
После того, как процедура завершена, родителям нужно вытереть гель и одеть малыша. Результаты исследования предоставляются на руки сразу же.
Классификация нормы углов и расшифровка результатов УЗИ ТЗБ у новорождённых
Врач сравнивает усреднённые показатели нормы и полученные результаты по целому ряду параметров, определяя отсутствие или наличие патологии и её стадию. Одним из критериев оценивания является эхогенность структур.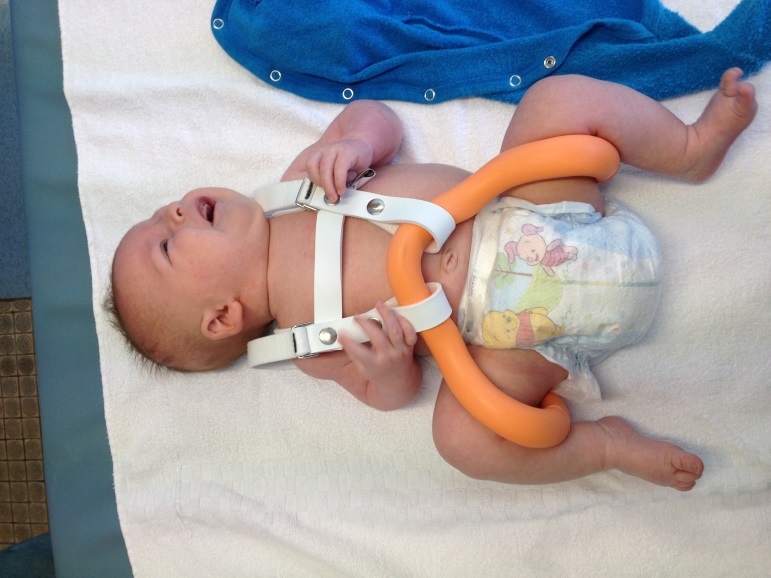 Так, если наблюдается гиперэхогенность бедренной кости и купола вертлужной впадины, формирование ТЗБ происходит правильно. В этом случае головка бедра и пластина хряща будут гипоэхогенными.
Так, если наблюдается гиперэхогенность бедренной кости и купола вертлужной впадины, формирование ТЗБ происходит правильно. В этом случае головка бедра и пластина хряща будут гипоэхогенными.
Ещё один критерий, по которому производится оценка, — угол положения головки бедренной кости по отношению к вертлужной впадине. В данном случае принята следующая классификация, показатели которой являются нормой для детей в возрасте от двух до трёх месяцев:
-
Угол α («Альфа») — составляет более 60° и определяет уровень возвышения вертлужной ямки;
-
Угол «β» («Бета») — составляет менее 55° и определяет развитие хрящевого пространства вертлужной впадины.
Специалисты выделяют 4 типа ТБС и 3 степени дисплазии:
|
Типы ТБС и степени дисплазии |
Альфа |
Бета |
|
Норма |
Нарушений не выявлено. |
Хрящевая пластина широкая и короткая. |
|
Задержка формирования |
Задержка в возрасте до трёх месяцев. |
Задержка в возрасте более трёх месяцев. |
|
Подвывих |
Характеризуется изменениями структуры хрящевого выступа. |
Наблюдаются нарушения в строении. |
|
Вывих |
Сустав сформирован неправильно. |
Головка бедренной кости не покрыта хрящевым выступом. |
Преимущества проведения УЗИ тазобедренных суставов у детей в клинике «Доктор рядом»
Специалисты сети клиник «Доктор рядом» как никто другой знают, что точность исследования ТЗБ зависит от того, насколько спокойно ведёт себя малыш.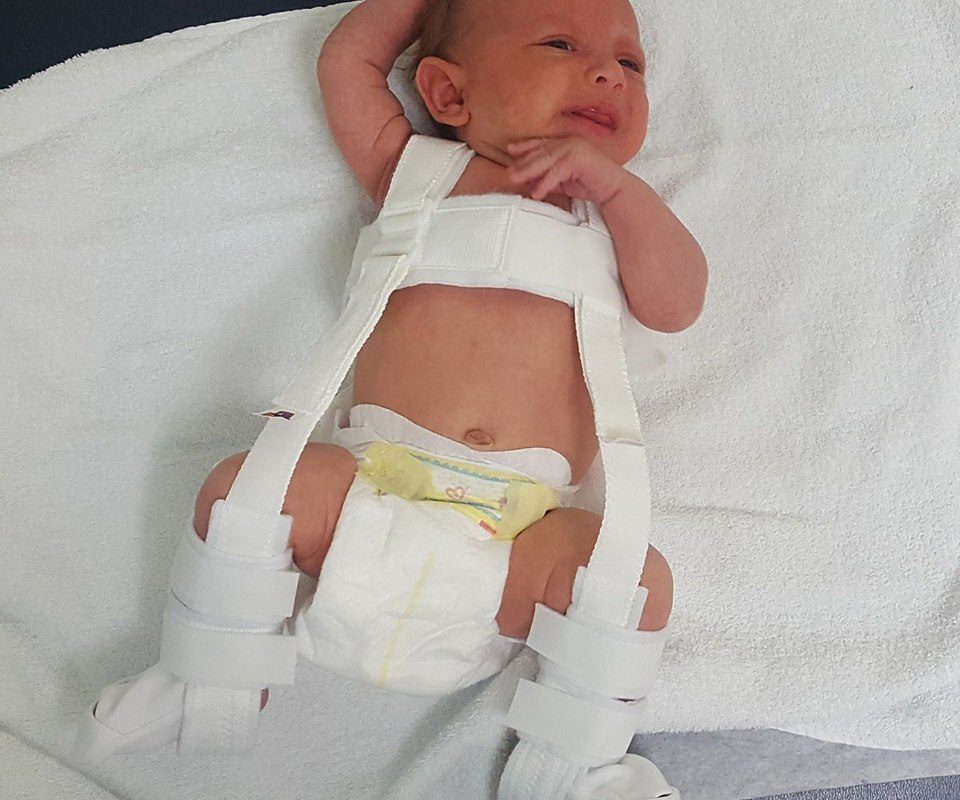 Они прикладывают немалые усилия к тому, чтобы создать максимально комфортные условия во время проведения УЗ-диагностики: как для малыша, так и для родителей.
Они прикладывают немалые усилия к тому, чтобы создать максимально комфортные условия во время проведения УЗ-диагностики: как для малыша, так и для родителей.
Приём проводится по предварительной записи, поэтому очереди исключены. Исследование проводится тщательно и с применением современного оборудования, которое позволяет делать его максимально точным. Результаты выдаются на руки сразу же.
Наша ценовая политика лояльна по отношению к пациентам. Вы можете убедиться в этом ознакомившись с нашим прайс-листом, представленным ниже. Записаться на приём можно по телефону: +7 (495) 153-01-33.
УЗИ тазобедренных суставов для детей до 1 года
УЗИ тазобедренных суставов для детей возрастом до 1 года
Дисплазия тазобедренных суставов – это заболевание, связанное с неправильным положением головки бедренной кости в вертлужной впадине. При отсутствии правильного и своевременного лечения это может привести к вывиху и подвывиху сустава, нарушению опоры на ногу.
Проведенное УЗИ тазобедренных суставов у новорожденных позволяет вовремя выявить нарушения и избежать последствий.
Преимущества ультразвуковой диагностики суставов
- Процедура комфортна и проста для врача, ребенка и его мамы;
- Не требует специальной подготовки, дети хорошо переносят исследование;
- Нет абсолютных противопоказаний;
- Высокая информативность и точность.
Качество получаемой в режиме реального времени картинки напрямую зависит от оборудования. В нашей клинике мы выполняем УЗИ тазобедренных суставов младенцам на аппарате Philips HD-15. Он представляет собой сочетание новейших достижений в диагностике методом ультразвука и простоту использования. Благодаря этому, у наших врачей есть больше возможностей для достоверной диагностики патологий суставов у малышей.
Показания
УЗИ тазобедренного сустава у детей назначает врач-педиатр или ортопед. Помимо профилактического назначения, при осмотре врача могут насторожить следующие симптомы:
- ограниченное разведение в тазобедренных суставах;
- асимметрия кожных складок со стороны внутренней поверхности бедра;
- симптом щелчка при сгибании в коленных и тазобедренных суставах под углом 90 градусов.

После проведения УЗИ результат должен оценить ортопед и дать рекомендации по дальнейшему наблюдению. Исследование наиболее достоверно и информативно в первые 3 месяца жизни, постепенно теряя свою актуальность с возрастом ребенка. В дальнейшем диагностика дисплазии проводится с помощью рентгеновских лучей.
УЗИ тазобедренных суставов у грудничков в Минске
Диагностика ультразвуком проводится повсеместно: поликлиниках, медицинских центрах. Это обязательное исследование после рождения и в дальнейшем – по показаниям.
В нашей клинике мы гарантируем высокую точность изображений, ведь результаты напрямую определяют правильность постановки диагноза.
Вы можете сделать УЗИ тазобедренных суставов ребенку без очереди и в комфортной обстановке с помощью предварительной записи.
Дисплазия тазобедренного сустава у детей
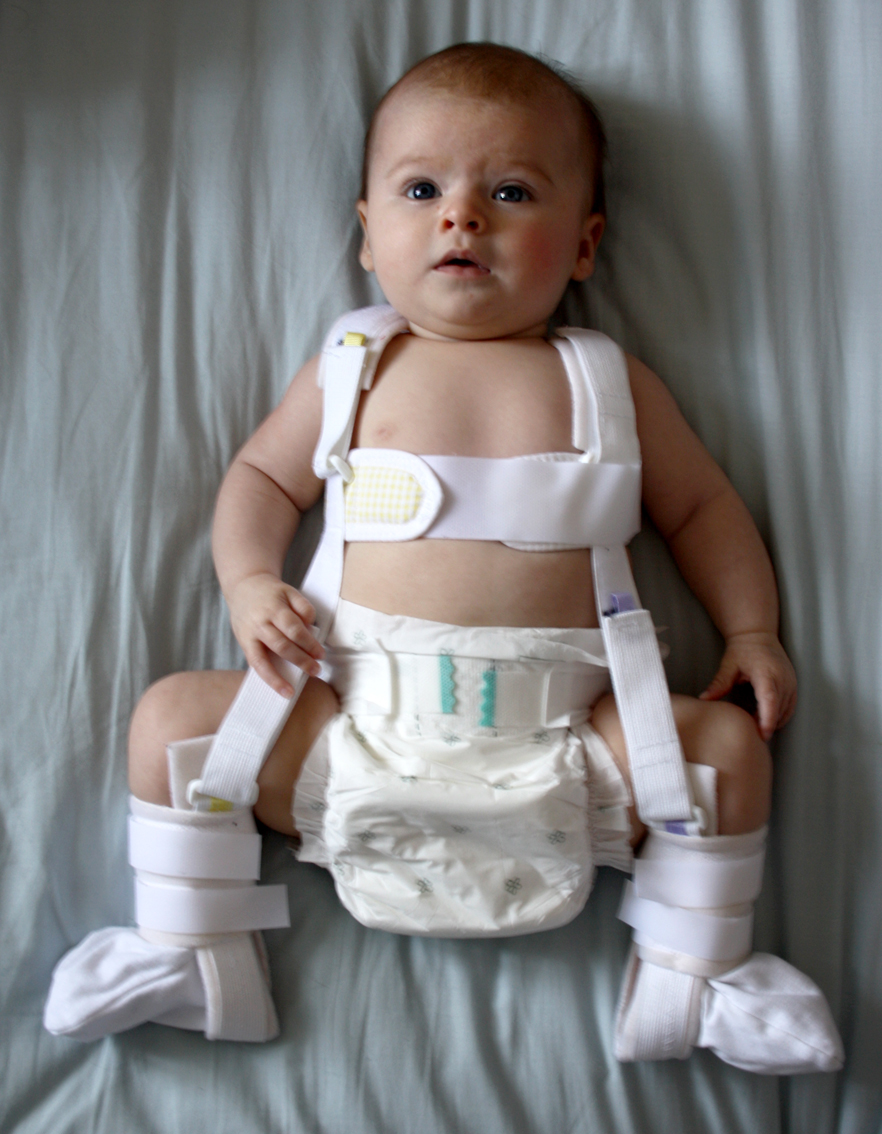
Детский отводящий тазобедренный ортез Тюбингер
Ортез для коррекции дисплазии тазобедренного сустава у детей первого года жизни.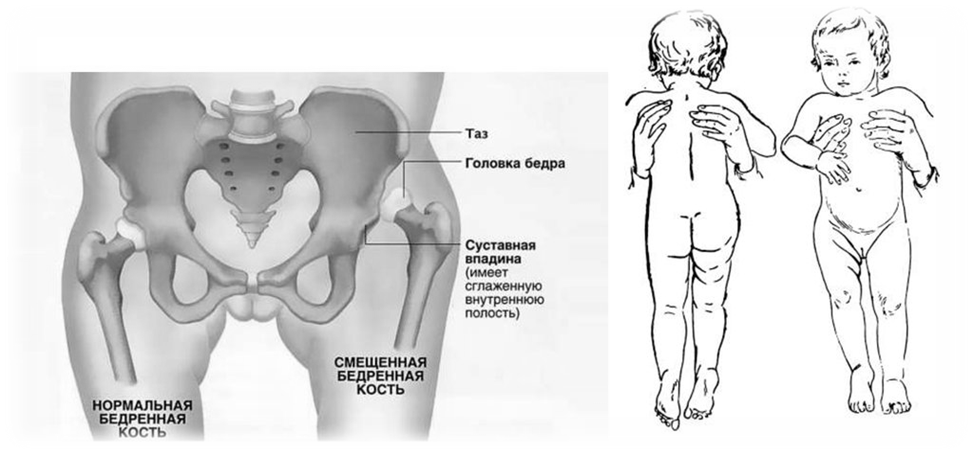 Входит в стандарт лечения в Германии и других странах Европы.
Входит в стандарт лечения в Германии и других странах Европы.
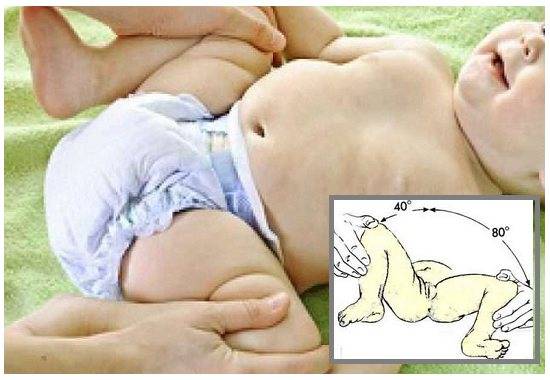
Известный детский хирург-ортопед Боб Сел-тер (г. Торонто, Канада), в своих исследованиях показал, что тазобедренный сустав ребенка лучше всего развивается в условиях, максимально приближенных к тем, которые создаются в утробе матери и являются естественными для его формирования. Он же ввел в практику термин «естественное положение» (human position) – то есть поза плода в утробе матери, когда его ножки сильно согнуты и немного разведены. Необходимым условием для успешного лечения дисплазии (нарушения развития) тазобедренных суставов у детей первого года жизни является поддержание следующего положения ножек:
- сгибание в тазобедренных суставах под углом, превышающим 90°
- контролируемое умеренное отведение на угол от 30° до 45°
 Детский отводящий тазобедренный ортез Тюбингер зарекомендовал себя как высокоэффективное ортопедическое средство для лечения дисплазии тазобедренных суставов. Ортез состоит из двух бедренных упоров, срединной распорки и наплечного пояса. На бедренных упорах размещаются бедра ребенка. Между собой упоры соединены распоркой регулируемой длины для установки степени разведения бедер. Угол сгибания ножек ребенка в тазобедренном суставе задается путем изменения длины двух нитей-бус, соединяющих бедренные упоры с наплечным поясом.
Детский отводящий тазобедренный ортез Тюбингер зарекомендовал себя как высокоэффективное ортопедическое средство для лечения дисплазии тазобедренных суставов. Ортез состоит из двух бедренных упоров, срединной распорки и наплечного пояса. На бедренных упорах размещаются бедра ребенка. Между собой упоры соединены распоркой регулируемой длины для установки степени разведения бедер. Угол сгибания ножек ребенка в тазобедренном суставе задается путем изменения длины двух нитей-бус, соединяющих бедренные упоры с наплечным поясом.Ключевые особенности ортеза Тюбингер:
- Проверенный метод лечения с доказанной эффективностью. .
- Высокая готовность родителей к сотрудничеству с врачом, так как ортез надежен и прост в применении.
- Угол сгибания и отведения легко воспроизводится при повторном надевании ортеза без необходимости дополнительных настроек.
- Легкая и удобная конструкция позволяет ребенку активно двигаться в допустимом диапазоне.
- Ортез водонепроницаем и устойчив к соленой воде.
Медицинские факты
Формирование и развитие тазобедренного сустава. Процесс оссификации (окостенения) тазового кольца начинается в раннем фетальном периоде с ядер окостенения в подвздошной, седалищной и лобковой костях. В дальнейшем все три ядра окостенения сливаются в центре вертлужной впадины. Сначала происходит окостенение внутренней части подвздошной кости, затем – наружной благодаря однополярному перемещению пластинки роста в сторону вертлужной губы. Окостенение вертлужной впадины может быть значительно нарушено, если в период оссификации направление силы сдвига, действующей на пластинки роста со стороны головки бедра, изменено – например, при тазовом предлежании. При этом задержка окостенения, требующая лечения, может присутствовать уже при рождении. Перед рождением ножки плода более или менее фиксированы в согнутом положении, а сразу после него новорожденный начинает активно совершать разгибательные движения. Такую нагрузку может выдержать только вертлужная впадина с достаточной степенью оссификации. После рождения различные стадии окостенения вертлужной впадины выявляются с помощью УЗИ и классифицируются в соответствии со шкалой зрелости тазобедренного сустава, предложенной Графом. В начале 3-го месяца жизни ребенка вертлужная впадина формируется полностью. С этого момента созревание головки бедренной кости и вертлужной впадины идет более пропорционально.
Этапы окостенения могут быть оценены при ультразвуковом исследовании путем измерения описанного Графом угла, определяющего степень зрелости тазобедренного сустава. При рождении этот угол должен быть не менее 50°. Если предположить, что процесс окостенения происходит линейно с минимально допустимой скоростью (оранжевая линия на рисунке 3), то в соответствии с ультразвуковыми данными Графа к 3-му месяцу угол α должен составлять не менее 60°. В 1990 г. в статистических исследованиях Чаунера (Tschauner) было показано, что среднее значение угла α для нормальных суставов (тип
I по Графу) на 3-м месяце жизни ребенка было 64,4°. Взяв для расчета параллельный график (зеленая линия), получаем, что оптимальный угол α при рождении составляет 55°. В 1994 г. на основании данных о тазобедренных суставах, самостоятельно развивавшихся (без применения лечебного воздействия) и достигших на 4-й неделе жизни ребенка угла α = 59°, Чаунер построил так называемую «кривую созревания» (Рис. 3). В 1999 г., проанализировав показатели при нормальном формировании тазобедрен-ных суставов у здоровых младенцев, Маттиссен (Matthiessen) смог подтвердить, дополнить и определить параметры «кривой созревания» Чаунера, а также описать оптимальный диапазон развития (зона, обозначенная желтым). Это означает, что процесс дифференцировки и окостенения вертлужной впадины происходит экспоненциально в первые 6 недель жизни, замедляется к 12-й неделе и выравнивается примерно к 16-й неделе, когда головка бедра и вертлужная впадина начинают развиваться пропорционально.Следовательно, в случае задержки развития тазобедренного сустава лечение необходимо начинать как можно быстрее, чтобы использовать огромный потенциал ранних этапов оссификации и добиться быстрого созревания вертлужной впадины. Наиболее эффективен подход, учитывающий принципы биомеханики и воспроизводящий «естественное» положение, которое было описано Селтером: сгибание
бедер под углом, превышающим 90°, с умеренным отведением на угол от 30° до 45 градусов.
Показания к назначению тазобедренного ортеза Тюбингер
Стандартным показанием для применения ортеза Тюбингер является дисплазия тазобедренного сустава без признаков нестабильности (стабильные типы IIa, IIb, IIc по шкале Графа).Оптимальное положение для лечения дисплазии тазобедренного сустава:
Условия для эффективного лечения
Зная особенности развития тазобедренного сустава, можно легко понять, почему так важно воспроизвести положение, максимально соответствующее естественной позе плода в утробе матери. Создать такое положение невозможно с помощью ранее использовавшихся приспособлений для отведения бедер (типа перинки Фрейка или бандажа Адамса), так как в большинстве случаев они не позволяют достичь необходимого угла сгибания бедер более 90° и еще менее эффективны для его поддержания. «Естественное» положение по Селтеру в первую очередь требует поддержания требуемого угла сгибания, при этом чрезмерное разведение бедер нежелательно. В то же время, ограничение движений ножек ребенка должны быть минимальным, так как эти движения способствуют развитию вертлужной впадины. В основном, формирование крыши вертлужной впадины стимулируется давлением со стороны головки бедра, находящейся в правильном (центрированном) положении. Сгибание бедер ребенка не должно ограничиваться, необходимо контролировать лишь избыточное отведение. Распорка ортеза предотвращает неконтролируемое разведение ножек ребенка под действием их собственного веса. Избыточное отведение при отсутствии страховки со стороны ортеза является одной из основных причин такого грозного осложнения как некроз головки бедра вследствие нарушения ее кровоснабжения.При использовании отводящего тазобедренного ортеза Тюбингер нет риска неблагоприят-ного воздействия на спину ребенка, поскольку она остается разогнутой благодаря сгибанию ножек в тазобедренных суставах. Кроме того, естественные движения ножек предотвращают риск развития «круглой» спины. Поскольку согнутое положение ножек является нормальным для ребенка, оно легко достигается и переносится. При спонтанных движениях ребенок также имеет возможность поворачиваться на бок.Первичная информация для родителей
Активное участие родителей в лечебном процессе чрезвычайно важно для успеха лечения. Врач всегда должен уделять достаточно времени, чтобы объяснить родителям суть лечения, принципы работы ортеза, способ его надевания и ухода за ним. Эти вопросы должны обсуждаться с родителями максимально подробно и четко. Также целесообразно запланировать первое контрольное обследование через достаточно короткое время после первичной подгонки ортеза. При этом можно будет ответить на вопросы, которые могли появиться у родителей в процессе использования ортеза.Важным для родителей вопросом является продолжительность лечения. Даже если в каждом конкретном случае точноответить на него нельзя, родителям, как правило, достаточно общей информации – например, что лечение дисплазии II типа длится в среднем от 4 до 6 недель. Момент начала лечения имеет решающее влияние на его продолжительность, поскольку окостенение вертлужной впадины идет наиболее активно в течение первых 6 недель жизни (Рис.
3). Если лечение начато поздно, то его длительность может составить 3–4 месяца. В течение суток ортез следует использовать постоянно, за исключением моментов смены подгузников и одежды, а также купания ребенка.
Инструкция по надеванию ортеза:
Наденьте наплечный пояс через голову ребенка и застегните его с помощью застежки-«липучки» так, чтобы рисунок гусеницы находился спереди. Одной рукой слегка приподнимите ножки ребенка и уложите его бедра на бедренные упоры. Положив ребенка перед собой так, чтобы его согнутые ножки упирались в ваш живот, вы сможете выбрать необходимый уголсгибания в тазобедренных суставах (≥90°). При этом ваши руки останутся свободными, и вы сможете легко закрепить концы нитей-бус внутри белых застежек-клипс на передней части наплечного пояса.
Если стандартной длины нитей-бус ортеза недостаточно, их можно удлинить за счет резервных участков, закрепленных сзади на наплечном поясе. Также можно использовать дополнительные участки под красными застежками-клипсами на нижней части бедренных упоров. При окончательной подгонке нити-бусы укорачивают в их верхней части так, чтобы над передними белыми застежками-клипсами с каждой стороны оставалось по 3 бусины (родители должны запомнить это число).
Степень разведения бедер ребенка устанавливается в соответствии с возрастом при помощи передней распорки, регулируемой по длине. Откройте скользящий замок-защелку путем сдвигания его влево (глядя со стороны врача), установите необходимую длину распорки и закройте замок путем сдвигания его максимально вправо до щелчка.
Использование ортеза
Последующее наблюдение врачом и контрольные обследования желательно проводить достаточно часто, особенно в начале лечения. При этом обязательно следует проверять правильность использования ортеза и отвечать на возможные вопросы родителей. Если посещение клиники по каким-либо причинам для родителей затруднительно, то,в крайнем случае, можно провести консультацию по телефону, однако приезд на первое обследование очень желателен. При нормальном течении (по клиническим и ультразвуковым
признакам) последующие контрольные обследования рекомендуются с интервалом 4–6 недель. В зависимости от динамики состояния и по мере роста ребенка может потребоваться
дополнительная регулировка ортеза.
Завершение лечения
При достижении нормальных показателей по данным ультразвукового исследования, ношение ортеза можно прекратить. В соответствии с рекомендациями рабочей группы полечению дисплазии тазобедренного сустава Немецкой ассоциации ортопедов и травматологов, на заключительном этапе лечения обязательно контрольное рентгенологическое
исследование таза и тазобедренных суставов, так как нельзя исключить ухудшение состояния тазобедренного сустава впоследствии («эндогенного фактора» по Маттиссену) даже
у детей, не имеющих иных проблем со здоровьем. На первом году жизни ребенка надежным методом исследования тазобедренного сустава является УЗИ, однако в дальнейшем для контроля необходимо проведение рентгенологических исследований, поэтому для последующей сравнительной оценки следует документировать состояние сустава на момент
окончания лечения. Клинический осмотр и при необходимости рентгенологическое исследование рекомендуются детям, лечившихся по поводу дисплазии тазобедренного сустава, перед тем, как они начинают ходить, за год до начала посещения школы, а также, возможно, в конце периода активного роста.
Пеленание вредит младенцам | Культура и стиль жизни в Германии и Европе | DW
Чем меньше новорожденный будет двигаться, тем спокойнее он будет и быстрее будет засыпать, утверждают адепты плотного пеленания и так туго заворачивают детей в материю, что те ни рукой, ни ногой не могут пошевелить. Метод ограничения свободы движения, впрочем, не такой уж и бесспорный.
Медицина связывает с ним повышенный риск наступления внезапной детской смерти. Кроме того, плотное пеленание, по мнению ученых, негативно сказывается на развитии тазобедренного сустава. Ноги ребенка при плотном пеленании оказываются выпрямленными и вытянутыми в длину, поясняет Тамара Зайдль (Tamara Seidl), главный врач отделения травматологии, ортопедии и спинальной хирургии больницы св. Франциска в немецком Билефельде. При этом, по словам врача, на бедро начинают действовать силы, способные изменять естественный процесс развития костей и суставов, в частности, замедлять его.
Опасная аномалия
При замедлении роста бедра у младенца может развиться уже через несколько недель так называемая приобретенная дисплазия тазобедренного сустава, то есть подвывих или вывих бедра. Дисплазия может быть также врожденной, если она обусловлена неправильным пренатальным развитием.
В обоих случаях при дисплазии тазобедренного сустава, который у новорожденного даже в норме является незрелой биомеханической структурой, происходит деформация геометрии сустава и смещение его сочленяющих элементов. Нарушение биомеханики тазобедренного сустава в результате дисплазии может привести к тяжелым нарушениям функции нижних конечностей, к инвалидности, как с первых шагов ребенка, так и во взрослой жизни.
Дисплазия тазобедренного сустава является наиболее частой аномалией в скелетной структуре новорожденных. В Германии с врожденной дисплазией появляются на свет от двух до четырех процентов младенцев. Среди девочек дисплазия встречается в шесть раз чаще, чем среди мальчиков. Известным фактором риска приобретения данного диагноза являются роды в тазовом предлежании, при котором плод обращен ножками или ягодицами к выходу из матки.
Прямая связь
Предположение о наличии прямой связи повышенного риска приобретения дисплазии тазобедренного сустава и традиции тугого пеленания выпрямленных ножек младенцев подтверждает целый ряд новейших исследований. Как следует из данных, приведенных немецким еженедельником Der Spiegel, который, в свою очередь, ссылается на исследование, проведенное канадскими учеными в девяти клиниках США, Австралии и Европы, у трети младенцев с дисплазией диагноз был поставлен лишь по истечении третьего месяца жизни. Среди этих новорожденных лишь немногие появились на свет в результате родов в тазовом предлежании. Зато в этой группе было много детей, которых туго пеленали в младенчестве. По итогам проведенного в Турции исследования врачи назвали именно тугое пеленание главным фактором риска развития дисплазии — до генетической предрасположенности, принадлежности к женскому полу и родов в тазовом предлежании.
У народов, у которых новорожденных не пеленают, свободу их движения не ограничивают, заболеваемость ниже среднего и наоборот. В США в 1950-е годы у индейского народа навахо, которые привязывали своих младенцев к доскам, случаев дисплазии было в шесть раз больше, чем в среднем по стране. Как только от этой традиции начали отказываться, заболеваемость стала падать. В Японии полвека тому назад также часто встречалась дисплазия тазобедренных суставов, что имело прямую связь с традицией тугого пеленания младенцев. В рамках национального проекта в 1975 году врачи стали рекомендовать матерям избегать длительного распрямления ног у детей в период новорожденности. Вскоре после этого эксперты отметили уменьшение количества случаев дисплазии с 3,5 до 0,2 процента.
В Германии ультразвуковое обследование тазобедренных суставов с целью выявления возможной аномалии проводится на четвертой или пятой неделях жизни. «В первые три месяца дисплазия относительно легко поддается исправлению», — отмечает Астрид Шульце (Astrid Schulze), главный врач отделения детской ортопедии университетской клиники Ахена. В настоящее время для корректировки дисплазии тазобедренных суставов в ранней степени применяются различные ортопедические средства для длительного удержания ножек в положении отведения и сгибания, позволяющие активные движения в тазобедренных суставах в пределах дозволенного диапазона.
Рискованный тренд
В последнее время, как отмечает Der Spiegel, традиция тугого пеленания стала приобретать новую популярность в некоторых индустриально развитых странах. В Австралии, например, ученые зарегистрировали рост числа приобретенной тазобедренной дисплазии, которую связывают именно с традициями пеленания. Статистических данных по Германии пока нет, но и здесь в отношение к тугому пеленанию в контексте развития тазобедренных суставов крайне критическое. Как говорил в свое время знаменитый чешский ортопед Арнольд Павлик, именем которого назван один из методов лечения врожденного вывиха бедра, «тазобедренный сустав — это орган движения».
Врач Тамара Зайдль из Билефельда советует: «Если родители хотят пеленать ребенка, то им следует оставлять для ножек достаточно свободного пространства для движения и не заворачивать бедра в выпрямленном положении».
Смотрите также:
Медицинские и анатомические музеи в Германии
Немецкий музей гигиены (Deutsches Hygiene-Museum) в Дрездене. Был основан в 1912 году после проходившей в этом городе 1-ой Международной выставки по вопросам гигиены. Ежегодно в нем бывает около 280 тысяч посетителей. В музее также работает специальная экспозиция для детей. В рамочной программе — десятки докладов, дискуссий, чтений и концертов.
Медицинские и анатомические музеи в Германии
Музей истории медицины (Berliner Medizinhistorisches Museum) крупнейшей берлинской клиники Шарите (Charité). Число посетителей — около 50 тысяч в год. Рассказывает о развитии медицины последних четырех столетий. Помимо инструментов и приборов здесь выставлены патологоанатомические препараты и другие экспонаты, среди них — коллекция желчных камней.
Медицинские и анатомические музеи в Германии
Немецкий аптечный музей (Deutsches Apotheken-Museum) в Гейдельберге. Важнейший музей в Германии, посвященный истории фармакологии. Был основан в 1937 году. С 1957 года находится на территории Гейдельбергского замка. Ежегодно этот музей посещает около 600 тысяч человек. В коллекции представлены экспонаты от античных времен до наших дней.
Медицинские и анатомические музеи в Германии
Музей истории медицины при Университетской клинике Гамбурга (Medizinhistorisches Museum am Universitätsklinikum Hamburg-Eppendorf). Был открыт в 2010 году. Большое значение для Гамбурга традиционно имеет морская торговля, поэтому особое внимание в музее также уделяется работе судовых и портовых врачей.
Медицинские и анатомические музеи в Германии
Медицинская экспозиция Городского музея Гютерсло (Stadtmuseum Gütersloh). В 1990 году получила специальный приз как «Европейский музей года». Экспозиция рассказывает об истории медицины в мире, начиная с античных времен, а также о знаменитых врачах, работавших в этом городе. Среди экспонатов — письменный стол Роберта Коха и аппарат «железное легкое».
Медицинские и анатомические музеи в Германии
Музей в Институте Роберта Коха (Das Museum im Robert Koch-Institut) в Берлине. Экспозиция посвящена основателю института по изучению инфекционных заболеваний и непереносимых болезней, знаменитому немецкому микробиологу Роберту Коху. В 1905 году этому ученому, открывшему возбудителя туберкулеза, была присуждена Нобелевская премия по медицине.
Медицинские и анатомические музеи в Германии
Немецкий музей Рентгена (Deutsches Röntgen-Museum) в Ремшайде. Расположен на родине выдающегося немецкого ученого, первого в истории физики лауреата Нобелевской премии. Вильгельм Конрад Рентген (по-немецки правильно — Рёнтген) получил ее за открытие икс-излучения. Музей расположен в небольшом фахверковом здании недалеко от дома, в котором он родился.
Медицинские и анатомические музеи в Германии
Мемориальный музей Вильгельма Конрада Рентгена (Röntgen-Gedächtnisstätte Würzburg) в Вюрцбурге. Расположен в лабораториях бывшего университетского Института физики, где работал этот ученый. Экспозиция посвящена истории экспериментальной физики. Икс-излучение, названное его именем, ученый открыл 120 назад — в 1895 году.
Медицинские и анатомические музеи в Германии
Музей Себастьяна Кнайпа (Kneippmuseum Bad Wörishofen) в Бад-Вёрисхофене. Посвящен немецкому физиотерапевту и священнику, разработавшему популярную систему водолечения. Его книга «Meine Wasserkur» была переведена на многие языки. Издание на русском «Мое водолечение: средства для излечения болезней и сохранения здоровья» впервые вышло в 1893 году в Киеве.
Медицинские и анатомические музеи в Германии
Исторический музей Хильдегарды Бингенской (Historisches Museum am Strom — Hildegard von Bingen) в городе Бинген-на-Рейне. Посвящен немецкой монахине XII века — знаменитой травнице, автору трудов по естествознанию и медицине, одной из четырех женщин, удостоенных Ватиканом звания Учитель Церкви. Всего в этом списке — 36 имен во главе с Фомой Аквинским.
Медицинские и анатомические музеи в Германии
Музей госпитального ордена Антония Великого (Antoniter-Museum) в городе Мемминген. Названный именем первого христианского монаха орден был основан в 1095 году. Его братство в Меммингене существовало в 1214-1526 годах. Главной задачей было лечение больных, страдавших от так называемого «огня Святого Антония» (эрготизма) — отравления алкалоидами спорыньи.
Медицинские и анатомические музеи в Германии
Музей Фридриха Людвига Яна (Friedrich-Ludwig-Jahn-Museum) во Фрейбурге (Унструт), Саксония-Анхальт. «Отец Ян», как его называют, жил в 1778-1852 годах и считается основателем современной гимнастики. Он организовал несколько спортивных обществ и сыграл решающую роль в распространении многих спортивных снарядов — от брусьев до гимнастических колец.
Медицинские и анатомические музеи в Германии
Музей Вильгельма Фабри (Wilhelm-Fabry-Museum) в Хильдене. Отец немецкой хирургии, как его называют, родился в этом городе в 1560 году. Написал двадцать научных трудов и считается основоположником хирургической науки. Его жена Мари Колинет, тоже врач, первой применила магнит для извлечения металлических предметов из глаза и улучшила метод кесарева сечения.
Медицинские и анатомические музеи в Германии
Анатомическая коллекция Мекелей (Meckelsche Sammlung) Университета имени Лютера в городе Галле (Зале). Первыми экспонатами стали препараты из частной коллекции, собранной берлинским анатомом XVII века Иоганном Мекелем. Дело продолжили его сын и внук. Последний, названный в честь деда, стал основателем современной тератологии — науки, изучающей уродства.
Медицинские и анатомические музеи в Германии
Анатомический музей (Museum anatomicum) Марбургского университета, широко известного своими давними традициями в области преподавания медицины и медицинских исследований. Коллекцию начали собирать в XIX веке для научных и учебных целей. Число посетителей музея относительно небольшое — около 2500 в год, но без экскурсий он открыт лишь в первую субботу месяца.
Медицинские и анатомические музеи в Германии
Немецкий музей истории медицины (Deutsche Medizinhistorische Museum) в городе Ингольштадт. В коллекции собраны экспонаты от древнейших времен до наших дней. Среди них — скелет «гиганта из Тегернзе» Томаса Хаслера (1851-1876), внесенного в Книгу рекордов Гиннесса. Его рост составлял 2,35 метра. Музей размешается в старом здании медицинского факультета.
Медицинские и анатомические музеи в Германии
Медико-историческая коллекция Рурского университета (Medizinhistorische Sammlung der Ruhr-Universität) в Бохуме. В музее, расположенном в башне бывшей шахты, собрано более 10 тысяч инструментов и аппаратов из всех областей медицины XIX-XX веков. В центре внимания постоянной экспозиции — история изучения тайн человеческого тела и этические вопросы.
Медицинские и анатомические музеи в Германии
Музей истории медицины и фармакологии Университета имени Христиана Альбрехта (Medizin- und Pharmaziehistorische Sammlung der Christian-Albrechts-Universität zu Kiel) в Киле. Основан в 1980-х годах после передачи университету одной частной коллекции из Швейцарии. Помимо инструментов и техники здесь представлены объекты, относящиеся к народной и этномедицине.
Медицинские и анатомические музеи в Германии
Музей лепры (Lepramuseum) в вестфальском городе Мюнстер. Единственный в Германии музей, посвященный истории, распространению и борьбе с этим инфекционным заболеванием. Был открыт в 1986 году после создания немецкого Общества по изучению лепры. Музей расположен в небольшом фахверковом доме. Рядом находится часовенка Святого Лазаря из лепрозория XVI века.
Медицинские и анатомические музеи в Германии
Музей Иоганна Винтера (Johann-Winter-Museum) в городе Андернах. Небольшой музей истории врачебного искусства в родном городе немецкого ученого-медика XVI века. Рассказывает о медицине доисторического периода, античности и Средневековья, а также фармакологии, анестезии, интенсивной терапии. Около музея расположен сад с лечебными травами.
Медицинские и анатомические музеи в Германии
Вюртембергский музей психиатрии (Württembergisches Psychiatriemuseum) в Цвифальтене. Основан в 2003 году. Музей посвящен истории современной психиатрии и психиатрических больниц, диагностике, а также знакомит с известными врачами и учеными, работавшими в этой области. Специальный раздел рассказывает о бесчеловечной практике эвтаназии в «третьем рейхе».
Медицинские и анатомические музеи в Германии
Немецкий музей эпилепсии (Deutsches Epilepsiemuseum Kork) в городе Кель. Находится в районе Корк в помещениях Музея ремесел. Открыт по воскресным дням. Этот первый в мире музей, посвященный эпилепсии, был открыт в 1998 году. Рассказывает об истории болезни, диагностике, методах лечения, а также отражении в религиозном искусстве и других произведениях.
Медицинские и анатомические музеи в Германии
Музей истории дантистики (Dentalhistorisches Museum) в Чадрасе. Был открыт в 2000 году в одном из зданий замка Колдиц, а через несколько лет переехал в парк, находящийся по соседству. Музей располагает экспонатами, книгами и документами из более чем ста больших и малых частных коллекций. Экспозиция интересна не только профессионалам, но широкой публике.
Медицинские и анатомические музеи в Германии
Оптический музей (Optisches Museum Jena) в Йене. Специальные разделы его обширной экспозиции посвящены истории очков, офтальмологических приборов и микроскопов. В одном из помещений воссоздана старая мастерская фирмы Zeiss 1866 года.
Автор: Максим Нелюбин
Дисплазия развития бедра | Дисплазия тазобедренного сустава у младенцев
Что такое дисплазия тазобедренного сустава у младенцев?
Дисплазия тазобедренного сустава у младенцев, также известная как дисплазия развития тазобедренного сустава (DDH) , возникает, когда тазобедренная впадина (вертлужная впадина) ребенка слишком мелкая, чтобы покрыть головку бедренной кости (головку бедренной кости) и не поместиться должным образом. DDH варьируется по степени тяжести. У некоторых детей наблюдается незначительная расшатанность одного или обоих тазобедренных суставов. У других малышей мяч легко полностью выходит из гнезда.
Каковы симптомы дисплазии тазобедренного сустава у младенцев?
У многих детей диагноз ВДГ диагностируется в течение первых нескольких месяцев жизни.
Общие симптомы DDH у младенцев могут включать:
- Нога на стороне пораженного бедра может казаться короче.
- Складки на коже бедра или ягодиц могут казаться неровными.
- Может возникнуть ощущение хлопка при движении бедра.
Что вызывает дисплазию тазобедренного сустава у младенцев?
Точная причина неизвестна, но врачи считают, что несколько факторов повышают риск дисплазии тазобедренного сустава у ребенка:
- Семейный анамнез DDH у одного из родителей или другого близкого родственника
- пол — девочки в два-четыре раза чаще болеют этим заболеванием
- новорожденных, у которых плотнее прилегание к матке, чем у более поздних детей
- ягодичное положение при беременности
- Пеленание плотное с вытянутыми ногами
Тазовое предлежание : Младенцы, у которых ягодицы ниже головы, когда их мать беременна, часто оказываются с одной или обеими вытянутыми ногами в частично прямом положении, а не согнутыми в положении плода.К сожалению, такое положение может помешать правильному развитию тазобедренного сустава у развивающегося ребенка.
Плотное пеленание: Обертывание ножек ребенка в прямом положении может помешать здоровому развитию сустава. Если вы пеленаете ребенка, вы можете плотно обернуть его руки и туловище, но не забудьте оставить место, чтобы его ножки сгибались и двигались.
История Анджелы
Анджеле было 5 лет, когда родители привезли ее в Бостонскую детскую больницу, где ей поставили диагноз: дисплазия обоих бедер.
Как диагностируется дисплазия тазобедренного сустава?
Младенцы в США обычно проходят скрининг на дисплазию тазобедренного сустава. Во время осмотра врач спросит об истории болезни вашего ребенка, включая его положение во время беременности. Они также спросят, были ли в анамнезе проблемы с бедрами со стороны родителей.
Врач проведет физический осмотр и назначит диагностические тесты, чтобы получить подробные изображения бедра вашего ребенка. Типовые тесты могут включать:
- Ультразвук (сонограмма): Ультразвук использует высокочастотные звуковые волны для создания изображений головки бедренной кости (шара) и вертлужной впадины (гнезда).Это предпочтительный способ диагностики дисплазии тазобедренного сустава у детей в возрасте до 6 месяцев.
- Рентген: после того, как ребенку исполнится 6 месяцев, и на головке бедренной кости начинает образовываться кость, рентгеновские лучи более надежны, чем ультразвук.
Как лечится дисплазия тазобедренного сустава?
Лечение вашего ребенка будет зависеть от тяжести его состояния. Целью лечения является восстановление нормальной функции тазобедренного сустава путем коррекции положения или структуры сустава.
Варианты безоперационного лечения
Наблюдение
Если вашему ребенку 3 месяца или меньше и его бедро достаточно стабильно, его врач может наблюдать за вертлужной впадиной и головкой бедра по мере их развития.Есть большая вероятность, что сустав сформируется сам по себе по мере роста вашего ребенка.
Шлейка Павлик
Если бедро вашего ребенка нестабильно или достаточно мелкое, его врач может порекомендовать шлейку Pavlik. Ремень Pavlik используется для детей в возрасте до четырех месяцев, чтобы удерживать бедро на месте, позволяя ногам немного двигаться. Ребенок обычно носит шлейку весь день и ночь, пока его бедро не станет стабильным, а УЗИ не покажет, что его бедро нормально развивается.Обычно это занимает от восьми до 12 недель. Врач вашего ребенка скажет вам, сколько часов в день ваш ребенок должен носить ремни безопасности. Обычно дети носят обвязку 24 часа в сутки.
Пока ваш ребенок носит ремешок, его врач будет часто осматривать бедро и использовать визуализационные тесты для наблюдения за его развитием. После успешного лечения вашему ребенку необходимо будет продолжать регулярно посещать врача в течение следующих нескольких лет, чтобы следить за развитием и ростом тазобедренного сустава.
Обычно бедра младенцев успешно лечат с помощью шлейки Павлик. Но у некоторых детей бедра остаются частично или полностью вывихнутыми. В этом случае врач вашего ребенка может порекомендовать другой тип корсета, который называется отводящим корсетом . Ортез для похищения сделан из легкого материала, который поддерживает бедра и таз вашего ребенка. Если бедро вашего ребенка стабилизируется с помощью абдукционной скобы, они будут носить эту скобу примерно от восьми до 12 недель. Если абдукционный бандаж не стабилизирует бедро, вашему ребенку может потребоваться операция.
Варианты хирургического лечения младенцев
Закрытая редукция
Если бедро вашего ребенка продолжает оставаться частично или полностью вывихнутым, несмотря на использование ремня и фиксаторов Pavlik, ему может потребоваться операция. Под анестезией врач вводит тонкую иглу в бедро ребенка и вводит контраст, чтобы он мог четко видеть мяч и лунку. Этот тест называется артрограммой .
Процесс установки мяча обратно в гнездо после артрограммы известен как закрытая редукция .Как только бедро установлено, техники поместят вашего ребенка в гипсовую повязку . Эта гипсовая повязка простирается немного ниже подмышек до ног и удерживает бедро на месте. Разные гипсовые повязки покрывают разное количество ног ребенка в зависимости от состояния его бедер. Дети обычно носят колосовую повязку от трех до шести месяцев. Гипс будет время от времени меняться по мере роста вашего ребенка.
Открытая редукция
Если закрытая репозиция не работает, врач вашего ребенка может порекомендовать операцию открытой репозиции .Для этого хирург делает разрез и перемещает бедро, чтобы оно могло расти и нормально функционировать. Специфика процедуры зависит от состояния вашего ребенка, но может включать изменение формы тазобедренного сустава, перенаправление головки бедренной кости или исправление вывиха. После операции вашему ребенку нужно будет носить колючую повязку на время заживления.
Последующее наблюдение
Любой младенец, которому проводится хирургическое лечение дисплазии тазобедренного сустава, должен периодически наблюдаться ортопедом до тех пор, пока он не достигнет физической зрелости.Во время регулярных посещений их врач-ортопед будет следить за их бедром, чтобы убедиться, что оно нормально развивается по мере роста. Ранняя диагностика и лечение любой новой патологии увеличит вероятность того, что ваш ребенок вырастет и будет вести активный образ жизни без боли в бедре на протяжении всего детства, подросткового возраста и взрослой жизни.
Повлияет ли лечение на способность моего ребенка ходить?
В зависимости от возраста во время лечения ваш ребенок может начать ходить позже, чем другие дети. Однако после успешного лечения дети обычно начинают ходить так же, как и другие дети.Напротив, дети с нелеченной дисплазией тазобедренного сустава часто начинают ходить позже, а многие прихрамывают.
Дисплазия развития бедра
Что такое дисплазия тазобедренного сустава?
Дисплазия развития тазобедренного сустава (DDH) — это название широкого спектра проблем, связанных с формированием тазобедренного сустава у детей. Некоторые из этих проблем присутствуют при рождении (врожденные). Другие развиваются по мере роста вашего ребенка.
В целом, DDH повышает вероятность того, что кости ног вашего ребенка могут выйти из тазобедренного сустава (вывих).
DDH может варьироваться от легкой до серьезной. В некоторых случаях DDH означает, что у ребенка неглубокие тазобедренные суставы, которые повышают вероятность вывиха. Другие дети рождаются с костями ног, которые уже вышли из розетки.
Хотя мы можем успешно вылечить большинство детей с ВДГ, важно найти проблему и как можно скорее начать лечение. У детей, которым не оказывается помощь, во взрослом возрасте может развиться хромота и развиться серьезный артрит.
Дисплазия развития тазобедренного сустава у детей
Примерно 1 из 1000 детей в США страдает той или иной формой дисплазии тазобедренного сустава.Подавляющее большинство из них — девушки. Младенцы, которые рождаются нижним первым (тазовым предлежанием), более подвержены ГДГ.
Дети, члены семьи которых болеют ВДГ, чаще страдают этой проблемой.
Дисплазия развития тазобедренного сустава у детей Сиэтла
Наши врачи известны на национальном уровне своим умением лечить дисплазию тазобедренного сустава, обусловленную развитием. У нас есть опытный ультразвуковой аппарат, который производит высококачественные изображения, чтобы помочь врачу вашего ребенка выбрать правильное лечение.
У нас есть многолетний опыт изготовления индивидуальных скоб и шин для решения проблем с тазобедренным суставом. Прочтите о подтяжках и шинах, а также о других наших услугах по ортопедии и протезированию.
- Нужные вам сострадательные эксперты здесь
Чтобы восстановить или улучшить здоровье, функции и качество жизни вашего ребенка, мы часто используем нехирургические методы (например, физиотерапию и подтяжки), рекомендуя операцию только в том случае, если мы уверены, что она принесет вашему ребенку наилучшие результаты.Многие из наших детских хирургов-ортопедов прошли расширенную стажировку.
У нас самая большая группа сертифицированных детских радиологов на Северо-Западе. Наши радиологи обладают специальным опытом использования ультразвука для выявления изменений костей и суставов, поэтому мы можем работать с вашим ребенком, чтобы помочь предотвратить проблемы в будущем. Если вашему ребенку требуется визуализация с использованием излучения, мы используем наименьшее возможное количество для получения наилучшего изображения. У нас также есть 3D-рентгеновский аппарат с низкой дозой излучения, называемый EOS, для более безопасных 3D-изображений всего тела.
- Лечение всего ребенка
Мы видим вашего ребенка как целостную личность. Младенцы, дети и подростки все еще развиваются, поэтому им может потребоваться иной уход, чем взрослым, например, лечение с учетом их пластин роста. Здесь команда вашего ребенка проходит специальную подготовку по медицинским, хирургическим, эмоциональным и социальным потребностям молодых людей.
Симптомы дисплазии развития тазобедренного сустава
Обычно вы не видите у ребенка симптомов дисплазии тазобедренных суставов.Но некоторые из них могут появиться:
- Ноги в позициях, не совпадающих с
- Неровные жировые складки на бедрах
- Меньше движения на стороне, пораженной DDH
- Примерно после 3 месяцев одна нога короче другой
Диагностика дисплазии развития тазобедренного сустава
Когда ваш ребенок родится, врач осмотрит оба бедра, чтобы убедиться, что они устойчивы. Врач осторожно пошевелит ножками вашего ребенка, чтобы найти признаки того, что кости могут выскочить из орбит.
Младенцы меняются по мере роста, поэтому врачи будут осматривать вашего ребенка несколько раз по мере взросления, часто во время регулярных осмотров ребенка.
Если врач вашего ребенка считает, что ваш ребенок может быть склонен к ГДГ, а ваш ребенок младше 4 месяцев, мы можем попросить сделать ультразвуковое изображение бедер. Если вашему ребенку больше 4 месяцев, мы можем сделать рентген.
Лечение дисплазии развития тазобедренного сустава
Для успешного лечения важно обнаружить дисплазию тазобедренного сустава на ранней стадии.В первые несколько месяцев жизни младенцы часто могут носить ремни безопасности, чтобы решить эту проблему. Но младенцам старше 6 месяцев часто требуется операция, а тем, кто старше 1 года, почти всегда требуется операция.
Лечение зависит от того, сколько лет вашему ребенку на момент обнаружения DDH. Все виды лечения преследуют одну цель: вернуть тазобедренный сустав на место и удерживать его там. Этот вид лечения называется редукцией, и существует несколько методов.
- Лечение с 0 до 6 месяцев
Самые маленькие дети могут носить шлейку Павлик.Это мягкая привязь, которая сгибает и отводит ножки ребенка от середины, позволяя ему двигать ножками. Ремень удерживает мяч (головку бедренной кости) в верхней части бедренной кости глубоко в лунке.
Это простейшая форма восстановительного лечения, работающая в 90% случаев. Это позволяет ребенку тренировать ноги, перенаправляя бедренную кость в тазобедренный сустав.
- Лечение с 6 до 18 месяцев
Если шлейка Pavlik не работает или если ребенок старше 6 месяцев, ему может потребоваться гипсовая повязка или бандаж, чтобы удерживать бедренную кость в тазобедренном суставе.
Врачи либо манипулируют суставом вашего ребенка с помощью гипса или ремня безопасности (закрытая репозиция), либо вставляют бедренную кость в лунку (открытая репозиция).
Открытая редукция необходима примерно от 10% до 20% детей с DDH в возрасте от 6 до 18 месяцев. Во время процедуры врач открывает бедро и вводит мяч прямо в тазобедренную впадину.
У некоторых детей сухожилие бедра (поясничная мышца) также туго натянуто, и его необходимо освободить. Врачи делают это, делая небольшой надрез на коже, чтобы освободить сухожилие.
- Лечение детей старше 18 месяцев
Детям старшего возраста обычно требуется операция, чтобы перенаправить или изменить кости бедра, таза или бедренной кости, чтобы их бедра оставались в правильном положении.
После операции ваш ребенок будет носить специальную гипсовую повязку, называемую шипованной повязкой (PDF), на бедрах и ногах в течение примерно 3 месяцев. Актерский состав будет изменен один раз, в середине временного периода.
После того, как врач снимет гипс, ваш ребенок будет носить пластиковую и металлическую скобу, чтобы удерживать бедра на месте, пока рентген не покажет, что тазобедренный сустав в норме.
Дисплазия развития тазобедренного сустава (DDH)
Дисплазия развития тазобедренного сустава (DDH) — аномальное развитие тазобедренного сустава. У детей с DDH мяч в верхней части бедренной кости (называемый головкой бедренной кости) нестабилен в лунке (называемой вертлужной впадиной).Связки тазобедренного сустава, скрепляющие его также может быть рыхлым. Иногда бедра могут вывихиваться в раннем возрасте, и этого можно не заметить, пока ваш ребенок не начнет ходить.
Лечение может включать использование корсета, безоперационную процедуру под седацией или операцию по исправлению дисплазии и положения бедра.
DDH раньше называли врожденным вывихом бедра (ВДГ).
Признаки и симптомы DDH
Иногда признаки DDH трудно увидеть даже врачу.Однако, если у вашего ребенка есть DDH, он может:
- имеют жесткость тазобедренного сустава
- имеют ножки разной длины
- наклониться на пораженную сторону стоя
- с разворачивающейся наружу ногой на пораженной стороне
- Неровные кожные складки в паху или бедре (передняя или задняя часть бедра).
Что вызывает DDH?
Беременные женщины выделяют в кровоток гормоны, которые позволяют их связкам расслабляться.Эти гормоны помогают вынашивать ребенка через таз матери. Некоторые из этих гормонов попадают в кровь ребенка, что также может привести к расслаблению связок ребенка. Это может сделать тазобедренный сустав болтается в гнезде. То, как ребенок лежит в матке, также может привести к вывиху или расшатыванию тазобедренного сустава.
DDH чаще встречается у девочек, первенцев, младенцев, рожденных в тазобедренном предлежании (сначала внизу), и в семьях, где у родителей / братьев и сестер был вывих тазобедренного сустава.DDH может быть в одном или обоих тазобедренных суставах.
Когда обращаться к врачу
Важно как можно раньше выявить и лечить DDH. Если ГДГ не лечить, у вашего ребенка может развиться безболезненная хромота при ходьбе, он может ходить на пальцах ног, а не на пятках, или у него может развиться «ковыляющая» походка. Со временем артрит разовьется в необработанный тазобедренный сустав, который станет болезненным и в конечном итоге может потребоваться замена тазобедренного сустава.
Ваш врач может попросить сделать УЗИ или рентген тазобедренного сустава для диагностики DDH.
Лечение DDH
Лечение DDH варьируется у разных детей и зависит от его степени тяжести. Ваш врач порекомендует лучший вариант лечения для вашего ребенка.
Шины
Детей с DDH можно успешно лечить с помощью специального корсета. Это удерживает тазобедренный сустав в правильном положении, чтобы он правильно развивался. Вашему ребенку может потребоваться носить бандаж в течение нескольких месяцев, пока бедро не станет стабильным. Смотрите наши информационные бюллетени Павлик Шлейка для DDH и Денис Браун Бар для DDH.
Процедура закрытой редукции
Если шинирование не помогает, вашему ребенку может потребоваться процедура, называемая закрытым восстановлением. Закрытая репозиция означает, что тазобедренный сустав восстанавливается без хирургического вмешательства. Тазобедренный сустав перемещается в правильное положение, пока ваш ребенок спит под наркозом.
Операция открытой репозиции
Иногда, когда вышеперечисленные методы лечения не работают или диагноз ВДГ диагностирован позднее, чем в возрасте шести месяцев, вашему ребенку может потребоваться операция по открытой репозиции (когда операция проводится через порез на теле).
Для операции открытой редукции DDH тазобедренный сустав перемещается в правильное положение, пока ребенок спит под наркозом. Тазобедренный сустав становится более стабильным за счет воздействия на окружающие связки. Все это делается через небольшой разрез возле паха.
Колосья бедра
После операции по открытой редукции (а иногда и после операции по закрытой редукции) вашему ребенку понадобится остов бедра — гипсовая повязка, покрывающая тело ребенка от колен до талии. Возможно, придется носить тазобедренный сустав несколько месяцев.В этом случае детям может потребоваться носить разные шины или скобы, чтобы убедиться, что тазобедренный сустав остается стабильным и в правильном положении. Смотрите наш информационный бюллетень Пластырь тазобедренный.
Остеотомия
Иногда, когда диагноз ВДГ ставится поздно, может потребоваться дополнительная операция на бедре или тазовых костях, чтобы убедиться, что тазобедренный сустав остается на месте. Эта операция называется остеотомией.
Ключевые моменты, которые следует запомнить
- Лечение DDH зависит от детей и зависит от их состояния.
- Лечение может включать в себя наложение корсета, гипсовую повязку, называемую шипом бедра, перемещение бедра в положение под наркозом или операцию на связках вокруг сустава.
- Детям часто требуется носить бандаж или гипс в течение нескольких месяцев.
- Если не лечить DDH, у вашего ребенка может развиться безболезненная хромота. Со временем в необработанном тазобедренном суставе разовьется болезненный артрит.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Возможно неправильное пеленание или использование детской переноски Причина DDH?
Есть несколько различных причин DDH.Иногда ДДГ развивается до рождения ребенка или во время родов. Считается, что причиной DDH у некоторых младенцев является неправильное пеленание. Оборачивая ребенка, следите за тем, чтобы ножки могли свободно двигаться. Они должны уметь наклоняться и на бедрах. Детские переноски могут быть полезны для развития тазобедренного сустава вашего ребенка, если используется здоровое расположение тазобедренного сустава. Лучше всего, если бедра расставлены вокруг туловища, а бедра согнуты, а колени чуть выше ягодиц. Попросите медсестру по охране здоровья матери и ребенка показать вам, если вы не уверены.
Вызывает ли DDH моего ребенка боль?
Нет — DDH обычно не вызывает боли у младенцев.
Разработано ортопедическим и протезным отделением Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Отзыв написан в августе 2020 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите www.rchfoundation.org.au.
Дисплазия тазобедренного сустава у младенцев | Беременность, роды и ребенок
Дисплазия тазобедренного сустава — это проблема, связанная с развитием тазобедренного сустава ребенка. В этой статье объясняется, как это диагностируется и какое лечение может потребоваться. Если вы беспокоитесь, что у вашего ребенка дисплазия тазобедренного сустава, обратитесь к врачу.
Что такое дисплазия тазобедренного сустава у ребенка?
Дисплазия тазобедренного сустава — это проблема, которая иногда наблюдается у младенцев, а иногда и у детей в то время, когда они учатся ходить.
Иногда это называют «щелчком бедер», потому что, если вы двигаете бедрами ребенка с дисплазией бедра, вы часто можете почувствовать легкий щелчок.
Обычно мяч в верхней части бедренной кости вашего ребенка (головка бедренной кости) удерживается в чашеобразном углублении в тазу. Мяч удерживается в лунке связками и мышцами.
Если у вашего ребенка дисплазия тазобедренного сустава, головка бедренной кости может сместиться из нормального положения, и бедро вашего ребенка не будет правильно развиваться.
На самом деле никто не знает, что вызывает дисплазию тазобедренного сустава. Это чаще встречается у детей, которые до рождения находились в тазовом предлежании, то есть они были головой вверх, а не вниз.Это чаще встречается у девочек, чем у мальчиков, и может передаваться в семьях.
Это также может быть вызвано плотным обертыванием ребенка или его пеленанием, если это сделано небезопасным способом. Если вы пеленаете ребенка, убедитесь, что он может сгибать ноги.
Как мне узнать, есть ли у моего ребенка дисплазия тазобедренного сустава?
Иногда дисплазия тазобедренного сустава не очевидна. Вам легко это пропустить. Доктора и младшие медсестры проводят регулярные проверки, чтобы не пропустить их.
Они ищут ребенка, который:
- Имеет неровные складки кожи около ягодиц
- имеет ножки разной длины
- нормально не двигает ногами
- имеет вывернутую стопу
И ищут старшего ребенка, который:
- сидит или ходит допоздна
- наклоняется в сторону при стоянии или ходьбе
- ковыляет на ходу
Ваш врач, акушерка или младшая медсестра могут проверить бедра вашего ребенка в любое время, но часто будут проверять их во время проверки ребенка:
- при рождении
- через неделю после рождения
- Через 6 недель после рождения
- Через 6 месяцев после рождения
- когда они начинают ходить
Ваш врач, акушерка или младшая медсестра могут также назначить вам УЗИ или направить вас к педиатру.
Какое лечение понадобится моему ребенку?
Если дисплазия тазобедренного сустава выявлена при рождении, ваш ребенок может носить мягкий корсет (шлейку Павлика) в течение 6–10 недель. Это поможет нормальному развитию бедра. Шлейка Павлик не задержит развитие вашего малыша. Некоторым младенцам потребуется операция, чтобы вернуть головку бедренной кости в гнездо.
Бедра вашего ребенка должны нормально развиваться после лечения. Ваш врач будет следить за вашим ребенком на предмет редких проблем, таких как артрит.
Куда обратиться за помощью
Если вы подозреваете, что у вашего ребенка дисплазия тазобедренного сустава, обратитесь к врачу. Чтобы получить помощь и поддержку в уходе за вашим ребенком, если ему понадобится шлейка Pavlik, вы можете поговорить с медсестрой по охране здоровья матери и ребенка в отделении беременности, родов и новорожденных по видеосвязи или по телефону 1800 882 436.
Вы также можете узнать, как:
- кормите ребенка грудью в шлейке
- оберните ребенка так, чтобы его ножки могли сгибаться в бедрах
- поместите вашего ребенка в шлейку
- смени подгузник ребенку
- Искупайте ребенка в шлейке
Узнайте больше о дисплазии тазобедренного сустава на сайтах Сиднейской сети детских больниц и Международного института дисплазии тазобедренного сустава.
Дисплазия развития тазобедренного сустава
Обзор темы
Что такое дисплазия развития тазобедренного сустава (DDH)?
Дисплазия развития тазобедренного сустава (DDH) — это проблема с тазобедренным суставом, с которой рождается ребенок или которая возникает в первый год жизни. В этом состоянии верхняя часть бедренной кости не входит надежно в тазобедренный сустав. Эта проблема может затронуть один или оба тазобедренных сустава.
В нормальном бедре бедренная кость плотно входит в чашеобразную впадину в тазу и удерживается на месте мышцами, сухожилиями и связками.Но при DDH тазобедренный сустав может быть слишком мелким или ткани вокруг сустава могут быть слишком рыхлыми.
- В легких случаях связки и другие мягкие ткани не тугие, поэтому бедренная кость (бедро) перемещается в тазобедренном суставе больше, чем обычно.
- В более тяжелых случаях бедренная впадина больше похожа на блюдце, чем на глубокую чашку, которой она должна быть. В результате:
- Шарик в верхней части бедренной кости (головка бедренной кости) может частично выскользнуть из тазобедренного сустава. Это называется подвывихом.
- Головка бедренной кости может полностью выскользнуть из тазобедренного сустава. Это называется вывихом.
Важно как можно раньше лечить DDH. Чем дольше это продолжается, тем больше вероятность возникновения долгосрочных проблем с тазобедренным суставом.
Что вызывает DDH?
Точная причина DDH неизвестна. Но некоторые вещи могут повысить шансы вашего ребенка на то, чтобы иметь это, в том числе:
- Наличие семейного анамнеза DDH.
- Быть первенцем.
- Женщина.
- Рождение ягодицами впереди (тазовое предлежание).
- Пеленать ноги плотно.
Какие симптомы?
DDH не вызывает боли, и у вашего ребенка может не быть явных признаков дефекта бедра. Но у некоторых детей с этой проблемой может быть:
- Одна нога кажется короче другой.
- Лишние складки кожи на внутренней стороне бедер.
- Тазобедренный сустав, который двигается иначе, чем другой.
Идущий ребенок может:
- Ходить на носках одной ступни с оторванной пяткой от пола.
- Хромая ходьба (или переваливайся, если поражены оба бедра).
Как диагностируется DDH?
Обычно диагностируется во время медицинского осмотра новорожденного. Врач пошевелит ножками ребенка, осмотрит и выслушает признаки проблемы.
Если ваш ребенок старше, ваш врач может диагностировать DDH во время медицинского осмотра при осмотре ребенка.Но у ребенка в возрасте от 1 до 3 месяцев может быть сложно поставить диагноз. Это потому, что единственным внешним признаком может быть тазобедренный сустав, который менее подвижен или гибок, чем обычно.
Если врач подозревает наличие DDH, но результаты медицинского осмотра неясны, вашему ребенку может потребоваться визуализация тазобедренного сустава, например УЗИ или рентген.
Как лечится?
Тазобедренная впадина вашего ребенка не будет формироваться и расти должным образом, если мяч в верхней части бедренной кости не входит в сустав плотно.Таким образом, лечение направлено на то, чтобы вернуть бедренную кость в нормальное положение и удерживать ее на месте во время роста сустава.
Вашему ребенку могут понадобиться:
- Шлейка Павлик. Это устройство, вероятно, будет в первую очередь испытано, если вашему ребенку меньше 6 месяцев. Он удерживает ножки вашего ребенка в раздвинутом положении с согнутыми бедрами. Ремень в большинстве случаев может привести бедра в норму.
- Твердая гипсовая повязка, известная как гипсовая повязка. Это используется для младенцев постарше. Гипс удерживает бедра в правильном положении.У него может быть перекладина между ног, чтобы сделать его сильнее.
Другие формы лечения, которые могут потребоваться, включают:
- Подтяжки или шины. Их можно использовать вместо шлейки Павлика или гипсовой повязки. Или их можно использовать после операции.
- Хирургия. В некоторых случаях это может потребоваться для исправления деформации бедренной кости или тазобедренного сустава. Ребенку, перенесшему операцию, вероятно, потребуется наложить повязку, чтобы позиционировать тазобедренный сустав до тех пор, пока он не заживет.
- Лечебная физкультура.Ребенку, которому была наложена гипсовая повязка, возможно, потребуется выполнять упражнения для восстановления движений и наращивания мышечной силы в ногах.
Если лечение будет успешным, у вашего ребенка, вероятно, больше не будет проблем с тазобедренным суставом. Но регулярно проверяйте бедра вашего ребенка, чтобы убедиться, что они продолжают нормально расти и развиваться.
Повязка для ухода за детьми Pavlik
Что такое шлейка Павлик для детей?
Шлейка Павлик — это мягкая шина. Чаще всего используется для лечения младенцы с дисплазией развития тазобедренного сустава (DDH).Это помогает сохранить бедра и колени младенца согнуты, а бедра разведены в стороны. Это также может помочь способствовать заживлению младенцев со сломанными бедренными костями (бедрами).
DDH возникает, когда тазобедренный сустав не формируется нормально. Тазобедренный сустав — это шаровое соединение. Розетка представляет собой чашеобразную конструкцию в тазу. называется вертлужной впадиной. Мяч или голова — это закругленный верхний конец бедренная кость. При DDH чашеобразная полость вертлужной впадины более мелкая, чем обычный. В результате головка бедра в нее плохо ложится.В головка бедра может частично выскользнуть из лунки (подвывих). При тяжелой ДДГ, головка бедренной кости может полностью выскользнуть из лунки (вывихнуть). Он может оставаться вывихнутым.
Крепкие волокнистые ткани, называемые связками, обычно помогают удерживать головку бедра. в вертлужной впадине. При DDH связки могут растягиваться и расшатываться.
Вытягивая и согнутые ножки ребенка, шлейка Pavlik помогает удерживать головки бедренной кости в гнездах. Это позволяет связкам подтягиваться.Это способствует нормальному развитию вертлужной впадины.
Зачем моему ребенку может понадобиться уход за шлейкой Павлик?
Немного расслабленные бедра младенцев — это нормально. Но это обычно разрешается самостоятельно. Это особенно часто встречается у младенцев, рожденных ножками. или снизу вперед (казенная часть). Если их бедра слишком расслаблены, они могут подвывих или легко вывихнуть. Возможно, им потребуется лечение.
Если у вашего поставщика медицинских услуг есть опасения по поводу возможного DDH, он или она может порекомендуйте вашему ребенку обратиться к ортопеду для обследования.Иногда Оценка может включать ультразвуковое исследование бедер ребенка. Если у вашего ребенка DDH, ортопед, вероятно, порекомендует такой аппарат, как Павлик. ремни безопасности, которые будут способствовать нормальному развитию бедер вашего ребенка.
Девочки и младенцы с тазовым предлежанием подвержены наибольшему риску ДДГ. Это также работает в некоторых семьи. Чаще встречается у первенцев.
Медицинские работники иногда используют шлейку Павлика при переломах бедренной кости в младенцы младше 6 месяцев. Ремень помогает удерживать ножку ребенка неподвижно чтобы кость могла зажить.
Каковы риски обработки шлейки Павлика для ребенка?
Обработка шлейкой Павлика обычно эффективна при лечении ДДГ. Но иногда могут возникнуть осложнения. Они могут включать:
- Разрушение кожи (дерматит), особенно в паху, за коленом, на плече или на ноге
- Отсутствие успеха в лечении
- Повреждение нервов в ноге или плече
- Разрушение костей из-за снижения кровоснабжения (аваскулярный некроз)
- Уплощение задней части головки бедренной кости
- Вывих бедра вниз
- Подвывих колена
Наиболее частое осложнение — проблемы с кожей.Вы можете снизить риск эти проблемы с кожей, соблюдая все назначения и имея ремни ремни безопасности регулируются ортопедом по мере необходимости. Только ортопед следует отрегулировать лямки. Кожа ребенка должна быть чистой и сухой. Не используйте под шлейку лосьоны, мази или пудры. Если нерв проблемы развиваются, они обычно проходят сами по себе. Если Павлик шлейка не удалась, вашему ребенку может потребоваться жесткая скоба.
Как мне помочь моему ребенку подготовиться к лечению шлейкой Павлик?
Для подготовки шлейки Павлик для ребенка не потребуется много усилий. лечение.Вашему ребенку может потребоваться носить шлейку в течение нескольких месяцев. В это время важно, чтобы кожа вашего ребенка была чистой и сухой. Это будет включать частую смену подгузников. Подумайте о том, чтобы запастись герметичные подгузники. Также спросите, какую одежду брать с собой Ваш ребенок готовится к первой примерке. Вашему ребенку потребуется регулярное наблюдение посещения для регулировки ремня безопасности и наблюдения за тем, как он или она продолжает расти.
Что происходит во время обработки шлейки Павлика для ребенка?
Шлейка Павлик — это мягкая шина с несколькими застегивающимися ремнями.Это состоит из нагрудного ремня и ножных ремней. Нагрудный ремень проходит через ребенка спиной и тянется вокруг, чтобы сомкнуться спереди. Ремни для ног прикрепить к передней части ремня, сделайте петлю под каждой ногой, перекрестите в назад и прикрепите к верхней части ремня. На каждой ножной лямке по два дополнительные лямки, которые обхватывают голень. Ремень помогает поддерживать ножки малыша в согнутом, повернутом наружу положении. Это мешает ребенку от выпрямления ног. Это мешает ребенку приносить его или ее ноги вместе.
Сначала вы должны все время держать ребенка в шлейке. Вы будете научитесь одевать ребенка, не снимая шлейку. Ты Вы также узнаете, как поменять подгузник вашего ребенка в шлейке. Вы можете необходимо обмывать ребенка губкой в ремне безопасности, а не в полной ванны с временно отключенной подвеской. Обязательно просушите Ваш ребенок хорошо себя чувствует после купания и после смены подгузников.
Ремень регулируется, поэтому его можно менять по мере роста ребенка.Вы будете необходимо регулярно посещать ортопеда вашего ребенка для корректировки. Это очень важно правильно расположить ножки вашего ребенка. Разрешить только поставщик медицинских услуг, чтобы внести коррективы. Не пытайтесь отрегулировать обуздай себя.
Вашему ребенку также потребуется регулярное ультразвуковое исследование, чтобы следить за развитием тазобедренный сустав. Если кажется, что привязь перестала работать в течение примерно 3 недель, ортопед вашего ребенка может порекомендовать использовать гипс или сделать операцию вместо.
Ортопед скажет вам, когда вы сможете вынуть ребенка из обуздать.Примерно через 6 недель вы сможете вынимать ребенка из шлейка в течение дня. Ребенку нужно будет продолжать носить шлейку. ночью еще около 6 недель.
Что происходит после обработки шлейки Павлик для ребенка?
После обработки шлейкой Павлика у большинства детей наблюдается нормальное развитие тазобедренного сустава. Важно продолжить наблюдение в соответствии с рекомендациями врача. ортопед. Следуйте всем инструкциям, которые дает вам ортопед вашего ребенка. Если у вашего ребенка проблемы с ходьбой или кажется, что он испытывает боль, ему может потребоваться больше лечения.Вашему ребенку могут потребоваться контрольные осмотры и визуализационные тесты, такие как как УЗИ или рентген. Поговорите с ортопедом вашего ребенка о других знаки, на которые нужно обратить внимание. Спросите, когда вам следует привести ребенка на обследование.
Следующие шаги
Перед тем, как согласиться на тест или процедуру для вашего ребенка, убедитесь, что вы: знать:
- Название теста или процедуры
- Причина, по которой ваш ребенок проходит тест или процедуру
- Какие результаты ожидать и что они означают
- Риски и преимущества теста или процедуры
- Когда и где вашему ребенку предстоит пройти обследование или процедуру
- Кто будет проводить процедуру и какова квалификация этого человека
- Что бы произошло, если бы вашему ребенку не сделали обследование или процедуру
- Любые альтернативные тесты или процедуры, о которых стоит подумать
- Когда и как вы получите результат
- Кому позвонить после теста или процедуры, если у вас есть вопросы или у ребенка проблемы
- Сколько вам придется заплатить за тест или процедуру
Бедро, дисплазия развития, когда у вашего ребенка
| Врожденную дисплазию тазобедренного сустава можно лечить с помощью специального ремня. |
У вашего ребенка диагностирована дисплазия тазобедренного сустава. Дисплазия тазобедренного сустава (также называемая вывихом бедра) — это проблема тазобедренного сустава. Это врожденное состояние, то есть присутствует при рождении. Это не часто бывает болезненно. И у маленьких детей это очень поддается лечению. Если у вашего ребенка есть эта проблема, он может обратиться к детскому ортопеду. Это врач, специализирующийся на лечении проблем с костями и суставами у детей.
Каковы причины дисплазии тазобедренного сустава?
Дисплазия тазобедренного сустава, связанная с развитием, возникает, когда закругленная верхняя часть кости ноги (головка бедренной кости) частично или полностью выскальзывает из тазобедренного сустава. Бедренная впадина может быть слишком маленькой или слишком неглубокой. Эта проблема чаще встречается у детей женского пола, у первенцев и у детей, рожденных в семьях с историей этого состояния.Это также чаще встречается у младенцев, у которых матка находится ступнями вперед (таз).
Каковы признаки дисплазии тазобедренного сустава в процессе развития?
Признаки этой проблемы могут быть отмечены при рождении. Но при рождении тазобедренный сустав может казаться нормальным, и проблемы могут появиться только на более поздних сроках. Общие признаки включают:
- Вывих бедра при рождении
- Расшатанное бедро (ситуация может ухудшиться по мере роста ребенка и его активности)
- Бедро менее гибкое, чем нормальное
- Более короткая нога или нога, повернутая наружу (на стороне дисплазии)
- Неровные кожные складки на бедрах или ягодицах
- Хромая, ходьба на цыпочках или ковыляющая походка у детей, которые начали ходить
Как диагностируется дисплазия тазобедренного сустава?
Состояние можно заметить сразу после рождения.Или это может не быть найдено, пока не будут сделаны более поздние просмотры. В очень легких случаях можно не заметить, пока ребенок не начнет ходить. Если есть подозрение на эту проблему, для подтверждения диагноза могут быть выполнены визуальные тесты, такие как ультразвуковое исследование или рентген.
Как лечится развивающаяся дисплазия тазобедренного сустава?
У 1/4 детей с дисплазией тазобедренного сустава проблема проходит без лечения. Если требуется лечение, варианты зависят от возраста ребенка:
- Младенцы. Шлейка Павлик используется от 2 до 3 месяцев. Эта привязь удерживает тазобедренный сустав на месте, поэтому ткани вокруг сустава могут сжиматься и удерживать сустав в нормальном положении. После снятия шлейки ребенок должен нормально расти и развиваться.
- Дети от 6 мес. Может быть выполнена процедура, называемая закрытой редукцией. Это перемещает тазобедренный сустав на место без хирургического вмешательства. В некоторых случаях для перемещения тазобедренного сустава на место может потребоваться операция. После закрытой репозиции или операции на ногу и бедро накладывается гипсовая повязка, которая удерживает сустав на месте.Повязка может оставаться на несколько месяцев. После снятия гипса ребенок должен нормально расти и развиваться.
Каковы проблемы в долгосрочной перспективе?
После того, как дисплазия тазобедренного сустава проходит сама по себе или лечится, большинство детей начинают нормально расти. Но если дисплазия сохраняется и не лечится, могут возникнуть долгосрочные проблемы с суставами. Поэтому, чтобы быть уверенным в отсутствии хронических проблем, вашему ребенку, скорее всего, потребуется регулярно посещать врача для наблюдения. Обычно это делается в возрасте 6 месяцев, 12 месяцев, от 4 до 6 и 14 лет.
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи.