причины появления, симптомы заболевания, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кольпит: причины появления, симптомы, диагностика и способы лечения.Определение
Кольпит, или вагинит – это воспаление слизистой оболочки влагалища, вызванное различными инфекционными агентами. Заболевание могут провоцировать или усугублять термические и механические факторы: перегревание, переохлаждение, ежедневное использование гигиенических прокладок, ношение синтетического нижнего белья, тесных брюк, травматизация слизистой влагалища при половом контакте.
Причины появления кольпита
В норме влагалище женщины нестерильно, на его слизистой присутствует микрофлора.
Уровень женских половых гормонов эстрогенов влияет, в том числе, на свойства слизистой влагалища. Соответственно, при снижении их уровня (в первую очередь при климаксе) развивается атрофия слизистой, количество лактобактерий во влагалище уменьшается, что приводит к риску развития кольпита.
Возбудителями кольпита могут стать различные бактерии, а также грибы рода Candida. Сахарный диабет, онкологические заболевания, иммунодефицитные состояния, бесконтрольный прием антибиотиков, использование гормональных и противоопухолевых препаратов способствуют нарушению нормальной микрофлоры влагалища.
Риск развития кольпита повышается при несоблюдении личной гигиены и частой смене половых партнеров.
Классификация заболеванияПо характеру течения выделяют острый и хронический кольпит.
В зависимости от возбудителя различают специфический и неспецифический кольпит.
Специфический кольпит возникает при заражении от полового партнера. Его вызывают патогенные микроорганизмы (гонококки, микоплазмы, хламидии и др.), которые в норме в организме отсутствуют.
Развитие неспецифического вагинита провоцируют так называемые условно-патогенные микроорганизмы. Они могут находиться во влагалище здоровой женщины, но в значительно меньшем количестве по отношению к лактобактериям. Под влиянием различных неблагоприятных факторов (при сниженном иммунитете, стрессовых ситуациях, переохлаждении) условно-патогенные бактерии становятся болезнетворными, их количество растет, и они провоцируют воспаление стенок влагалища. Чаще всего возбудителями неспецифического вагинита являются стафилококки, стрептококки, кишечная палочка и грибы рода
 Иногда грибковый вагинит (синонимы: вагинальный кандидоз, молочница) выделяют в отдельную группу.
Иногда грибковый вагинит (синонимы: вагинальный кандидоз, молочница) выделяют в отдельную группу.
В постменопаузе у женщин может развиться так называемый атрофический вагинит.
Симптомы кольпитаВыраженность проявлений кольпита может быть различной – от минимального дискомфорта до значимых болевых ощущений и обильного отделяемого.
При возникновении кольпита женщина может испытывать жжение, зуд в области влагалища, которые сопровождаются гнойными или слизисто-гнойными выделениями (светлыми или желтовато-зеленоватыми с неприятным запахом) из половых путей. Возможна болезненность влагалища при половом акте.
При молочнице обычно преобладают жалобы на зуд и сухость влагалища, выделения обильные белые, крупицеподобные (так называемые творожистые).
При атрофическом вагините женщину беспокоит выраженный зуд и сухость влагалища; выделения при этом скудные, без запаха.
Диагностика кольпита
Диагноз «кольпит» устанавливает гинеколог по результатам осмотра и лабораторных исследований.
Врач обращает внимание на покраснение, отечность слизистой оболочки влагалища и шейки матки, патологическое отделяемое. Слизистая склонна к кровоточивости при прикосновении, возможны точечные кровоизлияния на ее поверхности, образование дефектов слизистой — эрозий и язв.
Дополнительный метод диагностики вагинита – кольпоскопия – прицельный, детальный осмотр шейки матки при помощи микроскопа. Этот метод позволяет выявить даже слабо выраженные признаки воспалительного процесса.
Кольпит — Симптомы и лечение — Записаться на прием
От метро Нахимовский проспект (5 минут пешком)
Из метро Нахимовский проспект выход на Азовскую улицу, далее через 250-300 метров поверните налево на Сивашскую улицу, далее через 40-50 метров поверните направо во двор.
От детской поликлиники и родильного дома в Зюзино (10 минут пешком)
От детской поликлиники и родильного дома в Зюзино необходимо выйти на Азовскую улицу, далее повернуть на болотниковскую улицу и не доходя наркологической клинической больницы N17 повернуть налево во двор.
От метро Нагорная (15 минут)
От метро Нагорная до нашего медицинского центра можно добраться за 15 минут, проехав 1 остановку на метро.
От метро Варшавская (19 минут пешком)
От метро Варшавская удобно добраться на троллейбусе 52 и 8 от остановки «Болотниковская улица, 1» до остановки Москворецкий рынок, далее 550 метров пешком
От метро Каховская (19 минут пешком)
От метро Каховская необходимо выйти на Чонгарский бульвар, проследовать по Азовской улице, повернуть направо на Болотниковскую улицу, далее через 40-50 метров (за домом номер 20 повернут наалево во двор)
От метро Чертановская район Чертаново ( 20 минут)
Из района Чертаново до нашего медицинского центра можно добраться от Метро Чертановская за 20 минут или пешком за 35-40 минут.
От метро Профсоюзная (25 минут)
От метро Калужская (30 минут)
От метро Калужская можно добраться на 72 троллейбусе за 30 минут. Выход из метро на Профсоюзную улицу, от остановки «Метро Калужская» проследовать до остановки «Чонгарский бульвар», далее 7 минут пешком по Симферопольскому бульвару
От префектуры ЮГО-ЗАПАДНОГО (ЮЗАО) округа (30 минут пешком)
С Севастопольского проспекта повергуть на Болотниковскую улицу, не доходя наркологической клинической больницы N17 100 метров, повернуть во двор налево.
От метро Новые Черемушки (40 минут)
Выход из метро Новые Черемушки на ул. Грибальди, далее на остановке на Профсоюзной улице «Метро Новые черемушки» на троллейбусе N60 проследовать до остановки Чонгарский бульвар, далее 7 минут пешковм по Симферопольскому бульвару
Вагинит (кольпит) — лечение и симптомы, диагностика вагинита в Москве, Клинический Госпиталь на Яузе
Специалисты Клинического госпиталя на Яузе проводят всестороннюю диагностику (УЗИ, лабораторную) и эффективное лечение кольпита.
После консультации и на основании результата исследований специалисты поставят диагноз и назначат медикаментозную терапию (антибактериальную, противовоспалительную и др.). Для лечения кольпита мы используем только современные безопасные препараты, благодаря которым положительный результат достигается в кратчайшие сроки.
Воспаление слизистой оболочки влагалища (кольпит, или вагинит) — одна из наиболее часто встречающихся у женщин репродуктивного возраста проблем. Заболевание возникает при занесении во влагалище инфекции. Различают специфический кольпит (обусловлен половыми инфекциями, возбудители — хламидии, микоплазмы, гонококки, трихомонады и грибки) и неспецифический вагиноз (вызванный действием условно-патогенных микробов, например, кишечной палочки, стафилококков, стрептококков, гарднереллы и других видов анаэробных бактерий, находящихся в кишечнике). В зону риска попадают женщины с нарушениями нормальной микрофлоры влагалища, которая уже не может препятствовать попаданию и развитию патогенных микробов и грибков.
Записаться к гинекологу
Причины кольпита
- Инфекционные заболевания, в том числе и передающиеся половым путем
- реакции на использование влагалищных спринцеваний, мазей, тампонов, прокладок, презервативов
- механические повреждения слизистой оболочки влагалища
- несоблюдение правил личной гигиены
- гормональные сбои
- нарушения анатомического строения половых органов
Если вы заметили тревожные признаки, необходимо как можно быстрее обратиться к врачу.
Симптомы кольпита
- Жжение и зуд наружных половых органов
- гнойные, творожистые выделения с неприятным запахом
- покраснение и набухание слизистой оболочки влагалища
Диагностика кольпита в Клиническом госпитале на Яузе
Симптомы могут варьироваться в зависимости от вида вагинита. Для диагностирования заболевания, помимо осмотра, врачи Клинического госпиталя на Яузе проводят лабораторные исследования (мазки на флору и ПЦР-мазки на инфекции), микробиологические исследования, УЗИ, а также используют кольпоскопический, бактериоскопический, иммунофлюорецентные, бактериологический методы.
Лечение кольпита в Клиническом госпитале на Яузе
Чтобы острая форма заболевания не перешла в хроническую и во избежание таких серьезных осложнений, как воспаление шейки матки, матки, маточных труб, эндометрит, бесплодие, специалисты Клинического госпиталя на Яузе подберут вам подходящее лечение кольпита:
- антибактериальная и противогрибковая терапия
- противовоспалительная терапия
- прием препаратов для восстановления микрофлоры влагалища
Записаться на прием
Продолжительность и особенности лечения зависят от инфекции — возбудителя болезни. При специфическом кольпите лечение следует проводить вместе с половым партнером.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Кольпит – причины, симптомы, осложнения и лечение инфекции
Согласно статистике, каждая вторая девушка, пришедшая на прием гинеколога, хотя бы раз в жизни сталкивалась с таким интимным заболеванием, как кольпит.
Кольпит или вагинит — это воспалительный процесс инфекционной или неинфекционной природы, затрагивающий слизистую оболочку влагалища, а в отдельных случаях и вульву.
Данная болезнь приносит массу дискомфорта — от выделений и неприятного запаха до болезненных ощущений во время полового акта, и ухудшает качество жизни женщины.
На начальном этапе развития инфекция не является опасной, но отсутствие своевременной квалифицированной медицинской помощи или самолечение могут привести к возникновению серьезных осложнений.
Причины заболевания
В зависимости от того, что является причиной кольпита, можно выделить специфический, то есть вызванный инфекционным агентом, и неспецифический, вызванный микроорганизмами влагалища, которые в норме у здоровой женщины не вызывают проблем, но при воздействии определенных факторов начинают интенсивно размножаться, вызывая неприятные ощущения и приводя к патологическим процессам.
Важно правильно определить причину, вызвавшую воспалительный процесс и назначить соответствующее лечение, точно направленное на устранение проблемы.
Выделяют следующие наиболее распространенные причины вагинита:
● Инфекции, передающиеся половым путем.
Обширная группа заболеваний вызвана инфекциями, приобретенными при незащищенном половом контакте.
Существуют микроорганизмы, которые могут быть переданы данным способом от инфицированного партнера через слизистые оболочки, но не несут никакого вреда здоровому человеку, так как его иммунная система подавляет размножение патогенной микрофлоры.
Однако, если имеют место особо патогенные микроорганизмы, а также при снижении иммунитета, наличии микротравм или сопутствующих заболеваний, развивается воспалительный процесс.
Кольпит могут вызвать сифилис, хламидиоз, гонорея, трихомониаз, вирус папилломы человека, уреаплазмоз и многие другие.
Самым надежным вариантом профилактики вагинита в данном случае является использование методов барьерной контрацепции при сексуальном контакте.
● Повреждения слизистой оболочки влагалища.
Слизистая оболочка играет очень важную роль барьера, препятствующего попаданию микроорганизмов в толщу стенок влагалища. Ее травмирование может произойти как при половом контакте, так и медицинскими инструментами при неправильно проведенных манипуляциях. Через микротравмы бактерии и микроорганизмы проникают в ткани и размножаются там, вызывая воспаление.
● Нарушение кровоснабжения.
С кровью во влагалище поступает не только кислород, но и множество питательных веществ, обеспечивающих нормальное функционирование слизистой оболочки. При нехватке микроэлементов, она истончается, не производит достаточное количество естественных выделений, что приводит к образованию микротравм.
● Эндокринные заболевания.
Правильное функционирование эндокринной системы отвечает в том числе и за достаточное производство естественного секрета влагалища и своевременное обновление слизистой оболочки. При заболеваниях яичников, щитовидной железы, поджелудочной железы и надпочечников в организме женщины происходит гормональный дисбаланс, который может привести к воспалительным процессам во влагалище.
● Антибиотики.
Длительный прием антибактериальных препаратов широкого спектра действия может привести к нарушению микрофлоры влагалища. Действие антибиотиков заключается в том, что они уничтожают все патогенные микроорганизмы, но вместе с ними они убивают и полезные бактерии, которые составляют естественную микрофлору.
● Слабая иммунная система.
Иммунитет играет важную роль в организме человека, с точностью идентифицируя патогенные микроорганизмы и устраняя их. После хирургических вмешательств, длительного приема антибиотиков, авитаминоза, общего истощения организма и перенесенных заболеваний иммунная система ослабевает и становится не способна отражать атаки инфекций, что провоцирует кольпит.
Виды кольпита
В зависимости от причины, вызвавшей кольпит, можно выделить несколько видов. Каждой форме болезни присущи разные проявления, сроки выздоровления и риски развития осложнений, поэтому подход к лечению должен подбирать персонально.
Кандидозный кольпит
Вид инфекции, называемой “молочница”, провоцирует грибок Candida. Эти грибки могут обитать в организме годами, не вызывая неприятных ощущений, а некоторые факторы могут спровоцировать их интенсивный рост и привести к воспалению. Кандидозный кольпит возникает как в результате незащищенного секса, так и при ослабленном иммунитете, дисбактериозе, антибактериальной терапии.
Атрофический кольпит
Чаще всего появляются у женщин после наступления естественной менопаузы, когда снижается количество эстрогенов, из-за чего эпителий влагалища становится недостаточно увлажнен, он истончается, появляются микротрещины. Для женщины кольпит сопровождается массой дискомфортных ощущений, сухостью, зудом, болью во время полового акта.
Атрофический кольпит может встречаться и у девушек, перенесших операцию по удалению яичников или матки, и после приема некоторых медикаментов.
Трихомонадный кольпит
Связан с инфицированием микроорганизмом Trichomonas vaginalis. Передача инфекции происходит во время полового акта с зараженным партнером без использования средств барьерной контрацепции.
На раннем этапе развития заболевания оно легко диагностируется и лечится. Но запущенная стадия может привести к хронизации болезни, вылечить которую составляет большую проблему. В этом случае периоды обострения, сменяются короткими периодами ремиссий.
Трихомонадный кольпит опасен тем, что при отсутствии грамотного и своевременного лечения приводит к опасным осложнениям, в том числе к бесплодию.
Возбудители инфекции
При специфическом характере болезни возбудителями служат инфекции, передающиеся половым путем, а при неспецифическом — условно-патогенная микрофлора.
Среди факторов, которые провоцируют условно-патогенные микроорганизмы стать возбудителями болезни, можно выделить следующие:
● Частое использование ежедневных прокладок;
● Ношение нижнего белья из искусственных материалов;
● Обтягивающая одежда, не дающая возможность вентилирования половых органов;
● Несоблюдение регулярной интимной гигиены;
● Ослабление иммунной защиты организма вследствие стрессов, приема антибиотиков, авитаминоза, недостаточного питания;
● Аборт;
● Сахарный диабет;
● Постклимактерический период.
Симптомы
Признаки данного заболевания могут быть самыми разными, в зависимости от причины его возникновения и стадии развития. На более поздних стадиях у больной может наблюдаться повышение температуры тела, головные боли, общее недомогание.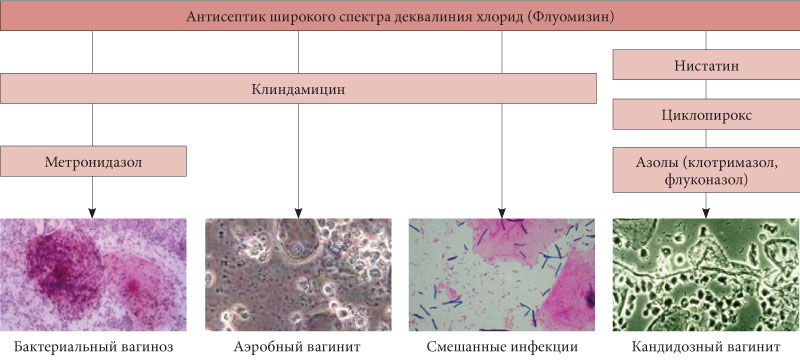 А на начальном этапе болезни самыми частыми проявлениями являются запах из влагалища, нездоровые выделения, болезненные ощущения как при половых контактах, так и в обычной жизни.
А на начальном этапе болезни самыми частыми проявлениями являются запах из влагалища, нездоровые выделения, болезненные ощущения как при половых контактах, так и в обычной жизни.
Выделения из влагалища
Выделения при вагините никак не связаны с фазой менструального цикла. При кандидозе они белого цвета, имеют неоднородную творожистую текстуру. Для трихомониаза характерны серо-зеленые выделения, а при бактериальной форме они пенистые, однородной консистенции.
Запах
Часто признаком размножения патогенной микрофлоры во влагалище является запах. Он может быть разным в зависимости от конкретного вида микроорганизмов. Его появление связано с тем, что в процессе жизнедеятельности бактерии разлагают различные вещества, выделяя газ, который в свою очередь и обладает запахом.
Боли
При воспалении стенок влагалища нередко отмечают болезненные ощущения во время полового акта. Также боль может возникать при мочеиспускании, когда вещества, содержащиеся в моче, раздражают и без того раздраженные слизистые оболочки. Часто женщины жалуются на присутствие жжения и зуда, а боль характерна для воспалений, в результате механических повреждений.
Часто женщины жалуются на присутствие жжения и зуда, а боль характерна для воспалений, в результате механических повреждений.
Диагностика заболевания
При диагностике кольпита задача врача заключается не только в выявлении болезни, но и в установлении фактора, спровоцировавшего ее появления. Обычно уже на первом приеме врач-гинеколог может заподозрить заболевание по жалобам пациентки и осмотру в гинекологическом кресле.
Для более точной диагностики проводится кольпоскопия, УЗИ органов малого таза, ректальное обследование, позволяющее обнаружить различные новообразования в прямой кишке. Мазок из влагалища на цитологию позволит определить характер воспалительного процесса, а с помощью бактериологического анализа можно выявить конкретный вид микроорганизмов.
При необходимости доктор также назначает сдачу общего анализа крови и мочи и анализа крови на гормоны.
Профилактика
Для профилактики кольпита следует соблюдать ряд правил:
● Регулярные обследования у гинеколога для выявления нарушений на начальных стадиях их возникновения.
● Уход за оболочкой влагалища, включающий в себя соблюдение правил личной гигиены, частую смену нижнего белья, правильное использование туалетной бумаги.
● Прием антибактериальных средств исключительно по назначению врача и, при необходимости, сочетание их с приемом препаратов, которые поддержат микрофлору слизистой в нормальном состоянии.
● Укрепление иммунной системы.
Лечение кольпита
Правильное лечение должно включать в себя не только устранение тревожащих симптомов, но и избавление от причины патологии. Последнее входит в компетенцию этиотропной терапии. Она основана на применении противогрибковых, антибактериальных или противовирусных препаратах.
Для лечения неспецифического кольпита назначается прием комбинированных лекарств для уничтожения нескольких видов инфекций. Местная терапия заключается в наружном использовании различных антисептиков и других медикаментов в виде спринцевания или смоченных вагинальных тампонов.
Не стоит забывать, что, если вагинит связан с приобретением инфекционного агента при половом контакте с зараженным партнером, нужно проводить лечение обоих партнеров одновременно.
Рекомендуется на время терапии отказаться от половых связей до полного выздоровления.
Чем опасен кольпит
Кольпит не является опасным заболеванием, если своевременно начать его лечение. Если же женщина пренебрегает медицинской помощью, заболевание может перейти в хроническую форму, что значительно ухудшит качество жизни.
При неправильном лечении вагинита, он может перейти в эндометрит, уретрит или эрозию шейки матки. Также кровоточащие микротрещины на стенках влагалища служат открытыми вратами для приобретения новых патогенных микроорганизмов, осложняющих процесс лечения.
Какие могут быть осложнения
Отсутствие должного внимания к проблеме и своевременного обращения за медицинской помощью может привести к серьезным осложнениям при кольпите таким как проблемы с зачатием, невынашивание ребенка, бесплодие и внематочная беременность.
Также есть вероятность, что воспалительный процесс перейдет другие органы малого таза, спровоцировав другие серьезные заболевания. Поэтому регулярное посещение гинеколога и внеплановая консультация при подозрении на патологию крайне необходимы для профилактики кольпита.
Введите, пожалуйста, свои данные
Кольпит: лечение, симптомы, признаки кольпита у женщин
Если у вас совпадает больше 80% перечисленных симптомов, то настоятельно рекомендуем вам обратиться к врачу за консультацией.
Кольпит или вагинит – это воспаление слизистой оболочки влагалища. Патология является одним из наиболее распространенных заболеваний женских наружных половых органов. В клинической практике наиболее часто встречается специфический вагинит, вызванный половыми инфекциями. Неспецифический кольпит, являющийся результатом активации условно-патогенной флоры, нечастый диагноз, ассоциированный, в основном, со снижением иммунитета.
Классификация
Принципиальное значение имеет разделение воспалительного процесса по причине возникновения:
-
Специфический кольпит диагностируется при туберкулезном воспалении влагалища, а также при попадании на его слизистую оболочку бактерий, передающихся половым путем. Он может быть вызван хламидиями, гонококками, трихомонадами, трепонемами, гарднереллами, а также комбинациями этих возбудителей.
-
Неспецифический кольпит вызывается активацией условно патогенной флоры, которая в норме присутствует в организме. Нарушение нормальной микрофлоры влагалища приводит к тому, что воспаление возникает под воздействием стафилококка, кишечной палочки, протея, грибов рода Кандида и прочих возбудителей.
-
Неинфекционный кольпит представляет наименее численную группу заболевания. В таких случаях воспаление возникает при аллергии, раздражении латексом, тампонами или растворами для спринцевания.

Исходя из характера протекания воспалительного процесса, различают следующие виды:
-
Острый кольпит диагностируется при выраженной клинической картине заболевания, которое протекает не больше двух недель. Это наиболее частая форма, диагностируемая у 70-80 процентов пациенток.
-
Подострый кольпит представляет собой стадию заболевания, через которую процесс переходит в хроническую форму. Данная стадия развития определяется при вялотекущем воспалении сроком от двух недель до двух месяцев.
-
Хронический кольпит — воспалительный процесс, протекающий более двух месяцев. Особая форма воспаления — хронический рецидивирующий вагинит, симптомы которого появляются больше трех раз за год, чередуясь с периодами ремиссии.
Причины и механизм развития
Непосредственными причинами специфического воспаления являются бактерии, которые передаются половым путем. Это происходит при частой смене партнеров, незащищенном акте и случайных сексуальных связях. Попадая на стенки влагалища, патогенные микроорганизмы проникают внутрь эпителиальный клеток, вызывая характерный воспалительный процесс. Иногда он проявляется не сразу, а через определенный отрезок времени, называемый инкубационным периодом. Это существенно усложняет поиск источника заражения и восстановления всей инфекционной цепочки.
Это происходит при частой смене партнеров, незащищенном акте и случайных сексуальных связях. Попадая на стенки влагалища, патогенные микроорганизмы проникают внутрь эпителиальный клеток, вызывая характерный воспалительный процесс. Иногда он проявляется не сразу, а через определенный отрезок времени, называемый инкубационным периодом. Это существенно усложняет поиск источника заражения и восстановления всей инфекционной цепочки.
Немного сложнее происходит развитие неспецифического вагинита. Микрофлора влагалища у здоровой женщины представлена сочетанием доброкачественных бактерий (палочек Додерляйна) и условно-патогенных микроорганизмов. Последние представлены в меньшем количестве, поэтому их наличие не сопровождается никакой клинической симптоматикой. Существует целый ряд предрасполагающих факторов, которые приводят к уменьшению количества палочек Додерляйна и активации условно-патогенной флоры. Они и вызывают неспецифический кольпит у женщин:
-
Механические, химические или физические повреждения слизистой оболочки.

-
Врожденные или приобретенные анатомические особенности наружных половых путей.
-
Заболевания эндокринной системы, приводящие к нарушению гормонального баланса.
-
Длительный бесконтрольный прием антибиотиков, влияющих на нормальную микрофлору.
-
Нарушения питания слизистой оболочки, что отмечается в старческом возрасте и имеет название атрофического кольпита.
-
Местные аллергические реакции слизистой оболочки на презерватив, мази, тампоны, свечи.
-
Несоблюдения правил интимной гигиены.
-
Нарушения иммунитета различной природы.
Неинфекционный кольпит, который может быть вызван некоторыми перечисленными факторами (раздражение, аллергия), протекает под видом местной воспалительной реакции. При этом не происходит нарушения нормальной микрофлоры влагалища.
При этом не происходит нарушения нормальной микрофлоры влагалища.
Отдельную группу представляет собой воспаление, возникающие после аборта, родов или операций. В его развитии принимает участие раздражение половых путей, которое накладывается на нарушенную микрофлору при ослабленном иммунитете. В некоторых источниках послеродовой кольпит рассматривают как отдельную нозологию, требующею специального подхода.
Симптомы кольпита
Клинические проявления отличаются в зависимости от стадии воспалительного процесса. Наиболее яркой клиническая картина является при острой форме воспаления влагалища, когда женщины обнаруживают следующие симптомы:
-
Патологические выделения из половых путей. Нередко по их характеру можно предварительно установить природу заболевания. Белые творожистые выделения характерны для грибкового воспаления слизистой оболочки. Оно встречается наиболее часто, поэтому такой симптом знаком практически каждой женщине.
 Зеленоватые выделения с рыбным запахом присущи гарднерелез, а пенистые желто-зеленые – трихомонаде. При гонорее и хламидиях развивается гнойный кольпит, который в последнем случае может сопровождаться еще и кровянистыми выделениями.
Зеленоватые выделения с рыбным запахом присущи гарднерелез, а пенистые желто-зеленые – трихомонаде. При гонорее и хламидиях развивается гнойный кольпит, который в последнем случае может сопровождаться еще и кровянистыми выделениями.
-
Зуд и жжение во влагалище или его преддверии – части наружных половых органов, располагающейся между малыми половыми губами и входом во влагалище.
-
Боль внизу живота и области влагалища, которая усиливается после или во время сексуального акта, при физических нагрузках или во время мочеиспускания.
-
Частые позывы к мочеиспусканию. В тех случаях, когда они являются непродуктивными, их называют ложными или императивными.
-
При визуальном осмотре женщина может увидеть такие признаки кольпита, как покраснение и отек наружных половых органов.
Тяжелые формы заболевания приводят к глубокому поражению стенок влагалища, распространению воспалительного процесса на шейку матки или мочевой пузырь. Это может сопровождаться повышением температуры тела, общей слабостью, потливостью и недомоганием.
Это может сопровождаться повышением температуры тела, общей слабостью, потливостью и недомоганием.
При хроническом течении воспаления клиника острого вагинита чередуется с бессимптомными периодами ремиссии. Нередко повторяющиеся обострения приводят к астено-невротическому синдрому. В таких случаях вагинальный кольпит приводит к раздражительности, бессоннице, упадку сил, а иногда даже к тяжелой депрессии.
Диагностика кольпита
На начальном этапе исследования диагностика заключается в выяснении жалоб пациентки, а также истории ее заболевания. После этого проводится объективное обследование, состоящее из следующих процедур:
-
Визуальный осмотр наружных половых органов (клитора, половых губ, устья мочеиспускательного канала). В пользу вагинита может свидетельствовать наличие отека, покраснения кожи и слизистых оболочек, трещины и изъязвления.
-
Бимануальное исследование, заключающееся в пальпации матки и ее придатков, проводится для выявления осложнений вагинита, а также сопутствующих заболеваний внутренних половых органов.

-
Осмотр влагалища и шейки матки в зеркалах. Это базовое исследование в гинекологии позволяет рассмотреть слизистые оболочки, отметить наличие воспаления, а также оценить характер выделений. Осмотр в зеркалах позволяет установить очаговый или диффузный характер вагинита.
-
Кольпоскопия – осмотр слизистой влагалища под многократным увеличением. Она дает возможность визуализировать незаметные глазу признаки воспалительного процесса и сделать фото пораженной зоны. При кольпоскопии проводится ряд химический реакций с секретом влагалища, благодаря чему можно установить характер воспаления.
Перечисленные методики обследования дают возможность диагностировать воспалительный кольпит и установить предположительную причину заболевания. Для подтверждения последней проводится ряд лабораторных исследований:
-
Микроскопия влагалищных выделений в некоторых случаях дает возможность установить причину воспаления.
 Часто на основании ее результатов назначается антибактериальная терапия.
Часто на основании ее результатов назначается антибактериальная терапия.
-
Бактериологический посев выделений на питательную среду. Этот метод позволяет точно определить возбудителя и его чувствительность к антибиотикам. Основной недостаток исследования – продолжительность. Нередко для получения результатов требуется до 7 дней. За это время, при правильном лечении, болезнь может уже регрессировать.
-
Полимеразная цепная реакция (ПЦР)дает возможность в кратчайшие сроки установить причину воспаления. Точность диагностической процедуры приближается к 100%. Но высокая стоимость исследования не позволяет ему обрести широкое клиническое распространение.
-
Мазок на цитологию и УЗИ органов малого таза могут быть использованы как вспомогательные процедуры для выявления осложнений.
Помимо специфических методов исследования, женщины должны сдать общий анализ крови, мочи, анализы на ВИЧ и сифилис. Это входит в перечень обязательных исследований и нередко помогает врачу при назначении терапии.
Это входит в перечень обязательных исследований и нередко помогает врачу при назначении терапии.
Лечение кольпита
Лечение направлено на ликвидацию возбудителя и восстановление нормальной микрофлоры влагалища. Самолечение часто заканчивается неполным выздоровлением и хронизацией процесса. Это может приводить к серьезным последствиям, вплоть до инфекции внутренних половых органов и развития бесплодия. Курс лечения может быть прописан только гинекологом после комплексного обследования.
Этиотропное лечение
Главным направлением в лечении является устранение возбудителя. Терапию должна получать не только больная женщина, но и ее половой партнер, который, вероятнее всего, является носителем инфекции, даже если она не имеет клинических проявлений.
-
Бактериальный кольпит, вызванный неспецифической или некоторыми видами специфической флоры, лечится антибиотиками.
 Поскольку выявление возбудителя на ранних стадиях заболевания затруднено, терапию начинают с антибиотиков широкого спектра действия. В гинекологической практике наиболее распространенными и эффективными считаются азитромицин, доксициклин, тетрациклин, цефапексим.
Поскольку выявление возбудителя на ранних стадиях заболевания затруднено, терапию начинают с антибиотиков широкого спектра действия. В гинекологической практике наиболее распространенными и эффективными считаются азитромицин, доксициклин, тетрациклин, цефапексим.
-
При клинической картине трихомонадного вагинита используются противопротозойные средства (метронидазол). Нередко их применяют в комплексе с антибиотиками.
-
Кандидозный вагинит, широко известный как «молочница», хорошо отвечает на терапию противогрибковыми препаратами (флуконазол, кетоконазол).
-
Редкие случаи вирусного воспаления требуют назначения противовирусных средств (ацикловир, интерферон).
Антибиотики и противовирусные препараты чаще назначаются в виде таблеток, а противогрибковые средства – вагинальных свечей. Тяжелые инфекции половых путей могут требовать инъекционной терапии.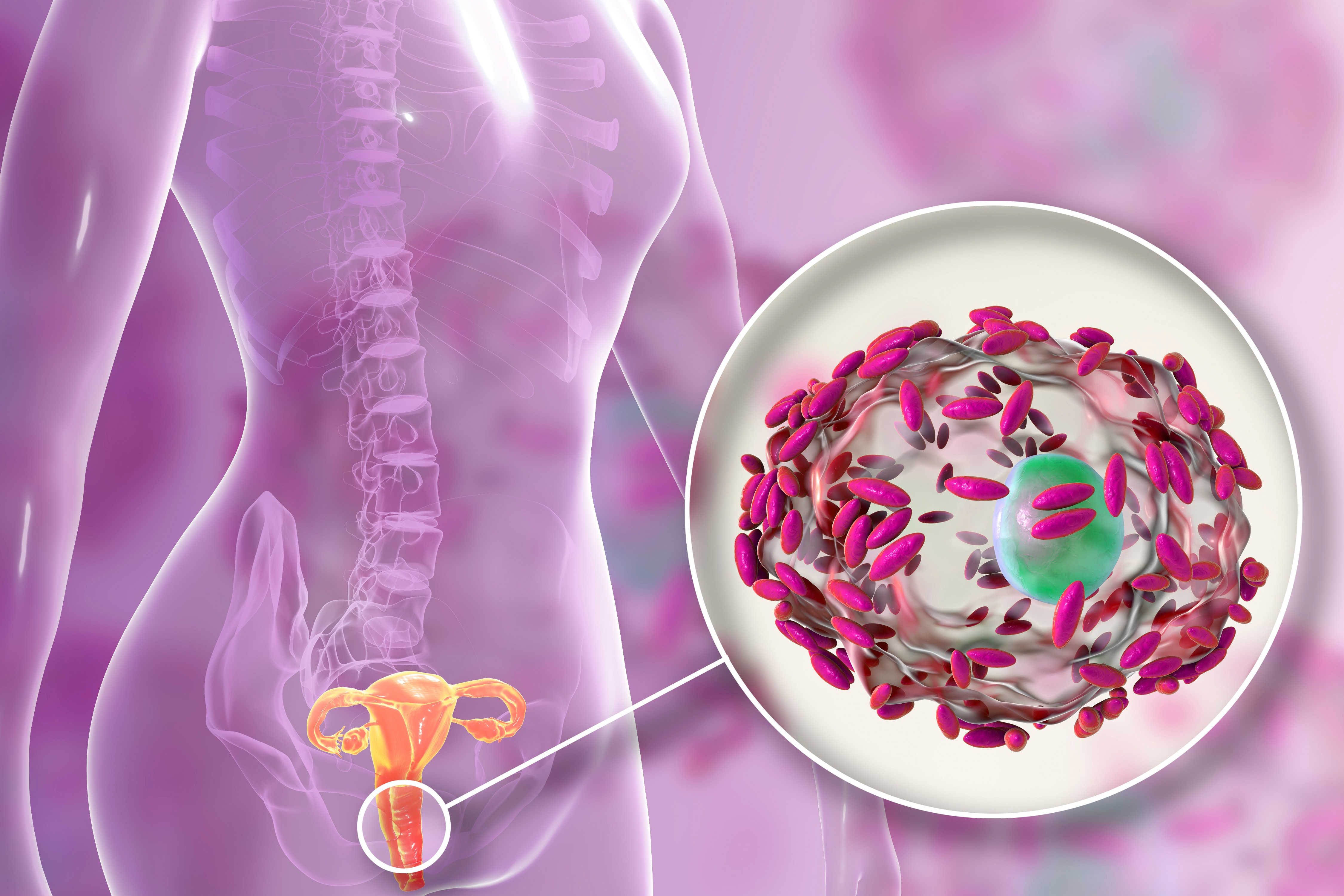
Средства для восстановления микрофлоры
Залогом успешного лечения является не только устранение возбудителя, но и восстановление нормальной микрофлоры влагалища. Это повышает защитные свойства организма и препятствует рецидиву заболевания. Среди множества бактериальных препаратов предпочтение следует отдавать лекарственным средствам в виде свечей. Оказывая местное воздействие, они обладают достаточной эффективностью. Среди распространенных препаратов можно выделить ацилак, вагилак, лактобактерин и бификол.
Немедикаментозное лечение
На стадии выздоровления хорошие результаты наблюдаются после использования физиотерапии. Она уменьшает воспалительный процесс и стимулирует восстановления нормального эпителия слизистой оболочки влагалища. Среди физиотерапевтических процедур используют УФ-облучение, УЧВ, ультрафонофорез и СМВ-терапию.
Во время лечения женщине необходимо придерживаться ряда рекомендаций, которые могут ускорить процесс выздоровления:
-
Необходимо ежедневно проводить гигиенические процедуры интимной зоны растворами антисептиков.
 Можно использовать как натуральные компоненты (отвар ромашки), так и лекарственные средства.
Можно использовать как натуральные компоненты (отвар ромашки), так и лекарственные средства.
-
Во время лечения необходимо полностью исключить половые контакты, поскольку это служит дополнительным раздражающим фактором для слизистой оболочки влагалища.
-
Рекомендуется использовать нижнее белье из натуральных материалов, ежедневно менять его, стирать антиаллергенным порошком и обязательно гладить перед надеванием.
-
В период лечения женщине необходимо придерживаться диеты с исключением острых, соленых продуктов и алкогольных напитков. В рационе должны преобладать кисломолочные продукты, свежие овощи и фрукты, обогащенные витаминами.
При неосложненном течении заболевания, курс лечения не превышает 7 дней. По исчезновению клиники заболевания, на 5 день после менструации должны быть взяты мазки из влагалища.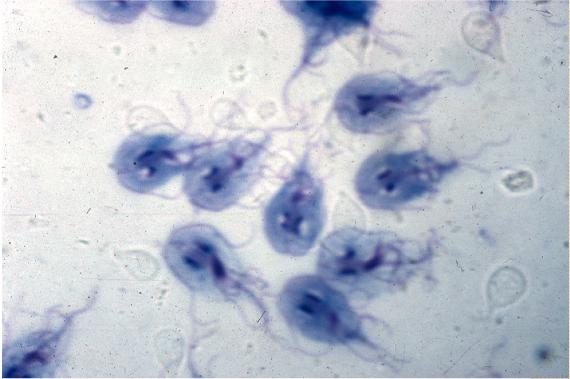 При наличии бактериального роста патогенной флоры, женщинам показан курс профилактического лечения.
При наличии бактериального роста патогенной флоры, женщинам показан курс профилактического лечения.
Профилактика кольпита
Специфическая профилактика заболевания не используется, поскольку оно может быть вызвано большим количеством возбудителей. Неспецифическая профилактика заключается в соблюдении ряда мероприятий:
-
Половые отношения должны происходить с постоянным партнером. При смене сексуального партнера обязательно необходимо пользоваться барьерными средствами контрацепции – презервативами.
-
Соблюдение правил интимной гигиены. Современные гели могут содержать большое количество синтетических веществ, способных вызвать аллергию. Необходимо с осторожностью применять новые интимные гели, отдавая предпочтение натуральным продуктам.
-
Контрацептивы, тампоны, гели, свечи также могут быть причиной аллергической реакции.
 Предпочтение следует отдавать натуральным компонентам и производителям с мировым именем.
Предпочтение следует отдавать натуральным компонентам и производителям с мировым именем.
-
Регулярные профилактические осмотры у гинеколога являются залогом женского здоровья. Независимо от наличия или отсутствия проблем со здоровьем половых органов, женщины ежегодно должны обследоваться у гинеколога.
Подводя итог, необходимо отметить, что кольпит – частое заболевание половых органов, которое может быть вызвано большим количеством возбудителей, чему способствует еще большее количество факторов риска. Вагинит может вызвать восходящую инфекцию внутренних органов, имеющую серьезные последствия для репродуктивного здоровья. Лечение заболевания не всегда эффективно. Часто оно имеет хроническое течение с постоянными рецидивами. В таких условиях на первое место выходит профилактика кольпита, которая может предостеречь от неприятных симптомов и длительного лечения. Каждая женщина должна следить за своим здоровьем, соблюдать интимную гигиену и проходить регулярные осмотры у гинеколога.
Диагностика и лечение Кольпита | Медицинский центр «Медитокс»
Кольпит (вагинит) — воспаление слизистой оболочки влагалища, возбудителем которого может быть хламидия, трихомонада, микоплазма, стрептококк, стафилококк, гемофильная палочка и т. д. Заболевание может вызываться и ассоциацией микроорганизмов.
Кольпит — одно из самых распространенных заболеваний женской половой сферы, которым наиболее часто страдают женщины репродуктивного возраста.
Если женщина здорова, то флора влагалища состоит в основном из влагалищных палочек Додерляйна, которые вырабатывают молочную кислоту, оказывающую губительное действие на различные микробы.
Учитывая, что естественная флора влагалища препятствует попаданию и развитию патогенных и условно патогенных микробов благодаря кислой реакции влагалищного содержимого, необходимы предрасполагающие факторы для развития кольпита:
- инфекции, передающиеся половым путем
- другие инфекционные заболевания
- механические повреждения слизистой оболочки влагалища
- нарушение питания слизистой оболочки
- нарушение анатомических особенностей влагалища
- заболевания эндокринной системы
- длительный прием антибиотиков
- аллергические реакции (на презерватив, свечи, мази и т. д.)
- несоблюдение правил личной гигиены
- Если воспаление слизистой оболочки влагалища не лечить, то воспалительный процесс может перейти и на канал шейки матки, матку, придатки и т.д, что в свою очередь приводит к эндометриту, эрозии шейки матки и бесплодию.
Лечение кольпита.
Лечение кольпита включает в себя:
- антибактериальную терапию
- физиотерапию
- препараты для общего укрепления
- соблюдение диеты
Для местного лечения назначаются:
- спринцевание
- противомикробные свечи и мази
- мазевые аппликации
- влагалищные ванночки
- местная гормональная терапия (по показаниям)
Антибактериальная терапия назначается только после определения чувствительности возбудителя к антибиотикам. Многие препараты имеют противопоказания при беременности и лактации. К ним относятся такие популярные средства как Бетадин (противопоказан, начиная с 3 месяца беременности), Нолицин, Далацин, Клиндацин крем и др. В то же время не имеют противопоказаний для беременных Пимафуцин, Тержинан, Ваготил и многие другие антисептики. Не стоит злоупотреблять спринцеваниями ромашкой, так как это может негативно повлиять на естественную микрофлору слизистой влагалища.
Профилактика кольпита заключается в своевременном обращении к врачу при появлении первых симптомов заболевания и соблюдении правил личной гигиены.
При первых проявлениях болезни обращайтесь к гинекологу
Противопоказания
О возможных противопоказаниях проконсультируйтесь у наших специалистов.
Кольпит | Медицинский центр «Президент-Мед»
Кольпитом называют воспаление слизистой влагалища, заболевание может протекать в острой, хронической или подострой форме. В группе риска развития недуга слабый пол репродуктивного возраста.
Кольпит имеет инфекционную природу, спровоцировать воспаление слизистой могут грибы кандида, трихомонады, а также цитомегаловирус, вирусы генитального герпеса и другие патогенные возбудители. Способствуют развитию недуга и различные факторы.
Катализаторы для развития кольпита:
- Инфекционные процессы в организме.
- Аллергическая реакция на контрацептивы.
- Заболевания, передающиеся половым путем.
- Травмы и различного характера повреждения слизистой влагалища.
- Патологии эндокринной системы.
- Гинекологические болезни: миома, эндометриоз.
- Длительное лечение антибиотиками.
- Несоблюдение правил гигиены и т. п.
Симптомы кольпита
Проявление симптоматики (степень выраженности) кольпита зависит от формы течения недуга и его вида. Обычно пациентки ощущают недомогание, может повыситься температура.
Общие симптомы воспаления слизистой влагалища:
- Влагалищные выделения гнойного, творожистого, кровяного или пенистого характера.
- Дискомфорт во время полового акта.
- Жжение и зуд половых органов (ощущения усиливаются во время менструации и при физической активности).
- Боли во влагалище.
- Отечность половых органов.
- Учащенное мочеиспускание и другие.
При проявлении такой симптоматики следует обратиться к гинекологу, сдать назначенные анализы и пройти соответствующее лечение. Сексуальному партнеру также нужно пролечиться и неважно есть у него признаки недомогания или нет – это позволит избежать вероятности повторного инфицирования. Невылеченная патология может спровоцировать развитие серьезных заболеваний органов мочеполовой системы, например, цистит, уретрит.
Диагностика и лечение кольпита
Перед тем как поставить диагноз кольпит врач-гинеколог проведет ряд диагностических процедур. В первую очередь специалист расспросит о жалобах и выполнит гинекологический осмотр на кресле. Воспалительный налет, ярко-красный цвет слизистой, рыхлость влагалищных складок – все это может натолкнуть на верный диагноз врача, но для подтверждения своих предположений он обязательно назначит лабораторное исследование мазка, тем более что хроническая форма недуга может и не иметь выраженных симптомов.
Обязательные диагностические мероприятия при кольпите:
- Мазок на флору – при воспалении слизистой влагалища в исследуемом материале будут обнаружены эпителиальные клетки, увеличенное количество лейкоцитов, а также дефицит лактобактерий.
- Бактериологический посев мазка – анализ помогает узнать, к каким типам антибиотиков чувствительны обнаруженные патологические микроорганизмы.
- Полимеразная цепная реакция – анализ ПЦР определяет точный вид возбудителей по ДНК.
- Микроскопия мазка – исследуются свойства бактерий и вирусов.
Если проявляются симптомы недугов мочевыводящих путей, может быть показана цистоскопия. В некоторых случаях назначается УЗИ органов малого таза.
После анализов результатов диагностических процедур гинеколог уже может подобрать верную и эффективную терапию. Кольпит коварное заболевание, он всегда требует комплексного лечения, иначе возможны рецидивы.
Местная терапия обязательно включает в себя подмывание и спринцевание отварами лекарственных трав, а также растворами антисептиков. Могут быть назначены специальные тампоны и свечи, которые обладают ранозаживляющими свойствами.
Для угнетения паразитарных бактерий врач назначит антибактериальную терапию. После основного лечения рекомендуется использование лекарственных средств, восстанавливающих микрофлору слизистой.
При своевременном обращении к гинекологу воспаление влагалища быстро лечится, в запущенных же случаях кольпит может стать причиной бесплодия.
Чтобы вовремя диагностировать и заняться лечением кольпита обращайтесь в медицинские центры «Президент-Мед» в Москве и в Видном
Автор: Лаврова Нина Авенировна
Заместитель генерального директора по медицинской части
Окончила Ярославский государственный медицинский институт по специальности «Лечебное дело»
Медицинский опыт работы — 25 лет
Записаться к врачу
ОТЗЫВЫ КЛИЕНТОВ
Евгения
Была на приёме у гинеколога Ольги Александровны, была только один раз, но врач показался очень квалифицированный, далее судить буду в процессе лечения, и отпишусь. Клиника платная, но деньги не дерут! Профессионализм на высшем уровне, а цены ниже чем во многих псевдоклиниках. Девушка на телефоне очень приятная и уважительно относится к клиентам, старается помочь и выгодно для…[…]Анастасия
Спасибо огромнейшее за Вашу работу! Все четко, ясно, понятно и быстро! Без лишних разговоров «о судьбе отечества». Просто невероятно позитивные эмоции после общения![…]Инна
Прекрасный врач, имеет огромный опыт, может правильно поставить диагноз, все объяснить клиенту. К каждому находит свой подход.[…]Наталья
Спасибо от меня и всей моей семьи за профессионализм, поддержку, чуткое и внимательное отношение. Это – огромное счастье, что такие компетентные, умелые и талантливые, неравнодушные люди работают именно там, где они больше всего нужны. Ваши терпение, отзывчивость, чуткость, понимание, забота, доброжелательное и внимательное отношение, лечат и успокаивают. Желаю крепкого…[…]Светлана
Хочу выразить огромную благодарность Чулак Ольге Александровне, за внимательность, инд. подход к пациенту, а так же профессионализм, доброжелательность и заботу! А ТАк же клинику Президент-мед и всему персоналу на ресепшн. Ольга Александровна- вы лучшая :)[…]Светлана
Хочу выразить огромную благодарность Чулак Ольге Александровне, за внимательность, инд. подход к пациенту, а так же профессионализм, доброжелательность и заботу! А ТАк же клинику Президент-мед и всему персоналу на ресепшн. Ольга Александровна- вы лучшая :)[…]Екатерина
Добрый день, хочу выразить свое восхищение Екатериной Викторовной, врач высшей категории, с первой секунды располагает пациента, чувствуется высокий профессионализм, очень доброжелательная, внимательная, реально всегда на связи со своими пациентами, что очень важно, так как в наше время мало кто может брать на себя ответственность. Всем советую![…]Вагинит — симптомы и причины
Обзор
Вагинит — это воспаление влагалища, которое может приводить к выделениям, зуду и боли. Причиной обычно является изменение нормального баланса вагинальных бактерий или инфекция. Снижение уровня эстрогена после менопаузы и некоторых кожных заболеваний также может вызывать вагинит.
Наиболее распространенные типы вагинитов:
- Бактериальный вагиноз, , который возникает в результате замены обычных бактерий, обнаруженных во влагалище, на чрезмерный рост других организмов
- Дрожжевые инфекции, , которые обычно вызываются естественным грибком Candida albicans
- Трихомониаз, вызывается паразитом и обычно передается половым путем
Лечение зависит от типа вашего вагинита.
Продукты и услуги
Показать больше продуктов от Mayo ClinicСимптомы
Признаки и симптомы вагинита могут включать:
- Изменение цвета, запаха или количества выделений из влагалища
- Зуд или раздражение влагалища
- Боль во время полового акта
- Болезненное мочеиспускание
- Легкое вагинальное кровотечение или мажущие выделения
Если у вас есть выделения из влагалища, которых нет у многих женщин, их характеристики могут указывать на тип вашего вагинита.Примеры включают:
- Бактериальный вагиноз. У вас могут появиться серовато-белые выделения с неприятным запахом. Запах, часто описываемый как рыбный, может быть более очевидным после полового акта.
- Дрожжевая инфекция. Основной симптом — зуд, но у вас могут быть белые густые выделения, напоминающие творог.
- Трихомониаз. Инфекция под названием трихомониаз (trik-o-moe-NIE-uh-sis) может вызывать зеленовато-желтые, иногда пенистые выделения.
Когда обращаться к врачу
Обратитесь к врачу, если у вас возник необычный дискомфорт во влагалище, особенно если:
- У вас особенно неприятный запах из влагалища, выделения или зуд.
- У вас никогда не было вагинальной инфекции. Посещение врача поможет установить причину и научиться определять признаки и симптомы.
- У вас раньше были вагинальные инфекции.
- У вас было несколько половых партнеров или недавно был новый партнер.Вы можете заразиться инфекцией, передающейся половым путем. Некоторые инфекции, передаваемые половым путем, имеют признаки и симптомы, похожие на симптомы дрожжевой инфекции или бактериального вагиноза.
- Вы прошли курс лечения дрожжевыми препаратами, отпускаемыми без рецепта, и симптомы не проходят.
- У вас жар, озноб или боль в области таза.
Ждущий подход
Вероятно, вам не нужно обращаться к врачу каждый раз при раздражении и выделениях из влагалища, особенно если:
- Ранее вам был поставлен диагноз вагинальной дрожжевой инфекции, и ваши признаки и симптомы такие же, как и до
- Вы знаете признаки и симптомы дрожжевой инфекции и уверены, что это именно то, что у вас есть
Причины
Причина зависит от типа вагинита:
Бактериальный вагиноз. Эта наиболее частая причина вагинита возникает в результате смены обычных бактерий, обнаруженных во влагалище, на чрезмерный рост одного из нескольких других организмов. Обычно бактерии, обычно находящиеся во влагалище (лактобациллы), превосходят другие бактерии (анаэробы) во влагалище. Если анаэробные бактерии становятся слишком многочисленными, они нарушают баланс, вызывая бактериальный вагиноз.
Этот тип вагинита, по-видимому, связан с половым актом, особенно если у вас несколько половых партнеров или новый сексуальный партнер, но он также встречается у женщин, не ведущих половую жизнь.
- Дрожжевые инфекции. Это происходит, когда во влагалище разрастается грибковый организм — обычно C. albicans. C. albicans также вызывает инфекции на других влажных участках вашего тела, таких как рот (молочница), кожные складки и ногтевые ложа. Грибок также может вызывать опрелости.
Трихомониаз. Эта распространенная инфекция, передающаяся половым путем, вызывается микроскопическим одноклеточным паразитом, называемым Trichomonas vaginalis.Этот организм распространяется во время полового акта с инфицированным человеком.
У мужчин этот организм обычно поражает мочевыводящие пути, но часто не вызывает симптомов. У женщин трихомониаз обычно поражает влагалище и может вызывать симптомы. Это также увеличивает риск заражения женщин другими инфекциями, передаваемыми половым путем.
- Неинфекционный вагинит. Вагинальные спреи, спринцевания, парфюмированное мыло, ароматизированные моющие средства и спермицидные средства могут вызывать аллергическую реакцию или раздражать ткани вульвы и влагалища.Посторонние предметы, такие как папиросная бумага или забытые тампоны, во влагалище также могут раздражать ткани влагалища.
- Мочеполовой синдром менопаузы (атрофия влагалища). Снижение уровня эстрогена после менопаузы или хирургического удаления яичников может привести к истончению слизистой оболочки влагалища, что иногда приводит к раздражению, жжению и сухости влагалища.
Факторы риска
Факторы, повышающие риск развития вагинита, включают:
- Гормональные изменения, например, связанные с беременностью, противозачаточными таблетками или менопаузой
- Сексуальная активность
- Инфекция, передающаяся половым путем
- Лекарства, такие как антибиотики и стероиды
- Использование спермицидов для контроля рождаемости
- Сахарный диабет неконтролируемый
- Использование средств гигиены, таких как пена для ванн, вагинальный спрей или вагинальный дезодорант
- Спринцевание
- Ношение влажной или облегающей одежды
- Использование внутриматочной спирали (ВМС) для контроля рождаемости
Осложнения
Женщины с трихомониазом или бактериальным вагинозом подвергаются большему риску заражения инфекциями, передающимися половым путем, из-за воспаления, вызванного этими заболеваниями.У беременных женщин симптоматический бактериальный вагиноз и трихомониаз были связаны с преждевременными родами и рождением детей с низкой массой тела.
Профилактика
Хорошая гигиена может предотвратить повторение некоторых типов вагинита и облегчить некоторые симптомы:
- Избегайте ванн, горячих ванн и гидромассажных ванн .
- Избегать раздражителей. Сюда входят ароматические тампоны, прокладки, спринцевания и душистое мыло.После душа смойте с мылом область наружных половых органов и хорошо высушите ее, чтобы предотвратить раздражение. Не используйте агрессивное мыло, например, с дезодорирующим или антибактериальным действием, а также пену для ванн.
- После посещения туалета вытирать спереди назад. Это предотвратит распространение фекальных бактерий во влагалище.
Другие меры, которые могут помочь предотвратить вагинит, включают:
- Не спринцеваться. Ваше влагалище не требует очищения, кроме обычного купания.Повторяющееся спринцевание разрушает нормальные организмы, обитающие во влагалище, и может фактически увеличить риск вагинальной инфекции. Спринцевание не избавит от вагинальной инфекции.
- Используйте презерватив из латекса. Мужские и женские латексные презервативы могут помочь вам избежать инфекций, передаваемых половым путем.
- Носите нижнее белье из хлопка. Также носите колготки с хлопковой промежностью. Если вы чувствуете себя комфортно без него, не надевайте нижнее белье перед сном. Дрожжи хорошо себя чувствуют во влажной среде.
13 ноября 2019 г.
Показать ссылки- Sobel J. Обращение к женщинам с симптомами вагинита. http://www.uptodate.com/home. По состоянию на 11 августа 2016 г.
- Вагинит. Американский колледж акушеров и гинекологов — FAQS .. http://www.acog.org/Patients/FAQs/Vaginitis. По состоянию на 11 августа 2016 г.
- Вагинит. Центры по контролю и профилактике заболеваний.http://search.cdc.gov/search?query=vaginitis&utf8=%E2%9C%93&affiliate=cdc-main. По состоянию на 12 августа 2016 г.
- Обзор вагинита. Руководство Merck Professional Version. http://www.merckmanuals.com/professional/gynecology-and-obstetrics/vaginitis,-cervicitis,-and-pelvic-inflamasted-disease-pid/overview-of-vaginitis. По состоянию на 11 августа 2016 г.
Связанные
Продукты и услуги
Показать больше продуктов и услуг Mayo ClinicВагинит — Диагностика и лечение
Диагноз
Чтобы диагностировать вагинит, ваш врач может:
- Просмотрите свою историю болезни. Сюда входит ваша история вагинальных инфекций или инфекций, передаваемых половым путем.
- Проведите гинекологический осмотр. Во время гинекологического осмотра ваш врач может использовать инструмент (расширитель), чтобы заглянуть во влагалище на предмет воспаления и аномальных выделений.
- Отобрать образец для лабораторного тестирования. Ваш врач может взять образец выделений из шейки матки или влагалища для лабораторного анализа, чтобы подтвердить, какой у вас вагинит.
- Выполните тестирование pH. Ваш врач может проверить уровень pH влагалища, приложив тест-полоску или индикаторную бумагу к стенке влагалища. Повышенный pH может указывать на бактериальный вагиноз или трихомониаз. Однако сам по себе pH-тест не является надежным диагностическим тестом.
Лечение
Различные организмы и состояния могут вызывать вагинит, поэтому лечение направлено на конкретную причину:
- Бактериальный вагиноз. Для этого типа вагинита ваш врач может назначить таблетки метронидазола (Flagyl), которые вы принимаете внутрь, или гель метронидазола (MetroGel), или крем с клиндамицином (Cleocin), которые вы наносите на влагалище.Вам нужно будет пройти обследование и получить рецепт на эти лекарства.
- Дрожжевые инфекции. Дрожжевые инфекции обычно лечат безрецептурными противогрибковыми кремами или суппозиториями, такими как миконазол (Монистат 1), клотримазол, бутоконазол или тиоконазол (Вагистат-1). Дрожжевые инфекции также можно лечить с помощью рецептурных пероральных противогрибковых препаратов, таких как флуконазол (дифлюкан). Преимущества безрецептурного лечения — это удобство, стоимость и отсутствие необходимости ждать врача.Однако у вас может быть что-то другое, кроме дрожжевой инфекции. Использование неправильного лекарства может отсрочить постановку точного диагноза и правильное лечение.
- Трихомониаз. Ваш врач может назначить метронидазол (Флагил) или тинидазол (Тиндамакс) в таблетках.
- Мочеполовой синдром менопаузы (атрофия влагалища). Эстроген — в форме вагинальных кремов, таблеток или колец — может эффективно лечить это состояние. Это лечение доступно по рецепту врача после рассмотрения других факторов риска и возможных осложнений.
- Неинфекционный вагинит. Чтобы вылечить этот тип вагинита, нужно точно определить источник раздражения и избежать его. Возможные источники: новое мыло, стиральный порошок, гигиенические салфетки или тампоны.
Клинические испытания
Изучите исследования клиники Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
Вам понадобятся рецептурные лекарства для лечения трихомониаза, бактериального вагиноза и атрофии влагалища. Если вы знаете, что у вас грибковая инфекция, вы можете предпринять следующие шаги:
Используйте отпускаемые без рецепта лекарства специально от дрожжевых инфекций. Варианты включают однодневный, трехдневный или семидневный курс крема или вагинальных суппозиториев. Активный ингредиент варьируется в зависимости от продукта: клотримазол, миконазол (Монистат 1) или тиоконазол (Вагистат-1).
Некоторые продукты также поставляются с кремом для наружного применения, который наносится на половые губы и отверстие влагалища. Следуйте инструкциям на упаковке и пройдите весь курс лечения, даже если вы сразу почувствуете себя лучше.
- Приложите холодный компресс , например мочалку, к губам, чтобы уменьшить дискомфорт, пока противогрибковое лекарство не подействует полностью.
Подготовка к приему
Ваш семейный врач, гинеколог или другой практикующий врач может поставить диагноз и назначить лечение вагинита.
Что вы можете сделать
Чтобы подготовиться к встрече, составьте список из:
- Ваши симптомы и как долго они у вас были
- Ключевая личная информация, , в том числе, сколько у вас половых партнеров и есть ли у вас новый сексуальный партнер
- Все лекарства, витамины и другие добавки , которые вы принимаете, включая дозы
- Вопросы, которые следует задать Вашему врачу
Избегайте использования тампонов, полового акта или спринцевания до приема, чтобы врач мог оценить ваши выделения из влагалища.
В отношении вагинита можно задать несколько основных вопросов:
- Что я могу сделать, чтобы предотвратить вагинит?
- На какие признаки и симптомы следует обращать внимание?
- Мне нужны лекарства?
- Есть ли препараты, отпускаемые без рецепта, которые помогут мне в лечении?
- Что я могу сделать, если мои симптомы вернутся после лечения?
- Нужно ли моему партнеру пройти обследование или лечение?
Не стесняйтесь задавать другие вопросы во время приема.
Чего ожидать от врача
Ваш врач может задать вам такие вопросы, как:
- Вы замечаете сильный запах из влагалища?
- Связаны ли ваши симптомы с менструальным циклом? Например, являются ли симптомы более интенсивными непосредственно перед менструацией или сразу после нее?
- Пробовали ли вы лечить свое заболевание продуктами, отпускаемыми без рецепта?
- Вы беременны?
- Вы используете ароматическое мыло или пену для ванны?
- Вы принимаете душ или пользуетесь спреем для женской гигиены?
Не стесняйтесь обсуждать симптомы, которые могут указывать на вагинит.Как можно скорее обсудите свои симптомы со своим врачом, чтобы не откладывать лечение.
13 ноября 2019 г.
Показать ссылки- Sobel J. Обращение к женщинам с симптомами вагинита. http://www.uptodate.com/home. По состоянию на 11 августа 2016 г.
- Вагинит. Американский колледж акушеров и гинекологов — FAQS .. http://www.acog.org/Patients/FAQs/Vaginitis. По состоянию на 11 августа 2016 г.
- Вагинит.Центры по контролю и профилактике заболеваний. http://search.cdc.gov/search?query=vaginitis&utf8=%E2%9C%93&affiliate=cdc-main. По состоянию на 12 августа 2016 г.
- Обзор вагинита. Руководство Merck Professional Version. http://www.merckmanuals.com/professional/gynecology-and-obstetrics/vaginitis,-cervicitis,-and-pelvic-inflamasted-disease-pid/overview-of-vaginitis. По состоянию на 11 августа 2016 г.
Связанные
Продукты и услуги
Показать больше продуктов и услуг Mayo ClinicТипы, симптомы, причины и лечение
Вагинит — это воспаление влагалища.Обычно это результат инфекции. У пациента обычно появляются выделения, зуд, жжение и, возможно, боль.
Это обычное заболевание, и у большинства женщин оно бывает хотя бы раз в жизни.
Влагалище — это мышечный канал, который проходит от шейки матки к внешней стороне тела и выстлан слизистой оболочкой. Его средняя длина составляет от 6 до 7 дюймов.
Единственная часть влагалища, которая обычно видна снаружи, — это отверстие влагалища.
Наиболее частые симптомы вагинита включают:
- раздражение области половых органов
- выделения, которые могут быть белыми, серыми, водянистыми или пенистыми
- воспаление, приводящее к покраснению и отеку больших половых губ, малых половых губ и область промежности, в основном из-за избытка иммунных клеток
- дизурия, то есть боль или дискомфорт при мочеиспускании
- болезненный половой акт, известный как диспареуния
- неприятный или рыбный запах из влагалища
Инфекция является наиболее частой причиной вагинита. включая кандидоз, бактериальный вагиноз и трихомониаз.После полового созревания инфекционный вагинит составляет 90 процентов случаев.
Реже вагинит может быть вызван гонореей, хламидиозом, микоплазмой, герпесом, кампилобактерами, некоторыми паразитами и плохой гигиеной.
Вагинит может развиться до полового созревания, но могут быть задействованы разные типы бактерий. До полового созревания более вероятной причиной является Streptococcus spp , иногда из-за того, что неправильная гигиена распространяет бактерии из анальной области в гениталии.
Близость влагалища к анальному отверстию, недостаток эстрогена, отсутствие волос на лобке и отсутствие жировых подушечек на губах могут увеличить риск вульвовагинита до полового созревания.Вульвовагинит — это воспаление влагалища и вульвы. Это может повлиять на женщин всех возрастов.
После полового созревания инфекция чаще всего вызывается Gardnerella .
Иногда вагинит может быть вызван аллергической реакцией, например, на презервативы, спермициды, некоторые виды мыла и парфюмерии, спринцевания, лекарства местного действия, лубриканты и даже сперму.
Раздражение от тампона также может вызывать вагинит у некоторых женщин.
Факторы, повышающие риск вагинита, включают:
- беременность
- спринцевание и использование вагинальных средств, таких как спреи, спермициды и противозачаточные средства
- использование антибиотиков
- ношение узких брюк или влажного нижнего белья
- низкий уровень эстрогенов во время менопаузы
Женщины с диабетом особенно склонны к вагиниту.
Поделиться на Pinterest Наличие нескольких сексуальных партнеров может увеличить риск бактериального вагиноза.Половой акт — наиболее распространенный способ передачи вагинита, но не единственный.
Некоторые эксперты считают, что наличие нескольких половых партнеров может увеличить риск бактериального вагиноза, который является особым типом вагинита. Наличие полового партнера женского пола также может увеличить риск развития бактериального вагиноза на 60 процентов.
Медицинские работники иногда называют дрожжевые и бактериальные инфекции инфекциями, связанными с половым путем.
Люди, ведущие половую жизнь, чаще заражаются ими. Однако инфекции не обязательно передаются от одного партнера к другому во время полового акта.
Существует несколько типов вагинита в зависимости от причины.
Наиболее распространенными являются:
- Атрофический вагинит : Эндотелий или слизистая оболочка влагалища истончается, когда уровень эстрогена снижается во время менопаузы, что делает его более склонным к раздражению и воспалениям.
- Бактериальный вагиноз : Это результат чрезмерного роста нормальных бактерий во влагалище. Пациенты обычно имеют низкий уровень нормальных вагинальных бактерий, называемых лактобациллами .
- Trichomonas vaginalis : иногда называемая трихомонадой, вызывается одноклеточным простейшим паразитом, передающимся половым путем, Trichomonas vaginalis . Он может инфицировать другие части мочеполовых путей, включая уретру, где моча покидает тело.
- Candida albicans : дрожжевой грибок, вызывающий грибковую инфекцию, известную как вагинальный молочница. Кандида существует в небольшом количестве в кишечнике и обычно контролируется нормальными кишечными бактериями.
Врач проведет медицинский осмотр и спросит об истории болезни, особенно о любых ранее перенесенных инфекциях, передающихся половым путем.
Врач может провести осмотр органов малого таза, чтобы проверить влагалище на предмет воспалений и избыточных выделений. Иногда берут образец выделений, чтобы определить причину воспаления.
Причина вагинита может быть диагностирована путем проверки внешнего вида вагинальной жидкости, уровня pH во влагалище, наличия летучих аминов (газа, вызывающего неприятный запах) и обнаружения конкретных клеток под микроскопом.
Лечение зависит от причины. Он может включать местные стероиды низкой активности, наносимые на кожу, местные или пероральные антибиотики, противогрибковые или антибактериальные кремы.
Бактериальный вагинит (БВ) обычно лечат антибиотиками, такими как метронидазол (флагил) или клиндамицин.
Лекарства, используемые для лечения грибковой инфекции, включают бутоконазол и клотримазол.
Другие варианты:
- Крем с кортизоном для лечения сильного раздражения.
- Антигистаминные препараты , если воспаление вызвано аллергической реакцией.
- Крем с эстрогеном для местного применения , если вагинит вызван низким уровнем эстрогена.
Если женщина беременна, она должна убедиться, что об этом знает ее врач, поскольку вагинит может повлиять на плод, а некоторые варианты лечения могут не подходить.
Следующие передовые методы могут помочь предотвратить вагинит:
- соблюдение общей гигиены
- использование мягкого мыла без раздражителей и запахов
- ношение нижнего белья из хлопка
- избегание спринцеваний и раздражающих агентов, таких как те, которые присутствуют в гигиенических спреях, мыле, и другие женские товары
- протирать спереди назад, чтобы избежать распространения бактерий из ануса во влагалище
- носить свободную одежду
- заниматься сексом с презервативом
- использовать антибиотики только при необходимости
Узнать больше о вагинальных дрожжах инфекции здесь.
Большинство женщин часто болеют вагинитом хотя бы раз в жизни, и это редко бывает опасным.
Завершение курса назначенных врачом антибиотиков обычно устраняет любые инфекции и облегчает связанное с ними воспаление.
Отказ от секса и отказ от вагинальных продуктов, содержащих потенциальные раздражители, в течение нескольких дней после постановки диагноза также может ускорить выздоровление.
Типы, симптомы, причины и лечение
Вагинит — это воспаление влагалища.Обычно это результат инфекции. У пациента обычно появляются выделения, зуд, жжение и, возможно, боль.
Это обычное заболевание, и у большинства женщин оно бывает хотя бы раз в жизни.
Влагалище — это мышечный канал, который проходит от шейки матки к внешней стороне тела и выстлан слизистой оболочкой. Его средняя длина составляет от 6 до 7 дюймов.
Единственная часть влагалища, которая обычно видна снаружи, — это отверстие влагалища.
Наиболее частые симптомы вагинита включают:
- раздражение области половых органов
- выделения, которые могут быть белыми, серыми, водянистыми или пенистыми
- воспаление, приводящее к покраснению и отеку больших половых губ, малых половых губ и область промежности, в основном из-за избытка иммунных клеток
- дизурия, то есть боль или дискомфорт при мочеиспускании
- болезненный половой акт, известный как диспареуния
- неприятный или рыбный запах из влагалища
Инфекция является наиболее частой причиной вагинита. включая кандидоз, бактериальный вагиноз и трихомониаз.После полового созревания инфекционный вагинит составляет 90 процентов случаев.
Реже вагинит может быть вызван гонореей, хламидиозом, микоплазмой, герпесом, кампилобактерами, некоторыми паразитами и плохой гигиеной.
Вагинит может развиться до полового созревания, но могут быть задействованы разные типы бактерий. До полового созревания более вероятной причиной является Streptococcus spp , иногда из-за того, что неправильная гигиена распространяет бактерии из анальной области в гениталии.
Близость влагалища к анальному отверстию, недостаток эстрогена, отсутствие волос на лобке и отсутствие жировых подушечек на губах могут увеличить риск вульвовагинита до полового созревания.Вульвовагинит — это воспаление влагалища и вульвы. Это может повлиять на женщин всех возрастов.
После полового созревания инфекция чаще всего вызывается Gardnerella .
Иногда вагинит может быть вызван аллергической реакцией, например, на презервативы, спермициды, некоторые виды мыла и парфюмерии, спринцевания, лекарства местного действия, лубриканты и даже сперму.
Раздражение от тампона также может вызывать вагинит у некоторых женщин.
Факторы, повышающие риск вагинита, включают:
- беременность
- спринцевание и использование вагинальных средств, таких как спреи, спермициды и противозачаточные средства
- использование антибиотиков
- ношение узких брюк или влажного нижнего белья
- низкий уровень эстрогенов во время менопаузы
Женщины с диабетом особенно склонны к вагиниту.
Поделиться на Pinterest Наличие нескольких сексуальных партнеров может увеличить риск бактериального вагиноза.Половой акт — наиболее распространенный способ передачи вагинита, но не единственный.
Некоторые эксперты считают, что наличие нескольких половых партнеров может увеличить риск бактериального вагиноза, который является особым типом вагинита. Наличие полового партнера женского пола также может увеличить риск развития бактериального вагиноза на 60 процентов.
Медицинские работники иногда называют дрожжевые и бактериальные инфекции инфекциями, связанными с половым путем.
Люди, ведущие половую жизнь, чаще заражаются ими. Однако инфекции не обязательно передаются от одного партнера к другому во время полового акта.
Существует несколько типов вагинита в зависимости от причины.
Наиболее распространенными являются:
- Атрофический вагинит : Эндотелий или слизистая оболочка влагалища истончается, когда уровень эстрогена снижается во время менопаузы, что делает его более склонным к раздражению и воспалениям.
- Бактериальный вагиноз : Это результат чрезмерного роста нормальных бактерий во влагалище. Пациенты обычно имеют низкий уровень нормальных вагинальных бактерий, называемых лактобациллами .
- Trichomonas vaginalis : иногда называемая трихомонадой, вызывается одноклеточным простейшим паразитом, передающимся половым путем, Trichomonas vaginalis . Он может инфицировать другие части мочеполовых путей, включая уретру, где моча покидает тело.
- Candida albicans : дрожжевой грибок, вызывающий грибковую инфекцию, известную как вагинальный молочница. Кандида существует в небольшом количестве в кишечнике и обычно контролируется нормальными кишечными бактериями.
Врач проведет медицинский осмотр и спросит об истории болезни, особенно о любых ранее перенесенных инфекциях, передающихся половым путем.
Врач может провести осмотр органов малого таза, чтобы проверить влагалище на предмет воспалений и избыточных выделений. Иногда берут образец выделений, чтобы определить причину воспаления.
Причина вагинита может быть диагностирована путем проверки внешнего вида вагинальной жидкости, уровня pH во влагалище, наличия летучих аминов (газа, вызывающего неприятный запах) и обнаружения конкретных клеток под микроскопом.
Лечение зависит от причины. Он может включать местные стероиды низкой активности, наносимые на кожу, местные или пероральные антибиотики, противогрибковые или антибактериальные кремы.
Бактериальный вагинит (БВ) обычно лечат антибиотиками, такими как метронидазол (флагил) или клиндамицин.
Лекарства, используемые для лечения грибковой инфекции, включают бутоконазол и клотримазол.
Другие варианты:
- Крем с кортизоном для лечения сильного раздражения.
- Антигистаминные препараты , если воспаление вызвано аллергической реакцией.
- Крем с эстрогеном для местного применения , если вагинит вызван низким уровнем эстрогена.
Если женщина беременна, она должна убедиться, что об этом знает ее врач, поскольку вагинит может повлиять на плод, а некоторые варианты лечения могут не подходить.
Следующие передовые методы могут помочь предотвратить вагинит:
- соблюдение общей гигиены
- использование мягкого мыла без раздражителей и запахов
- ношение нижнего белья из хлопка
- избегание спринцеваний и раздражающих агентов, таких как те, которые присутствуют в гигиенических спреях, мыле, и другие женские товары
- протирать спереди назад, чтобы избежать распространения бактерий из ануса во влагалище
- носить свободную одежду
- заниматься сексом с презервативом
- использовать антибиотики только при необходимости
Узнать больше о вагинальных дрожжах инфекции здесь.
Большинство женщин часто болеют вагинитом хотя бы раз в жизни, и это редко бывает опасным.
Завершение курса назначенных врачом антибиотиков обычно устраняет любые инфекции и облегчает связанное с ними воспаление.
Отказ от секса и отказ от вагинальных продуктов, содержащих потенциальные раздражители, в течение нескольких дней после постановки диагноза также может ускорить выздоровление.
Типы, симптомы, причины и лечение
Вагинит — это воспаление влагалища.Обычно это результат инфекции. У пациента обычно появляются выделения, зуд, жжение и, возможно, боль.
Это обычное заболевание, и у большинства женщин оно бывает хотя бы раз в жизни.
Влагалище — это мышечный канал, который проходит от шейки матки к внешней стороне тела и выстлан слизистой оболочкой. Его средняя длина составляет от 6 до 7 дюймов.
Единственная часть влагалища, которая обычно видна снаружи, — это отверстие влагалища.
Наиболее частые симптомы вагинита включают:
- раздражение области половых органов
- выделения, которые могут быть белыми, серыми, водянистыми или пенистыми
- воспаление, приводящее к покраснению и отеку больших половых губ, малых половых губ и область промежности, в основном из-за избытка иммунных клеток
- дизурия, то есть боль или дискомфорт при мочеиспускании
- болезненный половой акт, известный как диспареуния
- неприятный или рыбный запах из влагалища
Инфекция является наиболее частой причиной вагинита. включая кандидоз, бактериальный вагиноз и трихомониаз.После полового созревания инфекционный вагинит составляет 90 процентов случаев.
Реже вагинит может быть вызван гонореей, хламидиозом, микоплазмой, герпесом, кампилобактерами, некоторыми паразитами и плохой гигиеной.
Вагинит может развиться до полового созревания, но могут быть задействованы разные типы бактерий. До полового созревания более вероятной причиной является Streptococcus spp , иногда из-за того, что неправильная гигиена распространяет бактерии из анальной области в гениталии.
Близость влагалища к анальному отверстию, недостаток эстрогена, отсутствие волос на лобке и отсутствие жировых подушечек на губах могут увеличить риск вульвовагинита до полового созревания.Вульвовагинит — это воспаление влагалища и вульвы. Это может повлиять на женщин всех возрастов.
После полового созревания инфекция чаще всего вызывается Gardnerella .
Иногда вагинит может быть вызван аллергической реакцией, например, на презервативы, спермициды, некоторые виды мыла и парфюмерии, спринцевания, лекарства местного действия, лубриканты и даже сперму.
Раздражение от тампона также может вызывать вагинит у некоторых женщин.
Факторы, повышающие риск вагинита, включают:
- беременность
- спринцевание и использование вагинальных средств, таких как спреи, спермициды и противозачаточные средства
- использование антибиотиков
- ношение узких брюк или влажного нижнего белья
- низкий уровень эстрогенов во время менопаузы
Женщины с диабетом особенно склонны к вагиниту.
Поделиться на Pinterest Наличие нескольких сексуальных партнеров может увеличить риск бактериального вагиноза.Половой акт — наиболее распространенный способ передачи вагинита, но не единственный.
Некоторые эксперты считают, что наличие нескольких половых партнеров может увеличить риск бактериального вагиноза, который является особым типом вагинита. Наличие полового партнера женского пола также может увеличить риск развития бактериального вагиноза на 60 процентов.
Медицинские работники иногда называют дрожжевые и бактериальные инфекции инфекциями, связанными с половым путем.
Люди, ведущие половую жизнь, чаще заражаются ими. Однако инфекции не обязательно передаются от одного партнера к другому во время полового акта.
Существует несколько типов вагинита в зависимости от причины.
Наиболее распространенными являются:
- Атрофический вагинит : Эндотелий или слизистая оболочка влагалища истончается, когда уровень эстрогена снижается во время менопаузы, что делает его более склонным к раздражению и воспалениям.
- Бактериальный вагиноз : Это результат чрезмерного роста нормальных бактерий во влагалище. Пациенты обычно имеют низкий уровень нормальных вагинальных бактерий, называемых лактобациллами .
- Trichomonas vaginalis : иногда называемая трихомонадой, вызывается одноклеточным простейшим паразитом, передающимся половым путем, Trichomonas vaginalis . Он может инфицировать другие части мочеполовых путей, включая уретру, где моча покидает тело.
- Candida albicans : дрожжевой грибок, вызывающий грибковую инфекцию, известную как вагинальный молочница. Кандида существует в небольшом количестве в кишечнике и обычно контролируется нормальными кишечными бактериями.
Врач проведет медицинский осмотр и спросит об истории болезни, особенно о любых ранее перенесенных инфекциях, передающихся половым путем.
Врач может провести осмотр органов малого таза, чтобы проверить влагалище на предмет воспалений и избыточных выделений. Иногда берут образец выделений, чтобы определить причину воспаления.
Причина вагинита может быть диагностирована путем проверки внешнего вида вагинальной жидкости, уровня pH во влагалище, наличия летучих аминов (газа, вызывающего неприятный запах) и обнаружения конкретных клеток под микроскопом.
Лечение зависит от причины. Он может включать местные стероиды низкой активности, наносимые на кожу, местные или пероральные антибиотики, противогрибковые или антибактериальные кремы.
Бактериальный вагинит (БВ) обычно лечат антибиотиками, такими как метронидазол (флагил) или клиндамицин.
Лекарства, используемые для лечения грибковой инфекции, включают бутоконазол и клотримазол.
Другие варианты:
- Крем с кортизоном для лечения сильного раздражения.
- Антигистаминные препараты , если воспаление вызвано аллергической реакцией.
- Крем с эстрогеном для местного применения , если вагинит вызван низким уровнем эстрогена.
Если женщина беременна, она должна убедиться, что об этом знает ее врач, поскольку вагинит может повлиять на плод, а некоторые варианты лечения могут не подходить.
Следующие передовые методы могут помочь предотвратить вагинит:
- соблюдение общей гигиены
- использование мягкого мыла без раздражителей и запахов
- ношение нижнего белья из хлопка
- избегание спринцеваний и раздражающих агентов, таких как те, которые присутствуют в гигиенических спреях, мыле, и другие женские товары
- протирать спереди назад, чтобы избежать распространения бактерий из ануса во влагалище
- носить свободную одежду
- заниматься сексом с презервативом
- использовать антибиотики только при необходимости
Узнать больше о вагинальных дрожжах инфекции здесь.
Большинство женщин часто болеют вагинитом хотя бы раз в жизни, и это редко бывает опасным.
Завершение курса назначенных врачом антибиотиков обычно устраняет любые инфекции и облегчает связанное с ними воспаление.
Отказ от секса и отказ от вагинальных продуктов, содержащих потенциальные раздражители, в течение нескольких дней после постановки диагноза также может ускорить выздоровление.
Типы, симптомы, причины и лечение
Вагинит — это воспаление влагалища.Обычно это результат инфекции. У пациента обычно появляются выделения, зуд, жжение и, возможно, боль.
Это обычное заболевание, и у большинства женщин оно бывает хотя бы раз в жизни.
Влагалище — это мышечный канал, который проходит от шейки матки к внешней стороне тела и выстлан слизистой оболочкой. Его средняя длина составляет от 6 до 7 дюймов.
Единственная часть влагалища, которая обычно видна снаружи, — это отверстие влагалища.
Наиболее частые симптомы вагинита включают:
- раздражение области половых органов
- выделения, которые могут быть белыми, серыми, водянистыми или пенистыми
- воспаление, приводящее к покраснению и отеку больших половых губ, малых половых губ и область промежности, в основном из-за избытка иммунных клеток
- дизурия, то есть боль или дискомфорт при мочеиспускании
- болезненный половой акт, известный как диспареуния
- неприятный или рыбный запах из влагалища
Инфекция является наиболее частой причиной вагинита. включая кандидоз, бактериальный вагиноз и трихомониаз.После полового созревания инфекционный вагинит составляет 90 процентов случаев.
Реже вагинит может быть вызван гонореей, хламидиозом, микоплазмой, герпесом, кампилобактерами, некоторыми паразитами и плохой гигиеной.
Вагинит может развиться до полового созревания, но могут быть задействованы разные типы бактерий. До полового созревания более вероятной причиной является Streptococcus spp , иногда из-за того, что неправильная гигиена распространяет бактерии из анальной области в гениталии.
Близость влагалища к анальному отверстию, недостаток эстрогена, отсутствие волос на лобке и отсутствие жировых подушечек на губах могут увеличить риск вульвовагинита до полового созревания.Вульвовагинит — это воспаление влагалища и вульвы. Это может повлиять на женщин всех возрастов.
После полового созревания инфекция чаще всего вызывается Gardnerella .
Иногда вагинит может быть вызван аллергической реакцией, например, на презервативы, спермициды, некоторые виды мыла и парфюмерии, спринцевания, лекарства местного действия, лубриканты и даже сперму.
Раздражение от тампона также может вызывать вагинит у некоторых женщин.
Факторы, повышающие риск вагинита, включают:
- беременность
- спринцевание и использование вагинальных средств, таких как спреи, спермициды и противозачаточные средства
- использование антибиотиков
- ношение узких брюк или влажного нижнего белья
- низкий уровень эстрогенов во время менопаузы
Женщины с диабетом особенно склонны к вагиниту.
Поделиться на Pinterest Наличие нескольких сексуальных партнеров может увеличить риск бактериального вагиноза.Половой акт — наиболее распространенный способ передачи вагинита, но не единственный.
Некоторые эксперты считают, что наличие нескольких половых партнеров может увеличить риск бактериального вагиноза, который является особым типом вагинита. Наличие полового партнера женского пола также может увеличить риск развития бактериального вагиноза на 60 процентов.
Медицинские работники иногда называют дрожжевые и бактериальные инфекции инфекциями, связанными с половым путем.
Люди, ведущие половую жизнь, чаще заражаются ими. Однако инфекции не обязательно передаются от одного партнера к другому во время полового акта.
Существует несколько типов вагинита в зависимости от причины.
Наиболее распространенными являются:
- Атрофический вагинит : Эндотелий или слизистая оболочка влагалища истончается, когда уровень эстрогена снижается во время менопаузы, что делает его более склонным к раздражению и воспалениям.
- Бактериальный вагиноз : Это результат чрезмерного роста нормальных бактерий во влагалище. Пациенты обычно имеют низкий уровень нормальных вагинальных бактерий, называемых лактобациллами .
- Trichomonas vaginalis : иногда называемая трихомонадой, вызывается одноклеточным простейшим паразитом, передающимся половым путем, Trichomonas vaginalis . Он может инфицировать другие части мочеполовых путей, включая уретру, где моча покидает тело.
- Candida albicans : дрожжевой грибок, вызывающий грибковую инфекцию, известную как вагинальный молочница. Кандида существует в небольшом количестве в кишечнике и обычно контролируется нормальными кишечными бактериями.
Врач проведет медицинский осмотр и спросит об истории болезни, особенно о любых ранее перенесенных инфекциях, передающихся половым путем.
Врач может провести осмотр органов малого таза, чтобы проверить влагалище на предмет воспалений и избыточных выделений. Иногда берут образец выделений, чтобы определить причину воспаления.
Причина вагинита может быть диагностирована путем проверки внешнего вида вагинальной жидкости, уровня pH во влагалище, наличия летучих аминов (газа, вызывающего неприятный запах) и обнаружения конкретных клеток под микроскопом.
Лечение зависит от причины. Он может включать местные стероиды низкой активности, наносимые на кожу, местные или пероральные антибиотики, противогрибковые или антибактериальные кремы.
Бактериальный вагинит (БВ) обычно лечат антибиотиками, такими как метронидазол (флагил) или клиндамицин.
Лекарства, используемые для лечения грибковой инфекции, включают бутоконазол и клотримазол.
Другие варианты:
- Крем с кортизоном для лечения сильного раздражения.
- Антигистаминные препараты , если воспаление вызвано аллергической реакцией.
- Крем с эстрогеном для местного применения , если вагинит вызван низким уровнем эстрогена.
Если женщина беременна, она должна убедиться, что об этом знает ее врач, поскольку вагинит может повлиять на плод, а некоторые варианты лечения могут не подходить.
Следующие передовые методы могут помочь предотвратить вагинит:
- соблюдение общей гигиены
- использование мягкого мыла без раздражителей и запахов
- ношение нижнего белья из хлопка
- избегание спринцеваний и раздражающих агентов, таких как те, которые присутствуют в гигиенических спреях, мыле, и другие женские товары
- протирать спереди назад, чтобы избежать распространения бактерий из ануса во влагалище
- носить свободную одежду
- заниматься сексом с презервативом
- использовать антибиотики только при необходимости
Узнать больше о вагинальных дрожжах инфекции здесь.
Большинство женщин часто болеют вагинитом хотя бы раз в жизни, и это редко бывает опасным.
Завершение курса назначенных врачом антибиотиков обычно устраняет любые инфекции и облегчает связанное с ними воспаление.
Отказ от секса и отказ от вагинальных продуктов, содержащих потенциальные раздражители, в течение нескольких дней после постановки диагноза также может ускорить выздоровление.
Типы, симптомы, причины и лечение
Вагинит — это воспаление влагалища.Обычно это результат инфекции. У пациента обычно появляются выделения, зуд, жжение и, возможно, боль.
Это обычное заболевание, и у большинства женщин оно бывает хотя бы раз в жизни.
Влагалище — это мышечный канал, который проходит от шейки матки к внешней стороне тела и выстлан слизистой оболочкой. Его средняя длина составляет от 6 до 7 дюймов.
Единственная часть влагалища, которая обычно видна снаружи, — это отверстие влагалища.
Наиболее частые симптомы вагинита включают:
- раздражение области половых органов
- выделения, которые могут быть белыми, серыми, водянистыми или пенистыми
- воспаление, приводящее к покраснению и отеку больших половых губ, малых половых губ и область промежности, в основном из-за избытка иммунных клеток
- дизурия, то есть боль или дискомфорт при мочеиспускании
- болезненный половой акт, известный как диспареуния
- неприятный или рыбный запах из влагалища
Инфекция является наиболее частой причиной вагинита. включая кандидоз, бактериальный вагиноз и трихомониаз.После полового созревания инфекционный вагинит составляет 90 процентов случаев.
Реже вагинит может быть вызван гонореей, хламидиозом, микоплазмой, герпесом, кампилобактерами, некоторыми паразитами и плохой гигиеной.
Вагинит может развиться до полового созревания, но могут быть задействованы разные типы бактерий. До полового созревания более вероятной причиной является Streptococcus spp , иногда из-за того, что неправильная гигиена распространяет бактерии из анальной области в гениталии.
Близость влагалища к анальному отверстию, недостаток эстрогена, отсутствие волос на лобке и отсутствие жировых подушечек на губах могут увеличить риск вульвовагинита до полового созревания.Вульвовагинит — это воспаление влагалища и вульвы. Это может повлиять на женщин всех возрастов.
После полового созревания инфекция чаще всего вызывается Gardnerella .
Иногда вагинит может быть вызван аллергической реакцией, например, на презервативы, спермициды, некоторые виды мыла и парфюмерии, спринцевания, лекарства местного действия, лубриканты и даже сперму.
Раздражение от тампона также может вызывать вагинит у некоторых женщин.
Факторы, повышающие риск вагинита, включают:
- беременность
- спринцевание и использование вагинальных средств, таких как спреи, спермициды и противозачаточные средства
- использование антибиотиков
- ношение узких брюк или влажного нижнего белья
- низкий уровень эстрогенов во время менопаузы
Женщины с диабетом особенно склонны к вагиниту.
Поделиться на Pinterest Наличие нескольких сексуальных партнеров может увеличить риск бактериального вагиноза.Половой акт — наиболее распространенный способ передачи вагинита, но не единственный.
Некоторые эксперты считают, что наличие нескольких половых партнеров может увеличить риск бактериального вагиноза, который является особым типом вагинита. Наличие полового партнера женского пола также может увеличить риск развития бактериального вагиноза на 60 процентов.
Медицинские работники иногда называют дрожжевые и бактериальные инфекции инфекциями, связанными с половым путем.
Люди, ведущие половую жизнь, чаще заражаются ими. Однако инфекции не обязательно передаются от одного партнера к другому во время полового акта.
Существует несколько типов вагинита в зависимости от причины.
Наиболее распространенными являются:
- Атрофический вагинит : Эндотелий или слизистая оболочка влагалища истончается, когда уровень эстрогена снижается во время менопаузы, что делает его более склонным к раздражению и воспалениям.
- Бактериальный вагиноз : Это результат чрезмерного роста нормальных бактерий во влагалище. Пациенты обычно имеют низкий уровень нормальных вагинальных бактерий, называемых лактобациллами .
- Trichomonas vaginalis : иногда называемая трихомонадой, вызывается одноклеточным простейшим паразитом, передающимся половым путем, Trichomonas vaginalis . Он может инфицировать другие части мочеполовых путей, включая уретру, где моча покидает тело.
- Candida albicans : дрожжевой грибок, вызывающий грибковую инфекцию, известную как вагинальный молочница. Кандида существует в небольшом количестве в кишечнике и обычно контролируется нормальными кишечными бактериями.
Врач проведет медицинский осмотр и спросит об истории болезни, особенно о любых ранее перенесенных инфекциях, передающихся половым путем.
Врач может провести осмотр органов малого таза, чтобы проверить влагалище на предмет воспалений и избыточных выделений. Иногда берут образец выделений, чтобы определить причину воспаления.
Причина вагинита может быть диагностирована путем проверки внешнего вида вагинальной жидкости, уровня pH во влагалище, наличия летучих аминов (газа, вызывающего неприятный запах) и обнаружения конкретных клеток под микроскопом.
Лечение зависит от причины. Он может включать местные стероиды низкой активности, наносимые на кожу, местные или пероральные антибиотики, противогрибковые или антибактериальные кремы.
Бактериальный вагинит (БВ) обычно лечат антибиотиками, такими как метронидазол (флагил) или клиндамицин.
Лекарства, используемые для лечения грибковой инфекции, включают бутоконазол и клотримазол.
Другие варианты:
- Крем с кортизоном для лечения сильного раздражения.
- Антигистаминные препараты , если воспаление вызвано аллергической реакцией.
- Крем с эстрогеном для местного применения , если вагинит вызван низким уровнем эстрогена.
Если женщина беременна, она должна убедиться, что об этом знает ее врач, поскольку вагинит может повлиять на плод, а некоторые варианты лечения могут не подходить.
Следующие передовые методы могут помочь предотвратить вагинит:
- соблюдение общей гигиены
- использование мягкого мыла без раздражителей и запахов
- ношение нижнего белья из хлопка
- избегание спринцеваний и раздражающих агентов, таких как те, которые присутствуют в гигиенических спреях, мыле, и другие женские товары
- протирать спереди назад, чтобы избежать распространения бактерий из ануса во влагалище
- носить свободную одежду
- заниматься сексом с презервативом
- использовать антибиотики только при необходимости
Узнать больше о вагинальных дрожжах инфекции здесь.





 Зеленоватые выделения с рыбным запахом присущи гарднерелез, а пенистые желто-зеленые – трихомонаде. При гонорее и хламидиях развивается гнойный кольпит, который в последнем случае может сопровождаться еще и кровянистыми выделениями.
Зеленоватые выделения с рыбным запахом присущи гарднерелез, а пенистые желто-зеленые – трихомонаде. При гонорее и хламидиях развивается гнойный кольпит, который в последнем случае может сопровождаться еще и кровянистыми выделениями.

 Часто на основании ее результатов назначается антибактериальная терапия.
Часто на основании ее результатов назначается антибактериальная терапия.
 Поскольку выявление возбудителя на ранних стадиях заболевания затруднено, терапию начинают с антибиотиков широкого спектра действия. В гинекологической практике наиболее распространенными и эффективными считаются азитромицин, доксициклин, тетрациклин, цефапексим.
Поскольку выявление возбудителя на ранних стадиях заболевания затруднено, терапию начинают с антибиотиков широкого спектра действия. В гинекологической практике наиболее распространенными и эффективными считаются азитромицин, доксициклин, тетрациклин, цефапексим.
 Можно использовать как натуральные компоненты (отвар ромашки), так и лекарственные средства.
Можно использовать как натуральные компоненты (отвар ромашки), так и лекарственные средства.
 Предпочтение следует отдавать натуральным компонентам и производителям с мировым именем.
Предпочтение следует отдавать натуральным компонентам и производителям с мировым именем.