10 причин кашля не от простуды
Во время простуды кашель мало у кого вызывает беспокойство, а вот беспричинные приступы кашля вынуждают волноваться даже тех, кто считает себя абсолютно здоровым. Ведь кашель — это не болезнь, а симптом болезни, попытка легких избавиться от раздражителя. Врач-пульмонолог сети медицинских клиник «Афло-Центр» Полина Владимировна Рябова рассказывает о самых распространённых причинах кашля, вызванного не простудой.
1. Дрип-синдром
Дрип-синдром (drip-синдром) – стекание секрета из полости носа по задней стенке глотки в дыхательные пути – одна из самых частых причин хронического кашля. Он бывает при рините и синусите, то есть при любом насморке, в том числе аллергическом и медикаментозном, но иногда и при новообразованиях. В ряде случаев специалист сможет определить причину дрип-синдрома, посмотрев на особенности выделения из носа. Остановить постназальные затекания сможет только устранение причины хронического насморка.
2. ГЭРБ
Это сокращение гастроэзофагиальной рефлюксной болезни, регулярно повторяющегося заброса в пищевод содержимого желудка или двенадцатиперстной кишки. Чаще всего заболевание проявляется изжогой, срыгиванием кислоты, чувством жжения в подложечной области. Менее известны легочные проявления ГЭРБ, в их числе — кашель, одышка, они часто возникают, когда человек лежит.
Диагностикой ГЭРБ занимается врач-гастроэнтеролог. В нашем центре принимает врач-гастроэнтеролог высшей категории Жанна Александровна Крупина.
Иногда лечению помогает банальное изменение образа жизни: отказ от курения и тесной одежды, избавление от лишних килограммов, а также исключение из рациона провоцирующих заболевание продуктов. В любом случае, проконсультируйтесь с лечащим врачом: некоторые лекарства тоже могут провоцировать ГЭРБ, например, бета-адреноблокаторы, нитраты, трициклические антидепрессанты.
3. Глисты
Более миллиарда человек в мире заражены кишечными нематодами – микроскопическими червями. Самое распространенное заболевание – аскаридоз: может вызывать сухой кашель и жжение за грудиной, усиливающееся при глубоком вдохе. Кашель также может сопровождать трихинеллез и токсокароз, которыми человек заражается от собак. Паразиты могут годами жить в организме, заражая орган за органом, и никак себя не проявляя, так что кашель должен стать поводом обратиться к врачу. Для выявления глистов необходимо сдать кал или кровь в лабораторию.
Самое распространенное заболевание – аскаридоз: может вызывать сухой кашель и жжение за грудиной, усиливающееся при глубоком вдохе. Кашель также может сопровождать трихинеллез и токсокароз, которыми человек заражается от собак. Паразиты могут годами жить в организме, заражая орган за органом, и никак себя не проявляя, так что кашель должен стать поводом обратиться к врачу. Для выявления глистов необходимо сдать кал или кровь в лабораторию.
4. Нейрогенный кашель
Кашель может быть вообще не связанным с заболеванием внутренних органов, его называют нейрогенным, или психологическим. Первая его разновидность – индуктивный, то есть заразительный. Например, феномен, описанный профессором Ганноверского университета Андриасом Вагинером, – «кашель на концерте», когда люди кашляют в два раза чаще.
Вторая разновидность этого явления – кашель тревожного ожидания: описан у людей с неврозом, из-за опасения куда-то опоздать или перед публичным выступлением.
Третий – алекситимический кашель: встречается у лиц, не способных выражать свои мысли и эмоции. Ну и четвертый – громкий демонстративный кашель, который является эквивалентом истерической реакции. В этих случаях на помощь приходят психологи и психиатры. В нашем центре принимает психолог Александр Евгеньевич Вотинцев.
Ну и четвертый – громкий демонстративный кашель, который является эквивалентом истерической реакции. В этих случаях на помощь приходят психологи и психиатры. В нашем центре принимает психолог Александр Евгеньевич Вотинцев.
5. Хроническая сердечная недостаточность
У трети больных хронической недостаточностью встречается кашель, при этом они редко приходят с этой жалобой к врачу, считая, что кашель может быть только заболеванием легких. Как его распознать? Чаще всего это сухой кашель, который возникает после физической или эмоциональной нагрузки, часто ночью. Принимать лекарства от кашля в этой ситуации бессмысленно, помогут только средства для лечения сердечной недостаточности.
В данном случае может помочь кардиолог, а также аритмолог. У нас ведёт приём врач высшей категории, кардиолог-аритмолог Антон Сергеевич Рябов.
6. Нарушения ритма
Кашель может стать первым признаком нарушений ритма. Любое внеочередное сокращение сердца может проявляться «необходимостью покашлять».
7. Стенокардия
Многие слышали, что ишемическая болезнь сердца проявляет себя как «грудная жаба» – загрудинными болями, которые возникают при физическом усилии. Эквивалентом этих болей может быть появление сухого кашля. Особенно внимательными к этим симптомам, указывающим на патологию сердца, должны быть люди старше 45 со здоровыми легкими.
8. Лекарства
Кардиологические препараты сами по себе могут стать причиной кашля. Например, ингибиторы АПФ вызывают кашель преимущественно у женщин и некурящих. Это сухой, непродуктивный кашель, сопровождающийся першением в горле, поэтому многие путают его с кашлем, возникающим при простуде. Как правило, исчезает он в течение 4 дней после отмены препарата, иногда через месяц или чуть позже. Вызвать кашель могут бета-блокаторы и даже статины, применяемые для борьбы с атеросклерозом.
9. Инородные тела
Самая тревожная проблема – кашель у детей. Если у малыша упорный кашель, возобновляющийся без видимой причины, нужно сразу же исключить попадание инородного тела в дыхательные пути. Дети вдыхают монеты, скрепки, шурупы, колпачки от ручек, пуговицы, кусочки игрушек, орехи, косточки и многое другое. Самое опасное – попавшие в дыхательные пути или пищевод батарейки.
Дети вдыхают монеты, скрепки, шурупы, колпачки от ручек, пуговицы, кусочки игрушек, орехи, косточки и многое другое. Самое опасное – попавшие в дыхательные пути или пищевод батарейки.
Часто выявить и удалить инородное тело способен ЛОР-врач. Эндоскопия позволяет воочию увидеть инородное тело.
10. Серная пробка
Большая сухая плотная серная пробка может раздражать кожу слухового прохода и вызывает кашель. Иногда причину кашля долго не находят, поскольку пациент идет к другим специалистам – терапевту, пульмонологу, даже к онкологу. Если же обратиться к отоларингологу, пробка удаляется, и кашель проходит сам собой.
В сети медицинских клиник «Афло-центр» принимает лор высшей категории Александр Леонидовичу Семаков.
Таким образом, если вы относительно здоровы, но у вас внезапно появился кашель, это серьёзный повод насторожиться и обратиться к специалисту. Ведь кашель не от простуды может говорить о скрытых проблемах со здоровьем. Не стоит бояться визита к специалисту, ведь только доктор сможет определить истинную причину недуга и назначить действенное лечение.
В сети медицинских клиник «Афло-Центр» вы сможете пройти полный осмотр, диагностику, а также лечение того или иного заболевания. Консультация врачей-специалистов, а также выполнение стандартного обследования позволит сохранить здоровье и предотвратить возможные неблагоприятные последствия. Будьте здоровы!
Наши адреса: Киров, ул. Володарского, д. 60
Киров, Октябрьский пр-кт, д. 29А
Киров, Некрасова, 16а
Запись по телефону: (8332) 49-70-03 или на сайте: www.afflow.ru
Работаем без выходных
www.afflow.ru группа в Контакте
Как отличить кашель при коронавирусе от других заболеваний
Многие из нас сейчас тревожно «прислушиваются» к малейшему першению в горле. А уж если начинается кашель, переживания достигают предела. Ведь самое опасное осложнение коронавируса
— пневмония, воспаление легких. Его проявление — тот самый кашель. С другой стороны, этот симптом бывает и при любой простуде, и при аллергии, и при бронхите.
Можно ли отличить именно «коронавирусный» кашель? Об этом kp.ru поговорил с главным пульмонологом Минздрава РФ, заведующим кафедрой пульмонологии лечебного факультета Сеченовского Университета, доктором медицинских наук, членом-корреспондентом РАН Сергеем Авдеевым.
КАК ЧАСТО БЫВАЕТ КАШЕЛЬ ПРИ КОРОНАВИРУСЕ
— Сергей Николаевич, при коронавирусе кашель бывает всегда?
— Нет. Кашель наблюдается примерно у 30 — 50% пациентов с COVID-19. То есть, больше чем в половине случаев при коронавирусе кашель отсутствует. В то же время есть множество других заболеваний, никак не связанных с коронавирусной инфекцией, при которых человек кашляет. Так что, если у вас кашель, это вовсе не повод идти проверяться на COVID.
— Можем ли мы по каким-то особенностям кашля заподозрить коронавирус?
— Нет, не можем. Это обычный сухой кашель, ничем не отличающийся от кашля при других вирусных инфекциях.
— Врачи говорят: если у вас коронавирус не в тяжелой форме, сидите дома и только когда начнется одышка, вызывайте врача. Но многие люди привыкли, чуть начав кашлять, пить сиропы, дышать над сваренной картошкой и так далее. А вдруг это коронавирус, не усугубим ли мы болезнь такими способами?
— Нет, она вряд ли усугубится от таких процедур. Но и вряд ли вы поможете себе справиться с этой инфекцией, если будете лечиться над парами сваренной картошки или другими ингаляциями. Главная рекомендация — никуда не выходить из дома. Поскольку сегодня в большинстве случаев коронавирусная инфекция лечится в домашних условиях.
— Сейчас при ОРЗ люди лишний раз стараются не вызывать врача.
— На мой взгляд, в этом есть рациональное зерно. Чем больше у нас контактов, в том числе и в лечебных учреждениях, тем больше рисков заразиться коронавирусной инфекцией. Поэтому, если у кого-то ОРЗ протекает в легкой форме по привычному сценарию для нетяжелых респираторных заболеваний, имеет смысл никуда не обращаться и лечиться самостоятельно.
— Для людей с бронхитом или астмой коронавирус ведь еще опаснее, чем для других? Может, им имеет смысл как-то дополнительно защищаться?
— На самом деле, наиболее рискуют заболеть коронавирусной инфекцией не те, кто болен бронхитом или астмой, а люди, страдающие диабетом, ожирением и артериальной гипертензией. Всем пациентам, которые находятся на какой-то поддерживающей терапии, очень важно продолжать применять, никак не изменяя ее. Принимать те же препараты и в тех же дозировках, что были прописаны врачом.
Что касается дополнительных мер для уменьшения риска заражения коронавирусом, то они хорошо всем известны. Это самоизоляция и гигиена. Они действенны и полезны для всех людей.
ЧТО ПРОИСХОДИТ С ЛЕГКИМИ ПРИ БЕССИМПТОМНОЙ БОЛЕЗНИ
— Говорят, до 60% зараженных переносят эту инфекцию бессимптомно. Что же при этом происходит с легкими?
Что же при этом происходит с легкими?
— В легких могут быть небольшие изменения. Например, возможна легкая пневмония. Это удивительная ситуация, в медицинской практике такого раньше не было, но пациент с коронавирусной инфекцией может без симптомов перенести легкую пневмонию и выздороветь. И это уже неопровержимо доказанный факт.
— А может ли такая пневмония перейти в тяжелую форму?
— Если пневмония остается бессимптомной, то как она может дойти до сильного состояния? Как правило, такие заболевания протекают по благоприятному сценарию. Я думаю, многие россияне уже перенесли коронавирусную инфекцию и даже не заметили. Скоро будут широко доступны методы исследования этой инфекции на основе антител, тогда мы поймем, сколько людей у нас на самом деле переболели COVID. Если мы говорим о легком течении этой болезни, то пневмония может пройти и не оставить почти никаких следов в легких. Уверен, что именно так со многими россиянами и было.
— Но если пневмония примет тяжелые формы, мы это заметим по температуре и кашлю?
— Нет, на первое место здесь выходит одышка. При тяжелой форме заболевания это самый первый тревожный признак того, что нужно как можно быстрее посоветоваться с врачом и принять решение о дальнейшем лечении.
ПОВРЕЖДЕНИЯ ЛЕГКИХ ПОСЛЕ КОРОНАВИРУСА: ВРЕМЕННО ИЛИ НАВСЕГДА?
— Можно ли заболеть коронавирусом так, чтобы легкие совсем не пострадали?
— Думаю, да.
— Можно ли вообще вылечиться от коронавируса?
— Подавляющее большинство больных вылечиваются.
— Я слышал мнение, что даже у тех, кто как будто вылечивается от коронавируса, все равно остаются серьезные поражения в легких: фиброз, который не рассасывается, изменения структуры легочных тканей. Так ли это?
— Я бы посоветовал «специалистам», которые подобное утверждают, предъявить какие-то опытные данные или езультаты анализов, подтверждающие их слова. Думаю, что ни у кого таких результатов на сегодняшний день нет. Поэтому сейчас преждевременно говорить о каких-то тяжелых последствиях, возникающих после перенесения коронавирусной инфекции. Мы пока этого не знаем.
Думаю, что ни у кого таких результатов на сегодняшний день нет. Поэтому сейчас преждевременно говорить о каких-то тяжелых последствиях, возникающих после перенесения коронавирусной инфекции. Мы пока этого не знаем.
Да, действительно, могут быть серьезные последствия осле любой тяжелой пневмонии, тем более после острого респираторного дистресс-синдрома. Это острая дыхательная недостаточность, тяжелое поражение легких, которое требует искусственной вентиляции легких. Но то, что после коронавирусной пневмонии обязательно будет фиброз — утверждать нельзя. Это все какие-то догадки, спекуляции, голословные утверждения, а не доказанные факты.
В ТЕМУ
Из-за чего был карантин в школах в декабре 2019-го?
— Если у человека температура, сильный кашель, а тесты показывают, что коронавируса не обнаружено — гарантирует ли это, что его действительно нет?
— К сожалению, не гарантирует. Заболевание COVID-19 может быть и при отрицательных тестах. Шансы возрастают, если, например, вы общались с кем-то из зараженных этой инфекцией или в вашем близком окружении кто-то уже заболел.
Заболевание COVID-19 может быть и при отрицательных тестах. Шансы возрастают, если, например, вы общались с кем-то из зараженных этой инфекцией или в вашем близком окружении кто-то уже заболел.
— В конце 2019 года в школах Подмосковья вводили карантин из-за атипичной пневмонии. Это точно был не COVID-19?
— Это была микоплазменная пневмония. То есть атипичная бактерия, но не вирус. Микоплазма может передаваться от человека к человеку, описаны случаи вспышек заболевания в коллективах. Но это совсем другая инфекция.
— Какой у вас прогноз по поводу развития пандемии в нашей стране?
— Этот вопрос мне задают постоянно, и я на него отвечаю одно и то же: точный прогноз сейчас, в настоящий момент, не даст вам никто. Пока мы видим только то, что число пациентов и госпитализаций нарастает. Проблема очень серьезная и очень большая. Поэтому люди должны стремиться минимизировать контакты и помнить, что самоизоляция – лучшая мера безопасности.
Неотложные состояния
Кашель
Кашель, пожалуй, это самая частая проблема, с которой встречаются родители. Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Что такое кашель?
Кашель — это проявление защитного рефлекса, который предназначен для очищения дыхательных путей. Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Из-за чего возникает и каким бывает кашель?
Самая частая причина кашля — вирусная инфекция. Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором).
Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором).
Когда для ребенка с кашлем нужно вызвать бригаду скорой медицинской помощи?
Вызвать бригаду скорой помощи необходимо, если у ребенка наряду с кашлем есть следующие признаки:
- ребенку очень тяжело дышать: вы видите, что ребенок дышит с трудом, ему трудно говорить (или кричать, если речь идет о ребенке грудного возраста) из-за затруднения дыхания, у ребенка «кряхтящее» или «стонущее» дыхание;
- ребенок потерял сознание и/или прекратил дышать;
- у ребенка посинели губы.

Если самых тяжелых симптомов нет, но состояние ребенка вызывает опасения, обратитесь к врачу. Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Особое отношение должно быть к детям первых месяцев жизни, потому что у маленьких детей тяжелые болезни могут протекать стерто, и состояние может ухудшиться внезапно. При лихорадке (то есть, если ректальная температура у ребенка > 38 °С) у детей младше трех месяцев нужно обязательно обратиться к врачу.
Должен ли настораживать желтый или зеленоватый цвет мокроты?
Желтый или зеленый цвет мокроты далеко не всегда свидетельствует о бактериальной инфекции. При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
Что делать, если ребенок кашляет по ночам?
Чаще всего ночной кашель связан с тем, что когда ребенок лежит в кровати, выделения из носа и околоносовых пазух стекают в глотку и вызывают кашлевой рефлекс. Когда ребенок переворачивается в кровати или встает из горизонтального положения в вертикальное, возникает приступ кашля. В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
Ночной кашель бывает и при патологии нижних дыхательных путей. Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Как быть, если у ребенка кашель до рвоты?
Если у вашего ребенка появился приступообразный кашель до рвоты, обратитесь к педиатру, так как это может быть симптомом коклюша. Коклюш особенно опасен для детей первых месяцев жизни. Иногда коклюш развивается даже у детей, которые прививались от него, но после последней ревакцинации прошло много времени.
У некоторых детей рвотный рефлекс вызвать очень легко, и тогда у них может возникать рвота на фоне кашля, даже если кашель связан просто с насморком. Если на фоне кашля возникает рвота, кормите ребенка чаще, но маленькими порциями.
Длительный кашель
Нередко причиной длительного кашля бывают несколько последовательных вирусных инфекций. Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Однако длительный кашель может быть связан с аллергией, в том числе с бронхиальной астмой, а также с коклюшем и другими болезнями дыхательных путей и ЛОР-органов (хронический кашель может быть даже из-за серных пробок в ушах!), поэтому в случае длительного кашля проконсультируйтесь с врачом.
Как лечить кашель?
У кашля может быть множество причин, и лечение в каждом случае разное. Покажите ребенка врачу, чтобы понять, с чем связан кашель и как помочь ребенку.
Если кашель сопровождается отделением мокроты (влажный, продуктивный кашель), для облегчения откашливания нужно стимулировать выделение мокроты. Давайте ребенку больше пить (например, можно давать яблочный сок или теплый куриный бульон, если разрешено по возрасту и если нет аллергии на эти продукты). Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Бороться с непродуктивным (сухим) кашлем можно, уменьшая раздражение верхних дыхательных путей. Чтобы смягчить кашель и успокоить дыхательные пути, давайте ребенку попить воды или яблочного сока, это помогает и при приступе кашля. Избегайте давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение воспаленных слизистых оболочек. Если ребенок переносит мед, попробуйте давать его. Детям старше 6 лет можно рассасывать леденцы от кашля. Если кашель мешает спать, ходить в детский сад и школу, обратитесь к врачу, он назначит противокашлевое средство.
При приступе кашля может помочь пар в ванной. Зайдите в ванную комнату, закройте дверь, включите горячий душ и подождите несколько минут. После того, как ванная наполнится паром, зайдите туда с ребенком, посидите минут 20. Попробуйте почитать книжку или поиграть с ребенком для того, чтобы он отвлекся.
Курить дома категорически воспрещается! Это способствует частым респираторным инфекциям у ребенка и отягощает их течение.
Лекарственные средства, такие как антибиотики и ингаляции с бронхорасширяющими, противовоспалительными и муколитическими препаратами назначаются только врачом и требуются далеко не в каждом случае.
Вверх
Лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Вверх
Ложный круп
У малышей ложный круп возникает довольно часто, поэтому мамам нужно о нем знать. Только родители могут вовремя заметить первые признаки сужения гортани и вовремя помочь ребенку
- Ложный круп — состояние, при котором ребенку становится трудно дышать из-за сужения дыхательных путей. Причина — вирусные инфекции.
 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. - Если у простуженного малыша кашель становится «лающим», а голос осипшим, нужно, чтобы он подышал паром над горячей водой в ванной. Если это не помогает, и вдох становится шумным и затрудненным, вызывайте «скорую», не прекращая ингаляций пара.
Что такое ложный круп?
Круп — это затруднение дыхания из-за сужения гортани. Чтобы почувствовать, где находится гортань, можно приложить руку к передней поверхности шеи и произнести любой звук — гортань будет вибрировать.
Эта часть дыхательных путей достаточно узкая, и если слизистая оболочка отекает, она может полностью перекрыть просвет гортани, и воздух не будет попадать в легкие. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
В отличие от ложного, истинный круп начинается при дифтерии, когда просвет гортани перекрывается плотными пленками. Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Причина ложного крупа — острые вирусные инфекции (например, вирус парагриппа или респираторно-синцитиальный вирус). Слизистая оболочка воспаляется, отекает, и хотя пленки, как при дифтерии, не образуются, результат выходит тот же — ребенку трудно дышать.
Как все начинается?
Обычно сначала появляются привычные симптомы ОРЗ, то есть насморк, кашель, повышение температуры. Первые признаки близости ложного крупа возникают или усиливаются к вечеру — это нарастающий сухой «лающий» кашель и осипший голос.
Затем вдох становится «шумным» — сначала только во время плача или беспокойства, то есть когда малыш глубже и быстрее дышит. Спустя время эти симптомы сохраняются и в спокойном состоянии.
При крупе малышу трудно именно вдохнуть, то есть вдох получается шумным, с усилием, а выдох остается нормальным. Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Можно ли предотвратить ложный круп?
Есть возбудители, которые чаще других вызывают круп: вирус парагриппа, гриппа и респираторно- синцитиальный вирус. Если ребенок заразился именно этой инфекцией, риск развития крупа высок, и, к сожалению, средств, которые от него защищают, нет.
Есть дети, которые переносят простуды без этого осложнения, но у некоторых слизистая оболочка более склонна к отеку, и если один эпизод затруднения дыхания при ОРЗ уже был, вероятно, такие состояния будут повторяться. Родителям нужно быть к ним готовыми — пока ребенок не подрастет, и круп перестанет ему угрожать.
Что делать при ложном крупе?
Если вы заметили его признаки, прежде всего, нужно успокоить себя и ребенка, потому что при волнении мышцы гортани сжимаются, и дышать становится еще тяжелее.
При «лающем» кашле, пока дыхание бесшумно и не затруднено, может помочь паровая ингаляция. Включите в ванной горячую воду, пусть ребенок подышит несколько минут влажным воздухом.
Если это не помогает, и дышать становится трудно (шумный вдох, втяжение яремной ямки), вызывайте «скорую» и продолжайте делать паровую ингаляцию до ее приезда. Врач назначит при крупе специальные ингаляции местным гормональным препаратом. Пусть вас не пугает слово «гормональный», потому что этот препарат действует только в дыхательных путях, устраняя воспаление, и никакое другое лекарство при ложном крупе не будет таким эффективным. В тяжелых случаях врач введет гормон (преднизолон или дексаметазон) внутримышечно. Не тревожьтесь по поводу побочных эффектов, потому что короткие курсы гормонов безопасны, а в таких ситуациях они спасают жизнь.
Если вам предлагают госпитализировать ребенка, не отказывайтесь, потому что после временного облегчения нарушения дыхания могут повториться.
Есть состояния, которые можно спутать с ложным крупом, например, воспаление надгортанника (хряща, который закрывает гортань при глотании). Эта болезнь называется эпиглоттит: температура у ребенка поднимается выше 39 градусов, возникает сильная боль в горле, с трудом открывается рот, и гормональные препараты ребенку не помогают.
При воспалении надгортанника ребенка кладут в больницу и лечат антибиотиками. Но эта болезнь встречается редко, а ложный круп вызывают вирусы, поэтому принимать антибиотики не имеет смысла.
Можно ли прервать приступ крупа своими силами?
Если ложный круп у ребенка возникает не первый раз, вы можете домой специальный прибор для ингаляций — небулайзер (выбирайте компрессорную модель, поскольку ультразвуковая может разрушать препараты, используемые при крупе). Врач напишет вам, какое лекарство иметь дома и в каких дозировках его использовать в случае необходимости.
Ребенок может вернуться в детский сад сразу, как только нормализуется температура тела и малыш будет чувствовать себя хорошо.
Вверх
Рвота и диарея
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости
2 – 10 кг 100 мл/кг
10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг
> 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов. Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Вверх
Пневмония
Одной из серьезных болезней у детей является воспаление легких, или пневмония. Пневмония может представлять угрозу для жизни ребенка. К счастью, современная медицина научилась хорошо справляться с пневмонией, и эту болезнь в большинстве случаев можно вылечить полностью. Поэтому если ваш малыш заболел с повышением температуры тела и кашлем, обратитесь к педиатру. При подозрении на пневмонию врач может назначить рентгенографию легких, что позволяет подтвердить диагноз.
Что такое пневмония?
Пневмония — это воспаление ткани легкого, то есть самого глубокого отдела органов дыхания. В норме в легких происходит газообмен, то есть кислород из воздуха попадает в кровь, а углекислый газ выделяется из крови в окружающую среду. Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Что является причиной пневмонии?
Инфекций, которые могут вызвать пневмонию, очень много. Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus).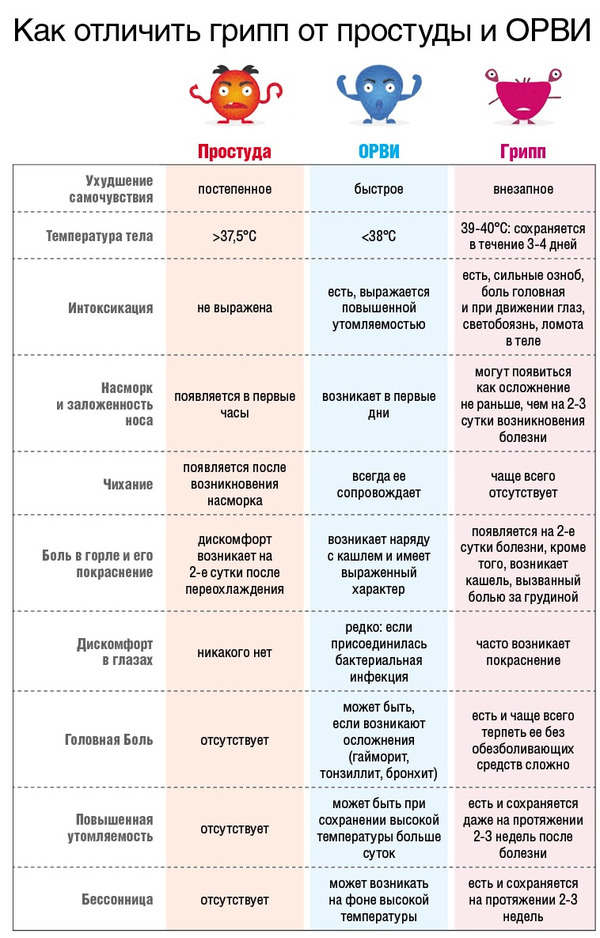 «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
«Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Каковы симптомы пневмонии?
Наиболее важный симптом пневмонии — это лихорадка. У маленького ребенка лихорадка может быть единственным проявлением. Должны особенно насторожить лихорадка выше 39,5 °С с ознобом и лихорадка, которая плохо снижается после приема жаропонижающих препаратов. Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Второй важный симптом пневмонии — это кашель. Имеет значение характер кашля. Особенно настораживают «глубокий» кашель, кашель в ночное время и кашель до рвоты.
Тяжелая пневмония обычно сопровождается одышкой, то есть учащенным и затрудненным дыханием. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Очень важные признаки, говорящие в пользу пневмонии — это симптомы интоксикации, такие как утомляемость, слабость, отказ от еды и даже питья. При этом, в отличие от пневмококковой пневмонии, при микоплазменной пневмонии ребенок может чувствовать себя хорошо.
Кашель и хрипы в легких являются симптомами не только пневмонии, но и бронхита. Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Что может произойти, если не лечить пневмонию?
Это чревато осложнениями, которые чаще случаются, если пневмонию не лечить. Осложнениями пневмонии являются воспаление плевры (плеврит) и формирование полости в легком, заполненной гноем (абсцесс легкого).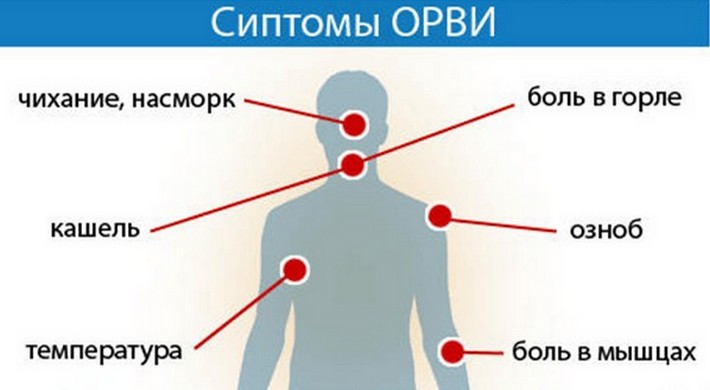 В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
Как лечить пневмонию?
При бактериальной пневмонии врач назначит антибиотик. Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Обычно при пневмонии ребенок может лечиться дома. Госпитализация требуется при тяжелом и осложненном течении пневмонии, когда ребенку нужны внутривенные введения антибиотика, дополнительный кислород, плевральные пункции и другие серьезные медицинские вмешательства.
При повышении температуры тела более 38,5 — 39 °С дайте ребенку жаропонижающие (ибупрофен или парацетамол). Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Можно ли предотвратить пневмонию?
Существуют вакцины, призванные защитить от пневмококка и гемофильной палочки, которые вызывают наиболее тяжелые формы пневмонии (против пневмококка — вакцины «Превенар», «Пневмо 23», против гемофильной палочки — «Акт-ХИБ», «Хиберикс», компонент против гемофильной палоки входит в состав вакциеы «Пентаксим», компоненты против пневмококка и гемофильной палочки одновременно входят в состав «Синфлорикс»). Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Вверх
Заболевания, сопровождающиеся кашлем у детей
Острые респираторные заболевания
Кашель является наиболее частым симптомом ОРЗ и простуды.
Как правило, в дополнение к насморку, присоединяется и кашель. Когда возникает простуда, кашель изначально бывает сухой, без мокроты. Из-за инфекции слизистая оболочка сухая и раздраженная, что вызывает кашлевой рефлекс, и человек кашляет. В течение нескольких дней инфекция может «спуститься» в нижние дыхательные пути, слизистая оболочка воспаляется и чрезмерно начинает продуцироваться слизь, которая выводится из дыхательных путей влажным, продуктивным кашлем.
Кашель также может быть симптомом других инфекций, аллергии и раздражения дыхательных путей.
Наиболее частыми являются:
-
Острый ларинготрахеобронхит (ложный круп) — это вирусное воспаление гортани и трахеи. Чаще всего он возникает у детей в возрасте от 3 до 5 лет. Он сопровождается «лающим» кашлем, который может быть опасным симптомом.
Лающий кашель можно описать так: маленький ребенок кашляет как старый дедушка, то есть кашель грубый, низкого тембра.
 Он появляется, когда воспаляются голосовые связки и просвет дыхательной щели сужается. Вот почему осиплость голоса сопровождает такой кашель. Опасность состоит в том, что отек может перекрыть доступ воздуха в нижние дыхательные пути (острый ларингит со стенозом гортани). Если такой кашель возник впервые, обязательно немедленно обратитесь к врачу. Он научит вас оказывать неотложную помощь и оценивать эффективность лечении, поскольку стенозы обычно рецидивируют до четырех, а у некоторых детей и до шести-семи лет.
Он появляется, когда воспаляются голосовые связки и просвет дыхательной щели сужается. Вот почему осиплость голоса сопровождает такой кашель. Опасность состоит в том, что отек может перекрыть доступ воздуха в нижние дыхательные пути (острый ларингит со стенозом гортани). Если такой кашель возник впервые, обязательно немедленно обратитесь к врачу. Он научит вас оказывать неотложную помощь и оценивать эффективность лечении, поскольку стенозы обычно рецидивируют до четырех, а у некоторых детей и до шести-семи лет. -
Трахеит — воспаление трахеи, сопровождающееся грубым, сухим, но не «лающим» кашлем. При трахеите кашель грубый, сухой, но не лающий; длительно сохраняется при хорошем общем состоянии ребенка и обычно занимает долгое время. Узнайте, как правильно лечить кашель при трахеите и тогда ребёнок выздоровеет быстрее и сможет вновь радоваться жизни без кашля.
-
Бронхит — это инфекционное воспаление нижних дыхательных путей — бронхов.
 При бронхите кашель в начале заболевания может быть сухим, а затем он становится влажным, продуктивным. Это происходит потому, что воспаленная слизистая оболочка начинает вырабатывать больше слизи, которая помогает бороться с инфекцией и обеспечивает более легкое откашливание.
При бронхите кашель в начале заболевания может быть сухим, а затем он становится влажным, продуктивным. Это происходит потому, что воспаленная слизистая оболочка начинает вырабатывать больше слизи, которая помогает бороться с инфекцией и обеспечивает более легкое откашливание. -
Острый обструктивный бронхит или бронхит с бронхообструктивным синдромом является разновидностью инфекционного бронхита
Обструкция – это затруднение прохождения воздуха на выдохе через суженные бронхи. Когда нужно заподозрить обструкцию бронхов?
Кашель у ребенка сухой, приступообразный, поверхностный с «металлическим» оттенком. Усиливается при возбуждении, физической активности.
Ребенок возбужден, говорлив; можно заметить, что он стал говорить более короткими фразами, поскольку ему не хватает выдыхаемого воздуха на длинную фразу.
Плечики приподняты.
Можно услышать свист на выдохе или если приложить ухо к грудной клетке.
Такое состояние тоже нужно расценивать как сигнал опасности и быстрого обращения к врачу. К сожалению, обструктивные бронхиты тоже склонны к рецидивированию в дошкольном возрасте. Кроме того, ребенок с обструктивными инфекционными бронхитами угрожаем по развитию бронхиальной астмы и поэтому необходимо длительное диспансерное врачебное наблюдение.
К сожалению, обструктивные бронхиты тоже склонны к рецидивированию в дошкольном возрасте. Кроме того, ребенок с обструктивными инфекционными бронхитами угрожаем по развитию бронхиальной астмы и поэтому необходимо длительное диспансерное врачебное наблюдение. -
Коклюш — инфекционная детская болезнь, сопровождающаяся сильным приступообразным кашлем. Коклюш вызван бактериями Bordetella pertussis. В ряде случаев Болезнь может быть опасной для жизни, особенно для детей до 6 месяцев и для тех, кто не был вакцинирован. Нужно помнить, что при коклюше кашель приступообразный с шумным вдохом (репризой) между сериями кашлевых толчков. Такой характерный для коклюша кашель появляется на 4 неделе заболевания (первые недели наблюдается просто сухой кашель). После острого периода коклюша кашель может сохраняться до нескольких месяцев, постепенно угасая.
-
Другие причины кашля
Как ни странно, причиной кашля может быть заболевание желудочно-кишечного тракта. В норме проглоченная пища продвигается от пищевода в желудок и ниже. У детей (да и у взрослых) часто возникают так называемые моторные нарушения, которые периодически приводят к обратному продвижению пищи – из желудка в пищевод. Для пищевода и верхних дыхательных путей содержимое желудка сильный раздражитель. Появляется хронический кашель даже обструкция бронхов. Если у ребенка на первом году жизни были частые срыгивания, у него появляется отрыжка после еды, кашель при наклонах туловища и в положении лежа, а других причин для кашля нет – необходимо обследование и лечение у гастроэнтеролога.
В норме проглоченная пища продвигается от пищевода в желудок и ниже. У детей (да и у взрослых) часто возникают так называемые моторные нарушения, которые периодически приводят к обратному продвижению пищи – из желудка в пищевод. Для пищевода и верхних дыхательных путей содержимое желудка сильный раздражитель. Появляется хронический кашель даже обструкция бронхов. Если у ребенка на первом году жизни были частые срыгивания, у него появляется отрыжка после еды, кашель при наклонах туловища и в положении лежа, а других причин для кашля нет – необходимо обследование и лечение у гастроэнтеролога.
Руководство по кашлю Британского торакального общества. Рекомендации по оценке и лечению кашля у детей (Продолжение) | partners
Читать 1ую часть
Рекомендация 2.3
Оценить, является ли кашель мокрым и продуктивным или сухим.
Следует определить, является ли кашель продуктивным (мокрый/влажный с отделением мокроты) или сухим. Эта характеристика кашля хорошо сопоставима с количеством слизи, наблюдаемым при бронхоскопии 73. Мокрый или продуктивный кашель является или следствием повышенной секреции слизи в дыхательных путях, или следствием нарушений механизмов санации дыхательных путей. У детей младшего возраста сложно удостовериться, что кашель является продуктивным, так как дети – особенно младше 5 лет – стараются не откашлять, а проглотить мокроту. Они часто подвержены рвоте и в рвотных массах можно определить цвет мокроты.
Эта характеристика кашля хорошо сопоставима с количеством слизи, наблюдаемым при бронхоскопии 73. Мокрый или продуктивный кашель является или следствием повышенной секреции слизи в дыхательных путях, или следствием нарушений механизмов санации дыхательных путей. У детей младшего возраста сложно удостовериться, что кашель является продуктивным, так как дети – особенно младше 5 лет – стараются не откашлять, а проглотить мокроту. Они часто подвержены рвоте и в рвотных массах можно определить цвет мокроты.
Сухой непродуктивный кашель может быть следствием аллергии (у детей, склонных к ней), вирусных инфекций, туберкулеза или попавших в дыхательные пути раздражителей.
У детей с изолированным сухим кашлем, которые в остальном являются здоровыми, и ренгенография грудной клетки которых не показала никаких отклонений, может быть одно из состояний, перечисленных в таблице 3. Дети со стабильной астмой кашляют чаще, чем в контроле; усиление кашля является предвестником обострения у детей с астмой, родители которых отмечают кашель в качестве значимой характеристики обострения 74. Многие из состояний, перечисленных в таблице 4, сложно отличить от астмы.
Многие из состояний, перечисленных в таблице 4, сложно отличить от астмы.
Дети со стойким продуктивным (влажным или мокрым) кашлем, который может быть или не быть связан с ухудшением самочувствия и рецидивирующей пневмонией или инфильтратами в легких, обнаруживаемыми при рентгенографии, должны быть обследованы для выявления бронхоэктаза или гнойных поражений легких, которые могут привести к бронхоэктазу (таблица 4).
Выкашливание фибринозных слепков является необычным и свидетельствует о редком заболевании – пластическом бронхите 75.
Рекомендация 2.4
Определить является ли кашель пароксизмальным со спазмами и сопровождается ли вдох характерным свистящим звуком.
Приступообразный спазматический кашель, сопровождающийся или не сопровождающийся свистящим звуком на вдохе – основной признак коклюша, который с большой вероятностью вызван Bordetella pertussis 56 57 76-78. После приступа кашля часто бывает рвота.
Коклюш не достаточно диагностируется у детей и подростков. Согласно опросам населения, родители сообщают о кашле, длящемся больше 2 недель за последние 12 месяцев, у 22% детей от 5 до 14 лет, 18% из которых соответствуют клиническим симптомам коклюша 77. В другом исследовании, у 37% детей школьного возраста с кашлем, длящемся более 2 недель, было выявлено наличие B pertussis в серологическом исследовании. Коклюш должен быть предположен у любого ребенка с кашлем, длящимся более 2 недель (особенно, если он сопровождается свистящим звуком на вдохе и рвотой), даже если этот ребенок был привит ранее 78.
Кашель «стаккато» у младенцев может наблюдаться при хламидийных инфекциях79.
Таблица 5. Вопросы при оценке кашля.
| Вопросы | Примеры | Диагноз |
| Как начался кашель? | Внезапное начало Простуда | Инородное тело в дыхательных путях Инфекционная причина (в т.  ч. поствирусный кашель) ч. поствирусный кашель) |
| Когда начался кашель? | В неонатальном периоде (особенно в первые дни жизни) | Аспирация Врожденные пороки развития Муковисцидоз Первичная цилиарная дискинезия Внутриутробная инфекция легких |
| Характеристики кашля? | Продуктивный («влажный» или «мокрый») Приступообразный спазматический кашель с или без свистящего звука на вдохе и рвоты Кровохаркание Странный привлекающий внимание кашель у ребенка с «великолепным безразличием» к кашлю, усиливается при внимании к нему Сухой повторяющийся кашель, исчезает во сне Надрывный, лающий, хриплый Выкашливание фибринозных слепков | Хронические гнойные заболевания легких (бронхоэктаз), в т.ч. муковисцидоз Коклюш или коклюшеподобные заболевания Муковисцидоз Другие бронхоэктазы Инородное тело в дыхательных путях Туберкулез Опухоль Гемосидероз легких Легочная артериовенозная мальформация Психогенный кашель Привычный кашель Причина в трахее или гортани (в т.  ч. бронхиомаляция и /или трахеомаляция) ч. бронхиомаляция и /или трахеомаляция)Пластический бронхит |
| Является ли кашель постоянно прогрессирующим? | Инородное тело в дыхательных путях Коллапс доли Туберкулез Быстро развивающееся интраторакальное поражение | |
| Является ли кашель изолированным симптомом? | Изолированный кашель (в остальном, здоров) Сопровождается свистом, хрипами Сопровождается плохим самочувствием, рецидивирующей пневмонией или инфильтратами в легких Сопровождается укороченным дыханием, признаками дыхательной недостаточности | Неспецифический изолированный кашель Рецидивирующий вирусный бронхит Психогенный кашель Астма Инородное тело в дыхательных путях Рецидивирующая легочная аспирация Пережимание дыхательных путей или трахеобронхомаляция Облитерирующий бронхиолит Неонатальное хроническое заболевание легких или, реже, Болезни сердца: застойная сердечная недостаточность или значительные шунты слева направо Муковисцидоз Иммунодефициты Первичные цилиарные нарушения Рецидивирующая легочная аспирация Инородное тело в дыхательных путях Туберкулез Рецидивирующий вирусный бронхит Анатомические нарушения Интерстициальная болезнь легких |
| Что провоцирует кашель? | Физическая нагрузка, холодный воздух, раннее утро Положение лежа Во время еды, кормления | Астма Носоглоточное затекание, гастроэзофагеальный рефлюкс Рецидивирующая легочная аспирация |
Рекомендация 2. 5
5
Определить является ли кашель надрывным, крупозным или странным и привлекающим внимание.
Надрывный, хриплый или крупозный кашель указывает на раздражение трахеи или глотки и доводит детей до изнеможения 80-86. Хрипящий лающий или надрывный кашель, особенно жесткий с сопутствующими инфекциями верхних дыхательных путей, наблюдается у детей со стенозирующими поражениями трахеи, а также с трахеомаляцией, включая так называемый «ТОФ-кашель», который может наблюдаться после исправления трахеоэзофагеальной фистулы.
Странный, привлекающий внимание кашель, у ребенка, который выказывает «великолепное безразличие» указывает на психогенный кашель 87-92. Хотя в литературе обычно соединяют странный, привлекающий внимание кашель и привычный кашель, клинический опыт свидетельствует о том, что привычный кашель проявляется как сухое нераздражающее повторяющееся покашливание, обычно стойко сохраняющееся в течение долгого времени после выздоровления от простуды. Психогенный кашель и привычный кашель обычно усиливаются в присутствии родителей и учителей. Традиционно оба этих вида кашля описывают, как исчезающие ночью. Тем не менее, современные описания клинических случаев с использованием кашлевого монитора показывают, что у некоторых людей по ночам кашель усиливается 90.
Психогенный кашель и привычный кашель обычно усиливаются в присутствии родителей и учителей. Традиционно оба этих вида кашля описывают, как исчезающие ночью. Тем не менее, современные описания клинических случаев с использованием кашлевого монитора показывают, что у некоторых людей по ночам кашель усиливается 90.
Нет четкого определения состояния «психогенного кашля», однако этот диагноз предполагает, что органические причины кашля отсутствуют. Причина кашля может быть связана с вторичной выгодой, получаемой при кашле (например, пропуск школы). Известны некоторые данные о том, как тщательная клиническая характеристика (таблица 5) помогает выявить детей с неорганическими причинами кашля.
Предположительные признаки неорганического кашля включают:
- странный, привлекающий внимание, мешающий окружающим кашель;
- кашель, который очевидно усиливается при внимании к ребенку и снижается при вовлечении в некоторую активность или сосредоточенности на ней, или во время сна;
- ребенок демонстрирует «великолепное равнодушие» к мешающему кашлю.

Рекомендация 2.6
Дети с истинным кровохарканием нуждаются в дальнейших исследованиях, включая рентгенографию грудной клетки.
Необходимо удостовериться, что у ребенка истинное кровохаркание. Видимое откашливание крови может быть вызвано носовым кровотечением, прикусыванием щеки, рвотой кровью или поддельной болезнью.
Причины кровохаркания включают:
- пневмония / абсцесс легкого
- хронические заболевания легких с бронхоэктазом (в т.ч. муковисцидоз)
- инородное тело в дыхательных путях
- туберкулез
- гемосидероз легких
- опухоль
- легочная артериовенозная мальформация
- легочная гипертензия
Рекомендация 2.7
Определить, является ли кашель изолированным симптомом.
У детей, кашель которых сопровождается свистящими хрипами или затрудненным дыханием (задыханиями), должны быть рассмотрены следующие состояния:
- астма
- инородное тело в дыхательных путях
- рецидивирующая аспирация легких
- пережимание дыхательных путей или трахеобронхомаляция
- облитерирующий бронхиолит или интерстициальная болезнь легких
- неонатальное хроническое заболевание легких
- болезни сердца: застойная сердечная недостаточность или значительные шунты слева направо
Другие атопические заболевания, например, экзема или аллергический ринит, указывают на большую вероятность астмы.
Необходимо помнить, что родители часто указывают сопутствующее кашлю затрудненное дыхание, что отличается от истинного удушья, когда ребенок не кашляет.
Рекомендация 2.8
Определить, что провоцирует кашель.
Дети с астмой часто кашляют при физической нагрузке (особенно на холодном воздухе), при эмоциональном возбуждении и ночью. У детей с психогенным кашлем кашель усиливается, когда другие люди обращают на них внимание, и исчезает во время сна. Кашель при глотании и после приема пищи указывает на возможную рецидивирующую аспирацию легких.
Рекомендация 2.9
Выяснить, были ли в семье случаи респираторных заболеваний.
Большое количество случаев астмы и других атопических заболеваний в семье увеличивает вероятность диагноза «астма» у ребенка.
Случаи туберкулеза в семье или наличие старших родственников с кашлем важны при диагностировании туберкулеза.
Рекомендация 2. 10
10
Выяснить, какие лекарственные препараты принимает ребенок.
У детей, принимающих ингибиторы ангиотензинпревращающего фермента, может наблюдаться стойкий кашель 93 94. Важно регистрировать, какие препараты были использованы для снижения кашля у ребенка, и какие эффекты они оказывали.
3. Признаки и симптомы при клиническом осмотре
Рекомендация 3.1
Все дети с кашлем должны проходить тщательный систематический клинический осмотр, включающий оценку общего состояния, центилей массы тела и роста, питания, осмотр ЛОР-органов.
Утолщение концевых фаланг пальцев (симптом «барабанных палочек») может быть упущено, если не обратить внимание на пальцы специально, кроме того, наличие асимметричных аускультативных признаков свидетельствует о необходимости дальнейшего исследования.
Обычное клиническое обследование не исключает серьезной патологии. Имеет смысл попросить ребенка покашлять или выдохнуть в течение обследования, это может помочь выявить детей со свободным влажным кашлем.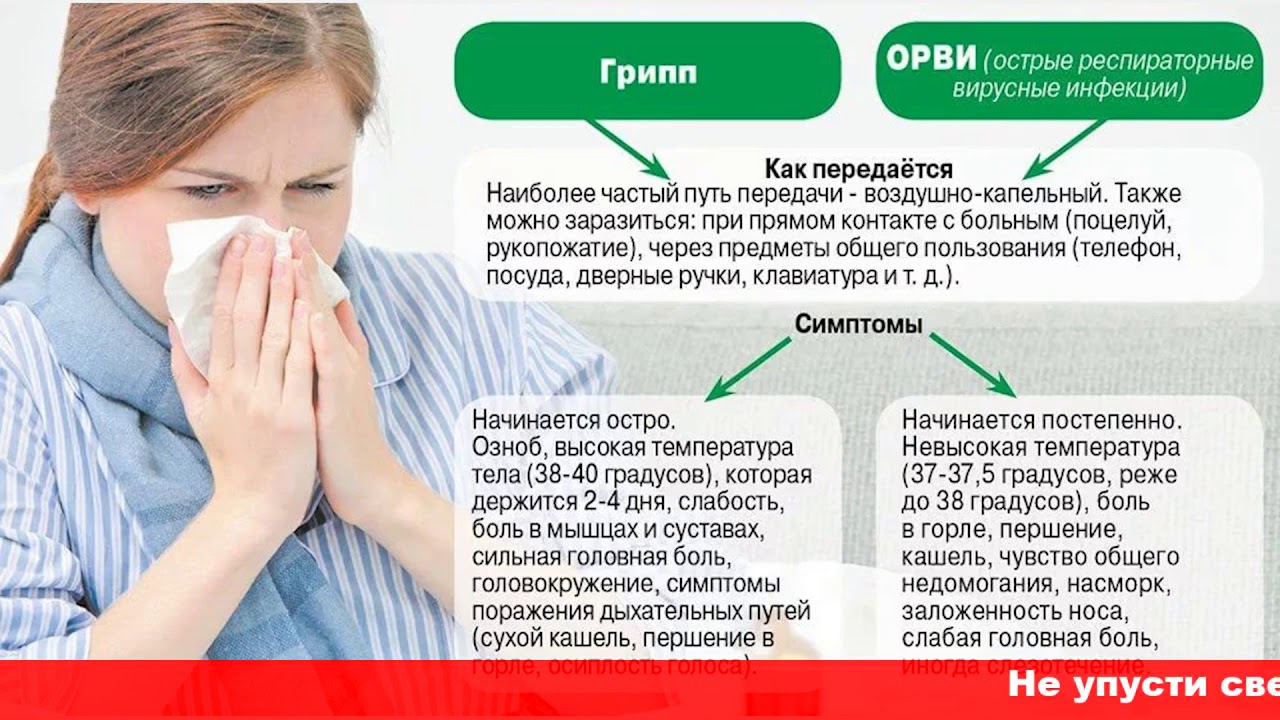
Осмотр ЛОР-органов должен включать осмотр наружного слухового прохода для обнаружения пробки или инородного тела, которые могут вызывать кашель раздражением ушной ветви блуждающего нерва 95.
Иногда необычный характер стереотипных покашливаний может свидетельствовать о синдроме Туретта 96. Тем не менее, этот диагноз не может быть поставлен на основе только одного тика, в том числе, изолированного кашля.
Кашель может быть проявлением застойной сердечной недостаточности с отеком легких, что наиболее часто встречается в младенческом возрасте.
4. Исследования
Рекомендация 4.1
Рентгенография грудной клетки показана большинству детей с хроническим кашлем.
Рентгенография грудной клетки даст хорошее общее представление о состоянии легких и может выявить показания для дальнейших исследований. Рентгенография грудной клетки не показана в случае, если уже однозначно диагностировано мягкое специфическое расстройство (астма / аллергический ринит или коклюшеподобное заболевание на стадии выздоровления). Тем не менее, рентгенография грудной клетки не всегда позволяет исключить значительную патологию, например, бронхоэктаз, поэтому может потребоваться дальнейшее исследование.
Тем не менее, рентгенография грудной клетки не всегда позволяет исключить значительную патологию, например, бронхоэктаз, поэтому может потребоваться дальнейшее исследование.
Рекомендация 4.2
Необходимо попробовать провести спирометрию с или без тестов на чувствительность к бронходилататорам (ЧБ) или бронхиальную гиперреактивность (БГР) у детей, достаточно взрослых, чтобы выполнить инструкции.
Спирометрия также дает хорошее представление об объеме легких и калибре дыхательных путей. К сожалению, наличие БГР у детей с изолированным кашлем не позволяет прогнозировать ответ на антиастматическую терапию и развитие астмы в дальнейшем 68 97 98.
Рекомендация 4.3
Необходимо предпринять попытку пронаблюдать за процессом кашля и взять образец мокроты.
Это сложно сделать у маленьких детей, и может потребоваться помощь опытного психотерапевта. Образец может быть передан на микробиологический анализ (бактериальный посев и чувствительность, вирология, включая использование ПЦР) и дифференциальное цитологическое исследование.
Рекомендация 4.4
Аллергопробы (прик-тест или радиоаллергосорбент-тест) могут быть полезны для выявления детей, подверженных аллергии и, при наличии надлежащих предпосылок, причина кашля у этих детей может быть отнесена к астме.
Наличие или отсутствие признаков и симптомов определенных серьезных заболеваний легких определяет рекомендации для более детальных исследований (таблицы 3-5).
У практически здоровых детей с хроническим сухим или рецидивирующим кашлем, исследования ограничиваются перечисленными в таблице 3, но требуется внимательное наблюдение за такими детьми, чтобы не упустить признаки развития более серьезных заболеваний. У детей с хроническим продуктивным кашлем и признаками хронических болезней легких необходимо провести оценку состояний, перечисленных в таблице 4.
5. Лечение хронического кашля.
Рекомендация 5.1
Алгоритмы, разработанные для лечения кашля у взрослых, не подходят для детей.
Marchant et al99 обнаружили, что астма, гастроэзофагеальный рефлюкс или заболевания верхних дыхательных путей являлись причиной кашля у менее чем 10% пациентов отделения третичной медицинской помощи. «Большая тройка» причин хронического кашля у взрослых (кашелевая астма, носоглоточное затекание и гастроэзофагеальный рефлюкс) не всегда применима у детей 13.
Рекомендация 5.2
Необходимо попытаться оградить детей с хроническим кашлем от воздействия раздражающих веществ в воздухе, в том числе от табачного дыма.
Дети больше кашляют, если находятся под воздействием табачного дыма (пассивное курение), что происходит обычно при курящих родителях. Существует большое количество доказательств того, что воздействие раздражителей из окружающей среды, таких как сигаретный дым и фоновые загрязнители (в т.ч. диоксида азота и частиц класса РМ10), увеличивает кашель.
Хотя есть мало данных о том, что ограждение ребенка от этих раздражителей обладает положительным эффектом, имеет смысл попробовать сделать это 100-103. Подросток с хроническим и рецидивирующим кашлем должен быть заподозрен в табакокурении.
Подросток с хроническим и рецидивирующим кашлем должен быть заподозрен в табакокурении.
6. Лечение: кашель при специфическом диагнозе
Рекомендация 6.1
Лечение хронического кашля связано в первую очередь с аккуратной постановкой диагноза основного заболевания, а затем с применением специфической терапии этого состояния.
Существуют и должны быть приняты во внимание доказательные рекомендации и обзорные статьи по лечению следующих специфических причин кашля: астмы, муковисцидоза, иммунодефицитов, первичной цилиарной дискинезии, туберкулеза.
Рекомендация 6.2
У детей с затянувшимся бактериальным бронхитом необходимо сначала исключить другие возможные причины кашля и оценить бактериальный посев мокроты, прежде чем поставить этот диагноз. Может быть проведено пробное психотерапевтическое лечение или попробован продолжительный курс (4-6 недель) соответствующих антибиотиков.
Существует множество сомнений относительно применения термина «хронический бронхит» у детей, которые обусловлены тем, что могут быть упущены астма и другие серьезные состояния, лежащие в основе кашля. Хронический бронхит у детей со стойкой эндобронхиальной инфекцией (с некоторых пор называемый стойким бактериальным бронхитом) был описан на протяжении десятилетий 104-112. У детей отмечается хронический или рецидивирующий кашель с продукцией мокроты. Этот термин может быть использован только после исключения других возможных состояний, которые могут лежать в основе кашля (таблица 4). Несмотря на эти опасения, действительно существует группа детей со стойким продуктивным кашлем, у которых исключили другие возможные основные диагнозы, и не отвечающие на антиастматическую терапию. Для этих детей могут оказаться эффективными попытка интенсивной психотерапии или продолжительный курс соответствующих антибиотиков. Свежий кокрановский обзор по эффективности антибиотиков в лечении длительного влажного кашля у детей выявил два подходящих, хотя и не высококачественных исследования, которые показывают эффективность антибиотиков в данной ситуации, однако предупреждают, что у антибиотиков есть собственные побочные эффекты 113-115.
Хронический бронхит у детей со стойкой эндобронхиальной инфекцией (с некоторых пор называемый стойким бактериальным бронхитом) был описан на протяжении десятилетий 104-112. У детей отмечается хронический или рецидивирующий кашель с продукцией мокроты. Этот термин может быть использован только после исключения других возможных состояний, которые могут лежать в основе кашля (таблица 4). Несмотря на эти опасения, действительно существует группа детей со стойким продуктивным кашлем, у которых исключили другие возможные основные диагнозы, и не отвечающие на антиастматическую терапию. Для этих детей могут оказаться эффективными попытка интенсивной психотерапии или продолжительный курс соответствующих антибиотиков. Свежий кокрановский обзор по эффективности антибиотиков в лечении длительного влажного кашля у детей выявил два подходящих, хотя и не высококачественных исследования, которые показывают эффективность антибиотиков в данной ситуации, однако предупреждают, что у антибиотиков есть собственные побочные эффекты 113-115. В недавнем исследовании, в котором использовался алгоритм, разработанный для взрослых, в лечении детей с хроническим кашлем (преимущественно, влажным кашлем), наиболее частым окончательным диагнозом становился «затянувшийся бактериальный бронхит»; таким образом, это заболевание является более распространенным, чем предполагали ранее 99. Чтобы определить, насколько частым является это заболевание и является ли оно предвестником бронхоэктаза или хронической обструктивной болезни легких во взрослом возрасте, необходимы дальнейшие исследования.
В недавнем исследовании, в котором использовался алгоритм, разработанный для взрослых, в лечении детей с хроническим кашлем (преимущественно, влажным кашлем), наиболее частым окончательным диагнозом становился «затянувшийся бактериальный бронхит»; таким образом, это заболевание является более распространенным, чем предполагали ранее 99. Чтобы определить, насколько частым является это заболевание и является ли оно предвестником бронхоэктаза или хронической обструктивной болезни легких во взрослом возрасте, необходимы дальнейшие исследования.
7. Лечение: неспецифический изолированный кашель у практически здоровых детей.
Доказательная база для лечения детей с неспецифическим изолированным кашлем (включающим поствирусный кашель и рецидивирующий вирусный бронхит) крайне скудна и, в частности, отсутствие лечения также является эффективным. Рекомендуется ободрить родителей; обычно в конечном итоге с течением времени кашель стихает. Если кашель не беспокоит, а у в целом здорового ребенка отсутствуют клинические признаки и симптомы, рекомендован период наблюдения без диагностических тестов и лечения.
Рекомендация 7.1
В каждом случае, когда специальное клиническое исследование пациента с целью постановки диагноза не проводится как часть плана лечения, должен быть определен ограниченный по времени период наблюдения (например, 6-8 недель), по истечении которого должен быть подготовлено тщательное заключение, удостоверяющее, что кашель исчез, и не развилось никаких специфических признаков и симптомов.
Рекомендация 7.2
У практически здоровых детей с неспецифическим изолированным кашлем и без клинических признаков и симптомов каких-либо специфических заболеваний пробная терапия астмы, аллергического ринита или гастроэзофагеального рефлюкса, по-видимому, не эффективна и в большинстве случаев не рекомендована.
Терапия астмы
Эффективность антиастматической терапии у детей с неспецифическим изолированным кашлем не показана (либо эффект отсутствует, либо недостаточно доказан).
В двух РКИ была проведена оценка эффективности ингаляционных кортикостероидов (беклометазон, флутиказон) в сравнении с плацебо у детей с неспецифическим изолированным кашлем. Небольшой положительный эффект был обнаружен только при применении высоких доз флутиказона, однако автор предостерегает о потенциальном наличии побочных эффектов 55 98.
В настоящее время отсутствуют доказательные данные (нет РКИ) по эффективности применения ингаляционных антихолинергических препаратов14 для лечения стойкого неспецифического кашля у детей.
В настоящее время отсутствуют доказательные данные (нет РКИ) по эффективности применения теофиллинов для лечения стойкого неспецифического кашля у детей 15.
В настоящее время отсутствуют доказательные данные (нет РКИ) по эффективности применения ингаляционных кромонов16 для лечения стойкого неспецифического кашля у детей.
Существует одно РКИ, в котором показано отсутствие терапевтического эффекта кетотифена по сравнению с плацебо в лечении хронического кашля (или хрипов) у младенцев и детей младшего возраста (<3 лет) 116.
В настоящее время отсутствуют доказательные данные (нет РКИ) по эффективности применения антагонистов лейкотриеновых рецепторов для лечения стойкого неспецифического кашля у детей 117.
В ряде случаев может быть сложно определить, лежит ли астма в основе неспецифического изолированного кашля у ребенка, и, в связи с этим, может ли кашель хорошо отвечать на антиастматическую терапию. По этой причине в настоящее время многие практикующие врачи рекомендуют «пробную антиастматическую терапию» для маленьких детей с изолированным кашлем (состояния перечислены в таблице 1) в качестве теста на астму. Эта практика неидеальна, она возникла вследствие отсутствия как точного определения астмы, так и подходящих доступных тестов для подтверждения диагноза астма у маленьких детей.
Рекомендация 7.3
Если пробная антиастматическая терапия используется для диагностирования астмы как причины проблем с кашлем, должен быть использован эффективный путь введения препарата в адекватных дозах, а результаты лечения четко описаны.
Должен быть заранее установлен определенный период времени (например, 8-12 недель), после которого пробная антиастматическая терапия должна быть прекращена.
Перед началом «пробной терапии» астмы имеет смысл задокументировать бронихальную гиперреактивность (например, вариабельность пиковой скорости выдоха в течение периода домашнего мониторирования, объем форсированного выдоха через 1 сек после острого введения бронходилататора, или острую бронхоконстрикцию в ответ на физическую нагрузку).
При использовании «пробной терапии» для постановки диагноза кашлевой астмы, важно использовать эффективный путь введения препарата в адекватных дозах, а результаты должны быть четко запротоколированы родителями. Ответ на бронходилататоры быстрого действия должен быть зафиксирован, чтобы определить, вызывают ли они кратковременное ослабление кашля. Для того, чтобы точно подтвердить или исключить диагноз астма, скорее всего, потребуются ингаляционные кортикостероиды (например, беклометазона дипропионат или будесонид 400 мг в день в течение заранее определенного периода 8-12 недель).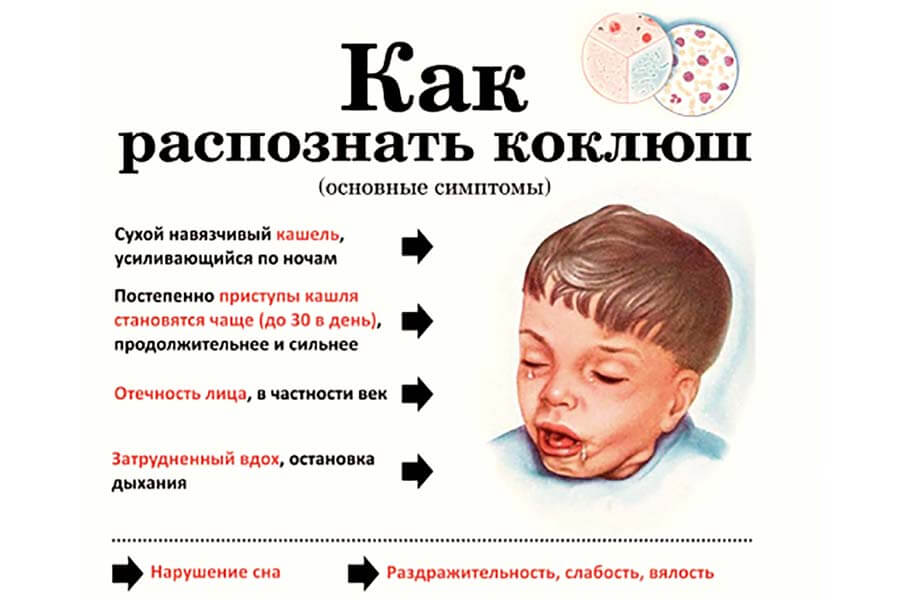 В качестве альтернативы, у пациентов с хроническим кашлем (регулярный дневной или ночной) пробная терапия оральными стероидами (например, преднизолон 1-2 мг/кг в течение 3-5 дней) эффективна для быстрого устранения симптомов и может указать на диагноз астмы 118.
В качестве альтернативы, у пациентов с хроническим кашлем (регулярный дневной или ночной) пробная терапия оральными стероидами (например, преднизолон 1-2 мг/кг в течение 3-5 дней) эффективна для быстрого устранения симптомов и может указать на диагноз астмы 118.
Если у ребенка наблюдается рецидивирующий кашель, продолжающийся более 2 недель при простудах, но полностью исчезающий между ними, который может быть обусловлен астмой, то может потребоваться более длительный период терапии (например, 8-12 недель), чтобы установить, снижается ли частота и интенсивность кашля под ее воздействием.
Если ребенок отвечал на антиастматическую терапию, то после отмены препаратов предполагается обострение кашлевой астмы, а затем, при возобновлении лечения, опять хороший ответ на терапию. Если ответа на терапию нет, то лечение должно быть прекращено, так как астма маловероятна и кашель не подавляется антиастматическими препаратами. Это важно для того, чтобы дети с простым рецидивирующим вирусным бронхитом или поствирусным кашлем не подвергались длительному воздействию высоких доз ингаляционных кортикостероидов.
Терапия носоглоточного затекания и риносинусита.
Существуют предположения о том, что аллергический ринит и синусит ассоциированы с кашлем, который возникает в результате носоглоточного затекания и раздражения гортани, хотя подтверждений этому недостаточно 119 120. У детей довольно сложно выявить типичные для взрослых симптомы чувствительности к выделениям, стекающим из носа по задней стенке глотки и частого кашля, прочищающего горло. У детей с хроническим аллергическим ринитом может быть выражена носовая поперечная складка из-за постоянного вытирания носа во время «аллергического салюта». При жестком самовоспроизводящемся кашле маловероятно, что лечение выделений из носа будет иметь смысл, так как один и тот же патологический процесс затрагивает и нос и ларинготрахеобронхиальное дерево. У взрослых главным диагностическим критерием является ответ на лечение. Описана связь синусита с аллергическим ринитом и астмой у детей 121-123.
Рекомендация 7.4
Детям с «прочищающим горло» кашлем и признаками аллергического ринита, показано избегание антигена и пробная терапия.
Избегание аллергенов, оральные антигистаминные препараты и назальные кортикостероидные препараты являются основой терапии 124.
Рекомендация 7.5
Для лечения неспецифического кашля у в остальном здоровых детей не показана пробная терапия гастроэзофагеального рефлюкса.
Несмотря на то, что в неконтролируемых исследованиях было показано улучшение кашля при лечении гастроэзофагеального рефлюкса, свежий кокрановский обзор выявил недостаточно данных, на которых можно основываться при рекомендациях терапии гастроэзофагеального рефлюкса у детей с кашлем.
Рекомендация 7.6
При постановке диагноза психогенный или привычный кашель, терапевт должен убедиться в маловероятности органических причин и в наличии позволяющих предположить этот диагноз особенностей.
Особенности неорганического кашля, позволяющие предположить вышеупомянутый диагноз:
- странный, привлекающий внимание и мешающий кашель;
- кашель, который усиливается при обращении на него внимания и снижается при вовлечении в какую-либо активность, концентрации на ней или во сне;
- ребенок проявляет «великолепное безразличие» к мешающему кашлю.
Привычный или тикоподобный кашель обычно меньше мешает окружающим.
Рекомендация 7.7
Психотерапия, в том числе модификация поведения, может быть полезна в лечении психогенного кашля 87-92.
Благодарность: нижеперечисленные люди читали настоящие рекомендации во время их составления и осуществляли подробную обратную связь с полезными предложениями, чтобы улучшить рекомендации и сделать их более общими: д-р Vincent McGovern, Детская респираторная клиника, Королевский госпиталь Белфаста для больных детей, Белфаст; д-р Robert Carroll, Медицинская практика в Гроув, Центр здоровья Скегонейлл, Белфаст; д-р Naoimh White, Отделение терапии, Центр здоровья Данлис, Белфаст; д-р Neil Kennedy, Отделение детского здоровья, Королевский Университет Белфаста; д-р Dara O’Donoghue, Королевский госпиталь Белфаста для больных детей, Белфаст; д-к Jenny Hughes, Королевский госпиталь Белфаста для больных детей, Белфаст.
Конфликт интересов: нет
Список литературы
- Hay AD, Heron J, Ness A. The prevalence of symptoms and consultations in pre-school children in the Avon Longitudinal study of Parents and Children (ALSPAC): a prospective cohort study. Fam Pract 2005;22:367–74.
- Clough JB, Williams JD, Holgate ST. Effect of atopy on the natural history of symptoms, peak expiratory flow, and bronchial responsiveness in 7- and 8-year old children with cough and wheeze. Am Rev Respir Dis 1991;43:755–60.
- Ninan T, MacDonald L, Russel G. Persistent nocturnal cough in childhood: a population based study. Arch Dis Child 1995;73:403–7.
- Burr ML, Anderson HR, Austin JB, et al. Respiratory symptoms and home environment in children: a national survey. Thorax 1999;54:27–32.
- Thomson F, Masters IB, Chang AB. Persistent cough in children and the overuse of medications. J Paediatr Child Health 2002;38:578–81.

- McKenzie S. Cough – but is it asthma? Arch Dis Child 1994;70:1–2.
- Cornford CS, Morgan M, Ridsdale L. Why do mothers consult when their children cough? Fam Pract 1993;10:193–6.
- Kai J. What worries parents when their preschool children are acutely ill, and why: a qualitative study. BMJ 1996;313:983–6.
- Archer LNJ, Simpson H. Night cough counts and diary cough scores in asthma. Arch Dis Child 1985;60:473–4.
- Chang AB, Newman RG, Carlin J, et al. Subjective scoring of cough in children: parental-completed vs child completed diary cards vs an objective method. Eur Respir J 1998;11:462–6.
- Shann F. How often do children cough? Lancet 1996;348:699–700.
- Falconer A, Oldman C, Helms P. Poor agreement between reported and recorded nocturnal cough in asthma. Pediatr Pulmonol 1993;15:209–11.
- Chang AB. Cough: are children really different to adults? Cough 2005;1:7 http:/www.coughjournal.
 com/content/1/1/7.
com/content/1/1/7. - Chang AB, McKean M, Morris P. Inhaled anti-cholinergics for prolonged non-specific cough in children. Cochrane Database Syst Rev 2004;(1)::CD004358.
- Chang AB, Halstead RA, Petsky HL. Methylxanthines for prolonged non-specific cough in children. Cochrane Database Syst Rev 2005;(3):CD005310.
- Chang AB, Marchant JM, Morris P. Cromones for prolonged non-specific cough in children. Cochrane Database Syst Rev 2004;(1).
- Chang AB, Lasserson TJ, Gaffney J, et al. Gastro-oesophageal reflux treatment for prolonged non-specific cough in children and adults. Cochrane Database Syst Rev 2005;(2):CD004823.
- Irwin RS, Madison JM. The diagnosis and treatment of cough. N Engl J Med 2000;343:1715–21.
- Sherrill DL, Guerra S, Minervini MC, et al. The relationship of rhinitis to recurrent cough and wheezing: a longitudinal study. Respir Med 2005;99:1377–85.
- Chang AB, Phelan PD, Sawyer SM, et al.
 Airway hyperresponsiveness and cough receptor sensitivity in children with recurrent cough. Am J Respir Crit Care Med 1997;155:1935–9.
Airway hyperresponsiveness and cough receptor sensitivity in children with recurrent cough. Am J Respir Crit Care Med 1997;155:1935–9. - Marais BJ, Gie RP, Obihara CC, et al. Well defined symptoms are of value in the diagnosis of childhood pulmonary tuberculosis. Arch Dis Child 2005;90:1162–5.
- Hay AD, Schroeder K, Fahey T. Acute cough in children. 10-minute consultation. BMJ 2004;328:1062.
- Monto AS. Studies of the community and family: acute respiratory illness and infection. Epidemiol Rev 1994;16:351–73.
- Leder K, Sinclair MI, Mitakakis TZ, et al. A community based study of respiratory episodes in Melbourne, Australia. Aust NZ J Public Health 2003;27:399–404.
- Hay AD, Wilson A, Fahey T, et al. The duration of acute cough in pre-school children presenting to primary care: a prospective cohort study. Fam Pract 2003;20:696–705.
- Hay AD, Wilson AD. The natural history of acute cough in children aged 0–4 years in primary care: a systematic review.
 Br J Gen Pract 2005;52:401–9.
Br J Gen Pract 2005;52:401–9. - Butler CC, Hood K, Kinnersley P, et al. Predicting the clinical course of suspected acute viral upper respiratory tract infection in children. Fam Pract 2005;22:92–5.
- Hay AD, Fahey T, Peters TJ, et al. Predicting complications from acute cough in preschool children in primary care: a prospective cohort study. Br J Gen Pract 2004;54:9–14.
- Schroeder K, Fahey T. Should we advise parents to administer over the counter cough medicines for acute cough? Systematic review of randomized controlled trials. Arch Dis Child 2002;86:170–5.
- Paul I, Yoders KE, Crowell KR, et al. Effect of dextromethorphan, diphenylhydramine, and placebo on nocturnal cough and sleep quality for coughing children and their parents. Pediatrics 2004;114:e85–90.
- Bernard DW, Goepp JG, Duggan AK, et al. Is oral albuterol effective for acute cough in non-asthmatic children. Acta Paediatr 1999;88:465–7.
- Smucry JJ, Flynn CA, Becker LA, et al.
 Are β2 agonists effective treatment for acute bronchitis or acute cough in patients without underlying pulmonary disease? A systematic review. J Fam Pract 2001;50 (11).
Are β2 agonists effective treatment for acute bronchitis or acute cough in patients without underlying pulmonary disease? A systematic review. J Fam Pract 2001;50 (11). - Christakis DA, Wright JA, Taylor JA, et al. Association between parental satisfaction and antibiotic prescription for children with cough and cold symptoms. Pediatr Infect Dis J 2005;24:774–7.
- Arroll B, Kenealy T. Antibiotics for the common cold and purulent rhinitis. Cochrane Database Syst Rev 2002;:(3):CD000247.
- Scott NCH. Management and outcome of winter upper respiratory tract infections in children aged 0–9 years. BMJ 1979;1:29–31.
- Little P, Rumsby K, Kelly J, et al. Information leaflet and antibiotic prescribing strategies for acute lower respiratory tract infection. A randomized controlled trial. JAMA 2005;293:3029–35.
- Pandolfini C, Impicciatore P, Bonati M. Parents on the web: risks for quality management of cough in children. Pediatrics 2000;105:e1.

- World Health Organisation. The management of acute respiratory infections in children. In: Practical guidelines for outpatient care. Geneva: WHO, 1995.
- British Thoracic Society. BTS guidelines for the management of community acquired pneumonia in childhood. Thorax 2002;57:(Suppl 1):377–470.
- Lakhanpaul M, Atkinson M, Stephenson T. Community acquired pneumonia in children: a clinical update. Arch Dis Child Educ Pract Ed 2004;89:ep29–34.
- Anon. Croup. Clinical Evidence 2004;12:370–84.
- Anon. Bronchiolitis. Clinical Evidence 2004;12:401–26.
- Scottish Intercollegiate Guidelines Network (SIGN). Bronchiolitis in children SIGN Publication No 91, 2006. http://www.sign.ac.uk.
- Perlstein PH, et al. Evaluation of an evidence-based guideline for bronchiolitis. Pediatrics 1999;104:1334–41.
- British Thoracic Society (BTS)/Scottish Intercollegiate Guidelines Network (SIGN). British guideline on the management of asthma.
 Thorax 2003;58:(Suppl 1):1–83.
Thorax 2003;58:(Suppl 1):1–83. - Bergquist SO, Bernander S, Dahnsjo H, et al. Erythromycin in the treatment of pertussis: a study of bacteriological and clinical effects. Pediatr Infect Dis J 1987;6:458–61.
- Tiwari T, Murphy TV, Moran J. Recommended antimicrobial agents for the treatment and postexposure prophylaxis of pertussis. 2005 CDC guidelines. Morbidity and Mortality Weekly Report Recommendations and Reports (MMWR) 2005;54:(RR-14):1 -13.
- Pillay V, Swingler G. Symptomatic treatment of the cough in whooping cough (review). Cochrane Database Syst Rev 2003;(4)::CD003257.
- Crowcroft NS, Pebody RG. Recent developments in pertussis. Lancet 2006;367:1926–36.
- Mertsola J, Viljanen M, Ruuskanen O. Salbutamol in the treatment of whooping cough. Scand J Infect Dis 1986;18:593–4.
- Torre D, Tambini R, Ferrario G, et al. Treatment with steroids in children with pertussis. Pediatr Infect Dis J 1993;12:419–20.

- Pillay V, Swingler G. Symptomatic treatment of the cough in whooping cough. Cochrane Database Syst Rev 2003;(4):CD003257.
- Ciprandi G, Tosca M, Ricca V, et al. Cetirizine treatment of allergic cough in children with pollen allergy. Allergy 1997;52:752–4.
- Rodrigo GJ. Intranasal corticosteroids versus topical h2 receptor antagonists for the treatment of allergic rhinitis: a systematic review with meta-analysis. Ann Allergy Asthma Immunol 2002;89:479–84.
- Davies MJ, Fuller P, Picciotto A, et al. Persistent nocturnal cough: randomized controlled trial of high dose inhaled corticosteroids. Arch Dis Child 1999;81:38–44.
- Versteegh FG, Weverling GJ, Peeters MF, et al. Community-acquired pathogens associated with prolonged cough in children: a prospective cohort study. Clin Microbiol Infect 2005;10:801–7.
- Hallander HO, Gnarpe J, Gnarpe H, et al. Bordetella pertussis, Bordetella parapertussis, Mycoplasma pneumoniae and persistent cough in children.
 Scand J Infect Dis 1999;31:281–6.
Scand J Infect Dis 1999;31:281–6. - Chung KF, Widdicombe JG, Chang AB. Causes, assessment and measurement of cough in children. In: Chung KF, Widdicombe JG, eds. Cough: causes, mechanisms and therapy. Oxford: Blackwell Publishing, 2003:58–73.
- Munyard P, Bush A. How much coughing is normal? Arch Dis Child 1996;74:531–4.
- Shann F. How often do children cough? Lancet 1996;348:699–700.
- Gibson GJ, Geddes DM, Costabel U, et al. Bush A, Price JP. Childhood asthma syndromes. In: Gibson GJ, Geddes DM, Costabel U, et al., eds. Respiratory medicine. 3rd ed. Philadelphia: Saunders, 2003:1396–420.
- Bush A. Pediatric problems of cough. Pulm Pharmacol Ther 2002;15:309–15.
- Saglani S, McKenzie SA. The management of persistent isolated cough in childhood. Curr Paediatr 2002;12:1–6.
- Chang AB, Phelan PD, Robertson CF, et al. Frequency and perception of cough severity. J Paediatr Child Health 2001;37:142–5.

- Chang AB. Cough, cough receptors, and asthma in children. Pediatr Pulmonol 1999;28:59–70.
- Kelly YJ, Brabin BJ, Milligan, et al. Clinical significance of cough and wheeze in the diagnosis of asthma. Arch Dis Child 1996;75:489–93.
- Wright AL, Holberg CJ, Morgan WJ, et al. Recurrent cough in childhood and its relation to asthma. Am J Respir Crit Care Med 1996;153:1259–65.
- Brooke AM, Lambert PC, Burton PR, et al. Recurrent cough: natural history and significance in infancy and early childhood. Pediatr Pulmonol 1998;26:256–61.
- Zimmerman B, Silverman FS, Tarlo SM, et al. Induced sputum: comparison of postinfectious cough with allergic asthma in children. J Allergy Clin Immunol 2000;105:495–9.
- Gibson PG, Simpson JL, Chalmers AC, et al. Airways eosinophilia is associated with wheeze but is not common in children with persistent cough and frequent chest colds. Am J Respir Crit Care Med 2001;164:977–81.

- Fitch PS, Brown V, Schock B, et al. Chronic cough in children: bronchoalveolar lavage findings. Eur Respir J 2000;16:1109–14.
- Chang AB, Phelan PD, Sawyer SM, et al. Cough sensitivity in children with asthma, recurrent cough and cystic fibrosis. Arch Dis Child 1997;77:331–4.
- Chang AB, Gaffney JT, Eastburn MM, et al. Cough quality in children: a comparison of subjective vs. bronchoscopic findings BioMedCentral Respiratory Research. http://respiratory-research.com/content/6/1/3 (accessed 4 Feb 2008).
- Li AM, Lex C, Zacharasiewicz A, et al. Cough frequency in children with stable asthma: correlation with lung function, exhaled nitric oxide, and sputum eosinophil count. Thorax 2003;58:974–8.
- Kao NL, Richmond GW. Cough productive of casts. Ann Allergy Asthma Immunol 1996;76:231–3.
- Cagney M, MacIntyre R, MacIntyre P, et al. Cough symptoms in children aged 5–15 years in Sydney, Australia: non-specific cough or unrecognized pertussis? Respirology 2005;10:359–64.

- Jenkinson D. Natural course of 500 consecutive cases of whooping cough: a general practice population study. BMJ 1995;310:299–302.
- Harnden A, Grant C, Harrison T, et al. Whooping cough in school age children with persistent cough: prospective cohort study in primary care. BMJ 2006;333:174–7.
- Schaad UB, Rossi E. Infantile Chlamydia pneumonia: a review based on 115 cases. Eur J Pediatr 1982;138:105–9.
- Chetcuti P, Phelan PD. Respiratory morbidity following repair of oesophageal atresia and tracheo-oesophageal fistula. Arch Dis Child 1993;68:167–70.
- Wood RE. Localized tracheomalacia or bronchomalacia in children with intractable cough. J Pediatr 1997;116:404–6.
- Finder JD. Primary bronchomalacia in infants and children. J Pediatr 1997;130:59–66.
- Masters IB, Chang AB, Patterson L, et al. Series of laryngomalacia, tracheomalacia and bronchomalacia disorders and their associations with other conditions in children.
 Pediatr Pulmonol 2002;34:189–95.
Pediatr Pulmonol 2002;34:189–95. - Wood RE. Localised tracheomalacia or bronchomalacia in children with intractable cough. J Pediatr 1997;116:404–6.
- Gormley PK, Colreavy MP, Patil N, et al. Congenital vascular anomalies and persistent respiratory symptoms in children. Int J Pediatr Otorhinolaryngol 1999;51:23–31.
- Cherry JD. The treatment of croup: continued controversy due to failure of recognition of historic, ecological, etiologic and clinical perspectives. J Pediatr 1979;94:352–4.
- Gay M, Blager F, Bartsch K, et al. Psychogenic habit cough: review and case reports. J Clin Psychiatry 1987;48:483–6.
- Lavigne JV, Davis T, Fauber R. Behavioral management of psychogenic cough: alternative to the «bedsheet» and other aversive techniques. Pediatrics 1991;87:532–7.
- Weinberg EG. «Honking»: psychogenic cough tic in children. S Afr Med J 1980;57:198–200.
- McGarvey LP, Warke TJ, McNiff C, et al.
 Psychogenic cough in a school boy: evaluation using an ambulatory cough recorder. Pediatr Pulmonol 2003;36:73–5.
Psychogenic cough in a school boy: evaluation using an ambulatory cough recorder. Pediatr Pulmonol 2003;36:73–5. - Taussig LM, Landau LI. Wamboldt MZ, Wamboldt FS. Psychiatric aspects of respiratory syndromes. In: Taussig LM, Landau LI, eds. Pediatric respiratory medicine. St Louis: Mosby, 1999:1222–34.
- Butani L, O’Connell EJ. Functional respiratory disorders. Ann Allergy Asthma Immunol 1997;79:91–9.
- von Vigier RO, Mozzettini S, Truttmann AC, et al. Cough is common in children prescribed converting enzyme inhibitors. Nephron 2000;84:98.
- Bianchetti MG, Caflisch M, Oetliker OH. Cough and converting enzyme inhibitors. Eur J Pediatr 1992;151:225–6.
- Jegoux F, Legent F, Beauvillain de Montreuil C. Chronic cough and ear wax. Lancet 2002;360:618.
- Ojoo JC, Kastelik JA, Morice AH. A boy with a disabling cough. Lancet 2003;361:674.
- Galvez RA, McLoughlin FJ, Levison H. The role of the methacholine challenge in children with chronic cough.
 J Allergy Clin Immunol 1987;79:331–5.
J Allergy Clin Immunol 1987;79:331–5. - Chang AB, Phelan PD, Carlin J, et al. Randomised controlled trial of inhaled salbutamol and beclomethasone for recurrent cough. Arch Dis Child 1998;79:6–11.
- Marchant JM, Masters IB, Taylor SM, et al. Evaluation and outcome of young children with chronic cough. Chest 2006;129:1132–41.
- Somerville M, MacKenzie I, Owen P, et al. Housing and health: does installing heating in their homes improve the health of children with asthma? Public Health 2000;114:434–9.
- Baugh JG, Hunter SM, Webber IS, et al. Developmental trends of first cigarette smoking experience of children: the Bogalusa heart study. Am J Public Health 1982;72:1161–4.
- Adams L, Lonsdale D, Robinson M, et al. Respiratory impairment induced by smoking in children in secondary schools. BMJ 1984;288:891–5.
- Charlton A. Children’s coughs related to parental smoking. BMJ 1984;288:1647–9.
- Taussig LM, Smith LM.
 The chronic bronchitis complex in childhood: what is it? Pediatrics 1981;67:1–5.
The chronic bronchitis complex in childhood: what is it? Pediatrics 1981;67:1–5. - Morgan WJ, Taussig LM. The chronic bronchitis complex in children. Pediatr Clin North Am 1984;31:851–64.
- Field CE. Bronchiectasis in childhood: aetiology and pathogenesis including a survey of 272 cases of doubtful irreversible bronchiectasis. Pediatrics 1949;4:231–48.
- Field CE. Bronchiectasis in childhood: prophylaxis, treatment and progress with a follow up study of 202 cases of established bronchiectasis. Pediatrics 1949;4:355–72.
- Phelan PD, Landau LI, Olinsky A. Epidemiology. In: Respiratory illness in childhood. 4th ed. Oxford: Blackwell Scientific Publications, 1994:27–51.
- Smith TF, Ireland TA, Zaatari GS, et al. Characteristics of children with endoscopically proven chronic bronchitis. Am J Dis Child 1985;139:1039–10.
- Dodge R, Burrows B, Lebowitz MD, et al. Antecedent features of children in whom asthma develops during the second decade of life.
 J Allergy Clin Immunnol 1993;92:744–9.
J Allergy Clin Immunnol 1993;92:744–9. - Boule M, Gaultier C, Tournier B, et al. Lung function in children with recurrent bronchitis. Respiration 1979;38:127–34.
- Seear M, Wensley D. Chronic cough and wheeze in children: do they all have asthma? Eur Respir J 1997;10:342–5.
- Marchant JM, Morris P, Gaffney JT, et al. Antibiotics for prolonged moist cough in children. Cochrane Database Syst Rev 2005;(4):CD004822.
- Darelid J, Lofgren S, Malmvall BE. Erythromycin treatment is beneficial for longstanding Moraxella catarrhalis associated cough in children. Scand J Infect Dis 1993;25:323–9.
- Gottfarb P, Brauner A. Children with persistent cough: outcome with treatment and role of Moraxella catarrhalis? Scand J Infect Dis 1994;26:545–51.
- van Asperen PP, McKay KO, Mellis CM, et al. A multicentre ranomised placebo-controlled double blind study on the efficacy of ketotifen in infants with chronic cough or wheeze.
 J Paediatr Child Health 1992;28:442–6.
J Paediatr Child Health 1992;28:442–6. - Chang AB, Winter D, Acworth JP. Leukotriene receptor antagonist for prolonged non-specific cough in children. Cochrane Database Syst Rev 2006;(2):CD005602.
- Mehdi N, Weinberger M, Abu-Hasan M. Etiology and outcome of childhood chronic cough using a simple diagnostic approach. Pediatr Asthma Allergy Immunol 2005;18:55–61.
- Lack G. Pediatric allergic rhinitis and comorbid disorders. J Allergy Clin Immunol 2001;108:S9–15.
- Campanella SG, Asher MI. Current controversies: sinus disease and the lower airways. Pediatr Pulmonol 2001;31:165–72.
- Rachelefski GS, Goldberg M, Katz RM, et al. Sinus disease in children with respiratory allergy. J Allergy Clin Immunol 1978;61:310–4.
- Sacha RF, Tremblay NF, Jacobs RL. Chronic cough, sinusitis and hyperreactive airways in children: an overlooked association. Ann Allergy 1985;54:195–8.
- Rachelefski GC, Katz RM, Siegal SC.
 Chronic sinus disease with associated reactive airway disease in children. Pediatrics 1984;73:526–9.
Chronic sinus disease with associated reactive airway disease in children. Pediatrics 1984;73:526–9. - Murphy KR. Allergic rhinitis in children: selecting an intranasal corticosteroid. Pediatr Asthma Allergy Immunol 2005;18:216–29.
- Orenstein SR, Orenstein DM. Gastroesophageal reflux and respiratory disease in children. J Pediatr 1988;112:847–58.
- Malfoot A, Vandenplas Y, Verlinden M, et al. Gastroesophageal reflux and unexplained chronic lung disease in infants and children. Pediatr Pulmonol 1987;3:208–13.
- Chang A, Lasserson T, Gaffney J, et al. Gastro-oesophageal reflux treatment for prolonged non-specific cough in children and adults. Cochrane Database Syst Rev 2005;(2):CD004823.:
Признаки и симптомы коронавируса: личный опыт заболевания киевлянки
Главный маркетинговый директор Chicco в Украине Лана Максимова рассказала о личном опыте заболевания коронавирусом и о том, как в государственной клинике ей отказывали в тесте на протяжении 9 дней.
Мы перепечатываем две публикации с разрешения автора и с минимальными правками редакции.
Эта колонка — личный опыт автора. Редакция MC.today не может советовать никакие способы лечения и лекарства, упомянутые в материале.
Закупились продуктами и написали письмо дочке
У нас спокойное, но серьезное отношение к пандемии — вирусом нужно переболеть. Дома шутили, что побыстрее бы приобрести иммунитет.
Лана Максимова
Мы закупились продуктами, масками, перчатками, антисептиками, бактерицидной лампой. Заключили декларации с семейными врачами и сделали прививки до всей этой паники. Соблюдали национальный карантин.
Продумали сценарии. Например, на случай, если мы с мужем заболеем и нас госпитализируют или что похуже. Созвонились с друзьями, заручились их поддержкой на самый страшный случай и написали дочке закрытый конверт с инструкциями. Собрали все важные документы в одном месте и описали все для нее.
Почему мы так делали? Я в зоне риска — гипертоник и в возрастной вилке 46-57, которая переносит вирус, как люди за 65. Муж как раз в том возрасте, когда мужчины тяжело болеют.
Муж как раз в том возрасте, когда мужчины тяжело болеют.
25 февраля дочка начала жаловаться, что у неё нет сил и она как-то странно себя чувствует. После обеда у нее сильно заболело горло, слабость. Глотать не может. Температуры нет.
26 февраля у дочки начался насморк. Заболело горло у меня. Температуры нет. Муж в командировке, не с нами, он здоров, поскольку насморк, я думаю, вряд ли можно считать коронавирусом.
27 февраля у дочки начинается очень сильный кашель, сухой, бьющий. Нет времени для вдоха, кашляет каждую секунду. Температуры нет.
Поскольку у дочери при любом вирусе насморк переходит в трахеит с бронхоспазмом, я спокойно начинаю применять отработанную схему для перевода кашля во влажный: отхаркивающее, ингаляции, теплое питье, влажный воздух, проветривание.
Но все дает обратный эффект: кашель только усиливается. Более-менее помогает мукалтин и теплое питье.
У меня синусит сильный, слёзы текут из глаз, горло першит. Но никаких больше осложнений не было, на этом все остановилось.
Полторы недели прошли как в туманеПолторы недели сил не было даже чай сделать. Мышечная и головная боли, слабость такая, что у меня все падало из рук, а поднять сил не было.
У меня болела спереди шея, будто я мышцы напрягала. В районе лимфоузлов больно было дотрагиваться, стоял ком в зоне щитовидки. Голову было некомфортно вперед наклонять.
После выздоровления я сделала УЗИ щитовидки, но все было нормально. Узист сказала, что очень много обращений с такими симптомами.
Наши симптомы не совпадали с публикуемыми МОЗ на тот момент, кроме сухого кашля у Даши. И как только становилось плохо, мы пили ибупрофен. Я слышала, что его нельзя принимать, но относилась к этому как к фейку.
Через полторы недели мы были в норме. У меня больше никаких симптомов не было, у Даши кашель постепенно сам прошел. Температуры так и не было. Думали, что это был грипп А (наиболее распространённый тип гриппа — прим. ред.). После этого мы две недели были здоровы, как мы считали.
Думали, что это был грипп А (наиболее распространённый тип гриппа — прим. ред.). После этого мы две недели были здоровы, как мы считали.
Мы с дочкой уже переболели один раз в конце февраля и две недели были здоровы. Муж в это время приезжал и уезжал. 19 марта дочка ночью начала жутко кашлять. Кашель бьет, вдохнуть нет времени, краснеет лицо, губы синеют, очень похоже на приступ астмы.
Помню, что в первой нашей волне привычные средства действовали наоборот, поэтому делала все очень осторожно. Но все средства только усиливали кашель. Температуры не было.
Мы записались на прием к районному педиатру. Почему? Из прагматичных соображений: доступ к тестам на коронавирус и быстрая госпитализация в опорные больницы в случае ухудшения состояния. Наивная!
Прием у врачаПедиатр задавала протокольные вопросы: были ли в контакте с людьми с подтвержденным коронавирусом, были ли в Италии, Испании, Китае, в Черновицкой области. У нас все ответы отрицательные.
У нас все ответы отрицательные.
Спрашивала о температуре и сухом кашле. Первое — нет, второе она слышала, ведь Даша кашляла так, что мы друг друга не слышали. Хрипов нет.
Я просила сделать рентген, в ответ: «Давайте подождем». Спрашиваю о тесте на коронавирус, говорит: «Не та симптоматика».
Рассказываю, что все средства у нас вызывают ещё больший кашель. Но врач их оставляет и просит дать Даше лоратадин и валерианку. Как будто у нас коклюш. И сильный бронхоспазм.
Вечером даю лоратадин, но Даше от него становится тяжело кашлять. Легче кашлять сидя. Приспособила дочке игровое кресло. Спала она полусидя, набросала подушек.
Как ребенка «лечили» в больнице20 марта температура была в норме. Кашель у Даши ужасный. У меня начинает болеть горло, но только с утра. Через день у меня сильная слабость, не могу заниматься спортом, даже ходьба на дорожке — дико тяжело.
Периодами ощущение, что температура, измеряю, но ее нет. Озноб и снова начала болеть шея, как мышечная боль, и в местах лимфоузлов. Боли в животе, как при расстройстве, периодически. Иногда расстройство стула. И так до сих пор, уже 15-й день.
Боли в животе, как при расстройстве, периодически. Иногда расстройство стула. И так до сих пор, уже 15-й день.
21 марта кашель продолжается. Понимаю, что педиатр вообще ничего нам не дала, чтобы унять его. Прошу педиатра назначить синекод, который отключает кашлевой центр, чтобы облегчить состояние Даши. Но доктор назначает другое лекарство, от которого эффекта ноль.
У Даши пошла кровь носом, не останавливается. измеряем давление — 140.
23 марта сдали анализы на коклюш и паракоклюш. Кашель у дочки такой же. 25 марта педиатр отбросил диагноз «коклюш», рентген не сделал, тест на коронавирус не провел.
27 марта у Даши вдруг резко изменился характер кашля. Появились паузы, она могла отдыхать, но сила кашля во время приступов не менялась. Кашель сухой.
Сделали рентген, он показал воспаление легких. Педиатр выписывает два антибиотика, я снова прошу тест на коронавирус. В ответ мне говорят, что мы не проходим по анамнезу, что это для галочки, что лечения нет и поликлинику закроют на карантин.
Записываем дочь к частному педиатру и на компьютерную томографию, начинаем пить антибиотики и амброксол. От него уже не становится хуже.
28 марта пришли на прием к частному педиатру и сделали компьютерную томографию. Легкие чистые, острый трахеобронхит. Сатурация (дыхательная недостаточность — прим. ред.) у Даши 99 %.
Тест на коронавирус не делают, говорят, что не та симптоматика. Кашель становится влажным и не таким частым.
До 1 апреля пьём антибиотики, делаем ингаляции, кашель у Даши в разы лучше. Он сильный, но не частый, не сухой, вроде начала откашливаться мокрота.
1 апреля попали к заведующей отделением. Температура 37,1. Предлагает сделать тест на коронавирус.
Сначала делают экспресс-тест, берут венозную кровь, проводят за полчаса. Экспресс-тест делается на антитела:
- тест G — устойчивый иммунитет, очень условно означает, что переболели давно;
- тест М — болеете прямо сейчас.

У нас всех тест показал позитивный результат. После этого сдаем ПЦР-тесты: он показывает наличие вируса в организме и являетесь ли вы заразным. Берется мазок из горла и носа, делается 1-3 дня.
Мы были двадцатыми в этой клинике с позитивным тестом. Педиатр сказала, что, по их наблюдениям, дети болеют последними коронавирусом, после родителей.
Теперь мы все ждём результаты ПЦР, они придут по почте. Далее нужно созвониться с врачами.
Что делать дальше?Нам выдали памятки и рассказали, что делать: жесткий карантин до получения ПЦР. Если тест негативный, можно изредка выходить в течение 14 дней по одному.
Если за 14 дней нет симптомов, можно выходить, согласно условиям карантина, в маске и перчатках, потому что нет данных по повторному заражению. После − пересдать экспресс-тесты.
Взяли все данные контактных лиц, звонили в СЭС (санитарно-эпидемиологическую службу — прим. ред.), извещали. Мужу сразу отзвонились из СЭС, ещё раз уточняли ситуацию. Позвонили всем контактным лицам буквально в течение пары часов. Из них никто не имеет симптомов.
Позвонили всем контактным лицам буквально в течение пары часов. Из них никто не имеет симптомов.
Где мы заразились? Не знаю. Только общие догадки: привёз муж, супермаркет, аптека. Сейчас мы дома, на самоизоляции. Ждём ПЦР.
Советы и выводы- Нужно быть проактивным. Если не уверен, сомневаешься, то делай анализы и обследования самостоятельно.
- Сразу нужно делать компьютерную томографию и обращаться к частным врачам.
- Тесты можно сделать в частной клинике и не зависеть от устаревшей в своих административных методах госмедицины.
- Госмедицина имеет нерабочий протокол. Не назначать 9 дней рентген и не назначить общий анализ крови — это само за себя говорит.
- Симптомы меняются все время, МОЗ продолжает использовать неполную симптоматику.
«Легкие хрустят»: пациенты с COVID-19 рассказали о первых симптомах
https://ria.ru/20200420/1570278119.html
«Легкие хрустят»: пациенты с COVID-19 рассказали о первых симптомах
«Легкие хрустят»: пациенты с COVID-19 рассказали о первых симптомах
Россияне, переболевшие COVID-19, рассказали в интервью «Известиям» о симптомах заболевания. РИА Новости, 20.04.2020
РИА Новости, 20.04.2020
2020-04-20T06:56
2020-04-20T06:56
2020-04-20T10:47
распространение коронавируса
коронавирус в россии
коронавирус covid-19
россия
коммунарка (москва)
здоровье — общество
общество
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn23.img.ria.ru/images/07e4/04/11/1570209681_0:0:3072:1728_1920x0_80_0_0_2cd12d7180b92689c8a0338e2c7139ae.jpg
МОСКВА, 20 апр — РИА Новости. Россияне, переболевшие COVID-19, рассказали в интервью «Известиям» о симптомах заболевания.По словам 34-летней Евгении, она попала в больницу 30 марта с двухсторонней мультисегментарной пневмонией и подозрением на коронавирус. Болезнь протекала тяжело.Женщина подчеркнула, что через восемь дней в больнице ей стало лучше: температура спала. При этом слабость, одышка, тошнота и боль в груди никуда не делись. Сильно изменилось восприятие вкуса, поначалу все казалось горьким и тухлым. Как рассказала 36-летняя Анна, ее первым симптомом была температура 38. В течение десяти дней у женщины начисто пропало обоняние, но кашля и проблем с дыханием не было.В семье 50-летней Виктории коронавирусом заразились трое: она, сын (25 лет) и дочь (18 лет).У женщины температура держалась 13 дней, не выше 38. Была общая интоксикация, заложен нос, покраснение горла. Кашель начался на пятый день.Первым симптомом 27-летней Марии стала повышенная температура. Вскоре у нее заболело горло, начался сильный кашель по ночам, пропало ощущение вкуса и запаха. Ее доставили в больницу в Коммунарке.В России количество заразившихся коронавирусом достигло 43 тысяч, порядка трех тысяч человек излечились. Власти призвали граждан соблюдать все меры предосторожности, в частности носить маски в общественных местах и держать дистанцию.Кроме того, правительство разработало несколько пакетов мер, направленных на поддержку бизнеса и уязвимых категорий населения.
Как рассказала 36-летняя Анна, ее первым симптомом была температура 38. В течение десяти дней у женщины начисто пропало обоняние, но кашля и проблем с дыханием не было.В семье 50-летней Виктории коронавирусом заразились трое: она, сын (25 лет) и дочь (18 лет).У женщины температура держалась 13 дней, не выше 38. Была общая интоксикация, заложен нос, покраснение горла. Кашель начался на пятый день.Первым симптомом 27-летней Марии стала повышенная температура. Вскоре у нее заболело горло, начался сильный кашель по ночам, пропало ощущение вкуса и запаха. Ее доставили в больницу в Коммунарке.В России количество заразившихся коронавирусом достигло 43 тысяч, порядка трех тысяч человек излечились. Власти призвали граждан соблюдать все меры предосторожности, в частности носить маски в общественных местах и держать дистанцию.Кроме того, правительство разработало несколько пакетов мер, направленных на поддержку бизнеса и уязвимых категорий населения.
https://ria.ru/20200416/1570133863.html
https://ria. ru/20200321/1568925173.html
ru/20200321/1568925173.html
россия
коммунарка (москва)
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2020
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn21.img.ria.ru/images/07e4/04/11/1570209681_341:0:3072:2048_1920x0_80_0_0_f65a7d1afa74b69523f2dff52dd5f6c2.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
internet-group@rian. ru
ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
коронавирус в россии, коронавирус covid-19, россия, коммунарка (москва), здоровье — общество, общество
МОСКВА, 20 апр — РИА Новости. Россияне, переболевшие COVID-19, рассказали в интервью «Известиям» о симптомах заболевания.По словам 34-летней Евгении, она попала в больницу 30 марта с двухсторонней мультисегментарной пневмонией и подозрением на коронавирус. Болезнь протекала тяжело.
«Было больно дышать, кашель такой, что кажется, что выпадут легкие. Начался сухой кашель, боль при дыхании. Ощущение, как будто в груди песок. Температура поднялась через несколько дней и не сбивалась. Не было ни боли в горле, ни насморка. Но чувствовалась сильная слабость и ломота в теле, которая сопровождалась расстройством ЖКТ», — отметила она.
Женщина подчеркнула, что через восемь дней в больнице ей стало лучше: температура спала. При этом слабость, одышка, тошнота и боль в груди никуда не делись. Сильно изменилось восприятие вкуса, поначалу все казалось горьким и тухлым.
Сильно изменилось восприятие вкуса, поначалу все казалось горьким и тухлым.
Как рассказала 36-летняя Анна, ее первым симптомом была температура 38. В течение десяти дней у женщины начисто пропало обоняние, но кашля и проблем с дыханием не было.
В семье 50-летней Виктории коронавирусом заразились трое: она, сын (25 лет) и дочь (18 лет).
«Симптоматика была классическая для коронавируса: резкий подъем температуры, общие признаки интоксикации, недомогание, заложенность носа при отсутствии насморка и полная потеря обоняния. Это было у всех в разной степени», — рассказала пациентка.
У женщины температура держалась 13 дней, не выше 38. Была общая интоксикация, заложен нос, покраснение горла. Кашель начался на пятый день.
Первым симптомом 27-летней Марии стала повышенная температура. Вскоре у нее заболело горло, начался сильный кашель по ночам, пропало ощущение вкуса и запаха. Ее доставили в больницу в Коммунарке.
Ее доставили в больницу в Коммунарке.«Температура поднималась до 38,4, но долгое время держалась на уровне 37. Кашель был мокрый, а не сухой. Так что симптомы достаточно индивидуальны», — заключила пациентка.
В России количество заразившихся коронавирусом достигло 43 тысяч, порядка трех тысяч человек излечились. Власти призвали граждан соблюдать все меры предосторожности, в частности носить маски в общественных местах и держать дистанцию.
Кроме того, правительство разработало несколько пакетов мер, направленных на поддержку бизнеса и уязвимых категорий населения.
21 марта 2020, 07:57Распространение коронавирусаТак победим: как остановить коронавируспричин, по которым ваш кашель не улучшается
Хронический кашель — одна из наиболее частых причин обращения к врачу. Это может быть курение. То же может быть аллергия, инфекция или более серьезное заболевание.
Продолжительный кашель может быть признаком многих вещей. Вот почему, возможно, не становится лучше и когда нужно обратиться к врачу, чтобы выяснить причину и лечение.
Postnasal Drip
Модуль: sharefact ЗНАЕТЕ ЛИ ВЫ«Ваш нос — одна из первых точек соприкосновения вашего тела с окружающей средой.В него попадают все инфекции и аллергены, такие как пылевые клещи и пыльца », — говорит Панагис Галиатсатос, доктор медицины, врач пульмонологии и реанимации Медицинской школы Джонса Хопкинса.
Постназальный синдром, также называемый синдромом кашля верхних дыхательных путей, является частой причиной постоянного кашля. Когда вирус, аллергия, пыль, химические вещества или воспаление раздражают ваши носовые оболочки, они вызывают жидкую слизь, которая капает из носа в горло. Это вызывает кашель, особенно ночью, когда вы ложитесь.
«Самые многочисленные рецепторы кашля в вашем теле находятся в дыхательных путях и вокруг голосовых связок», — говорит Галиатсатос. «Если что-то попадает туда, ваше тело в первую очередь откликается на кашель, чтобы вытащить это».
Астма
Астма — еще одна частая причина хронического кашля — и не только у детей.
Когда у вас астма, мышцы вокруг дыхательных путей сжимаются, слизистая оболочка дыхательных путей набухает, а клетки дыхательных путей выделяют густую слизь. При астматическом кашле ваше тело пытается втянуть воздух в эти ограниченные зоны.Это вызвано инфекциями, погодой, аллергией, табачным дымом, лекарствами и даже физическими упражнениями и эмоциями.
Инфекции
Даже после того, как простуда, грипп или пневмония прошли, кашля может не исчезнуть. Никому не нравится это слышать, но иногда просто требуется больше времени, чтобы идти своим чередом.
«За это время легкие заживают и вырабатываются новые рецепторы кашля», — говорит Галиатсатос. Он сравнивает это со строительством дома. «Вы должны избавиться от старого, чтобы вставить новый. Вот что делает кашель.
Коклюш, или коклюш, является инфекцией дыхательных путей и скрытой причиной хронического кашля. Обычно это покрывают детские прививки, но с возрастом сопротивление может уменьшаться. Галиатсатос отмечает, что взрослым может потребоваться ревакцинация. Ваш врач может измерить ваш иммунитет с помощью анализа крови.
Ваш врач может измерить ваш иммунитет с помощью анализа крови.
Гастроэзофагеальная рефлюксная болезнь
Как заболевание желудка может быть причиной затяжного кашля? Когда у вас гастроэзофагеальная рефлюксная болезнь, или ГЭРБ, слабая мышечная полоса вокруг нижней части пищевода позволяет желудочной кислоте возвращаться в пищевод, а не отправлять ее в желудок.
«Это не обязательно должен быть массивный рефлюкс в задней части горла; на самом деле это кислые пары в желудке — они действительно сильнодействующие, — говорит Галиатсатос. «Эти пары постоянно выходят из вашего желудка, и когда вы вдыхаете их, они раздражают ваши легкие».
Изжога и боль в груди — общие симптомы ГЭРБ, хотя у вас может не быть никаких других симптомов, кроме кашля.
Лекарства от кровяного давления
«Ингибиторы АПФ для кровяного давления часто вызывают хронический сухой кашель», — говорит Дэвид Хилл, доктор медицинских наук, директор по клиническим исследованиям Waterbury Pulmonary Associates в Уотербери, штат Коннектикут, и медицинский представитель Американской ассоциации легких.
Когда Хилл видит пациента, который постоянно кашляет и принимает ингибитор АПФ, «это своего рода легкая победа», — говорит он. «После небольшой смены лекарств кашель почти всегда проходит».
COVID-19
COVID-19 — это болезнь, вызванная SARS-CoV-2, коронавирусом, который лежит в основе пандемии, начавшейся в 2020 году. Когда вирус вызывает заболевание, он может вызвать воспаление легких и сухость. кашель, среди многих других симптомов, которые могут варьироваться от легких до опасных для жизни.
«Продолжительный кашель от COVID-19 ничем не отличается от любого другого вируса, поражающего ваши легкие», — говорит Галиатсатос. «Травмированные части ваших легких пытаются избавиться от инфекции и зажить».
Курение
Курение вредит вашим легким (и остальному телу). Возможно, вы слышали о «кашле курильщика», который возникает из-за того, что химические вещества и частицы в табачном дыме раздражают легкие. Тело вырабатывает слизь, пытаясь избавиться от нее при кашле.
«Многие курильщики вообще не думают о своем ежедневном продуктивном кашле как о хроническом кашле, потому что они просто считают, что откашливание мокроты — это нормально», — пишет Хилл в электронном письме.
Но «кашель курильщика» может быть одним из первых признаков гораздо более серьезной проблемы, такой как хроническая обструктивная болезнь легких (ХОБЛ).
Хроническая обструктивная болезнь легких (ХОБЛ)
ХОБЛ — это группа заболеваний, включая эмфизему и хронический бронхит, которые затрудняют попадание воздуха в легкие и выход из них.
В большинстве случаев ваше тело производит слишком много слизи и кашляет, чтобы попытаться избавиться от нее. Другие симптомы включают одышку. Со временем ХОБЛ может обостриться и стать опасной для жизни.
Большинство людей, страдающих ХОБЛ, курили или курили раньше. Но можно иметь ХОБЛ и никогда не курить.
Рак легких
Хронический кашель может быть признаком рака легких, но есть много других причин, которые могут вызывать кашель. «Если вы некурящий и в семейном анамнезе не болели раком легких, это маловероятный диагноз», — говорит Хилл.
«Если вы некурящий и в семейном анамнезе не болели раком легких, это маловероятный диагноз», — говорит Хилл.
Курение, безусловно, является основной причиной рака легких. Но многие люди, которые никогда не курили, болели раком легких.Поэтому, хотя это не должно быть в верхней части вашего списка возможных причин, важно проверить его.
Если это рак легких, локализация опухоли может повлиять на наличие хронического кашля. Ваши легкие состоят из трех частей: ткани, дыхательных путей и кровообращения. Рецепторы кашля есть только в дыхательных путях, поэтому, если есть рост в других частях легких, это может не вызвать кашель.
Когда звонить врачу
«Я не называю ничего хроническим кашлем, пока он не длится 3 месяца», — говорит Хилл.«Кашель от аллергии может длиться несколько месяцев, как и кашель от простуды. В какой-то момент у всех была простуда, и они просто продолжали кашлять. Многие из них просто должны пройти своим чередом ».
Но не ждите так долго, чтобы рассказать своему врачу, что происходит. Сделайте это примерно через 3-4 недели, если кашель не прошел. Позвоните раньше, если у вас есть другие симптомы, такие как одышка, жар или кашель с кровью.
Сделайте это примерно через 3-4 недели, если кашель не прошел. Позвоните раньше, если у вас есть другие симптомы, такие как одышка, жар или кашель с кровью.
Справочник по кашлю во время коронавируса
На протяжении веков врачи и медработники выслушивали различные типы кашля в поисках подсказок, которые помогут диагностировать основное заболевание.
Кашель — ценный инструмент диагностики, но как узнать, есть ли у вас относительно безобидный кашель, кашель из-за коронавируса или что-то еще?
Случайный кашель полезен, но тот, который сохраняется в течение недель, производит кровянистую слизь, вызывает изменение цвета мокроты или сопровождается лихорадкой, головокружением или усталостью, может быть признаком того, что вам нужно обратиться к врачу.
Прочитайте больше: Коронавирус: сколько времени нужно, чтобы заболеть? Насколько это заразно? У тебя всегда будет жар? Основы COVID-19 объяснили
Вопросы от кашля
Если вы обратились к врачу по поводу кашля, он или она захочет узнать:
- как долго длится кашель? Дни, недели, месяцы?
- когда кашель наиболее сильный? Ночью, утром, с перебоями в течение дня?
- как звучит кашель? Сухой, мокрый, лай, треск, громкий, мягкий?
- вызывает ли кашель такие симптомы, как рвота, головокружение, бессонница или что-то еще?
- насколько сильно у вас кашель? Мешает ли он повседневной деятельности, изнуряет ли он, раздражает, постоянно, периодически?
COVID-19 Кашель: сухой, стойкий, с одышкой
Наиболее заметными симптомами COVID-19 являются лихорадка и усталость, и вы можете почувствовать, что у вас простуда или грипп. Кашель присутствует примерно у половины инфицированных пациентов.
Кашель присутствует примерно у половины инфицированных пациентов.
Учитывая, что COVID-19 раздражает легочную ткань, кашель сухой и стойкий. Сопровождается одышкой и болями в мышцах.
По мере прогрессирования заболевания ткань легких наполняется жидкостью, и вы можете почувствовать еще большую одышку, поскольку ваше тело изо всех сил пытается получить достаточно кислорода.
Мокрый и мокрый или сухой и взлохмаченный?
При влажном кашле мокрота из нижних дыхательных путей (легких и нижних дыхательных путей, в отличие от носа и горла) попадает в рот.
«Влажный» звук вызывается жидкостью в дыхательных путях и может сопровождаться свистящим звуком при вдохе. В нижних дыхательных путях больше секреторных желез, чем в горле, поэтому инфекции нижних дыхательных путей вызывают влажный кашель.
Сухой кашель не выделяет мокроту. Обычно он начинается в задней части глотки и издает лай или грубый звук. Сухой кашель не очищает дыхательные пути, поэтому пациенты часто описывают его как неудовлетворительный кашель.
Инфекции носа и горла вызывают раздражение этих участков и вызывают сильный сухой кашель с болью в горле.Эти типы кашля часто наблюдаются при гриппе или простуде.
Иногда кашель может начинаться сухим, но со временем стать влажным.
Например, инфекционная пневмония легких часто начинается с сухого кашля, который иногда бывает болезненным и может вызывать прогрессирующую одышку. По мере прогрессирования инфекции воздушные мешочки легких (альвеолы) могут заполняться воспалительными выделениями, такими как жидкость из легочной ткани и кровь, и тогда кашель станет влажным. На этом этапе мокрота становится пенистой и с кровянистым оттенком.
А как насчет коклюша?
Коклюш вызывается бактериальной инфекцией, поражающей клетки дыхательных путей и вызывающей раздражение и секрецию.
Симптомы включают приступы кашля, которые заканчиваются громким, «вдыхающим» шумом, который часто звучит как длинный «крик», из-за которого вы задыхаетесь. Часто выделяется слизь.
Часто выделяется слизь.
Прочитайте больше: Лечит ли дыхательная техника Джоан Роулинг коронавирус? Нет, это может помочь распространить это
Продолжительный сильный кашель может повредить дыхательные пути, вызвать переломы ребер или разрывы мышц, поэтому важно знать, когда требуется медицинская помощь.
Так что, как бы ни звучал ваш кашель, следите за ним и обратитесь к врачу (лично или по телемедицине), если кашель не проходит или становится хуже.
Сухой кашель, боль в горле, жар, запах
ЗАКРЫТЬШтатный писатель Cincinnati Enquirer Энн Сакер объясняет, какие шаги следует предпринять, если вы считаете, что у вас новый коронавирус. США СЕГОДНЯ
Для Элизабет Шнайдер ее бой с коронавирусом начался с першения в горле, истощения и головной боли.Затем появились лихорадка, озноб и тошнота. Но у нее никогда не было одышки или кашля.
89-летний отец Чарли Кэмпбелла страдал от кашля и нерегулярного сердечного ритма, и перед тем, как выздоровел, ненадолго получал кислород.
Эми Дрисколл впервые почувствовала одышку, и ее грудь сжалась.
У Билла Хаузера, судьи Верховного суда округа Китсап, штат Вашингтон, симптомы проявились в одночасье.
Люди, которые заразились COVID-19, заболеванием, вызванным новым коронавирусом, охватывающим весь земной шар, могут испытывать широкий спектр симптомов и очень разные переживания.
Оставайтесь на связи, даже когда мы все разлучены. Присоединяйтесь к нашей группе Coronavirus Watch в Facebook.
У некоторых симптомы отсутствуют. Безусловно, самая большая группа пациентов с лихорадкой и другими симптомами. Большинство поправится самостоятельно. Около 15% инфицированных заболевают в тяжелой форме и должны быть госпитализированы. Еще 5% заболевают настолько, что их нужно лечить в отделении интенсивной терапии.
Согласно Johns Hopkins Medicine, наиболее частыми симптомами у тех, кто ими болеет, являются лихорадка, кашель, одышка при первом заболевании, а также мышечные боли или усталость.
Другие сообщали о менее распространенных симптомах, включая боль или першение в горле, головную боль, продуктивный кашель и тошноту или диарею.
Коронавирус: Врачи говорят, что появился новый симптом: внезапная потеря обоняния или вкуса
Шнайдер из Сиэтла заняла первое место по ряду симптомов, когда большая группа ее друзей подверглась воздействию вируса на вечеринка в субботу, 22 февраля.
Шнайдер, 37 лет, проснулся во вторник немного уставшим и вялым. Она пошла на работу, но к полудню стало казаться, что она сильно простужается.
«У меня была головная боль, ломота в теле и небольшая температура», — сказала она.
Элизабет Шнайдер, 37 лет, была одной из группы людей, инфицированных коронавирусом на вечеринке в Сиэтле 22 февраля. Все выздоровели. (Фото: предоставлено Элизабет Шнайдер)
(Фото: предоставлено Элизабет Шнайдер)
Она вернулась домой и вздремнула. Когда она встала, ее температура была 101. Ни кашля, ни одышки, ни стеснения в груди не было. Но ей становилось все хуже.
«В тот вечер у меня поднялась температура до 103, и я начал бесконтрольно дрожать.Я едва могла почистить зубы, вынуть контактные линзы и пойти спать », — сказала она.
Она приняла безрецептурные лекарства от простуды и легла спать. К утру температура упала до 101. Следующие два дня она провела в постели, спала и пила много воды. Ей медленно становилось лучше, только к концу понизилась температура и появилась усталость. Но только через 12 дней она почувствовала себя по-настоящему хорошо, сказала она.
Эти штаты приказывают жителям оставаться дома или приютом на месте . Что это значит?
От «действительно больного» до «не совсем паршивого»
В Хадсоне, штат Огайо, Дрисколл пережил болезнь примерно так же. 11 марта 48-летний мужчина внезапно почувствовал усталость и лихорадку на работе. Когда она вернулась домой той ночью, у нее поднялась температура, поэтому она приняла Мотрина и легла спать.
11 марта 48-летний мужчина внезапно почувствовал усталость и лихорадку на работе. Когда она вернулась домой той ночью, у нее поднялась температура, поэтому она приняла Мотрина и легла спать.
Она проснулась посреди ночи от кашля, и у нее заболела грудь.
«Было трудно сделать вдох, и моя грудь сжалась», — сказал Дрисколл журналу Akron Beacon Journal, входящему в сеть USA TODAY Network.«Это не было похоже на то, что я когда-либо испытывал».
48-летняя Эми Дрисколл в воскресенье смотрит в парадную дверь после положительного результата теста на COVID-19. (Фото: Джефф Ланге / Akron Beacon Journal)
На следующий день она пошла в больницу и была немедленно помещена в изоляцию. К пятнице температура Дрисколл была 102, и у нее был положительный результат на COVID-19. Она оставалась в госпитале в течение двух дней, на внутривенном введении жидкости, обезболивающих и жаропонижающих средствах, прежде чем она поправилась и ее отправили домой.
Уже 17 марта, почти через неделю после первых симптомов, Дрисколл все еще была истощена и боролась с усталостью и головными болями.
«Я действительно заболела», — сказала она. «Я там какое-то время действительно боялся того, насколько я болен».
Хаузер проснулся 13 марта с температурой более 100 градусов, болью в горле и кашлем после того, как почувствовал себя прекрасно, когда ложился спать накануне вечером.
Он сказал Kitsap Sun, входящей в сеть USA TODAY Network, что это похоже на грипп, но не так плохо.
«В последний раз, когда у меня был грипп. Я чувствовал себя очень плохо. Я не чувствовал себя таким уж паршивым», — сказал он.
Хаузер сказал, что у него быстро прошла лихорадка, и он почувствовал некоторые боли в теле, но не слишком сильные. Через неделю он сказал, что все еще кашляет и никогда не чувствовал одышки. В основном он чувствовал себя более уставшим, чем обычно, и дремал.
«Просто все было по-другому», — сказал он, когда его попросили сравнить это со случаем гриппа.
Отслеживание вспышки : посмотрите, как она развивалась в США
«Я спала 19 часов в сутки»
Для 27-летней Ноэль Руис она началась 10 марта с лихорадки до 101 градуса. Она приняла тайленол и отдохнула. Примерно через день температура спала. У нее все еще была головная боль и кашель; она чувствовала давление в носовых пазухах, но не насморкалась. Позже на этой неделе у нее появилась боль в груди, когда она дышала, но все еще не думала, что это COVID-19.
Она приняла тайленол и отдохнула. Примерно через день температура спала. У нее все еще была головная боль и кашель; она чувствовала давление в носовых пазухах, но не насморкалась. Позже на этой неделе у нее появилась боль в груди, когда она дышала, но все еще не думала, что это COVID-19.
Только шесть дней спустя проявились наихудшие симптомы.
«Я спал по 19 часов в сутки. Меня тошнило. Когда я встал, чтобы пойти на кухню, у меня перехватило дыхание. Это было похоже на то, что я делала упражнения, но я ходила только на расстояние комнаты », — сказала она из своего дома в Лос-Альтос, Калифорния.
«Я действительно не мог сделать глубокий вдох. Я не чувствовала, что у меня достаточно воздуха в легких », — сказала она.
У некоторых из инфицированных Руис проявился еще один набор симптомов. «Я потеряла вкус, еда была не аппетитной, я ничего не чувствовала», — сказала она.
Хотя неизвестно, сколько инфицированных людей испытывают потерю обоняния, называемую аносмией, или потерю вкуса, известную как агевзия, врачи обнаруживают симптомы, о которых сообщают некоторые пациенты с COVID-19.
Именно одышка заставила доктора Руиса проверить ее.В воскресенье она узнала, что у нее коронавирус. .
Руис почти уверена, что заразилась от свекрови, которая заболела за неделю до нее и заболела пневмонией. Ее поместили в больницу, поставили кислород, и через несколько дней она выздоровела, и сейчас она находится на карантине в своей квартире.
У Руиза никогда не было так плохо, но только сейчас она начинает чувствовать себя нормально после почти двух недель болезни. Для нее COVID-19 был не таким серьезным, как настоящий грипп, но действительно вылечил ее.
«Самыми большими симптомами для меня были то, насколько я устала и сколько мне нужно спать, — сказала она. — И стеснение в груди. Просто странно, что мне потребовалось шесть дней, чтобы симптомы, более похожие на COVID, поразили меня ».
ЗАКРЫТЬВрачи предупреждают, что потеря обоняния и вкуса проявляется как новые симптомы коронавируса. США СЕГОДНЯ
Одна вечеринка, множество симптомов
Вернувшись в Сиэтл, когда Шнайдер, наконец, набрался сил на Facebook, она увидела многих своих друзей, которые были на вечеринке в субботу вечером и пришли к тому же. Они начали общаться в чате и задавались вопросом, все ли они заразились коронавирусом. Это было в начале вспышки, и было несколько окончательных случаев.
Они начали общаться в чате и задавались вопросом, все ли они заразились коронавирусом. Это было в начале вспышки, и было несколько окончательных случаев.
Десяток из них сформировали группу в Facebook, семь прошли тестирование. Все оказались положительными на SARS-CoV-2, вирус, вызывающий COVID-19. Шнайдер, биоинженер, был очарован огромным разнообразием опыта, который они получили.
У одного из ее друзей, у которого был положительный результат теста на вирус, не было никаких симптомов, но правила его работодателя требовали, чтобы он прошел тестирование, поскольку он, вероятно, заразился.У другой был лишь небольшой застой в груди, и она чувствовала себя немного уставшей, сказал Шнайдер.
Вопросы и ответы читателя: Нас завалили тысячами вопросов читателей о коронавирусе. Мы им отвечаем.
Как помочь: Мистер Роджерс сказал: «Ищите помощников». Вот как помочь в панике из-за коронавируса.
Ни у кого из этой группы не было респираторных симптомов, за исключением нескольких случаев, когда у людей к концу болезни был сухой кашель или першение в задней части горла. У одного была одышка и ломота в теле, головная боль и истощение, но без температуры. Другой заболел пневмонией низкой степени тяжести, воспалением легких, которое может быть вызвано инфекцией.
У одного была одышка и ломота в теле, головная боль и истощение, но без температуры. Другой заболел пневмонией низкой степени тяжести, воспалением легких, которое может быть вызвано инфекцией.
У Шнайдер были все симптомы, кроме одышки — высокая температура, усталость, ломота в теле, головная боль, тошнота, диарея и недостаток энергии — и ей потребовалось около девяти дней, чтобы снова почувствовать себя.
Все ее друзья выздоровели, никто не был госпитализирован, за что все благодарны.Вывод Шнайдера заключался в том, что вирус может проявляться настолько разными способами, что его трудно определить.
Для нее это было похоже на действительно тяжелый случай гриппа. Другие даже не знали, что они у них есть.
«Я думаю, что у этого вируса просто весь набор и множество вещей, — сказала она. — Все зависит от того, насколько плохо он у вас».
Содействие: Эндрю Бинион, Kitsap Sun, Дженнифер Пиньоле, Akron Beacon Journal.
Автозапуск
Показать миниатюры
Показать подписи
Последний слайдСледующий слайд Прочтите или поделитесь этой историей: https: // www. usatoday.com/story/news/health/2020/03/23/the-whole-kit-and-caboodle-covid-19-symptoms-vary-widely/5073706002/
usatoday.com/story/news/health/2020/03/23/the-whole-kit-and-caboodle-covid-19-symptoms-vary-widely/5073706002/
Что такое синдром хронического кашля?
Признаки и диагностика
Кашель — очень распространенный симптом, имеющий множество причин, который большинство людей испытывало на определенном этапе своей жизни. Распространенные причины кашля включают вирусные инфекции верхних дыхательных путей, заболевания легких, сердечную недостаточность, рефлюкс, удушье пищей или другими инородными телами в горле, побочные эффекты некоторых лекарств, воздействие раздражителей дыхательных путей, таких как табачный дым, загрязнители или парфюмерия, а также привычка.Менее распространенные причины включают более серьезные проблемы, такие как пневмония, рак и редкие заболевания легких. Однако в большинстве случаев кашель проходит самостоятельно и редко длится более 1–2 недель.
Синдром хронического кашля относится к кашлю, который сохраняется в течение более длительного периода времени, обычно определяемого как 6 недель или дольше. Часто у людей с хроническим кашлем может присутствовать несколько причин.
Часто у людей с хроническим кашлем может присутствовать несколько причин.
Синдром хронического кашля может быть связан с другими симптомами, в зависимости от причины (ей) кашля.К ним относятся изжога или несварение желудка, свистящее дыхание («свистящие звуки» при дыхании) или одышка (включая затруднения при глубоком вдохе или выдохе). Некоторые пациенты описывают «застой в груди». Кроме того, кашель может быть связан с «подтеканием» или выделением жидкости из задней стенки глотки, а также с заложенностью носа («заложенный нос»), выделением из носа («насморк») и чиханием.
Консультация аллерголога / иммунолога — важный первый шаг в выяснении причины или причин хронического кашля.Ваш аллерголог тщательно изучит подробный анамнез, чтобы определить, возникают ли какие-либо симптомы, связанные с вашим кашлем. Важно обсудить и принести своему аллергологу / иммунологу все лекарства, которые вы принимаете, включая рецептурные и безрецептурные, витамины, добавки, лечебные травы и гомеопатические препараты. Медицинский осмотр также может быть полезным. Эти начальные шаги помогут определить, какие тесты, если таковые необходимы, помогут найти причину (ы) кашля.
Медицинский осмотр также может быть полезным. Эти начальные шаги помогут определить, какие тесты, если таковые необходимы, помогут найти причину (ы) кашля.
Расследования и менеджмент
Существует множество методов диагностики причины синдрома хронического кашля.Тест на аллергию может определить, есть ли у вас аллергия на какие-либо ингаляционные аллергены (например, пыльцу деревьев, травы или сорняков, плесень, домашних животных или пылевых клещей), поскольку аллергический ринит и связанное с ним постназальное выделение являются важной причиной хронического кашля. Аллерголог должен заказать, провести и интерпретировать тесты на аллергию. Может быть важно ограничить количество факторов, вызывающих аллергию и раздражение, которые могут быть обнаружены дома и на работе. Маски могут защитить дыхательные пути от опасных химикатов и раздражителей.
Многие заболевания легких могут вызывать хронический кашель.Астма — это распространенное заболевание, которое может проявляться одышкой, кашлем и / или хрипом, которое диагностирует ваш врач-аллерголог / иммунолог. Легочные тесты или тесты на дыхание могут помочь вашему аллергологу / иммунологу диагностировать причину кашля. Радиологические тесты включают компьютерную томографию («CAT») пазух носа и рентген грудной клетки. Другие тесты могут включать ларингоскопию — процедуру, которую можно выполнить в офисе с использованием трубки или «прицела», чтобы заглянуть внутрь носовых полостей и горла.
Легочные тесты или тесты на дыхание могут помочь вашему аллергологу / иммунологу диагностировать причину кашля. Радиологические тесты включают компьютерную томографию («CAT») пазух носа и рентген грудной клетки. Другие тесты могут включать ларингоскопию — процедуру, которую можно выполнить в офисе с использованием трубки или «прицела», чтобы заглянуть внутрь носовых полостей и горла.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) может проявляться изжогой или симптомами несварения желудка и также известна как «рефлюкс». Это может способствовать развитию синдрома хронического кашля и быть его причиной. Важно отметить, что вы можете даже не ощущать изжогу, а просто кашлять. Несмотря на то, что существуют определенные процедуры для диагностики ГЭРБ, часто ваш аллерголог / иммунолог может назначить вам лекарство от ГЭРБ в течение определенного периода времени и оценить, улучшатся ли симптомы вашего кашля.
Определенные лекарства от высокого кровяного давления (гипертонии), такие как ингибиторы АПФ (например, лизиноприл), могут вызывать синдром хронического кашля, и ваш аллерголог / иммунолог, работая с вашим терапевтом по гипертонии, может изменить ваше лекарство от высокого кровяного давления, чтобы проверить, не кашляет ли ваш улучшается.
Наконец, если диагностическое тестирование и лечение этих общих состояний бесполезны, многим пациентам могут быть полезны методы лечения, помогающие снизить чувствительность горла, известную как синдром гиперчувствительности при кашле (например,грамм. привычка кашлять), что может способствовать кашлю. В этих случаях ваш аллерголог может направить вас к логопеду и / или обсудить использование подавляющего лечения определенными лекарствами, которые могут помочь уменьшить приступы кашля.
Лечение
Существуют различные варианты лечения синдрома хронического кашля в зависимости от причины (ей) или предполагаемой причины (ей). К ним относятся пероральные препараты (жидкости и таблетки), назальные спреи и ингаляторы. Следует отметить, что действие многих распространенных безрецептурных лекарств ограничено, поскольку они часто не устраняют точную причину (ы) кашля.Лекарства, такие как кодеин, не рекомендуются для лечения хронического кашля из-за опасений по поводу зависимости. У детей кодеин специально не рекомендуется при остром или хроническом кашле из соображений безопасности.
У детей кодеин специально не рекомендуется при остром или хроническом кашле из соображений безопасности.
Некоторые люди страдают более чем одним заболеванием, которое может способствовать постоянному кашлю. Таким образом, лечение часто основывается на мультидисциплинарном подходе с помощью аллергологов, пульмонологов, логопедов, оториноларингологов и гастроэнтерологов, работающих вместе над устранением ваших симптомов.
Узнайте больше об астме.
Эта статья была отрецензирована Эндрю Муром, MD, FAAAAI
Проверено: 28.09.20
Грипп — сезонный
Это симптом вашего ребенка?
- У вашего ребенка есть симптомы гриппа (грипп) и он в вашем районе
- Основные симптомы: лихорадка И один или несколько респираторных симптомов (кашель, боль в горле, сильный насморк)
- Грипп (грипп) — вирусная инфекция
- Вы думаете, что ваш ребенок болен гриппом из-за того, что он болен у других членов семьи
- Вы думаете, что ваш ребенок болен гриппом из-за его близких друзей
Симптомы гриппа
- Основными симптомами являются лихорадка с насморком, боль в горле и плохое самочувствие.
 кашель.
кашель. - Более сильная мышечная боль, головная боль, жар и озноб, чем при обычной простуде.
- Если нет температуры, вероятно, у вашего ребенка нет гриппа. Скорее всего, он простудился.
Причина гриппа
- Вирусы гриппа, которые меняются ежегодно
Диагноз: как узнать, что у вашего ребенка грипп
- Грипп возникает ежегодно в осенние и зимние месяцы. Если в это время появляются симптомы гриппа, ваш ребенок, вероятно, заболел гриппом.
- Вашему ребенку не нужны специальные тесты.
- Позвоните своему врачу, если у вашего ребенка высокий риск осложнений гриппа. См. Список ниже. Это дети, которым могут потребоваться рецептурные противовирусные препараты.
- Детям из группы низкого риска обычно не нужно обращаться к врачу. Если у вашего ребенка развивается возможное осложнение гриппа, обратитесь к врачу. См. Раздел «Что делать».
Дети с высоким риском осложнений от гриппа (AAP)
Дети считаются с высоким риском осложнений, если у них есть одно из следующего:
- Заболевания легких (например, астма)
- Болезни сердца (например, врожденный порок сердца)
- Рак или состояния слабой иммунной системы
- Нервно-мышечное заболевание (например, мышечная дистрофия)
- Диабет, серповидноклеточная анемия, болезнь почек или печени
- Заболевания, требующие длительной терапии аспирином
- Беременность или тяжелое ожирение
- Здоровые дети в возрасте до 2 лет также относятся к группе высокого риска (CDC)
- Примечание.
 Все остальные дети относятся к группе низкого риска
Все остальные дети относятся к группе низкого риска
Противовирусные препараты для лечения гриппа, отпускаемые по рецепту
- Противовирусные препараты (например, Тамифлю) являются иногда используется для лечения гриппа.Их необходимо начать в течение 48 часов с момента появления симптомов гриппа. После 48 часов повышения температуры начало приема препарата не помогает.
- AAP рекомендует использовать их для всех пациентов с тяжелыми симптомами.
- AAP рекомендует лекарства для большинства детей из группы высокого риска с сопутствующими проблемами со здоровьем. Смотрите этот список.
- AAP не рекомендует противовирусные препараты для детей из группы низкого риска с легкими симптомами гриппа.
- Их преимущества ограничены. Обычно они сокращают продолжительность болезни вашего ребенка на 1: 1.5 дней. Они уменьшают симптомы, но не заставляют их исчезнуть.
- Побочные эффекты: Рвота у 10% детей, принимающих Тамифлю.
- Большинство здоровых детей, заболевших гриппом, не нуждаются в противовирусных препаратах.

Когда звонить при гриппе — сезонный
Позвоните в службу 911 сейчас
- Серьезные проблемы с дыханием (с трудом справляется с каждым вдохом, едва может говорить или плакать)
- Губы или лицо голубоватые, когда не кашляет
- Вы думаете, что ваш ребенок находится в опасной для жизни неотложной ситуации
Позвоните врачу Обратитесь за помощью сейчас
- Проблемы с дыханием, но не серьезные
- Дыхание намного быстрее обычного
- Губы или лицо стали синюшными во время кашля
- Свистящее дыхание (пронзительное мурлыканье или свист при выдохе)
- Стридор (резкий звук при вдохе) слышен сейчас
- Боль в груди, невозможно сделать глубокий вдох
- Подозрение на обезвоживание.Отсутствие мочи более 8 часов, темная моча, очень сухость во рту и отсутствие слез.
- Слабая иммунная система. Примеры: серповидноклеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов.

- Ребенок из группы высокого риска (см. Этот список в разделе «Причины»). Сюда входят болезни легких, болезни сердца и прикованность к постели.
- Возраст менее 12 недель с лихорадкой. Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
- Температура выше 104 ° F (40 ° C)
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что вашего ребенка нужно осмотреть, и проблема является неотложной
Обратитесь к врачу в течение 24 часов
- High- У ребенка риск осложнений гриппа.Включает детей с другими хроническими заболеваниями. (См. Этот список в разделе «Причины»). Также сюда входят здоровые дети до 2 лет.
- Приступы непрекращающегося кашля
- Возраст менее 3 месяцев с любым кашлем
- Боль в ухе или выделения из уха
- Боль в носовых пазухах (не только заложенность)
- Лихорадка длится более 3 дней
- Лихорадка возвращается после того, как она ушла более 24 часов
- Вы думаете, что вашего ребенка нужно осмотреть, но проблема не является срочной
Обратитесь к врачу в рабочее время
- Возраст более 6 месяцев и вам нужна прививка от гриппа
- Кашель вызывает рвоту 3 или более раз
- Кашель не ходил в школу 3 или более дней
- Выделения из носа продолжаются более 2 недель
- Кашель продолжается более 3 недель
- Симптомы гриппа продолжаются более 3 недель
- У вас есть другие вопросы или проблемы
Самостоятельное лечение в Home
- Грипп без осложнений, и ваш ребенок относится к группе низкого риска
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, звоните 911.
Рекомендации по уходу при гриппе
- Что следует знать о гриппе:
- Симптомы гриппа включают кашель, боль в горле, насморк и лихорадку. Если во время сезона гриппа у вашего ребенка есть эти симптомы, вероятно, он болен гриппом.
- Большинство родителей знают, болен ли их ребенок гриппом. У них он тоже есть или он в школе. Это тоже в новостях. Вам не нужны специальные тесты, если вы считаете, что у вашего ребенка грипп.
- Если у вашего ребенка развилось осложнение гриппа, обратитесь к врачу. Примеры — боль в ухе или затрудненное дыхание. Эти проблемы включены в раздел «Что делать».
- У здоровых людей симптомы гриппа похожи на симптомы сильной простуды.
- Однако у гриппа начало более внезапное. Симптомы более серьезны. Чувство сильного недомогания в первые 3 дня является обычным явлением.
- Лечение гриппа зависит от основных симптомов вашего ребенка.
 Он ничем не отличается от лечения других вирусных простуд и кашля.
Он ничем не отличается от лечения других вирусных простуд и кашля. - Постельный режим не нужен.
- Большинству детей, заболевших гриппом, не нужно обращаться к врачу.
- Вот несколько советов по уходу, которые могут помочь.
- Насморк с обильными выделениями: продуйте или отсосите нос
- Слизь и выделения из носа вымывают микробы из носа и носовых пазух.
- Сморкаться — это все, что нужно. Научите ребенка сморкаться в возрасте 2–3 лет.
- Для детей младшего возраста: осторожно отсосать через нос с помощью присоски.
- Нанесите вазелин на кожу под носом. Сначала промойте кожу теплой водой. Это поможет защитить ноздри от покраснения.
- Носовой физиологический раствор, чтобы открыть заложенный нос:
- Используйте физиологический раствор (соленую воду) в виде спрея для носа, чтобы разжижить засохшую слизь. Если у вас нет физраствора, можно использовать несколько капель воды.
 Используйте дистиллированную воду, воду в бутылках или кипяченую воду из-под крана.
Используйте дистиллированную воду, воду в бутылках или кипяченую воду из-под крана. - Шаг 1. Капните по 3 капли в каждую ноздрю. Если младше 1 года, используйте 1 каплю.
- Шаг 2. Выдуйте (или всасывайте) каждую ноздрю, закрывая при этом другую ноздрю. Затем сделайте другую сторону.
- Шаг 3. Повторяйте капли в нос и продувайте (или отсасывая), пока выделения не исчезнут.
- Как часто. Промывайте нос физиологическим раствором, когда ребенок не может дышать через нос.
- Предел. Если младше 1 года, не чаще 4 раз в день или перед каждым кормлением.
- Солевые капли для носа или спрей можно купить в любой аптеке.Рецепт не требуется.
- Солевые капли для носа также можно приготовить дома. Используйте ½ чайной ложки (2 мл) поваренной соли. Размешайте соль в 1 чашке (8 унций или 240 мл) теплой воды. Используйте воду в бутылках или кипяченую воду, чтобы сделать солевые капли для носа.
- Причина капель в нос: Одно только отсасывание или выдувание не может удалить засохшую или липкую слизь.
 Кроме того, младенцы не могут кормить грудью или пить из бутылочки, если нос не открыт.
Кроме того, младенцы не могут кормить грудью или пить из бутылочки, если нос не открыт. - Другой вариант: примите теплый душ, чтобы удалить слизь. Вдохните влажный воздух, затем продуйте каждую ноздрю.
- Для маленьких детей можно также использовать влажный ватный тампон для удаления липкой слизи.
- Используйте физиологический раствор (соленую воду) в виде спрея для носа, чтобы разжижить засохшую слизь. Если у вас нет физраствора, можно использовать несколько капель воды.
- Лекарства от гриппа:
- Лекарства от простуды. Не давайте детям младшего возраста лекарства от простуды или кашля в аптеке. Они не одобрены FDA в возрасте до 6 лет. Причины: небезопасно и может вызвать серьезные побочные эффекты. Кроме того, они бесполезны. Они не могут удалить засохшую слизь из носа. Лучше всего подходит назальный физиологический раствор.
- Лекарства от аллергии. Они бесполезны, если только у вашего ребенка нет аллергии на нос.Они также могут помочь при аллергическом кашле.
- Без антибиотиков. Антибиотики не помогают при гриппе. Антибиотики могут быть использованы, если у вашего ребенка инфекция уха или носовых пазух.

- Домашнее лекарство от кашля:
- Цель: уменьшить раздражение или першение в горле, вызывающее сухой кашель.
- В возрасте от 3 месяцев до 1 года: давайте теплые прозрачные жидкости для лечения кашля. Примеры — яблочный сок и лимонад. Количество: используйте дозу 1-3 чайных ложки (5-15 мл).Давайте 4 раза в день при кашле. Внимание: не используйте мед до 1 года.
- Возраст от 1 года: используйте мед от ½ до 1 чайной ложки (2–5 мл) по мере необходимости. Он работает как домашнее лекарство от кашля. Он может разжижить выделения и ослабить кашель. Если у вас нет меда, можно использовать кукурузный сироп.
- В возрасте 6 лет и старше: используйте капли от кашля, чтобы уменьшить першение в горле. Если у вас их нет, вы можете использовать леденцы. Избегайте применения капель от кашля до 6 лет. Причина: риск удушья.
- Обезболивание при боли в горле:
- Возраст старше 1 года.Можно пить теплые жидкости, например куриный бульон или яблочный сок.
 Некоторые дети предпочитают холодную пищу, например фруктовое мороженое или мороженое.
Некоторые дети предпочитают холодную пищу, например фруктовое мороженое или мороженое. - Возраст старше 6 лет. Может также сосать леденцы или леденцы. Ириска вроде помогает.
- Возраст старше 8 лет. Также можно полоскать горло. Используйте теплую воду с небольшим количеством поваренной соли. Вместо соли можно добавить жидкий антацид. Используйте Mylanta или торговую марку магазина. Рецепт не требуется.
- Лечебные спреи для горла или леденцы обычно не помогают.
- Возраст старше 1 года.Можно пить теплые жидкости, например куриный бульон или яблочный сок.
- Жидкости — Предлагайте больше :
- Постарайтесь заставить ребенка пить много жидкости.
- Цель: Следите за тем, чтобы ваш ребенок хорошо увлажнялся.
- Он также разжижает выделения из носа.
- Он также разжижает мокроту в легких. Тогда легче откашляться.
- Лекарство от лихорадки:
- При лихорадке выше 102 ° F (39 ° C) дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил).

- Избегайте аспирина из-за сильной связи с синдромом Рейе.
- Примечание. Температура ниже 102 ° F (39 ° C) важна для борьбы с инфекциями.
- Для всех лихорадок: Держите ребенка хорошо гидратированным. Дайте побольше холодной жидкости.
- Лекарство от боли:
- При мышечных или головных болях дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил).
- Используйте по мере необходимости.
- Противовирусные препараты для лечения гриппа, отпускаемые по рецепту:
- Противовирусные препараты (например, Тамифлю) иногда используются для лечения гриппа.Их необходимо начать в течение 48 часов после появления симптомов гриппа. После 48 часов повышения температуры начало приема препарата не помогает.
- AAP рекомендует использовать их для всех пациентов с тяжелыми симптомами. Они также рекомендуют препараты для большинства детей из группы высокого риска.
 См. Этот список в разделе «Причины».
См. Этот список в разделе «Причины». - Если у вашего ребенка хроническое заболевание и он заболел гриппом, позвоните своему врачу. Врач решит, нужен ли вашему ребенку рецепт.
- AAP не рекомендует противовирусные препараты для детей из группы низкого риска с нормальными симптомами гриппа.
- Их преимущества ограничены. Они сокращают продолжительность болезни вашего ребенка на 1–1 ½ дня. Они уменьшают симптомы, но не заставляют их исчезнуть.
- Побочные эффекты: Рвота у 10% детей, принимающих Тамифлю.
- Большинство здоровых детей, заболевших гриппом, не нуждаются в противовирусных препаратах.
- Кроме того, он не используется для профилактики гриппа. Причина: вам нужно будет принимать лекарство каждый день в течение нескольких месяцев.
- Возвращение в школу:
- Распространяется быстро, и вирус легко передается другим.
- Время, необходимое для заражения гриппом после контакта, составляет около 2 дней.

- Ваш ребенок может вернуться в школу, если температура спадет в течение 24 часов.
- Ваш ребенок должен чувствовать себя достаточно хорошо, чтобы присоединиться к обычной деятельности.
- Чего ожидать:
- Грипп вызывает кашель, который длится 2–3 недели.
- Иногда ваш ребенок откашливает много мокроты (слизи). Слизь может быть серой, желтой или зеленой. Это нормально.
- Откашливание слизи очень важно.Это помогает защитить легкие от пневмонии.
- Мы хотим помочь продуктивному кашлю, а не выключить его.
- Лихорадка длится 2–3 дня.
- Насморк длится от 7 до 14 дней.
- Профилактика: как защитить себя от болезней:
- Часто мойте руки водой с мылом.
- Средства для мытья рук на спиртовой основе также хорошо работают.
- Не прикасайтесь к глазам, носу или рту. Таким образом могут распространяться микробы на руках.
- Старайтесь избегать тесного контакта с больными людьми.

- Избегайте отделений скорой помощи и клиник неотложной помощи, если вам не нужно идти. Это места, где у вас больше шансов заразиться гриппом.
- Профилактика: как защитить других — оставаться дома, когда болен:
- Прикрывайте нос и рот салфеткой при кашле или чихании.
- Часто мойте руки водой с мылом. После кашля или чихания важны времена.
- Ограничьте контакты с другими людьми, чтобы не заразить их.
- Оставайтесь дома и не ходите в школу как минимум 24 часа после того, как спадет температура.(CDC).
- Прививка от гриппа и профилактика:
- Прививка от гриппа — лучший способ защитить свою семью от гриппа.
- Вакцины против гриппа настоятельно рекомендуются всем детям старше 6 месяцев. (AAP)
- Взрослые также должны получить прививку.
- Укол чаще всего предотвращает болезнь.
- Даже если ваш ребенок заболел гриппом, прививка помогает уменьшить симптомы.

- Каждый год требуется новая прививка от гриппа. Причина: вирусы гриппа постоянно меняются.
- После прививки от гриппа требуется 2 недели для полной защиты от гриппа. Но тогда защита действует на весь сезон гриппа. Противовирусное лекарство защищает от гриппа только во время его приема.
- Позвоните своему врачу, если:
- Возникли проблемы с дыханием
- Возникли втягивания (тянущие между ребрами)
- Возникло обезвоживание
- Возникает боль в ухе или носовые пазухи
- Лихорадка длится более 3 дней или превышает 104 ° F (40 ° C)
- Выделения из носа длятся более 14 дней
- Кашель продолжается более 3 недель
- Вы думаете, что вашему ребенку нужно осмотр
- Вашему ребенку становится хуже
И помните, обратитесь к своему врачу, если у вашего ребенка появятся какие-либо симптомы «Позвони своему врачу».
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 16.02.2021
Последняя редакция: 14.08.2020
Авторские права 2000-2020. Schmitt Pediatric Guidelines LLC.
Клиника аллергии в Огайо, Хронический кашель — Клиника аллергии в Огайо
Хронический кашель сам по себе не является заболеванием, а является симптомом основного заболевания.Хронический кашель — распространенная проблема. Только врач может точно сказать причину хронического кашля. В исследовании 2006 года с участием женщин, у которых кашель длился шесть месяцев, у 39% была обнаружена астма, у 9% был синдром хронического кашля в верхних дыхательных путях (широко известный как постназальный синдром) и у 9% была гастроэзофагеальная рефлюксная болезнь (ГЭРБ). ). Кроме того, еще у 11% была хроническая обструктивная болезнь легких (ХОБЛ), серьезное прогрессирующее заболевание, которое включает как эмфизему, так и бронхит.
Среди детей более 12 миллионов обращений к педиатру из-за кашля ежегодно.Большинство кашлей длятся несколько дней и являются результатом простуды. И родителей, и ребенка расстраивает, если кашель длится несколько недель и приводит к бессонным ночам для всех.
По сути, кашель — неплохая вещь. На самом деле это важный защитный механизм легких. Кашель защищает от аспирации и способствует удалению секрета из дыхательных путей. Хронический кашель возникает, когда рецепторы кашля постоянно активируются различными раздражителями. Рецепторы кашля расположены в носу, пазухах, гортани, дыхательных путях глотки, слуховом проходе и диафрагме.
Хронический кашель может быть вызван различными причинами, например:
- Постназальный дренаж, который, в свою очередь, может быть вызван несколькими факторами, включая аллергию.
- Вариант астмы с кашлем: Хронический кашель может быть единственным проявлением астмы. Это наиболее частая причина хронического кашля у детей.
 Кашель возникает днем и ночью и часто вызывается чрезмерным холодом, простудой или гриппом.
Кашель возникает днем и ночью и часто вызывается чрезмерным холодом, простудой или гриппом. - Вирусная или бактериальная пневмония может вызывать хронический кашель.
- Синусит, проявляющийся в виде постназальных выделений, желтой или зеленоватой слизистой оболочки, лицевых болей, неприятного запаха изо рта и боли в горле, может быть причиной хронического кашля.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
- Дисфункция голосовых связок.
- КУРЕНИЕ СИГАРЕТ. Между хроническим кашлем и курением сигарет существует прямая связь. Как правило, частота кашля увеличивается с увеличением количества выкуриваемых сигарет. Также существует четкая связь хронического кашля и пассивного курения.Дети, родители которых курят дома, чаще страдают респираторными заболеваниями. Даже если вы курите только в одной комнате, дым распространяется по всему дому.
- Привычный кашель, также известный как психогенный кашель. Этот вид кашля характеризуется однократным повторяющимся сухим кашлем.
 Привычный кашель обычно возникает только днем и исчезает во время сна. Это может быть вызвано тревогой.
Привычный кашель обычно возникает только днем и исчезает во время сна. Это может быть вызвано тревогой. - Другие причины, такие как кистозный фиброз, врожденные пороки развития и аспирация инородного тела, могут вызывать хронический кашель у детей.
- Лекарства: Некоторые лекарства, используемые для лечения высокого кровяного давления, могут вызывать хронический кашель.
Распознавание конкретной причины и устранение или лечение причины может привести к улучшению хронического кашля. Диагностическое обследование может включать кожную пробу на аллергию, функциональное испытание легких, известное как спирометрия, и оценку ЖКТ при ГЭРБ.
Лечение хронического кашля направлено на устранение основной причины. Каждый вид лечения пробуют отдельно, одно за другим, пока кашель не исчезнет.Видя, какое лечение работает лучше всего, помогает выяснить первопричину. Вот несколько примеров вариантов лечения различных причин кашля.
Для постназального капельного введения: Если ваш кашель связан с постназальным выделением жидкости, его можно улучшить с помощью противоотечных средств, назальных или пероральных антигистаминных препаратов или назального спрея. Лучшее лечение хронического кашля (или комбинация методов лечения) зависит от ваших симптомов хронического кашля и истории болезни. Например, если у вас аллергия на нос, выбираются лекарства для контроля симптомов аллергии.
Лучшее лечение хронического кашля (или комбинация методов лечения) зависит от ваших симптомов хронического кашля и истории болезни. Например, если у вас аллергия на нос, выбираются лекарства для контроля симптомов аллергии.
- Пероральные антигистаминные препараты — Антигистаминные препараты, принимаемые в виде таблеток, иногда могут вызывать побочные эффекты, такие как сонливость и сухость глаз, носа и рта. Большинство пероральных антигистаминных препаратов можно приобрести без рецепта. (Антигистаминные препараты, которые с меньшей вероятностью вызывают сонливость, такие как Кларитин (Лоратадин) или Аллегра (Фексофенадин), также с меньшей вероятностью помогут при кашле.)
- Противозастойное средство — противозастойное средство, уменьшающее заложенность носа.
- Назальные антигистаминные препараты — назальные антигистаминные спреи могут облегчить симптомы постназального подтекания, заложенности носа и чихания.
- Назальные спреи — Назальные спреи, такие как Атровент (ипратропиум бромид), могут облегчить насморк, постназальный подтек и чихание.

- Назальные стероиды — Назальные стероиды являются основным средством лечения постназального дренажа из-за аллергии.
Если ваш кашель вызван астмой, вам будет назначено стандартное лечение астмы, которое включает ингаляционные бронходилататоры, такие как Альбутерол, и ингаляционные глюкокортикоиды, такие как Пульмикорт или Фловент.
Для кислотного рефлюкса:Похудейте, если у вас избыточный вес. Бросьте курить. Не ешьте за два-три часа перед тем, как лечь. Поднимите изголовье кровати на три-четыре дюйма.
Для эозинофильного бронхита:Эозинофильный бронхит лечат ингаляционными глюкокортикоидами, такими как Пульмикорт или Фловент. Эти лекарства также используются при астме и уменьшают воспаление дыхательных путей.
Если у вас есть вопросы о хроническом кашле, обращайтесь в наш офис.Один из наших сотрудников будет рад ответить на ваши вопросы о хроническом кашле и обсудить различные варианты лечения, предлагаемые в клиниках аллергии и астмы штата Огайо.
Распечатайте эту информацию.
25 скрытых признаков заражения коронавирусом
С таким вниманием к коронавирусу легко заставить себя нервничать и подумать, что вы инфицированы, когда почувствуете малейшую головную боль.Сравните эти незначительные признаки того, что у вас может быть коронавирус, с симптомами, которые вы испытываете. Примечание. Чтобы заразиться коронавирусом, необязательно иметь все эти симптомы; Пожалуйста, уточните у своего поставщика медицинских услуг. А если вы хотите быть особенно осторожными, нажмите здесь, чтобы увидеть более длинный и полный список верных признаков того, что у вас уже был коронавирус.
Shutterstock Как и многие другие вирусы, COVID-19 может полностью лишить вас энергии. Если вы чувствуете необычайную усталость, это может быть признаком того, что вы заразились вирусом.По данным Центров по контролю и профилактике заболеваний (CDC), от 44% до 70% пациентов с коронавирусом сообщили об усталости как о распространенном симптоме, который они испытывали, когда заразились этим вирусом.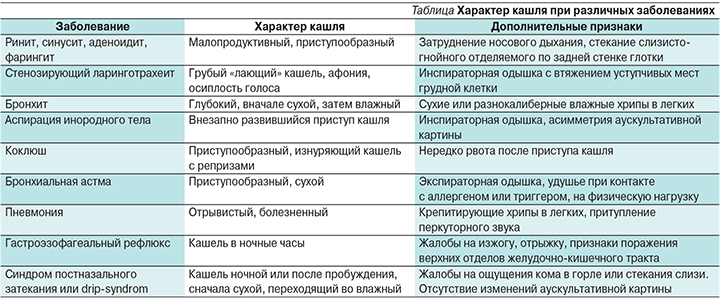 Если вы просто засиделись допоздна, чтобы посмотреть любимое шоу, или вы не выспались из-за того, что выпили слишком много виски, ваша усталость объяснима. Если вы не можете объяснить свою усталость всего тела, сравните ее со следующими симптомами COVID-19.
Если вы просто засиделись допоздна, чтобы посмотреть любимое шоу, или вы не выспались из-за того, что выпили слишком много виски, ваша усталость объяснима. Если вы не можете объяснить свою усталость всего тела, сравните ее со следующими симптомами COVID-19.
CDC сообщает о сухом кашле как о распространенном симптоме коронавируса, и от 59% до 82% пациентов, у которых диагностирован вирус, почувствовали, что он начинается с сухого кашля.По словам Лизы Марагакис, MD, M.P.H. Согласно системе здравоохранения Джонса Хопкинса, вирус «попадает в заднюю часть носовых ходов и на слизистые оболочки в задней части горла». Это то, что вызывает мгновенный сухой кашель, как только вы заражаетесь вирусом. Имейте в виду, что аллергия также может вызывать сухой кашель, поэтому не спешите с выводами о том, что вы заразились, если это единственный симптом, который вы испытываете.
Shutterstock Примерно от 31% до 40% пациентов с диагностированным коронавирусом испытывали одышку. По данным клиники Майо, одышку можно описать как «сильное сжатие в груди, голод, затрудненное дыхание, одышку или чувство удушья». Вы можете испытывать одышку, когда интенсивно тренируетесь, испытываете беспокойство или паническую атаку. Однако, если вы не можете отдышаться и для этого нет причин, возможно, вы заразились коронавирусом.
По данным клиники Майо, одышку можно описать как «сильное сжатие в груди, голод, затрудненное дыхание, одышку или чувство удушья». Вы можете испытывать одышку, когда интенсивно тренируетесь, испытываете беспокойство или паническую атаку. Однако, если вы не можете отдышаться и для этого нет причин, возможно, вы заразились коронавирусом.
Лихорадка — самый распространенный симптом у людей с диагнозом коронавирус.От 83% до 99% пациентов с COVID-19 сообщают о лихорадке. По данным Гарвардской медицинской школы, у вас жар, если температура тела составляет 100,4 ° по Фаренгейту или выше. Вы также можете испытывать «озноб, потливость, мышечные боли, тошноту и слабость». В организме поднимается температура, когда он тяжело борется с инфекцией или воспалением. Ваша температура может быть признаком того, что у вас грипп, или может быть симптомом COVID-19. Если у вас поднялась температура, позвоните своему врачу, чтобы вы могли пройти тест на вирус.
Shutterstock Если сегодня утром вы не почувствовали запах подгоревшего тоста или завариваемого кофе, это может быть поводом для беспокойства. Одним из самых незаметных симптомов, связанных с коронавирусом, является потеря обоняния, также называемая аносмией. Этот симптом был обнаружен Американской академией отоларингологии — хирургии головы и шеи, когда врачи обнаружили, что многие из тех, кто дал положительный результат на вирус, потеряли способность обоняния. «В Южной Корее, где тестирование было более распространенным, у 30% пациентов с положительным результатом теста была аносмия в качестве основного симптома в других легких случаях.”
Одним из самых незаметных симптомов, связанных с коронавирусом, является потеря обоняния, также называемая аносмией. Этот симптом был обнаружен Американской академией отоларингологии — хирургии головы и шеи, когда врачи обнаружили, что многие из тех, кто дал положительный результат на вирус, потеряли способность обоняния. «В Южной Корее, где тестирование было более распространенным, у 30% пациентов с положительным результатом теста была аносмия в качестве основного симптома в других легких случаях.”
Розовый глаз или конъюнктивит также может быть признаком коронавирусной инфекции, хотя встречается редко. По данным Американской академии офтальмологии, от 1% до 3% пациентов с диагнозом COVID-19 также имели вирусный розовый глаз.
Shutterstock Еще один тонкий симптом, который часто встречался у пациентов с коронавирусом, — тошнота или диарея. В исследовании, опубликованном в Американском журнале гастроэнтерологии , были проанализированы симптомы более 200 человек, у которых был диагностирован COVID-19. Около половины этих пациентов заявили, что у них проблемы с желудком, включая диарею, тошноту или и то, и другое.
Около половины этих пациентов заявили, что у них проблемы с желудком, включая диарею, тошноту или и то, и другое.
Если у вас возникли проблемы с вкусом еды, это также может быть признаком респираторной или вирусной инфекции, например коронавируса. Утрата вкусовых ощущений, называемая дисгевзией, связана с потерей обоняния, что также является недавно диагностированным симптомом вируса. Хотя это не основной симптом коронавируса, доктор Рэйчел Кэй, доцент кафедры отоларингологии в Медицинской школе Рутгерса, Нью-Джерси, утверждает, что многие пациенты, которых она видела, у которых позже был положительный результат на коронавирус, жаловались, что «все на вкус как картон.”
Как правило, заложенность носовых пазух или насморк являются признаком аллергии, простуды или инфекции носовых пазух. Насморк у взрослых обычно не является признаком коронавируса. Однако этот легкий симптом может чаще встречаться у детей, инфицированных этим вирусом. По данным CDC, «дети с подтвержденным COVID-19 обычно имеют легкие симптомы. Сообщаемые симптомы у детей включают симптомы простуды, такие как лихорадка, насморк и кашель.”
По данным CDC, «дети с подтвержденным COVID-19 обычно имеют легкие симптомы. Сообщаемые симптомы у детей включают симптомы простуды, такие как лихорадка, насморк и кашель.”
Боли в теле и мышечные боли обычно сопровождают лихорадку. Если вы знаете, что у вас жар, неудивительно, что вы также чувствуете мышечную слабость. По данным Всемирной организации здравоохранения, около 15% пациентов с диагнозом коронавирус испытывали боли в теле или суставах. Боль в теле может быть признаком того, что вы болеете другим заболеванием, например гриппом, или что вы инфицированы вирусом. Если это сопровождается другими симптомами, такими как жар и сухой кашель, обратитесь к врачу.
Shutterstock В целом симптомы коронавируса похожи на те, которые вы бы испытали, если бы заразились гриппом. По словам доктора Джейка Дуетча, основателя и клинического директора Cure Urgent Care: «С точки зрения различия между гриппом и COVID-19, различить почти невозможно. Лихорадка, боли в теле, кашель, чихание могут быть в равной степени приписаны им обоим, так что на самом деле это означает, что если есть опасения по поводу гриппа, то есть и COVID-19 ».
Лихорадка, боли в теле, кашель, чихание могут быть в равной степени приписаны им обоим, так что на самом деле это означает, что если есть опасения по поводу гриппа, то есть и COVID-19 ».
Боль в горле очень часто встречается при любых респираторных инфекциях.Несмотря на то, что они неприятны, они обычно оседают по мере распространения инфекции. Большинство болей в горле не нуждаются в лечении. Если у вас особенно сильно болит горло, попросите врача осмотреть его, например, если у вас тонзиллит.
СВЯЗАННЫЙ: Все, что доктор Фаучи сказал о коронавирусе
ShutterstockОколо половины всех людей, инфицированных COVID-19, имеют симптомы пищеварения; 18% — с диареей, рвотой или болями в животе. Обычно это всего до трех жидких стула в день.
Shutterstock Пациенты с COVID по всему миру страдают от состояния, известного как тромбоз глубоких вен. «Сгустки крови могут образовываться в венах глубоко в конечностях, это состояние называется тромбозом глубоких вен или ТГВ», — объясняет Американская кардиологическая ассоциация о состоянии, обычно поражающем глубокие вены ног. «Сгусток крови в глубокой вене может оторваться и пройти через кровоток. Если сгусток попадает в легкие и блокирует кровоток, такое состояние называется тромбоэмболией легочной артерии.”
«Сгусток крови в глубокой вене может оторваться и пройти через кровоток. Если сгусток попадает в легкие и блокирует кровоток, такое состояние называется тромбоэмболией легочной артерии.”
Свертывание крови опасно в основном из-за того простого факта, что оно может перекрыть кровоток в вашем теле. Некоторым пациентам, включая бродвейского актера Ника Кордеро, приходится делать ампутацию в результате «тромботических событий». Одно недавнее исследование, опубликованное в журнале Thrombosis Research , показало, что 31% из 184 пациентов страдали тромботическими осложнениями. Одним из первых признаков образования тромбов является то, что ваши конечности или пальцы начинают чувствовать боль, онемение или опухоль.
Shutterstock Доктор Алиса Фемия, директор стационарной дерматологии и специалист по аутоиммунным заболеваниям соединительной ткани в NYU Langone, является лишь одним из многих врачей, которые сообщали о кожных проявлениях, в том числе странных высыпаниях и обесцвечивании, среди пациентов с коронавирусом. Фактически, Американская академия дерматологии ведет реестр симптомов, чтобы регистрировать, исследовать и, надеюсь, суметь объяснить, почему вирус проявляется на коже. Доктор Фемия недавно отметила Time , что некоторые предварительные исследования показывают, что за этими причудливыми кожными заболеваниями могут стоять проблемы с кровотоком.
Фактически, Американская академия дерматологии ведет реестр симптомов, чтобы регистрировать, исследовать и, надеюсь, суметь объяснить, почему вирус проявляется на коже. Доктор Фемия недавно отметила Time , что некоторые предварительные исследования показывают, что за этими причудливыми кожными заболеваниями могут стоять проблемы с кровотоком.
Некоторые молодые пациенты с коронавирусом сообщали об опухших, обесцвеченных поражениях на пальцах ног, что медицинские эксперты назвали «COVID пальцы ног». Специалисты считают, что воспалительное состояние является результатом образования тромбов. «Возможно, это кожная реакция или вызвано небольшим закупоркой или микротромбами в кровеносных сосудах пальцев ног», — пояснил пульмонолог клиники Кливленда доктор Умберто Чой в записи блога на веб-сайте медицинского центра.
Shutterstock Головная боль является одним из официальных симптомов COVID-19, перечисленных CDC, наряду с лихорадкой и ознобом, сухим кашлем, одышкой и другими. Бродвейский актер Дэнни Бурштейн заразился коронавирусом и написал о травме: «Мой друг описал головные боли как молоток в его голове, который пытался вырваться наружу. Это преуменьшение «.
Бродвейский актер Дэнни Бурштейн заразился коронавирусом и написал о травме: «Мой друг описал головные боли как молоток в его голове, который пытался вырваться наружу. Это преуменьшение «.
По крайней мере, у четырех процентов пациентов с COVID-19, обследованных Университетом Цинциннати, было головокружение. Это может быть вызвано низким уровнем кислорода, поступающего в мозг.
Если вы испытываете «изменение в интеллектуальном, эмоциональном, психологическом и личностном функционировании, обычно сопровождающееся поведенческими изменениями», как определено ACP Hospitalist, у вас может быть «энцефалопатия» — универсальный термин для заболевания, поражающего мозг. .Один пример из реальной жизни: пациентка с COVID-19, работница авиакомпании, сообщила New York Times , «была сбита с толку и жаловалась на головную боль; она могла сказать врачам свое имя, но мало что еще, и со временем стала менее отзывчивой. Сканирование мозга показало аномальный отек и воспаление в нескольких регионах, с меньшими областями, где некоторые клетки погибли ».
Когда у вашего сердца проблемы с работой, ему требуется больше усилий, чтобы перекачивать кровь. Вы также будете беспокоиться.Отсюда повышенное потоотделение.
ShutterstockЭто может быть признаком нерегулярного сердцебиения, как и учащенное сердцебиение или медленное сердцебиение, а также боль в груди или одышка. Не говоря уже о том, что «некоторые лекарства, используемые для лечения COVID-19», такие как гидроксихлорохин, «также имеют потенциальные сердечные осложнения», связанные с сердцебиением, говорится в новом исследовании.
ShutterstockОдним из признаков сгустка крови является отек ноги, но обычно не обеих ног.
ShutterstockПри наличии сгустка крови «боль часто начинается в икре и может ощущаться как спазмы или болезненные ощущения», — говорят в клинике Майо.
Shutterstock Несварение, изжога или боль в животе — это симптомы COVID-19, но также и сердечного приступа.



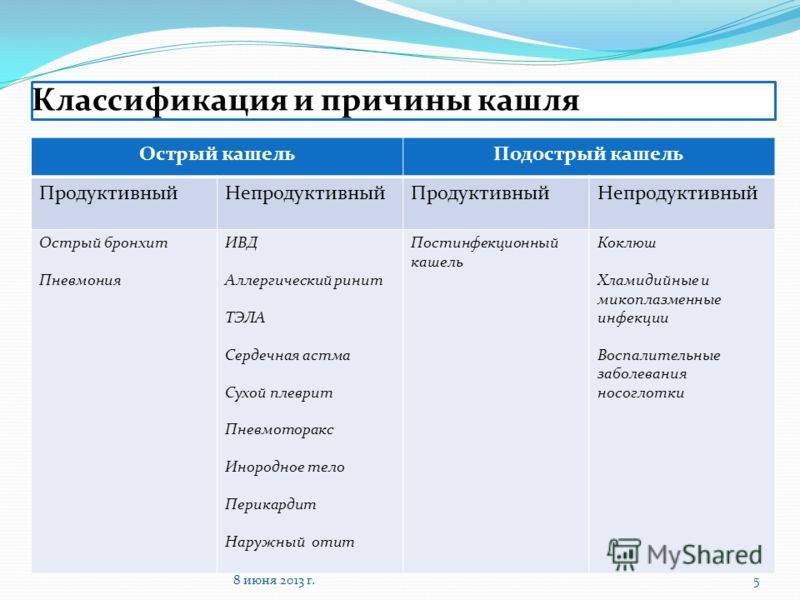 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. Он появляется, когда воспаляются голосовые связки и просвет дыхательной щели сужается. Вот почему осиплость голоса сопровождает такой кашель. Опасность состоит в том, что отек может перекрыть доступ воздуха в нижние дыхательные пути (острый ларингит со стенозом гортани). Если такой кашель возник впервые, обязательно немедленно обратитесь к врачу. Он научит вас оказывать неотложную помощь и оценивать эффективность лечении, поскольку стенозы обычно рецидивируют до четырех, а у некоторых детей и до шести-семи лет.
Он появляется, когда воспаляются голосовые связки и просвет дыхательной щели сужается. Вот почему осиплость голоса сопровождает такой кашель. Опасность состоит в том, что отек может перекрыть доступ воздуха в нижние дыхательные пути (острый ларингит со стенозом гортани). Если такой кашель возник впервые, обязательно немедленно обратитесь к врачу. Он научит вас оказывать неотложную помощь и оценивать эффективность лечении, поскольку стенозы обычно рецидивируют до четырех, а у некоторых детей и до шести-семи лет. При бронхите кашель в начале заболевания может быть сухим, а затем он становится влажным, продуктивным. Это происходит потому, что воспаленная слизистая оболочка начинает вырабатывать больше слизи, которая помогает бороться с инфекцией и обеспечивает более легкое откашливание.
При бронхите кашель в начале заболевания может быть сухим, а затем он становится влажным, продуктивным. Это происходит потому, что воспаленная слизистая оболочка начинает вырабатывать больше слизи, которая помогает бороться с инфекцией и обеспечивает более легкое откашливание. В норме проглоченная пища продвигается от пищевода в желудок и ниже. У детей (да и у взрослых) часто возникают так называемые моторные нарушения, которые периодически приводят к обратному продвижению пищи – из желудка в пищевод. Для пищевода и верхних дыхательных путей содержимое желудка сильный раздражитель. Появляется хронический кашель даже обструкция бронхов. Если у ребенка на первом году жизни были частые срыгивания, у него появляется отрыжка после еды, кашель при наклонах туловища и в положении лежа, а других причин для кашля нет – необходимо обследование и лечение у гастроэнтеролога.
В норме проглоченная пища продвигается от пищевода в желудок и ниже. У детей (да и у взрослых) часто возникают так называемые моторные нарушения, которые периодически приводят к обратному продвижению пищи – из желудка в пищевод. Для пищевода и верхних дыхательных путей содержимое желудка сильный раздражитель. Появляется хронический кашель даже обструкция бронхов. Если у ребенка на первом году жизни были частые срыгивания, у него появляется отрыжка после еды, кашель при наклонах туловища и в положении лежа, а других причин для кашля нет – необходимо обследование и лечение у гастроэнтеролога.

 com/content/1/1/7.
com/content/1/1/7. Airway hyperresponsiveness and cough receptor sensitivity in children with recurrent cough. Am J Respir Crit Care Med 1997;155:1935–9.
Airway hyperresponsiveness and cough receptor sensitivity in children with recurrent cough. Am J Respir Crit Care Med 1997;155:1935–9. Br J Gen Pract 2005;52:401–9.
Br J Gen Pract 2005;52:401–9. Are β2 agonists effective treatment for acute bronchitis or acute cough in patients without underlying pulmonary disease? A systematic review. J Fam Pract 2001;50 (11).
Are β2 agonists effective treatment for acute bronchitis or acute cough in patients without underlying pulmonary disease? A systematic review. J Fam Pract 2001;50 (11).
 Thorax 2003;58:(Suppl 1):1–83.
Thorax 2003;58:(Suppl 1):1–83.
 Scand J Infect Dis 1999;31:281–6.
Scand J Infect Dis 1999;31:281–6.


 Pediatr Pulmonol 2002;34:189–95.
Pediatr Pulmonol 2002;34:189–95. Psychogenic cough in a school boy: evaluation using an ambulatory cough recorder. Pediatr Pulmonol 2003;36:73–5.
Psychogenic cough in a school boy: evaluation using an ambulatory cough recorder. Pediatr Pulmonol 2003;36:73–5. J Allergy Clin Immunol 1987;79:331–5.
J Allergy Clin Immunol 1987;79:331–5. The chronic bronchitis complex in childhood: what is it? Pediatrics 1981;67:1–5.
The chronic bronchitis complex in childhood: what is it? Pediatrics 1981;67:1–5. J Allergy Clin Immunnol 1993;92:744–9.
J Allergy Clin Immunnol 1993;92:744–9. Chronic sinus disease with associated reactive airway disease in children. Pediatrics 1984;73:526–9.
Chronic sinus disease with associated reactive airway disease in children. Pediatrics 1984;73:526–9.

 кашель.
кашель. Все остальные дети относятся к группе низкого риска
Все остальные дети относятся к группе низкого риска
 Он ничем не отличается от лечения других вирусных простуд и кашля.
Он ничем не отличается от лечения других вирусных простуд и кашля. Используйте дистиллированную воду, воду в бутылках или кипяченую воду из-под крана.
Используйте дистиллированную воду, воду в бутылках или кипяченую воду из-под крана. Кроме того, младенцы не могут кормить грудью или пить из бутылочки, если нос не открыт.
Кроме того, младенцы не могут кормить грудью или пить из бутылочки, если нос не открыт.


 Кашель возникает днем и ночью и часто вызывается чрезмерным холодом, простудой или гриппом.
Кашель возникает днем и ночью и часто вызывается чрезмерным холодом, простудой или гриппом.