Плоскоклеточный рак кожи — Docrates
Факторы риска плоскоклеточного рака кожи
Солнечное УФ-излучение является причиной 60-90% случаев заболевания раком кожи. Солнечные ожоги, а также, например, постоянное пребывание на солнце в связи с работой на открытом воздухе, повышают риск злокачественных опухолей. Факторами риска развития плоскоклеточного рака также являются: воздействие мышьяка, лучевая и химиотерапия, а также медикаментозное лечение, ослабляющее иммунитет, и наследственность (генетическая предрасположенность).
Симптомы плоскоклеточного рака кожи
Если на коже появилось красноватое круглое пятно, в некоторых случаях покрытое сухими шелушащимися чешуйками, то это может означать предраковое заболевание, солнечный (актинический) кератоз. Чаще всего признаком ранней стадии плоскоклеточного рака является появление поверхностной корки, под которой четко просматривается язва, свидетельствующая о разрушении базальной мембраны. Обнаруживается новообразование, как правило, 1-3 см в диаметре, однако если его не лечить, то плотная бляшка увеличивается в размерах и проникает в более глубокие слои кожи.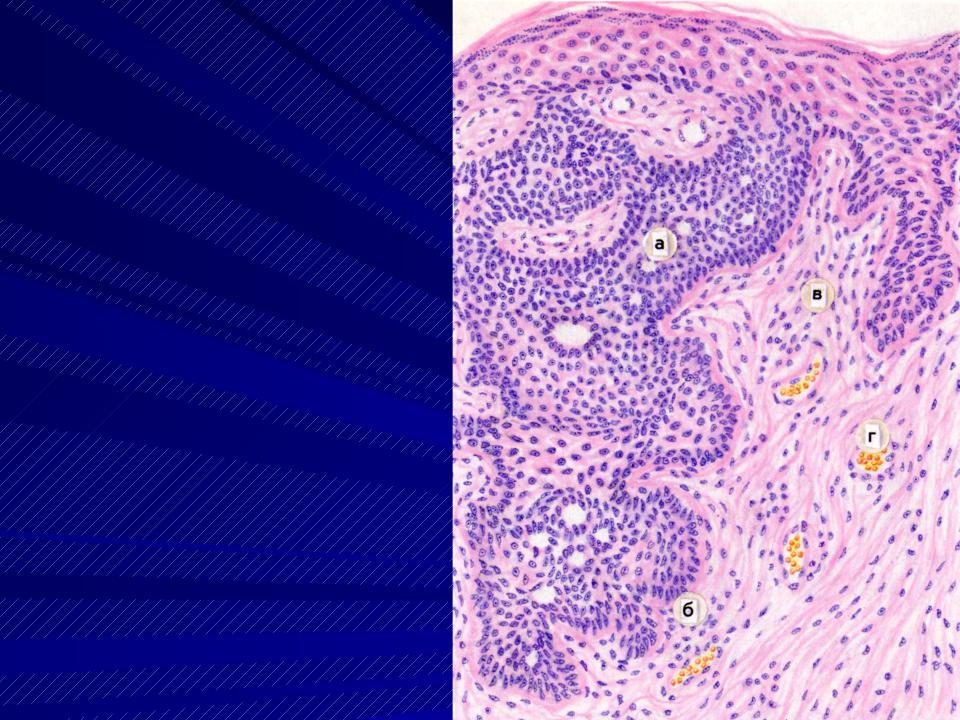
Диагностика плоскоклеточного рака кожи
Для выявления основных видов рака кожи достаточно визуального осмотра и специальных инструментов не требуется, но для подтверждения диагноза может быть проведена дерматоскопия (визуальный метод исследования кожных новообразований). Пациенты, как правило, самостоятельно обнаруживают подозрительные изменения кожи и по этой причине обращаются к врачу. Для выявления плоскоклеточного рака важно ознакомиться с историей болезни, узнать, как давно появилось новообразование на коже, увеличилось ли оно в размерах и какой дозе облучения подвергался пациент. При необходимости для подтверждения диагноза берется образец ткани на анализ.
Лечение плоскоклеточного рака кожи
Основным методом лечения плоскоклеточного рака является операция. К лучевой терапии прибегают гораздо реже. Если опухоль успела распространиться на другие ткани или находится в трудном для лечения месте, например, на губе или веке, то во время операции зачастую требуется пересадка кожи.
Плоскоклеточный рак кожи — MyPathologyReport.ca
Что такое плоскоклеточный рак?
Плоскоклеточный рак (ПКР) — очень распространенный тип рака кожи. Он развивается из специализированных клеток кожи, называемых плоские клетки. Большинство опухолей, возникающих у пожилых людей, развиваются в результате повреждения клеток эпидермиса ультрафиолетовым излучением солнца. Длительное воздействие УФ-излучения от солярия может вызвать аналогичный ущерб. Люди, у которых наблюдается подавление иммунитета в результате трансплантации органов или ВИЧ-инфекции, также подвержены повышенному риску развития плоскоклеточного рака.
Кожа
Кожа состоит из трех слоев: эпидермиса, дермы и подкожно-жировой клетчатки. Поверхность и часть, которую вы видите, когда смотрите на свою кожу, называются эпидермисом. Клетки, составляющие эпидермис, включают: плоские клетки, базальные клетки, меланоциты, Клетки Меркеля и клетки иммунной системы.
Дерма находится прямо под эпидермисом. Дерма отделена от эпидермиса тонким слоем ткани, называемым базальной мембраной. В дерме находятся кровеносные сосуды и нервы. Под дермой находится слой жира, называемый подкожной жировой тканью.
Как патологоанатомы ставят этот диагноз?
Диагноз обычно ставится после удаления небольшого образца ткани с помощью процедуры, называемой биопсия. Диагноз также может быть поставлен после удаления всей опухоли с помощью процедуры, называемой иссечение. Если диагноз поставлен после биопсии, ваш врач, вероятно, порекомендует вторую хирургическую процедуру для удаления остальной опухоли.
Класс
Патологи используют слово класс чтобы описать разницу между раковыми клетками при плоскоклеточной карциноме и нормальными, здоровыми плоские клетки в коже. Степень опухоли важна, потому что низкодифференцированные опухоли имеют тенденцию расти быстрее и с большей вероятностью распространятся на лимфатический узел или другие части тела.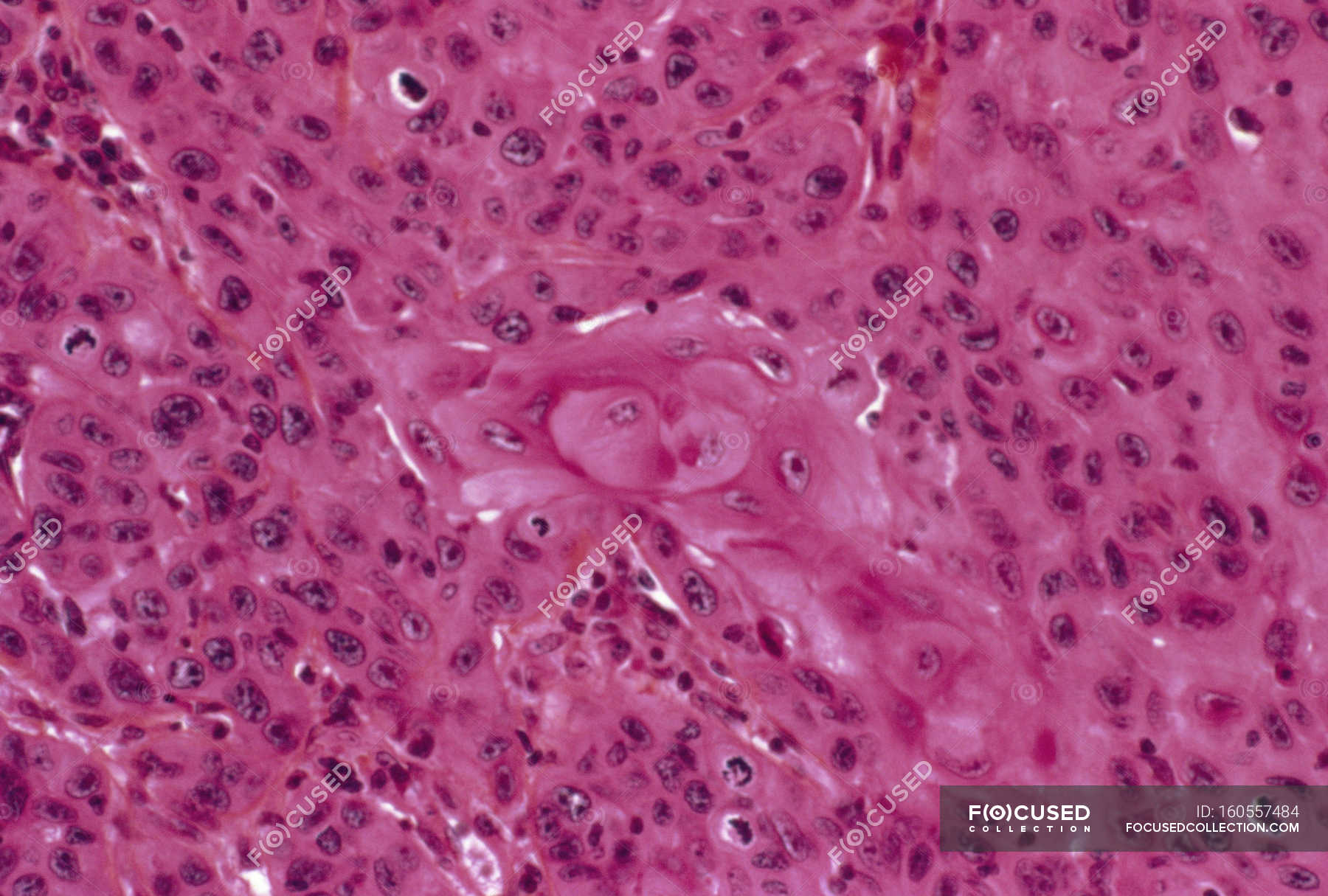
Оценка делится на три уровня: дифференциация на основании того, как раковые клетки выглядят под микроскопом:
- Хорошо дифференцированный — Раковые клетки в этой опухоли очень похожи на нормальные плоские клетки.
- Умеренно дифференцированный — Раковые клетки в этой опухоли ненормальные, но они все еще напоминают плоскоклеточные клетки.
- Слабо дифференцированный — Раковые клетки в этой опухоли очень мало или совсем не похожи на нормальные плоские клетки. Дополнительные тесты, такие как иммуногистохимия может потребоваться, чтобы доказать, что опухоль является плоскоклеточной карциномой.
Размер опухоли
Это размер опухоли. Опухоль обычно измеряется в трех измерениях, но в вашем отчете описывается только самый большой размер. Например, если размер опухоли составляет 4.0 см на 2.0 см на 1.5 см, в вашем отчете будет описана опухоль размером 4.0 см.
Глубина инвазии (толщина опухоли)
Все плоскоклеточные карциномы начинаются в эпидермисе на внешней поверхности кожи. Глубина инвазии описывает, как далеко раковые клетки продвинулись от эпидермиса в нижележащие ткани. Движение раковых клеток из эпидермиса в ткани ниже называется вторжение.
Глубина инвазии описывает, как далеко раковые клетки продвинулись от эпидермиса в нижележащие ткани. Движение раковых клеток из эпидермиса в ткани ниже называется вторжение.
Глубина инвазии измеряется от поверхности кожи до самой глубокой точки инвазии. В некоторых отчетах о патологии глубина инвазии описывается как толщина опухоли. Опухоли, которые прорастают глубже в дерму, с большей вероятностью распространятся на лимфатический узел или отрасти после лечения. Движение раковых клеток к лимфатическому узлу или другой части тела называется метастазирование.
Периневральная инвазия
Нервы похожи на длинные провода, состоящие из групп клеток, называемых нейронами. Нервы передают информацию (например, температуру, давление и боль) между мозгом и телом. Периневральная инвазия означает, что раковые клетки были замечены прикрепленными к нерву.
Раковые клетки, прикрепившиеся к нерву, могут использовать нерв для проникновения в ткань за пределами исходной опухоли. Это увеличивает риск того, что опухоль вернется в ту же область тела (рецидив) после лечения.
Лимфоваскулярная инвазия
Кровь движется по телу по длинным тонким трубкам, называемым кровеносными сосудами. Другой тип жидкости, называемой лимфой, которая содержит отходы и иммунные клетки, перемещается по телу через лимфатические каналы. Раковые клетки могут использовать кровеносные сосуды и лимфатические сосуды для перемещения от опухоли к другим частям тела. Распространение раковых клеток из опухоли в другую часть тела называется метастазирование.
Прежде чем раковые клетки могут метастазировать, они должны попасть в кровеносный или лимфатический сосуд. Это называется лимфоваскулярная инвазия. Обнаружение лимфоваскулярной инвазии в опухоли важно, потому что это увеличивает риск того, что раковые клетки будут обнаружены в опухоли. лимфатический узел или отдаленная часть тела, такая как легкие.
Функции высокого риска
Особенность высокого риска — это то, что увеличивает вероятность повторного появления опухоли в будущем либо в том же месте, либо для распространения на удаленный участок, например, в легкие.
Патологоанатомы ищут следующие признаки высокого риска при плоскоклеточном раке кожи:
- Глубина проникновения более 2 миллиметров.
- Наличие раковых клеток в нижней половине кожи.
- Периневральная инвазия (см. Раздел выше).
- Лимфоваскулярная инвазия (см. Раздел выше).
- Плохо дифференцированные опухоли (см. Раздел «Гистологический класс» выше).
Поля
A маржа любая ткань, разрезанная хирургом для удаления опухоли из вашего тела. По возможности хирурги будут пытаться разрезать ткань за пределами опухоли, чтобы снизить риск того, что какие-либо раковые клетки останутся после удаления опухоли.
Ваш патолог внимательно изучит все края образца ткани, чтобы увидеть, насколько близко раковые клетки находятся к краю разрезанной ткани. Поля будут описаны в вашем отчете только после того, как вся опухоль будет удалена.
Отрицательный край означает, что на самом краю разрезанной ткани не было раковых клеток. Если все поля отрицательны, в большинстве отчетов о патологии будет указано, как далеко до границы находились ближайшие раковые клетки. Расстояние обычно указывается в миллиметрах.
Расстояние обычно указывается в миллиметрах.
Предел считается положительным, если раковые клетки находятся на самом краю разрезанной ткани. Положительный запас связан с более высоким риском того, что опухоль вырастет (рецидивирует) на том же участке после лечения.
Лимфатический узел
Лимфатический узел небольшие иммунные органы, расположенные по всему телу. Раковые клетки могут перемещаться из опухоли в лимфатический узел по лимфатическим каналам, расположенным внутри и вокруг опухоли (см. Лимфоваскулярная инвазия выше). Движение раковых клеток от опухоли к лимфатическому узлу называется метастазирование.
При плоскоклеточном раке кожи лимфатические узлы обычно не удаляются. Однако, если лимфатические узлы удалены, ваш патолог внимательно изучит каждый из них на предмет наличия раковых клеток. Лимфатические узлы, содержащие раковые клетки, часто называют положительными, а те, которые не содержат раковых клеток, — отрицательными. В большинстве отчетов указывается общее количество исследованных лимфатических узлов и количество раковых клеток, если таковые имеются.
Опухолевые отложения
Группа раковых клеток внутри лимфатического узла называется опухолевые отложеният. Если обнаружено отложение опухоли, ваш патолог измерит его, и в вашем отчете будет указано самое крупное обнаруженное отложение опухоли. Большие опухолевые отложения связаны с худшим прогноз.
Экстранодальное расширение
Все лимфатические узлы окружены капсулой. Экстранодальное расширение означает, что раковые клетки прорвались через капсулу в ткань, окружающую лимфатический узел. Экстранодальное удлинение также связано с более высоким риском развития новых опухолей в области шеи и часто используется вашими врачами для руководства вашим лечением.
Эллисон Осмонд, MD FRCPC (обновлено 18 августа 2021 г.)
Рак кожи, лечение, симптомы — израильская онкологическая клиника ЛІСОД в Киеве, Украине
Вещество, найденное в растении расторопша, способно убивать опухолевые клетки кожи.
Читать полностью
Взаємодія цієї речовини з пухлинними клітинами, що піддавалися ультрафіолетовому опроміненню, була згубною для них. Це відбувалося за рахунок вироблення активної форми кисню, яка знищує живі клітини. Дивно, що при впливі на здорові клітини шкіри вчені не спостерігали токсичного ефекту; навпаки, речовина сприяла виробленню білка, який відновлював шкіру.
Скрыть
Рак кожи – это злокачественная опухоль, поражающая в пожилом возрасте (после 60 лет) одинаково часто как мужчин, так и женщин. Возникает опухоль из эпителия кожи, локализуется обычно на открытых участках тела. Различают плоскоклеточный и базальноклеточный рак. Иногда встречается рак из придатков кожи – волосяных фолликулов, сальных и потовых желез. Развиться рак кожи может в любом месте, но чаще опухоль появляется на лице: поражаются угол глаза, крылья и спинка носа, лоб. Нередко опухоль выявляют в подмышечной области, на стопе, кисти, голени.
Нередко опухоль выявляют в подмышечной области, на стопе, кисти, голени.
Базальноклеточный рак (базалиома), как и указывает название, возникает из клеток базального слоя кожи. Опухоль, как правило, не распространяется, растет медленно. Базалиома составляет 70–75% раковых новообразований кожи, практически не дает метастазов.
В поверхностных клетках кожи возникает плоскоклеточный рак, который, если не начать лечение, может захватить другие органы. В основном, метастазирует лимфогенным путем.
Диагностика
В LISOD диагноз рак кожи устанавливают на основании тщательного осмотра подозрительной опухоли. Осмотр проводится с помощью увеличительного стекла. Основным методом распознавания рака кожи является биопсия с иссечением секторального кусочка с захватом здоровой ткани по краю.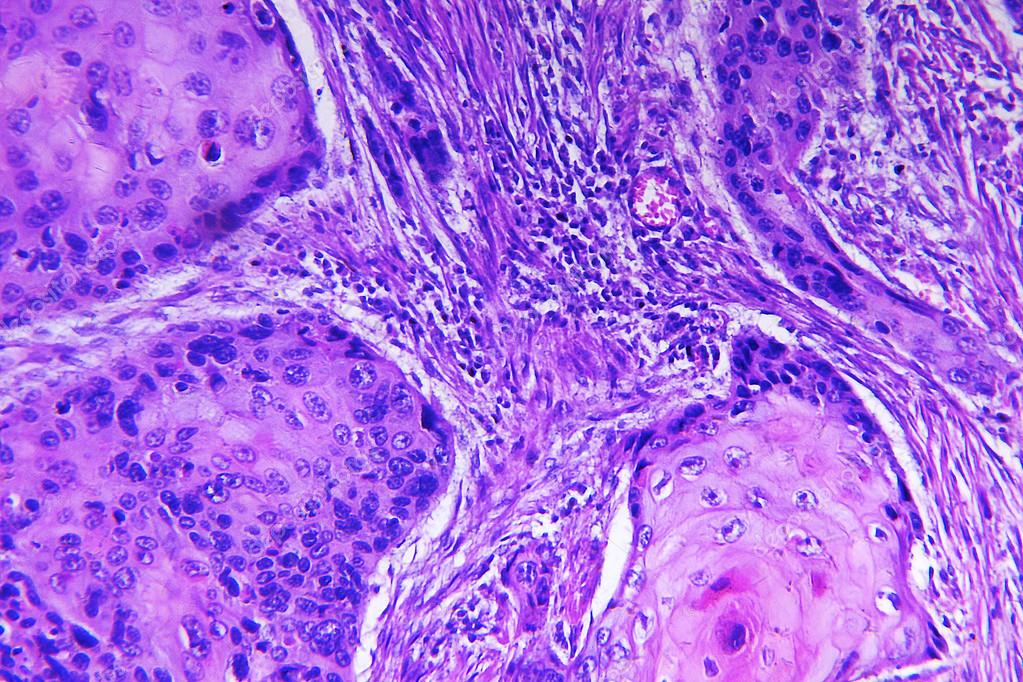 Реже проводится цитологическое исследование отпечатков с опухоли или пунктата из плотных участков язвы. Все образцы тканей мы направляем в патогистологические лаборатории с международным сертификатом, которые находятся в Германии и Израиле.
Реже проводится цитологическое исследование отпечатков с опухоли или пунктата из плотных участков язвы. Все образцы тканей мы направляем в патогистологические лаборатории с международным сертификатом, которые находятся в Германии и Израиле.
Чтобы исключить метастазы во внутренних органах, в LISOD применяют ультразвуковое исследование (УЗИ), компьютерную томографию (КТ), рентгенографию.
Современный метод исследования ПЭТ-КТ назначают для исключения системного распространения при лимфомах кожи, а также для исключения первичной злокачественной опухоли при паранеопластических процессах, например дерматомиозите.
Лечение
Полную информацию о диагностике и лечении этого вида рака Вам предоставят консультанты Информационной службы LISOD:
- 0-800-500-110 (бесплатно для звонков
со стационарных телефонов по Украине) - или +38 044 520 94 00 – ежедневно
с 08:00 до 20:00.
План лечения в LISOD разрабатывает консилиум специалистов на междисциплинарной онкологической конференции индивидуально для каждого пациента с учетом типа и размера опухоли, возраста, общего состояния здоровья. Следует отметить, что почти 90% больных как плоскоклеточным, так и базальноклеточным раком, вылечиваются полностью.
Чаще всего для лечения рака кожи назначают лучевую терапию. Применяется близкофокусная рентгенотерапия, при распространенных формах используется ее сочетание с дистанционной радиотерапией.
В случаях низкой чувствительности к лучевой терапии или сильно распространенного рака применяют хирургическое лечение с использованием кожной пластики для закрытия послеоперационных дефектов. Операции по удалению лимфатических узлов выполняются при наличии метастазов в регионарных лимфатических узлах.
Редко при раке кожи прибегают к химиотерапии с применением специальных мазей, в состав которых входят цитостатические препараты.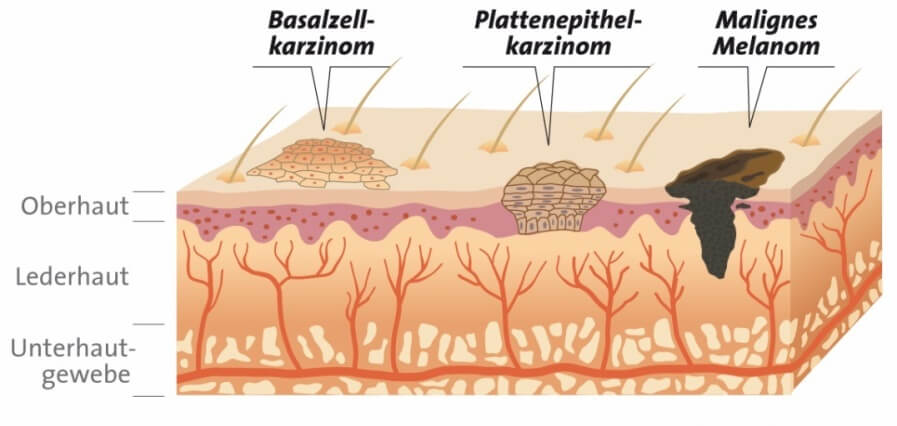
Симптомы
Как плоскоклеточный рак, так и базалиома, могут проявляться разными формами. На коже можно заметить небольшое возвышение, похожее на гладкий или зернистый, а иногда восковой, нарост. Нередко образовывается струп, нарост кровоточит. Может появиться в виде чешуйчатого струпа красное плоское пятно. Характерны для раковой язвы валикообразные, приподнятые плоские края, дно язвы имеет грязно-серый цвет. Иногда возникает на коже красное плотное вздутие, как правило, растущее медленно и без боли. Такая опухоль может появиться на теле в любом месте, но чаще она поражают открытые участки – особенно шею и лицо. На нижней части ног, кистях рук, предплечьях обнаруживаются похожие на бородавки плоскоклеточные карциномы.
Если Вы заметили, что на коже появилось какое-то необычное образование, которое в течение месяца не исчезло, обязательно обратитесь к онкологу.
Предраковые заболевания
Часто рак развивается вследствие предшествующих изменений кожи. Облигатными предраковыми заболеваниями (ранняя онкологическая патология, перерождающаяся в рак) считаются болезнь Боуэна, пигментная ксеродерма, эритроплазия Кейра, болезнь Педжета. Язвы, длительно незаживающие раны, воспалительные и хронические дистрофические процессы относят к факультативным предракам (патология, не всегда переходящая в злокачественное состояние, но требующая внимательного наблюдения).
Факторы риска
1. Основная причина возникновения рака кожи – солнечное облучение. Большему риску развития заболевания подвергаются люди, находящиеся под воздействием ультрафиолетового излучения длительное время. Чаще всего именно на открытых участках кожи (область головы и шеи) локализуется опухоль.
2. Профессиональная деятельность, связанная с регулярным контактом с дегтем, смолами, сажей, мышьяком, также может привести к развитию рака кожи.
3. Опухоль может возникнуть вследствие продолжительного термического воздействия или ионизирующего излучения.
4. Иногда болезнь развивается на фоне рубцов после механических повреждений кожи.
5. Редко, но существуют наследственные состояния, приводящие к раку кожи.
Профилактика
Для предотвращения развития рака кожи мы рекомендуем следующее.
- Защищайте шею и лицо от солнечных лучей. Особенно за этим необходимо следить тем, у кого светлая кожа, и пожилым людям.
- Не допускайте сухости кожи, регулярно применяйте питательные кремы.
- Соблюдайте меры личной гигиены, применяя продукты бытовой химии.
- Соблюдайте все необходимые правила безопасности, если Ваша работа связана с использованием химических веществ (фармацевтические препараты, азотная кислота, бензол, пестициды и т.
 д.).
д.). - Своевременно лечите язвы, волчанку, хронические предраковые дискератозы.
- Защищайте рубцы и шрамы от механических повреждений.
Вопросы и ответы
В разделе публикуются вопросы пациентов и ответы наших специалистов. Вопрос каждого человека касается конкретной проблемы, связанной с его заболеванием. Пациентам отвечают израильские клинические онкологи и главный врач LISOD, д.м.н., профессор Алла Винницкая.
Ответы специалистов основаны на знаниях принципов доказательной медицины и профессиональном опыте. Ответы соответствуют исключительно предоставленным сведениям, имеют ознакомительный характер и не являются врачебной рекомендацией.
Основная цель раздела – дать информацию пациенту и его семье, чтобы вместе с лечащим врачом принять решение о виде лечения. Предложенная Вам тактика лечения может отличаться от принципов, изложенных в ответах наших специалистов. Не стесняйтесь задать лечащему врачу вопрос о причинах отличий. Вы должны быть уверены, что получаете правильное лечение.
Не стесняйтесь задать лечащему врачу вопрос о причинах отличий. Вы должны быть уверены, что получаете правильное лечение.
Здравствуйте. У меня обнаружили базалиому нижнего века, наружного угла глаза. Через год после ДТК она опять стала расти. Сейчас её размер 3х3 мм. Возможно ли провести лучевую терапию таким образом, чтобы не пострадал глаз ?
Хорошо бы посмотреть точно, где она расположена, но, в принципе, – вполне возможно. Облучение может быть поверхностным, не проникающим вглубь, но достаточным для лечения опухоли кожи (рентгенотерапия или облучение электронами), иногда, для большей надежности, под веко вставляется специальная пластина в момент проведения лечения.
Облучение может быть поверхностным, не проникающим вглубь, но достаточным для лечения опухоли кожи (рентгенотерапия или облучение электронами), иногда, для большей надежности, под веко вставляется специальная пластина в момент проведения лечения.
Здравствуйте, уважаемый Григорий Борисович! Для меня очень важно Ваше мнение. У мамы (72 г.) осенью на носу возле уголка глаза появился струпчик (диам.2 мм). Он то отпадал, то опять появлялся, но в размерах не увеличивался. 19.01.2011 мы в онкоцентре сделали соскоб. Результаты анализа нам не показали, но на словах сказали, что диагноз таков – СА кожи внутреннего угла левого глаза, элементы базального клеточного СА и нужно или прижечь лазером, или облучать. Но вот в чем парадокс. После соскоба (а сковырнули хорошо то место) вновь появившийся струп отпал и на этом месте уже третий месяц ничего нет – ни струпчика, ни вавочки , все чисто. Вопрос:
1. Обязательно ли рак кожи сопровождается какой-то незаживающей ранкой или может существовать и без каких либо визуальных проявлений?
2. А может это была просто инфицированная ранка? Ведь после их соскоба я несколько дней хорошо промывала это место растовором хлоргексидина биглюконата и после этого все зажило.
3. Так что нам делать?
Результаты анализа нам не показали, но на словах сказали, что диагноз таков – СА кожи внутреннего угла левого глаза, элементы базального клеточного СА и нужно или прижечь лазером, или облучать. Но вот в чем парадокс. После соскоба (а сковырнули хорошо то место) вновь появившийся струп отпал и на этом месте уже третий месяц ничего нет – ни струпчика, ни вавочки , все чисто. Вопрос:
1. Обязательно ли рак кожи сопровождается какой-то незаживающей ранкой или может существовать и без каких либо визуальных проявлений?
2. А может это была просто инфицированная ранка? Ведь после их соскоба я несколько дней хорошо промывала это место растовором хлоргексидина биглюконата и после этого все зажило.
3. Так что нам делать?
Валентина, во-первых, следует сделать ревизию гистологических препаратов, чтобы убедиться, что речь действительно идет о базалиоме (можно провести в наших лабораториях Израиля или Германии). Не исключено, что, проведенная биопсия («соскоб»), оказалась эксцизионной, т.е. опухоль удалена полностью, чем и объясняется отсутствие признаков заболевания на коже. Думаю, что можно наблюдать. Только тщательно, так как базалиомы весьма склонны к рецидивированию, если не удалены полностью.
Не исключено, что, проведенная биопсия («соскоб»), оказалась эксцизионной, т.е. опухоль удалена полностью, чем и объясняется отсутствие признаков заболевания на коже. Думаю, что можно наблюдать. Только тщательно, так как базалиомы весьма склонны к рецидивированию, если не удалены полностью.
Здравствуйте! Моему отцу 72 года, поставлен диагноз базалиома верхнего века правого глаза,назначили радиотерапию.Базалиома вродебы самый безобидный рак кожи, как вы считаете нужно ли в таком возрасте делать облучение и какие побочные эффекты могут возникнуть после облучения (ожоги глаза или потеря зрения)? И еще ему полтора месяца назад сделали операцию на левом глазу по поводу катаракты, не повлияет ли облучение на поставленный искусственный хрусталик?Заранее благодарю за ответ!
Лечить надо однозначно независимо от возраста. Базалилиомы дают отдаленные метастазы всего в 2% случаев, однако они достаточно агрессивны в смысле местного распространения: рецидивы после неполного удаления, глубокая инфильтрация подлежащих тканей и.т.д. Если оперативное вмешательство не сопряжено со значительным косметическим дефектом то оно предпочтительно в данном конкретном случае (желательно по Моху — с интрапоперационным гистологическим исследованием хирургических краев).
Базалилиомы дают отдаленные метастазы всего в 2% случаев, однако они достаточно агрессивны в смысле местного распространения: рецидивы после неполного удаления, глубокая инфильтрация подлежащих тканей и.т.д. Если оперативное вмешательство не сопряжено со значительным косметическим дефектом то оно предпочтительно в данном конкретном случае (желательно по Моху — с интрапоперационным гистологическим исследованием хирургических краев).
лечение, симптомы, прогноз — «Добробут»
ЗАПИСАТЬСЯ НА ПРИЕМ:
Развитие злокачественных неоплазий кожных покровов превалирует у светлокожего населения, в частности — у голубоглазых и сероглазых людей с блондинистыми волосами, рыжих, так как они склонны к солнечным ожогам и проявлению веснушек.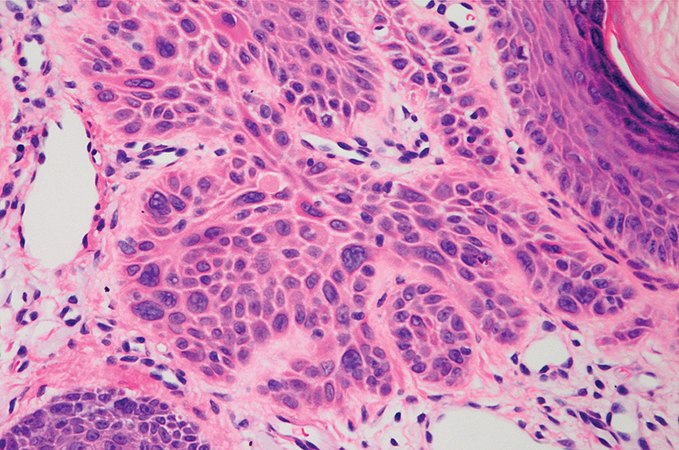 Женщины и мужчины подвержены заболеванию с одинаковой частотой, темнокожее население болеет редко.
Женщины и мужчины подвержены заболеванию с одинаковой частотой, темнокожее население болеет редко.
Рак кожи: причины
Среди факторов, стимулирующих возникновение рака кожи, выделяют:
- Длительное и интенсивное влияние ультрафиолетового излучения, так как проявляется рак кожи на открытых участках тела, которые значительнее подвержены инсолированию.
- Разнообразные вещества с местным применением, обладающие канцерогенными свойствами.
- Радиоактивное излучение, включая радиотерапевтические мероприятия.
- Травмы механического и химического характера, на фоне которых появляются рубцы. Они могут стать субстратом для развития онкопроцесса.
- Наследственные варианты заболевания.
- Постоянное влияние на кожные покровы агрессивных химических веществ, в том числе и домашней химии.
- Изменение гормонального гомеостаза.
Предраковые состояния кожных покровов
Предраковые состояния кожи делят на две основные группы: факультативные, риск озлокачествления которых минимален, и облигатные — предраки, которые, в конечном итоге, обязательно станут онкозаболеваниями.
К факультативным предраковым состояниям относятся:
- Кожный рог — неоплазма конусовидной формы, выступающая над уровнем кожи. Может иметь габариты от пары миллиметров до сантиметров. Поверхность плотная, роговая, коричневого цвета, основа мягкой консистенции. Располагается преимущественно на кожных покровах лица, раковин ушей, волосистой части головы, реже на конечностях и туловище. Лечится хирургическим путем.
- Кератоз — патология кожи дистрофического характера, проявляющаяся ороговевшими очагами серо-желтого цвета различной толщины. При попытках отрыва этих образований могут проступать капельки крови. Локализуются на облысевших участках головы и на коже лица. По большей части болеют пожилые мужчины, но может проявиться и в молодом возрасте. Лечится при помощи хирургического иссечения или электрокоагуляции.
- Кератоакантома — опухоль, имеющая вид плотного полусферического узла с язвочкой в центре, заполненной серо-черным детритом. Как вариант развития, может быть твердый шип желтоватого оттенка, который с легкостью отделяется от кожных покровов, оставляя небольшое углубление, покрытое на вид неизмененным эпителием.
 Поверхность опухоли не имеет склонности к кровоточивости, со временем может самостоятельно исчезнуть. Лечится криодеструкцией или электрокоагуляцией.
Поверхность опухоли не имеет склонности к кровоточивости, со временем может самостоятельно исчезнуть. Лечится криодеструкцией или электрокоагуляцией. - Родинка или невус — скопление клеток, содержащих в себе меланин в разных слоях ткани. Проявляются в детском возрасте, в подростковом перестают расти, а в старости могут депигментироваться.
- Невус Ота — округло-овальные образования с более или менее выраженной пигментацией. Могут развиваться в двух направлениях: фиброзирования — процесс регрессии; пролиферации — разрастания.
- Гигантский пигментный невус — врожденная кожная патология. Является участками пигментации, размерами от ладони и больше, локализация разнообразная. Цвет — от светло- до темно-коричневого, может иметь участки изъязвления, папилломы и усиленное оволосение. Становится причиной серьезных косметических дефектов.
К облигатным новообразованиям относят:
- Дискератоз Боуена — пятна разнообразной формы, с характерными для них полициклическими контурами.
 Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами.
Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами. - Пигментную ксеродерму — наследственное патологическое состояние, при котором восприимчивость кожных покровов к ультрафиолету увеличивается в 10-12 раз. Проявляется в раннем детстве, после первого контакта с солнечным излучением. Клинически: кожа отекает, приобретая красный оттенок. Покраснения впоследствие сменяются рассеяными по незащищенным частям тела пигментными пятнами округлой формы. Они сменяются атрофическими участками кожных покровов светло-белого оттенка, сквозь которые просвечиваются телеангиэктазии — чрезмерно расширенные капилляры. Постепенно на атрофированной коже развиваются участки с язвами и бородавчатыми разрастаниями, которые впоследствии станут раком. Новообразование, возникшее на фоне пигментной ксеродермы, очень медленно развивается и достаточно чувствительно к применению лучевой терапии. Профилактируют такие последствия при помощи фотозащитных средств.
- Предраковый меланоз Дюбрея — имеет вид пигментного пятна с неправильными очертаниями коричневого цвета. Ее поверхность может быть местами атрофичная, кератозная или покрытая папилломами. Размер самый разнообразный, находят в основном на лице, шее, внешних половых органах женщин. Часто перерождается в меланому. Чтобы вовремя заподозрить рак кожи, фото (начальная стадия) можно найти в специализированных атласах или открытых источниках.
- Болезнь Кейра — заболевание, поражающее эпителий головки полового члена. Новообразование насыщенного красного цвета обладает четкими видимыми границами. В трети случаев наблюдается превращение в злокачественную опухоль. Лечение хирургическое.
Рак кожи: виды
Злокачественные кожные новообразования делят на несколько групп, в соответствии с их клеточным строением и клиническими проявлениями. В основном используют две классификации — клиническую и морфологическую.
Клиническая классификация
По клиническим признакам различают:
- Поверхностный рак кожи — признаки явные, неоплазия проявляется белыми узелками плотной консистентности, желтого или серо-белого цвета. Они расположены на одном уровне с кожным покровом, иногда немного выше. Поверхность может быть как гладкой, так и шероховатой. С течением времени центральная часть опухоли может начать мокнуть, на ее месте возникает покрытая коркой язва. Прилегающие участки принимают розоватый оттенок, наблюдаются признаки воспалительного процесса. Язва может периодически кровоточить.
- Инфильтративный рак кожи — первые признаки проявляются наличием подвижных, горбистых узелков плотной консистентности, покрытых не видоизмененным эпидермисом. С течением времени узелки изъязвляются и проникают в нижележащие тканевые структуры. Это менее благоприятная форма согласно прогнозам, рано метастазирует.
- Папиллярный рак кожи характеризуется горбистыми выростами, которые разрастаются сразу в двух направлениях — частично в глубь нижележащих тканей, частично в сторону поверхности кожи.
Морфологическая классификация
Согласно морфологической классификации выделяют:
Базальноклеточный рак кожи — возникает в старческом возрасте, в основном располагается на кожных покровах лица. Различают следующие разновидности:
- Экзофитная форма — растет в виде твердого узелка, который сливается с поверхностью кожных покровов или выступает над ними на широкой основе. Кожа, покрывающая узел, тонкая, блестящего или матового оттенка. Позднее вокруг узла могут появиться глубокие трещины, имеющие в себе гнойно-кровянистые выделение и обладающие неприятным ароматом. Развитие этого рака происходить неспешно, постепенно возникает процесс изъязвления (нарывов). Язва с плотным дном, безболезненная. Метастазирование не характерно.
- Поверхностная форма. Этот рак кожи (базалиома) развивается в виде бляшки с очень характерными краями: четкими, восковидно-блестящими. Размер очага в пределах от 0,1 до 3 см, контуры неправильные или округлые, коричнево-красного оттенка. На поверхности бляшки могут быть обнаружены корки, телеангиэктазии, эрозивные изменения. Растет медленно, прогноз для большинства пациентов благоприятный.
- Язвенная форма развивается на фоне поверхностной или экзофитной базалиомы. Ей свойственно разрушение окружающих тканевых структур и костей в процессе роста. Язва имеет неправильные или округлые очертания, дно красно-коричневого цвета, сальное, с серо-черной коркой, края валиковидные.
- Рубцовая форма принимает вид плоского и плотного рубца серо-розового оттенка, расположенного под уровнем кожных покровов. Края очага четкие, возвышенные, на периферии может быть несколько эрозий с корочками розово-коричневого оттенка, одна часть из которых со временем рубцуется, а другая переходит на поверхность здоровых участков кожи.
Плоскоклеточный рак кожи в самом начале развития представлен узлом желто-грязного оттенка, покрытым желтыми корками, кровоточащими от малейшего прикосновения. Позже под узлом образовывается язвенный дефект с неровным дном. Часто выявляют рак кожи лица, ушных раковин, внешних половых органов и конечностей. Неоплазия постепенно проникает вглубь тканей и дает регионарные метастазы. При объемном поражении кожных покровов возможно инфицирование, вследствие которого будет развиваться болевой синдром. Если вы хотите понять, как выглядит плоскоклеточный рак кожи, фото (начальная стадия) можно найти в различных интернет ресурсах или поинтересоваться у своего врача.
Меланома — пигментное образование кожных покровов, занимает 10% от всех онкопроцессов кожи. Признана наиболее злокачественной опухолью всего организма. Это может быть рак кожи головы и других участков тела, возможно развитие в глазе, слизистой кишечного тракта и даже пищеводе. Различают такие формы:
- Поверхностно-ползущая меланома. Неоплазия располагается в поверхностных слоях дермы, является плоским образованием, которое выступает над кожной поверхностью.
- Нодулярная меланома. Опухоль, быстро поражающая слои кожи. Обладает узловой формой, иногда похожа на полип на ножке, цвет образования — синий.
- Акролентигинозная форма. Неоплазия черного цвета (может быть не пигментированная), с неровными очертаниями, растет в поверхностных слоях дермы, часто локализуется на ступнях и ладонях.
- Злокачественная лентигинозная форма. Так называемые “меланотические веснушки”. Узелки в пару миллиметров, от желтого до черного оттенков. Рост медленный.
Рак придатков кожи
Отдельно стоит выделить рак сальных, потовых желез и волосяных фолликулов:
- Гидрокарцинома — опухоль потовых желез в виде одиночного узла, находящегося над уровнем кожи. Чаще развивается у пожилых пациентов. Локализуется рак кожи на носу, волосистой части головы, конечностях и лице. Растет медленно, может покрываться язвенными дефектами.
- Муцинозная карцинома — новообразование потовой железы, располагается в подмышечных впадинах. Представляет собой гладкий плотный узел голубоватого оттенка. Метастазирует крайне редко.
- Аденокарцинома сальных желез — развивается у пожилых людей, имеет дольчатую структуру, причем дольки разной формы и размеров. Определяют в превалирующем большинстве случаев рак кожи носа, лица и волосистой части головы. Течение агрессивное.
- Злокачественная трихолеммома — опухоль волосяного фолликула, может иметь вид бляшки, папулы или узла. Нередко нарывает, может давать метастазы.
Рак кожи: стадии
Фазы развития онкопроцесса в кожных покровах можно разделить на 4 стадии:
- Первая характерна тем, что рак не превышает 2 см в диаметре. Он хоть и достигает нижних слоев эпидермиса, но не проникает вглубь и не дает метастазов. Чтобы узнать, как выглядит рак кожи (начальная стадия), фото можно посмотреть в специализированных медицинских источниках.
- Во второй фазе заболевания онкопроцесс достигает 4 см, но все еще не проникает в лимфатические сосуды, появляются болевые ощущения.
- В третьей стадии происходит распространение перерожденных клеток по лимфатической системе и их оседание в местных лимфоузлах.
- В четвертой стадии онкопроцесс достигает отдаленных органов, а сама опухоль становится внушительных размеров, изъязвляется и проникает в ткани вплоть до костей.
Рак кожи: симптомы
Начальные стадии не несут никакой специфической симптоматики. Однако некоторые признаки частично ответят на то, как определить рак кожи:
- На покровах появились какие-то необычные элементы, которых вы раньше не встречали — узелки, бляшки.
- Появление вокруг новообразований трещин, ран без видимых на то причин.
- Старое или новое образование растет в размерах, начинает болеть или чесаться, привносит какие-либо дискомфортные ощущения.
- Родинка поменяла свою привычную форму, ее контуры несимметричны, размер увеличился.
- Невус изменил цвет, стал неровным, пятнистым, на его поверхности появились папилломы, изъязвления, корки.
- На новообразованиях любой давности начали появляться участки с нарывами.
- При ощупывании кожного образования чувствуются уплотнения, ведущие вглубь тканей.
Рак кожи: диагностика
К основным диагностическим мероприятиям для подтверждения рака кожи можно отнести:
- Дерматоскопию — визуальную оценку опухоли, приближенной при помощи специальных увеличительных стекол.
- Термографию — измерение температуры новообразования.
- Мазок — отпечаток. Метод, при котором предметное стеклышко прикладывают к освобожденной от корок язве с несильным надавливанием. Используются несколько стеклышек и разные участки предполагаемой опухоли. После собранные отпечатки исследуют при помощи микроскопии.
- Соскоб. При помощи специального деревянного шпателя соскребают некоторое количество содержимого со дна изъязвленной поверхности и переносят материал на предметное стекло с последующим его изучением.
- Биопсию. При пункционном виде, при помощи иглы со шприцом, берут клеточный материал с глубины образования. При эксцизионном варианте, который возможен при мизерных размерах образования, производят его иссечение в пределах не подверженных процессу тканей, с последующим исследованием удаленного участка. При инцизионном варианте клиновидно удаляют большое новообразование, захватывая здоровые тканевые структуры.
- Визуализирующие методы, необходимые для уточнения и проверки распространения онкопроцесса. К ним относят: ультразвуковой скрининг, обследование компьютерным томографом.
Диагностику меланомы запрещено проводить при помощи биопсии, так как высок риск попадания раковых клеток в другие ткани организма.
Как лечить рак кожи
Используют три основных терапевтических способа: оперативный метод, радиотерапия и лечение специальными химическими препаратами. Первые два метода особенно эффективны.
Выбор хирургических манипуляций достаточно широкий, их применение зависит от стадии и вида опухоли:
- Криотерапия — удаление неоплазии при помощи жидкого азота. Эффективный и безопасный метод, применяется в начальных фазах.
- Электроэксцизия — иссечение новообразования при помощи электроножа.
- Лазерная деструкция — удаление патологии при помощи специального лазера, без влияния на окружающие, неповрежденные ткани.
- Иссечение — метод, при котором скальпелем иссекают неоплазию в необходимом для данного случая объеме, возможно включая здоровые ткани, и даже подкожную клетчатку, а также фасцию с регионарными лимфоузлами. Радикальный метод может помочь при поздних стадиях заболевания.
Прогноз может быть самым разнообразным, все зависит от вида и стадии заболевания. При отсутствии метастазов и адекватном лечении, шансы на благоприятный исход достигают 80-90%. Чем сильнее распространен онкопроцесс, тем ниже шансы на хороший исход.
Профилактика рака кожи
Чтобы значительно снизить вероятность возникновения онкопроцесса в тканях кожных покровов, необходимо соблюсти некоторые моменты. Важно:
- Максимально снизить время пребывания на открытом солнце, особенно в период его пика.
- Защищать свою кожу посредством одежды или применением специальных местных солнцезащитных средств.
- Периодически рассматривать собственную кожу, чтобы не пропустить появление новообразования.
- При малейших подозрениях обратиться к дерматологу, который подскажет, какие дальнейшие действия нужно предпринять.
- Узнать у лечащего врача, как выглядит рак кожи и что необходимо делать в случае обнаружения.
- Регулярно проходить запланированные проверки своего здоровья.
Помните, что важно быть онконастороженным, так как это поможет рано выявить рак кожи, лечение которого в начальной стадии с высокой вероятностью избавит от фатальных последствий. Берегите свое здоровье.
Хотите получить онлайн разъяснение от врача МС “Добробут”?
Скачивайте наше приложение Google Play и App Store
как возникает, причины, симптомы и методы лечения в клинике в Санкт-Петербурге
Оглавление
Базальноклеточный рак (базальноклеточная карцинома, базалиома, базальноклеточная эпителиома) – наиболее часто встречающаяся y человека раковая опухоль. Состоит из клеток, подобных клеткам базального слоя эпидермиса. От других раков кожи отличается чрезвычaйно редким метастазированием, однако способна к обширному местному росту, который приводит к существенным косметическим и функционaльным нарушениям.
Эпидемиология
Базальноклеточный рак – наиболее распространенное эпителиальное новообразование кожи, составляющее 45-90% всех злокачественных эпителиaльных опухолей данной локализации. По данным отечественных авторов, в структуре обшей онкологической заболеваемости, оцененной в условиях сплошной диспансеризации за 10-летний период наблюдения, базальноклеточный рак составил 86,8%, меланома – 9,4% a, плоскоклеточный рак и другие злокачественные опухоли кожи – 3,8%.
Заболевание возникает преимущественно y лиц старше 50 лет, однако встречается и в более молодом возрасте – 20-49 лет. Базальноклеточный рак развивается одинаково часто y мужчин и женщин.
Базальноклеточный рак обычно развивается на открытых, подверженных инсоляции местах: на коже носа, носогубной складки, в периорбитальной и периаурикулярной областях, на ушных раковинах, волосистой части головы, лбу в височных областях, шее.
Реже базалиома локализуется на туловище, конечностях. Как редкие локализации, отмечены области аксиллярных складок, подошвы, ладони, ягодицы, анус. «Нетипичная» локализация в 39% случаев определялась при первично множественном базальноклеточном раке.
Патогенез
Базалиома – это опухоль, состоящая из недифферениированных, но весьма плюрипотентных клеток, предположительно связанных с клетками волосяного фолликула.
Базальноклеточный рак может развиваться dе novo или, реже, на участках кожи, поврежденных химическими, термическими и другими агентами. Возникновение опухоли связывают c длительной инсоляцией (особенно y лиц со светлой кожей), воздействием химических канцерогенов, ионизирующего излучения. При этом латентный период после воздействия ионизирующего излучения составлял 20-30 лет.
Определенная роль в развитии опухоли отводится наследственными и иммунологическим факторам. Неопластическое преобразование клетки, как полагают, происходит в результате ряда нарушений в ее геноме, которые ведут к прогрессивному нaрушению контроля за ростом и дифферениировкой клетки. В 9-й хромосоме генома человека есть ген, мутации которого приводят к развитию базальноклеточного рака. Вероятная причина мутаций – ультрафиолетовое облучение (УФО). УФО приводит к нескольким типам повреждения генов, включая образование фотодимеров, обрывов цепочки ДНK. Точечные мутации гена под воздействием УФО выявляют в 40-56% случаев базалиом.
Известно, что базальноклеточный рак растет медленно. На основании авторадиографических иследований c тимидиновой меткой показано, что митотическая активность в узловых базалиомах отмечается, главным образом, в периферических зонах опухолевых комплексов. B более агрессивных гистологических подтипах, таких, как инфильтрирующая или морфеаподобная базалиомы, митотические фигуры встречаются более часто и обнаруживаются по всей площади комплексов.
B заключение необходимо подчеркнуть, что в то время, как плоскоклеточный рак может развиваться практически везде, где имеется эпителиaльная выстилка, аналоги кожного базальноклеточного рака во внутренних органах отсутствуют.
Клиническая картина
Клинические проявления базальноклеточного рака многообразны. Основными клиническими формами являются: нодулярный, поверхностный, склеродермоподобный базальноклеточный рак и фиброэпителиома Пинкуса. Пигментная форма может быть разновидностью нодулярной или поверхностной формы, в связи c чем, считать ее самостоятельной формой нецелесообразно.
Нодулярный базальноклеточный рак
Нодулярный базальноклеточный рак – «классическая», наиболее частая форма, составляющая 60-75% всех форм базальноклеточного рака. Характеризуется образованием восковидного, полупрозрачного, твердого на ощупь округлого узелка диамнтром 2-5 мм, цвета неизмененной кожи (микроузловая разновидность базалиомы). B течение нескольких лет за счет периферического роста опухоль приобретает плоскую форму, достигая 1-2, реже более сантиметров в диаметре. Поверхность такого узла гладкая, через полупрозрачную или жемчужную бляшку различного размера просвечивают расширенные полнокровные капилляры (теле-ангиэктазии).
B результате слияния нескольких узловатых элементов может сформироваться фестончатый опухолевый очаг c валикообразным краем и бугристой поверхностью (конглобатная разновидность базальноклеточного рака). Центральная часть узла часто изъязвляется и покрывается геморрагической корочкой, при насильственном отторжении которой появляется точечное кровотечение, затем корочка нарастает вновь, маскируя язвенный дефект (язвенная разновидность базальноклеточного рака). B ряде случаев изъязвление становится более значительным, приобретая воронкообразную форму, и формируется процесс по типу ulcus rodens c плотным воспалительным инфильтратом по периферии шириной до 0,5-1 см (инфильтративная разновидность базальноклеточного рака). Язвенный инфильтративный базальноклеточный рак может значительно разрушать ткани, особенно в случае их локализации вблизи естественных отверстий (нос, yшные раковины, глаза) – прободающий базальноклеточный рак. При расположении на голове язвенный инфильтративный базальноклеточный рак может достичь гигантских размеров. Такие виды язвенного базальноклеточного рака трудно отличить от метатипического и плоскоклеточного рака, они плохо поддаются лечению, упорно рецидивируют, могут метастазировать.
Узловые опухоли могут содержать меланин, который придает образованию коричневый, синий или черный цвет (пигментный базальноклеточный рак). Опухоль может быть пигментирована как полностью, так и лишь частично. Такие случаи требуют дифференциации с меланомой. Однако тщательный осмотр обычно позволяет обнаружить характерную для базальноклеточного рака жемчужную поднятую границу.
Поверхностный базальноклеточный рак
Поверхностный базaльноклеточный рак – наименее агрессивная форма базальноклеточного рака кожи, характеризующаяся обычно одиночным (редко множественным) бляшковидным округлым очагом поражения розового цвета диаметром от 1 до нескольких сантиметров, на поверхности которого вариабельно Выражены шелyшение, небольшие корки, участки гипер- и гипопигментации, атрофии, что в совокупности представляет собой клиническую картину, похожую на очаги экземы, микоза, псориаза. Отличительной особенностью поверхностной базалиомы является ее невыступающий нитевидный край, состоящий из мелких блестящих беловатых полупрозрачных узелков. В некоторых случаях опухоль может быть поверхностно инфицирована, что затрудняет дифференциальную диагностику.
Поверхностный базальноклеточный рак обычно локализуется на туловище и Конечностях в зонах умеренной инсоляции, реже на лице. Частота этой формы составляет 10% всех базалиом. Эта форма базальноклеточного рака отмечается медленным многолетним ростом.
K разновидностям поверхностного базальноклеточного рака относят: пигментный базальноклетоиный pак, отличающийся коричневым цветом очага; саморубцующийся базальноклеточный рак Литтла, характеризующийся выраженным центробежным ростом c формированием в центральной зоне опухоли очага рубцовой атрофии на месте самопроизвольно рубцующихся эрозивных узелков, по периферии которых продолжается образование и рост новых эрозивных участков. B редких случаях в поздних стадиях ее развития возможны инфильтрация, изъязвление очага и образование крупных узелков, т.е. трансформация поверхностной базалиомы в более агрессивные разновидности.
Склеродермоподобный базальноклеточный рак
Склеродермоподобный (морфеаподобная, склерозирующая, десмопластическая форма) базальноклеточный рак – редкая агрессивная форма базaльноклеточного рака, характеризующаяся образованием инфильтративной твердой бляшки c желтоватой восковидной поверхностью и телеангиэктазиями, напоминающей бляшечную склеродермию. Склеродермоподобный базальноклеточный рак составляет 2% от всех форм базальноклеточного рака, он не имеет излюбленной локализации. Этот вид базальноклеточного рака характеризуется первично эндофитным ростом, поэтому вначале плоский, слегка приподнимающийся очаг постепенно может стать вдавленным, наподобие грубого рубца. Опухоль спаяна c подлежащими тканями, ее края нечеткие, опухолевые разрастания обычно выходят за пределы клинически видимой границы, внедряясь в окружающую ее кожу. B поздних стадиях возможно изъязвление (язвенная разновидность) опухоли.
B процессе эволюции в центральной части некоторых бляшек может сформироваться зона атрофии, тогда как в периферической части при этом могут быть видны мелкие опухолевые узелки – рубцово-атрофическая разновидность базалиомы.
Фиброэпителиома Пинкуса
Фиброэпителиома Пинкуса – очень редкая форма базальноклеточного рака, отличающаяся гиперплазированной, набухшей, богатой мукоидами стромой, в которой расположены тонкие анастомозирующие между собой тяжи базалоидных клеток. Фиброэпителиома представляет собой обычно одиночный, плоский, умеренно плoтный, гладкий узел цвета нормальной кожи или слегка эритематозный, напоминающий дерматофибромy или бляшку себорейного кератозa. Локализуется обычно на туловище, чаще в области спины, пояснично-крестцовой зоны, реже на конечностяx: бедрах, подошвах. Может сочетаться c себорейным кератозом, поверхностным базальноклеточным раком.
Течение и прогноз
Течение базальноклеточного рака хроническое, опухоль растет медленно, редко метастазирует. Однако в тяжелых случаях опухоль может привести к выраженному разрушению тканей, включая хрящ, кости, a также принять агрессивное течение. Наиболее агрессивным течением обладают склеродермоподобная и язвенная инфильтративная форма базaльноклеточного рака. Нодулярный неязвенный и поверхностный базaльноклеточный рак менее агрессивны.
Лечение базалиомы
Выбор метода лечения базальноклеточного рака и его эффективность часто зависят от характера опухоли (первичная, рецидивная), ее клиникоморфологииеской характеристики, количества очагов и их локализации, размеров опухоли и глyбины инвазии, возраста больных и наличия сопyтствyющих заболеваний и др.
B терапии базальноклеточного рака, помимо хирургического удаления, используют близкофокусную рентгенотерапию, криодеструкцию, лазеротерапию, фотохимиотерапию, электрокоагуляцию и кюретаж, химиотерапию, иммунотерапию и комплексную терапию.
Близкофокyсная рентгенотерапия обычно применяется для лечения солитарных базалиом размером до 3 см. Однако частота рецидивов при этом составляет от 1,6 до 18%, a при локализации базальноклеточного рака на лице – от 10 до 30% случаев, особенно в анатомически сложныx зонах (ушная раковина, yглы глаз и др.). В связи c этим возможна комбинация хирургического иссечения опухоли и лучевой терапии, однако это может привести к значительным косметическим дефектам.
Наиболее распространена криодеструкция, эффективная в 70-98% случаев при ограниченных формах базальноклеточного рака.
Лазеротерапия дает хороший терапевтический и косметический эффект при щадящем локальном воздействии на опухоль в импульсном (неодимовый лазер) или непрерывном (углекислотный лазер) режимах, вызывая коагуляционный некроз тканей c четкими границами. Лазеротерапия используется, в основном, при поверхностных вариантах базальноклеточного рака.
Рецидивы базальноклеточного рака при импульсном методе терапии составляют 1,1-3,8% – при первичных 4,8-5,6% при рецидивных вариантах базальноклеточного рака; при непрерывном воздействии – соответственно 2,8 и 5,7-6,9%.
Одним из новых методов является фотодинамическая терапия, при которой используется фотосенсибилизаиия c помощью фотогема c последующим световым излучением длиной волны 630-670 нм. Такой метод лечения используют как при поверхностных очагах, так и при нодулярных язвенных формах базалиом, как солитарных, так и множественных.
При применении электрокоагуляции и кюретажа как самостоятельных методов рецидивы опухоли наблюдаются в 10-26% случаев.
Из химиотерапевтических средств используются цитостатические мази: 5% 5-фторурациловая, 5-10% фторафуровая, 30-50% проспидиновая и др. в течение 2-4 нед. обычно y лиц преклонного возраста, при множественньх поверхностных вариантах базальноклеточного рака.
Комплексный метод лечения базальноклеточного рака, включающий парентеральное введение проспидина и последующую криодеструкцию опухоли, используется при множественных вариантах базальноклеточного рака, больших размерах опухоли, язвенных ее формах.
Возможно также применение в лечении и профилактике базaлиом изотретиноина и этретината, препаратов, нормализующих активность ферментов циклазной системы, a также обкалывания базалиом интроном-A или интерфероном-А.
Профилактика
Профилактика включает активное выявление опухоли; формирование групп повышенного риска и выявление факторов риска; организационно-методическую работу среди врачей общей практики по ранней диагностике онкологических заболеваний кожи; санитарно-просветительную работу среди пациентов.
При формировании групп повышенного онкологического риска необходимо yчитывать особенности эпидемиологических и иммуногенетических исследований, что позволяет сократить число пациентов, требующих повышенной онкологической настороженности. Именно этим группам рекомендуется ограничение инсоляции и использование фотопротекторов, a также обязательное лечение предраковых дерматозов.
Больных c единичными формами базальноклеточного рака без отягощающих факторов риска наблюдают не более 3 лет. Этого срока наблюдения вполне достаточно Для уточнения прогноза и выявления возможного рецидива заболевания. При этом осмотр дерматологом проводится в первый год 4 раза, в последующие 2 года – 1 раз. Больныx с первичномножественным рецидивируюшим базальноклеточным раком рекомендуется брать на активное наблюдение сразу пожизненно.
Это обусловлено тем, что y больных первичномножественными формами заболевания число рецидивов в месте лечения опухоли было в 7,8 раза выше, чем y больных c единичной опухолью. Рецидивы в месте удаления базальноклеточного рака y больныx c единичной формой заболевания возникют на протяжении первыx 3 лет наблюдения, а с множественной – на 3-м и 5-м годах.
Что нужно знать о раке кожи?
Среди онкологических заболеваний 3-е место по распространённости занимают злокачественные опухоли кожи. При этом наиболее часто встречается базальноклеточный рак, когда опухоль развивается из клеток базального (самого глубокого) слоя эпидермиса. Значительно реже встречается плоскоклеточный рак (когда опухоль представлена перерожденными клетками плоского эпителия), меланома, и опухоли, развивающиеся из придатков кожи.
Рак кожи возникает преимущественно на открытых частях тела, более 70% опухолей развивается на лице. Излюбленными местами расположения опухоли является лоб, нос, углы глаз, височные области и ушные раковины.
Причины
Причины развития плоскоклеточного и базальноклеточного рака кожи неизвестны. Факторами риска являются избыточная инсоляция (нахождение под прямыми лучами солнца), ионизирующее излучение, а также воздействие различных химических канцерогенов на кожу, включая канцерогены табачного дыма.
Вероятность заболевания увеличивается с возрастом. Мужчины и женщины болеют примерно с одинаковой частотой. К факторам риска можно также отнести снижение иммунитета, что объясняет большую частоту рака кожи при СПИДе и у пациентов, находящихся на иммуносупрессивной (угнетающей иммунитет) терапии. Имеет значение и семейная предрасположенность. Выделяют ряд предраковых заболеваний, таких как солнечный кератоз или болезнь Боуэна.
Диагностика и лечение
В зависимости от формы рак кожи может выглядеть как поверхностная эрозия, бляшка или узел. Часто заболевание протекает бессимптомно, однако возможны изъязвления, кровоточивость и боль.
Диагностика рака кожи основана на гистологическом исследовании подозрительных участков кожи. В случае необходимости проводят дополнительные исследования для уточнения диагноза или выявления возможных метастазов.
Лечение рака кожи преимущественно хирургическое. Это может быть классическое иссечение опухоли, криодеструкция опухоли, электрокоагуляция. В качестве дополнительного метода используется лучевая терапия. Прогноз заболевания при своевременном выявлении рака благоприятный. Пятилетняя выживаемость достигает 95%.
Осложнения
Плоскоклеточный рак метастазирует значительно чаще базальноклеточного. Чаще всего метастазы обнаруживаются в регионарных лимфатических узлах. Метастазы значительно ухудшают прогноз заболевания.
Если в семье были случаи заболевания раком кожи, нужно наблюдаться у специалистов (дерматолог или онколог) и самому постоянно наблюдать за состоянием кожи.
Профилактика
Профилактика рака кожи заключается в снижении воздействия физических и химических канцерогенов на кожу (отказ от избытка солнечного ультрафиолета, отказ от курения, ограничение контакта с канцерогенными веществами, попадающими на кожу).
Необходимо регулярное применение питательных и солнцезащитных кремов, своевременное лечение предраковых состояний, длительно незаживающих рубцов, строгое соблюдение мер личной гигиены при работе с веществами, содержащими канцерогены.
Лицам с наследственной предрасположенностью к раку кожи необходимы регулярные осмотры онколога.
Родинки и папилломы, находящиеся на наиболее травмирующихся участках кожи удалять нужно и это не опасно!
Резюмируя выше изложенное:
При появлении любого образования на коже Вы можете обратиться в ГБУЗ «ОКВД №3» на осмотр к врачу -дерматовенерологу.
Заместитель главного врача по контролю качества медицинской помощи
Степанова О.В.
сдать анализ в лаборатории KDLmed
Рак кожи – это злокачественная опухоль из клеток кожи. В большинстве случаев она развивается в результате воздействия на кожу ультрафиолетового излучения.
На ранних стадиях рак кожи протекает бессимптомно. Успешность лечения зависит от типа рака, его стадии. При своевременной диагностике заболевание, как правило, излечимо.
Симптомы
Вначале рак кожи, как правило, не сопровождается никакими симптомами. Часто на теле образуется папула – покрасневшее возвышение на коже.
Рак развивается в первую очередь на участках, открытых для солнечного света – на лице, губах, ушах, на волосистой части головы, на шее, груди, на руках и ногах. Однако в некоторых случаях опухоли образуются на участках, редко подвергающихся солнечному воздействию: на ладонях, под ногтями, между пальцами, на гениталиях.
Заболевание поражает кожу всех оттенков, в том числе и темных. Симптомырака кожи зависят от его типа.
- Базально-клеточный рак обычно поражает открытые для солнца участки кожи – лицо, уши и кожу головы. Чаще всего сначала образуется светлая папула, которая быстро увеличивается; через несколько месяцев или лет становится заметным чрезмерное локальное расширение мелких сосудов. Затем очаги покрываются коркой и иногда кровоточат. Базально-клеточный рак может проявляться как:
- маленькие плотные, практически непрозрачные узелки светлого цвета;
- папулы или узелки, покрытые коркой,
- плоские, напоминающие рубец бляшки,
- красные папулы или бляшки.
- Плоскоклеточный рак чаще всего поражает участки кожи, открытые для солнца: лицо, губы, уши и руки. Сперва он может проявляться как красная папула или бляшка с чешуйчатой поверхностью, узелок или бородавчатая поверхность. Затем развивается изъязвление, опухоль поражает ткани. Плоскоклеточный рак может выглядеть как:
- плотные красные узелки;
- папулы или бляшки с чешуйчатой поверхностью;
- незаживающее поражение кожи.
- Меланома может развиваться на любых участках кожи и слизистой. У мужчин она чаще всего появляется на туловище, голове, шее, у женщин – на ногах. Также у мужчин и у женщин меланома иногда возникает на участках кожи, не подвергающихся воздействию солнца. Она может поражать кожу любых оттенков. У людей с темной кожей меланома чаще всего расположена на ладонях и подошвах ног, участках под ногтями или на самих ногтях.
- Плоскоклеточный рак чаще всего поражает участки кожи, открытые для солнца: лицо, губы, уши и руки. Сперва он может проявляться как красная папула или бляшка с чешуйчатой поверхностью, узелок или бородавчатая поверхность. Затем развивается изъязвление, опухоль поражает ткани. Плоскоклеточный рак может выглядеть как:
- Меланома проявляется как:
- плоские коричневые неровные пятна размером 2-6 см в диаметре, покрытые рассеянными по поверхности черными точками;
- бляшки с приподнятыми коричневыми краями, на которых образуются красные, белые, черные и синие пятна или выступающие иссиня-черные узелки;
- папулы или бляшки, изменяющиеся в цвете от жемчужного до серого и черного;
- родинки, изменяющие цвет, размер, кровоточащие родинки, прикосновение к которым вызывает боль;
- темные области на ладонях, пальцах рук или ног, на слизистых оболочках рта, носа, влагалища или ануса.
- Саркома Капоши проявляется как красные или фиолетовые пятна на поверхности кожи и слизистых оболочек.
Общая информация о заболевании
Рак кожи – это злокачественная опухоль из клеток кожи.
Кожа представляет собой наружный покров организма человека. Она выполняет рецепторную функцию, участвует в обмене веществ, осуществляет терморегуляцию; защищает организм от механического и химического воздействия, ультрафиолетового излучения, проникновения чужеродных веществ, инфекций и микробов, потери и попадания жидкостей.
При раке кожи происходит перерождение нормальных клеток кожи в раковые. В здоровом организме клетки кожи, появляясь в требуемом количестве, в определенное время отмирают, уступая место новым. В отличие от нормальных, раковые клетки начинают бесконтрольно расти, не отмирая в положенное время. Их скопления образуют опухоль. Они могут распространяться за пределы первичного очага – метастазировать в прилегающие ткани, лимфатические узлы, другие органы.
Причиной развития рака кожи может быть ультрафиолетовое излучение, воздействующее на кожу с солнечным светом или во время посещения солярия. Также существуют дополнительные факторы риска.
Рак кожи начинается в эпидермисе – верхнем слое кожи, который представляет собой тонкий покров и обеспечивает защиту более глубоких слоев кожи. Эпидермис постоянно обновляется.
Основные типы рака кожи определяются в соответствии с типом пораженных раком клеток.
- Базально-клеточный рак предполагает перерождение базальных клеток, производящих новые клетки, в раковые. Этот тип встречается примерно в 80 % случаев рака кожи. Метастазирование наблюдается крайне редко, однако сама опухоль может прорастать в окружающие ткани. Как правило, данный тип успешно поддается лечению при выявлении на ранних стадиях. Рецидивирует в 5 % случаев.
- Плоскоклеточный рак подразумевает превращение эпидермальных кератиноцитов, выполняющих защитную функцию, в раковые клетки и составляет 16 % рака кожи. Он редко метастазирует при поражении кажи, значительно чаще при поражении слизистых оболочек. При своевременном выявлении плоскоклеточный рак хорошо поддается лечению.
- Меланома. При этом поражаются меланоциты, расположенные в пигментированных областях: на коже, слизистых, глазах. Меланоциты производят меланин (пигмент, который придает коже ее нормальный цвет) и расположены в нижней части эпидермиса. Когда человек часто находится под воздействием солнечного света, меланоциты для защиты более глубоких слоев кожи начинают активно вырабатывать меланин. В результате кожа загорает – приобретает более темный оттенок. Этот тип составляет 4 % рака кожи. Риск метастазирования меланомы зависит от глубины проникновения и распространенности процесса. Опухоль может быстро распространяться; успешность лечения зависит от своевременности ее выявления.
- Саркома Капоши встречается редко, чаще всего у людей с ослабленной иммунной системой – у больных СПИДом, у перенесших трансплантацию органов и принимающих лекарства, подавляющие иммунитет. Она поражает кровеносные сосуды и является агрессивной формой рака, часто метастазируя на близлежащие ткани и лимфоузлы.
Стадии развития рака кожи:
- локальный рак – на этой стадии опухоль поражает только кожу;
- метастатический рак – опухоль распространяется за пределы кожи, поражая близлежащие ткани, лимфатические узлы, внутренние органы, кости и другие ткани.
Кто в группе риска?
- Люди со светлой кожей. Рак может возникнуть на коже любого оттенка, однако чаще всего заболевают светлокожие – у них меньше меланин
Операция Мооса — клиника Мэйо
Обзор
Хирургия Мооса — это точный хирургический метод лечения рака кожи. Во время операции Мооса тонкие слои раковой кожи постепенно удаляются и исследуются до тех пор, пока не останется только свободная от рака ткань. Хирургия Мооса также известна как микрографическая хирургия Мооса.
Цель операции Мооса — удалить как можно большую часть рака кожи с минимальным повреждением окружающих здоровых тканей.Операция по Моосу обычно проводится в амбулаторных условиях с использованием местного анестетика.
Операция по Моосу является усовершенствованием стандартной операции (местного иссечения), которая включает одновременное удаление видимой опухоли и небольшого края окружающей здоровой ткани. Операция Мооса позволяет хирургам проверить, были ли удалены все раковые клетки во время операции. Это увеличивает шанс излечения и снижает потребность в дополнительном лечении или дополнительной операции.
Продукты и услуги
Показать больше продуктов от Mayo ClinicПочему это делается
Операция Мооса используется для лечения наиболее распространенных видов рака кожи, базальноклеточного рака и плоскоклеточного рака, а также некоторых видов меланомы и других более необычных видов рака кожи.
Операция Мооса особенно полезна при раке кожи, который:
- Имеют высокий риск рецидива или рецидив после предыдущего лечения
- Находятся в областях, где вы хотите сохранить как можно больше здоровых тканей, например вокруг глаз, ушей, носа, рта, рук, ног и гениталий.
- Имеют границы, которые трудно определить
- Крупные или агрессивные
Риски
Как и любая хирургическая процедура, операция Мооса сопряжена с риском:
- Кровотечение
- Боль или болезненность вокруг операционного поля
- Инфекция
Другие осложнения, которые могут возникнуть в результате операции Мооса, встречаются редко, но могут включать:
- Временное или постоянное онемение вокруг хирургической области при разрезании мелких нервных окончаний
- Временная или постоянная слабость в области хирургического вмешательства, если опухоль большая и мышечный нерв поврежден
- Зудящая или стреляющая боль в пораженном месте
- Увеличенный рубец (келоид)
Как вы подготовитесь
Выбор хирурга по Моосу
Операция по Моосу может быть технически сложной.Многие кожные врачи (дерматологи) могут выполнять операцию по Моосу, поскольку дерматологи узнают о хирургии Мооса в ходе своей медицинской подготовки. Некоторые хирурги Мооса прошли специальную подготовку, называемую стипендиями, чтобы больше узнать об этой процедуре и стать более опытными в хирургии Мооса.
Спросите своего врача о его или ее квалификации и опыте выполнения операции Мооса.
Подготовка к операции
Ваш хирург может порекомендовать вам способы подготовки к операции.Вас могут попросить:
- Прекратите прием некоторых лекарств. Сообщите своему хирургу обо всех лекарствах или добавках, которые вы принимаете, включая лекарства, разжижающие кровь. Некоторые добавки могут повлиять на ваши шансы на кровотечение после операции, поэтому убедитесь, что ваш хирург знает об этом. Продолжайте принимать любые рецептурные лекарства в соответствии с инструкциями, если только ваш хирург не скажет вам иное.
- Очистите свое расписание на день. Невозможно предсказать, сколько времени займет операция Мооса.У большинства людей процедура занимает менее четырех часов. Но ваш хирург может посоветовать вам спланировать операцию так, как будто операция продлится весь день, поскольку очень маловероятно, что она может занять так много времени.
- Носите удобную одежду. Носите удобную повседневную одежду. Одевайтесь слоями, чтобы вы могли легко адаптироваться, если в комнате тепло или холодно.
- Принесите что-нибудь, чтобы помочь скоротать время. Ожидайте некоторое время ожидания во время операции Мооса. Планируйте заранее, взяв с собой книгу, журнал или другое занятие, которое поможет вам скоротать время.
Что вы можете ожидать
Операция по Моосу проводится амбулаторно в операционной или процедурной комнате, рядом с которой находится лаборатория, которая позволяет хирургу исследовать ткань после ее удаления.
В большинстве случаев процедура длится несколько часов. Но поскольку сложно определить, насколько обширна кожная опухоль, просто взглянув на ее поверхность, врачи часто советуют выделить для процедуры целый день.
Скорее всего, вам не придется переодеваться в хирургический халат, если этого не требует расположение опухоли.Чтобы подготовить вас к операции, ваш хирург или медсестра очищают оперируемую область, очерчивают ее специальной ручкой и вводят в нее местный анестетик. Анестетик обезболивает кожу, поэтому во время процедуры вы не почувствуете дискомфорта.
Во время процедуры
Как только анестетик подействует, ваш хирург с помощью скальпеля удаляет видимую часть рака вместе с тонким нижележащим слоем ткани, который немного больше видимой опухоли.На разрез накладывается временная повязка. Это займет всего несколько минут.
Затем хирург отвозит эту ткань в лабораторию для анализа. Эта часть процедуры обычно занимает больше всего времени.
Приготовьтесь подождать около часа в зале ожидания, пока не вернется хирург. Чтобы скоротать время, можно взять с собой книгу или журнал. Вы сможете воспользоваться туалетом или перекусить, если вам нужно, но вы не сможете покинуть кабинет хирурга до завершения процедуры.
Пока вы ждете, хирург или техник разрезает образец ткани на части и исследует их под микроскопом. Ваш хирург очень тщательно отслеживает точное место, где был удален каждый кусок ткани, создавая карту. Таким образом, если на одном куске ткани будет обнаружен небольшой участок рака, хирург точно знает, где продолжить операцию.
Если рак не исчезнет, операция по Моосу будет продолжена. Ваш хирург удаляет дополнительный слой ткани из пораженного участка, стараясь удалить ткань, которая содержит рак, оставляя как можно больше здоровой ткани нетронутой.Опять же, вы подождете, пока хирург исследует ткань в лаборатории.
Процесс повторяется до тех пор, пока последний взятый образец ткани не окажется свободным от рака. При необходимости можно повторно ввести местный анестетик.
После процедуры
После удаления всех опухолей вы и ваш хирург можете решить, как лечить рану. В зависимости от объема операции это может включать:
- Дать ране зажить само по себе (заживление вторым натяжением)
- Закрытие раны наложением швов (первичное ушивание)
- Сдвиг кожи с прилегающей области (кожного лоскута), чтобы закрыть рану
- Использование кожного трансплантата с другой части тела, например, за ухом, для закрытия раны
Если хирургическая область обширная или сложная, ваш хирург может временно закрыть вашу рану, а затем направить вас к другому хирургу для реконструктивной хирургии для восстановления раны.
Результаты
Одним из преимуществ операции Мооса является то, что вы сразу же знаете свои результаты и обычно не уходите с приема до тех пор, пока не будет удален весь рак кожи. Возможно, вам назначат контрольный визит к своему хирургу или лечащему врачу, чтобы контролировать ваше выздоровление и убедиться, что ваша рана заживает должным образом.
Последующие осмотры для выявления дополнительного рака кожи
Хотя операция Моса дает высокий уровень излечения от рака кожи, у вас всегда будет небольшой риск рецидива рака или развития другого рака кожи.
Люди, у которых был диагностирован рак кожи, имеют повышенный риск повторного развития рака кожи по сравнению с людьми, у которых никогда не было рака кожи. У половины людей, у которых диагностирован наиболее распространенный рак кожи, снова разовьется новый рак кожи в течение пяти лет.
Запланируйте регулярные контрольные визиты к дерматологу или семейному врачу для выявления любого нового рака кожи. Попросите дерматолога составить для вас график последующего наблюдения. Частота повторных обследований кожи зависит от вашего диагноза.Ожидайте, что обследование кожи будет проходить не реже одного-двух раз в год и чаще, если ваш рак был агрессивным или с большей вероятностью рецидивирует.
18 августа 2020 г.
Признаки и симптомы базальной и плоскоклеточной карциномы
Наиболее распространенным признаком рака кожи является изменение кожи, особенно новообразование или незаживающая язва. Рак может начаться с небольшой, гладкой, блестящей, бледной или восковой опухоли.Он также может выглядеть как плотная красная шишка. Иногда комок кровоточит или покрывается коркой.
Как базальный, так и плоскоклеточный рак обнаруживаются в основном на участках кожи, подверженных воздействию солнечных лучей — голове, лице, шее, кистях и руках. Но рак кожи может возникнуть где угодно.
Ранним признаком рака кожи является развитие актинического кератоза , предракового поражения кожи, вызванного хроническим воздействием солнца. Эти поражения обычно имеют розовый или красный цвет, грубые или чешуйчатые на ощупь.Они возникают на открытых участках кожи, таких как лицо, кожа головы, уши, тыльная сторона рук или предплечья.
Актинический кератоз может начаться с маленьких красных плоских пятен, но при отсутствии лечения они могут увеличиваться в размерах и становиться чешуйчатыми или толстыми. Иногда их легче почувствовать, чем увидеть. Могут быть несколько очагов рядом друг с другом.
Раннее лечение актинических кератозов может предотвратить их перерастание в рак. Эти предраковые поражения поражают более 10 миллионов американцев. У людей с одним актиническим кератозом обычно развивается больше.До 1 процента этих поражений могут перерасти в плоскоклеточный рак.
Актинический кератоз чаще всего встречается у людей старше 40 лет, но может появляться у более молодых людей при длительном пребывании на солнце. Поскольку они могут стать злокачественными, пораженные участки следует регулярно осматривать и лечить у врача первичного звена или дерматолога.
Базальноклеточная карцинома — это наиболее часто диагностируемый рак кожи. В последние годы наблюдается рост числа диагнозов среди молодых женщин, и в этом росте обвиняют салоны для загара и солярия.
Базальноклеточная карцинома редко бывает смертельной и обычно не распространяется, но важно поймать ее на ранних стадиях, чтобы хирургическое удаление было как можно более неинвазивным. Обычно это происходит на участках, подверженных воздействию солнца, и часто выглядит как розовые шишки со следующими характеристиками:
- Перламутровый или восковой вид
- Затонувший центр
- Неровные кровеносные сосуды на поверхности
- Склонность к легкому кровотечению после травм
Плоскоклеточный рак является вторым по распространенности раком кожи после базальноклеточного рака.Он редко бывает смертельным, но может распространиться или повториться, если его не выявить на ранней стадии. Часто встречается на голове, руках, ушах, затылке и предплечьях — участках, где больше всего солнечного света. Характеристики включают:
- Возвышение, тускло-красное поражение кожи
- Толстая покрытая коркой окалина
- Язвы на поверхности
Рак кожи | Меланома, базальная и плоскоклеточная карцинома | Beaumont
Рак кожи — это неконтролируемый рост аномальных клеток кожи. Это происходит, когда не восстановленное повреждение ДНК клеток кожи (чаще всего вызванное ультрафиолетовым излучением солнечного света или солярия) вызывает мутации или генетические дефекты, которые приводят к быстрому размножению клеток кожи и образованию злокачественных опухолей.На рак кожи приходится более 50 процентов всех онкологических заболеваний в Соединенных Штатах.
Типы рака кожи
Существует три основных типа рака кожи и некоторые предраковые состояния кожи. Три наиболее распространенных типа рака кожи — это базальноклеточная карцинома, плоскоклеточная карцинома и меланома.
Меланома
Меланома — самая опасная форма рака кожи. Лишь около 3 процентов всех случаев рака кожи — это меланома, но на эти 3 процента приходится около 75 процентов всех смертей от рака.Меланома развивается, когда повреждение ДНК в клетках кожи приводит к мутациям в генах, и эти мутации могут привести к быстрому размножению клеток кожи. Когда клетки размножаются быстрее, чем должны, могут развиваться раковые опухоли. Опухоли (или поражения) меланомы начинаются в меланоцитах, которые представляют собой клетки кожи, вырабатывающие пигмент. Пигмент — это то, что придает нашей коже цвет.
Поражения меланомы часто выглядят как родинки, а некоторые развиваются из родинок, которые когда-то были нормальными. Хотя большинство меланом коричневого или черного цвета, они могут быть синего, пурпурного, розового, красного, серого, коричневого, белого и телесного цвета.Меланомы часто напоминают родинки. Некоторые развиваются из родинок.
В США меланома является причиной почти десяти тысяч смертей в год, но если ее диагностировать и лечить на ранней стадии, ее, как правило, можно вылечить.
Если у вас есть какие-либо признаки или симптомы меланомы, немедленно обратитесь к врачу и пройдите медосмотр.
Базальноклеточная карцинома
Базальноклеточная карцинома (BCC) — это аномальные, неконтролируемые разрастания или поражения, которые начинаются в базальных клетках кожи. Базальные клетки выстилают самый глубокий слой эпидермиса, который является самым внешним слоем кожи.Базально-клеточная карцинома может выглядеть как язва, блестящая шишка, шрам, красное или розовое пятно или нарост на коже. Большинство ОЦК вызываются как интенсивными, так и кумулятивными лучами УФ-А и УФ-В. Чаще всего встречается у людей со светлыми волосами, глазами и цветом лица.
Базальноклеточная карцинома редко распространяется за пределы того места, где она возникла, но она может расти и портиться, поэтому ее следует обследовать и лечить, как только вы ее обнаружите. Это наиболее распространенный тип рака, на который приходится около 75 процентов всех видов рака кожи.
Плоскоклеточный рак
Плоскоклеточный рак (SCC) возникает, когда плоскоклеточные клетки эпидермиса начинают аномально расти. SCC — второй по распространенности тип рака кожи, на который приходится около 20 процентов всех случаев рака кожи. Иногда его называют плоскоклеточным раком кожи или CSCC.
Плоскоклеточный рак кожи может выглядеть как язвы; красные чешуйчатые участки кожи; или бородавки, или приподнятые наросты с более низким центром, например вмятиной. SCC могут кровоточить или становиться твердыми.Они могут возникать по всему телу, в том числе в глазах, носу, рту и гениталиях, но чаще всего они возникают в областях, которые часто подвергаются солнечному воздействию, таких как лицо, край уха, открытые участки кожи головы и т. Д. шея, руки, руки и ноги. Обычно встречается у людей со светлой кожей. Большинство SCC вызываются интенсивными и кумулятивными лучами УФ-А и УФ-В. Эксперты считают, что солярии приводят к увеличению SCC у молодых женщин.
Лечение рака кожи в Beaumont
Если у вас есть какие-либо признаки и симптомы рака кожи, в том числе меланома, немедленно обратитесь к врачу для осмотра кожи.Вам также следует поговорить со своим врачом о ваших рисках развития рака кожи и о том, следует ли вам проводить самообследование кожи и проходить профессиональные обследования кожи. Дерматологи Бомонта могут диагностировать и лечить рак кожи, в том числе выполнять операцию Мооса.
Позвоните 877-232-8226 сегодня, чтобы записаться на прием к дерматологу Beaumont или получить направление.
Немеланомный рак кожи — NHS
Рак кожи — одно из самых распространенных онкологических заболеваний в мире.Немеланомный рак кожи относится к группе видов рака, которые медленно развиваются в верхних слоях кожи.
Термин немеланома отличает эти более распространенные типы рака кожи от менее распространенного рака кожи, известного как меланома, который может быть более серьезным.
В Великобритании ежегодно диагностируется около 147 000 новых случаев немеланомного рака кожи. Он чаще поражает мужчин, чем женщин, и чаще встречается у пожилых людей.
Информация:Консультации по коронавирусу
Получите консультацию о коронавирусе и раке:
Симптомы немеланомного рака
Первым признаком немеланомного рака кожи обычно является появление на коже шишки или обесцвеченного пятна, которое сохраняется через несколько недель и медленно прогрессирует в течение месяцев, а иногда и лет.Это рак или опухоль.
Кредит:
В большинстве случаев раковые образования красные и твердые, иногда переходящие в язвы, тогда как раковые пятна обычно плоские и чешуйчатые.
Немеланомный рак кожи чаще всего развивается на участках кожи, регулярно подвергающихся воздействию солнца, таких как лицо, уши, руки, плечи, верхняя часть груди и спина.
Когда обращаться за медицинской помощью
Обратитесь к терапевту, если у вас есть какие-либо кожные аномалии, такие как шишка, язва, поражение или изменение цвета кожи, которые не зажили через 4 недели.Хотя маловероятно, что это рак кожи, лучше проверить его.
Типы немеланомного рака кожи
Немеланомный рак кожи обычно развивается в самом внешнем слое кожи (эпидермисе) и часто носит название по типу клеток кожи, из которых они развиваются.
Двумя наиболее распространенными типами немеланомного рака кожи являются:
- Базальноклеточная карцинома (BCC), также известная как язва грызунов, начинается в клетках, выстилающих нижнюю часть эпидермиса, и составляет около 75 из каждых 100. рак кожи
- плоскоклеточный рак (SCC) начинается в клетках, выстилающих верхнюю часть эпидермиса, и составляет около 20 из каждых 100 случаев рака кожи
Базальноклеточная карцинома
Базальноклеточная карцинома (BCC) обычно выглядит как небольшая, блестящий розовый или жемчужно-белый комок с полупрозрачным или восковым оттенком.Он также может выглядеть как красное чешуйчатое пятно.
Иногда в пластыре присутствует коричневый или черный пигмент.
Шишка постепенно становится больше и может стать твердой, кровоточить или превратиться в безболезненную язву.
Базальноклеточный рак обычно не распространяется на другие части тела. Существует небольшой риск (до 5%) распространения плоскоклеточного рака на другие части тела, обычно на лимфатические узлы (маленькие железы, расположенные по всему телу).
Плоскоклеточная карцинома
Плоскоклеточная карцинома (SCC) выглядит как плотная розовая шишка с шероховатой или покрытой коркой поверхностью.На поверхности может быть много накипи, а иногда даже из поверхности торчит колючий рог.
Шишка часто становится болезненной при прикосновении, легко кровоточит и может перерасти в язву.
Как для SCC, так и для BCC иногда может быть значительное повреждение кожи, если опухоль не лечить.
Болезнь Боуэна
Болезнь Боуэна представляет собой предраковую форму плоскоклеточного рака SCC, иногда называемого плоскоклеточным раком in situ. Он медленно развивается и легко поддается лечению.
Главный признак — красное чешуйчатое пятно на коже, которое может чесаться. Чаще всего он поражает пожилых женщин и часто обнаруживается на голени. Однако он может появиться на любом участке кожи.
Болезнь Боуэна, хотя и не классифицируется как немеланомный рак кожи, иногда может перерасти в SCC, если ее не лечить.
Актинические кератозы
Актинические кератозы, также известные как солнечные кератозы, представляют собой сухие чешуйчатые участки кожи, возникшие в результате многолетнего воздействия солнца.
Пятна могут быть розовыми, красными или коричневыми и могут варьироваться по размеру от нескольких миллиметров до нескольких сантиметров в поперечнике.
Пораженная кожа иногда может стать очень толстой, а иногда пятна могут выглядеть как маленькие рожки или шипы.
Как и болезнь Боуэна, актинический кератоз не классифицируется как немеланомный рак кожи, но существует небольшой риск того, что пятна могут развиться в плоскоклеточный рак (SCC), если его не лечить.
Что вызывает немеланомный рак кожи?
Избыточное воздействие ультрафиолетового (УФ) света является основной причиной немеланомного рака кожи.Ультрафиолетовое излучение исходит от солнца, а также от искусственных соляриев и солнечных ламп.
Другие факторы риска, которые могут увеличить ваши шансы на развитие немеланомного рака кожи, включают:
- предыдущий немеланомный рак кожи
- семейный анамнез рака кожи
- бледная кожа, которая легко горит
- большое количество родинки или веснушки
- прием лекарств, подавляющих вашу иммунную систему
- сопутствующее заболевание, подавляющее вашу иммунную систему
Диагностика немеланомного рака кожи
Врач общей практики может осмотреть вашу кожу на наличие признаков рака кожи.Они могут направить вас к специалисту по коже (дерматологу) или пластическому хирургу, если они не уверены или подозревают рак кожи.
Вы получите срочное направление (в течение 2 недель), если у вас плоскоклеточный рак кожи.
При базально-клеточном раке кожи срочное направление обычно не требуется, но вам все равно следует обратиться к специалисту в течение 18 недель.
Узнайте больше о времени ожидания в NHS
Специалист осмотрит вашу кожу и может сделать биопсию для подтверждения диагноза рака кожи.
Биопсия — это процедура, при которой удаляется часть пораженной кожи, чтобы ее можно было исследовать.
Лечение немеланомного рака кожи
Хирургия — основное лечение немеланомного рака кожи. Он включает удаление раковой опухоли и части окружающей кожи.
Другие методы лечения немеланомного рака кожи включают замораживание (криотерапию), противораковые кремы, лучевую терапию и форму световой терапии, называемую фотодинамической терапией (ФДТ).
Используемое лечение будет зависеть от типа, размера и локализации немеланомного рака кожи.
Лечение немеланомного рака кожи обычно бывает успешным, поскольку, в отличие от большинства других видов рака, риск распространения рака на другие части тела значительно ниже.
Базальноклеточная карцинома (BCC) обычно не распространяется на другие части тела. Существует небольшой риск (до 5%) плоскоклеточного рака (ПКР), распространяющегося на другие части тела, обычно на лимфатические узлы (маленькие железы, расположенные по всему телу).
Однако как для BCC, так и для SCC иногда может быть значительное повреждение кожи, если опухоль не лечить.
По крайней мере, 9 из 10 случаев немеланомного рака кожи успешно излечиваются.
Осложнения
Если в прошлом у вас был немеланомный рак кожи, есть шанс, что это состояние может вернуться.
Вероятность рецидива немеланомного рака кожи повышается, если предыдущий рак был большого размера и высокой степени (тяжелой).
Если ваша врачебная бригада считает, что существует значительный риск рецидива немеланомного рака кожи, вам, вероятно, потребуются регулярные осмотры, чтобы следить за своим здоровьем.
Также важно знать, что если у вас был немеланомный рак кожи, ваш риск развития другого рака в будущем увеличивается, поскольку эти виды рака часто бывают множественными.
Это означает, что важно регулярно обследовать кожу на предмет новых опухолей.
Предотвращение немеланомного рака кожи
Немеланомный рак кожи не всегда можно предотвратить, но вы можете снизить вероятность его развития, избегая чрезмерного воздействия ультрафиолетового света.
Вы можете защитить себя от солнечных ожогов, используя высокоэффективный солнцезащитный крем, разумно одеваясь на солнце и ограничивая количество времени, которое вы проводите на солнце в самое жаркое время дня.
Также следует избегать использования лежаков и солнечных лучей.
Регулярная проверка своей кожи на наличие признаков рака кожи может помочь в ранней диагностике и повысить ваши шансы на успешное лечение.
Узнайте больше о солнцезащитном креме и защите от солнца
Последняя проверка страницы: 6 января 2020 г.
Срок следующей проверки: 6 января 2023 г.
Плоскоклеточный рак кожи головы и шеи
Что такое плоскоклеточный рак кожи головы и шеи?
Злокачественные новообразования кожи — наиболее распространенный вид рака в Соединенных Штатах, на их долю приходится более половины всех новых случаев рака.Их можно разделить на меланомы и немеланомные злокачественные новообразования, которые представляют собой плоскоклеточный рак и базальноклеточный рак. Эти злокачественные новообразования кожи вызваны ультрафиолетовым излучением от пребывания на солнце и в соляриях.
Плоскоклеточный рак — вторая по распространенности форма рака кожи. Он более агрессивен и может потребовать обширного хирургического вмешательства в зависимости от локализации и поражения нервов. В запущенных случаях используются лучевая, химиотерапия и иммунотерапия.
Каковы симптомы плоскоклеточного рака кожи головы и шеи?
Плоскоклеточный рак кожи обычно проявляется в виде аномального разрастания на коже или губе.Нарост может иметь вид бородавки, твердого пятна, язвы, родинки или незаживающей язвы. Оно может кровоточить, а может и не быть болезненным. Если у вас уже есть родинка, любые изменения характеристик этого пятна, такие как выпуклая или неправильная граница, неправильная форма, изменение цвета, увеличение размера, зуд или кровотечение, являются предупреждающими знаками. Боль и нервная слабость вызывают рак, который распространился. Иногда шишка на шее может быть единственным признаком рака кожи, распространившегося на лимфатические узлы, особенно если в анамнезе уже имеется удаление кожных поражений.
Каковы факторы риска плоскоклеточного рака кожи головы и шеи?
- Воздействие солнца.
- Воздействие солярия.
- Светлая кожа.
- Возраст старше 50 лет.
- Рак кожи или предраковые поражения кожи в анамнезе.
- Предыдущая запись.
- Предварительное облучение области головы и шеи.
- Иммуносупрессия, вызванная заболеванием или приемом лекарств (например, принимаемых пациентами после трансплантации).
- Определенные состояния, чувствительные к солнцу, например пигментная ксеродермия.
Как диагностируется плоскоклеточный рак кожи головы и шеи?
Диагноз ставится на основании клинического осмотра и биопсии. Плоскоклеточный рак различается по размеру и степени роста. Плоскоклеточный рак может метастазировать в близлежащие лимфатические узлы или другие органы, а также поражать как мелкие, так и крупные нервы и местные структуры.
Биопсия может помочь определить, является ли плоскоклеточный рак опухолью низкого риска или опухолью высокого риска, требующей более агрессивного лечения.Опухоли низкого риска имеют размер менее 10 миллиметров, глубину менее или равную 5 миллиметрам и не затрагивают структуры, выходящие за пределы окружающего жира. Опухоли высокого риска в области головы и шеи — это опухоли центральной части лица, носа и глаз, а также опухоли щек, волосистой части головы и шеи размером более 10 миллиметров, опухоли размером более 5 мм. толщиной миллиметра или вовлекают соседние структуры, опухоли, поражающие нервы, опухоли, которые рецидивируют или возникают из ранее облученной ткани, а также опухоли, возникающие у пациентов с подавленным иммунитетом.
Лечение плоскоклеточного рака кожи головы и шеи
Хирургия — предпочтительный метод лечения большинства плоскоклеточного рака кожи. Плоскоклеточный рак с низким уровнем риска на ранней стадии может быть удален с помощью операции Мооса, которая представляет собой методику, позволяющую щадить нормальные ткани посредством повторных интраоперационных исследований краев, удаляя только рак и оставляя прилегающие нормальные ткани. Иссечение, выскабливание и иссушение, а также криохирургия также могут использоваться для удаления рака при сохранении нормальных тканей.Само по себе облучение является альтернативой для опухолей с низким риском, когда операция нежелательна по косметическим или медицинским причинам.
Большие опухоли и опухоли с поражением нервов или лимфатических узлов не подходят для хирургии Мооса и требуют удаления не менее 5-миллиметровых границ нормальной ткани вокруг рака и рассечения шейки пораженных лимфатических узлов. Более крупные опухоли требуют реконструкции, которую можно провести во время операции, если состояние края не выявлено. Реконструкция должна проводиться, когда статус полей неясен.
Пациенты с опухолями высокого риска должны встретиться с лучевым терапевтом для обсуждения послеоперационного облучения. Химиотерапия может быть добавлена к лучевой терапии при обширном поражении лимфатических узлов или положительных границах, которые не могут быть устранены с помощью дополнительной операции. У пациентов с опухолями высокого риска, которые не являются кандидатами на хирургическое вмешательство, используется системное лечение лучевой и химиотерапией. В таких случаях требуется многопрофильная помощь командой хирургов, онкологов-радиологов и медицинских онкологов.
Недавно было показано, что иммунотерапия, блокирующая рецептор PD-1, эффективна у пациентов с высокоразвитым плоскоклеточным раком кожи с высоким риском, который нельзя вылечить хирургическим путем или лучевой терапией. Клинические испытания иммунотерапии как до, так и после операции, а также у пациентов с ослабленной иммунной системой доступны в Johns Hopkins.
Лечение рака кожи (PDQ®) — версия для пациента
О PDQ
Запрос данных врача (PDQ) — это обширная база данных по раку Национального института рака (NCI).База данных PDQ содержит резюме последней опубликованной информации о профилактике, обнаружении, генетике, лечении, поддерживающей терапии, а также дополнительной и альтернативной медицине. Большинство резюме представлено в двух версиях. Версии для медицинских работников содержат подробную информацию на техническом языке. Версии для пациентов написаны на понятном нетехническом языке. Обе версии содержат точную и актуальную информацию о раке, и большинство версий также доступно на испанском языке.
PDQ — это услуга NCI. NCI является частью Национальных институтов здравоохранения (NIH). NIH — это центр биомедицинских исследований при федеральном правительстве. Обзоры PDQ основаны на независимом обзоре медицинской литературы. Это не политические заявления NCI или NIH.
Цель этого обзора
В этом обзоре информации о раке PDQ содержится текущая информация о лечении рака кожи. Он предназначен для информирования и помощи пациентам, семьям и лицам, осуществляющим уход.Он не дает официальных руководящих принципов или рекомендаций для принятия решений в отношении здравоохранения.
Рецензенты и обновления
Редакционные коллегии составляют сводки информации о раке PDQ и поддерживают их в актуальном состоянии. Эти советы состоят из экспертов в области лечения рака и других специальностей, связанных с раком. Резюме регулярно пересматриваются, и в них вносятся изменения при появлении новой информации. Дата в каждой сводке («Обновлено») — это дата самого последнего изменения.
Информация в этом обзоре пациентов была взята из версии для медицинских работников, которая регулярно проверяется и обновляется по мере необходимости редакционной коллегией PDQ по лечению взрослых.
Информация о клиническом испытании
Клиническое испытание — это исследование, призванное ответить на научный вопрос, например, лучше ли одно лечение, чем другое. Испытания основаны на прошлых исследованиях и на том, что было изучено в лаборатории. Каждое испытание отвечает на определенные научные вопросы, чтобы найти новые и более эффективные способы помощи больным раком. Во время клинических испытаний лечения собирается информация об эффектах нового лечения и о том, насколько хорошо оно работает. Если клиническое испытание покажет, что новое лечение лучше, чем то, что используется в настоящее время, новое лечение может стать «стандартным».«Пациенты могут захотеть принять участие в клиническом испытании. Некоторые клинические испытания открыты только для пациентов, которые еще не начали лечение.
Клинические испытания можно найти в Интернете на сайте NCI. Для получения дополнительной информации позвоните в Информационную службу рака (CIS), контактный центр NCI, по телефону 1-800-4-CANCER (1-800-422-6237).
Разрешение на использование данного обзора
PDQ является зарегистрированным товарным знаком. Содержимое документов PDQ можно свободно использовать как текст. Его нельзя идентифицировать как сводную информацию о раке NCI PDQ, если не отображается вся сводка и не обновляется регулярно.Тем не менее, пользователю будет разрешено написать предложение, например: «В сводке информации о раке PDQ NCI о профилактике рака груди указываются риски следующим образом: [включить выдержку из резюме]».
Лучше всего процитировать это резюме PDQ:
Редакционная коллегия PDQ® Adult Treatment. PDQ Лечение рака кожи. Бетесда, Мэриленд: Национальный институт рака. Обновлено <ММ / ДД / ГГГГ>. Доступно по адресу: https://www.cancer.gov/types/skin/patient/skin-treatment-pdq. Дата обращения <ММ / ДД / ГГГГ>.[PMID: 26389265]
Изображения в этом резюме используются с разрешения автора (ов), художника и / или издателя только для использования в обзорах PDQ. Если вы хотите использовать изображение из сводки PDQ и не используете все сводки, вы должны получить разрешение от владельца. Он не может быть предоставлен Национальным институтом рака. Информацию об использовании изображений в этом обзоре, а также многих других изображений, связанных с раком, можно найти в Visuals Online. Visuals Online — это коллекция из более чем 3000 научных изображений.
Заявление об ограничении ответственности
Информация, содержащаяся в этих сводках, не должна использоваться для принятия решений о страховом возмещении. Более подробная информация о страховом покрытии доступна на сайте Cancer.gov на странице «Управление онкологическими услугами».
Свяжитесь с нами
Более подробную информацию о том, как связаться с нами или получить помощь на веб-сайте Cancer.gov, можно найти на нашей странице «Свяжитесь с нами для получения помощи». Вопросы также можно отправить на Cancer.gov через электронную почту веб-сайта.
Типы рака кожи: распространенные, редкие и другие разновидности
Кожа состоит из множества клеток, многие из которых находятся в постоянном движении.Круглые базальные клетки под поверхностью сглаживаются, поднимаясь вверх, заменяя мертвые отслаивающиеся плоские клетки на поверхности. Меланоциты загорают кожу на солнце, а клетки Меркеля придают коже способность чувствовать прикосновения. Когда эти клетки повреждаются, они могут перерасти в рак кожи.
Все виды рака кожи серьезны и требуют незамедлительного лечения. Но типы рака кожи, варианты лечения и прогнозы сильно различаются в зависимости от типов пораженных клеток. Общие типы рака кожи включают:
Базальноклеточный рак
По данным Американского онкологического общества, из более чем 3 миллионов случаев рака кожи, диагностируемых ежегодно, более 80 процентов приходится на базальноклеточную карциному.Эти виды рака развиваются в базальном слое клеток кожи, в самой нижней части эпидермиса.
Этот тип рака кожи чаще всего возникает на участках кожи, которые больше всего подвергаются солнечному воздействию, например, на голове и шее. Базально-клеточный рак обычно растет медленно, и он редко распространяется или метастазирует в близлежащие лимфатические узлы или даже в более отдаленные части тела. Но это может произойти, если его не лечить, поэтому важны раннее выявление и лечение.
Базальноклеточный рак также может рецидивировать в том же месте, где образовался исходный рак.Пациенты, у которых однажды был базальноклеточный рак, имеют повышенный риск развития нового базальноклеточного рака в другом месте. У 50 процентов этих пациентов может развиться новая базальноклеточная карцинома в течение пяти лет после их первого диагноза.
Рецидивирующая базальноклеточная карцинома
По данным Американского онкологического общества, базальноклеточная карцинома является наиболее распространенным типом рака кожи. Эти виды рака развиваются в базальном слое клеток кожи, в самой нижней части эпидермиса.
Пациенты, у которых однажды был базальноклеточный рак, имеют повышенный риск развития рецидивирующего базальноклеточного рака. Базально-клеточный рак может повторяться в том же месте, где был обнаружен исходный рак, или в другом месте тела. По оценкам, до 50 процентов больных раком испытывают рецидив базальноклеточной карциномы в течение пяти лет после постановки первого диагноза.
Карциномы базальных клеток обычно растут медленно, и они редко дают метастазы или распространяются на близлежащие лимфатические узлы или другие части тела.Но раннее выявление и лечение важны.
После завершения лечения базально-клеточной карциномы важно проводить регулярные самообследования кожи для выявления новых симптомов, таких как необычные новообразования или изменения размера, формы или цвета существующего пятна. Рак кожи обычно развивается на участках тела, подверженных воздействию солнца, но он также может развиваться и на участках, где солнце не находится. Сообщите своему онкологу или дерматологу о любых новых симптомах или подозрительных изменениях, которые вы могли заметить.
Пациентам, у которых диагностирована базальноклеточная карцинома, следует внимательно следить за признаками рецидива, поскольку они подвергаются более высокому риску развития дополнительных видов рака кожи. Трудно определить риск рецидива базальноклеточного рака у пациента, но рецидив более вероятен у пациентов, которые:
- Наличие в анамнезе экземы или сухой кожи
- Были подвергнуты воздействию высоких доз ультрафиолетового излучения (например, в соляриях)
- Имелись оригинальные карциномы в несколько слоев глубоко в коже
- Имелись оригинальные карциномы размером более 2 сантиметров
Дальнейшее наблюдение необходимо в течение многих лет после лечения базальноклеточного рака.После того, как ваше первоначальное лечение рака будет завершено, настоятельно рекомендуются повторные посещения и самообследование, чтобы помочь обнаружить и диагностировать неровности кожи.
Плоскоклеточный рак
Эти виды рака являются вторым по распространенности типом рака кожи, на них приходится примерно 20 процентов немеланомных видов рака кожи. Они развиваются из плоских плоских клеток, которые составляют большую часть эпидермиса, самого внешнего слоя кожи.
Этот тип рака кожи обычно обнаруживается на участках кожи, подвергшихся воздействию солнечных лучей, таких как шея, уши, лицо или тыльная сторона руки, но они могут развиваться и в других областях, например, в рубцах, кожные язвы или область половых органов.Плоскоклеточный рак обычно растет медленно и редко распространяется или метастазирует. Но они с большей вероятностью, чем базальноклеточный рак, проникают в жировую ткань под кожей или распространяются еще дальше.
Меланома
Меланома — это рак, который формируется в меланоцитах или клетках кожи, вырабатывающих коричневый пигмент, известный как меланин. Это клетки, которые темнеют под воздействием солнца, являясь защитной реакцией, защищающей более глубокие слои кожи от вредного воздействия ультрафиолетовых лучей.
Подробнее о меланоме
Карцинома из клеток Меркеля
Эта редкая, но агрессивная форма рака кожи начинается в клетках Меркель, которые вместе с нервными окончаниями придают коже ощущение осязания. Карциномы из клеток Меркеля могут чаще встречаться на участках кожи, подверженных воздействию солнца, таких как лицо или кожа головы. Люди старше 50 лет с ослабленной иммунной системой подвергаются более высокому риску развития этого типа рака кожи. Карциномы из клеток Меркеля могут метастазировать в мозг, кости, печень или легкие.
Редкие виды рака кожи
Другие типы рака кожи встречаются очень редко, в том числе:
Саркома Капоши (KS) вызывается вирусом герпеса человека 8, также известным как вирус герпеса, связанный с саркомой Капоши. Этот рак обычно проявляется в виде поражений или опухолей на коже. Опухоли также могут образовываться во рту, легких или пищеварительном тракте. Большинство случаев СК в США связаны с пациентами, инфицированными ВИЧ, вирусом, вызывающим СПИД. Но СК может возникнуть и у других пациентов, чья иммунная система серьезно ослаблена.
Актинический кератоз — это предраковое новообразование, которое при отсутствии лечения может перерасти в плоскоклеточный рак. Эти наросты могут быть обнаружены скоплениями на коже, поврежденной ультрафиолетовым (УФ) излучением.
Лимфома кожи , или кожная лимфома, является разновидностью неходжкинской лимфомы. В большинстве случаев лимфома формируется в лимфатических узлах, которые представляют собой небольшие железы, разбросанные по всему телу, которые производят борющиеся с болезнями Т-клетки и В-клетки, также известные как лимфоциты.Но лимфомы могут также развиваться в других лимфоидных тканях, включая селезенку, костный мозг и кожу. Этот редкий вид рака может проявляться в виде сыпи или шишек на коже.



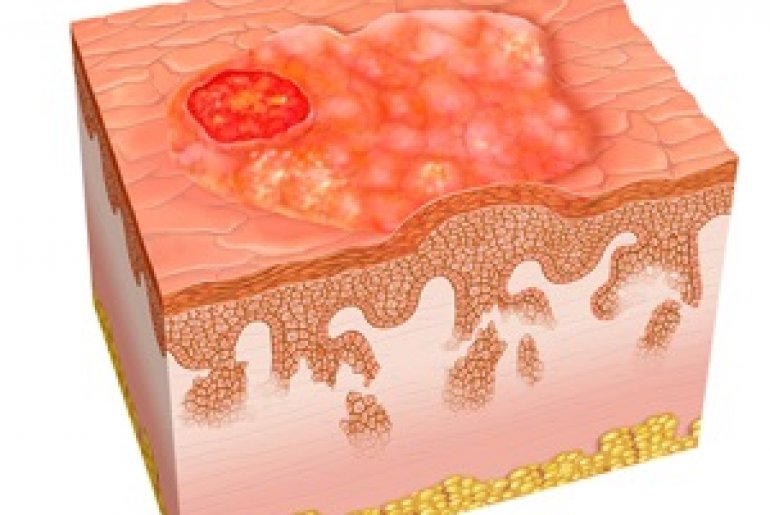 д.).
д.). Поверхность опухоли не имеет склонности к кровоточивости, со временем может самостоятельно исчезнуть. Лечится криодеструкцией или электрокоагуляцией.
Поверхность опухоли не имеет склонности к кровоточивости, со временем может самостоятельно исчезнуть. Лечится криодеструкцией или электрокоагуляцией. Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами.
Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами.