Осложнения после удаления желчного пузыря
Оптимальный метод лечения желчекаменной болезни
На сегодня золотой стандарт — это лапароскопическая холецистэктомия. Выполняется через три или четыре небольших разреза (прокола) с помощью специальной видеокамеры и инструментов. Есть вариант выполнения через один несколько больший разрез в области пупка, вовсе без разреза (через желудок), и даже с помощью робота, но широкого распространения они не получили (преимущества не очевидны, а стоимость выше).
В подавляющем большинстве случаев срок пребывания в клинике — два дня: госпитализация в день операции, выписка на следующий день после контроля анализов, УЗИ. Безусловно, решение о выписке всегда совместно, если пациенту спокойнее подольше побыть под наблюдением, всегда поддержим.
В течение недели после операции обычно рекомендуем щадящий режим, несмотря на вполне хорошее самочувствие. Первые два–три дня могут беспокоить ноющие боли в плече, связано этой с остаточным газом в брюшной полости и бывает после любой лапароскопической операции.
Диета после холецистэктомии
Вопрос очень дискутабельный, на самом деле. На мой взгляд, слухи о необходимости строгой диеты сильно преувеличены.
Отсутствует резервуарная функция желчного пузыря, желчь в ее изначальном виде постоянно поступает в 12-перстную кишку. В связи с этим есть надо почаще (поступает постоянно), малыми порциями и ограничить жиры (желчи, находящейся в ДПК каждый момент времени, должно «хватить» на эмульгацию жиров). Если нарушить диету, ничего особенно страшного не случится, но пациент это поймет (будет больно, и диарея).
Про осложнения холецистэктомии
Все осложнения можно разделить на два вида: возникающие непосредственно во время или в ближайшее время после операции; и отдаленные (пресловутый постхолецистэктомический синдром).
Большинство возникающих во время или сразу после операции осложнений, к счастью, «малые», не угрожающие жизни и здоровью. Это гематомы, серомы, воспаление — суммарно в районе 5 %, чаще всего не требуют никакого особого лечения, не говоря уже о повторных операциях.
Серьезных осложнений во время операции, по большому счету, четыре – это кровотечение, травма желчных протоков, тромбоэмболия легочной артерии и резидуальный холедохолитиаз.
Несмотря на отработанную методику лапароскопической холецистэктомии, исключить их полностью пока не удается даже в клиниках, где накоплен большой опыт выполнения этих операций.
Кровотечение
С кровотечением понятно — оно может возникнуть во время любой операции. При плановой холецистэктомии риск минимальный.
Повреждение желчных протоков
Страшный сон для любого хирурга. По литературным данным частота 0,15–0,36 % и зависит от многих факторов: плановая или экстренная операция (понятно, что плановой риски значительно ниже), выраженности воспалительных и рубцовых изменений в зоне желчного пузыря, конституциональных и анатомических особенностей… Встречается целый ряд аномалий (взаимоотношений анатомических структур в зоне желчного пузыря), которые иногда ставят в тупик даже очень искушенного хирурга.
Безусловно, большое значение имеет опыт хирурга и качество оборудования. Есть целый ряд приемов, которые позволяют минимизировать риск осложнений — техника critical view of safety(для меня и уже многих коллег — обязательна во время каждой операции), интраоперационная холангиография, и даже использование флюоресцентной лапароскопии (ICG). Думаю, технические особенности не очень интересны для «нехирургов», но тем не менее)
Следующее осложнение — это тромбоэмболия легочной артерии
К счастью, довольно редко при лапароскопической холецистэктомии и правильной профилактике, хотя на 100 % предотвратить его до сих пор невозможно. Очень много факторов влияют, в том числе время операции, объем кровопотери, состояние свертывающей системы, наличие варикозной болезни, возраст. .. Все это учитывается, определяются риски и подбор оптимального варианта профилактики.
.. Все это учитывается, определяются риски и подбор оптимального варианта профилактики.
«Забытые» камни в желчном протоке или резидуальный холедохолитиаз
Отдельная большая тема для разговоров типа «Если удалить желчный пузырь, камни продолжат образовываться в протоках». Много раз уже писали — это очень редкая история, разве что в ситуации типа персистирующего холангита или муковисцидоза. Подавляющее большинство камней в протоках после удаления желчного пузыря были там на момент удаления, но никак себя не проявляли. До недавнего времени у нас не было безопасного способа диагностики бессимптомного холедохолитиаза. Последние годы активно пользуемся МРТ (это безопасно и информативно). Думаю, это здорово уменьшит количество «забытых камней».
Отдаленные последствия удаления желчного пузыря или постхолецистэктомический синдром (ПХЭС)
Надо сказать, что мифов и страшилок по этому поводу довольно много. Попробую выразить свою точку зрения, основанную на собственном опыте и анализе мировой литературы.
Как следует из названия, под постхолецистэктомическим синдромом подразумевают любые проблемы со стороны желудочно-кишечного тракта после удаления желчного пузыря.
Напомню, что «после» не всегда означает «вследствие». В большинстве случаев к самой операции эти проблемы не имеют никакого отношения, зачастую при внимательном анализе оказывается, что они были у пациента и до операции. Это еще раз подчеркивает необходимость тщательной оценки клинической картины и индивидуального подхода при принятии решения о необходимости удаления желчного пузыря. На мой взгляд, именно недостаточно внимательная оценка симптомов и желание во что бы то ни стало удалить желчный пузырь приводит к появлению большинства комментариев типа «Удалили — только хуже стало» и пр.
Чаще всего за т.н. «ПХЭС» принимают синдром раздраженного кишечника, гастроэзофагеальную рефлюксную, язвенную болезнь и хронический панкреатит. Мышечные или неврогенные боли тоже нельзя списывать со счетов. Почему же ставят диагноз «ПХЭС»? Доктора тоже люди, а людям свойственно идти по пути наименьшего сопротивления.. «Болит? Желчный убрали? Конечно же это ПХЭС!». Выявить истинную причину не так просто, на самом деле.
Почему же ставят диагноз «ПХЭС»? Доктора тоже люди, а людям свойственно идти по пути наименьшего сопротивления.. «Болит? Желчный убрали? Конечно же это ПХЭС!». Выявить истинную причину не так просто, на самом деле.
Если не принимать во внимание ранее описанные осложнения в ходе операции, к реальным отдаленным последствиям холецистэктомии можно отнести две проблемы: послеоперационную диарею и дисфункцию сфинктера Одди.
Послеоперационная диарея
Мнения по поводу причин ее появления разные, большинство экспертов отводит ведущую роль отсутствии резервуарной функции желчного пузыря. При недостаточном обратном всасывании постоянно поступающей желчи, она в большем, чем обычно количестве поступает в толстую кишку, что и провоцирует диарею. Надо сказать, что при желчекаменной болезни функция пузыря уже нарушена, и часть пациентов жалуются на диарею и до операции.
Очень разные данные о частоте этого симптома, от 1 до 35 %. Большинство исследований говорит о 10–15 %. В моей практике намного ниже, но достоверность личных наблюдений, как известно, невелика. Кроме соблюдения диеты (очень важно есть понемногу несколько раз в день), с диареей помогут справиться секвестранты желчных кислот (колестирамин), иногда приходится назначать лоперамид. В подавляющем большинстве случаев диарея проходит довольно быстро.
В моей практике намного ниже, но достоверность личных наблюдений, как известно, невелика. Кроме соблюдения диеты (очень важно есть понемногу несколько раз в день), с диареей помогут справиться секвестранты желчных кислот (колестирамин), иногда приходится назначать лоперамид. В подавляющем большинстве случаев диарея проходит довольно быстро.
Есть мнение, подтвержденное экспериментальными исследованиями, что при сохраненном сфинктерном аппарате, общий желчный проток в течение нескольких месяцев частично компенсирует резервуарную функцию желчного пузыря.
Дисфункция сфинктера Одди или ДСО
Проявляется эпизодами довольно интенсивных болей в правом подреберье, напоминающие боли при желчной колике. Причина — в спазме сфинктера Одди (он регулирует поступление желчи из общего желчного протока в 12-перстную кишку).
ДСО бывает двух типов:
- Тип 1 — боли в правом подреберье с расширенными жёлчными протоками и повышенными трансаминазами (АЛТ и АСТ).

- Тип 2 — боли сопровождаются чем-то одним: или расширенные протоки или повышенные трансаминазы.
Тип 1 очень эффективно лечится папиллотомией (рассечением большого дуоденального соска)
Эффективность папиллотомии при 2-м типе ДСО намного меньше (около 40 %), но все таки достаточно, чтобы возможность проведения этой процедуры была очень тщательно рассмотрена.
Резюмируя, хочу еще раз подчеркнуть важность взвешенного, индивидуального подхода к такой «банальной» операции, как холецистэктомия. Были желчные колики или острый холецистит? Безусловно надо оперировать, вероятность дальнейших серьезных проблем намного выше, чем осложнений.
«Случайно» нашли камни в желчном пузыре и нет никаких симптомов? Живите спокойно, соблюдая диету. Появятся симптомы — приходите, не дожидаясь осложнений, поможем!
youtube.com/embed/DeKwCMhE5CA» frameborder=»0″ allow=»accelerometer; autoplay; clipboard-write; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»/>
Образ жизни после удаления желчного пузыря / Блог / Клиника ЭКСПЕРТ
Часто задаваемые вопросы
Дают ли инвалидность после удаления желчного пузыря?
По критериям, установленным медицинским сообществом, само по себе отсутствие желчного пузыря — не показание для присвоения инвалидности, т.к. оно не мешает трудовой и умственной деятельности. В случае, если работа пациента связана с тяжелым физическим трудом или высоким психическим и эмоциональным напряжением, ему могут быть рекомендованы облегченные условия труда.
Инвалидность после удаления холецистэктомии может быть присвоена, если во время или после операции появились осложнения.
Для получения группы инвалидности необходимо обратиться за медико-социальной экспертизой (МСЭ).
Может ли болеть печень после удаления желчного пузыря?
Сама по себе печень не болит — в ней нет нервных окончаний, отвечающих за чувство боли. Если вы испытываете боль и дискомфорт в области правого подреберья, вероятно, это последствия операции на желчном пузыре, которые должны пройти в течение недели.
Если вы испытываете боль и дискомфорт в области правого подреберья, вероятно, это последствия операции на желчном пузыре, которые должны пройти в течение недели.
Если симптомы не проходят, это может свидетельствовать о развитии постхолецистэктомического синдрома (ПХЭС), с чем рекомендуется обратиться к гастроэнтерологу.
Допустимо ли заниматься сексом?
Сексуальная активность, подобно спорту, характеризуется большим диапазоном возможных физических и физиологических нагрузок. После успешного завершения послеоперационного восстановления пациенты могут возвращаться к обычной половой жизни. Однако следует помнить, что определенные позы при половом акте, сопряженные с поднятием партнера или сдавливанием области живота, должны использоваться осторожно и в разумных пределах.
Можно ли вынашивать беременность после удаления желчного пузыря?
Планировать беременность следует не раньше, чем через 3-6 месяцев после успешной операции. За этот период организм восстановит силы и станет ясно, есть ли негативные последствия после вмешательства.
В любом случае, беременность, роды, гормональные изменения — это факторы риска образования новых камней. Во время и после вынашивания необходимо уделить особое внимание питанию будущей матери, желательно находиться под наблюдением гастроэнтеролога и диетолога, делать профилактические УЗИ желчных протоков.
Допустимо ли поднимать тяжести?
Это зависит прежде всего от вида проведенной операции. При менее инвазивном лапароскопическом удалении желчного пузыря ограничения по подъему тяжестей в послеоперационный период менее значительны: не поднимать вес выше 9-10 кг в первые 4-6 недель. При открытом хирургическом вмешательстве по удалению желчного пузыря предельный вес — 5-6 кг.
После завершения восстановительного периода можно пробовать поднимать более значительные веса, однако при этом необходимо прислушиваться к своему самочувствию. Если вы почувствуете неприятные ощущения в области живота, то следует прекратить подъем тяжестей и проконсультироваться с доктором.
Опасна ли простуда сразу после операции?
Обычная простуда, ОРЗ или ОРВИ могут поразить любого человека, а организм пациента после удаления желчного пузыря особенно уязвим, так как его иммунитет снижен в первые недели после операции и общего наркоза.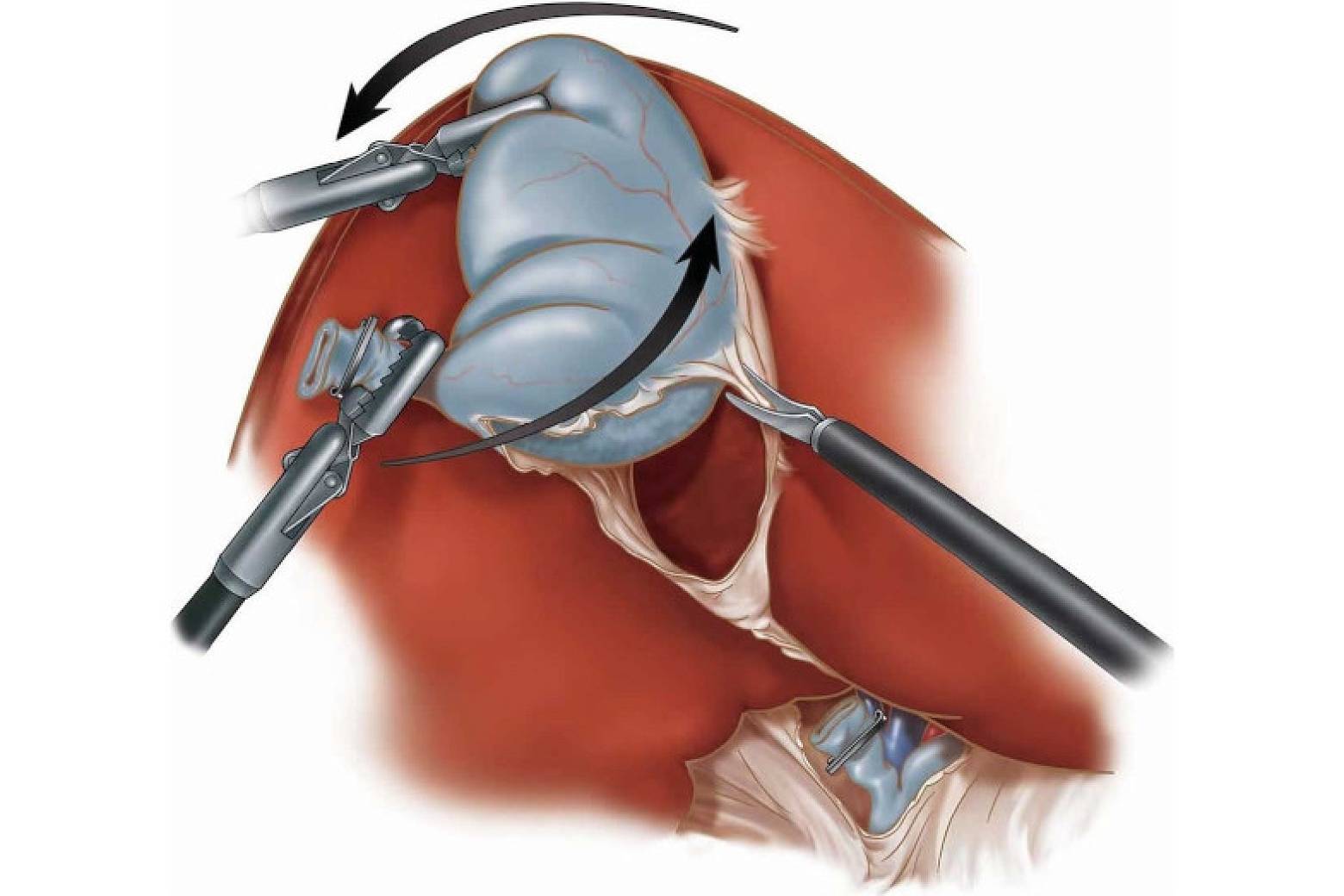 Именно поэтому для профилактики простудных заболеваний важно избегать переохлаждения, сквозняков и соблюдать режим, предписанный врачом.
Именно поэтому для профилактики простудных заболеваний важно избегать переохлаждения, сквозняков и соблюдать режим, предписанный врачом.
Опасность заключается в том, что у некоторых людей после проведения хирургических операций может развиться послеоперационная пневмония. Симптомы этого заболевания на начальных стадиях напоминают обычную простуду. Если после операции возникают проявления, похожие на простуду, однако затем температура существенно повышается (выше 38 °C), следует незамедлительно обратиться к лечащему врачу.
Аналогичным образом следует поступить в случаях, когда температура 37,1-38 °C держится на протяжении нескольких дней или простудные симптомы постепенно усиливаются.
Можно ли принимать горячие ванны, посещать баню и когда?
Повышение температуры тела в горячей ванне или бане усиливает кровоток и воспалительный процесс, если он есть. Мыться в теплой и горячей воде можно через 3-4 недели после снятия швов — с осторожностью, не подвергаясь воздействию высокой температуры дольше, чем это необходимо.
Необходимо быть аккуратным:
- греться только до первого пота
- контролировать свое самочувствие
- предпочитать влажную баню сухой сауне.
Можно ли курить и употреблять алкоголь после удаления желчного пузыря?
Постарайтесь отказаться от сигарет или хотя бы максимально снизить их количество. Никотин — один из факторов образования новых камней в желчных протоках. Кроме того, иммунитет после любой операции ослаблен, и риск осложнений становится выше. Для избегания послеоперационной пневмонии курильщикам по меньшей мере за две недели до предстоящей операции рекомендуется прекратить употреблять изделия с никотином, включая жвачки и никотиновые пластыри.
Это же касается и употребления алкогольных напитков. Принятие алкоголя в послеоперационный восстановительный период может приводить к повышенному риску осложнений, например диарее, повышению печеночных ферментов в крови и замедлению восстановления организма.
Как меняется образ жизни после удаления желчного пузыря?
Образ жизни кардинально не меняется после восстановительного периода, поэтому через 1 месяц, как и через 2, 3, 4, 5, 6 месяцев, через год или два главное придерживаться общих рекомендаций.
Основные изменения после холецистэктомии фокусируются на рационе и физических нагрузках. Они должны быть щадящими и вводиться постепенно и осторожно. В случае тревожных проявлений следует безотлагательно обратиться к лечащему врачу. Хорошей идеей будет ведение дневника, по которому можно будет отследить реакцию организма на конкретные нововведения.
Важно не подстегивать организм, а постепенно и осторожно вводить в свой распорядок новые элементы, оздоравливающие и укрепляющие тело в новых реалиях. Полезно активно практиковать наиболее щадящие и гармоничные виды спорта, улучшающие обмен веществ и снижающие уровень стресса (йогу, скандинавскую ходьбу, плавание). Пищеварительная система чутко реагирует на уровень стресса, поэтому важно избегать предельных эмоциональных нагрузок, осваивать различные методы защиты от переутомления (аутогенные тренировки, техники дыхания) или обратиться за помощью к психотерапевту.
Об операции по удалению желчного пузыря
Это руководство поможет вам подготовиться к операции по удалению желчного пузыря в центре Memorial Sloan Kettering (MSK).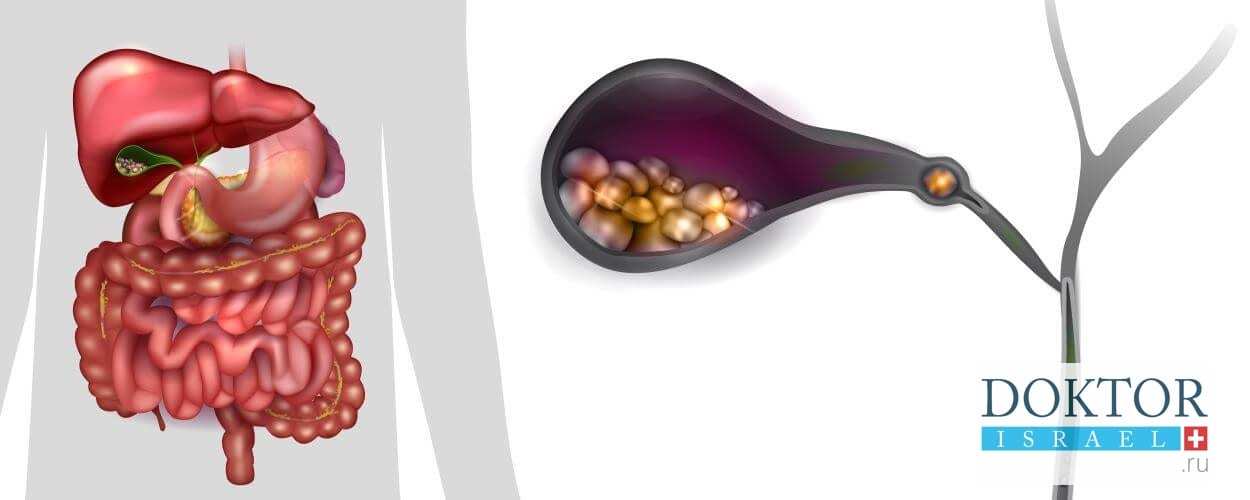 Они также помогут вам понять, чего ожидать в процессе выздоровления.
Они также помогут вам понять, чего ожидать в процессе выздоровления.
Прочтите это руководство хотя бы один раз до операции и используйте его для справки во время подготовки к дню операции.
Берите это руководство с собой на все визиты в центр MSK, включая день операции. Вы и ваша лечащая команда будете руководствоваться им в процессе лечения.
Информация об операции
Желчный пузырь
Желчный пузырь — это небольшой орган в форме капли, расположенный под печенью (см. рисунок 1). Его основная функция состоит в хранении желчи. Желчь — это вещество, которое вырабатывается в печени и помогает организму переваривать жиры. Желчный пузырь выделяет желчь, когда пища, особенно жирная, поступает в пищеварительный тракт. После удаления желчного пузыря эту функцию начнет выполнять печень.
Рисунок 1. Желчный пузырь
Операция по удалению желчного пузыря
Холецистэктомия — это операция по удалению желчного пузыря. Желчный пузырь можно удалить одним из двух способов — методом лапароскопии или через открытый разрез (хирургический надрез). Ваш хирург обсудит с вами наиболее подходящий для вас вариант.
Операция лапароскопии
При удалении желчного пузыря методом лапароскопии ваш хирург сделает 4 очень маленьких разреза (см. рисунок 2). Каждый из них будет примерно длиной ½ дюйма (1,27 см).
Рисунок 2. Разрезы при лапароскопической холецистэктомии
Один из разрезов выполняется в пупке или возле него. Ваш хирург введет через этот разрез инструмент, который называется лапароскоп. Лапароскоп — это тонкая трубка с видеокамерой на конце. В брюшную полость (живот) нагнетается углекислый газ, чтобы она расширилась. В результате создается пространство, позволяющее хирургу свободно видеть ваши органы и ткани. Через остальные отверстия вводятся другие инструменты для удаления желчного пузыря. Затем желчный пузырь извлекается через разрез в пупке.
Лапароскопическая операция по удалению желчного пузыря занимает около 1–2 часов. В некоторых случаях пациенты в состоянии вернуться домой в день проведения операции.
Открытая операция
Примерно в 10 % случаев желчный пузырь требуется удалить через больший разрез, который выполняется сверху вниз по центру брюшной полости. Такая операция занимает около 2 часов.
Вернуться к началуДо операции
Информация в этом разделе поможет вам подготовиться к операции. Прочтите этот раздел после назначения вам операции и обращайтесь к нему по мере приближения даты операции. В нем содержатся важные сведения о том, что вам потребуется сделать до операции.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Подготовка к операции
Вы и ваша медицинская бригада будете готовиться к операции вместе. Помогите нам сделать вашу операцию максимально безопасной: скажите нам, соответствует ли какое-либо из приведенных ниже утверждений вашей ситуации, даже если вы не совсем в этом уверены.
- Я принимаю лекарство, разжижающее кровь. К таким лекарствам относятся aspirin, heparin, warfarin (Jantoven®, Coumadin®), clopidogrel (Plavix®), enoxaparin (Lovenox®), dabigatran (Pradaxa®), apixaban (Eliquis®) и rivaroxaban (Xarelto®). Существуют и другие подобные лекарства, поэтому обязательно сообщите своему медицинскому сотруднику обо всех принимаемых вами лекарствах.
- Я принимаю лекарства, выдаваемые по рецепту (прописанные медицинским сотрудником), включая пластыри и мази.
- Я принимаю безрецептурные лекарства (которые покупаю без рецепта), включая пластыри и мази.
- Я принимаю пищевые добавки, например травы, витамины, минералы, а также натуральные или домашние лечебные средства.
- У меня есть кардиостимулятор, автоматический имплантируемый кардиовертер-дефибриллятор (AICD) или другой прибор для стимуляции работы сердца.
- У меня случаются приступы апноэ во сне.
- Раньше у меня возникали проблемы при анестезии (при введении лекарства, под действием которого пациент засыпает во время операции).
- У меня аллергия на некоторые лекарства или материалы, например латекс.
- Я не хочу, чтобы мне делали переливание крови.
- Я употребляю алкоголь.
- Я курю.
- Я принимаю легкие наркотики.
Об употреблении алкоголя
Количество употребляемого алкоголя может повлиять на ваше состояние во время и после операции. Очень важно сообщить медицинским сотрудникам, сколько алкоголя вы употребляете. Это поможет нам спланировать ваше лечение.
- Если вы резко прекратите употреблять алкоголь, это может спровоцировать судорожные припадки, алкогольный делирий и привести к смерти. Если мы будем знать, что вы подвержены риску таких осложнений, мы сможем назначить вам лекарства, позволяющие их избежать.
- Если вы употребляете алкоголь регулярно, существует риск возникновения других осложнений во время и после проведения операции. Они включают кровотечение, инфекции, проблемы с сердцем и более длительное стационарное лечение.
Чтобы предотвратить возможные проблемы, до операции вы можете:
- Честно сообщите медицинским сотрудникам, в каком количестве вы употребляете алкоголь.
- После назначения операции попытаться прекратить употребление алкогольных напитков. Если после прекращения употребления алкогольных напитков вы испытываете головные боли, тошноту (ощущение подступающей рвоты), повышенное беспокойство, или у вас появились проблемы со сном, немедленно сообщите об этом своему медицинскому сотруднику. Это ранние признаки, связанные с отказом от алкоголя, которые можно вылечить.
- Сообщите медицинскому сотруднику, если вы не в силах прекратить употребление алкоголя.
- Задайте медицинскому сотруднику вопросы о том, как может повлиять употребление алкоголя на ваш организм в связи с операцией. Как всегда, мы обеспечим конфиденциальность всех ваших медицинских данных.
О курении
Во время проведения операции у курящих могут возникнуть проблемы, связанные с дыханием. Отказ от курения даже за несколько дней до операции поможет предотвратить такие проблемы. Если вы курите, ваш медицинский сотрудник направит вас к специалистам нашей программы лечения табакозависимости (Tobacco Treatment Program). Вы также можете обратиться в эту программу по телефону 212-610-0507.
Информация о приступах апноэ во сне
Приступы апноэ во сне — это распространенное расстройство дыхания, из-за которого во время сна человек на короткий период перестает дышать. Самый распространенный вид — синдром обструктивного апноэ во сне (obstructive sleep apnea, OSA). При OSA дыхательные пути полностью блокируются во время сна. OSA может вызвать серьезные осложнения во время и после операции.
Сообщите нам, если у вас случаются приступы апноэ во сне, или если вы предполагаете, что у вас могут случаться такие приступы. Если вы используете дыхательный аппарат (например, аппарат СИПАП [CPAP]) для профилактики приступов апноэ во сне, возьмите его с собой в день проведения операции.
В течение 30 дней до операции
Дооперационное исследование
Перед операцией вам назначат дооперационное исследование (presurgical testing, PST). Дата, время и место проведения дооперационного исследования будут указаны в напоминании, которое вы получите в офисе хирурга.
В день назначенного дооперационного исследования вы можете принимать пищу и лекарства как обычно.
В ходе визита вы познакомитесь с медсестрой/медбратом высшей квалификации, работающей(-им) с анестезиологами (медицинскими сотрудниками, прошедшими специальную подготовку, которые будут делать анестезию во время операции). Медсестра/медбрат высшей квалификации вместе с вами просмотрит медицинскую карту и вашу историю хирургических операций. Вам нужно будет пройти ряд исследований, в том числе электрокардиограмму (ЭКГ) для проверки ритма сердца, рентген грудной клетки, анализы крови и другие исследования, необходимые для планирования лечения. Помимо этого, медсестра/медбрат высшей квалификации может направить вас к другим специалистам.
Медсестра/медбрат высшей квалификации также сообщит, какие лекарства вам необходимо будет принять утром в день операции.
Вы очень поможете нам, если на дооперационное исследование возьмете с собой:
- список всех лекарств, которые вы принимаете, включая рецептурные и безрецептурные лекарства, пластыри и кремы;
- результаты всех исследований, которые вы проходили вне центра MSK, например кардиограммы с нагрузкой, эхокардиограммы или допплерографии сонной артерии;
- имена и телефоны лечащих вас медицинских сотрудников.
Определите, кто будет ухаживать за вами
Важная роль в процессе вашего лечения отводится лицу, осуществляющему уход. Перед операцией медицинские сотрудники расскажут вам и лицу, ухаживающему за вами, об операции. Кроме того, после операции и выписки из больницы данному лицу будет необходимо доставить вас домой. Также этот человек будет помогать вам дома.
Информация для ухаживающих за пациентами лиц
Существующие материалы и оказываемая поддержка помогают справиться с многочисленными обязанностями, возникающими в связи с уходом за человеком, который проходит лечение рака. Чтобы узнать о ресурсах поддержки и получить информацию, посетите веб-сайт www.mskcc.org/caregivers или ознакомьтесь с материалом Руководство для лиц, ухаживающих за больными .
Заполните бланк доверенности на принятие решений о медицинской помощи
Если вы еще не заполнили бланк доверенности на принятие решений о медицинской помощи (Health Care Proxy), мы рекомендуем сделать это прямо сейчас. Если вы уже заполнили эту форму, или у вас есть иные предварительные распоряжения, возьмите их с собой на следующий визит.
Доверенность на принятие решений о медицинской помощи — это правовой документ, где указывается человек, который будет представлять ваши интересы в случае, если вы не сможете делать это самостоятельно. Указанный там человек будет вашим представителем по вопросам медицинской помощи.
Поговорите с медицинским сотрудником, если вы заинтересованы в заполнении доверенности на принятие решений о медицинской помощи. Вы также можете прочитать материалы Заблаговременное планирование ухода и Как быть представителем по медицинской помощи, чтобы получить информацию о доверенностях на принятие решений о медицинской помощи, других предварительных распоряжениях и исполнении обязанностей представителя по медицинской помощи.
Выполняйте дыхательную гимнастику и упражнения, стимулирующие откашливание
До операции выполняйте глубокие вдохи и прокашливайтесь. Ваш медицинский сотрудник выдаст вам стимулирующий спирометр, который поможет расширить легкие. Дополнительную информацию вы можете узнать в материале Как пользоваться стимулирующим спирометром. Если у вас возникли вопросы, обратитесь к своему медицинскому сотруднику.
Придерживайтесь принципов здорового питания
До операции старайтесь получать хорошо сбалансированное здоровое питание. Если вам необходима помощь в составлении диеты, попросите своего медицинского сотрудника направить вас к врачу-диетологу — специалисту по питанию.
Купите антисептическое средство для очищения кожи на основе 4 % раствора chlorhexidine gluconate (CHG) (например Hibiclens®).
4 % раствор CHG — это средство для очищения кожи, которое убивает различные микроорганизмы и предотвращает их появление в течение суток после использования. Приняв душ с этим раствором перед операцией, вы снизите риск инфицирования после операции. Вы можете приобрести антисептическое средство для очищения кожи на основе 4 % раствора CHG в ближайшей аптеке без рецепта.
За 7 дней до операции
Соблюдайте указания медицинского сотрудника при приеме аспирина
Если вы принимаете aspirin и любые лекарства, содержащие aspirin, возможно, вам придется изменить дозу или не принимать их в течение 7 дней до операции. Аспирин может вызвать кровотечение.
Выполняйте инструкции своего медицинского сотрудника. Не прекращайте прием аспирина без соответствующих указаний. Для получения дополнительной информации прочтите материал Распространенные лекарства, содержащие aspirin и другие нестероидные противовоспалительные препараты (НПВП) .
Прекратите принимать витамин Е, мультивитамины, лечебные средства из трав и другие диетические добавки
Прекратите принимать витамин Е, мультивитамины, лечебные средства из трав и другие диетические добавки за 7 дней до операции. Эти лекарства могут вызвать кровотечение. Для получения дополнительной информации прочтите материал Лечебные средства из трав и лечение рака.
За 2 дня до операции
Прекратите принимать нестероидные противовоспалительные препараты (nonsteroidal anti-inflammatory drugs [NSAIDs]).
Прекратите принимать NSAIDs, такие как ibuprofen (Advil®, Motrin®) и naproxen (Aleve®), за 2 дня до операции. Эти лекарства могут вызвать кровотечение. Для получения дополнительной информации прочтите материал Распространенные лекарства, содержащие aspirin и другие нестероидные противовоспалительные препараты (НПВП) .
За 1 день до операции
Запишите время, на которое назначена операция
Сотрудник приемного отделения позвонит вам после 14:00 накануне дня операции. Если проведение операции запланировано на понедельник, вам позвонят в предыдущую пятницу. Если до 19:00 с вами никто не свяжется, позвоните по номеру 212-639-5014.
Сотрудник сообщит, когда вам следует приехать в больницу на операцию. Вам также напомнят, как пройти в отделение.
Операция будет проводиться по одному из следующих адресов:
Центр дооперационной подготовки (Presurgical Center),
который находится по адресу: 1275 York Avenue (между East 67th Street и East 68th Street),
New York, NY 10065
2-й этаж, лифт М
Центр дооперационной подготовки (Presurgical Center),
который находится по адресу: 1275 York Avenue (между East 67th Street и East 68th Street)
New York, NY 10065
6-й этаж, лифт B
Примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG (например Hibiclens®)
Вечером накануне дня операции примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG.
- Вымойте волосы обычным шампунем. Тщательно ополосните волосы.
- Вымойте лицо и область половых органов своим обычным мылом. Тщательно ополосните тело теплой водой.
- Откройте флакон с 4% раствором CHG. Налейте небольшое количество средства в руку или на чистую махровую салфетку.
- Отойдите от струи воды. Легкими движениями вотрите 4% раствор CHG в тело от шеи до ступней. Не наносите его на лицо и на область половых органов.
- Вернитесь под струю воды и смойте 4 % раствор CHG. Используйте теплую воду.
- После душа вытритесь чистым полотенцем.
- Не наносите после душа какой-либо лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
Сон
Ложитесь спать пораньше и постарайтесь хорошо выспаться.
Инструкции по употреблению пищи перед операцией
Не принимайте пищу после полуночи перед вашей операцией. Это также касается леденцов и жевательной резинки.
Утро перед операцией
Инструкции по употреблению напитков перед операцией
Выпейте напиток ClearFast preop®, который вам назначил медицинский сотрудник, за два часа до запланированного времени прибытия в больницу. Не пейте больше ничего, даже воду.
Не пейте какие-либо жидкости за два часа до запланированного времени прибытия в больницу. Это также касается воды.
Примите лекарства в соответствии с инструкциями
Если ваш медицинский сотрудник сказал вам принять некоторые лекарства утром перед операцией, примите только эти лекарства, запив их маленьким глотком воды. В зависимости от лекарств это могут быть все или некоторые из лекарств, которые вы обычно принимаете по утрам, либо их вообще не нужно будет принимать.
Примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG (например Hibiclens®)
Примите душ с антисептическим очищающим средством для кожи на основе 4 % раствора CHG перед выпиской из больницы. Используйте то же средство, что и накануне вечером.
Не наносите после душа какой-либо лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
Что необходимо запомнить
- Наденьте удобную свободную одежду.
- Если вы носите контактные линзы, снимите их и наденьте очки. Во время операции контактные линзы могут травмировать глаза.
- Не надевайте металлические предметы. Снимите все ювелирные украшения, включая пирсинг на теле. Используемое во время операции оборудование при соприкосновении с металлом может вызвать ожоги.
- Не наносите какой-либо лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
- Оставьте дома ценные вещи (например кредитные карты, ювелирные украшения и чековую книжку).
- Если у вас началась менструация (месячные), воспользуйтесь гигиенической прокладкой, а не тампоном. Вам выдадут одноразовое белье, а также прокладку, если это необходимо.
Что взять с собой
- Свободные брюки, например тренировочные.
- Кроссовки со шнуровкой. Возможно, ваши ноги отекут. Кроссовки со шнуровкой можно надеть даже на отекшие ноги.
- Свой дыхательный аппарат для профилактики приступов апноэ во сне (например, аппарат СИПАП [CPAP]) при наличии.
- Стимулирующий спирометр, если он у вас есть.
- Бланк доверенности на принятие решений о медицинской помощи, если вы его заполнили.
- Мобильный телефон и зарядное устройство.
- Небольшую сумму денег, которая может вам понадобиться для небольших покупок (например для приобретения газеты).
- Сумку для хранения личных вещей (например очков, слухового аппарата, зубных и других протезов, парика и религиозных атрибутов), если они у вас есть.
- Эти рекомендации. С помощью этих рекомендаций представители лечащей команды объяснят вам, как ухаживать за собой после операции.
Где припарковаться
Гараж MSK находится на East 66th Street между York Avenue и First Avenue. О ценах на парковку можно узнать по номеру телефона 212-639-2338.
Для въезда в гараж необходимо повернуть на East 66th Street с York Avenue. Гараж расположен приблизительно в четверти квартала от York Avenue, по правой (северной) стороне улицы. Из гаража в больницу ведет пешеходный туннель.
Есть и другие гаражи, расположенные на East 69th Street между First Avenue и Second Avenue, East 67th Street между York Avenue и First Avenue, а также на East 65th Street между First Avenue и Second Avenue.
По прибытии в больницу
Вас попросят несколько раз назвать и продиктовать по буквам свои имя и фамилию, а также указать дату рождения. Это необходимо для вашей безопасности. В один день могут оперировать людей с одинаковыми или похожими именами.
Переоденьтесь для операции
Когда наступит время переодеться перед операцией, вам выдадут больничную рубашку, халат и нескользящие носки.
Встреча с медсестрой/медбратом
Вы встретитесь с медсестрой/медбратом перед операцией. Сообщите ей/ему дозы всех лекарств, которые вы принимали после полуночи, а также время их приема (в том числе не забудьте упомянуть все рецептурные и безрецептурные лекарства, пластыри, кремы и мази).
Медсестра/медбрат может поставить внутривенную (ВВ) капельницу в одну из вен, обычно на руке или кисти. Если медсестра/медбрат не поставит капельницу, ваш анестезиолог сделает это, когда вы будете в операционной.
Встреча с анестезиологом
Перед операцией вы также встретитесь со своим анестезиологом. Этот специалист:
- просмотрит медицинскую карту вместе с вами;
- спросит, были ли у вас проблемы при анестезии в прошлом, включая тошноту или боль;
- расскажет о вашем комфорте и безопасности во время операции;
- расскажет о типе анестезии, которую вы получите;
- ответит на ваши вопросы, касающиеся анестезии.
Подготовка к операции
Перед операцией вам потребуется снять слуховой аппарат, зубные и другие протезы, парик и религиозные атрибуты (если у вас есть что-либо из перечисленного).
Вы пройдете в операционную самостоятельно, или вас отвезут туда на каталке. Представитель операционной бригады поможет вам лечь на операционный стол. На нижнюю часть ваших ног будут надеты специальные компрессионные ботинки. Они будут плавно надуваться и сдуваться для улучшения тока крови в ногах.
Когда вы удобно расположитесь на столе, анестезиолог введет анестезию через внутривенную капельницу, и вы заснете. Через ВВ-капельницу вам также будут вводить жидкости во время и после операции.
Во время операции
Когда вы уснете, вам через рот в трахею введут дыхательную трубку, чтобы помочь дышать. Вам также установят мочевой катетер (Foley) для отведения мочи из мочевого пузыря.
После завершения операции на ваш разрез будут наложены хирургические скобки или швы. Кроме того, на разрезы вам наложат Steri-Strips™ (тонкие полоски хирургического пластыря) или Dermabond® (хирургический клей). Место разрезов может покрываться повязкой. Дыхательная трубка обычно извлекается, пока вы еще находитесь в операционной.
Вернуться к началуПосле операции
Информация в этом разделе позволит вам узнать, что стоит ожидать после операции, пока вы будете находиться в больнице и когда уедете домой. Вы узнаете, как безопасно восстанавливаться после операции.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Чего стоит ожидать
После операции вы проснетесь в послеоперационной палате (Post Anesthesia Care Unit, PACU).
Вы будете получать кислород через тонкую трубочку, которая располагается под носом и называется носовой канюлей. Медсестра/медбрат будет следить за температурой вашего тела, а также за пульсом, артериальным давлением и уровнем кислорода.
Вам могут ввести катетер в мочевой пузырь для отслеживания количества вырабатываемой мочи. Кроме того, вам наденут компрессионные ботинки для улучшения кровообращения.
Вам могут установить обезболивающую помпу, которую называют аппаратом для аналгезии, управляемой пациентом (patient-controlled analgesia, PCA). Для получения дополнительной информации ознакомьтесь с материалом Управляемая пациентом аналгезия (УПА) (Patient-Controlled Analgesia (PCA)). Обезболивающее лекарство будет вводиться через IV-капельницу.
Как правило, приблизительно через 90 минут после того, как вы будете переведены в послеоперационную палату, к вам смогут приходить посетители. Кто-то из медсестер/медбратьев объяснит им правила поведения.
После пребывания в послеоперационной палате вас переведут в больничную палату. Вскоре после того, как вас привезут в палату, вам помогут встать с кровати и пересесть в кресло.
Медсестра/медбрат расскажет вам, как восстановиться после операции. Ниже описаны некоторые рекомендации, которые помогут сделать этот процесс более безопасным.
- Вам рекомендуется ходить при поддержке медсестры/медбрата или физиотерапевта. Мы дадим вам лекарство, чтобы снять боль. Ходьба помогает снизить риск образования сгустков крови и развития пневмонии. Она также помогает стимулировать кишечник и возобновить его работу.
- Используйте стимулирующий спирометр. Это поможет расширить легкие, что предотвратит развитие пневмонии. Во время бодрствования каждые 1–2 часа выполняйте дыхательную гимнастику и упражнения, стимулирующие откашливание. Медсестра/медбрат научит вас фиксировать разрез. Это нужно, чтобы мышцы желудка меньше двигались и уменьшилась боль при выполнении упражнений, стимулирующих откашливание. Для получения дополнительной информации ознакомьтесь с материалом Как пользоваться стимулирующим спирометром.
Часто задаваемые вопросы: пребывание в больнице
Буду ли я испытывать боль после операции?
Врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать лекарство по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Перед отъездом из больницы домой вам назначат обезболивающее лекарство.
Обезболивающие лекарства могут вызывать запоры (опорожнение кишечника происходит реже, чем обычно).
Почему так важно ходить?
Ходьба поможет предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например пневмонии.
Смогу ли я принимать пищу?
Ваш врач сообщит вам, когда вы сможете начать принимать пищу и пить. Это будет зависеть от времени вашей операции и вашего самочувствия после нее. Некоторые пациенты могут понемногу пить уже вечером после проведения операции. Большинство людей могут начать есть на следующий день после операции. Когда вы будете в состоянии принимать пищу, следует делать это, постепенно возвращаясь к обычному рациону питания с учетом переносимости тех или иных продуктов.
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки. Чтобы ознакомиться с дополнительными советами по увеличению количества калорий и белка в вашем рационе питания, попросите у медсестры/медбрата материал Правильное питание во время лечения рака. Если у вас есть вопросы по рациону питания, попросите направить вас к диетологу.
Как долго я буду находиться в больнице?
Если вы перенесли лапароскопическую операцию по удалению желчного пузыря, вас скорее всего выпишут через 24 часа. Если вы перенесли открытую операцию по удалению желчного пузыря, ваше пребывание в больнице продлится 2–3 дня.
Часто задаваемые вопросы: после выписки
Буду ли я чувствовать боль, когда вернусь домой?
Длительность присутствия боли и дискомфорта у каждого человека разная. Болевые ощущения могут остаться у вас и в момент возвращения домой, и, возможно, вы будете принимать обезболивающее лекарство. Следуйте приведенным ниже рекомендациям.
- Принимайте лекарства в соответствии с полученными указаниями и по мере необходимости.
- Позвоните вашему врачу, если назначенное лекарство не снимает боль.
- Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство.
- По мере заживления разреза боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, такие как acetaminophen (Tylenol®) или ibuprofen (Advil®). Однако прием acetaminophen в больших количествах может нанести вред печени. Не принимайте acetaminophen в количестве, превышающем указанное на флаконе, или же принимайте его в соответствии с указаниями вашего врача или медсестры/медбрата.
- Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема.
- Следите за временем приема обезболивающих лекарств. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Могу ли я принимать душ?
Да. Теплый душ расслабляет и помогает уменьшить мышечную боль. Принимая душ, используйте мыло и осторожно вымойте разрез. После душа насухо промокните эти зоны полотенцем и не накладывайте повязку на разрез (при отсутствии выделений). Позвоните своему врачу, если вы заметили покраснение или выделения из разреза.
Не принимайте ванну, пока не обсудите это со своим врачом во время первого визита после операции.
Нормально ли не чувствовать голода после операции?
Да, отсутствие чувства голода после операции — обычное явление, также известное как пониженный аппетит. Старайтесь есть по нескольку раз меньшими порциями, употребляя в пищу продукты каждой группы (фрукты/овощи, мясо/птица/рыба, хлеб/злаки, молочные продукты). Это ускорит процесс заживления.
Как я могу предотвратить запоры?
- Ходите в туалет в одно и то же время каждый день. Ваш организм привыкнет опорожнять кишечник в это время.
- Если вам захотелось в туалет, не откладывайте это на потом. Попробуйте ходить в туалет через 5–15 минут после приемов пищи.
- Рекомендуем опорожнять кишечник после завтрака. В это время рефлексы в толстом кишечнике наиболее сильны.
- Если можете, выполняйте физические упражнения. Пешие прогулки — отличная физическая нагрузка.
- Если можете, пейте по 8 стаканов (емкостью 8 унций (240 мл) каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и газированная вода, выводят жидкость из организма.
- Постепенно увеличивайте содержание клетчатки в пище до 25-35 граммов в день. Клетчатка содержится во фруктах, овощах, цельных злаках и хлопьях из злаков. Если у вас установлена стома или в недавнее время был прооперирован кишечник, проконсультируйтесь с вашим врачом или медсестрой/медбратом перед внесением изменений в рацион питания.
- Для лечения от запоров применяются лекарства, которые продаются по рецепту и без него. Начните с одного из следующих безрецептурных лекарств:
- Docusate sodium (Colace®) 100 мг. Принимайте по _____ капсулы _____ раза в день. Это средство размягчает стул и вызывает мало побочных эффектов. Не принимайте его с минеральным маслом.
- Polyethylene glycol (MiraLAX®) 17 граммов ежедневно.
- Senna (Senokot®), 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
- Если вы не опорожняли кишечник в течение 2 дней, позвоните врачу или медсестре/медбрату.
Могу ли я употреблять алкоголь после операции?
Не пейте спиртные напитки, если вы принимаете обезболивающие лекарства.
Как мне ухаживать за разрезом?
Расположение разреза будет зависеть от типа перенесенной операции. Если кожа под разрезом онемела, это нормально, ведь часть нервных окончаний была отсечена при операции. Через некоторое время онемение пройдет.
- Ко времени выписки из больницы ваш разрез, сделанный при проведении операции, начнет заживать.
- Вы и ухаживающее за вами лицо должны вместе с медсестрой/медбратом осмотреть ваш разрез перед выпиской, чтобы знать, как он выглядит.
- При наличии выделений из разреза следует записать их количество и цвет. Позвоните в офис своего врача и поговорите с медсестрой/медбратом по поводу выделений из разреза.
Меняйте повязку не менее одного раза в сутки и чаще, если она намокает от выделений. Если выделения из разреза прекратились, можно оставить его открытым.
Если при выписке на разрез наложены полоски пластыря Steri-Strips, они отойдут и отпадут сами. Если они не отпадут через 10 дней, вы можете снять их.
Если вы поедете домой с клеем на шве, он также отойдет и слезет самостоятельно, подобно пластырю Steri-Strips.
Нормально ли чувствовать усталость после операции?
Да, чувство усталости (слабость) — это ожидаемый побочный эффект. Обычно на полное восстановление сил уходит 3 недели.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Вы можете выполнять легкую работу по дому. По мере сил старайтесь мыть посуду, готовить легкие блюда и выполнять другие дела.
Вы можете вернуться к привычной сексуальной жизни, как только заживут разрезы, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Когда для меня будет безопасно водить машину?
Вы можете снова водить машину через 3 недели после операции, если вы не принимаете обезболивающие лекарства — они могут вызвать сонливость.
Когда я могу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. В большинстве случаев пациенты могут вернуться на работу через 1–2 недели после лапароскопической операции и через 3–4 недели — после открытой.
Какие упражнения я могу выполнять?
Физические упражнения помогут вам набраться сил и улучшить свое самочувствие. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Прежде чем переходить к более интенсивным физическим упражнениям, проконсультируйтесь со своим врачом или медсестрой/медбратом.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. В большинстве случаев вам не следует поднимать ничего тяжелее 5 фунтов (2,3 кг) в течение как минимум 6 недель. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей.
Как я могу справиться со своими чувствами?
После операции в связи с тяжелым заболеванием, вы можете испытать новое для вас чувство подавленности. Многие люди говорят, что в некоторые моменты им хотелось плакать, приходилось испытывать печаль, обеспокоенность, нервозность, раздражение и злость. Вы можете обнаружить, что не в состоянии сдерживать некоторые из этих чувств. Если это случится, постарайтесь найти эмоциональную поддержку.
Первый шаг на этом пути — рассказать о своих чувствах. Друзья и близкие могут помочь вам. Медсестра/медбрат, врач и социальный работник могут успокоить и поддержать вас и дать совет. Всегда рассказывайте этим специалистам о вашем собственном эмоциональном состоянии и об эмоциональном состоянии ваших друзей и близких. Для пациентов и членов их семьи доступны многочисленные материалы. Где бы вы ни находились — в больнице или дома, медсестры/медбратья, врачи и социальные работники готовы помочь вам, вашим друзьям и близким справиться с эмоциональными аспектами вашей болезни.
Когда состоится мой первый визит к врачу после операции?
Ваш первый визит после операции состоится через 1–3 недели после выписки из больницы. Медсестра/медбрат дадут вам указания, как записаться на прием, в том числе сообщат номер телефона, по которому следует позвонить. В ходе этого визита ваш врач подробно обсудит с вами результаты лабораторных исследований.
Что если у меня возникнут другие вопросы?
Если у вас возникли вопросы или опасения, обратитесь к своему врачу или медсестре/медбрату. Вы можете связаться с ними с понедельника по пятницу, с 9:00 до 17:00.
После 17:00, а также в выходные и праздничные дни позвоните по телефону 212-639-2000 и спросите врача, который дежурит вместо вашего.
Когда следует обращаться к своему медицинскому сотруднику
Сообщите своему медицинскому сотруднику, если у вас появились:
- температура 101 °F (38,3 °C) или выше;
- боль, которая не проходит после приема обезболивающего лекарства;
наблюдаются выделения из разреза, которые имеют неприятный запах или похожи на гной;
усилилось покраснение вокруг разреза;
появился или усилился отек вокруг разреза.
появились новые симптомы или физические изменения.
возникли какие-либо вопросы или опасения.
Вспомогательные службы
В этом разделе приводится перечень вспомогательных служб, которые могут помочь вам подготовиться к операции и восстановиться после нее.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Вспомогательные службы MSK
Приемное отделение (Admitting Office)
212-639-7606
Позвоните, если у вас есть вопросы по госпитализации, включая подачу запроса на одноместную палату.
Отделение анестезии (Anesthesia)
212-639-6840
Позвоните, если у вас есть вопросы об анестезии.
Кабинет доноров крови (Blood Donor Room)
212-639-7643
Позвоните для получения дополнительной информации, если вы хотите стать донором крови или тромбоцитов.
Международный центр Бобст (Bobst International Center)
888-675-7722
MSK принимает пациентов из всех стран мира. Если вы приехали из другой страны, позвоните для получения помощи в организации вашего лечения.
Услуги капеллана (Chaplaincy Service)
212-639-5982
В центре MSK капелланы готовы выслушать, поддержать членов семьи, помолиться, обратиться к местному духовенству или религиозным группам, просто утешить и протянуть руку духовной помощи. За духовной поддержкой может обратиться любой человек вне зависимости от его формальной религиозной принадлежности. Межконфессиональная часовня расположена рядом с основным вестибюлем Memorial Hospital и открыта круглосуточно. Если у вас произошла экстренная ситуация, позвоните оператору больницы и попросите соединить вас с дежурным капелланом.
Центр по предоставлению консультаций (Counseling Center)
646-888-0200
Многим людям помогают психологические консультации. Мы предоставляем консультации отдельным лицам, парам, семьям и группам лиц, а также даем лекарства, чтобы помочь вам справиться с беспокойством или депрессией. Чтобы записаться на прием, попросите направление у своего медицинского сотрудника или позвоните по указанному выше номеру телефона.
Программа «Кладовая продуктов» (Food Pantry Program)
646-888-8055
Программа «Кладовая продуктов» предоставляет продукты питания малообеспеченным пациентам во время лечения рака. Для получения дополнительной информации обратитесь к своему медицинскому сотруднику или позвоните по указанному выше номеру телефона.
Служба интегративной медицины (Integrative Medicine Service)
646-888-0800
Служба интегративной медицины (Integrative Medicine Service) предлагает различные услуги в дополнение к традиционному медицинскому уходу. В эти услуги входят музыкальная терапия, терапия души/тела, танцевальная и двигательная терапия, йога и тактильная терапия.
Библиотека MSK
library.mskcc.org
212-639-7439
Вы можете зайти на веб-сайт нашей библиотеки или обратиться к персоналу библиотеки, чтобы получить дополнительную информацию о конкретном виде рака. Кроме того, вы можете ознакомиться с разделом LibGuides на веб-сайте библиотеки MSK по адресу libguides.mskcc.org.
Обучение пациентов и ухаживающих за ними лиц
www.mskcc.org/pe
Посетите веб-сайт, посвященный обучению пациентов и ухаживающих за ними лиц, где вы сможете поискать обучающие материалы в нашей виртуальной библиотеке. Вы можете найти обучающие ресурсы, видеозаписи и онлайн-программы.
Программа взаимной поддержки пациентов и ухаживающих за ними лиц (Patient and Caregiver Peer Support Program)
212-639-5007
Вас может поддержать беседа с человеком, который проходил лечение, подобное вашему. Благодаря нашей программе взаимной поддержки пациентов и ухаживающих за ними лиц (Patient and Caregiver Peer Support Program) вы можете поговорить с бывшим пациентом MSK или с лицом, ухаживавшим за таким пациентом. Такие беседы являются конфиденциальными. Вы можете общаться при личной встрече или по телефону.
Служба выставления счетов пациентам (Patient Billing)
646-227-3378
Позвоните, если у вас есть вопросы по предварительному согласованию (preauthorization) с вашей страховой компанией. Это также называют предварительным разрешением (preapproval).
Представительская служба для пациентов (Patient Representative Office)
212-639-7202
Позвоните, если у вас есть вопросы в связи с бланком доверенности на принятие решений о медицинской помощи или сомнения по поводу ухода за вами.
Периоперационная поддержка близких медсестрами/медбратьями (Perioperative Nurse Liaison)
212-639-5935
Позвоните, если у вас есть вопросы о том, кому MSK будет давать информацию о вас во время операции.
Офис персональных медсестер/медбратьев (Private Duty Nursing Office)
212-639-6892
Вы можете запросить помощь персональной(-ого) медсестры/медбрата или сопровождающих. Позвоните для получения дополнительной информации.
Программа «Ресурсы для жизни после рака» (Resources for Life After Cancer [RLAC] Program)
646-888-8106
В MSK уход за пациентами не заканчивается после завершения активной стадии лечения. Программа «Ресурсы для жизни после рака» (RLAC) создана для пациентов, которые уже завершили свое лечение, а также для членов их семей. Эта программа предлагает разнообразные услуги, например семинары, мастер-классы, группы поддержки, консультации, касающиеся жизни после лечения. Она также помогает решать проблемы, связанные с медицинской страховкой и трудоустройством.
Программы сексуального здоровья (Sexual Health Programs)
Рак и лечение рака могут повлиять на ваше сексуальное здоровье. Программа сексуального здоровья при MSK может помочь вам начать действовать и решить проблемы сексуального здоровья до, во время и после лечения.
- Наша программа сексуальной и репродуктивной медицины для женщин помогает женщинам, которых беспокоят связанные с раком проблемы сексуального здоровья, включая преждевременную менопаузу и снижение фертильности. Для получения более подробной информации и для записи на прием позвоните по номеру телефона 646-888-5076.
- Наша программа сексуальной и репродуктивной медицины для мужчин помогает мужчинам, которых беспокоят связанные с раком проблемы сексуального здоровья, включая эректильную дисфункцию. Для получения более подробной информации и для записи на прием позвоните по номеру телефона 646-888-6024.
Социальные службы (Social Work)
212-639-7020
Социальные работники помогают пациентам, членам их семей и друзьям справляться с проблемами, характерными для онкологических заболеваний. Они предоставляют индивидуальные консультации и группы поддержки во время курса лечения и могут помочь вам в общении с детьми и другими членами вашей семьи. Наши социальные работники также могут направить вас в местные агентства и на различные программы, а также предоставить информацию о дополнительных финансовых ресурсах, если вы имеете на это право.
Программа лечения табакозависимости (Tobacco Treatment Program)
212-610-0507
Если вы хотите бросить курить, в центре MSK есть специалисты, которые могут помочь. Позвоните для получения дополнительной информации.
Виртуальные программы
www.mskcc.org/vp
Виртуальные программы MSK предлагают онлайн-обучение и поддержку для пациентов и лиц, ухаживающих за ними, даже если вы не можете прийти в MSK лично. С помощью интерактивных занятий вы можете больше узнать о своем диагнозе и о том, что ожидать во время лечения и как подготовиться к различным этапам лечения рака. Занятия проводятся конфиденциально, бесплатно и с привлечением высококвалифицированных медицинских работников. Если вы хотите присоединиться к виртуальной программе обучения, посетите наш веб-сайт www.mskcc.org/vp для получения более подробной информации.
Для получения дополнительной информации онлайн, ознакомьтесь с разделом «Виды рака» (Cancer Types) на веб-сайте www.mskcc.org.
Внешние вспомогательные службы
Организация Access-A-Ride
web.mta.info/nyct/paratran/guide.htm
877-337-2017
Центр MTA в Нью-Йорке предлагает совместные поездки и услуги сопровождения для людей с ограниченными возможностями, которые не могут воспользоваться автобусом или метро.
Организация Air Charity Network
www.aircharitynetwork.org
877-621-7177
Предоставляет поездки в лечебные центры.
Американское общество по борьбе с раком (American Cancer Society, ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Предлагает разнообразную информацию и услуги, в том числе «Приют надежды» (Hope Lodge) — место для бесплатного проживания пациентов и ухаживающих за ними лиц на время лечения рака.
Веб-сайт «Карьера и рак» (Cancer and Careers)
www.cancerandcareers.org
Ресурс, на котором собраны образовательные материалы, инструменты и информация о различных мероприятиях для работающих людей, заболевших раком.
Организация CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (между West 25th Street и 26th Street)
New York, NY 10001
Предоставляет консультации, группы поддержки, образовательные мастер-классы, публикации и финансовую помощь.
Общество Cancer Support Community
www.cancersupportcommunity.org
Предоставляет поддержку и образовательные материалы людям, столкнувшимся с раком.
Организация Caregiver Action Network
www.caregiveraction.org
800-896-3650
Предоставляет образовательные материалы и поддержку для людей, которые заботятся о близких с хроническими заболеваниями или ограниченными возможностями.
Организация Corporate Angel Network
www.corpangelnetwork.org
866-328-1313
Предлагает бесплатные поездки для лечения по стране за счет свободных мест на корпоративных авиарейсах.
Организация Gilda’s Club
www.gildasclubnyc.org
212-647-9700
Место, где мужчины, женщины и дети, больные раком, получают социальную и эмоциональную поддержку благодаря общению, участию в мастер-классах, лекциях и общественных мероприятиях.
Организация Good Days
www.mygooddays.org
877-968-7233
Предлагает финансовую помощь для покрытия доплат во время лечения. У пациентов должна быть медицинская страховка, они должны соответствовать ряду критериев, и им должны быть назначены лекарства, которые входят в формуляр Good Days.
Организация Healthwell Foundation
www.healthwellfoundation.org
800-675-8416
Предоставляет финансовую помощь для покрытия доплат, взносов медицинского страхования и нестрахуемых минимумов на определенные лекарства и виды лечения.
Организация Joe’s House
www.joeshouse.org
877-563-7468
Предоставляет больным раком и членам их семей список мест для проживания рядом с лечебными центрами.
Ресурс LGBT Cancer Project
http://lgbtcancer.com/
Предоставляет поддержку и защиту интересов для представителей ЛГБТ-сообщества, включая группы поддержки онлайн и базу данных клинических испытаний, толерантных к представителям ЛГБТ-сообщества.
Организация LIVESTRONG Fertility
www.livestrong.org/we-can-help/fertility-services
855-744-7777
Предоставляет информацию о репродуктивной функции и поддержку больных раком, лечение которых включает риски, связанные с фертильностью, а также излечившихся от рака.
Программа «Выгляди хорошо и чувствуй себя лучше» (Look Good Feel Better Program)
www.lookgoodfeelbetter.org
800-395-LOOK (800-395-5665)
Эта программа предлагает мастер-классы, которые помогут научиться позитивнее воспринимать свой внешний вид. Для получения дополнительной информации или для записи на мастер-класс позвоните по указанному выше номеру телефона или посетите веб-сайт программы.
Национальный институт рака (National Cancer Institute)
www.cancer.gov
800-4-CANCER (800-422-6237)
Национальная сеть правовых служб по вопросам рака (National Cancer Legal Services Network)
www.nclsn.org
Бесплатная программа по защите правовых интересов больных раком.
Национальная сеть больных раком из ЛГБТ-сообщества (National LGBT Cancer Network)
www.cancer-network.org
Предоставляет образовательные материалы, обучающие курсы и защиту интересов пациентов — представителей ЛГБТ-сообщества, перенесших рак и входящих в группу риска.
Ресурс Needy Meds
www.needymeds.org
Предоставляет список программ, поддерживающих пациентов в получении непатентованных лекарств и лекарств с зарегистрированной торговой маркой.
Организация NYRx
www.nyrxplan.com
Предоставляет льготы при приобретении рецептурных лекарств настоящим и бывшим сотрудникам бюджетного сектора штата Нью-Йорк, которые соответствуют определенным требованиям.
Товарищество по оказанию помощи при приобретении рецептурных лекарств (Partnership for Prescription Assistance)
www.pparx.org
888-477-2669
Помогает соответствующим определенным требованиям пациентам, у которых нет страхового покрытия рецептурных лекарственных препаратов, получать лекарства бесплатно или приобретать их по низкой цене.
Фонд обеспечения доступа для пациентов (Patient Access Network Foundation)
www.panfoundation.org
866-316-7263
Предоставляет помощь в покрытии доплат для пациентов со страховкой.
Фонд защиты интересов пациентов (Patient Advocate Foundation)
www.patientadvocate.org
800-532-5274
Предоставляет доступ к медицинскому уходу, финансовой помощи, помощи в вопросах страхования, помощи в сохранении рабочего места и доступ к национальному справочнику ресурсов для людей с недостаточным медицинским страхованием.
Организация RxHope
www.rxhope.com
877-267-0517
Предоставляет помощь в получении лекарств, на которые у людей может не хватать денег.
Образовательные ресурсы
В этом разделе приводится перечень обучающих материалов, которые упоминались в настоящем руководстве. Эти ресурсы помогут вам подготовиться к операции и безопасно восстановиться после нее.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Вернуться к началуЛапароскопическая холецистэктомия
Лапароскопическая холецистэктомия
Лапароскопическая холецистэктомия – это удаление желчного пузыря с использованием специальной лапароскопической техники и инструментов. Лапароскопическая операция удаления желчного пузыря относится к малоинвазивным и малотравматичным методам оперативного лечения. Преимущества этой операции заключаются в значительно меньших проявлениях болевого синдрома, отсутствии значимых послеоперационных рубцов, быстром восстановлении после операции, малой длительности (1-2 дня) госпитализации и быстрому (5-7 дней) возврату к привычному ритму жизни. Операция проводится через маленькие проколы размером 0.5 – 1.0 см. Как правило, делается 4 прокола, хотя количество и размер проколов может варьировать у разных пациентов.
Через прокол в околопупочной области в брюшную полость вводится видеокамера. Для поддержания внутрибрюшного давления на уровне 8-12 мм.рт.ст. в брюшную полость подается углекислый газ. При помощи инструментов особой конструкции производится наложение клипс на проток, соединяющий желчный пузырь и печеночный проток. Артерии, питающие желчный пузырь, также клипируются. После удаления желчного пузыря углекислый газ удаляется из брюшной полости. В животе оставляется дренаж, все раны зашиваются.
Почему операция необходима
Операция предотвращает развитие серьезных осложнений, которые могут потребовать экстренного оперативного вмешательства. Плановое оперативное лечение намного безопаснее и переносится пациентами легче, чем операции, проводимые по неотложным показаниям. Большинство пациентов после удаления желчного пузыря отмечают значительное улучшение самочувствия и избавляются от таких симптомов, как боли и тошнота.
Если не делать операцию
Камни в желчном пузыре являются наиболее частой причиной развития таких осложнений как гнойное воспаление желчного пузыря, воспаление поджелудочной железы и механическая желтуха. Сложность операций при этих заболеваниях возрастает во много раз и часто требует длительного стационарного лечения. Риск летального исхода при осложнениях желчнокаменной болезни превосходит в несколько раз риск развития любых послеоперационных осложнений при плановой операции.
Анестезия
Операция выполняется под общей анестезией. При возникновении каких-либо вопросов или сомнений в отношении анестезии необходимо проконсультироваться с анестезиологом.
Послеоперационный период
После операции пациент некоторое время остается под наблюдением анестезиолога, до окончания действия анестезии. После этого пациент переводится в палату. Большинство пациентов остается под наблюдением в стационаре в течение 48-72 часов после операции.
Болевые ощущения после операции
В первые несколько дней пациент может ощущать некоторые болевые ощущения в области послеоперационных ран, что может потребовать применения обезболивающих препаратов. Через 1-2 дня после операции боль должна значительно уменьшиться. Если этого не происходит, пациент должен сразу сообщить об этом своему врачу.
Диета и режим после операции
-
Через 2-3 часа после операции пациенту разрешается пить. На следующий день или через день после операции можно принимать легкую пищу. В течение нескольких месяцев после операции необходимо будет придерживаться специальной диеты
-
Чем раньше пациент начнет вставать, тем меньше вероятность развития осложнений со стороны сердечно-сосудистой и дыхательной систем. При этом риск возникновения тромбофлебита также значительно уменьшается
-
Для предупреждения развития пневмонии будет необходимо проводить упражнения глубокого дыхания. 10 глубоких вдохов каждый час препятствует застою секрета бронхов в легких и улучшает циркуляцию воздуха
-
Курение в раннем послеоперационном периоде увеличивает риск развития воспалительных заболеваний в легких
-
Рекомендуется измерять температуру 2 раза в день в течение 5-7 дней
-
В течение недели после операции крайне не рекомендуется садиться за руль автомобиля
-
Восстановительный период обычно занимает 2-3 недели. Однако в течение 3 месяцев после операции нельзя поднимать тяжести весом больше 5 кг
Необходимые процедуры
Смена операционных повязок проводится на следующий день после операции. В дальнейшем перевязки производятся по мере необходимости. Швы обычно снимаются на 6-7 день после операции.
Необходимо немедленно сообщить своему врачу:
- если возникло кровотечение из операционной раны;
- появилась лихорадка и озноб;
- боль не уменьшается на фоне приема обезболивающих средств;
- появилось вздутие живота;
- есть покраснение, отек, усиление болей в области послеоперационных ран.
Преимущества лапароскопической холецистэктомии в ММЦ «СОГАЗ»:
- в клинике применяются современные методы диагностики, лечения и реабилитации;
- ориентация на малоинвазивное вмешательство;
- применение передового эндовидеохирургического оборудования;
- высочайшие требования к качеству работы;
- опытные и внимательные специалисты.
Записаться на консультацию хирурга можно, позвонив по телефону 8(812)406-88-88 или заполнив форму:
Как жить после удаления желчного пузыря / Здоровье / Независимая газета
Первые полтора года наиболее тяжелые даже в психологическом смысле
Одно из главных условий восстановления после операции на желчном пузыре – правильная диета. Фото Pexels
Операция по удалению желчного пузыря называется в медицине холецистэктомией. Это самое распространенное хирургическое вмешательство в брюшной полости после удаления аппендикса. Чаще всего к холецистэктомии прибегают при нарушении функции желчного пузыря как следствия желчнокаменной болезни. В этом случае образовавшиеся камни или песок препятствуют оттоку желчи из пузыря, что нередко сопровождается сильной болью и чревато серьезными осложнениями.
Если терапевтические методы оказываются бессильны, показана операция. В настоящее время она в основном проводится лапароскопическим методом с помощью специального прибора, вводимого через прокол в брюшной стенке. Выполняя эту малотравматичную операцию, хирург обходится без традиционных разрезов, что позволяет сократить срок пребывания больного в стационаре. После удаления желчного пузыря организм постепенно приспосабливается к новым условиям пищеварения.
Известно, что желчь вырабатывается клетками печени и поступает в желчный пузырь. Здесь в результате химических изменений повышается ее концентрация, она густеет, становится более вязкой. После приема пищи желчь из желчного пузыря направляется по протокам в двенадцатиперстную кишку и способствует перевариванию и всасыванию жиров. Ну а если пузырь удален? В этом случае желчь сразу поступает в кишку. А это может привести к осложнениям.
Дело в том, что при отсутствии желчного пузыря концентрация желчи понижена, она становится химически менее агрессивной. В результате создаются благоприятные условия для активизации патогенных микроорганизмов. На этом фоне у прооперированного человека могут, например, возникнуть дуоденит (воспаление двенадцатиперстной кишки), дуодено-гастральный рефлюкс (забрасывание пищи из двенадцатиперстной кишки обратно в желудок), гастрит (воспаление слизистой желудка) или другие заболевания органов пищеварения.
К счастью, компенсаторные возможности организма велики, и подобные осложнения после удаления желчного пузыря встречаются не так уж часто. Кроме того, важнейшую роль в их предупреждении играет диета – основной лечебный фактор, способствующий выздоровлению. Одно из основных ее требований заключается в том, что пищу надо принимать небольшими порциями, пять-шесть раз в день. Это необходимо для того, чтобы желчь, которая выбрасывается в кишечник только после приема пищи, не застаивалась в желчных путях.
Каким должен быть пищевой рацион у людей, перенесших операцию? В первую очередь из него нужно исключить острую, жареную, копченую, консервированную пищу и различные специи. Противопоказаны блюда из жирных сортов мяса и рыбы, хлеб грубого помола, кондитерские изделия с кремом, спиртные и газированные напитки, кофе, крепкий чай. В список запрещенных к употреблению продуктов включены также кислые ягоды и фрукты, горох, фасоль, лук, чеснок. Холодная пища способствует возникновению спазмов в желудочно-кишечном тракте, поэтому еще одно требование – еда должна быть теплой.
Особенно следует подчеркнуть, что предпочтение должно отдаваться продуктам, приготовленным на пару, а также вареной и тушеной пище. Это позволит избежать нежелательного раздражения слизистых оболочек органов пищеварения и поможет им легче и быстрее приспособиться к новым условиям. Что же касается меню, то, скажем, на завтрак хорошо приготовить омлет, рисовую или овсяную кашу. В утреннем меню могут быть также сыры нежирных сортов, обезжиренные творог и сметана, овощное пюре, отварные овощи, а из напитков – некрепкий чай.
На обед из первых блюд рекомендуются овощные, крупяные или молочные супы, а из вторых – паровые котлеты, рулет или фрикадельки, приготовленные из нежирных сортов говядины, рыбы или курицы. В качестве гарнира ко вторым блюдам разрешаются овощное пюре, гречневая каша, макаронные изделия. Что касается хлеба, то он должен быть только белым и вчерашней выпечки. А на десерт – компот, кисель или свежие фрукты, но обязательно сладкие. В меню полдника желательно включить кефир с булочкой либо с нежирным печеньем. А на ужин приготовить гречневую кашу, творожную запеканку или тушеные овощи.
В течение года после хирургического вмешательства противопоказана тяжелая физическая нагрузка, особенно связанная с напряжением мышц живота. Это может привести к образованию послеоперационной грыжи. А вот утренняя гимнастика, легкие физические упражнения полезны, поскольку активизируют работу органов пищеварения и облегчают отхождение желчи. Приступать к ним по согласованию с врачом можно через полтора-два месяца после операции. Разумеется, если позволит самочувствие. Рекомендуются также пешеходные прогулки, которые помогают борьбе с застоем желчи.
Гастроэнтерология: Постхолецистэктомический синдром — диагностика и лечение в СПб, цена
Желчнокаменная болезнь (ЖКБ) — одно из наиболее распространенных заболеваний современного человека. Оно занимает третье место после сердечно-сосудистых заболеваний и сахарного диабета. В развитых странах ЖКБ встречается у 10-15% взрослого населения.
На территории России по поводу желчнокаменной болезни каждый год в медицинские учреждения обращаются примерно 1 млн. человек. Число ежегодно выполняемых холецистэктомий в целом по России занимает второе место, уступая лишь числу аппендэктомий. В Москве и других крупных городах проводится около 7000 операций на 100 000 населения в год.
Большинство этих операций в последние годы выполняются с помощью малоинвазивных технологий (хирургия малых доступов, эндовидеохирургия, транслюминальная хирургия). Так как количество операций по поводу ЖКБ постоянно растет, соответственно увеличивается и число больных с различными послеоперационными проблемами. По данным разных авторов, 1-2 из каждых 10 оперированных пациентов после выполнения холецистэктомии продолжают испытывать дискомфорт со стороны желудочно-кишечного тракта, боли, нарушения процесса пищеварения, повторные болевые приступы. Гастроэнтерологи объединяют такие симптомы термином «постхолецистэктомический синдром» (ПХЭС). Появление рецидива болей в половине случаев наступает в течение первого года после операции, однако может появляться и в отдаленные сроки.
Терминология и классификация
Термин ПХЭС был введен в 30-е годы ХХ века американскими хирургами и используется до настоящего времени. Он объединяет большую группу патологических состояний в гепатопанкреатодуоденальной зоне, которые существовали до холецистэктомии, сопутствовали холециститу, осложнили его или возникли после операции. Во многом это объединение связано с тем, что при повторном обращении больного с жалобами после перенесенной холецистэктомии редко удается правильно поставить диагноз без многокомпонентного, комплексного обследования. При этом обобщающий термин ПХЭС используется в качестве временного диагноза в процессе обследования больного в соответствии с дифференциально-диагностическим алгоритмом. В дальнейшем, в большинстве случаев, удается выяснить причину жалоб больного и более общий термин уступает место конкретному диагнозу.
Все патологические состояния, которые наблюдаются у пациентов после удаления желчного пузыря, делят на две основные группы в зависимости от причин их возникновения:
- функциональные нарушения,
- органические поражения.
В свою очередь, к органическим относят:
- поражения желчных путей;
- поражения желудочно-кишечного тракта, среди которых следует выделить заболевания печени, поджелудочной железы и 12- двенадцатиперстной кишки;
- заболевания и причины, не связанные с желудочно-кишечным трактом.
Но сам ПХЭС, то есть состояние, возникшее после операции по удалению желчного пузыря, встречается крайне редко. Оно вызвано адаптационной перестройкой желчевыводящей системы в ответ на выключение из нее желчного пузыря — эластичного резервуара, в котором собирается и концентрируется желчь. В остальных случаях имеются заболевания, симулирующие ПХЭС.
Современные гастроэнтерологические исследования свидетельствуют, что у половины больных причиной жалоб служат функциональные нарушения пищеварения. Органические нарушения, которые находят у трети обращающихся, только в 1,5% случаев действительно являются следствием выполненной операции, и лишь 0,5% пациентов с установленным диагнозом ПХЭС требуют повторного оперативного вмешательства. Если установлен диагноз ПХЭС, неизбежно возникают вопросы, связанные с юридической и страховой ответственностью за нарушения, возникшие после оказания медицинской помощи. Поэтому среди многообразия патологических состояний, проходящих под маркой ПХЭС, предложено выделяют две основные группы в зависимости от характера причинно-следственных связей с предшествующей холецистэктомией:
- заболевания, не связанные с перенесенной операцией, — как правило,это диагностические ошибки;
- заболевания, являющиеся непосредственным следствием хирургического вмешательства, то есть операционная ошибка.
К диагностическим ошибкам относят:
- Не выявленные до операции сопутствующие заболевания или заболевания по своей клинической картине похожие на проявления желчнокаменной болезни. Это ситуации, когда произошла диагностическая ошибка и, хотя в результате операции и был убран заполненный конкрементами желчный пузырь, но истинный источник болей устранен не был.
- Заболевания других органов, расположенных в этой же области, которые никак не связаны с оперативным вмешательством, но по возникшим жалобам напоминают рецидив желчнокаменной болезни и после операции беспокоят больного.
К операционным ошибкам относят
- Резидуальный холедохолитиаз (оставленные в желчных протоках камни).
- Папиллостеноз (сужение области впадения желчных протоков в кишку).
- Опухоли желчных протоков и головки поджелудочной железы.
- Повреждения желчных протоков во время операции.
Большинство таких ошибок вызвано неполным дооперационным обследованием и следующим за ним несоответствием объема оперативного вмешательства характеру и стадии основного патологического процесса. Это, прежде всего, проявляется в лечении осложненных форм желчнокаменной болезни, когда выполняется только стандартная холецистэктомия вместо более расширенных вариантов вмешательства. В этом случае имеет место ошибка по формуле “неполный диагноз — недостаточный объем операции”.
И, наконец, самой опасной является группа прямых ятрогенных хирургических осложнений. Симптоматика ПХЭС у пациентов с различными абдоминальными расстройствами появляется в разные периоды после холецистэктомии, а иногда представляет собой продолжение тех же расстройств, которые были до операции и не прекратились после нее. Многообразие симптоматики и разные сроки ее появления определяются теми конкретными причинами, которые лежат в основе этих нарушений.
Причины «постхолецистэктомического синдрома»
1. Наиболее частой причиной ПХЭС являются камни желчевыводящих протоков (холедохолитиаз). Здесь важно отличить истинные рецидивы желчнокаменной болезни, когда конкременты в желчных протоках вновь образуются после выполненной холецистэктомии, и ложные, когда имеются резидуальные (оставшиеся, сохранившиеся) конкременты. Подавляющее большинство камней желчных протоков — это камни, не удаленные во время первой операции. “Забытые” камни составляют от 4 до 12% всех выполняемых холецистэктомий. В последние годы, после широкого внедрения в практическую медицину лапароскопических и эндоскопических технологий, стала изменяться хирургическая тактика лечения пациентов с желчнокаменной болезнью. В наше время холедохолитиаз не является противопоказанием к лапароскопической холецистэктомии и в отношении этой категории больных стандартным подходом считается двухэтапное лечение: эндоскопическая папиллосфинктеротомия и удаление конкремента из холедоха с последующей лапароскопической холецистэктомией. Возможна и обратная последовательность этапов, когда в холедохе выявляется одиночный конкремент небольших размеров, оставляемый для удаления эндоскопическим методом в послеоперационном периоде.
2. Изменения большого дуоденального сосочка (БДС) как органического, так и функционального характера. Именно с этим нередко связано появление рецидивов болей после операции, температуры или желтухи, хотя желчный пузырь уже удален.
Причины функциональные. Выполненная холецистэктомия приводит к временному (до 6 месяцев) усилению тонуса сфинктера БДС у 85% больных. Подобное состояние чаще всего связано с одномоментным исчезновением рефлекторного влияния со стороны желчного пузыря на сфинктер. В дальнейшем, при отсутствии патологических изменений в органах гепатодуоденопанкреатической системы, тонус сфинктера нормализуется, восстанавливается нормальный пассаж желчи.
Органическое поражение БДС (стеноз) можно обнаружить почти у четверти больных, оперированных на желчных путях. Чаще он развивается в результате травматических повреждений при прохождении камней или расположении их в ампуле. Сначала появляется отек БДС, а при длительном воздействии и травматизации рубцовые изменения, приводящие к его сужению. Методом выбора для лечения стеноза БДС рубцового характера является эндоскопическая папиллосфинктеротомия.
У 5% пациентов, перенесших удаление желчного пузыря, причиной ПХЭС является недостаточность БДС, приводящая к нарушению запирательной функции и зиянию устья. В основе ее лежат дистрофические изменения стенки 12-перстной кишки с атрофией слизистой оболочки и деформацией клапанного аппарата. Свободное поступление содержимого 12-перстной кишки (рефлюкс) в желчные протоки через зияющий БДС приводит к холангиту и панкреатиту. Клиническая картина складывается из болей в эпигастрии и диспептических расстройств в виде чувства тяжести и вздутия, которые возникают после приема пищи. Фибродуоденоскопия позволяет выявить зияющий БДС. Более ценные сведения могут быть получены при рентгеноскопии желудка и дуоденографии: бариевая взвесь поступает в желчные протоки, иногда видна перерастянутая ампула БДС.
При выявлении данной патологии лечение начинают с консервативного устранения воспалительных изменений в 12-перстной кишке. Обнаружение органических причин, обуславливающих дуоденостаз и дуоденобилиарный рефлюкс, является показанием к хирургическому лечению.
3. Стриктуры и повреждения желчных протоков. Послеоперационные стриктуры желчных протоков осложняют 1-2%оперативных вмешательств, выполняемых на желчевыводящих путях. Сужение протока возникает либо в результате воспалительных изменений его стенки, либо является следствием находящегося в нем камня. Но иногда оно возникает из-за внешних причин: в результате вовлечения их в рубцовую ткань при язвенной болезни 12-перстной кишки, перихоледохеальном лимфадените или других воспалительных явлениях в этой области. Существует еще одна причина, приводящая к сужению протоков — первичный склерозирующий холангит.
Основными проявлениями рубцовой непроходимости желчевыводящих протоков являются желтуха, холангит, наружный желчный свищ и жалобы, обусловленные развитием вторичного билиарного цирроза печени и портальной гипертензии.
Лечение стриктур протоков может быть только хирургическим. Выбор способа оперативного вмешательства, главным образом, зависит от локализации рубцовой стриктуры, ее протяженности и степени обструкции, выраженности воспалительных изменений. Операция должна обеспечивать полноценную декомпрессию желчевыделительной системы, быть, по возможности, физиологичной, малотравматичной и исключать рецидив заболевания.
4. Холангит является одним из самых серьезных осложнений желчнокаменной болезни. Если желчь плохо выводится, возникает ее застой, и повышается давление в желчевыводящих путях. Это создает условия для восходящего распространения инфекции. В таком случае холецистэктомия удалит лишь один очаг инфекции, а протоки останутся инфицированными.
5. Следующая группа причин ПХЭС — оставленная хирургом «избыточная культя» пузырного протока и “остаточный” желчный пузырь. Специфической симптоматики для этого варианта осложнений нет. Также характерны боль в правом подреберье, повышение температуры, бывает желтуха. Как правило, рецидив болей возникает только тогда, когда оставленная часть желчного пузыря или избыточная культя содержат камни или замазку из сгущенной желчи.
Обнаружить подобные дефекты операции возможно с помощью ультразвукового исследования (УЗИ) органов брюшной полости. Более эффективно и детально представление о проблеме даст выполнение МР-холангиографии. Благодаря этому исследованию можно уточнить длину избыточной культи пузырного протока, а также получить представление о ширине протоков. Появившаяся симптоматика и обнаружение избыточной культи или остаточного желчного пузыря являются показанием к проведению повторной операции и их удалению, потому что в них могут содержаться конкременты, замазкообразные массы, гранулемы, невриномы, которые являются источником воспаления. Однако даже при выявлении избыточной культи пузырного протока необходимо производить тщательное обследование всей гепатопанкреатодуоденальной зоны, чтобы не пропустить другую возможную причину имеющихся жалоб.
6. Опухоли желчных протоков как причина ПХЭС составляют 2,3-4,7%. Они могут быть не обнаружены при проведении первой операции или появиться позднее. Их отличает медленный рост, не резкое нарастание болевой симптоматики. Наиболее информативным для правильной постановки диагноза является МР- холангиография и МСКТ брюшной полости с болюсным контрастированием.
7. Заболевания 12-перстной кишки. Почти всегда у больных с заболеваниями желчевыводящих путей, поджелудочной железы и печени (в 72,5-98,5% случаев) обнаруживают изменения со стороны 12-перстной кишки в виде отека и гиперемии слизистой оболочки, ее атрофии или нарушения моторной функции кишки. После устранения источника воспаления эти расстройства могут уменьшаться, однако в большинстве случаев без адекватного лечения хронический гастрит и дуоденит прогрессируют и создают условия для диагностирования ПХЭС. Клинические проявления заключаются в чувстве тяжести и болях в эпигастральной области, диспептических явлениях.
При рентгенологическом обследовании определяется нарушенная перистальтика с замедлением пассажа бариевой взвеси по кишке или, наоборот, ускоренная эвакуация со спастическими перистальтическими волнами и дуоденогастральным рефлюксом. При фиброгастродуоденоскопии выявляются признаки выраженного гастродуоденита.
Хроническое нарушение дуоденальной проходимости (ХНДП) встречается в 0,45-5,7 % случаев. Его клинические проявления маскируются жалобами, похожими на заболевания других органов. Выраженный болевой синдром, часто приступообразного характера, может быть расценен как проявление холецистита или панкреатита. При декомпенсированной форме дуоденостаза присоединяется обильная с примесью желчи. При фиброгастродуоденоскопии слизистая оболочка желудка и 12-перстной кишки атрофична, имеется дуоденогастральный рефлюкс. Наиболее информативным для выявления данной формы заболевания 12-перстной кишки является ренгенологическое исследование.
Дивертикулы 12-перстной кишки встречаются в 2-3% случаев. Обычно они располагаются на внутренней стенке кишки в средней трети нисходящей части, где мышечный каркас стенки ослаблен в результате проходящих в этой области сосудов и протоков. Клинические симптомы проявляются в виде болей, реже — рвоты. Иногда присоединяется желтуха с явлениями холангита. В диагностике ведущее значение имеет рентгенологическое исследование (дуоденография). При ФГДС уточняют размеры дивертикула, состояние слизистой оболочки и место расположения БДС. Лечение данного заболевания хирургическое.
8. Хронический панкреатит. Хронический панкреатит у больных, перенесших холецистэктомию, встречается довольно часто. Именно при ЖКБ имеется большое количество факторов, приводящих к поражению не только желчевыводящих путей, но и близлежащих органов. У большинства больных снижается внешнесекреторная функция поджелудочной железы, возникает ферментативная недостаточность.
Во всех случаях технически правильно выполненная холецистэктомия способствует улучшению оттока панкреатического сока и частичному восстановлению внешнесекреторной функции железы. В первую очередь восстанавливается секреция трипсина (к 6-му месяцу), тогда как нормализацию показателей активности амилазы можно ожидать только через 2 года. Однако, при далеко зашедшей стадии фиброзных изменений хронический панкреатит начинает проявляться после операции как самостоятельное заболевание с обострениями и ремиссиями.
Обычно боли характеризуются как опоясывающие, сопровождаются расстройствами пищеварения, потому что нарушается внешнесекреторная функция поджелудочной железы, снижается ее ферментативная активность. Позже, в связи с фиброзом ткани железы, могут присоединиться нарушения внутрисекреторной функции инсулярного аппарата. Поэтому при обследовании таких больных, помимо общепринятых биохимических показателей с определением амилазы и липазы, необходимо изучение ферментативной активности панкреатического сока, сахарной кривой и теста на толерантность к глюкозе, а также рентгенологическое исследование желудочно-кишечного тракта и желчных протоков.
9. Прочие причины. Нарушение кишечного всасывания, дисбактериоз и колит могут симулировать рецидив болей после операции. Надо помнить и о гемолитической болезни, протекающей с анемией, желтухой и спленомегалией, о заболеваниях правой половины толстой кишки, правой почки и пояснично-крестцового отдела позвоночника, вызывающих у 15-63% пациентов болевой синдром, не связанный с патологическими изменениями желчевыводящей системы.
Таким образом, необходимо тщательное обследование больных с ПХЭС, включающее помимо общеклинических и биохимических анализов, ультразвукового исследования органов гепатопанкреатодуоденальной зоны, фиброгастродуоденоскопии и рентгеноконтрастного исследования органов желудочно-кишечного тракта, рентгеноконтрастные исследования желчевыводящих путей (КТ, РХПГ или ЧЧХГ) для выяснения истинной причины рецидива болей и выбора адекватной тактики лечения.
Принципы обследования больного с постхолецистэктомическим синдромом
Прежде всего, необходима преемственнность и рациональное взаимодействие амбулаторно-поликлинического, общехирургического и специализированного звеньев оказания медицинской помощи. Все больные после холецистэктомии подлежат диспансерному наблюдению у гастроэнтеролога как для раннего выявления неблагоприятных результатов, так и для проведения профилактических мероприятий: лечебное питание, физкультура, диета растительного характера с ограничением белков и жиров животного происхождения, использование желчегонных средств, снижающих литогенность желчи.
Другим положением является обязательная консультация оперирующего хирурга после завершения реабилитации. При этом оперирующий хирург получает важную информацию о непосредственных и отдаленных результатах хирургического лечения. Для больного это ценно тем, что именно в руках хирурга находится ценная информация о преморбидном статусе, особенностях и деталях самой операции, данных вспомогательных до- и интраоперационных методов исследований.
Еще одним важным условием при обследовании больных с ПХЭС является принцип поиска патологии от наиболее частых причин, к более редким и выполнение исследований от простого к сложному, от неинвазивных, но часто менее информативных методов к более травматичным, но дающим более важную информацию о заболевании.
Вместе с тем, на фоне планируемой программы обследования, включающей многочисленные методы и занимающей, по понятным причинам, длительный период времени, необходимо выделять ситуации, требующие срочного направления больного в стационар. Хирургическая настороженность должна быть тем выше, чем меньше времени прошло с момента операции. Это, прежде всего, относится к болевому синдрому, сопровождаемому желтухой, лихорадкой, ознобом, тошнотой и рвотой, то есть тогда, когда мы можем заподозрить у больного острый холангит.
Обследование больного с предполагаемым диагнозом постхолецистэктомического синдрома, безусловно следует начинать с УЗИ брюшной полости. Результат исследования позволит исключить выраженные анатомические изменения органов гепатопанкреатобилиарной системы и сделать дальнейшие исследования более целенаправленными.
Что касается КТ, то ее применение в целях выявления холедохолитиаза при отсутствии патологических изменений печени и поджелудочной железы — нерационально и менее информативно. В то же время, возможности КТ трудно переоценить при органических изменениях органов гепатопанкреатодуоденальной зоны. МРТ, особенно выполненная в режиме МР-холангиографии, может дать достаточно важную информацию относительно состояния желчевыводящих путей, а также протоковой системы поджелудочной железы. И все же, несмотря на большие возможности современных диагностических методов, существует группа больных, у которых не удается выявить причину жалоб после перенесенной холецистэктомии.
Лечение
Лечение больных с ПХЭС должно быть комплексным и направлено на устранение тех функциональных или структурных нарушений со стороны печени, желчевыводящих путей, желудочно-кишечного тракта и поджелудочной железы, которые лежат в основе страдания и явились поводом для обращения к врачу. Образ жизни и питание играют существенную роль в развитии ЖКБ. Поэтому диета, режим приема пищи, двигательный режим являются важнейшими условиями реабилитации после операции холецистэктомии.
Назначается диета, которая:
-
1) не должна провоцировать печеночную колику и оказывать вредное влияние на поджелудочную железу;
-
2) должна положительно влиять на желчевыделение и на внешнесекреторную функцию поджелудочной железы;
-
3) способствует снижению литогенных свойств желчи;
-
4) улучшает обменные процессы печени.
Медикаментозная терапия также обычно включает сочетание лекарственных средств разных классов. Основа лечения — это нормализация пассажа желчи по общему печеночному, общему желчному протокам и панкреатического сока по главному панкреатическому протоку. Для устранения имеющей место у большинства больных относительной ферментативной недостаточности, улучшения переваривания жиров обосновано адекватное ферментное сопровождение курса лечения.
Выявление эрозивно-язвенных поражений слизистой оболочки верхних отделов желудочно-кишечного тракта подразумевает проведение антисекреторной терапии, а при диагностике хеликобактериоза — эрадикационной терапии.
Купирование метеоризма может достигаться назначением пеногасителей, комбинированных препаратов, сорбентов, препаратов микрокристаллической целлюлозы. Нередко ЖКБ сопровождается нарушением кишечного биоценоза, приводящего к кишечной диспепсии. В этих случаях целесообразно проведение деконтаминационной терапии. Затем проводится лечение пробиотиками и пребиотиками.
Безусловно, подобное комплексное обследование и лечение правильнее всего проводить в одном учреждении. Наша клиника располагает всеми необходимыми диагностическим возможностями для полноценного обследования, лечения и проведения реабилитационных и профилактических мероприятий.
Восстановление после лапароскопии желчного пузыря
20 Июля 2018 г.
Реабилитация после удаления желчного пузыря
В подавляющем большинстве случаев удаление желчного пузыря в наше время производится малотравматичными методами: это либо лапароскопия, либо холецистэктомия из мини-доступа. Восстановление после подобных оперативных вмешательств обычно протекает без осложнений и довольно быстро. Уже через 10-15 дней пациент может вернуться к привычному образу жизни, пусть и с некоторыми ограничениями.
Начальный период
Болевой синдром – а это первое, с чем сталкивается пациент, который перенес любое хирургическое вмешательство – постепенно исчезает в течение недели. В дальнейшем боль может появляться лишь в случае натуживания при поднятии тяжестей, затрудненной дефекации и т. п.
Первые двое суток после операции больной находится под наблюдением лечащего хирурга в комфортабельной палате стационара Центра. Уже через 4-6 часов после операции пациент в состоянии передвигаться и выполнять простые действия по уходу за собой. Принимать пищу разрешается на следующий день – небольшими порциями, но часто (5-7 раз). Еда должна быть нежирная и мягкая (например, каши, йогурт, творог, отварное мясо, бульон и т. д.).
Через два дня пациенту разрешается покинуть стационар. Швы снимаются на 10-й день. В первое время рекомендуется носить мягкое белье, чтобы не раздражать послеоперационные раны. Чтобы ускорить их заживление врач может назначить курс физиотерапии.
В течение недели после операции необходимо обратиться к гастроэнтерологу для коррекции лечения и реабилитации. В любом случае, пациентам надо будет:
- придерживаться специальной диеты;
- воздержаться от половой жизни в течение 2-4 недель после операции;
- исключить тяжелые физические (в том числе спортивные) нагрузки, не поднимать более 3 кг в первые три месяца после операции и более 5 кг – в последующие.
Физическая активность после операции
Хотя тяжелые нагрузки для пациентов, перенесших операцию, исключены, это вовсе не означает, что физические упражнения надо исключить полностью. Напротив, для успешной реабилитации пациентам рекомендуется через 1-2 месяца начать выполнять простые физические упражнения.
Начать стоит с обычной получасовой прогулке на свежем воздухе (продолжительность надо корректировать в зависимости от самочувствия). Организм при этом насыщается кислородом, что нормализует обменные процессы и помогает эффективно бороться с нарушением секреции желчи или ее оттока.
Когда прогулки будут даваться совсем легко, пациентам любого возраста обязательно следует начать выполнение посильных упражнений на различные группы мышц. Главное – не переусердствовать: почувствовав напряжение и усталость, лучше остановиться. И еще стоит помнить, что наиболее выраженный оздоравливающий эффект обеспечивает сочетание гимнастики с процедурами закаливания и расслабляющим массажем.
Если строго следовать предписаниям врача, то полная реабилитация после удаления желчного пузыря наступает спустя 5-6 месяцев.
Автор
Руханова Лариса Викторовна
, Гастроэнтеролог, гепатолог
Жизнь без желчного пузыря | Пищеварение после удаления желчного пузыря
Желчный пузырь — это небольшой орган грушевидной формы, который накапливает и выделяет желчь — переваривающий жир сок, вырабатываемый печенью. Удаление желчного пузыря — холецистэктомия — одна из самых распространенных операций в США. Это лечение болезненной закупорки, вызванной желчными камнями и другими проблемами желчного пузыря.
Желчный пузырь — не критический орган, без него можно жить.Но вашему организму может потребоваться время, чтобы приспособиться к его отсутствию. Сразу после операции жирная пища может вызвать дискомфорт в желудке и диарею. Многие люди, которым удалили желчный пузырь, могут избавиться от этих симптомов, изменив свой рацион или приняв лекарства. Вот что вам нужно знать о жизни без желчного пузыря.
Пищеварение после удаления желчного пузыря
Желчный пузырь помогает пищеварению, накапливая и концентрируя желчь.Обычно желчь из печени попадает в желчный пузырь для хранения. Когда вы едите, желчный пузырь обычно выделяет желчь в тонкий кишечник, чтобы начать переваривать жир. Но для пищеварения и хорошего здоровья эта работа не критична.
Без желчного пузыря печень все еще вырабатывает желчь, необходимую для переваривания жиров, содержащихся в пище. Но вместо того, чтобы попасть в кишечник сразу с едой, желчь непрерывно стекает из печени в кишечник. Это означает, что вашему организму может быть сложнее и дольше переваривать жир.
Многие люди не замечают изменений в пищеварении или других эффектов удаления желчного пузыря. Другие испытывают вздутие живота и диарею после употребления жирной пищи. У некоторых людей симптомы длятся всего несколько недель. У других людей после удаления желчного пузыря возникают хронические проблемы, в том числе диарея. Ваш врач, вероятно, порекомендует специальную диету после удаления желчного пузыря, пока ваше тело приспосабливается. Если диета и образ жизни не приносят должного облегчения, могут помочь лекарства.
Многие люди беспокоятся, что не смогут нормально есть после удаления желчного пузыря. Как правило, вы можете есть то, что вам нравится, — просто может пройти несколько дней, чтобы ваш аппетит вернулся. Если после возвращения аппетита вы обнаружите, что у вас появились симптомы, попробуйте кое-что, чтобы улучшить пищеварение. Попробуйте внести следующие изменения в свой рацион:
- Придерживайтесь диеты с низким содержанием жиров. Избегайте жареной пищи, нездоровой пищи, цельномолочных молочных продуктов и жирного мяса.
- Ешьте часто небольшими порциями вместо нескольких больших.
- Ограничьте сливочное масло, масло и сладости.
- Избегайте жирных сливочных супов, соусов и подливок.
- Избегайте острой пищи.
- Добавьте клетчатку в свой рацион. Зерновые, цельнозерновой хлеб, орехи, бобы, овощи и фрукты увеличивают объем стула. Эти продукты могут усилить газообразование, поэтому добавляйте их в свой рацион постепенно.
Проблемы с пищеварением после удаления желчного пузыря обычно временные.Если проблемы с пищеварением не исчезнут, проконсультируйтесь с врачом. Вместе вы можете разработать стратегию лечения, которая соответствует вашим потребностям.
Процедура, выздоровление и побочные эффекты
Человеку может потребоваться операция по удалению желчного пузыря, если воспаление и боль от камней в желчном пузыре и связанные с ним проблемы не проходят при других методах лечения.
Это относительно распространенная и безопасная процедура, хотя есть некоторые возможные риски и побочные эффекты.
Из этой статьи вы узнаете о различных типах операций по удалению желчного пузыря, о том, чего ожидать во время процедуры, и о процессе восстановления.
Желчный пузырь находится чуть ниже печени в верхней правой части живота. Это небольшой орган в форме груши, похожий на мешочек, который накапливает и выделяет желчь.
Желчь — это пищеварительная жидкость, которую печень создает, чтобы помочь организму переваривать жиры.
Если у людей слишком много печеночного пигмента, называемого билирубином, в желчи или избыток холестерина, у них могут возникнуть проблемы с желчным пузырем, такие как:
В случаях, когда эти симптомы не проходят, а вместо этого становятся слишком неудобными для контроля или мешают повседневной жизни может потребоваться операция по удалению желчного пузыря.
Удаление желчного пузыря — относительно обычная и простая процедура. Без желчного пузыря можно жить здоровой жизнью.
Медицинский термин для операции по удалению желчного пузыря — холецистэктомия. Это стандартная хирургическая процедура с низким уровнем риска, которая может облегчить боль от камней в желчном пузыре.
Врачи обычно выполняют лапароскопическую холецистэктомию, которая менее инвазивна, чем другие методы. Чтобы удалить желчный пузырь, они делают точные надрезы, через которые вставляют крошечную видеокамеру и специальные хирургические инструменты.
Лапароскопические процедуры позволяют врачам видеть и работать внутри брюшной полости, не делая больших разрезов, что снижает как риск инфекции, так и время восстановления.
В некоторых случаях человеку может потребоваться открытая холецистэктомия, при которой требуется большой разрез, чтобы врачи могли видеть непосредственно брюшную полость.
Процесс восстановления зависит от типа операции.
Во всех случаях медицинская бригада предоставит инструкции по уходу за раной и предупреждению инфекции.Очень важно не принимать душ в течение 1-2 дней после операции.
Восстановление после лапароскопической операции
После лапароскопической процедуры большинство людей могут покинуть больницу в тот же день, что и операция. Иногда им может потребоваться провести первую ночь в больнице.
Кто-то другой должен будет отвезти человека домой после операции или сопровождать его в такси.
Важно отдыхать и избегать физических нагрузок на срок до 2 недель. Может пройти 1-2 недели, прежде чем человек почувствует себя «нормальным» и сможет вернуться к своей обычной деятельности.
Восстановление после открытой операции
Восстановление после открытой операции занимает больше времени. Человек может ожидать, что останется в больнице от 3 до 5 дней после операции. В больницах требуется, чтобы человека подобрали, чтобы отвезти домой или взять с собой такси.
Для полного выздоровления и возвращения к нормальной деятельности может потребоваться от 6 до 8 недель.
Хотя операции на желчном пузыре относительно распространены и безопасны, есть некоторые возможные побочные эффекты и осложнения.
Некоторые потенциальные проблемы могут включать:
- реакции на анестезию
- инфекцию
- кровотечение
- опухоль
- утечку желчи
- повреждение желчного протока
- повреждение кишечника, кишечника или кровеносных сосудов
- тромбоз глубоких вен или сгустки крови
- проблемы с сердцем
- пневмония
Существует также риск постхолецистэктомического синдрома (ПКС), который развивается, если желчные камни остаются в желчном протоке.Это также может произойти при попадании желчи в желудок.
Симптомы PCS аналогичны симптомам желчных камней и включают боль в животе, диарею и изжогу.
Любой, кто замечает любой из следующих симптомов после операции по удалению желчного камня, должен обратиться к врачу:
- боль, которая не проходит со временем или усиливается
- новая боль в животе
- сильная тошнота или рвота
- неспособность пройти газы или испражнения
- продолжающаяся диарея
- пожелтение кожи, называемое желтухой
После операции по удалению желчного пузыря врач может порекомендовать либо жидкую диету, либо мягкую диету в течение первого дня или нескольких дней. Затем человек может начать медленно добавлять свои обычные продукты обратно в свой рацион.
Лучше всего начать с простых овощей и фруктов и ограничить чрезмерно острую, соленую, сладкую или жирную пищу.
Хотя клетчатка необходима для хорошего пищеварения даже после хирургического вмешательства, рекомендуется начать с полезных для здоровья источников, включая цельнозерновые, орехи, семена, злаки с высоким содержанием клетчатки, капусту, брокколи и цветную капусту.
Удаление желчного пузыря — довольно распространенная и безопасная процедура. Однако, как и во всех хирургических процедурах, есть некоторые риски и возможные побочные эффекты.
Обязательно следуйте инструкциям врача после операции. Знание симптомов инфекции или других осложнений может помочь человеку быстро получить лечение, чтобы уменьшить любые побочные эффекты.
Процедура, восстановление и побочные эффекты
Человеку может потребоваться операция по удалению желчного пузыря, если воспаление и боль от камней в желчном пузыре и связанные с этим проблемы не проходят при других методах лечения.
Это относительно распространенная и безопасная процедура, хотя есть некоторые возможные риски и побочные эффекты.
Из этой статьи вы узнаете о различных типах операций по удалению желчного пузыря, о том, чего ожидать во время процедуры, и о процессе восстановления.
Желчный пузырь находится чуть ниже печени в верхней правой части живота. Это небольшой орган в форме груши, похожий на мешочек, который накапливает и выделяет желчь.
Желчь — это пищеварительная жидкость, которую печень создает, чтобы помочь организму переваривать жиры.
Если у людей слишком много печеночного пигмента, называемого билирубином, в желчи или избыток холестерина, у них могут возникнуть проблемы с желчным пузырем, такие как:
В случаях, когда эти симптомы не проходят, а вместо этого становятся слишком неудобными для контроля или мешают повседневной жизни может потребоваться операция по удалению желчного пузыря.
Удаление желчного пузыря — относительно обычная и простая процедура. Без желчного пузыря можно жить здоровой жизнью.
Медицинский термин для операции по удалению желчного пузыря — холецистэктомия.Это стандартная хирургическая процедура с низким уровнем риска, которая может облегчить боль от камней в желчном пузыре.
Врачи обычно выполняют лапароскопическую холецистэктомию, которая менее инвазивна, чем другие методы. Чтобы удалить желчный пузырь, они делают точные надрезы, через которые вставляют крошечную видеокамеру и специальные хирургические инструменты.
Лапароскопические процедуры позволяют врачам видеть и работать внутри брюшной полости, не делая больших разрезов, что снижает как риск инфекции, так и время восстановления.
В некоторых случаях человеку может потребоваться открытая холецистэктомия, при которой требуется большой разрез, чтобы врачи могли видеть непосредственно брюшную полость.
Процесс восстановления зависит от типа операции.
Во всех случаях медицинская бригада предоставит инструкции по уходу за раной и предупреждению инфекции. Очень важно не принимать душ в течение 1-2 дней после операции.
Восстановление после лапароскопической операции
После лапароскопической процедуры большинство людей могут покинуть больницу в тот же день, что и операция.Иногда им может потребоваться провести первую ночь в больнице.
Кто-то другой должен будет отвезти человека домой после операции или сопровождать его в такси.
Важно отдыхать и избегать физических нагрузок на срок до 2 недель. Может пройти 1-2 недели, прежде чем человек почувствует себя «нормальным» и сможет вернуться к своей обычной деятельности.
Восстановление после открытой операции
Восстановление после открытой операции занимает больше времени. Человек может ожидать, что останется в больнице от 3 до 5 дней после операции.В больницах требуется, чтобы человека подобрали, чтобы отвезти домой или взять с собой такси.
Для полного выздоровления и возвращения к нормальной деятельности может потребоваться от 6 до 8 недель.
Хотя операции на желчном пузыре относительно распространены и безопасны, есть некоторые возможные побочные эффекты и осложнения.
Некоторые потенциальные проблемы могут включать:
- реакции на анестезию
- инфекцию
- кровотечение
- опухоль
- утечку желчи
- повреждение желчного протока
- повреждение кишечника, кишечника или кровеносных сосудов
- тромбоз глубоких вен или сгустки крови
- проблемы с сердцем
- пневмония
Существует также риск постхолецистэктомического синдрома (ПКС), который развивается, если желчные камни остаются в желчном протоке.Это также может произойти при попадании желчи в желудок.
Симптомы PCS аналогичны симптомам желчных камней и включают боль в животе, диарею и изжогу.
Любой, кто замечает любой из следующих симптомов после операции по удалению желчного камня, должен обратиться к врачу:
- боль, которая не проходит со временем или усиливается
- новая боль в животе
- сильная тошнота или рвота
- неспособность пройти газы или испражнения
- продолжающаяся диарея
- пожелтение кожи, называемое желтухой
После операции по удалению желчного пузыря врач может порекомендовать либо жидкую диету, либо мягкую диету в течение первого дня или нескольких дней. Затем человек может начать медленно добавлять свои обычные продукты обратно в свой рацион.
Лучше всего начать с простых овощей и фруктов и ограничить чрезмерно острую, соленую, сладкую или жирную пищу.
Хотя клетчатка необходима для хорошего пищеварения даже после хирургического вмешательства, рекомендуется начать с полезных для здоровья источников, включая цельнозерновые, орехи, семена, злаки с высоким содержанием клетчатки, капусту, брокколи и цветную капусту.
Удаление желчного пузыря — довольно распространенная и безопасная процедура. Однако, как и во всех хирургических процедурах, есть некоторые риски и возможные побочные эффекты.
Обязательно следуйте инструкциям врача после операции. Знание симптомов инфекции или других осложнений может помочь человеку быстро получить лечение, чтобы уменьшить любые побочные эффекты.
Процедура, восстановление и побочные эффекты
Человеку может потребоваться операция по удалению желчного пузыря, если воспаление и боль от камней в желчном пузыре и связанные с этим проблемы не проходят при других методах лечения.
Это относительно распространенная и безопасная процедура, хотя есть некоторые возможные риски и побочные эффекты.
Из этой статьи вы узнаете о различных типах операций по удалению желчного пузыря, о том, чего ожидать во время процедуры, и о процессе восстановления.
Желчный пузырь находится чуть ниже печени в верхней правой части живота. Это небольшой орган в форме груши, похожий на мешочек, который накапливает и выделяет желчь.
Желчь — это пищеварительная жидкость, которую печень создает, чтобы помочь организму переваривать жиры.
Если у людей слишком много печеночного пигмента, называемого билирубином, в желчи или избыток холестерина, у них могут возникнуть проблемы с желчным пузырем, такие как:
В случаях, когда эти симптомы не проходят, а вместо этого становятся слишком неудобными для контроля или мешают повседневной жизни может потребоваться операция по удалению желчного пузыря.
Удаление желчного пузыря — относительно обычная и простая процедура. Без желчного пузыря можно жить здоровой жизнью.
Медицинский термин для операции по удалению желчного пузыря — холецистэктомия.Это стандартная хирургическая процедура с низким уровнем риска, которая может облегчить боль от камней в желчном пузыре.
Врачи обычно выполняют лапароскопическую холецистэктомию, которая менее инвазивна, чем другие методы. Чтобы удалить желчный пузырь, они делают точные надрезы, через которые вставляют крошечную видеокамеру и специальные хирургические инструменты.
Лапароскопические процедуры позволяют врачам видеть и работать внутри брюшной полости, не делая больших разрезов, что снижает как риск инфекции, так и время восстановления.
В некоторых случаях человеку может потребоваться открытая холецистэктомия, при которой требуется большой разрез, чтобы врачи могли видеть непосредственно брюшную полость.
Процесс восстановления зависит от типа операции.
Во всех случаях медицинская бригада предоставит инструкции по уходу за раной и предупреждению инфекции. Очень важно не принимать душ в течение 1-2 дней после операции.
Восстановление после лапароскопической операции
После лапароскопической процедуры большинство людей могут покинуть больницу в тот же день, что и операция.Иногда им может потребоваться провести первую ночь в больнице.
Кто-то другой должен будет отвезти человека домой после операции или сопровождать его в такси.
Важно отдыхать и избегать физических нагрузок на срок до 2 недель. Может пройти 1-2 недели, прежде чем человек почувствует себя «нормальным» и сможет вернуться к своей обычной деятельности.
Восстановление после открытой операции
Восстановление после открытой операции занимает больше времени. Человек может ожидать, что останется в больнице от 3 до 5 дней после операции.В больницах требуется, чтобы человека подобрали, чтобы отвезти домой или взять с собой такси.
Для полного выздоровления и возвращения к нормальной деятельности может потребоваться от 6 до 8 недель.
Хотя операции на желчном пузыре относительно распространены и безопасны, есть некоторые возможные побочные эффекты и осложнения.
Некоторые потенциальные проблемы могут включать:
- реакции на анестезию
- инфекцию
- кровотечение
- опухоль
- утечку желчи
- повреждение желчного протока
- повреждение кишечника, кишечника или кровеносных сосудов
- тромбоз глубоких вен или сгустки крови
- проблемы с сердцем
- пневмония
Существует также риск постхолецистэктомического синдрома (ПКС), который развивается, если желчные камни остаются в желчном протоке.Это также может произойти при попадании желчи в желудок.
Симптомы PCS аналогичны симптомам желчных камней и включают боль в животе, диарею и изжогу.
Любой, кто замечает любой из следующих симптомов после операции по удалению желчного камня, должен обратиться к врачу:
- боль, которая не проходит со временем или усиливается
- новая боль в животе
- сильная тошнота или рвота
- неспособность пройти газы или испражнения
- продолжающаяся диарея
- пожелтение кожи, называемое желтухой
После операции по удалению желчного пузыря врач может порекомендовать либо жидкую диету, либо мягкую диету в течение первого дня или нескольких дней. Затем человек может начать медленно добавлять свои обычные продукты обратно в свой рацион.
Лучше всего начать с простых овощей и фруктов и ограничить чрезмерно острую, соленую, сладкую или жирную пищу.
Хотя клетчатка необходима для хорошего пищеварения даже после хирургического вмешательства, рекомендуется начать с полезных для здоровья источников, включая цельнозерновые, орехи, семена, злаки с высоким содержанием клетчатки, капусту, брокколи и цветную капусту.
Удаление желчного пузыря — довольно распространенная и безопасная процедура. Однако, как и во всех хирургических процедурах, есть некоторые риски и возможные побочные эффекты.
Обязательно следуйте инструкциям врача после операции. Знание симптомов инфекции или других осложнений может помочь человеку быстро получить лечение, чтобы уменьшить любые побочные эффекты.
Процедура, восстановление и побочные эффекты
Человеку может потребоваться операция по удалению желчного пузыря, если воспаление и боль от камней в желчном пузыре и связанные с этим проблемы не проходят при других методах лечения.
Это относительно распространенная и безопасная процедура, хотя есть некоторые возможные риски и побочные эффекты.
Из этой статьи вы узнаете о различных типах операций по удалению желчного пузыря, о том, чего ожидать во время процедуры, и о процессе восстановления.
Желчный пузырь находится чуть ниже печени в верхней правой части живота. Это небольшой орган в форме груши, похожий на мешочек, который накапливает и выделяет желчь.
Желчь — это пищеварительная жидкость, которую печень создает, чтобы помочь организму переваривать жиры.
Если у людей слишком много печеночного пигмента, называемого билирубином, в желчи или избыток холестерина, у них могут возникнуть проблемы с желчным пузырем, такие как:
В случаях, когда эти симптомы не проходят, а вместо этого становятся слишком неудобными для контроля или мешают повседневной жизни может потребоваться операция по удалению желчного пузыря.
Удаление желчного пузыря — относительно обычная и простая процедура. Без желчного пузыря можно жить здоровой жизнью.
Медицинский термин для операции по удалению желчного пузыря — холецистэктомия.Это стандартная хирургическая процедура с низким уровнем риска, которая может облегчить боль от камней в желчном пузыре.
Врачи обычно выполняют лапароскопическую холецистэктомию, которая менее инвазивна, чем другие методы. Чтобы удалить желчный пузырь, они делают точные надрезы, через которые вставляют крошечную видеокамеру и специальные хирургические инструменты.
Лапароскопические процедуры позволяют врачам видеть и работать внутри брюшной полости, не делая больших разрезов, что снижает как риск инфекции, так и время восстановления.
В некоторых случаях человеку может потребоваться открытая холецистэктомия, при которой требуется большой разрез, чтобы врачи могли видеть непосредственно брюшную полость.
Процесс восстановления зависит от типа операции.
Во всех случаях медицинская бригада предоставит инструкции по уходу за раной и предупреждению инфекции. Очень важно не принимать душ в течение 1-2 дней после операции.
Восстановление после лапароскопической операции
После лапароскопической процедуры большинство людей могут покинуть больницу в тот же день, что и операция.Иногда им может потребоваться провести первую ночь в больнице.
Кто-то другой должен будет отвезти человека домой после операции или сопровождать его в такси.
Важно отдыхать и избегать физических нагрузок на срок до 2 недель. Может пройти 1-2 недели, прежде чем человек почувствует себя «нормальным» и сможет вернуться к своей обычной деятельности.
Восстановление после открытой операции
Восстановление после открытой операции занимает больше времени. Человек может ожидать, что останется в больнице от 3 до 5 дней после операции.В больницах требуется, чтобы человека подобрали, чтобы отвезти домой или взять с собой такси.
Для полного выздоровления и возвращения к нормальной деятельности может потребоваться от 6 до 8 недель.
Хотя операции на желчном пузыре относительно распространены и безопасны, есть некоторые возможные побочные эффекты и осложнения.
Некоторые потенциальные проблемы могут включать:
- реакции на анестезию
- инфекцию
- кровотечение
- опухоль
- утечку желчи
- повреждение желчного протока
- повреждение кишечника, кишечника или кровеносных сосудов
- тромбоз глубоких вен или сгустки крови
- проблемы с сердцем
- пневмония
Существует также риск постхолецистэктомического синдрома (ПКС), который развивается, если желчные камни остаются в желчном протоке.Это также может произойти при попадании желчи в желудок.
Симптомы PCS аналогичны симптомам желчных камней и включают боль в животе, диарею и изжогу.
Любой, кто замечает любой из следующих симптомов после операции по удалению желчного камня, должен обратиться к врачу:
- боль, которая не проходит со временем или усиливается
- новая боль в животе
- сильная тошнота или рвота
- неспособность пройти газы или испражнения
- продолжающаяся диарея
- пожелтение кожи, называемое желтухой
После операции по удалению желчного пузыря врач может порекомендовать либо жидкую диету, либо мягкую диету в течение первого дня или нескольких дней. Затем человек может начать медленно добавлять свои обычные продукты обратно в свой рацион.
Лучше всего начать с простых овощей и фруктов и ограничить чрезмерно острую, соленую, сладкую или жирную пищу.
Хотя клетчатка необходима для хорошего пищеварения даже после хирургического вмешательства, рекомендуется начать с полезных для здоровья источников, включая цельнозерновые, орехи, семена, злаки с высоким содержанием клетчатки, капусту, брокколи и цветную капусту.
Удаление желчного пузыря — довольно распространенная и безопасная процедура. Однако, как и во всех хирургических процедурах, есть некоторые риски и возможные побочные эффекты.
Обязательно следуйте инструкциям врача после операции. Знание симптомов инфекции или других осложнений может помочь человеку быстро получить лечение, чтобы уменьшить любые побочные эффекты.
Удаление желчного пузыря — NHS
Операция по удалению желчного пузыря, также известная как холецистэктомия, является очень распространенной процедурой.
Желчный пузырь — это небольшой мешковидный орган в верхней правой части живота.
Он накапливает желчь — жидкость, вырабатываемую печенью, которая помогает расщеплять жирную пищу.
Желчный пузырь не нужен, поэтому часто рекомендуется операция по его удалению, если у вас с ним возникнут какие-либо проблемы.
Почему мне нужно удалить желчный пузырь?
Операция по удалению желчного пузыря обычно проводится при болезненных камнях в желчном пузыре.
Это небольшие камни, которые могут образовываться в желчном пузыре в результате дисбаланса веществ, входящих в состав желчи.
Желчные камни часто не вызывают никаких симптомов, и вы можете не осознавать, что у вас они есть, но иногда они могут блокировать отток желчи и раздражать желчный пузырь (острый холецистит) или поджелудочную железу (острый панкреатит).
Это может вызвать такие симптомы, как:
- Внезапная и сильная боль в животе
- плохое самочувствие
- пожелтение кожи и белков глаз (желтуха)
Изредка можно принимать таблетки для растворения камней в желчном пузыре, но операция по удалению желчного пузыря является наиболее эффективным методом лечения в подавляющем большинстве случаев.
Что происходит во время операции по удалению желчного пузыря
Есть 2 основных способа удаления желчного пузыря:
- лапароскопическая (замочная скважина) холецистэктомия — в животе (брюшной полости) делается несколько небольших разрезов (надрезов) и используются тонкие хирургические инструменты для доступа и удаления желчного пузыря
- открытая холецистэктомия — на животе делается один больший разрез для доступа и удаления желчного пузыря
Операция «замочная скважина» используется чаще всего, потому что вы можете быстрее выписаться из больницы, быстрее выздороветь и остаться с меньшими шрамами, чем при открытой процедуре.
Обе техники выполняются под общим наркозом, что означает, что вы будете спать во время операции и не почувствуете боли во время ее проведения.
Узнайте больше о том, как проводится операция по удалению желчного пузыря
Восстановление после операции по удалению желчного пузыря
Обычно восстановление после операции по удалению желчного пузыря не занимает много времени.
Большинство людей могут покинуть больницу в тот же день или на следующее утро.
Вероятно, вы сможете вернуться к своей обычной деятельности в течение 2 недель.
Восстановление после открытой операции занимает больше времени. Возможно, вам придется оставаться в больнице от 3 до 5 дней, а может пройти от 6 до 8 недель, прежде чем вы почувствуете себя нормально.
Узнайте больше о восстановлении после операции по удалению желчного пузыря
Жизнь без желчного пузыря
Вы можете вести совершенно нормальную жизнь без желчного пузыря.
Ваша печень по-прежнему будет вырабатывать достаточно желчи для переваривания пищи, но вместо того, чтобы накапливаться в желчном пузыре, она непрерывно капает в вашу пищеварительную систему.
Возможно, вам посоветовали соблюдать специальную диету перед операцией, но нет необходимости продолжать ее после операции.
Вместо этого вам следует стремиться к в целом здоровой и сбалансированной диете.
Некоторые люди после операции испытывают такие проблемы, как вздутие живота или диарея, хотя обычно это проходит в течение нескольких недель.
Если вы заметили, что определенные продукты или напитки вызывают эти симптомы, возможно, вы захотите избегать их в будущем.
Узнайте больше о диете после операции на желчном пузыре
Риски операции по удалению желчного пузыря
Операция по удалению желчного пузыря считается безопасной процедурой, но, как и любая операция, существует риск осложнений.
Возможные осложнения включают:
- раневая инфекция
- Подтекает желчь в животик
- Повреждение одного из отверстий (протоков), выводящих желчь из печени
- тромбы
Перед операцией расскажите своему хирургу о преимуществах и рисках операции.
Узнайте больше об осложнениях операции по удалению желчного пузыря
Последняя проверка страницы: 3 декабря 2018 г.
Срок следующей проверки: 3 декабря 2021 г.
Удаление желчного пузыря — Восстановление — NHS
Сколько времени потребуется для восстановления после операции по удалению желчного пузыря (холецистэктомии), зависит от того, была ли у вас лапароскопическая (замочная скважина) или открытая процедура.
Большинство людей, перенесших операцию по замочной скважине, могут выписаться из больницы в тот же день, что и операция.Обычно на то, чтобы вернуться к своей обычной деятельности, требуется около 2 недель.
После открытой операции вам обычно придется оставаться в больнице от 3 до 5 дней, и ваше время восстановления будет дольше. Чтобы вернуться к своей обычной деятельности, может потребоваться от 6 до 8 недель.
В любом случае вам нужно будет попросить кого-нибудь отвезти вас домой из больницы.
Кто-то также должен оставаться с вами не менее 24 часов, если вы пойдете домой в тот же день, что и операция, поскольку вы все еще можете ощущать действие анестетика.
Возможные побочные эффекты операции
Без желчного пузыря можно жить совершенно нормально, поэтому операция по удалению желчного пузыря обычно не дает никаких долгосрочных эффектов.
К временным побочным эффектам могут относиться:
- опухшие, ушибленные и болезненные раны — через несколько дней они начнут улучшаться; обычные обезболивающие, такие как парацетамол, могут помочь уменьшить дискомфорт.
- плохое самочувствие — вы можете почувствовать себя плохо из-за введенных вам обезболивающих или обезболивающих, но это должно пройти быстро
- Боль в животе и плечах — это результат действия газа, которым надувают живот, и должно пройти через пару дней; можно принимать обезболивающие для облегчения дискомфорта
- вздутие живота, метеоризм и диарея — это может длиться несколько недель; Употребление в пищу продуктов с высоким содержанием клетчатки, таких как фрукты, овощи, коричневый рис и хлеб из непросеянной муки, может помочь укрепить стул, и ваш терапевт также может прописать лекарства, чтобы помочь
- Усталость, перепады настроения и раздражительность — эти чувства должны улучшиться по мере выздоровления
Эти побочные эффекты совершенно нормальны и обычно не вызывают беспокойства.
Вам нужно только обратиться к своему терапевту, в больницу или в NHS 111 за советом, если они являются особенно серьезными или стойкими.
Уход за ранами
Во многих случаях раны будут закрываться рассасывающимися швами. Они должны начать исчезать сами по себе в течение недели или двух.
Если использовались нерассасывающиеся швы, вам обычно необходимо, чтобы медсестра удалила их в приемном отделении терапевта через 7–10 дней.Перед выпиской из больницы вам назначат встречу.
Вам расскажут, как ухаживать за раной и швами, в том числе, как долго нужно носить повязки, когда их следует менять и когда можно начинать принимать душ или ванну.
Узнайте, как правильно ухаживать за швами
На вашем животе будут шрамы. Сначала они, вероятно, будут красными и очевидными, но со временем они исчезнут.
Возвращение к нормальному состоянию
Ваш хирург может дать вам конкретный совет о том, когда вы можете вернуться к своей обычной деятельности.
Как правило, после операции по замочной скважине вы можете:
- сразу же переходите к нормальной диете — вы можете вернуться к нормальной диете, даже если вам посоветовали избегать определенных продуктов до операции, хотя вам следует стараться придерживаться в целом здоровой и сбалансированной диеты (подробнее о диете после операции на желчном пузыре)
- выполняйте легкие упражнения, такие как ходьба, но будьте осторожны, чтобы не заставлять себя слишком сильно, слишком рано и попросите совета у своего хирурга или терапевта, как вернуться к более интенсивным упражнениям.
- снова садитесь за руль через неделю или около того, но сначала убедитесь, что вы можете пристегнуть ремень безопасности и потренироваться в аварийной остановке, не чувствуя дискомфорта
- займитесь сексом, как только почувствуете это, но постарайтесь не давить на свои раны, пока они не заживут
- вернуться к работе через 10–14 дней, в зависимости от того, что ваша работа включает
После операции по удалению желчного пузыря может потребоваться немного больше времени, чтобы вернуться к этим занятиям.
Например, вы не сможете водить машину или вернуться на работу в течение примерно 4-8 недель.
Когда обращаться за медицинской помощью
Обратитесь к своему терапевту, в больницу или в NHS 111 за советом, если у вас есть:
- возвращение ваших первоначальных симптомов
- сильная, чрезмерная или усиливающаяся боль
- высокая температура (лихорадка) 38 ° C или выше
- Постоянное недомогание или рвота
- увеличивающаяся припухлость, покраснение или выделения из раны
- пожелтение кожи и белков глаз (желтуха)
- Темная моча и бледный стул
Эти проблемы могут быть признаком осложнения операции по удалению желчного пузыря.
Последняя проверка страницы: 3 декабря 2018 г.
Срок следующей проверки: 3 декабря 2021 г.


