Ишиас: симптомы, лечение, диагностика заболевания
Ишиасом называют воспалительный процесс, который сопровождается сдавлением или раздражением седалищного нерва по всей его протяженности и сильными болевыми ощущениями в одной или обеих конечностях. Седалищный нерв является самым длинным в человеческом организме. Он проходит от крестца до пальцев стопы, и защемление нервной ткани на любом его участке приводит к развитию заболевания.
Виды и формы заболевания
В соответствии с причинами, вызвавшими развитие ишиаса, выделяют две основные формы:
- первичную, или симптоматическую, при которой заболевание начинается с поражения седалищного нерва либо его ответвлений в конечности;
- вторичную, при которой вначале болезнь охватывает ткани, прилегающие к седалищному нерву, а затем переходит на нервные волокна.
По локализации места поражения различают нижний, средний и верхний ишиас.
Симптоматика
Основным симптомом ишиаса является сильнейшая боль, которая вначале локализуется в области поясницы и крестца, а по мере прогресса болезни распространяется вдоль одной, реже – обеих нижних конечностей. Боль может быть жгучей или тупой, непрерывной или «стреляющей», периодически возникать в виде приступов либо присутствовать все время с переменной интенсивностью. Боль усиливается при движениях позвоночника, а в некоторых случаях даже небольшое шевеление пораженной конечностью приводит к сильнейшей болевой вспышке.
У некоторых пациентов боль носит умеренный характер, зато ощущается покалывание или онемение конечности либо ее определенного участка. Через некоторое время после начала ишиаса отдельные группы мышц постепенно ослабевают, из-за чего у больного возникают сложности при ходьбе. В наиболее тяжелых случаях ущемление нерва приводит к нарушениям мочеиспускания и дефекации из-за паралича сфинктера.
У вас появились симптомы ишиаса?
Точно диагностировать заболевание может только врач.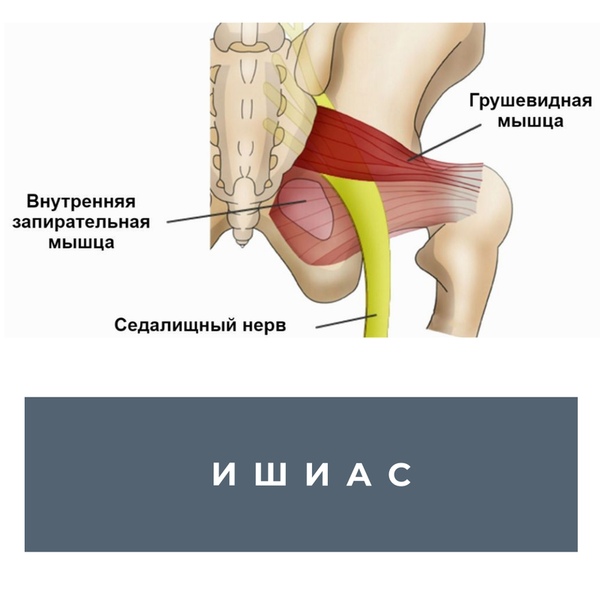 Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Причины развития болезни
Все заболевания и состояния, которые становятся причинами ишиаса, делятся на две группы:
- вертеброгенные, т. е. связанные с травмами и заболеваниями позвоночника, – сюда входят остеохондроз, травмы и деформации позвонков либо межпозвонковых дисков, спондилез, стеноз пояснично-крестцового отдела;
- невертебральные, т. е. не связанные с позвоночником, – это инфекционные воспаления мочеполовой системы или мышечной ткани, переохлаждение, чрезмерные физические нагрузки на мышечный корсет поясницы и тазовой области, малоподвижный образ жизни, лишний вес, беременность, развитие опухоли и т. д.
Любое сдавливание седалищного нерва приводит к развитию заболевания. Наиболее часто его причиной становится грыжа межпозвонкового диска – кольца фиброзной ткани, которое разделяет между собой позвонки.
Диагностика
Первичная диагностика ишиаса начинается с осмотра у невролога, который в ходе беседы выясняет характер и место возникновения болей, их частоту и продолжительность. Затем врач проверяет наличие некоторых симптомов ишиаса:
- просит пациента согнуть и разогнуть ногу – должна появиться боль в подколенной ямке;
- просит согнуть прямую ногу в тазобедренном суставе, а затем в колене – боль в пояснице и бедре вначале появляется, затем исчезает.
Для уточнения распространенности воспалительного процесса используются инструментальные диагностические методы:
- рентгенография поясничного отдела для проверки наличия спондилеза и отсеивания ряда других заболеваний как причины болей;
- УЗИ для выявления воспаления, травмы или опухоли в мягких тканях;
- МРТ, которая позволяет выявить нарушения в костной структуре и мягких тканях;
- электронейромиография для проверки состояния нервных волокон (назначается при нарушениях чувствительности).

У многих пациентов в начале заболевания боли не слишком сильные и носят кратковременный характер, поэтому люди не спешат обратиться к врачебной помощи. Однако сигналами, которые подает ваш организм, ни в коем случае не стоит пренебрегать, ведь чем раньше начато лечение, тем менее сложным и длительным оно будет.
Терапия
Наибольший дискомфорт пациенту, как правило, доставляет болевой симптом, и лечение ишиаса направлено не только на устранение причины, вызвавшей его появление, но и на снятие боли. Для этого невролог назначает:
- нестероидные препараты противовоспалительного действия, которые снимают воспаление и уменьшают боль;
- спазмолитики и миорелаксанты для устранения мышечных спазмов, приводящих к сдавлению нервной ткани;
- анальгетики для уменьшения боли;
- глюкокортикостероиды для уменьшения воспаления и снятия боли;
- витамины для укрепления функции нервных волокон и улучшения проводимости нервных импульсов.

Помимо медикаментозного лечения, при ишиасе положительный эффект на состояние здоровья оказывают физиотерапевтические процедуры:
- электрофорез – воздействие слабого электротока и лекарственного препарата на кожу в области воспаления;
- УВЧ – воздействие слабыми токами ультразвуковой частоты, обладающее согревающим и стимулирующим эффектом;
- терапия лазерным лучом, который оказывает стимулирующее и обезболивающее действие;
- магнитная терапия для обезболивания пораженного участка, уменьшения отеков тканей, снятия воспаления;
- лечебный массаж;
- мануальная терапия;
- акупунктура (иглорефлексотерапия).
Пациентам с острой болью необходим постельный режим, чтобы избежать дальнейшего раздражения нервных волокон и усиления воспалительного процесса.
В период ремиссии большую пользу приносят специальные физические упражнения, при ишиасе их назначают для стимуляции обменных процессов в ослабленных мышцах, улучшения кровообращения и укрепления мышечной ткани.
Хирургическое вмешательство для лечения ишиаса применяют в крайне редких случаях:
- при обнаружении доброкачественной либо операбельной злокачественной опухоли;
- если выраженные боли не уменьшаются спустя полтора месяца активной терапии;
- при серьезных нарушениях функции органов таза.
При своевременном обращении к врачу прогноз, как правило, благоприятен, и пациент на длительное время или полностью избавляется от болей.
Профилактика
Чтобы не допустить возврата заболевания, необходимо:
- вести здоровый образ жизни, включающий правильное питание и соразмерную физическую активность;
- регулярно выполнять специальные упражнения, рекомендованные лечащим врачом;
- избегать сквозняков и травм;
- использовать для сна матрас средней жесткости, поддерживающий физиологический изгиб позвоночника.

Диагностика и лечение ишиаса в Москве
Современная клиника АО «Медицина» предлагает москвичам и гостям столицы услуги квалифицированного лечения ишиаса. Прием ведут опытные неврологи, для диагностических и лечебных процедур используется современное медицинское оборудование от лучших мировых производителей.
Вопросы и ответы
Какой врач лечит ишиас?
По поводу диагностики и последующего лечения ишиаса необходимо записаться на прием к неврологу либо ортопеду.
Может ли быть температура при ишиасе?
Повышение температуры тела при ишиасе свидетельствует об инфекционном характере воспалительного процесса. В этом случае болевой синдром сопровождается обычной для инфекций симптоматикой – повышением температуры, недомоганием, общей слабостью, болями в мышцах, потерей аппетита.
Как вылечить ишиас быстро?
Длительность лечения при ишиасе составляет от двух до шести недель, если процесс протекает без осложнений.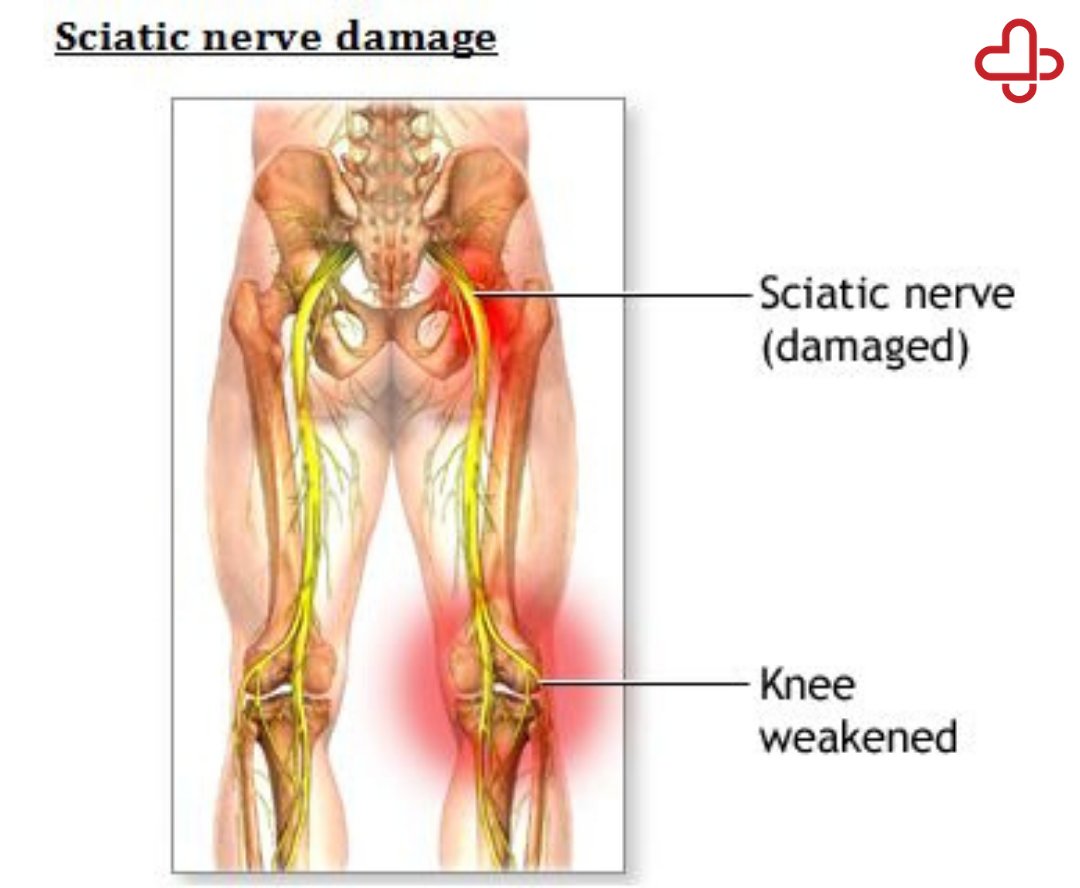 При сильных болях врач назначает специальные препараты для снятия болевого синдрома, однако после его прекращения больному все равно требуется закончить курс лечения. Прерывание терапии чревато быстрым возвращением болезни в еще более тяжелой форме.
При сильных болях врач назначает специальные препараты для снятия болевого синдрома, однако после его прекращения больному все равно требуется закончить курс лечения. Прерывание терапии чревато быстрым возвращением болезни в еще более тяжелой форме.
Ишиас, симптомы — Клиника Здоровье 365 г. Екатеринбург
Ишиасом называется боль, которая распространяется вдоль пути седалищного нерва и его ветвей. Седалищный нерв является самым длинным нервом в теле человека. Он тянется от спинного мозга к ягодицам, бедру и вниз по задней части ноги.
Боль, которая возникает из нижнего (поясничного) отдела позвоночника вдоль ягодицы и вниз по задней поверхности ноги является признаком воспаления седалищного нерва. Эта боль может варьировать, от ноющей до резкой, может вызывать ощущение жжения или мучительного дискомфорта. Иногда пациент может почувствовать, как бы толчок или удар электрического тока. Боль может усиливаться в положении сидя, при кашле или чихании. Как правило, болевой синдром возникает лишь с одной стороны.
Как правило, болевой синдром возникает лишь с одной стороны.
Ишиас это симптом, а не болезнь. Ишиас является сигналом другой болезни, например, грыжи межпозвоночного диска.
Несмотря на то, что ишиас является симптомом, и он имеет свои симптомы, которые включают в себя:
- Боль, которая возникает из нижнего (поясничного) отдела позвоночника вдоль ягодицы и вниз по задней поверхности бедра и икры.
- Онемение или слабость мышц вдоль седалищного нерва. В некоторых случаях вы можете испытывать боль в одной части ноги и онемение в другой.
- Покалывание в пальцах ноги или части ноги.
Позвоночник состоит более чем из 30 костей (позвонков), соединенных между собой с помощью мышц, связок, сухожилий и межпозвоночных дисков.
Проблема в любой части позвоночника может вызвать боли в спине. В некоторых случаях боли в спине могут быть незначительными, а в других выраженными и мучительными.
Боль в спине может возникать внезапно или развиваться постепенно в результате возрастных изменений в позвоночнике. В большинстве случаев боли в спине — даже серьезные или постоянные, исчезают при консервативном лечении в течение 4 — 6 недель. Хирургическое лечение далеко не всегда требуется и, как правило, рассматривается лишь как крайняя мера.
В большинстве случаев боли в спине — даже серьезные или постоянные, исчезают при консервативном лечении в течение 4 — 6 недель. Хирургическое лечение далеко не всегда требуется и, как правило, рассматривается лишь как крайняя мера.
Наиболее частой причиной болей в спине является повреждение мышц или связок. Повреждение мышц и связок может возникать по многим причинам, в том числе при подъеме тяжестей, неправильной осанке, отсутствии регулярных физических упражнений и избыточном весе. Боль в спине может также возникнуть в результате более серьезных травм, таких как перелом позвонков или разрыв диска, в результате артрита, некоторых инфекций и других возрастных изменений в позвоночнике.
См. также:
медикаментозно и физиотерапия — клиника «Добробут»
Симптомы воспаления седалищного нерва: характер боли и ее локализация
Заболевания седалищного нерва диагностируют довольно часто. Они возникают как при воздействии повреждающего фактора (инфекция, охлаждение) непосредственно на нерв, так и при вовлечении нерва в воспалительный процесс при патологиях окружающих органов и тканей.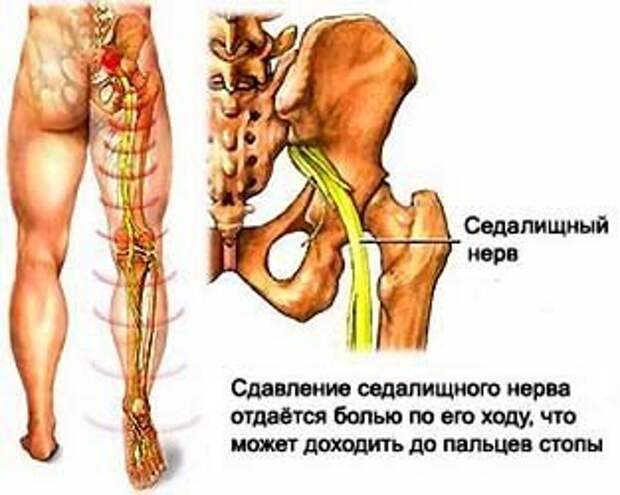
Седалищный нерв самый протяженный в нервной системе человека. Начинается он в области крестца и проходит через ягодицу вниз по ноге до ступни. Поэтому если защемило седалищный нерв, боль распространяется от поясницы по задней поверхности бедра, далее к голени, пятке и пальцам ног. Защемлением седалищного нерва называют его сдавливание, которое вызывает раздражение нервной ткани. Чаще всего компрессия происходит в области щели грушевидной мышцы или дисков позвоночника.
Лечение защемления седалищного нерва
Причиной защемления могут стать заболевания позвоночника, при которых нервные корешки сдавливаются межпозвоночными грыжами и костными наростами, появляющимися при остеохондрозе. Компрессия часто выступает следствием серьезных искривлений позвоночника и смещения поясничных позвонков. Ишиас (боль по ходу седалищного нерва) может быть вызван травмой мягких тканей в области прохождения нерва, опухолью позвоночника или окружающих мягких тканей, воспалительными процессами, общим или местным переохлаждением, физическими нагрузками. У женщин ишиас иногда возникает на поздних сроках беременности.
У женщин ишиас иногда возникает на поздних сроках беременности.
Симптомы воспаления седалищного нерва – это боль, сначала сосредоточенная в области крестца, а затем охватывающая заднюю поверхность ноги, онемение, покалывание, слабость в ноге. При осмотре врач выявляет характерные болевые точки, исчезновение чувствительности на отдельных участках, вегетативно-трофические нарушения (нарушение кровоснабжения мягких тканей, потоотделения и так далее).
Лечение защемления седалищного нерва включает:
- использование лекарственных средств;
- занятия лечебной физкультурой;
- массаж;
- физиотерапевтические процедуры.
При медикаментозном лечении воспаления седалищного нерва применяют:
- НПВП местного и системного действия. Инъекции при невралгии седалищного нерва с выраженным болевым синдромом предпочтительнее пероральных лекарственных средств. Поэтому обычно лечение начинают с внутримышечного введения назначенных врачом препаратов;
- согревающие мази/гели;
- миорелаксанты – препараты, уменьшающие напряжение мышц;
- витамины группы B;
- в тяжелых случаях – гормональные средства.

Блокаду седалищного нерва проводят при неэффективности стандартной схемы лечения. Лекарственные препараты (растворы новокаина, лидокаина, диклофенака и другие) врач вводит непосредственно в область поражения.
Как лечить ишиас
Физиотерапия при ишиасе способствует снижению воспалительного процесса, помогает снять боль и мышечный спазм.
При ишиасе показаны:
- магнитотерапия;
- УВЧ-терапия;
- электро- и фонофорез с использованием лекарственных средств;
- парафиновые аппликации.
Как лечить ишиас, когда острый период позади? В восстановительный период показаны сеансы мануальной терапии. Массаж области седалищного нерва в острый период рекомендуют проводить только на здоровой стороне, а по мере улучшения состояния пациента постепенно увеличивать объем и интенсивность процедур. Мануальная терапия и массаж направлены на профилактику рецидива ишиаса.
Упражнения при защемлении седалищного нерва способствуют восстановлению нормальной работы нижней конечности. Пациента также обучают правильной походке. С профилактической целью упражнения следует выполнять регулярно. Подробнее о комплексе ЛФК для профилактики ишиаса читайте на нашем сайте https://www.dobrobut.com
Пациента также обучают правильной походке. С профилактической целью упражнения следует выполнять регулярно. Подробнее о комплексе ЛФК для профилактики ишиаса читайте на нашем сайте https://www.dobrobut.com
Профилактика ишиаса
Профилактика воспаления седалищного нерва заключается в своевременном лечении на начальных стадиях болезни. После перенесенного ишиаса все мероприятия направлены на профилактику рецидивов. Пациентам рекомендуют избегать переохлаждения: не сидеть на холодной поверхности, не купаться в холодной воде, зимой носить теплое белье. Желательно проводить постепенное закаливание организма, регулярно выполнять комплекс ЛФК.
Пациентам, склонным к частым респираторным заболеваниям, нельзя переносить их «на ногах». Также следует по возможности избегать тяжелых физических нагрузок. При ишиасе, в основе которого лежат врожденные изменения позвоночника или его приобретенное искривление, рекомендуют носить фиксирующий корсет.
Врачи также советуют поддерживать в норме свой вес, так как ожирение выступает частой причиной защемления седалищного нерва. Следует следить за осанкой, тяжелые предметы поднимать правильно, то есть держа спину прямой и присев к грузу, а не наклоняясь к нему. Спать желательно на жестких матрасах.
Следует следить за осанкой, тяжелые предметы поднимать правильно, то есть держа спину прямой и присев к грузу, а не наклоняясь к нему. Спать желательно на жестких матрасах.
Связанные услуги:
Лечебная физкультура (ЛФК)
Физиотерапия
Ишиас: причины, лечение, профилактика — Профессорская клиника
Зачастую это заболевание называют «воспаление седалищного нерва», однако это не совсем правильно. Непосредственно воспаление встречается достаточно редко, поэтому корректно говорить о повреждениях седалищного нерва, наиболее частым из которых является компрессия (защемление). Для этой патологии также могут применяться такие названия, как «синдром грушевидной мышцы» и «ишиалгия». Однако, чаще всего врачи пользуются термином «ишиас». Необходимо отметить, что «ишиас» — не диагноз. Этим термином называют совокупность симптомов, которые могут возникать при различных заболеваниях, как правило – при заболеваниях позвоночника.
Ишиас часто проявляется у людей среднего и пожилого возраста, но первые симптомы заболевания могут возникнуть раньше — 20-летних молодых людей и даже в подростковом возрасте.
Что же такое ишас? Необходимо начать с того, что седалищные нервы – самые крупные в человеческом организме. Они выходят из спинного мозга и идут вплоть до нижних частей ног. В районе колена седалищный нерв разделяется на две части, одна из которых отвечает за иннервацию голени, другая – за иннервацию стопы. Седалищные нервы также обеспечивают иннервацию органов малого таза. Они отвечают как за чувствительность, так и двигательные функции мышц ног.
Если болезнь затрагивает данные нервы, то она начинает проявляться различными симптомами – болью, отеками, потерей чувствительности ног.
Как уже упоминалось, наиболее частая причина ишиаса болезни позвоночника: межпозвоночные грыжи, остеохондроз позвоночника, спондилолистез, нарушения функции пояснично-крестцового сочленения. Спровоцировать возникновение заболевания могут нарушения метаболических процессов, травмы, опухоли и инфекции.
Иногда ишиас проявляется у беременных: в результате изменений организма, сместившийся центр тяжести может привести к проблемам с позвоночником и, как следствие, к повреждениям седалищного нерва.
Основным признаком заболевания является боль. В первой фазе воспаления седалищного нерва обычно ощущается боль в области поясницы. В дальнейшем болевой синдром может распространяться вниз по ноге – к задней поверхности бедра, голени, стопе и пальцам.
Боль при поражении нерва может иметь разнообразный характер – быть ноющей, жгучей, колющей, стреляющей, резкой или тупой. Иногда она разливается по всей поверхности ноги, а иногда может наблюдаться лишь в ее отдельной части. Боль может иметь изнурительный, невыносимый характер, а в других предоставляет небольшой дискомфорт. Время от времени боль может проходить, но спустя небольшой период времени снова возвращаться. Боль при ишиасе может длиться от нескольких дней до нескольких месяцев. В промежутках между приступами, больных часто беспокоят скованность поясничного отдела, напряженность мышц и другие проявления.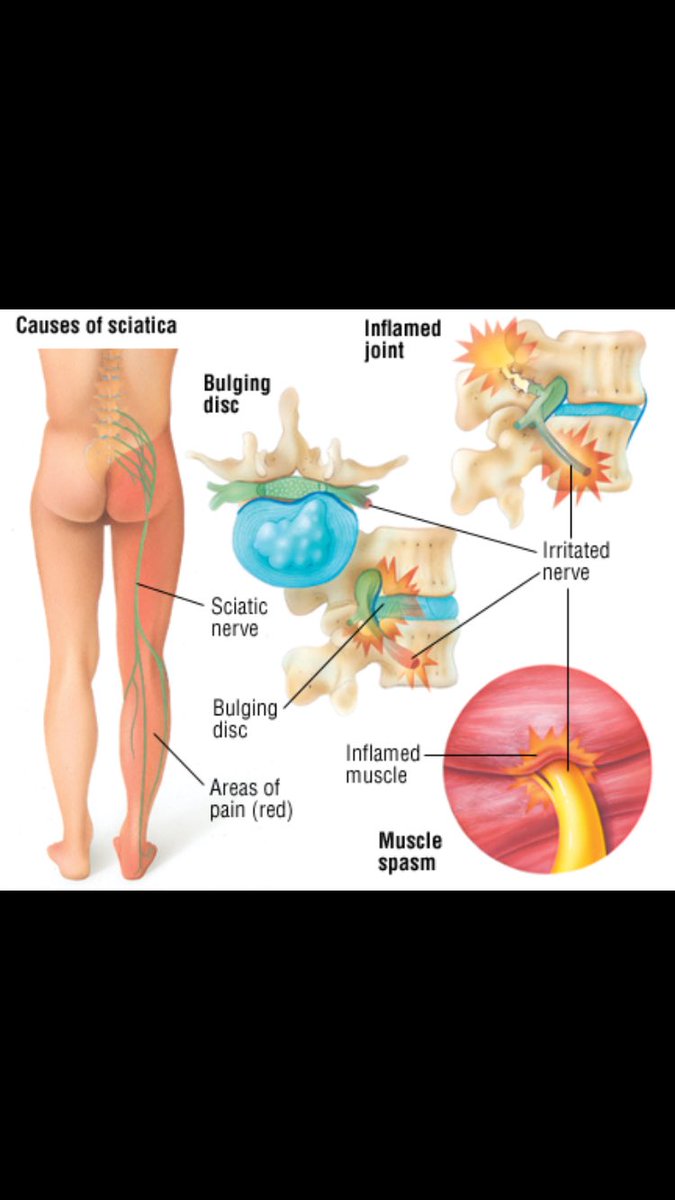
Обычно боль затрагивает лишь одну ногу, однако во многих случаях может наблюдаться и в обеих ногах. Замечено, что у женщин чаще всего страдает правая нога, а у мужчин – левая.
Симптомы ишиаса могут отличаться в различных случаях, наиболее характерны же следующие:
- Боль в ягодице, распространяющаяся на одну ногу, усиливается при длительном сидении, стоянии, кашле, чихании;
- Ощущение «ползанья мурашек», покалывание, жжение;
- Слабость, напряженность мышц, онемение;
- Резкая боль, усиливающаяся при ходьбе, наклонах, кашле, чихании.
- Онемение, жжение в ногах, слабость, «ватность»;
- Невыносимая боль, спазмы мышц, похудение одной ноги;
- Стреляющая боль в пояснице, ноге.
Реже ишиас может проявить себя таким симптомами как как отеки ног, чрезмерная потливость стоп или, наоборот, отсутствие потоотделения, покраснение кожи, повышение температуры тела в месте поражения, или же, наоборот, его цианоз и похолодание.
При наличии симптомов, напоминающих ишиас, следует обратиться к неврологу.
Неправильное лечение или его полное отсутствие, может привести к таким осложнениям ишиаса, как скованность в движениях при ходьбе, нарушение походки, невозможность некоторых движений пальцами ног или стопой. В тяжелых случаях больной теряет возможность вставать на ноги, ходить или сидеть. Острый болевой синдром может привести к неврозам, стрессам, обморокам, бессоннице. Также возможна атрофия некоторых мышц ноги. Если повреждены нервные отростки, обеспечивающие функциональность органов малого таза, то могут наблюдаться нарушения мочеиспускания и дефекации.
На приеме у врача проводится анализ анамнеза болезни и анамнеза жизни больного, выполняется полный неврологический осмотр. Используются методы инструментальной диагностики – чаще всего УЗИ. В некоторых случаях могут быть назначены МРТ, КТ или рентген.
В зависимости от причин и тяжести заболевания могут быть использованы как медикаментозные, так и немедикаментозные методы лечения. В случаях, когда консервативное лечение не дало эффекта, может быть назначено хирургическое лечение.
В число немедикаментозных методов входят:
Медикаментозное лечение назначается только врачом и обязательно проходить под его контролем. Как правило, курс такого лечения включает в себя витаминные комплексы, миорелаксанты, спазмолитики, глюкокортикостероиды, нестероидные противовоспалительные средства (НПВП) и анальгетики.
В профилактических целях рекомендуются умеренные регулярные физические нагрузки, прогулки на свежем воздухе. Питание при ишиасе должно быть организовано таким образом, чтобы не происходила бы перегрузка желудочно-кишечного тракта. Лучше всего принимать пищу 5-6 раз в день, но понемногу. Рацион в обязательном порядке должен включать клетчатку, магний, кальций, железо, витамины А, С, Е.
Кальций в большом количестве содержится в рыбе и морепродуктах, в молочных продуктах, печени орехах. Магний можно найти в бобовых, фисташках, авокадо. Из рациона следует убрать соленые, острые и жирные продукты, легкие углеводы, способствующие быстрому набору лишнего веса.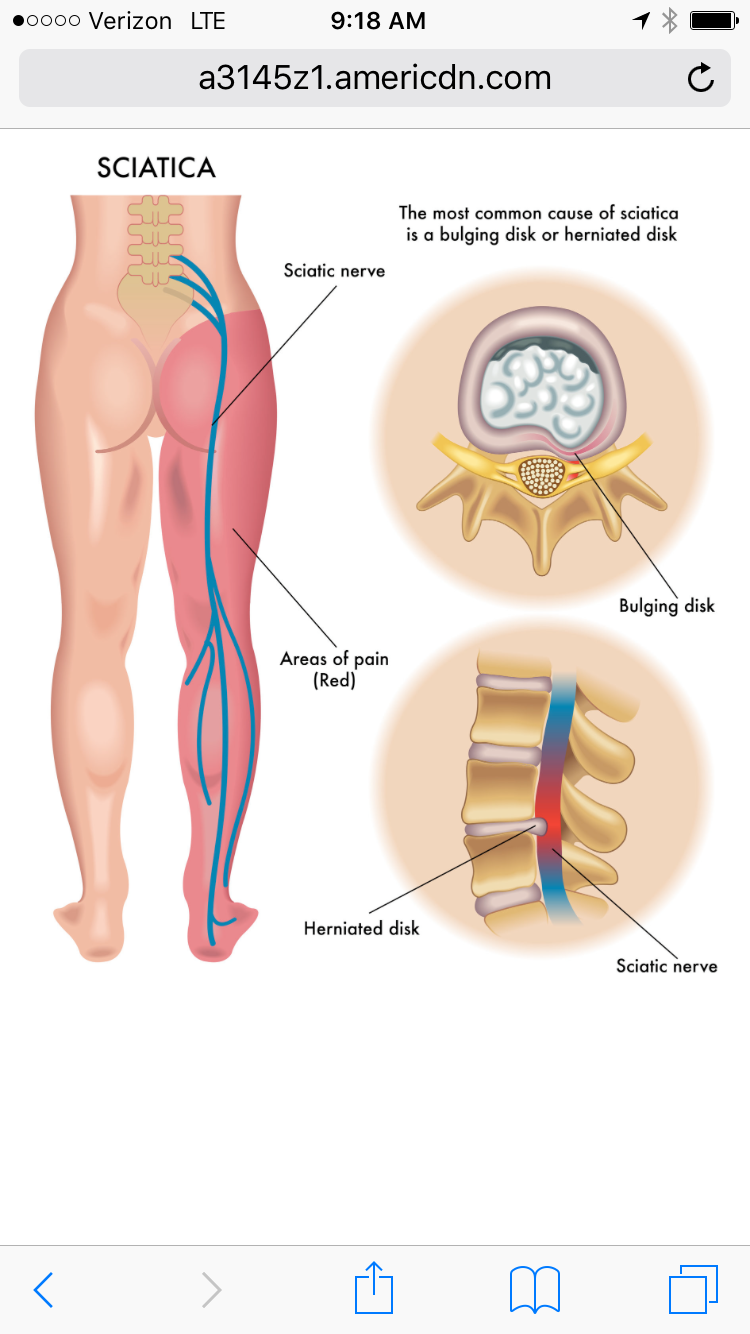
Настоятельно рекомендуется ежегодный профилактический медицинский осмотр.
В Профессорской клинике (ул. Дружбы. 15а) и в МЦ «Профессорская клиника» (ул. Грибоедова, 93) ведут прием высококвалифицированные врачи-неврологи, к которым можно обратиться как с ишиасом, так и симптомами других неврологических заболеваний. Уточнить информацию, записаться на прием можно по единому телефону в Перми – 206-07-67 или на нашем сайте.
Неврологическое заболевание ишиас (воспаление седалищного нерва) | | Infopro54
Оно возникает вследствие ущемления нерва или его окончания.
Симптомы. При ишиасе появляются болевые ощущения, нарушения движений. Болевой синдром резкий, острый, сильный или простреливающий. Появляется на задней поверхности бедра, под коленкой или на задней части голени. И всегда возникает в области поражённого нерва. Он присутствует постоянно или возникает периодически. Может проходить, но спустя некоторое время возвращается.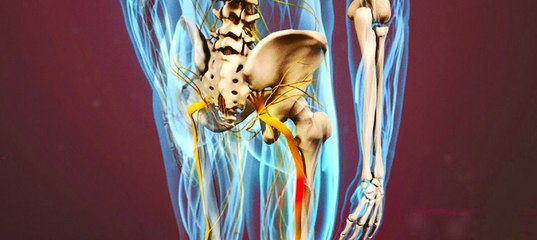 Любое движение приносит нестерпимую боль. Эпизодически эти боли сильнее, возникают неожиданно. Приступы болевого синдрома могут быть из-за переохлаждения спины, подъёма тяжести, резких движений. Болевой синдром возникает и в пояснице. При этом может быть жжение, покалывание или стреляющая боль в спине. Чем резче возникают боли, тем труднее человеку двигаться. При воспалении седалищного нерва проявляются и другие симптомы: потливость стопы, отёки ног, покраснение кожи или полное отсутствие потоотделения. Возможна температура в месте поражения или наоборот похолодание. Ночью болевой синдром сильнее. От приступов человек просыпается, чувствует себя разбитым.
Любое движение приносит нестерпимую боль. Эпизодически эти боли сильнее, возникают неожиданно. Приступы болевого синдрома могут быть из-за переохлаждения спины, подъёма тяжести, резких движений. Болевой синдром возникает и в пояснице. При этом может быть жжение, покалывание или стреляющая боль в спине. Чем резче возникают боли, тем труднее человеку двигаться. При воспалении седалищного нерва проявляются и другие симптомы: потливость стопы, отёки ног, покраснение кожи или полное отсутствие потоотделения. Возможна температура в месте поражения или наоборот похолодание. Ночью болевой синдром сильнее. От приступов человек просыпается, чувствует себя разбитым.
Осложнения. Если не лечить или неправильно лечить, могут быть осложнения. Появится скованность в движении стопы. В тяжёлых случаях больной не сможет встать на ноги, ходить или даже сидеть. Боль приведёт к стрессам, обморокам, неврозам. Может наступить атрофия мышц ноги. Нарушаются стул и мочеиспускание. Возникает боль при каждом движении.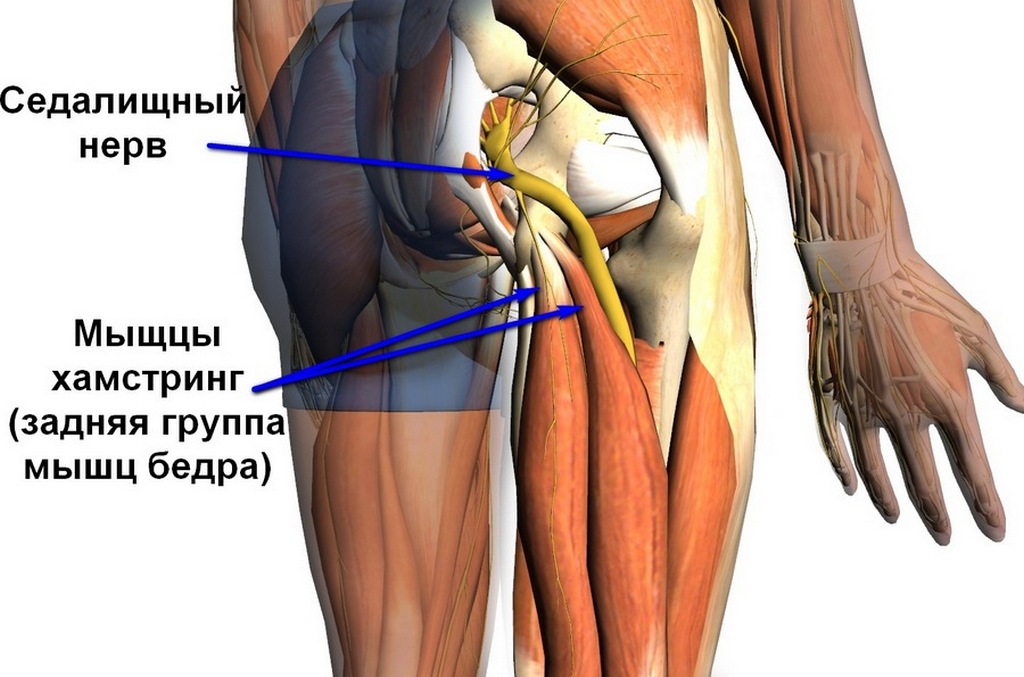
Профилактика. Ишиас с трудом поддаётся лечению. Полностью от него не излечиться. Для профилактики нужно соблюдать такие правила:
1. вовремя лечить инфекционные заболевания;
2. не поднимать тяжести;
3. не переохлаждать организм;
4. избегать стрессов;
5. не травмировать спину и позвоночник;
6. урегулировать свой вес;
7. не делать резких движений.
Необходимо спать на жёстком матрасе. Чтобы избежать этого заболевания, надо регулярно делать укрепляющие, гимнастические упражнения. Важна правильная осанка. При сидении в спине болевых ощущений не должно быть. Для профилактики принимать витамины группы В. Нужно делать массажи, полезно заниматься плаванием в бассейне. Необходимо вести здоровый образ жизни. Это поможет укрепить мышцы спины и держать их в тонусе. При лечении заболевания важно правильное и сбалансированное питание. Профилактика ишиаса предупреждает обострение заболевания.
симптомы и лечение в Центре доктора Бубновского в г. Казань
Лечение ишиаса
Ишиас, или пояснично-крестцовый радикулит, характеризуется поражениями поясничного участка центральной нервной системы.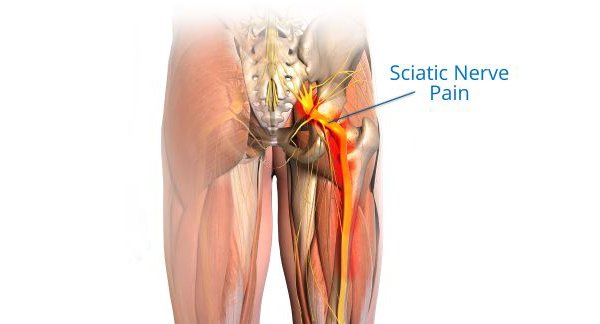 Миллионы людей после тридцати лет ощущают на себе все «прелести» остеохондроза, межпозвоночной грыжи или стеноза, в результате чего возникает острая боль, онемение и слабость в одной из ног или ягодиц.
Миллионы людей после тридцати лет ощущают на себе все «прелести» остеохондроза, межпозвоночной грыжи или стеноза, в результате чего возникает острая боль, онемение и слабость в одной из ног или ягодиц.
При обострении больной обычно не спешит к специалисту. Начинаясь с нескольких приступов, постепенно заболевание делает жизнь человека невыносимой, усиливается со временем. Боли могут быть такими жесткими, что для пациента невозможными становятся ходьба, сидение и даже положение лежа. Он всерьез задумывается о том, что необходимо лечение ишиаса.
Причины возникновения
Согласно медицинской статистике, самая распространенная причина седалищной невралгии – это грыжа позвоночных дисков, возникающая вследствие остеохондроза. Причем это происходит не только из-за нагрузок в виде поднятия тяжестей, спорта или тяжелого физического труда. Чаще всего это случается из-за мышечного гипертонуса и спазмов, которые возникают из-за длительного сидения.
Поэтому в большинстве случаев воспаление поражает малоподвижных людей, которые работают или проводят большое количество времени в положении «сидя».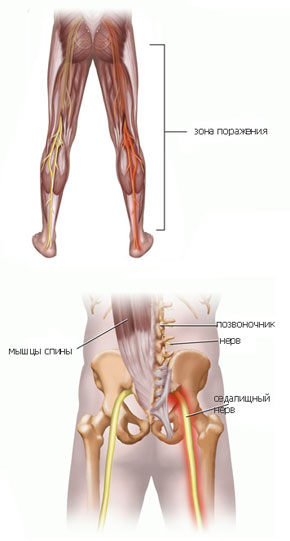 Немаловажную роль играет наличие у человека избыточного веса.
Немаловажную роль играет наличие у человека избыточного веса.
Проявления ишиаса
Первые проявления заболевания дают о себе знать такими симптомами:
-
болью в ягодицах;
-
ощущением «ползания мурашек»;
-
покалыванием;
-
жжением;
-
слабостью;
-
напряжением мышц;
-
онемением;
-
стреляющей резкой болью в поясничном отделе.
Методы лечения
Традиционные методы лечения седалищной невралгии предполагают лечение лекарствами, при помощи которых возможно ненадолго купировать течение воспалительного процесса, однако они не могут применяться для восстановления пораженных тканей.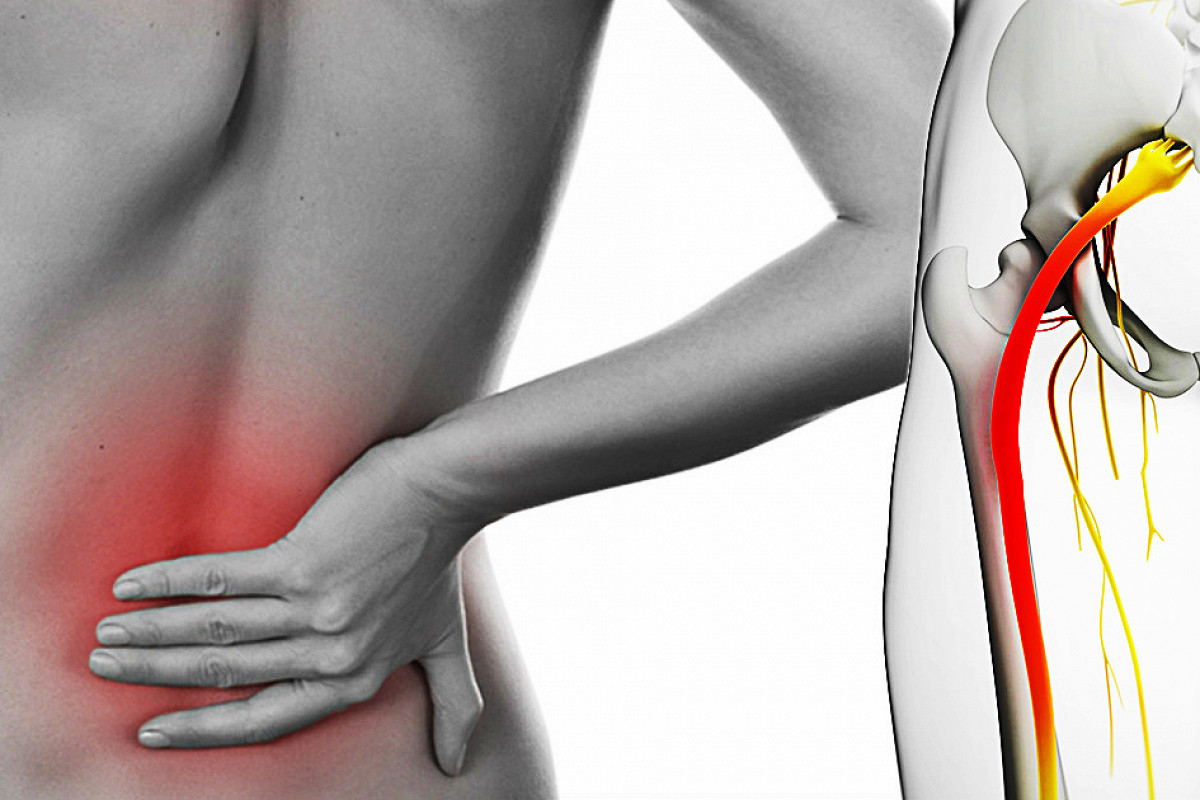
При своевременном обращении в медицинское учреждение болезнь излечивается достаточно быстро. Несомненно, предпочтительнее лечение ишиаса безмедикаментозное.
Наша уникальная методика
В основе нашей методики лежит воздействие на первопричину боли, то есть излечение остеохондроза. Мы основываемся на твердом убеждении, что вы можете забыть о заболевании, если нам удастся восстановить мышечную оплетку позвоночного столба и привести в порядок всю костно-мышечную систему, которая его поддерживает.
Для этого мы разработали особую методику, которая основана на терапии движения. Применяя этот комплекс, вы приложите усилия к тому, чтобы провести лечение ишиаса без операции, а также деятельно повлиять на свое восстановление. Начало лечения – это особая диагностика, помогающая найти воспаленные участки в мышечно-костной структуре. После того, как очаг найден, врачом-кинезитерапевтом назначается программа с учетом основных и сопутствующих заболеваний.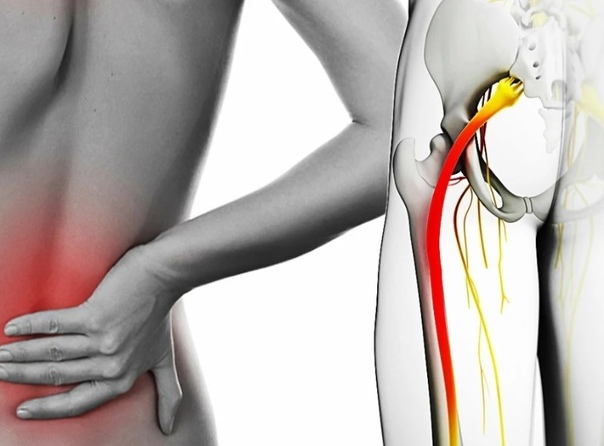
Многофункциональные тренажеры
Лечение ишиаса безмедикаментозное подразумевает, безусловно, активное использование целого комплекса спецтренажеров, которые разработал доктор Бубновский, чтобы привести в норму тонус мышечного корсета позвоночного столба и подвижность суставных тканей. Например, растяжки на тренажере с отрегулированной специально под вас нагрузкой позволит расслабить мышечные спазмы и купировать боли.
Далее вы перейдете к этапу укрепления мышечной системы, поддерживающей позвоночный столб. Программа включает ряд упражнений, укрепляющих как позвоночник, так и суставы ног, в том числе связки каждой стопы. По окончании выполнения упражнений в тренажерном зале, вы сможете посетить сауну и бассейн.
Преимущества суставной гимнастики
При разработке комплексов гимнастики с целью провести лечение ишиаса без операции, мы учитываем особенности вашего возраста, общее самочувствие и степень физической подготовки мускулатуры. На основании этих критериев вам будут выданы индивидуальные программы занятий.
На основании этих критериев вам будут выданы индивидуальные программы занятий.
Исходные комплексы тренировок при болевых синдромах, которые применяет наша предлагающая лечение ишиаса клиника, включают различные упражнения, предназначенные для растяжки мышц и связок:
1. Расслабить поясницу в положении «на четвереньках» («кошечка»). В этой позе прогибать спину на вдохах и выгибать на выдохах (около 20 прогибов).
2. Не меняя положения, двигаться растягивающимися шагами, поочередно приближая нижнюю часть спины к обеим пяткам, а свободной ногой делая вытягивание назад. Рукой, которая противоположна отставленной назад ноге, необходимо тянуться максимально вдаль (около 20 вытягиваний).
3. Остаться в том же положении. Насколько возможно, устремиться за вытянутыми вперед руками, сохраняя упор на поверхности ладоней и коленей («прокачаться»).
Другие полезные упражнения вам подберут наши врачи-неврологи и ортопеды. Вы почувствуете, что гимнастика положительно воздействует на все органы и системы, включая восстановление психологического равновесия. В результате можно ощутить значительное улучшение здоровья, самочувствия и прилив сил, что поможет нашим пациентам одолевать в дальнейшем все трудные жизненные обстоятельства.
Вы почувствуете, что гимнастика положительно воздействует на все органы и системы, включая восстановление психологического равновесия. В результате можно ощутить значительное улучшение здоровья, самочувствия и прилив сил, что поможет нашим пациентам одолевать в дальнейшем все трудные жизненные обстоятельства.
Мы понимаем ваши ожидания – чтобы предлагающая лечение ишиаса клиника могла предоставить профессиональное и быстрое освобождение от боли. Мы поможем восстановить здоровье в течение трех-шести недель, а облегчение состояния наступит уже с первых дней лечения.
| Аскофен-П® | Таб. | |||
| Аспровит С | Таб. шипучие(апельсиновые) 400 мг+300 мг: 10 шт. рег. №: П N013444/01 от 12.05.11 | |||
| Аэртал® | Крем д/наружн. | |||
| Бенгей® | Крем д/наружн. прим. 150 мг+100 мг/1 г: туба 50 г рег. №: П N011925/01 от 25.02.11 | |||
| Биофриз | Гель д/наружн. | |||
| Бутадион | Мазь д/наружн. прим. 5%: туба 20 г рег. №: П N011429/01 от 26.05.09 | |||
| Быструмгель | Гель д/наружн. | |||
| Валусал® | Гель д/наружн. прим. 2.5%: туба 50 г рег. №: ЛП-000809 от 03.10.11 | |||
| Вольтарен® | Пластырь трансдермальный 30 мг/сут: 2 шт. | |||
| Вольтарен® | Пластырь трансдермальный 15 мг/сут: 2 или 5 шт. рег. №: ЛП-001089 от 03.11.11 | |||
| Вольтарен® Акти | Таб. | |||
| Вольтарен® Эмульгель® | Гель д/наружн. прим. 1%: тубы 50 г, 100 г, 150 г или 75 г с крышкой-аппликатором рег.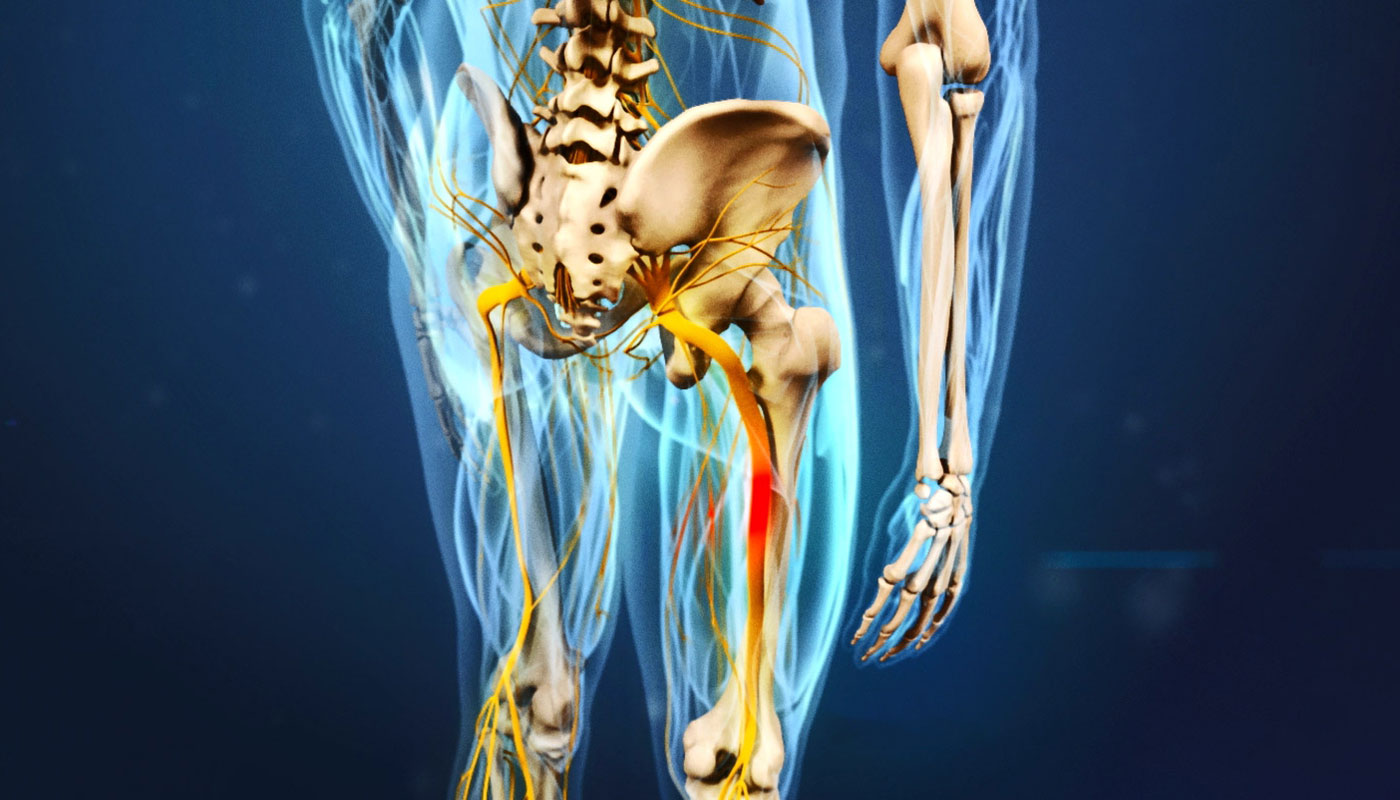 №: П N016030/01
от 09.09.09
Дата перерегистрации: 18.09.17 №: П N016030/01
от 09.09.09
Дата перерегистрации: 18.09.17Гель д/наружн. прим. 2%: тубы 50 г или 100 г рег. №: ЛП-002267 от 04.10.13 Дата перерегистрации: 28.11.16 | |||
| Дикловит® | Гель д/наружн. прим. 1%: тубы 20 г, 30 г, 40 г или 50 г рег. №: Р N000635/02 от 10.10.08 | |||
| Диклоран® Плюс | Гель д/наружн. | |||
| Диклофенак | Гель д/наружн. прим. 1%: тубы 30 г или 50 г рег. №: ЛП-000306 от 17.02.11 | |||
| Диклофенак | Гель д/наружн. Гель д/наружн. прим. 5%: тубы 30 г или 50 г рег. №: ЛСР-000077 от 28.05.07 | |||
| Диклофенак-АКОС | Мазь 1%: тубы 30 г 1 шт. рег. №: Р N001928/01 от 13.08.08 | |||
| Диклофенак-Акрихин | Гель д/наружн. Мазь д/наружн. прим. 1%: туба 30 г рег. №: Р N002146/01 от 13.04.09 Дата перерегистрации: 04.06.15 | |||
| Дип Рилиф | Гель д/наружн. прим. 50 мг+30 мг/1 г: тубы 15 г, 50 г или 100 г рег. №: П N013180/01 от 27.04.07 | |||
| Дип Хит | Крем д/наружн. | |||
| Доктор МОМ® Фито | Мазь д/наружн. прим.: банка 20 г рег. №: П N016277/01 от 26.01.10 | |||
| Ибупрофен | Таб. Таб., покр. пленочной оболочкой, 400 мг: 20, 50 или 100 шт. рег. №: ЛП-000125 от 11.01.11 | |||
| Ибупрофен | Таб., покр. оболочкой, 200 мг: 10, 20 или 50 шт. рег. №: ЛС-001674 от 18.03.11 | |||
| Камфорная мазь | Мазь д/наружн. | |||
| Кармолис | Капли д/приема внутрь и наружн. прим.: фл. 1.5 мл, 5 мл, 20 мл, 40 мл или 80 мл рег. №: П N015043/01 от 01.07.08 | |||
| Кеторол® | Гель д/наружн. | |||
| Масло камфорное | Р-р д/наружного применения 10%: фл. рег. №: ЛП-002052 от 16.04.13 | |||
| Матарен® Плюс | Крем д/наружн. | |||
| Ментолатум Балм | Мазь д/наружн. прим.: банки 30 г рег. №: ЛСР-010210/08 от 15.12.08 | |||
| Мильгамма® Композитум | Таб. | |||
| Мотрин® | Таб. 250 мг: 10, 20 или 30 шт. рег. №: Р N002874/01 от 15.08.08 | |||
| Найз® | Гель д/наружн. | |||
| Некст | Таб., покр. пленочной оболочкой, 400 мг+200 мг: 2, 4, 6, 10, 12, 20 или 24 шт. рег. №: ЛП-001389 от 20.12.11 | |||
| Некст Уно Экспресс | Капс. | |||
| Но-шпа® Дуо | Таб. 500 мг+40 мг+8 мг: 6, 12 или 24 шт. рег. №: ЛСР-000858/10 от 10.02.10 | |||
| Новиган® | Таб. | |||
| Нурофаст® | Таб., покр. пленочной оболочкой, 200 мг: 6, 8, 10, 12, 16, 18, 20, 24, 30 или 36 шт. рег. №: ЛП-005180 от 19.11.18 | |||
| Пенталгин® | Таб., покр. пленочной оболочкой: 2, 4, 6, 8, 10, 12, 20 или 24 шт. рег. №: ЛСР-005571/10 от 17.06.10 | |||
| Пенталгин® Экстра-Гель | Гель д/наружн. прим. 5%: тубы 30 г, 50 г или 100 г рег. №: ЛП-004277 от 28.04.17 | |||
| Пентовит | Таб., покр. оболочкой: 10, 20, 30, 40, 50 или 100 шт. рег. №: ЛСР-009395/09 от 23.11.09 | |||
| Пихтовое масло | Масло д/наружн. применения: 15 мл или 25 мл фл.-капельн., 25 мл фл. рег. №: ЛС-001845 от 05.08.11 | |||
| Ревалгин | Таб. 500 мг+5 мг+100 мкг: 10, 20, 30, 40, 50, 60, 80, 100 или 200 шт. рег. №: П N014484/01-2002 от 31.10.08 | |||
| Реналган | Таб. 500 мг+5 мг+100 мкг: 10 шт. рег. №: ЛСР-007576/08 от 19.09.08 | |||
| Репарил®-гель Н | Гель д/наружн. прим. 5 г+1 г/100 г: тубы 40 г или 100 г рег. №: П N012372/01 от 26.04.07 | Произведено: MADAUS (Германия) | ||
| Рус ДН | Оподельдок гомеопатический: фл. 40 г рег. №: Р N001323/02 от 31.08.07 | |||
| Рус-ГФ | Мазь д/наружн. примен. гомеоп.: 15 или 25 г банки или фл. рег. №: Р N000723/01 от 25.10.11 | |||
| Седальгин® Плюс | Таб. 500 мг+50 мг+38.75 мг: 10 или 20 шт. рег. №: П N012776/01 от 11.11.08 | |||
| Солпадеин Фаст | Таб., покр. пленочной оболочкой, 500 мг+65 мг: 12 или 24 шт. рег. №: П N014577/01 от 05.11.08 | |||
| Спазмалгон® | Таб. 500 мг+5 мг+100 мкг: 10, 20 или 50 шт. рег. №: П N013079/01 от 05.12.11 | |||
| Спазматон | Таб. 500 мг+5 мг+0.1 мг: 10, 20 или 30 шт. рег. №: ЛП-002044 от 10.04.13 | |||
| Тералив 275 | Таб., покр. пленочной оболочкой, 275 мг: 12 или 24 шт. рег. №: ЛП-004892 от 19.06.18 | |||
| Терпентинное масло | Мазь д/наружн. прим. 20%: банка 100 мл рег. №: ЛСР-002305/07 от 17.08.07 | |||
| Триалгин® | Таб. 50 мг+300 мг+10 мг: 10 или 20 шт. рег. №: ЛП-002856 от 09.02.15 | |||
| Феброфид® | Гель д/наружн. прим. 2.5%: тубы 30 г или 50 г рег. №: П N015477/01 от 08.04.09 | |||
| Финалгон® | Мазь д/наружн. прим. 4 мг+25 мг/1 г: туба 20 г в компл. с аппликатором рег. №: П N015513/01 от 27.01.09 Дата перерегистрации: 30.08.18 | |||
| Цефекон® Н | Суппозитории рект. 75 мг+50 мг+600 мг: 10 шт. рег. №: Р N000338/01 от 25.07.11 | |||
Ишиас — Диагностика и лечение
Диагноз
Во время медицинского осмотра врач может проверить вашу мышечную силу и рефлексы. Например, вас могут попросить пройтись на носках или пятках, подняться из положения на корточках и, лежа на спине, по очереди поднимать ноги. Боль, вызванная ишиасом, обычно усиливается во время этих действий.
Визуальные тесты
У многих людей есть грыжи межпозвоночных дисков или костные шпоры, которые обнаруживаются на рентгеновских снимках и других визуализирующих исследованиях, но не имеют никаких симптомов.Поэтому врачи обычно не назначают эти анализы, если ваша боль не сильная или не проходит в течение нескольких недель.
- Рентген. Рентген позвоночника может выявить чрезмерное разрастание кости (костная шпора), которая может давить на нерв.
- МРТ. В этой процедуре используется мощный магнит и радиоволны для получения изображений поперечного сечения вашей спины. МРТ дает подробные изображения костей и мягких тканей, таких как грыжа межпозвоночных дисков. Во время теста вы лежите на столе, который перемещается в аппарат МРТ.
- Компьютерная томография. Когда для визуализации позвоночника используется компьютерная томография, вам может быть введен контрастный краситель в позвоночный канал до того, как будут сделаны рентгеновские снимки — процедура, называемая миелограммой компьютерной томографии. Затем краситель циркулирует по спинному мозгу и спинным нервам, которые на снимке выглядят белыми.
- Электромиография (ЭМГ). Этот тест измеряет электрические импульсы, производимые нервами, и реакцию ваших мышц. Этот тест может подтвердить компрессию нерва, вызванную грыжей межпозвоночного диска или сужением позвоночного канала (стеноз позвоночного канала).
Лечение
Если ваша боль не уменьшится с помощью мер самообслуживания, ваш врач может порекомендовать некоторые из следующих методов лечения.
Лекарства
Типы лекарств, которые могут быть назначены при боли при ишиасе, включают:
- Противовоспалительные средства
- Миорелаксанты
- Наркотики
- Трициклические антидепрессанты
- Противосудорожные препараты
Физиотерапия
Когда ваша острая боль уменьшится, ваш врач или физиотерапевт может разработать программу реабилитации, которая поможет вам предотвратить будущие травмы.Обычно это упражнения для исправления осанки, укрепления мышц, поддерживающих спину, и повышения гибкости.
Инъекции стероидов
В некоторых случаях ваш врач может порекомендовать инъекцию кортикостероидного препарата в область вокруг пораженного нервного корешка. Кортикостероиды помогают уменьшить боль, подавляя воспаление вокруг раздраженного нерва. Эффект обычно проходит через несколько месяцев. Количество инъекций стероидов, которые вы можете получить, ограничено, потому что риск серьезных побочных эффектов увеличивается, если инъекции проводятся слишком часто.
Хирургия
Этот вариант обычно используется в тех случаях, когда сдавленный нерв вызывает значительную слабость, потерю контроля над кишечником или мочевым пузырем, или когда у вас есть боль, которая постепенно усиливается или не проходит при использовании других методов лечения. Хирурги могут удалить костную шпору или часть грыжи межпозвоночного диска, которая давит на защемленный нерв.
Образ жизни и домашние средства
У большинства людей ишиас является ответом на меры самопомощи.Хотя отдых в течение дня или около того может принести некоторое облегчение, длительное бездействие усугубит ваши признаки и симптомы.
Другие способы ухода за собой, которые могут помочь, включают:
- Холодные упаковки. Вначале вы можете получить облегчение, если прикладываете холодный компресс на болезненный участок на срок до 20 минут несколько раз в день. Используйте пакет со льдом или пакет с замороженным горошком, завернутый в чистое полотенце.
- Горячие упаковки. Через два-три дня приложите тепло к больным участкам.Используйте горячие компрессы, тепловую лампу или грелку на самом низком уровне. Если боль не исчезнет, попробуйте чередовать теплые и холодные компрессы.
- Растяжка. Упражнения на растяжку для нижней части спины помогут вам почувствовать себя лучше и могут уменьшить компрессию нервных корешков. Избегайте рывков, подпрыгиваний или скручиваний во время растяжки и постарайтесь удерживать растяжку не менее 30 секунд.
- Лекарства, отпускаемые без рецепта. Обезболивающие, такие как ибупрофен (Advil, Motrin IB, другие) и напроксен натрия (Aleve), иногда помогают при ишиасе.
Альтернативная медицина
Альтернативные методы лечения, обычно используемые при боли в пояснице, включают:
- Иглоукалывание. При иглоукалывании практикующий вводит тонкие иглы в кожу в определенных точках тела. Некоторые исследования показали, что иглоукалывание может помочь при болях в спине, в то время как другие не обнаружили никакой пользы. Если вы решите попробовать иглоукалывание, выберите лицензированного практикующего врача, чтобы убедиться, что он или она прошли обширную подготовку.
- Хиропрактика. Регулировка (манипуляция) позвоночника — одна из форм терапии, которую хиропрактики используют для лечения ограниченной подвижности позвоночника. Цель состоит в том, чтобы восстановить подвижность позвоночника и, как следствие, улучшить функцию и уменьшить боль. Спинальные манипуляции кажутся такими же эффективными и безопасными, как и стандартные методы лечения боли в пояснице, но могут не подходить для лечения иррадиирующей боли.
Подготовка к приему
Не всем больным радикулитом требуется медицинская помощь. Если ваши симптомы серьезны или сохраняются более месяца, запишитесь на прием к лечащему врачу.
Что вы можете сделать
- Запишите свои симптомы и когда они начались.
- Перечислите основную медицинскую информацию, включая другие состояния, которые у вас есть, и названия лекарств, витаминов или добавок, которые вы принимаете.
- Отметьте недавние несчастные случаи или травмы , которые могли повредить вашу спину.
- Возьмите с собой члена семьи или друга, , если возможно. Кто-то из ваших сопровождающих может помочь вам вспомнить, что вам говорит врач.
- Запишите вопросы, которые задайте своему врачу, чтобы максимально использовать время приема.
При иррадиирующей боли в пояснице врачу следует задать несколько основных вопросов:
- Какая у меня самая вероятная причина боли в спине?
- Есть ли другие возможные причины?
- Мне нужны диагностические тесты?
- Какое лечение вы рекомендуете?
- Если вы рекомендуете лекарства, каковы возможные побочные эффекты?
- Как долго мне нужно будет принимать лекарства?
- Могу ли я пройти операцию? Почему или почему нет?
- Есть ли ограничения, которым я должен следовать?
- Какие меры по уходу за собой мне следует предпринять?
- Что я могу сделать, чтобы мои симптомы не повторились?
Не стесняйтесь задавать другие вопросы.
Чего ожидать от врача
Ваш врач может задать вам ряд вопросов, например:
- У вас онемение или слабость в ногах?
- Определенные положения тела или действия усиливают или уменьшают вашу боль?
- Насколько ограничивает ваша боль?
- Вы занимаетесь тяжелой физической работой?
- Вы регулярно занимаетесь спортом? Если да, то с какими видами деятельности?
- Какие методы лечения или ухода за собой вы пробовали? Что-нибудь помогло?
Авг.01, 2020
Причины, симптомы, лечение, профилактика и обезболивание
Обзор
Истинный ишиас — это повреждение или раздражение седалищного нерва, которое начинается в области ягодиц / ягодиц.Что такое радикулит?
Ишиас — это нервная боль, вызванная травмой или раздражением седалищного нерва, которая возникает в области ягодиц / ягодиц. Седалищный нерв — самый длинный и самый толстый (почти на ширину пальца) нерв в организме. На самом деле он состоит из пяти нервных корешков: два из нижней части спины, называемой поясничным отделом позвоночника, и три из последней части позвоночника, называемой крестцом.Пять нервных корешков вместе образуют правый и левый седалищный нерв. С каждой стороны вашего тела по одному седалищному нерву проходит через бедра, ягодицы и вниз по ноге, заканчиваясь чуть ниже колена. Затем седалищный нерв разветвляется на другие нервы, которые проходят вниз по вашей ноге к ступне и пальцам ног.
Истинное повреждение седалищного нерва «ишиас» на самом деле встречается редко, но термин «ишиас» обычно используется для описания любой боли, которая возникает в пояснице и распространяется вниз по ноге.Общим для этой боли является повреждение нерва — раздражение, воспаление, защемление или сдавливание нерва в пояснице.
Если у вас «ишиас», вы испытываете легкую или сильную боль в любом месте на пути седалищного нерва, то есть в любом месте от нижней части спины, через бедра, ягодицы и / или вниз по ногам. Это также может вызвать мышечную слабость в ноге и ступне, онемении в ноге и неприятном покалывании иглами в ноге, ступне и пальцах ног.
На что похожа боль при ишиасе?
Люди описывают боль при ишиасе по-разному, в зависимости от ее причины. Некоторые люди описывают боль как резкую, стреляющую или приступы боли. Другие описывают эту боль как «жгучую», «электрическую» или «колющую».
Боль может быть постоянной или приходить и уходить. Кроме того, боль в ноге обычно сильнее, чем в пояснице. Боль может усиливаться, если вы сидите или стоите в течение длительного времени, когда вы встаете или когда скручиваете верхнюю часть тела.Вынужденные и резкие движения тела, такие как кашель или чихание, также могут усилить боль.
Может ли ишиас на обеих ногах?
Ишиас обычно поражает только одну ногу за раз. Тем не менее, радикулит может развиться на обеих ногах. Дело просто в том, где нерв ущемляется вдоль позвоночника.
Ишиас возникает внезапно или для его развития требуется время?
Ишиас может возникнуть внезапно или постепенно. Это зависит от причины.Грыжа диска может вызвать внезапную боль. Артрит позвоночника со временем развивается медленно.
Насколько распространен ишиас?
Ишиас — очень частая жалоба. Около 40% людей в США когда-нибудь в течение жизни страдают ишиасом. Боль в спине — третья по частоте причина посещения врача.
Каковы факторы риска развития радикулита?
У вас повышенный риск развития ишиаса, если вы:
- Имеете травму / предыдущую травму: Травма поясницы или позвоночника повышает риск развития радикулита.
- Живая жизнь: С нормальным старением происходит естественный износ костной ткани и дисков позвоночника. Нормальное старение может подвергнуть нервы риску травмы или защемления из-за изменений и сдвигов в костях, дисках и связках.
- Полнели: Ваш позвоночник похож на вертикальный подъемный кран. Ваши мышцы — это противовес. Вес, который вы несете перед собой, — это то, что должен поднять ваш позвоночник (подъемный кран). Чем больше у вас вес, тем больше должны работать мышцы спины (противовесы).Это может привести к растяжению спины, болям и другим проблемам со спиной.
- Отсутствие сильного ядра: Ваше «ядро» — это мышцы спины и живота. Чем сильнее ваш корпус, тем больше у вас поддержки для поясницы. В отличие от области груди, где грудная клетка обеспечивает поддержку, единственной опорой для нижней части спины являются мышцы.
- Имейте активную физическую работу: Работа, требующая подъема тяжестей, может увеличить риск возникновения проблем с поясницей и использования спины, или работа с длительным сидением может повысить риск возникновения проблем с поясницей.
- Отсутствие правильной осанки в тренажерном зале: Даже если вы в хорошей физической форме и активны, вы все равно можете быть подвержены ишиасу, если не соблюдаете правильную форму тела во время подъема тяжестей или других силовых тренировок.
- Есть диабет: Диабет увеличивает вероятность повреждения нервов, что увеличивает вероятность развития радикулита.
- Есть остеоартрит: Остеоартрит может вызвать повреждение позвоночника и подвергнуть нервы риску травмы.
- Вести малоподвижный образ жизни: Сидеть в течение длительного периода времени и не заниматься спортом, а также поддерживать подвижность, гибкость и тонус мышц, что увеличивает риск развития радикулита.
- Дым: Никотин, содержащийся в табаке, может повредить ткани позвоночника, ослабить кости и ускорить износ позвоночных дисков.
Является ли вес во время беременности причиной, по которой так много беременных страдает ишиасом?
Это правда, что радикулит часто встречается при беременности, но увеличение веса не является основной причиной возникновения ишиаса у беременных.Лучшее объяснение состоит в том, что определенные гормоны беременности вызывают ослабление связок. Связки скрепляют позвонки, защищают диски и сохраняют стабильность позвоночника. Ослабленные связки могут стать причиной нестабильности позвоночника и привести к скольжению дисков, что приведет к защемлению нервов и развитию радикулита. Вес и положение ребенка также могут оказывать давление на нерв.
Хорошая новость в том, что есть способы облегчить боль в седалищном нём во время беременности, и боль уходит после родов.Могут помочь физиотерапия и массаж, теплый душ, тепло, лекарства и другие меры. Если вы беременны, обязательно соблюдайте правильную осанку во время беременности, чтобы облегчить боль.
Симптомы и причины
Что вызывает радикулит?
Ишиас может быть вызван несколькими различными заболеваниями, в том числе:
- Грыжа или смещение межпозвоночного диска, которое вызывает давление на нервный корешок. Это наиболее частая причина ишиаса. От 1% до 5% всех жителей США.У С. в какой-то момент жизни соскользнет диск. Диски — это амортизирующие прокладки между позвонками позвоночника. Давление со стороны позвонков может вызвать выпуклость (грыжу) гелеобразного центра диска из-за слабости в его внешней стенке. Когда грыжа межпозвоночного диска происходит с позвонком в нижней части спины, она может давить на седалищный нерв.
- Дегенеративная болезнь диска — это естественный износ межпозвонковых дисков. Износ дисков сокращает их высоту и приводит к сужению нервных проходов (стеноз позвоночного канала).Стеноз позвоночного канала может привести к защемлению корешков седалищного нерва на выходе из позвоночника.
- Стеноз позвоночного канала — это аномальное сужение позвоночного канала. Это сужение уменьшает доступное пространство для спинного мозга и нервов.
- Спондилолистез — это смещение одного позвонка так, чтобы он не совпадал с расположенным над ним позвонком, сужение отверстия, через которое выходит нерв. Вытянутый позвоночник может защемить седалищный нерв.
- Остеоартроз.Костные шпоры (неровные края кости) могут образовываться в стареющих позвоночниках и сдавливать нижние нервы спины.
- Травма поясничного отдела позвоночника или седалищного нерва.
- Опухоли в поясничном отделе позвоночного канала, сдавливающие седалищный нерв.
- Синдром грушевидной мышцы — это состояние, которое развивается, когда грушевидная мышца, небольшая мышца, расположенная глубоко в ягодицах, становится напряженной или спазматической. Это может вызвать давление на седалищный нерв и вызвать его раздражение. Синдром грушевидной мышцы — необычное нервно-мышечное заболевание.
- Синдром конского хвоста — редкое, но серьезное заболевание, которое поражает нервный пучок в конце спинного мозга, называемый конским хвостом. Этот синдром вызывает боль в ноге, онемение вокруг ануса и потерю контроля над кишечником и мочевым пузырем.
Каковы симптомы ишиаса?
Симптомы ишиаса включают:
- Боль от умеренной до сильной в пояснице, ягодицах и ниже по ноге.
- Онемение или слабость в пояснице, ягодицах, ногах или ступнях.
- Боль, усиливающаяся при движении; потеря движения.
- Ощущение «булавок и игл» в ногах, пальцах ног или ступнях.
- Потеря контроля над кишечником и мочевым пузырем (из-за конского хвоста).
Диагностика и тесты
Тест с подъемом прямой ноги помогает определить точку боли. Этот тест помогает определить проблему с диском.Как диагностируется радикулит?
Сначала ваш лечащий врач изучит вашу историю болезни. Затем они спросят о ваших симптомах.
Во время медицинского осмотра вас попросят пройтись, чтобы ваш лечащий врач мог видеть, как ваш позвоночник выдерживает ваш вес. Вас могут попросить пройтись на носках и пятках, чтобы проверить силу икроножных мышц. Ваш врач также может сделать тест на поднятие прямой ноги. Для этого теста вам нужно лечь на спину с прямыми ногами. Ваш врач будет медленно поднимать каждую ногу и отмечать точку, в которой начинается ваша боль. Этот тест помогает точно определить пораженные нервы и определить, есть ли проблема с одним из ваших дисков.Вам также будет предложено выполнить другие упражнения на растяжку и движения, чтобы определить боль и проверить гибкость и силу мышц.
В зависимости от того, что ваш лечащий врач обнаружит во время медицинского осмотра, могут быть выполнены визуализация и другие тесты. Сюда могут входить:
- Рентген позвоночника для выявления переломов позвоночника, проблем с дисками, инфекций, опухолей и костных шпор.
- Магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) для просмотра подробных изображений костей и мягких тканей спины.МРТ может показать давление на нерв, грыжу диска и любое артритное состояние, которое может давить на нерв. МРТ обычно назначают для подтверждения диагноза ишиаса.
- Исследование скорости нервной проводимости / электромиография для изучения того, насколько хорошо электрические импульсы проходят через седалищный нерв, и реакции мышц.
- Миелограмма, чтобы определить, вызывает ли боль позвонок или диск.
Ведение и лечение
Как лечится радикулит?
Цель лечения — уменьшить боль и повысить подвижность.В зависимости от причины, многие случаи ишиаса проходят со временем с помощью простых средств ухода за собой.
Процедуры по уходу за собой включают:
- Прикладывание льда и / или горячих компрессов: Сначала используйте пакеты со льдом, чтобы уменьшить боль и отек. Приложите к пораженному участку пакеты со льдом или пакет замороженных овощей, завернутый в полотенце. Применяйте на 20 минут несколько раз в день. По прошествии первых нескольких дней переключитесь на горячий компресс или грелку. Применяйте на 20 минут за раз.Если вы все еще испытываете боль, переключайтесь между горячими и холодными компрессами — в зависимости от того, какое из них лучше всего снимает дискомфорт.
- Прием лекарств, отпускаемых без рецепта: Принимайте лекарства для уменьшения боли, воспаления и отека. Многие распространенные безрецептурные препараты этой категории, называемые нестероидными противовоспалительными препаратами (НПВП), включают аспирин, ибупрофен (Адвил®, Мотрин®) и напроксен (Напросин®, Алев®). Будьте осторожны, если решите принять аспирин. У некоторых людей аспирин может вызывать язвы и кровотечения.Если вы не можете принимать НПВП, вместо них можно принять ацетаминофен (Тайленол®).
- Выполнение легкой растяжки: Изучите правильную растяжку у инструктора, имеющего опыт работы с болями в пояснице. Работайте над другими общеукрепляющими, укрепляющими мышцы кора и аэробными упражнениями.
Как долго мне следует пробовать самостоятельно лечить ишиас, прежде чем обратиться к лечащему врачу?
Каждый человек с ишиасом индивидуален. Тип боли может быть разным, интенсивность боли разная и причина боли может быть разной.У некоторых пациентов сначала можно попробовать более агрессивное лечение. Однако, вообще говоря, если шестинедельное испытание консервативных методов самообслуживания, таких как лед, тепло, растяжка, лекарства, отпускаемые без рецепта, не принесло облегчения, пора вернуться к медицинскому работнику и попробовать другое лечение. параметры.
Другие варианты лечения включают:
- Лекарства, отпускаемые по рецепту: Ваш лечащий врач может назначить миорелаксанты, такие как циклобензаприн (Amrix®, Flexeril®), для облегчения дискомфорта, связанного с мышечными спазмами.Другие лекарства с обезболивающим действием, которые можно попробовать, включают трициклические антидепрессанты и противосудорожные препараты. В зависимости от вашего уровня боли рецептурные обезболивающие могут быть использованы на ранних этапах вашего плана лечения.
- Физиотерапия: Цель физиотерапии — найти упражнения, которые уменьшают ишиас за счет уменьшения давления на нерв. Программа упражнений должна включать упражнения на растяжку для улучшения гибкости мышц и аэробные упражнения (такие как ходьба, плавание, водная аэробика).Ваш лечащий врач может направить вас к физиотерапевту, который вместе с вами разработает индивидуальную программу упражнений на растяжку и аэробику, а также порекомендует другие упражнения для укрепления мышц спины, живота и ног.
- Спинальные инъекции : Инъекция кортикостероида, противовоспалительного лекарства, в нижнюю часть спины может помочь уменьшить боль и отек вокруг пораженных нервных корешков. Инъекции обеспечивают кратковременное (обычно до трех месяцев) обезболивание и проводятся под местной анестезией в амбулаторных условиях.Во время инъекции вы можете почувствовать давление, жжение или покалывание. Спросите своего лечащего врача о том, сколько инъекций вы можете получить, и о рисках инъекций.
- Альтернативные методы лечения: Альтернативные методы лечения становятся все более популярными и используются для лечения всех видов боли. Альтернативные методы облегчения боли в седалищном поясе включают манипуляции с позвоночником у лицензированного мануального терапевта, йогу или иглоукалывание. Массаж может помочь при мышечных спазмах, которые часто возникают вместе с радикулитом.Биологическая обратная связь — это способ помочь справиться с болью и снять стресс.
Когда рассматривается операция?
Операция на позвоночнике обычно не рекомендуется, если у вас не улучшилось состояние с помощью других методов лечения, таких как растяжка и медикаменты, если у вас усиливается боль, у вас сильная слабость в мышцах нижних конечностей или если вы потеряли контроль над мочевым пузырем или кишечником.
Как скоро будет рассмотрен вопрос об операции, зависит от причины ишиаса. Хирургическое вмешательство обычно рассматривается в течение года после продолжающихся симптомов.Сильная и неослабевающая боль, мешающая вам стоять или работать, и вы были госпитализированы, потребует более агрессивного лечения и сокращения сроков до операции. Потеря контроля над мочевым пузырем или кишечником может потребовать экстренного хирургического вмешательства, если будет определено, что это синдром конского хвоста.
Целью операции на позвоночнике при боли в седалищном поясе является снятие давления на защемленные нервы и обеспечение устойчивости позвоночника.
Хирургические варианты лечения ишиаса включают:
Микродискэктомия: Это минимально инвазивная процедура, используемая для удаления фрагментов грыжи межпозвоночного диска, сдавливающих нерв.
- Ламинэктомия : При этой процедуре удаляется пластинка (часть позвоночной кости; крыша позвоночного канала), которая оказывает давление на седалищный нерв.
Сколько времени длится операция на позвоночнике и каково типичное время восстановления?
Дискэктомия и ламинэктомия обычно занимают от одного до двух часов. Время восстановления зависит от вашей ситуации; Ваш хирург сообщит вам, когда вы сможете вернуться к полноценной деятельности.Обычно время, необходимое для восстановления, составляет от шести недель до трех месяцев.
Каковы риски операции на позвоночнике?
Хотя эти процедуры считаются очень безопасными и эффективными, все операции сопряжены с риском. Риски операции на позвоночнике включают:
Какие осложнения связаны с радикулитом?
Большинство людей полностью выздоравливают от радикулита. Однако хроническая (продолжающаяся и продолжающаяся) боль может быть осложнением ишиаса. Если защемленный нерв серьезно поврежден, может возникнуть хроническая мышечная слабость, например, «опущенная стопа», когда онемение стопы делает невозможным нормальную ходьбу.Ишиас потенциально может вызвать необратимое повреждение нервов, что приведет к потере чувствительности в пораженных ногах. Немедленно позвоните своему врачу, если вы потеряете чувствительность в ногах или ступнях или у вас возникнут какие-либо проблемы во время восстановления.
Профилактика
Можно ли предотвратить ишиас?
Некоторые источники ишиаса невозможно предотвратить, например, остеохондроз, ишиас вследствие беременности или случайных падений. Хотя предотвратить все случаи ишиаса невозможно, следующие шаги могут помочь защитить вашу спину и снизить риск:
- Поддерживайте хорошую осанку : Соблюдение правильной осанки во время сидения, стоя, подъем предметов и сна помогает уменьшить давление на нижнюю часть спины.Боль может быть ранним признаком того, что вы не настроены должным образом. Если вы почувствуете боль или скованность, поправьте позу.
- Не курите: Никотин снижает кровоснабжение костей. Он ослабляет позвоночник и позвоночные диски, что увеличивает нагрузку на позвоночник и диски и вызывает проблемы со спиной и позвоночником.
- Поддерживайте здоровый вес: Избыточный вес и неправильное питание связаны с воспалением и болью во всем теле. Чтобы похудеть или научиться более здоровому питанию, обратите внимание на средиземноморскую диету.Чем ближе ваш вес к идеальному, тем меньше нагрузка на позвоночник.
- Упражнения регулярно: Упражнения включают в себя растяжку для сохранения гибкости суставов и упражнения для укрепления кора — мышц нижней части спины и живота. Эти мышцы работают, чтобы поддерживать ваш позвоночник. Также не сидите долгое время.
- Выберите физические упражнения, которые с наименьшей вероятностью повредят спину: Подумайте о занятиях с низкой нагрузкой, таких как плавание, ходьба, йога или тай-чи.
- Защититесь от падений: Носите подходящую обувь, чтобы не загромождать лестницы и пешеходные переходы, чтобы снизить вероятность падения. Убедитесь, что комнаты хорошо освещены, а в ванных комнатах есть поручни, а на лестницах есть поручни.
Перспективы / Прогноз
Чего мне ожидать, если мне поставили диагноз ишиас?
Хорошая новость о боли в седалищном поясе заключается в том, что она обычно проходит сама по себе со временем и некоторыми методами ухода за собой. Большинство людей (от 80% до 90%) с радикулитом выздоравливают без хирургического вмешательства, и примерно половина из них полностью выздоравливает после эпизода в течение шести недель.
Обязательно обратитесь к своему врачу, если боль при ишиасе не уменьшается и у вас есть опасения, что вы не выздоравливаете так быстро, как хотелось бы.
Жить с
Когда мне следует связаться с поставщиком медицинских услуг?
Немедленно обратитесь за медицинской помощью, если вы почувствуете:
- Сильная боль в ноге, длящаяся более нескольких часов, невыносимая.
- Онемение или мышечная слабость в той же ноге.
- Потеря контроля над кишечником или мочевым пузырем.Это может быть связано с состоянием, называемым синдромом конского хвоста, которое поражает пучки нервов в конце спинного мозга.
- Внезапная и сильная боль в результате дорожно-транспортного происшествия или другой травмы.
Даже если ваш визит не оказался экстренным, лучше всего проверить его.
Является ли седалищный нерв единственным источником боли при ишиасе?
Нет, седалищный нерв — не единственный источник того, что обычно называют «радикулитом» или болью при ишиасе.Иногда источник боли находится выше в поясничном отделе позвоночника и вызывает боль перед бедром или в области бедра. Эту боль до сих пор называют ишиасом.
Как определить, вызвана ли боль в бедре проблемой тазобедренного сустава или ишиасом?
Проблемы с тазобедренным суставом, такие как артрит бедра, обычно вызывают боль в паху, боль, когда вы переносите вес на ногу или когда ногу двигаете.
Если ваша боль начинается в спине и перемещается или распространяется по направлению к бедру или ноге, и у вас есть онемение, покалывание или слабость в ноге, наиболее вероятной причиной является ишиас.
Радикулопатия — это то же самое, что ишиас?
Радикулопатия — это более широкий термин, который описывает симптомы, вызванные защемлением нерва в позвоночнике. Ишиас — это особый и наиболее распространенный тип радикулопатии.
Стоит ли отдыхать, если у меня радикулит?
Может потребоваться отдых и изменение активности и уровня активности. Однако чрезмерный отдых, постельный режим и отсутствие физической активности могут усугубить вашу боль и замедлить процесс заживления. Важно поддерживать как можно больше активности, чтобы мышцы оставались гибкими и сильными.
Перед тем, как начать собственную программу упражнений, сначала обратитесь к врачу или специалисту по позвоночнику, чтобы поставить правильный диагноз. Этот медицинский работник направит вас к подходящему физиотерапевту или другому специалисту по физическим упражнениям или механике тела, чтобы разработать программу упражнений и укрепления мышц, которая лучше всего подходит для вас.
Может ли ишиас вызвать отек ноги и / или лодыжки?
Ишиас, вызванный грыжей межпозвоночного диска, стенозом позвоночника или костной шпорой, сдавливающей седалищный нерв, может вызвать воспаление или отек пораженной ноги.Осложнения синдрома грушевидной мышцы также могут вызвать отек ноги.
Связаны ли синдром беспокойных ног, рассеянный склероз, синдром запястного канала, подошвенный фасциит, опоясывающий лишай или бурсит с ишиасом?
Хотя все эти состояния влияют либо на спинной мозг, нервы, мышцы, связки или суставы и могут вызывать боль, ни одно из них напрямую не связано с радикулитом. Основные причины этих состояний разные. Ишиас поражает только седалищный нерв. При этом наиболее похожим заболеванием является синдром запястного канала, который также включает сдавление нерва.
Последнее слово о радикулите. . . .
В большинстве случаев ишиас не требует хирургического вмешательства. Обычно достаточно времени и ухода за собой. Однако, если простые процедуры по уходу за собой не уменьшают вашу боль, обратитесь к врачу. Ваш лечащий врач может подтвердить причину вашей боли, предложить другие варианты лечения и / или направить вас к другим специалистам по охране здоровья позвоночника, если это необходимо.
Ишиас | Johns Hopkins Medicine
Что такое радикулит?
Ишиас, также называемый поясничной радикулопатией, — это боль, которая возникает вдоль седалищного нерва.Этот нерв проходит от задней части таза до задней поверхности бедра. Седалищный нерв — это главный нерв в ноге. Это также самый большой нерв во всем вашем теле.
Как диагностируется радикулит?
Наряду с полным анамнезом и физическим осмотром тесты на ишиас могут включать:
Рентген. Пучки электромагнитной энергии создают на пленке изображения внутренних тканей, костей и органов.
Магнитно-резонансная томография (МРТ). Большие магниты, радиочастотная энергия и компьютер делают подробные изображения органов и структур вашего тела.
Электромиография и исследование нервной проводимости (ЭМГ и NCS). Процедура, выполняемая вместе для записи и анализа электрических импульсов в ваших мышцах. Во время ЭМГ в мышцу вводят тонкие иглы для регистрации электрической активности. NCS часто выполняется вместе с EMG, чтобы определить, нормально ли работает нерв. Затем электроды помещают в различные места на коже вдоль нервных путей.При стимуляции нерва в различных местах ваш лечащий врач может определить конкретное место вашей травмы.
Как лечить радикулит?
Ишиас обычно проходит самостоятельно, если требуется отдых и время. Чтобы облегчить боль, лечение может включать:
Нестероидные противовоспалительные (НПВП) лекарственные средства, такие как ибупрофен
Тепло или холод прикладывают к больным мышцам
Движение (поддержание движения снижает воспаление)
Остеопатические манипуляции
Операция (для восстановления грыжи межпозвоночного диска, если состояние не устраняется)
Что вызывает радикулит?
Обычно причиной ишиаса является грыжа (или выпуклость) диска в позвоночнике, которая давит на седалищный нерв.
Другие причины давления на седалищный нерв могут включать:
Ожирение
Плохая осанка
Опухоль
Абсцесс
Сгусток крови
Неудобное положение сидя
Любые нервные расстройства
Иногда причину ишиаса невозможно определить.
Каковы симптомы ишиаса?
Это наиболее частые симптомы ишиаса:
Боль в пояснице, которая распространяется или распространяется вниз по ягодицам и тыльной стороне одного бедра
Боль, которая распространяется от ягодиц до стопы
Онемение (в тяжелых случаях)
Слабость (в тяжелых случаях)
Симптомы ишиаса могут выглядеть как другие заболевания или проблемы со здоровьем.Всегда обращайтесь к своему врачу за диагнозом.
Каковы осложнения ишиаса?
Поскольку ишиас вызывается давлением на нерв в позвоночнике, могут развиться осложнения, если давление не снимается. Возможные осложнения неотложной компрессии нерва включают:
Усиление боли
Скольжение или грыжа межпозвоночного диска
Потеря чувствительности или слабость в пораженной ноге
Нарушение функции кишечника или мочевого пузыря
Постоянное повреждение нерва
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если:
Ваша боль усиливается
Вы теряете чувствительность в пораженной ноге или чувствуете слабость в ноге
У вас проблемы с кишечником или мочевым пузырем
Боль возвращается после успешного лечения ишиаса
Основные сведения о радикулите
Ишиас чаще всего встречается у людей в возрасте от 30 до 50 лет.
Это боль, которая начинается вдоль седалищного нерва и распространяется вниз по ягодице и тыльной стороне 1 бедра.
Обычно это вызвано грыжей (или выпуклостью) диска в позвоночнике, которая давит на седалищный нерв.
Ишиас обычно проходит самостоятельно, если требуется отдых и время.
Причины ишиаса и боли в седалищном нерве
Универсальный справочник по причинам ишиаса: все, что вы когда-либо хотели знать, прямо от экспертов.
В этой статье: Основные причины | Грыжи межпозвоночных дисков | Вырождение | Стеноз | Спондилолистез | Травма | Синдром грушевидной мышцы | Опухоли | Факторы риска | Часто задаваемые вопросы
Вы можете быть удивлены, узнав, что ишиас — это не заболевание, а описание симптомов, вызванных другими заболеваниями нижней части спины. Вам также может быть все равно, потому что как бы то ни было, ишиас болит.
Ишиас — это название боли, когда что-то — обычно грыжа межпозвоночного диска, но возможны и другие причины — сжимает, раздражает или воспаляет седалищный нерв или один из нервных корешков, которые в конечном итоге становятся седалищным нервом.Перевод: боль вверх и вниз по ноге — вы можете почувствовать ее где угодно, от ягодиц до лодыжки.
Хотите узнать, как избавиться от радикулита? Первый шаг — понять первопричину. Читайте дальше, чтобы узнать о некоторых из наиболее распространенных причин ишиаса и о том, что с ними делать.
Седалищный нерв проходит сзади под ягодицей и вниз через область бедра в каждую ногу. Источник фото: 123RF.com.
«Ишиас на самом деле является симптомом основной проблемы, — говорит Брайан Р.Субач, доктор медицины, нейрохирург, практикующий в Национальном отделении позвоночника и боли в Мэриленде. Есть несколько заболеваний позвоночника, которые могут вызвать сдавление седалищного нерва. Шесть самых распространенных:
Хотя все они могут быть причиной ишиаса, грыжа диска является наиболее распространенным явлением. Фактически, некоторые исследования показывают, что до 90 процентов ишиаса является результатом грыжи межпозвоночного диска в поясничном отделе позвоночника.
Диски в позвоночнике выполняют несколько функций, в том числе придают позвоночнику гибкость, действуют как амортизаторы для позвонков и равномерно переносят нагрузку на позвоночник с одного диска на другой.Выпуклость диска и грыжа чаще возникают в поясничном отделе позвоночника просто потому, что эта часть позвоночника поддерживает весь вес верхней части тела, а также любые предметы, которые вам могут понадобиться поднять.
Выпуклость и грыжа межпозвоночных дисков почти одинаковы, но не совсем. Выпуклый диск — это , содержащий разлад диска . Гелеобразный центр диска (пульпозное ядро) остается «заключенным» в покрышке внешней стенки (фиброзное кольцо) диска, но может расширять внешнюю стенку настолько, чтобы давить на близлежащий нерв или нервный корешок.
Грыжа межпозвоночного диска возникает, когда ядро прорывается через фиброзное кольцо. Это называется неконтролируемым диском . Независимо от того, выпячивается ли диск или грыжа, материал диска может давить на соседний нервный корешок, сдавливать нежную нервную ткань и вызывать ишиас. Это сжатие может возникать только на одной стороне седалищного нерва и вызывать симптомы только на одной стороне тела или сдавливать его с обеих сторон и вызывать симптомы на обеих сторонах тела (двусторонний ишиас).
Тем не менее, последствия грыжи межпозвоночного диска хуже. Мало того, что грыжа межпозвоночного диска вызывает прямое сжатие нервного корешка по отношению к внутренней части костного позвоночного канала, но и сам материал диска также содержит кислотный химический раздражитель (гиалуроновую кислоту), который вызывает воспаление нерва. Проще говоря: грыжа межпозвоночного диска — это сделка два к одному, которую вы действительно не хотите.
Прямое сжатиеПрямая компрессия — классический механизм ишиаса.Когда студенистое ядро диска выпячивается или прорывается через твердое фиброзное кольцо, эта часть диска очень часто давит на ближайший нервный корешок, ответвляющийся от спинного мозга и выходящий из позвонка. Грыжа межпозвоночного диска в поясничной и крестцовой областях позвоночника часто давит на один из нервных корешков, которые в конечном итоге объединяются в ягодицах, образуя седалищный нерв, что приводит к ишиасу.
Химическое воспалениеПри грыже межпозвоночного диска проблема не решается прямым сжатием.Мягкий внутренний слой диска, ядро, состоит в основном из воды и коллагена, но при прохождении через фиброзное кольцо выделяет мощные химические вещества. Эти химические вещества вызывают воспаление в непосредственной близости, что еще больше раздражает сдавленные нервные корешки.
Технически дегенерация диска является скорее фактором риска для грыжи межпозвоночного диска, чем причиной ишиаса, но она приводит к ишиасу, поэтому часто мы не можем исключить его.
Дегенерация диска или дегенеративная болезнь диска (DDD) — чрезвычайно распространенная и почти неизбежная часть старения.Со временем — годами и десятилетиями — межпозвоночные диски подвергаются процессу высыхания, называемому высыханием диска. Содержание воды в дисках падает, что делает их более слабыми, ломкими и склонными к образованию грыж.
Хотя DDD невероятно распространен и почти неизбежен, есть некоторые изменения в образе жизни, которые вы можете внести, чтобы снизить риск или замедлить дегенерацию диска, например:
- Практика подъемной механики
- Поддержание здорового веса
- Не курить и не употреблять алкоголь
- Меньше сидеть и больше двигаться
Корешки спинномозговых нервов отходят от спинного мозга наружу через проходы, состоящие из костей и связок, которые называются нервными отверстиями. Нервные корешки проходят через эти отверстия, соединяются друг с другом, становясь нервами, и распространяются на остальную часть вашего тела.
Стеноз поясничного отдела позвоночника — частая причина радикулита
При развитии стеноза позвоночного канала эти отверстия сужаются или закупориваются, а нервы сдавливаются. Уменьшение пространства внутри канала обычно является результатом грыжи диска, но также может быть вызвано другими проблемами, такими как:
- Травмы позвоночника, например переломы позвонков или вывихи в результате травмы
- Развитие костной шпоры — чрезмерное разрастание кости — или опухоли позвоночника
- Утолщение связок, скрепляющих позвоночник
Спондилолистез — заболевание, которое чаще всего поражает поясничный отдел позвоночника.Это происходит, когда один позвонок скользит вперед по соседнему позвонку. Когда позвонок соскальзывает и смещается, он давит на нервы или нервные корешки под ним. В конечном итоге это вызывает сдавление и часто приводит к симптомам ишиаса.
Вы либо родились с развивающимся спондилолистезом, либо он развивается в детстве. С другой стороны, приобретенный спондилолистез может быть вызван:
- Части позвоночника со временем разрушаются (дегенерация позвоночника)
- Физическое напряжение, связанное с тяжелой атлетикой или гимнастикой
- Травма, например, в результате автомобильной аварии
«При физикальном обследовании пациент часто жалуется на усиление боли в спине при выгибании в разгибание из-за раздражения фасеточных суставов.Диагноз часто можно поставить с помощью простых рентгенограмм, таких как рентген, сделанных в положении стоя », — говорит д-р Субах.
В некоторых случаях травма может вызвать ишиас. Примеры включают дорожно-транспортные происшествия (ДТП), падения и контактные виды спорта (например, футбол). Удар может повредить сами нервы, или фрагменты сломанной кости могут сдавить нервы.
Помимо высокоэнергетических травм, таких как MVA, другие формы травм, которые могут вызвать ишиас, включают перелом таза или вывих бедра (ишиас, вызванный тракцией), которые вызывают разрыв близлежащих подколенных сухожилий и раздражение седалищного нерва.Это также может быть результатом проникновения предметов в тело и порезания / разрыва нерва, например пули или ножа.
Синдром грушевидной мышцы назван в честь грушевидной мышцы и боли, вызванной раздражением этой мышцы седалищного нерва. Грушевидная мышца находится в нижней части позвоночника, соединяется с бедренной костью и способствует вращению бедра. Седалищный нерв проходит под грушевидной мышцей.
Грушевидная мышца — это мышца бедра, которая может сдавливать седалищный нерв, когда он воспаляется.
Синдром грушевидной мышцы может вызывать ишиас, когда мышца спазмируется или воспаляется. Воспаление может вызвать набухание мышц и сдавливание седалищного нерва, тогда как мышечные спазмы могут поражать людей, у которых седалищный нерв проходит через саму мышцу; это потому, что седалищный нерв сжимается при сокращении мышцы.
Стоит отметить, что синдром грушевидной мышцы может быть трудно диагностировать и лечить из-за отсутствия результатов рентгенографии или МРТ. Доктор Субах отмечает: «Наличие опытного нейрохирурга или ортопеда для проведения вашего физического осмотра будет иметь большое значение в мире, учитывая нормальные рентгеновские снимки и нормальные МРТ, которые обычно сопровождают эту причину раздражения седалищного нерва.”
Опухоли позвоночника — это аномальные новообразования, которые могут быть доброкачественными или злокачественными (злокачественными). Раковые опухоли обычно являются метастатическими, что означает, что они распространились на позвоночник из-за рака, который образовался где-то в другом месте тела. Доброкачественные образования в позвоночнике, которые могут сдавливать седалищный нерв, включают:
- Аневризматические кисты костей (ABC). ABC — это не опухоли, как следует из названия, а кисты, наполненные кровью, которые имеют тенденцию быстро расширяться.
- Гигантоклеточные опухоли (ГКТ).GCT — это агрессивные опухоли костей, которые обычно поражают кости, расположенные близко к суставу, что является потенциально большой проблемой для позвоночника с его 364 суставами.
- Остеоид-остеомы. Эти опухоли обнаруживаются в кости, имеют тенденцию быть небольшими и не увеличиваются в размерах после образования. Однако они могут привести к образованию новой, непреднамеренной кости в пораженной области или к формированию остеоидной кости вокруг самой опухоли.
Когда опухоль позвоночника развивается в поясничной области, существует риск развития радикулита в результате сдавления нерва.К счастью, опухоли позвоночника встречаются редко. «Если боль в седалищном нерве не проходит с помощью лекарств, физиотерапии или инъекций, порекомендуйте МРТ своему специалисту по лечению боли или хирургу. Это может исключить интраспинальную, то есть внутри позвоночного канала или позвоночника, причину вашей боли », — говорит д-р Субах.
Какие менее распространенные причины радикулита?Некоторые менее известные причины ишиаса могут включать:
- Эндометриоз, разрастание ткани матки за пределами матки, которое может накапливаться в областях, окружающих седалищный нерв или сам седалищный нерв
- Инфекция в позвоночнике или позвоночнике, вызывающая образование абсцесса и сдавливание седалищного нерва или повреждение самого нерва
- Повреждение нервов диабетом
- Сдвиг или рост плода во время беременности, который может привести к сдавлению нерва
- Побочные эффекты от лекарств
«Другой распространенный источник травматических повреждений — прямое повреждение малоберцового нерва», — говорит д-р.Субач. «Это часто является результатом вывиха колена или перелома голени и может проявляться онемением задней части голени или слабостью в голеностопном суставе, когда пальцы ног направляются к голени. Нечасто это может произойти у пациента после операции по замене коленного или тазобедренного сустава. В таких случаях необходимо исключить спинномозговую причину ».
Помимо всех этих потенциальных причин ишиаса, особенности вашей анатомии, вашей генетики и вашего образа жизни могут в совокупности сделать вас более восприимчивыми к боли в седалищном нерве.Некоторые из этих факторов риска ишиаса могут включать:
- Возраст : С возрастом увеличивается риск возникновения межпозвоночной грыжи и остеохондроза, которые, как вы теперь знаете, являются двумя наиболее частыми причинами ишиаса
- Ожирение : нездоровая нагрузка на позвоночник и дополнительное давление на межпозвоночные диски, что может привести к грыже или другому повреждению
- Работа и виды деятельности : Некоторые виды работ требуют больших усилий и физических нагрузок, включая много подъемов и скручиваний.Небезопасное поднятие и скручивание может быть большим фактором риска развития радикулита. И наоборот, на других работах вы слишком долго сидите, что также может вызвать нагрузку на диски, особенно если такое сидение приводит к ослаблению основных мышц и, следовательно, к меньшей защите позвоночника и его дисков.
- Травма позвоночника : предыдущая травма может ослабить диски и сделать их более восприимчивыми к грыже и повреждению.
Вылечить ишиас часто можно в домашних условиях.Такие вещи, как прикладывание пакетов со льдом, прием безрецептурных болеутоляющих / средств, уменьшающих воспаление, и легкая растяжка, помогают уменьшить воспаление в седалищном нерве и вокруг него или что-то еще, что сжимает его, для облегчения симптомов.
Ваш врач также может:
- Предлагайте рецептурные лекарства, например миорелаксант или болеутоляющее
- Порекомендовать физиотерапию, которая поможет снизить давление на нерв
- Посоветуйте сделать спинномозговую инъекцию рядом с пораженным нервом, чтобы уменьшить воспаление
- Предложите альтернативные методы облегчения симптомов, такие как иглоукалывание или йога.
Операция по поводу ишиаса проводится редко, но наиболее распространенными являются микродискэктомия, при которой удаляется часть грыжи межпозвоночного диска, или ламинэктомия, при которой удаляется часть позвонка, чтобы освободить место в позвоночном канале.
Вот и все. Понимание причин ишиаса приводит к пониманию того, как его лечить. Получение диагноза и выяснение причины ишиаса — первый шаг к улучшению самочувствия.
Часто задаваемые вопросыЧто вызывает обострение ишиаса?
Ишиас может быть вызван любым количеством проблем, которые могут защемить седалищный нерв или корешок нерва. Это включает выпячивание дисков, стеноз позвоночника или травму позвоночника. Часто пациент может «переусердствовать» с некоторой умеренно напряженной деятельностью, такой как садоводство или подъем ящиков.Ограничение физической активности, лед к нижней части спины и прием безрецептурных противовоспалительных средств обычно позволяют улучшить симптомы. Если через несколько дней вы продолжите испытывать боль, обратитесь к врачу.
Что вызывает боль при ишиасе во время беременности?
Во время беременности пучок нервов, известный как пояснично-крестцовое сплетение , может быть зажат между плодом и костями таза. Кроме того, длительное пребывание в положении для литотомии (когда бедра и колени согнуты и поддерживаются стременами) также может вызвать ишиас.
Какие позвонки вызывают ишиас?
Истоки седалищной боли могут начинаться от L4 (поясничных) позвонков и от S1 (крестцовых) позвонков. Каждый позвонок, включая L5, имеет соответствующий нервный корешок, который питает седалищный нерв; в зависимости от того, какой корень поражен, симптомы могут незначительно отличаться в зависимости от того, куда они излучают.
Может ли стресс и беспокойство вызывать ишиас?
Некоторые исследования показывают, что, когда вы испытываете беспокойство, мозг лишает нервы в нижней части спины кислорода, что приводит к симптомам седалищного нерва.В дополнение к этому, кортизол (гормон, вырабатываемый при стрессе) может усугубить ишиас и / или продлить его течение.
Ишиас / боль в седалищном нерве: причины, симптомы, лечение
Если у вас появляется боль, которая начинается в пояснице или ягодицах и распространяется вниз по ноге, вашей проблемой может быть ишиас.
Что такое радикулит?
Ишиас — это раздражение седалищного нерва, который является самым большим нервом в организме человека.Седалищные нервы исходят из нескольких нервов в нижней части спины. Эти нервы отходят от позвоночника наружу, а затем соединяются на каждой ягодице, образуя седалищный нерв, который затем распространяется вниз по каждой ноге. Боль в седалищном нерве излучается по тому же пути.
Каковы симптомы ишиаса?
Типичный первый симптом — боль в пояснице, которая распространяется вниз по ноге. Обычно симптомы включают:
- Тупая, ноющая, стреляющая или «жгучая» боль, которая начинается в нижней части спины и / или ягодицах и распространяется вниз по одной из ног.Боль в спине, сопровождающаяся болью в ногах, является ключевым признаком, указывающим на то, что у вас ишиас, а не другой тип боли в спине.
- Невропатии, такие как онемение или покалывание «иголками».
- Чувство мышечной слабости или измененных рефлексов.
В зависимости от расположения сдавленного нерва симптомы могут ухудшаться, когда вы наклоняетесь, поднимаете предметы, поворачиваетесь, садитесь, кашляете или чихаете.
Что вызывает радикулит?
Раздражение седалищного нерва вызывается защемлением нервного корешка (также известным как компрессия нерва, защемление нерва или невропатия защемления).Эта конкретная форма защемления называется поясничной радикулопатией, поскольку поврежденные корешки нервов расположены в поясничной (поясничной) части позвоночника. Само сдавление нерва может быть вызвано:
- Грыжа межпозвоночного диска, также известная как разрыв или смещение диска, при которой гелеобразный центр межпозвонкового диска позвоночника выступает через разрыв в его внешнем кольце (называемом кольцом). Это смещение оказывает давление на нервные корешки, расположенные рядом с диском.Грыжа межпозвоночного диска может быть вызвана износом со временем или острой травмой спины.
- Стеноз позвоночного канала — сужение канала, в котором находятся спинномозговые нервы.
- Воспаление близлежащих анатомических структур, вызванное:
- Травмы костей или мышц.
- заболеваний, таких как опухоли или инфекции.
- беременность.
Видео: анимация радикулита
Анимация ниже иллюстрирует анатомию позвоночника и седалищного нерва, а также механизм боли в седалищном нерве и ноге.
Что мне делать, если я подозреваю, что у меня ишиас?
Легкий ишиас проходит самостоятельно. Меры самообслуживания, которые могут помочь, включают прекращение любой деятельности, вызывающей боль, выполнение растяжек нижней части спины, периодическое прикладывание пакета со льдом к области, вызывающей боль, и прием НПВП (нестероидных противовоспалительных препаратов), таких как ибупрофен.
Когда мне следует обратиться к врачу при ишиасе?
Если отдых, обледенение или другие методы самопомощи не улучшили ваше состояние в течение трех дней, проконсультируйтесь с физиотерапевтом, хирургом позвоночника или лечащим врачом, чтобы обсудить ваши симптомы.Если вы испытываете сильное онемение, покалывание или проблемы с мочеиспусканием, как можно скорее обратитесь к врачу.
Как диагностируется радикулит?
Врач сначала выполнит анамнез и проведет физический осмотр, а затем рентген и МРТ подтвердят наличие компрессии корешка поясничного нерва.
Как лечится радикулит?
Нехирургические методы лечения могут включать применение холодных компрессов или тепла, лекарств и / или физиотерапии. В некоторых случаях эпидуральные инъекции стероидов также могут помочь вам вернуться к полной активности.В тяжелых случаях может потребоваться операция по декомпрессии позвоночника.
Консервативное консервативное лечение
Консервативное лечение направлено на уменьшение боли. Может включать:
Ваш врач или физиотерапевт может проинструктировать вас о том, как правильно наклоняться и поднимать ноги, чтобы не усугубить ваше состояние. В некоторых случаях эпидуральные инъекции стероидов также могут помочь вам вернуться к полной активности. Большинство людей с ишиасом избавляются от симптомов в течение нескольких месяцев.
Оперативное лечение
Пациентам, которые не отвечают на консервативные методы лечения и страдают стойким инвалидизирующим ишиасом, может потребоваться хирургическое вмешательство.Ваш врач определит, являетесь ли вы кандидатом на операцию, исходя из продолжительности и тяжести симптомов. Если ваше состояние вызывает синдром конского хвоста (который включает такие симптомы, как дисфункция мочевого пузыря, недержание мочи или сильное онемение ягодиц), это может быть признаком того, что вам следует немедленно провести операцию.
Хирургическое лечение радикулита — декомпрессия позвоночника. Цель состоит в том, чтобы удалить любую грыжу диска или стеноз (сужение канала), которые давят на пораженный поясничный нерв, чтобы облегчить боль в ноге и связанные с ней симптомы онемения и слабости.Существует несколько различных операций по декомпрессии, в зависимости от того, какие нервные корешки поражены. В их числе:
- ламинэктомия
- ламинопластика
- ламинотомия
- микродискэктомия (также известная как микродекомпрессия позвоночника)
В целом более 90% пациентов с хирургическим лечением радикулита имеют успешные результаты.
Дополнительная информация о радикулите
Узнайте больше из статей и другого контента ниже или найдите лучшего врача или хирурга по лечению радикулита или хирурга в HSS для вашего конкретного состояния и страховки.
Назад в игру Истории пациентов
Что такое радикулит?
Ишиас — это боль в бедре, ноге и ягодице, возникающая из-за защемления седалищного нерва.
Изображение предоставлено: rumruay / Shutterstock.com
Седалищный нерв — это большой нерв, образованный множеством более мелких нервов, которые выходят из спинного мозга между соседними позвонками.Как только они соединяются, седалищный нерв переходит в ягодицу, а затем в заднюю часть бедра и ногу. Он может быть прижат к подлежащей кости в разных точках на пути от спинного мозга к ноге.
Симптомы
Пострадавший обычно жалуется на онемение, ощущение уколов и игл или на боль, которая начинается в области бедра и распространяется вниз по ноге, на боль или ноющую боль в ягодицах, лодыжках и ступнях. Боль может быть мучительной и мешать нормальному функционированию или может быть легкой по своему характеру.
Боль при ишиасе обычно усиливается, когда человек поднимает, наклоняется или напрягается, и поэтому может возникать при чихании, кашле или от души. Это также может произойти ночью. Поскольку седалищный нерв контролирует как ощущения, так и функцию мышц ног, иногда человек также испытывает мышечную слабость ноги.
Причины ишиаса
Некоторые из возможных причин этой нервной боли могут включать:
- Сползание или грыжа поясничного диска
- Остеоартрозные изменения поясничного отдела позвоночника с разрастанием костных шпор, утолщением позвонков и сужением межпозвонковых дисков.Каждый из них вызывает сужение межпозвоночного пространства или позвоночного канала, что может оказывать давление на нервные корешки, составляющие седалищный нерв.
- Дегенерация диска из-за возрастных изменений
- Травма позвоночника или реже опухоль позвоночника
- Воспаленные или болезненные мышцы ягодиц
Диагностика и лечение
Диагноз ишиаса в основном ставится на основании клинических симптомов и признаков.В большинстве случаев скользящие диски заживают в течение от 6 недель до 3 месяцев. Лечение состоит из снижения активности и мер по уменьшению боли в острой фазе.
Полный постельный режим не рекомендуется, хотя можно порекомендовать пострадавшему взять пару дней отдыха от любой тяжелой активности. Вместо этого легкие упражнения или физиотерапия полезны для укрепления нижней части спины, предпочтительно в бассейне, который снимает вес с позвоночника. Упражнения помогают уменьшить скованность, сохранить мышцы сильными и быстрее вернуться к нормальной активности.
Обезболивающие и противовоспалительные средства, пакеты со льдом и теплые ванны помогают уменьшить острую боль. Другие важные лечебные меры могут включать:
- Правильная осанка
- Жесткий матрас для поддержки спины
- Избегайте сгибания и подъема тяжелых предметов
- Сидеть на стульях с низкой опорой спинки
- Время от времени меняйте позу или вставайте
- Улучшение физического состояния
- Похудание при избыточном весе
Рентген или сканирование обычно не требуются, если только боль не сильная, даже через месяц после начала этих мер.Конечно, необходима медицинская помощь, чтобы решить, когда необходимо дальнейшее обследование и лечение.
При тяжелом пролапсе диска необходимы эпидуральные инъекции вокруг нервных корешков для снятия боли. В некоторых случаях рекомендуется операция на диске или дискэктомия. Во время этой процедуры делается небольшой разрез в мышцах спины, чтобы можно было удалить нездоровые фрагменты диска, которые давят на нервные корешки. Кратковременное облегчение после дискэктомии составляет 90%, хотя рецидивы случаются примерно в 5% случаев.
Осложнения нервных заболеваний, вызывающие ишиас, встречаются редко. Если наблюдается сильная боль, слабость, онемение или потеря контроля над кишечником или мочевым пузырем, это может указывать на острое сильное давление на спинной мозг, требующее неотложной помощи.
Список литературы
Дополнительная литература
Лучшие способы лечения боли при радикулите
Боль в спине — одна из самых разрушительных форм хронической боли, но некоторые формы боли в спине легче идентифицировать и лечить, чем другие.Одна из самых узнаваемых и поддающихся лечению — боль при ишиасе, вызванная давлением на седалищный нерв. Наиболее частой причиной боли при ишиасе является грыжа межпозвоночного диска в нижней части спины, как правило, в результате травмы или возраста.
Боль при ишиасе может быть очень болезненной, но хорошая новость заключается в том, что это состояние обычно проходит в течение нескольких недель. Лишь ограниченному числу пациентов требуется хирургическая процедура для снятия нервного давления. Если вы испытываете боль при ишиасе в ягодицах одной ноги вместе с любым из следующих симптомов, вам следует немедленно обратиться к врачу:
- Боль не уменьшается безоперационным лечением
- Сильная или изнурительная боль
- Падение стопы
- Нарушение двигательной функции
- Слабость мышц в ноге
- Любые изменения функции мочевого пузыря или кишечника
Что такое ишиас?
Седалищный нерв — самый длинный нерв в теле человека, он тянется от нижней части спины вниз по обеим ногам.Ишиас — это общий термин, который включает любую боль или неврологические симптомы, влияющие на любую часть этого длинного нерва.
Наиболее частой физической причиной ишиаса является выпуклый диск в поясничной области спины. Между позвонками расположены губчатые диски, которые смягчают и поддерживают позвоночник. Если есть травма, то этот диск может сместиться и надавить на седалищный нерв. Кроме того, со временем жесткий внешний вид диска может ухудшиться; следовательно, желеобразная внутренняя часть может выступать через разрывы и защемлять седалищный нерв.
Хотя боль в одной стороне ягодиц является отличительным признаком ишиаса, это состояние может также проявляться следующими симптомами:
- Онемение
- Покалывание
- Жжение
- Покалывание
Ишиас Боль обычно начинается в пояснице и распространяется вниз по бедру одной ноги в голень и ступню. Большинство пациентов характеризуют боль как жжение, остроту или ощущение электричества. Боль часто усиливается в положении стоя или сидя и уменьшается в положении лежа или при ходьбе.
Безоперационные методы лечения боли при радикулите
Большинство врачей рекомендуют консервативные методы лечения для лечения боли в спине при ишиасе. Среди наиболее часто назначаемых:
- Постельный режим— В большинстве случаев врачи не рекомендуют длительный постельный режим. Несмотря на то, что после обострения боли в спине ишиас может потребоваться короткий период отдыха, вы должны оставаться максимально активными, чтобы способствовать заживлению и ограничить риск прогрессирования вашего состояния до хронического.Слишком частый постельный режим может ослабить мышцы, необходимые для поддержки позвоночника, а также высушить и укрепить позвоночные диски, что сделает их более подверженными повреждению. e
- Тепловая или ледяная терапия — Применение холода для снятия боли в спине и уменьшения отека оказалось весьма эффективным для многих больных. Короткие периоды обледенения — 20 минут или меньше — следует чередовать с тепловой терапией, которая также может успокоить боль, улучшить кровообращение и ускорить заживление.
- Противовоспалительные препараты — Одна из ключевых физиологических реакций на боль при ишиасе — воспаление окружающей ткани, которое может еще больше усугубить симптомы боли.Вот почему многие врачи рекомендуют противовоспалительные препараты, такие как НПВП (например, аспирин, ибупрофен, напроксен), чтобы уменьшить отек. В некоторых случаях ваш врач может порекомендовать инъекции стероидов, чтобы уменьшить воспаление и боль.
- Физиотерапия— для многих пациентов физиотерапия, которая включает в себя растяжку и упражнения для укрепления спины, может помочь облегчить боль в спине при ишиасе. Эти упражнения помогут растянуть спину и снизить давление на седалищный нерв. Они также могут помочь выровнять позвоночник, придав ему более естественную и менее болезненную позу.Важно соблюдать режим физиотерапии до тех пор, пока врач не скажет вам прекратить, чтобы вы могли получить максимальную пользу.
- Физические упражнения— Одним из ключевых факторов для многих пациентов с болью в ишиасе является наличие жира на животе. Это не только оказывает давление на позвоночник, делая вас более склонным к грыже межпозвоночного диска, но также может усугубить состояние ишиаса, увеличивая давление на седалищный нерв. Это одна из основных причин, по которой вы должны поддерживать регулярный режим упражнений, который включает растяжку, сердечно-сосудистые упражнения и упражнения для наращивания мышц.Обсудите любую новую фитнес-программу со своим врачом перед тем, как начать, чтобы предотвратить травмы.
- Обезболивающие — Одним из приоритетных направлений лечения боли в спине ишиаса является устранение болевых симптомов, поэтому врач должен назначить обезболивающие сразу после постановки диагноза. Хотя боль может быть сильной, большинство врачей рекомендуют пациентам с болью в спине ишиас на начальном этапе принимать безрецептурные обезболивающие; Это связано с тем, что безрецептурные препараты для многих пациентов могут быть столь же эффективны, как и рецептурные, и многие из этих препаратов обладают противовоспалительными свойствами, которые помогают облегчить боль.Если ваша боль не поддается лечению безрецептурными препаратами, ваш врач может назначить опиоиды или миорелаксанты на короткие периоды времени.
Хирургическое лечение боли при радикулите
Примерно от 5 до 10 процентов пациентов с болью при ишиасе единственным вариантом является хирургическое вмешательство. Эти пациенты не ответили на более консервативные методы лечения в течение как минимум трех месяцев, поэтому лучшим вариантом для этих пациентов с болью в радикулите является дискэктомия или ламинэктомия.
- Дискэктомия — эта хирургическая процедура удаляет часть позвоночного диска или костную шпору, которая соприкасается с седалищным нервом.Хотя цель состоит в том, чтобы отрезать только ту часть кости или диска, которая давит, в некоторых случаях хирурги могут удалить весь диск. Многие пациенты, прошедшие эту процедуру, могут вернуться домой в тот же день.
- Ламинэктомия — при этой процедуре пластинка — костная пластинка в позвоночном канале — удаляется. Такое удаление пластинки снижает давление на седалищный нерв и уменьшает боль и неврологические симптомы.
Хирургия, конечно, сопряжена с некоторыми серьезными рисками, но некоторые из этих потенциальных осложнений могут быть смягчены новыми хирургическими методами, в которых используются микроскопические разрезы и минимально инвазивные процедуры.





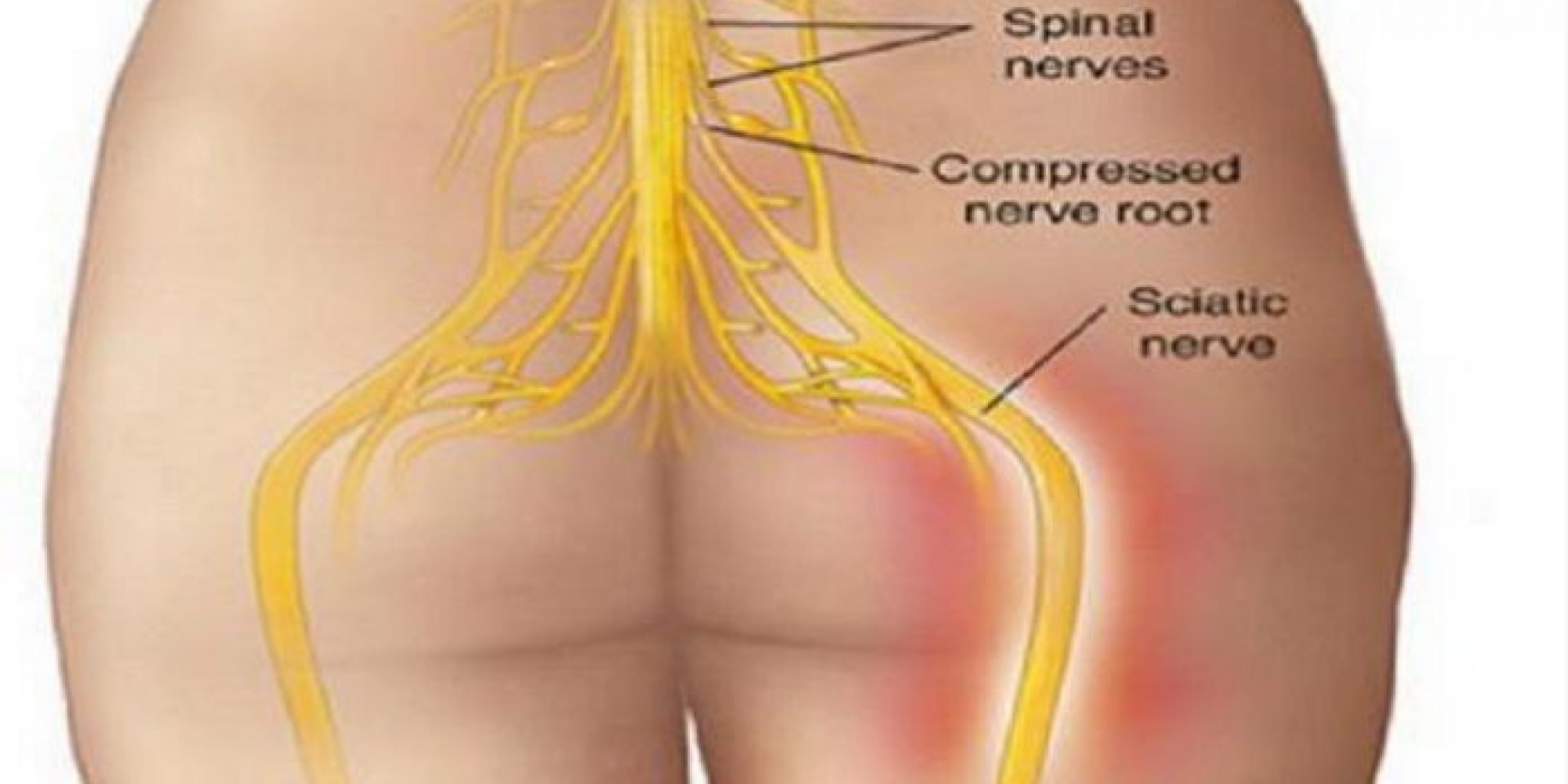 200 мг+200 мг+40 мг: 10, 20 или 30 шт.
200 мг+200 мг+40 мг: 10, 20 или 30 шт. прим. 1.5%: туба 60 г
прим. 1.5%: туба 60 г прим. 3.5 г+0.2 г 10%: 5 г пакетики 100 шт., тубы 55 или 110 г, фл. 452 г
прим. 3.5 г+0.2 г 10%: 5 г пакетики 100 шт., тубы 55 или 110 г, фл. 452 г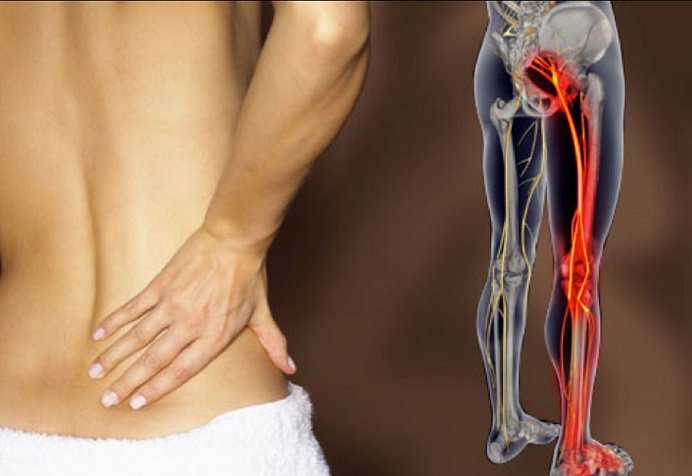 прим. 2.5%: тубы 30 г, 50 г или 100 г
прим. 2.5%: тубы 30 г, 50 г или 100 г , покр. пленочной оболочкой, 12.5 мг: 10 или 20 шт.
, покр. пленочной оболочкой, 12.5 мг: 10 или 20 шт. прим.: тубы 10 г, 30 г или 50 г
прим.: тубы 10 г, 30 г или 50 г прим. 1%: тубы 30 г или 50 г
прим. 1%: тубы 30 г или 50 г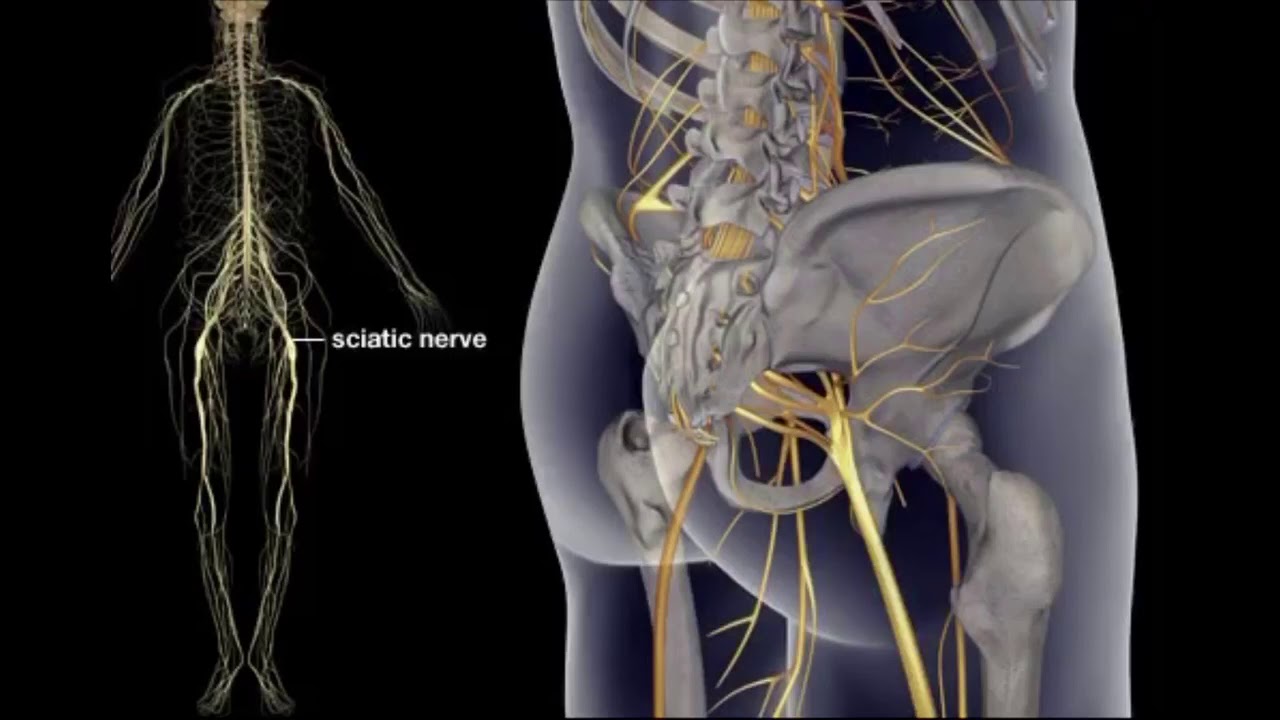 прим. 1%: тубы 40 г или 50 г
прим. 1%: тубы 40 г или 50 г прим.: тубы 15 г, 35 г, 67 г или 100 г
прим.: тубы 15 г, 35 г, 67 г или 100 г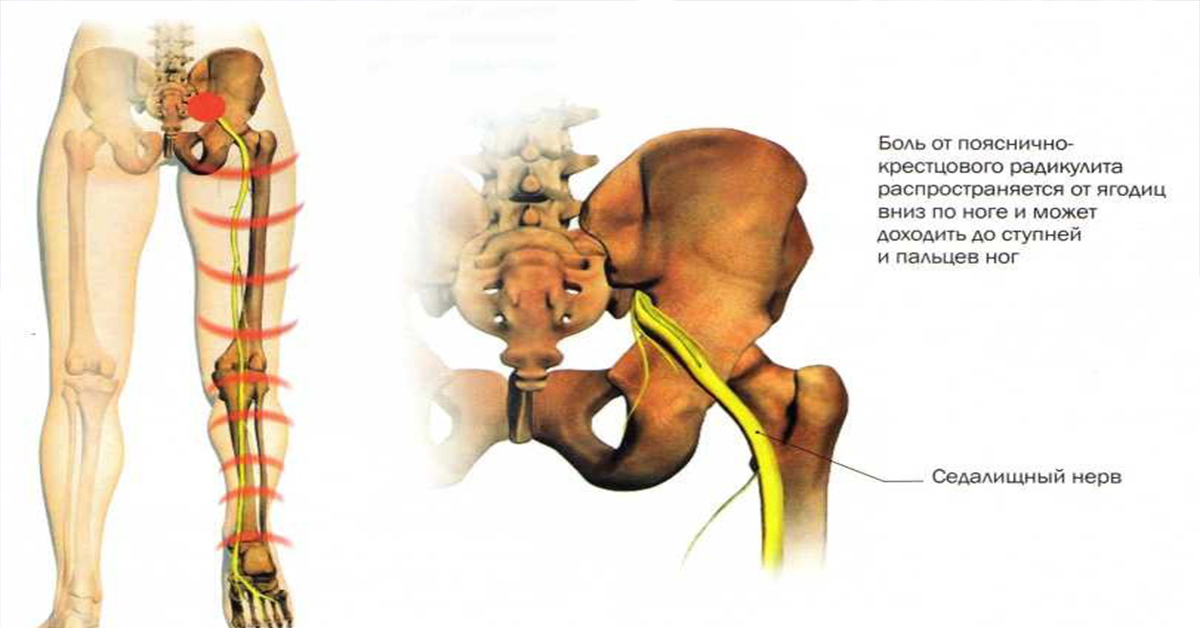 , покр. пленочной оболочкой 200 мг: 20, 50 или 100 шт.
, покр. пленочной оболочкой 200 мг: 20, 50 или 100 шт. прим. 10%: банка 25 или 50 г, туба 30 или 40 г
прим. 10%: банка 25 или 50 г, туба 30 или 40 г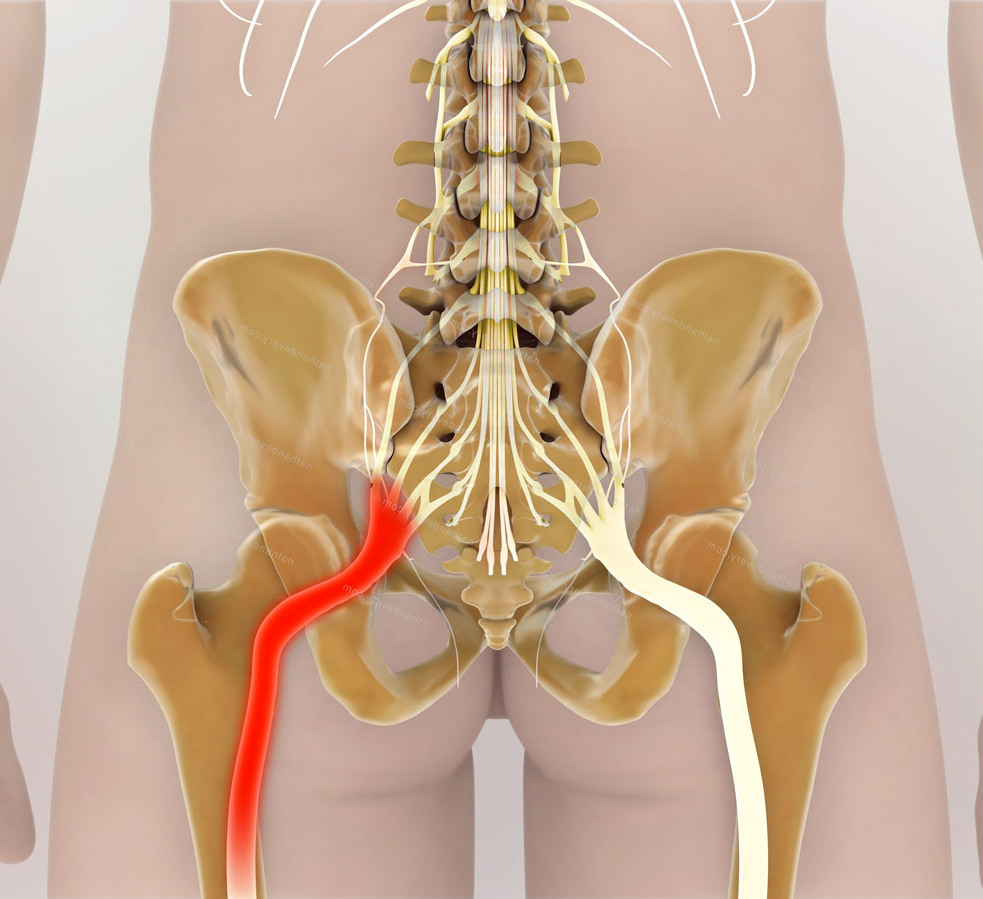 прим. 2%: тубы 30 г или 50 г
прим. 2%: тубы 30 г или 50 г прим. 30 мг+100 мг/1 г: тубы 10 г, 15 г, 20 г, 30 г, 40 г, 50 г или 100 г
прим. 30 мг+100 мг/1 г: тубы 10 г, 15 г, 20 г, 30 г, 40 г, 50 г или 100 г , покр. оболочкой, 100 мг+100 мг: 15, 30 или 60 шт.
, покр. оболочкой, 100 мг+100 мг: 15, 30 или 60 шт.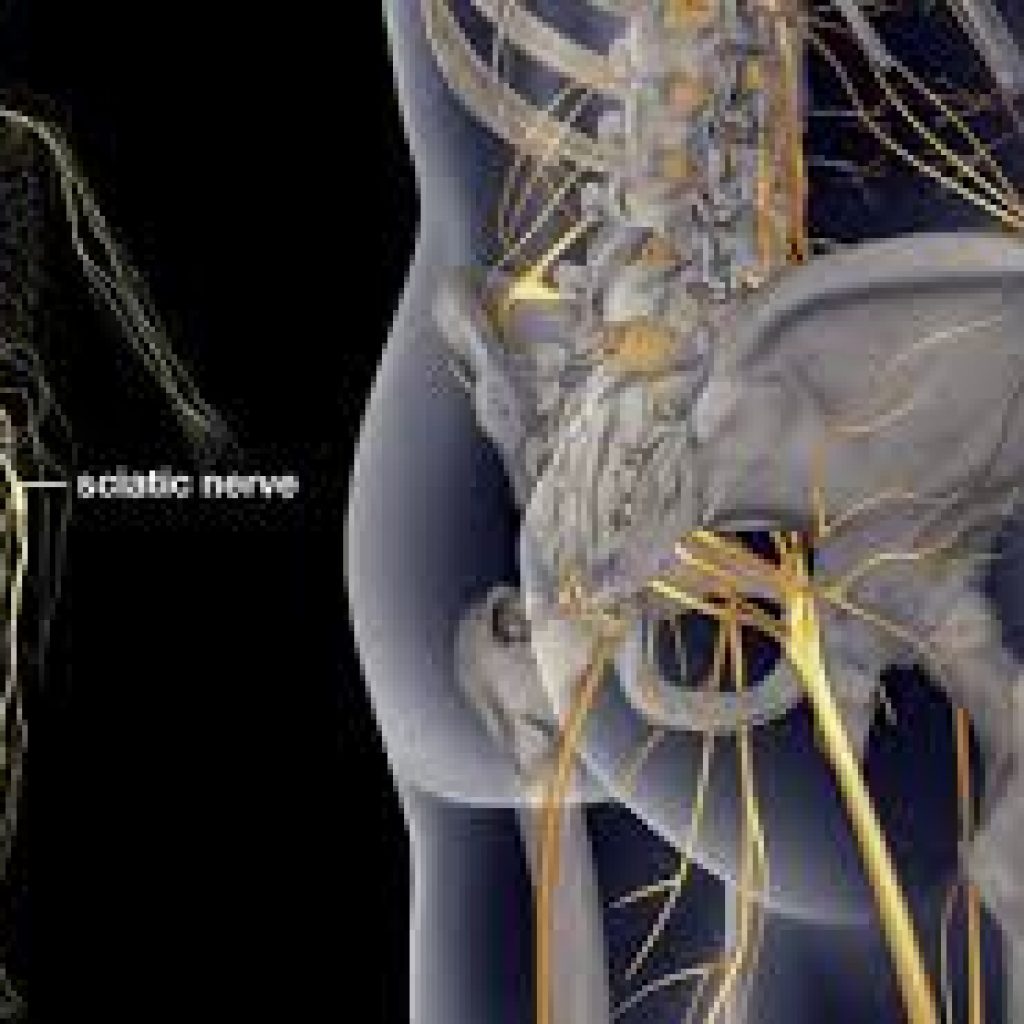 прим. 1%: тубы 20 г или 50 г
прим. 1%: тубы 20 г или 50 г 200 мг: 10 или 20 шт.
200 мг: 10 или 20 шт. , покр. пленочной оболочкой, 400 мг+5 мг+100 мкг: 10 или 20 шт.
, покр. пленочной оболочкой, 400 мг+5 мг+100 мкг: 10 или 20 шт.