Болит грудь • Почему это происходит: основные причины
Отек, болезненность, тяжесть, приступы стреляющей боли, жжение — грудь может болеть по-разному. Нередко физический дискомфорт сменяется беспокойством: а не онкология ли это?
У специалистов-маммологов есть пара терминов, обозначающий боли в груди — масталгия или мастодиния. Какой бы ни была боль, очень важно отследить ее причину. Главное, не накручивай себя: боль в одной или обеих молочных железах сама по себе не является симптомом развития опухолей. Повышенная чувствительность и другие дискомфортные состояния могут быть следствием самых разных причин. В этой статье мы рассмотрим наиболее распространенные из них.Повторяющиеся (циклические) боли
Начнем с самого распространенного состояния: если ты испытываешь боли в груди и они повторяются с приблизительно одинаковой периодичностью, то скорее всего, эти болезненные ощущения связаны с твоим менструальным циклом.Перечислим симптомы этих дискомфортных состояний:
- Тяжесть, тупая боль.
- Грудь «наливается», отекает, можно нащупать уплотнения.
- Болят обе груди, преимущественно в верхней и центральной части. Иногда боль может распространяться в область подмышек.
- Симптомы усиливаются за 2 недели до менструации, затем наступает улучшение.
- Ты находишься в детородном возрасте (около 20-30 лет) или, напротив, приближаешься к менопаузе.
Уровень гормонов
Нередко боли в груди могут быть связаны с уровнем двух гормонов — эстрогена и прогестерона. Точнее, с их дисбалансом в организме. Механизм этого явления малоизучен. Изменение уровня эстрогена и прогестерона, которое нередко сопровождается дискомфортными ощущениями и даже болью в груди, может происходить на разных этапах репродуктивной жизни женщины:
Точнее, с их дисбалансом в организме. Механизм этого явления малоизучен. Изменение уровня эстрогена и прогестерона, которое нередко сопровождается дискомфортными ощущениями и даже болью в груди, может происходить на разных этапах репродуктивной жизни женщины:- В период полового созревания.
- Во время менструации, а так же включая предменструальный синдром.
- Во время беременности, обычно в первом триместре.
- В период грудного вскармливания. Ряд причин может привести к воспалению молочной железы, иначе — маститу. Это заболевание лечится неотложно и чаще всего с применением антибиотиков.
- В период менопаузы.
Фиброзно-кистозные изменения груди
Звучит грозно, но сегодня такие состояния оцениваются специалистами, как нормальные и безвредные. Кстати, они также связаны с гормонами.При таких изменения в женской груди формируются участки фиброзной (соединительной) ткани, состоящей из коллагеновых волокон, или кисты (упругие полости, наполненные жидкостью).
Около половины женщин в возрасте от 20 до 50 лет имеют фиброзно-кистозные образования в груди. Да, это может быть болезненно, но, повторимся, такие изменения обычно считаются нормальными и безвредными. Подробнее об этом может рассказать твой маммолог.
Дисбаланс жирных кислот
Жирные кислоты содержатся в маслах и жирах растительных и животного происхождения. Недостаток (или переизбыток) этих веществ в клетках организма может привести к повышению чувствительности груди с изменением уровня гормонов.Чтобы облегчить эти симптомы, попробуй снизить количество жиров в рационе. Специалисты могут также порекомендовать диету с высоким содержанием сложных углеводов.
Некоторые врачи советуют принимать масло примулы вечерней — считается, что это натуральное средство помогает привести в норму уровень жирных кислот в организме.
Нециклические боли в груди
Иногда боль в груди не имеет отношения к гормонам. В следующих случаях стоит обратиться к маммологу:- Острая боль, жжение, ощущение сдавленности.

- Дискомфортные ощущения постоянны (или непредсказуемы).
- Боль ощущается только в одной груди в определенной области.
- Боль возникла в период менопаузы.
Иррадиирующие (отраженные) боли
Иногда боль в груди не имеет отношения к самой груди — такие боли называются отраженными (на профессиональном сленге — иррадиирующие боли). Другими словами, грудь в порядке, а боль вызвана изменениями в каком-то другом органе.Боль, не связанная с состоянием молочной железы обычно:
- Отдает в руку, шею, нижнюю челюсть;
- Усиливается при движении или дыхании, а также при нагрузке;
- Похожа на «прострелы».
Последствия интенсивных физических упражнений для развития грудных мышц также могут вызывать болевые ощущения. Если эти состояния вызывают сильный дискомфорт, продли период восстановления между походами в спортзал или фитнес-клуб.
Инфекция
Хотя мастит обычно встречается у женщин, кормящих грудью, он может развиться в любом возрасте. Трение одежды о соски может привести к появлению кожных раздражений, а это прямой путь к разного рода бактериальным инфекциям.Травма
Хирургические вмешательства и пластические операции, так или иначе, травмируют грудь и могут вызывать болевые ощущения даже спустя некоторое (иногда длительное) время.Прием медикаментов
Боль в груди могут вызывать некоторые рецептурные средства, а также гормональные препараты. К ним относятся медикаменты для лечения заболеваний сердца и ряд препаратов, использующихся в психиатрии.Неудобный бюстгальтер
Большая грудь сама по себе может быть причиной болевых ощущений. Причем боль в таких случая может распространяться на спину, шею и плечи. Кто-то в таких случаях решается на «пластику» по уменьшению груди, но иногда последствия операции могут вызывать другой набор дискомфортных состояний.
В большинстве случаев обладательницам большого размера груди поможет тщательно подобранный бюстгальтер с высоким уровнем поддержки. Нередко специалисты рекомендуют использовать обычный классический вариант без косточек.
Читать также:
Ночные приливы при климаксе: почему возникают и как с ними бороться
Прыщи перед месячными: причины и лечение
Нерегулярный менструальный цикл: причины нарушения цикла
Поделитесь в комментариях, понравилась ли вам статья?
Фото: freepik.com
8 распространенных причин боли в груди
Женщины всех возрастов периодически могут испытывать боль в груди. Она может возникать как до, так и после менопаузы. В то время как почти 70% женщин жалуются на боль в груди в какой-то момент их жизни, только около 15% из них нуждаются в медицинской помощи. Тяжесть и локализация боли может быть разной. Она может возникать в обеих молочных железах, в одной из них или в подмышечной впадине. Ее интенсивность может варьировать от легкой до тяжелой и, как правило, описывается как резкое жжение или тянущая боль. Гормональные изменения из-за менструации, беременности, лактации и менопаузы могут также оказывать влияние на тип боли в груди, который испытывает женщина.
Киста молочной железы. Кисты, которые могут образовываться в тканях молочной железы, как правило, являются заполненными жидкостью мешочками, которые могут быть мягкими или твердыми и даже не причинять боль. Эти кисты обычно увеличиваются во время менструального цикла и после наступления менопаузы.
Лекарства. Некоторые лекарственные средства могут способствовать развитию боли в груди. К таким препаратам относят: оральные гормональные контрацептивы, препараты для лечения бесплодия, эстроген и препараты прогестерона в период менопаузы, селективные ингибиторы обратного захвата серотонина, антидепрессанты, препараты наперстянки, метилдопа, спиронолактон, некоторые диуретики, анаполон, аминазин. Женщине стоит обратиться к врачу, если она испытывает боль в груди при приеме этих лекарственных средств.
Хирургическое вмешательство. Женщины, перенесшие операцию на груди, у которых сформировалась рубцовая ткань на месте шва, могут периодически испытывать боль в области молочной железы.
Костохондрит. Это воспаление хряща (расположенного в реберно-грудинном сочленении), который соединяет ребра с грудиной. Боль при этом нарушении может быть похожа на симптом сердечного приступа и некоторых других состояний. Данную патологию отмечают у лиц пожилого возраста и пациентов с плохой осанкой.
Фиброзно-кистозные изменения в груди. У женщин в период пременопаузы и тех, кто проходит гормональную терапию в период менопаузы, может возникать набухание груди, вызванное скоплением жидкости.
Мастит. С данной патологией часто сталкиваются кормящие матери из-за закупорки молочных протоков. Однако мастопатию могут отмечать не только у них. Симптомы патологии часто включают повышение температуры тела, боль и усталость, наряду с изменениями в молочной железе, ее покраснением, локальным повышением температуры, отеком и болью.
Неудачный бюстгальтер. Боль в груди может быть вызвана неправильно подобранным бюстгальтером. Порой его носят, затягивая слишком туго или, наоборот, свободно. В результате происходит неправильная поддержка молочной железы, что может привести к возникновению боли.
Рак молочной железы. Большая часть случаев развития рака молочной железы не связана с возникновением боли, тем не менее, формирование некоторых видов опухолей в молочной железе может доставлять дискомфорт и даже причинять боль.
Таким образом, женщинам стоит проконсультироваться с лечащим врачом, если они испытывают боль и припухлость молочной железы, не связанную с менструальным периодом, отмечают появление шишек или других образований в области груди, выделения из соска, симптомы инфекционного заболевания, циклическую и ациклическую боль в этой области.
Циклическая боль в груди описывается как боль, которая совпадает с гормональными изменениями в течение менструального цикла. Она обычно становится более выраженной в течение 2 нед перед началом менструации. Этот тип боли является причиной около 75% жалоб женщин на боль в груди. Ее обычно испытывают женщины в возрасте 20–40 лет. Чаще всего это происходит в верхней наружной области обеих молочных желез и иногда в области подмышки. Женщины, которые испытывают циклическую боль в груди, также часто сообщают о фиброзно-кистозных изменениях молочной железы.
Она обычно становится более выраженной в течение 2 нед перед началом менструации. Этот тип боли является причиной около 75% жалоб женщин на боль в груди. Ее обычно испытывают женщины в возрасте 20–40 лет. Чаще всего это происходит в верхней наружной области обеих молочных желез и иногда в области подмышки. Женщины, которые испытывают циклическую боль в груди, также часто сообщают о фиброзно-кистозных изменениях молочной железы.
В отличие от циклической, ациклическая боль в груди совершенно не связана с менструальным циклом. Она возникает, как правило, у женщин в период постменопаузы в возрасте 40–50 лет и описывается как жжение и тянущая боль. Может возникать в одной молочной железе и быть вызвана травмой.
Как управлять болью в груди?
При возникновении боли в области молочной железы следует обязательно проконсультироваться с врачом.
Однако можно несколько облегчить дискомфорт с помощью следующих советов:
- ношение поддерживающего бюстгальтера в течение дня, спортивного бюстгальтера во время физических упражнений;
- ограничение употребления кофеина и натрия;
- использование горячих или холодных компрессов на грудь;
- следование диете с низким содержанием жиров и большим количеством фруктов, овощей и цельнозерновых продуктов;
- поддержание здоровой массы тела;
- употребление витамином В6, В1, Е;
- использование методов релаксации для уменьшения стресса, беспокойства и напряжения;
- ведение журнала возникновения боли с целью определить ее цикличность или ацикличность.
По материалам www.medicalnewstoday.com
Причины боли в груди у женщин
Как добраться в медицинский центр
1-й Нагатинский проезд, дом 14.
от метро Нагатинская:
Из метро выход №4, автобусная остановка «Метро Нагатинская». Автобус 142 до остановки 1-й Нагатинский проезд. Перейти дорогу, идти вдоль Почты и Вестерн Юнион по Проектируемому проезду. Выйти к 1-му Нагатинскому проезду. Слева будет большое красное здание с балконом, подняться на балкон, там будет вывеска «ЭльКлиник».
Выйти к 1-му Нагатинскому проезду. Слева будет большое красное здание с балконом, подняться на балкон, там будет вывеска «ЭльКлиник».
от метро Пражская:
От м. Пражская доехать до м. Нагатинская.
Из метро выход №5. Трамваи: 3, 16 до остановки 1-й Нагатинский проезд.
Из метро выход № 4, автобусная остановка «Метро Нагатинская», автобус т8 до остановки 1-й Нагатинский проезд.
от метро Анино:
Из метро выход №4. Дойти до автобусной остановки «Метро Анино», сесть на автобус т40 до остановки 1-й Нагатинский проезд.
метро Южная:
От метро Южная доехать до метро Нагатинская.
Из метро выход №4, к автобусу т8, или выход №5 к трамваям 3, 16. До остановки 1-й Нагатинский проезд.
от метро Варшавская:
От метро пройти к автобусной остановке и автобусам т40, 142, т8 до остановки «1-й Нагатинский проезд».
от метро Нагорная:
От метро Нагорная доехать до метро Нагатинская. Выход №4 к автобусам т8, 142, н8(ночной), т40, или выход №5 к трамваям 3, 16 до остановки «1-й Нагатинский проезд».
от метро Тульская:
Из метро выход №2, перейти Большой Староданиловский переулок, слева будет аптека «Ригла» и сеть магазинов. Пройти через парк к Даниловской часовне, повернуть направо и выйти к трамвайной остановке «Серпуховская застава». Сесть на 3-й трамвай, доехать до остановки «1-й Нагатинский проезд».
от метро Царицыно:
От Царицыно доехать до метро Каширская, дойти до автобусной остановки. Сесть на автобус т71, Доехать до остановки «1-й Нагатинский проезд».
от метро Орехово:
От метро Орехово доехать до метро Каширская, выход №4, повернуть направо, пройти памятник Г.К. Жукову, дойти до автобусной остановки. Сесть на автобус т71, Доехать до остановки «1-й Нагатинский проезд».
от метро Домодедовская:
Из метро выход №12, слева будет автобусная остановка.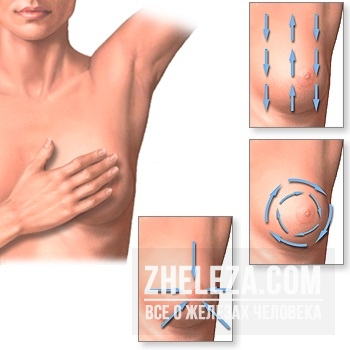 Сесть на автобус т71. Доехать до остановки «1-й Нагатинский проезд».
Сесть на автобус т71. Доехать до остановки «1-й Нагатинский проезд».
от ж/д станция Чертаново:
От станции перейти дорогу, пройти вдоль Проектируемого проезда к Дорожной улице, повернуть налево, идти к автобусной остановке «Центр боевых искусство». Автобусы: 683, 225, 241. Доехать до остановки «Метро Варшавская». Перейти дорогу, пройти к автобусной остановке и автобусам т40, 142. Доехать до остановки 1-й Нагатинский проезд.
от метро Коломенская:
Из метро перейти дорогу и пройти Билайн и Юнистрим к остановке «Метро Коломенская». Сесть на 47, 49 трамвай, доехать до остановки «Ювелирный завод». Повернуть налево к Проектируемому проезду, пройти вдоль медицинского центра и Следственного отдела, пройти Дикси. Обогнуть жилое здание и идти по Проектируемому проезду до светофора. Перейти дорогу к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
Из метро выход №7, к автобусной остановке «Метро Коломенская». Автобусы: 751, 351. Доехать до остановки «Нагатинская набережная, 10». Пройти вдоль набережной до автозаправки «Татнефть» и шлагбаум. Пройти до жилого дома и повернуть налево. Выйти на 1-й Нагатинский проезд. Пройти кофейню «Глафира» до светофора. Перейти дорогу. Пройти вперед и выйти к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
Из метро выход №5, справа будет автобусная остановка. Автобусы: 901, 299, 608, т71. Доехать до остановки «1-й Нагатинский проезд». Пройти Пятерочку (будет слева), повернуть налево к Почте и Вестерн Юнион, идти прямо по Проектируемому проезду. Выйти к 1-вому Нагатинскому проезду. Слева будет большое красное здание с балконом, подняться на балкон, там будет вывеска «ЭльКлиник».
от метро Технопарк:
От Технопарка доехать до метро Коломенская, выход №1, пройти «Французскую выпечку», выйти к трамвайной остановке. Сесть на 47, 49 трамвай, доехать до остановки «Ювелирный завод».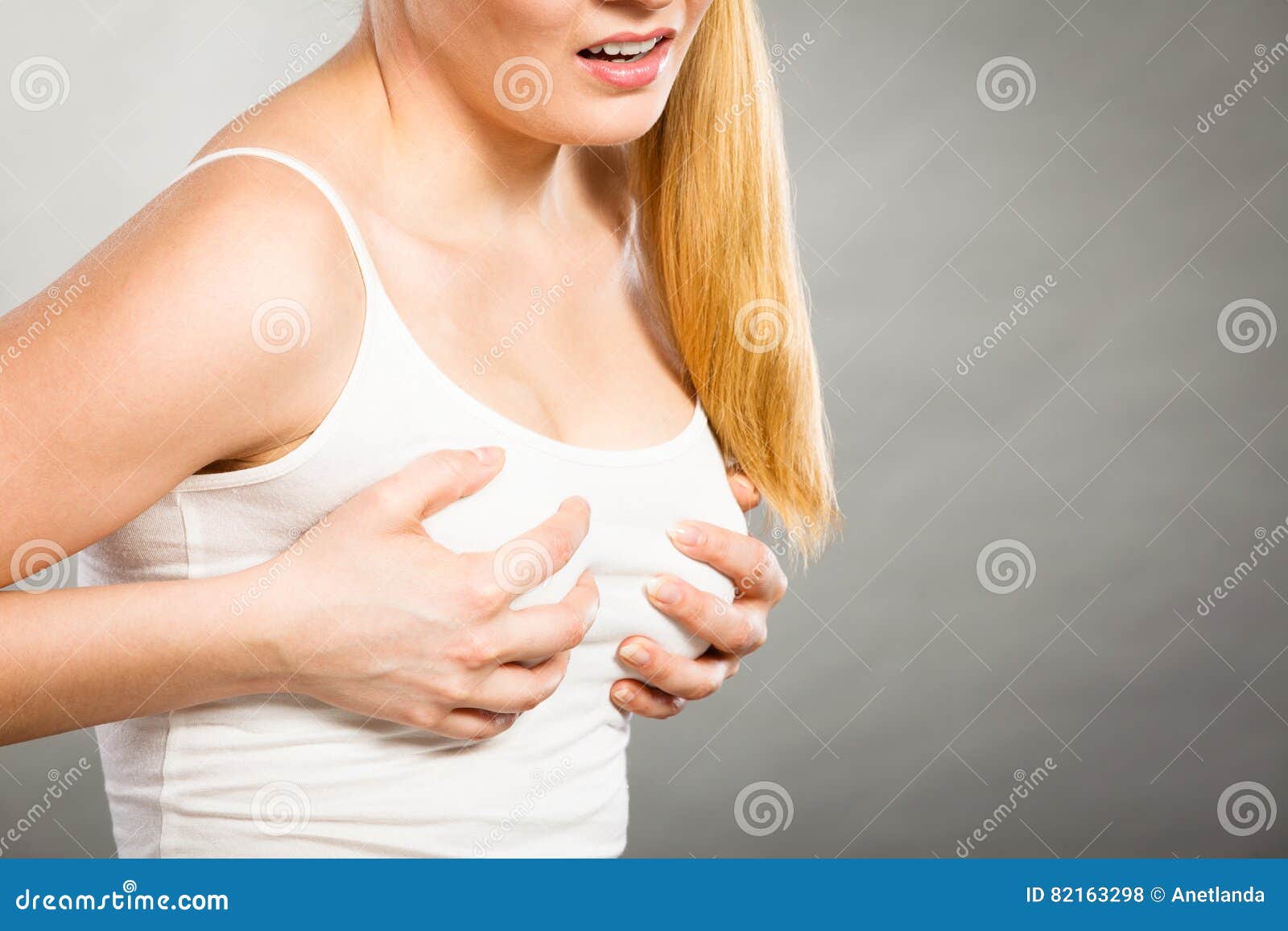 Повернуть налево к Проектируемому проезду, пройти вдоль медицинского центра и Следственного отдела, пройти Дикси. Обогнуть жилое здание и идти по Проектируемому проезду до светофора. Перейти дорогу к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
Повернуть налево к Проектируемому проезду, пройти вдоль медицинского центра и Следственного отдела, пройти Дикси. Обогнуть жилое здание и идти по Проектируемому проезду до светофора. Перейти дорогу к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
от метро Автозаводская:
От метро Автозаводская доехать до метро Коломенская, выход №1, пройти «Французскую выпечку», выйти к трамвайной остановке. Сесть на 47, 49 трамвай, доехать до остановки «Ювелирный завод». Повернуть налево к Проектируемому проезду, пройти вдоль медицинского центра и Следственного отдела, пройти Дикси. Обогнуть жилое здание и идти по Проектируемому проезду до светофора. Перейти дорогу к большому красному зданию (дом 14) с балконом. Подняться на балкон, там будет вывеска «ЭльКлиник».
Почему болит грудь при кормлении
Грудное вскармливание доставляет молодой матери удовольствие и помогает осознать счастье материнства. В тех случаях, когда болит грудь после кормления, необходимо безотлагательно записаться на прием врача маммолога, чтобы не пропустить развитие серьезных заболеваний на самых ранних стадиях.
Причины боли в груди при кормлении.
Реакция на выделение гормона окситоцина. Под его влиянием происходит сильное сокращение мышечных волокон млечных ходов, в результате которого выделяется дополнительная порция молока.
Матери ощущают в это время боль, которую они характеризуют как сжимающую или колющую. У первородящих или эмоционально лабильных женщин рефлекс на окситоцин может проявиться даже при одной мысли о ребенке или в тот момент, когда она берет малыша на руки. Обычно после трех месяцев лактации эта реакция постепенно ослабевает.
Лактостаз. Очень часто болит грудь у кормящей мамы в том случае, когда из-за плохой проходимости млечных протоков, густого молока или очень большого его количества возникает застой в млечных дольках. При этом в молочной железе прощупываются болезненные уплотнения. Кожа над ними может быть более теплой и с синюшным оттенком из-за венозного застоя. При лактостазе необходимо обязательно сцедить грудь так, чтобы уплотнения исчезли. В противном случае может быстро развиться мастит.
При этом в молочной железе прощупываются болезненные уплотнения. Кожа над ними может быть более теплой и с синюшным оттенком из-за венозного застоя. При лактостазе необходимо обязательно сцедить грудь так, чтобы уплотнения исчезли. В противном случае может быстро развиться мастит.
Быстрое наполнение груди молоком. Во время активного сосания в ответ на раздражение соска молочной железы выделяется большое количество гормонов пролактина и окситоцина, которые стимулируют выработку новой порции молока. В таких случаях не только болит грудь после кормления, но и быстро наполняется молоком, набухает и уплотняется. Это явление свидетельствует о нормальном процессе лактации.
Молочница. При кандидозном стоматите у младенца колонии грибка могут проникнуть на кожу соска молочной железы матери, а затем и в млечные ходы с развитием молочницы. При этом колонии грибка практически не видны, а главным клиническим признаком является повышенная чувствительность сосков. Режущая или пронзающая колющая боль, зуд в молочных железах не излечиваются обычными антисептическими средствами. Очень характерно, что сильнее болит грудь у кормящей мамы именно после окончания кормления.
Мастит. В результате воспаления участка лактостаза или при проникновении патогенных микробов через трещины соска в млечную дольку возникает серозный, а затем и гнойный процесс, проявляющийся сильной пульсирующей болью. Кожа над патологическим очагом становится красной и горячей, часто повышается температура тела. Матери требуется неотложная помощь гинеколога и хирурга, так как в запущенных случаях быстро развивается абсцесс молочной железы.
Трещины соска из-за неправильной техники прикладывания ребенка к груди при кормлении. Наиболее выражена боль в груди во время кормления, а после него постепенно стихает.
Сдавление груди неправильно подобранным бюстгальтером, при длительном нахождении в неудобном положении тела (например, во время сна на животе). В любом случае, не затягивайте с визитом к доктору, только он сможет установить правильную причину болей и дать необходимые рекомендации или назначить лечение.
5 причин, почему болит грудь
Боли в груди могуть быть проявлением различных состояний и даже заболеваний как самой молочной железы, так и грудной клетки.
1. Рост груди
В подростковом возрасте у девочек болевые ощущения, появляющиеся в области молочных желез, зачастую связаны с ростом самой молочной железы, то есть разрастанием железистой ткани. Этот процесс имеет различную степень выраженности слева и справа, так же как и увеличение объема молочной железы может идти ассиметрично.
2. ПМС
Нередко болевые ощущения усиливаются за несколько дней перед месячными, что связано с изменением гормонального фона. Это не является патологическим состоянием и не требует обращения к врачу, медикаментозного и другого лечения.
3. Ушиб или травма
Также, боли в области молочных желез могут быть связаны и с различными ушибами или травмами — бытовыми или после занятий спортом.
4. Боли в спине от нагрузок
Кроме этого, не следует забывать, что в молочных железах иногда ощущаются боли неврологического характера, то есть иррадиирующие (отдающие). Они возникают в позвонках при ущемлении нервных окончаний. То есть первопричина — в спине, а боль ощущается в груди. В этом случае боли могут быть связаны с интенсивностью физических нагрузок, с движением или с положением тела. То есть если боль возникла в каком-то положении тела, и при смещении или движении она проходит или изменяет свою интенсивность, она не связана с молочной железой, она только ощущается в ней.
В этом случае необходимо обратиться к детскому неврологу.
5. Воспалительные процессы
И последняя категория, самая опасная — это боли, связанные с наличием патологических состояний в самой молочной железе.
Это могут быть редко возникающие воспалительные процессы (например, после травм, переохлаждений), им сопутствуют уплотнения и покраснение в области груди. И с этим вопросом нужно идти к детскому хирургу.
Так же крайне редко, но встречаются опухолевые образования (фиброаденомы, кисты, гамартомы), они сопровождаются болезненными ощущениями только при надавливании на них (например, при физических нагрузках или ношении плотного белья).
Как правило, болью сопровождаются крупные (более 1,5-2 см) образования, которые ты можешь обнаружить самостоятельно. В таком случае необходимо немедленно записаться на прием к детскому онкологу.
Что делать, если болит грудь
На вопрос, стоит или не стоит обратиться к врачу, есть простой ответ: сомнение = обращение. Помни, что лучше десять раз прийти к врачу с казалось бы глупым и несерьезным вопросом, чем один раз не прийти по существенному поводу.
Следует насторожиться, если болевые ощущения возникают в одной груди. Это — повод и для обследования, и для обращения к специалисту.
До 18-летнего возраста ты должна обращаться к врачу-педиатру, и только после 18 лет — к «взрослому» маммологу.
Лечение боли в левой груди в Екатеринбурге
Боль в груди – серьезный симптом и повод для обращения к врачу.
Локализация боли в левой половине грудной клетки и в левой груди нередко связана с патологией сердечно-сосудистой системы, хотя может быть обусловлена рядом других причин.
Причины развития боли в левой груди:
1. Заболевания сердечно-сосудистой системы:- ишемическая болезнь сердца
- воспалительные заболевания сердца (миокардиты, перикардиты)
- расслаивающая аневризма аорты
2. Заболевания органов дыхания:
- пневмония
- пневмоторакс
3. Заболевания органов желудочно-кишечного тракта:
- язвенная болезнь желудка
- гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
- воспаления, травмы, опухоли пищевода, желудка
- острый панкреатит
- скользящая грыжа пищеводного отверстия диафрагмы
4. Заболевания опорно-двигательного аппарата:
- воспалительные заболевания позвоночника и ребер
- травмы позвоночника и ребер
- дегенеративные заболевания позвоночника (остеохондроз, спондилез)
5.
 Инфекции мягких тканей грудной клетки – опоясывающий герпес
Инфекции мягких тканей грудной клетки – опоясывающий герпес6. Заболевания молочной железы
КЛИНИКА зависит от причины развития боли в груди.
Ишемическая болезнь сердца может проявляться болью в груди давящего, жгучего характера, в левой половине грудной клетки, которая может отдавать в левую руку и/или обе руки, горло, нижнюю челюсть. Обычно возникает при физической нагрузке и прекращается при ее завершении, либо после приема нитроглицерина или введения анальгетиков. Такая боль сопровождается одышкой, слабостью, потоотделением, страхом смерти.
При воспалительных заболеваниях сердца боли слева в груди возникают после перенесённой острой респираторной вирусной инфекции, разнообразны по характеру (ноющие, колющие, давящие, режущие). Связаны с положением тела и дыханием, многочасовые, никак не связаны с физической нагрузкой и проходят на фоне приема противовоспалительных средств.
Расслаивающая аневризма аорты характеризуется внезапной, резкой, кинжальной болью разлитого характера в груди, возникающей после резкого подъёма артериального давления, интенсивной рывковой нагрузки (подъем тяжестей), сопровождающейся слабостью, потоотделением, потерей сознания, падением артериального давления.
Воспаление лёгких (пневмония) сопровождается кашлем, повышением температуры тела, болями колющими, режущими, ноющими, связанными с кашлем и дыханием.
На фоне туберкулёза, хронической обструктивной болезни лёгких, бронхоэктатической болезни в лёгких могут образовываться буллы — большие пузырьки. При резком кашле, травме грудной клетки они лопаются, воздух из них выходит в грудную клетку и вызывает смещение внутренних органов, расположенных в ней. Это состояние — «пневмоторакса» и проявляется резкой, высокоинтенсивной болью в груди, одышкой, падением артериального давления и даже потерей сознания.
Любое заболевание органов желудочно-кишечного тракта может сопровождаться болью в груди, особенно в левой ее половине. Дело в том, все органы грудной клетки и брюшной полости тесно связаны между собой посредством иннервации. И очень часто при гастроэнтерологическом заболевании имеет место «отраженная» боль. То есть «эпицентр» заболевания находится в брюшной полости, а боль ощущается в грудной клетке.
Дело в том, все органы грудной клетки и брюшной полости тесно связаны между собой посредством иннервации. И очень часто при гастроэнтерологическом заболевании имеет место «отраженная» боль. То есть «эпицентр» заболевания находится в брюшной полости, а боль ощущается в грудной клетке.
Сам по себе болевой синдром в этом случае разнообразен (боли колющие, ноющие, давящие, режущие, распирающие и т.д.), не связан с физической нагрузкой. Но связан с приемом пищи или чувством голода, обычно многочасовой. Проходит нередко после приема пищи или спазмолитиков, может сопровождаться тошнотой, рвотой, слабостью, позывами на дефекацию.
При патологии опорно-двигательного аппарата (остеохондроз, спондилез) боль слева в груди чаще локальная (точечная), хотя нередко и разлитая, в основном острая, пронзающая, резкая, связана с дыханием, положением тела. Не связана с физической нагрузкой и проходит самостоятельно, либо при смене положения тела, при приеме противовоспалительных препаратов (найз, диклофенак, ибупрофен).
Болевой синдром в груди, возникший после травмы, может быть связан с посттравматическим воспалительным процессом или переломом. Характеристики такого болевого синдрома аналогичны тем, что описаны при остеохондрозе и спондилёзе.
При опоясывающем герпесе болевой синдром в груди жгучий, интенсивный, иногда нестерпимый, многочасовой, плохо купируется анальгетиками. На второй – третий день болевого синдрома появляются высыпания на грудной клетке. Они напоминают пузырьки, вызывают нестерпимый зуд и проходят через некоторое время.
Заболевания молочной железы (мастопатия, мастит, онкологическая патология) также могут сопровождаться болевым синдромом в левой половине груди и под ней. Боль также абсолютно разнообразна, но чаще локальная (небольшая по площади), острая, колющая, нередко просто дискомфорт в области молочной железы. При этом сама молочная железа может нагрубать (увеличиваться в обьеме), возможно определение очагового уплотнения в ней, нередко плотного и болезненного.
Диагностика
Диагностика заключается в сборе анамнеза, изучении клинической картины, проведении общеклинических анализов, регистрации ЭКГ. А также в специфическом обследовании (тредмил, ультразвуковое исследование сердца и органов брюшной полости, молочных желез, холтеровское мониторирование ЭКГ, фиброгастроскопия, рентгенография органов грудной клетки и рентгеноскопия желудка и пр.).Профилактика
Профилактика синдрома боли в груди заключается в своевременном обращении к врачу первых симптомах болезни, здоровом образе жизни и выполнении всех рекомендаций лечащего врача.ОСОБЕННОСТИ ТЕЧЕНИЯ БОЛЕВОГО СИНДРОМА В ГРУДИ в возрастных группах в том, что у пожилых людей болевой синдром, как правило, менее выраженный. Может маскироваться одышкой и слабостью, головокружением и наиболее частая его причина — ИБС.
У более молодых пациентов в списке основных причин фигурируют травматические и воспалительные заболевания грудной клетки, лёгких, гастроэнтерологическая патология.
Различия между лицами обоего пола по характеристикам болевого синдрома в груди нет. У беременных женщин клиническая картина боли в груди мало отличается от таковой у других лиц.
В нашей клинике МО «Новая больница» есть все необходимые обследования и специалисты для проведения полноценного обследования пациента с болью в груди
Стоимость услуг
Способы оплаты: оплата наличными средствами; оплата пластиковыми банковскими картами МИР, VISA, MastercardWorldwide
Боль в груди: 10 причин, по которым ваша грудь может болеть
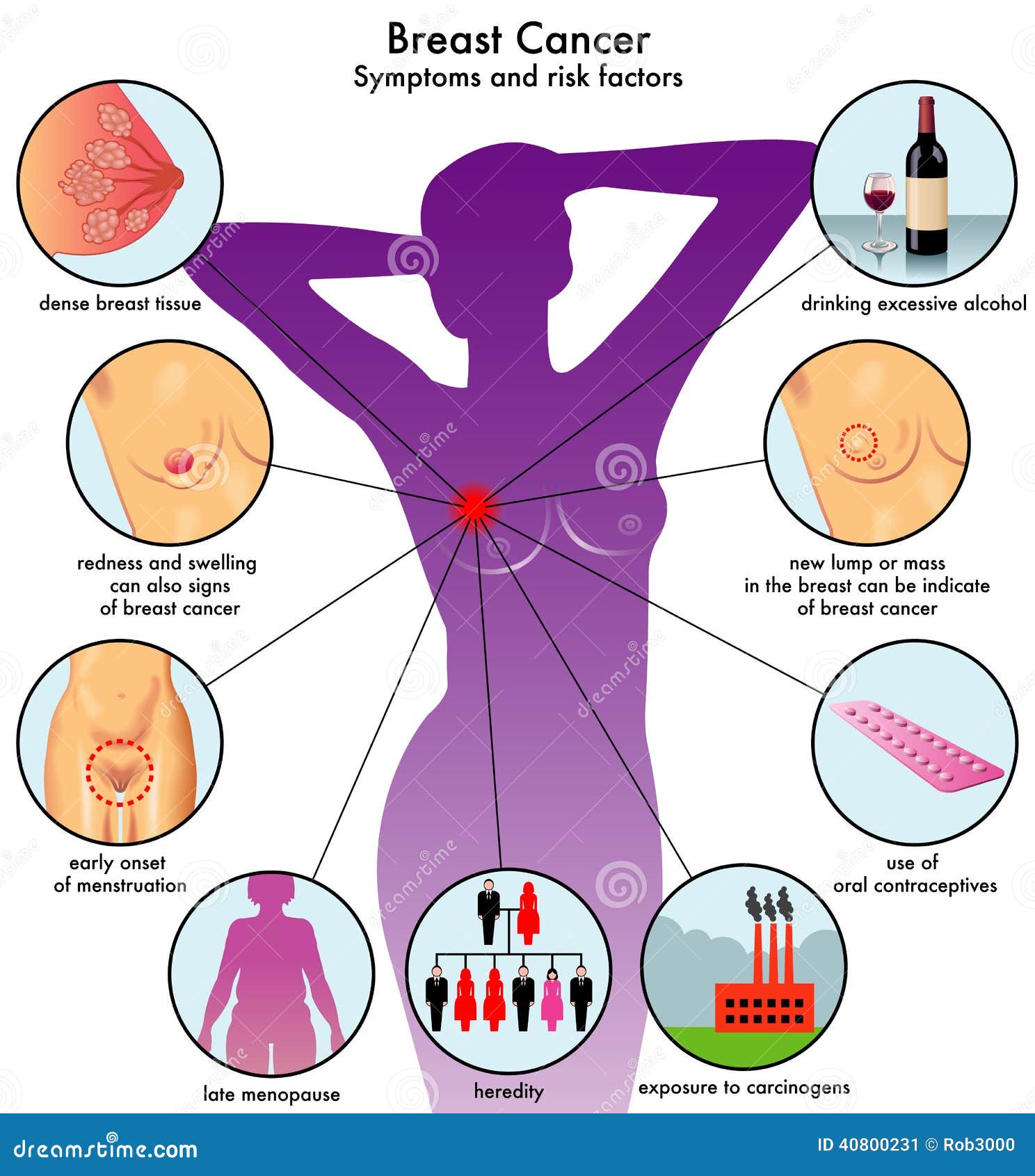
Маммоло́гия (от лат. mamma «молочная железа» + греч. λόγος «наука») — раздел медицины, посвящённый диагностике, лечению и профилактике различных заболеваний молочных желёз: мастопатия, фиброаденома, киста, лактостаз, мастит, рак молочной железы и другие.
Маммология активно развивается, так как рак молочных желёз в структуре онкологических заболеваний во многих странах занимает лидирующее место. Так же маммология активно изучает факторы риска, которые приводят в дальнейшем к различным патологиям молочных желёз.
Так же маммология активно изучает факторы риска, которые приводят в дальнейшем к различным патологиям молочных желёз.
Пациентки со злокачественным новообразованиям молочной железы могут пройти полный цикл диагностики и лечения заболевания в клинике «НТ- Медицина» Медицинского Центра Диагностики и Профилактики.
В 2020 году операции по удалению новообразований проводятся по полису ОМС. Медицинский центр получил государственное задание на лечение 100 случаев и готов оказать помощь высочайшего класса жителям Ярославля и других регионов России совершенно бесплатно!
Командная работа врача-онколога, маммолога и пластического хирурга позволяет выявить рак молочной железы на ранней стадии, удалить опухоль в кратчайшие сроки, восстановить анатомические структуры женского тела и не допустить рецидива заболевания.
- Для выявления рака молочной железы мы используем УЗИ, цифровую маммографию, трепан-биопсию с последующим гистологическим и иммуногистохимическим исследованием ткани опухоли.
- При обнаружении опухоли мы предлагаем в кратчайшие сроки провести радикальную операцию по удалению опухоли с одномоментной или отсроченной пластикой оперированной молочной железы с использованием современных имплантов или собственных тканей. При необходимости в стационаре проводятся курсы химиотерапии. Эти услуги предоставляются по полису ОМС.
Все операции и последующее восстановление проводятся в клинике «НТ-Медицина» Медицинского Центра Диагностики и Профилактики.
Особо обращаем ваше внимание но то, что опухоли, обнаруженные на ранней стадии, имеют благоприятный прогноз. Регулярно проводите самообследование, посещайте врача-маммолога!
О программах диагностики и лечения онкологии узнайте подробнее по телефону
Боль в груди: 10 причин, по которым ваша грудь может болеть
Большинство женщин испытывают те или иные боли в груди в тот или иной момент. Боль в груди обычно легко лечится, но в редких случаях это может быть признаком чего-то более серьезного.
Боль в груди обычно легко лечится, но в редких случаях это может быть признаком чего-то более серьезного.
Наиболее распространенные причины болей в груди (масталгия) , способы их лечения и когда обращаться к врачу:
1. Гормоны вызывают боль в груди.
Гормональные колебания являются основной причиной, почему женщины испытывают боль в груди. Грудь становится больной за три-пять дней до начала менструального цикла и перестает болеть после ее начала. Это связано с повышением уровня эстрогена и прогестерона перед началом менструации. Эти гормоны вызывают опухание груди и могут привести к повышенной чувствительности.
Если вы забеременеете, ваша грудь может оставаться воспаленной в течение первого триместра, поскольку увеличивается выработка гормонов. Нежность груди — один из самых ранних признаков беременности для многих женщин.
Шаги, которые вы можете предпринять, чтобы свести к минимуму боль в груди, включают в себя:
- Устранить кофеин
- Соблюдайте диету с низким содержанием жиров
- Уменьшить потребление соли
- Избегайте курения
- Возьмите безрецептурное обезболивающее
- Спросите своего врача, может ли помочь замена противозачаточных таблеток или препаратов заместительной гормональной терапии
2. У вас травма груди.
Как и любая часть вашего тела, грудь может быть повреждена. Это может произойти из-за несчастного случая, во время занятий спортом или операции на груди. Вы можете почувствовать острую стреляющую боль во время травмы. Повышенная чувствительность может сохраняться от нескольких дней до нескольких недель после травмы груди. Обратитесь к врачу, если боль не улучшится или вы заметите любой из этих признаков:
- Сильная опухоль
- Комок в груди
- Покраснение и тепло, которое может указывать на инфекцию
- Синяк на груди, который не проходит
3.
 Ваша грудь болит из-за неподдерживающего бюстгальтера.
Ваша грудь болит из-за неподдерживающего бюстгальтера.Без надлежащей поддержки связки, которые соединяют грудь со стенкой грудной клетки, могут стать чрезмерно растянутыми и болезненными к концу дня. В результате болит грудь. Это может быть особенно заметно во время тренировки. Убедитесь, что ваш бюстгальтер имеет правильный размер и обеспечивает хорошую поддержку.
4. Боль в груди действительно исходит от вашей грудной стенки.
То, что ощущается как боль в груди, может на самом деле исходить из стенки вашей груди. Это область мышц, тканей и костей, которая окружает и защищает ваше сердце и легкие. Общие причины боли в грудной стенке включают в себя:
- Растянутая мышца
- Воспаление вокруг ребер
- Травма грудной клетки (попадание в грудь)
- Трещина в кости
5. Грудное вскармливание вызывает повышенную чувствительность груди.
Грудное вскармливание иногда может быть источником боли в груди. Некоторые вещи, которые вы можете испытать во время кормления, включают в себя:
- Болезненные соски от неправильной защелки (как ребенок сосет)
- Ощущение покалывания во время подавления (когда молоко начинает течь к ребенку)
- Болезненность соска из-за укуса или сухой кожи, трещин или инфекции
Если у вас болит грудь при грудном вскармливании, лучше поговорить с врачом или консультантом по грудному вскармливанию. Они могут помочь вам решить проблему, поддерживая запас молока.
6. У вас инфекция молочной железы.
Кормящие женщины чаще всего заболевают грудными инфекциями (маститом), но иногда они встречаются и у других женщин. Если у вас инфекция молочной железы, у вас может быть жар и симптомы в одной груди, в том числе:
- Боль
- Покраснение
- Припухлость
Если вы думаете, что у вас может быть инфекция молочной железы, важно обратиться к врачу. Лечение обычно включает антибиотики и обезболивающие.
Лечение обычно включает антибиотики и обезболивающие.
7. Боль в груди может быть побочным эффектом лекарств.
Некоторые лекарства могут вызывать боль в груди как побочный эффект. Поговорите со своим врачом о лекарствах, которые вы принимаете, и о том, может ли это иметь место для вас. Некоторые лекарства с этим известным побочным эффектом включают в себя:
- Оксиметон, используемый для лечения некоторых форм анемии
- Хлорпромазин, используемый для лечения различных психических заболеваний
- Водные таблетки (мочегонные средства), препараты, которые увеличивают мочеиспускание и используются для лечения заболеваний почек, сердца и высокого кровяного давления
- Гормональная терапия (противозачаточные таблетки, гормональная замена или лечение бесплодия)
- Наперстянка, назначенная при сердечной недостаточности
- Метилдопа, используется для лечения высокого кровяного давления
8. У вас болезненная киста молочной железы.
Если у вас в груди внезапно появляется болезненный комок. Эти заполненные жидкостью комки не опасны и часто не нуждаются в лечении, так как они могут рассосаться самостоятельно. Но важно, чтобы любой ком в вашей груди был осмотрен врачом.
Для диагностики кисты врач может порекомендовать вам маммографию, УЗИ или аспирацию (взятие жидкости из комка). Слив жидкости из кисты также является формой лечения. Если киста не надоедает, вам может вообще не потребоваться лечение.
9. Вы испытываете болезненные осложнения от грудных имплантатов.
У некоторых женщин возникают осложнения с грудными имплантатами, изготовленными из силикона или физиологического раствора. Одной из наиболее распространенных причин боли после операции по увеличению груди является капсулярная контрактура, когда рубцовая ткань формируется слишком плотно вокруг имплантатов. Боль в груди также может быть признаком разрыва одного из ваших имплантатов. Поговорите со своим врачом о любой боли, которую вы должны определить, может ли она быть связана с грудными имплантатами.
Поговорите со своим врачом о любой боли, которую вы должны определить, может ли она быть связана с грудными имплантатами.
10. Боль в груди иногда может быть признаком рака молочной железы.
Воспалительный рак молочной железы часто вызывает боль, но это редко, что составляет от 1% до 5% случаев рака молочной железы. Симптомы этого агрессивного заболевания часто появляются внезапно и быстро прогрессируют. Воспалительный рак молочной железы может стать причиной:
- покраснение или обесцвечивание
- опухоль или тяжесть
- болезненность
Кожа на груди также может утолщаться или покрываться ямочками. Если вас беспокоит воспалительный рак молочной железы, немедленно обратитесь к врачу.
Когда обратиться к врачу по поводу боли в груди
Хотя в большинстве случаев боли в груди являются незначительной, важно поговорить с врачом о ваших проблемах. Если у вас постоянные боли в груди, вам следует пройти обследование. И любой, у кого есть комок — болезненный или нет — должен обратиться к врачу на обследование, чтобы убедиться, что нет проблем.
Симптомы, причины, диагностика и лечение
Что такое стенокардия?
Стенокардия — это боль в груди, которая возникает из-за того, что в часть сердца поступает недостаточно крови. Это может быть похоже на сердечный приступ с давлением или сдавливанием в груди. Иногда это называют стенокардией или ишемической болью в груди.
Это симптом сердечного заболевания, и он возникает, когда что-то блокирует ваши артерии или в артериях недостаточный кровоток, по которому кровь, богатая кислородом, поступает в ваше сердце.
Стенокардия обычно быстро проходит. Тем не менее, это может быть признаком опасной для жизни проблемы с сердцем. Важно узнать, что происходит, и что вы можете сделать, чтобы избежать сердечного приступа.
Обычно лечение стенокардии можно контролировать с помощью изменений в образе жизни. Если ситуация более серьезная, вам может потребоваться операция. Или вам может понадобиться так называемый стент, крошечная трубка, которая подпирает открытые артерии.
Если ситуация более серьезная, вам может потребоваться операция. Или вам может понадобиться так называемый стент, крошечная трубка, которая подпирает открытые артерии.
Существуют разные виды стенокардии:
Стабильная стенокардия. Это самый распространенный.Его могут спровоцировать физическая активность или стресс. Обычно это длится несколько минут и проходит, когда вы отдыхаете. Это не сердечный приступ, но это может быть признаком того, что он у вас выше. Сообщите своему врачу, если это произойдет с вами.
Продолжение
Нестабильная стенокардия. Вы можете принимать это, пока вы отдыхаете или не очень активны. Боль может быть сильной и продолжительной и возвращаться снова и снова. Это может быть сигналом о том, что у вас скоро случится сердечный приступ, поэтому немедленно обратитесь к врачу.
Микроваскулярная стенокардия. При этом типе у вас есть боль в груди, но нет закупорки коронарной артерии. Наоборот, это происходит из-за того, что ваши мельчайшие коронарные артерии не работают должным образом, поэтому ваше сердце не получает кровь, в которой оно нуждается. Боль в груди обычно длится более 10 минут. Этот тип чаще встречается у женщин.
Ангина Принцметала (вариантная стенокардия). Этот вид встречается редко. Это может случиться ночью, когда вы спите или отдыхаете. Ваши сердечные артерии внезапно сужаются или сужаются.Это может вызвать сильную боль, и вам следует лечиться.
Симптомы стенокардии
Боль в груди — это симптом, но он влияет на людей по-разному. У вас могут быть:
- Боль
- Жжение
- Дискомфорт
- Головокружение
- Усталость
- Ощущение распирания в груди
- Чувство тяжести или давления
- Расстройство желудка или рвота
- Одышка
- Сжимание
- Потоотделение
Продолжение
Вы можете принять боль или жжение за изжогу или газ.
Скорее всего, у вас будет боль за грудиной, которая может распространиться на плечи, руки, шею, горло, челюсть или спину.
Стабильная стенокардия часто проходит после отдыха. Нестабильная стенокардия может и не усугубиться. Это неотложная медицинская помощь.
Стенокардия у женщин и мужчин
Мужчины часто чувствуют боль в груди, шее и плечах. Женщины могут чувствовать дискомфорт в животе, шее, челюсти, горле или спине. У вас также может быть одышка, потливость или головокружение.
Одно исследование показало, что женщины чаще использовали слова «давить» или «давить» для описания чувства.
Причины стенокардии
Стенокардия обычно возникает из-за болезни сердца. Жировое вещество, называемое бляшками, накапливается в артериях, блокируя приток крови к сердечной мышце. Это заставляет ваше сердце работать с меньшим количеством кислорода. Это вызывает боль. У вас также могут быть сгустки крови в артериях вашего сердца, которые могут вызвать сердечные приступы.
Продолжение
Менее распространенные причины боли в груди включают:
Факторы риска стенокардии
Некоторые факторы, связанные с вами или вашим образом жизни, могут повысить риск стенокардии, в том числе:
Диагностика стенокардии
Ваш врач проведет физический осмотр осмотрите и спросите о своих симптомах, факторах риска и семейном анамнезе.Им может потребоваться провести тесты, в том числе:
- ЭКГ. Этот тест измеряет электрическую активность и ритм вашего сердца.
- Стресс-тест. Это проверяет, как ваше сердце работает во время тренировки.
- Анализы крови. Ваш врач проверит наличие белков, называемых тропонинами. Многие из них высвобождаются при повреждении сердечной мышцы, например, при сердечном приступе. Ваш врач может также провести более общие тесты, такие как метаболическая панель или полный анализ крови (CBC).
- Визуальные тесты.
 Рентген грудной клетки может исключить другие причины, вызывающие боль в груди, например, заболевания легких. Эхокардиограммы, компьютерная томография и магнитно-резонансная томография могут создавать изображения вашего сердца, чтобы помочь врачу выявить проблемы.
Рентген грудной клетки может исключить другие причины, вызывающие боль в груди, например, заболевания легких. Эхокардиограммы, компьютерная томография и магнитно-резонансная томография могут создавать изображения вашего сердца, чтобы помочь врачу выявить проблемы. - Катетеризация сердца. Врач вставляет длинную тонкую трубку в артерию на ноге и продвигает ее к сердцу, чтобы проверить кровоток и давление.
- Коронарная ангиография. Ваш врач вводит краситель в кровеносные сосуды вашего сердца.Краситель обнаруживается на рентгеновском снимке, создавая изображение ваших кровеносных сосудов. Они могут делать эту процедуру во время катетеризации сердца.
Продолжение
Вопросы о стенокардии для вашего врача
- Нужны ли мне дополнительные анализы?
- Какой у меня тип стенокардии?
- У меня повреждено сердце?
- Какое лечение вы рекомендуете?
- Как я буду себя чувствовать?
- Что я могу сделать, чтобы предотвратить сердечный приступ?
- Есть дела, которые мне не следует делать?
- Поможет ли смена диеты?
Лечение стенокардии
Ваше лечение зависит от того, насколько сильно повреждено ваше сердце.Людям с легкой степенью стенокардии лекарственные препараты и изменение образа жизни часто могут улучшить кровоток и контролировать симптомы.
Лекарства
Ваш врач может прописать лекарства, в том числе:
- Нитраты или блокаторы кальциевых каналов для расслабления и расширения кровеносных сосудов, позволяя большему притоку крови к сердцу
- Бета-блокаторы, чтобы замедлить ваше сердце, чтобы оно не работало Работать нужно изо всех сил
- Разжижающие кровь или антитромбоцитарные препараты для предотвращения образования тромбов
- Статины для снижения уровня холестерина и стабилизации зубного налета
Кардиологические процедуры
Если лекарств недостаточно, вам может потребоваться блокировка артерии, открытые с помощью медицинской процедуры или хирургического вмешательства. Это может быть:
Это может быть:
Продолжение
Ангиопластика / стентирование. Врач продвигает крошечную трубку с баллоном внутри через кровеносный сосуд к вашему сердцу. Затем они надувают баллон внутри суженной артерии, чтобы расширить ее и восстановить кровоток. Они могут вставить небольшую трубку, называемую стентом, внутрь вашей артерии, чтобы она оставалась открытой. Стент постоянный и обычно металлический. Он также может быть изготовлен из материала, который со временем впитывается вашим телом. В некоторых стентах также есть лекарство, которое помогает предотвратить повторную закупорку артерии.
Обычно процедура занимает менее 2 часов. Ты, наверное, останешься на ночь в больнице.
Аортокоронарное шунтирование (АКШ) или шунтирование. Ваш хирург берет здоровые артерии или вены из другой части вашего тела и использует их для обхода закупоренных или суженных кровеносных сосудов.
Вы можете остаться в больнице примерно через неделю после этого. Вы будете в отделении интенсивной терапии в течение дня или двух, пока медсестры и врачи будут внимательно следить за вашим пульсом, артериальным давлением и уровнем кислорода.Затем вы перейдете в обычную комнату, чтобы поправиться.
Продолжение
Изменение образа жизни
Вы все еще можете быть активными, но важно прислушиваться к своему телу. Если вы чувствуете боль, остановитесь и отдохните. Знайте, что вызывает стенокардию, например, стресс или интенсивные упражнения. Старайтесь избегать вещей, которые могут его вызвать. Например, если большие порции вызывают проблемы, ешьте меньшие и ешьте чаще. Если вы все еще чувствуете боль, поговорите со своим врачом о дополнительных анализах или смене лекарств.Поскольку стенокардия может быть признаком чего-то опасного, важно пройти обследование.
Эти советы по образу жизни могут помочь защитить ваше сердце:
Если вы курите, бросьте. Он может повредить ваши кровеносные сосуды и увеличить риск сердечных заболеваний.
Придерживайтесь здоровой для сердца диеты , чтобы снизить кровяное давление и уровень холестерина. Когда они выходят за пределы нормы, повышается вероятность сердечных заболеваний. Ешьте в основном фрукты и овощи, цельнозерновые продукты, рыбу, нежирное мясо и обезжиренные или нежирные молочные продукты.Ограничьте потребление соли, жира и сахара.
Продолжение
Используйте меры по снятию стресса , такие как медитация, глубокое дыхание или йога, чтобы расслабиться.
Упражнение большую часть дней недели.
Регулярно посещайте врача.
Если у вас появилась новая или необычная боль в груди, и вы подозреваете, что у вас сердечный приступ, немедленно позвоните в службу 911. Очень важно быстрое лечение. Это может защитить вас от большего урона.
Стенокардия, прогноз
Стенокардия повышает риск сердечного приступа.Но это излечимо. Считайте это предупреждающим знаком и делайте выбор в пользу здорового образа жизни.
Поговорите с другими, у кого он есть. Это может помочь вам научиться чувствовать себя лучше.
Вашей семье также может потребоваться поддержка, чтобы помочь им понять вашу стенокардию. Они захотят узнать, чем они могут помочь.
Причины, симптомы, диагностика, лечение и осложнения
Что такое плеврит?
Плеврит — это разновидность боли в груди. Это влияет на часть вашего тела, называемую плеврой.
Плевра — это тонкий слой ткани, покрывающий легкие.Они плотно прилегают к груди, которая выстлана еще одним тонким слоем плевры.
Эти слои предохраняют ваши голые легкие от трения о стенку грудной полости при каждом вдохе. В узком пространстве между двумя слоями плевры есть немного жидкости, чтобы все двигалось плавно.
Когда вы здоровы, вы никогда не замечаете свою плевру в работе. Но если у вашей плевры есть проблема, вы это почувствуете.
Когда плевры опухшие и воспаленные, они очень болезненно трутся друг о друга каждый раз, когда ваши легкие расширяются. Когда вы глубоко вдыхаете, кашляете, чихаете или смеетесь, вы, вероятно, почувствуете резкую колющую боль в пораженной области.
Когда вы глубоко вдыхаете, кашляете, чихаете или смеетесь, вы, вероятно, почувствуете резкую колющую боль в пораженной области.
В большинстве случаев плеврит возникает из-за инфекции. Если ваш врач лечит вашу инфекцию, это поможет избавиться от нее — и от боли.
Причины плеврита
Бактериальные инфекции, такие как пневмония, часто вызывают плеврит. Это также может быть вызвано вирусом, например гриппом, или грибком.
Другие факторы, которые могут вызвать плеврит:
Симптомы плеврита
Боль в груди, вызванная плевритом, имеет признаки, которые могут помочь вашему врачу узнать, что у вас он есть.Вы, вероятно, заметите следующие вещи:
Диагноз плеврита
Ваш врач попросит вас описать тип боли, которую вы чувствуете при дыхании или кашле, и он спросит, становится ли она лучше или хуже с течением дня. . Они послушают ваши легкие с помощью стетоскопа, чтобы увидеть, не издают ли они какие-нибудь странные звуки. (Врачи часто слышат, как плевры трутся друг о друга.)
Вам также могут потребоваться анализы, например:
- Визуализация. Если ваш врач хочет исключить другие проблемы, он может отправить вас на рентген, компьютерную томографию или ультразвуковое исследование.Эти изображения могут показать, является ли ваша боль причиной плеврита.
- Кровь анализов. Это может указывать на то, что причиной является инфекция. Это также может выявить, есть ли у вас аутоиммунное заболевание, такое как волчанка, или другая проблема.
- ЭКГ . Электрокардиограмма вашего сердца может показать, что боль в груди вызвана проблемой с сердцем, а не плевритом.
- Торакоцентез. Техник изучает образец вашей плевральной жидкости под микроскопом на наличие таких проблем, как инфекции или рак.
- Торакоскопия. Ваш врач использует тонкую гибкую трубку, называемую торакоскопом, чтобы заглянуть внутрь грудной клетки.

Лечение плеврита
Чтобы правильно лечить плеврит, ваш врач должен знать, что его вызывает:
- Если это бактерий , антибиотики могут помочь вам.
- Если это грибок , вероятно, вам дадут противогрибковый препарат.
- Если это вирус , вы поправитесь самостоятельно через несколько дней или недель.
У некоторых людей с плевритом между двумя слоями плевры скопилось слишком много жидкости. Вашему врачу может потребоваться удалить часть жидкости. Для этого они могут вставить тонкую иглу в пространство между плеврой.
Обезболивающие и стероидные препараты могут помочь, пока вы поправляетесь.
Если кашель вызывает слишком сильную боль, врач может прописать лекарство (кодеин), которое может уменьшить кашель.
Возможно, вам станет лучше, если вы лягте на бок, который причиняет вам боль.Когда боль начнет уходить, попробуйте дышать глубже и откашляйтесь от имеющейся мокроты.
Осложнения плеврита
Осложнения плеврита могут быть серьезными. К ним относятся:
- Легкие, которые заблокированы или не могут расширяться должным образом (ателектаз)
- Гной в плевральной полости (эмпиема)
- Внезапное падение кровотока (шок)
- Опасная реакция на инфекцию (сепсис)
Воспаление также может вызвать скопление жидкости в плевральной полости.Это называется плевральным выпотом. У вас может быть меньше боли, но вам может быть трудно дышать. Врач может прописать вам лекарства, например диуретики, или назначить процедуру слива жидкости.
Ишемическая болезнь сердца: причины, симптомы и лечение
Ишемическая болезнь сердца (ИБС) или ишемическая болезнь сердца развивается, когда коронарные артерии становятся слишком узкими. Коронарные артерии — это кровеносные сосуды, которые снабжают сердце кислородом и кровью.
ИБС имеет тенденцию развиваться, когда холестерин накапливается на стенках артерий, образуя бляшки. Эти бляшки заставляют артерии сужаться, уменьшая приток крови к сердцу. Сгусток крови иногда может препятствовать кровотоку, вызывая серьезные проблемы со здоровьем.
Эти бляшки заставляют артерии сужаться, уменьшая приток крови к сердцу. Сгусток крови иногда может препятствовать кровотоку, вызывая серьезные проблемы со здоровьем.
Коронарные артерии образуют сеть кровеносных сосудов на поверхности сердца, которые снабжают его кислородом. Если эти артерии сужаются, сердце может не получать достаточно богатой кислородом крови, особенно во время физических нагрузок.
ИБС иногда может привести к сердечному приступу. Это «самый распространенный тип сердечных заболеваний в Соединенных Штатах», от которого ежегодно умирает более 370 000 человек.
Поделиться на Pinterest CHD возникает из-за повреждения коронарной артерии, которое приводит к образованию бляшек.ИБС развивается в результате травмы или повреждения внутреннего слоя коронарной артерии. Это повреждение вызывает накопление жировых отложений зубного налета на месте травмы.
Эти отложения состоят из холестерина и других продуктов жизнедеятельности клеток. Это накопление называется атеросклерозом.
Если части зубного налета отламываются или разрываются, тромбоциты скапливаются в этой области, пытаясь восстановить кровеносный сосуд.Этот кластер может блокировать артерию и уменьшать или блокировать кровоток, что может привести к сердечному приступу.
Ниже представлена полностью интерактивная трехмерная модель CHD.
Изучите модель с помощью коврика для мыши или сенсорного экрана, чтобы узнать больше о CHD.
ИБС может привести к стенокардии. Это тип боли в груди, связанный с сердечными заболеваниями.
Стенокардия может вызывать следующие ощущения в груди:
- сдавливание
- давление
- тяжесть
- затягивание
- жжение
- болит
Стенокардия также может вызывать следующие симптомы:
ИБС также может привести к одышке дыхания.Если сердце и другие органы не получают достаточного количества кислорода, любая физическая нагрузка может стать очень утомительной, что может привести к тому, что человек будет задыхаться.
Осложнения
Сердечный приступ возникает, когда сердечной мышце не хватает крови или кислорода, например, когда тромб образуется из бляшки в одной из коронарных артерий.
Образование сгустка крови называется коронарным тромбозом. Этот сгусток, если он достаточно большой, может остановить приток крови к сердцу.
Симптомы сердечного приступа включают:
- дискомфорт в груди
- легкая или давящая боль в груди
- кашель
- головокружение
- одышка
- серая бледность лица
- общий дискомфорт
- паника
- тошнота и рвота
- беспокойство
- потливость
- липкая кожа
Первым симптомом обычно является боль в груди, которая распространяется на шею, челюсть, уши, руки и запястья и, возможно, на лопатки, спину или живот.
Смена положения, отдыха или лежания вряд ли принесет облегчение. Боль часто бывает постоянной, но может приходить и уходить. Это может длиться от нескольких минут до нескольких часов.
Сердечный приступ — это неотложная медицинская помощь, которая может привести к смерти или необратимому повреждению сердца. Если у человека проявляются симптомы сердечного приступа, очень важно немедленно вызвать скорую помощь.
От ИБС нет лекарства. Однако есть способы, которыми человек может управлять этим заболеванием.
Лечение, как правило, включает изменение образа жизни, ведущее к здоровому образу жизни, например отказ от курения, переход на здоровую диету и регулярные физические упражнения.
Однако некоторым людям может потребоваться принимать лекарства или проходить медицинские процедуры.
Лекарства
Лекарства, которые люди могут принимать для снижения риска или воздействия ИБС, включают:
- Бета-адреноблокаторы: врач может назначить бета-блокаторы для снижения артериального давления и частоты сердечных сокращений, особенно среди людей, которые уже имели острое сердечно-сосудистое заболевание.

- Пластыри, спреи или таблетки с нитроглицерином: они расширяют артерии и снижают потребность сердца в крови, а также снимают боль в груди.
- Ингибиторы ангиотензинпревращающего фермента: они снижают артериальное давление и помогают замедлить или остановить прогрессирование ИБС.
- Блокаторы кальциевых каналов: они расширяют коронарные артерии, улучшая приток крови к сердцу и уменьшая гипертонию.
- Статины: они могут иметь положительное влияние на исходы при ИБС. В одном обзоре 2019 года было обнаружено, что, хотя прием статинов не может снизить общий риск смерти от ИБС, они могут предотвратить развитие и снизить риск нефатальных сердечных приступов.Однако они могут быть неэффективными для людей с нарушениями холестерина, такими как гиперлипидемия.
В прошлом некоторые люди использовали аспирин для снижения риска ИБС, но текущие руководства рекомендуют это только людям с высоким риском сердечного приступа, инсульта, стенокардии или других сердечно-сосудистых событий. Это связано с тем, что аспирин разжижает кровь, что увеличивает риск кровотечения.
Врачи теперь рекомендуют сосредоточиться на стратегиях образа жизни, таких как здоровая диета и регулярные умеренные или интенсивные упражнения.Эти стратегии могут снизить риск атеросклероза.
Хирургия
Следующие хирургические процедуры могут открыть или заменить заблокированные артерии, если они стали очень узкими или если симптомы не поддаются лечению лекарствами:
- Лазерная хирургия: это включает в себя создание нескольких очень маленьких отверстий в сердечной мышце. Это способствует образованию новых кровеносных сосудов.
- Хирургия коронарного шунтирования: хирург будет использовать кровеносный сосуд из другой части тела для создания трансплантата, который обходит заблокированную артерию.Трансплантат может поступать, например, из ноги или внутренней артерии грудной стенки.
- Ангиопластика и установка стента: хирург вставит катетер в суженную часть артерии и проведет спущенный баллон через катетер к пораженному участку.
 Когда они надувают баллон, он сжимает жировые отложения на стенках артерий. Они могут оставить в артерии стент или сетчатую трубку, чтобы помочь ей оставаться открытой.
Когда они надувают баллон, он сжимает жировые отложения на стенках артерий. Они могут оставить в артерии стент или сетчатую трубку, чтобы помочь ей оставаться открытой.
В редких случаях человеку может потребоваться пересадка сердца.Однако это только в том случае, если сердце серьезно повреждено и лечение не работает.
Узнайте больше о лечении сердечного приступа.
Контроль уровня холестерина в крови может помочь снизить риск ИБС. Чтобы лучше контролировать уровень холестерина в крови:
- быть более физически активным
- ограничить потребление алкоголя
- избегать табака
- принять диету с меньшим количеством сахара, соли и насыщенных жиров
Люди, которые уже болеют ИБС, должны обеспечить контроль эти факторы, следуя рекомендациям врача.
Следующие факторы увеличивают риск развития ИБС у человека:
- с высоким артериальным давлением или гипертонией
- с высоким уровнем липопротеинов низкой плотности или «плохим» холестерином
- с низким уровнем липопротеинов высокой плотности или «хороший» холестерин
- с диагнозом диабет, при котором организм не может эффективно удалить сахар из кровотока
- с ожирением
- курение, которое усиливает воспаление и увеличивает отложения холестерина в коронарных артериях
Некоторый риск факторы не связаны с образом жизни.К ним могут относиться:
- с высоким уровнем аминокислотного гомоцистеина, что в одном исследовании 2015 года связывало с более высокой частотой ИБС
- с высоким уровнем фибриногена, белка крови, который способствует скоплению тромбоцитов с образованием тромбов
- наличие в семейном анамнезе ИБС
- для женщин, переживших менопаузу
- для мужчин, старше 45 лет
Высокий уровень липопротеинов (а), в частности, также связан с более высоким риском сердечно-сосудистых заболеваний и ИБС .
Узнайте больше о том, как диета DASH может снизить риск ИБС.
Врач может провести медицинский осмотр, тщательно изучить историю болезни и назначить ряд анализов для диагностики ИБС. Например:
- Электрокардиограмма: регистрирует электрическую активность и ритм сердца.
- Монитор Холтера: это портативное устройство, которое человек носит под одеждой в течение 2 или более дней. Он записывает всю электрическую активность сердца, включая сердцебиение.
- Эхокардиограмма: это ультразвуковое сканирование, которое контролирует работающее сердце. Он использует звуковые волны для создания видеоизображения.
- Стресс-тест: может включать использование беговой дорожки или лекарств, которые нагружают сердце, чтобы проверить, как оно функционирует, когда человек активен.
- Коронарная катетеризация: специалист вводит краситель через катетер, который он продет через артерию, часто в ногу или руку. На рентгеновском снимке краситель показывает узкие пятна или засорения.
- КТ: они помогают врачу визуализировать артерии, обнаруживать кальций в жировых отложениях и охарактеризовать любые сердечные аномалии.
- Ядерная вентрикулография: использует индикаторы или радиоактивные материалы для создания изображения камер сердца. Врач введет индикаторы в вену. Затем индикаторы прикрепляются к эритроцитам и проходят через сердце. Специальные камеры или сканеры отслеживают движение трассеров.
- Анализы крови: врачи могут проводить их для измерения уровня холестерина в крови, особенно у людей с риском высокого уровня холестерина в крови.
ИБС развивается, когда коронарные артерии становятся слишком узкими. Состояние вызывает закупорку артерий, которые питают богатую кислородом кровь к сердцу.
ИБС трудно поддается лечению и может привести к сердечному приступу или инсульту. Тем не менее, люди могут предпринять шаги для снижения риска ИБС, регулярно занимаясь спортом, придерживаясь здоровой диеты и избегая табака или бросая его.
Людям следует немедленно обратиться за медицинской помощью, если они испытывают боль в груди и одышку, поскольку это может указывать на сердечный приступ.
Q:
Является ли ИБС наиболее опасным сердечно-сосудистым заболеванием?
A:
ИБС — самое опасное сердечно-сосудистое заболевание, так как оно вызывает наибольшее количество смертей среди всех сердечных заболеваний в Соединенных Штатах.
Необнаруженное или нелеченное высокое кровяное давление или высокий уровень холестерина может привести к сердечному приступу без каких-либо предшествующих симптомов. Обязательно регулярно посещайте врача и регулярно сдавайте анализы крови.
Даже те, кто считает себя здоровыми, могут иметь высокий холестерин и не подозревать об этом.
Дебра Салливан, PhD, MSN, RN, CNE, COI Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.Костохондрит: причины, симптомы и лечение
Ребра соединены с грудиной жесткой защитной тканью, называемой хрящом. Когда этот хрящ воспаляется, это состояние известно как костохондрит или боль в грудной стенке.
Хотя это состояние обычно временное, оно может вызывать тревогу, поскольку боль может стать настолько сильной, что имитирует сердечный приступ.
Врачи могут также называть реберно-грудинный синдром или реберно-грудинную хондродинию. Состояние обычно проходит само при домашнем лечении.
Краткие сведения о костохондрите
- Во многих случаях врачи не знают, что вызывает костохондрит.
- Боль в области груди и груди — главный симптом реберохондрита.
- Боль может быть настолько сильной, что человек чувствует, что у него сердечный приступ.
- Лечение включает противовоспалительные препараты.
Хотя причины часто неизвестны, в некоторых случаях состояние может быть результатом одного или нескольких из следующих:
- История болезни, которая вызывает сильный кашель
- поднятие тяжестей или физические упражнения с вовлечением верхних конечностей и грудная стенка
- , несущие тяжелые сумки, такие как тяжелый рюкзак с одной или другой стороны
- с большой грудью
- травмы грудной клетки или инфекции грудной клетки в анамнезе
- перенесла операцию, затрагивающую стенку грудной клетки, такую как обход сердца
Врачи называют костохондрит, причина которого неизвестна, идиопатическим костохондритом.
Дискомфорт и боль в груди могут иметь колющий, жгучий или ноющий характер. Наиболее поражены ребра со второго по пятое.
Состояние чаще всего поражает людей старше 40 лет, согласно статье в журнале American Family Physician . По оценкам, 13–36 процентов тех, кто обращается за неотложной медицинской помощью из-за боли в груди, страдают костохондритом.
Следующие действия обычно усугубляли боль, связанную с реберно-хондритом:
- значительное количество кашля
- напряженные упражнения
- физическая активность с использованием рук, например, подъем ящиков
Боль, связанная с реберно-хондритом, обычно возникает слева сторона тела, но может затронуть обе стороны.
Синдром Титце
Существует разновидность костохондрита, называемая синдромом Титце. Это состояние вызывает боль, связанную с реберным хрящом, а также отек реберного хряща.
Отек при синдроме Титце поражает по крайней мере одно из четырех верхних ребер, обычно второе или третье ребро. Хотя боль, связанная с костохондритом, со временем может утихнуть, у некоторых людей с синдромом Титце опухоль все равно будет.
Хотя врачи не определили, насколько распространено это заболевание, они считают его редким заболеванием.Кроме боли и дискомфорта, он не вызывает каких-либо долговременных вредных последствий.
Поделиться на Pinterest Симптомы костохондрита могут усугубляться определенными действиями, такими как поднятие тяжелых предметов или сильный кашель.Врачи обычно лечат костохондрит консервативно. Может помочь отдых и отказ от физических упражнений, которые влияют на грудную стенку. То же самое и с безрецептурными болеутоляющими, такими как ибупрофен или парацетамол.
Детям младше 18 лет нельзя принимать аспирин из-за повышенного риска синдрома Рея.
В редких случаях врач может порекомендовать инъекции лидокаина или кортикостероидов для уменьшения боли и воспаления. Другие методы лечения, которые могут помочь уменьшить боль в груди, включают:
- Применение влажного тепла в виде теплых компрессов.

- Прием средств от кашля, чтобы облегчить кашель и снизить давление на хрящи.
- Физиотерапия для снятия напряжения в грудной стенке.
Если эти методы лечения не уменьшают заболеваемость реберно-хондритом у человека, ему следует проконсультироваться с врачом.
Если человек испытывает боль в груди, ему не следует пытаться определить для себя, связано ли это с сердечной проблемой или костохондритом. Вместо этого им следует немедленно обратиться за медицинской помощью.
Если у молодого человека, не подверженного риску сердечного приступа, наблюдаются эти симптомы, ему следует обратиться за неотложной помощью, если его боль в груди острая и не проходит после отдыха.
Если кто-то обратился к врачу по поводу своих симптомов и ему поставили диагноз «реберный хондрит», все же в некоторых случаях человеку следует немедленно обратиться за медицинской помощью снова.К ним относятся:
- ощущение слабости, головокружения или головокружения
- ощущение, будто сердце бьется нерегулярно или слишком быстро
- боль, которая со временем усиливается или не может быть купирована обезболивающими
- одышка
- a температура выше 100,4 ° F у взрослого
- кашель с темной мокротой или кровью
Если боль в груди распространяется на руки, шею, плечо, челюсть или спину, человеку следует немедленно обратиться за медицинской помощью .
Поделиться на PinterestНекоторые состояния могут показаться похожими на костохондрит, включая травму плеча или шеи, или артрит окружающих суставов.Врачи часто диагностируют костохондрит, исключая другие возможные причины боли и дискомфорта в груди, связанные с этим заболеванием. Например, если человек старше 35 лет, врач может сначала исключить ишемическую болезнь сердца (ИБС) как потенциальную причину.
Лицам, подверженным риску ИБС, например лицам с семейным анамнезом, страдающим ожирением или курильщиком в анамнезе, обычно необходимо сделать электрокардиограмму (ЭКГ или ЭКГ) и рентген грудной клетки, чтобы проверить наличие ИБС .
Другие заболевания, которые могут сильно напоминать костохондрит, включают:
- артрит плеча или близлежащих суставов
- инфекции грудной стенки или рак
- фибромиалгия, состояние, которое вызывает нервную боль
- синдром скольжения ребер, когда их слишком много подвижность в хряще, поддерживающем ребра.
- Травмы плеча или шеи, которые вызывают боль, направленную или переходящую к грудной стенке.
Также может быть проведено физическое обследование для выявления болезненности хряща при прикосновении.Если у человека сердечный приступ или другой тип сердечного заболевания, хрящ в груди обычно не чувствителен к прикосновениям.
Врач также послушает сердце и легкие, а также осмотрит кожу на наличие признаков инфекции. Рентген или другие методы визуализации не покажут признаков костохондрита.
Врачи обычно могут диагностировать ребенка, подростка или молодого взрослого, задавая вопросы об их истории болезни и проводя медицинский осмотр. Как часть этого, врач часто проверяет наличие болезненности в грудном хряще.
По данным American Family Physician , костохондрит может длиться от нескольких недель до месяцев. Он также может повториться, если был вызван физическими упражнениями или перенапряжением.
Состояние обычно длится не дольше одного года. Однако у подростков с реберно-костохондритом симптомы иногда могут длиться дольше.
Растяжение межреберных мышц: признаки, методы лечения и средства защиты
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям.Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Растяжение межреберных мышц — это травма, поражающая мышцы между двумя или более ребрами.
Межреберные мышцы имеют разные слои, которые прикрепляются к ребрам, чтобы помочь построить грудную стенку и помочь при дыхании. Когда межреберная мышца скручивается, растягивается или слишком сильно растягивается, она может порваться, вызывая растяжение межреберных мышц.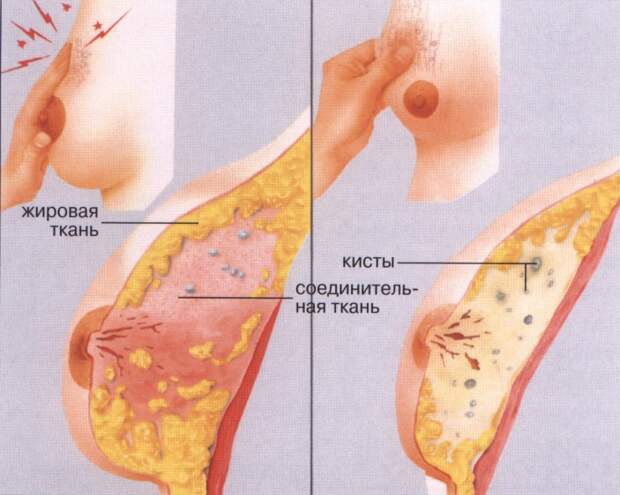
В этой статье мы исследуем признаки растяжения межреберных мышц и узнаем, как отличить одни боли и травмы в верхней части тела от других.Мы также изучаем причины и варианты лечения этих штаммов.
Поделиться на PinterestСимптомы растяжения межреберных мышц могут включать резкую боль в верхней части спины, напряжение в мышцах, мышечные спазмы, а также резкую и внезапную боль.Признаки и симптомы растяжения межреберных мышц могут незначительно отличаться в зависимости от их причины. Симптомы могут включать:
- острая боль в верхней части спины и ребрах
- сильная и внезапная боль, особенно если она вызвана ударом в грудь или спину
- постепенное ухудшение боли после повторяющихся движений, таких как гребля, плавание или другие физические упражнения.
- жесткость и напряжение в мышцах, вызывающие боль в верхней части спины
- жесткость мышц при сгибании или скручивании верхней части тела
- усиление боли при кашле, чихании или глубоком дыхании
- спазмы межреберных мышц
- болезненность в области между ребра
Растяжение межреберных мышц vs.другие боли в верхней части тела
Верхняя часть спины травмируется редко, поскольку она относительно неподвижна. Если эта область является причиной боли, это часто связано с длительной плохой осанкой. Это также может быть связано с серьезной травмой, которая ослабила устойчивость верхнего отдела позвоночника, например, в автомобильной аварии.
Боль из-за травм верхней части спины обычно ощущается как острая жгучая боль в одном месте. Боль может распространяться на плечо, шею или другие участки верхней части тела, приходить и уходить.
Растяжение межреберных мышц почти всегда является результатом какого-либо события, например перенапряжения или травмы.Напротив, первоначальный источник боли от пневмонии или других заболеваний легких определить трудно.
Если можно локализовать определенную зону дискомфорта, например, между ребрами, это означает, что боль исходит не из легких или верхней части спины. Боль в легких обычно описывается как острая и распространяющаяся наружу.
Боль в легких обычно описывается как острая и распространяющаяся наружу.
При переломе ребра боль обычно намного сильнее, чем при растяжении межреберных мышц.
Следующие симптомы могут сигнализировать о переломе ребра:
- ощущение одышки
- выпячивание или резкое колющее ощущение в области ребер
- область вокруг ребер, которая очень болезненна на ощупь
Перелом ребра неотложная медицинская помощь, требующая немедленной помощи.
Обычные занятия обычно не являются причиной растяжения межреберных мышц. Эти напряжения чаще всего возникают в результате травмы или перенапряжения мышц.
Общие причины включают:
- прямой удар в грудную клетку, например, в результате падения или автомобильной аварии
- ударный удар от контактных видов спорта, таких как хоккей или футбол
- искривление туловища за пределами его нормального диапазона движений
- скручивание при поднятии тяжестей
- сильное скручивание, например, из гольфа или тенниса
- скручивание из определенных поз йоги или танцевальных позиций
- достижение над головой, например, при покраске потолка
- поднятие любого тяжелого предмета выше уровня плеч
- длительные накладные расходы, достигающие
- повторяющихся сильных движений, таких как удары по теннисному мячу
Внезапное увеличение физической активности также может привести к растяжению межреберных мышц.Это особенно важно, когда мышцы ослаблены из-за недостатка упражнений или неправильной осанки.
Время обращения к врачу зависит от степени тяжести травмы. Легкая травма может привести к слабой боли и скованности, которые исчезнут в течение нескольких дней.
Рекомендуется обратиться к врачу, если боль сильная, длится более нескольких дней или мешает спать или повседневной активности.
Если произошло травматическое повреждение, такое как падение или автомобильная авария, или если дыхание затруднено, необходима немедленная медицинская помощь.
Диагностика растяжения межреберных мышц включает физический осмотр. Цель состоит в том, чтобы проверить наличие каких-либо ограничений движения и оценить участки, которые являются тендерными. Врач также спросит о недавних травмах или занятиях спортом.
Рентген или МРТ могут быть назначены, если врач исключит внутренние повреждения, например, перелом ребра.
Поделиться на PinterestПри растяжении межреберных мышц могут быть рекомендованы физиотерапевтические процедуры, такие как растяжка с помощью валика с пеной.Домашнее лечение может быть всем, что требуется, если травма, вызывающая растяжение межреберных мышц, не является серьезной, а симптомы легкими.Варианты домашнего лечения включают следующее:
- Наложение пакета со льдом или холодным компрессом с последующей термотерапией. Варианты тепловой терапии включают теплую ванну, грелки или липкие тепловые обертывания. Холодные компрессы и грелки можно приобрести в Интернете.
- Отдых и ограничение физической активности на несколько дней, чтобы дать время для восстановления мышечного напряжения.
- Принимаю обезболивающие, чтобы уменьшить отек и боль. Некоторые обезболивающие можно приобрести без рецепта или в Интернете, в том числе парацетамол или ибупрофен.
- Шинирование области при болезненном дыхании, прижимая подушку к поврежденной мышце. Однако затрудненное дыхание означает, что необходимо немедленно обратиться за медицинской помощью.
В дополнение к домашним средствам, описанным выше, врач может назначить следующее:
- миорелаксанты при сильной боли и спазмах
- физиотерапия (PT)
- инъекции лидокаина и кортикостероидов для уменьшения боли и отека, если другие лечение не помогает
Физическая терапия
PT может включать в себя различные растяжки для укрепления межреберных мышц, растяжки с валиком из пеноматериала и упражнения на глубокое дыхание.
При затрудненном или болезненном дыхании часто назначают упражнения по глубокому дыханию, чтобы улучшить поверхностное дыхание человека. Длительное поверхностное дыхание может привести к таким осложнениям, как пневмония.
Длительное поверхностное дыхание может привести к таким осложнениям, как пневмония.
Человек с растяжением межреберных мышц не должен выполнять какие-либо упражнения на растяжку, если он не находится под наблюдением физиотерапевта или других медицинских работников.
Следует немедленно прекратить растяжку, если она усиливает боль или усугубляет симптомы.
Легкое растяжение межреберных мышц обычно заживает в течение нескольких дней.Для заживления умеренного напряжения может потребоваться от 3 до 7 недель, а при сильном растяжении, включающем полный разрыв мышц, может потребоваться больше времени.
Как правило, большинство растяжений межреберных мышц заживают в течение 6 недель.
Профилактика растяжения мышц в будущем включает разминку и растяжку перед выполнением напряженных упражнений. Когда дело касается тренировок или занятий спортом, важно не переусердствовать.
Сохранение силы мышц также помогает предотвратить растяжение межреберных мышц.
Плотность груди
Стеснение в груди включает любой тип боли или дискомфорта, возникающий между верхней частью живота и нижней частью шеи. Стеснение в груди может возникать в любой возрастной группе или популяции, а также может быть описано как боль в груди, давление в груди или чувство жжения или переполнения в груди.
Стеснение в груди может быть серьезным, опасным для жизни симптомом и одним из типичных симптомов сердечного приступа и других типов сердечных и сердечно-сосудистых заболеваний.Стеснение в груди также может быть вызвано целым рядом других заболеваний, расстройств и состояний. Например, стеснение в груди может быть результатом относительно легкого или умеренного состояния, которое относительно легко поддается лечению, такого как употребление слишком большого количества кофе, периодическое несварение желудка, гипервентиляция или приступ тревоги.
Стеснение в груди также может быть признаком состояния желудочно-кишечного тракта, например кислотного рефлюкса и ГЭРБ. К серьезным респираторным заболеваниям, которые могут привести к ощущению стеснения в груди или боли, относятся пневмоторакс, острый бронхит, бронхиолит, астма, хроническая обструктивная болезнь легких (ХОБЛ), тромбоэмболия легочной артерии и отек легких.У детей стеснение в груди обычно не вызвано сердечным приступом, а чаще возникает из-за таких состояний, как астма или реберно-реберный хондрит из-за воспаления суставов грудной клетки.
К серьезным респираторным заболеваниям, которые могут привести к ощущению стеснения в груди или боли, относятся пневмоторакс, острый бронхит, бронхиолит, астма, хроническая обструктивная болезнь легких (ХОБЛ), тромбоэмболия легочной артерии и отек легких.У детей стеснение в груди обычно не вызвано сердечным приступом, а чаще возникает из-за таких состояний, как астма или реберно-реберный хондрит из-за воспаления суставов грудной клетки.
В зависимости от причины стеснение в груди может возникнуть внезапно и быстро исчезнуть, например, при гипервентиляции или при вдыхании очень холодного воздуха. Сильное чувство стеснения в груди, возникающее при внезапном тяжелом приступе, может быть связано с сердечным приступом или тромбоэмболией легочной артерии.Хроническая и продолжающаяся стеснение в груди может быть связано с ХОБЛ или раком легких.
Немедленно обратитесь за медицинской помощью (позвоните по номеру 911) , если у вас или у кого-то из ваших близких возникла необъяснимая стесненность в груди или ощущение сдавливания в груди; если боль распространяется на лопатки, челюсть или левую руку; или если у вас одышка, потливость или стеснение в груди в состоянии покоя. Кроме того, внезапная стеснение в груди с одышкой после длительного периода бездействия, такого как длительный постельный режим, может быть признаком тромбоэмболии легочной артерии и представляет собой чрезвычайную ситуацию, угрожающую жизни.
Неопределенные причины боли в груди
Боль в груди может возникнуть по ряду причин. Иногда причину установить невозможно. Если ваше состояние не кажется серьезным, и ваша боль не исходит от сердца, ваш лечащий врач может порекомендовать вам внимательно наблюдать за ней. Иногда для появления признаков серьезной проблемы требуется больше времени. Многие проблемы, не связанные с сердцем, могут вызывать боль в груди. К ним относятся:
Musculoskeletal.
 Костохондрит — это воспаление тканей вокруг ребер, которое может возникнуть в результате травмы или чрезмерного перенапряжения, или напряжения мышц грудной стенки.
Костохондрит — это воспаление тканей вокруг ребер, которое может возникнуть в результате травмы или чрезмерного перенапряжения, или напряжения мышц грудной стенки.Респираторные органы. Пневмония, коллапс легкого (пневмоторакс) или воспаление слизистой оболочки грудной клетки и легких (плеврит)
Желудочно-кишечный тракт. Рефлюкс пищевода, изжога, язвы или заболевание желчного пузыря
Тревога и панические расстройства
Сдавление и воспаление нервов
Редкие различные проблемы, такие как аневризма аорты (отек большой артерии), выходящей из большой артерии или тромбоэмболия легочной артерии (сгусток крови в легких)
Уход на дому
После посещения следуйте этим рекомендациям:
Отдохните сегодня и избегайте физических нагрузок.
Принимайте все прописанные лекарства в соответствии с указаниями.
Будьте в курсе любых повторяющихся болей в груди и обращайте внимание на любые изменения
Последующее наблюдение
Наблюдайте за своим врачом, если вы не почувствуете себя лучше в течение 24 часов или в соответствии с рекомендациями.
Позвоните
911Позвоните 911 , если возникнет любое из этих событий:
Изменение типа боли: если боль изменится, станет более сильной, длится дольше или начинает распространяться на ваше плечо, рука, шея, челюсть или спина
Одышка или усиление боли при дыхании
Слабость, головокружение или обморок
Учащенное сердцебиение
Чувство сжатия в груди
Когда для получения медицинской консультации
Немедленно позвоните своему врачу, если произойдет одно из следующих событий:
Кашель с темной мокротой (мокротой) или кровью
Лихорадка 100.4ºF (38ºC) или выше, или по указанию вашего лечащего врача
Отек, боль или покраснение в одной ноге
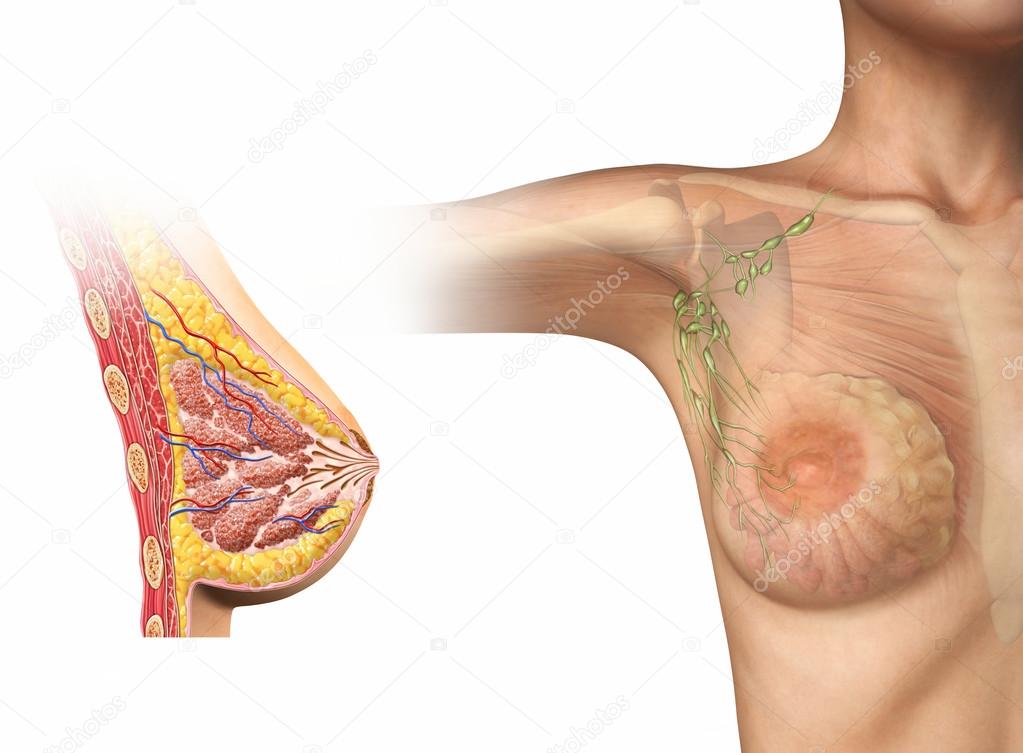


 Рентген грудной клетки может исключить другие причины, вызывающие боль в груди, например, заболевания легких. Эхокардиограммы, компьютерная томография и магнитно-резонансная томография могут создавать изображения вашего сердца, чтобы помочь врачу выявить проблемы.
Рентген грудной клетки может исключить другие причины, вызывающие боль в груди, например, заболевания легких. Эхокардиограммы, компьютерная томография и магнитно-резонансная томография могут создавать изображения вашего сердца, чтобы помочь врачу выявить проблемы.

 Когда они надувают баллон, он сжимает жировые отложения на стенках артерий. Они могут оставить в артерии стент или сетчатую трубку, чтобы помочь ей оставаться открытой.
Когда они надувают баллон, он сжимает жировые отложения на стенках артерий. Они могут оставить в артерии стент или сетчатую трубку, чтобы помочь ей оставаться открытой.
 Костохондрит — это воспаление тканей вокруг ребер, которое может возникнуть в результате травмы или чрезмерного перенапряжения, или напряжения мышц грудной стенки.
Костохондрит — это воспаление тканей вокруг ребер, которое может возникнуть в результате травмы или чрезмерного перенапряжения, или напряжения мышц грудной стенки.