Лекарства от боли в сердце — поиск лекарств и наличие в аптеках
Сердце – один из основных органов человека. Оно обеспечивает нашу жизнедеятельность, снабжая кислородом каждую клетку тела, и, будучи здоровым, не дает о себе знать. Если же здесь начинает болеть, нужно срочно действовать, ведь такая ситуация сигнализирует о возможной опасности для жизни. Какие лекарства от боли в сердце нужно применить в первую очередь, как оказать себе или близкому грамотную помощь до прихода врача, рассмотрим подробнее.
Если сердце «ноет»
Если ваше сердце «щемит» или «ноет» подолгу, скорее всего, имеет место один из вариантов вегето-сосудистой дистонии. В этом случае помогают лекарства от боли в сердце, имеющие в основе экстракт валерианы. Это непосредственно спиртовой настой корней и корневищ этой травы, порошок измельченных корней и корневищ для растворения в воде, таблетки «Валериана» или «Валериановна». Действуют препараты через 30 минут.
При данном типе болей можно применять и такие лекарства от боли в сердце как Валокордин, Корвалол или Корвалмент. Они расширяют сосуды, питающие мышцу сердца, тем самым улучшая ее кровоснабжение; они успокаивающе действуют на нервную систему, купируют учащенное сердцебиение, помогают в лечении неврозов. С осторожностью препараты должны применять люди, чья работа требует повышенной концентрации внимания: они способны вызвать сонливость и головокружение.
Если сердце болит на высоте физической нагрузки
Когда боль ощущается:
при подъеме по лестнице;
переноске тяжестей;
выход на холодный воздух;
ходьбе против ветра;
выполнении физических нагрузок,
проходит, если постоять или посидеть несколько минут,
локализуется за грудиной или ближе к ее левой стороне,
отдает в левую руку или левую сторону челюсти,
ее местонахождение указывается одним или двумя пальцами, речь, вероятно, идет о стенокардии напряжения.

Это заболевание говорит о том, что, если не принять меры, то вскоре может развиться инфаркт миокарда.
Список лекарств от боли в сердце описанного характера следующий:
Лекарства на основе нитратов. Их делят на три подгруппы:
а) препараты нитроглицерина: Нитроспрей, Нитрокор, Нитроминт;
б) препараты изосорбида динитрата: Кардикет по 20 и 40 мг, Нитросорбид, Изокет в виде спрея и ампул, Изо-мак;
в) на основе изосорбида мононитрата: Моночинкве и Моночинкве ретард, Эфокс лонг, Моносан, Мононит.
Все указанные препараты расширяют сосуды, особенно те, которые питают сердце, улучшают сократимость сердечной мышцы. Они действуют уже через несколько секунд после принятия, но хорошо переносятся не всеми людьми, вызывая головную боль. Последняя купируется не обезболивающими, а препаратами на основе ментола.
Группа сиднониминов: Молсидомин, Синднофарм.
 Они работают практически так же, как и нитраты. Их назначают людям, которые не переносят нитроглицерин и его производные.
Они работают практически так же, как и нитраты. Их назначают людям, которые не переносят нитроглицерин и его производные.Препараты группы бета-блокаторов обязательно дополняют список лекарств от боли в сердце. Это Карведилол, Метопролол, Небиволол, Анаприлин. Их можно принимать под язык, когда «под рукой» нет нитроглицерина, но после подтверждения приступов ишемии миокарда по ЭКГ их нужно пить постоянно, не дожидаясь боли, 1 или 2 раза в сутки. С аккуратностью и только по назначению врача бета-блокаторы, уменьшающие потребность сердечной мышцы в кислороде, принимаются при болезнях бронхов, так как некоторые из них обладают способностью суживать их просвет.
При противопоказаниях к приему лекарств предыдущей группы назначаются блокаторы кальциевого тока: Лекоптин, Кардил, Диазем. Они также, только по отличному от блокады бета-рецепторов пути, улучшают питание сердечной мышцы, что и устраняет боли в сердце.
Сердечные гликозиды: Дигоксин, Строфантин, Целанид, Коргликон.
 Их назначают, когда кроме боли в сердце у человека имеется одышка в покое и/или отекают ноги без признаков варикозной венозной болезни. Дозировка и кратность приема подбирается врачом-кардиологом.
Их назначают, когда кроме боли в сердце у человека имеется одышка в покое и/или отекают ноги без признаков варикозной венозной болезни. Дозировка и кратность приема подбирается врачом-кардиологом.
Вышеуказанный список лекарств подходит также людям с патологиями клапанов сердца, изменениями в сердечной мышце, происходящее вследствие эндокринологических, токсических, инфекционных и других причин.
Боль возникает в покое, но в одно и то же время
Какие лекарства от боли в сердце нужно пить, если слева за грудиной начинает болеть ночью или под утро, хуже становится, если нужно срочно выходить на улицу или выполнять физическую работу, но периодически эти симптомы исчезают. В этом случае, скорее всего, имеет место стенокардия Принцметалла. Она подтверждается с помощью суточного мониторирования ЭКГ и лечится такими препаратами:
нитратами: Нитроглицерин, Изокет-спрей, Изо-мак.
Ими можно купировать сам приступ;
- постоянно нужно принимать блокаторы кальциевого тока: Амлодипин, Верапамил-ретард, Дилтиазем-ретард
Товары по теме Посмотреть все товары
Боли в области сердца что это может быть?
Боль в области сердца является одним из самых распространенных симптомов и по частоте встречаемости может сравниться лишь с головной болью. Однако далеко не вся боль, которую мы описываем врачу как сердечную, на самом деле таковой является. К примеру, грудная клетка имеет массу нервных волокон и несколько крупных сплетений, при раздражении которых появляется боль, очень похожая на сердечную. Тем не менее, именно боли в области сердца порой становится единственной жалобой при различных заболеваниях. Причинами боли в области сердца могут быть как неотложные состояния, требующие срочного лечения, так и хронические заболевания, которые длятся годами. Причем, совсем не обязательно причиной боли в сердце являются заболевания именно этого органа.
К первой группе можно отнести стенокардию, инфаркт миокарда, аневризму сердца, пролапс митрального клапана, и другие заболевания сердца, при которых боль имеет хоть и не острый характер, но сопровождает больных долгое время.
Ко второй группе относят заболевания и состояния, которые могут быть и не связаны с сердцем, но вызывают кардиалгии. Среди этих состояний стоит назвать остеохондроз, гормональные нарушения (тиреотоксикоз, гипотиреоидизм, климакс и т.д), особенности вегето-сосудистой нервной системы, которые иногда называют вегето-сосудистой дистонией, неврологические заболевания, в том числе неврозы, некоторые поражения опорно-двигательного аппарата и т.д.
Ишемическая болезнь сердца (ИБС)
Самой частой причиной боли в сердце является ишемическая болезнь (ИБС). В это собирательное понятие входит более тридцати заболеваний, самыми распространенными из которых являются стенокардия и инфаркт миокарда. Главным механизмом в развитии ишемической болезни сердца является недостаточность кровоснабжения миокарда. При этом в клетках сердца (кардиомиоцитах), испытывающих острую нехватку кислорода и питательных веществ, развиваются серьезные изменения. Если ишемия (резкое снижение кровоснабжения) длится более 30 минут, то эти изменения становятся необратимыми, клетки погибают, что знаменует наступление инфаркта.
В это собирательное понятие входит более тридцати заболеваний, самыми распространенными из которых являются стенокардия и инфаркт миокарда. Главным механизмом в развитии ишемической болезни сердца является недостаточность кровоснабжения миокарда. При этом в клетках сердца (кардиомиоцитах), испытывающих острую нехватку кислорода и питательных веществ, развиваются серьезные изменения. Если ишемия (резкое снижение кровоснабжения) длится более 30 минут, то эти изменения становятся необратимыми, клетки погибают, что знаменует наступление инфаркта.
Стенокардия
Боль при стенокардии, как правило, возникает в результате физической или эмоциональной нагрузки. Обычно боль при стенокардии имеет сжимающий, давящий либо жгущий характер. Часто иррадиирует (отдает) в левую руку, лопатку, плечо. Эти боли весьма тягостны для больного: недаром одной из характеристик стенокардических болей является страх смерти.
Боль при стенокардии довольно легко снимается нитроглицерином, что служит ее важным отличительным признаком.
Приступ стенокардии редко длится более 10 минут и проходит либо самостоятельно, либо после приема препаратов, которые обладают способностью расширять сосуды, кровоснабжающие сердце (наиболее известен среди них нитроглицерин).
При легких, непродолжительных приступах стенокардии, а также для уменьшения болей в сердце, вызванных неврозом, применяется также валидол.Инфаркт миокарда
Инфаркт миокарда является, по сути, результатом затянувшегося приступа стенокардии. Но если изменения в сердце при стенокардии еще обратимы, то при инфаркте происходит некроз клеток миокарда. Характеристики боли при инфаркте часто не отличаются от таковых при стенокардии. Отличаться может лишь их интенсивность. Иногда при инфаркте наблюдается боль в животе (абдоминальная форма инфаркта). В некоторых случаях инфаркт миокарда сопровождается потерей сознания, рвотой, головной болью. Как и при стенокардии, отмечается страх смерти.
К сожалению, четкая зависимость между интенсивностью боли и реальной угрозой для жизни отмечается далеко не всегда.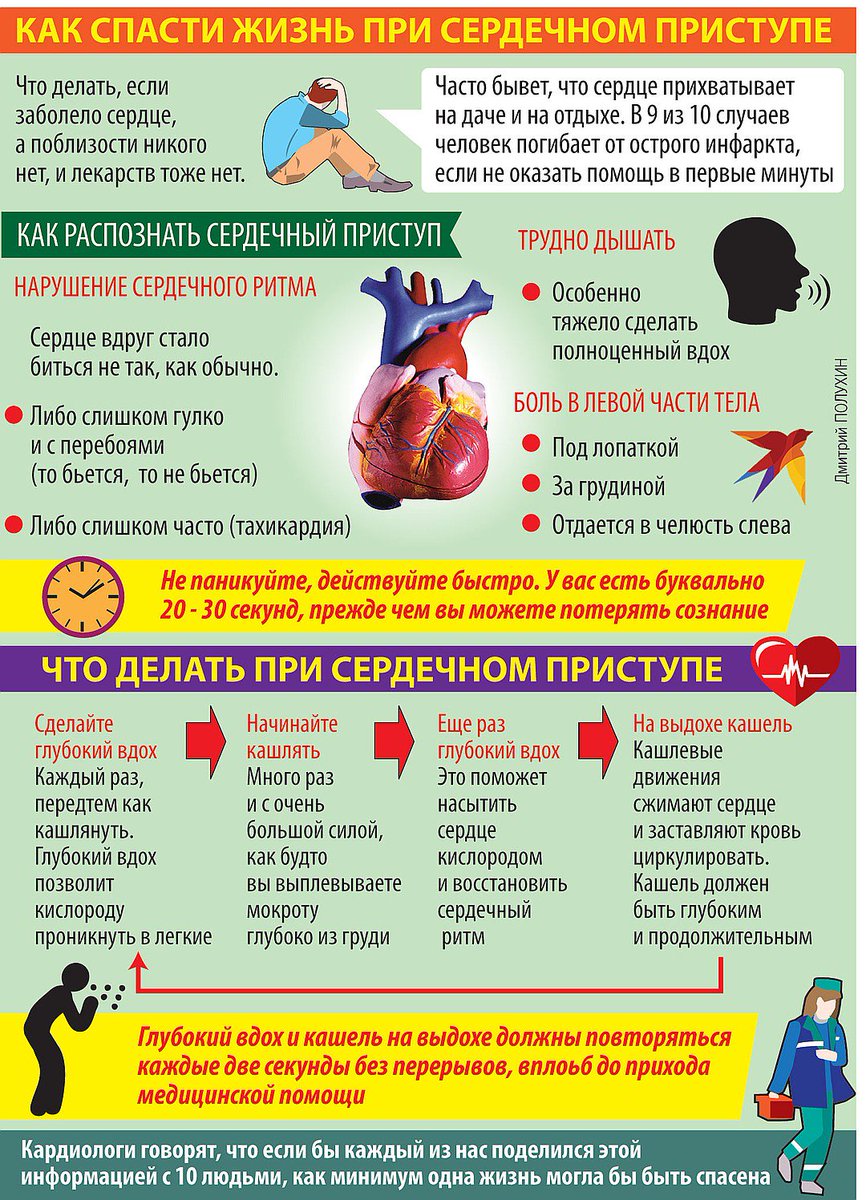 Довольно часто инфаркт переносится на ногах, приводя к осложнениям. В отдельных случаях перенесенный инфаркт миокарда может быть случайной находкой в поликлинике, откуда на первый взгляд здорового человека увозит скорая помощь. Виной тому могут быть как индивидуальные особенности организма, так и нерациональный прием обезболивающих препаратов.
Довольно часто инфаркт переносится на ногах, приводя к осложнениям. В отдельных случаях перенесенный инфаркт миокарда может быть случайной находкой в поликлинике, откуда на первый взгляд здорового человека увозит скорая помощь. Виной тому могут быть как индивидуальные особенности организма, так и нерациональный прием обезболивающих препаратов.
В своей повседневной практике врачи специализированных отделений имеют возможность использовать для диагностики инфаркта миокарда лабораторные показатели крови. Они появляются когда разрушаются клетки сердечной мышцы. При этом лабораторные показатели растут в зависимости от увеличения зоны повреждения сердечной мышцы.
Эти анализы представляют особую важность в тех случаях, когда данные электрокардиограммы неточны, нет возможности ее повторить несколько раз, а остальные симптомы выражены нечетко.
Такими маркерами являются:
- Миоглобин ─ мышечный белок, который появляется в крови при остром инфаркте миокарда.
 Этот показатель является одним из самых первых маркеров, Его уровень повышается через 2-4 часа после развития инфаркта миокарда, и достигает максимальных значений к 12 часам после инфаркта
Этот показатель является одним из самых первых маркеров, Его уровень повышается через 2-4 часа после развития инфаркта миокарда, и достигает максимальных значений к 12 часам после инфаркта - Сердечный тропонин – «золотой стандарт» диагностики острого инфаркта миокарда – белок непосредственно мышцы сердца. Его уровень повышается через 4-6 часов после начала острого инфаркта миокарда и держится до 10 дней
- МВ-фракция креатинфософокиназы. Его уровень повышается в срок от 3 часов после острого инфаркта миокарда, быстро нарастает до конца первых суток и нормализуется к третьим суткам
То есть «трио» этих трех ферментов позволяет с очень высокой точностью определить наличие повредения сердечной мышцы при инфаркте миокарда, вовремя начать лечение и снизить риск осложнений.
Важным моментом в таком положении вещей остается низкая медицинская культура населения и недостаточное внимание к своему здоровью. Ведь любая боль требует внимания врача!
Пролапс митрального клапана
Для кардиологии пролапс митрального клапана является относительно новым диагнозом.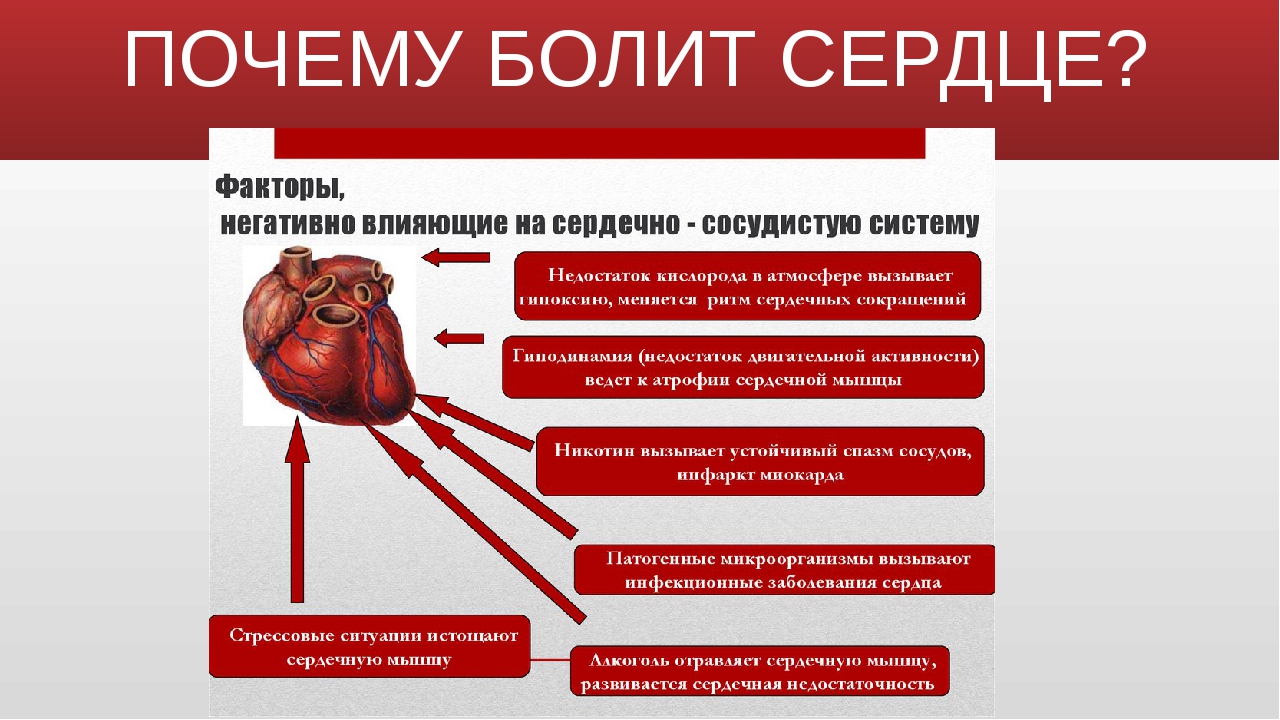 Это связано с внедрением в практику ультразвукового исследования сердца — эхокардиографии. Пролапс представляет собой чрезмерное выгибание створок клапана под давлением крови в сердце. В норме же сомкнутые створки митрального клапана остаются практически неподвижными при смене фаз сердечного цикла. Структуры клапана состоят из соединительной ткани. И именно прочность этой ткани определяет склонность человека к данному состоянию.
Это связано с внедрением в практику ультразвукового исследования сердца — эхокардиографии. Пролапс представляет собой чрезмерное выгибание створок клапана под давлением крови в сердце. В норме же сомкнутые створки митрального клапана остаются практически неподвижными при смене фаз сердечного цикла. Структуры клапана состоят из соединительной ткани. И именно прочность этой ткани определяет склонность человека к данному состоянию.
По этой причине пролапс митрального клапана чаще наблюдается у людей с повышенной гибкостью в суставах, худощавых, с относительно тонкими костями. Иначе говоря, у людей с более эластичной соединительной тканью.
Пролапс митрального клапана часто не сопровождается нарушениями в работе сердце. Поэтому если работа сердца не нарушена, то никакого специального лечения он не требует. В случае, если пролапс митрального клапана был выявлен у подростков в период интенсивного роста, то необходимо повторить исследование для того, чтобы убедиться в том, что степень пролапса митрального клапана не изменилась, и работа сердца не нарушена.
В некоторых случаях степень выраженности пролапса митрального клапана может быть значительна: через «незакрытые створки» клапана часть крови «забрасывается» назад, что влияет на гемодинамику. А это уже более серьезное состояние, требующее внимания кардиолога, и иногда, корректировки степени физической нагрузки.
При пролапсе митрального клапана больные отмечают неопределенную боль в сердце. Боль обычно умеренная, тупая, распирающая. Больные отмечают перебои в работе сердца, замирания, хотя на ЭКГ эти жалобы не подтверждаются. Довольно типичны жалобы на головную боль, колебания артериального давления, утомляемость, снижение работоспособности. Как видно из этого неполного перечня, одних жалоб врачу будет недостаточно. В постановке диагноза поможет только эхокардиография, когда в режиме реального времени врач увидит чрезмерное выпячивание клапана в полость предсердия, что и дает врачу право установить окончательный диагноз.
Внесердечные причины боли в сердце
Очень часто врачи на вопрос, «Почему беспокоит сердце?» ─ отвечают: «Виноват остеохондроз позвоночника» или «У вас вегето-сосудистая дистония, это все объясняет…»
Эти диагнозы настолько часто встречаются в карточках, что возникает подозрение: неужели действительно 80-90% людей, обратившихся к врачу, страдает этими таинственными болезнями?! И может ли боль в сердце вызывать те же причины, что и боль в нижней части спины, или головокружение с головной болью?
Остеохондроз
Остеохондроз является очень распространенным заболеванием.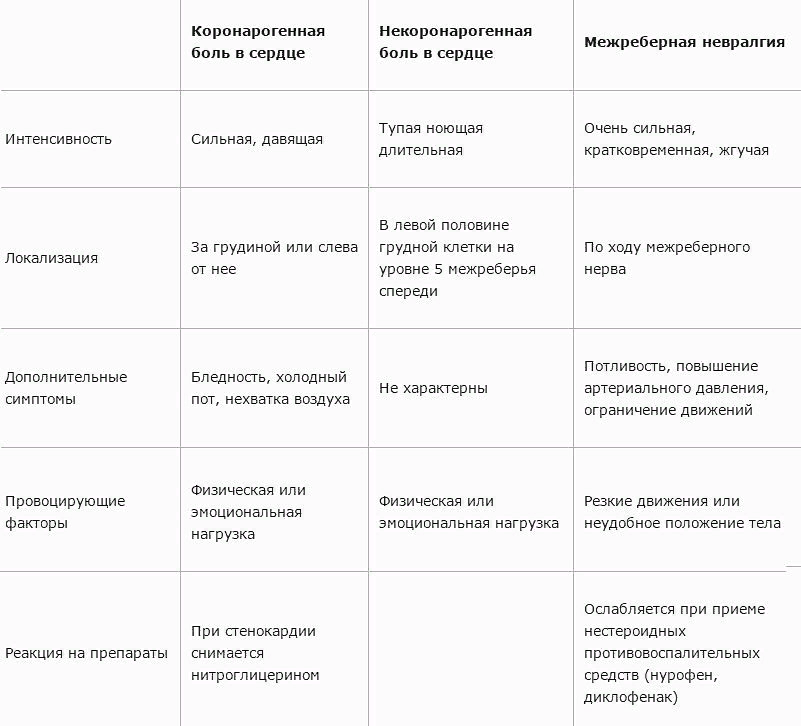 И, действительно, может вызывать все описанные выше состояния. Механизм возникновения нарушений при остеохондрозе состоит в раздражении нервных структур спинного мозга. Таким образом, при воздействии на эти образования на определенном уровне позвоночника возникают совершенно определенные болевые ощущения. Боль в сердце чаще всего возникает при поражении остеохондрозом шейно-грудного отдела.
И, действительно, может вызывать все описанные выше состояния. Механизм возникновения нарушений при остеохондрозе состоит в раздражении нервных структур спинного мозга. Таким образом, при воздействии на эти образования на определенном уровне позвоночника возникают совершенно определенные болевые ощущения. Боль в сердце чаще всего возникает при поражении остеохондрозом шейно-грудного отдела.
Боль в сердце при остеохондрозе не имеет четких отличительных признаков. Чаще это ноющая, тупая боль, которая может отдавать в руку, шею, грудную клетку. Сопровождаться изменением чувствительности кожи, появлением ощущения «ползающих мурашек» и т.д.
Появление боли в сердце преимущественно в вечерние часы также может свидетельствовать в пользу остеохондроза, так как позвоночник к вечеру несколько «укорачивается» под весом тела, а это способствует компрессии (сдавлению) нервов и сосудов позвоночника.
Стоит подчеркнуть, что для полноценного исключения (или подтверждения) остеохондроза как причины боли в сердце стоит выполнить обследование позвоночника (рентгенография, КТ, МРТ). Как правило, это позволяет врачу точно представить роль остеохондроза в возникновении кардиалгии.
Как правило, это позволяет врачу точно представить роль остеохондроза в возникновении кардиалгии.
Вегето-сосудистая дистония (ВСД)
Еще одной причиной боли в сердце может быть вегето-сосудистая дистония. Правда, этот диагноз даже среди врачей вызывает массу разногласий, несмотря на свою распространенность. На самом деле, следует понимать, что сосуд ─ такой же орган, как и все остальные, поэтому его работа также как и работа мышц, регулируется нервной системой. Разница лишь в том, что механизм регуляции отличается ─ на нее невозможно повлиять силой воли.
Заметить изменения в регуляции работы сосудов, которые кровоснабжают сердечную мышцу, тоже крайне сложно: о них можно судить только по косвенным признакам, тем самым, которые и приводят людей к врачу: боль, тревожность и т.д.
Боль в сердце при нарушениях, которые некоторые врачи называют вегетативной дистонией, чаще всего не имеет четкой локализации. Больные жалуются на распирающие, давящие боли в области сердца. Боль, как правило, тупая, ноющая, часто распространяется на левую руку, вызывая в ней неприятные ощущения. Часто беспокоит неполноценный сон, повышенная усталость, укачивание в транспорте.
Боль, как правило, тупая, ноющая, часто распространяется на левую руку, вызывая в ней неприятные ощущения. Часто беспокоит неполноценный сон, повышенная усталость, укачивание в транспорте.
Характерно, что зачастую таким больным помогают средства, не имеющие прямого влияния на сердечно-сосудистую систему. Это может быть горячее питье, ванна, ментол или мята. У некоторых боли облегчаются после еды или отдыха.
Иногда с болью помогает справиться помощь психотерапевта, прием успокоительных средств, «приводящих в порядок» нервную систему.
Гормональные нарушения
Гормональная (или эндокринная) система является важным звеном в регуляции работы всего организма. Ее значение ничуть не меньше, чем роль нервной системы. Именно поэтому любые нарушение в эндокринной системе могут спровоцировать и боль в сердце. Однако чаще всего кардиалгии вызывают изменения в щитовидной железе и надпочечниках.
В первую очередь стоит назвать гормоны щитовидной железы. Как избыток, так и недостаток гормонов Т3 и Т4, может провоцировать сердечные боли. Избыток этих гормонов вызывает значительное учащение и усиление сердечных сокращений, что требует повышенного кровоснабжения сердца. Именно поэтому сердце становится более чувствительным к дефициту кислорода, что может проявиться в виде типичных приступов стенокардии.
Как избыток, так и недостаток гормонов Т3 и Т4, может провоцировать сердечные боли. Избыток этих гормонов вызывает значительное учащение и усиление сердечных сокращений, что требует повышенного кровоснабжения сердца. Именно поэтому сердце становится более чувствительным к дефициту кислорода, что может проявиться в виде типичных приступов стенокардии.
При снижении синтеза гормонов щитовидной железы отмечается снижение скорости всех обменных процессов. Организм впадает в своеобразный «спящий режим», снижая потребление ресурсов. В таких условиях сердцу также грозит дефицит питательных веществ и кислорода, поскольку оно, тоже находясь «в спячке», обязано снабдить кровью все органы и ткани организма.
Выраженный эффект на сердце оказывают и гормоны надпочечников. К примеру, избыток адреналина, наблюдающийся при опухоли надпочечника (феохромацитоме), вызывает резкое усиление работы сердца, повышает давление и при отсутствии лечения приводит к неконтролируемой гипертонической болезни и ее осложнениям — стенокардии, инфаркту, инсульту.
Сердце и женские гормоны
Большую роль в организме женщины играют эстрогены. Эти гормоны защищают сердце от отрицательных воздействий, т.е. обладают доказанным кардиопротекторным свойством. Этот факт и объясняет существенную разницу в частоте заболеваний сердца у женщин в возрасте до 50 лет, чем у мужчин.
Показательно, что с наступлением климакса эта разница практически исчезает. Именно поэтому у многих женщин в менопаузе довольно часто возникают жалобы на боли в сердце. Жалобы женщины в этот период должны быть особенно внимательно рассмотрены врачом: в случае выраженных симптомов климактерических нарушений, с успехом применяется гормональная коррекция, которая позволяет устранить не только дискомфорт в сердце, но и многие жалобы, и обеспечивает более мягкие изменения гормонального фона женщины.
Боли в сердце: что еще нужно иметь в виду
Многие из нас имеют довольно большой опыт общения с людьми, безуспешно пытающихся избавиться от болей в сердце. Очень часто даже полноценное обследование не дает ожидаемых результатов. Ведь понятие нормы для лаборатории и для пациента могут порой отличаться. Ведь случается, что результаты анализов вполне хорошие, а в груди болит… Так появляется загадочный диагноз «невыясненные боли в сердце». Лечить их мало кто из специалистов берется, так как гарантировать какой-либо успех терапии невозможно!
Очень часто даже полноценное обследование не дает ожидаемых результатов. Ведь понятие нормы для лаборатории и для пациента могут порой отличаться. Ведь случается, что результаты анализов вполне хорошие, а в груди болит… Так появляется загадочный диагноз «невыясненные боли в сердце». Лечить их мало кто из специалистов берется, так как гарантировать какой-либо успех терапии невозможно!
По этой причине такие пациенты подвержены самому высокому риску попасть «на лечение» в руки умельцев альтернативной медицины и просто шарлатанов. А волнообразный характер жалоб дает уверенность в эффективности мнимого лечения. В ухудшениях же всегда можно обвинить самого больного.
В таких случаях, гораздо эффективнее обратиться на прием к психоневрологу. Поскольку боль в сердце, вызванная нарушением нервной регуляции сосудов, во многих случаях исчезает после корректировки работы нервной системы (нейроциркуляторной дистонии, более точного научного названия вегетососудистой дистонии).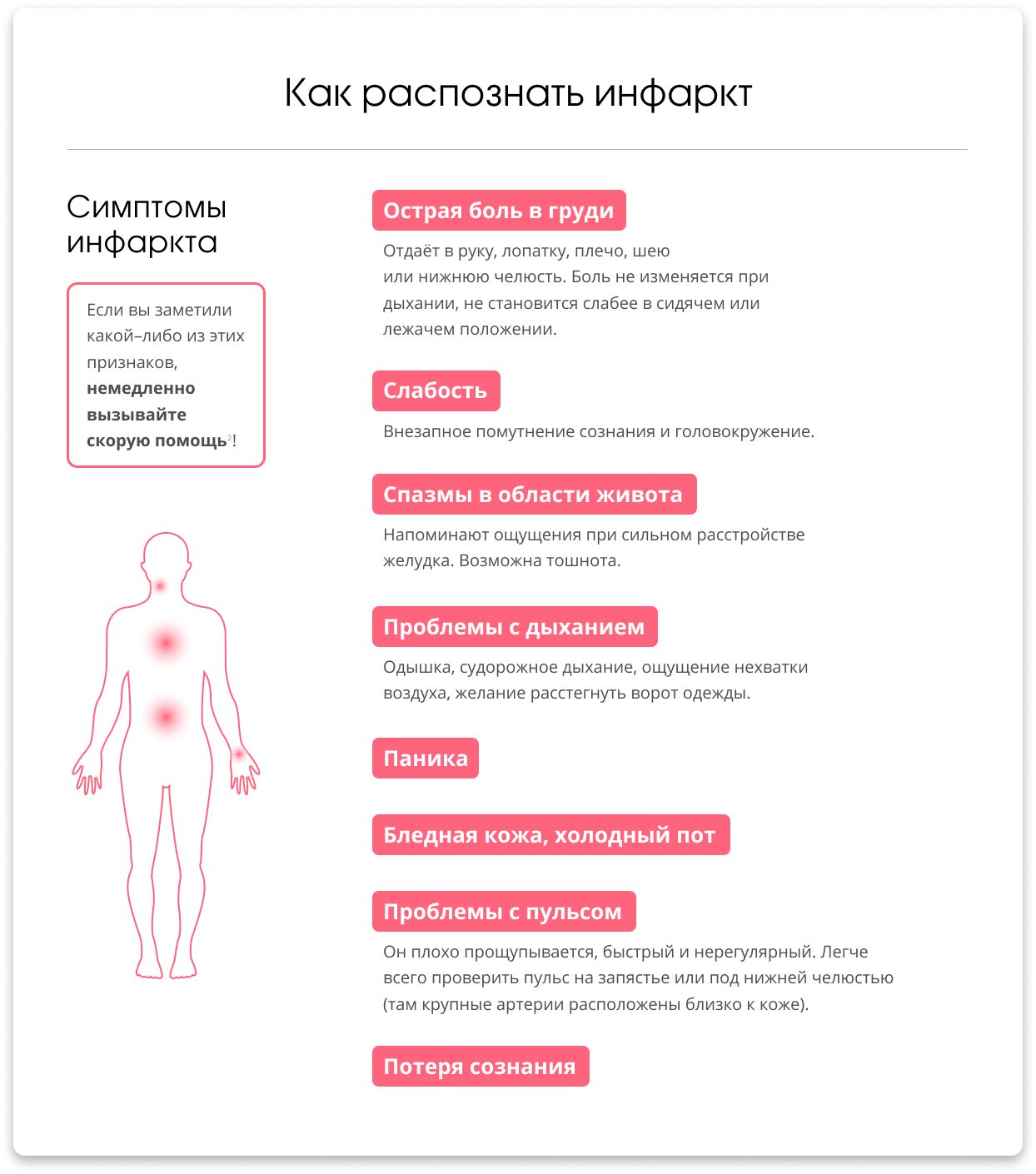
С другой стороны, и сами больные редко могут похвастаться здоровым образом жизни. Именно поэтому в случаях появления болей в сердце, которым не удается найти объяснение с помощью кардиолога, более рационально начинать лечение именно с коррекции образа жизни — здоровое питание, вода, отдых, воздух, солнце, адекватная физическая активность.
Эти простые, наивные истины «из детства» у многих вызывают лишь ироническую улыбку. Нам намного проще переложить ответственность за свое здоровье на нашу «плохую» медицину.
Болеутоляющие средства — угроза для сердца?
- Джеймс Галлахер
- Обозреватель Би-би-си по вопросам науки
Исследователи отмечают, что риск возникает, если регулярно принимать лекарства в больших дозах
Согласно последним исследованиям, два часто употребляемых болеутоляющих средства ибупрофен и диклофенак могут незначительно увеличить риск сердечных заболеваний в случае, если употребляются в больших дозах длительное время.
Больные артритом могут ежедневно употребляют эти средства, чтобы снять боль.
По мнению экспертов, некоторые больные согласятся на подобный риск, но им необходимо предоставить выбор.
Результаты исследований, опубликованные в журнале The Lancet, говорят о том, что еще большую проблему препараты представляют для курильщиков и людей с избыточным весом.
Подробный анализ
О побочных эффектах нестероидных противовоспалительных препаратов было известно и раньше. Но команда ученых из Оксфорда получила возможность провести детальный анализ, чтобы помочь пациентам принимать решения с большей степенью информированности о проблеме.
Ученые проанализировали данные более 353 тыс. больных. Они подробно изучали действие мощных доз препаратов, в частности, принимаемых ежедневно 150 мг диклофенака или 2,400 мг ибупрофена.
Исследование показало, что ежегодно на каждую тысячу принимавших препараты человек случалось на три сердечных приступа, четыре случая сердечной недостаточности, одну смерть больше, чем у людей, не принимавших препараты.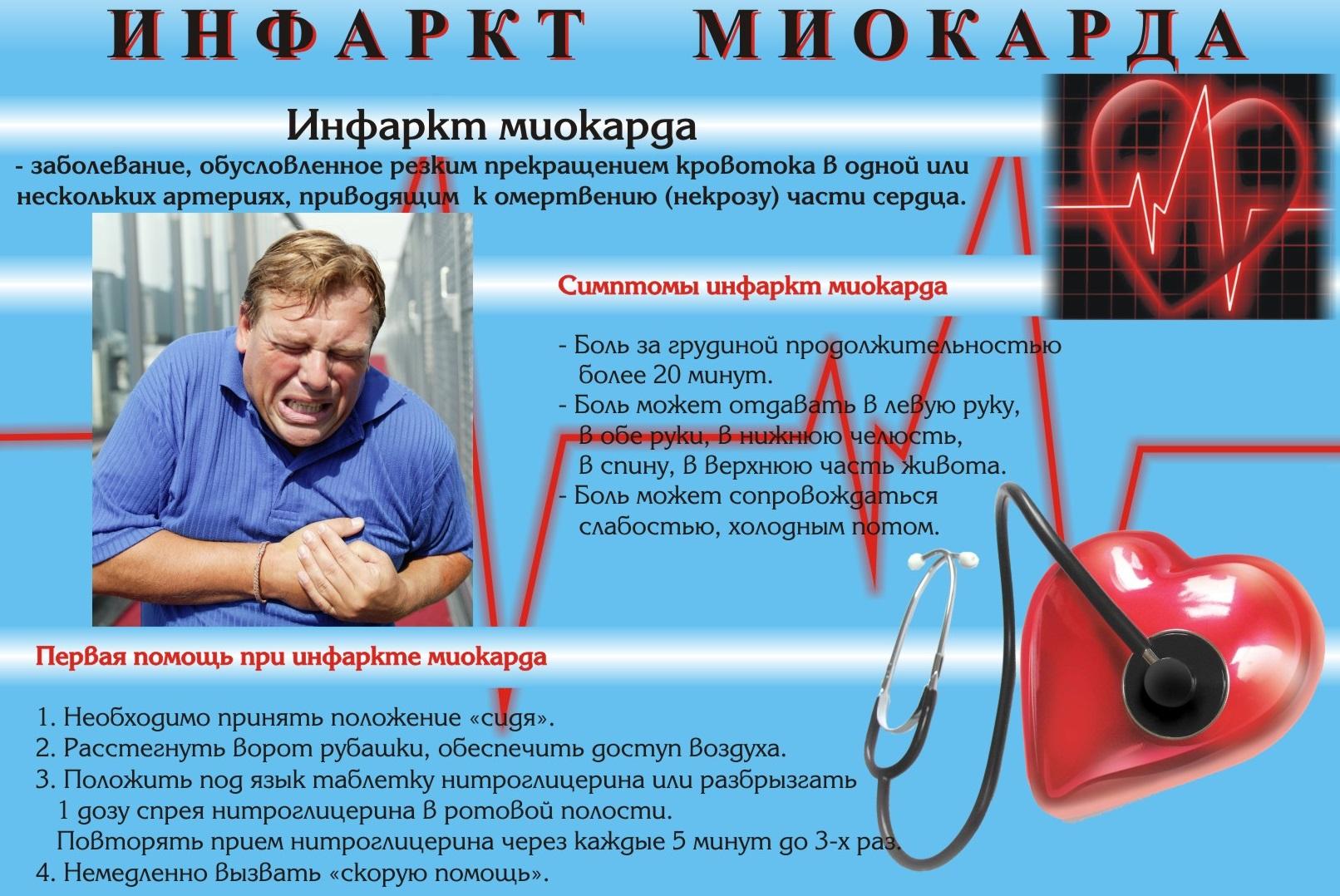 Также были зафиксированы случаи желудочных кровотечений.
Также были зафиксированы случаи желудочных кровотечений.
В среднем за год число сердечных приступов выросло с обычных 8 на тысячу человек до 11 среди принимавших лекарства.
«Три случая на тысячу считается невысоким риском, но решение должны принимать сами пациенты», — отмечает руководитель исследовательской группы профессор Колин Бэйджент.
По его словам, у тех, кто принимает эти препараты время от времени в небольших дозах, например, для снятия головной боли, причин для беспокойства нет.
Но люди, у которых выявлена сердечная недостаточность, принимая большие дозы препаратов, повышают риск сердечных приступов.
Высокое давление, холестерин и курение также являются факторами, повышающими риск сердечных заболеваний.
По словам профессора Бэйджента, некоторым больным придется искать способы снижения риска, в ттом числе статиновую терапию.
Альтернативы?
Подпись к фото,Врачи говорят, что некоторым пациентам всерьез придется задуматься об альтернативных лекарствах
Похожий препарат, продававшийся под маркой Vioxx, был снят с продажи в 2004 году после сообщений об аналогичных побочных эффектах.
Ежегодно в Великобритании врачи выписывают 17 млн рецептов для принятия нестероидных противовоспалительных препаратов. Две трети рецептов выписываются на принятие ибупрофена и диклофенака.
Еще один препарат – напроксен – имеет не столь ярко выраженные побочные эффекты, и некоторые врачи рекомендует его для принятия пациентам с повышенными рисками для здоровья.
Как и аспирин, этот препарат препятствует сгущению крови, при этом увеличивая риск желудочных кровотечений.
Профессор Алан Силман, руководящий исследованиями проблем артрита, заявил, что из-за возможных побочных эффектов необходимо искать альтернативные препараты, которые были бы столь же эффективны, но более безопасны.
Профессор Дональд Сингер, член Британского фармакологического общества, отметил, что результаты исследований доказывают, что сильные препараты могут иметь серьезные побочные эффекты.
«Врачам, предписывающим их принятие, важно помнить об этих рисках и полностью информировать пациентов о лекарствах, которые те принимают», — отметил Сингер.
Сердечный приступ
Симптомы сердечного приступа
Общие признаки и симптомы инфаркта включают:- Боль в груди или дискомфорт (стенокардия), может проявляться чувством сдавления, сжатия, полноты или боли в центре груди. При сердечном приступе боль обычно длится в течение нескольких минут, она может увеличиваться и уменьшаться по интенсивности.
- Дискомфорт в верхней части тела, включая руки, шею, спину, челюсть или живот.
- Затруднение дыхания.
- Тошноту и рвоту.
- Холодный пот.
- Головокружение или обморок.
- У женщин, менее вероятно, боль в груди.
Экстренное лечение сердечного приступа
Американская ассоциация сердца и Американский колледж кардиологии рекомендует:- Если вы думаете, что начался сердечный приступ, сразу звоните (03). После вызова (03) нужно разжевать таблетку аспирина. Обязательно сообщите об этом фельдшеру, тогда дополнительная доза аспирина не требуется.

- Ангиопластика, которая также называется чрескожное коронарное вмешательство (ЧКВ), является процедурой, которая должна быть выполнена в течение 90 минут от момента развития сердечного приступа. Пациенты, страдающие от сердечного приступа, должны быть доставлены в больницу оборудованную для выполнения PCI.
- Фибринолитическая терапия должна быть проведена в течение 30 минут от сердечного приступа, если центр, который выполняет ЧКВ, недоступен. Пациент должен быть переведен в отделение для ЧКВ без задержки.
Вторичная профилактика сердечного приступа
Дополнительные меры профилактики необходимы, чтобы помочь предотвратить повторный сердечный приступ. До выписки нужно обсудить с врачом стационара:- Контроль уровня артериального давления и уровня холестерина (при выписке назначаются статины, ингибиторы АПФ, бета-блокаторы).
- Аспирин и антитромбоцитарный препарат клопидогрель (Плавикс), который многие пациенты должны принимать на регулярной основе.
 Празугрель (Эффиент) является новым препаратом, который может быть использован как альтернатива клопидогреля для пациентов.
Празугрель (Эффиент) является новым препаратом, который может быть использован как альтернатива клопидогреля для пациентов. - Сердечная реабилитация и регулярные упражнения.
- Нормализация веса.
- Прекращение курения.
Введение
Сердце — сложный орган человеческого тела. На протяжении всей жизни он постоянно качает кровь, снабжая через артериальную сеть кислородом и жизненно важными питательными веществами все ткани организма. Для выполнения этой напряженной задачи, сердечная мышца сама нуждается в достаточном количестве обогащенной кислородом крови, которая доставляется к нему через сеть коронарных артерий. Эти артерии несут обогащенную кислородом кровь к мышечной стенке сердца (миокарду).Сердечный приступ (инфаркт миокарда) происходит, когда приток крови к сердечной мышце заблокирован, ткань испытывает кислородное голодание и часть миокарда умирает.
Ишемическая болезнь сердца является причиной сердечных приступов. Ишемическая болезнь сердца является конечным результатом атеросклероза, который препятствует коронарному кровотоку и уменьшает доставку обогащенной кислородом крови к сердцу.
Ишемическая болезнь сердца является конечным результатом атеросклероза, который препятствует коронарному кровотоку и уменьшает доставку обогащенной кислородом крови к сердцу.
Сердечный приступ
Сердечный приступ (инфаркт миокарда) является одним из наиболее серьезных исходов атеросклероза. Он может произойти по двум причинам:- Если в атеросклеротической бляшке развивается трещина или разрыв. Тромбоциты задерживаются в этом участке для герметизации и формируется сгусток крови (тромб). Сердечный приступ может произойти, если кровяной сгусток полностью блокирует прохождение обогащенной кислородом крови к сердцу.
- Если артерия становится полностью заблокирована вследствие постепенного увеличения атеросклеротической бляшки. Сердечный приступ может возникнуть, если недостаточно богатой кислородом крови проходит через эту зону.
Стенокардия
Стенокардия, основной симптом болезни коронарных артерий, как правило, воспринимается как боль в груди. Есть два вида стенокардии:
Есть два вида стенокардии:- стабильная стенокардия. Это предсказуемая боль в груди, которой обычно можно управлять с изменением образа жизни и подбором определенных лекарств, таких как низкие дозы аспирина и нитратов.
- нестабильная стенокардия. Эта ситуация гораздо более серьезная, чем стабильная стенокардия, и часто промежуточная стадия между стабильной стенокардией и сердечным приступом. Нестабильная стенокардия является частью состояния, которое называется острым коронарным синдромом.
Острый коронарный синдром
Острый коронарный синдром (ОКС) — это тяжелое и внезапное состояние сердца, которое при необходимом интенсивном лечении не превращается в развернутый сердечный приступ. Острый коронарный синдром включает в себя:- нестабильная стенокардия. Нестабильная стенокардия является потенциально серьезным состоянием, при котором боль в груди является постоянной, но анализы крови не показывают маркеров сердечного приступа.

- инфаркт миокарда без подъема сегмента ST (не Q-инфаркт миокарда). Диагностируется, когда анализы крови и ЭКГ выявляют сердечный приступ, который не захватывает полную толщину сердечной мышцы. Поражение артерий менее тяжелое, чем при большом сердечном приступе.
Факторы риска
Факторы риска сердечного приступа такие же, как факторы риска ишемической болезни сердца. Они включают в себя:Возраст
Риск ишемической болезни сердца увеличение с возрастом. Около 85% людей, которые умирают от сердечно-сосудистых заболеваний, имеют возраст старше 65 лет. У мужчин, в среднем, первый сердечный приступ развивается в 66 лет.
У мужчин, в среднем, первый сердечный приступ развивается в 66 лет.Пол
Мужчины имеют больший риск развития ишемической болезни сердца и сердечных приступов в более раннем возрасте, чем женщины. Риск сердечно-сосудистых заболеваний у женщин возрастает после менопаузы, и они начинают страдать стенокардией больше, чем мужчины.Генетические факторы и семейная наследственность
Некоторые генетические факторы увеличивают вероятность развития факторов риска, таких как диабет, повышенный уровень холестерина и высокое кровяное давление.Расовая и этническая принадлежность
Афро-американцы имеют самый высокий риск сердечно-сосудистых заболеваний из-за высокой частоты встречаемости у них повышенного кровяного давления, а также диабета и ожирения.Медицинские предпосылки
Ожирение и метаболический синдром. Избыточное отложение жира, особенно вокруг талии, может увеличить риск сердечно-сосудистых заболеваний. Ожирение также способствует развитию высокого кровяного давления, диабета, которые влияют на развитие заболеваний сердца. Ожирение является особенно опасным, когда оно является частью метаболического синдрома, преддиабетического состояния ассоциируемого с заболеваниями сердца. Этот синдром диагностируется, когда имеются три условия из ниже перечисленных:
Ожирение является особенно опасным, когда оно является частью метаболического синдрома, преддиабетического состояния ассоциируемого с заболеваниями сердца. Этот синдром диагностируется, когда имеются три условия из ниже перечисленных:- Абдоминальное ожирение.
- Низкий уровень холестерина ЛПВП.
- Высокий уровень триглицеридов.
- Высокое кровяное давление.
- Инсулинорезистентность (диабет или преддиабет).

Высокое кровяное давление. Высокое кровяное давление (гипертония) связано с развитием ишемической болезни сердца и сердечного приступа. Нормальные цифры кровяного давления ниже 120/80 мм.рт.ст. Высоким кровяным давлением, как правило, считается артериальное давление больше или равное 140 мм рт.ст. (систолическое) или больше или равное 90 мм рт.ст. (диастолическое). Предгипертонией считается артериальное давление с цифрами 120 — 139 систолическое или 80 — 89 диастолическое, она указывает на повышенный риск развития гипертонии.
Диабет. Диабет, особенно для людей, чей уровень сахара в крови не очень хорошо контролируется, значительно увеличивает риск развития сердечно-сосудистых заболеваний. На самом деле, болезни сердца и инсульты являются ведущими причинами смерти у людей с диабетом. Люди с диабетом также имеют высокий риск развития артериальной гипертонии и гиперхолестеринемии, нарушения свертываемости крови, болезни почек, и нарушения функции нервов, каждый из этих факторов может привести к повреждению сердца.
Факторы образа жизни
Сниженная физическая активность. Упражнения обладают рядом эффектов, которые приносят пользу сердцу и кровообращению, в том числе влияют на уровень холестерина и артериального давления и поддержание веса. Люди, которые ведут малоподвижный образ жизни, почти в два раза чаще страдают сердечными приступами по сравнению с людьми, которые регулярно занимаются спортом.Курение. Курение является наиболее важным фактором риска развития сердечно-сосудистых заболеваний. Курение может вызвать повышение кровяного давления, вызывает нарушение липидного обмена и делает тромбоциты очень липкими, повышая риск тромбообразования. Хотя заядлые курильщики подвергаются наибольшему риску, люди, которые курят всего лишь три сигареты в день, имеют высокий риск поражения кровеносных сосудов, что может привести к нарушению кровоснабжения сердца. Регулярное воздействие пассивного курения также увеличивает риск сердечно-сосудистых заболеваний у некурящих.
Алкоголь. Умеренное употребление алкоголя (один бокал красного сухого вина в день) может помочь повысить уровнь «хорошего» холестерина (ЛПВП). Алкоголь также может предотвратить образование тромбов и воспаление. В отличие от этого, пьянство вредит сердцу. На самом деле, сердечно-сосудистые заболевания являются ведущей причиной смерти алкоголиков.
Умеренное употребление алкоголя (один бокал красного сухого вина в день) может помочь повысить уровнь «хорошего» холестерина (ЛПВП). Алкоголь также может предотвратить образование тромбов и воспаление. В отличие от этого, пьянство вредит сердцу. На самом деле, сердечно-сосудистые заболевания являются ведущей причиной смерти алкоголиков.
Диета. Диета может играть важную роль в защите сердца, особенно за счет сокращения пищевых источников транс-жиров, насыщенных жиров и холестерина и ограничения потребления соли, которая способствует высокому кровяному давлению.
НПВП и ингибиторы ЦОГ-2
Все нестероидные противовоспалительные препараты (НПВП), за исключением аспирина, являются фактором риска для сердца. НПВП и ингибиторы ЦОГ-2 могут увеличивать риск смерти у пациентов, которые пережили сердечный приступ. Наибольший риск развивается при более высоких дозах.НПВС включают такие продаваемые без рецепта препараты, как ибупрофен (Адвил, Мотрил) и отпускаемые по рецепту лекарства, как диклофенак (Катафлам, вольтарен). Целекоксиб (Целебрекс) ингибитор ЦОГ-2, который доступен в США, был связан с сердечно-сосудистыми рисками, такими, как инфаркт и инсульт. Пациенты, у которых были сердечные приступы, должны проконсультироваться со своим врачом, прежде чем принимать какие-либо из этих препаратов.
Целекоксиб (Целебрекс) ингибитор ЦОГ-2, который доступен в США, был связан с сердечно-сосудистыми рисками, такими, как инфаркт и инсульт. Пациенты, у которых были сердечные приступы, должны проконсультироваться со своим врачом, прежде чем принимать какие-либо из этих препаратов.
Американская Ассоциация Сердца рекомендует пациентам, которые имеют или которые подвержены риску заболеваний сердца, в первую очередь, использовать немедикаментозные методы обезболивания (например, физическая терапия, упражнения, снижение веса, чтобы снизить нагрузку на суставы и тепло или холод терапии). Если эти методы не работают, пациенты должны принимать низкие дозы ацетаминофена (тайленол) или аспирин перед использованием НПВП, ингибитор ЦОГ-2 целекоксиб (Целебрекс) должен использоваться в последнюю очередь.
Прогноз
Сердечные приступы могут привести к смертельному исходу, превратиться в хроническое состояние или привести к полному выздоровлению. Долгосрочный прогноз для продолжительности и качества жизни после сердечного приступа зависит от его тяжести, нанесенного ущерба сердечной мышце и профилактических мер, принятых после этого.
Пациенты, у которых был сердечный приступ, имеют более высокий риск повторного сердечного приступа. Хотя нет тестов, которые могли бы предсказать, произойдет ли другой сердечный приступ, пациенты могут сами избежать повторного сердечного приступа, если будут придерживаться здорового образа жизни и соблюдать лечение. Две трети пациентов, которые перенесли сердечный приступ, не принимают необходимых мер для его предотвращения.
Сердечный приступ также увеличивает риск возникновения других проблем с сердцем, в том числе нарушений сердечного ритма, повреждения клапанов сердца и инсульта.
Лица наибольшего риска. Сердечный приступ имеет всегда более серьезные последствия у некоторых людей, таких как:
- Пожилые.
- Люди с заболеваниями сердца или имеющие несколько факторов риска сердечно-сосудистых заболеваний.
- Людей с сердечной недостаточностью.
- Люди с диабетом.
- Люди на постоянном диализе.
- Женщины имеют больше шансов умереть от сердечного приступа, чем мужчины.
 Риск смерти является самым высоким у молодых женщин.
Риск смерти является самым высоким у молодых женщин.
Наличие данных состояний во время сердечного приступа может способствовать ухудшению прогноза:
- Аритмии (нарушение сердечного ритма). Фибрилляция желудочков является опасной аритмией и одной из основных причин ранней смерти от сердечного приступа. Аритмии чаще происходят в течение первых 4 часов от сердечного приступа, и они связаны с высокой смертностью. Однако, пациенты, которые успешно лечатся, имеют тот же долгосрочный прогноз, как пациенты без аритмии.
- Кардиогенный шок. Эта очень опасная ситуация связана с очень низким кровяным давлением, пониженным отделением мочи, и метаболическими нарушениями. Шок происходит в 7% случаев сердечных приступов.
- Блокада сердца, так называемая атриовентрикулярная (AV) блокада, это состояние, при котором электрическая проводимость нервных импульсов к мышцам в сердца замедляется или прервана.
 Хотя блокада сердца опасна, она может быть эффективно вылечена с помощью кардиостимулятора и редко вызывает какие-либо долгосрочные осложнения у пациентов, которые выжили.
Хотя блокада сердца опасна, она может быть эффективно вылечена с помощью кардиостимулятора и редко вызывает какие-либо долгосрочные осложнения у пациентов, которые выжили. - Сердечная недостаточность. Поврежденная сердечная мышца не в состоянии перекачивать кровь, необходимую для функционирования тканей. Пациенты испытывают усталость, возникает одышка, происходит задержка жидкости в организме.
Симптомы
Симптомы сердечного приступа могут быть различным. Они могут возникнуть внезапно и быть выраженными или могут прогрессировать медленно, начиная с легкой боли. Симптомы могут различаться у мужчин и женщин. У женщин реже, чем у мужчин, бывает классическая боль в груди, они чаще испытают одышку, тошноту или рвоту, боли в спине и челюсти.Общие признаки и симптомы инфаркта включают:
- Боль в груди. Боль в груди или дискомфорт (ангина) является главным признаком сердечного приступа и может ощущаться, как чувство сдавления, сжатия, полноты или боли в центре груди.
 Пациенты с болезнью коронарных артерий, со стабильной стенокардией часто испытывают боль в груди, которая длится несколько минут, а затем уходит. При сердечном приступе боли обычно длятся в течение более чем несколько минут, они могут исчезнуть, но затем возвращаются.
Пациенты с болезнью коронарных артерий, со стабильной стенокардией часто испытывают боль в груди, которая длится несколько минут, а затем уходит. При сердечном приступе боли обычно длятся в течение более чем несколько минут, они могут исчезнуть, но затем возвращаются. - Дискомфорт в верхней части тела. Люди, которые испытывают сердечный приступ, могут чувствовать неприятные ощущения в руках, шее, спине, челюсти или желудке.
- Затруднение дыхания может сопровождаться болью в груди или быть без боли.
- Тошнота и рвота.
- Холодный пот.
- Головокружение или обморок.
- Острая боль при дыхании или при кашле.
- Боль, которая в основном или только в середине или внизу живота.
- Боль, которая может быть вызвана прикосновением.
- Боль, которая может быть вызвана при движении или нажатия на грудную стенку или руку.

- Боль, которая является постоянной и длится в течение нескольких часов (не следует выжидать несколько часов, если есть подозрение, что начался сердечный приступ).
- Боль, которая является очень короткой и длится в течение нескольких секунд.
- Боль, которая распространяется на ноги.
- Однако, наличие этих признаков не всегда исключает серьезное заболевание сердца.
Безболевая ишемия
Некоторые люди с тяжелым поражением коронарных артерий могут не иметь стенокардии. Это состояние известно как безболевая ишемия. Это опасное состояние, потому что пациенты не имеют тревожных симптомов болезни сердца. Некоторые исследования показывают, что люди с безболевой ишемией имеют больший риск осложнений и смертности, чем пациенты, испытывающие боль при стенокардии.Что делать при сердечном приступе
Люди, которые испытывают симптомы сердечного приступа, должны выполнить следующие действия:- Для больных стенокардией — принять одну дозу нитроглицерина (таблетку под язык или в аэрозольной форме) при появлении симптомов.
 Затем еще одну дозу каждые 5 минут, до трех доз или до уменьшения боли.
Затем еще одну дозу каждые 5 минут, до трех доз или до уменьшения боли. - Позвоните (03) или наберите местный номер экстренной службы. Это должно быть сделано в первую очередь, если три дозы нитроглицерина не помогают снять боль в груди. Только 20% сердечных приступов происходят у пациентов с ранее диагностированной стенокардией. Поэтому любой, у кого развиваются симптомы сердечного приступа, должен связаться с экстренными службами.
- Пациент должен разжевать аспирин (250 — 500 мг), о чем нужно сообщить прибывшей экстренной службе, так как дополнительную дозу аспирина в этом случае принимать не надо.
- Пациент с болью в груди должен быть немедленно доставлен в ближайшее отделение неотложной помощи, предпочтительно на машине скорой помощи. Добираться самостоятельно не рекомендуется.
Диагностика
При обращении в больницу пациента с болями в груди проводятся нижеследующие диагностические шаги для определения проблем с сердцем, и, если они присутствуют, их тяжесть:- Пациент должен сообщить врачу обо всех симптомах, которые могут свидетельствовать о проблемах с сердцем или, возможно, наличии других серьезных заболеваний.
- Электрокардиограмма (ЭКГ) — запись электрической активности сердца. Она является ключевым инструментом для определения того, связаны ли боли в груди с проблемами в сердце и, если да, то насколько серьезными они являются.
- Анализы крови выявляют повышение уровней определенных факторов (тропонинов и КФК-MB), которые указывают на поражение сердца (врач не будет ждать результатов до начала лечения, особенно если он заподозрил сердечный приступ).
- Методы визуальной диагностики, в том числе эхокардиография и перфузионная сцинтиграфия, помогают исключить сердечный приступ, если остались какие-либо вопросы.
Электрокардиограмма (ЭКГ)
Электрокардиограмма (ЭКГ) измеряет и записывает электрическую активность сердца, зубцы ЭКГ соответствуют сокращению и расслаблению определенных структур различных отделов сердца. Определенные зубцы на ЭКГ названы соответствующими буквами:- Р. Р-волны связаны с сокращениями предсердий (две камеры в сердце, которые получают кровь из органов).
- QRS. Комплекс связан с желудочковыми сокращениями (желудочки это две основные насосные камеры в сердце.)
- Т и U. Эти волны сопровождают желудочковые сокращения.
Наиболее важным в диагностике и определении тактики лечения сердечного приступа являются подъем сегмента ST и определение зубца Q.
Подъем сегмента ST: Сердечный приступ. Подъем сегмента ST — это показатель сердечного приступа. Он свидетельствует о том, что артерия сердца заблокирована и сердечная мышца повреждена на всю толщину. Развивается Q-инфаркт миокарда (инфаркт миокарда с подъемом ST-сегмента).
Однако, подъем ST сегмента не всегда означает, что у пациента сердечный приступ. Воспаление сердечной сумки (перикардит) является еще одной причиной повышения ST-сегмента.
Без подъема ST сегмента развивается: стенокардия и острый коронарный синдром.
Сниженный или горизонтальный сегмент ST предполагает нарушения проводимости и наличие сердечно-сосудистых заболеваний, даже если нет стенокардии в настоящее время. Изменения ST сегментапроисходят примерно у половины пациентов с различными заболеваниями сердца. Однако у женщин изменения ST сегмента могут происходить и без проблем с сердцем. В таких случаях, лабораторные исследования необходимы для определения степени повреждения сердца, если таковое имеется. Таким образом, может развиться одно из следующих состояний:
- Стабильная стенокардия (анализ крови или результаты других тестов не показывают каких-либо серьезных проблем и боль в груди исчезает). В этот период у 25 — 50% людей, со стенокардией или безболевой ишемией регистрируются нормальные показатели ЭКГ.
- Острый коронарный синдром (ОКС). Он требует интенсивного лечения, пока не превратился в развернутый сердечный приступ. ОКС включает в себя или нестабильную стенокардию или инфаркт миокарда без подъема ST-сегмента (не Q-инфаркт миокарда). Нестабильная стенокардия является потенциально серьезным событием, при этом боль в груди постоянная, но анализы крови не выявляют маркеров сердечного приступа. При не Q-инфаркте миокарда анализы крови выявляют сердечный приступ, но повреждение сердца менее серьезно, чем при развернутом сердечном приступе.
Эхокардиограмма (ЭХОКГ)
Эхокардиограмма — это неинвазивный метод, при котором используется ультразвук для визуализации сердца. Можно определить повреждение и подвижность участков сердечной мышцы. Эхокардиография также может быть использована как тест с физической нагрузкой, для обнаружения локализации и степени повреждения сердечной мышцы во время заболевания или вскоре после выписки из больницы.Радионуклеидные методы (стресс тест с таллием)
Позволяют визуализировать накопление радиоактивных индикаторов в области сердца. Их, как правило, вводят внутривенно. Данный метод позволяет оценить:- Степень тяжести нестабильной стенокардии, когда менее дорогостоящие диагностические методы не эффективны.
- Тяжесть хронической ишемической болезни сердца.
- Успех операции по поводу ишемической болезни сердца.
- Произошел ли сердечный приступ.
- Локализацию и степень повреждения мышцы сердца во время заболевания или вскоре после выписки из больницы после перенесенного сердечного приступа.
Ангиография
Ангиография является инвазивным методом. Он используется для пациентов, у которых стенокардия подтверждена стресс тестами или другими методами и для пациентов с острым коронарным синдромом. Ход процедуры:- Узкая трубка (катетер) вставляется в артерию, как правило руки или ноги, а затем проводится по сосудам до коронарных артерий.
- Контрастное вещество вводится через катетер в коронарные артерии и производится запись.
- В итоге появляются изображения коронарных артерий, на которых можно увидеть препятствия кровотоку.
Биологические маркеры
Когда клетки сердца повреждены, они выделяют различные ферменты и другие вещества в кровоток. Повышенные уровни таких маркеров повреждения сердца в крови или моче могут помочь выявить сердечный приступ у больных с тяжелой болью в груди и помочь определить тактику лечения. Подобные тесты часто выполняются в отделении неотложной помощи или в больнице при подозрении на сердечный приступ. Наиболее часто определяемые маркеры:- тропонины. Белки сердечного тропонина Т и I высвобождаются, когда сердечная мышца повреждена. Это лучшие диагностические признаки сердечных приступов. Они могут помочь их диагностировать и подтвердить диагноз у пациентов с ОКС.
- креатинкиназы миокарда (КФК-MB). КФК-MB стандартный маркер, но чувствительность его меньше, чем у тропонина. Повышенные уровни КФК-MB могут наблюдаться у людей без сердечной патологии.
Лечение
Методы лечения сердечного приступа и острого коронарного синдрома включают в себя:- Кислородную терапию.
- Облегчение боли и дискомфорта с использованием нитроглицерина или морфина.
- Коррекция аритмии (неправильного сердечного ритма).
- Блокирование дальнейшего свертывания крови (если возможно) с использованием аспирина или клопидогреля (Плавикса), а также антикоагулянтов, таких как гепарин.
- Открытие артерии, в которой произошло нарушение коровотока, нужно произвести как можно быстрее путем проведения ангиопластики или с помощью лекарств, растворяющих тромб.
- Назначаются бета-блокаторы, блокаторы кальциевых каналов или ингибиторы ангиотензинпревращающего фермента для того, чтобы улучшить работу сердечной мышцы и коронарных артерий.
Немедленные мероприятия
Одинаковы для пациентов как с ОКС, так и с сердечным приступом.Кислород. Как правило, подается через трубку в нос или через маску.
Аспирин. Пациенту дают аспирин, если он не был принят в домашних условиях.
Лекарства для снятия симптомов:
- Нитроглицерин. Большинство пациентов будут получать нитроглицерин как во время так и после сердечного приступа, как правило, под язык. Нитроглицерин снижает кровяное давление и расширяет кровеносные сосуды, увеличивая приток крови к сердечной мышце. Нитроглицерин в некоторых случаях вводится внутривенно (возвратная стенокардия, сердечная недостаточность или высокое кровяное давление).
- Морфин. Морфин не только снимает боль и уменьшает тревожность, но и расширяет кровеносные сосуды, увеличивая приток крови и кислорода к сердцу. Морфин может снизить кровяное давление и облегчить работу сердца. Могут быть использованы и другие препараты.
Устранение препятствия коронарного коровотока: экстренная ангиопластика или тромболитическая терапия
При сердечном приступе в коронарных артериях образуются сгустки, которые препятствуют коронарному коровотоку. Удаление сгустков в артериях нужно провести как можно скорее, это является наилучшим подходом к улучшению выживания и уменьшает объем повреждения сердечной мышцы. Пациенты должны поступать в специализированные медицинские центры как можно быстрее.Стандартные медицинские и хирургические процедуры включают в себя:
- Ангиопластику, которая также называется чрескожным коронарным вмешательством (ЧКВ), является предпочтительной процедурой для экстренного открытия артерий. Ангиопластика должна быть выполнена оперативно для пациентов с инфарктом, предпочтительно в течение 90 минут после прибытия в больницу. В большинстве случаев в коронарную артерию помещается стент, который создает внутренний каркас и улучшает проходимость коронарной артерии.
- Тромболитики растворяют сгусток и являются стандартными лекарствами, используемыми для открытия артерий. Тромболитическая терапия должна быть проведена в течение 3 часов после появления симптомов. Пациенты, которые поступают в больницу, не имеющую возможность выполнять ЧКВ, должны получить тромболитическую терапию и быть переведены в центр, выполняющий ЧКВ, без задержки.
- Операция коронарного шунтирования (АКШ) иногда используется как альтернатива ЧКВ.
Тромболитики
Тромболитические или фибринолитические препараты рекомендуются в качестве альтернативы ангиопластике. Эти препараты растворяют сгусток, или тромб, ответственный за блок артерии и гибель сердечно-мышечной ткани.Вообще говоря, тромболизис считается хорошим выбором для пациентов с инфарктом миокарда в первые 3 часа. В идеале, эти препараты должны быть даны в течение 30 минут после прибытия в больницу, если не проводится ангиопластика. Другие ситуации, когда используются тромболитики:
- Необходимость длительной транспортировки.
- Длительный период времени до ЧКВ.
- Неуспех ЧКВ.
- У пациентов старше 75 лет.
- Если симптомы продолжаются более 12 часов.
- Беременные женщины.
- Люди, которые недавно перенесли травму (особенно черепно-мозговую травму) или операцию.
- Люди с обострением язвенной болезни.
- Пациенты, которые перенесли длительную сердечно-легочную реанимацию.
- При приеме антикоагулянтов.
- Пациенты, которые перенесли большую коровопотерю.
- Пациенты с перенесенным инсультом.
- Пациенты с неконтролируемым высоким кровяным давлением, особенно когда систолическое давление выше 180 мм.рт.ст.
Правила введения тромболитиков. Чем раньше тромболитические средства даны после сердечного приступа, тем лучше. Тромболитики наиболее эффективны в течение первых 3-хчасов. Они еще могут помочь в течение 12 часов после сердечного приступа.
Осложнения. Геморрагический инсульт, как правило, происходит в первый день и является наиболее серьезным осложнением тромболитической терапии, но, к счастью, это происходит редко.
Процедуры по реваскуляризации: ангиопластика и шунтирование
Чрескожное коронарное вмешательство (ЧКВ), также называемое ангиопластикой, и коронарное шунтирование — это стандартные операции для улучшения коронарного кровотока. Они известны как операции реваскуляризации.- Экстренная ангиопластика / ЧКВ — это стандартная процедура при сердечных приступах и должна быть выполнена в течение 90 минут от его начала. Исследования показали, что баллонная ангиопластика и стентирование не в состоянии предотвратить сердечные осложнения у пациентов, при их проведении через 3 — 28 дней после сердечного приступа.
- Коронарное шунтирование, как правило, используется в качестве плановой операции, но может иногда проводиться после сердечного приступа, при неуспешной ангиопластике или тромболитической терапии. Оно, как правило, выполняется в течение нескольких дней, чтобы позволить восстановиться сердечной мышце. Большинство же пациентов подходят для проведения тромболитической терапии или ангиопластики (хотя далеко не все центры оборудованы для ЧКВ).
- Устанавливается узкий катетер (трубка) в коронарную артерию.
- Проводится восстановление просвета сосуда при раздувании маленького баллона (баллонная ангиопластика).
- После сдувания баллона просвет сосуда увеличивается.
- Чтобы сохранить просвет артерии открытым на длительное время используется устройство, называемое коронарным стентом — это расширяемая трубка из металлической сетки, которая имплантируется в артерию во время ангиопластики. Стент может состоять из голого металла, а может быть покрыт специальным препаратом, который медленно высвобождается в рядом лежащую стенку сосуда.
- Стент восстанавливает просвет сосуда.
Стенты с лекарственным покрытием, которые покрыты сиролимусом или паклитакселем, могут помочь предотвратить рестеноз. Они могут быть лучше, чем голый металлический стент для пациентов, которые пережили сердечный приступ, но они также могут увеличивать риск образования тромбов.
Очень важно для пациентов, которым имплантированы стенты с лекарственным покрытием, принимать аспирин и клопидогрель (Плавикс) как минимум 1 год после стентирования, чтобы уменьшить риск образования тромбов. Клопидогрель, как и аспирин, помогает предотвратить слипание тромбоцитов. Если по некоторым причинам пациенты не могут принимать клопидогрель наряду с аспирином после ангиопластики и стентирования, им должны имплантироваться голые металлические стенты без лекарственного покрытия. Празугрель — новый препарат, который является альтернативой клопидогрелю.
Операция коронарного шунтирования (АКШ). Является альтернативой ангиопластике у больных с тяжелой стенокардией, особенно у тех, которые имеют две или более закрытые артерии. Это очень агрессивная процедура:
- Открывается грудная клетка, кровь перекачивается с помощью аппарата искусственного кровообращения.
- Во время основного этапа операции сердце останавливается.
- В обход закрытых участков артерий пришиваются шунты, которые забираются во время операции у пациента из ноги, или из руки и грудной клетки. Таким образом кровь поступает к сердечной мышце по шунтам в обход закрытых участков артерий.
Лечение пациентов с шоком или с сердечной недостаточностью
Тяжело больных пациентов с сердечной недостаточностью или которые находятся в состоянии кардиогенного шока (он включает в себя снижение артериального давления и другие нарушения) интенсивно лечат и наблюдают: дают кислород, вводят жидкости, регулируют кровяное давление, используется допамин, добутамин и другие средства.Сердечная недостаточность. Внутривенно вводится фуросемид. Пациентам также могут быть даны нитраты, и ингибиторы АПФ, если нет резкого снижения кровяного давления по показаниям. Может быть проведена тромболитическая терапия или ангиопластика.
Кардиогенный шок. Процедура внутриаортальной баллонной контрпульсации (ВАБК) может помочь пациентам с кардиогенным шоком при использовании в комбинации с тромболитической терапией. Используется катетер с баллоном, который надувается и спускается в аорте в определенные фазы сердечного цикла, таким образом повышая кровяное давление.Также, может быть выполнена процедура ангиопластики.
Лечение аритмий
Аритмия — это нарушение сердечного ритма, которое может возникать в условиях дефицита кислорода и является опасным осложнением сердечного приступа. Быстрый или медленный сердечный ритм часто встречается у больных с сердечным приступом и обычно это не является опасным признаком.Экстрасистолия или очень быстрый ритм (тахикардия) могут привести к фибрилляции желудочков. Это жизнеугрожающая аритмия, при которой желудочки сердца сокращаются очень быстро, не обеспечивая достаточный сердечный выброс. Насосное действие сердца, необходимое для сохранения циркуляции крови, при этом потеряно.
Предотвращение фибрилляции желудочков. Люди, у которых развивается фибрилляция желудочков, не всегда подвергаются предупреждению аритмии и на сегодняшний день нет никаких эффективных препаратов для профилактики аритмий во время сердечного приступа.
- Уровень калия и магния должны контролироваться и поддерживаться.
- Использование бета блокаторов внутривенно и перорально может помочь предотвратить аритмии у некоторых пациентов.
- Дефибрилляторы. Пациентам, у которых развиваются желудочковые аритмии, проводится разряд электрического тока с помощью дефибриллятора для восстановления нормального ритма. Некоторые исследования показывают, что имплантируемые кардиовертеры-дефибрилляторы (ИКД) могут предотвратить дальнейшие, они используются у пациентов, у которых сохраняется риск повторения данных аритмий.
- Антиаритмические препараты. Антиаритмические препараты включают лидокаин, прокаинамид или амиодарон. Амиодарон или другой антиаритмический препарат может быть использован позже, для профилактики последующих аритмий.
Лекарственные препараты
Аспирин и другие дезагреганты Противосвертывающие препараты используются на всех этапах болезни сердца. Они делятся на антиагреганты или антикоагулянты. Их используют наряду с тромболитиками, а также для профилактики сердечного приступа. Противосвертывающая терапия связана с риском кровотечения и инсульта.Антитромбоцитарные препараты. Они подавляют склеивание тромбоцитов в крови и, следовательно, помогают предотвратить тромбообразование. Тромбоциты имеют очень маленький размер и форму диска. Они имеют важное значение для свертывания крови.
- Аспирин. Аспирин — это антитромбоцитарный препарат. Аспирин следует принимать сразу же после начала сердечного приступа. Таблетку аспирина можно либо проглотить либо разжевать. Лучше таблетку аспирина разжевать — это ускорит его действие. Если пациент не принимал аспирин дома, он будет дан ему в больнице, затем нужно его принимать ежедневно. Использование аспирина у пациентов с сердечным приступом приводит к снижению смертности. Это наиболее распространенный дезагрегант использующийся у людей с сердечно-сосудистыми заболеваниями и его рекомендуется принимать ежедневно в низкой дозе на постоянной основе.
- Клопидогрель (Плавикс) — относится к препаратам тиенопиридинового ряда, это еще один антитромбоцитарный препарат. Клопидогрель принимается либо сразу, либо после чрескожного вмешательства, и используется у пациентов с сердечными приступами, а также после начала после тромболитической терапии. Пациенты, которым имплантирован стент с лекарственным покрытием должны принимать клопидогрель вместе с аспирином по крайней мере 1 год, чтобы уменьшить риск тромбообразования. Пациентов, госпитализированные по поводу нестабильной стенокардии должны получать клопидогрель, если они не могут принимать аспирин. Клопидогрель следует также назначать пациентам с нестабильной стенокардией, для которых планируются инвазивные процедуры. Даже консервативно пролеченные пациенты, должны продолжить прием клопидогреля до 1 года. Некоторым пациентам, потребуется принимать клопидогрель на постоянной основе. Празугрель является новым тиенопиридином, который может быть использован вместо клопидогреля. Он не должен использоваться пациентами, которые перенесли инсульт или транзиторную ишемическую атаку.
- Ингибиторы IIb/IIIa рецепторов. Эти мощные разжижающие кровь препараты, такие как абциксимаб (Реопро), тирофибан (Агграстат). Они вводятся внутривенно в больнице, и также могут использоваться при ангиопластике и стентировании.
- Гепарин обычно назначается во время лечения вместе с тромболитической терапией в течение 2 дней или более.
- Другие внутривенного антикоагулянты, так же могут быть использованы — Бивалирудин (Ангиомакс), Фондапаринукс (Арикстра) и эноксапарин (Ловенокс).
- Варфарин (Кумадин).
Бета-блокаторы
Бета-блокаторы уменьшают потребность сердечной мышцы в кислороде, замедляют частоту сердечных сокращений и снижают артериальное давление. Они эффективны для снижения смертности от сердечно-сосудистых заболеваний. Бета-блокаторы часто даются пациентам на начальном этапе их госпитализации, иногда внутривенно. Пациенты с сердечной недостаточностью или у которых возможно развитие кардиогенного шока, не должны получать внутривенно бета блокаторы. Долгосрочный пероральный прием бета- блокаторов для пациентов с симптомной ишемической болезнью сердца, особенно после сердечных приступов, рекомендуется в большинстве случаев.
Эти препараты включают пропранолол (Индерал), карведилол (Корег), бисопролол (Зебета), ацебутолол (Сектрал), атенолол (Teнормин), лабеталол (Нормодин), метопролол, и эсмолол (Бревиблок).
Лечение сердечного приступа. Бета-блокатор метопролол может быть дан в течение первых нескольких часов после сердечного приступа, чтобы уменьшить повреждение сердечной мышцы.
Профилактический прием после сердечного приступа. Бета-блокаторы принимаются преорально на долгосрочной основе (в качестве поддерживающей терапии) после первого сердечного приступа, чтобы помочь предотвратить повторные сердечные приступы.
Побочные эффекты бета-блокаторов включают усталость, вялость, яркие сновидения и кошмары, депрессию, снижение памяти и головокружение. Они могут снизить уровень ЛПВП («хорошего» холестерина). Бета-блокаторы делятся на препараты неселективного и селективного действия. Неселективные бета-блокаторы, такие как карведилол и пропранолол, могут привести к сокращению гладкой мускулатуры бронхов, что приводит к бронхоспазму. Пациентам с бронхиальной астмой, эмфиземой или хроническим бронхитом противопоказан прием неселективных бета-блокаторов.
Пациенты не должны резко прекращать прием этих препаратов. Резкое прекращение приема бета-блокаторов может привести к резкому увеличению частоты сердечных сокращений и повышению кровяного давления. Рекомендуется медленно уменьшать дозировку до полного прекращения приема.
Статины и другие гиполипидемические препараты, снижающие уровень холестерина
После поступления в больницу при остром коронарном синдроме или сердечном приступе, пациентам не следует прерывать прием статинов или других лекарств, если повышен уровень холестерина ЛПНП («плохого» холестерина). Некоторые врачи рекомендуют, что уровень ЛПНП должен быть ниже 70 мг / дл.
Ингибиторы ангиотензинпревращающего фермента
Ингибиторы ангиотензинпревращающего фермента (ингибиторы АПФ) являются важными препаратами для лечения пациентов перенесших сердечный приступ, особенно для пациентов с риском развития сердечной недостаточности. Ингибиторы АПФ должны быть назначены в первый же день всем пациентам с сердечным приступом, если нет противопоказаний. Пациенты с нестабильной стенокардией или острым коронарным синдромом должны получать ингибиторы АПФ, если они имеют признаки сердечной недостаточности или признаки уменьшения фракции выброса левого желудочка по данным эхокардиографии. Эти препараты также широко используются для лечения высокого кровяного давления (гипертонии) и рекомендуется в качестве первой линии терапии для людей с диабетом и повреждением почек.
Ингибиторы АПФ включают каптоприл (Капотен), рамиприл, эналаприл (Вазотек), квинаприл (Аккуприл), Беназеприл (Лотензин), периндоприл (Ацеон) и лизиноприла (Принивил).
Побочные эффекты. Побочные эффекты ингибиторов АПФ редки, но могут включать кашель, чрезмерное падение кровяного давления и аллергические реакции.
Блокаторы кальциевых каналов
Блокаторы кальциевых каналов могут облегчить состояние у больных с нестабильной стенокардией, чьи симптомы не уменьшаются при приеме нитратов и бета-блокаторов, или используются у пациентов, которым противопоказан прием бета-блокаторов.
Вторичная профилактика
Пациенты могут уменьшить риск повторного сердечного приступа соблюдая определенные меры профилактики, которые разъясняются при выписке из больницы. Соблюдение здорового образа жизни, в частности, определенной диеты, важны в предотвращении сердечных приступов и должно соблюдаться.Артериальное давление. Целевые цифры артериального давления должны быть менее 130/80 мм.рт.ст.
Холестерин ЛПНП («плохой» холестерин) должн быть существенно меньше, чем 100 мг / дл. Все пациенты, у которых был сердечный приступ, должны получить рекомендации по приему статинов до выписки из больницы. Кроме того, важно контролировать уровень холестерина, уменьшая потребление насыщенных жиров менее 7% от общего числа калорий. Нужно увеличить употребление в пищу омега-3 жирных кислот (ими богата рыба, рыбий жир) для снижения уровеня триглицеридов.
Физические упражнения. Продолжительность 30-60 минут, 7 дней в неделю (или по крайней мере не менее 5 дней в неделю).
Снижение веса. Комбинация физических упражнений со здоровой диетой, богатой свежими фруктами, овощами и обезжиренными молочными продуктами помогает снизить вес. Ваш индекс массы тела (ИМТ) должно быть 18,5-24,8. Окружность талии также фактор риска развития сердечного приступа. Окружность талии у мужчин должна быть меньше 40 дюймов (102 см) у женщин меньше, чем 35 дюймов (89 сантиметров).
Курение. Категорически важно бросить курить. Кроме того, нужно избегать воздействия табачного дыма (пассивного курения).
Дезагреганты. Ваш врач может порекомендовать вам принимать аспирин (75-81 мг)на ежедневной основе. Если вам был имплантирован стент с лекарственным покрытием вы должны принимать клопидогрель (Плавикс) или празугрель (Эффиент) наряду с аспирином по крайней мере 1 год после операции. (Аспирин также рекомендован для некоторых пациентов в качестве первичной профилактики развития сердечного приступа).
Другие лекарства. Ваш врач может порекомендовать вам принимать ингибиторы АПФ или бета-блокаторы на постоянной основе. Важно также ежегодно прививаться от гриппа.
Реабилитация. Физическая реабилитация
Физическая реабилитация является чрезвычайно важной после перенесенного сердечного приступа. Реабилитация может включать:- Ходьбу. Пациент обычно сидит в кресле на второй день, и начинает ходить на второй или третий день.
- Большинство пациентов обладают низким уровнем толерантности к физической нагрузке на раннем этапе их восстановления.
- Через 8-12 недель, многие пациенты, даже с сердечной недостаточностью, ощущают пользу от упражнений. Рекомендации по физической нагрузке также даются при выписке.
- Пациенты обычно возвращаются к работе примерно через 1-2 месяца, хотя сроки могут варьироваться в зависимости от тяжести состояния.
Эмоциональная реабилитация
Депрессия встречается у многих пациентов, с ОКС и сердечным приступом. Исследования показывают, что депрессия является основным предиктором смертности как для женщин, так и для мужчин. (Одной из причин может быть то, что пациенты с депрессией менее регулярно принимают свои лекарства).Психотерапия, особенно когнитивно-поведенческая терапия, может быть очень полезна. Для некоторых пациентов может быть целесообразным прием определенных видов антидепрессантов.
Информация предоставлена сайтом: www.sibheart.ru
Лекарства от боли в сердце
Aesica Pharmaceuticals [Эйсика Фармасьютикалз]
Berlin-Chemie/A. Menarini [Берлин-Хеми/А. Менарини]
EGIS Pharmaceuticals [ЭГИС Фармасьютикалс]
Jenahexal Pharma [Йенагексал Фарма]
KRKA [КРКА]
Polpharma [Польфарма]
Pro.Med. [Про Мед]
Renewal [Обновление]
Schwarz Pharma [Шварц Фарма]
Servier [Лаборатория Сервье]
Sopharma [Софарма]
UCB Pharma [ЮСБ Фарма]
Биоком
Биохимик
Дальхимфарм ОАО
Изварино Фарма ООО
Канонфарма продакшн ЗАО
Курская биофабрика-фирма «БИОК»
Марбиофарм ОАО
Медисорб АО
Московская фармацевтическая фабрика
Озон ООО
Пик-Фарма
Северная Звезда ЗАО
Сердикс ООО
Синтез ОАО
Татхимфармпрепараты
Тверская фармацевтическая фабрика
Тева/Teva
Фармапол-Волга
Фармстандарт-Лексредства
главный детский кардиолог области Татьяна Павхун рассказала почему ребенок жалуется на боли в сердце
В последние годы к детским кардиологам все чаще и чаще стали обращаться обеспокоенные родители маленьких пациентов с жалобами детей на боли в сердце. Специалисты отмечают, что само по себе сердце у детей не болит практически никогда. Ишемические боли, инфаркты у них – редкая патология. Локализация ишемической боли – загрудинная, а не под левым соском, куда чаще всего показывают молодые пациенты. Дети с заболеваниями сердца жалоб на боли, как правило, не предъявляют. Их беспокоит общая слабость, невозможность выполнять физические нагрузки наравне со сверстниками, одышка, ощущения перебоев в сердце. В преддверии Всемирного дня сердца о болях важного органа в организме человека рассказала заведующая кардиологическим отделением Ульяновской областной детской клинической больницы имени Ю.Ф. Горячева, главный внештатный детский кардиолог Минздрава Ульяновской области Татьяна Павхун.
— Татьяна Викторовна, расскажите, пожалуйста, часто ли дети обращаются с жалобами на боли в сердце?
— Действительно, в последнее время много детей обращается с такими жалобами и в плановом порядке к участковым педиатрам, и в экстренном порядке в приемные отделения детской областной и городской больницы. Надо сказать, что в детском возрасте боли в сердце встречаются крайне редко. Это приоритеты взрослого населения. Чаще всего эти боли не связаны с патологией сердца. Как правило, это внесердечные проявления и заболевания.
— Что относится к патологии, которая вызывает боли в сердце?
— Дети дошкольного возраста чаще всего жалуются на боли в сердце, если у них имеются врожденные аномалии развития сердца, либо воспалительные кардиопатии (кардиты), а также заболевание перикарда, которое сопровождается появлением вокруг сердца жидкости, сдавливающие орган, следовательно, появляются неприятные ощущения в области сердца. Также это могут быть нарушения сердечного ритма, в последнее время они стали встречаться даже у детей дошкольного возраста. К наиболее частым причинам болей в области сердца относят интенсивный рост сердца по сравнению с ростом сосудов, которые снабжают его кровью. Такой рост отмечают в возрасте от шести до десяти лет. Боли, вызванные этой причиной, чаще появляются у эмоциональных и достаточно подвижных деток астенического телосложения – худеньких, гибких, высокорослых.
Еще одной причиной болей в области сердца могут быть вегето-сосудистые изменения, которые часто возникают в подростковом возрасте. Они проявляются колющими болями в левой части грудной клетки, которые нередко возникают в состоянии покоя, но чаще после психоэмоциональных нагрузок.
Проблемы с позвоночником также могут выступать причинами. Любые патологии его развития, например, сколиоз или ранний остеохондроз, могут провоцировать появление болей в грудной клетке, которые ребенок связывает с сердцем. Отрицательную роль в современном мире в развитии болевой симптоматики в груди играют компьютеры, особенно модные гаджеты. Длительное использование смартфонов и планшетов приводит к развитию мышечно-тонического синдрома, неправильной установки шейного отдела позвоночника, а, следовательно, нарушению питания головного мозга и нервов, отходящих от позвоночника к внутренним органам, в том числе и к сердцу. Это приводит к развитию болевых ощущений в грудной клетке – то, что дети и подростки называют «болит сердце».
Невроз или другие проблемы с нервной системой тоже могут провоцировать ощущение боли: если поражена нервная система, тянущие или колющие боли появляются в области сердца после двигательной активности или эмоциональных проявлений.
Также болями в грудной клетке может отзываться холецистохолангит или дискинезия путей, по которым выводится желчь. При этом многие дети не могут определить точный источник боли, показывая на грудь, если болит живот.
— К какому специалисту стоит обратиться родителю, если ребенок жалуется на боли в сердце?
— Учитывая, что так много причин, вызывающих боли в сердце, родителям необходимо показать своих детей не только одному специалисту. В первую очередь необходимо обратиться к участковому педиатру, который направит их к кардиологу. Из-за множества причин, вызывающих данное состояние, круг специалистов, которые будут окружать ребенка в процессе обследования достаточно широкий. Кардиолог назначит обследование, включающее ЭКГ, УЗИ сердца, возможно надо будет сдать биохимические маркеры для того, чтобы исключить воспалительные изменения со стороны сердца. Будут назначены консультации врача-гастроэнтеролога, эндокринолога, ортопеда, невролога. Эти специалисты помогут врачу – детскому кардиологу разобраться в причинах развития болей в сердце.
Напомним, по поручению Президента России Владимира Путина, в Ульяновской области реализуется национальный проект «Здравоохранение», одной из задач которого является борьба с сердечно-сосудистыми заболеваниями.
Что делать при Боли в Сердце❓ Причины и диагностика сердечных болей
Без определения болезни невозможно ее вылечить! Поэтому важно правильно и своевременно установить диагноз. При возникновении неприятных ощущений в сердце, каких-то отклонений от привычных норм, возникает вопрос: что делать? Может, ничего страшного и нет повода для волнений, а, возможно, нужно срочно вызывать скорую. Рассмотрим различные проявления болей, возможные причины их появления.О чем свидетельствует боль в области сердца?
- Проявляется после физических нагрузок за грудной клеткой, отдает в левую часть тела (руку, под лопатку, шею, нижнюю челюсть). Вызывает ощущение давления, жжения, сжатия. Похоже на стенокардию – распространенная форма ишемической болезни сердца. Срочно к врачу. Для диагностики делают ЭКГ, суточное наблюдение ЭКГ по Холтеру.
- При простуде – возможно, реакция на токсины бактерий, первые проявления ревматизма, миокардита. Диагностика: осмотр кардиолога, ревматолога, анализ крови биохимический, общий, ЭКГ, УЗИ.
- В покое. Ноющая, покалывающая, продолжительная, часто появляется на фоне переживания. Подозрение на дисфункцию, депрессию – нервное. Необходима консультация невропатолога.
- При движении, во время дыхания, махах рук, повороте туловища – не обязательно это сердце, особенно у молодежи. Требуется проверка опорно-двигательного аппарата у невропатолога, ортопеда. Подозрение на остеохондроз, воспаление межреберных мышц, нервов, искривление позвоночника.
- После переедания, острой, жирной еды, после недоедания. Может говорить о наличии проблем с ЖКТ: нужна консультация терапевта, гастроэнтеролога.
- Резкие боли в сочетании с межреберными кожными высыпаниями – опоясывающий герпес. Лечение назначает дерматолог, инфекционист.
Безболезненные нарушения
Бывает болей нет, но работа сердца вызывает тревогу. Ощущаются перебои ритма: сердце будто стучит лишний раз, затем затихает на время. Эти проявления называют «экстрасистолами». До 1,5 тыс. раз в день такое явление может появиться и у полностью здорового человека, но, в отличии от опасных перебоев работы органа, оно протекает незаметно. Если такие симптомы появляются часто и вызывают дискомфорт – требуется консультация кардиолога. Он назначит нужные анализы. Умение своевременно распознать небезопасные симптомы поможет избавить от серьезных проблем.
Стенокардия | Фонд «Сердце и инсульт»
Это стенокардия или сердечный приступ?
Если вы впервые испытываете боль в груди, немедленно обратитесь за медицинской помощью. Если вам уже поставили диагноз стенокардия и вы испытываете необычные симптомы или если лекарства не работают, немедленно обратитесь к врачу. У вас могут появиться неотложные признаки сердечного приступа.
Когда бывает стенокардия?
- Часто во время физической активности или стресса.
- Когда вы находитесь в очень холодном месте.
- После обильной еды.
Сердечный приступ может случиться в любой момент.
На что похожа стенокардия?
Стенокардия и сердечный приступ могут ощущаться одинаково. Оба могут вызвать:
- Боль или дискомфорт, которые могут распространяться на грудь, челюсть, плечи, руки (в основном на левую руку) и спину.
- Стеснение в груди, жжение, тяжесть, ощущение сдавливания или невозможности дышать.
Стенокардия иногда вызывает головокружение, бледность, слабость.
Симптомы сердечного приступа часто включают тошноту или рвоту, слабость, усталость или потливость.
Сколько длится стенокардия?
- От трех до пяти минут — до 30 минут
- Облегчено отдыхом или приемом лекарств
Сердечные приступы обычно длятся более 30 минут.
Что вызывает стенокардию?
- Стенокардия возникает, когда физическая нагрузка, эмоциональное расстройство или другие события требуют от сердечной мышцы нагрузки.
- Сердце нуждается в дополнительном кислороде, чтобы отвечать на его потребности.
- Если сердечная мышца не может получать достаточно кислорода из-за блокировки кровотока, напряжение вызывает боль при стенокардии.
- Боль уменьшается, если прекратить действие, вызвавшее напряжение, или принять нитроглицерин. Нитроглицерин расширяет коронарные артерии, позволяя большему количеству богатой кислородом крови поступать к сердцу.
Сердечный приступ возникает из-за недостатка кислорода в сердце, вызывающего повреждение сердечной мышцы.
Что делать, если стенокардия длится дольше нескольких минут?
- Немедленно позвоните в службу 9-1-1 или по местному номеру службы экстренной помощи.
Хроническая боль и болезнь сердца
Хроническая боль и болезнь сердца
Одна из важнейших задач медицины — решить проблему здоровья состояния до того, как они вызовут вторичные проблемы со здоровьем. Это особенно это касается хронических болей и болезней сердца, которые могут часто возникают в результате другого.Длительная хроническая боль может вызвать сильную стресс и беспокойство, которые, в свою очередь, могут повысить кровяное давление и пульс показатель. Повышенное артериальное давление и сердце частота в течение длительного периода может повредить сердце, что приведет к остановке сердца, инсульт или смерть.
И наоборот, сердечные или сердечно-сосудистые заболевания могут привести к хроническому болевые состояния. Пациенты с сердечной недостаточностью также могут страдать от боли. связанные с воспалением, ишемией и невропатией. Болевые симптомы также могут быть усугубляется тревогой, бессонницей и депрессией.
Пациентам, страдающим сердечными заболеваниями или хроническими болями, следует: обсудить оба вопроса со своим врачом. Поскольку одна проблема может привести к другой, абсолютно необходимо, чтобы вы и ваш врач внимательно наблюдали за вами, чтобы распознать ранние признаки любого состояния.
Болезни сердца в Америке
Болезни сердца — основная причина смерти американских мужчин и женщин. По данным Центров по контролю и профилактике заболеваний, почти 630 000 американцев ежегодно умирают от этой болезни.Сердечные заболевания обходятся США более чем в 200 миллиардов долларов ежегодно на лечение и снижение производительности.
Сердечные или сердечно-сосудистые заболевания — это фактически целый класс состояний, влияющих на сердце и кровеносные сосуды. Это включает коронарный заболевание артерий (сужение или закупорка кровеносных сосудов), аритмия (сердечный ритм проблемы), и врожденные пороки сердца. У каждого из этих условий свои прогноз, симптомы и варианты лечения.
Болезнь сердца частично передается по наследству, поэтому, если член семьи есть, сообщите своему врачу.если ты проявляются такие симптомы, как боль в груди, затрудненное дыхание или обморок, тогда вы у вас может быть сердечное заболевание, и вам следует как можно скорее обратиться к врачу. Чем раньше вам поставят диагноз, тем легче лечить болезни сердца. Если у тебя есть сообщите своему врачу о любом из следующих факторов риска:
- Ожирение
- Диабет
- Малоподвижный образ жизни
- Чрезмерное употребление алкоголя
- Плохое питание
- Употребление табака
Распространенность хронической боли в США.С.
Хроническая боль — одно из наиболее распространенных заболеваний в США. По оценкам CDC, почти каждый пятый взрослый американец, или почти 50 миллионов человек, страдает от боли, продолжающейся 6 месяцев или дольше. Кроме того, почти 8 процентов населения США страдает хронической болью, которая мешает работе или личной жизни. Хроническая боль обходится США почти в 560 миллиардов долларов в год в виде затрат на лечение, снижение производительности труда и оказание услуг по инвалидности.
Эта эпидемия хронической боли вызвала взрывной рост употребления опиоидов.В 2012 году количество рецептов на опиоиды составляло 81,3 на 100 американцев; с тех пор он упал до 58,5. Тем не менее, почти 17 процентов американцев получили по крайней мере один рецепт на опиоиды в 2017 году, а среднее количество рецептов на опиоиды для этих пациентов составило 3,4 в год.
Как хроническая боль может привести к болезни сердца
В общем, продолжительная боль может вызвать огромную нагрузку на многие физиологические системы, особенно сердце и кровеносная система. Если эта хроническая боль не купируется должным образом, она может повредить сердечную ткань и кровь. судов несколькими способами.Во время боли вспышки, происходит выброс адреналина, который увеличивает частоту сердечных сокращений и кровь давление. Это может привести к тяжелым сердечным приступам, инсульту или даже смерти.
У некоторых пациентов с хронической болью длительная боль может вызывать хроническая тахикардия — частота пульса более 100 ударов сердца в минуту. Это чаще всего встречается среди тяжелых пациенты с фибромиалгией, и причина связана с дисфункциональным нервным расстройством. система, которая постоянно срабатывает.
Хроническая боль может отрицательно сказаться на здоровье сердца в большей косвенные средства тоже.Многие пациенты с хронической болью ведут малоподвижный образ жизни, который привести к неправильному питанию и ожирению. Ожирение способствует развитию сердечно-сосудистых заболеваний, повышая триглицериды и сахар в крови, которые являются основными факторами риска для сердца болезнь.
Некоторые обезболивающие также могут повышать риск сердечных заболеваний. Было показано, что нестероидные противовоспалительные препараты, которые включают распространенные безрецептурные препараты, такие как ибупрофен, повышают риск высокого кровяного давления, сердечных заболеваний и сердечной недостаточности. Недавно Управление по санитарному надзору за качеством пищевых продуктов и медикаментов выпустило предупреждение, согласно которому НПВП могут вызывать сердечные приступы.Этот риск наиболее выражен среди людей, которые уже борются с проблемами сердца, но эти проблемы с сердцем могут развиться у пациентов с болью без сердечных заболеваний, которые начинают принимать НПВП.
Болезнь сердца также может вызывать хроническую боль
Болезнь сердца может усилить ранее существовавшие болевые состояния или рождают новые. Если вы страдаете от ишемической болезни сердца одним из наиболее частых симптомов является стенокардия или грудная боль. Это может проявляться в виде боли, давления, жжения или тяжести. В В некоторых случаях стенокардию можно принять за несварение желудка или изжогу.Почти все сердечные заболевания, включая аритмию, фибрилляцию предсердий и сердечный клапан болезнь имеет некоторые болевые симптомы. К ним могут относиться боли в груди, трудности дыхание или дискомфорт в груди.
Хотя хорошо известно, что существует значительная боль, связанная с при сердечной недостаточности это не было тщательно изучено. Известно, что боль увеличивается по мере ухудшения состояния, и обнаруживается в большей части сердца случаи отказа. До сих пор ведутся споры о том, как проявляются болевые симптомы. на ранних стадиях сердечной недостаточности.
Лечение болезней сердца и хронической боли
Варианты лечения хронической боли и болезней сердца: конечно, в зависимости от прогрессирования и точного характера условий. Если Сначала диагностируется хроническая боль, затем важно выявить любые первопричины и устранить их. В случаях, когда боль особенно сильна и повреждает сердце, тогда может потребоваться крайнее вмешательство которые могут включать опиоидные обезболивающие, блокаду нервов или хирургическое вмешательство.
Есть много вариантов лечения сердечных заболеваний, даже если они есть. где состояние значительно прогрессирует. Среди наиболее часто используемых терапии — это такие лекарства, как ингибиторы АПФ, антиаритмические средства, аспирин, кровь разбавители и бета-адреноблокаторы. В более запущенных случаях может потребоваться прибегают к хирургическим процедурам, включая имплантацию кардиостимулятора, обход сердца операция, ангиопластика и установка стента или полная трансплантация сердца.
Статья автор: Dr.Роберт Могим — Генеральный директор / основатель Colorado Pain Care
M.D. Заявление об отказе от ответственности: Взгляды, выраженные в этой статье, являются личными взглядами Роберта Могима, M.D. и не обязательно представляют и не предназначены для представления мнение компании или ее сотрудников. Информация, содержащаяся в эта статья не является медицинской консультацией, а также эта информация создает отношения между пациентом и поставщиком медицинских услуг. Комментарии, которые ваше сообщение будет доступно всем посетителям этой страницы.Функция комментариев не регулируется HIPAA, и вы не должны публиковать какие-либо сведения о своем здоровье Информация.
Немедленная угроза жизни Внезапная сокрушительная боль,
Иногда одышка или тошнота Боль, возникающая при физической нагрузке и уменьшающаяся в покое (стенокардия) Определенные аномальные тоны сердца, слышимые через стетоскоп | ЭКГ, сделанная несколько раз за период времени Анализы крови для определения веществ, указывающих на повреждение сердца (сердечные маркеры) Если уровни ЭКГ и сердечных маркеров в норме, часто бывает КТ сердечных артерий или стресс-тест Если уровни ЭКГ или сердечных маркеров ненормальны, катетеризация сердца | |
Немедленная угроза жизни Внезапная рвущая боль, которая распространяется на середину спины или начинается в ней Иногда головокружение, инсульт или боль, холод или онемение в ноге (что указывает на недостаточный приток крови к ноге) Иногда пульс или артериальное давление в одной конечности отличается от такового в другой конечности Обычно у людей старше 55 лет с высоким кровяным давлением в анамнезе | Чреспищеводная эхокардиография (ультразвуковое исследование сердца с помощью ультразвукового аппарата, проведенного через глотку) | |
Перикардит (воспаление оболочки сердца) | Потенциально опасно для жизни
Аномальный звук сердца, услышанный через стетоскоп | Анализы крови для определения веществ, указывающих на повреждение сердца (сердечные маркеры) |
Заболевания пищеварительного тракта | ||
Немедленная угроза жизни Внезапная сильная боль сразу после рвоты или после медицинской процедуры с участием пищевода (например, эндоскопии пищевода и желудка или чреспищеводной эхокардиографии) | Рентгеновские снимки пищевода после проглатывания водорастворимого контрастного вещества (эзофагография) | |
Потенциально опасно для жизни Сильная, постоянная боль,
Болезненность верхней части живота Часто у людей, злоупотребляющих алкоголем или имеющих камни в желчном пузыре | Анализы крови для определения фермента (липазы), вырабатываемого поджелудочной железой Иногда КТ брюшной полости | |
Повторяющийся неопределенный дискомфорт, который
Часто у людей, которые курят, употребляют алкоголь или и то, и другое. | ||
Повторяющаяся жгучая боль,
| ||
Повторяющийся дискомфорт, который
| УЗИ желчного пузыря Иногда гепатобилиарное сканирование (HIDA) | |
Обычно затрудненное глотание | Иногда рентгеновские снимки верхних отделов пищеварительного тракта после приема бария внутрь (глотание с барием) Тест для определения нормальных сокращений пищеварительного тракта (манометрия пищевода) | |
Немедленная угроза жизни Часто резкая боль при вдохе, одышка, учащенное дыхание и учащенное сердцебиение Иногда легкий жар, кашель с кровью или шок Более вероятно у людей с факторами риска тромбоэмболии легочной артерии (например, предыдущие тромбы, недавняя операция, особенно операция на ногах, длительный постельный режим, гипсовая повязка или шина на ноге, пожилой возраст, курение или рак) | КТ или ядерное сканирование легких Анализ крови на обнаружение тромбов (тест на D-димер) | |
Немедленная угроза жизни Значительная одышка Низкое кровяное давление, опухшие шейные вены и слабые звуки дыхания с одной стороны, слышимые через стетоскоп Обычно возникает только после тяжелой травмы грудной клетки | Обычно только осмотр врача | |
Потенциально опасно для жизни Лихорадка, озноб, кашель и обычно желтая или зеленая мокрота Часто одышка Иногда боль при вдохе Учащенное сердцебиение и заложенность легких, обнаруженные при осмотре | ||
Потенциально опасно для жизни Внезапная острая боль, обычно с одной стороны грудной клетки Иногда одышка Иногда слабое дыхание с одной стороны, слышимое через стетоскоп | ||
Плеврит (воспаление оболочки легкого) § | Резкая боль при дыхании Обычно у людей, недавно перенесших пневмонию или респираторную вирусную инфекцию | Обычно только осмотр врача |
Боль в грудной стенке, § включая мышцы, связки, нервы и ребра (боль в скелетно-мышечной стенке грудной клетки) |
Нежность в одной точке на груди | Только осмотр врача |
| Только осмотр врача | |
Острая боль в полосе вокруг середины грудной клетки, но только с одной стороны Сыпь из множества мелких волдырей.иногда заполняется гноем, в болезненной области, а иногда появляется только после боли | Только осмотр врача | |
Рак грудной клетки или грудной стенки | Иногда боль усиливается при вдыхании Иногда хронический кашель, курение в анамнезе, похудание, увеличение лимфатических узлов на шее | |
Сердечный приступ (инфаркт миокарда) | Сидарс-Синай
Не то, что вы ищете?Обзор
Сердечный приступ или инфаркт миокарда — это неотложная медицинская помощь, при которой приток крови к сердцу внезапно резко снижается или прекращается, в результате чего мышца умирает от недостатка кислорода.Ежегодно более 1,1 миллиона человек переживают сердечный приступ (инфаркт миокарда), и для многих из них сердечный приступ является первым признаком ишемической болезни сердца. Сердечный приступ может быть достаточно серьезным, чтобы вызвать смерть, или он может протекать бесследно. У каждого пятого человека есть лишь легкие симптомы или их нет вообще, а сердечный приступ может быть обнаружен только с помощью обычной электрокардиографии, сделанной через некоторое время.
Симптомы
Не у всех возникают одинаковые симптомы сердечного приступа при инфаркте миокарда.
- Примерно 2 из каждых 3 человек, страдающих сердечным приступом, испытывают боль в груди, одышку или чувство усталости за несколько дней или недель до приступа.
- Человек, страдающий стенокардией (временной болью в груди), может обнаружить, что это происходит чаще после все меньшей физической активности. К изменению картины стенокардии следует отнестись серьезно.
- Во время сердечного приступа человек может чувствовать боль в середине груди, которая может распространяться на спину, челюсть или руки. Боль также может ощущаться во всех этих местах, но не в груди.Иногда боль ощущается в области живота, откуда ее принимают при несварении желудка. Боль похожа на боль при стенокардии, но обычно более сильная, продолжительная и не проходит после отдыха или приема таблеток нитроглицерина.
- Примерно 1 из каждых 3 человек, перенесших инфаркт, не чувствует боли в груди. Этими людьми чаще всего будут женщины, не европеоиды, старше 75 лет, люди с сердечной недостаточностью или диабетом, а также люди, перенесшие инсульт.
Другие общие симптомы включают:
- Обморок
- Внезапное потоотделение
- Тошнота
- Одышка, особенно у пожилых людей
- Сильное биение сердца
- Нарушения сердечного ритма (аритмии), встречающиеся у более чем 90% людей, перенесших сердечный приступ
- Потеря сознания, которая иногда бывает первым признаком сердечного приступа
- Чувство беспокойства, потливости, беспокойства и чувство надвигающейся гибели
- Синюшность губ, рук или ног
- У пожилых людей могут быть симптомы, напоминающие инсульт, и они могут дезориентироваться
Пожилым людям, особенно женщинам, часто требуется больше времени, чем молодым, чтобы признать свою болезнь или обратиться за медицинской помощью
В первые часы сердечного приступа через стетоскоп можно услышать шумы в сердце и другие аномальные сердечные тоны.
Причины и факторы риска
Сердечный приступ (инфаркт миокарда) обычно вызывается сгустком крови, блокирующим артерию сердца. Артерия часто уже сужена из-за жировых отложений на ее стенках. Эти отложения могут разорваться или разорваться, уменьшая кровоток и высвобождая вещества, которые делают тромбоциты крови липкими и с большей вероятностью образуют сгустки. Иногда внутри самого сердца образуется сгусток, который затем отрывается и застревает в артерии, питающей сердце.Спазм в одной из этих артерий может вызвать остановку кровотока.
Диагностика
Поскольку сердечный приступ (инфаркт миокарда) может быть опасным для жизни, мужчины старше 35 или женщины старше 50 лет, страдающие болью в груди, должны быть обследованы, чтобы определить, есть ли у них инфаркт миокарда. Однако подобная боль может быть вызвана пневмонией, тромбом в легком (тромбоэмболия легочной артерии), перикардитом, переломом ребер, спазмом пищевода, несварением желудка или болезненностью грудных мышц после травмы или напряжения.Сердечный приступ может быть подтвержден в течение нескольких часов с момента его возникновения:
- Электрокардиография (ЭКГ)
- Анализы крови для измерения уровня маркеров сыворотки. Наличие этих маркеров указывает на повреждение или смерть сердечной мышцы. Эти маркеры обычно находятся в сердечной мышце, но они попадают в кровь при повреждении сердечной мышцы.
- Эхокардиография может быть выполнена, если вышеуказанные тесты не дают достаточно информации
- Также возможно получение радионуклидных изображений
Лечение
Половина смертей от сердечного приступа происходит в первые 3-4 часа после появления симптомов.Крайне важно, чтобы симптомы сердечного приступа рассматривались как неотложная медицинская помощь. Человека с этими симптомами следует доставить в отделение неотложной помощи больницы на машине скорой помощи с обученным персоналом.
Чем раньше начнется лечение сердечного приступа, тем лучше. Жевание таблетки аспирина после того, как была вызвана скорая помощь, может помочь уменьшить размер сгустка крови. Может быть назначен бета-блокатор, чтобы замедлить частоту сердечных сокращений, чтобы сердце не работало так тяжело, и уменьшить повреждение сердечной мышцы.Часто человеку, страдающему сердечным приступом, дают кислород, который также помогает уменьшить повреждение сердечной ткани.
Люди, у которых может быть сердечный приступ, обычно поступают в больницу, где есть кардиологическое отделение. Сердечный ритм, артериальное давление и количество кислорода в крови тщательно контролируются, чтобы можно было оценить повреждение сердца. Медсестры в этих отделениях проходят специальную подготовку по уходу за людьми с сердечными заболеваниями и работе в экстренных случаях.
Лекарства могут использоваться для растворения тромбов в артериях с целью сохранения сердечной ткани.Чтобы эти препараты были эффективными, их необходимо вводить внутривенно в течение шести часов после появления симптомов сердечного приступа. По прошествии шести часов большая часть повреждений необратима. (Людям с кровотечением или сильно повышенным артериальным давлением, а также тем, кто недавно перенес операцию или инсульт, нельзя давать эти препараты.)
Вместо медикаментозной терапии может быть немедленно проведена ангиопластика для очистки артерий. Этот подход предпочтительнее в качестве первичной терапии сердечных приступов. Если закупорка обширная, может потребоваться операция по аортокоронарному шунтированию.
Шансы на выживание после сердечного приступа могут улучшиться, если человек распознает симптомы на ранней стадии и немедленно обращается за медицинской помощью. Однако каждый десятый человек, страдающий сердечным приступом, умирает в течение года — обычно в течение первых трех или четырех месяцев. Как правило, эти люди продолжают испытывать боль в груди, нарушение сердечного ритма или сердечную недостаточность. Пожилые люди и люди меньшего роста, как правило, не чувствуют себя так хорошо после сердечного приступа, как молодые и более крупные люди. Это может быть одной из причин, по которой женщины, как правило, хуже чувствуют себя после сердечного приступа, чем мужчины — они, как правило, старше и меньше, а также страдают другими заболеваниями.Они также склонны дольше ждать после сердечного приступа, прежде чем отправиться в больницу.
После сердечного приступа (инфаркта миокарда) врач может потребовать дополнительных анализов или лечения, в том числе:
- Ношение холтеровского монитора для непрерывного мониторинга электрической активности сердца
- Тест с физической нагрузкой
- Медикаментозная терапия, включая ежедневный прием аспирина, бета-адреноблокаторов или ингибиторов АПФ
- Коронарография
- Ангиопластика
- Шунтирование
- Снижение холестерина
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Боль в груди | Сердечно-сосудистая диагностика и лечение
Боль в груди может быть признаком множества различных заболеваний. Боль в груди может быть различной по ощущениям и интенсивности, каждая из которых указывает на свою причину. В зависимости от ощущения боль в груди может быть связана с сердечным заболеванием.
В Modern Heart and Vascular мы диагностируем, лечим и лечим такие состояния, как стенокардия, медицинский термин, обозначающий боль, связанную с сердечной проблемой. Наша опытная команда кардиологов и практикующих медсестер стремится найти лучшие решения для улучшения здоровья вашего сердца. Мы также можем помочь определить, связана ли ваша боль в груди с сердцем или вызвана другим фактором.
Свяжитесь с нами сегодня или запишитесь на прием, чтобы получить дополнительную информацию о том, как избавиться от сердечной боли в груди.
Что такое боль в груди?
Боль в груди в положении лежа или вставании проявляется по-разному. Если боль или дискомфорт связаны с сердечным заболеванием, симптомы боли в груди могут появиться одним или несколькими из следующих способов:
- Острая колющая боль в груди слева
- Тупая боль
- Давление или стеснение в груди
- Ощущение жжения или раздавливания, которое распространяется на вашу спину, челюсть, шею или руки
- Одышка или боль в груди при дыхании
- Изжога
- Боль, которая продолжается или меняется по интенсивности
Другие типы боли в груди, реже связанной с сердцем, могут включать проблемы с глотанием, болезненность, боль в правой половине грудной клетки, кислый вкус и постоянный дискомфорт, продолжающийся в течение многих часов.
Немедленно обратитесь за медицинской помощью при внезапной или необъяснимой боли в груди.
Что может вызвать боль в груди?
Так же, как боль в груди может проявляться по-разному, существует множество различных возможных причин боли в груди. Связанные с сердцем боли в груди могут быть признаком сердечного заболевания или других сердечных заболеваний, например:
- Сердечный приступ
- Миокардит или перикардит
- Аневризма аорты
- Кардиомиопатия
- Болезнь клапана
Несердечные заболевания также могут вызывать боль в груди.Респираторные проблемы, такие как пневмония или тромбоэмболия легочной артерии, пищеварительные причины, такие как изжога, а также мышечные или костные травмы, включая ушибы ребер, могут привести к различным типам боли в груди. Эти и другие несердечные состояния могут быть серьезными и требовать медицинской помощи, как и сердечные заболевания.
Как предотвратить боль в груди?
Профилактика зависит от типа и причины вашей боли. Когда дело доходит до боли в груди, связанной с сердцем, профилактика заключается в поддержании здорового образа жизни с помощью сбалансированной диеты и регулярных физических упражнений.Избегание факторов риска или управление ими, включая осведомленность о семейном анамнезе сердечных заболеваний, также может облегчить понимание потенциальных сердечных заболеваний и устранение их.
В компании Modern Heart and Vascular профилактика находится в центре нашей стратегии лечения. Наша цель — помочь нашим пациентам избежать назойливых операций и чрезмерного приема лекарств. Наши услуги направлены на диагностику и быстрое устранение многих распространенных причин боли в груди, связанных с сердцем.
Как лечить боль в груди?
Лечение боли в груди зависит от ее первопричины.В некоторых случаях ваш врач может назначить лекарства или лекарства для снятия симптомов боли в груди. В других случаях, например, при закупорке кровеносных сосудов или повреждении артерий, причина боли в груди может потребовать хирургического вмешательства или других процедур.
Если вы испытываете внезапную, длительную или необъяснимую боль в груди, немедленно обратитесь за медицинской помощью, чтобы определить причину. Чтобы узнать больше об услугах кардиологической помощи Modern Heart and Vascular в Хьюстоне, штат Техас, свяжитесь с нашей командой, чтобы записаться на прием.
Эта страница не предоставляет медицинские консультации. Он предназначен только для информационных целей. Это не заменяет профессиональные медицинские консультации, диагностику или лечение. Если вам нужна сердечно-сосудистая помощь, позвоните нам по телефону 832-644-8930.
Как определить, является ли боль в груди серьезной проблемой?
Боль в груди — один из тех симптомов, которые нельзя игнорировать. Хотя это правда, что иногда боль в груди может быть вызвана некоторыми довольно доброкачественными и несущественными состояниями, также верно и то, что боль в груди может быть вашим пяти тревожным сигналом о том, что может произойти что-то очень ужасное и опасное для жизни — то, что требует немедленного внимания.
Может быть сложно понять, разумно ли «переждать» симптомы. Неправильное решение в одном направлении может привести к ненужным расходам и неудобствам; но неправильное решение в другом направлении может привести к необратимой инвалидности или смерти.
Что означает боль в груди?
Боль в груди может быть вызвана рядом различных заболеваний, как незначительных, так и серьезных. Более того, симптомы «боли в груди» могут сильно различаться от человека к человеку и от состояния к состоянию.Таким образом, нет жестких правил относительно того, когда пора звонить в службу экстренной помощи.
Иногда даже незначительная боль в груди может быть признаком ишемической болезни сердца (ИБС). Фактически, до 30% сердечных приступов сопровождаются настолько банальными симптомами, что человек даже не распознает их (это называется тихим сердечным приступом).
Иллюстрация Александры Гордон, VerywellПодсказки для принятия решений
Есть несколько общих рекомендаций, которые могут быть полезны при принятии решения о серьезной боли в груди.Но имейте в виду, что эти руководящие принципы являются всего лишь руководящими принципами, и что «лучше перестраховаться, чем сожалеть» может быть наиболее подходящим и преобладающим правилом, которому следует следовать.
Алекс Дос Диас / Verywell
Признаки боли в груди из-за опасного состояния
Боль в груди с большей вероятностью представляет собой опасное состояние — и ее следует рассматривать как таковую — если выполняется любой из следующих девяти пунктов:
- Вам 40 лет или больше, и у вас есть один или несколько факторов риска ИБС (включая семейный анамнез, курение, ожирение, повышенный уровень холестерина и диабет).
- У вас есть сильная семейная история ранних сердечных заболеваний.
- Боль сопровождается стеснением в груди, сдавливанием, тяжестью или ощущением сдавливания.
- Боль сопровождается слабостью, тошнотой, одышкой, потоотделением, головокружением или обмороком.
- Боль распространяется в плечи, руки или челюсть.
- Боль сильнее, чем когда-либо ранее.
- Боль не похожа ни на что из того, что вы испытывали раньше.
- Боль сопровождается ощущением надвигающейся гибели.
- Боль прогрессивно усиливается в течение первых 10-15 минут.
Менее серьезные признаки
Боль в груди с меньшей вероятностью представляет собой опасное сердечное событие, если выполняется одно из следующих условий:
- Боль возникает только при определенных, воспроизводимых движениях тела.
- Боль кратковременная или мимолетная, без других симптомов.
- В прошлом у вас была идентичная боль, при которой было исключено сердечное заболевание.
Стоит ли звонить?
Конечно, если у вас есть какие-либо признаки того, что боль в груди может быть неотложной медицинской помощью, позвоните 911 или обратитесь в отделение неотложной помощи. Но имейте в виду, что иногда даже легкий дискомфорт в груди может представлять серьезную проблему.
Если боль в груди кажется необычной или чем-то вас беспокоит, вам следует пройти обследование. Даже если вы уверены, что это безобидно, по крайней мере, вы должны сообщить врачу о своих симптомах.
Оценка боли в груди
Если вы решите, что вам требуется немедленная помощь из-за боли в груди, самое безопасное, что можно сделать, — это позвонить в службу экстренной помощи, и вас доставят в ближайший пункт неотложной помощи. Врачи скорой помощи или парамедики смогут быстро провести базовую оценку и помочь стабилизировать ваше состояние еще до того, как вы приедете в больницу.
Как только вы окажетесь перед врачом, первая оценка, как правило, будет заключаться в том, чтобы определить, является ли боль в груди острой (возникающей внезапно и быстро) или хронической (возникающей в течение длительного времени).
Острое начало симптомов
Если вас обследуют по поводу острой боли в груди, врач обычно может довольно быстро добраться до корня вашей проблемы, выполнив следующие действия:
Эта оценка чаще всего позволяет определить, есть ли у вас неотложная сердечная недостаточность. Если после этой первоначальной оценки диагноз все еще вызывает сомнения, потребуется дальнейшее обследование, в зависимости от того, какие медицинские условия кажутся вашему врачу вероятными на данный момент.
Не менее важен диагноз нестабильной стенокардии, поскольку быстрое и агрессивное лечение этого состояния также необходимо, чтобы избежать необратимого повреждения сердца.
Если есть подозрение на ОКС, вы, вероятно, будете помещены в отделение интенсивной терапии и вам будет назначено лечение. Вашим врачам также могут потребоваться дополнительные исследования, которые помогут установить диагноз, включая эхокардиограмму, сканирование таллия, компьютерную томографию (КТ) или катетеризацию сердца.
Если опасная для жизни причина была исключена, большинство врачей отделения неотложной помощи поставят предполагаемый диагноз и направят вас к вашим врачам для последующей оценки и лечения.
Хронические, рецидивирующие или неострые симптомы
Если боль в груди — это то, что вы испытывали раньше, вашего врача, вероятно, больше всего беспокоит, нет ли у вас стенокардии. Стенокардия обычно вызывается типичной ИБС, но также может быть вызвана менее распространенными сердечными заболеваниями, такими как спазм коронарной артерии или кардиальный синдром x.
В зависимости от диагностических подсказок можно проконсультироваться с кардиологом или вас могут направить обратно к своему врачу для более полного обследования.
Когда считается, что боль в груди вызывает что-то иное, чем стенокардия, необходим точный диагноз, чтобы можно было начать соответствующую терапию. В зависимости от предполагаемой причины вам может потребоваться рентген, эндоскопия желудочно-кишечного тракта, функциональные пробы легких и другие тесты, чтобы указать врачу на вероятную причину.
Слово Verywell
Если у вас болит грудь, первое, что нужно сделать, — это убедиться, что вы не собираетесь умереть или получить необратимое повреждение сердечно-сосудистой системы.Достижение этой цели зависит от двух вещей.
Во-первых, вы сами должны принять соответствующее решение о немедленном обращении за медицинской помощью. (Если есть сомнения, сделайте это.) И во-вторых, врач должен провести оперативную оценку, чтобы убедиться, что нет продолжающейся или надвигающейся сердечной катастрофы или любой другой действительно опасной для жизни неотложной медицинской помощи.
Как только это будет сделано, если предположить, что опасное для жизни состояние исключено, вас, скорее всего, направят на обследование за пределы отделения неотложной помощи.
Боль в груди | Причины, симптомы и лечение
Важно серьезно относиться к боли в груди, потому что иногда она может указывать на серьезную основную проблему. Любую новую, сильную или постоянную боль в груди следует обсудить с врачом. Это особенно важно, если вы взрослый и имеете в анамнезе болезни сердца или легких. Если боль в груди особенно сильна, особенно если она иррадирует в руки или челюсть, вы чувствуете тошноту, потливость или одышку, вам следует вызвать скорую помощь по телефону 999/112/911.Это могут быть симптомы сердечного приступа.
Причины боли в груди
Dr Sarah Jarvis MBE
Есть много возможных причин боли в груди. Ниже приведен краткий обзор некоторых наиболее распространенных причин.
Стенокардия
Стенокардия — это боль, исходящая из сердца. Обычно это вызвано сужением коронарных артерий, кровоснабжающих сердечную мышцу.
На ранних стадиях кровоснабжение может быть достаточным, когда вы отдыхаете.Однако, когда вы тренируетесь, вашей сердечной мышце требуется больше крови и кислорода, и если кровь не может пройти через суженные коронарные артерии, ваше сердце реагирует болью.
Боль в груди, вызванная стенокардией, может ощущаться как боль, дискомфорт или стеснение в передней части груди.
Стенокардия также может возникать при спазме коронарной артерии или сердечном синдроме X.
Сердечный приступ
Во время сердечного приступа (инфаркта миокарда) коронарная артерия или одна из ее меньших ветвей внезапно блокируется.Это полностью перекрывает кровоснабжение части сердечной мышцы.
Самый частый симптом сердечного приступа — сильная боль в груди в состоянии покоя. Если блокировка не будет быстро устранена, эта часть сердечной мышцы находится под угрозой смерти. Чтобы узнать больше о симптомах и лечении сердечного приступа, см. Отдельную брошюру «Сердечный приступ (инфаркт миокарда)».
Гастроэзофагеальная рефлюксная болезнь
Это общий термин, который описывает ряд ситуаций, включая кислотный рефлюкс и эзофагит (воспаление слизистой оболочки пищевода или пищевода).
Изжога — обычно жжение в нижней части грудной клетки и верхней части живота — является основным симптомом гастроэзофагеальной рефлюксной болезни. В некоторых случаях может развиться сильная боль в груди, которую можно принять за сердечный приступ. Чтобы узнать больше о симптомах и лечении, см. Отдельную брошюру «Кислотный рефлюкс и эзофагит (изжога)».
Костохондрит
Грудная клетка — это костная структура, которая защищает легкие. Более мягкий и гибкий хрящ прикрепляет ребра к грудины (грудины), а грудину — к ключицам (ключицам) в суставах.При реберно-хондрите возникает воспаление в одном или нескольких из этих суставов.
Костохондрит вызывает боль в груди, ощущаемую в передней части грудной клетки. Обычно это острая колющая боль в груди, которая усиливается при движении, напряжении и глубоком дыхании.
Напряженная мышца грудной стенки
Есть различные мышцы, которые бегают вокруг ребер и между ними, чтобы помочь грудной клетке двигаться во время дыхания. Эти мышцы иногда могут быть напряжены, что может вызвать боль в груди в этой области.Если мышца растянута, произошло растяжение или разрыв мышечных волокон, часто из-за того, что мышца была растянута сверх своих пределов. Например, напряженная мышца грудной стенки может иногда развиваться после подъема тяжестей, растяжения, резкого движения или продолжительного (продолжительного) кашля. Боль в груди обычно усиливается при движении и при вдохе.
Беспокойство
Беспокойство — довольно частая причина боли в груди. У некоторых людей боль в груди может быть настолько сильной, что ее принимают за стенокардию.Боль в груди из-за беспокойства известна как синдром Да Косты. Синдром да Косты может чаще встречаться у людей, у которых недавно были диагностированы проблемы с сердцем у родственников или друзей, или у людей, которые сами недавно перенесли сердечный приступ. Исследования показывают, что коронарные артерии в норме, без сужений.
Менее распространенные причины боли в груди
Некоторые из менее распространенных причин боли в груди включают следующее.
Плеврит
Плеврит возникает из-за воспаления плевры, тонкой мембраны с двумя слоями: один покрывает внутреннюю часть мышцы и ребра грудной стенки, а другой окружает легкие.Это может вызвать «плевритную» боль в груди. Это острая колющая боль в груди, обычно усиливающаяся при вдохе или кашле.
Менее распространенные, но более серьезные причины плевритной боли включают пневмонию или сгусток крови в легком (тромбоэмболия легочной артерии — см. Ниже) или коллапс легкого (пневмоторакс — см. Ниже).
Тромбоэмболия легочной артерии (ТЭЛА)
ТЭЛА возникает, когда имеется закупорка одного из кровеносных сосудов артерии в легких — обычно из-за тромба (тромба), который образовался в другой части кровообращения.ПЭ обычно вызывает резкую боль в груди, ощущаемую при вдохе (плевритная боль в груди). Другие симптомы включают кровохарканье (кровохарканье), умеренную температуру и учащенное сердцебиение.
Дополнительные сведения об этой неотложной медицинской помощи см. В отдельной брошюре «Легочная эмболия».
Пневмоторакс
Пневмоторакс — это воздух, застрявший между легким и грудной стенкой. Воздух попадает сюда либо из легких, либо из-за травмы грудной клетки извне.
Пневмоторакс обычно вызывает внезапную острую колющую боль в груди с одной стороны.Боль обычно усиливается при вдохе, и у вас может возникнуть одышка. Обычно чем больше пневмоторакс, тем сильнее запыхивается.
Язвенная болезнь
Язвенная болезнь — это язва на внутренней поверхности верхнего отдела кишечника, вызванная кислотой желудка.
Распространенным симптомом язвенной болезни является боль в верхней части живота (брюшная полость) чуть ниже грудины (грудины). Осложнения пептических язв, которые могут быть серьезными, включают кровотечение из язвы и перфорацию, при которой язва проходит через стенку кишечника (перфорирует).
Существуют отдельные брошюры под названием «Язва желудка (язва желудка)» и «Язва двенадцатиперстной кишки».
Опоясывающий лишай
Опоясывающий лишай — это инфекция нерва и участка кожи, снабжаемого нервом. Это вызвано тем же вирусом, который вызывает ветряную оспу. У любого, кто болел ветряной оспой в прошлом, может развиться опоясывающий лишай.
Обычные симптомы — боль и сыпь на полоске кожи, проходящей через один нерв, иногда на грудной стенке. Боль часто начинается до появления сыпи.
Серьезна ли боль в груди?
Немедленно обратитесь за медицинской помощью , если у вас боль в груди, которая находится в середине грудной клетки, давящая или сдавливающая и сопровождающаяся любым из следующих симптомов:
- Боль, которая распространяется на шею, челюсть или один или оба плеча или руки.
- Потоотделение.
- Одышка.
- Чувство тошноты (тошнота) или тошнота (рвота).
- Головокружение или дурноту.
- Быстрый или нерегулярный пульс.
Вы должны позвонить 999/112/911, чтобы вызвать скорую помощь .
Есть много разных причин боли в груди. Некоторые из них более серьезны, чем другие. Любую новую, сильную или постоянную боль в груди следует обсудить с врачом. Это особенно важно, если вы взрослый и имеете в анамнезе болезни сердца или легких.
Какие исследования можно посоветовать?
Ваш врач обычно задает вам несколько вопросов, чтобы попытаться определить причину боли в груди.Он или она также может осмотреть вас. Основываясь на том, что они обнаружат, он или она может посоветовать вам провести некоторые исследования, в зависимости от того, какую причину вашей боли в груди они подозревают. Обследование боли в груди может включать:
«Отслеживание сердца»
Обычно при сердечном приступе наблюдаются типичные изменения нормальной картины «сердечного ритма» (электрокардиограмма или ЭКГ).
Анализы крови
Анализ крови, в котором измеряется химическое вещество, называемое тропонином, является обычным тестом, подтверждающим сердечный приступ.При повреждении клеток сердечной мышцы тропонин попадает в кровоток. Другой анализ крови, который может быть предложен, — это тест на D-димер. Это обнаруживает фрагменты продуктов распада сгустка крови. Положительный результат теста на D-димер может вызвать подозрение на тромбоз глубоких вен (ТГВ) или ТЭЛА.
Рентген грудной клетки
Рентген грудной клетки позволяет выявить пневмонию, коллапс легкого (пневмоторакс) и другие заболевания грудной клетки.
Другое сканирование и визуализация
- Сканирование перфузии миокарда — часто выполняется для подтверждения диагноза боли в груди (стенокардия) в сердце.
- Магнитно-резонансная томография сердца — также для подтверждения боли в сердце в груди, это вид магнитно-резонансной томографии (МРТ).
- КТ-коронарная ангиограмма — более быстрая альтернатива МРТ-сканированию, при котором компьютерная томография используется для детального изучения коронарных артерий.
- Коронарная ангиография — в этом тесте используется специальное рентгеновское оборудование и краситель, вводимый в коронарные артерии, чтобы показать расположение и степень сужения артерий.
- Изотопное сканирование и сканирование CTPA позволяют исследовать кровообращение в легких.CTPA расшифровывается как «компьютерная томография легочной ангиограммы». Они могут достаточно точно показать, присутствует ли ПЭ.
- Эндоскопия — при помощи тонкого гибкого телескопа, проходящего по пищеводу (пищеводу), исследуется слизистая оболочка желудка. Это может быть рекомендовано, если ваша команда считает, что ваша боль в груди может быть вызвана гастроэзофагеальной рефлюксной болезнью или язвенной болезнью.
Что можно посоветовать для решения проблемы?
Это будет зависеть от причины боли в груди.Перейдите по ссылкам выше к отдельным буклетам для получения дополнительной информации о лечении различных причин.
Если проблема не является неотложной, ваш врач может направить вас к консультанту для дальнейшего специализированного обследования, как описано выше.


 Их назначают, когда кроме боли в сердце у человека имеется одышка в покое и/или отекают ноги без признаков варикозной венозной болезни. Дозировка и кратность приема подбирается врачом-кардиологом.
Их назначают, когда кроме боли в сердце у человека имеется одышка в покое и/или отекают ноги без признаков варикозной венозной болезни. Дозировка и кратность приема подбирается врачом-кардиологом.
 Этот показатель является одним из самых первых маркеров, Его уровень повышается через 2-4 часа после развития инфаркта миокарда, и достигает максимальных значений к 12 часам после инфаркта
Этот показатель является одним из самых первых маркеров, Его уровень повышается через 2-4 часа после развития инфаркта миокарда, и достигает максимальных значений к 12 часам после инфаркта
 Празугрель (Эффиент) является новым препаратом, который может быть использован как альтернатива клопидогреля для пациентов.
Празугрель (Эффиент) является новым препаратом, который может быть использован как альтернатива клопидогреля для пациентов.
 Риск смерти является самым высоким у молодых женщин.
Риск смерти является самым высоким у молодых женщин.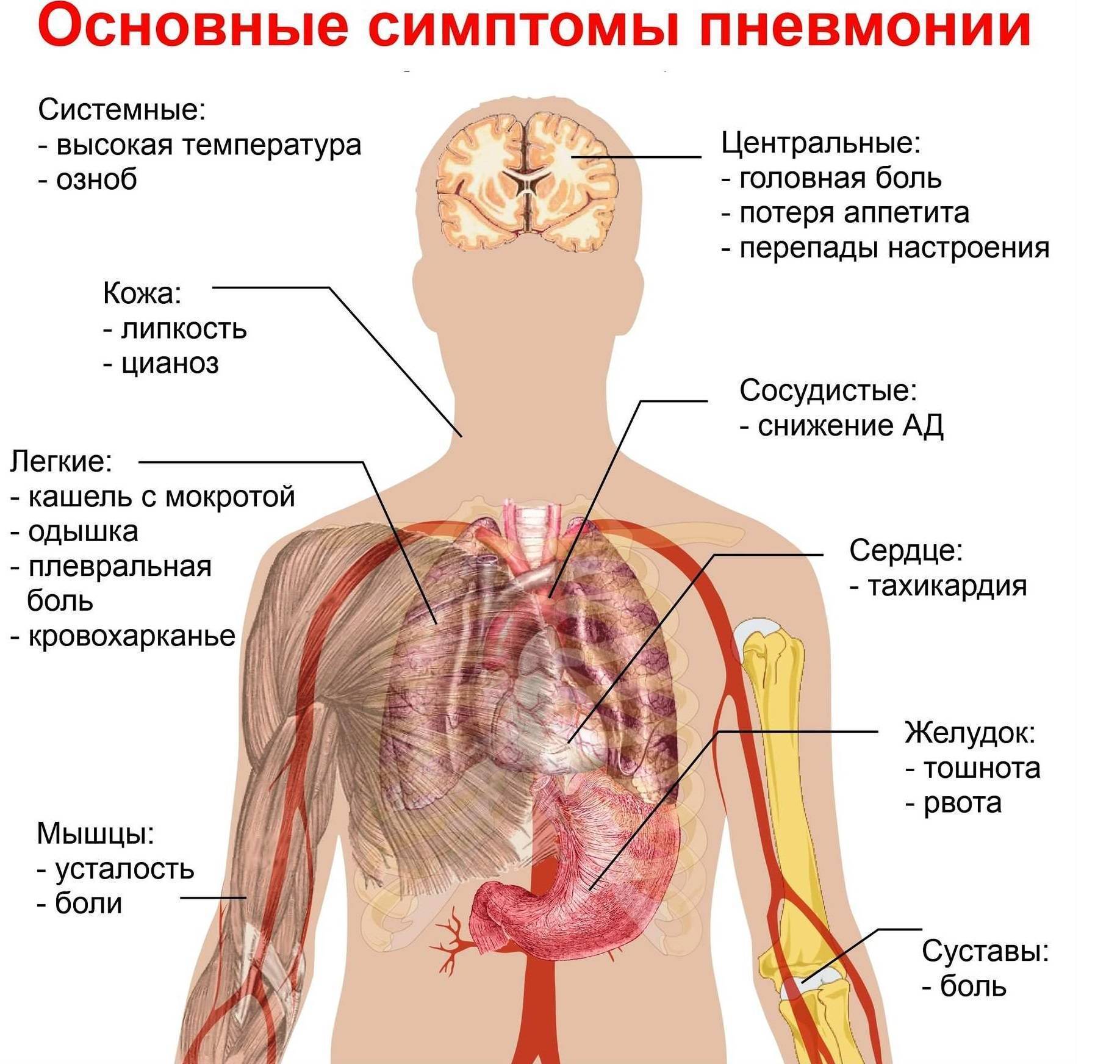 Хотя блокада сердца опасна, она может быть эффективно вылечена с помощью кардиостимулятора и редко вызывает какие-либо долгосрочные осложнения у пациентов, которые выжили.
Хотя блокада сердца опасна, она может быть эффективно вылечена с помощью кардиостимулятора и редко вызывает какие-либо долгосрочные осложнения у пациентов, которые выжили. Пациенты с болезнью коронарных артерий, со стабильной стенокардией часто испытывают боль в груди, которая длится несколько минут, а затем уходит. При сердечном приступе боли обычно длятся в течение более чем несколько минут, они могут исчезнуть, но затем возвращаются.
Пациенты с болезнью коронарных артерий, со стабильной стенокардией часто испытывают боль в груди, которая длится несколько минут, а затем уходит. При сердечном приступе боли обычно длятся в течение более чем несколько минут, они могут исчезнуть, но затем возвращаются.
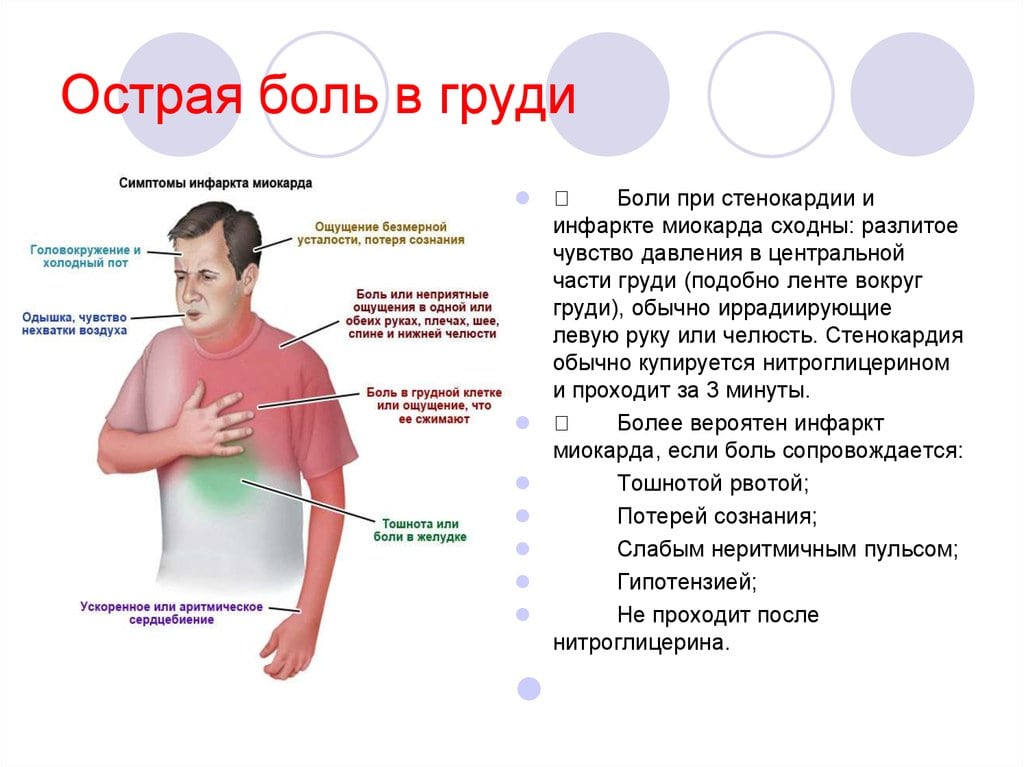 Затем еще одну дозу каждые 5 минут, до трех доз или до уменьшения боли.
Затем еще одну дозу каждые 5 минут, до трех доз или до уменьшения боли.