Скрининг на выявление врожденных заболеваний плода при беременности
Категория: Памятки для населения .
Скрининг при беременности — это целый комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще не рожденного малыша. Скрининг позволяет выявить многие врожденные и физические характеристики. Как и когда проводится скрининг при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между 11-ой и 13-ой неделями. Нет смысла проходить это обследование ранее — до 11-ой недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
УЗИ
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки.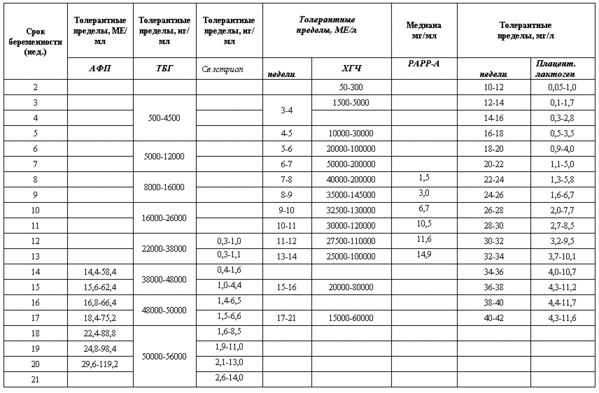 Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11-13-недельной беременности эти нормы составляют:
Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11-13-недельной беременности эти нормы составляют:
- КТР (копчико-теменной размер, то есть длина плода от темени до копчика) — 43–65 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто является гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться). Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.
-
БПР (бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга.

- ТВП (толщина воротникового пространства) — 1,6–1,7 мм. Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса и т. п. Однако не следует паниковать раньше времени — никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона.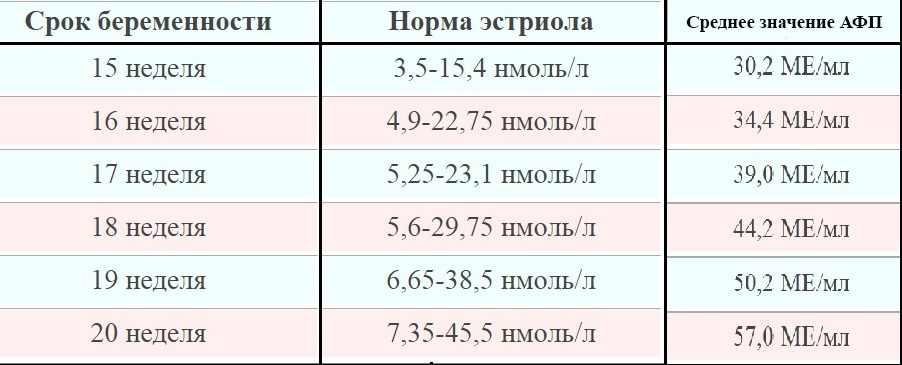 Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик УЗИ-аппарата располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного b-ХГЧ и PAPP-A.
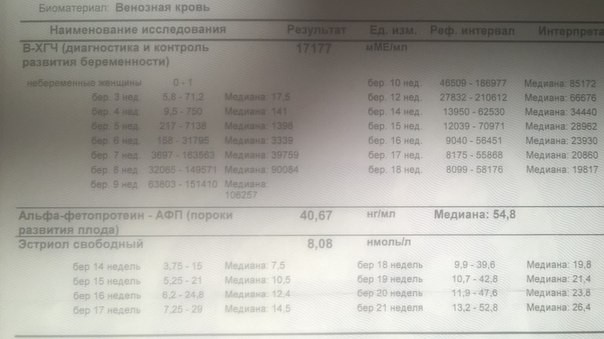
- b-ХГЧ (хорионический гонадотропин человека) начинает вырабатываться с первых дней беременности. Его количество постепенно нарастает примерно до 9-ой недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода или наличии у матери сахарного диабета. Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
-
PAPP-A — протеин А-плазмы. Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л. Низкий PAPP-A — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия.

- Высокий РАРР-А — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
УЗИ
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
Вот приблизительные основные показатели нормы для срока 16–20 недель:
- БПР — 26–56 мм.
- ДБК (длина бедренной кости) — 13–38 мм.
- ДПК (длина плечевой кости) — 13–36 мм.
- ОГ (окружность головы) — 112–186 мм.
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия.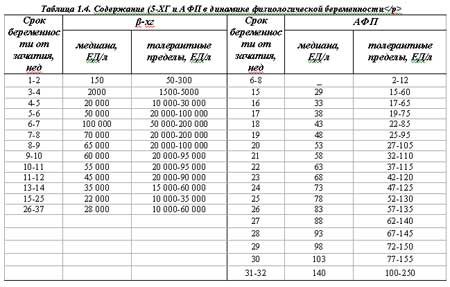 Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как и во время первого скрининга, во время второго берется анализ крови на b-ХГЧ, проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на 16-20-ой неделях беременности:
- b-ХГЧ — 4,67-5-27 нг/мл.
-
Свободный эстриол — гормон, по уровню которого можно судить о состоянии плаценты.
 Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна. - АФП — белок, который вырабатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в синдроме Эдвардса или Дауна, угрозе выкидыша или гибели плода. Высокий АФП характерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля. Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30-ой-43-ей неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
УЗИ
- БПР — 67–91 мм
- ДБК — 47–71 мм
- ДПК — 44–63 мм
- ОГ — 238–336 мм
- ИАЖ — 82- 278 мм
Толщина плаценты — 23,9–43,8. Слишком тонкая плацента — не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ей инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, резус-конфликта. Учитывается и такой показатель, как степень зрелости плаценты — на сроке 30–35 недель нормальной считается 1-я степень зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Скрининг при беременности. Диагностика, лечение, анализы. Платные услуги. Частная клиника в Москве м. Ховрино. Лечение недорого и качественно, низкая цена
Пренатальный скрининг I триместра беременности (10 — 13 недель):
Ассоциированный с беременностью протеин А (РАРР-А)
Свободная субъединица бета-ХГЧ
Стоимость: 2200 р.
Пренатальный скрининг II триместра беременности (15 — 19 недель):
Альфа-фетопротеин (АФП),
Общий бета-ХГЧ,
Эстриол свободный
Стоимость: 1900 р.
Скрининг при беременности. Цели и сроки проведения.
В клинике М-Вита будущие мамы могут пройти полный курс диагностики, тем самым надежно подготовиться к предстоящим родам.
Пренатальное обследование — это диагностика беременной, позволяющая получить исчерпывающие данные о физическом состоянии мамы и ее младенца. Данное обследование призвано обнаружить генетические заболевания, различные патологии, зафиксировать габариты и физические данные плода.
Данное обследование призвано обнаружить генетические заболевания, различные патологии, зафиксировать габариты и физические данные плода.
Пренатальный скрининг, это анализы крови и УЗИ.
Обследование при беременности проводится три раза. При этом плановая ультразвуковая диагностика является обязательной. А вот полный скрининг производится по желанию. Специалисты рекомендуют пройти более глубокую диагностику в зависимости от самочувствия малыша и его матери. Однако, не стоит паниковать беременным, кто получил подобное направление. Углубленное исследование позволяет предотвратить развитие потенциальных угроз, быть в курсе возможных опасностей.
Показаниями к назначению пренатального скрининга:
Более 30 лет — возраст беременной;
Более 40 лет — возраст мужа беременной;
Генетические патологии у близких родственников;
Перенесенные ранее замершая беременность, выкидыши;
Женщинам, перенесшим ИЗ во время беременности;
Беременным, принимающим определенные медикаменты.
Превентивная диагностика ‑ ключевой момент в обеспечении здоровья матери и ребенка. Выявленные вовремя заболевания необходимо максимально купировать. Обнаруженные при обследовании отклонения, берутся специалистами под особый контроль, тем самым предупреждается развитие осложнений, приводящим к преждевременным родам.
Иногда патологии оказываются смертельно опасными, в этом случае специалист направляет женщину на процедуру прерывания беременности. Пренатальная диагностика — безопасное исследование. Достоверность ее зависит от различных составляющих — компетентности специалистов, соблюдения женщинами рекомендаций по подготовке к процедурам.
Первоначальный скрининг проводят с 11-ой по 14-ой неделю.
Диагностика в это время представляет собой тесты: анализ крови и УЗИ, которое устанавливает дату зачатия, пропорции тела ребенка, параметры функционирования сердца, форму мозга, количество внутриутробных вод, местоположение плаценты, размеры матки.
Нормы:
КТР — от 41 до 89 мм. Когда длина тела плода от копчика теменной части головы выше нормы, значит, малыш родится большим. Уменьшение данного параметра означает медленное развитие. Это может происходить из-за: перенесении инфекций, гормональном сбое, генетических болезнях.
Когда длина тела плода от копчика теменной части головы выше нормы, значит, малыш родится большим. Уменьшение данного параметра означает медленное развитие. Это может происходить из-за: перенесении инфекций, гормональном сбое, генетических болезнях.
БПР — от 18 до 28 мм. Если межвисочное расстояние головы малыша больше нормы, это свидетельство его крупных габаритов, если остальные параметры соразмерны. Также это может означать наличие грыжи головного мозга у плода или гидроцефалии.
ТВП — от 1,2 до 2,7 мм. Несовпадение показателей толщины воротниковой области выше 3 миллиметров является признаком хромосомных заболеваний. Но даже, если УЗИ выявило подобные угрозы, не стоит поддаваться панике. Чтобы его подтвердить тревожные данные, нужно пройти дополнительные исследования: анализ крови, биопсия тканей плода.
Длина носовой кости в норме должна составлять от 2 до 4,2 миллиметров.
ЧСС — от 140 до 160 ударов в минуту. Плюс, минус 40 ударов является нормальным.
Также важны параметры хориона — внешней оболочки тела плода. Если хорион располагается на нижней части матки, это означает предлежание хориона. Данное положения является опасным, чреватым возможным выкидышем. Специалисты рекомендуют в том случае придерживаться спокойного режима.
Если хорион располагается на нижней части матки, это означает предлежание хориона. Данное положения является опасным, чреватым возможным выкидышем. Специалисты рекомендуют в том случае придерживаться спокойного режима.
В период 11–14 недель беременности объем околоплодных вод должен составлять 50–100 мл.
Орган под названием желчным мешок присутствует впервые недели жизни зародыша. Он выполняет функцию еще не сформированных органов. Ко времени первого исследования желточный мешок уже не должен просматриваться.
Параметры шейки матки ко времени первого обследования должна достигать 35–40 мм. Укороченная шейка матки представляет угрозу ранних родов.
Способы проведения УЗИ
Трансабдоминальное — УЗИ датчик находится на животе.
Трансвагинальное — УЗИ датчик используется внутри влагалища.
Первый вариант исследования позволяет получить точные данные, но подходит он только для диагностики в период первого триместра. Данный метод оптимален для обследования женщин, страдающим лишним весом.
Ультразвуковое обследование требует определенной подготовки беременных. Накануне трансабдоминального способа УЗИ необходимо выпить около литра воды.
Перед трансвагинальным УЗИ рекомендуется воспользоваться душем или дезинфицирующими салфетками, чтобы освежиться. За сутки до процедуры лучше не есть газообразующие продукты и воспользоваться препаратами устраняющими газы.
К сведению
Существует заблуждение, что УЗИ вредно для малыша. Однако, ультразвук совершенно безопасен. Он представляет собой высокочастотное колебание звука, не различает человеческое ухо.
Анализ крови
Биохимия крови имеет название «двойной тест», поскольку он призван определить параметры двух гормонов.
Хорионический гонадотропин человека (b-ХГЧ) вырабатывается в начальный триместр беременности. Вплоть до 9-ой недели беременности процент данного гормона увеличивается, а после чего начинает понижаться. 50 000–55 000 мМЕ/мл. является нормой в период от 11 до 14 недели. Высокий ХГЧ указывает на многоплодную беременность, либо генетические отклонения эмбриона. Также это тревожный знак, свидетельствующий о повышенном сахаре в крови.
Также это тревожный знак, свидетельствующий о повышенном сахаре в крови.
Сниженный ХГЧ — знак беременности, возникшей вне матки, патологических синдромах.
Норма содержания PAPP-A — 0,79–6,01 мЕд/л.
Пониженные параметры говорят о хромосомных патологиях, гибели либо гипотрофия плода.
Повышенный РАРР-А — означает низкое положении плаценты, многоплодности, нестандартных габаритах ребенка.
Для получения адекватных результатов данный анализ следует сдавать натощак.
С 16 по 20 неделю проводится второй скрининг.
Он включает УЗИ и исследование крови. Специалист определяет расположение плода, строение его костей, функционирование внутренних органов, положение крепления пуповины, объем окружающих плод вод.
Данные параметры — полезные данные для врача, которые он использует для выявления проблем беременности.
Маловодие пагубно влияет на формирование костей и нервной системы плода. Положение плаценты в области передней области матки — угроза плацентарного отслоения. Неправильное крепление пуповины угрожает возникновению гипоксии, возникновению сложностей во время родов, является причиной назначение кесарева сечения.
Неправильное крепление пуповины угрожает возникновению гипоксии, возникновению сложностей во время родов, является причиной назначение кесарева сечения.
Норма длины шейки матки в этот период беременности — от 40 до 45 миллиметров. Меньшие показатели свидетельствуют о возможности выкидыша.
Во время повторного обследования проводится исследование крови на b-ХГЧ, устанавливается показатель свободного эстриола и АФП.
К 16–20-ой неделе норма b-ХГЧ составляет 4,67–5–27 нг/мл., эстриола —1,17–3,8 нг/мл. Рост параметров этого гомона означает большие размеры плода или многоплодной беременности. Пониженные цифры — возможность выкидыша, различные патологии плода, плацентарную недостаточность.
Белок, вырабатываемый в желудочно-кишечном тракте ребенка (АФП) в норме имеет показания 15–27 Ед/мл. Понижение АФП может значить некорректную установку срока зачатия, сильное отклонение от показателей нормы:угрозу выкидыша, хромосомные отклонения. АФП — выше нормы предупреждает о нарушении формирования нервной трубки, пищевода, синдроме Меккеля.
На 30-ой–43-ей неделе беременности назначается третий скрининг.
Данное исследование позволяет врачу принять решение о целесообразности направления беременной на кесарево сечение в случае осложнений беременности. Данное обследование включает УЗИ и, в случае необходимости, исследование кровеносных сосудов (допплерографию).
Плацента тонкая — не является серьезным отклонением, этот показатель может говорить об определенном телосложении беременной, гипертонии, ИЗ, перенесенных ранее.
Напротив, утолщенная ткань плаценты — тревожный признак, свидетельствующий об анемии, диабете, наличии резус-конфликта.
На 30–35 неделе зрелость плаценты 1-й степени является показателем нормы. А вот ускоренное ее старение угрожает возникновением ранних родов, гипоксии младенца, замедление его развития.
Скрининги, проводимые во время беременности, жизненно важные исследования. Вовремя обнаруженные болезни и отклонения развития плода — залог безопасности здоровья мамы и ее малыша.
Беременность – пренатальный скрининг трисомий II триместра беременности: исследования в лаборатории KDLmed
Неинвазивное исследование, которое на основании определенных лабораторных маркеров и клинических данных позволяет при помощи компьютерной программы рассчитать вероятный риск развития хромосомных болезней или других врожденных аномалий плода.
Синонимы русские
Тройной тест второго триместра беременности.
Синонимы английские
Maternal Screen, Second Trimester; Prenatal Screening II; PRISCA II (Prenatal Risk Calculation).
Метод исследования
Твердофазный хемилюминесцентный иммуноферментный анализ («сэндвич»-метод), иммунохемилюминесцентный анализ, конкурентный твердофазный хемилюминесцентный иммуноферментный анализ.
Единицы измерения
ММЕ/мл (милли- международная единица на миллилитр), МЕ/л (международная единица на литр), нг/мл (нанограмм на миллилитр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Исключить из рациона жирную пищу за 24 часа до анализа.
- Исключить физическое и эмоциональное перенапряжение в течение 30 минут до анализа.
- Не курить в течение 30 минут до анализа.

Общая информация об исследовании
Пренатальный скрининг трисомий II триместра беременности выполняется для оценки вероятности наиболее распространенных аномалий плода – трисомии 21 (синдрома Дауна), трисомии 18 (синдрома Эдвардса) и дефекта нервной трубки на сроке между 14 и 22 неделями беременности. К факторам риска развития таких аномалий относятся роды в возрасте старше 35 лет, многоплодная беременность, наличие в акушерском анамнезе плодов с хромосомными аномалиями (трисомии 21, 13 или 18), сопутствующая ВИЧ-инфекция, беременность, наступившая в результате ЭКО, курение и сахарный диабет. При этом возраст матери является наиболее значимым фактором. Так, риск развития хромосомных аномалий плода резко возрастает после 35 лет (1:179 по сравнению с 1:476 у женщины 25 лет).
Определение АФП совместно с хорионическим гонадотропином и эстриолом (так называемый тройной тест) на 15-20 неделях беременности используют для скрининга дефектов развития плода и хромосомных аномалий. Данный скрининговый анализ позволяет оценить вероятность наличия генетических заболеваний и пороков развития, однако его результат не является абсолютным показателем патологии или нормального развития плода.
Данный скрининговый анализ позволяет оценить вероятность наличия генетических заболеваний и пороков развития, однако его результат не является абсолютным показателем патологии или нормального развития плода.
Хорионический гонадотропин человека (ХГЧ) вырабатывается в плодной оболочке человеческого эмбриона. Он является важным показателем развития беременности и её отклонений. Максимума уровень ХГЧ достигает на 10-11-ю неделю, а затем постепенно снижается. По этому показателю можно судить о благополучном течении беременности и выявлять нарушения развития плода.
Альфа-фетопротеин вырабатывается в эмбриональном желточном мешке, печени и эпителии кишечника плода, его уровень зависит от состояния желудочно-кишечного тракта, почек плода и плацентарного барьера. Он принимает активное участие в полноценном развитии плода. В крови матери его концентрация постепенно увеличивается с 10-й недели беременности и достигает максимума на 30-32 неделях. В связи с этим АФП используется как неспецифический маркер состояния плода и наличия акушерской патологии.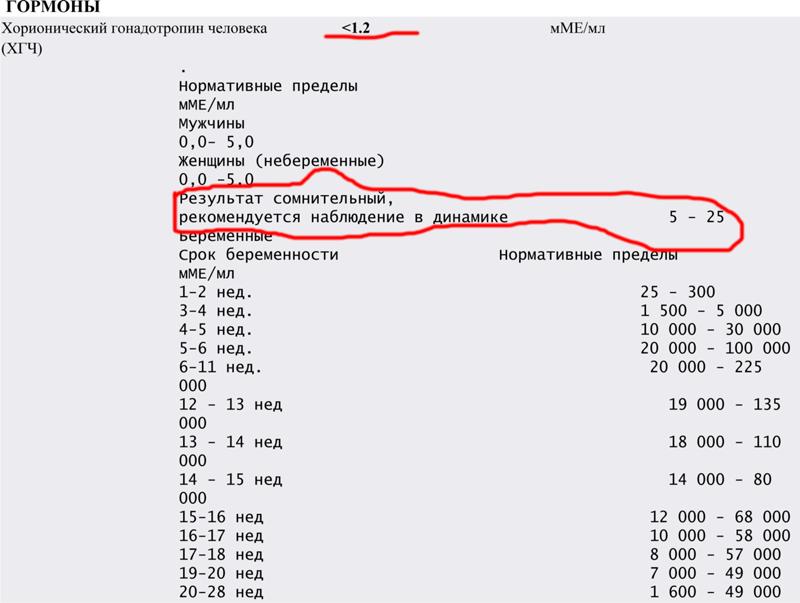
Эстриол свободный является главным эстрогеном беременности и имеет большое значение для нормального развития и функционирования фетоплацентарного комплекса. Его концентрация повышается с момента формирования плаценты и прогрессивно растет с течением беременности. Низкая концентрация свободного эстриола в сочетании с высокими показателями бета-ХГЧ и альфа-ФП связана с повышенным риском задержки внутриутробного развития плода и осложнений третьего триместра беременности (преждевременной отслойки плаценты и преэклампсии).
Очень важно точно знать гестационный возраст плода, так как уровни АФП, ХГЧ и свободного эстриола в крови отличаются на разных неделях беременности.
При данном скрининговом исследовании риск патологий рассчитывается с помощью компьютерной программы PRISCA (Prenatal Risk Calculation), разработанной компанией Typolog Software (Германия) и имеющей международный сертификат соответствия. Для исследования определяется содержание хорионического гонадотропина (ХГЧ), альфа-фетопротеина (АФП) и неконъюгированного (свободного) эстриола в крови беременной.
Обязательно учитываются клинические данные (возраст беременной, масса тела, количество плодов, наличие и особенности ЭКО, раса, вредные привычки, наличие сахарного диабета, принимаемые лекарственные препараты). Если выполнено УЗИ, срок беременности определяется по его результатам, а не по дате последней менструации.
После исследования и расчета риска патологий беременной назначается консультация у врача акушера-гинеколога.
Результаты скрининга не могут служить критериями постановки диагноза и поводом для искусственного прерывания беременности. На их основании принимается решение о том, целесообразно ли применять инвазивные методы обследования плода. При высоком риске необходимы дополнительные обследования, в том числе кордоцентез, амниоцентез с генетическим исследованием полученного материала.
Для чего используется исследование?
- Для скринингового обследования беременных, чтобы оценить риск хромосомной патологии плода – трисомии 21 (синдрома Дауна), синдрома Эдвардса (трисомии 18), дефекта нервной трубки.

Когда назначается исследование?
- При обследовании беременных во втором триместре (анализ рекомендован на сроке 14 недель 3 дня – 22 недели), особенно при наличии факторов риска развития патологии:
- возраст старше 35 лет;
- невынашивание и тяжелые осложнения беременности в анамнезе;
- хромосомные патологии, болезнь Дауна или врожденные пороки развития при предыдущих беременностях;
- наследственные заболевания в семье;
- перенесенные инфекции, радиационное облучение, прием на ранних сроках беременности или незадолго до нее лекарственных препаратов, которые обладают тератогенным эффектом (могут стать причиной врожденных пороков и аномалий плода).
Что означают результаты?
Референсные значения
- Альфа-фетопротеин (альфа-ФП)
Пол | Возраст | Неделя беременности | Референсные значения |
Мужской | Меньше 1 месяца | — | 0,5 -13600 МЕ/мл |
1 месяц – 1 год | — | 0,5 — 23,5 МЕ/мл | |
Больше 1 года | — | 0,9 — 6,67 МЕ/мл | |
Женский | Меньше 1 месяца | — | 0,5 -15740 МЕ/мл |
1 месяц – 1 год | — | 0,5 — 64,3 МЕ/мл | |
Больше 1 года | Не беременные | 0,9 — 6,67 МЕ/мл | |
1-12-я | 0,5 — 15 МЕ/мл | ||
12-15-я | 15 — 60 МЕ/мл | ||
15-19-я | 15 — 95 МЕ/мл | ||
19-24-я | 27 — 125 МЕ/мл | ||
24-28-я | 52 -140 МЕ/мл | ||
28-30-я | 67 -150 МЕ/мл | ||
30-32-я | 100 -250 МЕ/мл |
- Бета-субъединица хорионического гонадотропина человека (бета-ХГЧ)
Пол | Неделя беременности | Референсные значения |
Женский | — | Менее 5 МЕ/л |
1-2 недели | 25 — 300 МЕ/л | |
3-4 недели | 1500 — 5000 МЕ/л | |
4-5 недель | 10000 — 30000 МЕ/л | |
5-6 недель | 20000 — 100000 МЕ/л | |
6-7 недель | 50000 — 200000 МЕ/л | |
7-8 недель | 20000 — 200000 МЕ/л | |
8-9 недель | 20000 — 100000 МЕ/л | |
9-11 недель | 20000 — 95000 МЕ/л | |
11-12 недель | 20000 — 90000 МЕ/л | |
13-14 недель | 15000 — 60000 МЕ/л | |
15-25 недель | 10000 — 35000 МЕ/л | |
26-37 недель | 10000 — 60000 МЕ/л | |
Мужской |
| Менее 5 МЕ/л |
- Эстриол свободный
Для женщин
Неделя беременности | Референсные значения |
15-я | 0,17 — 1,29 нг/мл |
16-я | 0,28 — 1,48 нг/мл |
17-я | 0,34 — 2,2 нг/мл |
18-я | 0,47 — 2,6 нг/мл |
19-я | 0,4 — 3,39 нг/мл |
27-я | 2,3 — 6,4 нг/мл |
28-я | 2,3 — 7 нг/мл |
29-я | 2,3 — 7,7 нг/мл |
30-я | 2,4 — 8,6 нг/мл |
31-я | 2,6 — 9,9 нг/мл |
32-я | 2,8 — 11,4 нг/мл |
33-я | Более 3,0 нг/мл |
34-я | Более 3,3 нг/мл |
35-я | Более 3,9 нг/мл |
36-я | Более 4,7 нг/мл |
37-я | Более 5,6 нг/мл |
38-я | Более 6,6 нг/мл |
39-я | Более 7,3 нг/мл |
40-я | Более 7,6 нг/мл |
Для мужчин
Менее 0,07 нг/мл.
По данным исследования, программа PRISCA рассчитывает вероятность возникновения во время беременности пороков развития и представляет результаты. Например, соотношение 1:400 показывает, что, согласно статистическим данным, у одной из 400 беременных женщин с аналогичными показателями рождается ребенок с соответствующим пороком развития.
Что может влиять на результат?
Точность предоставленных данных и заключений ультразвуковой диагностики.
Важные замечания
- Лаборатория должна иметь точные данные о сроке беременности и обо всех факторах, необходимых для расчета показателей. Предоставленные неполные или неточные данные могут быть источником серьезных ошибок в расчете рисков.
- Применение инвазивных методов диагностики (биопсия хориона, амниоцентез, кордоцентез) не рекомендовано при нормальных показателях скрининговых тестов и отсутствии изменений на УЗИ.
- Результаты пренатального скрининга даже при высоком расчетном риске не могут служить основанием для искусственного прерывания беременности.

Также рекомендуется
Кто назначает исследование?
Акушер-гинеколог, медицинский генетик.
Литература
- Durkovic J., Andelic L., Mandic B., Lazar D. False Positive Values of Biomarkers of Prenatal Screening on Chromosomopathy as Indicators of a Risky Pregnancy. // Journal of Medical Biochemistry. – Volume 30, Issue 2, Pages 126–130.
- Gabant P, Forrester L, Nichols J, and others. Alpha-fetoprotein, the major fetal serum protein, is not essential for embryonic development but is required for female fertility. Proc Natl Acad Sci U S A. 2002 Oct 1;99(20):12865-70. Epub 2002 Sep 24. PMID: 12297623.
- Muller F., Aegerter P., et al. Software for Prenatal Down Syndrome Risk Calculation: A Comparative Study of Six Software Packages. // Clinical Chemistry – August 1999 vol. 45 no. 8. – 1278-1280.
Вопросы про тройной тест: страница 2
Что такое тройной тест и как проводится скрининговое исследование? Маркеры течения беременности. Интерпретация результатов теста с различными сочетаниями альфа-фетопротеина (АФП), хорионического гонадотропина человека (ХГЧ), свободного эстриола. На вопросы пациентов отвечают врачи медицинских клиник «Арт-Мед».
Интерпретация результатов теста с различными сочетаниями альфа-фетопротеина (АФП), хорионического гонадотропина человека (ХГЧ), свободного эстриола. На вопросы пациентов отвечают врачи медицинских клиник «Арт-Мед».
В Вашем случае риск повышен и по возрасту и в связи со снижением свободного эстриола. По первому скринингу он повышен, но Вы не привели его результатов. В Вашем случае показано пренатальное кариотипирование плода инвазивным или не инвазивным методом.
Она есть в любом случае, но точные цифры могут рассчитать только в лаборатории, которая выполняла анализ.
Мне 24 года, беременность первая. Мужу 23,5. Оба здоровы, не пьем, не курим. Среди наших родных пороков развития не было. В 16 недель делали скрининг. АФП — 78,4 Ед/мл МоМ — 2,17. ХГЧ — 12600МЕ/л МоМ — 0,33. На УЗИ все показатели в норме, пороков развития не обнаружено. Врач сказала, что нужна консультация генетика. Стоит ли мне волноваться по этому поводу, т.к. по уровню АФП и ХГЧ все в порядке, а МоМ отличается. Что это значит?Ориентироваться надо на МоМ. Судя по всему, у вас начала формироваться плацентарная недостаточность.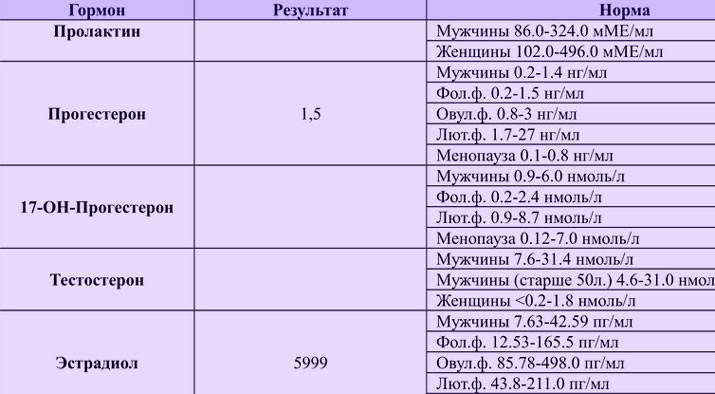 Более подробную информацию вы получите на консультации у генетика. Но надо взять с собой результаты и 1-го и 2-го скрининга и все результаты УЗИ.
Более подробную информацию вы получите на консультации у генетика. Но надо взять с собой результаты и 1-го и 2-го скрининга и все результаты УЗИ.
По результатам анализа у Вас действительно умеренно повышен ХГЧ. Но два остальных показателя – в норме. Поэтому риск рождения ребёнка с трисомией 21 ниже порогового значения (примерно 0,2%).
врач генетик считает, что у вас высокий риск хромосомных аномалий у плода в связи с тем, что повышен ХГЧ и снижен эстриол. Такие отклонения могут быть при трисомии 21 у плода, а также при многих других состояниях, не связанных со здоровьем плода (например – состояние плаценты).
В 11,2 недель был скрининг 1 триместра, по результатам hCGb 325.0 mom 5.57, NT 1 mom 0.83, PAPP-A 2347 mom 1.37. Написали высокий риск синдрома Дауна по биохимии, УЗИ в норме. В 12,4 недель в другом месте пересдала кровь, результат свободная б-ХГЧ — 190 (предел 62,80-87,10). Действительно это означает высокий риск и стоит ли идти на инвазивные процедуры?Риск по скринингу – ОТНОСИТЕЛЬНО высокий, Вы его не указали в цифрах , но скорее всего в районе 1-5%. Делать или нет инвазивную диагностику – решать Вам. Заочно оценить все параметры сложно.
Делать или нет инвазивную диагностику – решать Вам. Заочно оценить все параметры сложно.
В вашем случае оценить риск невозможно, так как не указаны ни медианы, ни МоМ, ни величины риска (все рассчитывается в лаборатории). Соответственно, на основании таких результатов решить вопрос об инвазивной диагностике невозможно. Дюфастон если и влияет на величину показателей, то не очень сильно.
Можно ли определить риск патологии у плода только по результатам тройного теста?Для оценки генетического риска необходима более подробная информация — Ваш возраст, вес, состояние здоровья, данные родословной, исходы предыдущих беременностей, особенности течения данной беременности, результаты УЗИ. По вопросам оценки индивидуального генетического риска Вы можете обратиться на генетическую консультацию в нашем медицинском центре.
Мне 39 лет, вторая беременность 20 недель (первая в 1991 г. — благополучные роды, абортов и выкидышей не было). Мужу 43 г. У обоих проблем со здоровьем и наследственностью нет. В 17 недель сдала биохимический скрининг (3 дня перед сдачей не принимала никакие витамины и препараты). Следующие показатели: АФП-0,42 Мом, ХГЧ-0,77 Мом. До сдачи анализа на скрининг все показатели в норме (УЗИ на 12 недель ничего страшного не показало — ТВП — 2 мм,). Из-за пониженного АФП гинеколог отправил к генетику. Генетик настойчиво отправляет на пренатальную диагностику. Муж категорически против. В 18 недель сделали внеплановое УЗИ — отклонений не показало. С плодом все нормально. Собираемся на 22 неделт сделать расширенное УЗИ и доплерометрию. Насколько страшен один, заниженный на 0,08 Мом показатель АФП и большое ли это отклонение?Возраст 39 лет и сниженный уровень АФП – вполне убедительные показания для определения кариотипа плода, поддерживаю рекомендацию Вашего врача о проведении амнио- или кордоцентеза (до 22-23 нед). УЗИ в 22 недели может повлиять на Ваше решение о дополнительной диагностике, но УЗИ не дает гарантий отсутствия у плода хромосомных нарушений. Более подробно эти вопросы Вы можете обсудить на очной консультации генетика.
На сроке 17 недель и 2 дня сделала тест, получив следующие данные: AFP 19,47 ME/мл, медиана 37,42, МоМ 0,52, Коррект. МоМ 0,78; HCGb 1,82 нг/мл, медиана 12,37, Мом 0,15, Коррект. Мом 0,33. Возраст 32 года, вес 117. Низкий риск на СД и Повышенный риск на сидром Эдвардса 1:249. В пренатальном диагностическом центре сделали скрининговое УЗИ и генетик сказала, что всё у меня хорошо, только надо сделать у неё повторное УЗИ через месяц. Делать протыкание (или пункцию) я отказалась, на что доктор сказала — хорошо, так как этот синдром при пункциях часто не обнаруживается, а чаще выявляется при УЗИ (зачем тогда предлагать лишний раз залезть туда?). Сдала повторно этот анализ, в 19,5 недель, жду результата. Что было повышено или понижено в моих анализах? Отчего это может быть? Обязательно ли показатели — от состояния плода (это же моя кровь!), может в организме нехватка каких то элементов? Какие показатели будут нормой для меня? В каких пределах должен быть AFP и HCGb?По результатам Вашего скрининг-теста у Вас есть прямые показания к кариотипированию плода – риск синдрома Эдвардса (трисомии 18) вполне реален. Могу не согласиться с Вашим врачом – при инвазивной пренатальной диагностике (амниоцентезе или кордоцентезе) точность диагностики данного синдрома близка к 100%. А вот УЗИ, как показывает практический опыт, далеко не всегда на этапе 17-22 недель дает убедительные признаки трисомии 18.
Беременность 20 недель, сдала анализы на гормоны: АФП-90,111 ХГЧ 243468. Какова вероятность рождения больного ребенка или может быть что-то со мной?Вы не указали нормы лаборатории, где делался анализ. Но, скорее всего, имеется повышенный уровень ХГЧ. Данные анализы проводятся для формирования группы риска по наличию у плода хромосомной патологии (в частности, синдрома Дауна). Изменение показателей биохимического скрининга – это не диагноз заболевания, но, несомненно, повод для очной генетической консультации, на которой более корректно будет определен Ваш индивидуальный риск наличия у плода патологии и предложен комплекс дополнительной диагностики.
В 12,5 недель делала УЗИ, никаких отклонений не обнаружено. Врач указала на пониженный РАРР, но как-будто совсем не придала этому значения, сказала, что этот показатель характеризует развитие плаценты и назначила Вобэнзим. Однако у меня возникли сомнения, планирую повторить РАРР ровно в 13 недель. Как бы Вы оценили подобные отклонения и какие предприняли меры?Анализ уровня РАРР-А проводится, в первую очередь, для формирования группы риска по наличию у плода хромосомной патологии, в частности, синдрома Дауна. Сниженный уровень данного вещества может быть одним из косвенных признаков этой патологии плода. Рекомендую сделать УЗИ с определением толщины воротниковой зоны плода, анализ крови на РАРР-А в сочетании со св. бета ХГЧ (лучше с компьютерной обработкой данных), после чего обсудить все результаты с генетиком.
22-23 неделя беременности. В 16 недель и 6 дней делала тройной скрининг, получила следующие результаты: AFP -31.49 ME/мл (концентрация), коррект. МоМ — 0,86; HCGb — 6,87 нг/мл (концентрация), коррект. МоМ — 0,46; значение риска на синдром Дауна: 1:6345 (возрастной риск 1:686). Скрининг на 13 неделе также показал скоррект. МоМ по HCGb — 0,42. Мне сказали, что у меня низкое значение HCGb и отправили на генетическую консультацию. Чем это может быть вызвано и может ли это косвенно свидетельствовать о наличие пороков у малыша? На 17 неделе делала УЗИ — все в порядке.НСGb или хорионический гонадотропин – это вещество, которое вырабатывает плацента. Соответственно, низкий уровень данного гормона может свидетельствовать о плацентарной недостаточности, вызванной разнообразными причинами, в том числе и хромосомной патологией плода, в частности, синдромом Эдварса. УЗИ в 17 недель, даже экспертного уровня, не может гарантировать отсутствия данной проблемы. Требуется наблюдение в динамике – УЗИ в 22-23 недели, также желательно посоветоваться с генетиком на очной консультации о целесообразности инвазивной пренатальной диагностики.
Вопрос-ответ на актуальные темы о здоровье
12.06.2021 анонимно, 32 года
Добрый день! Мне 32 года, с прошлого года стали редеть волосы по типу классического облысения, из родственников лысина была только у дяди по маминой линии, у отца нет. Такое в принципе лечится? если да, то каков процент положительной динамики лечения? Может не стоит заморачиваться и побриться на голо просто?
Посмотреть ответ08.06.2021 анонимно, 24 года, Новосибирск
Здравствуйте! Мне 24 года, с 22 лет наблюдается полное отсутствие волосяного покрова в области затылка. Подскажите пожалуйста реально ли в таком случае восстановить волосы? К какому специалисту обратиться и нужно ли предварительно сдать какие либо анализы?
Посмотреть ответ01.04.2021 Анонимный пациент
Екатерина, добрый день) У меня проблема, из-за гормонального сбоя были сильные внутренние прыщи, а сейчас от них остались темные пятна, даже тональником их сложно маскировать( я почитала, что лазером можно удалить, но не знаю каким лучше, может вы подскажете, или вообще может не лазером пятна убрать, а как-то по другому? Заранее большое спасибо!
Посмотреть ответ19.03.2021 Пациент
Здравствуйте! Я родила ребенка и ему поставили диагноз апплазия части кожного покрова головы и сказали, что это генетическое заболевание. Можно ли как-то узнать точно ли это апплазия, а не неосторожность врачей при КС?
Посмотреть ответ11.03.2021 Варвара , 25 лет, Новосибирск
Здравствуйте!
Скажите пожалуйста, делаете ли Лапароскопию по удалению эндометриозных кист и очагов эндометриоз по ОМС? Если нет, то подскажите стоимость (правый яичник-6,5 см, левый-2 кисты по 1,5 см, очаги) Две лапароскопии были проведены( одна запланированная, вторая экстренная( разрыв, но не удалили а просто коагулировали).
11.03.2021 Валерия Романова , 38 лет, Новосибирск
Здравствуйте, скажите пожалуйста 1,5 года назад забеременила в вашей клинике,. Был криоперенос. Сейчас хочу узнать не утилизирован мой материал, хочу оплатить просрочку для дальнейшего использования.
Посмотреть ответ11.03.2021 Александра, 35 лет, Новосибирск
Могу я стать сурагатной мамой если я из украины
Посмотреть ответ11.03.2021 Дарья , 35 лет, Новосибирск
Добрый день! У меня срок беременности 21 неделя, поставили диагноз: гипоплазия костей носа. На 12 неделе все было хорошо, размер косточки был 1,9 мм, сейчас в 21 неделю 4,3 мм. Биохимический анализ, хороший.
В таком случае какая вероятность потологии?
11.03.2021 Кристина , 29 лет, Новосибирск
здравствуйте, подскажите стоимость вакцинации пентаксим?
Посмотреть ответ10.03.2021 Юлия, 40 лет, Новосибирск
Здравствуйте. Подскажите что принимать при воспаление поджелудочной железы. Раньше ставили диагноз панкреатит. Принимаю таблетки панкреатин омепразол нольпаза
Посмотреть ответ10.03.2021 Юлия, 27 лет, Новосибирск
Здравствуйте!
Мне 27 лет, первая беременность, проблем не было не до не во время, токсикоза нет, всё протекает отлично, у мужа есть 1 ребёнок от первого брака. У ребёнка G6pD.
После прохождения 1-го скрининга в 13,2 недель по узи всё в норме, единственное голова по измерениям оказалась на 13,6 дней.
Доктора насторожил только анализ хгч МоМ и меня отправили с ним к генетику, но и после общения с ним я ничего не поняла и не знаю что делать. Надеюсь вы подскажете.
fb-hCG 88,3 ng/ml 2,20 Скорр.MoM
PAPP-A 7,25 mIU/ml 1,68 Скорр.MoM
Шлейная складка 1,40 мм
Генетик сказал, следующее:
Индивидуальный риск по хромосомной патологии менее 1%(низкий)
Риск по вырожденным порокам развития и наследственным болезням для плода до 5% (низкий, общепопуляционный)
Но при этом порекомендовала в ближайшее два дня сдать нипт, сказала что решать мне и особо сильных рисков нет, но лучше сдать. Я так и не поняла насколько мне действительно его нужно сдавать.
Сейчас у меня уже 15,4 недель, возможно ли пересдать анализ крови сейчас или это можно было только в 13 недель сдавать, или дождаться 2 скрининга или всё же нужно делать срочно нипт?
09.03.2021 Аноним, Новосибирск
Здравствуйте. Подскажите, пожалуйста. Сейчас 34 недели беременности. В 31 неделю начался зуд в области передней стенки живота и икр ног, высыпания по типу крапивница на животе, сейчас на данный момент эти высыпания сливаются и образуются «липешки», на икрах высыпания нет, только зуд. Обращалась на прием к дерматологу, сказали аллергия на стиральный порошок, поменяла порошок на гипоаллергенный, детский, переполоскала вещи, что были постираеы с предыдущим порошком. По назначению местно крем декспантенол на высыпания и гель атопик. Лучше не стало. Зуд усиливается в ночное время. Анализы от 26.01.2021 алт-5,5, аст-26.7, общ.белок-69.0,общ.билируб-13.4, гемоглобин-99, эр-3.4, лейк-12,3, тромб-215. Моча норма. Диету стараюсь соблюдать. Бабушка уже пытается лечить народными средствами. Что делать?
Посмотреть ответ09.03.2021 Аноним, Новосибирск
Дочери 16 лет в области шеи папиллматозный невус 3 штуки,сколько будет стоить их удаление ,чтоб не осталось шрамов-каким лучше способом удалять
Посмотреть ответ09.03.2021 Татьяна, 32 года, Новосибирск
Здравствуйте, беременность 18 недель при прохождении первого скрининга в 12 недель пришёл анализ с повышенным хгч, при повторной пересдаче показало высокий риск по трисомии 21
Посмотреть ответ09.03.2021 Елена, 19 лет, Новосибирск
1 скрининг: показатели крови РАРР-А-0,46 .Это норма?
Посмотреть ответ09.03.2021 Наталья, 18 лет, Новосибирск
Добрый день! Подскажите, РРА на сроке 12 недель 0,46
Гинеколог сказал что можно сдать еще анализ, а если денег нет, то не сдавать, потому как ничего страшного нет, не знаю что делать
03.03.2021 Наталья, 41 год, Новосибирск
Здравствуйте. У меня 1 марта отошли воды на 21 неделе. 2 марта сделали узи сказали 80мл, зев закрыт, у меня ещё ушивание шейки матки. 3 марта сделала узи сказали вод вообще нету. Как так если у меня уже не подтекают. Сегодня всячески мне навязывали советы прервать беременность. Ну я естественно отказалась. Сердце бьётся, шевеление есть. Не ужто нельзя сохранить беременность? Вот хотела у вас узнать возможно ли это????
Посмотреть ответ03.03.2021 Гаухар, 53 года, Новосибирск
Здравствуйте! сыну 5 лет,в отябре выявили гидронефроз. 10 ноября сделали операцию. поставили стендт, 9 декабря удалиили стендт. При выписке лохпнка была 28 мм. 15 января 37. 24 февраля 31мм, 3 марта 34мм. Что делать незнаю
Посмотреть ответ03.03.2021 Ульяна, 24 года, Новосибирск
Здравствуйте! Беременность 12-13 недель, по результатам первого скрининга биохимия:Свободная бета-субъединима ХГЧ 18,65 Ме/Л эквивалентно 0,578 МоМ
PAPP-A 0.823 МЕ/л эквивалентно 0,303 МоМ
Подскажите какое значение результатов?
Посмотреть ответ03.03.2021 мария, 46 лет, Новосибирск
сколько стоит пройти колоноскопию и УЗИ сосудов нижних конечностей
Посмотреть ответАкушерские аспекты биохимического скрининга беременных на альфа-фетопротеин и хорионический гонадотропин
На правах рукописи
СОЛУЯНОВА Людмила Анатольевна
АКУШЕРСКИЕ АСПЕКТЫ БИОХИМИЧЕСКОГО СКРИНИНГА БЕРЕМЕННЫХ НА АЛЬФА-ФЕТОПРОТЕИН И ХОРИОНИЧЕСКИЙ
ГОНАДОТРОПИН
14 00 01-Акушерство и гинекология
Автореферат диссертации на соискание ученой степени кандидата медицинских наук
Пермь-2007
ооз
003173864
Работа выполнена на базе кафедры ак>шерства и гинекологии педиатрического факультета ГОУ ВПО «Пермская государственная медицинская академия им академика Е А Вагнера Росздрава» и Городского диагностического центра пренатальной диагностики и планирования семьи МУЗ МСЧ № 9 г Перми
Научный руководитель:
доктор медицинских наук, профессор Падруль Михаил Михайлович Официальные оппоненты:
доктор медицинских па\к, профессор Голдырева Елена Владимировна: кандидат медицинских паук Трушков Андрей Геннадьевич
Ведущее учреждение:
Государственное учреждение Уральский Научно-исследовательский инс1иту1 охраны материнства и младенчества Росмедтехнологий, г Екатеринбург
Защита диссертации состоится « » ___ 2007 г в _ часов на
заседании диссертациониого совета Д 208 067 04 при ГОУ ВПО «Пермская государственная медицинская академия имени академика Е А Вагнера Росздрава» (614990, г Пермь, ул Куйбышева, 39)
С диссертацией можно ознакомиться в библиотеке ГОУ ВПО «ПГМА им акад Е А Вагнера Росздрава» (г Пермь, ул Коммунистическая, 26) и на сайте академии www psma ru
Автореферат разослан « » ____ 20071
Ученый секретарь диссертационного совета доктор медицинских наук, профессор
Е.А. Сандакова
Актуальность проблемы. В настоящее время врожденная патология плода (ВПГ1) п Российской Федерации занимает прочное второе место в структуре младенческой заболеваемости и смертности после отдельных состояний перинатального периода (Медведев М В , Юдина Е В , 2002, Патрушев А В , 2006) В развитых странах Европы и Северной Америки ВГ1П выходит на первое место в струюуре перинатальной и младенческой смертности (Жульченко JIA, 2003, Adams М М.2001)
Частота врожденных пороков развития (ВПР) и хромосомных аномалии (ХА) у новорожденных составляет 4-5% (Г снетецкая В А , Мальберг О Л , 2003)
По данным Национального центра гго врожденным дефектам (США) в мире ежегодно рождается от 10 до 20 млн детей с врожденными аномалиями Доля этой патологии в структуре как перинатальной, так и младенческой смертности составляет 20% (Новиков В 11, 2004) По данным ВОЗ, частота врожденных и насчедсгвенных заболеваний (ВШ) составггяет 4-6%, из них ВПР — 2,5%, хромосомные аномалии — 0,8% и моногенные заболевания — 1% До 7% мер’1 порождений обусловлены B1I3, а выжившие дети, как правило, становятся гч>бокими инвалидами и требуют лечения, особого ухода и социальной опеки (Баранов ВС, 2004, Haddow J, Palomaki G, 1999) Перечисленные факты убедительно доказывают, что врожденная патология плода представляет собой серьезную медицинскую и социальную пробпемы
Решающая роль в профилактике ВИЗ принадлежит прснатальной диагностике, приоритетной задачей которой остается сегодня их своевременное выявление и предупреждение рождения больного ребенка В связи с тем, чю большинство этих забочевании не поддаются лечению, становится актуальной проблема выделения с помощью скрининговых методов из общего потока беременных группы риска, в которой необходимо проведение дополнительных методов исследования на vровне перинатального центра дтя своевременной постановки диагноза и определения оптимальной акушерской тактики (Юдина Е В , Медведев М В , 2002, Snijders R J , Nicolaides 1995)
В настоящее время во многих странах для оценки состояния плода во время беременности проводится биохимический скрининг, основанный на определении в материнской крови концентрации продуктов фетоплацентарного комплекса (ФПК)
В нашей стране, согласно приказу МЗ РФ № 457 от 28 12 2000 г « О совершенствовании пренатальной диагностики в профилактике ВИЗ у детей», всем беременным в сроке 16-20 недель рекомендуется проведение исследования крови на содержание альфа-фетопротеина (АФП) и хорионического гонадотропина (ХГЧ), которые считаются наиболее изученными и значимыми среди белков и гормонов «зоны беременности» (Шмагель К В , Черешнев В А, 2003, Кулаков В И, 2004)
Несмотря на многолетнюю историю изучения физиологической роли этих маркеров, в практическом здравоохранении основной целью скрининга на АФП и ХГЧ остается формирование группы риска по синдрому Дауна и дефектам заращения нервной трубки (Nicolaides К, 2007) Данные о чувствительности и специфичности этих маркеров по отношению к различным хромосомным аномалиям и врожденным порокам развития в работах разных авторов весьма противоречивы ( Spenser К et al, 2000, Waller D К, 1996)
Наряду с врожденными аномалиями развития, нарушения морфофункционального состояния плаценты представляют собой одну из основных причин осложненного течения беременности и родов, а также перинатальной заболеваемости и смертности (Сидорова И С , Макаров И О ,2005)
В последние годы накопилось достаточно факторов, свидегельствующих о существенной роли АФП и ХГЧ в рефляции гестационного процесса (Павлова Н Г , 2004, Шмагель К В , 2003, Spenser К, 2000, Haddow J , 1998) Литературные данные о применении их в скрининговом режиме как доклинических маркеров таких акушерских осложнений как фетоплацентарная недостаточность (ФПН) поздний гесгоз, иммунноконфликтная беременность, антенатальная асфиксия плода, крайне неоднозначны (Robinson L , 1989, Morssmk L , 1997, Cuckle H, 1990, Wald N, 1990) Практически не освящены вопросы возможности профилактики таких состояний на стадии биохимических нарушений
Все вышесказанное диктует необходимость дальнейшего углубленного изучения акушерских и генетических аспектов биохимического скрининга беременных с целью повышения эффективности пренатального мониторинга.
Цель настоящего исследования — совершенствование методов пренатальной диагностики врожденной патологии плода и акушерских осчожнений на основании комплексной оценки функционирования системы мать — плацента -плод
Основные задачи исследования
1 Определить влияние различных факторов риска на формирование фетоплацет арной недостаточности, пороков развития и хромосомной патологии плода
2 Изучить региональные особенности уровней альфа-фетопротеина, хориопическо1 о гонадотропина при физиологической беременности и разработать региональные нормативы для каждого маркера в скрининговые сроки (16-20 недель)
3 Установить взаимосвязь между уровнями альфа-фетопротеина, хорионического гонадотропина во 2 триместре и возникновением акушерских осложнений, и ну чин особенности течения беременности, родов и состояния новорожденных у женщин, имеющих различные отклонения сывороточных маркеров
4 Оценить диагностическую значимость каждого биохимического маркера в пренатальной диагностике хромосомной патологии и пороков развития, изучить спектр скрининг-позитивных аномалий
5 Обосновать возможность и эффективное^ применения определения концентраций альфа-фетопротеина и хорионическо1 о гонадотропина в сроке 16-20 недель в качестве скринингового метода при формировании гр\ппы риска по фетончацентарной недостаточности и задержке внутриутробно! о развития плода
Научная новизна исследования Впервые разработаны нормативы уровней АФП. ХГЧ в сыворотке беременных для Уральского региона Проведен сравнительный анализ эффективное ги биохимического скрининга со скринингом по возрасту, анамнезу, эхографии Определена чувствительность и специфичность сывороточных маркеров к различным хромосомным аномалиям и ВГ1Р, у станов теп
спектр ВПР, диагностируемых с помощью метода Доказано, что ХГЧ, наряду с АФП во II триместре является маркером аномалий развития плода Оценена диагностическая значимость их в ранней диагностике и профилактике развития акушерских осложнений Доказано, чю определение АФП и ХГЧ в крови беременных в сроке 16-20 недель может использоваться как скршшнговый метод в формировании группы риска по ФПН Проведен сравнительный анализ эффективности табораторных и инструментальных методов пренаталыюй диагностики в прогнозировании и диагностике морфофункциональных нарушений в ФПК
Теоретическая и практическая значимость Полученные данные расширяют наши представления о диагностической значимости биохимического скрининга беременных на АФП и ХГЧ, ограниченные в литературе, в основном, формированием группы риска по синдрому Дауна и некоторым ВПР плода
Установленные региональные нормативы АФП и ХГЧ для скрининговых сроков беременности позволяют сократить число ложноположительных и ложноотрицательных результатов, тем самым снизить кошчество необоснованных инвазивных процедур, повысить уровни чувствительности и специфичности метода к различным врожденным аномалиям
Разработанные схемы формирования групп акушерского и генетического риска с учетом региональных особенностей основанные на компчекспой динамической оценке морфофункционального состояния ФПК позволяют оптимизировать пренатальную диагностику многих ВПР и хромосомных дефектов плода, морфо-функциональных нарушений в системе мать — плацента — плод и своевременно сформулировать оптимальную тактику ведения беременности и родов
Положения, выносимые на защиту
1 Разработка региональных нормативов для альфа-фетопротеина и хорионического гопадотропина в сыворотке крови беременных в сроке 16-20 недель позволяет повысить эффективность биохимического скрининга в отношении многих врожденных пороков развития, хромосомных аномалий
плода и использовать определение данных маркеров как скрининговый метод с целью формирования группы риска по фетоплацентарной недостаточности и задержке внутриутробного развития плода
2 Доминирующую роль в оценке риска по формированию данной патологии И1 рают факторы, связанные с беременностью длительная угроза прерывания в I и II триместрах, высокая лекарственная нагрузка, инфекции в I и И триместрах, эхографические (нарушения плацентации, аномалии строения плаценты и пуповины, аномальное количество вод, преждевременное созревание плаценты) и биохимические маркеры (альфа-фетопротеин, хорионический гонддотропин), гемодинамические нарушения в сосудах феоплацентарного комплекса, выявленные при допплерографии во втором триместре
3 Комплексная динамическая оценка морфо-функционального состояния системы мать — плацента — птод является основой своевременной диагностики акушерских осложнений и профилактики перинатальных потерь
Апробация работы и публикации. Основные положения работы доложены и обсуждены на Научной сессии ПГМА (Пермь, 2004, 2005 и 2007 гг) , межрегиональной конференции «Здоровье и образование» (Пермь, 2005г) , конференции молодьгх ученых ПГМА (Пермь, 2007)
По материалам диссертации опубликовано 5 печатных работ Диссертационная работа апробирована на расширенном заседании кафедр акушерства и гинекологии лечебного, педиатрического и ФУВ ГОУ ВПО «Пермская медицинская академия им ак Е A Bai нера Росздрава»
Внедрение в практику Уровень внедрения — региональный Усовершенствованный алгоритм пренатальной диагностики и мониторинга внедрен в практику городскою перинатального центра МСЧ №9, женских консультаций i Перми и Пермскою края
Материалы диссертации используются в учебном процессе на кафедрах акушерства и гинекологии лечебного и педиатрического факультетов ГОУ ВПО «Пермская медицинская академия им ак Е А Вагнера Росздрава»
Объем и структура диссертации. Диссертация изложена на 162 страницах машинописного текста, состоит из введения, обзора литературы, материалов и методов исследования, трех глав собственных исследований, обсуждения результатов, выводов, рекомендаций практическому здравоохранению Библиография представлена 204 литературными источниками (113 работами отечественных и 91 — зарубежных авторов) Изложенный материал иллюстрирован 49 таблицами и 14 рисунками
СОДЕРЖАНИЕ РАБОТЫ Материалы и методы исследования. ментальное обследование 1576 беременных женщин г Перми, прошедших биохимический скрининг на АФП и ХГЧ в сыворотке кровк в сроке 16-20 недель гесгации У всех пациенток проведен аначиз анамнестических данных, включающий семейный, анамнез жизни, соматический и акушерско-гинекологический Всем пациенткам проведено медико-генетическое консультирование с оценкой индивидуального риска по рождению ребенка с ВНЗ Ультразвуковой скрининг II и III триместра также производился на базе ГДЦ всем обслед} смым
На основании статистическою анализа 2019 определений АФП и ХГЧ метоцом ИФА определены региональные нормагивы (медианы) для обоих маркеров на каждую неделю гестации для интерпретации их в МоМ С учетом установленных нормативов и традиционных факторов сформированы 1руппы риска по ВПР, ХА плода и ФПН, в которых проводился комплексный динамический мониторинг состояния ФПК
Проведен анализ течения беременности и родов у 94 женщин с ВПР, 15 пациенток с ХА плода, выявленными пренаталыю или после рождения ребенка
Проведена сравнительная оценка npoi ностической ценности методов пренатальной диагностики у 106 беременных с подтвержденной ФПН
Комплексное обследование женщин включало определение АФП и ХГЧ в скрининговом режиме в сроке 16-20 недель, эхографию, допплерометрию, кардиотокографию, обследование на урогенитальные инфекции и инфекции TORCH-комплекса По показаниям использовались инвазивные методы пренатальной диагностики (кордоцентез) с последующим кариотипированием пчода
Морфологические изменения ФПК и ВПР подтверждались патолого-анатомичееким и гистологическим исследованиями
Определение уровней АФП и ХГЧ проводилось всем обследованным женщинам в сроке 16-20 недель беременности в скрининговом режиме на базе ГДЦ МСЧ № 9 г Перми на основе ИФА с применением наборов реагентов для ИФА АФП и ХГЧ в сыворотке крови фирмы «Алкор Био», Санкт-Петербург Определение срока беременности дня расчета биохимических показателей производилось с учетом ультразвуковой фетометрии Результаты исследований АФП и ХГЧ в сыворотке крови матери интерпретировались в МоМ ( как кратность медиане, разработанной нами для данной лаборатории на основании анализа 2019 исследований в период с 2003 по 2006 i г ) На основании полученных результатов производился расчет индивидуальною риска но хромосомной патологии плода
Эхографическое обследование при беременности проводилось всем обследуемым женщинам в сроке 10-14, 20-24, 30-34 недели на ультразвуковом сканере Aloka-5500 Во втором и третьем триместрах всем женщинам проводилась доиплерометрия с оценкой кровотока в маточных артериях, артериях пуповины, аорте пчода и средней мозговой артерии с расчетом систоло-диастоличекого отношения, индекса резистентности, пульсационного индекса
По показаниям в группе риска но хромосомной патологии плода производился трансабдоминальный кордоцентез с последующим кариотипированием плода в условиях цитогенетическои лаборатории МСЧ № 9
Цифровой материал, полученный в результате исследований, обрабатывали методом вариационной статистики на компьютере Pentium с использованием программы Microsoft Excel 2003 дчя сравнения показателей в вариационных рядах
вычисляли среднюю арифметическую величину (М) и стандартную ошибку средней (ш) Определение показателя существенной разницы между двумя средними арифметическими и их стандартными ошибками проводили по критерию Стьюдента (0 Разница считалась достоверной при уровне значимости Р<0,05, то есть, когда вероятность различия была более 95%
Результаты статистической обработки данных визуализированы с помощью габлиц, графиков и диаграмм
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
Большое число ложноположительных результатов и недостаточная эффективность биохимического скрининга в отношении синдрома Дауна послужила поводом для изучения кривых распределения уровней АФГГ и ХГЧ в скрининговые сроки для жительниц нашего региона и разработки собственных медиан для каждого биохимически о маркера
Методом случайной выборки отобраны 2019 случаев определения АФГ1 и ХГЧ в крови у беременных г Перми в сроке 16-20 недель На основании статистического анализа полученных данных разработаны медианы на каждую неделю скрипишовою срока
Как показали наши исследования, концентрация АФГ1 в сыворотке крови беременных с 16 до 20 недель линейно возрастает, а ХГЧ постепенно снижается, что согласуется со многими проведенными ранее исследованиями (габл 1) Полученные средние уровни и медианы АФП оказались достоверно выше аналогичных показателей в предложенных ранее для проведения биохимического скрининга рекомендациях (рис 1) Медианы уровней ХГЧ в крови во II триместре, разработанные для наше! о региона также отличались от общероссийских (рис 2)
Таблица 1
Медианы АФП и ХГЧ в сроке 16-20 недель
16 недель 17 недель 18 недель 19 недель 20 недель
АФП, нг/мл 38,3 47,1 54,9 60,7 71
ХГЧ, мМЕ/мл 37,3 32,3 29,9 25,4 22,4
_________ Срок гестации _______________ _____
—Собственные уровни АФП !
Медианы АФП, предложенные МГЦ, г. С-Петербург
Рис. 1. Особенности уровней АФП в сроке ¡6-20 недель у беременных г. Перми.
—Собственные медианы ХГЧ
I
! —»- Медианы ХГЧ, рекомендованные МГЦ, г.С-Петербур:г
Рис. 2. Особенности уровней ХГЧ в сроке 16-20 недель у беременных г. Перми.
Для оценки прогностической значимости различных изменений концентраций АФП и ХГЧ в пренатальной диагностике патологии плода и ФПК мы проследили исходы беременности у 1576 пациенток в зависимости от выявченных в результате биохимического скрининга отклонений
Результаты исследований интерпретированы в МоМ как кратность медиане, разработанной нами на каждую неделю скрининг ового срока для каждого маркера За нормальные принимали значения равные 0,7-2,0 МоМ В результате, концентрации в пределах 1естационной нормы установлены у 1310 беременных, что составило 83,1% Различные отклонения однот или обоих сывороточных маркеров имели 266 (16,9%) женщин В группе пациенток с изолированным снижением АФП или ХГЧ случаев выявления аномалий развития плода мы не наблюдали У одной женщины (7,7%) с пониженным до 0,3 МоМ уровнем АФП беременность закончилась самопроизвольным выкидышем в сроке 21-22 недели на фоне артериальной гипертензии и НЛО
Частота преждевременных родов в группах со снижением как АФП, так и ХГЧ была одинаково высокой (61,5 и 50% соответсчвенно) в сравнении с группой беременных с нормальными биохимическими показателями
В случаях снижения обоих маркеров (от 0,1 до 0,6 МоМ) мы выяви чи высокую вероятность самопроизвочьного прерывания беременности (50%) в течение 1-5 недель с подтверждением во всех случаях гистологическим исследованием развития декомпеисированной кронической ФПН, несмотря на комплекс проводимых лечебных мероприятий В 25% при умеренном снижении АФП до 0,6-0,7 МоМ и ХГЧ до 0,6 МоМ у плода диагностирован в последующем синдром Эдвардса (трисомия 18)
Группа со снижением АФП и повышением ХГЧ в крови матери во втором триместре характеризовалась высоким риском хромосомной патологии плода, которая была выявлена у 8 из 36 беременных с такими отклонениями сывороточных маркеров У 16,7% пациенток данной группы сформировалась хроническая ФПН
Наиболее часто ВПР ассоциировались с повышением АФП, а также одновременным повышением обоих маркеров (54,5 и 55,9%) Аномалии развития
были выявлены у половины плодов с подобными изменениями, в то время как при нормальных уровнях ЛФП и ХГЧ частота ВПР составила 1,9%
Наиболее неблагоприятным в прогностическом плане в отношении ФПН и ЗВРП можно считать повышение обоих маркеров и повышение ЛФП при пониженном уровне ХГЧ ФПН сформировалась у 42,6% пациеток группы с повышением обоих маркеров и у 100% женщин с повышением АФГ1 при сниженном ХГЧ ЗВРП досюверно чаще диагностирована в последующем у беременных в группах с повышением АФП и ХГЧ, чем у женщин с концентрациями биохимических маркеров в пределах i естационной нормы
Показатели перинатальной смертности при повышении АФП в 34 раза превышали таковые в ipynne без оислонений маркеров Таким образом, отклонения уровней ЛФП и ХГЧ в сыворотке крови беременных во II гриместре коррелируют с неблагоприятными исходами беременности и являются прогностически значимыми в диагностике врожденной патологии плода и ФПК
Наше исследование показало высокую чувствительность скрининга не только к синдрому Дауна, но и к синдрому Эдвардса Доказано, что повышение АФП и ХГЧ является маркером ФПН и многих ВПР, что позволяет сформировать концентрированную ipynriy риска по врожденной патологии плода и ФПК уже в сроке 16-20 недель для осуществления в ней динамического наблюдения на уровне перинатального цен фа с целью своевременного определения оптимальной акушерской тактики
Проведен подробный анализ результатов биохимического скрининга у женщин с ВПР и ХЛ плода
Основную ipynny составили 10S пациенток, у которых пренатально или после рождения были диагностированы ВПР и/или ХА плода или новорожденного в Городском перинатальном центре МСЧ №9 за период 2004-2007 гг В структуре основной группы выделены 2 подгруппы в зависимости от типа выявленных врожденных аномалий
В подгруппу IA включены 94 женщины, у которых диагностированы ВПР плода пренатально (86 езучаев) или после рождения ребенка (8 случаев), в подгруппу 1Б — 11 беременных, у которых с помощью инвазивных методов
выявлены хромосомные абберации плода и 4 женщины, беременность у которых закончилась рождением детей с грубыми хромосомными синдромами
В контрольную группу (II группа) вошли 280 пациенток, беременность у которых закончилась рождением детей без ВНЗ
На I месте в структуре ВПР были аномалии развития ЦНС (18%), на II месте — дефекты передней брюшной стенки (16%), на III месте — пороки мочевыделительной системы (13,8%) Выявляемос1ь ВПР в основной группе составила 91,5%
Средний уровень АФП в IA группе был достоверно выше, чем в контрольной (4,98±1,06 и 1,1±0,31 МоМ соответственно) Средний уровень ХГЧ также оказался выше в группе с ВПР (2,48±0,88 и 1,21± 0,42 МоМ соответственно)
Таблица 2
Сравнительная оценка средних уровней АФП и ХГЧ при нормальном
развитии плода и ВПР
Показатели Группа IA (п=94) Группа И (п=280)
Средний уровень АФП 4,98± 1,06 МоМ 1,1±0,31 МоМ
Средний уровень ХГЧ 2,48± 0,88 МоМ 1,21± 0,42 МоМ
Нормальные показатели АФП и ХГЧ имели 25 (26,6%) женщин с ВПР Отклонения биохимических маркеров выявлены у 69 (73,4%) беременных этой группы Наиболее часто при ВПР наблюдали повышение обоих показателей (40,4%) и изолированное повышение АФП (25,5%) Кроме этого, в 5,3% случаев IA группы регистрировали резкое повышение АФП до 4,6-8,4 МоМ при одновременном снижении ХГЧ до 0,4-0,6 МоМ Необходимо отметить, что в 4 из них в течение ipex недель диагностировали неразвивающуюся беременность Два случая ВПР плода характеризовались изолированным повышением ХГЧ при нормальной концентрации АФП (омфалоцеле и общии АВК) Анализируя результаты биохимического скрининга и исходов беременностей можно сделать вывод о чувствительности биохимического скрининга к широкому спектр} аномалий развития плода (табл 3)
Таблица 3
Средние уровни АФП и ХГЧ при различных ВПР плода, выявленных _ црепатально__
ВПР плода АФП, МоМ ХГЧ, МоМ
Аномалии развития ЦНС
Анэнцефалия 8,6 2,9
Изолированная гидроцефалия 4,4 2,8
Энцефалоцеле 5,3 1,0
Спшшо-мозговая фыжа 6,8 2,1
Синдром Денди-Уокера 2,7 1,5
Аневризма вены Галена 0,8 1,1
Лицевых структур и шеи
Кистозная гифома 6,9 7,3
Расщелина губы и/ или неба 2,4 0,8
Легких и диафрагмы
Кистозно-аденоматозный порок легких 3,2 2,5
Диафрагмальная грыжа 2,8 2,9
Сердца и магистральных сосуоов
Дефект межжелудочковой перегородки 1,1 2,0
Общин атрновентрикулярныи канал 0,8 4,8
Гипопласгический синдром левых отделов сердца 2,6 1,8
Транспозиция магистральных сосудов 1,9 1,4
Тетрада Фалло 2,7 3,5
Передней брюшной стенки
Гастрошизнс 6,4 2,6
Омфалоцете 3,7 2,7
Жечудочно-кишечного тракта
Атрезия пищевода 2 9 1,2
Атрезия гонки о и готстого кишечника 3,3 3,4
Мочевыделип.ечьной системы
Агенезпя почек 4,7 3,8
Мультикистозная дисплазия ночек 4,0 1,7
Поликнстозная болешь почек 3,6 1,3
— инфантильного типа
— взрослого типа
Обструктивиые уропатии (гидронефроз) 5,4 2,4
Опорно-двигатепыюй системы
Ахондроплазия 1,1 3,0
Полидактилия 1,3 1,9
Аплазия лучевой кости 0,8 1,6
Опухоли плода
Рабдомиома 2,5 2,8
Крестцово-копчиковая тератома 3 5 3,1
Киста яичника 1,5 0,7
Множественные пороки развития (МВПР) 2,8 2,7
Скрининг-позитивными в нашем исследовании были
1 аномалии развития ЦНС анэнцефалия, гидроцефалия, спинно- мозговая и черепно-мозговая грыжи, синдром Денди-Уокера,
2 легких и диафрагмы кистозно-аденомагозный порок легких, диафрагмальная грыжа,
3 ЖКТ и брюшной стенки омфалацеле, гастрошизис, атрезия кишечника,
4 почек мульгикистозная дисплазия, поликистоз инфантильного и взрослого типов, обструктивные уропатии,
5 опухоли кистозная гигрома, тератома крестцово-копчиковая, рабдомиома,
6 МВПР плода.
Скрининг-негативными ВНР можно считать 1 ВПС (гипоплазия легочной артерии, ДМПГТ, ДМЖП, коарктация аоргы), аномалии развития ЦНС аневризму вены Галена, агенезию мозолистого тела,
2 аномалии опорно-двшателыюй системы ахондронлазию, полидактилию, аплазию лучевой кости,
3 расщелину губы ,
4 кисты яичника
Проанализировав результаты биохимическою скрининга в группе с хромосомной патологией плода (1Б), мы пришли к выводу о достаточно высокой его чувствительности к синдрому Дауна и синдрому Эдвардса у плода
Средний уровень АФП в ней был достоверно ниже, а ХГЧ достоверно выше в основной группе 1Б, чем в контроле (табл 4)
Таблица 4
Сравнительная оценка средних уровней АФП и ХГЧ при нормальном
развитии плода и ХА
Показатели Группа 1Б (п 94) Группа И (п=280)
Средний уровень АФП 0,68± 0,66 МоМ 1,1 ±0,31 МоМ
Средний уровень ХГЧ 1,98± 0,88 МоМ 1,21± 0,42 МоМ
У двух из 12 беременных плодом с синдромом Дауна показатели АФП и ХГЧ находились в пределах нормы (от 0,7 до 2,0 МоМ), в обоих случаях женщины не попали в группу риска по ХА, эхографических маркеров также выявлено не было Диагноз ребенку- поставлен только после рождения
У 8 пациенток 1Б группы было выявлено снижение АФП до 0,5 — 0,68 МоМ и повышение ХГЧ от 2,1до 5,8 МоМ, которое, как известно, считается фактором риска по синдрому Дауна Всем 8 женщинам предложено пренатальное кариотипирование плода В 7 случаях проведение кордоцентеза поволило выявить 7 плодов с трисомией — 21 и прервать беременность до начата периода жизнеспособности плода Одна пациентка от инвазивной диагностики отказалась В этом наблюдении беременность закончилась рождением ребенка с синдромом Дауна
В двух из 12 случаев трисомии — 21 выявлены высокие уровни ХГЧ (4,3 и 4,7 МоМ) во втором триместре при нормальных концентрациях АФП (1,3 и 0,9 МоМ)в крови В обоих случаях пренаталыю диагностирован синдром Дауна, беременность прервана по медицинским показаниям
Синдром Эдвардса был выявлен у 1 плода с помощью кордоцентеза с последующим кариотипирсванием Показанием к инвазивной диагностике послужили эхографические маркеры ХА В одном случае трисомия — 18 диагностирована у новорожденного с ВПС У обеих женщин показатели АФП и ХГЧ были ниже гестационной нормы и составляли соответственно 0,59 и 0,69 МоМ для АФП и 0,7 и 0,34 МоМ длч ХГЧ
У одной пациентки с повышением ХГЧ до 7,7 МоМ с помощью кордоцентеза, проведенного в сроке 21 нед, диагностирован синдром Гернера Показаниями к проведению ипва винного вмешательства послужили возраст 38 тст и отклонение биохимического маркера (ХГЧ)
Подводя итог вышесказанному, можно сделать вывод о достаточно высокой эффективности опредетения в сыворотке крови АФП и ХГЧ во втором триместре в формировании группы риска по ВПР и ХА плода при соблюдении принципов скринингового исследования Разработка региональных нормативов для АФП и ХГЧ в сыворотке крови беременных в сроке 16-20 недель позволяет повысить
эффективность биохимического скрининга в отношении многих ВПР и ХА плода и использовать определение данных маркеров как скрининговый метод с целью формирования группы риска по ФПН и ЗВРП
Нами проведена оценка прогностической ценности традиционных факторов риска и методов пренатальной диагностики врожденной патологии плода, проводимых в регионе
Средний возраст женщин в группах с ВПР и ХА достоверно не отличался Возраст старше 35 лет достоверно чаще имел место у беременных обеих основных подгрупп, чем в группе контроля (13,8, 26,7 и 9,3% соответственно) Число пациенток моложе 18 лет также выше оказалось в группах с ВПР и ХА плода (10,6, 26,7 и 7,1% соответственно)
При анализе профессиональной принадлежности отмечено, что занятость женщин на вредном производстве в основных подгруппах достоверно не отличалась от таковой в группе контроля (2,1, 6,7 и 5,4% соответственно) Доля курящих и принимавших в течение беременности наркотические средства женщин также принципиально не отличалась Злоупотребляющих алкоголем пациенток в основных подгруппах не было, в то время как в контрольной группе их доля составила 1,1%
Частота эксграгенигальиых заболевании в группах достоверно не оыичалась и составила в группе с ВПР 59,6%, с хромосомными дефектами плода -60%, в контрольной -61,1%
В структуре соматической патологии у женщин как основной так и контрольной групп, преобладали заболевания желудочно-кишечного тракта (30,9, 40 и 29,6% соответственно) На 2 месте оказались хронические заболевания мочевыделительной системы, частота встречаемости которых между группами существенно не отличалась (23,4, 26,7 и 26,1% соответственно) При анализе экстрагенитальной заболеваемости выявлено, что патология эндокринной системы у беременных плодом с ВИЗ встречается несколько чаще (18,1 и 20%) по сравнению с группой контроля (10,0%) ВПР плода были выявлены у 3 женщин (3,2%), страдающих сахарным диабетом и нарушением липидного обмена и у 14 беременных (14,9%) с патологией щитовидной железы В подгруппе Б у 3
пациенток (20%) с заболеваниями щитовидной железы пренатально выявлены хромосомные дефекты плода
При анализе структуры хинекологической заболеваемости установлено, что достоверно чаще у беременных с аномалиями развития по сравнению с контрольной группой имели место хронические воспалительные заболевания матки (12 и 3,93% соответственно) и придатков (24,07 и 12,1% соответственно)
При исследовании репродуктивной функции пациенток выявлено, что у беременных основной группы частота самопроизвольных выкидышей в анамнезе (12,9%) и привычное невынашивание (3,7%) были достоверно выше, чем у женщин контрольной группы (2,14 и 0,4% соответственно) Число женщин, имевших в прошлом медицинские аборты, в обеих группах существенно не отличалось (27,8 и 28,6%) Осложнения предыдущих родов и послеродового периода также достоверно не различались у беременных I и II групп Антенатальная гибель в анамнезе имела место у 1 нашей пациентки с выявленным при настоящей беременности синдромом Эдвардса у плода (0,9%) В контрольной группе перинатальные потери в анамнезе наблюдались у 2 женщин (0,71%) У 2 наших пациенток II группы установлен факт рождения в прошлом ребенка с синдромом Дауна В обоих случаях семейные пары кариотинированы, носительства супругами хромосомных перестроек выявлено не было Настоящая беременность у обеих пациенток закончилась рождением здоровою ребенка
В контрольной группе были диагностированы 2 случая носительства одним из супругов семейной хромосомной транслокации, частота которой составила 0,71%
Проанализировав течение настоящей беременности у пациенток основной и контрольной групп, установлена взаимосвязь между частотой отдельных осложнений гестационного процесса и наличием у плода врожденных аномалий разви гия
Частота угрозы прерывания в период эмбриогенеза в группе с аномалиями развития плода была ночги в 3 раза выше, чем в контрольной (22,2 и 7,14% соответственно) Частота развития раннего токсикоза достоверно не отличалась в обеих группах (14,8 и 15,7%) ОРВИ в I триместре беременности перенесли 12
женщин (9,26%) основной и 16 (5,7%) — контрольной группы Частота угрозы прерывания беременности во II триместре была достоверно выше в группе ВПР и ХА плода, чем в контроле (14,8 и 4,29% соответственно) Беременность в основной группе протекала на фоне ФПН в 10 раз чаще, чем в контрольной (33,3 и 3,2% соответственно) В 12 наблюдениях аномалии развития плода сочетались с ЗВРП (11,1 по сравнению с 0,4% в контрольной группе) У 6 плодов с ВПР, то есть в половине случаев, признаки ЗВРП выявлены уже на II скрининговом УЗИ Достоверно чаще, чем в контрольной группе, при беременности с ВПР плода диа1 ностировали аномалии расположения плаценты (8,4 и 3,5% соответственно)
Данные наших исследований, свидетельствуют о высокой лекарственной нагрузке у беременных основной группы в 1 триместре В группе с ВПР плода достоверно чаще применялись спазмолитические, гемостатические, седативные препараты при лечении угрозы прерывания, метоклопрамид при печении раннего токсикоза Число беременных основной и контрольной групп, получавших в I триместре с профилактической цетью различные витамино-минеральные комплексы, существенно не различалось и составило 14,8 и 15 7% соответственно Фолиевую кислоту в период органо1енеза принимали 14 (12,9%) беременных основной группы, что отмечается в 2 раза меньше, чем в группе контроля — 67 (23,9%)
Связи между иммуноконфликтной беременностью, развитием раннею токсикоза, позднего гестоза и формированием ВПР в настоящем исследовании не установлено
Анализ результатов обследования пациенток на инфекции ТСЖСН-комплекса показал отсутствие достоверной взаимосвязи между их наличием у беременной и риском развития ВПР и ХА Специфические инфекционные заболевания диагностированы у 8 (7,4%) женщин основной, что достоверно выше, чем у женщин контрольной группы
Среди склонений нормальной эхографической картины в 1 триместре как в основной, так и в контрочыюй группах преобладают предлежание ворсинчатого хориона и признаки угрозы прерывания беременности, но при обследовании женщин I группы частота данных эхографических находок значительно превышает контрольные показатели
Расширение толщины воротникового пространства (ГВП) в I группе определяли достоверно чаще Из 4 наблюдений, в которых ТВП в сроке11-14 недель превышала 2,5мм в одном — в последующем у плода диагностирована трисомия — 21, в трех случаях — пороки сердца и магистральных сосудов Ультразвуковая диагностика в I триместре позволила выявить 3 случая ВПР (3,5% от выявленных ВПР), а также сформировать группу риска по хромосомной патологии плода с целью пренатального кариотипирования
Во втором триместре нормальная ультразвуковая картина наблюдалась у 25 пациенток (23,1% обследованных) основной группы Достоверно чаще при ультразвуковом исследовании во втором триместре в основной группе регистрировались такие особенности ФПК как ЗВРП, аномалии расположения плаценты, эхо-признаки ее утолщения, истончения, патология пуповины, а также аномальное количество вод и участки сокращенного миометрия В этом сроке была диагностирована значительная часть выявленных препатально BITP плода (90,7%)
42 беременным основной и 34 — контрольной групп произведено 78 допплерографических исследований во II триместре, выявленные 1емодинамические отклонения в системе мать-плацента-плод показали высокую частоту изменений КСК при ВПР и ХА Нарушения МТТТЖ выявлены у каждой третьей пациентки с ВПП
Изучая диагностическую ценность различных факторов в формировании морфо-функцион&льных изменений ФПК, мы провели подробный анализ течения беременности у 106 пациенток с хронической ФПН, подтвержденной гистологическим исследованием и сравнили прогностическую значимость отдельных факторов в формировании группы высокого риска по данной патологии
В контрольную группу вошли 212 беременных, не имевших морфо-функниональных отклонений ФПК
Средний возраст женщин в группах достоверно не различался Возраст старше 35 лет достоверно чаще имел место у беременных основной группы, чем группы контроля (12,3 и 9,4% соответственно) Число пациенток моложе 18 лет гакже выше оказалось в группах с ФПН (6,6 и 3,3% соответственно)
Занятость женщин на вредном производстве в основной группе достоверно не отличалась от таковой в группе контроля (5,7 и 4,7% соответственно)
Доля курящих женщин в основной группе была несколько выше, чем в контроле (7,5 и 4,2% соответственно) Злоупотребляющих алкоголем и принимавших наркотические средства пациенток в основной и контрольной группах не было
Частота экстраг епитальных заболеваний в группах также достоверно не отличалась и составила в группе с ФПН 56,7%, в контрольной — 59% В структуре соматической патологии у женщин как основной, так и контрольной групп, преобладали заболевания желудочно-кишечного тракта (26,4 и 29% соответственно) На 2 месте оказались хронические заболевания мочевыделительной системы, частота встречаемости которых между группами существенно не отличалась (24,5 и 27,8% соответственно) При анализе экстрагенитальной заболеваемости обращает на себя внимание высокая частота при ФПН таких заболеваний как синдром вегетативной дисфункции, артериальная гипергензия, нарушение жирового обмена и сахарный диабет
При анализе структуры гинекологической заболеваемости установлено, что достоверно чаще у беременных с ФПН по сравнению с контрольной группой имеют место хронические воспалительные заболевания матки (11,3 и 3,8% соответственно) и придатков (14 и 8% соответственно) Частота других гинекологических заболеваний в группах принципиально не отпичалась
При исследовании репродуктивной функции обследованных женщин выявлено, что у беременных основной группы частота самопроизвольных выкидышей (4,7%), абортов (27,3%) и преждевременных родов (2,8%) в анамнезе были достоверно выше, чем у женщин контрольной группы (1,9, 17,9 и 0,9% соответственно) в то время как осложненное течение предыдущих беременностей, частота оперативных родов и перинатальных потерь существенно гге отличались
Проанализировав течение настоящей беременности у пациенток с ФПН установлена взаимосвязь между частотой отдельных осложнений гестационного процесса и риском формирования морфо-функциональных нарушений в системе мать-плацента-плод Частота угрозы прерывания в I триместре в группе с ФПН была в 2 раза выше, чем в контрольной (15 и 6,6% соответственно) Частота
развития раннего токсикоза достоверно не отличалась в обеих группах (11,3 и 9%) ОРВИ в Ггриместре беременности перенесли 10 женщин (9,4%) основной и 8 (3,8%) — контрольной группы
Данные наших исследований свидетельствуют о высокой лекарственной нагрузке у беременных основной группы в I триместре Прием беременными фолиевой кислоты вшамино-минеральных комплексов на формирование ФПН существенно не влиял
Частота угрозы прерывания беременности во II триместре была достоверно выше в группе с ФПН, чем в контроле (20,8 и 2,8% соответственно) Течение беременности, осложненной ФПН, характеризовалось высокой частотой анемии (14,2%), иммуноконфликтом (5,7%), аномалиями расположения плаценты (13,2%)
В основной группе поздний гестоз имел место в 6 раз чаше, чем в контроле Частота данного осложнения гестационного процесса составила при ФГШ 79,7% от числа беременностей, закончившихся родами
Наиболее частыми клиническими проявлениями хронической ФПН при беременности стали гроза преждевременного прерывания беременности, ЗВРГ1, ХВГП При каждой третьей беременности, осложнившейся ФПН в настоящем исследовании выявлены аномалии развития плода Анализируя результаты обследования на инфекции ТСЖСН-комплекса, еде тан вывод о значимости таких инфекции как краснуха, ВПГ, ЦМВИ в формировании хронической ФПН Специфические инфекционные заболевания диагностированы у 14 (13,2%) женщин основной, что достоверно выше, чем у женщин контрольной группы (4,7%) В структуре И11ПП у женщин обеих групп преобладали хламидиоз и трихомониаз Частота выявления неспецифических воспалительных заболеваний влагалища при ФПН принципиально не отличалась от таковой в контроле В структуре данной патологии в основной группе бактериальный вагиноз наблюдали чаще (12,3 и 8,5% соответственно)
Нормальная эхографическая каргича в сроке 10-14 недель наблюдалась у 64 (71,1%) обследованных с хронической ФГШ Среди ультразвуковых находок в I триместре как в основной, так и в контрольной группах преобладают предлежание ворсинчатого хориона и признаки угрозы прерывания беременности, но при
обследовании женщин I группы частота данных эхографических находок значительно превышала контрольные показатели Достоверно чаще при ультразвуковом исследовании во втором триместре в основной группе регистрировались такие особенности ФПК как ЗВРП, аномалии расположения плаценты, эхо-признаки ее утолщения, истончения, патология пуповины, а также аномальное количество вод
Допплерографические исследования в системе мать- плацента-плод показали высокую частоту изменений КСК при ФПН, начиная с 22 недель Нарушения МППК выявлены у каждой второй пациентки с хронической ФПН
Таким образом, в основе формирования групп риска по врожденной патологии плода и ФГШ лежат общие факторы риска Социально-бытовые факторы, соматическая патология, акушсрско-гинекологический и семейный анамнез являются недостаточно специфичными Факторы, связанные с беременностью длительная угроза прерывания и инфекции в Г и Д триместрах, высокая лекарственная нагрузка, эхографические (аномалии прикрепления и строения плаценты и пуповины, аномальное количество вод, преждевременное созревание плаценты) и биохимические маркеры (АФП и ХГЧ в сроке 16-20 недель), гемодинамические нарушения в сосудах ФПК, выявленные при допплерографии во втором гриместре играют доминирующую ро 1Ь в формировании группы риска по врожденной патологии плода и ФПН
Проведенные исследования показали, что факторы, связанные с беременностью длительная угроза прерывания и инфекции в I и II триместрах, высокая лекарственная нагрузка, эхографические (аномалии прикрепления и строения плаценты и пуповины, аномальное количество вод, преждевременное созревание плаценты) и биохимические маркеры (АФП и ХГЧ в сроке 16-20 недель), гемодинамические нарушения в сосудах ФПК, выявленные при допплерографии во втором триместре играют доминирующую роль в формировании группы риска по врожденной патологии плода и ФПН
Комплексная оценка морфо-функционального состояния системы мать-плацента-плод с применением биохимического и ультразвукового скрининга и допплерографии позволяют сформировать группу риска по врожденной патологии плода и ФПН и своевременно решить вопрос оптимальной акушерской тактики
выводы
1 Уровни АФП и ХГЧ при беременности в сроке 16-20 недель имеют региональные особенности Интерпретация показателей в МоМ и разработка региональных нормативов позволяет повысить эффективность биохимического скрининга и снизить число ложноположительных результатов в отношении многих ВПР и ХА плода
2 В основе формирования групп риска по врожденной патологии плода и по ФПН лежат общие факторы Доминирующую роль в оценке риска по формированию данной патологии играют факторы, связанные с беременностью длительная у1 роза прерывания в 1 и II триместрах, высокая лекарственная нагрузка, инфекции в I и II триместрах, эхографичеекие (нарушения пчацентации, аномалии строения плаценты и пуповины, аномальное количество вод,, преждевременное созревание плаценты) и биохимические (АФП,ХГЧ) маркеры, гемодинамические нарушения в сосудах ФПК, выявленные при допплерографии во втором триместре
3 Социально-бытовые факторы, соматическая патология, акушерско-I инеколо1 ический и семейный анамнез малозначимы для адекватного формирования группы высокого риска с целью проведения в ней дополнительных методов пренатальной диагностики на уровне перинатального центра
4 Диагностически значимым в пренатальной диагностике ВПР можно считать повышение как АФП, так и ХГЧ в сыворотке крови беременных женщин во втором триместре
5 Определение концентрации АФП и ХГЧ в сыворотке крови беременных в сроке 16-20 недель може1 быть использован в качестве скрииингового метода в формировании группы риска по ФПН и ЗВРП
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ ЗДРАВООХРАНЕНИЮ
1 При обследовании беременных женщин проводить опредетепие концентраций альфа-фетопротеина и хорионическо1 о гонадотрошша в сроке 16-20 недель в скрининговом режиме с целью формирования группы риска по ВПР, хромосомной патологии плода, ФПН и ЗВРП
2 Биохимический скрининг в регионе должен проводится в условиях единой сертифицировашюй лаборатории с интерпретацией результатов анализов в МоМ с учетом разработанных региональных нормативов уровней АФГ1 и ХГ Ч За нормальные следует принимать значения сывороточных маркеров от 0 7 до 2 О МоМ
3 Беременных женщин, имеющих отклонения биохимических маркеров, следует относить к группе риска по врожденной патологии плода и ФГПС
4 В группе риска рекомендуется проведение расширенного пренатального мониторинга на уровне перинатального центра, включающего медико-генетическое консультирование, эхографию допплерометрию, по показаниям -инвазивные методы пренатальной диагностики
Список работ, опубликованных по теме диссертации
По теме диссертации опубликовано 5 работ
1 Биохимический скрининг в профилактике врожденных и наследственных заболевании // Материалы научной сессии 2005 года — Пермь-Ижевск, 2005 -С 79-81
2 К вопросу о показаниях к инвазивным методам пренатальной диагностики // Материалы V Российского Форума «Мать и дитя» — Москва, 2004 — С 386388 (Соавт ММ Падруль)
3 Комлексная оценка значимости факторов, влияющих на формирование врожденных пороков развития // Пермский медицинский журнал — 2007 -Т XXIV, № 1-2 приложение — С 97-100
4 Опыт внедрения инвазивных методов пренатальной диагностики хромосомной патологии плода в Пермском регионе // Материалы научной сессии 2004 года.-Пермь-Ижевск, 2004 — С 264-265
5 Роль биохимического скрининга в пренатальной диагностике ВИЗ /> Материалы научной сессии Саранской медицинской академии 2005 года -Саранск. 2005 -С 114-116
Подписано в печать 28 09 2007 Формат 60X90/16 Набор компьютерный Тираж 100 жч Уел печ л 1,0 Заказ № Ю2-к/2007
Отпечатано в типографии ИД «Пресстайм» Адрес 614025, г Пермь, ул Героев Хасана, 105
Анализ на альфа-фетопротеин (АФП) при беременности
Диагностическое направление
Обследование беременных
Общая характеристика
Белок, в норме синтезируется при беременности клетками желточного мешка, с 5-й недели беременности – печенью плода. Выделяется в амниотическую жидкость с мочой, затем всасываетя через плодные оболочки в кровь беременной. В крови матери начинает детектироваться на 10-й неделе, постоянно возрастая до 25 недели, а затем постепенно снижается. В течение первого года жизни уровень АФП падает до значений взрослого человека. Как маркер патологии плода используется во втором триместре в сроках 14 – 21,5 недель (оптимально 16 – 18 недель).
Показания для назначения
1. Акушерство: пренатальный скрининг риска врождённых аномалий плода (дефект нервной трубки, синдром Дауна). 2. Онкология:• диагностика первичной гепатоцеллюлярной карциномы, злокачественных опухолей яичек, трофобластических опухолей, хориоэпителиомы и мониторинг их лечения; • скрининговые исследования пациентов групп риска (пациентов с циррозом печени хроническим HBs — позитивным гепатитом или у пациентов с дефицитом альфа1-антитрипсина).
Маркер
Маркер патологии плода во втором триместре беременности. В онкологии — маркер первичного рака печени, герминогенных опухолей.
Клиническая значимость
1. Пренатальный скрининг 2 триместра возможной хромосомной патологии и дефектов развития нервной трубки плода. 2. В онкологии: диагностика и мониторинг гепатоцеллюлярной карциномы; герминогенных опухолей (в сочетании с ХГЧ).
Состав показателей:
Альфафетопротеин
Метод: Хемилюминесцентный иммуноанализДиапазон измерений: 0,2-60000,0
Единица измерения: Международных единиц на миллилитр
Референтные значения:
Возраст
Комментарии
Выполнение возможно на биоматериалах:
Биологический материал
Условия доставки
Контейнер
Объем
Сыворотка
Условия доставки:
24 Час. при температуре от 2 до 25 градусов Цельсия
Контейнер:
Вакутейнер с разделительным гелем
Объем:
8.5 Миллилитров
Правила подготовки пациента
Стандартные условия: в течение рабочего дня ДЦ. Натощак или перерыв не менее 6 часов после приема пищи (должна быть исключена жирная пища).Важно: в указанные врачом сроки беременности. Внимание: указать срок беременности. Референтные пределы (РП) только для 14-21 недель беременности.
Вы можете добавить данное исследование в корзину на этой странице
Интерференция:
- Не обнаружена.
- Не обнаружена.
Интерпретация:
- Дефекты развития нервной трубки, брюшной стенки плода, многоплодная беременность, неправильно определенный срок беременности, при генетической недостаточности метилентетрагидрофолатредуктазы у беременной. Первичная гепатоцеллюлярная карцинома, метастазы в печени, у 50-70 % больных с тератобластомами яичка или яичников, у небольшого процента больных раком поджелудочной железы, желудка, толстой кишки, легкого, у 5 — 10 % больных с циррозом или гепатитом, алкогольным поражением печени.
- Хромосомные аномалии (синдром Дауна, Эдвардса, Смит-Лемли-Опитца). Сахарный диабет у матери (инсулинзависимый).
Альфа-фетопротеин AFP. Информация об альфа-1-фетопротеине. Пациент
Альфа-фетопротеин (AFP) является основным белком сыворотки плода, но обычно не определяется после рождения. AFP вырабатывается желточным мешком плода, попадает в околоплодные воды и проникает через плаценту в кровоток матери. См. Также отдельную статью «Маркеры опухолей».
Состояния, которые могут привести к повышению уровня альфа-фетопротеина
- Гепатоцеллюлярная карцинома (ГЦК): уровни АФП отклоняются от нормы у 40-60% пациентов.Американская ассоциация по изучению заболеваний печени рекомендует диагностировать ГЦК у пациентов с циррозом при наличии образования в печени, если АФП> 200 нг / мл. [1]
- Другие виды рака желудочно-кишечного тракта:
- Рак желудка: АФП-продуцирующий рак желудка (уровень АФП> 7 нг / мл) встречается редко, но имеет худший прогноз, чем не-продуцирующий АФП рак желудка. [2]
- Рак желчных путей.
- Рак поджелудочной железы.
- Несеминоматозные опухоли зародышевых клеток: при подозрении необходимо измерение АФП. [3]
- Уровень AFP может также повышаться у пациентов с метастатическим раком легких и (редко) первичным раком легких. [4]
- Цирроз: пациенты могут иметь аномальные значения АФП, хотя обычно менее 500 нг / мл.
- Вирусный гепатит.
- Атаксия с телеангиэктазией. [5]
- Беременность связана с повышенным уровнем АФП, особенно если беременность осложняется дефектом спинного мозга или другой аномалией:
- Результаты анализа сыворотки крови матери на АФП, интерпретированные в соответствии с гестационным возрастом, часто выражаются в терминах кратного медианы (м / м).Поскольку медиана рассчитывается на основе тестов беременностей других женщин в том же гестационном возрасте, в действительности MoM не зависит от гестационного возраста. Типичный нормальный диапазон составляет от 0,5 до 2,0 или 2,5 мМ.
- Повышенные уровни материнского АФП на 16-18 неделе беременности обнаруживаются при дефектах нервной трубки плода. [6]
- Концентрации АФП и ацетилхолинэстеразы в амниотической жидкости можно использовать для дифференциации дефектов открытой вентральной стенки (гастрошизис и омфалоцеле) и открытых дефектов нервной трубки. [7]
- Если уровень АФП повышен, но нет аномалий плода, может возникнуть больший риск акушерских осложнений. [8]
Использование измерения альфа-фетопротеина
Скрининг дефектов нервной трубки и трисомии
См. Также отдельные статьи «Пренатальная диагностика и Пренатальный скрининг на синдром Дауна».
Скрининг на АФП — это простой анализ крови матери, проводимый примерно на 15 неделе беременности, который может выявить повышенный риск для плода определенных генетических аномалий, таких как:
- Открытые дефекты нервной трубки — например, расщелина позвоночника.
- Синдром Дауна. [9]
- Другие хромосомные аномалии — например, трисомия 18. [10]
- Дефекты брюшной стенки плода — омфалоцеле.
Однако сканирование аномалий в середине триместра может заменить скрининг сыворотки. [11] У беременной женщины уровень АФП снижается вскоре после родов.
Диагностическая помощь при преждевременном разрыве плодных оболочек (PROM)
Исследование пролактина, AFP и бета-хорионического гонадотропина человека (бета-ХГЧ) во влагалищной жидкости в качестве маркеров для диагностики PROM, показало, что AFP имеет наибольшую точность (94%). чувствительность и специфичность). [12] Дальнейшие исследования подтвердили надежность цервиковагинального ОВП для диагностики PROM в сомнительных случаях. [13]
Измененные уровни AFP, слишком высокие или низкие по сравнению с нормальными количествами, также могут указывать на повышенный риск акушерских проблем, таких как приросшая / инкрементная / перкрета плаценты, когда диагностировано предлежание плаценты. [14]
Гепатоцеллюлярная карцинома (ГЦК)
Хроническая инфекция гепатита В и С может вызывать ГЦК. В сочетании с ультрасонографией брюшной полости уровень АФП можно измерять с интервалом в шесть месяцев у пациентов с высоким риском ГЦК (особенно у пациентов с циррозом печени, связанным с гепатитом B или C).Однако Кокрановский обзор пришел к выводу, что недостаточно доказательств, чтобы знать, стоит ли скрининг. [15] Оценка технологий здравоохранения пришла к выводу, что наиболее эффективная стратегия наблюдения — это скрининг пациентов с высоким риском как с помощью анализа на AFP, так и с помощью ультразвукового исследования каждые шесть месяцев. Однако добавление ультразвука рентабельно только у пациентов с уровнем АФП в крови> 20 нг / мл. [16]
Острая печеночная недостаточность
Было высказано предположение, что концентрации АФП в сыворотке крови, которые постоянно повышаются во время повреждения печени, имеют прогностическое значение при острой печеночной недостаточности, причем более высокие значения связаны с улучшением исхода.Значения АФП динамически меняются при острой печеночной недостаточности. В большом проспективном исследовании более высокие абсолютные значения AFP не предсказывали благоприятный исход; однако повышение уровня АФП в течение первых трех дней пребывания в стационаре часто указывало на выживаемость. [17]
Альфа-фетопротеин — StatPearls — NCBI Bookshelf
Введение
Альфа-фетопротеин (AFP) — это белок плазмы, продуцируемый желточным мешком эмбриона и печенью плода. Уровни АФП в сыворотке крови, околоплодных водах и моче используются как скрининговый тест на наличие врожденных нарушений, хромосомных аномалий, а также некоторых других опухолей и патологий, возникающих у взрослых.Этот опухолевый маркер представляет собой гликопротеин, кодируемый геном AFP на хромосоме 4q25. Пренатальный уровень в развивающемся человеческом эмбрионе повышается с конца первого триместра и начинает падать после 32 недель беременности. АФП в сыворотке крови матери является частью трех- или четырехкратного скрининга аномалий плода. [1] [2] [3]
Сбор образцов
Образец крови отбирают из вены с использованием асептических методов и с соблюдением универсальных мер предосторожности. Уровни альфа в сыворотке крови измеряются либо в рамках трех- или четырехкратного скринингового теста матери, либо для других диагностических целей у небеременных женщин или пациентов мужского пола.
Образцы мочи, собранные в простые или универсальные флаконы, также могут быть проанализированы на уровень альфа-фетопротеина, хотя он может быть значительно ниже по сравнению с уровнями в сыворотке.
Амниоцентез необходим для определения уровня альфа-фетопротеина в околоплодных водах. Диагностический амниоцентез включает использование полой иглы под контролем ультразвука через переднюю брюшную стенку матери в амниотическую полость для извлечения околоплодных вод для иммуноанализа на АФП. [4] [5] [6]
Процедуры
Забор крови (флеботомия):
Представьтесь пациенту и подтвердите его имя и дату рождения.
Объясните процедуру пациенту, предупредив его о возможном дискомфорте от укола иглой.
Расположите пациента соответствующим образом, обнажив плечо.
Соблюдайте правила мытья рук и основные универсальные меры предосторожности.
Обвяжите жгут вокруг плеча.
Найдите выступающую вену и очистите тампон со спиртом.
Введите иглу, прикрепленную к Vacutainer.
Снимите жгут и удалите иглу после получения образца.
Приложите ватный диск к месту иглы, надавливая на него, чтобы остановить кровотечение.
Надлежащим образом промаркируйте бутылки с пробами.
Отправьте образец для анализа AFP.
Процедура амниоцентеза (проводится с 15 недель беременности):
Представьтесь и подтвердите личность пациентки и срок беременности.
Проведение дотестового консультирования. Обычно это также включает генетическое консультирование.
Получить информированное согласие.
Соблюдайте правила мытья рук и соблюдайте универсальные меры предосторожности.
Расположите пациента соответствующим образом.
Очистите открытую область живота.
При необходимости используйте местный анестетик.
Осторожно введите полую иглу под контролем ультразвука через переднюю брюшную стенку в амниотическую полость.
Аспирируйте от 15 до 20 мл околоплодных вод.
Отправить на анализ AFP.
Показания
Причины для анализа AFP приведены ниже:
Пожилой возраст матери
Предыдущие роды с хромосомным или врожденным дефектом (например, дефектом нервной трубки)
Семейный анамнез хромосомного происхождения или рождения дефекты (например, синдром Дауна, расщелина позвоночника)
скрининг на рак (например,g., печень, яичко, яичник)
Для оценки прогресса противоракового лечения
Возможный диагноз
Повышенные уровни АФП в сыворотке беременной матери :
Низкие уровни АФП в сыворотке беременной матери:
Небеременные женщины или взрослые мужчины с повышенным уровнем AFP:
Гепатоцеллюлярный рак
Метастатический рак печени
Цирроз печени
Гепатит
Гепатит
Гепатит
опухоль
Атаксия телеангиэктазия
Нормальные и критические результаты
Типичные результаты включают:
Уровни альфа-фетопротеина у мужчин и небеременных женщин различаются в зависимости от возраста и расы, но в основном колеблются от 0 нг / мл до 40 нг / мл.
Уровни материнского АФП во время беременности начинают повышаться примерно с 14-й недели до примерно 32-й недели беременности. Между 15 и 20 неделями уровни обычно колеблются от 10 до 150 нг / мл.
Уровни в крови взрослых более 200 нг / мл у пациентов с циррозом печени явно указывают на гепатоцеллюлярную карциному.
Мешающие факторы
К ложноположительным результатам относятся следующие:
Две недели после лучевой диагностики с использованием радиоактивных индикаторов
Многоплодная беременность
Гестационный диабет
курениеРаса (немного выше у чернокожих женщин и ниже у женщин азиатского происхождения по сравнению с белыми)
Уровни AFP также скорректированы с учетом веса
Осложнения
Риски, связанные с флеботомией, включают:
Риск, связанный с амниоцентезом:
Выкидыш
Преждевременные роды
Безопасность пациентов и образование
Флеботомия с целью определения альфа-фетопротеина в крови требует незначительных подготовок или не требует их вообще, поскольку она в значительной степени безопасна по qua сертифицированные медицинские работники.Тем не менее, пациенты должны быть проинформированы о возможном дискомфорте от укола иглой, хотя в большинстве случаев он терпим. Пациентов также необходимо спросить об использовании ими препаратов для разжижения крови (например, аспирина, варфарина).
Пациентам также должна быть предоставлена соответствующая информация относительно возможных результатов и последствий теста.
Уместно пояснить, что это отборочный тест. В зависимости от результата могут быть назначены дополнительные анализы с целью установления диагноза. Отрицательный результат теста не обязательно указывает на отсутствие риска, так как очень низкий уровень альфа-фетопротеина в материнской крови связан с повышенной частотой синдрома Дауна.Следовательно, также следует исследовать низкий уровень альфа-фетопротеина в крови матери.
Пациенты, которым проводится амниоцентез, должны быть должным образом проинформированы об этой процедуре, а также о связанных с этим рисках. После амниоцентеза существует риск акушерского несчастного случая; выкидыш может произойти менее чем в 1% случаев. Некоторыми другими очень редкими осложнениями амниоцентеза являются преждевременные роды, инфекция (амнионит), ятрогенная травма или травма развивающегося плода или матери.
После амниоцентеза пациенты могут испытывать некоторый спазматический дискомфорт в первые несколько часов, но обычно их отпускают домой после короткого отдыха.Может быть назначен пероральный парацетамол (ацетаминофен). Пациентам следует обратиться в больницу в случае вагинального кровотечения, выделений из влагалища или усиливающихся спазмов в животе.
Клиническая значимость
Уровни АФП в материнской крови часто являются частью тройного (АФП, эстриол и ХГЧ) или четырехкратного (АФП, подразумевает эстриол, ХГЧ и ингибин А) скринингового теста на врожденные дефекты. Уровни обычно интерпретируются с учетом возраста, расы, веса и гестационного возраста. Повышенные уровни подразумевают значительный риск наличия врожденных дефектов, поэтому для оценки уровня риска может потребоваться дополнительная оценка.[7] [8]
У значительного количества пациентов с повышенным уровнем АФП у матери не развиваются врожденные дефекты, но может быть повышенный риск акушерских осложнений, таких как преждевременный разрыв мембраны, приращения плаценты, инкремента и пакетика.
Низкий уровень АФП у матери может указывать на риск синдрома Дауна.
У небеременных женщин и мужчин повышенные уровни наблюдаются при раке, особенно при раке печени. Уровни более 200 нг / мл у пациентов с циррозом печени предполагают гепатоцеллюлярную карциному.Повышенные уровни альфа-фетопротеина также могут быть обнаружены при раке яичка и яичников.
Уровни AFP также можно использовать для оценки ответа на противораковую терапию.
Вопросы для повышения квалификации / повторения
Ссылки
- 1.
- Шарони Р., Даян Д., Кидрон Д., Мэнор М., Берковиц А., Бирон-Шенталь Т., Мэймон Р. Отношение материнской сыворотки к АФП в околоплодных водах превосходит уровень сыворотки в качестве предиктора осложнений беременности? Arch Gynecol Obstet.2016 Апрель; 293 (4): 767-70. [PubMed: 26453361]
- 2.
- Озтюрк Х., Эркая С., Алтынбаш С., Карадаг Б., Ванлы Тоньялы Н., Озкан Д. Роль необъяснимых высоких уровней альфа-фетопротеина (АФП) и хорионического гонадотропина человека (хорионического гонадотропина) во втором триместре для определения плохих акушерских исходов. Turk J Obstet Gynecol. 2014 сентябрь; 11 (3): 142-147. [Бесплатная статья PMC: PMC5558324] [PubMed: 28913007]
- 3.
- Руд К., Стиллер Р. Наследственная персистенция альфа-фетопротеина: редкая причина необъяснимого повышения альфа-фетопротеина во время беременности.Conn Med. 2013 Янв; 77 (1): 43-5. [PubMed: 23427373]
- 4.
- Гкогкос П., Андроутсопулос Г., Вассилакос П., Панайотакис Г., Курунис Г., Декавалас Г. Уровни АФП в сыворотке крови матери в середине триместра для прогнозирования неблагоприятного исхода беременности. Clin Exp Obstet Gynecol. 2008; 35 (3): 208-10. [PubMed: 18754295]
- 5.
- Chen CP, Chern SR, Cheng SJ, Chang TY, Yeh LF, Lee CC, Pan CW, Wang W, Tzen CY. Диагностика во втором триместре полной трисомии 9, связанной с аномальными результатами скрининга материнской сыворотки, открытой крестцовой расщелиной позвоночника и врожденной диафрагмальной грыжей, а также обзор литературы.Prenat Diagn. 2004 июн; 24 (6): 455-62. [PubMed: 15229846]
- 6.
- Шипп Т.Д., Уилкинс-Хауг Л. Связь раннего начала ограничения роста плода, повышенного уровня альфа-фетопротеина в материнской сыворотке и развития тяжелой преэклампсии. Prenat Diagn. 1997 Апрель; 17 (4): 305-9. [PubMed: 9160381]
- 7.
- Бенн П.А., Хорн Д., Бриганти С., Родис Дж. Ф., Клайв Дж. М.. Повышенный уровень ХГЧ в материнской сыворотке во втором триместре отдельно или в комбинации с повышенным уровнем альфа-фетопротеина. Obstet Gynecol.1996 Февраль; 87 (2): 217-22. [PubMed: 8559527]
- 8.
- Венстром К.Д., Оуэн Дж., Дэвис РО, Брамфилд К.Г. Прогностическое значение необъяснимого повышения уровня альфа-фетопротеина в околоплодных водах. Obstet Gynecol. 1996 Февраль; 87 (2): 213-6. [PubMed: 8559526]
Тест на альфа-фетопротеин | Американская ассоциация беременности
Тест на альфа-фетопротеин (AFT) — это скрининговый тест, который проверяет уровень альфа-фетопротеина в крови матери во время беременности. Это не диагностический тест.Часто это часть тройного скринингового теста, который определяет необходимость дальнейшего диагностического тестирования.
Что такое скрининговый тест и как он проводится?
Скрининговые тесты, такие как тест на альфа-фетопротеин, учитывают не только результаты анализа крови. Они сравнивают ряд различных факторов (включая возраст, этническую принадлежность, результаты анализов крови и т. Д.), А затем оценивают шансы человека на наличие отклонений. Эти тесты НЕ диагностируют проблему; они лишь сигнализируют о необходимости проведения дальнейших испытаний.
Для проведения теста на АФП кровь берется из вен на руке матери и отправляется в лабораторию для анализа. Результаты обычно возвращаются через одну-две недели.
Когда проводится тест AFP?
Тест на АФП можно проводить между 14 и 22 неделями беременности, однако он кажется наиболее точным в течение 16–18 недель. Ваш уровень AFP варьируется во время беременности, поэтому точное датирование беременности является обязательным условием для получения более надежных результатов.
Всем беременным женщинам следует предложить скрининг на ОВП, но особенно рекомендуется:
Что ищет тест AFP?
Альфа-фетопротеин (АФП) обнаруживается как в сыворотке плода, так и в околоплодных водах. Этот белок вырабатывается на ранних сроках беременности желточным мешком плода, а затем в печени и желудочно-кишечном тракте. Истинная функция AFP неизвестна. Мы знаем, что уровень этого белка увеличивается и уменьшается в течение определенных недель беременности, поэтому точное датирование беременности имеет решающее значение.
Тест на АФП измеряет высокие и низкие уровни альфа-фетопротеина. Результаты сочетаются с возрастом и этнической принадлежностью матери, чтобы оценить вероятность потенциальных генетических нарушений.
Высокий уровень АФП может указывать на наличие у развивающегося ребенка дефекта нервной трубки, такого как расщелина позвоночника или анэнцефалия.
Высокий уровень АФП также может указывать на дефекты пищевода или неспособность закрываться брюшной полостью вашего ребенка. Однако наиболее частой причиной повышенного уровня АФП является неточное датирование беременности.
Низкий уровень АФП и аномальные уровни ХГЧ и эстриола могут указывать на то, что у развивающегося ребенка трисомия 21 (синдром Дауна), трисомия 18 (синдром Эдвардса) или другой тип хромосомной аномалии.
Ненормальные уровни также могут быть результатом следующего:
Что означают результаты AFP?
Важно помнить, что AFP — это скрининговый, а не диагностический тест. Этот тест отмечает только то, что мать находится на уровне риска вынашивания ребенка с потенциальным заболеванием.
На каждые 1000 протестированных беременностей приходится от 25 до 50 аномальных результатов теста на АФП.
Из этих аномальных результатов только от 1 из 16 до 1 из 33 действительно будет иметь ребенка, пострадавшего от дефекта нервной трубки или другого состояния.
От 75% до 90% младенцев с дефектами нервной трубки # обнаруживаются с помощью скрининга на АФП.
Ненормальные результаты теста требуют дополнительного тестирования для постановки диагноза.
Более консервативный подход включает выполнение второго теста MSAFP или полного тройного скрининга с последующим ультразвуковым исследованием высокого разрешения.
Если тестирование по-прежнему дает ненормальные результаты, может быть выполнена более инвазивная процедура, такая как амниоцентез.
Инвазивные процедуры следует тщательно обсудить с вашим лечащим врачом. Также важно обсудить дальнейшее тестирование с вашим партнером. Дополнительные консультации и обсуждения с консультантом, социальным работником или священником могут оказаться полезными.
Каковы риски и побочные эффекты AFP для матери или ребенка?
За исключением дискомфорта при заборе крови, AFP не вызывает никаких рисков или побочных эффектов.
А как насчет дальнейшего тестирования?
Тест на альфа-фетопротеин не является инвазивной процедурой и не представляет известных рисков для матери или ребенка. Результаты AFP могут потребовать дополнительного тестирования.
Причины, по которым нужно проходить дополнительное тестирование, могут варьироваться от человека к человеку и от пары к паре. Дальнейшее тестирование позволяет подтвердить диагноз, а затем предоставляет определенные возможности:
- Проведение возможных медицинских вмешательств, которые могут существовать
- Начать планирование для ребенка с особыми потребностями
- Начните реагировать на ожидаемые изменения образа жизни
- Определите группы поддержки и ресурсы
- Принять решение о вынашивании ребенка до срока
Некоторые люди или пары могут отказаться от дальнейшего тестирования по разным причинам:
- Они довольны результатами независимо от результата
- По личным, моральным или религиозным причинам принятие решения о рождении ребенка не является вариантом
- Некоторые родители предпочитают не допускать никаких тестов, представляющих риск причинения вреда развивающемуся ребенку
Важно тщательно обсудить риски и преимущества дальнейшего тестирования с вашим лечащим врачом.Ваш лечащий врач поможет вам оценить, может ли польза от результатов перевесить любые риски, связанные с процедурой.
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
1. Акушерство Уильяма двадцать второе изд. Каннингем, Ф. Гэри и др., Гл. 13.
2. Полная книга клиники Мэйо о беременности и первом году жизни ребенка Джонсон, Роберт В. и др., Гл. 6.
Обновленная информация о дородовом уходе — Американский семейный врач
1.Гайер Б. Медикейд и дородовой уход. JAMA . 1990; 264 (17): 2264–2265 ….
2. Hanson L, VandeVusse L, Робертс Дж., и другие. Критическая оценка рекомендаций по дородовой помощи. J Здоровье женщин-акушерок . 2009. 54 (6): 458–468.
3. Maupin R Jr, Лайман Р, Фатсис Дж., и другие. Характеристики женщин, родивших без дородового ухода. J Matern Fetal Neonatal Med .2004. 16 (1): 45–50.
4. Винцилеос А.М., Анант CV, Смулян ЮК, и другие. Влияние дородовой помощи в США на преждевременные роды при наличии и отсутствии дородовых состояний высокого риска. Am J Obstet Gynecol . 2002. 187 (5): 1254–1257.
5. Dowswell T, Карроли Дж., Дулей Л., и другие. Альтернативные и стандартные пакеты дородовой помощи при беременности с низким риском. Кокрановская база данных Syst Rev . 2010; (10): CD000934.
6. Национальный институт здравоохранения и передовой клинической практики. Дородовое наблюдение: повседневный уход за здоровой беременной женщиной. Клинические рекомендации, CG62. Март 2008 г. http://www.nice.org.uk/CG62. По состоянию на 8 августа 2012 г.
7. Hodnett ED. Непрерывность ухода за ребенком во время беременности и родов. Кокрановская база данных Syst Rev . 2000; (2): CD000062.
8. Neilson JP. Измерение высоты симфиза и дна матки во время беременности. Кокрановская база данных Syst Rev . 2000; (2): CD000944.
9. Ratcliffe SD, et al. Семейная медицина акушерства. 3-е изд. Филадельфия, Пенсильвания: Мосби Эльзевьер; 2008.
10. Киркхэм С., Харрис С, Гжибовски С. Доказательная пренатальная помощь: часть I. Am Fam Physician . 2005. 71 (7): 1307–1316.
11. Институт усовершенствования клинических систем. Рекомендации по охране здоровья. Регулярный дородовой уход. Июль 2012 г. https://www.icsi.org/guidelines__more/catalog_guidelines_and_more/catalog_guidelines/catalog_womens_health_guidelines/prenatal/.Проверено 8 августа 2012 г.
12. Американский колледж акушеров и гинекологов. Цитологическое обследование шейки матки. Акушерский гинекол . 2009. 114 (6): 1409–1420.
13. Ли SJ, Томас Дж. Дородовое обследование груди для поощрения грудного вскармливания. Кокрановская база данных Syst Rev . 2008; (3): CD006064.
14. Торнтон Ю.С., Смаркола Ц, Копач С.М., и другие. Перинатальные исходы у беременных женщин с ожирением, контролируемых по питанию. J Natl Med Assoc . 2009. 101 (6): 569–577.
15. Михалович Б.С., и другие. Лечение заболеваний пародонта и риска преждевременных родов. N Engl J Med . 2006. 355 (18): 1885–1894.
16. Уилсон Р. Д., Дэвис Дж., Désilets V, и другие.; Комитет по генетике, Исполнительный комитет и Совет Общества акушеров и гинекологов Канады. Использование фолиевой кислоты для профилактики дефектов нервной трубки и других врожденных аномалий. J Obstet Gynaecol Can . 2003. 25 (11): 959–973.
17. Duong HT, Шахрукх Хашми С, Рамадани Т, и другие. Использование гидромассажной ванны матерью и основные врожденные дефекты структуры Врожденные дефекты Res A Clin Mol Teratol . 2011. 91 (9): 836–841.
18. Ламли Дж., Чемберлен C, Доусвелл Т, и другие. Меры, способствующие отказу от курения во время беременности. Кокрановская база данных Syst Rev .2009; (3): CD001055.
19. Чард Т. Тесты на беременность: обзор. Репродукция Человека . 1992. 7 (5): 701–710.
20. Демьянчук Н.Н., Ван Ден Хоф MC, Фаркухарсон Д, и другие.; Комитет по диагностической визуализации Исполнительного комитета и Совета Общества акушеров и гинекологов Канады. Использование УЗИ в первом триместре. J Obstet Gynaecol Can . 2003. 25 (10): 864–875.
21.Витворт М., Брикер L, Нейлсон JP, и другие. Ультразвук для оценки состояния плода на ранних сроках беременности. Кокрановская база данных Syst Rev . 2010; (4): CD007058.
22. Эвигман Б.Г., Кран JP, Frigoletto FD, и другие. Влияние пренатального ультразвукового исследования на перинатальный исход. N Engl J Med . 1993. 329 (12): 821–827.
23. Американский колледж акушеров и гинекологов.УЗИ при беременности. Акушерский гинекол . 2009. 113 (2 ч. 1): 451–461.
24. Crowther CA, Keirse MJ. Введение анти-D во время беременности для предотвращения аллоиммунизации резус. Кокрановская база данных Syst Rev . 2000; (2): CD000020.
25. Американский колледж акушеров и гинекологов. Ведение аллоиммунизации во время беременности. Акушерский гинекол . 2006. 108 (2): 457–464.
26.Американский колледж акушеров и гинекологов. Анемия при беременности. Акушерский гинекол . 2008. 112 (1): 201–207.
27. Регулярный прием препаратов железа во время беременности. Обзорная статья. Целевая группа по профилактическим услугам США. JAMA . 1993. 270 (23): 2848–2854.
28. Хайдер Б.А., и другие. Добавки с множеством микронутриентов для женщин во время беременности. Кокрановская база данных Syst Rev . 2006; (4): CD004905.
29. Читаят Д, Ланглуа С, Wilson RD; Комитет по генетике Общества акушеров и гинекологов Канады; Комитет пренатальной диагностики Канадского колледжа медицинских генетиков. Пренатальный скрининг на анеуплоидию плода при одноплодной беременности. J Obstet Gynaecol Can . 2011. 33 (7): 736–750.
30. Смит Д.К., Шоу Р.В., Marteau TM. Информированное согласие на скрининг сыворотки на синдром Дауна: разрыв между политикой и практикой. BMJ . 1994; 309 (6957): 776.
31. Verweij EJ, ван ден Овер Дж. М., де Бур М.А., и другие. Диагностическая точность неинвазивного выявления трисомии 21 плода в крови матери. Fetal Diagn Ther . 2012. 31 (2): 81–86.
32. Кейси Б.М., Левено KJ. Заболевания щитовидной железы при беременности. Акушерский гинекол . 2006. 108 (5): 1283–1292.
33. Суркс М.И., Ортис Э, Дэниэлс Г.Х., и другие.Субклиническое заболевание щитовидной железы: научный обзор и рекомендации по диагностике и лечению. JAMA . 2004. 291 (2): 228–238.
34. Лазарь JH, Bestwick JP, Канал S, и другие. Антенатальный скрининг щитовидной железы и когнитивные функции у детей [опубликованная поправка опубликована в N Engl J Med. 2012; 366 (17): 1650]. N Engl J Med . 2012. 366 (6): 493–501.
35. McDonald HM, Броклхерст П., Гордон А.Антибиотики для лечения бактериального вагиноза при беременности. Кокрановская база данных Syst Rev . 2007; (1): CD000262.
36. Королевский колледж акушеров и гинекологов. Ветряная оспа при беременности (green-top 13). 9 января 2007 г. http://www.rcog.org.uk/womens-health/clinical-guidance/chickenpox-pregnancy-green-top-13. По состоянию на 8 августа 2012 г.
37. Руководство по надзору за болезнями, предупреждаемыми с помощью вакцин. 5-е изд. Атланта, Джорджия: Центры по контролю и профилактике заболеваний; 2012 г.
38. Smaill F, Vazquez JC. Антибиотики при бессимптомной бактериурии при беременности. Кокрановская база данных Syst Rev . 2007; (2): CD000490.
39. Центры по контролю и профилактике заболеваний. Рекомендации по вакцинации беременных. http://www.cdc.gov/vaccines/pubs/preg-guide.htm. Проверено 9 января 2014 г.
40. Профилактика гриппа и борьба с ним. MMWR Recomm Rep . 1999. 48 (RR-4): 1–28.
41. Verani JR, Макги Л., Schrag SJ; Отделение бактериальных заболеваний, Национальный центр иммунизации и респираторных заболеваний, Центры по контролю и профилактике заболеваний.Профилактика перинатального стрептококкового заболевания группы B — пересмотренное руководство CDC, 2010. MMWR Recomm Rep . 2010; 59 (RR-10): 1–36.
42. Ворковский К.А., Берман С; Центры по контролю и профилактике заболеваний. Руководство по лечению заболеваний, передающихся половым путем, 2010 г. [исправление опубликовано в MMWR Recomm Rep. 2011; 60 (1): 18]. MMWR Recomm Rep . 2010; 59 (RR-12): 1–110.
43. Brocklehurst P, Руни Г.Вмешательства по лечению генитальной инфекции Chlamydia trachomatis во время беременности. Кокрановская база данных Syst Rev . 2000; (2): CD000054.
44. Целевые группы превентивных служб США. Скрининг на хламидийную инфекцию. Июнь 2007 г. http://www.uspreventiveservicestaskforce.org/uspstf/uspschlm.htm. По состоянию на 10 октября 2012 г.
45. Американский колледж акушеров и гинекологов. Руководство по клиническому ведению акушеров-гинекологов. Нет.82 Июнь 2007 г. Ведение герпеса во время беременности. Акушерский гинекол . 2007; 109 (6): 1489–1498.
46. Холлиер Л.М., Хилл Дж, Шеффилд JS, и другие. Законы штата относительно пренатального скрининга на сифилис в США. Am J Obstet Gynecol . 2003. 189 (4): 1178–1183.
47. Yinon Y, Фарин Д, Юдин М.Х., и другие.; Общество акушеров и гинекологов Канады.Цитомегаловирусная инфекция при беременности. J Obstet Gynaecol Can . 2010. 32 (4): 348–354.
48. Кран J; Общество акушеров и гинекологов Канады. Парвовирусная инфекция B19 при беременности. J Obstet Gynaecol Can . 2002. 24 (9): 727–743.
49. Plichta SB. Насилие со стороны интимного партнера и последствия для физического здоровья. J Interpers Violence . 2004. 19 (11): 1296–1323.
50.Целевая группа по профилактическим услугам США. Скрининг на насилие со стороны интимного партнера и жестокое обращение с пожилыми и уязвимыми взрослыми. Январь 2013 г. http://www.uspreventiveservicestaskforce.org/uspstf/uspsipv.htm. По состоянию на 9 января 2014 г.
51. Zolotor AJ, Теодор А.Д., Койн-Бизли Т., и другие. Насилие со стороны интимного партнера и жестокое обращение с детьми. Краткое лечение кризисного интервала . 2007. 7 (4): 305–321.
52. Американский колледж акушеров и гинекологов.Скрининг депрессии во время и после беременности. Акушерский гинекол . 2010. 115 (2 п.1): 394–395.
53. Американский колледж акушеров и гинекологов. Использование психиатрических препаратов во время беременности и кормления грудью. Акушерский гинекол . 2008. 111 (4): 1001–1020.
54. Metzger BE, Лоу LP, Дайер А.Р., и другие. Гипергликемия и неблагоприятные исходы беременности. N Engl J Med .2008; 358 (19): 1991–2002.
55. Американский колледж акушеров и гинекологов. Гестационный сахарный диабет. Август 2013 г. http://www.mfmsm.com/media_pages/MFM-Gestational-Diabetes-Mellitus.pdf. По состоянию на 2 декабря 2013 г.
56. Скрининг на гестационный сахарный диабет: рекомендация Целевой группы по профилактическим услугам США [опубликовано перед печатью 14 января 2014 г.]. Энн Интерн Мед. . . http://annals.org/article.aspx?articleid=1813285&resultClick=3.По состоянию на 5 марта 2014 г.
57. Wilkins-Haug L, Хортон Дж. А., Cruess DF, и другие. Дородовой скрининг в офисной практике. Акушерский гинекол . 1996. 88 (4 ч. 1): 483–489.
58. Отчет рабочей группы Американского колледжа акушеров и гинекологов по гипертонии при беременности. Акушерский гинекол . 2013. 122 (5): 1122–1131.
59. Хофмейр Г.Дж., Лори Т.А., Аталлах А.Н., и другие.Добавки кальция во время беременности для предотвращения гипертонических расстройств и связанных с ними проблем. Кокрановская база данных Syst Rev . 2010; (8): CD001059.
60. Дулей Л., Хендерсон-Смарт Диджей, Мехер С, и другие. Антиагреганты для профилактики преэклампсии и ее осложнений. Кокрановская база данных Syst Rev . 2007; (2): CD004659.
61. Гамильтон BE, Мартин Дж. А., Ventura SJ. Рождения: предварительные данные за 2007 год. Natl Vital Stat Rep . 2009. 57 (12): 1–23.
62. Додд Дж. М., Фленады В, Cincotta R, и другие. Пренатальное введение прогестерона для предотвращения преждевременных родов. Кокрановская база данных Syst Rev . 2006; (1): CD004947.
63. Петрини Дж. Р., Каллаган ВМ, Клебанофф М, и другие. Предполагаемый эффект 17-альфа-гидроксипрогестерона капроата на преждевременные роды в США. Акушерский гинекол . 2005. 105 (2): 267–272.
64. Berghella V, Одибо АО, MS, и другие. Серкляж для короткой шейки матки на УЗИ. Акушерский гинекол . 2005. 106 (1): 181–189.
65. Ромеро Р., Николаидес К, Конде-Агудело А, и другие. Вагинальный прогестерон у женщин с бессимптомной сонографической короткой шейкой матки в середине триместра снижает преждевременные роды и неонатальную заболеваемость. Am J Obstet Gynecol . 2012; 206 (2): 124.e1–19.
66. Гюльмезоглу А.М., Crowther CA, Миддлтон П., и другие. Индукция родов для улучшения исходов родов у женщин в срок или после родов. Кокрановская база данных Syst Rev . 2012; (6): CD004945.
67. Американский колледж акушеров и гинекологов. Ведение переношенной беременности. Акушерский гинекол . 2004. 104 (3): 639–646.
Хромосомные аномалии плода: антенатальный скрининг и диагностика
1.Копель JA, Бахадо-Сингх РО. Пренатальный скрининг на синдром Дауна — поиск семейных ценностей. N Engl J Med . 1999; 341 (7): 521–522 ….
2. Merkatz IR, Нитовский HM, Макри Дж. Н., Джонсон WE. Связь между низким уровнем альфа-фетопротеина в материнской сыворотке и хромосомными аномалиями плода. Am J Obstet Gynecol . 1984. 148 (7): 886–894.
3. Каннингем Ф.Г., Левено К.Л., Блум С.Л., Хаут Дж.С., Гилстрап Л.С. III, Венстром К.Д.Акушерство Уильямса. 22-е изд. Нью-Йорк, штат Нью-Йорк: Макгроу-Хилл; 2005: 328–330.
4. Jenkins TM, Wapner RJ. Пренатальная диагностика врожденных патологий. В: Creasy RK, Resnik R, eds. Материнско-фетальная медицина: принципы и практика. 5-е изд. Филадельфия, Пенсильвания: В. Б. Сондерс, 2004: 263–269.
5. Бюллетени Комитета ACOG по практике. Бюллетень практики ACOG: скрининг на хромосомные аномалии плода. Акушерский гинекол . 2007. 109 (1): 217–227.
6. Паломаки Г.Е., Стейнорт К, Рыцарь GJ, Haddow JE.Сравнение трех стратегий скрининга для комбинирования маркеров синдрома Дауна в первом и втором триместре. Акушерский гинекол . 2006; 107 (2 pt 1): 367–375.
7. Rhoads GG, Джексон LG, Schlesselman SE, и другие. Безопасность и эффективность отбора проб ворсинок хориона для ранней пренатальной диагностики цитогенетических аномалий. N Engl J Med . 1989. 320 (10): 609–617.
8. Альфиревич З., Сундберг К, Бригам С.Амниоцентез и забор проб ворсинок хориона для пренатальной диагностики. Кокрановская база данных Syst Rev . 2003; (3): CD003252.
9. Табор А, Филип Дж. Мадсен М, Банг Дж, Обель EB, Нёргаард-Педерсен Б. Рандомизированное контролируемое исследование генетического амниоцентеза с участием 4606 женщин из группы низкого риска. Ланцет . 1986; 1 (8493): 1287–1293.
10. Caughey AB, Хопкинс Л.М., Norton ME. Взятие пробы ворсинок хориона в сравнении с амниоцентезом и разница в частоте невынашивания беременности. Акушерский гинекол . 2006. 108 (3 pt 1): 612–616.
11. Shipp TD, Benacerraf BR. Ультразвуковое обследование во втором триместре на хромосомные аномалии. Пренат Диагностика . 2002. 22 (4): 296–307.
12. Снайдерс Р.Дж., Том Э.А., Захари Дж. М., и другие. Скрининг трисомии в первом триместре: обучение измерению затылочной прозрачности и обеспечение качества для корректировки и унификации техники. Ультразвуковой акушерский гинеколь .2002. 19 (4): 353–359.
13. Комсток C, Мэлоун FD, Мяч RH, и другие., для консорциума FASTER Research. Существуют ли миллиметры затылочной прозрачности, превышение которых не дает дополнительных преимуществ от скрининга в первом триместре? Am J Obstet Gynecol . 2006; 195 (3): 843–847.
14. Saltvedt S, Альмстрём Х, Кубликас М, и другие. Скрининг синдрома Дауна на основе возраста матери или прозрачности затылочной кости плода: рандомизированное контролируемое исследование с участием 39 572 беременностей. Ультразвуковой акушерский гинеколь . 2005. 25 (6): 537–545.
15. Бахадо-Сингх РО, Вапнер Р, Том Э, и другие., для группы по исследованию биохимии материнской сыворотки и плода на затылочную прозрачность в первом триместре. Повышенная прозрачность воротниковой зоны в первом триместре увеличивает риск врожденных пороков сердца. Am J Obstet Gynecol . 2005. 192 (5): 1357–1361.
16. Hyett J, Перду М, Чарланд Джи, Снайдерс Р, Nicolaides KH.Использование полупрозрачности затылочной кости плода для выявления серьезных врожденных пороков сердца на 10–14 неделе беременности: популяционное когортное исследование. BMJ . 1999. 318 (7176): 81–85.
17. Соука А.П., Фон Кайзенберг C, Hyett JA, Сонек Ю.Д., Nicolaides KH. Повышенная прозрачность воротниковой зоны при нормальном кариотипе. Am J Obstet Gynecol . 2005. 192 (4): 1005–1021.
18. Макридимас Г, Сотириадис А, Хаггон IC, и другие.Прозрачность затылочной кости и пороки сердца плода: объединенный анализ основных центров эхокардиографии плода. Am J Obstet Gynecol . 2005. 192 (1): 89–95.
19. Вапнер Р., Том Э, Симпсон Дж. Л., и другие., для группы по изучению биохимии материнской сыворотки и скрининга затылочной кости плода (BUN) в первом триместре. Скрининг в первом триместре на трисомии 21 и 18. N Engl J Med . 2003. 349 (15): 1405–1413.
20. Nicolaides KH. Прозрачность затылочной кости и другие сонографические маркеры хромосомных аномалий в первом триместре. Am J Obstet Gynecol . 2004. 191 (1): 45–67.
21. Мэлоун ФО, Берковиц Р.Л., Каник JA, D’Alton ME. Скрининг на анеуплоидию в первом триместре: исследование или стандарт лечения? Am J Obstet Gynecol . 2000. 182 (3): 490–496.
22. Спенсер К., Сутер V, Тул Н, Снайдерс Р, Nicolaides KH.Программа скрининга на трисомию 21 через 10–14 недель с использованием прозрачности затылочной кости плода, свободного бета-хорионического гонадотропина человека в сыворотке крови матери и связанного с беременностью протеина плазмы А. Ультразвуковой акушерский гинеколь . 1999. 13 (4): 231–237.
23. Дюгофф Л, Хоббинс JC, Мэлоун FD, и другие. Концентрации PAPP-A и свободной бета-субъединицы человеческого хорионического гонадотропина в первом триместре беременности и затылочная прозрачность связаны с акушерскими осложнениями: популяционное скрининговое исследование (FASTER Trial). Am J Obstet Gynecol . 2004. 191 (4): 1446–1451.
24. Смит Г.К., Шах I, Кроссли Дж. А., и другие. Связанный с беременностью белок плазмы А и альфа-фетопротеин и прогноз неблагоприятных перинатальных исходов. Акушерский гинекол . 2006. 107 (1): 161–166.
25. Американский колледж акушеров и гинекологов. ACOG излагает позицию по методам скрининга в первом триместре. http://www.acog.org/from_home/publications/press_releases/nr06-30-04.куб. По состоянию на 18 июля 2008 г.
26. Cheng EY, Люти Д.А., Зебельман А.М., Уильямс Массачусетс, Липпман RE, Hickok DE. Проспективная оценка скринингового теста второго триместра на синдром Дауна плода с использованием сывороточного альфа-фетопротеина матери, ХГЧ и неконъюгированного эстриола. Акушерский гинекол . 1993. 81 (1): 72–77.
27. Спенсер К., Уоллес Э.М., Рито С. Димерный ингибин-А во втором триместре беременности при скрининге на синдром Дауна. Пренат Диагностика . 1996. 16 (12): 1101–1110.
28. Дюгофф Л, Хоббинс JC, Мэлоун FD, и другие., для консорциума FASTER Trial Research. Квадратный скрининг как предиктор неблагоприятного исхода беременности. Акушерский гинекол . 2005. 106 (2): 260–267.
29. Агентство медицинских исследований и качества. Скрининг на синдром Дауна. http://www.ahrq.gov/clinic/2ndcps/downsyn.pdf. По состоянию на 18 июля 2008 г.
30.Агентство медицинских исследований и качества. Скрининг дефектов нервной трубки, включая профилактику фолиевой кислотой / фолиевой кислотой. http://www.ahrq.gov/clinic/2ndcps/nrltube.pdf. По состоянию на 18 июля 2008 г.
31. Yeo L, Винцилеос AM. Использование генетической сонографии для уменьшения потребности в амниоцентезе у женщин с высоким риском синдрома Дауна. Семин Перинатол . 2003. 27 (2): 152–159.
32. Николаидес К.Х., Снайдерс Р.Дж., Госден С.М., Берри C, Кэмпбелл С.Маркеры хромосомных аномалий плода, определяемые ультразвуковым методом. Ланцет . 1992. 340 (8821): 704–707.
33. Schluter PJ, Причард Г. Результаты сонографии в середине триместра для прогнозирования синдрома Дауна в популяции, прошедшей сонографический скрининг. Am J Obstet Gynecol . 2005. 192 (1): 10–16.
34. Винцилеос А.М., Кэмпбелл WA, Родис Дж. Ф., Гусман Э.Р., Смулян ЮК, Кнуппель Р.А.Использование генетической сонограммы второго триместра для руководства клиническим ведением пациентов с повышенным риском трисомии плода 21. Obstet Gynecol . 1996. 87 (6): 948–952.
35. Фарина А, Мэлоун FD, Бьянки DW. Результаты сонографии плода: анализ наиболее частых паттернов и их специфики ассоциации. Am J Med Genet . 2000. 91 (5): 331–339.
36. Риццо Н, Фарина А, Пилу Г, и другие.Анализ паттернов ультразвуковых аномалий у плодов с нормальным кариотипом. Am J Perinatol . 1999. 16 (10): 537–542.
37. Benacerraf BR. Роль генетической сонограммы второго триместра в скрининге синдрома Дауна у плода. Семин Перинатол . 2005. 29 (6): 386–394.
38. Бенн П.А., Каминский Л.М., Инь Дж, Боргида А.Ф., Иган Дж. Ф. Комбинированное биохимическое и ультразвуковое обследование во втором триместре на синдром Дауна. Акушерский гинекол . 2002. 100 (6): 1168–1176.
39. Saltvedt S, Альмстрём Х, Кубликас М, Валентин Л, Грюнуолк К. Выявление пороков развития у плодов с нормальными хромосомами с помощью обычного ультразвукового исследования на 12 или 18 неделе беременности — рандомизированное контролируемое исследование с участием 39 572 беременностей. БЖОГ . 2006. 113 (6): 664–674.
40. Кран JP, ЛеФевр М.Л., Winborn RC, и другие. Рандомизированное исследование пренатального ультразвукового скрининга: влияние на выявление, лечение и исход аномальных плодов.Исследовательская группа RADIUS. Am J Obstet Gynecol . 1994. 171 (2): 392–399.
41. Агентство медицинских исследований и качества. Скрининговое УЗИ при беременности. http://www.ahrq.gov/clinic/2ndcps/ultrason.pdf. По состоянию на 18 июля 2008 г.
42. Smith-Bindman R, Хосмер В, Фельдштейн V, Дикс JJ, Goldberg JD. УЗИ во втором триместре для выявления плодов с синдромом Дауна: метаанализ. JAMA . 2001. 285 (8): 1044–1055.
43. Wald NJ, Ватт HC, Хакшоу АК. Комплексный скрининг на синдром Дауна на основе тестов, проводимых в первом и втором триместрах. N Engl J Med . 1999. 341 (7): 461–467.
44. Регулярный дородовой уход. Одиннадцатое издание. Институт улучшения клинических систем. Август 2007 г. http://www.icsi.org/prenatal_care_4/prenatal_care__routine__full_version__2.html. По состоянию на 17 июля 2008 г.
45. Malone FD, Каник JA, Мяч RH, и другие., для исследовательского консорциума по оценке рисков в первом и втором триместре (FASTER). Скрининг на синдром Дауна в первом или втором триместре или в обоих случаях. N Engl J Med . 2005; 353 (19): 2001–2011.
46. Епископ А.Дж., Марто TM, Армстронг Д, и другие. Предпочтения женщин и медицинских работников в отношении скрининговых тестов на синдром Дауна: совместное аналитическое исследование. БЖОГ . 2004. 111 (8): 775–779.
47. Ledbetter DH, Захари Дж. М., Simpson JL. Цитогенетические результаты Совместного исследования сердечно-сосудистых заболеваний США. Пренат Диагностика . 1992. 12 (5): 317–345.
48. Снайдерс Р.Дж., Благородный P, Себире Н, Соука А, Nicolaides KH. Многоцентровый проект в Великобритании по оценке риска трисомии 21 по возрасту матери и толщине затылочной кости плода на 10–14 неделе беременности. Группа скрининга первого триместра Фонда медицины плода. Ланцет . 1998. 352 (9125): 343–346.
49. Милунский А., Милунский Дж. Генетическое консультирование: преконцепция, пренатальный и перинатальный периоды. В кн .: Милунский А, под ред. Генетические заболевания и плод: диагностика, профилактика и лечение. 4-е изд. Балтимор, Мэриленд: Издательство Университета Джона Хопкинса; 1998: 26.
50. Wald NJ, Родек С, Хакшоу АК, Уолтерс Дж. Читти Л, Маккинсон AM. Антенатальный скрининг в первом и втором триместре на синдром Дауна: результаты скринингового исследования сыворотки, мочи и ультразвукового исследования (SURUSS). J Средний экран . 2003. 10 (2): 56–104.
51. Wald NJ, Родек С, Хакшоу АК, Рудницкая А. SURUSS в перспективе. БЖОГ . 2004. 111 (6): 521–531.
52. Национальный центр сотрудничества по охране здоровья женщин и детей. Дородовое наблюдение: повседневный уход за здоровой беременной женщиной. http://www.nice.org.uk/guidance/CG62/guidance/pdf. Проверено 21 октября 2008 г.
Материнская сыворотка — обзор
Материнская сыворотка скрининга
Материнская сыворотка скрининга включена в повседневную акушерскую помощь.Он используется для выявления беременности с высоким риском у беременных женщин с низким риском. В настоящее время скрининг материнской сыворотки состоит из измерения альфа-фетопротеина (AFP), хорионического гонадотропина человека (ХГЧ), неконъюгированного эстриола (uE 3 ) и ингибина A, белков, которые вырабатываются плодом или плацентой. При анализе AFP накоплен более чем 20-летний клинический опыт.
AFP — один из основных белков сыворотки плода. Его точная физиологическая роль неизвестна. Его можно обнаружить уже на 4 неделе беременности, когда он синтезируется желточным мешком (Bergstrand, 1986).Впоследствии он вырабатывается в печени плода и достигает пика в сыворотке плода между 10 и 13 неделями беременности. Затем АФП выводится с мочой плода или просачивается в околоплодные воды через кожу до кератинизации на 20 неделе беременности. Он также присутствует в спинномозговой жидкости. AFP в материнской сыворотке имеет исключительно фетальное происхождение (Crandall, 1981). Уровень АФП в материнской сыворотке достигает пика на 32 неделе беременности из-за большей проницаемости плаценты для белка (Ferguson-Smith, 1983). Большинство клинических анализов AFP проводится на 16 неделе беременности.Точное датирование беременности, а также раса, вес и наличие или отсутствие диабета у матери имеют решающее значение для интерпретации результатов.
В 1972 году Брок и Сатклифф наблюдали заметно повышенные уровни АФП в околоплодных водах плодов с анэнцефалией и открытыми дефектами нервной трубки. Впоследствии было показано, что повышенные уровни AFP в амниотической жидкости были связаны с повышенным уровнем AFP в сыворотке крови матери (Ferguson-Smith, 1983). Стала очевидной возможность скринингового теста на открытые дефекты нервной трубки.В первоначальных совместных усилиях, направленных на изучение АФП в сыворотке крови матери, результаты были выражены как кратные медианы (MoM), чтобы можно было проводить сравнения между лабораториями. Стало общепринятым описывать результаты выше 2,5 мМ как аномально высокие, а ниже 0,6 мМ как аномально низкие. Оба вывода требуют дальнейшего изучения.
Если АФП повышен, пациенту предлагается пройти ультразвуковое исследование для проверки гестационного возраста, определения жизнеспособности плода и диагностики многих структурных аномалий, которые могут быть связаны с повышенным уровнем АФП.Хотя тест на АФП был разработан для выявления дефектов нервной трубки, аномально высокие результаты не характерны для этого состояния (таблица 18-1). Если ультразвуковое исследование не выявляет, пациенту проводят амниоцентез для анализа околоплодных вод на наличие AFP и ацетилхолинэстеразы, которые повышены при открытой расщеплении позвоночника (Crandall et al, 1983). Несмотря на то, что повышенный уровень АФП совместим с нормальным диагнозом, исследование 277 младенцев с повышенным уровнем АФП в сыворотке крови матери и нормальным уровнем АФП в околоплодных водах выявило более высокую частоту задержки внутриутробного развития и аномалий, не связанных с нервной трубкой (Burton and Dillard, 1986 ).
Скрининг материнской сыворотки на АФП также использовался для выявления хромосомно аномальных плодов, поскольку было сделано наблюдение, что низкое значение АФП более вероятно у плода с трисомией 18 или 21, чем у нормального плода (Merkatz et al, 1984). Несколько проспективных исследований продемонстрировали, что, выражая риск синдрома Дауна как комбинированную функцию возраста матери и значения АФП и предлагая амниоцентез всем женщинам с риском 1 из 270 или выше (эквивалентный риск у 35-летней женщины на основе только по возрасту) позволяет выявить примерно одну треть неожиданных случаев синдрома Дауна у плода (Dimaio et al, 1987; Palomaki and Haddow, 1987).Низкие значения АФП, вероятно, вызваны снижением продукции печени у пораженного плода. Хотя было бы разумно приписать этот феномен небольшому размеру печени, одно исследование не обнаружило связи между массой плода и низкими значениями АФП у плодов с хромосомными аномалиями (Librach et al, 1988). Дифференциальный диагноз пониженного уровня АФП показан в Таблице 18-2. Поскольку низкое значение АФП позволяет выявить только треть плодов с синдромом Дауна, нормальное значение АФП не исключает трисомию 21.
Опыт использования низких уровней АФП у матери в качестве скрининга хромосомных аномалий плода привел к оценке многих других белков, продуцируемых как плодом, так и плацентой. Три из них, uE 3 , ХГЧ и ингибин А, были включены в панели скрининга материнской сыворотки (Wenstrom et al, 1999). Измерения всех четырех можно объединить, чтобы повысить чувствительность и специфичность обнаружения синдрома Дауна. AFP, uE 3 и ХГЧ лишь слабо коррелируют друг с другом, и все их значения не зависят от возраста матери (Norton, 1994).Повышение уровня ХГЧ является наиболее специфическим маркером трисомии 21 плода (Bogart et al, 1987; Rose and Mennuti, 1993), тогда как уровни эстриола примерно на 25% ниже нормы. Беременности, пораженные трисомией 18 плода, также имеют пониженные уровни uE 3 и ХГЧ. Каждое измерение сравнивается с нормальными значениями для конкретной популяции (MoM), которые затем преобразуются в отношение правдоподобия, которое выражается как числовой риск синдрома Дауна. Женщинам, чьи результаты скрининга сыворотки указывают на риск синдрома Дауна у плода более 1 из 270, предлагается амниоцентез.Приблизительно 5% всех значений скрининга сыворотки рассчитаны как ложноположительные результаты, чтобы достичь чувствительности обнаружения не менее 70% для случаев синдрома Дауна.
Будущие тенденции скрининга материнской сыворотки включают измерения в течение первого триместра беременности. Особенно многообещающими являются связанный с беременностью белок плазмы A (PAPP-A) и свободная β-субъединица ХГЧ (β-hCG) (Brambati et al, 1994), оба из которых являются аномальными в случаях трисомии плода 21. Первоначальные исследования показывают, что Чувствительность и специфичность выявления синдрома Дауна у плода с использованием PAPP-A и свободного β-ХГЧ в первом триместре такие же, как и во втором триместре (Haddow et al, 1998).
Квадратный экран для синдрома Дауна
Что такое четырехъядерный экран?
Счетверенный экран (иногда называемый четырехкратным экраном, AFP4 или множественным маркером) — это анализ крови, который может определить, подвергается ли ваш ребенок повышенному риску определенных состояний. Это скрининговый тест, что означает, что он может сказать вам, насколько вероятно, что у вашего ребенка есть заболевание, но вам все равно нужен диагностический тест (амниоцентез), чтобы подтвердить результаты.
Счетверенный экран ищет:
• Синдром Дауна (трисомия 21, наиболее частое хромосомное нарушение)
• Трисомия 18 (синдром Эдвардса), более тяжелое и менее распространенное хромосомное нарушение
• Дефекты нервной трубки, такие как spina bifida
• Дефекты брюшной стенки
Некоторые результаты могут также указывать на то, что вы подвергаетесь несколько большему риску таких осложнений, как преэклампсия, преждевременные роды, ограничение внутриутробного развития или выкидыш.Знание этого может помочь вам и вашему врачу искать признаки неприятностей.
Когда будет сделан квадроэкран?
Квадратный скрининг проводится во втором триместре, между 15 и 22 неделями беременности (оптимальным считается 16–18 недель).
В идеале тест следует проводить вместе со скрининговыми тестами в первом триместре. Эта комбинация известна как интегрированный или последовательный скрининг. Но если вы упустите возможность начать обследование в первом триместре, только четырехкратный экран все равно может дать вам некоторую полезную информацию.
Как делается четверной экран?
У вас возьмут образец крови и отправят в лабораторию на анализ. Результаты обычно доступны примерно через неделю.
Тест измеряет уровни четырех веществ в вашей крови:
- Альфа-фетопротеин (AFP), белок, вырабатываемый ребенком
- Хорионический гонадотропин человека (ХГЧ), гормон, вырабатываемый плацентой
- Неконъюгированный эстриол ( uE3), гормон, вырабатываемый плацентой и ребенком
- Ингибин A, гормон, вырабатываемый плацентой
Высокий уровень AFP может означать несколько вещей.Ребенок производит АФП на протяжении всей беременности, и определенное количество его должно проходить через плаценту в кровоток матери на каждой стадии.
Если количество ОВП превышает ожидаемое, это может означать, что вы вынашиваете более одного ребенка или что ваш ребенок старше, чем думал ваш практикующий врач. Но в некоторых случаях это признак аномального отверстия в позвоночнике ребенка (spina bifida), голове или брюшной стенке, через которое АФП может просачиваться наружу. В редких случаях это также может указывать на проблемы с почками ребенка.И в некоторых случаях это не означает ничего из этого.
Низкий уровень АФП, низкий уровень эстриола, высокий уровень ХГЧ и высокий уровень ингибина A связаны с более высоким риском развития синдрома Дауна. Низкий уровень первых трех означает, что у вашего ребенка риск трисомии 18 (синдром Эдвардса) выше, чем обычно.
Как рассчитываются результаты?
Чтобы определить шансы вашего ребенка на синдром Дауна или трисомию 18, ваши уровни четырех веществ вводятся в смесь вместе с гестационным возрастом вашего ребенка и вашим возрастом.
Учитывается ваш возраст, потому что, хотя любой может родить ребенка с хромосомной аномалией, риск увеличивается с возрастом. Например, ваша вероятность вынашивать ребенка с синдромом Дауна колеблется от примерно 1 из 1200 в возрасте 25 лет до примерно 1 из 100 в возрасте 40 лет.
Чтобы определить шансы вашего ребенка иметь дефект нервной трубки, ваш уровень АФП фиксируется. в формулу вместе с вашим возрастом, сроком беременности вашего ребенка и другими факторами.
Если у вас есть квадроэкран в рамках интегрированного или последовательного скрининга, результаты будут объединены с результатами тестов, которые вы прошли в первом триместре, для более полной оценки риска и более высокой степени выявления.
Как интерпретировать результаты четырехъядерного экрана?
Поговорите со своим врачом или консультантом по генетическим вопросам о том, как интерпретировать результаты, которые могут сбивать с толку. Многие центры сообщают индивидуальные лабораторные результаты, а также окончательный расчетный результат по специальной формуле.
Соотношение
Вам дадут одну оценку риска синдрома Дауна, одну — трисомию 18, а другую — дефекты нервной трубки. Каждый из них будет иметь форму соотношения, которое выражает шансы вашего ребенка иметь эту проблему.
Например, вам могут сказать, что вероятность развития синдрома Дауна у вашего ребенка составляет 1 из 100 или 1 из 1200. Риск 1 из 100 означает, что на каждые 100 женщин с таким результатом один ребенок будет иметь синдром Дауна, а 99 — нет. А риск 1 из 1200 означает, что на каждые 1200 женщин с таким результатом у одного ребенка будет синдром Дауна, а у 1199 — нет. Чем выше второе число, тем меньше риск.
Нормальные или ненормальные результаты
Вам также могут сказать, что ваши результаты являются «нормальными» или «ненормальными» для определенного состояния, в зависимости от того, находится ли соотношение ниже или выше определенного порогового значения.Например, некоторые генетические скрининговые тесты используют порог 1 из 250. Таким образом, результат 1 из 1200 будет считаться нормальным, потому что риск возникновения проблемы ниже 1 из 250, а 1 из 100 будет считаться ненормальным, потому что этот риск выше, чем 1 из 250.
Помните, что нормальный результат скрининга (также известный как «отрицательный результат скрининга») не является гарантией того, что у вашего ребенка нормальные хромосомы, но предполагает, что проблема маловероятна. И ненормальный результат скрининга («положительный результат») не означает, что у вашего ребенка хромосомная проблема — просто он с большей вероятностью, чем средний ребенок, будет иметь ее.Фактически, у большинства детей с положительным результатом на экране не возникает проблем. То же самое относится к аномальному результату AFP и дефектам нервной трубки.
Насколько точен квадроэкран?
Счетверенный экран выявляет не менее 70 процентов детей с трисомией 18 и около 85 процентов детей с дефектами нервной трубки. При синдроме Дауна квадроэкран выявляет около 81 процента пострадавших младенцев.
Это не означает, что вероятность развития синдрома Дауна у ребенка с положительным результатом на экране составляет 81 процент.Это просто означает, что у 81 процента детей с синдромом Дауна результаты скрининга достаточно подозрительны, чтобы рекомендовать дополнительное обследование.
Ложноотрицательные результаты
Счетверенный экран не улавливает все случаи синдрома Дауна, трисомии 18 или дефектов нервной трубки, поэтому он может определить, что ваш ребенок находится в группе низкого риска этих проблем, когда он действительно страдает . (Хотя тест, например, выявляет 81 процент случаев синдрома Дауна, это означает, что существует 19 процентов вероятности того, что тест пропустит синдром Дауна у ребенка, у которого он есть.Это называется ложноотрицательным результатом, ложно обнадеживающим результатом, который может побудить вас отказаться от диагностического тестирования, которое могло бы выявить проблему.
Ложноположительные результаты
С другой стороны, этот тест имеет 5% ложноположительных результатов. То есть он может определить, что ваш ребенок находится в группе высокого риска по одной из этих трех проблем, когда с ним все в порядке. Это может заставить вас пройти дополнительное обследование и излишне беспокоиться о благополучии вашего ребенка.
Что делать, если результаты показывают, что у моего ребенка высокий риск возникновения проблем?
Консультант-генетик или специалист по медицине матери и плода может помочь вам понять ваши результаты и возможные варианты. Вы можете обсудить плюсы и минусы амниоцентеза, чтобы узнать, есть ли у вашего ребенка проблемы.
Но, скорее всего, вам сначала предложат подробное (иногда называемое уровнем II или целевым) УЗИ. Этот тест может дать вам более непосредственную информацию.
Если у вас высокий уровень AFP , ультразвуковое исследование уровня II позволит врачу проверить позвоночник и другие части вашего ребенка на наличие дефектов. Он также подтвердит возраст вашего ребенка и наличие у вас близнецов. (Если УЗИ покажет, что ваш ребенок моложе или старше, чем предполагал ваш практикующий врач, или что вы вынашиваете более одного ребенка, ваши результаты будут пересчитаны.)
Если у вашего ребенка обнаружено расщепление позвоночника или другой врожденный дефект и вы решили продолжить беременность, ваша медицинская бригада сможет следить за состоянием вашего ребенка во время беременности и подготовиться к операции, когда он родится.
Если у вашего ребенка положительный результат теста на синдром Дауна или трисомию 18 , ультразвуковое исследование может позволить вашему врачу проверить несколько «маркеров», которые могут указывать на синдром Дауна и другие хромосомные нарушения.
Эти маркеры включают:
• Яркое пятно в мышцах сердца (эхогенный внутрисердечный очаг)
• Проблема с почками (пиелоэктазия)
• Утолщенная затылочная складка (чистый участок ткани на задней части шеи ребенка)
• Аномально короткая бедренная кость или кость руки
• Яркий (гиперэхогенный) кишечник
Если обнаружен один или несколько из этих маркеров, вероятность наличия у вашего ребенка генетической аномалии увеличивается.



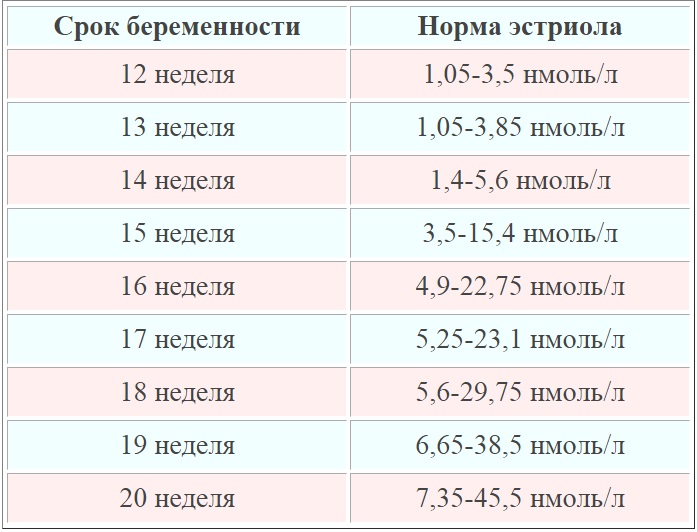
 Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.