Какие свечи от молочницы при беременности не опасны?
Кандидоз слизистых оболочек (молочница) часто развивается на фоне беременности и доставляет дискомфорт будущим мамочкам. Ситуация осложняется тем, что применение традиционных лекарственных форм противопоказано. Свечи от молочницы при беременности действуют местно, их компоненты практически не всасываются в кровь и не оказывают системного воздействия на организм женщины и плода. Особенно важно пролечить кандидоз до родов, так как ребенок, проходя через родовые пути, может заразиться от матери. У новорожденных грибы рода Кандида поражают поверхность кожи и слизистые оболочки.
Свечи от молочницы при беременности
Творожистые выделения, зуд и жжение в области половых органов – повод, чтобы беременная женщина проконсультировалась с доктором. Выбор препарата зависит от индивидуальной чувствительности организма к компонентам, срока вынашивания ребенка, сопутствующей патологии.
Чаще всего при беременности назначают следующие свечи:
- «Гексикон».

- «Полижинакс» — это эффективный комбинированный препарат, в состав которого входят несколько действующих компонентов: неомицин, нистатин, полимиксин В. Свечами пользоваться нельзя в 1 триместре.
- «Ливарол» — свечи с противогрибковой активностью. Основное действующий компонент – кетоконазол. Свечи разрешены только во 2 и 3 триместре после согласования с врачом.
- «Кандид» — препарат с клотримазолом в составе. Обладает широким противогрибковым действием. Вызывает повреждение мембраны паразитирующего микроорганизма и его растворение (лизис). Противопоказан в 1 триместре беременности.
- «Дифлюкан» — действенные свечи с флуконазолом в составе. Препарат эффективен против дрожжевых, плесневых и дрожжеподобных грибов.

Могут назначаться и другие свечи от молочницы при беременности: «Тержинан», «Залаин», «Клиндамицин», «Нистатин», «Клион-Д», «Бетадин». В первом триместре, когда защитная оболочка плода – плацента еще не сформировалась, можно применять только «Гексикон». Позже выбор препарата расширяется.
Важно! Если вы еще не беременны и только планируете беременность, но Вы знаете что Вы склонны к такому заболеванию как молочница. Советуем ознакомиться со статьей о том как определить степень заболевания и как побороть эту болезнь. Подробнее здесь.
Рекомендации для лечения молочницы при беременности
Для успешного лечения молочницы необходимо выявить ее причину и провоцирующий фактор. Санацию необходимо проводить и у полового партнера, чтобы исключить повторное инфицирование. Женщина должна пересмотреть свою диету, исключить сладкое, сдобное, острое и маринованное. Необходимо носить натуральное белье и регулярно производить гигиенические процедуры. Повышение уровня глюкозы в сыворотке крови при сахарном диабете затрудняет полное избавление от патогенных грибков.
Не правильное применение свечей приводит к снижению их эффективности, и переходу заболевания в вялотекущую хроническую форму. Свечи от молочницы при беременности подбираются врачом индивидуально и применяются курсами. Если на 4 день лечения нет облегчения симптомов, то препарат следует заменить на более эффективный.
Грибок может долгое время существовать в организме человека и ярко заявить о себе при снижении иммунной системы, или длительное время потихоньку подтачивать здоровье человека. Подробнее можно узнать на сайте gribkanet.com На котором подробно описаны все виды поражений и общие симптомы грибковых заболеваний.
Молочница у женщин и новорожденных, молочница при беременности, как лечить
Что такое молочница у женщин?
Молочница у женщин имеет гораздо более широкое распространение, чем молочница у мужчин. Разумеется, мы говорим о кандидозном вульвовагините, так называется молочница половых путей у женщин. Причины этого явления можно объяснить анатомическими особенностями мужского и женского организма – у женщин в области наружных половых органов создаются более благоприятные для развития грибка Candida условия.
Причины этого явления можно объяснить анатомическими особенностями мужского и женского организма – у женщин в области наружных половых органов создаются более благоприятные для развития грибка Candida условия.
Молочница довольно часто развивается при беременности, при этом причина развития болезни – в том, что у беременных меняется гормональный фон, изменяется микрофлора половых путей, что дает толчок началу быстрого роста числа грибков Candida.
Симптомы молочницы у женщин
Симптомы молочницы (кандидозного вульвовагинита) таковы: покраснение слизистых, иногда сопровождающееся эрозией, творожистые выделения белого цвета, с несильным запахом. Симптомы кандидозного вульвовагинита усиливаются приблизительно за неделю до менструации, что так же, как и при беременности, связано с изменением гормонального фона.
Однако, похожие симптомы могут наблюдаться и при некоторых других заболеваниях. Диагностику необходимо выполнять в лаборатории, силами квалифицированных лаборантов и врачей-диагностов.
Диагностика молочницы
GMS Clinic располагает всем необходимым для диагностики болезни. Только правильно проведенные исследования дадут ответ на вопрос: как лечить молочницу в каждом конкретном случае.
Неправильно было бы считать, что наличие в мазке грибков Candida является свидетельством наличия молочницы – в организме у любого человека грибок Candida присутствует. Вопрос в количестве. Именно поэтому в лаборатории производится высевание мазка в питательную среду, и по числу возникших колоний грибка по истечении определенного времени судят о наличии заболевания.
Следующим шагом является определение вида грибка и его чувствительности к противогрибковым препаратам. С учетом полученных данных назначается лечение. Современные противогрибковые средства подразделяются на применяемые местно, и на применяемые внутрь, те и другие – эффективны, и назначаются с учетом специфических особенностей пациента. Молочницу при беременности, например, лечат, применяя только средства местного действия, как и молочницу у новорожденных. Ведь органы беременной женщины работают «за двоих», и подвергать их дополнительной нагрузке химическими препаратами крайне нежелательно.
Ведь органы беременной женщины работают «за двоих», и подвергать их дополнительной нагрузке химическими препаратами крайне нежелательно.
Лечение молочницы
Но в любом случае, лечение должен назначать врач, только он скажет наверняка, как лечить молочницу. Самолечение крайне нежелательно. Во-первых, произвольно принимаемые препараты могут нанести вред, особенно при лечении молочницы у беременных, и не только матери, но и плоду. А во-вторых, неправильное, не до конца проведенное лечение может способствовать возникновению нового штамма грибка, устойчивого к противогрибковым препаратам, что может потребовать применения иных, более сильных средств. А это, как уже было сказано, может оказаться небезобидным, особенно если лечится молочница у новорожденного или молочница при беременности пациентки.
Кандидоз, и в частности, кандидозный вульвовагинит – довольно распространенное заболевание. Но это не значит, что оно – безобидное, и не требует лечения. Во-первых, молочница может спровоцировать воспалительные процессы в организме женщины, осложнить беременность, привести к ненужным проблемам. Во-вторых, если будущая мама больна кандидозом, то в трех случаях из четырех молочница наблюдается и у новорожденного. Ребенок хуже ест, и, следовательно, медленнее развивается.
Во-первых, молочница может спровоцировать воспалительные процессы в организме женщины, осложнить беременность, привести к ненужным проблемам. Во-вторых, если будущая мама больна кандидозом, то в трех случаях из четырех молочница наблюдается и у новорожденного. Ребенок хуже ест, и, следовательно, медленнее развивается.
Чем опасна молочница при беременности
Влияние молочницы на плод
Опасна ли молочница при беременности для плода или нет? Этот вопрос волнует будущих мам, поскольку кандидозом многие из них страдают во время вынашивания малыша. Не менее важным вопросом является лечение данного заболевания. Какие лекарственные средства для этого безопасно принимать?
Интересное положение располагает к обострению различных хронических заболеваний за счет снижения иммунитета. В том числе и кандидоза. Многие считают, что молочница при беременности — это опасно, грозит ребенку внутриутробным инфицированием. Но следует знать, что грибы рода Кандида — это условно-патогенные микроорганизмы, которые в норме живут на слизистой половых органов практически каждой женщины. И если у женщины нормальный результат мазка, количество лейкоцитов соответствует норме, нет жалоб на зуд, жжение, обильные творожистые выделения из влагалища, влияние молочницы на плод исключено. Даже если результаты посева из влагалища показывают наличие там грибов Кандида. Ведь, как мы уже говорили, это микроорганизм, который в норме обитает на слизистой. И для плода опасна молочница на ранних сроках беременности, да и любых других, может быть опасна, только если число грибов многократно увеличится. Но в этом случае будет яркая симптоматика, требуется лечение.
Но следует знать, что грибы рода Кандида — это условно-патогенные микроорганизмы, которые в норме живут на слизистой половых органов практически каждой женщины. И если у женщины нормальный результат мазка, количество лейкоцитов соответствует норме, нет жалоб на зуд, жжение, обильные творожистые выделения из влагалища, влияние молочницы на плод исключено. Даже если результаты посева из влагалища показывают наличие там грибов Кандида. Ведь, как мы уже говорили, это микроорганизм, который в норме обитает на слизистой. И для плода опасна молочница на ранних сроках беременности, да и любых других, может быть опасна, только если число грибов многократно увеличится. Но в этом случае будет яркая симптоматика, требуется лечение.
Считается, что потенциальная опасность молочницы для ребенка во втором триместре беременности ниже, чем в первые недели после зачатия. Объясняется это довольно просто. В начале беременности эмбрион еще не защищен плацентой, и любая инфекция, если проникнет в матку, может стать причиной замершей беременности или самопроизвольного выкидыша.
А после 14-16 недели защита плацентой довольно надежная. Но в то же время женщинам в УЗ-заключениях часто пишут про взвеси в околоплодных водах. В отечественной УЗ-диагностике это ошибочно считают признаком внутриутробной инфекции. И тогда женщины начинают бояться, что вот чем опасна молочница при беременности для ребенка, и обязательно нужно лечиться. Хотя лечение, как мы писали ранее, нужно отнюдь не всегда.
Если же лечение все же требуется, то в первом триместре с этой целью обычно используют вагинальные свечи «Пимафуцин». А во втором и третьем триместре — вагинальные таблетки «Клотримазол». Препараты системного (на весь организм) действия, таблетки для приема внутрь вроде «Флуконазол», применяются только в крайних случаях, если не помогает местное лечение.
Если на поздних сроках беременности молочница появилась, опасна она в том случае, если начнутся роды. До них необходимо провести санацию влагалища. Самый простой способ — это воспользоваться вагинальными свечами с хлоргексидином.
И, наконец, мнение ученых — насколько опасна молочница при беременности. На данный день нет никаких доказательств того, что заболевание негативно влияет на плод. Но тем не менее оставлять его без внимания не следует.
Молочница у беременных — причины, симптомы, диагностика и лечение
Молочница у беременных — это воспалительное поражение слизистой оболочки влагалища дрожжеподобными грибами, возникшее или обострившееся во время гестации. Проявляется творожистыми вагинальными выделениями, зудом, жжением, раздражением, везикулезной сыпью в области наружных гениталий, промежности, межъягодичной и паховой складок, отеком половых органов, диспареунией. Диагностируется с помощью гинекологического осмотра, микроскопического исследования влагалищного мазка, ПЦР, РИФ, ИФА. Для лечения применяют местные антимикотические средства разных групп — полиены, азолы, комбинированные препараты.
Диагностируется с помощью гинекологического осмотра, микроскопического исследования влагалищного мазка, ПЦР, РИФ, ИФА. Для лечения применяют местные антимикотические средства разных групп — полиены, азолы, комбинированные препараты.
Общие сведения
Молочница (кандидоз влагалища, кандидозный вагинит) хотя бы раз в жизни возникает более чем у 2/3 женщин репродуктивного возраста, в 40-50% случаев эпизоды заболевания повторяются, а у 5% пациенток инфекция принимает хроническое рецидивирующее течение. Кольпит, вызванный дрожжеподобными грибами, диагностируется у 30-40% беременных, что в 2-3 раза чаще, чем у небеременных. Перед родами его частота достигает 44,4%. Широкая распространенность молочницы объясняется присутствием дрожжеподобных грибов в составе естественного микроценоза влагалища у 10-17% женщин до наступления беременности и длительным бессимптомным кандидоносительством. Инфекция чаще поражает горожанок и более распространена в странах с жарким климатом.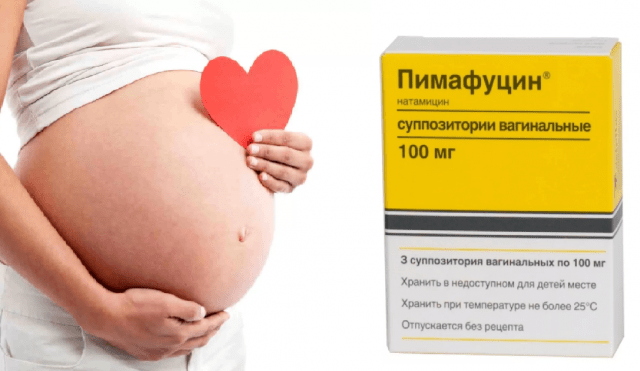
Молочница у беременных
Причины
До 90-95% случаев кандидоза при гестации вызвано условно-патогенными бесспоровыми дрожжеподобными грибами Candida albicans (C. Albicans). В последние годы отмечается увеличение количества кольпитов, при которых из выделений высеиваются другие виды кандид — C. kefyr, C. krusei, C. guilliermondii, C. tropicalis и др. Опасным возбудителем внутрибольничных инфекций является Candida glabrata. В норме дрожжеподобные грибы в виде единичных неактивных округлых клеток, не образующих нитей мицелия, присутствуют в микрофлоре 80% беременных женщин, но их рост сдерживается влагалищными лактобактериями (палочками Додерляйна), с которыми кандиды находятся в конкурентных взаимоотношениях.
Хотя кандидоз может передаваться половым путем от инфицированного партнера, обычно ключевым фактором возникновения заболевания становится нарушение иммунитета и уменьшение количества лактобактерий. Риск развития молочницы возрастает при наличии хронических соматических патологий, сахарного диабета, гипотиреоза, гипопаратиреоза, гиперкортицизма, тяжелых общих заболеваний (лейкемии, лимфомы, ВИЧ-инфекции и др. ), неконтролируемом приеме антибиотиков, глюкокортикоидов, цитостатиков, дисбактериозе кишечника, гиповитаминозе, хронических стрессах и эмоциональных нагрузках, смене климата.
), неконтролируемом приеме антибиотиков, глюкокортикоидов, цитостатиков, дисбактериозе кишечника, гиповитаминозе, хронических стрессах и эмоциональных нагрузках, смене климата.
Предрасполагающими факторами являются использование ежедневных прокладок, повышающих влажность гениталий за счет нарушения доступа воздуха, ношение тесного белья из синтетических тканей, ожирение, употребление в пищу большого количества сладостей и углеводных блюд. Клинической манифестации молочницы при беременности также способствуют:
- Накопление гликогена в слизистой влагалища. Под действием эстрогенов увеличивается количество эпителиальных клеток, в которых содержится гликоген. При уменьшении числа лактобактерий, расщепляющих гликоген до молочной кислоты, он становится подходящей питательной средой для размножения кандид.
- Естественное снижение иммунитета. У беременных под влиянием высокой концентрации прогестерона, кортикостероидов и иммуносупрессорного фактора, связанного с глобулинами, снижается иммунитет.
 Это предотвращает отторжение плода как чужеродного тела материнским организмом и поддерживает гестацию.
Это предотвращает отторжение плода как чужеродного тела материнским организмом и поддерживает гестацию.
Патогенез
При молочнице у беременных инфекционный процесс сначала локализуется в поверхностных слоях слизистой. На этапе адгезии кандиды прикрепляются к эпителиальным клеткам и колонизируют влагалище, после чего внедряются в эпителиоциты. После инвазии начинается многополярное почкование микроорганизмов с их трансформацией в тонкие нитчатые формы (псевдомицелий). Если организм женщины может сдерживать их рост, но не способен полностью элиминировать возбудителя из-за недостаточности цитокинового эффекта и низкого уровня интерферона G, грибы длительно персистируют на этом уровне, не поражая более глубокие слои слизистой.
При снижении иммунитета возбудитель проходит эпителиальный барьер, проникает в соединительную ткань и активно растет, преодолевая клеточные и тканевые защитные механизмы. Попадание кандид в сосудистое русло способствует гематогенной диссеминации с поражением других органов и систем. Восходящее распространение грибов представляет опасность для ребенка – в III триместре антимикробная активность околоплодных вод достаточно низкая, поэтому возбудитель кандидоза в них хорошо размножается. При контакте грибов со слизистыми оболочками и кожными покровами, заглатывании и аспирации зараженных вод происходит инфицирование плода.
Восходящее распространение грибов представляет опасность для ребенка – в III триместре антимикробная активность околоплодных вод достаточно низкая, поэтому возбудитель кандидоза в них хорошо размножается. При контакте грибов со слизистыми оболочками и кожными покровами, заглатывании и аспирации зараженных вод происходит инфицирование плода.
Классификация
Систематизация клинических форм молочницы в период беременности основана на таких ключевых критериях, как выраженность симптоматики, особенность течения инфекционного процесса и ассоциация кандид с другими возбудителями урогенитальных инфекций. У большинства беременных вагинальный кандидоз либо протекает бессимптомно, либо склонен к частому рецидивированию. Истинный первичный острый процесс наблюдается редко. В акушерстве обычно диагностируют следующие варианты молочницы:
- Бессимптомное кандидоносительство. Клинические симптомы отсутствуют. Титр грибов в вагинальном микроценозе не превышает 104 КОЕ/мл.
 При бактериальном исследовании вагинального секрета доминируют лактобациллы, определяемые в умеренном количестве.
При бактериальном исследовании вагинального секрета доминируют лактобациллы, определяемые в умеренном количестве. - Истинный кандидоз. Наблюдается типичная клиническая картина молочницы. Титр кандид больше 104 КОЕ/мл, обнаруживаются лактобациллы с высоким титром (свыше 106 КОЕ/мл). Диагностически значимые титры других условно-патогенных агентов не выявляются.
- Сочетание кандидоза и бактериального вагиноза. Из секрета влагалища высеиваются полимикробные ассоциации. Кроме высокого титра грибов в большом количестве (свыше 109 КОЕ/мл) определяются облигатные анаэробы и гарднереллы. Лактобацилл мало или отсутствуют.
Симптомы молочницы у беременных
При бессимптомном носительстве женщина обычно не предъявляет каких-либо жалоб. Наиболее характерным проявлением манифестировавшего кандидоза являются умеренные или обильные творожистые влагалищные выделения и белый налет на гениталиях, состоящие из мицелия кандид, лейкоцитов и поврежденных эпителиоцитов. При молочнице часто отмечаются раздражение, зуд, жжение в области гениталий, усиливающиеся в ночное время, после гигиенических процедур или полового акта. Возможно появление неприятного запаха из половых органов. За счет усиления кровообращения в слизистой вагины половые органы отекают.
При молочнице часто отмечаются раздражение, зуд, жжение в области гениталий, усиливающиеся в ночное время, после гигиенических процедур или полового акта. Возможно появление неприятного запаха из половых органов. За счет усиления кровообращения в слизистой вагины половые органы отекают.
При вовлечении в воспалительный процесс преддверия влагалища, малых и больших половых губ на их поверхности образуются бордовые везикулы с жидким содержимым, после вскрытия которых формируются микроэрозии и корочки. У пациенток с избыточным весом сыпь может распространиться на кожу промежности, паховых и межъягодичных складок. Вследствие повышения чувствительности воспаленной слизистой влагалища беременная с молочницей испытывает дискомфорт и боль при половом акте. О проникновении грибков в мочевыделительную систему свидетельствуют учащение мочеиспускания и появление резей. Восходящее распространение и генерализация инфекции проявляются ноющими болями в нижней части живота, повышением температуры.
Осложнения
У беременных, страдающих молочницей, чаще возникает угроза прерывания беременности, возрастает риск самопроизвольных абортов и преждевременных родов. При восходящем распространении инфекционного процесса на слизистую шейки матки развиваются эндоцервициты, поражение плодных оболочек приводит к хориоамниониту, несвоевременному излитию или подтеканию околоплодных вод, хронической гипоксии, внутриутробному инфицированию плода с признаками его гипотрофии. Во время родов повышается вероятность разрывов воспаленных мягких тканей. Характерными осложнениями послеродового периода являются эндометрит, раневая инфекция родовых путей, субинволюция матки. Частота внутриутробного, интра- и постнатального инфицирования дрожжеподобными грибами детей за последние 20 лет увеличилась с 1,9% до 15,6%. Приблизительно в 10% случаев гибели плодов и новорожденных выявляются изменения, характерные для кандидоза.
Диагностика
При типичной клинической картине постановка диагноза молочницы у беременной не представляет особых сложностей. Более тщательный диагностический поиск требуется при подозрении на носительство или субклиническое течение заболевания. Из-за наличия небольшого количества грибов в естественном микроценозе влагалища посев на кандиды применяется ограниченно, преимущественно для определения чувствительности возбудителя и контроля эффективности лечения. Наиболее информативными методами обследования являются:
Более тщательный диагностический поиск требуется при подозрении на носительство или субклиническое течение заболевания. Из-за наличия небольшого количества грибов в естественном микроценозе влагалища посев на кандиды применяется ограниченно, преимущественно для определения чувствительности возбудителя и контроля эффективности лечения. Наиболее информативными методами обследования являются:
- Осмотр на кресле. При исследовании в зеркалах выявляется гиперемия слизистой, наличие на ее поверхности белых налетов. Характерны обильные творожистые выделения из влагалища. На наружных гениталиях беременной может обнаружиться везикулезная сыпь, распространяющаяся на промежность и естественные складки кожи.
- Мазок на флору у женщин. Под микроскопом исследуют неокрашенные или окрашенные мазки, полученные из уретры, цервикального канала и вагины. При кандидозе в препарате определяется единичные почкующиеся клетки дрожжеподобных грибов, псевдомицелий, бластоконидии, псевдогифы, другие морфологические структуры.

В качестве вспомогательных методов при молочнице могут быть рекомендованы ПЦР-диагностика кандидоза, РИФ, ИФА (определение антител к кандидам). Методы отличаются высокой чувствительностью и специфичностью, но, как и посев, используются ограниченно из-за присутствия возбудителя в составе естественной вагинальной микрофлоры. Дифференциальная диагностика проводится с другими инфекционно-воспалительными заболеваниями влагалища — бактериальным вагинозом, генитальным герпесом, неспецифическим бактериальным и трихомонадным вульвовагинитом, хламидийным, гонококковым, бактериальным экзо- и эндоцервицитом. При необходимости пациентку консультируют инфекционист, дерматолог-венеролог, уролог.
Лечение молочницы у беременных
Основной задачей терапии кандидоза во время беременности является полная элиминация возбудителя с помощью высокоэффективных, хорошо переносимых, нетоксичных для плода и женщины препаратов. Предпочтительным является местное применение антимикотических средств в виде вагинальных свечей, при использовании которых более быстро устраняется симптоматика, отмечается минимальная системная абсорбция действующих веществ. Беременным с молочницей рекомендованы:
Беременным с молочницей рекомендованы:
- Полиеновые антимикотики. Фунгицидные антибиотики вызывают гибель дрожжеподобных грибов благодаря образованию в мембранах кандид многочисленных каналов и разрушению микроорганизмов за счет бесконтрольной потери электролитов. Антибиотики из группы полиенов отличаются низкой резорбтивностью и практически не всасываются слизистыми, что особенно важно для беременных.
- Азолы (имидазолы, триазолы). Фунгистатический эффект азольных средств основан на подавлении синтеза эргостерина клеточной мембраны. Поскольку подобным образом стеролы синтезируются лишь у грибов, препараты практически не влияют на фермент, катализирующий производство холестерина у людей. Из-за возможного тератогенного эффекта системных азолов назначают местные формы.
- Комбинированные препараты. В составе таких средств содержится несколько имидазольных антимикотиков или кроме полиенов присутствуют другие антибиотики — аминогликозиды, полипептиды и др.
 Назначение комбинированных медикаментов оправдано при сочетании молочницы с бактериальным вагинозом и в терапевтически резистентных случаях с высоким риском развития осложнений.
Назначение комбинированных медикаментов оправдано при сочетании молочницы с бактериальным вагинозом и в терапевтически резистентных случаях с высоким риском развития осложнений.
Несмотря на высокую эффективность, при лечении кандидоза у беременных не используют эхинокандины, обладающие эмбриотоксическим эффектом, и аллиламины. Так называемые препараты разных групп применяют ограниченно с учетом возможных воздействий на плод. Активное амбулаторное лечение молочницы проводят на этапе дородовой подготовки для исключения интранатального инфицирования плода. Если у партнера пациентки с кандидозом обнаруживаются признаки кандидозного баланопостита, ему также назначают антимикотики. При отсутствии акушерских противопоказаний беременной показаны естественные роды.
Прогноз и профилактика
При своевременном назначении противомикотических средств и отсутствии тяжелых форм иммуносупрессии прогноз для женщины и ребенка благоприятный. Профилактика включает укрепление иммунитета, ношение удобного нательного белья из натуральных тканей, соблюдение правил личной гигиены с подмыванием интим-гелями, содержащими в составе молочную кислоту. Беременным, у которых до гестации отмечалось рецидивирующее течение молочницы, рекомендуется ранняя постановка на учет у акушера-гинеколога, достаточный отдых, исключение стрессовых нагрузок, коррекция диеты с увеличением в рационе количества кисломолочных продуктов, фруктов, овощей.
Беременным, у которых до гестации отмечалось рецидивирующее течение молочницы, рекомендуется ранняя постановка на учет у акушера-гинеколога, достаточный отдых, исключение стрессовых нагрузок, коррекция диеты с увеличением в рационе количества кисломолочных продуктов, фруктов, овощей.
Молочница во время беременности — причины, симптомы и методы лечения
Женщины часто заболевают молочницей: очень распространенной дрожжевой инфекцией, которая может вызывать раздражение и неприятные выделения. ниже .
Но знаете ли вы, что это может происходить чаще во время беременности? Ага. Разве это не здорово? Еще один из тех чудесных побочных эффектов, о которых мы вам рассказывали!
Впрочем, паниковать нечего. Вот все, что вам действительно нужно знать…
Каковы симптомы молочницы?
Есть три признака, что вы заразились дрожжевой инфекцией.
Во-первых, у вас может быть молочница, если вы заметили «сильный зуд» влагалища или раздражение близлежащих частей, например промежности.
Это также может сделать ваше влагалище очень сухим, и вы заметите густые белые выделения на трусиках и при вытирании после посещения туалета.
Если у вас есть эти симптомы, NHS советует вам посетить вашего терапевта или местную клинику сексуального здоровья, чтобы исключить любые другие инфекции.
Почему при беременности возникает молочница?
Та же причина и у небеременных женщин — чрезмерное производство дрожжей, известных как Candida albicans.
Но во время беременности влагалище вырабатывает сахар, называемый гликогеном, который, по-видимому, очень благоприятен для молочницы. Это, конечно, связано с гормональными изменениями.
Иногда приступы молочницы вызывают курс антибиотиков. Это также может быть вызвано диетой, богатой сладкими закусками, и чаще встречается у людей с диабетом или гестационным диабетом.
Неплохо, если вы не можете сдержать тягу к сладкому?
Мог ли молочница нанести вред вашему будущему ребенку?
К счастью, молочница не причинит вреда вашему ребенку, но, поскольку она доставляет дискомфорт, лучше лечить ее как можно скорее.
Как лечить молочницу при беременности
Перед тем, как переходить к аптекам, рекомендуется обратиться к терапевту, так как они могут подтвердить правильный диагноз и прописать безопасный для беременности пессарий или крем.
(Это может быть хорошей идеей, так как ваши рецепты бесплатны, пока вы ждете).
Однако, если вы покупаете лекарства, отпускаемые без рецепта, кремы и пессарии должны быть безопасными, а таблетки для приема внутрь — НЕЛЬЗЯ. Купите лекарство от молочницы в аптеке, где вы можете спросить, подходит ли конкретное лечение, которое вы хотите, во время беременности.
У нас также есть подробное руководство, в котором указаны продукты Canesten и другие безрецептурные средства от молочницы, которые можно безопасно использовать во время беременности.
NHS также рекомендует всем, а не только беременным женщинам, делать следующее, пока они поправляются:
- душ, а не купание
- Избегайте гелей для душа и придерживайтесь запивания водой и смягчающими веществами (например, кремом E45).

- как следует высушить пораженный участок
- Носите удобные хлопковые трусы
- либо избегайте носовых платков до тех пор, пока инфекция не исчезнет, либо используйте презерватив, чтобы она не распространялась (потому что да, у мужчин тоже возникает молочница).
Что сказали наши мамы
Многие будущие мамы на нашем форуме испытывали дискомфорт от молочницы.
«Из-за того, что забеременела, я заразила молочницей», — гневается -moonbeam-. «До сих пор у меня было три процедуры во время этой беременности, и каждый раз я ждала, пока я практически не достигну той стадии, когда все, что имеет край, выглядит заманчивым для хорошего втирания».
«Я тоже очень сильно страдаю», — добавил EmsieLou6785. «В субботу / воскресенье я меняю [нижнее белье] в середине дня, и это меня останавливает.Может быть, примите душ, а затем умывайтесь, когда не можете или сразу после туалета.
«Я думаю, что это гормональный дисбаланс, но это также должно быть связано с тем фактом, что мы так часто плачем, поэтому вы постоянно вытираете и раздражаете».
Тем не менее, симптомы не столь сильны для всех — но беспокойство по поводу приема лекарств равно :
«Мне 4 недели … У меня молочница, больше неудобства, чем зуда — я чувствую, как мелочь внизу!» говорит CupcakeLadyJ.
«Я знаю, что мой врач прописал мне эти пессарии, но только предупреждение на них« бесполезно в первые 3 месяца беременности, если врач не сочтет это необходимым »», испугал меня.
«Я разговаривал со своим врачом только по телефону, поэтому я предполагаю, что без ее взгляда (э-э-э!) Она не поймет, что это важно».
«Я заболел молочницей через 35 недель после приема антибиотиков, и фармацевт не давал мне ничего без рецепта и настаивал, чтобы я пошла к врачу, который дал мне крем Canesten с пессарием», — объясняет Comeonno2.
«Он сказал, что я не могу принимать таблетки и что, используя пессарий, я должен быть осторожен, чтобы не поднимать их слишком высоко».
Eeek?
Подробнее:
Влагалищная дрожжевая инфекция во время беременности
Обзор темы
Вагинальные дрожжевые инфекции — распространенная проблема во время беременности. Они могут быть вызваны высоким уровнем эстрогена. Эти инфекции не представляют опасности для беременности. Но они могут вызывать неприятные симптомы.
Они могут быть вызваны высоким уровнем эстрогена. Эти инфекции не представляют опасности для беременности. Но они могут вызывать неприятные симптомы.
Если вы беременны и у вас есть симптомы вагинальной инфекции, обратитесь к врачу. Не думайте, что ваши симптомы вызваны безвредной дрожжевой инфекцией. Если у вас бактериальный вагиноз или инфекция, передающаяся половым путем (ИППП), например гонорея или хламидиоз, вам потребуется лечение, чтобы предотвратить проблемы во время беременности.
Если вы беременны, не принимайте лекарства от дрожжевой инфекции, отпускаемые без рецепта, если сначала не обсудите это с врачом.Специалисты рекомендуют во время беременности: сноска 1
- Для лечения дрожжевой инфекции следует использовать вагинальные препараты. Это могут быть вагинальные кремы или свечи.
- Следует использовать только определенные лекарства. Лекарства, отпускаемые без рецепта, включают бутоконазол (например, Фемстат), клотримазол (например, Гин-Лотримин), миконазол (например, Монистат) и терконазол (например, Теразол).

- Лечение следует применять в течение 7 дней. (Чтобы вылечить дрожжевую инфекцию во время беременности, может потребоваться больше времени, чем обычно.)
В прошлом нистатин (например, микостатин) был препаратом выбора в первом триместре беременности. Но сейчас все вагинальные лекарства считаются безопасными при беременности.
Ссылки
Цитаты
- Центры по контролю и профилактике заболеваний (2015). Руководство по лечению болезней, передающихся половым путем, 2015. MMWR , 64 (RR-03): 1–137. http://www.cdc.gov/std/tg2015. По состоянию на 2 июля 2015 г. [Исправление в MMWR , 64 (33): 924.http://www.cdc.gov/mmwr/preview/mmwrhtml/mm6433a9.htm?s_cid=mm6433a9_w. По состоянию на 25 января 2016 г.]
Кредиты
По состоянию на 17 июля 2020 г.
Автор: Healthwise Staff
Медицинский обзор: Кэтлин Ромито, MD — Семейная медицина
Мартин Дж. Габика, MD — Семейная медицина
Дебора А. Пенава BA, MD, FRCSC, MPH — Акушерство и гинекология
Пенава BA, MD, FRCSC, MPH — Акушерство и гинекология
Действует по состоянию на 17 июля 2020 г.
Автор: Здоровый персонал
Медицинский обзор: Кэтлин Ромито, доктор медицины, семейная медицина и Мартин Дж.Габица, доктор медицины, семейная медицина, и Дебора А. Пенава, доктор медицины, FRCSC, магистр здравоохранения, акушерство и гинекология
Центры по контролю и профилактике заболеваний (2015). Руководство по лечению болезней, передающихся половым путем, 2015. MMWR , 64 (RR-03): 1-137. http://www.cdc.gov/std/tg2015. По состоянию на 2 июля 2015 г. [Исправление в MMWR , 64 (33): 924. http://www.cdc.gov/mmwr/preview/mmwrhtml/mm6433a9.htm?s_cid=mm6433a9_w. По состоянию на 25 января 2016 г.]
Что делать, если у меня возникает молочница во время беременности?
Можно ли заболеть молочницей во время беременности?
Если вы беременны, вы, вероятно, привыкаете ко всем странным изменениям, которые происходят с вашим телом, но если вы чувствуете зуд или жжение в интимной зоне, причина может быть не только в беременности.
Вы можете иметь дело с вагинальной молочницей, которая может сделать вашу беременность намного более неудобной, чем нужно.
Вам не нужно позволять молочнице разрушить то, что должно быть одним из самых особенных периодов вашей жизни, только не тогда, когда мы составили это удобное руководство по молочнице во время беременности.
Просто сядьте, расслабьтесь и прочитайте, что вы можете сделать, чтобы избавиться от молочницы и вернуться к своей беременности.
Что вызывает молочницу?
Молочница — это грибковая инфекция, которую также называют дрожжевой инфекцией, и это означает, что она вызывается грибком, который обитает на вашей коже.
Этот грибок называется кандида, и обычно он живет на коже влагалища, не вызывая никаких проблем или инфекций, и находится под контролем естественной среды вашего тела.
Однако, если естественный баланс вашего тела изменится, Candida может процветать, расти и вызывать молочницу.
Почему во время беременности чаще болеют молочницей?
Молочница — это распространенная дрожжевая инфекция, но многие женщины обнаруживают, что во время беременности они чаще или тяжелее болеют молочницей.
Это потому, что когда вы беременны, ваше тело претерпевает множество изменений, особенно в репродуктивной системе.
Изменения уровня гормонов на протяжении всей беременности могут означать, что ваша интимная зона выходит из равновесия, создавая идеальные условия для развития Candida.
Вот почему многие женщины, никогда не сталкивавшиеся с молочницей, могут обнаруживать, что во время беременности они гораздо чаще борются с этим заболеванием.
Отличаются ли симптомы молочницы во время беременности?
Молочница имеет несколько очень четких и идентифицируемых симптомов, которые можно легко идентифицировать, и эти симптомы остаются неизменными во время беременности.
Вот некоторые из наиболее распространенных симптомов молочницы, на которые следует обращать внимание:
- Зуд или раздражение во влагалище и вокруг него.
- Белые творожистые выделения, обычно без запаха.
- Покраснение во влагалище и вокруг него.
- Чувство боли.
- Болезненность во время секса.
- Ощущение покалывания или жжения при мочеиспускании.
Если вы заметили какой-либо из этих симптомов и думаете, что у вас может быть молочница, запишитесь на прием к врачу или в местную клинику сексуального здоровья, чтобы пройти обследование.
Они смогут подтвердить, страдаете ли вы молочницей, и часто смогут определить, просто выслушав описание ваших симптомов.
Какие средства от молочницы я могу использовать во время беременности?
Итак, вам поставили диагноз молочница. Что теперь? Что ж, вам захочется найти средство, подходящее для использования во время беременности.
Вы никогда не должны принимать какое-либо лечение, не посоветовавшись предварительно со своим врачом или медицинским работником, особенно когда вы беременны, поскольку ваши лекарства могут быть небезопасными для ребенка и могут не подходить для той стадии беременности, на которой вы находитесь. .
Давайте посмотрим, какие лекарства может порекомендовать ваш врач, а какие вам следует избегать, если вы беременны и страдаете молочницей.
Таблетки
Обычно врач или фармацевт рекомендуют принимать противогрибковые таблетки для лечения молочницы, но во время беременности они не всегда подходят.
Это один из самых эффективных способов лечения молочницы, но не все из них безопасны для приема во время беременности или кормления грудью, поэтому не принимайте никаких таблеток, если вам специально не посоветовал врач или врач. другой медицинский работник.
Пессарий
Хотя таблетки не рекомендуются беременным, врач все же может порекомендовать вам пессарий.
Пессарии — это таблетки, которые вводят во влагалище, а не принимают внутрь, и очень эффективны при борьбе с молочницей.
Многие пессарии поставляются с аппликатором, с помощью которого можно ввести таблетку во влагалище, но если вы беременны, рекомендуется вводить пессарий вручную, так как это считается более безопасным.
Опять же, посоветуйтесь со своим врачом, прежде чем принимать какие-либо лекарства, просто чтобы убедиться, что вы делаете лучший выбор для вас и вашего ребенка.
Крем
Кремытакже обычно подходят для лечения молочницы во время беременности и также могут быть рекомендованы вашим врачом или медицинским работником.
Кремы для лечения молочницы выпускаются в версиях, которые подходят как для внутренней, так и для внешней части влагалища, помогая лечить молочницу, облегчая симптомы зуда и раздражения.
Вы также можете использовать крем для наружного лечения молочницы вместе с пессарием, чтобы облегчить симптомы, пока лечение начинает работать.
Опять же, это всегда следует сначала обсудить с врачом.
Есть ли какие-нибудь натуральные средства от молочницы, которые я могу использовать во время беременности?
Лучший способ вылечить дрожжевую инфекцию — использовать лекарства, рекомендованные вашим врачом, однако есть еще пара вещей, которые вы можете сделать, чтобы предотвратить молочницу.
Thrush прекрасно себя чувствует в теплой и влажной среде, поэтому очень важно позаботиться о надлежащем уходе за интимной зоной.
Попробуйте использовать воду и смягчающее средство (например, крем E45) вместо мыла при мытье влагалища и всегда тщательно высушивайте эту область после купания или душа. Принятие душа вместо ванны также может помочь контролировать молочницу.
Всегда следите за тем, чтобы ваше нижнее белье было чистым и менялось каждый день.Когда вы боретесь с молочницей, рекомендуется носить хлопковое нижнее белье, и вам следует избегать ношения тесного нижнего белья или колготок до тех пор, пока инфекция не пройдет.
Многие люди прекращают заниматься сексом, когда страдают молочницей, так как это может быть неудобно, но если вы решите заняться сексом, обязательно наденьте презерватив, чтобы не дать молочнице распространиться на вашего партнера.
Могу ли я заболеть молочницей во рту во время беременности?
Когда вы думаете о молочнице, вас, возможно, больше всего беспокоит вагинальный молочница, но знаете ли вы, что молочница может быть и во рту?
Молочница во рту также может возникать чаще во время беременности и лечится так же легко, как и вагинальная молочница.
Некоторые из наиболее распространенных симптомов молочницы полости рта включают:
- Покраснение во рту.
- Белые пятна во рту, которые могут кровоточить, если попытаться стереть их.
- Неприятный привкус во рту или неправильный вкус.
- Проблемы с едой и питьем.
- Боль во рту, например болезненность языка или десен.

- Трещины в уголках рта.
Если вы заметили эти симптомы, немедленно обратитесь к врачу.Они дадут вам лучший совет, как лечить молочницу полости рта во время беременности.
Если у меня молочница во время беременности, повредит ли это моему ребенку?
Вы будете рады узнать, что если вы заразитесь молочницей во время беременности, вашему будущему ребенку не причинят никакого вреда.
Если вы будете следовать инструкциям врача и использовать только те лекарства, которые они рекомендуют, ваш ребенок будет в целости и сохранности, даже когда вы лечите молочницу.
Если у вас возникла молочница во время родов, ваш ребенок может заразиться молочницей во время родов, однако это очень легко лечится, и вам не следует беспокоиться об этом.
Мы надеемся, что мы успокоили вас, когда дело доходит до развития молочницы во время беременности.
Это действительно не о чем беспокоиться, и если вы будете относиться к нему должным образом и следовать рекомендациям врача, и у вас, и у вашего малыша все будет в порядке.
Если у вас все еще есть какие-либо вопросы о молочнице или вы просто хотите быть уверены, что делаете правильный выбор для себя и своего будущего ребенка, почему бы не позвонить нашим фармацевтам Chemist 4 U? Они успокоят вас, и вы сможете снова наслаждаться беременностью.
Влагалищные дрожжевые инфекции во время беременности
Can Fam Physician. 2009 Март; 55 (3): 255–256.
Язык: английский | Французский
Copyright © Колледж семейных врачей Канады Эта статья цитируется в других статьях в PMC.РЕФЕРАТ
ВОПРОС Мои беременные пациентки часто обращаются с симптоматическими вагинальными дрожжевыми инфекциями. Безопасны ли лекарства, обычно используемые для лечения дрожжевых инфекций, во время беременности?
ОТВЕТ Существующие данные показывают, что воздействие пероральных и местных противогрибковых средств, местных антисептиков или кортикостероидов во время беременности не связано с повышенным риском серьезных пороков развития. Местные противогрибковые препараты азола являются рекомендуемым лечением во время беременности в течение как минимум 7 дней из-за повышенной эффективности.Для облегчения симптомов можно использовать местные кортикостероиды.
Местные противогрибковые препараты азола являются рекомендуемым лечением во время беременности в течение как минимум 7 дней из-за повышенной эффективности.Для облегчения симптомов можно использовать местные кортикостероиды.
РЕЗЮМЕ
ВОПРОС Я пришел на память о симптомах вагинальных инфекций на уровне крови. Используемые медицинские препараты для лечения инфекций без опасности для здоровья?
РЕПОНС Актуальные средства, предназначенные для демонстрации антисептических средств, средств защиты, антисептических средств или кортикостероидов, не связанных с серьезными серьезными пороками развития.Рекомендуемый кулон la grossesse des antifongiques topiques azolés pendant au moins 7 jours étant donné leur plus grande efficacité. Les corticostéroïdes peuvent être utilisés для лечения симптомов.
Вульвовагинальный кандидоз (ВВК), часто называемый дрожжевой инфекцией, является распространенным гинекологическим заболеванием, которым страдают 3 из 4 женщин в течение их жизни. 1 Более 40% пораженных женщин будут иметь 2 или более эпизода ВВК, 2 , 3 и инфекция чаще встречается у беременных.Считается, что более высокий уровень эстрогена и более высокое содержание гликогена в вагинальном секрете во время беременности повышают риск развития ВВК у женщины. 4 Поскольку ВВК так часто встречается у женщин в детородном возрасте, важно понимать патологию этого заболевания, а также безопасность или риски лекарств, используемых для его лечения во время беременности.
1 Более 40% пораженных женщин будут иметь 2 или более эпизода ВВК, 2 , 3 и инфекция чаще встречается у беременных.Считается, что более высокий уровень эстрогена и более высокое содержание гликогена в вагинальном секрете во время беременности повышают риск развития ВВК у женщины. 4 Поскольку ВВК так часто встречается у женщин в детородном возрасте, важно понимать патологию этого заболевания, а также безопасность или риски лекарств, используемых для его лечения во время беременности.
Вульвовагинальный кандидоз вызывается чрезмерным ростом дрожжевых клеток, принадлежащих к видам Candida , в слизистой оболочке влагалища. Инфекция Candida albicans встречается в подавляющем большинстве (от 80% до 90%) диагностированных случаев ВВК, тогда как заражение другими видами, такими как Candida glabrata или Candida tropicalis, встречается реже. 5 При адекватной фармакотерапии и избегании сопутствующих факторов (например, спринцевания, ношения узких штанов) ВВК и связанные с ним симптомы исчезают за короткий период времени. Существует несколько вариантов лечения инфекции Candida , например, противогрибковыми и антисептическими средствами, а также кортикостероидами в качестве полезного дополнения при зуде и эритеме.
Существует несколько вариантов лечения инфекции Candida , например, противогрибковыми и антисептическими средствами, а также кортикостероидами в качестве полезного дополнения при зуде и эритеме.
Противогрибковые препараты
Противогрибковые средства, коммерчески доступные для лечения ВВК в Канаде, включают следующие: имидазольные противогрибковые средства (например, бутоконазол, клотримазол, миконазол), триазольные противогрибковые средства (например, флуконазол, терконазол) и полиеновые противогрибковые средства (например, нигфостатин) . Эти агенты доступны в формах для перорального и местного применения. Препараты для местного применения имидазола и триазольных противогрибковых средств, вместе известных как азольные противогрибковые средства, считаются терапией выбора во время беременности из-за данных о безопасности, собранных как у животных, так и у людей.Проспективные и наблюдательные исследования с использованием местных противогрибковых средств не выявили повышенного риска серьезных пороков развития, когда матери подвергались воздействию в любое время во время беременности, и авторы сочли их в целом безопасными. 6 Системная абсорбция этих препаратов для местного применения минимальна, поэтому риск передачи инфекции нерожденному ребенку невелик. Терапию азолом следует рекомендовать в течение 7 дней вместо более короткой продолжительности из-за улучшения эффективности лечения. 7 , 8
6 Системная абсорбция этих препаратов для местного применения минимальна, поэтому риск передачи инфекции нерожденному ребенку невелик. Терапию азолом следует рекомендовать в течение 7 дней вместо более короткой продолжительности из-за улучшения эффективности лечения. 7 , 8
Пероральный флуконазол следует рассматривать как терапию второй линии для лечения ВВК.Были сообщения о случаях, когда флуконазол был связан с серьезными пороками развития, но только в более высоких дозах (≥ 400 мг / сут). 9 , 10 Нет повышенного риска серьезных пороков развития, связанных с краткосрочным применением 150 мг флуконазола для лечения ВВК. 11
Нистатин для местного применения — безопасная альтернатива азольным противогрибковым средствам, которые широко изучались в первом триместре беременности. Поскольку нистатин обладает незначительной системной абсорбцией, во многих исследованиях не наблюдалось связанного с ним риска серьезных пороков развития. 6 Рекомендуемая доза нистатина при беременности составляет 100 000 единиц интравагинально один раз в сутки в течение 2 недель. 1
6 Рекомендуемая доза нистатина при беременности составляет 100 000 единиц интравагинально один раз в сутки в течение 2 недель. 1
Антисептики
Борная кислота была изучена в лечении ВВК. Хотя борная кислота не является коммерчески доступной, она является альтернативой противогрибковым средствам. Существует мало опубликованной информации о безопасности борной кислоты для человека. Недавнее ретроспективное исследование случай-контроль, проведенное в Венгрии, показало слабую связь между воздействием борной кислоты во время беременности и серьезными пороками развития, но эта связь не достигла статистической значимости. 12 Если вагинальный эпителий не сильно раздражен, системно всасывается только ограниченное количество борной кислоты 13 ; поэтому в большинстве случаев количество, всасываемое через слизистую оболочку влагалища, минимально, и риск воздействия на будущий плод является теоретическим. Типичная доза борной кислоты составляет 600 мг интравагинально на ночь в течение 14 ночей подряд. 14
14
Кортикостероиды
Симптомы, такие как зуд и покраснение, обычно возникают при ВВК, и для облегчения этих острых симптомов могут быть назначены местные кортикостероиды.Безопасность использования кортикостероидов во время беременности обсуждалась в предыдущем обновлении Motherisk. 15 Метаанализ, проведенный Park-Wyllie et al., Объединяющий 5 проспективных исследований на людях, показал, что у матерей, которые принимали пероральные кортикостероиды, было незначительное увеличение отношения шансов для общих основных пороков развития. Был небольшой, но статистически значимый повышенный риск волчьей пасти по сравнению с контролем (отношение шансов 3,35, 95% доверительный интервал от 1,97 до 5.69). 16 Для местных кортикостероидов примерно 3% дозы, нанесенной на кожу, всасывается системно. 17 Два популяционных исследования не выявили повышенного риска серьезных пороков развития у детей матерей, которые использовали кортикостероиды местного действия во время беременности. 18 , 19
18 , 19
Заключение
Важно лечить инфекции ВВК у беременных женщин, и существуют безопасные лекарства, которые можно использовать. Азольные противогрибковые препараты для местного применения хорошо изучены, коммерчески доступны и не требуют рецепта врача.Настоятельно рекомендуется семидневная терапия, так как более короткая продолжительность лечения связана с неудачей лечения. Альтернативы азолам для местного применения включают нистатин для местного применения и флуконазол для перорального применения. Местный нистатин или пероральный флуконазол следует использовать, если пациент не может использовать местные противогрибковые азольные противогрибковые препараты. Для облегчения симптомов покраснения или зуда краткосрочное применение местных кортикостероидов с низкой активностью считается безопасным для использования во время беременности.
MOTHERISK
Вопросы Motherisk готовятся командой Motherisk в больнице для больных детей в Торонто, Онтарио. Г-н Сунг — докторант фармацевтического факультета им. Лесли Дэна Университета Торонто. Г-жа Эйнарсон — заместитель директора программы Motherisk.
Г-н Сунг — докторант фармацевтического факультета им. Лесли Дэна Университета Торонто. Г-жа Эйнарсон — заместитель директора программы Motherisk.
У вас есть вопросы о влиянии лекарств, химикатов, радиации или инфекций на беременных или кормящих женщин? Приглашаем вас отправить их в программу Motherisk по факсу 416 813-7562; они будут рассмотрены в будущих обновлениях Motherisk .
Опубликованные обновления Motherisk доступны на веб-сайте Canadian Family Physician (www.cfp.ca), а также на сайте Motherisk (www.motherisk.org).
Сноски
Конкурирующие интересы
Не задекларированы
Ссылки
1. Дас Невес Дж., Пинто Э., Тейшейра Б., Диас Дж., Роча П., Кунья Т. и др. Местное лечение кандидозного вульвовагинита: общие и практические соображения. Наркотики. 2008. 68 (13): 1787–802. [PubMed] [Google Scholar] 2. Феррер Дж. Вагинальный кандидоз: эпидемиологические и этиологические факторы. Int J Gynaecol Obstet. 2000; 71 (Приложение 1): S21–7.[PubMed] [Google Scholar] 3. Эшенбах Д.А. Хронический кандидозный вульвовагинит. N Engl J Med. 2004. 351 (9): 851–2. [PubMed] [Google Scholar] 4. Мониф Г.Р., Бейкер Д.А. Грибковые микроорганизмы албиканс. В: Мониф Г.Р., Бейкер Д.А., редакторы. Инфекционные болезни в акушерстве и гинекологии. 5-е изд. Нью-Йорк, штат Нью-Йорк: издательство «Парфенон»; 2003. С. 405–21. [Google Scholar] 5. Барон EJ, Cassell GH, Даффи LB, Eschenbach JR, Greenwood SM, Harvey NE, et al. Лабораторная диагностика инфекций женских половых путей. В: Барон EJ, редактор. Кумулятивные методы и процедуры в клинической микробиологии (Cumitech) 17A.Вашингтон, округ Колумбия: ASM Press; 1993. С. 1–28. [Google Scholar] 6. King CT, Rogers PD, Cleary JD, Chapman SW. Противогрибковая терапия при беременности. Clin Infect Dis. 1998. 27 (5): 1151–60. [PubMed] [Google Scholar] 7. Doering PL, Santiago TM. Препараты для лечения кандидозного вульвовагинита: сравнительная эффективность средств и схем.
Int J Gynaecol Obstet. 2000; 71 (Приложение 1): S21–7.[PubMed] [Google Scholar] 3. Эшенбах Д.А. Хронический кандидозный вульвовагинит. N Engl J Med. 2004. 351 (9): 851–2. [PubMed] [Google Scholar] 4. Мониф Г.Р., Бейкер Д.А. Грибковые микроорганизмы албиканс. В: Мониф Г.Р., Бейкер Д.А., редакторы. Инфекционные болезни в акушерстве и гинекологии. 5-е изд. Нью-Йорк, штат Нью-Йорк: издательство «Парфенон»; 2003. С. 405–21. [Google Scholar] 5. Барон EJ, Cassell GH, Даффи LB, Eschenbach JR, Greenwood SM, Harvey NE, et al. Лабораторная диагностика инфекций женских половых путей. В: Барон EJ, редактор. Кумулятивные методы и процедуры в клинической микробиологии (Cumitech) 17A.Вашингтон, округ Колумбия: ASM Press; 1993. С. 1–28. [Google Scholar] 6. King CT, Rogers PD, Cleary JD, Chapman SW. Противогрибковая терапия при беременности. Clin Infect Dis. 1998. 27 (5): 1151–60. [PubMed] [Google Scholar] 7. Doering PL, Santiago TM. Препараты для лечения кандидозного вульвовагинита: сравнительная эффективность средств и схем. DICP. 1990. 24 (11): 1078–83. [PubMed] [Google Scholar] 8. Молодой Г.Л., Джуэлл Д. Местное лечение вагинального кандидоза (молочницы) во время беременности. Кокрановская база данных Syst Rev.2001; 4: CD000225.DOI: 10.1002 / 14651858.CD000225. [PubMed] [CrossRef] [Google Scholar] 9. Ли Б. Э., Фейнберг М., Абрахам Дж. Дж., Мурти А. Р.. Врожденные пороки развития ребенка, рожденного женщиной, принимающей флуконазол. Pediatr Infect Dis J. 1992; 11 (12): 1062–4. [PubMed] [Google Scholar] 10. Персли Т.Дж., Бломквист И.К., Абрахам Дж., Андерсен Х.Ф., Бартли Дж. Врожденные аномалии, вызванные флуконазолом, у трех младенцев. Clin Infect Dis. 1996. 22 (2): 336–40. [PubMed] [Google Scholar] 11. Норгаард М., Педерсен Л., Гислум М., Эриксен Р., Согаард К.К., Шонхейдер Х.С. и др.Использование флуконазола матерями и риск врожденных пороков развития: датское популяционное когортное исследование. J Antimicrob Chemother. 2008. 62 (1): 172–6. Epub 2008, 9 апреля. [PubMed] [Google Scholar] 12. Acs N, Bánhidy F, Puhó E, Cheizel AE.
DICP. 1990. 24 (11): 1078–83. [PubMed] [Google Scholar] 8. Молодой Г.Л., Джуэлл Д. Местное лечение вагинального кандидоза (молочницы) во время беременности. Кокрановская база данных Syst Rev.2001; 4: CD000225.DOI: 10.1002 / 14651858.CD000225. [PubMed] [CrossRef] [Google Scholar] 9. Ли Б. Э., Фейнберг М., Абрахам Дж. Дж., Мурти А. Р.. Врожденные пороки развития ребенка, рожденного женщиной, принимающей флуконазол. Pediatr Infect Dis J. 1992; 11 (12): 1062–4. [PubMed] [Google Scholar] 10. Персли Т.Дж., Бломквист И.К., Абрахам Дж., Андерсен Х.Ф., Бартли Дж. Врожденные аномалии, вызванные флуконазолом, у трех младенцев. Clin Infect Dis. 1996. 22 (2): 336–40. [PubMed] [Google Scholar] 11. Норгаард М., Педерсен Л., Гислум М., Эриксен Р., Согаард К.К., Шонхейдер Х.С. и др.Использование флуконазола матерями и риск врожденных пороков развития: датское популяционное когортное исследование. J Antimicrob Chemother. 2008. 62 (1): 172–6. Epub 2008, 9 апреля. [PubMed] [Google Scholar] 12. Acs N, Bánhidy F, Puhó E, Cheizel AE.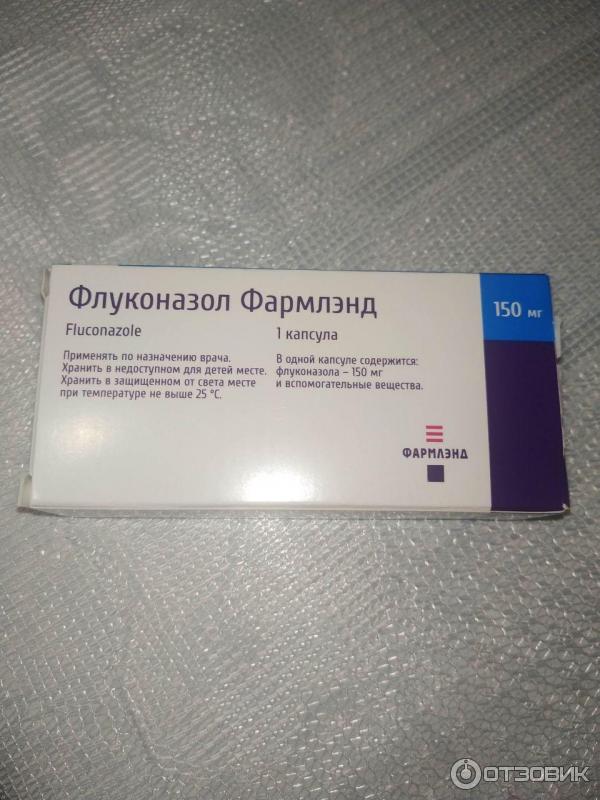 Тератогенные эффекты вагинального лечения борной кислотой во время беременности. Int J Gynaecol Obstet. 2006. 93 (1): 55–6. Epub 2006 10 марта. [PubMed] [Google Scholar] 13. Fail PA, Chapin RE, Price CJ, Heindel JJ. Общая, репродуктивная, онтогенетическая и эндокринная токсичность соединений бора.Reprod Toxicol. 1998. 12 (1): 1–18. [PubMed] [Google Scholar] 14. Паппас П.Г., Рекс Дж. Х., Собел Дж. Д., Филлер С. Г., Дисмукс В. Е., Уолш Т. Дж. И др. Рекомендации по лечению кандидоза. Clin Infect Dis. 2004. 38 (2): 161–89. Epub, 2003, 19 декабря. [PubMed] [Google Scholar] 15. Орен Д., Нульман И., Махиджа М., Ито С., Корен Г. Использование кортикостероидов во время беременности. Связаны ли с риском местные, ингаляционные или системные агенты? Может Фам Врач. 2004; 50: 1083–5. [Бесплатная статья PMC] [PubMed] [Google Scholar] 16. Пак-Вилли Л., Маззотта П., Пастушак А., Моретти М.Э., Бике Л., Ханнисетт Л. и др.Врожденные дефекты после воздействия кортикостероидов на мать: проспективное когортное исследование и метаанализ эпидемиологических исследований.
Тератогенные эффекты вагинального лечения борной кислотой во время беременности. Int J Gynaecol Obstet. 2006. 93 (1): 55–6. Epub 2006 10 марта. [PubMed] [Google Scholar] 13. Fail PA, Chapin RE, Price CJ, Heindel JJ. Общая, репродуктивная, онтогенетическая и эндокринная токсичность соединений бора.Reprod Toxicol. 1998. 12 (1): 1–18. [PubMed] [Google Scholar] 14. Паппас П.Г., Рекс Дж. Х., Собел Дж. Д., Филлер С. Г., Дисмукс В. Е., Уолш Т. Дж. И др. Рекомендации по лечению кандидоза. Clin Infect Dis. 2004. 38 (2): 161–89. Epub, 2003, 19 декабря. [PubMed] [Google Scholar] 15. Орен Д., Нульман И., Махиджа М., Ито С., Корен Г. Использование кортикостероидов во время беременности. Связаны ли с риском местные, ингаляционные или системные агенты? Может Фам Врач. 2004; 50: 1083–5. [Бесплатная статья PMC] [PubMed] [Google Scholar] 16. Пак-Вилли Л., Маззотта П., Пастушак А., Моретти М.Э., Бике Л., Ханнисетт Л. и др.Врожденные дефекты после воздействия кортикостероидов на мать: проспективное когортное исследование и метаанализ эпидемиологических исследований. Тератология. 2000. 62 (6): 385–92. [PubMed] [Google Scholar] 17. Таушер А.Е., Флейшер А.Б., младший, Фелпс К.С., Фельдман С.Р. Псориаз и беременность. J Cutan Med Surg. 2002. 6 (6): 561–70. Epub 2002, 9 октября. [PubMed] [Google Scholar] 18. Cheizel AE, Rockenbauer M. Популяционное исследование тератогенного потенциала кортикостероидов на основе случай-контроль. Тератология. 1997. 56 (5): 335–40. [PubMed] [Google Scholar] 19.Mygind H, Thulstrup AM, Pedersen L, Larsen H. Риск задержки внутриутробного развития, пороков развития и других исходов родов у детей после местного применения кортикостероидов во время беременности. Acta Obstet Gynecol Scand. 2002. 81 (3): 234–9. [PubMed] [Google Scholar]
Тератология. 2000. 62 (6): 385–92. [PubMed] [Google Scholar] 17. Таушер А.Е., Флейшер А.Б., младший, Фелпс К.С., Фельдман С.Р. Псориаз и беременность. J Cutan Med Surg. 2002. 6 (6): 561–70. Epub 2002, 9 октября. [PubMed] [Google Scholar] 18. Cheizel AE, Rockenbauer M. Популяционное исследование тератогенного потенциала кортикостероидов на основе случай-контроль. Тератология. 1997. 56 (5): 335–40. [PubMed] [Google Scholar] 19.Mygind H, Thulstrup AM, Pedersen L, Larsen H. Риск задержки внутриутробного развития, пороков развития и других исходов родов у детей после местного применения кортикостероидов во время беременности. Acta Obstet Gynecol Scand. 2002. 81 (3): 234–9. [PubMed] [Google Scholar]Молочница и другие кандидозные инфекции
Автор: Скотт Пэнгонис, доктор медицинских наук, FAAP и S. Элизабет Уильямс, доктор медицины, магистр здравоохранения, FAAP
Кандида — это тип дрожжей, часть семейства грибов, которые обычно обитают в нашем организме и на нем. Его можно найти, например, на коже и во рту, в кишечнике и в области гениталий. Большую часть времени, Candida не вызывает никаких проблем. Однако, когда он разрастается, он может вызвать такие инфекции, как кандидоз. Эти грибковые инфекции могут перейти в хроническую форму.
Его можно найти, например, на коже и во рту, в кишечнике и в области гениталий. Большую часть времени, Candida не вызывает никаких проблем. Однако, когда он разрастается, он может вызвать такие инфекции, как кандидоз. Эти грибковые инфекции могут перейти в хроническую форму.
Что такое молочница?
Кандидоз полости рта, также называемый оральным молочница, часто встречается у младенцев и детей ясельного возраста. Молочница также может поражать ногти, глаза и кожные складки шеи и подмышек, а также область подгузников, включая влагалище и складки паха.
Как младенцы и дети заболевают молочницей и др.
Candida инфекции? Беременность и роды. Новорожденные могут получить Candida от матери. Это может произойти, пока они еще находятся в матке, а также во время прохождения через влагалище во время родов. Большинство этих инфекций вызывается Candida albicans , хотя другие виды Candida становятся все более распространенными.
Медицина. Иногда у детей развивается кандидоз после приема антибиотики. Хотя антибиотики борются с микробами, от которых болеет ребенок, они иногда также влияют на «хорошие» бактерии, которые помогают контролировать баланс микробов в организме. Это вызывает такие грибки, как Candida шанс перерасти. Использование вдыхаемого стероиды от астмы без полоскания рта водой после использования ингалятора также могут привести к кандидозу.
Состояние здоровья. У некоторых детей с серьезными проблемами со здоровьем грибок может попасть в кровоток. Те, кто подвергается наибольшему риску инфекций кровотока с Candida включают
недоношенные дети или младенцы с очень низкой массой тела при рождении, дети с долгосрочными внутривенными (IV) катетерами и дети с ослабленной иммунной системой, вызванной:
раковые заболевания или лекарства. У этих детей часто используются пероральные нистатин и флуконазол для предотвращения кандидоза.
Если Candida инфекции становятся хроническими или возникают во рту у детей старшего возраста, это может быть признаком проблемы иммунной системы, такой как инфекция вируса иммунодефицита человека (ВИЧ). Candida Инфекции кожи, рта (молочница) или влагалища у детей старше 2–3 лет также могут быть признаком
диабет.
Признаки и симптомы
Candida инфекцииМладенцы. У младенцев симптомы включают болезненные белые или желтые пятна на языке, губах, деснах, нёбе (нёбо) и внутренней поверхности щёк (молочница). Он также может распространяться в пищевод, из-за чего глотание становится болезненным. Кандидоз может вызвать обострение опрелостей, вызывающее покраснение и чувствительность в пораженной области, а также в некоторых случаях приподнятую красную кайму.
Подростки. Девочки-подростки, у которых развивается вагинальный
У дрожжевой инфекции могут быть такие симптомы, как зуд, боль, покраснение и / или густые «творожистые» выделения из влагалища. Дрожжевая инфекция часто возникает после лечения антибиотиками.
Дрожжевая инфекция часто возникает после лечения антибиотиками.
Дети, принимающие препараты внутривенно. Симптомы у детей с Candida инфекций при получении
химиотерапевтическое лечение или другие долгосрочные домашние лекарства, вводимые через внутривенный катетер.В этих случаях грибок попадает в систему крови. Попадая в кровь, дрожжи могут путешествовать по телу, вызывая инфекцию сердца, легких, печени, почек, глаз, мозга и кожи. Первые признаки Candida Инфекция кровотока — лихорадка и закупорка внутривенного катетера.
Как работает
Диагностирована инфекция Candida ?Ваш педиатр часто ставит диагноз, осматривая вашего ребенка и анализируя симптомы.Соскоб Candida поражения (язвы) во рту или другие пятна могут быть дополнительно исследованы на наличие признаков инфекции.
Ультразвук или компьютерная томография могут обнаружить кандидозные поражения, которые появились в головном мозге, почках, сердце, печени или селезенке после инфекции кровотока. Иногда берутся культуры крови или поражений во рту, чтобы вырастить грибок в лаборатории и определить тип и чувствительность дрожжей.
Иногда берутся культуры крови или поражений во рту, чтобы вырастить грибок в лаборатории и определить тип и чувствительность дрожжей.
Лечение
Candida инфекцииПротивогрибковые препараты используются для лечения кандидоза.Антибиотик нистатин часто назначают детям с такими инфекциями, как молочница полости рта или Сыпь от подгузников, связанная с Candida , например. Конкретные лекарства, назначаемые от кандидоза, различаются в зависимости от части тела, где сконцентрирована инфекция.
Если кандидоз распространился через кровоток, ваш педиатр обычно порекомендует лечение с помощью внутривенного лекарства. Некоторые из этих препаратов для внутривенного вливания вызывают неприятные побочные эффекты, но по-прежнему являются надежным лекарством от серьезных инвазивных грибковых инфекций.Однако большинство лекарств, используемых для лечения кандидоза, хорошо переносятся большинством детей.
Сколько времени длится
Candida инфекции уйдут? После начала лечения большинство кандидозных инфекций проходят в течение примерно 2 недель. Однако нередки случаи, когда инфекции возвращаются. Длительный молочница иногда бывает связана с пустышками или
бутылки, которые не были должным образом прокипячены для удаления грибка.
Однако нередки случаи, когда инфекции возвращаются. Длительный молочница иногда бывает связана с пустышками или
бутылки, которые не были должным образом прокипячены для удаления грибка.
Инфекция гораздо сложнее лечить у детей с катетерами или ослабленной иммунной системой.Как правило, катетер необходимо удалить или заменить, чтобы эффективно лечить инфекции, вызванные этими устройствами. Также обычно проводятся анализы, чтобы определить, распространилась ли инфекция на другие части тела. Противогрибковая терапия может занять от нескольких недель до месяцев для более серьезных инфекций.
Помните
Поговорите со своим педиатром, если вы считаете, что у вашего ребенка могут быть симптомы Candida , или всякий раз, когда у вас есть какие-либо вопросы о здоровье вашего ребенка.
Дополнительная информация
О докторе Пангонисе
Скотт Пангонис, доктор медицины, магистр медицины, FAAP — педиатр, сертифицированный советом директоров.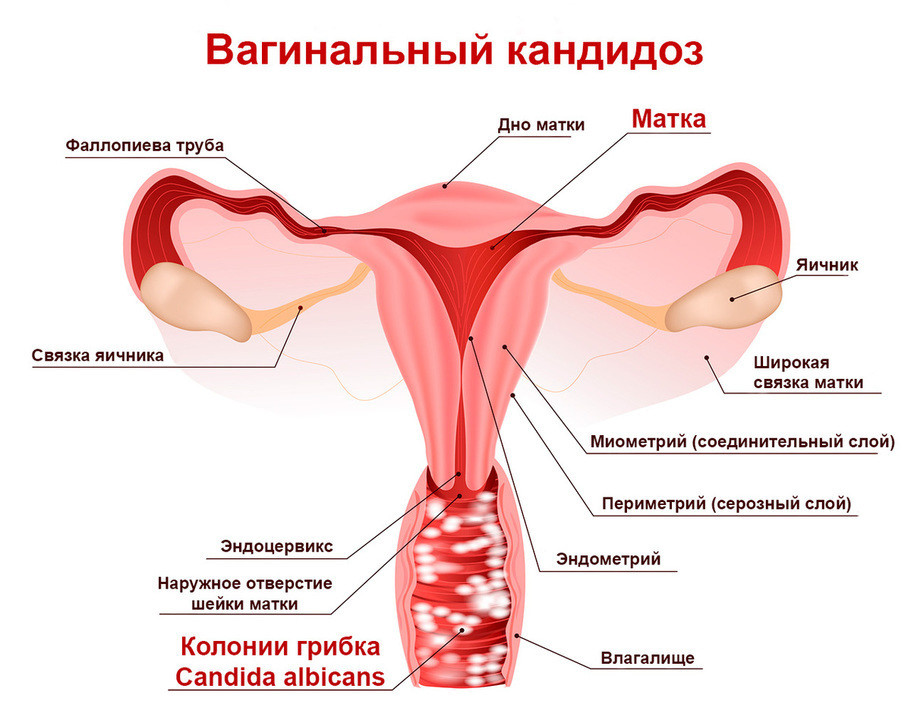 Он доцент кафедры детских инфекционных болезней Детского медицинского центра Акрон. В Американской академии педиатрии он является членом секции инфекционных заболеваний.
Он доцент кафедры детских инфекционных болезней Детского медицинского центра Акрон. В Американской академии педиатрии он является членом секции инфекционных заболеваний.
О докторе Уильямсе
С. Элизабет Уильямс, доктор медицины, магистр здравоохранения, FAAP, сертифицированный педиатр, который в настоящее время является доцентом кафедры общей педиатрии в Университете Монро Каррелл-младший в Теннесси.Детская больница в Нэшвилле. В Американской академии педиатрии д-р Уильямс является членом Образовательного подкомитета Секции инфекционных заболеваний.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Сообщение FDA по безопасности лекарств: длительное использование высоких доз дифлюкана (флуконазола) во время беременности может быть связано с врожденными дефектами у младенцев
Заявление о безопасности
Дополнительная информация для пациентов
Дополнительная информация для медицинских работников
Сводка данных
Ссылки
Заявление о безопасности
[8-03-2011] The U. S. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) информирует общественность о том, что хронические высокие дозы (400-800 мг / день) противогрибкового препарата дифлюкан (флуконазол) могут быть связаны с редким и отчетливым набором врожденных дефектов у младенцев, чьи матери лечились препаратом в течение первого триместра беременности. Этот риск, по-видимому, не связан с однократным приемом низкой дозы флуконазола 150 мг для лечения вагинальной дрожжевой инфекции (кандидоз).
S. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) информирует общественность о том, что хронические высокие дозы (400-800 мг / день) противогрибкового препарата дифлюкан (флуконазол) могут быть связаны с редким и отчетливым набором врожденных дефектов у младенцев, чьи матери лечились препаратом в течение первого триместра беременности. Этот риск, по-видимому, не связан с однократным приемом низкой дозы флуконазола 150 мг для лечения вагинальной дрожжевой инфекции (кандидоз).
Факты о дифлюкане (флуконазоле)
- Используется для лечения дрожжевых инфекций влагалища, рта, горла, пищевода и других органов.
- Используется для лечения менингита, вызванного определенным типом грибка.
- Используется для предотвращения дрожжевых инфекций у пациентов, которые могут заразиться, потому что проходят курс химиотерапии или лучевой терапии перед трансплантацией костного мозга.
- Доза флуконазола при вагинальном кандидозе составляет разовая доза 150 мг и ниже, чем при других показаниях.

Имеется несколько опубликованных отчетов о случаях врожденных дефектов у младенцев, матери которых лечили высокими дозами флуконазола (400-800 мг / день) от серьезных и опасных для жизни грибковых инфекций в течение большей части или всего первого триместра (см. Сводку данных ниже. ). 1-4 Характеристики этих младенцев перечислены в таблице 1.
На основании этой информации категория беременности по показаниям на флуконазол (кроме вагинального кандидоза) была изменена с категории C на категорию D. Категория беременности для однократной дозы флуконазола 150 мг для лечения вагинального кандидоза не изменилась и остается категорией C.
Категория беременности D означает, что существуют положительные доказательства риска для плода у человека, основанные на данных человека, но потенциальная польза от использования препарата у беременных женщин с серьезными или опасными для жизни состояниями может быть приемлемой, несмотря на связанные с ним риски.
Медицинские работники должны знать о потенциальных рисках при длительном применении высоких доз флуконазола и консультировать пациентов, если препарат используется во время беременности или если пациентка забеременеет во время приема препарата.
Дополнительная информация для пациентов
- Длительное применение флуконазола в высоких дозах (400-800 мг / день) в течение первых трех месяцев беременности (первый триместр) может быть связано с редким и отчетливым набором врожденных дефектов у младенцев.
- Разовая доза флуконазола 150 мг для лечения вагинальной дрожжевой инфекции во время беременности, по-видимому, не связана с врожденными дефектами.
- Пациенты должны уведомить своего лечащего врача, если они беременны или забеременели во время приема флуконазола.
- О побочных эффектах от использования флуконазола следует сообщать в программу FDA MedWatch, используя информацию в поле «Свяжитесь с нами» внизу страницы.

Дополнительная информация для медицинских работников
- Категория беременности для однократной дозы 150 мг флуконазола при вагинальном кандидозе — это категория C на основании данных исследований на животных, которые показали неблагоприятное воздействие на плод.Нет адекватных и хорошо контролируемых исследований флуконазола у беременных женщин. Имеющиеся данные о людях не предполагают повышенного риска врожденных аномалий после однократного приема материнской дозы 150 мг.
- Категория беременности для использования флуконазола по показаниям, отличным от вагинального кандидоза, теперь относится к категории D. Несколько опубликованных отчетов о случаях описывают редкую картину явных врожденных аномалий у младенцев, подвергшихся внутриутробному воздействию высоких доз материнского флуконазола (400-800 мг / день). в течение большей части или всего первого триместра.
- Особенности, наблюдаемые у этих младенцев, включают брахицефалию, аномальные лица, аномальное развитие свода черепа, расщелину неба, искривление бедра, тонкие ребра и длинные кости, артрогрипоз и врожденные пороки сердца.
 Эти эффекты аналогичны эффектам, наблюдаемым в исследованиях на животных.
Эти эффекты аналогичны эффектам, наблюдаемым в исследованиях на животных. - Если флуконазол используется во время беременности или если пациентка забеременеет во время приема флуконазола, пациентку следует проинформировать о потенциальном риске для плода.
- О нежелательных явлениях, связанных с флуконазолом, следует сообщать в программу FDA MedWatch, используя информацию в поле «Свяжитесь с нами» внизу этой страницы.
Сводка данных
В медицинской литературе опубликовано несколько клинических случаев, в которых описываются редкие и отчетливые врожденные аномалии у младенцев, матери которых получали хронические высокие дозы (400-800 мг / день) флуконазола при грибковых инфекциях в первом триместре беременности. 1-4 Четыре сообщения касались использования матерями хронического высоких доз внутривенного флуконазола при кокцидиоидном менингите, а один отчет касался ВИЧ-положительной матери, которая постоянно получала высокие дозы перорального флуконазола от вагинального кандидоза. Все случаи, связанные с применением высоких доз флуконазола, имеют некоторые общие характеристики с аутосомно-рецессивным генетическим заболеванием, известным как синдром Антли-Бикслера. Эта комбинация врожденных аномалий редко встречается в общей популяции и аналогична аномалиям, наблюдаемым у животных после воздействия флуконазола внутриутробно.
Все случаи, связанные с применением высоких доз флуконазола, имеют некоторые общие характеристики с аутосомно-рецессивным генетическим заболеванием, известным как синдром Антли-Бикслера. Эта комбинация врожденных аномалий редко встречается в общей популяции и аналогична аномалиям, наблюдаемым у животных после воздействия флуконазола внутриутробно.
Хронические высокие дозы флуконазола могут быть тератогенными для людей при использовании в первом триместре беременности; однако величина этого потенциального тератогенного риска для человека неизвестна.Пять сообщений о явных и редких врожденных аномалиях после хронического воздействия флуконазола в высоких дозах внутриутробно предполагают возможный пороговый эффект лекарственного средства при эмбриопатии флуконазола.
Имеющиеся в медицинской литературе данные не предполагают связи между пероральным приемом низких доз флуконазола в первом триместре беременности и врожденными аномалиями. 5-11 Немногочисленные опубликованные эпидемиологические исследования внутриутробного воздействия низких доз флуконазола (большинство пациентов получали однократную пероральную дозу 150 мг) не выявили устойчивой картины аномалий среди пораженных младенцев; однако большинство этих исследований были слишком малы, чтобы точно определить повышенный риск серьезных врожденных дефектов в целом. 7, 9-11 Кроме того, ни одно из этих исследований не было достаточно масштабным, чтобы точно определить повышенный риск редкого или уникального врожденного дефекта или синдрома.
7, 9-11 Кроме того, ни одно из этих исследований не было достаточно масштабным, чтобы точно определить повышенный риск редкого или уникального врожденного дефекта или синдрома.
Таблица 1.
| короткий, широкая голова |
| лицо необычного вида |
| аномальное развитие черепной коробки |
| расщелина рта (отверстие в губе или нёбе) |
| искривление бедренной кости |
| тонкие ребра и длинные кости |
| мышечная слабость и деформации суставов |
| Врожденный (присутствующий при рождении) порок сердца |
Список литературы
- Lopez-Rangel E, Van Allen MI.
 Пренатальное воздействие флуконазола: идентифицируемый дисморфический фенотип. Врожденные дефекты Res A Clin Mol Teratol . 2005; 73: 919-23.
Пренатальное воздействие флуконазола: идентифицируемый дисморфический фенотип. Врожденные дефекты Res A Clin Mol Teratol . 2005; 73: 919-23. - Pursley TJ, Blomquist IK, Abraham J, Andersen HF, Bartley JA. Врожденные аномалии, вызванные флуконазолом, у трех младенцев. Clin Infect Dis . 1996; 22: 336-40.
- Lee BE, Feinberg M, Abraham JJ, Murthy AR. Врожденные пороки развития ребенка, рожденного женщиной, принимающей флуконазол. Pediatr Infect Dis J . 1992; 11: 1062-4.
- Алек К.А., Бартли Д.Л. Синдром множественных пороков развития после применения флуконазола во время беременности: сообщение о дополнительной пациентке. Am J Med Genet . 1997; 72: 253-6.
- Рубин П., Уилтон Л., Инман В. Флуконазол и беременность: результаты исследования по мониторингу событий, отпускаемых по рецепту. Int J Gynecol Obstet . 1992; 37 (Дополнение): 25-7.
- Inman W, Pearce G, Wilton L. Безопасность флуконазола при лечении вагинального кандидоза.
 Мониторинг событий, отпускаемых по рецепту, с особым упором на исход беременности. евро J Clin Pharmacol . 1994; 46: 115-8.
Мониторинг событий, отпускаемых по рецепту, с особым упором на исход беременности. евро J Clin Pharmacol . 1994; 46: 115-8. - Мастрояково П., Маццоне Т., Ботто Л.Д., Серафини М.А., Финарди А., Карамелли Л. и др. Проспективная оценка исходов беременности после воздействия флуконазола в первом триместре. Am J Obstet Gynecol . 1996; 175: 1645-50.
- Санчес Дж. М., Моя Г. Тератогенность флуконазола. Пренат Диагностика . 1998; 18: 862-3.
- Jick SS. Исходы беременности после воздействия флуконазола на мать. Фармакотерапия .1999; 19: 221-2.
- Соренсен Х.Т., Нильсен Г.Л., Олесен С., Ларсен Х., Стеффенсен Ф.Х., Шёнхейдер Х.С. и др. Риск пороков развития и других исходов у детей, подвергшихся воздействию флуконазола в утробе матери. Br J Clin Pharmacol . 1999; 48: 234-8.
- Nørgaard M, Pedersen L, Gislum M, Erichsen R, Søgaard KK, Schønheyder HC, et al. Использование флуконазола матерями и риск врожденных пороков развития: датское популяционное когортное исследование.
 J Антимикробный Chemother . 2008; 62: 172-6.
J Антимикробный Chemother . 2008; 62: 172-6.
Связанная информация
Текущее содержание по состоянию на:
Бактериальный вагиноз и беременность
Что такое бактериальный вагиноз?
Бактериальный вагиноз (также называемый БВ или вагинитом) — это инфекция, вызываемая чрезмерным содержанием определенных бактерий во влагалище.Это самая распространенная вагинальная инфекция у женщин в возрасте от 15 до 44 лет.
BV не является инфекцией, передающейся половым путем (также называемой ИППП, заболеванием, передающимся половым путем или ЗППП), но он часто встречается у сексуально активных женщин и редко случается с женщинами, которые не имели половых контактов. ИППП — это инфекция, которую вы можете получить в результате незащищенного секса или интимного физического контакта с инфицированным человеком. Если у вас БВ, который не лечится, это может увеличить риск заражения ИППП. Очень важно лечить любую инфекцию во время беременности, чтобы защитить вас и вашего ребенка.
ИППП — это инфекция, которую вы можете получить в результате незащищенного секса или интимного физического контакта с инфицированным человеком. Если у вас БВ, который не лечится, это может увеличить риск заражения ИППП. Очень важно лечить любую инфекцию во время беременности, чтобы защитить вас и вашего ребенка.
Что вызывает BV?
Мы не знаем наверняка, что вызывает BV. Любая женщина может заразиться им, но у вас повышенный риск БВ, если вы:
- Завести новых половых партнеров
- Иметь более одного полового партнера
- Душ (используйте воду или другую жидкость для очистки влагалища)
- Беременны
- Афроамериканцы. БВ у афроамериканок встречается в два раза чаще, чем у белых.
- Имейте внутриматочную спираль (также называемую ВМС), особенно если у вас нерегулярное кровотечение.ВМС — это разновидность противозачаточных средств. Это Т-образный кусок пластика, который вставляют в матку и предотвращают беременность.
Как БВ может повлиять на беременность?
По оценкам Центров по контролю и профилактике заболеваний (также называемых CDC), 1 миллион беременных женщин заболевает BV ежегодно. Беременные женщины подвержены повышенному риску БВ из-за гормональных изменений, происходящих во время беременности. Гормоны — это химические вещества, вырабатываемые организмом.
Беременные женщины подвержены повышенному риску БВ из-за гормональных изменений, происходящих во время беременности. Гормоны — это химические вещества, вырабатываемые организмом.
Если у вас БВ во время беременности, ваш ребенок подвергается повышенному риску преждевременных родов и низкой массы тела при рождении.Преждевременные роды — это роды до 37 недели беременности. Низкий вес при рождении — это когда ваш ребенок родился с весом менее 5 фунтов 8 унций. Слишком раннее или слишком маленькое рождение может вызвать проблемы со здоровьем у вашего ребенка.
BV также может вызывать воспалительные заболевания органов малого таза (также называемые ВЗОМТ). ВЗОМТ — это инфекция матки, которая может увеличить риск бесплодия (невозможности забеременеть).
Как снизить риск БВ?
Вот несколько вещей, которые вы можете сделать, чтобы защитить себя от BV:
- Не занимайся сексом. BV не является ИППП, но у вас больше шансов заразиться этим, если вы занимаетесь сексом, чем если бы вы этого не делали.

- Ограничьте количество ваших сексуальных партнеров. Занимайтесь сексом только с одним человеком, у которого нет других половых партнеров.
- Используйте презерватив каждый раз, когда занимаетесь сексом. Презервативы — это барьерный метод контроля над рождаемостью. Барьерные методы помогают предотвратить беременность (и ИППП), блокируя или убивая сперму вашего партнера. Другие виды противозачаточных средств, такие как таблетки и имплантаты, не защищают вас от ИППП.
- Не спринцеваться. Спринцевание может удалить из влагалища нормальные бактерии, которые защитят вас от инфекции.
- Для чистки влагалища используйте только теплую воду без мыла . Всегда протирайте спереди назад.
Каковы признаки и симптомы БВ?
Признаки заболевания — это то, что другие люди могут видеть или знать о вас, например, у вас сыпь или вы кашляете. Симптомы — это то, что вы чувствуете сами, чего не могут видеть другие, например, боль в горле или головокружение. У многих женщин с БВ нет никаких признаков или симптомов, но у вас может быть:
У многих женщин с БВ нет никаких признаков или симптомов, но у вас может быть:
- Тонкие белые или серые выделения из влагалища
- Сильный рыбный запах, особенно после секса
- Боль, зуд или жжение во влагалище
- Зуд снаружи влагалища
- Чувство жжения при мочеиспускании
Если вы считаете, что у вас может быть BV, немедленно сообщите об этом своему врачу. Ваш врач может проверить ваше влагалище на наличие признаков выделений из влагалища и протестировать образец вагинальной жидкости на наличие бактерий, связанных с БВ.
BV лечится антибиотиками. Антибиотики — это лекарства, убивающие инфекции, вызванные бактериями. Антибиотик может быть пероральным (принимаемым внутрь) либо в виде крема или геля, которые вы вводите во влагалище. Лечение антибиотиками от БВ безопасно для вашего ребенка во время беременности и может помочь снизить риск ИППП.
Если у вас есть BV:
- Принимайте все лекарства в соответствии с указаниями врача.





 Это предотвращает отторжение плода как чужеродного тела материнским организмом и поддерживает гестацию.
Это предотвращает отторжение плода как чужеродного тела материнским организмом и поддерживает гестацию. При бактериальном исследовании вагинального секрета доминируют лактобациллы, определяемые в умеренном количестве.
При бактериальном исследовании вагинального секрета доминируют лактобациллы, определяемые в умеренном количестве.
 Назначение комбинированных медикаментов оправдано при сочетании молочницы с бактериальным вагинозом и в терапевтически резистентных случаях с высоким риском развития осложнений.
Назначение комбинированных медикаментов оправдано при сочетании молочницы с бактериальным вагинозом и в терапевтически резистентных случаях с высоким риском развития осложнений.


 Пренатальное воздействие флуконазола: идентифицируемый дисморфический фенотип. Врожденные дефекты Res A Clin Mol Teratol . 2005; 73: 919-23.
Пренатальное воздействие флуконазола: идентифицируемый дисморфический фенотип. Врожденные дефекты Res A Clin Mol Teratol . 2005; 73: 919-23. Мониторинг событий, отпускаемых по рецепту, с особым упором на исход беременности. евро J Clin Pharmacol . 1994; 46: 115-8.
Мониторинг событий, отпускаемых по рецепту, с особым упором на исход беременности. евро J Clin Pharmacol . 1994; 46: 115-8. J Антимикробный Chemother . 2008; 62: 172-6.
J Антимикробный Chemother . 2008; 62: 172-6.
