Метеочувствительность: причины, симптомы и лечение
Метеочувствительность: причины, симптомы и лечение
Метеочувствительность (метеозависимость) — это реакция вашего организма на воздействие погодных (метеорологических) факторов. Это может быть снег, дождь или просто пасмурная погода, магнитные бури, вспышки на солнце и т. д.
Человек слишком восприимчив к колебаниям погоды из-за ослабленного иммунитета или хронических заболеваний. Чаще всего проблема с сердечно-сосудистой системой сопровождаются метеочувствительностью. Исследования показали, что организм реагирует не на саму погоду, а на ее резкое изменение. А недомогание может продолжаться на протяжении 4 суток. Зависит все от организма человека, его возраста, комплектации и наличия хронических заболеваний, даже характер играет роль в данной ситуации.
Симптомы заболевания
Различают множество симптомов. Все довольно индивидуально. И у каждого человека болезнь может проявляться по-разному./cramp-in-leg-while-exercising--sports-injury-concept-578565472-5ad795f8875db90036db9c0f.jpg)
Ощущается легкое недомогание;
- Потеря аппетита;
- Усталость;
- Боли в суставах;
- Мигрень;
- Головокружение;
- Шум в ушах и боль в глазах;
- Скачки давления;
- Обострение хронических заболеваний;
- Сердцебиение.
Иногда могут возникнуть боли в сердце из-за резких перемен погоды, есть вероятность того, что болезнь приведет к инфаркту. Во время вспышек на солнце и магнитных бурь многие люди обращаются в пункт скорой помощи. Отметили, что в такие дни происходит больше аварий на дорогах и обостряются неврозы и другие психические расстройства.
Типы метеочувствительности у человека
Стоит сказать, что есть несколько типов метеочувствительности, которые сопровождаются разными симптомами и последствиями. Первая степень недуга — это метеочувствительность. Она характеризуется ухудшением общего состояния организма. Человек может ощущать легкое недомогание. Ухудшение состояния никак не подтверждается общими анализами. Так что определить, что с человеком просто не возможно. Следующая степень заболевания — метеозависимость. В этом случае у человека можно наблюдать нарушение ритма сердца, возможны даже болевые ощущения. Будет изменяться артериальное давление. Оно может то понижаться, то резко повышаться. Человек находится в состоянии беспокойства. Последняя степень и самая тяжелая — это метеопатия. Она в свою очередь разделяется еще на пять типов метеочувствительности.
Первая степень недуга — это метеочувствительность. Она характеризуется ухудшением общего состояния организма. Человек может ощущать легкое недомогание. Ухудшение состояния никак не подтверждается общими анализами. Так что определить, что с человеком просто не возможно. Следующая степень заболевания — метеозависимость. В этом случае у человека можно наблюдать нарушение ритма сердца, возможны даже болевые ощущения. Будет изменяться артериальное давление. Оно может то понижаться, то резко повышаться. Человек находится в состоянии беспокойства. Последняя степень и самая тяжелая — это метеопатия. Она в свою очередь разделяется еще на пять типов метеочувствительности.
Мозговой тип. Такое состояние при метеочувствительности человек может описать следующим образом: ощущается шум в голове и ушах, головокружение, головные боли. Это не дает нормально работать или учиться. Состояние просто выбивает из колеи.
Астеноневротический тип. У человека отмечают изменение артериального давления. Можно наблюдать нарушение сна и постоянную раздражительность. У него повышенная возбудимость, которая может привести к различным нарушениям.
Можно наблюдать нарушение сна и постоянную раздражительность. У него повышенная возбудимость, которая может привести к различным нарушениям.
Неопределенный тип. При данном типе человек не может точно описать свое состояние. Он чувствует себя плохо, ощущает боли в суставах, недомогание, рассеянность, некую слабость, боль в мышцах. У него может ломить все тело.
Причины метеочувствительности
Всем не терпится узнать, почему же некоторые люди подвержены такой чувствительности к погоде. Человек — это часть природы, мы тесно связаны с внешней средой. Погода — это не только ясная или пасмурная погода. Мы чувствуем давление, влажность, магнитное и электрические поля. И все это влияет на наше состояние. То, что изменяется в природе на данный момент времени, влияет на наш организм. Мы ощущаем это каждой клеточкой тела. Метеочувствительность зависит от исходного состояния организма. Заболевание отмечают чаще всего у людей, которые редко бывают на свежем воздухе, ведут сидячий образ жизни и занимаются умственным трудом.
Сильный ветер может вызвать перевозбуждение нервной системы, при этом раздражая рецепторы кожи. В последние годы изучение погодных условий на организм человека получило название — синдромная метепатология. У некоторых людей плохая дождливая погода оставляет отпечаток и на внешности. Лицо становится бледным и вид очень усталый.
Лечение и профилактика метеочувствительности
Если у человека есть хронические заболевания, то требуется, прежде всего, лекарственная профилактика во время неблагоприятных погодных условий.
Рекомендовано принимать солнечные и воздушные ванны. Больше времени находитесь на свежем воздухе. Это поможет вашему организму справиться с проблемой. Стоит заниматься лечебной физкультурой.
Стоит отметить, что здоровый образ жизни поможет избавиться от метеочувствительности. Необходимо укрепить свой иммунитет и защитные функции организма. Правильное питание и занятие спортом сыграют большую роль в данной ситуации. Помогает при метеочувствительности ходьба, бег, контрастный душ, дыхательная гимнастика, холодные обертывания.
Необходимо укрепить свой иммунитет и защитные функции организма. Правильное питание и занятие спортом сыграют большую роль в данной ситуации. Помогает при метеочувствительности ходьба, бег, контрастный душ, дыхательная гимнастика, холодные обертывания.
Если ощущается пониженное артериальное давление, то стоит пропить поливитамины и приготовить настои трав (лимонник, элеутерококка и т. д.) или крепкий чай.
Во время плохой погоды старайтесь есть продукты, содержащие железо, калий, кальций и аскорбиновую кислоту. Ограничьте себя в употреблении соли.
Стоит отметить, что от метеочувствительности нельзя полностью избавиться, но можно облегчить ее протекание.
Названы отличия коронавируса от ОРВИ
Врач-терапевт высшей категории Татьяна Романенко рассказала о способах отличить коронавирусную инфекцию от обычного гриппа и ОРВИ. Так, оба заболевания начинаются примерно с одинаковых симптомов, однако впоследствии прослеживаются изменения.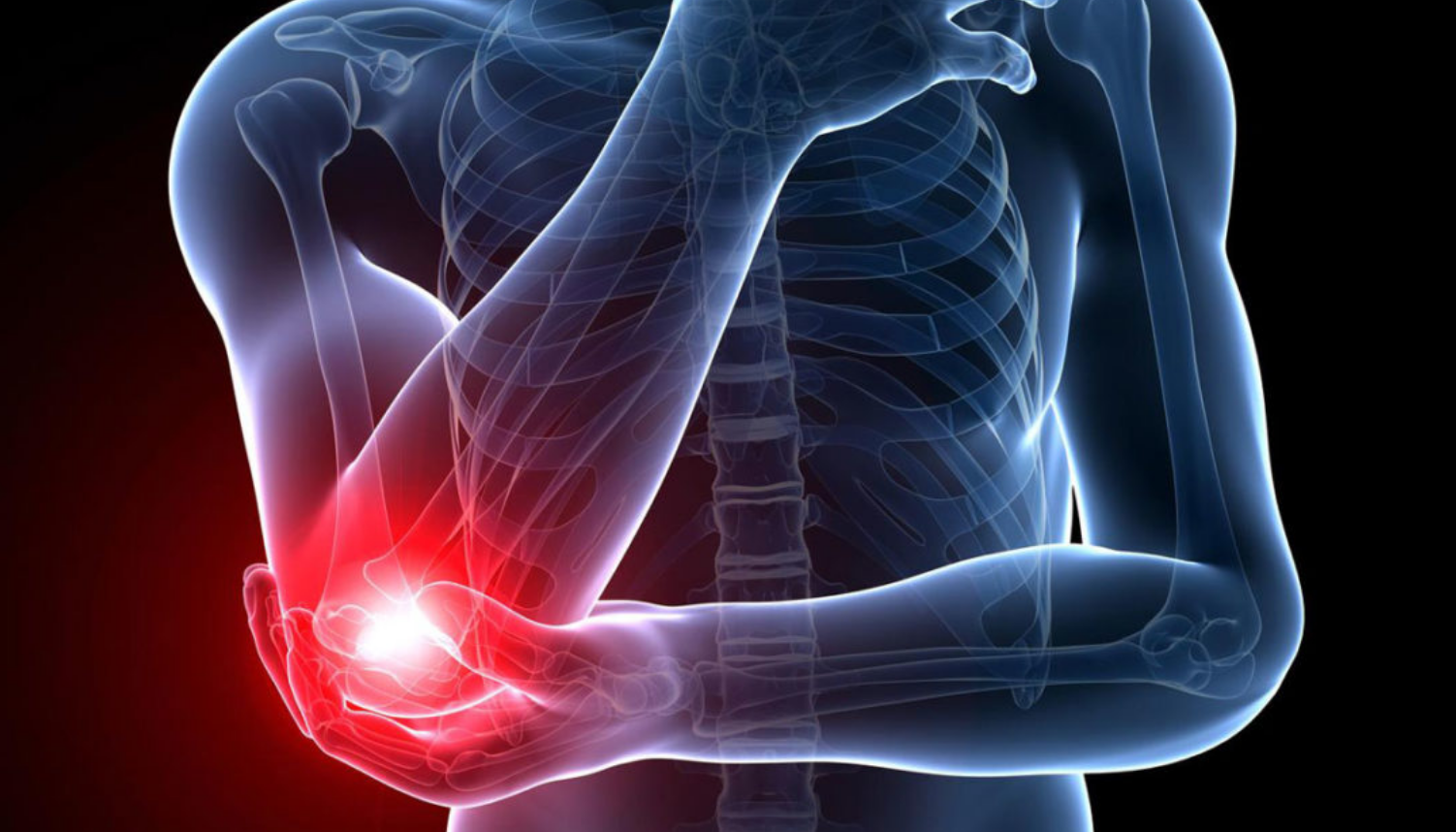
На начальном этапе коронавирус имеет сходство с сезонным гриппом и ОРВИ: в первые дни ощущаются легкая слабость и недомогание, нет высокой температуры. Но дальше прослеживаются отличия.
«Обычная простуда или ОРВИ богаты катаральными явлениями: температура может быть невысокой, но при этом есть насморк, першение в горле, ломота в мышцах. У кого-то это сопровождается нарушением стула, диареей, большой слизистой отделяемостью», — рассказала Романенко «Ридусу» .
В то же время при легкой форме коронавируса инфицированные ощущают потерю обоняния и вкуса, жалуются на пассивность при отсутствии болевых симптомов.
Также есть отличия по продолжительности заболевания. Неосложненный ОРВИ длится от трех до семи дней, а при коронавирусе — до двух, в некоторых случаях до трех недель.
Если пациент болен тяжелой формой коронавируса, то температура почти сразу повышается до 38,5–39 градусов, начинается кашель, ощущаются нехватка кислорода, одышка. В данной ситуации человека необходимо госпитализировать.
Кроме того, отличия гриппа от COVID-19 — сильная головная боль и ломота во всем теле.
«Сезонный грипп начинается резко, с высокой температуры, выраженной головной боли, резкой боли в мышцах, суставах. При этом кашель может быть или не быть. Это плохое самочувствие при гриппе обычно длится пару дней, редко — пять дней, а потом должно наступить облегчение. В отличие от ковидной тяжелой инфекции, когда улучшение наступает в лучшем случае на десятые сутки», — отметила Романенко.
Врач посоветовала при появлении первых признаков простуды соблюдать режим самоизоляции и вызвать врача.
Ранее врач-иммунолог рассказал, что человек может повторно заразиться коронавирусной инфекцией через два–три месяца. По словам специалиста, это зависит от того, как долго держится высокий уровень антител в организме.
Вирус гриппа может жить на дверных ручках и поручнях несколько суток
Когда кругом все температурят и кашляют, мы пригласили на прямую линию в «Комсомолку» врача-инфекциониста, ассистента кафедры детских инфекционных болезней БГМУ Екатерину Сергиенко
С Екатериной Николаевной мы говорили о том, чем отличается грипп от ОРВИ, как не заразиться, а если все же заболел, как лечиться.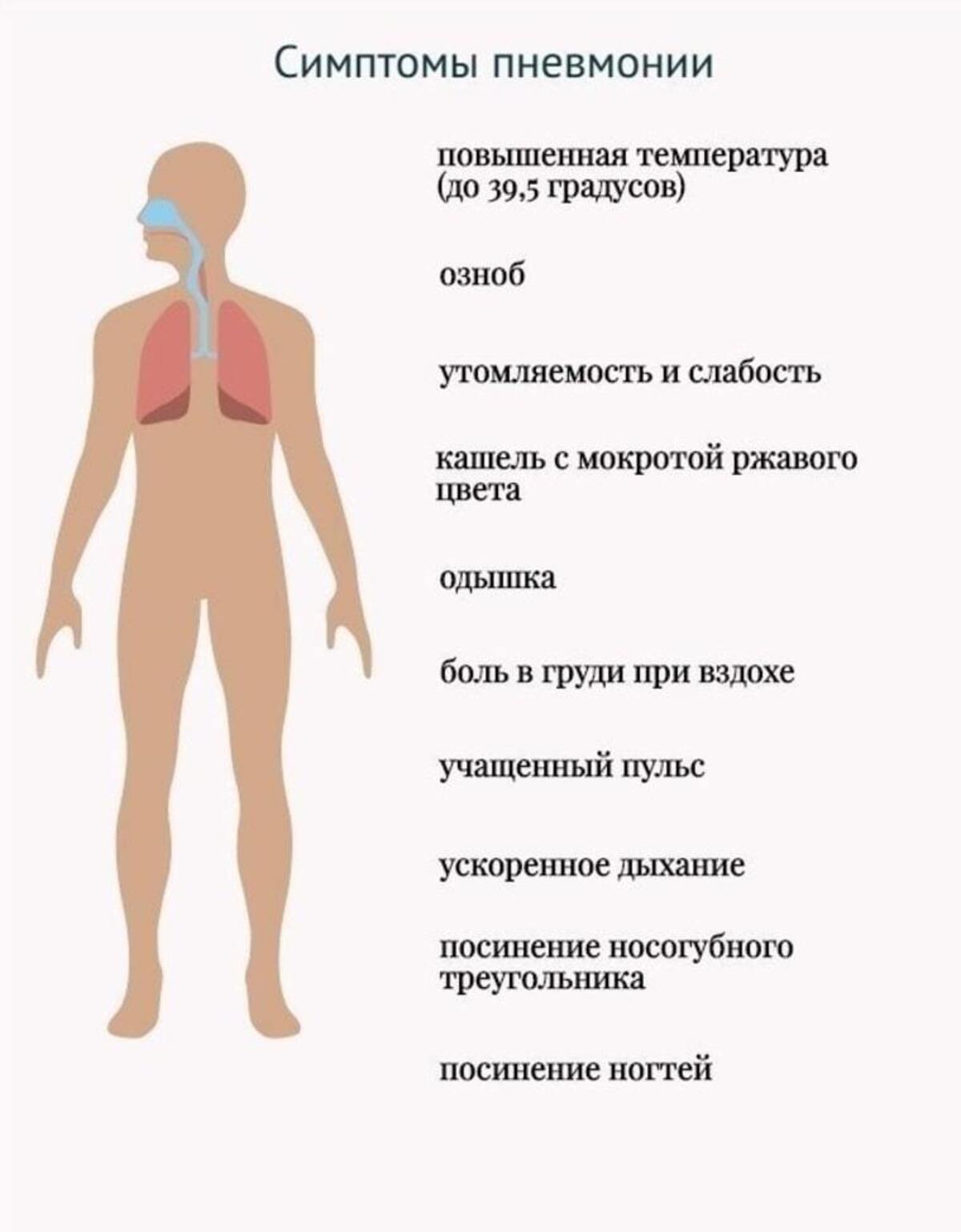
— 4-летний ребенок заболел с высокой температурой, за ним сразу заболела я, бабушка, хотя делала прививку от гриппа. А потом заболел и папа ребенка. Теперь все уже поправились, но проблема у нас в другом. Моя дочка сейчас лежит в больнице с младшим ребенком, которому только месяц. Их должны завтра выписать, и мы не знаем, мы все еще можем их заразить или уже нет?
— Что-то еще вас беспокоит?
— Остался только кашель небольшой.
— Нельзя сказать однозначно, что у вас был грипп, хотя клиническая картина похожа. Но вы действительно еще какое-то время являетесь источником острой респираторной вирусной инфекцией. Мама с малышом могут быть подвергнуты риску. Что вы должны делать? Во-первых, сделать влажную уборку во всей квартире, тщательно проветрить. Если у кого-то из членов семьи есть острые симптомы, носить маски.
— У нас есть возможность на время переехать в другую квартиру. Стоит это делать?
— Если симптомы заболевания у кого-то остались, то это неплохой вариант.
— А сколько дней нужно так предостерегаться
— Пока будут сохраняться симптомы инфекции.
Врач Екатерина Сергиенко.Фото: ПАВЕЛ МАРТИНЧИК
ГРИПП СТРАШЕН ОСЛОЖНЕНИЯМИ
— У меня двое внуков — 3 года и 5 месяцев. Какие симптомы гриппа могут быть у таких маленьких детей?
— Для гриппа всегда характера высокая температура — 38 и выше, лихорадка в течение 3 — 5 дней. Через 1 — 2 дня чаще всего появляется сухой кашель, если начинается насморк, то скорее в виде заложенности носа или необильных соплей. Взрослые и дети постарше жалуются на общую слабость, головную боль, боль в мышцах, суставах. А вот у деток первого года жизни грипп не имеет специфических проявлений и его сложно отличить от других острых респираторных вирусных инфекций. У такого ребенка может быть невысокая, до 38 градусов температура, при этом он будет вялый, сонливый, иногда даже бывает неустойчивый стул.
— Обычно говорят, нужно усиленно поить ребенка.
— Да, обильное питье, постельный режим.
— У внучки температура поднималась до 39,2, но дочка дала антибиотик, и температура спала.
— Самолечение при гриппе недопустимо, нужно обязательно обращаться к врачу. При респираторных инфекциях антибиотик не назначается, если нет осложнений. А именно из-за осложнений мы так опасаемся гриппа.
— Какие могут быть осложнения?
— Чаще всего при гриппе возникают пневмонии, причем нескольких типов — первичные, вторичные, третичные. Самые опасные — первичные, когда в легких действует непосредственно вирус гриппа. От таких пневмоний человек может и погибнуть. Но чаще врачи сталкиваются с вторичными пневмониями, которые развиваются на фоне ослабленной защиты организма. У детей осложнениями гриппа также являются отиты, синуситы. Могут быть осложнения в виде миокардита, поражения нервной системы, обострений хронических заболеваний.
— А чем тогда лечиться при гриппе?
— Есть лекарственные средства так называемого прямого противовирусного действия, их эффективность против вирусов А и Б доказана. И принимать их нужно с первых часов заболевания. Действенны такие лекарственные средства при любой респираторной вирусной инфекции, и в том числе для профилактики.
И принимать их нужно с первых часов заболевания. Действенны такие лекарственные средства при любой респираторной вирусной инфекции, и в том числе для профилактики.
— Если сделал прививку, нужно ли прибегать к такой профилактике?
— Конечно. Прививка не предотвращает инфекцию, она направлена на уменьшение количества осложнений и предотвращение неблагоприятных исходов. Заболеть после прививки вы можете, но не в такой тяжелой форме, как это могло быть без прививки.
— Как понять, что заболел именно гриппом?
— Диагноз «грипп» чаще всего ставится после лабораторных анализов, которые нужно делать в первые день-два болезни. Чаще всего такие анализы проводятся в стационарах. Врач в поликлинике тоже может поставить такой диагноз по клиническим проявлениям — очень высокая температура, ломота в костях, болезненность глазных яблок и т. д. Тогда он пишет «грипп» (по клиническим проявлениям).
Гроприносин — противовирусное средство прямого действия.
ПРИВИВКА ПРЕДОТВРАЩАЕТ ТЯЖЕЛЫЕ ФОРМЫ ГРИППА
— У нас на фирме многие сделали прививки и теперь практически все заболели один за одним. Получается, прививка не сработала?
Получается, прививка не сработала?
— Давайте разберемся, что такое вакцинация и для чего она нужна при гриппе. Она направлена на то, что предотвратить развитие тяжелых форм гриппа, тяжелых осложнений и летальные исходы. То, что привитый человек заболел, не говорит о том, что у него был грипп. Это, напомню, можно подтвердить только лабораторно. При этом прививка его защитила от более тяжелой формы вирусной инфекции. Это главная задача прививки. Именно поэтому мы рекомендуем всем прививаться.
— У меня знакомый редко открывает окна и двери для проветривания и при этом сидит дома в маске. Я слышал, нужно чаще проветривать квартиру и чаще ходить пешком. Кто из нас заболеет?
— То, что проветривать помещение необходимо, всем известно. Но сказать, кто из вас заболеет, очень сложно. Все зависит от того, как сработает ваша иммунная система на проникновение возбудителя в организм. Поэтому первым может заболеть и тот, кто регулярно проветривает квартиру. Все очень индивидуально и предсказать невозможно.
— А как можно отличить ОРВИ от гриппа?
— В первую очередь по клиническим проявлениям. Грипп начинается остро, сразу с очень высокой температуры 38 — 39 и выше, которая держится 3 — 5 дней. Кашель появляется к концу первых-вторых суток, и он будет сухой и мучительный. В это же время возникает заложенность носа. На фоне таких симптомов человек чувствует себя разбитым, слабым, у него болит голова, суставы, ломит все тело. Это типичное проявление гриппозной инфекции.
Нужно понимать, что грипп — это тоже ОРВИ, но вызванная определенными вирусами (гриппа).
— Можно ли во время эпидемии гриппа посещать бассейн, тренажерный зал, сауну?
— Не противопоказано, но не рекомендуется. Во время эпидемии гриппа следует избегать мест массового скопления людей, потому что среди них могут быть пациенты в так называемом инкубационном периоде — у них еще нет признаков острой вирусной инфекции, но они уже заразны. Поэтому в период подъема заболеваемости я бы не рекомендовала посещать такие места.
— Как долго вирус гриппа остается активным на книгах, дверных ручках, телефонах?
— В окружающей среде вирус гриппа способен сохранять свои свойства в течение нескольких часов. Доказано, что в активном состоянии вирус может быть в течение 8 — 9 часов. Что касается твердых предметов вроде ручек и телефонов, то на них вирус может жить и несколько суток.
ПОВЯЗКУ НА ЛИЦЕ МОЖНО НОСИТЬ НЕ БОЛЬШЕ ТРЕХ ЧАСОВ
— Насколько грипп опасен для беременных? Можно ли беременным принимать противовирусные препараты? И пить жаропонижающее?
— Вирус гриппа очень опасен для беременных, особенно в первый и второй триместры. Но и в третьем триместре гриппом лучше не болеть, иначе ребеночек может родиться с острой вирусной инфекцией. Как же лечиться, если все же беременная заболела гриппом? Конечно, лучше избегать любых лекарств, но если их прием, по мнению врача, необходим, то назначается специфическое лечение. Жаропонижающие лекарственные средства тоже назначаются только врачом.
— Говорят, что при гриппе не нужно сбивать температуру до 38. Но я себя плохо чувствую и при 37,5 — болит голова, ломит кости. И тогда я принимаю порошки, которые не только сбивают температуру, но и облегчают состояние. Можно ли так поступать?
— Лихорадка — защитная реакция организма на возбудителя. Поэтому и советуют температуру не сбивать. Но есть много показаний, когда мы начинаем сбивать температуру и раньше. И все подобные лекарственные средства, как правило, содержать парацетамол или ибупрофен, их цель — купирование симптомов. И принимать их можно.
— Если уже заболел, как обезопасить семью? Помогают ли ватно-марлевые повязки?
— Повязка — это механическая защита. Важно помнить, что все повязки используются только однократно, если они многократные, то их нужно стирать и проглаживать утюгом. Носить повязку можно не больше 3 часов, а не целый день. Повязку нужно носить правильно — она должна закрывать и нос, и рот.
А кроме повязок существуют другие неспецифические методы защиты — регулярно мыть руки с мылом, не трогать лицо немытыми руками, чтобы вирусы не могли попасть в верхние дыхательные пути, избегать мест массового скопления людей.
Как отличить простуду, грипп и новую коронавирусную пневмонию?
Что такое простуда?
Признаки
Заложенность носа, насморк и чихание, отсутствие явной повышенной температуры тела, отсутствие явного воздействия на физическое состояние и аппетит, отсутствие выраженной головной боли, боли в суставах и общего дискомфорта. У людей с простудой наблюдается поражение верхних дыхательных путей, нет угрозы для жизни человека.
Что такое грипп?
Острая респираторная вирусная инфекция, вызванная вирусами гриппа, не только поражает верхние дыхательные пути, но и вызывает инфекцию нижних дыхательных путей, что приводит к воспалению легких. Грипп часто распространяется зимой и весной, есть грипп типа А и Б.
Признаки
У людей с гриппом наблюдаются тяжелые симптомы и лихорадка, один-два дня температура тела может подниматься до 39 градусов и выше. Больной гриппом человек чувствует головную боль, слабость, снижение аппетита. Для пожилых людей, детей, людей, страдающих ожирением, беременных женщин и людей с другими заболеваниями грипп может стать причиной тяжелого воспаления легких и даже привести к смерти.
Каковы симптомы воспаления легких, вызванные новым типом коронавируса?
У больных с легкой формой заболевания наблюдается лишь невысокая температура тела, кашель, озноб и недомогание.
У больных с тяжелой формой заболевания в первые три-пять дней наблюдаются повышенная температура, кашель и усиливающаяся слабость, ситуация постепенно ухудшается и превращается в воспаление легких и даже в тяжелую пневмонию. У людей с тяжелой формой заболевания учащается дыхание, возникает дыхательная недостаточность, повреждаются некоторые органы. При последующем ухудшении ситуации может потребоваться поддержка здоровья с помощью респиратора или системы жизнеобеспечения. Тяжелая форма заболевания смертельно опасна. В случаях заражения типичным коронавирусом нового типа наблюдается постепенный прогресс заболевания. На второй неделе состояние больного серьезно ухудшается.
Как определить повышенную температуру?
В спокойном состоянии температура тела превышает 37.3℃
Субфебрильная температура – 37.3 – 38℃
Кардиоторакальная температура – 38.1 – 39℃
Высокая температура – 39.1 – 41℃
Сверхвысокая температура – выше 41℃
Что делать при возникновении головной боли, насморка, кашля и боли в горле?
При температуре ниже 38℃, следует пребывать на домашнем карантине, оповестить необходимые структуры в соответствии с местными правилами, наблюдать за изменениями. В соответствии с инструкциями можно принимать ибупрофен или другие медикаменты. При ухудшении состояния, в первую очередь необходимо обратиться в медицинский центр в микрорайоне. Если температура превышает 38℃, то нужно идти в поликлинику.
Что делать, если нет явных признаков повышенной температуры, но ломит тело, присутствуют боли в животе и диарея?
В настоящее время среди первых признаков заражения новым типом коронавируса следует отметить расстройство желудочно-кишечного тракта. При диареи необходимо находиться под домашним карантином, обратить внимание на питание, пить больше солевой сахарный раствор. При ухудшении ситуации необходимо обратиться в больницу.
Следует продолжать наблюдать за больным в домашних условиях в случае повышенной температуры и ощущения стеснения в груди?
Если высокая температура сопровождается ощущением стеснения в груди, следует быть крайне бдительным, как можно скорее обратиться в больницу. Лучше всего пешком дойти до ближайшего медицинского пункта (в маске, избегая лифт), сдать анализы крови, сделать КТ грудной клетки и др.
Что делать, если был контакт с больными с подозрением на коронавирус, но нет никаких признаков дискомфорта?
Рекомендуется пребывать в самоизоляции на протяжении 14 дней, главным образом, следить за изменением температуры тела. Необходимо измерять температуру днем и вечером. В случае появления повышенной температуры и кашля в течение 14 дней, необходимо обратиться в ближайший медицинский пункт.
Источник: газета «Бэйцзин циннянь», больница «Тунцзи» при Медицинском институте Тунцзи Хуачжунского университета науки и технологии
Ломило кости и болели глаза. Зараженный коронавирусом рассказал свою историю
За сутки в России выявили рекордное количество новых заражений коронавирусной инфекцией — 1459. Всего число заразившихся коронавирусом в России превысило 10 тыс. человек.
В эфире НСН москвич зараженный коронавирусом, стилист Эдвард Папоян рассказал о том, как у него было диагностировано заболевание, о действиях враче и о том, как он лечится.
«22 марта я почувствовал сильную слабость, к вечеру температура поднялась до 38.5, а ночью начался очень сильный озноб. У меня ломило все тело, мышцы, кости. На следующей день я вызвал врача на дом и мне поставили диагноз ОРВИ. Врач мне выписал антибиотики, но толку от них не было и нет. В итоге у меня температура не спадала 3 дня и все 3 дня ломило тело, жутка болела голова и глаза. И, конечно, кашель, от него у меня до сих пор болят ребра. 29 марта я повторно вызвал врача скорой помощи на дом чтобы сдать анализ на коронавирус. А через три дня мне позвонили и сообщили, что у меня коронавирус. За моим состоянием пристально следили. Сейчас состояние улучшилось. Из таблеток, которые я сейчас пью это только цитрамон, вот он мне помогает. И да, еще я ем имбирь в чистом виде» — рассказал он.
Также Эдвард Папоян рассказал, что всем, кто с ним контактировал, дали возможность бесплатно пройти тест на коронавирус.
«Врачи не забирают в больницу если нет каких-то ужасных симтомов, при которых невозможно оставаться дома. Всем, кто со мной в течении последних 15 дней контактировал есть возможность пройти тест на коронавирус бесплатно. Врачи мне оставили памятку с тем как себя вести, что можно, а что нельзя делать и амбулаторную карту, которую я обязан заполнять» — рассказал болеющий коронавирусом стилист.
Тем временем, 9 апреля показатель суточного прироста случаев заражения коронавирусом нового типа в России и, в частности, в Москве стал рекордным — 1459 и 857 случаев соответственно, свидетельствуют данные оперативного штаба. В столице эта цифра была максимальной 7 апреля (+697 заболевших).
Главное о новом коронавирусе и пандемии COVID-19. Что делать и чего ждать?
SARS-CoV-2 распространяется с крошечными каплями слизи. Считается, что основной путь передачи — напрямую от человека к человеку: один покашлял, чихнул или просто что-нибудь сказал — и вирус вместе со слюной попал другому в рот, нос или глаза. Чтобы снизить риск, следует придерживаться четырех правил.
Во-первых, стойте хотя бы в одном-двух метрах от людей, причем от всех, поскольку отсутствие симптомов еще ни о чем не говорит. Такое расстояние указано в официальных рекомендациях. Но в недавней научной статье физика Лидии Буруибы из Массачусетского технологического университета показано, что при чихании капли слизи разлетаются на семь-восемь метров. К счастью, больные COVID-19 чихают сравнительно редко, к тому же неизвестно, может ли достаточно вирусных частиц попасть в организм с такого расстояния.
Во-вторых, чаще и тщательнее мойте руки и лицо. Обычное мыло ничем не хуже антибактериального. Чтобы вирус разрушился, нужно подождать хотя бы 20 секунд. Также стоит держать при себе дезинфицирующее средство на основе спирта. Официальные рекомендации гласят, что концентрация спирта должна быть 60–70%, но эксперименты швейцарских ученых показали, что достаточно и 30-процентного этанола или пропанола.
Мыло и спирт сушат кожу, из-за этого на ней могут образоваться ранки, куда попадет пусть не SARS-CoV-2, но что-нибудь еще. Этого нет в официальных рекомендациях, но кажется разумным перед сном (ночью к коже ничего не прилипнет) использовать крем.
В-третьих, не трогайте лицо. Это труднее всего. Попробуйте занять руки какой-нибудь вещью, например карандашом. Другая хитрость — намазать кисть чем-нибудь пахучим: запах поможет вовремя одуматься. А в крайнем случае можно надеть резиновые перчатки: они отбивают охоту трогать себя.
В-четвертых, не здоровайтесь за руку, не обнимайтесь и не целуйтесь при встрече. Встречи вообще лучше отложить до лучших времен.
Не беспокойтесь, что выглядите глупо. Вокруг эпидемия, и уже хватает печальных историй о людях, которые предпочли вести себя как ни в чем не бывало и за это поплатились.
Также не исключено, что можно инфицироваться, если потрогать загрязненную дверную ручку или еще какую-нибудь вещь, а потом прикоснуться к лицу. Известно, что SARS-CoV-2 остается на поверхностях (особенно долго — на пластике и нержавеющей стали), но насколько он при этом опасен, неясно. Считается, что риск низкий, но все же существует, поэтому вне дома стоит как можно реже прикасаться к предметам и протирать руки дезинфицирующим средством.
Москвичи, заразившиеся коронавирусом, рассказали, как протекала болезнь
С приходом осени в столице вновь большими темпами стало расти число заболевших коронавирусом. Только в одном НИИ им. Склифосовского количество госпитализированных с подтвержденным диагнозом увеличилось вдвое. Жители столицы, переболевшие COVID-19, рассказали Москве 24, как протекала их болезнь и почему они стали более внимательно относиться к мерам безопасности.
«Есть подозрение, что мы заразились в транспорте»
Фельдшеры скорой медицинской помощи в лифте жилого дома во время выезда к пациенту с подозрением на коронавирус. Фото: РИА Новости/Максим Блинов
Семейная пара Раиса и Паша рассказали Москве 24, что заболели коронавирусом в середине сентября и только недавно вышли с карантина. «Заболевание началось как обычная простуда, – рассказывает Раиса. – Сначала бросало в озноб, два дня болела голова, был кашель и очень сильная слабость. Такой слабости у меня, наверное, вообще никогда не было. Ты не можешь встать с кровати: у тебя болят мышцы, тебя ломит».
На третий день у обоих супругов поднялась температура до 38,5. Они пытались сбить жар различными лекарствами, после чего было решено сдать тест на COVID-19. У обоих результат оказался положительным. После приезда врачей им выдали противовирусные лекарства и антибиотики, а также дали бумаги на подпись о соблюдении домашнего режима в течение 14 дней. На протяжении еще нескольких дней у Паши и Раисы держалась небольшая температура, но потом спала.
Раиса
москвичка, переболела коронавирусом
Раиса рассказала, что они с мужем так и не поняли, где заразились. Потому что из родных никто не болел (все сделали тесты), на работе также были еженедельные проверки. «Есть подозрение, что мы заразились где-то в транспорте. Маски носим, но перчатки нет. Поэтому, возможно, сейчас будем носить и перчатки тоже», – сообщила Раиса.
По словам супругов, после того как переболели коронавирусом, они стали еще осторожнее. «То, что ты переболел, вообще никаких гарантий не дает, что потом можно ходить спокойнее. Врач из поликлиники рассказала, что на учете стоят люди, которые по три раза болеют. И с каждым разом болезнь протекает тяжелее. Они по три раза сидят на карантине», – рассказала девушка.
Не только боль, но и слезы
Фото: Агентство «Москва»/Софья Сандурская
Екатерина работала терапевтом в одной из московских больниц, где лечат пациентов с коронавирусом. Там же и заразилась сама. Всего в отделении лежали 90 человек, Екатерина вела три палаты по шесть человек. Все ее пациенты с COVID-19 были с тяжелой формой пневмонии (2–3 степень поражения легких).
Екатерина
терапевт
Медик сообщила, что, находясь в тяжелом состоянии в палатах, люди зачастую испытывают сильный дискомфорт. Кроме того, нет возможности увидеться с родными, будучи изолированными в больнице.
По словам Екатерины, многие пациенты заражались от родственников или после походов в магазин, именно тогда они замечали первые симптомы. Это могли быть резкая высокая температура, потеря обоняния и аппетита, запор, понос, ломота во всем теле, боль в глазах и суставах.
Екатерина
терапевт
У самой Екатерины болезнь протекала бессимптомно. Была только легкая заложенность носа, которую она никак не связывала с коронавирусом и продолжала работать. ПЦР-тест каждую неделю был отрицательным. Но на одной неделе анализы показали наличие антител.
Заболевшая коронавирусом москвичка рассказала о самочувствии
Обстановка в Москве
За последние сутки в Москве подтверждено 3 323 новых случая коронавирусной инфекции, в Московской области – 433. Всего в России за 24 часа выявлены 11 493 человека, инфицированных COVID-19.
В НИИ Склифосовского количество госпитализированных с COVID-19 увеличилось вдвое. Растет число заболевших в тяжелой форме. «Ситуация очень тяжелая, – заявил в диалоге с Москвой 24 директор НИИ скорой помощи им. Склифосовского Сергей Петриков. – Нам есть чем ответить, но нужно понимать, что возможности небезграничны. Горожанам нужно очень четко и быстро осознать, что большинство мер, чтобы обезопасить себя, они могут принять сами».
Петриков еще раз напомнил о важности ношения маски, использования антисептиков, соблюдения социальной дистанции и минимизации контактов с другими.
Сергей Петриков
директор НИИ скорой помощи им. Склифосовского
В Москве за сутки госпитализированы 1 008 пациентов с коронавирусом. Всего за последнюю неделю было госпитализировано на 14% больше пациентов, чем за предыдущую. На ИВЛ в столичных больницах находятся 255 человек. Больше всего новых случаев заболевания выявлено среди людей от 18 до 45 лет (41,1%) и от 46 до 65 лет (31,4%). Кроме того, 12,1% заболевших в возрасте от 66 до 79 лет. Старше 80 лет – 4,8%. Еще 10,6% заразившихся – дети.
Согласно указу мэра Москвы, людям старше 65 лет и тем, кто страдает хроническими заболеваниями, рекомендовано оставаться дома. Всем горожанам необходимо соблюдать масочный режим в общественных местах, транспорте, магазинах и аптеках столицы. Столичный бизнес оштрафовали уже более 27 тысяч раз за несоблюдение мер безопасности в связи с COVID-19.
Наталья Лоскутникова, Илона Соболева
Читайте также
Костно-мышечная боль — Заболевания костей, суставов и мышц
Боль в костях обычно бывает глубокой, проникающей или тупой. Обычно это происходит в результате травмы. К другим менее частым причинам боли в костях относятся инфекция костей (остеомиелит), гормональные нарушения и опухоли.
Мышечная боль (известная как миалгия) часто менее интенсивна, чем боль в костях, но может быть очень неприятной. Например, мышечный спазм или судорога (продолжительное болезненное сокращение мышц) в икроножной мышце — это сильная боль, которую обычно называют лошадиной Чарли.Боль может возникать, когда мышца поражена травмой, потерей кровотока к мышце, инфекцией или опухолью. Ревматическая полимиалгия — это заболевание, которое вызывает сильную боль и скованность в шее, плечах, верхней и нижней части спины и бедрах.
Боль в сухожилиях и связках часто бывает менее интенсивной, чем боль в костях. Он часто описывается как «острый» и усиливается, когда пораженное сухожилие или связка растягивается или перемещается, и обычно проходит в покое. Распространенные причины боли в сухожилиях включают тендинит, теносиновит, латеральный эпикондилит или медиальный эпикондилит, а также травмы сухожилий.Самая частая причина боли в связках — травмы (растяжения).
Боль в ягодицах может быть вызвана травмой, чрезмерным употреблением, подагрой или инфекцией. Бурсы — это небольшие наполненные жидкостью мешочки, которые обеспечивают защитную подушку вокруг суставов. Обычно боль усиливается при движении, затрагивающем бурсу, и уменьшается в покое. Пораженная бурса может опухнуть.
Боль в суставах (так называемая артралгия) может быть связана, а может и не быть связана с воспалением суставов (так называемым артритом). Артрит может вызвать отек, а также боль.Широкий спектр заболеваний может вызывать артрит, включая воспалительный артрит (например, ревматоидный артрит), остеоартрит, инфекционный артрит, подагру и связанные с ней расстройства, аутоиммунные расстройства (такие как системная красная волчанка) и васкулиты (например, васкулит, связанный с иммуноглобулином А). , остеонекроз и травмы, поражающие часть кости внутри сустава. Боль при артрите может быть новой (острой, например, вызванной инфекциями, травмами или подагрой) или давней (хронической, например, вызванной ревматоидным артритом или остеоартритом).Боль, возникающая в результате артрита, обычно усиливается, когда сустав перемещается, но обычно присутствует, даже когда сустав не перемещается. Иногда боль, возникающая в структурах около сустава, таких как связки, сухожилия и сумки, кажется, исходит из сустава.
Фибромиалгия может вызывать боль в мышцах, сухожилиях или связках. Боль обычно ощущается или вызывает болезненность в нескольких местах, и ее трудно описать точно, но обычно она исходит не из суставов.У больных обычно наблюдаются другие симптомы, такие как усталость и плохой сон.
При некоторых заболеваниях опорно-двигательного аппарата боль возникает из-за сдавливания нервов. Эти состояния включают туннельные синдромы (например, синдром запястного канала, синдром кубитального канала и синдром предплюсневого канала). Боль имеет тенденцию распространяться по нервным путям и может быть жгучей. Обычно это сопровождается покалыванием, онемением или и тем, и другим.
Иногда боль, которая кажется скелетно-мышечной, на самом деле вызвана заболеванием в другой системе органов.Например, боль в плече может быть вызвана заболеванием, поражающим легкие, селезенку или желчный пузырь. Боль в спине может быть вызвана камнями в почках, аневризмой брюшной аорты, воспалением поджелудочной железы или, у женщин, заболеваниями органов малого таза. Боль в руке может быть вызвана сердечным приступом (инфарктом миокарда).
Причины, симптомы рака и лечение
Определение боли в костях — это боль, болезненность или другой дискомфорт в кости. Боль в костях — один из самых распространенных симптомов рака костей, поэтому людям не следует игнорировать ее.
Самой серьезной причиной боли в костях является рак кости. Это заболевание чаще всего возникает в длинных костях рук или ног, но может поражать любую кость. Когда раковые клетки возникают в самой кости, это называется первичным раком кости.
Боль, вызванная раком кости, может иметь следующие симптомы:
- начальное ощущение болезненности в кости
- перерастание в постоянную боль или боль, которая приходит и уходит в пораженную кость
- постоянная боль в течение ночи и в состоянии покоя
Было бы разумно обратиться к врачу, если симптомы включают:
- сильную боль в костях
- боль в костях, которая сохраняется и не проходит
- боль в костях, которая со временем усиливается
Людям также следует обратиться к врачу, если они испытывают отек или покраснение на или вокруг болезненной кости, или если у них есть переломы костей после незначительных травм.
Есть много других возможных причин боли в костях, в том числе:
- артрит
- вторичный (или метастатический) рак кости, то есть рак, который распространился на кости после развития в другой части тела
- перелом после несчастного случая или другой травмы
- инфекция
- лейкемия, тип рака, который начинается в костном мозге
- костная инфекция, называемая остеомиелитом
- остеопороз, состояние, при котором дефицит кальция и витамина D вызывает быть хрупким
- нарушение кровоснабжения костей (как при серповидноклеточной анемии)
- перелом, вызванный скручивающей травмой, которая обычно возникает у малышей, известная как перелом малыша
- боли роста у детей и подростков
- чрезмерные использовать
Помимо боли в костях, возможными симптомами рака кости являются:
- опухоль или воспаление n (покраснение) в зоне поражения или вокруг нее
- шишка над пораженной костью или рядом с ней
- Переломы костей после небольшой травмы или падения, потому что рак сделал кости хрупкими
Менее распространенные симптомы также могут включать:
- лихорадка или озноб
- усталость
- необъяснимая потеря веса
- потоотделение, особенно ночью
Лечение направлено на облегчение боли, исправление любых переломов и предотвращение или отсрочку дальнейших костных осложнений.
Существуют разные подходы к лечению рака костей в зависимости от его типа и степени распространения в организме.
К ним относятся:
- Хирургия : включает удаление злокачественной части кости. По возможности хирург восстановит кость после операции, но иногда ему необходимо ампутировать часть кости.
- Химиотерапия : лечение рака, при котором используются лекарства для уничтожения злокачественных клеток и тканей.
- Лучевая терапия : лечение рака, при котором радиация разрушает раковые клетки.
- Мифамуртид : препарат, используемый для лечения остеосаркомы, особого типа рака костей. Это лечение стимулирует иммунную систему организма атаковать и убивать раковые клетки.
Лечение незлокачественной боли в костях во многом зависит от причины боли.
Диагноз врача определит лечение, которое может состоять из:
- противовоспалительных средств
- антибиотиков
- обезболивающих (или анальгетиков)
- гормонов
- добавок кальция и витамина D (для остеопороза)
- противосудорожных препаратов, где боль в костях связана с нервом
- кортикостероиды
- антидепрессанты
Перспективы рака кости могут отличаться в зависимости от:
- возраста
- типа рака кости
- насколько далеко рак распространился в организме
- вероятность дальнейшего распространения рака
Первичный рак кости встречается редко.По данным Американского онкологического общества, в 2019 году около 3500 человек получат диагноз первичного рака костей, что составляет 0,2 процента всех онкологических заболеваний.
Если у человека не распространился рак и в остальном он здоров, лечение будет более простым, и его прогноз будет лучше.
По статистике, около 75 процентов людей с диагнозом первичный рак кости живут 1 год и более, а более 50 процентов живут 5 лет или дольше.
Причины, симптомы рака и лечение
Определение боли в костях — это боль, болезненность или другой дискомфорт в кости.Боль в костях — один из самых распространенных симптомов рака костей, поэтому людям не следует игнорировать ее.
Самой серьезной причиной боли в костях является рак кости. Это заболевание чаще всего возникает в длинных костях рук или ног, но может поражать любую кость. Когда раковые клетки возникают в самой кости, это называется первичным раком кости.
Боль, вызванная раком кости, может иметь следующие симптомы:
- начальное ощущение болезненности в кости
- перерастание в постоянную боль или боль, которая приходит и уходит в пораженную кость
- постоянная боль в течение ночи и в состоянии покоя
Было бы разумно обратиться к врачу, если симптомы включают:
- сильную боль в костях
- боль в костях, которая сохраняется и не проходит
- боль в костях, которая со временем усиливается
Людям также следует обратиться к врачу, если они испытывают отек или покраснение на или вокруг болезненной кости, или если у них есть переломы костей после незначительных травм.
Есть много других возможных причин боли в костях, в том числе:
- артрит
- вторичный (или метастатический) рак кости, то есть рак, который распространился на кости после развития в другой части тела
- перелом после несчастного случая или другой травмы
- инфекция
- лейкемия, тип рака, который начинается в костном мозге
- костная инфекция, называемая остеомиелитом
- остеопороз, состояние, при котором дефицит кальция и витамина D вызывает быть хрупким
- нарушение кровоснабжения костей (как при серповидноклеточной анемии)
- перелом, вызванный скручивающей травмой, которая обычно возникает у малышей, известная как перелом малыша
- боли роста у детей и подростков
- чрезмерные использовать
Помимо боли в костях, возможными симптомами рака кости являются:
- опухоль или воспаление n (покраснение) в зоне поражения или вокруг нее
- шишка над пораженной костью или рядом с ней
- Переломы костей после небольшой травмы или падения, потому что рак сделал кости хрупкими
Менее распространенные симптомы также могут включать:
- лихорадка или озноб
- усталость
- необъяснимая потеря веса
- потоотделение, особенно ночью
Лечение направлено на облегчение боли, исправление любых переломов и предотвращение или отсрочку дальнейших костных осложнений.
Существуют разные подходы к лечению рака костей в зависимости от его типа и степени распространения в организме.
К ним относятся:
- Хирургия : включает удаление злокачественной части кости. По возможности хирург восстановит кость после операции, но иногда ему необходимо ампутировать часть кости.
- Химиотерапия : лечение рака, при котором используются лекарства для уничтожения злокачественных клеток и тканей.
- Лучевая терапия : лечение рака, при котором радиация разрушает раковые клетки.
- Мифамуртид : препарат, используемый для лечения остеосаркомы, особого типа рака костей. Это лечение стимулирует иммунную систему организма атаковать и убивать раковые клетки.
Лечение незлокачественной боли в костях во многом зависит от причины боли.
Диагноз врача определит лечение, которое может состоять из:
- противовоспалительных средств
- антибиотиков
- обезболивающих (или анальгетиков)
- гормонов
- добавок кальция и витамина D (для остеопороза)
- противосудорожных препаратов, где боль в костях связана с нервом
- кортикостероиды
- антидепрессанты
Перспективы рака кости могут отличаться в зависимости от:
- возраста
- типа рака кости
- насколько далеко рак распространился в организме
- вероятность дальнейшего распространения рака
Первичный рак кости встречается редко.По данным Американского онкологического общества, в 2019 году около 3500 человек получат диагноз первичного рака костей, что составляет 0,2 процента всех онкологических заболеваний.
Если у человека не распространился рак и в остальном он здоров, лечение будет более простым, и его прогноз будет лучше.
По статистике, около 75 процентов людей с диагнозом первичный рак кости живут 1 год и более, а более 50 процентов живут 5 лет или дольше.
Причины, симптомы рака и лечение
Определение боли в костях — это боль, болезненность или другой дискомфорт в кости.Боль в костях — один из самых распространенных симптомов рака костей, поэтому людям не следует игнорировать ее.
Самой серьезной причиной боли в костях является рак кости. Это заболевание чаще всего возникает в длинных костях рук или ног, но может поражать любую кость. Когда раковые клетки возникают в самой кости, это называется первичным раком кости.
Боль, вызванная раком кости, может иметь следующие симптомы:
- начальное ощущение болезненности в кости
- перерастание в постоянную боль или боль, которая приходит и уходит в пораженную кость
- постоянная боль в течение ночи и в состоянии покоя
Было бы разумно обратиться к врачу, если симптомы включают:
- сильную боль в костях
- боль в костях, которая сохраняется и не проходит
- боль в костях, которая со временем усиливается
Людям также следует обратиться к врачу, если они испытывают отек или покраснение на или вокруг болезненной кости, или если у них есть переломы костей после незначительных травм.
Есть много других возможных причин боли в костях, в том числе:
- артрит
- вторичный (или метастатический) рак кости, то есть рак, который распространился на кости после развития в другой части тела
- перелом после несчастного случая или другой травмы
- инфекция
- лейкемия, тип рака, который начинается в костном мозге
- костная инфекция, называемая остеомиелитом
- остеопороз, состояние, при котором дефицит кальция и витамина D вызывает быть хрупким
- нарушение кровоснабжения костей (как при серповидноклеточной анемии)
- перелом, вызванный скручивающей травмой, которая обычно возникает у малышей, известная как перелом малыша
- боли роста у детей и подростков
- чрезмерные использовать
Помимо боли в костях, возможными симптомами рака кости являются:
- опухоль или воспаление n (покраснение) в зоне поражения или вокруг нее
- шишка над пораженной костью или рядом с ней
- Переломы костей после небольшой травмы или падения, потому что рак сделал кости хрупкими
Менее распространенные симптомы также могут включать:
- лихорадка или озноб
- усталость
- необъяснимая потеря веса
- потоотделение, особенно ночью
Лечение направлено на облегчение боли, исправление любых переломов и предотвращение или отсрочку дальнейших костных осложнений.
Существуют разные подходы к лечению рака костей в зависимости от его типа и степени распространения в организме.
К ним относятся:
- Хирургия : включает удаление злокачественной части кости. По возможности хирург восстановит кость после операции, но иногда ему необходимо ампутировать часть кости.
- Химиотерапия : лечение рака, при котором используются лекарства для уничтожения злокачественных клеток и тканей.
- Лучевая терапия : лечение рака, при котором радиация разрушает раковые клетки.
- Мифамуртид : препарат, используемый для лечения остеосаркомы, особого типа рака костей. Это лечение стимулирует иммунную систему организма атаковать и убивать раковые клетки.
Лечение незлокачественной боли в костях во многом зависит от причины боли.
Диагноз врача определит лечение, которое может состоять из:
- противовоспалительных средств
- антибиотиков
- обезболивающих (или анальгетиков)
- гормонов
- добавок кальция и витамина D (для остеопороза)
- противосудорожных препаратов, где боль в костях связана с нервом
- кортикостероиды
- антидепрессанты
Перспективы рака кости могут отличаться в зависимости от:
- возраста
- типа рака кости
- насколько далеко рак распространился в организме
- вероятность дальнейшего распространения рака
Первичный рак кости встречается редко.По данным Американского онкологического общества, в 2019 году около 3500 человек получат диагноз первичного рака костей, что составляет 0,2 процента всех онкологических заболеваний.
Если у человека не распространился рак и в остальном он здоров, лечение будет более простым, и его прогноз будет лучше.
По статистике, около 75 процентов людей с диагнозом первичный рак кости живут 1 год и более, а более 50 процентов живут 5 лет или дольше.
Как волчанка влияет на мышцы, сухожилия и суставы
Люди с волчанкой нередко испытывают мышечные боли (миалгии) или воспаление определенных групп мышц (миозит), что вызывает слабость и потерю силы.Более 90 процентов людей с волчанкой будут испытывать боль в суставах и / или мышцах в какой-то момент в ходе болезни. 1 Более половины людей, у которых развивается волчанка, упоминают боль в суставах как свой первый симптом.
Мышечные боли и болезненность мышц, особенно в периоды повышенной активности заболевания (обострения), возникают у 50 процентов больных волчанкой. Симптомы могут иметь разные причины. Вашему врачу важно определить причину ваших симптомов, поскольку методы лечения весьма разнообразны.Ревматологи — это врачи, специализирующиеся на суставах, мышцах и костях.
Мышечные боли и боли могут быть вызваны симптомами, которые возникают, когда ваше тело реагирует на какой-либо тип воспаления, мышечной атрофией (слабостью) или истинным миозитом.
Воспаление
Воспаление — наиболее частая причина боли в мышцах. Каждый раз, когда существует сильное воспаление (стрептококковое воспаление горла, гепатит, рак, волчанка, острый сердечный приступ и т. Д.), Признаки и симптомы часто включают лихорадку, пот, озноб, усталость, потерю веса и различные мышечные боли, боли и слабость. .Эти неспецифические, недиагностические симптомы являются признаками неспособности вашего организма справиться с любым процессом, захлестнувшим его. Поскольку волчанка является воспалительным заболеванием, она может вызвать любую из этих проблем. Эти миалгии являются вторичной частью общего заболевания.
Волчанка-артрит
Волчанка-артрит вызывает боль, скованность, припухлость, болезненность и тепло в суставах. Чаще всего поражаются суставы, расположенные дальше всего от середины тела, такие как пальцы рук, запястья, локти, колени, лодыжки и пальцы ног.Общая скованность при пробуждении, которая постепенно улучшается в течение дня, является ключевым признаком волчаночного артрита. Однако позже в тот же день может возникнуть боль в суставах. Обычно поражается несколько суставов, и воспаление затронет аналогичные суставы с обеих сторон вашего тела.
По сравнению с ревматоидным артритом, волчаночный артрит в меньшей степени приводит к инвалидности и с меньшей вероятностью вызывает разрушение суставов. Менее 10 процентов людей с волчаночным артритом разовьются деформации рук и ног, связанные с ослаблением хрящей и костей.
Атрофия мышц (истощение мышечной силы) может произойти, если артрит переходит в хроническую форму.
Миозит волчанки
У некоторых людей с волчанкой развивается миозит, воспаление скелетных мышц, которое вызывает слабость и потерю силы. Волчаночный миозит часто поражает мышцы шеи, таза, бедер, плеч и предплечий; трудности с подъемом по лестнице и вставанием со стула — ранние симптомы. Более поздние симптомы могут включать трудности с поднятием предметов на полку, поднятием руки для расчесывания или расчесывания волос, выходом из ванны и даже поднятием головы или переворачиванием в постели.
Программа упражнений под наблюдением физиотерапевта помогает восстановить нормальную силу и функции мышц.
Слабость мышц, вызванная лекарствами
Слабость мышц также может быть побочным эффектом некоторых препаратов, используемых для лечения волчанки и связанных с ней состояний, включая преднизон и другие кортикостероиды, препараты, снижающие уровень холестерина, и гидроксихлорохин (Плаквенил®). Следовательно, лекарственное заболевание мышц следует исключить как причину слабости, если вы принимаете какие-либо из этих лекарств, поскольку мышечная слабость, вызванная лекарствами, обычно не вызывает повышенного уровня мышечных ферментов, как это наблюдается при волчаночном миозите.
Коррекция или отмена препаратов, вызывающих мышечную слабость, обычно приводит к увеличению мышечной силы.
Тендинит и бурсит
Сухожилие — это прочная веревочная структура, состоящая из жестких волокон, которая прикрепляет мышцы к кости. Бурса — это небольшой мешок, содержащий скользкую жидкость, которая обычно находится рядом с суставом и позволяет мышцам, костям и сухожилиям легко двигаться. Тендинит (раздражение сухожилия) и бурсит (раздражение бурсы) обычно возникают из-за повреждения или чрезмерного использования сустава.Боль — главный симптом обоих состояний. Могут быть затронуты различные области вашего тела; общие области включают локоть (теннисный локоть), палец (указательный палец) и плечо. Кроме того, как сухожилия, так и сумки выстланы синовиальной оболочкой, которая является мишенью для воспаления при волчаночном артрите.
Синдром запястного канала
Давление на центральный нерв запястья вызывает состояние, называемое синдромом запястного канала. Он характеризуется покалыванием, онемением и болью в пальцах, которые иногда затрагивают всю руку.Ряд заболеваний, включая волчанку, могут вызвать синдром запястного канала. Когда запястный канал возникает при волчанке, это обычно связано с тем, что воспаление в запястье оказывает давление на нервы.
1 Олесинска, М., и Салетра, А. (2018). Качество жизни при системной красной волчанке и его измерение. Ревматология, 56 (1), 45–54. https://doi.org/10.5114/reum.2018.74750
Остеомаляция — симптомы и причины
Обзор
Остеомаляция означает заметное размягчение костей, чаще всего вызванное серьезным дефицитом витамина D.Размягченные кости детей и молодых людей с остеомаляцией могут вызывать искривление во время роста, особенно в опорных костях ног. Остеомаляция у пожилых людей может привести к переломам.
Лечение остеомаляции включает обеспечение достаточным количеством витамина D и кальция, необходимых для укрепления и укрепления костей, а также лечение заболеваний, которые могут вызвать это состояние.
Продукты и услуги
Показать больше товаров от Mayo ClinicСимптомы
Когда остеомаляция находится на ранней стадии, у вас может не быть симптомов, хотя признаки остеомаляции могут быть обнаружены на рентгеновском снимке или других диагностических исследованиях.По мере прогрессирования остеомаляции у вас могут развиться боли в костях и мышечная слабость.
Тупая ноющая боль, связанная с остеомаляцией, чаще всего поражает поясницу, таз, бедра, ноги и ребра. Боль может усиливаться ночью или при надавливании на кости. Боль редко исчезает полностью после отдыха.
Пониженный мышечный тонус и слабость в ногах могут стать причиной коварной походки и замедлить и затруднить ходьбу.
Причины
Остеомаляция возникает в результате нарушения процесса созревания кости.Ваше тело использует кальций и фосфат, чтобы укрепить кости. У вас может развиться остеомаляция, если вы не получаете достаточно этих минералов в своем рационе или если ваше тело не усваивает их должным образом. Эти проблемы могут быть вызваны:
Дефицит витамина D. Солнечный свет производит витамин D в вашей коже. Диетический витамин D обычно поступает из продуктов, в которые он был добавлен, например из коровьего молока.
У людей, которые живут в районах с ограниченным солнечным светом, мало подвержены солнечному свету или придерживаются диеты с низким содержанием витамина D, может развиться остеомаляция.Дефицит витамина D — самая частая причина остеомаляции во всем мире.
- Некоторые операции. Обычно желудок расщепляет пищу, чтобы высвободить кальций и другие минералы, которые всасываются в кишечнике. Этот процесс нарушается, если вам предстоит операция по удалению части или всего желудка или по обходу тонкой кишки, что может привести к дефициту витамина D и кальция.
- Целиакия. При этом аутоиммунном заболевании продукты, содержащие глютен, белок, содержащийся в пшенице, ячмене и ржи, могут повредить слизистую оболочку тонкой кишки.Поврежденная оболочка кишечника плохо усваивает питательные вещества и может привести к дефициту витамина D и кальция.
- Заболевания почек или печени. Эти органы участвуют в активации витамина D в организме. Проблемы с почками или печенью могут повлиять на способность вашего организма вырабатывать витамин D.
- Наркотики. Некоторые препараты, используемые для лечения судорог, в том числе фенитоин (Дилантин, Фенитек) и фенобарбитал, могут вызывать серьезный дефицит витамина D и остеомаляцию.
Факторы риска
Риск развития остеомаляции наиболее высок у людей, которые не получают достаточного количества витамина D с пищей и мало находятся на солнце, например, пожилые люди и те, кто привязан к дому или госпитализированы.
Осложнения
Если у вас остеомаляция, у вас больше шансов сломать кости, особенно ребра, позвоночник и ноги.
Профилактика
Остеомаляцию, вызванную недостаточным пребыванием на солнце или диетой с низким содержанием витамина D, часто можно предотвратить, получив достаточное количество витамина D.
- Ешьте продукты с высоким содержанием витамина D. Продукты, богатые витамином D, включают жирную рыбу (лосось, скумбрию, сардины) и яичные желтки. Также ищите продукты, обогащенные витамином D, такие как хлопья, хлеб, молоко и йогурт.
- При необходимости принимать добавки. Если вы не получаете достаточного количества витаминов и минералов в своем рационе или если у вас есть заболевание, которое не позволяет вашей пищеварительной системе должным образом усваивать питательные вещества, спросите своего врача о приеме добавок витамина D и кальция.
Незащищенное пребывание на солнце может увеличить риск рака кожи. Среди экспертов нет единого мнения о том, какое количество солнечных лучей является безопасным и достаточным для предотвращения или лечения остеомаляции.
Причины, лечение и когда обратиться к врачу
Существует множество причин боли в костях, от ушиба или перелома кости до менее распространенных (хотя и очень серьезных) причин, таких как рак кости или инфекция.Хотя сопутствующие симптомы и качество вашей боли (например, резкая и колющая в сравнении с тупой и ноющей) могут дать ключ к разгадке «почему» вашей боли в костях, для постановки точного диагноза часто необходимы визуализация и / или анализы крови.
После постановки диагноза будет следовать план лечения, который может включать в себя один из многих видов лечения, например, лекарства для облегчения боли, физиотерапию и / или хирургическое вмешательство.
Иллюстрация Александры Гордон, VerywellПричины
Кости представляют собой сложные живые ткани, состоящие из внутренней «губчатой» кости и окруженные твердой «компактной» костью.Мягкий костный мозг, который производит кости и клетки крови, находится в центре многих костей.
Заболевание костей или заболевания, влияющие на минерализацию или ремоделирование костей, а также проблемы с костью (переломы, синяки или инфекции) могут вызывать боль.
Обычный
Чтобы понять потенциальные причины боли в костях, лучше всего начать с двух наиболее распространенных причин — ушиб кости и перелом кости:
Ушиб кости
Ушиб кости чаще всего возникает, когда кость ударяется о твердую поверхность, например, при падении с большой высоты.Это воздействие создает крошечные разрывы во внешнем слое кости в дополнение к кровотечению под надкостницей — тонким слоем ткани, покрывающей кость.
Помимо сильной боли в костях с невероятной нежностью на ощупь, часто возникают отек и изменение цвета.
Имейте в виду, что помимо травмы или травмы, остеоартрит является частой причиной ушибов костей. Это связано с тем, что по мере того, как хрящ между костями изнашивается или дегенерирует, кости начинают тереться друг о друга — травма, которая в конечном итоге может перерасти в синяк.
Перелом
Перелом — это сломанная кость, которая может возникнуть в результате травмы, ослабления кости из-за остеопороза или повторяющихся нагрузок на кость. Помимо острой колющей боли, которая усиливается при движении или при надавливании, вокруг перелома могут возникать отек и синяки. В некоторых случаях область перелома будет казаться деформированной.
Компрессионные переломы позвонков, также называемые переломами позвоночника, вызывают боль в спине и чаще всего встречаются у людей с остеопорозом.Эти переломы могут быть вызваны простыми задачами, такими как выполнение работы по дому, чихание или кашель.
Реже
Вот несколько менее распространенных причин боли в костях, многие из которых являются серьезными и требуют лечения более чем одного специалиста (например, хирурга-ортопеда и онколога).
Остеомаляция
Остеомаляция означает снижение минерализации костей и последующее размягчение костей. Это заболевание костей чаще всего возникает в результате дефицита витамина D.Тупая ноющая боль в костях при остеомаляции, хотя и не всегда присутствует, имеет тенденцию усиливаться при физической активности и переносе веса.
Помимо общей боли в костях и болезненности, человек с остеомаляцией может испытывать одно из следующего:
- Слабость мышц
- Мышечные спазмы и судороги
- Переломы
- Затруднения при ходьбе и ходьбе вразвалкой
- Переломы из-за чрезмерного ослабления костей
Болезнь Педжета
Болезнь Педжета — это хроническое заболевание костей, которое поражает пожилых людей.При этом заболевании процесс ремоделирования кости (при котором старая кость удаляется и образуется новая) идет наперекосяк. Это приводит к образованию избыточной хрупкой кости или кости неправильной формы.
Хотя у многих людей с болезнью Педжета нет симптомов — их состояние часто выявляют случайно на рентгеновском снимке, выполненном с другой целью, — если симптомы действительно возникают, боль в костях является наиболее заметной.
Имейте в виду, что, хотя болезнь Педжета может поражать любую кость в теле, чаще всего поражает позвоночник, таз, бедренную кость (бедренную кость), плечевую кость (кость плеча) и череп.
Первичный рак кости
Боль в костях — наиболее частый симптом рака костей. Боль обычно сначала приходит и уходит, а затем становится постоянной. Помимо глубокой или тупой ноющей боли, которая усиливается ночью и во время физической активности, при раке костей может наблюдаться отек вокруг кости, потеря веса и утомляемость.
Первичный рак костей, от наиболее распространенного до наименее распространенного, включает:
И остеосаркома, и саркома Юинга чаще встречаются у детей и подростков.Хондросаркома чаще всего встречается у взрослых старше 40 лет.
Метастатический рак кости
Метастатический рак кости — это рак, который начинается в другом органе (чаще всего в груди, легком, щитовидной железе, почках и простате) и распространяется (метастазирует) в кости. Рак, который распространяется на кость, ослабляет ее, вызывая боль и делая кость более склонной к переломам.
Множественная миелома
Множественная миелома — это рак плазматических клеток, типа клеток иммунной системы, которые обычно вырабатывают антитела.Эти клетки ненормально и бесконтрольно растут в костном мозге и в конечном итоге вызывают множество симптомов, включая:
- Боль в костях (чаще всего ощущается в спине или груди и вызывается движением)
- Переломы
- Анемия
- Инфекция
- Проблемы с почками
- Неврологические проблемы
Лейкемия
При лейкемии аномальные клетки крови бесконтрольно растут в костном мозге человека. Этот избыточный рост раковых клеток приводит к перенаселенности костного мозга, что вызывает боли в костях и суставах.Ноющая боль в костях, которая чаще всего встречается при остром лимфобластном лейкозе, но может также возникать при остром миелоидном лейкозе или миелодиспластическом синдроме, обычно ощущается в длинных костях рук и ног, а также в ребрах.
Инфекция
Инфекция кости, называемая остеомиелитом, вызывает тупую боль в костях, а также отек, тепло, покраснение и болезненность вокруг пораженного участка. Также может присутствовать жар.
Остеомиелит может возникнуть в результате того, что бактерии в кровотоке заселяют кость или из-за инфекции, которая распространяется на кость из соседних мягких тканей или суставов.
Остеонекроз
Остеонекроз возникает, когда кровоснабжение кости нарушается, что приводит к гибели костных клеток и клеток костного мозга и последующему разрушению кости. Помимо боли, часто бывает ограниченное использование пораженного участка. Например, при остеонекрозе бедра человек может хромать и нуждаться в трости или ходунках.
Помимо серьезной травмы или травмы, к наиболее распространенным факторам риска развития остеонекроза относятся:
Вазоокклюзионный кризис от серповидной анемии
Серповидно-клеточная анемия — это наследственное заболевание, вызванное мутацией в гене, кодирующем гемоглобин, белок, доставляющий кислород из красных кровяных телец к вашим органам и тканям.Аномальный гемоглобин у людей с серповидно-клеточной анемией (называемый гемоглобином S) приводит к образованию липких и жестких красных кровяных телец в форме полумесяца.
К сожалению, эти липкие, жесткие клетки прилипают к стенкам мелких кровеносных сосудов, в конечном итоге блокируя кровоток и доставку кислорода — феномен, называемый вазоокклюзионным кризисом (ЛОС) .
Боль в костях от ЛОС может быть сильной и ощущаться в ногах, руках и спине.
Триггеры переменны и часто неизвестны, но могут включать:
- Обезвоживание
- Погодные или воздушные условия, такие как холод, ветер или низкая влажность
- Путешествие в высокогорные места
- Напряжение
- Инфекция
Поскольку серповидно-клеточная анемия является генетическим заболеванием, вазоокклюзионные кризы могут начаться у младенцев в возрасте шести месяцев и продолжаться на протяжении всей жизни.
Когда обращаться к врачу
При любом типе боли в костях важно обратиться за медицинской помощью, особенно (и более срочно), если ваша боль сильная, постоянная, усиливается с течением времени или связана с отеком, покраснением, теплом, лихорадкой, непреднамеренной потерей веса или пальпируется. масса или комок.
Диагноз
Диагностика боли в костях обычно включает подробный анамнез, физический осмотр и один или несколько визуальных тестов. В зависимости от основного подозрения врача могут потребоваться анализы крови или биопсия.
История болезни
Во время приема вы можете ожидать, что ваш врач задаст вам несколько вопросов, связанных с вашей болью в костях.
Примеры возможных вопросов:
- Где находится ваша боль?
- Когда впервые стали заметны боли в костях?
- Сталкивались ли вы с недавней травмой или травмой?
- Ваша боль постоянная или приходит и уходит?
- Что-нибудь усиливает или облегчает вашу боль?
- Ваша боль будит вас по ночам?
- У вас есть другие симптомы (например,g., лихорадка, потеря веса или мышечная слабость)?
Медицинский осмотр
Во время физического осмотра ваш врач осмотрит и надавит (пальпирует) на место вашей боли, чтобы выявить болезненность, припухлость, изменение цвета, тепло, образования / уплотнения и деформацию.
Ваш врач также осмотрит окружающие мышцы и суставы и оценит вашу способность выдерживать вес и перемещать пораженную кость.
Анализы крови
При многих диагнозах боли в костях необходимы анализы крови.Например, чтобы подтвердить диагноз болезни Педжета, ваш врач назначит определение уровня щелочной фосфатазы в крови (который будет повышен из-за высокой скорости обновления костной ткани).
При подозрении на рак кости онколог назначит несколько анализов крови, особенно если рак метастатический и место первичного рака неизвестно.
Хотя это, конечно, не исчерпывающий список, некоторые из этих анализов крови, которые можно заказать, включают:
Наконец, для диагностики множественной миеломы врач назначит электрофорез белков крови и мочи.Эти тесты ищут аномальный белок, вырабатываемый плазматическими клетками, называемый моноклональным (M) белком.
Биопсия
Чтобы исключить различные диагнозы, такие как рак кости, инфекция или болезнь Педжета, может потребоваться биопсия кости. Биопсия включает в себя удаление небольшого кусочка пораженной кости и отправку его в лабораторию для исследования под микроскопом.
Чтобы диагностировать рак костного мозга, например лейкоз или множественную миелому, ваш врач выполнит аспирацию костного мозга и биопсию.
Изображения
Чтобы диагностировать причину боли в костях, могут быть назначены различные визуализирующие обследования.
Эти тесты могут включать:
Дифференциальная диагностика
В некоторых случаях бывает сложно отличить боль в костях от боли в суставах или мышечной боли, для чего существует множество возможных причин. Хорошая новость заключается в том, что наряду с осмотром поставщика медицинских услуг, тесты визуализации (часто рентген или МРТ) могут окончательно определить, кость или мягкие ткани вызывают вашу боль.
Лечение
Схема лечения будет зависеть от вашего основного диагноза. Имейте в виду, что для многих диагнозов, связанных с костями, план лечения может быть довольно сложным и включать более одного вмешательства.
Стратегии самообслуживания
В то время как большинство диагнозов боли в костях требуют более передовых методов лечения, ушиб кости можно вылечить с помощью простых стратегий самопомощи (после исключения перелома):
- Отдых: Для оптимального заживления крайне важен отдых для пораженной кости.
- Лед: Наложение холодного компресса, мешка со льдом или замороженного горошка на ушибленную кость может уменьшить отек, скованность и боль.
- Опора: Если ушибленная кость находится рядом с суставом (например, коленом), ношение коленного бандажа может обеспечить поддержку и стабильность.
Лекарства
Помимо облегчения боли в костях, ваш врач может использовать различные лекарства для устранения основной причины.
Обезболивающие
Чтобы облегчить боль в костях, ваш врач может порекомендовать тайленол (ацетаминофен) или нестероидные противовоспалительные препараты (НПВП), такие как Адвил (ибупрофен).При более сильной боли, например, связанной с раком, переломом или вазоокклюзионным кризом, ваш врач может назначить опиоиды, которые являются гораздо более сильными обезболивающими.
Бисфосфонаты
Тип лекарства, называемый бисфосфонатом, используется для лечения остеопороза, болезни Педжета и повреждения костей, вызванного раком. Бисфосфонаты действуют, блокируя абсорбцию костной ткани.
Антибиотики
Антибиотики, вводимые через вену (внутривенно), необходимы для лечения костной инфекции.
Витамин D
Лечение остеомаляции зависит от первопричины, но если это связано с дефицитом витамина D (наиболее распространенным), необходимы агрессивные добавки витамина D под наблюдением врача. К счастью, при восполнении запасов витамина D уменьшение боли в костях может быть значительным в течение нескольких недель.
Лечение рака
Химиотерапия является основным методом лечения острых лейкозов, а также используется при лечении рака костей.В зависимости от типа рака могут использоваться другие методы лечения.
Например, лечение множественной миеломы является сложным и часто требует приема нескольких препаратов, включая:
- Ингибитор протеасом — лекарство, нацеленное на клетки, такие как плазматические клетки, которые производят много белка.
- Иммуномодулирующий препарат — лекарство, которое использует вашу собственную иммунную систему для борьбы с раком.
- Стероид
Наконец, трансплантация стволовых клеток может рассматриваться при лечении лейкемии или множественной миеломы.
Серповидно-клеточная терапия
Серповидно-клеточная анемия требует пожизненного лечения. Помимо обезболивающих, пациенты часто принимают антибиотики для профилактики и лечения инфекций, а также гидрею (гидроксимочевину), чтобы уменьшить количество вазоокклюзионных кризов.
Радиация
Лучевая терапия является ключевым методом лечения первичного и метастатического рака костей. Радиация убивает раковые клетки, тем самым облегчая боль и предотвращая дальнейшее повреждение кости.
Физическая терапия
Физическая терапия часто является ключевой частью терапии после заживления перелома (особенно крупного, например, бедра). Целью физиотерапии является укрепление и улучшение гибкости и подвижности окружающих мышц. Физиотерапия также полезна для улучшения прочности костей и улучшения здоровья у людей с остеопорозом или остеомаляцией.
В дополнение к различным упражнениям ваш физиотерапевт может использовать тепло, лед, массаж или ультразвук и порекомендовать вспомогательное устройство для облегчения боли и предотвращения падений (например,g., трость при поражении костей таза или ноги).
Хирургия
Хирургическое вмешательство может использоваться для диагностики различных болей в костях, таких как:
- Восстановление перелома костей
- Удаление поврежденных костей и тканей от инфекции
- Стабилизирующая кость от рака, который ослабил или сломал ее
- Удаление части кости для улучшения кровотока при остеонекрозе
Профилактика
Некоторые диагнозы боли в костях можно предотвратить, особенно переломы костей, возникающие в результате остеопороза.
Вот несколько стратегий для улучшения здоровья и прочности ваших костей:
- Придерживайтесь диеты, богатой кальцием.
- Обеспечьте надлежащее потребление витамина D (может потребоваться добавка). Институт медицины рекомендует ежедневно принимать 600 МЕ витамина D для взрослых в возрасте до 70 лет и 800 МЕ ежедневно для взрослых старше 70 лет.
- Ежедневно занимайтесь 30-минутными упражнениями с отягощениями (например, силовой ходьбой, танцами или поднятием тяжестей).
- Избегайте курения.
- Ограничьте употребление алкоголя.
Чтобы предотвратить ушибы костей, во время контактных видов спорта используйте защитное снаряжение (например, щитки, наколенники или налокотники) и ремни безопасности во время езды в автомобиле.
Слово Verywell
Разобраться в самой сути боли в костях может быть довольно утомительным и трудоемким процессом. На пути к боли в костях — от постановки диагноза к лечению — постарайтесь проявить терпение, обратиться за поддержкой и оставаться стойким.
.
