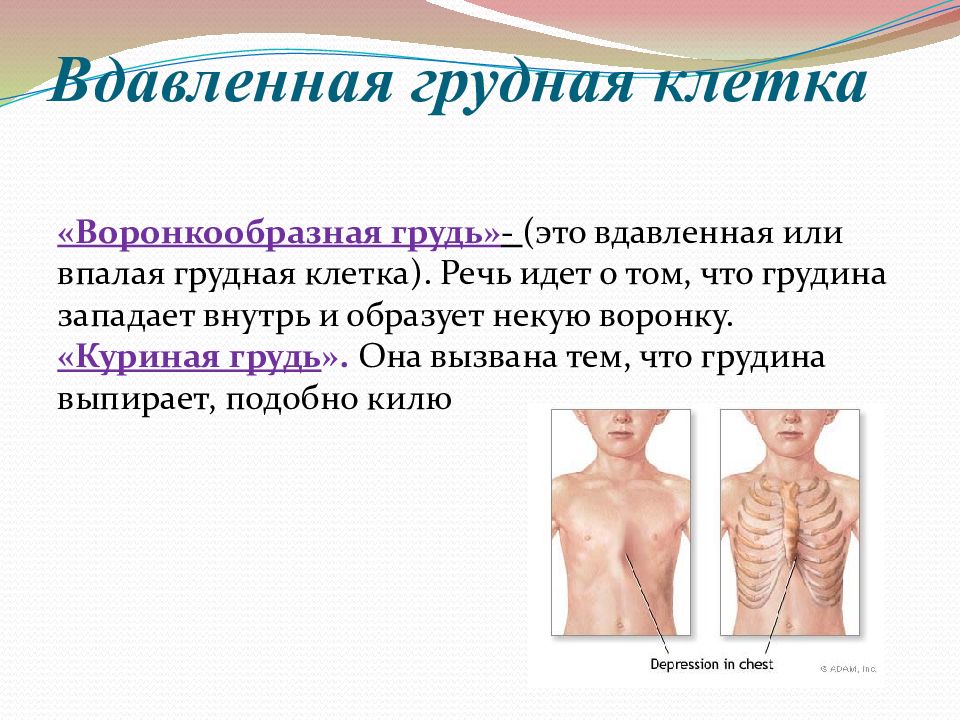
Воронкообразная грудь: лечение, хирургия и специалисты
Что такое воронкообразная грудь?
Воронкообразная грудь – это порок развития грудной клетки, который представляет собой изменение хрящевого соединения между ребрами и грудиной. Один из 3000 детей рождается с такой деформацией грудной клетки. Такой дефект, также известный как «грудь сапожника», представляет собой утапливание грудной клетки с одной или обеих сторон (форма воронки). Сама грудина также впалая. Дефект может быть разных размеров и приводить к физическим ограничениям.
Причины возникновения воронкообразной груди
У мальчиков воронкообразная грудь встречается в три раза чаще, чем у девочек. Точные причины неизвестны. Тем не менее, есть подозрение, что это нарушение метаболизма хрящевой ткани. Возникновение впалой груди имеет наследственный характер.
Симптомы воронкообразной груди
У большинства пациентов нет физических жалоб в младенчестве, так как грудь ребенка все еще относительно мягкая.
- затрудненное дыхание и одышка
- сердцебиение и нарушение функции сердечного насоса
- боль в груди и спине
- снижение работоспособности
Нередко воронкообразная грудь сопровождается повышенной кривизной спины и, соответственно, болями в спине в результате неправильной осанки. Около 95 % пациентов не имеют проблем. Они страдают только от неэстетичности деформации грудной клетки. Она может быть настолько выраженной, что люди с воронкообразной грудью избегают действий, при которых им необходимо показывать свое туловище.
Лечение воронкообразной груди
Скорректировать легкую форму воронкообразной груди, а также исправить осанку может ЛФК и вакуумный колокол. Грудь поднимается с помощью вакуумного колокола не менее чем на1 часа в день в течение 2–3 лет.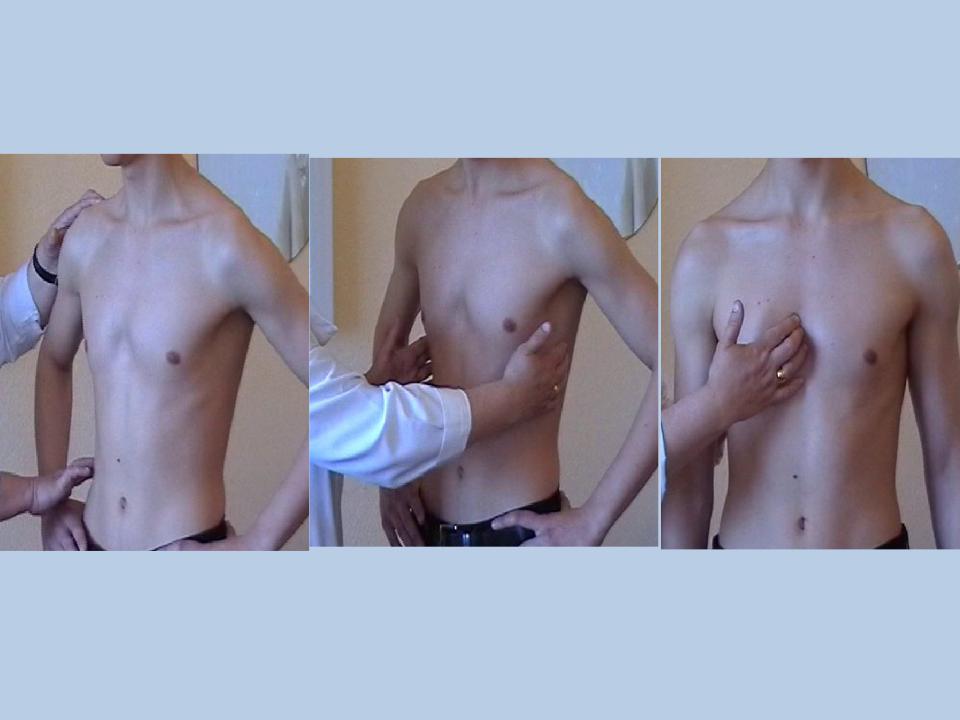
В случае серьезных физических жалоб может быть проведена хирургическая коррекция воронкообразной груди. Сегодня благодаря более щадящим методам операция проводится даже по косметическим соображениям.
Как именно проводится целенаправленная коррекция воронкообразной груди, зависит прежде всего от степени деформации грудной клетки. Тем не менее, при принятии решения за или против конкретной формы лечения учитывается также эмоциональный стресс человека. По медицинским же показаниям хирургическое лечение показано в тяжелых случаях для исправления деформации.
Хирургическая коррекция воронкообразной груди (pectus excavatum), по сути, является частью детской хирургии и требует опыта от специалиста. Деформация грудной клетки часто исправляется еще в детстве или в подростковом возрасте – но только при появлении симптомов или ожидании их в будущем. Проще всего коррекция дается до второго ростового скачка в возрасте около 12 лет, поскольку грудные структуры еще эластичны и, следовательно, их легче формировать..jpg)
Воронкообразная грудь не всегда сопровождается физическими ограничениями или жалобами. Несмотря на это пациенты часто хотят сделать коррекцию по эстетическим причинам. Пациенты нередко чувствуют комплекс из-за деформированной груди и избегают показывать себя с голым торсом или в облегающей одежде. Здесь может помочь эстетическая пластическая хирургия.
Процедура и методы хирургии воронкообразной груди
За последние десятилетия были разработаны различные виды хирургической коррекции воронкообразной груди с предпочтительным выбором щадящих, минимально инвазивных методов.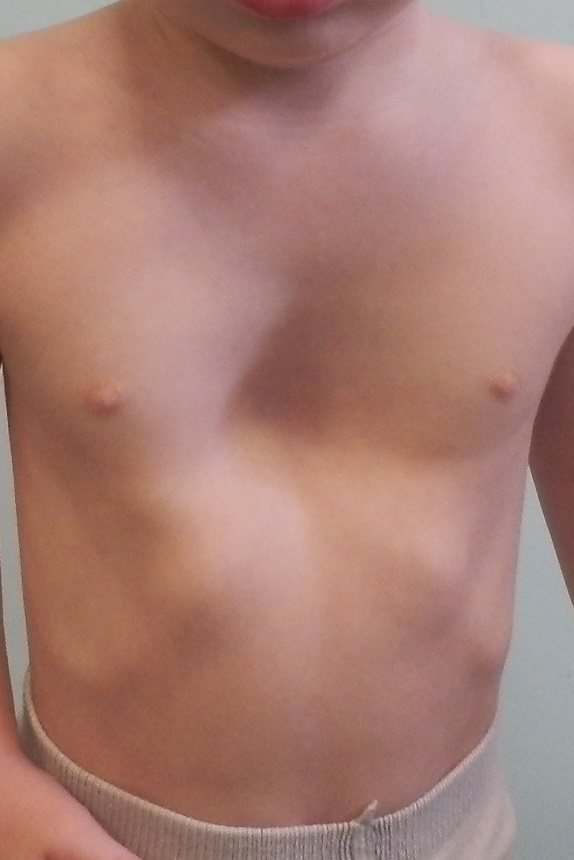 Прежде чем оперировать воронкообразную грудь, следует исключить другие причины проблем с сердцем, легкими и позвоночником. Существует три различных процедуры хирургической коррекции воронкообразной груди.
Прежде чем оперировать воронкообразную грудь, следует исключить другие причины проблем с сердцем, легкими и позвоночником. Существует три различных процедуры хирургической коррекции воронкообразной груди.
Какой метод является наиболее подходящим, зависит от индивидуальных особенностей. Если патологическое опускание грудины и ребер симметрично, в большинстве случаев возможно и целесообразно минимально инвазивное вмешательство для коррекции впалости. Другим важным аспектом при выборе хирургического метода является наличие или отсутствие болевых симптомов и функциональных нарушений легких и сердца.
Если нет никаких жалоб или ограничений, связанных с деформацией грудной клетки, рекомендуется эстетическая пластическая коррекция. Структура кости и хряща остается полностью нетронутой. Воронкообразная грудь здесь корректируется с помощью имплантата или аутологичного жира, которые визуально компенсируют впалое углубление и делают его почти невидимым для окружающих. Однако это вмешательство проводится только в зрелом возрасте.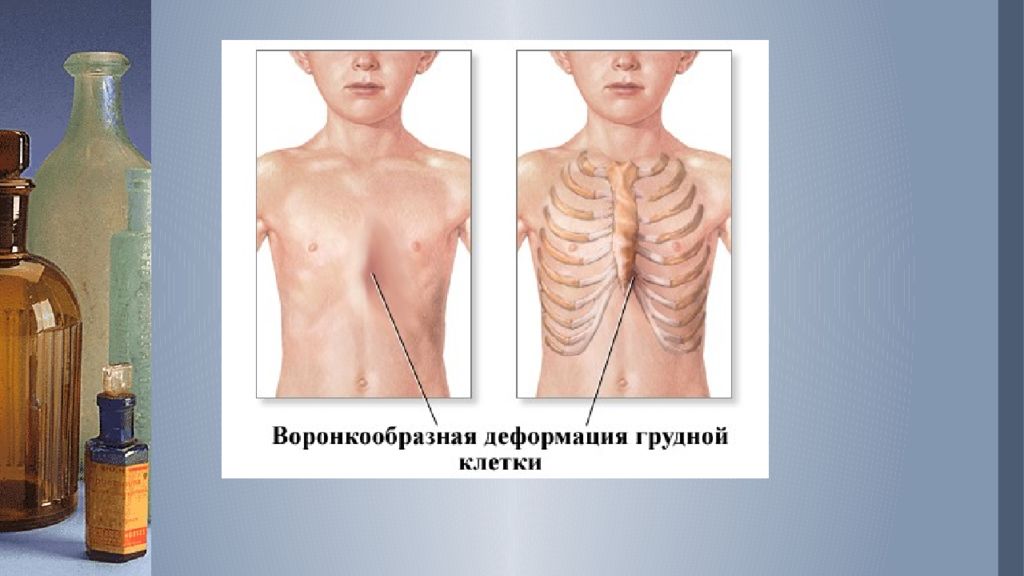
Любая операция по коррекции воронкообразной груди – независимо от процедуры – проводится под общим наркозом и требует пребывания в больнице.
Открытая операция на воронкообразной груди
Классическая открытая операция в настоящее время в основном используется только в модифицированной версии и в случае серьезной деформации. Делается разрез вдоль грудины (поперек у женщин), деформированный хрящ отсоединяется, поднимается и вновь фиксируется. Для стабилизации используются металлические имплантаты, которые обычно удаляются через год.
Коррекция воронкообразной груди с использованием классической открытой хирургической операции является очень сложной процедурой, которая представляет относительный стресс для пациента. Это также требует более длительного пребывания в больнице и оставляет довольно заметные шрамы. Поэтому такая операция используется только в модифицированном виде и при очень сильной деформации грудной клетки.
Минимально инвазивная хирургия воронкообразной груди по Нассу (Nuss)
Минимально инвазивная операция на воронкообразной груди по Нассу является часто используемой процедурой в возрасте после окончания роста грудины (16–20 лет). Здесь врач с помощью торакоскопии проталкивает одну или несколько металлических скобок определенной формы через небольшой разрез на боковой стенке грудной клетки под деформированную область и фиксирует ее сбоку. С внутренней стороны на дефект оказывается давление, и с течением времени он устраняется.
Здесь врач с помощью торакоскопии проталкивает одну или несколько металлических скобок определенной формы через небольшой разрез на боковой стенке грудной клетки под деформированную область и фиксирует ее сбоку. С внутренней стороны на дефект оказывается давление, и с течением времени он устраняется.
Металлическую деталь удаляют через 2–3 года. У пожилых пациентов исправление дефекта занимает немного больше времени. В некоторых случаях применяется комбинация минимально инвазивных процедур и открытой хирургии. Преимущество малоинвазивных процедур заключается в защите костей и хрящей. Щадящее вмешательство через небольшой разрез также приводит к более быстрому выздоровлению. Последующее удаление металлической скобы является незначительной и безболезненной процедурой.
Коррекция воронкообразной груди с помощью малоинвазивной хирургической техники дает очевидные преимущества для пациента. Наиболее важным является значительное сокращение времени восстановления и более короткое пребывание в больнице.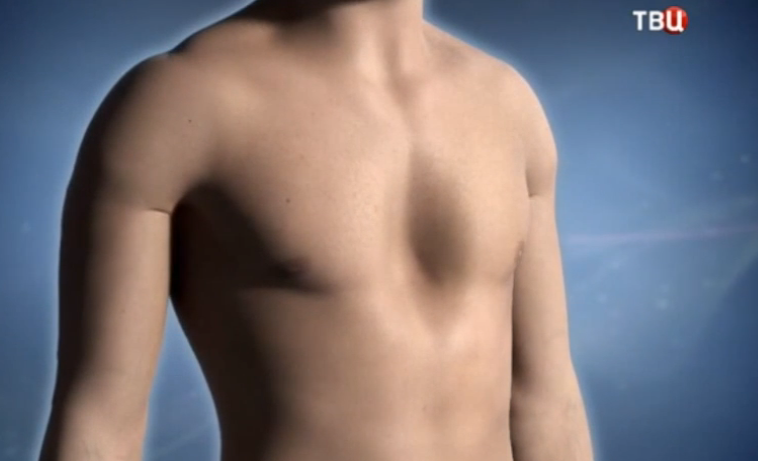
Эстетическая коррекция воронкообразной груди с помощью силикона или аутологичного жира
В случае наличия воронкообразной груди без симптомов, которая приносит беспокойство только с эстетической точки зрения, нет необходимости исправлять ее с помощью металлических скоб. Пластическая и эстетическая хирургия разработала две процедуры, которые являются щадящими и обещают удовлетворительный косметический результат.
1.Силиконовый имплантат: индивидуально подобранный силиконовый имплантат изготавливается на основе гипсового слепка и минимально инвазивно проталкивается через небольшой разрез под кожей.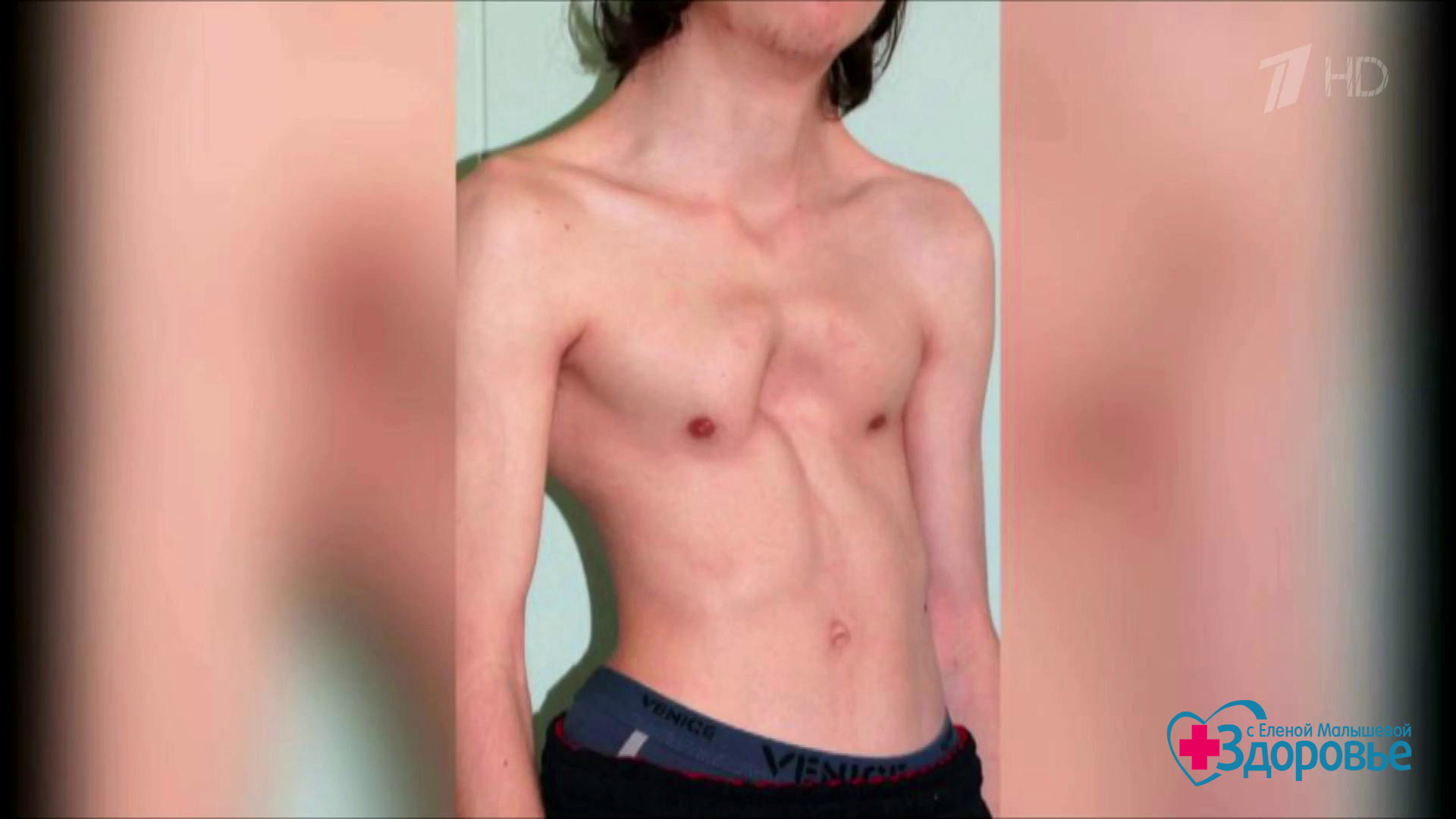
2. Трансплантация аутологичного жира: введение аутологичного жира для коррекции дефекта грудной клетки является более новой процедурой и рекомендуется только для подходящих пациентов. За 2–3 минимально инвазивные операции аутологичный жир сначала удаляется в определенном месте, а затем вводится в дефект, чтобы компенсировать впалость груди. Долгосрочных результатов в настоящее время еще нет. Преимущество, однако, заключается в использовании собственного материала тела, который не ощущается как имплантат, в том числе физически.
Для многих пациентов впалая грудная клетка несет в себе значительную эмоциональную нагрузку, даже если деформация не вызывает дискомфорта или функциональных ограничений. Особенно от данного дефекта страдают женщины. Это естественно в наше время, поскольку повсюду наблюдается стремление к физическому совершенству. Здесь пластическая эстетическая хирургия предлагает хорошие возможности сделать воронкообразное опускание грудины незаметным и улучшить качество жизни пациента.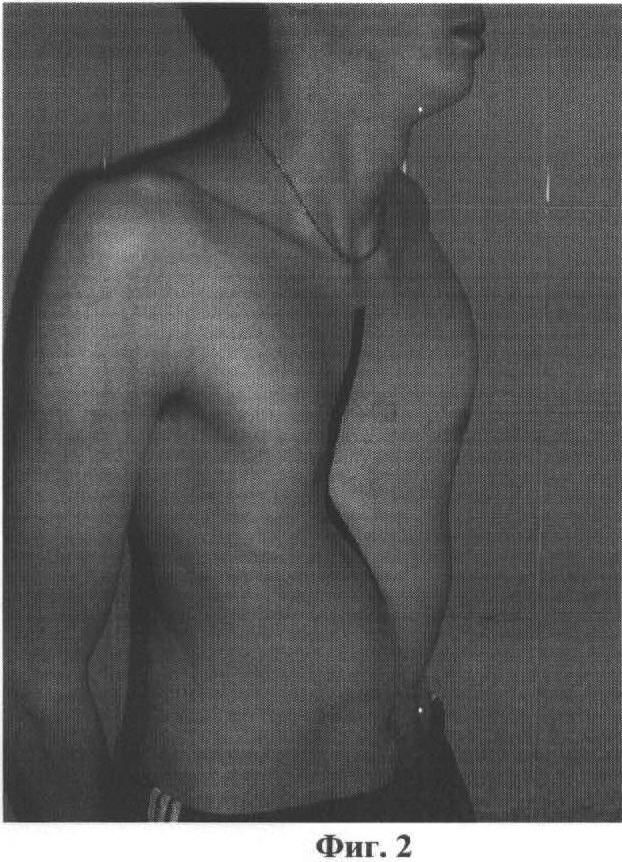
Боль, риски и восстановление после операции на воронкообразной груди
В общем и целом, каждая операция связана с определенными рисками. К ним относится травмирование окружающих органов (сердца, легких, нервов, кровеносных сосудов), инфекции, нарушения заживления ран, аллергические реакции на металл, кровотечения, образование тромбов и т. д.
После операции по Нассу обычно необходима более длительная, а иногда и интенсивная болеутоляющая терапия, поскольку металлическая скоба должна с силой воздействовать на грудь, чтобы вернуть ее в исходное положение. Кроме того, движение грудной клетки во время дыхания увеличивает трение между металлом и особенно чувствительной к боли надкостницей.
Этап восстановления после операции характеризуется изначальным запретом какой-либо нагрузки на верхнюю часть тела. Примерно через 6 недель начинается легкая лечебная физкультура.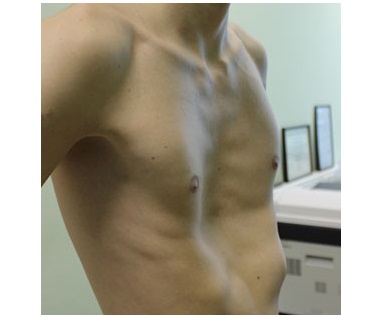 После этого физическую активность можно медленно увеличивать. Ожидается, что после пребывания в больнице человек сможет вернуться к работе только через несколько недель, пока не стабилизируется новая форма грудной клетки.
После этого физическую активность можно медленно увеличивать. Ожидается, что после пребывания в больнице человек сможет вернуться к работе только через несколько недель, пока не стабилизируется новая форма грудной клетки.
Как правило, минимально инвазивной эстетической коррекции с помощью силиконовых имплантатов или трансплантации аутологичного жира полностью достаточно для компенсации косметического дефекта, при этом она значительно менее стрессовая, чем операция по Нассу.
Минимально инвазивные вмешательства в любом случае являются хирургическими процедурами и поэтому связаны с обычными операционными рисками. Это включает в себя повреждения кровеносных сосудов или окружающих органов, которые могут впоследствии привести к кровотечению. Нельзя исключать травмы нервов. Наконец, что не менее важно, всегда существует риск раневой инфекции или нарушений заживления ран. Также после каждой операции могут образовываться тромбы. Иногда у пациентов возникает аллергия на металлические скобы.
В зависимости от выбранной хирургической процедуры послеоперационный период может отличаться. Болевые симптомы также бывают разными. Однако пациент должен подготовиться к процессу выздоровления, который длится несколько недель, что всегда связано с нетрудоспособностью. Единственное исключение – эстетическое пластическое вмешательство с использованием имплантата. Время восстановления здесь значительно короче, поскольку хирургическая коррекция структуры грудной клетки отсутствует.
Какие врачи и клиники являются специалистами по лечению воронкообразной груди?
Воронкообразная грудь является наиболее распространенной деформацией грудной клетки, но встречается лишь у некоторых людей. Соответственно, хирургическая коррекция такого дефекта проводится редко. Тем более важно, чтобы процедура выполнялась врачом, имеющим опыт в этой области. Это значительно снижает риски, характерные для такого хирургического вмешательства. Следовательно, коррекция деформации грудной клетки обязательно принадлежит области деятельности врача с опытом.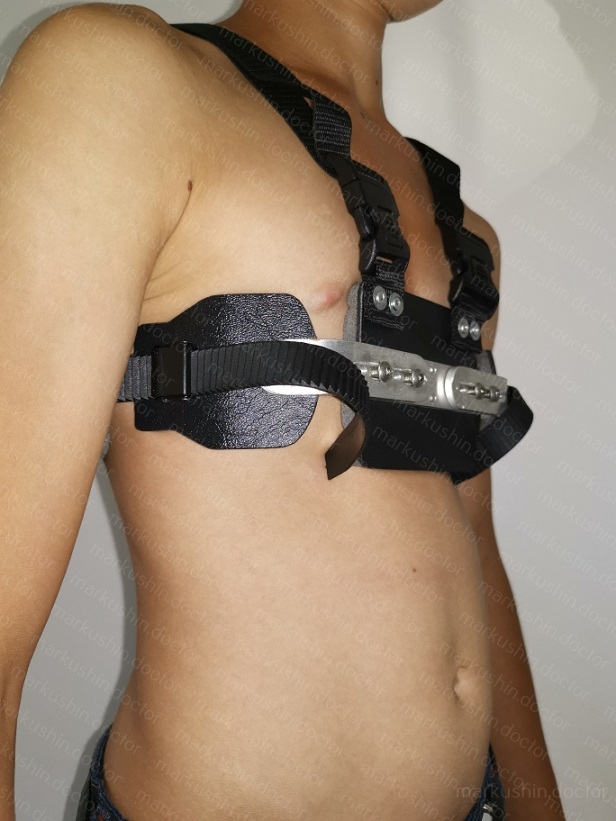
Человек с воронкообразной грудью должен сначала обратиться к хирургу-ортопеду. Он определит степень деформации грудной клетки. Также он может решить, есть ли смысл лечить данную проблему без операции. В случае выраженных проблем с дыханием и сердцем хирург-ортопед или семейный врач направит пациента к торакальному хирургу, который может выполнить операцию по Нассу. За косметическую коррекцию отвечает пластическая и эстетическая хирургия .
Мы поможем найти специалиста по лечению воронкообразной груди. В PRIMO MEDICO работают только опытные специалисты и главные врачи в своей области. В настоящее время можно найти специалистов для лечения воронкообразной груди в Берлине, Эшвайлере, Генсинге и Берне.
Источники :
- П. Пури, M. Хёлльварт: Детская хирургия, Springer 2006
- Диненман, Хендрик К.; Гофман, Ханс Х.; Деттербек, Франк К. (2014): Хирургия грудной клетки (серия атласа хирургии Springer).

- https://www.kidsdoc.at/trichterbrust_operation_erw Adults.html
- https://de.wikipedia.org/wiki/Trichterbrust
Воронкообразная деформация у детей – это нарушение развития реберных хрящей и передних отделов ребер. Дефект сопровождается аномальным изменением нормальных анатомических процессов в грудино-реберном комплексе в виде западания.
Степени воронкообразной деформации различны по проявлению, виду, форме и выраженности патологии.
Первая степень – глубина воронки до 2 см, смещение сердца не наблюдается.
Вторая степень — глубина воронки до 4 см, сердце смешено на 2-3 см.
Третья степень — глубина воронки более 4 см, а сдвиг сердца более чем на 3 см.
Стадии проявления воронкообразной груди:
- Компенсированная стадия — косметический дефект, функциональных нарушений нет, первая степень деформации.

- Субкомпенсированная стадия — значительные функциональные изменения в работе легких и сердца, вторая степень деформации.
- Декомпенсированная стадия — обширные функциональные нарушения работы сердца и легких. третья степень.
Воронкообразная грудина по форме может быть обычной или плосковоронкообразной, по виду — симметричной и асимметричной.
Воронкообразная деформация у новорожденных детей имеет вид небольшого вдавления при вдохе (выдохе), во время крика, плача. По статистическим данным у половины детей впалая грудная клетка проходит по мере взросления, у другой половины увеличивается. Грудь сапожника в течение первых шести месяцев после рождения может спровоцировать нарушение функционирования органов грудной клетки. Ребенок будет склонен к хроническим легочным и респираторным заболеваниям.
Воронкообразная грудь будет явно выражена к 3- м годам. В данном периоде происходит фиксированное искривление груди, ребер и как следствие осанки. Усиливается грудной кифоз, спина округляется, позвоночник по бокам искривляется.
Усиливается грудной кифоз, спина округляется, позвоночник по бокам искривляется.
Диагностика воронкообразной груди у врача начинается с осмотра и измерения глубины впадины. Измеряют глубину впадины относительно плоскости, которая соединяет два края вдавления, до верхней точки воронки. Есть случаи расположения впадины почти около позвоночника. При тяжелых степенях ВДГК диафрагма, сердце и легкие значительны смещены. Характерно выпирание живота и увеличение кифоза.
Заключительный этап формирования патологии груди сапожника наступает в период полового созревания.
Приобретенная воронкообразная деформация может стать следствием перенесенного рахита. Отличие от врожденной деформации — выпячивание дуг ребер. При своевременном лечении рахита впадина будет уменьшаться и может полностью исчезнуть.
При первой степени деформации назначаются консервативные способы лечения. Лечение необходимо начинать сразу выявления аномалии.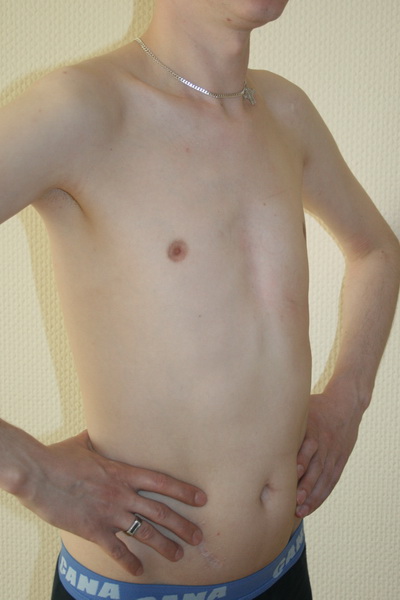
Виды консервативного воздействия на ВДГК: массаж мышц, дыхательные и водные упражнения, ношение корсета. Также следует обучать детей правильно делать «напряженный выдох». Здесь следует делать выдох при суженой и прикрытой голосовой щели. Отлично, если ребенок будет комбинировать «напряженный выдох» со сжатием грудиной руками с боков.
Консервативное лечение эффективно до того момента, когда глубина воронки небольшая. В противном случае детей оперируют, так как наблюдается нарушение работы дыхательной системы и сердца.
Королев Павел Алексеевич, торакальный хирург
Пластика воронкообразной деформации грудной клетки в Краснодаре
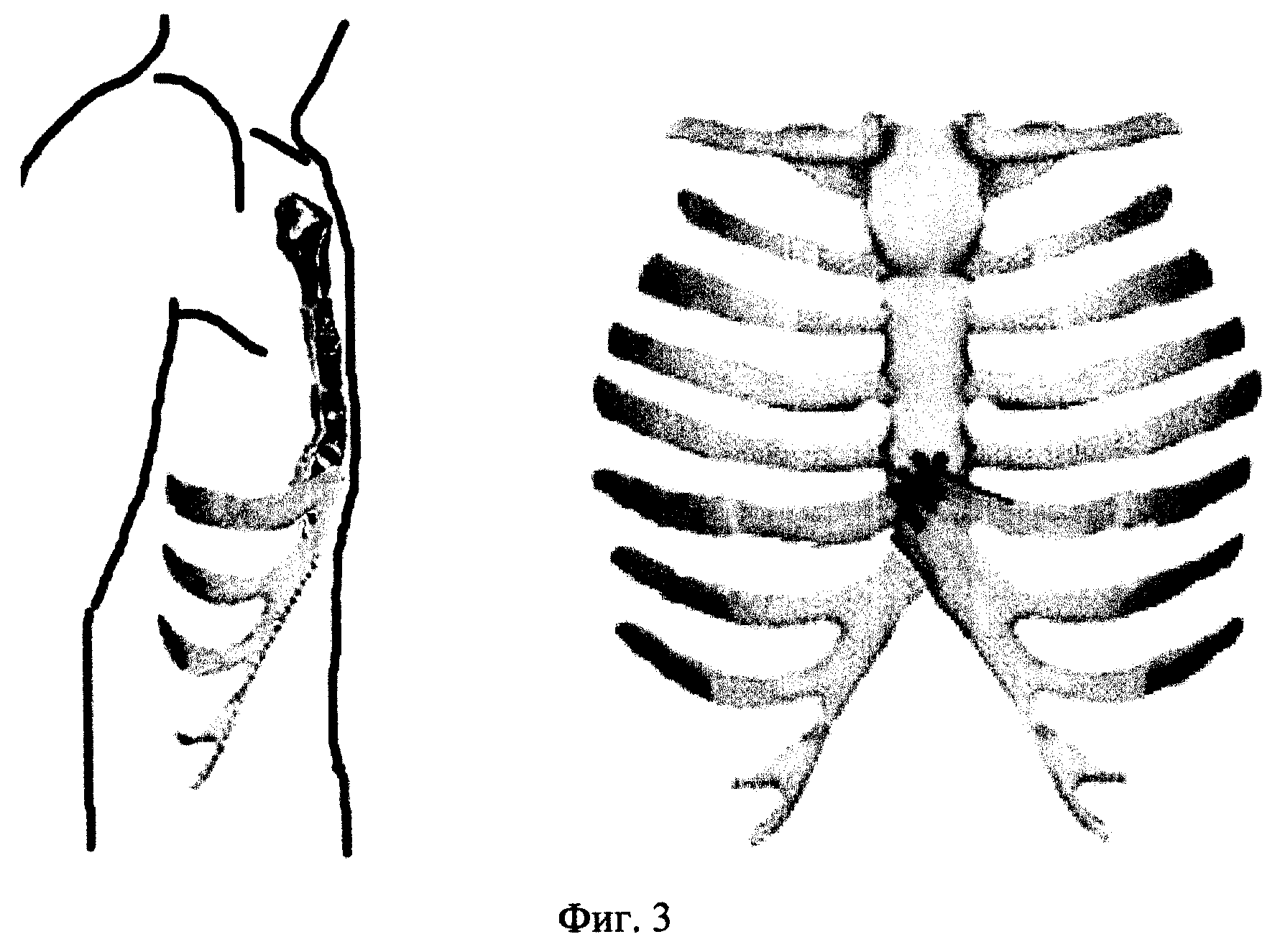
Воронкообразная деформация скелета грудной клетки (аббревиатура – «ВДГК», «грудь сапожника», pectus excavatum», впалая грудь) — вид скелетной перестройки структурных элементов (грудины и рёбер) грудной стенки, в результате чего формируется «углубление» в области грудины [1].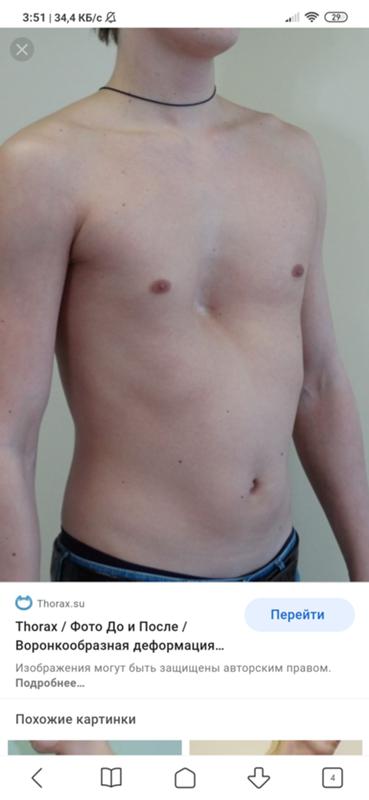 Деформация демонстрирует разное по виду и глубине «вдавление» грудины и хрящевых отрезков ребер, которое приводит к регрессу объема грудной клетки, сжатию и отклонению органов средостения (прежде всего сердце, пищевод, воздухоносные пути), создающее в некоторой степени предпосылки к нарушению функции сердца, легких, проявляющееся различной степенью выраженности и косметическими дефектами [2].
Деформация демонстрирует разное по виду и глубине «вдавление» грудины и хрящевых отрезков ребер, которое приводит к регрессу объема грудной клетки, сжатию и отклонению органов средостения (прежде всего сердце, пищевод, воздухоносные пути), создающее в некоторой степени предпосылки к нарушению функции сердца, легких, проявляющееся различной степенью выраженности и косметическими дефектами [2].
У большинства пациентов деформация уже имеет место сразу после рождения и «растет – углубляется» с ростом ребёнка.
Эта патология развития скелета грудной стенки чаще встречается у мальчиков (мужчин), чем у девочек (женщин): 3:1 [1].
Воронкообразная деформация грудной клетки в зависимости от глубины вдавления, может ухудшить сердечную и дыхательную функцию, а также вызвать боль в грудной клетке и позвоночнике. Часто данная патология сочетается с другим болезнями, в т.ч. позвоночного столба, синдром Марфана и т.д.
Кроме того, пациенты без каких-либо симптомов и жалоб, могут испытывать сильные отрицательные психоэмоциональные стрессы, а также связанную с этим стеснительность и другие социальные влияния.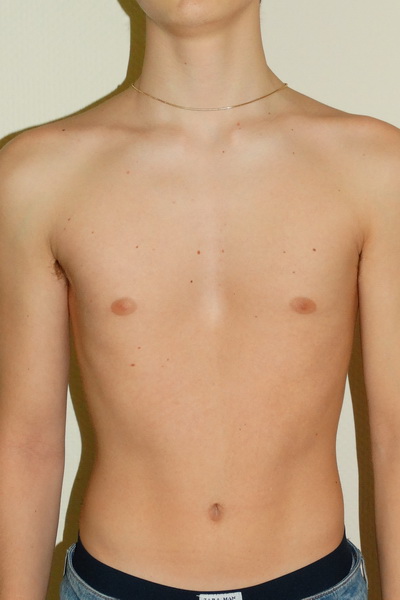
Операция Насса (Nuss procedure) – это малоинвазивная малотравматичная видеоассистированная операция, направленная на установку под грудино-реберный комплекс металлической пластины (или пластин) строго определенного размера, индивидально изогнутую под данный вид деформации у пациента.
Пластины производятся сертифицированным на территории России производителем Pectus bar, производства фирмы Biomet, США.
Пластины изготовлены из нержавеющей стали марки ASTM F138 согласно ГОСТ Р ИСО 5832-1-2010.
Торакальный хирург выполняет небольшие разрезы (максимально до 2,5-3 см в зависимости и вида деформации) на грудной стенке справа и слева и затем под контролем оптики проводит специальный металлический проводник (обычно справа налево), тем самым создавая в переднем средостении (между сердцем и внутренней поверхностью грудины) небольшой канал. Далее в сформированный канал в обратном направлении проводится тесьма (толстая резиновая трубка), к которой подвязывается индивидуально изогнутая пластина строго определенной (подходящей для данного пациента) длины. Под контролем видеокамеры пластина проводится слева направо, затем также под контролем оптики проводится поворот пластины, который исправляет «западение» грудины и рёбер.
Под контролем видеокамеры пластина проводится слева направо, затем также под контролем оптики проводится поворот пластины, который исправляет «западение» грудины и рёбер.
Оба дренажа подключаются к банкам Боброва и создается в банках легкая степень разряжения-вакуума (порядка 0,2-0.25 атм) для эвакуации воздуха, жидкости из плевральной полости и контроля гемо-аэростаза.
Интраоперационно мы проводим рентгеновский контроль сразу по завершении операции при помощи расположенной в операционной C-рентгеновской дуги, что позволяет полностью исключить любое смещение установленной пластины и гарантировать её оптимальное положение.
Пациент переводится в интенсивную палату наблюдения на некоторое время, затем – после стабилизации состояния – в общую палату.
Обычно на следующий день после операции выполняется рентгеновский контроль в условиях клиники.
После уменьшения отделяемого по установленным плевральным дренажам менее 100-150 мл (в зависимости от возраста) и отсутствия сброса воздуха, выполняется поочередное удаление плевральных дренажей с последующим рентгеновским контролем (обычно 2-3 сутки после операции).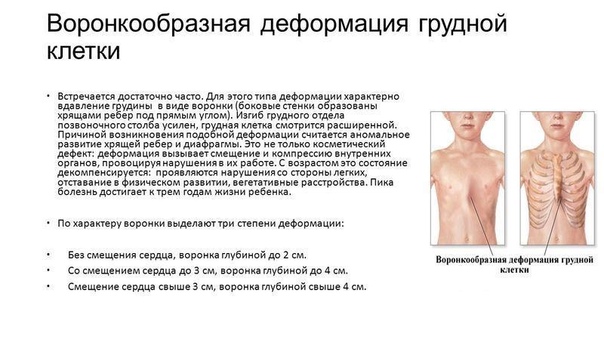
На следующий день после удаления плевральных дренажей (3-4 сутки) пациент выписывается из клиники с последующим обязательным контролем за состоянием послеоперационных швов у хирурга по месту жительства либо у хирурга Клиники.
Обязательными являются промежуточные послеоперационные консультации с проведением рентгенографии органов грудной клетки через 1,3, 6, 12 и 24 месяца после операции.
Деформация грудной клетки — причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Деформация грудной клетки: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Под деформацией грудной клетки понимают различные по степени выраженности изменения формы ее костных структур, в некоторых случаях проявляющиеся не только косметическим дефектом, но и приводящие к функциональным нарушениям со стороны дыхательной и сердечно-сосудистой систем за счет сдавления и смещения органов грудной полости. Грудная клетка – часть туловища, образованная соединенными между собой с помощью суставов грудиной, ребрами, позвонками, а также мышцами.
Иными словами, грудная клетка представляет собой костно-мышечный каркас, защищающий жизненно важные органы от внешних воздействий.
Грудная клетка меняется по мере роста и развития человека, а у взрослых людей ее форма и величина зависят от пола, развития мускулатуры и органов дыхания, рода деятельности, образа жизни. Форма грудной клетки имеет несколько вариантов нормы: плоская, цилиндрическая и коническая.Разновидности деформаций грудной клетки
Все деформации грудной клетки делят по происхождению на врожденные и приобретенные.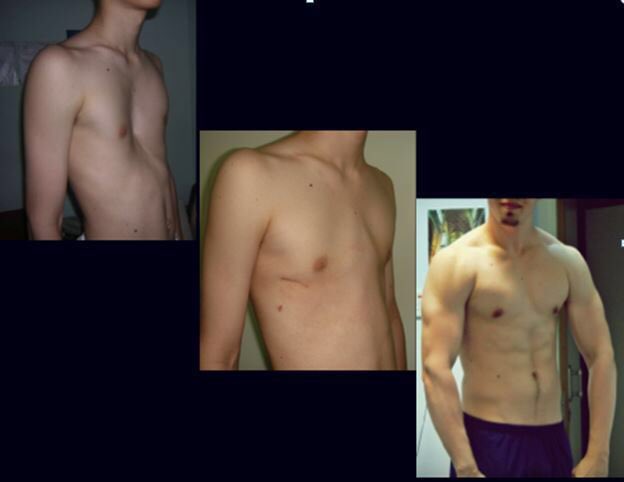 К врожденным дефектам относят воронкообразную, килевидную, комбинированную деформации грудной клетки и более редкие дефекты развития. Воронкообразная грудная клетка характеризуется западением грудины и передней грудной стенки. Это самая частая деформация – она составляет около 80% от всех деформаций (встречается в 3 раза чаще у мальчиков) и в 25% случаев носит наследственный характер.
К врожденным дефектам относят воронкообразную, килевидную, комбинированную деформации грудной клетки и более редкие дефекты развития. Воронкообразная грудная клетка характеризуется западением грудины и передней грудной стенки. Это самая частая деформация – она составляет около 80% от всех деформаций (встречается в 3 раза чаще у мальчиков) и в 25% случаев носит наследственный характер.
Воронкообразная грудная клетка
Килевидная грудная клетка увеличена в переднезадней своей части, грудина выступает вперед в виде киля. Встречается с частотой от 6 до 20%, чаще у представителей мужского пола.
Приобретенной деформацией грудной клетки может быть ладьевидная, эмфизематозная, или бочкообразная, паралитическая, кифосколиотическая, а также килевидная грудная клетка (рахитическая).
По форме деформации подразделяют на симметричные и асимметричные.
Для определения степени выраженности деформации проводят рентгенографию грудной клетки или компьютерную томографию (КТ).
На рентгенограмме вычисляют отношение наименьшего размера между грудиной и телом позвонка к наибольшему, что является индексом Гижицкой. В зависимости от полученного значения выделяют четыре степени деформации. При проведении компьютерной томографии определяется индекс Галлера (компьютерно-томографический индекс), который равен отношению горизонтального расстояния между внутренней частью ребер к расстоянию между грудиной и телом позвонка в месте наибольшего западения грудины.По стадии деформации бывают компенсированными, субкомпенсированными и декомпенсированными. При компенсированной деформации косметический дефект незначителен, одышки и учащенного сердцебиения не наблюдается. При субкомпенсированной деформации косметический дефект выраженный, есть одышка и тахикардия при физической нагрузке. При декомпенсированной деформации косметический дефект обезображивающий, одышка и тахикардия присутствуют в покое.
Возможные причины деформации грудной клетки
Врожденные деформации грудной клетки связаны с генетической аномалией развития хрящевой и костной ткани, а также нередко сочетаются с дефектами соединительной ткани (при наследственных заболеваниях: синдромах Марфана, Элерса–Данло и др.). Одни виды деформаций можно диагностировать в грудном или раннем детском возрасте (реберно-мышечный дефект, расщелина грудины). Другие дебютируют и прогрессируют в периоды ускоренного роста организма, в основном такие скачки происходят в возрасте 5–6, 8–10, 13–15 лет.
Приобретенные деформации грудной клетки возникают в результате внешних воздействий (травм, ожогов, оперативных вмешательств, например, по поводу кардиологической патологии) или перенесенных заболеваний (чаще воспалительного характера или инфекционных, связанных с нарушением обмена кальция).
Заболевания, при которых возникает деформация грудной клетки
К заболеваниям, вызывающим деформацию грудной клетки и связанным с нарушением кальциевого обмена, относят рахит.
Рахит – заболевание детского возраста, при котором вследствие различных причин у интенсивно растущего организма возникает полигиповитаминоз с преимущественным снижением уровня витамина D — кости теряют минеральную плотность и деформируются в процессе роста ребенка, грудная клетка приобретает килевидную форму. В настоящее время деформации встречаются реже, т.к. рахит распознается на ранних стадиях.
Для сирингомиелии характерно наличие полости, заполненной жидкостью, расположенной в спинном мозге. Заболевание может возникнуть из-за нарушения развития эмбриона, в связи с родовой травмой, травмой спинного мозга, препятствием оттока спинномозговой жидкости. Стенки полости оттесняют окружающие ткани, которые состоят из нервных клеток и проводящих путей нервной системы. Вследствие этого нарушается иннервация мышц, в том числе образующих каркас грудной клетки. На поздних стадиях это может привести к искривлению позвоночника и формированию ладьевидного вдавления на передней поверхности грудной клетки.Остеомиелит – инфекционно-воспалительное гнойно-некротическое поражение костной ткани, возбудителями которого могут быть стафилококки, стрептококки, кишечная палочка и др.
Остеомиелит ребер возникает крайне редко, чаще является посттравматическим, реже – бактериальным, когда бактерии попадают в костную ткань с током крови или распространяются контактно (например, при гнойном поражении оболочки легких).
В остром периоде на первый план выступают такие симптомы, как повышение температуры тела до 39–40°C, боль, покраснение, отек в области пораженного ребра.Среди инфекционных заболеваний особое значение имеет туберкулез. К деформациям грудной клетки может привести не только туберкулез легких (на поздних стадиях), но и туберкулез костей (грудины, ребер, позвонков). Процесс протекает по типу остеомиелита, но вызывает его специфический возбудитель — палочка Коха. При туберкулезе ребер или грудины внешне определяется припухлость и болезненность в области поражения. При туберкулезе позвоночника поражаются и разрушаются тела позвонков, что проявляется болью, на поздних стадиях деформируется позвоночный столб. Заболевание сопровождается повышением температуры тела до 37,2–37,6°С, общим недомоганием, ночной потливостью, отсутствием аппетита, потерей веса.
Эмфизема легких – заболевание, при котором необратимо разрушаются и теряют эластичность стенки альвеол, структурных элементов легочной ткани, нарушается газообмен и возникает повышенная воздушность легких. Эмфизема может возникнуть самостоятельно или на фоне обструктивных болезней легких.
Из-за повышенной воздушности легочной ткани грудная клетка увеличивается в объеме, как бы застывая на вдохе (становится бочкообразной).
При заболеваниях легких и плевры, приводящих к формированию в них соединительной ткани и уменьшению их размеров, грудная клетка деформируется по типу паралитической — уменьшается, уплощается, на стороне поражения втягиваются межреберные промежутки.К каким врачам обращаться при деформации грудной клетки
Первичную оценку состояния может провести терапевт, врач общей практики, педиатр. При наличии показаний пациента направляют к узким специалистам, таким как хирург, травматолог-ортопед, фтизиатр, онколог, кардиолог, психолог, генетик, эндокринолог, отоларинголог и др.
Диагностика и обследования при деформации грудной клетки
До назначения лечения врачу необходимо оценить вид и форму косметического дефекта, выяснить, когда и при каких обстоятельствах он возник.
Следует обязательно сообщить врачу о других симптомах, если таковые имеются: общей слабости и утомляемости, эпизодах повышения температуры тела, одышке, учащенном сердцебиении.
При необходимости для оценки состояния внутренних органов или уточнения показаний для хирургического лечения специалист назначит дополнительные методы обследования: рентгенографию грудной клетки в двух проекциях с расчетом индексов, общий анализ крови с лейкоцитарной формулой и СОЭ, общий анализ мочи, спирографию, электрокардиографию, эхокардиографию (ЭхоКГ) компьютерную томографию органов грудной клетки и средостения, магнитно-резонансную томографию грудной клетки.Деформация грудной клетки: причины и лечение
Причины деформации грудной клетки подразделяются на две группы – врожденные и приобретенные. Деформация может стать следствием (осложнением) ряда заболеваний позвоночника.
Среди основных причин деформации называют следующие:
- кифоз,
- сколиоз,
- хронические обструктивные заболевания легких,
- синдром марфана,
- аномалии остеогенеза,
- ахондроплазия,
- синдром Тернера,
- синдром Дауна,
- эмфизема,
- рахит,
- килевидная деформация,
- воронкообразная грудь,
- расщепление грудины,
- синдром Поланда,
- синдром Жена,
- врожденные аномалии ребра,
- астма,
- неполное сращение грудины плода,
- врожденное отсутствие грудной мышцы,
- болезнь Бехтерева,
- воспалительный артрит,
- остеомаляция
Как видим, в большинстве случаев деформация обусловлена генетическими причинами, ведущими к аномальному развитию верхнего отдела позвоночника, она развивается на фоне уже имеющихся аномалий и синдромов.
Генетические причины, в свою очередь, приводят к ассиметричному развитию костной и хрящевой тканей и вызывают развитие ассиметрии ребер и грудины, как следствие – выпуклость или вогнутость грудной клетки.
Сколиозы, туберкулезная инфекция костей, рахит, а также всевозможные травмы и повреждения, в том числе связанные и с профессиональной деятельностью человека, – относятся к причинам, которые вызывают приобретенную деформацию грудной клетки.
ВИДЫ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ
Наиболее часто встречаются два основных вида деформации грудной клетки – воронкообразная и килевидная формы.
Воронкообразная деформация грудной клетки (или «впалая грудь» или «грудь сапожника») – аномалия, при которой центральная часть грудной клетки как бы вдавлена внутрь и имеет вид углубления или воронки. Грудная клетка выглядит расширенной. О причинах возникновения аномалии нет единого мнения – некоторые специалисты считают, что этот дефект возникает во внутриутробном состоянии из-за чрезмерно быстрого роста реберного хряща, который вытесняет грудину кзади, и данная аномалия может быть вызвана чрезмерным внутриматочным давлением. Так или иначе, дефект проявляется при рождении или вскоре после рождения. Он может сочетаться с рахитом и несколькими синдромами аномального развития позвоночника и сердечной патологией, может быть выражен незначительно или сильным образом, с дополнительной ассиметрией грудины и хрящей.
Деформация часто прогрессирует по мере роста ребенка, в начальной форме не оказывая особого физиологического воздействия на младенцев или детей. Тяжесть дефекта оценивается с помощью разработанной системы оценок (например, по методу Халлера), которая дает понять, какого метода лечения требует болезнь.
Килевидная деформация также имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Она проявляется как выпирание, выпуклость или выпячивание грудной клетки, которое происходит из-за спектра деформаций со стороны костохондрального хряща и грудины. Дефект может быть асимметричным – ротация грудины с депрессией с одной стороны и выпиранием с другой стороны.
Килевидная деформация, по мнению ряда специалистов, является результатом избыточного разрастания ребер или остеохондральных хрящей. Может сочетаться с различными синдромами аномального развития позвоночника, сколиозами, пороками сердца.
Синдром Поланда – это тяжелая патология развития грудной клетки. Она проявляется как её недоразвитие, как частичное или полное отсутствие грудных мышц на фоне отсутствия ребер или их неполного развития, недоразвития конечностей, сращения пальцев и других дефектов. При этом типе дефекта сердце и магистральные сосуды не защищены грудной клеткой, также может наблюдаться раздвоение или отсутствие мечевидного отростка.
ЧЕМ ОПАСНЫ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ
Помимо того, что асимметрия грудной клетки – это серьезный эстетический дефект, даже легкая его форма очень негативно сказывается на функциях внутренних органов. Даже если дефект нетяжелой формы, у новорожденных он нарушает работу внутренних органов – сердца, легких и, как следствие, приводит к отставанию в физическом развитии.
ЛЕЧЕНИЕ ДЕФОРМАЦИИ ГРУДНОЙ КЛЕТКИ
В зависимости от тяжести деформации, склонности её к прогрессированию могут быть эффективны различные формы лечения – от современных консервативных методик в сочетании с медикаментозным воздействием до операции по реконструкции грудной клетки (последнее неизбежно, если у ребенка диагностирована тяжелая деформация грудной клетки, и только радикальное операционное вмешательство поможет добиться нормальных условий для работы внутренних органов).
При незначительных проявлениях, на начальных стадиях развития деформации рекомендуются комплексы ЛФК, на которых пациент выполняет комплексы упражнений, направленных на укрепление мышечного корсета верхней части туловища. Комплекс упражнений подбирается только индивидуально.
Курсы ЛФК и массажи имеют, прежде всего огромное положительное значение в качестве профилактической меры воздействия на потенциально опасный недуг.
Большую эффективность для устранения нетяжелых форм недуга показывает занятие плаванием.
Медикаментозное лечение, как правило, направлено на устранение тех нарушений, которые образовались уже во внутренних органах вследствие патологии грудной клетки.
Если речь идёт о возможной деформации грудной клетки у плода, то в этом случае профилактика патологии может быть основана только на систематическом медицинском наблюдении беременной и контроле за развитием плода – предупредить развитие заболеваний позвоночника поможет своевременное обнаружение и лечение рахита.
В Центре восстановительной медицины в Набережных Челнах проводится диагностика и составляется план лечения пациентов с различного рода нарушениями, связанными с деформацией грудной клетки.
Цены курсового лечения и другие подробности, связанные с применением современных методик, можно узнать на сайте клиники или по телефону 8 (953) 482-66-62.
Воронкообразная грудная клетка — диагностика и показания хирурга
Этиология и патогенез вогнутой грудной клетки. Почему возникает воронкообразная деформация грудной клетки?
Самой распространенной деформацией грудной клетки является воронкообразная деформация (ВГДК, Pectus Excavatum, «грудь сапожника», чашковидная грудь, грудь сапожника). Она относится к так называемым врожденным порокам развития грудной клетки, которые обнаруживаются у 1 новорожденного на 1000 (по некоторым другим статистическим данным – у 3 человек на 1000). 91% всех пороков развития грудной клетки приходится на воронкообразные деформации той или иной степени тяжести.
ВГДК существует в трех формах:
- симметричная ВГДК
- ассиметричная ВГДК,
- плоская ВГДК.
Более подробные классификации предложены разными авторами и имеют большое значение при выборе метода лечения и прогнозировании результата операции. Наиболее распространённые классификации степени деформации воронкообразной груди представили доктор Парк (Hyung Joo Park, Южная Корея) и доктор Зенг (Zeng Q, Китай).
Наследственно приобретенная патология прогрессирует вследствие ускоренного, опережающего роста реберных хрящей. А это, в свою очередь приводит к неправильному развитию грудной клетки – ее западению в 80% случаев развития заболевания. Иногда при рождении дефект (ямочка) практически не заметен, но начинает стремительно прогрессировать в период активного роста пациента. В связи с этим крайне важна своевременная диагностика ВГДК и наблюдение у педиатора, ортопеда, торакального хирурга.
Диагностика и лечебно-диагностические тактики вогнутой груди. Лечение воронкообразной грудной клетки
Диагностика воронкообразной деформации грудной клетки осуществляется на основании визуального осмотра, рентгенологического исследования, а также компьютерной томографии грудой клетки с 3D-реконструкцией ребер. Оценивается состояние хрящей, ребер, соединительной ткани (для исключения наличия у пациента синдрома Марфана и других нарушений). Помимо этого диагностика помогает определить степень деформации, центр депрессии, степень смещения сердца. Все эти данные помогаю точнее наметить тактику лечения.
Вопреки распространенному мнению, воронкообразная деформация не может быть полностью исправлена никакими другими методами, кроме хирургического. Плавание, ношение специальных ортезов, лечебная физкультура, массаж, разрабатывание легких и другие упражнения, безусловно, улучшают ситуацию, но к сожалению, не дают ощутимых результатов. Хирургическая же коррекция на сегодняшний день является безопасным и эффективным методом исправления воронкообразной деформации грудной клетки.
Операции по коррекции ВГДК проводятся с 1911 года, в России – с 1949 г (у взрослых пациентов) и с 1961 г. (у детей).
На сегодняшний день очень хорошо зарекомендовал себяметод Насса — операция по Нассу, относящийся к миниинвазивным методам коррекции деформаций грудной клетки. Он применяется уже более 10-ти лет и на данный момент актуальной альтернативы методу по его эффективности и безопасности не существует.
Метод состоит во введении пациенту металлической пластины (иногда двух), помогающей выправить грудную клетку. Через 3-4 года пластину извлекают, разрезы при этом проводятся в тех же местах, что и при установке пластины. После извлечения пластины (пластин) пациент считается абсолютно здоровым, а грудная клетка исправленной. Но это не значит, что все 3-4 года пациент живет в щадящем режиме — уже через 6 месяцев после проведения операции можно вернуться к привычному образу жизни и даже занятиям спортом.
Осложнения, вызванные хирургической коррекцией по методу Насса минимальны, период восстановления пациента после операции также существенно сокращается.
Высока также и удовлетворенность пациентов результатами операции (до 98%), всего у 2% наблюдается остаточная деформация, это связано с отклонениями от технологии проведения загрудинного канала в ходе операции. В качестве основных преимуществ метода необходимо отметить также его малотравматичность, небольшой реалибитационный период в сравнении с другими устаревшими операциями коррекции ВДГК и отсутствие заметных послеоперационных рубцов, т.к. произведение небольших разрезов по бокам позволяет полностью исправить деформацию.
Кроме того, метод Насса допускает проведение повторных операций в случае, если первая операция не позволила достичь желаемого эффекта, а также в случае исправления рецидивов, или исправления дефектов, вызванных проведенной в раннем возрасте коррекций грудной клетки другими методами.
Показания к хирургической коррекции воронкообразной грудной клетки
Хирургическую коррекцию рекомендуется проводить по функциональным, косметическим и ортопедическим показаниям.
К функциональным показаниям относят нарушения, затрудняющие нормальную работу организма. ВГДК приводит к снижению объема грудной клетки, которое в свою очередь сказывается на основных функциях внутренних органов.
С точки зрения влияния на сердце воронкообразной деформации грудной клетки можно отметить его «раздражение», возможное сдавление и даже смещение относительно нормального положения. Сердцебиение учащается и сильно ощущается, особенно при нагрузках. Появляется одышка, боли в сердце.
Деформация влияет и на легкие пациента – снижается их жизненная емкость, нарушается механика дыхания. После проведения хирургической коррекции система транспорта кислорода в организме больного полностью восстанавливается. Также к функциональным показаниям к коррекции впалой грудной клетки можно отнести обще снижение выносливости и частые простудные заболевания.
Степень выраженности деформации определяется несколькими способами. Например, можно заполнить область деформации какой-либо жидкостью, тем самым измерив объем. Этот метод нагляден, но не стандартизирован. Для того, чтобы определить, нужна пациенту операция или нет, применяется индекс Галлера (ИГ). Для этого пациенту делают компьютерную томографию грудной клетки (РКТ, МСКТ) и вычисляют соотношение длины грудной клетки по средней линии (а) и расстояние от средней линии до самого глубокого места деформации (b). Если a/b составляет более 3,25 – пациенту необходима операция.
К косметическим показаниям относят, прежде всего, недовольство пациента (или его родителей) эстетическим состоянием грудной клетки. Часто воронкообразная деформация грудной клетки сопровождается психологическими нарушениями, наличием глубоких комплексов и внутренней неуверенности. Особенно это актуально для подростков, болезненно реагирующих на мнения окружающих. Однако, перед проведением операции лишь по косметическим показаниям необходимо более тщательное обследование пациента с целью выявления и сопоставления всех возможных рисков и результатов.
Ортопедические показания к операции являются наиболее спорным показанием. Они связаны с влиянием вогнутой груди на позвоночник. Исследования доказали наличие тех или иных нарушений в позвоночнике у пациентов с ВГДК, однако они связаны больше с мышечным напряжением, нежели с изменениями в позвоночнике. Тем не менее, успешно проведенные хирургические коррекции благоприятно сказываются на осанке пациента.
Что касается возраста проведения операции – оптимальным считается период перед пубертатом (от 12 до 15 лет), как только деформация начала себя активно проявлять. Выбор именно этого возраста связан с относительной мягкостью и эластичностью грудной клетки в этот период – поэтому и сама операция и послеоперационный период проходят гораздо легче. Кроме того, при вовремя проведенной коррекции можно избежать тяжелых психологические последствий и развития ощущения собственной неполноценности у пациентов с ВДГК. Если же по каким-либо причинам провести операцию вовремя не удалось – сегодняшние технологии позволяют провести операцию в любом возрасте.
Если говорить об операциях в раннем детском возрасте — они возможны только по серьезным медицинским показаниям, когда есть реальная угроза жизни пациента, или же когда деформация может привести к серьезным нарушениям развития сердца и легких пациента.
Спешка в проведении операции может стать причиной различных осложнений, а также повторного возникновения впалой груди. Если операция проводится в раннем детском возрасте — риск рецидива остается довольно высоким. Кроме того, в раннем возрасте ребенка деформация редко бывает настолько выраженной, чтобы сформировать у ребенка комплексы и психологические нарушения. Поэтому спешить с проведением оперативной коррекции ВГДК не стоит.
Часто задаваемые вопросы (FAQ):
В чем причина появления ямки на груди у ребенка?
Воронкообразная деформация грудной клетки – это врожденная генетическая патология развития груднины, ребер и хрящей. У детей это обычно небольшая ямка, которая с ростом ребенка прогрессирует. Мы рекомендуем не спешить с оперативным лечением детей, наблюдаться у педиатора, ортопеда, хирурга.
На сколько эффективен Vacuum Bell при исправлении ВДГК?
Его эффективность трудно оценить, поскольку использование Vacuum Bell показано далеко не всем пациентам с ВГДК. Например, у женщин его использование крайне затруднительно. Vacuum Bell может несколько улучшить внешний вид грудной клетки и уменьшить воронку примерно на 30%.
Насколько эффективно ношение ортезов совместно с занятиями физическими упражнениями при ВДГК?
Ортезы являются эффективным способом исправления ВГДК у детей до 14 лет. Однако заниматься нужно регулярно и непрерывно не менее 2-х лет. Эта программа должна составляться индивидуально, под каждого пациента. К сожалению, в России такие программы пока только разрабатываются. Но зарубежный опыт показывает, что правильное применение ортезов помогает улучшить внешний вид воронки на 50-70%.
Как нужно вести себя перед предстоящей операций?
Рекомендации стандартные: не разрешается алкоголь и курение, лекарственные перпараты принимаются только по согласованию с врачом. Помимо прочего нужно будет сдать стандартные предоперационные анализы, пройти КТ-обследование грудной клетки или сделать рентген.
Какой наркоз используется при операции Насса?
Обычно используется внутривенный наркоз, при котором пациент спит. В конце операции, когда до последнего шва остается несколько минут, наркоз прекращается, чтобы пациент легче проснулся и начал сам дышать. Правда, впоследствии большинство пациентов этот момент не помнит.
Сколько длится операция Насса по исправлению деформации грудной клетки?
Операция Насса длится от 30 до 60 минут, в зависимости от степени деформации и, соответственно, количества устанавливаемых пластин – 1-2, 3. То есть операция, при которой коррекция проводится при помощи 1 пластины, занимает в среднем 30 минут.
Через какое время после операции можно выйти на работу/учебу?
В зависимости от типа работы. Если работа офисная, за компьютером, то через 1-1,5 месяца. Если работа сопровождается физической активностью, подъемом тяжестей, то не ранее, чем через 6 месяцев, или через 3 месяца, но со строго дозированными физическими нагрузками, оговоренными с Вашим врачом.
Через какое время после операции по Нассу я смогу заняться спортом?
Через 3 месяца после операции разрешены дозированные, согласованные с врачом нагрузки, а уже через 6 месяцев можно заниматься спортом в полную силу.
Сколько нужно находиться в клинике после операции по Нассу?
Пребывание в стационаре после операции обычно до 10 дней.
Из какого материала изготовлена пластина для коррекции воронкообразной груди?
Пластины сделаны из титана. Этот металл уникален тем, что обладает памятью формы и не окисляется.
Реагирует ли металлодетектор на установленную пластину?
Нет, металлодетекторы не реагируют на титан, так как он является парамагнетиком (слабомагнитным веществом). Если вы все же беспокоитесь – можно взять в клинике справку о том, что у вас установлены пластины. Сейчас делают много операций с установкой титановых элементов в различные участки тела, поэтому службы безопасности не будут удивлены.
Сколько пластин устанавливать при исправлении вогнутой грудной клетки?
В зависимости от степени деформации устанавливают от 1 до 3 пластин. Окончательное решение, сколько пластин ставить, принимается во время операции, когда уже образован доступ к ребрам. С одной пластиной послеоперационный период протекает немного легче, чем с двумя или тремя. Три пластины ставят достаточно редко.
Через какое время пластину нужно и можно извлекать?
Обычно пластины извлекают через 3-4 года. Здесь нет жестких критериев, но со временем пластина обрастает костной тканью и через несколько лет извлечь ее сложнее. Несмотря на молодость самого метода, уже есть пациенты, которые не извлекают пластину спустя 8 лет, аргументируя тем, что нет времени на операцию и восстановление. Это не совсем правильно. После того, как коррекция закончилась, швы рассосались, внутренние органы адаптировались, нужно убрать пластину. Грудь останется зафиксированной в нормальном положении. Во время операции по удалению пластины открывают пластину с обеих сторон, слегка разгибают по кривизне и вынимают. Процедура проходит под наркозом, в эпидуральной анестезии необходимости нет.
Насколько безопасен поворот пластины при операции Насса?
Абсолютно безопасен. Мнения некоторых специалистов, относительно того, что сердце, легкие при повороте пластины можно повредить свидетельствуют о том, что данные доктора имеют очень отдаленное представление о том, как проводится операция Насса и сами ее не проводят.
Входит ли операция по Нассу в ДМС полис?
С сентября 2016г. операции Нассу проводятся в МНОЦ МГУ Москва, где все граждане России любого возраста могут рассчитывать на федеральные квоты и квоты по ВМП.
Я — москвич, как могу проконсультироваться по поводу воронкообразной груди?
Москвичам лучше всего записаться на консультацию и подъехать на очный осмотр в Медицинкий центр Медекс (м. Белорусская). Консультация платная, стоимость лучше уточнить по телефонам клиники.
Как я могу проконсультироваться по поводу ВДГК, если я живу далеко от Москвы?
Для иногородних пациентов у нас предусмотрено как консультация по фото и ренгенологическим снимкам (их можно выслать на наш e-mail: [email protected]), так и консультации по Скайпу (Skype) с использованием веб-камеры, микрофона. При видео-консультации под рукой у Вас должно быть 2 линейки, одна около 10 см, другая – около 30 см. Свет расположите сбоку, спереди, но не сзади. Время консультации Вы сможете согласовать по e-mail или по телефону +7 (499) 250-27-84 . Имя для поиска в Скайпе — drpectus
Мне уже была проведена открытая операция по коррекции ВДГК, я не доволен результатом, могу ли я пройти повторную коррекцию?
Коррекция неудачной открытой операции возможна, однако, она не всегда дает желаемый результат. Решение по таким вопросам принимается индивидуально после осмотра пациента.
Берут ли в армию с воронкообразной грудиной клеткой?
ВГДК не является противопоказанием для службы в армии. Исключение составляет только период после коррекции воронкообразной груди, пока пластина находится в теле пациента. После удаления пластины призыв также возможен.
Назад в раздел
Воронкообразная деформация грудной клетки. Лечение воронкообразной деформации – 2 вида операций.
Самыми частыми деформациями грудной клетки является воронкообразная (впалая грудь) и килеобразная (птичья грудь). Вопреки распространенному мнению, деформация грудной клетки, как правило, является исключительно косметическим дефектом, не наносящим ущерба внутренним органам. Исключением является воронкообразная деформация IV степени, когда сердце значительно придавлено и смещено грудиной.
Операции при воронкообразной деформации
Существуют два вида операций: операция по методу Равича (Ravitch) и операция по методу Насса (Nuss).
Операция по методу Насса заключается в проведении под грудиной дугообразной металлической пластины (коромысла), которая после разворота выдавливает грудину вперед. Иногда таких пластин требуется две. Эта операция выполняется через два небольших разреза на переднебоковой поверхности грудной клетки с двух сторон. Ее преимуществом является косметичность и сохранение реберных хрящей, а недостатком — необходимость носить длинные жесткие пластины не менее 2-3 лет с последующим их хирургическим извлечением. Не всегда у взрослых людей со сформировавшимся скелетом эта операция эффективна.
При операции Равича удаляются участки ребер, держащие грудину спереди, после чего грудина выпрямляется и под нее подкладывается пластина.
При этой операции разрез располагается по передней поверхности грудной клетки, что некоторые могут посчитать недостаточно косметичным. К другим недостаткам этой операции критики относят ее более высокую травматичность.
Мы предпочитаем оперировать воронкообразную деформацию по модифицированной нами методике Равича, при которой размер разреза уменьшается. Кроме того мы не используем металлические пластины, что исключает необходимость последующей операции, аллергию на металл и длительный болевой синдром, потенциально связанный с пластинами.
Хирургией деформации грудной клетки в нашей стране занимается несколько клиник, две из которых имеют больший опыт, чем наш.
Запись на консультацию и осмотр по телефону: +7 (921) 919-07-49
Funnel Chest — обзор
ВВЕДЕНИЕ
Pectus excatum — наиболее распространенная врожденная деформация передней грудной стенки, встречающаяся примерно у 1 из 700 живорожденных. Он характеризуется депрессией грудины и нижних реберных хрящей, в результате чего передняя стенка грудной клетки имеет воронкообразную форму. Точная этиология неизвестна. Ранние исследователи приписывали дефект аномальному развитию диафрагмы, но было мало доказательств, подтверждающих эту гипотезу, за исключением редкого появления pectus excatum в сочетании с врожденной диафрагмальной грыжей.Часто наблюдается связь с синдромом Марфана, наследственным заболеванием, поражающим хрящи и другие соединительные ткани. Приблизительно 26% детей с экскаваторной грудной клеткой имеют грудной сколиоз, а 37% имеют в семейном анамнезе переднюю грудную деформацию. 1
У большинства детей аномалия проявляется уже на первом году жизни. По мере роста ребенка деформация может прогрессировать. Типичными симптомами являются боль в груди и непереносимость физических упражнений, что связано с ограничивающим действием деформации на сердечно-легочную систему.Иногда у детей возникает учащенное сердцебиение или обмороки, связанные с сердечной патологией, например пролапсом митрального клапана. Когда дети становятся старше, они стесняются своего внешнего вида, что часто требует хирургического обследования.
В начале 1900-х годов Meyer и Sauerbrach сообщили о первом оперативном ремонте гектальной кости. 1 В 1949 году Ravitch 2 сообщил о своей методике, состоящей из иссечения всех деформированных хрящей в надхрящнице, отделения мечевидного отростка от грудины, отделения межреберных пучков от грудины и поперечной остеотомии грудины.С момента первоначального описания Равича несколько модификаций открытой техники были успешно использованы. В 1998 году Nuss и соавторы 3 сообщили о своей методике минимально инвазивного восстановления pectus excatum. В настоящее время малоинвазивная техника широко используется в качестве альтернативы открытому доступу.
В этой главе как открытый, так и малоинвазивный ремонт обсуждаются отдельно. Выбор подхода должен основываться не только на конечных результатах и частоте отдаленных рецидивов, но и на возможных осложнениях.Факторы, влияющие на решение о проведении открытой операции по сравнению с минимально инвазивным восстановлением экскаваторной мышцы грудной клетки, включают серьезность дефекта, симметрию деформации, предыдущую неудачную операцию и предшествующую кардиологическую или торакальную операцию. Долгосрочные результаты и частота рецидивов для минимально инвазивной техники еще не сообщены.
Симптомы, тесты, лечение и лечение
Обзор
Pectus Excavatum и процедура НуссаЧто такое pectus excavatum?
Pectus excatum — аномальное развитие грудной клетки, при котором грудина (грудина) растет внутрь, что приводит к заметному, а иногда и серьезному вдавливанию грудной стенки.Известная также как «впалая грудь» или «воронкообразная грудная клетка», pectus excatum может быть исправлена с помощью минимально инвазивной хирургической техники, называемой процедурой Нусса, или традиционной открытой хирургии, известной как процедура Равича. Pectus excatum встречается как у детей, так и у взрослых, но чаще всего наблюдается в раннем подростковом возрасте. Взрослые часто знают о своей грудной клетке в течение многих лет, прежде чем обратиться за лечением.
Симптомы и причины
Каковы симптомы экскаваторной мышцы грудной клетки?
Из-за грудной клетки у пациентов может быть меньше места в груди, что может ограничивать работу сердца и легких.Симптомы могут быть как физическими, так и психологическими. Физические симптомы могут включать:
- Одышка при физической нагрузке.
- Снижение выносливости по сравнению с аналогами.
- Усталость.
- Боль в груди.
- Нерегулярное сердцебиение.
Психологические симптомы могут включать:
- Значительное смущение от вида груди.
- Проблемы с самооценкой.
- Клиническая депрессия.
Кому следует обращаться за лечением?
Pectus excatum — довольно частая врожденная деформация (имеется при рождении).Встречается чаще у мужчин, чем у женщин. Пациентам следует обратиться за лечением, если у них наблюдаются физические и / или психологические симптомы со стороны грудной клетки.
Диагностика и тесты
Как диагностируется экскаваторная грудная клетка?
Диагноз pectus excatum ставится при простом физикальном обследовании. Довольно часто дефект не становится заметным до раннего подросткового возраста. Более подробное обследование, включая визуализацию грудной клетки с помощью МРТ или компьютерной томографии, а также сердечно-легочную нагрузку (сердце и легкие), точно измеряет, насколько серьезна грудная клетка и ее влияние на сердечно-легочную функцию (сердце и легкие).Эхокардиограмма и легочные функциональные пробы (PFT) также могут быть использованы для оценки pectus excatum.
Ведение и лечение
Как лечится pectus excatum?
Pectus excatum можно лечить хирургическим путем. Основная цель операции по удалению грудной клетки — исправление деформации грудной клетки для улучшения дыхания и сердечной функции пациента. Перемещение грудины в более нормальное положение наружу снижает давление на сердце и легкие, позволяя им функционировать более нормально.Внешний вид грудной клетки также значительно улучшается, устраняются любые психологические симптомы, которые также могут присутствовать.
Pectus excatum можно исправить с помощью минимально инвазивной хирургической техники, называемой процедурой Нусса, или с помощью традиционной хирургии, известной как процедура Равича. Ваш хирург обсудит наиболее подходящую процедуру на основе нескольких переменных.
- Процедура Нусса : после того, как крошечная камера вводится в грудную клетку, чтобы направлять процедуру, делаются два небольших разреза с обеих сторон грудной клетки и под грудиной вводится изогнутый стальной стержень.Стальной стержень, изогнутый индивидуально для каждого пациента, используется для исправления депрессии и крепится к грудной стенке с каждой стороны. Балку оставляют на 3 года, а затем снимают в амбулаторных условиях.
- Процедура Равича : Также известная как «традиционная» или «открытая» хирургическая операция на грудной клетке, процедура Равича включает разрез на передней части грудной клетки с удалением хрящевой части ребер, которая разрослась и вызвала грудину нужно отодвинуть назад.Это позволяет отвести грудину вперед, от сердца и легких, в нормальную плоскость грудной стенки. Небольшая пластина и крошечные винты часто используются для стабилизации грудины в ее новом положении. В качестве альтернативы можно поместить небольшой металлический стержень за грудиной, чтобы удерживать его на месте от 6 до 12 месяцев. Позже перемычка удаляется с помощью короткой амбулаторной процедуры. Эта полоса меньше, чем полоса, используемая в процедуре Нусса.
Послеоперационное восстановление и криобляция
- Новый подход к минимизации сильной боли после процедуры Нусса значительно сокращает время пребывания в больнице и снижает потребность в опиоидных анальгетиках.Новая техника — криоабляция — используется для «замораживания» межреберных нервов, которые вызывают болевые ощущения в грудной стенке. В сочетании с инъекциями местных анестетиков (обезболивающих) тех же нервов, а также предоперационным и послеоперационным режимом приема пероральных обезболивающих, криоабляция изменила восприятие боли у пациентов с грудной клеткой.
- Традиционно для снятия боли у пациентов, перенесших процедуру Нусса, требовалось недельное послеоперационное пребывание в больнице с эпидуральной анестезией с последующим приемом опиоидов в течение нескольких недель после выписки.Последнее вызывает беспокойство, учитывая, что опиоидная терапия может увеличить риск зависимости.
- Благодаря криоаблации большинство пациентов теперь могут отправиться домой на следующий день после операции. Некоторым пациентам в больнице не нужны внутривенные или пероральные опиоиды. Те, кому действительно нужны пероральные опиоиды, обычно прекращают их употребление через один-два дня. До процедур Нусса с помощью криоабляции месяц или более, необходимый для выздоровления, означал, что пациенты школьного возраста должны были проходить операцию летом, чтобы избежать пропусков занятий.Теперь сокращение продолжительности пребывания в больнице и времени восстановления дает пациентам большую гибкость при планировании процедуры PE, которую часто можно проводить во время зимних или весенних перерывов.
Каковы преимущества хирургического лечения экскаваторной мышцы грудной клетки?
Целью восстановления грудной клетки является уменьшение давления на сердце и легкие, которое может нарушить их функции. Обычно это приводит к улучшению дыхания, непереносимости физических упражнений и боли в груди. Пациенты с pectus excatum нередко чувствуют, что их дыхание и выносливость в норме до операции, а затем осознают, что после коррекции они чувствуют себя значительно лучше.
У пациентов, у которых основной проблемой является ненормальный вид грудной клетки, произошли резкие положительные изменения в их самооценке и уверенности в себе. У пациентов наблюдалось полное разрешение клинической депрессии, включая возможность прекращения приема лекарств, которые требовались для лечения депрессии.
И процедуры Ravitch, и Nuss дают отличные результаты, и пациенты почти всегда довольны тем, как они себя чувствуют и выглядят после выздоровления. Частота повторения (повторяется снова) для обеих процедур составляет менее 1%.
Каковы риски хирургической коррекции экскаваторной мышцы грудной клетки?
Хирургическое лечение грудной мышцы, как и другие серьезные операции, сопряжено с риском. Хотя и процедура Нусса, и модифицированная методика Равитча являются безопасными и эффективными процедурами, осложнения, хотя и редкие, могут возникать.
Возможные осложнения после хирургического восстановления экскаваторной мышцы грудной клетки включают:
- Пневмоторакс (воздух вокруг легкого).
- Кровотечение.
- Плевральный выпот (жидкость вокруг легкого).
- Инфекция.
- Перемещение стержня.
- Рецидив (возврат) Pectus excatum после удаления стержня.
- Травма окружающих конструкций.
Перспективы / Прогноз
Если мне не сделают операцию, пектус экскаватум повредит мое сердце и легкие или ограничит мою продолжительность жизни?
Нет свидетельств того, что pectus excatum ограничивает продолжительность жизни или со временем вызывает прогрессирующее повреждение сердца и легких. У людей нередко со временем появляются новые симптомы.Вероятно, это происходит из-за нормального процесса старения и возрастающих трудностей с компенсацией функциональных нарушений, связанных с открытой грудной клеткой. Однако это не означает, что происходит повреждение.
Если у меня есть pectus excatum и мне нужна операция на сердце, можно ли провести обе процедуры одновременно?
Да. Врачи провели комбинированные операции на сердце с восстановлением экскаваторной мышцы с отличными результатами. Это требует скоординированного подхода хирургов, выполняющих обе процедуры.
Ресурсы
Информация о клинике Кливленда
Истории пациентов
Симптомы, тесты, лечение и лечение
Обзор
Pectus Excavatum и процедура НуссаЧто такое pectus excavatum?
Pectus excatum — аномальное развитие грудной клетки, при котором грудина (грудина) растет внутрь, что приводит к заметному, а иногда и серьезному вдавливанию грудной стенки. Известная также как «впалая грудь» или «воронкообразная грудная клетка», pectus excatum может быть исправлена с помощью минимально инвазивной хирургической техники, называемой процедурой Нусса, или традиционной открытой хирургии, известной как процедура Равича.Pectus excatum встречается как у детей, так и у взрослых, но чаще всего наблюдается в раннем подростковом возрасте. Взрослые часто знают о своей грудной клетке в течение многих лет, прежде чем обратиться за лечением.
Симптомы и причины
Каковы симптомы экскаваторной мышцы грудной клетки?
Из-за грудной клетки у пациентов может быть меньше места в груди, что может ограничивать работу сердца и легких. Симптомы могут быть как физическими, так и психологическими. Физические симптомы могут включать:
- Одышка при физической нагрузке.
- Снижение выносливости по сравнению с аналогами.
- Усталость.
- Боль в груди.
- Нерегулярное сердцебиение.
Психологические симптомы могут включать:
- Значительное смущение от вида груди.
- Проблемы с самооценкой.
- Клиническая депрессия.
Кому следует обращаться за лечением?
Pectus excatum — довольно частая врожденная деформация (имеется при рождении). Встречается чаще у мужчин, чем у женщин.Пациентам следует обратиться за лечением, если у них наблюдаются физические и / или психологические симптомы со стороны грудной клетки.
Диагностика и тесты
Как диагностируется экскаваторная грудная клетка?
Диагноз pectus excatum ставится при простом физикальном обследовании. Довольно часто дефект не становится заметным до раннего подросткового возраста. Более подробное обследование, включая визуализацию грудной клетки с помощью МРТ или компьютерной томографии, а также сердечно-легочную нагрузку (сердце и легкие), точно измеряет, насколько серьезна грудная клетка и ее влияние на сердечно-легочную функцию (сердце и легкие).Эхокардиограмма и легочные функциональные пробы (PFT) также могут быть использованы для оценки pectus excatum.
Ведение и лечение
Как лечится pectus excatum?
Pectus excatum можно лечить хирургическим путем. Основная цель операции по удалению грудной клетки — исправление деформации грудной клетки для улучшения дыхания и сердечной функции пациента. Перемещение грудины в более нормальное положение наружу снижает давление на сердце и легкие, позволяя им функционировать более нормально.Внешний вид грудной клетки также значительно улучшается, устраняются любые психологические симптомы, которые также могут присутствовать.
Pectus excatum можно исправить с помощью минимально инвазивной хирургической техники, называемой процедурой Нусса, или с помощью традиционной хирургии, известной как процедура Равича. Ваш хирург обсудит наиболее подходящую процедуру на основе нескольких переменных.
- Процедура Нусса : после того, как крошечная камера вводится в грудную клетку, чтобы направлять процедуру, делаются два небольших разреза с обеих сторон грудной клетки и под грудиной вводится изогнутый стальной стержень.Стальной стержень, изогнутый индивидуально для каждого пациента, используется для исправления депрессии и крепится к грудной стенке с каждой стороны. Балку оставляют на 3 года, а затем снимают в амбулаторных условиях.
- Процедура Равича : Также известная как «традиционная» или «открытая» хирургическая операция на грудной клетке, процедура Равича включает разрез на передней части грудной клетки с удалением хрящевой части ребер, которая разрослась и вызвала грудину нужно отодвинуть назад.Это позволяет отвести грудину вперед, от сердца и легких, в нормальную плоскость грудной стенки. Небольшая пластина и крошечные винты часто используются для стабилизации грудины в ее новом положении. В качестве альтернативы можно поместить небольшой металлический стержень за грудиной, чтобы удерживать его на месте от 6 до 12 месяцев. Позже перемычка удаляется с помощью короткой амбулаторной процедуры. Эта полоса меньше, чем полоса, используемая в процедуре Нусса.
Послеоперационное восстановление и криобляция
- Новый подход к минимизации сильной боли после процедуры Нусса значительно сокращает время пребывания в больнице и снижает потребность в опиоидных анальгетиках.Новая техника — криоабляция — используется для «замораживания» межреберных нервов, которые вызывают болевые ощущения в грудной стенке. В сочетании с инъекциями местных анестетиков (обезболивающих) тех же нервов, а также предоперационным и послеоперационным режимом приема пероральных обезболивающих, криоабляция изменила восприятие боли у пациентов с грудной клеткой.
- Традиционно для снятия боли у пациентов, перенесших процедуру Нусса, требовалось недельное послеоперационное пребывание в больнице с эпидуральной анестезией с последующим приемом опиоидов в течение нескольких недель после выписки.Последнее вызывает беспокойство, учитывая, что опиоидная терапия может увеличить риск зависимости.
- Благодаря криоаблации большинство пациентов теперь могут отправиться домой на следующий день после операции. Некоторым пациентам в больнице не нужны внутривенные или пероральные опиоиды. Те, кому действительно нужны пероральные опиоиды, обычно прекращают их употребление через один-два дня. До процедур Нусса с помощью криоабляции месяц или более, необходимый для выздоровления, означал, что пациенты школьного возраста должны были проходить операцию летом, чтобы избежать пропусков занятий.Теперь сокращение продолжительности пребывания в больнице и времени восстановления дает пациентам большую гибкость при планировании процедуры PE, которую часто можно проводить во время зимних или весенних перерывов.
Каковы преимущества хирургического лечения экскаваторной мышцы грудной клетки?
Целью восстановления грудной клетки является уменьшение давления на сердце и легкие, которое может нарушить их функции. Обычно это приводит к улучшению дыхания, непереносимости физических упражнений и боли в груди. Пациенты с pectus excatum нередко чувствуют, что их дыхание и выносливость в норме до операции, а затем осознают, что после коррекции они чувствуют себя значительно лучше.
У пациентов, у которых основной проблемой является ненормальный вид грудной клетки, произошли резкие положительные изменения в их самооценке и уверенности в себе. У пациентов наблюдалось полное разрешение клинической депрессии, включая возможность прекращения приема лекарств, которые требовались для лечения депрессии.
И процедуры Ravitch, и Nuss дают отличные результаты, и пациенты почти всегда довольны тем, как они себя чувствуют и выглядят после выздоровления. Частота повторения (повторяется снова) для обеих процедур составляет менее 1%.
Каковы риски хирургической коррекции экскаваторной мышцы грудной клетки?
Хирургическое лечение грудной мышцы, как и другие серьезные операции, сопряжено с риском. Хотя и процедура Нусса, и модифицированная методика Равитча являются безопасными и эффективными процедурами, осложнения, хотя и редкие, могут возникать.
Возможные осложнения после хирургического восстановления экскаваторной мышцы грудной клетки включают:
- Пневмоторакс (воздух вокруг легкого).
- Кровотечение.
- Плевральный выпот (жидкость вокруг легкого).
- Инфекция.
- Перемещение стержня.
- Рецидив (возврат) Pectus excatum после удаления стержня.
- Травма окружающих конструкций.
Перспективы / Прогноз
Если мне не сделают операцию, пектус экскаватум повредит мое сердце и легкие или ограничит мою продолжительность жизни?
Нет свидетельств того, что pectus excatum ограничивает продолжительность жизни или со временем вызывает прогрессирующее повреждение сердца и легких. У людей нередко со временем появляются новые симптомы.Вероятно, это происходит из-за нормального процесса старения и возрастающих трудностей с компенсацией функциональных нарушений, связанных с открытой грудной клеткой. Однако это не означает, что происходит повреждение.
Если у меня есть pectus excatum и мне нужна операция на сердце, можно ли провести обе процедуры одновременно?
Да. Врачи провели комбинированные операции на сердце с восстановлением экскаваторной мышцы с отличными результатами. Это требует скоординированного подхода хирургов, выполняющих обе процедуры.
Ресурсы
Информация о клинике Кливленда
Истории пациентов
Pectus excatum (воронкообразный сундук) | Британский фонд легких
На этой странице есть информация для родителей о pectus excatum, широко известном как воронкообразный сундук. Здесь мы объясняем, что такое сундук-воронка, как он может повлиять на вашего ребенка и как его лечить.
Что такое pectus excatum (воронкообразная грудь) и как это повлияет на моего ребенка?
Pectus excatum (воронкообразная грудная клетка) — это когда грудная клетка вашего ребенка вдавливается внутрь и между ребрами оказывается впадина.
Деформация может быть симметричной (одинаковой с обеих сторон) или может быть более заметной на одной стороне груди.
Некоторые дети с воронкообразной грудью будут жить нормальной жизнью. У других это может повлиять на работу сердца или легких. Поскольку это влияет на форму их тела, некоторые дети с воронкообразной грудью могут чувствовать себя застенчивыми или застенчивыми.
Насколько это распространено?
Примерно 1 из 300 — 400 детей будет иметь воронку. Это чаще встречается у мальчиков.
Что вызывает воронку сундука?
Мы не знаем наверняка, что вызывает сундук с воронкой. Иногда это случается после операции на открытом сердце.
Это может передаваться в семьях и может передаваться по наследству, но необходимы дополнительные исследования.
Примерно 1 из 10 человек с воронкообразной грудью также страдает сколиозом (искривлением позвоночника).
Реже воронкообразная грудная клетка может развиваться как часть редкого генетического заболевания. У людей с синдромом Марфана или синдромом Нунана в качестве симптома может быть воронкообразная грудная клетка.
Каковы симптомы?
Некоторые дети с воронкообразной грудью могут не испытывать никаких симптомов, кроме формы груди. Другие могут испытывать симптомы, в том числе:
- боль в груди
- Одышка после тренировки
- усталость
- обморок или головокружение
- учащенное сердцебиение (тахикардия).
Симптомы могут проявиться только в более старшем возрасте и могут ухудшиться с возрастом.
Как диагностируется?
Воронкообразная грудная клетка может присутствовать при рождении или может развиваться во время резкого скачка роста у детей и подростков в возрасте 10 лет и старше.Врач поставит диагноз, посмотрев на грудь вашего ребенка.
Вашему ребенку может потребоваться рентген или компьютерная томография, чтобы увидеть, сжаты ли его легкие. Им также могут потребоваться тесты на дыхание, чтобы увидеть, насколько хорошо работают их легкие.
Сердечно-легочная нагрузка (CPET) и сканирование сердца могут рассказать врачам больше о том, насколько хорошо работает сердце вашего ребенка.
Что такое лечение?
Легкие формы воронкообразной грудной клетки могут не нуждаться в лечении.
Хирургия
Если у вашего ребенка воронкообразная грудная клетка более тяжелая, это может повлиять на работу сердца и легких. Им может потребоваться операция. Также можно посоветовать операцию, если они недовольны тем, как выглядит их тело.
Операция на воронкообразной грудной клетке называется процедурой Нусса. Он включает в себя размещение одной или нескольких планок из нержавеющей стали (пектусов) в груди, чтобы исправить положение грудной клетки.
В течение первых 6 месяцев после операции вашему ребенку необходимо избегать контактных видов спорта.Решетки оставляют на 2-3 года, прежде чем снимать.
Операция обычно проводится, когда ваш ребенок находится в подростковом возрасте.
Терапия вакуумным колоколом
У детей младшего возраста и детей, не желающих хирургического вмешательства, можно использовать устройство Vacuum Bell для коррекции формы грудной клетки. Это резиновое приспособление в форме колокола, которое соединено с насосом. Колокол помещается на грудь, а насос используется для откачивания воздуха. Это создает сильную тягу, которая приподнимает впалую область грудины.Его используют до 2 часов в день.
Вакуумный колокол не может использоваться для всех типов воронок, но существует ряд различных форм и размеров. При использовании в соответствии с инструкциями в течение 1-2 лет вакуумный колокол может быть эффективным для многих пациентов. Перед началом лечения вашего ребенка проверит, чтобы определить, будет ли оно эффективным.
Pectus Excavatum: Предпосылки, патофизиология, эпидемиология
Автор
Андре Хебра, доктор медицины Главный врач детской больницы Немур; Профессор хирургии Медицинского колледжа Университета Центральной Флориды
Андре Хебра, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии, Американский колледж хирургов, Американская медицинская ассоциация, Американская педиатрическая хирургическая ассоциация, детская Онкологическая группа, Медицинская ассоциация Флориды, Международная группа педиатрической эндохирургии, Общество американских желудочно-кишечных и эндоскопических хирургов, Общество лапароэндоскопических хирургов, Медицинская ассоциация Южной Каролины, Юго-Восточный хирургический конгресс, Южная медицинская ассоциация
Раскрытие: не раскрывать.
Специальная редакционная коллегия
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: нечего раскрывать.
Главный редактор
Гириш Д. Шарма, доктор медицины, FCCP, FAAP Профессор педиатрии, Медицинский колледж Раша; Директор отделения детской пульмонологии и центра кистозного фиброза Rush, Детская больница Rush, Медицинский центр Университета Раш
Гириш Д. Шарма, доктор медицинских наук, FCCP, FAAP является членом следующих медицинских обществ: Американской академии педиатрии, Американского колледжа врачей-терапевтов. , Американское торакальное общество, Королевский колледж врачей Ирландии
Раскрытие информации: раскрывать нечего.
Благодарности
Хайди Коннолли, доктор медицины Адъюнкт-профессор педиатрии и психиатрии, Школа медицины и стоматологии Рочестерского университета; Директор, Служба детской медицины сна, Центр сильных расстройств сна
Хайди Коннолли, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американского торакального общества и Общества интенсивной терапии
Раскрытие: Ничего не раскрывать.
Pectus Excavatum и Carinatum
Что такое pectus excatum и pectus carinatum?
Деформации грудной клетки встречаются у 1-8 человек из 1000 и чаще встречаются у мальчиков, чем у девочек. В pectus excatum (воронкообразная грудь) грудина (грудина) вдавлена вогнутой формой, а в pectus carinatum (голубиная грудь) грудина выступает в виде выпуклой формы. Грудь может выглядеть неровной. Деформация различается по степени тяжести, от легкой до серьезной вмятины или выпячивания.Например, у пациента с тяжелой грудной клеткой может быть всего несколько дюймов между грудиной и позвоночником. У большинства пациентов тонкая грудь и сутулость, а у детей младшего возраста обычно бывает живот.
Что вызывает pectus excatum и pectus carinatum?
Считается, что деформация вызвана чрезмерным ростом реберных хрящей (ребер), хотя причина этого неизвестна. Это чрезмерное разрастание вызывает искривление ребер и хрящей и толкает грудину внутрь или наружу.К аномалиям опорно-двигательного аппарата, связанным с деформацией грудной клетки, относятся сколиоз (боковое искривление позвоночника), синдром Марфана (наследственное заболевание соединительной ткани) и синдром Поланда.
Ухудшается или улучшается деформация с возрастом?
Деформация часто заметна при рождении, но становится более очевидной в период быстрого роста скелета в раннем подростковом возрасте. Примерно после 18 лет деформация остается прежней.Увеличение веса и рост волос на груди у мужчин обычно уменьшают видимость деформации.
Какие симптомы связаны с этими состояниями?
Иногда симптомы не замечаются, пока ребенок не занимается спортом или не занимается спортом. В детстве люди с такими дефектами застенчивы и часто не участвуют в занятиях, требующих обнажения грудной клетки, например, в плавании или спортивных соревнованиях. По мере взросления ребенка симптомы — быстрое утомление и снижение выносливости и выносливости — становятся очевидными, особенно во время соревнований по легкой атлетике.Кроме того, об этой проблеме хорошо осведомлены взрослые в возрасте от двадцати до тридцати лет, а также пожилые люди. Если они не участвовали в физических нагрузках в старшей школе, фитнес-программы вызывают легкую утомляемость и сердечную аритмию и тахикардию (очень учащенное сердцебиение) во время интенсивных физических или напряженных упражнений.
Дефекты средней и очень тяжелой степени, при которых сердце смещено влево от грудины или средней линии, оказывает чрезмерное давление на легочную артерию или легочную артерию, по которой кровь от сердца к легким.Это может вызвать шум из-за давления на систему, вызывающего грубый, а не плавный поток. ЭКГ также может продемонстрировать нагрузку на правую часть сердца. Расширение легких во время дыхания или упражнений, что важно для поддержания нормальной дыхательной функции, ограничено, поскольку грудная стенка не может расширяться. Таким образом, необходима более интенсивная и быстрая частота дыхания. Кроме того, диафрагма должна совершать большие движения, чтобы обеспечить достаточный обмен кислорода и углекислого газа для удовлетворения потребностей организма в условиях физических упражнений.Требуется больше энергии, и это способствует утомлению, в отличие от физического состояния нормального человека.
Кроме того, растет число респираторных инфекций и астмы. Почти все эти люди имеют конфигурацию тела с округлыми плечами и брюшком. Рентген грудной клетки спереди и сбоку демонстрирует дефект и смещение сердца влево от средней линии, а также компрессию правого желудочка.
Как можно проверить его дефект?
В большинстве случаев обычные легочные функциональные пробы или катетеризация сердца для измерения сердечного выброса и функции нормальны, когда пациент находится в состоянии покоя.Однако, если пациенты подвергаются интенсивным упражнениям в вертикальном положении, сердечный выброс обычно снижается по сравнению с нормальными людьми того же возраста. Также снижается функция дыхания. В зависимости от серьезности дефекта это снижение может составлять от 10 до 30%.
После исправления дефектов у большинства пациентов функция возвращается к норме. Кроме того, частота сердечных сокращений замедляется, и улучшается способность выполнять упражнения с высоким уровнем выработки энергии. Таким образом, важно понимать, что деформация грудной клетки — это не только косметическая проблема.Пациенты с неизлеченными деформациями средней и тяжелой степени обычно не могут участвовать в основных видах деятельности. Непрерывное биение сердца о твердую кость также может привести к аритмиям (нерегулярным сердечным сокращениям).
Что можно сделать, чтобы исправить эти условия?
К сожалению, этот дефект долгое время считался чисто косметическим. Это может быть связано с очень маленькими пациентами, у которых часто не проявляются симптомы, потому что они не выполняют полноценные упражнения.Реальные симптомы дефекта проявляются только в подростковом и более позднем возрасте. Идеальный возраст для хирургической коррекции этого дефекта — любое время после двухлетнего возраста, а простота исправления у молодых людей делает этот период оптимальным для исправления. Риск анестезии минимален, и можно избежать психологических проблем.
Стандартное восстановление грудной клетки при этих деформациях заключалось в том, чтобы прооперировать обе стороны грудной клетки, положить пластину за грудину и затем выполнить вторую операцию по удалению пластины через год или около того.Операция занимает от трех до пяти часов и требует госпитализации от четырех до пяти дней. За последние 25 лет была проведена операция, которая не открывает грудную клетку и сочетается с техникой фиксации. Эта операция у детей занимает от 45 минут до часа и требует более короткой госпитализации.
Разрез делается под грудью, в результате чего с косметической точки зрения образуется более желаемый рубец. Нижние четыре-пять хрящей (ребер) удаляются, а надхрящница или покрытие хрящей остается на месте.Затем из грудины вынимается клин, и, в зависимости от степени неровности, грудина корректируется в соответствии с дефектом. Проволока в оболочке помещается позади грудины и выводится через мышцы и кожу, а затем прикрепляется к модифицированной скобе на период от шести до 12 недель, в зависимости от степени тяжести. В течение этого периода хрящи восстанавливаются в новом положении, и дефект полностью исправляется. Перед операцией пациентам надевают бандаж — легкий жилет, а во время операции к бандажу прикрепляют проволоку.Пациенты могут вернуться к работе или учебе в течение недели после операции. Кровь не требуется. Полный период заживления составляет от восьми до 12 недель, после чего люди могут вернуться к своей обычной деятельности. Рецидив этой операции очень необычен из-за клиновидной остеотомии и фиксации положения проволокой и жилетом.
Pectus carinatum
Pectus carinatum, или выпячивание груди (голубиной грудки), является другим пороком развития. Разрастание хряща (ребер) и продольное изгибание грудины, а также вторичное давление вызывают боль.В большинстве случаев пик развития этого дефекта приходится на периоды роста, особенно у подростков, и поэтому дефект обычно корректируется в это время.
Деформация каринатума приводит к очень жесткой грудной клетке, поэтому грудная клетка почти закреплена в положении, близком к полному вдоху (например, при глубоком вдохе). Это делает дыхание неэффективным, и человеку необходимо использовать для дыхания диафрагму и вспомогательные мышцы, а не нормальные мышцы груди во время напряженных упражнений.Здесь сердце в норме, шум бывает редко. Однако у этих людей наблюдается потеря легочной функции, и они имеют тенденцию к развитию эмфиземы, а также к инфекциям легких. При обоих дефектах астма не излечивается операцией, но, безусловно, количество госпитализаций и потребность в лекарствах сокращаются благодаря хирургической коррекции. Хирургическая коррекция этого дефекта также включает удаление хрящей (ребер) с обеих сторон и избыточного хряща над грудиной.Обратный клин выполняется на грудины, и фиксация выполняется в системе компрессии, а не наружу, как требуется для pectus excatum. Операция длится около часа, госпитализация — один день.
Каковы средние результаты корректирующего хирургического лечения?
Результаты этих операций очень хорошие, поскольку позволяют пациентам заниматься обычной физической активностью и заниматься спортом. Кроме того, наблюдается заметное улучшение самооценки пациента.Многих маленьких детей дразнят одноклассники, и они становятся очень застенчивыми. Часто дети отказываются принимать душ с другими детьми, а во время занятий физкультурой отказываются снимать рубашки. Исправление деформации грудной клетки почти во всех случаях должно позволить людям участвовать в полном спектре действий.
Чтобы записаться на прием к детскому хирургу Вашингтонского университета Мартину Келлеру, доктору медицины, который занимается лечением деформаций грудной клетки, позвоните по телефону (314) 454-6022 , понедельник-пятница, 8 а.м.-17:00
Сундук с воронкой и сундук для голубей
Состояние грудной клетки — это группа заболеваний грудной клетки, при которых несколько ребер и грудина (грудина) растут по-разному. Существует два основных типа состояния грудной клетки: pectus excatum и pectus carinatum.
Pectus Excavatum
Также известная как воронкообразная грудь или впавшая грудь, это вдавленная грудная клетка, из-за которой грудная клетка выглядит полой.Pectus Carinatum
Также известная как «голубиная грудь», это приподнятая грудина, из-за которой грудь выглядит выдвинутой.
Кто болеет пектусом?
Заболевания пектуса встречаются у 1–3 человек на 1000, а у мужчин в 4 раза чаще. Pectus excatum встречается в 10 раз чаще, чем pectus carinatum. Внешний вид может варьироваться от очень слабого до очень очевидного.Считается, что состояние грудной клетки вызвано аномальным ростом передней части грудной клетки до рождения ребенка.На стыке ребер и грудины есть ткань, называемая хрящом. Это соединяет костную часть ребра с грудиной, и именно «разрастание» этого хряща заставляет грудину выгибаться внутрь или наружу.
Определенные состояния, такие как синдром Марфана или сколиоз (при котором позвоночник искривлен из стороны в сторону), связаны с состояниями грудной клетки. Считается, что в некоторых семьях может быть генетическая связь.
Заболевания грудной клетки могут быть замечены при рождении или в течение первых нескольких месяцев жизни.Внешний вид может ухудшиться во время резких скачков роста, которые могут вызвать дальнейший рост хряща. После завершения роста форма груди обычно остается прежней.
Каковы последствия состояния грудной клетки?
Большинство людей с болезнью грудной клетки принимают форму своей груди и живут счастливо с ней. Могут быть физические проблемы, такие как боль в груди или затрудненное дыхание во время тяжелых упражнений, но на большинство пациентов это не влияет.