Перикардит
Перикардит может развиваться в рамках постперикардиотомического синдрома при оперативных вмешательствах.Важной причиной посттравматического перикардита является тупые травмы грудной клетки. При сборе анамнеза у пациента необходимо уточнять, были ли подобные травмы, о которых пациент мог забыть, например, при игре в мяч.
Отдельной строкой стоят уремические и неопластические перикардиты, имеющие плохой прогноз, быстрое развитие с фатальным исходом.
Существует острый перикардит беременных, который может развиваться при многоводии, многоплодии; он имеет хороший прогноз в отличие от уремического. Надо заметить, что в зависимости от этиологии перикардитов прогноз будет разный.
Острый лекарственный перикардит выделяют отдельно. Он может развиться в результате терапии антикоагулянтам и и тромболитиками, а также может появиться в рамках индивидуальной непереносимости при лечении антибиотиками и антиаритмическими лекарственными препаратами.
Рядом с лекарственными перикардитами идут перикардиты при токсических влияниях или токсических раздражениях (например, яды животных).
Клинико-морфологическая классификация
Перикардиты делятся на острые, когда перикардиту менее 6 недель от начала заболевания. Такой перикардит может быть катаральным, сухим или же фибринозным. Он может прогрессировать и превращаться в выпотной или экссудативный, при этом по качеству экссудата он может быть серозным, серозно-фиброзным, гнойным, геморрагическим. Также выпотной перикардит может быть с тампонадой сердца и без тампонады.
Подострый перикардит развивается от 6 недель до 6 месяцев от начала заболевания. В данном случае речь идет сразу о выпотном, или экссудативном перикардите. Далее происходит стадия слипчивого перикардита, или адгезивного, а потом возникает перикардит сдавливающий, или констриктивный, который также может протекать с тампонадой сердца и без тампонады.
О хроническом перикардите речь идет, когда процессу более 6 месяцев от начала заболевания. Хронический перикардит может быть выпотной, экссудативный, слипчивый или адгезивный. Впоследствии может происходить формирование так называемого «панцирного сердца» при сдавливании перикарда с обызвествлением, которое может приводить к тампонаде сердца.
Хронический перикардит может быть выпотной, экссудативный, слипчивый или адгезивный. Впоследствии может происходить формирование так называемого «панцирного сердца» при сдавливании перикарда с обызвествлением, которое может приводить к тампонаде сердца.
Выпотной перикардит
Выпотной перикардит начинается с воспаления двух листков перикарда. Париетальный и висцеральный листки воспаляются и утолщаются в объёме, слышен шум трения перикарда. Это стадия сухого перикардита, т.е. катаральная. Затем, если процесс прогрессирует, начинает вырабатываться экссудат. И это уже выпотная, или же экссудативная, стадия перикардита. Если пациенту делается пункция экссудата, можно сказать, какой именно это экссудативный перикардит (например, гнойный). Далее по мере развития процесса может происходить обратное разрешение, когда жидкая часть всасывается, но между листками перикарда остаются нити фибрина, которые приводят к слипанию листков перикарда. Это та стадия перикардита, которую называют слипчивой, или адгезивной. По мере развития процесса, листки могут слипаться, теряя возможность автономного движения между собой и перикард сдавливает сердце, т.е. перикардит становится сдавливающим, или констриктивным. При хроническом перикардите в стадии обызвествления кристаллы кальция откладываются в листках перикарда и могут царапать сердце. Перикард становится жестким, сердце не можем расправиться, сдавливается и в буквальном смысле охватывается перикардом, как панцирь.
Это та стадия перикардита, которую называют слипчивой, или адгезивной. По мере развития процесса, листки могут слипаться, теряя возможность автономного движения между собой и перикард сдавливает сердце, т.е. перикардит становится сдавливающим, или констриктивным. При хроническом перикардите в стадии обызвествления кристаллы кальция откладываются в листках перикарда и могут царапать сердце. Перикард становится жестким, сердце не можем расправиться, сдавливается и в буквальном смысле охватывается перикардом, как панцирь.
Что происходит, когда процесс острый с благоприятным прогнозом? На стадии острого перикардита происходит катаральный процесс, слышен шум трения перикарда за счёт того, что листки перикарда утолщены. Когда появляется экссудат, листки за счёт выпота разводятся между собой и шум трения перикарда пропадает. По мере того, как количество экссудата уменьшается, можно говорить о разрешении процесса, в отличие от хронического процесса, когда данный признак говорит о слипчивом перикардите. При остром перикардите, когда количество экссудата уменьшается, вновь слышен шум трения перикарда, что является хорошим прогностическим знаком.
При остром перикардите, когда количество экссудата уменьшается, вновь слышен шум трения перикарда, что является хорошим прогностическим знаком.
Клинические синдромы у пациентов с перикардитами:
1) Синдром воспаления (у пациента может быть картина воспаления в виде лихорадки, слабости, недомогания; основной признак — боль в груди).
2) Симптомы, обусловленные наличием экссудата (могут быть с развитием или без развития тампонады сердца).
3) Отдаленные симптомы (связаны с развитием осложнений и рецидивов перикардита).
Особенности острых перикардитов
Рисунок ниже характеризует клиническую картину пациентов с перикардитом. Боли в груди при перикардите носят определенный специфический характер: они длительные, тупые, ноющие, усиливающиеся на высоте вдоха, поэтому требуют дифференциальной диагностики с плевритом. На стенокардические боли эта боль не похожа. Пациент сидит в определенной позе – характерная вынужденная поза с максимальным подъёмом коленей к груди. Иногда такие пациенты могут ставить табуретку под ноги, им удобнее спать на животе, потому что одышка уменьшается именно в такой позе.
Иногда такие пациенты могут ставить табуретку под ноги, им удобнее спать на животе, потому что одышка уменьшается именно в такой позе.
Перикардит / Заболевания / Клиника ЭКСПЕРТ
Болезнь перикарда, или перикардит — воспаление одного из слоёв перикарда. Перикард (лат. pericardium, синоним: околосердечная сумка) — наружная соединительнотканная оболочка сердца, состоящая из:
- внутреннего слоя (висцеральный перикард)
- наружного слоя (теменной перикард), состоящего из внешнего фиброзного мешка
- среднего слоя (серозная жидкость для предотвращения трения между теменным и висцеральным перикардом)
Причины появления перикардита
- инфекции
- хирургические операции на сердце
- сердечный приступ
- травма
- опухоли
- рак
- излучение
- аутоиммунные заболевания (такие, как ревматоидный артрит, системная красная волчанка или склеродермия)
Причины развития заболевания многообразны. Как правило перикардит является осложнением какого-то существовавшего до этого заболевания. В некоторых случаях причины могут так и остаться неизвестными.
Как правило перикардит является осложнением какого-то существовавшего до этого заболевания. В некоторых случаях причины могут так и остаться неизвестными.
Перикардит может быть острым (появляется внезапно) или хроническим.
Симптомы перикардита
Больные перикардитом могут предъявлять следующие жалобы:
- Боль в груди. Эта боль отличается от боли, возникающей при стенокардии. Это могут быть острые боли в центре грудной клетки, переходящие в шею и плечи, а иногда — в область рук и спины, усиливающиеся в лежачем или сидячем положении, при кашле и глотании.
- Одышка (в покое или при небольшой физической нагрузке).
- Сердцебиение.
- Общая слабость.
- Потеря веса.
- Сухой кашель, в тяжелых случаях — кровохарканье.
- Чувство тяжести в правом подреберье.
- Увеличение окружности живота.
Диагностика перикардита
Ваш врач кардиолог может диагностировать перикардит на основе:
- указанных симптомов
- результатов ЭКГ
- медицинского осмотра
Лечение перикардита
Лечение перикардита основывается на его причинах и может включать:
- нестероидные противовоспалительные средства (НПВС), чтобы уменьшить боль и воспаление
- стероиды, используемые при внезапном ухудшении состояния здоровья
- антибиотики, если перикардит связан с инфекцией.

Большинство пациентов выздоравливает от перикардита в течение двух-четырех недель.
Что такое костриктивный перикардит?
Констриктивный перикардит возникает, при заметном утолщении перикарды и при появлении на ней шрамов. Это затрудняет вход крови в сердце.
Симптомы констриктивного перикардита
Симптомы конструктивного перикардита такие же, как при обычном перикардите.
Диагностика констриктивного перикардита
Для диагностики констриктивного перикардита используются те же самые способы, что и при обычном перикардите. Используются также и другие виды диагностических тестов, таких как:
- эхокардиограмма (УЗИ сердца)
- сердечное зондирование
- МРТ
- компьютерная томография
Лечение констриктивного перикардита
Лечение констриктивного перикардита включает в себя:
- обезболивающие и противовоспалительные средства
- мочегонные средства для лечения симптомов сердечной недостаточности
- антиаритмические препараты для лечения каких-либо неправильных сердечных ритмов, таких как мерцательная аритмия
- перикардектомия (хирургическое иссечение перикарда).

Перикардит — Кардиология | Хирсланден Швейцария
Сердечная сумка (перикард) — это двухслойная оболочка из нежной ткани с тонкой разделительной щелью между двумя слоями. Перикард огибает сердце со всех сторон и обеспечивает бесперебойную насосную функцию сердца с направлением крови в полость грудной клетки. Самой частой причиной воспаления этой сумки являются вирусные инфекции. Реже -бактериальные инфекции отвечают за воспаление. Наряду с вирусными и бактериальными инфекциями, также инфаркт сердца, иммунные реакции, заболевания обмена веществ, опухолевые заболевания или травмы могут приводить к воспалению сердечной сумки или к выпоту в перикард.
Тяжелым осложнением выпота в перикарде является тампонада сердца. При этом сердце за счет давления на него скопившейся жидкости в перикарде сжимается и вдавливается. Нормальная работоспособность сердца из-за этого сжатия и давления сильно нарушается. В таком случае необходимо действовать безотлагательно, чтобы разгрузить сердце.
В зависимости от степени тяжести перикардита, картина жалоб может быть разной — более или менее выраженной. Иногда пациенты чувствуют себя только несколько разбитыми и у них немного повышена температура тела. Но также и колющие боли за грудиной, которые усиливаются при вдохе, могут указывать на перикардит. Дифференцировать перикардит от других заболеваний, протекающих в грудной клетке, зачастую дается с трудом из-за неспецифических симптомов.
При выпоте в перикард с тампонадой сердца возникают одышка с нехваткой воздуха, цианоз (синюшная окраска кожи) и пальпитации (усиленное сердцебиение), а также может развиться шоковое состояние.
Наряду с внешним физикальным осмотром, включая выслушивание сердца методом аускультации, для диагностики перикардита или выпота в перикарде проводятся дополнительные исследования. К ним относятся ЭКГ, [эхокардиография], анализы крови и, в любом случае, такие радиологические исследования, как КТ или МРТ.
К ним относятся ЭКГ, [эхокардиография], анализы крови и, в любом случае, такие радиологические исследования, как КТ или МРТ.
Лечение перикардита зависит от причины воспаления сердечной сумки. Воспаления сердечной сумки вирусной этиологии лечат при помощи противовоспалительных и обезболивающих медикаментов. В случае бактериального перикардита дополнительно к этому назначают антибиотики. При воспалениях сердечной сумки в связи с иммунной реакцией назначают кортизон.
При выпоте в перикард или тампонаде перикарда жидкость необходимо откачать как можно быстрее. Это возможно при
Перикардит, лечение перикардита в клиниках НИАРМЕДИК
В норме в перикардиальной полости содержится до 30 мл жидкости, которая уменьшает трение между листками перикарда при сердечных сокращениях. В результате воспалительного процесса или травмы (при травматическом перикардите) количество жидкости увеличивается, препятствуя нормальному функционированию сердца. Достижение критического объема в 200 мл опасно для жизни человека – сердце и сосуды сдавливаются, резко уменьшается сердечный выброс. Это грозит тампонадой сердца и летальным исходом.
В результате воспалительного процесса или травмы (при травматическом перикардите) количество жидкости увеличивается, препятствуя нормальному функционированию сердца. Достижение критического объема в 200 мл опасно для жизни человека – сердце и сосуды сдавливаются, резко уменьшается сердечный выброс. Это грозит тампонадой сердца и летальным исходом.
Чтобы не допустить таких грозных осложнений, обращайтесь своевременно к опытным квалифицированным кардиологам. В сети частных клиник НИАРМЕДИК компетентные специалисты установят причину перикардита сердца и назначат эффективное лечение. Наши кардиологи владеют новейшими методами диагностики перикардита и лечения заболевания.
Обратившись к нам, вы будете уверены, что лечение перикардита у детей и взрослых проводит опытный специалист с большой практикой.
Почему нам доверяют
Опытный медицинский персонал
Прием и лечение перикардита ведут опытные кардиологи, врачи первой и высшей категорий, обладатели научных степеней, постоянные участники профильных конференций и семинаров, авторы научных статей.
Прогрессивные методики диагностики и лечения перикардита
В ходе диагностики используется широкий спектр исследований: лабораторные и иммунологические анализы, ЭКГ, УЗИ сердца, рентген, холтеровское мониторирование, эхокардиография, фонокардиография, пункция перикарда и т.д. Лечение острого и хронического перикардита направлено на устранение не только причины, вызвавшей заболевание, но и сердечной недостаточности — последствий воспаления сердца.
Диагностика и методы лечения перикардита в НИАРМЕДИК
Симптомы перикардита разнообразны, и зависят от вида заболевания. При инфекционных перикардитах повышается температура тела (до 40ºС), отмечаются слабость, озноб. Констриктивный и экссудативный перикардиты проявляются тяжестью в правом подреберье, отеками ног, одышкой и кашлем, увеличением объема живота. Сухой перикардит проявляется постоянными болями за грудиной, усиливающимися при движении тела, вдохе, кашлем.
Для выявления воспаления перикарда и определения формы заболевания кардиологи НИАРМЕДИК проводят полное обследование. На первичном осмотре кардиолог выслушает тоны и шумы сердца, назначит МРТ и КТ для определения изменения в перикарде, объема накопленной жидкости и границы сердца. Эхокардиография определит динамику жидкости. Тампонада сердца выявляется по ЭКГ, МРТ и эхокардиографии.
На первичном осмотре кардиолог выслушает тоны и шумы сердца, назначит МРТ и КТ для определения изменения в перикарде, объема накопленной жидкости и границы сердца. Эхокардиография определит динамику жидкости. Тампонада сердца выявляется по ЭКГ, МРТ и эхокардиографии.
Лечение перикардита назначается на основании диагностических исследований и зависит от вида заболевания. Хроническую форму лечат как правило, хирургическим путем. Если сердце сдавлено – выполняется пункция, откачивается жидкость, во избежание нагноения вливаются препараты. Экстренного хирургического вмешательства может потребовать и выпотной перикардит. Заболевание опасно возможностью нагноения и развитием тампонады сердца.
Перикардит у детей лечат разрешенными по возрастному критерию антибактериальными и противовоспалительными препаратами. При правильном диагнозе, компетентном своевременном лечении в большинстве случаев отмечается полное выздоровление.
Ваше здоровье – наша забота
При первых признаках перикардита обращайтесь в сеть наших клиник. При правильном, своевременном лечении трудоспособность пациентов практически полностью восстанавливается. Звоните и записывайтесь на прием: +7 (495) 6 171 171.
При правильном, своевременном лечении трудоспособность пациентов практически полностью восстанавливается. Звоните и записывайтесь на прием: +7 (495) 6 171 171.
Пожалуйста, заполните поля e-mail адресов и убедитесь в их правильности Автор: Paul G. Auwaerter, MD Возбудители Бактерии:
Грибы:
Клиника:
Диагностика:
Лечение Антибактериальная терапия: гнойный перикардит
Хирургическое лечение
Особые соображения, включая вирусный перикардит
Дополнительная информация:
Дополнительно: Поделиться с друзьями Пожалуйста, заполните поля e-mail адресов и убедитесь в их правильности Вас может заинтересовать |
что это такое, причины и лечение у взрослых и детей
Гидроперикард — что это?
Гидроперикардом называют обильное скопление жидкой массы в сердечной сумке. Сама сумка эта представляет собой два листка, окружающих сердце. Их задача – защищать его и отделять от других органов. В середине сумки (она называется «перикард») скапливается жидкость. Ее количество незначительно, и она призвана предотвращать трение стенок сумки друг о друга, а также сердце. Для нормально состоянии листки удалены друг от друга на 3-5миллиметров, количество скопившейся жидкости – до 50 миллиграммов.
Если жидкости слишком много, это мешает сердцу нормально работать, что привести может к тампонаде сердца и его остановке.
Заболевание, о котором мы говорим, резко повышает количество естественной жидкости в сердечной сумке в разы. Если естественное количество жидкой массы колеблется в пределах от 15 до 50 миллиграммов, то при патологическом состоянии это количество может быть свыше литра. К тому же, при развитии патологии в сумку проникают кровь либо лимфа.
Причины
Что же становится причиной заболевания? Начнем с описания механизма нормального функционирования. Итак, жидкость вырабатывают клетки перикарда, они же ее и всасывают. То есть идет естественный контроль количества жидкости, а также ее обновления. При нарушении одного из названных процессов и возникает гидроперикард.
Причины заболевания самые разные:
- Перикардит;
- Недостаточность сердечная;
- Недостаточность почечная хронического характера;
- Пороки сердца;
- Постинфарктное состояние;
- Гипотиреоз;
- Артрит ревматоидный;
- Инфекции;
- Травмы груди;
- Аллергические реакции;
- Недостаточный уровень белка;
- Рак и иные новообразования;
- Интоксикация и т.д.
Как правило, заболевание относится к разряду вторичных патологий, что необходимо учесть при диагностике и назначении лечения. То есть очень важно найти истинную причину, повлекшую за собой развитие заболевания.
Классификация
В основе классификации лежит основной аспект – количество и тип скопившейся жидкости.
Беря во внимание количество жидкости в сердечной сумке и расстояние между ее листками, говорят о трех стадиях болезни:
- Стадия ранняя. Количество скопившейся жидкости не превышает 100 мл, расстояние между листками – от 6 до 10 мм;
- Стадия умеренная. Скопившейся жидкости в пределах 100 – 500 мл, листы разошлись на 10-20 мм;
- Стадия выраженная. Масса водяная > 500 мл, листы разошлись более чем на 20 мм.
Как видим, повышение количества скопившейся жидкости повышает не только проявление симптомов, но риск для здоровья и жизни.
Немаловажным является и момент качества скопившейся жидкости. Ее может быть несколько типов, это важно знать для постановки диагноза:
- Скопившаяся естественная жидкость – диагноз «гидроперикард»;
- Скопление жидкости с кровью – «гемоперикард»;
- Скопление лимфатической жидкости – «хелоперикард»;
- Скопившийся гной и воспаление – «перикардит».
Симптомы
Объем скопившейся жидкости транссудата на ранней стадии патологии < 100 мил. Если показатель увеличивается, то, скорее всего, речь идет о начале воспалительного процесса.
На ранней стадии практически не проявляются внешние симптомы, на последующих они могут быть такими:
- Обильная потливость;
- Болевой синдром в груди, усиливающийся при наклоне вперед;
- Общая слабость;
- Бледность кожи;
- Проявления тахикардии;
- Учащенное поверхностное дыхание;
- Отечность в ногах.
Дальнейшее развитие заболевания влечет за собой появление новых симптомов одновременно со снижением артериального давления.
Крайнее осложнение патологии – развитие сердечной тампонады. Она проявляется при сильном сдавливании сердца скоплениями жидкости, при котором нормальные сокращения органа невозможны.
Симптомы тампонады:
- Резкая слабость;
- Нарастающая одышка;
- Страх смерти.
Данное состояние требует немедленного похода к врачу.
Диагностические меры
Диагностика начинается с осмотра и сбора анамнеза.
В качестве исследования инструментального применимы:
- Рентгенография грудной клетки – выявляет значительное повышение объема жидкости;
- Рентгенокимография – регистрирует пульсации сердечных отделов и магистральных сосудов;
- Эхокардиография – является методикой основной, применяемой с целью выявления патологии;
- Диагностическая пункция перикарда – позволяет установить тип скопившейся жидкости.
Для более глубокого исследования необходимы анализы крови и мочи, возможны ультразвуковые исследования малого таза, брюшной полости, иные исследования.
Лечение, прогноз, профилактика
Тактика лечения зависит от нескольких факторов, среди которых объем скопившейся жидкости и состояние сердца.
Если избыток жидкости незначителен, проводят лечение основного заболевания.
В качестве консервативной терапии назначают препараты мочегонные. Если количество скопившейся жидкости значительное, проводят пункцию сердечной сумки.
Прогноз зависит от:
- Степени выраженности патологии;
- Своевременности выявления;
- Основного заболевания.
Каких либо особенных мер профилактики патологии нет. Однако людям, которые имеют заболевания, могущие привести ней, необходимо регулярно наблюдаться у врача, чтобы не допустить никаких осложнений.
В клинике интегративной онкологии Onco.Rehab наработан огромный опыт борьбы со многими патологиями. Мы помогли многим – поможем и Вам!
Гидроперикард при раке — описание и причины
Возможные осложнения
Развитие осложнений гидроперикарда связано со степенью тяжести сердечной недостаточности. Увеличение объема патологического выпота до 1-1,5 литров провоцирует нарастание симптоматики: снижаются цифры давления, усугубляется одышка, отеки становятся более заметными.
Запущенная водянка сердца приводит к развитию тампонады, при которой скопившаяся жидкость сдавливает сердечную мышцу настолько сильно, что физиологические сокращения становятся невозможными. Клиническая картина состояния сопровождается выраженным упадком сил, слабостью, приступами удушья при частом поверхностном дыхании, ощущением учащенного сердцебиения, эпизодами потери сознания. В подобном случае требуется неотложная медицинская помощь.
Из-за чего при раке развивается гидроперикард
Причины гидроперикарда в следующем: усиление выработки транссудата или замедление его всасывания. Подобный патофизиологический механизм наблюдается при множестве заболеваний:
- Хроническая сердечная недостаточность – состояние характеризуется застойными явлениями.
- Другие сердечно-сосудистые заболевания: перикардит, кардиомиопатия, врожденные пороки сердца.
- Интоксикация ядохимикатами (на вредных производствах), распадающимися раковыми клетками.
- Кахексия. При крайней степени истощения происходит уменьшение сердца в размерах, орган полностью не заполняет перикардиальную полость.
- Хронические болезни почек. При гидронефрозе, почечной недостаточности, пиелонефрите нарушается кислотно-щелочной обмен и водно-солевой обмен, что провоцирует развитие отеков внутренних органов.
- Тяжелая степень анемии – нарушение процессов клеточного дыхания приводит к образованию избыточного выпота.
- Травмы – частая причина тампонады сердца (сдавление сердечной мышцы чрезмерным объемом выпота).
- Лучевая терапия при онкопатологии.
- Доброкачественные или злокачественные новообразования средостения.
Выделяют особые формы гидроперикарда, при которых скапливается лимфа (частое явление при метастатическом процессе) или кровь (травмы сердца, осложненный инфаркт миокарда).
Методы диагностики в Медскан
Обследование начинают с опроса и осмотра пациента. Результаты физикальных методов исследования (перкуссия, аускультация) говорят об увеличенных размерах сердца.
Специалисты прибегают к лабораторным и инструментальным исследованиям:
- Клинический и биохимический анализы крови, клинический анализ мочи. Лабораторные исследования позволят оценить общее состояние организма, наличие или отсутствие воспалительных процессов.
- Рентгенография грудной клетки. Метод поможет увидеть только массивное увеличение выпота.
- Рентгенокимография. Процедура регистрирует пульсацию предсердий и желудочков сердца, а также магистральных сосудов. При начальных изменениях в перикарде определяется снижение вольтажа желудочковых и предсердных зубцов.
- Эхокардиография – ведущая диагностическая методика при данном состоянии. По результатам УЗИ нормальный промежуток между стенкой сердца и внутренним листком перикардиальной сумки составляет до 5 мм. Увеличение этого показателя свидетельствует об избытке транссудата.
- Диагностическая пункция. Процедура даёт понимание о свойствах жидкости полости сердечной сумки.
Диагностический центр в клинике Медскан оснащён современной и высокоточной аппаратурой современного уровня. В центре представлен широкий спектр лабораторных, инструментальных обследований в сочетании с комплексными программами.
Методы лечения в Медскан
Тактика ведения пациента в клинике Медскан основывается на международных протоколах. Для каждого больного составляется индивидуальная лечебная схема. Лечение гидроперикарда зависит от количества накопленной жидкости, а также показателей эхокардиоскопии (УЗИ сердца).
Опираясь на результаты лабораторно-инструментальных исследований, врач делает соответствующие назначения.
В первую очередь специалисты уделяют внимание основной патологии (онкопроцесс), которая и спровоцировала осложнение. Параллельно с лечением рака проводят борьбу с гидроперикардом. Начинают ее с применения диуретиков (мочегонные препараты), «разгружающих» круг кровообращения и выводящих лишнюю жидкость.
Значительный объём выпота наблюдается при сочетании транссудата и экссудата (вырабатывается при воспалении), требует проведения лечебной пункции перикарда.
Нестероидные противовоспалительные средства, Противовоспалительные средства, Салицилаты, Кортикостероиды
Автор
Шон Спэнглер, доктор медицины Кардиолог, Армейский медицинский центр Уильяма Бомонта
Шон Спанглер, доктор медицины, является членом следующих медицинских обществ: Американский колледж кардиологов, Американский колледж врачей
Раскрытие информации: не раскрывать.
Соавтор (ы)
Филип Дж. Гентлеск, доктор медицины Директор, кардиологическая электрофизиология, отделение сердечно-сосудистых заболеваний, Армейский медицинский центр Брук
Филип Джентлеск, доктор медицины, является членом следующих медицинских обществ: Американский колледж кардиологии, Христианские медицинские и стоматологические ассоциации
Раскрытие информации: нечего раскрывать.
Главный редактор
Терренс X О’Брайен, доктор медицины, магистр медицины, FACC Профессор медицины / кардиологии, директор клинических исследований сердечно-сосудистой системы Медицинского колледжа Медицинского университета Южной Каролины; Директор лаборатории эхокардиографии, Медицинский центр по делам ветеранов в Чарльстоне
Терренс X О’Брайен, доктор медицины, магистр медицины, FACC является членом следующих медицинских обществ: Американского кардиологического колледжа, Американской кардиологической ассоциации, Американского общества эхокардиографии, Общества сердечной недостаточности of America, Медицинская ассоциация Южной Каролины
Раскрытие информации: Ничего не раскрывать.
Благодарности
Джордж Р. Аронофф, доктор медицинских наук Директор, профессор кафедры внутренней медицины и фармакологии, отделение нефрологии, Программа лечения заболеваний почек, Медицинская школа Университета Луисвилля
Джордж Р. Аронофф, доктор медицины, является членом следующих медицинских обществ: Американской федерации медицинских исследований, Американского общества нефрологов, Медицинской ассоциации Кентукки и Национального фонда почек
Раскрытие: Ничего не нужно раскрывать.
Vecihi Batuman, MD, FACP, FASN Профессор медицины, Отделение нефрологии и гипертонии, Медицинский факультет Тулейнского университета; Начальник медицинской службы, Система здравоохранения ветеранов Юго-Восточной Луизианы
Vecihi Batuman, MD, FACP, FASN является членом следующих медицинских обществ: Американского колледжа врачей, Американского общества гипертонии, Американского общества нефрологов и Международного общества нефрологов
Раскрытие: Ничего не нужно раскрывать.
Дэвид Ф.М. Браун, доктор медицины Доцент, Отделение неотложной медицины, Гарвардская медицинская школа; Заместитель председателя, Отделение неотложной медицины, Массачусетская больница общего профиля
Дэвид Ф. М. Браун, доктор медицинских наук, является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Стивен Дж. Комптон, доктор медицины, FACC, FACP Директор кардиологической электрофизиологии, Институт сердца Аляски, Региональные больницы Провиденса и Аляски
Стивен Дж. Комптон, доктор медицины, FACC, FACP является членом следующих медицинских обществ: Медицинская ассоциация штата Аляска, Американский колледж кардиологии, Американский колледж врачей, Американская кардиологическая ассоциация, Американская медицинская ассоциация и Общество сердечного ритма
Раскрытие: Ничего не нужно раскрывать.
Christopher A Fly, MD Доцент кафедры неотложной медицины Медицинского колледжа Джорджии
Кристофер Э. Флай, доктор медицины, является членом следующих медицинских обществ: Американский колледж врачей скорой помощи
Раскрытие: Ничего не нужно раскрывать.
Анупама Гауда, MBBS, MD Консультант, Atlanta Nephrology Associates, PC
Раскрытие: Ничего не нужно раскрывать.
Эрик Л. Легом, доктор медицины Начальник отделения неотложной медицины, Больничный центр округа Кингс; Доцент кафедры неотложной медицины Нью-Йоркского медицинского колледжа
Эрик Л. Легом, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи, Совета директоров ординатуры неотложной медицины и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Джеймс Лор, доктор медицины Профессор, кафедра внутренней медицины, отделение нефрологии, директор программы стипендий, Школа медицины и биомедицинских наук Университета штата Буффало Нью-Йорка
Джеймс Лор, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей, Американской кардиологической ассоциации, Американского общества нефрологии и Центрального общества клинических исследований
Раскрытие информации: Genzyme Honoraria Говорит и преподает
G Шон Линчард, доктор медицинских наук Кардиолог-консультант, медицинский директор отделения кардиологической помощи, Клиника застойной сердечной недостаточности и Клиника ЭКГ и стресс-тестов, Медицинский центр армии Брук
G Шон Линчард, доктор медицины, является членом следующих медицинских обществ: Американского колледжа кардиологии и Американского колледжа врачей
Раскрытие: Ничего не нужно раскрывать.
Чике Магнус Нзеруэ, MD Заместитель декана по клиническим вопросам, заместитель председателя кафедры внутренних болезней Медицинского колледжа Мехарри
Чике Магнус Нзеру, доктор медицины, является членом следующих медицинских обществ: Американской ассоциации развития науки, Американского колледжа врачей, Американского колледжа врачей — Американского общества внутренней медицины, Американского общества нефрологов и Национального фонда почек
Раскрытие: Ничего не нужно раскрывать.
Дэвид А. Пик, доктор медицины Помощник директора резидентуры Гарвардской резидентуры неотложной медицины, лечащий врач, Массачусетская больница общего профиля; Персонал-консультант, Отделение гипербарической медицины, Массачусетский глазной и ушной лазарет
Дэвид А. Пик, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американской медицинской ассоциации, Общества академической неотложной медицины и Общества подводной и гипербарической медицины
Раскрытие: Ничего не нужно раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
Верена Т. Вэлли, доктор медицины Доцент, директор отделения ультразвука, факультет неотложной медицины, Медицинский факультет Университета Миссисипи; Персонал-консультант, Отделение неотложной медицины, Госпиталь Сингинг Ривер, Госпиталь Сингинг Ривер и Госпиталь Оушен Спрингс
Верена Т. Вэлли, доктор медицины, является членом следующих медицинских обществ: Американский колледж врачей скорой помощи
Раскрытие: Ничего не нужно раскрывать.
Использование колхицина при заболеваниях перикарда
Введение
Колхицин естественным образом присутствует в растении Colchicum autumnale или более известном как осенний крокус. Когда-то древние греки использовали его как слабительное более 2000 лет назад. В настоящее время колхицин действительно сформировал то, как перикардиологи лечат пациентов с острым, рецидивирующим и констриктивным перикардитом. 1 Впервые он был извлечен как производное алкалоида французскими химиками П.С. Пеллетье и Дж. Б. Кавенту в начале 1800-х гг. Первое сообщение об использовании колхицина при заболеваниях перикарда было зарегистрировано в 1987 году Rodriguez de la Serna A et al. для лечения трех пациентов с подозрением на рецидив перикардита, несмотря на использование кортикостероидов. В современную эпоху медицины он в основном используется для лечения семейной средиземноморской лихорадки (FMF), аутовоспалительного заболевания, поражающего перикард и плевру, а также эпизодов подагры. С тех пор колхицин был в центре внимания многих наблюдательных и рандомизированных исследований заболеваний перикарда.Фактически, теперь это лекарство класса IA для лечения острого и рецидивирующего перикардита. 2 Несмотря на возможные побочные эффекты со стороны желудочно-кишечного тракта, колхицин считается безопасным противовоспалительным препаратом. В центре внимания данного экспертного обзора:
- Рассмотреть механизм действия и противовоспалительный эффект колхицина
- Представьте обзор знаковых испытаний колхицина при заболеваниях перикарда
Фармакокинетика
Колхицин — это жирорастворимый препарат, который всасывается в тощей и подвздошной кишках. 3 Он имеет 44% биодоступность 4 и метаболизируется CYP3A4. Колхицин преимущественно выводится печенью, 10-20% выводится почками. 5 Противовоспалительный эффект колхицина отличается от обычных нестероидных противовоспалительных препаратов (НПВП) и стероидов тем, что он не действует на путь арахидоновой кислоты. Скорее, он нацелен на лейкоциты (WBC) и вызывает деполимеризацию микротрубочек (рис. 1 и 2), что, в свою очередь, подавляет подвижность, фагоцитоз и дегрануляцию WBC. 2,6 Он также ингибирует интерлейкин-1бета (IL-1β) и интерлейкин-18 (IL-18), вмешиваясь в белковый комплекс инфламмасомы NLRP3, 6-8 , который все чаще признается как играющий роль в остром коронарном синдроме. , подагра, индуцированная кристаллами, и, что более важно, рецидивирующий идиопатический перикардит (рис. 3).
Рисунок 1 6
Структура микротрубочек (используется с разрешения доктора М. В. Клемана)
Рисунок 2 6
Механизм действия колхицина (используется с разрешения доктора М.В. Клемана)
Рисунок 3 8
Влияние краткосрочного колхицина на экспрессию каспазы-1 и продукцию IL-1β в моноцитах пациентов с ОКС (используется с разрешения Portland Press Robertson S, Martinez GJ, Payet CA, et al. Терапия колхицином у пациентов с острым коронарным синдромом действует на каспазу-1, подавляя активацию моноцитов инфламмасомы NLRP3. Clin Sci (Лондон) 2016; 130: 1237-46 8 )
Острый перикардит
Острый перикардит является наиболее распространенным заболеванием перикарда и составляет 5% неишемических болей в груди, поступающих в отделение неотложной помощи. 2,9 В развитых странах наиболее распространенной этиологией считается идиопатическая и / или вирусная инфекция. 10 Напротив, в развивающихся странах бактериальный перикардит, вторичный по отношению к Mycobacterium tuberculosis , остается наиболее важной причиной острого перикардита. 10 Основой лечения являются противовоспалительные препараты, включая НПВП в сочетании с колхицином. Текущая версия рекомендаций, сформулированных Европейским обществом кардиологов (ESC) и одобренных Американским колледжем кардиологов для диагностики и лечения заболеваний перикарда, рекомендует 3 месяца колхицина при первом возникновении острого перикардита. 2 Эта рекомендация относится к уровню IA и основана на двух важных рандомизированных исследованиях, включая Колхицин для лечения острого перикардита (COPE) и Исследование колхицина для лечения острого перикардита (ICAP), оба из которых были проведены в Италии под руководством Imazio et al. (см. Таблицу 1). В открытом проспективном исследовании COPE 11 (опубликованном в 2005 г.) Imazio рандомизировал 120 пациентов с первым эпизодом острого перикардита для получения монотерапии аспирином (ASA) или ASA плюс 3 месяца колхицина с профилактикой рецидив перикардита через 18 месяцев в качестве первичной конечной точки.Комбинация колхицина и АСК значительно снизила рецидив перикардита по сравнению с одним АСК (11,7% против 33,3% соответственно; P = 0,009). Кроме того, колхицин плюс ASA улучшили время до исчезновения симптомов: 36,7% пациентов достигли клинической ремиссии через 72 часа в группе комбинированной терапии по сравнению с 11,7% в группе монотерапии ASA.
Затем заCOPE последовало ICAP 12 (опубликовано в 2013 г.), которое на сегодняшний день было крупнейшим рандомизированным контрольным исследованием острого перикардита.ICAP было двойным слепым плацебо-контролируемым многоцентровым испытанием, снова проведенным Imazio et al. Наиболее заметные различия в вмешательстве включали небольшую разницу в дозировке колхицина и использование только ASA или ибупрофена. Колхицин плюс АСК / НПВП продемонстрировали заметное снижение частоты рецидивов перикардита через 18 месяцев по сравнению с группой плацебо и АСК / НПВП (16,7% против 37,5%, P <0,004 со снижением относительного риска 0,56; и 95% доверительный интервал (ДИ) 0,30. до 0.72) и количество, необходимое для лечения (NNT) 4. ICAP и COPE заложили основу для того, что сейчас является золотым стандартом в лечении острого перикардита. Таким образом, колхицин в настоящее время рекомендуется всем пациентам, у которых есть первый эпизод перикардита в течение 3 месяцев. 2
Таблица 1: Сводка исследований по применению колхицина при остром перикардите
| Исследование | Главный следователь | Год | Дизайн исследования | Сравнение | Колхицин Доза и продолжительность | Первичная конечная точка | Размер выборки (всего) | Результаты |
| COPE | Imazio | 2005 | проспективное, рандомизированное и открытое и испытательное | Колхицин + АСК по сравнению с одним АСК | — 1 мг перорально (PO) два раза в день (BID) в первый день в качестве ударной дозы, а затем 0.5 мг перорально два раза в день в качестве поддерживающей дозы или 1 мг перорально в день в первый день, затем 0,5 мг перорально в день при непереносимости колхицина или весе ≤70 кг — Продолжительность: 3 месяца | профилактика рецидива перикардита через 18 месяцев | 120 | Колхицин плюс АСК значительно снижали частоту рецидивов перикардита по сравнению с одним АСК (11,7% против 33,3% соответственно; P = 0,009) |
| ICAP | Imazio | 2013 | двойное слепое плацебо-контролируемое многоцентровое исследование | Колхицин + АСК или НПВП по сравнению с Плацебо + АСК / НПВП | -0.5 мг внутрь 2 раза в сутки с массой тела> 70 кг или 0,5 мг один раз в сутки для пациентов с массой тела ≤70 кг — Продолжительность: 3 месяца | профилактика рецидива перикардита через 18 месяцев | 240 | Группа колхицина плюс АСК / НПВП показала снижение частоты рецидивов перикардита через 18 месяцев по сравнению с группой плацебо плюс АСК / НПВП (16,7% против 37,5%, P <0,004 со снижением относительного риска 0,56; и 95% доверительный интервал (ДИ) 0,30 до 0,72). Количество необходимых для лечения (NNT) 4 |
Рецидивирующий перикардит
В настоящее время для диагностики рецидивирующего перикардита необходимо наличие двух основных критериев: 1) документальное подтверждение предыдущего эпизода перикардита и 2) бессимптомный интервал не менее 4-6 недель. 2,13-15 Рецидив перикардита довольно часто встречается у 15-30% пациентов 11,12 после первого эпизода и до 50% после первого рецидивирующего эпизода перикардита. 13-15 Руководящие принципы ESC 2015 года рекомендуют колхицин в течение 6 месяцев при рецидивирующем перикардите с рекомендацией уровня IA и основаны на трех важных рандомизированных исследованиях, включая: колхицин при рецидивирующем перикардите (CORE), колхицин при рецидивирующем перикардите (CORP), а также эффективность и безопасность колхицина для лечения множественных рецидивов перикардита (CORP-2), снова организованный докторомИмацио и его команда (см. Таблицу 2).
Таблица 2: Сводка исследований по применению колхицина при рецидивирующем перикардите
| Исследование | Главный следователь | Год | Дизайн исследования | Контрольная группа | Колхицин Доза и продолжительность | Первичная конечная точка | Размер выборки (всего) | Результаты |
| CORE | Imazio | 2005 | рандомизированное открытое проспективное исследование | Колхицин + АСК по сравнению с одним АСК | -1 мг перорально (PO) два раза в день (BID) в первый день в качестве ударной дозы, за которой следует 0.5 мг перорально два раза в сутки в качестве поддерживающей дозы или 1 мг перорально в день в первый день, затем 0,5 мг перорально в день при непереносимости колхицина или весе ≤ 70 кг -Продолжительность: 6 месяцев | профилактика рецидива перикардита через 18 месяцев | 84 | Наблюдалась значительная разница в снижении частоты рецидивов при комбинированной терапии по сравнению с применением только АСК (24,0% против 50,6% соответственно [P = 0,02] и NNT 4 |
| CORP | Imazio | 2011 г. | двойное слепое плацебо-контролируемое многоцентровое исследование | Колхицин + АСК / НПВП по сравнению с Плацебо + АСК / НПВП | -1 мг внутрь 2 раза в день в качестве ударной дозы, затем 0.5 мг перорально два раза в день в качестве поддерживающей дозы или 1 мг перорально в день в первый день, затем 0,5 мг перорально в день при непереносимости колхицина или весе ≤ 70 кг -Продолжительность: 6 месяцев | профилактика рецидива перикардита через 18 месяцев | 120 | Рецидив перикардита 55% в группе плацебо по сравнению с 24% в группе колхицина с абсолютным снижением риска, 0,31 [95% ДИ, 0,13–0,46] и NNT 3 |
| CORP- 2 | Imazio | 2014 | двойное слепое плацебо-контролируемое многоцентровое исследование | Колхицин + АСК / НПВП по сравнению с Плацебо + АСК / НПВП | -0.5 мг два раза в сутки для пациентов с массой тела> 70 кг или 0,5 мг один раз в сутки для пациентов с массой тела ≤ 70 кг. -Продолжительность: 6 месяцев | Эффективность колхицина у пациентов, у которых развился множественный рецидив острого перикардита (2 или более эпизода), для предотвращения будущих эпизодов | 360 | Колхицин плюс АСК / НПВП был более эффективным, чем плацебо плюс АСК / НПВП в предотвращении будущих эпизодов перикардита, 22% и 42% соответственно (относительный риск 0.49; 95% ДИ 0,24-0,65; P = 0,0009 и NNT 5) |
В исследовании CORE 11 (опубликованном в 2005 г.) Imazio рандомизировал 84 пациента с первым рецидивом острого перикардита для получения либо монотерапии ASA, либо ASA плюс колхицин в течение 6 месяцев. CORE было открытым проспективным исследованием с профилактикой рецидива перикардита через 18 месяцев в качестве основной конечной точки.Неудивительно, что наблюдалась значительная разница в снижении частоты рецидивов при комбинированной терапии по сравнению с одной только ASA (24,0% против 50,6% соответственно [P = 0,02] с NNT, равным 4. Шесть лет спустя исследование CORP 15 , Завершено двойное слепое плацебо-контролируемое многоцентровое исследование с участием 120 пациентов с рецидивирующим перикардитом. Комбинированная терапия колхицином плюс АСК / НПВП показала заметное снижение частоты рецидивов перикардита через 18 месяцев по сравнению с монотерапией АСК / НПВП (и плацебо). ) с частотой рецидивов 24% и 55% соответственно, что дает абсолютное снижение риска на 0.31 [95% ДИ, от 0,13 до 0,46] и NNT 3,
Наконец, в 2014 г. было проведено исследование CORP-2 13 для оценки эффективности колхицина у пациентов, у которых развился множественный рецидив острого перикардита (2 или более эпизода), для предотвращения будущих эпизодов. В целом CORP-2 имел дизайн, аналогичный CORP, хотя и с большей когортой из 360 пациентов. Добавление колхицина к АСК / НПВП было более эффективным, чем плацебо плюс АСК / НПВП в предотвращении будущих эпизодов перикардита с частотой рецидивов 21.6% в группе комбинированной терапии по сравнению с 42% в группе монотерапии (относительный риск 0,49; 95% ДИ 0,24–0,65; P = 0,0009 и NNT 5).
Синдром посткардиальной травмы (PCIS)
PCIS — это обобщающий термин для совокупности ситуаций, в конечном итоге приводящих к симптоматическому перикардиту. К ним относятся воспаление перикарда после сердечной травмы или постперикардиотомического синдрома (ППС), постинфаркт миокарда (ранее известный как болезнь Дресслера) и посткардиальная травма (ятрогенная и неятрогенная).ППС является наиболее распространенным заболеванием с увеличением частоты пост-ятрогенных заболеваний из-за значительного увеличения числа сердечных вмешательств с использованием катетера. Патофизиология плохо изучена и считается, по крайней мере частично, аутоиммунной реакцией на повреждение миокарда. Обычно это происходит через несколько недель после первоначального инсульта перикарда, однако сообщалось о различных задержках (от нескольких дней до месяцев). В рекомендациях ESC 2 PCIS определяется как наличие двух из пяти из следующих состояний при травме перикарда: (1) лихорадка, (2) выпот в перикард, (3) шум трения, (4) плевритная боль в груди и (5) белок с высоким содержанием C-реактивного белка (CRP).Учитывая, что PPS является наиболее распространенным из PCIS, были предприняты усилия для изучения роли колхицина в лечении и / или профилактике PPS в периоперационных условиях. С тех пор было проведено два крупных рандомизированных испытания для оценки его использования в профилактике PCIS. Колхицин для профилактики постперикардиотомического синдрома (COPPS) 16 и колхицин для профилактики постперикардиотомического синдрома и послеоперационной фибрилляции предсердий (COPPS-2) 17 (см. Табл.3). COPPS, двойное слепое, многоцентровое, рандомизированное, плацебо-контролируемое исследование, было первым, кто оценил использование колхицина для первичной профилактики PPS у пациентов после кардиохирургических операций. Imazio et al. рандомизировали 360 пациентов, перенесших кардиохирургию, включая простое шунтирование и операции на клапанах сердца, для приема колхицина на 3-й послеоперационный день в течение одного месяца с целью проверки частоты возникновения ППС через 12 месяцев после индексной операции. Добавление колхицина на 3-й день после операции было связано со значительным снижением частоты ППС по сравнению с группой плацебо (16% и 38% соответственно при относительном снижении риска на 57%).9% (95% ДИ 27,3–75,6; P = 0,002). За этим последовало исследование COPPS-2, 17 , которое имело дизайн и первичную конечную точку, аналогичные исследованию COPPS, за исключением того, что терапия колхицином была начата за 2-3 дня до основной кардиохирургии и продолжалась в общей сложности в течение одного месяца после операции. оперативно. Предоперационная терапия колхицином была связана со значительным снижением частоты возникновения PPS по сравнению с плацебо (19,4% и 29,4% соответственно (95% ДИ 1,1-18,7, P = 0,46). Следует отметить, что и COPPS, и COPPS-2 были связаны. с NNT 8.Несмотря на эти обнадеживающие доказательства, подтверждающие использование колхицина для лечения PPS, в настоящее время он редко используется в качестве профилактики после кардиохирургических вмешательств. Причина этого неясна, однако это может быть связано с недостаточной осведомленностью о доказательствах и беспокойством по поводу побочных эффектов, желудочно-кишечных и других.
Таблица 3: Сводка исследований по применению колхицина при синдроме посткардиального повреждения (PCIS)
| Исследование | Главный следователь | Год | Дизайн исследования | Контрольная группа | Колхицин Доза и продолжительность | Первичная конечная точка | Размер выборки (всего) | Результаты |
| COPPS | Imazio | 2010 | двойное слепое многоцентровое рандомизированное плацебо-контролируемое исследование | Колхицин против плацебо | -1 мг перорально (PO) два раза в день (BID) в первый день, затем 0.5 мг перорально два раза в сутки в течение 1 месяца (половина дозы вводилась пациентам с массой тела ≤70 кг или пациентам с непереносимостью колхицина — колхицин вводили на 3-й день после операции -Продолжительность: 1 месяц | Заболеваемость ППС через 12 месяцев | 360 | УровеньPPS был значительно снижен в группе колхицина по сравнению с группой плацебо, на 16% и 38% соответственно, со снижением относительного риска на 57,9% (95% ДИ 27,3–75,6; P. 0,002). NNT 8 |
| КОПС-2 | Imazio | 2014 | двойное слепое плацебо-контролируемое многоцентровое исследование | Колхицин против плацебо | -0.5 мг перорально два раза в день для веса> 70 кг и 0,5 мг перорально ежедневно для <70 кг -Колхицин был начат за 2-3 дня до кардиохирургии -Продолжительность: 1 месяц | Заболеваемость ППС через 12 месяцев | 360 | Использование колхицина было связано со значительным снижением уровня PPS по сравнению с плацебо, на 19,4% и 29,4% соответственно (95% ДИ 1,1–18,7, P = 0,46). NNT 8. |
Перикардиальный выпот
Выпот в перикард — частое осложнение острого перикардита.Однако другие этиологии, такие как злокачественные, идиопатические и аутоиммунные заболевания, могут вызывать выпот в перикард с острым перикардитом или без него. Как показывает практика, наличие воспаления перикарда (например, высокий уровень СРБ в сыворотке и признаки воспаления на магнитно-резонансной томографии сердца [CMR]) может способствовать применению колхицина. С другой стороны, при отсутствии признаков воспаления колхицин вряд ли окажется полезным. 18 Наблюдательных или рандомизированных контрольных исследований, посвященных роли колхицина в изолированном выпоте в перикард, не проводилось.
Констриктивный перикардит
Основная роль колхицина при острых воспалительных состояниях перикарда заключается в уменьшении воспаления и улучшении симптомов и качества жизни. Клиницисты также пытаются избежать эволюции в сторону ограничительной физиологии, которая часто связана с истощающей правожелудочковой недостаточностью. Хотя нет четкой роли противовоспалительных средств, таких как колхицин, в хронических кальцифицирующих стадиях сужения, есть роль в преходящем констриктивном перикардите.Острый перикардит может временно быть связан с физиологией сужения, которая может исчезнуть с помощью медикаментозной терапии. Это сочетание результатов обычно называют временным сужением. Было описано использование колхицина в сочетании с НПВП и / или стероидами, однако доказательства не являются надежными и должны стать предметом будущих исследований. Колхицин следует поощрять, если есть доказательства продолжающегося воспаления перикарда, о чем свидетельствует высокий уровень СРБ и / или наличие толстого перикарда (> 3 мм) с поздним усилением гадолиния (LGE) перикарда на CMR. 19,20
Заключение
Колхицин — это древний фармацевтический препарат, который определил способ лечения воспалительных состояний перикарда. Европейское общество кардиологов, которое в настоящее время одобрено Американским колледжем кардиологов, рекомендует использовать колхицин как при острых, так и при рецидивирующих эпизодах перикардита, что подтверждается серией испытаний и убедительными доказательствами. Синдром пост-сердечной травмы становится все более частым, и хотя колхицин доказал свою эффективность в этой области, его использование не вызывает восторга.В настоящее время нет убедительных доказательств использования колхицина для лечения перикардиальных выпотов и констриктивного перикардита, однако доказательства воспаления перикарда должны побудить клинициста попытаться провести испытание, учитывая опыт применения колхицина при воспалительных состояниях перикарда. Тем не менее, это будет интересная область будущих исследований.
Список литературы
- Нуки Г, Симкин П.А. Краткий анамнез подагры и гиперурикемии и их лечение. Arthritis Res Ther 2006; 8: S1.
- Adler Y, Charron P, Imazio M, et al. Рекомендации ESC по диагностике и лечению заболеваний перикарда от 2015 года: Целевая группа по диагностике и лечению заболеваний перикарда Европейского общества кардиологов (ESC), одобренная: Европейской ассоциацией кардио-торакальной хирургии (EACTS). Eur Heart J 2015; 36: 2921-64.
- Ferron GM, Rochdi M, Jusko WJ, Scherrmann JM. Характеристики перорального всасывания и фармакокинетика колхицина у здоровых добровольцев после однократного и многократного приема. J Clin Pharmacol 1996; 36: 874-83.
- Sabouraud A, Chappey O, Dupin T, Scherrmann JM. Связывание колхицина и тиоколхикозида с белками сыворотки крови человека и клетками крови. Intl J Clin Pharmacol Ther 1994; 32: 429-32.
- Terkeltaub RA. Обновление по колхицину: 2008 г. Semin Arthritis Rheum 2009; 38: 411-9.
- Deftereos S, Giannopoulos G, Papoutsidakis N, et al. Колхицин и сердце: раздвигая границы. J Am Coll Cardiol 2013; 62: 1817-25.
- Martinon F, Petrilli V, Mayor A, Tardivel A, Tschopp J. Связанные с подагрой кристаллы мочевой кислоты активируют воспаление NALP3. Nature 2006; 440: 237-41.
- Робертсон С., Мартинес Дж. Дж., Пайет Калифорния и др. Терапия колхицином у пациентов с острым коронарным синдромом воздействует на каспазу-1, подавляя активацию моноцитов инфламмасомы NLRP3. Clin Sci (Лондон) 2016; 130: 1237-46.
- Imazio M, Gaita F, LeWinter M. Оценка и лечение перикардита: систематический обзор. JAMA 2015; 314: 1498-506.
- Troughton RW, Asher CR, Klein AL. Перикардит. Ланцет 2004; 363: 717-27.
- Imazio M, Bobbio M, Cecchi E, et al. Колхицин в дополнение к общепринятой терапии острого перикардита: результаты исследования COlchicine для острого перикардита (COPE). Тираж 2005; 112: 2012-6.
- Imazio M, Brucato A, Cemin R и др. Рандомизированное исследование колхицина при остром перикардите. N Engl J Med 2013; 369: 1522-8.
- Imazio M, Belli R, Brucato A, et al. Эффективность и безопасность колхицина для лечения множественных рецидивов перикардита (CORP-2): многоцентровое двойное слепое плацебо-контролируемое рандомизированное исследование. Ланцет 2014; 383: 2232-7.
- Imazio M, Bobbio M, Cecchi E, et al. Колхицин как терапия первого выбора при рецидивирующем перикардите: результаты исследования CORE (COlchicine for REcurrent pericarditis). Arch Intern Med 2005; 165: 1987-91.
- Imazio M, Brucato A, Cemin R и др. Колхицин при рецидивирующем перикардите (CORP): рандомизированное исследование. Ann Intern Med 2011; 155: 409-14.
- Imazio M, Trinchero R, Brucato A, et al. Колхицин для профилактики постперикардиотомического синдрома (COPPS): многоцентровое рандомизированное двойное слепое плацебо-контролируемое исследование. Eur Heart J 2010; 31: 2749-54.
- Imazio M, Belli R, Brucato A, et al. Обоснование и дизайн колхицина для профилактики постперикардиотомического синдрома и послеоперационной фибрилляции предсердий (исследование COPPS-2): рандомизированное плацебо-контролируемое многоцентровое исследование использования колхицина для первичной профилактики постперикардиотомического синдрома. послеоперационные излияния и послеоперационная фибрилляция предсердий. Am Heart J 2013; 166: 13-9.
- Imazio M, Adler Y. Управление выпотом в перикард. Eur Heart J 2013; 34: 1186-97.
- Фэн Д., Глокнер Дж., Ким К. и др. Магнитно-резонансная томография сердца, увеличение позднего гадолиния перикарда и повышение воспалительных маркеров может предсказать обратимость констриктивного перикардита после противовоспалительной терапии: пилотное исследование. Тираж 2011; 124: 1830-7.
- Syed FF, Schaff HV, Oh JK.Констриктивный перикардит — излечимая диастолическая сердечная недостаточность. Nat Rev Cardiol 2014; 11: 530-44.
Клинические темы: Острые коронарные синдромы, аритмии и клиническая EP, кардиохирургия, группа по лечению сердечно-сосудистых заболеваний, дислипидемия, сердечная недостаточность и кардиомиопатии, инвазивная сердечно-сосудистая ангиография и вмешательство, неинвазивная визуализация, сердечно-сосудистая ангиография, сердечно-сосудистые заболевания и профилактика биологических заболеваний сердца / Наджелудочковые аритмии, кардиохирургия и аритмии, кардиохирургия и сердечная недостаточность, липидный метаболизм, острая сердечная недостаточность, сердечная недостаточность и сердечные биомаркеры, вмешательства и ACS, вмешательства и визуализация, магнитно-резонансная томография
Ключевые слова: Острый коронарный синдром, Аденозинтрифосфат, Противовоспалительные агенты, Противовоспалительные агенты, Нестероидные, Гормоны коры надпочечников, Арахидонический фибриллятор, Арахидоник Арахидоник Аспирин, Кардиохирургические процедуры, Каспаза 1, Боль в груди, Когортные исследования, Колхицин, Колхикум, Интервалы уверенности, Реактивное сжатие , Сужение , Сужение Цитохром P-450 CYP3A, Двойной слепой метод, Служба неотложной помощи, больница, Семейная средиземноморская лихорадка, Трение, Гадолиний, Сердечная недостаточность, Ятрогенная болезнь , Ятрогенная болезнь , Ятрогенная болезнь Ileum, Immune System Diseases, Inflammasomes, Inf ламация, Интерлейкин-18, Тощая кишка, Магнитно-резонансная томография, Мезаламин, Микротрубочки, Моноциты, Mycobacterium tuberculosis, Лечить 9069, Neuru , Выпот в перикарде, Перикардиэктомия, Перикардит, Констриктивный перикардит, Перикард, Фагоцитоз, Фармацевтические препараты Первичный синдром Плечевая терапия Исследования, Белковые субъединицы, Качество жизни, Рецидив, Исследовательский персонал, Риск, РНК, Посланник, Тубулин
<Вернуться к списку
Лечение перикардита
Перикардит определяется как состояние воспаления или инфекции перикарда, перепончатого мешка, окружающего сердце.Причина и тяжесть перикардита определяют тип лечения, подходящего для этого состояния.
Перикардит обычно протекает в легкой форме, которая проходит сама по себе или с помощью лекарств с достаточным отдыхом. Если это не связано с осложнениями, интервенционные процедуры обычно не требуются.
Основными задачами специалиста по лечению этого состояния являются уменьшение воспаления перикарда и боли, выявление и устранение первопричины, а также исключение дальнейших осложнений.
Перикардит. Кредит изображения: Джошья / Shutterstock
Нестероидные противовоспалительные средства
Поскольку перикардит связан с болью в груди и, возможно, лихорадкой, первая линия лечения будет заключаться в облегчении боли и устранении воспаления, которое вызывает лихорадку. Лечение обычно начинают с нестероидных противовоспалительных препаратов (НПВП), таких как аспирин, ибупрофен, индометацин, напроксен или кеторолак, и пациенту рекомендуется отдыхать в течение одной или двух недель.Этого режима достаточно, чтобы стимулировать выздоровление в 70–80% случаев.
Если у пациента недавно был сердечный приступ, ибупрофен можно заменить аспирином в высоких дозах. В некоторых ситуациях ингибитор протонной помпы, такой как омепразол или пантопразол, может быть добавлен в качестве защиты от желудочно-кишечной токсичности, вызываемой НПВП у восприимчивых пациентов.
Если боль не проходит и первопричина (например, инфекция) известна, необходимо также начать лечение, соответствующее этой причине.Например, если основной причиной является туберкулез или бактериальная инфекция, пациенту могут быть назначены соответствующие антибиотики. Если из-за грибковой инфекции пациенту может потребоваться системное противогрибковое лечение.
Колхицин
При остром или рецидивирующем перикардите пациенту может быть назначено лекарство под названием колхицин в качестве дополнения к терапии НПВП. Этот препарат уменьшает воспаление и тяжесть симптомов, а также снижает риск рецидива.
Несмотря на хорошую переносимость, колхицин еще не получил официального одобрения для профилактики рецидивирующего перикардита в Северной Америке и Европе.Это считается небезопасным для людей, у которых уже есть проблемы со здоровьем, связанные с почками и печенью, а также для людей, принимающих определенные лекарства.
Его побочные эффекты включают боль в животе, рвоту и диарею.
Кортикостероиды
Хотя комбинация НПВП / колхицина в целом безопасна и эффективна, у некоторых пациентов могут наблюдаться рефрактерные симптомы. Таким пациентам может потребоваться системная терапия кортикостероидами, причем преднизон часто является препаратом выбора.
Кортикостероиды уменьшают воспаление перикарда, блокируя несколько иммунологических путей. При длительном применении они могут вызывать побочные эффекты, такие как увеличение веса, перепады настроения и повышенное потоотделение. Таким образом, необходим тщательный мониторинг, чтобы гарантировать, что у пациента, принимающего кортикостероиды, не будет воздействия стероидной токсичности, которая может привести к повреждению внутренних органов, таких как почки и печень.
В некоторых случаях прием стероидов может даже ухудшить состояние.
Интервенционные методы лечения
У некоторых пациентов с выпотом в перикард от умеренного до большого, который имеет тенденцию вызывать или вызывает тампонаду сердца, у пациентов со значительным выпотом и рецидивирующим перикардитом или у пациентов с признаками констриктивного перикардита одного медицинского вмешательства может быть недостаточно. В таких ситуациях пациентам может потребоваться некоторая форма чрескожного или хирургического вмешательства как часть их протокола лечения.
Световая микрофотография перикардита — воспаления в перикарде сердца.Кредит изображения: Катерина Кон / Shutterstock.com
Перикардиоцентез
Дренирование перикарда с помощью катетера — эффективный метод слива лишней жидкости из перикардиального мешка и облегчения тампонады. Хирургическая пункция полости перикарда для аспирации жидкости называется перикардиоцентез . Катетерный дренаж может потребоваться в течение нескольких дней подряд, и обычно считается, что катетер не следует удалять, если суточный (24-часовой) дренаж составляет менее 20–30 мл.Этот метод также полезен для снижения давления на сердце.
Перикардиэктомия
В отдельных случаях хирургическая декомпрессия перикарда может быть предпринята либо обычным хирургическим вмешательством на сердце, либо с помощью видеоторакоскопии. Этот метод, именуемый по-разному как перикардиотомия , перикардиостомия или перикардиэктомия окна , используется выборочно.
К хирургическому удалению всего перикарда ( перикардиэктомия ) прибегают только в том случае, если пациент страдает рецидивирующим перикардитом и не поддается соответствующему лечению или имеет рецидивирующую тампонаду сердца.Это окончательный способ лечения в таких случаях, который может обеспечить постоянное излечение от констриктивного перикардита.
Другая техника
Другие менее инвазивные процедуры, такие как баллонная перикардиотомия , могут использоваться у пациентов с сокращенной продолжительностью жизни. Методика включает введение баллонного катетера в перикардиальное пространство под рентгеноскопическим или эхокардиографическим контролем и весьма успешно предотвращает повторные излияния.
В любом случае перикардита медикаменты обычно являются препаратом первого выбора, если только состояние не является сложным и тяжелым. Хотя предотвратить острый перикардит невозможно, можно снизить вероятность повторных эпизодов за счет адекватного лечения и полного соблюдения плана лечения. Полное выздоровление от перикардита часто возможно при условии, что пациент полностью отдыхает и имеет доступ к постоянной медицинской помощи.
Список литературы
Дополнительная литература
Профилактика и лечение перикардита
Цели лечения включают:
- Уменьшение боли и воспаления
- Лечение основной причины, если она известна
- Проверка на наличие осложнений
Виды обращения
Во-первых, ваш врач может посоветовать вам отдохнуть, пока вы не почувствуете себя лучше и не спадете с температурой.Если ваш перикардит вызван вирусной инфекцией, вам могут посоветовать принимать безрецептурные противовоспалительные препараты, чтобы уменьшить боль и воспаление. Примеры этих лекарств — аспирин и ибупрофен. Если боль сильная, может потребоваться более сильное лекарство. Ваш врач может назначить лекарство под названием колхицин и стероид под названием преднизон.
Если ваш перикардит вызван бактериальной инфекцией, ваш врач пропишет вам антибиотик или другое лекарство. Возможно, вам придется остаться в больнице во время лечения, чтобы врач мог проверить вас на наличие осложнений.
Симптомы острого перикардита могут длиться от одной до трех недель. Хронический перикардит длится три месяца и дольше.
Другие виды лечения
Если у вас серьезные осложнения перикардита, вам может потребоваться лечение, требующее пребывания в больнице.
Тампонада сердца лечится с помощью процедуры, называемой перикардиоцентез, при которой игла или трубка, называемая катетером, вводится в грудную стенку для удаления излишков жидкости в перикарде. Также могут потребоваться дополнительные процедуры для извлечения жидкости из области сердца.Это снимает давление на сердце.
Единственное лекарство от констриктивного перикардита — операция, известная как перикардиэктомия по удалению перикарда. Это делается только тогда, когда симптомы становятся серьезными.
Можно ли предотвратить перикардит?
Острый перикардит невозможно предотвратить. Вы и ваш врач можете предпринять шаги, чтобы снизить вероятность повторного обострения, осложнений или хронического перикардита. Эти шаги включают в себя своевременное лечение, соблюдение вашего плана лечения и получение постоянной медицинской помощи по мере необходимости.
Люди с перикардитом
Перикардит часто протекает в легкой форме и проходит самостоятельно. Некоторые случаи, если их не лечить, могут привести к хроническому перикардиту и серьезным проблемам с сердцем. На выздоровление от перикардита могут уйти недели или месяцы. Полное выздоровление, скорее всего, произойдет при отдыхе и постоянном уходе, что поможет снизить риск повторного заболевания.
Подробнее:
Перикардит | Воробей
Боль в груди — наиболее частый симптом перикардита.Обычно он ощущается острым или колющим. Однако у некоторых людей возникает тупая, ноющая или давящая боль в груди.
- Боль обычно возникает за грудиной или в левой части груди.
- Может распространиться на левое плечо и шею.
- Часто становится хуже, когда вы кашляете, ложитесь или делаете глубокий вдох.
- Сидя и наклонившись вперед, вы чувствуете себя лучше.
Другие признаки и симптомы перикардита могут включать:
- Вздутие живота или ног
- Кашель
- Усталость или общее чувство слабости или тошнота
- Субфебрильная температура
- Учащенное или учащенное сердцебиение (учащенное сердцебиение)
- Одышка в положении лежа
Конкретные симптомы зависят от типа перикардита.Перикардит подразделяется на разные категории в зависимости от характера симптомов и продолжительности их проявления.
- Острый перикардит начинается внезапно, но длится не более трех недель. Возможны будущие эпизоды. Может быть трудно отличить острый перикардит от боли, вызванной сердечным приступом.
- Рецидивирующий перикардит возникает примерно через четыре-шесть недель после эпизода острого перикардита без промежуточных симптомов.
- Непрерывный перикардит длится от четырех до шести недель, но менее трех месяцев. Симптомы продолжаются.
- Хронический констриктивный перикардит обычно развивается медленно и длится более трех месяцев.
Когда обращаться к врачу
Немедленно обратитесь за медицинской помощью, если у вас появятся новые симптомы боли в груди.
Многие симптомы перикардита аналогичны симптомам других заболеваний сердца и легких.Чем раньше вы пройдете обследование, тем скорее вы получите правильный диагноз и лечение. Например, хотя причиной острой боли в груди может быть перикардит, первоначальной причиной мог быть сердечный приступ или сгусток крови в легких (тромбоэмболия легочной артерии).
Ведение перикардита и миокардита: могут ли лекарства, снижающие частоту сердечных сокращений, обещать себя?
https://doi.org/10.1016/j.acvd.2013.06.047Получить права и контентРезюме
Отдых обычно рекомендуется при остром перикардите и остром миокардите.Учитывая, что миокардит часто приводит к госпитализации, эта задача кажется легкой для выполнения в больничной практике; однако дома это может стать настоящим испытанием в повседневной жизни. В случае острого миокардита, особенно при сердечной недостаточности или аритмии, обычно рекомендуются препараты, снижающие частоту сердечных сокращений (в основном бета-адреноблокаторы), но уровень доказательности остается слабым. Иногда предлагаются ингибиторы кальциевых каналов и дигоксин, хотя и в ограниченных случаях. Возможно, что покой или даже лечение, снижающее частоту сердечных сокращений, могут помочь управлять этими пациентами, предотвращая сердечную недостаточность, а также ограничивая «механическое воспаление» и контролируя аритмии, особенно опасные для жизни.Остается неясным, влияет ли частота сердечных сокращений на воспаление. Некоторые вопросы остаются нерешенными, например, о продолжительности такого лечения, особенно в свете новых препаратов, снижающих частоту сердечных сокращений, таких как ивабрадин. В этом обзоре мы обсуждаем препараты для отдыха и снижения частоты сердечных сокращений для лечения перикардита и миокардита. Мы также выделяем некоторые работы на экспериментальных моделях, которые указывают на благотворное влияние таких методов лечения этих состояний. Наконец, мы предлагаем определенные экспериментальные пути с использованием моделей на животных и клинических исследований, которые могут привести к улучшению лечения этих пациентов.
Резюме
Le repos est généralement Recommandé en cas de péricardite ou de myocardite aiguë. Compte tenu que la survenue d’une myocardite pipeline généralement à l’hospitalisation, le repos est facile à obtenir dans cette ситуация; c’est parfois au contraire un vrai défi dans la vie quotidienne. Les traitements bradycardisants (Principalement les bêta-bloquants) являются постоянными рекомендациями в отношении миокардита, особенно в условиях сердечного ритма или диаритмии, в первую очередь для отдыха.Les igniteurs calciques, voire les digitaliques onté предложения dans определенных указаний. Il est possible que le repos, voire des traitements bradycardisants puissent aider au traitement de ces пациенты en empêchant l’insuffisance cardiaque или encore en limitant une «mécanique» et en contrôlant les arthmies, en specific celles menaçantes. Que la fréquence cardiaque puisse evir un effet sur le niveau d’inflampting n’est pas établi. Плюсие задают вопросы об оставшихся безрезультатных вещах, в течение всего периода традиций, или на бис, вводя новые брадикардизанты, коммівабрадин.Dans cette revue, sont discutés le repos et les différents traitements bradycardisants dans le traitement des pericardites et myocardites. Определенные экспериментальные исследования для подводных плаваний. Энфин, наши предложения основных лыжных трасс или клиник для оказания помощи пациентам.
Ключевые слова
Перикардит
Миокардит
Бета-адреноблокаторы
Воспаление
Частота сердечных сокращений
Mots clés
Перикардит
Миокардит
Card
Общество кардиологов NSAIDнестероидный противовоспалительный препарат
PROBEпроспективная рандомизированная открытая слепая конечная точка
Рекомендуемые статьиСсылка на статьи (0)
Copyright © 2013 Elsevier Masson SAS.Все права защищены.
Рекомендуемые статьи
Ссылки на статьи
Лечение перикардита | Everyday Health
Некоторые осложнения перикардита могут потребовать хирургического лечения.
Согласно отчету журнала The Lancet, перикардит может быть причиной до 5 процентов всех случаев боли в груди, не связанной с сердечным приступом, в отделениях неотложной помощи и неотложной помощи.
Перикардит обычно острый, развивается внезапно и длится всего несколько месяцев.
Но это также может быть хроническим и длиться годами.
Лечение перикардита различается в зависимости от того, острый он или хронический, насколько тяжелое состояние и чем оно вызвано.
Лекарства от перикардита
Наиболее частым симптомом перикардита является резкая колющая боль в груди, которая может ощущаться как боль в груди от сердечного приступа.
Первая линия лечения острого перикардита — это высокие дозы нестероидных противовоспалительных препаратов (НПВП), таких как аспирин и ибупрофен, которые могут помочь уменьшить боль, воспаление и лихорадку, еще один частый симптом перикардита.
При сильной боли в груди можно использовать более сильные лекарства, такие как колхицин (Colcrys) и стероидный преднизон.
Эти лекарства также полезны, если симптомы длятся более двух недель или повторяются через несколько недель или месяцев.
Другие препараты могут помочь в лечении острого перикардита, в том числе:
- Антибиотики от перикардита, вызванного бактериями
- Противогрибковые препараты от перикардита, вызванного грибами
- Диуретики или водные таблетки для удаления избытка жидкости
Если у вас хронический или рецидивирующий перикардит, возможно, вам придется принимать колхицин или НПВП в течение многих лет, даже если вы чувствуете себя хорошо.
Перикардит обычно проходит с помощью лекарств, но со временем могут развиться осложнения, требующие хирургического лечения.
Перикардиоцентез
Неотложная медицинская помощь, называемая тампонадой сердца, возникает, когда слишком много жидкости накапливается в перикарде, мешочке, окружающем ваше сердце.
Давит на сердце, влияя на его способность перекачивать кровь.
Чтобы слить эту жидкость, ваш врач назначит вам процедуру, называемую перикардиоцентез.
Во время перикардиоцентеза ваш врач нанесет анестетик (обезболивающее) на область ниже грудины или на левый сосок.
Затем игла вводится в перикард с помощью эхокардиографии — метода визуализации с использованием звуковых волн — для облегчения проведения процедуры.
После этого врач заменит иглу катетером и использует трубку для слива жидкости.
Если лишнюю жидкость невозможно удалить с помощью перикардиоцентеза, ваш врач может использовать более инвазивную процедуру, называемую окном перикарда.




 aureus
aureus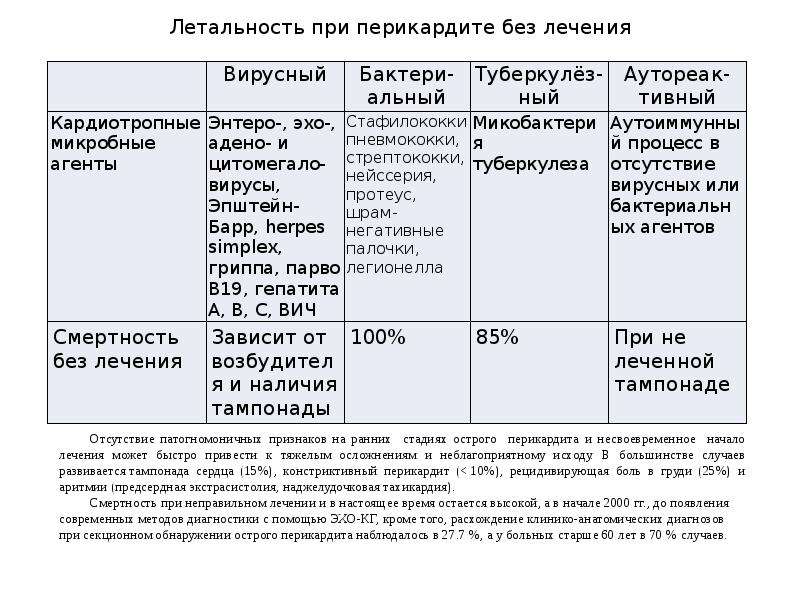 Может быть более коварным подострым или хроническим.
Может быть более коварным подострым или хроническим. Аспирация/дренирование крайне важны для определения гнойного перикардита и определения дальнейшей терапии антибиотиками.
Аспирация/дренирование крайне важны для определения гнойного перикардита и определения дальнейшей терапии антибиотиками.