Дискинезия желчевыводящих путей с преобладанием спазма
Дискинезия желчевыводящих путей с преобладанием спазма — Лечение в санатории Усть-Качка Мы заботимся о наших гостях и принимаем меры по борьбе с распространением вируса COVID-19. Мы заботимся о безопасности наших гостей. ПодробнееДля больных дискинезией желчевыводящих путей показано лечение в санаторных условиях. Обычно назначаются гальванизация или электрофорез, лечебная физкультура, особая диета, фитотерапия, особенно эффективно лечение минеральными водами.
Метод лечения дискинезии в большей степени зависит от формы заболевания, хотя существуют и общие рекомендации для борьбы с этим недугом. Необходимое условие выздоровления – правильное диетическое питание, регулярный прием пищи, не реже 4 раз в день. Также важно избегать физических и психических нагрузок. Часто для борьбы с дискинезией желчевыводящих путей назначают медикаментозное лечение.
Курорт Усть-Качка предлагает лечение этой болезни по специальным разработанным программам. Одна из основных процедур – ванны (жемчужные, сероводородные и т.д), а также электроаэрозольтерапия бромйодной водой . Хороший эффект оказывают циркулярный душ и индуктотермия.
В санатории Усть-Качка пациентам в обязательном порядке прописывают лечебную гимнастику и профессиональный массаж, что способствует улучшению общего состояния организма.
Противопоказания:
- Рубцовое сужение пищевода, привратника и кишечника с нарушением проходимости, стриктура общего желчного протока и протока желчного пузыря.
- Язвенная болезнь желудка и двенадцатиперстной кишки в фазе обострения, осложненная язвенная болезнь субкомпенсированным стенозом, рецидивирующими кровотечениями за последние 8-10 месяцев, пенетрацией язвы.
- Гастриты ригидные, антральные, полипы желудка, болезнь Менетрие (гипертрофический гастрит).
- Осложнения после операций на желудке: незаживающий послеоперационный рубец, свищ, синдром приводящей петли, демпинг- и гипогликемический синдром в тяжелой степени, атония культи желудка.
- Энтероколит с выраженным нарушением питания, кахексией.
- Хроническая дизентерия, неспецифические язвенные колиты, хронический колит с обширным язвенным или эрозивным процессом в прямой или сигмовидной кишке, кровоточащий геморрой, полипоз кишечника.

Результаты лечения
По результатам лечения, у больных отмечается улучшение общего состояния и снятие симптомов болезни на длительный срок. Регулярное посещение санатория, гарантирует стабилизацию и «бесперебойное функционирование» желчевыводящих путей.Последствия отсутствия лечения
При отсутствии должного лечения, заболевание может привести к осложнениям в виде хронического холецистита, холангита, гастрита, панкреатита. Дискинезия желчевыводящих путей – это заболевание, при котором происходит нарушение в сокращении стенок желчного пузыря и, как следствие, нарушается своевременное отделение желчи в кишечник. Чаще всего причинами появления дискинезии желчевыводящих путей становятся нерегулярное и неправильное питание, заболевания органов пищеварительной системы, воздействие медикаментов, гормональный сбой, пищевая аллергия.
Санаторно-курортные программы
Санаторно-курортное лечение (взрослые)
от 11 до 21 дня
Уменьшение или ликвидация клинических проявлений заболевания, улучшение самочувствия.
запись к врачу — ДокДок СПб
Гастроэнтерологи Санкт-Петербурга — последние отзывы
Доктор вежливый, приятный.
Таисия, 08 декабря 2021
Прием прошел хорошо. Доктор провёл осмотр, выявил болезнь и назначил соответствующее лечение. Михаил Дмитриевич профессиональный врач, спокойно все нам объяснил. Специалиста выбрали по отзывам.
Алена, 02 декабря 2021
Марина Юрьевна внимательная к деталям.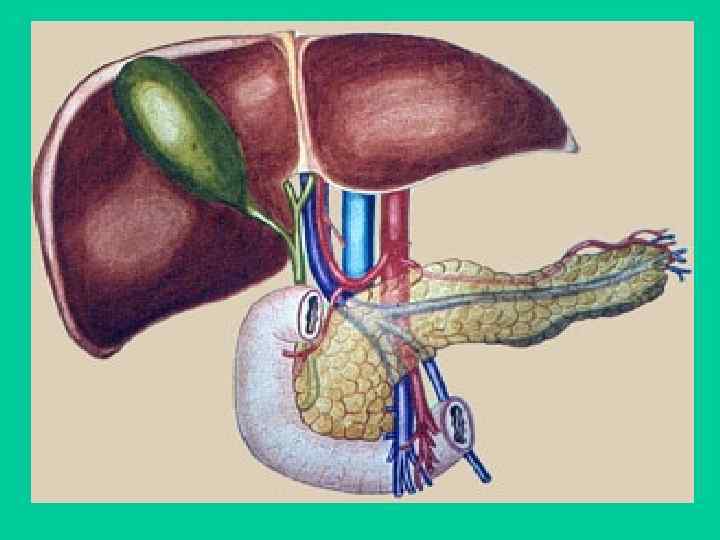 На приёме врач провёл консультацию, назначил лечения, выписал рекомендации, составил план действий на ближайшее время. На приём доктор принял меня вовремя, всё было минута в минуту. Данного специалиста рекомендую.
На приёме врач провёл консультацию, назначил лечения, выписал рекомендации, составил план действий на ближайшее время. На приём доктор принял меня вовремя, всё было минута в минуту. Данного специалиста рекомендую.
Вячеслав, 01 декабря 2021
Прием прошел хорошо. Каринэ Левоновна очень внимательно выслушала, собрала в общую картину, подсказала как действовать дальше. Очень компетентный врач. Для приема, думаю времени уделено больше чем достаточно. При необходимости буду повторно обращаться к этому специалисту. Девушки на ресепшене понравились. Вели себя ненавязчиво. Клинику выбирала по близости к дому.
Вели себя ненавязчиво. Клинику выбирала по близости к дому.
Анастасия, 27 ноября 2021
Ксения, 26 ноября 2021
Врач внимательный На приёме доктор уделил мне достаточно времени, всё выслушал, дал рекомендации, ответил на все мои вопросы.
Владимир, 24 ноября 2021
На приёме Виктор Борисович меня внимательно выслушал, провёл осмотр, описал как он видит мою проблему, дал свои рекомендации и назначил лечение. Врач вежливый, внимательный, всё понятно и доступно объясняет. Данного специалиста я выбрал по отзывам и по образованию.
Андрей, 24 ноября 2021
Нам очень понравился и прием, и врач. Юлиана Геннадьевна очень хороший, умный, добрый доктор. Специалист очень внимательно, въедливо подошла к нашей проблеме. По итогу выписала необходимое лечение, которое мы сейчас успешно проводим. При необходимости еще обратимся к данному специалисту и будем ее рекомендовать знакомым.
Юлиана Геннадьевна очень хороший, умный, добрый доктор. Специалист очень внимательно, въедливо подошла к нашей проблеме. По итогу выписала необходимое лечение, которое мы сейчас успешно проводим. При необходимости еще обратимся к данному специалисту и будем ее рекомендовать знакомым.
Людмила, 15 октября 2021
Отличный врач, доброжелательный, слушает, делает правильные выводы. Все хорошо. На приеме Юлия Евгеньевна провела гастроскопию, все рассказала, показала, назначила анализы. Все хорошо. Общалась как родная. Я всем доволен. Без претензий.
Александр, 13 октября 2021
Внимательный доброжелательный врач. Она все расспросила и написала каике нужно сдать анализы. Я осталась довольна!
Наталья, 25 мая 2020
Показать 10 отзывов из 3581Заболевания желчевыводящей системы, лечение в Клинической больнице РЖД-Медицина г.
 Екатеринбург.
Екатеринбург.На сегодняшний день одними из самых часто встречаемых и тяжело протекающих остаются заболевания желчевыводящей системы. К ним относятся камни в желчном пузыре и протоках, рубцовые сужения, стенозы после операции на желчных протоках, неоперабельные злокачественные новообразования поджелудочной железы, печени и желчевыводящих путей.
Симптомы заболевания желчевыводящей системы
Заболевания данной области протекают довольно тяжело, пациентов беспокоят сильные боли в этой области, общая слабость, пожелтение кожного покрова и склер. А причиной этого является нарушения оттока желчи.
Проведение операций по лечению желчевыводящей системы
Зачастую операции, выполняемые хирургами общебольничной сети для избавления от камней и желтухи, в конечном итоге приводят к тому, что на всю оставшуюся жизнь у пациентов остаются трубки для оттока желчи, доставляющие массу неудобств и требующие особого и бережного ухода. Это приводит к тому, что в послеоперационном периоде снижается качество жизни пациентов, социальная активность и трудоспособность.
Современная медицина с помощью новых технологий успешно решает эти проблемы, избавляя пациентов от ненавистных дренажей и трубок. При этом используются рентгенохирургические (чрезкожное чрезпеченочное дренирование желчных протоков или чрезкожная чрезпеченочная холангиостомия, дилатация и стентирование) и эндоскопические методики (папиллосфинктеротомия, литоэкстрация), восстанавливающие отток желчи.
Важно заметить, что все эти операции выполняются без разрезов и имеют малый срок реабилитации. Благодаря современным средствам лечения мы можем не только избавить пациентов от калечащих операций, но и сохранить качество жизни и трудоспособность.
Консультации по методикам лечения желчевыводящей системы
Все эти методики на потоке применяются в ЧУЗ «Клиническая больница».
Телефон для записи на консультацию: +7(343) 204-95-05 заведующий отделением абдоминальной хирургии, к.м.н., доцент кафедры хирургических болезней УгМУ, врач высшей категории Засорин Александр Александрович
Разговор о желчи
По данным медицинской статистики, практически у каждого пятого (а в некоторых странах каждого третьего) жителя определяются симптомы, характерные для нарушений функций желчевыводящей системы. Заболевания желчевыводящих путей распространены очень широко. Пациенты с этой патологией встречаются в практике врача ежедневно. «Лечение заболеваний желчевыводящих путей необходимо для того, чтобы улучшить состояние человека, а также, что особенно важно, чтобы прекратить прогрессирование болезни и предупредить возможные осложнения», — рассказывает терапевт медицинского центра «Гиппократ» Ольга Бубенцова.
Заболевания желчевыводящих путей распространены очень широко. Пациенты с этой патологией встречаются в практике врача ежедневно. «Лечение заболеваний желчевыводящих путей необходимо для того, чтобы улучшить состояние человека, а также, что особенно важно, чтобы прекратить прогрессирование болезни и предупредить возможные осложнения», — рассказывает терапевт медицинского центра «Гиппократ» Ольга Бубенцова.
Возможные патологии
Желчь — это биологическая жидкость, которая вырабатывается печенью, собирается в желчевыводящие пути и отводится по ним в двенадцатиперстную кишку. Анатомически и физиологически этот процесс связан с экскреторной функцией поджелудочной железы. Желчь и секрет поджелудочной железы участвуют в первую очередь в пищеварении. Дискинезия желчевыводящих путей, или нарушение их двигательной активности — это заболевание проявляется в нескоординированных, слишком интенсивных или, наоборот, слишком вялых движениях желчевыводящих путей. Проще говоря, это нарушение моторики. Болезнь развивается при дистонии вегетативной нервной системы, при гормональных нарушениях. Очень часто дискинезия желчевыводящих путей наблюдается при заболеваниях щитовидной железы. Развитию патологии способствует неправильное питание, нерегулярный прием пищи, когда длительные перерывы в еде заканчиваются вечерними перееданиями. Деформации, перетяжки, провисания желчного пузыря также вызывают нарушения оттока желчи из него.
Болезнь развивается при дистонии вегетативной нервной системы, при гормональных нарушениях. Очень часто дискинезия желчевыводящих путей наблюдается при заболеваниях щитовидной железы. Развитию патологии способствует неправильное питание, нерегулярный прием пищи, когда длительные перерывы в еде заканчиваются вечерними перееданиями. Деформации, перетяжки, провисания желчного пузыря также вызывают нарушения оттока желчи из него.
На работу желчевыводящих путей также влияет и консистенция желчи. При ее сгущении отток затруднен. Застой желчи вызывает воспаление желчного пузыря и развивается холецистит. Лечение этого заболевания вполне успешно консервативными методами. Кроме того, при длительном застое густой желчи постепенно могут образовываться камни в желчном пузыре. В этом случае помогает только операция.
Следим за самочувствием
Клиническими проявлениями заболевания желчевыводящих путей являются боли, тяжесть в правом или левом подреберье, в подложечной области. Причем, боли могут быть от малозаметных, ноющих до интенсивных, по типу печеночной колики. Боли могут отдавать в спину. Также ярким симптомом является плохая переносимость жирной, копченой, жареной пищи. Патологию желчевыводящих путей могут сопровождать упорные запоры. Заболевания желчевыводящих путей у женщин часто дебютируют во время беременности. В этот период изменяется анатомическое расположение органов брюшной полости и нарушается нормальный отток желчи. Также патология желчевыводящих путей может носить наследственный характер.
Боли могут отдавать в спину. Также ярким симптомом является плохая переносимость жирной, копченой, жареной пищи. Патологию желчевыводящих путей могут сопровождать упорные запоры. Заболевания желчевыводящих путей у женщин часто дебютируют во время беременности. В этот период изменяется анатомическое расположение органов брюшной полости и нарушается нормальный отток желчи. Также патология желчевыводящих путей может носить наследственный характер.
Самолечение недопустимо!
По словам терапевта Ольги Сергеевны, при существующем многообразии лекарств самолечение недопустимо, так как прием некоторых препаратов может ухудшить течение заболевания. Например, желчегонные препараты категорически запрещены при желчнокаменной болезни, а некоторые гепатотропные средства, спазмолитики могут усугубить застой желчи. Дифференцированное лечение заболеваний желчевыводящих путей, профилактические курсы препаратов позволят добиться длительной ремиссии. Чтобы проверить состояние своих желчевыводящих путей, достаточно пройти УЗИ и сделать анализ крови. Терапевт проанализирует результаты медицинских исследований и назначит соответствующее лечение.
Терапевт проанализирует результаты медицинских исследований и назначит соответствующее лечение.
Доброкачественные заболевания печени и желчевыводящих путей
Одни из самых распространенных болезней в мире – заболевания печени и желчевыводящих путей.
Доброкачественные заболевания печени характеризуются не злокачественным течением.
Основные доброкачественные заболевания печени:
· Гепатоцеллюлярная аденома
Доброкачественная опухоль, развивающаяся из гепатоцитов – клеток печени. При маленьком размере незаметна для человека, поскольку симптомы появляются только при достижении ею больших размеров. Именно поэтому обнаружить опухоль на ранней стадии развития можно только случайно. Маленькая опухоль не нуждается в лечение, показан только динамический контроль. В случае роста аденомы проводят хирургическое вмешательство.
В зависимости от размеров образования подбирается вид операции – либо сегментэктомия (удаляется сегмент печени) либо расширенную правостороннюю гемигепатэктомию (как правило, удаляется половина печени)
· Гемангиома
Доброкачественная опухоль, образованная из сосудов печени. Считается врожденным заболеванием. При маленьком размере не дает никаких симптомов и, как правило, не требует лечения (только наблюдение). При заметном росте показано удаление печени хирургическим путем.
Считается врожденным заболеванием. При маленьком размере не дает никаких симптомов и, как правило, не требует лечения (только наблюдение). При заметном росте показано удаление печени хирургическим путем.
· Очаговая узловая гиперплазия
Доброкачественная опухоль, состоящая из клеток печени, разделенная фиброзными прослойками. Практически не дает никакой симптоматики, чаще всего выявляется случайно.
Как правило, если пациент не чувствует никакого дискомфорта, никаких лечебных мер не проводится – риска разрыва или развития каких-либо осложнений нет. Операция показана только в случае предполагаемого озлокачествления опухоли.
· Кисты печени
Небольшое образование на печени, наполненное жидкостью. Подразделяются на непаразитарные (образующиеся из-за закупорки желчных протоков или травм) и паразитарные (деятельность паразитов). При маленьком размере образования могут не давать никаких симптомов и иногда не требуют лечения. Но в случае увеличения (более 5 см) могут вызвать развитие осложнений — разрывы, кровотечения в брюшной полости, нагноение – и поэтому требуют хирургического лечения.
Но в случае увеличения (более 5 см) могут вызвать развитие осложнений — разрывы, кровотечения в брюшной полости, нагноение – и поэтому требуют хирургического лечения.
Основные методы лечения кист: резекция паренхиматозной части печени, тотальное и частичное иссечение, вскрытие и опорожнение кисты, чрескожное чреспеченочное дренирование кисты под контролем УЗИ и другие.
· Липомы и фибромы
Доброкачественные образования, образующиеся из жировой и фиброзной ткани. Не требуют лечения при небольших размерах. При установленном росте показано хирургическое вмешательство.
Доброкачественные опухоли желчевыводящих путей очень редки. Но если они образуются (аденомы, фибромы), то, как правило, требуют удаления.
Безоперационное лечение заболеваний желчевыводящих путей | Желудочно-кишечная хирургия | JAMA Surgery
Развитие минимально инвазивных хирургических техник за последние 20 лет стало одним из наиболее значительных достижений современной медицины.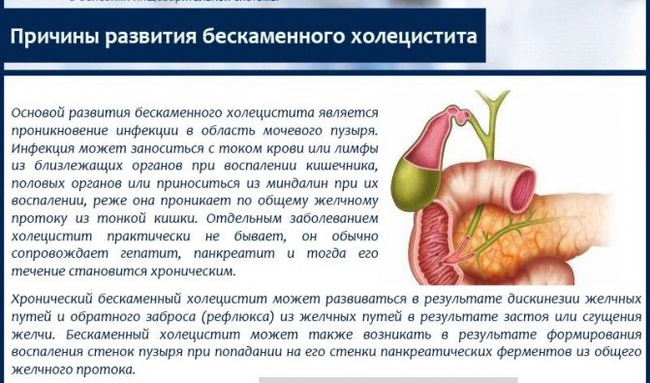 В настоящее время минимально инвазивные процедуры широко используются для лечения заболеваний, затрагивающих множество различных систем органов. Минимально инвазивные процедуры могут быть более распространенными и более приемлемыми при лечении заболеваний желчевыводящих путей, чем в любой другой области.Развитие лапароскопической холецистэктомии служит ориентиром для малоинвазивных процедур, и теперь это стандарт лечения желчнокаменной болезни. Сегодня не только лапароскопическая холецистэктомия является одной из наиболее распространенных операций, выполняемых в Соединенных Штатах, но также было разработано множество новых методов, которые позволяют минимально инвазивное лечение различных заболеваний желчных путей. Развитие неоперационных методов лечения заболеваний желчевыводящих путей сопровождалось быстрым развитием малоинвазивных хирургических методов.В этой статье описывается консервативное лечение заболевания желчевыводящих путей.
В настоящее время минимально инвазивные процедуры широко используются для лечения заболеваний, затрагивающих множество различных систем органов. Минимально инвазивные процедуры могут быть более распространенными и более приемлемыми при лечении заболеваний желчевыводящих путей, чем в любой другой области.Развитие лапароскопической холецистэктомии служит ориентиром для малоинвазивных процедур, и теперь это стандарт лечения желчнокаменной болезни. Сегодня не только лапароскопическая холецистэктомия является одной из наиболее распространенных операций, выполняемых в Соединенных Штатах, но также было разработано множество новых методов, которые позволяют минимально инвазивное лечение различных заболеваний желчных путей. Развитие неоперационных методов лечения заболеваний желчевыводящих путей сопровождалось быстрым развитием малоинвазивных хирургических методов.В этой статье описывается консервативное лечение заболевания желчевыводящих путей.
Доступ к желчному дереву
Перед тем, как можно будет проводить какие-либо неоперационные процедуры для лечения желчевыводящих путей, необходимо принять решение о способе доступа к желчевыводящей системе. Доступны следующие 3 основных подхода: чрескожный трансабдоминальный доступ; чрескожный чреспеченочный доступ; и эндоскопический доступ.Чрескожный трансабдоминальный доступ не позволяет получить доступ к билиарному дереву, но полезен при выполнении неоперационной биопсии поражений вокруг билиарного дерева. И чреспеченочный, и эндоскопический доступы обеспечивают прямой доступ к билиарной системе. Оба пути доступа позволяют выполнять холангиографию. Таким образом, чреспеченочный метод обычно называют чрескожной чреспеченочной холангиографией (ЧТХ), а эндоскопический метод называют эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ).Подавляющее большинство неоперационных билиарных процедур может быть выполнено с использованием PTC или ERCP в качестве метода доступа.
Доступны следующие 3 основных подхода: чрескожный трансабдоминальный доступ; чрескожный чреспеченочный доступ; и эндоскопический доступ.Чрескожный трансабдоминальный доступ не позволяет получить доступ к билиарному дереву, но полезен при выполнении неоперационной биопсии поражений вокруг билиарного дерева. И чреспеченочный, и эндоскопический доступы обеспечивают прямой доступ к билиарной системе. Оба пути доступа позволяют выполнять холангиографию. Таким образом, чреспеченочный метод обычно называют чрескожной чреспеченочной холангиографией (ЧТХ), а эндоскопический метод называют эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ).Подавляющее большинство неоперационных билиарных процедур может быть выполнено с использованием PTC или ERCP в качестве метода доступа.
В то время как выбор маршрута доступа часто определяется опытом, имеющимся в учреждении, рекомендации относительно того, какой подход следует использовать, когда доступны оба метода, постепенно устанавливаются (Рисунок 1). Первое, что нужно учитывать при выборе метода доступа — это наличие коагулопатии. Если количество тромбоцитов у пациента меньше 50 × 10 6 / л или если международное нормализованное отношение (МНО) равно 1.4 или выше, риск попытки PTC значительно увеличивается. В этой ситуации можно использовать либо эндоскопический доступ к билиарному дереву, либо коагулопатию можно исправить до проведения ПТК. Если количество тромбоцитов и МНО пациента находятся в пределах нормы, то выбор пути доступа зависит от 2 основных факторов: калибра желчных протоков и локализации желчевыводящих путей. В большинстве случаев пациенты с заболеванием желчевыводящих путей уже прошли УЗИ или компьютерную томографию, по результатам которых определяется размер внутрипеченочных желчных протоков.Если присутствует дилатация протока, то можно без труда выполнить ЧТК или ЭРХПГ. В воздуховодах нормального калибра PTC технически сложен, и обычно предпочтительнее ERCP. 1 Вторым фактором при выборе пути доступа является расположение патологического поражения желчных путей.
Первое, что нужно учитывать при выборе метода доступа — это наличие коагулопатии. Если количество тромбоцитов у пациента меньше 50 × 10 6 / л или если международное нормализованное отношение (МНО) равно 1.4 или выше, риск попытки PTC значительно увеличивается. В этой ситуации можно использовать либо эндоскопический доступ к билиарному дереву, либо коагулопатию можно исправить до проведения ПТК. Если количество тромбоцитов и МНО пациента находятся в пределах нормы, то выбор пути доступа зависит от 2 основных факторов: калибра желчных протоков и локализации желчевыводящих путей. В большинстве случаев пациенты с заболеванием желчевыводящих путей уже прошли УЗИ или компьютерную томографию, по результатам которых определяется размер внутрипеченочных желчных протоков.Если присутствует дилатация протока, то можно без труда выполнить ЧТК или ЭРХПГ. В воздуховодах нормального калибра PTC технически сложен, и обычно предпочтительнее ERCP. 1 Вторым фактором при выборе пути доступа является расположение патологического поражения желчных путей. Поражения в дистальном отделе общего желчного протока легче доступны с помощью ERCP, в то время как билиарные внутригрудные или внутрипеченочные поражения легче поддаются лечению с помощью PTC. 1 К поражениям средней части общего желчного протока можно легко подойти любым методом доступа.Взятые вместе, рассмотрение опыта, доступного в учреждении, наличия коагулопатии, калибра внутрипеченочных желчных протоков и местоположения поражения, подлежащего лечению, позволяет выбрать соответствующий выбор доступа для неоперационных процедур в билиарной системе.
Поражения в дистальном отделе общего желчного протока легче доступны с помощью ERCP, в то время как билиарные внутригрудные или внутрипеченочные поражения легче поддаются лечению с помощью PTC. 1 К поражениям средней части общего желчного протока можно легко подойти любым методом доступа.Взятые вместе, рассмотрение опыта, доступного в учреждении, наличия коагулопатии, калибра внутрипеченочных желчных протоков и местоположения поражения, подлежащего лечению, позволяет выбрать соответствующий выбор доступа для неоперационных процедур в билиарной системе.
Лечение доброкачественных стриктур желчных путей
Безоперационные методы лечения доброкачественных стриктур желчных путей разного происхождения стали первой линией лечения.Среди наиболее распространенных типов доброкачественных стриктур, которые лечат без оперативного вмешательства, являются травматические стриктуры, анастомотические стриктуры после билиарно-кишечного анастомоза и стриктуры, вторичные по отношению к первичному склерозирующему холангиту (рис. 2). Травматические стриктуры желчных путей чаще всего возникают после ятрогенных повреждений, возникших при лапароскопической холецистэктомии. Кроме того, эти типы стриктур могут возникать после внешней травмы, связанной с прямым повреждением билиарного дерева или кровоснабжения желчных протоков.Стриктуры анастомоза после билиарно-кишечных анастомозов — частая проблема. В большинстве случаев эти стриктуры необходимо лечить чрескожным чреспеченочным путем, поскольку создание петли Roux-en-Y во время анастомоза запрещает доступ к желчной системе с помощью эндоскопии. В качестве альтернативы некоторые хирурги рекомендуют создание подкожной петли тонкой кишки во время билиарного кишечного анастомоза. 2 Эта петля может быть помечена рентгеноконтрастными хирургическими накладками, чтобы позволить рентгенологу прямой чрескожный доступ к анастомозу без чреспеченочного доступа.Стриктуры, вторичные по отношению к первичному склерозирующему холангиту, обычно лучше всего лечить эндоскопическим методом.
2). Травматические стриктуры желчных путей чаще всего возникают после ятрогенных повреждений, возникших при лапароскопической холецистэктомии. Кроме того, эти типы стриктур могут возникать после внешней травмы, связанной с прямым повреждением билиарного дерева или кровоснабжения желчных протоков.Стриктуры анастомоза после билиарно-кишечных анастомозов — частая проблема. В большинстве случаев эти стриктуры необходимо лечить чрескожным чреспеченочным путем, поскольку создание петли Roux-en-Y во время анастомоза запрещает доступ к желчной системе с помощью эндоскопии. В качестве альтернативы некоторые хирурги рекомендуют создание подкожной петли тонкой кишки во время билиарного кишечного анастомоза. 2 Эта петля может быть помечена рентгеноконтрастными хирургическими накладками, чтобы позволить рентгенологу прямой чрескожный доступ к анастомозу без чреспеченочного доступа.Стриктуры, вторичные по отношению к первичному склерозирующему холангиту, обычно лучше всего лечить эндоскопическим методом. Этот метод позволяет избежать риска, связанного с чреспеченочным доступом, а также снижает вероятность занесения инфекции в периферическое билиарное дерево.
Этот метод позволяет избежать риска, связанного с чреспеченочным доступом, а также снижает вероятность занесения инфекции в периферическое билиарное дерево.
Независимо от причины доброкачественной стриктуры, после получения доступа к стриктуре лечение начинается с проведения холангиограммы для определения анатомии стриктуры (рис. 2, A).Затем через стриктуру помещают проводник, за которым следует баллонный катетер для дилатации (рис. 2, B). Обычно используются баллоны диаметром от 6 до 10 мм, которые позволяют адекватно расширить большинство стриктур желчных протоков без чрезмерного риска повреждения протока. Хотя давление в баллоне можно контролировать, это не важно, поскольку адекватность дилатации лучше всего контролировать с помощью рентгеноскопии. Под рентгеноскопическим контролем дилатация продолжается до тех пор, пока не будет достигнуто уменьшение талии баллона в месте стриктуры (рис. 2, B).Затем баллон удаляется и выполняется вторая холангиограмма, чтобы зафиксировать улучшение или разрешение стриктуры (рис. 2, C). Если холангиограмма демонстрирует облегчение обструкции со свободным поступлением контраста в двенадцатиперстную кишку и если не ожидается дальнейшего расширения, процедура прекращается. Если присутствует остаточная непроходимость или если планируется дальнейшая дилатация, то желчный дренаж остается на месте. Желчный дренаж позволяет декомпрессию желчевыводящей системы, а также сохраняет доступ к желчевыводящему дереву для будущего вмешательства.Результаты безоперационного лечения доброкачественных стриктур различаются в зависимости от причины и места лечения стриктуры. В целом, с новыми стриктурами можно достичь 5-летней проходимости желчных путей от 70% до 85%. 1
2, C). Если холангиограмма демонстрирует облегчение обструкции со свободным поступлением контраста в двенадцатиперстную кишку и если не ожидается дальнейшего расширения, процедура прекращается. Если присутствует остаточная непроходимость или если планируется дальнейшая дилатация, то желчный дренаж остается на месте. Желчный дренаж позволяет декомпрессию желчевыводящей системы, а также сохраняет доступ к желчевыводящему дереву для будущего вмешательства.Результаты безоперационного лечения доброкачественных стриктур различаются в зависимости от причины и места лечения стриктуры. В целом, с новыми стриктурами можно достичь 5-летней проходимости желчных путей от 70% до 85%. 1
Диагностика и лечение злокачественных новообразований желчных путей
Хирургическая резекция дает наилучшие шансы на излечение пациентов со злокачественными новообразованиями желчных путей. Следовательно, любой пациент с резектабельной опухолью и без противопоказаний должен пройти операцию. Для пациентов с неоперабельным заболеванием неоперационные методы чрезвычайно полезны как для диагностики, так и для паллиативной терапии. При подозрении на новообразование желчных путей на основании результатов компьютерных томографических или ультразвуковых исследований можно использовать чрескожную биопсию для постановки точного диагноза ткани. Перед биопсией пациента обследуют, чтобы убедиться в адекватности количества тромбоцитов (> 50 × 10 6 / л) и отсутствии коагулопатии (МНО <1.4). При отсутствии противопоказаний можно получить образец биопсии. Компьютерный томографический или ультразвуковой контроль можно использовать для получения образцов тонкоигольной аспирационной биопсии или образцов центральной биопсии рассматриваемого поражения. Образцы тонкоигольной аспирационной биопсии получают с помощью иглы Чиба 20 или 22 (рис. 3). Образцы центральной биопсии можно получить с помощью иглы Trucut.
Следовательно, любой пациент с резектабельной опухолью и без противопоказаний должен пройти операцию. Для пациентов с неоперабельным заболеванием неоперационные методы чрезвычайно полезны как для диагностики, так и для паллиативной терапии. При подозрении на новообразование желчных путей на основании результатов компьютерных томографических или ультразвуковых исследований можно использовать чрескожную биопсию для постановки точного диагноза ткани. Перед биопсией пациента обследуют, чтобы убедиться в адекватности количества тромбоцитов (> 50 × 10 6 / л) и отсутствии коагулопатии (МНО <1.4). При отсутствии противопоказаний можно получить образец биопсии. Компьютерный томографический или ультразвуковой контроль можно использовать для получения образцов тонкоигольной аспирационной биопсии или образцов центральной биопсии рассматриваемого поражения. Образцы тонкоигольной аспирационной биопсии получают с помощью иглы Чиба 20 или 22 (рис. 3). Образцы центральной биопсии можно получить с помощью иглы Trucut. Независимо от метода, используемого для получения образца биопсии, важно присутствие патолога, чтобы судить об адекватности образца.После получения адекватного образца процедура прекращается. В качестве альтернативы, если образцы чрескожной биопсии не подходят для постановки диагноза ткани, доступ к билиарной системе можно получить с помощью чреспеченочного или эндоскопического доступа, а для цитологического анализа можно провести чистку желчевыводящих путей.
Независимо от метода, используемого для получения образца биопсии, важно присутствие патолога, чтобы судить об адекватности образца.После получения адекватного образца процедура прекращается. В качестве альтернативы, если образцы чрескожной биопсии не подходят для постановки диагноза ткани, доступ к билиарной системе можно получить с помощью чреспеченочного или эндоскопического доступа, а для цитологического анализа можно провести чистку желчевыводящих путей.
Второе применение неоперационных процедур у пациентов со злокачественными новообразованиями желчных путей — это неоперационная паллиативная терапия симптоматического заболевания. У этих пациентов часто возникает боль и желтуха в результате непроходимости из-за злокачественных новообразований в желчевыводящей системе.Безоперационное лечение обструкции позволяет облегчить симптомы, не подвергая пациента риску открытого хирургического вмешательства. После установления того, что у пациента нормальное количество тромбоцитов и факторы свертывания, выбирается путь доступа к желчному дереву. Обычно к стриктурам среднего или дистального общего желчного протока обращаются эндоскопически, а к стриктурам прикорневых стволов — чреспеченочным путем. Предварительная холангиограмма проводится для определения анатомии стриктуры.Первым шагом в консервативном лечении стриктуры из-за злокачественного новообразования является установка наружного желчного дренажа. Дренажный катетер с несколькими боковыми отверстиями помещается в желчевыводящие пути до уровня, проксимального к препятствию. Наружная часть катетера соединена с дренажным мешком для декомпрессии желчевыводящей системы.
Обычно к стриктурам среднего или дистального общего желчного протока обращаются эндоскопически, а к стриктурам прикорневых стволов — чреспеченочным путем. Предварительная холангиограмма проводится для определения анатомии стриктуры.Первым шагом в консервативном лечении стриктуры из-за злокачественного новообразования является установка наружного желчного дренажа. Дренажный катетер с несколькими боковыми отверстиями помещается в желчевыводящие пути до уровня, проксимального к препятствию. Наружная часть катетера соединена с дренажным мешком для декомпрессии желчевыводящей системы.
После того, как будет достигнута адекватная декомпрессия желчевыводящих путей, внешний дренаж можно заменить либо на внешний / внутренний, либо на постоянный эндопротез.При внешне-внутреннем дренаже катетер располагается с боковыми отверстиями проксимальнее и дистальнее стриктуры (рис. 4). Затем желчный дренаж может ретроградно поступать во внешний мешок для сбора или антеградно в двенадцатиперстную кишку. Как только антеградный поток становится достаточным для поддержания декомпрессии желчевыводящих путей, дренажный мешок удаляется и внешняя часть катетера закрывается. Основное преимущество внешнего и внутреннего дренажа заключается в том, что этот метод поддерживает доступ к желчевыводящим путям на случай, если в будущем потребуется вмешательство.Недостатком этого метода является то, что внешняя часть дренажа может плохо переноситься пациентом.
Как только антеградный поток становится достаточным для поддержания декомпрессии желчевыводящих путей, дренажный мешок удаляется и внешняя часть катетера закрывается. Основное преимущество внешнего и внутреннего дренажа заключается в том, что этот метод поддерживает доступ к желчевыводящим путям на случай, если в будущем потребуется вмешательство.Недостатком этого метода является то, что внешняя часть дренажа может плохо переноситься пациентом.
Вторым вариантом длительного лечения стриктуры желчных протоков, вызванной злокачественным новообразованием, является установка постоянного эндопротеза или билиарного стента (рис. 5). Доступны два типа билиарных стентов: пластиковые и металлические. Металлические стенты продемонстрировали значительно большую долгосрочную проходимость и существенно вытеснили свои пластиковые предшественники.Эти стенты вводятся через катетер 7F, который помещается поперек области стриктуры. Затем стенты саморасширяются до диаметра 12F. Временный наружный катетер остается на месте во время установки стента, и на следующий день выполняется повторная холангиограмма.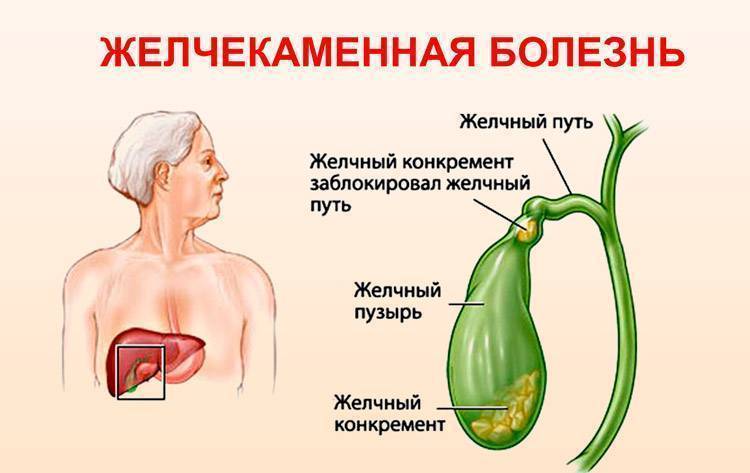 Если холангиограмма демонстрирует свободное протекание контраста через стриктуру через билиарный стент, дренажный катетер удаляется, а стент остается на месте. Поскольку эти стенты являются постоянными, они лучше переносятся пациентами, чем наружно-внутренний дренаж.К сожалению, установка постоянного стента влечет за собой потерю доступа к билиарному дереву, который необходимо восстановить, если возникнет необходимость в какой-либо дополнительной интервенционной процедуре. Комбинации наружного дренажа, наружно-внутреннего дренажа и стентирования желчных протоков обычно достаточно для смягчения симптомов обструкции из-за злокачественного новообразования на протяжении всей жизни пациента.
Если холангиограмма демонстрирует свободное протекание контраста через стриктуру через билиарный стент, дренажный катетер удаляется, а стент остается на месте. Поскольку эти стенты являются постоянными, они лучше переносятся пациентами, чем наружно-внутренний дренаж.К сожалению, установка постоянного стента влечет за собой потерю доступа к билиарному дереву, который необходимо восстановить, если возникнет необходимость в какой-либо дополнительной интервенционной процедуре. Комбинации наружного дренажа, наружно-внутреннего дренажа и стентирования желчных протоков обычно достаточно для смягчения симптомов обструкции из-за злокачественного новообразования на протяжении всей жизни пациента.
Лечение осложнений лапароскопической холецистэктомии
Последняя область, в которой комбинируются несколько уже описанных техник для лечения заболеваний желчевыводящих путей, — это лечение проблем или осложнений, возникающих после лапароскопической холецистэктомии.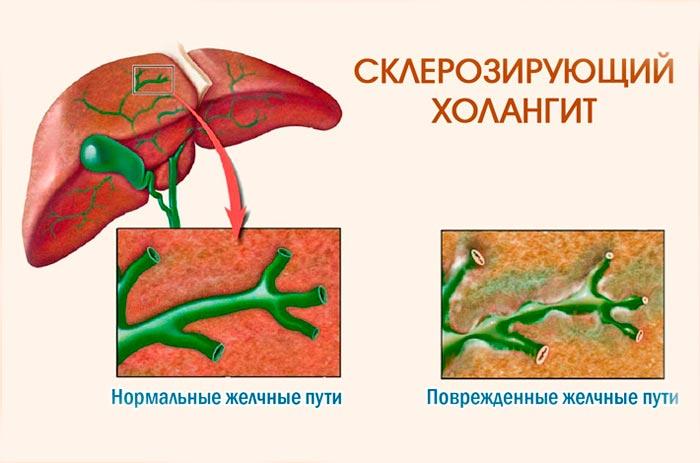 Двумя наиболее значительными проблемами являются сохраняющиеся камни общего желчного протока и ятрогенные повреждения желчного протока.
Двумя наиболее значительными проблемами являются сохраняющиеся камни общего желчного протока и ятрогенные повреждения желчного протока.
Удержание камней в общем желчном протоке — хорошо известная проблема, связанная как с открытой, так и с лапароскопической холецистэктомией. Холедохолитиаз, обнаруженный во время открытой холецистэктомии, относительно легко лечится путем исследования общего желчного протока и экстракции камня. Однако, когда во время лапароскопии обнаруживаются камни общего желчного протока, хирург сталкивается с трудной проблемой.Доступны три варианта лечения холедохолитиаза, обнаруженного во время лапароскопической холецистэктомии. Во-первых, хирург может перейти на открытую процедуру и выполнить традиционное исследование общего желчного протока и удаление камня. К сожалению, этот вариант требует лапаротомии и тем самым сводит на нет преимущества малоинвазивной холецистэктомии. Второй вариант лечения неожиданных камней общего желчного протока, обнаруженных при лапароскопической холецистэктомии, — это продолжить лапароскопическое исследование общего желчного протока. Этот метод привлекателен тем, что не требует преобразования в открытую процедуру, но лапароскопическое исследование общего желчного протока является технически сложным и не является обычным арсеналом многих хирургов. Третий вариант лечения холедохолитиаза в этой ситуации — завершить лапароскопическую холецистэктомию без удаления камня и спланировать дальнейшую ЭРХПГ для удаления камней из общего желчного протока.
Этот метод привлекателен тем, что не требует преобразования в открытую процедуру, но лапароскопическое исследование общего желчного протока является технически сложным и не является обычным арсеналом многих хирургов. Третий вариант лечения холедохолитиаза в этой ситуации — завершить лапароскопическую холецистэктомию без удаления камня и спланировать дальнейшую ЭРХПГ для удаления камней из общего желчного протока.
Эндоскопическая ретроградная холангиопанкреатография для удаления оставшихся камней общего желчного протока может быть выполнена в любое время после лапароскопической холецистэктомии.Во время ЭРХПГ общий желчный проток канюлируется и делается предварительная холангиограмма. С камнями, наблюдаемыми на этой холангиограмме, можно обращаться несколькими способами. Чаще всего баллонный катетер без наддува вводят ретроградно в проток за пределами извлекаемых камней. Затем баллон надувается и катетер вытягивается из протока, тем самым вытягивая за собой камни. Если методика с использованием баллона не увенчалась успехом, камни можно захватить корзиной-ловушкой и вытащить из канала таким же образом. Если извлекаемые камни слишком велики, чтобы их можно было удалить с помощью баллонного или корзиночного устройства, в канал можно вставить вращающееся устройство для дробления камней, чтобы разбивать камни на более мелкие фрагменты. Кроме того, камни можно фрагментировать с помощью устройства для эндоскопической литотрипсии или лазера. Затем более мелкие фрагменты могут самопроизвольно выходить из общего желчного протока в двенадцатиперстную кишку или могут потребовать экстракции с помощью баллончика или корзины. Используя эти методы, более 90% камней общего желчного протока, обнаруженных во время лапароскопической холецистэктомии, могут быть успешно извлечены во время последующего наблюдения ERCP. 3
Если извлекаемые камни слишком велики, чтобы их можно было удалить с помощью баллонного или корзиночного устройства, в канал можно вставить вращающееся устройство для дробления камней, чтобы разбивать камни на более мелкие фрагменты. Кроме того, камни можно фрагментировать с помощью устройства для эндоскопической литотрипсии или лазера. Затем более мелкие фрагменты могут самопроизвольно выходить из общего желчного протока в двенадцатиперстную кишку или могут потребовать экстракции с помощью баллончика или корзины. Используя эти методы, более 90% камней общего желчного протока, обнаруженных во время лапароскопической холецистэктомии, могут быть успешно извлечены во время последующего наблюдения ERCP. 3
Вторым осложнением лапароскопической холецистэктомии, которое часто лечат безоперационными методами, является ятрогенное повреждение желчных протоков. По данным литературы, частота повреждений желчных протоков при открытой холецистэктомии составляет примерно 0,1–0,2%. Частота повреждения протока при лапароскопической холецистэктомии, хотя и остается низкой, возрастает до 0,2–0,5% и может достигать 2,2% во время первых нескольких лапароскопических процедур, выполняемых хирургом. 4 Безоперационное лечение повреждений желчных путей включает 4 основных метода, которые были описаны здесь: холангиография для диагностики повреждения желчных путей; баллонная дилатация для лечения стриктуры желчевыводящих путей; желчный дренаж для декомпрессии желчевыводящей системы, что необходимо для неосложненного заживления; и чрескожный дренаж скоплений жидкости, связанных с повреждением желчного протока. Использование этих методов значительно повлияло на лечение повреждений общих желчных протоков.В недавнем исследовании 5 из 45 пациентов с повреждениями общего желчного протока 30 пациентов были успешно вылечены безоперационным методом с использованием неоперационных методов. У некоторых из оставшихся пациентов консервативные процедуры использовались как дополнение к операции. 5
Частота повреждения протока при лапароскопической холецистэктомии, хотя и остается низкой, возрастает до 0,2–0,5% и может достигать 2,2% во время первых нескольких лапароскопических процедур, выполняемых хирургом. 4 Безоперационное лечение повреждений желчных путей включает 4 основных метода, которые были описаны здесь: холангиография для диагностики повреждения желчных путей; баллонная дилатация для лечения стриктуры желчевыводящих путей; желчный дренаж для декомпрессии желчевыводящей системы, что необходимо для неосложненного заживления; и чрескожный дренаж скоплений жидкости, связанных с повреждением желчного протока. Использование этих методов значительно повлияло на лечение повреждений общих желчных протоков.В недавнем исследовании 5 из 45 пациентов с повреждениями общего желчного протока 30 пациентов были успешно вылечены безоперационным методом с использованием неоперационных методов. У некоторых из оставшихся пациентов консервативные процедуры использовались как дополнение к операции. 5
Безоперационное лечение желчевыводящих путей быстро прогрессировало с момента появления лапароскопической холецистэктомии. Интервенционные процедуры, включая чрескожную биопсию, расширение стриктур желчных путей, а также дренирование и стентирование желчного дерева, стали обычным явлением.Эти методы лечения используются как в качестве лечения первой линии, так и в качестве дополнения к хирургической терапии у пациентов с доброкачественными и злокачественными заболеваниями желчевыводящей системы.
Отпечатки: Лоуренс Ю. Чунг, доктор медицины, отделение хирургии, Медицинский центр Канзасского университета, Канзас-Сити, KS 66160.
1.Адам ADick RMueller Пэллисон DGrainger RGedAllison DJed Интервенционные техники в гепатобилиарной системе. Диагностическая радиология: Учебник по медицинской визуализации New York, NY Churchill Livingstone Inc, 1997; 1235-1258Google Scholar2.McPherson SJGibson RNCollier NASpeer ТГШерсон ND. Чрескожное трансъюнальное билиарное вмешательство: 10-летний опыт доступа через петли Roux-en-Y. Радиология. 1998; 206665-672Google Scholar 3. Schmitt CMBaillie JCotton PB ERCP после лапароскопической холецистэктомии: безопасный и эффективный способ лечения камней CBD и осложнений. HPB Surg. 1995; 8187-192Google ScholarCrossref 4.Talamini MACameron JLed Лапароскопическая холецистэктомия. Современная хирургическая терапия Сент-Луис, Мо Мосби — Year Book Inc1995; 1031-1035 Google Scholar5.Trerotola SOSavader SJLund GB Осложнения желчевыводящих путей после лапароскопической холецистэктомии: визуализация и вмешательство. Радиология. , 1992; 184195–200.Инфекции желчевыводящих путей: руководство по медикаментозному лечению
Начальная терапия острого холецистита и холангита направлена на общую поддержку пациента, включая восполнение жидкости и электролитов, коррекцию метаболического дисбаланса и антибактериальную терапию.Факторы, влияющие на эффективность антибактериальной терапии, включают активность агента в отношении общих патогенов желчных путей и фармакокинетические свойства, такие как распределение в тканях и соотношение концентрации как в желчи, так и в сыворотке крови к минимальной ингибирующей концентрации для ожидаемого микроорганизма. Антимикробная терапия обычно эмпирическая. Начальная терапия должна охватывать Enterobacteriaceae, в частности Escherichia coli. Активность против энтерококков не требуется, поскольку их патогенность при инфекциях желчных путей остается неясной.Покрытие анаэробов, в частности Bacteroides spp., Гарантировано пациентам с анастомозом желчных протоков и кишечника в анамнезе, пожилым людям и пациентам с тяжелым клиническим состоянием. У пациентов с острым холециститом или холангитом средней клинической степени тяжести монотерапия уреидопенициллином — мезлоциллином или пиперациллином — по крайней мере так же эффективна, как комбинация ампициллина и аминогликозида. У тяжелобольных пациентов с сепсисом предпочтительна антибактериальная комбинация. Терапия аминогликозидами, в основном при инфекциях, связанных с Pseudomonas aeruginosa, не должна превышать нескольких дней, потому что риск нефротоксичности, по-видимому, увеличивается во время холестаза.Купирование обструкции желчевыводящих путей является обязательным, даже если клиническое улучшение наблюдается при консервативной терапии, поскольку холангит, скорее всего, рецидивирует при продолжении обструкции. Неотложная инвазивная терапия предназначена для пациентов, у которых не наблюдается клинического ответа на антибактериальную терапию в течение первых 36-48 часов, или для тех, у кого состояние ухудшается после первоначального клинического улучшения. Неотложная операция показана при гангренозном холецистите и перфорации с перитонитом. При рецидивирующем холангите, как видно при анастомозе желчного протока и кишечника, необходимо длительное введение антибактериальных средств.Котримоксазол для перорального приема (триметоприм / сульфаметоксазол) является предпочтительным средством. Частота инфицирования раны после операции на желчных путях может быть значительно снижена за счет предоперационного введения профилактических антибактериальных средств. Бета-лактамы нового поколения не показали большей пользы, чем старые агенты, такие как цефуроксим или цефазолин. Антибактериальная профилактика перед эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ) должна проводиться пациентами с механической желтухой, поскольку риск инфекционных осложнений, по-видимому, тесно связан с этим клиническим состоянием.Неспособность достичь полного дренажа желчных путей является наиболее важным фактором в прогнозировании сепсиса, и профилактика должна быть продлена до тех пор, пока желчный проток не станет свободным. При этом показании эффективны пиперациллин, цефазолин, цефуроксим, цефотаксим и ципрофлоксацин.
Болезни желчевыводящих путей — обзор
ХРОНИЧЕСКИЕ ЗАБОЛЕВАНИЯ желчных путей У ВЗРОСЛЫХ
Хронические заболевания желчевыводящих путей характеризуются хронической задержкой продуктов желчевыводящих путей.Хотя обычно они вызваны обструкцией протоков, они также могут быть вызваны гепатоцеллюлярными дефектами секреции желчи, что проявляется в реакциях на холестатические препараты или дефектах семейного транспорта. 91 У взрослых хроническая непроходимость протоков чаще всего возникает из-за первичного билиарного цирроза и первичного склерозирующего холангита. 92 Более редкими билиарными причинами цирроза печени являются хроническое отторжение трансплантата и болезнь «трансплантат против хозяина». Хотя клинические параметры последнего очевидны, при трансплантации печени отличить хроническое отторжение от рецидивирующего заболевания желчевыводящих путей на самом деле может быть довольно сложно (см. Главу 44).
При первичном билиарном циррозе наблюдается воспалительное разрушение протоков, диаметр которых в большинстве случаев составляет менее 40 мкм. Хотя эти поражения легко увидеть при игольчатой биопсии, это скорее исключение, чем правило, что биопсия печени позволяет получить образцы диагностических поражений протоков (см. Главу 39). Действительно, к тому времени, когда печень становится циррозной, эти поражения уже давно исчезнут. При первичном склерозирующем холангите наблюдается воспаление и концентрический перидуктальный фиброз вокруг протоков диаметром более 200 мкм, и эти поражения редко наблюдаются в небольших биоптатах.При любом заболевании, когда диагностические поражения протока недоступны для исследования, можно заподозрить хроническое заболевание желчных путей по наличию выраженного фиброзного расширения воротных трактов, сопровождаемого пролиферацией протоков, отеком воротной вены и нейтрофильной инфильтрацией. Портальный мононуклеарный инфильтрат может быть заметным, особенно при первичном билиарном циррозе. Важно отметить, что с развитием фиброза воротного тракта по любой причине, включая хронический гепатит, активация перибилиарных миофибробластов может придать перидуктальный паттерн фиброза «луковой кожи».Поэтому необходимо внимательно наблюдать за истинным увяданием протоков, прежде чем ставить диагноз первичного склерозирующего холангита (см. Главу 39).
На поздней стадии цирроза любого билиарного или небилиарного заболевания может наблюдаться набухание перипортальных гепатоцитов (перистая дегенерация), часто парасептальных тельцов Мэллори, из-за препятствия оттоку желчи. К этому времени фазы воспалительного разрушения желчных протоков при первичном билиарном циррозе и первичном склерозирующем холангите завершены, и, следовательно, диагностические гистологические поражения обычно отсутствуют.Вместо этого могут различаться только неспецифические признаки обструкции желчевыводящих путей, такие как отек перегородки и нейтрофильное воспаление, пролиферация желчных протоков (хотя и она может быть редкой), протоковый и гепатоцеллюлярный холестаз, дегенеративное набухание перисептальных гепатоцитов (застой холата), Образование тельцов Мэллори и задержка меди в перисептальных гепатоцитах, набухание перипортальных гепатоцитов, розеток клеток печени, перистая дегенерация паренхиматозных гепатоцитов и скопления окрашенных желчью пенистых макрофагов внутри узелков.
Билиарный фиброз может быть топографически изменчивым, особенно при поражении протоков большего размера, как при первичном склерозирующем холангите и муковисцидозе. Целые сегменты печени могут исчезнуть или их можно сохранить, в зависимости от распространения непроходимости протока.
Дифференциальный диагноз хронической болезни желчевыводящих путей включает внепеченочную непроходимость, гепатолитиаз, кисту холедоха, врожденный фиброз печени, восточный холангиогепатит (болезнь двуустки печени), муковисцидоз и различные транспортные расстройства.Фиброз луковой кожи с фиброзной облитерацией протоков среднего размера указывает на первичный склерозирующий холангит, но это может наблюдаться при большинстве заболеваний с обструкцией протоков среднего и большого размера. Также следует отметить перибилиарный фиброз без облитерации протока, который может возникнуть при любом развивающемся циррозе печени. При этом хорошо очерченный фиброзный тяж в более крупном портальном тракте является характерным остатком первичного склерозирующего холангита (рис. 42-20). Врожденный фиброз печени редко проявляется как холестаз и характеризуется множеством расширенных протоковидных структур почти во всех воротных путях.Лекарственные реакции, особенно вызванные различными антибиотиками и ингибиторами ангиотензинпревращающего фермента, могут иметь клинические признаки, сходные с обструкцией крупных протоков; Некроз мелких протоков при биопсии полезен в этом дифференциальном диагнозе. Окрашивание СК 7 также помогает в этой оценке. Если прекратить употребление наркотиков, цирроз возникает редко.
Частой ошибкой является предположение, что наличие видимой желчи при биопсии определяет заболевание желчевыводящих путей. Более того, видимая желчь в ткани почти никогда не наблюдается при первичном билиарном циррозе и первичном склерозирующем холангите, пока не появится поздний цирроз печени с функциональной декомпенсацией.Обнаружение окрашенных желчью гепатоцитов, окрашенных желчью макрофагов или канальцевых желчных пробок в образце печени без цирроза указывает на острое холестатическое расстройство, обычно это лекарственная реакция или недавняя полная непроходимость наружных желчных путей.
В большинстве случаев цирроза печени имеются регенеративные желчные протоки по краям узелков и внутри перегородок (рис. 42-21). Это может произойти при циррозе практически любой причины и не обязательно указывает на хроническую обструкцию желчевыводящих путей. 50 Подобный тип пролиферации протоков возникает после массивного некроза печени и предполагает пролиферацию перипортальных клеток-предшественников. 43 , 48 , 49 Пролиферирующие протоковые структуры часто смешиваются с небольшими скоплениями гепатоцитов, образуя «почки», которые, кажется, увеличиваются в небольшие цирротические узелки. 44 , 51 Следовательно, идентификация пролиферирующих желчных протоков сама по себе не указывает напрямую на хроническое заболевание желчевыводящих путей.Наконец, заметные регенеративные изменения при холестатическом заболевании печени могут привести к утолщению гепатоцеллюлярных пластинок и увеличению соотношения ядра и цитоплазмы гепатоцитов, что может быть ошибочно принято за дисплазию или злокачественное новообразование (см. Рис. 42-21D).
Заболевания желчных путей у пожилых людей: лечение и исходы
Заболевания желчного пузыря и желчных протоков обычно возникают у пожилых людей. К 70 годам холелитиаз, наиболее часто встречающееся заболевание, поражающее эти системы органов, и его последствия, холедохолитиаз, обнаруживаются у 33% населения США.1 Задачи, стоящие перед клиницистом, ответственным за лечение пожилых пациентов с заболеваниями желчевыводящих путей, включают: (1) развитие проницательной клинической проницательности при одновременном усвоении повсеместной природы этих расстройств у пожилых людей, особенно по сравнению с жалобами более молодых людей, и ( 2) признание растущего числа доступных сейчас вариантов лечения. В этом обзоре мы сосредоточены на желчнокаменных заболеваниях, включая желчнокаменную болезнь, холецистит, холедохолитиаз с холангитом и без него, а также злокачественные стриктуры желчных путей, которые, несомненно, являются наиболее распространенными заболеваниями желчевыводящих путей, поражающими пожилое население.
Желчные камни и холецистит
Бессимптомные камни в желчном пузыре являются обычным признаком старения, поскольку время, дисфункция желчного пузыря и возрастающая литогенность желчи, по-видимому, предрасполагают желчные пузыри пожилых людей к преципитации перенасыщенной желчи и сопутствующей кристаллизации холестерина. билирубинат кальция в каменный материал. Несмотря на то, что считается общепризнанной догмой, что профилактическое хирургическое вмешательство не рекомендуется пациентам без симптомов, чем дольше у них камни в желчном пузыре, тем выше вероятность развития холецистита и желчной колики.Дилемма, с которой сталкиваются клиницисты и хирурги, заключается в решении этой проблемы и принятии решения о том, кого оперировать и о сроках операции.
У большинства пациентов с камнями в желчном пузыре никогда не развивается острый холецистит, а среди тех, кто переживает эпизод желчной колики, почти половина никогда не испытает второй эпизод колики в течение пяти лет. Такой результат может оправдать выжидательную позицию для большинства пожилых пациентов. Однако есть несколько факторов, которые противоречат такому решению у пожилых людей.Во-первых, колики у пожилых пациентов с диабетом и нейропатией, ассоциированной с диабетом, нечеткие и нетипичные. У таких пациентов такое серьезное состояние, как гангренозный холецистит, может проявляться минимальным повышением температуры, без значительного лейкоцитоза и небольшого количества жалоб со стороны брюшной полости, если таковые имеются.2 Следовательно, клинически значимый холецистит можно интерпретировать как еще один эпизод легкой желчной колики. Второй фактор, который, вероятно, более важен, — это связь с другими сопутствующими заболеваниями, а иногда и с опасными для жизни состояниями, которые часто отговаривают даже самого энтузиаста хирурга от выполнения холецистэктомии.
Пожилые пациенты, которым требуется экстренная холецистэктомия, как правило, плохо себя чувствуют по сравнению с результатами лечения более молодых пациентов. Показатели смертности от экстренной холецистэктомии среди пожилых людей, как сообщается, колеблются от 6 до 15% .3 В целом эти результаты аналогичны результатам, полученным при хирургических вмешательствах на желудочно-кишечном тракте пожилым людям. Напротив, когда пожилые люди подвергаются плановым операциям, показатели заболеваемости и смертности ниже и находятся на одном уровне с оперативными результатами для молодых пациентов.4 Поскольку пациенты старшего возраста плохо переносят экстренное хирургическое вмешательство, медицинская бригада должна тщательно обследовать тех пациентов, которые нуждаются в хирургическом вмешательстве, прежде чем подвергать их холецистэктомии. Если возможно, операцию следует отложить и перенести на плановую дату. Хотя отсрочка операции может показаться стимулом или побуждением к увеличению числа плановых холецистэктомий, можно надеяться, что такой консервативный подход послужит сдерживающим фактором для выполнения «операций быстрого исправления», таких как холецистостомия, которые обычно выполняются, когда Пациент слишком болен, чтобы выдержать радикальное хирургическое вмешательство, но недостаточно здоров, чтобы игнорировать его.Интересно, что некоторые хирурги неохотно проводят лапароскопическую холецистэктомию у пожилых людей — наблюдение, которое авторы разделяют как анекдот. Мы не одобряем такое отношение, поскольку нет никаких сомнений в том, что минимально инвазивная хирургия связана с более низкой заболеваемостью в результате таких осложнений, как ателектаз, что является прямым результатом уменьшения боли. Мы не знаем, что операция с лапароскопом сложнее или опаснее для 90-летнего возраста, чем открытая операция, и мы поощряем использование менее инвазивной хирургии у наших пожилых пациентов.
В определенных клинических ситуациях мы применяем только методы ERCP при лечении пациентов с желчнокаменной болезнью. Таким примером является холецистит, который является следствием попадания камней в пузырный проток. Камни можно удалить, энергично введя контрастный материал в пузырный проток или манипулируя закупоривающим камнем с помощью катетеров и проводников.5 Транспапиллярные стенты могут быть помещены в пораженный желчный пузырь через пузырный проток, позволяя желчи и гнойному материалу стекать в двенадцатиперстную кишку. таким образом смягчая острый холецистит.Эти альтернативные эндоскопические паллиативные процедуры могут быть применены у пациентов любого возраста, которые считаются непригодными для хирургического вмешательства, но такие методы более целесообразно использовать у престарелых пациентов с тяжелыми сопутствующими заболеваниями и тяжелыми сопутствующими заболеваниями.
Холедохолитиаз
Камни общих желчных протоков часто обнаруживаются у пожилых пациентов с сопутствующим холециститом. У пожилых пациентов желчная колика чаще сопровождает камни желчных протоков с холециститом или без него.В общей популяции у 5% пациентов с холециститом сосуществуют камни желчных протоков. Однако у пожилых людей эта цифра возрастает до 10–20% .9 Кроме того, у пожилых пациентов, перенесших экстренную холецистэктомию, частота образования камней желчных протоков приближается к 50%. Холедохолитиаз представляет собой серьезную проблему для пожилых людей, особенно у пациентов с заболеванием желчного пузыря, и такое состояние следует учитывать перед планированием или проведением хирургического лечения.10–12 Перед операцией следует попытаться продемонстрировать и подтвердить подозрение на наличие камней в общих желчных протоках, облегчая тем самым соответствующие планы лечения.
По нашему мнению, первичный подход к лечению каменной болезни желчных протоков должен быть эндоскопическим, то есть ЭРХПГ. В центрах передового опыта показатель успешности эндоскопического лечения камней общего желчного протока приближается к 98%. В идеале, процедура должна быть завершена до выполнения холецистэктомии, что позволит изменить хирургический доступ в случае эндоскопической неудачи.Очень большие камни могут быть фрагментированы с помощью методов литотрипсии и / или может быть вставлен стент для обеспечения декомпрессии.13–16 Кроме того, для размягчения камней можно назначить пероральный урсодиол. Каменная болезнь, осложненная стриктурами, лечится либо в несколько сеансов, либо паллиативно путем длительного стентирования. Действительно, существует несколько ситуаций, когда ЭРХПГ не может быть предложена в качестве терапевтического метода лечения холедохолитиаза до или после холецистэктомии или в отсутствие холецистэктомии.
Безопасность и эффективность ERCP у пожилых людей заслуживают комментария. В общей популяции ЭРХПГ связана с предсказуемыми осложнениями после лечения, наиболее частым из которых является панкреатит, который встречается в 5–10% случаев17. , 18 Также существует 1% риск кровотечения, перфорации и холангита, связанного с процедурой. Интересно, что пожилые люди переносят ЭРХПГ также или лучше, чем пациенты более молодого возраста, которые проходят процедуру лечения камней в общих протоках и других заболеваний желчевыводящих путей.Кроме того, не было случаев панкреатита в нашей собственной серии пациентов в возрасте 90 лет и старше, перенесших терапевтическую ЭРХПГ.19 В этой продолжающейся серии общая частота осложнений составила всего 3%, что было ниже, чем у наших пациентов. общая популяция пациентов, перенесших аналогичные процедуры.10 В этой серии не было зарегистрировано летальных исходов, связанных с процедурой, и продолжительность пребывания в больнице для многих из этих пациентов была ограничена двумя или тремя днями. Эти данные сильно контрастируют с опубликованными хирургическими отчетами об исследованиях общих протоков у пожилых людей.Смертность среди пожилых людей в хирургических сериях составляет 4–10% при плановых операциях, но эта цифра возрастает до 20% при неотложных операциях11.
Имея эту информацию в качестве основы, мы рекомендуем, чтобы клинический подход к оценке пожилых пациентов был продуманным и индивидуализированным, включая минимально инвазивные процедуры, такие как ERCP и лапароскопическая холецистэктомия, когда это возможно. Хотя тяжело больных пациентов со значительными сопутствующими заболеваниями можно оптимально лечить с помощью паллиативных процедур, таких как холецистостомия или ЭРХПГ, пожилые пациенты часто являются хорошими кандидатами на плановую холецистэктомию.Не следует отказываться от операции пожилому пациенту, который испытывает повторяющиеся колики, потому что он или она считается слишком старым.
Злокачественные стриктуры желчевыводящих путей
По мере увеличения продолжительности жизни и увеличения продолжительности жизни населения земного шара все больше внимания уделяется полиорганным заболеваниям у пожилых людей в целом и болезням печени в частности. Так обстоит дело со злокачественной механической желтухой, возникающей в результате таких заболеваний, как карцинома поджелудочной железы, карцинома желчных протоков, карцинома желчного пузыря и ампульный рак.Как и в случае с более молодыми пациентами, у пожилых людей этот синдром обычно проявляется незаметным развитием холестаза и желтухи. Боль также может быть сопутствующим признаком. Рак поджелудочной железы, самая частая причина злокачественной обструкции желчных путей в США, составляет около 27 000 случаев ежегодно и стал пятой по значимости причиной смерти от рака в этой стране. Заболеваемость этой страшной болезнью увеличилась во всем мире, обычно проявляясь в шестом и последующих десятилетиях жизни.
Прежде чем приступить к плану лечения злокачественной механической желтухи, клиническая бригада должна принять во внимание ряд факторов, наиболее важными из которых являются чрезвычайно низкие показатели выживаемости и излечения, связанные с этим заболеванием. Основная цель лечения пациентов со злокачественными заболеваниями желчевыводящих путей, которые считаются неоперабельными, — это облегчение желтухи. Это восстанавливает чувство благополучия, позволяет избежать ранней печеночной недостаточности и энцефалопатии из-за хронической обструкции, а также улучшает пищевой и иммунологический статус пациента.20 Несмотря на установление раннего диагноза, обеспечение оптимального лечения и возможность для пациента быстро избавиться от холестаза и желтухи, большинство пораженных людей умирают от своего заболевания в течение шести месяцев.
Хирургическое лечение злокачественной механической желтухи включает либо попытку радикальной резекции опухоли, либо выполнение паллиативной операции. К сожалению, показатель хирургического излечения рака поджелудочной железы, желчных протоков и желчного пузыря составляет менее 5%.21 В серии, в которой были получены результаты лучше, чем ожидалось, резектабельность рака поджелудочной железы оставалась ниже 30% 22, несмотря на высокую селективность когортной группы. Таким образом, следует проявлять осторожность, рассматривая хирургическое вмешательство с целью излечения у пожилых пациентов. Следует максимально использовать методы стадирования, чтобы тщательно отбирать тех пациентов, у которых есть вероятность хирургического вмешательства. Спиральная компьютерная томография с использованием внутривенного контраста может точно оценить степень опухоли и ее инвазию, особенно когда достигается трехмерная реконструкция, компьютерные модели портальных сосудов.Эндоскопическое УЗИ (ЭУЗИ), вероятно, является наиболее чувствительным диагностическим методом, доступным в настоящее время для прогнозирования резектабельности. 23 Если возможно, ЭУЗИ следует включить в диагностический алгоритм для оценки сосудистой сети брыжейки.
Паллиативная операция направлена на уменьшение желтухи путем создания желчно-кишечного анастомоза. Если имеется обструкция выходного отверстия двенадцатиперстной кишки или выходного отверстия желудка (обычно в 7–14% случаев22), также следует выполнить гастроеюностомию. Фактически, во время паллиативной хирургии следует регулярно выполнять двойной обходной анастомоз, так как 20% пациентов, не перенесших гастроеюностомию, позже испытают обструкцию выходного отверстия желудка, если они доживут до одного года.Хотя паллиативная хирургия очень эффективна в достижении своей цели обойти обструкцию, мы не наблюдаем преимущества в выживаемости по сравнению с неоперационными методами декомпрессии желчевыводящих путей. Поскольку обструкция выходного отверстия желудка встречается нечасто у пациентов со злокачественной механической желтухой, хирургический подход к паллиативной терапии остается вариантом, а не абсолютным. Однако для большинства пациентов в паллиативной операции нет необходимости. Учитывая заболеваемость и 30-дневную смертность (до 20%) после процедуры обходного анастомоза, неоперационные методы паллиативной терапии предпочтительны для пожилых людей.20
Эндоскопическое облегчение желтухи успешно применяется уже более 20 лет, и эти эндоскопические методы имеют высокий уровень успеха (до 90–95% попыток) .24 Пластиковые стенты диаметром до 12 французских могут быть продвинуты через сосочек через область обструкции проксимального желчного дерева. Больший успех достигается при лечении обструкции дистального желчного протока, поскольку холангит и другие осложнения возникают реже у этой подгруппы пациентов. При опухолях, влияющих на бифуркацию печеночных протоков (Клацкин), стенты могут быть помещены как в правый, так и в левый внутрипеченочные протоки для обеспечения декомпрессии.На выполнение эндоскопических процедур требуется около часа, и большинство пациентов проводят в больнице не более 36 часов. После установки билиарного стента желтуха исчезает почти сразу, если нет сопутствующего заболевания печени, и, как правило, после процедуры у пациента нет боли или кишечной непроходимости.
Пластиковые стенты, установленные эндоскопически, имеют тенденцию закупориваться или закупориваться в течение шести месяцев после установки, что требует замены стента. Хотя пластиковые стенты большого диаметра выживают или функционируют дольше, чем стенты малого диаметра, мало что можно сделать, чтобы ( a ) замедлить накопление биопленки в просвете стента и ( b ) продлить его проходимость.Новейшая стратегия, разработанная для решения проблемы засорения, заключается в установке расширяемых сетчатых стентов большого диаметра. Эти металлические эндоспротезы, по-видимому, задерживают окклюзию стента на срок до шести месяцев, дольше, чем ожидалось или было зафиксировано при использовании пластиковых стентов.25 Однако расширяемые металлические стенты ( a ) намного дороже, чем пластиковые стенты, и ( b ). ) не снимаются. После установки стента большинство пациентов умирают в безжелтушном состоянии до того, как металлические стенты окклюзируются, и их использование является разумным подходом, чтобы избежать повторных посещений больницы и эндоскопии у пациентов, которые, как ожидается, проживут не более 4–6 месяцев.Частые повторные визиты в больницу обходятся дорого и напоминают пациентам об их смертности. Пациентам, которые, как ожидается, проживут год или более, рекомендуется обходное хирургическое вмешательство, чтобы избежать частых посещений, необходимых для замены пластмассовых протезов. Однако пожилые люди редко доживают до четырех месяцев, и их стенты обычно остаются незащищенными на момент смерти.
Поскольку прогноз для пациентов со злокачественной обструкцией желчных путей плохой, для большинства пациентов, особенно пожилых, подходит безоперационное паллиативное лечение.Пожилые люди хуже переносят операцию и проводят слишком много оставшихся дней, восстанавливаясь после операции. Таким образом, эндоскопическое стентирование рекомендуется подавляющему большинству пациентов со злокачественной обструкцией желчевыводящих путей. Хирургическое вмешательство рекомендуется тем пациентам, у которых заболевание выглядит локализованным, очень здоровым или у тех, у кого имеется обструкция выходного отверстия желудка. Следует избегать «исследовательской» операции.
Резюме
Пожилые люди обычно страдают заболеваниями желчевыводящих путей.Желчнокаменная болезнь — важная причина рецидивов абдоминальных симптомов, и мы выступаем за агрессивный подход к стабильным пациентам, не входящим в группу риска, чтобы улучшить качество их жизни. Холедохолитиаз оптимально лечится с помощью ЭРХПГ (эффективность 98%) даже у пациентов из группы высокого риска. Эндоскопическое вмешательство часто устраняет необходимость в экстренном хирургическом вмешательстве на желчевыводящих путях у пожилых людей, оно лучше переносится и связано со значительно меньшим риском и более низкой смертностью. Напротив, неотложная операция у пожилых людей плохо переносится.Даже холецистит и билиарный панкреатит (здесь не обсуждаются) поддаются эндоскопическому лечению.
Злокачественная обструкция желчных путей не должна и не может лечиться так же агрессивно, как доброкачественные заболевания, поражающие желчевыводящие пути, поскольку долгосрочная перспектива неблагоприятна. Эндоскопической паллиативной терапии обычно достаточно для максимального улучшения лечения и улучшения качества жизни пациента с небольшими сопутствующими осложнениями или постпроцедурными махинациями (дренажные мешки или трубки). Пострадавшее население в целом и пожилые люди в частности получают пользу от малоинвазивных эндоскопических методов декомпрессии.
Распространенные болезни желчного пузыря и желчевыводящих путей: причины, симптомы и профилактика
Заболевание желчного пузыря возникает при воспалении или раздражении желчного пузыря, небольшого мешочка грушевидной формы, расположенного под печенью. К различным заболеваниям желчного пузыря относятся:
- Опухоли желчного пузыря
Опухоли желчного пузыря, доброкачественные или злокачественные (чаще всего редкие), возникают, когда клетки желчного пузыря растут ненормально. Доброкачественные опухоли состоят из полипов холестерина, папиллом или аденомиом.Хотя сообщалось об аденоакантомах, плоскоклеточном раке и цистаденокарциноме, наиболее распространенной и злокачественной формой опухоли желчного пузыря является аденокарцинома, связанная с хроническим холециститом. Аденокарцинома часто встречается у женщин и лиц старше 50 лет.
Симптомы- Боль в животе
- Лихорадка
- Желтуха
- Масса живота
- Внезапная потеря веса
- Профилактика
Профилактика
Избегание контакта с резиной или нефтепродуктами помогает предотвратить опухоль желчного пузыря.
- Острый бескаменный холецистит
Это воспаление желчного пузыря без камней в желчном пузыре. 10% из 500 000 холецистэктомий, выполняемых ежегодно в США, связаны с бескаменным холециститом.
Симптомы- Сильная боль в правом верхнем углу или центре живота
- Лихорадка
- Тошнота и рвота
- Болезненность живота при прикосновении
- Боль, которая распространяется на правое плечо или спину
Профилактика
- Поддерживайте здоровый вес, так как ожирение приводит к образованию желчных камней
- Соблюдайте здоровую диету
Болезни желчных путей
Заболевания желчного пузыря, желчных протоков и других структур, участвующих в производстве и транспортировке желчи, называются заболеваниями желчевыводящих путей.К различным заболеваниям желчевыводящих путей относятся:
- Холедохолитиаз
Холедохолитиаз, частая причина непеченочной обструкции желчных путей, при отсутствии лечения может привести к желчнокаменному панкреатиту.
Симптомы- Сильная боль в верхней части живота
- Желтуха
- Лихорадка
- Озноб
- Тошнота и рвота
Камни желчных протоков будут появляться повторно, даже если желчный пузырь будет удален.Поэтому убедитесь, что вы
- Ежедневные упражнения
- Ешьте продукты, богатые клетчаткой, чтобы предотвратить образование камней в желчном пузыре
- Холангиокарцинома
Это аденокарцинома внепеченочного или внутрипеченочного желчного протока, часто встречающаяся у мужчин среднего возраста. Ежегодно в США регистрируется от 2000 до 3000 новых случаев холангиокарциномы, что составляет от 10% до 15% всех первичных злокачественных новообразований печени и желчевыводящих путей.
Симптомы- Желтуха
- Усталость
- Непреднамеренная потеря веса
- Боль в животе
- Анорексия
- Профилактика
- Бросить курить
- Снизьте риск развития заболеваний печени, так как это может привести к холангиокарциноме
Некоторые другие различные состояния, которые могут привести к обструкции желчных путей
Свяжитесь с нами сегодня, если вы ищете лечение желчного пузыря рядом с вами.
- Доброкачественные опухоли
Хотя большинство опухолей желчных протоков являются злокачественными, некоторые доброкачественные опухоли приводят к обструкции желчных протоков и холестазу, включая цистаденомы, папилломы и аденомы.
- Ампуллярные опухоли
Как доброкачественные (аденомы), так и злокачественные (ампулярная карцинома) опухоли ампулы Фатера могут вызывать обструкцию желчевыводящих путей.
- Заболевания поджелудочной железы
Карцинома головки поджелудочной железы может проявляться безболезненной желтухой в результате непроходимости желчного протока, проходящего через головку поджелудочной железы.Доброкачественные заболевания поджелудочной железы, такие как хронический панкреатит и псевдокиста поджелудочной железы, также могут вызывать холестаз.
- Синдром Мириззи
Вызванный поврежденным камнем пузырного протока, этот синдром приводит к расширению желчного пузыря и последующему сжатию внепеченочных желчных путей. Синдром Мириззи включает стеноз печеночного протока, вызванный камнем на пересечении кистозного и печеночного протоков или в результате холецистита.
- СПИД Холангиопатия
Холестаз можно увидеть при СПИДе в результате изменений желчных протоков на холангиограмме, которые выглядят как первичный склерозирующий холангит.
- Паразиты
Различные паразитарные инфекции, такие как Ascaris spp и Strongyloides и печеночные двуустки, такие как Fasciola hepatica и Opisthorchis Sinensis, могут вызывать внепеченочную непроходимость желчевыводящих путей.
Д-р Мадху Прасад, доктор медицины, FACS
Доктор Мадху Прасад имеет более чем 30-летний опыт работы в качестве общего хирурга и хирургического онколога и предоставляет услуги высочайшего уровня в Анкоридже, Аляска.Он верит в предоставление качественной помощи пациентам и их семьям. Вдохновленные состраданием и гуманизмом, доктор Прасад и его команда работают на благо своих пациентов.
Первичный билиарный цирроз (ПБЦ): причины, симптомы, диагностика и лечение в Индии
Пользователь соглашается и подтверждает, что Пользователь прочитал, понял и принимает условия, содержащиеся в брошюре, прилагаемой к Устройству («Устройство » ”) в отношении его использования, эксплуатации, возврата / замены и гарантийной политики.
Пользователь настоящим соглашается и признает, что Устройство (аппаратное и программное обеспечение), используемое в положении
услуг Medanta предоставляется на условиях «как есть» и «как доступно» через Alivecor India Private
Ограниченное. Medanta никоим образом не поддерживает и не продвигает Устройство, а также не несет ответственности.
для любых претензий, заявлений или гарантий, явных или подразумеваемых, в отношении безопасности, надежности,
долговечность и производительность устройства.
Однажды использованные услуги не могут быть отменены, за исключением случаев, когда Пользователь просит отменить
услуга в день покупки, и в этом случае полная сумма комиссии за услугу будет возвращена Пользователю.
при условии, что Устройство не было распаковано.
До истечения срока действия услуги Пользователь может продлить услуги, воспользовавшись различными программами.
опции. Для указанных целей Пользователь может позвонить на нашу горячую линию +91 124 4141414 или посетить сайт www.medanta.org. Расширенная программа, используемая Пользователем, активируется автоматически по истечении срока действия существующей программы услуг.
В случаях, когда Пользователь выбрал использование Услуг через арендованное Устройство, возвращаемый депозит сумма в размере 5000 ₹ (« Сумма депозита ») применима и оплачивается Пользователем.Возврат депозита Сумма подлежит возврату Устройства в рабочем и неповрежденном состоянии. Возврат депозита Сумма должна быть произведена с помощью того же способа оплаты, что и покупка в тех случаях, когда Пользователь лично посещает Меданту для возврата Устройства. Если Пользователь решит вернуть Устройство по почте, Сумма депозита будет возвращена Medanta в электронном виде через НЕФТЬ или банковский перевод в течение семь (7) рабочих дней с момента получения Устройства и получения отсканированного изображения / копии «Аннулированного» Проверка банковского счета Пользователя.
По истечении срока действия услуг (с точки зрения количества ЭКГ или продолжительности программы), предоставленных
Пользователю, Устройство должно быть возвращено в течение 10 (десяти) дней, в противном случае Сумма депозита будет
конфисковано.
Обратите внимание, что пакет ЭКГ или возвращаемый залог за устройство не подлежат передаче от одного пациента к другому.
Другая.
Американский журнал рентгенологии Vol. 197, No. 4 (AJR)
| Образовательные цели и ключевые моменты | Выбирать К началу страницы Образовательные цели an… << Эпидемиология и патология ... Стратегии визуализации. Визуализация внешнего вида. Заключение. Ссылки. ЦИТИРУЮЩИЕ СТАТЬИ |
|---|
. Для визуализации заболеваний желчевыводящих путей часто требуется мультимодальный подход к визуализации, поскольку все более широкое использование MRCP снижает потребность в диагностике ERCP.
Визуализация желчных путей при механической желтухе направлена на диагностику уровня обструкции, ее серьезности и причины.
Цель этого обзора — изучить особенности визуализации первичного склерозирующего холангита и холангиокарциномы.
Холангит обычно является вторичным по отношению к обструкции желчевыводящих путей, при этом описаны визуализационные особенности холангита на фоне обструкции желчевыводящих путей.
Желчевыводящие пути подвержены множеству патологических отклонений. В этой статье основное внимание будет уделено визуализации холедохолитиаза, первичного и вторичного холангита и холангиокарциномы; изображения желчного пузыря и поджелудочной железы не будут охвачены. Для исследования такого широкого спектра патологических отклонений визуализация желчных путей часто требует комплексного подхода.В первую очередь мы обсудим аспекты визуализации желчных протоков с помощью УЗИ, КТ, МРТ, MRCP и ERCP.
| Эпидемиология и патофизиология | Выбирать К началу страницыОбразовательные цели и … Эпидемиология и патология … << Стратегии визуализацииВизуализация внешнего видаЗаключение Ссылки ЦИТИРУЮЩИЕ СТАТЬИ |
|---|
Холедохолитиаз — одно из наиболее распространенных патологических нарушений, поражающих желчевыводящие пути.Другие состояния включают воспалительные, инфекционные, злокачественные, врожденные и ятрогенные заболевания (таблица 1). Холелитиаз обычно протекает бессимптомно, но, по оценкам, 10–15% пациентов с симптомами страдают холедохолитиазом [1]. Следовательно, холедохолитиаз, вероятно, является относительно распространенным явлением, учитывая, что в США ежегодно выполняется около 700 000 холецистэктомий [2]. Естественная история холедохолитиаза плохо изучена, но осложнения включают обструкцию желчевыводящих путей, панкреатит и холангит, при этом считается, что хроническое заболевание увеличивает риск холангиокарциномы [3].
Склерозирующий холангит часто проявляется клиническими признаками обструкции желчевыводящих путей, такими как желтуха и зуд, но обычно при отсутствии признаков инфекции. Первичный склерозирующий холангит чаще поражает внутрипеченочные желчные протоки, чем внепеченочные. Примерно у 15% пациентов с первичным склерозирующим холангитом развивается холангиокарцинома [4].
Холангиокарцинома встречается реже, чем другие злокачественные новообразования печени и холецистоза, составляя примерно 1% всех злокачественных новообразований.Большинство холангиокарцином — аденокарциномы [5]. Большинство пациентов с холангиокарциномой имеют диагноз между шестым и седьмым десятилетиями жизни; однако у пациентов с первичным склерозирующим холангитом холангиокарцинома может развиться в более молодом возрасте [5]. Чаще поражаются внепеченочные желчные протоки, чем внутрипеченочные [5]. Повышенный уровень CA19-9 в сыворотке также может наблюдаться у пациентов с холангиокарциномой, тогда как повышенные уровни α-фетопротеина связаны с гепатоцеллюлярной карциномой, а не с холангиокарциномой [5].
Обструкция желчных путей чаще всего возникает из-за холедохолитиаза. Обструкция также может быть следствием стриктур желчных путей, злокачественных новообразований, ятрогенных и паразитарных заболеваний [6]. Обструкция желчных путей ускоряет острый гнойный холангит, вызывая гепатовенозный рефлюкс и последующую бактериемию [7]. Микроорганизмы, наиболее часто связанные с острым гнойным холангитом, включают Escherichia coli, виды Klebsiella , виды Proteus , виды Bacteroides и Pseudomonas aeruginosa [8].Классические клинические проявления — это боль в правом верхнем квадранте, лихорадка и желтуха (триада Шарко), иногда с гипотонией и измененным сознанием (пентада Рейнольдса) [6, 9]. Острый гнойный холангит может привести к формированию абсцесса печени из-за посева бактерий через бактериемию воротной вены. Чувствительность КТ и ультразвука для обнаружения абсцесса печени превышает 90%, а МРТ считается не менее чувствительной, чем КТ [4].
ТАБЛИЦА 1: Заболевания желчных путей
| Стратегии визуализации | Выбирать К началу страницы Образовательные цели an…Эпидемиология и патология … Стратегии визуализации << Виды визуализации Заключение Ссылки ЦИТИРУЮЩИЕ СТАТЬИ |
|---|
Первоначальное обследование пациентов с подозрением на острое заболевание желчных протоков (включая заболевание желчного пузыря) должно проводиться в первую очередь с помощью ультразвука, чувствительного к патологическим процессам 83%, что значительно превосходит КТ (39%) в этой клинической ситуации [10]. Диагностическое ультразвуковое исследование обычно позволяет избежать КТ или дополнительных изображений, если нет атипичных признаков или подозревается сопутствующее заболевание печени, желчных путей или поджелудочной железы.Ультразвук имеет чувствительность 99% для обнаружения дилатации протока, но не чувствительна для выявления холедохолитиаза, отчасти из-за трудностей с визуализацией дистального отдела общего желчного протока [11]. Нормальный диаметр общего желчного протока варьируется, но диаметр более 7 мм обычно указывает на обструкцию желчного протока у пациентов без предшествующей холецистэктомии [12]. Хотя КТ — не лучший метод визуализации холедохолитиаза, ее часто проводят для оценки желтухи.Сообщается о широко варьирующейся чувствительности от 20% до 78% [13, 14]. Выявление холедохолитиаза должно вызвать клиническую корреляцию и ERCP для удаления камня, где это возможно. ERCP остается эталоном для окончательной диагностики многих заболеваний желчевыводящих путей; тем не менее, MRCP доказала свою точность для диагностики большинства состояний желчевыводящих путей и значительно ограничила потребность в диагностической ERCP [10, 15]. Визуализацию желчных протоков с помощью КТ-холангиографии можно проводить с помощью прямой или непрямой инстилляции контрастного вещества.Для прямой КТ-холангиографии требуется введение контрастного вещества в желчные пути через чрескожный катетер или с помощью ERCP. Неинвазивная КТ-холангиография с положительным контрастом выполняется с использованием внутривенного введения йодипамида меглумина в течение 30 минут, дополненного внутривенным введением гиосцина непосредственно перед визуализацией, чтобы расслабить сфинктер Одди [16]. Сообщается, что чувствительность и специфичность непрямой КТ-холангиографии составляет 92% [17]. КТ-холангиография менее подвержена артефактам, чем MRCP, и основным показанием для КТ-холангиографии с контрастным усилением является определение анатомии желчных протоков второго порядка перед трансплантацией печени [16].КТ-холангиография также может выполняться без необходимости введения контрастного вещества желчевыводящих путей с использованием методов реконструкции проекции минимальной интенсивности, когда желчь может действовать как отрицательный контраст в просвете желчных путей [18]. Поскольку КТ-холангиография проводится реже, чем УЗИ, ЭРХПГ и MRCP, дальнейшее ее обсуждение выходит за рамки этого обзора.
| Увеличенная версия (127K) | Рис.1A — Мужчина, 70 лет, холедохолитиаз, перенес холецистэктомию в анамнезе. A, Ультразвук показывает эхогенное поражение ( стрелка ) в общем желчном протоке (CBD), которое отбрасывает акустическую тень, и имеется расширение CBD. |
| Посмотреть увеличенную версию (149K) | Рис. 1B — Мужчина 70 лет с холедохолитиазом, перенесший холецистэктомию в анамнезе. B, ERCP показывает несколько хорошо ограниченных свободно плавающих камней в CBD, согласующихся с холедохолитиазом. Зажимы для холецистэктомии выступают чуть выше стрелки. |
| Посмотреть увеличенную версию (203K) | Рис. 2A — Женщина 47 лет с рецидивирующим холангитом из-за стриктуры анастомоза на уровне печеночно-гальваноэто-ойноста. A, MRCP показывает внутрипеченочную дилатацию желчных путей ( стрелка ), но анастомоз затрудняет визуализацию дистального билиарного дерева. |
| Посмотреть увеличенную версию (170K) | Рис. 2B — Женщина 47 лет с рецидивирующим холангитом из-за стриктуры анастомоза на уровне эксцизионно-желчно-желтого пузыря печени. B, Чрескожная чреспеченочная холангиография показывает обширное расширение внутрипеченочных желчных протоков ( шеврон ) и стеноз на уровне анастомоза ( стрелка ). Стеноз был успешно купирован после расширения стриктуры режущим баллоном. |
| Посмотреть увеличенную версию (116K) | Рис. 3A — Женщина 65 лет с первичным склерозирующим холангитом, ассоциированным с язвенным колитом. A, УЗИ показывает внутрипеченочное расширение желчных протоков ( стрелка ), но конкретная причина не подтверждена. |
| Увеличенная версия (194K) | Рис.3B — Женщина 65 лет с первичным склерозирующим холангитом, ассоциированным с язвенным колитом. B, CT подтверждает внутрипеченочную дилатацию желчевыводящих путей ( стрелка, ). |
| Посмотреть увеличенную версию (139K) | Рис. 3C — Женщина 65 лет с первичным склерозирующим холангитом, ассоциированным с язвенным колитом. C, MRCP показывает сегментарную дилатацию желчных протоков ( стрелка, ) с отбортовкой внутрипеченочных желчных протоков (, шеврон ), особенно в левой доле печени. |
| Увеличить (170K) | Рис. 3D — Женщина 65 лет с первичным склерозирующим холангитом, ассоциированным с язвенным колитом. D, Обнаружение сегментарной дилатации желчных протоков с помощью MRCP ( стрелка, ) было подтверждено на ERCP. |
| Посмотреть увеличенную версию (153K) | Рис. 4A — Мужчина 77 лет с желтухой из-за холангиокарциномы. A, Ультразвук показывает большое эхогенное поражение ( стрелка, ) в общем желчном протоке (CBD), которое не отбрасывает четко выраженную акустическую тень. |
| Посмотреть увеличенную версию (157K) | Рис. 4B — Мужчина 77 лет с желтухой из-за холангиокарциномы. B, CT показывает плохо усиливающееся поражение ( наконечник стрелки ) в CBD с сопутствующей обструкцией желчевыводящих путей. |
| Посмотреть увеличенную версию (138K) | Рис. 5A — Мужчина 84 лет с периампулярной холангиокарциномой. A, Ультразвук показывает эхогенное поражение ( стрелка ) в дистальном отделе общего желчного протока (CBD), которое не отбрасывает заднюю акустическую тень. |
| Посмотреть увеличенную версию (159K) | Рис. 5B — Мужчина 84 лет с периампулярной холангиокарциномой. B, CT показывает образование мягких тканей ( стрелка, ) в ампулярной области, выступающей в проксимальный CBD. |
| Посмотреть увеличенную версию (220K) | Рис. 6A — Женщина 79 лет с инфильтрирующей холангиокарциномой внепеченочного желчного протока. A, CT показывает поражение мягких тканей ( стрелка ) при бифуркации воротной вены, охватывающей ее правую главную ветвь, с ассоциированной внутрипеченочной дилатацией желчных протоков. |
| Посмотреть увеличенную версию (124K) | Рис. 6B — Женщина 79 лет с инфильтрирующей холангиокарциномой внепеченочного желчного протока. B, На ERCP внепеченочные желчные протоки и проксимальный общий желчный проток не были видны ( стрелка, ) из-за оболочки опухоли. Вблизи очага поражения наблюдается расширение желчных протоков. |
| Увеличенная версия (124K) | Рис.7A — Женщина 49 лет, поступившая с механической желтухой, вызванной холангиокарциномой. A, Ультразвук показывает грубую внутрипеченочную дилатацию желчных протоков ( стрелка ) и очевидное новообразование в месте слияния желчных протоков. |
| Посмотреть увеличенную версию (170K) | Рис. 7B — Женщина 49 лет, поступившая с механической желтухой из-за холангиокарциномы. B, CT показывает гипоаттенуирующую массу ( стрелка ) в месте слияния основных печеночных протоков. |
| Посмотреть увеличенную версию (147K) | Рис. 7C — Женщина 49 лет, поступившая с механической желтухой из-за холангиокарциномы. C, Через одну минуту после внутривенного введения контрастного вещества Т1-взвешенная МРТ подтвердила наличие гиповазулярной массы ( стрелка ).Никакого замедленного усиления не наблюдалось. |
| Посмотреть увеличенную версию (187K) | Рис. 7D — Женщина 49 лет, поступившая с механической желтухой из-за холангиокарциномы. D, ERCP показывает обструкцию главного печеночного протока и проксимального общего желчного протока ( стрелка ). |
MRCP выполняется с использованием сильно взвешенных по T2 последовательностей, дополненных насыщенными жирами T1- и T2-взвешенными МРТ, а также с получением стационарных градиентных эхо-сигналов (истинно быстрая визуализация с установившейся прецессией), которые являются менее восприимчивы к артефактам потока [19].Рекомендуется получать изображения в двух разных плоскостях для окончательной идентификации желчных камней во внепеченочных желчных протоках на MRCP [20]. MRCP особенно полезен у пациентов с полной обструкцией желчевыводящих путей после билиарно-кишечного анастомоза, у которых ЭРХПГ часто неосуществима, или у пациентов, у которых ЭРХПГ или чрескожная чреспеченочная холангиография неэффективна или не подходит [20]. Пациентам со значительными симптомами или осложненным заболеванием желчевыводящих путей часто назначают MRCP или МРТ, когда результаты КТ и УЗИ неубедительны [19].Наличие пневмобилии является потенциальным ограничением МРТ в послеоперационных случаях или при желчно-кишечном анастомозе и может значительно снизить чувствительность и специфичность выявления камней в желчном пузыре. Полезно помнить, что, как правило, воздух визуализируется в независимых местах, а камни должны располагаться в зависимых местах внутри желчных протоков [20].
MRCP без использования контрастного вещества для внутривенного введения может поставить рецензента перед трудностями в дифференциации асцита, скоплений околопеченочной жидкости и отека от утечки желчи и биломы, особенно при наличии обширных воспалительных изменений [20].Утечка желчи, как правило, происходит после хирургического вмешательства на желчевыводящих путях, особенно холецистэктомии, из-за неправильного размещения зажима, смещения хирургических зажимов и повреждения правосторонних радикалов желчных протоков в ложе печени [20]. В этой ситуации MRCP, взвешенный по T1, после внутривенного введения контрастных веществ, специфичных для гепатоцитов, которые предпочтительно выводятся с желчью, таких как тринатрий мангафодипира или динатрий гадоксетат, помогает предоставить функциональную и анатомическую информацию, которая может быть использована для определения утечки желчи и скопления желчи [ 20].Как правило, внутрипеченочные желчные протоки и общие желчные протоки должны быть хорошо изображены в течение 20 минут после инъекции у пациентов с нормальной функцией печени.
| Внешний вид изображений | Выбирать К началу страницы Цели обучения и … Эпидемиология и патология … Стратегии визуализации Визуализация внешнего вида << Заключение Ссылки ЦИТИРУЮЩИЕ СТАТЬИ |
|---|
Холедохолитиаз обычно выявляется при КТ или МРТ в зависимых участках желчевыводящих путей [16].Камни часто имеют угловатую форму и слоистый вид на КТ или могут быть связаны спереди серповидным скоплением желчи или газа [16]. Отличить конкремент от пневмобилии более надежно с помощью КТ, чем МРТ, потому что холедохолитиаз, гемобилия и локулы газа могут проявляться как дефекты наполнения со слабым сигналом, окруженные желчью с высоким сигналом на MRCP [19] (рис. 1A и 1B). При наличии холедохолитиаза могут быть сопутствующие признаки воспаления желчных путей, включая перидуктальный отек, утолщение стенки желчных протоков и усиление фрески после в / в введения контрастного вещества [16].Обычно ветви воротной вены окружены жидкостью при внутрипеченочном перипортальном отеке; однако воротная вена фланкирует только одну сторону расширенного желчного протока при обструкции желчных путей [5]. Камни имеют переменные характеристики сигнала на Т1-взвешенной МРТ, но равномерно низкие по сигналу на Т2-взвешенных изображениях. На КТ камни могут быть гиператенуирующими из-за кальцификации, изоаттенуирующими по сравнению с желчью из-за отложения холестерина или гипоаттенуирующими из-за газообразного азота [16].
| Посмотреть увеличенную версию (174K) | Рис. 8 — Мужчина 56 лет с острым гнойным холангитом и образованием холангитного абсцесса. КТ брюшной полости показывает расширение внутрипеченочных желчных протоков в правой доле печени с луковичным расширением проксимальных отделов пораженных протоков ( стрелка ) из-за образования абсцесса. |
| Увеличенная версия (135K) | Рис.9A — Женщина 63 лет с инфильтрацией печени Fasciola hepatica во время печеночной фазы заболевания. A, КТ брюшной полости в артериальной фазе показывает гипоаттенуирующие трубчатые и округлые очаги ( стрелка, ) в правой доле печени. |
| Посмотреть увеличенную версию (143K) | Рис. 9B — 63-летняя женщина с Fasciola hepatica инфильтрацией печени во время печеночной фазы болезни. B, На визуализации воротной вены наполнения нет ( стрелка, ). |
| Посмотреть увеличенную версию (134K) | Рис. 9C — 63-летняя женщина с Fasciola hepatica инфильтрацией печени во время печеночной фазы болезни. C, T1-взвешенная МРТ печени после в / в введения контрастного вещества показывает отсутствие наполнения внутри кистозных поражений ( стрелка, ). |
| Посмотреть увеличенную версию (116K) | Рис. 9D — 63-летняя женщина с Fasciola hepatica инфильтрацией печени во время печеночной фазы болезни. D, Корональная T1-взвешенная проекция максимальной интенсивности МРТ показывает общие печеночные и общие желчные протоки, но без заполнения поражений ( стрелка ). |
Стриктуры желчных протоков вызывают стеноз просвета протока с расширением внутри- или внепеченочного желчного протока (2 и 7 мм соответственно) или без него, резкий переход без плавного сужения, видимое слияние внутрипеченочных желчных протоков с воротами или отсутствие части воздуховода [5] (рис.2А и 2Б). Доброкачественные стриктуры имеют тенденцию к гладкому симметричному сужению просвета и включают короткие сегменты желчных протоков по сравнению со злокачественными стриктурами [16]. Существует тенденция к завышению степени и продолжительности стеноза на MRCP. При оценке обструкции желчных путей наиболее важным является определение проксимального уровня обструкции. Коллапс желчных путей дистальнее места обструкции является обычным явлением, а наличие камней или осадка также может затруднить интерпретацию [20].
| Увеличенная версия (175K) | Рис.10A — Мужчина 64 лет с кистой холедоха IV типа, содержащей камень. A, CT показывает грубую дилатацию общего желчного протока (CBD), который содержит гиператтенуирующий камень ( стрелка ). |
| Посмотреть увеличенную версию (117K) | Рис. 10B — Мужчина 64 лет с кистой холедоха IV типа, содержащей камень. B, Камни видны как дефект наполнения со слабым сигналом ( стрелка, ) в CBD на T2-взвешенной МРТ. |
| Посмотреть увеличенную версию (102K) | Рис. 10C — Мужчина 64 лет с кистой холедоха IV типа, содержащей камень. C, MRCP показывает степень кисты холедоха ( шеврон ), вовлекающую внутри- и внепеченочные желчные протоки. |
Первичный склерозирующий холангит — хорошо описанная причина стриктур желчных протоков. Склерозирующий холангит может быть первичным (т.е., связанные с воспалительным заболеванием кишечника, забрюшинным фиброзом и стромой Рейделя) или вторичными по отношению к холедохолитиазу, инфекции или хирургическому вмешательству [5, 20] (рис. 3A, 3B, 3C и 3D). Характерными визуальными особенностями первичного склерозирующего холангита являются вздутие и обрезка желчных протоков из-за перидуктального фиброза, при котором образуются стриктуры, периодически расширяющиеся сегменты внутрипеченочных и внепеченочных желчных протоков. Другие визуальные особенности первичного склерозирующего холангита включают утолщение внепеченочных желчных протоков, нарушения перфузии печени, сегментарную атрофию, увеличение хвостовой доли и цирроз [4].Следует также отметить, что особенности визуализации первичного склерозирующего холангита могут имитироваться холангиокарциномой, холангиопатией IgG и острым панкреатитом [21]. Быстрое увеличение степени расширения сегментарного протока является признанным признаком холангиокарциномы у пациента с известным первичным склерозирующим холангитом [5].
На практике часто можно отличить холангиокарциному от гепатоцеллюлярной карциномы, билиарной цистаденомы и метастазов, но в случаях диагностической неопределенности для получения цитологических образцов для окончательного диагноза требуется чрескожная биопсия или эндоскопическая чистка щеткой [5] (рис.4A и 4B). Чувствительность КТ для выявления холангиокарциномы составляет 40% [22] (рис. 5A и 5B). Холангиокарцинома может проявляться в виде массы или инфильтративного поражения, может иметь центральную или периферическую локализацию и может проявлять отсроченное усиление после внутривенного введения контрастного вещества [5]. Массивные поражения имеют тенденцию к периферическому гетерогенному усилению с очагами гипо- и гиператтенуации на КТ или с низким и высоким сигналом на Т2-взвешенной МРТ из-за некроза и муцина, соответственно [5].Инфильтративная холангиокарцинома обычно носит склерозирующий характер и чаще всего располагается в месте слияния правого и левого желчных протоков (опухоль Клацкина) с обструкцией желчевыводящих путей, но с небольшой детектируемой массой [5] (рис. 6A и 6B). Инфильтративная холангиокарцинома имеет тенденцию быть гиповаскулярной и показывает низкую интенсивность сигнала на всех последовательностях МРТ [5] (рис. 7A, 7B, 7C и 7D).
ТАБЛИЦА 2: Классификация кист холедоха
Холангиокарцинома имеет тенденцию проявляться атрофией сегмента или доли печени или сегментарной обструкцией воротной вены из-за инфильтрации опухоли и стеноза, а не тромбоза, как это видно на гепатокарциноме карцинома [5, 21].Скиррозный характер инфильтративных поражений может давать центральный низкий сигнал на Т2-взвешенной МРТ, а также отсроченное усиление после внутривенного введения контрастного вещества. Считается, что отсроченная визуализация (10–20 минут) показывает предпочтительное удержание контраста в 40% холангиокарцином по сравнению с окружающей печенью [16]. Как для выявления холангиокарциномы, так и для определения стадии холангиокарциномы путем оценки степени поражения желчных и сосудистых путей в значительной степени полагаются изображения. Отличить камень от опухоли в общем желчном протоке может быть сложно с помощью стандартных последовательностей МРТ.Увеличение опухоли после в / в введения контрастного вещества является полезным признаком, которого не наблюдается при камнях [5]. Когерентная визуализация в стабильном состоянии корональной артерии также может помочь в этой ситуации, показывая низкий сигнал в камне и промежуточный сигнал при злокачественном поражении [19].
У голодающего пациента нормальная желчь содержит меньше воды и более высокие концентрации желчных кислот, что приводит к более высокому сигналу МРТ, чем ЦСЖ на Т1-взвешенной МРТ [5]. У пациента, не принимающего пищу, желчь имеет характеристики сигнала, аналогичные характеристикам CSF на T1-взвешенной МРТ [5].Острый гнойный холангит на МРТ характеризуется низким уровнем сигнала желчного содержимого по сравнению с печенью на Т2-взвешенной МРТ и промежуточным сигналом на Т1-взвешенной МРТ, с перипортальным отеком на Т2-взвешенной МРТ черной крови [23]. При остром гнойном холангите расширенные желчные протоки, заполненные эхогенным гнойным материалом, наблюдаются на УЗИ, плотное желчное содержимое — на КТ, а утолщенные усиливающиеся стенки — на КТ и МРТ [19] (рис. 8). Цель визуализации при остром гнойном холангите — выявить причину обструкции желчевыводящих путей и выявить такие осложнения, как образование абсцесса [4].Для формирования абсцесса на КТ характерен уни- или мультилокулированный гипоаттенуирующий сбор с усилением периферического края [4]. Знак скопления может также наблюдаться в результате слияния нескольких абсцессов [5]. На МРТ поражение, окруженное краем повышенного сигнала на Т2-взвешенной МРТ и содержащее пониженный сигнал на Т1-взвешенной МРТ с усилением периферической капсулы или края после внутривенного введения контрастного вещества, имеет визуализационные признаки абсцесса печени [4].
Расширенные периферические протоки при отсутствии дилатации центрального протока могут наблюдаться при холангите, вызванном паразитарной инфекцией.На КТ Fasciola hepatica характеризуется аномальными географическими областями, содержащими кистозные и канальцевые гипоаттенуирующие некротические полости, простирающиеся до поверхности печени [24] (рис. 9A, 9B, 9C и 9D). Эти явления, называемые «знаком туннелей и пещер», наблюдаются во время печеночной фазы болезни [24]. Поражения обычно не сливаются, но имеют различный сигнал на МРТ, и типичные характеристики сигнала еще не согласованы.
Массовидное поражение внутрипеченочного или внепеченочного желчного дерева или обоих, содержащее жидкость с сигналом желчного типа на всех последовательностях, является характерной чертой кисты холедоха, пять различных типов которой были описаны [21] (Таблица 2 и Рис.10A, 10B и 10C). Т1-взвешенная МРТ с внутривенным контрастированием может характеризовать кисты холедоха в сомнительных случаях, потому что просвет кист холедоха должен увеличиваться аналогично желчным протокам [25]. В этом случае может быть полезным МРТ-контраст, специфичный для гепатоцитов. Стандартные контрастные вещества для внутривенного введения, такие как гадопентетат димеглумин, слабо связываются с белками, быстро выводятся почками и почти полностью ограничиваются внутрисосудистым и интерстициальным пространствами с незначительной экскрецией с желчью [26].Т1-взвешенный MRCP с усиленным контрастом также может быть выполнен с использованием контрастных веществ, которые имеют значительную экскрецию с желчью, таких как гадобенат димеглумин, гадоксетат динатрий или мангафодипир тринатрий, через 15–90 минут после внутривенной инъекции [15]. Т1-взвешенный MRCP после в / в введения гепатоспецифического контрастного вещества также может быть полезен для диагностики билиарных гамартом, которые имеют сигнальные характеристики желчи [25, 27]. Гамартомы расширенного желчного протока, также известные как комплексы фон Мейенберга, иногда ошибочно принимают за множественные метастазы в печень [27].В отсутствие цирроза печени обнаружение множественных поражений печени размером менее 1,5 см в диаметре должно вызвать подозрение на это заболевание [27]. На УЗИ эти поражения могут быть гипо- или гиперэхогенными, и была описана связь с поликистозом почек. На КТ эти поражения обычно выглядят гипоаттенуирующими и без усиления.
| Посмотреть увеличенную версию (20K) | Рис. 11 — Алгоритм оценки предполагаемой патологической аномалии желчных протоков.EUS = эндоскопическое УЗИ, PSC = первичный склерозирующий холангит, PTC = чрескожная чреспеченочная холангиография. |
| Заключение | Выбирать К началу страницы Образовательные цели и … Эпидемиология и патология … Стратегии визуализации Визуализация внешнего вида Заключение << Ссылки ЦИТИРУЮЩИЕ СТАТЬИ |
|---|
Ультразвук остается первым инструментом визуализации для исследования подозреваемой обструкции желчных путей; однако недавние достижения в области МРТ изменили практику, и ЭРХПГ у пациентов с заболеваниями желчевыводящих путей все чаще используется в терапевтических целях (рис.


