Новый терапевтический подход в лечении преждевременной недостаточности яичников у женщин репродуктивного возраста с воспалительными заболеваниями органов малого таза | Бурова Н.А., Селезнева Т.А., Аболонина О.В.
В статье представлены результаты оригинального исследования, посвященного лечению преждевременной недостаточности яичников у женщин репродуктивного возраста с воспалительными заболеваниями органов малого таза.
Преждевременная недостаточность яичников (ПНЯ) представляет собой патологический симптомокомплекс, включающий вторичную аменорею, бесплодие, высокие уровни гонадотропинов, низкий уровень эстрогенов и вегетативно-сосудистые нарушения у женщин до 40 лет [1]. При этом до развития ПНЯ у пациенток были сформированы менструальная и репродуктивная функции. Частота ПНЯ в популяции составляет 1,5%, а в структуре вторичной аменореи — до 10% [2–4]. Существует ряд теорий, объясняющих причины преждевременной недостаточности яичников: пре- и постпубертатная деструкция ооцитов, хромосомные аномалии, аутоиммунные расстройства и др.

ПНЯ может быть обусловлена рядом факторов: генетическими дефектами, наследственной предрасположенностью (ферментопатиями), травматическими (в т. ч. при хирургических вмешательствах), лучевыми, химическими повреждениями, приемом антимитотических и цитотоксических препаратов, аутоиммунными нарушениями, действием инфекционно-токсических агентов при воспалительных процессах, психогенных факторов внешней среды, а также нарушениями структуры гонадотропинов и/или их действия [6–8]. Хронический сальпингоофорит (ХСО) является преобладающей нозологической формой воспалительных заболеваний внутренних половых органов и составляет 65–68% всех гинекологических заболеваний [9]. Морфологические и функциональные изменения в органах репродуктивной системы при воспалении активируют патологическую афферентацию центральных регулирующих отделов гипоталамо-гипофизарно-яичниковой системы. В результате этих изменений происходит снижение эндокринной функции яичников, при котором нередко нарушается процесс овуляции, снижается продукция эстрогенов и прогестерона, а эпизоды обострения ХСО способствуют нарушению микроциркуляторных процессов в яичнике.
 Клинически эти нарушения проявляются синдромом ПНЯ [10] (нарушением менструальной функции, бесплодием, высокими уровнями фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), низким уровнем эстрадиола, симптомами дефицита эстрогенов: приливами жара, потливостью, бессонницей, раздражительностью, снижением памяти, трудоспособности, может развиться остеопения, повышение атерогенных фракций липидов и снижение ЛПВП).
Клинически эти нарушения проявляются синдромом ПНЯ [10] (нарушением менструальной функции, бесплодием, высокими уровнями фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), низким уровнем эстрадиола, симптомами дефицита эстрогенов: приливами жара, потливостью, бессонницей, раздражительностью, снижением памяти, трудоспособности, может развиться остеопения, повышение атерогенных фракций липидов и снижение ЛПВП).Цель исследования: оценка эффективности комплекса низкомолекулярных водорастворимых полипептидных фракций, выделенных из эпифиза крупного рогатого скота (polypeptides of pineal gland — PPG), и менопаузальной гормональной терапии в лечении соматических и вегетативных нарушений у женщин с нейровегетативными расстройствами на фоне преждевременной овариальной недостаточности и ХСО.
Материал и методы
 Основную группу составили 20 женщин, которым, помимо МГТ, с 16–17-го дня первого цикла приема Фемостона 2 внутримышечно вводили комплекс низкомолекулярных водорастворимых полипептидных фракций, выделенных из эпифиза крупного рогатого скота (Пинеамин®). Содержимое флакона перед инъекцией растворяли в 1–2 мл 0,9% раствора натрия хлорида и вводили однократно ежедневно в дозе 10 мг в течение 10 дней. В зависимости от выраженности нейровегетативных проявлений и уровня ФСГ некоторым пациенткам курс повторяли через 3 мес. Выбор препарата Пинеамин ® обусловлен тем, что он способен восстановить функциональную плотность пинеалоцитов эпифиза, тем самым увеличивая продукцию эндогенного мелатонина. Эндогенный мелатонин играет значительную роль в регуляции функции репродуктивной системы, а именно в активации расположенных в гипоталамусе нейронов, синтезирующих гонадотропин-ингибирующий гормон (GnIH), и тормозящем действии GnIH на синтез кисспептина (KISS) в одноименных нейронах, входящих в группу KNDy-нейронов гипоталамуса [2].
Основную группу составили 20 женщин, которым, помимо МГТ, с 16–17-го дня первого цикла приема Фемостона 2 внутримышечно вводили комплекс низкомолекулярных водорастворимых полипептидных фракций, выделенных из эпифиза крупного рогатого скота (Пинеамин®). Содержимое флакона перед инъекцией растворяли в 1–2 мл 0,9% раствора натрия хлорида и вводили однократно ежедневно в дозе 10 мг в течение 10 дней. В зависимости от выраженности нейровегетативных проявлений и уровня ФСГ некоторым пациенткам курс повторяли через 3 мес. Выбор препарата Пинеамин ® обусловлен тем, что он способен восстановить функциональную плотность пинеалоцитов эпифиза, тем самым увеличивая продукцию эндогенного мелатонина. Эндогенный мелатонин играет значительную роль в регуляции функции репродуктивной системы, а именно в активации расположенных в гипоталамусе нейронов, синтезирующих гонадотропин-ингибирующий гормон (GnIH), и тормозящем действии GnIH на синтез кисспептина (KISS) в одноименных нейронах, входящих в группу KNDy-нейронов гипоталамуса [2].
В различных исследованиях описан опыт применения препарата Пинеамин® у женщин в менопаузе [2, 3]. И принимая во внимание, что симптоматика ПНЯ схожа с ранней менопаузой, а наличие ХСО усугубляет патологическую передачу нервных импульсов от периферических нейронов к центральным, усиливая проявление нейровегетативных расстройств, мы применили его у женщин репродуктивного возраста.
бесплодие I или II степени; первичная недостаточность яичников; нарушение менструального цикла в виде вторичной аменореи;
наличие вегетососудистых нарушений;
ХСО в стадии ремиссии с проходимостью маточных труб, подтвержденной данными МСГ/гистеросонографии и/или лапароскопии с хромосальпингоскопией;
нормальный кариотип пациенток;
информированное согласие пациенток на участие в исследовании.
Выраженность вегетососудистых нарушений у пациенток (приливы, головные боли, колебания АД, перепады настроения, раздражительность, сердцебиение в покое и т.
 д.) оценивали по менопаузальному индексу Куппермана (МИК). Особенности вегетативной реактивности обследуемых женщин изучали по данным анализа электроэнцефалограммы (ЭЭГ) с помощью программно-аппаратного комплекса «Нейрон-спектр» («Нейрософт», Россия) с оценкой частотно-амплитудных показателей основных ритмов ЭЭГ (альфа-, бета-, тета- и дельта-ритма) в состоянии спокойного, расслабленного бодрствования. Определяли уровни ФСГ и эстрадиола в периферической крови. Для оценки объема яичников и обедненности фолликулярного аппарата выполняли УЗИ органов малого таза на аппарате GE LOGIQ E9 (General Electrik, США) (датчик вагинальный: I–C5–9d, частота 3,6–9,0 Мгр; датчик абдоминальный: С1–6D, частота 1,7–6,0 Мгр).
д.) оценивали по менопаузальному индексу Куппермана (МИК). Особенности вегетативной реактивности обследуемых женщин изучали по данным анализа электроэнцефалограммы (ЭЭГ) с помощью программно-аппаратного комплекса «Нейрон-спектр» («Нейрософт», Россия) с оценкой частотно-амплитудных показателей основных ритмов ЭЭГ (альфа-, бета-, тета- и дельта-ритма) в состоянии спокойного, расслабленного бодрствования. Определяли уровни ФСГ и эстрадиола в периферической крови. Для оценки объема яичников и обедненности фолликулярного аппарата выполняли УЗИ органов малого таза на аппарате GE LOGIQ E9 (General Electrik, США) (датчик вагинальный: I–C5–9d, частота 3,6–9,0 Мгр; датчик абдоминальный: С1–6D, частота 1,7–6,0 Мгр).Полученные данные сопоставлены с аналогичными показателями 27 здоровых женщин-добровольцев репродуктивного возраста (в первую фазу менструального цикла) группы контроля. Обследование проводили перед началом и через 6 мес. после начала лечения.
В статистической обработке полученных результатов использовали методы вариационной статистики, параметрического и непараметрического анализа.

Результаты и обсуждение
Все обследованные пациентки были сопоставимы по возрасту: 35±1,8 года в основной группе и 36±1,3 года в группе сравнения (средний возраст 35,5±1,6 года). Выраженность вегетососудистых симптомов, определяемая по МИК, в исследуемых группах также достоверно не отличалась и составила более 40 баллов. На ЭЭГ в 95% случаев отмечался высокоамплитудный гиперсинхронный альфа-ритм с низкой частотой. В основной группе показатели бета-ритма достигали высоких цифр и в 1,78 раза превышали значения у здоровых пациенток (рИз представленных в таблице данных видно, что значения ФСГ в основной группе были высокими и в 9 раз превышали показатели здоровых женщин контрольной группы, а уровни эстрадиола были в 1,7 раза ниже, чем показатели в контрольной группе (р
После курса проведенной комбинированной терапии все пациентки основной группы отмечали купирование приливов, головных болей, колебаний АД, сердцебиений в покое, а в группе сравнения данная симптоматика сохранялась у 6 (24%) пациенток.
 Сохраняющиеся перепады настроения и раздражительность в основной группе отмечали 2 (10%) пациентки, что в 3,2 раза меньше, чем в группе сравнения — 8 (32%) (р
Сохраняющиеся перепады настроения и раздражительность в основной группе отмечали 2 (10%) пациентки, что в 3,2 раза меньше, чем в группе сравнения — 8 (32%) (рЧерез 6 мес. лечения отмечалось восстановление биоэлектрической активности головного мозга у 93% пациенток. Амплитуда альфа-волн в основной группе уменьшилась в 1,6 раза, а частота увеличилась в 1,3 раза (р0,05) были в 1,3 раза меньше, чем показатели в группе сравнения. При проведении реакции на открывание-закрывание глаз у 69,8% пациенток группы сравнения уменьшались амплитуда и частота альфа-ритма, что на 15,4% меньше, чем у пациенток основной группы — 85,2% (р
Достоверных различий в уровнях ФСГ и эстрадиола у пациенток основной группы и группы сравнения после проведенного лечения не выявлено, однако уровни эстрадиола в исследуемых группах повысились в 2,3 раза и приближались к показателям здоровых женщин (р
Данные УЗИ органов малого таза через 6 мес.
 от начала лечения выявили увеличение количества примордиальных фолликулов в основной группе в 4,9 раза, а в группе сравнения в 2,6 раза, причем в основной группе данный показатель в 2,1 раза превышал показатели в группе сравнения и приближался к показателям здоровых женщин (р
от начала лечения выявили увеличение количества примордиальных фолликулов в основной группе в 4,9 раза, а в группе сравнения в 2,6 раза, причем в основной группе данный показатель в 2,1 раза превышал показатели в группе сравнения и приближался к показателям здоровых женщин (рОбъем яичниковой ткани в результате различных вариантов лечения достоверно увеличивался в обеих группах, однако в основной группе он был в 1,3 раза больше, чем в группе сравнения, и всего лишь в 1,2 раза меньше, чем у здоровых женщин, против 1,6 в группе сравнения (р
Отдаленные результаты исследования показали, что у пациенток и основной группы, и группы сравнения восстанавливался менструальный цикл, но в программах ЭКО в группе сравнения отмечался менее выраженный эффект (из 10 вступивших в ЭКО перенос эмбрионов, полученных из своих яйцеклеток, осуществлен только у 2 пациенток). В основной же группе у 2 пациенток наступили спонтанные беременности, которые закончились родами в срок, а из 7 пациенток, вступивших в протокол ЭКО, у 6 беременность наступила с собственными яйцеклетками.

Заключение
Таким образом, результаты проведенного исследования показали, что комбинированное применение МГТ (Фемостон® 2) и комплекса PPG (Пинеамин®) у пациенток с ПНЯ и ХСО привело к выраженному клиническому эффекту в виде уменьшения соматических и вегетативных нарушений, что обусловило достоверное снижение МИК в 4,9 раза. На фоне устранения вегетативной дисфункции и изменений биоэлектрической активности головного мозга наблюдалось более быстрое восстановление функции вегетативной и центральной нервной системы у 93% пациенток. Восстановление передачи нервных импульсов от периферических нейронов к центральным, снижение активности синтезирующих GnIH нейронов, расположенных в гипоталамусе, за счет повышения секреции эндогенного мелатонина на фоне МГТ привело к снижению уровней ФСГ с превышением нормы всего в 1,2 раза и повышению уровней эстрадиола в 2,3 раза относительно показателей здоровых женщин. Выравнивание гормонального фона оказало влияние на фолликулогенез и механизмы его стимуляции, что характеризовалось усилением процесса рекрутинга примордиальных фолликулов в 4,9 раза. Это способствовало наступлению беременности как спонтанной, так и в протоколах ЭКО. Полученные результаты исследования позволяют рекомендовать применение комбинации препаратов Фемостон® 2 и Пинеамин® в комплексном лечении преждевременной недостаточности яичников на фоне ХСО.
Это способствовало наступлению беременности как спонтанной, так и в протоколах ЭКО. Полученные результаты исследования позволяют рекомендовать применение комбинации препаратов Фемостон® 2 и Пинеамин® в комплексном лечении преждевременной недостаточности яичников на фоне ХСО.Сведения об авторах:
1Бурова Наталья Александровна — к.м.н., доцент кафедры акушерства и гинекологии, заведующая учебной частью;
2Селезнева Татьяна Александровна — к.м.н., врач акушер-
гинеколог высшей категории, главный врач;
1,2Аболонина Оксана Викторовна — к.м.н., врач акушер-гинеколог, репродуктолог, ассистент кафедры акушерства и гинекологии.
1ФГБОУ ВО ВолгГМУ Минздрава России. 400131, Россия, г. Волгоград, пл. Павших Борцов, д. 1.
2ООО «ЛДК «ВитаНова». 400137, Россия, г. Волгоград, бульвар 30-летия Победы, д. 32б.
Контактная информация: Бурова Наталья Александровна, e-mail: natalia-burova@yandex. ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 10.01.2019.
ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 10.01.2019.
About the authors:
1Natalia A. Burova — MD, PhD, Associate Professor of the Department of Obstetrics and Gynecology;
2Tatiana A. Selezneva — MD, PhD, obstetrician-gynecologist Chief physician;
1,2Oksana V. Abolonina — MD, PhD, obstetrician-gynecologist, reproductologist, Assistant of Obstetrics and Gynecology Department.
1Volgograd State Medical University. 1, Pavshikh Bortsov square, Volgograd, 400131, Russian Federation.
2LLC “Healthcare Clinic “VitaNova”. 32B, Bul’var 30-letiya Pobedy, Volgograd, 400137, Russian Federation.
Contact information: Natalia A. Burova, e-mail: [email protected]. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 10.01.2019.
There is no conflict of interests. Received 10.01.2019.
.
Cиндром истощения яичников: Причины, симптомы и лечение этой патологии
Новости Медицины. Лечение в Германии :: 01.06.18 09:25 Читать все новостиCиндром истощения яичников: Причины, симптомы и лечение этой патологии
Синдром истощения яичников, (Wasting-Syndrom) который также называют в медицинской литературе «ранняя менопауза» — это целый комплекс различных симптомов, суть которых заключается в преждевременном угасании женской репродуктивной функции и значительном снижении фолликулярных запасов в организме. Как правило, период менопаузы наступает у женщины в возрасте от 45 лет и старше. Климакс, как абсолютно естественный процесс, – это постепенное угасание детородной функции, которое не нуждается в лечении. Если угасание способности к деторождению у представительниц прекрасного пола наступает в возрасте от 37 до 40 лет, тогда врачи говорят о синдроме истощения яичников. Согласно медицинской статистике, такое снижение репродуктивного возраста наступает примерно в 1,65 – 1,85 % случаев. Чаще всего эта патология дианостируется у женщин в возрасте от 35 до 40 лет. Важно понять, что синдром раннего климакса – это не только снижение способности к деторождению и истощение фолликулярных резервов, но и другие патологические процессы, сопровождаемые нарушениями функций эндокринной, вегетативной и центральной нервной систем. Можно сказать, что истощение яичников – это преждевременное угасание всего фолликулярного аппарата в женском организме.
Чаще всего эта патология дианостируется у женщин в возрасте от 35 до 40 лет. Важно понять, что синдром раннего климакса – это не только снижение способности к деторождению и истощение фолликулярных резервов, но и другие патологические процессы, сопровождаемые нарушениями функций эндокринной, вегетативной и центральной нервной систем. Можно сказать, что истощение яичников – это преждевременное угасание всего фолликулярного аппарата в женском организме.
Причины истощения яичников
До сегодняшнего дня окончательная причина возникновения этой патологии не установлена. Существует целый ряд причин, которые предположительно имеют непосредственное влияние на возникновение этого заболевания:
- Очень важную роль играет генетический фактор, когда появление заболевания вызвано мутацией определенного гена. Такая аномалия может передаваться по наследству от матери к дочери. Семейный анамнез при данном диагнозе имеет большое значение – если первая менструация у девочки началась поздно, или у матери или сестры была аменорея или ранний климакс, то вероятность появления синдрома истощения яичников очень высока.

- Воспалительные или инфекционные заболевания, такие как корь, краснуха, токсоплазмоз, стрептококковые инфекции, гестоз.
- Патологии аутоиммунного характера.
- Различные повреждения ткани яичников во время эмбрионального развития, к которым относятся, например, прием матерью во время беременности определенных медикаментов, алкоголя, наркотиков. К факторам риска относятся также курение, агрессивное действие облучения. Все это оказывает разрушительное воздействие на фолликулярный аппарат будущей девочки.
- Важную роль в здоровье органов деторождения у женщин играют и такие факторы как постоянный стресс, нервный шок, несбалансированное питание или недостаток в питании витаминов и микроэлементов, резкое снижение иммунитета.
- Заболевание может возникнуть в результате оперативных вмешательств на яичниках.
Симптомы синдрома истощения яичников
Первые проявления заболевания появляются уже в 35-37 лет. Но в некоторых случаях симптомы истощения яичников могут возникнуть и в более раннем возрасте.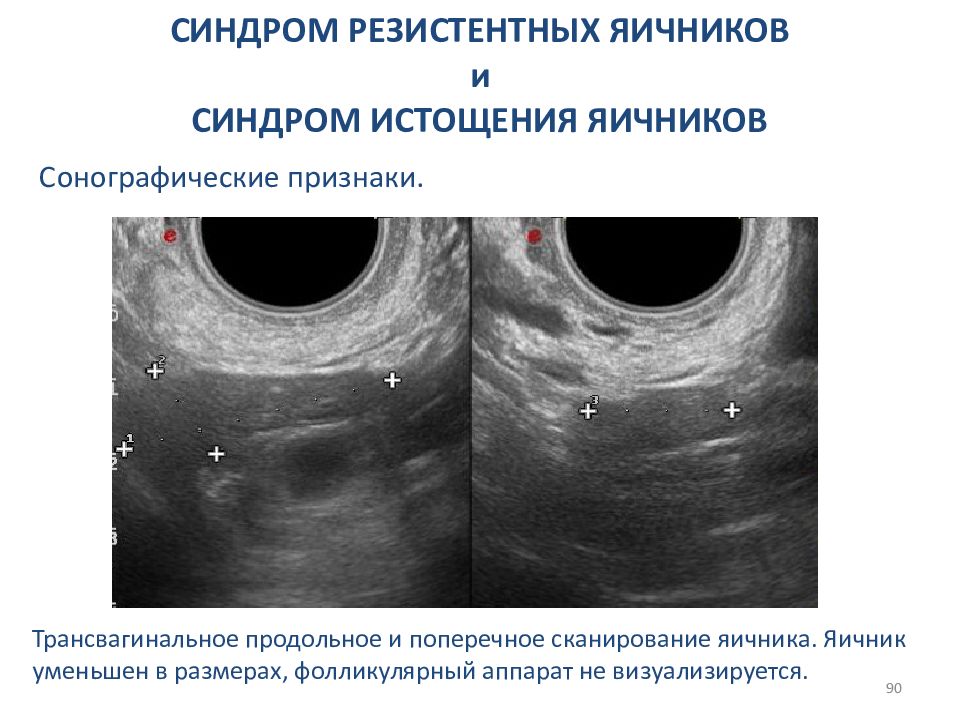 Предупреждением для женщины являются следующие признаки и изменения состояния:
Предупреждением для женщины являются следующие признаки и изменения состояния:
- Любые изменения нормального менструального цикла, причем независимо от того становится цикл длиннее или короче.
- Продолжительная олигоменорея, либо аменорея, переходящая в прекращение менструального цикла. В дальнейшем эта угасающая функция яичников приводит к полному бесплодию.
- Wasting-Syndrom яичников часто сопровождается болями в низу живота, недомоганиями, похожими на предменструальный синдром. Это могут быть спазмы или продолжительные тянущие боли.
- Заметное ухудшение общего состояния – беспричинная усталость, слабость, сонливость или наоборот бессонница, раздражительность и перепады настроения, общее снижение активности и работоспособности.
- Характерной особенностью угасания репродуктивных функций являются резкие приливы жара к лицу и верхней части тела, сопровождающиеся обильным потоотделением и учащенным сердцебиением. Особенно приливы жара учащаются ночью или после принятия пищи, а также в момент сильного стресса.

- Одним из признаков угасания детородных функций являются такие признаки, как частое головокружение и связанные с ними продолжительные сильные головные боли.
Лечение синдрома истощения яичников
К сожалению, даже при современном развитии медицины и своевременно начатом лечении не всегда удается полностью восстановить детородные функции половых органов. Лечение направлено в первую очередь на коррекцию гормонального фона женского организма, на общее улучшение состояния. Нормализация гормонального баланса достигается с помощью гормональных медикаментов эстрогена и прогестерона.
В большинстве случаев женщины принимают препараты до возраста наступления естественного периода менопаузы. Одним из вариантов гормонозамещающей терапии является прием специальных оральных контрацептивов.
Wasting-Syndrom яичников лечится и другими методами. Одним из эффективных методов, дополняющих традиционную медикаметнозную терапию, являются физиотерапия, электрофорез, акупунктура, душ Шарко, плавание и другие водные процедуры.
При лечении синдрома истощения яичников очень важную роль играет правильное полноценное питание, употребление необходимых для женского организма витаминов и минеральных веществ. Лечение можно дополнить приемом мультивитаминных комплексов. Для улучшения общего состояния полезны комбинации массажей и гидромассажей, радоновых и йодо-бромных ванн, прием гомеопатических средств. Соблюдение сбалансированного питания является обязательным условием при лечении синдрома истощенных яичников. В меню должны быть обязательно включены продукты, которые содержат натуральные фитоострогены, такие как рис, различные виды орехов, пророщенные овес и, пшеница, ржаной хлеб, имбирь, продукты содержащие сою. Также в рационе питания должны быть витамин Е и лецитин, для этого полезно употреблять цветную капусту, бобовые, фундук и грецкие орехи. Питание должно быть полноценным, сбалансированным. Строгие диеты для резкого снижения веса не рекомендуются.
Программы лечения гинекологии в клиниках Германии
Симптомы и лечение синдрома истощения яичников
Синдромом истощения яичников принято называть преждевременное прекращение функционирования яичников у женщин детородного возраста. Такое состояние может развиться у женщин младше сорока лет, имевших ранее нормальный менструальный цикл и способность к зачатию. Синдром истощения яичников также называют преждевременным климаксом.
Такое состояние может развиться у женщин младше сорока лет, имевших ранее нормальный менструальный цикл и способность к зачатию. Синдром истощения яичников также называют преждевременным климаксом.
Если вас коснулась данная проблема, вы можете заметить, что снизилось ваше сексуальное влечение, возникают приливы жара как при климаксе, настроение стало нестабильным. Все это происходит на фоне отсутствия менструации из-за того, что в вашем организме стало вырабатываться меньшее количество женских половых гормонов.
Синдром истощения яичников характеризуется тем, что снижается количество фолликулов, а значит, перестает происходить овуляция.
Механизм и причины развития синдрома истощения яичниковСтоит отметить, что точные причины развития у женщин синдрома истощения яичников пока не выявлены, но ученые медики предполагают, что этому могут способствовать:
- некоторые врожденные хромосомные аномалии;
- аутоиммунные процессы;
- поражения ЦНС.

Помимо этих физиологических факторов, существует ряд других воздействий, которые могут спровоцировать развитие первичного и вторичного синдрома истощения яичников. У вас может иметься повышенный риск возникновения первичной формы синдрома истощения яичников, если ваша мама в период беременности:
- подвергалась воздействию радиоактивного излучения;
- переболела краснухой, гриппом, паротитом;
- принимала медикаменты или имела контакт с химическими веществами, способными навредить плоду.
На развитие вторичной формы синдрома истощения яичников могут повлиять такие факторы:
- воздействие на ваш организм радиации или вредных химических веществ;
- изнурительные диеты, голодание;
- проведенная ранее химиотерапия;
- наличие в анамнезе внематочной беременности;
- множественные самостоятельные стимуляции яичников.
Важно сказать, что одним из основных факторов, влияющих на развитие синдрома истощения яичников, является наследственность. Проведенные исследования помогли установить, что подобное патологическое состояние гораздо чаще возникает у тех женщин, чьи близкие родственницы имели аналогичные симптомы истощения яичников.
Проведенные исследования помогли установить, что подобное патологическое состояние гораздо чаще возникает у тех женщин, чьи близкие родственницы имели аналогичные симптомы истощения яичников.
Основным симптомом данного патологического состояния является прекращение менструации. В ряде случаев полному прекращению месячных может предшествовать период олигоменореи, при котором менструации становятся скудными и нерегулярными. Однако, если менструация прекратится у вас внезапно, это также может свидетельствовать о синдроме истощения яичников. При этом у вас, скорее всего, будут присутствовать клинические проявления, характерные для климакса:
- приливы жара в совокупности с повышенной потливостью, а также покраснением кожи в области груди и шеи;
- сухость в зоне наружных половых органов, возможно появление дискомфорта и даже боли при половом акте;
- снижение либидо;
- раздражительность, частые смены настроения, депрессия;
- ухудшение памяти, общее снижение работоспособности.

Все вышеперечисленные симптомы в значительной степени способствуют снижению качества жизни женщины. Однако на основании одной клинической картины диагноз истощение яичников не ставится. Если вы заметили у себя признаки, описанные выше, обратитесь в нашу клинику – опытные врачи проведут все необходимые диагностические исследования и помогут справиться с неприятными симптомами.
Диагностика в нашей клиникеПри подозрении на синдром истощения яичников наши врачи предложат вам пройти комплексное обследование, которое будет включать в себя:
- сбор подробного анамнеза – вам необходимо детально рассказать врачу о том, что вас беспокоит (отсутствие месячных, приливы жара и т.д.), а также о перенесенных ранее заболеваниях;
- исследование гормонального статуса – наш специалист с помощью этого анализа сможет выявить, что уровень гонадотропных гормонов увеличился в 3 раза от базальной нормы, антимюллеров гормон критически низкий;
- исследование метаболизма, биохимии крови, биоимпедансный анализ ;
- кариотипирование;
- эхосальпингография;
- УЗИ органов малого таза – метод трансвагинального ультразвукового исследования позволит врачу оценить состояние и размеры матки, яичников, а также заметить отсутствие примордиальных фолликулов;
В ходе этих исследований наши специалисты смогут выявить признаки, указывающие на синдром истощения яичников. К таким признакам непременно относятся : отсутствие менструации, уменьшение матки и яичников в размерах, отсутствие в яичниках фолликулов и симптомы, характерные для менопаузы.
К таким признакам непременно относятся : отсутствие менструации, уменьшение матки и яичников в размерах, отсутствие в яичниках фолликулов и симптомы, характерные для менопаузы.
Если вам поставили диагноз «синдром истощения яичников», обязательно обратитесь к нашим специалистам, чтобы они назначили вам грамотную заместительную терапию. Если этого не сделать и пустить заболевание на самотек, это может быть чревато следующими последствиями:
- преждевременным старением всего организма;
- увеличением рисков развития тяжелых заболеваний сердечнососудистой системы;
- остеопорозом, при котором снижается уровень кальция и возникает повышенная ломкость костей;
- серьезными психологическими проблемами вплоть до тяжелейшей депрессии;
- снижением общего качества жизни, в том числе и интимной.
На сегодняшний день единственным методом лечения синдрома истощения яичников является грамотно подобранная замещающая гормональная терапия. Врач может назначить вам натуральные эстрогены и гестагены, также могут быть использованы высокие дозы оральных контрацептивов. Наряду с гормональным лечением вам могут быть назначены физиотерапевтические процедуры, витаминотерапия, метаболическая терапия, лечебная физкультура.
Врач может назначить вам натуральные эстрогены и гестагены, также могут быть использованы высокие дозы оральных контрацептивов. Наряду с гормональным лечением вам могут быть назначены физиотерапевтические процедуры, витаминотерапия, метаболическая терапия, лечебная физкультура.
Если вы желаете иметь детей, но вам поставили диагноз «синдром истощения яичников» – решением проблемы смогут стать вспомогательные репродуктивные технологии. В нашей клинике возможно проведение ЭКО при данной патологии с использованием донорских ооцитов.
Профилактические мерыЕсли вы входите в группу риска развития синдрома истощения яичников, очень важно скорректировать образ жизни уже сейчас до появления первых признаков патологии. В этом вам помогут следующие советы:
- полноценно и рационально питайтесь, избегая всевозможных изнурительных диет;
- любые вирусные инфекции лечите вовремя;
- постарайтесь исключить воздействие на ваш организм химических и радиоактивных веществ;
- любые лекарства принимайте под контролем опытного врача;
- не прибегайте к стимуляции овуляции без серьезных показаний;
- проверьте свой уровень антимюллерова гормона;
- посещайте врача-гинеколога для проведения профилактического осмотра каждые полгода.

Соблюдение этих рекомендаций позволит вам свести к минимуму риски развития синдрома истощения яичников.
Преждевременное истощение яичников — клиника «Медицина»
Автор статьи: Лузина Ирина Николаевна, Высшая квалификационная категория. Является действующим членом ассоциации гинекологов-эндокринологов России, международной организации ISGE ( International Society of Gynecological Endocrinology)
Определение
Преждевременное истощение яичников (ПИЯ) — это прекращение работы яичников женщины до 40 лет. Преждевременная недостаточность яичников встречается примерно у 1% женщин. У некоторых женщин этот процесс происходит еще в подростковом периоде. При преждевременном истощении яичников женщина никогда не испытывает на себе действия женского гормона — эстрогена. В отличие от менопаузы, преждевременное угасание работы яичников может быть обратимым у многих женщин. По этой причине более уместно называть это состояние преждевременная яичниковая недостаточность.
Когда женщина должна подозревать преждевременное истощение яичников
Большинство женщин имеют симптомы, похожие на менопаузу. Они включают в себя приливы, сухость влагалища, раздражительность, повышенное ночное потоотделение, плохой сон. Менструации могут быть нерегулярными или полностью прекратиться. У некоторых женщин не приходит первая менструация и поэтому нарушено половое созревание (оволосение по женскому типу, развитие молочных желез). Другие женщины узнают о преждевременном истощении яичников при обследовании по бесплодию, при этом они могут не иметь никаких симптомов. Все симптомы преждевременного истощения яичников связаны с низким уровнем эстрогенов из-за нарушения работы яичников.
Что вызывает ПИЯ?
У многих женщин ПИЯ происходит по неясным причинам. В некоторых семьях отмечается наследственность по ПИЯ. ПИЯ может быть связано с аутоиммунными заболеваниями, в том числе затрагивающими щитовидную железу и надпочечники. Другие причины ПИЯ могут быть генетическими (синдром Шерешевского-Тернера и синдром ломкой Х хромосомы). ПИЯ может быть вызвано лучевой и /или химиотерапией после лечения онкологических заболеваний.
Другие причины ПИЯ могут быть генетическими (синдром Шерешевского-Тернера и синдром ломкой Х хромосомы). ПИЯ может быть вызвано лучевой и /или химиотерапией после лечения онкологических заболеваний.
Какие риски связаны с преждевременным истощением яичников?
В дополнение к симптомам, описанным ранее, низкий уровень эстрогенов может вызывать остеопороз и заболевания сердца. Женщины с ПИЯ более подвержены депрессиям. Если ПИЯ возникло вследствие генетических причин, то это может иметь серьезные последствия для будущих детей. В этих случаях перед планированием беременности необходима консультация генетика. Приблизительно 10% женщин с ПИЯ могут достигнуть беременности с собственными яйцеклетками с или без использования методов вспомогательной репродукции, однако общее количество случаев беременности будет значительно снижено.
Как я могу подтвердить, что у меня ПИЯ?
В первую очередь нужно посетить врача-репродуктолога. ПИЯ может быть диагностировано с помощью гормональных тестов (АМГ, ФСГ и уровень эстрогенов). Эти тесты часто повторяют дважды для подтверждения диагноза. Другие анализы крови включают хромосомный анализ – кариотип и исследование ломкости Х хромосомы (FMR1), это делается, чтобы проверить генетическую причину ПИЯ.
ПИЯ может быть диагностировано с помощью гормональных тестов (АМГ, ФСГ и уровень эстрогенов). Эти тесты часто повторяют дважды для подтверждения диагноза. Другие анализы крови включают хромосомный анализ – кариотип и исследование ломкости Х хромосомы (FMR1), это делается, чтобы проверить генетическую причину ПИЯ.
Если Вам предстоит лучевая и/или химиотерапия, обсудите возможности криоконсервации и сохранения собственных яйцеклеток со своим лечащим врачом до старта терапии.
Могу ли я лечить ПИЯ?
При необратимых случаях ПИЯ не существует терапии, «включающей» работу яичников. В случаях медикаментозно-индуцированного ПИЯ из-за лучевой или химиотерапии, у некоторых пациенток функция яичников может самостоятельно восстановиться через некоторое время. А у некоторых женщин последствия такой терапии могут быть необратимы. Гормональная и негормональная терапия может использоваться для лечения симптомов ПИЯ. Гормональная терапия включает применение эстрогенов и прогестерона. Гормональная терапия также поможет предотвратить остеопороз и заболевания сердца.
Гормональная терапия также поможет предотвратить остеопороз и заболевания сердца.
Что нужно знать о синдроме истощения яичников
Жар после стресса
Синдром истощения яичников может стать одной из причин женского бесплодия. У этого заболевания комплекс симптомов: вторичная аменорея, одышка, приливы жара, повышенная потливость. Они возникают у женщин моложе 37 лет, у которых до этого были нормальные месячные и репродуктивная функция. Это сопровождается повышенной утомляемостью, раздражительностью, слабостью, снижением работоспособности. Как правило, процесс, происходящий в яичниках, необратим, поэтому любая терапия, направленная на их стимуляцию и восстановление репродуктивной функции, неэффективна.Причины истощения фолликулярного аппарата изучены недостаточно, в качестве вероятных называют генетические нарушения, при этом количество фолликулов при рождении бывает меньше обычного.
 Повлиять на развитие синдрома истощения яичников могут аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, миастения, тиреоидит Хашимото и др.), а также инфекционные заболевания, перенесенные в раннем детстве (краснуха, генитальный герпес и другие вирусные инфекции). Важное значение имеет течение беременности у матери — воздействие токсических веществ, радиации, некоторых лекарственных препаратов может привести к возникновению у дочки этого синдрома. Отрицательно сказываются дефекты действия гонадотропных гормонов, вырабатывающихся в гипоталамо-гипофизарной области головного мозга.
Повлиять на развитие синдрома истощения яичников могут аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, миастения, тиреоидит Хашимото и др.), а также инфекционные заболевания, перенесенные в раннем детстве (краснуха, генитальный герпес и другие вирусные инфекции). Важное значение имеет течение беременности у матери — воздействие токсических веществ, радиации, некоторых лекарственных препаратов может привести к возникновению у дочки этого синдрома. Отрицательно сказываются дефекты действия гонадотропных гормонов, вырабатывающихся в гипоталамо-гипофизарной области головного мозга.Как правило, начало заболевания связано с тяжелыми стрессовыми ситуациями или инфекциями. Первыми симптомами являются исчезновение месячных в возрасте 37—38 лет, после чего через 1—2 месяца появляются приливы жара, слабость, снижение работоспособности, часто возникают боли в сердце, головные боли. Все это происходит за счет дефицита эстрогенов и в последующем может привести к возникновению урогенитальных расстройств (недержанию мочи, сухости влагалища) вследствие развития атрофических процессов урогенитальной области. При ультразвуковом исследовании органов малого таза отмечается уменьшение размеров яичников и матки, истончение эндометрия. Важным моментом в диагностике являются гормональные исследования крови. При этом синдроме значительно повышен уровень гонадотропинов (фолликулостимулирующего и лютеинизирующего гормонов), это повышение вторично — оно возникает в ответ на резкое снижение гормональной функции яичников, связанное с истощением их фолликулярного аппарата. В крови снижен уровень эстрогенов и пролактина.
При ультразвуковом исследовании органов малого таза отмечается уменьшение размеров яичников и матки, истончение эндометрия. Важным моментом в диагностике являются гормональные исследования крови. При этом синдроме значительно повышен уровень гонадотропинов (фолликулостимулирующего и лютеинизирующего гормонов), это повышение вторично — оно возникает в ответ на резкое снижение гормональной функции яичников, связанное с истощением их фолликулярного аппарата. В крови снижен уровень эстрогенов и пролактина.
Синдром истощения яичников развивается вследствие дегенеративных изменений в фолликулярном аппарате, и этот процесс отличается от физиологического климакса, при котором оставшиеся к моменту менопаузы фолликулы погибают в течение 3—4 лет. Это объясняет продолжающиеся в начальном периоде климакса редкие спонтанные менструации и даже возможность овуляции. При синдроме истощения яичников эти процессы невозможны, поэтому климактерические симптомы у женщин моложе 37—38 лет следует расценивать как патологическое состояние, а не как преждевременную менопаузу.
Женщинам с этим синдромом обязательно назначается заместительная гормональная терапия до предполагаемого возраста наступления естественной менопаузы (после чего по решению врача терапия может быть продолжена). Лечение таких пациенток должно проводиться обязательно, так как это является профилактикой развития остеопороза, атеросклероза, сердечно-сосудистых заболеваний и профилактикой старения. Положительное влияние оказывают физиотерапевтические процедуры (водолечение, массаж, ЛФК), сбалансированная диета. Тем не менее даже комплексная терапия не сможет вернуть менструацию и восстановить репродуктивную функцию. Однако есть возможность развития беременности при проведении экстракорпорального оплодотворения с использованием донорской яйцеклетки.
Юрий Кузьменков, врач РНПЦ «Кардиология»
Сфера интересов доктора — терапия, кардиология, эндокринология.
Ждем ваших вопросов, друзья!
Синдром истощения яичников — признаки, причины, симптомы, лечение и профилактика
Причины
Очень часто синдром истощения яичников ассоциируется с аутоиммунным гипотиреозом и другими иммунологическими патологиями.
Развитию синдрома резистентных яичников способствуют внутриутробные повреждения фолликулярного аппарата, которые вызываются патологией матери, лекарственными препаратами с тератогенным действием, радиацией, химическими веществами. В постнатальном периоде повреждение гонад и их замещение соединительной тканью обусловлено может быть вирусом краснухи, воспалением околоушной железы, простудными заболеваниями, стрептококковой инфекцией в виде хронических воспалений небных миндалин, голоданием, авитаминозами, часто возникающими стрессами.
Так же развитию синдрома истощения яичников может предшествовать субтотальная резекция желез, проводимая при эндометриоидных кистах или цистоаденомах яичников. Очень часто к резекции яичников прибегают в процессе консервативной миомэктомии, либо операций по поводу внематочной беременности, что связано кистозной дегенерацией яичников. Данные действия могут впоследствии привести к снижению фолликулярного резерва яичников и их истощению.
При резком прекращении продуцирования яичниками гормонов по механизму обратной связи увеличивается синтез гонадолиберина и гонадотропных гормонов, что приводит при синдроме истощения яичников к развитию гипергонадотропноы форма аменореи.
Симптомы
Клиника синдрома истощения яичников чаще развивается в возрасте 36-38 лет, хотя может проявляться и раньше. На фоне своевременного начала менархе, нормальной менструальной и генеративной функции внезапно или постепенно развивается олигоменорея и аменорея. Стойкое прекращение менструаций сопровождается вегетативной симптоматикой: «приливами» жара к верхней половине туловища, потливостью, слабостью, быстрой утомляемостью, раздражительностью, головной болью, кардиалгиями.
При синдроме истощения яичников отмечается подавленность эмоционального состояния, нарушения сна, снижение трудоспособности. Гипоэстрогения приводит к прогрессирующим атрофическим изменениям в молочных железах и гениталиях (атрофический кольпит), снижению плотности костной ткани (остеопороз), урогенитальным расстройствам. Нередко у пациенток развивается синдром сухого глаза.
Диагностика
Объективный статус пациенток с синдромом истощения яичников характеризуется правильным телосложением, типичным для женского фенотипа. В анамнезе отмечается своевременность менархе, сохранность менструальной и репродуктивной функции в течение 15-20 лет.
В анамнезе отмечается своевременность менархе, сохранность менструальной и репродуктивной функции в течение 15-20 лет.
При вагинальном и бимануальном исследовании определяется сухость слизистой влагалища, уменьшение матки в размерах. Функциональные тесты выявляют отрицательный симптом «зрачка», цервикальный индекс 0-1 балл, монофазный характер базальной температуры.
Яичники также уменьшены, гомогенной структуры, фолликулы не визуализируются.
При проведении диагностической лапароскопии определяются маленькие сморщенные яичники, в которых не просматриваются желтое тело и фолликулы. Корковый слой полностью замещен соединительной тканью. Гистологическое исследование биоптата яичников подтверждает отсутствие фолликулярного резерва.
Для углубленной оценки сохранности функции яичников проводятся гормональные тесты.
В ответ на пробу с прогестероном при синдроме истощения яичников менструально подобной реакции не возникает. Эстроген-гестагенная проба сопровождается появлением менструально подобного кровотечения через 3-5 дней после отмены препаратов, подтверждая, тем самым, гипофункцию яичников при сохранности реактивности эндометрия.
Проведение полного диагностического комплекса позволяет дифференцировать синдром истощения яичников от опухолей гипофиза, синдрома резистентных яичников.
Ведение пациенток с преждевременным выключением функции яичников | #10/05
Угасание функции яичников — сложный и продолжительный по времени процесс. В отношении различных вариантов этого состояния имеется своя терминология, хотя разграничение терминов в значительной степени искусственное. Некоторые исследователи считают целесообразным выделять «раннее выключение функции яичников» — симптомокомплекс, формирующийся у женщин 40–45 лет, и «преждевременное выключение функции яичников», возникающее в возрасте до 40 лет [13]. Примечательно, что две тысячи лет назад менопауза в 40 лет рассматривалась как нормальное явление (Аристотель, IV век до н. э.). С увеличением продолжительности жизни возрастает и средний возраст наступления менопаузы.
История систематизированного изучения преждевременного выключения функции яичников, или преждевременной недостаточности функции яичников (ПНЯ), началась в 30-е гг. XX столетия, когда впервые было выявлено повышение уровня гонадотропинов у молодых женщин, которые ранее регулярно менструировали. В 1950 г. Аtria [10] представил основную клиническую характеристику больных с преждевременным эстрогенным дефицитом. В начале 1960-х гг. Hertz [20] описал четырех пациенток с повышенным уровнем фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), у которых в биоптатах яичников при последующем их гистологическом исследовании были обнаружены фолликулы на различной стадии зрелости. Подобные клинико-анатомические находки сделали в 1969 г. Jones и de Morales-Ruchsen [18], описавшие трех пациенток с вторичной аменореей, бесплодием, высоким уровнем гонадотропинов и сохраненным фолликулярным аппаратом. Подобное состояние было ими охарактеризовано как синдром резистентных яичников, или Савадж-синдром — по имени одной из этих пациенток. Согласно данным Fenichel [17], у половины женщин с ПНЯ в яичнике имеются единичные фолликулы, которые периодически функционируют, поэтому у этих пациенток изредка могут спонтанно наступать овуляции и в отдельных случаях даже возникать беременности. Подобные клинико-гормональные взаимоотношения прослеживаются на протяжении 6 и более лет после наступления гипергонадотропной аменореи.
Согласно данным Fenichel [17], у половины женщин с ПНЯ в яичнике имеются единичные фолликулы, которые периодически функционируют, поэтому у этих пациенток изредка могут спонтанно наступать овуляции и в отдельных случаях даже возникать беременности. Подобные клинико-гормональные взаимоотношения прослеживаются на протяжении 6 и более лет после наступления гипергонадотропной аменореи.
С 1967 г. под ПНЯ подразумевается нефизиологическое прекращение менструации у женщин до 40 лет. Частота данной патологии среди женской популяции репродуктивного возраста составляет приблизительно 1% [4, 7, 14, 20].
Дефицит половых гормонов в возрасте до 40 лет способствует формированию не только целой гаммы вазомоторных и эмоционально вегетативных проявлений, но также является ведущим фактором риска развития сердечно-сосудистой патологии и снижения минеральной плотности костной ткани. В связи с тем что все представленные выше метаболические нарушения сохраняются по крайней мере на протяжении 7–10 лет, предшествующих возрасту физиологической менопаузы, пациенток с ПНЯ следует выделять в особую группу риска, требующую постоянного диспансерного наблюдения и обязательного назначения заместительной гормональной терапии (ЗГТ).
Установлено, что с момента рождения и до 50 лет число примордиальных фолликулов у женщин постепенно снижается с 1–2 млн до 10 тыс. в каждом. Большинство фолликулов подвергается атрезии на стадии малых антральных [22]. Следует отметить, что в 37–38 лет помимо этого выявляется выраженная атрезия — за счет примордиальных фолликулов, что значительно ускоряет процесс их исчезновения из яичника [16]. О процессах, контролирующих эти «возрастные коридоры» жизни яичников, известно крайне мало.
Время прекращения функционирования яичников может зависеть как от величины яичникового пула, так и от скорости атрезии. Время наступления менопаузы у женщин — наследственный признак. Количество родов и факторы внешней среды, такие, как питание, социально-экономический статус, также оказывают влияние на возраст наступления менопаузы. Вредные привычки, в особенности курение, могут приблизить ее наступление.
Точная природа ПНЯ неясна. Это состояние описывается как «многофакторный синдром», в развитии которого могут принимать участие генетические, аутоиммунные, инфекционно-токсические, психогенные факторы внешней среды, а также дефекты в структурах и /или действия гонадотропинов.
В ходе последних исследований Krauss и соавторы [19] обнаружили ген (ПНЯ 1), расположенный на участке Xq21.3–q27 или Xq26.l–q27, ответственный зa преждевременное истощение яичников. Powell и соавторы открыли второй ген (ПНЯ 2) родственного происхождения, расположенный проксимальнее к локусу Хq в ql3.3–q21.1.
Преждевременное истощение яичников нередко выявляется в семьях, где имеются редкие наследственные патологии, такие, как галактоземия (лактазная недостаточность), блефарофимоз, причем механизм повреждения яичников при этих генетических расстройствах неизвестен. При галактоземии у девочек развивается первичная или вторичная аменорея, в то время как у мужчин репродуктивная функция остается интактной. При блефарофимозе только у каждой второй женщины развивается ПНЯ, при этом клиническая картина заболевания часто сходна с синдромом резистентных яичников.
К наиболее редким генетическим причинам семейных случаев ПНЯ относится дефект гена, кодирующего синтез рецептора к ФСГ. У таких женщин выявляются гипоплазия яичников, множество примордиальных фолликулов, остановившихся в развитии на ранней стадии.
У таких женщин выявляются гипоплазия яичников, множество примордиальных фолликулов, остановившихся в развитии на ранней стадии.
Степень повреждения яичников в результате лучевого и химического воздействия зависит от величины, дозы и продолжительности воздействия, а также от возраста пациентки. Доза порядка 6 Грей обычно приводит к стойкому повреждению яичников.
Препараты, используемые в онкологической практике и обладающие антимитотическим и цитотоксическим действием, могут приводить к выраженному угнетению функции яичника у женщин [12]. Данные, опубликованные в 1998 г. [8, 23], подтверждают, что гранулезные клетки являются в яичнике главной мишенью для циклофосфана, что приводит к ПНЯ за счет истощения фолликулярного аппарата в связи с активацией процесса апоптоза, который, в свою очередь, приводит к стойкой атрезии примордиальных фолликулов, в норме протекающей в циклическом режиме. Выявленная в пубертатном возрасте устойчивость яичников к воздействию химиопрепаратов натолкнула исследователей на мысль о возможности осуществления непосредственно перед назначением химиопрепаратов медикаментозного подавления роста и созревания фолликулов. В 1995 г. Ataya и соавторы [9] доказали на женских особях резус-обезьян, что агонисты гонадотропинрелизинг-гормона (ГнРГ) защищают яичник от воздействия циклофосфамидов. Назначение агониста ГнРГ параллельно с химиопрепаратом значительно снизило скорость ежедневной гибели примордиальных фолликулов.
В 1995 г. Ataya и соавторы [9] доказали на женских особях резус-обезьян, что агонисты гонадотропинрелизинг-гормона (ГнРГ) защищают яичник от воздействия циклофосфамидов. Назначение агониста ГнРГ параллельно с химиопрепаратом значительно снизило скорость ежедневной гибели примордиальных фолликулов.
Согласно современным представлениям ПНЯ следует относить к органоспецифическим аутоиммунным заболеваниям. До настоящего времени не ясно, является ли развитие аутоиммунного процесса (срыв толерантности) первичной причиной возникновения заболевания или результатом воздействия длительной хронической патологии, как бы замыкая «порочный» круг патогенеза. Сегодня предложено около двух десятков теорий, объясняющих причины срыва толерантности и, как следствие, развитие аутоиммунитета. Наиболее доказуемыми из них в плане формирования ПНЯ являются теория «запретных» клонов, а также теория генетической предрасположенности, молекулярной мимикрии.
Механизм развития аутопроцесса в яичнике представляется в виде последовательности следующих событий. Под влиянием внешних факторов (видимо, это некоторые вирусы и ферменты ДНК, другие экзогенные вещества и соединения) лимфоциты приобретают аномальную чувствительность к различным белкам, выступающим в виде аутоантигенов, взаимодействующих с Т-лимфоцитами и образующих эпитоны с молекулами антигенов системы HLA. После такого комплексирования с молекулами II класса системы HLA антигены «представляются» Т-лимфоцитами, что является сигналом для инициации иммунного ответа.
Под влиянием внешних факторов (видимо, это некоторые вирусы и ферменты ДНК, другие экзогенные вещества и соединения) лимфоциты приобретают аномальную чувствительность к различным белкам, выступающим в виде аутоантигенов, взаимодействующих с Т-лимфоцитами и образующих эпитоны с молекулами антигенов системы HLA. После такого комплексирования с молекулами II класса системы HLA антигены «представляются» Т-лимфоцитами, что является сигналом для инициации иммунного ответа.
Активирование таких аутореактивных Т-лимфоцитов становится потенциальной причиной деструкции яичника.
По данным Fenischel, у больных с идиопатической формой ПНЯ методом ELISА аутоантитела к яичнику были обнаружены в 59% случаев. Согласно нашим исследованиям, яичниковые антитела выявлены у 25% больных [5].
Частота выявления яичниковых аутоантител зависит от метода, с помощью которого они определялись, и разновидности биологического материала, в котором они идентифицировались. Более высокая чувствительность продемонстрирована при использовании метода ELISА (в сравнении с методом иммуноферментного анализа), а наиболее значимой биологической средой оказалась ткань яичника (в сравнении с сывороткой крови).
Более высокая чувствительность продемонстрирована при использовании метода ELISА (в сравнении с методом иммуноферментного анализа), а наиболее значимой биологической средой оказалась ткань яичника (в сравнении с сывороткой крови).
ПНЯ — это одна из составляющих II типа аутоиммунного полигландулярного синдрома, для которого, помимо изменений клеточного звена иммунитета, характерна ассоциация с гаплотипами HLA В8, DR3, DR4, DR5 .
Согласно проведенным нами исследованиям, для больных с преждевременной недостаточностью яичников характерно носительство аллелей DRB1*О1, DRB1*О3, DRB1*О4, DRB1*3О2, DRB1*5О1, показатель относительного риска составил 1,74; 1,78; 2,09; 2,46; 1,73 соответственно, что может указывать на значимость аутоиммунного процесса при этой патологии. Представленные аллельные варианты НLА II класса встречались у 25% больных с подтвержденным аутоиммунным генезом заболевания и у всех пациенток с промежуточным вариантом ПНЯ.
К наиболее распространенным сочетаниям ПНЯ и аутоиммунной патологии относятся поражения внутренней секреции, а также различные заболевания неэндокринного генеза; среди них следует особо выделить болезнь Аддисона, аутоиммунный тиреоидит, гипопаратиреоз, сахарный диабет, системную красную волчанку, ревматоидный артрит, витилиго, миастению, пернициозную анемию, гломерулонефрит [23]. Согласно полученным нами данным, гипофункция щитовидной железы (тиреотропный гормон (ТТГ)) — 7,34 ± 1,1 мМЕ/л выявляется у 23,3% больных с ПНЯ, т. е. в 3–4 раза чаще, чем в популяции. Манифестная форма заболевания диагностирована у 16,3% и субклиническая — у 7,0% обследованных.
Согласно полученным нами данным, гипофункция щитовидной железы (тиреотропный гормон (ТТГ)) — 7,34 ± 1,1 мМЕ/л выявляется у 23,3% больных с ПНЯ, т. е. в 3–4 раза чаще, чем в популяции. Манифестная форма заболевания диагностирована у 16,3% и субклиническая — у 7,0% обследованных.
На фоне прекращения менструаций ранние симптомы дефицита женских половых гормонов в виде вазомоторных и эмоциональных вегетативных проявлений отмечены у 77,5% пациенток. При этом их выраженность, согласно индексу Куппермана (15,2 ± 1,8 балла) и оценке качества жизни на основании анкеты MENQOL (вазомоторные симптомы — 8,2 ± 3,8 балла, физическое состояние — 37,5 ± 8,3 балла, сексуальная сфера — 8,1 ± 3,4 балла, психологическое состоя-ние — 25,6 ± 6,8 балла), свидетельствовала о среднетяжелом дефиците эстрогенов. Относительно незначительные клинические проявления изменения гормонального гомеостаза можно объяснить тем, что, в отличие от женщин в периоде физиологической менопаузы, у этих пациенток еще не произошло старения структур гипоталамической и лимбической систем. ПНЯ с исходом в гипергонадотропный гипогонадизм в конечном итоге приводит к изменению функционирования гипоталамической и лимбической систем и секреции нейрогормонов, в результате чего снижается допаминергический и повышается норадренергический тонус, а это, в свою очередь, ведет к снижению уровня b-эндорфиновой активности, уровней серотонина, допамина; у пациенток изменяется терморегуляция, появляются приливы, гипертензия, гипергидроз, ожирение [3].
ПНЯ с исходом в гипергонадотропный гипогонадизм в конечном итоге приводит к изменению функционирования гипоталамической и лимбической систем и секреции нейрогормонов, в результате чего снижается допаминергический и повышается норадренергический тонус, а это, в свою очередь, ведет к снижению уровня b-эндорфиновой активности, уровней серотонина, допамина; у пациенток изменяется терморегуляция, появляются приливы, гипертензия, гипергидроз, ожирение [3].
Чем раньше наступает менопауза, тем более выраженный стресс она вызывает. У женщин, достигших менопаузы одновременно или раньше своих матерей, нередко возникает чувство несправедливости. Исследования показывают, что стресс, обусловленный осознанием своего отличия от сверстниц, — важнейший психологический фактор, превалирующий над всеми остальными психологическими и социальными проблемами, связанными с менопаузой, которые не зависят от семейного положения, образования и количества детей [21].
В генезе развития урогенитальных расстройств у больных с ПНЯ, безусловно, определенную роль играет наличие определенного числа эстрогеновых рецепторов в эпителии и строме влагалищной стенки, состав соединительной ткани и ее биохимические характеристики (снижение соотношения протеогликана/коллагена). Описанные изменения в парауретральной соединительной ткани обусловлены не только низким уровнем эстрадиола, но и включением возрастного механизма старения уротелия. Пациентки с ПНЯ составляют относительно молодую группу, у них еще не задействованы сложные механизмы старения уротелия, поэтому симптомы урогенитальной атрофии встречаются только в 15,6% случаев, в то время как у 1/3 женщин после 55 лет эти изменения являются ведущими среди поздних осложнений климактерия.
Описанные изменения в парауретральной соединительной ткани обусловлены не только низким уровнем эстрадиола, но и включением возрастного механизма старения уротелия. Пациентки с ПНЯ составляют относительно молодую группу, у них еще не задействованы сложные механизмы старения уротелия, поэтому симптомы урогенитальной атрофии встречаются только в 15,6% случаев, в то время как у 1/3 женщин после 55 лет эти изменения являются ведущими среди поздних осложнений климактерия.
Оценка гормонального статуса пациенток с ПНЯ свидетельствует о достоверном повышении содержания ФСГ и ЛГ до уровня более 40 МЕ/л и снижении содержания менее 80 пмоль/л, что значительно ниже показателей, характерных для ранней фолликулярной фазы у женщин с регулярными менструациями. Особый, с нашей точки зрения, интерес представляет анализ у больных с ПНЯ секреции андрогенов как яичникового, так и надпочечникового генеза.
С одной стороны, с наступлением естественной менопаузы основная часть тестостерона образуется путем периферической конверсии из андростендиона и дегидроэпиандростерона-сульфата, при этом содержание его, в отличие от эстрогенов, резко не снижается, а наоборот, может возрастать, особенно его свободные фракции.
С другой стороны, на фоне снижения уровня эстрадиола и закономерного уменьшения продукции полового стероидсвязывающего глобулина (ПССГ), а значит и уровня связанного тестостерона отмечается повышение содержания его свободных, биологически активных фракций, вследствие чего у значительного числа женщин в менопаузе наблюдается относительная гиперандрогения. Несколько другие гормональные соотношения, касающиеся баланса андрогенов, были выявлены у женщин с ПНЯ. По данным N. Doldi и соавторов, при ПНЯ обнаружено достоверное снижение уровня 17-оксипрогестерона, андростандиона, тестостерона в сравнении с женщинами с нормальной функцией яичников.
Согласно нашим данным, у 55,7% больных с ПНЯ на фоне закономерных для данной патологии соотношений ФСГ, ЛГ и эстрадиола отмечено андрогендефицитное состояние (снижение уровня тестостерона до 0,8 ± 0,1 пмоль/л).
Мы считаем, что снижение секреции андрогенов яичниками у больных с ПНЯ является еще одним неоспоримым доказательством справедливости нашего суждения об аутоиммунном генезе ПНЯ, так как при любом аутопроцессе в конечном итоге развивается сочетанная недостаточность эндокринных желез. Со временем этот процесс охватывает не только яичник, но и надпочечник.
Со временем этот процесс охватывает не только яичник, но и надпочечник.
До настоящего времени, согласно мнению P. Fenichel и многих других авторов, эффективного специфического лечения ПНЯ (кроме ЗГТ и донации ооцитов) предложено не было [17].
Решение о проведении ЗГТ должно приниматься больной совместно с лечащим врачом. Несмотря на проявления дефицита эстрогенов, согласие на прием гормонопрепаратов нам удалось получить у 62,7% пациенток.
На первом этапе следует определиться с базовым лечением, которое должно быть направлено на патогенетическое звено заболевания. Использование препаратов женских половых стероидов, способствующих восполнению гипоэстрогенного состояния, следует рассматривать как «первую линию» лечебного воздействия. Назначение ЗГТ является универсальным средством ликвидации дефицита половых гормонов. В отличие от тактики, принятой при естественной менопаузе, режим проведения ЗГТ при ПНЯ имеет некоторые особенности. Согласно точке зрения V. Beral, у женщин репродуктивного возраста риск развития рака молочной железы низок, в связи с чем пятилетний срок, на который назначается непрерывная ЗГТ, может быть пролонгирован во времени, по крайней мере до возраста естественной менопаузы. При этом, безусловно, необходимо соблюдать все принципы и рекомендации, направленные на безопасное использование половых гормонов.
Согласно точке зрения V. Beral, у женщин репродуктивного возраста риск развития рака молочной железы низок, в связи с чем пятилетний срок, на который назначается непрерывная ЗГТ, может быть пролонгирован во времени, по крайней мере до возраста естественной менопаузы. При этом, безусловно, необходимо соблюдать все принципы и рекомендации, направленные на безопасное использование половых гормонов.
По мнению L. Giotto и соавторов, которые с 1992 по 2002 г. наблюдали 72 женщины с ПНЯ, получавшие в течение 10 лет ЗГТ, необходимо дифференцировать подходы к назначению длительной гормонотерапии с учетом противопоказаний и возрастных критериев. Так, пациентам до 35 лет при отсутствии генетических тромбофилий, эпизодов венозной тромбоэмболии или ишемической кардиомиопатии, а также сопутствующей аутоиммунной патологии (ревматоидный артрит) следует рекомендовать пероральный прием препаратов. Через 10 лет их необходимо переводить на трансдермальные формы препаратов. В возрасте после 38 лет и при наличии факторов риска целесообразно гормонотерапию начинать сразу с трансдермальных форм. Назначение селективных эстроген-рецепторных модуляторов (ралоксифен), с точки зрения этих ученых, не целесообразно, так как при ПНЯ мы имеем дело с молодыми женщинами, нуждающимися в восполнении дефицита половых гормонов натуральными эстрогенами в связи с множественными проявлениями симптомов выключения функции яичников.
Назначение селективных эстроген-рецепторных модуляторов (ралоксифен), с точки зрения этих ученых, не целесообразно, так как при ПНЯ мы имеем дело с молодыми женщинами, нуждающимися в восполнении дефицита половых гормонов натуральными эстрогенами в связи с множественными проявлениями симптомов выключения функции яичников.
Некоторые ученые полагают [2], что пациенткам с ПНЯ требуются более высокие дозы гормонов, поскольку, в отличие от естественной менопаузы, при которой наблюдается постепенное растянутое во времени уменьшение эндогенного образования женских половых гормонов и в значительном проценте случаев формируется относительная гиперандрогения, при ПНЯ этот процесс ускорен во времени, и у 55,7% больных, согласно полученным нами данным, отмечается гипоандрогенное состояние. Установлено, что эстрогены оказывают выраженное положительное влияние не только на вазомоторные проявления дефицита эстрогенов, но и на сексуальность женщины — благодаря своему центральному и периферическому воздействию.
В настоящее время для профилактики и лечения патологических состояний, обусловленных снижением эстрогенной насыщаемости организма в молодом возрасте, применяют натуральные эстрогены: конъюгированный эстроген (per os) в дозе 0,625 мг/сут, эстрадиол валерат — 2 мг/сут, 17b-эстрадиол — 2 мг/сут. Перечисленные препараты обладают системным влиянием и при использовании в указанной общепринятой дозировке применяются для коррекции ранних, средневременных и поздних обменных нарушений [3].
С целью профилактики гиперпластических процессов эндометрия женщинам с ПНЯ терапию эстрогенами необходимо назначать в сочетании с гестагенами и предпочтительно в циклическом режиме. При подборе наиболее подходящего режима ЗГТ крайне важно учитывать степень индивидуальной чувствительности к гестагенам.
Проводя ЗГТ, не следует забывать об основных принципах ее назначения. В основном избирается циклический режим назначения (сочетание эстрогена и гестагена), при этом надо стремиться обеспечить физиологическое соотношение эстрогенов (эстрадиол/эстрон) в плазме крови, характерное для данного возрастного периода жизни, и не упускать из виду необходимость индивидуального подбора препаратов для минимизации побочных эффектов ЗГТ. С целью купирования дефицита эстрогенов и коррекции выявленных метаболических нарушений могут использоваться: 2 мг 17β-эстрадиола и 10 мг дидрогестерона в циклическом непрерывном режиме (фемостон 2/10), а также 2 мг эстрадиола валерата и медроксипрогестерона ацетат.
С целью купирования дефицита эстрогенов и коррекции выявленных метаболических нарушений могут использоваться: 2 мг 17β-эстрадиола и 10 мг дидрогестерона в циклическом непрерывном режиме (фемостон 2/10), а также 2 мг эстрадиола валерата и медроксипрогестерона ацетат.
Эстрогенсодержащий компонент препарата фемостон 2/10 — 17β-эстрадиол — идентичен человеческому эстрогену, вырабатываемому яичниками. Он синтезируется из растительного сырья и не содержит составляющих животного происхождения. Микронизированный 17β-эстрадиол, в отличие от кристаллического, хорошо всасывается при приеме внутрь и активно метаболизируется в слизистой оболочке кишечника и затем при прохождении через печень. Фармакология 17β-эстрадиола хорошо изучена. Прием 17β-эстрадиола 1 раз в день обеспечивает устойчивую постоянную концентрацию препарата в крови. Эндогенный 17β-эстрадиол вырабатывается всеми млекопитающими вне зависимости от пола и возраста. Он воздействует на ряд процессов в репродуктивной и гипоталамо-гипофизарной системах, а также на другие органы. Экзогенный 17β-эстрадиол аналогично действует на те же органы-мишени. Фемостон 2/10 предупреждает потерю костной ткани, входящий в его состав дидрогестерон не снижает защитного действия эстрогена на ее метаболизм. ЗГТ намного эффективнее предупреждает потерю костной массы и переломы, если она начата вскоре после формирования ПНЯ, поскольку с течением времени губчатое вещество разрушается и уже не восстанавливается [1]. В нашем исследовании через 6 мес использования фемостона 2/10 уровень ФСГ у пациенток с ПНЯ снизился с 119,9 ± 13,8 до 53,8 ± 9,2 МЕ/л, уровень Е2 повысился с 48,3 ± 7,4 до 118,6 ± 25,6 пмоль/л (p < 0,001), что соответствует средней стадии пролиферации у женщин в репродуктивном возрасте.
Экзогенный 17β-эстрадиол аналогично действует на те же органы-мишени. Фемостон 2/10 предупреждает потерю костной ткани, входящий в его состав дидрогестерон не снижает защитного действия эстрогена на ее метаболизм. ЗГТ намного эффективнее предупреждает потерю костной массы и переломы, если она начата вскоре после формирования ПНЯ, поскольку с течением времени губчатое вещество разрушается и уже не восстанавливается [1]. В нашем исследовании через 6 мес использования фемостона 2/10 уровень ФСГ у пациенток с ПНЯ снизился с 119,9 ± 13,8 до 53,8 ± 9,2 МЕ/л, уровень Е2 повысился с 48,3 ± 7,4 до 118,6 ± 25,6 пмоль/л (p < 0,001), что соответствует средней стадии пролиферации у женщин в репродуктивном возрасте.
Дивисек также является оптимальным препаратом для лечения женщин с ПНЯ. Это трехфазный препарат, в котором эстрогеновый компонент представлен эстрадиолом валератом, а гестагенный — медроксипрогестероном ацетатом. Эстрадиола валерат подвергается в печени биотрансформации в эстрадиол, поэтому его рассматривают как предшественника «натуральных» эстрогенов, которые образуются в организме из синтетических. Он попадает в кровоток после превращения его в печени в натуральный эстроген – эстрадиол. Медроксипрогестерона ацетат является производным естественного прогестерона — 17α-гидрокси-6-метилпрогестерона. Он обладает слабой андрогенной активностью, но может взаимодействовать с эндогенными андрогенами (так называемый синандрогенный эффект), что помогает купировать симптомы дефицита андрогенов у женщин с ПНЯ. Более того, медроксипрогестерона ацетат не снижает положительного воздействия эстрогенов на депрессивные симптомы и при этом достоверно уменьшает чувство тревоги. Трехфазный режим применения препарата позволяет избежать возобновления симптомов недостатка половых гормонов, возникающих в дни ожидаемых менструальноподобных реакций при двухфазном режиме. Дивисек также активно предупреждает потерю костной ткани.
Он попадает в кровоток после превращения его в печени в натуральный эстроген – эстрадиол. Медроксипрогестерона ацетат является производным естественного прогестерона — 17α-гидрокси-6-метилпрогестерона. Он обладает слабой андрогенной активностью, но может взаимодействовать с эндогенными андрогенами (так называемый синандрогенный эффект), что помогает купировать симптомы дефицита андрогенов у женщин с ПНЯ. Более того, медроксипрогестерона ацетат не снижает положительного воздействия эстрогенов на депрессивные симптомы и при этом достоверно уменьшает чувство тревоги. Трехфазный режим применения препарата позволяет избежать возобновления симптомов недостатка половых гормонов, возникающих в дни ожидаемых менструальноподобных реакций при двухфазном режиме. Дивисек также активно предупреждает потерю костной ткани.
Для профилактики остеопороза и сердечно-сосудистой патологии ЗГТ в любом возрасте должна проводиться в течение не менее 5 лет в непрерывном режиме.
В последние годы появились предложения о целесообразности добавления к традиционной ЗГТ инъекции тестостерона. Подобные рекомендации были разработаны также для пациенток с двусторонней овариоэктомией, у которых в 40% случаев отмечаются также симптомы гипоандрогении, однако исследований, посвященных этой проблеме, проводилось крайне мало [11]. По сообщению S. N. Kalantaridou, в Национальном институте здоровья (США), проводится трехлетнее плацебоконтролируемое исследование, в котором наряду с традиционным ЗГТ больным с ПНЯ назначают трансдермально 150 мг тестостерона.
Подобные рекомендации были разработаны также для пациенток с двусторонней овариоэктомией, у которых в 40% случаев отмечаются также симптомы гипоандрогении, однако исследований, посвященных этой проблеме, проводилось крайне мало [11]. По сообщению S. N. Kalantaridou, в Национальном институте здоровья (США), проводится трехлетнее плацебоконтролируемое исследование, в котором наряду с традиционным ЗГТ больным с ПНЯ назначают трансдермально 150 мг тестостерона.
Многие симптомы гипотиреоза схожи с жалобами, обусловленными дефицитом половых гормонов. Поэтому провести дифференциальный диагноз при этих двух состояниях крайне сложно: необходим комплексный подход с обязательным углубленным одновременным исследованием уровней как половых, так и тиреоидных гормонов. В нашем исследовании (Г. В. Тагиева) манифестная форма гипотиреоза выявлена у 7 больных (16,3%), а субклиничес-кая — у 3 больных (7%). Основываясь на рекомендации как отечественных, так и зарубежных эндокринологов о необходимости обязательного восполнения дефицита тиреоидных гормонов L-тироксином лечение было назначено только 7 пациенткам с манифестной формой заболевания в дозе 1,6–1,8 мкг/кг массы больного. Препарат применяли в непрерывном режиме, больные находились под наблюдением общего эндокринолога, уровень ТТГ контролировали каждые 3 мес. При динамическом контроле во всех случаях нам удалось добиться нормализации уровня ТТГ и установления эутиреоидного состояния у больных с ПНЯ (ТТГ составил 3,1 ± 0,2 мМЕ/л).
Препарат применяли в непрерывном режиме, больные находились под наблюдением общего эндокринолога, уровень ТТГ контролировали каждые 3 мес. При динамическом контроле во всех случаях нам удалось добиться нормализации уровня ТТГ и установления эутиреоидного состояния у больных с ПНЯ (ТТГ составил 3,1 ± 0,2 мМЕ/л).
До настоящего времени активно обсуждается проблема целесообразности проведения ЗГТ тиреоидными препаратами при субклиническом течении гипотиреоза, однако окончательно этот вопрос еще не решен. Тем не менее большинство исследователей предпочитают придерживаться выжидательной тактики. Мы ограничились у этой группы больных только контролем за уровнем тиреотропного и тиреоидных гормонов. При контрольном определении уровня тиреоидных гормонов показатель ТТГ у этих 3 больных однократно находился в пределах 4,3–4,9 мМЕ/л, т. е. был ниже 5–10 мМЕ/л, что, по мнению В. В. Фадеева и Г. А. Мельниченко, не требует назначения им заместительной терапии L-тироксином [6].
Назначение препаратов L-тироксина больным с нормальной функцией щитовидной железы и наличием только высоких диагностических титров антител к ткани щитовидной железы (последние в нашем исследовании выявлены у 30,2%) и/или ультразвуковых признаков ее аутоиммунной патологии нецелесообразно. Выдвигаемое некоторыми исследователями предположение о том, что подавление уровня ТТГ, наблюдающееся при назначении L-тироксина пациенткам с эутиреозом на фоне циркулирующих тиреоидных аутоантител, уменьшает презентацию антигенов щитовидной железы и тем самым замедляет аутоиммунный процесс, не состоятельно, так как при этом необходимо длительно применять не менее 75–100 мкг препарата, что в конечном итоге может привести к развитию медикаментозного тиреотоксикоза.
Выдвигаемое некоторыми исследователями предположение о том, что подавление уровня ТТГ, наблюдающееся при назначении L-тироксина пациенткам с эутиреозом на фоне циркулирующих тиреоидных аутоантител, уменьшает презентацию антигенов щитовидной железы и тем самым замедляет аутоиммунный процесс, не состоятельно, так как при этом необходимо длительно применять не менее 75–100 мкг препарата, что в конечном итоге может привести к развитию медикаментозного тиреотоксикоза.
Согласно S. N. Kalantaridou, у 5–10% женщин с ПНЯ может наступить беременность даже в том случае, когда при биопсии яичников у них не обнаруживали примордиальных фолликулов.
В исследовании, проведенном в Китае, анализировались отдаленные результаты клинического течения заболевания и эффективности лечения при ПНЯ с 1988 по 2002 г. В клинике гинекологической эндокринологии г.Пекина наблюдались 245 пациенток с идиопатической формой ПНЯ. Ретроспективный анализ течения заболевания на протяжении 14 лет подтвердил наличие стойкого синдрома резистентных яичников только у 7 больных (2,9%). На фоне проводимой длительной ЗГТ у них установился регулярный ритм менструации, снизился уровень ФСГ, возросла концентрации эстрадиола и наступила беременность. Авторы делают вывод о том, что ПНЯ в ряде случаев представляет собой транзиторную патологию, при которой не всегда для наступления беременности требуется проведение донации яйцеклетки. Согласно данным Р. Fenichel и соавторов, из 26 пациенток с ПНЯ у 4 (19,23%) на фоне терапии эстрогенами наступила беременность. Согласно нашим наблюдениям, на фоне ЗГТ из 78 пациенток с ПНЯ 2 (2,6%) забеременели; у одной из них случился самопроизвольный выкидыш, у второй — завершилось своевременными самопроизвольными родами.
На фоне проводимой длительной ЗГТ у них установился регулярный ритм менструации, снизился уровень ФСГ, возросла концентрации эстрадиола и наступила беременность. Авторы делают вывод о том, что ПНЯ в ряде случаев представляет собой транзиторную патологию, при которой не всегда для наступления беременности требуется проведение донации яйцеклетки. Согласно данным Р. Fenichel и соавторов, из 26 пациенток с ПНЯ у 4 (19,23%) на фоне терапии эстрогенами наступила беременность. Согласно нашим наблюдениям, на фоне ЗГТ из 78 пациенток с ПНЯ 2 (2,6%) забеременели; у одной из них случился самопроизвольный выкидыш, у второй — завершилось своевременными самопроизвольными родами.
Таким образом, представленные нами данные позволяют несколько приблизиться к разрешению многочисленных загадок, которые таит в себе такая мультифакторная патология, как преждевременное выключение функции яичников. Однако необходимо провести еще целый ряд исследований, в которых были бы изучены процесс апоптоза и его генетические маркеры, а также дана оценка роли цитокинов (Th2 и Th3 популяции Т-лимфоцитов) и факторов роста в генезе формирования преждевременного выключения функции яичников. Решение этих задач позволит наметить дальнейшие пути разработки патогенетически обоснованных вариантов профилактики и лечения стойкого дефицита половых гормонов у пациенток репродуктивного возраста. Возможно, это станет реальным шагом на пути к восстановлению как репродуктивного здоровья, так и качества жизни у данной категории больных.
Решение этих задач позволит наметить дальнейшие пути разработки патогенетически обоснованных вариантов профилактики и лечения стойкого дефицита половых гормонов у пациенток репродуктивного возраста. Возможно, это станет реальным шагом на пути к восстановлению как репродуктивного здоровья, так и качества жизни у данной категории больных.
Литература
- Зайдиева Я. З. Новые возможности лечения климактерических расстройств в постменопаузе//Гинекология. 2003. Т. 5. № 1. С. 10–13.
- Рубченко Т. И., Краснопольский В. И., Лукашенко С. Ю. Метаболические нарушения у женщин с хирургической менопаузой и их коррекция с помощью ЗГТ//Проблемы репродукции. 1999. Т. 5. № 3. С. 59–63.
- Сметник В. П., Кулаков В. И. Руководство по климактерию МИА. 2001. С. 345–346, 368.
- Сметник В. П., Тумилович Л. Г. Неоперативная гинекология. М.: Медицинское информационное агентство, 2003.
- Тагиева Г. В. Роль аутоиммунного процесса в генезе преждевременного выключения функции яичников: Дис.
 … канд. мед. наук. М., 2005.
… канд. мед. наук. М., 2005. - Фадеев В. В., Мельниченко Г. А., Герасимов Г. А. Аутоиммунный тиреоидит. Первый шаг к консенсусу//Проблемы эндокринологии. 2001. Т. 47. № 4.
- Юренева С. В. Хирургическая менопауза в репродуктивном возрасте (Патогенетические механизмы, особенности клиники, диагностика, лечение): Дис. … д-ра мед. наук. М., 2004.
- Ataya K. M., McKanna J. A., Weintraub A. M. et al. A prevention of chemotherapy-induced ovarian follicular loss in rats//Cancer Res. 1985; 45: 3651–3656.
- Ataya К. Hormone-releasing hormone agonist inhibits cyclophosphamide induced ovarian follicular depletion in rhesus monkeys//Biol Reprod. 1995; 52: 365–372.
- Atria A. La menopausia precos у tratamiento hormonal//Rev Med Chil. 1950; 78: 373–377.
- Burger H., Davis S. Should women be treated with testosterone. Clinical Endocrinology. 1998; 49: 159–160.
- Byrne J., Mulvihill J. J., Myers M. H. et al.
 Effects of treatment on fertility in long term-survivors of childhood cancer//N Engl J. Med. 1987; 317: 1315–1321.
Effects of treatment on fertility in long term-survivors of childhood cancer//N Engl J. Med. 1987; 317: 1315–1321. - Crosignani P., Alagna F. et al. Familian form of idiathic premature and early menophause. Presented at the International Symposium of Ovarian Ageing, Brussels, Belgium//Abstract in International journal of Fertility and Womens’s Medicine. 1998; 43(4): 200.
- Eisenhauer K. M., Chun S.-Y., Billing H. Growth hormone suppresion of apoptosis in preovulatory rat follicles and partial neutrallization by insulin-like growth factor binding protein.//Biol. Reprod. 1995; 53: 13–20.
- Epplen J. T., Buitkamp J., Bocker T., Epplen C. Indirect gene diagnoses for complex (multifactorial) diseases. a review//Gene. 1995; 159: 49-55.
- Faddy M., Gosden R. A mathematical model of follicle dynamics in the human ovary//Human Reprod. 1995; 10: 770–775.
- Fenichel P., Sosset C. et al. Premature ovarian failure: An autoimmune disease//Advances in Endocrinological Gynecoljgy.
 1999; 143–149.
1999; 143–149. - Jones G. S., de Morales-Ruehsen M. A new syndrome of amenorrhea in association with hypogonadotropism and apparently normal follicular apharatus//Am. J. Obstet Gynecol. 1969; 104: 597.
- Krauss C. M., Turksoy R. N., Atkins L. et al. Familial premature ovarian failure menopause due to an interstitial deletion of the long arm of the X-chromosome//N Engl J. Med. 1987; 317: 125–131.
- Laml T., Schulz-Lobmeyr L. A Obruca Premature ovarian failure: etiology and prospects//Gynecol Endocrinol. 2000; 14: 292–302.
- Lennon M. C. The psychological consequenses of menopause: The importance of timing of a life stage event//J. of Health and Social Behaviour. 1982; 23: 353–366.
- McGee E., Hsueh A. Initial and cyclic recruitment of ovarian follicles//Endocrin Rev. 2000; 2: 200–214.
- Ramahi-Ataya A., Ataya K. M., Subramanian M. et al. The effect of ‘activated’ cyclophosphamide on rat granulosa cells in vitro//Reprod Toxicol.
 1988; 2: 99–103.
1988; 2: 99–103.
А. И. Гус, доктор медицинских наук, профессор
Л. А. Марченко, доктор медицинских наук, профессор
Н. В. Александрова
З. Т. Габибуллаева
Г. В. Тагиева, кандидат медицинских наук
НЦГАиП, Москва
Синдром поликистозных яичников (СПКЯ) | Johns Hopkins Medicine
Синдром поликистозных яичников (СПКЯ) — это состояние, при котором яичники вырабатывают ненормальное количество андрогенов, мужских половых гормонов, которые обычно присутствуют у женщин в небольших количествах. Название «синдром поликистозных яичников» описывает многочисленные маленькие кисты (мешочки, заполненные жидкостью), которые образуются в яичниках. Однако у некоторых женщин с этим заболеванием кисты отсутствуют, в то время как у некоторых женщин, не страдающих этим заболеванием, кисты развиваются.
Овуляция происходит, когда зрелая яйцеклетка выходит из яичника.Это происходит для того, чтобы его можно было оплодотворить мужской спермой. Если яйцеклетка не оплодотворена, она выводится из организма во время менструации.
В некоторых случаях женщина не вырабатывает достаточно гормонов, необходимых для овуляции. Когда овуляции не происходит, в яичниках может образоваться множество мелких кист. Эти кисты вырабатывают гормоны, называемые андрогенами. Женщины с СПКЯ часто имеют высокий уровень андрогенов. Это может вызвать больше проблем с менструальным циклом женщины. И это может вызвать многие симптомы СПКЯ.
Лечение СПКЯ часто проводится с помощью лекарств. Это не излечивает СПКЯ, но помогает уменьшить симптомы и предотвратить некоторые проблемы со здоровьем.
Что вызывает СПКЯ?
Точная причина СПКЯ не ясна. Многие женщины с СПКЯ имеют инсулинорезистентность. Это означает, что организм не может эффективно использовать инсулин. Уровень инсулина накапливается в организме и может вызвать повышение уровня андрогенов. Ожирение также может повысить уровень инсулина и усугубить симптомы СПКЯ.
Ожирение также может повысить уровень инсулина и усугубить симптомы СПКЯ.
СПКЯ также может передаваться в семьях.Сестры или мать и дочь часто болеют СПКЯ.
Каковы риски СПКЯ?
У вас может быть больше шансов заболеть СПКЯ, если он есть у вашей матери или сестры. У вас также может быть больше шансов заболеть, если у вас есть инсулинорезистентность или ожирение.Каковы симптомы СПКЯ?
Симптомы СПКЯ могут включать:
Пропущенные месячные, нерегулярные или очень светлые периоды
Яичники большие или с множеством кист
Избыточное оволосение на теле, включая грудь, живот и спину (гирсутизм)
Увеличение веса, особенно в области живота (живота)
Акне или жирная кожа
Облысение или истончение волос по мужскому типу
Бесплодие
Небольшие кусочки лишней кожи на шее или подмышках (кожные бирки)
Темные или толстые участки кожи на задней стороне шеи, в подмышечных впадинах и под грудью
Как диагностируется СПКЯ?
Ваш лечащий врач спросит о вашей истории болезни и симптомах. Вы также пройдете медицинский осмотр. Скорее всего, это будет включать осмотр органов малого таза. Этот экзамен проверяет здоровье ваших репродуктивных органов как внутри, так и снаружи вашего тела.
Вы также пройдете медицинский осмотр. Скорее всего, это будет включать осмотр органов малого таза. Этот экзамен проверяет здоровье ваших репродуктивных органов как внутри, так и снаружи вашего тела.
Некоторые симптомы СПКЯ похожи на симптомы, вызванные другими проблемами со здоровьем. Из-за этого у вас также могут быть такие тесты, как:
УЗИ. В этом тесте используются звуковые волны и компьютер для создания изображений кровеносных сосудов, тканей и органов. Этот тест используется для определения размера яичников и выявления кист.Тест также позволяет определить толщину слизистой оболочки матки (эндометрия).
Анализы крови. Они ищут высокий уровень андрогенов и других гормонов. Ваш лечащий врач также может проверить ваш уровень глюкозы в крови. И вы можете проверить уровень холестерина и триглицеридов.
Как лечится СПКЯ?
Лечение СПКЯ зависит от ряда факторов. Сюда может входить ваш возраст, тяжесть симптомов и общее состояние здоровья.Тип лечения также может зависеть от того, хотите ли вы в будущем забеременеть.
Сюда может входить ваш возраст, тяжесть симптомов и общее состояние здоровья.Тип лечения также может зависеть от того, хотите ли вы в будущем забеременеть.
Если вы все же планируете забеременеть, ваше лечение может включать:
Изменение диеты и активности. Здоровое питание и повышенная физическая активность могут помочь вам сбросить вес и уменьшить симптомы. Они также могут помочь вашему организму более эффективно использовать инсулин, снизить уровень глюкозы в крови и помочь в овуляции.
Лекарства, вызывающие овуляцию. Лекарства могут помочь яичникам нормально высвобождать яйцеклетки. Эти лекарства также имеют определенные риски. Они могут увеличить шанс на многоплодие (близнецы и более). И они могут вызвать гиперстимуляцию яичников. Это когда яичники выделяют слишком много гормонов. Это может вызвать такие симптомы, как вздутие живота и боль в области таза.
Если вы не планируете беременность, ваше лечение может включать:
Противозачаточные таблетки.
 Они помогают контролировать менструальный цикл, снижают уровень андрогенов и уменьшают угри.
Они помогают контролировать менструальный цикл, снижают уровень андрогенов и уменьшают угри.Лекарства от диабета. Это часто используется для снижения инсулинорезистентности при СПКЯ. Это также может помочь снизить уровень андрогенов, замедлить рост волос и помочь вам овулировать более регулярно.
Изменение диеты и активности. Здоровое питание и повышенная физическая активность могут помочь вам сбросить вес и уменьшить симптомы. Они также могут помочь вашему организму более эффективно использовать инсулин, снизить уровень глюкозы в крови и помочь в овуляции.
Лекарства для лечения других симптомов. Некоторые лекарства могут помочь уменьшить рост волос или угри.
Какие осложнения при СПКЯ?
Женщины с СПКЯ более склонны к развитию определенных серьезных проблем со здоровьем. К ним относятся диабет 2 типа, высокое кровяное давление, проблемы с сердцем и кровеносными сосудами, а также рак матки. У женщин с СПКЯ часто возникают проблемы с возможностью забеременеть (фертильность).
У женщин с СПКЯ часто возникают проблемы с возможностью забеременеть (фертильность).
Жизнь с СПКЯ
Некоторые женщины борются с физическими симптомами СПКЯ, такими как увеличение веса, рост волос и прыщи. Косметические процедуры, такие как электролиз и лазерная эпиляция, может помочь вам почувствовать себя лучше в отношении своей внешности. Поговорите со своим врачом о лучших способах лечения беспокоящих вас симптомов.
Когда мне следует обращаться за медицинской помощью?
Если у вас пропущенные или нерегулярные менструации, чрезмерный рост волос, прыщи и увеличение веса, обратитесь к врачу для оценки.
Ключевые моменты
СПКЯ — очень распространенная гормональная проблема у женщин детородного возраста.
Женщины с СПКЯ могут не иметь овуляции, иметь высокий уровень андрогенов и иметь много маленьких кист на яичниках.
СПКЯ может вызвать пропущенные или нерегулярные менструальные периоды, избыточный рост волос, угри, бесплодие и увеличение веса.

Женщины с СПКЯ могут иметь более высокий риск развития диабета 2 типа, высокого кровяного давления, проблем с сердцем и рака эндометрия.
Типы лечения СПКЯ могут зависеть от того, планирует ли женщина забеременеть. Женщины, которые планируют забеременеть в будущем, могут принимать разные лекарства.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
Перед визитом запишите вопросы, на которые хотите получить ответы.
Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
Во время посещения запишите названия новых лекарств, методов лечения или тестов, а также все новые инструкции, которые дает вам поставщик.
Если вам назначена повторная встреча, запишите дату, время и цель этого визита.

Узнайте, как вы можете связаться с вашим поставщиком медицинских услуг, если у вас возникнут вопросы.
Симптомы, причины, тесты и лечение
Что такое СПКЯ?
Синдром поликистозных яичников или СПКЯ — это гормональное заболевание, которое женщины могут получить в детородном возрасте.Это может повлиять на вашу способность иметь ребенка (ваш врач назовет это вашей фертильностью). Он также может:
Вы можете получить лечение от симптомов. И вы можете забеременеть, хотя вам, возможно, придется принимать лекарства для улучшения фертильности.
У некоторых женщин с СПКЯ есть кисты на яичниках. Вот почему это называется поликистозом. Но название вводит в заблуждение, потому что у многих женщин с СПКЯ нет кист.
Гормоны и СПКЯ
Когда у вас СПКЯ, ваши репродуктивные гормоны не сбалансированы.Это может привести к проблемам с яичниками, например, к несвоевременным менструальным циклам или их незнанию.
Ваше тело вырабатывает гормоны, чтобы делать разные вещи. Некоторые влияют на ваш менструальный цикл и зависят от вашей способности иметь ребенка. Гормоны, которые играют роль в СПКЯ, включают:
- Андрогены. Их часто называют мужскими гормонами, но они есть и у женщин. Женщины с СПКЯ, как правило, имеют более высокий уровень.
- Инсулин . Этот гормон регулирует уровень сахара в крови.Если у вас СПКЯ, ваше тело может не реагировать на инсулин должным образом.
- Прогестерон . При СПКЯ вашему организму может не хватать этого гормона. Вы можете надолго пропустить месячные или не можете предсказать, когда они наступят.
Симптомы СПКЯ
Наиболее частыми симптомами СПКЯ являются пропущенные, нерегулярные, нечастые или продолжительные периоды. Избыток андрогенов может вызвать выпадение волос, появление волос в нежелательных местах (например, на лице) и прыщи. Другие симптомы включают:
Другие симптомы включают:
- Потемнение кожи или избыток кожи (кожные метки) на шее или подмышках
- Изменения настроения
- Тазовая боль
- Увеличение веса
Причины СПКЯ
Врачи не знают всего причины, по которым некоторые женщины заболевают СПКЯ.
Вероятность заболевания СПКЯ выше, если он есть у вашей сестры или матери. Это также может быть связано с проблемами, из-за которых ваш организм вырабатывает слишком много инсулина, что может повлиять на ваши яичники и их способность к овуляции (или выделению яйцеклеток).
Диагностика СПКЯ
Ни один тест не может диагностировать СПКЯ. Ваш врач начнет с того, что спросит о ваших симптомах и истории болезни, а также проведет физический осмотр и, возможно, тазовый осмотр.
Вам могут сдать анализы крови для определения уровня гормонов, сахара в крови и холестерина. Ультразвук может проверить яичники на наличие кист, найти опухоли и измерить слизистую оболочку матки.
Лечение СПКЯ
Лечение будет зависеть от ваших симптомов, вашего возраста и того, хотите ли вы забеременеть.Если у вас избыточный вес, небольшая потеря веса — даже от 5% до 10% — может улучшить ваше самочувствие. Это также может помочь в работе ваших лекарств и улучшить вашу фертильность.
Ваш врач может посоветовать вам принимать лекарство от диабета метформин (глюкофаг), чтобы снизить инсулинорезистентность, регулировать овуляцию и помочь с потерей веса.
Если вы не планируете беременность, врач может прописать гормональные противозачаточные средства, например пластырь для кожи или таблетки. Эти лекарства могут помочь снизить риск рака эндометрия, ускорить менструацию, избавиться от прыщей и уменьшить количество лишних волос на теле.Если вы действительно хотите забеременеть, лекарства от бесплодия могут помочь вашим яичникам высвобождать яйцеклетки.
Спросите своего врача о лекарствах для лечения волос на теле и прыщей.
Что это такое, побочные эффекты и способы лечения СПКЯ
Медицинская проверка проведена Софией Йен, доктором медицины, магистром здравоохранения — Автор редакции Pandia Health. Обновлено 4 января 2021 г.
Обновлено 4 января 2021 г.
Если у вас нерегулярные месячные, угри и чрезмерное оволосение, возможно, у вас синдром поликистозных яичников (СПКЯ).Это заболевание поражает 1 из 10 женщин детородного возраста, что превышает количество людей с раком груди, ревматоидным артритом, рассеянным склерозом и волчанкой вместе взятыми. Это равняется миллионам женщин, живущих с СПКЯ и связанными с ним побочными эффектами.
СПКЯ — это насущная проблема репродуктивного здоровья, поэтому Pandia Health считает своей обязанностью распространять информацию о нем и помогать людям с маткой получить лучшее лечение от этой проблемы со здоровьем.
СПКЯ — одна из наиболее распространенных, но неправильно понимаемых проблем со здоровьем у женщин.Хорошей новостью является то, что симптомы, связанные с СПКЯ, такие как нерегулярные месячные, прыщи и бесплодие, можно лечить с помощью противозачаточных таблеток, пластыря или кольца. Многие симптомы и их тяжесть варьируются от женщины к женщине, и поскольку СПКЯ является синдромом (группой симптомов), не существует теста, который точно диагностирует это состояние.
Что такое СПКЯ?
СПКЯ характеризуется гормональным дисбалансом, включающим андрогены (мужские гормоны), инсулин (который метаболизирует углеводы) и прогестерон (гормон, участвующий в менструальном цикле).Исследователи не смогли определить, что вызывает СПКЯ, но подозревают, что это может быть комбинация генов и окружающей среды; причины также, вероятно, варьируются между женщинами.
Хотя лекарства нет, врачи часто лечат СПКЯ с помощью противозачаточных средств, обычно прописывая таблетки, пластырь, кольцо или ВМС с прогестероном (это менее эффективно), чтобы помочь женщинам справиться с симптомами. Симптомы могут быть похожи на другие состояния здоровья, поэтому СПКЯ часто не диагностируется, что приводит к тому, что женщины получают неправильное лечение или вообще не получают его.
Примечание: не у всех женщин с СПКЯ есть кисты на яичниках, как следует из названия!
Симптомы и побочные эффекты СПКЯ
Симптомы СПКЯ могут включать следующее:
- Нерегулярные месячные
- Нет периодов
- Часто пропускаемые месячные (три или более пропускаемых подряд)
- Очень тяжелые месячные
- Волосатость (гирсутизм)
- Чрезмерное рост волос по мужскому типу на таких местах, как лицо и грудь
- Облысение по мужскому типу
- У некоторых пациентов вместо чрезмерного роста волос люди испытывают облысение по женскому типу и их истончение.
- Ожирение или проблемы с похуданием
- 90% женщин с СПКЯ имеют избыточный вес или страдают ожирением
- СПКЯ нацелено не только на тех, кто страдает ожирением, но уже существующее ожирение может ухудшить симптомы СПКЯ.
- Тазовая боль
- Тазовая боль не является прямым симптомом СПКЯ; тем не менее, СПКЯ может вызвать развитие кист яичников, которые затем могут давить на ваш таз и вызывать эту боль
- Угри
- Угри из-за СПКЯ обычно развиваются в местах, где у мужчин обычно растут волосы на лице, вокруг нижней части щек, линия подбородка и подбородок.Это связано с тем, что СПКЯ может привести к повышению уровня тестостерона, а также к общему воспалению.
- Черный акантоз (темные участки толстой бархатистой кожи)
- Это вызвано повышенным уровнем инсулина из-за СПКЯ. Эти пятна обычно появляются под мышками, сзади на шее и вокруг паха.
- Бесплодие
- Непосредственно связано с нерегулярными или ненормальными менструациями, бесплодием и проблемами фертильности, это связано с тем, что СПКЯ может вызвать невозможность овуляции, и, следовательно, яйцеклетка не выделяется из яичников для оплодотворения.
- Повышенный риск диабета, нарушений обмена веществ и сердечно-сосудистых заболеваний. Также существует повышенный риск рака эндометрия, однако эти риски можно снизить, принимая лекарства, регулирующие и увеличивающие частоту менструальных периодов.
СПКЯ и бесплодие
Хотя люди с СПКЯ часто борются с фертильностью, наличие СПКЯ не означает, что вы не можете забеременеть; при СПКЯ яйца просто не выходят из яичников регулярно.Если яиц нет, то забеременеть нельзя. Однако, если и когда вы захотите забеременеть, противозачаточные таблетки, пластырь или кольцо действительно могут помочь вам, нормализовав уровень гормонов.
Сразу после прекращения приема лекарства ваш уровень гормонов будет максимально приближен к норме. Итак, если вы хотите забеременеть, лучше всего попробовать, как только вы перестанете принимать противозачаточные средства; Если это не помогает, людям с СПКЯ часто рекомендуется попробовать экстракорпоральное оплодотворение (ЭКО).
Как диагностируется СПКЯ?
Поскольку симптомы СПКЯ, например нерегулярные месячные, могут быть связаны со многими другими состояниями, женщинам часто бывает трудно поставить диагноз. Не существует единого теста для окончательной диагностики СПКЯ, поэтому врач оценит вас на основе истории вашего здоровья и медицинского осмотра. Помимо понимания ваших менструальных циклов, ваш врач также захочет узнать о вашем весе, угрях, характере роста волос и вашей истории болезни (и вашей семье), касающейся менструаций, СПКЯ и бесплодия.
Ваш врач также, скорее всего, назначит анализы крови, чтобы проверить ваши гормоны, щитовидную железу и другие области, чтобы исключить другие причины и подтвердить диагноз СПКЯ. Иногда врачи также назначают УЗИ, чтобы проверить яичники на наличие кист, но обычно в этом нет необходимости.
Помогает ли контроль рождаемости при СПКЯ?
Противозачаточные таблетки, пластырь и кольцо могут остановить неконтролируемый рост эндометрия, предоставляя прогестерон, который также лечит некоторые надоедливые симптомы СПКЯ.Поскольку СПКЯ обычно связано с повышенным уровнем тестостерона, введение в организм противозачаточных средств помогает сбалансировать высокий уровень тестостерона с большим количеством эстрогена и прогестерона. Большинство женщин, которые испытывают СПКЯ и затем начинают принимать таблетки, не испытывают побочных эффектов от противозачаточных средств, но у некоторых наблюдаются изменения настроения, тошнота, головные боли и увеличение / потеря веса. Поскольку уровни гормонов и реакции организма у каждого человека сильно различаются, невозможно с уверенностью сказать, как ваше тело точно отреагирует на введение противозачаточных средств с СПКЯ.
- Противозачаточные таблетки, пластырь или кольцо. Врачи назначают их для введения гормонов, необходимых для лечения СПКЯ. Они работают следующим образом:
- Возвращение уровня гормонов к норме путем отключения типичных механизмов, которые происходят в ваших яичниках.
- Понижение уровня тестостерона; Уровень тестостерона повышен у людей с СПКЯ. Противозачаточные таблетки, пластыри, кольца, гормональные ВМС и противозачаточные имплантаты могут снизить эти уровни.
- Уменьшение образования кист.Тем, у кого есть СПКЯ, следует подумать о пропуске недели кровотечения при контроле над рождаемостью, поскольку это снижает риск ускользнуть от овуляции, которая относится к овуляции после остановки гормонов в противозачаточных средствах и образованию кисты.
- Уменьшение прыщей. Чем ниже уровень тестостерона, тем меньше у вас прыщей.
Как лечить СПКЯ
Если не лечить, СПКЯ может увеличить риск рака эндометрия. При СПКЯ яичник не овулирует регулярно, а это означает, что яйцеклетки не выделяются должным образом.В результате вырабатывается недостаточное количество прогестерона, из-за чего слизистая оболочка матки (также известная как эндометрий) бесконтрольно разрастается.
Другие варианты лечения включают:
- Диета и упражнения. Национальный институт здоровья рекомендует женщинам с СПКЯ правильно питаться и регулярно заниматься спортом. Если у вас избыточный вес и вы теряете 10% от текущего веса, симптомы СПКЯ часто улучшаются или исчезают.
- Метформин. Это лекарство снижает избыток инсулина, который есть у некоторых женщин с СПКЯ. Это особенно полезно для более тяжелых женщин и / или женщин с преддиабетом.
- Прогестерон. Если вы не хотите использовать противозачаточные таблетки, пластырь, кольцо или метформин, или ваш врач обнаружит, что эти варианты небезопасны для вас, вам может быть прописан прогестерон. Скорее всего, вы будете принимать прогестерон в течение пяти дней каждые 3-4 месяца, чтобы вызвать «кровотечение отмены» и «очистить» вашу матку; без прогестерона в вашей матке будет беспрепятственный эстроген, стимулирующий рост слизистой оболочки матки, что подвергает вас риску рака эндометрия.
Поскольку СПКЯ недостаточно диагностируется, первым делом необходимо убедиться, что диагностированы те, у кого СПКЯ. Если вы или ваш любимый человек испытываете какие-либо из описанных выше симптомов, обратитесь к врачу, чтобы узнать, не является ли причиной СПКЯ.
Активизм СПКЯ
Согласно Закону о доступном медицинском обслуживании (ACA), контроль рождаемости бесплатно покрывается страховкой, что делает его более доступным и доступным для всех людей с маткой. Однако, поскольку контроль над рождаемостью широко рассматривается как метод предотвращения беременности, женщины с СПКЯ часто страдают, когда дело доходит до сокращения финансирования контроля над рождаемостью.Мы должны повысить осведомленность наших политиков о том, что контроль над рождаемостью — это вариант лечения для женщин с СПКЯ!
А пока, если вам или кому-то из ваших близких нужно лечить СПКЯ с помощью противозачаточных средств, мы вас позаботимся. Узнайте, как можно БЕСПЛАТНО доставить противозачаточные средства прямо к вашей двери с помощью Pandia Health. Как ЕДИНСТВЕННАЯ компания, возглавляемая женщинами, основанная женщинами и возглавляемая врачами в области контроля рождаемости, мы понимаем, что контроль над рождаемостью имеет гораздо большее значение, чем предотвращение беременности, и мы здесь, чтобы поддержать женщин с СПКЯ.
Мы упрощаем лечение, автоматически добавляя лекарства, чтобы вы могли #SkiptheTrip в аптеку и испытать #PandiaPeaceofMind. Если у вас еще нет рецепта на противозачаточные средства и вы живете в Аризоне, Калифорнии, Колорадо, Флорида, Джорджия, Мичиган, Невада, Техас, Вашингтон или Вайоминг, наши опытные врачи могут назначить вам рецепт с помощью телемедицины. деловое свидание, встреча.
Если вы хотите узнать больше о СПКЯ, посетите этот сайт, который предлагает важную медицинскую информацию о СПКЯ, подготовленную Бостонской детской больницей.
Часто задаваемые вопросы
Уходит ли pcos?
В настоящее время лекарства от СПКЯ не существует, поэтому симптомы и переживания часто остаются на всю жизнь. Однако существуют методы лечения, такие как противозачаточные средства, которые облегчают любую боль, вызванную СПКЯ.
Что происходит, когда у вас есть ПКР и вы отказываетесь от контроля рождаемости?
У некоторых женщин с СПКЯ, которые перестали принимать противозачаточные средства, симптомы часто ухудшаются. Это связано с тем, что противозачаточные средства уравновешивают высокий уровень тестостерона в организме, вызванный СПКЯ, возвращая эти уровни к норме, а прекращение контроля над рождаемостью останавливает эти положительные эффекты.
Что такое ПКС?
СПКЯ — гормональное заболевание, поражающее женщин репродуктивного возраста. Симптомы включают нарушение менструального цикла, избыточный рост волос, угри и ожирение. О заболевании известно немногое, но считается, что оно вызвано как генетическими факторами, так и факторами окружающей среды.
Как диагностируется ПКС?
Не существует теста для окончательной диагностики СПКЯ. Однако, если вы обратитесь к врачу, он часто будет просматривать вашу историю болезни, чтобы указать на любую генетическую предрасположенность, а также проверить общие симптомы СПКЯ, включая повышенный уровень тестостерона, нерегулярные месячные, прыщи и высокий уровень инсулина.
Является ли pcos генетическим?
Считается, чтоСПКЯ вызывается сочетанием генетических факторов и факторов окружающей среды. История болезни может указывать на генетическую предрасположенность к СПКЯ, и ваш врач обсудит это с вами, если вы считаете, что у вас может быть это заболевание.
Могут ли противозачаточные средства вызвать ПКЭ?
Нет, противозачаточные средства не вызывают СПКЯ. Противозачаточные средства вводят гормоны, которые помогают минимизировать симптомы СПКЯ, возвращая уровень гормонов в организме в норму.
Опасно ли pcos?
Сам по себе СПКЯ не опасен для жизни, но подвергает пациентов более высокому риску опасных состояний, таких как диабет II типа, сердечно-сосудистые проблемы, рак эндометрия и кисты яичников.
Как контроль рождаемости помогает pcos?
Контроль над рождаемостью помогает регулировать периоды и минимизировать боль, связанную с менструацией, уменьшает угри за счет снижения уровня тестостерона и воспаления, а также останавливает овуляцию, что снижает риск развития кист яичников.
Какой контроль над рождаемостью лучше всего подходит для pcos?
Любые противозачаточные средства помогут облегчить некоторые симптомы СПКЯ, однако комбинированные противозачаточные средства с эстрогеном и прогестероном являются наиболее популярной и рекомендованной врачами формой контроля над рождаемостью для людей с СПКЯ.
Можете ли вы развить ПКС в более позднем возрасте?
Большинство женщин обнаруживают, что у них СПКЯ, в возрасте от 20 до 30 лет, поскольку они начинают замечать проблемы с репродуктивной способностью. Однако начало СПКЯ может произойти в любой момент после полового созревания.
Заявление об ограничении ответственности: Вышеуказанная информация предназначена только для общих информационных целей и НЕ заменяет профессиональную медицинскую консультацию. Всегда обращайтесь за советом к своему врачу / поставщику медицинских услуг, прежде чем начинать или менять лечение.
Синдром поликистозных яичников «Состояния» Ada
Что такое синдром поликистозных яичников?
Синдром поликистозных яичников (СПКЯ) — это заболевание, которое влияет на нормальное функционирование яичников женщины. Яичники обычно производят яйцеклетки (яйца) и гормоны эстроген и прогестерон. Эти гормоны влияют на менструальный цикл, а также на производство и высвобождение яйцеклеток из яичников. У здоровых женщин овуляция происходит каждый месяц. В этот момент яйца попадают в маточные трубы. До этого внутри этих яиц развиваются крошечные кисты, известные как фолликулы.
Синдром поликистозных яичников диагностируется при возникновении как минимум двух из следующих случаев:
- В яичниках формируется минимум 12 маленьких кист (фолликулов).Эти кисты недостаточно велики, чтобы вызвать овуляцию.
- Баланс гормонов, вырабатываемых яичниками, изменяется, особенно если количество вырабатываемого тестостерона увеличивается.
- У особи не происходит овуляция каждый месяц или овуляция отсутствует вообще. В этом случае у пострадавшей женщины может не быть менструации.
Во многих случаях пострадавшие женщины испытают всех трех из этих эффектов.
Хотя СПКЯ является относительно распространенным заболеванием, встречающимся примерно у 5-10 процентов женщин, точная причина неизвестна. Это обычно диагностируется в подростковом или юношеском возрасте, и симптомы включают нерегулярные или отсутствующие менструации, чрезмерный рост волос и трудности с наступлением беременности.
СПКЯ — хроническое неизлечимое заболевание. После менопаузы, когда функция яичников ухудшилась, симптомы этого состояния обычно улучшаются. Перед этим лечение направлено на устранение признаков и симптомов и предотвращение осложнений.
Определенные изменения образа жизни, такие как диета и упражнения, являются наиболее типичными методами лечения девочек-подростков и женщин, страдающих этим заболеванием.Лекарства обычно назначают при возникновении жалоб, таких как ановуляция, гирсутизм и нарушения менструального цикла.
Симптомы синдрома поликистозных яичников
Симптомы синдрома поликистозных яичников включают:
- Нарушение менструального цикла: Если овуляция не происходит, у женщин будут нерегулярные или пропущенные периоды.
- Прибавка в весе: Примерно половина всех женщин с СПКЯ будет испытывать прибавку в весе, с которой трудно справиться.
- Нежелательный рост волос: Также называемый гирсутизмом, пораженные участки могут включать лицо, руки, грудь и спину.
- Выпадение или истончение волос: В первую очередь наблюдается на голове, обычно у женщин среднего возраста.
- Трудности при зачатии: Некоторым женщинам может быть трудно забеременеть, и им может потребоваться лечение бесплодия.
- Угри: могут развиться нежелательные прыщи, а также другие кожные заболевания, такие как кожные пятна, потемневшие участки кожи, жирная кожа и чрезмерное потоотделение.
- Изменчивое настроение: Некоторые женщины могут испытывать перепады настроения, беспокойство и / или депрессию.
- Тазовая боль
- Головные боли
- Сложность сна
- Высокое артериальное давление (гипертония)
- Acanthosis nigricans: Коричневые или серые, бархатистые, а иногда и бородавчатые пятна гиперпигментированной кожи. Обычно обнаруживается на затылке, в области вульвы, подмышек, паха, пупка, субмаммарных областей, локтей и суставов пальцев.
Симптомы синдрома поликистозных яичников обычно начинают проявляться примерно в период полового созревания, хотя у некоторых женщин симптомы могут развиваться только в позднем подростковом или раннем взрослом возрасте. Испытываемые симптомы и серьезность этих симптомов также могут варьироваться от женщины к женщине.
Людям, у которых возможны симптомы синдрома поликистозных яичников, следует поговорить со своим врачом. Кроме того, бесплатное приложение Ada можно использовать для оценки симптомов.
Причины синдрома поликистозных яичников
Точные причины синдрома поликистозных яичников не выяснены. Однако есть ряд факторов, которые, как считается, играют роль. Эти факторы включают:
- Производство инсулина: Инсулин, вырабатываемый поджелудочной железой, является гормоном, ключевой функцией которого является контроль уровня сахара в крови. В яичниках он также способствует выработке мужского полового гормона тестостерона. Женщины с СПКЯ имеют инсулинорезистентность, что означает, что на их организм не влияет нормальный уровень инсулина обычным образом. Это заставляет их тела вырабатывать повышенное количество инсулина, что приводит к необычно повышенному уровню тестостерона в яичниках.Этот тестостерон препятствует полноценному развитию фолликулов яичников.
- Лютеинизирующий гормон (ЛГ): Лютеинизирующий гормон, вырабатываемый гипофизом, помогает яичникам овулировать и помогает инсулину в производстве тестостерона. Высокий уровень гормона обнаруживается примерно у половины всех женщин с СПКЯ.
- Вес: Хотя сам по себе не является причиной СПКЯ, избыточный вес может усугубить инсулинорезистентность, заставляя организм вырабатывать повышенный уровень инсулина.
- Генетические факторы: Считается, что у СПКЯ может быть наследственный элемент, но связь между генетикой и развитием этого состояния еще полностью не изучена.
Диагностика синдрома поликистозных яичников
Женщинам с симптомами синдрома поликистозных яичников следует проконсультироваться с врачом. Врач начнет диагностику, задав вопросы о симптомах и проверив артериальное давление. После этого можно использовать ряд тестов для подтверждения диагноза.К ним относятся:
- Анализы крови: Используются для измерения уровня гормонов. У женщин с СПКЯ уровень тестостерона и лютеинизирующего гормона (ЛГ) обычно повышен.
- Ультразвук: Используется для сканирования яичников на наличие небольших кист, типичных для СПКЯ.
Прежде чем подтвердить диагноз синдрома поликистозных яичников, врачам также необходимо исключить другие состояния, которые могут быть причиной симптомов, такие как преждевременная недостаточность яичников и синдром Кушинга.
Если диагноз синдрома поликистозных яичников подтвержден, человека можно направить к специалисту: гинекологу — специалисту по женской репродуктивной системе — или эндокринологу — специалисту по состояниям, связанным с гормонами.
Женщины, у которых проявляются лишь незначительные симптомы СПКЯ, должны находиться под тщательным наблюдением медицинских работников. Это связано с тем, что, как правило, заболевание со временем развивается и становится более серьезным.
Лечение синдрома поликистозных яичников
В настоящее время нет лекарства от синдрома поликистозных яичников.Таким образом, цель лечения — справиться с симптомами и снизить риск развития осложнений. Лечение обычно включает один или несколько из следующих вариантов, в зависимости от испытываемых симптомов и состояния здоровья пострадавшей женщины:
- Изменения образа жизни, особенно потеря веса, но также включая упражнения и соблюдение здорового питания
- Лекарства
Изменения образа жизни
Снижение веса считается наиболее эффективным методом стимулирования регулярных менструаций и снижения риска долгосрочных осложнений в результате СПКЯ. .Исследования показывают, что для этого достаточно сбросить всего пять процентов веса тела. Похудение лучше всего достигается за счет регулярных упражнений и здорового питания. Женщинам, желающим похудеть, следует обсудить с врачом наилучшие способы достижения этой цели.
Лекарства
Метформин , хотя и не разработан специально для лечения СПКЯ, может быть прописан врачами для лечения этого состояния. Метформин помогает организму стать более чувствительным к инсулину, помогая выровнять баланс гормонов у женщин с гормональным дисбалансом.Метформин следует использовать только в тех случаях, когда изменение образа жизни не помогает справиться с этим заболеванием, а затем его следует использовать в сочетании с изменением образа жизни.
Первая линия лечения бесплодных женщин, желающих забеременеть, — это кломифен, — нестероидный антиэстрогеновый препарат, который помогает увеличить секрецию ФСГ, что, в свою очередь, может привести к фолликулярной менструации и овуляции. Летрозол , лекарство, специально не предназначенное для помощи при овуляции, но которое, как показывают некоторые исследования, может быть более эффективным, чем кломифен, также может быть прописано в некоторых случаях.
Женщинам, не желающим забеременеть, обычно назначают оральных контрацептивов (ОК с комбинированным эстрогеном и прогестероном) . ОК способствуют регулярному менструальному циклу и помогают уменьшить чрезмерный рост волос и угри.
Гормональный субстрат под названием прогестин также может быть прописан для содействия регулярным менструациям, хотя этот метод не помогает при угревой сыпи, росте волос и не предотвращает беременность.
Осложнения синдрома поликистозных яичников
Женщины с синдромом поликистозных яичников более склонны к развитию других состояний, в том числе:
Эти состояния могут также увеличить риск развития сердечных заболеваний и инсульта в более позднем возрасте. Лучший способ избежать этих потенциальных осложнений — эффективно управлять СПКЯ.
Полезно знать: СПКЯ может также увеличить риск выкидыша у беременных. Лучший способ свести к минимуму этот риск — составить вместе с лечащим врачом соответствующий план дородовой помощи.
Подробнее о выкидышах ».
Профилактика синдрома поликистозных яичников
Хотя синдром поликистозных яичников предотвратить невозможно, ранняя диагностика может помочь предотвратить такие осложнения, как бесплодие или диабет.
Другие названия синдрома поликистозных яичников
Почему врачи не понимают синдром поликистозных яичников
Когда у бывшей чирлидерши НФЛ Натали Нирчи прекратилась менструация в возрасте 17 лет, у нее диагностировали синдром поликистозных яичников (СПКЯ), гормональное заболевание, которым страдают до 10 процентов женщин репродуктивного возраста. Изначально у нее не было никаких физических симптомов, таких как чрезмерный рост волос, кистозные угри или ожирение, но анализ крови показал, что у нее высокий уровень тестостерона, а ультразвуковое исследование показало кисты на яичниках.
«Мой врач упомянул, что однажды у меня могут возникнуть проблемы с беременностью, но не предоставил никакой другой информации о заболевании», — сказал Ниричи. За исключением отсутствия менструации, СПКЯ не оказало значительного влияния на ее жизнь до колледжа, когда она начала испытывать стреляющие боли в тазу, перепады настроения и быстрое увеличение веса, несмотря на строгие упражнения.
«Мне не исполнился 21 год, и я начал веселиться, это было как будто мне исполнился 21 год, и я внезапно впал в ужасную депрессию.Что бы я ни делала, я просто продолжала наращивать этот дополнительный вес вокруг своего живота », — сказала она.
СПКЯ является генетическим и проявляется по-разному у каждой женщины детородного возраста. У некоторых женщин симптомы появляются вскоре после начала менструации. У других признаки расстройства могут проявляться только в более зрелом возрасте или после значительного увеличения веса, а многие не получают диагноз до тех пор, пока не начинают изо всех сил забеременеть. Исследование распространенности на уровне сообществ, опубликованное в 2010 году, показало, что примерно 70 процентов из 728 женщин в когорте имели СПКЯ, но не имели ранее существовавшего диагноза.
Вопреки подтексту «поликистоз», у некоторых женщин с этим заболеванием нет кист. Для постановки диагноза необходимо соответствие только двум из следующих трех критериев: повышенный уровень мужских половых гормонов (который может вызвать избыточный рост волос, угри и облысение), нерегулярные или отсутствующие менструации и / или не менее 12 фолликулярных кист на одной или оба яичника.
«Если у женщины менее восьми менструальных периодов в год на хронической основе, у нее, вероятно, есть 50-80-процентная вероятность развития синдрома поликистозных яичников на основе этого единственного наблюдения», — сказал Джон Нестлер, председатель отделения внутренняя медицина в Университете Содружества Вирджинии.«Но если у нее нечастые менструации и у нее повышенный уровень андрогенов, таких как тестостерон, в крови, то вероятность заболевания у нее выше 90 процентов».
У некоторых симптомы заболевания могут проявляться только в более зрелом возрасте, а многим не ставят диагноз, пока они не пытаются забеременеть.Когда синдром был впервые описан в 1935 году американскими гинекологами Ирвингом Штайном и Майклом Левенталем, он считался редким заболеванием. По данным Министерства здравоохранения и социальных служб, сегодня до пяти миллионов женщин в Соединенных Штатах могут пострадать от этого заболевания, но исследователи все еще только начинают раскрывать все последствия заболевания.
«Классически мы думали о СПКЯ в первую очередь как о бесплодии или косметическом раздражении, но теперь мы знаем, что это также нарушение обмена веществ и серьезная долгосрочная проблема для здоровья», — сказал Нестлер.
Согласно недавнему исследованию, опубликованному в мартовском выпуске журнала « Journal of Clinical Endocrinology & Metabolism» Эндокринологического общества за 2015 год, женщин с диагнозом СПКЯ в два раза чаще госпитализируются из-за болезней сердца, диабета, психических заболеваний, репродуктивных расстройств, и рак слизистой оболочки матки.Стоимость оценки и оказания помощи женщинам с СПКЯ составляет примерно 4,36 миллиарда долларов в год.
Окончательная причина СПКЯ неизвестна, но исследователи обнаружили сильную связь с инсулинорезистентностью, генетическим состоянием, часто связанным с диабетом, при котором клетки мышц, жира и печени не реагируют должным образом на инсулин и, следовательно, не могут легко усваивать его. глюкоза (сахар) из кровотока. В результате организм вырабатывает все более высокие уровни инсулина, чтобы помочь глюкозе проникать в клетки.
«Вырабатываемый избыток инсулина стимулирует яичники вырабатывать тестостерон, который может мешать овуляции, делая многих женщин бесплодными», — сказала Нестлер. СПКЯ — наиболее частая причина бесплодия в промышленно развитых странах. «Точные клеточные и молекулярные механизмы все еще исследуются и до конца не изучены».
В одном исследовании инсулинорезистентность была обнаружена у 95 процентов женщин с избыточным весом с СПКЯ и 75 процентов худых женщин с СПКЯ. Возможно, это связано с тем, что женщины с СПКЯ имеют более чем 50-процентный риск заболеть диабетом 2 типа или преддиабетом до 40 лет.
«Мы наблюдаем взрывной рост синдрома поликистозных яичников у девочек-подростков, и я думаю, это связано с тем, что мы также наблюдаем взрывной рост ожирения у девочек-подростков», — сказал Нестлер. «Вполне возможно, что, если бы эти девочки сохранили здоровый вес, они все еще несли бы гены, которые их предрасполагают, но они не проявляли бы расстройство».
Здоровая диета и физические упражнения — это первая линия лечения, которую большинство врачей рекомендует женщинам с избыточным весом и СПКЯ.Исследования показывают, что снижение массы тела на 5-7 процентов за шестимесячный период может снизить уровень инсулина и андрогенов, восстанавливая овуляцию и фертильность более чем у 75 процентов пациентов.
Анджела Грасси, зарегистрированный диетолог, у которой также есть СПКЯ, говорит, что, поскольку женщины с избыточным весом, вероятно, будут иметь более высокую резистентность к инсулину, чем те, у которых нет, они могут попасть в цикл набора веса. «Чем больше вы набираете веса, тем больше соответствующего инсулина вырабатывает ваше тело и тем больше вы продолжаете набирать вес», — сказала она.
Но эта основная метаболическая дисфункция работает даже у женщин со здоровым весом, по словам Дэниела Дюмесика, репродуктивного эндокринолога из Медицинского центра Рональда Рейгана UCLA.
«Исследования показывают, что, в отличие от большинства женщин, худые женщины с СПКЯ склонны сжигать белок вместо жира во время сна. Это может объяснить одну из причин, почему, несмотря на все усилия, женщинам с СПКЯ намного труднее похудеть », — сказал он.
Многие врачи прописывают метформин, чтобы регулировать количество глюкозы в крови.Лекарство традиционно используется для лечения диабета 2 типа, поскольку оно делает организм более чувствительным к инсулину и снижает количество выделяемой печенью глюкозы. Метаанализ, опубликованный в июне в журнале Human Reproductive Update , продемонстрировал, что, когда метформин сочетается с модификациями образа жизни, такими как диета и упражнения, он помогает женщинам с СПКЯ терять больше жира, снижать уровень сахара в крови, и улучшить менструацию лучше, чем просто изменить образ жизни.
Регулярные менструации важны для профилактики рака эндометрия. Женщины с СПКЯ в три раза чаще болеют раком эндометрия, чем женщины без него. Когда у женщины не частые менструации, слизистая оболочка матки (эндометрий) может начать чрезмерно расти и претерпевать атипичные клеточные изменения, что приводит к предраковому состоянию, называемому гиперплазией эндометрия. Если не лечить, это может перерасти в рак эндометрия. Гормональные противозачаточные таблетки часто назначают, чтобы помочь женщинам с СПКЯ более регулярно избавляться от эндометрия, что является важной мерой предотвращения чрезмерного роста клеток в матке.
«Если женщина с раннего возраста знает, что ей может быть труднее, чем ее сверстникам, поддерживать здоровую массу тела и репродуктивную систему, то она может внести устойчивые изменения в образ жизни на раннем этапе», — сказал Дюмесик.
К сожалению, осведомленность об этом состоянии не является широко распространенной, и многие врачи не проводят необходимые диагностические тесты или не осознают, что СПКЯ имеет широкие и потенциально разрушительные последствия. По данным некоммерческой организации поддержки, PCOS Challenge, Inc., Организации по информированию и поддержке СПКЯ получают менее 0,1 процента государственного, корпоративного, фондового и общественного финансирования, которое получают другие заболевания.
«Когда условие пересекается с дисциплинами и не в полной мере вложено в одну из них, оно часто выходит из строя».Лишь небольшое число исследователей получают финансирование для изучения СПКЯ, и большая часть денег идет на изучение бесплодия, стороны этого расстройства. Нестлер говорит, что женщины выиграют, если больше средств будет направлено на исследование метаболических механизмов СПКЯ, лежащих в основе развития диабета и сердечных заболеваний.
Dumesic считает, что сложные метаболические, гипоталамические, гипофизарные, яичниковые и надпочечниковые взаимодействия, которые характеризуют это состояние, могут быть причиной дефицита у специалистов и исследователей СПКЯ.
«Когда какое-либо условие противоречит дисциплинам и не в полной мере вложено в [одно из них], оно часто проваливается. При СПКЯ есть элементы репродукции, но большинство эндокринологов-репродуктологов в основном проводят экстракорпоральное оплодотворение и не обязательно интересуются метаболизмом.«Медицинские эндокринологи, которые в основном интересуются метаболизмом, обычно не интересуются репродукцией и функцией яичников», — сказал Дюмесик.
Для женщин, которые не получают своевременной надлежащей помощи по поводу СПКЯ в раннем подростковом возрасте, развитие таких симптомов, как рост волос на лице, может стать более сложной задачей для лечения. 33-летняя Брэнди Крамер, сотрудник программы Фонда Кэмерона из Мидлотиана, штат Вирджиния, говорит, что ее врачи сказали ей, что она просто недостаточно старалась похудеть, и уволили ее, когда она попросила провести анализы крови или предложить альтернативы родам. противозачаточные таблетки, которые вызывали у нее сильную мигрень.Крамер отрастил волосы на лице и смог удалить только 50 процентов их, даже после дорогостоящей процедуры лазерной эпиляции.
«У меня не было поддержки или ресурсов, чтобы научиться управлять своим СПКЯ. Только когда я смогла установить контакт с другими женщинами, у которых это было, я начала чувствовать себя менее изолированной и научилась защищать себя », — сказал Крамер.
Гретхен Кубаки, медицинский психолог, у которой также есть СПКЯ, говорит, что это состояние оказывает значительное влияние на психическое здоровье ее клиентов как на ситуативном, так и на химическом уровне.
«Часто косметические проблемы огромны, в зависимости от серьезности. Если обобщить типичного пациента с СПКЯ как толстого человека с прыщами и облысением по мужскому типу, это определенно угнетает, но этого самого по себе недостаточно, чтобы вызвать депрессию », — сказала она. «Это гормональный дисбаланс, который оказывает реальное нейробиологическое влияние на мозг, и у нас есть доказательства того, что избыток андрогенов у женщин определенно связан с депрессией».
Сара Итон, 30-летняя учительница бальных танцев из Огасты, штат Джорджия, говорит, что СПКЯ оказал значительное влияние на ее здоровье, внешний вид и уверенность в себе с тех пор, как ей поставили диагноз в 15 лет.
«Это неприятная, трудная, а иногда и душераздирающая вещь, — сказал Итон. Из-за СПКЯ у Eaton у нее появилось облысение по мужскому типу, прыщи, ожирение и кожные бирки. Несмотря на тяжелые симптомы, она танцует и занимается спортом несколько раз в неделю. «Не так много женщин, похожих на меня, которые могут встать на пол и двигаться так же, как я, которые достаточно комфортно чувствуют себя в своей коже, чтобы оказаться в центре внимания и требовать, чтобы люди смотрели на них», — сказала она.
До тех пор, пока СПКЯ не будет лучше изучено, по словам Итон, женщинам необходимо заботиться о себе и своих собратьях-цистерах.»
« Не доверяйте тому, что говорит первый врач, которого вы видите, без каких-либо исследований », — говорит она. «Найдите другую женщину с СПКЯ, зайдите в некоторые из этих групп поддержки в Интернете. Найдите эндокринолога-репродуктолога, который знает, что делает. Поговорите с другими цистерами, читайте статьи, ищите рекомендации врача. У нас синдром, который настолько сложен и сбивает с толку, что один из лучших способов помочь себе — это проявлять инициативу и быть уверенным, что мы найдем лучших и наиболее знающих людей, обеспечивающих уход за нами.”
Необработанный СПКЯ: что нужно знать о синдроме поликистозных яичников
10 мар. Отсутствие лечения СПКЯ: что нужно знать о синдроме поликистозных яичников
Отправлено в 22:25 в гинекологе на 67-й улице акушер-гинекологПримерно 1 из 10 женщин страдает заболеванием, называемым синдромом поликистозных яичников.
Хотя синдром поликистозных яичников довольно распространен, женщинам необходимо знать о нем несколько важных вещей.Лучше всего быть как можно более информированным о нелеченном СПКЯ, потому что он может стать серьезным.
Если вас беспокоит синдром поликистозных яичников или СПКЯ, продолжайте читать все, что вам нужно знать.
Что такое синдром поликистозных яичников?
Синдром поликистозных яичников или СПКЯ — это гормональное заболевание, в основном вызванное дисбалансом гормонов инсулина и андрогенов. Поражает яичники, большую часть женской репродуктивной системы. Из-за этого яичники не функционируют нормально и могут вызвать ряд проблем со здоровьем.
Некоторые из симптомов СПКЯ:
- Волосы на теле и лице
- Пропущенные периоды
- Угри
- Прибавка в весе
- Затруднение зачатия
- Кисты яичников
Все эти симптомы могут проявиться, а могут и не проявиться сразу, и человек, скорее всего, не испытает все симптомы.
Однако высокий уровень гормона андрогена, пропущенные месячные и даже наличие кист на яичниках — три распространенных и основных симптома СПКЯ, и ваш врач, скорее всего, поставит вам диагноз, даже если у вас есть как минимум два из этих симптомов.
7 фактов о нелеченном СПКЯ
Жизнь с СПКЯ может расстраивать и иногда даже изнурять. Если вы испытываете некоторые из этих симптомов, не оставляйте их без лечения.
Вот что вам нужно знать о СПКЯ.
1. Это может быть серьезно
Если не лечить, СПКЯ может стать серьезной проблемой. Все симптомы, которые вы испытываете, могут привести к другим рискам для здоровья, таким как рак, шрамы от угревой сыпи и сердечные заболевания, если вы не обратитесь к врачу и не получите лечение.
Другие проблемы со здоровьем могут включать апноэ во сне и проблемы с беременностью. Хорошая новость заключается в том, что после постановки диагноза, правильного лечения и изменения образа жизни прогноз для СПКЯ будет положительным.
2. Диагноз тяжелый
В отличие от других болезней, которых можно ожидать из-за генетики, врачи точно не знают, кто с наибольшей вероятностью заразится СПКЯ, а кто нет.
Симптомы СПКЯ могут быть маркерами, но то, что они у вас есть, не обязательно означает, что у вас СПКЯ.Из-за этого врачи часто могут пропустить СПКЯ. Например, если у вас чрезмерное количество прыщей и вы обратитесь к дерматологу, он вряд ли спросит о других факторах, таких как задержка менструации.
Чтобы поставить диагноз, обратитесь к врачу-гинекологу, который поймет все ваши симптомы и поставит правильный диагноз. СПКЯ обычно диагностируется с помощью анализов крови и даже ультразвукового исследования кисты яичников.
3. Есть лечение
Нет лекарства от СПКЯ. Однако есть способы лечения.
Существуют лекарства для контроля гормонов и прыщей, которые являются виновниками СПКЯ. Ваш врач будет работать с вами, чтобы выбрать лучшее лекарство для лечения ваших симптомов.
4. Лекарства — это еще не все
Хотя лекарства могут помочь в лечении СПКЯ, лекарства в сочетании с изменением образа жизни являются лучшим противоядием при лечении СПКЯ, и многие врачи рекомендуют этот подход.
Изменения образа жизни, такие как изменение диеты, потеря веса и физические упражнения, играют важную роль в лечении СПКЯ.Например, избыточный вес заставляет ваше тело вырабатывать больше инсулина, что, в свою очередь, может вызвать СПКЯ, поэтому потеря веса является ключевым фактором в лечении СПКЯ.
Начните придерживаться диеты, богатой полезными жирами и нежирным мясом, например авокадо, семенами, орехами, курицей и рыбой.
5. СПКЯ имеет эффект домино
Как упоминалось ранее, при отсутствии лечения СПКЯ может вызвать другие проблемы в организме. Хотя рак — серьезный диагноз, есть и другие способы, которыми СПКЯ может повлиять на ваше тело.Например, нелеченый СПКЯ может привести к диабету 1 типа из-за его связи с инсулином.
6. Гинекологи помогают больным СПКЯ
акушеров-гинекологов хорошо обучены, чтобы помочь людям с СПКЯ. Их основная область знаний — помощь женщинам с проблемами здоровья. Если вы хотите получить больше мнений, эндокринолог занимается гормонами и может дать вам дополнительную информацию.
7. Бесплодие
Бесплодие — одна из самых распространенных проблем, связанных с СПКЯ. СПКЯ препятствует овуляции, что затрудняет беременность.Бесплодие может иметь разрушительные последствия для многих женщин, желающих забеременеть.
Однако при правильной диагностике и лечении у многих женщин наступает здоровая доношенная беременность. Другие части репродуктивной системы обычно работают хорошо, и как только лечение подействует, многие женщины беременеют.
Если вы считаете, что у вас СПКЯ
Симптомы СПКЯ сложно отточить, но вот несколько вещей, которые вам следует сделать, если вы считаете, что у вас может быть СПКЯ.
Запишите свои симптомы и сколько времени они у вас есть.Следите за ними и их интенсивностью.
Найдите акушера-гинеколога, специализирующегося на СПКЯ. У них будет вся необходимая информация, они будут знать, как с этим обращаться.
Запишитесь на прием к врачу-терапевту по вашему выбору и сообщите о своих проблемах и симптомах на прием.
Слушайте и следуйте советам вашего акушера. Будьте открыты для лечения, которое вам нужно, и будьте готовы пройти через него, чтобы помочь себе выздороветь.
СПКЯ: есть надежда
Отсутствие лечения СПКЯ может иметь разрушительные последствия и вызвать цепную реакцию увеличения числа проблем со здоровьем.Если вы считаете, что у вас СПКЯ, позвоните своему врачу или найдите акушерского врача, который поможет вам найти облегчение.
Готовы назначить встречу с нами? Наша команда профессионалов готова помочь вам со всеми проблемами здоровья вашей женщины. Запишитесь на прием онлайн у нас сегодня!
Как бороться с вашим состоянием — Ассоциация осведомленности о СПКЯ
Ваш врач может порекомендовать снизить вес с помощью низкокалорийной диеты в сочетании с умеренными физическими упражнениями. Меры по снижению веса на 5-10% у женщин с избыточным весом могут помочь регулировать овуляцию и периоды.Хотя базовое полноценное питание необходимо, похудеть и поддерживать потерю веса при СПКЯ может быть сложнее. Доктор Дунаиф из Северо-Западного университета очень воодушевлен тем, что даже «небольшое снижение веса и упражнения могут улучшить чувствительность к инсулину».
Спиронолактон
Лекарства, снижающие уровень андрогенов, являются еще одним распространенным средством лечения СПКЯ, хотя они официально не одобрены FDA для лечения СПКЯ. Снижая уровень андрогенов, у многих пациентов наблюдается значительное улучшение симптомов, связанных с андрогенами, таких как избыток волос.Спиронолактон — наиболее часто используемый антиандрогенный препарат.
Чтобы обуздать гирсутизм (избыточные волосы), доктор Андреа Дунаиф из Северо-Западного университета обычно назначает пациентам спиронолактон. Требуется 6-месячное испытание, чтобы показать влияние на нежелательные волосы, и обычно женщинам назначают более высокую дозу. Нежелательные волосы не исчезают, а становятся тоньше и светлее.
Как правило, угри проходят быстрее. К сожалению, этот препарат вряд ли поможет при облысении, вызванном андрогенами (также известном как андрогенная алопеция), которое сложнее лечить.
Следует отметить две важные вещи: долгосрочные эффекты безопасности при использовании неизвестны (но препарат используется уже несколько десятилетий), а спиронолактон НЕ БЕЗОПАСНО принимать во время беременности, поэтому его обычно используют вместе с противозачаточные таблетки.
Использование противозачаточных таблеток также защищает от ненормального роста слизистой оболочки матки. Некоторые женщины не могут принимать противозачаточные таблетки, и в этом случае важно использовать другие средства контрацепции, если вы ведете половую жизнь во время приема спиронолактона.
Кремы по рецепту
Для решения проблем с волосами также доступны лечебные средства, более направленные на кожу или волосы. К ним относятся рецептурный крем эфлорнитина гидрохлорид (Vaniqa), средства от прыщей и косметические процедуры, такие как лазерная терапия и электролиз.
Витамины
Витамины, пищевые добавки и другие дополнительные методы лечения популярны среди женщин с СПКЯ. Исследователи изучают эффективность такого лечения.Популярные варианты включают корицу, мио-инозит, витамин D, комплекс витаминов группы B и иглоукалывание. Мы надеемся поделиться и объяснить доказательства для этих и других методов лечения, а также результаты исследований по мере их развития.
Поскольку степень тяжести СПКЯ может варьироваться от человека к человеку, планы лечения очень индивидуальны. Чрезвычайно важно поговорить со своим врачом обо всех возможных методах лечения СПКЯ и обсудить различные варианты.
Не забывайте учитывать такие факторы, как стоимость, желание иметь детей в будущем, регулярные месячные по сравнению с нерегулярными кровотечениями и эффективность предотвращения беременности, если вы не пытаетесь забеременеть прямо сейчас.






 … канд. мед. наук. М., 2005.
… канд. мед. наук. М., 2005. Effects of treatment on fertility in long term-survivors of childhood cancer//N Engl J. Med. 1987; 317: 1315–1321.
Effects of treatment on fertility in long term-survivors of childhood cancer//N Engl J. Med. 1987; 317: 1315–1321. 1999; 143–149.
1999; 143–149. 1988; 2: 99–103.
1988; 2: 99–103. Они помогают контролировать менструальный цикл, снижают уровень андрогенов и уменьшают угри.
Они помогают контролировать менструальный цикл, снижают уровень андрогенов и уменьшают угри.
