цены на лечение, симптомы и диагностика заболевания в клинике «Мать и дитя» в Москве
Этот метод исследования получил очень широкое распространение и успешно используется во всем мире. Пройти процедуру кордоцентеза можно и в «Мать и дитя».
Что такое кордоцентез?
Кордоцентез — это пункция пуповины плода с целью получения лимфоцитов для диагностики генетических заболеваний.
Перед проведением данной процедуры необходимо провести УЗИ с целью установления точного срока беременности, оценки сердечной деятельности плода, количества плодов, тонуса матки, локализации плаценты.
Кордоцентез обычно проводят в стационаре одного дня без обезболивания на сроке беременности 19-20 недель.
Передняя брюшная стенка беременной женщины обрабатывается антисептиком и под УЗ-контролем в амниотическую полость вводится игла, пунктируется пуповина, производится забор 1 мл крови плода.
Женщинам с отрицательным резус-фактором при проведении КЦ проводится определение резуса плода.
Насколько опасна данная процедура?
Риск прерывания беременности вследствие прохождения данной процедуры в наших клиниках не превышает 0,8%.
Показания к кордоцентезу
Кордоцентез – внутриматочная процедура, связанная с риском осложнений, поэтому ее назначают только при реальной необходимости подобного анализа. Прямыми показаниями для проведения кордоцентеза являются следующие факторы:
- высокий риск хромосомных аномалий по результатам биохимического скрининга или по результатам неинвазивного теста;
- ультразвуковое исследование показало наличие признаков различных нарушений развития плода;
- высокий риск генетического заболевания, передающиеся по наследству;
- носительство хромосомных перестроек одним из супругов/
Противопоказания к кордоцентезу
Абсолютных противопоказаний к инвазивным методам исследования и кордоцентезу в том числе нет. К относительным относятся:
К относительным относятся:
- наличие острого воспалительного процесса;
- обострение хронических заболеваний;
- выраженный гипертонус матки;
- кровяные выделения из шейки матки.
Сколько ждать результатов?
Стандартное цитогенетическое исследование требует культивирования лимфоцитов в течении 72 часов, поэтому заключение о кариотипе плода Вы получите через 4-5 дней. Мы можем предложить экспресс анализ за 2 дня с помощью FISH-метода на самые частые хромосомные аномалии (синдромы Дауна, Эдвардса, Патау, Тернера, Клайнфельтера).
Можно также из полученного при кордоцентезе образца крови провести расширенный анализ (молекулярно-генетический тест) на микроперестройки хромосом (микроделеции и микродупликации), что позволит исключить более 400 тяжелых генетических синдромов, которые не выявляются при стандартном кариотипировании. Показаниями к молекулярно-генетическому тесту являются пороки развития или УЗ-маркеры патологии плода, такие как расширение толщины воротникового пространства, задержка роста плода, диссоциация размеров.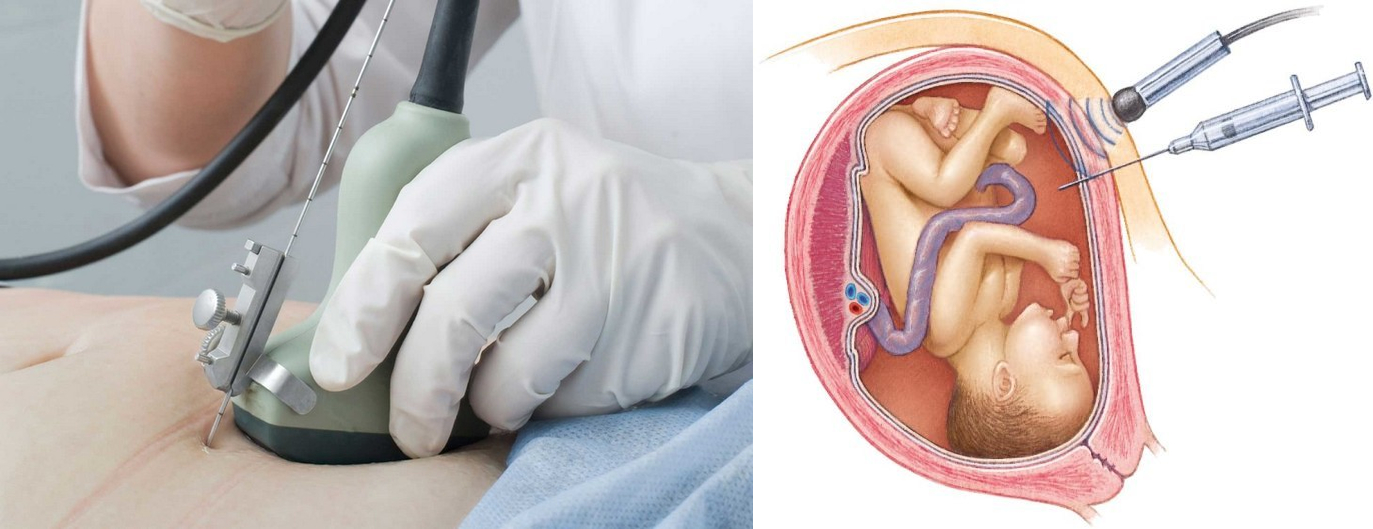
Как сделать кордоцентез?
При наличии показаний к проведению данной процедуры, кордоцентез можно сделать в «Мать и дитя» в стационаре одного дня. Преимуществом наших клиник является высокая квалификация всех работающих в них специалистов и наличие самого современного оборудования. Здесь Вы получите самые точные результаты, а сама процедура будет проведена с максимальным комфортом.
Кордоцентез – НИПТ Пренетикс
Кордоцентез – сложный инвазивный метод исследования генетического материала плода, основанный на заборе определённого объёма плодной крови из сосудов пуповины. Как каждая инвазивная процедура, кордоцентез проводится по строгим медицинским показаниям, при отсутствии противопоказаний и при полном письменном добровольном информированном согласии со стороны женщины. Общепринятой практикой является проведение исследования не ранее 18 недели беременности.
Суть кордоцентеза заключается в следующих этапах:
- Первоначальная подготовка женщины к исследованию;
- УЗИ исследование непосредственно перед процедурой с целью определения локализации плаценты, петель пуповины, плода, определение объёма околоплодных вод;
- Постоянный инструментальный (УЗИ) контроль над корректностью каждого из проводимых этапов;
- Обработка поверхности кожи и осуществление обезболивания;
- Введение пункционной иглы через брюшную стенку, стенку матки в полость плодного пузыря;
- Продвижение иглы под контролем УЗИ к сосудам пуповины;
- Изъятие плодной крови в объеме до 5 мл;
- Удаление пункционной иглы и инструментальный контроль отсутствия осложнений;
- Отдых беременной и наблюдение за состоянием женщины и плода на протяжении не менее суток, в некоторых ситуациях и дольше с соблюдением постельного режима.

Вне зависимости от конкретных показаний для диагностического кордоцентеза (выявление генетической и хромосомной патологии плода) – метод проводится исключительно при полном отсутствии противопоказаний, которыми являются следующие ситуации:
- Гипертермия или лихорадочная реакция любой этиологии;
- Воспалительные и инфекционные заболевания любой локализации в острой фазе, либо обострение хронической патологии;
- Инфекционные процессы в месте проведения инвазии;
- Угроза прерывания беременности, гипертонус матки;
- Отслойка плаценты или предлежание плаценты;
- Миомы матки или неопластическое процессы любой локализации;
- Декомпенсация или неполная компенсация соматической или эндокринной патологии у беременности;
- Преэклампсия и эклампсия;
- Анамнестические данные о прерывании беременности при ранее проведённых инвазивных методах обследования;
- Срок беременности менее 18 недель;
- Достоверно подтвержденная истмико-цервикальная недостаточность;
- Отсутствие добровольного информированного согласия пациентки, либо её законных представителей;
- Медицински обусловленный приём медикаментов, оказывающих влияние на свёртывающую систему крови;
- Достоверно диагностированные аномалии развития сосудов пуповины.

При этом необходимо наличие УЗ-оборудования с высокой степенью детализации, а также высокий профессиональный уровень медицинского персонала. Обеспечение оптимальных условий доставки материала в лабораторию и качественное оснащение лаборатории – также необходимые факторы.
Неинвазивный пренатальный тест Пренетикс обладает высокой информативностью и дополняет данные традиционного скрининга беременности, при простом и легко осуществимом способе взятия материала плода на исследование.
Кордоцентез – делать или нет?
Кордоцентез – это исследование пуповинной крови плода, которая берется с помощью иглы, введенной через стенку живота и матки.
Нередко на форумах происходит обсуждение данной процедуры. Будущие мамы с одной стороны боятся прокола матки и пуповины и возможных осложнений этой манипуляции. Но с другой стороны все же хочется как можно раньше узнать, здоров ли малыш.
Чаще всего на кордоцентез женщина направляется при подозрении на неизлечимые генетические заболевания.
Информативность
Взятая из пуповины кровь оценивается цитогенетическим, молекулярно-генетическим и биохимическим методом. При цитогенетическом методе оценивается количество хромосом. В норме у человека 46 хромосом (23 пары). За пол плода отвечают Х и У хромосомы (женский пол 46ХХ, мужской – 46ХУ).
Кордоцентез позволяет на 100% подтвердить или исключить заболевания, при которых изменяется количество хромосом. К ним относятся синдромы Дауна (три 21 хромосомы), Эдвардса (три 18 хромосомы), Клайнфельтера (генотип 47ХХУ или 48ХХХУ, то есть у мальчика 1 или 2 лишних Х хромосомы), Шерещевского-Тернера (генотип 45Х0, то есть у девочки отсутствует 1 Х хромосома) и др.
Также кордоцентез позволяет с помощью молекулярно-генетического метода исключить некоторые генетические заболевания с нормальным количеством хромосом (например, гемофилию, мышечную дистрофию Дюшшена, фенилкутонурию, муковисцидоз), но далеко не все (примерно 500 из 4000 известных).
Таким образом, кордоцентез хотя и не может исключить все наследственные заболевания, он позволяет на 100% исключить наиболее распространенные и наиболее тяжелые.
При резус-конфликтной беременности кордоцентез позволяет определить наличие и степень выраженности анемии у плода с помощью биохимичекого исследования крови.
В 3-10% случаев по различным причинам не удается взять кровь для исследования.
Результат исследования можно получить через 7-10 дней. При плохом результате если женщина сама не приходит ее активно вызванивают.
В отличие от биохимического скрининга, при кордоцентезе на результат не могут оказать влияния ни прием лекарственных препаратов, ни эмоциональное состояние женщины, ни ее хронические заболевания.
Кого направляют на кордоцентез
Чаще всего на кордоцентез отправляют, если есть высокий риск хромосомных аномалий по результатам биохимического скрининга. Еще одна частая причина направления женщины на кордоцентез – выявление так называемых маркеров хромосомных аномалий по УЗИ (гипоплазия носовой кости, короткая бедренная кость, «гольфный мяч» и т.д.). Чем больше признаков, тем больше риск патологии. Вопрос о проведении процедуры обычно решается по совокупности факторов риска, а не по одного признаку.
Также доказано, что риск генетической патологии увеличивается, если будущей маме больше 35 лет, поэтому в отношении таких женщин проявляют еще большую настороженность, хотя только возраст при хороших результатах тройного теста и УЗИ – не показание для кордоцентеза.
Рекомендуется проведение кордоцентеза если у отца или матери есть наследственные заболевания, либо если в семье уже рождались дети с генетическими патологиями.
Кордоцентез иногда проводится при резус-конфликтной беременности. По результатам анализа пуповинной крови (уровня гемоглобина и билирубина крови) оценивают тяжесть резус-конфликта. В данном случае эта процедура может быть не только диагностический, но и лечебной – после забора крови на анализ по необходимости проводится переливание крови плоду через пуповину.
Противопоказания
Кордоцентез противопоказан при остром инфекционном заболевании и лихорадочном состоянии матери. Также процедура не проводится при наличии выраженных симптомов угрозы прерывания беременности.
Еще одно противопоказание — наличие больших узлов миомы матки в месте предполагаемого прокола.
Противопоказан кордоцентез и при истмико-цервикальной недостаточности (несостоятельности шейки матки).
Подготовка в кордоцентезу
Кордоцентез проводят только после 18 недель беременности. Оптимальные сроки для проведения анализа – 22-25 недель. К этому сроку уже выполняется УЗИ плода во втором триместре, которое часто помогает определиться, насколько необходим кордоцентез.
К этому сроку уже выполняется УЗИ плода во втором триместре, которое часто помогает определиться, насколько необходим кордоцентез.
Если вы очень эмоциональны и сильно волнуетесь за несколько дней до процедуры нужно попить успокоительные травки (валериану, пустырник).
Перед процедурой женщине дают подписать информированное согласие на проведение кордоцентеза, в котором изложены все возможные осложнения. Если врач настаивает на проведении процедуры, а женщина отказывается, ей могут предложить подписать отказ от медицинского вмешательства.
Непосредственно перед процедурой повторно проводят УЗИ для оценки состояния плода и локализации плаценты. Игла также вводится под контролем УЗИ. Чтобы уменьшить количество осложнений, стараются вводить иглу не затрагивая плаценту. Если это невозможно, иглу вводят в самом тонком месте плаценты.
Обезболивание обычно не проводится. Иногда проводят местное обезболивание. Болевые ощущения незначительны, как при обычном уколе или немного больше.
Процедура проводится в условиях мини-операционной. Женщине выдается одноразовая одежда. Место прокола обрабатывается спиртом или йодом. Это делается для профилактики инфекционных осложнений.
Режим после процедуры
В день процедуры после нее рекомендуется постельный режим. Несколько дней рекомендуется пребывание на больничном. При высоком риске угрозы прерывания женщине даже могу порекомендовать лечь на сохранение в стационар. Для профилактики угрозы прерывания назначаются Но-шпа и Магне В6, часто назначается гинипрал. Успокоительные препараты также могут потребоваться.
Переносят процедуру женщины по-разному. Некоторые сразу после процедуры хорошо себя чувствуют, других в течение нескольких дней беспокоят болезненные ощущения, и требуется более длительный постельный режим.
Если после процедуры больше 3х дней беспокоят тянущие боли внизу живота, напрягается матка, нужно обратиться к врачу.
Осложнения
Слух о количестве осложнений после кордоцентеза несколько преувеличен. На самом деле процедура в большинстве случаев протекает без всяких осложнений.
На самом деле процедура в большинстве случаев протекает без всяких осложнений.
Осложнения могут быть следующие:
- Самопроизвольный выкидыш или преждевременные роды. Это осложнение бывает примерно в 2% случаев. Угроза выкидыша возникает примерно в 5-6% случаев. Этот риск незначительно превышает таковой у женщин, которым кордоцентез не проводился (они ведь тоже не застрахованы на 100% от угрозы или даже выкидыша).
- Гематомы в месте проведения пункции. Большие гематомы бывают редко, чаще в месте укола появляется небольшой синяк.
- Кровотечение из места прокола пуповины. Обычно самостоятельно прекращается через несколько минут.
- Инфекционные осложнения возникают в 1-2% случаев.
- Нарушения состояния плода, брадикардия. Это реакция плода на манипуляцию, обычно такие нарушения преходящи и не требуют медикаментозной коррекции.
- При отрицательном резусе у матери и положительном резусе у плода данная процедура повышает риск развития резус-конфликта, поэтому если в крови матери отсутствуют антирезусные антитела, после проведения кордоцентеза рекомендуется введение антирезусного иммуноглобулина.

Решение о проведении манипуляции принимает конечном итоге сама женщина. Если вы сомневаетесь, что данное исследование вам необходимо, постарайтесь проконсультироваться у нескольких врачей, чтобы лучше оценить степень риска.
Если по результатам исследования выявлены заболевания у плода, то вопрос о прерывании беременности также вправе решать только сами родители. Врач обязан разъяснить им, насколько серьезное заболевание выявлено. Например, при синдроме Эдвардса большинство детей погибает в первые полгода, а при синдроме Шерешевского-Тернера при своевременно начатой гормональной терапии девочка может прожить достаточно полноценную жизнь, и даже с помощью ЭКО родить ребенка.
Отзывы ю-мамочек, прошедших «через это»:
— Мне делали в 22 недели. Ничего страшного из себя процедура не представляет. Все делается под контролем УЗИ, занимает буквально 3-5 мин. Я сделала и была спокойна до конца родов, что ребенок здоров.
— Я тоже сделала кордоцентез, потому что за 4 месяца оставшейся беременности я бы просто сошла с ума . . маркеры были- по анализу крови 1:200 и короткая бедренная кость.. самое страшное ждать готовности анализа.. сама процедура безболезненна и не страшна.. врачи- очень заботливые и внимательные.. 3 дня после кордоцентеза я просто не вставала с кровати, все делал муж так что каждый решает сам, но для меня неивестность была хуже смерти.. Сейчас растет девочка, ей скоро годик)).
. маркеры были- по анализу крови 1:200 и короткая бедренная кость.. самое страшное ждать готовности анализа.. сама процедура безболезненна и не страшна.. врачи- очень заботливые и внимательные.. 3 дня после кордоцентеза я просто не вставала с кровати, все делал муж так что каждый решает сам, но для меня неивестность была хуже смерти.. Сейчас растет девочка, ей скоро годик)).
— Ужасная процедура , как мини операция, на столе большой иглой протыкают животик, и глядя на монитор находят пуповину малыша и берут кровь из нее, потом нельзя ничего делать. У меня болело место укола, достаточно долго и больно. Никому не пожелаю через это пройти.
— Я отказалась делать, когда предложили, решила, что всё равно не смогу аборт сделать.
— Я живой вам пример женщины у которой у ребенка нашли патологию, и когда я лежала на прерывании там было еще несколько таких несчастных девочек, у которых деткам выявили и подтвердили патологию. Мы очень благодарны врачам что они вовремя заметили тогда патологию.
Мы очень благодарны врачам что они вовремя заметили тогда патологию.
— Мой ребенок родился недоношенным только благодаря кордозентезу…… после него через неделю попала в больницу в ОММ, там еще 3 недели сохраняли…… но в один прекрасный день просто отошли вводы….. и только благодаря врачам ОММ ребенка удалось спасти… ребенок родился в 28 недель, вес 1200…..
Я приводила в пример только отзывы из личного опыта. Большинство отзывов примерно такие же, как первые 2. Отзыв о преждевременных родах в результате кордоцентеза нашла всего 1 (были, правда, еще, но типа «подруга рассказывала про ее знакомую, которая знала женщину, которая делала кордоцентез…», которые доверия у меня не вызывают, так как слухи как раз рождаются при пересказах их уст в уста, мы не можем точно знать, что же было на самом деле).
Инвазивная диагностика в Санкт-Петербурге — клиника АВА-ПЕТЕР
Инвазивная пренатальная диагностика (ИПД) предполагает биопсию тканей плода или его оболочек и дальнейшее кариотипирование полученных клеток. При этом, как правило, специалист-генетик имеет возможность непосредственно изучить все хромосомы плода, определить их количество и структуру. Такое исследование является наиболее точным и информативным. Недостатком инвазивных методов является необходимость хирургического воздействия на плод. На практике вероятность прерывания беременности из-за проведения ИПД оценивается в 0,5% (что гораздо меньше, чем средний популяционный риск невынашивания (15-25%)). Для кариотипирования используется материал оболочек плода (ворсины хориона) или пуповинной крови, при этом не оказывается никакого воздействия непосредственно на тело плода.
При этом, как правило, специалист-генетик имеет возможность непосредственно изучить все хромосомы плода, определить их количество и структуру. Такое исследование является наиболее точным и информативным. Недостатком инвазивных методов является необходимость хирургического воздействия на плод. На практике вероятность прерывания беременности из-за проведения ИПД оценивается в 0,5% (что гораздо меньше, чем средний популяционный риск невынашивания (15-25%)). Для кариотипирования используется материал оболочек плода (ворсины хориона) или пуповинной крови, при этом не оказывается никакого воздействия непосредственно на тело плода.
Особую осторожность следует проявлять при резус-конфликте, так как проведение биопсии может стимулировать выработку антител, разрушающих эритроциты плода. В случае наличия резус-конфликта матери и плода, пациентке после операции профилактически назначается введение антирезусного Д-иммуноглобулина.
Носительство гемоконтактных инфекций (например, ВИЧ) является противопоказанием для ИПД.
Все инвазивные процедуры выполняются профессиональным акушером-гинекологом в условиях операционной комнаты под контролем УЗИ-аппарата. Манипуляции занимают около 10 минут и не требуют анестезии. После операции проводится контрольное УЗИ-плода, а пациентка несколько часов проводит в стационаре клиники под наблюдением медицинского персонала для исключения любых нарушений самочувствия.
В зависимости от срока беременности ИПД может проводиться следующими способами:
Хорионбиопсия — проводится на сроке беременности 10-13 недель. Во время операции при помощи шприца проводится отбор фрагментов хориона (ворсин), то есть внешней оболочки плодного яйца. При этом сама оболочка не прокалывается и содержимое плодного яйца никак не затрагивается.
Преимуществами этого метода является его проведение на ранних сроках беременности (во время скрининга I триместра) и скорость получения ответа — в нашей лаборатории результат будет готов уже через три-четыре дня после забора материала. В случае выявления тяжёлых хромосомных патологий несовместимых с рождением здорового ребёнка прерывание беременности можно произвести также на ранних сроках, что наиболее безопасно для организма женщины.
В случае выявления тяжёлых хромосомных патологий несовместимых с рождением здорового ребёнка прерывание беременности можно произвести также на ранних сроках, что наиболее безопасно для организма женщины.
При кариотипировании хориона есть небольшой риск ложноположительных результатов в связи с явлением плацентарного мозаицизма — хромосомной нестабильностью тканей хориона. При подозрении на мозаицизм может быть рекомендовано повторное вмешательство на более поздних сроках — кордоцентез (см. ниже).
Плацентобиопсия — получение материала плаценты при сроке беременности 14-20 недель. Технически эта процедура аналогична хорионбиопсии и отличается только по сроку беременности и используемому при анализе материалу (здесь специалисты цитогенетики оценивают не материал хориона, а материал плаценты). В нашей клинике анализ кариотипа по материалу плаценты выполняется также 3-4 дня.
Кордоцентез — проводится на более поздних сроках беременности: от 19-20 недель. Для анализа отбирается небольшое количество пуповинной кови плода с помощью специального шприца. Как и предыдущих операциях, сам плод никак не затрагивается. При кордоцентезе помимо кариотипирования и молекулярно-генетических исследований возможно выполнение практически всех анализы, которые можно сделать при обычном анализе крови (гормональное обследование, биохимические показатели, инфекции, иммунологические состояния и др.).
Для анализа отбирается небольшое количество пуповинной кови плода с помощью специального шприца. Как и предыдущих операциях, сам плод никак не затрагивается. При кордоцентезе помимо кариотипирования и молекулярно-генетических исследований возможно выполнение практически всех анализы, которые можно сделать при обычном анализе крови (гормональное обследование, биохимические показатели, инфекции, иммунологические состояния и др.).
Поскольку для анализа кариотипа клеток крови необходимо предварительное культивирование в течение 3 суток, кариотипирование методом кордоцентеза выполняется дольше, чем при хорион- или плацентобиопсии. В нашей лаборатории срок выполнения анализа составляет 5-7 дней. Преимуществом кордоцентеза является то, что анализ проводится непосредственно на клетках плода, таким образом, снимается вопрос плацентарного мозаицизма. Кроме того, на цитогенетических препаратах крови значительно выше качество и количество метафазных пластинок, а значит анализ оказывается более информативным. В частности, только кордоцентез позволяет достоверно выявить низкоуровневый хромосомный мозаицизм плода. Недостаток кордоцентеза — выполнение операции только на более поздних сроках беременности.
В частности, только кордоцентез позволяет достоверно выявить низкоуровневый хромосомный мозаицизм плода. Недостаток кордоцентеза — выполнение операции только на более поздних сроках беременности.
Кариотипирование – метод, который анализирует материал плода на хромосомном уровне (то есть, может выявлять численные отклонений в кариотипе, а также крупные структурные перестройки в хромосомах). К сожалению, уровень разрешения этого метода не позволяет исключить все возможные патологические мутации, которые могут присутствовать у плода. Поэтому, если после проведения кариотипирования не выявлено никаких патологий, но при этом сохраняются УЗИ-маркеры (специфические признаки плода, свидетельствующие о его патологическом развитии), врач акушер-гинеколог может направить пациента на консультацию с врачом-генетиком и дополнительные обследования.
В нашей клинике возможно выполнение различных молекулярно-генетических анализов, которые способны выявить патологические мутации на генном уровне.
На материале, полученном при ИПД, возможно выполнение двух типов диагностики (обратите внимание, что повторная операция ИПД не требуется – для этих анализов будет достаточно материала, собранного ранее).
1. Диагностика методом мультиплексной лигазозависимой амплификации зондов (MLPA)
В ходе данной диагностики материал тестируется на определенный ряд мутаций, ответственных за развитие ряда синдромов (Ди-Джорджи, Ретта, Прадера-Вилли, Ангельмана, кошачеьго крика, субтеломерные мутации и др.). Данная методика обладает высокой точностью (позволяет различать последовательности ДНК, отличающиеся всего одним нуклеотидом – то есть может находить точечные мутации) и специфичностью. Анализ позволяет за один раз протестировать более 15 известных широко распространенных генетических синдромов.
Сроки выполнения анализа – до 10 рабочих дней.
Анализ рекомендуется выполнять только по направлению врача-генетика или УЗИ-специалиста.
2. Диагностика методом хромосомного микроматричного анализа (aCGH)
Наиболее полный молекулярно-генетический анализ, доступный на сегодняшний день. Анализ проводится путем гибридизации небольших фрагментов ДНК на специальной матрице (чипе). На одном чипе анализируются более 250 известных синдромогенных областей и более 100 функционально значимых генов. Результаты анализа содержат расшифровку и обязательное заключение врача-генетика.
Сроки выполнения анализа – до 17 рабочих дней.
Анализ рекомендуется выполнять только после консультации с врачом-генетиком.
Генетика — виды генетических исследований
О направлении
Репродуктология тесно связана с медицинской генетикой. Изучение генов человека позволяет врачам выявить причины бесплодия, в том числе неясной этиологии, оценить вероятность наступления беременности, а также получить прогноз развития, как эмбриона, так и ребенка после рождения.
Причин проявления у будущего ребенка генетических патологий немало: это и наследственность, и перенесенные матерью эндокринные заболевания и инфекции, и мутации, возникшие в половых клетках родителей с возрастом, и негативное влияние окружающей среды.
В случае если вы не уверены в необходимости проведения генетических исследований, специалисты клиники «Сканферт» готовы проконсультировать вас.Врач оценит риски возникновения генной или хромосомной патологии у будущего ребенка, изучит анамнез и информацию о вашем партнере и ваших родственниках и определит целесообразность назначения генетической диагностики.
Виды генетических исследований
В клинике «Сканферт» у вас есть возможность, при наличии показаний, пройти такие исследования как молекулярно-генетические анализы, преимплантационная диагностика, кариотипирование, пренатальная диагностика. Эти процедуры не входят в стоимость программы ЭКО и оплачиваются дополнительно.
Преимплантационное генетическое тестирование (ПГТ)
Морфологическая оценка эмбрионов не позволяет оценить их генетический статус. Иными словами, внешний вид эмбриона не строго коррелирует с его генетическим материалом. Свыше 50% морфологически хороших эмбрионов имеет отклонения наследственного материала. Это может объяснить некоторые неудачи имплантации при переносе морфологически хороших эмбрионов.
Иными словами, внешний вид эмбриона не строго коррелирует с его генетическим материалом. Свыше 50% морфологически хороших эмбрионов имеет отклонения наследственного материала. Это может объяснить некоторые неудачи имплантации при переносе морфологически хороших эмбрионов.
Например, 90% анеуплоидных эмбрионов (с аномальным количеством хромосом) прекращают развиваться на ранней стадии и неспособны имплантироваться. В оставшихся 10% случаев возникает биохимическая беременность или выкидыш. Очень редко результатом является рождение ребенка с синдромом Дауна.
С целью исключения генетических аномалий у эмбрионов до момента их имплантации проводится ПГТ. Такое исследование позволяет отобрать эмбрионы с нормальным числом хромосом. ПГТ значительно повышает шансы успешного результата ЭКО.
Показания для ПГТ
Абсолютными показаниями является наличие наследственных заболеваний, сцепленных с полом, а также хромосомной аномалии у одного из супругов или у родственников. Кроме того, среди показаний:
Кроме того, среди показаний:
-
неоднократные попытки ЭКО, закончившиеся неудачей;
-
возраст женщины от 35 лет;
-
частые контакты женщины с токсичными веществами, перенесенная лучевая нагрузка или лечение препаратами, способными вызвать мутации;
-
возраст мужчины больше 49 лет;
- неоднократное самопроизвольное прерывание беременности, замершая беременность в анамнезе
-
мужское бесплодие, обусловленное проблемами сперматогенеза.
Методы ПГТ
Генетический анализ может выполняться разными методами. На сегодняшний день методы aCGH и NGS обеспечивают самые надежные и информативные результаты.
В клинике Сканферт применяется наиболее прогрессивный. информативный и безопасный метод преимплантационного исследования на сегодняшний день — NGS (секвенирование нового поколения).В результате врачи-генетики получают описание структуры нуклеотидов в молекулах РНК и ДНК, которое сравнивается с нормативными данными для выявления отклонений. Данная процедура отличается высокой информативностью и точностью (99,99%).
Данная процедура отличается высокой информативностью и точностью (99,99%).
Для исследования осуществляется биопсия (забор генетического материала) эмбриона на пятые или шестые сутки. При этом используется несколько клеток трофэктодермы, из которых впоследствии формируются внезародышевые ткани — плацента, так что манипуляция совершенно безопасна: вероятность негативных последствий – менее 1%.
Такое исследование позволяет отобрать на перенос эмбрионы с нормальным числом хромосом.
Кариотипирование
Одним из способов выяснить причины бесплодия пары и риск проявления у ребенка хромосомных заболеваний – кариотипирование. Данный вид исследования включает в себя анализ набора хромосом для выявления их аномалий.
В геноме человека 46 хромосом (или 23 пары хромосом): 22 пары аутосомных и одна пара половых (две X-хромосомы у женщин, X- и Y-хромосомы у мужчин). Каждая из двух хромосом в паре получена от яйцеклетки и от сперматозоида соответственно. Нормальный кариотип обозначают как 46XX (для женщин) и 46XY (для мужчин).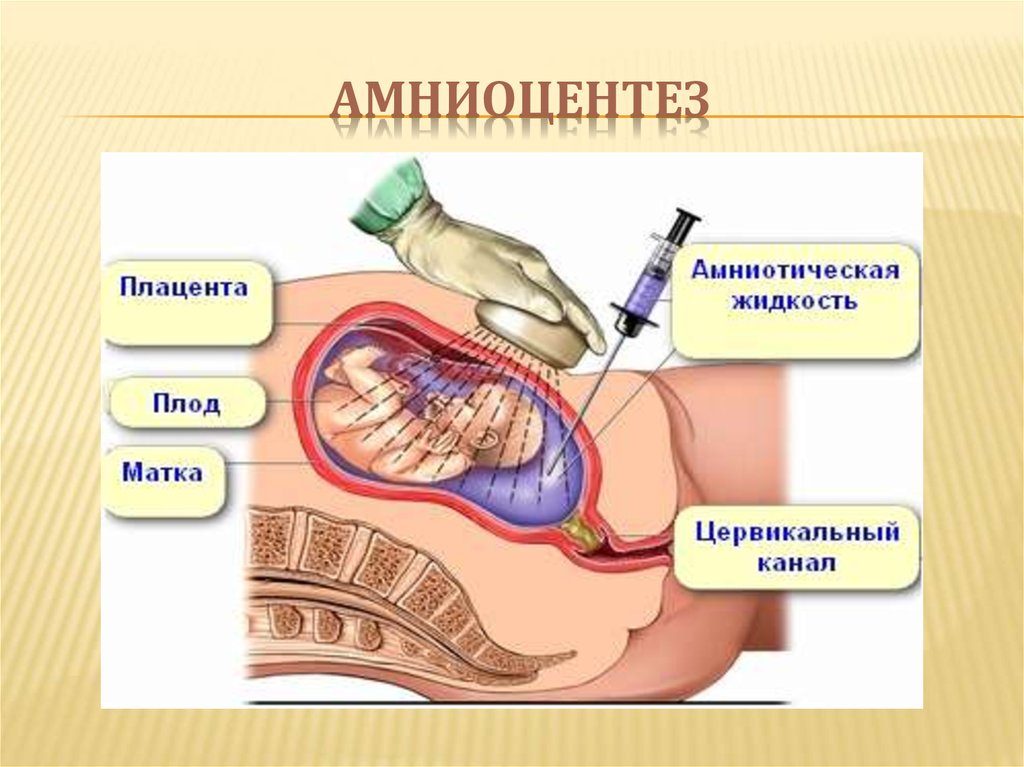
Показания для определения кариотипа:
- Наличие каких-либо пороков развития у одного из партнеров;
- Хромосомные заболевания у родственников;
- Самопроизвольные аборты, замершая беременность или мертворождение;
- Наличие у ранее родившихся детей пороков развития, в том числе умственного, и хромосомных заболеваний;
- Диагностированное бесплодие в браке;
- Аномалии полового развития;
- Длительный контакт с токсичными веществами или радиацией;
- Возраст хотя бы одного из партнеров больше 40 лет;
- Преждевременная менопауза;
- Отставание в половом развитии.
Что показывает генетическое тестирование
Кариотипирование помогает выявить изменение количества отдельных соматических хромосом (моносомия, трисомия и полисомии), например, болезни Дауна, Патау и Эдвардса, а также изменение количества половых хромосом, которые приводят к заметным отклонениям в психике и умственном развитии (синдром Клайнфельтера, болезнь Шерешевского-Тернера).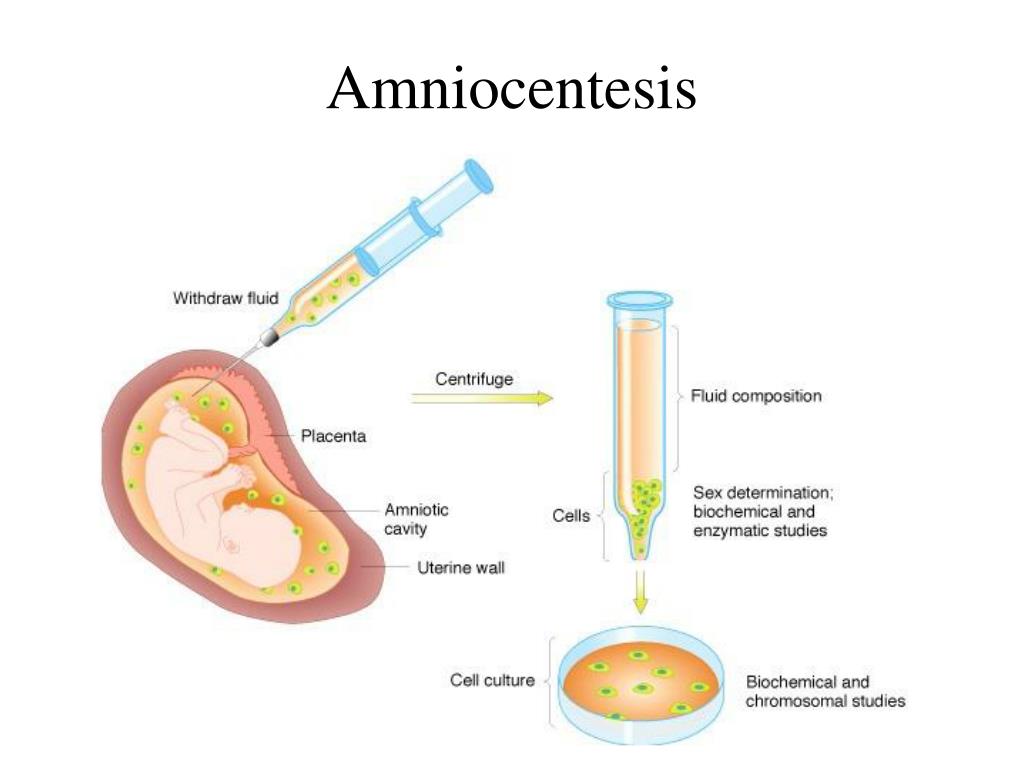
Особенности процедуры
Для проведения кариотипирования достаточно сдать кровь из вены. Во время анализа исследуются ядра лейкоцитов. Если обследуются оба родителя, забор крови производится у каждого из них. Кроме того, в медицинской генетике применяется кариотипирование тканей плода. Это может быть осуществлено в рамках инвазивной пренатальной диагностики или в случае замершей беременности или выкидыша – для того, чтобы в дальнейшем выбрать оптимальный вариант пути к материнству.
Молекулярно-генетические анализы
Чтобы оценить риск проявления у будущего ребенка таких патологий, как муковисцидоз, миодистрофия Дюшенна или гемофилия, требуется молекулярно-генетический анализ – он позволяет выявить соответствующие мутации отдельных генов. Для проведения анализа используется венозная кровь пациента.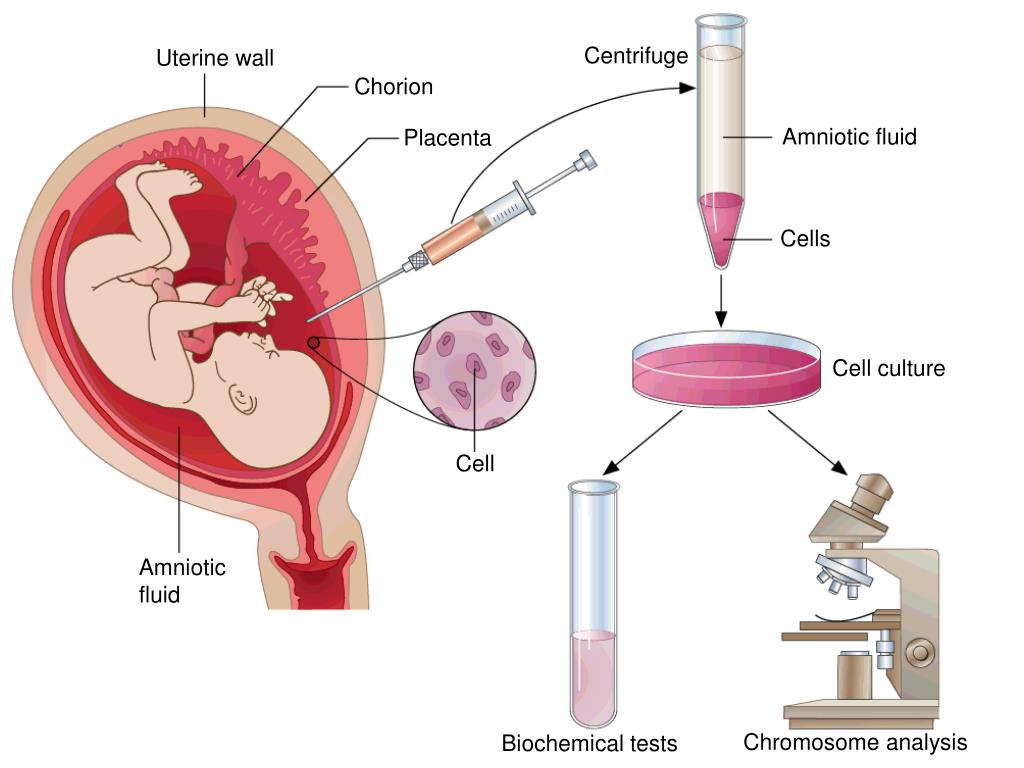
Пренатальная диагностика
Развитие плода может происходить с аномалиями – как правило, причиной этого являются хромосомные отклонения. Результатом может быть не только замершая беременность, но и мертворождение или летальный исход в первый год жизни ребенка. Выявить подобные патологии возможно во время беременности, как неинвазивным, так и инвазивным методом.
Показаниями для пренатальной диагностики являются:
- возраст женщины старше 35 лет;
- диагностированные у ранее родившихся детей хромосомных аномалий и врожденных отклонений в развитии;
- выявленные при УЗИ признаки хромосомных аномалий;
- сбалансированная хромосомная перестройка у одного из родителей;
- значительный риск проявления патологии, выявленный при анализе крови.
Неинвазивное пренатальное тестирование (НИПТ)
Это исследование проводится после наступления беременности, на сроке от 10 недель. Для анализа генома плода не нужно никаких затрагивающих его манипуляций: достаточно сдать кровь из вены. Специалисты определяют наличие аномалий, изучая фрагменты ДНК будущего ребенка, которые находятся в крови матери. При этом можно выявить различные хромосомные аномалии, включая синдром Дауна. Кроме того, по медицинским показаниям производится определение пола плода.
Специалисты определяют наличие аномалий, изучая фрагменты ДНК будущего ребенка, которые находятся в крови матери. При этом можно выявить различные хромосомные аномалии, включая синдром Дауна. Кроме того, по медицинским показаниям производится определение пола плода.
Инвазивная пренатальная диагностика (ИПД)
При этом виде исследования проводят биопсию оболочек плода для дальнейшего кариотипирования клеток. Необходимость хирургического вмешательства является недостатком метода, однако шансы выкидыша по причине ИПД невелики: всего 0,5%, при этом в обычных условиях этот показатель составляет от 15 до 25%. При биопсии тело плода не подвергается какому-либо воздействию – исследуется только образец пуповинной крови или ворсины хориона.
ИПД проводят в стационаре под контролем ультразвукового аппарата, без применения наркоза.
Противопоказанием для ИПД является наличие ВИЧ-инфекции у матери. При резус-конфликте данный вид исследования применяют с особой осторожностью.
Виды ИПД
Хорионбиопсия. Осуществляется в первом триместре. Позволяет выяснить наличие тяжелых патологий плода на раннем сроке, в результате прерывание беременности будет наименее опасно для пациентки. Среди минусов хорионбиопсии – возможность ложноположительного результата.
Плацентобиопсия. Проводится при сроке в 14-20 недель. В данном случае исследуют клеточный материал плаценты.
Кордоцентез. Проводится при сроке от 19-20 недель, материалом является пуповинная кровь. Кроме генетических исследований, ее можно подвергнуть всем возможным видам анализов (на гормоны, инфекции и так далее). Этот метод ИПД является наиболее информативным, но, к сожалению, может быть применен только на более поздних сроках.
Инвазивные методы пренатальной диагностики — Красноярский краевой медико-генетический центр
В случае положительного скрининга по синдрому Дауна или при выявлении ультразвуковых маркеров хромосомной патологии (внешних особенностей, которые не всегда являются патологией развития, но могут быть признаком, подозрительным в плане патологии хромосом у ребенка) врач-генетик может предложить вам проведение инвазивной диагностики.
Всем женщинам перед проведением инвазивных процедур в течение нескольких дней назначается сохраняющая терапия для того, чтобы матка не приходила в повышенный тонус, эти же препараты женщина принимает и 5-6 дней после диагностики.
Что такое инвазивные методы пренатальной диагностики?
Это внутриматочные вмешательства под ультразвуковым контролем с целью получения плодного материала для последующего анализа. Выбор инвазивного метода определяется сроком беременности, показаниями к его проведению, а также квалификацией врача пренатальной диагностики.
Основная роль в формировании групп риска по хромосомной патологии плода принадлежит медико-генетическому консультированию. При этом всегда взвешивается риск рождения больного ребенка и риск возможных осложнений после проведения инвазивной диагностики.
Существует несколько методов инвазивной диагностики, которые проводятся в различные сроки беременности./p>
Аспирация ворсин хориона
Это взятие нескольких ворсинок из хориона плода под ультразвуковым контролем и подсчет количества хромосом в его клетках. Хорион – орган плода, из которого потом образуется плацента. Его клетки идентичны клеткам плода. Аспирация ворсин хориона выполняется до 14 недель беременности. Поэтому если количество и структура хромосом в клетках хориона нормальны, то хромосомные болезни у плода исключаются с вероятностью более 99%.
Хорион – орган плода, из которого потом образуется плацента. Его клетки идентичны клеткам плода. Аспирация ворсин хориона выполняется до 14 недель беременности. Поэтому если количество и структура хромосом в клетках хориона нормальны, то хромосомные болезни у плода исключаются с вероятностью более 99%.
Амниоцентез
Это забор околоплодных вод под ультразвуковым контролем для получения образца амниотической жидкости с целью исключения хромосомной патологии у плода. Это технически относительно простая процедура с низким риском и высокими диагностическими возможностями. Амниоцентез выполняется с 16 недель беременности.
Кордоцентез
Это трансабдоминальная пункция сосудов пуповины плода под ультразвуковым контролем с целью забора образцов крови плода. В первую очередь диагностический кордоцентез проводится с целью исключения хромосомной/наследственной патологии у плода. Кордоцентез выполняется с 19 недель беременности.
Техника проведения процедур: тонкой иглой под ультразвуковым контролем через переднюю брюшную стенку делается укол, игла проходит в хорион (при аспирации ворсин хориона), в плодный пузырь (при амниоцентезе) или в сосуды пуповины (при кордоцентезе) и происходит забор плодного материала. Процедуры проводятся в амбулаторных условиях, используются одноразовые перчатки и стерильные иглы, поэтому риск инфицирования во время процедур практически отсутствует.
Процедуры проводятся в амбулаторных условиях, используются одноразовые перчатки и стерильные иглы, поэтому риск инфицирования во время процедур практически отсутствует.
Любая процедура, даже простейший анализ крови, имеет риск осложнений. При проведении инвазивных методов пренатальной (дородовой) диагностики тоже есть риск – риск прерывания беременности. Однако, при соблюдении всех правил проведения процедуры этот риск не превышает 1%. Поэтому в тех случаях, когда индивидуальный риск хромосомной патологии плода достаточно высок, должна быть выполнена эта процедура. Подтвердить диагноз болезни Дауна или другой хромосомной патологии можно только при исследовании клеток плода, которые могут быть получены при внутриматочном вмешательстве.
Мы надеемся, что эта информация поможет Вам лучше понять, для чего мы проводим эти исследования, и преодолеть тот естественный страх перед процедурой, который вызывает неизвестность и те непрофессиональные сведения, которые иногда печатаются в немедицинских источниках. В нашем центре вы можете пройти инвазивную диагностику хромосомных болезней плода и получить полный ответ уже через 3-7 дней.
В нашем центре вы можете пройти инвазивную диагностику хромосомных болезней плода и получить полный ответ уже через 3-7 дней.
Пренатальная диагностика в Минске
(Данный материал носит информационный характер. Из всего перечня пренатальных исследований в нашем центре проводятся только высококачественные ультразвуковые исследования плода на любых сроках беременности).
Пренатальная диагностика — комплексная дородовая диагностика с целью обнаружения патологии на стадии внутриутробного развития.
В случае наличия у плода болезни родители при помощи врача-консультанта тщательно взвешивают возможности современной медицины и свои собственные в плане реабилитации ребёнка. В результате семья принимает решение о судьбе данного ребёнка и решает вопрос о продолжении вынашивания или о прерывании беременности.
Ранее под термином пренатальная диагностика было принято подразумевать диагностику состояния плода до условно принятого жизнеспособного возраста (до 22 недель) с целью прерывания беременности в случае обнаружения тяжелой патологии.
В настоящее время ПРЕНАТАЛЬНАЯ ДИАГНОСТИКА расценивается как комплекс диагностических мероприятий, направленных на выяснение состояния ПЛОДА в любые сроки беременности с целью оптимизации тактики ведения беременности.
С помощью методов пренатальной диагностики выявляются хромосомные аномалии, генные перестройки, пороки развития органов, внутриутробное инфицирование, болезни обмена, нарушение работы плаценты, опухоли и другие болезни. Методы обследования, позволяющие судить о внутриутробном состоянии плода можно разделить на неинвазивные и инвазивные.
Неинвазивные методы включают:
- Ультразвуковое исследование. УЗИ при беременности применяется с самых ранних сроков (по показаниям!) вплоть до родов. Наиболее признанной в мировой медицинской практике считается трехкратная схема ультразвуковых исследований плода – 11-14; 18-22; 32-35 недель. Причем в 11-14 недель УЗИ сочетается с определением специфических белков плазмы крови матери, что увеличивает точность определения групп риска по хромосомной патологии плода.
 Однако, надо признать, что сканирование считается безопасной методикой и несет за собой много ценной информации, поэтому зачастую проводится чаще чем 3 раза за беременность. С помощью УЗИ пренатально удается выявить не только пороки развития, но и другие болезни плодов и осложнения беременности, что позволяет оказать в этих случаях своевременную и эффективную лечебную помощь.
Однако, надо признать, что сканирование считается безопасной методикой и несет за собой много ценной информации, поэтому зачастую проводится чаще чем 3 раза за беременность. С помощью УЗИ пренатально удается выявить не только пороки развития, но и другие болезни плодов и осложнения беременности, что позволяет оказать в этих случаях своевременную и эффективную лечебную помощь. - Определение специфических сывороточных маркеров в крови матери (хорионического гонадотропина, ассоциированного с беременностью белка А, плацентарного фактора роста и других). Отклонение уровня этих белков от нормативных значений, дальнейший расчет риска специальными программами с учетом результатов УЗИ, позволяют выбрать из всех пациенток группу риска для проведения дальнейшего углубленного обследования по поводу возможных хромосомных аномалий у плода и осложнений беременности.
- Сортинг клеток плода – отделение плодных клеток, содержащихся в крови женщины, от ее собственных клеток Полученные клетки плода подвергают молекулярно-генетическим исследованиям.
 Проводится примерно с 10 недель беременности.
Проводится примерно с 10 недель беременности. - Неинвазивный пренатальный тест – выделение свободной внеклеточной ДНК плода в крови матери и дальнейший цифровой компьютерный анализ ДНК. Проводится примерно с 10 недель беременности.
- КТГ плода – ультразвуковая (допплеровская) методика, позволяющая оценить сердечный ритм плода, что характеризует функциональное состояние малыша. Применяется после 22-24 недель беременности.
- ЭКГ плода – методика оценки электрического потенциала сердца плода, что характеризует функциональное состояние малыша. Применяется после 26-28 недель беременности.
- МРТ плода применяется не очень часто, для детализации с целью оптимизации тактики при уже обнаруженных на УЗИ пороках плода. Проводится чаще после 18 недель беременности.
К инвазивным методам диагностики состояния плода относят:
- Биопсия ворсин хориона – забор клеток хориона. Проводится в сроке беременности 10-14 недель.

- Амниоцентез – прокол плодного пузыря с целью взятия околоплодной жидкости и находящимся в ней клеток плода. Проводится в сроке беременности 16-22 недели беременности.
- Кордоцентез – забор крови из пуповины плода. Проводится в сроке 18-22 недели беременности.
- Плацентоцентез – забор тканей плаценты. Проводится в сроке 18-22 недели.
При всех выше изложенных методиках основной задачей является получение клеток и биологических жидкостей плода, после чего они подвергаются цитогенетическому, биохимическому или молекулярно-генетическому исследованию.
- Амниоскопия – осмотр нижнего полюса плодного яйца без проникновения в амниотическую полость с помощью оптического оборудования. При амниоскопии проводится визуальная оценка качества околоплодных вод. Методика применяется в основном при доношенной беременности.
- Фетоскопия – осмотр плода при помощи гибко-волоконного оптического зонда, который вводится в амниотическую полость.
 Применяется редко, лишь в определенных случаях, чаще проводится в 18-24 недели беременности.
Применяется редко, лишь в определенных случаях, чаще проводится в 18-24 недели беременности.
Читайте также:
Кордоцентез | Американская ассоциация беременности
Кордоцентез , также иногда называемый чрескожным забором крови из пуповины (PUBS), представляет собой диагностический тест, который исследует кровь плода для выявления аномалий плода. Использование кордоцентеза становится все более редким, поскольку вместо пренатальной диагностики заболеваний можно использовать такие диагностические процедуры, как амниоцентез и взятие проб ворсинок хориона, которые представляют меньший риск гибели плода.
Как проводится кордоцентез?
Примерно за 30–60 минут до процедуры вам могут дать антибиотики, чтобы снизить риск инфекции матки.Обычно это делается через трубку, вставленную в вену.
Ваш лечащий врач будет использовать ультразвук, чтобы определить расположение пуповины в вашей матке. Вы будете лежать на спине на смотровом столе, и врач нанесет вам на живот специальный гель. Затем он или она будет использовать небольшое устройство, известное как ультразвуковой преобразователь, чтобы показать положение вашего ребенка на мониторе.
Затем он или она будет использовать небольшое устройство, известное как ультразвуковой преобразователь, чтобы показать положение вашего ребенка на мониторе.
Затем ваш лечащий врач очистит ваш живот. Иногда для предотвращения дискомфорта во время процедуры назначают лекарство, но часто в этом нет необходимости.
Под контролем ультразвука врач вставит тонкую полую иглу через брюшную стенку в матку. Небольшое количество крови из вены пуповины будет взято в шприц, а игла будет удалена.
Вам нужно будет лежать неподвижно, пока вводится игла и берется кровь. Вы можете почувствовать покалывание, когда игла входит в вашу кожу, и вы можете почувствовать спазмы, когда игла входит в вашу матку.
После процедуры
После взятия пробы крови у вас могут появиться спазмы или небольшой дискомфорт.
Ваш лечащий врач будет использовать УЗИ или внешний монитор родов, чтобы отслеживать частоту сердечных сокращений вашего ребенка после процедуры.
Когда вы пойдете домой, ваш лечащий врач может посоветовать вам отдохнуть до конца дня. Скорее всего, на следующий день вы сможете вернуться к обычным занятиям. Позвоните своему врачу, если вы испытываете вагинальное кровотечение или утечку жидкости.
Скорее всего, на следующий день вы сможете вернуться к обычным занятиям. Позвоните своему врачу, если вы испытываете вагинальное кровотечение или утечку жидкости.
Образец крови будет проанализирован в лаборатории. Результаты тестирования обычно доступны в течение нескольких дней.
Когда проводится кордоцентез?
Кордоцентез обычно выполняется, когда диагностическая информация не может быть получена с помощью амниоцентеза, сердечно-сосудистой системы или ультразвука, или если результаты этих тестов были неубедительными. Кордоцентез проводят после 17 недель беременности.
Что ищет тест?
Кордоцентез выявляет хромосомные аномалии (т.е. Синдром Дауна) и заболевания крови (например, гемолитическая болезнь плода).
Кордоцентез может быть выполнен, чтобы помочь диагностировать любую из следующих проблем:
- Пороки развития плода
- Инфекция плода (например, токсоплазмоз или краснуха)
- Количество тромбоцитов у матери
- Анемия плода
- Изоиммунизация
Этот тест отличается от амниоцентеза тем, что он не позволяет проверить наличие дефектов нервной трубки.
Что означают результаты кордоцентеза?
Кордоцентез — это диагностический тест, позволяющий с высокой точностью выявлять хромосомные аномалии и определенные заболевания крови. Хотя вероятность идентификации высока, этот тест не измеряет тяжесть этих расстройств. Этот тест также не помогает выявить дефекты нервной трубки.
Каковы риски и побочные эффекты для матери или ребенка?
Хотя кордоцентез считается безопасной процедурой, он признан инвазивным диагностическим тестом, который несет более высокий риск осложнений для ребенка, включая смерть, чем другие процедуры.Ваш лечащий врач предложит эту процедуру только в том случае, если другие варианты недоступны или они не дадут результатов достаточно быстро. Выкидыш — это основной риск, связанный с кордоцентезом, который происходит 1-2 раза на каждые 100 процедур.
Другие возможные побочные эффекты включают:
- Кровопотеря из места прокола
- Инфекция
- Падение ЧСС плода
- Преждевременный разрыв плодных оболочек
- Инфекция
Обратитесь к своему врачу, если эти симптомы не исчезнут или ухудшатся.
Вам также следует связаться с вашим лечащим врачом, если у вас есть:
- Лихорадка
- Озноб
- Утечка околоплодных вод
По каким причинам тестировать или не тестировать?
Причины, по которым нужно проводить тестирование, варьируются от человека к человеку, от пары к паре и от врача к врачу.
Проведение тестов и подтверждение диагностики дает вам определенные возможности:
- Проведение возможных медицинских вмешательств, которые могут существовать
- Начать планирование для ребенка с особыми потребностями
- Начать реагирование на ожидаемые изменения образа жизни
- Определите группы поддержки и ресурсы
Некоторые люди или пары могут решить не проходить тестирование или дополнительное тестирование по разным причинам:
- Они довольны результатами независимо от результата
- По личным, моральным или религиозным причинам принятие решения о вынашивании ребенка до срока не является вариантом
- Некоторые родители предпочитают не допускать никаких анализов, представляющих риск причинения вреда развивающемуся ребенку
Важно тщательно обсудить риски и преимущества тестирования с вашим лечащим врачом. Ваш лечащий врач поможет вам оценить, может ли польза от результатов перевесить любые риски, связанные с процедурой.
Ваш лечащий врач поможет вам оценить, может ли польза от результатов перевесить любые риски, связанные с процедурой.
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
1. Данфорс, акушерство и гинекология Девятое изд. Скотт, Джеймс Р. и др., Глава 6
2. Акушерство Уильяма, двадцать второе изд. Каннингем, Ф. Гэри и др., Гл. 13.
3. Клиника Мэйо
Пренатальный тест: чрескожный забор образцов пуповинной крови (PUBS) (для родителей)
Что такое чрескожный забор образцов пуповинной крови (PUBS)?
Этот быстрый тест — также называемый кордоцентезом, забором крови плода или забором пробы из пупочной вены — исследует кровь плода непосредственно из пуповины.Он используется для выявления нарушений у плода.
PUBS не проводится так часто, как другие диагностические тесты (такие как амниоцентез и взятие проб ворсинок хориона), но может использоваться, если результаты этих тестов не являются окончательными.
Почему проводится чрескожный забор образцов пуповинной крови?
Чрескожный забор пуповинной крови обычно проводится в дополнение к УЗИ и амниоцентезу, если поставщик медицинских услуг:
- необходимо быстро проверить хромосомы ребенка на наличие дефектов или нарушений
- обеспокоен тем, что у ребенка может быть другая проблема, такая как низкое количество тромбоцитов или заболевание щитовидной железы
Преимущество PUBS — его скорость.Если у плода может быть анемия или нарушение тромбоцитов, этот тест — единственный способ подтвердить это, потому что он использует образец крови, а не образец околоплодных вод. Это также позволяет переливать кровь или необходимую жидкость ребенку, пока игла находится на месте.
Следует ли мне делать чрескожный забор пуповинной крови?
Ваш лечащий врач может порекомендовать этот тест, если:
- На УЗИ выявлено отклонение от нормы
- результаты других тестов неубедительны
- Несовместимость Rh может быть проблемой
- У ребенка может быть инфекция (например, токсоплазмоз)
Риски, связанные с PUBS, такие как выкидыш или инфекция. Обсудите риски и преимущества со своим врачом, если вы решите пройти этот тест.
Обсудите риски и преимущества со своим врачом, если вы решите пройти этот тест.
Что происходит во время чрескожного забора пробы пуповинной крови?
В ходе этого теста берут образец крови плода, вводя иглу в пуповину. Тонкая игла вводится через брюшную полость и матку в пуповину, затем кровь берется для анализа.
Когда делают чрескожный забор пуповинной крови?
Чрескожный забор пуповинной крови обычно проводят после 18 недели беременности.
Когда будут доступны результаты?
РезультатыPUBS обычно готовы в течение 3 дней.
Кордоцентез — обзор | Темы ScienceDirect
Кордоцентез или чрескожный забор пупочной крови
Это включает забор крови из пупочной вены под прямым ультразвуковым контролем. Затем кровь плода можно кариотипировать через 24-48 часов. Сообщается, что уровень потерь составляет менее 2%. 3, 39
Преимплантационная генетическая диагностика
Новые технологии продолжают развиваться и обеспечивают возможность тестирования ранних эмбрионов перед имплантацией с помощью методов экстракорпорального оплодотворения. Они использовались для выявления некоторых хромосомных аномалий и генетических нарушений, таких как МВ и болезнь Тея – Сакса. Список выявляемых расстройств продолжает расширяться, так что могут потребоваться консультации со специалистами в области репродукции или генетиками. 40
Они использовались для выявления некоторых хромосомных аномалий и генетических нарушений, таких как МВ и болезнь Тея – Сакса. Список выявляемых расстройств продолжает расширяться, так что могут потребоваться консультации со специалистами в области репродукции или генетиками. 40
Сортировка клеток плода
Клетки плода могут быть обнаружены в кровотоке матери. Свободная ДНК плода и РНК плода были выделены в сыворотке крови матери. Несмотря на то, что в настоящее время это инструменты исследования, эти технологии в будущем могут создать возможности для неинвазивной диагностики хромосомных дефектов плода или других заболеваний. 12, 41
Флуоресцентная гибридизация in situ (FISH)
Технология FISH включает связывание специфических ДНК-зондов с частичными или целыми хромосомами и используется для диагностики анеуплоидий или хромосомных делеций.Эта технология обеспечивает диагностику некоторых аномалий (хромосомы 13, 18, 21, X и Y) за 24–48 часов по сравнению с 1-2 неделями для культивирования амниотических клеток или ворсинок хориона и последующего анализа кариотипа. На сегодняшний день это тестирование требует подтверждения с помощью обычного хромосомного анализа, поскольку FISH не обнаруживает транслокации, инверсии, делеции или хромосомные аномалии всех хромосом. 42
На сегодняшний день это тестирование требует подтверждения с помощью обычного хромосомного анализа, поскольку FISH не обнаруживает транслокации, инверсии, делеции или хромосомные аномалии всех хромосом. 42
Трехмерное (3D) УЗИ
3D УЗИ предлагает еще больше возможностей в области скрининга плода и диагностики аномальных беременностей.3D-ультразвук может улучшить диагностику, обнаруживаемую при обычном 2D-сканировании, и может повлиять на решения, принимаемые пациентом.
Ультразвук 3D наиболее полезен при лицевых аномалиях, аномалиях кистей и стоп, осевых дефектах позвоночника и NTD. Эти изображения особенно полезны для точной локализации дефектов позвоночника и могут помочь в демонстрации аномалий, не заметных при 2D-сканировании, или для пациентов, которые трудно сканировать из-за расположения плода или материнского ожирения. Трехмерные изображения могут быть полезны при сложных аномалиях, предоставляя дополнительную информацию не только сонографисту / клиницисту, но также позволяя пациентам лучше видеть и понимать аномалию..jpg) 43 Трехмерное изображение улучшило нашу оценку веса плода, влияя на диагноз ЗВУР. 44 УЗИ 3D позволяет раньше диагностировать пол плода, что может повлиять на людей с риском развития хромосомных нарушений, сцепленных с Х-хромосомой. 45 В одном исследовании 3D-изображения повлияли на клиническое ведение 5% клинических аномалий, выявленных с помощью 2D-сканирования. 43
43 Трехмерное изображение улучшило нашу оценку веса плода, влияя на диагноз ЗВУР. 44 УЗИ 3D позволяет раньше диагностировать пол плода, что может повлиять на людей с риском развития хромосомных нарушений, сцепленных с Х-хромосомой. 45 В одном исследовании 3D-изображения повлияли на клиническое ведение 5% клинических аномалий, выявленных с помощью 2D-сканирования. 43
Кордоцентез | GLOWM
ВВЕДЕНИЕ
В 1983 году был достигнут значительный прогресс в медицине материнства и плода: был разработан безопасный и простой метод получения крови плода перед родами.Считается, что Daffos 1 выполнил первый кордоцентез, но многие люди внесли свой вклад в развитие этой процедуры, в том числе ученые и инженеры, которые выдвинули ультразвук на передний план в визуализации.
История кордоцентеза началась в 1964 году, когда Фреда и Адамсонс 2 описали гистеротомию с внематочной пупочной трансфузией отечного плода. Хотя младенец умер от недоношенности, этот метод в конечном итоге оказался успешным. 3 Однако потребовалось серьезное хирургическое вмешательство, которое подвергало и мать, и плод значительному риску. В 1972 году Valenti 4 использовал ультразвуковое наблюдение для получения биоптата плода. Он использовал детский цистоскоп (18 Fr), который он вставил в матку после проведения регионарной анестезии и выполнения лапаротомного разреза. Он предположил, что этот метод может быть полезен для взятия проб и переливания внутриматочной крови. Год спустя он подтвердил свою теорию, когда диагностировал гемоглобинопатию, взяв образцы сосудов плода на поверхности плаценты. 5 В 1974 году Патрик и его коллеги 6 описали чрескожное размещение 1,7-мм фетоскопа. В 1980 году Rodeck 7 сообщил о 133 фетоскопических процедурах, выполненных для забора крови плода. Из 108 пациенток, продолживших беременность, показатель потери плода составил 3,7%. В 1981 году Родек сообщил о своем опыте выполнения внутрисосудистых трансфузий под фетоскопическим контролем на сроках от 23 до 25 недель.
Хотя младенец умер от недоношенности, этот метод в конечном итоге оказался успешным. 3 Однако потребовалось серьезное хирургическое вмешательство, которое подвергало и мать, и плод значительному риску. В 1972 году Valenti 4 использовал ультразвуковое наблюдение для получения биоптата плода. Он использовал детский цистоскоп (18 Fr), который он вставил в матку после проведения регионарной анестезии и выполнения лапаротомного разреза. Он предположил, что этот метод может быть полезен для взятия проб и переливания внутриматочной крови. Год спустя он подтвердил свою теорию, когда диагностировал гемоглобинопатию, взяв образцы сосудов плода на поверхности плаценты. 5 В 1974 году Патрик и его коллеги 6 описали чрескожное размещение 1,7-мм фетоскопа. В 1980 году Rodeck 7 сообщил о 133 фетоскопических процедурах, выполненных для забора крови плода. Из 108 пациенток, продолживших беременность, показатель потери плода составил 3,7%. В 1981 году Родек сообщил о своем опыте выполнения внутрисосудистых трансфузий под фетоскопическим контролем на сроках от 23 до 25 недель. 8 В 1982 году Банг и соавторы, 9 , осознавая ограничения фетоскопии, выполнили чрескожное переливание крови под контролем УЗИ в печеночную вену плода на 30-й неделе беременности.В 1983 г. Даффос и его сотрудники 1 опубликовали описание взятия пробы крови плода с помощью пункции пупочной вены под контролем ультразвука рядом с плацентарным введением пуповины с помощью иглы 20 калибра. Центры по всему миру быстро увидели возможные применения этой процедуры, и последовало множество отчетов.
8 В 1982 году Банг и соавторы, 9 , осознавая ограничения фетоскопии, выполнили чрескожное переливание крови под контролем УЗИ в печеночную вену плода на 30-й неделе беременности.В 1983 г. Даффос и его сотрудники 1 опубликовали описание взятия пробы крови плода с помощью пункции пупочной вены под контролем ультразвука рядом с плацентарным введением пуповины с помощью иглы 20 калибра. Центры по всему миру быстро увидели возможные применения этой процедуры, и последовало множество отчетов.
МЕТОДИКА
Кордоцентез выполняется продвижением иглы в сонографической плоскости к намеченному месту укола. У этой техники есть два варианта: от руки и с иглой.
При использовании техники от руки датчиком и иглой управляет либо один человек, либо бригада из двух человек. Если один работает в одиночку, второй человек должен взять образец или ввести его через иглу. Поскольку направление иглы можно отрегулировать в боковом направлении, многие предпочитают ручную технику, а не технику с направлением иглы. В модели с направлением иглы перемещение иглы ограничено одной плоскостью (рис. 1). Путь иглы отображается на экране ультразвука, что позволяет точно совместить тракт с сосудом (рис.2).
В модели с направлением иглы перемещение иглы ограничено одной плоскостью (рис. 1). Путь иглы отображается на экране ультразвука, что позволяет точно совместить тракт с сосудом (рис.2).
Рис. 1. Направитель иглы (CIVCO, Kalona, IA). |
Рис. 2. Техника с направлением иглы показывает иглу в пупочную вену, подтвержденную с помощью допплера. |
Иглы, используемые для кордоцентеза, имеют размер от 20 до 25. Калибр 20 чаще всего используется для процедур от руки, поскольку его жесткость облегчает перенаправление; однако риск кровотечения и брадикардии 10 можно свести к минимуму, используя иглу меньшего размера.Кроме того, исследования амниоцентеза в середине триместра показывают, что чем больше диаметр иглы, тем выше риск разрыва мембраны. Обычно для процедур с направляющими иглы используются иглы меньшего диаметра. Игла 22 калибра подходит как для диагностических, так и для терапевтических процедур. Выбор длины иглы зависит от толщины брюшной стенки матери, объема околоплодных вод и места отбора пробы. Обычно достаточно 5-дюймовой иглы. При необходимости может быть проведен терапевтический амниоцентез для облегчения кордоцентеза.
Обычно для процедур с направляющими иглы используются иглы меньшего диаметра. Игла 22 калибра подходит как для диагностических, так и для терапевтических процедур. Выбор длины иглы зависит от толщины брюшной стенки матери, объема околоплодных вод и места отбора пробы. Обычно достаточно 5-дюймовой иглы. При необходимости может быть проведен терапевтический амниоцентез для облегчения кордоцентеза.
Кордоцентез проводится в амбулаторных условиях в непосредственной близости от родильного отделения. Расслабленная, неформальная обстановка помогает уменьшить беспокойство матери, что, как правило, улучшает ее сотрудничество. После анализа преимуществ, рисков и вариантов будет получено информированное письменное согласие. Если плод жизнеспособен, перед процедурой проводится нестрессовый тест или ультразвуковое исследование, чтобы зафиксировать наличие или отсутствие благополучия плода. Мать укладывают в положение лежа с боковым наклоном и выбирают подходящее целевое место.Для диагностических процедур не требуется ни местный анестетик, ни седативный эффект матери, но их можно использовать для терапевтических процедур любой продолжительности. Мы использовали 5-10 мг диазепама внутривенно с хорошими результатами. Профилактические антибиотики не нужны.
Мы использовали 5-10 мг диазепама внутривенно с хорошими результатами. Профилактические антибиотики не нужны.
В идеале для взятия пробы выбирают начало плацентарной пуповины, потому что оно фиксировано. В качестве альтернативы может использоваться средний сегмент (свободная петля). Пупочная вена предпочтительна из-за меньшего риска реактивной брадикардии плода. 11 Для улучшения доступа к пуповине может потребоваться репозиция матери. Печеночная вена 12 или отбор проб сердца 13 являются альтернативой, если кордоцентез невозможен. Хотя трансплацентарного доступа нельзя избежать, когда плацента находится впереди, он увеличивает риск внутриутробного кровотечения у плода и матери и возможной сенсибилизации. 14 Мы специально стремимся избегать плаценты при оценке плода на гемолитическую анемию, ища свободную петлю для пункции.
Брюшная полость матери подготовлена в асептических условиях. Мы используем ацетон для удаления геля акустической связи (нестерильный), затем спирт и повидон-йод. Оператор в стерильных перчатках подготавливает все необходимое оборудование на стерильном подносе и накрывает мать. Если используется линейный датчик или метод управления иглой, ассистент также надевает стерильные перчатки и помещает датчик в стерильный чехол. Стерильный гель для акустической связи наносится на брюшную полость, и место отбора пробы перемещается.Игла вставляется и продвигается, пока она не упрется в шнур. Контролируемым толчком происходит прокол сосуда. Если выбрана свободная петля, ее визуализируют в продольном направлении, и игла постепенно продвигается, пока пуповина не прижата к стенке матки или части тела плода. Затем его протыкают уколом. Стилет удален; должна быть видна кровь, чтобы заполнить ступицу. Проколотый сосуд от плаценты идентифицируется либо путем инъекции небольшого количества физиологического раствора или крови (метод промывки , ), либо путем измерения давления в сосуде.Поток жидкости к плоду указывает на пункцию вены. При проколе среднего сегмента метод промывки может ввести в заблуждение. При необходимости частоту сердечных сокращений плода можно контролировать, поместив доплеровский вентиль в пупочную артерию.
Если движение плода вызывает беспокойство (особенно, если плацента находится сзади или когда нацелена свободная петля), сразу после пункции внутрисосудисто или внутримышечно внутрь плода вводится 0,3 мг / кг панкурония (максимум 0,6 мг). ягодицы или бедра иглой 25-го калибра.Нервно-мышечная блокада сохраняется от 1 до 2 часов. Образцы крови берутся шприцами на 1 мл, потому что шприцы с большим цилиндром создают слишком большое отрицательное давление и могут разрушить вену. Объем пробы зависит от индикации. Мы обычно отбирали от 5 до 6 мл после 20 недель беременности без видимых последствий. Гепаринизированные шприцы не нужны, за исключением тех, которые используются для анализа газов крови. Образцы немедленно переносятся в контейнер с подходящим антикоагулянтом или консервантом.
Перед процедурой оператор должен определить, какие исследования желательны, и ранжировать их по важности. Образцы берутся в порядке ранжирования на случай, если игла выскользнет из просвета или возникнет осложнение, вызывающее преждевременное завершение процедуры. Мы отправляем полный анализ крови при каждой процедуре, используя увеличенный средний корпускулярный объем как показатель того, что образец является плодным по происхождению. Мы также обычно выполняем окрашивание мазка крови по методу Клейхауэра-Бетке, если берется образец плацентарного пуповины.Другие тесты чистоты включают тесты анти-i-агглютинации, определение хорионического гонадотропина человека и измерение активности факторов V и VIII, 15 , но они редко необходимы.
Пупочное венозное давление измеряется путем прикрепления датчика давления к игле. Полученное значение следует скорректировать с учетом давления околоплодных вод (рис. 3). Это измерение очень полезно при оценке неиммунной водянки. Повышенное значение указывает на сердечную этиологию. После удаления иглы исследуют места прокола матки и пуповины на предмет кровотечения и записывают продолжительность любой потери.Осматривают сердце плода, чтобы определить, присутствует ли брадикардия. Если плод жизнеспособен, проводится внешний мониторинг сердца плода в течение минимум 1 часа. Если был назначен панкуроний, запись обычно не дает реакции на легкую тахикардию. Перед выпиской матери рекомендуют позвонить, если у нее есть схватки, утечка жидкости, кровотечение, лихорадка или болезненность матки. Ей говорят, что инфекция может протекать вяло, имитируя вирусный синдром с миалгиями и субфебрильной температурой.Активность не ограничена. Принимаются меры к тому, чтобы с пациентом сообщали результаты анализов. Если пациент резус-отрицательный, следует типировать плод и при необходимости ввести RhoGAM.
Рис. 3. Нормальное давление в пуповине в зависимости от срока беременности (Weiner CP, Sipes SL, Wenstrom KD: Влияние беременности на нормальные лабораторные параметры плода и венозное давление. Obstet Gynecol 79: 713, 1992) |
Невозможно переоценить важность командного подхода.Необходим квалифицированный персонал для поддержки матери во время процедуры и помощи оператору (рис. 4). Лаборатории должны быть знакомы с анализом небольших объемов крови и должны осознавать необходимость эффективного и быстрого обслуживания. В случае возникновения осложнений бригада должна быть знакома с процедурами реанимации и быть готова к быстрому выполнению операции кесарева сечения. Точно так же персонал родильного отделения должен знать, что процедура выполняется, и быть готовым предоставить анестезию и медперсонал, если это необходимо.
Рис. 4. Бригада кордоцентеза при переливании крови плода. Трое других лиц, не изображенных на фотографиях, должны были протолкнуть кровь, перенести образцы в соответствующие контейнеры и доставить образцы в соответствующие лаборатории. |
КОНСУЛЬТИРОВАНИЕ: ПРЕИМУЩЕСТВА И РИСКИ
Пренатальное консультирование проводится в поддерживающей и ненаправленной форме, с упором на оценку преимуществ и рисков. Пациентка должна быть проинформирована о возможных вариантах, которые часто включают: (1) выжидательную тактику; (2) прерывание беременности; и (3) получение дополнительной информации для определения либо возможности перинатального лечения, либо целесообразности вариантов 1 и 2.При необходимости следует рассмотреть альтернативные методы (, т.е. амниоцентез или взятие проб ворсинок хориона) и их плюсы и минусы. Неотъемлемой частью этого консультационного обсуждения является знание срока беременности и вероятности преждевременных родов или дистресса плода. Указанные риски должны отражать риски, связанные с показанием, а не глобальный риск для всех процедур.
Преимущества
При подозрении на кариотипические аномалии быстрота результата (от 1 до 3 дней для анализа крови плода против 10–14 дней для амниоцитов) является основным преимуществом кордоцентеза.Это особенно важно в ближайшем будущем, когда способ родоразрешения или необходимость вмешательства при дистрессе плода могут измениться из-за наличия аномального кариотипа. Быстрые результаты также важны, когда срок беременности составляет от 20 до 24 недель, если прерывание беременности остается вариантом. Если пациент опаздывает во втором или в начале третьего триместра и не считается подверженным риску преждевременных родов, амниоцентез может быть лучшим вариантом, если желателен только кариотип. После консультации пациент может принять решение принять любой дополнительный риск от кордоцентеза, чтобы минимизировать время ожидания.Беспокойство может играть важную роль в процессе принятия пациентом решения.
Женщины, получившие аллоиммунизацию эритроцитов, должны быть проинформированы об альтернативе ( т. Е. амниоцентез). Бесспорное преимущество получения крови плода для определения группы крови и гематокрита следует сравнивать с амниоцентезом, который не позволяет идентифицировать плод, не входящий в группу риска, а графики кривой Лили могут не точно отражать гематокрит.
Риски
Однако любую пользу следует сопоставить с риском кордоцентеза.Остается много споров по поводу реальных рисков процедуры. Абсолютная частота потери, связанной с процедурой, неизвестна, поскольку не проводились контролируемые исследования. Некоторые разногласия возникают из-за различий в определении «потери, связанной с процедурой». Должен ли быть период времени после процедуры, при котором осложнение не считается результатом взятия пробы? Следует ли учитывать все потери, включая неонатальные, в уравнении или только те, которые «явно» связаны с процедурой? Должен ли оператор решать, какие потери связаны с процедурой? Большинство согласятся, что брадикардия или амнионит, связанные с гибелью плода или новорожденного, действительно связаны с процедурой; но является ли плод с сильной задержкой роста с обратным диастолическим потоком в пупочной артерии, у которого кордоцентез протекает без осложнений и который умирает через 1 неделю, вызванной процедурой утратой или потерей вторичной по отношению к основному заболеванию? В опубликованной литературе нет согласия, и этот вопрос не был должным образом рассмотрен в недавнем обзоре осложнений. 16 Например, в широко цитируемой серии Даффос и его коллег, 17 из 359 полностью задокументированных беременностей, было 7 потерь (1,9%). Из семи потерь одна умерла от отслойки, связанной с тяжелой преэклампсией, через 3 месяца после процедуры; один умер через 3 дня после кордоцентеза, осложненного 6-минутной брадикардией; один имел ЗВУР и умер через 5 дней после отбора проб; и один умер через 2 месяца после процедуры (при вскрытии была отмечена тугая спираль средней части пуповины).Три других потери произошли до 28 недель: первая потеря связана с диабетической беременностью с половодьем плода, вторая связана с беременностью двойней с подозрением на переливание крови от двойни к двойне, а третья — послеродовая смерть, наступившая на 27 неделе. Обстоятельства этих поставок не сообщаются. Даффос и партнеры 17 полагали, что только одна из семи смертей действительно была связана с процедурой. Если это правда, это снизит коэффициент потерь, связанных с процедурой, для процедур с низким уровнем риска до 0.3%, аналогично амниоцентезу.
Риск кордоцентеза зависит от показания. Например, плоды с неиммунным водянкой имеют более высокие потери, связанные с процедурой (25%), по сравнению с плодами с тяжелым дефицитом роста (13,8%), структурными аномалиями (6,6%) или теми, у которых показанием для кордоцентеза была пренатальная диагностика (1,3%). ). 18 Плоды с неиммунной водянкой, однако, также имеют высокий уровень перинатальной гибели (от 70% до 90%) 19 , если ничего не делать.Таким образом, пациенты должны быть проинформированы относительно фоновой потери для конкретной проблемы, а также дополнительной процедурной потери. Учитывая тот факт, что большинство случаев, о которых сообщил Даффос и его коллеги 17 , относились к низкому риску, связанный с процедурой риск в 0,3% кажется реалистичным. Из 73 продолжающихся беременностей с низким риском у Maxwell 18 зафиксирована одна потеря (1,3%). В недавней публикации 20 сообщается о 0,33% -ном риске для всех диагнозов, за исключением хромосомных аномалий.Процент потерь, связанных с гемолитической болезнью, составил 1/421 процедуры (0,2%). Лучшая статистика, которую можно процитировать пациенту, — это либо данные учреждения, в которое вы обращаетесь, либо данные вашего собственного учреждения.
Консультации должны включать обсуждение осложнений (таблица 1), помимо гибели плода, особенно когда плод крайне преждевременен. Брадикардия встречается часто (6,6%). 11 Частота брадикардии может быть связана с размером иглы; Bovicelli и соавторы 10 сообщили о 0% случаев брадикардии при использовании иглы 25 калибра.К счастью, приступы брадикардии обычно непродолжительны и маловероятны. Работа Университета Айовы показывает, что частота брадикардии выше при пункции пупочной артерии, чем вены (21% против 3,4% соответственно). 11 Брадикардия также чаще встречается у плодов с серьезной задержкой роста. Плоды, страдающие брадикардией, имеют в целом более низкие уровни pH в крови, более низкие уровни PO 2 и более высокие уровни PCO 2 до начала брадикардии, а также более высокое систолическое / диастолическое отношение пупочной артерии, чем у плодов, которые не испытывают брадикардии. 11 Эти данные предполагают, что повышенная частота потерь, связанных с процедурой, для плодов с серьезной задержкой роста может быть связана с увеличением частоты брадикардии. Было высказано предположение, что гладкие мышцы пупочной артерии более подвержены риску спазма, чем мышцы в вене, и что в гипоксической среде они имеют повышенную реакцию на катехоламины. 11
ТАБЛИЦА 1. Осложнения кордоцентеза
Смерть плода
Брадикардия
Амнионит
Гематома пуповины
Кровотечение из пуповины
Кровоизлияние у матери
Преждевременный разрыв плодных оболочек
Преждевременные роды
Преждевременные роды
сепсис с последующим респираторным дистресс-синдромом у взрослых
Риск экстренного кесарева сечения
Невозможность получить образец
Перед процедурой важно обсудить с пациенткой, хочет ли она продолжить экстренное кесарево сечение, если продолжительное возникает брадикардия.Это особенно важно либо на нижнем пределе жизнеспособности, основанном на сроке беременности, либо когда расчетный вес составляет менее 500 г, потому что размер является серьезной технической проблемой для неонатолога. Риск брадикардии также подчеркивает необходимость проведения кордоцентеза в непосредственной близости от родильного отделения, если плод считается жизнеспособным.
Никакие методы лечения брадикардии плода не доказали свою эффективность. Атропин (1 мг внутривенно) давали матери 21 и плоду во время эпизодов брадикардии плода.Bald and associates 22 сообщили о введении 0,3 мг адреналина при асистолии плода после кордоцентеза и отметили возвращение к нормальной частоте сердечных сокращений. Мы наблюдали подобный ответ, но в связи с внутричерепным кровоизлиянием у плода. В нескольких случаях мы также наблюдали асистолию плода с последующим самопроизвольным возвращением к нормальной скорости. Фармакологическое лечение посткордоцентезной брадикардии следует считать экспериментальным. В настоящее время мы предпочитаем стимулировать плод, вручную сдавливая его через живот матери.
Кровотечение из пуповины после кордоцентеза является обычным явлением (23,1%, Bovicelli 10 ; 29%, Weiner 11 ; 41%, Daffos 17 ), и продолжительность кровотечения из артерии, как сообщается, больше чем то из вены. 11 Различия между центрами в отношении кровотечения могут быть связаны с размером используемой иглы (размер 25, Bovicelli; размер 22, Weiner; размер 20, Daffos) и используемой техникой (игла с направлением, Bovicelli и Weiner). ; от руки, Даффос).Техника с направлением иглы, вероятно, уменьшает травму пуповины из-за отсутствия боковой подвижности иглы. Фактически, нет корреляции между количеством тромбоцитов плода и частотой или продолжительностью кровотечения из места прокола при использовании метода иглы. 23
Риск амнионита после кордоцентеза должен быть равен риску амнионита после амниоцентеза, если выполнено такое же количество проколов кожи и амниотического мешка, а время и количество манипуляций, необходимых для получения образца, одинаковы.Риск амнионита составляет примерно 1% при использовании техники «от руки» и менее 0,3% при использовании техники с иглой. 11 В редких случаях хориоамнионит может привести к развитию материнского сепсиса и респираторного дистресс-синдрома у взрослых. 24
Пуповина может казаться гиперэхогенной после пункции из-за микроскопических пузырьков воздуха или кровоизлияния. 25 Гематомы пуповины наблюдались в патологических образцах 26 с помощью техники от руки, хотя большинство из них не связано с неблагоприятными последствиями.Используя направляющую для иглы, мы не наблюдали ни гематомы, ни разрывов в какой-либо из связок после девяти экстренных операций кесарева сечения, выполненных после диагностического кордоцентеза в Университете Айовы.
Сообщалось о переливании крови плода и матери после кордоцентеза и амниоцентеза, особенно когда плацента располагалась впереди. 14 Крайне важно, чтобы резус-отрицательные женщины получали резус-иммуноглобулин после процедуры, за исключением случаев, когда известно, что плод является резус-отрицательным или пациент уже не сенсибилизирован.
Считается, что безопасность кордоцентеза зависит от техники, t и от опыта. Сообщается о меньшем количестве проколов при использовании техники «от руки», но при использовании техники с иглой под контролем более низкая частота гибели плода / новорожденного. Сообщается, что скорость кровотечения снижается при использовании техники с направлением иглы и использования игл меньшего диаметра. Некоторые исследователи не обнаружили взаимосвязи между успешностью или частотой осложнений и уровнем опыта оператора. 20 , 27 Було и его коллеги, 21 , однако, сообщили об определенной кривой обучения технике от руки, с большим количеством осложнений, возникающих в их первых 30 процедурах.
Хотя модели обучения были описаны, 28 лучший опыт, вероятно, можно получить при проведении амниоцентеза под ультразвуковым контролем или взятия проб ворсинок хориона. Как только оператор освоится с этими методами, можно попытаться провести кордоцентез под наблюдением у плодов со смертельными аномалиями.Эта последовательность сопровождается контролируемыми диагностическими и, наконец, терапевтическими процедурами. Абсолютного количества контролируемых кордоцентезов, необходимых для того, чтобы можно было безопасно продолжать в одиночку, не существует, потому что у каждого оператора своя собственная кривая обучения. Супервизоры должны решить, может ли оператор выполнять эту инвазивную процедуру без присмотра. Наблюдение включает оценку того, была ли процедура выбрана надлежащим образом и был ли пациент должным образом проконсультирован. Как правило, для поддержания навыков требуется не менее одной процедуры в месяц.Кордоцентез следует выполнять только в центрах с активными отделениями диагностики и лечения плода, где количество процедур позволяет операторам поддерживать свои навыки.
ПОКАЗАНИЯ ДЛЯ КОРДОЦЕНТЕЗА
Четыре наиболее распространенных показания для диагностического кордоцентеза:
- Для быстрого определения кариотипа
- Для лечения гемолитической болезни плода
- Для лечения тяжелой ранней недостаточности роста плода
- Для подтверждения подозрения на врожденную инфекцию.
Остальные показания для кордоцентеза составляют менее 5% от общего количества выполненных процедур (таблица 2).
ТАБЛИЦА 2. Показания для диагностического кордоцентеза *
Показание | Percent |
33.7 | |
Сильная задержка роста | 21,7 |
Врожденная инфекция | 16,9 |
(Weiner CP, Okamura K: Диагностический отбор образцов крови плода — потери, связанные с техникой. Диагностическая терапия плода, в печати, 1996)
Быстрый кариотип
Наиболее частым показанием для кордоцентеза является быстрый кариотип после ультразвукового обнаружения аномалии плода. Риск аномального кариотипа плода, связанного со структурной аномалией, дефицитом роста в раннем возрасте или тяжелым олигогидрамнионом, колеблется от 12% до 24%. 29 , 30 Знание об аномальном кариотипе плода оказывает следующее влияние на ведение беременности:
- Выбранный способ родоразрешения может быть изменен, если обнаружен дистресс плода.
- Родильный дом может быть изменен, если пациент был направлен из учреждения первого или второго уровня.
- Можно исключить необходимость в повторяющихся и дорогостоящих дородовых обследованиях.
- Точное консультирование относительно риска рецидива (вариант, который может быть потерян при рождении мацерированного мертворожденного плода).
- Предоставляется возможность прерывания беременности. e.g., инфекция, вызывающая гидроцефалию). Методы флуоресцентной гибридизации in situ позволяют быстро диагностировать специфические хромосомные аномалии в некультивируемых амниоцитах или трофобластах. По мере совершенствования этой техники потребность в проведении кордоцентеза для быстрого кариотипа, вероятно, уменьшится.
Аллоиммунизация красных кровяных телец
Кордоцентез облегчает лечение гемолитической болезни плода. Раньше акушерам приходилось полагаться на измерения OD450 околоплодных вод для прогнозирования риска развития анемии у плода.Однако на данном сроке беременности гематокрит и оптическая плотность плода сильно различаются. Было подсчитано, что в 2,1% 31 случаев результат OD450 может привести к опасной для жизни ошибке в лечении. Образец крови плода используется для подтверждения того, что плод является антиген-положительным, и для определения количества ретикулоцитов плода, прямого теста Кумбса и общего уровня билирубина для определения риска (таблица 3). Кроме того, кордоцентез обеспечивает безопасный и простой способ доставки эритроцитов к плоду, устраняя необходимость внутрибрюшинного переливания крови плода.Это увеличило выживаемость отечного плода с 70% до более чем 90%. Оценка гемолитической анемии плода является наиболее частым показанием для кордоцентеза в Университете Айовы.
ТАБЛИЦА 3. Критерии повторного кордоцентеза пораженного плода
Интервал для
Интервал для
Образец
Гематокрит
DC 9509 9509 9509 9509 9509
(недели)
Сканирование (недели)
Комментарии
1
905 905— / tr
—
4
Повторить, если исходный материнский
непрямой тест Кумбса
сгиб 2
Нормальный
Нормальный или <2.5
1 + / 2 +
5–6
2
Не повторять через 32
недель, если учеба не изменилась.
25
Срок поставки3
Нормальный
> 97,5 процентиль
3 + / 4 +
стабильный.Доставим по номеру
2
2
29
перелитые.
4
<2,5 процентиля
Любое
Любое
1–2
1–2
но> 30%
9000rit удовлетворены критерии 90525
Срок погашения не переливался.
DC = прямой тест Кумбса.
(Weiner CP, Williamson RA, Wenstrom KD et al: Управление гемолитической болезнью плода с помощью кордоцентеза: I. Прогнозирование анемии плода. Am J Obstet Gynecol 165: 546, 1991)Тяжелое ограничение роста в раннем начале
Средства для кордоцентеза в оценке тяжелого, раннего ограничения роста плода путем предоставления быстрого кариотипа и образцов для поиска инфекции. Наиболее частыми обнаруженными аномалиями кариотипа являются триплоидия, трисомия 13, трисомия 18 и трисомия 21. 32 Частота анеуплоидии с изолированной недостаточностью роста с ранним началом составляет около 7%. 32 Частота зарегистрированной инфекции составляет примерно 5%. 33 Однако ожидается, что частота инфицирования плодов будет расти по мере совершенствования методов обнаружения. Методы полимеразной цепной реакции могут снизить потребность в кордоцентезе, если достаточно пробы околоплодных вод.
Кордоцентез также предоставляет образец для определения газов крови. Хотя нормальный индекс сопротивления пуповинного допплера в условиях ограничения роста плода почти исключает гипоксемию плода, высокий индекс не обязательно означает гипоксемию.Ацидемия плода указывает на необходимость немедленного кесарева сечения. 34 Недостатком кордоцентеза у плода с тяжелым ранним ограничением роста является повышенный риск брадикардии (17%). 11
На сегодняшний день не существует доказанной терапии для длительного лечения гипоксемии плода, вторичной по отношению к тяжелой задержке роста в раннем начале. Гипероксигенация матери 35 может обеспечить кратковременное улучшение. Повторный кордоцентез для подтверждения кислотно-щелочного статуса не рекомендуется из-за высокого риска брадикардии.Поскольку pH плода, как сообщается, коррелирует с последующим неврологическим исходом, 36 обнаружение значительной гипоксемии плода может быть показанием для родоразрешения в попытке избежать повреждения.
Врожденная инфекция
Кордоцентез изначально был разработан Daffos and associates 17 для выявления токсоплазмоза плода. В настоящее время он применяется для диагностики таких инфекций, как врожденная краснуха, цитомегаловирус, ветряная оспа, парвовирус, вирус Коксаки и вирус иммунодефицита человека (ВИЧ). 37 Вирусоспецифический иммуноглобулин M (IgM) может быть обнаружен после 20–22 недель беременности 38 ; однако отрицательный IgM не исключает инфекции. Имеется достаточно доказательств того, что некоторые инфицированные плоды могут не иметь ответа IgM или поддерживать ответ. Если тестирование проводится до 20 недель беременности или если IgM отрицательный, то данный вирус следует искать с помощью посева, электронной микроскопии, обнаружения антигена или зондов ДНК или РНК. Кордоцентез можно использовать для диагностики и лечения парвовирусной инфекции человека с ассоциированной водянкой, вторичной по отношению к анемии плода.Он также может предоставить косвенное свидетельство инфекции путем измерения количества тромбоцитов, количества лейкоцитов и их дифференциала, а также ферментов печени. Существуют разногласия относительно того, следует ли тестировать ВИЧ-инфицированным людям из-за возможности инфицирования плода; однако о передаче других вирусов от матери к плоду после кордоцентеза не сообщалось.
Разные показания
Кордоцентез также использовался для диагностики тромбоцитопении плода при беременности, осложненной иммунной тромбоцитопенией.С ростом знаний о том, что риск дородового кровотечения у плода, вторичного к иммунной тромбоцитопении, чрезвычайно низок, если не равен нулю, и что количество тромбоцитов плода не должно влиять на способ родоразрешения, 39 становится ясно, что риск кордоцентеза намного превышает риск тромбоцитопения плода. Поэтому кордоцентез не показан при беременности, осложненной иммунной тромбоцитопенией.
В случаях аллоиммунизации тромбоцитов или аллоиммунной тромбоцитопении кордоцентез стал опорой как для диагностики, так и для оценки лечения.Люди, не ответившие на внутривенное введение человеческого иммуноглобулина (IGIV) или кортикостероиды, или на то и другое, получали еженедельное переливание тромбоцитов. 40 Несмотря на отсутствие увеличения количества тромбоцитов примерно у одной трети лиц, получавших IGIV, об антенатальном внутричерепном кровоизлиянии у плода еще не сообщалось. 41 Это предполагает, что эндотелиальный дефект, связанный с аллоиммунной тромбоцитопенией, каким-то образом стабилизируется IGIV со стероидами или без них.Нормальное количество тромбоцитов, подтвержденное кордоцентезом в срок, позволит пациенту пройти испытание родов. Если количество тромбоцитов меньше 50 000, может быть выполнено переливание тромбоцитов, и пациенту могут быть разрешены роды.
Функция щитовидной железы плода была определена у женщин с циркулирующим тиреотропным иммуноглобулином, а плоды с гипертиреозом успешно лечились с помощью материнской терапии пропилтиоурацилом (ПТУ). 42 Обнаружение зоба у плода может указывать на гипотиреоз, который можно лечить с помощью внутриамниотического Т 4 . 43 Другие формы фетальной терапии ( например, лечение наджелудочковой тахикардии плода [СВТ]) можно оценить с помощью кордоцентеза. 44
Несколько прошлых показаний для кордоцентеза (, например, гемоглобинопатии) теперь заменяются ДНК-диагностикой в первом и втором триместре с использованием взятия проб ворсинок хориона или амниоцентеза. Анализ крови предназначен для семей, чьи исследования ДНК неинформативны или которых направляют поздно и которые ранее не изучались.Поскольку область молекулярной генетики продолжает быстро развиваться, лучше всего проконсультироваться с генетиком для получения последней информации, если возникает вопрос о необходимости образца крови плода для диагностики генетического состояния.
БУДУЩЕЕ КОРДОЦЕНТЕЗА
Постигнет ли кордоцентез та же участь, что и фетоскопия — здесь один день, другой — или показания для кордоцентеза будут постепенно уточняться, ограничивая его практику ситуациями, не подходящими для генетической технологии или неинвазивного тестирования плода? Десятилетие кордоцентеза дало нам уникальную возможность изучить плод.Это способствовало нашему пониманию физиологии человеческого плода, метаболизма и болезней. Это позволило сопоставить данные о газах крови с допплеровской частотой сердечных сокращений плода. 45 Однако, поскольку молекулярная генетика сужает роль кордоцентеза в пренатальной диагностике наследственных заболеваний, а цитогенетические методы все больше вытесняют необходимость забора крови плода для получения быстрого кариотипа, вероятно, будет меньше показаний для кордоцентеза. в ближайшее десятилетие.Снижение роли кордоцентеза потребует дальнейшей регионализации помощи, чтобы некоторые люди могли сохранить навыки и расширить базу знаний о нормальной физиологии плода и болезнях плода.
Влияние кровотечения из пуповины после кордоцентеза в середине беременности на исходы беременности — FullText — Гинекологическое и акушерское исследование 2012, Vol. 74, № 4
Аннотация
Цели: Сравнить неблагоприятные исходы беременности среди трех групп кровотечений из пуповины после кордоцентеза; группа без кровотечения (группа 1), преходящее кровотечение (группа 2) и постоянное кровотечение (> 60 с: группа 3). Методы: Последовательные случаи кордоцентеза были проспективно зарегистрированы и прослежены. Критерии включения в анализ включали (1) одноплодную беременность; (2) срок беременности 18–22 недели; (3) отсутствие аномалий плода; (4) отсутствие ранее инвазивных процедур; (5) выполненные опытными операторами и (6) известные исходы беременности. Основными исходами были показатели потери плода, низкой массы тела при рождении и преждевременных родов. Результаты: Из 2174 процедур 1614 были в группе 1, 509 — в группе 2 и 51 — в группе 3.Средняя масса тела при рождении и гестационный возраст на момент родов были значительно ниже в группе 3, чем в группах 1 и 2. Уровень потери плода был значительно выше в группе 3. Показатели низкой массы тела при рождении и преждевременных родов были значительно выше в группе 3, тогда как частота в группе 2 имела тенденцию быть выше, чем в группе 1. Заключение: Это исследование предполагает, что пуповинное кровотечение во время кордоцентеза несет более высокий риск потери плода, низкой массы тела при рождении и преждевременных родов.
© 2012 S. Karger AG, Базель
Введение
Кордоцентез или фунопунктура — это пренатальная диагностическая процедура для взятия пробы крови плода, которая впервые была проведена под ультразвуковым контролем Daffos et al. [1] в 1980 году. Эта пренатальная процедура была признана эффективной и относительно безопасной и позволила по-новому взглянуть на медицину плода. Сообщалось о различных показаниях для кордоцентеза, особенно о быстром кариотипе, гемолитической болезни плода и тяжелой, ранней задержке роста, а также о внутриутробных инфекциях [2,3,4,5,6].В отличие от западных стран, кордоцентез в нашей практике более 20 лет чаще всего показан для диагностики у плода тяжелого синдрома талассемии с последующим быстрым кариотипом [7,8]. Однако эта процедура сопряжена со значительным риском осложнений беременности [8,9,10,11,12,13]. Хотя частота осложнений после кордоцентеза активно обсуждается в литературе, только несколько исследований всесторонне рассматривают этот вопрос. Потеря плода, связанная с кордоцентезом, предположительно связана с несколькими факторами, такими как длительное кровотечение из места прокола, образование гематомы пуповины, преждевременный разрыв плодных оболочек и т. Д.[9,10,14,15]. Кровотечение из пуповины, которое обычно наблюдается после кордоцентеза, часто связано с последующими серьезными осложнениями, даже с потерей плода. Однако имеются только неубедительные данные о клиническом значении кровотечения из пуповины после кордоцентеза. Ни одно исследование специально не рассматривало такие отношения. Данные в предыдущих исследованиях неоднородны, и эти исследования имеют недостатки из-за нескольких неконтролируемых факторов, таких как смешанный срок беременности, различные уровни квалификации исполнителей, наличие проникновения плаценты и т. Д.Таким образом, это исследование было направлено на сравнение неблагоприятных исходов беременности среди трех групп кровотечений из пуповины, вторичных по отношению к кордоцентезу — отсутствие кровотечений, преходящее кровотечение и длительное кровотечение — после исключения или контроля потенциальных факторов, влияющих на неблагоприятные исходы беременности.
Материалы и методы
Проспективное исследование по сравнению неблагоприятных исходов беременности при кордоцентезе с пуповинным кровотечением и без кровотечения было проведено в одном центре, больнице Махарадж Накорн Чиангмай, Чиангмай, Таиланд, в период с сентября 1989 года по декабрь 2010 года.В течение периода исследования все случаи кордоцентеза были проспективно зарегистрированы для подробностей процедуры, а также исходных характеристик пациентов, таких как гестационный возраст, показания для кордоцентеза. Профили процедуры также были немедленно записаны во время процедуры, такие как место прокола пуповины, пункция с / без проникновения плаценты, наличие кровотечения из пуповины, а также его продолжительность, брадикардия и продолжительность процедуры и т. Д. Все беременности отслеживались. вверх для окончательных исходов беременности.Эти данные были сохранены в компьютере для последующего анализа. Критерии включения в анализ включали (1) одноплодную беременность; (2) срок беременности 18–22 недели на момент проведения кордоцентеза; (3) отсутствие врожденных аномалий плода; (4) беременность с предыдущим кордоцентезом (обычно в других больницах или предыдущей неудачей) или амниоцентезом или взятием проб ворсинок хориона при текущей беременности; (5) процедуры, выполняемые опытными операторами, относящимися к тем, кто прошел более 50 процедур, и (6) известные исходы беременности.Критериями исключения были: (1) процедуры, связанные с проникновением через плаценту; (2) у плода впоследствии доказано наличие хромосомных или структурных аномалий или каких-либо серьезных нарушений, требующих прерывания беременности, и (3) неудавшиеся или сложные процедуры (процедуры продолжительностью> 30 мин.) Все процедуры выполнялись под контролем трансабдоминального ультразвукового исследования с использованием выпуклый датчик 3,5 МГц (модель E-8; GE Medical Systems, Милуоки, Висконсин, США, и модель SSD 620, 680EX, SSD 1700; SSD 5000, alpha-10; Алока, Токио, Япония).
Мы использовали одни и те же техники во всех кордоцентезах, технику от руки, с использованием местной анестезии без профилактических антибиотиков и без паралича плода для устранения шевеления плода. Выбор места пункции основывался на доступности и качестве визуализации с попыткой по возможности избежать проникновения плаценты. Детали методов описаны в [7]. Неудачные процедуры были основаны на решениях операторов. Не было определенного количества проколов или точной продолжительности процедуры, хотя процедура продолжительностью более 30 минут в большинстве случаев считалась неудачной.Беременности с нормальными результатами анализа крови плода обычно рассматривались как обычная дородовая помощь.
Пациенты, отвечающие критериям включения, были разделены на три группы следующим образом: группа 1: без кровотечения; группа 2: преходящее кровотечение, определяемое кровотечением из прокола пуповины <1 мин, и группа 3: кордоцентез с длительным кровотечением, определяемое кровотечением из прокола пуповины> 1 мин.
Основными результатами этого исследования были показатели потери плода, низкой массы тела при рождении и преждевременных родов, а также частота брадикардии плода.Потеря плода определялась самопроизвольным абортом (до 20 недель беременности) или внутриутробной смертью плода любого гестационного возраста, а также смертью новорожденного. Низкая масса тела при рождении определялась для младенцев с массой тела при рождении <2500 г. Преждевременные роды связаны с родами на сроке до 37 полных недель беременности. Это исследование было одобрено этическим комитетом нашего института.
Статистический анализ
Тест Пирсона χ 2 использовался для сравнения качественных данных или частоты неблагоприятных исходов, таких как частота потери плода, среди трех групп, тогда как тест ANOVA с апостериорным тестом использовался для сравнения количественные данные, такие как гестационный возраст при родах или вес при рождении.Результаты теста считались статистически значимыми при p <0,05. Статистический анализ выполняли с использованием программного обеспечения для социальных наук (SPSS-PC +) версии 17.0 (SPSS, Inc., Чикаго, Иллинойс, США).
Результаты
В течение периода исследования было выполнено 6 147 кордоцентезов на сроке беременности 18–22 недель. Чтобы уменьшить как можно больше потенциальных мешающих факторов и сделать доступные данные однородными, 3973 случая были исключены по следующим причинам: двойная беременность (55), потеря данных для последующего наблюдения / неполные данные, особенно окончательные исходы беременностей (1272), процедуры, проходящие во время раннего обучения (1123), случаи с предшествующим кордоцентезом / амниоцентезом или взятием образцов ворсинок хориона (866), неудачные или трудные процедуры (40), у плодов, которые, как позже выяснилось, были структурные или хромосомные аномалии или серьезные нарушения, необходимые для прекращения беременность (802) и процедуры с проникновением через плаценту (615).Наконец, для анализа подошли 2174 процедуры. Из них 1614 (74,2%) процедур не имели кровотечения из пуповины (группа 1), 509 (23,4%) имели преходящее кровотечение из пуповины (≤60 с) (группа 2), а оставшиеся 51 (2,4%) имели длительное кровотечение из пуповины (> 60 с) (группа 3). Показания для кордоцентеза представлены в таблице 1. Распределение процентных соотношений показаний было сопоставимым между тремя группами. Наиболее частым показанием был риск развития тяжелой талассемии у плода и повышенный риск хромосомных аномалий.Распределение процентного содержания плаценты также было сопоставимым в трех группах, как показано в таблице 2. Средние значения возраста матери среди трех групп существенно не различались (30,78 ± 7,51 против 30,52 ± 8,1 против 30,44 ± 6,9 лет; F. тест; p = 0,62). Связанные с процедурой осложнения и исходы беременности представлены в таблице 3.
Таблица 1
Показания для кордоцентеза
Таблица 2
Таблица 3
Сравнение результатов процедуры и исходов беременности среди трех групп (длительное кровотечение, преходящее кровотечение, кровотечения нет)
С учетом технических аспектов средняя продолжительность процедуры в группе 3 существенно не различалась (тест ANOVA, p <0.001). Аналогичным образом, частота выполнения сложной процедуры и частота успешных результатов существенно не различались между тремя группами (χ 2 , p> 0,05). Однако частота брадикардии плода была значительно выше в группе с длительным кровотечением (3,3 против 4,1 и 15,7% в группах 1-3 соответственно, p <0,001). Что касается неблагоприятных исходов беременности, средняя масса тела при рождении и гестационный возраст при родах также были значительно ниже в группе 3, чем в группах 1 и 2, соответственно, как показано в таблице 3.Показатель гибели плода в группе 3 был значительно выше по сравнению с таковым в группах 1 и 2, а показатель в группе 2 также был значительно выше, чем в группе 1 (1,6 против 4,1 и 11,8% в группах 1–3 соответственно, р <0,001). Аналогичным образом, показатели низкой массы тела при рождении и показатели преждевременных родов были значительно выше в группе 3 (p <0,001), тогда как показатели в группе 2 имели тенденцию быть выше, чем в группе 1, но не были статистически значимыми.
Обсуждение
Преходящее кровотечение из места укола иглой — частая находка, которая часто длится не более 1 мин.Распространенность в этом исследовании составляла примерно 25%, что было почти таким же, как и частота, которую мы наблюдали в нашем предыдущем отчете, 20% для преходящего кровотечения и 5% для длительного кровотечения [7]. Это также сопоставимо с сообщением Liao et al. [10], которые обнаружили распространенность 19,8%. Наши результаты показывают, что временное кровотечение имеет тенденцию увеличивать частоту неблагоприятных исходов, в то время как длительное кровотечение тесно связано с такими исходами. Кровотечение из места прокола пуповины видно и обычно контролируется до прекращения и регистрируется на протяжении кровотечения.Несколько факторов могут быть связаны с кровотечением из пуповины, особенно сложные процедуры, толстая брюшная стенка матери, не самый легкий доступный участок для воздействия, плохая визуализация и активное движение плода. Активное движение плода, когда кончик иглы находится в просвете пупочных сосудов, может увеличить риск повреждения этих сосудов, что приведет к кровотечению.
Некоторые авторы считают, что кровотечение из пуповины во время процедур несет более высокий риск неблагоприятных исходов беременности, но до сих пор не было убедительных доказательств, подтверждающих эту гипотезу, хотя сообщалось, что несколько случаев компромисса плода были связаны с кровотечением из пуповины.Например, Maeda et al. [13] сообщили, что в 1 случае из их серии из 43 случаев кровотечение продолжалось 11 мин, и в конечном итоге ему было выполнено кесарево сечение из-за дистресса плода. Многие исследования [9,12,13,14,16,17,18,19] были опубликованы относительно осложнений, связанных с кордоцентезом, но большинство из них не имело достаточной статистической мощности, чтобы показать реальный эффект кровотечения из пуповины на неблагоприятные исходы беременности. низкая распространенность, особенно показатели потери плода. Кроме того, предыдущие исследования страдают неоднородными исходными характеристиками, что делает их непригодными для сравнения.
Для более точного сравнения между этими группами мы попытались исключить все известные или потенциальные мешающие факторы, которые могли повлиять на неблагоприятные исходы процедур, для достижения высокой однородности всех исходных характеристик в трех группах. Потенциальные искажающие факторы, которые необходимо было контролировать или исключать, включали прохождение плаценты, сложные процедуры, двойную беременность, гестационный возраст и уровень опыта операторов. Прохождение плаценты было связано с неблагоприятными исходами [20].Гестационный возраст, безусловно, влияет на исход процедур и беременность. Следовательно, все кордоцентезы, включенные в это исследование, были ограничены только серединой беременности, то есть гестационным возрастом 18–22 недель. Наши предыдущие исследования показывают, что процедуры на раннем этапе обучения обычно занимают больше времени, что означает увеличение неблагоприятных исходов беременностей [7]. Таким образом, все процедуры в первых 50 случаях практики были исключены из этого исследования, чтобы уменьшить влияние опыта на исходы беременности.Кроме того, были исключены все сложные случаи, определяемые продолжительностью процедуры> 30 мин. Имеет смысл предположить, что сложные процедуры или длительные операции могут увеличивать риск для плода как с кровотечением из пуповины, так и без него, что искажает результаты. Теоретически процедуры, связанные с проникновением в плаценту, могут увеличить риск травмы сосудов плаценты, что приведет к кровотечению у плода или матери, либо кровотечению в околоплодные воды, либо незначительному кровотечению из плаценты.Это, безусловно, может вызвать анемию или тромбоз плода, ишемию плаценты или даже привести к аборту или последующим преждевременным родам. Таким образом, процедуры с проникновением через плаценту были исключены из нашего анализа.
Брадикардия плода, непосредственные осложнения во время процедуры, значительно увеличивалась с увеличением продолжительности кровотечения из пуповины. Разумно предположить, что кровотечение из пуповины может вызвать брадикардию плода, что подразумевает компромисс плода и, возможно, приводит к его потере.В дополнение к частоте потери плода, частота преждевременных родов и низкая масса тела при рождении также были немного, но значительно выше в группе пуповинного кровотечения, что согласуется с более низкой средней массой тела при рождении и средним сроком беременности. Эти осложнения могут быть связаны с анемией плода или некоторым тромбозом с возможным нарушением кровообращения плода. Обратите внимание, что продолжительность процедуры была сопоставимой во всех группах, так как сложные случаи были исключены.
Теоретически разумно предположить, что большее время кровотечения может быть связано с более высокой частотой неблагоприятных исходов беременности.Может ли такое преходящее кровотечение, которое является одним из наиболее частых проявлений во время операции, иметь какое-либо истинное влияние на неблагоприятные исходы, ранее не определялось. Это исследование убедительно показывает, что не следует игнорировать любое кровотечение из пуповины, а исполнителей поощрять избегать любых состояний, ведущих к кровотечению из пуповины, например отказ от попыток прокола при активном движении плода, временное прекращение процедур во время кровотечения и отсутствие проколов при плохой визуализации.Мы рекомендуем, чтобы в случае чрезмерного движения плода, затрудняющего доступ к идеальному месту пуповины или повышающего риск для плода, исполнителям следует подождать некоторое время или даже отложить процедуру на несколько часов. Использование иглы меньшего размера, иглы 25 размера, может помочь уменьшить потерю крови [21].
В этом исследовании могут существовать некоторые подводные камни. Невозможно точно оценить потерю плода, связанную с процедурой. Показатель гибели плода в этом исследовании включал фоновый риск. Некоторые авторы определяют потерю плода, связанную с процедурой, как то, что она происходит в течение 2 недель беременности.К сожалению, мы не смогли надежно проанализировать влияние на такую конкретную потерю плода, поскольку количество потерь плода было слишком низким, чтобы получить адекватную мощность для такой цели. Кроме того, некоторые смешивающие факторы, такие как типы проколотых сосудов или количество введенных игл, не могли быть точно представлены для анализа в этом исследовании. Наконец, длительный период обучения, связанный со значительными изменениями в операторах, отказом от последующего наблюдения, а также прогрессом в ультразвуковом оборудовании, могут повлиять на результаты процедуры.Однако такие изменения вряд ли повлияют на результаты, поскольку они должны быть одинаковыми среди групп кровотечений.
Сильной стороной этого исследования был большой размер выборки из одного центра, который был очень однородным и получил достаточно мощности для оценки редких исходов, таких как частота потери плода. Эффекты известных искажающих факторов контролировались, особенно уровень квалификации исполнителей и аналогичный гестационный возраст. Кроме того, как можно чаще исключались некоторые потенциально искажающие результаты измерения, такие как процедуры с проникновением через плаценту, тяжелые случаи, беременность двойней и т. Д.Поэтому интерпретация результатов, вероятно, может быть очень надежной.
В заключение, это исследование предполагает, что кровотечение из пуповины во время кордоцентеза сопряжено с более высоким риском потери плода, низкой массы тела при рождении и преждевременных родов, и, по-видимому, связано с продолжительностью кровотечения. Эта информация может побудить исполнителей избегать любых состояний, ведущих к кровотечению из пуповины.
Благодарности
Авторы выражают благодарность Тайскому исследовательскому фонду и Проекту национального исследовательского университета при Управлении Комиссии высшего образования Таиланда за финансовую поддержку.
Заявление о раскрытии информации
У авторов нет конфликта интересов, о котором следует раскрывать.
Список литературы
- Даффос Ф., Капелла-Павловский М., Форестье Ф .: Новая процедура забора крови плода в утробе матери: предварительные результаты пятидесяти трех случаев.Am J Obstet Gynecol 1983; 146: 985–987.
- Доннер С., Рипенс Ф., Паке В. и др.: Кордоцентез для быстрого кариотипа: 421 последовательный случай. Fetal Diagn Ther 1995; 10: 192–199.
- Матур Р., Дубей С., Гамильтон С. и др.: Быстрое пренатальное кариотипирование с использованием крови плода, полученной с помощью кордоцентеза.Natl Med J India 2002; 15: 75–77.
- Мегериан Г., Лудомирский А. Роль кордоцентеза в перинатальной медицине. Curr Opin Obstet Gynecol 1994; 6: 30–35.
- Николаидес KH, Thilaganathan B, Mibashan RS: Кордоцентез в исследовании эритропоэза плода.Ам Дж. Обстет Гинекол 1989; 161: 1197–1200.
- Weiner CP: Кордоцентез по диагностическим показаниям: двухлетний опыт. Акушерский гинекол 1987; 70: 664–668.
- Tongsong T, Wanapirak C, Kunavikatikul C и др.: Кордоцентез на 16–24 неделе беременности: опыт 1320 случаев.Пренат Диагностика 2000; 20: 224–228.
- Tongsong T, Wanapirak C, Kunavikatikul C и др.: Скорость гибели плода, связанная с кордоцентезом в середине беременности. Am J Obstet Gynecol 2001; 184: 719–723.
- Ghidini A, Sepulveda W, Lockwood CJ, Romero R: Осложнения при заборе крови плода.Am J Obstet Gynecol 1993; 168: 1339–1344.
- Liao C, Wei J, Li Q и др.: Эффективность и безопасность кордоцентеза для пренатальной диагностики. Int J Gynaecol Obstet 2006; 93: 13–17.
- Уиттл М.Ф .: Безопасность кордоцентеза.Бр Дж. Хосп Мед 1989; 41: 511.
- Weiner CP, Okamura K: Диагностические потери, связанные с забором крови плода. Fetal Diagn Ther 1996; 11: 169–175.
- Маэда Х., Шимокава Х., Сато С. и др.: Безопасность кордоцентеза под ультразвуковым контролем для отбора проб крови плода.Ниппон Санка Фуджинка Гаккай Засши 1990; 42: 199–202.
- Аткинс А.Ф.: Безопасность в цифрах для кордоцентеза. Бр Дж. Хосп Мед 1989; 42: 510.
- Acar A, Balci O, Gezginc K, et al: Оценка результатов кордоцентеза.Тайвань Дж. Обстет Гинеколь 2007; 46: 405–409.
- Анцаклис А., Даскалакис Г., Папантониу Н., Михалас С.: Взятие пробы крови плода — потери, связанные с показаниями. Пренат Диаг 1998; 18: 934–940.
- Бернашек Г., Йылдыз А., Коланкая А. и др.: Осложнения кордоцентеза при беременности с высоким риском: влияние на потерю плода или преждевременные роды.Prenat Diagn 1995; 15: 995–1000.
- Даффос Ф: Забор крови плода. Анну Рев Мед 1989; 40: 319–329.
- Петриковский Б. Осложнения после кордоцентеза кажутся чрезмерными.Ам Дж. Обстет Гинекол 1997; 177: 1567.
- Boupaijit K, Wanapirak C, Piyamongkol W, et al: Влияние проникновения плаценты во время кордоцентеза в середине беременности на исходы плода. Пренат Диаг 2012; 32: 83–87.
- Каваками Й., Мацуда Х., Шибасаки Т. и др.: Более безопасный кордоцентез с помощью новых игл 25-го калибра.Fetal Diagn Ther 2008; 24: 211–217.
Автор Контакты
Theera Tongsong, MD
Кафедра акушерства и гинекологии
Медицинский факультет Университета Чиангмая
Чиангмай 50200 (Таиланд)
Тел. +66 53 946 429, электронная почта ttongson @ mail.med.cmu.ac.th
Подробности статьи / публикации
Предварительный просмотр первой страницы
Получено: 8 марта 2012 г.
Принято: 3 июня 2012 г.
Опубликовано в Интернете: 25 августа 2012 г.
Дата выпуска: декабрь 2012 г.Количество страниц для печати: 6
Количество рисунков: 0
Количество столов: 3ISSN: 0378-7346 (печатный)
eISSN: 1423-002X (онлайн)Для дополнительной информации: https: // www.karger.com/GOI
Авторские права / Дозировка лекарства / Заявление об ограничении ответственности
Авторские права: Все права защищены. Никакая часть данной публикации не может быть переведена на другие языки, воспроизведена или использована в любой форме и любыми средствами, электронными или механическими, включая фотокопирование, запись, микрокопирование, или какой-либо системой хранения и поиска информации, без письменного разрешения издателя. .
Дозировка лекарств: авторы и издатель приложили все усилия, чтобы гарантировать, что выбор и дозировка лекарств, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации.Тем не менее, ввиду продолжающихся исследований, изменений в правительственных постановлениях и постоянного потока информации, касающейся лекарственной терапии и реакций на них, читателю рекомендуется проверять листок-вкладыш для каждого препарата на предмет любых изменений показаний и дозировки, а также дополнительных предупреждений. и меры предосторожности. Это особенно важно, когда рекомендованным агентом является новое и / или редко применяемое лекарство.
Отказ от ответственности: утверждения, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и соавторам, а не издателям и редакторам.Появление в публикации рекламы и / или ссылок на продукты не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности. Издатель и редактор (-ы) не несут ответственности за любой ущерб, причиненный людям или имуществу в результате любых идей, методов, инструкций или продуктов, упомянутых в контенте или рекламе.[Риск осложнений диагностического и лечебного кордоцентеза]
Цели: Кордоцентез — это один из широкого спектра инвазивных диагностических и терапевтических процедур, используемых во время беременности.Наиболее частыми показаниями для этого являются подозрение на хромосомные аномалии, резус-иммунизация или оценка функции почек плода. Авторы сообщают, что частота осложнений этой процедуры достигает 1,5-5%, а частота выкидышей достигает 3%.
Дизайн: Целью нашего исследования было определение частоты осложнений после кордоцентеза.
Материал и методы: Мы проанализировали 145 беременностей, во время которых было выполнено 199 кордоцентеза.124 из них были квалифицированы как диагностические с взятием крови плода (из них 4 были введены плоду фуросемид), 22 диагностические с введением только фуросемида и 53 терапевтические с переливанием крови (52) или введением пентаглобина (1).
Полученные результаты: Осложнения кордоцентеза диагностированы в трех случаях — 1,5% от всех процедур.В нашем материале отмечена брадикардия плода — в двух случаях это было изолированное осложнение, в одном случае возникла ретроплацентарная гематома. Во всех трех случаях было выполнено кесарево сечение и родились живые дети. Данные о прерывании беременности получены от 69 пациенток (47,5%).
Выводы: Кордоцентез во многих случаях позволяет установить правильный диагноз, принять решение о лечении или прерывании беременности и ввести лечение в соответствии с потребностями и решениями пациентки.Осложнения возникают нечасто и лишь в 1,5% случаев явились причиной немедленного кесарева сечения. Кордоцентез — безопасный и очень полезный инструмент диагностики при ведении беременностей с высоким риском.
Кордоцентез — Drugs.com
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 10 ноября 2020 г.
Обзор
Кордоцентез — также известный как чрескожный забор пуповинной крови — это пренатальный диагностический тест, при котором образец крови ребенка берутся из пуповины для анализа.
Кордоцентез, который обычно проводят после 18 недели беременности, можно использовать для выявления определенных генетических нарушений, состояний крови и инфекций. Кордоцентез также можно использовать для доставки крови и лекарств к ребенку через пуповину.
Использование кордоцентеза становится все редкостью, поскольку вместо пренатальной диагностики заболеваний можно использовать такие диагностические процедуры, как амниоцентез и взятие проб ворсинок хориона, которые представляют меньший риск гибели плода. Кордоцентез чаще всего делается для проверки на анемию у ребенка.
КордоцентезКордоцентез, также известный как чрескожный забор пуповинной крови, представляет собой пренатальный диагностический тест. Во время кордоцентеза используется ультразвуковой датчик, чтобы показать положение плода и пуповины на мониторе. Затем из пуповины берется образец крови плода для исследования.
Почему это сделано
Кордоцентез используется в первую очередь для выявления и лечения заболеваний крови, таких как анемия плода — низкое количество здоровых эритроцитов у развивающегося ребенка.
Кордоцентез обычно выполняется, когда диагноз не может быть поставлен на основании амниоцентеза, биопсии ворсин хориона, ультразвукового исследования или других методов. Кордоцентез несет более высокий риск осложнений для ребенка, включая смерть, чем другие процедуры. Ваш лечащий врач предложит эту процедуру только в том случае, если другие варианты недоступны или они не дадут результатов достаточно быстро.
В редких случаях кордоцентез может использоваться для проверки хромосом плода с помощью хромосомного микрочипа или анализа кариотипа.Кровь, полученная с помощью кордоцентеза, также потенциально может быть использована для других типов генетических исследований.
Риски
Кордоцентез несет потенциально серьезные риски, в том числе:
- Кровотечение плода. Кровотечение из области введения иглы — наиболее частое осложнение. Если происходит опасное для жизни кровотечение у плода, ваш лечащий врач может порекомендовать замену продуктов крови плоду.
Гематома пуповины. Сбор крови плода в пуповине может произойти во время или после кордоцентеза. Когда это происходит, у большинства младенцев нет никаких признаков или симптомов. Однако у некоторых на короткое время может развиться низкая частота сердечных сокращений.
Если гематома стабильная, ваш врач будет наблюдать за ребенком. Если гематома нестабильна или частота сердечных сокращений вашего ребенка не восстанавливается, ваш лечащий врач порекомендует экстренное кесарево сечение.
- Замедление пульса ребенка. Частота сердечных сокращений ребенка может временно замедлиться после кордоцентеза.
- Заражение. В редких случаях кордоцентез может привести к инфицированию матки или плода.
- Фетально-материнское кровотечение. Кровь плода может попасть в кровоток матери примерно в 40 процентах процедур. Кровотечение обычно невелико. Эта проблема чаще возникает, когда плацента находится в передней части матки.
- Передача материнской инфекции. Если у матери есть определенные инфекции, такие как гепатит B, гепатит C или ВИЧ, они могут быть переданы ребенку.
Потеря беременности. Кордоцентез сопряжен с более высоким риском гибели плода, чем другие пренатальные диагностические тесты, такие как взятие проб ворсинок хориона и амниоцентез. Риск составляет от 1 до 2 процентов для плода, который выглядит нормальным и проходит тестирование на генетические нарушения.
Однако, поскольку многие младенцы заболевают, когда проводится анализ, часто бывает трудно определить, связана ли смерть плода с процедурой или со здоровьем ребенка.
В конечном итоге решение о проведении кордоцентеза остается за вами.Ваш лечащий врач и генетик могут помочь вам взвесить риски и преимущества.
Как вы готовитесь
Если вы на 23 неделе беременности и более, вас попросят воздержаться от еды и питья после полуночи накануне кордоцентеза. Это связано с тем, что некоторые осложнения, вызванные процедурой, могут потребовать экстренного кесарева сечения.
Возможно, вы захотите попросить своего партнера или друга сопровождать вас на прием для эмоциональной поддержки или отвезти вас домой после этого.
Что вас ждет
До 23 недели беременности кордоцентез обычно проводится в амбулаторных условиях или в офисе врача. После 23 недели беременности кордоцентез обычно проводят в больнице, если у ребенка развиваются осложнения, которые могут потребовать неотложных родов.
Образец вашей крови будет взят перед процедурой для сравнения с образцами крови плода.
Во время процедуры
Примерно за 30–60 минут до процедуры вам могут назначить антибиотики, чтобы снизить риск инфекции матки.Обычно это делается через трубку, вставленную в вену.
Ваш лечащий врач будет использовать ультразвук, чтобы определить расположение пуповины в вашей матке. Вы будете лежать на спине на смотровом столе, и врач нанесет вам на живот специальный гель. Затем он или она будет использовать небольшое устройство, известное как ультразвуковой преобразователь, чтобы показать положение вашего ребенка на мониторе.
Затем ваш лечащий врач очистит ваш живот. Иногда для предотвращения дискомфорта во время процедуры назначают лекарства, но часто в этом нет необходимости.
Под контролем ультразвука врач вставит тонкую полую иглу через брюшную стенку в матку. Небольшое количество крови из вены пуповины будет взято в шприц, а игла будет удалена.
Вам нужно будет лежать неподвижно, пока вводится игла и берется кровь. Вы можете почувствовать покалывание, когда игла входит в вашу кожу, и вы можете почувствовать спазмы, когда игла входит в вашу матку.
После процедуры
После взятия пробы крови у вас могут появиться спазмы или небольшой дискомфорт.
Ваш лечащий врач будет использовать УЗИ или внешний монитор родов, чтобы отслеживать частоту сердечных сокращений вашего ребенка после процедуры.
Когда вы пойдете домой, ваш лечащий врач может посоветовать вам отдохнуть до конца дня. Скорее всего, вы сможете вернуться к обычным занятиям на следующий день. Позвоните своему врачу, если вы испытываете вагинальное кровотечение или утечку жидкости.
Образец крови будет проанализирован в лаборатории. Результаты тестирования обычно доступны в течение нескольких дней.
Результаты
Ваш лечащий врач или генетик поможет вам понять результаты вашего кордоцентеза. Если результаты ваших анализов нормальные, ваш лечащий врач обсудит необходимость последующих посещений.
Если у вашего ребенка инфекция, ваш лечащий врач объяснит вам варианты лечения. Если у вашего ребенка тяжелая анемия, ему может потребоваться переливание крови через пуповину.
Если результаты ваших анализов показывают, что у вашего ребенка заболевание, которое нельзя вылечить, вы можете столкнуться с мучительными решениями, например, продолжать ли беременность.





 Однако, надо признать, что сканирование считается безопасной методикой и несет за собой много ценной информации, поэтому зачастую проводится чаще чем 3 раза за беременность. С помощью УЗИ пренатально удается выявить не только пороки развития, но и другие болезни плодов и осложнения беременности, что позволяет оказать в этих случаях своевременную и эффективную лечебную помощь.
Однако, надо признать, что сканирование считается безопасной методикой и несет за собой много ценной информации, поэтому зачастую проводится чаще чем 3 раза за беременность. С помощью УЗИ пренатально удается выявить не только пороки развития, но и другие болезни плодов и осложнения беременности, что позволяет оказать в этих случаях своевременную и эффективную лечебную помощь. Проводится примерно с 10 недель беременности.
Проводится примерно с 10 недель беременности.
 Применяется редко, лишь в определенных случаях, чаще проводится в 18-24 недели беременности.
Применяется редко, лишь в определенных случаях, чаще проводится в 18-24 недели беременности.