Гид по кальцию. Норма и избыток кальция, кальций при беременности
Это первая из двух статей, в которых рассказываем, что такое кальций, как избыток и дефицит кальция влияют на организм, и сколько кальция усваивается из продуктов.
Кальций — незаменимое вещество, необходимое организму для выполнения многих важных функций. Организм человека не способен самостоятельно синтезировать кальций, поэтому минерал должен поступать с пищей или в виде добавок. Большая часть кальция в организме хранится в зубах и костях, помогая поддерживать их структуру и плотность.
При недостатке кальция может ухудшиться состояние костей, волос, кожи, ногтей и сердечно-сосудистой системы. Но и избыток кальция может привести к негативным последствиям для организма. Узнайте, зачем и как поддерживать баланс кальция в организме.
Содержание
Функции и метаболизм кальция
Кальций — незаменимое питательное вещество, которое организм должен получать из рациона. Этот минерал накапливается в костных тканях и циркулирует в крови.
Этот минерал накапливается в костных тканях и циркулирует в крови.
Но у кальция есть и другие функции. Он играет жизненно важную роль в сокращении мышц. Это нужно не только для сгибания конечностей: кальций помогает регулировать работу сердечной мышцы, обеспечивая постоянные и ритмичные удары сердца.
Также кальций способствует свертыванию крови, чтобы останавливать кровотечения при порезах и ранах. От него зависит и работа сердечно-сосудистой системы: исследования показывают, что богатый кальцием рацион помогает снизить артериальное давление.
Кроме того кальций поддерживает передачу электрических импульсов в нервной системе и помогает передавать сообщения от мозга к вашим мышцам и органам.
Метаболизм кальция
Организму нужна помощь других веществ для различных химических реакций. В обмене кальция участвуют три гормона:
- Паратиреоидный гормон
- Витамин D
- Кальцитонин
За регулирование уровня кальция в организме человека отвечает паращитовидная железа, расположенная на шее. Если организму не хватает кальция, она выделяет паратиреоидный гормон, который стимулирует высвобождение кальция из костей в кровь. Однако это влияет на плотность костной ткани и снижает образование новой.
Если организму не хватает кальция, она выделяет паратиреоидный гормон, который стимулирует высвобождение кальция из костей в кровь. Однако это влияет на плотность костной ткани и снижает образование новой.
Витамин D отвечает за усвоение кальция. Он делится на два вида: D2, который поступает в организм с пищей, и витамин D3, который организм производит под воздействием ультрафиолета. Сочетание дефицита кальция и витамина D может снизить прочность костей и увеличить риск переломов в пожилом возрасте.
Кальций влияет на обмен других веществ и работу лекарств. Например, взаимодействие кальция с антибиотиками влияет на их всасывание. А еще кальций снижает всасывание железа.
Кальцитонин — гормон щитовидной железы, который активируется, когда в крови много кальция. Он останавливает высвобождение кальция из костей и предотвращает их разрушение. Когда уровень кальция падает, кальцитонин замедляет действие.
Влияние генетики на уровень кальция
На уровень кальция в организме также влияют ваши гены. Например, ген CASR кодирует чувствительные к кальцию рецепторы, которые участвуют в метаболических процессах и регулируют уровень минерала в организме. Некоторые варианты этого гена могут снижать или увеличивать метаболизм кальция.
Например, ген CASR кодирует чувствительные к кальцию рецепторы, которые участвуют в метаболических процессах и регулируют уровень минерала в организме. Некоторые варианты этого гена могут снижать или увеличивать метаболизм кальция.
Генетический тест Атлас расскажет, как ваши гены влияют на метаболизм кальция в организме.
Кальций во время беременности и в детском возрасте
Больше всего кальция организму требуется в детстве, а также при беременности и кормлении грудью. Исследования показывают, что здоровый уровень кальция у беременных может снизить риск преждевременных родов и низкой массы тела ребенка при рождении.
Кальций при беременности важен и для здоровья матери. Профилактика нехватки кальция во время беременности и кормления грудью помогает предотвратить остеопороз у матери в более позднем возрасте. А также снизить риск преэклампсии — осложнения беременности, которое характеризуется повышенным артериальным давлением и поражением печени и почек.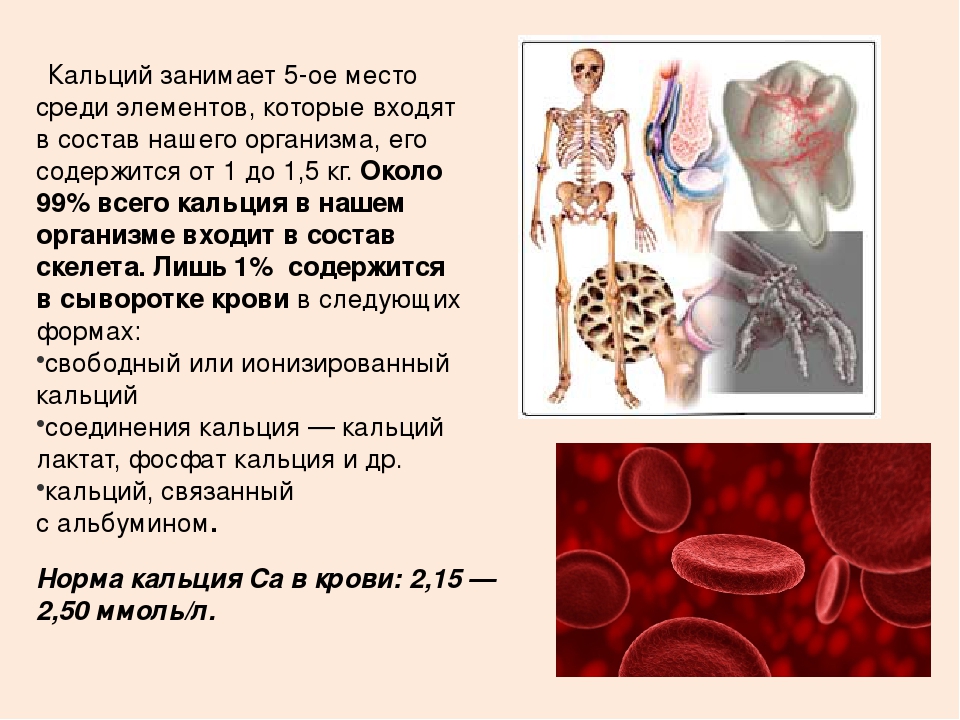
Норма кальция для детей
Недостаток кальция или витамина Д в детстве может привести к рахиту — состоянию, для которого характерны мягкие и слабые кости. Детям важно получать достаточно кальция, чтобы организм мог достичь максимальной костной массы, что важно для здоровья скелета.
| Возраст | Дневная норма кальция (миллиграмм) |
0–6 месяцев | 200 |
7–12 месяцев | 260 |
1–3 года | 700 |
4–8 лет | 1000 |
9–13 лет | 1300 |
14–18 лет | 1300 |
Человек набирает максимальную костную массу к 30 годам. После этого она постепенно истощается.
Нормы кальция в организме
Количество кальция, которое требуется человеку, зависит от возраста и пола. Многие источники говорят о среднем показателе суточной нормы кальция в объеме 1000 мг кальция в день. Однако некоторые ученые и врачи считают, что это может привести к избытку минерала в организме, и что вполне достаточно употреблять 500–700 мг в сутки.
Службы здравоохранения некоторых стран, например, США и Канады, рекомендуют женщинам от 50 лет увеличивать количество кальция в рационе, чтобы предотвратить развитие постменопаузального остеопороза. Однако некоторые ученые подвергают это сомнению. Исследования показывают, что увеличение количества кальция женщинами не влияет на потерю костной массы в постменопаузе.
Уровень кальция в крови
Только 1% кальция циркулирует в кровотоке, а 99% этого минерала хранится в костях. Для определения уровня кальция в сыворотке крови требуется проведение анализа крови. Нормальный уровень колеблется от 2,2 до 2,6 миллимоль на литр (ммоль/л). Результаты за пределами этого диапазона могут указывать на проблемы со здоровьем.
Результаты за пределами этого диапазона могут указывать на проблемы со здоровьем.
Высокий или низкий уровень кальция может иметь значение при диагностике состояний, связанных с гормонами, например, гипо- и гиперпаратиреоза.
Как избыток кальция влияет на организм
Гиперкальциемия — состояние, при котором уровень кальция в крови превышает >2,8 ммоль/л. Причиной этому чаще бывает первичный гиперпаратиреоз, при котором происходит поражение паращитовидной железы. В результате она вырабатывает слишком много паратиреоидного гормона, что приводит к повышению уровня кальция.
Photo by Алекс Арцибашев / UnsplashРиски гиперкальциемии:
Чрезмерное количество кальция в организме связано с такими рисками для здоровья, как развитие остеопороза, образование камней в почках и почечная недостаточность, нарушение работы нервной системы, и аритмия — нарушение сердечного ритма.
Избыток кальция вызывают также некоторые формы рака, включая рак груди, легких и крови.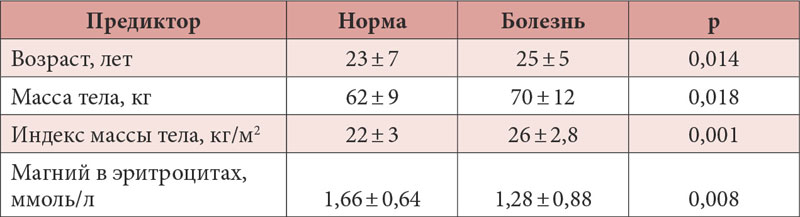 Кроме того с высоким уровнем кальция связаны следующие факторы:
Кроме того с высоким уровнем кальция связаны следующие факторы:
- некоторые лекарства;
- литий;
- карбонат кальция;
- витамины с кальцием и добавки с витамином D;
- гипертиреоз;
- болезни легких;
- почечная недостаточность.
Карбонат кальция — добавка к пище, которую принимают при нехватке минерала в организме, при расстройстве желудка, а также для облегчения симптомов изжоги.
Симптомы избытка кальция в организме
В зависимости от степени избытка кальция в крови, симптомы могут варьироваться от жажды и частого мочеиспускания до нарушения работы сердца и поджелудочной железы.
Уровень кальция в крови (ммоль/л) | Симптомы |
До 2.8 | Чрезмерная жажда и мочеиспускание, изжога, депрессия, некоторые когнитивные нарушения |
| До 3,5 | Вышеперечисленные симптомы, а также запор, повышенная утомляемость, мышечная слабость, низкий аппетит, тошнота |
От 3,5 | Симптомы, указанные выше, а также рвота, обезвоживание, нарушение сердечного ритма, панкреатит |
Накопление кальция в организме
Накопление кальция в тканях — кальциноз, может затронуть любую часть тела. Это состояние, причиной которого может быть гиперкальциемия, а также инфекции и воспаление. Прием чрезмерного количества пищевых добавок, содержащих кальций, повышает риск кальциноза мягких тканей.
Это состояние, причиной которого может быть гиперкальциемия, а также инфекции и воспаление. Прием чрезмерного количества пищевых добавок, содержащих кальций, повышает риск кальциноза мягких тканей.
Отложения кальция бывают в груди и обычно возникают из-за травмы, инфекции, воспаления или в результате рака груди или лучевой терапии. Накопление кальция может произойти и в суставах, например, вызвать отложения кальция в плече. Это происходит потому, что внутрисуставная жидкость и хрящ, покрывающий суставы, содержат кальций и могут образовывать кристаллы.
В следующей части вы узнаете о том, как дефицит кальция влияет на организм, в каких продуктах содержится больше всего кальция и как отличается усвоение кальция из продуктов животного и растительного происхождения.
- Piste Pravina, Didwagh Sayaji, Mokashi Avinash, Calcium and its Role in Human Body, 2013
- Ivana Y. Kuo, Barbara E. Ehrlich, Signaling in Muscle Contraction, 2015
- G Simonetti, M Mohaupt, Calcium and blood pressure, 2007
- Sneha Singh et al.
 , Structure functional insights into calcium binding during the activation of coagulation factor XIII A, 2019
, Structure functional insights into calcium binding during the activation of coagulation factor XIII A, 2019 - NIH, Calcium Fact Sheet for Consumers, 2019
- WHO, Calcium supplementation during pregnancy to reduce the risk of pre-eclampsia
- NHS, Calcium
- Harvard Women’s Health Watch, 2015
- NHS, Hypoparathyroidism
- Sarah M Bristow et al., Dietary Calcium Intake and Bone Loss Over 6 Years in Osteopenic Postmenopausal Women, 2019
- UCLA Health, Causes of High Calcium Levels in the Blood
- Osteoporosis Canada, Calcium
- Cleveland Clinic, Hypercalcemia
- Dori Seccareccia, MD, Cancer-related hypercalcemia, 2010
- Salvatore Minisola et al., The diagnosis and management of hypercalcaemia, 2015
- Bart L. Clarke et al., Epidemiology and Diagnosis of Hypoparathyroidism, 2016
- Annabelle M Smith, Veganism and osteoporosis: a review of the current literature, 2006
- Kenice Morehouse-Grand, Stephen Grand, Can Vegans Have Healthy Bones? A Literature Review, 2014
- NHS, The vegan diet
- C Brot et al.

- Olivier Bonny, Murielle Bochud, Genetics of calcium homeostasis in humans: continuum between monogenic diseases and continuous phenotypes, 2014
- Mayo Clinic, Bone health: Tips to keep your bones healthy
- Linda L. Lin, Sandy S. Hsieh, Effects of strength and endurance exercise on calcium-regulating hormones between different levels of physical activity, 2005
- NIH, What People With Celiac Disease Need To Know About Osteoporosis
- Harvard T.H. Chan, Calcium
- Daily Nutrition, Calcium and Bioavailability
- Harvard T.H. Chan, Are anti-nutrients harmful?
- Weston Petroski and Deanna M. Minich, Is There Such a Thing as “Anti-Nutrients”? A Narrative Review of Perceived Problematic Plant Compounds, 2020
- Mayo Clinic, Preeclampsia
Первичный гиперпаратиреоз с уровнем ПТГ в пределах референсных значений: случай поздней диагностики у пациентки с рецидивирующим течением мочекаменной болезни | Голоунина
АКТУАЛЬНОСТЬ
Гиперпаратиреоз – эндокринное заболевание, возникающее в результате автономной продукции паратиреоидного гормона (ПТГ), обусловленной первичным поражением околощитовидных желез (ОЩЖ) [1].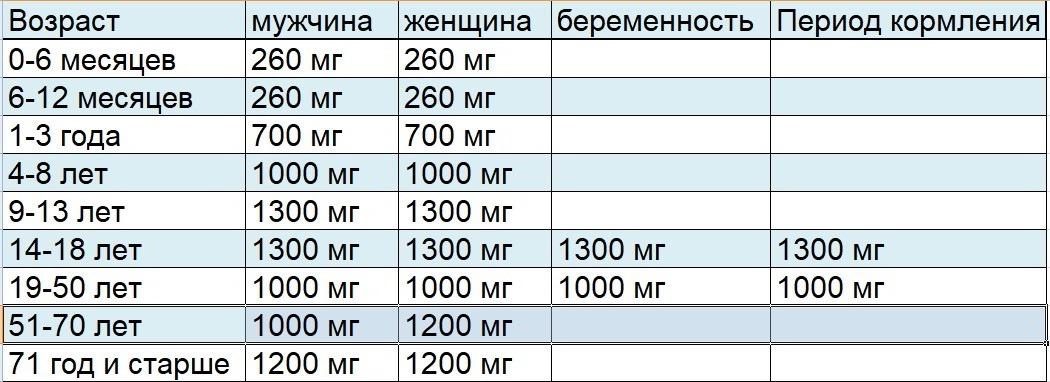
При первичном гиперпаратиреозе (ПГПТ) повышение секреции ПТГ происходит в результате аденомы либо гиперплазии одной или нескольких ОЩЖ. Поскольку ведущий биохимический признак ПГПТ – гиперкальциемия, при проведении диагностического поиска следует иметь в виду и другие, довольно многочисленные причины этого состояния.
Исследование уровня ПТГ необходимо проводить при выявлении отклонений от нормы содержания кальция и фосфора сыворотки крови, различных нарушений со стороны опорно-двигательного аппарата, хронической болезни почек (ХБП), рецидивирующей мочекаменной болезни, язвенной болезни желудка и двенадцатиперстной кишки, изменений состояния сердечно-сосудистой системы. В настоящее время ПТГ крови возможно исследовать различными высокочувствительными методами, но наиболее приемлемы те из них, в которых определяется интактный ПТГ (иПТГ), являющийся основным продуктом секреции клеток ОЩЖ.
Согласно клиническим рекомендациям по диагностике и лечению ПГПТ [1], верхненормальный либо повышенный уровень ПТГ в сочетании с гиперкальциемией позволяют диагностировать ПГПТ. В литературе встречаются единичные описания случаев сочетания гиперкальциемии с нормальной секрецией иПТГ. Представленный нами клинический случай демонстрирует один из редких вариантов течения ПГПТ.
В литературе встречаются единичные описания случаев сочетания гиперкальциемии с нормальной секрецией иПТГ. Представленный нами клинический случай демонстрирует один из редких вариантов течения ПГПТ.
ОПИСАНИЕ СЛУЧАЯ
Пациентка А., 64 лет, поступила в Клинику эндокринологии Первого МГМУ им. И.М. Сеченова (далее – Сеченовский Университет) с жалобами на выраженную общую и мышечную слабость, быструю утомляемость, постепенное снижение массы тела на 17 кг, давящие боли в области сердца, купирующиеся нитроглицерином, ощущение «онемения и покалывания» в руках и ногах.
Объективно: рост 156 см, вес 65 кг, ИМТ = 23,3 кг/м2. Наследственность не отягощена.
Из анамнеза известно, что в течение 28 лет страдает мочекаменной болезнью. За это время конкременты многократно отходили самостоятельно. Перенесла пиелолитотомию и нефропексию справа, уретеролитотомию слева, несколько эпизодов почечной колики. В 2017 г. в Клинике урологии Сеченовского Университета выполнены чрескожная нефролитолапаксия, нефростомия слева. Учитывая рецидивирующее течение мочекаменной болезни, проведен комплекс лабораторных исследований, данные которого представлены в таблице 1.
Учитывая рецидивирующее течение мочекаменной болезни, проведен комплекс лабораторных исследований, данные которого представлены в таблице 1.
Таблица 1. Данные лабораторного исследования в Клинике урологии в мае 2017 г.
Параметр | Значение | Референсный интервал |
Кальций общий, ммоль/л | 2,68 | 2,08–2,65 |
Кальций ионизированный, ммоль/л | 1,46 | 1,12–1,32 |
Фосфор, ммоль/л | 1,01 | 0,78–1,65 |
Щелочная фосфатаза, Ед/л | 326 | 70–360 |
Паратгормон, пмоль/л | 9,5 | 1,3–6,8 |
В возрасте 40 лет пациентке была выполнена субтотальная гистерэктомия по поводу миомы с удалением левого яичника. В 2010 г. диагностирована язвенная болезнь двенадцатиперстной кишки. С 2014 г. отмечает эпизоды повышения артериального давления до 180/100 мм рт.ст., в связи с чем регулярно принимает антигипертензивную терапию.
В 2010 г. диагностирована язвенная болезнь двенадцатиперстной кишки. С 2014 г. отмечает эпизоды повышения артериального давления до 180/100 мм рт.ст., в связи с чем регулярно принимает антигипертензивную терапию.
При поступлении в Клинику эндокринологии был заподозрен ПГПТ, проведены лабораторно-инструментальные исследования (табл. 2). При обследовании была выявлена гиперкальциемия (кальций общий 2,98 ммоль/л; кальций, скорректированный на альбумин, 3,03 ммоль/л), уровень ПТГ в пределах референсных значений. В клиническом анализе крови СОЭ увеличена до 39 мм/ч (по Панченкову), остальные показатели в пределах референсных значений.
В анализе суточной мочи отмечается гиперкальциурия (экскреция кальция 13,38 ммоль/сут), экскреция фосфора в пределах референсных значений.
Таблица 2. Показатели лабораторного исследования при первичном обращении
Параметр | Значение | Референсный интервал |
Кальций общий, ммоль/л | 2,98 | 2,08–2,65 |
Кальций ионизированный, ммоль/л | 1,65 | 1,12–1,32 |
Альбумин, г/л | 37,4 | 32–48 |
Кальций, скорректированный на альбумин, ммоль/л | 3,03 | |
Фосфор, ммоль/л | 1,10 | 0,78–1,65 |
Паратгормон интактный, пмоль/л | 5,6 | 1,3–6,8 |
Тиреотропный гормон (ТТГ), мкМЕ/мл | 0,7 | 0,4–4 |
Креатинин, мг/дл | 1,02 | 0,5–1,3 |
Скорость клубочковой фильтрации (СКФ), мл/мин/1,73м2 | 58 | 90–120 |
25(ОН)D, нг/мл | 30,7 | >30 |
Учитывая нормальный уровень иПТГ, выполнено повторное исследование в лаборатории Клиники эндокринологии и в сторонней лаборатории. Также с целью исключения феномена hook-эффекта проведено исследование иПТГ с разведением. Полученные результаты представлены в таблице 3. В трех измерениях концентрация иПТГ превышает верхнюю границу референсного интервала, однако повышение незначимо и не соответствует выраженной гиперкальциемии и гиперкальциурии. Молекулярно-генетический анализ не выявил инактивирующей мутации в гене кальций-чувствительных рецепторов (CаSR) в почках и ОЩЖ. Употребление продуктов с высоким содержанием кальция, а также прием препаратов витамина D пациентка отрицала.
Также с целью исключения феномена hook-эффекта проведено исследование иПТГ с разведением. Полученные результаты представлены в таблице 3. В трех измерениях концентрация иПТГ превышает верхнюю границу референсного интервала, однако повышение незначимо и не соответствует выраженной гиперкальциемии и гиперкальциурии. Молекулярно-генетический анализ не выявил инактивирующей мутации в гене кальций-чувствительных рецепторов (CаSR) в почках и ОЩЖ. Употребление продуктов с высоким содержанием кальция, а также прием препаратов витамина D пациентка отрицала.
Таблица 3. Динамика иПТГ пациентки А.
иПТГ | Значение | Референсный интервал |
При поступлении в стационар | 9,5 пмоль/л | 1,3–6,8 |
На 8-сутки госпитализации | 5,6 пмоль/л | 1,3–6,8 |
На 10-е сутки госпитализации | 5,1 пмоль/л | 1,3–6,8 |
На 16-е сутки госпитализации, сторонняя лаборатория | 81,76 пг/мл | 15–65 |
иПТГ с разведением | 7,3 пмоль/л | 1,3–6,8 |
иПТГ исследовался автоматической иммунохемилюминесцентной системой IMMULITE 2000 XPi.
При ультразвуковом исследовании (УЗИ) околощитовидные железы не визуализируются. Выявлены признаки диффузно-мелкоочаговых изменений щитовидной железы (ЩЖ). При сцинтиграфии с технетрилом (99mTс-MIBI) в сочетании с однофотонной эмиссионной компьютерной томографией (ОФЭКТ) обнаружен очаг аномального накопления умеренной интенсивности, расположенный за левой долей ЩЖ на уровне ее нижнего полюса, пространственно от нее сепарируемый, что указывает на признаки новообразования левой нижней ОЩЖ.
По результатам двухэнергетической рентгеновской абсорбциометрии (DXA) минеральная плотность костной ткани в проксимальном отделе бедренной кости по Т-критерию составила -1 SD, в поясничном отделе позвоночника (LI–LIV) – -3,0 SD.
На основании гиперкальциемии при нормальном иПТГ, повышения СОЭ в общем анализе крови, снижения массы тела в анамнезе проведены дополнительные обследования, позволившие исключить миеломную болезнь. Онкомаркеры, в том числе СА 19-9, СА-15-3, СА-125, раковоэмбриональный антиген, в пределах референсных значений.
Учитывая рецидивирующий нефролитиаз, нефрокальциноз, снижение СКФ до ХБП С3, язвенную болезнь в анамнезе, остеопороз по данным DXA, неоднократно подтвержденную гиперкальциемию, гиперкальциурию, несмотря на нормальный уровень иПТГ, диагностированы ПГПТ, смешанная форма, новообразование левой нижней ОЩЖ, ХБП С3, мочекаменная болезнь, язвенная болезнь двенадцатиперстной кишки в фазе ремиссии, остеопороз смешанного генеза с потерей минеральной плотности костной ткани до -3,0 SD по Т-критерию в поясничном отделе позвоночнике. Пациентке было рекомендовано хирургическое лечение – удаление новообразования левой нижней ОЩЖ.
26.10.2017 г. проведена селективная паратиреоидэктомия. В ходе операции при ревизии обнаружено и удалено образование размерами 1,0×0,6×0,5 см. При гистологическом исследовании послеоперационного материала верифицирована аденома из главных клеток ОЩЖ.
Послеоперационный период протекал без особенностей. В поликлинике по месту жительства 03.04.2018 г. пациентке была выполнена внутривенная инфузия золедроновой кислоты 5,0 мг. При динамическом наблюдении через год, по данным DXA, отмечается выраженная положительная динамика в виде повышения минеральной плотности костной ткани в поясничном отделе позвоночника (LI–LIV) до -2,0 SD по Т-критерию. По результатам лабораторных исследований наблюдается нормокальциемия, нормофосфатемия (табл. 4). Достижение ремиссии заболевания после хирургического лечения также имело положительное влияние на СКФ, которая увеличилась с 58 до 73 мл/мин/1,73 м2.
При динамическом наблюдении через год, по данным DXA, отмечается выраженная положительная динамика в виде повышения минеральной плотности костной ткани в поясничном отделе позвоночника (LI–LIV) до -2,0 SD по Т-критерию. По результатам лабораторных исследований наблюдается нормокальциемия, нормофосфатемия (табл. 4). Достижение ремиссии заболевания после хирургического лечения также имело положительное влияние на СКФ, которая увеличилась с 58 до 73 мл/мин/1,73 м2.
Таблица 4. Показатели фосфорно-кальциевого обмена после проведенного хирургического вмешательства от 20.02.2019 г.
Параметр | Значение | Референсный интервал |
Кальций общий, ммоль/л | 2,33 | 2,20–2,55 |
Альбумин, г/л | 46 | 35–52 |
Кальций, скорректированный на альбумин, ммоль/л | 2,21 | |
Фосфор, ммоль/л | 1,09 | 0,74–1,52 |
Паратгормон интактный, пмоль/л | 6,18 | 1,6–6,9 |
Креатинин, мкмоль/л | 75 | 50–98 |
Скорость клубочковой фильтрации (СКФ), мл/мин/1,73 м2 | 73 | 90–120 |
Кальций, суточная экскреция, ммоль/сут | 7,47 | 2,50–7,50 |
Несмотря на отсутствие данных за рецидив заболевания, сохраняются жалобы на тупую боль в правой поясничной области. По данным УЗИ вновь выявлены камни в почках.
По данным УЗИ вновь выявлены камни в почках.
В настоящее время пациентка получает терапию нативным витамином D (колекальциферол 10 000 МЕ/нед). Рекомендовано достаточное потребление кальция с продуктами питания, динамическое наблюдение эндокринолога и уролога.
ОБСУЖДЕНИЕ
ПГПТ почти всегда является доброкачественным состоянием автономной активности ОЩЖ. Примерно в 80–85% случаев обнаруживается солитарная аденома одной из желез [2], в остальных, как правило, встречается диффузная гиперплазия и гиперфункция всех четырех ОЩЖ [3, 4], в том числе в рамках наследственных синдромов – синдрома множественных эндокринных неоплазий (МЭН 1, МЭН 2А, МЭН 4), синдрома гиперпаратиреоза с опухолью челюсти (hyperparathyroidism-jaw tumour syndrome, HPT-JT), семейной гипокальциурической гиперкальциемии (familial hypocalciuric syndrome, FHH), семейного изолированного гиперпаратиреоза (familial isolated hyperparathyroidism, FIHP) [5].
Гиперкальциемия – один из основных биохимических маркеров ПГПТ. В норме повышенное содержание кальция в крови улавливается кальций-чувствительными рецепторами, в результате чего подавляется секреция ПТГ, снижается всасывание кальция из ЖКТ, повышается его экскреция почками, усиливается минерализация костной ткани. Автономное избыточное образование ПТГ влечет за собой повышение концентрации кальция в сыворотке крови. По различным международным данным, частота встречаемости ПГПТ составляет 0,5–21 случая на 1000 населения [6]. Данные о распространенности ПГПТ с нормальным уровнем ПТГ варьируют от 5 до 20%. Mischis-Troussard C. и соавт. [7] провели оценку частоты встречаемости подобного феномена среди 271 пациента, прооперированного по поводу ПГПТ. В предоперационном периоде иПТГ в пределах референсных значений был выявлен у 20 пациентов (7,4%). Наиболее часто предъявлялись жалобы на быструю утомляемость (n=13), полиурию (n=6), артериальную гипертензию (n=5), у пятерых из 20 пациентов при УЗИ были диагностированы камни в почках. В российской научной литературе нет сведений о частоте встречаемости сочетания гиперкальциемии с нормальной секрецией иПТГ.
В норме повышенное содержание кальция в крови улавливается кальций-чувствительными рецепторами, в результате чего подавляется секреция ПТГ, снижается всасывание кальция из ЖКТ, повышается его экскреция почками, усиливается минерализация костной ткани. Автономное избыточное образование ПТГ влечет за собой повышение концентрации кальция в сыворотке крови. По различным международным данным, частота встречаемости ПГПТ составляет 0,5–21 случая на 1000 населения [6]. Данные о распространенности ПГПТ с нормальным уровнем ПТГ варьируют от 5 до 20%. Mischis-Troussard C. и соавт. [7] провели оценку частоты встречаемости подобного феномена среди 271 пациента, прооперированного по поводу ПГПТ. В предоперационном периоде иПТГ в пределах референсных значений был выявлен у 20 пациентов (7,4%). Наиболее часто предъявлялись жалобы на быструю утомляемость (n=13), полиурию (n=6), артериальную гипертензию (n=5), у пятерых из 20 пациентов при УЗИ были диагностированы камни в почках. В российской научной литературе нет сведений о частоте встречаемости сочетания гиперкальциемии с нормальной секрецией иПТГ.
Pang C. и соавт. [8] в июле 2018 г. опубликовали описание похожего клинического случая. 54-летняя женщина с сахарным диабетом 2 типа, гиперкальциемией на протяжении двух лет (кальций общий 2,51–3,03 ммоль/л), пептической язвой желудка, сердечно-сосудистыми нарушениями, жалобами на общую слабость была госпитализирована с подозрением на ПГПТ. По результатам обследования подтверждена стойкая гиперкальциемия, однако повышение уровня ПТГ не было выявлено (ПТГ 21,95 пг/мл (норма 15–65 пг/мл)). Сцинтиграфия с 99mTс-MIBI в сочетании с ОФЭКТ позволила обнаружить очаг патологической гиперфиксации радиофармпрепарата правой верхней ОЩЖ. После проведенного хирургического лечения и гистологически подтвержденной аденомы ОЩЖ уровень кальция снизился до нормальных значений (2,34 ммоль/л), концентрация ПТГ составила 16,51 нг/мл.
Еще один подобный случай описан в педиатрической практике Benaderet A.D. и соавт. [9] у 14-летней девочки, страдавшей панкреатитом, нефролитиазом, тяжелой гиперкальциемией (уровень кальция в диапазоне 3,3–4,4 ммоль/л), но с низким уровнем интактного ПТГ. По данным УЗИ ОЩЖ – эхографические признаки объемного образования левой верхней ОЩЖ размером 1,1×0,8 см. Последующая сцинтиграфия с 99mTс-MIBI показала увеличение поглощения радиофармпрепарата левой верхней ОЩЖ, что соответствовало данным УЗИ. Дооперационные показатели иПТГ, определяемые методом иммуноферментного анализа (ИФА), были низкими даже после серийных разведений, тогда как интраоперационное экспресс-определение уровня иПТГ выявило его повышение до 3618 пг/мл. Маленькой пациентке провели анализ последовательности гена ПТГ с целью выявления возможной экспрессии аберрантной молекулы ПТГ, не обнаруживаемой рутинным анализом. Геномная ДНК была выделена из дезоксирибонуклеиновой кислоты (ДНК) паратиромы и лейкоцитов периферической крови и амплифицирована с помощью полимеразной цепной реакции (ПЦР) с праймером в интроне 1 (5’–CATTCTGTGTACTATAGTTTG–3’) и обратным праймером в интроне 3 (5’–GAGCTTTGAATTAGCAGCATG–3’). Выявлена «молчащая» мутация в кодоне 83, кодирующем аргинин, что является распространенным генетическим полиморфизмом и не влияет на аминокислотную последовательность белка.
По данным УЗИ ОЩЖ – эхографические признаки объемного образования левой верхней ОЩЖ размером 1,1×0,8 см. Последующая сцинтиграфия с 99mTс-MIBI показала увеличение поглощения радиофармпрепарата левой верхней ОЩЖ, что соответствовало данным УЗИ. Дооперационные показатели иПТГ, определяемые методом иммуноферментного анализа (ИФА), были низкими даже после серийных разведений, тогда как интраоперационное экспресс-определение уровня иПТГ выявило его повышение до 3618 пг/мл. Маленькой пациентке провели анализ последовательности гена ПТГ с целью выявления возможной экспрессии аберрантной молекулы ПТГ, не обнаруживаемой рутинным анализом. Геномная ДНК была выделена из дезоксирибонуклеиновой кислоты (ДНК) паратиромы и лейкоцитов периферической крови и амплифицирована с помощью полимеразной цепной реакции (ПЦР) с праймером в интроне 1 (5’–CATTCTGTGTACTATAGTTTG–3’) и обратным праймером в интроне 3 (5’–GAGCTTTGAATTAGCAGCATG–3’). Выявлена «молчащая» мутация в кодоне 83, кодирующем аргинин, что является распространенным генетическим полиморфизмом и не влияет на аминокислотную последовательность белка.
ПТГ синтезируется в ОЩЖ в виде молекулы-предшественника – пре-про-ПТГ, содержащей 115 аминокислотных остатков. В процессе переноса в эндоплазматический ретикулум отщепляется сигнальный пептид из 25 аминокислот от аминотерминального конца. Образующийся про-ПТГ транспортируется в аппарат Гольджи, где происходит ферментативное отщепление 6 аминокислот от аминотерминального конца про-ПТГ и образуется зрелый ПТГ, включающий 84 аминокислотных остатка (ПТГ 1-84) [10]. Известно, что кальций воздействует на процессы синтеза и секреции ПТГ через CaSR, а также влияет на стабильность мРНК пре-про-ПТГ [11, 12]. Учитывая отсутствие изменений в последовательности гена ПТГ, можно предположить о посттрансляционных изменениях молекулы ПТГ в нашем и вышеописанном клинических случаях, которые не могут быть распознаны только секвенированием ДНК.
На сегодняшний день большинство используемых методов определения ПТГ направлено на интактную молекулу (ПТГ 1-84). Применяемые иммунорадиометрический и иммунохемилюминесцентный анализы с антителами к N- и С-концам молекулы позволяют определить концентрацию иПТГ. Метаболизм ПТГ 1–84 происходит в печени (60–70%) с расщеплением между 33 и 36 аминокислотами и образованием биологически активных N-терминальных фрагментов (первые 34 аминокислоты). Однако в идеале специфичному лабораторному анализу должна подвергаться целая молекула ПТГ 1–84.
Метаболизм ПТГ 1–84 происходит в печени (60–70%) с расщеплением между 33 и 36 аминокислотами и образованием биологически активных N-терминальных фрагментов (первые 34 аминокислоты). Однако в идеале специфичному лабораторному анализу должна подвергаться целая молекула ПТГ 1–84.
Принимая во внимание многообразие проявлений клинической картины ПГПТ, актуальной остается проблема ранней диагностики и своевременного лечения подобных больных. Выявленные при целенаправленном исследовании гиперкальциемия и незначительно повышенный иПТГ у пациентки с рецидивирующим течением мочекаменной болезни, выраженным снижением минеральной плотности костной ткани по данным DXA, язвенной болезнью в анамнезе позволили заподозрить ПГПТ. В то же время значительное снижение массы тела, повышение уровня СОЭ потребовали дополнительного диагностического поиска для исключения паранеопластического процесса, несмотря на отсутствие подавления ПТГ. Окончательный диагноз должен основываться на совокупности не только лабораторных данных, но и клинических признаков с учетом сопутствующих патологий и выраженности клинических проявлений гиперкальциемии.
ЗАКЛЮЧЕНИЕ
Представленный клинический случай демонстрирует важность исключения ПГПТ как причины рецидивирующего нефролитиаза и нефрокальциноза. Определение общего кальция, альбумина, сывороточного уровня ПТГ у больных, имеющих клиническую картину ПГПТ, позволит своевременно диагностировать заболевание и значительно улучшить качество жизни пациентов.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Источник финансирования. Подготовка и публикация рукописи проведены на личные средства авторского коллектива.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Участие авторов. Все авторы внесли значимый вклад в проведение исследования и подготовку статьи, прочли и одобрили финальную версию статьи перед публикацией.
Согласие пациента. Пациентка добровольно подписала информированное согласие на публикацию персональной медицинской информации в обезличенной форме в журнале «Ожирение и метаболизм».
1. Мокрышева Н.Г., Рожинская Л.Я., Кузнецов Н.С., и др. Клинические рекомендации Первичный гиперпаратиреоз: клиника, диагностика, дифференциальная диагностика, методы лечения // Проблемы эндокринологии. – 2016. – Т. 62. – №6. – С. 40-77. [Dedov II, Melnichenko GA, Mokrysheva NG, et al. Primary hyperparathyroidism: the clinical picture, diagnostics, differential diagnostics, and methods of treatment. Problems of Endocrinology. 2017;62(6):40-77. (In Russ).] DOI:10.14341/probl201662640-77
2. Bilezikian JP. Primary Hyperparathyroidism. J Clin Endocrinol Metab. 2018;103(11):3993-4004. DOI:10.1210/jc.2018-01225
3. Bilezikian JP, Bandeira L, Khan A, Cusano NE. Hyperparathyroidism. Lancet. 2018;391(10116):168-178. DOI:10.1016/S0140-6736(17)31430-7
DOI:10.1016/S0140-6736(17)31430-7
4. Bilezikian JP, Cusano NE, Khan AA, et al. Primary hyperparathyroidism. Nat Rev Dis Prim. 2016;2(1):16033. DOI:10.1038/nrdp.2016.33
5. Thakker R V. Genetics of parathyroid tumours. J Intern Med. 2016;280(6):574-583. DOI:10.1111/joim.12523
6. Adami S, Marcocci C, Gatti D. Epidemiology of primary hyperparathyroidism in Europe. J Bone Miner Res. 2002;17 Suppl 2(6):N18-23. PMID: 12412773
7. Mischis-Troussard C. Primary hyperparathyroidism with normal serum intact parathyroid hormone levels. QJM. 2000;93(6):365-367. DOI:10.1093/qjmed/93.6.365
8. Pang C, Fan Y, Zhang H, et al. Case report: incidental parathyroid adenoma in a Chinese diabetic patient with hypercalcemia and normal parathyroid hormone levels. Medicine (Baltimore). 2018;97(28):e11333. DOI:10.1097/MD.0000000000011333
Pang C, Fan Y, Zhang H, et al. Case report: incidental parathyroid adenoma in a Chinese diabetic patient with hypercalcemia and normal parathyroid hormone levels. Medicine (Baltimore). 2018;97(28):e11333. DOI:10.1097/MD.0000000000011333
9. Benaderet AD, Burton AM, Clifton-Bligh R, Ashraf AP. Primary Hyperparathyroidism with Low Intact PTH Levels in a 14-Year-Old Girl. J Clin Endocrinol Metab. 2011;96(8):2325-2329. DOI:10.1210/jc.2011-0247
10. Goltzman D. Physiology of Parathyroid Hormone. Endocrinol Metab Clin North Am. 2018;47(4):743-758. DOI:10.1016/j.ecl.2018.07.003
11. Brown EM. Physiology and pathophysiology of the extracellular calcium-sensing receptor. Am J Med. 1999;106(2):238-253. DOI:10.1016/S0002-9343(98)00418-5
12. Moallem E, Kilav R, Silver J, Naveh-Many T. RNA-Protein Binding and Post-transcriptional Regulation of Parathyroid Hormone Gene Expression by Calcium and Phosphate. J Biol Chem. 1998;273(9):5253-5259. DOI:10.1074/jbc.273.9.5253
Moallem E, Kilav R, Silver J, Naveh-Many T. RNA-Protein Binding and Post-transcriptional Regulation of Parathyroid Hormone Gene Expression by Calcium and Phosphate. J Biol Chem. 1998;273(9):5253-5259. DOI:10.1074/jbc.273.9.5253
Вода содержит кальций — норма и как определить
Кальций — щелочноземельный металл. Это один из самых распространенных химических элементов (3-е место среди металлов, 5-е место среди всех элементов), на долю минерала приходиться 3,38 % веса земной коры. Из-за высокой химической активности кальций в чистом виде не встречается, его соединения присутствуют в 385 природных минералах.
Итак, в воде есть кальций — что же делать?!
Источники кальция в воде
Кальций в воде встречается в виде солей сильных и слабых кислот: карбонатов и гидрокарбонатов (CaCO3), сульфатов и сульфитов (CaSO4, CaSO3) фторидов (CaF2), фосфатов (Ca5(PO4)3), а также других солей.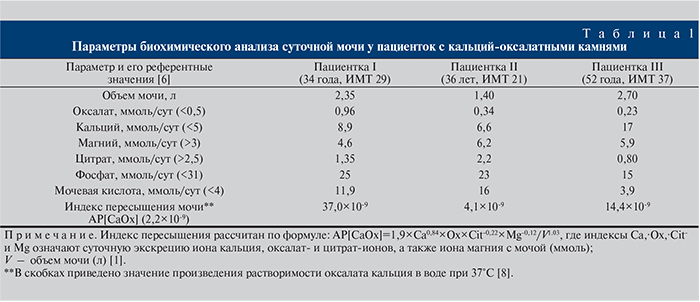 Основные источники кальция в воде:
Основные источники кальция в воде:
- Горные породы, через которые проходит поток воды.
- Выбросы от промышленных предприятий.
- Удобрения отраслей сельского хозяйства, попадающие в воду напрямую или через слой почвы.
Соединения кальция присутствуют в большинстве горных пород и биогенных отложений. Металл также содержится во всех растительных и животных тканях. Его соединения — основа костного скелета, раковин и панцирей беспозвоночных. Давайте разберемся, как определить кальций в воде, и каким должно быть его содержание?
Содержание ионов кальция в воде
В растворенном виде соединения кальция содержатся в морской воде и воде из подземных источников и открытых водоемов. Наибольшее количество кальция присутствует воде из горных рек и источников, артезианских скважин. На высокое содержание кальция в водопроводной воде или воде из скважины указывает:
- Белый нерастворимый осадок, появляющийся после кипячения воды, содержащей кальций.

- Накипь на стенках чайника, резервуара посудомоечной машины, другой кухонной техники.
- Белый налет на кранах и насадках для душа.
- Ухудшение вкуса напитков и приготовленных блюд.
- Потеря цвета ткани после стирки.
- Увеличение расхода мыла и моющих средств.
Как определить количество кальция в воде
Наиболее точный метод определения количества кальция в воде — лабораторный анализ. Такие услуги предоставляют специализированные организации, компании, поставляющие фильтры для воды. Для приблизительной оценки концентрации ионов кальция в воде применяют специальные тестовые полоски, меняющие цвет в зависимости от доли кальция в воде. Также эффективным методом определения кальция в воде является метод титрования. Узнать сколько кальция в воде можно и путем наблюдений, которые мы указали выше.
Нормы по содержанию кальция в воде
Жесткость воды определяется содержанием в ней ионов кальция и магния. Это одна из самых важных характеристик. Различают временную и постоянную жесткость. Первая определяется долей гидрокарбонатов кальция. При нагреве и кипячении эти соединения разлагаются с выделением углекислого газа и нерастворимого осадка. Временная жесткость имеет второе название — гидрокарбонатная жесткость.
Это одна из самых важных характеристик. Различают временную и постоянную жесткость. Первая определяется долей гидрокарбонатов кальция. При нагреве и кипячении эти соединения разлагаются с выделением углекислого газа и нерастворимого осадка. Временная жесткость имеет второе название — гидрокарбонатная жесткость.
Постоянная жесткость зависит от содержания сульфатов, хлоридов магния и кальция. Эти соли не разлагаются при кипячении. Такая жесткость называется некарбонатной.
По катионному составу различают кальциевую и магниевую жесткость. Вода из источников, залегающих в известняковых породах, имеет высокое содержание ионов кальция. Вода из районов с залежами доломита имеет преимущественно магниевую жесткость.
Международная единица измерения жесткости — моль/м3. В технических и лабораторных измерениях используется миллиграмм-эквивалент на литр (мг-экв/л). Например, вода жесткостью 1 мг-экв/л содержит 20,04 кальция или 12,16 магния. Согласно ГОСТ на кальций в воде 31865-2012, действующему в РФ, жесткость измеряется в градусах. 1 Ж = 1 мг-экв/л.
1 Ж = 1 мг-экв/л.
Нормы для кальция в питьевой воде можно рассчитать с помощью специальных методик определения ионов кальция в воде.
Санитарные нормы для централизованного водоснабжения СанПиН 2.1.4.1074-01 определяют нормативы и предельно допустимую концентрацию солей жесткости. Согласно требованиям норма кальция в воде — 7 мг-экв./л, предельное содержание — до 10 мг-экв./л. Однако, по нормам ВОЗ оптимальная концентрация кальция в воде примерно 1,5-2,5Ж.
Но для чего определяют кальций в воде, и как он влияет на наш организм?
Влияние кальция на организм
Кальций — один из самых необходимых для жизни элементов. Его соединения оставляют основу опорно-двигательной системы, зубной ткани. Ионы кальция участвуют в передаче нервных импульсов, синтезе гормонов и ферментов, поддержании щелочно-кислотного баланса в организме.
От 10 до 20% кальция мы получаем из питьевой воды. Недостаток также как и переизбыток этого элемента приводит к ухудшению здоровья, а именно:
- К ухудшению состояния костной системы. Кости становятся хрупкими, появляется специфическое заболевание остеопороз.
- К медленному росту ногтей и волос, ухудшению их состояния. Недостаток кальция приводит к расслоению ногтей, ломкости и истончению волосяного покрова головы.
- К ухудшению общего состояния. Хроническая усталость, повышенная раздражительность также могут быть симптомами дефицита кальция.
В отдельных случаях возникают судороги, проблемы с сердечно-сосудистой системой, желудочно-кишечным трактом. При значительном избытке возникают нарушения сердечного ритма и работы центральной нервной системы. Избыток соединений кальция также является причиной ряда расстройств и заболеваний. Если в воде много кальция возникает:
- Почечно-каменная болезнь.
- Ускоренное развитие атеросклероза.
- Отложение солей в суставах.
- Превышение концентрации ионов кальция негативно влияет на бытовую технику и сантехнику:
- Трубы зарастают слоем отложений.
- На нагревательных элементах и стенках водонагревателей, котлов, откладываются нерастворимые соли.
Превышения кальция в водопроводной воде или воде из скважины приводит к увеличению расхода электроэнергии, снижению срока службы систем и техники. При избыточном содержании кальция и натрия в воде рекомендуются устанавливать ионообменные фильтры. Это поможет избежать проблем со здоровьем и продлит срок службы домашней техники и бытовых систем.
Необходимость дополнительной очистки воды от солей жесткости возникает при содержании солей Мg или Ca от 10 мг-экв./л. Для этого применяют ионообменные фильтры умягчения и установки обратного осмоса.
Определить необходимость установки фильтра для удаления кальция можно после анализа вода и определения химического состава примесей.
№AN41PHOS, Фосфор неорганический для собак и кошек: показатели, норма
Фосфор является важным внутриклеточным компонентом, он необходим в процессах энергетического обмена, синтеза нуклеиновых кислот и межклеточного взаимодействия. В организме данный элемент присутствует в органических и неорганических соединениях, однако общие анализы измеряют содержание только неорганического фосфора.
- Преаналитика
- Интерпретация результата
- Референсные значения
В клетках значительное количество фосфора находится в составе нуклеиновых кислот, фосфолипидов плазматических мембран, фосфопротеинов и высокоэнергетических соединений (например, АТФ). Фосфор является важным компонентом системы вторичных мессенджеров (циклического аденозинмонофосфата, цАМФ), имеет важное значение в регуляции сродства гемоглобина с кислородом в эритроцитах, способствуя переходу кислорода в ткани (посредством связывания 2,3-бифосфоглицерата с гемоглобином). Фосфор входит в состав буферной системы крови и мочи, является важным структурным компонентом костной ткани. Изменения содержания фосфора в сыворотке крови могут быть связаны с нарушениями гормонального баланса, всасывания элемента в кишечнике, почечной экскреции, распределением в тканях или клетках.
Концентрация сывороточного фосфора не отражает общий уровень фосфора в организме. Регуляция сывороточной концентрации фосфора связана с изменением уровня кальция, ПТГ, кальцитонина и витамина D. Одновременное рассмотрение характера изменений содержания кальция и фосфора в сыворотке способствует пониманию происходящих нарушений.
Гиперфосфатемия обычно возникает, когда фосфорная нагрузка (всасывание в ЖКТ, клеточное высвобождение или экзогенное введение) превышает экскрецию и потребление фосфора тканями. У большинства видов животных выведение фосфора осуществляется в основном через почки (у жвачных животных через желудочно-кишечный тракт).
Наиболее частой причиной гиперфосфатемии является снижение почечной экскреции, связанной с уменьшением скорости клубочковой фильтрации. Хроническая почечная недостаточность — наиболее распространенная причина гиперфосфатемии у взрослых собак и кошек. Гипервитаминоз D увеличивает абсорбцию фосфора из желудочно-кишечного тракта, что приводит к гиперфосфатемии и гиперкальциемии. Назначение фосфорных клистиров также может привести к тяжелой гиперфосфатемии.
Поскольку большая часть общего фосфора в организме содержится в костной ткани, а концентрация внутриклеточного фосфора в десять раз превышает содержание его во внеклеточной жидкости, то перераспределение фосфора из кости или из внутриклеточного пространства может привести к гиперфосфатемии. Высвобождение фосфора из кости может произойти при остеолитических поражениях. Выход фосфора из клеток происходит при их повреждении. Для оказания существенного влияния на концентрацию фосфора в сыворотке крови необходимо обширное повреждение клеток, что может произойти при лизисе опухоли или острой миопатии. Ацидоз снижает поглощение фосфора клетками и может способствовать гиперфосфатемии. Увеличение концентрации фосфора обычно вызывает снижение концентрации кальция в крови непосредственно за счет образования кальций-фосфорных комплексов, которые осаждаются в мягких тканях, а также опосредованно путем ингибирования почечного фермента, ответственного за конечную стадию активации витамина D. Незначительное кратковременное повышение концентрации фосфора может произойти постпрандиально. Молодые растущие животные имеют более высокую концентрацию фосфора в сыворотке крови.
Гипофосфатемия может развиться в результате гормонального дисбаланса, снижения почечной реабсорбции фосфора, снижения кишечной абсорбции или перераспределения фосфора из внеклеточной жидкости во внутриклеточную. Гормональный дисбаланс, как правило, включают в себя одновременные изменения содержания кальция в крови. Поэтому сопоставление концентрации кальция и фосфора может помочь при диагностике. Низкий уровень фосфора при повышенном уровне кальция является показателем первичного гиперпаратиреоза или псевдогиперпаратиреоза. Снижение обоих аналитов обычно возникает при гиповитаминозе D. Гипофосфатемия может развиться в результате повышения активности ПТГ в ответ на гипокальцемию в предродовом периоде (физиологический гиперпаратиреоз). Гипофосфатемия в результате снижения почечной реабсорбции фосфора (увеличение экскреции фосфата) может произойти по причине врожденных или приобретенных аномалий проксимальных канальцев (синдром Фанкони). Длительное снижение почечной реабсорбции фосфата при изменении диуреза может привести к гипофосфатемии. Диабетический кетоацидоз ведет к гипофосфатемии по причине развития осмотического диуреза, а также роли фосфатного буфера для выведения кислоты (избыточных ионов водорода). Почечная экскреция фосфора усиливается под влиянием акивации ПТГ икальцитонина.
Уменьшение абсорбции фосфора в кишечнике является редкой причиной гипофосфатемии, так как организм, как правило, может поддерживать нормальный уровень фосфора в крови даже при сниженном его потреблении, хотя анорексия или длительное употребление пищи с низким содержанием фосфата может привести к развитию гипофосфатемии. Недостаточное поступление фосфора в результате продолжительной рвоты, диареи или развития синдрома мальабсорбции также могут быть причиной гипофосфатемии. Механизм развития гипофосфатемии в результате снижения всасывания в кишечнике может быть связан с гиповитаминозом D.
К гипофосфатемии приводит также перераспределение фосфата из внеклеточной среды во внутриклеточное пространство. Инсулин способствует поступлению фосфата в клетки, и при введении инсулина или при наличии инсулинпродуцирующих опухолей может произойти гипофосфатемия. Поступление большого количества углеводов или внутривенное введение глюкозы стимулирует секрецию инсулина, что, следовательно, может вызвать гипофосфатемию. При развитии респираторного алкалоза гипофосфатемия возникает вследствие перехода фосфатных соединений в межклеточное пространство при компенсаторном перемещении СО2 из клетки. Поскольку фосфат необходим для осуществления энергетического обмена, ускоренный обмен веществ, в целом, приводит к перераспределению фосфата, увеличивая его внутриклеточную концентрацию и снижая концентрацию во внеклеточной жидкости.
Преаналитика:
Для получения более точных результатов животные перед исследованием должны находиться на голодной диете не менее 12 часов. Образец стабилен одну неделю при хранении +2С…+8С и в течение шести месяцев сохраняет стабильность при замораживании (-17С…-23С).
Нарушение преаналитики может привести к ложному повышению концентрации фосфора в сыворотке, например, при гемолизе образца или задержке отделения сыворотки от эритроцитарной массы после взятия крови.
Интерпретация:
Результаты исследования содержат информацию исключительно для врачей. Диагноз ставится на основании комплексной оценки различных показателей, дополнительных сведений и зависит от методов диагностики.
Единицы измерения: ммоль/л.
Пересчет единиц измерения: мг/дл х 0,323 (ммоль/л).
Референсные значения:
Собаки: 0–6 мес.- 1,7–3,6 ммоль/л; 6–12 мес. — 1,2–2,5 ммоль/л; старше 1 года — 1,01–1,96 ммоль/л.
Кошки: 0–6 мес. — 1,58–3,3 ммоль/л; 6–12 мес. — 1,45–2,75 ммоль/л; старше 1 года — 0,9–2,5 ммоль/л.
Хорьки: 1,3–2,9 ммоль/л — альбиносы; 2,2–2,6 ммоль/л — темные.
Повышение уровня:
Молодые растущие животные.
Снижение СКФ, связанное с преренальной, почечной или постренальной азотемией.
Назначение фосфатсодержаших растворов или постановка клизм, содержащих фосфор.
Повреждение тканей или миопатии (гемолиз, некроз мягких тканей, злокачественная гипертермия, рабдомиолиз, синдром лизиса опухоли).
Гипопаратиреоидизм.
Гипервитаминоз D (увеличение в рационе, лекарственные препараты, родентициды с кальциферолом в качестве действующего вещества).
Гипертиреоз без развития почечной недостаточности (у кошек).
Остеолиз.
Отравление растениями (например, жасмином).
Акромегалия.
Ацидоз.
Нарушение преаналитики.
Понижение уровня:
Сахарный диабет с развитием кетоза (диабетический кетоацидоз).
Гиперинсулинизм или введение инсулина.
Употребление продуктов с нарушенным содержанием кальция и фосфора.
Гиперкальциемия при развитии эндокринной неоплазии (ранняя стадия, до возникновения почечного кальциноза).
Первичный гиперпаратиреоидизм (ранняя стадия, до возникновения почечного кальциноза).
Применение фосфат-связывающих антацидных препаратов, диуретиков, бикарбоната, глюкозы.
Гипералиментация.
Эклампсия (у собак).
Гиповитаминоз D.
Синдром мальабсорбции или голодание.
Респираторный алкалоз.
Гиперадренокортицизм (редко).
Гипомагниемия.
Фанкони-подобный синдром (у собак).
Роль и место препаратов кальция и витамина d для профилактики и лечения остеопороза | Луценко
ВВЕДЕНИЕ
Костная ткань состоит из неорганических компонентов и органического матрикса. Последний состоит из коллагеновых белков (90%), преимущественно – из коллагена I типа, а также неколлагеновых белков [1]. Неорганические вещества кости представлены главным образом фосфатами и кальцием, однако, в значительном количестве также присутствуют бикарбонаты, натрий, калий, цитрат, магний, карбонат, фосфор, цинк, барий и стронций [2]. Кальций и фосфор формируют кристаллы гидроксиапатитов, имеющих формулу Ca10(PO4)6(OH)2. Коллагеновые и неколлагеновые белки формируют каркас для отложения гидроксиапатитов. Такое взаимодействие и обеспечивает прочность и упругость костной ткани [3].
Кальций – один из основных макроэлементов организма человека. 99% кальция находится в костной ткани, остальной содержится во внеклеточной жидкости и в других тканях. Кальций поступает в организм при потреблении продуктов питания, наибольшее его количество содержится в молочных продуктах. Выведение кальция происходит через кишечник, почки и кожу, в связи с чем необходимо поддерживать его поступление извне. Всасывание кальция из кишечника – процесс, на который влияет множество факторов: состав пищи, возраст, уровень витамина D в крови, генотип рецептора витамина D. Пищевые волокна и оксалаты (соли и эфиры щавелевой кислоты) снижают всасывание кальция, а белки (ароматические аминокислоты) и глюкоза – увеличивают. Поваренная соль и кофеин увеличивают экскрецию кальция с мочой, как и высокое потребление белка вследствие увеличенной кишечной абсорбции [4].
Для нормального всасывания кальция в кишечнике необходим достаточный уровень витамина D в крови. Гиповитаминоз D широко распространён в мире, он ассоциирован не только с отрицательным кальциевым балансом и снижением минерализации костной ткани, но и с мышечной слабостью, приводящей к высокому риску падений, что может приводить к возникновению переломов, особенно у лиц, страдающих остеопорозом [5].
В данной статье описана роль кальция и витамина D в поддержании минеральной плотности костной ткани (МПК), а также в профилактике и лечении остеопороза, приведены данные исследований по потреблению кальция и витамина D и основные подходы к коррекции недостаточного потребления кальция и дефицита витамина D.
КАЛЬЦИЙ
Достаточное потребление кальция является одним из многих факторов, необходимых для достижения необходимого пика костной массы, а также для дальнейшего её поддержания в течение жизни. В подростковом возрасте оптимальное потребление кальция – около 1100 мг/сут [6]. Пик костной массы достигается к 25–30 годам, после чего процесс метаболизма костной ткани стабилизируется, и это равновесие сохраняется до 45–50 лет у женщин и до 55–60 лет у мужчин [7]. Недостаток кальция приводит к стимуляции резорбции костной ткани. Следствием длительного недостатка кальция почти всегда является снижение минеральной плотности кости (МПК), что может способствовать повышению риска развития остеопороза в пожилом возрасте [8].
У женщин потребность в кальции физиологически увеличивается во время беременности и лактации для обеспечения внутриутробного развития плода, минерализации скелета и роста ребенка во время кормления грудью [9]. За время внутриутробного развития костная ткань плода аккумулирует примерно 30 г. кальция. Наиболее активно этот процесс идёт в третьем триместре беременности. Во время лактации из организма матери c молоком ежедневно выделяется 280–400 мг кальция [10]. Согласно проспективным исследованиям, у здоровых беременных и кормящих женщин костная масса быстро снижается, а после прекращения кормления грудью – восстанавливается [11–13].
ПОТРЕБЛЕНИЕ КАЛЬЦИЯ В РОССИИ И В МИРЕ
По данным исследований, проведенных в Российской Федерации, население нашей страны потребляет недостаточное количество кальция с продуктами питания. В исследовании ФГБУН «ФИЦ питания и биотехнологии» продемонстрировано, что среднее потребление кальция среди людей возрастной категории 18 лет и старше составило 510–560 мг/сут. Наиболее низкие значения отмечались у женщин 18–30 лет, наиболее высокие – у мужчин 45–55 лет. Среди всех возрастных групп, у мужчин потребление кальция было выше, чем у женщин [14]. В исследовании в рамках программы «Остеоскрининг Россия» у населения 6 регионов среднее потребление кальция среди женщин составило 683 мг, среди мужчин – 635 мг в день. У большей части людей потребление кальция составляло ≤50% от суточной потребности, а необходимое количество кальция получали только 9% женщин и 6% мужчин [15]. Сходные данные получены в исследовании, в котором проводилось анкетирование медицинских работников 16 регионов Российской Федерации, в возрасте от 20 до 72 лет: среднее потребление кальция составило 529 мг в день, 90% участников исследования имели выраженный недостаток потребления кальция с продуктами питания [16].
В Соединенных Штатах более 50% женщин в возрасте 51–70 лет, а также мужчин и женщин в возрасте старше 70 лет получали недостаточное количество кальция с пищей, причем женщины потребляли меньше кальция, чем мужчины [17]. По результатам исследования Novaković R. et al., в котором исследовалось потребление кальция в странах Центральной и Восточной Европы, среднее потребление кальция составило 869 мг/сут, самое низкое также отмечалось среди женщин. Из 8033 обследованных, 5813 дополнительно получали кальцийсодержащие препараты, однако среди них только у 73% такая комбинация позволяла достичь адекватного поступления кальция [18]. Согласно систематическому обзору, посвященному потреблению кальция в мире, наименьшее его потребление отмечается в Нигерии (288 мг/сут), наибольшее – в Нидерландах (1151 мг/сут) [19].
ПОТРЕБЛЕНИЕ КАЛЬЦИЯ И МОЧЕКАМЕННАЯ БОЛЕЗНЬ
При адекватном потреблении кальция с пищей, риск образования камней в почках снижается. Это может объясняться тем, что кальций связывается с оксалатами в кишечнике, что снижает их абсорбцию и уменьшает экскрецию с мочой. В 2013 году опубликованы результаты трех проспективных когортных исследований, в котором приняло участие более 226 тыс. человек: в рамках данных исследований каждые 4 года оценивались потребление кальция с продуктами питания и в виде добавок и частота развития симптоматического нефролитиаза. Продолжительность наблюдения двух исследований составила 20 лет, в одном – 16 лет. Всего зафиксировано 5270 случаев возникновения манифестной мочекаменной болезни. Обнаружено, что более высокое потребление кальция (как из молочных, так и других продуктов) ассоциировалось с более низким риском развития камней в почках. Риск возникновения мочекаменной болезни не зависел от уровня потребления витамина D и оксалатов [20].
ДОБАВКИ КАЛЬЦИЯ И СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
Bostick et al. проведено исследование среди 34,486 тыс. женщин в постменопаузе, в возрасте 55–69 лет: среди женщин, потреблявших более 1,425 мг кальция в сутки смертность от ишемической болезни сердца была ниже на 33%, по сравнению с женщинами, потреблявшими менее 696 мг в сутки [21]. В качестве возможной причины предлагались различные положительные эффекты кальция на сердечно-сосудистую систему: снижение артериального давления, влияние на концентрацию липидов в крови, на массу тела. Однако, результаты систематического обзора свидетельствуют о некоторой противоречивости данных, что не позволяет сделать однозначного вывода [22]. Согласно мета-анализу, проведённому Bolland MJ et al. в 2011 году, применение добавок кальция (но не комбинированных препаратов с витамином D) ассоциировалось с повышенным риском инфаркта миокарда [23]. В обзоре Tankeu и соавт. (2017) приведены данные 28 исследований (опубликованных с 2003 по 2015 г.) по по оценке кардиоваскулярного риска при применении солей кальция как отдельно, так и с витамином D, а также при увеличении потребления пищевого кальция с длительностью наблюдений больших когорт от 3 до 13 лет. В 7 из 28 работ отмечены повышенные риски при приеме препаратов Са с витамином D или только соли кальция в отношении инфаркта миокарда или инсульта или сердечной недостаточности [24]. Учитывая имеющиеся данные о возможном негативном воздействии добавок солей кальция на сердечно-сосудистую систему, необходимо строго дозированное назначение препаратов кальция пациентам по показаниям, и в комбинации с витамином D.
ПРЕПАРАТЫ КАЛЬЦИЯ И ОСТЕОПОРОЗ
Достаточное потребление кальция важно для профилактики и лечения остеопороза, так как способствует поддержанию МПК, снижению риска переломов бедра, особенно в пожилом возрасте, и потенцирует антирезорбтивный эффект эстрогенов на костную ткань. Однако, согласно нескольким мета-анализам, данные о снижении риска переломов при потреблении кальция только с продуктами питания не подтвердились [25–27]. В первые 5 лет после наступления менопаузы кальций не предохраняет от быстрой потери МПК. В то же время, женщины, получавшие менее 400 мг/сут кальция с продуктами питания, имели бόльшую пользу от дополнительного приема 500–600 мг кальция в виде фармакологических добавок, чем лица с более высоким потреблением пищевого кальция [4].
Увеличение потребления кальция является основным подходом к профилактике костных потерь, и, когда адекватное его поступление с пищей не может быть достигнуто за счет продуктов питания, должны использоваться добавки кальция в виде фармакологических препаратов [28]. В общей сложности (за счет продуктов питания и фармакологических добавок) максимально допустимая суточная доза кальция составляет 2000 мг. Такая доза не приводила к нежелательным явлениям и поэтому в настоящее время не требует пересмотра в сторону уменьшения [29] , хотя, вероятно, следует учитывать данные исследований по сердечно-сосудистым рискам и в реальной клинической практике не превышать дозу кальция в препаратах 1000 мг..
ВИТАМИН D
Витамин D – жирорастворимый витамин, играющий важную роль в гомеостазе кальция, поддержании здоровья костной ткани и снижении риска падений и переломов [30]. Для оценки статуса витамина D рекомендуется оценивать концентрацию его метаболита – 25(ОН)D – в крови. Недостаточность витамина D – снижение уровня 25(ОН)D менее 30 нг/мл, дефицит – менее 20 нг/мл. Преимущественное расположение Российской Федерации в северных широтах является одной из причин снижения уровня 25(ОН)D – с ноября по март кожа практически не синтезирует витамин D [31]. Кроме того, количество пищевых продуктов, в которых содержится достаточное количество витамина, сильно ограничено, в основном, это мясо рыб: лосось, сардины, тунец; также печень трески и грибы, подвергавшиеся воздействию солнечного света [32]. Помимо этого, причиной дефицита может выступать снижение биодоступности витамина из пищи у больных с мальабсорбцией или ожирением. Снижение синтеза активных метаболитов витамина D при печеночной недостаточности, хроническая болезнь почек, рахит, онкогенная остеомаляция, Х-сцепленная гипофосфатемия, аутосомно-доминантная гипофосфатемия также сопровождаются дефицитом витамина D [33].
Беременность и лактация нередко сопровождаются дефицитом витамина D. В большинстве случаев, у беременных женщин выявляются сниженные концентрации 25(ОН)D, свидетельствующие о недостаточности или дефиците витамина D. Определена взаимосвязь между дефицитом витамина D у матери и развитием различных заболеваний у ребенка [34, 35]. В некоторых случаях низкий уровень 25(OH)D у беременных сохранялся невысоким несмотря на прием препаратов витамина D [36].
У пожилых людей с дефицитом витамина D повышен риск падений за счёт развития миопатии. Клинические особенности миопатии при дефиците витамина D включают «утиную» походку, уменьшение массы или атрофию мышц с сохранением чувствительности и глубоких сухожильных рефлексов, при этом в ряде случаев миопатия может не иметь каких-элибо специфических проявлений. В биоптатах мышц отмечается атрофия преимущественно мышечных волокон II типа, которые относятся к волокнам быстрой реакции – они активируются первыми при необходимости предотвращения падения [37]. Этот факт объясняет повышенную склонность к падениям среди пожилых людей с недостаточностью витамина D [38].
РАСПРОСТРАНЁННОСТЬ ДЕФИЦИТА ВИТАМИНА D В РОССИИ И В МИРЕ
Гиповитаминоз и дефицит витамина D широко распространены в мире: согласно расчётам, количество людей с дефицитом или недостаточность витамина D – около 1 млрд [39]. Географическое особенности территории РФ во многом определяют высокую распространенность дефицита витамина D. Среди московских женшин в постменопаузе, только у 3,2% отмечались нормальные показатели витамина D в крови, а у 70,3% определялся его дефицит. Кроме того, в этом исследовании продемонстрированы сезонные колебания этого показателя [40]. Однако, в работе, проведенной в Северо-Западном регионе РФ сезонной зависимости среди лиц 18–70 лет не выявлено; гиповитаминоз и дефицит обнаружен у 82% обследованных [41].
В мире наибольшая распространенность дефицита и недостаточности витамина D отмечается среди женщин, проживающих в странах Среднего Востока (81%), Азии (71,4%) и в Австралии (60,3%). В странах Европы этот показатель составил 57,7%, в Латинской Америке – 53,4%. Показано, что у лиц европеоидной расы на каждый градус широты севернее или южнее от экватора уровень 25(ОН)D в крови ниже на 0,69 нмоль/л [42].
ВИТАМИН D И ОСТЕОПОРОЗ
По данным систематических обзоров и мета-анализов имеется связь дефицита витамина D с повышением риска остеопороза, остеопоротических переломов, падений, мышечной слабости, общей и сердечно-сосудистой смертности и низкой физической активностью людей старшего возраста [43, 44]. Так, выраженное снижение уровня витамина D повышает относительный риск переломов бедра в 2,1 раза с поправкой на возраст и массу тела [45], а у пожилых женщин в постменопаузе при снижении концентрации витамина 25(OH)D ≤20 нг/мл увеличивались потери костной массы [33].
ПОДХОДЫ К КОРРЕКЦИИ ДЕФИЦИТА ВИТАМИНА D
В рекомендациях Российской ассоциации эндокринологов и в рекомендациях Российской ассоциации по остеопорозу по остеопорозу представлены дозы нативного витамина D для профилактического назначения в различных возрастных группах населения [31]:
- для людей в возрасте 18–50 лет профилактическая доза витамина D составляет 600–800 МЕ/сут;
- в возрасте старше 50 лет – 800–1000 МЕ/сут;
- во время беременности и лактации рекомендуется получать витамин D в дозе 800–1200 МЕ/сут;
- при заболеваниях/состояниях, которые сопровождаются нарушением всасывания или метаболизма витамина D, рекомендуется прием витамина D в дозах в 2–3 раза превышающих суточную потребность возрастной группы (перенесшие рахит, остеомаляцию; остеопороз, хронические заболевания почек, печеночная недостаточность, синдром мальабсорбции, гиперпаратиреоз; пациенты, принимающие противосудорожные, противогрибковые препараты, глюкокортикоиды, антиретровирусную терапию, холестирамин).
Лечить дефицит витамина D рекомендуется колекальциферолом в насыщающей дозировке. Наиболее распространённые схемы лечения: 50000 МЕ еженедельно внутрь в течение 8 недель или 7000 МЕ в день в течение 8 недель. При недостаточности витамина D приём насыщающих дозировок в течение 4 недель. Для поддержания оптимальных уровней рекомендуется принимать 1000–2000 МЕ ежедневно [31].
При хорошей комплаентности пациента, длительное применение витамина D в качестве монотерапии или в комбинации с кальцием способствует снижению риска внепозвоночных переломов, включая переломы шейки бедра. Кроме того, систематический обзор выполненный на основании анализа 159 рандомизированных клинических исследований, показал, что регулярный прием витамина D снижал смертность среди людей пожилого возраста [46].
Согласно консенсусу экспертов Европейского общества клинических и экономических аспектов остеопороза, остеоартрита и мышечно-скелетных заболеваний, и Международного Фонда по Остеопорозу, назначение препаратов кальция в сочетании с витамином D рекомендуется людям с высоким риском недостаточного потребления кальция и дефицита витамина D, а также тем, кто получает лечение по поводу остеопороза [47].
КОМБИНАЦИЯ ПРЕПАРАТОВ КАЛЬЦИЯ И ВИТАМИНА D
Если необходимо назначить препараты и витамина D, и кальция, то предпочтительно использование комбинированных препаратов, так как это позволяет улучшить комплаентность пациентов. В настоящее время, для профилактики и лечения остеопороза (в составе комплексного лечения), широко применяются комбинированные препараты нативного витамина D и кальция –они различаются как по дозам колекальциферола и кальция, так и по содержащейся в них соли кальция. Данные по некоторым препаратам кальция, применяемым в Российской Федерации, представлены в табл. 1.
Таблица 1. Лекарственные препараты, содержащие различные соли и дозы кальция, а также витамина D, рекомендуемые в РФ для профилактики и лечения остеопороза (в порядке возрастания доз колекальциферола в одной таблетке)
Название препарата | Состав 1 таблетки |
Кальцемин Байер ХелсКэр АГ (Германия) | кальций (в форме цитрата и карбоната) 250 мг колекальциферол (вит. D3) -50 МЕ медь (в форме оксида) -500 мкг цинк (в форме оксида)2 мг марганец (в форме сульфата)500 мкг бор (в форме натрия бората) 50 мкг |
Кальцемин Адванс Байер ХелсКэр АГ (Германия) | кальций (в форме цитрата и карбоната) 500 мг колекальциферол (вит. D3) 200 МЕ магний (в форме оксида) 40 мг медь (в форме оксида) 1 мг цинк (в форме оксида) 7.5 мг марганец (в форме сульфата) 1.8 мг бор (в форме натрия бората) 250 мкг |
Кальций-Д3 Никомед (жевательные таблетки) Представительство: ТАКЕДА (Япония) | кальций карбонат 1250 мг, что соответствует 500 мг элементарного кальция колекальциферол 200 МЕ |
Кальций + Витамин Д3 Витрум® Unipharm, Inc. (США) | кальций 500 мг витамин D3 (колекальциферол) 200 МЕ |
Кальций-Д3 Никомед Форте (жевательные таблетки) Представительство: ТАКЕДА (Япония) | кальций карбонат 1250 мг, что соответствует 500 мг элементарного кальция колекальциферол 400 МЕ |
Компливит® Кальций Д3 Форте (жевательные таблетки) Фармстандарт-Уфавита, ОАО (Россия) | кальций карбонат 1250 мг, что соответствует 500 мг элементарного кальция колекальциферол 400 МЕ |
Натекаль Д3 Италфармако С.п.А. (Италия) | кальция карбонат 1500 мг (что соответствует 600 мг кальция) колекальциферол (витамин D3) 400 МЕ |
Натемилле Италфармако С.п.А. (Италия) | кальция карбонат 1500 мг (эквивалентно кальцию 600 мг) колекальциферол 1000 ME |
В связи с тем, что в настоящее время пересмотрены рекомендуемые дозы кальция (в сторону уменьшения) и витамина D (в сторону увеличения), появился новый комбинированный препарат Натемилле (Италфармако С.п.А., Италия), который представляет собой диспергируемые в полости рта таблетки, что позволяет не запивать их водой, принимаемый 1 раз в сутки. Они содержат 1,5 г кальция карбоната, эквивалентного 600 мг элементарного кальция, и 1000 МЕ колекальциферола. Данная лекарственная форма значительно повышает усвояемость кальция. Микрокристаллические таблетки Натемилле, диспергируемые в ротовой полости за счет длительного контакта со слюной, способствуют более быстрому и эффективному ее насыщению лекарственным средством, что повышает абсорбцию препарата и ускоряет его поступление в системный кровоток [48].
Поскольку среднее потребление кальция с продуктами питания в России – немногим более 600 мг, применение данного препарата позволяет достичь рекомендованной ежедневной нормы его приема у большинства людей, на фоне достаточной дозы нативного витамина D. Помимо этого, в существующих клинических рекомендациях указано, что для лучшего усвоения однократная доза кальция не должна превышать 600 мг, что и обеспечивается при приеме нового препарата Натемилле. Проведенное ранее исследование показало, что прием кальция и витамина D в виде комбинированного препарата 1 раз в день предпочитают большее число пациентов, чем двукратный прием [49].
Если пациенты, которым назначается лечение остеопороза, перед началом лечения не получали добавок витамина D или невозможно определение его уровня, рекомендуется назначать умеренную нагрузочную дозу нативного витамина D, 50 000 МЕ однократно. После этого пациент переходит на обычную поддерживающую дозу [31, 50]. Препаратом выбора может служить Натемилле, 1 таблетка в день. Более физиологично принимать препараты кальция вечером, после ужина.
ЗАКЛЮЧЕНИЕ
Кальций и витамин D – важные компоненты терапии для поддержания здоровья костей, что доказано многочисленными исследованиями. Недостаток их потребления ведет к прогрессированию многих заболеваний, в том числе различных метаболических заболеваний скелета. Они являются эффективными средствами для снижения риска переломов (при установленном остеопорозе в комбинации с антиостеопоротическими препаратами), падений и смертности пожилых людей. Повсеместный недостаток потребления кальция с продуктами питания и высокая распространенность недостаточного уровня витамина D диктуют необходимость их дополнительного приёма в виде фармакологических препаратов в качестве профилактики остеопороза и переломов во всех возрастных группах, а также в комбинации с патогенетическими средствами для лечения остеопороза.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Источник финансирования. Поисково-аналитическая работа проведена при поддержке ФГБУ «НМИЦ эндокринологии» Минздрава России
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
1. Aszódi A, F. Bateman J, Gustafsson E, et al. Mammalian Skeletogenesis and Extracellular Matrix. What can We Learn from Knockout Mice? Cell Struct Funct. 2000;25(2):746-514. doi: 10.1247/csf.25.73.
2. Downey PA, Siegel MI. Bone Biology and the Clinical Implications for Osteoporosis. Phys Ther. 2006;86(1):77-91. doi: 10.1093/ptj/86.1.77.
3. Datta HK, Ng WF, Walker JA, et al. The cell biology of bone metabolism. J Clin Pathol. 2008;61(5):577-587. doi: 10.1136/jcp.2007.048868.
4. Dawson-Hughes B. The role of calcium in bone growth and preservation. World Congress on Osteoporosis, Osteoarthritis and Musculoskeletal Diseases (WCO-IOF-ESCEO 2017): Non-sponsored Symposia Abstracts. Osteoporos Int. 2017;28(S1):99-126. doi: 10.1007/s00198-017-3943-1.
5. Carmeliet G, Dermauw V, Bouillon R. Vitamin D signaling in calcium and bone homeostasis: A delicate balance. Best Practice & Research Clinical Endocrinology & Metabolism. 2015;29(4):621-631. doi: 10.1016/j.beem.2015.06.001.
6. de Assumpção D, Dias MRMG, de Azevedo Barros MB, et al. Calcium intake by adolescents: a population-based health survey. J Pediatr (Rio J). 2016;92(3):251-259. doi: 10.1016/j.jped.2015.09.004.
7. Беневоленская Л.И. Руководство по остеопорозу. М.: Бином, 2003. [Benevolenskaya LI. Rukovodstvo po osteoporozu. Moscow: Binom; 2003 (In Russ)].
8. Wilczynski C, Camacho P. Calcium Use in the Management of Osteoporosis: Continuing Questions and Controversies. Current Osteoporosis Reports. 2014;12(4):396-402. doi: 10.1007/s11914-014-0234-z.
9. Hacker AN, Fung EB, King JC. Role of calcium during pregnancy: maternal and fetal needs. Nutr Rev. 2012;70(7):397-409. doi: 10.1111/j.1753-4887.2012.00491.x.
10. Kovacs CS. Calcium and Bone Metabolism in Pregnancy and Lactation*. J Clin Endocr Metab. 2001;86(6):2344-2348. doi: 10.1210/jcem.86.6.7575.
11. Cross NA, Hillman LS, Allen SH, et al. Calcium homeostasis and bone metabolism during pregnancy, lactation, and postweaning: a longitudinal study. Am J Clin Nutr. 1995;61(3):514-523.
12. Kalkwarf HJ, Specker BL, Bianchi DC, et al. The Effect of Calcium Supplementation on Bone Density during Lactation and after Weaning. N Engl J Med. 1997;337(8):523-528. doi: 10.1056/nejm199708213370803.
13. Chan SM, Nelson EAS, Leung SSF, Cheng JCY. Bone mineral density and calcium metabolism of Hong Kong Chinese postpartum women—a 1-y longitudinal study. Eur J Clin Nutr. 2005;59(7):868-876. doi: 10.1038/sj.ejcn.1602148.
14. Батурин А.К. Состояние питания и пути его оптимизации. Федеральные и региональные аспекты. / Всероссийская научно-практическая конференция «Здоровое питание – здоровая нация»; Сентябрь 16-19, 2009; Москва. [Baturin AK. Sostoyanie pitaniya i puti ego optimizatsii. Federal’nye i regional’nye aspekty. (Conference proceedings) Vserossiyskaya nauchno-prakticheskaya konferentsiya «Zdorovoe pitanie – zdorovaya natsiya»; 2009 sep 16-19; Moscow. (In Russ.)]
15. Никитинская О.А., Торопцова Н.В. Социальная программа «Остеоскрининг Россия» в действии. // Фарматека. – 2012. – №6. – С. 90-93. [Nikitinskaya OA, Toroptsova NV. Social program «Osteoscreening Russia» at work. Farmateka. 2012;(6):90- 93. (In Russ.)]
16. Шилин Д.Е. Дефицит кальция и другие факторы риска остеопоротических переломов по критериям FRAX (ВОЗ, 2008) у населения России и Казахстана: предварительные результаты международного пилотного проекта. // Терапевтический вестник. – 2010. – №2. – С. 40-41. [Shilin DE. Defitsit kal’tsiya i drugie faktory riska osteoporoticheskikh perelomov po kriteriyam FRAX (VOZ, 2008) u naseleniya Rossii i Kazakhstana: predvaritel’nye rezul’taty mezhdunarodnogo pilotnogo proekta. Terapevticheskiy vestnik. 2010;(2):40-41 (In Russ.)]
17. Bailey RL, Dodd KW, Goldman JA, et al. Estimation of Total Usual Calcium and Vitamin D Intakes in the United States. J Nutr. 2010;140(4):817-822. doi: 10.3945/jn.109.118539.
18. Novaković R, Cavelaars AEJM, Bekkering GE, et al. Micronutrient intake and status in Central and Eastern Europe compared with other European countries, results from the EURRECA network. Public Health Nutr. 2012;16(05):824-840. doi: 10.1017/s1368980012004077.
19. Balk E., Adam G., Langberg V., Earley A. Evidence to support a global map of dietary calcium intake by country and subgroup. World Congress on Osteoporosis, Osteoarthritis and Musculoskeletal Diseases (WCO-IOF-ESCEO 2017): Non-sponsored Symposia Abstracts. Osteoporos Int.2017;28(S1):99-126. doi: 10.1007/s00198-017-3943-1.
20. Taylor EN, Curhan GC. Dietary Calcium from Dairy and Nondairy Sources, and Risk of Symptomatic Kidney Stones. The Journal of Urology. 2013;190(4):1255-1259. doi: 10.1016/j.juro.2013.03.074.
21. Bostick RM, Kushi LH, Wu Y, Meyer KA, Sellers TA, Folsom AR. Relation of calcium, vitamin D, and dairy food intake to ischemic heart disease mortality among postmenopausal women. American journal of epidemiology. 1999;149(2):151-161.
22. Chung M, Balk EM, Brendel M, et al. Vitamin D and calcium: a systematic review of health outcomes. Evidence report/technology assessment. 2009(183):1-420.
23. Bolland MJ, Avenell A, Baron JA, et al. Effect of calcium supplements on risk of myocardial infarction and cardiovascular events: meta-analysis. Bmj. 2010;341(jul29 1):c3691-c3691. doi: 10.1136/bmj.c3691.
24. Tankeu AT, Ndip Agbor V, Noubiap JJ. Calcium supplementation and cardiovascular risk: A rising concern. J Clin Hypert. 2017;19(6):640-646. doi: 10.1111/jch.13010.
25. Kanis JA, Johansson H, Oden A, et al. A meta-analysis of milk intake and fracture risk: low utility for case finding. Osteoporos Int. 2004;16(7):799-804. doi: 10.1007/s00198-004-1755-6.
26. Bischoff-Ferrari HA, Dawson-Hughes B, Baron JA, et al. Calcium intake and hip fracture risk in men and women: a meta-analysis of prospective cohort studies and randomized controlled trials. The American Journal of Clinical Nutrition. 2007;86(6):1780-1790.
27. Bischoff-Ferrari HA, Dawson-Hughes B, Baron JA, et al. Milk intake and risk of hip fracture in men and women: A meta-analysis of prospective cohort studies. J Bone Miner Res. 2011;26(4):8346-5139. doi: 10.1002/jbmr.279.
28. Cosman F, de Beur SJ, LeBoff MS, et al. Clinician’s Guide to Prevention and Treatment of Osteoporosis. Osteoporos Int. 2014;25(10):2359-2381. doi: 10.1007/s00198-014-2794-2.
29. Scientific Opinion on the Tolerable Upper Intake Level of calcium. EFSA Journal. 2012;10(7). doi: 10.2903/j.efsa.2012.2814.
30. Palacios C, Gonzalez L. Is vitamin D deficiency a major global public health problem? The Journal of Steroid Biochemistry and Molecular Biology. 2014;144:138-1э45. doi: 10.1016/j.jsbmb.2013.11.003.
31. Пигарова Е.А., Рожинская Л.Я., Белая Ж.Е., и др. Клинические рекомендации Российской ассоциации эндокринологов по диагностике, лечению и профилактике дефицита витамина D у взрослых // Проблемы Эндокринологии. – 2016. – Т. 62. – №4. – C. 60-84. [Pigarova EA, Rozhinskaya LY, Belaya JE, et al. Russian Association of Endocrinologists recommendations for diagnosis, treatment and prevention of vitamin D deficiency in adults. Problems of Endocrinology. 2016;62(4):60. (In Russ.)] doi: 10.14341/probl201662460-84
32. Holick MF. Vitamin D Deficiency. N Engl J Med. 2007;357(3):266-281. doi: 10.1056/NEJMra070553.
33. Rizzoli R, Boonen S, Brandi ML, et al. Vitamin D supplementation in elderly or postmenopausal women: a 2013 update of the 2008 recommendations from the European Society for Clinical and Economic Aspects of Osteoporosis and Osteoarthritis (ESCEO). Curr Med Res Opin. 2013;29(4):305-313. doi: 10.1185/03007995.2013.766162.
34. Canadian Paediatric Society Vitamin D supplementation: recommendations for Canadian mothers and infants. Paediatr Child Health. 2007;12(7):583-598.
35. Bischoff-Ferrari HA. Vitamin D – Role in Pregnancy and Early Childhood. Ann Nutr Metab. 2011;59(1):17-21. doi: 10.1159/000332069.
36. Thomson K, Morley R, Grover SR, Zacharin MR. Postnatal evaluation of vitamin D and bone health in women who were vitamin D-deficient in pregnancy, and in their infants. Med J Aust. 2004;181(9):486-488.
37. Janssen HC, Samson MM, Verhaar HJ. Vitamin D deficiency, muscle function, and falls in elderly people. Am J Clin Nutr. 2002;75(4):611-615.
38. Yoshikawa S, Nakamura T, Tanabe H, Imamura T. Osteomalacic Myopathy. Endocrinol Jpn. 1979;26(Supplement):65-72. doi: 10.1507/endocrj1954.26.Supplement_65.
39. Holick MF, Binkley NC, Bischoff-Ferrari HA, et al. Guidelines for Preventing and Treating Vitamin D Deficiency and Insufficiency Revisited. J Clin Endocr Metab. 2012;97(4):1153-1158. doi: 10.1210/jc.2011-2601.
40. Торопцова Н.В., Никитинская О.А., Беневоленская Л.И. Профилактика первичного остеопороза с помощью различных препаратов кальция. // Научно-практическая ревматология. – 2005. – Т. 43. – №. 1. – C. 36-39. [Toroptsova NV, Nikitinskaya OA, Benevolenskaya LI. Primary osteoporosis prophylaxis with different calcium preparations. Rheumatology Science and Practice. 2005;43(1):36-39 (In Russ.)] doi: 10.14412/1995-4484-2005-554.
41. Каронова Т.Л., Гринева Е.Н., Никитина И.Л., и др. Распространенность дефицита витамина D в Северо-западном регионе РФ среди жителей г. Санкт-Петербурга и г. Петрозаводска // Остеопороз и остеопатии. – 2013. – Т. 16. – №3. – C. 3-7. [Karonova TL, Grinyova EN, Nikitina IL, et al. The prevalence of vitamin D deficiency in the Northwestern region of the Russian Federation among the residents of St. Petersburg and Petrozavodsk. Osteoporosis and Bone Diseases. 2013;16(3):3-7. (In Russ.)] doi: 10.14341/osteo201333-7.
42. Hagenau T, Vest R, Gissel TN, et al. Global vitamin D levels in relation to age, gender, skin pigmentation and latitude: an ecologic meta-regression analysis. Osteoporos Int. 2008;20(1):133-140. doi: 10.1007/s00198-008-0626-y.
43. Adams JS, Hewison M. Update in Vitamin D. J Clin Endocr Metab. 2010;95(2):471-478. doi: 10.1210/jc.2009-1773.
44. Bischoff-Ferrari HA, Willett WC, Wong JB, et al. Prevention of Nonvertebral Fractures With Oral Vitamin D and Dose Dependency. Arch Intern Med. 2009;169(6):551. doi: 10.1001/archinternmed.2008.600.
45. Stone K, Bauer DC, Black DM, et al. Hormonal Predictors of Bone Loss in Elderly Women: A Prospective Study. J Bone Miner Res. 1998;13(7):1167-1174. doi: 10.1359/jbmr.1998.13.7.1167.
46. Bjelakovic G, Gluud LL, Nikolova D, et al. Vitamin D supplementation for prevention of mortality in adults. Cochrane Database of Systematic Reviews. 2014(1). doi: 10.1002/14651858.CD007470.pub3.
47. Harvey NC, Biver E, Kaufman J-M, et al. The role of calcium supplementation in healthy musculoskeletal ageing. Osteoporos Int. 2017;28(2):447-462. doi: 10.1007/s00198-016-3773-6.
48. Saha P, Verma S, Das PS. Sublingual Drug Delivery: An Indication of Potential Alternative Route. International Journal of Current Pharmaceutical Research. 2017;9(6):5. doi: 10.22159/ijcpr.2017v9i6.23436.
49. Добровольская О.В., Сафонова Ю.А., Торопцова Н.В., Зоткин Е.Г. Приверженность терапии комбинированным препаратом кальция и витамина D при разных режимах дозирования. // Фарматека. – 2011. – №. 10. – C. 75-79. [Dobrovolskaya OV, Safonova YuA, Toroptsova NV, Zotkin YeG. Adherence to therapy with coformulated drug consisting of calcium and vitamin D in different dosage. Pharmateca. 2011;(10):75-79 (In Russ.)]
50. Лесняк О. М. Никитинская О.А., Торопцова Н.В., и др. Профилактика, диагностика и лечение дефицита витамина D и кальция у взрослого населения России и пациентов с остеопорозом (по материалам подготовленных клинических рекомендаций) // Научно-практическая ревматология. – 2015. – Т. 53. – №. 4. – С. 403-408. [Lesnyak OM, Nikitinskaya OA, Toroptsova NV, et al. The prevention, diagnosis, and treatment of vitamin D and calcium deficiencies in the adult population of Russia and in patients with osteoporosis (according to the materials of prepared clinical recommendations). Rheumatology Science and Practice. 2015;53(4):403–408 (In Russ.).] doi: 10.14412/1995-4484-2015-403-408.
Компливит Кальций Д3 — инструкция по применению, состав
ИНСТРУКЦИЯ
по применению лекарственного препарата для медицинского применения
Регистрационный номер:
Торговое название препарата: Компливит® Кальций Д3
Международное непатентованное название
или группировочное название:
Кальция карбонат + Колекальциферол.
Лекарственная форма: таблетки жевательные [апельсиновые].
| Компоненты | Содержание в одной таблетке |
|
Кальций (в виде кальция карбоната – 1,250 г) |
500 мг |
|
Колекальциферол (витамин D3) (в пересчете на 100 % колекальциферол) (в виде гранулята, содержащего колекальциферол — 0,27 %, D,L-альфа-токоферол — 0,0275 %, триглицериды среднецепочечные — 10,7 %, сахарозу — 36 %, камедь акации – 22 %, кукурузный крахмал — 27 %, кальция фосфат (Е 341) — 0,5 %, воду до 100 %). |
— 0.005 мг(200ME) |
Вспомогательные вещества: лактозы моногидрат (сахар молочный) — 327,406 мг, повидон (поливинилпирролидон среднемолекулярный, повидон К 30) — 68,223 мг, крахмал картофельный — 20,541 мг, кроскармеллоза натрия — 49,875 мг, лимонная кислота — 3,325 мг, аспартам (Е 951) — 5,95 мг, магния стеарат — 15,75 мг, ароматизатор апельсиновый (порошковый) — 8,925 мг.
Описание:
Таблетки жевательные: круглые двояковыпуклые с шероховатой пористой поверхностью от белого до белого с кремоватым оттенком цвета, со слабым фруктовым запахом. Могут иметь небольшие вкрапления сероватого цвета.
Фармакотерапевтическая группа: кальциево-фосфорного обмена регулятор.
Код АТХ: [А12АХ].
Фармакологические свойства
Фармакодинамика
Комбинированный препарат, регулирующий обмен кальция и фосфора в организме (костях, зубах, ногтях, волосах, мышцах). Снижает резорбцию (рассасывание) и увеличивает плотность костной ткани, восполняя недостаток кальция и витамина D3 в организме, усиливает всасывание кальция в кишечнике и реабсорбцию фосфатов в почках, способствует минерализации костной ткани и ткани зубов.
Кальций — участвует в формировании костной ткани, в поддержании стабильной сердечной деятельности, в регуляции нервной проводимости, мышечных сокращений, выработки гормонов и является компонентом системы свертывания крови.
Адекватное потребление кальция особенно важно в период роста, беременности и грудного вскармливания.
Витамин D3 (колекальциферол) — увеличивает всасывание кальция в кишечнике, способствует формированию и минерализации костной ткани и ткани зубов.
Применение кальция и витамина D3 препятствует увеличению выработки паратиреоидного гормона (ПТГ), который является стимулятором повышенной костной резорбции (вымывания кальция из костей).
Фармакокинетика
Кальций
Всасывание:
кальций всасывается в ионизированной форме в проксимальном отделе тонкого кишечника посредством активного, D-витамин зависимого транспортного механизма. Обычно количество кальция, всасываемого в желудочно-кишечном тракте, составляет примерно 30% от принятой дозы.
Распределение и метаболизм:
99% кальция в организме сосредоточено в жесткой структуре костей и зубов. Оставшийся 1% находится во внутри- и внеклеточных жидкостях. Около 50% от общего содержания кальция в крови находится в физиологической активной ионизированной форме, из них примерно 10% в комплексе с цитратом, фосфатом или другими анионами, остальные 40% связаны с белками, в первую очередь с альбумином.
Выведение:
кальций выводится кишечником, почками и потовыми железами. Почечное выведение зависит от клубочковой фильтрации и канальцевой реабсорбции кальция.
Витамин D3
Всасывание:
витамин D3 легко всасывается в тонкой кишке (около 80% от принятой дозы).
Распределение и метаболизм:колекальциферол и его метаболиты циркулируют в крови, связанные со специфическим глобулином. Колекальциферол преобразуется в печени путем гидроксилирования до 25-гидроксикальциферола. Затем преобразуется в почках в активную форму 1,25-гидроксикальциферол. 1,25-гидроксикальциферол является метаболитом, ответственным за увеличение всасывания кальция. Неметаболизированный витамин D3 депонируется в жировой и мышечной ткани.
Выведениевитамин D3 выводится кишечником и почками.
Показания к применению
Профилактика и лечение дефицита кальция и/или витамина D3.
Профилактика и комплексная терапия остеопороза и его осложнений (переломы костей).
Противопоказания
— Повышенная чувствительность к компонентам препарата.
— Гиперкальциемия (повышенная концентрация кальция в крови).
— Гиперкальциурия (повышенное содержание кальция в моче).
— Нефролитиаз.
— Гипервитаминоз D.
— Декальцинирующие опухоли (миелома, костные метастазы, саркоидоз).
— Туберкулез легких (активная форма).
— Тяжелая почечная недостаточность.
Препарат в лекарственной форме таблетки не применяется у детей в возрасте до 3-х лет. Компливит® Кальций Д3 содержит аспартам, который в организме трансформируется в фенилаланин. Поэтому препарат не должны принимать пациенты с фенилкетонурией. Препарат содержит лактозу и сахарозу, поэтому его применение не рекомендовано пациентам с наследственной непереносимостью лактозы, фруктозы, глюкозо-галактозной мальабсорбцией, недостаточностью лактазы или сахаразы/изомальтазы.
С осторожностью: беременность, период грудного вскармливания, почечная недостаточность.
Применение при беременности и в период грудного вскармливания
Компливит® Кальций Д3 применяют при беременности для восполнения дефицита кальция и витамина D3 в организме. В период беременности суточная доза не должна превышать 1500 мг кальция и 600 ME витамина D3. Гиперкальциемия на фоне передозировки в период беременности может оказывать неблагоприятное воздействие на развивающийся плод.
Компливит® Кальций Д3 применяют в период грудного вскармливания. Кальций и витамин D3 могут проникать в грудное молоко, поэтому необходимо учитывать поступление кальция и витамина D из других источников у матери и ребенка.
Способ применения и дозы
Компливит® Кальций Д3, таблетки жевательные, принимают внутрь во время еды. Таблетку следует разжевать или рассосать. После этого, при необходимости, можно запить водой.
Взрослым: для лечения остеопороза – по 1 таблетке 2-3 раза в день, для профилактики остеопороза – по 1 таблетке 2 раза в день.
При дефиците кальция и/или витамина D3:
Взрослым и детям старше 12 лет – по 1 таблетке 2 раза в день.
Детям с 5 лет до 12 лет – по 1-2 таблетки в день.
Детям с 3-х до 5 лет – дозировка в соответствии с рекомендациями врача.
Особые группы пациентов
Пациенты с нарушением функции печени:
Коррекция дозы не требуется.
Пациенты с нарушением функции почек:
Не следует применять препарат при тяжелой почечной недостаточности.
Пожилые пациенты:
Доза такая же, как и для взрослых. Следует учитывать возможное снижение клиренса креатинина.
Продолжительность лечения
При применении для профилактики и в комплексной терапии остеопороза длительность лечения определяется врачом индивидуально.
При применении для восполнения дефицита кальция и/или витамина D3 средняя продолжительность курса лечения не менее 4-6 недель. Количество повторных курсов в течение года определяют индивидуально.
Побочное действие
Частота побочных эффектов препарата расценивается следующим образом:
очень часто: > 1/10,
часто: >1/100, <1/10,
нечасто: >1/1 000, < 1/100,
редко: > 1/10 000, < 1/1 000,
очень редко: < 1/10 000.
Нарушения со стороны обмена веществ и питания: нечасто — гиперкальциемия, гиперкальциурия.
Нарушения со стороны желудочно-кишечного тракта: редко — запор, метеоризм, тошнота, боль в животе, диарея, диспепсия.
Нарушения со стороны кожи и подкожной клетчатки: очень редко — аллергические реакции (зуд, сыпь, крапивница).
Передозировка Симптомы передозировки (гиперкальциемии): жажда, полиурия, анорексия, тошнота, рвота, запоры, боль в животе, боли в костях, мышечная слабость, повышенная утомляемость, психические расстройства, головокружение, головная боль, обморочные состояния, кома, нефрокальциноз, мочекаменная болезнь, в тяжелых случаях – сердечные аритмии. При длительном применении избыточных доз (свыше 2500 мг кальция) – повреждения почек, кальциноз мягких тканей.
Лабораторные показатели при передозировке: гиперкальциурия, гиперкальциемия (кальций в плазме около 2,6 ммоль).
В случае обнаружения признаков передозировки необходимо прекратить прием кальция и витамина D, а также тиазидных диуретиков и сердечных гликозидов, и обратиться к врачу.
Лечение: c промывание желудка, восполнение потери жидкости, применение «петлевых» диуретиков (например, фуросемида), глюкокортикостероидных препаратов, кальцитонина, бисфосфонатов, диета с ограничением кальция, проведение гемодиализа. Необходимо контролировать содержание электролитов в плазме крови, функцию почек и диурез.
В тяжелых случаях необходимо измерение центрального венозного давления (ЦВД) и контроль электрокардиограммы (ЭКГ).
Взаимодействие с другими лекарственными препаратами и пищевыми продуктами
Активность витамина D3 может снижаться при его одновременном применении с фенитоином или барбитуратами.
Гиперкальциемия может потенцировать токсические эффекты сердечных гликозидов при одновременном применении с препаратами кальция и витамина D. Необходим контроль ЭКГ и содержания кальция в сыворотке крови.
Препараты кальция могут уменьшать всасывание тетрациклинов из желудочно-кишечного тракта. Поэтому препараты тетрациклинового ряда следует принимать не менее чем за 2 часа до или через 4-6 часов после приема Компливит® Кальций Д3.
Для предотвращения снижения всасывания препаратов бисфосфонатов их рекомендуется принимать не менее чем за час до приема Компливит® Кальций Д3.
Глюкокортикостероиды уменьшают всасывание кальция, поэтому лечение глюкокортикостероидами может потребовать увеличения дозы Компливит® Кальций Д3.
Одновременное лечение препаратами колестирамина или слабительными средствами на основе минерального или растительного масла может снижать всасывание витамина D3.
При одновременном применении диуретиков тиазидного ряда увеличивается риск возникновения гиперкальциемии, так как они увеличивают канальцевую реабсорбцию кальция. При одновременном применении тиазидных диуретиков следует регулярно контролировать содержания кальция в сыворотке крови. Фуросемид и другие «петлевые» диуретики, наоборот, увеличивают выведение кальция почками.
Кальций снижает эффективность левотироксина, уменьшая его всасывание. Период времени между приемами левотироксина и Компливит® Кальций Д3 должен составлять не менее 4 часов.
Всасывание антибиотиков группы хинолона снижается при одновременном применении с препаратами кальция. Поэтому антибиотики группы хинолона следует принимать за 2 часа до или через 6 часов после приема Компливит® Кальций Д3.
Прием пищевых продуктов, содержащих оксалаты (щавель, ревень, шпинат) и фитин (крупы), снижает всасываемость кальция, поэтому не следует принимать Компливит® Кальций Д3 в течение 2 часов после употребления щавеля, ревеня, шпината и круп.
Особые указания
При длительной терапии следует контролировать содержание кальция и креатинина в сыворотке крови. Наблюдение особенно важно у пациентов пожилого возраста при одновременном лечении сердечными гликозидами и диуретиками (см. раздел «Взаимодействие с другими лекарственными препаратами и пищевыми продуктами») и у пациентов с повышенной склонностью к образованию камней в почках. В случаях гиперкальциемии или признаков нарушения функции почек следует уменьшить дозу или прекратить лечение.
Витамин D3 следует принимать с осторожностью пациентам с почечной недостаточностью. В этом случае необходимо контролировать содержание кальция и фосфатов в сыворотке крови. Также необходимо учитывать риск возникновения кальциноза мягких тканей.
Во избежание передозировки необходимо учитывать дополнительное поступление витамина D из других источников. У пожилых людей потребность в кальции составляет 1500 мг/сут, в витамине D3 – 0,5-1 тыс. МЕ/сут.
Кальций и витамин D3 должны с осторожностью применяться у иммобилизированных пациентов с остеопорозом в связи с риском развития гиперкальциемии.
Одновременное применение с антибиотиками группы тетрациклина или хинолона обычно не рекомендуется или должно осуществляться с осторожностью (см. раздел «Взаимодействие с другими лекарственными препаратами и пищевыми продуктами»).
Влияние на способность управлять транспортными средствами и механизмами
Препарат Компливит® Кальций Д3 не влияет на способность управлять транспортными средствами или работать с технически сложными механизмами.
Форма выпуска
Таблетки жевательные [апельсиновые].
По 30, 60, 90, 100 или 120 таблеток в банки полимерные. Банки укупоривают крышкой навинчиваемой. Каждую банку, обтянутую колпачком защитным термоусадочным, вместе с инструкцией по применению помещают в пачку из картона.
Или банки по 60, 90, 100 или 120 таблеток с многостраничной этикеткой, содержащей полный текст инструкции по применению, обтянутые колпачком защитным термоусадочным, помещают в транспортную тару.
Условия хранения
При температуре не выше 25°С.
Хранить в недоступном для детей месте.
Срок годности
3 года.
Не использовать по истечении срока годности, указанного на упаковке.
Условия отпуска
Без рецепта.
Владелец регистрационного удостоверения/организация, принимающая претензии потребителей:
ПАО «Отисифарм», Россия,
123317, г. Москва, ул. Тестовская, д.10
Тел.: +7 (800) 775-98-19
Факс: +7 (495) 221-18-02
www.otcpharm.ru
Производитель:
ОАО «Фармстандарт-УфаВИТА»
450077, Россия, Республика Башкортостан, г. Уфа, ул. Худайбердина, д. 28,
тел./факс: (347) 272 92 85,
www.pharmstd.ru
Гиперкальциемия — Humanitas
Гиперкальциемия – это патологическое состояние, при котором уровень кальция в крови превышает норму. Избыток кальция в крови приводит к хрупкости костей, образованию почечных камней и нарушению работы сердца и головного мозга.
Наиболее характерной причиной возникновения гиперкальциемии является повышенная активность паратиреоидных желез. Они представляют собой четыре крошечные железы размером не больше рисового зернышка, расположенные на щитовидной железе или около нее. Иными причинами гиперкальциемии являются злокачественные новообразования, некоторые заболевания, определенные виды лечения или чрезмерное употребление добавок с кальцием или витамином D.
Признаки и симптомы гиперкальциемии могут иметь различную интенсивность проявления вплоть до отсутствия. Лечение зависит от вызвавшей ее причины.
Симтпомы
Легкая форма гиперкальциемии может протекать бессимптомно. Более тяжелые формы сопровождаются появлением симптомов в частях тела, на которые влияет высокий уровень кальция. Например:
- Почки. При избытке кальция в крови почки вынуждены работать более напряженно для выведения его из организма. Это ведет к повышению жажды и частым мочеиспусканиям.
- Пищеварительная система. Гиперкальциемия вызывает расстройство желудка, тошноту, рвоту и запор.
- Кости и мышцы. В большинстве случаев избыточный кальций вымывается в кровь из костей, что приводит к их хрупкости. В результате появляется боль в костях. В некоторых случаях гиперкальциемия также сопровождается мышечной слабостью.
- Головной мозг. Гиперкальциемия влияет на работу головного мозга, вызывая спутанность сознания, заторможенность и утомляемость.
Условия, при которых необходимо обратиться к врачу
При появлении таких признаков и симптомов гиперкальциемии, как повышенная жажда, частое мочеиспускание и боли в животе, необходимо обратиться к врачу.
Осложнения
Гиперкальциемия сопровождается следующими осложнениями:
Остеопороз. Если кальций вымывается из костей в кровь в течение долгого времени, плотность костей снижается и развивается остеопороз, что ведет к переломам, искривлению позвоночника и потере роста.
Камни в почках. При высоком содержании кальция в моче в почках образуются кристаллы. Со временем кристаллы формируют почечные камни. Выведение камня сопровождается крайне болезненными ощущениями.
Почечная недостаточность. Тяжелая форма гиперкальциемии нарушает работу почек, ограничивая их способность к очищению крови и выведению жидкости.
Нарушения со стороны нервной системы. Тяжелая форма гиперкальциемии вызывает спутанность сознания, слабоумие и кому, которая может привести к смерти.
Нарушение сердечного ритма (аритмия). Гиперкальциемия нарушает передачу нервных импульсов, регулирующих работу сердца, что может стать причиной нарушения регулярного ритма сердца.
нормальных уровней кальция: что такое высокий уровень кальция? Нормальный и высокий уровень кальция Симптомы, лечение, диагностика
Подразделение: нормальный уровень кальция | Высокое содержание кальция | Нормокальциемический первичный гиперпаратиреоз
Нормальный уровень кальция в крови у людей
В нашем организме кальций является минералом, из которого состоят наши кости, а также солью, которая растворяется в нашей крови и регулирует функции организма. В Калифорнийском университете в Лос-Анджелесе нормальный диапазон уровня кальция в крови составляет от 8,6 до 10.3 мг / дл .
Чтобы поддерживать нормальный уровень кальция, организм использует гормоны для регулирования уровня кальция в крови.
Нормальное регулирование уровня кальция в нашем кровотоке аналогично тому, как работает термостат . В организме установлено нормальное количество кальция (от 8,6 до 10,3 мг / дл).
Паращитовидные железы можно рассматривать как «кальциевый термостат» тела .
Паращитовидные железы — это группа из четырех желез, соседствующих с щитовидной железой, которые являются основными регуляторами содержания кальция в крови в вашем организме (см. Паращитовидные железы — иллюстрация).
Паращитовидные железы выделяют паратироидный гормон (ПТГ), который увеличивает уровень кальция в крови. Если уровень кальция слишком низкий, паращитовидные железы будут выделять ПТГ, что повысит уровень кальция в крови до необходимого уровня.
Если уровень кальция слишком высок, паращитовидные железы перестанут выделять ПТГ, чтобы попытаться вернуть кальций в норму.
| Лаборатория | Нормальный диапазон (условные единицы) | Нормальный диапазон (единицы СИ) |
|---|---|---|
| Кальций (сыворотка) | 8.6-10,3 мг / дл | 2,2-2,6 ммоль / л |
| Кальций (ионизированный) | 4,4-5,2 мг / дл | 1,1-1,3 ммоль / л |
| ПТГ (паратироидный гормон) | 11 -51 пг / мл | 11-51 нг / л |
| Креатинин (маркер функции почек) | 0,6-1,3 мг / дл | 53,0-114,9 мкмоль / л |
| Витамин D 25, гидрокси | 30-80 нг / мл | 121,4-323,7 нмоль / л |
Что такое высокий уровень кальция?
Уровень кальция в крови будет считаться высоким, если он превышает верхний предел нормального диапазона, то есть больше 10.3 мг / дл . Имейте в виду, что «нормальные» контрольные диапазоны могут отличаться в зависимости от того, кто обрабатывает ваши лаборатории. Это связано с тем, что разные лаборатории используют разные группы людей, которых считают «нормальными» для определения контрольных диапазонов. Важно повторно проверить уровень кальция после получения одного результата с повышенным содержанием кальция в крови, чтобы подтвердить высокий уровень кальция, иначе называемый гиперкальциемией. См. Гиперкальциемия.
Исследование с высоким содержанием кальция
После подтверждения высокого содержания кальция ваш врач обычно запускает лабораторную панель паратироидных гормонов.Результаты этой панели покажут, вызван ли ваш высокий уровень кальция чрезмерной выработкой ПТГ паращитовидными железами (см. «Высокий уровень кальция»). В редких случаях высокий уровень кальция в крови вызван чем-то другим, кроме гиперпаратиреоза, например, раком или злокачественными новообразованиями не из паращитовидной железы. Однако у большинства пациентов высокий уровень кальция вызван гиперпаратиреозом, состоянием, когда паращитовидные железы вырабатывают слишком много паратироидного гормона . Высокий уровень паратироидного гормона приводит к перемещению кальция из костей в кровь.Таким образом, гиперпаратиреоз может привести к ослаблению костей, переломам костей и другим осложнениям, таким как камни в почках. См. Гиперпаратиреоз.
Другие стандартные диапазоны измерения кальция в лаборатории
| Возраст | Мужчины (мг / дл) | Женщины (мг / дл) |
|---|---|---|
| LabCorp Нормальные диапазоны норм кальция | ||
| 8,7-10,2 | 8,7-10,2 | |
| > 59 лет | 8.6-10,2 | 8,7-10,3 |
| Quest Labs Нормальный эталонный диапазон кальция | ||
| 20-49 лет | 8,6-10,3 | 8,6-10,2 |
| > 49 лет | 8,6-10,3 | 8,6-10,4 |
Есть вопросы о нормальном и высоком уровнях кальция?
Свяжитесь с нами>
Что вызывает слишком высокий уровень кальция в крови? — Основы здоровья от клиники Кливленда
Вашему организму нужен кальций для создания и поддержания крепких костей и зубов, а также для поддержки сокращения мышц, высвобождения нейромедиаторов, регулирования сердечного ритма и нормального свертывания крови.Но высокий уровень кальция в крови может быть вредным.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Гиперкальциемия — это состояние, которое возникает, когда уровень кальция в крови выше нормы. Это может произойти по ряду причин — от недостатка воды каждый день до приема высоких доз добавок и аномально функционирующих паращитовидных желез.
Хотя умеренно повышенный уровень кальция может не вызывать никаких симптомов, очень высокий уровень кальция может вызвать боль в животе, камни в почках, чрезмерную жажду, боли в костях, мышечную слабость и спутанность сознания.
К счастью, высокий уровень кальция легко обнаруживается с помощью простого анализа крови, а причина часто может быть идентифицирована и легко вылечена, говорит эндокринолог Сьюзан Уильямс, доктор медицины.
«Если у вас высокий уровень кальция, ваш врач направит вас к специалисту для дальнейшего обследования, поэтому обязательно приходите на прием», — сказал доктор.- говорит Уильямс.
Как узнать, что у вас высокий уровень кальция?
Большинство людей с умеренно повышенным уровнем кальция даже не подозревают об этом, — говорит доктор Уильямс.
«Обычно вы обнаруживаете это случайно, когда идете к врачу для обычного медицинского осмотра или обычного анализа крови», — говорит она. «Любой может заболеть гиперкальциемией. Иногда семейный анамнез может сыграть роль, если у вас в анамнезе были камни в почках, но это может развиться у любого человека на любом этапе жизни ».
Симптомы гиперкальциемии, хотя и встречаются редко, могут включать:
- Частое мочеиспускание и жажда
- Усталость и боли в костях
- Боль в животе и запор
- Забывчивость и растерянность
- Вялость и депрессия
- Мышечные боли
Что вызывает у вас гиперкальциемию?
Есть много вещей, которые могут вызвать гиперкальциемию, включая некоторые заболевания, лекарства и даже обезвоживание.Но основные причины:
- Гиперактивные паращитовидные железы. Гиперпаратиреоз означает, что ваше тело выделяет избыток паратиреоидного гормона, который может повысить уровень кальция в крови. «Когда уровень кальция высок из-за сверхактивной паращитовидной железы, это означает, что кальций поступает из костей, и это может привести к переломам», — говорит доктор Уильямс.
- Пищевые добавки и антациды в таблетках. Другой распространенной причиной является употребление слишком большого количества кальция в форме кальциевых добавок или антацидов на основе кальция.«Будьте очень осторожны с таблетками антацидов, богатых кальцием», — говорит доктор Уильямс. «Время от времени принимать таблетки не вредно. Но если вы принимаете более одного или двух препаратов в неделю, сообщите об этом лечащему врачу. Это может быть признаком проблемы с пищеварением, которую, возможно, необходимо решить «.
- Рак . Некоторые пациенты опасаются, что причиной высокого уровня кальция является рак. Если ваш уровень внезапно повышается до диапазона от 12 до 15 мг / дл (10 мг / дл является нормальным), это может быть первым признаком рака, но это гораздо более редкая причина повышенного содержания кальция, доктор.- говорит Уильямс.
Поддерживает здоровый уровень кальция
Текущие рекомендации Национального фонда по борьбе с остеопорозом заключаются в том, чтобы включать в свой рацион большое количество продуктов с высоким содержанием кальция, в том числе молочные продукты, темную листовую зелень и продукты, обогащенные кальцием.
Людям с истинной аллергией на молоко или другими диетическими ограничениями иногда необходимы кальциевые добавки, чтобы обеспечить адекватное потребление кальция. Но рекомендуется соблюдать осторожность.
Женщинам в возрасте до 50 лет рекомендуется принимать 1000 мг кальция в день, а женщинам в постменопаузе — 1200 мг в день.Для мужчин младше 70 лет рекомендуется принимать 1000 мг в день. Эта цифра увеличивается до 1200 мг для мужчин старше 70 лет.
Нормальный уровень кальция в крови— с поправкой на возраст пациента
Уровни кальция в крови меняются с возрастом, но лаборатории не дают нормальных значений кальция в зависимости от возраста. Самый высокий уровень кальция в крови наблюдается в возрасте от 15 до 25 лет. Взрослые старше 40 лет не должны иметь уровень кальция выше 10,1 мг / дл.
Высокий уровень кальция в крови никогда не бывает нормальным.К сожалению, очень немногие врачи понимают, что нормальный уровень кальция в крови меняется с возрастом. Этот график показывает, как уровень кальция в крови обычно повышается по мере того, как мы переживаем период полового созревания и наш скачок роста. Самый высокий уровень кальция в крови наблюдается в подростковом возрасте и в начале двадцатых годов, что проявляется в увеличении высоты зеленой зоны в эти годы.
Нормальный уровень кальция в крови (нормальный диапазон) различается для людей разного возраста. Подростки и молодые люди должны иметь уровень кальция от 10 до 10, но взрослые старше 40 лет должны иметь уровень кальция в крови от 9 до 9.Очень немногие лаборатории дадут нормальный уровень кальция для возраста пациента (что вызывает большую путаницу).В этом блоге, посвященном паращитовидным железам, рассказывается об одной из двух наиболее распространенных ошибок, которые, как мы видим, делают врачи при диагностике и понимании гиперпаратиреоза… эти два — 1) людей вредит длительность высокого содержания кальция, а не его высокий уровень. стать (освещено в другом блоге), и проблема описана здесь: 2) Уровни кальция в крови меняются с возрастом, и лаборатории не сообщают о нормальных диапазонах в зависимости от возраста пациентов. Продолжайте читать и поймете, почему это такая огромная проблема, из-за которой примерно половина людей с гиперпаратиреозом не осознают, что у них он есть. Мы здесь не клевещем на врачей. В некоторых случаях это не вина врача, скорее, лаборатории неправильно сообщают о нормальных диапазонах. Как врач должен знать?
Практически все ценности нашей лаборатории одинаковы для детей, подростков, взрослых и нас, стариков. Количество хлоридов, натрия, калия, магния и т. Д. Одинаково для всех возрастных групп.Уровни кальция в крови — большое исключение. Причина, по которой уровень кальция в крови повышается в подростковом возрасте, заключается в происходящем нормальном скачке роста. Происходит интенсивный рост костей и «оборот» костных клеток, поскольку образуется новая кость, и кости становятся более прочными и плотными. В эти годы активного формирования и созревания костей уровень кальция в крови самый высокий. На приведенном выше графике очень четко показано большое повышение уровня кальция в крови в подростковом возрасте до 20 лет, а затем снижение до 35 лет или около того, когда у взрослых должен быть весь (или почти весь) уровень кальция в крови «на уровне 9».
Правила нормального уровня кальция в крови:
- Предполагается, что у подростков и молодых людей уровень кальция в крови должен быть ниже 10
- Взрослые старше 35 лет должны иметь уровень кальция в крови 9.
- Взрослым старше 40 лет не разрешается иметь уровень кальция «выше 10». (редко — нормально, но не часто и не более 10,2)
- Хотя некоторые лаборатории сообщают, что нижний предел содержания кальция в крови составляет около 8,8 мг / дл, это редко бывает правдой. Практически у всех, независимо от возраста, уровень кальция должен быть выше 9.0 мг / дл.
- Почти у всех взрослых старше 35 лет уровень кальция в крови составляет от 9,4 до 9,9 мг / дл. 9,7 — наиболее распространенный уровень кальция в крови (режим).
- Для наших друзей за пределами США: Чтобы преобразовать мг / дл в ммоль / л: умножьте на 0,2495. Чтобы преобразовать ммоль / л в мг / дл: разделите на 0,2495. Таким образом, кальций 10,0 мг / дл = 2,495 ммоль / л. Кальций 11,0 мг / дл = 2,75 ммоль / л
— ПРОБЛЕМА КАЛЬЦИЯ КРОВИ —
Уровни кальция в крови у 52-летней женщины.Большинство лабораторий не сообщают о нормальном диапазоне содержания кальция в зависимости от возраста пациента, вместо этого выдают высокий нормальный диапазон, как будто всем людям 18 лет!Большая проблема заключается в том, что лаборатории обычно дают уровень кальция в крови, а затем дают «нормальный диапазон» для ВСЕХ ЧЕЛОВЕК. Другими словами, лаборатория скажет, что нормальный диапазон составляет от 8,8 до 10,6 мг / дл. Это верно для ВСЕХ людей, но это НЕ правда, если вам больше 35 лет. Фотография слева — прекрасный тому пример.Это от 52-летней женщины, с которой я консультировался сегодня. У нее есть все классические симптомы гиперпаратиреоза, но ее врачи не имели ни малейшего представления о том, что у нее это заболевание, потому что лаборатория установила нормальный уровень ее кальция для ВСЕХ людей, а не для 52-летней женщины! Как видите, с 2000 года уровень кальция у нее был «10», но ее лаборатория обычно дает нормальные значения от 10,5 до 10,8 мг / дл. Я должен признать, что ее врачи могли это уловить, но каждый раз, когда они думали, что у нее высокий уровень кальция, следующий уровень, примерно через год или около того, показал, что кальций «нормальный».Это проблема, которую мы видим примерно в 90% рассматриваемых нами диаграмм. Лаборатории дают нормальный диапазон для всех людей (большую часть времени), поэтому уровень кальция «в десятках» не оценивается. Вы можете видеть, что ее первая и последняя лабораторные исследования были выполнены в другой лаборатории, где нормальный диапазон составлял 10,2 мг / дл. Эта дама сама диагностировала гиперпаратиреоз. Она получила копию своих лабораторных исследований, поняла, что уровень кальция 11,0 был высоким, поэтому она ввела «высокий уровень кальция в крови» в Google и угадала, что она нашла? Почему пациенты должны диагностировать опухоли у себя? Где наши врачи ??
Поскольку большинство врачей не знают, что уровни кальция в крови различаются для разных возрастов (черт возьми, нас этому тоже никогда не учили!), Они увидят ваш уровень кальция равным 10.5 и скажите: «с кальцием все в порядке… он в пределах нормы». Однако, если вам больше 35 лет, ничто не может быть дальше от истины, но никто не знает, потому что лаборатория не дала нормальный диапазон для человека вашего возраста (который составляет от 9,0 до 10,0 для всех взрослых старше 40 лет). Как вы узнаете, читая больше о гиперпаратиреозе, высота кальция от (насколько он стал) является очень плохим предиктором серьезности этого заболевания. Это длительность (сколько времени прошло больше 10.0 мг / дл), что связано со всеми осложнениями, связанными с высоким содержанием кальция.
Тест на высокое содержание кальция в крови: что хуже?
Вопрос: У кого самый тяжелый гиперпаратиреоз: женщина с уровнем кальция 12,2 мг / дл или женщина с уровнем кальция 10,8 ??? Ответ таков: вы не можете сказать, когда все, что вы знаете, — это уровень кальция. Человек с «наихудшим» гиперпаратиреозом (тот, у кого больше всего повреждены кости, сердце, артерии, мышцы, почки и т. Д.) — это тот, у кого уровень кальция в крови повышен дольше всего.Человек с более высоким содержанием кальция не обязательно страдает самым тяжелым заболеванием! Помните, мы измеряем тяжесть гиперпаратиреоза по нанесенному им повреждению, которое ВСЕГДА связано с ДЛИТЕЛЬНОСТЬЮ существования опухоли паращитовидной железы. Человек с уровнем кальция выше 10,0 мг / дл дольше всех, как правило, имеет наибольшее количество осложнений и имеет более тяжелое заболевание. Неверно предполагать, что кальций 12,2 происходит из опухоли старше одной, что приводит к уровню кальция в крови 10.8 мг / дл. И, конечно же, когда ваш врач говорит: «У вас не так много кальция, давайте посмотрим, не станет ли он выше», вы знаете, что пора встать и начать учить (или уйти). Уровень кальция НЕ является хорошим показателем тяжести первичного гиперпаратиреоза! Эта тема освещена в нескольких наших блогах.
Хотите научить своего врача? Распечатайте график вверху этой страницы и отнесите его / ей. Большинство врачей не понимают, что уровень кальция равен 10.2-10,6 мг / дл у взрослого старше 40 лет означает, что у него опухоль паращитовидной железы, которая сделает его несчастным… и вызовет множество проблем в ближайшие годы. Это не вина доктора — их никогда не учили; и лаборатории не помогают, давая неправильные нормальные диапазоны. Помогите нам научить!
См. Следующие два графика, которые идут вместе с этим графиком на нашей новой странице parathyroid.com.
Хотите узнать больше? Мы разместили новую страницу на Parathyroid.com об этом графике и ДВА графиках, связанных с ним.Два дополнительных графика помещают на этот график пациентов с гиперпаратиреозом. http://www.parathyroid.com/Normal-Blood-Calcium-Levels.htm
Уровень кальция в крови — обзор
Кальций в сыворотке
Концентрация кальция в плазме у взрослых в среднем 2,5 ммоль / л (или 5 мэкв / л, 10 мг / дл 1 ). Кальций в плазме присутствует в различной степени в связанных с белками, комплексных и ионизированных формах. Примерно 45% кальция в сыворотке связывается с белками плазмы, в основном с альбумином.Меньшие количества связаны с глобулинами. С фибрином связывается лишь незначительное количество кальция. Следовательно, концентрации кальция в сыворотке и плазме, как правило, неразличимы (Miles et al. , 2004). Еще 45% сывороточного кальция ионизировано (или «свободно»). Оставшиеся 10% сывороточного кальция связаны с небольшими поливалентными анионами, такими как бикарбонат, фосфат и сульфат. Такие ионные пары, например бикарбонат кальция, которые образуются под действием электростатических сил, называются «комплексами кальция».Вместе ионизированный кальций и кальций в комплексе называются «диффундирующим», потому что только диффундирующий кальций фильтруется в клубочках и может проникать через клеточные мембраны.
Ультрафильтруемые и ионизированные фракции кальция подвержены влиянию изменений общей концентрации кальция в сыворотке, pH крови, концентрации белка в плазме и концентрации комплексообразующих анионов. Повышение общей концентрации кальция в сыворотке обычно сопровождается сопутствующим повышением уровня ультрафильтруемого кальция до общей концентрации около 4 мМ (Edwards et al., 1974; Le Grimellec et al. , 1974). Постулируется, что этот верхний предел ультрафильтрации кальция при гиперкальциемии является результатом образования нерастворимых комплексов Ca 3 (PO 4 ) -белковый. Эта идея подтверждается выводом о том, что концентрация ультрафильтруемого фосфата также снижается (Cuche et al. , 1976). И наоборот, гипокальциемия обычно связана со снижением ультрафильтрации кальция (Terepka et al. , 1957).
Изменения концентрации белков сыворотки обычно сопровождаются параллельными изменениями общей концентрации кальция в сыворотке, так что ультрафильтруемая фракция остается постоянной (Loeb, 1926; Marshall, 1976; Peterson et al. , 1961). Однако при тяжелой гипопротеинемии ультрафильтруемая фракция увеличивается (Hopkins et al. , 1952; Terepka et al. , 1957).
Ионизированный Ca 2+ изменяется обратно пропорционально pH крови. Ацидемия увеличивает ионизированный Ca 2+ , тогда как алкалоз снижает Ca 2+ (Hopkins et al., 1952; Леб, 1926; Петерсон и др. , 1961). Концентрации ионизированного Ca 2+ также изменяются обратно пропорционально изменениям сывороточных анионов. Например, повышение уровня фосфата, цитрата, сульфата или бикарбоната увеличивает бессывороточный Ca 2+ вторично по отношению к усиленному образованию комплексов кальция (Walser, 1973).
Симптомы гипокальциемии различаются в зависимости от концентрации ионизированного кальция в сыворотке. Незначительное снижение уровня кальция в плазме связано с парестезией и мышечными спазмами; более серьезное снижение уровня кальция может вызвать судороги.С другой стороны, гиперкальциемия связана с ослаблением почечных эффектов ПТГ, антидиуретическим действием вазопрессина и снижением концентрационной способности почек (Gill and Bartter, 1961; Takaichi and Kurokawa, 1986). Концентрация кальция во внеклеточной жидкости представляет собой динамический баланс между кишечной абсорбцией, почечной реабсорбцией и костной резорбцией. Параметры, влияющие на баланс кальция у взрослого, схематически показаны на рисунке 1. Показаны двунаправленные движения кальция из кишечника, почек и костей, а также представлены репрезентативные величины.Предполагая, что ежедневное потребление кальция с пищей составляет 1000 мг, чистая кишечная абсорбция составляет около 200 мг, а оставшиеся 800 мг выводятся с калом. В равновесии чистая кишечная абсорбция соответствует экскреции с мочой, тогда как накопление кальция и потеря из костей равны. Таким образом, ежедневно выводится примерно 200 мг кальция. У взрослых чистый кальциевый баланс фактически равен нулю, что позволяет предположить, что в отсутствие кальциевой нагрузки, такой как лактация, почки представляют собой доминирующий регуляторный сайт метаболизма кальция (Peacock et al., 1969).
Рисунок 1. Баланс внеклеточного кальция у взрослого человека. Числовые значения потребления, выведения и поступления кальция в мг / день для человека весом 70 кг. Исходные данные взяты из Wilkinson (1976). Рекомендуемый ежедневный рацион для взрослых американцев включает 1000 мг кальция, хотя настоящие диеты обычно содержат меньше элементарного кальция (Heaney et al. , 1975; Mundy, 1990). При принятой дозе 1000 мг 800 мг выводится с калом и 200 мг с мочой.
Практический подход к гиперкальциемии
МЭРИ Ф.КАРРОЛЛ, доктор медицины, Восточный медицинский центр Нью-Мексико, Розуэлл, Нью-Мексико.
ДЭВИД С. ШЕЙД, доктор медицины, Школа медицины Университета Нью-Мексико и Центр медицинских наук, Альбукерке, Нью-Мексико
Am Fam Physician. 1 мая 2003 г .; 67 (9): 1959-1966.
Гиперкальциемия — это заболевание, с которым обычно сталкиваются врачи первичного звена. У бессимптомных пациентов диагноз часто ставится случайно. Клинические проявления влияют на нервно-мышечную, желудочно-кишечную, почечную, скелетную и сердечно-сосудистую системы.Наиболее частыми причинами гиперкальциемии являются первичный гиперпаратиреоз и злокачественные новообразования. Некоторыми другими важными причинами гиперкальциемии являются лекарственные препараты и семейная гипокальциурическая гиперкальциемия. Первоначальное диагностическое обследование должно включать определение уровня интактного паратиреоидного гормона, а прием любых лекарств, которые могут быть причиной заболевания, следует прекратить. Гормон паращитовидной железы подавляется при гиперкальциемии, связанной со злокачественными новообразованиями, и повышается при первичном гиперпаратиреозе. Перед рассмотрением операции на паращитовидных железах важно исключить другие причины, и пациентов следует направлять на паратиреоидэктомию только в том случае, если они соответствуют определенным критериям.Многие пациенты с первичным гиперпаратиреозом имеют доброкачественное течение и не нуждаются в хирургическом вмешательстве. Гиперкальциемический криз представляет собой чрезвычайную ситуацию, угрожающую жизни. Агрессивная внутривенная регидратация является основой лечения тяжелой гиперкальциемии, а антирезорбтивные средства, такие как кальцитонин и бисфосфонаты, часто могут облегчить клинические проявления гиперкальциемических расстройств.
Гиперкальциемия — это заболевание, с которым обычно сталкиваются врачи первичного звена. Примерно один из 500 пациентов, проходящих лечение в клинике общей медицины, имеет недиагностированный первичный гиперпаратиреоз, ведущую причину гиперкальциемии.1–4 Диагноз гиперкальциемии чаще всего ставится случайно, когда в образцах крови обнаруживается высокий уровень кальция. Основные проблемы в лечении гиперкальциемии — отличить первичный гиперпаратиреоз от состояний, которые не поддаются паратиреоидэктомии, и знать, когда уместно направить пациента на операцию. Важно, чтобы врачи знали, как оценивать и оптимально вести пациентов с гиперкальциемией, потому что лечение и прогноз зависят от основного заболевания.
Патофизиология гиперкальциемии
Скелет содержит 98 процентов общего кальция в организме; оставшиеся 2 процента циркулируют по всему телу. Половина циркулирующего кальция — свободный (ионизированный) кальций, единственная форма, которая имеет физиологические эффекты. Остальное связано с альбумином, глобулином и другими неорганическими молекулами. Низкий уровень альбумина может повлиять на общий уровень кальция в сыворотке. Прямое измерение уровня свободного кальция более удобно и точно, но для расчета скорректированного общего уровня кальция в сыворотке можно использовать следующую формулу:
Скорректированный кальций = (4.0 г на дл — [плазменный альбумин]) 3 0,8 + [сывороточный кальций] Паратироидный гормон (ПТГ), 1,25-дигидроксивитамин D 3 (кальцитриол) и кальцитонин контролируют гомеостаз кальция в организме (таблица 1). Повышенная резорбция костей, повышенное всасывание кальция в желудочно-кишечном тракте и снижение выведения кальция через почки вызывают гиперкальциемию. Нормальный уровень кальция в сыворотке составляет от 8 до 10 мг на дл (от 2,0 до 2,5 ммоль на л, рис. 1), хотя точный диапазон может варьироваться в зависимости от лаборатории. Нормальный уровень ионизированного кальция составляет от 4 до 5.6 мг на дл (от 1 до 1,4 ммоль на л). Гиперкальциемия считается легкой, если общий уровень кальция в сыворотке составляет от 10,5 до 12 мг на дл (2,63 и 3 ммоль на л) .5 Уровни выше 14 мг на дл (3,5 ммоль на л) могут быть опасными для жизни.
ПТГ — это гормон из 84 аминокислот, продуцируемый четырьмя паращитовидными железами размером с горошину, расположенными позади щитовидной железы. В ответ на низкий уровень кальция в сыворотке крови ПТГ повышает уровень кальция за счет ускорения резорбции остеокластической кости и увеличения резорбции кальция почечными канальцами.Он также увеличивает уровень кальцитриола, что косвенно повышает уровень кальция в сыворотке крови. ПТГ вызывает потерю фосфатов через почки. Таким образом, у пациентов с гиперкальциемией, опосредованной ПТГ, уровни фосфатов в сыворотке обычно низкие.
Посмотреть / распечатать таблицу
ТАБЛИЦА 1Действия гормонов, участвующих в гомеостазе кальция
| Гормон | Влияние на кости | Влияние на кишечник | Влияние на почки |
|---|---|---|---|
↑ Parathone Ca ++ , ↓ PO 4 уровни в крови | Поддерживает резорбцию остеокластов | Косвенные эффекты через ↑ кальцитриол от 1-гидроксилирования | Поддерживает резорбцию PO ++ 4 ++ и 4 экскреция, активирует 1-гидроксилирование |
Кальцитриол (витамин D) ↑ Ca ++ , ↑ PO 4 уровни в крови | Нет прямого воздействия | ↑ Ca ++ и PO 4 абсорбция | Нет прямого воздействия |
Поддерживает остеобласты 9 0044 | |||
Вызывает кальцитонин ↓ Ca ++ , ↓ PO 4 уровни в крови при наличии гиперкальциемии | Подавляет резорбцию остеокластов | Нет прямого воздействия 9398 ++ и PO 4 экскреция |
Действия гормонов, участвующих в гомеостазе кальция
| Гормон | Влияние на кости | Влияние на кишечник | Влияние на почки | Паратироидный гормон ↑ Ca ++ , ↓ PO 4 уровни в крови | Поддерживает резорбцию остеокластов | Косвенные эффекты через ↑ кальцитриол от 1-гидроксилирования | и PO 4 экскреция, активирует 1-гидроксилирование |
|---|---|---|---|
Кальцитриол (витамин D) ↑ Ca ++ , ↑ PO 4 в крови | Нет прямого воздействия | ↑ Ca ++ и PO 4 абсорбция | Нет прямых эффектов |
Поддерживает остеобласты | |||
Вызывает кальцитонин ↓ Ca ++ , ↓ PO 4 уровни в крови при наличии гиперкальциемии 034 | Нет прямого воздействия | Способствует выведению Са ++ и PO 4 экскреции |
Витамин D — это стероидный гормон, получаемый с пищей или производимый солнечным светом на предшественники витамина D в организме человека. кожа.Кальцитриол, активная форма витамина D, образуется в результате последовательного гидроксилирования предшественника холекальциферола сначала в печени (25-гидроксилирование), затем в почках (1-гидроксилирование). Достаточное количество витамина D необходимо для образования костей. Однако главной целью витамина D является кишечник, где он увеличивает усвоение кальция и фосфата. Таким образом, при гиперкальциемии, опосредованной витамином D, уровни фосфатов в сыворотке обычно высоки.
Просмотр / печать Рисунок
Спектр гиперкальциемии
РИСУНОК 1.
Спектр гиперкальциемии, определяемый уровнями общего и ионизированного кальция в сыворотке.
Спектр гиперкальциемии
РИСУНОК 1.
Спектр гиперкальциемии, определяемый уровнями общего и ионизированного кальция в сыворотке.
Кальцитонин — гормон из 32 аминокислот, вырабатываемый парафолликулярными С-клетками щитовидной железы. Кальцитонин является слабым ингибитором активации остеокластов и противодействует воздействию ПТГ на почки, тем самым способствуя выведению кальция и фосфата.Уровень кальцитонина может быть повышен у беременных и у пациентов с медуллярной карциномой щитовидной железы. Однако прямых клинических последствий нет, и уровень кальция в сыворотке обычно в норме.
Пептид, родственный ПТГ (PTHrP), является основным медиатором гиперкальциемии, связанной с солидными опухолями. 6 PTHrP гомологичен ПТГ по аминоконцу, области, которая включает рецептор-связывающий домен. PTHrP связывает рецептор PTH и имитирует биологические эффекты PTH на кости и почки.
Клинические проявления гиперкальциемии
Оптимальная концентрация ионизированного кальция в сыворотке крови необходима для нормального функционирования клеток. Гиперкальциемия приводит к гиперполяризации клеточных мембран. Пациенты с уровнем кальция от 10,5 до 12 мг на дл могут протекать бессимптомно.7 Когда уровень кальция в сыворотке поднимается выше этой стадии, становятся очевидными мультисистемные проявления (таблица 2). Эта совокупность симптомов привела к мнемоническому «Камни, кости, брюшные стоны и психические стоны», которые используются для напоминания о признаках и симптомах гиперкальциемии, особенно в результате первичного гиперпаратиреоза.
Нервно-мышечные эффекты включают нарушение концентрации внимания, спутанность сознания, кальцификацию роговицы, утомляемость и мышечную слабость.8 Среди желудочно-кишечных проявлений — тошнота, боль в животе, анорексия, запор и, в редких случаях, язвенная болезнь или панкреатит. Наиболее важными почечными эффектами являются полидипсия и полиурия в результате нефрогенного несахарного диабета и нефролитиаз в результате гиперкальциурии. Другие почечные эффекты включают обезвоживание и нефрокальциноз. Сердечно-сосудистые эффекты включают гипертензию, кальцификацию сосудов и укороченный интервал QT на электрокардиограмме.Сердечные аритмии встречаются редко. Боль в костях может возникать у пациентов с гиперпаратиреозом или злокачественными новообразованиями. Остеопороз кортикальной кости, такой как запястье, в основном связан с первичным гиперпаратиреозом.9 Избыток ПТГ также может привести к субнадкостничной резорбции, что приводит к кистозному остеиту с кистами и коричневыми опухолями длинных костей.
Дифференциальный диагноз гиперкальциемии
Первичный гиперпаратиреоз и злокачественные новообразования составляют более 90 процентов случаев гиперкальциемии.Эти состояния необходимо дифференцировать на ранней стадии, чтобы обеспечить пациенту оптимальное лечение и точный прогноз. Гуморальная гиперкальциемия злокачественной опухоли подразумевает очень ограниченную продолжительность жизни — часто всего несколько недель. С другой стороны, первичный гиперпаратиреоз имеет относительно доброкачественное течение.
Причины гиперкальциемии можно разделить на семь категорий: гиперпаратиреоз, причины, связанные с витамином D, злокачественные новообразования, лекарства, другие эндокринные нарушения, генетические нарушения и разные причины (Таблица 3).Оценка пациента с гиперкальциемией (рисунок 2) должна включать тщательный сбор анамнеза и физикальное обследование с акцентом на клинические проявления гиперкальциемии, факторы риска злокачественных новообразований, лекарственные препараты, вызывающие заболевание, и семейный анамнез состояний, связанных с гиперкальциемией (например, камни в почках).
Посмотреть / распечатать таблицу
ТАБЛИЦА 2Клинические проявления гиперкальциемии
Почечные «камни» |
Нефролитиаз |
Дефрогенный диабет |
Нефрокальциноз |
«Кости» скелета |
Боль в костях |
Артрит |
Остеопороз Остеопороз Остеопороз Остеопороз резорбция, костные кисты) |
Желудочно-кишечные «брюшные стоны» |
Тошнота, рвота |
Анорексия, потеря веса |
Запор |
Боль в животе |
Панкреатит |
Язвенная болезнь |
Нервно-мышечные «психические стоны» |
Нарушение памяти , ступор, кома |
Вялость и утомляемость |
Мышечная слабость |
Кальциноз роговицы (ленточная кератопатия) |
| Сердечно-сосудистая |
Укороченный интервал QT на электрокардиограмме |
Сердечные аритмии |
Кальцификация сосудов |
Другое |
Зуд |
Зуд |
Кератит, конъюнктивит |
Клинические проявления гиперкальциемии
Почечные «камни» |
Нефролитиаз |
Нефрокальциноз |
«Кости» скелета |
Боль в костях |
Артрит 9039 |
Остеопараз Остеопараз (поднадкостничная резорбция, костные кисты) |
Желудочно-кишечные «брюшные стоны» |
Тошнота, рвота |
Анорексия, потеря веса | 8
Боль в животе |
Панкреатит |
Язвенная болезнь |
Нервно-мышечные «психические стоны» |
Спутанность сознания, ступор, кома |
Вялость и утомляемость |
Мышечная слабость |
Кальцификация роговицы (ленточная кератопатия) | 9002 | Сердечная кератопатия Артериальная гипертензия |
Укороченный интервал QT на электрокардиограмме |
Сердечные аритмии |
Сосудистая кальцификация |
Другое |
Кератит, конъюнктивит |
Посмотреть / распечатать таблицу
ТАБЛИЦА 3Причины гиперкальциемии
Паратироидный гормон 44 | ||
Спорадический, семейный, связанный с множественной эндокринной неоплазией I или II | ||
Третичный гиперпаратиреоз | ||
Связанный с хронической почечной недостаточностью или дефицитом витамина D 44 44 Связанные с D | ||
Интоксикация витамином D | ||
Обычно 25-гидроксивитамин D 2 в безрецептурных добавках | ||
Гранулематозное заболевание, саркулериоз, туберкулез 3 | ||
Лимфома Ходжкина | ||
Злокачественная опухоль | ||
Гуморальная гиперкальциемия злокачественной опухоли * (опосредованная PTHrP) | ||
головы и шеи, солидные опухоли легких рак, почечно-клеточные опухоли | ||
Местный остеолиз * (опосредованный цитокинами) множественная миелома, рак груди | ||
Лекарства | ||
Тиазидные диуретики (обычно легкие) * 44 | ||
Молочно-щелочной синдром (от антацидов кальция) | ||
Интоксикация витамином А (включая аналоги, применяемые для лечения акне) | ||
Другие эндокринные нарушения 0 | ||
Надпочечники в Достаточность | ||
Акромегалия | ||
Феохромоцитома | ||
Генетические расстройства | ||
Семейная гипокальциурическая гиперкальциемия 0303927 | Иммобилизация с высоким метаболизмом костной ткани (e.g., болезнь Педжета, прикованный к постели ребенок) | |
Фаза восстановления рабдомиолиза | ||
Причины гиперкальциемии
Паратиреоидные гормоны | |||
Спорадический, семейный, связанный с множественной эндокринной неоплазией I или II | |||
Третичный гиперпаратиреоз | |||
Связанный с хронической почечной недостаточностью или дефицитом витамина D -связанный | |||
Интоксикация витамином D | |||
Обычно 25-гидроксивитамин D 2 в безрецептурных добавках | |||
Гранулематозное заболевание | , туберкулез, туберкулез 900|||
Лимфома Ходжкина | |||
Злокачественная опухоль | |||
Гуморальная гиперкальциемия злокачественной опухоли * (опосредованная PTHrP) | |||
Солидные опухоли головы и почки клеточные опухоли | |||
Местный остеолиз * (опосредованный цитокинами) множественная миелома, рак груди | |||
Лекарства | |||
Тиазидные диуретики (обычно легкие) * | |||
Молочно-щелочной синдром (от антацидов кальция) | |||
Интоксикация витамином А (включая аналоги, применяемые для лечения акне) | |||
Другие эндокринные нарушения | |||
02 Гипертиреоз | Надпочечниковая недостаточность | ||
Акромегалия | |||
Феохромоцитома | |||
Генетические нарушения | |||
Семейная гипокальциурическая гиперкальциемия: мутировавший кальций-чувствительный 0 | |||
Фаза восстановления рабдомиолиза | |||
Просмотр / печать Рисунок
Оценка гиперкальциемии
0003 РИСУНОК 2.
Диагностический алгоритм оценка гиперкальциемии. Первичный гиперпаратиреоз и злокачественные новообразования составляют более 90 процентов случаев. Интактный ПТГ будет подавлен в случаях гиперкальциемии, связанной со злокачественными новообразованиями, за исключением чрезвычайно редкой карциномы паращитовидной железы.Врач может завершить диагностическое обследование и вылечить причинное расстройство после того, как будет сделан окончательный диагноз. (Ca ++ = кальций; OTC = внебиржевой; PTH = паратиреоидный гормон; PTHrP = пептид, связанный с паратиреоидным гормоном; TSH = тиреотропный гормон; T 4 = свободный тироксин; MRI = магнитно-резонансная томография .)Оценка гиперкальциемии
РИСУНОК 2.
Диагностический алгоритм для оценки гиперкальциемии.Первичный гиперпаратиреоз и злокачественные новообразования составляют более 90 процентов случаев. Интактный ПТГ будет подавлен в случаях гиперкальциемии, связанной со злокачественными новообразованиями, за исключением чрезвычайно редкой карциномы паращитовидной железы. Врач может завершить диагностическое обследование и вылечить причинное расстройство после того, как будет сделан окончательный диагноз. (Ca ++ = кальций; OTC = внебиржевой; PTH = паратиреоидный гормон; PTHrP = пептид, связанный с паратиреоидным гормоном; TSH = тиреотропный гормон; T 4 = свободный тироксин; MRI = магнитно-резонансная томография .)
ГИПЕРПАРАТИРОИДИЗМ
Усиленный скрининг уровней кальция и широкая доступность надежных тестов для определения интактного уровня ПТГ привели к более частым и ранним диагнозам первичного гиперпаратиреоза. В 80% случаев виновата одна аденома паращитовидной железы. Однако гиперпаратиреоз также может быть результатом гиперплазии паращитовидных желез или, в редких случаях, карциномы паращитовидных желез. При первичном или третичном гиперпаратиреозе уровни ПТГ нормальные или высокие в условиях гиперкальциемии (рис. 3).
У многих пациентов первичный гиперпаратиреоз прогрессирует очень медленно. Пациентам следует рассматривать возможность паратиреоидэктомии только в том случае, если они соответствуют критериям, рекомендованным Конференцией по развитию консенсуса Национальных институтов здравоохранения (таблица 4) .10 [Уровень доказательности C, согласованное мнение] Заболевание будет прогрессировать примерно у четверти пациентов, которые не подвергались хирургическому вмешательству. .11 Предоперационная ядерная визуализация паращитовидных желез с помощью сканирования сестамиби (рис. 4) позволяет хирургу выполнить одностороннее рассечение шеи, что приводит к сокращению времени операции и меньшей болезненности.12 Риски хирургии паращитовидных желез включают необратимый гипопаратиреоз и повреждение возвратного гортанного нерва.
Хроническая почечная недостаточность обычно вызывает гипокальциемию. При отсутствии лечения длительный высокий уровень фосфата и низкий уровень витамина D может привести к повышенной секреции ПТГ и последующей гиперкальциемии. Это называется третичным гиперпаратиреозом.
ПРИЧИНЫ, ОСУЩЕСТВЛЯЕМЫЕ ВИТАМИНОМ D
Наиболее распространенные добавки с витамином D состоят из 25-гидроксивитамина D 2 .При подозрении на передозировку витамина D, отпускаемого без рецепта, следует измерить уровень 25-гидроксивитамина D 3 (не 1,25-дигидроксивитамина D 3 ). Макрофаги могут вызывать образование гранулем (например, саркоидоз, туберкулез, лимфому Ходжкина), повышенное экстраренальное превращение 25-гидроксивитамина D 3 в кальцитриол. Уровни ПТГ подавлены, а уровни 1,25-дигидроксивитамина D 3 повышены. Гиперкальциемия, опосредованная избытком витамина D, отвечает на короткий курс глюкокортикоидов, если лечить основное заболевание.
Просмотр / печать Рисунок
Типичная нормограмма для интерпретации уровней интактного ПТГ в сыворотке
РИСУНОК 3.
Типичные уровни кальция и ПТГ в сыворотке у пациентов с нарушениями кальция. Четыре панели различной формы отображают зависимость уровня кальция в сыворотке от уровня ПТГ в различных условиях. При первичном гиперпаратиреозе высокий уровень ПТГ коррелирует с высоким уровнем кальция. При гиперкальциемии, связанной со злокачественными новообразованиями, ПТГ подавляется.(ПТГ = паратиреоидный гормон)
Типичная нормограмма для интерпретации уровней интактного ПТГ в сыворотке
РИСУНОК 3.
Типичные уровни кальция и ПТГ в сыворотке у пациентов с нарушениями кальция. Четыре панели различной формы отображают зависимость уровня кальция в сыворотке от уровня ПТГ в различных условиях. При первичном гиперпаратиреозе высокий уровень ПТГ коррелирует с высоким уровнем кальция. При гиперкальциемии, связанной со злокачественными новообразованиями, ПТГ подавляется.(ПТГ = паратиреоидный гормон)
ЗЛОКАЧЕСТВЕННАЯ ГИПЕРКАЛЬЦИЕМИЯ
Гиперкальциемия злокачественного новообразования возникает в нескольких условиях.13 У пациентов с солидными опухолями чаще всего опосредуется системным ПТГП. Это называется гуморальной гиперкальциемией злокачественной опухоли. PTHrP имитирует эффекты PTH на кости и почки. В отличие от первичного гиперпаратиреоза, гуморальная гиперкальциемия злокачественных новообразований связана с подавленным уровнем ПТГ и нормальным уровнем кальцитриола. Обширный лизис костей также может вызвать гиперкальциемию, связанную со злокачественными новообразованиями.Таким образом могут проявиться множественная миелома и метастатический рак груди. При остеолитической гиперкальциемии уровень щелочной фосфатазы обычно заметно повышен. Лимфома Ходжкина вызывает гиперкальциемию из-за повышенной выработки кальцитриола.
Просмотр / печать таблицы
ТАБЛИЦА 4Критерии хирургического вмешательства при первичном гиперпаратиреозе *
Уровень общего кальция в сыворотке> 12 мг на дл (3 ммоль на л) в любое время | |
Гиперпаратироидный кризис (дискретный эпизод угрожающей жизни гиперкальциемии) | |
Выраженная гиперкальциурия (экскреция кальция с мочой более 400 мг в день) | |
Нефролитиаз | |
9002 Нарушение функции почек Кистозный остеит | |
Пониженная плотность кортикальной кости (измерение с помощью двойной рентгеновской абсорбциометрии или аналогичного метода) | |
Костная масса более чем на два стандартных отклонения ниже контрольной группы соответствующего возраста (Z-балл менее 2) | |
Классические нервно-мышечные симптомы | |
Слабость и атрофия проксимальных мышц, гиперрефлексия и нарушение походки | |
Возраст моложе 50 лет | |
Критерии хирургического вмешательства при первичном гиперпаратиреозе уровень> 12 мг на дл (3 ммоль на л) в любое время
Гиперпаратиреоидный криз (дискретный эпизод угрожающей жизни гиперкальциемии)
Выраженная гиперкальциурия (экскреция кальция с мочой более 400 мг в день )
Нефролитиаз
Нарушение функции почек
Кистозный фиброзный остит
Пониженная кортикальная плотность кости (измерение с помощью двойной рентгенографии)
Костная масса более чем на два стандартных отклонения ниже контрольной группы соответствующего возраста (оценка Z менее 2)
Классические нервно-мышечные симптомы
Слабость и атрофия проксимальных мышц, гиперрефлексия и нарушение походки
Возраст младше 50 лет
Посмотреть / распечатать Рисунок
РИСУНОК 4.
Ядерное сканирование sestamibi паращитовидной железы, показывающее нормальное поглощение в слюнных железах и щитовидной железе, а также аномальный очаг ниже левой доли, соответствующий аденоме левой нижней паращитовидной железы. Аденома была успешно удалена после одностороннего рассечения шеи у 66-летней женщины, которая обратилась в «гиперпаратироидный шторм» с уровнем кальция в сыворотке 16,4 мг / дл (4,1 ммоль / л).
РИСУНОК 4.
Ядерное сканирование паращитовидных желез sestamibi показывает нормальное поглощение в слюнных железах и щитовидной железе, а также аномальный фокус ниже левой доли, соответствующий аденоме левой нижней паращитовидной железы.Аденома была успешно удалена после одностороннего рассечения шеи у 66-летней женщины, которая обратилась в «гиперпаратироидный шторм» с уровнем кальция в сыворотке 16,4 мг / дл (4,1 ммоль / л).
ЛЕКАРСТВЕННЫЕ СРЕДСТВА
Тиазидные диуретики увеличивают почечную резорбцию кальция и вызывают легкую гиперкальциемию, которая должна исчезнуть после прекращения приема лекарства. Терапия тиазидными диуретиками может раскрыть многие случаи первичного гиперпаратиреоза. Потребление большого количества карбоната кальция через кальцийсодержащие антациды может привести к гиперкальциемии, алкалозу и почечной недостаточности — необычному заболеванию, называемому молочно-щелочным синдромом.14 Использование лития может вызвать гиперкальциемию из-за увеличения заданного значения ПТГ 15, требующего более высокого уровня кальция в сыворотке, чтобы отключить секрецию ПТГ. Большие дозы витамина А и его аналогов могут вызывать гиперкальциемию, которая, по-видимому, опосредуется повышенной резорбцией костей.
ДРУГИЕ ЭНДОКРИННЫЕ ЗАБОЛЕВАНИЯ
Резорбция кости, вызванная тиреотоксикозом, может привести к легкой гиперкальциемии. Увеличение объема и заместительная терапия глюкокортикоидами могут исправить гиперкальциемию, которая иногда возникает у пациентов с надпочечниковой недостаточностью.Считается, что феохромоцитома вызывает гиперкальциемию за счет выработки PTHrP. Феохромоцитома может быть связана с первичным гиперпаратиреозом как часть синдрома множественной эндокринной неоплазии 1 типа.
Семейная гипокальциурическая гиперкальциемия
Семейная гипокальциурическая гиперкальциемия16 (FHH) — это аутосомно-доминантное заболевание с практически 100-процентной пенетрантностью. Большинство случаев вызвано мутацией в гене рецептора, чувствительного к кальцию. У пациентов с раннего возраста наблюдается умеренная гиперкальциемия, но относительно низкое выведение кальция с мочой.Уровни ПТГ могут быть нормальными или незначительно повышенными, несмотря на гиперкальциемию. Это небольшое повышение может привести к ошибочному диагнозу первичного гиперпаратиреоза. Условия можно дифференцировать, используя 24-часовой сбор мочи на кальций; уровни кальция будут высокими или нормальными у пациентов с гиперпаратиреозом и низкими у пациентов с СГГ. Паратиреоидэктомия нецелесообразна у пациентов с СГГ.
РАЗЛИЧНЫЕ ПРИЧИНЫ
В условиях высокого метаболизма костной ткани, таких как болезнь Педжета и нормальный рост у детей, иммобилизация может вызвать гиперкальциемию.Гиперкальциемия также может возникать в фазе восстановления почечного повреждения, вызванного рабдомиолизом, когда кальций, депонированный в мягких тканях, мобилизуется.
Лечение гиперкальциемии
Бессимптомным пациентам с легкой гиперкальциемией обычно не помогает нормализация уровня кальция в сыворотке крови. Пациенты с уровнем кальция выше 14 мг на дл или пациенты с симптомами с уровнем кальция выше 12 мг на дл (таблица 5) должны немедленно и агрессивно лечиться.17 Самым безопасным и эффективным лечением гиперкальциемического криза является регидратация солевым раствором с последующим приемом фуросемида ( Lasix) диурез, кальцитонин и бисфосфонаты.
Просмотр / печать таблицы
ТАБЛИЦА 5Фармакологические варианты лечения гиперкальциемии
| Агент | Способ действия | Показания при гиперкальциемии | Предупреждения | |
|---|---|---|---|---|
4 Физический раствор Внутривенно ежедневно в течение 1-3 дней | Повышает фильтрацию и выведение Ca ++ | Тяжелая ↑ Ca ++ > 14 мг на дл (3,5 ммоль на л) Умеренная ↑ Ca ++ с симптомами | Может усугубить сердечную недостаточность у пожилых пациентов. Снижает Ca ++ на 1-3 мг на дл (0.От 25 до 0,75 ммоль на л) | |
Фуросемид (Лазикс) от 10 до 20 мг внутривенно при необходимости | Подавляет резорбцию кальция в дистальных почечных канальцах | 9↓0002 После агрессивной регидратации | + , обезвоживание при использовании до восстановления внутрисосудистого объема | |
Бисфосфонаты Памидронат (Aredia), от 60 до 90 мг внутривенно в течение 4 часов Золедроновая кислота (Zometa), 4 мг внутривенно в течение 15 минут | Подавляет действие остеокластов и резорбция кости | Гиперкальциемия злокачественной опухоли | Нефротоксичность, ↓ Ca ++ , ↓ PO 4 , отскок ↑ Ca ++ при гиперпаратиреозе Максимальные эффекты через 72 часа 244 | Подавляет резорбцию кости, увеличивает Ca ++ экскреция | Начальное лечение (после регидратации) в тяжелой форме / Ca ++ | Отскок ↑ Ca ++ через 24 часа, рвота, судороги, приливы крови Быстро ↑ Ca ++ в течение 2-6 часов |
Глюкокортикоиды Гидрокортизон, 200 мг внутривенно ежедневно в течение 3 дней | Подавляет превращение витамина D в кальцитриол | Отравление витамином D, гематологические злокачественные новообразования 000 подавление иммунитета | ||
Пликамицин (митрацин), 25 мкг на кг в день внутривенно в течение 6 часов, от 3 до 8 доз | Цитотоксичен для остеокластов | Редко используется при тяжелых ↑ Ca ++ | Токсичность для костного мозга, печени, почек | |
Нитрат галлия (ганит) от 100 до 200 мг / м2 2 Внутривенно от 24 лет часов в течение 5 дней | Подавляет действие остеокластов | Редко используется при тяжелых ↑ Ca ++ | Токсичность для почек и костного мозга | |
Фармакологические варианты лечения гиперкальциемии
Физиологический раствор 2–4 л внутривенно ежедневно в течение 1–3 дней
Улучшает фильтрацию и выведение Ca ++
Тяжелая ↑ Ca ++ > 14 мг на дл (3.5 ммоль на л) Умеренная ↑ Ca ++ с симптомами
Может усугубить сердечную недостаточность у пожилых пациентов Снижает Ca ++ на 1–3 мг на дл (0,25–0,75 ммоль на л)
Фуросемид (Лазикс) от 10 до 20 мг внутривенно по мере необходимости
Подавляет резорбцию кальция в дистальных почечных канальцах
После агрессивной регидратации
↓ K + , обезвоживание восстанавливается при использовании до внутрисосудистого объема
Бисфосфонаты Памидронат (Aredia), от 60 до 90 мг внутривенно в течение 4 часов Золедроновая кислота (Zometa), 4 мг внутривенно в течение 15 минут
Подавляет действие остеокластов и резорбцию кости
злокачественной опухоли
Нефротоксичность, ↓ Ca ++ , ↓ PO 4 , отскок ↑ Ca ++ при гиперпаратиреозе Максимальные эффекты через 72 часа
Кальцитонин (кальцимар или миакальцин) от 4 до 8 МЕ на кг в / м или SQ каждые 6 часов в течение 24 часов
Подавляет резорбцию кости, увеличивает выведение Ca ++
Начальное лечение (после регидратации) в тяжелой / Ca ++
Отскок ↑ Ca ++ через 24 часа, рвота, судороги, приливы крови Быстро ↑ Ca ++ в течение 2-6 часов
Глюкокортикоиды Гидрокортизон, 200 мг внутривенно ежедневно в течение 3 дней
Подавляет превращение витамина D в кальцитриол
Интоксикацию витамином D, гематологические злокачественные новообразования, гранулематозное заболевание
Подавление иммунитета, миопатия
Mracamycin на кг в день внутривенно более 6 часов от 3 до 8 доз
Цитотоксичен для остеокластов
Редко используется при тяжелой форме ↑ Ca ++
Токсичность для костного мозга, печени, почек
Нитрат галлия (ганит) от 100 до 200 мг / м 2 Внутривенно более 24 часов в течение 5 дней
Подавляет действие остеокластов
Редко используется при тяжелой форме ↑ Ca ++
Токсичность для почек и костного мозга
ГИДРАТАЦИЯ И ДИУРЕЗ
У пациентов с легкой гиперкальциемией следует поощрять адекватную гидратацию и не рекомендовать иммобилизацию.Пациентам с симптомами может быть назначен петлевой диуретик (например, фуросемид). Последние данные свидетельствуют о том, что заместительная терапия эстрогенами может быть полезной у женщин в постменопаузе с первичным гиперпаратиреозом.18 [Уровень доказательности B, рандомизированное контролируемое исследование более низкого качества] У пациентов с тяжелой гиперкальциемией основой лечения является агрессивная внутривенная регидратация. Для достижения диуреза 200 мл в час следует использовать физиологический раствор. Петлевой диуретик в низких дозах можно использовать только после восстановления внутрисосудистого объема (например,g., фуросемид, от 10 до 20 мг) для дальнейшего снижения уровня кальция в сыворотке при необходимости.
ФАРМАКОЛОГИЧЕСКИЕ АГЕНТЫ
При гиперкальциемии, связанной со злокачественными новообразованиями, внутривенное введение памидроната (Aredia), от 60 до 90 мг, можно вводить в виде четырехчасовой инфузии.13 Этот агент часто нормализует уровень кальция в сыворотке, но пиковые эффекты не проявляются до тех пор, пока От 48 до 72 часов после инфузии. С осторожностью следует применять бисфосфонаты19 у пациентов с почечной недостаточностью. При тяжелой гиперкальциемии, резистентной к солевому диурезу, кальцитонин (кальцимар, миакальцин) можно вводить каждые шесть часов.Это лечение имеет быстрое начало, но короткую продолжительность эффекта, и пациенты развивают толерантность к эффекту снижения содержания кальция. Другие антирезорбтивные агенты, которые иногда используются, включают пликамицин (митрацин) и нитрат галлия (ганит). При гиперкальциемии, опосредованной витамином D, и при гематологических злокачественных новообразованиях (например, миеломе, лимфоме) глюкокортикоиды являются первой линией терапии после жидкости.
ДИАЛИЗ
В случаях стойкой, опасной для жизни гиперкальциемии гемодиализ против диализата с низким содержанием кальция более эффективен, чем перитонеальный диализ в снижении уровня кальция в сыворотке.Как можно скорее следует начать терапию основного заболевания. Рекомендуется консультация эндокринолога.
ХИРУРГИЯ
В случаях гиперкальциемического криза, вызванного первичным гиперпаратиреозом, экстренная паратиреоидэктомия является потенциально излечивающим средством.20
Что может сказать нам кальций в сыворотке, а что нет | Нефрологическая диализная трансплантация
Введение
Нарушения концентрации кальция в сыворотке [и внеклеточной жидкости (ECF)] — частые явления в клинической практике.Еще более часты нарушения баланса кальция, возникающие при большом количестве заболеваний или патологических состояний. Однако, в то время как концентрацию кальция в сыворотке легко измерить, гораздо труднее измерить баланс кальция и содержание кальция в организме; поэтому многие клиницисты склонны оценивать состояние баланса кальция по значению концентрации кальция в сыворотке. Как объясняется в этом обзоре, не только невозможно предсказать баланс кальция на основе кальция в сыворотке, но это может привести к неадекватным, а иногда и пагубным решениям для пациента.
Метаболизм кальция у здоровых взрослых
Тело здорового взрослого человека содержит ~ 25 000 ммоль (~ 1 кг) кальция, из которых> 99% является частью минерального компонента кости и <1% (~ 20 ммоль) находится в ECF. Гомеостатическая система кальция нацелена не столько на общее содержание кальция в организме, сколько на концентрацию кальция ECF. У данного здорового человека это значение заметно стабильно во времени, никогда не отклоняясь более чем на 2% от заданного значения [1]. В нормальных условиях концентрация кальция в ECF и содержание кальция в организме поддерживается на фиксированных значениях; однако при патологических состояниях поддержание концентрации кальция в ECF может потребовать изменения баланса кальция и содержания кальция в организме.
Потоки кальция у здоровых взрослых
Три органа могут создавать движение кальция в ЭКФ или из него: кишечник, кость и почки. Однако всасывание кальция в кишечнике после еды не способствует поддержанию уровня кальция в сыворотке крови на заданном уровне. Напротив, он вызывает временное повышение уровня кальция в сыворотке. Тем не менее, адекватное потребление кальция с пищей и нормальное всасывание кальция в кишечнике необходимы для поддержания нормального баланса кальция и нормальных запасов костей.При западных диетах потери с калом из-за нереабсорбированного кальция в кишечной жидкости никогда не опускаются ниже ~ 150 мг (3,75 ммоль) в день [1], а потеря с мочой никогда не падает ниже ~ 100 мг (2,5 ммоль) в день. Из-за столь значительных обязательных потерь минимальная потребность в кальции с пищей, основанная на исследованиях баланса у здоровых субъектов, составляет ~ 600 мг (15 ммоль) в день [2].
Концентрация кальция в ECF зависит в состоянии натощак от количества кальция, высвобождаемого из костей, которое соответствует обязательной потере кальция с мочой.При недостаточном потреблении кальция с пищей (<600 мг / день у молодых людей) и / или нарушении всасывания кальция в кишечнике уровень кальция в сыворотке может поддерживаться стабильным только за счет постепенного истощения запасов кальция в костях. Например, ежедневное потребление кальция ≤400 мг (10 ммоль) приводит к потере 1–4 ммоль (40–160 мг) кальция из организма каждый день [1]. Таким образом, хотя всасывание кальция в кишечнике не регулирует уровни кальция в сыворотке, оно обеспечивает кальций, необходимый для поддержания массы кальция в костях в пределах нормы: потеря кальция в состоянии натощак заменяется абсорбцией идентичного количества кальция из просвета кишечника.Следовательно, у здоровых людей, которые завершили свой рост, и за исключением беременных или кормящих женщин, когда потребление кальция с пищей и всасывание кальция в кишечнике в норме, количество кальция, выделяемого с мочой, равно чистому количеству, всасываемому кишечником.
Поддержание уровня кальция в сыворотке крови на его равновесном уровне
Регулирование уровня кальция в сыворотке включает механизмы, которые поддерживают уровень кальция на заданном уровне, и механизмы, корректирующие отклонения от заданного значения.
Кость и почка — два органа, которые определяют уровень кальция в сыворотке крови натощак. Чтобы поддерживать постоянный уровень кальция в сыворотке крови в этом состоянии, кость выделяет количество кальция, идентичное тому количеству, которое выделяется с мочой в течение определенного периода времени. Уровень равновесия кальция (заданная точка) — это значение, при котором чистый приток кальция из костного пула во внеклеточный компартмент соответствует чистому оттоку из внеклеточного компартмента в мочу.Это совпадение в первую очередь достигается за счет адекватного высвобождения паратироидного гормона (ПТГ), который увеличивает высвобождение кальция из костной ткани и ограничивает потерю кальция почками за счет увеличения канальцевой реабсорбции фильтрованного кальция в восходящей петле Генле и в дистальный каналец [3].
Важно отметить, что эта система также предоставляет эффективные средства для корректировки отклонений от заданного значения кальция. В состоянии натощак содержание кальция в сыворотке имеет тенденцию снижаться ниже установленного значения, поскольку кальций теряется с мочой.Паращитовидные железы немедленно реагируют, высвобождая большее количество ПТГ, который, в свою очередь, стимулирует высвобождение кальция из костной ткани и реабсорбцию кальция из почечных канальцев, позволяя кальцию сыворотки вернуться к заданному значению. Высвобождение костного кальция происходит быстро, с заметной амплитудой, но с ограниченной способностью, поскольку предполагается, что в него вовлечены только поверхностные слои кости. Эти характеристики хорошо подходят для быстрой коррекции уровня кальция в сыворотке [4]. Высвобождение кальция отличается от ремоделирования кости, которое включает тесную связь между синтезом органического костного матрикса остеобластами и разрушением зрелой кости остеокластами: в масштабе всего скелета и в определенный момент времени при нормальных условиях количество новообразованная кость равна количеству разрушенной кости.Отсюда следует, что ремоделирование кости не приводит к чистому притоку кальция из костного пула во внеклеточный компартмент и, следовательно, не помогает поддерживать уровень кальция в сыворотке крови на заданном уровне. Наконец, ремоделирование кости — это медленный процесс с ограниченной амплитудой, но значительной способностью, поскольку он потенциально затрагивает весь скелет.
И наоборот, повышение уровня кальция в сыворотке снижает секрецию ПТГ, что приводит к уменьшению количества кальция, высвобождаемого из костей и реабсорбируемого в почках, и, наконец, к нормализации уровня кальция в сыворотке.
Механизмы, лежащие в основе нарушений сывороточного кальция
Как указано выше, равновесное значение кальция ECF зависит от баланса между количеством кальция, поступающего в ECF (в основном из кости), и количеством кальция, покидающим ECF (в моче). Следовательно, увеличение значения кальция в ECF может быть результатом (i) снижения способности почек выводить кальций, попадающего в ECF, количество кальция, поступающего в ECF, является нормальным или слегка увеличенным и (ii) увеличением приток кальция в ЭКФ в достаточной степени, чтобы подавить способность почек выводить необходимое количество кальция с мочой.
Схематично первое состояние типично для нарушений, связанных с кальцием, связанных с первичным изменением секреции ПТГ (первичный гиперпаратиреоз, семейная доброкачественная гиперкальциемия). В этом случае основным фактором, определяющим изменение концентрации кальция в ЭКФ, является увеличение реабсорбции кальция в канальцах почек [5,6]. Второе состояние описывает то, что происходит у пациентов с гиперкальциемией, связанной со злокачественными новообразованиями, у которых повышенное высвобождение чистого кальция в костях является основным детерминантом гиперкальциемии.Увеличение чистой резорбции кости может быть очень серьезным и ответственным за значительное увеличение концентрации кальция в сыворотке. Обычно концентрация кальция в сыворотке> 3,5 ммоль / л скорее указывает на злокачественное новообразование, чем на заболевание паращитовидных желез, при этом последнее состояние обычно отвечает за гиперкальциемию от легкой до умеренной.
Концентрация кальция в ECF не зависит от баланса кальция
Из того, что описано выше, очевидно, что концентрация кальция в ECF и баланс кальция (или содержание кальция в организме) в значительной степени являются независимыми переменными.Эту независимость можно объяснить как минимум двумя причинами.
Во-первых, приток кальция в кишечник не определяет равновесную концентрацию кальция в ECF, но является очень важным фактором, определяющим баланс кальция и содержание кальция в организме (костях). Фактически, любой дефект чистого кишечного притока кальция в ЭКФ связан с отрицательным кальциевым балансом, который, если он поддерживается, может быть ответственным за значительную и измеримую потерю содержания кальция в костях (и, следовательно, в организме). И наоборот, увеличение потребления кальция и притока кальция в кишечник может сделать баланс кальция положительным и оказывать защитное действие на содержание минералов в костях.Многие рандомизированные клинические исследования оценивали эффект увеличения потребления кальция у пациентов с постменопаузальным остеопорозом (обзор см. В [7,8]). Результат этих исследований однозначен: увеличение потребления кальция способно поддерживать содержание минералов в костях, в отличие от того, что наблюдается у контрольных субъектов того же возраста, у которых содержание минералов в костях неуклонно снижается. Другими словами, увеличение потребления кальция вызывает относительно положительный баланс кальция. Стоит отметить, что положительный баланс возникает без какого-либо измеримого изменения концентрации кальция в ECF.
Вторая причина заключается в том, что ремоделирование кости не определяет равновесную концентрацию кальция в ECF, тогда как оно является основным определяющим фактором содержания кальция в костях (и теле). Хорошим примером, опять же, является постменопаузальный остеопороз: это состояние характеризуется, среди других нарушений, усилением ремоделирования кости вместе с потерей сцепления, причем резорбция кости увеличивается больше, чем образование кости. Как следствие, потеря кальция, оцениваемая в 20-40 мг в день (то есть 8-16 г в год), является причиной остеопороза.Однако у женщин в постменопаузе не происходит стойких изменений концентрации кальция в ЭКЖ.
Многие другие состояния иллюстрируют независимость между изменениями в концентрации кальция в ECF и балансом кальция (Таблица 1). В соответствии с тем, что упомянуто выше, высокие или низкие значения концентрации кальция в сыворотке могут сосуществовать с отрицательными, нулевыми или положительными значениями баланса кальция. Состояние кальциевого баланса явно непредсказуемо при простом исследовании концентрации кальция в ECF.
Таблица 1.Примеры, демонстрирующие независимость концентрации кальция в ECF и баланса кальция при различных нормальных или патологических условиях (адаптировано из [28])
| . | ECF Концентрация кальция . | . | . | ||
|---|---|---|---|---|---|
| Баланс кальция . | Высокая . | Нормальный . | Низкий . | ||
| Отрицательно | Первичный гиперпаратиреоз | Постменопаузальный остеопороз | Гипопаратиреоз + мальабсорбция | ||
| Гиперкальциемия, связанная со злокачественными новообразованиями | Гиперкальциемия, связанная со злокачественными новообразованиями + остеомаляция | ||||
| Гипертиреоз | |||||
| Нулевой | Первичный гиперпаратиреоз | Нормальность | Гипопаратиреоз | ||
| Хроническая почечная недостаточность | ПоложительныйМолочно-щелочной синдром | Рост | Гипопаратиреоз | ||
| Хроническая почечная недостаточность + фиброз костей | Синдром «голодных костей» | ||||
| Остеопетроз | |||||
| . | ECF Концентрация кальция . | . | . | ||
|---|---|---|---|---|---|
| Баланс кальция . | Высокая . | Нормальный . | Низкий . | ||
| Отрицательно | Первичный гиперпаратиреоз | Постменопаузальный остеопороз | Гипопаратиреоз + мальабсорбция | ||
| Гиперкальциемия, связанная со злокачественными новообразованиями | Гиперкальциемия, связанная со злокачественными новообразованиями + остеомаляция | ||||
| Гипертиреоз | |||||
| Нулевой | Первичный гиперпаратиреоз | Нормальность | Гипопаратиреоз | ||
| Хроническая почечная недостаточность | ПоложительныйМолочно-щелочной синдром | Рост | Гипопаратиреоз | ||
| Хроническая почечная недостаточность + фиброз костей | Синдром «голодных костей» | ||||
| Остеопетроз | |||||
Примеры, демонстрирующие независимость концентрации кальция в ECF и баланса кальция при различных нормальных или патологических условиях (адаптировано из [28])
| . | ECF Концентрация кальция . | . | . | ||
|---|---|---|---|---|---|
| Баланс кальция . | Высокая . | Нормальный . | Низкий . | ||
| Отрицательно | Первичный гиперпаратиреоз | Постменопаузальный остеопороз | Гипопаратиреоз + мальабсорбция | ||
| Гиперкальциемия, связанная со злокачественными новообразованиями | Гиперкальциемия, связанная со злокачественными новообразованиями + остеомаляция | ||||
| Гипертиреоз | |||||
| Нулевой | Первичный гиперпаратиреоз | Нормальность | Гипопаратиреоз | ||
| Хроническая почечная недостаточность | ПоложительныйМолочно-щелочной синдром | Рост | Гипопаратиреоз | ||
| Хроническая почечная недостаточность + фиброз костей | Синдром «голодных костей» | ||||
| Остеопетроз | |||||
| . | ECF Концентрация кальция . | . | . | ||
|---|---|---|---|---|---|
| Баланс кальция . | Высокая . | Нормальный . | Низкий . | ||
| Отрицательно | Первичный гиперпаратиреоз | Постменопаузальный остеопороз | Гипопаратиреоз + мальабсорбция | ||
| Гиперкальциемия, связанная со злокачественными новообразованиями | Гиперкальциемия, связанная со злокачественными новообразованиями + остеомаляция | ||||
| Гипертиреоз | |||||
| Нулевой | Первичный гиперпаратиреоз | Нормальность | Гипопаратиреоз | ||
| Хроническая почечная недостаточность | ПоложительныйМолочно-щелочной синдром | Рост | Гипопаратиреоз | ||
| Хроническая почечная недостаточность + фиброз костей | Синдром «голодных костей» | ||||
| Остеопетроз | |||||
Концентрация кальция и баланс кальция в ECF у пациентов с нарушенной функцией почек
Ситуация намного сложнее у пациентов со сниженной функцией почек по многим причинам.Во-первых, снижение скорости клубочковой фильтрации, которое характеризует почечную недостаточность, отвечает за уменьшение отфильтрованной нагрузки кальция, которая имеет тенденцию ограничивать способность выводить кальций и имеет тенденцию делать баланс кальция положительным. Однако хроническая почечная недостаточность также связана со снижением реабсорбции кальция почечными канальцами [9] и абсорбции кальция в кишечнике, что, как ожидается, будет иметь противоположные эффекты на баланс кальция. Кроме того, хроническая почечная недостаточность ответственна за прогрессирующий вторичный гиперпаратиреоз с ожидаемым влиянием на метаболизм костей.Наконец, у пациентов с метаболическим ацидозом буферизация ионов водорода костью вызывает чистый отток кальция из костей и прогрессирующее сокращение запасов кальция в скелете [10]. Комплексные последствия этих различных изменений баланса кальция в высшей степени непредсказуемы. К сожалению, лишь в ограниченном количестве исследований измеряли общий кальций в организме пациентов с хронической почечной недостаточностью [11,12]. Похоже, что он сильно разбросан, от более низких до более высоких значений, чем обычно. Постоянно низкие значения наблюдались у пациентов с остеомаляцией, тогда как нормальные и высокие значения наблюдались у пациентов с фиброзным оститом.Интересно, что концентрации кальция в сыворотке очень похожи у пациентов с нормальным, высоким или низким содержанием кальция в организме [11,12]. Кроме того, у пациентов с уремией, которые находились под проспективным наблюдением, изменения содержания костного кальция (вызванные изменением концентрации кальция в диализате, поступления кальция и / или метаболитов витамина D) не были связаны с последовательными изменениями концентрации кальция в сыворотке. Следовательно, при конкретном состоянии хронической почечной недостаточности концентрация кальция в сыворотке также не может предсказать баланс кальция.
Измерение сывороточного кальция является предметом обсуждения. В рекомендациях K / DOQI говорится, что общий уровень кальция необходимо скорректировать в соответствии с уровнем альбумина, чтобы лучше отражать свободный кальций, и предлагается использовать следующую простую формулу [13]:\ begin {eqnarray *} && \ mathrm {Скорректированный \ кальция \ (ммоль {/} л)} \\ && {\} {=} \ \ mathrm {Всего \ кальция \ (ммоль {/} л)} \\ && {\} {\} {+} \ 0.02 \ {\ times} \ \ mathrm {[} 40 \ {-} \ \ mathrm {Serum \ albumin \ (g {/} l)]} \ end {eqnarray *}
Однако недавняя статья Горанссона и др. .[14] сообщает, что оценка сывороточного кальция с поправкой на альбумин занижает распространенность гипокальциемии и переоценивает гиперкальциемию в популяции пациентов, прошедших гемодиализ. Авторы предполагают, что кальций с коррекцией альбумина не может, следовательно, заменять ионизированный кальций при классификации пациентов как больных с гипо-, нормо- или гиперкальциемией. Тем не менее, исследуемая популяция была небольшой, и относительные характеристики альбумин-скорректированного кальция и ионизированного кальция следует оценивать у большего числа гемодиализованных пациентов, а также у пациентов с хроническим заболеванием почек на стадиях 2–5.Несмотря на это, значительные изменения в балансе кальция могут происходить при отсутствии явного отклонения от нормы концентрации кальция в сыворотке. Например, у этих пациентов, у которых очень ограниченная способность выводить кальций с мочой, ожидается, что прием большого количества кальция приведет к высокому кишечному всасыванию кальция, будет способствовать положительному балансу кальция и способствовать отложению солей кальция. в мягких тканях [15–20], особенно у пациентов с адинамической болезнью костей, кости которых не могут накапливать избыточное количество кальция [21].Соответственно, в нескольких исследованиях сообщается о положительной связи между предписанной дозой солей кальция и жесткостью артериальной стенки [22] или возникновением или ухудшением кальцификации артерий [23–26]. Следовательно, недавняя рекомендация о том, что доза элементарного кальция (включая кальцийсодержащие фосфатсвязывающие вещества) не должна превышать 2 г в день, вероятно, безопасна [13]. У многих пациентов с хронической почечной недостаточностью этой дозы элементарного кальция недостаточно для связывания необходимого количества фосфата.Использование фосфатсвязывающих средств, не содержащих кальций, обеспечивает дополнительные средства для контроля гиперфосфатемии, не вызывая перегрузки кальцием и кальцификации артерий [24,27].
Заключение
Как у здоровых субъектов, так и у пациентов с нормальной функцией почек, баланс кальция может быть положительным, нормальным или отрицательным у пациентов с хроническим заболеванием почек при отсутствии каких-либо явных отклонений концентрации кальция в сыворотке. Следовательно, простое рассмотрение концентрации кальция в сыворотке не помогает предсказать баланс кальция у этих пациентов.
Заявление о конфликте интересов . Ничего не объявлено.
Список литературы
1Nordin BEC.
Метаболизм кальция, фосфата и магния: клиническая физиология и диагностические процедуры
. Черчилль Ливингстон, Эдинбург,1976
2Марксхолл Д.Х., Нордин Б.Е., Спид Р. Потребность в кальции, фосфоре и магнии.
Proc Nutr Soc
1976
;35
:163
–1733Курокава Х.Гомеостаз почек и кальция.
Kidney Int
1994
;45
:S97
–S1054Парфитт А. Действие паратиреоидного гормона на кости. Связь с ремоделированием и обновлением костей, гомеостазом кальция и метаболическими заболеваниями костей. Часть III.
Метаболизм
1976
;25
:1033
–10695Watanabe H, Sutton RA, Wittner M et al . Обработка кальция почками при семейной гипокальциурической гиперкальциемии.
Kidney Int
1983
;24
:353
–3576Maruani G, Hertig A, Paillard M, Houillier P. Нормокальциемический первичный гиперпаратиреоз: данные об общей резистентности тканей-мишеней к паратиреоидному гормону.
J Clin Endocrinol Metab
2003
;88
:4641
–46487Nordin BE. Кальций и остеопороз.
Питание
1997
;13
:664
–6868Ши Б., Уэллс Дж., Крэнни А и др. .Мета-анализ методов лечения постменопаузального остеопороза. VII. Мета-анализ добавок кальция для профилактики постменопаузального остеопороза.
Endocr Ред.
2002
;23
:552
–5599Cochran M, Nordin BE. Причины гипокальциемии при хронической почечной недостаточности.
Clin Sci
1971
;40
:305
–31510Бушинский Д.А., Lechleider RJ. Механизм индуцированного протонами высвобождения кальция из костей: растворение карбоната кальция.
Am J Physiol
1987
;253
:F998
–F100511Денни Дж. Д., Шеррард DJ, Нелп У. Б., Чеснат CH, III, Бэйлинк DJ. Общий кальций в организме и долгосрочный баланс кальция при хронической почечной недостаточности.
J Lab Clin Med
1973
;82
:226
–24012Хоскинг Д. Д., Чемберлен MJ. Баланс кальция при хронической почечной недостаточности: исследование с использованием нейтронно-активационного анализа in vivo и .
Q J Med
1973
;42
:467
–47913K / DOQI Клинические практические рекомендации по метаболизму костей и заболеваниям при хронической болезни почек.
Am J Kidney Dis
2003
;42
:S1
–S20114Goransson LG, Skadberg O, Bergrem H. Корректированный на альбумин или ионизированный кальций при почечной недостаточности? Что измерить?
Циферблат нефрола
2005
;20
:2126
–212915Clarkson EM, McDonald SJ, de Wardener HE. Эффект от высокого потребления карбоната кальция у здоровых людей и пациентов с хронической почечной недостаточностью.
Clin Sci
1966
;30
:425
–43816Locatelli F, Cannata-Andia JB, Drüeke TB et al .Управление нарушениями метаболизма кальция и фосфата при хронической почечной недостаточности с упором на контроль гиперфосфатемии.
Циферблатный трансплантат нефрола
2002
;17
:723
–73117Салуски И.Б., Гудман РГ. Сердечно-сосудистая кальцификация при терминальной стадии почечной недостаточности.
Циферблатный трансплантат нефрола
2002
;17
:336
–33918Goodman WG. Медикаментозное лечение вторичного гиперпаратиреоза при хронической почечной недостаточности.
Циферблатный трансплантат нефрола
2003
;18 [Дополнение 3]
:iii2
–iii819Burke SK. Артериальная кальцификация при хронической болезни почек.
Семин Нефрол
2004
;24
:403
–40720Klemmer PJ. Нагрузка кальцием, накопление кальция и связанные с ним сердечно-сосудистые риски у диализных пациентов.
Очистка крови
2005
;23 [Дополнение 1]
:12
–1921Курц П., Монье-Фожер М.С., Богнар Б. и др. .Доказательства аномального гомеостаза кальция у пациентов с адинамической болезнью костей.
Kidney Int
1994
;46
:855
–86122Guerin AP, London GM, Marchais SJ, Metivier F. Жесткость артерий и кальцификации сосудов при терминальной стадии почечной недостаточности.
Циферблат нефрола
2000
;15
:1014
–102123Goodman WG, Goldin J, Kuizon BD et al . Кальциноз коронарных артерий у молодых людей с терминальной стадией почечной недостаточности, находящихся на диализе.
N Engl J Med
2000
;342
:1478
–148324Chertow GM, Burke SK, Raggi P. Sevelamer ослабляет прогрессирование кальцификации коронарных артерий и аорты у пациентов, находящихся на гемодиализе.
Kidney Int
2002
;62
:245
–25225London GM, Guerin AP, Marchais SJ et al . Кальцификация артериальных сред при терминальной стадии почечной недостаточности: влияние на общую и сердечно-сосудистую смертность.
Циферблатный трансплантат нефрола
2003
;18
:1731
–174026Braun J, Asmus HG, Holzer H et al .Долгосрочное сравнение не содержащего кальция фосфатсвязывающего вещества, метаболизма карбоната кальция и фосфора и сердечно-сосудистой кальцификации.
Клин Нефрол
2004
;62
:104
–11527Chertow GM, Raggi P, Chasan-Taber S et al . Детерминанты прогрессирующей кальцификации сосудов у пациентов, находящихся на гемодиализе.
Циферблат нефрола
2004
;19
:1489
–149628Парфитт А. Равновесная и неравновесная гиперкальциемия.Новый свет на старую концепцию.
Metab Bone Dis and Rel Res
1979
;13
:279
–293© Автор [2005]. Опубликовано Oxford University Press от имени ERA-EDTA. Все права защищены. Для получения разрешений обращайтесь по электронной почте: [email protected]
.Кальций, магний и фосфат | Лабораторная медицина
Кальций
Обзор Analyte
Кальций играет важную роль в структурных компонентах клетки и биохимическом функционировании посредством передачи сигналов внутри и вне клетки.Кальций необходим для нормальной нервно-мышечной функции и для правильного функционирования факторов свертывания крови. Это самый распространенный катион в организме, который содержится в скелете, мягких тканях и внеклеточной жидкости. В сыворотке крови концентрация общего кальция составляет примерно 8,4–10,2 мг / дл (2,1–2,6 ммоль / л). Этот кальций существует в 2 различных формах, а именно в связанном и свободном. Связанная с белком форма кальция составляет приблизительно 40% от общего содержания кальция в сыворотке крови, из которого 80% связано с альбумином, а оставшиеся 20% связаны с глобулинами. 1 В общей сложности 10% общего кальция связано с небольшими анионами, включая бикарбонат, фосфат, цитрат и лактат. 1 Концентрация свободного физиологически активного кальция (часто называемого ионизированным кальцием) в плазме составляет приблизительно от 4,4 до 5,2 мг / дл (от 1,1 до 1,3 ммоль / л). Концентрация внутриклеточного цитоплазматического кальция в нестимулированных клетках обычно очень низкая — примерно 0,1 мкМ. Это на 4 порядка ниже, чем концентрация свободного кальция в сыворотке крови. Клеточный аппарат прекрасно реагирует на очень небольшое повышение уровня кальция в цитоплазме, что делает его очень чувствительным вторичным посредником.
На количество сывороточного кальция, связанного с белками плазмы, может влиять ряд факторов, одним из которых является pH крови. У пациента с алкалозом более высокий pH способствует большему связыванию свободного кальция с белками, эффективно снижая концентрацию свободного кальция. Ионизированный кальций будет снижаться на 0,16 мг / дл (0,04 ммоль / л) с каждым повышением pH на 0,1 единицы у пациентов с острым респираторным алкалозом. 2
Ученые разработали различные эмпирические формулы для корректировки измерения общего сывороточного кальция в соответствии с концентрацией сывороточного белка.Этот метод используется для исключения эффектов белка при интерпретации общих концентраций кальция. Одна из часто используемых формул показана ниже и использует только сывороточный альбумин.
Для уровней альбумина менее 4,0 г / дл скорректированное уравнение для значения кальция выглядит следующим образом:[Ca мг / дл] + {0,8 × (4– [Альб г / дл])}.
Если общий уровень кальция составляет 7,8 мг / дл, а уровень альбумина составляет 2,9 г / дл, формула выдаст. Это последнее значение часто называют скорректированным значением кальция .Обычное пероральное потребление кальция составляет примерно 25 ммоль (1 г) в день. Чистая абсорбция из желудочно-кишечного тракта составляет примерно 6 ммоль (240 мг) в день; это обычно сопровождается потерей почками 6 ммоль в день. Суточная потеря кальция с мочой варьируется в зависимости от количества потребляемого кальция: значения, превышающие 7,5-8,5 ммоль в день (300–340 мг / день), обычно считаются показателями гиперкальциурии.
Концентрация ионизированного кальция в сыворотке крови контролируется в основном за счет действия паратироидного гормона (ПТГ), полипептида из 84 аминокислот с t½ циркуляции от 3 до 4 минут.Биологическая активность ПТГ находится в N-концевой трети. Свободный кальций регулируется строго регулируемой системой. Рецептор, чувствительный к кальцию (CaSR), регулирует баланс кальция, воспринимая небольшие изменения в концентрации свободного кальция. Этот рецептор в изобилии экспрессируется в главных клетках паращитовидных желез, среди других тканей; снижение концентрации свободного кальция вызывает высвобождение ПТГ. Точно так же увеличение концентрации кальция приводит к ингибированию синтеза и высвобождения ПТГ.
ПТГ действует на костную и почечную ткань; он стимулирует метаболизм костей, что приводит к высвобождению кальция во внеклеточную жидкость. В почечных канальцах ПТГ стимулирует реабсорбцию кальция и потерю ионов фосфата. Действие ПТГ на почечные канальцы опосредуется специфическим рецептором ПТГ, PTh2R, который использует аденозин-3 ‘, 5’-циклический монофосфат или циклический АМФ (цАМФ) в качестве вторичного посредника. Действительно, в прошлом повышенное производство цАМФ почечного происхождения (нефрогенного) использовалось в качестве маркера действия ПТГ. 3,4
Кальций также регулируется действием 1,25 (OH) 2 витамина D, который способствует всасыванию кальция клетками кишечника. ПТГ фактически способствует заключительному этапу активации витамина D (этап 1-гидроксилирования) в клетках почечных канальцев.
Кальцитонин, высвобождаемый парафолликулярными клетками щитовидной железы в ответ на высокий уровень ионизированного кальция, снижает резорбцию кальция из костей. Однако кальцитонин, по-видимому, не имеет физиологического значения для человека.
Отклонения от нормы концентрации кальция
Гиперкальциемия
Связь с гиперпаратиреозом
Это состояние чаще всего связано с бессимптомным повышением уровня общего и ионизированного кальция. Большинство случаев возникает в результате единственной аденомы паращитовидной железы. Почечнокаменная болезнь — наиболее частая клиническая проблема, тогда как явное заболевание костей встречается редко. Концентрации ПТГ неоправданно повышены при гиперпаратиреозе.В этом состоянии уровни неорганического фосфата в сыворотке могут быть низкими, и может быть метаболический ацидоз без анионной щели. Гиперпаратиреоз может протекать как изолированное заболевание; однако он также может предвещать наличие синдрома множественной эндокринной неоплазии (МЭН) в форме варианта МЭН1 или МЭН2.
Связь с гиперкальциемией злокачественной опухоли
Гуморальная злокачественная гиперкальциемия (ГГМ) возникает из-за продукции ПТГ-родственного пептида опухолью.Родственный ПТГ пептид (PTHrP) представляет собой полипептидный гормон, состоящий приблизительно из 140 аминокислот. Существуют разные изоформы этого белка, который широко экспрессируется во многих тканях. PTHrP связывается с рецептором PTH, но не распознается антителами против PTH. HHM часто ассоциируется с тяжелой гиперкальциемией при уровнях более 13 мг на дл (3,2 ммоль / л) и приводит к выраженным симптомам. ПТГ подавляется высоким содержанием кальция в сыворотке крови в HHM.
Гиперкальциемия, вызванная местными злокачественными литическими эффектами.Это состояние обычно наблюдается при множественной миеломе, но может возникать и при других гематологических злокачественных новообразованиях. Местно продуцируемые цитокины (включая интерлейкин 1 [IL-1] и фактор некроза опухоли [TNF] –α) активируют остеокласты и вызывают реабсорбцию кости. Таким образом, это локальная остеолитическая гиперкальциемия.
Саркоидоз
Макрофаги из гранулем могут чрезмерно продуцировать активированный витамин D (например, 1,25 [OH] 2 D). Это было особенно отмечено при саркоидозе.
Семейная гипокальциурическая гиперкальциемия (FHH)
FHH — аутосомно-доминантное заболевание, которое вызывает легкую гиперкальциемию, обычно менее 12 мг на дл (3,0 ммоль / л). Он возникает как следствие мутации рецептора, чувствительного к кальцию, обнаруженного в клетках паращитовидных желез и почечных канальцев. Состояние включает чрезмерную реабсорбцию кальция почками, тогда как уровень ПТГ может быть немного повышен. Присутствует гипокальциурия, часто менее 50 мг в день; также фракционное выведение кальция составляет менее 1%.FHH может быть ошибочно принят за гиперпаратиреоз.
Гипокальциемия
Наиболее частой причиной гипокальциемии является почечная недостаточность. Гипокальциемия и гиперфосфатемия являются отличительными признаками терминальной стадии почечной недостаточности, как и повышенный уровень ПТГ. Последний представляет собой вторичный гиперпаратиреоз — ПТГ реагирует на низкое количество кальция в попытке повысить концентрацию в сыворотке.
Менее распространенные причины гипокальциемии включают следующие:
Гипопаратиреоз — приобретенный гипопаратиреоз может возникнуть после хирургического удаления или повреждения паращитовидных желез во время операции на щитовидной железе.Радиация, инфильтративные расстройства или аутоиммунные заболевания также могут повредить паращитовидные железы.
Дефицит витамина D — классический пищевой рахит следует за истощением витамина D в результате недостаточности питания и плохого воздействия солнечного света. При отсутствии достаточного количества витамина D усвоение кальция из желудочно-кишечного тракта нарушается. Концентрация ПТГ будет высокой в попытке компенсировать недостаточное усвоение кальция.
Нарушение всасывания может ухудшить потребление кальция и витамина D, что приведет к их дефициту.
Дефицит магния вызывает устойчивость к действию ПТГ и ухудшает секрецию ПТГ.
Острый панкреатит. Считается, что механизмом этого состояния является омыление жира. Гидролиз триглицеридов ферментами поджелудочной железы высвобождает жирные кислоты, которые образуют соли с кальцием; эти соли осаждаются в тканях.
Всего кальция
Общие принципы современных методов тестирования
Полевой метод определения общего содержания кальция в сыворотке (или плазме) зависит от реакции с хелатирующим соединением, которая приводит к развитию окраски, которую можно измерить оптически.Например, кальций реагирует с комплексоном о-крезолфталеина (о-CPC) в щелочных условиях с образованием комплекса фиолетового цвета, мониторинг которого наблюдается при 600 нм. Добавление 8-гидроксихинолина в реакцию предотвращает вмешательство магния. Последний связывает магний, но не кальций. В другом широко используемом оптическом методе используется кальций-чувствительный краситель Arsenazo III (Sigma-Aldrich Co. LLC, Сент-Луис, Миссури). Эталонным методом определения общей концентрации кальция является атомно-абсорбционная спектрофотометрия.В этом методе образец испаряется в пламени воздух-ацетилен. Атомы кальция в пламени специфически поглощают свет определенной длины волны от лампы с полым катодом.
Свободный или ионизированный кальций
Общие принципы современных методов тестирования
Ионизированный (т.е. свободный) кальций определяется электрохимическими методами с использованием кальциевого ионоселективного электрода (ISE). Концентрация свободного кальция пропорциональна разности потенциалов между индикаторным электродом и электродом сравнения.Индикаторный электрод обычно содержит жидкую мембрану со связывающим кальций агентом (или ионофором кальция). Кальций ISE имеет то преимущество, что дает точный результат в сыворотке, плазме или цельной крови; в настоящее время он является стандартным компонентом современных газоанализаторов крови. Определение свободного кальция в значительной степени зависит от pH; поэтому чрезвычайно важно поддерживать исходный pH образца.
Преаналитические факторы
Ряд факторов изменяют уровень сывороточного альбумина, что приводит к очевидному изменению общей концентрации кальция в сыворотке.Главным из них является гемоконцентрация, которая вызывает гиперальбуминемию и повышение уровня общего кальция. Гемоконцентрация может возникнуть, если жгут наложен слишком туго в течение длительного периода во время кровопускания. Пациенты, находящиеся в положении лежа на спине во время забора крови, как правило, имеют более низкие значения общего кальция в сыворотке (~ 10%), чем в вертикальном положении. 1
Неправильный антикоагулянт может иметь драматические последствия; Ярким примером является этилендиаминтетрауксусная кислота (ЭДТА), которая дает очень низкий (обычно неопределяемый) уровень общего кальция в сыворотке.В отличие от того, что многие могли ожидать, кровь, взятая в пробирки с цитратом натрия (3,2%), имеет измеряемый уровень общего кальция, который может быть лишь немного ниже истинного уровня общего кальция. Уровень ионизированного кальция в крови, собранный в цитрате натрия, очень низкий или не обнаруживается.
Ионизированный кальций зависит от pH; Теоретически задержка с анализом образцов цельной крови, плазмы или сыворотки может привести к неточным результатам по нескольким причинам. Например, красные кровяные тельца (эритроциты) производят молочную кислоту; кроме того, CO 2 может быть утерян из образца.На практике образцы более стабильны, чем можно было бы предположить, особенно если они хранятся изолированными от воздуха в помещении. Это может быть достигнуто с помощью наполненного шприца или герметичной пробирки для забора крови. Последний также можно вращать для удаления эритроцитов с помощью сепаратора плазмы или пробирки для сепарации сыворотки. Свободный кальций стабилен в гепаринизированной цельной крови не менее 1 часа при комнатной температуре и 4 часов (а возможно и дольше) при 4 ° C. Образцы центрифугированной сыворотки остаются очень стабильными в течение нескольких часов. 1,3,4 Гепарин представляет потенциальную проблему для определения ионизированного кальция.Конечные концентрации, превышающие 10-15 Ед / мл, могут снизить уровень ионизированного кальция из-за связывания кальция гепарином. Этого можно избежать, если не использовать чрезмерное количество гепарина или использовать гепарин с титрованным кальцием.
Магний
Обзор Analyte
Из всех катионов в организме магний является четвертым по распространенности и вторым по распространенности внутриклеточно. Примерно 45% из 25 г магния, которые обычно содержатся в здоровом человеческом организме, имеют внутриклеточную природу с концентрацией от 2 до 2.От 4 до 7,3 мг / дл (1-3 ммоль / л). Магний играет важную роль во внутриклеточном метаболизме, при этом 80% цитозольного магния образуют комплексы с АТФ, выступая в качестве субстрата для ферментов или ионных связей с отрицательно заряженными молекулами. Только приблизительно от 0,5% до 5,0% внутриклеточного магния свободно, тогда как органеллы, такие как митохондрии, ядро и эндоплазматический ретикулум, содержат значительные уровни магния. Только 1% от общего количества магния в организме приходится на внеклеточную фракцию; концентрации в плазме колеблются от 1.От 6 до 2,6 мг / дл (0,66–1,07 ммоль / л). Из циркулирующего магния примерно 15% связано с анионами, такими как фосфат и цитрат, 30% образует комплекс с белками, такими как альбумин, а остальные 55% остаются несвязанными.
Физиологически магний действует как кофактор для более чем 300 ферментов, не только образуя комплекс с АТФ с образованием ферментных субстратов, но также действуя как аллостерический активатор. Он играет роль во многих важных регуляторных системах, таких как окислительное фосфорилирование, репликация, синтез белка и гликолиз.Магний необходим для передачи сигналов рецепторов, связанных с гуанозинтрифосфатом (GTP), а также важен для контроля нейрональной проводимости. Он действует как конкурентный ингибитор кальция, предотвращая попадание кальция в пресинаптический нерв и, таким образом, подавляя высвобождение нейротрансмиттеров. Таким образом, очевидно, что дефицит магния может привести к многочисленным метаболическим и патологическим проявлениям нервной системы.
Клиническая значимость
Заболевания, связанные с магнием, подразделяются на 2 группы: гипомагниемия и гипермагниемия.Гипомагниемия или дефицит магния — распространенное состояние у пациентов, поступающих в больницы; Оно развивается у 65% пациентов в отделении интенсивной терапии (ОИТ). Хотя потеря магния может происходить из-за рвоты или назогастрального всасывания, это обычно происходит из-за потери магния в желудочно-кишечном тракте (ЖКТ) из-за диареи или в почках из-за различных патологических проявлений почек. Таким образом, заболевания нижних отделов ЖКТ обычно осложняются гипомагниемией. Почечная этиология потери магния включает гиперкальциемию; алкоголь; лекарства, такие как аминогликозиды, диуретики и циклоспорин; Метаболический ацидоз; и почечные заболевания, такие как нефрит и почечный канальцевый ацидоз.
Из-за множества причин, по которым может возникать дефицит магния, может быть трудно определить, когда у пациента развивается этот дефицит, потому что основное заболевание может маскироваться или осложняться самим дефицитом. Примером этого явления является влияние магния на секрецию ПТГ. Когда возникает дефицит магния, он препятствует секреции ПТГ, а также заставляет кости и почки становиться устойчивыми к сигнальным эффектам ПТГ. Таким образом, причина остеопороза у пациентов с дефицитом магния может быть неправильно диагностирована, если лечащий врач и другой медицинский персонал не заметят это состояние.Другой пример последствий дефицита магния, вызывающих серьезные осложнения при уходе за пациентами, — сердечная аритмия. Внутриклеточные потери калия и гипокалиемия в результате почечной недостаточности из-за дефицита магния могут быть причиной предсердной и желудочковой тахикардии и фибрилляции. Дефицит магния можно быстро лечить парентеральным введением магния или пероральным приемом в более легких случаях.
Гипермагниемия встречается реже, чем гипомагниемия, при этом повышение уровня магния от легкого до умеренного наблюдается примерно у 12% госпитализированных пациентов. 7 Обычно причиной интоксикации магнием являются антациды, клизмы или парентеральное введение жидкостей, содержащих магний. Пациенты с почечной недостаточностью особенно подвержены гипермагниемии, поскольку их способность выводить магний из организма нарушается при введении, как указано в предыдущем предложении. Магний также обычно используется для лечения преэклампсии и эклампсии у беременных женщин, потенциально вызывая интоксикацию у матери и плода. Концентрации от 5 до 9 мг / дл (2.06–3,70 ммоль / л) вызывают исчезновение глубоких сухожильных рефлексов. Концентрация магния в сыворотке крови выше 10–12 мг / дл (4,11–4,94 ммоль / л) может вызвать рвоту, гипотензию и остановку сердца. Кальций, вводимый внутривенно, может нейтрализовать сильное отравление магнием. В качестве альтернативы перитонеальный диализ с использованием жидкости с низким уровнем магния может значительно снизить уровень магния в сыворотке.
Общие принципы современных методов тестирования
Хотя спектрофотометрия является типичным методом измерения уровня магния в сыворотке крови, за эти годы были внедрены многочисленные методы, такие как флуорометрия, атомно-абсорбционная спектрометрия и пламенно-эмиссионная спектроскопия.Красители и индикаторы, используемые для измерения магния, являются металлохромными, селективно связывающими магний; некоторые из них обычно используются в лабораториях. Кальмагит, магон, метилтимоловый синий и комплекс ксилидилового синего с магнием используются в щелочных условиях и измеряются при 550 нм для кальмагита и 600 нм для каждого из остальных. Этиленгликольтетрауксусная кислота (EGTA) обычно используется в сочетании с этими индикаторами для хелатирования кальция; это эффективно снижает помехи, которые могут привести к завышению оценки.Ферменты, использующие аденозинтрифосфат магния (АТФ), такие как гексокиназа, также использовались для измерения уровня магния в сыворотке крови. Скорость реакции напрямую зависит от концентрации магния, и образование никотинамидадениндинуклеотидфосфата (НАДФН) измеряется при длине волны 340 нм, когда реакция сочетается с глюкозо-6-фосфатдегидрогеназой. В качестве альтернативы также была разработана менее сложная ферментативная реакция с использованием изоцитрата, которая производит НАДФН непосредственно при активации магнием.
Как обсуждалось ранее в данном документе, у госпитализированных пациентов преобладает гипомагниемия или дефицит магния; Кроме того, магний применяется при различных болезненных состояниях. Таким образом, мониторинг уровня свободного или ионизированного магния у пациента важен для предотвращения опасных для жизни осложнений, которые могут возникнуть из-за низкого или высокого уровня магния; Уровни свободного магния можно измерить с помощью ISE. Электроды являются нейтральными носителями, неселективно связывающими кальций и магний.Таким образом, для точного количественного определения концентрации магния необходимо также определить количество кальция и правильно отрегулировать его влияние, чтобы отразить точно измеренное значение магния. Кроме того, связывание магния с ионофором зависит от pH; следовательно, pH следует измерять одновременно. Контрольные интервалы для свободного магния зависят от прибора.
Сыворотка и гепаринизированная плазма являются приемлемыми образцами для измерения уровня магния. Следует избегать новых составов гепаринов для определения концентрации свободного кальция, поскольку они ложно повышают концентрацию свободного магния.Кроме того, антикоагулянты, хелатирующие кальций, такие как EDTA, цитрат и оксалат, образуют комплексы с магнием; таким образом, они также неприемлемы для использования в этом контексте. Хранение образцов при 4 ° C для последующего анализа не влияет на уровень магния; однако образцы сыворотки необходимо отделять от клеток после образования сгустка, чтобы предотвратить утечку более высоких внутриклеточных концентраций магния в более низкоконцентрированную сыворотку, что может привести к ложному повышению измеренных уровней магния в сыворотке. Гемолиз сильно влияет на уровни магния в сыворотке и плазме, тогда как липемические или желтушные образцы могут влиять или не влиять на измеренные уровни магния, в зависимости от используемого анализа.Собранные образцы мочи следует хранить в течение 24 часов в 20–30 мл 6 M HCl, чтобы предотвратить осаждение магния. Перед анализом контейнер необходимо нагреть, а его содержимое подкисить и хорошо перемешать, прежде чем отбирать аликвоту для измерения уровня магния.
Переменные и ограничения для рассмотрения
Поскольку внеклеточные концентрации магния обычно составляют только 1% от общего количества магния в организме, гипомагниемия обычно носит временный характер.Концентрация магния в плазме плохо коррелирует с общим содержанием магния в организме; таким образом, сыворотка является предпочтительным типом образцов для выявления дефицита магния. Кроме того, нормальные значения содержания магния в сыворотке не всегда отражают внутриклеточные уровни; таким образом, внутриклеточные уровни магния также могут быть измерены, чтобы определить, существует ли истинный дефицит. Клинические симптомы истинного дефицита магния, такие как гипокальциемия или калемия, нервно-мышечная гиперактивность и сердечные аритмии, должны оцениваться вместе с результатами этих тестов для постановки окончательного диагноза.
При сравнении измерений свободного и общего магния важно учитывать состояние здоровья пациента. Противоречивые результаты между уровнями свободного и общего магния наблюдались у пациентов с сердечно-сосудистыми заболеваниями, сахарным диабетом, алкоголизмом и другими состояниями, а также во время беременности. Анализ также подвержен влиянию таких веществ, как тиоцианаты, у курильщиков табака. Таким образом, важно изучить анамнез пациента, прежде чем предпринимать какие-либо действия в отношении аномального результата по магнию, чтобы исключить преаналитические переменные.
фосфат
Обзор Analyte
Фосфат играет важную роль в структурной поддержке и мягких тканях. Это основной компонент гидроксиапатита в кости, тогда как фосфат, обнаруженный в мягких тканях, имеет клеточную природу. Хотя фосфат можно найти в органических и неорганических формах, в клинической лаборатории можно измерить только уровни неорганической формы. Уровни фосфатов можно измерить в сыворотке, где примерно 55% свободны, 35% образуют комплексы с небольшими катионами и 10% связаны с белками.
Фосфат играет важную роль в организме; органический фосфат является одним из строительных блоков ДНК, фосфолипидов и высокоэнергетических соединений, таких как АТФ. Фосфат регулируется фактором роста фибробластов-23 и секретируется остеокластами и остеобластами в кости в ответ на уровни сывороточного фосфата и 1,25-дигидроксивитамина D. 5 Паратироидный гормон играет роль в регуляции фосфата, в основном за счет влияние ПТГ на обработку фосфатов в костях и почках.
Клиническая значимость
Гипофосфатемия определяется как измеренный в сыворотке или плазме уровень фосфата ниже референтного интервала, обычно 2.От 5 до 4,5 мг / дл (0,81–1,45 ммоль / л) у взрослых. 1 Основной причиной снижения концентрации фосфата ниже референсного интервала может быть снижение кишечной абсорбции, повышенная экскреция с мочой или перемещение внеклеточного фосфата в клетки. Снижение кишечной абсорбции обычно вызвано приемом антацидов, содержащих алюминий или магний. Эти аналиты связывают фосфат, который попадает в организм и секретируется; в результате аналиты образуют нерастворимые соли, которые организм не может рассасывать.Недостаточное потребление также может вызвать гипофосфатемию, но редко является причиной снижения уровня фосфатов. Хроническая диарея и почечная недостаточность фосфатов также могут вызывать гипофосфатемию. В последнем случае наблюдается истощение фосфатов в результате повышения уровня ПТГ, например, при первичном или вторичном гиперпаратиреозе. Перемещение фосфата во внутриклеточное пространство является наиболее частой причиной гипофосфатемии и может быть вызвано множеством различных ситуаций. Стимуляция инсулином заставляет глюкозу и фосфат перемещаться в клетки.Это явление наиболее серьезно проявляется у пациентов с гипофосфатемией и недоеданием. Острый респираторный алкалоз также может переносить фосфат в клетки, вызывая гликолиз.
Подобно гипофосфатемии, гиперфосфатемия возникает, когда концентрации фосфатов в сыворотке и / или плазме превышают референсный интервал. Это происходит при трех основных обстоятельствах: уменьшение почечной экскреции фосфата, повышение фосфатной нагрузки или перемещение фосфата во внеклеточную жидкость.Наиболее частой причиной является снижение почечной экскреции фосфата, которое может возникать из-за почечной недостаточности, гипопаратиреоза или резистентности к ПТГ. При почечной недостаточности снижение обычно наблюдается из-за снижения скорости клубочковой фильтрации. Гиперфосфатемия, вызванная гипопаратиреозом или резистентностью к ПТГ, приводит к повышенной реабсорбции фосфатов, поскольку ПТГ модулирует реабсорбцию фосфатов в канальцах. Кроме того, акромегалия, токсичность бисфосфонатов и витамина D также могут вызывать повышенную канальцевую реабсорбцию и гиперфосфатемию.Повышение фосфатной нагрузки также может вызывать гиперфосфатемию как из экзогенного источника, такого как введение фосфата, так и из эндогенного источника, как это наблюдается при рабдомиолизе или синдроме лизиса опухоли. В этих случаях клетки лизируются, и фосфат высвобождается изнутри клетки, увеличивая внеклеточную концентрацию. Различные причины ацидоза, такие как лактоацидоз и диабетический кетоацидоз, также могут вызывать перемещение фосфатов во внеклеточное пространство.
Общие принципы современных методов испытаний
Большинство методов основано на реакции ионов фосфата с молибдатом аммония с образованием фосфомолибдатного комплекса.Этот бесцветный комплекс измеряют при 340 нм или восстанавливают до образования молибденового синего и измеряют при длине волны от 600 до 700 нм с помощью спектрофотометра. У обоих методов есть свои преимущества и недостатки; измерение фосфомолибдатного комплекса напрямую требует меньшего количества шагов; однако больше помех возникает при использовании 340 нм в качестве длины волны измерения, например, при гемолизе. Восстановление до молибденового синего сильно зависит от pH; следовательно, важен тщательный контроль pH. Другие методы включают ванадат-молибдат и ферментативные методы; однако они не получили широкого распространения.
Переменные и ограничения для рассмотрения
Измерение фосфатов в клинической лаборатории — это рутинный тест, который можно использовать в больших объемах. Этот тест может быть выполнен на плазме или сыворотке, в которых гепаринизированная плазма производит более низкие концентрации фосфатов, чем сыворотка, а именно приблизительно от 0,2 до 0,3 мг на дл. 6 Известно, что ЭДТА, цитрат и оксалат препятствуют образованию фосфомолибдатного комплекса. Как и во многих других анализах, гемолиз, желтуха и липемия также могут влиять, в степени, зависящей от метода.Средство для мытья посуды может содержать фосфат; стеклянную посуду следует тщательно промыть, чтобы не допустить загрязнения. Псевдогиперфосфатемия может возникать у пациентов с диспротеином, например, вызванной множественной миеломой, макроглобулинемией Вальденстрема и моноклональной гаммопатией неопределенного значения. 7,8 Считается, что дополнительный белок, присутствующий в этих образцах, может помешать анализу, и что удаление белка или использование технологии сухого слайда позволит провести точное измерение.
Сокращения
ПТГ
CaSR
цАМФ
аденозин 3 ‘, 5’-циклический монофосфат или циклический АМФ
MEN
0002000399
Множественная эндокринная злокачественная опухоль 9H 9M
множественная эндокринная злокачественная опухоль
PTHrP
IL-1
TNF
FHH
семейная гипокальциурическая гиперкальциемия
9ol CPph2- 9ol CPph2 oha0003
этилендиаминтетрауксусной кислоты
эритроциты
ГТФ
СИС
Г.И.
EGTA
этиленгликоль этилендиаминтетрауксусной кислоты
APT
НАДФН
никотинамидадениндинуклеотид ph фосфат
Каталожный номер
1.
Нарушения костного и минерального обмена. Глава 52; 1733–1802
. В: (ред.).Учебник Титца по клинической химии и молекулярной диагностике
, 5-е изд.Сент-Луис, Миссури
:Эльзевьер
;2012
,2.
Влияние респираторных и метаболических кислотно-щелочных изменений на концентрацию ионизированного кальция: эксперименты in vivo и in vitro на человеке и крысе
.евро J Clin Invest
.1982
;12
(6
):451
—455
.3Ионизированный кальций и циклический АМФ в плазме и моче. Биохимическая оценка при болезни обмена кальция
.Scand J. Clin Lab Invest Supple
.1990
:197
;1
—45
. .4и другие. .
Интраоперационные измерения циклического АМФ в моче для руководства хирургическим вмешательством при первичном гиперпаратиреозе
.N Engl J Med
.1980
:303
(25
):1457
—6
5.
Влияние температуры и времени хранения перед центрифугированием на ионизированный кальций в крови, собранной в простые пробирки Vacutainer и пробирки с силикон-сепаратором (SST)
.Clin Chem
.1984
;30
:553
–556
,6.
Преаналитические переменные при измерении свободного (ионизированного) кальция в пробирках для забора крови, содержащих гепарин лития
.Клин Чим Акта
.2009
;403
:102
—104
,7.
Истощение запасов магния и гипермагниемия
. В (ред.).Праймер по метаболическим заболеваниям костей и нарушениям минерального обмена
.Вашингтон, округ Колумбия
:Amer Soc for Bone и Min Res
.2008
:325
—328
,8.
Фосфат и FGF-23
.Почки Int Suppl
.2011
;79
(S121
):S24
—S27
,9.
Сыворотка по сравнению с гепаринизированной плазмой для восемнадцати общих химических тестов: подходит ли сыворотка?
Am J Clin Path
.1974
;62
(4
):545
—552
,10.
Парапротеиновые помехи колориметрии фосфатов в сыворотке некоторых пациентов с множественной миеломой
.

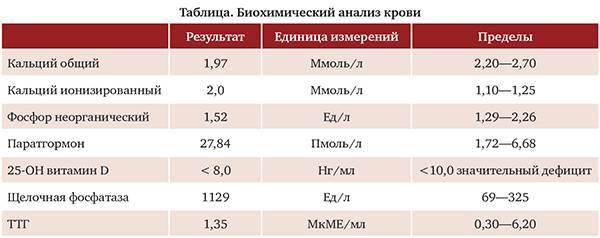
 , Structure functional insights into calcium binding during the activation of coagulation factor XIII A, 2019
, Structure functional insights into calcium binding during the activation of coagulation factor XIII A, 2019
