“У меня был выкидыш”: как не бояться рассказывать о пережитом
- Анастасия Анисимова
- для Би-би-си
Автор фото, ASHLEY MACLURE
Книга Мишель Обамы, в которой она призналась, что пережила выкидыш, вызвала на Западе бурную дискуссию о том, почему женщины до сих пор не решаются открыто говорить об этой теме. Выход книги совпал с публичными признаниями российских знаменитостей, которые тоже пережили потерю неродившегося ребенка.
В своей биографической книге «Становление» бывшая первая леди США впервые рассказала, что до рождения дочерей, которые были зачаты с помощью ЭКО, у нее был выкидыш.
«Я чувствовала себя потерянной и одинокой. Мне казалось, что это моя проблема. Тогда я не знала, насколько распространены выкидыши. Мы не говорим об этом в обществе. Мы, женщины, храним эту боль в себе. Мне кажется, это самое страшное, что мы сами делаем с собой — не делимся друг с другом правдой о нашем теле и о том, где бывают сбои», — рассказала экс-первая леди в интервью телекомпании Эй-би-си.
Признание Мишель Обамы неожиданно отозвалось в России. На прошлой неделе актриса Эвелина Бледанс записала в своем «Инстаграме» видеобращение к подписчикам с просьбой не спрашивать ее о беременности, потому что «у нее не получилось иметь девочек» (ранее актриса публично заявила, что беременна двойней) .
Спустя несколько дней на телеканале НТВ появилось интервью бывшего депутата Госдумы, оперной певицы Марии Максаковой, которая рассказала, как на втором месяце беременности перенесла выкидыш.
Автор фото, ASHLEY MACLURE
В западных медиа идет дискуссия о том, почему сегодня, когда женщины постепенно отвоевывают право голоса во всех сферах жизни, о выкидыше они все еще говорят шепотом, а большинство не говорит совсем.
«В этом есть какая-то ужасная ирония — миллионы женщин во всем мире переживают прерванную беременность, и никто об этом не говорит вслух, — пишет Telegraph — Чувство вины, которое женщина держит в себе, не длится какой-то промежуток времени — оно может преследовать ее всю жизнь. Постепенно она просто учится с этим жить».
Постепенно она просто учится с этим жить».
Что чувствует женщина?
«Выкидыш — это одинокий, болезненный и разрушающий тебя изнутри — практически на клеточном уровне — опыт», — пишет в книге Мишель Обама.
«Выкидыш — это страх. Моим фанатам, которые ходили на мои концерты, наверное, сложно в это поверить, но во время второй беременности, когда я пела и танцевала на сцене, я постоянно чувствовала внутри этот парализующий страх, который рождается в тебе, когда ты теряешь ребенка. Страх потери еще одного», — вспоминает певица Бейонсе, которая ранее тоже призналась, что пережила выкидыш.
«Выкидыш — это когда ты чувствуешь себя недоженщиной, потому что ты не смогла выносить ребенка. Тебе кажется, что твое собственное тело виновато, оно тебя подвело», — говорит художница Эшли Маклюр.
Автор фото, ASHLEY MACLURE
«Это настоящее горе. По-другому не объяснить. В тот момент главное, о чем я думала, — что у меня не получится родить и в следующий раз. Все-таки и возраст уже. Я смогла это пережить только потому, что забеременела после очень быстро — через три месяца. Если бы не забеременела, то я бы себя сгрызла, наверное», — вспоминает Мария Максакова.
Все-таки и возраст уже. Я смогла это пережить только потому, что забеременела после очень быстро — через три месяца. Если бы не забеременела, то я бы себя сгрызла, наверное», — вспоминает Мария Максакова.
Несмотря на отсутствие публичной дискуссии, на российских форумах и в группах в социальных сетях можно найти сотни комментариев женщин, которые пытаются пережить выкидыш и понять, как рассказать об этом родителям, родственникам, друзьям и новым партнерам.
Почему она это чувствует?
«Всем женщинам сложно говорить о выкидышах — это очень личная тема. Они винят в этом, в первую очередь, себя, не понимая, что причина может крыться, например, в хромосомных нарушениях в самом эмбрионе, что напрямую не зависит от женщины», — рассказала Русской службе Би-би-си врач-гинеколог Елена Гришанова.
По ее словам, женщины в России часто боятся, что мужчины уйдут от них, если узнают, что они у них был выкидыш. «Женщины считают это своим дефектом», — говорит Гришанова.
Автор фото, ASHLEY MACLURE
Психологи отмечают, что информационный вакуум влияет не только на самих женщин, но и на их партнеров, которые тоже переживают серьезный стресс, и на общество, которое зачастую не знает, как реагировать, когда женщина все же решается рассказать о своем опыте. Большинство просто не понимают, что говорить женщине в этой ситуации и как ее поддержать.
А что на самом деле?
Беременность и рождение ребенка зачастую окутаны предрассудками и суевериями. Считается, что нельзя, например, фотографировать аппарат УЗИ, многие не рекомендуют стричься во время беременности, высоко поднимать руки (не держаться за поручень в автобусе) — и конечно, не принято объявлять о своей беременности на ранних сроках.
Причем последнее — далеко не только российское явление. Газета Guardian отмечает, что в Англии многие женщины тоже умалчивают о беременности в первые недели и месяцы — на всякий случай, мало ли что может случиться. ..
..
Автор фото, ASHLEY MACLURE
Случиться действительно может. В Великобритании это случается с каждой четвертой беременностью. В России сосчитать количество выкидышей непросто — Росстат объединяет в одну строку и естественное прерывание беременности (выкидыши), и искусственное (аборты). В документах минздрава России говорится, что 10-20% клинически диагностированных беременностей заканчиваются выкидышем.
Врачи отмечают, что реальная цифра может быть выше и включает процент не диагностируемых случаев — не все женщины обращаются к врачу.
Одна из главных причин выкидыша — это генетические нарушения у плода, также существенны и другие факторы: иммунологическая несовместимость пары, стрессы, инфекции и лекарственные препараты.
Британская ассоциация помощи женщинам, пережившим выкидыши, подчеркивает, что важно помнить: вероятность потери ребенка из-за действий — или бездействия — самой женщины крайне мала.
Автор фото, ASHLEY MACLURE
Врачи призывают женщин не забивать боль внутрь и не замалчивать эту тему, а делиться своим опытом с близкими, и особенно — со своими подрастающими детьми.
В США началась дискуссия о том, как именно учителя должны рассказывать школьникам о выкидышах на уроках сексуального воспитания.
«Тема естественного прерывания беременности должна быть больше интегрирована в наше представление о самом процессе беременности, — пишет Washington Post. Тексты в учебниках, сайты по половому воспитанию, пособия по биологии и брошюры о беременности должны предоставлять нам и нашим детям точную информацию. Сегодня схемы развития эмбриона, нарисованные в учебниках, показывают, будто оплодотворенная яйцеклетка всегда становится ребенком. Но мы ведь знаем, что это не так».
В статье использованы рисунки художницы Эшли Маклюр. Публикуются с разрешения автора. Все права защищены.
Выкидыш на ранних сроках: причины и признаки
Источник фото: shutterstock. com
com
Самопроизвольное прерывание беременности организмом на сроке до 22 недель называют выкидышем. О выкидыше на ранних сроках говорят, когда организм беременной отторгает плодное яйцо до 12 недель беременности.
Несостоявшаяся беременность, закончившаяся потерей ребенка, вне зависимости от срока гестации, – болезненная тема для каждой женщины. Серьезное психологическое расстройство переживают более половины (55%) пациенток на протяжении длительного срока – от 3 месяцев до полугода. Пережить утрату и справиться с болью поможет поддержка близких людей. Консультация психолога важна, чтобы объективно оценить произошедшее, справиться с переживаниями и страхами, быстрее восстановиться в психологическом плане.
Как происходит выкидыш
Согласно исследованиям, от 15 до 20% установленных беременностей заканчиваются выкидышами.
Иногда на момент самопроизвольного аборта женщина может и не подозревать о своей беременности. Это возможно, если кровотечению предшествовала небольшая задержка, которую можно объяснить физиологическими причинами или гормональным сбоем, либо когда месячные пришли в срок. В этом случае происходящее будет воспринято как обычная менструация. Возможно, немного более болезненная и с более обильными выделениями.
Это возможно, если кровотечению предшествовала небольшая задержка, которую можно объяснить физиологическими причинами или гормональным сбоем, либо когда месячные пришли в срок. В этом случае происходящее будет воспринято как обычная менструация. Возможно, немного более болезненная и с более обильными выделениями.
О несостоявшейся беременности можно судить по признакам выкидыша на раннем сроке – одному или нескольким крупным сгусткам, но не всегда возможно проконтролировать все выделения в период кровотечения. На сроке от 6 до 12 недель их размеры могут составлять до 5 см. Плодное яйцо может быть отторгнуто целиком либо по частям. С 6-й недели выкидыш может сопровождаться схваткообразными болями средней интенсивности. Весь процесс занимает от нескольких часов до нескольких дней и в среднем по длительности не превышает менструацию.
Как может выглядеть плодное яйцо, исторгнутое при выкидыше на ранних сроках? Фото дают общее представление:
6 недель
Источник фото: desprecopii. com
com
То, что имела место беременность, подтвердит повышенный ХГЧ, если сдать анализ крови или мочи после предполагаемого выкидыша. Некоторое время он будет выше нормы для небеременных. Можно использовать и тест-полоску на беременность, в большинстве случаев он тоже информативен.
Причины выкидыша на ранних сроках
Спровоцировать выкидыш могут различные факторы. Установление причины самопроизвольного аборта необходимо для последующего планирования беременности, чтобы свести риск потери ребенка к минимуму.
Установление причины самопроизвольного аборта необходимо для последующего планирования беременности, чтобы свести риск потери ребенка к минимуму.
Генетические аномалии плода
В числе одной из основных причин самопроизвольного прерывания беременности медики называют наличие различных генетических аномалий развития плода. С вероятностью 95% такая беременность закончится выкидышем на первых неделях. Это могут быть нарушения в количестве хромосом или в их структуре. Так случается, что на момент появления первой клетки зародыша – зиготы, происходит сбой, образуется неверное количество хромосом или возникают аномальные изменения их структуры. Организм женщины распознает эти нарушения, плод воспринимается как нежизнеспособный, и происходит его отторжение, чаще всего на 3-й неделе беременности. Именно поэтому при обнаружении выкидыша на раннем сроке так важно обратиться за консультацией к гинекологу. Возможно, у кого-то из партнеров есть наследственная предрасположенность, обуславливающая такого вида нарушения, и для того, чтобы снизить вероятность рождения малыша с генетическими аномалиями, может потребоваться обследование у врача-генетика.
Неблагоприятный гормональный фон
На зачатие и протекание беременности влияет гормональный фон. Значение имеет не только уровень прогестерона. Необходимо контролировать уровень гормонов надпочечников и щитовидной железы и при критических отклонениях от нормальных значений корректировать его приемом гормональных препаратов.
Аутоиммунные заболевания
Невынашивание беременности может быть обусловлено аутоиммунными заболеваниями. Чтобы минимизировать риски, при планировании беременности необходимо пройти обследование и определить тактику ведения беременности с врачом, чтобы держать под контролем состояние матери и ребенка.
Резус-конфликт
Если у матери отрицательный резус-фактор, а у отца – положительный, то ребенок может унаследовать резус-фактор отца. Женский организм будет воспринимать плод как чужеродное тело и стараться исторгнуть его.
Инфекционные болезни
Половые инфекции и перенесенные опасные вирусные заболевания могут вызвать патологии плода и стать причиной выкидыша на ранних сроках. Пролечить имеющиеся инфекционные и воспалительные заболевания необходимо до наступления беременности. При заболевании после зачатия лечиться нужно под контролем врача и только средствами, разрешенными для приема в I-м триместре беременности.
Аборты и хирургические операции на матке в анамнезе
 Выкидыш на 3-й неделе беременности может быть связан с неудавшейся имплантацией эмбриона в стенку матки. В ходе дальнейшего развития беременности имеющиеся проблемы могут вызвать плацентарную недостаточность, отслойку плаценты.
Выкидыш на 3-й неделе беременности может быть связан с неудавшейся имплантацией эмбриона в стенку матки. В ходе дальнейшего развития беременности имеющиеся проблемы могут вызвать плацентарную недостаточность, отслойку плаценты.
Прием лекарственных средств, противопоказанных в I-м триместре беременности
В период закладки жизненно важных органов у эмбриона нежелателен прием медикаментов, чтобы исключить их воздействие на плод. Существует ряд препаратов, категорически запрещенных к приему в период беременности (всей или на определенных сроках). Поэтому перед приемом медикаментов необходимо ознакомиться с аннотацией и проконсультироваться с лечащим врачом, поставив его в известность о беременности.
Прочие факторы
Другие факторы, способные спровоцировать выкидыш на ранних сроках, связаны с неблагоприятным эмоциональным фоном (сильный стресс), тяжелыми физическими нагрузками, агрессивным воздействием окружающей среды (радиационный фон, воздействие химических веществ).
Источник фото: shutterstock.com
Симптомы: как определить, что беременность прервалась
Если плодное яйцо и отслоившийся эндометрий вышли в течение одного дня (зная, как выглядит выкидыш, можно определить плодное яйцо в виде крупного сгустка на прокладке), то кровотечение после выкидыша продлится 3-5 дней. Эндометрий может выходить частями на протяжении нескольких дней. При этом кровотечение может продлиться до 10-14 дней.
При этом кровотечение может продлиться до 10-14 дней.
Лечение
Выкидыш на ранних сроках, симптомы которого можно установить как самостоятельно, так и с помощью гинеколога, не всегда требует медицинского вмешательства. Но наблюдение специалиста необходимо. В большинстве случаев в процессе самопроизвольного аборта на сроке до 12 недель матка очищается полностью – отторгается и выходит плодное яйцо и эндометрий. После завершения кровотечения, которое будет сопровождаться выделением сгустков крови, необходимо сделать УЗИ, чтобы убедиться в том, что в матке не осталось частей плодного яйца.
Полному очищению матки можно посодействовать медикаментозным способом. Лекарственный препарат «Мизопростол» способствует раскрытию шейки матки и очищению ее полости во время самопроизвольного аборта.
Эффективным методом очищения полости матки при выкидыше является вакуум-аспирация.
При выкидыше врач может назначить чистку (выскабливание матки). Процедура показана при:
-
обнаружении на УЗИ оставшихся в матке частей плодного яйца и плодных оболочек;
-
длительном обильном кровотечении;
-
признаках воспаления в матке/симптомах инфицирования;
-
при невозможности провести контрольное УЗИ в целях профилактики.
Чистка проводится на гинекологическом кресле. Специальным хирургическим инструментом – кюреткой, вводимой через влагалище и шейку матки, – выскабливается верхний слой эндометрия. Процедура занимает порядка 20 минут и проводится под местной анестезией или общим наркозом.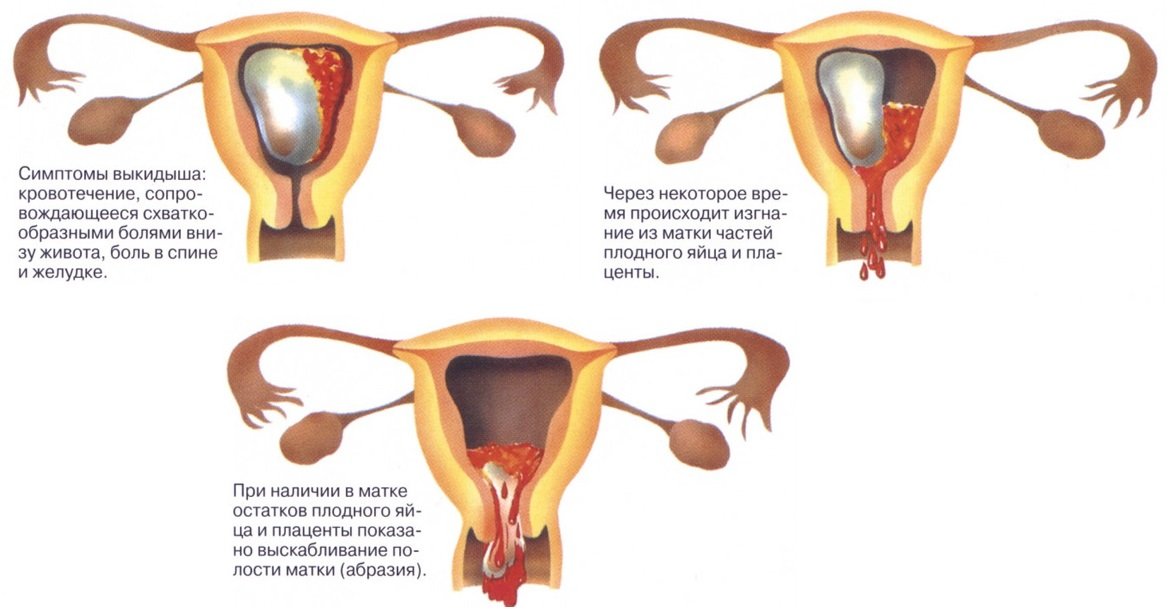 В первые часы присутствуют болезненные ощущения в области малого таза. Несколько дней после чистки наблюдаются кровянистые выделения из влагалища. Как правило, врач назначает курс антибиотиков для предотвращения воспаления полости матки и развития инфекции.
В первые часы присутствуют болезненные ощущения в области малого таза. Несколько дней после чистки наблюдаются кровянистые выделения из влагалища. Как правило, врач назначает курс антибиотиков для предотвращения воспаления полости матки и развития инфекции.
Полное восстановление после выскабливания занимает от 1 до 2 месяцев. Очередная менструация приходит через 4-6 недель.
При помощи врача-гинеколога желательно установить причину произошедшего, особенно это важно, если в будущем планируется беременность. Обследование определит «слабые места». Выявленные отклонения или факторы риска обязательно должны учитываться в дальнейшем при планировании беременности и вынашивании ребенка. Может потребоваться консультация эндокринолога, генетика, терапевта. При обнаружении инфекции необходимо лечиться. Возможно, будет назначена гормональная терапия для нормализации уровня половых гормонов или другое лечение.
Последствия выкидыша на ранних сроках
Выкидыш – стресс для организма.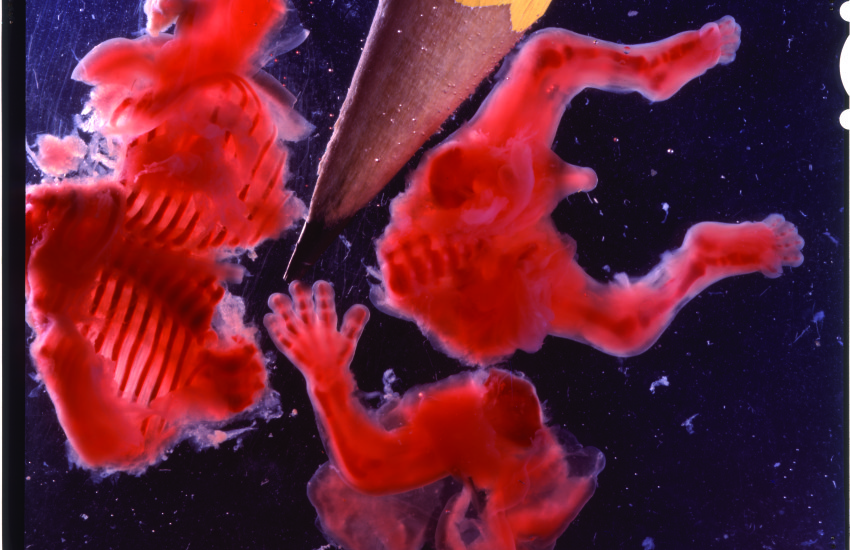 Ему требуется время для восстановления физиологических функций. Процесс длится несколько дольше, если было проведено выскабливание матки. При должном уровне врачебной помощи и надлежащем контроле с использованием УЗИ-диагностики риск для репродуктивной функции и здоровья женщины в целом минимален.
Ему требуется время для восстановления физиологических функций. Процесс длится несколько дольше, если было проведено выскабливание матки. При должном уровне врачебной помощи и надлежащем контроле с использованием УЗИ-диагностики риск для репродуктивной функции и здоровья женщины в целом минимален.
Если при обследовании не выявлено патологий органов малого таза, не стоит бояться, что из-за самопроизвольного аборта возникнут проблемы с зачатием и вынашиванием беременности в дальнейшем.
Какие нежелательные последствия может иметь выкидыш на ранних сроках:
-
Воспалительные процессы в матке. Если при выкидыше плодное яйцо и фетальные оболочки не вышли полностью, может начаться процесс разложения. Когда причиной выкидыша является инфекция половых органов, ее дальнейшее развитие может иметь серьезные осложнения. Инфекция может развиться после выскабливания матки, выполненного ненадлежащим образом.
 Инфекции и воспаления требуют обследования и лечения.
Инфекции и воспаления требуют обследования и лечения.
-
Кровотечения. Патологическое кровотечение может открыться в процессе самопроизвольного изгнания плодного яйца, а также при медицинских манипуляциях – вакуум-аспирации и выскабливании. Требуется госпитализация для остановки кровотечения и нормализации состояния пациентки.
-
Депрессия. Тяжелые психологические состояния после выкидыша требуют помощи психолога или психотерапевта. Это важно не только для эмоционального, но и для физического здоровья. Могут быть назначены седативные средства и антидепрессанты.
О том, как происходит выкидыш на раннем сроке, о причинах, опасных симптомах и профилактических мерах рассказывает врач – акушер-гинеколог Н. В. Гончаренко.
youtube.com/embed/h_1s7NI76Ms?feature=oembed» frameborder=»0″ allow=»accelerometer; autoplay; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»>
Невынашивание беременности
Невынашиванием беременности (спонтанный аборт, самопроизвольный выкидыш) считается самопроизвольное прерывание беременности в период с зачатия до 28-й недели. Невынашивание беременности до 28 недель относят к самопроизвольным выкидышам (абортам), прерывание беременности в сроки свыше 28 недель – к преждевременным родам. Самопроизвольные выкидыши подразделяют на ранние (до 16 недель) и поздние (с 16 по 28 недели). Выделяют также привычное невынашивание беременности (прерывания беременности два и более раз подряд).
Невынашивание беременности
К сожалению, на сегодняшний день, преждевременное прерывание беременности не такое уж и редкое явление. По статистическим данным в последние 40 лет почти каждая пятая беременность заканчивалась выкидышем. Научные исследования говорят, что на самом деле самопроизвольных выкидышей – больше половины! Но происходит это в течение первых трех-четырех дней беременности, и поэтому женщины даже не догадываются, что были какое-то время беременными: ведь очередная менструация наступала либо во время, либо с небольшой задержкой. Естественно, что такие случаи медицинская статистика учитывать не могла. Анализ зарегистрированных случаев спонтанных абортов показывает, что 80% таковых происходит в первые 12 недель беременности.
Научные исследования говорят, что на самом деле самопроизвольных выкидышей – больше половины! Но происходит это в течение первых трех-четырех дней беременности, и поэтому женщины даже не догадываются, что были какое-то время беременными: ведь очередная менструация наступала либо во время, либо с небольшой задержкой. Естественно, что такие случаи медицинская статистика учитывать не могла. Анализ зарегистрированных случаев спонтанных абортов показывает, что 80% таковых происходит в первые 12 недель беременности.
Причины самопроизвольного выкидыша многочисленны. Больше половины из них связаны с генетическими причинами – нарушениями количества и качества хромосом в клетках зародыша, в результате чего он становится нежизнеспособным, погибает и удаляется из матки. В этом случае самопроизвольный выкидыш – результат действия естественного отбора, работающего против нежизнеспособных плодов.
Кроме этого, невынашивание беременности может быть вызвано различными инфекциями, хроническими болезнями, нарушениями в системе иммунитета. Важную роль играют и гинекологические проблемы – воспалительные заболевания половых органов, миома матки, кисты яичников, послеоперационный рубец на матке, пороки развития матки, недостаточность шейки матки и различные гормональные нарушения, из которых наиболее частыми являются гипофункция яичников и гиперандрогения,генитальный и общий инфантилизм.
Важную роль играют и гинекологические проблемы – воспалительные заболевания половых органов, миома матки, кисты яичников, послеоперационный рубец на матке, пороки развития матки, недостаточность шейки матки и различные гормональные нарушения, из которых наиболее частыми являются гипофункция яичников и гиперандрогения,генитальный и общий инфантилизм.
На невынашивание беременности практически не влияют лёгкие падения и подъём матерью умеренных тяжестей. Плод достаточно защищен, и, если организм матери здоров, а генетическая программа плода нормальна, то травма должна быть поистине жуткой, чтобы причинить вред зародышу.
Причины привычного невынашивания беременности (т.е. многократных спонтанных абортов) практически те же самые, но более определенную роль играет нарушение системы иммунитета, когда имеет место развитие сенсибилизации матери к тканевым антигенам плода или реакции эритроцитарной и лейкоцитарной сенсибилизации.
Клиническая картина преждевременного прерывания беременности зависит от стадии выкидыша и срока беременности. Обычно при угрозе прерывания беременные жалуются на боль внизу живота и пояснице, периодическое напряжение (тонус) матки. Различают пять стадий течения раннего аборта: угрожающий, начавшийся аборт, аборт в ходу, неполный и полный аборт. Для ранних абортов характерно рождение всего плодного яйца. Правильный режим и лечение при первых двух стадиях позволяют сохранить беременность. При последующих стадиях требуется удаление всего плодного яйца или его задержавшихся частей. Симптомы угрожающего и начавшегося аборта различают по состоянию шейки матки: она неизмененная при угрожающем аборте и несколько укороченная с закрытым или приоткрытым каналом — при начавшемся аборте. Кроме того, учитывается интенсивность болевого синдрома, степень напряжения матки и/или наличие кровяных выделений.
Обычно при угрозе прерывания беременные жалуются на боль внизу живота и пояснице, периодическое напряжение (тонус) матки. Различают пять стадий течения раннего аборта: угрожающий, начавшийся аборт, аборт в ходу, неполный и полный аборт. Для ранних абортов характерно рождение всего плодного яйца. Правильный режим и лечение при первых двух стадиях позволяют сохранить беременность. При последующих стадиях требуется удаление всего плодного яйца или его задержавшихся частей. Симптомы угрожающего и начавшегося аборта различают по состоянию шейки матки: она неизмененная при угрожающем аборте и несколько укороченная с закрытым или приоткрытым каналом — при начавшемся аборте. Кроме того, учитывается интенсивность болевого синдрома, степень напряжения матки и/или наличие кровяных выделений.
Поздний выкидыш протекает по типу родов: возникает раскрытие шейки матки, затем излитие околоплодных вод, рождение плода и, наконец, рождение последа. Клинически он проявляется схваткообразной или ноющей болью внизу живота, периодическим напряжением матки и, реже, кровяными выделениями.
При угрозе прерывания беременности назначается комплексное лечение: медикаменты, особенно гормональные, назначаются только по строгим показаниям и в минимальных дозах, так как последствия гормонального лечения и на плод, и на будущего ребенка могут проявиться даже спустя много лет.
Для установления причины невынашивания беременности врачами нашей Клиники в каждом конкретном случае назначается индивидуальное комплексное обследование: генетическое, гинекологическое, ультразвуковое, лабораторное и т.д. При подозрении на наличие внутриматочной патологии и/или патологии эндометрия проводят раздельное диагностическое выскабливание под контролем гистероскопии, а при подозрении на наличие эндометриоза, патологии труб и спаечного процесса в малом тазу, при миоме матки и склерополикистозных яичниках бывает необходима и оперативная лапароскопия. Такой большой объём обследования должен быть понятен пациентке: ведь невынашивание беременности, как правило, является следствием не одной, а нескольких причин, оказывающих свое действие одновременно или последовательно. Кроме того, многие женщины, пережившие спонтанный выкидыш, могут нуждаться в помощи психотерапевта, который может дать профессиональные советы, способствующие ликвидации отрицательных психологических последствий этого явления. После проведенного обследования намечают комплекс соответствующих лечебных мероприятий, в зависимости от выявленных факторов невынашивания беременности. Проводится и обследование партнёра пациентки, которое включает в себя выявление наследственных заболеваний, уточнение наличия перенесенных ранее или имеющихся в настоящее время заболеваний различных органов и систем, проводится анализ спермы и обследование на инфекции.
Кроме того, многие женщины, пережившие спонтанный выкидыш, могут нуждаться в помощи психотерапевта, который может дать профессиональные советы, способствующие ликвидации отрицательных психологических последствий этого явления. После проведенного обследования намечают комплекс соответствующих лечебных мероприятий, в зависимости от выявленных факторов невынашивания беременности. Проводится и обследование партнёра пациентки, которое включает в себя выявление наследственных заболеваний, уточнение наличия перенесенных ранее или имеющихся в настоящее время заболеваний различных органов и систем, проводится анализ спермы и обследование на инфекции.
Профилактика невынашивания беременности проводятся и до, и во время беременности. Наши акушеры-гинекологи проводят всем женщинам, перенёсшим самопроизвольный аборт и преждевременные роды, специальное обследование, включающее целенаправленный сбор анамнеза, выяснение особенностей менструальной функции (по тестам функциональной диагностики), гистеросальпингографию и ультразвуковое сканирование.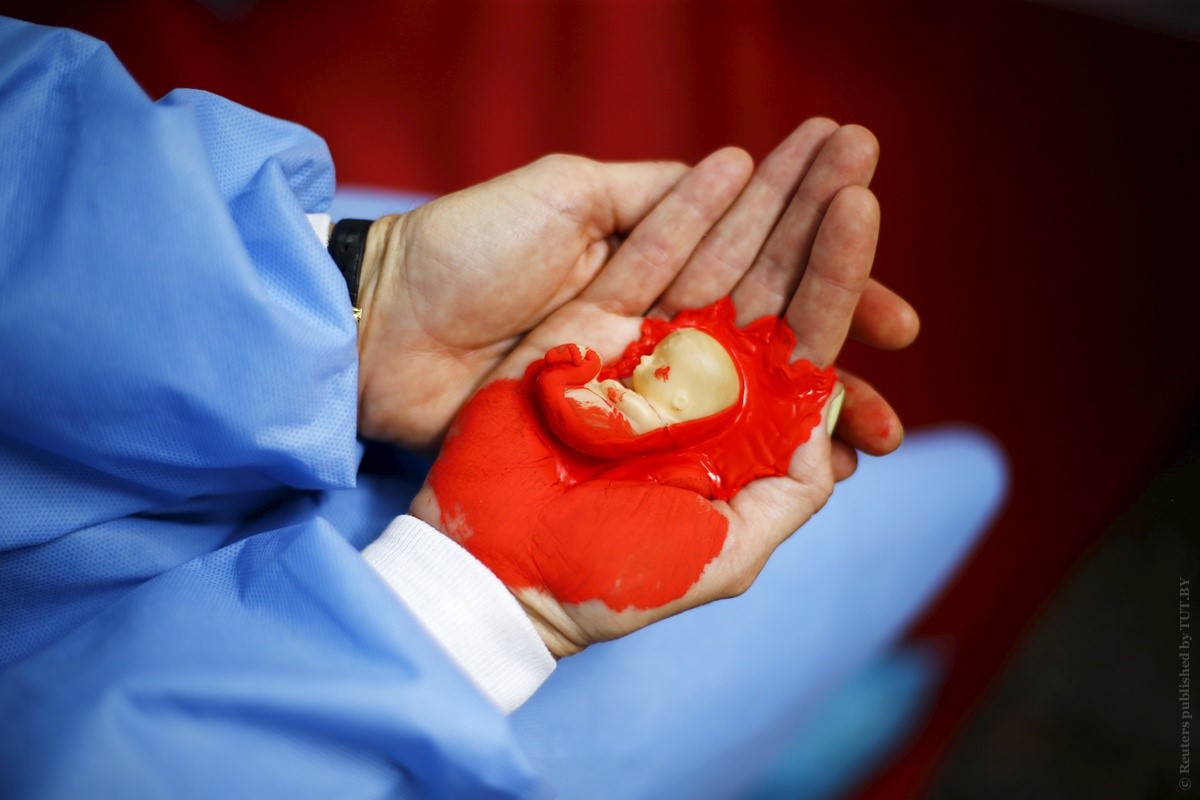 По строгим показаниям назначается строго определённое бактериологическое, вирусологическое, иммунологическое и генетическое исследование. При выявлении отклонений от нормы проводится их коррекция. Во время беременности нами выделяется группа риска по невынашиванию, намечаются сроки и способы лечебно-профилактических мероприятий, рекомендуется санация очагов хронической инфекции, чем создаются оптимальные условия для развития беременности. Если очередной врачебный осмотр подтверждает наличие угрозы выкидыша, то назначаются срочные мероприятия по сохранению беременности, и чаще всего проведённое нами лечение оказывается эффективным.
По строгим показаниям назначается строго определённое бактериологическое, вирусологическое, иммунологическое и генетическое исследование. При выявлении отклонений от нормы проводится их коррекция. Во время беременности нами выделяется группа риска по невынашиванию, намечаются сроки и способы лечебно-профилактических мероприятий, рекомендуется санация очагов хронической инфекции, чем создаются оптимальные условия для развития беременности. Если очередной врачебный осмотр подтверждает наличие угрозы выкидыша, то назначаются срочные мероприятия по сохранению беременности, и чаще всего проведённое нами лечение оказывается эффективным.
О нежелательной беременности
В современном мире данное явление получило очень широкое распространение. Около 75 миллионов женщин во всем мире каждый год сталкиваются с нежелательной беременностью. Основными причинами данной проблемы можно назвать элементарную беспечность, насилие, нежелание или запрет партнера предохраняться, низкую эффективность используемого контрацептива.
На ранних сроках беременности различают два вида вакуум аспирации: медикаментозную и хирургическую.
Медикаментозная вакуумная аспирация
Считается более щадящей процедурой по причине отсутствия операционного вмешательства в матку. Проводится в срок до 7 недель беременности, когда плодное яйцо слабо прикреплено к стенке матки.
При фармокологической вакуум аспирации используют различные средства. Мифепристон с простагландином на 94% гарантируют результат, побочными явлениями могут быть рвота и тошнота, продолжительное кровотечение, проблемы с кишечником.
При введении в организм метотрекстата с простагландином эффективность составляет около 90%. Данный метод занимает длительный промежуток времени, однако прост в использовании и недорогой.
Мизопростол используется самостоятельно и вместе с метотрексатом. При применении мизопростола нужный результат получают в 90% случаях. Данный препарат, в сравнении с другими средствами, оказывает на организм не столь зловредное влияние, однако у него невысокая эффективность.
Мануальная вакуумная аспирация проводится в срок до 6 недель, спустя несколько дней после задержки менструации. При данной процедуре полость матки абсорбируется при местной анастезии. Преимуществом метода является небольшое количество осложнений.
Хирургический метод
Проводится в срок от 6 до 10 недель. Плодное яйцо и слизистая оболочка извлекаются из полости матки, что является серьёзной травмой и впоследствии может негативно отразиться на здоровье женщины. Чем раньше будет проведена процедура, тем меньше последствий можно ожидать.
Определение беременности на раннем сроке
Задержка менструального цикла не всегда означает беременность. Употребление различных препаратов, стресс, напряжение, усталость могут способствовать задержке менструации.
Одним из наиболее эффективных методов определения беременности является УЗИ, однако на ранних стадиях он не всегда работает на 100%.
Широкое распространение получили тесты-полоски для определения концентрации гормонов. С момента зачатия в организме изменяется уровень гормонов. Поскольку уровень гормонов в моче утром выше, рекомендуется использовать тест-полоску именно в это время.
С момента зачатия в организме изменяется уровень гормонов. Поскольку уровень гормонов в моче утром выше, рекомендуется использовать тест-полоску именно в это время.
На вопрос о вероятной беременности помогут ответить лабораторные исследования, для этого необходимо сдать кровь или мочу.
Что делать при подозрении на беременность?
Обсудите этот вопрос с мужчиной, от которого наступила беременность, и примите совместное решение. За помощью и консультацией обращайтесь к гинекологу.
К вопросу выбора метода вакуум аспирации подойдите серьезно и обдуманно, а в дальнейшем используйте контрацепцию, чтобы избежать пагубного влияния на организм.
причины, диагностика, лечение и последствия» – Яндекс.Кью
Сегодня о ранних потерях беременности, которые для многих женщин становятся прямо-таки трагедией, и иногда являются поводом для огромного списка бесконечных обследований и лечений.
Многие слышали и знают о современных подходах к ведению ранних спорадических (единичных) выкидышей, которые основаны на многочисленных исследованиях и написаны во всех авторитетных научных источниках по всем канонам и правилам доказательной медицины.
Сегодняшняя статья именно такого содержания, мы в очередной раз поговорим с вами о ранних выкидышах, почему они происходят, кто имеет повышенные риски ранних потерь беременности, а завтра/послезавтра о его диагностике и какими должны быть ваши дальнейшие действия в случае одно/двукратной потери беременности.
Итак, потеря беременности в первые 3 месяца (12 недель гестации) называется ранним выкидышем.
Чаще всего выкидыш сопровождается наличием кровянистых выделений или болями внизу живота, однако некоторые женщины могут вовсе не испытывать никаких симптомов.
Как в случае замершей беременности, например, которая может сопровождаться выкидышем, а может какой-то период времени оставаться в полости матки, не давая о себе знать и никак себя не проявляя. В таком случае выкидыш (замершая беременность) диагностируется с помощью УЗИ.
Почему так случается?
В большинстве случаев невозможно со 100% точностью сказать, почему ваша беременность замерла или неожиданно прервалась.
Наиболее распространённой причиной являются хромосомные аберрации у плода (хромосомные мутации и перестройки), которые приводят к его нежизнеспособности и такая беременность в силу своей несостоятельности прерывается.
Более чем в 70-80% ранние выкидыши (до 8-12 недель) вызваны именно неверной генетической закладкой беременности.
Я и мой муж абсолютно здоровы. Каковы мои шансы на потерю беременности?
Вы удивитесь, но ранние потери беременности весьма распространены. Большое количество выкидышей происходит ещё до того, как вы узнаёте, что беременны, то есть до задержки менструации или до того, как вы успели сделать тест на беременность.
В первом триместре беременности (в первые 12-13 недель) у одной из пяти женщин случится выкидыш по какой-либо причине после положительного теста на беременность.
Риск ранней потери беременности повышается в связи с:
- Возрастом. До 40 лет риск составляет около 20%, после 40 лет — увеличивается в 2 раза, составляет 50 % и более.

- Наличием различных хронических заболеваний (нелеченый сахарный диабет, гипотиреоз и пр.)
- Образом жизни. Курение, злоупотребление алкоголем повышает риск ранней потери беременности.
- Стресс. Хотя мы и знаем как негативно стресс влияет на беременность, серьёзной доказательной базы по этому вопросу пока нет, но тем не менее стрессовые факторы отрицательно влияют как на протекание самой беременности, так и на здоровье будущего малыша.
- Секс во время беременности НЕ может спровоцировать выкидыш.
Так как выкидыш, как правило, сопровождается такими симптомами как схваткообразные боли внизу живота и кровянистые выделения из половых путей, естественно первое, что вы должны сделать в случае возникновения подобных симптомов — это незамедлительно обратиться к врачу.
Доктор оценит ваше состояние, жизнеспособность вашей беременность и определит нужна ли вам госпитализация.
Как диагностируется выкидыш?
- С помощью гинекологического осмотра .

- Методом УЗИ (с использованием трансабдоминального или трансвагинального датчика). Ни один из датчиков не увеличивает риск возникновения выкидыша. УЗИ с использованием трансвагинального датчика более точное, позволяет получить более точную и детальную картинку, поэтому при возможности ему всегда отдаётся преимущество.
- Также, вам может быть предложено исследование уровня В-ХГЧ в крови. У некоторых женщин выкидыш протекает быстро, у некоторых весь процесс диагностики, наблюдения и ведения вашей ситуации может занимать несколько дней.
Каковы мои варианты после дообследования?
На УЗИ могут обнаружить, что выкидыш уже произошёл, полость матки пуста. Как правило, в таком случае вы более не нуждаетесь ни в каком лечении.
Может произойти ситуация, когда выкидыш произошёл, но в полости матки остались участки плодного яйца, либо выкидыш не произошёл, но беременность замерла и не развивается более.
В таком случае, в зависимости от вашего состояния и некоторых других факторов, доктор может предложить вам использование специальных медикаментов, которые ускорят процесс изгнания содержимого полости матки, либо вам может быть предложена операция (вакуум-аспирация полости матки).
Во многих европейских странах практикуется выжидательная тактика, которая оказывается эффективной в 50% случаев. Ожидание самопроизвольного выкидыша в случае замершей беременности/неполного аборта может занять некоторое время, иногда проходит до 3 недель.
Если в течение этого времени выкидыш не произошёл или у вас продолжаются кровянистые выделения, которые не заканчиваются или становятся все более интенсивными, лучшим вариантом в таком случае является медикаментозное лечение или операция вакуум-аспирация полости матки.
1. Использование медикаментов
Эффективность медикаментозного прерывания замершей беременности или удаления остатков плодного яйца является эффективным методом в 85-95% случаев.
Используется лекарство под названием мизопростол, которое способствует раскрытию шейки матки и удалению содержимого полости матки. Это занимает несколько часов, сопровождается схваткообразными болями внизу живота и кровянистыми выделениями. В некоторых случаях возникают неприятные побочные эффекты в виде рвоты или жидкого стула.
Через 1-2 недели после медикаментозного аборта необходимо сделать контрольный тест на беременность и провести УЗИ — иссследование. К этому же времени должны прекратиться кровянистые выделения, которые могут сохраняться в течение некоторого времени после произошедшего выкидыша.
2. Вакуум-аспирация полости матки
Является эффективным методом в 95% случаев.
Операция проводится под внутривенным наркозом. В большинстве случаев процедура абсолютно безопасная, но, как и абсолютно любое медицинское вмешательство (даже обычная внутривенная инъекция может иметь серьёзные последствия) несёт в себе риски осложнений, среди которых могут быть: перфорация матки, тяжёлые кровотечения, инфекционные осложнения.
Выбор метода лечения всегда за вашим лечащим врачом и за вами, так как каждый случай индивидуален и может иметь массу нюансов и особенностей, о каждом из которых можно бесконечно писать отдельные статьи.
Что после выкидыша?
В течение 1-2-3 недель возможны кровянистые выделения из половых путей, они, как правило, не обильные и имеют темно-коричневый цвет.
Следующая нормальная менструация начнётся примерно через 4-6 недель, если у вас до этого они были регулярными.
Ну и конечно же нельзя забывать о вашем эмоциональном состоянии. Каждая женщина переживает потери беременности по-разному, для кого-то это конец света и самое печальное событие в истории их жизни.
Я вам приводила цифры статистики в первой части статьи, где говорилось о том, что спорадические выкидыши очень и очень распространены. У одной из пяти женщин случается выкидыш в первом триместре беременности после положительного теста на беременность.
Но! Боолее чем в 90% случаев подобные ситуации не повторяются и вы имеете огромные шансы на будущую абсолютно успешную и нормальную беременность. Ваше подавленное эмоциональное состояние и долгие переживания по поводу того, чего уже не вернёшь, не сделают вас здоровее в моральном и физическом плане, а только затянут период реабилитации.
Когда можно начинать жить половой жизнью?
Вы можете заниматься сексом тогда, когда ваши кровянистые выделения и боли внизу живота почти прекратились, и вы себя абсолютно хорошо чувствуете.
Когда снова можно пробовать беременеть?
На сегодняшний день не существует каких-либо научно обоснованных ограничений для планирования следующей беременности. Если вы чувствуете, что готовы морально и физически, вы можете пробовать беременеть уже в следующем менструальном цикле.
Нахожусь ли я в группе высокого риска по потере беременности, если у меня уже были 1 или 2 выкидыша в прошлом?
У вас не более высокий риск, чем у всех остальных. 98 шансов из 100, что даже при наличии 1-2 выкидыша в прошлом, ваша будущая беременность будет абсолютно нормальной и успешной, так как всего 1-2% супружеских пар сталкиваются с проблемой привычного невынашивания, когда каждая последующая беременность неизбежно заканчивается выкидышем или замершей беременностью и когда без соответствующего обследования и лечения получить нормальную беременность практически невозможно.
Что нужно при планировании следующей беременности?
Ежедневный приём фолиевой кислоты — 400 мкг/сутки на этапе планирования и до 12 недель беременности для уменьшения риска возникновения дефектов нервной трубки у плода.
Полноценное питание, физические нагрузки и отказ от вредных привычек
И ещё раз тезисно остановлюсь на самых важных моментах
- Ранние выкидыши очень распространены и у каждой 5 женщины они случаются без всякой видимой причины.
- В случае неполного аборта или замершей беременности вам может быть предложена медикаментозная терапия или операция (вакуум-аспирация полости матки).
- Более чем в 90% случаев выкидыши не повторяются и являются спорадическими. Вы имеете огромные шансы на повторную успешную беременность.
Надеюсь, что для многих из вас статья окажется полезной, и вы не будете сеять панику раньше времени, а поймёте, что так бывает и, успокоив свои нервы, будете пытаться беременеть дальше с уверенностью в том, что в этот раз 90-98 шансов из 100 у вас все получится.
Всем здоровья и обязательного наступления желанных беременностей.
Источник: RCOG: Early miscarriage
Сохранить любой ценой: причины прерывания беременности
По данным Википедии, самопроизвольным абортом заканчиваются 15-20 % клинически установленных случаев беременности. Эти цифры являются нижней оценочной границей, так как во многих случаях выкидыш происходит на ранних стадиях — до того, как женщина поймет, что она забеременела. Ведь часто клинические признаки выкидыша ошибочно принимают за обильные месячные или за их задержку.
Каковы причины прерывания беременности на разных сроках? Как подготовиться к беременности после неудачного опыта, завершившегося выкидышем? На эти вопросы ответил врач акушер-гинеколог высшей категории МЦ «Bullfinch» АЛЕКСАНДР ГИЛЬ.
— Александр Вадимович, большинство выкидышей случается в начале беременности, и многие женщины недоумевают: отчего это могло произойти?
— Главная причина выкидышей на сроке до 6 недель — это естественный отбор. Идет закладка беременности с врожденными пороками эмбриона, который уже не жизнеспособен — таким образом, осуществляется естественный отбор, в который мы не можем вмешаться.
Вы никогда не узнаете точную причину выкидыша на этом сроке, даже если после абразии (выскабливания слизистой оболочки матки), содержимое отправят на исследование. Как правило, приходит ответ: «беременность на малом сроке» и больше ничего.
Есть еще одна причина прерывания беременности, особенно если она не первая, — резус-конфликт (когда у женщины кровь резус-отрицательная, а мужчины — резус-положительная). Но в нашей стране применяется эффективная профилактика резус-конфликта, так что неприятностей можно избежать на этапе планирования беременности.
В структуре раннего прерывания беременности никто не исключает инфекции и проблемы, связанные с гормонами. На сроке 6-8 недель перспективные беременности часто прерываются в связи с нехваткой гормонов. При нормальной беременности у женщины в одном из яичников есть так называемое желтое тело, которое вырабатывает эндогенный прогестерон.
К сожалению, функционирование желтого тела заканчивается примерно к 7 неделям беременности, и если изначально не хватало эндогенного прогестерона, беременность перестает развиваться: происходит отслойка плодного яйца и наступает так называемая замершая беременность.
В некоторых случаях при отслойке плодного яйца, беременность можно сохранить, главное: обратиться вовремя к специалисту. Если по результатам УЗИ-исследования врач видит, что эмбрион ещё живой, беременным женщинам назначают экзогенный прогестерон в таблетках или в свечах. Также существует этот гормон в виде инъекций, — используется, чтобы быстрее насытить организм и предотвратить выкидыш.
— Согласитесь, когда женщина забеременела, она не может подозревать, что у неё в организме не хватает прогестерона. Что должно её насторожить? Какие признаки на это указывают?
— Любые выделения от скудных тёмно-коричневых до более обильных кровянистых — плохой признак. Стоит, не медля, обратиться к гинекологу.
При появлении мажущих кровянистых выделений показано ультразвуковое исследование, анализ крови на прогестерон.
Хочу сказать, что нехватка прогестерона может быть причиной выкидыша до 15 недель. В 15-16 недель окончательно формируется плацента, которая будет выделять (продуцировать) этот гормон.
— Александр Вадимович, а какие проблемы могут возникнуть с плацентой во время беременности?
— На ранних сроках хорион (несформировавшаяся плацента) может перекрывать внутренний зев, может быть краевое его расположение — это большой риск прерывания беременности. В таком случае женщину кладут в больницу и наблюдают до 16 недель — к этому сроку хорион, как правило, поднимается. Но остается процент беременных, у которых плацента перекрывает зев матки — это называется «центральное расположение плаценты». Для сохранения беременности такие женщины, как правило, все время должны находиться в клинике и под наблюдением.
— Какова тактика лечения инфекций, появившихся на фоне беременности?
— Инфекции могут появиться даже у тех женщин, которые до беременности тщательно обследовались. Нередко такая проблема возникает из-за кровянистых выделений — это благоприятная среда для развития инфекций.
Эктопия (эрозия) шейки матки — это тоже инфекция, которая является явной угрозой для беременности. Поэтому так важно перед зачатием пройти кольпоскопию и пролечиться от эктопии, если её обнаружат.
Инфекция восходящим путём может проникать внутриутробно и негативным образом отражаться на здоровье плода. Есть такое осложнение, как внутриутробная пневмония плода, которая лечится очень плохо и занимает большой процент в структуре младенческой смертности.
И мы лечим инфекции по возможности любым способом, который прописан в протоколе. Есть такая тактика, которая заключается в приёме антибиотиков. Бояться их не нужно, так как врач назначит только разрешенные для беременных лекарства. Иногда приходится использовать те препараты, польза от которых больше, чем риск появления побочных реакций.
— Какие угрозы могут повлиять на беременность в середине срока?
— Среди многих причин, которые приводят к самопроизвольным выкидышам — истмико-цервикальная недостаточность. Это состояние, при котором перешеек и шейка матки не справляются с возрастающей нагрузкой (растущий плод, околоплодные воды), начинают раскрываться — и ребенок рождается преждевременно.
Есть показания для профилактики этого состояния — наложение кругового подслизистого шва на шейку матки. Самый лучший срок — 16-17 недель. Можно сделать данную процедуру и после 20 недель, но эффект будет меньше.
В середине беременности у женщины может произойти отслойка плаценты. В части случаев беременность можно сохранить при помощи препаратов, влияющих на свёртываемость крови. Но нередко врачи вынуждены прибегать к операции малое кесарево сечение. Как правило, роды до 22 недель заканчиваются гибелью плода, и здесь уже идет речь о спасении жизни матери.
Я призываю женщин в положении воздержаться от перелётов на самолете. В моей врачебной практике было несколько случаев, когда отслойка плаценты у пациенток случилась во время полета. Кто вам окажет квалифицированную помощь в таком случае? Советую не рисковать.
В Беларуси, как и в других европейских странах, роды начинаются со срока 22 недель, но они считаются преждевременными. Врачи делают всё возможное, чтобы любыми способами сохранить перспективную беременность. Главное, всегда быть под наблюдением у специалиста и соблюдать все его рекомендации.
— Александр Вадимович, самовольное прерывание желаемой беременности — всегда большая психологическая травма для женщины. Пережить такое повторно никому не хочется. Каковы особенности подготовки к следующей беременности после выкидыша?
— Прежде, чем задумываться о повторной беременности, женщинам, которые испытывают душевные муки, целесообразно пройти курс психотерапии. Это очень важно, потому как проблемы психического характера могут быть очень серьезными, особенно у женщин после неудачного экстракорпорального оплодотворения (ЭКО).
Главное правило: не беременеть после выкидыша 6 месяцев. Предохраняться в это время лучше всего оральными контрацептивами, которые назначит врач. Это нужно для того, чтобы восстановить нормальную детородную функцию.
Набор обследований для женщин, у которых был выкидыш, назначается индивидуально. Но общие рекомендации такие:
1. Диагностика инфекций, передающихся половым путем: микоплазмоз, уреаплазмоз, хламидиоз, вирус простого герпеса, папилломавирус человека (ВПЧ).
Также нужно обследоваться на те инфекции, которые были возможной причиной выкидыша при предыдущей беременности.
2. Анализ на половые гормоны — если назначит врач.
3. Гормоны щитовидной железы (ТТГ, Т4 свободный, АТПО), УЗИ щитовидной железы, консультация эндокринолога.
4. По необходимости, консультация терапевта и других специалистов, анализ крови на сахар, на сифилис, ВИЧ.
5. УЗИ брюшной полости и почек. При беременности многие хронические заболевания обостряются, в т.ч. и заболевания почек. Нужно пролечиться до зачатия.
6. Кольпоскопия (осмотр шейки матки под микроскопом).
7. Анализ спермограммы партнера.
Обследование у врача-генетика показано, если при планировании беременности женщине 36 лет, а мужчине 45 лет и выше. Также данного доктора нужно посетить паре, у которой были подряд две неразвивающиеся беременности на раннем сроке.
— Когда женщина забеременела после выкидыша, должна ли она более тщательно наблюдаться у врача?
— Конечно, ведь эта женщина уже входит в группу риска по какой-то определенной группе (невынашивание, инфицирование, преждевременная отслойка и т.д.).
Врачи рекомендуют в такой ситуации женщинам вести более размеренный и спокойный образ жизни, т.е. беречься. Важно оградить беременную от переживаний, не давать ей впечатляться «страшилками» по поводу беременности. Надо четко настроиться, что в этот раз всё будет хорошо.
Еще один совет из практики. Многие женщины, едва забеременев, спешат подтвердить это на УЗИ. Конечно, нет прямых доказательств того, что подобное исследование приносит вред плоду, однако нет и обратных доказательств, что оно абсолютно безвредно. Раз вы так желаете эту беременность, рисковать не стоит и грамотный доктор обязательно предостережет женщину от того, чтобы делать УЗИ на раннем сроке без особых к тому показаний.
Определить беременность и её перспективность можно при помощи анализа крови на ХГЧ (хорионический гонадотропин человека), а проще — гормон беременности. Это абсолютно безвредно для беременности. Целесообразно сдать кровь в начале задержки, через неделю — ещё раз. Если прибавка по ХГЧ нормальная, значит, беременность перспективная, не внематочная — и показаний к УЗИ нет.
Первый раз на УЗИ-диагностику женщина должна прийти на сроке беременности — 11-12 недель.
Источник: infodoktor.by
Интервью давал врач акушер-гинеколог высшей гкатегории/врач УЗИ МЦ «Bullfinch» Гиль Александр Вадимович
Другие статьи по этой теме
28 Июня 2021 Стоматология
Восстановление коронковой части зубаНаддесневые или коронковые части зубов формируют зубной ряд. Функциональная состоятельность жевательного аппарата зависит от целостности всех его элементов. Утрата или разрушение даже одной коронки является не только косметическим дефектом, но также провокатором функциональных нарушений. Восстановление наддесневой зоны возможно при условии удовлетворительного состояния корней.
28 Июня 2021 Стоматология
Порядок протезирования зубовПротезирование зубов подразумевает замену утраченных жевательных единиц на искусственные. Восстановление целостности ряда возможно с помощью съемных или несъемных протезов. Способ протезирования определяется индивидуально, с учетом размеров, локализации дефекта, состояния мягких тканей полости рта и сохранившихся зубов, наличия у пациента сопутствующих заболевания и его личных пожеланий.
Медикаментозное прерывание
Медикаментозные методы прерывания беременности (аборт) основаны на применении препаратов различных групп, влияющих на функцию жёлтого тела и сократительную активность матки, что приводит к прекращению беременности.
Медикаментозное прерывание беременности (аборт) считают эффективным в случае, когда происходит полное изгнание из матки продуктов зачатия без применения хирургического вмешательства. Медикаментозный аборт выполняют после подтверждения беременности и установления её срока. В РФ разрешено использовать медикаментозный аборт до 6-9 нед беременности. Учитывая, что успех медикаментозного прерывания беременности во многом зависит от срока беременности, последний лучше подтверждать с помощью трансвагинального УЗИ.
ОПИСАНИЕ ПРОЦЕССА
Все начинается с посещения врача. Выполняется трансвагинально ультразвуковое исследование, которое помогает установить локализацию плодного яйца (оно должно быть в матке), а также его размер.
Далее, врач проводит гинекологический осмотр и беседу с пациенткой. Цель — выяснить ее анамнез. Возможные противопоказания к приему препарата.
В день, когда женщина получит из рук врача препараты для медикаментозного аборта, она подписывает договор об оказании данной услуги и о том, что знает о возможных осложнениях. Они заключаются в неполном выкидыше и необходимости инструментального вмешательства в матку.
Следует отметить, что причиной неудачи может стать, скорее, не препарат (отечественный дженерик не хуже французского оригинала), а срок беременности. Вероятность осложнений растет пропорционально ему.
Врач обязательно рассказывает как проходит медикаментозное прерывание беременности, что происходит в организме женщины, что она может ощущать, каким по обильности должно быть кровотечение, насколько может быть больно и возможен ли прием обезболивающих препаратов.
Итак, женщина в присутствии врача в клинике принимает три таблетки, содержащие мифепристон. Далее, она отправляется домой. В течение последующих 1-2 дней возможно появление схваткообразных болей, кровянистых выделений из половых путей. У некоторых женщин почти сразу же происходит выкидыш, выходит плодное яйцо.
Но так или иначе, через 36-48 часов женщина должна принять уже другой препарат — мизопростол. Обычно после его приема начинаются активные сокращения матки. И если ранее выкидыш не произошел, то после этого препарата наверняка случится.
Обильное кровотечение обычно продолжается 2-3 дня. А потом количество выделений сокращается, и через 10-14 дней они полностью должны исчезнуть. В этот же срок женщина обязательно выполняет УЗИ, чтобы убедиться в том, что выкидыш был полным. Если есть подозрение на воспалительный процесс или какую-либо другую патологию — может потребоваться лечение.
Осложнения именно воспалительного характера случаются при медикаментозном аборте намного реже, чем при «классическом» хирургическом. И негативные последствия для репродуктивной системы он почти никогда дает.
Но тем не менее, не служит методом контрацепции.
Среди главных преимуществ медикаментозного аборта женщины выделяют возможность находиться дома, применение на ранних сроках беременности, минимальный травматизм матки, меньший риск инфекционных осложнений, отсутствие манипуляций, несущих определённую долю риска и осложнений (последствия наркоза, заражение гепатитом, ВИЧ и т. п.).
Треть женщин переносит процедуру с незначительным дискомфортом или вовсе безболезненно. У нерожавших женщин, особенно испытывающих ранее болезненность при менструациях, может развиться болевой синдром, сопровождающийся поносом, тошнотой или рвотой. Однако привычные болеутоляющие использовать нельзя – может блокироваться абортивный эффект принятых в амбулатории препаратов.
Для снижения боли могут использоваться методы народной терапии – покой, сухое тепло, горячее питье. В крайнем случае используются «Но-шпа» или «Дротаверин».
Негативные последствия
Любое прерывание беременности не может пройти без последствий для женского организма, но медикаментозное – самое щадящее из всех, так как проводится на ранних сроках и не предусматривает хирургического вмешательства, травмирующего шейку и полость матки.
Выкидыш в первом триместре
Выкидыш — потеря беременности до двадцатой недели — обычное дело. По оценкам, двадцать процентов известных беременностей заканчиваются выкидышем. Фактическое количество потерь выше, потому что многие выкидыши происходят очень рано, еще до того, как женщина узнает, что она беременна, и могут просто казаться тяжелыми менструациями по графику или близкому к нему. Шансы на выкидыш значительно снижаются после того, как сердцебиение плода было обнаружено на УЗИ или с помощью допплеровского стетоскопа, и продолжают уменьшаться с каждой неделей в течение первого триместра.
Прочтите личные истории женщин, перенесших выкидыш.Подавляющее большинство выкидышей невозможно предотвратить; это случайные события, повторение которых маловероятно. Большинство выкидышей вызвано хромосомными аномалиями. Другие известные (но гораздо более редкие) причины включают инфекцию, аномалии матки или шейки матки, курение, злоупотребление психоактивными веществами, физические травмы, воздействие экологических или промышленных токсинов, диабет, заболевания щитовидной железы и аутоиммунные заболевания. В редких случаях у женщин происходит выкидыш после диагностических тестов, таких как биопсия ворсин хориона (CVS) или амниоцентез.У женщин старше 30 лет вероятность выкидыша выше, чем у женщин более молодого возраста.
Примерно каждая четвертая женщина испытывает вагинальное кровотечение или кровянистые выделения в течение первого триместра. Если кровотечение легкое и длится всего один-два дня, оно не связано с повышенным риском выкидыша. Однако обильное кровотечение связано с выкидышем; примерно у каждой четвертой женщины, у которой наблюдается сильное кровотечение, может случиться выкидыш. Если у вас есть вагинальное кровотечение во время беременности, ваш лечащий врач может помочь определить, может ли кровотечение привести к выкидышу.
Чего ожидать от выкидыша
Многие женщины узнают о выкидышах во время обычного дородового осмотра, прежде чем у них появятся какие-либо соматические симптомы. Иногда на УЗИ эмбрион не виден, или эмбрион может быть намного меньше ожидаемого, или он может не иметь сердцебиения. Если вы знаете, что выкидыш неизбежен, у вас может быть несколько вариантов. Возможно, вы сможете подождать, пока выкидыш произойдет и завершится естественным путем. Обычно это происходит в течение двух недель. Возможно, вы сможете принять лекарство, такое как мизопростол, которое вызывает сокращение матки и выкидыш в течение нескольких дней.Или вы можете запланировать небольшую хирургическую процедуру, известную как D&C (дилатация и выскабливание), которая включает расширение шейки матки и использование аспирации и / или медицинского инструмента, называемого кюреткой, для удаления оставшейся ткани беременности. D&C может проводиться в клинике или кабинете врача, амбулаторно, в больнице или отделении неотложной помощи, с анестезией или без нее. Некоторым женщинам кажется, что D&C обеспечит чувство контроля и закрытости; это также снижает риск заражения и чрезмерного кровотечения.
У других женщин первыми признаками выкидыша являются кровянистые выделения или кровотечение, за которыми следуют судороги в нижней части спины или живота. Другие признаки включают выход жидкости или ткани из влагалища. Если вы выкидываете естественным путем или с помощью лекарств, вы, вероятно, завершите выкидыш в домашних условиях. Процесс может завершиться быстро или занять несколько дней. Постарайтесь, чтобы человек, которому вы доверяете, будет с вами на протяжении всего процесса, при необходимости, в течение всей ночи. Подумайте, где вам будет удобнее всего.Соберите все необходимое, например, постельное белье, гигиенические прокладки и бутылку с горячей водой. Некоторые женщины считают, что массаж успокаивает и помогает при спазмах. Ваш лечащий врач может прописать вам обезболивающее, чтобы помочь вам справиться.
Кровотечение усиливается, и спазмы могут быть болезненными, поскольку шейка матки расширяется. Если на момент выкидыша у вас меньше восьми недель беременности, выделенные ткани не будут отличаться от обильных менструальных кровотечений. Если у вас более поздний срок беременности, вы можете увидеть некоторые сгустки крови и более твердую или бугорчатую ткань, которая является тканью плаценты или последа.Чем дальше вы продвигаетесь, тем сильнее кровотечение и сильнее спазмы. Сильные болезненные спазмы — это нормально, но если вы испытываете сильную боль, немедленно обратитесь за медицинской помощью. В редких случаях беременность может имплантироваться вне матки (внематочная беременность), чаще всего в одной из маточных труб. Это неотложная медицинская помощь, поскольку внематочная беременность может прерваться и вызвать внутреннее кровотечение.
Как только все в вашей матке будет удалено, кровотечение продолжится, уменьшаясь в течение нескольких дней.Если кровотечение усиливается или остается ярко-красным, или если у вас есть выделения с неприятным запахом, лихорадка или постоянные спазмы, обратитесь к своему врачу. Если ткань беременных остается в вашей матке, ваш врач может провести D&C, чтобы удалить ее и тем самым предотвратить инфекцию.
Физическое восстановление после выкидыша занимает от нескольких дней до пары недель. Ваши месячные вернутся в течение четырех-восьми недель. Как только кровотечение прекратится и шейка матки закрыта, вы можете заниматься инсертивным сексом, не подвергаясь повышенному риску заражения.Поскольку трудно определить, когда шейка матки полностью закрылась, большинство врачей рекомендуют подождать не менее двух недель. Повторный тест на беременность через несколько недель важен, чтобы убедиться, что уровень гормонов беременности вернулся к норме. Если вы чувствуете головокружение или усталость, сообщите об этом своему врачу, чтобы вас проверили на анемию.
Эмоциональное восстановление может занять больше времени. Часто возникает ряд эмоций: грусть, шок, гнев, неконтролируемость. Дайте себе время. Возможно, вы захотите найти других, у кого был выкидыш, лично или в Интернете.Знайте, что насколько бы трудно это ни было, выкидыши — обычная часть детородного опыта. Подавляющее большинство женщин, у которых произошел выкидыш, остаются здоровыми.
Повторные выкидыши
Выкидыши в первом триместре обычно являются случайными событиями, вероятность повторения которых отсутствует. Однако у небольшого числа женщин происходит два или более выкидыша подряд, что считается повторным выкидышем. Если это случилось с вами, и вы хотите снова забеременеть, вы можете пройти медицинские тесты, чтобы определить причину и посмотреть, можно ли что-нибудь сделать для предотвращения выкидышей в будущем.
Прочтите личные истории женщин, которые боролись с бесплодием и повторяющимися выкидышами или другими потерями во время беременности.Ваш лечащий врач, акушер / гинеколог или специалист по фертильности могут провести анализы крови у вас и вашего отца или донора, чтобы попытаться выявить или исключить гормональные, иммунологические или хромосомные аномалии. Обследование матки с помощью ультразвука, гистероскопии, гистеросальпингографии и / или биопсии эндометрия также может предоставить важную информацию. Единственный точный способ узнать, что вызвало выкидыш, — это отправить ткань плода, оставшуюся после выкидыша, патологу для генетических тестов и подробного микроскопического исследования.
Если у вас есть D&C, врач может сохранить ткани плода и последа для тестирования. Если во время выкидыша вы находитесь дома, вы можете собрать ткань в чистый контейнер. В этом случае охладите салфетку до тех пор, пока вы не принесете ее своему лечащему врачу.
После завершения тестирования попросите показать все отчеты о патологии и попросите полное объяснение всей терминологии. Большинство выкидышей вызвано генетической проблемой. Небольшое количество потерь вызвано сгустками крови или иммунологическими нарушениями.Примерно в десяти процентах случаев конкретная причина не может быть обнаружена. Если вас не устраивает данное вам объяснение, вы можете попросить, чтобы ткань потери была исследована кем-то, кто специализируется на анализе тканей потери беременности.
Даже если причина не может быть определена после тестирования, вы сможете исключить вероятные причины повторного выкидыша и будете знать, что сделали все возможное, чтобы получить ответ.
выкидышей (для родителей) — Nemours Kidshealth
Что такое выкидыш?
Выкидыш — это потеря беременности (потеря эмбриона или плода до того, как он станет достаточно развитым, чтобы выжить).Иногда это происходит еще до того, как женщина узнает о своей беременности. К сожалению, выкидыши случаются довольно часто.
Выкидыш обычно происходит в первые 3 месяца беременности, до 12 недель беременности. Очень небольшое количество случаев прерывания беременности называется мертворождением и происходит после 20 недель беременности.
Что происходит во время выкидыша?
Часто женщина может иметь очень обильные менструальные выделения и не осознавать, что это выкидыш, потому что она не знала, что беременна.
У некоторых женщин, у которых произошел выкидыш, наблюдаются спазмы, кровянистые выделения, сильное кровотечение, боль в животе, тазовая боль, слабость или боль в спине. Кровянистые выделения не всегда означают выкидыш. Многие беременные женщины имеют кровянистые выделения на ранних сроках беременности и рожают здорового ребенка. Но на всякий случай, если у вас появятся кровянистые выделения или какие-либо из этих других симптомов в любое время во время беременности, поговорите со своим врачом.
Что такое мертворождение?
Многие специалисты определяют мертворождение как смерть ребенка после 20-й недели беременности.Это может произойти до родов, во время родов или родов. Мертворождение также иногда называют внутриутробной смертью плода или дородовой смертью.
Существуют некоторые известные факторы риска мертворождения, такие как курение, ожирение, проблемы с плацентой, беременность продолжительностью более 42 недель и некоторые инфекции. Но причина многих мертворождений не обнаружена.
Самый частый признак мертворождения — снижение подвижности ребенка. Если вы заметили, что ваш ребенок двигается меньше, чем обычно, немедленно обратитесь к врачу.Ваш врач может использовать УЗИ для определения сердцебиения или, на более поздних сроках беременности, провести нестрессовый тест плода. Это включает в себя лежа на спине с электронными мониторами на животе. Мониторы регистрируют частоту сердечных сокращений и движения ребенка, а также сокращения матки.
Почему случаются выкидыши?
Наиболее частой причиной потери беременности является проблема с хромосомами, которая делает невозможным нормальное развитие плода.
Другие вещи, которые могут сыграть роль, включают:
- низкий или высокий уровень гормонов у матери, например гормона щитовидной железы
- Неконтролируемый сахарный диабет у матери
- Воздействие вредных факторов окружающей среды и на рабочем месте, таких как радиация или отравляющие вещества
- некоторые инфекции
- аномалии матки
- некомпетентная шейка матки, когда шейка матки начинает открываться (расширяться) и истончаться (стираться) до наступления срока беременности
- Мать принимает некоторые лекарства, такие как препарат от прыщей Аккутан
Выкидыш также может быть более вероятным у беременных женщин, которые:
- курить, потому что никотин и другие химические вещества в кровотоке матери заставляют плод получать меньше кислорода
- употреблять алкоголь и запрещенные наркотики
Что происходит после выкидыша?
Если у женщины произошел выкидыш, ее врач проведет осмотр органов малого таза и ультразвуковое исследование для подтверждения выкидыша.Если в матке нет тканей плода или если беременность находится на очень раннем сроке, многим из них не потребуется дальнейшее лечение.
Иногда в матке все еще находится плод или другие ткани, оставшиеся после беременности. Это нужно будет удалить врачу. Врач может дать лекарство, чтобы помочь прохождение тканей, или может расширить шейку матки:
- расширение и выскабливание (D&C), соскоб слизистой оболочки матки
- Расширение и извлечение (D&E), отсасывание матки для удаления ткани плода или плаценты
У женщины после этих процедур может появиться кровотечение или спазмы.
Если ребенок умирает позже во время беременности, врач может вызвать роды. После родов врач проведет осмотр ребенка и плаценты, чтобы определить причину смерти, если она все еще неизвестна.
Женщины, у которых было несколько выкидышей, могут захотеть пройти обследование, чтобы узнать, повышают ли вероятность выкидыша какие-либо анатомические, генетические или гормональные проблемы.
Можно ли предотвратить выкидыши?
В большинстве случаев выкидыш нельзя предотвратить, потому что он вызван хромосомной аномалией или проблемами с развитием плода.Тем не менее, некоторые вещи — например, курение и употребление алкоголя — подвергают женщину более высокому риску потерять беременность.
Хороший дородовой уход может помочь мамам и их детям оставаться здоровыми на протяжении всей беременности. Если вы беременны:
- Придерживайтесь здоровой диеты с большим количеством фолиевой кислоты и кальция.
- Принимайте витамины для беременных ежедневно.
- Регулярно выполняйте физические упражнения после одобрения врача.
- Поддерживайте здоровый вес. У беременных с избыточным весом или слишком худых женщин вероятность выкидыша выше.
- Избегайте наркотиков и алкоголя.
- Избегайте мясных деликатесов и непастеризованных мягких сыров, таких как фета, и других продуктов, которые могут быть переносчиками листериоза.
- Ограничьте потребление кофеина.
- Если вы курите, бросьте.
- Обсудите со своим врачом все лекарства, которые вы принимаете. Если ваш врач не скажет вам иное, во время беременности следует избегать приема многих рецептурных и внебиржевых лекарств.
- Избегайте действий, которые могут привести к ударам в живот.
- Убедитесь, что вы в курсе всех рекомендуемых вакцин.
- Знайте семейный медицинский и генетический анамнез.
- Сходите на все запланированные дородовые визиты и обсудите любые проблемы со своим врачом.
- Немедленно позвоните своему врачу, если у вас жар; быть больным; заметьте, что ребенок меньше двигается; или у вас кровотечение, кровянистые выделения или спазмы.
Повторная попытка после выкидыша
Если у вас случился выкидыш, найдите время, чтобы скорбеть.Потеря ребенка во время беременности похожа на потерю любого близкого человека. Дайте себе время на эмоциональное и физическое исцеление. Некоторые медицинские работники рекомендуют женщинам подождать один или несколько менструальных циклов, прежде чем снова пытаться забеременеть.
Еще кое-что, что может помочь вам пережить это трудное время:
- Найдите группу поддержки. Спросите своего врача о местных группах поддержки для женщин, которые пытаются снова после потери.
- Найдите истории успеха. Другие женщины, у которых была успешная беременность после выкидыша, могут быть большим источником поддержки. Ваш врач может знать, с кем поговорить.
Во время будущих беременностей может помочь:
- Будьте активны. Чем больше вы знаете о медицинских аспектах своей беременности, тем лучше вы сможете обсудить варианты лечения и результаты со своим врачом.
- Следите за движениями ребенка. Если вы достаточно далеко, чтобы чувствовать пинки и уколы — обычно между 18 и 22 неделями — ведите журнал активности ребенка каждое утро и ночь и сообщайте врачу о любых изменениях или отсутствии движений.Если ваш ребенок не двигается, съешьте или выпейте что-нибудь сладкое и лягте на бок. Вы должны почувствовать не менее 10 движений за 2 часа. Если вы этого не сделаете, немедленно позвоните своему врачу.
- Постарайтесь не сравнивать. Нет двух абсолютно одинаковых беременностей, поэтому постарайтесь не зацикливаться на каких-либо сходствах между этой беременностью и той, которая закончилась потерей.
- Оставайся позитивным. Представьте себе хороший конец, который поможет вам оставаться позитивным.
Признаки выкидыша, симптомы выкидыша и причины потери беременности на ранних сроках
Что такое выкидыш?
Выкидыш — это потеря беременности в первые 20 недель.На медицинском языке термин «самопроизвольный аборт» часто используется вместо выкидыша. Когда это происходит в первом триместре, выкидыш также называют преждевременной потерей беременности.
Около 10 процентов известных беременностей заканчиваются выкидышем, и более 80 процентов этих беременностей случаются до 12 недель. Риск выкидыша значительно снижается по мере прогрессирования беременности. В одном исследовании ученые обнаружили, что частота выкидышей составляет 9,4 процента на 6 неделе беременности, 4,2 процента — на 7 неделе 1.5 процентов через 8 недель, 0,5 процента через 9 недель и 0,7 процента через 10 недель.
Сюда не входят ситуации, когда вы теряете оплодотворенную яйцеклетку до установления беременности. Исследования показали, что от 30 до 50 процентов оплодотворенных яйцеклеток теряются до или во время процесса имплантации — часто настолько рано, что у женщины начинается менструация примерно в ожидаемое время или с опозданием на неделю. Это называется химической беременностью.
Признаки выкидыша
Если у вас есть эти признаки выкидыша, немедленно позвоните своему врачу или акушерке, чтобы они могли определить, есть ли у вас проблема, которую необходимо немедленно решить:
- Кровотечение или кровянистые выделения. Кровянистые выделения из влагалища или кровотечение обычно являются первым признаком выкидыша. Однако имейте в виду, что до 1 из 4 беременных женщин имеют кровотечения или кровянистые выделения (обнаружение пятен крови на трусах или туалетной ткани) на ранних сроках беременности, и большинство этих беременностей не заканчивается выкидышем.
- Боль в животе. Боль в животе обычно начинается после первого кровотечения. Это может быть спастическая или постоянная, легкая или острая боль или больше похожа на боль в пояснице или давление в области таза.
Если у вас одновременно и кровотечение, и боль, шансы на продолжение беременности намного ниже. Очень важно знать, что вагинальное кровотечение, кровянистые выделения или боль на ранних сроках беременности также могут сигнализировать о внематочной или молярной беременности.
Кроме того, если у вас резус-отрицательная кровь, вам может потребоваться прививка резус-иммуноглобулина в течение двух или трех дней после того, как вы впервые заметили кровотечение, если только отец ребенка также не является резус-отрицательным.
Впервые подозрение на выкидыши возникает во время обычного дородового осмотра, когда врач или акушерка не слышит сердцебиение ребенка или замечает, что ваша матка не растет должным образом.(Часто эмбрион или плод перестают развиваться за несколько недель до того, как у вас появятся такие симптомы, как кровотечение или спазмы.)
Если ваш врач подозревает, что у вас был выкидыш, он закажет УЗИ, чтобы увидеть, что происходит в вашей матке. Они также могут сделать анализ крови.
Что вызывает выкидыш?
Существует множество мифов о причинах выкидыша. Но такие вещи, как стресс, упражнения, секс и прием противозачаточных таблеток до беременности, не вызывают выкидыша.То же самое и с утренним недомоганием, падением или ударом в живот. Не вини себя. Выкидыш обычно происходит из-за того, что оплодотворенный эмбрион не может нормально развиваться.
Считается, что от 50 до 70 процентов выкидышей в первом триместре являются случайными событиями, вызванными хромосомными аномалиями оплодотворенного эмбриона. Чаще всего это означает, что яйцеклетка или сперматозоид имеют неправильное количество хромосом.
Иногда причиной выкидыша являются проблемы, возникающие в ходе деликатного процесса раннего развития.Это может включать яйцо, которое не имплантируется должным образом в матку, или эмбрион со структурными дефектами, которые препятствуют его развитию.
Поскольку большинство практикующих врачей не проводят полномасштабное обследование здоровой женщины после одного выкидыша, обычно невозможно сказать, почему беременность была прервана. И даже когда проводится детальная оценка — например, после двух или трех выкидышей подряд — причина все равно остается неизвестной половину времени.
Когда оплодотворенная яйцеклетка имеет хромосомные проблемы, вы можете получить то, что иногда называют зараженной яйцеклеткой (в медицинских кругах это обычно называют ранней потерей беременности или замершей беременностью).В этом случае оплодотворенные имплантаты эмбриона в матке, плаценте и гестационном мешке начинают развиваться, но полученный эмбрион либо перестает развиваться очень рано, либо вообще не формируется.
Поскольку плацента начинает выделять гормоны, вы получите положительный тест на беременность и у вас могут быть симптомы беременности на ранних сроках, но УЗИ покажет пустой гестационный мешок. В других случаях эмбрион действительно развивается некоторое время, но имеет аномалии, которые делают невозможным выживание, и развитие останавливается до того, как сердце начинает биться.
Факторы риска выкидыша
Хотя выкидыш может произойти у любой женщины, у некоторых женщин вероятность выкидыша выше, чем у других. Вот некоторые факторы риска:
- Возраст: У пожилых женщин больше шансов зачать ребенка с хромосомной аномалией и, как следствие, выкидыша. Фактически, у 40-летних вероятность выкидыша примерно в два раза выше, чем у 20-летних. Риск выкидыша также возрастает с каждым рождением ребенка.
- История выкидышей: У женщин, у которых было два или более выкидыша подряд, вероятность повторного выкидыша выше, чем у других женщин.
- Хронические заболевания или расстройства: Плохо контролируемый диабет, аутоиммунные нарушения (такие как антифосфолипидный синдром или волчанка) и гормональные нарушения (например, синдром поликистозных яичников) — вот некоторые из состояний, которые могут повысить риск выкидыша.
- Проблемы с маткой или шейкой матки: Наличие определенных врожденных аномалий матки, тяжелых спаек матки (полосы рубцовой ткани) или слабой или аномально короткой шейки матки (известной как цервикальная недостаточность) увеличивает шансы выкидыша.Связь между миомой матки (обычным доброкачественным образованием) и выкидышем противоречива, но большинство миом не вызывают проблем.
- История врожденных дефектов или генетических проблем: Если у вас, вашего партнера или членов вашей семьи есть генетическая аномалия, она была выявлена во время предыдущей беременности или родила ребенка с врожденным дефектом, вы ‘ повторно подвержены более высокому риску выкидыша.
- Инфекции: Исследования показали, что риск выкидыша несколько выше, если у вас листерия, эпидемический паротит, краснуха, корь, цитомегаловирус, парвовирус, гонорея, ВИЧ и некоторые другие инфекции.
- Курение, употребление алкоголя и наркотиков: Курение, употребление алкоголя и наркотиков, таких как кокаин и МДМА (экстази) во время беременности, могут увеличить риск выкидыша. Некоторые исследования показывают, что высокий уровень потребления кофеина связан с повышенным риском выкидыша.
- Лекарства: Некоторые лекарства связаны с повышенным риском выкидыша, поэтому важно спросить своего опекуна о безопасности любых лекарств, которые вы принимаете, даже когда вы пытаетесь зачать ребенка.Это касается лекарств, отпускаемых по рецепту и без рецепта, включая нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и аспирин.
- Экологические токсины: Факторы окружающей среды, которые могут увеличить ваш риск, включают свинец; мышьяк; некоторые химические вещества, такие как формальдегид, бензол и оксид этилена; и большие дозы радиации или анестезирующих газов.
- Отцовские факторы: Мало что известно о том, как состояние отца влияет на риск выкидыша у пары, хотя риск действительно возрастает с возрастом отца.Исследователи изучают степень, в которой сперматозоиды могут быть повреждены токсинами окружающей среды, но при этом им удается оплодотворить яйцеклетку. Некоторые исследования показали, что риск выкидыша повышается, когда отец подвергается воздействию ртути, свинца, а также некоторых промышленных химикатов и пестицидов.
- Ожирение: Некоторые исследования показывают связь между ожирением и выкидышем.
- Диагностические процедуры: Существует небольшое повышение риска выкидыша после взятия проб ворсинок хориона и амниоцентеза, которые могут быть выполнены для диагностического генетического тестирования.
- Короткий промежуток между беременностями: Ваш риск выкидыша выше, если вы забеременеете в течение трех месяцев после родов.
Если вы думаете, что у вас выкидыш
Немедленно позвоните своему врачу или акушерке, если вы заметите необычные симптомы, такие как кровотечение или спазмы во время беременности. Врач осмотрит вас, чтобы определить, идет ли кровотечение из шейки матки, и проверит состояние матки. Они также могут сделать анализ крови, чтобы проверить гормон беременности ХГЧ, и повторить его через два-три дня, чтобы увидеть, повышаются ли ваши уровни должным образом.
Если у вас кровотечение или спазмы, и у вашего врача есть хотя бы малейшее подозрение, что у вас внематочная беременность, вам сразу же сделают УЗИ. Если нет никаких признаков проблемы, но вы продолжаете обнаруживать, вам будет проведено еще одно УЗИ через пару недель.
На этом этапе, если сонограф видит эмбрион с нормальным сердцебиением, у вас жизнеспособная беременность и ваш риск выкидыша теперь намного ниже, но вам нужно будет сделать еще одно УЗИ позже, если у вас продолжится кровотечение.Если сонограф определит, что эмбрион подходящего размера, но нет сердцебиения, это может означать, что эмбрион не сформировался или не выжил.
Если вы находитесь во втором триместре и ультразвуковое исследование показывает, что шейка матки укорачивается или открывается, ваш врач может решить провести процедуру, называемую серкляж, при которой он зашивает шейку матки, чтобы предотвратить выкидыш или преждевременные роды. (Предполагается, что ваш ребенок выглядит нормальным на УЗИ, и у вас нет признаков внутриутробной инфекции.) Cerclage сопряжен с риском, и вы можете не соответствовать его критериям.
Ваш опекун может посоветовать вам не заниматься сексом, пока у вас кровотечение или спазмы. Секс не вызывает выкидыша, но лучше воздержаться, пока у вас есть эти симптомы.
Лечение выкидыша
Если у вас выкидыш, обсудите плюсы и минусы вариантов лечения со своим опекуном. Если для вашего здоровья нет угрозы, вы можете подождать и позволить ткани пройти самостоятельно.(Более чем у половины женщин происходит самопроизвольный выкидыш в течение недели после того, как выясняется, что беременность более нежизнеспособна.)
Если вы подождете, пока ткань пройдет сама по себе, у вас может быть легкое кровотечение и спазмы в течение нескольких недель. Вы можете носить гигиенические прокладки, но не тампоны в это время, и принимать ацетаминофен от боли. Кровотечение и спазмы, вероятно, усугубятся незадолго до выхода «продуктов зачатия», то есть плаценты и эмбриональной или эмбриональной ткани, которые будут выглядеть сероватыми и могут включать сгустки крови.
Или вы можете решить провести хирургическую процедуру по удалению ткани. Это делается путем всасывания и выскабливания (D&C).
Вам обязательно нужно немедленно удалить ткань, если у вас возникнут какие-либо проблемы, делающие ожидание небезопасным, например сильное кровотечение или признаки инфекции. И ваш врач может порекомендовать эту процедуру, если это ваш второй или третий выкидыш подряд, чтобы можно было проверить ткань на генетическую причину.
Если вы решите провести отсасывающую дилатацию и кюретаж, процедура обычно не требует ночевки, если у вас нет осложнений.Как и при любой операции, вам нужно прибыть на пустой желудок — без еды и питья с ночи накануне.
Врач вставит вам расширитель во влагалище, очистит шейку матки и влагалище антисептическим раствором и расширит шейку матки с помощью узких металлических стержней (если шейка матки уже не расширилась из-за прохождения некоторых тканей). В большинстве случаев вам будут вводить седативный эффект через капельницу и местную анестезию, чтобы обезболить шейку матки.
Затем врач проведет через шейку матки полую пластиковую трубку и отсосит ткань из матки.Наконец, они будут использовать инструмент в форме ложки, называемый кюреткой, чтобы аккуратно соскрести оставшуюся ткань со стенок вашей матки. Вся процедура может занять от 15 до 20 минут, хотя само удаление ткани занимает менее десяти минут.
Наконец, если ваша кровь резус-отрицательная, вы получите прививку резус-иммуноглобулина, если только отец ребенка тоже резус-отрицательный.
Что происходит после выкидыша
Независимо от того, пропускаете ли вы ткань самостоятельно или удалите ее, у вас будут легкие, похожие на менструальные боли, спазмы в течение одного дня или около того и легкое кровотечение в течение недели или двух.Используйте тампоны вместо тампонов и принимайте ибупрофен или ацетаминофен при судорогах. Избегайте секса, плавания и использования вагинальных лекарств в течение как минимум пары недель и до тех пор, пока кровотечение не остановится.
Если у вас началось сильное кровотечение (вы смочите гигиеническую прокладку через час), появились какие-либо признаки инфекции (например, лихорадка, боль или неприятные выделения из влагалища) или почувствуете сильную боль, немедленно позвоните своему врачу или обратитесь к врачу. отделение неотложной помощи. Если у вас сильное кровотечение и вы начинаете чувствовать слабость, головокружение или головокружение, возможно, вы впали в шок.В этом случае немедленно звоните 911 — не дожидайтесь ответа от лица, осуществляющего уход, и не езжайте в скорую помощь.
Вероятность повторного выкидыша
Беспокойство по поводу возможности повторного выкидыша вполне понятно, но эксперты по фертильности не считают одиночную потерю беременности на ранних сроках признаком того, что с вами или вашим партнером что-то не так.
Некоторые практикующие врачи заказывают специальные анализы крови и генетические анализы, чтобы попытаться выяснить, что происходит после двух выкидышей подряд, особенно если вам 35 лет и старше или у вас есть определенные заболевания.Другие будут ждать, пока у вас не будет трех проигрышей подряд. В определенных ситуациях, например, если у вас был выкидыш во втором триместре или преждевременные роды в начале третьего триместра из-за ослабленной шейки матки, вас могут направить к специалисту с высоким риском после одной потери, чтобы можно было тщательно контролировать вашу беременность.
Повторное зачатие после выкидыша
Возможно, вам придется немного подождать. Независимо от того, случился ли у вас самопроизвольный выкидыш, с помощью лекарств или была удалена ткань, у вас, как правило, возобновятся месячные через четыре-шесть недель.
Вы можете снова начать попытки зачать ребенка по истечении этого периода, но вы можете подождать дольше, чтобы у вас было больше времени для восстановления физического и эмоционального состояния. (Вам нужно будет использовать противозачаточные средства, чтобы предотвратить зачатие в это время, потому что у вас может быть овуляция уже через две недели после выкидыша.)
Как справиться с выкидышем
Хотя вы можете быть физически готовы снова забеременеть, вы можете не чувствовать себя готовым эмоционально. Некоторые женщины лучше всего справляются с этим, обращая свое внимание на попытку как можно скорее зачать новую беременность.Другие обнаруживают, что проходят месяцы или больше, прежде чем они будут готовы снова попытаться зачать ребенка. Найдите время, чтобы изучить свои чувства и сделать то, что кажется правильным для вас и вашего партнера. Для получения дополнительной информации см. Нашу статью о том, как справиться с невынашиванием беременности.
Вы можете найти помощь в группе поддержки (к которой вас может направить ваш опекун) или в нашей общественной группе поддержки выкидышей, мертворождений и утраты младенцев.
Если вы чувствуете себя подавленным своей грустью, позвоните своему опекуну. Они могут связать вас с терапевтом, который сможет вам помочь.
Если вам интересно, как объяснить ребенку потерю беременности, прочтите, как поговорить со своим дошкольником о невынашивании беременности.
Выкидыш — симптомы и причины
Обзор
Выкидыш — это самопроизвольное прерывание беременности до 20-й недели. Примерно от 10 до 20 процентов известных беременностей заканчиваются выкидышем. Но реальное число, вероятно, выше, потому что многие выкидыши происходят на столь ранних сроках беременности, что женщина даже не осознает, что беременна.
«Выкидыш» — довольно емкий термин, который, возможно, предполагает, что с вынашиванием беременности что-то пошло не так. Это редко бывает правдой. Большинство выкидышей происходит из-за нарушения нормального развития плода.
Выкидыш — довольно распространенное явление, но от этого его не легче. Сделайте шаг к эмоциональному исцелению, поняв, что может вызвать выкидыш, что увеличивает риск и какая медицинская помощь может потребоваться.
Симптомы
Большинство выкидышей происходит до 12-й недели беременности.
Признаки и симптомы выкидыша могут включать:
- Мажущие выделения или кровотечение из влагалища
- Боль или спазмы в животе или пояснице
- Жидкость или ткань, выходящая из влагалища
Если у вас вышли ткани плода из влагалища, поместите их в чистый контейнер и принесите в офис вашего лечащего врача или в больницу для анализа.
Имейте в виду, что у большинства женщин, у которых наблюдаются мажущие выделения из влагалища или кровотечения в первом триместре, беременность продолжается успешно.
Причины
Аномальные гены или хромосомы
Большинство выкидышей происходит из-за нарушения нормального развития плода. Около 50 процентов выкидышей связаны с лишними или отсутствующими хромосомами. Чаще всего хромосомные проблемы возникают в результате ошибок, которые возникают случайно при делении и росте эмбриона, а не в результате проблем, унаследованных от родителей.
Хромосомные аномалии могут привести к:
- Зараженная яйцеклетка. Зараженная яйцеклетка возникает, когда не образуется эмбрион.
- Внутриутробная гибель плода. В этой ситуации эмбрион формируется, но перестает развиваться и умирает до появления каких-либо симптомов потери беременности.
Молярная беременность и частичная молярная беременность. При молярной беременности оба набора хромосом происходят от отца. Молярная беременность связана с аномальным ростом плаценты; обычно нет внутриутробного развития.
Частичная молярная беременность наступает, когда хромосомы матери остаются, но отец предоставляет два набора хромосом.Частичная молярная беременность обычно связана с аномалиями плаценты и аномалиями плода.
Молярная и частичная молярная беременность — нежизнеспособная беременность. Молярные и частичные молярные беременности иногда могут быть связаны с раковыми изменениями плаценты.
Состояние здоровья матери
В некоторых случаях состояние здоровья матери может привести к выкидышу. Примеры включают:
- Неконтролируемый диабет
- Инфекции
- Гормональные проблемы
- Проблемы с маткой или шейкой матки
- Заболевание щитовидной железы
Что НЕ вызывает выкидыш
Такие рутинные действия, как эти, не вызывают выкидыша:
- Физические упражнения, в том числе высокоинтенсивные занятия, такие как бег трусцой и езда на велосипеде.
- Половой акт.
- Работает при условии, что вы не подвергаетесь воздействию вредных химикатов или радиации. Поговорите со своим врачом, если вас беспокоят риски, связанные с работой.
Факторы риска
Различные факторы повышают риск выкидыша, в том числе:
- Возраст. Женщины старше 35 лет имеют более высокий риск выкидыша, чем женщины более молодого возраста. В 35 лет ваш риск составляет около 20 процентов. В 40 лет риск составляет около 40 процентов.А в 45 лет это около 80 процентов.
- Выкидыши в прошлом. Женщины, у которых было два или более выкидыша подряд, подвергаются более высокому риску выкидыша.
- Хронические состояния. Женщины с хроническим заболеванием, например неконтролируемым диабетом, имеют более высокий риск выкидыша.
- Проблемы с маткой или шейкой матки. Определенные аномалии матки или слабые ткани шейки матки (несостоятельность шейки матки) могут увеличить риск выкидыша.
- Курение, алкоголь и запрещенные наркотики. Женщины, которые курят во время беременности, имеют больший риск выкидыша, чем некурящие. Употребление алкоголя и запрещенных наркотиков также увеличивает риск выкидыша.
- Масса. Недостаточный или избыточный вес связаны с повышенным риском выкидыша.
- Инвазивные пренатальные тесты. Некоторые инвазивные пренатальные генетические тесты, такие как взятие проб ворсинок хориона и амниоцентез, несут в себе небольшой риск выкидыша.
Осложнения
У некоторых женщин, у которых произошел выкидыш, развивается инфекция матки, также называемая септическим выкидышем. Признаки и симптомы этой инфекции включают:
- Лихорадка
- Озноб
- Болезненность нижней части живота
- Выделения из влагалища с неприятным запахом
Профилактика
Часто вы ничего не можете сделать, чтобы предотвратить выкидыш. Просто сосредоточьтесь на заботе о себе и своем ребенке:
- Обращайтесь за регулярной дородовой помощью.
- Избегайте известных факторов риска выкидыша, таких как курение, употребление алкоголя и запрещенных наркотиков.
- Принимайте поливитамины ежедневно.
- Ограничьте потребление кофеина. Недавнее исследование показало, что употребление более двух напитков с кофеином в день связано с более высоким риском выкидыша.
Если у вас хроническое заболевание, работайте со своим лечащим врачом, чтобы держать его под контролем.
Насколько распространен выкидыш? | Tommy’s
Трудно сказать, сколько выкидышей происходит, потому что иногда выкидыш может произойти до того, как мать узнает, что она беременна.По оценкам, выкидыш происходит примерно в 1 из 4 признанных беременностей, причем 85% из них происходят в первом триместре (с 1 по 12 недели).
«Поздний» выкидыш, который встречается гораздо реже, может произойти между 13 и 24 неделями беременности.
Возраст имеет значение для уровней риска:
- Если женщина моложе 30 лет, вероятность выкидыша у нее составляет 1 из 10
- Если женщине от 35 до 39 лет, вероятность выкидыша составляет 2 из 10
- Если женщине больше 45 лет, вероятность выкидыша у нее составляет 5 из 10.
Подробнее о статистике выкидышей.
Через 24 недели рождение ребенка, умершего в утробе матери, считается мертворождением.
Каковы признаки выкидыша?
Главный признак выкидыша — вагинальное кровотечение. За этим могут последовать спазмы и боли внизу живота.
Вагинальное кровотечение — наиболее частый симптом выкидыша; он может варьироваться от легких пятен до сильного кровотечения, более тяжелого, чем при обычном периоде. Некоторых женщин шокирует объем крови, который они теряют.
Другие признаки — спазмы или боль в животе. Некоторые женщины описывают, что просто больше не чувствуют себя беременными. Возможно, они потеряли симптомы беременности, такие как тошнота или болезненность груди, которые они испытывали ранее.
Мы до сих пор не знаем, почему случаются все выкидыши на ранней стадии. Однако в некоторых случаях это происходит из-за генетической или хромосомной проблемы у развивающегося ребенка.
Узнайте, что делать, если вы считаете, что у вас выкидыш.
невынашивание беременности
Выкидыш возможен без каких-либо обычных симптомов, таких как кровотечение или боль.Это называется невынашиванием беременности.
Можно ли что-нибудь сделать, чтобы избежать выкидыша?
Есть несколько способов снизить риск выкидыша.
Правильный вес до беременности, здоровая диета и следование советам, каких продуктов следует избегать, также могут помочь.
Хромосомная аномалия
Хромосомы содержат генетический материал, важный для строения ребенка, и находятся внутри каждой клетки в организме.Когда что-то идет не так во время передачи или деления хромосом, это может вызвать генетические аномалии у ребенка. Это может вызвать выкидыш. Хромосомные аномалии чаще встречаются у младенцев более старших матерей.
Хромосомная аномалия, приводящая к выкидышу, вряд ли повлияет на последующие беременности.
Узнайте больше о причинах выкидыша.
Я в опасности?
Следующие люди имеют немного более высокий риск преждевременного выкидыша
- Пожилые женщины: в 30 лет вероятность выкидыша у женщины составляет 20%; при 42 это увеличивается до 50%.
- Люди с основными проблемами со здоровьем, такими как плохо контролируемый диабет
- Люди, страдающие ожирением, имеют повышенный риск выкидыша.
- Люди, которые ведут вредный для развивающегося ребенка образ жизни, например много пьют, курят и принимают легкие наркотики
Если вы попадаете в последнюю категорию, вы можете снизить риск, бросив курить, прекратив употребление наркотиков и алкоголь.
Внематочная беременность
Внематочная беременность — это беременность, которая развивается вне матки, чаще всего в маточной трубе.Иногда внематочная беременность может развиться и в брюшной полости. Внематочная беременность закончится выкидышем.
Узнайте, что делать, если вы подозреваете, что у вас внематочная беременность.
Варианты лечения выкидыша
Будет ли мне нужна медицинская помощь?
Любое лечение вашего выкидыша будет зависеть от ваших индивидуальных обстоятельств.
Большинство женщин, у которых произошел самопроизвольный полный выкидыш, обращаются в больницу или медицинское учреждение, когда у них впервые появляется боль и кровотечение, прежде чем выкидыш перерастет в полный. После медицинского осмотра, если не будет дальнейших осложнений, женщина будет выписана домой. Если возникнут осложнения, женщину могут порекомендовать госпитализировать.
Есть 3 способа справиться с выкидышем.
Будущее управление
Это происходит примерно в 50% случаев невынашивания беременности и означает ожидание естественной потери беременности. До выкидыша может пройти некоторое время (после небольшого кровотечения и боли).
Если выкидыш не произошел естественным путем или выкидыш не завершился, вам будет предложено медикаментозное или хирургическое лечение. В очень редких случаях может потребоваться экстренная госпитализация из-за сильного кровотечения или сильной боли.
Медицинский менеджмент
В этом варианте лечения используются специально прописанные лекарства, и он эффективен в 80–90% случаев.Это лечение подходит, если вы потеряли беременность в первые 28 недель, в зависимости от риска.
Лекарства назначаются, чтобы помочь открыть шейку матки (шейку матки) и пройти через ткани беременных (развивающийся ребенок, плацента и оболочки беременных). Обычно это начинается через несколько часов, и вы можете испытывать некоторую боль, кровотечение или свертывание крови (например, обильные месячные). Кровотечение может продолжаться до 4 недель.
Вам может потребоваться более одной дозы лекарства. Если ваш срок беременности меньше 12 недель, вам может потребоваться последующее наблюдение в отделении по оказанию помощи на ранних сроках беременности или у вашего терапевта.Если ваш срок беременности превышает 13 недель, может быть рекомендована госпитализация.
Хирургическое управление
Это лечение включает в себя хирургическую процедуру, известную как дилатация и выскабливание (D&C), которая проводится под общим наркозом. Во время процедуры из матки удаляются все ткани беременных. Успешно в 95–100% случаев, но есть небольшие хирургические риски.
Узнайте больше о процедуре дилатации и кюретажа (D&C).
Этот вариант доступен в первые 12 недель беременности в качестве предварительно записанной процедуры.Вам могут посоветовать немедленно сделать операцию, если у вас сильное и продолжительное кровотечение.
Придется ли мне оставаться в больнице?
Может потребоваться госпитализация, а может и не потребоваться. Все зависит от ваших индивидуальных обстоятельств.
Если ваш врач порекомендовал вам D&C, вам, возможно, придется остаться на несколько часов в дневном хирургическом отделении или на ночь в больничной палате.
Госпитализация может потребоваться в случае выкидыша или внутриутробной гибели плода (когда сердцебиение развивающегося ребенка невозможно определить с помощью ультразвука).Ваш врач может порекомендовать начать роды и объяснит, как это произойдет.
Если вам требуется медицинское лечение выкидыша в первые 13 недель беременности, вы можете лечиться амбулаторно (пациент, который получает лечение без госпитализации).
Для лечения выкидыша после 13 недель беременности или внутриутробной гибели плода вам потребуется госпитализация.
Возможно обследование под наркозом.Во время этой процедуры из матки удаляются любые оставшиеся ткани беременных, такие как плацента.
Ваш врач объяснит вам варианты обезболивания, а также окажет вам и вашему партнеру физическую и эмоциональную поддержку.
Что происходит с остатками беременности?
Многие родители боятся спросить, что будет с остатками их беременности.
Потеря беременности в первые 12 недель
Если вы испытали потерю в течение первых 12 недель, остатки беременности могут выглядеть как сгустки крови и небольшие фрагменты ткани.Вас могут попросить дать согласие на патологическое исследование этой ткани. Результаты обследования будут отправлены вашему врачу.
Вас могут направить в службу пастырского ухода, чтобы помочь организовать подходящие меры — например, кремацию — для останков после потери беременности.
Потеря беременности между 14 и 20 неделями
Как будет выглядеть мой ребенок?
Внешний вид вашего ребенка будет зависеть от того, сколько недель вы были беременны на момент потери беременности, когда умер развивающийся ребенок, а также от любых возможных отклонений.
Возможно, вы или ваш лечащий врач не сможете точно определить пол (пол) вашего ребенка на момент его или ее рождения. Чтобы подтвердить пол вашего ребенка, вы можете проконсультироваться в отделении перинатальной патологии больницы King Edward Memorial.
Важно помнить, что ваш ребенок может выглядеть не так, как вы себе представляли, размером, состоянием кожи или чертами лица. Страх перед неизвестным и воображаемым обычно намного хуже, чем реальность. Персонал поймет, что в это время вы можете бояться.Они будут поощрять и поддерживать вас в вашем выборе и будут руководствоваться вашими пожеланиями.
Что будет с моим ребенком?
Ваш ребенок будет доставлен в морг. Вы можете быть уверены, что сотрудники морга будут относиться к вашему малышу достойно и уважительно.
Перед выпиской из больницы ваш врач, акушерка или медсестра обсудят с вами преимущества патологоанатомического исследования вашего ребенка. Это означает, что перинатальный патолог (врач, специализирующийся на изучении потери беременности) осмотрит ребенка, чтобы выявить любые отклонения или другие факторы, которые могли способствовать его потере.Это обследование будет проводиться только с вашего согласия, но оно может предоставить ценную информацию о вашем ребенке и будущих беременностях.
Если вы являетесь пациентом или были направлены в Мемориальную больницу короля Эдуарда
Координатор патологоанатомического исследования готов обсудить любой аспект патологоанатомического исследования и возможные варианты, доступные вам. Ваш лечащий врач может связаться с координатором вскрытия. Результаты вскрытия будут отправлены вашему врачу.
Часть роли координатора заключается в создании сувениров и воспоминаний, включающих фотографии и отпечатки рук и ног.Их можно бесплатно получить в отделении перинатальной патологии по телефону 9340 2730 или по договоренности с отделом пастырского ухода.
Персонал больницыобсудит с вами варианты кремации. С вашего согласия отделение перинатальной патологии проведет кремацию.
Мы приложим все усилия, чтобы выполнить ваши личные пожелания, однако возможность особых договоренностей необходимо обсудить с вашими опекунами как можно раньше. Подробнее о ритуалах и церемониях читайте в разделе «Восстановление эмоционального состояния после потери беременности».
Если вы предпочитаете организовать похороны с зарегистрированным распорядителем похорон, вы можете это сделать, однако вам придется заплатить за эти услуги. Ваши медицинские работники, социальные работники и пасторский персонал могут помочь вам с этими решениями.
Куда обратиться за помощью
Благодарности
Служба охраны здоровья женщин и новорожденных
Эта публикация предназначена только для образовательных и информационных целей.Это не замена профессиональной медицинской помощи. Информация о терапии, услуге, продукте или лечении не подразумевает одобрения и не предназначена для замены рекомендаций вашего лечащего врача. Читатели должны иметь в виду, что со временем актуальность и полнота информации могут измениться. Все пользователи должны проконсультироваться с квалифицированным медицинским работником для постановки диагноза и ответов на свои медицинские вопросы.
Выкидыш: признаки, симптомы и причины
Выкидыш — это потеря эмбриона или плода до 20-й недели беременности.Медицинский термин для обозначения выкидыша — самопроизвольный аборт.
По данным March of Dimes, большинство выкидышей происходит в течение первого триместра, то есть первых 12 недель беременности. Во втором триместре, на 13-19 неделе беременности, выкидыш случается гораздо реже.
Большинство людей думают, что выкидыши случаются очень редко, но на самом деле они чрезвычайно распространены, — сказал доктор Зев Уильямс, директор программы по раннему и повторяющемуся выкидышу Медицинского колледжа Альберта Эйнштейна в Нью-Йорке и исследователь выкидышей.«Это одно из самых больших заблуждений о потере беременности», — сказал он.
В исследовании, которое Уильямс провела среди более чем 1000 американских мужчин и женщин, более половины опрошенных считают, что выкидыш — редкое событие, встречающееся менее чем в 5 процентах беременностей.
По правде говоря, от 20 до 30 процентов всех беременностей заканчиваются выкидышем, сказал Уильямс Live Science. Это примерно 1 из каждых 5 беременностей, или около 1 миллиона в год в Соединенных Штатах.
Частота выкидышей может быть даже выше, чем зарегистрированное число, потому что многие из них происходят на очень ранних неделях беременности, еще до того, как женщина осознает, что зачала.
Поскольку выкидыш традиционно был запретной темой, женщины, которые пережили выкидыш, часто не говорят об этом, и в результате они могут чувствовать себя виноватыми, стыдными и одинокими, сказал Уильямс. Он сказал, что почти каждая женщина, которую он лечил от выкидыша, винит себя в потере беременности и чувствует, что сделала что-то не так, чтобы это вызвать.
Но женщина редко виновата: большинство выкидышей — или от 60 до 80 процентов из них — происходит из-за аномального количества хромосом в эмбрионе, сказал Уильямс.
И все же его исследование показало, что 76 процентов опрошенных людей считают, что стрессовое событие часто вызывает выкидыш, в то время как 64 процента мужчин и женщин считают, что подъем тяжелых предметов играет определенную роль в прерывании беременности. Но, по словам Уильямса, поднятие тяжестей, регулярный стресс или ссора на работе не вызывают выкидышей.
Различные типы выкидыша
Есть два класса выкидыша. Один из видов известен как спорадический выкидыш.
Уильямс сказал, что подавляющее большинство спорадических выкидышей происходит из-за того, что эмбрион получает ненормальное количество хромосом. Эта генетическая ошибка может произойти во время оплодотворения, когда яйцеклетка и сперматозоид соединяются, и это затрудняет рост или выживание эмбриона.
«Когда беременность прекращается, организм женщины функционирует нормально, — сказал Уильямс.
Второй класс невынашивания беременности известен как повторное невынашивание беременности. Это относится к женщине, у которой было два или более выкидыша, согласно недавно пересмотренному определению Американского общества репродуктивной медицины.Рецидивирующая потеря беременности происходит примерно у 5 процентов пар, пытающихся зачать ребенка.
Уильямс сказал, что у женщин, у которых случаются повторяющиеся выкидыши, обычно нет проблем с беременностью, и у них часто кажется, что у них здоровая, нормальная беременность, но выкидыш у них продолжается. Чтобы выяснить причину повторных выкидышей, женщине, страдающей этим заболеванием, необходимо пройти обследование и обратиться к специалисту, который попытается определить возможную причину.
Женщина с повторяющимся невынашиванием беременности может быть обследована на предмет проблем со свертыванием крови, гормонального дисбаланса, заболеваний щитовидной железы, аутоиммунных заболеваний, рубцов или миомы в матке.Будущая мать и ее партнер могут сдать анализ крови для оценки хромосомных аномалий. Тем не менее, по словам Уильямса, нет ничего необычного в том, что причина не найдена.
Кто подвержен риску выкидыша?
Возраст матери на сегодняшний день является самым большим фактором риска самопроизвольного выкидыша, сказал Уильямс.
Он объяснил, что чем старше становится женщина, тем выше вероятность того, что ее яйцеклетки могут содержать ненормальное количество хромосом, что увеличивает вероятность выкидыша. По данным Национального института здоровья детей и развития человека (NICHD), риск выкидыша увеличивается с возрастом матери, начиная с 30 лет и становясь выше после 35 лет.
Другие возможные причины потери беременности включают проблемы со здоровьем матери, такие как диабет, высокое кровяное давление, заболевания щитовидной железы и аутоиммунные заболевания (такие как волчанка), согласно NICHD. Другие факторы, которые могут способствовать потере беременности, могут включать аномалии матки или шейки матки, а также инфекции матери или плода.
Факторы образа жизни, такие как беременная женщина, которая курит, употребляет алкоголь, употребляет наркотики, страдает ожирением или употребляет более 200 миллиграммов кофеина (количество в чашке кофе объемом 12 унций) за день до беременности, также могут увеличиваться. ее риск выкидыша.
Но не только потребление кофе женщиной может повлиять на риск выкидыша. Кофейные привычки ее партнера-мужчины также могут иметь значение. В исследовании 2016 года среди пар, в которых партнер-мужчина пил два или более напитка с кофеином в день до зачатия, был связан с 74-процентным повышением риска выкидыша.
Что такое мертворождение?
Согласно данным Центров по контролю и профилактике заболеваний, мертворождение — это потеря плода после 20-й недели беременности.По данным NICHD, примерно в половине всех случаев мертворождения причина потери беременности обнаружена не была.
Многие из состояний здоровья и причин образа жизни, перечисленных выше в качестве возможных причин выкидыша, также применимы к мертворождению. Некоторые дополнительные факторы риска мертворождения включают проблемы с плацентой, травмы пуповины, резус-инфекцию (вызванную несовместимостью крови матери и плода) и недостаток кислорода для плода во время родов.
Какие признаки выкидыша?
По данным Американского конгресса акушеров и гинекологов (ACOG), наиболее частыми симптомами выкидыша являются вагинальное кровотечение и выходящие сгустки крови.У женщины также могут быть спазмы, которые хуже, чем менструальные спазмы, или слабая или сильная боль в пояснице.
Внезапное уменьшение признаков беременности, таких как тошнота, может быть еще одним возможным предупреждающим признаком выкидыша.
Хотя есть явные симптомы, которые могут указывать на то, что женщина пережила выкидыш, некоторые из этих симптомов также могут возникать во время нормальной беременности, сказал Уильямс.
Как лечат выкидыш?
Большинство пар, у которых случился один или два выкидыша и у которых нет основных медицинских проблем, обычно сохраняют здоровую и успешную беременность, сказал Уильямс.
Потеря беременности обычно лечится одним из трех способов, и каждый вариант имеет свои риски и преимущества, сказал Уильямс.
Первый подход — ничего не предпринимать и подождать, пока потеря беременности не пройдет сама собой. Преимущество этого метода в том, что требуется меньше медицинского вмешательства. Но одним из недостатков является то, что прерывание беременности может занять до двух недель. Кроме того, кровотечение может быть очень сильным, и важная генетическая информация из тканей плода не может быть проанализирована, чтобы понять, почему произошел выкидыш.
Второй подход к лечению — это использование лекарства, которое заставляет беременность проходить в течение 6–12 часов. Преимущество этого лечения заключается в том, что известно время прерывания беременности, поскольку спазмы могут быть очень сильными. Одним из недостатков является то, что ткань плода трудно восстановить для последующего исследования.
Третий вариант лечения — это хирургический подход, известный как дилатация и выскабливание, также известный как D&C. В этой процедуре врач удалит все оставшиеся ткани плода со слизистой оболочки матки женщины, и ткань может быть исследована.Однако при таком подходе будет кровотечение, и он несет небольшой риск инфицирования или рубцевания матки.
Как долго парам следует ждать, прежде чем снова забеременеть после выкидыша?
Уильямс сказал, что медицинское мышление по этому вопросу со временем изменилось. Раньше женщинам говорили подождать год, прежде чем снова забеременеть после выкидыша; потом стало шесть месяцев, а сейчас три месяца, — сказал он.
По словам Уильямс, многое зависит от того, когда во время беременности произошел выкидыш.Он посоветовал, если потеря беременности случилась в первые недели беременности, пара может подождать один менструальный цикл. (По данным March of Dimes, у большинства женщин менструация возобновляется через четыре-шесть недель после выкидыша.) Но если выкидыш наступил через 20 недель, он предложил подождать не менее трех месяцев.
Уильямс рекомендовал, чтобы после выкидыша женщина находилась под наблюдением врача или акушерки, и в идеале она должна подождать, пока ее уровень матки и гормонов не вернется к состоянию, предшествующему беременности.
Очень важно, чтобы ее уровень хорионического гонадотропина человека (ХГЧ) вернулся к нулю, сказал он. Это связано с тем, что если у женщины, у которой произошел выкидыш, уровень ХГЧ в крови колеблется, и она пытается забеременеть слишком рано, трудно определить, повышен ли уровень так называемого гормона беременности в ее крови в результате фетальной ткани от старой беременности. или из-за нового.
Итог: согласно исследованию 2016 года, женщина и ее партнер должны начинать попытки забеременеть после выкидыша, когда они оба чувствуют себя физически и эмоционально готовыми.


 Инфекции и воспаления требуют обследования и лечения.
Инфекции и воспаления требуют обследования и лечения.

