Что показывает КТ при фиброзе легких
Главная статьи КТ-диагностика при фиброзе легкихФиброз — это разрастание соединительной ткани с появлением рубцов из-за нарушения механизмов заживления раневой поверхности.
Когда заживление протекает неправильно, могут возникать рубцовые изменения, приводящие к тому, что орган не может функционировать в полном объеме.
Соответственно, фиброз легких представляет собой рубцовые изменения ткани легких. Количество клеток, способных насыщать кровь кислородом, уменьшается. Следовательно, снижается дыхательная эффективность — развивается дыхательная недостаточность, приводящая к интоксикации, сначала при нагрузке, при усугублении течения заболевания — в покое, а далее — даже во сне. Рубцовая ткань в легких не только обладает пониженными функциональными свойствами, но и служит прекрасной средой для развития присоединенных инфекций, например, таких как бактериальная (пневмококковая или стафилококковая) пневмония.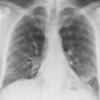
Фиброз легких — это исход воспаления тканей во время интерстициального (то есть с поражением межклеточной соединительной ткани) заболевания легких. К причинам развития подобного заболевания могут относиться травмы легких, высокая загрязненность окружающей среды, курение, вдыхание наркотических веществ, плесени, органической, асбестовой, кварцевой и угольной пыли, инфекционные, аутоиммунные, вирусные заболевания и их осложнения — бронхит, туберкулез, пневмония, COVID-19 и многое другое.
Еще недавно синонимом самих интерстициальных заболеваний был пневмофиброз, но, к счастью, было установлено, что не все варианты таких заболеваний легких являются фиброзирующими.
Самый сложный и практически не поддающийся лечению — первичный, или идиопатический фиброз легких — быстро прогрессирующее фиброзирующее заболевание легких, причина которого неизвестна.
Симптомы фиброза легких
Легочный фиброз характеризуется симптомами одышки и сухого кашля (редко продуктивного — с мокротой) при физической нагрузке, непрекращающейся болью в области грудной клетки, быстрой утомляемостью на фоне затрудненного дыхания, похудением без изменения диеты.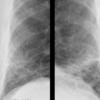
Фиброз может развиваться как в одном легком, так и в двух одновременно. Также возможны очаговая и тотальная формы фиброза. При тотальной форме зачастую требуется оперативное вмешательство, так как поражена большая часть легких. При очаговой форме изменения носят локальный характер.
КТ-диагностика фиброза легких
Золотой стандарт диагностики фиброза легких — компьютерная томография высокого разрешения. КТ-диагностика легочного фиброза позволяет достоверно выявить степень поражения легких, определить локализацию рубцовой ткани. Этот метод диагностики признан одним из самых чувствительных неинвазивных методов выявления легочного фиброза. Так, проведенные сравнительные исследования уже в 1990 году показали, что фиброз легких с помощью компьютерной томографии в режиме высокого разрешения (КТВР) был обнаружен в 91% случаев и только в 39% — с использованием рентгенографии органов грудной клетки.
При наличии фиброза легких в серьезной стадии на КТ виден паттерн (термин, принятый для обозначения патологических признаков в медицине) так называемого «сотового» легкого — это состояние видно на сканах как однотипные, расположенные в несколько рядов кисты, содержащие воздух, в пораженных частях одного или обоих легких. На ранних стадиях легочного фиброза подобная картина не наблюдается, поэтому потребовался поиск признаков на КТ, позволяющих выявить болезнь в ее начале. Одним из таких признаков оказалось наличие на снимках картины «матового стекла» — очагов незначительного уплотнения легочной ткани. Также специфические признаки фиброза у пациента можно обнаружить при проведении КТ легких с функциональными пробами. Так, один из признаков — субплевральное усиление периферического легочного интерстиция — ранее считался признаком отсутствия патологии. Подобные изменения практически невозможно отследить при помощи других методов аппаратной диагностики.
На данный момент точность методов КТ-диагностики растет благодаря введению новых протоколов исследований и тщательного изучения результатов многочисленных исследований.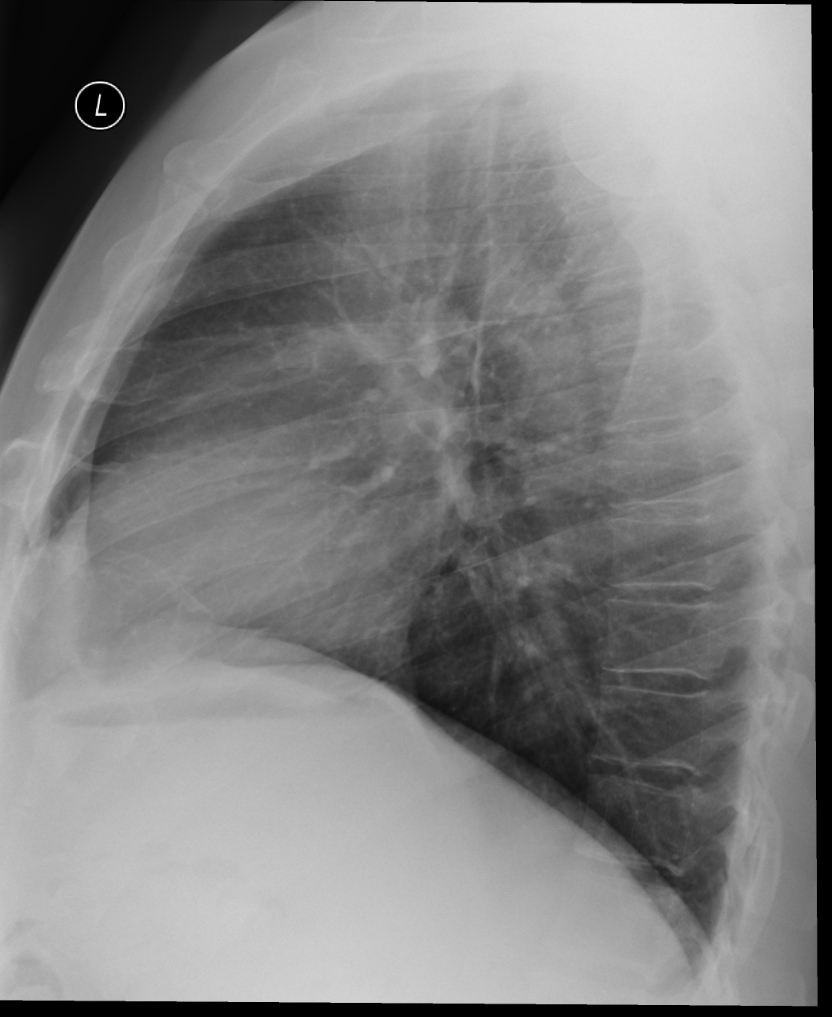 При этом ведущая роль в диагностическом процессе отводится врачу-рентгенологу, который трактует видимые изменения как легочный фиброз или его отсутствие. Поиск ранних лучевых признаков фиброзирующей болезни легких — ключевой момент для своевременного назначения противофибротической терапии.
При этом ведущая роль в диагностическом процессе отводится врачу-рентгенологу, который трактует видимые изменения как легочный фиброз или его отсутствие. Поиск ранних лучевых признаков фиброзирующей болезни легких — ключевой момент для своевременного назначения противофибротической терапии.
Также именно мультисрезовая КТ при поставленном диагнозе используется для оценки скорости прогрессирования заболевания, выявления благоприятного и неблагоприятного типов фиброзных изменений, успеха лечения и правильности подбора терапевтический препаратов.
Фиброз легких и короновирус — Мегионская городская больница
Четверг, 23 Апреля 2020
Без еды человек может прожить в среднем 60 дней. Без воды максимум 10 дней. Без дыхания человеку хватает 5-7 минут, после чего наступает коллапс и гибель. Это говорит о том, что дыхательная функция самая важная для осуществления жизнедеятельности человеческого организма.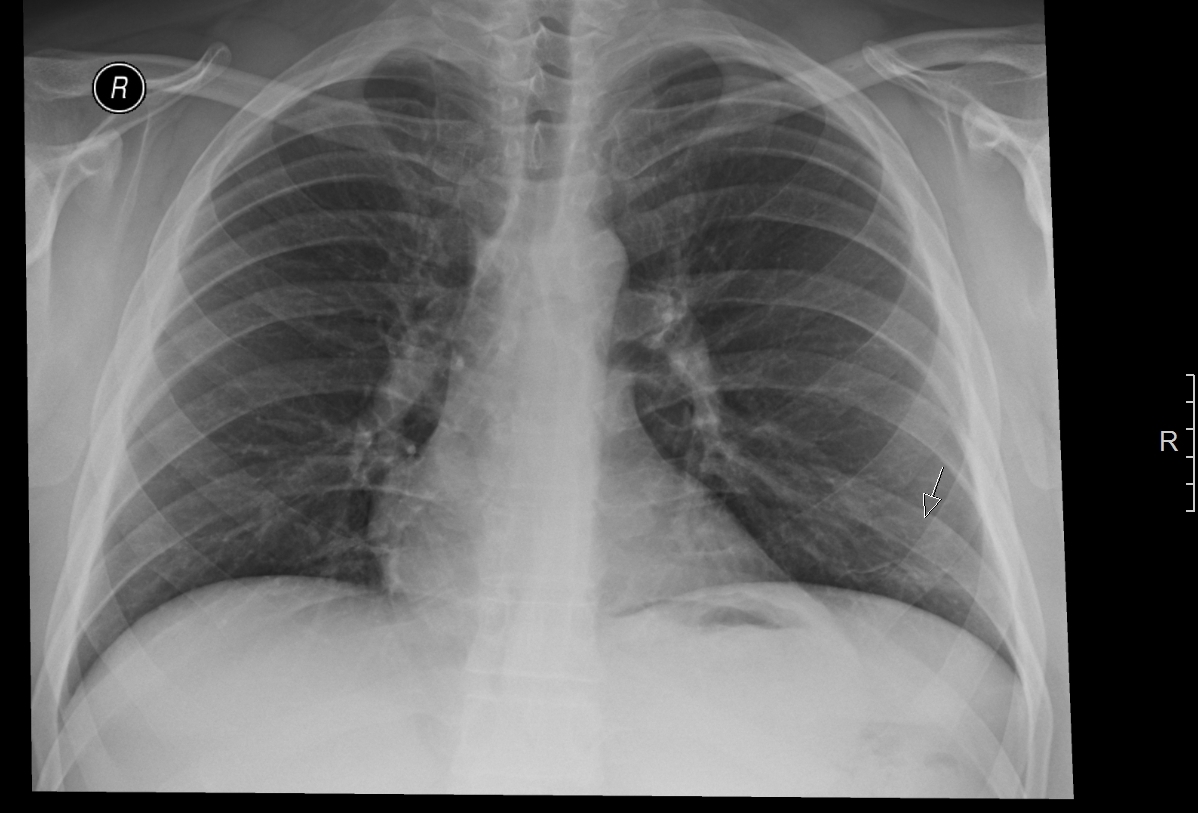 Сам процесс дыхания осуществляется рефлекторно, то есть бессознательно, и главный орган дыхания – это наши лёгкие. Название это связано с тем, что, когда при разделке туши животного внутренности складывают в ёмкость с водой, лёгкие держатся на воде, а остальные органы тонут.
Сам процесс дыхания осуществляется рефлекторно, то есть бессознательно, и главный орган дыхания – это наши лёгкие. Название это связано с тем, что, когда при разделке туши животного внутренности складывают в ёмкость с водой, лёгкие держатся на воде, а остальные органы тонут.
По сути — лёгкие – это подушка наполненная воздухом, который содержится в миллионах альвеол, из которых состоят легкие. Это крошечные пузырьки, похожи на виноградинки, наполненные воздухом. Площадь поверхности человеческих легких примерно равна площади теннисного корта. То есть если расстелить наши легкие, словно одеяло, а эластичность и растяжимость лёгочной ткани позволяет это сделать, то альвеолы улягутся ровным слоем по площади равной площади теннисного корта. Если смотреть на этот процесс с точки зрения механики и биохимии, то, наверное, все поймут, что подобное инженерное решение доступно только высшему разуму. Уложить в грудную клетку целый теннисный корт, как вам такое решение?
Теперь мы понимаем, насколько опасны болезни органов дыхания и особенно всё, что связано с воспалительным процессом в лёгких.
Серьёзнейшее заболевание лёгких это фиброз лёгких. Фиброз – это воспаление альвеол, в результате чего, утрачивается эластичность легочной ткани и как результат, все биохимические процессы в легких, такие как прохождение кислорода и углекислого газа через стенку альвеол, затрудняются. Эластичная легочная ткань становится фиброзной(рубцовой), грубеет и легкие уже не могут растягиваться и сжиматься, как это происходит, когда они здоровы.
Теряя эластичность, они не могут выполнять дыхательную функцию. Так же и происходит если человек заражен болезнью COVID-19, и белеет в тяжелой форме. Патогенез заболевания до конца не изучен. Вирус проникает через верхние дыхательные пути по типу ринофаринготрахеита. Известны случаи воспаления бронхо-легочной системы у детей, подавляет иммунную защиту организма, что приводит к активации бактериальной или грибковой флоры.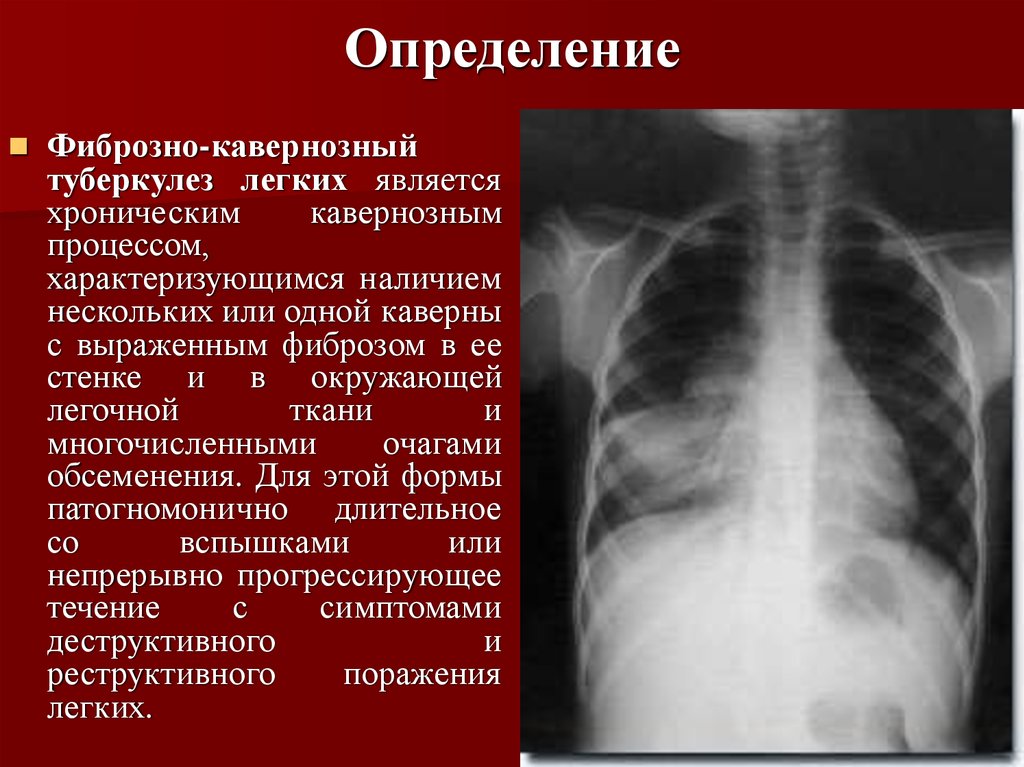
Если входными воротами является слизистая органов дыхания, развивается ОРВИ. Коронавирусная инфекция не имеет специфической симптоматики. Заболевание проявляется клиническими признаками, сходными с таковыми при аденовирусной, парагриппозной, риновирусной инфекции. Обильные выделения из носа сначала имеют водянисто-серозный характер, а затем становятся слизистыми. Вирусы ослабляют иммунную защиту организма, присоединяется бактериальная инфекция, отделяемое слизистой носа становится слизисто-гнойным. У больных воспаляется слизистая гортани, увеличиваются регионарные лимфоузлы.
У больных появляется небольшая слабость, познабливание, ломота в конечностях. У них бледнеют кожные покровы, краснеет и отекает слизистая носа, появляется гиперемия зева. На языке возникает белый налет. Аускультативно обнаруживают жесткое дыхание без хрипов.
Через 5-7 дней наступает выздоровление. В тяжелых случаях воспаление опускается на нижние отделы респираторного тракта, появляются симптомы воспаления гортани, трахеи и бронхов: сухой грубый кашель, боль в груди, одышка, свистящие хрипы. У маленьких детей и ослабленных лиц возможно развитие пневмонии или бронхита.
У маленьких детей и ослабленных лиц возможно развитие пневмонии или бронхита.
В запущенных случаях у ослабленных и истощенных больных развиваются тяжелые осложнения:
Пневмония – самое опасное осложнение коронавирусной инфекции. У больных появляется лихорадка, кашель и прочие признаки инфекционного поражения легких.
Бронхит — бактериальное воспаление бронхов, проявляющееся сухим или влажным кашлем.
Синуситы развиваются в результате присоединения бактериальной инфекции. У больных постоянно закладывает нос, болит голова, повышается температура тела, отделяемое полости носа становится гнойным.
К менее распространенным, но не менее тяжелым, осложнениям относятся: отит, миокардит, менингоэнцефалит.
Атипичная пневмония
— самое частое и опасное осложнение коронавирусной инфекции. Заболевание имеет острое начало. Основными симптомами болезни являются: лихорадка, озноб, головная боль, миалгия, общая слабость, головокружение. Интоксикационный синдром является основным клиническим признаком пневмонии. При этом катаральные симптомы уходят на второй план.
Интоксикационный синдром является основным клиническим признаком пневмонии. При этом катаральные симптомы уходят на второй план.
У больных во время осмотра обнаруживают бледность кожи, цианоз губ и ногтей, учащение сердечных сокращений, повышение артериального давления. Атипичная коронавирусная пневмония при отсутствии лечения может привести к развитию острой дыхательной недостаточности, тромбоэмболии легочной артерии, спонтанного пневмоторакса, легочно-сердечной недостаточности, токсического миокардита, нарушению сердечного ритма. Эти патологии часто заканчиваются скоропостижной смертью больных.
Пресс-центр «Мегионская городская больница»
Насколько фатальны для легких последствия коронавируса и есть ли шанс их восстановить: отвечает профессор-пульмонолог
А также у кого повышенный риск развития фиброза, пояснил один из ведущих экспертов по COVID-19, доктор медицинских наук Кирилл Зыков.
ЧТО ЗНАЧАТ ДИАГНОЗЫ «ПНЕВМОСКЛЕРОЗ» И «ПНЕВМОФИБРОЗ»
— Больше всего пациенты, переболевшие коронавирусной инфекцией, боятся фиброза легких, именно о нем нас спрашивают чаще всего, — рассказывает врач-пульмонолог, доктор медицинских наук, профессор РАН, заведующий кафедрой факультетской терапии и профболезней Московского государственного медико-стоматологического университета им. А.И. Евдокимова Кирилл Зыков.
— В диагнозе может быть написано «пневмосклероз», «пневмофиброз» — это, по большому счету, синонимы. Речь идет о разрастании в легких соединительной ткани. Это бывает по разным причинам: из-за воспалительного, из-за дистрофического процесса. В итоге нарушается основная задача легких: обеспечение газообмена. У людей из-за этого возникает одышка, сначала при физнагрузках, а при обширном фиброзе — даже в состоянии покоя.
При этом нужно помнить, что возможности наших легких очень значительны. И если после перенесенного заболевания, в том числе COVID-19, есть какой-то локальный пневмосклероз, относительно небольшие изменения, это не влияет на функциональные возможности легких. То есть человек попросту не почувствует каких-то неприятных последствий.
То есть человек попросту не почувствует каких-то неприятных последствий.
— Можно ли назвать процент или примерный масштаб повреждения легких, при которых такие последствия уже будут ощутимы?
— В ситуации с COVID-19 обнаружилась поразительная особенность: клиническое состояние, ощущения самого пациента могут не совпадать со степенью повреждения легких на КТ (компьютерной томографии) и по лабораторным данным. Этот одна из загадок новой инфекции. Порой возникает ощущение, что эти параметры живут своей жизнью, независимо друг от друга. Иногда мы видим, что у пациента на КТ поврежден достаточно большой объем легких, а человек уверяет, что чувствует себя нормально. И есть обратная ситуация, когда у больного выраженная одышка, высокая температура, а изменения на КТ довольно незначительны. Эту тайну коронавируса еще предстоит раскрыть.
ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
— От врачей сейчас часто можно услышать: о коронавирусной инфекции мы пока знаем мало, и непонятно, что дальше будет с легкими у переболевших.
— На самом деле сейчас мы можем ориентироваться на опыт предыдущих вспышек коронавирусов — SARS, или атипичной пневмонии, в 2002 — 2003 гг. и MERS, или Ближневосточного респираторного синдрома, в 2012 — 2013 гг. Срок наблюдения за пациентами, перенесшими эти виды коронавирусной инфекции, уже достаточно большой. В то время как срок нашего знакомства с COVID-19 всего около полугода.
Поэтому мы можем экстраполировать, то есть переносить данные предыдущих наблюдений на нынешнюю ситуацию. Если говорить об оценках последствий и конкретных цифрах, то большую роль играет тяжесть состояния, в котором госпитализировались пациенты. От этого зачастую зависят и шансы выжить, и частота и масштаб фиброзных изменений в легких. По разным данным, у пациентов с SARS такие изменения в легких встречались в 10 — 20% случаев (как раз в зависимости от тяжести состояния).
— И как долго сохранялись фиброзные изменения в легких?
— Есть наблюдения, что у части пациентов неблагоприятные изменения сохранялись через 9 месяцев после выписки из госпиталя. При этом выраженность фиброза зависела от длительности заболевания и его лечения. Чем дольше течение болезни, тем выше вероятность того, что у человека будут фиброзные изменения.
При этом выраженность фиброза зависела от длительности заболевания и его лечения. Чем дольше течение болезни, тем выше вероятность того, что у человека будут фиброзные изменения.
В ТЕМУ
У кого чаще развивается фиброз легких:
— Люди старшего возраста (65+)
— Курильщики
— Люди с генетической предрасположенностью к развитию фиброза (если этим страдали родители или один из них, бабушки, дедушки)
— Пациенты с системными воспалительными заболеваниями соединительной ткани (системная красная волчанка, склеродермия, болезнь Шегрена и другие)
— Также уже появились данные, что при COVID-19 повышен риск фиброза у пациентов с высоким маркером воспаления, то есть с более выраженными лабораторными показателями воспаления, — рассказывает профессор Кирилл Зыков. — Речь идет, в частности, об уровне С-реактивного белка в крови, уровне Интерлейкина-6 и некоторых других воспалительных маркеров. И также важным фактором является картина изменений на компьютерной томографии, которая тоже показывает уровень воспаления.
Чем больше уровень повреждений на КТ, тем выше вероятность того, что разовьются фиброзные изменения. Для тех, кто интересуется, упрощенно можно представить себе это процесс так: при «Ковиде» повреждается альвеолярный эпителий (оболочка альвеол, пузырьков в легких), резко возрастает воспалительный ответ. Как защитная реакция организма, в том числе, активируются клетки-фибробласты, формируется коллаген, и это является основной фиброза в дальнейшем
РЕШАЮЩИЙ СРОК — ПЕРВЫЙ ГОД
— 19-летнее наблюдение за пациентами, которые перенесли SARS, показало, что в течение первого года после болезни может идти уменьшение уплотнений в легких, которые обычно считают фиброзными изменениями, — продолжает эксперт.
— После года подвижек в положительную сторону уже не было.
— Но ведь считается, что фиброз необратим? Переродившуюся ткань как легких, так и любого другого органа, в клинической практике еще вроде бы не научились превращать снова в полноценно работающие клетки?
— Да, это так. В том-то и дело, что нередко за фиброз сразу после болезни принимают и другие изменения, которые обратимы, могут пройти. По данным наблюдений именно фиброз начинает формироваться обычно не раньше 3-ей недели после начала выраженного воспалительного процесса. Специалисты-морфологи (исследователи строения живых тканей. — Ред.) могут определить фиброзные изменения, которые действительно уже никуда не исчезнут.
В том-то и дело, что нередко за фиброз сразу после болезни принимают и другие изменения, которые обратимы, могут пройти. По данным наблюдений именно фиброз начинает формироваться обычно не раньше 3-ей недели после начала выраженного воспалительного процесса. Специалисты-морфологи (исследователи строения живых тканей. — Ред.) могут определить фиброзные изменения, которые действительно уже никуда не исчезнут.
-Так что на практике переболевшим остается ждать в течение года, чтобы понять масштаб «настоящего» фиброза и надеяться, что часть изменений пройдет, так?
— Главное, в течение этого года не усугубить ситуацию, не ухудшить состояние легких, а также принимать меры для восстановления и реабилитации.
У жены наследника норвежского престола нашли неизлечимую болезнь легких :: Общество :: РБК
У 45-летней кронпринцессы Норвегии Метте-Марит обнаружили редкое заболевание легких. Хотя болезнь была обнаружена на ранней стадии, лечение может только замедлить ее
Хотя болезнь была обнаружена на ранней стадии, лечение может только замедлить ее
Метте-Марит (Фото: Ints Kalnins / Reuters)
Супруга наследника престола Норвегии кронпринца Хокона кронпринцесса Метте-Марит страдает от редкого заболевания легких — легочного фиброза, сообщается на сайте королевского дома Норвегии.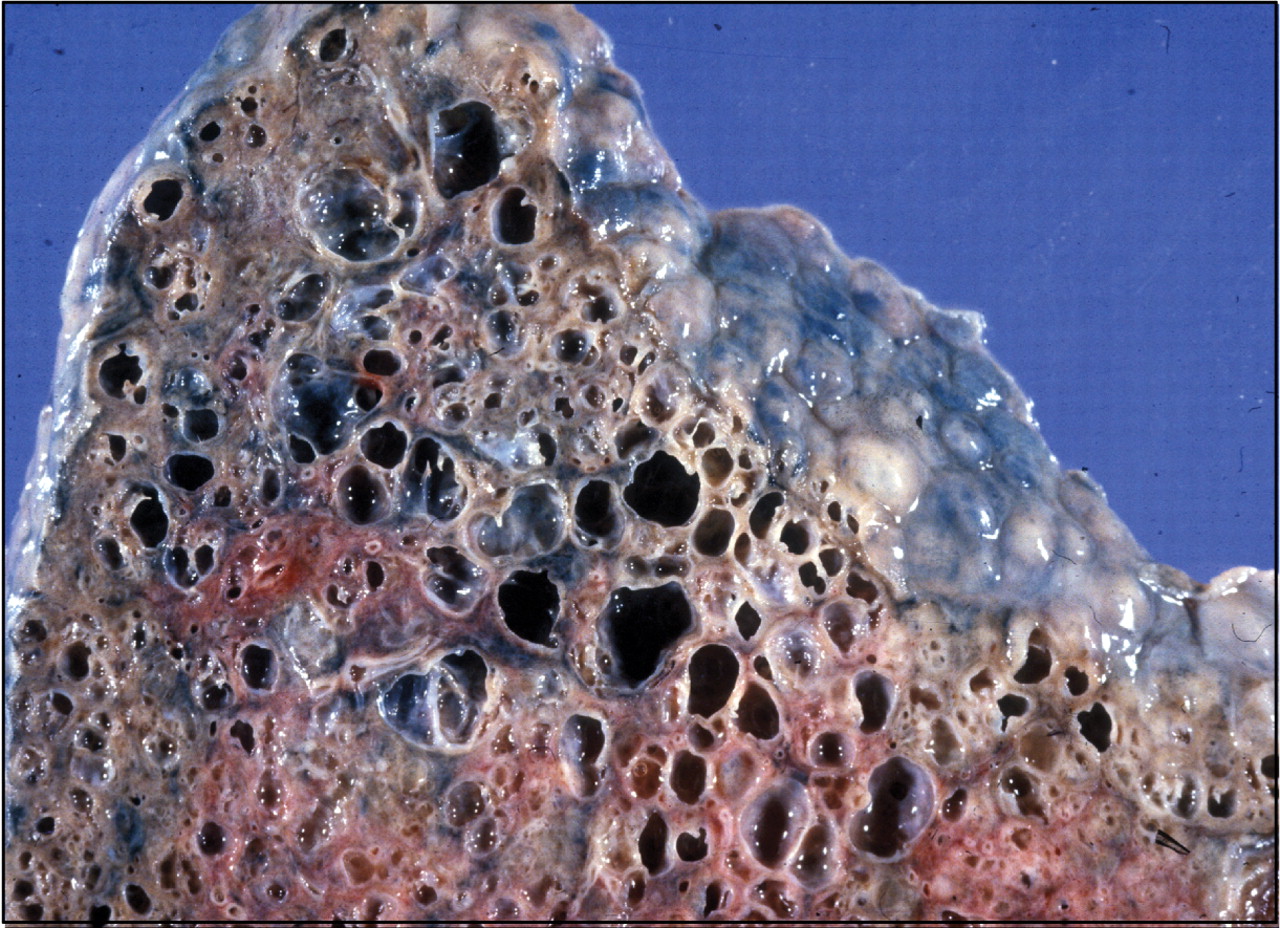
Это болезнь, при которой в легких образуется рубцовая ткань, что приводит к нарушению дыхательной функции легких и ухудшению насыщения крови кислородом.
«Пока не ясно, связана ли эта легочная болезнь с каким-либо аутоиммунным заболеванием или есть другие причины, лежащие в основе изменений ткани легких», — говорится в сообщении.
Легочный фиброз неизлечим, однако течение болезни можно замедлить. «В течение ряда лет у меня на регулярной основе возникали проблемы со здоровьем, и теперь мы знаем больше об их причинах», — приводятся в сообщении слова наследной принцессы. По словам Метте-Марит, это также означает, что в ее рабочем графике будут периоды без официальных мероприятий из-за необходимости проходить лечение.
«Хотя такой диагноз в разы ограничивает мою жизнь, я рада, что болезнь была обнаружена так рано. Моя цель по-прежнему состоит в том, чтобы работать и участвовать в официальной программе как можно больше», — заключила кронпринцесса.
ГБУЗ АО «АОКБ» — Какие следы в лёгких оставляет коронавирус. Мнение врача-пульмонолога
Коронавирусная инфекция оставляет следы во всех системах организма, но наиболее сильный удар приходится на лёгкие, в которых впоследствии могут образовываться рубцы
Фото автора
Как предотвратить фиброз после ковидной пневмонии, нам рассказала врач-пульмонолог Архангельской областной клинической больницы Анна Кокарева.
– Анна Анатольевна, чем коронавирусная пневмония отличается от обычной – бактериальной?
– Прежде всего характером воспаления и скоростью его распространения. Бактериальная пневмония всегда тяготеет к анатомическим образованиям. У каждого человека в носо- и ротоглотке в норме есть своя флора. Если по какой‑то причине иммунитет ослабевает, эта флора может спуститься в лёгкие через бронхи, осесть и вокруг этой области и возникнет воспаление – в каком‑то одном или нескольких смежных сегментах лёгких. Если пациент долго не обращается за медицинской помощью, то воспалительный процесс будет распространяться, но, как правило, всегда ограничивается сегментом, несколькими смежными сегментами или долей лёгкого. При коронавирусной пневмонии вирус через верхние дыхательные пути попадает в лёгкие, он распространяется диффузно, поражаются несколько сегментов в разных долях, как правило, в обоих лёгких одновременно. Вирус повреждает альвеоло-капиллярную мембрану (где происходит поступление кислорода из лёгких в кровоток) и в месте повреждения развивается воспаление, отёк. Процесс, повторюсь, чаще диффузный двусторонний, симметричный или асимметричный. Бактериальная пневмония, как правило, развивается постепенно, а при вирусной инфекции поражение лёгких может носить молниеносный характер.
Если пациент долго не обращается за медицинской помощью, то воспалительный процесс будет распространяться, но, как правило, всегда ограничивается сегментом, несколькими смежными сегментами или долей лёгкого. При коронавирусной пневмонии вирус через верхние дыхательные пути попадает в лёгкие, он распространяется диффузно, поражаются несколько сегментов в разных долях, как правило, в обоих лёгких одновременно. Вирус повреждает альвеоло-капиллярную мембрану (где происходит поступление кислорода из лёгких в кровоток) и в месте повреждения развивается воспаление, отёк. Процесс, повторюсь, чаще диффузный двусторонний, симметричный или асимметричный. Бактериальная пневмония, как правило, развивается постепенно, а при вирусной инфекции поражение лёгких может носить молниеносный характер.
– Бывает, что у пациентов с большим поражением лёгких от 60 до 80 процентов тесты на ковид отрицательные. Как тогда отличают ковидную пневмонию?
– Ковидная пневмония на рентгенограмме или компьютерной томографии выглядит как все вирусные пневмонии, в том числе гриппозные (свиной грипп А, h2N1). Лёгочная ткань в норме должна быть воздушной – поэтому на «картинке» здоровые лёгкие чёрного цвета. Очаги воспаления – это «белые пятна» на «чёрных лёгких». При бактериальной пневмонии в альвеолах – в них происходит газообмен, скапливается гнойная жидкость, и на снимке они выглядят как плотные очаги – белые (как лист бумаги) пятна. При обратном развитии пневмонии у пациентов эта «белая зона» воспалительного процесса в лёгких постепенно уменьшается по площади, интенсивности – «рассасывается» и далее приближается по цвету к нормальной лёгочной ткани. При ковидной пневмонии на снимках КТ лёгких, особенно в начале болезни, виден феномен «матового стекла» – это слабое по интенсивности затемнение на лёгких очагового характера. Объясняется этот феномен тем, что воспалительные инфильтраты при вирусной пневмонии (COVID-19, грипп А, h2N1) поражают не сами альвеолы – они остаются относительно воздушными, а рядом расположенную интерстициальную ткань. Если болезнь прогрессирует, то воспаление поражает и сами альвеолы, и вместо «матового стекла» появляются более плотные и интенсивные затемнения в лёгких, как при бактериальной пневмонии.
Лёгочная ткань в норме должна быть воздушной – поэтому на «картинке» здоровые лёгкие чёрного цвета. Очаги воспаления – это «белые пятна» на «чёрных лёгких». При бактериальной пневмонии в альвеолах – в них происходит газообмен, скапливается гнойная жидкость, и на снимке они выглядят как плотные очаги – белые (как лист бумаги) пятна. При обратном развитии пневмонии у пациентов эта «белая зона» воспалительного процесса в лёгких постепенно уменьшается по площади, интенсивности – «рассасывается» и далее приближается по цвету к нормальной лёгочной ткани. При ковидной пневмонии на снимках КТ лёгких, особенно в начале болезни, виден феномен «матового стекла» – это слабое по интенсивности затемнение на лёгких очагового характера. Объясняется этот феномен тем, что воспалительные инфильтраты при вирусной пневмонии (COVID-19, грипп А, h2N1) поражают не сами альвеолы – они остаются относительно воздушными, а рядом расположенную интерстициальную ткань. Если болезнь прогрессирует, то воспаление поражает и сами альвеолы, и вместо «матового стекла» появляются более плотные и интенсивные затемнения в лёгких, как при бактериальной пневмонии.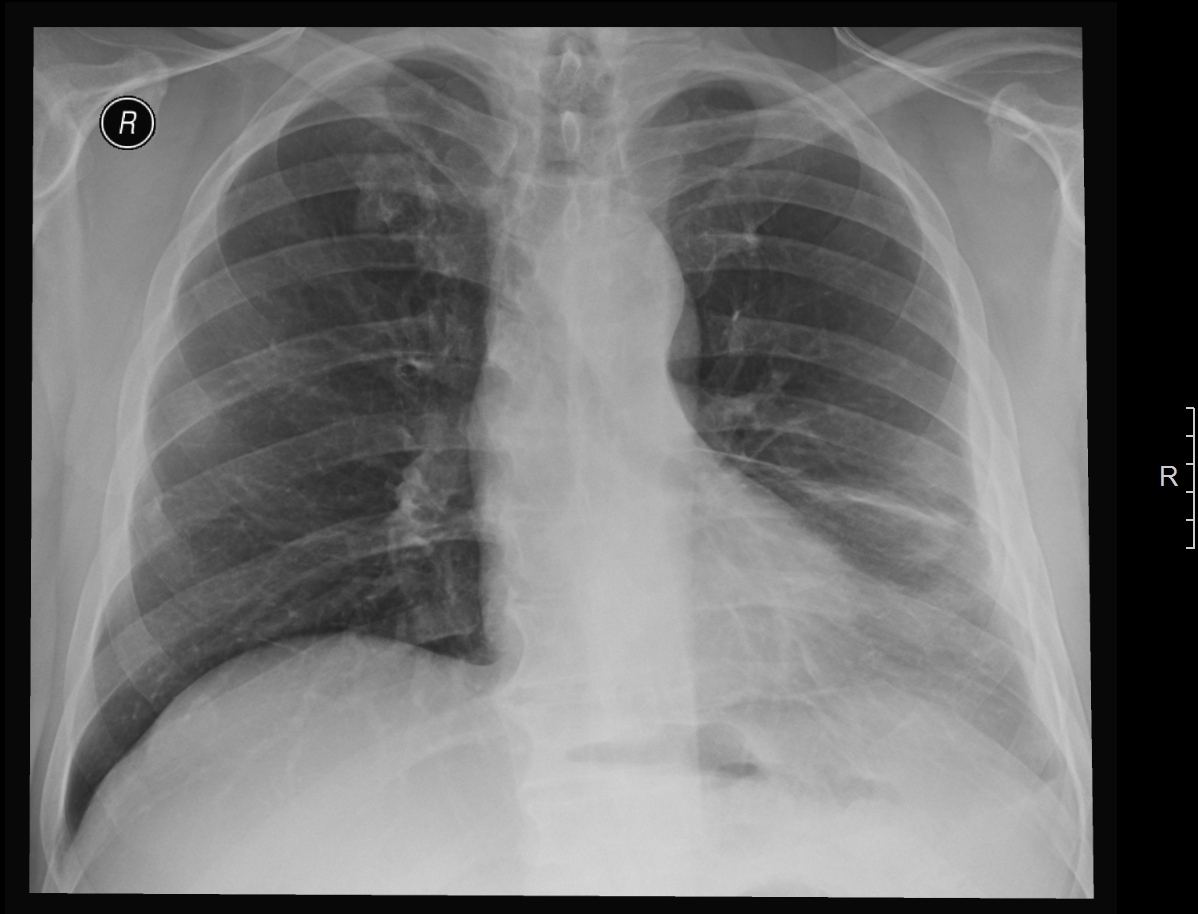 По мере выздоровления пациента «матовые стёкла» начинают также уменьшаться по интенсивности и размерам, приближаясь по цвету к здоровой ткани лёгкого. В настоящее время врачи-рентгенологи хорошо отличают бактериальную пневмонию от вирусной по данным КТ лёгких.
По мере выздоровления пациента «матовые стёкла» начинают также уменьшаться по интенсивности и размерам, приближаясь по цвету к здоровой ткани лёгкого. В настоящее время врачи-рентгенологи хорошо отличают бактериальную пневмонию от вирусной по данным КТ лёгких.
– У пациентов со 100‑процентным поражением лёгких есть шансы выжить?
– Не всегда всё зависит от объёма поражения лёгких. Хотя пациентов всегда интересует именно эта цифра. Также важно, насколько интенсивно и плотно выглядят участки затемнения – инфильтраты: чем плотнее воспалительные инфильтраты, тем тяжелее поступать кислороду из лёгких в кровь, тем хуже газообмен, тем более выражена дыхательная недостаточность у пациента. Иногда поступает пациент с 70‑процентным поражением лёгких, у которого, по идее, должен быть низкий уровень кислорода в крови и ему должна потребоваться кислородотерапия через маску. Но иногда мы видим, что пациент обходится без кислородной поддержки и уровень кислорода в крови при таком объёме поражения, как ни странно, хороший, потому что степень поражения хоть и большая, но плотность инфильтратов низкая, газообмен не нарушен. Бывают и противоположные ситуации, когда у пациента с поражением лёгких от 25–50% падает кислород в крови и требуется кислородотерапия. При анализе снимков КТ лёгких мы видим хоть и небольшие по площади изменения, но достаточно интенсивные по плотности, что нарушает газообмен.
Бывают и противоположные ситуации, когда у пациента с поражением лёгких от 25–50% падает кислород в крови и требуется кислородотерапия. При анализе снимков КТ лёгких мы видим хоть и небольшие по площади изменения, но достаточно интенсивные по плотности, что нарушает газообмен.
Перед выпиской или после неё при повторном КТ-исследовании у пациентов зачастую объём поражения лёгких не изменяется или уменьшается очень медленно. Вроде лечили пациента, а эффекта нет. Но это не так. Необходимо смотреть на интенсивность воспалительных очагов – они должны бледнеть и приближаться по цвету к здоровой ткани лёгкого. Поэтому не надо пугаться, что объём поражения лёгких очень медленно уменьшается. У меня в практике были пациенты с 75–100‑процентным поражением лёгких при коронавирусной инфекции. Да, часть из них находилась также в отделении реанимации и сроки госпитализации у них были от месяца и больше. Но они выписались домой без необходимости в кислородотерапии, изменения в лёгких при этом у них по выписке, по данным КТ, сохранялись.
– То есть после выписки у пациента, переболевшего коронавирусом, очаги воспаления в лёгких сохраняются?
– Да, но эти изменения носят уже не вирусный или бактериальный характер, а представляют собой инфильтраты из клеток воспаления (иммунные). Сегодня учёные говорят о таком состоянии, как «постковидный синдром». Пациенты, перенёсшие инфекцию СOVID-19, часто жалуются на мышечную слабость, проявления со стороны сердца – аритмии, миокардиты, а со стороны лёгких – это длительно рассасывающиеся инфильтраты. Как правило, длительный регресс изменений в лёгких отмечается у пациентов с изначально большим объёмом поражения, тяжёлым течением болезни и зависит также от особенностей иммунитета. Если иммунитет пациента гиперактивно реагирует на коронавирусную инфекцию, то есть бросает все свои силы на борьбу с ней – вырабатывает большое количество провоспалительных факторов (цитокинов), то у таких пациентов возникает так называемый «цитокиновый шторм». То есть вместо адекватного ответа иммунитета на инфекцию формируется избыточный ответ – самого вируса в организме уже может и не быть, а иммунитет продолжает бороться, истощая организм пациента. Данная группа пациентов в группе риска по затяжному течению вирусной пневмонии и формированию фиброза лёгких.
Данная группа пациентов в группе риска по затяжному течению вирусной пневмонии и формированию фиброза лёгких.
Так называемое «матовое стекло» коронавируса. Лёгкие пациента с коронавирусной инфекцией, зона поражения –более 70 процентов
Сегодня существует проблема: когда наши пациенты выписываются на амбулаторное долечивание, у них ещё сохраняются воспалительные инфильтраты в лёгких, и участковые терапевты по ошибке назначают им ещё несколько курсов антибиотиков. Но эти изменения в лёгких по характеру не являются уже вирусными или бактериальными. Основа их – клетки воспаления самого пациента – иммунные инфильтраты. Они не поддаются лечению антибиотиками или противовирусными препаратами. После стихания острого процесса части больным потребуется лишь комплексы упражнений, гимнастика, дозированные нагрузки. Другой части – приём противовоспалительных препаратов, таких как, например, высокие дозы ацетилцистеина, пентоксифиллин и глюкокортикостероиды в таблетках курсом, антикоагулянты, – всё индивидуально. А кому‑то просто нужно время.
А кому‑то просто нужно время.
– Правда ли, что после коронавирусной пневмонии лёгкие полностью не восстанавливают свои функции и у многих появляется фиброз?
– Фиброз – это последствия длительного воспалительного процесса в лёгких, когда здоровая функционально активная лёгочная ткань замещается соединительной тканью. По сути, это «шрам» на лёгком. Если он небольшого размера, то на функцию лёгких и газообмен он не повлияет. Но чем больше фиброзной ткани в лёгких, тем хуже функция и газообмен. В дальнейшем это может привести к необратимым изменениям лёгочной функции и, как следствие, к дыхательной недостаточности. У подавляющего большинства перенёсших коронавирусную пневмонию функция лёгких восстановится полностью. В группе риска по формированию фиброза пациенты с тяжёлым течением заболевания, находившиеся на искусственной вентиляции лёгких, а также имеющие сопутствующие хронические заболевания: сахарный диабет, ожирение, артериальную гипертензию, сердечную недостаточность, онкопатологию, различные аутоиммунные заболевания, бронхиальную астму, ХОБЛ. Но это не значит, что нахождение в «группе риска» обязательно приведёт к необратимым изменениям в лёгочной ткани. Говорить о том, что у пациента, перенёсшего коронавирусную инфекцию, с пневмонией сформировался фиброз лёгких, можно не раньше, чем через год от начала болезни.
Но это не значит, что нахождение в «группе риска» обязательно приведёт к необратимым изменениям в лёгочной ткани. Говорить о том, что у пациента, перенёсшего коронавирусную инфекцию, с пневмонией сформировался фиброз лёгких, можно не раньше, чем через год от начала болезни.
До коронавируса у нас были пандемии гриппа. Если сравнивать с пациентами, перенёсшими гриппозную пневмонию (свиной грипп А, h2N1), последствия в лёгких уходили у некоторых пациентов в течение года, у других – через год, и только у части сформировался фиброз. Для профилактики фиброза у пациентов, перенёсших коронавирусную пневмонию, необходимо проводить реабилитационные мероприятия.
– С какого момента пациентам нужна реабилитация?
– Чем раньше она начнётся, тем больше шансов, что воспалительные инфильтраты не трансформируются в пневмофиброз, который уже не поддаётся обратному развитию. С нашими пациентами врачи-реабилитологи начинают работать сразу же после стабилизации состояния. В первую очередь это гимнастика, направленная на плечевой пояс, на мышцы грудной клетки, дыхательная гимнастика. После выписки домой разрешены дозированные аэробные нагрузки: плавание, ходьба, лёгкий бег. Полезны массаж спины и грудной клетки, что улучшают кровообращение, и воспаление в лёгких уходит быстрее. Полезны некоторые физиопроцедуры, но только после консультации с врачом.
В первую очередь это гимнастика, направленная на плечевой пояс, на мышцы грудной клетки, дыхательная гимнастика. После выписки домой разрешены дозированные аэробные нагрузки: плавание, ходьба, лёгкий бег. Полезны массаж спины и грудной клетки, что улучшают кровообращение, и воспаление в лёгких уходит быстрее. Полезны некоторые физиопроцедуры, но только после консультации с врачом.
– А шарики воздушные надувать для тренировки лёгких?
– У пациентов, особенно с большим объёмом поражения лёгких, воспалительные инфильтраты могут подходить близко к плевре, оболочке, покрывающей лёгкие снаружи, в результате длительного воспаления лёгкие становятся более хрупкими, менее эластичными, появляется угроза разрыва ткани и попадания воздуха в плевральную полость. Это состояние называется пневмотораксом и требует экстренной хирургической помощи. Поэтому любое резкое колебание давления в грудной клетке противопоказано, в том числе и форсированные дыхательные движения – резкий вдох или выдох, что часто бывает при надувании шариков. У нас были случаи, когда пациенты сильно закашливались и происходил разрыв ткани лёгкого. Поэтому никаких воздушных шариков – только плавные дыхательные движения.
У нас были случаи, когда пациенты сильно закашливались и происходил разрыв ткани лёгкого. Поэтому никаких воздушных шариков – только плавные дыхательные движения.
– Были ли в вашей практике случаи повторного заражения коронавирусом?
– В ближайшее время после выписки пациента из стационара – нет, но что происходит с иммунной системой пациента после СOVID-19, необходимо ещё изучать. На мой взгляд, у пациентов развивается небольшой иммунодефицит. То есть организм потратил силы на борьбу с инфекцией, его запасы истощаются и не у всех хватит резерва для полного восстановления. Поэтому повторное заражение возможно даже через непродолжительное время после болезни, учитывая, что вирус мутирует – никто от этого не застрахован. Доказательством того, что у пациентов, переболевших COVID-19, снижается иммунитет, особенное у тех, кто болел в тяжёлой форме, является развитие грибковой инфекции лёгких. У некоторых наших больных развивается пневмония, вызванная пневмоцистой, такая же инфекция выявляется, например, у пациентов с ВИЧ, то есть с ослабленным иммунитетом. Поэтому как ваш иммунитет будет бороться с вирусами через полгода после заболевания, никто не знает.
Поэтому как ваш иммунитет будет бороться с вирусами через полгода после заболевания, никто не знает.
– Поэтому надо делать прививку?
– Обязательно, на естественный иммунитет после коронавирусной инфекции я бы не возлагала больших надежд. Особенно прививку должны сделать те, у кого есть родственники из группы риска. Ведь им зачастую прививаться нельзя из‑за имеющихся противопоказаний. Например, это пациенты с бронхиальной астмой в обострении, онкологические пациенты, у которых идёт активный процесс метастазирования, или пациенты с аутоиммунными заболеваниями. Чем больше людей сделают прививку, тем больший процент прослойки населения в обществе будет иммунизирован, чтобы защитить тех, кто в принципе под угрозой. Кроме того, молодой возраст и отсутствие хронических заболеваний не защищают на сто процентов от тяжёлого течения инфекции и летального исхода, хотя риск смерти в этой группе больных действительно ниже. Но они несут на себе угрозу для близких.
– Вы уже сделали прививку?
– Да, ещё в январе 2021 года.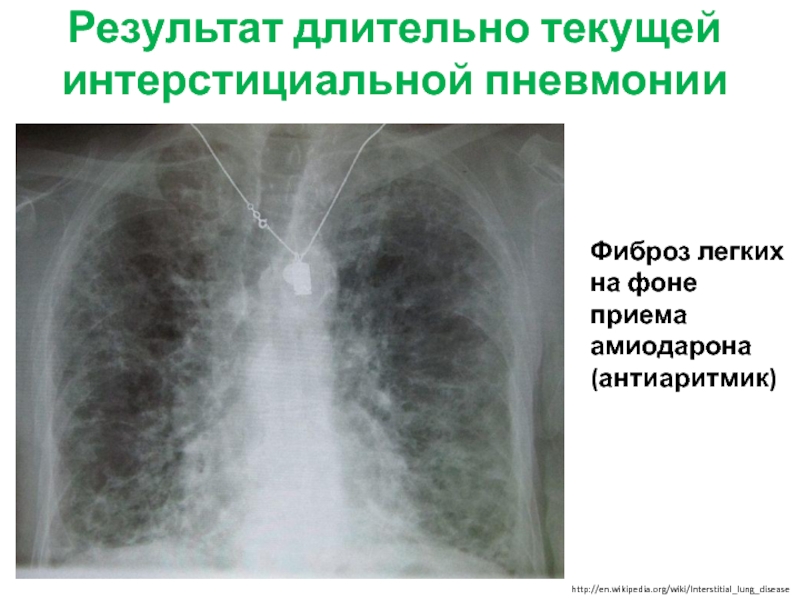 Хотя я работала в «красной зоне», но так и не смогла переболеть коронавирусной инфекцией естественным путём. До введения первого компонента вакцины титр антител был на ноле, после введения второго компонента спустя три недели – больше 14 единиц.
Хотя я работала в «красной зоне», но так и не смогла переболеть коронавирусной инфекцией естественным путём. До введения первого компонента вакцины титр антител был на ноле, после введения второго компонента спустя три недели – больше 14 единиц.
материалы Людмилы Захаровой для газеты «Правда Севера»
НЕОБРАТИМОЕ ЗАБОЛЕВАНИЕ ЛЕГКИХ ТЕПЕРЬ МОЖНО ЛЕЧИТЬ
Доктора Президентской клиники применяют уникальные препараты, замедляющие распространение такого тяжелого заболевания, как фиброз легких. Пока что это единственный лекарственный метод лечения болезни. Альтернатива ему – лишь трансплантация органа.
«Нас обнадеживает то, что сегодня медицинской наукой создано два препарата, которые позволят нам, судя по результатам больших исследований, по крайней мере, замедлить темпы прогрессирования болезни.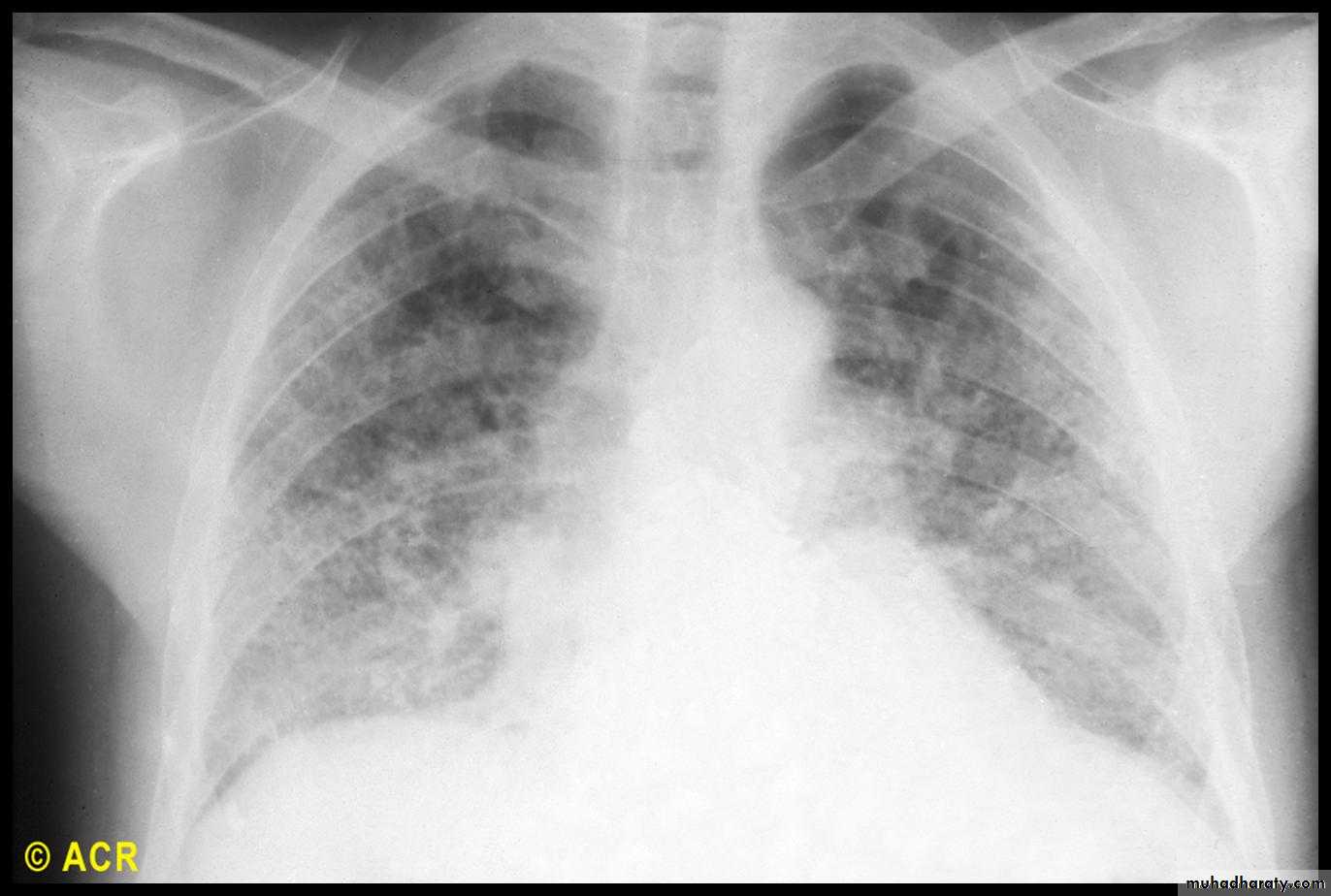 Это таблетки, которые к счастью зарегистрированы на этот год в Казахстане. Для этого в нашей стране был пересмотрен клинический протокол, что позволит нам законным путем применять эти препараты» — рассказала главный терапевт Больницы, доктор медицинских наук, Роза Бакенова во время обучающего семинара для врачей.
Это таблетки, которые к счастью зарегистрированы на этот год в Казахстане. Для этого в нашей стране был пересмотрен клинический протокол, что позволит нам законным путем применять эти препараты» — рассказала главный терапевт Больницы, доктор медицинских наук, Роза Бакенова во время обучающего семинара для врачей.
Причины смертельного заболевания на сегодняшний день так и не найдены. Фиброз распознают по рубцам на ткани органа. Из-за них в легких нарушается газообмен, и человек часто страдает от недостатка воздуха. У больных развиваются одышка и хронический кашель, которые усугубляются со временем: люди с таким диагнозом в среднем живут не больше четырех-пяти лет. Это редкое заболевание имеет самую высокую смертность — выше, чем при различных видах рака, потому внедрение инновационных препаратов в Казахстане на базе Больницы Медицинского центра – пока что единственная возможность для пациентов остановить болезнь.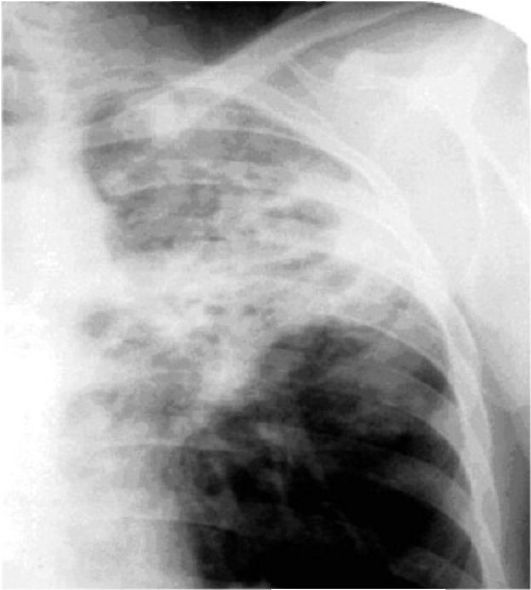
Как восстановить легкие после коронавируса
Еще китайские врачи сообщали, что у пациентов, перенесших COVID-пневмонию, может развиться фиброз легких. Что это такое, чем грозит?
Ольга Богуш: COVID-19 протекает по-разному. У пациентов, которые болели в легкой или скрытой, бессимптомной форме, последствий чаще всего не возникает. Если же больному ставился диагноз двусторонней пневмонии, вызванной коронавирусом, тем более, если было поражено более 25 процентов легких, есть риск возникновения осложнений, в том числе и фиброза.
Что это такое? Фиброз — это замещение нормальной легочной ткани соединительной. В легком, по сути, возникают рубцы. В эластичной ткани формируются нерастяжимые участки, уменьшается дыхательная поверхность легких. Если возникает два-три таких участка и они невелики, пациент этого может и не заметить. Но если фиброз большой, начинаются проблемы с дыханием. Самый частый признак — одышка. Фиброз возникает не только под влиянием вирусной инфекции. Хронической обструктивной болезнью легких, например, страдают многие курильщики со стажем. В тяжелых случаях это приводит к дыхательной недостаточности.
Хронической обструктивной болезнью легких, например, страдают многие курильщики со стажем. В тяжелых случаях это приводит к дыхательной недостаточности.
Есть ли возможность предотвратить развитие таких осложнений?
Ольга Богуш: Развитие осложнений зависит от многих причин, от тяжести перенесенного заболевания, в первую очередь. Но бороться за возвращение здоровья легких можно и нужно. В основе лежит физическая реабилитация. Кстати, минздрав недавно выпустил большой документ с рекомендациями по реабилитации после COVID-19.
К сожалению, у нас нет специальных медикаментов, каких-то особых технологий, помогающих легким работать так же, как до болезни. Например, популярный сейчас витамин D от COVID-19 и его последствий не защищает. Легочная ткань должна восстанавливаться сама, а наша задача — ей помочь. Основное, что может сделать человек дома, — заниматься своим физическим восстановлением.
Прежде всего, это дыхательная гимнастика. Она имеет особенности. Нужно выполнять упражнения, направленные на восстановление дыхательной мускулатуры, развивать мышцы, которые отвечают за вдох и выдох.
Нужно выполнять упражнения, направленные на восстановление дыхательной мускулатуры, развивать мышцы, которые отвечают за вдох и выдох.
Дыхательных практик много. Своим пациентам я рекомендую гимнастику Александры Стрельниковой, она очень хорошо работает практически при любых хронических заболеваниях легких. В рекомендациях минздрава указано, что можно практиковать йоговское дыхание. Интересно, что эти дыхательные практики очень отличаются, но на состоянии легких хорошо сказываются и та и другая.
Ну и, конечно, ограничиваться только дыхательными упражнениями можно, пока сохраняется сильная слабость. Гимнастику Стрельниковой, кстати, можно выполнять сначала и сидя, и даже лежа — она все равно работает.
Когда сохраняется сильная слабость, можно даже лежа делать совсем простые вещи: например, надувать шарики или медленно выдыхать через тонкую трубочку, конец которой опущен в воду. Есть специальные тренажеры, которые тренируют вдох-выдох — они красивые, полезные. Хотя и довольно дорогие.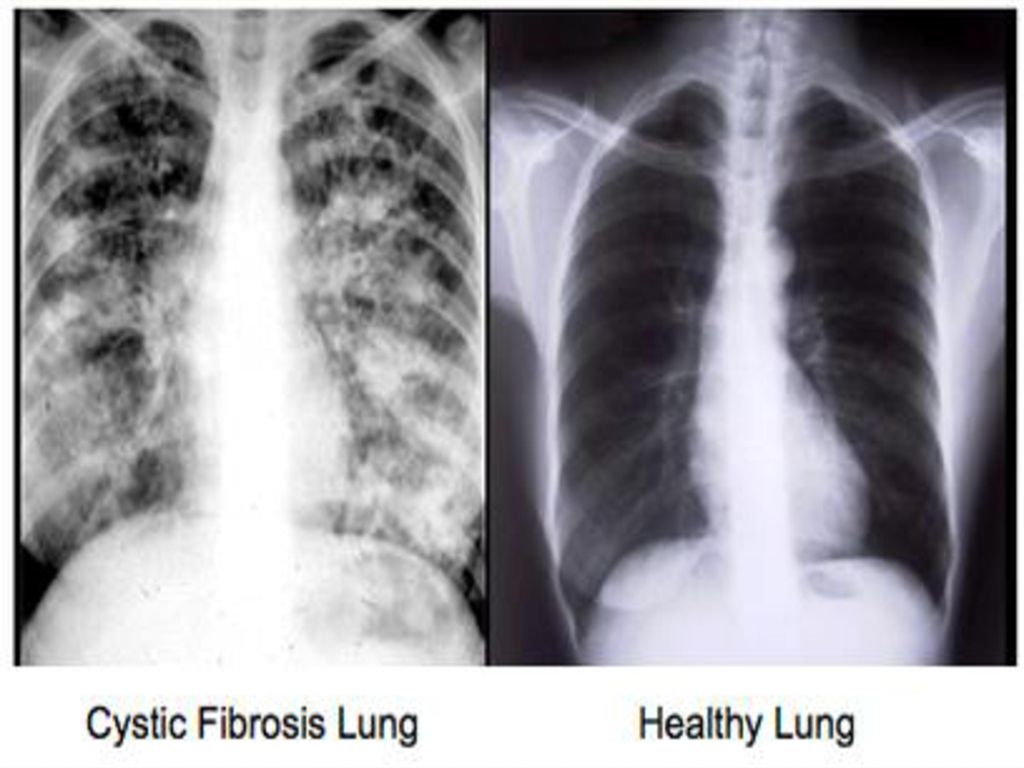 Думаю, вполне можно обойтись и без них — просто использовать подручные средства и не лениться. Но постепенно, окрепнув, нужно обязательно добавить физической активности.
Думаю, вполне можно обойтись и без них — просто использовать подручные средства и не лениться. Но постепенно, окрепнув, нужно обязательно добавить физической активности.
Какие упражнения вы рекомендуете?
Ольга Богуш: Обычная гимнастика — это уже хорошо. Если дома есть тренажер — степпер, шаговая дорожка, велосипед — это замечательно. Но даже просто обычная ходьба, махи руками, наклоны туловища и другие элементарные упражнения помогут восстановиться быстрее.
Когда закончится карантинный режим, и можно будет гулять, нужно добавить любую физическую активность на свежем воздухе. Поначалу я бы рекомендовала аэробные нагрузки — неинтенсивные, но продолжительностью не менее получаса-часа.
Самое простое и безопасное — ходьба в бодром темпе, можно велосипед. А интенсивной активностью, подключив силовые упражнения, можно будет заняться позже, когда организм восстановится после болезни.
Какие есть дополнительные рекомендации?
Ольга Богуш: Нужно обратить внимание на сон. Нарушения сна у пациентов мы наблюдаем очень часто.
Нарушения сна у пациентов мы наблюдаем очень часто.
Многие сейчас психологически насторожены, они элементарно боятся сначала заразиться, потом, если заболели, боятся осложнений. Из-за стресса восстановление замедляется. Важно, чтобы питание было полноценным. Увеличьте количество белка в рационе — это нужно для нормального восстановления тканей организма.
И еще я всем своим пациентам, в том числе и старшего возраста, рекомендую для профилактики сделать вакцинацию против пневмококка. Такая прививка защитит от возникновения вторичной бактериальной пневмонии. Вакцины давно известны. Они проверены временем. Безопасны, и работают очень хорошо.
Часто после перенесенного бронхита или воспаления легких долго держится легкий кашель — прямо месяцами, знаю по себе. Его надо лечить?
Ольга Богуш: Остаточный кашель, действительно, может сохраняться до двух месяцев. Какое-то время может держаться и небольшая температура — в районе 37 градусов, это не страшно.
Иногда пациенты сами затягивают процесс, например, используют ингаляции с муколитиками — лазолваном или какими-то другими аналогичными препаратами. Этого делать не надо. Ингаляции для увлажнения дыхательных путей полезны -с минеральной водой, физраствором. Но если добавлять муколитики, это будет провоцировать кашель.
Поэтому, если какие-то неприятные симптомы со временем не проходят — усиливается одышка, ухудшается самочувствие, кашель приобретает другой характер, к нему присоединяются хрипы, например — в таких случаях не надо лечиться самостоятельно.
Боитесь идти к врачу в поликлинику — сейчас появилась возможность получить консультацию дистанционно, проектов телемедицины сейчас много.
Многие, боясь COVID, купили себе пульсоксиметры. После выздоровления они уже не нужны или могут пригодиться?
Ольга Богуш: Пульсоксиметр поможет контролировать, как проходит восстановление. Нормальный уровень оксигенации — 95-98 единиц, не ниже.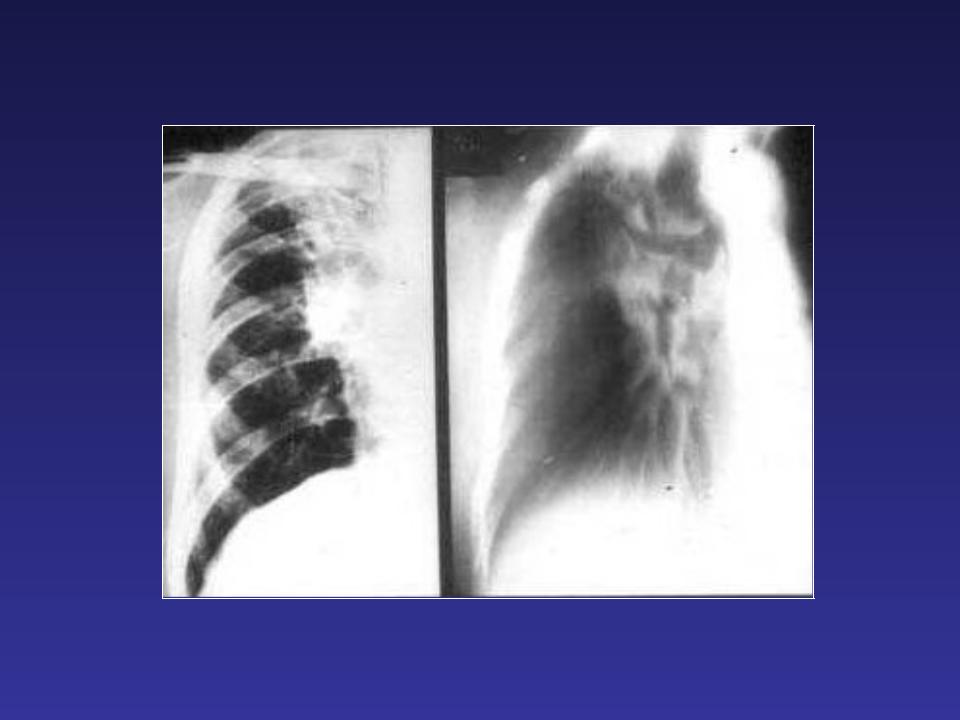 94 — это уже мало, это повод для консультации с врачом. Только надо учесть, что могут быть временные колебания показателей. Например, человек плохо спал — уровень оксигенации у него будет ниже, чем обычно. Так что надо ориентироваться и на общее самочувствие.
94 — это уже мало, это повод для консультации с врачом. Только надо учесть, что могут быть временные колебания показателей. Например, человек плохо спал — уровень оксигенации у него будет ниже, чем обычно. Так что надо ориентироваться и на общее самочувствие.
Что еще помогает, кроме гимнастики и ингаляций?
Ольга Богуш: Хорошо выполнять вибрационный массаж. Это совсем не сложно: попросите кого-нибудь легко похлопать ладошками по спине несколько минут, аккуратно и не сильно «простукать», «прошлепать» всю спину. Помогает очистить дыхательные пути от слизи, работает как профилактика застойных явлений в легких.
7 фактов о фиброзе легких, которые должен знать каждый
В сентябре этого года объявлен месяц распространения информации о фиброзе легких. Легочный фиброз — серьезное заболевание легких, но что это такое? Легочный, что означает легкое, и фиброз, что означает рубцовая ткань, в основном означает именно то, что переводится как название: рубцевание в легких.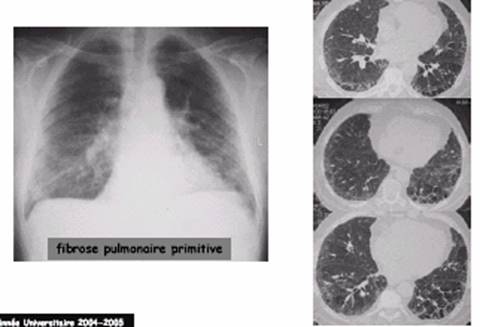 Помимо имеющихся шрамов, фиброз легких влияет на то, как вы дышите, и на поступление кислорода в кровь. Итак, как мы можем узнать больше об этой в основном невысказанной болезни? Мы сели с доктором.Альберт Риццо, старший медицинский советник Американской ассоциации легких, спросил его, что вам следует знать о фиброзе легких.
Помимо имеющихся шрамов, фиброз легких влияет на то, как вы дышите, и на поступление кислорода в кровь. Итак, как мы можем узнать больше об этой в основном невысказанной болезни? Мы сели с доктором.Альберт Риццо, старший медицинский советник Американской ассоциации легких, спросил его, что вам следует знать о фиброзе легких.
С технической точки зрения фиброз означает утолщение или рубцевание ткани. В этом случае обычно тонкие кружевные стенки воздушных мешков в легких больше не тонкие и кружевные, а становятся толстыми, жесткими и покрытыми рубцами, что также известно как фиброз. Из-за этого рубца структура легкого становится более жесткой и менее эффективна в способности доставлять кислород в кровоток.Кроме того, жесткость или фиброз ткани затрудняет расширение легких и дыхание. Для дыхания требуется больше энергии, и эта дополнительная потребность в энергии приводит к одышке при занятиях, которые раньше обычно было легче выполнять.
Существует ряд известных причин фиброза легких, а также неизвестные причины, называемые идиопатическими. Воздействие токсинов, таких как асбест, угольная пыль или кремнезем (включая работников угледобывающей и пескоструйной промышленности), может привести к легочному фиброзу.Есть лекарства, которые, как известно, обладают побочным эффектом легочного фиброза (амиодарон, блеомицин, нитрофурантоин и многие другие). Более частой причиной легочного фиброза является то, что наблюдается в сочетании с группой заболеваний, известных как коллагеновые сосудистые заболевания. Это может включать системную волчанку, склеродермию, ревматоидный артрит и синдром Шегрена. Также могут быть семейные или наследственные случаи фиброза легких. И, как упоминалось ранее, существует множество случаев легочного фиброза, причину которых в настоящее время невозможно определить, поэтому они называются «идиопатическим» легочным фиброзом.
Воздействие токсинов, таких как асбест, угольная пыль или кремнезем (включая работников угледобывающей и пескоструйной промышленности), может привести к легочному фиброзу.Есть лекарства, которые, как известно, обладают побочным эффектом легочного фиброза (амиодарон, блеомицин, нитрофурантоин и многие другие). Более частой причиной легочного фиброза является то, что наблюдается в сочетании с группой заболеваний, известных как коллагеновые сосудистые заболевания. Это может включать системную волчанку, склеродермию, ревматоидный артрит и синдром Шегрена. Также могут быть семейные или наследственные случаи фиброза легких. И, как упоминалось ранее, существует множество случаев легочного фиброза, причину которых в настоящее время невозможно определить, поэтому они называются «идиопатическим» легочным фиброзом.
Ранние симптомы включают хронический сухой кашель, по мере его прогрессирования становится очевидным одышка при физической нагрузке. Это может привести к снижению толерантности к физической нагрузке, а длительное неиспользование мышц по всему телу может сделать пациента более легко утомляемым.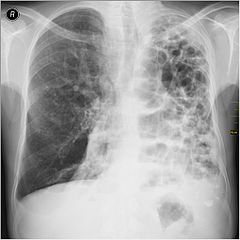 Каждый человек, у которого диагностирован фиброз легких, имеет уникальный опыт лечения этого заболевания. Некоторые люди остаются в стабильном состоянии в течение многих лет, в то время как другие могут испытывать быстро ухудшающиеся симптомы и общее состояние здоровья.Хотя никто не может предсказать ваш прогноз с уверенностью, вы можете помочь себе, поддерживая здоровый образ жизни и тесно сотрудничая со своим лечащим врачом.
Каждый человек, у которого диагностирован фиброз легких, имеет уникальный опыт лечения этого заболевания. Некоторые люди остаются в стабильном состоянии в течение многих лет, в то время как другие могут испытывать быстро ухудшающиеся симптомы и общее состояние здоровья.Хотя никто не может предсказать ваш прогноз с уверенностью, вы можете помочь себе, поддерживая здоровый образ жизни и тесно сотрудничая со своим лечащим врачом.
Трудно дать оценку заболеваемости легочным фиброзом в целом, потому что он может сосуществовать с другими состояниями, такими как коллагеновые сосудистые заболевания, упомянутые выше, а также вызван профессиональным воздействием и реакциями на определенные лекарства. Идиопатический фиброз легких, или IPF, встречается чаще, чем мы когда-то думали, и в Соединенных Штатах им страдают до 132 000 человек.Ежегодно диагностируется около 50 000 новых случаев. Это чаще встречается у мужчин, чем у женщин, и в основном поражает людей старше 50 лет.
Ассоциация легких рекомендует пациентам присоединиться к нашей программе «Жизнь с фиброзом легких», а лица, осуществляющие уход, присоединиться к нашим онлайн-сообществам поддержки «Уход за фиброзом легких», чтобы общаться с другими людьми, страдающими этим заболеванием. Вы также можете позвонить по бесплатному телефону Lung HelpLine Ассоциации легких по телефону 1-800-LUNGUSA, чтобы поговорить с квалифицированным специалистом по респираторным заболеваниям или зарегистрированной медсестрой, которые ответят на ваши вопросы и свяжут вас с поддержкой.
Вы также можете позвонить по бесплатному телефону Lung HelpLine Ассоциации легких по телефону 1-800-LUNGUSA, чтобы поговорить с квалифицированным специалистом по респираторным заболеваниям или зарегистрированной медсестрой, которые ответят на ваши вопросы и свяжут вас с поддержкой.
Всегда важно обсудить с врачом дополнительные варианты лечения. Это может привести к другому мнению или возможности участвовать в клинических испытаниях. По всей стране проводится ряд клинических испытаний, которые можно найти на сайте Clinicaltrials.gov, где проходят испытания новые лекарства или различные методы оценки существующих лекарств. Если вы живете недалеко от крупного академического центра, стоит просмотреть их веб-сайт, чтобы узнать о клинических испытаниях легочного фиброза, кандидатом на участие в которых вы можете быть.
Нет лекарства от фиброза легких. Современные методы лечения направлены на предотвращение дальнейшего рубцевания легких, облегчение симптомов и помощь в поддержании активности и здоровья. Лечение не может исправить уже возникшее рубцевание легких. Важно хорошо общаться с врачом и следить за тем, чтобы такие симптомы, как кашель и одышка, были услышаны и оценивались раньше, чем позже.
Лечение не может исправить уже возникшее рубцевание легких. Важно хорошо общаться с врачом и следить за тем, чтобы такие симптомы, как кашель и одышка, были услышаны и оценивались раньше, чем позже.
- Что такое фиброз легких?
- Что вызывает фиброз легких?
- Какова жизнь людей, живущих с фиброзом легких?
- Насколько распространен фиброз легких?
- Доступны ли ресурсы для пациентов и лиц, осуществляющих уход?
- Возможны ли клинические испытания?
- Что самое важное, что каждый должен знать о фиброзе легких?
Узнайте больше о фиброзе легких.
Легочный фиброз — Диагностика и лечение
Диагностика
Чтобы диагностировать ваше состояние, ваш врач может изучить ваш медицинский и семейный анамнез, обсудить ваши признаки и симптомы, проанализировать любое воздействие пыли, газов и химикатов, а также провести физический осмотр. Во время медицинского осмотра врач с помощью стетоскопа внимательно выслушает ваши легкие, пока вы дышите. Он или она может также предложить один или несколько из следующих тестов.
Во время медицинского осмотра врач с помощью стетоскопа внимательно выслушает ваши легкие, пока вы дышите. Он или она может также предложить один или несколько из следующих тестов.
Визуальные исследования
- Рентген грудной клетки. Рентген грудной клетки показывает изображения вашей грудной клетки. Это может показать типичную для легочного фиброза рубцовую ткань, и это может быть полезно для наблюдения за течением болезни и лечения. Однако иногда рентген грудной клетки может быть нормальным, и могут потребоваться дополнительные тесты, чтобы объяснить вашу одышку.
- Компьютерная томография (КТ). КТ-сканеры используют компьютер для комбинирования рентгеновских изображений, полученных под разными углами, для получения изображений поперечного сечения внутренних структур тела.КТ высокого разрешения может быть особенно полезна для определения степени повреждения легких, вызванного легочным фиброзом.
 Также некоторые виды фиброза имеют характерные закономерности.
Также некоторые виды фиброза имеют характерные закономерности. - Эхокардиограмма. Эхокардиограмма использует звуковые волны для визуализации сердца. Он может создавать неподвижные изображения структур вашего сердца, а также видео, которые показывают, как работает ваше сердце. Этот тест позволяет оценить давление в правой части сердца.
Тестирование функции легких
- Тестирование функции легких. Может быть проведено несколько видов функциональных тестов легких. В тесте, называемом спирометрией, вы быстро и с силой выдыхаете через трубку, подключенную к аппарату. Аппарат измеряет, сколько воздуха могут удерживать ваши легкие и как быстро вы можете вводить и выводить воздух из легких. Для измерения объема легких и диффузионной способности могут проводиться другие тесты.
- Пульсоксиметрия. В этом простом тесте используется небольшое устройство, помещенное на один из ваших пальцев, для измерения насыщения крови кислородом.
 Оксиметрия может служить способом наблюдения за течением болезни.
Оксиметрия может служить способом наблюдения за течением болезни. - Тест с физической нагрузкой. Тест с физической нагрузкой на беговой дорожке или велотренажере можно использовать для контроля функции легких, когда вы активны.
- Анализ газов артериальной крови. В этом тесте ваш врач исследует образец крови, обычно взятой из артерии запястья. Затем измеряются уровни кислорода и углекислого газа в образце.
Образец ткани (биопсия)
Если другие тесты не диагностировали состояние, врачам может потребоваться удалить небольшое количество легочной ткани (биопсия).Затем биопсия исследуется в лаборатории для диагностики фиброза легких или исключения других состояний. Образец ткани можно получить одним из следующих способов:
Бронхоскопия. В этой процедуре ваш врач берет очень маленькие образцы тканей — обычно не больше, чем острие булавки — с помощью небольшой гибкой трубки (бронхоскопа), которая проходит через ваш рот или нос в легкие.
 Образцы тканей иногда слишком малы для точного диагноза.Биопсия также может использоваться для исключения других состояний.
Образцы тканей иногда слишком малы для точного диагноза.Биопсия также может использоваться для исключения других состояний.Риски бронхоскопии обычно незначительны и могут включать временную боль в горле или дискомфорт в носу от прохождения бронхоскопа. Однако серьезные осложнения могут включать кровотечение или сдутое легкое.
Во время бронхоскопии врач может провести дополнительную процедуру, называемую бронхоальвеолярным лаважем. В этой процедуре ваш врач вводит соленую воду через бронхоскоп в часть вашего легкого, а затем сразу же отсасывает ее.Извлеченный раствор содержит клетки из ваших воздушных мешков.
Хотя при бронхоальвеолярном лаваже исследуется большая часть легкого, чем при других процедурах, он может не предоставить достаточно информации для диагностики легочного фиброза. Его также можно использовать для исключения других условий.
Хирургическая биопсия. Хотя хирургическая биопсия более инвазивна и имеет потенциальные осложнения, она может быть единственным способом получить достаточно большой образец ткани для постановки точного диагноза.
 Эта процедура может выполняться как минимально инвазивная хирургия, называемая торакоскопической хирургией с видеосвязью (VATS), или как открытая операция (торакотомия).
Эта процедура может выполняться как минимально инвазивная хирургия, называемая торакоскопической хирургией с видеосвязью (VATS), или как открытая операция (торакотомия).Во время VATS ваш хирург вводит хирургические инструменты и небольшую камеру через два или три небольших разреза между вашими ребрами. Камера позволяет вашему хирургу наблюдать за вашими легкими на видеомониторе, одновременно отбирая образцы тканей из легких. Эта процедура проводится после того, как вам сделали общий наркоз, поэтому во время процедуры вы будете спать.
Во время открытой операции (торакотомии) хирург извлекает образец легкого через разрез в груди между ребрами. Процедура проводится после того, как вам сделают общий наркоз.
Анализы крови
Врачи могут также назначить анализы крови для оценки вашей функции печени и почек, а также для проверки и исключения других заболеваний.
Дополнительная информация
Показать дополнительную информациюЛечение
Рубцевание легких, возникающее при фиброзе легких, невозможно обратить, и ни одно текущее лечение не доказало свою эффективность в остановке прогрессирования заболевания. Некоторые методы лечения могут временно улучшить симптомы или замедлить прогрессирование заболевания. Другие могут помочь улучшить качество жизни. Врачи оценит тяжесть вашего состояния, чтобы определить наиболее подходящее лечение.
Некоторые методы лечения могут временно улучшить симптомы или замедлить прогрессирование заболевания. Другие могут помочь улучшить качество жизни. Врачи оценит тяжесть вашего состояния, чтобы определить наиболее подходящее лечение.
Лекарства
Ваш врач может порекомендовать более новые лекарства, включая пирфенидон (Эсбриет) и нинтеданиб (Офев). Эти лекарства могут помочь замедлить прогрессирование идиопатического фиброза легких. Оба препарата были одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA).Дополнительные лекарства и новые формы этих лекарств разрабатываются, но еще не одобрены FDA.
Нинтеданиб может вызывать такие побочные эффекты, как диарея и тошнота. Побочные эффекты пирфенидона включают сыпь, тошноту и диарею.
Исследователи продолжают изучать препараты для лечения фиброза легких.
Врачи могут порекомендовать антикислотные препараты для лечения гастроэзофагеальной рефлюксной болезни (ГЭРБ), состояния пищеварения, которое обычно возникает у людей с идиопатическим фиброзом легких.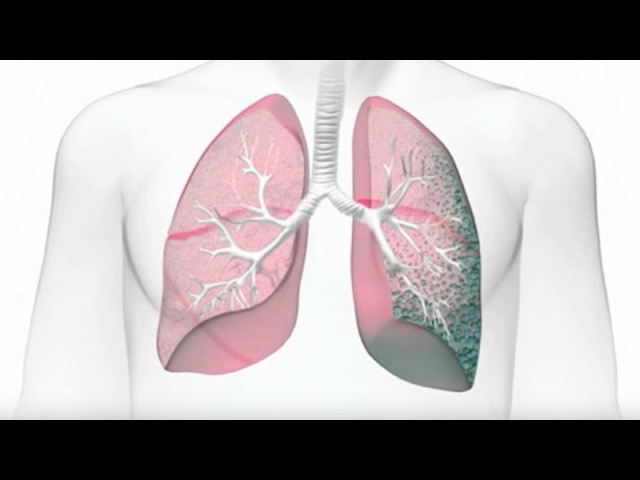
Кислородная терапия
Использование кислорода не может остановить повреждение легких, но может:
- Облегчить дыхание и упражнения
- Предотвратить или уменьшить осложнения, связанные с низким уровнем кислорода в крови
- Снизьте артериальное давление в правой части сердца
- Улучшите сон и улучшите самочувствие
Вы можете получать кислород во время сна или физических упражнений, хотя некоторые люди могут использовать его все время.Некоторые люди носят с собой баллончик с кислородом, что делает их более мобильными.
Легочная реабилитация
Легочная реабилитация может помочь вам справиться с симптомами и улучшить ваше повседневное функционирование. В программах легочной реабилитации основное внимание уделяется:
- Физические упражнения для повышения выносливости
- Дыхательные техники, повышающие эффективность легких
- Консультации по питанию
- Консультации и поддержка
- Информация о вашем состоянии
Трансплантация легких
Трансплантация легких может быть вариантом для людей с легочным фиброзом. Пересадка легкого может улучшить качество вашей жизни и продлить жизнь. Однако трансплантация легкого может вызвать такие осложнения, как отторжение и инфекция. Ваш врач может обсудить с вами, подходит ли трансплантация легких для вашего состояния.
Пересадка легкого может улучшить качество вашей жизни и продлить жизнь. Однако трансплантация легкого может вызвать такие осложнения, как отторжение и инфекция. Ваш врач может обсудить с вами, подходит ли трансплантация легких для вашего состояния.
Клинические испытания
Изучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
Активное участие в собственном лечении и поддержание максимально возможного здоровья необходимы для жизни с легочным фиброзом. По этой причине важно:
Бросьте курить. Если у вас заболевание легких, очень важно бросить курить. Поговорите со своим врачом о вариантах отказа от курения, включая программы отказа от курения, в которых используются различные проверенные методы, помогающие людям бросить курить.
 А поскольку пассивное курение может нанести вред вашим легким, избегайте присутствия курящих людей.
А поскольку пассивное курение может нанести вред вашим легким, избегайте присутствия курящих людей.Ешьте хорошо. Люди с заболеваниями легких могут похудеть как из-за неудобства в еде, так и из-за дополнительной энергии, необходимой для дыхания. Тем не менее, необходима диета, богатая питательными веществами и содержащая достаточное количество калорий. Старайтесь чаще есть небольшими порциями в течение дня.
Старайтесь есть разнообразные фрукты и овощи, цельнозерновые, нежирные или обезжиренные молочные продукты и нежирное мясо.Избегайте трансжиров и насыщенных жиров, слишком большого количества соли и добавленных сахаров. Диетолог может дать вам дополнительные рекомендации по здоровому питанию.
- Двигайтесь. Регулярные упражнения могут помочь вам сохранить функцию легких и справиться со стрессом. Старайтесь включить в свой распорядок дня физическую активность, например ходьбу или езду на велосипеде. Поговорите со своим врачом о том, какие занятия вам подходят.
 Если вам со временем требуется помощь в передвижении, например, инвалидное кресло, поищите занятия или хобби, которыми вы можете заниматься, не требуя ходьбы.
Если вам со временем требуется помощь в передвижении, например, инвалидное кресло, поищите занятия или хобби, которыми вы можете заниматься, не требуя ходьбы. - Найдите время для отдыха. Обязательно достаточно отдыхайте. Выделив время для отдыха, вы получите больше энергии и справитесь со стрессом, связанным с вашим состоянием.
- Сделайте прививку. Респираторные инфекции могут усугубить симптомы фиброза легких. Убедитесь, что вы получили вакцину от пневмонии и ежегодную прививку от гриппа. Важно, чтобы члены вашей семьи также были вакцинированы. Старайтесь избегать скопления людей во время сезона гриппа.
- Следуйте своему плану лечения. Вам потребуется постоянное лечение у врача.Следуйте инструкциям врача, принимайте лекарства в соответствии с предписаниями и при необходимости корректируйте свою диету и упражнения. Посещайте все приемы к врачу.
Преодоление и поддержка
Фиброз легких — хроническое прогрессирующее заболевание, что означает, что оно со временем ухудшается. Узнав больше о болезни, вы и ваша семья сможете справиться с ней. Посещение легочной реабилитации может помочь вам справиться с симптомами и улучшить повседневную жизнь.
Узнав больше о болезни, вы и ваша семья сможете справиться с ней. Посещение легочной реабилитации может помочь вам справиться с симптомами и улучшить повседневную жизнь.
Легочный фиброз может вызывать страх и стресс.Проводите время с семьей и друзьями и расскажите им, как они могут поддержать вас и помочь. Поговорите со своим врачом о своем состоянии и о том, как вы себя чувствуете. Если вы в депрессии, ваш врач может порекомендовать вам обратиться к специалисту по психическому здоровью.
Может оказаться полезным участие в группе поддержки людей с фиброзом легких. Это может помочь поговорить с другими людьми, у которых были похожие симптомы или лечение, и обсудить стратегии выживания.
По мере того, как ваше состояние прогрессирует, ваш врач может посоветовать вам и вашей семье обсудить вопросы, связанные с окончанием жизни, и спланировать предварительные указания.
Подготовка к приему
Если ваш лечащий врач подозревает серьезную проблему с легкими, вас, скорее всего, направят к пульмонологу, врачу, который специализируется на заболеваниях легких.
Что вы можете сделать
Перед встречей вы можете написать список, который отвечает на следующие вопросы:
- Каковы ваши симптомы и когда они появились?
- Получаете ли вы лечение от других заболеваний?
- Какие лекарства и добавки вы принимали за последние пять лет?
- Вы курите? Если да, то сколько и как долго?
- Какими занятиями вы когда-либо занимались, пусть даже всего на несколько месяцев?
- Есть ли у кого-либо из членов вашей семьи какое-либо хроническое заболевание легких?
- Получали ли вы когда-нибудь химиотерапию или лучевую терапию от рака?
- Есть ли у вас какие-либо другие заболевания, особенно артрит?
Вы также можете попросить друга или члена семьи сопровождать вас на прием.Легочный фиброз — серьезное и сложное заболевание. Друг или член семьи могут оказать эмоциональную поддержку и помочь запомнить информацию, которую вы могли забыть или упустить. Можно делать заметки.
Можно делать заметки.
Легочный фиброз — Лечение в клинике Мэйо
Лечение легочного фиброза в клинике Мэйо
Ваша бригада по уходу в клинике Мэйо
Командное сотрудничествоВрачи клиники Мэйо сотрудничают и обсуждают помощь людям с фиброзом легких.
ВрачиMayo Clinic с широким спектром специальностей сотрудничают как многопрофильная команда для оказания скоординированной и комплексной помощи. Врачи, прошедшие подготовку в области заболеваний легких (легочная медицина), состояний пищеварения (гастроэнтерология), заболеваний суставов и соединительной ткани (ревматология), трансплантации легких, хирургии грудной клетки (торакальная хирургия), лабораторной медицины и патологии, а также визуализации грудной клетки (торакальная радиология) могут быть участвует в вашем уходе.
Такой совместный подход часто позволяет врачам оценить ваше состояние и разработать план лечения в течение нескольких дней.
Расширенная диагностика и лечение
Врачи клиники Мэйо имеют доступ к нескольким тестам, которые могут использоваться для диагностики фиброза легких, включая функциональное исследование легких, биопсию легких и визуализацию. Врачи Мэйо, прошедшие подготовку во многих областях, работают вместе, чтобы оценить ваше состояние и выбрать наиболее подходящее лечение.
Врачи клиники Мэйо исследуют и используют новые методы лечения фиброза легких и связанных с ним состояний.Врачи клиники Майо предлагают два новых препарата для лечения идиопатического фиброза легких, включая пирфенидон и нинтеданиб. Эти лекарства могут помочь замедлить прогрессирование идиопатического фиброза легких. Оба препарата были одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов.
Врачи Mayo в кампусах Mayo Clinic в Аризоне и Флориде могут также использовать новые методы лечения для лечения заболеваний суставов и соединительной ткани (ревматологических), таких как ревматоидный артрит, которые могут повлиять на состояние легких и привести к фиброзу легких или другим заболеваниям легких.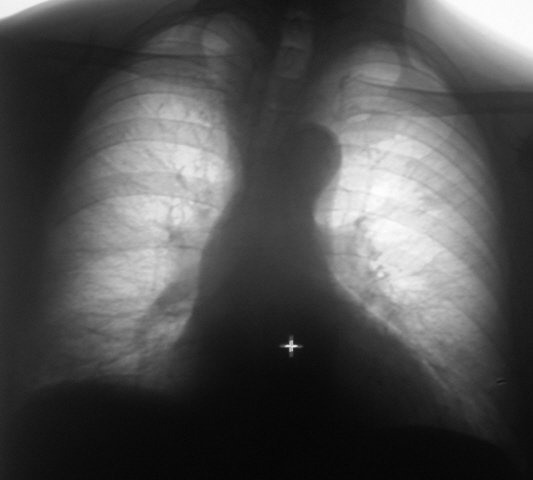
Mayo Clinic могут порекомендовать пересадку легких людям с легочным фиброзом, которые могут быть кандидатами. Трансплантация легких доступна в кампусах клиники Мэйо в Аризоне, Флориде и Миннесоте. Врачи Центра трансплантологии имеют обширный опыт в оценке и лечении людей, которым может потребоваться пересадка легких, а хирурги имеют опыт проведения операций по пересадке легких.
Mayo Clinic также предлагает программы легочной реабилитации для людей с легочным фиброзом в каждом кампусе Mayo Clinic.Легочная реабилитация может помочь вам справиться с симптомами и улучшить вашу повседневную жизнь.
Индивидуальный подход
Обсуждая медицинское обслуживаниеВрач клиники Мэйо обсуждает лечение легочного фиброза с человеком.
Врачи клиники Майо заботятся о вас как о целостном человеке. Врачи найдут время, чтобы познакомиться с вами и работать с вами, чтобы предоставить именно то, что вам нужно. Врачи обсудят с вами ваше состояние и разработают для вас соответствующий план лечения.
Опыт и истории пациентов клиники Мэйо
Наши пациенты говорят нам, что качество их общения, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
Знания и рейтинги
Знания и опыт
Врачи клиники Мэйо обладают опытом и знаниями в области оценки и лечения людей с легочным фиброзом и многими другими заболеваниями легких.Врачи клиники Мэйо ежегодно обследуют и лечат более 12 000 человек со всеми формами легочного фиброза.
Совместная работа по оказанию помощиВрачи клиники Майо работают вместе, чтобы оказать помощь людям с фиброзом легких.
Исследования и технологии
Специалисты по легочным заболеваниям Mayo проводят исследования причин, диагностических тестов и вариантов лечения фиброза легких, а также участвуют в клинических испытаниях.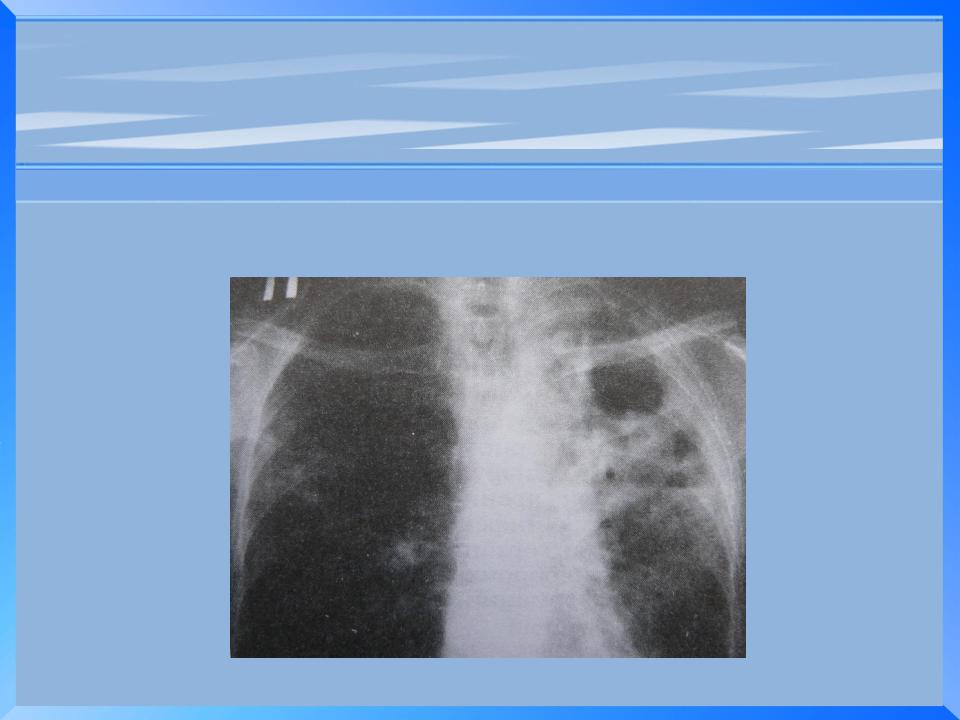 Вы можете иметь право участвовать в испытании нового лечения, включая клинические испытания, проводимые в клинике Мэйо.
Вы можете иметь право участвовать в испытании нового лечения, включая клинические испытания, проводимые в клинике Мэйо.
Исследователи Mayo из кампусов Mayo Clinic в Аризоне и Флориде используют новый инструмент, называемый конфокальной лазерной эндомикроскопией на основе зонда (pCLE), для оценки заболеваний легких и связанных с ними расстройств. В ПКЛЭ врачи используют небольшую гибкую трубку (бронхоскоп), которую вводят через рот или нос в легкие. Крошечный проволочный зонд с микроскопом на конце проводится через бронхоскоп к вашим легким.
Датчик использует лазерную визуализацию для получения движущихся изображений ваших легких в реальном времени.Исследователи из кампусов клиники Мэйо в Аризоне и Флориде изучают возможность использования этого теста для просмотра живых изображений структуры легких, включая клетки легких, а также для исследования легких на предмет каких-либо признаков опухолей.
Исследования в тестах визуализации Исследователи Mayo Clinic могут использовать новый инструмент, называемый конфокальной лазерной эндомикроскопией на основе зонда (pCLE), для оценки заболеваний легких и связанных с ними расстройств.
Расположение, проезд и проживание
Mayo Clinic имеет крупные кампусы в Фениксе и Скоттсдейле, штат Аризона; Джексонвилл, Флорида; и Рочестер, штат Миннесота.Система здравоохранения клиники Мэйо имеет десятки отделений в нескольких штатах.
Для получения дополнительной информации о посещении клиники Мэйо выберите свое местоположение ниже:
Расходы и страхование
Mayo Clinic работает с сотнями страховых компаний и является поставщиком услуг внутри сети для миллионов людей.
В большинстве случаев клиника Мэйо не требует направления к врачу. Некоторые страховщики требуют направления или могут иметь дополнительные требования для определенного медицинского обслуживания.Приоритет всех посещений определяется медицинской потребностью.
Узнайте больше о приемах в клинику Мэйо.
Пожалуйста, свяжитесь со своей страховой компанией, чтобы подтвердить медицинское страхование и получить необходимое разрешение до вашего визита. Часто номер службы поддержки вашего страховщика напечатан на обратной стороне вашей страховой карты.
Часто номер службы поддержки вашего страховщика напечатан на обратной стороне вашей страховой карты.
Дополнительная информация о выставлении счетов и страховании:
Клиника Майо в Аризоне, Флориде и Миннесоте
Система здравоохранения клиники Мэйо
Что это такое, причины, симптомы, тестирование и лечение
Обзор
10 лучших медицинских инноваций 2015 года: новые препараты от идиопатического фиброза легкихЧто такое фиброз легких?
Легочный фиброз — это группа серьезных заболеваний легких, поражающих дыхательную систему.Легочный фиброз рубцы и утолщение легочной ткани. Он воздействует на соединительную ткань в легких и альвеолах (воздушных мешочках в легких).
Повреждение легких со временем постепенно ухудшается. Твердые, жесткие ткани легких не расширяются так, как должны, что затрудняет дыхание. Легочный фиброз может вызвать одышку, когда вы выполняете рутинные дела, которые раньше никогда не казались утомительными.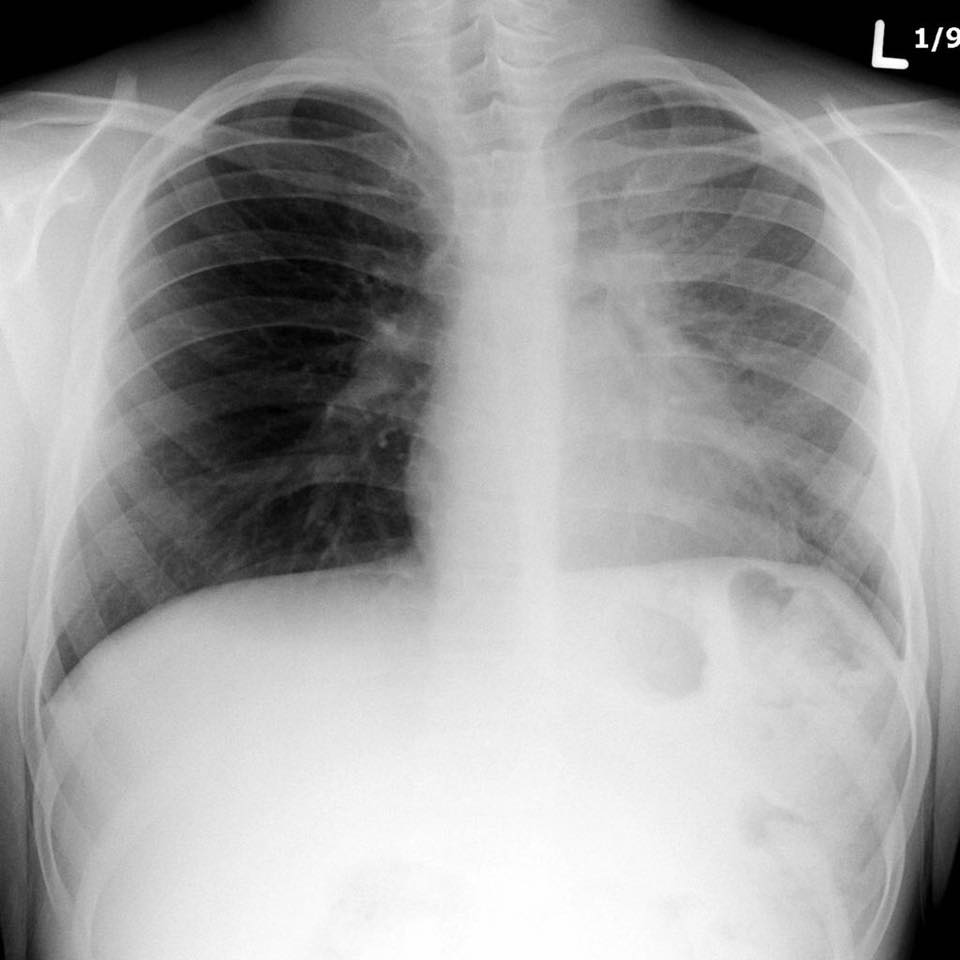
Что такое альвеолы?
Альвеолы - это крошечные нежные воздушные мешочки в легких. Они помогают доставить кислород в кровоток при вдохе.
При фиброзе легких тонкие стенки этих воздушных мешков начинают рубцеваться и утолщаться. Когда это происходит, воздушным мешочкам становится труднее выполнять свою работу и доставлять кислород остальным частям тела.
Фиброз легких — неизлечимая болезнь?
Да, медицинские работники обычно считают фиброз легких неизлечимым заболеванием. Легочный фиброз — прогрессирующее заболевание (со временем ухудшается). Лечения нет, и в конечном итоге это приводит к смерти.
Многие факторы влияют на то, как долго и хорошо люди могут жить с фиброзом легких.Заболевание может ухудшаться быстро (в течение месяцев) или очень медленно (в течение многих лет). Новые лекарства могут помочь замедлить прогрессирование болезни. Исследования по-прежнему сосредоточены на улучшении методов лечения.
Фиброз легких и ХОБЛ — одно и то же?
Нет, фиброз легких и хроническая обструктивная болезнь легких (ХОБЛ) — это не одно и то же.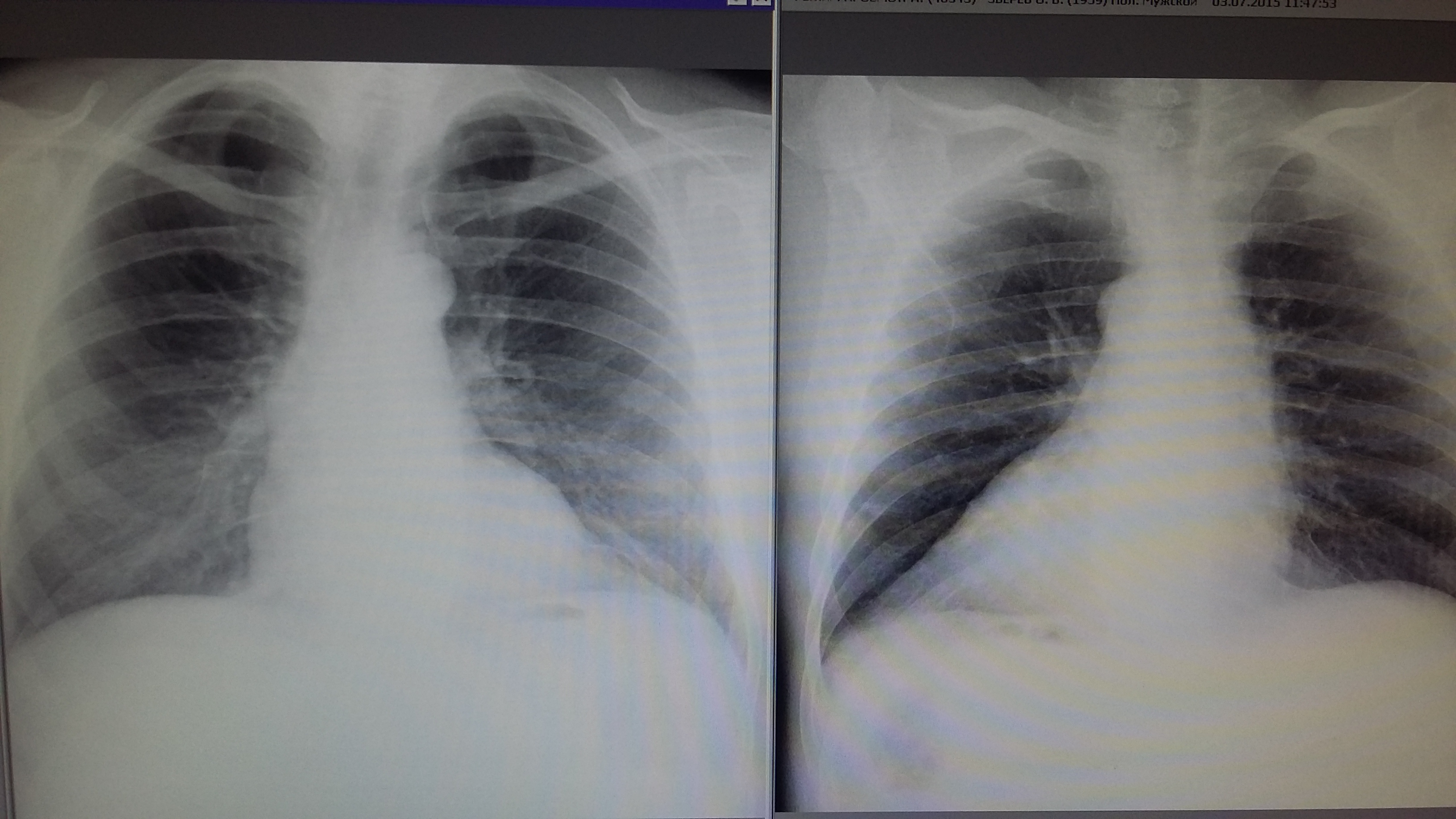 Однако в чем-то они похожи. Легочный фиброз и ХОБЛ — это заболевания легких, которые со временем ухудшаются. Оба состояния могут затруднить дыхание.
Однако в чем-то они похожи. Легочный фиброз и ХОБЛ — это заболевания легких, которые со временем ухудшаются. Оба состояния могут затруднить дыхание.
Но эти условия по-разному влияют на ваши легкие:
- Легочный фиброз: Поставщики классифицируют легочный фиброз как интерстициальное заболевание легких. Интерстициальные ткани — это клетки, которые составляют пространство между кровеносными сосудами и другими структурами внутри легких. Легочный фиброз повреждает эти клетки. Это редкое заболевание.
- ХОБЛ: ХОБЛ — более распространенный тип заболевания легких. Такие заболевания, как эмфизема и хронический бронхит, относятся к типам ХОБЛ.При ХОБЛ ткань легких повреждается, альвеолы разрушаются, а дыхательные пути могут раздражаться и воспаляться (опухать).
Что такое идиопатический фиброз легких?
Идиопатический — это термин, который используют медработники, когда не могут определить причину заболевания. Идиопатический фиброз легких — наиболее распространенный тип интерстициального заболевания легких.
Насколько распространен фиброз легких?
Медицинским экспертам сложно точно определить, сколько людей страдают фиброзом легких.Согласно одному исследованию, идиопатический фиброз легких поражает не менее 200000 человек в США
.Симптомы и причины
Что вызывает фиброз легких?
Многие факторы (например, курение) могут привести к фиброзу легких. Часто причина остается неизвестной (идиопатический фиброз легких). Некоторые типы легочного фиброза могут передаваться по наследству.
Кто более подвержен фиброзу легких?
Определенные факторы риска, такие как курение, могут повысить вероятность развития легочного фиброза.Но даже наличие одного или нескольких факторов риска не означает, что однажды вы обязательно заболеете.
К другим факторам риска легочного фиброза относятся:
- Пожилой возраст: У большинства людей с фиброзом легких он развивается во второй половине жизни, в возрасте от 50 до 70 лет.
- Мужской биологический пол: Фиброз легких поражает больше мужчин, чем женщин. Однако в последние годы число случаев заболевания среди женщин увеличилось.
- Курение: Курение сигарет увеличивает риск развития фиброза легких.
- Работа с пылью или дымом : Регулярное вдыхание химикатов или опасных веществ может повредить легкие. Фермеры, владельцы ранчо, парикмахеры, каменотесы / полировщики и рабочие по металлу могут подвергаться повышенному риску.
- Другие заболевания: В некоторых случаях другое заболевание (например, аутоиммунное заболевание, ревматоидный артрит или вирусная инфекция) приводит к фиброзу легких.
- Другие факторы: Облучение, например лучевая терапия для лечения рака, может повредить ткань легких.То же самое и с некоторыми лекарствами, в том числе химиотерапией и некоторыми сердечными препаратами.
Может ли фиброз легких быть наследственным?
Медицинские эксперты считают, что люди могут унаследовать это заболевание через гены, передающиеся в семье. Однако наследственный фиброз легких встречается очень редко. Исследователям еще предстоит многое узнать о том, как (и какие) гены могут вызывать фиброз легких.
Каковы симптомы фиброза легких?
Легочный фиброз не влияет на всех одинаково.Многие распространенные, легко поддающиеся лечению состояния могут вызывать аналогичные симптомы. Иногда эти симптомы являются признаками простуды или инфекции верхних дыхательных путей.
Симптомы легочного фиброза включают:
- Дыхание короткими неглубокими порывами.
- Непрекращающийся сухой кашель.
- Усталость (сильная усталость, сколько бы вы ни спали).
- Одышка, особенно во время или вскоре после тренировки.
- Снижение веса, которое не является преднамеренным или легко объяснимым.
По мере прогрессирования болезни некоторые люди испытывают:
- Клюшки, кончики пальцев рук или ног, которые выглядят по-разному, например, более широкие или более круглые.
- Цианоз, голубоватая кожа (у светлокожих) или серая или белая кожа вокруг рта или глаз (у темнокожих) из-за недостатка кислорода в крови.
На что похож легочный фиброз?
Рубцы легких, вызванные фиброзом легких, затрудняют дыхание.Вам может казаться, что вы не можете отдышаться или глубоко дышать, как бы вы ни старались.
Диагностика и тесты
Как диагностируется фиброз легких?
Ваш лечащий врач спросит вас о вашей истории болезни. Вам также нужно будет пройти медицинский осмотр, чтобы внимательно оценить свои симптомы. Они могут использовать стетоскоп, чтобы прислушиваться к вашему дыханию и прислушиваться к необычным звукам (например, треск).
Легочный фиброз очень похож на другие, более распространенные заболевания легких, что затрудняет диагностику.Ваш поставщик медицинских услуг может также заказать один или несколько тестов для диагностики фиброза легких:
- Анализы крови: Ваш поставщик медицинских услуг может назначить анализы крови, чтобы исключить другие заболевания или причины ваших симптомов. Лабораторные тесты также могут помочь врачам отслеживать прогрессирование заболевания (то, как оно влияет на ваше тело с течением времени) после постановки диагноза.
- Визуальные тесты: Рентген грудной клетки или компьютерная томография могут помочь исключить другие заболевания легких. Эти изображения могут четко показать рубцевание легких и могут подтвердить диагноз фиброза легких.
- Дыхательные пробы: Эти пробы также называются легочными функциональными пробами. Различные устройства измеряют функцию и емкость легких (насколько хорошо работают ваши легкие).
- Исследование десатурации кислорода: Этот тест измеряет уровень кислорода в крови. Вы ходите шесть минут с прикрепленным к пальцу или лбу датчиком.
- Биопсия: Хирург удаляет небольшой образец легочной ткани через небольшой разрез в ребрах. Медицинские работники иногда проводят биопсию легких, чтобы подтвердить диагноз фиброза легких.
Ведение и лечение
Можно ли обратить вспять фиброз легких?
К сожалению, повреждение легких из-за легочного фиброза необратимо (необратимо). Если поставить диагноз и начать лечение как можно раньше, ваши легкие смогут работать дольше и лучше.
Как лечится фиброз легких?
Большинство методов лечения фиброза легких направлено на облегчение симптомов и улучшение качества жизни.
Ваш врач может порекомендовать одно или несколько процедур:
- Лекарство: Два лекарства — пирфенидон (Esbriet®) и нинтеданиб (OFEV®) — могут замедлить образование рубцов в легких.Эти лекарства могут помочь сохранить функцию легких.
- Кислородная терапия: Дополнительный кислород помогает легче дышать. Это также может увеличить вашу энергию и силу.
- Легочная реабилитация: Сохранение активности в этой специальной программе упражнений может улучшить то, насколько (или насколько легко) вы можете выполнять повседневные задачи или действия.
- Пересадка легкого: Пересадка легкого заменяет одно или оба пораженных легкого здоровым легким (или легкими) от донора.Он предлагает потенциал для улучшения вашего здоровья и качества жизни. Трансплантация легких — серьезная операция, и не все подходят для этого. Спросите своего врача, имеете ли вы право на трансплантацию легких.
Можно ли вылечить фиброз легких?
На сегодняшний день лекарства от фиброза легких не существует. Но исследователи во всем мире работают над тем, чтобы это изменить.
Спросите своего поставщика, можете ли вы иметь право на участие в клиническом исследовании. Участие в продолжающемся исследовании может позволить вам попробовать один из новейших вариантов лечения фиброза легких.
Каковы осложнения фиброза легких?
Рубцовые ткани легкого с трудом доставляют кислород к остальному телу. Это напрягает правую часть сердца. Это может привести к повышению артериального давления в легких (так называемая легочная гипертензия). В тяжелых случаях это может вызвать сердечную недостаточность.
Профилактика
Могу ли я предотвратить фиброз легких?
К сожалению, фиброз легких нельзя предотвратить.
Перспективы / Прогноз
Как прогрессирует фиброз легких?
Симптомы легочного фиброза обычно развиваются медленно.Вы можете заметить расплывчатые признаки (или вообще не заметить симптомов) на ранних стадиях. Время, в течение которого симптомы ухудшаются, у всех разное.
Медицинские работники не могут легко предсказать, как прогрессирует фиброз легких. Ваши симптомы могут ухудшаться очень медленно, с годами. В некоторых случаях заболевание может довольно быстро (в течение месяцев) привести к тяжелым симптомам.
Какова продолжительность жизни людей с фиброзом легких?
Некоторые люди живут всего несколько месяцев после диагноза фиброза легких.Остальные живут несколько лет. На ваш прогноз влияют многие факторы. Даже ваш провайдер не может предсказать некоторые из этих факторов.
Если вам диагностировали фиброз легких, вы можете принять меры, чтобы помочь своему телу оставаться в наилучшей форме:
- Будьте активны, чтобы не заболеть: Обращайте особое внимание на мытье рук и избегайте прямого контакта с больными людьми. Наличие легочного фиброза означает, что ваше тело не может так легко излечиться от инфекций, с которыми другие люди могут бороться с небольшими усилиями.
- Следите за новостями о вакцинах: Рубцевание легких затрудняет борьбу организма с инфекциями. Сделайте вакцинацию от пневмонии и гриппа (гриппа), чтобы свести к минимуму риск.
- Придерживайтесь здоровых привычек: Оставайтесь активными и делайте правильный выбор продуктов питания. Больше отдыхайте и бросьте курить.
Жить с
Когда мне следует позвонить своему провайдеру?
В некоторых случаях фиброз легких сразу усиливается. Вам следует позвонить своему врачу, если вы внезапно почувствуете большую разницу в симптомах.
Например, позвоните своему врачу, если вы кашляете намного сильнее, чем обычно, или если у вас есть другие симптомы, которые кажутся новыми или тревожными. Немедленно обратитесь к врачу, если у вас возникнет затрудненное дыхание, которое вы не можете контролировать.
Записка из клиники Кливленда
Если у вас фиброз легких, вы, скорее всего, будете регулярно посещать пульмонолога (специалиста по легким) для регулярных контрольных посещений. Ваш лечащий врач будет работать с вами, чтобы сохранить вашу функцию легких и поддерживать максимально возможное качество жизни.Они помогут подобрать правильную комбинацию лекарств, поддерживающей терапии и клинических испытаний для лечения того, как фиброз легких влияет на вас. Связь с группой поддержки легочного фиброза может предоставить информацию из первых рук и дать совет от людей, которые столкнулись с аналогичными проблемами.
Что это такое, причины, симптомы, тестирование и лечение
Обзор
10 лучших медицинских инноваций 2015 года: новые препараты от идиопатического фиброза легкихЧто такое фиброз легких?
Легочный фиброз — это группа серьезных заболеваний легких, поражающих дыхательную систему.Легочный фиброз рубцы и утолщение легочной ткани. Он воздействует на соединительную ткань в легких и альвеолах (воздушных мешочках в легких).
Повреждение легких со временем постепенно ухудшается. Твердые, жесткие ткани легких не расширяются так, как должны, что затрудняет дыхание. Легочный фиброз может вызвать одышку, когда вы выполняете рутинные дела, которые раньше никогда не казались утомительными.
Что такое альвеолы?
Альвеолы - это крошечные нежные воздушные мешочки в легких. Они помогают доставить кислород в кровоток при вдохе.
При фиброзе легких тонкие стенки этих воздушных мешков начинают рубцеваться и утолщаться. Когда это происходит, воздушным мешочкам становится труднее выполнять свою работу и доставлять кислород остальным частям тела.
Фиброз легких — неизлечимая болезнь?
Да, медицинские работники обычно считают фиброз легких неизлечимым заболеванием. Легочный фиброз — прогрессирующее заболевание (со временем ухудшается). Лечения нет, и в конечном итоге это приводит к смерти.
Многие факторы влияют на то, как долго и хорошо люди могут жить с фиброзом легких.Заболевание может ухудшаться быстро (в течение месяцев) или очень медленно (в течение многих лет). Новые лекарства могут помочь замедлить прогрессирование болезни. Исследования по-прежнему сосредоточены на улучшении методов лечения.
Фиброз легких и ХОБЛ — одно и то же?
Нет, фиброз легких и хроническая обструктивная болезнь легких (ХОБЛ) — это не одно и то же. Однако в чем-то они похожи. Легочный фиброз и ХОБЛ — это заболевания легких, которые со временем ухудшаются. Оба состояния могут затруднить дыхание.
Но эти условия по-разному влияют на ваши легкие:
- Легочный фиброз: Поставщики классифицируют легочный фиброз как интерстициальное заболевание легких. Интерстициальные ткани — это клетки, которые составляют пространство между кровеносными сосудами и другими структурами внутри легких. Легочный фиброз повреждает эти клетки. Это редкое заболевание.
- ХОБЛ: ХОБЛ — более распространенный тип заболевания легких. Такие заболевания, как эмфизема и хронический бронхит, относятся к типам ХОБЛ.При ХОБЛ ткань легких повреждается, альвеолы разрушаются, а дыхательные пути могут раздражаться и воспаляться (опухать).
Что такое идиопатический фиброз легких?
Идиопатический — это термин, который используют медработники, когда не могут определить причину заболевания. Идиопатический фиброз легких — наиболее распространенный тип интерстициального заболевания легких.
Насколько распространен фиброз легких?
Медицинским экспертам сложно точно определить, сколько людей страдают фиброзом легких.Согласно одному исследованию, идиопатический фиброз легких поражает не менее 200000 человек в США
.Симптомы и причины
Что вызывает фиброз легких?
Многие факторы (например, курение) могут привести к фиброзу легких. Часто причина остается неизвестной (идиопатический фиброз легких). Некоторые типы легочного фиброза могут передаваться по наследству.
Кто более подвержен фиброзу легких?
Определенные факторы риска, такие как курение, могут повысить вероятность развития легочного фиброза.Но даже наличие одного или нескольких факторов риска не означает, что однажды вы обязательно заболеете.
К другим факторам риска легочного фиброза относятся:
- Пожилой возраст: У большинства людей с фиброзом легких он развивается во второй половине жизни, в возрасте от 50 до 70 лет.
- Мужской биологический пол: Фиброз легких поражает больше мужчин, чем женщин. Однако в последние годы число случаев заболевания среди женщин увеличилось.
- Курение: Курение сигарет увеличивает риск развития фиброза легких.
- Работа с пылью или дымом : Регулярное вдыхание химикатов или опасных веществ может повредить легкие. Фермеры, владельцы ранчо, парикмахеры, каменотесы / полировщики и рабочие по металлу могут подвергаться повышенному риску.
- Другие заболевания: В некоторых случаях другое заболевание (например, аутоиммунное заболевание, ревматоидный артрит или вирусная инфекция) приводит к фиброзу легких.
- Другие факторы: Облучение, например лучевая терапия для лечения рака, может повредить ткань легких.То же самое и с некоторыми лекарствами, в том числе химиотерапией и некоторыми сердечными препаратами.
Может ли фиброз легких быть наследственным?
Медицинские эксперты считают, что люди могут унаследовать это заболевание через гены, передающиеся в семье. Однако наследственный фиброз легких встречается очень редко. Исследователям еще предстоит многое узнать о том, как (и какие) гены могут вызывать фиброз легких.
Каковы симптомы фиброза легких?
Легочный фиброз не влияет на всех одинаково.Многие распространенные, легко поддающиеся лечению состояния могут вызывать аналогичные симптомы. Иногда эти симптомы являются признаками простуды или инфекции верхних дыхательных путей.
Симптомы легочного фиброза включают:
- Дыхание короткими неглубокими порывами.
- Непрекращающийся сухой кашель.
- Усталость (сильная усталость, сколько бы вы ни спали).
- Одышка, особенно во время или вскоре после тренировки.
- Снижение веса, которое не является преднамеренным или легко объяснимым.
По мере прогрессирования болезни некоторые люди испытывают:
- Клюшки, кончики пальцев рук или ног, которые выглядят по-разному, например, более широкие или более круглые.
- Цианоз, голубоватая кожа (у светлокожих) или серая или белая кожа вокруг рта или глаз (у темнокожих) из-за недостатка кислорода в крови.
На что похож легочный фиброз?
Рубцы легких, вызванные фиброзом легких, затрудняют дыхание.Вам может казаться, что вы не можете отдышаться или глубоко дышать, как бы вы ни старались.
Диагностика и тесты
Как диагностируется фиброз легких?
Ваш лечащий врач спросит вас о вашей истории болезни. Вам также нужно будет пройти медицинский осмотр, чтобы внимательно оценить свои симптомы. Они могут использовать стетоскоп, чтобы прислушиваться к вашему дыханию и прислушиваться к необычным звукам (например, треск).
Легочный фиброз очень похож на другие, более распространенные заболевания легких, что затрудняет диагностику.Ваш поставщик медицинских услуг может также заказать один или несколько тестов для диагностики фиброза легких:
- Анализы крови: Ваш поставщик медицинских услуг может назначить анализы крови, чтобы исключить другие заболевания или причины ваших симптомов. Лабораторные тесты также могут помочь врачам отслеживать прогрессирование заболевания (то, как оно влияет на ваше тело с течением времени) после постановки диагноза.
- Визуальные тесты: Рентген грудной клетки или компьютерная томография могут помочь исключить другие заболевания легких. Эти изображения могут четко показать рубцевание легких и могут подтвердить диагноз фиброза легких.
- Дыхательные пробы: Эти пробы также называются легочными функциональными пробами. Различные устройства измеряют функцию и емкость легких (насколько хорошо работают ваши легкие).
- Исследование десатурации кислорода: Этот тест измеряет уровень кислорода в крови. Вы ходите шесть минут с прикрепленным к пальцу или лбу датчиком.
- Биопсия: Хирург удаляет небольшой образец легочной ткани через небольшой разрез в ребрах. Медицинские работники иногда проводят биопсию легких, чтобы подтвердить диагноз фиброза легких.
Ведение и лечение
Можно ли обратить вспять фиброз легких?
К сожалению, повреждение легких из-за легочного фиброза необратимо (необратимо). Если поставить диагноз и начать лечение как можно раньше, ваши легкие смогут работать дольше и лучше.
Как лечится фиброз легких?
Большинство методов лечения фиброза легких направлено на облегчение симптомов и улучшение качества жизни.
Ваш врач может порекомендовать одно или несколько процедур:
- Лекарство: Два лекарства — пирфенидон (Esbriet®) и нинтеданиб (OFEV®) — могут замедлить образование рубцов в легких.Эти лекарства могут помочь сохранить функцию легких.
- Кислородная терапия: Дополнительный кислород помогает легче дышать. Это также может увеличить вашу энергию и силу.
- Легочная реабилитация: Сохранение активности в этой специальной программе упражнений может улучшить то, насколько (или насколько легко) вы можете выполнять повседневные задачи или действия.
- Пересадка легкого: Пересадка легкого заменяет одно или оба пораженных легкого здоровым легким (или легкими) от донора.Он предлагает потенциал для улучшения вашего здоровья и качества жизни. Трансплантация легких — серьезная операция, и не все подходят для этого. Спросите своего врача, имеете ли вы право на трансплантацию легких.
Можно ли вылечить фиброз легких?
На сегодняшний день лекарства от фиброза легких не существует. Но исследователи во всем мире работают над тем, чтобы это изменить.
Спросите своего поставщика, можете ли вы иметь право на участие в клиническом исследовании. Участие в продолжающемся исследовании может позволить вам попробовать один из новейших вариантов лечения фиброза легких.
Каковы осложнения фиброза легких?
Рубцовые ткани легкого с трудом доставляют кислород к остальному телу. Это напрягает правую часть сердца. Это может привести к повышению артериального давления в легких (так называемая легочная гипертензия). В тяжелых случаях это может вызвать сердечную недостаточность.
Профилактика
Могу ли я предотвратить фиброз легких?
К сожалению, фиброз легких нельзя предотвратить.
Перспективы / Прогноз
Как прогрессирует фиброз легких?
Симптомы легочного фиброза обычно развиваются медленно.Вы можете заметить расплывчатые признаки (или вообще не заметить симптомов) на ранних стадиях. Время, в течение которого симптомы ухудшаются, у всех разное.
Медицинские работники не могут легко предсказать, как прогрессирует фиброз легких. Ваши симптомы могут ухудшаться очень медленно, с годами. В некоторых случаях заболевание может довольно быстро (в течение месяцев) привести к тяжелым симптомам.
Какова продолжительность жизни людей с фиброзом легких?
Некоторые люди живут всего несколько месяцев после диагноза фиброза легких.Остальные живут несколько лет. На ваш прогноз влияют многие факторы. Даже ваш провайдер не может предсказать некоторые из этих факторов.
Если вам диагностировали фиброз легких, вы можете принять меры, чтобы помочь своему телу оставаться в наилучшей форме:
- Будьте активны, чтобы не заболеть: Обращайте особое внимание на мытье рук и избегайте прямого контакта с больными людьми. Наличие легочного фиброза означает, что ваше тело не может так легко излечиться от инфекций, с которыми другие люди могут бороться с небольшими усилиями.
- Следите за новостями о вакцинах: Рубцевание легких затрудняет борьбу организма с инфекциями. Сделайте вакцинацию от пневмонии и гриппа (гриппа), чтобы свести к минимуму риск.
- Придерживайтесь здоровых привычек: Оставайтесь активными и делайте правильный выбор продуктов питания. Больше отдыхайте и бросьте курить.
Жить с
Когда мне следует позвонить своему провайдеру?
В некоторых случаях фиброз легких сразу усиливается. Вам следует позвонить своему врачу, если вы внезапно почувствуете большую разницу в симптомах.
Например, позвоните своему врачу, если вы кашляете намного сильнее, чем обычно, или если у вас есть другие симптомы, которые кажутся новыми или тревожными. Немедленно обратитесь к врачу, если у вас возникнет затрудненное дыхание, которое вы не можете контролировать.
Записка из клиники Кливленда
Если у вас фиброз легких, вы, скорее всего, будете регулярно посещать пульмонолога (специалиста по легким) для регулярных контрольных посещений. Ваш лечащий врач будет работать с вами, чтобы сохранить вашу функцию легких и поддерживать максимально возможное качество жизни.Они помогут подобрать правильную комбинацию лекарств, поддерживающей терапии и клинических испытаний для лечения того, как фиброз легких влияет на вас. Связь с группой поддержки легочного фиброза может предоставить информацию из первых рук и дать совет от людей, которые столкнулись с аналогичными проблемами.
Что это такое, причины, симптомы, тестирование и лечение
Обзор
10 лучших медицинских инноваций 2015 года: новые препараты от идиопатического фиброза легкихЧто такое фиброз легких?
Легочный фиброз — это группа серьезных заболеваний легких, поражающих дыхательную систему.Легочный фиброз рубцы и утолщение легочной ткани. Он воздействует на соединительную ткань в легких и альвеолах (воздушных мешочках в легких).
Повреждение легких со временем постепенно ухудшается. Твердые, жесткие ткани легких не расширяются так, как должны, что затрудняет дыхание. Легочный фиброз может вызвать одышку, когда вы выполняете рутинные дела, которые раньше никогда не казались утомительными.
Что такое альвеолы?
Альвеолы - это крошечные нежные воздушные мешочки в легких. Они помогают доставить кислород в кровоток при вдохе.
При фиброзе легких тонкие стенки этих воздушных мешков начинают рубцеваться и утолщаться. Когда это происходит, воздушным мешочкам становится труднее выполнять свою работу и доставлять кислород остальным частям тела.
Фиброз легких — неизлечимая болезнь?
Да, медицинские работники обычно считают фиброз легких неизлечимым заболеванием. Легочный фиброз — прогрессирующее заболевание (со временем ухудшается). Лечения нет, и в конечном итоге это приводит к смерти.
Многие факторы влияют на то, как долго и хорошо люди могут жить с фиброзом легких.Заболевание может ухудшаться быстро (в течение месяцев) или очень медленно (в течение многих лет). Новые лекарства могут помочь замедлить прогрессирование болезни. Исследования по-прежнему сосредоточены на улучшении методов лечения.
Фиброз легких и ХОБЛ — одно и то же?
Нет, фиброз легких и хроническая обструктивная болезнь легких (ХОБЛ) — это не одно и то же. Однако в чем-то они похожи. Легочный фиброз и ХОБЛ — это заболевания легких, которые со временем ухудшаются. Оба состояния могут затруднить дыхание.
Но эти условия по-разному влияют на ваши легкие:
- Легочный фиброз: Поставщики классифицируют легочный фиброз как интерстициальное заболевание легких. Интерстициальные ткани — это клетки, которые составляют пространство между кровеносными сосудами и другими структурами внутри легких. Легочный фиброз повреждает эти клетки. Это редкое заболевание.
- ХОБЛ: ХОБЛ — более распространенный тип заболевания легких. Такие заболевания, как эмфизема и хронический бронхит, относятся к типам ХОБЛ.При ХОБЛ ткань легких повреждается, альвеолы разрушаются, а дыхательные пути могут раздражаться и воспаляться (опухать).
Что такое идиопатический фиброз легких?
Идиопатический — это термин, который используют медработники, когда не могут определить причину заболевания. Идиопатический фиброз легких — наиболее распространенный тип интерстициального заболевания легких.
Насколько распространен фиброз легких?
Медицинским экспертам сложно точно определить, сколько людей страдают фиброзом легких.Согласно одному исследованию, идиопатический фиброз легких поражает не менее 200000 человек в США
.Симптомы и причины
Что вызывает фиброз легких?
Многие факторы (например, курение) могут привести к фиброзу легких. Часто причина остается неизвестной (идиопатический фиброз легких). Некоторые типы легочного фиброза могут передаваться по наследству.
Кто более подвержен фиброзу легких?
Определенные факторы риска, такие как курение, могут повысить вероятность развития легочного фиброза.Но даже наличие одного или нескольких факторов риска не означает, что однажды вы обязательно заболеете.
К другим факторам риска легочного фиброза относятся:
- Пожилой возраст: У большинства людей с фиброзом легких он развивается во второй половине жизни, в возрасте от 50 до 70 лет.
- Мужской биологический пол: Фиброз легких поражает больше мужчин, чем женщин. Однако в последние годы число случаев заболевания среди женщин увеличилось.
- Курение: Курение сигарет увеличивает риск развития фиброза легких.
- Работа с пылью или дымом : Регулярное вдыхание химикатов или опасных веществ может повредить легкие. Фермеры, владельцы ранчо, парикмахеры, каменотесы / полировщики и рабочие по металлу могут подвергаться повышенному риску.
- Другие заболевания: В некоторых случаях другое заболевание (например, аутоиммунное заболевание, ревматоидный артрит или вирусная инфекция) приводит к фиброзу легких.
- Другие факторы: Облучение, например лучевая терапия для лечения рака, может повредить ткань легких.То же самое и с некоторыми лекарствами, в том числе химиотерапией и некоторыми сердечными препаратами.
Может ли фиброз легких быть наследственным?
Медицинские эксперты считают, что люди могут унаследовать это заболевание через гены, передающиеся в семье. Однако наследственный фиброз легких встречается очень редко. Исследователям еще предстоит многое узнать о том, как (и какие) гены могут вызывать фиброз легких.
Каковы симптомы фиброза легких?
Легочный фиброз не влияет на всех одинаково.Многие распространенные, легко поддающиеся лечению состояния могут вызывать аналогичные симптомы. Иногда эти симптомы являются признаками простуды или инфекции верхних дыхательных путей.
Симптомы легочного фиброза включают:
- Дыхание короткими неглубокими порывами.
- Непрекращающийся сухой кашель.
- Усталость (сильная усталость, сколько бы вы ни спали).
- Одышка, особенно во время или вскоре после тренировки.
- Снижение веса, которое не является преднамеренным или легко объяснимым.
По мере прогрессирования болезни некоторые люди испытывают:
- Клюшки, кончики пальцев рук или ног, которые выглядят по-разному, например, более широкие или более круглые.
- Цианоз, голубоватая кожа (у светлокожих) или серая или белая кожа вокруг рта или глаз (у темнокожих) из-за недостатка кислорода в крови.
На что похож легочный фиброз?
Рубцы легких, вызванные фиброзом легких, затрудняют дыхание.Вам может казаться, что вы не можете отдышаться или глубоко дышать, как бы вы ни старались.
Диагностика и тесты
Как диагностируется фиброз легких?
Ваш лечащий врач спросит вас о вашей истории болезни. Вам также нужно будет пройти медицинский осмотр, чтобы внимательно оценить свои симптомы. Они могут использовать стетоскоп, чтобы прислушиваться к вашему дыханию и прислушиваться к необычным звукам (например, треск).
Легочный фиброз очень похож на другие, более распространенные заболевания легких, что затрудняет диагностику.Ваш поставщик медицинских услуг может также заказать один или несколько тестов для диагностики фиброза легких:
- Анализы крови: Ваш поставщик медицинских услуг может назначить анализы крови, чтобы исключить другие заболевания или причины ваших симптомов. Лабораторные тесты также могут помочь врачам отслеживать прогрессирование заболевания (то, как оно влияет на ваше тело с течением времени) после постановки диагноза.
- Визуальные тесты: Рентген грудной клетки или компьютерная томография могут помочь исключить другие заболевания легких. Эти изображения могут четко показать рубцевание легких и могут подтвердить диагноз фиброза легких.
- Дыхательные пробы: Эти пробы также называются легочными функциональными пробами. Различные устройства измеряют функцию и емкость легких (насколько хорошо работают ваши легкие).
- Исследование десатурации кислорода: Этот тест измеряет уровень кислорода в крови. Вы ходите шесть минут с прикрепленным к пальцу или лбу датчиком.
- Биопсия: Хирург удаляет небольшой образец легочной ткани через небольшой разрез в ребрах. Медицинские работники иногда проводят биопсию легких, чтобы подтвердить диагноз фиброза легких.
Ведение и лечение
Можно ли обратить вспять фиброз легких?
К сожалению, повреждение легких из-за легочного фиброза необратимо (необратимо). Если поставить диагноз и начать лечение как можно раньше, ваши легкие смогут работать дольше и лучше.
Как лечится фиброз легких?
Большинство методов лечения фиброза легких направлено на облегчение симптомов и улучшение качества жизни.
Ваш врач может порекомендовать одно или несколько процедур:
- Лекарство: Два лекарства — пирфенидон (Esbriet®) и нинтеданиб (OFEV®) — могут замедлить образование рубцов в легких.Эти лекарства могут помочь сохранить функцию легких.
- Кислородная терапия: Дополнительный кислород помогает легче дышать. Это также может увеличить вашу энергию и силу.
- Легочная реабилитация: Сохранение активности в этой специальной программе упражнений может улучшить то, насколько (или насколько легко) вы можете выполнять повседневные задачи или действия.
- Пересадка легкого: Пересадка легкого заменяет одно или оба пораженных легкого здоровым легким (или легкими) от донора.Он предлагает потенциал для улучшения вашего здоровья и качества жизни. Трансплантация легких — серьезная операция, и не все подходят для этого. Спросите своего врача, имеете ли вы право на трансплантацию легких.
Можно ли вылечить фиброз легких?
На сегодняшний день лекарства от фиброза легких не существует. Но исследователи во всем мире работают над тем, чтобы это изменить.
Спросите своего поставщика, можете ли вы иметь право на участие в клиническом исследовании. Участие в продолжающемся исследовании может позволить вам попробовать один из новейших вариантов лечения фиброза легких.
Каковы осложнения фиброза легких?
Рубцовые ткани легкого с трудом доставляют кислород к остальному телу. Это напрягает правую часть сердца. Это может привести к повышению артериального давления в легких (так называемая легочная гипертензия). В тяжелых случаях это может вызвать сердечную недостаточность.
Профилактика
Могу ли я предотвратить фиброз легких?
К сожалению, фиброз легких нельзя предотвратить.
Перспективы / Прогноз
Как прогрессирует фиброз легких?
Симптомы легочного фиброза обычно развиваются медленно.Вы можете заметить расплывчатые признаки (или вообще не заметить симптомов) на ранних стадиях. Время, в течение которого симптомы ухудшаются, у всех разное.
Медицинские работники не могут легко предсказать, как прогрессирует фиброз легких. Ваши симптомы могут ухудшаться очень медленно, с годами. В некоторых случаях заболевание может довольно быстро (в течение месяцев) привести к тяжелым симптомам.
Какова продолжительность жизни людей с фиброзом легких?
Некоторые люди живут всего несколько месяцев после диагноза фиброза легких.Остальные живут несколько лет. На ваш прогноз влияют многие факторы. Даже ваш провайдер не может предсказать некоторые из этих факторов.
Если вам диагностировали фиброз легких, вы можете принять меры, чтобы помочь своему телу оставаться в наилучшей форме:
- Будьте активны, чтобы не заболеть: Обращайте особое внимание на мытье рук и избегайте прямого контакта с больными людьми. Наличие легочного фиброза означает, что ваше тело не может так легко излечиться от инфекций, с которыми другие люди могут бороться с небольшими усилиями.
- Следите за новостями о вакцинах: Рубцевание легких затрудняет борьбу организма с инфекциями. Сделайте вакцинацию от пневмонии и гриппа (гриппа), чтобы свести к минимуму риск.
- Придерживайтесь здоровых привычек: Оставайтесь активными и делайте правильный выбор продуктов питания. Больше отдыхайте и бросьте курить.
Жить с
Когда мне следует позвонить своему провайдеру?
В некоторых случаях фиброз легких сразу усиливается. Вам следует позвонить своему врачу, если вы внезапно почувствуете большую разницу в симптомах.
Например, позвоните своему врачу, если вы кашляете намного сильнее, чем обычно, или если у вас есть другие симптомы, которые кажутся новыми или тревожными. Немедленно обратитесь к врачу, если у вас возникнет затрудненное дыхание, которое вы не можете контролировать.
Записка из клиники Кливленда
Если у вас фиброз легких, вы, скорее всего, будете регулярно посещать пульмонолога (специалиста по легким) для регулярных контрольных посещений. Ваш лечащий врач будет работать с вами, чтобы сохранить вашу функцию легких и поддерживать максимально возможное качество жизни.Они помогут подобрать правильную комбинацию лекарств, поддерживающей терапии и клинических испытаний для лечения того, как фиброз легких влияет на вас. Связь с группой поддержки легочного фиброза может предоставить информацию из первых рук и дать совет от людей, которые столкнулись с аналогичными проблемами.
Что это такое, причины, симптомы, тестирование и лечение
Обзор
10 лучших медицинских инноваций 2015 года: новые препараты от идиопатического фиброза легкихЧто такое фиброз легких?
Легочный фиброз — это группа серьезных заболеваний легких, поражающих дыхательную систему.Легочный фиброз рубцы и утолщение легочной ткани. Он воздействует на соединительную ткань в легких и альвеолах (воздушных мешочках в легких).
Повреждение легких со временем постепенно ухудшается. Твердые, жесткие ткани легких не расширяются так, как должны, что затрудняет дыхание. Легочный фиброз может вызвать одышку, когда вы выполняете рутинные дела, которые раньше никогда не казались утомительными.
Что такое альвеолы?
Альвеолы - это крошечные нежные воздушные мешочки в легких. Они помогают доставить кислород в кровоток при вдохе.
При фиброзе легких тонкие стенки этих воздушных мешков начинают рубцеваться и утолщаться. Когда это происходит, воздушным мешочкам становится труднее выполнять свою работу и доставлять кислород остальным частям тела.
Фиброз легких — неизлечимая болезнь?
Да, медицинские работники обычно считают фиброз легких неизлечимым заболеванием. Легочный фиброз — прогрессирующее заболевание (со временем ухудшается). Лечения нет, и в конечном итоге это приводит к смерти.
Многие факторы влияют на то, как долго и хорошо люди могут жить с фиброзом легких.Заболевание может ухудшаться быстро (в течение месяцев) или очень медленно (в течение многих лет). Новые лекарства могут помочь замедлить прогрессирование болезни. Исследования по-прежнему сосредоточены на улучшении методов лечения.
Фиброз легких и ХОБЛ — одно и то же?
Нет, фиброз легких и хроническая обструктивная болезнь легких (ХОБЛ) — это не одно и то же. Однако в чем-то они похожи. Легочный фиброз и ХОБЛ — это заболевания легких, которые со временем ухудшаются. Оба состояния могут затруднить дыхание.
Но эти условия по-разному влияют на ваши легкие:
- Легочный фиброз: Поставщики классифицируют легочный фиброз как интерстициальное заболевание легких. Интерстициальные ткани — это клетки, которые составляют пространство между кровеносными сосудами и другими структурами внутри легких. Легочный фиброз повреждает эти клетки. Это редкое заболевание.
- ХОБЛ: ХОБЛ — более распространенный тип заболевания легких. Такие заболевания, как эмфизема и хронический бронхит, относятся к типам ХОБЛ.При ХОБЛ ткань легких повреждается, альвеолы разрушаются, а дыхательные пути могут раздражаться и воспаляться (опухать).
Что такое идиопатический фиброз легких?
Идиопатический — это термин, который используют медработники, когда не могут определить причину заболевания. Идиопатический фиброз легких — наиболее распространенный тип интерстициального заболевания легких.
Насколько распространен фиброз легких?
Медицинским экспертам сложно точно определить, сколько людей страдают фиброзом легких.Согласно одному исследованию, идиопатический фиброз легких поражает не менее 200000 человек в США
.Симптомы и причины
Что вызывает фиброз легких?
Многие факторы (например, курение) могут привести к фиброзу легких. Часто причина остается неизвестной (идиопатический фиброз легких). Некоторые типы легочного фиброза могут передаваться по наследству.
Кто более подвержен фиброзу легких?
Определенные факторы риска, такие как курение, могут повысить вероятность развития легочного фиброза.Но даже наличие одного или нескольких факторов риска не означает, что однажды вы обязательно заболеете.
К другим факторам риска легочного фиброза относятся:
- Пожилой возраст: У большинства людей с фиброзом легких он развивается во второй половине жизни, в возрасте от 50 до 70 лет.
- Мужской биологический пол: Фиброз легких поражает больше мужчин, чем женщин. Однако в последние годы число случаев заболевания среди женщин увеличилось.
- Курение: Курение сигарет увеличивает риск развития фиброза легких.
- Работа с пылью или дымом : Регулярное вдыхание химикатов или опасных веществ может повредить легкие. Фермеры, владельцы ранчо, парикмахеры, каменотесы / полировщики и рабочие по металлу могут подвергаться повышенному риску.
- Другие заболевания: В некоторых случаях другое заболевание (например, аутоиммунное заболевание, ревматоидный артрит или вирусная инфекция) приводит к фиброзу легких.
- Другие факторы: Облучение, например лучевая терапия для лечения рака, может повредить ткань легких.То же самое и с некоторыми лекарствами, в том числе химиотерапией и некоторыми сердечными препаратами.
Может ли фиброз легких быть наследственным?
Медицинские эксперты считают, что люди могут унаследовать это заболевание через гены, передающиеся в семье. Однако наследственный фиброз легких встречается очень редко. Исследователям еще предстоит многое узнать о том, как (и какие) гены могут вызывать фиброз легких.
Каковы симптомы фиброза легких?
Легочный фиброз не влияет на всех одинаково.Многие распространенные, легко поддающиеся лечению состояния могут вызывать аналогичные симптомы. Иногда эти симптомы являются признаками простуды или инфекции верхних дыхательных путей.
Симптомы легочного фиброза включают:
- Дыхание короткими неглубокими порывами.
- Непрекращающийся сухой кашель.
- Усталость (сильная усталость, сколько бы вы ни спали).
- Одышка, особенно во время или вскоре после тренировки.
- Снижение веса, которое не является преднамеренным или легко объяснимым.
По мере прогрессирования болезни некоторые люди испытывают:
- Клюшки, кончики пальцев рук или ног, которые выглядят по-разному, например, более широкие или более круглые.
- Цианоз, голубоватая кожа (у светлокожих) или серая или белая кожа вокруг рта или глаз (у темнокожих) из-за недостатка кислорода в крови.
На что похож легочный фиброз?
Рубцы легких, вызванные фиброзом легких, затрудняют дыхание.Вам может казаться, что вы не можете отдышаться или глубоко дышать, как бы вы ни старались.
Диагностика и тесты
Как диагностируется фиброз легких?
Ваш лечащий врач спросит вас о вашей истории болезни. Вам также нужно будет пройти медицинский осмотр, чтобы внимательно оценить свои симптомы. Они могут использовать стетоскоп, чтобы прислушиваться к вашему дыханию и прислушиваться к необычным звукам (например, треск).
Легочный фиброз очень похож на другие, более распространенные заболевания легких, что затрудняет диагностику.Ваш поставщик медицинских услуг может также заказать один или несколько тестов для диагностики фиброза легких:
- Анализы крови: Ваш поставщик медицинских услуг может назначить анализы крови, чтобы исключить другие заболевания или причины ваших симптомов. Лабораторные тесты также могут помочь врачам отслеживать прогрессирование заболевания (то, как оно влияет на ваше тело с течением времени) после постановки диагноза.
- Визуальные тесты: Рентген грудной клетки или компьютерная томография могут помочь исключить другие заболевания легких. Эти изображения могут четко показать рубцевание легких и могут подтвердить диагноз фиброза легких.
- Дыхательные пробы: Эти пробы также называются легочными функциональными пробами. Различные устройства измеряют функцию и емкость легких (насколько хорошо работают ваши легкие).
- Исследование десатурации кислорода: Этот тест измеряет уровень кислорода в крови. Вы ходите шесть минут с прикрепленным к пальцу или лбу датчиком.
- Биопсия: Хирург удаляет небольшой образец легочной ткани через небольшой разрез в ребрах. Медицинские работники иногда проводят биопсию легких, чтобы подтвердить диагноз фиброза легких.
Ведение и лечение
Можно ли обратить вспять фиброз легких?
К сожалению, повреждение легких из-за легочного фиброза необратимо (необратимо). Если поставить диагноз и начать лечение как можно раньше, ваши легкие смогут работать дольше и лучше.
Как лечится фиброз легких?
Большинство методов лечения фиброза легких направлено на облегчение симптомов и улучшение качества жизни.
Ваш врач может порекомендовать одно или несколько процедур:
- Лекарство: Два лекарства — пирфенидон (Esbriet®) и нинтеданиб (OFEV®) — могут замедлить образование рубцов в легких.Эти лекарства могут помочь сохранить функцию легких.
- Кислородная терапия: Дополнительный кислород помогает легче дышать. Это также может увеличить вашу энергию и силу.
- Легочная реабилитация: Сохранение активности в этой специальной программе упражнений может улучшить то, насколько (или насколько легко) вы можете выполнять повседневные задачи или действия.
- Пересадка легкого: Пересадка легкого заменяет одно или оба пораженных легкого здоровым легким (или легкими) от донора.Он предлагает потенциал для улучшения вашего здоровья и качества жизни. Трансплантация легких — серьезная операция, и не все подходят для этого. Спросите своего врача, имеете ли вы право на трансплантацию легких.
Можно ли вылечить фиброз легких?
На сегодняшний день лекарства от фиброза легких не существует. Но исследователи во всем мире работают над тем, чтобы это изменить.
Спросите своего поставщика, можете ли вы иметь право на участие в клиническом исследовании. Участие в продолжающемся исследовании может позволить вам попробовать один из новейших вариантов лечения фиброза легких.
Каковы осложнения фиброза легких?
Рубцовые ткани легкого с трудом доставляют кислород к остальному телу. Это напрягает правую часть сердца. Это может привести к повышению артериального давления в легких (так называемая легочная гипертензия). В тяжелых случаях это может вызвать сердечную недостаточность.
Профилактика
Могу ли я предотвратить фиброз легких?
К сожалению, фиброз легких нельзя предотвратить.
Перспективы / Прогноз
Как прогрессирует фиброз легких?
Симптомы легочного фиброза обычно развиваются медленно.Вы можете заметить расплывчатые признаки (или вообще не заметить симптомов) на ранних стадиях. Время, в течение которого симптомы ухудшаются, у всех разное.
Медицинские работники не могут легко предсказать, как прогрессирует фиброз легких. Ваши симптомы могут ухудшаться очень медленно, с годами. В некоторых случаях заболевание может довольно быстро (в течение месяцев) привести к тяжелым симптомам.
Какова продолжительность жизни людей с фиброзом легких?
Некоторые люди живут всего несколько месяцев после диагноза фиброза легких.Остальные живут несколько лет. На ваш прогноз влияют многие факторы. Даже ваш провайдер не может предсказать некоторые из этих факторов.
Если вам диагностировали фиброз легких, вы можете принять меры, чтобы помочь своему телу оставаться в наилучшей форме:
- Будьте активны, чтобы не заболеть: Обращайте особое внимание на мытье рук и избегайте прямого контакта с больными людьми. Наличие легочного фиброза означает, что ваше тело не может так легко излечиться от инфекций, с которыми другие люди могут бороться с небольшими усилиями.
- Следите за новостями о вакцинах: Рубцевание легких затрудняет борьбу организма с инфекциями. Сделайте вакцинацию от пневмонии и гриппа (гриппа), чтобы свести к минимуму риск.
- Придерживайтесь здоровых привычек: Оставайтесь активными и делайте правильный выбор продуктов питания. Больше отдыхайте и бросьте курить.
Жить с
Когда мне следует позвонить своему провайдеру?
В некоторых случаях фиброз легких сразу усиливается. Вам следует позвонить своему врачу, если вы внезапно почувствуете большую разницу в симптомах.
Например, позвоните своему врачу, если вы кашляете намного сильнее, чем обычно, или если у вас есть другие симптомы, которые кажутся новыми или тревожными. Немедленно обратитесь к врачу, если у вас возникнет затрудненное дыхание, которое вы не можете контролировать.
Записка из клиники Кливленда
Если у вас фиброз легких, вы, скорее всего, будете регулярно посещать пульмонолога (специалиста по легким) для регулярных контрольных посещений. Ваш лечащий врач будет работать с вами, чтобы сохранить вашу функцию легких и поддерживать максимально возможное качество жизни.Они помогут подобрать правильную комбинацию лекарств, поддерживающей терапии и клинических испытаний для лечения того, как фиброз легких влияет на вас. Связь с группой поддержки легочного фиброза может предоставить информацию из первых рук и дать совет от людей, которые столкнулись с аналогичными проблемами.
.

 Также некоторые виды фиброза имеют характерные закономерности.
Также некоторые виды фиброза имеют характерные закономерности.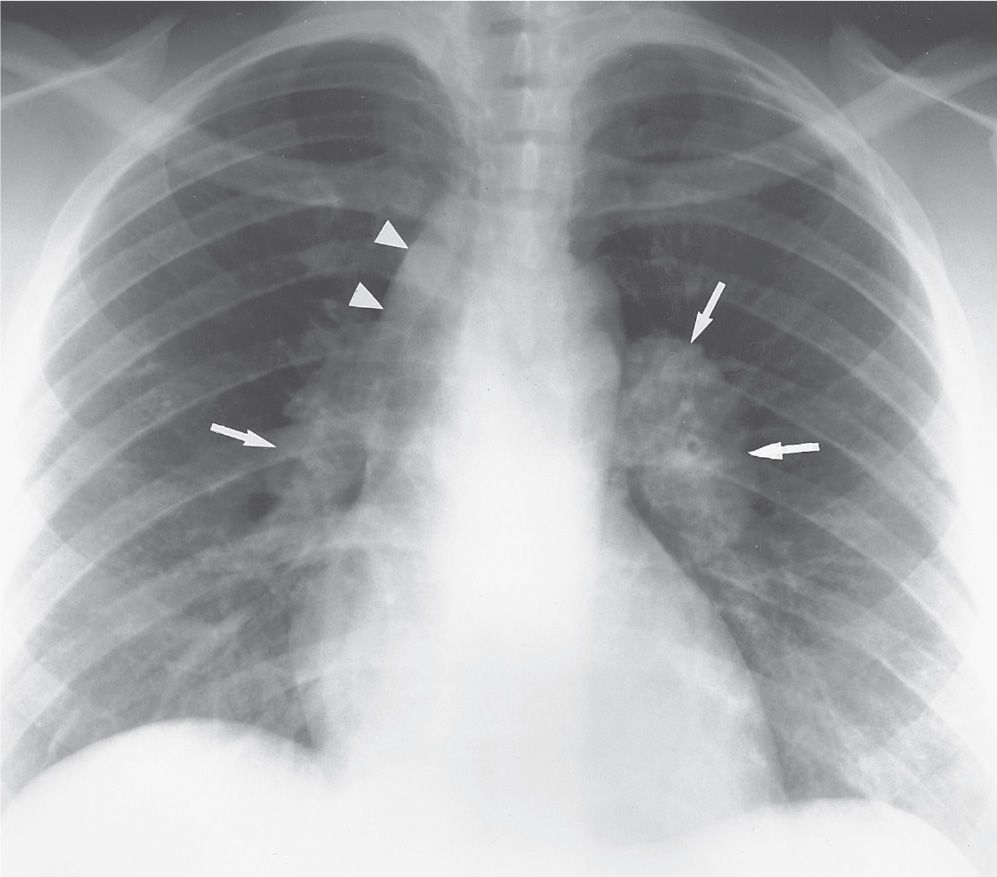 Оксиметрия может служить способом наблюдения за течением болезни.
Оксиметрия может служить способом наблюдения за течением болезни. Образцы тканей иногда слишком малы для точного диагноза.Биопсия также может использоваться для исключения других состояний.
Образцы тканей иногда слишком малы для точного диагноза.Биопсия также может использоваться для исключения других состояний. Эта процедура может выполняться как минимально инвазивная хирургия, называемая торакоскопической хирургией с видеосвязью (VATS), или как открытая операция (торакотомия).
Эта процедура может выполняться как минимально инвазивная хирургия, называемая торакоскопической хирургией с видеосвязью (VATS), или как открытая операция (торакотомия). А поскольку пассивное курение может нанести вред вашим легким, избегайте присутствия курящих людей.
А поскольку пассивное курение может нанести вред вашим легким, избегайте присутствия курящих людей. Если вам со временем требуется помощь в передвижении, например, инвалидное кресло, поищите занятия или хобби, которыми вы можете заниматься, не требуя ходьбы.
Если вам со временем требуется помощь в передвижении, например, инвалидное кресло, поищите занятия или хобби, которыми вы можете заниматься, не требуя ходьбы.